Застойные явления в легких у пожилых: Как лечить застой в легких у пожилых людей
Лечение пневмонии у пожилых людей
Пневмония или воспаление легких заболевание, которое может возникнуть в любом возрасте. Очень часто оно развивается у людей с ослабленной иммунной системой маленьких детей, пожилых и больных, вынужденных соблюдать постельный режим. Для пациентов, прикованных к кровати, характерна особая форма воспаления легких гипостатическая или застойная пневмония. И наиболее тяжело заболевание протекает у больных пожилого возраста.
Пневмония у пожилых людей, особенно лежачих больных, начинается в тех отделах, где нарушается микроциркуляция крови и скапливается слизь. К такому состоянию приводят застойные явления в малом кругу кровообращения, спровоцированные неподвижным состоянием человека, а также ограниченная амплитуда дыхательных движений. В результате создаются благоприятные условия для развития патогенной микрофлоры. Далее из этих очагов воспаление распространяется и на другие участки легкого.
Риск развития патологии резко возрастает, если пациент страдает заболеваниями сердечно-сосудистой системы (гипертонией, стенокардией, аритмией, кардиосклерозо), органов дыхания (бронхиальной астмой, эмфиземой), а также патологиями опорно-двигательного аппарата (сколиозом или кифозом грудного отдела позвоночника).
Собственно воспалительную реакцию вызывают патогенные, условно-патогенные микроорганизмы и грибки, а также их ассоциации. В анализе мокроты часто обнаруживают гемофильную палочку, стафилококки и стрептококки (особенно пневмококки).
Гипостатическая пневмония коварная патология. На начальной стадии ее симптомы довольно смазаны и часто маскируются под основное заболевание. Именно поэтому так необходимо во время ухода за лежачим больным внимательно наблюдать за его состоянием.
Более выраженные симптомы застойного воспаления легких становятся заметными на поздних стадиях, когда патологический процесс зашел уже далеко, и время упущено. Его основными признаками являются высокая температура и влажный кашель со слизисто-гнойной мокротой, иногда с прожилками крови.
Его основными признаками являются высокая температура и влажный кашель со слизисто-гнойной мокротой, иногда с прожилками крови.
Как и любое воспаление, пневмония протекает на фоне общей интоксикации организма. Больной теряет аппетит, становится вялым, а иногда заторможенным. Он жалуется на тошноту и слабость. Постепенно нарушается работа сердечно-сосудистой системы в виде тахикардии и болей в сердце.
По мере прогрессирования заболевания пациент испытывает нехватку воздуха. Его дыхание становится учащенным (более 20 дыхательных движений в минуту), что свидетельствует о значительном поражении легочной ткани. При тяжелом течении патологии больной становится неконтактным, сонливым, заторможенным.
Заподозрить пневмонию у лежачих может врач при аускультации. Характерным признаком служат влажные хрипы, особенно в нижних отделах легких. Но подтвердить диагноз может только рентгенография. Если пациент находится дома, можно воспользоваться специальной службой транспортировки лежачих больных.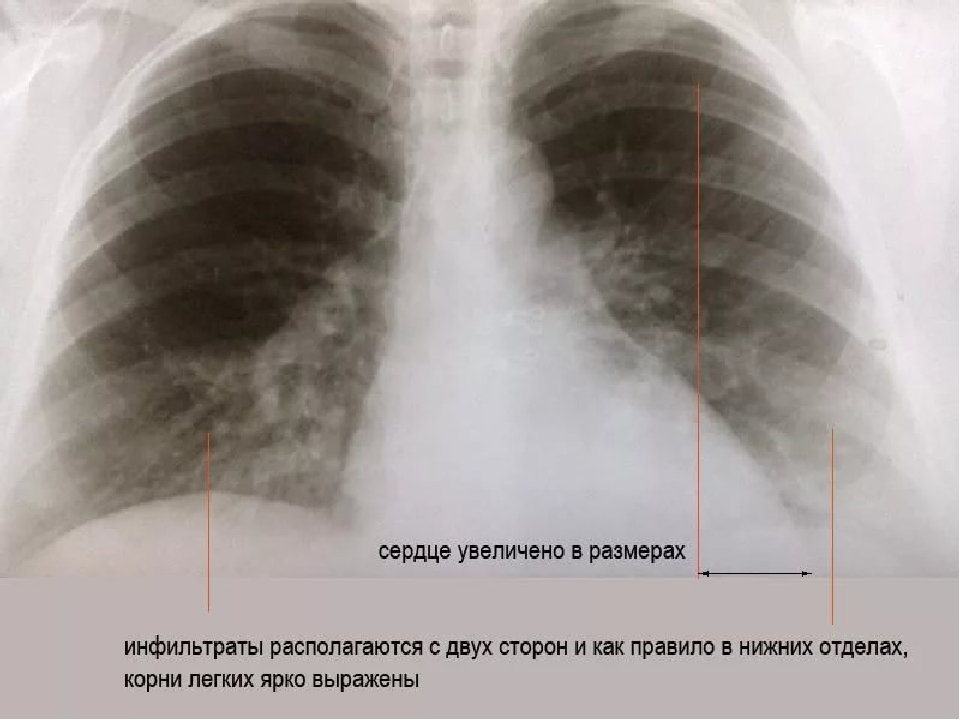 Однако наилучшим выходом является лечение в стационаре, где пожилой человек будет под присмотром врачей.
Однако наилучшим выходом является лечение в стационаре, где пожилой человек будет под присмотром врачей.
Помимо рентгенографии пациент сдает мокроту для клинического и бактериологического исследования. Первый анализ позволит определить характер воспаления, второй поможет верифицировать возбудителя и подобрать антибиотики, которые лучше всего справятся с инфекцией.
Чтобы оценить состояние больного, в рамках обследования он проходит ЭКГ, УЗИ сердца и сдает клинические анализы крови и мочи, биохимию крови. Также определяют уровень газов в его крови.
Терапия заболевания комплексная, поскольку у лежачих больных при застойной пневмонии происходит сбой в работе многих органов и систем. Перед началом лечения определяют, насколько пострадал кислородный баланс. Если незначительно с помощью маски подают увлажненный кислород. При дыхательной недостаточности пациента подключают к аппарату искусственной вентиляции легких.
Если больной находится в сознании, и ему не нужна искусственная вентиляция легких, врачи обязательно назначают ему дыхательную гимнастику по Бутейко или Стрельниковой. В качестве альтернативных методов, особенно если лечение проходит в домашних условиях, лежачие больные могут надувать воздушные шарики или делать выдох через коктейльную трубочку, опущенную в стакан с водой.
В качестве альтернативных методов, особенно если лечение проходит в домашних условиях, лежачие больные могут надувать воздушные шарики или делать выдох через коктейльную трубочку, опущенную в стакан с водой.
Следующий этап антибиотикотерапия. Поскольку бактериологический анализ делается несколько дней, а приступать к лечению необходимо немедленно, пациенту назначают препараты широкого спектра действия. При этом курс лечения ними составляет 5-7 дней. Этого вполне достаточно, чтобы продержаться до получения результатов анализа. Далее их сменяют на антибиотик, к которому патогенная микрофлора чувствительна. Все препараты вводят внутримышечно или внутривенно.
Параллельно с антибиотиками назначают противогрибковые средства. Такое лечение преследует две цели. Во-первых, застойная пневмония может быть вызвана не только бактериями, но и их ассоциациями с грибками. Во-вторых, при антибиотикотерапии нередко развивается дисбактериоз. То есть, препараты уничтожают не только патогенные микроорганизмы, но и полезные.
Кроме антибиотиков и противогрибковых пациенту назначают препараты, расширяющие бронхи. Они облегчают отхождение мокроты и способствуют лучшему поступлению кислорода. Их вводят внутривенно или ингаляционно.
Дополнительно в схему терапии включают иммуномодуляторы, мочегонные, отхаркивающие препараты и сердечные гликозиды.
Если пациент находится в сознании, он должен стараться откашливать мокроту. В этом помогает вибрационный массаж и регулярное переворачивание. При угнетенном кашлевом рефлексе или во время искусственной вентиляции легких для освобождения дыхательных путей больному проводят бронхоскопию, используя систему вакуумного отсасывания мокроты.
При развитии осложнений (экссудативного плеврита, перикардита) для удаления скопившейся жидкости в условиях стационара выполняют пункцию перикарда или плевры.
Не последнюю роль в лечении играет правильное питание. Оно должно быть легкоусвояемым, богатым белками и витаминами. Если пациент в сознании и жевательный рефлекс сохранен, он ест самостоятельно. Еду ему подают в полужидком перетертом виде. Лучше всего для таких больных приготовить на пару или отварить мясо нежирных сортов. Если больной не может глотать или находится на искусственной вентиляции легких, прибегают к энтеральному питанию, то есть кормят через зонд. Это трубка, введенная через нос в желудок. В качестве питания используют нежирные бульоны и овощные отвары, а для питья отвары шиповника, морсы, травяные чаи.
Оно должно быть легкоусвояемым, богатым белками и витаминами. Если пациент в сознании и жевательный рефлекс сохранен, он ест самостоятельно. Еду ему подают в полужидком перетертом виде. Лучше всего для таких больных приготовить на пару или отварить мясо нежирных сортов. Если больной не может глотать или находится на искусственной вентиляции легких, прибегают к энтеральному питанию, то есть кормят через зонд. Это трубка, введенная через нос в желудок. В качестве питания используют нежирные бульоны и овощные отвары, а для питья отвары шиповника, морсы, травяные чаи.
После стабилизации состояния пациента ему назначают массаж и физиотерапевтические процедуры.
При уходе за лежачим больным пожилого возраста нужно придерживаться следующих правил:
- Каждые 2 часа менять помогать менять положение тела. Это профилактика не только гипостатической пневмонии, но и пролежней.
- Если состояние больного позволяет, его укладывают на живот. При этом спину в области легких растирают камфорным спиртом, а также проводят вибрационный массаж.
 Он очень прост: ладонь одной руки кладут на спину, а кулаком другой руки легонько постукивают по ней, постепенно двигаясь от нижних отделов к верхним.
Он очень прост: ладонь одной руки кладут на спину, а кулаком другой руки легонько постукивают по ней, постепенно двигаясь от нижних отделов к верхним. - Два раза в неделю можно делать баночный массаж или ставить горчичники.
- Ежедневно выполнять упражнения дыхательной гимнастики. Это могут быть специальные комплексы по Стрельниковой или Бутейко, надувание воздушных шариков, дыхание через трубочку. Делают такие упражнения несколько раз в день.
- Поскольку у лежачих больных могут нарушаться процессы терморегуляции, пожилой человек должен быть тепло одет. Однако и перегреваться ему нельзя.
- В помещении, где находится больной, необходимо регулярно делать влажную уборку и проветривание. Однако нужно следить, чтобы не было сквозняков. Пожилые люди очень к ним чувствительны. Кроме того, 2 раза в день нужно проводить кварцевание помещения.
- Питание лежачих больных должно быть витаминизированным и легким.
- Ежедневно необходимо измерять артериальное давление, температуру тела, пульс и частоту дыхательных движений, фиксируя все показатели в дневнике наблюдений.
 Кроме того, нужно внимательно следить за состоянием пациента, отмечая малейшие изменения.
Кроме того, нужно внимательно следить за состоянием пациента, отмечая малейшие изменения.
Кроме того, лежачего больного, если он находится дома, должен периодически осматривать лечащий врач.
Прогноз заболевания зависит от ряда факторов: своевременной диагностики, адекватной терапии, состояния иммунной системы пациента и наличия сопутствующих патологий. К сожалению, из-за скрытого течения патологии к ее лечению приступают довольно поздно, и часто исход гипостатической пневмонии бывает неблагоприятным.
Главную роль играет качество ухода за больным и осложнения в виде гипостатической пневмонии можно избежать, если придерживаться всех профилактических мер.
Лечение пневмонии у пожилых людей
Пневмония или воспаление легких заболевание, которое может возникнуть в любом возрасте. Очень часто оно развивается у людей с ослабленной иммунной системой маленьких детей, пожилых и больных, вынужденных соблюдать постельный режим. Для пациентов, прикованных к кровати, характерна особая форма воспаления легких гипостатическая или застойная пневмония. И наиболее тяжело заболевание протекает у больных пожилого возраста.
И наиболее тяжело заболевание протекает у больных пожилого возраста.
Пневмония у пожилых людей, особенно лежачих больных, начинается в тех отделах, где нарушается микроциркуляция крови и скапливается слизь. К такому состоянию приводят застойные явления в малом кругу кровообращения, спровоцированные неподвижным состоянием человека, а также ограниченная амплитуда дыхательных движений. В результате создаются благоприятные условия для развития патогенной микрофлоры. Далее из этих очагов воспаление распространяется и на другие участки легкого.
Риск развития патологии резко возрастает, если пациент страдает заболеваниями сердечно-сосудистой системы (гипертонией, стенокардией, аритмией, кардиосклерозо), органов дыхания (бронхиальной астмой, эмфиземой), а также патологиями опорно-двигательного аппарата (сколиозом или кифозом грудного отдела позвоночника). Вероятность появления пневмонии у пожилых людей велика, если они страдают сахарным диабетом или хроническим пиелонефритом. Также ей подвержены те, кто недавно перенес хирургическое вмешательство на органах дыхания. Из-за болей послеоперационной раны такие пациенты дышат поверхностно, стараясь их уменьшить и тем самым усиливая застойные явления. У таких категорий больных необходимо как можно раньше начинать профилактику застойной пневмонии.
Из-за болей послеоперационной раны такие пациенты дышат поверхностно, стараясь их уменьшить и тем самым усиливая застойные явления. У таких категорий больных необходимо как можно раньше начинать профилактику застойной пневмонии.
Собственно воспалительную реакцию вызывают патогенные, условно-патогенные микроорганизмы и грибки, а также их ассоциации. В анализе мокроты часто обнаруживают гемофильную палочку, стафилококки и стрептококки (особенно пневмококки).
Гипостатическая пневмония коварная патология. На начальной стадии ее симптомы довольно смазаны и часто маскируются под основное заболевание. Именно поэтому так необходимо во время ухода за лежачим больным внимательно наблюдать за его состоянием.
Более выраженные симптомы застойного воспаления легких становятся заметными на поздних стадиях, когда патологический процесс зашел уже далеко, и время упущено. Его основными признаками являются высокая температура и влажный кашель со слизисто-гнойной мокротой, иногда с прожилками крови.
Как и любое воспаление, пневмония протекает на фоне общей интоксикации организма. Больной теряет аппетит, становится вялым, а иногда заторможенным. Он жалуется на тошноту и слабость. Постепенно нарушается работа сердечно-сосудистой системы в виде тахикардии и болей в сердце.
По мере прогрессирования заболевания пациент испытывает нехватку воздуха. Его дыхание становится учащенным (более 20 дыхательных движений в минуту), что свидетельствует о значительном поражении легочной ткани. При тяжелом течении патологии больной становится неконтактным, сонливым, заторможенным.
Заподозрить пневмонию у лежачих может врач при аускультации. Характерным признаком служат влажные хрипы, особенно в нижних отделах легких. Но подтвердить диагноз может только рентгенография. Если пациент находится дома, можно воспользоваться специальной службой транспортировки лежачих больных. Однако наилучшим выходом является лечение в стационаре, где пожилой человек будет под присмотром врачей.
Помимо рентгенографии пациент сдает мокроту для клинического и бактериологического исследования. Первый анализ позволит определить характер воспаления, второй поможет верифицировать возбудителя и подобрать антибиотики, которые лучше всего справятся с инфекцией.
Первый анализ позволит определить характер воспаления, второй поможет верифицировать возбудителя и подобрать антибиотики, которые лучше всего справятся с инфекцией.
Чтобы оценить состояние больного, в рамках обследования он проходит ЭКГ, УЗИ сердца и сдает клинические анализы крови и мочи, биохимию крови. Также определяют уровень газов в его крови.
Терапия заболевания комплексная, поскольку у лежачих больных при застойной пневмонии происходит сбой в работе многих органов и систем. Перед началом лечения определяют, насколько пострадал кислородный баланс. Если незначительно с помощью маски подают увлажненный кислород. При дыхательной недостаточности пациента подключают к аппарату искусственной вентиляции легких.
Если больной находится в сознании, и ему не нужна искусственная вентиляция легких, врачи обязательно назначают ему дыхательную гимнастику по Бутейко или Стрельниковой. В качестве альтернативных методов, особенно если лечение проходит в домашних условиях, лежачие больные могут надувать воздушные шарики или делать выдох через коктейльную трубочку, опущенную в стакан с водой.
Следующий этап антибиотикотерапия. Поскольку бактериологический анализ делается несколько дней, а приступать к лечению необходимо немедленно, пациенту назначают препараты широкого спектра действия. При этом курс лечения ними составляет 5-7 дней. Этого вполне достаточно, чтобы продержаться до получения результатов анализа. Далее их сменяют на антибиотик, к которому патогенная микрофлора чувствительна. Все препараты вводят внутримышечно или внутривенно.
Параллельно с антибиотиками назначают противогрибковые средства. Такое лечение преследует две цели. Во-первых, застойная пневмония может быть вызвана не только бактериями, но и их ассоциациями с грибками. Во-вторых, при антибиотикотерапии нередко развивается дисбактериоз. То есть, препараты уничтожают не только патогенные микроорганизмы, но и полезные. В результате активируется условно-патогенная микрофлора и грибки. Причем особенно бурно они развиваются в ослабленном организме.
Кроме антибиотиков и противогрибковых пациенту назначают препараты, расширяющие бронхи. Они облегчают отхождение мокроты и способствуют лучшему поступлению кислорода. Их вводят внутривенно или ингаляционно.
Они облегчают отхождение мокроты и способствуют лучшему поступлению кислорода. Их вводят внутривенно или ингаляционно.
Дополнительно в схему терапии включают иммуномодуляторы, мочегонные, отхаркивающие препараты и сердечные гликозиды.
Если пациент находится в сознании, он должен стараться откашливать мокроту. В этом помогает вибрационный массаж и регулярное переворачивание. При угнетенном кашлевом рефлексе или во время искусственной вентиляции легких для освобождения дыхательных путей больному проводят бронхоскопию, используя систему вакуумного отсасывания мокроты.
При развитии осложнений (экссудативного плеврита, перикардита) для удаления скопившейся жидкости в условиях стационара выполняют пункцию перикарда или плевры.
Не последнюю роль в лечении играет правильное питание. Оно должно быть легкоусвояемым, богатым белками и витаминами. Если пациент в сознании и жевательный рефлекс сохранен, он ест самостоятельно. Еду ему подают в полужидком перетертом виде. Лучше всего для таких больных приготовить на пару или отварить мясо нежирных сортов. Если больной не может глотать или находится на искусственной вентиляции легких, прибегают к энтеральному питанию, то есть кормят через зонд. Это трубка, введенная через нос в желудок. В качестве питания используют нежирные бульоны и овощные отвары, а для питья отвары шиповника, морсы, травяные чаи.
Лучше всего для таких больных приготовить на пару или отварить мясо нежирных сортов. Если больной не может глотать или находится на искусственной вентиляции легких, прибегают к энтеральному питанию, то есть кормят через зонд. Это трубка, введенная через нос в желудок. В качестве питания используют нежирные бульоны и овощные отвары, а для питья отвары шиповника, морсы, травяные чаи.
После стабилизации состояния пациента ему назначают массаж и физиотерапевтические процедуры.
При уходе за лежачим больным пожилого возраста нужно придерживаться следующих правил:
- Каждые 2 часа менять помогать менять положение тела. Это профилактика не только гипостатической пневмонии, но и пролежней.
- Если состояние больного позволяет, его укладывают на живот. При этом спину в области легких растирают камфорным спиртом, а также проводят вибрационный массаж. Он очень прост: ладонь одной руки кладут на спину, а кулаком другой руки легонько постукивают по ней, постепенно двигаясь от нижних отделов к верхним.

- Два раза в неделю можно делать баночный массаж или ставить горчичники.
- Ежедневно выполнять упражнения дыхательной гимнастики. Это могут быть специальные комплексы по Стрельниковой или Бутейко, надувание воздушных шариков, дыхание через трубочку. Делают такие упражнения несколько раз в день.
- Поскольку у лежачих больных могут нарушаться процессы терморегуляции, пожилой человек должен быть тепло одет. Однако и перегреваться ему нельзя.
- В помещении, где находится больной, необходимо регулярно делать влажную уборку и проветривание. Однако нужно следить, чтобы не было сквозняков. Пожилые люди очень к ним чувствительны. Кроме того, 2 раза в день нужно проводить кварцевание помещения.
- Питание лежачих больных должно быть витаминизированным и легким.
- Ежедневно необходимо измерять артериальное давление, температуру тела, пульс и частоту дыхательных движений, фиксируя все показатели в дневнике наблюдений. Кроме того, нужно внимательно следить за состоянием пациента, отмечая малейшие изменения.

Кроме того, лежачего больного, если он находится дома, должен периодически осматривать лечащий врач.
Прогноз заболевания зависит от ряда факторов: своевременной диагностики, адекватной терапии, состояния иммунной системы пациента и наличия сопутствующих патологий. К сожалению, из-за скрытого течения патологии к ее лечению приступают довольно поздно, и часто исход гипостатической пневмонии бывает неблагоприятным.
Главную роль играет качество ухода за больным и осложнения в виде гипостатической пневмонии можно избежать, если придерживаться всех профилактических мер.
Лечение пневмонии у пожилых людей
Пневмония или воспаление легких заболевание, которое может возникнуть в любом возрасте. Очень часто оно развивается у людей с ослабленной иммунной системой маленьких детей, пожилых и больных, вынужденных соблюдать постельный режим. Для пациентов, прикованных к кровати, характерна особая форма воспаления легких гипостатическая или застойная пневмония.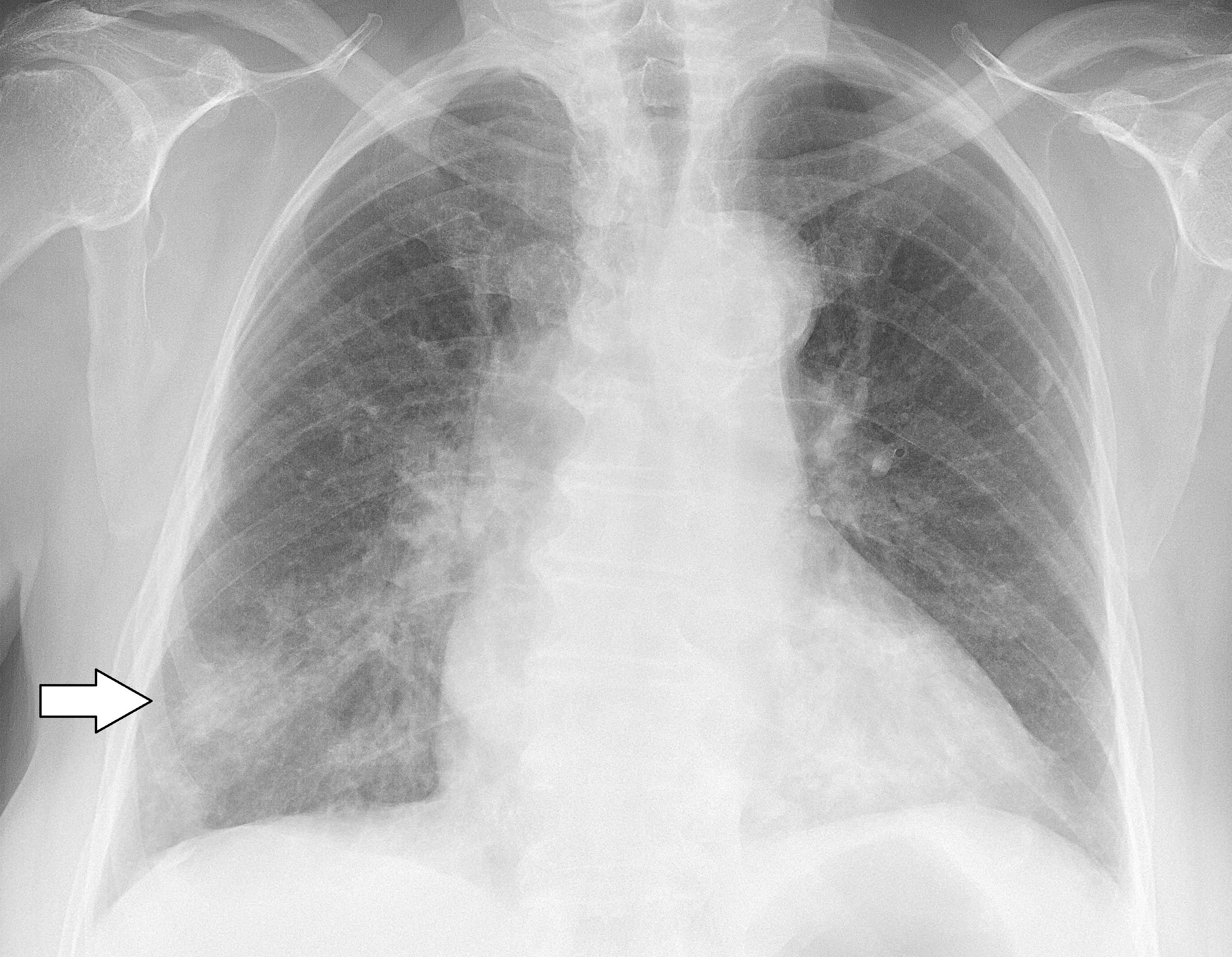 И наиболее тяжело заболевание протекает у больных пожилого возраста.
И наиболее тяжело заболевание протекает у больных пожилого возраста.
Пневмония у пожилых людей, особенно лежачих больных, начинается в тех отделах, где нарушается микроциркуляция крови и скапливается слизь. К такому состоянию приводят застойные явления в малом кругу кровообращения, спровоцированные неподвижным состоянием человека, а также ограниченная амплитуда дыхательных движений. В результате создаются благоприятные условия для развития патогенной микрофлоры. Далее из этих очагов воспаление распространяется и на другие участки легкого.
Риск развития патологии резко возрастает, если пациент страдает заболеваниями сердечно-сосудистой системы (гипертонией, стенокардией, аритмией, кардиосклерозо), органов дыхания (бронхиальной астмой, эмфиземой), а также патологиями опорно-двигательного аппарата (сколиозом или кифозом грудного отдела позвоночника). Вероятность появления пневмонии у пожилых людей велика, если они страдают сахарным диабетом или хроническим пиелонефритом. Также ей подвержены те, кто недавно перенес хирургическое вмешательство на органах дыхания. Из-за болей послеоперационной раны такие пациенты дышат поверхностно, стараясь их уменьшить и тем самым усиливая застойные явления. У таких категорий больных необходимо как можно раньше начинать профилактику застойной пневмонии.
Из-за болей послеоперационной раны такие пациенты дышат поверхностно, стараясь их уменьшить и тем самым усиливая застойные явления. У таких категорий больных необходимо как можно раньше начинать профилактику застойной пневмонии.
Собственно воспалительную реакцию вызывают патогенные, условно-патогенные микроорганизмы и грибки, а также их ассоциации. В анализе мокроты часто обнаруживают гемофильную палочку, стафилококки и стрептококки (особенно пневмококки).
Гипостатическая пневмония коварная патология. На начальной стадии ее симптомы довольно смазаны и часто маскируются под основное заболевание. Именно поэтому так необходимо во время ухода за лежачим больным внимательно наблюдать за его состоянием.
Более выраженные симптомы застойного воспаления легких становятся заметными на поздних стадиях, когда патологический процесс зашел уже далеко, и время упущено. Его основными признаками являются высокая температура и влажный кашель со слизисто-гнойной мокротой, иногда с прожилками крови.
Как и любое воспаление, пневмония протекает на фоне общей интоксикации организма. Больной теряет аппетит, становится вялым, а иногда заторможенным. Он жалуется на тошноту и слабость. Постепенно нарушается работа сердечно-сосудистой системы в виде тахикардии и болей в сердце.
По мере прогрессирования заболевания пациент испытывает нехватку воздуха. Его дыхание становится учащенным (более 20 дыхательных движений в минуту), что свидетельствует о значительном поражении легочной ткани. При тяжелом течении патологии больной становится неконтактным, сонливым, заторможенным.
Заподозрить пневмонию у лежачих может врач при аускультации. Характерным признаком служат влажные хрипы, особенно в нижних отделах легких. Но подтвердить диагноз может только рентгенография. Если пациент находится дома, можно воспользоваться специальной службой транспортировки лежачих больных. Однако наилучшим выходом является лечение в стационаре, где пожилой человек будет под присмотром врачей.
Помимо рентгенографии пациент сдает мокроту для клинического и бактериологического исследования. Первый анализ позволит определить характер воспаления, второй поможет верифицировать возбудителя и подобрать антибиотики, которые лучше всего справятся с инфекцией.
Первый анализ позволит определить характер воспаления, второй поможет верифицировать возбудителя и подобрать антибиотики, которые лучше всего справятся с инфекцией.
Чтобы оценить состояние больного, в рамках обследования он проходит ЭКГ, УЗИ сердца и сдает клинические анализы крови и мочи, биохимию крови. Также определяют уровень газов в его крови.
Терапия заболевания комплексная, поскольку у лежачих больных при застойной пневмонии происходит сбой в работе многих органов и систем. Перед началом лечения определяют, насколько пострадал кислородный баланс. Если незначительно с помощью маски подают увлажненный кислород. При дыхательной недостаточности пациента подключают к аппарату искусственной вентиляции легких.
Если больной находится в сознании, и ему не нужна искусственная вентиляция легких, врачи обязательно назначают ему дыхательную гимнастику по Бутейко или Стрельниковой. В качестве альтернативных методов, особенно если лечение проходит в домашних условиях, лежачие больные могут надувать воздушные шарики или делать выдох через коктейльную трубочку, опущенную в стакан с водой.
Следующий этап антибиотикотерапия. Поскольку бактериологический анализ делается несколько дней, а приступать к лечению необходимо немедленно, пациенту назначают препараты широкого спектра действия. При этом курс лечения ними составляет 5-7 дней. Этого вполне достаточно, чтобы продержаться до получения результатов анализа. Далее их сменяют на антибиотик, к которому патогенная микрофлора чувствительна. Все препараты вводят внутримышечно или внутривенно.
Параллельно с антибиотиками назначают противогрибковые средства. Такое лечение преследует две цели. Во-первых, застойная пневмония может быть вызвана не только бактериями, но и их ассоциациями с грибками. Во-вторых, при антибиотикотерапии нередко развивается дисбактериоз. То есть, препараты уничтожают не только патогенные микроорганизмы, но и полезные. В результате активируется условно-патогенная микрофлора и грибки. Причем особенно бурно они развиваются в ослабленном организме.
Кроме антибиотиков и противогрибковых пациенту назначают препараты, расширяющие бронхи. Они облегчают отхождение мокроты и способствуют лучшему поступлению кислорода. Их вводят внутривенно или ингаляционно.
Они облегчают отхождение мокроты и способствуют лучшему поступлению кислорода. Их вводят внутривенно или ингаляционно.
Дополнительно в схему терапии включают иммуномодуляторы, мочегонные, отхаркивающие препараты и сердечные гликозиды.
Если пациент находится в сознании, он должен стараться откашливать мокроту. В этом помогает вибрационный массаж и регулярное переворачивание. При угнетенном кашлевом рефлексе или во время искусственной вентиляции легких для освобождения дыхательных путей больному проводят бронхоскопию, используя систему вакуумного отсасывания мокроты.
При развитии осложнений (экссудативного плеврита, перикардита) для удаления скопившейся жидкости в условиях стационара выполняют пункцию перикарда или плевры.
Не последнюю роль в лечении играет правильное питание. Оно должно быть легкоусвояемым, богатым белками и витаминами. Если пациент в сознании и жевательный рефлекс сохранен, он ест самостоятельно. Еду ему подают в полужидком перетертом виде. Лучше всего для таких больных приготовить на пару или отварить мясо нежирных сортов. Если больной не может глотать или находится на искусственной вентиляции легких, прибегают к энтеральному питанию, то есть кормят через зонд. Это трубка, введенная через нос в желудок. В качестве питания используют нежирные бульоны и овощные отвары, а для питья отвары шиповника, морсы, травяные чаи.
Лучше всего для таких больных приготовить на пару или отварить мясо нежирных сортов. Если больной не может глотать или находится на искусственной вентиляции легких, прибегают к энтеральному питанию, то есть кормят через зонд. Это трубка, введенная через нос в желудок. В качестве питания используют нежирные бульоны и овощные отвары, а для питья отвары шиповника, морсы, травяные чаи.
После стабилизации состояния пациента ему назначают массаж и физиотерапевтические процедуры.
При уходе за лежачим больным пожилого возраста нужно придерживаться следующих правил:
- Каждые 2 часа менять помогать менять положение тела. Это профилактика не только гипостатической пневмонии, но и пролежней.
- Если состояние больного позволяет, его укладывают на живот. При этом спину в области легких растирают камфорным спиртом, а также проводят вибрационный массаж. Он очень прост: ладонь одной руки кладут на спину, а кулаком другой руки легонько постукивают по ней, постепенно двигаясь от нижних отделов к верхним.

- Два раза в неделю можно делать баночный массаж или ставить горчичники.
- Ежедневно выполнять упражнения дыхательной гимнастики. Это могут быть специальные комплексы по Стрельниковой или Бутейко, надувание воздушных шариков, дыхание через трубочку. Делают такие упражнения несколько раз в день.
- Поскольку у лежачих больных могут нарушаться процессы терморегуляции, пожилой человек должен быть тепло одет. Однако и перегреваться ему нельзя.
- В помещении, где находится больной, необходимо регулярно делать влажную уборку и проветривание. Однако нужно следить, чтобы не было сквозняков. Пожилые люди очень к ним чувствительны. Кроме того, 2 раза в день нужно проводить кварцевание помещения.
- Питание лежачих больных должно быть витаминизированным и легким.
- Ежедневно необходимо измерять артериальное давление, температуру тела, пульс и частоту дыхательных движений, фиксируя все показатели в дневнике наблюдений. Кроме того, нужно внимательно следить за состоянием пациента, отмечая малейшие изменения.

Кроме того, лежачего больного, если он находится дома, должен периодически осматривать лечащий врач.
Прогноз заболевания зависит от ряда факторов: своевременной диагностики, адекватной терапии, состояния иммунной системы пациента и наличия сопутствующих патологий. К сожалению, из-за скрытого течения патологии к ее лечению приступают довольно поздно, и часто исход гипостатической пневмонии бывает неблагоприятным.
Главную роль играет качество ухода за больным и осложнения в виде гипостатической пневмонии можно избежать, если придерживаться всех профилактических мер.
Лечение пневмонии у пожилых людей
Пневмония или воспаление легких заболевание, которое может возникнуть в любом возрасте. Очень часто оно развивается у людей с ослабленной иммунной системой маленьких детей, пожилых и больных, вынужденных соблюдать постельный режим. Для пациентов, прикованных к кровати, характерна особая форма воспаления легких гипостатическая или застойная пневмония. И наиболее тяжело заболевание протекает у больных пожилого возраста.
И наиболее тяжело заболевание протекает у больных пожилого возраста.
Пневмония у пожилых людей, особенно лежачих больных, начинается в тех отделах, где нарушается микроциркуляция крови и скапливается слизь. К такому состоянию приводят застойные явления в малом кругу кровообращения, спровоцированные неподвижным состоянием человека, а также ограниченная амплитуда дыхательных движений. В результате создаются благоприятные условия для развития патогенной микрофлоры. Далее из этих очагов воспаление распространяется и на другие участки легкого.
Риск развития патологии резко возрастает, если пациент страдает заболеваниями сердечно-сосудистой системы (гипертонией, стенокардией, аритмией, кардиосклерозо), органов дыхания (бронхиальной астмой, эмфиземой), а также патологиями опорно-двигательного аппарата (сколиозом или кифозом грудного отдела позвоночника). Вероятность появления пневмонии у пожилых людей велика, если они страдают сахарным диабетом или хроническим пиелонефритом. Также ей подвержены те, кто недавно перенес хирургическое вмешательство на органах дыхания. Из-за болей послеоперационной раны такие пациенты дышат поверхностно, стараясь их уменьшить и тем самым усиливая застойные явления. У таких категорий больных необходимо как можно раньше начинать профилактику застойной пневмонии.
Из-за болей послеоперационной раны такие пациенты дышат поверхностно, стараясь их уменьшить и тем самым усиливая застойные явления. У таких категорий больных необходимо как можно раньше начинать профилактику застойной пневмонии.
Собственно воспалительную реакцию вызывают патогенные, условно-патогенные микроорганизмы и грибки, а также их ассоциации. В анализе мокроты часто обнаруживают гемофильную палочку, стафилококки и стрептококки (особенно пневмококки).
Гипостатическая пневмония коварная патология. На начальной стадии ее симптомы довольно смазаны и часто маскируются под основное заболевание. Именно поэтому так необходимо во время ухода за лежачим больным внимательно наблюдать за его состоянием.
Более выраженные симптомы застойного воспаления легких становятся заметными на поздних стадиях, когда патологический процесс зашел уже далеко, и время упущено. Его основными признаками являются высокая температура и влажный кашель со слизисто-гнойной мокротой, иногда с прожилками крови.
Как и любое воспаление, пневмония протекает на фоне общей интоксикации организма. Больной теряет аппетит, становится вялым, а иногда заторможенным. Он жалуется на тошноту и слабость. Постепенно нарушается работа сердечно-сосудистой системы в виде тахикардии и болей в сердце.
По мере прогрессирования заболевания пациент испытывает нехватку воздуха. Его дыхание становится учащенным (более 20 дыхательных движений в минуту), что свидетельствует о значительном поражении легочной ткани. При тяжелом течении патологии больной становится неконтактным, сонливым, заторможенным.
Заподозрить пневмонию у лежачих может врач при аускультации. Характерным признаком служат влажные хрипы, особенно в нижних отделах легких. Но подтвердить диагноз может только рентгенография. Если пациент находится дома, можно воспользоваться специальной службой транспортировки лежачих больных. Однако наилучшим выходом является лечение в стационаре, где пожилой человек будет под присмотром врачей.
Помимо рентгенографии пациент сдает мокроту для клинического и бактериологического исследования. Первый анализ позволит определить характер воспаления, второй поможет верифицировать возбудителя и подобрать антибиотики, которые лучше всего справятся с инфекцией.
Первый анализ позволит определить характер воспаления, второй поможет верифицировать возбудителя и подобрать антибиотики, которые лучше всего справятся с инфекцией.
Чтобы оценить состояние больного, в рамках обследования он проходит ЭКГ, УЗИ сердца и сдает клинические анализы крови и мочи, биохимию крови. Также определяют уровень газов в его крови.
Терапия заболевания комплексная, поскольку у лежачих больных при застойной пневмонии происходит сбой в работе многих органов и систем. Перед началом лечения определяют, насколько пострадал кислородный баланс. Если незначительно с помощью маски подают увлажненный кислород. При дыхательной недостаточности пациента подключают к аппарату искусственной вентиляции легких.
Если больной находится в сознании, и ему не нужна искусственная вентиляция легких, врачи обязательно назначают ему дыхательную гимнастику по Бутейко или Стрельниковой. В качестве альтернативных методов, особенно если лечение проходит в домашних условиях, лежачие больные могут надувать воздушные шарики или делать выдох через коктейльную трубочку, опущенную в стакан с водой.
Следующий этап антибиотикотерапия. Поскольку бактериологический анализ делается несколько дней, а приступать к лечению необходимо немедленно, пациенту назначают препараты широкого спектра действия. При этом курс лечения ними составляет 5-7 дней. Этого вполне достаточно, чтобы продержаться до получения результатов анализа. Далее их сменяют на антибиотик, к которому патогенная микрофлора чувствительна. Все препараты вводят внутримышечно или внутривенно.
Параллельно с антибиотиками назначают противогрибковые средства. Такое лечение преследует две цели. Во-первых, застойная пневмония может быть вызвана не только бактериями, но и их ассоциациями с грибками. Во-вторых, при антибиотикотерапии нередко развивается дисбактериоз. То есть, препараты уничтожают не только патогенные микроорганизмы, но и полезные. В результате активируется условно-патогенная микрофлора и грибки. Причем особенно бурно они развиваются в ослабленном организме.
Кроме антибиотиков и противогрибковых пациенту назначают препараты, расширяющие бронхи. Они облегчают отхождение мокроты и способствуют лучшему поступлению кислорода. Их вводят внутривенно или ингаляционно.
Дополнительно в схему терапии включают иммуномодуляторы, мочегонные, отхаркивающие препараты и сердечные гликозиды.
Если пациент находится в сознании, он должен стараться откашливать мокроту. В этом помогает вибрационный массаж и регулярное переворачивание. При угнетенном кашлевом рефлексе или во время искусственной вентиляции легких для освобождения дыхательных путей больному проводят бронхоскопию, используя систему вакуумного отсасывания мокроты.
При развитии осложнений (экссудативного плеврита, перикардита) для удаления скопившейся жидкости в условиях стационара выполняют пункцию перикарда или плевры.
Не последнюю роль в лечении играет правильное питание. Оно должно быть легкоусвояемым, богатым белками и витаминами. Если пациент в сознании и жевательный рефлекс сохранен, он ест самостоятельно. Еду ему подают в полужидком перетертом виде. Лучше всего для таких больных приготовить на пару или отварить мясо нежирных сортов. Если больной не может глотать или находится на искусственной вентиляции легких, прибегают к энтеральному питанию, то есть кормят через зонд. Это трубка, введенная через нос в желудок. В качестве питания используют нежирные бульоны и овощные отвары, а для питья отвары шиповника, морсы, травяные чаи.
После стабилизации состояния пациента ему назначают массаж и физиотерапевтические процедуры.
При уходе за лежачим больным пожилого возраста нужно придерживаться следующих правил:
- Каждые 2 часа менять помогать менять положение тела. Это профилактика не только гипостатической пневмонии, но и пролежней.
- Если состояние больного позволяет, его укладывают на живот. При этом спину в области легких растирают камфорным спиртом, а также проводят вибрационный массаж. Он очень прост: ладонь одной руки кладут на спину, а кулаком другой руки легонько постукивают по ней, постепенно двигаясь от нижних отделов к верхним.
- Два раза в неделю можно делать баночный массаж или ставить горчичники.
- Ежедневно выполнять упражнения дыхательной гимнастики. Это могут быть специальные комплексы по Стрельниковой или Бутейко, надувание воздушных шариков, дыхание через трубочку. Делают такие упражнения несколько раз в день.
- Поскольку у лежачих больных могут нарушаться процессы терморегуляции, пожилой человек должен быть тепло одет. Однако и перегреваться ему нельзя.
- В помещении, где находится больной, необходимо регулярно делать влажную уборку и проветривание. Однако нужно следить, чтобы не было сквозняков. Пожилые люди очень к ним чувствительны. Кроме того, 2 раза в день нужно проводить кварцевание помещения.
- Питание лежачих больных должно быть витаминизированным и легким.
- Ежедневно необходимо измерять артериальное давление, температуру тела, пульс и частоту дыхательных движений, фиксируя все показатели в дневнике наблюдений. Кроме того, нужно внимательно следить за состоянием пациента, отмечая малейшие изменения.
Кроме того, лежачего больного, если он находится дома, должен периодически осматривать лечащий врач.
Прогноз заболевания зависит от ряда факторов: своевременной диагностики, адекватной терапии, состояния иммунной системы пациента и наличия сопутствующих патологий. К сожалению, из-за скрытого течения патологии к ее лечению приступают довольно поздно, и часто исход гипостатической пневмонии бывает неблагоприятным.
Главную роль играет качество ухода за больным и осложнения в виде гипостатической пневмонии можно избежать, если придерживаться всех профилактических мер.
Профилактика застойных процессов в легких
Снижение риска застойных процессов в легких, как правило, начинается во время госпитализации в лечебном учреждении. Иногда эти процедуры необходимо продолжать дома, вместе с лечебной и дыхательной гимнастикой.
- Застойные явления в легких чаще всего встречаются у лежачих больных, у людей пожилого возраста, при вынужденном ограничении подвижности, т.к. физиология дыхательной системы не приветствует длительное пребывание в лежачем положении.
- Застойные процессы в легких приводят к уменьшению количества вдыхаемого воздуха и недостаточному насыщению крови кислородом и другими не менее важными газами. Дисбаланс газового состава крови приводит к нарушению многих химических реакций, происходящих в клетках, и способен приводить к дополнительным заболеваниям.
Какие факторы провоцируют формирование патологий в легких?
- Уменьшение дыхательного объема
- Сердечные заболевания
- Гипертоническая болезнь
- Долгое пребывание в одном положении
- Отсутствие физической активности
- Сниженный кашлевой рефлекс
- Недостаточные профилактические мероприятия
- Наличие лишней жидкости в организме
Основные меры профилактики легочного застоя
1. Движение
Застой в легких в первоначальной стадии устраняется только активностью.
- Человеку, вынужденному длительное время находиться в постели, надо совершать как можно больше движений — переворачиваться, менять положение тела, присаживаться.
- Если нет возможности двигаться самостоятельно, то ухаживающим необходимо часто и своевременно изменять положение тела больного в кровати.
- Нельзя спать на низких подушках, долго быть неподвижным, что ослабляет функции дыхания и движения грудной клетки.
2. Массаж и дыхательная гимнастика
Применение легкого ручного массажа и дыхательной гимнастики (даже в период воспаления) сохранит эластичность тканей, а также облегчит отхаркивание скопившейся мокроты. Активное самостоятельное дыхание помогает обогатить кислородом бронхи и легкие, расширяет диапазон движений грудной клеткой, включая диафрагму.
Для дыхательной гимнастики можно использовать, как обычные воздушные
шарики, так и специальные тренажеры.
Посмотреть
3. Контроль и поддержание уровня кислорода в крови
Для определения уровня насыщенности крови кислородом используется прибор пульсоксиметр. А для компенсации недостатка кислорода в домашних условиях используются кислородные баллоны и кислородные концентраторы.
Кислородный концентратор –это устройство, которое выделяет кислород из атмосферного воздуха, пропуская его через так называемое молекулярное решето. Прибор используется, как по медицинским показаниям, так и для поддержания здоровья.
Кислородный концентратор должен использоваться строго в соответствии с инструкцией и/или назначениями врача. Недопустимо превышать рекомендованные дозировки.
Дыхательные тренажеры и кислородное оборудование
Если Вам нужна дополнительная информация и помощь специалиста, запишитесь на персональную консультацию.
причины, симптомы, диагностика и лечение
Пневмония (воспаление лёгких) – заболевание лёгких воспалительной природы. Заболевание сопровождается поражением лёгочных тканей. Пневмония может затрагивать как отдельные очаги, сегменты, так и лёгкие полностью (тотально).
При воспалении лёгких больше всего поражаются альвеолы и интерстициальная ткань (соединительная ткань, которая принимает непосредственное участие в образовании стромы – основы лёгких).
К воспалению, поражению лёгких могут привести бактерии, вирусы, токсины.
Именно на пневмонии приходится около 30% заболеваний нижних дыхательных путей воспалительного характера.
Чаще всего пневмонией заболевают лица с хроническим бронхитом, инфекциями носа и глотки, сердечной недостаточностью.
При этом лица пожилого возраста заболевают пневмонией чаще, чем молодые, и заболевание у них протекает в более тяжёлой форме. Если у молодёжи чаще встречаются вялотекущие очаговые пневмонии, то у пожилых нередки острые пневмонии сразу с поражением нескольких сегментов лёгких.
Также риск заболеть пневмонией выше – у курящих, нежели у некурящих людей. Это связано с тем, сто слизистая оболочка бронхов у курящих людей – более истончённая, а защитные реакции бронхопульмональной системы – ослабленные.
Патогенез пневмонии
Механизм зарождения – патогенез пневмонии сложный. Всё зависит от того, как в организм попала инфекция.
Пути попадания инфекции, токсинов в организм бывают разными:
- Через бронхи (бронхогенный патогенез). Бактерии, вирусы попадают в лёгкие воздушно-капельным путём – непосредственно с вдыхаемым воздухом или опосредованно (из носа), при контакте слизистых (носа, глаз) с поверхностью, на которой есть вирусы, бактерии.
- Через кровь (гематогенный патогенез). Такие пневмонии чаще всего развиваются на фоне сепсиса – гнойно-септического поражения крови.
- Через лимфу. Из лимфы микроорганизмы проникают к эпителиальным клеткам бронхопульмональной системы и прилипают к ним.
- Изнутри (эндогенный патогенез). В этом случае механизм зарождения заболевания начинается с нарушенной микрофлоры (например, у человека нарушается синтез муцинов (гликопротеинов). Из-за этого возникают проблемы с мукоцилиарным клиренсом, задача которого – непосредственно выведение ринобронхиального секрета.
После того, как бактерии, токсины, вирусы попали в лёгкие, в дело вступают белки цитокины (пептидные информационные молекулы). Они активизируются при движении нейтрофилов (части лейкоцитов), макрофагов, принимающих участие в воспалительном процессе. Именно цитокины регулируют развитие местных защитных реакций.
Но если нарушена бронхопульмональная защита, слабая иммунная система, в организме протекают аутоаалергические и аллергические реакции, возникает воспаление легких.
Если в возникновении заболевания виновны грибки, то характерная черта механизма развития заболевания – активное размножение грибковых культур, миграция лейкоцитов и скопление в бронхиолах, альвеолах серозной жидкости.
Симптомы пневмонии
- Лихорадка. Сильный озноб, температура до 40 °С. Возникает как защитная реакция организма. Лихорадка помогает организму приспособиться к воздействию пирогенных (биологически активных) веществ вирусного и бактериального происхождения.
- Кашель. Может быть как сухим, так и влажным. Мокрота может быть водянистой и в виде гноя, слизи – желтоватой, зеленоватой, при запущенных пневмониях – кровянистой,
- Отсутствие аппетита. Организм даёт своеобразный сигнал желудочно-кишечному тракту на то, чтобы тот не тратил силы на переваривание пищи. Ведь эти силы нужны на борьбу с недугом. Особенно при пневмонии не хочется есть тяжёлую пищу (мясо, грибы, бобовые).
- Колющая боль в груди. Особенно боль усиливается на глубоком вдохе.
Одышка, учащённое сердцебиение, ощущение нехватки кислорода (сердце начинает интенсивно перекачивать кровь).
Синий оттенок губ, ногтей. Этот симптом – прямая реакция на нехватку организму кислорода.
Необоснованная тревожность.
Причины пневмонии
К развитию пневмонии может привести как инфекция, так и другие раздражители.
Инфекционную пневмонию могут вызывать:
- пневмококки (вид стрептококков),
- стафилококки,
- короновирусы,
- вирусы гриппа и парагриппа,
- грибы (рода Кандида и дрожжевые),
- микоплазма,
- аденовирусы,
- клепсиелла
- герпес,
- синегнойная палочка,
- легионелла,
- энтеровирусы (Коксаки, ЕСHO),
- риновирус.
Бактериальная пневмония – встречается чаще всего. Пневмонии, вызванные вирусами и грибками – менее распространённое явление
Если пневмония неинфекционная, то причины могут быть следующие:
- длительное нахождение среди паров химических веществ;
- травмы (ДТП, неудачные операции)
- ожоги.
- облучение при лечении онкологических заболеваний.
Классификация и стадии развития пневмонии
Именно причина заболевания – инфекционная и неинфекционная – главный критерий при классификации пневомоний. При этом, если воспаление лёгких вызвано инфекцией, выделяют бактериальную вирусную и грибковую пневмонии:
- Бактериальная пневмония – воспаление лёгких, развивающееся на фоне поражения лёгочной ткани грамотрицательными и бактериальными бактериями. Заболевание сопровождается раздражением плевры (выстилает лёгкое снаружи и грудную клетку изнутри) и инфильтрацией паренхимы лёгких (включая альвеоральные стенки). Если бактериальное воспаление лёгких не приступить своевременно лечить, часть лёгочной ткани может некрозироваться, на лёгком может возникнуть абсцесс, гангрена.
- Вирусная пневмония – острое заболевание с выраженной интоксикацией. Частота возникновения тесно связана с эпидемиологическими вспышками (ОРВИ, короновируса)
- Грибковая пневмония (пневмомикоз) – воспаление лёгких, вызванное размножением штаммов грибов альвеолах и паренхиме лёгких. Одна из наиболее сложно диагностируемых видов пневмоний.
Одни из самых опасных – вирусные пневмонии, осложнённые бактериальной или грибковой инфекцией. Именно при таких пневмониях высок риск летального исхода.
Патологии бывают типичными и атипичными. Для лечения типичных пневмоний есть эффективные лекарства и методики Атипичные пневмонии – более сложные в лечении. Самые сложные атипичные пневмонии – вирусные. Среди бактериальных пневмоний – наиболее проблемные – атипичные пневмонии, вызванные внутриклеточными возбудителями – хламидиями, легионеллой.
Существенное значение для диагностики, лечения пневмоний имеет и их классификация в зависимости от очага поражения (стадии поражения).
- Тотальная. Лёгкие затронуты полностью.
- Крупозная. Поражена одна доля. У детей встречается крайне редко, у взрослых, особенно с бактериальной пневмонией – это распространённое явление.
- Односторонняя и двухсторонняя. Затрагивает только правое или левое либо оба лёгких.
- Сливная. Очагов воспаления несколько, но практически сразу они сливаются в один.
- Сегментарная – затрагивает один либо несколько бронхолегочных сегментов
Осложнения пневмонии
Осложнения пневмонии могут затрагивать как сами лёгкие, так и другие органы.
Непосредственно лёгочные осложнения
Самые распространённые – осложнения, которые касаются самих лёгких:
- Фиброз лёгких. Одно из самых опасных осложнений. Ткани лёгких заменяются соединительной тканью, дыхательная площадь существенно сокращается, возникает дыхательная недостаточность. Сначала она заметна только при движении, а затем и в состоянии покоя. Чем больше разрастается соединительная ткань, тем прогрессирующей само воспаление лёгких.
- Острая дыхательная недостаточность – полная гипоксия. Начинается с чувства нехватки воздуха, при отсутствии медпомощи возникает гипоксическая кома.
- Плеврит – отложения на плевре фибрина, скопление в плевральной полости жидкости, образование спаек. В результате подвижность диафрагмального купола существенно ограничивается. В итоге развивается хроническая дыхательная недостаточность. Если же в полости скапливается не только жидкость, но и гной, развивается гнойный плеврит, являющийся причиной летальных исходов.
- Деструкция – ответ на гнойно-некротическую инфекцию. Сопровождается резким повышением, болью в грудине, выделением зловонной мокроты. При несвоевременно принятых мерах – вероятность летального исхода – 2-5%, при интенсивной медицинской терапии под контролем пульмонологов – прогноз благоприятной.
Осложнения на сердце
Достаточно сложно протекает пневмония у тех, кто имеет проблемы с сердцем.
Существенная проблема – риск осложнений на само сердце:
- Миокардит – воспаление сердечной мышцы. Одновременно нарушается и проводимость. В итоге пациент сталкивается с проблемой сердцебиения, одышкой, набуханием вен.
- Перикардит – воспаление листков перикарда. Последствия – сильная одышка – особенно при движении и общая слабость.
- Эндокардит – образование вегетаций на клапанах сердца. Человека начинает преследовать одышка и сильное потоотделение.
Диагностика
При подозрении на воспаление лёгких важна комплексная диагностика:
- Рентгенография легких. Рекомендована как при подозрении на заболевание, так и спустя месяц после лечения. Рентгенография позволяет увидеть паренхиматозные (очаговые, диффузные) затемнения, рассмотреть легочный рисунок (при инфильтрации он усилен).
- Рентгеновская компьютерная томография органов грудной клетки. Чаще всего назначается, если рентгенография легких не отображает динамику, а пациенту по какой-то причине лечение не помогает, либо врачу важно рассмотреть лёгкие пациенты в тех срезах, на которых они на рентгеновском снимке плохо доступны.
- Лабораторная диагностика. Важную роль играют общий анализ крови (особенно лейкоциты), биохимический анализ крови и анализ на мокроту.
- Бронхоспокия. Эндоскопический метод. Применяется, если нужно выяснить – действительно это пневмония или анатомическая аномалия легкого, инородный предмет в дыхательных путях, опухоль.
В некоторых случаях дополнительно проводится УЗИ сердца. Особенно, если есть подозрение, что воспалены не только лёгкие, но и сердечная мышца.
Лечение
Лечение базируется на купировании причины заболевании, снятии симптомов и поддержание резервов организма:
- Противоинфекционная медикаментозная терапия. Препараты подбираются строго исходя из того, что является возбудителем. Поэтому терапия может быть антибактериальной, противовирусной, противогрибковой.
Среди антибактериальных препаратов хороший эффект дают амоксициллин, макролиды, цефалоспорины, цефалоспорины, фторхинолоны, карбапенемы, аминогликозиды. Если пневмония – смешанного характера или точный возбудитель не выявлен, иногда комбинируют несколько препаратов. Если воспаление лёгких – вирусной природы, назначается анцикловир, цидофовир. Фоскарнет и другие лекарства. Всё зависит от типа вируса. При грибковой пневмонии выписывают противомикотические лекарства. При неизвестном возбудителе назначают комбинированную антибиотикотерапию из 2-3 препаратов. Курс лечения может продолжаться от 7-10 до 14 дней, возможна смена антибиотика.
- Симптоматическая терапия. В качестве симптоматиков больным с пневмонией назначают отхаркивающие, жаропонижающие, антигистаминные (протвиоаллергические) препараты.
- Физиотерапия. Данный вид лечения актуален только на стадии, когда нет лихорадки. Эффективные варианты физиолечения – УВЧ, массаж, электрофорез.
Прогноз
Долгое время большинство пневмоний были сопряжены с риском летального исхода. Но с развитием фармакологии, появлением антибиотиков, противовирусных и антимикотических средств, если лечение начато своевременно, в большинстве случаев, особенно если у человека нет хронических заболеваний, прогноз благоприятен.
Главное, своевременно должна быть выявлена причина болезни (бактерии, вирусы, грибок) и вовремя начата медикаментозная терапия.
Своевременно начатое лечение – это и минимизация осложнений. Главное, важно учитывать общее состояние пациента, сопутствующие патологии. Наибольший риск осложнений – у лиц пожилого возраста, детей до 5 лет, лиц с хроническими заболеваниями сердца, дыхательных путей, почек, ослабленным иммунитетом.
Лучший результат лечения и благоприятный прогноз обеспечивает комплексное лечение в условиях стационара.
Профилактика
Один из главных методов пневмонии – это вакцинация. От воспаления лёгких нет универсальных вакцин. Но очень хороший результат дают прививки пневмококка (самого распространённого возбудителя бактериальной пневмонии) и от гриппа .
Вакцинация от пневмококка и гриппа особенно показана людям из групп повышенного риска:
- лицам старше 65 лет;
- страдающим бронхиальной астмой, хроническим бронхитом,
- перенёсшим инфаркт миокарда,
- лицам с ишемической болезнью сердца, кардиомиопатиями.
Также (при строгом контроле и оценки ситуации инфекционистом) такие прививки могут быть показаны лицам с тяжёлыми заболеваниями печени и ВИЧ.
Крайне важный элемент профилактики – и дыхательная гимнастика. Если человек регулярно делает дыхательные упражнения, то у него существенно улучшается вентиляция лёгких, ему легче следить за дыханием, дыхательный аппарат укрепляется, накопившаяся мокрота – регулярно отходит (и нет рисков образования застойных явлений).
Начинать лучше с дыхательной гимнастики в лежачем положении тела
- Положите левую руку на живот, правую — на грудину. Сделайте вдох и надуйте живот. Затем сделайте медленный выдох с максимально возможным втягиванием живота. На первом занятии повторите упражнение на протяжение одной минуты. Через три недели выполняйте упражнение на протяжении 3-х минут.
- Вдохните воздух и отчётливо произнесите звуки «ха», «м», «р» и «ж». Время выполнения упражнения, как и в предыдущем случае – от 1 до 3 минут.
Если упражнения переносятся хорошо, можно взяться за боле ее сложные варианты: например попробовать упражнения из комплекса Стрельниковой или попрактиковаться в йоге.
Так как пневмония может иметь разную природу, а её протекание возможно в разных формах, подход к диагностике, профилактике, лечению должен быть комплексным. Лучше всего пневмонию лечить не дома, а в условиях стационара. Большой опыт лечения воспаления лёгких – у врачей пульмонологического отделения 5-й больницы г. Минска. Больница располагает комплексной диагностической базой. В штате – опытные врачи. В том числе, кроме пульмонологов в больнице отличный штат кардиологов, что важно для минимизации рисков осложнений. Есть все условия для лечения и реабилитации.
что это такое, симптомы, лечение и профилактика
Стабильное кровоснабжение в области легких насыщает организм необходимым кислородом. Застойные явления в легких или гипостаз говорят о том, что произошел сбой, кровоток нарушен, и кровь может проникать в легкие через капилляры. Необходимо вовремя обратить внимание на тревожные симптомы — это позволит врачу своевременно принять меры.
Причины развития заболевания
Прежде чем поддаваться панике и искать у себя признаки опасного явления, необходимо разобраться, почему возникают застойные явления в легких. Врачи склонны разделять причины патологии на врожденные и приобретенные, которые развились под влиянием внешних факторов и особенностей образа жизни.
Причины болезни, которые появились под влиянием врожденных и приобретенных патологий сердечно-сосудистой системы:
- Атеросклероз.
- Ишемическая болезнь.
- Инфаркт.
- Кардиомиопатия.
Подобные отклонения в работе системы влияют на качество кровотока по всему организму, что не может пройти бесследно для легких.
Внешние причины застойного явления в легких:
- Отравление газами.
- Травмы внутренних органов.
- Патологии почек.
- Длительное пребывание на высокогорье.
- Малоподвижный ритм жизни.
Нельзя забывать о том, что сбой в легочном кровообращении влияет на работу большинства внутренних органов, так как они перестают получать насыщенную кислородом кровь. Застойные явления в легких у пожилых людей встречаются чаще всего. Это объясняется тем, что их активность в силу возраста снижается, а сопутствующие заболевания усугубляют картину.
Основные симптомы
Бдительное отношение к собственному здоровью помогает человеку вовремя обнаружить опасные отклонения от нормы. Нельзя пренебрегать симптомами и игнорировать медицинскую помощь, это может привести к серьезным осложнениям.
Симптомы застойных явлений в легких:
- Ощущение, будто что-то сдавливает грудную клетку.
- Носогубная область приобретает синюшный оттенок.
- Невозможность полноценно сделать вдох.
- Звук, напоминающий хруст при окончании вдоха.
Если длительное время не обращаться к врачу, не принимать мер для восстановления здоровья, то одышка будет усиливаться, человеку станет трудно даже разговаривать.
Застойные явления в легких у лежачих больных возникают достаточно часто, поэтому следует бдительно следить за качеством обращения кислорода в их крови. На первой стадии болезнь сопровождается кашлем и одышкой, на более поздних этапах человек начинает откашливать кровь и пену.
Правильная диагностика
При появлении подозрений на патологию легких важно вовремя обратиться к врачу за помощью. Грамотный специалист проведет диагностику и подберет нужное лечение.
Мероприятия по диагностике застойных явлений в легких сводятся к следующему:
- Проведение рентгенограммы.
- Анализ состава мокроты.
- Оценка состояния работы сердечно-сосудистой системы.
- Анализ мочи.
Застойные явления в легких на рентгене видны хорошо, расширение легочной артерии не ускользнет от внимания врача, также специалист увидит увеличение капиллярного давления выше 20 мм рт. ст.
Собрав воедино результаты всех обследований, врач определит стадию патологии и пути ее устранения, что позволит вернуть человеку здоровье.
Методы лечения
Лечение застойных явлений в легких сводится к двум вариантам:
- Хирургическое вмешательство.
- Медикаментозная терапия.
Прибегать к операции приходится в тех случаях, когда заболевание вызвано аневризмой или пороками сердца. Главная цель любого лечения – это устранение первопричины болезни, что позволяет устранить и ее последствия, особенно при своевременном обращении к врачу.
При подборе лекарственных препаратов нельзя действовать самостоятельно, правильный комплекс средств должен подбирать врач. Медикаментозная терапия включает в себя целый комплекс средств, соотношение которых определяется специалистом на основе результатов диагностики.
Если отек легких приобрел угрожающие жизни размеры, то больного незамедлительно госпитализируют. В условиях стационара проводится откачка жидкости из легких и пациенту дают дышать чистым кислородом.
Пожилым людям или лежачим больным, которые особенно подвержены развитию застойных явлений в легких, рекомендуется проводить процедуры физиотерапии. Это позволит искусственно поддерживать в тонусе кровообращение в области легких.
Народная медицина
В ряде случаев допускается применение нетрадиционной медицины. Однако не стоит уповать только на травы и отвары. Использование средств народной медицины позволительно только в комплексе с основным лечением, под бдительным контролем лечащего врача.
Основные народные методы:
- Лечение травами.
- Гимнастика.
- Массаж.
Легочная гимнастика и массаж полезны лежачим больным и людям с малоподвижным образом жизни. Рекомендуется чаще менять положение тела, если вставать с постели запрещено, то нужно регулярно принимать сидячее положение (при отсутствии противопоказаний).
Отвары и настои из трав применяют только после консультации с врачом. Они должны оказывать противовоспалительное действие, а также облегчать процесс отхаркивания. Среди популярных ингредиентов выделяют: липу, чабрец, ромашку, калину, календулу, шалфей и другие. Важно убедиться в отсутствии аллергии на лечебные травы и только после этого рассматривать возможность их применения в лечении.
Профилактика заболевания
Застойные явления и отеки – это сигналы организма о развитии опасных патологий. Врачи рекомендуют не пускать на самотек тревожные симптомы, своевременно проходить обследования и тщательно соблюдать рекомендации специалистов. Такая мера профилактики считается основной для большинства заболеваний человеческого организма.
Среди других профилактических мер выделяют:
- Регулярная физическая активность. Нужно избегать длительного сидения или лежания, совершать прогулки, разминать мышцы шеи. Такие меры позволяют улучшить кровообращение в организме и снизить риск застоев.
- Максимально осторожно относиться к себе, избегать травм и опасных ситуаций, снижать уровень стресса в повседневной жизни. Резкие перепады температур также неблагоприятно сказываются на работе легких и сердца.
- Привить себе привычку правильно питаться. Излишний вес приводит к образованию дополнительных отеков, увеличивает нагрузку на сердце. Внимание к собственному здоровью позволит сохранить его в тонусе.
- Отказ от вредных привычек. Курение и употребление алкоголя ведут к разрушению и сбоям в работе систем организма.
Врачи рекомендуют позаботиться вопросами собственного здоровья в раннем возрасте, это снизит риск развития опасных патологий в будущем.
Последствия болезни
Своевременное лечение застойных явлений в легких приводит пациента к полному выздоровлению, восстановлению стабильного кровообращения и дыхания. Если же человек длительное время игнорирует симптомы, отказывается от врачебной помощи, то со временем он потеряет способность дышать самостоятельно.
В самых запущенных случаях возможен летальный исход. Отек настолько заполоняет легкие, что дыхательная функция становится невозможной.
Своевременное лечение – залог выздоровления и возвращения к полноценной качественной жизни.
Острая дыхательная недостаточность у пожилых людей: диагностика и прогноз | Возраст и старение
Аннотация
Острая дыхательная недостаточность (ОПН) у пациентов старше 65 лет часто встречается в отделениях неотложной помощи (ЭД) и является одним из ключевых симптомов застойной сердечной недостаточности (ЗСН) и респираторных заболеваний. В MEDLINE был проведен поиск опубликованных исследований на английском языке с января 1980 г. по август 2007 г. с использованием слов «острая одышка», «острая дыхательная недостаточность (ОРН)», «сердечная недостаточность», «пневмония», «тромбоэмболия легочной артерии (ТЭЛА)». ключевые слова и подборка статей о пациентах в возрасте 65 лет и старше.Рассмотрены возрастные структурные изменения дыхательной системы, их последствия для клинической оценки и патофизиологии ОПН. ЗСН — наиболее частая причина ОПН у пожилых людей. Частый неправильный диагноз и неправильное лечение ЭД связаны с неблагоприятными исходами. Натрийуретические пептиды (BNP) типа B помогают установить точный диагноз ХСН. Мы должны рассматривать неинвазивную вентиляцию легких (НИВ) у пожилых пациентов, госпитализированных с ХСН или ацидотической хронической обструктивной болезнью легких (ХОБЛ), у которых не наблюдается улучшения при медикаментозном лечении.Необходимы дальнейшие исследования ОПН у пожилых пациентов.
Введение
Посещения пожилыми людьми составляют 12–21% всех обращений в отделения неотложной помощи [ 1 ]. Кроме того, исследования показали прогрессивный рост числа обращений за помощью в приемную неотложную помощь и госпитализаций пожилых пациентов за последнее десятилетие. От 30 до 50% всех посещений отделения неотложной помощи пожилыми пациентами заканчиваются госпитализацией. Наконец, при поступлении пожилым пациентам неотложной помощи с большей вероятностью потребуется койка в отделении интенсивной терапии [ 2 ].Острая дыхательная недостаточность (ОПН) является частой жалобой пожилых пациентов с ЭД и основным клиническим проявлением сердечной [застойной сердечной недостаточности (ЗСН)] и респираторных заболеваний [ 3 ].
В этой статье обобщаются возрастные структурные изменения дыхательной системы и их последствия в клинической практике. Также будут рассмотрены причины, трудности в диагностике, лечении и прогнозе ОПН у пожилых пациентов.
В MEDLINE был проведен поиск опубликованных исследований на английском языке с января 1980 г. по август 2007 г. с использованием ключевых слов «острая одышка», «острая дыхательная недостаточность», «сердечная недостаточность», «пневмония», «тромбоэмболия легочной артерии (ТЭЛА)». подбор статей о пациентах в возрасте 65 лет и старше.
Физиологические изменения в зависимости от возраста
Перед обсуждением ARF необходимо принять во внимание несколько изменений, связанных со старением.
Легочная функция
Податливость грудной стенки прогрессивно снижается с возрастом, предположительно, это связано со структурными изменениями внутри грудной клетки [ 4 , 5].
Общая емкость легких не меняется с возрастом, но функциональная остаточная емкость и остаточный объем увеличиваются.Существует повышенная тенденция к закрытию дыхательных путей при малых объемах (старческая эмфизема), связанная с потерей поддерживающих тканей вокруг дыхательных путей [ 4 ]. Поскольку значительная часть периферических дыхательных путей не влияет на зоны газообмена (низкое соотношение V / Q), а также из-за уменьшения площади альвеол, старение классически считалось, что старение сопровождается прогрессирующим снижением давления кислорода в артериальной крови (PaO 2 ). Фактически, недавние исследования не обнаружили значительной корреляции между PaO 2 и возрастом [ 6 ].Из-за уменьшения количества тестов на форсированный выдох (т. Е. Увеличения сопротивления дыхательных путей) обструктивный паттерн может существовать даже у некурящих женщин. Более того, исследования показывают, что дисфункция ß-адренорецепторов объясняет меньшую реакцию на бронходилатацию у пожилых астматиков [ 7 ].
Другие общие важные изменения включают потерю диафрагмальной массы и прочности с возрастом [ 8 ]. Наконец, вследствие плохого нутритивного статуса, снижения функции Т-клеток, снижения мукоцилиарного клиренса, плохой проходимости зубов с колонизацией ротоглотки и дисфункции глотания (болезнь Паркинсона, болезнь Альцгеймера и инсульт) внебольничная (ВП) и аспирационная пневмония являются чрезвычайно часто встречается у пожилых пациентов [ 9 ].
Кроме того, снижение чувствительности респираторных центров к гипоксемии, гиперкапнии или добавленным резистивным нагрузкам приведет к снижению респираторной реакции в случаях ОПН; и может отсрочить постановку диагноза из-за плохого восприятия респираторных нарушений [ 4 ].
Сердечно-сосудистые изменения
Физиологические изменения сердечно-сосудистой системы включают уменьшение числа миоцитов, внутренней сократимости, резерва коронарного кровотока, податливости желудочков и модуляцию инотропии, опосредованную β-адренорецепторами.
Стареющее сердце увеличивает сердечный выброс за счет увеличения ударного объема, а не за счет увеличения частоты сердечных сокращений. Однако этот компенсаторный механизм зависит от эффективного вклада предсердий в позднее диастолическое наполнение (> 30% у пожилых пациентов) [ 10 ]. Этим объясняется частота ХСН, вызванной быстрой фибрилляцией предсердий у пожилых людей.
Сердечная и дыхательная системы зависимы. Например, (1) приступ пневмонии достаточно, чтобы вызвать обострение сердечной недостаточности, (2) снижение сердечного выброса, сопровождающее септический шок, является причиной ОПН, вызванной гипоперфузией диафрагмы, ведущей к гиповентиляции альвеол и остановке дыхания.
Прочие соответствующие изменения
Снижение скорости клубочковой фильтрации (примерно на 45% к 80 годам) с возрастом имеет важные последствия с точки зрения дозирования лекарств, так как большинство лекарств выводится через почки [ 2 ].
Большинство исследований показали дисбаланс между прокоагулянтными / антифибринолитическими и антикоагулянтными факторами, что может способствовать увеличению частоты возникновения ПЭ.
Определение и патофизиология острой дыхательной недостаточности
Дыхательная система состоит из двух частей: легкого, т.е.е. газообменный орган и насос [ 11 ]. Насос состоит из грудной клетки, включая дыхательные мышцы (в основном диафрагму), контроллеры дыхания в центральной нервной системе и пути, которые соединяют центральные контроллеры с дыхательными мышцами (спинной и периферический нервы). ARF — это состояние, при котором дыхательная система не выполняет одну или обе функции газообмена, то есть оксигенацию (PaO 2 <60 мм рт. Ст.) И / или удаление диоксида углерода (артериальное давление диоксида углерода (PaCO 2 ). > 45 мм рт. Ст.) [ 11 ].Оба пороговых значения просто служат в качестве общего ориентира в сочетании с историей и клинической оценкой пациента. Таким образом, ОПН можно было заподозрить по «простым» клиническим критериям: полипноэ> 30 в минуту, сокращение дополнительных инспираторных мышц, абдоминальное дыхание, цианоз ортопноэ и астериксис. Ортопноэ часто связано со всеми причинами ОПН и не является ни разумным, ни специфическим предиктором ЗСН [ 3 ].
Четыре патофизиологических механизма, связанных с гипоксемической ОПН (1) неравенство вентиляции / перфузии, которое является основным механизмом в условиях неотложной помощи (ЗСН или пневмония), (2) повышенный шунт (острый респираторный дистресс-синдром), (3) альвеолярная гиповентиляция [ хроническая обструктивная болезнь легких (ХОБЛ)] и (4) диффузное нарушение (фиброз легких) [ 11 ].
Отказ помпы (или отказ вентиляции) приводит к гиповентиляции альвеол с увеличением PaCO 2 (Таблица 1). Ответственные механизмы — уменьшение минутной вентиляции и увеличение мертвого пространства. У пожилых пациентов основной причиной является тяжелая гиперинфляция с уплощением диафрагмы и снижением механической активности инспираторных мышц (обострение ХОБЛ) [ 4 ].
Таблица 1Основные причины острой дыхательной недостаточности (адаптировано из [ 11 ])
| Снижение центрального влечения | ||
| Морфин (или другие препараты: седативные средства) | ||
| Заболевания центральной нервной системы (энцефалит , инсульт, травма) | ||
| Нарушение нервно-мышечной передачи | ||
| Травма спинного мозга, поперечный миелит, столбняк, боковой амиотрофический склероз, полиомиелит, синдром Гийена – Барре | ||
| Миастения Мышечные аномалии | ||
| Мышечная дистрофия, атрофия неиспользования | ||
| Нарушения грудной стенки и плевры | ||
| Кифосколиоз | ||
| Травма грудной клетки | разрыв грудной клетки||
| Острая астма | ||
| Острое обострение хронической обструктивной болезни легких | ||
| Застойная сердечная недостаточность и некардиогенный отек легких (острый респираторный дистресс-синдром) | ||
| Пневмония Обструкция верхних дыхательных путей | ||
| Рак легкого, легочный фиброз | ||
| Пневмоторакс, плевральный выпот | ||
| Бронхоэктаз | ||
| Другое | ||
| Тяжелый сепсис или септический шок, другой шок |
| Снижение центрального привода |
| Морфин (или другое препараты: седативные препараты) |
| Заболевания центральной нервной системы (энцефалит, инсульт, травмы) |
| Нарушение нервно-мышечной передачи |
| Травма спинного мозга, поперечный миелит, столбняк, боковой амиотрофический склероз, гаймеллино-бариномиелитный склероз, полиомиелит-бариномиелит Синдром |
| Миастения, ботулизм |
| Мышечные аномалии |
| Мышечная дистрофия, атрофия неиспользования |
| Грудная стенка и аномалии плевры |
| Заболевания легких и дыхательных путей |
| Острая астма |
| Острое обострение хронической обструктивной болезни легких |
| Застойная сердечная недостаточность отек легких (острый респираторный дистресс-синдром) |
| Пневмония , туберкулез |
| Обструкция верхних дыхательных путей |
| Рак легкого, фиброз легких |
| 0 |
| Сосудистые заболевания |
| Тромбоэмболия легочной артерии |
| Тяжелое кровохарканье |
| Другое |
| Тяжелый сепсис или острый шок |
| Снижение центрального влечения | ||||
| Морфин (или другие препараты: седативные средства) | ||||
| Заболевания центральной нервной системы (энцефалит, инсульт, травмы) 9 0102 | ||||
| Нарушение нервной и нервно-мышечной передачи | ||||
| Травма спинного мозга, поперечный миелит, столбняк, боковой амиотрофический склероз, полиомиелит, синдром Гийена-Барре | ||||
| Миастения | 03 | |||
| Мышечная дистрофия, атрофия неиспользования | ||||
| Нарушения грудной стенки и плевры | ||||
| Кифосколиоз | ||||
| Травма грудной стенки (грудная клетка, разрыв диафрагмы | болезни легких и дыхательных путей) | Заболевания легких | ||
| Острое обострение хронической обструктивной болезни легких | ||||
| Застойная сердечная недостаточность и некардиогенный отек легких (острый респираторный дистресс-синдром) | ||||
| Пневмония , клубень culosis | ||||
| Обструкция верхних дыхательных путей | ||||
| Рак легкого, фиброз легких | ||||
| Пневмоторакс, плевральный выпот | ||||
| Бронхоэктатическая болезнь | ||||
| Тяжелое кровохарканье | ||||
| Другое | ||||
| Тяжелый сепсис или септический шок, другой шок |
| Снижение центрального влечения | ||||||||||||||||||||||||||||||||||||||||||||
| 03 | ||||||||||||||||||||||||||||||||||||||||||||
| Заболевания центральной нервной системы (энцефалит, инсульт, травма) | ||||||||||||||||||||||||||||||||||||||||||||
| Нарушение нервно-мышечной передачи | ||||||||||||||||||||||||||||||||||||||||||||
| Травма спинного мозга, поперечный миелит, столбняк, боковой амиотрофический склероз, полиомиелит, болезнь Гийена-Барре синдром | ||||||||||||||||||||||||||||||||||||||||||||
| Миастения, ботулизм | ||||||||||||||||||||||||||||||||||||||||||||
| Мышечные аномалии | ||||||||||||||||||||||||||||||||||||||||||||
| Мышечная дистрофия, атрофия неиспользования | ||||||||||||||||||||||||||||||||||||||||||||
| Грудная стенка и аномалии плевры | ||||||||||||||||||||||||||||||||||||||||||||
| Заболевания легких и дыхательных путей | ||||||||||||||||||||||||||||||||||||||||||||
| Острая астма | ||||||||||||||||||||||||||||||||||||||||||||
| Острое обострение хронической обструктивной болезни легких | ||||||||||||||||||||||||||||||||||||||||||||
| Застойная сердечная недостаточность синдром) | ||||||||||||||||||||||||||||||||||||||||||||
| Пневмония , туберкулез | ||||||||||||||||||||||||||||||||||||||||||||
| Обструкция верхних дыхательных путей | ||||||||||||||||||||||||||||||||||||||||||||
| Рак легких, фиброз легких | ||||||||||||||||||||||||||||||||||||||||||||
| Пневмоторакс, плевральный выпот 9 | 0100Бронхоэктаз | |||||||||||||||||||||||||||||||||||||||||||
| Сосудистые заболевания | ||||||||||||||||||||||||||||||||||||||||||||
| Тромбоэмболия легочной артерии | ||||||||||||||||||||||||||||||||||||||||||||
| Тяжелое кровохарканье | ||||||||||||||||||||||||||||||||||||||||||||
| Другой шок | ||||||||||||||||||||||||||||||||||||||||||||
Другой шок , гипоксемическая ОПН — ситуация, сопровождающаяся усилением работы дыхания.Однако доступность энергии снижается из-за гипоксемии, что приводит к мышечной усталости и дыхательной недостаточности из-за дисбаланса между спросом и предложением [ 11 ].ОПН у пожилых пациентовЭтиология ARFВ исследовании EPIDASA проспективно оценивалась острая лихорадка у 514 пациентов (средний возраст 80 лет), обращавшихся в отделение неотложной помощи. Основными причинами были ХСН (43%), пневмония (35%), обострение ХОБЛ (32%) и ТЭЛА (18%) [ 3 ].У половины пациентов было более двух диагнозов (ХСН и ВП у 17%). Пневмоторакс, рак легких, тяжелый сепсис и острая астма встречались реже (<5%). Вскрытие 234 пожилых пациентов подтвердило, что наиболее частыми причинами смерти были ВП и ХСН, которые часто недооценивались [ 12 ]. Эли и др. сообщил о причинах механической вентиляции легких: ЗСН (16%), ВП (16%), ХОБЛ (14%) и сепсис (10%) [ 13 ]. Сложная диагностика ОПН у пожилых людейRay et al. обнаружил, что чувствительность врача неотложной помощи составляет 86% для пневмонии, 75% для ПЭ и 71% для ХСН [ 3 ]. В этом исследовании переменными, связанными с пропущенным диагнозом, был окончательный диагноз ЗСН, ВП или ТЭЛА, что подчеркивает тот факт, что частые причины ОПН очень сложно диагностировать в отделении неотложной помощи. Riquelme et al. продемонстрировал, что точный диагноз ВП задерживается более чем на 72 часа у 62% пациентов [ 14 ]. Связь одышки, кашля и лихорадки наблюдалась только у 32% пациентов с ВП, а делирий при поступлении был очень частым (45%) [ 9 , 14 ].Часто встречаются атипичные признаки ЗСН (спутанность сознания, отек ног или хрипы) и сбивают с толку [ 15 , 16 , 17]. К сожалению, неправильный диагноз связан с повышенной смертностью (рис. 1a и b) [ 3 , 18]. Трудности диагностики ХСН и ПЭ [19, 20 , 21 , 22 , 23, 24] отражены в Приложении 1 и Приложении 2 в дополнительных данных на сайте журнала http: //www.ageing. oxfordjournals.org (рисунок 2 и см. Приложение 4 в дополнительных данных на сайте журнала http: // www.ageing.oxfordjournals.org). Рисунок 1 (a) Влияние правильного (черные полосы) или несоответствующего (белые полосы) первоначального диагноза в отделении неотложной помощи на прогноз (используется с разрешения Ray P. [ 3 ]). (b) Влияние подходящего (черные полосы) или несоответствующего (белые полосы) начального лечения в отделении неотложной помощи на прогноз (используется с разрешения Ray P. [ 3 ]). Рисунок 1 (a) Влияние правильного (черные полосы) или несоответствующего (белые полосы) первоначального диагноза в отделении неотложной помощи на прогноз (используется с разрешения Рэя П.[ 3 ]). (b) Влияние подходящего (черные полосы) или несоответствующего (белые полосы) начального лечения в отделении неотложной помощи на прогноз (используется с разрешения Ray P. [ 3 ]). Рисунок 2 Диагностическая стратегия, основанная на уровнях натрийуретического пептида B-типа у пожилых пациентов, поступивших по поводу ОПН в отделение неотложной помощи. 1 В серой зоне (BNP от 100 до 500 пг / мл), что составляет менее четверти пациентов, необходимы дальнейшие исследования, и врачи скорой помощи должны рассматривать массивную ТЭЛА, CHE, тяжелое обострение ХОБЛ или тяжелую пневмонию как возможные диагнозы. 2 Врачам следует иметь в виду, что половина пожилых пациентов с ОПН имеет более одного диагноза, то есть уровень BNP более 500 пг / мл убедительно свидетельствует о ЗСН, но другой диагноз, который мог вызвать ЗСН. CXR: рентген грудной клетки; ЭКГ: электрокардиограмма; АБГ: анализ газов артериальной крови; ХСН: застойная сердечная недостаточность; ОКС: острый коронарный синдром; КТ: компьютерная томография; IV: внутривенно; NIV: неинвазивная вентиляция, включая постоянное положительное давление в дыхательных путях; ACEi: ингибитор ангиотензинпревращающего фермента; ЭК: эхокардиография. Рисунок 2 Диагностическая стратегия, основанная на уровнях натрийуретического пептида B-типа у пожилых пациентов, поступивших по поводу ОПН в отделение неотложной помощи. 1 В серой зоне (BNP от 100 до 500 пг / мл), что составляет менее четверти пациентов, необходимы дальнейшие исследования, и врачи скорой помощи должны рассматривать массивную ТЭЛА, CHE, тяжелое обострение ХОБЛ или тяжелую пневмонию как возможные диагнозы. 2 Врачам следует иметь в виду, что половина пожилых пациентов с ОПН имеет более одного диагноза, т.е.е. уровень BNP более 500 пг / мл убедительно свидетельствует о ЗСН, но другой диагноз, который мог вызвать ЗСН. CXR: рентген грудной клетки; ЭКГ: электрокардиограмма; АБГ: анализ газов артериальной крови; ХСН: застойная сердечная недостаточность; ОКС: острый коронарный синдром; КТ: компьютерная томография; IV: внутривенно; NIV: неинвазивная вентиляция, включая постоянное положительное давление в дыхательных путях; ACEi: ингибитор ангиотензинпревращающего фермента; ЭК: эхокардиография. РезультатыСмертность, связанная с ОПН у пожилых людей, варьируется в зависимости от этиологии.В исследовании общая смертность от ВП, требующей госпитализации, составила 26%, а возраст сам по себе не был значимым фактором, влияющим на прогноз [ 14 ]. Внутрибольничная летальность от ХСН составляет от 13 до 29%, частота ранней повторной госпитализации составляет от 29 до 47% в течение 3–6 месяцев после первичной выписки, а выживаемость в течение 1 года составляет 50% [ 3 , 16 , 25}, 26 ]. В исследовании EPIDASA 29% пациентов были помещены в отделения интенсивной терапии, а 16% умерли в больнице. Пятью переменными, связанными со смертью, были: неправильное начальное лечение, гиперкапния> 45 мм рт.ст., клиренс креатинина <50 мл / мин, повышенный уровень натрийуретических пептидов B-типа (BNP и NT-proBNP) и клинические признаки ОПН.Возраст не был существенно связан со смертностью. Прогноз для пожилых людей в отделении интенсивной терапииВозраст включен в несколько оценок серьезности, таких как APACHE II, оценка Файна для CAP [27] и оценка Ауески для PE [ 2 , 28]. Однако подавляющее большинство исследований показывают, что острые физиологические нарушения и диагноз имеют больший относительный вклад в прогноз, чем возраст [ 2 ]. Kaarlola et al. сообщил, что совокупный трехлетний уровень смертности среди пожилых пациентов был ниже, чем среди контрольных (40% против 57%).Однако 88% выживших пожилых людей оценили свое нынешнее состояние здоровья как удовлетворительное [ 29 ]. Этические соображенияРешение о приеме пациента в отделение интенсивной терапии из отделения неотложной помощи является сложной задачей, так как врачи должны принять решение в кратчайшие сроки. Когда пациент, потенциально нуждающийся в лечении в отделении интенсивной терапии, поступает в отделение неотложной помощи, врачи неотложной помощи принимают первое решение о том, предлагать ли пациенту помощь в отделении интенсивной терапии. Таким образом, специалисты по интенсивной терапии привлекаются только в том случае, если пациенту требуется госпитализация в ОИТ.Возраст старше 85 лет, по-видимому, является независимым предиктором отказа от ОИТ [30]. Фактически, решение о помещении пожилого пациента в отделение интенсивной терапии должно основываться на сопутствующих заболеваниях пациента, тяжести заболевания, догоспитальном функциональном состоянии и предпочтениях пациента [ 2 ]. Как можно улучшить исходы ОРЛ у пожилых пациентов?Исследования показали, что неправильный диагноз и лечение были связаны с повышенным уровнем смертности [Рисунок 1 (b)] [ 3 , 18].Обычные инструменты, используемые для дифференциации ХСН от респираторных заболеваний, не очень точны, даже рентгенография грудной клетки (РГН) при ХСН [ 31 ] или классическая гипокапния при ПЭ [32]. Таким образом, эффективные диагностические инструменты для дифференциации ЗСН от других этиологий ОПН могут помочь клиницистам. Полезность трансторакальной эхокардиографииСледует поощрять эхокардиографию (ЭК), поскольку диагноз систолической ЗСН может быть легко подтвержден врачом неотложной помощи [33, 34 ].Однако несистолическую ХСН труднее оценить с помощью ЭК, и для этого требуется допплерография и визуализация ткани миокарда (см. Приложение 1 в дополнительных данных на веб-сайте журнала http://www.ageing.oxfordjournals.org) [ 35 ]. Роль натрийуретических пептидов B-типаBNP представляет собой полипептид, высвобождаемый миоцитами желудочков прямо пропорционально натяжению стенок, для снижения активации ренин-ангиотензин-альдостерона. В крови при расщеплении белка-предшественника образуется BNP и биологически неактивный NT-proBNP.Для диагностики ХСН и BNP, и NT-proBNP имеют одинаковую точность [ 36 , 37] (см. Приложение 1 в дополнительных данных на сайте журнала http://www.ageing.oxfordjournals.org). Однако пороговые значения выше, чем у населения среднего возраста. Исследование показало, что использование BNP у пациентов старше 70 лет в начале реанимации сокращает время до выписки, общую стоимость лечения и 30-дневную смертность. На рис. 2 показана диагностическая стратегия на основе BNP у пожилых пациентов, поступивших по поводу ОПН в отделении неотложной помощи [ 38 , 39] Маркеры воспаленияДиагностика ВП является сложной и срочной задачей, поскольку требует немедленного приема антибиотиков [ 40 ].Таким образом, биологические маркеры, такие как C-реактивный белок (CRP) и прокальцитонин (PCT), могут быть полезны для предположения бактериальной инфекции [ 41 ]. ПКТ, по-видимому, более чувствителен и специфичен, чем СРБ, но имеет дополнительную прогностическую ценность [42]. В нескольких исследованиях было высказано предположение, что в популяции среднего возраста с подозрением на обострение ВП или ХОБЛ рекомендации ПКТ по антибиотикам снижали использование антибиотиков без побочных эффектов [ 43 ]. Однако у пожилых пациентов Strucker et al. обнаружили, что он имеет низкую чувствительность (24%) к инфекции [44]. Потенциальная полезность торакальной визуализацииПри подозрении на ПЭ трокактическая компьютерная томография (КТ) теперь является одним из первых исследований (см. Приложение 2 в дополнительных данных на веб-сайте журнала http://www.ageing.oxfordjournals.org, Рисунок 2) [ 45 ]. Кроме того, КТ грудной клетки полезна для определения альтернативных диагнозов (пневмония или ЗСН, пропущенные при рентгенографии). В случае неизвестной ОПН мы рекомендуем начать с паренхиматозных окон, чтобы диагностировать очевидную ЗСН или пневмонию, после инъекции контраста, чтобы править при ПЭ, если паренхимные окна не объясняют клиническую картину [46, 47 ].Однако врачи должны знать о рисках, связанных с выполнением спиральной компьютерной томографии. [48]. УЗИ легких также может быть полезным, но требует дальнейшей оценки [49, 50]. Лечение ОПНМедико-социальный аспектБольшинство врачей неотложной помощи не имеют опыта, чтобы всесторонне удовлетворить множество потребностей пожилых пациентов со сложными хроническими заболеваниями (например, в исследовании EPIDASA 45% пациентов ранее имели сердечные заболевания, а 26% — хронические респираторные заболевания [ 3]. ]) и ежедневного лечения (в одном исследовании среднее количество лекарств, принимаемых пожилым пациентом, составляло 4.2 [ 51 ]). Кроме того, полимедикация может влиять на дыхательную и сердечную системы (например, β-блокаторы, назначаемые при гипертонии, влияют на функцию легких). Следует поощрять междисциплинарную модель оказания помощи с участием врачей неотложной помощи, врачей-геронтологов, медсестер, клинического фармацевта, социального работника, семейного врача [ 26 ]. Кислородная терапияПациентам с гипоксемией и острой почечной недостаточностью требуется кислородная добавка в качестве первого этапа лечения.Однако исследования показали, что неразумное использование кислородной терапии связано с увеличением гиперкапнии у пациентов с ХОБЛ [ 52 ]. Таким образом, важно, чтобы врачи неотложной помощи стремились обеспечить насыщение кислородом> 90% и проверяли газы крови через 30 минут после начала подачи кислорода у пациентов с ХОБЛ [ 53 ]. Ведение пневмонии у пожилых людейПредыдущие исследования показали важную роль беззвучной аспирации и низкую распространенность Legionella sp., Chlamydia и Mycoplasma pneumoniae при ВП [ 9 ] Streptococcus pneumoniae является наиболее частой причиной ВП у пожилых людей. Напротив, грамотрицательные бациллы ( Klebsiella , Proteus sp, Escherichia coli и другие) составляют половину всех пневмоний, диагностированных с помощью культурального исследования при приобретенных пневмониях в домах престарелых. Рекомендации по применению антимикробных препаратов зависят от предполагаемого конкретного организма и руководств [54, 55].Основная цель — как можно раньше начать прием антибиотиков, поскольку введение антибиотиков в течение 4 часов после прибытия в больницу снижает 30-дневную смертность [ 56 ]. Недавно было высказано предположение, что оценка SOAR (основанная на систолическом артериальном давлении, оксигенации, возрасте и частоте дыхания) была альтернативным критерием для лучшей идентификации тяжелой ВБП в пожилом возрасте, когда и повышенный уровень мочевины выше 7 ммоль / л, и путаница общие [57]. Фармакологическое лечениеCHFКлассически лечение ЗСН состояло из диуретиков и морфина, основываясь на «несоответствующем» представлении о том, что ЗСН вызывается накоплением жидкости, а не перераспределением жидкости.Нитраты вызывают как расширение вен (уменьшение преднагрузки правого и левого желудочков и прямое снижение давления в легочных венах), так и артериодилатацию (уменьшение несоответствия постнагрузки и, следовательно, увеличение индекса кардака). Коттер и др. [ 58 ] продемонстрировал, что болюсы высоких доз изосорбида динитрата улучшают результат по сравнению с повторным введением высоких доз фуросемида [ 58 ]. Sacchetti et al. [ 59 ] продемонстрировал, что использование сульфата морфина в отделении неотложной помощи было связано с увеличением количества госпитализаций в ОИТ и эндотрахеальной интубации, тогда как сублингвальное применение каптоприла было связано с уменьшением количества госпитализаций в ОИТ и уменьшением потребности в эндотрахеальной интубации.Учитывая тот факт, что 50% пожилых людей с ХСН сохранили систолическую функцию [60] и что почти две трети страдают гипертонией, предпочтение следует отдавать нитратам [61]. Быстрое определение наличия систолической или несистолической ЗСН важно, поскольку этиология и фармакологическое лечение различны (см. Приложение 1 в дополнительных данных на веб-сайте журнала http://www.ageing.oxfordjournals.org) [ 62 ]. Возможная роль неинвазивной вентиляции с помощью лицевой маскиПри обострениях ХОБЛ неинвазивная вентиляция с положительным давлением (NPPV) снижает PaCO 2 за счет разгрузки дыхательных мышц и дополнения альвеолярной вентиляции.Несколько исследований и метаанализов подтверждают использование NPPV за счет снижения пневмонии, связанной с вентилятором, интубации, продолжительности пребывания в ОИТ и смертности [13]. Немногочисленные исследования NPPV предполагают, что реакция пациентов среднего возраста с ацидотическими обострениями ХОБЛ на NPPV может распространяться на гериатрическую популяцию. При ХСН NPPV улучшает оксигенацию, снижает работу дыхания и может предотвратить интубацию и снизить смертность [ 63 ]. Одно исследование продемонстрировало, что по сравнению с медикаментозным лечением постоянное положительное давление в дыхательных путях (CPAP) снижает частоту дыхания, снижает PaCO 2 и улучшает оксигенацию по сравнению с исходным уровнем у пожилых пациентов с гипоксемической ХСН [ 64 ].Однако внутрибольничная летальность (28% против 30%) не изменилась. Нет разницы в результатах между NPPV и CPAP при ХСН [ 65 ]. ЗаключениеЗСН является наиболее частой причиной ОПН у пожилых людей, но половине пациентов было поставлено более двух диагнозов. Поскольку неправильное лечение связано с повышением заболеваемости и смертности, точные диагностические инструменты, такие как BNP, должны быть доступны в дневном отделении неотложной помощи 24 часа в сутки. Мы должны рассмотреть возможность неинвазивной вентиляции легких (НИВ) у пожилых пациентов, госпитализированных с ацидотическими обострениями ХОБЛ или ХСН, у которых не улучшается медикаментозное лечение.Решения о госпитализации в ОИТ следует принимать не только на основании возраста, но и на таких факторах, как исходный уровень функций пациента и сопутствующие заболевания, тяжесть заболевания и предпочтения в отношении жизнеобеспечения. Ключевые моменты
Конфликт интересовНет Авторы хотели бы поблагодарить врачей и медперсонал, работающие в отделении неотложной помощи больницы Питье-Сальпетриер, за их сотрудничество и поддержку. Мы также хотели бы поблагодарить доктора Джоанн Хо (терапевт, Торонто, Канада) за рецензию на рукопись. Список литературы(Из-за большого количества ссылок только 40 перечислены ниже и выделены жирным шрифтом по всему тексту.Полный список можно найти в дополнительных данных в Интернете, на сайте журнала http://www.ageing.oxfordjournals.org в Приложении 3.) 1.,.Пожилые люди в отделении неотложной помощи: систематический обзор моделей использования, неблагоприятных исходов и эффективности вмешательств ,Ann Emerg Med ,2002 , vol.39 (стр.238 —47 ) 2 ..Ведение тяжелобольных гериатрических пациентов ,Crit Care Med ,2006 , vol.34 (стр.S176 —82 ) 3.,,, И др.Острая дыхательная недостаточность у пожилых людей: этиология, неотложная диагностика и прогноз ,Crit Care ,2006 , vol.10 стр.R82 4.,,, et al.Старение и дыхательная система ,Старение (Милан) ,1996 , т.8 (стр.143 —61 ) 6.,.Легочный газообмен у пожилых людей ,Eur Respir J ,1996 , vol.9 (стр.2573 —7 ) 7.,,, Et al.Проспективное многоцентровое исследование острой астмы у молодых людей по сравнению с пожилыми людьми, обращающимися в отделение неотложной помощи ,J Am Geriatr Soc ,2006 , vol.54 (стр.48 —55 ) 8.,,, Et al.Сократительные свойства диафрагмы пожилого человека ,Am J Respir Crit Care Med ,1997 , vol.155 (стр.1560 —4 ) 9..Внебольничная пневмония у пожилых людей ,Clin Infect Dis ,2000 , vol.31 (стр.1066 —78 ) 10.,,, Et al.Увеличение вклада предсердий в приток левого желудочка с возрастом по данным внутрисердечной допплеровской флоуметрии ,Am J Cardiol ,1984 , vol.53 (стр.586 —9 ) 11.,.Дыхательная недостаточность ,Eur Respir J Suppl ,2003 , vol.47 (стр.3s —14s ) 12.,,, Et al.Причины смерти и клинические диагностические ошибки у госпитализированных людей в пожилом возрасте: ретроспективное клиническое вскрытие трупа ,J Gerontol A Biol Sci Med Sci ,1999 , vol.54 (стр.M554 —9 ) 13.,,, Et al.Скорость выздоровления и прогноз у пожилых людей, у которых развивается острое повреждение легких и острый респираторный дистресс-синдром ,Ann Intern Med ,2002 , vol.136 (стр.25 —36 ) 14.,,, Et al.Внебольничная пневмония у пожилых людей. Клинические аспекты и аспекты питания ,Am J Respir Crit Care Med ,1997 , vol.156 (стр.1908 —14 ) 15.,.Легочные проявления левосторонней сердечной недостаточности ,Грудная ,2004 , т.125 (стр.669 —82 ) 16.,,, Et al.Сердечная астма у пожилых пациентов: частота, клиническая картина и исход ,BMC Cardiovasc Disord ,2007 , vol.7 стр.16 20.,,, et al.Влияние возраста на эффективность диагностической стратегии, основанной на клинической вероятности, спиральной компьютерной томографии и УЗИ венозной компрессии: исследование ESSEP ,Thromb Haemost ,2005 , vol.93 (стр.605 —9 ) 21.,,, Et al.Сомнения и достоверность в диагностике тромбоэмболии легочной артерии у пожилых людей ,Int J Cardiol ,2006 , vol.112 (стр.375 —7 ) 22.,,, Et al.Проблема диагностики тромбоэмболии легочной артерии у пожилых пациентов: влияние возраста на часто используемые диагностические тесты и стратегии ,J Am Geriatr Soc ,2005 , vol.53 (стр.1039 —45 ) 26.,,, Et al.Ранняя реадмиссия пожилых пациентов с застойной сердечной недостаточностью ,J Am Geriatr Soc ,1990 , vol.38 (стр.1290 —5 ) 29.,,.Долгосрочная выживаемость, качество жизни и количество лет жизни с поправкой на качество среди пациентов пожилого возраста в критическом состоянии ,Crit Care Med ,2006 , vol.34 (стр.2120 —6 ) 31.,,, Et al.Ограниченная корреляция конечного диастолического давления левого желудочка с рентгенологической оценкой легочной гемодинамики ,Радиология ,1990 , vol.174 (стр.721 —4 ) 34.,,, И др.Точность оценки врачом неотложной помощи фракции выброса левого желудочка и центрального венозного давления с помощью эхокардиографии ,Acad Emerg Med ,2003 , vol.10 (стр.973 —7 ) 35.,,, Et al.Точность тканевой допплерэхокардиографии в экстренной диагностике декомпенсированной сердечной недостаточности с сохраненной систолической функцией левого желудочка: сравнение с измерением натрийуретического пептида B-типа ,Эхокардиография ,2005 , vol.22 (стр.657 —64 ) 36.,,, Et al.Полезность натрийуретического пептида B-типа у пожилых пациентов с острой одышкой ,Intensive Care Med ,2004 , vol.30 (стр.2230 —6 ) 38.,,, Et al.Использование натрийуретического пептида B-типа в лечении пожилых пациентов с острой одышкой ,J Intern Med ,2005 , vol.258 (стр.77 —85 ) 40., , , и другие.Влияние возраста на симптомы у пациентов с внебольничной пневмонией ,Arch Intern Med ,1997 , vol.157 (стр.1453 —9 ) 41.,,, Et al.Измерение прокальцитонина в сыворотке как диагностический и прогностический маркер у взрослых пациентов с лихорадкой, поступающих в отделение неотложной помощи ,Crit Care ,2007 , vol.11 стр.R60 43.« и др.Влияние лечения под контролем прокальцитонина на использование антибиотиков и исход при инфекциях нижних дыхательных путей: кластерно-рандомизированное слепое исследование ,Lancet ,2004 , vol.363 (стр.600 —7 ) 45.,,, Et al.Многорядная компьютерная томография при подозрении на тромбоэмболию легочной артерии ,N Engl J Med ,2005 , vol.352 (стр.1760 —8 ) 47.,,. ,КТ легкого с высоким разрешением ,2000 Philadelphia, PA Lippincott Williams Wilkins 51.,,, et al.Полифармация, побочные эффекты, связанные с лекарствами, и потенциальные нежелательные лекарственные взаимодействия у пожилых пациентов, обращающихся в отделение неотложной помощи ,Ann Emerg Med ,2001 , vol.38 (стр.666 —71 ) 52.,,, И др.Эффекты кислородной терапии у пациентов, поступающих в отделение неотложной помощи с обострением хронической обструктивной болезни легких ,Med J Aust ,2007 , vol.186 (стр.235 —8 ) 53.,,, Et al.Глобальная стратегия диагностики, лечения и профилактики хронической обструктивной болезни легких. Глобальная инициатива NHLBI / ВОЗ по хронической обструктивной болезни легких (GOLD) Итоги семинара ,Am J Respir Crit Care Med ,2001 , vol.163 (стр.1256 —76 ) 56.,,, Et al.Качество помощи, процесс и результаты у пожилых пациентов с пневмонией ,JAMA ,1997 , vol.278 (стр.2080 —4 ) 58.,,, Et al.Рандомизированное испытание высоких доз изосорбида динитрата плюс низкие дозы фуросемида по сравнению с высокими дозами фуросемида плюс низкие дозы изосорбида динитрата при тяжелом отеке легких ,Lancet ,1998 , vol.351 (стр.389 —93 ) 59.,,, Et al.Влияние лечения ЭД на использование ОИТ при остром отеке легких ,Am J Emerg Med ,1999 , vol.17 (стр.571 —4 ) 62 ..Рекомендации Американского колледжа кардиологов / Американской кардиологической ассоциации по оценке и лечению хронической сердечной недостаточности: актуальность для гериатрической практики ,J Am Geriatr Soc ,2003 , т.51 (стр.123 —6 ) 63.,,, Et al.Влияние неинвазивной вентиляции с положительным давлением (NIPPV) на смертность пациентов с острым кардиогенным отеком легких: метаанализ ,Lancet ,2006 , vol.367 (стр.1155 —63 ) 64.,,, И др.Неинвазивное постоянное положительное давление в дыхательных путях у пожилых пациентов с кардиогенным отеком легких ,Intensive Care Med ,2004 , vol.30 (стр.882 —8 ) 65.,,, Et al.Рандомизированное проспективное исследование двухуровневого и постоянного положительного давления в дыхательных путях при остром отеке легких ,Crit Care Med ,1997 , vol.25 (стр.620 —8 )Авторские права © Автор 2008. Опубликовано Oxford University Press от имени Британского гериатрического общества. Острая дыхательная недостаточность у пожилых людей: диагностика и прогноз | Возраст и старениеАннотацияОстрая дыхательная недостаточность (ОПН) у пациентов старше 65 лет часто встречается в отделениях неотложной помощи (ЭД) и является одним из ключевых симптомов застойной сердечной недостаточности (ЗСН) и респираторных заболеваний.В MEDLINE был проведен поиск опубликованных исследований на английском языке с января 1980 г. по август 2007 г. с использованием слов «острая одышка», «острая дыхательная недостаточность (ОРН)», «сердечная недостаточность», «пневмония», «тромбоэмболия легочной артерии (ТЭЛА)». ключевые слова и подборка статей о пациентах в возрасте 65 лет и старше. Рассмотрены возрастные структурные изменения дыхательной системы, их последствия для клинической оценки и патофизиологии ОПН. ЗСН — наиболее частая причина ОПН у пожилых людей.Частый неправильный диагноз и неправильное лечение ЭД связаны с неблагоприятными исходами. Натрийуретические пептиды (BNP) типа B помогают установить точный диагноз ХСН. Мы должны рассматривать неинвазивную вентиляцию легких (НИВ) у пожилых пациентов, госпитализированных с ХСН или ацидотической хронической обструктивной болезнью легких (ХОБЛ), у которых не наблюдается улучшения при медикаментозном лечении. Необходимы дальнейшие исследования ОПН у пожилых пациентов. ВведениеПосещения пожилыми людьми составляют 12–21% всех обращений в отделения неотложной помощи [ 1 ].Кроме того, исследования показали прогрессивный рост числа обращений за помощью в приемную неотложную помощь и госпитализаций пожилых пациентов за последнее десятилетие. От 30 до 50% всех посещений отделения неотложной помощи пожилыми пациентами заканчиваются госпитализацией. Наконец, при поступлении пожилым пациентам неотложной помощи с большей вероятностью потребуется койка в отделении интенсивной терапии [ 2 ]. Острая дыхательная недостаточность (ОПН) является частой жалобой пожилых пациентов с ЭД и основным клиническим проявлением сердечной [застойной сердечной недостаточности (ЗСН)] и респираторных заболеваний [ 3 ]. В этой статье обобщаются возрастные структурные изменения дыхательной системы и их последствия в клинической практике. Также будут рассмотрены причины, трудности в диагностике, лечении и прогнозе ОПН у пожилых пациентов. В MEDLINE был проведен поиск опубликованных исследований на английском языке с января 1980 г. по август 2007 г. с использованием ключевых слов «острая одышка», «острая дыхательная недостаточность», «сердечная недостаточность», «пневмония», «тромбоэмболия легочной артерии (ТЭЛА)». подбор статей о пациентах в возрасте 65 лет и старше. Физиологические изменения в зависимости от возрастаПеред обсуждением ARF необходимо принять во внимание несколько изменений, связанных со старением. Легочная функцияПодатливость грудной стенки прогрессивно снижается с возрастом, предположительно, это связано со структурными изменениями внутри грудной клетки [ 4 , 5]. Общая емкость легких не меняется с возрастом, но функциональная остаточная емкость и остаточный объем увеличиваются.Существует повышенная тенденция к закрытию дыхательных путей при малых объемах (старческая эмфизема), связанная с потерей поддерживающих тканей вокруг дыхательных путей [ 4 ]. Поскольку значительная часть периферических дыхательных путей не влияет на зоны газообмена (низкое соотношение V / Q), а также из-за уменьшения площади альвеол, старение классически считалось, что старение сопровождается прогрессирующим снижением давления кислорода в артериальной крови (PaO 2 ). Фактически, недавние исследования не обнаружили значительной корреляции между PaO 2 и возрастом [ 6 ].Из-за уменьшения количества тестов на форсированный выдох (т. Е. Увеличения сопротивления дыхательных путей) обструктивный паттерн может существовать даже у некурящих женщин. Более того, исследования показывают, что дисфункция ß-адренорецепторов объясняет меньшую реакцию на бронходилатацию у пожилых астматиков [ 7 ]. Другие общие важные изменения включают потерю диафрагмальной массы и прочности с возрастом [ 8 ]. Наконец, вследствие плохого нутритивного статуса, снижения функции Т-клеток, снижения мукоцилиарного клиренса, плохой проходимости зубов с колонизацией ротоглотки и дисфункции глотания (болезнь Паркинсона, болезнь Альцгеймера и инсульт) внебольничная (ВП) и аспирационная пневмония являются чрезвычайно часто встречается у пожилых пациентов [ 9 ]. Кроме того, снижение чувствительности респираторных центров к гипоксемии, гиперкапнии или добавленным резистивным нагрузкам приведет к снижению респираторной реакции в случаях ОПН; и может отсрочить постановку диагноза из-за плохого восприятия респираторных нарушений [ 4 ]. Сердечно-сосудистые измененияФизиологические изменения сердечно-сосудистой системы включают уменьшение числа миоцитов, внутренней сократимости, резерва коронарного кровотока, податливости желудочков и модуляцию инотропии, опосредованную β-адренорецепторами. Стареющее сердце увеличивает сердечный выброс за счет увеличения ударного объема, а не за счет увеличения частоты сердечных сокращений. Однако этот компенсаторный механизм зависит от эффективного вклада предсердий в позднее диастолическое наполнение (> 30% у пожилых пациентов) [ 10 ]. Этим объясняется частота ХСН, вызванной быстрой фибрилляцией предсердий у пожилых людей. Сердечная и дыхательная системы зависимы. Например, (1) приступ пневмонии достаточно, чтобы вызвать обострение сердечной недостаточности, (2) снижение сердечного выброса, сопровождающее септический шок, является причиной ОПН, вызванной гипоперфузией диафрагмы, ведущей к гиповентиляции альвеол и остановке дыхания. Прочие соответствующие измененияСнижение скорости клубочковой фильтрации (примерно на 45% к 80 годам) с возрастом имеет важные последствия с точки зрения дозирования лекарств, так как большинство лекарств выводится через почки [ 2 ]. Большинство исследований показали дисбаланс между прокоагулянтными / антифибринолитическими и антикоагулянтными факторами, что может способствовать увеличению частоты возникновения ПЭ. Определение и патофизиология острой дыхательной недостаточностиДыхательная система состоит из двух частей: легкого, т.е.е. газообменный орган и насос [ 11 ]. Насос состоит из грудной клетки, включая дыхательные мышцы (в основном диафрагму), контроллеры дыхания в центральной нервной системе и пути, которые соединяют центральные контроллеры с дыхательными мышцами (спинной и периферический нервы). ARF — это состояние, при котором дыхательная система не выполняет одну или обе функции газообмена, то есть оксигенацию (PaO 2 <60 мм рт. Ст.) И / или удаление диоксида углерода (артериальное давление диоксида углерода (PaCO 2 ). > 45 мм рт. Ст.) [ 11 ].Оба пороговых значения просто служат в качестве общего ориентира в сочетании с историей и клинической оценкой пациента. Таким образом, ОПН можно было заподозрить по «простым» клиническим критериям: полипноэ> 30 в минуту, сокращение дополнительных инспираторных мышц, абдоминальное дыхание, цианоз ортопноэ и астериксис. Ортопноэ часто связано со всеми причинами ОПН и не является ни разумным, ни специфическим предиктором ЗСН [ 3 ]. Четыре патофизиологических механизма, связанных с гипоксемической ОПН (1) неравенство вентиляции / перфузии, которое является основным механизмом в условиях неотложной помощи (ЗСН или пневмония), (2) повышенный шунт (острый респираторный дистресс-синдром), (3) альвеолярная гиповентиляция [ хроническая обструктивная болезнь легких (ХОБЛ)] и (4) диффузное нарушение (фиброз легких) [ 11 ]. Отказ помпы (или отказ вентиляции) приводит к гиповентиляции альвеол с увеличением PaCO 2 (Таблица 1). Ответственные механизмы — уменьшение минутной вентиляции и увеличение мертвого пространства. У пожилых пациентов основной причиной является тяжелая гиперинфляция с уплощением диафрагмы и снижением механической активности инспираторных мышц (обострение ХОБЛ) [ 4 ]. Таблица 1Основные причины острой дыхательной недостаточности (адаптировано из [ 11 ])
|
| Снижение центрального влечения | ||||
| Морфин (или другие препараты: седативные средства) | ||||
| Заболевания центральной нервной системы (энцефалит, инсульт, травмы) 9 0102 | ||||
| Нарушение нервной и нервно-мышечной передачи | ||||
| Травма спинного мозга, поперечный миелит, столбняк, боковой амиотрофический склероз, полиомиелит, синдром Гийена-Барре | ||||
| Миастения | 03 | |||
| Мышечная дистрофия, атрофия неиспользования | ||||
| Нарушения грудной стенки и плевры | ||||
| Кифосколиоз | ||||
| Травма грудной стенки (грудная клетка, разрыв диафрагмы | болезни легких и дыхательных путей) | Заболевания легких | ||
| Острое обострение хронической обструктивной болезни легких | ||||
| Застойная сердечная недостаточность и некардиогенный отек легких (острый респираторный дистресс-синдром) | ||||
| Пневмония , клубень culosis | ||||
| Обструкция верхних дыхательных путей | ||||
| Рак легкого, фиброз легких | ||||
| Пневмоторакс, плевральный выпот | ||||
| Бронхоэктатическая болезнь | ||||
| Тяжелое кровохарканье | ||||
| Другое | ||||
| Тяжелый сепсис или септический шок, другой шок |
| Снижение центрального влечения | ||||||||||||||||||||||||||||||||||||||||||||
| 03 | ||||||||||||||||||||||||||||||||||||||||||||
| Заболевания центральной нервной системы (энцефалит, инсульт, травма) | ||||||||||||||||||||||||||||||||||||||||||||
| Нарушение нервно-мышечной передачи | ||||||||||||||||||||||||||||||||||||||||||||
| Травма спинного мозга, поперечный миелит, столбняк, боковой амиотрофический склероз, полиомиелит, болезнь Гийена-Барре синдром | ||||||||||||||||||||||||||||||||||||||||||||
| Миастения, ботулизм | ||||||||||||||||||||||||||||||||||||||||||||
| Мышечные аномалии | ||||||||||||||||||||||||||||||||||||||||||||
| Мышечная дистрофия, атрофия неиспользования | ||||||||||||||||||||||||||||||||||||||||||||
| Грудная стенка и аномалии плевры | ||||||||||||||||||||||||||||||||||||||||||||
| Заболевания легких и дыхательных путей | ||||||||||||||||||||||||||||||||||||||||||||
| Острая астма | ||||||||||||||||||||||||||||||||||||||||||||
| Острое обострение хронической обструктивной болезни легких | ||||||||||||||||||||||||||||||||||||||||||||
| Застойная сердечная недостаточность синдром) | ||||||||||||||||||||||||||||||||||||||||||||
| Пневмония , туберкулез | ||||||||||||||||||||||||||||||||||||||||||||
| Обструкция верхних дыхательных путей | ||||||||||||||||||||||||||||||||||||||||||||
| Рак легких, фиброз легких | ||||||||||||||||||||||||||||||||||||||||||||
| Пневмоторакс, плевральный выпот 9 | 0100Бронхоэктаз | |||||||||||||||||||||||||||||||||||||||||||
| Сосудистые заболевания | ||||||||||||||||||||||||||||||||||||||||||||
| Тромбоэмболия легочной артерии | ||||||||||||||||||||||||||||||||||||||||||||
| Тяжелое кровохарканье | ||||||||||||||||||||||||||||||||||||||||||||
| Другой шок | ||||||||||||||||||||||||||||||||||||||||||||
Другой шок , гипоксемическая ОПН — ситуация, сопровождающаяся усилением работы дыхания.Однако доступность энергии снижается из-за гипоксемии, что приводит к мышечной усталости и дыхательной недостаточности из-за дисбаланса между спросом и предложением [ 11 ].ОПН у пожилых пациентовЭтиология ARFВ исследовании EPIDASA проспективно оценивалась острая лихорадка у 514 пациентов (средний возраст 80 лет), обращавшихся в отделение неотложной помощи. Основными причинами были ХСН (43%), пневмония (35%), обострение ХОБЛ (32%) и ТЭЛА (18%) [ 3 ].У половины пациентов было более двух диагнозов (ХСН и ВП у 17%). Пневмоторакс, рак легких, тяжелый сепсис и острая астма встречались реже (<5%). Вскрытие 234 пожилых пациентов подтвердило, что наиболее частыми причинами смерти были ВП и ХСН, которые часто недооценивались [ 12 ]. Эли и др. сообщил о причинах механической вентиляции легких: ЗСН (16%), ВП (16%), ХОБЛ (14%) и сепсис (10%) [ 13 ]. Сложная диагностика ОПН у пожилых людейRay et al. обнаружил, что чувствительность врача неотложной помощи составляет 86% для пневмонии, 75% для ПЭ и 71% для ХСН [ 3 ]. В этом исследовании переменными, связанными с пропущенным диагнозом, был окончательный диагноз ЗСН, ВП или ТЭЛА, что подчеркивает тот факт, что частые причины ОПН очень сложно диагностировать в отделении неотложной помощи. Riquelme et al. продемонстрировал, что точный диагноз ВП задерживается более чем на 72 часа у 62% пациентов [ 14 ]. Связь одышки, кашля и лихорадки наблюдалась только у 32% пациентов с ВП, а делирий при поступлении был очень частым (45%) [ 9 , 14 ].Часто встречаются атипичные признаки ЗСН (спутанность сознания, отек ног или хрипы) и сбивают с толку [ 15 , 16 , 17]. К сожалению, неправильный диагноз связан с повышенной смертностью (рис. 1a и b) [ 3 , 18]. Трудности диагностики ХСН и ПЭ [19, 20 , 21 , 22 , 23, 24] отражены в Приложении 1 и Приложении 2 в дополнительных данных на сайте журнала http: //www.ageing. oxfordjournals.org (рисунок 2 и см. Приложение 4 в дополнительных данных на сайте журнала http: // www.ageing.oxfordjournals.org). Рисунок 1 (a) Влияние правильного (черные полосы) или несоответствующего (белые полосы) первоначального диагноза в отделении неотложной помощи на прогноз (используется с разрешения Ray P. [ 3 ]). (b) Влияние подходящего (черные полосы) или несоответствующего (белые полосы) начального лечения в отделении неотложной помощи на прогноз (используется с разрешения Ray P. [ 3 ]). Рисунок 1 (a) Влияние правильного (черные полосы) или несоответствующего (белые полосы) первоначального диагноза в отделении неотложной помощи на прогноз (используется с разрешения Рэя П.[ 3 ]). (b) Влияние подходящего (черные полосы) или несоответствующего (белые полосы) начального лечения в отделении неотложной помощи на прогноз (используется с разрешения Ray P. [ 3 ]). Рисунок 2 Диагностическая стратегия, основанная на уровнях натрийуретического пептида B-типа у пожилых пациентов, поступивших по поводу ОПН в отделение неотложной помощи. 1 В серой зоне (BNP от 100 до 500 пг / мл), что составляет менее четверти пациентов, необходимы дальнейшие исследования, и врачи скорой помощи должны рассматривать массивную ТЭЛА, CHE, тяжелое обострение ХОБЛ или тяжелую пневмонию как возможные диагнозы. 2 Врачам следует иметь в виду, что половина пожилых пациентов с ОПН имеет более одного диагноза, то есть уровень BNP более 500 пг / мл убедительно свидетельствует о ЗСН, но другой диагноз, который мог вызвать ЗСН. CXR: рентген грудной клетки; ЭКГ: электрокардиограмма; АБГ: анализ газов артериальной крови; ХСН: застойная сердечная недостаточность; ОКС: острый коронарный синдром; КТ: компьютерная томография; IV: внутривенно; NIV: неинвазивная вентиляция, включая постоянное положительное давление в дыхательных путях; ACEi: ингибитор ангиотензинпревращающего фермента; ЭК: эхокардиография. Рисунок 2 Диагностическая стратегия, основанная на уровнях натрийуретического пептида B-типа у пожилых пациентов, поступивших по поводу ОПН в отделение неотложной помощи. 1 В серой зоне (BNP от 100 до 500 пг / мл), что составляет менее четверти пациентов, необходимы дальнейшие исследования, и врачи скорой помощи должны рассматривать массивную ТЭЛА, CHE, тяжелое обострение ХОБЛ или тяжелую пневмонию как возможные диагнозы. 2 Врачам следует иметь в виду, что половина пожилых пациентов с ОПН имеет более одного диагноза, т.е.е. уровень BNP более 500 пг / мл убедительно свидетельствует о ЗСН, но другой диагноз, который мог вызвать ЗСН. CXR: рентген грудной клетки; ЭКГ: электрокардиограмма; АБГ: анализ газов артериальной крови; ХСН: застойная сердечная недостаточность; ОКС: острый коронарный синдром; КТ: компьютерная томография; IV: внутривенно; NIV: неинвазивная вентиляция, включая постоянное положительное давление в дыхательных путях; ACEi: ингибитор ангиотензинпревращающего фермента; ЭК: эхокардиография. РезультатыСмертность, связанная с ОПН у пожилых людей, варьируется в зависимости от этиологии.В исследовании общая смертность от ВП, требующей госпитализации, составила 26%, а возраст сам по себе не был значимым фактором, влияющим на прогноз [ 14 ]. Внутрибольничная летальность от ХСН составляет от 13 до 29%, частота ранней повторной госпитализации составляет от 29 до 47% в течение 3–6 месяцев после первичной выписки, а выживаемость в течение 1 года составляет 50% [ 3 , 16 , 25}, 26 ]. В исследовании EPIDASA 29% пациентов были помещены в отделения интенсивной терапии, а 16% умерли в больнице. Пятью переменными, связанными со смертью, были: неправильное начальное лечение, гиперкапния> 45 мм рт.ст., клиренс креатинина <50 мл / мин, повышенный уровень натрийуретических пептидов B-типа (BNP и NT-proBNP) и клинические признаки ОПН.Возраст не был существенно связан со смертностью. Прогноз для пожилых людей в отделении интенсивной терапииВозраст включен в несколько оценок серьезности, таких как APACHE II, оценка Файна для CAP [27] и оценка Ауески для PE [ 2 , 28]. Однако подавляющее большинство исследований показывают, что острые физиологические нарушения и диагноз имеют больший относительный вклад в прогноз, чем возраст [ 2 ]. Kaarlola et al. сообщил, что совокупный трехлетний уровень смертности среди пожилых пациентов был ниже, чем среди контрольных (40% против 57%).Однако 88% выживших пожилых людей оценили свое нынешнее состояние здоровья как удовлетворительное [ 29 ]. Этические соображенияРешение о приеме пациента в отделение интенсивной терапии из отделения неотложной помощи является сложной задачей, так как врачи должны принять решение в кратчайшие сроки. Когда пациент, потенциально нуждающийся в лечении в отделении интенсивной терапии, поступает в отделение неотложной помощи, врачи неотложной помощи принимают первое решение о том, предлагать ли пациенту помощь в отделении интенсивной терапии. Таким образом, специалисты по интенсивной терапии привлекаются только в том случае, если пациенту требуется госпитализация в ОИТ.Возраст старше 85 лет, по-видимому, является независимым предиктором отказа от ОИТ [30]. Фактически, решение о помещении пожилого пациента в отделение интенсивной терапии должно основываться на сопутствующих заболеваниях пациента, тяжести заболевания, догоспитальном функциональном состоянии и предпочтениях пациента [ 2 ]. Как можно улучшить исходы ОРЛ у пожилых пациентов?Исследования показали, что неправильный диагноз и лечение были связаны с повышенным уровнем смертности [Рисунок 1 (b)] [ 3 , 18].Обычные инструменты, используемые для дифференциации ХСН от респираторных заболеваний, не очень точны, даже рентгенография грудной клетки (РГН) при ХСН [ 31 ] или классическая гипокапния при ПЭ [32]. Таким образом, эффективные диагностические инструменты для дифференциации ЗСН от других этиологий ОПН могут помочь клиницистам. Полезность трансторакальной эхокардиографииСледует поощрять эхокардиографию (ЭК), поскольку диагноз систолической ЗСН может быть легко подтвержден врачом неотложной помощи [33, 34 ].Однако несистолическую ХСН труднее оценить с помощью ЭК, и для этого требуется допплерография и визуализация ткани миокарда (см. Приложение 1 в дополнительных данных на веб-сайте журнала http://www.ageing.oxfordjournals.org) [ 35 ]. Роль натрийуретических пептидов B-типаBNP представляет собой полипептид, высвобождаемый миоцитами желудочков прямо пропорционально натяжению стенок, для снижения активации ренин-ангиотензин-альдостерона. В крови при расщеплении белка-предшественника образуется BNP и биологически неактивный NT-proBNP.Для диагностики ХСН и BNP, и NT-proBNP имеют одинаковую точность [ 36 , 37] (см. Приложение 1 в дополнительных данных на сайте журнала http://www.ageing.oxfordjournals.org). Однако пороговые значения выше, чем у населения среднего возраста. Исследование показало, что использование BNP у пациентов старше 70 лет в начале реанимации сокращает время до выписки, общую стоимость лечения и 30-дневную смертность. На рис. 2 показана диагностическая стратегия на основе BNP у пожилых пациентов, поступивших по поводу ОПН в отделении неотложной помощи [ 38 , 39] Маркеры воспаленияДиагностика ВП является сложной и срочной задачей, поскольку требует немедленного приема антибиотиков [ 40 ].Таким образом, биологические маркеры, такие как C-реактивный белок (CRP) и прокальцитонин (PCT), могут быть полезны для предположения бактериальной инфекции [ 41 ]. ПКТ, по-видимому, более чувствителен и специфичен, чем СРБ, но имеет дополнительную прогностическую ценность [42]. В нескольких исследованиях было высказано предположение, что в популяции среднего возраста с подозрением на обострение ВП или ХОБЛ рекомендации ПКТ по антибиотикам снижали использование антибиотиков без побочных эффектов [ 43 ]. Однако у пожилых пациентов Strucker et al. обнаружили, что он имеет низкую чувствительность (24%) к инфекции [44]. Потенциальная полезность торакальной визуализацииПри подозрении на ПЭ трокактическая компьютерная томография (КТ) теперь является одним из первых исследований (см. Приложение 2 в дополнительных данных на веб-сайте журнала http://www.ageing.oxfordjournals.org, Рисунок 2) [ 45 ]. Кроме того, КТ грудной клетки полезна для определения альтернативных диагнозов (пневмония или ЗСН, пропущенные при рентгенографии). В случае неизвестной ОПН мы рекомендуем начать с паренхиматозных окон, чтобы диагностировать очевидную ЗСН или пневмонию, после инъекции контраста, чтобы править при ПЭ, если паренхимные окна не объясняют клиническую картину [46, 47 ].Однако врачи должны знать о рисках, связанных с выполнением спиральной компьютерной томографии. [48]. УЗИ легких также может быть полезным, но требует дальнейшей оценки [49, 50]. Лечение ОПНМедико-социальный аспектБольшинство врачей неотложной помощи не имеют опыта, чтобы всесторонне удовлетворить множество потребностей пожилых пациентов со сложными хроническими заболеваниями (например, в исследовании EPIDASA 45% пациентов ранее имели сердечные заболевания, а 26% — хронические респираторные заболевания [ 3]. ]) и ежедневного лечения (в одном исследовании среднее количество лекарств, принимаемых пожилым пациентом, составляло 4.2 [ 51 ]). Кроме того, полимедикация может влиять на дыхательную и сердечную системы (например, β-блокаторы, назначаемые при гипертонии, влияют на функцию легких). Следует поощрять междисциплинарную модель оказания помощи с участием врачей неотложной помощи, врачей-геронтологов, медсестер, клинического фармацевта, социального работника, семейного врача [ 26 ]. Кислородная терапияПациентам с гипоксемией и острой почечной недостаточностью требуется кислородная добавка в качестве первого этапа лечения.Однако исследования показали, что неразумное использование кислородной терапии связано с увеличением гиперкапнии у пациентов с ХОБЛ [ 52 ]. Таким образом, важно, чтобы врачи неотложной помощи стремились обеспечить насыщение кислородом> 90% и проверяли газы крови через 30 минут после начала подачи кислорода у пациентов с ХОБЛ [ 53 ]. Ведение пневмонии у пожилых людейПредыдущие исследования показали важную роль беззвучной аспирации и низкую распространенность Legionella sp., Chlamydia и Mycoplasma pneumoniae при ВП [ 9 ] Streptococcus pneumoniae является наиболее частой причиной ВП у пожилых людей. Напротив, грамотрицательные бациллы ( Klebsiella , Proteus sp, Escherichia coli и другие) составляют половину всех пневмоний, диагностированных с помощью культурального исследования при приобретенных пневмониях в домах престарелых. Рекомендации по применению антимикробных препаратов зависят от предполагаемого конкретного организма и руководств [54, 55].Основная цель — как можно раньше начать прием антибиотиков, поскольку введение антибиотиков в течение 4 часов после прибытия в больницу снижает 30-дневную смертность [ 56 ]. Недавно было высказано предположение, что оценка SOAR (основанная на систолическом артериальном давлении, оксигенации, возрасте и частоте дыхания) была альтернативным критерием для лучшей идентификации тяжелой ВБП в пожилом возрасте, когда и повышенный уровень мочевины выше 7 ммоль / л, и путаница общие [57]. Фармакологическое лечениеCHFКлассически лечение ЗСН состояло из диуретиков и морфина, основываясь на «несоответствующем» представлении о том, что ЗСН вызывается накоплением жидкости, а не перераспределением жидкости.Нитраты вызывают как расширение вен (уменьшение преднагрузки правого и левого желудочков и прямое снижение давления в легочных венах), так и артериодилатацию (уменьшение несоответствия постнагрузки и, следовательно, увеличение индекса кардака). Коттер и др. [ 58 ] продемонстрировал, что болюсы высоких доз изосорбида динитрата улучшают результат по сравнению с повторным введением высоких доз фуросемида [ 58 ]. Sacchetti et al. [ 59 ] продемонстрировал, что использование сульфата морфина в отделении неотложной помощи было связано с увеличением количества госпитализаций в ОИТ и эндотрахеальной интубации, тогда как сублингвальное применение каптоприла было связано с уменьшением количества госпитализаций в ОИТ и уменьшением потребности в эндотрахеальной интубации.Учитывая тот факт, что 50% пожилых людей с ХСН сохранили систолическую функцию [60] и что почти две трети страдают гипертонией, предпочтение следует отдавать нитратам [61]. Быстрое определение наличия систолической или несистолической ЗСН важно, поскольку этиология и фармакологическое лечение различны (см. Приложение 1 в дополнительных данных на веб-сайте журнала http://www.ageing.oxfordjournals.org) [ 62 ]. Возможная роль неинвазивной вентиляции с помощью лицевой маскиПри обострениях ХОБЛ неинвазивная вентиляция с положительным давлением (NPPV) снижает PaCO 2 за счет разгрузки дыхательных мышц и дополнения альвеолярной вентиляции.Несколько исследований и метаанализов подтверждают использование NPPV за счет снижения пневмонии, связанной с вентилятором, интубации, продолжительности пребывания в ОИТ и смертности [13]. Немногочисленные исследования NPPV предполагают, что реакция пациентов среднего возраста с ацидотическими обострениями ХОБЛ на NPPV может распространяться на гериатрическую популяцию. При ХСН NPPV улучшает оксигенацию, снижает работу дыхания и может предотвратить интубацию и снизить смертность [ 63 ]. Одно исследование продемонстрировало, что по сравнению с медикаментозным лечением постоянное положительное давление в дыхательных путях (CPAP) снижает частоту дыхания, снижает PaCO 2 и улучшает оксигенацию по сравнению с исходным уровнем у пожилых пациентов с гипоксемической ХСН [ 64 ].Однако внутрибольничная летальность (28% против 30%) не изменилась. Нет разницы в результатах между NPPV и CPAP при ХСН [ 65 ]. ЗаключениеЗСН является наиболее частой причиной ОПН у пожилых людей, но половине пациентов было поставлено более двух диагнозов. Поскольку неправильное лечение связано с повышением заболеваемости и смертности, точные диагностические инструменты, такие как BNP, должны быть доступны в дневном отделении неотложной помощи 24 часа в сутки. Мы должны рассмотреть возможность неинвазивной вентиляции легких (НИВ) у пожилых пациентов, госпитализированных с ацидотическими обострениями ХОБЛ или ХСН, у которых не улучшается медикаментозное лечение.Решения о госпитализации в ОИТ следует принимать не только на основании возраста, но и на таких факторах, как исходный уровень функций пациента и сопутствующие заболевания, тяжесть заболевания и предпочтения в отношении жизнеобеспечения. Ключевые моменты
Конфликт интересовНет Авторы хотели бы поблагодарить врачей и медперсонал, работающие в отделении неотложной помощи больницы Питье-Сальпетриер, за их сотрудничество и поддержку. Мы также хотели бы поблагодарить доктора Джоанн Хо (терапевт, Торонто, Канада) за рецензию на рукопись. Список литературы(Из-за большого количества ссылок только 40 перечислены ниже и выделены жирным шрифтом по всему тексту.Полный список можно найти в дополнительных данных в Интернете, на сайте журнала http://www.ageing.oxfordjournals.org в Приложении 3.) 1.,.Пожилые люди в отделении неотложной помощи: систематический обзор моделей использования, неблагоприятных исходов и эффективности вмешательств ,Ann Emerg Med ,2002 , vol.39 (стр.238 —47 ) 2 ..Ведение тяжелобольных гериатрических пациентов ,Crit Care Med ,2006 , vol.34 (стр.S176 —82 ) 3.,,, И др.Острая дыхательная недостаточность у пожилых людей: этиология, неотложная диагностика и прогноз ,Crit Care ,2006 , vol.10 стр.R82 4.,,, et al.Старение и дыхательная система ,Старение (Милан) ,1996 , т.8 (стр.143 —61 ) 6.,.Легочный газообмен у пожилых людей ,Eur Respir J ,1996 , vol.9 (стр.2573 —7 ) 7.,,, Et al.Проспективное многоцентровое исследование острой астмы у молодых людей по сравнению с пожилыми людьми, обращающимися в отделение неотложной помощи ,J Am Geriatr Soc ,2006 , vol.54 (стр.48 —55 ) 8.,,, Et al.Сократительные свойства диафрагмы пожилого человека ,Am J Respir Crit Care Med ,1997 , vol.155 (стр.1560 —4 ) 9..Внебольничная пневмония у пожилых людей ,Clin Infect Dis ,2000 , vol.31 (стр.1066 —78 ) 10.,,, Et al.Увеличение вклада предсердий в приток левого желудочка с возрастом по данным внутрисердечной допплеровской флоуметрии ,Am J Cardiol ,1984 , vol.53 (стр.586 —9 ) 11.,.Дыхательная недостаточность ,Eur Respir J Suppl ,2003 , vol.47 (стр.3s —14s ) 12.,,, Et al.Причины смерти и клинические диагностические ошибки у госпитализированных людей в пожилом возрасте: ретроспективное клиническое вскрытие трупа ,J Gerontol A Biol Sci Med Sci ,1999 , vol.54 (стр.M554 —9 ) 13.,,, Et al.Скорость выздоровления и прогноз у пожилых людей, у которых развивается острое повреждение легких и острый респираторный дистресс-синдром ,Ann Intern Med ,2002 , vol.136 (стр.25 —36 ) 14.,,, Et al.Внебольничная пневмония у пожилых людей. Клинические аспекты и аспекты питания ,Am J Respir Crit Care Med ,1997 , vol.156 (стр.1908 —14 ) 15.,.Легочные проявления левосторонней сердечной недостаточности ,Грудная ,2004 , т.125 (стр.669 —82 ) 16.,,, Et al.Сердечная астма у пожилых пациентов: частота, клиническая картина и исход ,BMC Cardiovasc Disord ,2007 , vol.7 стр.16 20.,,, et al.Влияние возраста на эффективность диагностической стратегии, основанной на клинической вероятности, спиральной компьютерной томографии и УЗИ венозной компрессии: исследование ESSEP ,Thromb Haemost ,2005 , vol.93 (стр.605 —9 ) 21.,,, Et al.Сомнения и достоверность в диагностике тромбоэмболии легочной артерии у пожилых людей ,Int J Cardiol ,2006 , vol.112 (стр.375 —7 ) 22.,,, Et al.Проблема диагностики тромбоэмболии легочной артерии у пожилых пациентов: влияние возраста на часто используемые диагностические тесты и стратегии ,J Am Geriatr Soc ,2005 , vol.53 (стр.1039 —45 ) 26.,,, Et al.Ранняя реадмиссия пожилых пациентов с застойной сердечной недостаточностью ,J Am Geriatr Soc ,1990 , vol.38 (стр.1290 —5 ) 29.,,.Долгосрочная выживаемость, качество жизни и количество лет жизни с поправкой на качество среди пациентов пожилого возраста в критическом состоянии ,Crit Care Med ,2006 , vol.34 (стр.2120 —6 ) 31.,,, Et al.Ограниченная корреляция конечного диастолического давления левого желудочка с рентгенологической оценкой легочной гемодинамики ,Радиология ,1990 , vol.174 (стр.721 —4 ) 34.,,, И др.Точность оценки врачом неотложной помощи фракции выброса левого желудочка и центрального венозного давления с помощью эхокардиографии ,Acad Emerg Med ,2003 , vol.10 (стр.973 —7 ) 35.,,, Et al.Точность тканевой допплерэхокардиографии в экстренной диагностике декомпенсированной сердечной недостаточности с сохраненной систолической функцией левого желудочка: сравнение с измерением натрийуретического пептида B-типа ,Эхокардиография ,2005 , vol.22 (стр.657 —64 ) 36.,,, Et al.Полезность натрийуретического пептида B-типа у пожилых пациентов с острой одышкой ,Intensive Care Med ,2004 , vol.30 (стр.2230 —6 ) 38.,,, Et al.Использование натрийуретического пептида B-типа в лечении пожилых пациентов с острой одышкой ,J Intern Med ,2005 , vol.258 (стр.77 —85 ) 40., , , и другие.Влияние возраста на симптомы у пациентов с внебольничной пневмонией ,Arch Intern Med ,1997 , vol.157 (стр.1453 —9 ) 41.,,, Et al.Измерение прокальцитонина в сыворотке как диагностический и прогностический маркер у взрослых пациентов с лихорадкой, поступающих в отделение неотложной помощи ,Crit Care ,2007 , vol.11 стр.R60 43.« и др.Влияние лечения под контролем прокальцитонина на использование антибиотиков и исход при инфекциях нижних дыхательных путей: кластерно-рандомизированное слепое исследование ,Lancet ,2004 , vol.363 (стр.600 —7 ) 45.,,, Et al.Многорядная компьютерная томография при подозрении на тромбоэмболию легочной артерии ,N Engl J Med ,2005 , vol.352 (стр.1760 —8 ) 47.,,. ,КТ легкого с высоким разрешением ,2000 Philadelphia, PA Lippincott Williams Wilkins 51.,,, et al.Полифармация, побочные эффекты, связанные с лекарствами, и потенциальные нежелательные лекарственные взаимодействия у пожилых пациентов, обращающихся в отделение неотложной помощи ,Ann Emerg Med ,2001 , vol.38 (стр.666 —71 ) 52.,,, И др.Эффекты кислородной терапии у пациентов, поступающих в отделение неотложной помощи с обострением хронической обструктивной болезни легких ,Med J Aust ,2007 , vol.186 (стр.235 —8 ) 53.,,, Et al.Глобальная стратегия диагностики, лечения и профилактики хронической обструктивной болезни легких. Глобальная инициатива NHLBI / ВОЗ по хронической обструктивной болезни легких (GOLD) Итоги семинара ,Am J Respir Crit Care Med ,2001 , vol.163 (стр.1256 —76 ) 56.,,, Et al.Качество помощи, процесс и результаты у пожилых пациентов с пневмонией ,JAMA ,1997 , vol.278 (стр.2080 —4 ) 58.,,, Et al.Рандомизированное испытание высоких доз изосорбида динитрата плюс низкие дозы фуросемида по сравнению с высокими дозами фуросемида плюс низкие дозы изосорбида динитрата при тяжелом отеке легких ,Lancet ,1998 , vol.351 (стр.389 —93 ) 59.,,, Et al.Влияние лечения ЭД на использование ОИТ при остром отеке легких ,Am J Emerg Med ,1999 , vol.17 (стр.571 —4 ) 62 ..Рекомендации Американского колледжа кардиологов / Американской кардиологической ассоциации по оценке и лечению хронической сердечной недостаточности: актуальность для гериатрической практики ,J Am Geriatr Soc ,2003 , т.51 (стр.123 —6 ) 63.,,, Et al.Влияние неинвазивной вентиляции с положительным давлением (NIPPV) на смертность пациентов с острым кардиогенным отеком легких: метаанализ ,Lancet ,2006 , vol.367 (стр.1155 —63 ) 64.,,, И др.Неинвазивное постоянное положительное давление в дыхательных путях у пожилых пациентов с кардиогенным отеком легких ,Intensive Care Med ,2004 , vol.30 (стр.882 —8 ) 65.,,, Et al.Рандомизированное проспективное исследование двухуровневого и постоянного положительного давления в дыхательных путях при остром отеке легких ,Crit Care Med ,1997 , vol.25 (стр.620 —8 )Авторские права © Автор 2008. Опубликовано Oxford University Press от имени Британского гериатрического общества. Острая дыхательная недостаточность у пожилых людей: диагностика и прогноз | Возраст и старениеАннотацияОстрая дыхательная недостаточность (ОПН) у пациентов старше 65 лет часто встречается в отделениях неотложной помощи (ЭД) и является одним из ключевых симптомов застойной сердечной недостаточности (ЗСН) и респираторных заболеваний.В MEDLINE был проведен поиск опубликованных исследований на английском языке с января 1980 г. по август 2007 г. с использованием слов «острая одышка», «острая дыхательная недостаточность (ОРН)», «сердечная недостаточность», «пневмония», «тромбоэмболия легочной артерии (ТЭЛА)». ключевые слова и подборка статей о пациентах в возрасте 65 лет и старше. Рассмотрены возрастные структурные изменения дыхательной системы, их последствия для клинической оценки и патофизиологии ОПН. ЗСН — наиболее частая причина ОПН у пожилых людей.Частый неправильный диагноз и неправильное лечение ЭД связаны с неблагоприятными исходами. Натрийуретические пептиды (BNP) типа B помогают установить точный диагноз ХСН. Мы должны рассматривать неинвазивную вентиляцию легких (НИВ) у пожилых пациентов, госпитализированных с ХСН или ацидотической хронической обструктивной болезнью легких (ХОБЛ), у которых не наблюдается улучшения при медикаментозном лечении. Необходимы дальнейшие исследования ОПН у пожилых пациентов. ВведениеПосещения пожилыми людьми составляют 12–21% всех обращений в отделения неотложной помощи [ 1 ].Кроме того, исследования показали прогрессивный рост числа обращений за помощью в приемную неотложную помощь и госпитализаций пожилых пациентов за последнее десятилетие. От 30 до 50% всех посещений отделения неотложной помощи пожилыми пациентами заканчиваются госпитализацией. Наконец, при поступлении пожилым пациентам неотложной помощи с большей вероятностью потребуется койка в отделении интенсивной терапии [ 2 ]. Острая дыхательная недостаточность (ОПН) является частой жалобой пожилых пациентов с ЭД и основным клиническим проявлением сердечной [застойной сердечной недостаточности (ЗСН)] и респираторных заболеваний [ 3 ]. В этой статье обобщаются возрастные структурные изменения дыхательной системы и их последствия в клинической практике. Также будут рассмотрены причины, трудности в диагностике, лечении и прогнозе ОПН у пожилых пациентов. В MEDLINE был проведен поиск опубликованных исследований на английском языке с января 1980 г. по август 2007 г. с использованием ключевых слов «острая одышка», «острая дыхательная недостаточность», «сердечная недостаточность», «пневмония», «тромбоэмболия легочной артерии (ТЭЛА)». подбор статей о пациентах в возрасте 65 лет и старше. Физиологические изменения в зависимости от возрастаПеред обсуждением ARF необходимо принять во внимание несколько изменений, связанных со старением. Легочная функцияПодатливость грудной стенки прогрессивно снижается с возрастом, предположительно, это связано со структурными изменениями внутри грудной клетки [ 4 , 5]. Общая емкость легких не меняется с возрастом, но функциональная остаточная емкость и остаточный объем увеличиваются.Существует повышенная тенденция к закрытию дыхательных путей при малых объемах (старческая эмфизема), связанная с потерей поддерживающих тканей вокруг дыхательных путей [ 4 ]. Поскольку значительная часть периферических дыхательных путей не влияет на зоны газообмена (низкое соотношение V / Q), а также из-за уменьшения площади альвеол, старение классически считалось, что старение сопровождается прогрессирующим снижением давления кислорода в артериальной крови (PaO 2 ). Фактически, недавние исследования не обнаружили значительной корреляции между PaO 2 и возрастом [ 6 ].Из-за уменьшения количества тестов на форсированный выдох (т. Е. Увеличения сопротивления дыхательных путей) обструктивный паттерн может существовать даже у некурящих женщин. Более того, исследования показывают, что дисфункция ß-адренорецепторов объясняет меньшую реакцию на бронходилатацию у пожилых астматиков [ 7 ]. Другие общие важные изменения включают потерю диафрагмальной массы и прочности с возрастом [ 8 ]. Наконец, вследствие плохого нутритивного статуса, снижения функции Т-клеток, снижения мукоцилиарного клиренса, плохой проходимости зубов с колонизацией ротоглотки и дисфункции глотания (болезнь Паркинсона, болезнь Альцгеймера и инсульт) внебольничная (ВП) и аспирационная пневмония являются чрезвычайно часто встречается у пожилых пациентов [ 9 ]. Кроме того, снижение чувствительности респираторных центров к гипоксемии, гиперкапнии или добавленным резистивным нагрузкам приведет к снижению респираторной реакции в случаях ОПН; и может отсрочить постановку диагноза из-за плохого восприятия респираторных нарушений [ 4 ]. Сердечно-сосудистые измененияФизиологические изменения сердечно-сосудистой системы включают уменьшение числа миоцитов, внутренней сократимости, резерва коронарного кровотока, податливости желудочков и модуляцию инотропии, опосредованную β-адренорецепторами. Стареющее сердце увеличивает сердечный выброс за счет увеличения ударного объема, а не за счет увеличения частоты сердечных сокращений. Однако этот компенсаторный механизм зависит от эффективного вклада предсердий в позднее диастолическое наполнение (> 30% у пожилых пациентов) [ 10 ]. Этим объясняется частота ХСН, вызванной быстрой фибрилляцией предсердий у пожилых людей. Сердечная и дыхательная системы зависимы. Например, (1) приступ пневмонии достаточно, чтобы вызвать обострение сердечной недостаточности, (2) снижение сердечного выброса, сопровождающее септический шок, является причиной ОПН, вызванной гипоперфузией диафрагмы, ведущей к гиповентиляции альвеол и остановке дыхания. Прочие соответствующие измененияСнижение скорости клубочковой фильтрации (примерно на 45% к 80 годам) с возрастом имеет важные последствия с точки зрения дозирования лекарств, так как большинство лекарств выводится через почки [ 2 ]. Большинство исследований показали дисбаланс между прокоагулянтными / антифибринолитическими и антикоагулянтными факторами, что может способствовать увеличению частоты возникновения ПЭ. Определение и патофизиология острой дыхательной недостаточностиДыхательная система состоит из двух частей: легкого, т.е.е. газообменный орган и насос [ 11 ]. Насос состоит из грудной клетки, включая дыхательные мышцы (в основном диафрагму), контроллеры дыхания в центральной нервной системе и пути, которые соединяют центральные контроллеры с дыхательными мышцами (спинной и периферический нервы). ARF — это состояние, при котором дыхательная система не выполняет одну или обе функции газообмена, то есть оксигенацию (PaO 2 <60 мм рт. Ст.) И / или удаление диоксида углерода (артериальное давление диоксида углерода (PaCO 2 ). > 45 мм рт. Ст.) [ 11 ].Оба пороговых значения просто служат в качестве общего ориентира в сочетании с историей и клинической оценкой пациента. Таким образом, ОПН можно было заподозрить по «простым» клиническим критериям: полипноэ> 30 в минуту, сокращение дополнительных инспираторных мышц, абдоминальное дыхание, цианоз ортопноэ и астериксис. Ортопноэ часто связано со всеми причинами ОПН и не является ни разумным, ни специфическим предиктором ЗСН [ 3 ]. Четыре патофизиологических механизма, связанных с гипоксемической ОПН (1) неравенство вентиляции / перфузии, которое является основным механизмом в условиях неотложной помощи (ЗСН или пневмония), (2) повышенный шунт (острый респираторный дистресс-синдром), (3) альвеолярная гиповентиляция [ хроническая обструктивная болезнь легких (ХОБЛ)] и (4) диффузное нарушение (фиброз легких) [ 11 ]. Отказ помпы (или отказ вентиляции) приводит к гиповентиляции альвеол с увеличением PaCO 2 (Таблица 1). Ответственные механизмы — уменьшение минутной вентиляции и увеличение мертвого пространства. У пожилых пациентов основной причиной является тяжелая гиперинфляция с уплощением диафрагмы и снижением механической активности инспираторных мышц (обострение ХОБЛ) [ 4 ]. Таблица 1Основные причины острой дыхательной недостаточности (адаптировано из [ 11 ])
|
| Снижение центрального влечения | ||||
| Морфин (или другие препараты: седативные средства) | ||||
| Заболевания центральной нервной системы (энцефалит, инсульт, травмы) 9 0102 | ||||
| Нарушение нервной и нервно-мышечной передачи | ||||
| Травма спинного мозга, поперечный миелит, столбняк, боковой амиотрофический склероз, полиомиелит, синдром Гийена-Барре | ||||
| Миастения | 03 | |||
| Мышечная дистрофия, атрофия неиспользования | ||||
| Нарушения грудной стенки и плевры | ||||
| Кифосколиоз | ||||
| Травма грудной стенки (грудная клетка, разрыв диафрагмы | болезни легких и дыхательных путей) | Заболевания легких | ||
| Острое обострение хронической обструктивной болезни легких | ||||
| Застойная сердечная недостаточность и некардиогенный отек легких (острый респираторный дистресс-синдром) | ||||
| Пневмония , клубень culosis | ||||
| Обструкция верхних дыхательных путей | ||||
| Рак легкого, фиброз легких | ||||
| Пневмоторакс, плевральный выпот | ||||
| Бронхоэктатическая болезнь | ||||
| Тяжелое кровохарканье | ||||
| Другое | ||||
| Тяжелый сепсис или септический шок, другой шок |
| Снижение центрального влечения | ||||||||||||||||||||||||||||||||||||||||||||
| 03 | ||||||||||||||||||||||||||||||||||||||||||||
| Заболевания центральной нервной системы (энцефалит, инсульт, травма) | ||||||||||||||||||||||||||||||||||||||||||||
| Нарушение нервно-мышечной передачи | ||||||||||||||||||||||||||||||||||||||||||||
| Травма спинного мозга, поперечный миелит, столбняк, боковой амиотрофический склероз, полиомиелит, болезнь Гийена-Барре синдром | ||||||||||||||||||||||||||||||||||||||||||||
| Миастения, ботулизм | ||||||||||||||||||||||||||||||||||||||||||||
| Мышечные аномалии | ||||||||||||||||||||||||||||||||||||||||||||
| Мышечная дистрофия, атрофия неиспользования | ||||||||||||||||||||||||||||||||||||||||||||
| Грудная стенка и аномалии плевры | ||||||||||||||||||||||||||||||||||||||||||||
| Заболевания легких и дыхательных путей | ||||||||||||||||||||||||||||||||||||||||||||
| Острая астма | ||||||||||||||||||||||||||||||||||||||||||||
| Острое обострение хронической обструктивной болезни легких | ||||||||||||||||||||||||||||||||||||||||||||
| Застойная сердечная недостаточность синдром) | ||||||||||||||||||||||||||||||||||||||||||||
| Пневмония , туберкулез | ||||||||||||||||||||||||||||||||||||||||||||
| Обструкция верхних дыхательных путей | ||||||||||||||||||||||||||||||||||||||||||||
| Рак легких, фиброз легких | ||||||||||||||||||||||||||||||||||||||||||||
| Пневмоторакс, плевральный выпот 9 | 0100Бронхоэктаз | |||||||||||||||||||||||||||||||||||||||||||
| Сосудистые заболевания | ||||||||||||||||||||||||||||||||||||||||||||
| Тромбоэмболия легочной артерии | ||||||||||||||||||||||||||||||||||||||||||||
| Тяжелое кровохарканье | ||||||||||||||||||||||||||||||||||||||||||||
| Другой шок | ||||||||||||||||||||||||||||||||||||||||||||
Другой шок , гипоксемическая ОПН — ситуация, сопровождающаяся усилением работы дыхания.Однако доступность энергии снижается из-за гипоксемии, что приводит к мышечной усталости и дыхательной недостаточности из-за дисбаланса между спросом и предложением [ 11 ].ОПН у пожилых пациентовЭтиология ARFВ исследовании EPIDASA проспективно оценивалась острая лихорадка у 514 пациентов (средний возраст 80 лет), обращавшихся в отделение неотложной помощи. Основными причинами были ХСН (43%), пневмония (35%), обострение ХОБЛ (32%) и ТЭЛА (18%) [ 3 ].У половины пациентов было более двух диагнозов (ХСН и ВП у 17%). Пневмоторакс, рак легких, тяжелый сепсис и острая астма встречались реже (<5%). Вскрытие 234 пожилых пациентов подтвердило, что наиболее частыми причинами смерти были ВП и ХСН, которые часто недооценивались [ 12 ]. Эли и др. сообщил о причинах механической вентиляции легких: ЗСН (16%), ВП (16%), ХОБЛ (14%) и сепсис (10%) [ 13 ]. Сложная диагностика ОПН у пожилых людейRay et al. обнаружил, что чувствительность врача неотложной помощи составляет 86% для пневмонии, 75% для ПЭ и 71% для ХСН [ 3 ]. В этом исследовании переменными, связанными с пропущенным диагнозом, был окончательный диагноз ЗСН, ВП или ТЭЛА, что подчеркивает тот факт, что частые причины ОПН очень сложно диагностировать в отделении неотложной помощи. Riquelme et al. продемонстрировал, что точный диагноз ВП задерживается более чем на 72 часа у 62% пациентов [ 14 ]. Связь одышки, кашля и лихорадки наблюдалась только у 32% пациентов с ВП, а делирий при поступлении был очень частым (45%) [ 9 , 14 ].Часто встречаются атипичные признаки ЗСН (спутанность сознания, отек ног или хрипы) и сбивают с толку [ 15 , 16 , 17]. К сожалению, неправильный диагноз связан с повышенной смертностью (рис. 1a и b) [ 3 , 18]. Трудности диагностики ХСН и ПЭ [19, 20 , 21 , 22 , 23, 24] отражены в Приложении 1 и Приложении 2 в дополнительных данных на сайте журнала http: //www.ageing. oxfordjournals.org (рисунок 2 и см. Приложение 4 в дополнительных данных на сайте журнала http: // www.ageing.oxfordjournals.org). Рисунок 1 (a) Влияние правильного (черные полосы) или несоответствующего (белые полосы) первоначального диагноза в отделении неотложной помощи на прогноз (используется с разрешения Ray P. [ 3 ]). (b) Влияние подходящего (черные полосы) или несоответствующего (белые полосы) начального лечения в отделении неотложной помощи на прогноз (используется с разрешения Ray P. [ 3 ]). Рисунок 1 (a) Влияние правильного (черные полосы) или несоответствующего (белые полосы) первоначального диагноза в отделении неотложной помощи на прогноз (используется с разрешения Рэя П.[ 3 ]). (b) Влияние подходящего (черные полосы) или несоответствующего (белые полосы) начального лечения в отделении неотложной помощи на прогноз (используется с разрешения Ray P. [ 3 ]). Рисунок 2 Диагностическая стратегия, основанная на уровнях натрийуретического пептида B-типа у пожилых пациентов, поступивших по поводу ОПН в отделение неотложной помощи. 1 В серой зоне (BNP от 100 до 500 пг / мл), что составляет менее четверти пациентов, необходимы дальнейшие исследования, и врачи скорой помощи должны рассматривать массивную ТЭЛА, CHE, тяжелое обострение ХОБЛ или тяжелую пневмонию как возможные диагнозы. 2 Врачам следует иметь в виду, что половина пожилых пациентов с ОПН имеет более одного диагноза, то есть уровень BNP более 500 пг / мл убедительно свидетельствует о ЗСН, но другой диагноз, который мог вызвать ЗСН. CXR: рентген грудной клетки; ЭКГ: электрокардиограмма; АБГ: анализ газов артериальной крови; ХСН: застойная сердечная недостаточность; ОКС: острый коронарный синдром; КТ: компьютерная томография; IV: внутривенно; NIV: неинвазивная вентиляция, включая постоянное положительное давление в дыхательных путях; ACEi: ингибитор ангиотензинпревращающего фермента; ЭК: эхокардиография. Рисунок 2 Диагностическая стратегия, основанная на уровнях натрийуретического пептида B-типа у пожилых пациентов, поступивших по поводу ОПН в отделение неотложной помощи. 1 В серой зоне (BNP от 100 до 500 пг / мл), что составляет менее четверти пациентов, необходимы дальнейшие исследования, и врачи скорой помощи должны рассматривать массивную ТЭЛА, CHE, тяжелое обострение ХОБЛ или тяжелую пневмонию как возможные диагнозы. 2 Врачам следует иметь в виду, что половина пожилых пациентов с ОПН имеет более одного диагноза, т.е.е. уровень BNP более 500 пг / мл убедительно свидетельствует о ЗСН, но другой диагноз, который мог вызвать ЗСН. CXR: рентген грудной клетки; ЭКГ: электрокардиограмма; АБГ: анализ газов артериальной крови; ХСН: застойная сердечная недостаточность; ОКС: острый коронарный синдром; КТ: компьютерная томография; IV: внутривенно; NIV: неинвазивная вентиляция, включая постоянное положительное давление в дыхательных путях; ACEi: ингибитор ангиотензинпревращающего фермента; ЭК: эхокардиография. РезультатыСмертность, связанная с ОПН у пожилых людей, варьируется в зависимости от этиологии.В исследовании общая смертность от ВП, требующей госпитализации, составила 26%, а возраст сам по себе не был значимым фактором, влияющим на прогноз [ 14 ]. Внутрибольничная летальность от ХСН составляет от 13 до 29%, частота ранней повторной госпитализации составляет от 29 до 47% в течение 3–6 месяцев после первичной выписки, а выживаемость в течение 1 года составляет 50% [ 3 , 16 , 25}, 26 ]. В исследовании EPIDASA 29% пациентов были помещены в отделения интенсивной терапии, а 16% умерли в больнице. Пятью переменными, связанными со смертью, были: неправильное начальное лечение, гиперкапния> 45 мм рт.ст., клиренс креатинина <50 мл / мин, повышенный уровень натрийуретических пептидов B-типа (BNP и NT-proBNP) и клинические признаки ОПН.Возраст не был существенно связан со смертностью. Прогноз для пожилых людей в отделении интенсивной терапииВозраст включен в несколько оценок серьезности, таких как APACHE II, оценка Файна для CAP [27] и оценка Ауески для PE [ 2 , 28]. Однако подавляющее большинство исследований показывают, что острые физиологические нарушения и диагноз имеют больший относительный вклад в прогноз, чем возраст [ 2 ]. Kaarlola et al. сообщил, что совокупный трехлетний уровень смертности среди пожилых пациентов был ниже, чем среди контрольных (40% против 57%).Однако 88% выживших пожилых людей оценили свое нынешнее состояние здоровья как удовлетворительное [ 29 ]. Этические соображенияРешение о приеме пациента в отделение интенсивной терапии из отделения неотложной помощи является сложной задачей, так как врачи должны принять решение в кратчайшие сроки. Когда пациент, потенциально нуждающийся в лечении в отделении интенсивной терапии, поступает в отделение неотложной помощи, врачи неотложной помощи принимают первое решение о том, предлагать ли пациенту помощь в отделении интенсивной терапии. Таким образом, специалисты по интенсивной терапии привлекаются только в том случае, если пациенту требуется госпитализация в ОИТ.Возраст старше 85 лет, по-видимому, является независимым предиктором отказа от ОИТ [30]. Фактически, решение о помещении пожилого пациента в отделение интенсивной терапии должно основываться на сопутствующих заболеваниях пациента, тяжести заболевания, догоспитальном функциональном состоянии и предпочтениях пациента [ 2 ]. Как можно улучшить исходы ОРЛ у пожилых пациентов?Исследования показали, что неправильный диагноз и лечение были связаны с повышенным уровнем смертности [Рисунок 1 (b)] [ 3 , 18].Обычные инструменты, используемые для дифференциации ХСН от респираторных заболеваний, не очень точны, даже рентгенография грудной клетки (РГН) при ХСН [ 31 ] или классическая гипокапния при ПЭ [32]. Таким образом, эффективные диагностические инструменты для дифференциации ЗСН от других этиологий ОПН могут помочь клиницистам. Полезность трансторакальной эхокардиографииСледует поощрять эхокардиографию (ЭК), поскольку диагноз систолической ЗСН может быть легко подтвержден врачом неотложной помощи [33, 34 ].Однако несистолическую ХСН труднее оценить с помощью ЭК, и для этого требуется допплерография и визуализация ткани миокарда (см. Приложение 1 в дополнительных данных на веб-сайте журнала http://www.ageing.oxfordjournals.org) [ 35 ]. Роль натрийуретических пептидов B-типаBNP представляет собой полипептид, высвобождаемый миоцитами желудочков прямо пропорционально натяжению стенок, для снижения активации ренин-ангиотензин-альдостерона. В крови при расщеплении белка-предшественника образуется BNP и биологически неактивный NT-proBNP.Для диагностики ХСН и BNP, и NT-proBNP имеют одинаковую точность [ 36 , 37] (см. Приложение 1 в дополнительных данных на сайте журнала http://www.ageing.oxfordjournals.org). Однако пороговые значения выше, чем у населения среднего возраста. Исследование показало, что использование BNP у пациентов старше 70 лет в начале реанимации сокращает время до выписки, общую стоимость лечения и 30-дневную смертность. На рис. 2 показана диагностическая стратегия на основе BNP у пожилых пациентов, поступивших по поводу ОПН в отделении неотложной помощи [ 38 , 39] Маркеры воспаленияДиагностика ВП является сложной и срочной задачей, поскольку требует немедленного приема антибиотиков [ 40 ].Таким образом, биологические маркеры, такие как C-реактивный белок (CRP) и прокальцитонин (PCT), могут быть полезны для предположения бактериальной инфекции [ 41 ]. ПКТ, по-видимому, более чувствителен и специфичен, чем СРБ, но имеет дополнительную прогностическую ценность [42]. В нескольких исследованиях было высказано предположение, что в популяции среднего возраста с подозрением на обострение ВП или ХОБЛ рекомендации ПКТ по антибиотикам снижали использование антибиотиков без побочных эффектов [ 43 ]. Однако у пожилых пациентов Strucker et al. обнаружили, что он имеет низкую чувствительность (24%) к инфекции [44]. Потенциальная полезность торакальной визуализацииПри подозрении на ПЭ трокактическая компьютерная томография (КТ) теперь является одним из первых исследований (см. Приложение 2 в дополнительных данных на веб-сайте журнала http://www.ageing.oxfordjournals.org, Рисунок 2) [ 45 ]. Кроме того, КТ грудной клетки полезна для определения альтернативных диагнозов (пневмония или ЗСН, пропущенные при рентгенографии). В случае неизвестной ОПН мы рекомендуем начать с паренхиматозных окон, чтобы диагностировать очевидную ЗСН или пневмонию, после инъекции контраста, чтобы править при ПЭ, если паренхимные окна не объясняют клиническую картину [46, 47 ].Однако врачи должны знать о рисках, связанных с выполнением спиральной компьютерной томографии. [48]. УЗИ легких также может быть полезным, но требует дальнейшей оценки [49, 50]. Лечение ОПНМедико-социальный аспектБольшинство врачей неотложной помощи не имеют опыта, чтобы всесторонне удовлетворить множество потребностей пожилых пациентов со сложными хроническими заболеваниями (например, в исследовании EPIDASA 45% пациентов ранее имели сердечные заболевания, а 26% — хронические респираторные заболевания [ 3]. ]) и ежедневного лечения (в одном исследовании среднее количество лекарств, принимаемых пожилым пациентом, составляло 4.2 [ 51 ]). Кроме того, полимедикация может влиять на дыхательную и сердечную системы (например, β-блокаторы, назначаемые при гипертонии, влияют на функцию легких). Следует поощрять междисциплинарную модель оказания помощи с участием врачей неотложной помощи, врачей-геронтологов, медсестер, клинического фармацевта, социального работника, семейного врача [ 26 ]. Кислородная терапияПациентам с гипоксемией и острой почечной недостаточностью требуется кислородная добавка в качестве первого этапа лечения.Однако исследования показали, что неразумное использование кислородной терапии связано с увеличением гиперкапнии у пациентов с ХОБЛ [ 52 ]. Таким образом, важно, чтобы врачи неотложной помощи стремились обеспечить насыщение кислородом> 90% и проверяли газы крови через 30 минут после начала подачи кислорода у пациентов с ХОБЛ [ 53 ]. Ведение пневмонии у пожилых людейПредыдущие исследования показали важную роль беззвучной аспирации и низкую распространенность Legionella sp., Chlamydia и Mycoplasma pneumoniae при ВП [ 9 ] Streptococcus pneumoniae является наиболее частой причиной ВП у пожилых людей. Напротив, грамотрицательные бациллы ( Klebsiella , Proteus sp, Escherichia coli и другие) составляют половину всех пневмоний, диагностированных с помощью культурального исследования при приобретенных пневмониях в домах престарелых. Рекомендации по применению антимикробных препаратов зависят от предполагаемого конкретного организма и руководств [54, 55].Основная цель — как можно раньше начать прием антибиотиков, поскольку введение антибиотиков в течение 4 часов после прибытия в больницу снижает 30-дневную смертность [ 56 ]. Недавно было высказано предположение, что оценка SOAR (основанная на систолическом артериальном давлении, оксигенации, возрасте и частоте дыхания) была альтернативным критерием для лучшей идентификации тяжелой ВБП в пожилом возрасте, когда и повышенный уровень мочевины выше 7 ммоль / л, и путаница общие [57]. Фармакологическое лечениеCHFКлассически лечение ЗСН состояло из диуретиков и морфина, основываясь на «несоответствующем» представлении о том, что ЗСН вызывается накоплением жидкости, а не перераспределением жидкости.Нитраты вызывают как расширение вен (уменьшение преднагрузки правого и левого желудочков и прямое снижение давления в легочных венах), так и артериодилатацию (уменьшение несоответствия постнагрузки и, следовательно, увеличение индекса кардака). Коттер и др. [ 58 ] продемонстрировал, что болюсы высоких доз изосорбида динитрата улучшают результат по сравнению с повторным введением высоких доз фуросемида [ 58 ]. Sacchetti et al. [ 59 ] продемонстрировал, что использование сульфата морфина в отделении неотложной помощи было связано с увеличением количества госпитализаций в ОИТ и эндотрахеальной интубации, тогда как сублингвальное применение каптоприла было связано с уменьшением количества госпитализаций в ОИТ и уменьшением потребности в эндотрахеальной интубации.Учитывая тот факт, что 50% пожилых людей с ХСН сохранили систолическую функцию [60] и что почти две трети страдают гипертонией, предпочтение следует отдавать нитратам [61]. Быстрое определение наличия систолической или несистолической ЗСН важно, поскольку этиология и фармакологическое лечение различны (см. Приложение 1 в дополнительных данных на веб-сайте журнала http://www.ageing.oxfordjournals.org) [ 62 ]. Возможная роль неинвазивной вентиляции с помощью лицевой маскиПри обострениях ХОБЛ неинвазивная вентиляция с положительным давлением (NPPV) снижает PaCO 2 за счет разгрузки дыхательных мышц и дополнения альвеолярной вентиляции.Несколько исследований и метаанализов подтверждают использование NPPV за счет снижения пневмонии, связанной с вентилятором, интубации, продолжительности пребывания в ОИТ и смертности [13]. Немногочисленные исследования NPPV предполагают, что реакция пациентов среднего возраста с ацидотическими обострениями ХОБЛ на NPPV может распространяться на гериатрическую популяцию. При ХСН NPPV улучшает оксигенацию, снижает работу дыхания и может предотвратить интубацию и снизить смертность [ 63 ]. Одно исследование продемонстрировало, что по сравнению с медикаментозным лечением постоянное положительное давление в дыхательных путях (CPAP) снижает частоту дыхания, снижает PaCO 2 и улучшает оксигенацию по сравнению с исходным уровнем у пожилых пациентов с гипоксемической ХСН [ 64 ].Однако внутрибольничная летальность (28% против 30%) не изменилась. Нет разницы в результатах между NPPV и CPAP при ХСН [ 65 ]. ЗаключениеЗСН является наиболее частой причиной ОПН у пожилых людей, но половине пациентов было поставлено более двух диагнозов. Поскольку неправильное лечение связано с повышением заболеваемости и смертности, точные диагностические инструменты, такие как BNP, должны быть доступны в дневном отделении неотложной помощи 24 часа в сутки. Мы должны рассмотреть возможность неинвазивной вентиляции легких (НИВ) у пожилых пациентов, госпитализированных с ацидотическими обострениями ХОБЛ или ХСН, у которых не улучшается медикаментозное лечение.Решения о госпитализации в ОИТ следует принимать не только на основании возраста, но и на таких факторах, как исходный уровень функций пациента и сопутствующие заболевания, тяжесть заболевания и предпочтения в отношении жизнеобеспечения. Ключевые моменты
Конфликт интересовНет Авторы хотели бы поблагодарить врачей и медперсонал, работающие в отделении неотложной помощи больницы Питье-Сальпетриер, за их сотрудничество и поддержку. Мы также хотели бы поблагодарить доктора Джоанн Хо (терапевт, Торонто, Канада) за рецензию на рукопись. Список литературы(Из-за большого количества ссылок только 40 перечислены ниже и выделены жирным шрифтом по всему тексту.Полный список можно найти в дополнительных данных в Интернете, на сайте журнала http://www.ageing.oxfordjournals.org в Приложении 3.) 1.,.Пожилые люди в отделении неотложной помощи: систематический обзор моделей использования, неблагоприятных исходов и эффективности вмешательств ,Ann Emerg Med ,2002 , vol.39 (стр.238 —47 ) 2 ..Ведение тяжелобольных гериатрических пациентов ,Crit Care Med ,2006 , vol.34 (стр.S176 —82 ) 3.,,, И др.Острая дыхательная недостаточность у пожилых людей: этиология, неотложная диагностика и прогноз ,Crit Care ,2006 , vol.10 стр.R82 4.,,, et al.Старение и дыхательная система ,Старение (Милан) ,1996 , т.8 (стр.143 —61 ) 6.,.Легочный газообмен у пожилых людей ,Eur Respir J ,1996 , vol.9 (стр.2573 —7 ) 7.,,, Et al.Проспективное многоцентровое исследование острой астмы у молодых людей по сравнению с пожилыми людьми, обращающимися в отделение неотложной помощи ,J Am Geriatr Soc ,2006 , vol.54 (стр.48 —55 ) 8.,,, Et al.Сократительные свойства диафрагмы пожилого человека ,Am J Respir Crit Care Med ,1997 , vol.155 (стр.1560 —4 ) 9..Внебольничная пневмония у пожилых людей ,Clin Infect Dis ,2000 , vol.31 (стр.1066 —78 ) 10.,,, Et al.Увеличение вклада предсердий в приток левого желудочка с возрастом по данным внутрисердечной допплеровской флоуметрии ,Am J Cardiol ,1984 , vol.53 (стр.586 —9 ) 11.,.Дыхательная недостаточность ,Eur Respir J Suppl ,2003 , vol.47 (стр.3s —14s ) 12.,,, Et al.Причины смерти и клинические диагностические ошибки у госпитализированных людей в пожилом возрасте: ретроспективное клиническое вскрытие трупа ,J Gerontol A Biol Sci Med Sci ,1999 , vol.54 (стр.M554 —9 ) 13.,,, Et al.Скорость выздоровления и прогноз у пожилых людей, у которых развивается острое повреждение легких и острый респираторный дистресс-синдром ,Ann Intern Med ,2002 , vol.136 (стр.25 —36 ) 14.,,, Et al.Внебольничная пневмония у пожилых людей. Клинические аспекты и аспекты питания ,Am J Respir Crit Care Med ,1997 , vol.156 (стр.1908 —14 ) 15.,.Легочные проявления левосторонней сердечной недостаточности ,Грудная ,2004 , т.125 (стр.669 —82 ) 16.,,, Et al.Сердечная астма у пожилых пациентов: частота, клиническая картина и исход ,BMC Cardiovasc Disord ,2007 , vol.7 стр.16 20.,,, et al.Влияние возраста на эффективность диагностической стратегии, основанной на клинической вероятности, спиральной компьютерной томографии и УЗИ венозной компрессии: исследование ESSEP ,Thromb Haemost ,2005 , vol.93 (стр.605 —9 ) 21.,,, Et al.Сомнения и достоверность в диагностике тромбоэмболии легочной артерии у пожилых людей ,Int J Cardiol ,2006 , vol.112 (стр.375 —7 ) 22.,,, Et al.Проблема диагностики тромбоэмболии легочной артерии у пожилых пациентов: влияние возраста на часто используемые диагностические тесты и стратегии ,J Am Geriatr Soc ,2005 , vol.53 (стр.1039 —45 ) 26.,,, Et al.Ранняя реадмиссия пожилых пациентов с застойной сердечной недостаточностью ,J Am Geriatr Soc ,1990 , vol.38 (стр.1290 —5 ) 29.,,.Долгосрочная выживаемость, качество жизни и количество лет жизни с поправкой на качество среди пациентов пожилого возраста в критическом состоянии ,Crit Care Med ,2006 , vol.34 (стр.2120 —6 ) 31.,,, Et al.Ограниченная корреляция конечного диастолического давления левого желудочка с рентгенологической оценкой легочной гемодинамики ,Радиология ,1990 , vol.174 (стр.721 —4 ) 34.,,, И др.Точность оценки врачом неотложной помощи фракции выброса левого желудочка и центрального венозного давления с помощью эхокардиографии ,Acad Emerg Med ,2003 , vol.10 (стр.973 —7 ) 35.,,, Et al.Точность тканевой допплерэхокардиографии в экстренной диагностике декомпенсированной сердечной недостаточности с сохраненной систолической функцией левого желудочка: сравнение с измерением натрийуретического пептида B-типа ,Эхокардиография ,2005 , vol.22 (стр.657 —64 ) 36.,,, Et al.Полезность натрийуретического пептида B-типа у пожилых пациентов с острой одышкой ,Intensive Care Med ,2004 , vol.30 (стр.2230 —6 ) 38.,,, Et al.Использование натрийуретического пептида B-типа в лечении пожилых пациентов с острой одышкой ,J Intern Med ,2005 , vol.258 (стр.77 —85 ) 40., , , и другие.Влияние возраста на симптомы у пациентов с внебольничной пневмонией ,Arch Intern Med ,1997 , vol.157 (стр.1453 —9 ) 41.,,, Et al.Измерение прокальцитонина в сыворотке как диагностический и прогностический маркер у взрослых пациентов с лихорадкой, поступающих в отделение неотложной помощи ,Crit Care ,2007 , vol.11 стр.R60 43.« и др.Влияние лечения под контролем прокальцитонина на использование антибиотиков и исход при инфекциях нижних дыхательных путей: кластерно-рандомизированное слепое исследование ,Lancet ,2004 , vol.363 (стр.600 —7 ) 45.,,, Et al.Многорядная компьютерная томография при подозрении на тромбоэмболию легочной артерии ,N Engl J Med ,2005 , vol.352 (стр.1760 —8 ) 47.,,. ,КТ легкого с высоким разрешением ,2000 Philadelphia, PA Lippincott Williams Wilkins 51.,,, et al.Полифармация, побочные эффекты, связанные с лекарствами, и потенциальные нежелательные лекарственные взаимодействия у пожилых пациентов, обращающихся в отделение неотложной помощи ,Ann Emerg Med ,2001 , vol.38 (стр.666 —71 ) 52.,,, И др.Эффекты кислородной терапии у пациентов, поступающих в отделение неотложной помощи с обострением хронической обструктивной болезни легких ,Med J Aust ,2007 , vol.186 (стр.235 —8 ) 53.,,, Et al.Глобальная стратегия диагностики, лечения и профилактики хронической обструктивной болезни легких. Глобальная инициатива NHLBI / ВОЗ по хронической обструктивной болезни легких (GOLD) Итоги семинара ,Am J Respir Crit Care Med ,2001 , vol.163 (стр.1256 —76 ) 56.,,, Et al.Качество помощи, процесс и результаты у пожилых пациентов с пневмонией ,JAMA ,1997 , vol.278 (стр.2080 —4 ) 58.,,, Et al.Рандомизированное испытание высоких доз изосорбида динитрата плюс низкие дозы фуросемида по сравнению с высокими дозами фуросемида плюс низкие дозы изосорбида динитрата при тяжелом отеке легких ,Lancet ,1998 , vol.351 (стр.389 —93 ) 59.,,, Et al.Влияние лечения ЭД на использование ОИТ при остром отеке легких ,Am J Emerg Med ,1999 , vol.17 (стр.571 —4 ) 62 ..Рекомендации Американского колледжа кардиологов / Американской кардиологической ассоциации по оценке и лечению хронической сердечной недостаточности: актуальность для гериатрической практики ,J Am Geriatr Soc ,2003 , т.51 (стр.123 —6 ) 63.,,, Et al.Влияние неинвазивной вентиляции с положительным давлением (NIPPV) на смертность пациентов с острым кардиогенным отеком легких: метаанализ ,Lancet ,2006 , vol.367 (стр.1155 —63 ) 64.,,, И др.Неинвазивное постоянное положительное давление в дыхательных путях у пожилых пациентов с кардиогенным отеком легких ,Intensive Care Med ,2004 , vol.30 (стр.882 —8 ) 65.,,, Et al.Рандомизированное проспективное исследование двухуровневого и постоянного положительного давления в дыхательных путях при остром отеке легких ,Crit Care Med ,1997 , vol.25 (стр.620 —8 )Авторские права © Автор 2008. Опубликовано Oxford University Press от имени Британского гериатрического общества. Острая дыхательная недостаточность у пожилых людей: диагностика и прогноз | Возраст и старениеАннотацияОстрая дыхательная недостаточность (ОПН) у пациентов старше 65 лет часто встречается в отделениях неотложной помощи (ЭД) и является одним из ключевых симптомов застойной сердечной недостаточности (ЗСН) и респираторных заболеваний.В MEDLINE был проведен поиск опубликованных исследований на английском языке с января 1980 г. по август 2007 г. с использованием слов «острая одышка», «острая дыхательная недостаточность (ОРН)», «сердечная недостаточность», «пневмония», «тромбоэмболия легочной артерии (ТЭЛА)». ключевые слова и подборка статей о пациентах в возрасте 65 лет и старше. Рассмотрены возрастные структурные изменения дыхательной системы, их последствия для клинической оценки и патофизиологии ОПН. ЗСН — наиболее частая причина ОПН у пожилых людей.Частый неправильный диагноз и неправильное лечение ЭД связаны с неблагоприятными исходами. Натрийуретические пептиды (BNP) типа B помогают установить точный диагноз ХСН. Мы должны рассматривать неинвазивную вентиляцию легких (НИВ) у пожилых пациентов, госпитализированных с ХСН или ацидотической хронической обструктивной болезнью легких (ХОБЛ), у которых не наблюдается улучшения при медикаментозном лечении. Необходимы дальнейшие исследования ОПН у пожилых пациентов. ВведениеПосещения пожилыми людьми составляют 12–21% всех обращений в отделения неотложной помощи [ 1 ].Кроме того, исследования показали прогрессивный рост числа обращений за помощью в приемную неотложную помощь и госпитализаций пожилых пациентов за последнее десятилетие. От 30 до 50% всех посещений отделения неотложной помощи пожилыми пациентами заканчиваются госпитализацией. Наконец, при поступлении пожилым пациентам неотложной помощи с большей вероятностью потребуется койка в отделении интенсивной терапии [ 2 ]. Острая дыхательная недостаточность (ОПН) является частой жалобой пожилых пациентов с ЭД и основным клиническим проявлением сердечной [застойной сердечной недостаточности (ЗСН)] и респираторных заболеваний [ 3 ]. В этой статье обобщаются возрастные структурные изменения дыхательной системы и их последствия в клинической практике. Также будут рассмотрены причины, трудности в диагностике, лечении и прогнозе ОПН у пожилых пациентов. В MEDLINE был проведен поиск опубликованных исследований на английском языке с января 1980 г. по август 2007 г. с использованием ключевых слов «острая одышка», «острая дыхательная недостаточность», «сердечная недостаточность», «пневмония», «тромбоэмболия легочной артерии (ТЭЛА)». подбор статей о пациентах в возрасте 65 лет и старше. Физиологические изменения в зависимости от возрастаПеред обсуждением ARF необходимо принять во внимание несколько изменений, связанных со старением. Легочная функцияПодатливость грудной стенки прогрессивно снижается с возрастом, предположительно, это связано со структурными изменениями внутри грудной клетки [ 4 , 5]. Общая емкость легких не меняется с возрастом, но функциональная остаточная емкость и остаточный объем увеличиваются.Существует повышенная тенденция к закрытию дыхательных путей при малых объемах (старческая эмфизема), связанная с потерей поддерживающих тканей вокруг дыхательных путей [ 4 ]. Поскольку значительная часть периферических дыхательных путей не влияет на зоны газообмена (низкое соотношение V / Q), а также из-за уменьшения площади альвеол, старение классически считалось, что старение сопровождается прогрессирующим снижением давления кислорода в артериальной крови (PaO 2 ). Фактически, недавние исследования не обнаружили значительной корреляции между PaO 2 и возрастом [ 6 ].Из-за уменьшения количества тестов на форсированный выдох (т. Е. Увеличения сопротивления дыхательных путей) обструктивный паттерн может существовать даже у некурящих женщин. Более того, исследования показывают, что дисфункция ß-адренорецепторов объясняет меньшую реакцию на бронходилатацию у пожилых астматиков [ 7 ]. Другие общие важные изменения включают потерю диафрагмальной массы и прочности с возрастом [ 8 ]. Наконец, вследствие плохого нутритивного статуса, снижения функции Т-клеток, снижения мукоцилиарного клиренса, плохой проходимости зубов с колонизацией ротоглотки и дисфункции глотания (болезнь Паркинсона, болезнь Альцгеймера и инсульт) внебольничная (ВП) и аспирационная пневмония являются чрезвычайно часто встречается у пожилых пациентов [ 9 ]. Кроме того, снижение чувствительности респираторных центров к гипоксемии, гиперкапнии или добавленным резистивным нагрузкам приведет к снижению респираторной реакции в случаях ОПН; и может отсрочить постановку диагноза из-за плохого восприятия респираторных нарушений [ 4 ]. Сердечно-сосудистые измененияФизиологические изменения сердечно-сосудистой системы включают уменьшение числа миоцитов, внутренней сократимости, резерва коронарного кровотока, податливости желудочков и модуляцию инотропии, опосредованную β-адренорецепторами. Стареющее сердце увеличивает сердечный выброс за счет увеличения ударного объема, а не за счет увеличения частоты сердечных сокращений. Однако этот компенсаторный механизм зависит от эффективного вклада предсердий в позднее диастолическое наполнение (> 30% у пожилых пациентов) [ 10 ]. Этим объясняется частота ХСН, вызванной быстрой фибрилляцией предсердий у пожилых людей. Сердечная и дыхательная системы зависимы. Например, (1) приступ пневмонии достаточно, чтобы вызвать обострение сердечной недостаточности, (2) снижение сердечного выброса, сопровождающее септический шок, является причиной ОПН, вызванной гипоперфузией диафрагмы, ведущей к гиповентиляции альвеол и остановке дыхания. Прочие соответствующие измененияСнижение скорости клубочковой фильтрации (примерно на 45% к 80 годам) с возрастом имеет важные последствия с точки зрения дозирования лекарств, так как большинство лекарств выводится через почки [ 2 ]. Большинство исследований показали дисбаланс между прокоагулянтными / антифибринолитическими и антикоагулянтными факторами, что может способствовать увеличению частоты возникновения ПЭ. Определение и патофизиология острой дыхательной недостаточностиДыхательная система состоит из двух частей: легкого, т.е.е. газообменный орган и насос [ 11 ]. Насос состоит из грудной клетки, включая дыхательные мышцы (в основном диафрагму), контроллеры дыхания в центральной нервной системе и пути, которые соединяют центральные контроллеры с дыхательными мышцами (спинной и периферический нервы). ARF — это состояние, при котором дыхательная система не выполняет одну или обе функции газообмена, то есть оксигенацию (PaO 2 <60 мм рт. Ст.) И / или удаление диоксида углерода (артериальное давление диоксида углерода (PaCO 2 ). > 45 мм рт. Ст.) [ 11 ].Оба пороговых значения просто служат в качестве общего ориентира в сочетании с историей и клинической оценкой пациента. Таким образом, ОПН можно было заподозрить по «простым» клиническим критериям: полипноэ> 30 в минуту, сокращение дополнительных инспираторных мышц, абдоминальное дыхание, цианоз ортопноэ и астериксис. Ортопноэ часто связано со всеми причинами ОПН и не является ни разумным, ни специфическим предиктором ЗСН [ 3 ]. Четыре патофизиологических механизма, связанных с гипоксемической ОПН (1) неравенство вентиляции / перфузии, которое является основным механизмом в условиях неотложной помощи (ЗСН или пневмония), (2) повышенный шунт (острый респираторный дистресс-синдром), (3) альвеолярная гиповентиляция [ хроническая обструктивная болезнь легких (ХОБЛ)] и (4) диффузное нарушение (фиброз легких) [ 11 ]. Отказ помпы (или отказ вентиляции) приводит к гиповентиляции альвеол с увеличением PaCO 2 (Таблица 1). Ответственные механизмы — уменьшение минутной вентиляции и увеличение мертвого пространства. У пожилых пациентов основной причиной является тяжелая гиперинфляция с уплощением диафрагмы и снижением механической активности инспираторных мышц (обострение ХОБЛ) [ 4 ]. Таблица 1Основные причины острой дыхательной недостаточности (адаптировано из [ 11 ])
|
| Снижение центрального влечения | ||||
| Морфин (или другие препараты: седативные средства) | ||||
| Заболевания центральной нервной системы (энцефалит, инсульт, травмы) 9 0102 | ||||
| Нарушение нервной и нервно-мышечной передачи | ||||
| Травма спинного мозга, поперечный миелит, столбняк, боковой амиотрофический склероз, полиомиелит, синдром Гийена-Барре | ||||
| Миастения | 03 | |||
| Мышечная дистрофия, атрофия неиспользования | ||||
| Нарушения грудной стенки и плевры | ||||
| Кифосколиоз | ||||
| Травма грудной стенки (грудная клетка, разрыв диафрагмы | болезни легких и дыхательных путей) | Заболевания легких | ||
| Острое обострение хронической обструктивной болезни легких | ||||
| Застойная сердечная недостаточность и некардиогенный отек легких (острый респираторный дистресс-синдром) | ||||
| Пневмония , клубень culosis | ||||
| Обструкция верхних дыхательных путей | ||||
| Рак легкого, фиброз легких | ||||
| Пневмоторакс, плевральный выпот | ||||
| Бронхоэктатическая болезнь | ||||
| Тяжелое кровохарканье | ||||
| Другое | ||||
| Тяжелый сепсис или септический шок, другой шок |
| Снижение центрального влечения | |
| 03 | |
| Заболевания центральной нервной системы (энцефалит, инсульт, травма) | |
| Нарушение нервно-мышечной передачи | |
| Травма спинного мозга, поперечный миелит, столбняк, боковой амиотрофический склероз, полиомиелит, болезнь Гийена-Барре синдром | |
| Миастения, ботулизм | |
| Мышечные аномалии | |
| Мышечная дистрофия, атрофия неиспользования | |
| Грудная стенка и аномалии плевры | |
| Заболевания легких и дыхательных путей | |
| Острая астма | |
| Острое обострение хронической обструктивной болезни легких | |
| Застойная сердечная недостаточность синдром) | |
| Пневмония , туберкулез | |
| Обструкция верхних дыхательных путей | |
| Рак легких, фиброз легких | |
| Пневмоторакс, плевральный выпот 9 | 0100Бронхоэктаз |
| Сосудистые заболевания | |
| Тромбоэмболия легочной артерии | |
| Тяжелое кровохарканье | |
| Другой шок | |
Другой шок , гипоксемическая ОПН — ситуация, сопровождающаяся усилением работы дыхания.Однако доступность энергии снижается из-за гипоксемии, что приводит к мышечной усталости и дыхательной недостаточности из-за дисбаланса между спросом и предложением [ 11 ].ОПН у пожилых пациентовЭтиология ARFВ исследовании EPIDASA проспективно оценивалась острая лихорадка у 514 пациентов (средний возраст 80 лет), обращавшихся в отделение неотложной помощи. Основными причинами были ХСН (43%), пневмония (35%), обострение ХОБЛ (32%) и ТЭЛА (18%) [ 3 ].У половины пациентов было более двух диагнозов (ХСН и ВП у 17%). Пневмоторакс, рак легких, тяжелый сепсис и острая астма встречались реже (<5%). Вскрытие 234 пожилых пациентов подтвердило, что наиболее частыми причинами смерти были ВП и ХСН, которые часто недооценивались [ 12 ]. Эли и др. сообщил о причинах механической вентиляции легких: ЗСН (16%), ВП (16%), ХОБЛ (14%) и сепсис (10%) [ 13 ]. Сложная диагностика ОПН у пожилых людейRay et al. обнаружил, что чувствительность врача неотложной помощи составляет 86% для пневмонии, 75% для ПЭ и 71% для ХСН [ 3 ]. В этом исследовании переменными, связанными с пропущенным диагнозом, был окончательный диагноз ЗСН, ВП или ТЭЛА, что подчеркивает тот факт, что частые причины ОПН очень сложно диагностировать в отделении неотложной помощи. Riquelme et al. продемонстрировал, что точный диагноз ВП задерживается более чем на 72 часа у 62% пациентов [ 14 ]. Связь одышки, кашля и лихорадки наблюдалась только у 32% пациентов с ВП, а делирий при поступлении был очень частым (45%) [ 9 , 14 ].Часто встречаются атипичные признаки ЗСН (спутанность сознания, отек ног или хрипы) и сбивают с толку [ 15 , 16 , 17]. К сожалению, неправильный диагноз связан с повышенной смертностью (рис. 1a и b) [ 3 , 18]. Трудности диагностики ХСН и ПЭ [19, 20 , 21 , 22 , 23, 24] отражены в Приложении 1 и Приложении 2 в дополнительных данных на сайте журнала http: //www.ageing. oxfordjournals.org (рисунок 2 и см. Приложение 4 в дополнительных данных на сайте журнала http: // www.ageing.oxfordjournals.org). Рисунок 1 (a) Влияние правильного (черные полосы) или несоответствующего (белые полосы) первоначального диагноза в отделении неотложной помощи на прогноз (используется с разрешения Ray P. [ 3 ]). (b) Влияние подходящего (черные полосы) или несоответствующего (белые полосы) начального лечения в отделении неотложной помощи на прогноз (используется с разрешения Ray P. [ 3 ]). Рисунок 1 (a) Влияние правильного (черные полосы) или несоответствующего (белые полосы) первоначального диагноза в отделении неотложной помощи на прогноз (используется с разрешения Рэя П.[ 3 ]). (b) Влияние подходящего (черные полосы) или несоответствующего (белые полосы) начального лечения в отделении неотложной помощи на прогноз (используется с разрешения Ray P. [ 3 ]). Рисунок 2 Диагностическая стратегия, основанная на уровнях натрийуретического пептида B-типа у пожилых пациентов, поступивших по поводу ОПН в отделение неотложной помощи. 1 В серой зоне (BNP от 100 до 500 пг / мл), что составляет менее четверти пациентов, необходимы дальнейшие исследования, и врачи скорой помощи должны рассматривать массивную ТЭЛА, CHE, тяжелое обострение ХОБЛ или тяжелую пневмонию как возможные диагнозы. 2 Врачам следует иметь в виду, что половина пожилых пациентов с ОПН имеет более одного диагноза, то есть уровень BNP более 500 пг / мл убедительно свидетельствует о ЗСН, но другой диагноз, который мог вызвать ЗСН. CXR: рентген грудной клетки; ЭКГ: электрокардиограмма; АБГ: анализ газов артериальной крови; ХСН: застойная сердечная недостаточность; ОКС: острый коронарный синдром; КТ: компьютерная томография; IV: внутривенно; NIV: неинвазивная вентиляция, включая постоянное положительное давление в дыхательных путях; ACEi: ингибитор ангиотензинпревращающего фермента; ЭК: эхокардиография. Рисунок 2 Диагностическая стратегия, основанная на уровнях натрийуретического пептида B-типа у пожилых пациентов, поступивших по поводу ОПН в отделение неотложной помощи. 1 В серой зоне (BNP от 100 до 500 пг / мл), что составляет менее четверти пациентов, необходимы дальнейшие исследования, и врачи скорой помощи должны рассматривать массивную ТЭЛА, CHE, тяжелое обострение ХОБЛ или тяжелую пневмонию как возможные диагнозы. 2 Врачам следует иметь в виду, что половина пожилых пациентов с ОПН имеет более одного диагноза, т.е.е. уровень BNP более 500 пг / мл убедительно свидетельствует о ЗСН, но другой диагноз, который мог вызвать ЗСН. CXR: рентген грудной клетки; ЭКГ: электрокардиограмма; АБГ: анализ газов артериальной крови; ХСН: застойная сердечная недостаточность; ОКС: острый коронарный синдром; КТ: компьютерная томография; IV: внутривенно; NIV: неинвазивная вентиляция, включая постоянное положительное давление в дыхательных путях; ACEi: ингибитор ангиотензинпревращающего фермента; ЭК: эхокардиография. РезультатыСмертность, связанная с ОПН у пожилых людей, варьируется в зависимости от этиологии.В исследовании общая смертность от ВП, требующей госпитализации, составила 26%, а возраст сам по себе не был значимым фактором, влияющим на прогноз [ 14 ]. Внутрибольничная летальность от ХСН составляет от 13 до 29%, частота ранней повторной госпитализации составляет от 29 до 47% в течение 3–6 месяцев после первичной выписки, а выживаемость в течение 1 года составляет 50% [ 3 , 16 , 25}, 26 ]. В исследовании EPIDASA 29% пациентов были помещены в отделения интенсивной терапии, а 16% умерли в больнице. Пятью переменными, связанными со смертью, были: неправильное начальное лечение, гиперкапния> 45 мм рт.ст., клиренс креатинина <50 мл / мин, повышенный уровень натрийуретических пептидов B-типа (BNP и NT-proBNP) и клинические признаки ОПН.Возраст не был существенно связан со смертностью. Прогноз для пожилых людей в отделении интенсивной терапииВозраст включен в несколько оценок серьезности, таких как APACHE II, оценка Файна для CAP [27] и оценка Ауески для PE [ 2 , 28]. Однако подавляющее большинство исследований показывают, что острые физиологические нарушения и диагноз имеют больший относительный вклад в прогноз, чем возраст [ 2 ]. Kaarlola et al. сообщил, что совокупный трехлетний уровень смертности среди пожилых пациентов был ниже, чем среди контрольных (40% против 57%).Однако 88% выживших пожилых людей оценили свое нынешнее состояние здоровья как удовлетворительное [ 29 ]. Этические соображенияРешение о приеме пациента в отделение интенсивной терапии из отделения неотложной помощи является сложной задачей, так как врачи должны принять решение в кратчайшие сроки. Когда пациент, потенциально нуждающийся в лечении в отделении интенсивной терапии, поступает в отделение неотложной помощи, врачи неотложной помощи принимают первое решение о том, предлагать ли пациенту помощь в отделении интенсивной терапии. Таким образом, специалисты по интенсивной терапии привлекаются только в том случае, если пациенту требуется госпитализация в ОИТ.Возраст старше 85 лет, по-видимому, является независимым предиктором отказа от ОИТ [30]. Фактически, решение о помещении пожилого пациента в отделение интенсивной терапии должно основываться на сопутствующих заболеваниях пациента, тяжести заболевания, догоспитальном функциональном состоянии и предпочтениях пациента [ 2 ]. Как можно улучшить исходы ОРЛ у пожилых пациентов?Исследования показали, что неправильный диагноз и лечение были связаны с повышенным уровнем смертности [Рисунок 1 (b)] [ 3 , 18].Обычные инструменты, используемые для дифференциации ХСН от респираторных заболеваний, не очень точны, даже рентгенография грудной клетки (РГН) при ХСН [ 31 ] или классическая гипокапния при ПЭ [32]. Таким образом, эффективные диагностические инструменты для дифференциации ЗСН от других этиологий ОПН могут помочь клиницистам. Полезность трансторакальной эхокардиографииСледует поощрять эхокардиографию (ЭК), поскольку диагноз систолической ЗСН может быть легко подтвержден врачом неотложной помощи [33, 34 ].Однако несистолическую ХСН труднее оценить с помощью ЭК, и для этого требуется допплерография и визуализация ткани миокарда (см. Приложение 1 в дополнительных данных на веб-сайте журнала http://www.ageing.oxfordjournals.org) [ 35 ]. Роль натрийуретических пептидов B-типаBNP представляет собой полипептид, высвобождаемый миоцитами желудочков прямо пропорционально натяжению стенок, для снижения активации ренин-ангиотензин-альдостерона. В крови при расщеплении белка-предшественника образуется BNP и биологически неактивный NT-proBNP.Для диагностики ХСН и BNP, и NT-proBNP имеют одинаковую точность [ 36 , 37] (см. Приложение 1 в дополнительных данных на сайте журнала http://www.ageing.oxfordjournals.org). Однако пороговые значения выше, чем у населения среднего возраста. Исследование показало, что использование BNP у пациентов старше 70 лет в начале реанимации сокращает время до выписки, общую стоимость лечения и 30-дневную смертность. На рис. 2 показана диагностическая стратегия на основе BNP у пожилых пациентов, поступивших по поводу ОПН в отделении неотложной помощи [ 38 , 39] Маркеры воспаленияДиагностика ВП является сложной и срочной задачей, поскольку требует немедленного приема антибиотиков [ 40 ].Таким образом, биологические маркеры, такие как C-реактивный белок (CRP) и прокальцитонин (PCT), могут быть полезны для предположения бактериальной инфекции [ 41 ]. ПКТ, по-видимому, более чувствителен и специфичен, чем СРБ, но имеет дополнительную прогностическую ценность [42]. В нескольких исследованиях было высказано предположение, что в популяции среднего возраста с подозрением на обострение ВП или ХОБЛ рекомендации ПКТ по антибиотикам снижали использование антибиотиков без побочных эффектов [ 43 ]. Однако у пожилых пациентов Strucker et al. обнаружили, что он имеет низкую чувствительность (24%) к инфекции [44]. Потенциальная полезность торакальной визуализацииПри подозрении на ПЭ трокактическая компьютерная томография (КТ) теперь является одним из первых исследований (см. Приложение 2 в дополнительных данных на веб-сайте журнала http://www.ageing.oxfordjournals.org, Рисунок 2) [ 45 ]. Кроме того, КТ грудной клетки полезна для определения альтернативных диагнозов (пневмония или ЗСН, пропущенные при рентгенографии). В случае неизвестной ОПН мы рекомендуем начать с паренхиматозных окон, чтобы диагностировать очевидную ЗСН или пневмонию, после инъекции контраста, чтобы править при ПЭ, если паренхимные окна не объясняют клиническую картину [46, 47 ].Однако врачи должны знать о рисках, связанных с выполнением спиральной компьютерной томографии. [48]. УЗИ легких также может быть полезным, но требует дальнейшей оценки [49, 50]. Лечение ОПНМедико-социальный аспектБольшинство врачей неотложной помощи не имеют опыта, чтобы всесторонне удовлетворить множество потребностей пожилых пациентов со сложными хроническими заболеваниями (например, в исследовании EPIDASA 45% пациентов ранее имели сердечные заболевания, а 26% — хронические респираторные заболевания [ 3]. ]) и ежедневного лечения (в одном исследовании среднее количество лекарств, принимаемых пожилым пациентом, составляло 4.2 [ 51 ]). Кроме того, полимедикация может влиять на дыхательную и сердечную системы (например, β-блокаторы, назначаемые при гипертонии, влияют на функцию легких). Следует поощрять междисциплинарную модель оказания помощи с участием врачей неотложной помощи, врачей-геронтологов, медсестер, клинического фармацевта, социального работника, семейного врача [ 26 ]. Кислородная терапияПациентам с гипоксемией и острой почечной недостаточностью требуется кислородная добавка в качестве первого этапа лечения.Однако исследования показали, что неразумное использование кислородной терапии связано с увеличением гиперкапнии у пациентов с ХОБЛ [ 52 ]. Таким образом, важно, чтобы врачи неотложной помощи стремились обеспечить насыщение кислородом> 90% и проверяли газы крови через 30 минут после начала подачи кислорода у пациентов с ХОБЛ [ 53 ]. Ведение пневмонии у пожилых людейПредыдущие исследования показали важную роль беззвучной аспирации и низкую распространенность Legionella sp., Chlamydia и Mycoplasma pneumoniae при ВП [ 9 ] Streptococcus pneumoniae является наиболее частой причиной ВП у пожилых людей. Напротив, грамотрицательные бациллы ( Klebsiella , Proteus sp, Escherichia coli и другие) составляют половину всех пневмоний, диагностированных с помощью культурального исследования при приобретенных пневмониях в домах престарелых. Рекомендации по применению антимикробных препаратов зависят от предполагаемого конкретного организма и руководств [54, 55].Основная цель — как можно раньше начать прием антибиотиков, поскольку введение антибиотиков в течение 4 часов после прибытия в больницу снижает 30-дневную смертность [ 56 ]. Недавно было высказано предположение, что оценка SOAR (основанная на систолическом артериальном давлении, оксигенации, возрасте и частоте дыхания) была альтернативным критерием для лучшей идентификации тяжелой ВБП в пожилом возрасте, когда и повышенный уровень мочевины выше 7 ммоль / л, и путаница общие [57]. Фармакологическое лечениеCHFКлассически лечение ЗСН состояло из диуретиков и морфина, основываясь на «несоответствующем» представлении о том, что ЗСН вызывается накоплением жидкости, а не перераспределением жидкости.Нитраты вызывают как расширение вен (уменьшение преднагрузки правого и левого желудочков и прямое снижение давления в легочных венах), так и артериодилатацию (уменьшение несоответствия постнагрузки и, следовательно, увеличение индекса кардака). Коттер и др. [ 58 ] продемонстрировал, что болюсы высоких доз изосорбида динитрата улучшают результат по сравнению с повторным введением высоких доз фуросемида [ 58 ]. Sacchetti et al. [ 59 ] продемонстрировал, что использование сульфата морфина в отделении неотложной помощи было связано с увеличением количества госпитализаций в ОИТ и эндотрахеальной интубации, тогда как сублингвальное применение каптоприла было связано с уменьшением количества госпитализаций в ОИТ и уменьшением потребности в эндотрахеальной интубации.Учитывая тот факт, что 50% пожилых людей с ХСН сохранили систолическую функцию [60] и что почти две трети страдают гипертонией, предпочтение следует отдавать нитратам [61]. Быстрое определение наличия систолической или несистолической ЗСН важно, поскольку этиология и фармакологическое лечение различны (см. Приложение 1 в дополнительных данных на веб-сайте журнала http://www.ageing.oxfordjournals.org) [ 62 ]. Возможная роль неинвазивной вентиляции с помощью лицевой маскиПри обострениях ХОБЛ неинвазивная вентиляция с положительным давлением (NPPV) снижает PaCO 2 за счет разгрузки дыхательных мышц и дополнения альвеолярной вентиляции.Несколько исследований и метаанализов подтверждают использование NPPV за счет снижения пневмонии, связанной с вентилятором, интубации, продолжительности пребывания в ОИТ и смертности [13]. Немногочисленные исследования NPPV предполагают, что реакция пациентов среднего возраста с ацидотическими обострениями ХОБЛ на NPPV может распространяться на гериатрическую популяцию. При ХСН NPPV улучшает оксигенацию, снижает работу дыхания и может предотвратить интубацию и снизить смертность [ 63 ]. Одно исследование продемонстрировало, что по сравнению с медикаментозным лечением постоянное положительное давление в дыхательных путях (CPAP) снижает частоту дыхания, снижает PaCO 2 и улучшает оксигенацию по сравнению с исходным уровнем у пожилых пациентов с гипоксемической ХСН [ 64 ].Однако внутрибольничная летальность (28% против 30%) не изменилась. Нет разницы в результатах между NPPV и CPAP при ХСН [ 65 ]. ЗаключениеЗСН является наиболее частой причиной ОПН у пожилых людей, но половине пациентов было поставлено более двух диагнозов. Поскольку неправильное лечение связано с повышением заболеваемости и смертности, точные диагностические инструменты, такие как BNP, должны быть доступны в дневном отделении неотложной помощи 24 часа в сутки. Мы должны рассмотреть возможность неинвазивной вентиляции легких (НИВ) у пожилых пациентов, госпитализированных с ацидотическими обострениями ХОБЛ или ХСН, у которых не улучшается медикаментозное лечение.Решения о госпитализации в ОИТ следует принимать не только на основании возраста, но и на таких факторах, как исходный уровень функций пациента и сопутствующие заболевания, тяжесть заболевания и предпочтения в отношении жизнеобеспечения. Ключевые моменты
Конфликт интересовНет Авторы хотели бы поблагодарить врачей и медперсонал, работающие в отделении неотложной помощи больницы Питье-Сальпетриер, за их сотрудничество и поддержку. Мы также хотели бы поблагодарить доктора Джоанн Хо (терапевт, Торонто, Канада) за рецензию на рукопись. Список литературы(Из-за большого количества ссылок только 40 перечислены ниже и выделены жирным шрифтом по всему тексту.Полный список можно найти в дополнительных данных в Интернете, на сайте журнала http://www.ageing.oxfordjournals.org в Приложении 3.) 1.,.Пожилые люди в отделении неотложной помощи: систематический обзор моделей использования, неблагоприятных исходов и эффективности вмешательств ,Ann Emerg Med ,2002 , vol.39 (стр.238 —47 ) 2 ..Ведение тяжелобольных гериатрических пациентов ,Crit Care Med ,2006 , vol.34 (стр.S176 —82 ) 3.,,, И др.Острая дыхательная недостаточность у пожилых людей: этиология, неотложная диагностика и прогноз ,Crit Care ,2006 , vol.10 стр.R82 4.,,, et al.Старение и дыхательная система ,Старение (Милан) ,1996 , т.8 (стр.143 —61 ) 6.,.Легочный газообмен у пожилых людей ,Eur Respir J ,1996 , vol.9 (стр.2573 —7 ) 7.,,, Et al.Проспективное многоцентровое исследование острой астмы у молодых людей по сравнению с пожилыми людьми, обращающимися в отделение неотложной помощи ,J Am Geriatr Soc ,2006 , vol.54 (стр.48 —55 ) 8.,,, Et al.Сократительные свойства диафрагмы пожилого человека ,Am J Respir Crit Care Med ,1997 , vol.155 (стр.1560 —4 ) 9..Внебольничная пневмония у пожилых людей ,Clin Infect Dis ,2000 , vol.31 (стр.1066 —78 ) 10.,,, Et al.Увеличение вклада предсердий в приток левого желудочка с возрастом по данным внутрисердечной допплеровской флоуметрии ,Am J Cardiol ,1984 , vol.53 (стр.586 —9 ) 11.,.Дыхательная недостаточность ,Eur Respir J Suppl ,2003 , vol.47 (стр.3s —14s ) 12.,,, Et al.Причины смерти и клинические диагностические ошибки у госпитализированных людей в пожилом возрасте: ретроспективное клиническое вскрытие трупа ,J Gerontol A Biol Sci Med Sci ,1999 , vol.54 (стр.M554 —9 ) 13.,,, Et al.Скорость выздоровления и прогноз у пожилых людей, у которых развивается острое повреждение легких и острый респираторный дистресс-синдром ,Ann Intern Med ,2002 , vol.136 (стр.25 —36 ) 14.,,, Et al.Внебольничная пневмония у пожилых людей. Клинические аспекты и аспекты питания ,Am J Respir Crit Care Med ,1997 , vol.156 (стр.1908 —14 ) 15.,.Легочные проявления левосторонней сердечной недостаточности ,Грудная ,2004 , т.125 (стр.669 —82 ) 16.,,, Et al.Сердечная астма у пожилых пациентов: частота, клиническая картина и исход ,BMC Cardiovasc Disord ,2007 , vol.7 стр.16 20.,,, et al.Влияние возраста на эффективность диагностической стратегии, основанной на клинической вероятности, спиральной компьютерной томографии и УЗИ венозной компрессии: исследование ESSEP ,Thromb Haemost ,2005 , vol.93 (стр.605 —9 ) 21.,,, Et al.Сомнения и достоверность в диагностике тромбоэмболии легочной артерии у пожилых людей ,Int J Cardiol ,2006 , vol.112 (стр.375 —7 ) 22.,,, Et al.Проблема диагностики тромбоэмболии легочной артерии у пожилых пациентов: влияние возраста на часто используемые диагностические тесты и стратегии ,J Am Geriatr Soc ,2005 , vol.53 (стр.1039 —45 ) 26.,,, Et al.Ранняя реадмиссия пожилых пациентов с застойной сердечной недостаточностью ,J Am Geriatr Soc ,1990 , vol.38 (стр.1290 —5 ) 29.,,.Долгосрочная выживаемость, качество жизни и количество лет жизни с поправкой на качество среди пациентов пожилого возраста в критическом состоянии ,Crit Care Med ,2006 , vol.34 (стр.2120 —6 ) 31.,,, Et al.Ограниченная корреляция конечного диастолического давления левого желудочка с рентгенологической оценкой легочной гемодинамики ,Радиология ,1990 , vol.174 (стр.721 —4 ) 34.,,, И др.Точность оценки врачом неотложной помощи фракции выброса левого желудочка и центрального венозного давления с помощью эхокардиографии ,Acad Emerg Med ,2003 , vol.10 (стр.973 —7 ) 35.,,, Et al.Точность тканевой допплерэхокардиографии в экстренной диагностике декомпенсированной сердечной недостаточности с сохраненной систолической функцией левого желудочка: сравнение с измерением натрийуретического пептида B-типа ,Эхокардиография ,2005 , vol.22 (стр.657 —64 ) 36.,,, Et al.Полезность натрийуретического пептида B-типа у пожилых пациентов с острой одышкой ,Intensive Care Med ,2004 , vol.30 (стр.2230 —6 ) 38.,,, Et al.Использование натрийуретического пептида B-типа в лечении пожилых пациентов с острой одышкой ,J Intern Med ,2005 , vol.258 (стр.77 —85 ) 40., , , и другие.Влияние возраста на симптомы у пациентов с внебольничной пневмонией ,Arch Intern Med ,1997 , vol.157 (стр.1453 —9 ) 41.,,, Et al.Измерение прокальцитонина в сыворотке как диагностический и прогностический маркер у взрослых пациентов с лихорадкой, поступающих в отделение неотложной помощи ,Crit Care ,2007 , vol.11 стр.R60 43.« и др.Влияние лечения под контролем прокальцитонина на использование антибиотиков и исход при инфекциях нижних дыхательных путей: кластерно-рандомизированное слепое исследование ,Lancet ,2004 , vol.363 (стр.600 —7 ) 45.,,, Et al.Многорядная компьютерная томография при подозрении на тромбоэмболию легочной артерии ,N Engl J Med ,2005 , vol.352 (стр.1760 —8 ) 47.,,. ,КТ легкого с высоким разрешением ,2000 Philadelphia, PA Lippincott Williams Wilkins 51.,,, et al.Полифармация, побочные эффекты, связанные с лекарствами, и потенциальные нежелательные лекарственные взаимодействия у пожилых пациентов, обращающихся в отделение неотложной помощи ,Ann Emerg Med ,2001 , vol.38 (стр.666 —71 ) 52.,,, И др.Эффекты кислородной терапии у пациентов, поступающих в отделение неотложной помощи с обострением хронической обструктивной болезни легких ,Med J Aust ,2007 , vol.186 (стр.235 —8 ) 53.,,, Et al.Глобальная стратегия диагностики, лечения и профилактики хронической обструктивной болезни легких. Глобальная инициатива NHLBI / ВОЗ по хронической обструктивной болезни легких (GOLD) Итоги семинара ,Am J Respir Crit Care Med ,2001 , vol.163 (стр.1256 —76 ) 56.,,, Et al.Качество помощи, процесс и результаты у пожилых пациентов с пневмонией ,JAMA ,1997 , vol.278 (стр.2080 —4 ) 58.,,, Et al.Рандомизированное испытание высоких доз изосорбида динитрата плюс низкие дозы фуросемида по сравнению с высокими дозами фуросемида плюс низкие дозы изосорбида динитрата при тяжелом отеке легких ,Lancet ,1998 , vol.351 (стр.389 —93 ) 59.,,, Et al.Влияние лечения ЭД на использование ОИТ при остром отеке легких ,Am J Emerg Med ,1999 , vol.17 (стр.571 —4 ) 62 ..Рекомендации Американского колледжа кардиологов / Американской кардиологической ассоциации по оценке и лечению хронической сердечной недостаточности: актуальность для гериатрической практики ,J Am Geriatr Soc ,2003 , т.51 (стр.123 —6 ) 63.,,, Et al.Влияние неинвазивной вентиляции с положительным давлением (NIPPV) на смертность пациентов с острым кардиогенным отеком легких: метаанализ ,Lancet ,2006 , vol.367 (стр.1155 —63 ) 64.,,, И др.Неинвазивное постоянное положительное давление в дыхательных путях у пожилых пациентов с кардиогенным отеком легких ,Intensive Care Med ,2004 , vol.30 (стр.882 —8 ) 65.,,, Et al.Рандомизированное проспективное исследование двухуровневого и постоянного положительного давления в дыхательных путях при остром отеке легких ,Crit Care Med ,1997 , vol.25 (стр.620 —8 )Авторские права © Автор 2008. Опубликовано Oxford University Press от имени Британского гериатрического общества. Презентация респираторной недостаточности у пожилых людейОстрая RF у пожилых людей и ее отражение в интенсивной терапииЗдоровое старение больше не определяется как отсутствие болезни, а как успех в преодолении болезни с помощью селективных, адаптивных и компенсаторных механизмов для поддерживать максимально возможный уровень функциональных возможностей, тем самым увеличивая продолжительность жизни без инвалидности [26].Во многих случаях госпитализация в отделение интенсивной терапии приводит к функциональному снижению с ухудшением качества жизни и помещения в больницу после выписки из больницы. Поэтому указать или отказать в интенсивной терапии пациентам этой возрастной группы, особенно очень пожилым, — непростая задача. Фактически, решение о госпитализации пожилых пациентов в отделение интенсивной терапии должно основываться на наличии хронического заболевания, догоспитальном функциональном статусе, тяжести острого заболевания и предпочтениях пациентов [20 ••, 27, 28 • •]. После того, как показана поддержка в ОИТ, следует предложить лечение с учетом фармакокинетики и фармакодинамики лекарств с дозировками, скорректированными в соответствии с функцией почек, особенно с учетом возможности лекарственного взаимодействия, что позволяет избежать ятрогенных эффектов [29 •]. Клинический диагноз ХСН у пожилых пациентов с РФ часто затруднен из-за сопутствующих заболеваний. Следовательно, как обсуждалось ранее, может потребоваться выполнить базовую эхокардиографию и измерение BNP, которые продемонстрировали положительное влияние на прогноз и соотношение затрат и выгод. В эпидемиологических исследованиях ADHERE [30], EHFR (Euro Heart Failure) [31] и OPTIMIZE [32] участники были пожилого возраста (средний возраст 75, 71 и 73 года), и около 50% имели сохраненную фракцию выброса левого желудочка. (<40% у 59, 46 и 52% пациентов соответственно), что всегда следует учитывать при выборе наилучшего лечения.У большинства пациентов с острой декомпенсацией наблюдаются признаки и симптомы застойных явлений в легких из-за накопления и перераспределения жидкости, что предполагает лечение диуретиками, которые, как известно, увеличивают экспрессию ренина [33]. Однако лечение выбора направлено на реорганизацию жидкостей организма и включает нитраты, нацеленные на венозное и артериальное вазодилататорное действие. У пациентов с низким сердечным выбросом могут использоваться инотропы, такие как добутамин и левосимендан, хотя после применения адренергических инотропных средств наблюдалось прогрессирующее ухудшение [34].У пациентов, уже получающих ингибиторы АПФ, или рецепторы AT1, или β-адреноблокаторы, дозировки должны быть минимальными. Однако после клинической стабилизации эти препараты должны быть оптимизированы или введены в действие как можно быстрее [35, 36]. Легочная инфекция, вторая по частоте причина РФ, оказывает значительное влияние на заболеваемость и смертность среди пожилых людей. Некоторые особенности, связанные с микробиологическими паттернами у пожилых пациентов, отличаются от характеристик взрослых с пневмонией, включая более высокую частоту пневмококковой пневмонии и вирусов гриппа и более низкую частоту атипичных патогенов. Streptococcus pneumoniae — наиболее распространенный патоген, обнаруживаемый у пожилых пациентов с ослабленным иммунитетом и без иммунодефицита, тогда как грамотрицательные бациллы, особенно Pseudomonas aeruginosa и Nocardia spp., Чаще встречаются среди лиц с ослабленным иммунитетом [37]. Более того, многие пожилые пациенты живут в учреждениях длительного ухода, где они могут быть колонизированы устойчивыми штаммами микробов. Это важные соображения при выборе эмпирических противомикробных препаратов; Согласно рекомендациям научно обоснованных руководств, выбор противомикробного препарата должен основываться на риске инфицирования бактериями с множественной лекарственной устойчивостью, тяжести сопутствующих заболеваний и представленной клинической ситуации.Таким образом, хотя каждый случай индивидуален, для амбулаторных пациентов или госпитализированных вне отделения интенсивной терапии обычно показан только респираторный фторхинолон или β-лактам в сочетании с макролидом. Однако у тяжелобольных пациентов в отделении интенсивной терапии комбинация β-лактама и респираторного фторхинолона или макролида может рассматриваться как первый выбор. Следует отметить, что прогноз напрямую зависит от правильного выбора и того, как скоро начнется противомикробное лечение [37]. ХОБЛ также связана с высокими показателями заболеваемости и смертности и является третьей по значимости причиной РФ у пожилых пациентов.Фармакологическое лечение ХОБЛ у пожилых людей основано на рекомендациях Глобальной инициативы по заболеваниям легких (GOLD) [38 ••]. Антихолинергические бронходилататоры и β-агонисты длительного действия необходимо использовать регулярно, так как до 40% пациентов имеют обратимое сопротивление дыхательных путей [39]. Кроме того, во время острой фазы следует вводить внутривенные кортикостероиды, чтобы сократить этот период, после чего можно вводить ингаляционные кортикостероиды [39]. PE является причиной острой RF у 18% пациентов с этим заболеванием, но ее трудно распознать и часто упускают из виду из-за ее неспецифической и атипичной картины.Лечение ПЭ у пожилых пациентов обычно такое же, как и у лиц пожилого возраста, поскольку тромболитическая терапия не несет значительного дополнительного риска у пожилых людей, а показания и противопоказания одинаковы независимо от возраста [40]. Однако следует учитывать, что чувствительность к антикоагулянтному эффекту данной дозы, наряду с лекарственными взаимодействиями и сопутствующими заболеваниями, увеличивается с возрастом. Кислородная терапияПациенты с гипоксемией с острой RF нуждаются в добавлении кислорода в качестве первого этапа лечения, поскольку отсроченное и неадекватное лечение гипоксемии приводит к повреждению головного мозга и дисфункции органов [17, 20 ••]. Кислород обычно подается через лицевую маску, носовую канюлю или носовые канюли и показан при острой РФ, если PaO пациента 2 ниже 60 мм рт. Ст. Или сатурация кислорода в артериальной крови (SaO 2 ) меньше 90% [17]. В этом случае необходимо обеспечить достаточное количество дополнительного O 2 для поддержания PaO 2 выше 60 мм рт. Ст. С самой низкой долей вдыхаемого кислорода (FiO 2 ), чтобы избежать кислородного отравления, которое обычно возникает при FiO 2 > 50% используется в течение длительного времени.Важно подчеркнуть, что PaO 2 является только одним из определяющих факторов доставки O 2 в ткани; поэтому при лечении гипоксемии следует учитывать другие детерминанты, такие как сердечный выброс и концентрация гемоглобина [18]. Более того, ожидаемое значение PaO 2 в воздухе помещения падает с возрастом, что приводит к большим индивидуальным вариациям [17]. У пациентов с хроническими обструктивными заболеваниями дыхательных путей и хронической РФ типа II, которые потеряли гиперкапнический драйв и полагаются на гипоксическое влечение для стимуляции вентиляции, FiO 2 следует ограничить до 24–28% с помощью кислородного аппарата с фиксированной производительностью типа Вентури. по возможности маскировать.Необоснованное использование кислородной терапии у этих пациентов может быть связано с усилением гиперкапнии и неврологических расстройств, таких как сонливость и кома, характерных для наркоза [17, 19]. Пациенты с гипоксемией из-за поражений, вызывающих внутрилегочные шунты (пневмония, острый респираторный дистресс-синдром, отек легких и т. Д.), Должны лечиться с помощью высоких концентраций O 2 . Обычная практика начала лечения с низкой концентрации O 2 в этих случаях не рекомендуется; Обычно необходимы эндотрахеальная интубация и контролируемая вентиляция с высокой концентрацией O 2 [19]. Совсем недавно эффективность кислородной терапии с использованием высокопоточной назальной канюли (HFNC) была оценена у пациентов в отделении интенсивной терапии с острой RF, не требующей интубации [41, 42]. В HFNC-терапии воздух и кислород смешиваются в смесителе для достижения желаемого FiO 2 и потока. Газовая смесь поступает в камеру увлажнения, где нагревается и увлажняется. Он доставляется пациенту через контур с подогревом, чтобы избежать потери тепла и конденсации, а затем через носовые канюли с широким отверстием или канюлю [41]. В двух исследованиях, посвященных оценке взрослых и пожилых пациентов в отделении интенсивной терапии, терапия HFNC превосходила обычную высокопоточную кислородную терапию через лицевую маску в увеличении SaO 2 и PaO 2 и снижении частоты дыхания [41, 42].Более того, терапия HFNC была связана с меньшей одышкой и сухостью во рту и была более комфортной для пациента. Коррекция артериальной гипоксемии — один из краеугольных камней лечения РФ. Использование кислорода связано с такими рисками, как повышение PaCO 2 у пациентов с ХОБЛ. Следовательно, если гипоксемия не улучшается с помощью кислородной терапии или если пациент истощается из-за повышения PaCO 2 , его или ее следует перевести в отделение интенсивной терапии и рассмотреть возможность искусственной вентиляции легких (МВ) [17, 19], особенно для Пациент с легочной застойностью и обострением ХОБЛ.МВ может значительно снизить частоту интубации, сокращая продолжительность пребывания в отделении интенсивной терапии, а также снижая смертность. Вентиляционная поддержка: инвазивная и неинвазивнаяНекоторым пожилым пациентам с тяжелым заболеванием, сниженным комплаентностью, гипоксемией и инфекцией требуется интубация и МК. Во время МК давление и объем могут привести к повреждению легких, вызванному вентилятором, особенно у пожилых пациентов. Хотя существуют новые методы МВ, которые теоретически более безопасны, чем традиционные методы, в литературе еще не показано, что они лучше у пожилых пациентов [29, 43].Поэтому неинвазивная вентиляция (НИВ) была разработана как альтернатива интубации и инвазивной МК у пожилых пациентов. НИВЛ позволяет избежать эндотрахеальной интубации, снижает риск внутрибольничной пневмонии и снижает уровень смертности и использования ОИТ, а также продолжительность пребывания в больнице [44]. Однако есть и недостатки, такие как задержка в проведении эндотрахеальной интубации в тяжелых случаях острой РФ и риск аспирационной пневмонии у пациентов без адекватного уровня сознания [45, 46, 47–49]. Согласно сообщениям, предикторами успеха при использовании НИВ являются хороший уровень сознания, оценка по шкале комы Глазго от 6 до 9 и более низкий балл по оценке острой физиологии и хронического здоровья (APACHE II) [45, 47] . Еще одним важным фактором, определяющим успешность НИВ, является лучший выбор вентилятора и интерфейсов, поскольку необходимо учитывать множество факторов, включая экономическую и социальную поддержку. В идеале вентилятор и интерфейс для проведения НИВ должны выбираться на основе адаптации пациента и его комплаенса, а также регуляризации газообмена и количества часов вентиляции [50]. Режимы спонтанной вентиляции чаще всего используются при НИВЛ. В режиме поддержки давлением поддержка вдоха составляет около 16–20 см H 2 O, с положительным давлением в конце выдоха от 4 до 5 см H 2 O, частотой дыхания 10–12 вдохов / мин и дыхательным объемом. от 6 до 8 мл / кг [29 •, 46 ••]. В двухуровневом режиме положительное давление в дыхательных путях на вдохе изменяется от 8 до 12 см H 2 O и постепенно увеличивается до 20 см H 2 O с шагом 2 см H 2 O в начальные часы; положительное давление в дыхательных путях на выдохе составляет 4–5 см H 2 O, постепенно увеличиваясь до 8 см H 2 O; дыхательный объем составляет около 7 мл / кг [44, 47].Что касается интерфейса, который будет использоваться в этом режиме, его также следует выбирать в соответствии с тем, что лучше всего подходит для пациента. Самая полезная — маска для лица, потому что она предотвращает вытекание изо рта; однако другие возможности включают полнолицевую маску, которая снижает риск повреждения кожи; носовая маска; носовые подушки; и шлемы [29 •, 44, 47, 49, 50). Во время НИВ необходимо наблюдать за пациентом у постели больного на случай, если потребуется отрегулировать вентилятор и убедиться, что он или она адаптируется к интерфейсу [49]. Нет единого мнения относительно наилучшего режима МК для пожилых пациентов, поступивших в отделение интенсивной терапии из-за острого эпизода РФ; поэтому необходимы дополнительные исследования для оценки этой терапии в этой популяции [46]. Многомерный подходУ пожилых пациентов ухудшение здоровья усугубляется физиологическими эффектами старения и частотой недыхательных заболеваний. Таким образом, лечение также должно быть направлено на сохранение функциональных возможностей и качества жизни.Следовательно, для оценки качества жизни и депрессии, когнитивных и физических функций, а также социального статуса и питания, необходимо использование многомерных инструментов для улучшения оценки и лечения, как это было предложено и полностью описано Antonelli Incalzi et al. (2009) [14 ••] у пациентов с ХОБЛ. Клинический и научный интерес привел к поддержке безопасной и ранней мобилизации пациентов с РФ в ОИТ [51 ••]. После приступа острого РЧ важно придерживаться мультидисциплинарного подхода для предотвращения дальнейших обострений.Легочная реабилитация (ПР) — это комплексное вмешательство для лечения легочных заболеваний, которое включает, помимо прочего, врачей, гериатров, медсестер-респираторных медсестер, физиотерапевтов, профессиональных терапевтов, диетологов и социальных работников [52 ••]. Большинство PR-программ и публикаций нацелены на пациентов с ХОБЛ, но появляется все больше доказательств их использования при других респираторных заболеваниях. PR связан с сокращением числа последующих госпитализаций. Особое внимание уделяется участию пациентов, их семей и опекунов в образовательной программе для содействия самопомощи и самоэффективности [52 ••]. После выписки из ОИТ у пожилых пациентов с РФ часто наблюдается общее ухудшение состояния и функциональные нарушения, ограниченные одышкой. Упражнения на глубокое дыхание, направленный кашель и фырканье и ранняя мобилизация — это методы для улучшения очищения от слизи и легочной вентиляции, а также такие ресурсы, как стимулирующая спирометрия, положительное давление на выдохе и устройства для тренировки дыхательных мышц. Было предложено несколько программ для повышения физической активности [53, 54]. Однако исследований по использованию конкретных респираторных техник и программ упражнений у пожилых пациентов после выписки недостаточно [55 ••].Поскольку нарушения сна часто встречаются у пожилых людей, они также должны быть рассмотрены и могут потребовать дополнительных вмешательств [56]. Следовательно, требуется многопрофильная команда для продвижения многомерного подхода к уходу за тяжелобольными пожилыми пациентами [57]. Как лечить отек легких в домашних условиях?Отек легких — это заболевание, при котором легкие человека наполняются жидкостью. В основном это результат застойной сердечной недостаточности, но также может быть следствием некардиогенных причин.Отек легких, если его не диагностировать и не лечить правильно, может оказаться фатальным для жертвы. Существует множество симптомов отека легких, таких как боль в груди, кашель, свистящее дыхание, усталость, беспокойство, беспокойство и отек ног и других частей тела. Хотя необходима помощь медицинского специалиста, очень важно знать, как лечить отек легких в домашних условиях. Каковы причины, симптомы и диагностика отека легких?Как упоминалось ранее, основной причиной отека легких является застойная сердечная недостаточность.Сердце не может перекачивать кровь с оптимальной эффективностью; он может вернуться в вены, по которым кровь попадает в легкие. По мере увеличения давления в кровеносных сосудах жидкости выталкиваются в воздушные мешочки легких человека. Есть и другие причины отека легких, такие как пневмония, посещение мест на очень большой высоте и воздействие определенных токсинов и лекарств. Многие симптомы проявляются у пациента с отеком легких. К ним относятся кашель, хрипы, одышка, одышка, боль в груди, усталость, потоотделение и падение артериального давления, слабость и головокружение. Диагностика отека легких проводится на основании симптомов, показанных пациентом при данном заболевании. Врач интересуется историей болезни пациента, чтобы узнать, страдал ли он от каких-либо заболеваний легких или сердечно-сосудистых заболеваний в прошлом или нет. Рентгенограммы грудной клетки, ЭКГ и физикальное обследование достаточно, чтобы выявить тяжесть заболевания у любого пациента. Вот некоторые из тестов, которые проводят, чтобы определить, накопилась ли жидкость в линзах.
Можно ли вылечить отек легких и привести к летальному исходу?Нет никаких сомнений в том, что серьезный приступ отека легких может быть фатальным для человека.Однако состояние большинства пациентов улучшается, если им поставить ранний диагноз и начать лечение. Лечение, конечно, зависит от серьезности симптомов и причины заболевания. Отек легких может быть очень изнурительным для жертвы, поскольку он связан с одышкой, кашлем, хрипом, усталостью, беспокойством, головокружением и отеками ног и других частей тела. Видно, что когда пострадавшему от отека легких дают дополнительный кислород, его состояние улучшается, и симптомы начинают исчезать.Пациенту с отеком легких важно обратиться за медицинской помощью, как только он почувствует симптомы этого заболевания. Как лечить отек легких в домашних условиях?Отек легких — это заболевание, которое может выбить из колеи даже смельчаков. Знание о том, что ваши легкие наполнились жидкостью, может сильно нервировать жертву, помимо того, что создает множество трудностей в виде симптомов этого заболевания. Если симптомы серьезны, целесообразно немедленно обратиться за медицинской помощью.В серьезных случаях врачи проводят операцию, называемую торакоцентез, при которой между грудной стенкой и легкими вводится игла, чтобы избавиться от лишней воды из легких. Отек легких затрудняет дыхание пациента, поскольку воздушные мешочки его легких заполняются жидкостью. Несмотря на то, что крайне важно получить лечение у квалифицированного врача, пациент может контролировать это заболевание и даже улучшить свое состояние с помощью некоторых домашних средств. В дополнение к лечению, прописанному врачом, вы можете изменить образ жизни, чтобы улучшить свое состояние при отеке легких. Соблюдайте здоровую и сбалансированную диетуВы должны проконсультироваться с врачом или диетологом, чтобы узнать, какая диета подходит вам при отеке легких. Хотя эта диета будет отличаться от пациента к пациенту в зависимости от его тела и серьезности проблемы, вот некоторые важные вещи, которые следует включить в свой ежедневный рацион
Уменьшите потребление натрияЧем больше соли в вашем теле, тем больше вы потребляете жидкости.Это усугубит симптомы отека легких. Если ваш врач считает, что потребление соли ухудшает ситуацию с отеком легких в вашем случае, он может порекомендовать снизить потребление натрия.
Изменение образа жизниНемедленно бросьте курить, так как это может ухудшить состояние отека легких. Вам также необходимо избегать вторичного табачного дыма, чтобы предотвратить обострение ваших симптомов. Избегайте присутствия аллергенов в окружающей среде, так как они могут раздражать ваши легкие. По возможности не выходите из дома в дни, когда слишком холодно или слишком жарко, так как это может вызвать раздражение легких. Убедитесь, что вы не путешествуете в места, расположенные на очень большой высоте, если у вас отек легких. Избегайте употребления алкоголя и всех других видов рекреационных наркотиковАлкоголь и рекреационные наркотики, такие как марихуана, кокаин и героин, могут не только вызвать отек легких, но и ухудшить его симптомы.Если вам поставили диагноз отек легких, вы должны отказаться от всех этих веществ. Уменьшите частоту физических нагрузокИзвестно, что интенсивные физические нагрузки усугубляют симптомы отека легких. Если вам приходится заниматься физическими упражнениями в течение всего дня, делайте короткие перерывы после каждого часа, чтобы дать отдых вашей дыхательной системе. Если вы страдаете отеком легких, вам важно знать, каких физических нагрузок вам следует избегать или сокращать в повседневной жизни. Через сколько времени легкие наполнятся водой из-за отека легких?Жертвы отека легких обнаруживают, что воздушные мешочки в легких очень быстро наполняются жидкостью. Это может произойти в течение нескольких минут или часов в зависимости от физического состояния жертвы. Важно отметить, что когда воздушные мешочки наполняются водой, кислород не может попасть в легкие и кровоток, что затрудняет дыхание человека. Он начнет страдать от одышки и одышки.Это когда важно проконсультироваться с врачом для лечения отека легких. Однако наполнение легких водой — это не то же самое, что наполнение водой ведра, поскольку существует множество факторов, связанных с заболеванием, известным как отек легких. Каково это отек легких?Отек легких — это состояние, при котором легкие человека наполняются жидкостью. В такой ситуации легкие не могут перекачивать кислород обратно в кровь, вызывая одышку и одышку.Пациенты с отеком легких говорят, что они задыхаются, поскольку не могут нормально дышать во время приступа этого заболевания. Некоторые из них обильно потеют, у других отекают ноги и другие части тела. Также они испытывают головокружение и утомляемость при отеке легких. Многие испытывают сильный кашель с розовой пенистой мокротой. Боль в груди — еще один симптом отека легких, о котором сообщают многие пациенты. Если вы чувствуете затрудненное дыхание, даже лежа на спине, пора проконсультироваться с квалифицированным и опытным врачом, чтобы проверить, страдаете ли вы отеком легких. Чем отличается отек легких от плеврального выпота?Отек легких, также называемый влажными легкими, — это заболевание, при котором воздушные мешочки легких наполняются жидкостью. Важно помнить, что вода собирается в альвеолах внутри легких в случае отека легких. С другой стороны, плевральный выпот — это заболевание, при котором вода собирается в плевре, которая находится за пределами легких. Это называется водой в легких. Плевральный выпот описывает отек суставов, тогда как отек легких описывает отек тканей, вызванный застойной сердечной недостаточностью, аллергией или пневмонией. Может ли жидкость из легких уйти сама по себе?Вода в легких может исчезнуть сама собой при отдыхе и без приема лекарств. Плеврит, возникший в результате бронхита или любой другой вирусной инфекции, излечивается через покой в течение 1-2 недель. Однако, если в легких есть вода, она не уйдет сама по себе, и для этого потребуется хирургическое вмешательство и лечение, назначенное врачом. Отек легких затрудняет дыхание, и при появлении симптомов этого заболевания необходимо как можно скорее проконсультироваться с квалифицированным специалистом по легочным заболеваниям. Каковы признаки жидкости в легких?Если вы опасаетесь отека легких, важно знать его симптомы. Разные пациенты сообщают о различных симптомах этого заболевания, при котором воздушные мешочки легких наполняются водой. Однако есть некоторые общие симптомы, характерные для большинства жертв отека легких. Самый большой признак отека легких — затруднение дыхания, даже когда человек лежит на спине.
Ведение острой сердечной недостаточности у пожилых пациентовРезюмеОстрая сердечная недостаточность (ОСН) является наиболее частой причиной незапланированной госпитализации и связана с высоким уровнем смертности. В течение следующих нескольких десятилетий сочетание повышения выживаемости от сердечно-сосудистых заболеваний и прогрессирующего старения населения еще больше увеличит распространенность ОСН в развитых странах.Недавно были опубликованы новые рекомендации по лечению ОСН, но поскольку пожилые пациенты недостаточно представлены в клинических исследованиях, а научные данные часто отсутствуют, диагностика и лечение ОСН в этой популяции являются сложной задачей. Клиническая картина ОСН, особенно у пациентов старше 85 лет, существенно отличается от таковой у более молодых пациентов с неспецифическими симптомами, такими как усталость и спутанность сознания, часто преобладающими над одышкой. У пожилых пациентов также другой профиль риска по сравнению с пациентами более молодого возраста: часто сердечная недостаточность с сохраненной фракцией выброса и инфекция как наиболее частый провоцирующий фактор ОСН.Более того, сопутствующие заболевания, инвалидность и немощь являются обычным явлением и увеличивают заболеваемость, время выздоровления, частоту повторной госпитализации и смертность; их присутствие следует выявить во время гериатрического обследования. Диагностика и лечение ОСН должны подбираться в соответствии с сердечно-легочным и гериатрическим статусом, уделяя особое внимание предпочтениям пациента в отношении ухода. В то время как многие пожилые пациенты с ОСН могут лечиться так же, как и более молодые пациенты, при наличии сопутствующих заболеваний, инвалидности и слабости следует применять другие стратегии.Вариант паллиативной помощи следует рассматривать на ранней стадии, чтобы избежать ненужных и вредных диагностических и лечебных процедур. RésuméL’insuffisance cardiaque aiguë (ICA) — это премьера причин госпитализации, не связанных с программой chez les personnes âgées. Elle est associée à des taux élevés de mortalité. Dans les pays développés, dans les prochaines décennies, l’amélioration de la Survie des Сердечно-сосудистые заболевания, Combinée au vieillissement de la Population, va encore accroître sa prevalence.Новые рекомендации, касающиеся платной премии l’ICA ont été récemment publiées, mais les preuves scientifiques, касающиеся пациентов, используют шрифт souvent défauts car cette catégorie de пациента sont sous-représentées dans les essais Cliniques. Диагностика и управление l’ICA dans cette Population reste un défi. La présentation Clinique de l’ICA, en Partulier Chez les Пациенты старше 85 лет, diffère sensiblement de celles des members plus jeunes. Неспецифические симптомы говорят о том, что утомление и замешательство, возникшее в результате первого плана, bien plus que la dyspnée.Les Patient également un profil de raque différent des пациенты плюс молодые, в частности, с учетом наличия сердечной недостаточности и консервативной фракции. Заболевания инфекций, оказавшихся главным фактором в ICA. En outre, les comorbidités, le handicap, et la fragilité sont fréquents et augmentent la morbidité, le temps de recupération, les taux de réadmission, ainsi que la mortalité. Leur présence doit être recherchée au cours d’une évaluation gériatrique. Диагностика и особенности l’ICA, адаптированные к сердечно-легочным заболеваниям и gériatrique, при уделении особого внимания пациентам.Alors que de nombreux пациенты могут посещать ICA peuvent être pris en charge Com les Пациенты плюс молодые, альтернативные стратегии отклоняются être considérées en présence de comorbidités, de handicap et de fragilité importants. |

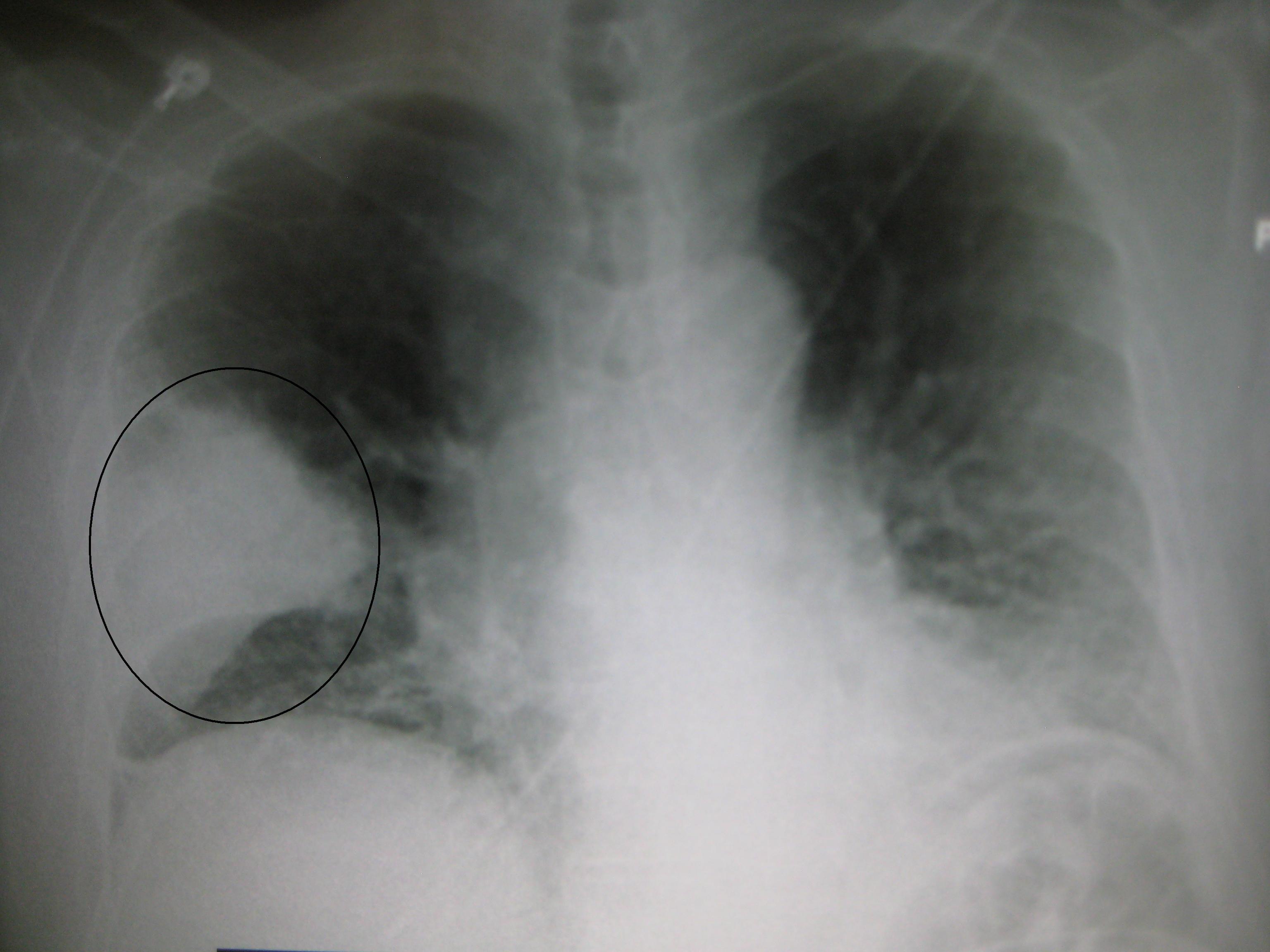 Он очень прост: ладонь одной руки кладут на спину, а кулаком другой руки легонько постукивают по ней, постепенно двигаясь от нижних отделов к верхним.
Он очень прост: ладонь одной руки кладут на спину, а кулаком другой руки легонько постукивают по ней, постепенно двигаясь от нижних отделов к верхним. Кроме того, нужно внимательно следить за состоянием пациента, отмечая малейшие изменения.
Кроме того, нужно внимательно следить за состоянием пациента, отмечая малейшие изменения.