Реабилитация постинсультная: Постинсультная реабилитация: что нужно сделать и как в самый ранний период?
Постинсультная реабилитация: что нужно сделать и как в самый ранний период?
По статистике каждую минуту двадцать жителей нашей планете переносят инсульт. Каждую минуту 6-7 из них уходят от нас навсегда. Можно ли вернуть в общество и поставить на ноги выживших после инсульта? И как это сделать? Для семей, где поставлен диагноз «инсульт» , эти вопросы становятся по-настоящему жизненно важными.
Для пациентов, которые перенесли инсульт, есть два критических момента. Это первые два-три часа после приступа. За это время надо, во что бы то ни стало, успеть попасть в территориальный сосудистый центр. Тогда последствия могут быть не столь драматичными. Второй момент — это ранний восстановительный период, когда мозг сохраняет свою пластичность и восприимчивость к реабилитации и терапии. Продолжается он около двух-трех месяцев. О том, что делать пациентам и их близким в этот период, рассказывает Сергей Булдаков, невролог клиники «Медсервис» (Ижевск).
— Сергей Сергеевич, на бытовом уровне, говоря об инсульте, мы чаще всего подразумеваем его последствия в виде паралича одной из сторон тела, потерю дара речи. И очень часто потерянные функции организма не восстанавливаются. Или восстанавливаются очень медленно. Как выстроена система реабилитации этого заболевания?
— Известно, что инсульты бывают ишемическими и геморрагическими. Первые по своему характеру близки к инфаркту миокарда и сопровождаются острым нарушением питания головного мозга. Сужение или закупорка церебральных артерий в результате эмболии, тромбоза или сдавления внечерепных артерий приводит к голоданию клеток мозга и их смерти. Геморрагический инсульт — это прорыв сосуда на фоне высокого кровяного давления. Располагающими к нему факторами являются аномалии сосудов, травмы, нарушения свертывающей системы. Именно геморрагический инсульт является наиболее опасным. В зависимости от величины и расположения образовавшейся гематомы, симптоматика может быть самой разной, вплоть до летального исхода.
Очень важно правильно выстроить стратегию реабилитации именно на раннем этапе. В России действует программа территориальных сосудистых центров. У нас в городе и республике их два. Один на базе Первой РКБ, второй — ГКБ № 6, то есть автозаводской сосудистый центр. Со своими задачами они очень хорошо справляются —диагностикой, выявлением очага поражения головного мозга, терапией в острой стадии и хирургическим вмешательством по показаниям — то есть сведением к минимуму смертности при инсультах в острейшем периоде. Второй этап — это первичная реабилитация в специализированных санаторно-курортных учреждениях. Продолжается этот процесс около полутора месяцев. Далее пациент выписывается и вот тогда часто оказывается без специализированного медицинского наблюдения на дому или даже в поликлинике из-за нехватки специалистов. Хотя сам восстановительный период еще не завершен. Более того, месяц-другой мозг остается пластичным, пытается восстановиться. И этот период, когда человек может достичь определенного уровня здоровья и работоспособности, по сути выпадает из поля зрения невролога. Более того, в этот период у пациента, находящегося без медицинского наблюдения, риски развития разных патологий и даже повторных инсультов очень высоки.
— То есть, у пациента, перенесшего инсульт есть два-три месяца, когда организм может серьезно восстановиться. Но они часто выпадают из системы здравоохранения. Давайте начнем с рисков. Какие они в этот период?
— Я уже говорил о том, что в течении двух-трех месяцев головной мозг сохраняется высокую пластичность. Он начинает перестройку своих сосудистых систем, перенаправляет кровоток, перегружаются мелкие сосуды. Более того, на восстановление функций головного мозга расходуется очень много ресурсов, включая питательные вещества, кислород.
Если пациент не получил должного медицинского внимания в ранний восстановительный период, то впоследствии также высока вероятность дебюта синдрома Паркинсона, различного рода интеллектуальных нарушений вплоть до деменции. Я уж не говорю у нарушениях, оставшихся после инсульта и приводящих к инвалидности или потере работы.
— Что такое «должное» медицинское внимание? Пациент же наблюдается участковым терапевтом.
— У участкового терапевта из-за перегрузки современной медицинской системы к сожалению другая задача. Она сводится к тому, чтобы по возможности в минимально установленные сроки закрыть лист нетрудоспособности. А в ранний восстановительный период, когда человек уже получил помощь в сердечно-сосудистом центре, прошел санаторно-курортное лечение, его должны сопровождать еще, как минимум, два узких специалиста. Это кардиолог и невролог. Как я уже говорил выше, восстановительные процессы головного мозга сопровождаются повышением нагрузки на сердечно-сосудистую систему. В этот период кардиолог должен стабилизировать кровяное давление на том уровне, при котором невролог сможет результативно применять медицинские препараты и другие методы лечения, включая лечебную физкультуру, особый режим и прочее. Еще одна задача кардиолога — свести к минимуму возможность повторного инсульта, уменьшая факторы риска.
— На какие результаты можно надеяться по завершению раннего реабилитационного периода?
— Все очень индивидуально и зависит от разных факторов: насколько быстро пациент попал в сосудистый центр, какой вид инсульта и насколько он обширен, какие сопутствующие заболевания у пациента присутствуют. Очень сложно сделать положительный прогноз, если не показано оперативное удаление внутримозговой гематомы или инсульт вызван онкологией с поражением головного мозга например.
Очень сложно сделать положительный прогноз, если не показано оперативное удаление внутримозговой гематомы или инсульт вызван онкологией с поражением головного мозга например.
В любом случае, с учетом современных возможностей кардиологии и неврологии можно говорить о том, что у нас есть ответы на многие вызовы. Паралич половины тела, который врачи называют гемипарезом, нарушения координаторных функций мозжечка и вестибулярного аппарата, подкорковые поражения, то есть явления а-ля синдром Паркинсона — все это можно реабилитировать в той или иной степени, применив соответствующую терапию, которая будут нацелена на зону поражения, лечебную физкультуру, последовательный охранительный режим. Конечно, мы не можем говорить о 100% реабилитации, но на 90% или менее утраченные функции восстановить реально. Человек может восстановиться как личность, вернуться к работе. Нет таких нарушений, которые совсем нельзя было бы откоррегировать.
— То, что что-то можно сделать, стало понятным. Остается вопрос — как? Куда звонить, что писать в поисковике в Интернете в подобной ситуации?
— То, что пациент в этот сложный период должен находится под наблюдением врачей, в частности кардиолога и невролога, — это понятно. Поэтому сразу же после выписки из сосудистого центра или санатория надо обратиться к соответствующим специалистам. Другое дело, что в действующей системе здравоохранения сделать это будет непросто. Таких программ у государства нет. И небольшие частные клиники тоже не всегда готовы к постинсультной реабилитации пациентов. Для этого надо иметь и специалистов, и оборудование, и опыт. В клинике «Медсервис» реализована специальная программа «Бригады постинсультной реабилитации раннего восстановительного периода». В состав бригад входят кардиолог и невролог. Помимо них, в зависимости от показаний, в программу включаются врач ЛФК, массажист, логопед, психолог, психиатр, сестры-сиделки, внутривенные инъекции и т.д.
— К сожалению, не все проходят через сосудистые центры.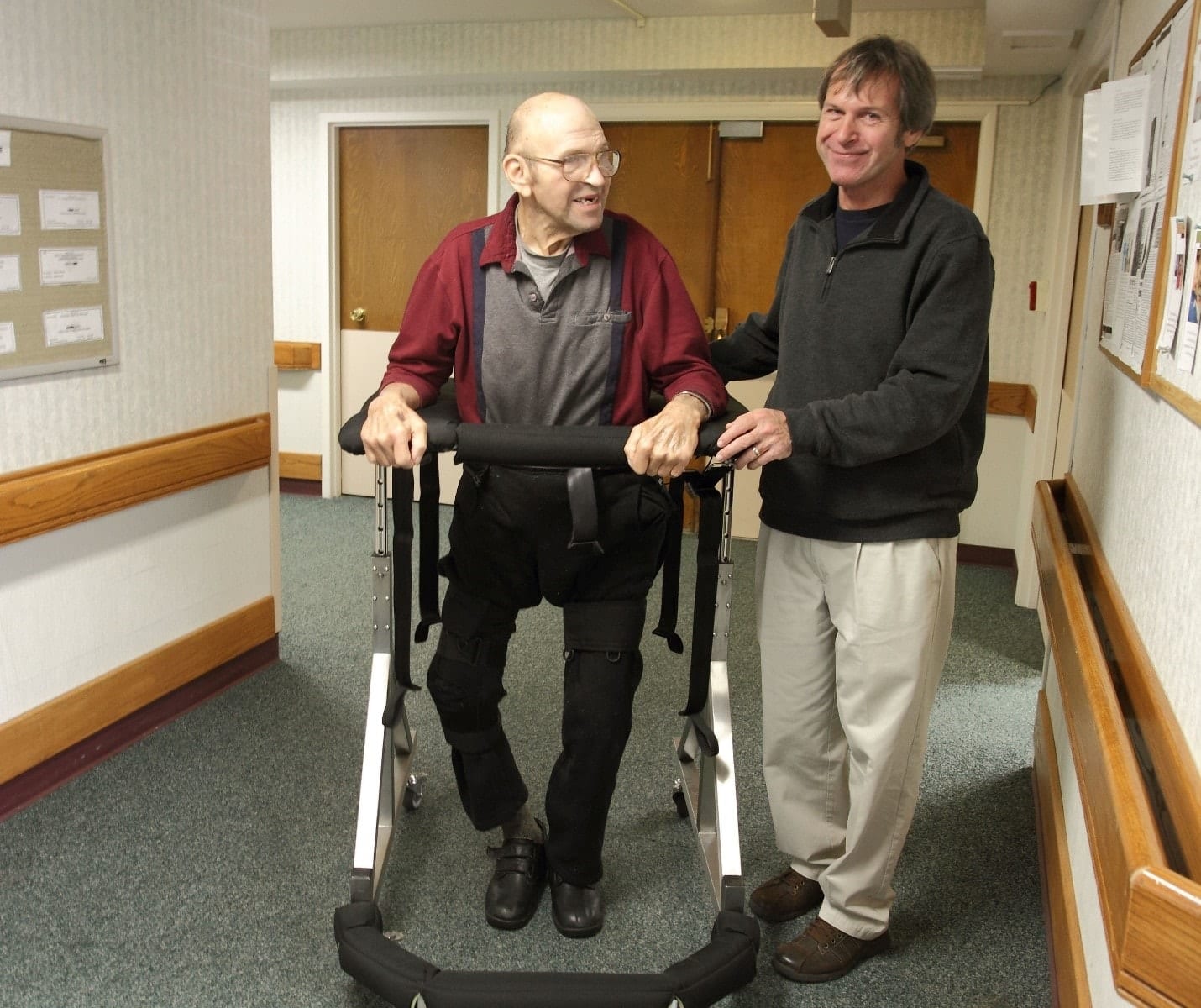 Как быть в этом случае?
Как быть в этом случае?
— Действительно, такие случаи далеко не редкость по разным причинам. Пациенту может изначально быть противопоказана транспортировка. Очень часто бывают случаи, когда люди, особенно пожилые, живут одни и их находят родственники через неделю или две после перенесенного инсульта. Слава богу, что они выжили, но, как правило, эти ситуации уже вне компетенции сосудистых центров. Для этих людей программа «Бригады постинсультной реабилитации раннего восстановительного периода» становится еще более актуальной. Я уверен в квалификации специалистов клиники «Медсервис», наличии необходимой материально- технической базы. Мы пришли к программе не только исходя из того, что проблема социально острая. Мы пришли исходя из профессионального и, что очень важно, личного опыта. Поэтому понимаем боль людей, их страдания, как самих пострадавших, так и их близких. И что самое главное, мы знаем, что нужно делать, чтобы появились результаты.
Реабилитация постинсультного пациента: роль врача общей практики (врача-терапевта) | Чуприна С.Е., Небогина О.В.
Освещена роль врача общей практики в реабилитации постинсультного пациента
Сосудистые заболевания головного мозга вышли в России на 2-е место после кардиоваскулярных заболеваний среди всех причин смерти населения. В нашей стране ежегодно происходит более 400 тыс. инсультов, летальность при которых достигает 22% [1]. Хотя большая часть инсультов происходит у больных старше 60 лет, ОНМК представляют собой существенную проблему и для лиц трудоспособного возраста. Так, в региональном сосудистом центре БУЗ ВО «Воронежская областная клиническая больница № 1» среди всех больных с инсультом доля молодых пациентов составляет 10%.Инсульт, затрагивающий небольшой участок головного мозга, может пройти бесследно для физического здоровья пациента. Однако чаще в жизни человека вследствие приобретенного неврологического дефицита возникают более или менее значимые ограничения.
 После инсульта идет процесс естественного восстановления утраченных функций за счет гибких возможностей нервной системы (нейропластичности). Его можно ускорить методами реабилитации. Данные многочисленных исследований свидетельствуют о том, что тренировка утраченных функций способствует их восстановлению. Даже при лечении самыми современными средствами последствия НМК далеко не всегда удается полностью устранить. По этой причине реабилитация направлена не только на восстановление утраченных функций у пациента, но и на повышение качества жизни в условиях имеющегося неврологического дефицита.
После инсульта идет процесс естественного восстановления утраченных функций за счет гибких возможностей нервной системы (нейропластичности). Его можно ускорить методами реабилитации. Данные многочисленных исследований свидетельствуют о том, что тренировка утраченных функций способствует их восстановлению. Даже при лечении самыми современными средствами последствия НМК далеко не всегда удается полностью устранить. По этой причине реабилитация направлена не только на восстановление утраченных функций у пациента, но и на повышение качества жизни в условиях имеющегося неврологического дефицита.Выделяют персонифицированные, отраслевые и государственные цели медицинской реабилитации. Персонифицированные цели индивидуальны для каждого пациента и зависят от характера и объема функциональных нарушений. К отраслевым целям относят максимальное возвращение пациентов, перенесших инсульт, к активной трудовой и социальной жизни, уменьшение длительности их пребывания в стационаре. Государственные цели медицинской реабилитации – это увеличение продолжительности жизни, снижение уровня и степени инвалидизации, вторичных расходов на обеспечение минимально комфортных условий жизни тяжелобольных и инвалидов.

Основные задачи медицинской реабилитации:
– раннее начало – в первые 12–48 ч;– коррекция, устранение, предотвращение патологических условий, провоцирующих инвалидизацию;
– компенсация нарушенных функций с сохранением индивидуального, социального и бытового статуса человека;
– приспособление значительно нарушенных функций к условиям существования с максимально возможной социально-бытовой активностью;
– поддержание сохранившихся функций, являющихся основой восстановления, компенсации и приспособления;
– совместная работа с органами социальной защиты при составлении индивидуальной программы реабилитации в условиях трехуровневой системы.
Трехуровневая модель оказания реабилитационной помощи включает реабилитацию в условиях первичного сосудистого отделения (1-й этап), отделения реабилитации стационаров (2-й этап), а также амбулаторную реабилитацию (3-й этап).
После завершения курса стационарного лечения в первичном сосудистом центре и реабилитационном отделении пациент возвращается домой. На этом этапе семья человека, перенесшего инсульт, особенно нуждается в профессиональной консультации и поддержке. И здесь очень важна роль врача общей практики, которая заключается в проведении комплекса диагностических обследований с целью определения реабилитационного потенциала, в оценке степени нарушения функций после инсульта, определении эффективности проведенной медицинской реабилитации, своевременном направлении на медико-социальную экспертизу.
Большое внимание в работе врача общей практики уделяется контролю за правильным соблюдением родственниками рекомендаций, полученных на предыдущих этапах реабилитации. Необходимо, чтобы лежачий пациент при возвращении домой имел высокую кровать с возможностью подхода к ней с двух сторон. Важно уметь укладывать неподвижного пациента и обеспечивать возможность самостоятельного передвижения в кровати больному, у которого сохранились хотя бы минимальные двигательные способности.
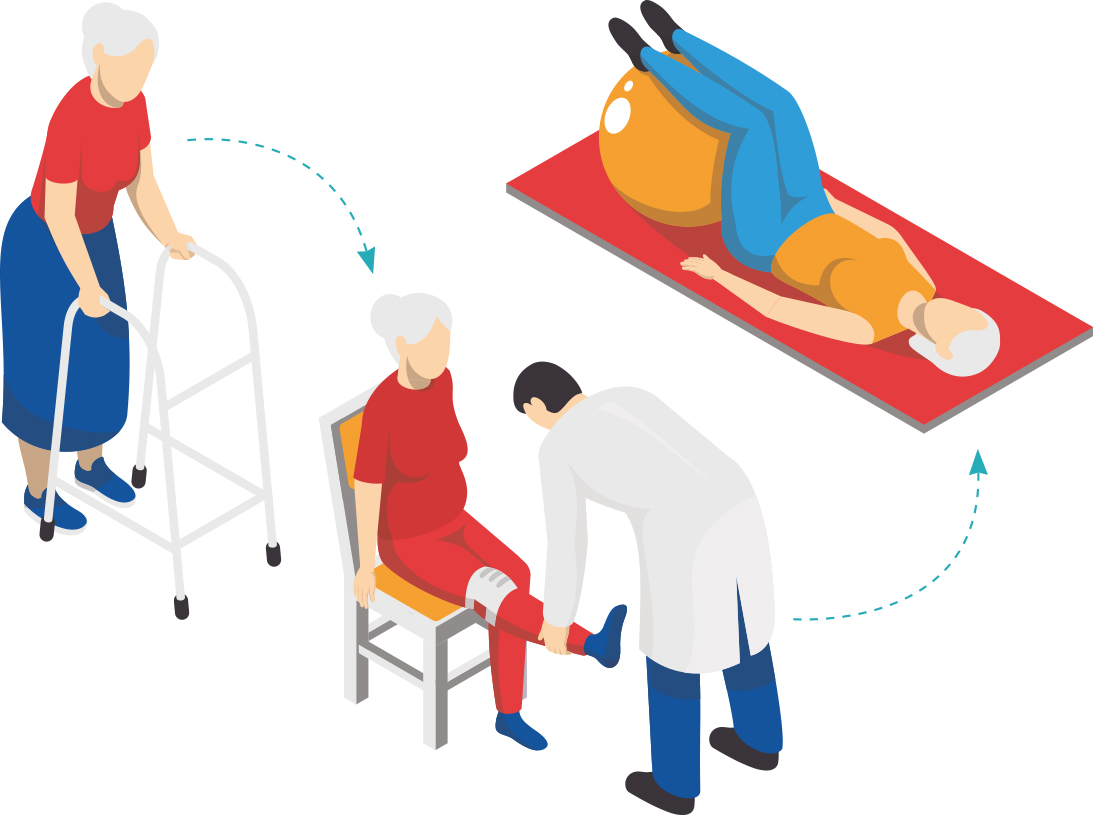 Также необходимы прикроватные столик, кресло у изголовья кровати, туалет у ног со стороны «здоровых» конечностей, специальные косметические средства по уходу за кожей, расходные гигиенические материалы, ортезы и средства помощи при передвижении.
Также необходимы прикроватные столик, кресло у изголовья кровати, туалет у ног со стороны «здоровых» конечностей, специальные косметические средства по уходу за кожей, расходные гигиенические материалы, ортезы и средства помощи при передвижении.Цели амбулаторной реабилитации:
• профилактика спастичности;• адаптация с учетом имеющегося неврологического дефицита;
• коррекция:
– речевых расстройств;
– нарушений глотания;
– нарушений питания;
– когнитивных нарушений;
– тазовых расстройств;
• экспертиза нетрудоспособности;
• подбор технических средств реабилитации.
Профилактика спастичности
Спастичность – нарушение сенсомоторного контроля из-за повреждения верхнего мотонейрона, проявляющееся в перемежающейся или длительной непроизвольной активации мышц. Спастичность выявляется при исследовании пассивных движений в конечности как повышенное сопротивление мышцы при ее быстром растяжении. Спастика при поражении головного мозга связана с ослаблением тормозных влияний на альфа-мотонейроны передних рогов спинного мозга, в большей степени в антигравитационных мышцах, что вызывает появление постуральных агравитационных феноменов: приведение плеча, сгибание в локтевом и лучезапястном суставах, приведение бедра, разгибание колена и подошвенное сгибание в голеностопном суставе. Более чем у ¼ пациентов, перенесших инсульт, спастичность в паретичных конечностях возникает в первые 12 нед. от развития клиники НМК, через 1 год распространенность спастичности варьирует от 36 до 52% [1].Факторами риска развития спастичности являются поражение правого полушария головного мозга, наличие гемодинамически значимого стеноза, разомкнутого виллизиевого круга, неправильное позиционирование пациента, нарушение правил безопасного трансфера, стимулирующий массаж конечности, раздражающие кожу ладони предметы. Функциональные возможности паретичной конечности хуже при наличии выраженной спастичности, чем при ее легкой степени.
 У части пациентов при выраженной степени пареза спастика в мышцах ноги может облегчать стояние и ходьбу, а ее снижение – привести к ухудшению двигательной функции и падениям [2].
У части пациентов при выраженной степени пареза спастика в мышцах ноги может облегчать стояние и ходьбу, а ее снижение – привести к ухудшению двигательной функции и падениям [2].Существует несколько видов терапии спастичности: физиотерапия, эрготерапия, фармакотерапия, хирургические вмешательства, инъекции ботулотоксина, индивидуальное ортезирование. Как правило, используется сочетание нескольких вариантов лечения. Применение ботулотоксина при спастике показано, когда спастичность выявлена в ограниченной группе мышц, относительно сохранной остается функция агонистов и антагонистов спастичных мышц, и у пациента определен высокий реабилитационный потенциал.
Следствием мышечного спазма при вынужденном длительном положении конечности могут быть контрактуры – стойкие напряжения и укорочения мышц и их сухожилий, ведущие к ограничению движений в суставе. Правильное положение пациента и смена его положения в постели способствуют уменьшению мышечного спазма, они описаны в клинических рекомендациях Союза реабилитологов России «Безопасное перемещение пациентов с сосудистыми мозговыми синдромами и гемиплегией», методических рекомендациях «Постуральная коррекция в процессе реабилитации пациентов с очаговыми поражениями головного мозга» [3, 4]. Также уменьшить мышечный спазм можно, выполняя несколько раз в день медленные пассивные движения в суставах пораженных конечностей с помощью здоровой руки или при помощи родных, выбирая положение, при котором пораженная сторона имела бы опору, используя для отдыха положения, растягивающие мышцы и расслабляющие суставы. Часто родственники пациентов применяют неэффективные или даже вредные методики лечения. Задача врача общей практики – напомнить семье пациента, что недопустим стимулирующий массаж, раздражающие кожу ладони предметы («ёжики», эспандеры и т. д.), растяжение парализованной руки, в т. ч. после разогрева, поскольку все это может значительно усилить мышечный тонус.
Постинсультная боль в плече
«Болезненное плечо после инсульта» – это собирательное понятие, охватывающее наиболее частые болевые синдромы различной этиологии. В качестве синонимов в литературе упоминаются такие названия, как «гемиплегический синдром боли в плече», синдром «плечо – кисть», «постинсультная боль в плече». Распространенность постинсультного болевого синдрома в области плеча варьирует от 16 до 80%. Сроки возникновения постинсультной боли в плече – от 2 нед. до 2–3 мес. после перенесенного инсульта. У 34% пациентов боль появляется в течение первых суток, у 28% – первых 2-х нед., у 75% – через 2 мес. Наиболее часто постинсультная боль в плече встречается у пациентов в возрасте 40–60 лет, когда наблюдаются дегенеративные изменения в области сустава [2, 5].
В качестве синонимов в литературе упоминаются такие названия, как «гемиплегический синдром боли в плече», синдром «плечо – кисть», «постинсультная боль в плече». Распространенность постинсультного болевого синдрома в области плеча варьирует от 16 до 80%. Сроки возникновения постинсультной боли в плече – от 2 нед. до 2–3 мес. после перенесенного инсульта. У 34% пациентов боль появляется в течение первых суток, у 28% – первых 2-х нед., у 75% – через 2 мес. Наиболее часто постинсультная боль в плече встречается у пациентов в возрасте 40–60 лет, когда наблюдаются дегенеративные изменения в области сустава [2, 5].Клиническая симптоматика синдрома «плечо – кисть» у пациентов, перенесших инсульт, варьирует от умеренной боли в области плеча до интенсивной боли с вегетативными нарушениями. Причины можно разделить на 2 группы: связанные с невральной дисфункцией; обусловленные локальным повреждением околосуставных тканей. К неврологическим причинам можно отнести комплексный регионарный болевой синдром, центральную постинсультную боль, повреждения плечевого сплетения, изменения мышечного тонуса в паретичных конечностях, что повышает риск субгленоидального вывиха плеча. Локальные повреждения – это адгезивный капсулит, ротационные надрывы манжеты плеча, артрит плечевого сустава и акромиоклавикулярного сочленения, тендовагинит двуглавой мышцы [6].
В случае жалобы на боль в плече врач общей практики может напомнить пациенту и его родственникам, что избежать этого можно, соблюдая правила позиционирования и исключив движения, усиливающие боль. При перемещении руку необходимо придерживать за кисть и плечо, при переворачивании пациента не следует тянуть за парализованную руку.
В реабилитации пациентов, перенесших инсульт, в нашей стране широко используется методика «Баланс», основанная на принципах онтогенетически обусловленной кинезиотерапии [7]. Механизмы спонтанного восстановления напоминают становление моторики ребенка в онтогенезе: сначала восстанавливаются аксиальная мускулатура и проксимальные отделы конечностей, затем дистальные отделы, тонкая моторика.
 У ребенка сначала возникают двусторонние, крупные движения, напоминающие диагонали, с переносом конечностей в противоположную сторону. Подобные диагонали используются в методике «Баланс». В процессе компенсации интактные конечности «подстраиваются» под парализованные, в связи с чем работа с пациентом обязательно проводится с двух сторон (при необходимости – с паретичной стороны пассивно) [7].
У ребенка сначала возникают двусторонние, крупные движения, напоминающие диагонали, с переносом конечностей в противоположную сторону. Подобные диагонали используются в методике «Баланс». В процессе компенсации интактные конечности «подстраиваются» под парализованные, в связи с чем работа с пациентом обязательно проводится с двух сторон (при необходимости – с паретичной стороны пассивно) [7].Другой методикой, основанной на принципах кинезиотерапии, является PNF-терапия (проприоцептивное нейромышечное облегчение), которая позволяет восстановить функциональные связи между нервной системой, руководящей двигательным актом, и мышцами, непосредственно осуществляющими движение. Методика PNF основана на принципах биомеханики тела и нейрофизиологии. Все мышцы, суставы, связки содержат проприорецепторы, реагирующие на растяжение или сжатие. С помощью специальных манипуляций происходит воздействие на данные рецепторы, и осуществляется возможность стимулировать, инициировать или облегчить выполнение того или иного движения любой частью тела, вплоть до движений век. Возможно корректировать правильное направление, силу и объем движения. Кроме того, методика PNF позволяет работать с мышцами и опосредованно. Это значит, что если нет возможности воздействовать напрямую на пораженную мышцу, то можно заставить ее работать, используя нормально функционирующие мышцы и части тела. Благодаря PNF-стимуляции происходят формирование и закрепление движения на более высоких уровнях ЦНС, а значит, появляются новые, правильные статические и динамические стереотипы, увеличивается двигательная активность.
C целью обезболивания при синдроме «плечо – кисть» допустимо использование короткими курсами нестероидных противовоспалительных препаратов при отсутствии индивидуальных противопоказаний у пациента.
Поскольку боль в плече значительно затрудняет выполнение физических упражнений, ухудшает результаты восстановления, этой проблеме следует уделять пристальное внимание на всех этапах реабилитации пациентов, перенесших инсульт.

Сипинг
У пациентов с ОНМК, особенно у лиц пожилого и старческого возраста, в остром и восстановительном периодах инсульта обнаруживаются нарушения питания даже при отсутствии нарушения глотания. Недостаточное питание, дефицит поступления в организм белка могут проявляться у них прогрессирующим ухудшением состояния. Большинство исследователей считает, что энергетическая потребность организма составляет 25–35 ккал/кг массы тела в сутки, при этом пациент должен получать 1,5–2 г белка, 0,5–1 г липидов и не более 6 г углеводов на 1 кг массы тела в сутки [8].Инсульт представляет собой стрессовое состояние для организма, при котором преобладают процессы катаболизма. Хотя повышение активности катаболизма в одинаковой степени касается и мышечной, и жировой ткани, с функциональной точки зрения для больного большее значение имеет потеря мышечной массы как осложнение инсульта. Развитию этого осложнения способствуют недостаточное поступление питательных веществ, снижение аппетита, нарушение глотания, низкая физическая активность. Уменьшение объема мышц дополнительно ограничивает двигательные возможности пациента, способствует развитию других осложнений (падения, пролежни, инфекции) и приводит к более продолжительной реабилитации.
Сипинг (англ. Sip feeding) – прием питательных смесей через рот. Метод применяется в тех случаях, когда пациент получает обычную пищу, самостоятельно ест, но по каким-либо причинам питание снижено (больной с пищей не получает необходимое количество энергии, макро- и микронутриентов). Сипинг показан, если у пациента имеются недостаточность питания или риск ее развития, трофические нарушения (пролежни) или риск их появления.
Следует отметить, что метод сипинга требует наличия вербального контакта с пациентом, который должен находиться в сознании, глотание должно быть сохранено и не выявлено препятствий на уровне глотки, пищевода или желудка. На стационарном и амбулаторном этапах используются как полноценные смеси (полностью сбалансированные по всем макро- и микронутриентам), так и модульные смеси (с повышенным содержанием белка, углеводов или фармаконутриентов).
 Для сипинга в настоящее время разработаны специальные гиперкалорические и гипернитрогенные смеси с различными вкусовыми добавками (шоколад, кофе, ваниль, клубника, банан и др.). Количество смеси, которое могут применять пациенты в виде сипинга, зависит от степени недостаточности питания, присутствия и степени специфического дефицита.
Для сипинга в настоящее время разработаны специальные гиперкалорические и гипернитрогенные смеси с различными вкусовыми добавками (шоколад, кофе, ваниль, клубника, банан и др.). Количество смеси, которое могут применять пациенты в виде сипинга, зависит от степени недостаточности питания, присутствия и степени специфического дефицита. Постинсультная депрессия
По данным разных авторов, постинсультная депрессия встречается у 25–79% пациентов, перенесших НМК, чаще отмечается в восстановительном периоде, симптомы могут персистировать более 2 лет [1, 2]. Причины постинсультной депрессии во многом неясны, к ее появлению приводит комплексное сочетание психосоциальных и биологических факторов. Необходимо подчеркнуть и значение специфических нейробиологических механизмов, например, у больных с ортопедической патологией и таким же уровнем функционального ограничения признаки депрессии наблюдаются реже, чем у больных, перенесших инсульт. Кроме того, постинсультная депрессия развивается также и у больных с анозогнозией. Факторами риска развития постинсультной депрессии являются пожилой возраст, женский пол, отсутствие семьи, тяжелые функциональные расстройства в остром периоде инсульта, депрессивные эпизоды в анамнезе.Наличие депрессии увеличивает риск ранней смерти, приводит к плохому восстановлению когнитивного и неврологического дефицита, делает более значимыми нарушения активности в повседневной жизни, усугубляет течение сопутствующих соматических заболеваний, увеличивает риск повторного инсульта. Пациенты с депрессией в 3 раза чаще нарушают предписанный режим терапии, т. е. не соблюдают подобранную программу вторичной профилактики НМК, из-за чего в т. ч. увеличивается риск повторного инсульта [2].
Не всегда родственники придают большое значение изменениям в поведении и привычках у больного, перенесшего инсульт, не сообщают об этом врачу и не обращаются за помощью к психиатрам, поэтому задача врача общей практики – на начальном этапе выявить депрессивные реакции и при необходимости назначить соответствующее лечение.
/170214795-56a6da6d5f9b58b7d0e51eaa.jpg) Для терапии используются антидепрессанты групп СИОЗС и СИОЗН.
Для терапии используются антидепрессанты групп СИОЗС и СИОЗН.Сосудистые когнитивные нарушения и постинсультная деменция
Сосудистые когнитивные нарушения – это нарушения когнитивных функций различной степени выраженности, сформировавшиеся вследствие инсульта и/или при длительно существующей сердечно-сосудистой патологии, не сопровождающейся развитием ОНМК. Это понятие включает в себя сосудистую деменцию и менее тяжелые когнитивные нарушения сосудистой этиологии, не приводящие к социальной дезадаптации пациентов. Когнитивные нарушения возникают у 80% пациентов в остром периоде ишемического инсульта [2], в раннем восстановительном периоде – в 10–30% случаев [9]. Они могут возникнуть не только при обширных поражениях корковых областей, но и при подкорковых очагах в функционально значимых зонах.По данным исследований, проведенных в клинике нервных болезней им. А.Я. Кожевникова, возможно выделение ранних форм когнитивных нарушений – легких когнитивных расстройств [9]. В последние годы в иностранной литературе также появились упоминания о более легких, чем умеренные, когнитивных нарушениях – так называемых «субъективных» когнитивных расстройствах [10]. Предполагается, что на этой стадии снижение когнитивных функций не затрудняет профессиональную деятельность человека и не затрагивает навыки социального общения, но их можно выявить, опираясь на субъективную оценку пациента, и при помощи наиболее чувствительных методик клинико-нейропсихологического исследования. Первый и доминирующий симптом легких когнитивных нарушений – расстройство памяти. Вначале пациенты отмечают трудности при запоминании новой информации: не могут пересказать прочитанное или увиденное по телевизору, забывают имена недавних знакомых. Часто нарушения памяти сочетаются с трудностями пространственной ориентировки – пожилые люди не могут найти дорогу в малознакомом месте.
При отсутствии терапии легкие когнитивные расстройства могут трансформироваться в синдром умеренных когнитивных нарушений, которые характеризуются снижением памяти, внимания, способности к обучению.
 Обязательным диагностическим критерием умеренных когнитивных расстройств является наличие жалоб когнитивного характера, которые высказывает или сам пациент, или его родственники. В отличие от деменции пациенты с умеренными когнитивными расстройствами сохраняют независимость и самостоятельность в повседневной жизни, могут продолжать осуществлять профессиональную деятельность, быть социально активными, сохраняют прежнюю роль в семье, хобби и увлечения.
Обязательным диагностическим критерием умеренных когнитивных расстройств является наличие жалоб когнитивного характера, которые высказывает или сам пациент, или его родственники. В отличие от деменции пациенты с умеренными когнитивными расстройствами сохраняют независимость и самостоятельность в повседневной жизни, могут продолжать осуществлять профессиональную деятельность, быть социально активными, сохраняют прежнюю роль в семье, хобби и увлечения. Выяснение причины деменции у пожилых пациентов показывает, что когнитивный дефицит обусловлен не только самим инсультом, часто ОНМК усугубляет уже имеющиеся нарушения дегенеративного характера. Так, примерно в 50% случаев инсульт демаскирует скрытый нейродегенеративный процесс [11]. Диагностическими критериями сосудистой деменции, согласно МКБ-10, являются наличие синдрома деменции, неравномерное нарушение высших мозговых функций, клинические признаки очагового поражения вещества головного мозга, а также нейровизуализационные признаки сосудистого поражения головного мозга (лейкоареоз, постинфарктные изменения) [12].
Вместе с тем у значительной части больных выраженность постинсультных когнитивных нарушений уменьшается в течение первых месяцев и лет после инсульта. Этому способствует длительный прием лекарственных препаратов. При диагностированной деменции показано назначение противодементных препаратов. Базисная терапия деменции направлена на предупреждение дальнейшего повреждения головного мозга и/или обеспечивает длительную стабилизацию, замедление дальнейшего снижения когнитивных функций. В случае умеренных когнитивных нарушений назначают вазоактивные и нейрометаболические препараты.
Препарат Церетон (холина альфосцерат), который является предшественником ацетилхолина и фосфатидилхолина, в организме под действием ферментов холина альфосцерат расщепляется на холин и глицерофосфат. Затем холин используется в синтезе ацетилхолина — одного из основных медиаторов нервной системы. В структуре холина альфосцерата содержится 40,5% «защищенного» холина, обладающего электрической нейтральностью, что способствует проникновению холина через гематоэнцефалический барьер (его содержание в головном мозге достигает 45% от его концентрации в сыворотке крови).
 Дефицит ацетилхолина лежит в основе заболеваний, сопровождающихся нарушением памяти и других когнитивных функций. Холина альфосцерат оказывает нейропротективное действие, улучшает функцию рецепторов и синаптическую передачу, церебральный кровоток, усиливает метаболические процессы в ЦНС, активирует структуры ретикулярной формации головного мозга. Эти свойства определяют возможность применения препарата Церетон при заболеваниях, сопровождающихся недостаточностью ацетилхолина или нарушением холинергической передачи, в т. ч. при когнитивных нарушениях.
Дефицит ацетилхолина лежит в основе заболеваний, сопровождающихся нарушением памяти и других когнитивных функций. Холина альфосцерат оказывает нейропротективное действие, улучшает функцию рецепторов и синаптическую передачу, церебральный кровоток, усиливает метаболические процессы в ЦНС, активирует структуры ретикулярной формации головного мозга. Эти свойства определяют возможность применения препарата Церетон при заболеваниях, сопровождающихся недостаточностью ацетилхолина или нарушением холинергической передачи, в т. ч. при когнитивных нарушениях. Цитиколин (Нейпилепт) восстанавливает поврежденные мембраны клеток и предотвращает их гибель, способствует уменьшению продолжительности восстановительного периода, а также улучшает холинергическую передачу. Эффективность терапии пациента, перенесшего инсульт, увеличивается в случае чередования курса инъекций цитиколина (Нейпилепт 1000 мг 2 нед.) – мембранопротектора – с курсом инъекций холина альфосцерата (Церетон 1000 мг 2 нед.) для эффективного восстановления когнитивных функций, затем продолжение терапии пероральной формой раствора Цитиколина для приема внутрь в дозировке 5–10 мл в день. Для базовой патогенетической терапии назначают антиоксидант – Нейрокс. Его назначают одновременно с Нейпилептом или Церетоном [13].
В нескольких исследованиях было показано, что более быстрый регресс неврологического дефицита после инсульта наблюдается при проведении реабилитационных мероприятий на фоне комбинированной терапии, включающей холина альфосцерат (Церетон) и этилметилгидроксипиридина сукцинат (Нейрокс). Рекомендованные дозы препаратов: Церетон в/в капельно или струйно медленно в разведении, или в/м 1000 мг/сут 10–15 дней, далее 800 мг утром, 400 мг вечером в течение 6 мес., Нейрокс в/в капельно 500 мг 2–4 дня, затем 250 мг в/м 14 дней. Алгоритм назначения препаратов для восстановления когнитивных нарушений приведен на рисунке 1.
В последних исследованиях также показала свою эффективность комбинация цитиколина (Нейпилепт) и 2–этил-6-метил-3-оксипиридина сукцината (Нейрокс).
 Результаты комбинированного применения Нейрокса и Нейпилепта показали синергизм антиоксидантного и мембранопротективного действия за счет различных точек приложения препаратов при ишемии [14]. Нейрокс является производным двух молекул эмоксипина и янтарной кислоты, имея структурное сходство с пиридоксином, облегчает внутриклеточное проникновение янтарной кислоты, тем самым способствуя восстановлению энергопродуцирующей функции митохондрий. Нейпилепт представляет собой экзогенную форму цитидин-5-дифосфохолина. Холин фосфорилируется до фосфорилил холина, который в дальнейшем трансформируется в цитихолин. Цитихолин восстанавливает содержание арахидоновой кислоты клеточных мембран, осуществляя таким образом репарационные процессы. В отличие от монотерапии Нейроксом в ходе комбинированного лечения антиоксидантный потенциал комбинации Нейпилепта и Нейрокса увеличивается.
Результаты комбинированного применения Нейрокса и Нейпилепта показали синергизм антиоксидантного и мембранопротективного действия за счет различных точек приложения препаратов при ишемии [14]. Нейрокс является производным двух молекул эмоксипина и янтарной кислоты, имея структурное сходство с пиридоксином, облегчает внутриклеточное проникновение янтарной кислоты, тем самым способствуя восстановлению энергопродуцирующей функции митохондрий. Нейпилепт представляет собой экзогенную форму цитидин-5-дифосфохолина. Холин фосфорилируется до фосфорилил холина, который в дальнейшем трансформируется в цитихолин. Цитихолин восстанавливает содержание арахидоновой кислоты клеточных мембран, осуществляя таким образом репарационные процессы. В отличие от монотерапии Нейроксом в ходе комбинированного лечения антиоксидантный потенциал комбинации Нейпилепта и Нейрокса увеличивается. Пациентам, перенесшим инсульт, для базовой патогенетической терапии назначают антиоксидант – Нейрокс в максимальной дозировке 500 мг одновременно с Нейпилептом или Церетоном. Для восстановления когнитивных функций необходим стимулятор синаптической передачи Церетон, его можно чередовать с Нейпилептом, прием капсул продолжают не менее 6 мес.
Нарушение мочеиспускания
Процесс мочеиспускания определяется взаимодействием нервной системы, мочевого пузыря и его сфинктера. Нервная регуляция функции нижних мочевых путей осуществляется сетью нейронов, контролируемой супраспинальными структурами. Понтинный центр мочеиспускания находится в ретикулярной формации и регулирует работу центров мочеиспускания в лобной коре, одновременно оказывает как тормозящее, так и стимулирующее действие на рефлекс мочеиспускания. Патологические изменения в этих зонах могут нарушить контролирующую функцию указанных центров [2].Инсульт может как прямо, так и опосредованно вызвать расстройство функции нижних мочевых путей. Неврологические нарушения мочеиспускания наблюдаются у каждого 2–3-го больного после инсульта, когда существовавшие до этого расстройства в виде незначительного нарушения мочеиспускания проявляются в форме острой задержки или недержания.
 Нарушение функции тазовых органов приводит к тому, что моча становится более концентрированной, раздражает стенки мочевого пузыря и провоцирует императивные позывы. Кроме того, концентрированная моча является средой для развития инфекционных заболеваний. В период реабилитации после перенесенного инсульта необходимы урологическое обследование и лечение в случаях недержания мочи, нейрогенных нарушений функции мочевыводящих путей [1].
Нарушение функции тазовых органов приводит к тому, что моча становится более концентрированной, раздражает стенки мочевого пузыря и провоцирует императивные позывы. Кроме того, концентрированная моча является средой для развития инфекционных заболеваний. В период реабилитации после перенесенного инсульта необходимы урологическое обследование и лечение в случаях недержания мочи, нейрогенных нарушений функции мочевыводящих путей [1].Принципы лечения и ухода при нейрогенных нарушениях мочеиспускания зависят от двигательной активности и когнитивных возможностей пациента. Важнейшей лечебной процедурой при острой задержке мочи является катетеризация. Установка надлобкового катетера в этом случае – оптимальный способ отведения мочи до восстановления функции самостоятельного мочеиспускания. Катетеризацию через брюшную стенку при острой задержке мочи проводят при необходимости длительной катетеризации мочевого пузыря или недостаточности детрузора.
Также при острой задержке мочи используется периодическая (интермиттирующая) катетеризация, которая предполагает осуществление 4–6 разовых катетеризаций в сутки. Таким образом, разовые катетеризации заменяют обычные акты мочеиспускания. Эта методика обеспечивает наименьший риск поражения почек и развития инфекционных осложнений, существенно повышает качество жизни пациента. Для снижения риска травмирования мочеиспускательного канала при интермиттирующей катетеризации целесообразно применять специализированные лубрицированные катетеры. Лубрикант активируется при контакте с водой, не стирается при введении и обеспечивает легкое скольжение катетера по всей длине уретры. Легкость использования и безопасность лубрицированных катетеров позволяют осуществлять катетеризацию самостоятельно, без привлечения медицинского работника [2].
При недержании мочи используют впитывающие прокладки с сетчатыми трусами, у мужчин – наружные мочеприемники. При выборе гигиенических средств следует учитывать индивидуальные особенности пациента, материальные возможности больного и его семьи, а также сопутствующие заболевания.
 При достаточной дисциплинированности больного в дальнейшем проводится обучение мочеиспусканию по требованию, затем – по расписанию, а позднее – в соответствии с тренировками и приобретенными навыками.
При достаточной дисциплинированности больного в дальнейшем проводится обучение мочеиспусканию по требованию, затем – по расписанию, а позднее – в соответствии с тренировками и приобретенными навыками. Медико-социальная экспертиза
При направлении пациента, перенесшего инсульт, на медико-социальную экспертизу необходимо учитывать его нуждаемость в обеспечении техническими средствами реабилитации, такими как кресло-коляска домашняя, кресло-коляска уличная, кресло-туалет с санитарным оснащением, впитывающее белье, мочеприемники, противопролежневый матрас, ортезы, трех- и четырехопорные трости и др.Заключение
Реабилитация больных после инсульта требует длительных и скоординированных усилий большого числа людей, включая самого пациента, его семью и друзей, сиделок, неврологов, кардиологов, врачей общей практики, психиатров, медсестер, логопедов, специалистов по восстановительной медицине, психологов, диетологов, социальных работников и др. Коммуникация и координация усилий всех членов команды будут способствовать максимально эффективному восстановлению больного.Для полной реабилитации необходимо учитывать индивидуальность пациента, сочетать различные методы восстановления, активно применять компьютерные технологии, а также те модели ухода, которые рассматривают инсульт не как однократное острое событие, а как хроническое заболевание.
.
Программа реабилитации постинсультных больных | Кунцевский многопрофильный лечебно-реабилитационный центр
Люди, перенесшие инсульт, в большинстве случаев требуют к себе особого внимания и грамотного подхода. Помочь в быстрый срок восстановить повреждение головного мозга помогают специалисты Кунцевского лечебно-реабилитационного центра. Именно поэтому мы подготовили комплексную программу реабилитации, основанную на опыте и знании наших врачей. Она наиболее эффективно и в максимально низкие сроки позволяет пациентам восстановиться и снова вернуться к привычной жизни.Поскольку после инсульта больной утрачивает многие физиологические функции, социальную адаптацию и психологически закрывается, то начать реабилитацию требуется как можно быстрее после купирования острой стадии.
Программа реабилитации постинсультных больных в зависимости от тяжести перенесенного заболевания способствует полному или частичному восстановлению основных функций и улучшению качества жизни пациента.
Реабилитация постинсультных больных в нашем центре основана на комплексном подходе к лечению.Опытные специалисты проводят осмотр, назначают обследование и только по результатам полученных данных разрабатывают тактику лечения. В обязательном порядке лечебный процесс включает в себя курс лечебной физкультуры и физиотерапевтических занятий.
Миостимуляция направлена на улучшение проводимости мозга с частями тела, акупунктура посредствам раздражения активирует нервные импульсы, фонофорез насыщает клетки мозга кислородом и стимулирует клеточный обмен. Курс лекарственных капельниц способствует снижению отечности головного мозга, а также усиливает метаболизм.
Польза иглорефлексотерапии, миостимуляции и фонофореза на поврежденных инсультом участках тела объясняется следующими факторами:
- расслабляются спазмированные зоны,
- возвращается двигательная активность на обездвиженных участках,
- улучшается кровоснабжение мозга,
- профилактируются тромбозы,
- концентрируется внимание.
При улучшении клинической картины и стабилизации состояния больного начинается курс лечебно-физкультурного комплекса. Комплекс упражнений подбирается для каждого пациента лично с учетом стадии заболевания и самочувствия. Сначала предполагаются пассивные нагрузки, последовательно переходящие в активную гимнастику.
После прохождения полного курса улучшается подвижность конечностей, восстанавливается речь, нормализуется координация движений.
Что входит в программу:
Прием врачей, диагностика, лечение и реабилитация:
| Наименование услуги | Кол-во услуг | Стоимость |
| Первичный прием врача-невролога | 1 | 1900 |
| Повторный прием врача-невролога | 1 | 1650 |
| Повторный прием врача-невролога на цикле лечения | 2 | 0 |
| Прием врача физиотерапевта | 1 | 1530 |
| Прием врача физиотерапевта на цикле лечения | 1 | 0 |
Прием врача по лечебной физкультуре. Составление программы реабилитации Составление программы реабилитации
|
1 | 1530 |
| Прием врача по лечебной физкультуре на цикле лечения | 2 | 0 |
| Прием врача-терапевта/врача-кардиолога | 1 | 2100 |
| ЭКГ в 12-отведениях | 1 | 1630 |
| МРТ | 1 | по показаниям* |
| УЗИ | 1 | по показаниям* |
| Суточное мониторирование АД | 1 | по показаниям* |
| Общий анализ крови с лейкоцитарной формулой, билирубин общий, АЛТ, АСТ, Мочевина, креатин, общий холестерин, ЛПВП, ЛПНП | 1 | 2620 |
| Общий анализ мочи | 1 | 320 |
| Физиотерапевтические процедуры | 10 | по показаниям* |
| Массаж | 10 | по показаниям* |
| Иглорефлексотерапия | 10 | по показаниям* |
| Занятия с инструктором VIP (индивидуально) | 12 | 37200 |
| Общая стоимость программы | -30% | 37002 |
*При покупке программы предоставляется дисконтная карта с 10% скидкой на все услуги центра.
Запись на программу реабилитации постинсультных больных
Для того, чтобы записаться на программу реабилитации, выбирайте любой способ:
- звонок по телефону клиники +7 (495) 103-99-55,
- заказать обратный звонок,
- оставить заявку на запись на прием, через удобную форму на сайте:
ЗАПИСАТЬСЯ НА ПРОГРАММУ
-
В Кунцевском лечебно-реабилитационном центре, мы создали все условия, чтобы вы могли поправить здоровье в удобное для вас время.
-
Наш центр находится в шаговой доступности от метро «Молодежная».
-
Если вы на автомобиле, то приятным дополнением станет бесплатная парковка для наших посетителей.
Постинсультная реабилитация: учимся правильно питаться
Постинсультная реабилитация, наряду с медикаментозными методами и различными способами лечебной физкультуры и гимнастики, включает в себя и специализированную диету.
Народная мудрость гласит: «Человек есть то, что он ест», поэтому при реабилитации после инсульта весьма важно соблюдать диету, которая направлена на профилактику развития повторного инсульта и на снижение воздействия на организм выздоравливающего пожилого человека тех факторов, которые уже привели к возникновению этого расстройства.
Итак, постинсультная реабилитация предполагает соблюдение строгой диеты, основанной на следующих принципах:
- Из рациона пожилого человека, который восстанавливается после данного заболевания, исключаются сало и жирные мясные продукты, различные субпродукты (говяжьи или свиные печень, почки и язык), жирные колбасные изделия (особенно сырокопченые колбасы типа «Московской» или «Брауншвейгской» колбас и варено-копченые колбасы типа «Краковской» или «Одесской» колбас), молочные продукты, имеющие стандартную или повышенную жирность (постинсультная диета предусматривает употребление только обезжиренных молочных продуктов), яичный желток, майонез (даже нежирный), а также такой напиток, как кофе.

- Постинсультная диета разрешает употребление в небольшом количестве (маленькими порциями и не чаще, чем раз в три дня) таких продуктов, как отварное куриное филе, отварная постная (нежирная) говядина, яичный белок, нежирная вареная колбаса (например, «Докторская»), ржаной хлеб, сделанные из твердых сортов пшеницы макароны, какао, каша из рисовой или манной круп.
- Постинсультная диета подразумевает активное употребление пожилым человеком разнообразных овощей и фруктов, морепродуктов и морской рыбы (но при этом в рацион не включается соленая рыба, только отварная), а также каш из овсяной крупы, различных бобовых растений (чечевицы, гороха, нута), гречневой крупы и кукурузы. Пить при постинсультной диете рекомендуется зеленый чай или различные травяные настои и чаи. Салаты из овощей можно заправлять малым количество растительного масла.
Постинсультная реабилитация входит в перечень медицинских услуг, которые предоставляются частным домом престарелых «Наша Забота».
Опытные и высококвалифицированные специалисты частного пансиона для престарелых составляют для каждого находящегося в пансионе пожилого человека индивидуальную диету в соответствии с предписаниями лечащего врача, что существенно облегчает и ускоряет восстановление пожилого человека и его возврат к прежней активной жизни после такого тяжелого расстройства, как инсульт.
Комплексная реабилитация пациентов с постинсультными синдромами | Хасанова
1. Кадыков А.С., Черникова А.С., Шахпаронова H.В. Реабилитация неврологических больных. М.: МЕДпресс-информ. 2008. 560 с.
2. TeaseLL RW, KaLra L. What’s new stroke rehabilitation. Stroke, 2004, 35: 2: 383-385.
3. KengPeng Tee, Cuntai Guan, Kai KengAng, Kok Soon Phua, Chuanchu Wang, and Haihong Zhang Augmenting Cognitive Processes in Robot-Assisted Motor Rehabilitation. Proceedings of the 2nd Biennial IEEE/RAS-EMBS International Conference on Biomedical Robotics and BiomechatronicsScottsdale, AZ, USA, October 19-22, 2008.
Proceedings of the 2nd Biennial IEEE/RAS-EMBS International Conference on Biomedical Robotics and BiomechatronicsScottsdale, AZ, USA, October 19-22, 2008.
4. Гусев Е.И., Скворцова В.И., Стаховская Л.В. и др.Эпидемиология инсульта в России. Concilium Medicum, 2003, 5: 12-18.
5. Dobkin BH. The rehabilitation of specific disorders: stroke: epidemiology. In: Dobkin, BH, editor. The Clinical Science of Neurologic Rehabilitation. 2. New York: Oxford University Press, 2003.
6. Barrett AM, Rothi LJG. Theoretical bases for neuropsychological interventions. In: Eslinger, PJ ,editor. Neuropsychological Interventions: Emerging Treatment and Management Models for Neuropsychological Impairments. New York: Guilford, 2002.
7. Cramer S, Duncan P, Barrett A. [Accessed August I, 2014] (co-chairs). Report of the NIH Stroke Progress Review Group (SPRG): Recovery and Rehabilitation. Jan. 2012.
8. American Heart Association. Heart Disease and Stroke Statistics — 2006 Update. Dallas: American Heart Association, 2006.
9. Lang CE, Bland MD, Bailey RR et al. Assessment of upper extremity impairment, function, and activity after stroke. J Hand Ther, 2013, 26(2): 104-114. [PubMed: 22975740] *An important article for understanding the trajectory of arm/ hand recovery after stroke.
10. Fong K, Chan CC, Au DK. Relationship of motor and cognitive abilities to functional performance in stroke rehabilitation. Brain Inj, 2001, 15(5): 443-453. [PubMed: 11350658]
11. Lofgren B, Nyberg L, Osterlind P, et al. Stroke rehabilitation — Discharge predictors. Cerebrovasc Dis, 1997, 7: 168-174.
Lofgren B, Nyberg L, Osterlind P, et al. Stroke rehabilitation — Discharge predictors. Cerebrovasc Dis, 1997, 7: 168-174.
12. Patterson SL, Forrester LW, Rodgers MM et al. Determinants of Walking Function After Stroke: Differences by Deficit Severity. Arch Phys Med Rehabil, 2007, 88(1): 115-119. [PubMed: 17207686]
13. Jackson D, Thornton H, Turner-Stokes L. Can young severely disabled stroke patients regain the ability to walk independently more than three months post stroke? Clin Rehabil, 2000, 14: 538-547. [PubMed: 11043881]
14. Smania N, Aglioti SM, Girardi F et al. Rehabilitation of limb apraxia improves daily life activities in patients with stroke. Neurology, 2006, 67: 2050-2052. [PubMed: 17159119]
15. Mizuno K, Tsuji T, Takebayashi T et al. Prism adaptation therapy enhances rehabilitation of stroke patients with unilateral spatial neglect: a randomized, controlled trial. Neurorehabil. Neur. Rep., 2011, 25: 711-720.
16. Teasell R, Bitensky J, Salter K, Bayona NA. The role of timing and intensity of rehabilitation therapies. TopStrokeRehabil. 2005, 12: 46-57, [PubMed: 16110427]
17. Censori B, Mariara O, Agostinis C et al. Dementia after first stroke. Stroke, 1996, 27: 1205-1210.
18. Desmond DW, Moroney JT, Paik MC et al. Frequency and clinical determinants of dementia after ischemic stroke. Neurology, 2000, 56: 1124-1131.
19. Pater M, Coshall C, Rudd AG, Wolfe CDA..jpg) Natural history of cognitive impairment after stroke and factors associated with its recovery. Clinical Rehabilitation, 2003, 17(2): 158-166.
Natural history of cognitive impairment after stroke and factors associated with its recovery. Clinical Rehabilitation, 2003, 17(2): 158-166.
20. Pasquier F, Leys D. Why are stroke patients prone to develop dementia? J Neurol., 1997, 244: 135-42.
21. Jellinger KA, Atems J. Prevalence of dementia disorders in the oldest-old: an autopsy study. Acta Neuropathol, 2010, Apr, 119(4): 42-33. DOI: 10.1007/s00401-010-0654-5. Epub 2010 Mar 4.
22. Brunnstrom H, Gustafson L, Passant U, Englund E. Prevalence of dementia subtypes: a 30-year retrospective survey of neuropathological reports. Arch Gerontol Geriatr., 2009, 49(1): 1469. DOI: http://dx.doi.org/10. 1016/j.arch-ger.2008.06.005.
23. Forst H, Einhaupl KM. Diagnose und Differentialdiagnose der Demenzen. In: Beyreuther K, Einhaupl KM, Forst H, Kurz A (Hrsg). Demenzen. Grundlagen und Klinik. Stuttgart: Thieme, 2002: 43-70.
24. Roman GC, Tatemichi TK, Erkinjuntti T et al. Vascular dementia: diagnostic criteria for research studies. Report of the NINDS-AIREN International Workshop. Neurology, 1993, 43: 250-260.
25. Kheirbek MA, Hen R. (Radio)active Neurogenesis in the Human Hippocampus. Cell, 2013 June 6, 153: 1183-1184.
Реабилитация после инсульта в Санкт-Петербурге / РЕАСАНМЕД
Специалисты медицинского центра РЕАСАНМЕД проводят реабилитацию взрослых, пожилых и детей после перенесенного инсульта (ОНМК). Все необходимые процедуры проводятся в одном месте. 3 бассейна с разной температурой воды (1 с электроподъемником), водолечебница, отделение физиотерапии, залы ЛФК, дневной стационар, роботизированная механотерапия позволяют подойти к процессу реабилитации комплексно.
В каких случаях можем помочь
Принимаем пациентов с последствиями геморрагического и ишемического инсульта. В рамках постинсультной реабилитации помогаем улучшить и восстановить:
При небольшой степени поражения возможно полное восстановление функций организма.
Методы реабилитации после инсульта
Спектр применяемых методик и процедур:
В создании собственной методики постинсультной реабилитации специалистам РЕАСАНМЕД очень помог длительный опыт работы с детьми с диагнозом ДЦП, где поражения нервной системы носят более стойкий характер.
Как проходит реабилитация
Задачи программы реабилитации:
-
Коррекция двигательных расстройств.
-
Восстановление речи и памяти.
-
Психологическая и социальная адаптации в семье и обществе.
-
Профилактика осложнений и повторного инсульта.
1. Консультация с врачом неврологом, реабилитологом
Именно невролог, реабилитолог занимается вопросами восстановления после инсульта. На приеме врач соберет полный анамнез жизни, изучит всю медицинскую документацию, проведет осмотр, определит цели и совместно с пациентом и/или его представителем разработает индивидуальный план реабилитации.
2. Посещение процедур
Пациент посещает назначенные процедуры в соответствии с планом. Регулярно по прогрессивным шкалам оценивается динамика реабилитации, что дает возможность прогнозировать результат и, при необходимости, корректировать терапию.
3. Наблюдение и профилактика
После прохождения интенсивного курса реабилитации с пациентом проводятся поддерживающие занятия в бассейне и ЛФК, составляется план контрольных визитов к врачу и повторных реабилитационных курсов.
Сроки постинсультной реабилитации
Продолжительность лечения индивидуальны для каждого пациента в зависимости от тяжести состояния и характера нарушений. В среднем — от 1 до 3 месяцев.
Пример плана реабилитации
Пациент М., 56 лет.Диагноз: Последствия перенесенного внутримозгового кровоизлияния (2017 г.) с правосторонним глубоким гемипарезом и частичной моторной афазией на фоне гипертонической болезни.
Длительность: 6 недель
Пример расписания занятий на неделю. Семья пациента попросила составить план лечения с учетом 1 выходного дня в воскресенье.
|
Понедельник |
Вторник |
Среда |
|
• Массаж (30 мин) • ЛФК индивидуально (45 мин) • Электрофорез • Логопед-дефектолог |
• Гидрокинезиотерапия индивидуально(45 мин) • Массаж (30 мин) • Фотохромотерапия • Иглорефлексотерапия |
• Массаж (30 мин) • ЛФК индивидуально (45 мин) • Электрофорез • Подводный душ-массаж |
|
Среда |
Четверг |
|
|
• Массаж (30 мин) • ЛФК индивидуально (45 мин) • Электрофорез • Подводный душ-массаж |
• Гидрокинезиотерапия индивидуально(45 мин) • Массаж (30 мин) • Фотохромотерапия • Логопед-дефектолог |
|
|
Четверг |
Пятница |
Суббота |
|
• Гидрокинезиотерапия индивидуально(45 мин) • Массаж (30 мин) • Фотохромотерапия • Логопед-дефектолог |
• Массаж (30 мин) • ЛФК индивидуально (45 мин) • Электрофорез • Эрготерапия |
• Neurac-терапия RedCord (45 мин) • Электрофорез • Психолог |
Стоимость
Стоимость курса лечения определяется после консультации врача невролога, реабилитолога и составления плана реабилитации. Каждая программа отличается продолжительностью, количеством применяемых и проводимых занятий, процедур.
Каждая программа отличается продолжительностью, количеством применяемых и проводимых занятий, процедур.
Запишитесь на бесплатную онлайн-консультацию реабилитолога
Постинсультная реабилитация: нутритивный статус и его коррекция | Ахмадеева
1. Chen N, Li Y, Fang J, Lu Q, He L. Risk factors for malnutrition in stroke patients: A meta-analysis. // Clin Nutr. 2019 Feb; 38 (1): 127–135.
2. World Health Organisation. The Top 10 Causes of Death. 2014.
3. А. R. Green. Pharmacological approaches to acute ischaemic stroke: reperfusion certainly, neuroprotection possibly. // British Journal of Pharmacology, vol. 153, no. 1, pp. S 325–S 338, 2008.
4. Ахмадеева Л. Р., Хох И. Р., Хуснитдинова С. Р., Тими- рова А. Ф., Ахмадуллин Ф.Ф,, Ахмадеева Э. Н. Социальная и психологическая составляющие в ме- дицинской реабилитации. // Саратовский научно- медицинский журнал. 2017. Т. 13. № 1. С. 127–131.
5. R. Aquilani, P. Sessarego, P. Iadarola, A. Barbieri, F. Boschi. Nutrition for brain recovery after ischemic stroke: an added value to rehabilitation. // Nutrition in Clinical Practice, vol. 26, no. 3, pp. 339–345, 2011.
6. Заболеваемость всего населения России. 2017. Статистический сборник. – М.: Минздрав, 2018. – 140 с.
7. Global status report on noncommunicable diseases 2014. World Health Organization [Электронный ресурс] URL: http://apps.who.int/iris/bitstream/handle/10665/14811.
8. Aquilani R, Sessarego P, Iadarola P, Barbieri A, Boschi F. Nutrition for Brain Recovery After Ischemic Stroke An Added Value to Rehabilitation. // Nutrition in Clinical Practice. 2011; 26 (3): 339–45.
Aquilani R, Sessarego P, Iadarola P, Barbieri A, Boschi F. Nutrition for Brain Recovery After Ischemic Stroke An Added Value to Rehabilitation. // Nutrition in Clinical Practice. 2011; 26 (3): 339–45.
9. Davis JP, Wong AA, Schluter PJ, Henderson RD, O’Sullivan JD. Impact of premorbid undernutrition on outcome in stroke patients. // Stroke. 2004; 35 (8): 1930–4.
10. Chai J, Chu F, Chow T, Shum N. Prevalence of malnutrition and its risk factors in stroke patients residing in an infirmary. // Singapore Medical Journal. 2008; 49 (4): 290.
11. Foley NC, Martin RE, Salter KL, Teasell RW. A review of the relationship between dysphagia and malnutrition following stroke. // Journal of Rehabilitation Medicine. 2009; 41 (9): 707–13.
12. N. C. Foley, K. L. Salter, J. Robertson, R. W. Teasell, M. G. Woodbury. Which reported estimate of the prevalence of malnutrition after stroke is valid? // Stroke, vol. 40, no. 3, pp. e66–e74, 2009.
13. Gomes F, Emery PW, Weekes CE. Risk of Malnutrition Is an Independent Predictor of Mortality, Length of Hospital Stay, and Hospitalization Costs in Stroke Patients. // Journal of Stroke and Cerebrovascular Diseases. 2016; 25 (4): 799–806.
14. Collaboration FT. Poor nutritional status on admission predicts poor outcomes after stroke observational data from the food trial. // Stroke. 2003; 34 (6): 1450–6.
15. National Institute for Health and Care Excellence (NICE). Stroke and Transient Ischaemic Attack in over 16s: Diagnosis and Initial Management. // Clinical Guideline [CG68]. 2008.
// Clinical Guideline [CG68]. 2008.
16. FOOD Trial Collaboration. Poor nutritional status on admission predicts poor outcomes after stroke: Observational data from the FOOD trial. // Stroke 2003, 34, 1450–1456.
17. Corrigan ML, Escuro AA, Celestin J, Kirby DF. Nutrition in the stroke patient. // Nutrition in Clinical Practice. 2011; 26 (3): 242–52.
18. Bouziana SD, Tziomalos K. Malnutrition in patients with acute stroke. // Journal of nutrition and metabolism. 2011.
19. Sabbouh T., Torbey M. T. Malnutrition in Stroke Patients: Risk Factors, Assessment, and Management. // Neurocrit Care N 29, 2018. P. 374–384.
20. С. Е. Чуприна, О. В. Небогина, Н. А. Жигульская. Нутритивная поддержка у пациентов с острым нарушением мозгового кровообращения. // Журнал неврологии и психиатрии, 1, 2018, стр. 110–114.
21. Jensen GL, Mirtallo J, Compher C, Dhaliwal R, Forbes A, Grijalba RF, et al. Adult starvation and disease-related malnutrition a proposal for etiology- based diagnosis in the clinical practice setting from the international consensus guideline committee. // Journal of Parenteral and Enteral Nutrition. 2010; 34 (2): 156–9.
22. M. L. Corrigan, A. A. Escuro, J. Celestin, D. F. Kirby. Nutrition in the stroke patient. // Nutrition in Clinical Practice, vol. 26, no. 3, pp. 242–252, 2011.
23. Гизатуллин Р. Х., Лейдерман И. Н., Сатаев В. У., Алянгин В. Г. Метаболизм жирных кислот у новорожденных с сепсисом; Сообщение 1 – Новая шкала прогнозирования клинических исходов. Экспериментальная и клиническая гастроэнтерология. 2020. № 1. С. 87–94.
Г. Метаболизм жирных кислот у новорожденных с сепсисом; Сообщение 1 – Новая шкала прогнозирования клинических исходов. Экспериментальная и клиническая гастроэнтерология. 2020. № 1. С. 87–94.
24. Fontes D, Generoso Sde V, Toulson Davisson Correia MI. Subjective global assessment: a reliable nutritional assessment tool to predict outcomes in critically ill patients. // Clin Nutr. 2014 Apr; 33 (2): 291–5.
25. E. Reber, F. Gomes, M. F. Vasiloglou, P. Schuetz, Z. Stanga. Nutritional Risk Screening and Assessmen. // J Clin Med. 2019 Jul; 8 (7): 1065.
26. S. Hormozi, M. Alizadeh-Khoei, F. Sharifi1, M. Chehrehgosha, R. Esmaeili, F. Rezaie-Abhari, R. Aminalroaya, Z. Madadi. Validity of malnutrition universal screening tool (must) in geriatric patients: appropriate screening tool in hospital; must or full-mna? // Aging Res Clin Practice 2019; 8: 74–79.
27. Neelemaat F., Kruizenga H. M., de Vet H. C., Seidell J. C., Butterman M., van Bokhorst T., de van der Schueren M. A. Screening malnutrition in hospital outpatients. Can the SNAQ malnutrition screening tool also be applied to this population? // Clin. Nutr. 2008; 27 (3): 439–446.
28. Guigoz Y. The Mini Nutritional Assessment (MNA) review of the literature–What does it tell us? // J Nutr Health Aging. 2006 Nov-Dec; 10 (6): 466–85; discussion 485–7.
29. В. В. Бояринцев, М. А. Евсеев. Метаболизм и ну- тритивная поддержка хирургического пациента: руководство для врачей – Санкт-Петербург: Онли-Пресс, 2017. – 259 с.
30. Приказ Минздрава РФ от 5 августа 2003 г. № 330 «О мерах по совершенствованию лечебного питания в лечебно-профилактических учреждениях Российской Федерации». Приложение № 1. Положение об организации деятельности врача-диетолога. [Электронный ресурс] http://ivo.garant.ru/#/document/12132439/paragraph/28445:0.
Приказ Минздрава РФ от 5 августа 2003 г. № 330 «О мерах по совершенствованию лечебного питания в лечебно-профилактических учреждениях Российской Федерации». Приложение № 1. Положение об организации деятельности врача-диетолога. [Электронный ресурс] http://ivo.garant.ru/#/document/12132439/paragraph/28445:0.
31. L. Ha, P. O. Iversen, T. Hauge. Nutrition for elderly stroke patients. // Tidsskr Nor Legeforen nr. 17, 2008; 128: 1946–50.
32. Wirth R, Smoliner C, Jäger M, Warnecke T, Leischker AH, Dziewas R. Guideline clinical nutrition in patients with stroke. // Experimental & translational stroke medicine. 2013; 5 (1): 1.
33. Hilker R, Poetter C, Findeisen N, Sobesky J, Jacobs A, Neveling M, et al. Nosocomial pneumonia after acute stroke implications for neurological intensive care medicine. // Stroke. 2003; 34 (4): 975–81.
34. Crary MA, Humphrey JL, Carnaby-Mann G, Sambandam R, Miller L, Silliman S. Dysphagia, nutrition, and hydration in ischemic stroke patients at admission and discharge from acute care. // Dysphagia. 2013; 28 (1): 69–76.
35. Prosser-Loose E.J., Smith S. E., Paterson P. G. Experimental model considerations for the study of protein- energy malnutrition coexisting with ischemic brain injury // Curr. Neurovasc. Res. –2011. – Vol. 8 (2). – P. 170–182.
36. Geeganage C., Beavan J., Ellender S., Bath P. M. Interventions for dysphagia and nutritional support in acute and subacute stroke. Cochrane Database Syst. Rev. – 2012. – Vol. 10. – CD 000323.
37. Шодиев И. А., Исмаилова З. З., Кумахова А. Х., Ва- нюшина И. А., Федоров С. В., Шварцев А. О., Свиридов С. В. Sipping as a mode of correction of proteincalorie deficiency in intensive care unit patients // Анестезиология и реаниматология, 4, 2008, стр. 31–33.
Шодиев И. А., Исмаилова З. З., Кумахова А. Х., Ва- нюшина И. А., Федоров С. В., Шварцев А. О., Свиридов С. В. Sipping as a mode of correction of proteincalorie deficiency in intensive care unit patients // Анестезиология и реаниматология, 4, 2008, стр. 31–33.
38. Фломин Ю. В. Нутритивная поддержка у пациентов с инсультом: современный междисциплинарный подход и клиническая практика Ин- сультного центра клиники «Оберіг». Український неврологічний журнал. – 2017. – № 1. – С. 7–16.
Информационный бюллетень о реабилитации после инсульта| Национальный институт неврологических расстройств и инсульта
Инсульт — это неотложная медицинская помощь, требующая немедленного вмешательства. В Соединенных Штатах около 800 000 человек ежегодно страдают от инсульта, и примерно две трети из них выживают и нуждаются в реабилитации. Цели реабилитации — оптимизировать работу человека после инсульта и повысить уровень его независимости, а также добиться наивысшего качества жизни.
Достижения в области экстренного лечения инсульта могут ограничить повреждение головного мозга, которое возникает либо из-за кровотечения в мозг и вокруг него (геморрагический инсульт), либо из-за отсутствия кровотока в области, где нервные клетки лишены жизненно важных запасов кислорода и питательных веществ, а затем умереть (ишемический инсульт).
Инвалидность, которую испытывает человек с инсультом, и необходимая реабилитация зависят от размера черепно-мозговой травмы и конкретных поврежденных цепей головного мозга.Мозгу присуща способность перестраивать свои цепи после инсульта, что приводит к некоторой степени улучшения его функций в течение месяцев или лет. Несмотря на то, что реабилитация не устраняет повреждение головного мозга, она может существенно помочь выжившим после инсульта добиться наилучшего долгосрочного результата.
Реабилитация помогает человеку, перенесшему инсульт, заново научиться навыкам, которые внезапно теряются при повреждении части мозга. Не менее важно в реабилитации защитить человека от развития новых медицинских проблем, включая пневмонию, инфекции мочевыводящих путей, травму в результате падения или образование сгустка в крупных венах.
Не менее важно в реабилитации защитить человека от развития новых медицинских проблем, включая пневмонию, инфекции мочевыводящих путей, травму в результате падения или образование сгустка в крупных венах.
Исследования показывают, что наиболее важным элементом любой программы нейрореабилитации является тщательно направленная, сфокусированная, повторяющаяся практика — такая же практика, которую используют все люди, когда они осваивают новый навык, например, игру на пианино или бейсбольный мяч. Программа нейрореабилитации должна быть адаптирована для отработки навыков, нарушенных из-за инсульта, таких как слабость, отсутствие координации, проблемы с ходьбой, потеря чувствительности, проблемы с захватом рук, потеря зрения или проблемы с речью или пониманием.Исследования с использованием передовых технологий визуализации показывают, что функции, ранее находившиеся в области повреждения, перемещаются в другие области мозга, и практика помогает управлять этим изменением схемы мозговых цепей (так называемой нейропластичностью).
Реабилитация также учит новым способам компенсации оставшейся нетрудоспособности. Например, может потребоваться научиться мыться и одеваться, используя только одну руку, или как эффективно общаться с помощью вспомогательных устройств, если нарушена способность использовать язык.
верх
- Тяжесть и степень поражения головного мозга.
- Возраст. Степень выздоровления часто выше у детей и молодых людей по сравнению с пожилыми людьми
- Уровень бдительности. Некоторые инсульты снижают способность человека сохранять бдительность и следовать инструкциям, необходимым для реабилитации.
- Интенсивность реабилитационной программы.
- Тяжесть сопутствующих медицинских проблем.
- Домашняя обстановка.Такие дополнения, как лестничные перила и поручни, могут повысить независимость и безопасность дома.
- Рабочая среда. Модификации для повышения физической безопасности и модификации рабочих задач могут сделать возможным возвращение к работе.

- Сотрудничество семьи и друзей. Поддерживающая семья и социальные связи могут быть очень важным фактором в реабилитации, которая обычно длится много месяцев.
- Сроки реабилитации. Как правило, чем раньше это начнется, тем больше шансов восстановить утраченные навыки и функции, а также на успешную реабилитацию.
верх
Типы и степени инвалидности, следующие за инсультом, зависят от того, какая область мозга повреждена. Как правило, инсульт может вызвать пять типов инвалидности:
Паралич или проблемы с контролем движений (двигательный контроль)
Повреждение клеток и связей в мозге после инсульта может вызвать различные проблемы с движением и ощущениями, в том числе:
- Паралич, потеря произвольного движения или слабость, которая обычно поражает одну сторону тела, обычно сторону, противоположную стороне, поврежденной ударом (например, лицо, руку, ногу или всю сторону тела ).Паралич одной стороны тела называется гемиплегией ; Слабость с одной стороны называется гемипарез .
- Проблемы с глотанием ( дисфагия )
- Потеря контроля над движениями тела, включая проблемы с осанкой, ходьбой и равновесием ( атаксия )
Сенсорные нарушения, включая боль
Несколько сенсорных нарушений могут развиться после инсульта, в том числе:
- Утрата способности ощущать прикосновения, боль, температуру или ощущать положение тела.Люди, перенесшие инсульт, также могут потерять способность распознавать предметы, которые они держат, или даже свою конечность.
- Боль, онемение, чувство тяжести в конечности или странные ощущения, такие как покалывание или покалывание в парализованной или ослабленной конечности (так называемая парестезия ) . Онемение или покалывание в конечности могут продолжаться даже после восстановления движений.
- Потеря контроля над мочевым пузырем и кишечником и потеря подвижности, чтобы вовремя добраться до туалета.
 Постоянное недержание мочи после инсульта — редкость.
Постоянное недержание мочи после инсульта — редкость. - Хронические болевые синдромы могут возникать в результате механических проблем, вызванных слабостью. Чаще всего боль возникает из-за отсутствия движения в суставе, который был иммобилизован в течение длительного периода времени (например, слабость или спастичность, а также фиксация сухожилий и связок вокруг сустава в одном положении). Это обычно называют «замороженным» суставом; Для лечения требуется, чтобы терапевт или обученный опекун осторожно двигал или сгибал сустав, чтобы предотвратить болезненное «замораживание» и позволить легкое движение после восстановления произвольной двигательной силы.
Реже боль может возникать из-за повреждения нервной системы, вызванного инсультом (невропатическая боль), наиболее частое из которых называется «таламический болевой синдром» (вызванный инсультом таламуса, который обрабатывает сенсорную информацию от тела мозг).
Проблемы с использованием или пониманием языка (афазия)
По крайней мере одна четверть всех выживших после инсульта страдает языковыми нарушениями, включая способность говорить, писать и понимать устную и письменную речь.У правшей эти удары обычно затрагивают левое полушарие мозга. Вызванное инсультом повреждение любого из центров управления языком мозга может серьезно нарушить речевое общение. Различают несколько видов афазии:
- экспрессивная афазия , при которой люди теряют способность говорить или писать слова, о которых они думают, и складывать слова в связные, грамматически правильные предложения.
- рецептивная афазия , при которой люди плохо понимают устную или письменную речь и часто имеют бессвязную речь.Хотя эти люди могут составлять грамматически правильные предложения, их высказывания часто лишены смысла.
- глобальная афазия , при которой люди теряют почти все свои языковые способности; они не могут понимать язык или использовать его для передачи мысли.

Проблемы с мышлением и памятью
Инсульт может повредить части мозга, отвечающие за память, обучение и осведомленность. У человека, пережившего инсульт, может резко сократиться продолжительность концентрации внимания или может наблюдаться дефицит кратковременной памяти.Некоторые люди также могут потерять способность строить планы, понимать смысл, изучать новые задачи или заниматься другой сложной умственной деятельностью. Общие дефициты в результате инсульта:
- анозогнозия , неспособность признать реальность физических нарушений в результате инсульта
- игнорируют , потерю способности реагировать на предметы или сенсорные раздражители, расположенные на стороне, пораженной инсультом. Чаще всего это поражает левую сторону правого полушария мозга у людей с инсультом.
- апраксия , потеря способности выполнять выученные целенаправленные движения или планировать шаги, связанные с сложной задачей, и действовать в соответствии с ними в надлежащей последовательности. У людей с апраксией также могут возникнуть проблемы при выполнении инструкций.
Эмоциональные расстройства
После инсульта кто-то может почувствовать страх, тревогу, разочарование, гнев, грусть и чувство печали из-за физических и психических потерь. Некоторые эмоциональные расстройства и изменения личности вызваны физическими последствиями повреждения мозга.Клиническая депрессия — чувство безнадежности, которое нарушает способность функционировать, — обычно переживается людьми, пережившими инсульт. Постинсультную депрессию можно лечить с помощью антидепрессантов и психологического консультирования.
верх
План реабилитации будет меняться в процессе восстановления, в зависимости от того, какие части тела или способности были затронуты, а также от типа и серьезности повреждения. Бригада реабилитации после инсульта состоит из разных специалистов:
- Врачи несут основную ответственность за управление и координацию долгосрочного ухода за людьми, перенесшими инсульт, в том числе за рекомендацию, какие программы реабилитации лучше всего будут соответствовать индивидуальным потребностям.
 В число этих врачей часто входят физиотерапевты (специалисты по физической медицине и реабилитации), неврологи, терапевты, гериатры (специалисты по пожилым людям) и семейные врачи. Врач также может порекомендовать лекарства для облегчения боли или лечения заболевания.
В число этих врачей часто входят физиотерапевты (специалисты по физической медицине и реабилитации), неврологи, терапевты, гериатры (специалисты по пожилым людям) и семейные врачи. Врач также может порекомендовать лекарства для облегчения боли или лечения заболевания. - Медсестры-реабилитологи могут помочь пострадавшим от инсульта заново освоить навыки, необходимые для выполнения основных повседневных действий. Они также предоставляют информацию о повседневном медицинском обслуживании, например, о том, как соблюдать график приема лекарств, как ухаживать за кожей и решать проблемы с мочевым пузырем и кишечником, как встать с кровати и сесть в инвалидное кресло, а также об особых потребностях людей с диабетом. .
- Физиотерапевты специализируются на лечении инвалидности, связанной с двигательными и сенсорными нарушениями. Они помогают восстановить физическое функционирование, оценивая и устраняя проблемы с движением, равновесием и координацией. Программа физиотерапии может включать упражнения для укрепления мышц, улучшения координации и восстановления диапазона движений; и терапия, вызванная ограничениями, при которой здоровая конечность иммобилизуется, заставляя человека использовать пораженную конечность для восстановления движения и функции.
- Эрготерапевты помогают улучшить двигательные и сенсорные способности, обеспечивая безопасность в постинсультный период. Они помогают человеку заново овладеть навыками, необходимыми для выполнения самостоятельных действий (также называемых профессиями), таких как личный уход, приготовление еды и уборка дома.
- Специалисты по лечебному отдыху помогают людям с различными формами инвалидности развиваться и использовать свободное время для улучшения своего здоровья, независимости и качества жизни.
- Речевые патологи помогают человеку заново научиться пользоваться языком или разработать альтернативные средства общения и улучшить способность глотать.
 Они обучают решению проблем и социальным навыкам, необходимым для преодоления последствий инсульта.
Они обучают решению проблем и социальным навыкам, необходимым для преодоления последствий инсульта. - Профессиональные терапевты выполняют многие из тех же функций, что и обычные консультанты по вопросам карьеры, помогая людям с остаточной инвалидностью определять профессиональные сильные стороны и составлять резюме, подчеркивающее эти сильные стороны.Они также могут помочь определить потенциальных работодателей, помочь в поиске работы и направить в агентства профессиональной реабилитации.
- Социальные работники могут помочь в принятии финансовых решений и спланировать возвращение домой или на новое место жительства. Они также могут помочь спланировать уход после выписки из реабилитационного учреждения.
- Психологи могут помочь с психическим и эмоциональным здоровьем человека и оценить когнитивные навыки.
верх
Реабилитационная терапия обычно начинается в больнице неотложной помощи после стабилизации состояния, часто в течение 48 часов после инсульта. Первые шаги часто включают поощрение самостоятельных движений для преодоления паралича или слабости. Терапевт поможет с помощью или самостоятельно выполнит ряд двигательных упражнений, чтобы укрепить и увеличить подвижность пораженных инсультом конечностей. Пострадавшему от инсульта может потребоваться научиться сидеть и перемещаться между кроватью и стулом, стоять и ходить с посторонней помощью или без нее.Восстановление способности выполнять основные повседневные действия, такие как купание, одевание и пользование туалетом, представляет собой первый этап возвращения к независимости.
верх
Перед выпиской из больницы пострадавший от инсульта и члены его семьи согласовывают с социальными работниками больницы подходящие условия для проживания. Многие люди, перенесшие инсульт, возвращаются домой, но некоторые переезжают в медицинское учреждение или в другую программу реабилитации.
- Стационарная реабилитация отделения могут быть отдельно стоящими или являться частью более крупных больничных комплексов.Пребывание в учреждении обычно составляет от 2 до 3 недель и включает скоординированную интенсивную программу реабилитации, которая может включать не менее 3 часов активной терапии в день, 5 или 6 дней в неделю. Стационарные учреждения предлагают широкий спектр медицинских услуг, включая постоянное наблюдение врача и доступ к полному спектру терапевтов, специализирующихся на постинсультной реабилитации, и более специализированному оборудованию.
- Амбулаторные отделения часто являются частью более крупного больничного комплекса и обеспечивают доступ к врачам, а также ко всему спектру терапевтов, специализирующихся на реабилитации после инсульта.Это может включать в себя несколько часов, часто 3 дня в неделю, в учреждении, участие в координированных терапевтических сеансах и возвращение домой ночью. Комплексные амбулаторные учреждения часто предлагают такие же интенсивные программы лечения, как и стационарные, но они также могут предлагать менее требовательные схемы лечения в зависимости от физических возможностей человека.
- Учреждения квалифицированного сестринского ухода предлагают различные виды ухода и обычно уделяют больше внимания реабилитации, в то время как традиционные дома престарелых делают упор на стационарном уходе.Кроме того, предлагается меньше часов терапии и меньше посещений врача по сравнению с отделениями стационарной реабилитации.
- Программы реабилитации на дому обеспечивают большую гибкость, позволяя пострадавшим от инсульта и реабилитации адаптировать программу с учетом индивидуальных потребностей этого человека. Такая программа позволяет человеку практиковать навыки и разрабатывать компенсационные стратегии в контексте его / его собственной жизненной среды. (Однако в традиционных реабилитационных центрах может не быть доступа к специализированному оборудованию.
 Реабилитация на дому может включать участие в интенсивной терапии несколько часов в неделю или выполнение менее требовательного режима. Программы реабилитации на дому часто лучше всего подходят для людей, которым требуется лечение только одним типом реабилитационного терапевта. Недавнее исследование реабилитации после инсульта показало, что интенсивная реабилитация баланса и силы в домашних условиях эквивалентна тренировке на беговой дорожке в реабилитационном центре для улучшения ходьбы.
Реабилитация на дому может включать участие в интенсивной терапии несколько часов в неделю или выполнение менее требовательного режима. Программы реабилитации на дому часто лучше всего подходят для людей, которым требуется лечение только одним типом реабилитационного терапевта. Недавнее исследование реабилитации после инсульта показало, что интенсивная реабилитация баланса и силы в домашних условиях эквивалентна тренировке на беговой дорожке в реабилитационном центре для улучшения ходьбы.
верх
Данные о технологиях реабилитации после инсульта — это наиболее быстро растущая область терапевтических исследований.По мере развития технологий инновационные методы и устройства будут использоваться для направления новых терапевтических подходов и расширения существующих. С ростом технологических достижений за последние 10 лет количество рандомизированных контрольных исследований реабилитации после инсульта увеличилось. Национальные институты здоровья (NIH) находятся в авангарде увеличения исследований технологий в сценариях реабилитации. Ниже приведены примеры того, как технологии изучаются, чтобы играть роль в процессе реабилитации:
- Телереабилитация: домашняя система телемедицины, предназначенная для улучшения восстановления моторики и обучения пациентов после инсульта.
- Транскраниальная стимуляция постоянным током для восстановления моторики после инсульта: исследование фазы II (TRANSPORT 2) направлено на то, чтобы выяснить, может ли стимуляция мозга при различных уровнях дозировки в сочетании с доказанной эффективностью реабилитационной терапии улучшить функцию руки.
- Исследование Locomotor Experience Applied Post-Stroke (LEAPS) показало, что люди, перенесшие инсульт и проходившие физиотерапию дома, улучшили свою способность ходить так же хорошо, как и те, кого лечили по программе локомоторной тренировки с использованием беговой дорожки с поддержкой веса с последующей практикой ходьбы.Исследователи также обнаружили, что состояние пациентов улучшалось даже через год после инсульта.

- Многоцентровое исследование I-ACQUIRE у младенцев с перинатальным артериальным инсультом определит эффективность интенсивной реабилитации младенцев для улучшения навыков верхних конечностей.
- Sleep-SMART (Сон для лечения и восстановления после инсульта) определит, предотвращает ли лечение расстройства дыхания во сне положительным давлением в дыхательных путях после острого ишемического инсульта или транзиторной ишемической атаки с высоким риском повторный инсульт, и будет ли лечение расстройства дыхания во сне в ближайшее время после острого ишемического инсульта улучшает исходы инсульта через 3 месяца.
верх
Около 200 000 инсультов в год в США случаются у людей, которые ранее перенесли один или несколько инсультов. Профилактика инсульта имеет жизненно важное значение для реабилитации после инсульта. Недавние исследования показали улучшения в предотвращении повторного инсульта за счет изменения поведения в сочетании с фармацевтическими вмешательствами. Люди, пережившие инсульт, обсуждают со своими медицинскими работниками, какие типы контролируемых модификаций поведения могут быть предприняты, чтобы уменьшить влияние этих факторов риска на общее состояние здоровья.Некоторые из наиболее важных излечимых факторов риска инсульта:
- Контроль повышенного давления (гипертоническая болезнь). Гипертония — самый серьезный фактор риска инсульта. Люди, пережившие инсульт, должны работать со своим врачом, чтобы снизить его до нормального уровня. Могут потребоваться изменения в диете и / или прием назначенных лекарств для снижения артериального давления.
- Бросить курить . Курение значительно увеличивает риск инсульта и связано с накоплением жировых веществ в артериях.Он также повышает кровяное давление и делает кровь более густой и склонной к свертыванию.
- Регулярно занимайтесь спортом и поддерживайте вес . Ожирение и малоподвижный образ жизни связаны с гипертонией, диабетом и сердечными заболеваниями.
 Избыточный вес значительно увеличивает риск ишемического инсульта.
Избыточный вес значительно увеличивает риск ишемического инсульта. - Понижает уровень холестерина . Высокий уровень холестерина может привести к накоплению жирных веществ (атеросклерозу) в кровеносных сосудах, уменьшая количество крови и кислорода в головном мозге.
- Проверка на сердечные заболевания . Общие сердечные заболевания могут привести к образованию тромбов, которые могут разорваться и заблокировать сосуды в головном мозге или ведущие к нему. Могут потребоваться лекарства, чтобы предотвратить образование тромбов, или операция по очистке закупоренной артерии.
- Управлять диабетом . Диабет может вызывать деструктивные изменения кровеносных сосудов по всему телу, включая мозг. При высоком уровне глюкозы в крови повреждение головного мозга обычно более серьезное и обширное.Лечение диабета может отсрочить развитие осложнений, повышающих риск инсульта.
верх
Национальный институт неврологических расстройств и инсульта (NINDS), входящий в состав Национальных институтов здоровья (NIH), поддерживает исследования заболеваний головного мозга и нервной системы, включая инсульт и реабилитацию после инсульта. Несколько других институтов NIH также поддерживают усилия по реабилитации. Например, Национальный институт здоровья детей и развития человека имени Юнис Кеннеди Шрайвер через Национальный центр исследований в области медицинской реабилитации финансирует работу над механизмами восстановления и восстановления после инсульта, а также разработку новых подходов к реабилитации и оценке состояния здоровья детей. результаты.Большая часть финансируемой NIH работы по диагностике и лечению дисфагии проводится Национальным институтом глухоты и других коммуникативных расстройств. Национальный институт биомедицинской визуализации и биоинженерии сотрудничает с NINDS и NICHD в разработке новых инструментов для лечения и реабилитации после инсульта. Национальный глазной институт финансирует работу, направленную на восстановление зрения и реабилитацию людей с ослабленным или слабым зрением, которое может быть связано с сосудистыми заболеваниями или инсультом. С 2012 года NIH профинансировал более 300 исследовательских проектов, связанных с реабилитацией после инсульта.
С 2012 года NIH профинансировал более 300 исследовательских проектов, связанных с реабилитацией после инсульта.
Более подробную информацию об исследованиях реабилитации после инсульта, проводимых NINDS и другими институтами и центрами NIH, можно найти в NIH RePORTER, базе данных с возможностью поиска текущих и прошлых исследовательских проектов, поддерживаемых NIH и другими федеральными агентствами. В RePORTER также есть ссылки на публикации и ресурсы из этих проектов.
Научные исследования с участием людей, перенесших инсульт, и здоровых людей, помогают исследователям найти более эффективные способы безопасного выявления, лечения и, в конечном итоге, предотвращения инсульта.Испытания проходят в медицинских центрах США и других стран. Для получения информации о финансируемых NINDS испытаниях людей, перенесших инсульт, посетите сайт www.clinicaltrials.gov и введите в поисковой строке «post-stroke AND NINDS», а также «инсульт и NINDS».
NINDS поддерживает исследования способов улучшения восстановления и регенерации центральной нервной системы. Ученые, финансируемые NINDS, изучают, как мозг реагирует на переживания или адаптируется к травмам одной части мозга, заставляя другую часть или части брать на себя и реорганизовывать его функции (нейропластичность , ) — используя неинвазивные технологии визуализации для отображения паттернов биологической активности внутри мозга.Другие ученые, спонсируемые NINDS, изучают реорганизацию мозга после инсульта и определяют, могут ли определенные реабилитационные методы, такие как вызванная ограничениями двигательная терапия и транскраниальная магнитная стимуляция, стимулировать пластичность мозга, тем самым улучшая двигательную функцию и уменьшая инвалидность. Другие ученые экспериментируют с имплантацией нервных стволовых клеток, чтобы увидеть, смогут ли эти клетки заменить клетки, погибшие в результате инсульта.
Учитывая бремя инсульта и реабилитации после инсульта в U.S., NIH сформировали сеть NIH StrokeNet (https: // nihstrokenet. org/) для проведения клинических испытаний и исследований с целью улучшения лечения, профилактики, восстановления и реабилитации острого инсульта. Эта сеть из 30 региональных центров в США, в которую входят более 400 больниц с инсультом по всей стране, предназначена для внедрения идей ранней фазы в разработку новых потенциальных методов лечения людей с инсультом и лиц с риском инсульта. Кроме того, NIH StrokeNet предоставляет образовательную платформу для врачей, занимающихся инсультом, координаторов клинических испытаний и исследователей инсульта.
org/) для проведения клинических испытаний и исследований с целью улучшения лечения, профилактики, восстановления и реабилитации острого инсульта. Эта сеть из 30 региональных центров в США, в которую входят более 400 больниц с инсультом по всей стране, предназначена для внедрения идей ранней фазы в разработку новых потенциальных методов лечения людей с инсультом и лиц с риском инсульта. Кроме того, NIH StrokeNet предоставляет образовательную платформу для врачей, занимающихся инсультом, координаторов клинических испытаний и исследователей инсульта.
верх
Где я могу получить дополнительную информацию?
Для получения дополнительной информации о неврологических расстройствах или исследовательских программах, финансируемых Национальным институтом неврологических расстройств и инсульта, свяжитесь с Институтом мозговых ресурсов и информационной сети (BRAIN) по телефону:
МОЗГ
P.O. Box 5801
Bethesda, MD 20824
800-352-9424
Информацию также можно получить в следующих организациях:
Американская ассоциация инсульта: Подразделение Американской кардиологической ассоциации
7272 Greenville Avenue
Dallas, TX 75231-4596
888-478-7653
Юнис Кеннеди Шрайвер Национальный институт детского здоровья и развития человека Национальный центр медицинской реабилитации Научно-исследовательский информационный ресурсный центр
P.О. Box 3006
Rockville, MD 20847
800-370-2943
Департамент по делам ветеранов
Ресурсы и образование для понимания и расширения возможностей лиц, ухаживающих за больными инсультом (RESCUE)
844-698-2311
Национальный реабилитационный информационный центр
8400 Corporate Drive, Suite 500
Lanham, MD 20785
301-459-5900 800-346-2742
«Информационный бюллетень после инсульта», NINDS, дата публикации апрель 2020 г.
Публикация NIH 20-NS-4846
Информационный бюллетень об инсультедоступен на нескольких языках через MedlinePlus
Вернуться к информации об инсульте
См. Список всех расстройств NINDS
Список всех расстройств NINDS
Publicaciones en Español
Атак церебральный
Подготовлено:
Офис по связям с общественностью
Национальный институт неврологических расстройств и инсульта
Национальные институты здравоохранения
Бетесда, Мэриленд 20892
NINDS, связанные со здоровьем, предоставляются только в информационных целях и не обязательно представляют собой одобрение или официальную позицию Национального института неврологических расстройств и инсульта или любого другого федерального агентства.Консультации по лечению или уходу за отдельным пациентом следует получать после консультации с врачом, который обследовал этого пациента или знаком с историей болезни этого пациента.
Вся информация, подготовленная NINDS, находится в открытом доступе и может свободно копироваться. Благодарность NINDS или NIH приветствуется.
Реабилитация после инсульта: чего ожидать после выздоровления
Реабилитация после инсульта: чего ожидать после выздоровления
Реабилитация после инсульта — важная часть восстановления после инсульта.Узнайте, что такое реабилитация после инсульта.
Персонал клиники МэйоЦель реабилитации после инсульта — помочь вам заново освоить навыки, которые вы потеряли, когда инсульт затронул часть вашего мозга. Реабилитация после инсульта может помочь вам восстановить независимость и улучшить качество жизни.
Тяжесть осложнений инсульта и способность каждого человека к выздоровлению сильно различаются. Исследователи обнаружили, что люди, которые участвуют в специализированной программе реабилитации после инсульта, работают лучше, чем большинство людей, не прошедших реабилитацию после инсульта.
Что включает в себя реабилитация после инсульта?
Существует множество подходов к реабилитации после инсульта. Ваш план реабилитации будет зависеть от части тела или типа способностей, затронутых инсультом.
Физическая активность может включать:
- Упражнения на моторику. Эти упражнения могут помочь улучшить вашу мышечную силу и координацию. Возможно, вам будет назначена терапия для улучшения глотания.
- Обучение мобильности. Вы можете научиться пользоваться вспомогательными средствами передвижения, такими как ходунки, трости, инвалидное кресло или фиксатор для голеностопа. Ортез на голеностопный сустав может стабилизировать и укрепить вашу лодыжку, чтобы помочь выдержать вес вашего тела, пока вы заново учитесь ходить.
- Терапия, вызванная ограничениями. Непораженная конечность фиксируется, пока вы тренируетесь двигать пораженной конечностью, чтобы улучшить ее функцию. Эту терапию иногда называют терапией принудительного применения.
- Терапия по диапазону движений. Определенные упражнения и процедуры могут ослабить мышечное напряжение (спастичность) и помочь восстановить диапазон движений.
Физическая активность с использованием технологий может включать:
- Функциональная электростимуляция. Электричество применяется к ослабленным мышцам, заставляя их сокращаться. Электростимуляция может помочь восстановить ваши мышцы.
- Робототехника. Роботизированные устройства могут помочь больным конечностям выполнять повторяющиеся движения, помогая конечностям восстановить силу и функции.
- Беспроводная технология. Монитор активности может помочь вам увеличить постинсультную активность.
- Виртуальная реальность. Использование видеоигр и других компьютерных методов лечения предполагает взаимодействие с смоделированной средой в реальном времени.
Познавательная и эмоциональная деятельность может включать:
- Терапия когнитивных расстройств. Трудотерапия и логопедия могут помочь вам с утраченными когнитивными способностями, такими как память, обработка информации, решение проблем, социальные навыки, суждение и понимание безопасности.

- Терапия коммуникативных расстройств. Логопедия может помочь вам восстановить утраченные способности к разговору, аудированию, письму и пониманию.
- Психологическая оценка и лечение. Ваша эмоциональная адаптация может быть проверена. Вы также можете получить консультацию или принять участие в группе поддержки.
- Лекарства. Ваш врач может порекомендовать антидепрессант или лекарство, влияющее на бдительность, возбуждение или движение.
Экспериментальные методы лечения включают:
- Неинвазивная стимуляция мозга. Такие методы, как транскраниальная магнитная стимуляция, с некоторым успехом использовались в исследовательских целях для улучшения различных двигательных навыков.
- Биологические методы лечения, такие как стволовые клетки, изучаются, но их следует использовать только в рамках клинических испытаний.
- Альтернативная медицина. Оцениваются такие процедуры, как массаж, лечение травами, иглоукалывание и кислородная терапия.
Когда следует начинать реабилитацию после инсульта?
Чем раньше вы начнете реабилитацию после инсульта, тем больше у вас шансов восстановить утраченные способности и навыки.
Однако ближайшими приоритетами ваших врачей являются:
- Стабилизируйте свое здоровье
- Борьба с опасными для жизни состояниями
- Предотвратить повторный инсульт
- Ограничить любые осложнения, связанные с инсультом
Реабилитация после инсульта обычно начинается через 24–48 часов после инсульта, когда вы находитесь в больнице.
Как долго длится реабилитация после инсульта?
Продолжительность реабилитации после инсульта зависит от тяжести инсульта и связанных с ним осложнений. Некоторые выжившие после инсульта быстро выздоравливают. Но большинству из них требуется какая-то форма долгосрочной реабилитации после инсульта, которая может длиться несколько месяцев или лет после перенесенного инсульта.
Ваш план реабилитации после инсульта будет меняться во время вашего выздоровления по мере того, как вы заново приобретаете навыки и меняются ваши потребности. Продолжая практиковаться, вы можете продолжать добиваться результатов с течением времени.
Где проходит реабилитация после инсульта?
Вы, вероятно, начнете реабилитацию после инсульта еще в больнице. Перед отъездом вы и ваша семья поработаете с социальными работниками больницы и командой по уходу, чтобы определить наилучшие условия реабилитации. Факторы, которые следует учитывать, включают ваши потребности, какую страховку покрывает и что наиболее удобно для вас и вашей семьи.
Возможные варианты:
- Отделения стационарной реабилитации. Эти объекты являются отдельно стоящими или являются частью более крупной больницы или клиники. Вы можете оставаться в учреждении до двух-трех недель в рамках интенсивной программы реабилитации.
- Амбулаторные отделения. Эти объекты часто являются частью больницы или клиники. Вы можете провести несколько часов в учреждении пару дней в неделю.
- Учреждения квалифицированного сестринского ухода. Тип ухода, доступный в учреждении сестринского ухода, варьируется. Некоторые учреждения специализируются на реабилитации, в то время как другие предлагают варианты менее интенсивной терапии.
- Домашние программы. Домашняя терапия дает больше возможностей, чем другие варианты. Один из недостатков — у вас, скорее всего, не будет доступа к специализированному реабилитационному оборудованию. Кроме того, страхование строго контролирует, кто имеет право на лечение на дому.
Поговорите со своим врачом и семьей о наиболее подходящем для вас варианте.
Кто участвует в вашей команде по реабилитации после инсульта?
В реабилитации после инсульта задействованы самые разные специалисты.
Специалисты, которые могут помочь с физическими потребностями, включают:
- Врачи.
 Ваш лечащий врач, а также неврологи и специалисты по физической медицине и реабилитации могут направить ваше лечение и помочь предотвратить осложнения. Эти врачи также могут помочь вам выработать и поддерживать здоровый образ жизни, чтобы избежать повторного инсульта.
Ваш лечащий врач, а также неврологи и специалисты по физической медицине и реабилитации могут направить ваше лечение и помочь предотвратить осложнения. Эти врачи также могут помочь вам выработать и поддерживать здоровый образ жизни, чтобы избежать повторного инсульта. - Медсестры-реабилитологи. Медсестры, специализирующиеся на уходе за людьми с ограниченными физическими возможностями, могут помочь вам включить приобретенные навыки в повседневную жизнь.Медсестры-реабилитологи также могут предложить варианты лечения осложнений со стороны кишечника и мочевого пузыря после инсульта.
- Физиотерапевты. Эти терапевты помогут вам заново научиться движениям, например, ходьбе и сохранению равновесия.
- Эрготерапевты. Эти терапевты помогут вам заново научиться пользоваться руками и руками для повседневных навыков, таких как купание, завязывание обуви или застегивание рубашки. Эрготерапевты также могут решить проблемы с глотанием и когнитивными функциями, а также заняться вопросами безопасности в вашем доме.
К специалистам, специализирующимся на когнитивных, эмоциональных и профессиональных навыках, относятся:
- Речевые патологоанатомы. Эти специалисты помогут улучшить ваши языковые навыки и способность глотать. Речевые патологи также могут вместе с вами разработать инструменты для решения проблем с памятью, мышлением и общением.
- Социальные работники. Социальные работники помогут вам получить доступ к финансовым ресурсам, при необходимости спланировать новые жилищные условия и выявить ресурсы сообщества.
- Психологи. Эти специалисты оценят ваши навыки мышления и помогут решить ваши проблемы с психическим и эмоциональным здоровьем.
- Лечебно-оздоровительные специалисты. Эти специалисты помогут вам возобновить занятия и роли, которые вам нравились до инсульта, включая хобби и участие в жизни общества.

- Консультанты по профессиональному обучению. Эти специалисты помогут вам решить проблемы, связанные с возвращением к работе, если это ваша цель.
Какие факторы влияют на исход реабилитации после инсульта?
Восстановление после инсульта зависит от человека.Трудно предсказать, сколько способностей вы можете восстановить и как скоро. В целом успешная реабилитация после инсульта зависит от:
- Физические факторы, включая тяжесть инсульта с точки зрения когнитивных и физических воздействий
- Эмоциональные факторы, такие как ваша мотивация и настроение, а также ваша способность заниматься реабилитацией вне сеансов терапии
- Социальные факторы, такие как поддержка друзей и семьи
- Терапевтические факторы, включая раннее начало вашей реабилитации и квалификацию вашей бригады реабилитации после инсульта
Скорость выздоровления обычно максимальна в течение недель и месяцев после инсульта.Однако есть свидетельства того, что работоспособность может улучшиться даже через 12–18 месяцев после инсульта.
Реабилитация после инсульта требует времени
Восстановление после инсульта может быть долгим и мучительным. Встречать трудности на своем пути — это нормально. Посвящение и готовность работать над улучшением помогут вам получить максимальную пользу.
17 апреля 2019 г., Показать ссылки- Daroff RB, et al. Неврологическая реабилитация. В: Неврология Брэдли в клинической практике.7-е изд. Филадельфия, Пенсильвания: Сондерс Эльзевир; 2016 г. https://www.clinicalkey.com. По состоянию на 28 марта 2017 г.
- Bope ET, et al. Нервная система. В: Текущая терапия Конна, 2017. Филадельфия, Пенсильвания, Эльзевьер; 2017. https://www.clinicalkey.com. По состоянию на 28 марта 2017 г.
- AskMayoExpert. Реабилитация после инсульта. Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2017.

- Fu MJ, et al. Реабилитация после инсульта с использованием виртуальных сред. Клиники физической медицины и реабилитации Северной Америки.2015; 26: 747.
- Cunningham DA, et al. Адаптация стимуляции мозга к характеру реабилитационной терапии при инсульте. Клиники физической медицины и реабилитации Северной Америки. 2015; 26: 759.
- Инсульт. Натуральные лекарства. http://naturalmedicines.the mentalresearch.com. По состоянию на 24 апреля 2017 г.
- Кислородная терапия. Натуральные лекарства. http://naturalmedicines.the mentalresearch.com. По состоянию на 24 апреля 2017 г.
- Информация о реабилитации после инсульта.Национальный институт неврологических расстройств и инсульта. https://www.ninds.nih.gov/Disorders/All-Disorders/NINDS-Stroke-Information-Page/Stroke-Rehabilitation-Information. По состоянию на 28 марта 2017 г.
- Хёниг Х. Обзор гериатрической реабилитации: компоненты программы и условия реабилитации. http://www.uptodate.com/home. По состоянию на 28 марта 2017 г.
- Хёниг Х. Обзор гериатрической реабилитации: оценка пациентов и общие показания к реабилитации. http: // www.uptodate.com/home. По состоянию на 28 марта 2017 г.
- Шульц Б.А. (экспертное заключение). Клиника Мэйо, Рочестер, Миннесота, 23 апреля 2017 г.
- Эдвардсон М.А. и др. Прогноз ишемического инсульта у взрослых. http://www.uptodate.com/home. По состоянию на 28 марта 2017 г.
Продукты и услуги
- Информационный бюллетень: Письмо о здоровье клиники Мэйо — цифровое издание
- Книга: Книга здоровья семьи клиники Мэйо, 5-е издание
См. Также
- Действуйте БЫСТРО при подозрении на инсульт
- Антифосфолипидный синдром
- Артериовенозный свищ
- Вспомогательная технология терапии
- Инфографика: бессимптомное заболевание сонной артерии
- Дефект межпредсердной перегородки (ДМПП)
- — болезнь Бехчета — болезнь Бехчета Риск сердечного приступа и инсульта
- Дистанционное наблюдение
- Ангиопластика сонной артерии и стентирование
- Заболевание сонной артерии
- Эндартерэктомия сонной артерии
- УЗИ сонной артерии
- Коронарная ангиопластика и КТ
- Сканирование CREST
- Исследование области
- они в безопасности?
- Пищевые волокна
- Эссенциальная тромбоцитемия
- Четыре шага к здоровью сердца
- Головная боль
- Опасности высокого кровяного давления
- Домашнее энтеральное питание
- Гипербарическая оксигенотерапия: может ли она уменьшить повреждения от инсульта?
- Прерывистое голодание
- Лиза М.
 Epp, RDN, LD, обсуждает домашнее энтеральное питание
Epp, RDN, LD, обсуждает домашнее энтеральное питание - Lisa M. Epp, RDN, LD, обсуждает, как удалить ваш зонд для кормления в домашних условиях
- Lisa M. Epp, RDN, LD, обсуждает новые энтеральные соединители
- Manpreet S Мунди, доктор медицины, обсуждает зондовое кормление
- Минута клиники Мэйо: технология Telestroke в машинах скорой помощи
- Минута клиники Мэйо Что нужно знать об инсульте
- МРТ
- НПВП: повышают ли они риск сердечного приступа и инсульта?
- Снизьте риск инсульта, если у вас фибрилляция предсердий
- Видение сердца с помощью МРТ
- Инсульт
- Инсульт: первая помощь
- Реабилитация после инсульта
- Инсультный робот
- Проверка симптомов
- Достижения телемедицины
- Набор текста с помощью мозга Волны
- Каротидная ангиопластика и стентирование
- Коронарная ангиопластика
- МРТ
- Что подразумевается под термином «возраст сердца»?
.
Постинсультная реабилитация | Американская ассоциация инсульта
Реабилитация — ключевая часть восстановления после инсульта. Хотя он не отменяет последствий инсульта, он укрепляет вашу силу, способности и уверенность, чтобы помочь вам вернуться к самостоятельной жизни.
Что такое реабилитационная программа?
Под руководством вашего врача специалисты по реабилитации предложат вам программу лечения, соответствующую вашим потребностям.Врачи, специализирующиеся на реабилитации, называются физиотерапевтами.
Услугимогут включать:
- Реабилитационный уход
- Лечебная физкультура
- Трудотерапия
- Патология речи
- Аудиология Рекреационная терапия
- Уход за питанием
- Консультации по реабилитации
- Социальная работа
- Психиатрия / Психология Капеллан Пациент / Семейное образование
- Группы поддержки
- Профессиональная аттестация, обучение водителей и программы повышения вашей физической и эмоциональной выносливости также могут быть частью вашей программы реабилитации.

Что я буду делать на реабилитации?
Это зависит от того, что вам нужно. Вы можете улучшить свою независимость во многих областях:
- Навыки самообслуживания, такие как кормление, уход, купание, пользование туалетом и одевание
- Навыки мобильности, такие как перемещение, ходьба или передвижение инвалидной коляски
- Коммуникативные навыки речи и языка
- Познавательные навыки, такие как память или решение проблем
- Социальные навыки для взаимодействия с другими людьми
Когда начинается реабилитация?
Ваш врач определяет, когда вы с медицинской точки зрения стабильны и можете ли вы пройти курс реабилитации.Большинство реабилитационных услуг требует назначения врача.
Где я могу пройти реабилитацию?
Реабилитационные услуги предоставляются в разных местах:
- Больницы неотложной помощи и реабилитации
- Пункты длительного ухода
- Дома, через агентства домашнего здравоохранения
- Поликлиника
Вы можете пройти реабилитацию в некоторых или во всех этих условиях. Это зависит от ваших потребностей и от того, какая программа реабилитации вам больше всего подходит.
17 способов помочь пережившим инсульт быстрее выздороветь
Генри Хоффман
Вторник, 17 октября 2017 г.
Доказательное лечение Здравоохранение Мотивация Информированность об инсульте
Если вы или ваш любимый человек перенесли инсульт, в результате может возникнуть множество трудностей. В первую очередь это физические, эмоциональные и когнитивные эффекты.
Ниже мы даем советы о том, как преодолеть эти распространенные постинсультные состояния.Имейте в виду, что устранение последствий инсульта может быть неприятным, но с терпением и последовательными усилиями можно добиться значительного прогресса.
Одним из наиболее важных способов успешного выздоровления от инсульта является принятие превентивных мер, таких как знание и распознавание симптомов инсульта, поскольку немедленное лечение может спасти жизнь и значительно влияет на шансы на полное выздоровление. К сожалению, вероятность повторного инсульта увеличивается у выживших после инсульта.По данным Национальной ассоциации инсульта, около 25% выживших после инсульта испытают второй инсульт. В течение первых 5 лет после первого инсульта риск второго инсульта примерно на 40% выше. К счастью, по оценкам, около 80% всех вторичных инсультов можно предотвратить с помощью изменения образа жизни и медицинского вмешательства. Узнайте больше о распознавании симптомов инсульта у мужчин и женщин, чтобы лучше подготовиться к действию FAST .
Совет 2.Снова ходьба и опускание стопы
Падение стопы — это трудность или неспособность поднять переднюю часть стопы из-за усталости или повреждения мышц и нервов, которые помогают в ее движении. Для борьбы с этим использование ортезов или ортезов голеностопного сустава (AFO) оказалось важным подспорьем в реабилитации. Эти устройства предотвращают опускание передней части стопы вниз и нарушение движений при ходьбе.
Упражнения для ног, описанные в этом дополнительном посте, после перенесенного инсульта имеют решающее значение для восстановления.Хотя у каждого пациента должна быть индивидуальная программа упражнений, персонализированная для вас, есть несколько упражнений, которые следует включить в режим почти каждого пережившего инсульт. Эти упражнения с низкой ударной силой и растяжкой для ног для восстановления после инсульта являются хорошим дополнением к использованию в сочетании с системой биологической обратной связи Saebo MyoTrac Infiniti .
Ричард Сили, директор частной реабилитационной программы нейротерапии в Соединенном Королевстве The Rehab Practice, регулярно работает с отдельными лицами, семьями и опекунами, чтобы установить индивидуальный режим упражнений, чтобы помочь в восстановлении после долгосрочных неврологических проблем, таких как повреждение вызванный инсультом. Хотя он признает, что у каждого пациента должна быть индивидуальная программа упражнений, соответствующая его борьбе, он рекомендует серию упражнений для всех, кто работает над укреплением своих ног и улучшением диапазона движений во время восстановления после инсульта.
Хотя он признает, что у каждого пациента должна быть индивидуальная программа упражнений, соответствующая его борьбе, он рекомендует серию упражнений для всех, кто работает над укреплением своих ног и улучшением диапазона движений во время восстановления после инсульта.
Реабилитация ног и ступней может происходить более быстрыми темпами с помощью комбинации вышеупомянутых упражнений и ортопедических средств, таких как SaeboStep. SaeboStep — это уникальный фиксатор для стопы, который надевается на внешнюю сторону обуви и помогает поднять пальцы ног, когда гулять пешком.Это сделано для устранения громоздких, ненадежных шин и скоб, размещаемых внутри обуви.
Совет 3. Как избавиться от скрученных пальцев ног
Этот симптом, который часто называют «скрученными пальцами» или «когтями», вызван неправильным взаимодействием между мозгом и мышцами стопы. Эти пропуски сигналов вызывают проблемы с контролем мышечных движений, что приводит к чрезмерному сокращению пальцев ног и спастичности — состоянию, при котором возникает недопонимание между мозгом и мышцами пальцев ног, что приводит к их чрезмерному сокращению.
Лучший способ восстановить силу и подвижность, справившись с этим состоянием, — это создать распорядок дня с различными упражнениями — постукиванием пальцами ног, захватом пола, сжатием пальцев и укреплением разгибателей пальцев ног. Благодаря усилиям и повторениям эти тренировки могут иметь огромное значение для восстановления.
Совет 4. Отсутствие функции охраны
Одним из наиболее частых дефектов после инсульта является поражение кисти и кисти. Обычно это приводит к снижению силы, координации и диапазона движений.Пострадавшие часто не могут поддерживать собственные руки для выполнения реабилитационных упражнений. Когда это происходит, очень важно, чтобы вы включили дополнительную опору для рук во время реабилитации, чтобы руки не стали слабее из-за того, что они привыкли к неиспользованию.
Выученное неиспользование происходит, когда человек, переживший инсульт, предпочитает использовать сильную руку, потому что по ней легче двигаться. Эта тенденция еще больше затрудняет выздоровление пережившего инсульт, потому что выполнение этих упражнений для ослабленной руки играет решающую роль в восстановлении функции руки.Часто физиотерапевты и эрготерапевты используют технику, известную как терапия с ограничением движений (или CIMT), чтобы воздействовать на ослабленное плечо и сделать возможными дальнейшие упражнения и упражнения. Подвижные опоры для рук, такие как SaeboMAS и SaeboMAS mini, помогают выдерживать вес руки, позволяя пользователю выполнять гораздо более широкий спектр упражнений. Для получения дополнительной информации о SaeboMAS и о том, как он может помочь в восстановлении после инсульта, щелкните здесь.
Эта тенденция еще больше затрудняет выздоровление пережившего инсульт, потому что выполнение этих упражнений для ослабленной руки играет решающую роль в восстановлении функции руки.Часто физиотерапевты и эрготерапевты используют технику, известную как терапия с ограничением движений (или CIMT), чтобы воздействовать на ослабленное плечо и сделать возможными дальнейшие упражнения и упражнения. Подвижные опоры для рук, такие как SaeboMAS и SaeboMAS mini, помогают выдерживать вес руки, позволяя пользователю выполнять гораздо более широкий спектр упражнений. Для получения дополнительной информации о SaeboMAS и о том, как он может помочь в восстановлении после инсульта, щелкните здесь.
Как и в случае реабилитации любой части тела со сниженной функцией после инсульта, важно постоянно повторять упражнения и растяжки, чтобы укрепить связи между мозгом и мышцами.Также важно сохранять позитивный настрой и получать удовольствие от реабилитации. Вот 35 забавных реабилитационных мероприятий для пациентов, перенесших инсульт, которые помогут вам сохранить мотивацию.
Совет 5. Паралич кисти
Паралич — это неспособность мышцы двигаться произвольно. На сайтах Национальной ассоциации инсульта 9 из 10 выживших после инсульта страдают параличом в той или иной степени. Реабилитация и терапия могут помочь восстановить произвольные движения даже через несколько лет после инсульта.
Основными симптомами паралича рук являются спастичность (ригидность мышц), слабость и нарушение координации. К счастью, есть несколько методов лечения, помимо терапии, которые помогают справиться со спастичностью и избавиться от нее. Дополнительные процедуры включают лекарства для расслабления мышц, инъекции ботокса (временное расслабление мышц), упражнения на растяжку, ортопедические стельки и функциональные ортезы. Хирургия — еще один вариант в самых тяжелых случаях.
Наименее инвазивным и наиболее постоянным методом лечения паралича руки является терапия, восстанавливающая связь между мозгом и мышцами с помощью нейропластичности. Чтобы сделать эти упражнения еще более эффективными и ускорить восстановление, важно часто повторять упражнения для рук. Повторно выполняя упражнения, вы укрепляете эту связь между мозгом и мышцами.
Чтобы сделать эти упражнения еще более эффективными и ускорить восстановление, важно часто повторять упражнения для рук. Повторно выполняя упражнения, вы укрепляете эту связь между мозгом и мышцами.
Совет 6. Затруднения при разговоре и общении
Еще одним частым побочным эффектом инсульта является афазия, то есть неспособность говорить или понимать речь. Это один из самых неприятных побочных эффектов для выживших. По оценкам, от 25 до 40 процентов людей, страдающих от инсульта, заболевают афазией, хотя это заболевание не ограничивается выжившими после инсульта.Афазия возникает при повреждении головного мозга, особенно левой стороны, отвечающей за язык. Есть две основные формы афазии: рецептивная афазия и экспрессивная афазия. Рецептивная афазия — это когда человек не понимает, что ему говорят. Выразительная афазия — это когда человеку трудно выразить то, что он хочет сказать.
При общении с пациентом с рецептивной афазией старайтесь не использовать длинные сложные предложения. При общении с человеком, страдающим выраженной афазией, важно проявить терпение и помнить, что инсульт не повлиял на интеллект человека, а только на его способность говорить.
Для людей с афазией самое важное, что вы можете сделать, чтобы улучшить свое общение, — это сделать глубокий вдох и попытаться расслабиться. Если вы сможете оставаться расслабленным и сосредоточиться на том, что пытаетесь сказать, у вас будет гораздо больший успех. Легко волноваться или чувствовать себя неловко, но не стоит этого делать. Создайте инструменты, которые можно использовать для облегчения общения, например книгу слов, картинок, фраз или символов, которые помогут донести ваше сообщение. Если вы выходите на улицу и знаете, что вас не будет рядом с друзьями или семьей, также может быть полезно иметь при себе карточку или лист бумаги, которые указывают на то, что у вас афазия, и объясняют, что это такое, на всякий случай, если вам понадобится объяснить ваше состояние.
Как только эти инструменты введены в действие, обращение за помощью к патологу речевого языка (SLP) может значительно повысить способность человека восстанавливать нормальное речевое поведение. SLP могут помочь в реабилитации всех типов физического речевого поведения и предложить поддержку и надлежащее руководство для вас или вашего любимого человека. Подробнее об афазии и выздоровлении здесь.
После инсульта у выжившего довольно часто встречается посттравматическое стрессовое расстройство. Это состояние обычно ассоциируется с ветеранами боевых действий и пережившими сексуальное насилие; однако, согласно исследованию, опубликованному в журнале PLoS One, почти четверть выживших после инсульта страдают от посттравматического стрессового расстройства в той или иной форме.
Общие симптомы посттравматического стрессового расстройства включают в себя жертву, которая постоянно переживает травмирующее событие в своей голове или в виде кошмаров. Такое повторение события обычно сопровождается непоколебимой тревогой и чувством неуверенности в себе или ложной виной из-за своего состояния. Некоторые испытывают состояние повышенного возбуждения или чрезмерной настороженности.
Два основных метода лечения посттравматического стрессового расстройства включают в себя такие лекарства, как антидепрессанты, лекарства от тревожности или психотерапию.Если вы страдаете посттравматическим стрессовым расстройством, важно сообщить о своих чувствах врачу, семье и друзьям, поскольку сильная система поддержки может помочь вам избавиться от психологической боли, которой вы заслуживаете.
Чувство усталости — нормальная часть жизни для всех, но для выживших после инсульта утомляемость — очень частый симптом, с которым может быть неприятно бороться. Примерно от 40 до 70 процентов выживших после инсульта испытывают усталость, из-за чего восстановление может казаться еще более трудным.Усталость после инсульта истощает как физически, так и эмоционально / умственно, и отдых может быть не единственным решением.
Важно обсудить усталость с врачом, чтобы он исключил возможные медицинские причины или определил, может ли усталость быть вызвана текущими лекарствами. Поговорив с соответствующими медицинскими специалистами и найдя время, чтобы как можно чаще вздремнуть или отдохнуть, а также поддерживая позитивный настрой, вы можете помочь себе или близкому человеку бороться с постоянной сонливостью и усталостью и поработать над тем, чтобы вернуться к прежним состояниям. уровни энергии удара.Ключевым моментом является осознание того, что некоторый уровень постинсультной усталости является нормальным явлением и что выжившие должны проявлять инициативу при лечении и работе с ним.
Если конечности, ослабленные после инсульта, не будут постоянно тренироваться с течением времени, мышцы могут атрофироваться — истощаться из-за дегенерации клеток. Это часто происходит, когда человек пытается компенсировать свою слабую конечность, чаще используя более сильную конечность. Ежедневные попытки пошевелить пораженными конечностями необходимы для поддержания и улучшения функциональности.Одним из методов является использование терапии движений, вызванных ограничениями (CIMT). CIMT — это форма терапии, которая предотвращает движение здоровых конечностей при попытке выполнить упражнения для пораженных.
Воспаление в организме может вызвать другие проблемы, поэтому важно по возможности избегать стресса. Когда стресс начинает подавляться, гормон кортизол наводняет организм, в результате чего уровень pH становится неуравновешенным с кислотностью. Высокий уровень кислотности — по прошествии длительного периода времени — может убить полезные бактерии в организме, одновременно вызывая появление плохих бактерий, в конечном итоге ослабляя иммунную систему.
Имея это в виду, натуральный пробиотик, такой как йогурт, является отличным способом увеличить количество полезных бактерий в организме. Дополнительные напитки также могут значительно улучшить иммунную систему. Помимо баланса pH, упражнения по управлению стрессом, такие как йога, глубокое дыхание, тай-чи, цигун и медитация, могут ограничить уровень кортизола, способствуя общему здоровью.
Помимо баланса pH, упражнения по управлению стрессом, такие как йога, глубокое дыхание, тай-чи, цигун и медитация, могут ограничить уровень кортизола, способствуя общему здоровью.
Инсульт — это не только серьезная проблема, которую нужно преодолеть физически; это также может сильно сказаться на эмоциях выжившего во многих отношениях.
Если затронута область вашего мозга, которая контролирует личность или эмоции, вы можете быть подвержены изменениям в вашей эмоциональной реакции или повседневном поведении. Инсульты также могут вызывать эмоциональное расстройство из-за внезапности их возникновения. Как и в случае с любым травмирующим жизненным опытом, вам или вашему близкому может потребоваться время, чтобы принять эмоциональную травму, вызванную инсультом, и адаптироваться к ней.
Некоторые общие эмоциональные изменения, которые могут вызвать инсульты, — это псевдобульбарный аффект, депрессия и беспокойство.К счастью, существует несколько методов лечения эмоциональных изменений, связанных с инсультом, и первым делом нужно обсудить с врачом, как себя чувствуете вы или ваш любимый человек. Лечение может состоять из одного или комбинации следующих действий: индивидуальное консультирование, групповое консультирование, прием лекарств, диета и упражнения. Наиболее эффективное лечение у всех разное, поэтому важно обсудить и изучить, какая комбинация лучше всего работает для вас или вашего любимого человека.
Псевдобульбарный эффект
Псевдобульбарный аффект (PBA), который иногда называют «рефлекторным плачем», «эмоциональной лабильностью» или «лабильным настроением», является симптомом повреждения области мозга, контролирующей выражение эмоций, и является одним из наиболее распространенных. часто сообщалось о поведении после инсульта.К характеристикам расстройства относятся быстрые изменения настроения, такие как внезапное расплакание и столь же внезапная остановка или даже начало смеха в неподходящее время.
Депрессия
У выживших один из четырех шанс развить серьезную депрессию как побочный эффект инсульта. Если после инсульта вы чувствуете грусть, безнадежность или беспомощность, возможно, вы переживаете это. Другие симптомы депрессии могут включать раздражительность или изменение привычек в еде и сне.Поговорите со своим врачом, если вы испытываете какие-либо из этих симптомов, поскольку может потребоваться лечение антидепрессантами или терапией по рецепту, чтобы они не стали препятствием на пути к вашему выздоровлению.
Наряду с лекарствами и терапией, многие исследования показывают, что несколько простых изменений образа жизни помогают облегчить симптомы депрессии. Если вы или ваш любимый человек с трудом справляетесь с эмоциональными последствиями инсульта, вот советы о том, как реализовать позитивный настрой и устойчивость:
- Посетите группу поддержки.Разговор о своей борьбе с людьми, находящимися в одной и той же ситуации, заставляет вас чувствовать себя менее одиноким и может предложить полезные идеи или различные подходы к решению проблем.
- Ешьте здоровую пищу. Хорошая диета важна для вашего общего здоровья и восстановления после инсульта, а также может улучшить ваше психическое здоровье.
- Оставаться социально активным. Хотя вы, возможно, не сможете делать столько, сколько раньше, важно оставаться на связи с семьей и друзьями и принимать участие в общественной деятельности.
- Будьте максимально независимыми. Людям нужно чувствовать себя независимыми и компетентными. Для выздоровления после инсульта может потребоваться помощь лиц, осуществляющих уход, но если есть вещи, которые вы можете безопасно сделать самостоятельно, настаивайте на этом.
- Регулярно занимайтесь спортом. Доказано, что физическая активность, особенно легкая, например ходьба, улучшает психическое здоровье, а также способствует вашему выздоровлению.
Постановка конкретных и значимых целей может помочь сохранить сосредоточенность и мотивацию после их достижения, и эти цели могут варьироваться от простых задач до долгосрочных достижений. Составив список, состоящий из трудностей и целей, можно сделать преодоление препятствий в пределах досягаемости.
Составив список, состоящий из трудностей и целей, можно сделать преодоление препятствий в пределах досягаемости.
При постановке этих целей работа с терапевтом, врачом или близким другом может быть хорошим способом найти поддержку, а также помощь в составлении списка, который ставит цели в соответствующие временные рамки. В целом терапевт будет знаком с вашим случаем, разбираться в проблемах и осложнениях и сможет дать разумный совет по всем аспектам выздоровления.
Поскольку во время восстановления после инсульта часто бывает апатия, сохранять мотивацию может быть непросто.Сочетание своих интересов с прочным режимом реабилитации может эффективно искоренить чувство вялости и депрессии. Лучше всего сосредоточиться на причине выздоровления и связать ее со своим планом действий. Это можно сделать, внедрив сентиментальные вещи в повседневную жизнь, тем самым оказывая вам личную и мотивационную поддержку в любое время. Например, если одна из ваших привычек — написать список дел на день, попробуйте написать его на обратной стороне специальной фотографии. Таким образом, когда вы будете что-то проверять, у вас будет небольшое напоминание, чтобы поддерживать мотивацию.
Стадия плато восстановления относится к точке, в которой человек, переживший инсульт, начинает замечать замедление или остановку процесса восстановления. Некоторые из наиболее значительных улучшений часто происходят в подострой фазе, которая обычно наступает в первые три-шесть месяцев после инсульта (хотя есть неофициальные данные о людях, добившихся значительного прогресса в восстановлении после инсульта за пределами этой зоны).
Видя улучшение в первые дни восстановления по случаю потери кормильца может сделать это намного проще для них, чтобы оставаться на почве и продолжать работать трудно в терапии.Исследования показывают, что дальнейшее выздоровление все еще очень возможно после стадии плато, поэтому так важно иметь сильную систему поддержки, которая побуждает вас продолжать терапию и работать над выздоровлением.
Поскольку мозг является основным органом, пораженным при инсульте, есть вероятность, что некоторые из его функций могут иметь проблемы с выполнением, как раньше. После инсульта изучение новых вещей или даже просто вспоминание информации может стать проблемой, а проработка мыслей может внезапно оказаться трудной.
После реабилитации многие люди, пережившие инсульт, действительно могут вернуться к работе, но подготовка к этому переходу может вызвать множество вопросов. Собираетесь ли вы физически выполнять свою работу? Срок действия вашего пособия по инвалидности истечет? Что вам нужно для общения с работодателем? Это могут быть сложные вопросы, но на них есть ответы. Некоторые, возможно, никогда не смогут вернуться к той же работе, но для других требуется небольшая помощь.
Когда вы готовы вернуться на работу, важно знать свои права и то, что ваш работодатель по закону обязан предоставлять сотрудникам с ограниченными возможностями, а что нет.Имейте в виду, что если вы не можете выполнять основные функции своей работы даже при разумном приспособлении, ваш работодатель не обязан предлагать вам другую должность или создавать для вас новую должность. В любом случае они могут захотеть, но это не является обязательным требованием.
Потеря памяти не только является обычным явлением для переживших инсульт, но и может повлиять на широкий круг людей из-за множества факторов. Возраст, физические травмы и эмоциональный стресс могут вызвать ухудшение памяти, но восстановление силы памяти вполне возможно и может быть забавным.
В частности, включение технологий в ежедневные реабилитационные упражнения — отличный способ показать быстрые улучшения. Существует множество приложений для смартфонов и планшетов, которые используют различные методы для значительного улучшения памяти, и они имеют возможность устанавливать напоминания, назначать встречи и наблюдать за другими заболеваниями.
Распространенная проблема среди выживших после инсульта, этот симптом нарушает когнитивные функции, что может усложнить задачу сортировки информации.
Из-за повреждения кровеносных сосудов в результате инсульта кровяное давление, холестерин и сахар в крови должны поддерживаться на нормальном уровне, чтобы обеспечить хороший кровоток по всему телу. Если вы диабетик, очень важно внимательно следить за уровнем сахара в крови и уровнем инсулина. Исследования показали, что, управляя этими тремя компонентами, можно уменьшить или предотвратить сосудистую деменцию.
Процесс восстановления после гребка длится долго и полон взлетов, падений, поворотов и поворотов.Чтобы восстановить умственные и физические функции после инсульта, требуются упорный труд и самоотверженность. Информация и советы, приведенные выше, помогут вам определить и преодолеть множество проблем, связанных с выздоровлением.
Чтобы прочитать наши ответы на наиболее распространенные вопросы по восстановлению после инсульта, нажмите здесь. И помните, в конце концов, есть десятки подходов, которые вы можете использовать, чтобы улучшить скорость восстановления после инсульта.
Весь контент, представленный в этом блоге, предназначен только для информационных целей и не предназначен для замены профессиональных медицинских консультаций, диагностики или лечения.Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно состояния здоровья. Если вы считаете, что вам может потребоваться неотложная медицинская помощь, немедленно позвоните своему врачу или 911. Вы полагаетесь на любую информацию, предоставленную сайтом Saebo, исключительно на свой страх и риск.
Восстановление после инсульта | cdc.gov
Реабилитация после инсульта начинается в больнице, часто через день или два после инсульта.Реабилитация помогает облегчить переход из больницы домой и может помочь предотвратить повторный инсульт.
Время восстановления после инсульта у всех разное — оно может занять недели, месяцы или даже годы. Некоторые люди полностью выздоравливают, но другие имеют длительную или пожизненную инвалидность.
Некоторые люди полностью выздоравливают, но другие имеют длительную или пожизненную инвалидность.
Чего ожидать после инсульта
Если у вас случился инсульт, вы можете добиться больших успехов в восстановлении независимости. Однако некоторые проблемы могут продолжаться:
- Паралич (неспособность двигать некоторыми частями тела), слабость или и то и другое на одной стороне тела.
- Проблемы с мышлением, осознанием, вниманием, обучением, суждением и памятью.
- Проблемы с пониманием или формированием речи.
- Проблемы с контролем или выражением эмоций.
- Онемение или странные ощущения.
- Боль в руках и ногах, усиливающаяся при движении и изменении температуры.
- Проблемы с жеванием и глотанием.
- Проблемы с контролем мочевого пузыря и кишечника.
- Депрессия.
Реабилитация после инсульта
Rehab может включать в себя работу с логопедом, физиотерапевтами и эрготерапевтами.
- Логопед помогает людям, у которых есть проблемы с произношением или пониманием речи.
- Физическая терапия использует упражнения, чтобы помочь вам заново освоить навыки движения и координации, которые вы могли потерять из-за инсульта.
- Трудотерапия направлена на улучшение повседневной деятельности, такой как прием пищи, питье, одевание, купание, чтение и письмо.
Терапия и лекарства могут помочь при депрессии или других психических заболеваниях после инсульта.Присоединение к группе поддержки пациентов может помочь вам приспособиться к жизни после инсульта. Поговорите со своей медицинской бригадой о местных группах поддержки или обратитесь в местный медицинский центр.
Поддержка семьи и друзей также может помочь избавиться от страха и беспокойства после инсульта. Расскажите своим близким, что вы чувствуете и чем они могут вам помочь.
Предотвращение повторного инсульта
Если у вас был инсульт, у вас высокий риск повторного инсульта:
- Каждый четвертый инсульт повторяется ежегодно.
 1
1 - Вероятность инсульта в течение 90 дней после ТИА может достигать 17%, с наибольшим риском в течение первой недели. 2
Вот почему так важно лечить причины инсульта, включая болезни сердца, высокое кровяное давление, фибрилляцию предсердий (быстрое, нерегулярное сердцебиение), высокий уровень холестерина и диабет. Ваш врач может прописать вам лекарство или посоветовать изменить диету, заниматься спортом или принять другие привычки здорового образа жизни. В некоторых случаях может помочь хирургическое вмешательство.
Дополнительная информация
Из CDC:
От других организаций:
Список литературы
- Mozzafarian D, Benjamin EJ, Go AS и др. от имени Статистического комитета Американской кардиологической ассоциации и Подкомитета по статистике инсульта. Статистика сердечных заболеваний и инсульта — обновление 2016 г .: отчет Американской кардиологической ассоциации. Тираж . 2016; 133: e38-e360.
- Ламберт М. Практические рекомендации: Рекомендации AHA / ASA по профилактике повторного инсульта. Am Fam Physician 2011; 83 (8): 993–1001.
| Johns Hopkins Medicine
Инсульт — это чрезвычайная ситуация, и чем быстрее вы получите лечение, тем лучше. Но что происходит через дни, недели и месяцы после инсульта? Специалист по реабилитации после инсульта Джона Хопкинса Эйприл Пруски, доктор медицины, объясняет, что «иногда процесс может быть медленным и неопределенным, и разные люди выздоравливают разными способами».
Хотя процесс выздоровления у всех разный, может быть полезно составить представление о графике восстановления после инсульта, чтобы вы знали, чего ожидать после того, как вы или ваш любимый человек перенес инсульт.
Штрихи не всегда легко распознать. Обратите внимание на эти знаки.
День 1: начальное лечение
Если у вас случился инсульт, вы, скорее всего, сначала попадете в отделение неотложной помощи для стабилизации вашего состояния и определения типа инсульта. Если это вызвано сгустком крови (ишемический инсульт), препараты, разрушающие сгустки крови, могут помочь уменьшить долгосрочные последствия, если вы лечитесь вовремя.
Если это вызвано сгустком крови (ишемический инсульт), препараты, разрушающие сгустки крови, могут помочь уменьшить долгосрочные последствия, если вы лечитесь вовремя.
В зависимости от тяжести инсульта вам может потребоваться время в отделении интенсивной терапии или неотложной помощи.
«Начало реабилитации как можно скорее после устранения причины инсульта имеет жизненно важное значение для восстановления после инсульта», — говорит Пруски. «В Johns Hopkins реабилитация начинается примерно через 24 часа после инсульта».
В состав реабилитационной бригады входят физиотерапевты, неврологи, физиотерапевты и эрготерапевты, логопеды и медсестры. Они встречаются ежедневно, чтобы обсудить состояние пациента, и некоторые формы терапии проводятся каждый час в течение первых дней или двух.
Первые несколько недель после инсульта
Типичная продолжительность пребывания в больнице после инсульта составляет от пяти до семи дней. В течение этого времени бригада по лечению инсульта оценит последствия инсульта, что определит план реабилитации.
Долгосрочные последствия инсульта, которые варьируются от человека к человеку, в зависимости от тяжести инсульта и пораженной области мозга, могут включать:
- Когнитивные симптомы , такие как проблемы с памятью и проблемы с речью
- Физические симптомы , такие как слабость, паралич и затруднение глотания
- Эмоциональные симптомы , такие как депрессия и импульсивность
- Сильная усталость и проблемы со сном
Физическая и трудотерапия может помочь определить, какие области мозга затронуты при выполнении пациентом различных задач, таких как ходьба или расчесывание волос.Речевая терапия важна для пациентов, у которых возникли проблемы с глотанием из-за инсульта или последствий наличия дыхательной трубки.
Сеансы терапии проводятся до шести раз в день, пока пациент находится в больнице, что помогает оценить ущерб, нанесенный инсультом, и ускорить выздоровление.
Приоритеты реабилитации после инсульта
Повседневная деятельность (ADL) становится центром реабилитации после инсульта. ADL обычно включает такие задачи, как купание или приготовление еды.Но вам также следует поговорить со своей группой по уходу о важных для вас занятиях, таких как выполнение рабочего навыка или хобби, чтобы помочь вам установить цели выздоровления. Хотя терапия жизненно важна, не менее важно заниматься самостоятельно.
Помимо воздействия на ADL, инсульт может иметь серьезные когнитивные и эмоциональные последствия как для пациентов, так и для лиц, осуществляющих уход. Психологи-реабилитологи и нейропсихологи могут выявить подобные проблемы и составить план улучшения когнитивных функций и развития устойчивости перед лицом того, что может стать необратимым изменением образа жизни.
Выписка из больницы после инсульта
Ваша медицинская бригада разработает план выписки, который будет зависеть от вашего уровня функционального нарушения. После пребывания в больнице вы можете продолжить реабилитацию:
- В стационарном реабилитационном отделении или в независимом реабилитационном центре, если вы можете получить пользу от наблюдения со стороны врача и можете переносить три часа терапии в день
- В центре подострой реабилитации, если вам требуется более медленный курс реабилитации с ежедневным курсом лечения от одного до двух часов
- На дому с посещением поликлиники по необходимости
«Чтобы вернуться домой после инсульта, необязательно иметь 100% здоровье», — говорит Пруски.«Если вы можете выполнять большую часть своих обычных повседневных дел в домашней обстановке и / или если у вас есть поддержка семьи, чтобы помочь с этими делами, вы можете пойти домой».
1–3 месяца после инсульта
«Первые три месяца после инсульта являются наиболее важными для выздоровления и когда пациенты увидят наибольшее улучшение», — говорит Пруски. В течение этого времени большинство пациентов войдут в стационарную программу реабилитации и завершат ее или добьются успехов в амбулаторных сеансах терапии.
Целью реабилитации является восстановление функции как можно ближе к доинсультному уровню или разработка компенсационных стратегий, позволяющих обойти функциональное нарушение. Пример стратегии компенсации — научиться держать тюбик зубной пасты, чтобы сильная рука могла открутить колпачок.
Самопроизвольное выздоровление
В течение первых трех месяцев после инсульта у пациента может наблюдаться феномен, называемый спонтанное восстановление — навык или способность, которые казались утраченными в результате инсульта, внезапно возвращаются, когда мозг находит новые способы выполнения задач.
Ожидание неудач
У некоторых пациентов через несколько месяцев после инсульта будут наблюдаться неудачи, такие как пневмония, сердечный приступ или второй инсульт. Эти проблемы могут иметь значительные физические, умственные и эмоциональные последствия, и, возможно, придется отложить реабилитацию. Когда возникают неудачи, важно работать с вашей командой по уходу за корректировкой целей реабилитации.
Изучение новых методов лечения
Хотя физиотерапия, трудотерапия и логопедия остаются ключевыми компонентами реабилитации после инсульта, исследователи всегда придумывают новые способы улучшения или дополнения этих методов лечения.Одним из инновационных методов является неинвазивная стимуляция мозга (NIBS), при которой используются слабые электрические токи для стимуляции областей мозга, связанных с конкретными задачами, такими как движение или речь. Эта стимуляция может усилить эффект от терапии.
6-месячная отметка и более
Через шесть месяцев улучшения возможны, но будут происходить намного медленнее. Большинство пациентов с инсультом достигают в этот момент относительно устойчивого состояния. Для некоторых это означает полное выздоровление. У других будут продолжающиеся нарушения, также называемые хроническим инсультом.Возможно ли полное выздоровление, зависит от множества факторов, включая тяжесть инсульта, скорость начального лечения, а также тип и интенсивность реабилитации.
Несмотря на то, что выздоровление действительно замедляется, важно продолжать наблюдение за членами вашей группы по уходу, в том числе:
- Ваш лечащий врач, который поможет вам справиться с любыми проблемами со здоровьем, помимо восстановления после инсульта, а также примет меры для предотвращения инсульта в будущем.
- Врач-реабилитолог (физиотерапевт), который может помочь координировать аспекты вашего выздоровления и продолжать встречаться с вами, пока вам потребуется поддержка, будь то в течение нескольких лет или до конца вашей жизни.
- Физиотерапевты, терапевты и логопеды, которые могут помочь вам восстановить как можно больше функций в повседневной деятельности, уделяя особое внимание вашим личным целям
- Невролог, который понимает механизмы, лежащие в основе травмы головного мозга, связанной с инсультом, и может предложить индивидуальные методы лечения для пораженной области мозга
- Психолог-реабилитолог, который может помочь в когнитивном, эмоциональном и поведенческом функционировании, а также в реинтеграции в общество, что может помочь в выздоровлении
«Во время обследований я стараюсь поддерживать пациентов, чем могу, — говорит физиотерапевт Пруски.«Если есть какой-то способ помочь им улучшить их способность к общению, вернуться к работе, улучшить режим сна, нарастить мышечный тонус, минимизировать риск падения или удовлетворить психологические потребности, мы составим план».
Скоординированные усилия специалистов могут способствовать дальнейшему прогрессу через месяцы и годы. Хотя для некоторых пациентов улучшение может занять больше времени, все же есть надежда на небольшие успехи. «Я думаю, что важно нарисовать картину надежды штрихом», — говорит Пруски. «Каждый раз, когда вам требуется меньше помощи в решении задачи, это является важной вехой для пациента.”
Реабилитационные методы восстановления после инсульта
После инсульта вашему мозгу, возможно, потребуется заново освоить некоторые старые навыки. Какие из них будут зависеть от вашего состояния. Тем не менее, ваше серое вещество обладает удивительной способностью к самовосстановлению.
Программа реабилитации после инсульта может помочь вашему мозгу справиться со своей работой. Это может не полностью изменить последствия вашего инсульта, но может помочь вам восстановить независимость и восстановить то, что было утрачено.
Ваша реабилитация начинается уже через 24 часа после инсульта.Как только ваше состояние стабилизируется, вы начнете выполнять простые упражнения, которые помогут вам заново научиться сидеть в постели, ходить в ванную, купаться, одеваться и есть.
Процесс у всех разный, потому что инсульт может повлиять на разные части мозга. Независимо от того, как изменились ваши способности, ключ к совершенствованию прост: продолжайте практиковаться.
Ваша команда
Вы можете пройти курс реабилитации в больнице, центре, где вы остаетесь на ночь, в клинике или дома.Где бы ни проходила ваша программа, вам поможет группа экспертов.
Продолжение
Физиотерапевты будут работать с вами над упражнениями для улучшения ваших движений, равновесия и координации.
Трудотерапевты помогут вам выполнять повседневные задачи, такие как прием пищи, купание и письмо.
Речевые патологи помогут вам решить проблемы с речью и глотанием.
Психологи или социальные работники помогут вам с эмоциональными проблемами, такими как депрессия и тревога.
Физическая работа
Члены вашей команды, в том числе физиотерапевт, проведут вас через упражнения, которые могут укрепить ваши мышцы, улучшить координацию и помочь вам ходить — самостоятельно, в инвалидной коляске или ходунках.
Некоторые из методов лечения, которые может использовать ваша команда:
Терапия движением, вызванная ограничениями (CIMT): Если ваш инсульт затронул, например, одну из ваших рук, ваша команда может положить вашу «хорошую» руку в перчатку, чтобы побудить вас практиковать навыки работы со своей более слабой конечностью.



 Постоянное недержание мочи после инсульта — редкость.
Постоянное недержание мочи после инсульта — редкость.
 В число этих врачей часто входят физиотерапевты (специалисты по физической медицине и реабилитации), неврологи, терапевты, гериатры (специалисты по пожилым людям) и семейные врачи. Врач также может порекомендовать лекарства для облегчения боли или лечения заболевания.
В число этих врачей часто входят физиотерапевты (специалисты по физической медицине и реабилитации), неврологи, терапевты, гериатры (специалисты по пожилым людям) и семейные врачи. Врач также может порекомендовать лекарства для облегчения боли или лечения заболевания. Они обучают решению проблем и социальным навыкам, необходимым для преодоления последствий инсульта.
Они обучают решению проблем и социальным навыкам, необходимым для преодоления последствий инсульта. Реабилитация на дому может включать участие в интенсивной терапии несколько часов в неделю или выполнение менее требовательного режима. Программы реабилитации на дому часто лучше всего подходят для людей, которым требуется лечение только одним типом реабилитационного терапевта. Недавнее исследование реабилитации после инсульта показало, что интенсивная реабилитация баланса и силы в домашних условиях эквивалентна тренировке на беговой дорожке в реабилитационном центре для улучшения ходьбы.
Реабилитация на дому может включать участие в интенсивной терапии несколько часов в неделю или выполнение менее требовательного режима. Программы реабилитации на дому часто лучше всего подходят для людей, которым требуется лечение только одним типом реабилитационного терапевта. Недавнее исследование реабилитации после инсульта показало, что интенсивная реабилитация баланса и силы в домашних условиях эквивалентна тренировке на беговой дорожке в реабилитационном центре для улучшения ходьбы.
 Избыточный вес значительно увеличивает риск ишемического инсульта.
Избыточный вес значительно увеличивает риск ишемического инсульта. Ваш лечащий врач, а также неврологи и специалисты по физической медицине и реабилитации могут направить ваше лечение и помочь предотвратить осложнения. Эти врачи также могут помочь вам выработать и поддерживать здоровый образ жизни, чтобы избежать повторного инсульта.
Ваш лечащий врач, а также неврологи и специалисты по физической медицине и реабилитации могут направить ваше лечение и помочь предотвратить осложнения. Эти врачи также могут помочь вам выработать и поддерживать здоровый образ жизни, чтобы избежать повторного инсульта.

 Epp, RDN, LD, обсуждает домашнее энтеральное питание
Epp, RDN, LD, обсуждает домашнее энтеральное питание
:max_bytes(150000):strip_icc()/image-56a72abb3df78cf77292f255.jpg) 1
1