Реабилитация после тазобедренного эндопротезирования: Реабилитация после эндопротезирования тазобедренного сустава
РЕАБИЛИТАЦИЯ ПОСЛЕ ЭНДОПРОТЕЗИРОВАНИЯ СУСТАВОВ НИЖНИХ КОНЕЧНОСТЕЙ: ПРОБЛЕМЫ И ПЕРСПЕКТИВЫ | Ратманов
Belyaev AF, Kantur TA, Khmeleva EV. Rehabilitation of patients after hip replacement. Herald of Restorative Medicine. 2018; (4): 3. Russian (Беляев А. Ф., Кантур Т. А., Хмелева Е. В. Реабилитация пациентов после эндопротезирования тазобедренных суставов // Вестник восстановительной медицины. 2018. № 4. С. 3)
Gutenbrunner C, Bickenbach J, Melvin J, Lains J ge, Nugraha B. Strengthening health-related rehabilitation services at national levels. J. Rehabil Med. 2018; 50(4): 317-325. doi: 10.2340/16501977-2217
Snell DL, Dunn JA, Sinnott KA, Hsieh CJ, Jong G, Hooper GJ. Joint replacement rehabilitation and the role of funding source. J. Rehabil Med. 2019; 51(10): 770-778. doi: 10.2340/16501977-2600
Gutenbrunner C, Nugraha B. Principles of assessment of rehabilitation services in health systems: learning from experiences. J. Rehabil Med.
Ponnusamy KE, Naseer Z, Dafrawy El MH, Okafor L, Alexander C, Sterling RS, et al. Post-discharge care duration, charges, and outcomes among medicare patients after primary total hip and knee arthroplasty. J. Bone Joint Surg Am. 2017; 99(11): e55. doi: 10.2106/jbjs.16.00166
Jansen E, Brienza S, Gierasimowicz-Fontan A, Matos C. Rehabilitation after total knee arthroplasty of hip and knee. Rev Med Brux. 2015; 36(4): 313-320
Larsen JB, Mogensen L, Arendt-Nielsen L, Madeleine P. Intensive, personalized multimodal rehabilitation in patients with primary or revision total knee arthroplasty: a retrospective cohort study. BMC Sports Sci Med Rehabil. 2020; 1: 5. doi: 10.1186/s13102-020-0157-1
Buylova TV, Tsykunov MB, Kareva OV, Kochetova NV. Federal clinical recommendations. Rehabilitation during hip replacement in a specialized department of a hospital. Bulletin of Restorative Medicine. 2016; (5): 94-102.
Kim JH, Kim BR, Kim SR, Han EY, Nam KW, Lee SY, et al. Functional outcomes after critical pathway for inpatient rehabilitation of total knee arthroplasty. Ann Rehabil Med. 2019; 43(6): 650-661. doi: 10.5535/arm.2019.43.6.650
Konev ES, Serebryakov AB, Shapovalenko TV, Lyadov KV. Analysis of 5-year experience of a multidisciplinary team with protocol of fast-track therapy after total hip and knee arthroplasty at the clinic «Medical Rehabilitation Center». Physiotherapy, Balneology and Rehabilitation. 2016; 15(4): 175-182. Russian (Конева Е. С., Серебряков А. Б., Шаповаленко Т. В., Лядов К. В. Анализ 5-летнего опыта работы мультидисциплинарной бригады по протоколу fast-track-терапии после операций тотального эндопротезирования тазобедренных и коленных суставов в клинике ФГАУ «Лечебно-реабилитационный центр» Минздрава России // Физиотерапия, бальнеолечения и реабилитация.
Scott NB, McDonald D, Campbell J. The use of enhanced recovery after surgery (ERAS) principles in Scottish orthopaedic units-an implementation and follow-up at 1 year, 2010-2011: a report from the Musculoskeletal Audit, Scotland. Arch Orthop Trauma Surg. 2013; 133(1): 117-124. doi: 10.1007/s00402-012-1619-z
Berezenko MN, Gubaidullin RR, Onegin MA. Influence of fast-track rehabilitation after total knee replacement on the duration of hospitalization, consumption of analgesics and recovery time of joint function. General Practitioner’s Guide. 2015; (8): 25-34. Russian (Березенко М. Н., Губайдуллин Р. Р., Онегин М. А. Влияние fast-track реабилитации после тотального эндопротезирования коленного сустава на длительность госпитализации, потребление анальгетиков и время восстановления функции сустава // Справочник врача общей практики. 2015. № 8. С. 25-34)
Li K, Liu YW, Feng JH, Zhang W. Clinical study of enhanced recovery after surgery in peri-operative management of total hip arthroplasty. Sichuan Da Xue Xue Bao Yi Xue Ban. 2019; 50(4): 604-608
Sichuan Da Xue Xue Bao Yi Xue Ban. 2019; 50(4): 604-608
Zhang C, Xiao J. Application of fast-track surgery combined with a clinical nursing pathway in the rehabilitation of patients undergoing total hip arthroplasty. J. Int Med Res. 2020; 48(1): 2-13. doi: 10.1177/0300060519889718
Naylor JM, Hart A, Harris IA, Lewin AM. Variation in rehabilitation setting after uncomplicated total knee or hip arthroplasty: a call for evidence-based guidelines. BMC Musculoskelet Disord. 2019; 20(1): 214. doi 10.1186/s12891-019-2570-8
Ageenko AM, Sadovoy MA, Shelyakina OV, Ovtin MA. The technology of accelerated rehabilitation after joint replacement of the hip and knee joints (literature review). Traumatology and Orthopedics of Russia. 2017; 23(4): 146-155. Russian (Агеенко А. М., Садовой М. А., Шелякина О. В., Овтин М. А. Технология ускоренной реабилитации после эндопротезирования тазобедренного и коленного суставов (обзор литературы) // Травматология и ортопедия России. 2017. Т 23, № 4. С. 146-155)
2017. Т 23, № 4. С. 146-155)
Goryannaya NA, Ishekova NI, Popov VV. Dynamics of the psychoemotional state of patients at the first stage of rehabilitation after hip replacement. International Journal of Applied and Fundamental Research. 2017; 3-1: 49-52. Russian (Горянная Н. А., Ишекова Н. И., Попов В. В. Динамика психоэмоционального состояния пациентов на первом этапе реабилитации после эндопротезирования тазобедренного сустава // Международный журнал прикладных и фундаментальных исследований. 2017. № 3-1. С. 49-52)
Soeters R, White PB, Murray-Weir M, Koltsov JCB, Alexiades MM, Ranawat AS. Hip and knee surgeons writing committee. Preoperative physical therapy education reduces time to meet functional milestones after total joint arthroplasty. Clin Orthop Relat Res. 2018; 476(1): 40-48. doi: 10.1007/s11999.0000000000000010
Jansson MM, Harjumaa M, Puhto AP, Pikkarainen M. Patients’ satisfaction and experiences during elective primary fast-track total hip and knee arthroplasty journey: a qualitative study. J. Clin Nurs. 2019; 29(3-4): 567-582. doi:10.1111/jocn.15121
J. Clin Nurs. 2019; 29(3-4): 567-582. doi:10.1111/jocn.15121
Svinøy OE, Bergland A, Risberg MA, Pripp AH, Hilde G. Better before-better after: efficacy of prehabilitation for older patients with osteoarthritis awaiting total hip replacement — a study protocol for a randomised controlled trial in South-Eastern Norway. BMJ Open. 2019; 9(12): e031626. doi: 10.1136/bmjopen-2019-031626
Tanzer D, Smith K, Tanzer M. Changing patient expectations decreases length of stay in an enhanced recovery program for THA. Clin Orthop Relat Res. 2018; 476(2): 372-378. doi: 10.1007/s11999.0000000000000043
Sekirin AB. Protocol of early rehabilitation after endoprosthesis replacement of large joints (literature review). Journal of Rehabilitation Medicine. 2019; (2): 51-57. Russian (Секирин А. Б. Протокол ранней реабилитации после эндопротезирования крупных суставов (обзор литературы) // Вестник восстановительной медицины. 2019. № 2. С. 51-57)
Tsykunov MB./157613149-56a6d99c3df78cf772908c26.jpg)
Panarina IM, Volkova ES, Salnikova EP. Comparative characteristics of methods of physical rehabilitation after total hip replacement. Science and Society in the Era of Change. 2019; 1(5): 2-4. Russian (Панарина И. М., Волкова Е. С., Сальникова Е. П. Сравнительная характеристика методик физической реабилитации после тотального эндопротезирования тазобедренного сустава // Наука и общество в эпоху перемен. 2019. № 1 (5). С. 2-4)
Rud IM, Melnikova EA, Rassulova MA, Razumov AN, Gorelikov AE. Rehabilitation of patients after endoprosthesis of lower limb joints. Questions of Balneology, Physiotherapy and Therapeutic Physical Culture. 2017; (6): 38-44. Russian (Рудь И. М., Мельникова Е. А., Рассулова М. А., Разумов А. Н., Гореликов А. Е. Реабилитация больных после эндопротезирования суставов нижних конечностей // Вопросы курортологии, физиотерапии и лечебной физической культуры. 2017. № 6. С. 38-44)
Questions of Balneology, Physiotherapy and Therapeutic Physical Culture. 2017; (6): 38-44. Russian (Рудь И. М., Мельникова Е. А., Рассулова М. А., Разумов А. Н., Гореликов А. Е. Реабилитация больных после эндопротезирования суставов нижних конечностей // Вопросы курортологии, физиотерапии и лечебной физической культуры. 2017. № 6. С. 38-44)
Nikolayev NS, Petrova RV, Ivanov MI, Fadeeva UG. On the results of the Pilot project «Development of the medical rehabilitation system in the Russian Federation» in providing rehabilitation assistance after hip replacement. Herald of Restorative Medicine. 2017; (4): 2-9. Russian (Николаев Н. С., Петрова Р. В., Иванов М. И., Фадеева У. Г. Об итогах реализации Пилотного проекта «Развитие системы медицинской реабилитации в Российской Федерации» при оказании реабилитационной помощи после эндопротезирования тазобедренного сустава // Вестник восстановительной медицины. 2017. № 4. С. 2-9)
Ivanova GE, Belkin AA, Belyaev AF, Bodrova RA, Buylova TV, Melnikova EV et al.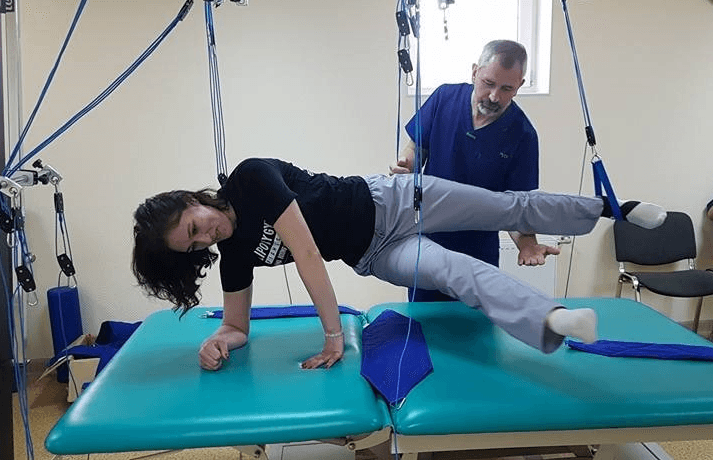 Pilot project «Development of the medical rehabilitation system in the Russian Federation». General principles and Protocol. Bulletin of Ivanovo State Medical Academy. 2016; (1): 7-14. URL: https://cyberleninka.ru/article/n/pilotnyy-proekt-razvitie-sistemy-meditsinskoy-reabilitatsii-v-rossiyskoy-federatsii-obschie-printsipy-i-protokol (дата обращения: 03.03.2020). Russian (Иванова Г. Е., Белкин А. А., Беляев А. Ф., Бодрова Р. А., Буйлова Т. В., Мельникова Е. В. и др. Пилотный проект «Развитие системы медицинской реабилитации в Российской Федерации». Общие принципы и протокол // Вестник ИвГМА. 2016. №1. С. 7-14. URL: https://cyberleninka.ru/article/n/pilotnyy-proekt-razvitie-sistemy-meditsinskoy-reabilitatsii-v-rossiyskoy-federatsii-obschie-printsipy-i-protokol (дата обращения: 03.03.2020)
Pilot project «Development of the medical rehabilitation system in the Russian Federation». General principles and Protocol. Bulletin of Ivanovo State Medical Academy. 2016; (1): 7-14. URL: https://cyberleninka.ru/article/n/pilotnyy-proekt-razvitie-sistemy-meditsinskoy-reabilitatsii-v-rossiyskoy-federatsii-obschie-printsipy-i-protokol (дата обращения: 03.03.2020). Russian (Иванова Г. Е., Белкин А. А., Беляев А. Ф., Бодрова Р. А., Буйлова Т. В., Мельникова Е. В. и др. Пилотный проект «Развитие системы медицинской реабилитации в Российской Федерации». Общие принципы и протокол // Вестник ИвГМА. 2016. №1. С. 7-14. URL: https://cyberleninka.ru/article/n/pilotnyy-proekt-razvitie-sistemy-meditsinskoy-reabilitatsii-v-rossiyskoy-federatsii-obschie-printsipy-i-protokol (дата обращения: 03.03.2020)
Husted H, Holm G, Jacobsen S. Predictors of length of stay and patient satisfaction after hip and knee replacement surgery: fast-track experience in 712 patients. Acta Orthop. 2008; 79(2): 168-173. doi: 10.1080/17453670710014941
doi: 10.1080/17453670710014941
Güler T, Sivas F, Yurdakul FG, Çelen E, Utkan A, Başkan B, et al. Early improvement in physical activity and function after total hip arthroplasty: Predictors of outcomes. Turk J Phys Med Rehabil. 2019; 65(4): 379-388. doi: 10.5606/tftrd.2019.4695
Small SR, Bullock GS, Khalid S, Barker K, Trivella M, Price AJ. Current clinical utilisation of wearable motion sensors for the assessment of outcome following knee arthroplasty: a scoping review. BMJ Open. 2019; 9(12): e033832. doi: 10.1136/bmjopen-2019-033832
Lebleu J, Poilvache H, Mahaudens P. Predicting physical activity recovery after hip and knee arthroplasty: a longitudinal cohort study. Braz J Phys Ther. 2019; Dec 18: pii: S1413-3555(19)30199-6. doi: 10.1016/j.bjpt.2019.12.002
Chughtai М, Kelly JJ, Newman JM. The role of virtual rehabilitation in total and unicompartmental knee arthroplasty. J. Knee Surg. 2019; 32 (1): 105-110. doi: 10.1055/s-0038-1637018
Russell TG, Buttrum P, Wootton R, Jull GA.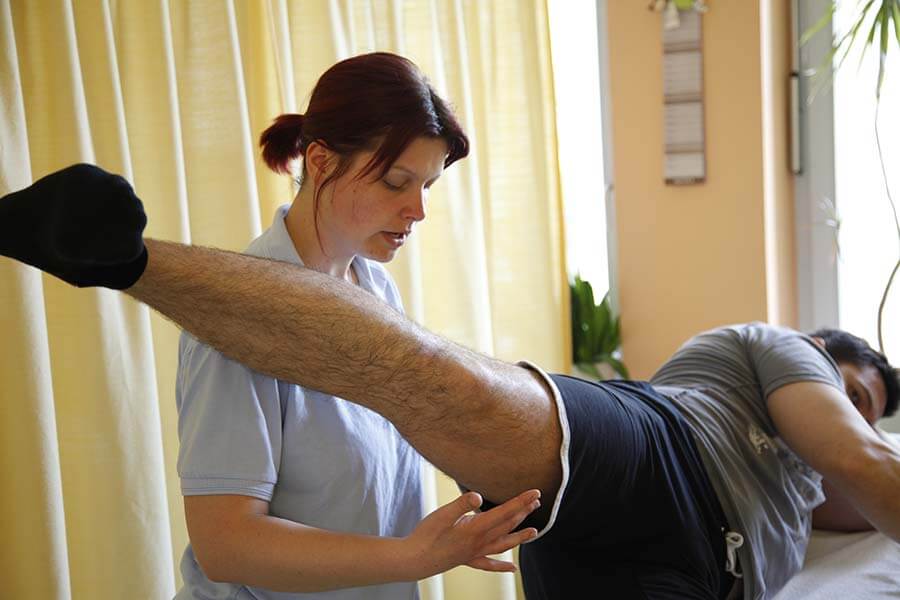 Internet-based outpatient telerehabilitation for patients following total knee arthroplasty: a randomized controlled trial. J. Bone Joint Surg Am. 2011; 93(2): 113-120. doi: 10.2106/jbjs.i.01375
Internet-based outpatient telerehabilitation for patients following total knee arthroplasty: a randomized controlled trial. J. Bone Joint Surg Am. 2011; 93(2): 113-120. doi: 10.2106/jbjs.i.01375
Jiang S, Xiang J, Gao X, Guo K, Liu B. The comparison of telerehabilitation and face-to-face rehabilitation after total knee arthroplasty: a systematic review and meta-analysis. J. Telemed Telecare. 2018; 24(4): 257-262. doi: 10.1177/1357633×16686748
Shukla H, Nair SR, Thakker D. Role of telerehabilitation in patients following total knee arthroplasty: Evidence from a systematic literature review and meta-analysis. J. Telemed Telecare. 2017; 23(2): 339-346. doi: 10.1177/1357633×16628996
Fisher C, Biehl E, Titmuss MP, Schwartz R, Gantha CS. Physical therapist-led telehealth care navigation for arthroplasty patients: a retrospective case series. HSS J. 2019; 15(3): 226-233. doi: 10.1007/s11420-019-09714-x
Lyadov KV, Shapovalenko TV, Koneva ES. Experience of using remote rehabilitation of patients after endoprosthesis of lower limb joints: review of literature and results of own research. Herald of Restorative Medicine. 2015; (5): 72-75. Russian (Лядов К. В., Шаповаленко Т. В., Конева Е. С. Опыт применения дистанционной реабилитации пациентов после эндопротезирования суставов нижних конечностей: обзор литературы и результаты собственного исследования // Вестник восстановительной медицины. 2015. № 5. С. 72-75)
Experience of using remote rehabilitation of patients after endoprosthesis of lower limb joints: review of literature and results of own research. Herald of Restorative Medicine. 2015; (5): 72-75. Russian (Лядов К. В., Шаповаленко Т. В., Конева Е. С. Опыт применения дистанционной реабилитации пациентов после эндопротезирования суставов нижних конечностей: обзор литературы и результаты собственного исследования // Вестник восстановительной медицины. 2015. № 5. С. 72-75)
Eichler S, Rabe S, Salzwedel A, Müller S, Stoll J, Tilgner N, et al. Effectiveness of an interactive telerehabilitation system with home-based exercise training in patients after total hip or knee replacement: study protocol for a multicenter, superiority, no-blinded randomized controlled trial. Trials. 2017; 18(1): 438. doi 10.1186/s13063-017-2173-3
Реабилитация после эндопротезирования (замены) суставов в СПБ, восстановление в центре реабилитации БалтРеаТех
В ряде случаев для успешного лечения заболеваний суставов недостаточно консервативного лечения и чтобы избежать инвалидности требуется провести операцию по замене поражённого сустава имплантатом — эндопротезирование.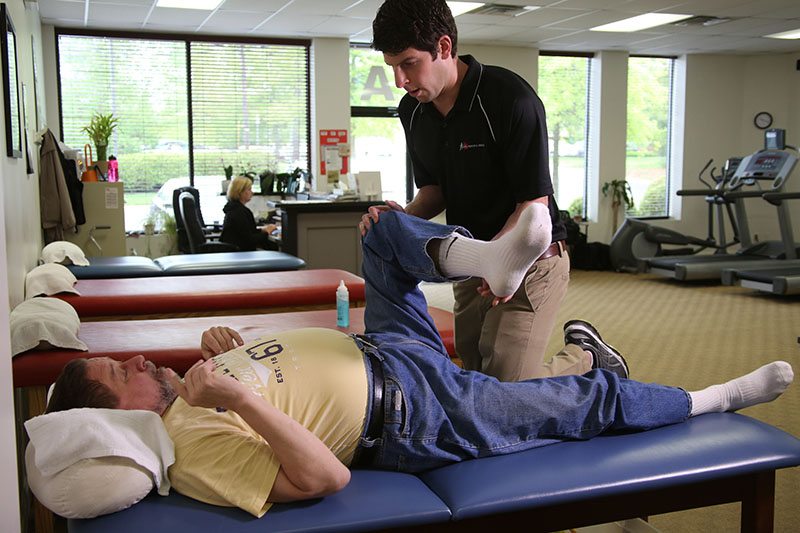 Эндопротезирование сустава, как правило, позволяет быстро избавиться от боли решить проблему нарушения его функции.
Эндопротезирование сустава, как правило, позволяет быстро избавиться от боли решить проблему нарушения его функции.
Различают эндопротезирование:
- тазобедренного сустава;
- коленного сустава;
- плечевого;
- локтевого;
- голеностопного;
- суставов кистей и стоп.
Важно помнить, что операция не завершает процесс лечения и для восстановления функции прооперированного сустава необходима реабилитация.
В период реабилитации проводятся мероприятия, направленные на борьбу с послеоперационным отеком, восстановление функций сустава: его подвижности, способности воспринимать нагрузку, и, конечно же, на повышение общей выносливости. Отдельное внимание уделяется мышцам вокруг сустава. Необходимо восстановить эластичность, силу и выносливость мышц вокруг прооперированного сустава для того , чтобы обеспечить нормальное функционирование эндопротеза. Грамотное и своевременное проведение реабилитационных мероприятий необходимо для того, чтобы пациент избежал осложнений, смог как можно скорее вернуться к обычной жизни к повседневной нагрузке.
Сроки реабилитации после эндопротезирования сустава различны. Так период реабилитации после эндопротезирования тазобедренного сустава составляет до 3-х месяцев, после эндопротезирования коленного сустава период реабилитации составляет порядка 2 месяцев.
Длительность реабилитации после эндопротезирования
На длительность реабилитации влияют:
- возраст;
- уровень физического развития;
- вес;
- социальный статус;
- степень тяжести заболевания;
- наличие сопутствующих заболеваний;
- особенности течения операции и послеоперационного периода и многие другие.
Специалисты Центра БалтРеаТех обеспечивают индивидуальный подход в каждом отдельном случае, к каждому пациенту.
Методы реабилитации
В программу реабилитации могут быть включены следующие методы:
- кинезиотерапия;
- массаж;
- физиотерапия;
- механотерапия;
- остеопатия;
- кинезиотейпирование.

Кинезиотерапия
Кинезиотерапия — методика лечения движением. Подробнее о методе Кинезотерапия читайте здесь.
Одними из наиболее популярных методик кинезиотерапии применяемых в реабилитации после эндопротезирования суставов являются:
- Метод Фельденкрайза
Метод Фельдкенкрайза применяется для устранения патологических мышечных напряжений, которые вошли в привычку и сформировали неестественные шаблоны движений (паттерны). Ввиду того, что сами паттерны «записываются» в коре головного мозга, все корректирующие упражнения выполняются осознанно. Внимание пациента сосредоточено и на самом движении, и на ощущениях. Снимая перенапряжение, пациент под контролем специалиста находит оптимальный для себя способ движения. В результате движения становятся максимально эффективными, но требуют минимума усилий. После эндопротезирования у пациента велика вероятность развития неестественных движений. Это обуславливается и сопровождающимися послеоперационными болями, и степенью поражения мышечного аппарата, окружающего сустав.
 Благодаря применению методики Фельденкрайза пациент избегает подобных осложнений, а реабилитация протекает гораздо быстрее и эффективнее.
Благодаря применению методики Фельденкрайза пациент избегает подобных осложнений, а реабилитация протекает гораздо быстрее и эффективнее. - Для тех, кто не может приехать к нам в центр мы предлагаем Habilect
Habilect- программно-аппаратный комплекс, который позволяет контролировать правильность выполнения упражнений без присутствия инструктора. Все результаты отслеживаются и отправляются врачу реабилитологу. Врач может удалённо консультировать пациента — при помощи видеоконференции или по телефону. При необходимости врач приезжает для личного наблюдения за занятиями.
- Механотерапия (СPM-терапия)
СРМ-терапия(Continuous Passive Motion)в переводе означает –терапия при помощи продолжительного пассивного движения.При проведении данной процедуры конечность устанавливается в специальный аппарат, который осуществляет пассивное (без участия собственных мышц) движение в суставе на строго заданный градус.
 Применение CPM терапии позволяет в кратчайшие сроки устранить тугоподвижность в суставе без боли и риска повреждения. Методика CPM эффективноприменяется для устранения контрактур суставов после травм и операций.
Применение CPM терапии позволяет в кратчайшие сроки устранить тугоподвижность в суставе без боли и риска повреждения. Методика CPM эффективноприменяется для устранения контрактур суставов после травм и операций.
Массаж
Массаж — необходимый компонент реабилитационной программы после энодпротезирования сустава. Массаж является высокоэффективным инструментом в борьбе с послеоперационным отеком, также массаж стимулирует кровообращение, с помощью массажа можно расслабить или простимулировать мышцы, предотвратить формирование крупных рубцов. В программу реабилитации могут быть включены миофасциальный, точечный, классический, лимфодренажный массаж.
Физиотерапия после эндопротезирования
Как правило задачами физиотерапии в реабилитации после эндопротезирования суставов является уменьшение послеоперационного отека и воспаления, уменьшение боли. Также в реабилитационных программах после эндопротезирования применяется миостимуляция.
Ортезирование
Иногда в раннем послеоперационном периоде возикает необходимость дополнительной стабилизации сустава. В этом случае ортопед-травматолог должен подобрать ортез — приспособление, предназначенное для разгрузки, фиксации, активизации и коррекции функций повреждённого сустава или конечности.
В этом случае ортопед-травматолог должен подобрать ортез — приспособление, предназначенное для разгрузки, фиксации, активизации и коррекции функций повреждённого сустава или конечности.
Ортез подбирается (или изготавливается) и настраивается индивидуально специалистом ортопедом-травматологом или реабилитологом. Ортезирование применяется в реабилитационном периоде после травм и операций. Ортезы используют для лечения и предупреждения контрактур при инсульте, позвоночно-спинномозговой травме. При заболеваниях позвоночника активно применяется ношение корсета.
В нашем центре специалист подберет для Вас и настроитортопедический аппарат на конечность, тутор, реклинатор, ортопедические стельки.
Кинезиотейпирование
Кинезиологическое тейпирование(кинезиотейпинг, кинезиотейпирование) — это метод лечения с помощью эластичных аппликаций из специального материала — кинезиотейпа. Подробнее о Кинезиотейпировании читайте здесь.
Также мы подбираем технические средства реабилитации, реабилитационные тренажеры, обучаем их использованию и использованию других реабилитационных приспособлений. Обучение проходит и сам пациент, и те, кто за ним ухаживает (сиделки, родственники).
Обучение проходит и сам пациент, и те, кто за ним ухаживает (сиделки, родственники).
Не допускайте атрофии мышц окружающих сустав, так как их состояние будет играть определяющую роль в достижении успеха!
Мы разработаем для вас индивидуальную программу, подберём технические средства реабилитации, обучим их использованию.
Комплексные программы реабилитации***
| продолжительность | 4 нед. (28 дней) (28 дней) |
| персональный менеджер | да |
| подбор сиделки,подбор и помощь в приобретении оборудования и техники, подбор и помощь в приобретении ортопедических изделий | да |
| врачи | ортопед, врач ЛФК |
| Обследование | осмотр-консультация ортопеда , осмотр-консультация врача ЛФК |
| поддержка | 2 телефонные консультации каждого специалиста реабилитационной бригады |
| первичные консультации | |
| ортопед | 1 |
| врач ЛФК | 1 |
| рекомендации | Персональная программа реабилитации, совместное определение целей и задач, рекомендации по организации пространства, техника безопасности, технические средства реабилитации на период программы (трости, костыли, ходунки) |
| продолжительность | 4 нед.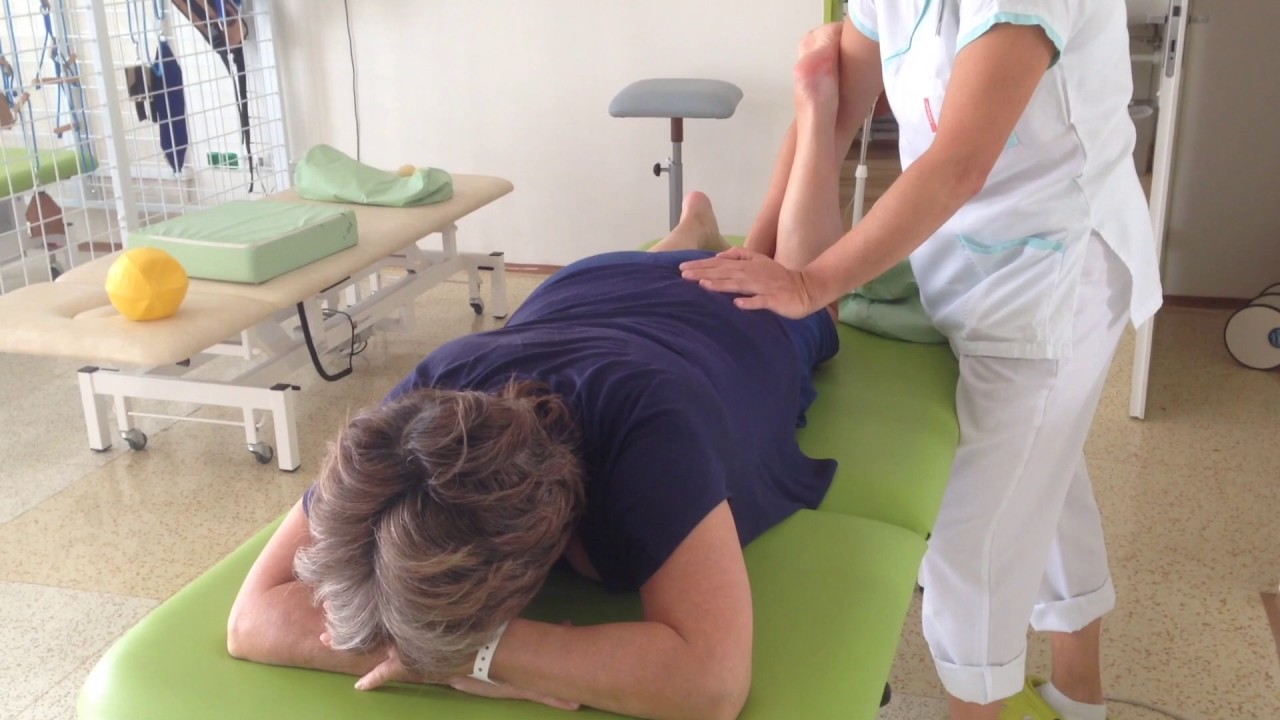 (28 дней) (28 дней) |
| персональный менеджер | да |
| подбор сиделки,подбор и помощь в приобретении оборудования и техники, подбор и помощь в приобретении ортопедических изделий | да |
| врачи | ортопед, врач ЛФК |
| Обследование | осмотр-консультация ортопеда , осмотр-консультация врача ЛФК |
| поддержка | 2 телефонные консультации каждого специалиста реабилитационной бригады |
| первичные консультации | |
| ортопед | 1 |
| врач ЛФК | 1 |
| повторные посещения врачей | |
| ЛФК | 1 |
| Ортопед | 1 |
| рекомендации | Персональная программа реабилитации, совместное определение целей и задач, рекомендации по организации пространства, техника безопасности, технические средства реабилитации на период программы (трости, костыли, ходунки) |
| продолжительность | 4 нед. (28 дней) (28 дней) |
| персональный менеджер | да |
| подбор сиделки,подбор и помощь в приобретении оборудования и техники, подбор и помощь в приобретении ортопедических изделий | да |
| врачи | ортопед, врач ЛФК, |
| средний медперсонал | медсестра, массажист, инструктор ЛФК |
| Обследование | осмотр — консультация ортопеда, осмотр-консультация врача ЛФК |
| поддержка | 2 телефонные консультации каждого специалиста реабилитационной бригады в течение программы реабилитации |
| первичные консультации | |
| ортопед | 1 |
| врач ЛФК | 1 |
| повторные посещения врачей | |
| Врач ЛФК | 2 |
| Занятия ЛФК | 10 |
| массаж* | 5 |
| рекомендации | Персональная программа реабилитации, совместное определение целей и задач, рекомендации по организации пространства, техника безопасности, технические средства реабилитации на период программы (трости, костыли, ходунки) |
| продолжительность | 4 нед. (28 дней) (28 дней) |
| персональный менеджер | да |
| подбор сиделки,подбор и помощь в приобретении оборудования и техники, подбор и помощь в приобретении ортопедических изделий | да |
| врачи | ортопед, врач ЛФК |
| средний медперсонал | медсестра, массажист, инструктор ЛФК |
| Обследование | осмотр — консультация ортопеда, осмотр-консультация врача ЛФК |
| поддержка | 4 телефонные консультации каждого специалиста реабилитационной бригады в течение программы реабилитации |
| первичные консультации | |
| ортопед | 1 |
| врач ЛФК | 1 |
| повторные посещения врачей | |
| ЛФК | 2 |
| Ортопед | 1 |
| Занятия ЛФК | 10 |
| массаж* | 10 |
| рекомендации | Персональная программа реабилитации, совместное определение целей и задач, рекомендации по организации пространства, техника безопасности, технические средства реабилитации на период программы (трости, костыли, ходунки) |
| персональный менеджер | 24 часа в сутки |
| подбор сиделки,подбор и помощь в приобретении оборудования и техники, подбор и помощь в приобретении ортопедических изделий | да |
| врачи | ортопед, врач ЛФК |
| средний медперсонал | медсестра, массажист, инструктор ЛФК |
| Обследование | осмотр — консультация ортопеда, осмотр-консультация врача ЛФК |
| поддержка | неограниченное количество телефонных консультаций каждого специалиста реабилитационной бригады в течение программы реабилитации |
| первичные консультации | |
| ортопед | 1 |
| врач ЛФК | 1 |
| повторные посещения врачей | |
| ЛФК | 2 |
| Ортопед | 2 |
| Rg контроль на дому** | 1 |
| Занятия ЛФК | 20 |
| массаж* | 10 |
| физиотерапия (выезд медсестры)* | 10 |
| изготовление ортопедических стелек | 1 |
| рекомендации | Персональная программа реабилитации, совместное определение целей и задач, рекомендации по организации пространства, техника безопасности, технические средства реабилитации на период программы (трости, костыли, ходунки) |
| персональный менеджер | 24 часа в сутки |
| подбор сиделки,подбор и помощь в приобретении оборудования и техники, подбор и помощь в приобретении ортопедических изделий | да |
| врачи | ортопед, врач ЛФК |
| средний медперсонал | медсестра, массажист, инструктор ЛФК |
| Обследование | осмотр — консультация ортопеда, осмотр-консультация врача ЛФК |
| поддержка | неограниченное количество телефонных консультаций каждого специалиста реабилитационной бригады в течение программы реабилитации |
| первичные консультации | |
| ортопед | 1 |
| врач ЛФК | 1 |
| повторные посещения врачей | |
| ЛФК | 4 |
| Ортопед | 2 |
| Rg контроль на дому** | 1 |
| Занятия ЛФК | 20 |
| массаж* | 20 |
| физиотерапия (выезд медсестры)* | 20 |
| изготовление ортопедических стелек | 1 |
| услуга «второе мнение» | 1 |
| транспортировка на обследование /процедуры, сопровождение специалистами реабилитационной бригады | 1 |
| рекомендации | Персональная программа реабилитации, совместное определение целей и задач, рекомендации по организации пространства, техника безопасности, технические средства реабилитации на период программы (трости, костыли, ходунки) |
* Услуга выполняется при отсутствии индивидуальных противопоказаний
** Услуга выполняется компаниями-партнерами
***Стоимость одного дня программы, рассчитана из суммарной стоимости курса рассчитанного на 28 календарных дней.
Все программы реабилитации рассчитаны для пациентов относящиеся ко II категории сложности. Стоимость комплексных программ реабилитации на дому приведена для первой тарифной зоны. С картой тарифных зон Вы можете ознакомиться в разделе Контакты. Для расчета стоимости комплексной программы во 2 и 3 тарифной зоне обратитесь к менеджеру или оставьте заявку через форму ниже.
Позвоните нам прямо сейчас по телефону +7(812)425-67-96 и пригласите на консультацию нашего специалиста!
Задайте ваши вопросы через форму ниже!
Реабилитация в Германии после эндопротезирования сустава
Зачем необходима реабилитация после эндопротезирования сустава в Германии
После эндопротезирования сустава в Германии необходима полноценная реабилитация. Надо сказать, что восстановительные мероприятия в немецких ортопедических клиниках начинаются в первые же дни после проведения хирургического вмешательства.
Это еще одно важное преимущество замены сустава в немецкой клинике: реабилитация начнется своевременно и будет проведена в полном объеме. Тем не менее, если вы собираетесь пройти восстановительное лечение после проведенного на родине эндопротезирования, то вы также сможете обратиться к немецким специалистам. Достаточно лишь заполнить заявку на нашем сайте.
Дело в том, что результат идеально проведенной операции можно испортить неправильным поведением в восстановительный период. Во-первых, на начальном этапе существует большой риск повреждения обновленного сустава, поскольку опорно-двигательный аппарат еще не привык его правильно использовать.
Поэтому врачи-реабилитологи предупреждают пациента обо всех опасностях, которыми грозит слишком вольное обращение с «новым» суставом. Больного заново учат выполнять простейшие движения (положение во время сна, переход из положения лежа в положение сидя, наклоны, движение вверх и вниз по лестнице и т.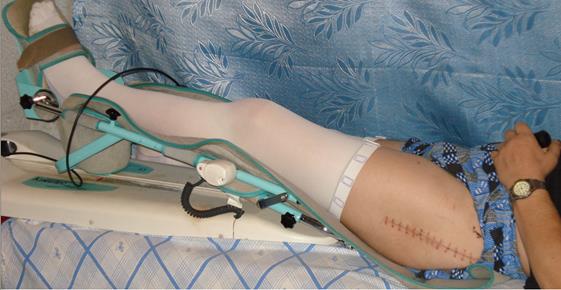 п.).
п.).
Во-вторых, операцию по эндопротезированию, как правило, производят после длительной болезни (коксартроз, гонартроз и др.), когда все обслуживающие сустав мышцы значительно атрофировались в результате вынужденного бездействия больного соединения.
Между тем, важнейшим условием нормальной реабилитации после замены сустава является восстановление исходной массы мускулатуры и ее функциональной способности. Потому что именно мышечные волокна будут удерживать сустав в правильном положении, не допуская вывиха и повреждения эндопротеза.
Реабилитация после эндопротезирования тазобедренного сустава
Реабилитация после эндопротезирования тазобедренного сустава зависит от многих особенностей и нельзя сказать, что есть какая-то единая программа. Дело в том, что эндопротезирование тазобедренного сустава может выполняться по различным поводам и все они в той или иной мере влияют на скорость реабилитации и на особенности восстановления. Например, одно дело, когда эндопротезирование выполняется спустя несколько дней после перелома шейки бедренной кости и совершенно другое – когда эндопротезирование выполняется спустя несколько лет после перелома. Логично, что в первом случае мышцы, окружающие тазобедренный сустав, в случае быстрой операции смогут полноценно работать, а во втором случае, когда человек долгое время не мог опираться на ногу и, соответственно, мышцы не работали и атрофировались, для восстановления силы и координации движений потребуется намного больше времени.
Например, одно дело, когда эндопротезирование выполняется спустя несколько дней после перелома шейки бедренной кости и совершенно другое – когда эндопротезирование выполняется спустя несколько лет после перелома. Логично, что в первом случае мышцы, окружающие тазобедренный сустав, в случае быстрой операции смогут полноценно работать, а во втором случае, когда человек долгое время не мог опираться на ногу и, соответственно, мышцы не работали и атрофировались, для восстановления силы и координации движений потребуется намного больше времени.
Аналогичная ситуация возникает и в тех случаях, когда эндопротезирование тазобедренного сустава делается по поводу артроза. Если операция сделана вовремя, то есть тогда, когда боль уже стала значительной, но человек еще мог сносно двигаться, то и восстановление происходит быстрее. А если человек терпит «до последнего», порой годами терпя боль, которая уже не позволяет нормально ходить, то на этом марафоне боли страдают не только кости и хрящи, но и сами мышцы – ведь и они не работают правильно, атрофируются, и, точно так же, восстановление после таких операций будет более сложным.
Тем не менее, процесс реабилитации после эндопротезирования протекает примерно по одним и тем же принципам почти у всех, и можно составить программу реабилитации, состоящую из нескольких фаз. У кого-то реабилитация будет происходить быстрее, а у кого-то – медленнее. Пожалуйста, прочитайте внимательно всю эту статью: ведь для получения максимальных результатов нужно не только заниматься реабилитацией, но и понимать ее принципы, цели и опасности.
Нулевая фаза реабилитации (упражнения, выполняемые сразу после операции, в тот же день, когда была выполнена операция)
Эти упражнения нужны, чтобы улучшить кровообращение Ваших ног и предотвратить образование кровяных сгустков (тромбов). Их нужно выполнять обязательно. Если вам делали операцию под регионарной анестезией (укол в спину), то первые 2-6 часов после операции вы не сможете двигать ногами, но как только анестезия «отойдет», сразу начинайте делать эти упражнения!
Они также нужны, чтобы укрепить мышцы и улучшить движения в тазобедренном суставе. Не сдавайтесь, если некоторые упражнения вначале будут плохо получаться. Они ускорят Ваше восстановление и уменьшат послеоперационную боль. Все упражнения должны выполняться МЕДЛЕННО.
Не сдавайтесь, если некоторые упражнения вначале будут плохо получаться. Они ускорят Ваше восстановление и уменьшат послеоперационную боль. Все упражнения должны выполняться МЕДЛЕННО.
Не все упражнения подходят всем пациентам. Ваш врач отметит те упражнения, которые походят именно Вам. Если Вам не даны другие рекомендации, делайте эти упражнения каждый день трижды: утром, днем и вечером.
Предотвращение вывиха: правило прямого угла. Чтобы уменьшить риск вывиха эндопротеза, необходимо помнить о правиле прямого угла: Не сгибайте ногу в тазобедренном суставе более девяноста градусов (прямой угол). Также необходимо избегать скрещивания ног и присаживания на корточки.
| Чтобы быть уверенным, что Вы не нарушаете правило прямого угла во время сна, кладите между ног одну или две подушки. |
Когда вы встанете с постели, садитесь только на такие стулья или кресла, в которых сгибание в тазобедренном суставе будет меньше девяноста градусов.
Когда вы лежите или сидите, старайтесь немного отодвигать прооперированную ногу в сторону. Для контроля правильности положения ноги есть правило большого пальца – положите палец на внешнюю поверхность бедра и в правильном положении колено должно находиться наружнее пальца.
Когда вы лежите в постели не пытайтесь натянуть на себя одеяло, которое лежит в ногах. Используйте для этого любое приспособление или попросите кого-нибудь помочь вам.
Точно так же не одевайте обувь без ложки.
Позже, когда мышцы, связки и сухожилия, окружающие ваш новый сустав окрепнут, вы сможете отказаться от некоторых из этих правил: например, от необходимости класть подушку между ног на ночь.
Однако постельный режим в первые сутки после операции не означает, что вы не должны ничего делать – пора бороться за выздоровление!
Упражнения, выполняемые сразу после операции
Эти упражнения нужны, чтобы улучшить кровообращение Ваших ног и предотвратить образование кровяных сгустков (тромбов).
Они также нужны, чтобы укрепить мышцы и улучшить движения в тазобедренном суставе. Не сдавайтесь, если некоторые упражнения вначале будут плохо получаться. Они ускорят Ваше восстановление и уменьшат послеоперационную боль. Все упражнения должны выполняться МЕДЛЕННО.
Не все упражнения подходят всем пациентам. Ваш врач отметит те упражнения, которые походят именно Вам. Если Вам не даны другие рекомендации, делайте эти упражнения каждый день трижды: утром, днем и вечером.
|
Ножной насос: Когда вы лежите в постели (или, позднее, когда вы будете сидеть в кресле) медленно двигайте стопой вверх и вниз. Делайте это упражнение несколько раз каждые 5 или 10 минут. Это упражнение можно делать как сидя, так и лежа. Вы можете начинать делать это упражнение сразу после операции еще в послеоперационной палате. Продолжайте делать это упражнение периодически до полного выздоровления. |
|
|
Вращение в голеностопном суставе: Вращайте стопой прооперированной ноги сначала по часовой стрелке, потом в противоположном направлении. Вращение осуществляется только за счет голеностопного сустава, а не коленного! Повторите упражнение по 5 раз в каждом направлении. Выполнять его можно как сидя, так и лежа. |
|
|
Упражнение для четырехглавой мышцы бедра (мышца на передней поверхности бедра): Напрягите мышцу на передней поверхности бедра (четырехглавая мышца). Попытайтесь выпрямить колено, прижав заднюю поверхность ноги к кровати. Удерживайте мышцу напряженной в течение 5 — 10 секунд. Повторите это упражнение 10 раз для каждой ноги (не только для прооперированной). |
|
|
Сгибание колена с поддержкой пятки: Двигайте пятку по направлению к ягодицам, сгибая колено и касаясь пяткой поверхности кровати.
|
|
| Если сначала Вам трудно выполнить описанное выше упражнение в первые сутки после операции, то вы можете повременить с ним. Если трудности будут возникать и позже, то Вы можете использовать ленту или свернутую простыню, чтобы помочь подтянуть Вашу стопу. | |
|
Сокращения ягодиц: Сожмите мышцы ягодиц и удерживайте их напряженными в течение 5 секунд. Повторите упражнение не менее 10 раз. |
|
|
Упражнение отведения: Максимально отведите прооперированную ногу в сторону и верните ее назад. Повторите это упражнение 10 раз. Если сначала Вам трудно выполнить это упражнение в первые сутки после операции, то вы можете повременить с ним. |
|
|
Поднимание выпрямленной ноги: Напрягите мышцы бедра так, чтобы колено лежащей на кровати ноги было полностью выпрямлено. |
Продолжайте эти упражнения и позже, в последующие вторые, третьи и так далее сутки после операции эндопротезирования тазобедренного сустава.
Первая фаза реабилитации: «строгая забота» (1-4 день после операции)
В первый день после операции лучше лежать в постели. Если потребуются какие-либо медицинские манипуляции (например, контрольные рентгенограммы), то вас будут возить на медицинской каталке.
На следующий день после операции ваш лечащий врач или врач лечебной физкультуры поможет Вам встать, и Вы начнете ходить с помощью костылей или ходунков, пользуясь уже своим новым тазобедренным суставом. В большинстве случаев Вам разрешат наступать на прооперированную ногу всей тяжестью тела.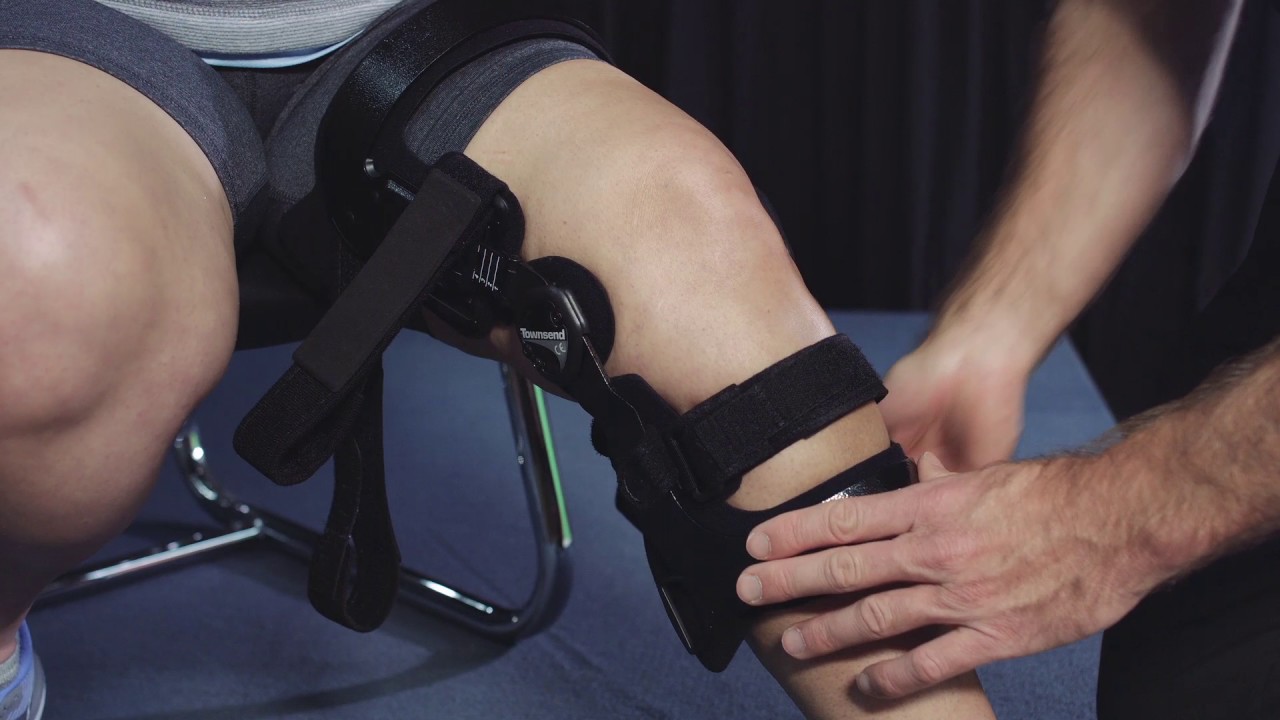 Это называется нагрузка массой тела по принципу толерантности к боли. Иногда, из-за особенностей Вашей операции, Ваш хирург вначале может ограничить нагрузку на прооперированную ногу, это называется частичной нагрузкой. Через какое-то время Вы сможете увеличить нагрузку на прооперированную ногу.
Это называется нагрузка массой тела по принципу толерантности к боли. Иногда, из-за особенностей Вашей операции, Ваш хирург вначале может ограничить нагрузку на прооперированную ногу, это называется частичной нагрузкой. Через какое-то время Вы сможете увеличить нагрузку на прооперированную ногу.
Прежде всего, ваш лечащий врач проинструктирует вас о простых правилах поведения с новым тазобедренным суставом. Их нужно соблюдать, начиная с первых дней операции и обязательно в первые несколько месяцев. Вот эти правила:
Когда вы лежите или сидите, старайтесь немного отодвигать прооперированную ногу в сторону. Для контроля правильности положения ноги есть правило большого пальца – положите палец на внешнюю поверхность бедра и в правильном положении колено должно находиться наружнее пальца. Такое положение расслабляет мышцы, которые отрезались хирургом для доступа к суставу. После установки эндопротеза хирург пришивает эти мышцы обратно, но для того чтобы они срослись первые три-четыре недели лучше не напрягать их и держать ногу в отведенном состоянии.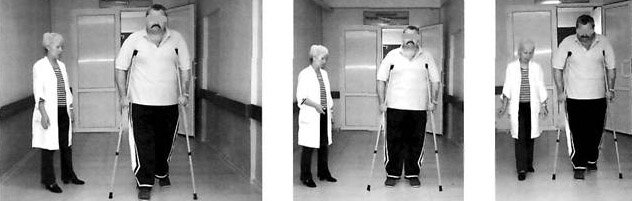 Не закидывайте ногу на ногу!
Не закидывайте ногу на ногу!
Когда вы лежите в постели не пытайтесь натянуть на себя одеяло, которое лежит в ногах. Используйте для этого любое приспособление или попросите кого-нибудь помочь вам.
Точно так же не одевайте обувь без ложки, а во время нахождения в больнице вообще лучше носить обувь без задника.
Позже, когда мышцы, связки и сухожилия, окружающие ваш новый сустав окрепнут (обычно через 4-6 недель после операции), вы сможете отказаться от некоторых из этих правил: например, от необходимости класть подушку между ног на ночь.
Помимо уже описанных упражнений, которые выполняются в первые стуки после операции, со вторых суток после операции, когда вы уже можете стоять, к ним прибавляются упражнения в положении стоя.
Вскоре после операции Вы сможете подниматься с кровати и стоять. Сначала Вам потребуется помощь, пока Вы не восстановите свою силу и не сможете стоять без дополнительной опоры. Выполняя эти упражнения в положении стоя, держитесь за надежную опору (спинка кровати, стол, стена или прочный стул). Повторяйте каждое упражнение по 10 раз во время каждого занятия:
Повторяйте каждое упражнение по 10 раз во время каждого занятия:
|
Поднимание колена в положении стоя: Поднимите колено прооперированной ноги. Не поднимайте колено выше уровня талии. Удерживайте ногу в течение двух секунд, на счет «три» опустите ее.
|
|
|
Выпрямление в тазобедренном суставе в положении стоя: Медленно отведите прооперированную ногу назад. Старайтесь удерживать спину прямой. Удерживайте ногу в течение 2 или 3 секунд, затем верните ее обратно на пол. |
|
|
Первая фаза реабилитации: «строгая забота» (1-4 день после операции)
|
|
|
Цели |
|
|
Опасности |
|
|
Реабилитация |
|
Вторая фаза реабилитации: «обманчивые возможности» (5-21 день после операции)
Через 4-5 дней после операции нужно научиться ходить по лестнице. Передвижение по лестнице требует и подвижности сустава, и силы мышц, так что, по возможности, его стоит избегать до полного выздоровления. Но для многих из нас это не возможно, ведь даже к лифту во многих домах нужно подняться по лестнице. Если Вам приходится пользоваться лестницей, возможно, Вам понадобится посторонняя помощь. Всегда при передвижении по лестнице опирайтесь на перила рукой, противоположной прооперированному суставу, и делайте по одному шагу за раз.
Передвижение по лестнице требует и подвижности сустава, и силы мышц, так что, по возможности, его стоит избегать до полного выздоровления. Но для многих из нас это не возможно, ведь даже к лифту во многих домах нужно подняться по лестнице. Если Вам приходится пользоваться лестницей, возможно, Вам понадобится посторонняя помощь. Всегда при передвижении по лестнице опирайтесь на перила рукой, противоположной прооперированному суставу, и делайте по одному шагу за раз.
Подъем по лестнице:
1. Сделайте шаг вверх здоровой ногой.
2. Затем переставьте прооперированную ногу на одну ступеньку выше.
3. Наконец переставьте на эту же ступеньку свой костыль и/или трость.
Спуск по лестнице, все в обратном порядке:
1. Поставьте свой костыль и/или трость на нижележащую ступеньку.
2. Сделайте шаг вниз прооперированной ногой.
3. Наконец, переставьте вниз здоровую ногу.
Не забывайте, что подъем по лестнице всегда нужно начинать с шага здоровой ногой, а спуск — с шага прооперированной.
Мы назвали вторую фазу реабилитации «обманчивые возможности» неслучайно, ведь в большинстве случаев через 4-5 дней слабость после операции окончательно уходит, человек научился выполнять упражнения, «почувствовал ногу» и ему хочется большего. Часто именно на этом сроке люди пренебрегают правилами, предотвращающими вывих, отказываются от подушек, начинают доставать вещи с тумбочки с поворотом и т.д. и эти нарушения, в то время как мышцы и связки еще не окрепли, как раз и могут привести к вывиху.
Во второй фазе реабилитации не нужно форсировать события – пытаться ходить слишком далеко (более 100-150 метров) или слишком усердно выполнять упражнения. Такое «гусарство» может только лишь привести к тому, что может резко усилиться послеоперационная боль, ведь толком рана еще не зажила, мышцы и фасция еще не успели срастись крепко. Тем не менее, упражнения нужно продолжать.
Третья фаза реабилитации: «начало работы» (4-8 недели после операции)
К 4-5 неделе после операции мышцы и фасция срослись уже достаточно крепко, и это именно тот срок, когда пора увеличить нагрузку на мышцы, восстановить их силу, натренировать способность балансировать, которая невозможна без согласованной работы всех мышц, окружающих тазобедренный сустава.
Все это нужно для того, чтобы перейти от костылей к трости и затем начать ходить полностью самостоятельно. Отказаться от костылей раньше, когда мышцы еще не способны полноценно удерживать сустав и тем более реагировать на возможные нестандартные ситуации (например, резкий поворот), нельзя.
|
Упражнения с эластичной лентой (с сопротивлением). Эти упражнения должны выполняться утром, днем и вечером по 10 раз. Один конец эластичной ленты закрепляется вокруг лодыжки прооперированной ноги, другой конец — к запертой двери, тяжелой мебели или шведской стенке. Для удержания равновесия стоит держаться за стул или спинку кровати.
|
|
|
Сгибание в тазобедренном суставе с сопротивлением: встаньте спиной к стене или тяжелому предмету, к которому прикреплена эластичная лента, слегка отставив прооперированную ногу в сторону. Поднимайте ногу вперед, держа колено выпрямленным. После медленно верните ногу в исходное положение.
|
|
|
Отведение ноги с сопротивлением в положении стоя: встаньте здоровым боком к двери или тяжелому предмету, к которому присоединяется резиновая трубка, и отводите прооперированную ногу в сторону. Медленно верните ногу в исходное положение. |
Ходьба: Пользуйтесь тростью, пока Вы не будете уверены в своем равновесии. Вначале ходите по 5-10 минут 3-4 раза в день. Когда Ваша сила и выносливость увеличатся, Вы сможете ходить по 20-30 минут 2-3 раза в день. Как только Вы полностью поправитесь, продолжайте регулярные прогулки по 20-30 минут 3-4 раза в неделю, чтобы поддержать достигнутую мышечную силу.
Тренировка разгибания в тазобедренном суставе. Упражнение выполняется на специальном тренажере. При выполнении упражнения важно не допускать движений в позвоночнике, особенно в поясничном отделе — ведь именно поясницей пациент будет стараться компенсировать ограничение разгибания в тазобедренном суставе.
Упражнения на велотренажере. Занятия на велотренажере – это замечательные упражнения, позволяющие восстановить силу мышц и подвижность тазобедренного сустава. Отрегулируйте высоту сиденья так, чтобы Вы едва касались педали при выпрямленном колене. Вначале крутите педали назад. Начинайте крутить педали вперед только после того, как будете легко вращать их назад. Когда Ваши мышцы станут сильнее (примерно через 4-6 недель после операции), постепенно увеличивайте нагрузку.
Не забывайте соблюдать правило прямого угла: не поднимайте колено выше тазобедренного сустава.
Крутите педали вперед по 10-15 минут дважды в день, постепенно увеличивая это время до 20-30 минут 3-4 раза в неделю.
Упражнения на велотренажере с короткими педалями. Пациент выполняет упражнение на велотренажере с короткими педалями длиной 10 сантиметров. Высота сиденья при этом регулируется так, чтобы в нижнем положении педали нога была полностью выпрямлена.
Тренировка баланса. Баланс возможен только тогда, когда мышцы, окружающие тазобедренный сустав, работают согласованно. К сожалению, тренировке баланса уделяют очень мало внимания, а тренируют только амплитуду движений и силу мышц. Но вам нужны не только сильные мышцы, но и правильно работающие, и поэтому очень важно тренировать баланс. Начинать можно с простых попыток стоять на одной ноге, придерживаясь рукой за поручень. Тренировать чувство баланса нужно и на оперированной, и на неоперированной ноге, причем начинать тренировку нужно именно с неоперированной ноги. Постепенно тренировку баланса усложняют.
Динамическая тренировка баланса с эластичной лентой на здоровой ноге. Свободные концы эластичной ленты длиной около 2 метров привязывают к неподвижному объекту примерно на 20 см выше пола (например, к перекладине шведской стенки). Таким образом, получают петлю длиной около 1 метра. Стоя на больной ноге, пациент одевает эту петлю на здоровую ногу так, чтобы петля располагалась на уровне лодыжек (щиколоток). При этом пациент должен стоять примерно в 60-70 сантиметрах от стены. Стоять нужно так, чтобы колени были слегка согнуты, но туловище нужно держать прямо. Здоровой ногой (на которую надета петля из эластичной ленты) начинают махи в сторону. Это упражнение тренирует мышцы обеих ног и прежде всего, тренируется согласованная работа мышц – так называемая тренировка баланса.
Степ-даун упражнения с визуальным контролем. Упражнение начинают с низким степом (высотой 10 см). Пациент стоит на степе и делает медленный шаг здоровой ногой вперед, спускаясь со степа. При этом вес тела держится на больной ноге, что также будет тренировать баланс. Перед пациентом должно быть зеркало, так чтобы пациент мог смотреть на себя со стороны, контролируя положение стоп и бедер – очень важно следить за тем, чтобы при спуске со степа не происходило заваливания вбок на больной ноге. Далее возвращаются в исходную позицию и повторяют упражнение. Если упражнение выполняется правильно, то высоту степа постепенно увеличивают (15 и 20 сантиметров).
Степ-ап упражнения с визуальным контролем. Упражнение начинают с низким степом (высотой 10 см). Пациент стоит перед степом на полу и делает медленный шаг здоровой ногой вперед, поднимаясь на степ. При этом вес тела держится на больной ноге, что также будет тренировать баланс. Перед пациентом должно быть зеркало, так чтобы пациент мог смотреть на себя со стороны, контролируя положение стоп и бедер – очень важно следить за тем, чтобы при подъеме на степ не происходило заваливания вбок на больной ноге. Далее возвращаются в исходную позицию и повторяют упражнение. Если упражнение выполняется правильно, то высоту степа постепенно увеличивают (15 и 20 сантиметров).
Ходьба назад. Пациент стоит на беговой дорожке задом наперед, т.е. затылком к панели управления, держится руками за перила. Устанавливают скорость дорожки в 1-2 километра в час и начинают ходьбу назад с перекатом стопы от пальцев к пятке. При этом пациент должен полностью выпрямлять ногу в колене в тот момент, когда стопа будет полностью стоять на беговой дорожке (то есть в самой «нижней» точке маятника).
Отведение в тазобедренном суставе лежа на боку. Пациент лежит на боку, слегка согнув ноги в коленных и тазобедренных суставах. Больная нога при этом располагается сверху. Под голову обязательно подкладывать подушку, так как в противном случае мышцы будут напряжены, и таз будет перекошен. На первых порах для облегчения упражнения между ног можно класть валик. После эндопротезирования тазобедренного сустава валик между ног обязателен, если только убрать его вам не разрешит лечащий врач. Держа пятки вместе, медленно отводят колено больной ноги вверх, при этом нельзя допускать движений тазом и спиной.
|
Третья фаза реабилитации: «начало работы» (4-8 недели после операции)
|
|
|
Цели |
|
|
Опасности |
|
|
Реабилитация |
|
Тест наклона. Пациент стоит боком к стене, на которой на уровне плеча закреплена сантиметровая лента. Ноги слегка расставлены в стороны. Пациент вытягивает руку прямо и наклоняется вперед насколько сможет, при этом ноги должны оставаться на месте. Измеряют расстояние, до которого пациент смог дотянуться (измерение производят троекратно). Сравнив этот показатель до начала тренировки и после нее, можно судить об эффективности занятий. Также по этому тесту можно оценивать эффективность всей реабилитационной программы и его можно использовать в качестве ориентира для усиления сложности упражнений.
Тест «встать и пройтись на время». Пациент сидит на стуле стандартной высоты, так чтобы колени были согнуты под прямым углом. По команде пациент встает, проходит прямо 3 метра, разворачивается на 180 градусов и возвращается в кресло. Время, затраченное на выполнение теста, замеряют в секундах. Этот простой тест позволяет оценивать эффективность всей реабилитационной программы и его можно использовать качестве ориентира для усиления сложности упражнений. Сравнив этот показатель до начала тренировки и после нее, можно судить об эффективности занятий.
Нормативы теста «наклон вперед»:
|
Мужчины |
Женщины |
||
|
Возраст |
Расстояние |
Возраст |
Расстояние |
|
Меньше 70 лет |
38 см |
До 50 лет |
40 см |
|
Больше 70 лет |
33 см |
До 60 лет |
38 см |
|
|
|
До 70 лет |
37 см |
|
|
|
Старше 70 лет |
34 см |
Нормативы теста «встать и пройтись на время»:
|
Возраст (лет) |
40-49 |
50-59 |
60-69 |
70-79 |
|
Время (секунд) |
6,2 |
6,4 |
7,2 |
8,5 |
Четвертая фаза реабилитации: «полное восстановление» (9-14 недели после операции)
В этой фазе реабилитации нужно окончательно восстановить силу, амплитуду движений в тазобедренном суставе, чувство баланса. К сожалению, очень часто многие люди, перенесшие эндопротезирование тазобедренного сустава ленятся выполнять упражнения после того, как начнут ходить без трости, поскольку начинают чувствовать себя здоровыми или, если дискомфорт или боль после операции прошли не до конца, то считают, что исправить это уже нельзя. Более того, эта остаточная боль не идет ни в какое сравнение с тем, что было до операции, и опять же, заполучив хотя бы такой результат, человек прекращает заниматься восстановлением. Но это недопустимо! Тренироваться нужно, поскольку сильные и хорошо работающие мышцы позволят вам выйти победителем из возможных нестандартных ситуаций (авария, поскальзывание на льду и т.д.). Так что держать свои мышцы в тонусе нужно всегда, на протяжении многих десятилетий после операции. Справедливости ради отметим, что тренировки нужны всем людям, а не только тем, кому сделали эндопротезирование.
|
Четвертая фаза реабилитации: «полное восстановление» (9-14 недели после операции)
|
|
|
Цели |
|
|
Опасности |
|
|
Реабилитация |
|
Пожалуйста, помните о том, что самостоятельная реабилитация может быть опасной. Проконсультируйтесь со своим врачом о целесообразности выполнения того или иного упражнения применительно к вашей ситуации.
|
Автор статьи – кандидат медицинских наук Середа Андрей Петрович |
Реабилитация после протезирования
Невероятно, какие испытания может преодолеть человеческое тело. Тяжелые заболевание, несчастные случаи или просто возрастные изменения могут привести необратимым последствиям. Многие теряют надежду и думают, что на этом их жизнь закончена и остается только существование …
Современные методики в ортопедии и активно продвигающиеся нанотехнологии, позволяют справиться с перенесенной ампутацией, замещения собственного сустава, разрушенного травмой или же заболеванием (перелом шейки бедренной кости, коксартроз, гонартроз) и приспособиться к новой жизненной ситуации, преодолеть ощущение неполноценности и ненужности. Операции по тотальному эндопротезированию суставов нижних конечностей являются сегодня самым современным способом вернуть человеку возможность двигаться без боли, вести привычный образ жизни, не чувствовать себя беспомощным и зависимым.
Реабилитация после эндопротезирования является обязательной частью восстановительного периода.
Оздоровительно-реабилитационный центр «Сосны» предлагает пациенту индивидуальную комплексную программу по восстановлению после протезирования, в том числе и после эндопротезирования коленного и тазобедренного суставов.
От эффективно подобранной нашими специалистами программы по реабилитации зависит успех операции и качество будущей жизни каждого пациента.
Протезирование представляет собой важный этап процесса социально-трудовой реабилитации человека, утратившего конечности, или страдающего заболеваниями опорно-двигательного аппарата, но важно не упустить момент прохождения реабилитационного периода после протезирования.
Реабилитация после протезирования органов опорно-двигательного аппарата заключается в том, чтоб создать все условия для полноценной и качественной жизни без ограничений для каждого пациента. Оздоровительно-реабилитационный центр «Сосны предлагает пациенту индивидуальную комплексную программу по восстановлению после протезирования.
Реабилитация после протезирования
Цели реабилитации: уменьшение послеоперационной боли и отека, тренировка и укрепление мышц, обучение пациента трансферу и одноопорной ходьбы, выработка физиологического стереотипа ходьбы, мобилизация и разработка органов. Этот же подход — важная часть реабилитационного процесса восстановления, который возвращает пациентам возможность нормально двигаться.
Среди основных реабилитационных мероприятий в оздоровительно-реабилитационном центре «Сосны» выделяют регулярные занятия лечебной гимнастикой, акватерапия (бассейн), механотерапия (мотомед, вертикализатор и т.д.), эрготерапия, рефлексотерапия, массаж и др. Ниже на странице Вы можете узнать, что будет включено в программу пребывания, знакомившись с более подробной информацией по реабилитации после протезирования.
* 2 категория — способность пациента к самообслуживанию и самостоятельному передвижению.
**1 категория — ограниченные возможности пациента в самообслуживании и самостоятельном передвижении, требуется посторонняя помощь и уход.
Реабилитация после эндопротезирования — особенности восстановления и лечения
Эндопротезирование – процесс замены тазобедренного или коленного сустава искусственным аналогом. После вживления нового сустава, пациент избавляется от боли и возвращается к нормальной жизни. В России операция хорошо отработана. Но, несмотря на это, после операции необходим период восстановления. Он состоит из ряда реабилитационных мероприятий. Включает медикаментозное лечение и применение нелекарственных методов. Реабилитация начинается в клинике и продолжается после выписки из стационара. От человека требуется дисциплинированность, чтобы процесс выздоровления прошёл успешно.
Этапы реабилитации после эндопротезирования тазобедренного сустава
Выделяют три периода восстановительного процесса после операции по замене сустава бедра.
- Ранний этап протекает в стационаре, охватывает первые две недели после операции. В больнице под присмотром медицинского персонала пациент учится самостоятельно вставать, ходить на костылях, делать простые упражнения лечебной гимнастики, правильно ложиться на кровать и укладывать конечности.
- Поздний этап продолжается от 1 до 2 месяцев. Пациент выполняет рекомендованные врачом упражнения самостоятельно в домашних условиях. Регулярно посещает занятия по ЛФК в территориальной поликлинике. На этом этапе все усилия направляются на разработку мышц, адаптации к новому состоянию, навыкам решения бытовых проблем с учётом изменений.
- Отдалённый этап занимает 6 месяцев после операции. Пациент занимается гимнастикой, ходит на консультацию к реабилитологу, привыкает ходить без костылей.
Период восстановления после операции на коленном суставе
В системе реабилитационных мероприятий при протезировании коленного сустава присутствует предоперационный этап.
Пациента заранее обучают правильным движениям после операции:
- подъём с кровати;
- переворачивания в кровати в положении лёжа;
- принятие положения сидя;
- ходьба на костылях без опоры на прооперированную ногу;
- передвижение по ступеням.
Полученные навыки пациент будет использовать с новым коленным суставом. После проведения операции наступает период адаптации к установленному суставу.
Также, как при эндопротезировании тазобедренного сустава, этот период делится на три этапа.
- Ранний этап продолжается 5 дней непосредственно после операции. Действия врачей направлены на профилактику послеоперационных осложнений и предупреждение появления пролежней. С больным начинают проводить ЛФК.
- Средний этап составляет от 10 дней до полутора месяцев. Пациент при помощи персонала передвигается по клинике, учится самостоятельно принимать душ и туалет, спускаться и подниматься по ступенькам. Пройденное расстояние увеличивается постепенно, не должно быть чрезмерной нагрузки на оперированную ногу.
- Заключительный этап наступает через 2 месяца после операции. В течение 10 дней совершенствуются двигательные навыки. В зависимости от показаний, медицинские процедуры включают стимуляцию или расслабление мышц. Считается, что на заключительном этапе завершается процесс привыкания человека к суставу.
Больной проводит в стационаре под присмотром врачей ранний и средний период реабилитации. Деление на этапы приблизительные. Пациенту может понадобиться больше времени на восстановление. После выписки из стационара, больной выполняет рекомендации врачей в домашних условиях под присмотром родственников или пользуется услугами частного пансионата.
Методика восстановления после операции на тазобедренном и коленном суставах
В пансионатах и реабилитационных центрах в программе восстановления принимает участие команда врачей: терапевт, физиотерапевт, эрготерапевт, психолог. При составлении плана оздоровления учитываются различные факторы.
Вам также будет интересна статья: Реабилитация после перелома шейки бедра
Проводится профилактика возможных осложнений в результате оперативного вмешательства: пролежней, сердечной недостаточности, проблем органов дыхания, заболеваний желудочно-кишечного тракта.
Медикаментозное сопровождение включает комплекс таблетированных препаратов и инъекций:
- антибиотики предупреждают развитие инфекций;
- протекторы препятствуют возникновению тромбов;
- противовоспалительные средства применяют для снятия боли;
- белковые и кальциевые добавки способствуют регенерации повреждённых тканей;
- урологические медикаменты улучшают функцию мочевыделения.
Лекарственная терапия дополняется другими методами. Физиотерапевты решают задачи по снижению болевых ощущений и отечности суставов, купированию воспалительных процессов.
Для этого используется:
- ультрафиолетовое облучение;
- электрофорез;
- воздействие инфракрасным лазером;
- магнитотерапия.
С помощью массажа разминают смежные участки тела. После операции на тазобедренном суставе массируют здоровую область поясницы, бёдер, ягодиц. Через некоторое время переходят на прооперированную конечность, не задевая зону швов.
Когда рубцы заживут, вводят тонизирующий массаж для укрепления конечности и улучшения функциональности сустава. Массаж после установки нового сустава на колене позволяет развить его подвижность, увеличить объём выполняемых движений, способствует восстановлению мышц и связок.
Общее назначение массажных воздействий:
- улучшение кровоснабжения и лимфотока;
- снятия спазмов;
- запуск в тканях процесса регенерации;
- заживление рубцов и уменьшение боли.
Постепенно ткани возвращают здоровую упругость и эластичность, а мышцы свою работоспособность.
Лечебная физкультура развивает координацию движений, силу, выносливость организма, служит профилактикой возможных осложнений после оперативного вмешательства. В комплексе с ЛФК пациент посещает тренажёрный зал и сеансы эрготерапии. Упражнения, подобранные инструкторами, направлены на приспособление пациента к изменениям в своём организме.
Вам также будет интересна статья: Реабилитация пожилых людей
Человек учится выполнять ежедневные необходимые движения, подстраиваясь под особенности работы нового сустава. Физкультура проводится несколько раз в день, продолжительностью 30 минут. Во время тренировок человек не должен чувствовать чрезмерной боли, делать упражнения через силу.
Акватерапия или лечение водой, применяется как метод коррекции движения и эмоций. Занятия в бассейне также рекомендуются врачами для повышения устойчивости организма к инфекциям. В воде нет нагрузки на опорно-двигательный аппарат. Человек расслабляется, не испытывает болезненных ощущений, когда начинает сгибать и выпрямлять ноги. Его настроение стабилизируется, улучшается работа органов дыхания, организм получает больше кислорода.
Важная составляющая перечисленных методов лечения:
- дозированность;
- регулярность.
В профильных центрах к реабилитационному процессу присоединяются психологи. Постояльцы в ходе привыкания к новому положению могут испытывать тревогу, страхи, усталость, нежелание тренироваться каждый день. Такие проявления препятствуют выздоровлению. Психологи в индивидуальной работе помогают клиентам избавиться от чувства отчаяния, повышают мотивацию к выполнению рекомендаций узких специалистов, вселяют уверенность в своих силах.
Противопоказания в период восстановления
Первая проблема, которая начинает волновать людей после операции – боли в искусственных суставах. Происходит это от того, что сустав чётко не поставлен на оси. У пациентов с лишним весом легко возникают смещения сустава, вывихи из-за слабости мышечных групп. Положение в обоих случаях исправляется за счёт тренировки мышц, обслуживающих сустав. При этом нельзя поднимать тяжести, делать прыжки.
Для предупреждения вывихов соблюдают правила:
- не допускают сгибания ноги в оперированном суставе на 90 градусов и выше;
- не поворачивают ногу носком внутрь.
В первое время после эндопротезирования тазобедренного сустава спать нужно только на спине. Поворачиваться можно будет на здоровый бок примерно через 3-4 дня. Пациенту помогают медицинские работники или родственники. Ноги должны находиться в состоянии отведения. Избегают усаживания на низкую и мягкую мебель. Постель и стул для оперированного должны быть высокими.
Нельзя садиться после протезирования на корточки, вставать на четвереньки, «забрасывать» одну конечность на другую. Следует помнить, что больному после протезирования противопоказано долго стоять и сидеть в одном положении. За день человек должен присаживаться не более 3 раз на 30 минут.
Ни в коем случае нельзя подбирать самостоятельно физические тренировки. Комплекс методик назначает специалист. Он же контролирует их эффективность на очередном медосмотре. При необходимости делает рентгеновские снимки.
Нужно бережно относиться к ранам и швам, заживающим после оперативного вмешательства. Не допускают попадания влаги на рану, пока не произойдёт полная герметизация. Вместе с водой в рану может проникнуть инфекция, развиться воспалительный процесс. Чтобы не возникало раздражения от одежды, надевают специальный бандаж, закрывающий область раны. Для предупреждения тромбоза на ноги накладывают эластичный бинт.
Посещение бани и сауны противопоказано в течение 3 месяцев после установки протеза.
Восстановление в домашних условиях
Если решено, что восстановительный период после эндопротезирования тазобедренного сустава или сустава на колене, пройдёт дома, нужно подготовить квартиру.
В ванной комнате устанавливают поручни для опоры во время купания, ставят скамейку, кладут антискользящий коврик. При принятии гигиенических процедур родственникам нужно сопровождать подопечного. Учить его заходить и выходить из ванны, держась крепко за поручень руками.
Вам также будет интересна статья: Как оформить патронаж над пожилым человеком
На пути движения домочадца убирают провода, ковры, другие преграды. Увеличивают высоту кухонного стула сложенным одеялом или приобретают барный стул. Поднимают кровать, укладывая второй матрас. Её располагают в комнате таким образом, чтобы удобно было подходить и ложиться.
Рядом с кроватью ставят тумбочку или небольшой столик. На нём располагают предметы первой необходимости:
- очки;
- сотовый телефон;
- зарядное устройство для телефона;
- бутылку с водой;
- фонарик;
- настольную лампу.
Освещение в квартире делают оптимальным: чтобы свет не ослеплял и не был тусклым. Иначе человек не сможет увидеть препятствие на пути и обойти его. Обсуждают с лечащим врачом, какие тренажёры необходимо использовать для разработки суставов. Устройства можно не только купить. Есть фирмы, которые предоставляют аппараты в аренду.
Период восстановления сустава после протезирования протекает легче и быстрее у людей с нормальным весом. Поэтому стоит бороться с лишними килограммами, есть здоровую пищу, придерживаться диеты. Полезно вводить в рацион продукты, богатые кальцием, белком, коллагеном: молоко, рыбу, мясо, холодец, фруктовое желе.
Обувь для родственника с протезированным суставом подбирают комфортную, желательно ортопедическую, без шнурков. Приобретают костыли или ходунки с четырьмя ножками для ходьбы. Они должны иметь наконечники из нескользящих материалов. В норме человек переходит на ходьбу с тростью через 2 месяца после установки протеза.
Людям пожилого возраста требуется для адаптации к суставу больше времени.
Ходить без трости пациенты начинают через полгода. Режим пеших прогулок на свежем воздухе составляет: несколько раз в день по 30 минут. Конечность с протезом как опору при ходьбе начинают использовать через 2 месяца.
Следует избегать физических нагрузок и не носить тяжести. При появлении красноты и отёков в области суставов, повышения температуры, нужно немедленно обращаться к лечащему врачу.
Упражнения после эндопротезирования тазобедренного сустава
В программе восстановительной физкультуры ежедневные тренировки задействуют различные группы мышц. Нагрузки наращиваются постепенно, с учётом общего состояния здоровья и возраста человека. Задания нужно выполнять чётко по инструкции, чтобы не допустить вывиха искусственного сустава.
В первую послеоперационную неделю полезна щадящая активность: дыхательная гимнастика, проверочная техника Томаса. На позднем этапе лечения тазобедренного сустава занятия проводятся в различном состоянии: лёжа, сидя, с переходом в вертикализацию тела с дополнительной поддержкой.
Упражнение №1
- Лечь на спину.
- Напрячь ягодицы и свести их вместе, как будто бы между ними удерживается карандаш.
- Задержаться в таком состоянии на 6 секунд.
- Расслабиться в течении 5 секунд.
- Повторить задание.
Упражнение №2
- Сесть в кровати.
- Втянуть живот.
- Выпрямить голень.
- Согнуть и подтягивать носочек на себя.
- Задержаться в таком состоянии.
- Медленно опустить голень.
Для мышечной растяжки и разработки нового сустава каждое задание нужно выполнять 6-8 раз. Занятие состоит из серии подобных тренировочных заданий.
Упражнения после протезирования на колене
В период восстановления врачи рекомендуют проводить стандартный комплекс заданий: на сгибание и разгибание коленных суставов, подтягивания прооперированной ноги вверх. На раннем этапе занятия нужно выполнять лёжа на спине. На позднем этапе – стоя, с применением стула, стола для поддержки.
Упражнение №1
- Сесть на стул.
- Стопы поставить на пол.
- Сгибать и разгибать конечность в колене, делая скользящие движения пяткой по полу.
Упражнение №2
- Сесть на край стула, поставить пятки на пол.
- Выпрямить ногу и потянуть стопу на себя.
- Спину держать в прямом положении.
- Наклониться вперёд до появления чувства натяжения по задней стороне бедренных мышц.
- Удерживать тело в таком положении 5 секунд.
- Выпрямиться, вернуться в исходное состояние.
Упражнение №3
- Встать рядом со стулом или столом, придерживаясь за него руками.
- Перенести вес тела с одной стороны на другую.
- Одну ногу оторвать от пола, приподнять, удерживая 4 секунды.
- Поставить на пол.
- Вес тела равномерно распределить.
- Повторить задание, удерживая баланс попеременно на здоровой и на больной ноге.
Человеку с имплантом на протяжении дальнейшей жизни придётся ограничить свои спортивные увлечения. Футбол, хоккей, тяжёлая атлетика ему противопоказаны. Допускается плавание, езда на велосипеде, катание на лыжах, спортивная ходьба.
Реабилитация в домашних условиях и пансионате
После эндопротезирования тазобедренного сустава и сустава ноги период восстановления лучше провести в профильном центре или частном пансионате. Пациенты будут находиться под пристальным вниманием медицинского персонала.
Все виды движений, наращивание физических нагрузок выполняются по рекомендациям врачей. Лечебные мероприятия проводятся квалифицированными специалистами, после консультации с хирургом и врачом-кинезитерапевтом. В медицинских центрах и пансионатах, в отличие от дома, имеются специальные устройства, аппараты, тренажёры для совершенствования двигательных навыков. Предоставляются средства передвижения: ходунки, костыли, трости.
Преимуществом является то, что услуги оказываются в одном месте. В домашних условиях придётся либо приглашать массажистов и инструкторов по физкультуре на дом, оплачивая их услуги, либо ежедневно выезжать в клинику.
Дома с подопечным как правило, остаётся один из членов семьи. Ему трудно совмещать разные функции и обеспечить разностороннюю поддержку. В пансионате используется междисциплинарный подход, техники оздоровления своевременно варьируются по результатам еженедельных наблюдений.
Обучение пациентов и реабилитация после эндопротезирования тазобедренного сустава в итальянском спа-центре: пилотное исследование возможности
Anton SD, Hida A, Mankowski R, Layne A, Solberg L, Mainous AG, Buford TW (2016) Питание и упражнения в саркопения. Curr Protein Pept Sci. https://doi.org/10.2174/13817666161227144349
Антонелли М., Донелли Д. (2018) Влияние бальнеотерапии и спа-терапии на уровень кортизола как биомаркера стресса: систематический обзор.Int J Biometeorol. https://doi.org/10.1007/s00484-018-1504-8
Ardiç F, Ozgen M, Aybek H, Rota S, Cubukçu D, Gökgöz A (2007) Влияние бальнеотерапии на сывороточные уровни IL-1, PGE2 и LTB4 у пациентов с фибромиалгией. Rheumatol Int 27 (5): 441–446. https://doi.org/10.1007/s00296-006-0237-x
Артикул CAS Google Scholar
Баттерхэм С.И., Хейвуд С., Китинг Дж.Л. (2011) Систематический обзор и метаанализ, сравнивающий наземные и водные упражнения для людей с артритом тазобедренного или коленного сустава с точки зрения функции, подвижности и других показателей здоровья.BMC Musculoskelet Disord 12 (1): 123. https://doi.org/10.1186/1471-2474-12-123
Артикул Google Scholar
Becker BE (2009) Водная терапия: научные основы и приложения в клинической реабилитации. PM R 1 (9): 859–872. https://doi.org/10.1016/j.pmrj.2009.05.017
Артикул Google Scholar
Беллометти С., Галзинья Л. (1998) Уровни простагландина и лейкотриена в сыворотке после обертывания термальной грязью.J Investig Med 46 (4): 140–145
CAS Google Scholar
Bellometti S, Galzigna L, Richelmi P, Gregotti C, Bertè F (2002) На оба сывороточных рецептора фактора некроза опухоли влияют грязевые компрессы у пациентов с остеоартрозом. Int J Tissue React 24 (2): 57–64
CAS Google Scholar
Беллометти С., Ришельми П., Тассони Т., Берте Ф. (2005) Производство матриксных металлопротеиназ и их ингибиторов у пациентов с остеоартритом, проходящих терапию грязевыми ваннами.Int J Clin Pharmacol Res 25 (2): 77–94
CAS Google Scholar
Бендер Т., Бариска Дж., Ваги Р., Гомес Р., Ковач И. (2007) Влияние бальнеотерапии на антиоксидантную систему — контролируемое пилотное исследование. Arch Med Res 38 (1): 86–89
Статья CAS Google Scholar
Brosseau L, Robinson V, Wells G, Debie R, Gam A, Harman K, Morin M, Shea B, Tugwell P (2005) Низкоуровневая лазерная терапия (классы I, II и III) для лечения ревматоидного артрита.Кокрановская база данных Syst Rev 19 (4): CD002049
Google Scholar
Ciani O, Pascarelli NA, Giannitti C, Galeazzi M, Meregaglia M, Fattore G, Fioravanti A (2017) Грязевая ванна в дополнение к обычному уходу при двустороннем остеоартрите коленного сустава: экономическая оценка наряду с рандомизированным контролируемым исследованием. Arthritis Care Res (Hoboken) 69 (7): 966–972. https://doi.org/10.1002/acr.23116
Артикул Google Scholar
Cipriano JJ (2010) Фото-руководство региональных ортопедических и неврологических обследований, 5-е изд.Wolters Kluwer Health / Lippincott Williams & Wilkins, Philadelphia
Cozzi F, Carrara M, Sfriso P, Todesco S, Cima L (2004) Противовоспалительное действие грязевых ванн на адъювантный артрит у крыс. Clin Exp Rheumatol 22 (4): 763–766
CAS Google Scholar
Di Monaco M, Castiglioni C (2013) Какой вид лечебной физкультуры эффективен после артропластики бедра? Систематический обзор рандомизированных контролируемых исследований.Eur J Phys Rehabil Med 49: 893–907
Google Scholar
Falagas ME, Zarkadoulia E, Rafailidis PI (2009) Терапевтический эффект бальнеотерапии: оценка доказательств рандомизированных контролируемых исследований. Int J Clin Pract 63 (7): 1068–1084. https://doi.org/10.1111/j.1742-1241.2009.02062.x
Артикул CAS Google Scholar
Fioravanti A, Cantarini L, Guidelli GM, Galeazzi M (2011) Механизмы действия спа-терапии при ревматических заболеваниях: какие научные доказательства существуют? Rheumatol Int 31 (1): 1–8.https://doi.org/10.1007/s00296-010-1628-6
Артикул Google Scholar
Fioravanti A, Giannitti C, Cheleschi S, Simpatico A, Pascarelli NA, Galeazzi M (2015) Уровни циркулирующих адипонектина, резистина и висфатина после грязевой терапии у пациентов с двусторонним остеоартритом коленного сустава. Int J Biometeorol 59 (11): 1691–1700. https://doi.org/10.1007/s00484-015-0977-y
Артикул Google Scholar
Fioravanti A, Karagülle M, Bender M, Karagülle MZ (2017) Бальнеотерапия при остеоартрозе: факты, вымыслы и пробелы в знаниях.Eur J Integr Med 9: 148–150
Статья Google Scholar
Giannitti C, De Palma A, Pascarelli NA, Cheleschi S, Giordano N, Galeazzi M, Fioravanti A (2017) Может ли бальнеотерапия изменять уровни экспрессии микроРНК при остеоартрите? Сравнительное исследование у пациентов с остеоартрозом коленного сустава. Int J Biometeorol 61 (12): 2153–2158. https://doi.org/10.1007/s00484-017-1420-3
Артикул CAS Google Scholar
Гибсон А.Дж., Шилдс Н. (2015) Влияние водной терапии и наземной терапии по сравнению с одной только наземной терапией на диапазон движений, отек и функцию после замены бедра или колена: систематический обзор и метаанализ.Physiother Can 67 (2): 133–141. https://doi.org/10.3138/ptc.2014-01
Артикул Google Scholar
Karagülle M, Karagülle MZ, Karagülle O, Dönmez A, Turan M (2007) 10-дневный курс SPA-терапии полезен для людей с тяжелым остеоартритом коленного сустава. 24-недельное рандомизированное контролируемое пилотное исследование. Clin Rheumatol 26: 2063–2071. https://doi.org/10.1007/s10067-007-0618-x
Артикул Google Scholar
Кивил В.Л., Ромеро-Ортуно Р. (2015) Хорошее старение: обзор саркопении и слабости.Proc Nutr Soc 74 (4): 337–347. https://doi.org/10.1017/S0029665115002037
Артикул Google Scholar
Khadilkar A, Milne S, Brosseau L, Robinson V, Saginur M, Shea B, Tugwell P, Wells G (2005) Чрескожная электрическая стимуляция нервов (TENS) при хронической боли в пояснице. Кокрановская база данных Syst Rev 20 (3): CD003008
Google Scholar
Koller D, Schön G, Schäfer I, Glaeske G, van den Bussche H, Hansen H (2014) Мультиморбидность и длительная зависимость от ухода — пятилетнее наблюдение.BMC Geriatr 14: 70–10.1186 / 1471-2318-14-70
Артикул Google Scholar
Masiero S (2008) Термическая реабилитация и костно-суставные заболевания пожилых людей. Aging Clin Exp Res 20 (3): 189–194
Статья Google Scholar
Masiero S, Vittadini F, Ferroni C, Bosco A, Serra R, Frigo AC, Frizziero A (2018) Роль термобальнеотерапии в лечении пациентов с ожирением и остеоартрозом коленного сустава.Инт Дж Биометереол 62 (2): — 252. https://doi.org/10.1007/s00484-017-1445-7
Mazzoli D, Giannotti E, Longhi M, Prati P, Masiero S, Merlo A (2017) Возраст объясняет ограниченное восстановление разгибания бедра через один год после тотального эндопротезирования тазобедренного сустава. Clin Biomech (Бристоль, Эйвон) 48: 35–41. https://doi.org/10.1016/j.clinbiomech.2017.07.003
Артикул Google Scholar
Nilsdotter A, Bremander A (2011) Измерения функции бедра и симптомы.Оценка по Харрису тазобедренного сустава (HHS), Оценка исходов по инвалидности и остеоартриту (HOOS), Оксфордская оценка тазобедренного сустава (OHS), Индекс тяжести тазобедренного сустава Лекена (LISOH) и Анкета Американской академии хирургов-ортопедов (AAOS) . Уход за артритом Res 63 Suppl 11: S200 – S207. https://doi.org/10.1002/acr.20549
Артикул Google Scholar
Paoloni M, Bernetti A, Brignoli O, Coclite D, Fraioli A, Masiero S, Napoletano A, Quirino N, Rengo F, Ruosi C, Viora U, Vitale M, Santilli V (2017) Соответствие и эффективность спа терапия опорно-двигательного аппарата.Инициатива консенсуса по методу Delphi среди экспертов в Италии. Энн Ист Супер Санита 53 (1): 70–76. https://doi.org/10.4415/ANN_17_01_13
Артикул Google Scholar
Rahmann AE, Brauer SG, Nitz JC (2009) Специальная стационарная программа водной физиотерапии улучшает силу после операции по замене тазобедренного или коленного сустава: рандомизированное контролируемое исследование. Arch Phys Med Rehabil 90 (5): 745–748. https://doi.org/10.1016 / j.apmr.2008.12.011
Артикул Google Scholar
Shan L, Shan B, Graham D, Saxena A (2014) Полная замена тазобедренного сустава: систематический обзор и метаанализ среднесрочного качества жизни. Остеоартроз Хрящ 22 (3): 389–406. https://doi.org/10.1016/j.joca.2013.12.006
Артикул CAS Google Scholar
Команда специалистов по реабилитации после артропластики (STAR) и хирурги по замене суставов UW Health (2014): Рекомендации по амбулаторной реабилитации для традиционной тотальной артропластики тазобедренного сустава https: // www.uwhealth.org/files/uwhealth/docs/sportsmed/RE-38788-14_THA_OP.pdf
Verhagen AP, Bierma-Zeinstra SM, Boers M, Cardoso JR, Lambeck J, de Bie RA, de Vet HC (2007) Бальнеотерапия остеоартрита. Кокрановская база данных Syst Rev 17 (4): CD006864
Google Scholar
Вилиани Т., Хубер У., Паскетти П., Поли П., Маркучи М., Пополицио А. (2004) Реабилитация после первичной тотальной замены тазобедренного сустава.Сравнение итальянских и международных протоколов. Eura Medicophys 40 (2): 67–74
CAS Google Scholar
Villalta EM, Peiris CL (2013) Ранняя водная физиотерапия улучшает функцию и не увеличивает риск побочных эффектов, связанных с раной, у взрослых после ортопедической операции: систематический обзор и метаанализ. Arch Phys Med Rehabil 94 (1): 138–148. https://doi.org/10.1016/j.apmr.2012.07.020
Артикул Google Scholar
Wang TJ, Belza B, Elaine Thompson F, Whitney JD, Bennett K (2007) Влияние водных упражнений на гибкость, силу и аэробную форму у взрослых с остеоартрозом бедра или колена.J Adv Nurs 57 (2): 141–152
Статья Google Scholar
Восстановление и реабилитация после операции по замене коленного или тазобедренного сустава
После хирургической процедуры полной замены сустава вам потребуются терапевтические услуги как в условиях больницы, так и после выписки из больницы. Вам будет комфортнее всего работать с терапией, если вы будете одеты удобно. Вы должны взять с собой пару обуви с хорошей опорой, которую можно ослабить для устранения небольшого отека (например, кроссовки), и пару комплектов свободной одежды, такой как спортивные штаны или шорты.
Терапевтические услуги
Эрготерапевт будет работать с вами, чтобы научить вас выполнять функциональные действия, которые являются частью вашей повседневной жизни, такие как переезды, одевание, купание и кухонные навыки.
Физиотерапевт будет работать с вами, чтобы добиться хороших движений, укрепить мышцы вокруг нового сустава и научит вас ходить по ровным поверхностям и лестницам.
График терапии в больнице
День операции: Ваш хирург-ортопед может назначить физиотерапию в день операции.В этот день мы начнем работать над тем, чтобы встать с постели и встать на ноги с помощью ходунков. Мы пройдемся с вами до вашего допуска на ортопедическом аппарате. Вы сможете нести на ноге столько веса, сколько вам удобно.
Послеоперационные дни с 1 по 3: Вас осмотрят специалисты по трудотерапии и физиотерапии. Физиотерапия обычно проводится дважды в день. Трудотерапия проводится один раз в день.
Специальное оборудование
- Ходунки — вам понадобится ходунки в течение одной-двух недель.После этого вы перейдете к прямой трости.
- Прямая трость — Вам нужно будет использовать прямую трость, пока вы не приобретете хорошую силу и подвижность в хирургическом суставе, обычно от четырех до шести недель.
Некоторым пациентам трудно выполнять домашние задания. Хотя не всем требуется специальное оборудование, следующее оборудование может помочь вам в повседневной деятельности. (Многие товары не возмещаются страховкой; обратитесь к своему оператору, чтобы узнать правила покрытия.)
- Поднятое сиденье унитаза
- Рожок для обуви
- Губка с длинной ручкой
- Ричер / захват
- Носок помощник / доннер
- Скамья для ванны
- Эластичные шнурки
Хирурги используют наши ортопедические приспособления для замены бедра подход к операции на бедре. Если ваш хирург использует другой хирургический подход, терапевт научит вас необходимым мерам предосторожности. Вы должны продолжать соблюдать меры предосторожности в отношении тазобедренного сустава, пока ваш хирург не скажет вам, что их можно отменить.При переднем доступе применяются следующие меры предосторожности в отношении тазобедренного сустава:
Меры предосторожности при переднем доступе
- Не растягивайте бедро назад
- Во время ходьбы держите прооперированное бедро на одной линии с телом.
- В положении стоя не выполняйте никаких упражнений со сгибанием спины.
- Не выворачивайте ногу
- Лежа на спине, положите подушку рядом с прооперированной ногой, чтобы она не скатывалась.
- Стоя, держите носок вперед.
- Отвернувшись от оперированного бедра, поднимите и поверните ногу при повороте.
Упражнение
Вам нужно будет тренировать новый сустав, чтобы он работал на оптимальном уровне. Это требует приверженности программе упражнений. Пока вы находитесь в больнице, мы начнем с комплекса основных упражнений.
Первоначально вес вашей ноги будет оказывать вам сопротивление, необходимое для укрепления вашей ноги. В течение периода восстановления эти упражнения будут прогрессировать, увеличивая количество повторений, которые вы выполняете, а также увеличивайте вес, который вы можете поднять.
Вам нужно будет прилежно сидеть дома и выполнять упражнения два-три раза в день в течение трех месяцев. По истечении этого времени ваших сил будет достаточно, чтобы возобновить предоперационные действия.
Продолжение терапии после выписки
После выписки вам необходимо будет продолжать курс физиотерапии в течение четырех-шести недель. Это можно сделать дома, в поликлинике или реабилитационном центре.
Пока вы находитесь в больнице, вы будете работать со своими терапевтами и врачом, чтобы определить наилучшие условия для продолжения этих услуг.
По дороге домой
- Перед тем, как пойти домой, вы должны уметь:
- Самостоятельно вставать и вставать с постели
- Самостоятельно входить и выходить в туалет
- Идти по коридору со вспомогательным устройством
- Управлять лестница дома
- Выполняйте упражнения самостоятельно
Советы по безопасности в домашних условиях
- Удалите все небольшие коврики, например, разбросанные коврики.
- Соблюдайте осторожность в местах, где пол может стать влажным, например, в ванных комнатах и на кухнях.
- Используйте небольшой свет в темном месте, куда вы можете дойти ночью.
- Укрепите все незакрепленные опорные направляющие.
- Удалите все беспорядки в помещениях, которые вы будете использовать, чтобы вы могли легко перемещаться по дому.
- Будьте осторожны с домашними животными, которые могут ходить или бегать на вашем пути.
- Соблюдайте осторожность на обледенелых или мокрых поверхностях вне дома.
- Не садитесь за руль и не управляйте автомобилем, независимо от того, на какой ноге была операция, до тех пор, пока врач-ортопед не скажет вам, что вы можете возобновить операцию.
Реабилитационные упражнения после замены тазобедренного сустава: 360 Ортопедия:
После замены тазобедренного сустава следует выполнять реабилитационные упражнения, чтобы способствовать заживлению и укреплению мышц. Ниже приведен список действий, которые могут быть полезны для вашего восстановления после замены тазобедренного сустава.
Квадроциклы
Квадрицепс — это мышцы, которые контролируют и поддерживают тазобедренные суставы . Чтобы тренировать эту мышцу после замены бедра, лягте на спину, согните здоровую ногу и выпрямите вторую.Затем согните квадрицепсы в вытянутой ноге. Когда вы это сделаете, это должно заставить вашу ногу еще больше выпрямиться, а нижняя часть колена придвинуться ближе к полу. Согните квадрокоптер на пять секунд и отпустите. Повторите это упражнение 10 раз в течение 10 минут или пока ваша нога не устанет.
Подъем прямых ног
Подъем прямых ног может улучшить гибкость бедра и укрепить четырехглавую мышцу. В том же положении, что и в подходе на квадрицепсы, поднимите пораженную ногу, сохраняя ее выпрямленной.Держите ногу в воздухе пять секунд. Затем медленно опустите его, пока он не коснется пола. Сделайте 10 подъемов ног трижды и повторяйте это упражнение не реже двух раз в день. Поначалу может быть трудно поднять ногу, но поднимите ее как можно сильнее. Как только ваша сила квадрицепсов улучшится, поднимайте ногу только под углом 45 градусов относительно пола, чтобы квадрицепсы оставались задействованными в течение всего реабилитационного упражнения.
Отведение бедра
Упражнения на отведение бедра помогут улучшить вашу способность ходить за счет стабилизации таза.Лягте на спину, держите пораженную ногу выпрямленной и медленно сдвиньте ее от центра тела. Затем верните ногу в исходное положение. Убедитесь, что ваша нога не выходит за центральную линию, потому что это может вызвать вывих бедра. По мере того, как ваше бедро становится сильнее, вы можете переходить к выполнению этого упражнения, вставая и используя стул для поддержки.
Упражнения в форме раскладушки
Упражнения «раскладушка» укрепляют ваши ягодицы и улучшают гибкость бедер. Лягте на неоперированный бок и слегка согните ноги в коленях.Держите ноги вместе и разведите колени как можно дальше, не позволяя верхнему бедру откатиться назад. Вы также можете упереться ногами в стену для равновесия.
Туфли-лодочки
Тренировка мышц голени поможет улучшить кровообращение. Правильный кровоток способствует заживлению и помогает предотвратить проблемы со сгустками крови. Лягте и подпереть лодыжку пораженной ноги свернутым одеялом или полотенцем. Согните ногу, направив ее вниз и в сторону от тела. Затем поднимите его как можно сильнее.Повторяйте это примерно 10-30 раз каждый час в дни после операции.
Выполнение реабилитационных упражнений может помочь восстановлению после замены тазобедренного сустава за счет повышения силы и гибкости нижней части тела. По телефону 360 Orthopaedics мы предоставляем планы лечения, чтобы помочь пациентам восстановиться после операций, травм и хронических заболеваний. Наши опытные врачи и медицинский персонал предложат индивидуальный подход к вашему заболеванию. Мы предлагаем встречи в тот же день в трех наших офисах в районе Тампа.Чтобы записаться на консультацию, позвоните по телефону 941-951-2663 или , свяжитесь с нами онлайн.
JMIR Реабилитация и вспомогательные технологии
Введение
Спрос на тотальное эндопротезирование тазобедренного сустава (THA) растет [,]. По оценкам, к 2030 году первичная THA в США увеличится на 174%, а ревизионная THA — на 137% по сравнению с 2005 годом [], примерно до 572 000 первичных и 96 700 повторных процедур в год [].
Эффективность THA хорошо документирована [-], и реабилитация является ключом к оптимизации результатов [,].Кроме того, исследования показывают, что более интенсивные и ранние прогрессивные упражнения приводят к лучшим результатам [,], большему удовлетворению и приверженности [,], а также снижению осложнений и расходов [,]. Согласно экспертному консенсусу относительно лучших практик реабилитации после THA, наибольшую поддержку оказали терапевтические упражнения от 4 до 8 недель, два-три раза в неделю [].
Перед лицом быстро растущих расходов на здравоохранение обеспечение повсеместной рентабельной реабилитации является приоритетной задачей, но ее реализация представляет собой проблему как с точки зрения логистики, так и с точки зрения затрат.
В последние годы были разработаны решения телереабилитации (т.е. услуги реабилитации, предоставляемые дома из удаленного места через систему телекоммуникаций и информационные технологии []), которые позволяют профессионалам удаленно контролировать программы реабилитации [-]. Эти решения продемонстрировали потенциал для снижения затрат на здравоохранение, связанных с наблюдением, предоставлением медицинских учреждений и транспортировкой пациентов [-], при этом обеспечивая аналогичные, но не лучшие клинические результаты, как при традиционной физиотерапии после THA [,].
Используя другой подход, несколько авторов сравнили неконтролируемые домашние программы с программами амбулаторной реабилитации под руководством физиотерапевта, причем оба случая показали аналогичные результаты для пациентов, которые соблюдают их программу [, -]. Однако в исследованиях, сравнивающих контролируемое обучение с неконтролируемым обучением или отсутствием рекомендованного обучения вообще, наблюдается высокая вариабельность показателей приверженности, что является общепризнанным ключевым фактором успеха терапии [-], в диапазоне от 23% до 85% [,, ,].
Появились более передовые технологические решения, которые включают системы биологической обратной связи с целью повышения как показателей пациента, так и приверженности [,,] для достижения максимальных результатов.Какими бы многообещающими они ни были, они, как правило, плохо взаимодействуют и демонстрируют низкий уровень доказательств, а долгосрочные валидационные исследования отсутствуют.
В предыдущем исследовании мы протестировали новую цифровую систему биологической обратной связи, основанную на инерционных трекерах движения, которая обеспечивает независимую физическую реабилитацию в домашних условиях с удаленным мониторингом клинической бригады после тотального артропластики коленного сустава (TKA) []. В этом исследовании (N = 59; NCT03047252) мы сравнили цифровую систему с традиционной очной реабилитацией на дому после ТКА в течение 8-недельной программы.Результаты показали, что это решение было безопасным и очень хорошо принятым, с высокими уровнями приверженности и удовлетворенности и, что наиболее важно, что клинические результаты были лучше, чем при традиционной реабилитации []. Эти обнадеживающие результаты побудили к дальнейшим исследованиям с целью проверки этого решения в других терапевтических сценариях.
Целью этого одноцентрового пилотного исследования в параллельных группах является оценка приема пациентов и системной безопасности у пациентов, проходящих THA, а также сравнение клинических результатов домашней программы с использованием этой цифровой системы физиотерапии (PT). против традиционной, личной, домашней реабилитации после THA.
Методы
Дизайн исследования
Это было одноцентровое пилотное исследование с параллельными группами. Он был разработан для оценки восприятия пациентами и безопасности цифровой физиотерапевтической системы, а также для сравнения клинических результатов домашней программы с использованием домашней цифровой программы по сравнению с обычной личной реабилитацией на дому после THA. .
График исследования
Все последовательные пациенты, госпитализированные для THA в период с 19 декабря 2016 г. по 16 января 2018 г., были проверены до операции и после операции на соответствие критериям отбора в Hospital da Prelada, Порту, Португалия, двумя хирургами-ортопедами, которые наблюдали за исследованием (JP и RS).Дата завершения 6-месячной последующей оценки — 16 июля 2018 г.
Критерии включения и исключения
Все пациенты, включенные в это исследование, были направлены на реабилитацию после THA двумя независимыми врачами. Пациенты были включены, если они были (1) в возрасте 18 лет и старше и имели (2) клинические и визуализационные (КТ) доказательства остеоартрита тазобедренного сустава по оценке хирурга-ортопеда, (3) показания для THA по мнению хирурга-ортопеда. , (4) способность ходить (без посторонней помощи или со вспомогательным устройством), и (5) наличие лица, осуществляющего уход, для оказания помощи пациенту после операции.
Критерии исключения: (1) допущены к пересмотру THA; (2) остеоартроз контралатерального бедра или колена, серьезно ограничивающий подвижность пациента и способность выполнять программу реабилитации; (3) афазия, деменция или сопутствующие психические заболевания, мешающие общению или приверженности процессу реабилитации; (4) респираторное, сердечное, метаболическое или другое состояние, несовместимое с не менее 30 минутами легкой или умеренной физической активности; (5) серьезные медицинские осложнения, возникшие после операции, которые помешали выписке пациента в течение 10 дней после операции; (6) другие медицинские или хирургические осложнения, мешающие пациенту пройти программу реабилитации; и (7) слепота или неграмотность.
Распределение пациентов
Набор пациентов проводился в больнице Hospital da Prelada, Порту, Португалия. Распределение пациентов производилось с использованием адреса пациента в качестве критерия. Пациенты, проживающие за пределами административных границ города Порту, были отнесены к группе цифрового PT, тогда как пациенты, проживающие в пределах города, были отнесены к группе традиционной реабилитации. Распределение пациентов проводилось централизованно одним исследователем (FDC) и сообщалось ответственному физиотерапевту только после включения пациентов.
Ослепление
Характер исследования не позволял ослеплять пациентов. Оценка пациентов проводилась двумя исследователями (JP и RS), которые не знали об исследуемых группах. Статистический анализ проводился слепым статистиком (LT).
Вмешательство
После первоначальной оценки все пациенты были отправлены на плановую THA. Техника операции была одинаковой для всех пациентов — прямой боковой доступ под регионарной анестезией.
Между 1-м днем после операции и выпиской из больницы всех пациентов учили, как безопасно вставать и вставать с постели, и просили регулярно выполнять попеременные упражнения на сгибание и разгибание голеностопного сустава.Все пациенты выполняли начальную тренировку походки с тростью.
После выписки из больницы обе группы прошли 8-недельную реабилитационную программу, начиная с 7-го по 10-й день после операции (см.). Они были разработаны на основе результатов группы Delphi по передовым методам реабилитации после THA [] и протоколов, опубликованных SOFMER, Французским обществом физической и реабилитационной медицины [].
В группе цифрового ПК пациенты впервые посещали физиотерапевт для оценки конкретных потребностей и обучения пациентов и лиц, осуществляющих уход, настройке и использованию системы.Затем пациенты выполняли упражнения самостоятельно, используя систему, под асинхронным удаленным мониторингом физиотерапевта (подробнее см.). Пациенты были проинструктированы выполнять упражнения от 5 до 7 дней в неделю, минимум 30-минутные сеансы, но они не исключались в случае низкой приверженности. Каждому пациенту звонили по телефону на 2-й и 6-й неделях, чтобы проверить его адаптацию, просмотреть программу и оценить побочные эффекты; личный визит на 4-й неделе для проведения углубленного обзора программы; и завершающий визит для сбора системы.При необходимости выполнялись дополнительные посещения.
Группа традиционной реабилитации получала программу на дому под присмотром физиотерапевта три раза в неделю в течение 1 часа (см. Более подробную информацию). Пациенты также были проинструктированы проводить дополнительные сеансы как минимум в два других дня недели. Они не были обязательными, и записи об этих сеансах не велись.
Оценка результатов
Общее время терапевта
Общее время терапевта было рассчитано в обеих группах с учетом времени, затраченного на личные контакты, а также времени, затраченного на поездки и на звонки.Для группы цифрового вмешательства также было рассчитано время, проведенное на одного пациента на веб-портале.
Безопасность и нежелательные явления
В группе цифрового ПК пациентов просили оценить боль и утомляемость по шкале от нуля до 10 в конце каждого сеанса. Они были доступны для удаленного мониторинга через портал. Пациентам также был предоставлен прямой контакт с назначенным физиотерапевтом для сообщения о побочных эффектах: боли во время упражнений, падениях и других медицинских осложнениях (например, воспалительные признаки или инфекция на хирургической ране или прооперированном члене; тромбофлебит).
Пациенты в группе традиционной реабилитации проводили сеансы под наблюдением физиотерапевта, что позволяло раннее обнаруживать нежелательные явления и сообщать о них.
Первичные и вторичные результаты
В качестве основного результата мы выбрали тест производительности — тест Timed Up and Go (TUG) [], который измеряет подвижность пациента и состоит из времени, необходимого для того, чтобы подняться со стула и пройти 3 метра. , развернитесь, вернитесь к стулу и сядьте. Этот тест является одним из наиболее рекомендуемых критериев оценки исходов для рутинной оценки или мониторинга исходов после первичной ТГА [].Он прост, практичен, быстр и легок в применении, а также продемонстрировал способность прогнозировать как краткосрочную [], так и долгосрочную [] функцию после артропластики тазобедренного сустава. Важно отметить, что он также показал отличную межэкспертную надежность (внутриклассовая корреляция [ICC] ≥0,9) и очень хорошую надежность повторного тестирования (ICC 0,8-0,89) у пациентов с плановой заменой тазобедренного сустава (N = 100) [] и более высокую чувствительность к изменению результативность после THA по сравнению с другими обычно используемыми самооценками, такими как индекс остеоартрита университетов Западного Онтарио и Макмастера (WOMAC) и функциональная шкала нижних конечностей (LEFS) [].Более того, Подсиадло и Ричардсон [] подтвердили достоверность его содержания у пожилых людей (N = 60), поскольку они оценили хорошо известную серию маневров, используемых в повседневной жизни.
Вторичными исходами были (1) исходы, сообщаемые пациентами, измеренные по шкале дисфункции тазобедренного сустава и остеоартрита (HOOS) [] и (2) диапазон движений бедра (ROM).
HOOS состоит из пяти подшкал: (1) боль, (2) симптомы, (3) функция повседневной активности (ADL), (4) функция в спорте и отдыхе (спорт) и (5) функция бедра. связанное качество жизни (QoL).Пациентов просят ответить на этот вопросник по конкретному заболеванию, основанный на предыдущей неделе, со стандартными вариантами ответов на каждый вопрос (каждому дается оценка от 0 до 4). Нормализованный балл (100 указывает на отсутствие симптомов и 0 указывает на крайние симптомы) рассчитывается для каждой подшкалы. Эта шкала показала высокую воспроизводимость повторных тестов для людей с инвалидностью тазобедренного сустава с остеоартритом тазобедренного сустава или без него, при этом ICC варьируется от 0,75 до 0,97 для всех подшкал []. Валидность содержания HOOS была проверена Нильсдоттером и его коллегами [] на пациентах, отнесенных к THA (n = 90), с просьбой оценить важность каждого пункта.Более 67% пациентов считали, что все пункты имеют хоть какое-то значение, и это предел, установленный для обоснования включения в HOOS. Все элементы, включенные в состав боли (10/10), ADL (17/17), спорт (5/5), QoL (4/4) и большинство элементов, включенных в симптомы (4/5), были рассмотрены, по крайней мере, в некоторой степени. важен более чем для 80% пациентов.
Устройство SWORD использовалось в обеих группах для измерения активной ROM бедра. Это устройство было сертифицировано для использования в качестве инструмента для измерения углов со среднеквадратичной ошибкой, равной 3.5 ° по сравнению со стандартной гониометрией в техническом файле. Активная ROM измерялась в градусах в следующих упражнениях: сгибание бедра лежа и стоя, отведение бедра лежа и стоя и гиперэкстензия бедра стоя. Для каждого упражнения пациенту было предложено выполнить три повторения самостоятельно; была зафиксирована лучшая стоимость из трех.
Пациенты оценивались на исходном уровне (до операции), через 4 недели после начала реабилитации, в конце 8-недельной программы и при последующих оценках через 3 и 6 месяцев.
Оценка размера выборки
Расчеты проводились с учетом первичного критерия результата — TUG — и основывались на минимальном обнаруживаемом изменении в 2,49 секунды, как сообщили Кеннеди и др. [] В продольном исследовании, оценивающем результаты после общего тазобедренного и коленного суставов. артропластика. Учитывая размер эффекта 0,65, степень 80% и двусторонний уровень значимости 0,05, для обнаружения разницы в 2,49 секунды между двумя группами потребуется 60 пациентов (30 в каждой группе).Принимая во внимание 15% отсев, целевой набор составлял 70 пациентов.
Статистический анализ
Для оценки различий в клинических и демографических переменных пациентов, отнесенных к двум исследуемым группам, для количественных переменных использовали тест независимых выборок t или критерий Манна-Уитни U . Для категориальных переменных использовались критерий хи-квадрат или точный критерий Фишера.
Анализ результатов проводился с использованием как анализа намерения лечить, так и анализа по протоколу.Различия между вмешательствами оценивались с помощью теста независимых выборок t или теста Манна-Уитни U . Для переменных с ненормальным распределением величина разницы в медианах оценивалась с помощью оценки Ходжеса-Лемана. Кроме того, был также проведен ANOVA с повторными измерениями с группой в качестве независимого фактора и времени в качестве фактора внутри субъектов. При необходимости выполнялось преобразование логарифма для получения нормально распределенных переменных. Во всем анализе уровень значимости.05 считалось. Статистический анализ проводился с использованием IBM SPSS версии 24.0.
Технические характеристики системы
Система состоит из элементов, описанных ниже ().
Рисунок 1. Компоненты системы. (A) Мобильное приложение. Экран подготовки (вверху слева): на этом экране отображаются видео и аудио инструкции для каждого упражнения. Экран выполнения (внизу слева). (B) Интернет-портал. Экран предписаний (вверху справа), на котором отображается список упражнений и макет сеанса. Экран результатов (внизу справа) с отображением (1) даты, времени и продолжительности сеанса; (2) оценки боли и утомляемости; и (3) информация о каждом диапазоне повторения движения и ошибках движения.Посмотреть этот рисунокИнерционные трекеры движения
Каждый трекер состоял из гироскопа, акселерометра и магнитометра, что позволяло точно определять количество движений. Трекеры были размещены на сегментах тела с помощью ремней Velcro в трех конкретных положениях: (1) над грудиной (красный трекер), (2) на передней поверхности бедра (зеленый трекер) и (3) над передней большеберцовой костью. герб (синий трекер).
Мобильное приложение
Приложение сопровождало пациента во время сеанса, предоставляя видео и аудио инструкции перед каждым упражнением, а также аудио и видео биологическую обратную связь в реальном времени во время упражнения.Если пациент совершил ошибку движения или принял неправильную позу, отобразилось сообщение об ошибке, позволяющее пациенту исправить движение в следующих попытках.
Веб-портал
Портал позволяет удаленно отслеживать результаты и назначать / редактировать упражнения клиническими бригадами.
Этическое одобрение исследования
Исследование было одобрено Национальной комиссией по защите данных (номер разрешения 1476/2017) и местным комитетом по этике больницы Да-Прелада (председатель: д-р Жуис Консельейру Алмейда Лопес).Методы проводились в соответствии с утвержденными инструкциями. Всем пациентам и лицам, осуществляющим уход, была предоставлена информация о целях и процедурах исследования, а также предоставлено письменное информированное согласие перед включением. Все данные пациента были анонимизированы и связаны с пациентом с помощью уникального номера исследования, который не содержал никаких личных идентификаторов.
Доступность данных
Индивидуальные данные участников, лежащие в основе результатов, представленных в этой статье, будут предоставлены после деидентификации в качестве дополнительной информации () к этой статье.Другие документы, а именно протокол исследования, сведения о консолидированных стандартах отчетности (CONSORT), также будут постоянно доступны сразу после публикации либо через онлайн-версию этого документа, либо на сайте ClinicalTrials.gov (UI: NCT03045549).
Результаты
Обзор
В период с 19 декабря 2016 г. по 16 января 2018 г. в общей сложности 156 пациентов были оценены на соответствие критериям отбора. Показана диаграмма CONSORT для исследования (см. Также). Уровень включения в исследование составил 42% (66/156).Между первоначальной оценкой и распределением пациентов 90 пациентов отказались участвовать или отозвали согласие, что соответствует 58% всех неудачных попыток скрининга.
Рисунок 2. Диаграмма CONSORT (Consolidated Standards of Reporting Trials). ПТ: физиотерапия; THA: тотальное эндопротезирование тазобедренного сустава. Посмотреть эту цифруВсего было включено 66 пациентов (35 в группе цифровой PT по сравнению с 31 в традиционной реабилитации). Частота выбывания в группе цифровой ПТ составила 14% (5/35): два пациента не адаптировались к системе и отозвали согласие в течение первой недели, а трое были исключены из-за боли в паху.Показатель выбывания в группе традиционной реабилитации составил 6% (2/31): два пациента были исключены, один из-за инфекции хирургической раны, требующей повторной госпитализации, а другой из-за боли в паху. Всего 59 пациентов завершили исследование (30 против 29) и 57 завершили последующие оценки — два пациента из группы традиционной реабилитации были потеряны для последующего наблюдения между 3- и 6-месячным обследованием.
Характеристики исследуемой популяции
Исходные характеристики участников исследования в отношении демографических характеристик, сопутствующих заболеваний и факторов риска нежелательных явлений, а также данные о госпитализации и хирургическом вмешательстве сведены в (разделенные по группам распределения).На исходном уровне не было различий между двумя исследуемыми группами в отношении каких-либо популяционных характеристик.
Независимость использования
В группе цифрового ПК 13 из 35 пациентов (37%) потребовалась помощь опекуна для установки трекера, ремня или навигации. Пациенты, нуждающиеся в помощи, были старше (средний возраст 68,0, стандартное отклонение 7,6 года по сравнению со средним значением 57,7, стандартное отклонение 6,6; P = 0,001).
Таблица 1. Исходные характеристики участников исследования (N = 66).| Характеристика населения | Цифровая физиотерапевтическая группа (n = 35) | Традиционная реабилитация (n = 31) | P значение | |||
| Демография | | |||||
| | Возраст (лет), среднее (стандартное отклонение) | 62.4 (8) | 66,6 (10) | 0,07 a | ||
| | Пол (женский), n (%) | 15 (43) | 16 (2) | .64 | ||
| | Оперированная сторона бедра (правая), n (%) | 16 (46) | 12 (39) | 0,74 | ||
| Сопутствующие заболевания и известные факторы риска неблагоприятных событий | | | ||||
| | Индекс массы тела, средний (SD) | 28.3 (3) | 27,4 (4) | ,31 a | ||
| | Курение, n (%) | 2 (6) | 7 (23) | 0,07 b | ||
| | Гипертония, n (%) | 14 (40) | 12 (39) | > 0,99 | ||
| | Диабет, n (%) | 11 (3119) | 7 (23).59 | |||
| | Болезни легких, n (%) | 1 (3) | 1 (3) | >.99 | ||
| | Заболевания сердца, n (%) | 3 (9) | 5 (16) | .46 b | ||
| | Инсульт18 | 1 905 (3) | 0,0 | — c | ||
| | Заболевание почек, n (%) | 0,0 | 0,0 | — | ||
| | нарушение кровоточивости | 0,0 | 2 (6) | — | ||
| | ASA d (класс 3 или 4), n (%) | 8 (23) | 10 (32) | .56 | ||
| | Стероиды при хроническом состоянии, n (%) | 0 | 0 | — | ||
| | Предыдущая замена контралатерального бедра, n (%) | 7 (205) 5 (16) | ,93 | |||
| | Предыдущая замена коленного сустава, n (%) | 1 (3) | 0 | — | ||
| Госпитализация и хирургическая процедура | | | ||||
| | Время между госпитализацией и операцией (часы) | <24 | <24 | — | ||
| | Оперативное время | , среднее время | , мин. 63.7 (19) | 59,9 (9) | .10 a | |
| | Протез без цемента, n (%) | 2 (6) | 2 (6) | > 0,99 | ||
| | Незначительные нежелательные явления перед выпиской, n (%) | 0,0 | 0,0 | — | ||
| | Продолжительность пребывания (дни), медиана (IQR e ) | 6,0 ) | 6.0 (1) | .43 f | ||
a Независимый образец t test.
b Точный тест Фишера.
c Не применимо.
d Система классификации физического статуса Американского общества анестезиологов.
e IQR: межквартильный размах.
f Тест Манна-Уитни U .
Соблюдение режима вмешательства
Только пять пациентов (17%) не соблюдали рекомендованную частоту сеансов пять раз в неделю.
Удовлетворенность пациентов
Пациентов в группе цифрового ПК попросили сообщить об уровне своей удовлетворенности, ответив на вопрос: «По шкале от 0 до 10 (« 0 »означает, что вы не рекомендуете, а« 10 », что вы бы очень рекомендую), насколько вы порекомендуете систему одному из своих друзей или соседей? » Из 35 пациентов в этой группе 32 (91%) оценили систему как 10, двое пациентов оценили систему как 9, а один не ответил.
Взаимодействие терапевта с пациентом
Пациенты в группе традиционной реабилитации провели 24 очных сеанса, в то время как пациенты в группе цифровой PT имели 3 личных контакта с терапевтом и в среднем 0,6 (диапазон 0-2 ) дополнительные контакты для технической поддержки. Что касается телефонных звонков, в дополнение к двум запланированным звонкам по протоколу, каждый пациент получил в среднем четыре дополнительных звонка (диапазон 0-7), подавляющее большинство из-за трудностей во взаимодействии с системой.
Интенсивность лечения
Общее время активного лечения было одинаковым в обеих группах как в отношении намерения к лечению (ITT), так и в анализе по протоколу (ITT: P = 0,11; по протоколу: P = 0,24) . В анализе ITT интенсивность лечения в группе цифрового PT составляла 20 часов (межквартильный размах [IQR] 11,0, диапазон 1,0-59,0), а в анализе по протоколу — 21 час (IQR 10,3, диапазон 8,0-59) по сравнению с 24 часами. в обычной группе PT.
Оценка результатов
Общее время терапевта
Общее время терапевта было меньше в группе цифрового вмешательства (в среднем 6.5, IQR 1,2 часа по сравнению со средним значением 32,1, IQR 5,2 часа; P <0,001).
Безопасность и нежелательные явления
Для всех пациентов, включенных в исследование (66 пациентов), не было значительных различий между группами по безопасности и нежелательным явлениям ( P > 0,99).
В группе цифровой PT частота нежелательных явлений составила 14% (5/35). Трое пациентов были исключены из-за сильной боли во время отведения бедра без воспалительных или других предупреждающих признаков. Все три пациента выздоровели спонтанно в течение 2 недель.Один пациент сообщил о признаках воспаления над хирургической раной, а другой упал (не во время использования системы), и ему не потребовалась помощь в больнице.
В группе традиционной реабилитации частота нежелательных явлений составила 23% (7/31). Одному пациенту потребовалась повторная госпитализация и повторная процедура из-за инфекции хирургической раны, одного исключили из-за боли в паху, два пациента сообщили о воспалительных признаках над хирургической раной, один пациент имел тромбофлебит, один сообщил об одностороннем отеке нижних конечностей (со спонтанным выздоровления), и один пациент упал, и ему не потребовалась помощь в больнице.
Первичные и вторичные результаты
Исходный уровень
Не было различий между двумя группами в отношении показателей результатов, за исключением подшкалы HOOS QoL ( P = 0,03; см. -). Средняя разница между оценками TUG в двух группах составила 2,34 секунды (95% доверительный интервал от -0,69 до 5,17) в пользу группы традиционной реабилитации. Принимая во внимание 2,49 секунды, заявленные как минимальное обнаруживаемое изменение для этого теста [], эта разница не является ни статистически, ни клинически значимой.
Таблица 2. Первичная оценка результатов теста Timed Up and Go (TUG): анализ намерения лечиться (N = 66).| Момент времени | Время TUG (секунды), медиана (IQR a ) | Значение P b | Оценить разницу между группами 909 (9518% CI) | Цифровой ПТ c группа (n = 35) | Контрольная группа (n = 31) | ||||||
| Исходный уровень | 17.50 (6,33) | 14,89 (9,42) | 0,12 | 2,34 (-0,69, 5,17) | |||||||
| Краткосрочный | | | | | 905 905 8 недель7,26 (2,15) | 11,03 (6,84) | <0,001 | −3,34 (−5,14, −1,70) | |||
| | Изменить исходный уровень — 8 недель | −10,5018 (7,45) | -2,90 (7.10) | <0,001 | −6,33 (−8,79, −3,42) | ||||||
| Среднесрочные | | | | | 6,33 (2,30) | 8,20 (4,22) | <0,001 | -1,87 (-3,02, -0,62) | |||
| | Изменить базовый уровень — 6 месяцев | -10,50 (7,39) | 905,94 -5,10 (6,39) ).005 | −4.79 (-7,24, -1,71) | |||||||
a IQR: межквартильный размах.
b Тест Манна-Уитни U .
c PT: физиотерапия.
Таблица 3. Вторичный результат: сообщенная пациентом дисфункция тазобедренного сустава и шкала результатов остеоартрита (HOOS): анализ намерения лечить (N = 66).| Временная точка и переменная | Оценка, медиана (IQR a ) | Значение P b | Оценить разницу между группами (9518 | цифровой) 909 PT c группа (n = 35) | Контрольная группа (n = 31) | |||||
| Исходный уровень | | | | | 905 905 905 905 905 35.0 (20,0) | 40,0 (30,0) | 0,12 | −10,0 (−20,0, 0,0) | ||
| | Боль | 33,0 (13,0) | 33,0 (35,0) | 0,50 | .50 −3,0 (−13,0, 5,0) | |||||
| | Повседневная деятельность | 29,0 (15,0) | 28,0 (28,0) | ,75 | 1,0 (−6,0, 7,0) | |||||
| Спорт | 0,0 (6,0) | 0,0 (19.0) | ,34 | 0,0 (0,0, 0,0) | ||||||
| | Качество жизни | 13,0 (13,0) | 19,0 (25,0) | 0,03 | −6,0 (−13,0, 0,0) | |||||
| 8 недель | | | | | ||||||
| | 0,05 | 100,0 (5,0) | 905100,0 (5,0) | 905 10,0)|||||||
| | Боль | 100.0 (7,0) | 98,0 (12,0) | ,24 | 0,0 (0,0, 5,0) | |||||
| | Повседневная деятельность | 93,0 (11,0) | 82,0 (14,0) | <0,001 | 9,0 (4,0, 13,0) | |||||
| | Спорт | 50,0 (18,0) | 38,0 (19,0) | 0,004 | 12,0 (6,0, 19,0) | |||||
| Качество жизни | 81,0 (19,0) | 69.0 (31,0) | .08 | 6,0 (0,0, 18,0) | ||||||
| Изменить исходный уровень — 8 недель | | | | | 905 (30,0) | 45,0 (30,0) | .06 | 10,0 (0,0, 20,0) | ||
| | Боль | 60,0 (22,0) | 60,0 (32,0) | , 0,75 | 10.0, 10.0)||||||
| | Повседневная деятельность | 56,0 (23,0) | 57,0 (27,0) | ,63 | −2,0 (−10,0, 6,0) | |||||
| | Спорт (25,0) | 38,0 (25,0) | 0,26 | 6,0 (−6,0, 13,0) | ||||||
| | Качество жизни | 63,0 (31,0) | 50,0 (25,0) | 6.0 (−6.0, 13.0) | ||||||
| 6 месяцев | | | | | ||||||
| | Симптомы | 100.0 (5,0) | 95,0 (10,0) | ,20 | 0,0 (0,0, 5,0) | |||||
| | Боль | 100,0 (5,0) | 100,0 (7,0) | ,75 | 0,0 0,0, 0,0) | |||||
| | Повседневная деятельность | 96,0 (11,0) | 88,0 (19,0) | 0,02 | 4,0 (0,0, 10,0) | |||||
| | Спорт (32,0) | 50,0 (32,0) | .01 | 19,0 (6,0, 37,0) | ||||||
| | Качество жизни | 94,0 (12,0) | 81,0 (19,0) | 0,02 | 7,0 (0,0, 19,0) | | | | | |
| | Симптомы | 60,0 (25,0) | 45,0 (30,0) | 10,0|||||||
| | Боль | 65.0 (18,0) | 53,0 (30,0) | ,21 | 7,0 (−5,0, 17,0) | |||||
| | Повседневная деятельность | 63,0 (22,0) | 56,0 (25,0) 18 | 7,0 (-1,0, 15,0) | ||||||
| | Спорт | 69,0 (31,0) | 38,0 (38,0) | 0,004 | 25,0 (7,0, 37,0) | |||||
| 75,0 (32,0) | 56.0 (31,0) | 0,01 | 19,0 (6,0, 25,0) | |||||||
a IQR: межквартильный размах.
b Тест Манна-Уитни U .
c PT: физиотерапия.
Таблица 4. Вторичный результат оценки диапазона движений бедра: анализ намерения лечить (N = 66).| Временная точка и переменная | Медиана (IQR a ) | Значение P b | Оценить разницу между группами (95% ДИ 27 905 905 905 905 905 905 905 905 905 905 905 905 905 905 905 905 905 905 905 905 Цифровой ПТ c группа (n = 35) | Контрольная группа (n = 31) | | | |||||||
| Базовый уровень | | | 905 | | Сгибание лежа | 28.2 (19,1) | 37,1 (20,0) | 0,07 | -8,9 (-18,53, 0,67) | ||||
| | Отведение лежа | 12,2 (5,4) | 15,9 (9,119) | 15,9 (9,119) | -3,7 (-7,48, 0,02) | ||||||||
| | Сгибание стоя | 45,1 (15,9) | 49,6 (16,7) | ,27 | -4,5 (-12,52, 3,53) | Гиперэкстензия стоя | −11,9 (7.0) | -15,4 (8,8) | ,31 | 3,4 (-0,44, 7,33) | |||
| | Отведение стоя | 23,5 (6,8) | 25,8 (10,7) | . 2,2 (-6,78, 2,26) | |||||||||
| 8 недель | | | | | |||||||||
| | Лежащий | 9018 905 .002 | 17.5 (6,78, 28,18) | ||||||||||
| | Отведение лежа | 50,5 (17,5) | 39,2 (15,2) | 0,01 | 11,4 (3,27: 19,50) | изгиб 87,6 (21,2) | 80,0 (19,8) | ,14 | 7,5 (−2,58, 17,66) | ||||
| | Гиперэкстензия стоя | −36,7 (14,3) | −3018,190,19 | -6,6 (-12.28, -0,96) | |||||||||
| | Отведение стоя | 52,2 (13,8) | 40,3 (11,3) | <0,001 | 11,9 (5,62, 18,13) | ||||||||
| — 8 недель | | | | | |||||||||
| | Сгибание в положении лежа | 55,8 (27,4) | 29,4 (25,6) | 13,32 | Похищение лежа | 38.4 (17,3) | 23,3 (15,7) | <0,001 | 15,1 (6,91, 23,25) | ||||
| | Сгибание стоя | 42,5 (21,3) | 30,4 (20,319) | 905 | 905 12,0 (1,81, 22,33)|||||||||
| | Гиперэкстензия стоя | −24,7 (12,7) | −14,7 (10,1) | 0,001 | −10,1 (−15,75, −4,3819 | Похищение стоя | 28.7 (13,4) | 14,6 (13,5) | <0,001 | 14,1 (7,51, 20,76) | |||
| 6 месяцев | | | | | 905 Сгибание лежа | 80,7 (24,4) | 70,0 (19,3) | 0,06 | 10,7 (−0,27, 21,6) | ||||
| | Отведение в положении лежа | 49,8 (18,2) | 49,8 (18,2) | 905 .0488,2 (0,06, 16,31) | |||||||||
| | Сгибание стоя | 90,2 (23,1) | 84,8 (19,8) | ,32 | 5,4 (-5,25, 16,03) | Гиперэкстензия стоя | −34,1 (15,1) | −28,8 (9,2) | ,10 | −5,3 (−11,36, 0,81) | |||
| | Отведение стоя 43,718 (15519) | (11,8) | .02 | 8,0 (1,24, 14,69) | |||||||||
| Изменить базовый уровень — 6 месяцев | | | | | |||||||||
| 266 905 905 905, 905 (25,6) | 0,003 | 19,6 (6,73, 32,50) | |||||||||||
| | Отведение лежа | 37,6 (18,2) | 25,7 (15,2) | 0,01 | , 11,9 (11,9)20) | ||||||||
| | Сгибание стоя | 45,1 (22,6) | 35,2 (20,6) | 0,07 | 9,9 (−0,79, 20,57) | ||||||||
| 905x −0518 905x -0518 905,2 905,2 13,3) | −13,5 (11,1) | ,01 | −8,7 (−14,72, −2,59) | ||||||||||
| | Отведение стоя | 28,2 (14,3) | 18,018 | . | 10,2 (3,64, 16.74) | ||||||||
a IQR: межквартильный размах.
b Тест Манна-Уитни U .
c PT: физиотерапия.
Оценка краткосрочных результатов
4-недельная оценкаБыли обнаружены различия между группами для TUG между цифровой PT и традиционной группой: среднее значение 9,9 (SD 5,4) секунды по сравнению со средним значением 15,0 (SD 8,2) секунды, соответственно ( P <.001), (см.) И для всех упражнений ROM для бедра, кроме сгибания стоя ( P =.05; видеть ). Не было различий между группами по результатам, сообщаемым пациентами (см.).
Оценка за 8 недельПоказатели TUG снова были ниже в группе цифрового PT ( P <0,001; см.). Средняя разница между оценками TUG в двух группах составила 3,34 секунды (95% ДИ от −5,14 до −1,70).
Что касается HOOS, медиана баллов в группе цифрового PT превосходила стандартную группу реабилитации по всем подшкалам, за исключением боли и качества жизни (см.).Важно отметить, что по подшкалам симптомов и боли средние баллы при 8-недельной оценке были либо максимальным баллом, который может быть достигнут (100), либо близким к этому значению в обеих группах, показывая эффект потолка, который сохранялся с течением времени (см. ).
Hip ROM также был выше в группе цифрового PT для всех упражнений, за исключением сгибания стоя (см.).
Изменение между исходным уровнем и 8-недельной оценкойСредняя разница между изменениями в двух группах в отношении оценки TUG составила 6.33 секунды (95% ДИ от -8,79 до -3,42). Минимальное обнаруживаемое изменение составило 2,49 секунды, что свидетельствует о клинически значимой разнице (см.).
Не было обнаружено значительных различий в средних изменениях по сравнению с исходным уровнем и 8-й неделей для оценок HOOS (см.).
Что касается Hip ROM, значительные улучшения по сравнению с исходным уровнем были отмечены в обеих группах, снова с группой цифрового PT, показавшей более высокие результаты (см.).
В анализе по протоколу разница между исходным уровнем и неделей 8 была выше в группе цифрового PT по всем критериям исхода (см.).
Оценка среднесрочных результатов
Оценка через 3 месяцаОценка TUG оставалась значительно различающейся между группами ( P <0,001), при этом пациенты из группы SWORD показали лучшие результаты (см.).
Для HOOS средние баллы в группе цифрового PT были выше по всем подшкалам, кроме боли ( P = 0,10) и симптомов ( P = 0,08; см.).
Hip ROM также был выше в группе цифрового PT для всех измеряемых упражнений ( P <.001), за исключением сгибания стоя ( P = 0,41; см.).
Оценка через 6 месяцевСредняя разница между оценками TUG в двух группах составила 1,87 секунды (95% ДИ от -3,02 до -0,62) в пользу группы цифрового PT ( P = 0,002; см. ).
Для HOOS средние баллы в группе цифрового PT были значительно выше, чем в группе традиционной реабилитации для ADL ( P = 0,02), спорта ( P = 0,01) и качества жизни ( P = .02) субшкалы (см.). Важно отметить, что большинство пациентов из обеих групп сообщили о максимально возможных баллах по субшкалам симптомов и боли, а показатели ADL и QoL из группы цифрового PT почти достигли этого же плато (см.).
Hip ROM был выше в группе цифрового PT для отведения лежа ( P = 0,048) и отведения стоя ( P = 0,02; см.).
Изменение между исходным уровнем и оценкой через 6 месяцевАнализ ITT выявил превосходство группы цифрового PT в тесте TUG, спортивных соревнованиях HOOS и подшкалах QoL, а также во всех упражнениях ROM на бедрах, за исключением сгибания стоя.
Средняя разница между изменениями в двух группах для TUG составила 4,79 секунды (95% ДИ от -7,24 до -1,70) в пользу группы цифрового PT (см.).
Для HOOS разница между изменениями медианы баллов была как статистически, так и клинически значимой по подшкалам спорта (25,0 балла, 95% ДИ 7,0–37,0) и КЖ (19,0 балла, 95% ДИ 6,0–25,0) (см.).
Что касается ROM для бедра, значимые различия между средними изменениями в двух группах были обнаружены во всех упражнениях ROM, за исключением ROM для сгибания бедра стоя ( P =.07; видеть ).
В анализе по протоколу превосходство цифровой группы PT было подтверждено для всех показателей результатов (см.).
Анализ повторных измерений
ANOVA с повторными измерениями был выполнен только для переменных с нормальным распределением — TUG (после преобразования журнала) и hip ROM — и результаты суммированы в. Хотя обе группы продемонстрировали улучшение по всем оцениваемым параметрам, этот анализ выявил главный эффект времени, основной эффект группы (здесь, за исключением ROM сгибания бедра стоя) и взаимодействие между временем и группой для всех показателей результатов в пользу группы цифровых СТ (см. и).
Таблица 5. Оценка результатов: анализ повторных мероприятий.| Переменная результата | Время | Группа | Время * Группа | ||||
| | F F2 905 905 905 905 905 905 (df1, df2) | P значение | F (df1, df2) | P value | |||
| Производительность пациента 903 | 905 905 | | |||||
| | Timed Up and Go a, b | 128.6 (2,5,159,6) | <0,001 | 12,3 (1,64) | 0,01 | 14,9 (3,2,159,6) | <0,001 |
| Диапазон движения бедра b | | | | | | | |
| | Сгибание бедра в положении лежа | 119,4 (1,9,121,618)19 905 .01 | 12.0 (1,9,121,6) | <0,001 | |||
| | Отведение бедра в положении лежа | 139,0 (2,9,188,1) | <0,001 | 9,4 (1,64) | 0,03 10,4 (1,64) | 0,03 | 2,9,121,6)<0,001 |
| | Сгибание бедра стоя | 154,9 (1,9,123,1) | <0,001 | 1,06 (1,64) | .31 | 4,0 (4,0 (4,0) 123.1) | .02 |
| | Гиперэкстензия бедра стоя | 91.1 (3,3 211,2) | <0,001 | 4,6 (1,64) | 0,04 | 8,2 (3,3 211,2) | <0,001 |
| | Отведение бедра стоя | 125,5 2,1137,3) | <0,001 | 10,0 (1,64) | 0,002 | 12,1 (2,1137,3) | <0,001 |
преобразование лин.
b Поправка по Гринхаусу-Гейссеру.
Рисунок 3. Развитие результатов во времени в обеих группах на основе анализа повторных измерений (представлены оценочные предельные средние).(A) оценка Up and Go (TUG), (B) сгибание бедра лежа, (C) отведение бедра лежа, (D) сгибание бедра стоя, (E) гиперэкстензия бедра стоя, (F) отведение бедра стоя. ПТ: физиотерапия. Посмотреть этот рисунокОбсуждение
Отказ пациента и отзыв согласия были основными причинами неудач скрининга в этом исследовании (57,7%, 90/156). Объяснение такого высокого уровня отказов кроется в скептицизме пациентов, особенно среди пожилого населения с низкой технологической грамотностью.Об этой же трудности сообщили другие авторы в исследованиях с аналогичными устройствами [], и это одна из проблем, которые необходимо преодолеть этим технологиям. Самые старые пациенты в этом исследовании также боялись скрытых затрат, хотя было ясно и подробно объяснено, что участие в исследовании не предполагало никаких затрат.
В группе цифрового PT было два выбывших, и большому проценту пациентов требовалась помощь опекуна для взаимодействия с системой (37%, 13/35) или требовались звонки о помощи.Это, вероятно, представляет собой проблемы, с которыми сталкивается пожилое население при работе с технологиями, и некоторые проблемы с пользовательским интерфейсом, которые необходимо преодолеть. В частности, каждое физическое взаимодействие (например, необходимость калибровки датчиков и несколько касаний, необходимых для начала сеанса) представляет собой огромные препятствия для пожилых пациентов. Это была еще одна проблема, с которой сталкиваются аналогичные технологии, и это аспект, в котором еще есть много возможностей для улучшения.
Оценка удовлетворенности пациентов была очень высокой, все, кроме двух пациентов, оценили систему на 10/10.Это особенно интересно, учитывая высокий процент пациентов, которым требовалась помощь в использовании системы. Когда их попросили подробно рассказать о причинах, почти все ссылались на возможность проведения сеансов дома в удобное для них время. Тем не менее, следует учитывать, что пациенты, согласившиеся принять участие в исследовании, были более склонны к использованию новых технологий и, следовательно, с большей вероятностью давали высокие баллы.
Что касается клинических исходов, с учетом эталонных значений для TUG [], HOOS [] и Hip ROM [], обе группы достигли клинически значимых улучшений по всем критериям исходов в краткосрочной и среднесрочной оценке.Это согласуется с выводами других авторов, которые сообщили об эффективности ранних упражнений после THA [,, -].
Более значительные преимущества наблюдались в группе цифрового PT, что было особенно очевидно при анализе каждого протокола для всех показателей результатов. Кроме того, для TUG и hip ROM они были подтверждены в анализе повторных измерений. Это важное достижение для программ PT с дистанционной помощью, учитывая, что пока нет доказательств превосходства конкретных упражнений после THA [, -].Действительно, этот подход может изменить правила игры в реабилитационные программы после замены тазобедренного сустава. Предлагая масштабируемое решение, которое не полностью полагается на человеческие ресурсы и максимально увеличивает доступ к существующим ресурсам, сводя к минимуму дискомфорт пациента и необходимость путешествовать туда и обратно, можно сделать доступ к эффективной реабилитации более демократичным.
Синергия факторов может объяснить результаты, полученные в этом исследовании. Они уже обсуждались в предыдущем документе [] и могут быть резюмированы следующим образом: (1) благотворное влияние биологической обратной связи и геймификации на вовлеченность и производительность пациента, а именно на достижение более высокого ROM и более эффективное исправление ошибок движения; (2) расширение прав и возможностей пациента в сочетании с влиянием мониторинга на усилия пациента; и (3) изменения программы на основе объективных данных.
В отсутствие исследований с использованием технологий, подобных этому, было почти невозможно провести сравнения между исследованиями. Фактически, мы нашли пять отчетов о системах биологической обратной связи, разработанных для дополнения вмешательств физиотерапевтов после артропластики тазобедренного сустава [,,,,], из которых только два были основаны на отслеживании инерционных движений [,]. Однако цели этих исследований отличались от наших и не предлагали никаких программ реабилитации. Кроме того, отчеты о вмешательствах ПК для реципиентов THA выявили высокую методологическую вариативность в отношении сроков, продолжительности и интенсивности, показателей результатов и сроков проведения оценки [,,,].Таким образом, можно проводить только общие сравнения этого исследования с предыдущими.
Несмотря на то, что тест TUG является одним из наиболее часто используемых и рекомендуемых критериев оценки результатов [], он был обнаружен только в четырех исследованиях [,,,]. Из них один сравнил изменение между исходным уровнем и через 9–12 месяцев после операции [], а другие представили данные по 4- [], 8- [], 12- и 26-недельному [] обследованию или по изменению между исходным уровнем и От 9 до 12 месяцев []. Во всех исследованиях, кроме одного [], сообщалось об аналогичных значительных улучшениях теста TUG со временем в обеих группах вмешательства.В целом, зарегистрированные изменения в оценках TUG варьировались от 0,36 секунды [] до -5,8 секунды []. Результаты в группе обычного PT из этого исследования в целом попадают в эти значения, тогда как результаты в группе цифрового PT были выше, даже превосходя оценки, ранее сообщаемые для здоровых пожилых людей, живущих в сообществе (в среднем 8 секунд) [,]. Кроме того, хотя картина выздоровления в традиционной группе следовала тенденции, аналогичной той, которая была обнаружена в других исследованиях, использующих обычную физическую терапию [,], пациенты из группы цифровой физиотерапии улучшались быстрее (на 38% через 4 недели после операции) и в большей степени. степень в среднесрочной перспективе (60% через 24 недели).Действительно, в исследовании, проведенном Naylor et al [], австралийская когорта из 44 реципиентов THA (средний возраст 65 лет) с исходными значениями TUG, аналогичными нашим (18 секунд), выздоровление пациента через 4 недели составило примерно 6% и стабилизировалось через 36 лет. % Через 24 недели после операции. Кроме того, Kennedy et al [] сообщили об очень медленном выздоровлении в канадской когорте из 68 пациентов (средний возраст 68 лет) с обострением TUG на 78% в течение первых 4 недель после операции (18 секунд) и на 21% улучшение по сравнению с исходным уровнем. через 24 недели.Однако в этом последнем случае исходные значения были странно низкими (10,14 секунды), маскируя фактическое восстановление 73% через 24 недели, когда послеоперационный TUG (30 секунд) был установлен в качестве эталонного значения.
Что касается HOOS, все подшкалы из обеих групп показали более высокие баллы, чем те, которые были получены во французском (N = 30; 37,5-55,3 балла) [] или шведском валидационном исследовании HOOS (N = 90; 56,3-82,3 балла) [] 3 и Через 6 месяцев после THA соответственно. В другом рандомизированном контролируемом исследовании (РКИ; N = 68), посвященном влиянию программы тренировки навыков ходьбы у пациентов с THA, значительные улучшения были обнаружены между 3 и 5 месяцами.Однако изменений было намного меньше, чем мы наблюдали. Кроме того, с точки зрения изменений по сравнению с исходным уровнем, как цифровая PT, так и контрольная группа значительно улучшились по сравнению с исходным уровнем до 4 недель после операции, что было раньше, чем сообщалось Mikkelsen et al (РКИ; N = 73) [] и Heiberg et al. (RCT; N = 68) []. Важно отметить, что эффект потолка наблюдался по подшкалам симптомов HOOS и боли, при этом пациенты из обеих групп вмешательства сообщали о максимально возможной оценке с 8 недель и далее. Об эффектах потолка также сообщалось по всем субшкалам в шведском валидационном исследовании HOOS через 6 месяцев после THR [] и в голландском рандомизированном контролируемом исследовании Mikkelsen et al [].Учитывая, что при использовании этой шкалы теряется некоторая чувствительность, пересмотр и адаптация к контексту цифровых вмешательств, таких как тот, который мы представили, были бы очень полезны в будущем.
Что касается Hip ROM, то во всех отчетах гониометрия используется как средство измерения Hip ROM, тогда как мы применили высокоточную сенсорную технологию для оценки активного Hip ROM, обеспечивая непрерывный удаленный мониторинг [,], устраняя при этом ошибки оператора []. В ретроспективном исследовании Davis et al (N = 1383) [] модель логистической регрессии дала три уровня послеоперационной ROM бедра: высокий (115 ° сгибания, 25 ° отведения), средний (90 ° -114 ° сгибания). , Отведение 16 ° -24 °) или низкое (<90 ° сгибания, ≤15 ° отведение) движения.Принимая во внимание эти диапазоны, результаты нашего исследования показали очень высокие амплитуды отведения в обеих группах через 6 месяцев после операции, особенно в группе цифровой PT. Действительно, мы не нашли никаких других отчетов, показывающих превосходные результаты похищения, чем те, которые были представлены в этом исследовании [,,,,].
С другой стороны, значения ROM при сгибании упали в нижний диапазон, о котором сообщалось, что указывает на некоторые возможности для улучшения. Тем не менее, наши результаты в группе цифровой PT через 6 месяцев (медиана 80,7 °, IQR 24,4) были сопоставимы с результатами другого проспективного исследования (N = 15) [] по результатам THA через 12 месяцев после операции (среднее значение сгибания 93.3 °, SD 18,7 °).
В другом исследовании Umpierres et al (RCT, N = 106) [] также сообщалось об улучшении ROM при сгибании и разгибании бедра после THR при раннем 2-недельном стационарном лечении под наблюдением по сравнению с неконтролируемым вмешательством. Хотя результаты группы цифрового PT в нашем исследовании были ближе к значениям, полученным при 4-недельной оценке в этом исследовании, они были лучше, чем в этом рандомизированном контролируемом исследовании. Были обнаружены и другие исследования, в которых ПЗУ на сгибание и разгибание были выше, чем те, о которых мы сообщили [,,].Однако, даже с учетом возможных различий, связанных с методами измерения, высокие базовые углы показали, что популяция в этих исследованиях не была такой инвалидной, как в этом исследовании.
Хотя улучшения, достигнутые в ROM бедра, значительны, значения все еще далеки от тех, о которых сообщалось для здоровых людей [].
Это исследование имеет несколько ограничений, которые необходимо учитывать. Это было квази-рандомизированное исследование, в котором пациенты распределялись по географическому положению.Это означает, что даже если не было обнаружено различий в демографических характеристиках, сопутствующих заболеваниях и факторах риска неблагоприятных и клинических характеристик (за исключением подшкалы HOOS QoL), ряд факторов (например, социально-экономических) мог повлиять на результаты. Тем не менее, почти все пациенты проживали в городских районах; поэтому авторы предполагают, что влияние этих аспектов невелико, но, тем не менее, его необходимо контролировать в последующих исследованиях.
Из-за низкого уровня включения имелось потенциальное смещение отбора в сторону более технологически предрасположенных реципиентов.Для решения этой проблемы требуется более активное участие клинических бригад (врачей и медперсонала) в отделениях, чтобы преодолеть естественный скептицизм пациентов.
Ограниченный контекст клинического учреждения, которым была небольшая ортопедическая больница, может не отражать реальность других условий. Таким образом, обобщение результатов необходимо подтвердить в более крупных больницах и в многоцентровых исследованиях.
Протокол исследования показывает небольшие различия между группой цифровой физкультуры и традиционной реабилитационной группой, которые могут быть противоречивыми.Во-первых, общее время активного лечения между группами было одинаковым. Тем не менее, интенсивность в группе цифрового PT сильно варьировалась, и сеансы без присмотра в традиционной группе не принимались во внимание. Эти аспекты также необходимо гомогенизировать и контролировать в будущих исследованиях. Во-вторых, программа упражнений была одинаковой в обеих группах, за исключением дополнительных упражнений, которые были возможны только при очном вмешательстве. В этом смысле, хотя авторы согласны с тем, что это могут быть смешивающие факторы, они приносят пользу традиционной группе, а не группе цифрового вмешательства, и, следовательно, не приводят к смещению результатов в сторону последней.
Заметно отсутствие незначительных побочных эффектов, особенно через 8 недель, скорее всего, из-за занижения данных. В будущих исследованиях, в дополнение к прямым телефонным контактам в заранее определенные промежутки времени и конкретному опросу побочных эффектов во время визитов для оценки, пациентам следует доставлять журналы событий, чтобы они могли их заполнить.
В заключение, это исследование демонстрирует, что на дому Реабилитация с помощью этой новой цифровой системы биологической обратной связи возможна и безопасна после THA, как ранее было продемонстрировано для TKA, и связана с высокой степенью удовлетворенности пациентов, хотя и с возможностью улучшения с точки зрения удобства использования пожилыми пациентами.Кроме того, насколько нам известно, это первое исследование, демонстрирующее, что решение цифровой реабилитации может снизить зависимость от человеческих ресурсов, обеспечивая при этом лучшие клинические результаты, чем обычная реабилитация в краткосрочной и среднесрочной перспективе после THA. Эти многообещающие результаты оправдывают дальнейшие исследования и доказывают возможность проведения более крупных РКИ для подтверждения этих результатов.
Эта работа была поддержана Европейской комиссией в рамках проекта h3020 SME Instrument Phase 2-Grant Agreement номер 672814.Спонсор исследования, SWORD Health, участвовал в разработке исследования, сборе данных, интерпретации и написании рукописи. Все пациенты, включенные в это исследование, были направлены на реабилитацию после THA JP и RS, которые также выступали в качестве независимых контролеров исследования. Решение о представлении рукописи для публикации было принято этими двумя независимыми авторами.
Концепция и дизайн исследования: FDC, AN, VB, JP, RS и LT. Сбор данных: IM, JG, MM и IB. Непосредственное руководство программой реабилитации: IM, JG, MM и IB.Независимое руководство реабилитационной программой: JP и RS. Оценка результатов: JP. Анализ и интерпретация данных: FDC, LT, AN и MM. Критическая ревизия рукописи на предмет важного интеллектуального содержания: все авторы. Получено финансирование: FDC и VB. Административная, техническая и материальная поддержка: IM, JG, MM и IB. Научное руководство: FDC, VB, JP, RS, AN.
FDC и VB являются акционерами SWORD Health, компании, которая разрабатывает и продает продукты, связанные с SWORD.AN, IM, JG, MM и IB являются сотрудниками SWORD Health, но не имеют позиций акционеров. LT и JL получают гонорары от SWORD Health. JP и RS не сообщают о конфликте интересов.
Под редакцией Г. Айзенбаха; подано 29.04.19; рецензировано Р. Р. Паем, П. Буасси; комментарии к автору 26.05.19; доработанная версия получена 31.05.19; принята 31.05.19; опубликовано 21.06.19
© Фернандо Диас Коррейя, Андре Ногейра, Иво Магальяйнш, Жоана Гимарайнш, Мария Морейра, Изабель Баррадас, Мария Молинос, Летиция Тейшейра, Хоаким Пирес, Росманиньо Сибра, Хорхе Лайнс, Виргилио Бенто.Первоначально опубликовано в JMIR Rehabilitation and Assistive Technology (http://rehab.jmir.org), 21.06.2019.
Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License (https://creativecommons.org/licenses/by/4.0/), которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии оригинальная работа, впервые опубликованная в JMIR Rehabilitation and Assistive Technology, процитирована должным образом. Полная библиографическая информация, ссылка на оригинальную публикацию на http: // rehab.jmir.org/, а также должна быть указана информация об авторских правах и лицензии.
Тотальное эндопротезирование тазобедренного сустава / протокол реабилитации гемиартропластики
Этап I: сразу после операции (дни 0-3)
- Цели: Выполнение подвижности кровати и перемещений с минимальной помощью при соблюдении мер предосторожности WB, ходьба на 25-100 футов с вспомогательным устройством, тренировка по лестнице в соответствии с передвижением дома, самостоятельное выполнение SLR, восстановление 80 ° PROM и AROM сгибание , озвучить меры предосторожности
- Упражнения: подходы для квадрицепсов, подколенных сухожилий и ягодиц, тренировка ходьбы на ровных поверхностях, упражнения A / AA / PROM, SLR, массаж мягких тканей, тренировка передачи
- Методики: Применение криотерапии 5 раз в день и за 20 минут до / после программы упражнений
- Меры предосторожности: WBAT со вспомогательным устройством, наблюдение за заживлением ран и признаками ТГВ и ПЭ, отсутствие упражнений с отягощениями или сопротивлением, избегание крутящего момента и скручивающих сил через колено
- Критерии перехода к фазе II : AROM: Сгибание бедра 0-90 °, отведение бедра 0-30 °, независимое перемещение и перемещение для 100 футов с вспомогательным устройством
Фаза II: Фаза движения (день 3 — неделя 6)
- Цели: Укрепление мышц всего тазобедренного пояса, начало проприоцептивной тренировки, продолжение походки, выносливости, функциональной тренировки и мобильности
- Упражнения:
- Недели 1-4: AROM отведение бедра, квадрицепсы, изометрия подколенных сухожилий и ягодиц, скольжение на пятках, тренировка ходьбы, езда на велосипеде, упражнения на проприоцепцию с замкнутой цепью
- Недели 4-6: Продолжайте / прогрессируйте выше упражнений с сопротивлением в соответствии с переносимостью , шаг вперед / назад вверх / вниз, ¼ выпад вперед, упражнения сидя-стоя, передвижение по неровной поверхности
- Критерии перехода к фазе III : Аромат движения бедра 0-110 °, хороший контроль квадрицепсов, самостоятельно передвигается на 800 футов без вспомогательных приспособлений или отклонений походки
Этап III: промежуточный этап (недели 7–12)
- Цели: Достаточная сила всей мускулатуры LE, возврат к большинству функциональных нагрузок
- Упражнения: Прогресс с указанными выше упражнениями на укрепление, выносливость и проприоцепцию
- Критерии перехода к фазе IV : 4 + / 5 всей мускулатуры LE, минимальная боль или отек или отсутствие боли
Этап IV: Расширенное усиление и функционирование более высокого уровня
- Цели: Вернуться к занятиям спортом / отдыхом, повысить силу, выносливость и проприоцепцию
- Упражнения: Прогресс сверх упражнений, увеличение продолжительности упражнений на выносливость, возвращение к работе, приседания
- Критерии для выписки: Неанталгическая и независимая походка, независимая при подъеме по ступенькам, безболезненный AROM, сила 4 + / 5 LE, нормальный соответствующий возрасту баланс и проприоцепция, а также независимая программа упражнений дома
Прямой передний доступ (минимально инвазивный) Полная замена тазобедренного сустава
Если у вас есть какие-либо вопросы о прямом переднем протезе (минимально инвазивном) , протезируйте тазобедренный сустав, запишитесь на прием по телефону 206.368.6360.
Обзор
Традиционная операция по замене тазобедренного сустава включает разрез сбоку бедра (боковой доступ) или задней части бедра (задний доступ). Обе техники включают отсоединение мышц и сухожилий от бедра для замены сустава. Отслоение этих мышц может привести к усилению боли после операции и часто увеличивает время полного восстановления на месяцы или даже годы. Неспособность этих мышц заживать после операции может увеличить риск вывиха бедра (разрыв сустава и сустава), что является основной причиной неэффективности замены тазобедренного сустава.По этой причине обычно требуются меры предосторожности в отношении бедра после операции (не сгибать более 90 градусов, не скрещивать ноги, не чрезмерно вращать).
Прямая замена переднего отдела бедра — это малоинвазивный хирургический метод. Этот подход включает в себя разрез от 3 до 4 дюймов на передней части бедра, который позволяет заменить сустав, отводя мышцы в сторону вдоль их естественных плоскостей тканей, без отсоединения каких-либо сухожилий. Такой подход часто приводит к более быстрому восстановлению, уменьшению боли и более нормальному функционированию после замены тазобедренного сустава.Поскольку сухожилия не отделяются от бедра во время прямой замены переднего отдела бедра, меры предосторожности обычно не требуются. Это позволяет пациентам вернуться к нормальной повседневной деятельности вскоре после операции с уменьшенным риском вывиха.
Если у вас есть какие-либо вопросы о прямой замене передней части бедра, запишитесь на прием по телефону 206.368.6360.
Видео: прямой передний доступ к полной замене тазобедренного сустава
-Видео предназначено только для образовательных целей.Доктор Фернандо не имеет финансовых связей со Страйкером.
Проверка состояния
Характеристики артрита тазобедренного сустава
Артрит тазобедренного сустава — это заболевание, при котором хрящ тазобедренного сустава истончается или изнашивается со временем. Тазобедренный сустав состоит из шара (головка бедренной кости) и впадины (вертлужной впадины)
Хрящ — это защитная поверхность, которая действует как «подушка» или прокладка, позволяя костям тазобедренного сустава плавно и нормально двигаться друг относительно друга без трения.Когда хрящ изнашивается, кость вынуждена тереться о кость, чтобы двигаться, что может быть чрезвычайно болезненным. Это увеличение трения может также вызвать скованность сустава, отек, воспаление и даже нестабильность и падение.
Артрит тазобедренного сустава проявляется болью в паху примерно в 90% случаев. У 10% пациентов боль может быть изолированной в области бедра или ягодиц.
Артрит тазобедренного сустава, к сожалению, является прогрессирующей проблемой, хотя скорость его прогрессирования непостоянна и ее трудно предсказать.
Типы
Артрит тазобедренного сустава может возникать по многим причинам, хотя конечный результат (истончение или разрушение хряща) является обычным конечным путем.
Наиболее распространенной формой артрита является дегенеративный артрит (или остеоартрит), который является вторичным по отношению к сочетанию генетики, возможного «износа» и возраста.
Ревматоидный артрит является примером воспалительного артрита, при котором слизистая оболочка сустава (синовиальная оболочка) воспаляется и утолщается, что приводит к прямому повреждению хряща.
Авазулярный некроз бедра — это состояние, при котором кость под хрящом теряет кровоснабжение и разрушается (что приводит к повреждению вышележащего хряща). Наиболее частыми причинами авазулярного некроза бедра являются хроническое употребление стероидов (например, преднизона), злоупотребление алкоголем и травмы.
Другие причины артрита тазобедренного сустава включают дисплазию тазобедренного сустава, посттравматический артрит, соударение тазобедренного сустава и, в редких случаях, инфекцию.
Прямой передний доступ обычно подходит для любого типа артрита, хотя у пациентов с аномальной анатомией (например,д., дисплазия тазобедренного сустава, посттравматический артрит) может не подходить. Прямой передний доступ также может не подходить для пациентов с очень большим ожирением, особенно у пациентов, у которых живот лежит над верхней частью бедра (где делается разрез).
Подобные условия
Удар бедра (и разрывы губ) также могут вызывать боль в области бедра. Поражение бедра обычно поражает молодых людей в возрасте от 20 до 20 лет, часто у пациентов, которые активно занимаются спортом. Обычно это вторично по отношению к аномальной анатомии бедренной кости (поражение САМ).Ушиб бедра может также возникнуть у женщин в возрасте от 40 лет. Обычно это происходит из-за аномальной анатомии таза (поражение клещей). Несоответствие размеров шарика и лунки приводит к разрывам верхней губы и, как правило, к повреждению небольших участков хряща. Боль от удара бедра обычно возникает только при резких движениях. Боль в состоянии покоя обычно соответствует более запущенному артриту или боли от другого источника.
Боль, отделяющаяся от ягодиц, часто больше указывает на раздражение нервов (например,g., радикулит) или боли в пояснице. Боль снаружи бедра часто указывает на бурсит бедра. Вращение или движение бедра не должны усугублять эти симптомы.
Заболеваемость и факторы риска
Тотальное эндопротезирование тазобедренного сустава — одна из наиболее распространенных операций, выполняемых в США, при этом ежегодно выполняется более 300 000 операций. Ожидается, что это число, вероятно, удвоится в следующие 20 лет, отчасти из-за того, что пациенты живут дольше, имеют более высокие ожидания в отношении качества жизни и функций, чем предыдущие поколения, и имеют лучший доступ к медицинскому обслуживанию.
Прямой передний доступ выполняется относительно небольшим количеством хирургов, выполняющих замену тазобедренного сустава. Во многом это связано с тем, что этот подход стал популярным только в последние 10 лет, в первую очередь из-за того, что более активные пациенты хотят менее инвазивной техники, позволяющей быстрее выздороветь. Таким образом, многие хирурги не обучались этой передовой технике. Обычно это считается более сложным с технической точки зрения, чем другие подходы, поэтому часто требуется специализированная подготовка.
Диагноз
Диагноз артрита тазобедренного сустава обычно ставится в сочетании с анамнезом боли, локализованной в области бедра (обычно медленно прогрессирующей по своей природе), физическим обследованием, которое воспроизводит боль при движении бедра, и рентгенологическим исследованием, показывающим сужение суставное пространство между шаром и гнездом.
Поскольку хрящ — это мягкая ткань (например, сухожилия и связки), на рентгеновском снимке он действительно виден. Однако, если хрящ функционирует нормально, пространство между шаром (головкой бедренной кости) и впадиной (вертлужной впадиной), которое действительно отображается на рентгеновском снимке, должно быть толстым (примерно 5-8 мм) и симметричным по всей длине.Когда это пространство стерто, мы называем это тяжелым артритом, или «костным артритом». Это часто сопровождается костными шпорами и / или кистами внутри кости. Пациенты с тяжелым артритом, как правило, являются лучшими кандидатами на полную замену тазобедренного сустава.
Лекарства
Лекарства могут быть полезны при лечении дегенеративного артрита, хотя в настоящее время не существует лекарств, которые могли бы обратить вспять процесс остеоартрита. При дегенеративном артрите для купирования симптомов могут быть полезны противовоспалительные препараты (НПВП).Хотя глюкозмаин и хондроитинсульфат рекламировались как эффективные для лечения артрита, исследования, в которых изучались эти препараты, не продемонстрировали разницы по сравнению с плацебо. Инъекции в бедро стероидов (кортизон) или лубрикантов (гиалуроновая кислота) не изучались в той же степени, как при артрите коленного сустава, и обычно не рекомендуются. Инъекции в тазобедренный сустав обычно связаны с рентгеновским или ультразвуковым контролем, являются довольно инвазивными и имеют ограниченный эффект.
В случае ревматоидного артрита специальные лекарства могут лечить воспаление, которое разрушает хрящ, и потенциально останавливает прогрессирование. Некоторые из этих лекарств вводятся путем инъекции, а другие — перорально. Некоторые люди принимают противоартритные препараты всю свою жизнь. Эти лекарства могут быть весьма полезными, но могут иметь побочные эффекты. Эти лекарства следует принимать под тщательным наблюдением ревматолога или другого врача, имеющего опыт их применения.
Упражнения
Мягкие упражнения для бедра, если они не усугубляют боль, могут быть полезны для сохранения гибкости и диапазона движений. Не было доказано, что формальная физиотерапия для укрепления мышц, тренировки походки, местного массажа и т. Д. Приносит пользу при лечении остеоартрита по сравнению с «фиктивной» терапией или плацебо и может быть очень дорогостоящей.
Физиотерапия после прямого эндопротезирования тазобедренного сустава в переднем отделе подбирается индивидуально в зависимости от выздоровления пациента.Поскольку никакие мышцы или сухожилия не разрезаются, нет определенных мышц, которые «нуждаются» в реабилитации из-за хирургической травмы. Некоторым пациентам, которые продолжают чувствовать скованность или слабость после первых 6 недель операции, могут помочь домашние упражнения или формальная физиотерапия.
Возможные преимущества прямого переднего доступа (минимально инвазивного) Полная замена тазобедренного сустава
Тотальное эндопротезирование тазобедренного сустава — одна из самых эффективных операций в области ортопедической хирургии.Во-первых, хирургическое вмешательство включает удаление артрита с помощью специальных инструментов. Металлический стержень помещается в бедренную кость, а металлическое гнездо помещается в таз. Затем на шток помещается керамический или металлический шарик, а в гнездо помещается плотный пластиковый подшипник. Металлическим компонентам придана шероховатость и они покрыты биологическим материалом, который позволяет собственной кости пациента врастать в металл, что позволяет металлу жестко фиксироваться. Искусственный шарик и пластиковая опора чрезвычайно гладкие, что позволяет бедру функционировать и двигаться так же, как и нормальное бедро.
Независимо от хирургического подхода, протезирование тазобедренного сустава имеет вероятность успеха, приближающуюся к 95% с точки зрения «успеха» (определяемого как улучшение боли, функции и качества жизни).
Основные преимущества прямого протезирования переднего отдела бедра по сравнению с традиционными подходами включают более быстрое восстановление, меньшую боль в ближайшем послеоперационном периоде, более нормальную механику походки и более стабильное искусственное бедро без необходимости принятия мер предосторожности.
Независимо от хирургического подхода, наиболее важным фактором с точки зрения технического успеха является размещение компонентов для замены тазобедренного сустава в оптимальном положении.
Рассмотрение операции
Рекомендуемые виды хирургических вмешательств
Самым эффективным и надежным хирургическим методом лечения тяжелого артрита остается полная замена тазобедренного сустава.
Другим хирургическим вариантом лечения тяжелого артрита является шлифовка тазобедренного сустава, которая также может быть очень эффективной и имеет преимущество в большей сохранности кости (то есть во время операции удаляется меньше кости). В последнее время в Соединенных Штатах шлифовка тазобедренного сустава в значительной степени потеряла популярность, поскольку используемые опорные поверхности — это металл «металл на металле».Хотя это может быть эффективная несущая поверхность, в некоторых конструкциях были замечены некоторые неблагоприятные эффекты, которые очень чувствительны к неправильному расположению компонентов.
Тотальное эндопротезирование тазобедренного сустава не рекомендуется пациентам с легким артритом.
Прямое эндопротезирование тазобедренного сустава в передней части является вариантом для большинства пациентов с тяжелым артритом тазобедренного сустава. Пациенты могут не подходить для прямого переднего доступа, если у них аномальная анатомия (например, дисплазия, посттравматический артрит) или в случаях патологического ожирения (т.е. индекс массы тела больше 35).
Кому следует рассмотреть возможность тотального эндопротезирования тазобедренного сустава прямым передним доступом (минимально инвазивным)?
Замену сустава следует рассматривать, когда:
- Артрит влияет на качество жизни пациента
- Артрит влияет на способность пациента нормально функционировать (например, надевание обуви / носков, вставание со стула и т. Д.)
- Артрит от средней до тяжелой степени по рентгеновским снимкам
- Пациенты достаточно здоровы, чтобы безопасно пройти плановую процедуру
- Преимущества операции перевешивают риски операции
Для большинства пациентов с артритом тазобедренного сустава боль также является значительным ограничением.Однако боль — это довольно субъективный показатель, и некоторые пациенты с высокой толерантностью к боли могут жить с болью в течение многих лет. Для большинства пациентов качество жизни является наиболее важным фактором при принятии решения о хирургическом вмешательстве.
Что происходит без операции?
Естественная история артрита denegeratie заключается в том, что симптомы имеют тенденцию прогрессивно ухудшаться с течением времени. Артрит может иметь характер «нарастания и убывания», с хорошими и плохими днями, но с течением времени симптомы имеют тенденцию становиться постоянными.Обычно прогрессирование идет медленно, обычно в течение нескольких месяцев или лет, но это, как правило, очень трудно предсказать.
Однако артрит не является опасным для жизни состоянием. Вообще говоря, никогда не бывает «необходимости» в хирургическом вмешательстве по поводу артрита (как, например, многих форм рака. Артрит, который мешает пациенту вести физическую активность (например, ежедневные упражнения), может оказывать влияние на его сердечно-сосудистое здоровье, вес, и т. д., которые трудно предсказать или количественно оценить.
Хирургические варианты
Традиционная операция по замене тазобедренного сустава включает разрез сбоку бедра (боковой доступ) или задней части бедра (задний доступ). Обе техники включают отсоединение мышц и сухожилий от бедра для замены сустава. Отслоение этих мышц может привести к усилению боли после операции и часто увеличивает время полного восстановления на месяцы или даже годы. Неспособность этих мышц заживать после операции может увеличить риск вывиха бедра (разрыв сустава и сустава), что является основной причиной неэффективности замены тазобедренного сустава.По этой причине обычно требуются меры предосторожности в отношении бедра после операции (не сгибать более 90 градусов, не скрещивать ноги, не чрезмерно вращать).
Прямая замена переднего отдела бедра — это малоинвазивный хирургический метод. Этот подход включает в себя разрез от 3 до 4 дюймов на передней части бедра, который позволяет заменить сустав мышцами, отводящими в сторону вдоль их естественных плоскостей тканей, без отсоединения каких-либо сухожилий. Этот подход часто приводит к более быстрому восстановлению, уменьшению боли и более нормальному функционированию после замены тазобедренного сустава.Поскольку сухожилия не отделяются от бедра во время прямой замены переднего отдела бедра, меры предосторожности обычно не требуются. Это позволяет пациентам вернуться к нормальной повседневной деятельности вскоре после операции с уменьшенным риском вывиха.
Эффективность
Вероятность успеха после тотального эндопротезирования тазобедренного сустава составляет 90-95%. Успех обычно определяется как значительное уменьшение боли, повышение способности нормально функционировать и улучшение качества жизни.«Лучшее» бедро, которое когда-либо будет у пациента, — это то, с которым он родился, но как только это бедро изнашивается, лучшей альтернативой на сегодняшний день является протезирование бедра. Согласно сообщениям, долговечность протезирования бедра составляет примерно 90% к 20 годам. год наблюдения.
Прямое эндопротезирование тазобедренного сустава в переднем отделе тазобедренного сустава направлено на улучшение традиционной замены тазобедренного сустава, но при этом сводит к минимуму травмы мышц и сухожилий. Сообщается, что это приводит к более быстрому выздоровлению, меньшей ранней послеоперационной боли, более нормальной механике походки и более стабильному искусственному бедру.Этот эффект может длиться до 2 лет, но по истечении этого времени различия различить труднее.
Срочность
Тотальное эндопротезирование тазобедренного сустава, вообще говоря, является 100% плановой операцией. Практически никогда не бывает «срочности» операции с технической точки зрения, хотя пациенты часто ощущают необходимость срочности с точки зрения качества жизни или боли. В очень редких случаях артрит может быть настолько тяжелым, что начинает теряться кость, что может повлиять на техническую надежность операции.В этих обстоятельствах может быть рекомендовано более срочное хирургическое вмешательство.
Поскольку операция является факультативной, пациенты должны быть проинструктированы о том, чтобы до операции были как можно более здоровыми, чтобы снизить вероятность осложнений. Сюда входят:
- Отказ от курения не менее 6 недель
- Потеря веса для достижения индекса массы тела не менее 40
- Хороший контроль диабета (HBA1c <7,0)
Риски
Риски тотального эндопротезирования тазобедренного сустава включают, помимо прочего, следующее: инфекция, повреждение нервов или кровеносных сосудов, перелом, жесткость или нестабильность сустава, расшатывание или износ искусственных частей, а также несоответствие длины ног.
Медицинские риски включают, помимо прочего: риск анестезии, сердечного приступа, инсульта, образования тромбов в ногах или легких и переливания крови.
Опытный хирург общего сустава будет использовать специальные методы, чтобы минимизировать эти риски, но, к сожалению, они никогда не могут быть устранены.
Основной риск, который сводится к минимуму при прямом эндопротезировании тазобедренного сустава по сравнению с традиционными подходами, — это риск нестабильности или вывиха (разделение шара и лунки).Это связано с тем, что основными стабилизаторами тазобедренного сустава являются мышцы и сухожилия на задней стороне бедра (задние структуры) и на стороне бедра (абдукторы), которые не нарушаются при прямом переднем доступе. По этой причине традиционные меры предосторожности в отношении тазобедренного сустава (например, запрет на сгибание, скрещивание ног и т. Д.) Обычно не требуются после прямой полной замены тазобедренного сустава спереди.
Управление рисками
Многие риски тотальной артропластики тазобедренного сустава можно эффективно контролировать, если их своевременно выявить.
Инфекции, хотя и редки, представляют собой чрезвычайно серьезные осложнения, с которыми необходимо бороться как можно раньше и решительно. Любая глубокая инфекция, связанная с полной заменой тазобедренного сустава, должна лечиться хирургическим путем. Это может быть так просто, как вымыть инфекцию и заменить мяч и пластиковую прокладку, или может быть так сложно, как удаление всех компонентов и установка временной замены тазобедренного сустава, изготовленной из антибиотиков.
Тотальные вывихи бедра обычно включают «репозицию» вывиха сустава в отделении неотложной помощи, но также могут потребовать хирургического вмешательства для исправления в зависимости от основной проблемы.
Переломы, хотя и нежелательны, редко влияют на исход операции, если их выявить и лечить во время операции. Повреждения нервов и кровеносных сосудов крайне редки (примерно 1 из 2000), но могут стать серьезным осложнением.
Отсоединение компонентов возможно от любого механического устройства. Осмотр имплантата с помощью рентгеновских лучей (обычно каждые 2 года) может помочь минимизировать этот риск.
Подготовка к операции
Сроки
Полная замена тазобедренного сустава — это операция «для повышения качества жизни», а не операция по спасению жизни.Таким образом, операцию по замене тазобедренного сустава можно отложить до любого времени, которое соответствует личному графику выздоровления пациента. В редких случаях, когда наблюдается значительная прогрессирующая потеря костной массы (например, воспалительный артрит, дисплазия тазобедренного сустава), операция может быть рекомендована в полусрочном порядке.
Для работающих пациентов время операции часто более важно, чем для тех, кто может выйти на пенсию. Прямое эндопротезирование тазобедренного сустава в переднем отделе может позволить вам немедленно приступить к работе за столом, хотя многим пациентам требуется 2 недели, прежде чем они почувствуют себя достаточно комфортно, чтобы выполнять эту работу постоянно.Для более интенсивной работы или возвращения к спорту потребуется от 6 недель до 3 месяцев, прежде чем это станет возможным.
Стоимость
Кабинет хирурга должен предоставить разумную оценку:
- гонорар хирурга,
- больничного сбора и
- степень, в которой они должны покрываться страховкой пациента.
Хирургическая бригада
Прямое переднее тотальное эндопротезирование тазобедренного сустава — технически сложная операция, которая обычно рассматривается в большей степени, чем традиционные подходы.Преимущества могут быть значительными (особенно для активных пациентов), но никогда не должны идти вразрез с целесообразностью, надежностью и точностью операции.
Прямая замена переднего отдела бедра должна выполняться хирургом, имеющим опыт в этом подходе, либо в рамках стажировки, либо с помощью упражнений на трупе. Вы должны спросить своего хирурга об его опыте, объеме и обучении с этим подходом.
Закрыть раздел
О процедуре
Технические характеристики
Прямое переднее тотальное эндопротезирование тазобедренного сустава — технически сложная процедура; каждый шаг играет решающую роль в результате.
После введения анестетика и стерильной подготовки кожи делается разрез спереди бедра над тазобедренным суставом, обычно в 3 см от складки бедра. Типичная длина разреза составляет от 3 до 4 дюймов, хотя она может варьироваться в зависимости от размера пациента.
Преимущество прямого переднего доступа по сравнению с традиционными доступами состоит в том, что используется плоскость межмышечной, меж нервной ткани. Это означает, что вместо того, чтобы разрезать мышцы и сухожилия для доступа к тазобедренному суставу, используются плоскости естественных тканей, позволяющие мышцам перемещаться, а не разрезать.
После полного обнажения тазобедренного сустава головка бедренной кости с артритом удаляется с помощью хирургических инструментов. Затем очищается впадина (вертлужная впадина) тазобедренного сустава, что включает удаление костных шпор и лишней ткани внутри лунки. Затем используются развертки Hemispheric для удаления поврежденного хряща и изменения формы вертлужной впадины, пораженной артритом, для приема металлической вертлужной впадины. Затем в подготовленную лунку вставляют металлическую искусственную вертлужную впадину. Костные винты могут быть введены через металлическую вертлужную впадину для улучшения фиксации в зависимости от качества кости пациента.Затем пластиковый подшипник (полиэтилен с высокой степенью сшивки) ударяется и фиксируется в металлическом гнезде.
Затем подготавливают бедренную кость. Это включало установку ряда прогрессирующих более крупных протяжек (острых инструментов, похожих на рашпиль с той же формой, что и бедренный стержень) в канал бедренной кости до тех пор, пока не будет достигнута плотная посадка. На последнюю протяжку накладывается пробная головка, бедро сокращается. В это время проверяют стабильность бедра во всем диапазоне движений и измеряют длину ног.Если это удовлетворительно, настоящая бедренная ножка имплантируется в вертлужную впадину, и керамическая или металлическая головка ударяется о шейку компонента.
Металлическая вертлужная впадина и металлический стержень бедренной кости покрыты биологическим материалом (гидроксиапатитом), который способствует росту кости в микропорах в металле.
Затем рану тщательно промывают и разрез закрывают рассасывающимися швами.
Анестетик
Тотальное эндопротезирование тазобедренного сустава обычно выполняется с использованием спинномозговой анестезии.Это было связано с меньшим кровотечением во время операции, уменьшением тромбов, лучшим контролем боли после операции и, как правило, более безопасным для сердца и легких пациента. Спинальная анестезия имеет редкие противопоказания, и в этом случае рекомендуется общая анестезия.
Продолжительность хирургического вмешательства
Прямая полная замена переднего бедра обычно занимает от 1 до 2 часов, хотя предоперационная подготовка и послеоперационное восстановление могут добавить к этому времени несколько часов.Пациенты могут провести от 30 минут до 1 часа в палате для восстановления, прежде чем лечь в свою палату.
Типичная продолжительность пребывания в больнице после прямого эндопротезирования тазобедренного сустава составляет 1 день (выпустить на следующий день после операции).
Восстановление после операции
Боль и обезболивание
Любая операция сопряжена с болью, независимо от хирургического доступа. Большинство пациентов после замены тазобедренного сустава чувствуют, что их боль от «артрита» исчезла, хотя хирургическая боль присутствует.
Пациенты с прямой заменой передней части бедра могут испытывать меньшую боль в раннем послеоперационном периоде по сравнению с традиционными подходами, но это зависит от многих факторов (например, количества боли перед операцией, переносимости боли, обезболивающих перед операцией и т. Д. ).
Боль обычно хорошо контролируется пероральными обезболивающими. Особое внимание будет уделяться ненаркотическим обезболивающим (например, противовоспалительным средствам, тайленолу и т. Д.), Которые эффективны с минимальными побочными эффектами.Однако при необходимости доступны наркотические препараты.
Использование лекарств
Лекарства после операции вводятся в плановом порядке. Это означает, что коктейль из лекарств (обычно противовоспалительного, тайленола и лекарства от нервной боли) назначается регулярно, независимо от того, сопровождается ли боль болью или нет. Это позволяет «превентивно лечить боль». При необходимости для устранения «прорывной» боли по запросу пациента доступны пероральные наркотические препараты.
Пациенты будут выписаны с теми же лекарствами, которые помогают им чувствовать себя комфортно во время пребывания в больнице.В течение 2-6 недель после операции может потребоваться обезболивающее.
Эффективность лекарства
сОбезболивающее должно быть достаточно эффективным, чтобы пациенты чувствовали себя комфортно, но после операции ожидается некоторая боль (которая обычно проходит со временем).
Очень сильные обезболивающие могут «устранить» боль, но обычно это происходит за счет побочных эффектов (например, запора, тошноты, спутанности сознания и т. Д.). Поэтому необходимо соблюдать баланс между комфортом и нежелательными побочными эффектами.
Важные побочные эффекты
Обезболивающие могут вызывать сонливость, замедленное дыхание, затруднения при опорожнении мочевого пузыря и кишечника, тошноту, рвоту и аллергические реакции. Пациенты, которые в недавнем прошлом принимали значительные наркотические средства, могут обнаружить, что обычные дозы обезболивающих менее эффективны. Некоторым пациентам сложно сбалансировать пользу и побочные эффекты обезболивающих. Пациенты должны уведомить своего хирурга, если у них ранее были трудности с приемом обезболивающих или обезболивающим.
Пребывание в больнице
После операции пациент может провести в палате выздоровления от 30 минут до 1 часа. Затем пациентов переводят в их койку, где к ним могут быть посетители.
Физиотерапия начинается в день операции и должна включать легкие упражнения и ходьбу (в вашей комнате или в коридоре).
На разрез накладывается повязка, которая обычно остается до следующего визита к хирургу (~ 2 недели).
Пациентов обычно выписывают домой на следующий день после операции в полдень.Это зависит от того, насколько пациенты комфортно принимают пероральные обезболивающие и «заканчивают» физиотерапию (например, ходьба, лестница, перемещение и т. Д.).
Выздоровление и реабилитация в больнице
Восстановление после прямого эндопротезирования передней части относительно простое.
Мягкие упражнения, которые можно выполнять в постели, будут обучаться в больнице. Большая часть физиотерапии сосредоточена на ходьбе, переходе с кровати на стул и тренировке по лестнице.
Как правило, не существует «мер предосторожности в области тазобедренного сустава» (т. Е. Запрещение сгибания более чем на 90 градусов, запрещение скрещивания ног, подушка между ног во время сна) после прямой передней полной замены бедра. Из-за этого обычно не требуется никаких существенных изменений дома (например, приподнятое сиденье унитаза, поручни для ванны и т. Д.)
Выписка из больницы
Во время выписки пациент должен чувствовать себя достаточно комфортно при приеме пероральных обезболивающих и должен продемонстрировать, что он будет в безопасности дома.
Ограничения после операции во многом основаны на комфорте. Как правило, после прямого переднего доступа не требуется никаких мер предосторожности, поэтому движение не ограничивается.
Пациенты могут вернуться к работе, когда почувствуют себя комфортно, хотя обычно это занимает 2 недели или больше. Пациенты могут водить машину, когда чувствуют себя комфортно, но, как правило, перед этим им следует отказаться от приема наркотических средств. Возвращение к более высокому уровню активности (например, катанию на лыжах, теннису, занятиям в тренажерном зале) обычно ограничивается в течение 3 месяцев после операции.
Помощь при выздоровлении
Пациенту может потребоваться некоторая помощь в повседневной жизни (например, покупка товаров, работа по дому, приготовление пищи и т. Д.) В течение первых 7-10 дней после операции. Рекомендуется, чтобы у пациентов был кто-нибудь дома с ними или кто-то доступный, если им понадобится помощь в течение этого периода времени. Пациенты должны подготовиться к этому требованию задолго до даты операции, чтобы избежать отмены.
Выписка домой рекомендуется всем пациентам после полной замены тазобедренного сустава.Комфортная, знакомая и безопасная среда очень важна для надежного восстановления после операции. В редких случаях для обеспечения безопасных условий может потребоваться выписка в учреждение квалифицированного сестринского ухода или реабилитационное отделение. Потребность в учреждении сестринского ухода обычно определяется до операции, и могут быть приняты необходимые меры.
Реабилитация
Физиотерапия
Физическая терапия не всегда необходима после прямого эндопротезирования тазобедренного сустава в переднем отделе.Поскольку во время этой операции не разрезаются мышцы или сухожилия, их не нужно специально укреплять. После операции настоятельно рекомендуется ходьба, которая обычно является единственной необходимой физиотерапией.
Артрит часто вызывает скованность в области тазобедренного сустава. Удаление артрита и костных шпор часто устраняет эту жесткость, но у некоторых пациентов мышцы вокруг бедра также сокращаются или покрываются рубцами. У таких пациентов формальная физиотерапия может быть разумной для достижения максимального результата.Физиотерапию часто можно проводить дома или в местном тренажерном зале, но некоторые пациенты могут предпочесть амбулаторное лечение физиотерапевта.
Варианты реабилитации
Физиотерапия или домашние упражнения обычно можно проводить дома после прямой полной замены передней части бедра. После прямого эндопротезирования тазобедренного сустава в передней части тазобедренного сустава формальная физиотерапия редко требуется, но некоторых пациентов может заинтересовать короткий режим.
Можно ли провести реабилитацию дома?
Реабилитация может быть проведена в домашних условиях после прямой замены тазобедренного сустава в передней части.
Обычный ответ
Хотя в реабилитации после прямого эндопротезирования тазобедренного сустава во многих случаях нет необходимости, многие пациенты сообщают о положительных впечатлениях от формальной физиотерапии.
Риски
Риски реабилитации по безопасной программе очень низкие. Если упражнения неудобны, трудны или болезненны, пациенту следует незамедлительно обратиться к терапевту или хирургу.
Срок реабилитации
Цели домашних упражнений или физиотерапии — выполнять определенные действия без ограничений.Любая программа упражнений должна быть адаптирована для достижения этих целей и должна быть прекращена, как только эти цели будут достигнуты. Ежедневные упражнения для сердечно-сосудистой системы поощряются на всю жизнь для улучшения общего состояния здоровья.
Возвращение к обычной повседневной деятельности
В целом, пациенты могут с комфортом выполнять самостоятельную повседневную деятельность после прямого эндопротезирования тазобедренного сустава в течение 7-10 дней. Основные виды повседневной деятельности (например, купание, туалетные принадлежности и т. Д.) Будут доступны до выписки из больницы
Вождение автомобиля с автоматическим управлением может занять 2 недели, если прооперирована правая сторона, но может занять больше времени, если пациенты принимают наркотические препараты.
Следует избегать более сложных занятий более высокого уровня (например, гольфа, тенниса, катания на лыжах) в течение 3 месяцев после операции.
Пациенты могут вернуться к работе в любое удобное для них время, хотя даже при постоянной работе за столом это может занять не менее 2 недель. Работа, связанная с ручным трудом или поднятием тяжестей, может занять от 6 до 12 недель, чтобы вернуться к нормальной работе.
Долгосрочные ограничения пациента
Хотя это спорно, большинство хирургов не рекомендуют бегать на длинные дистанции после операции, прыгать и контактные виды спорта.Хотя имплантат бедра через 3 месяца обычно достаточно прочен, чтобы противостоять стрессу от этих действий, повторяющиеся циклы на пластиковой несущей поверхности имплантата во время этих действий могут привести к преждевременному износу и расшатыванию имплантата с течением времени.
Все остальные виды активности (например, гольф, теннис, катание на лыжах) поощряются через 3 месяца после операции.
Стоимость
Хирург и терапевт должны предоставить информацию о обычной стоимости реабилитационной программы.Программа довольно рентабельна, потому что она во многом основана на домашних упражнениях.
Заключение
Традиционная операция по замене тазобедренного сустава включает разрез сбоку бедра (боковой доступ) или задней части бедра (задний доступ). Обе техники включают отсоединение мышц и сухожилий от бедра для замены сустава. Отслоение этих мышц может привести к усилению боли после операции и часто увеличивает время полного восстановления на месяцы или даже годы.Неспособность этих мышц заживать после операции может увеличить риск вывиха бедра (разрыв сустава и сустава), что является основной причиной неэффективности замены тазобедренного сустава. По этой причине обычно требуются меры предосторожности в отношении бедра после операции (не сгибать более 90 градусов, не скрещивать ноги, не чрезмерно вращать).
Прямая замена переднего отдела бедра — это малоинвазивный хирургический метод. Этот подход включает в себя разрез от 3 до 4 дюймов на передней части бедра, который позволяет заменить сустав, отводя мышцы в сторону вдоль их естественных плоскостей тканей, без отсоединения каких-либо сухожилий.Такой подход часто приводит к более быстрому восстановлению, уменьшению боли и более нормальному функционированию после замены тазобедренного сустава. Поскольку сухожилия не отделяются от бедра во время прямой замены переднего отдела бедра, меры предосторожности обычно не требуются. Это позволяет пациентам вернуться к нормальной повседневной деятельности вскоре после операции с уменьшенным риском вывиха.
Не все пациенты являются кандидатами на прямую замену передней части бедра, основными ограничениями являются масса тела (индекс массы тела более 35) и сложные заболевания тазобедренного сустава (например,грамм. дисплазия тазобедренного сустава, перенесенные операции и т. д.)
Если у вас есть какие-либо вопросы о прямой замене передней части бедра, запишитесь на прием по телефону 206.368.6360
Потребностей китайских пациентов, проходящих домашнюю реабилитацию после замены тазобедренного сустава: качественное исследование
Абстрактные
Фон
Потребности китайских пациентов, проходящих домашнюю реабилитацию после операции по замене тазобедренного сустава, остаются неясными. В этом исследовании мы качественно изучили потребности китайских пациентов, проходящих домашнюю реабилитацию после операции по замене тазобедренного сустава.
Методы
В это исследование был включен 21 участник, проходивший домашнюю реабилитацию после операции по замене тазобедренного сустава. Были проведены индивидуальные полуструктурированные интервью с участием всех участников, чтобы определить потребности и опыт этой группы пациентов во время реабилитации на дому. Данные были подвергнуты качественному контент-анализу.
Результаты
Пациенты во время реабилитации нуждались в большом количестве. На основе качественных данных были выявлены три основные темы, а именно: необходимость получения знаний, связанных со здоровьем, необходимость получения ухода и поддержки и потребности тех, кто не может заниматься самообслуживанием.Участники поделились ценной информацией о своих потребностях во время домашней реабилитации после замены тазобедренного сустава и предоставили потенциальные предложения.
Выводы
Пациенты, проходящие домашнюю реабилитацию после замены тазобедренного сустава, имеют несколько сильных потребностей и не имеют надлежащего руководства. Первоначальное и постоянное привлечение специалистов по реабилитации и разработка соответствующей политики, основанной на потребностях пациента, являются потенциальными подходами к повышению эффективности реабилитации на дому после замены тазобедренного сустава.
Образец цитирования: Chen J, Zhu X, Jiang J, Qi Y, Shi Y (2019) Потребности китайских пациентов, проходящих домашнюю реабилитацию после замены тазобедренного сустава: качественное исследование. PLoS ONE 14 (7): e0220304. https://doi.org/10.1371/journal.pone.0220304
Редактор: Денис Мартин, Университет Тиссайд, СОЕДИНЕННОЕ КОРОЛЕВСТВО
Поступила: 10 апреля 2019 г .; Одобрена: 13 июля 2019 г .; Опубликован: 26 июля 2019 г.
Авторские права: © 2019 Chen et al.Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии указания автора и источника.
Доступность данных: Все соответствующие данные находятся в документе.
Финансирование: Автор (ы) не получил специального финансирования для этой работы.
Конкурирующие интересы: Авторы заявили, что никаких конкурирующих интересов не существует.
Введение
По оценкам, к 2020 году пожилое население Китая достигнет 243 миллионов человек [1]. В Китае население страны вступило в стадию быстрого старения, и в ближайшие 30 лет проблемы, связанные со старением, усилятся [2, 3]. Частота переломов шейки бедра у пожилых людей в Китае увеличивается ежегодно на 1–3% по мере того, как население страны продолжает стареть [4]. Искусственное протезирование тазобедренного сустава стало одним из наиболее часто используемых методов лечения заболеваний тазобедренного сустава и восстановления функции тазобедренного сустава у пожилых пациентов [5].Искусственное протезирование тазобедренного сустава может эффективно снимать боль, улучшать функциональное состояние конечностей и улучшать качество жизни пациентов [6]. Хотя хирургическое лечение может сократить период постельного режима, связанный с заболеваниями тазобедренного сустава у пожилых пациентов, длительная реабилитация определяет степень восстановления подвижности пациентов с заменой тазобедренного сустава [7]. Большинство пациентов после госпитализации получают услуги по функциональной реабилитации дома или в общественных центрах. Реабилитационная помощь после операции на тазобедренном суставе охватывает широкий спектр мероприятий и включает функциональную тренировку тазобедренного сустава, тренировку повседневной жизнедеятельности, психологическую реабилитацию и соответствующее обучение знаниям [8, 9].Эти требования приводят к огромному спросу на услуги реабилитации на дому.
Обзор литературы, однако, показал, что медперсонал для реабилитационных услуг недостаточен и что пациенты, проходящие реабилитацию на дому, не получают надлежащего руководства. Более 56% пожилых пациентов, перенесших замену тазобедренного сустава [10–12], испытали различные проблемы, такие как стойкая дисфункция, жесткость суставов и легочная инфекция из-за неправильной реабилитации на дому после выписки.Предыдущее исследование [13] подтвердило программную теорию стратегии ортопедического выхода из Гронингена (GOES), основанной на теории программы, направленной на улучшение реабилитации пациентов с тотальной артропластикой бедра и колена после сокращенного пребывания в больнице, и обнаружило, что концептуальная теория верна. поддерживается; однако, поскольку лечение не влияло на опосредующие переменные (теория действия), значение было очень ограниченным. Более того, недавнее качественное исследование [14] показало, что после выписки имело место чувство неуверенности и оставление их наедине с собой, и необходимо разработать в партнерстве с каждым отдельным пациентом план ухода и реабилитации после выписки, чтобы удовлетворить их потребности. индивидуальные потребности, предпочтения и способ мотивации.
На сегодняшний день потребности пациентов на разных этапах домашней реабилитации после операции по замене тазобедренного сустава остаются неясными. Мы считаем, что техническая поддержка и принятие решений, основанное на характеристиках различных этапов домашней реабилитации, полезны для обеспечения выздоровления пациентов после замены тазобедренного сустава. Вопросы, касающиеся потребностей пациентов, получающих реабилитационную помощь на дому после операции по замене тазобедренного сустава, изменений в этих потребностях на различных этапах реабилитации и типа профессионального руководства, которое медицинские работники должны предоставлять пациентам, проходящим домашнюю реабилитацию после операции по замене тазобедренного сустава разъяснение по ордеру на замену.Таким образом, мы провели это качественное исследование, основанное на интерпретационном феноменологическом анализе (IPA), чтобы понять, как человек осмысливает свое переживание определенного явления [15], чтобы исследовать потребности китайских пациентов, проходящих домашнюю реабилитацию после замены тазобедренного сустава. , и предоставить убедительные доказательства и понимание этих вопросов.
Методы
Мы провели и сообщили об этом исследовании в соответствии с консолидированными критериями отчетности о качественных исследованиях (COREQ) [16].
Этические соображения
Этическое одобрение было получено от этического комитета Шанхайской десятой народной больницы.
Участники и выборка
Мы определили пациентов, перенесших операцию по замене тазобедренного сустава в период с сентября 2017 года по октябрь 2018 года, как потенциальных участников. В исследование включались пациенты в возрасте ≥60 лет, перенесшие операцию по замене тазобедренного сустава менее 6 месяцев назад, прошедшие домашнюю реабилитацию сразу после выписки и способные устно общаться.Мы исключили пациентов, перенесших злокачественные заболевания тазобедренного сустава, такие как остеомиелит, злокачественные опухоли, и тех, у кого были сопутствующие заболевания, которые могут повлиять на физическую активность. Примеры этих заболеваний включают нарушения мозгового кровообращения, гемиплегию и сердечную недостаточность. Мы использовали удобную выборку, и все участники были набраны из одной больницы.
Интервью
Информированное согласие было получено от всех участников. Мы разработали полуструктурированные интервью с открытыми вопросами для анализа потребностей пациентов, проходящих домашнюю реабилитацию после операции по замене тазобедренного сустава (таблица 1).Интервью проводились в интервале времени от 1 до 60 дней после операции и проводились в соответствии с принципами и рекомендациями дедуктивного тематического анализа [17]. Такой подход позволил глубоко изучить точки зрения и отзывы о реабилитации на дому. Были приняты вопросы с анализом возможных фасилитаторов и препятствий домашней реабилитации. Были получены личные точки зрения относительно постановки и разработки программы реабилитации. Кроме того, мы попросили пациентов предоставить предложения по улучшению эффекта и безопасности реабилитации на дому.
Интервью проводились лицом к лицу в соответствии с удобством пациентов и продолжительностью 60–90 минут. Интервью проводились двумя авторами, и все интервью записывались на аудиозаписи и дословно расшифровывались в течение 3 дней после каждого интервью. Мы также включили несколько ценных невербальных форм поведения, таких как молчание, мышление, нерешительность, паузы, плач, движения тела и выражения лица, наблюдаемые во время интервью.
Анализ данных
Все стенограммы интервью были независимо проанализированы двумя авторами с использованием программного обеспечения QSR NVivo 10/11.Анализ проводился на основе вопросов исследования и ответов участников на каждый вопрос и был сгруппирован для разработки единицы анализа. Итерационный процесс [18] использовался для описательного обобщения данных. Этот процесс включал дедуктивное кодирование соответствующих отрывков с использованием утверждений участников; организация и группировка повторяющихся идей по категориям ответов; а также индуктивное перекодирование и сжатие категорий ответов для выявления закономерностей, закономерностей и описательных тем.Во время первичного анализа участники исследования обсудили и рассмотрели предварительные коды и темы для согласованности. Мы провели анализ данных, когда был включен первый участник, и остановили набор, когда было достигнуто насыщение данных; определяется как отсутствие новых тем или содержания, воспринимаемых двумя авторами независимо [19], и любые разногласия разрешаются путем обсуждения.
Результаты
В настоящее исследование мы включили 21 участника.Демографические характеристики опрошенных участников представлены в таблице 2. Были включены восемь пациентов мужского пола и 13 женщин. Средний возраст (среднее ± стандартное отклонение) участников составлял 66,28 ± 5,21 года, а условия проживания и сопутствующие заболевания у участников различались.
Основные результаты (таблица 3) интервью были получены после нескольких раундов анализа и обсуждения и следующие:
Необходимость получения медицинских знаний
Знания о ежедневном питании.
У китайцев есть большой спрос на знания в области питания, связанные с китайской диетой и культурой лечебной диеты. Китайцы меняют рецепты, когда они плохо себя чувствуют, и склонны готовить различные супы или добавлять китайские лекарственные травы для питания после болезни или операции. Хуан Ци , одно из наиболее часто используемых традиционных лекарственных трав в Китае, известно как «лучшее тонизирующее растение». Во время интервью 18 пациентов упомянули, что употребляли Хуан Ци .
«Я слышал, что Хуан Ци хорош для восстановления после операции . Стоит ли есть Хуан Ци? Какой лучший рецепт с использованием Хуан Ци » [P16].
Кроме того, некоторые участники считали, что суп из черной рыбы может помочь в восстановлении после хирургических разрезов. Тем не менее, некоторые пациенты в ходе интервью сомневались в этом убеждении.
«Полезен ли суп из черной рыбы? Следует ли нам есть больше костного супа, чтобы восполнить потребление кальция? » [P8].
Знания, связанные с болезнями.
Большинство опрошенных пациентов неадекватно понимают свое заболевание.Таким образом, медицинские работники должны предоставлять пациентам подробные объяснения. Кроме того, у пожилых пациентов обычно снижены когнитивные способности и память. Таким образом, они должны постоянно и тщательно информироваться об основных знаниях о болезнях.
«Не знаю, как я заразился этой болезнью . Я не помню, о чем вы говорили , , так что можете ли вы повторить то, что сказали, и дать мне бумажную версию нашего обсуждения? Я не помню инструкций, которые мне давали врач и медсестра при выписке . ” [P2].
Знания, связанные с лечением.
Пожилые пациенты считают, что человеческое тело не выдерживает хирургического вмешательства, и что операция повредит меридианы и приведет к исчезновению Юань Ци . Они считают, что исчезновение юаней Ци вредно для здоровья. Многие пациенты отказываются от хирургического вмешательства, поскольку считают, что операция может повредить жизнеспособность. Во время интервью пациенты выразили обеспокоенность своим физическим состоянием и отсутствием знаний о своей операции и плане лечения.
«Разве эта операция не вызовет обширную травму? Как я могу справиться с сильной болью, вызванной разрезом? Я перенес операцию по рекомендации врача , , но я не понимаю, что случилось , , и меня беспокоит свое состояние . Я не хочу знать, когда и где мне снимать швы . ” [P10].
Знание о программе реабилитации.
Большинство пациентов считали ходьбу после операции своей самой неотложной потребностью, а уровень боли — самой тревожной проблемой в раннем послеоперационном периоде.Однако китайская культура не поощряет прямое выражение физической и психологической боли, что отличается от некоторых других культур [20]. Более того, китайские пациенты обычно сопротивляются использованию анальгетиков. Таким образом, противоречие между целью медицинских работников избавиться от боли пациента и сопротивлением пациента употреблению наркотиков особенно заметно.
«Я хочу облегчить боль , , но боюсь побочных эффектов анальгетиков . Моя боль сильная , , но у меня закончился рецепт, и обращаться к врачу неудобно . Я не знаю, где и когда взять анальгетики? » [P21].
Несколько участников выразили обеспокоенность по поводу повседневной деятельности, связанной с реабилитацией:
«Могу ли я подниматься по лестнице? Когда и как я могу снова начать подниматься по лестнице? Могу ли я использовать дополнительное оборудование? Я поправлюсь через полгода? Мой муж скончался , , и меня очень беспокоит, смогу ли я пойти подмести его могилу во время зимнего солнцестояния в этом году? » [P3].
Знание прогнозов.
Большинство пациентов замечают и заботятся о положении других пациентов с таким же заболеванием и надеются общаться друг с другом. Они хотят узнать опыт и прогнозы аналогичных случаев от поставщиков медицинских услуг или пациентов-сверстников.
«Я почувствовал облегчение, когда узнал, что друг на другой койке в больнице смог пройти . Надеюсь, врач расскажет, как лечатся другие пациенты с таким же заболеванием, и их прогноз лечения и реабилитации . ” [P19].
Потребность в уходе и поддержке
Профилактика и лечение сопутствующих осложнений.
Страх пациентов перед осложнениями, такими как вывих, требует знания стратегий профилактики. Пациенты избегают ощущения боли, вызванной чрезмерным сгибанием тазобедренного сустава, избегая вставания на колени или наклона. Необходимость избегать определенных движений серьезно влияет на качество жизни пациентов. Медицинские работники должны предоставить индивидуальные инструкции и учебные пособия.Однако осведомленность о побочных эффектах некоторых других осложнений и общая осведомленность о программе реабилитации отсутствуют.
«Я испугался, когда врач сказал, что мы не должны делать то или иное . Я боялся вернуться в больницу на повторную операцию , и не решаюсь выйти одна . Можете ли вы сказать мне, что мне следует и не следует делать? Есть ли другие сложности? Я не понимаю их . Хотя медсестры и врачи сказали мне, что я должен часто переезжать , Я не решаюсь двигаться и предпочитаю просто оставаться в постели . ” [P2].
Необходим ремонт помещений.
Семнадцать семей не изменили место проживания семьи для удовлетворения потребностей пациента в реабилитации. Например, они не поставили поручни для лежачих пациентов, не установили подлокотники в ванной, не заменили стулья с низкой высотой и подлокотниками. Эти действия не способствуют функциональной реабилитации пожилых пациентов.В настоящее время никакие профессиональные компании и персонал не могут установить соответствующее оборудование и домашнее оборудование для обеспечения безопасности пожилых пациентов, а комплексное преобразование домашних условий является трудным для пациентов и их семей. Большинство опрошенных пожилых пациентов выразили потребность и беспокойство по этому поводу.
«Врач сказал, что я должен сесть немного выше , , но насколько это высоко? Я не знаю, где взять туалет как таковой; ремонт помещений требует больших денег , Я просто делаю реабилитацию временную , это не занимает много времени , ремонтировать дом не нужно . ” [P15].
Потребности тех, кто не может заниматься самообслуживанием
Необходимо получить рекомендации профессионального медицинского персонала.
Большинству пациентов во время реабилитации приходится проходить период частичного самообслуживания. Хотя пациенты зависят от профессиональных медицинских работников и доверяют им, они нуждаются в особом уходе и руководстве от врачей и медсестер.
«Я предпочитаю, чтобы врач позвонил мне, чтобы узнать о моем прогрессе в реабилитации и рассказать, что делать . Конечно, , Я надеюсь, что доктор и медсестра свяжутся со мной , , но мне неловко звонить врачу, потому что я знаю, что они заняты . Я действительно надеюсь, что они могут дать мне постоянный совет . ” [P16].
Помимо обращения за медицинской помощью в медицинские учреждения, пациенты предпочитают обращаться за помощью в крупные государственные больницы, а не в общественные центры, исходя из предыдущего медицинского опыта.
«Конечно, я надеюсь, что буду лечиться в большой больнице . Я не хочу идти в общественную больницу или реабилитационное учреждение . Я предпочитаю рекомендации врача, который делал операцию в большой больнице . ” [P4].
Необходимо заботиться о родных и близких.
Семья — самый важный компонент ухода за пациентами в китайском культурном контексте. Члены семьи обязаны заботиться о пациентах во время госпитализации или после выписки. В противном случае они столкнутся с давлением общественного мнения.Друзья ходят в больницу, чтобы ухаживать за пациентами.
«Конечно , Я надеюсь, что мои дочери позаботятся обо мне, но они заняты , и мой зять уехал в командировку . Я волнуюсь, потому что мой сын не может обо мне позаботиться . Моя сестра заботилась обо мне во время моего выздоровления , , и я счастлива и хорошо выздоравливаю . ” [P18].
Требуется социальная поддержка.
Большинство пожилых пациентов теряют способность к самообслуживанию после замены тазобедренного сустава, и члены семьи обычно должны выполнять ряд задач, таких как транспортировка в больницу, регистрация и посещения.Эти задачи связаны с тяжелой социальной нагрузкой. Социальные потребности и призывы пожилых пациентов включают дополнительную поддержку, такую как улучшение ухода за больными после выписки. Некоторые пациенты заявили, что они не понимают общественных услуг и функций.
«У меня все еще высокое кровяное давление . Мне нужно ходить в больницу каждые две недели за лекарством . Мне так неудобно сейчас . Я не могу далеко пройти . Моим детям сложно повести меня к врачу . Я не знаю никаких политик или учреждений, которые могли бы нам помочь . »« Я не знаю, какие услуги доступны в общественных больницах . ” [P7].
Пациентов беспокоит их связь с обществом и изменения их социальных ролей. Они не могут поддерживать нормальное социальное взаимодействие, потому что их возможности в социальных сетях ограничены их физическими недостатками.
«Раньше я ездил на электродвигателях с моторной бригадой . Однако , Я могу сейчас оставаться только дома , и члены моей команды думают обо мне . Раньше выполнял работу по дому , а теперь в семейной резиденции беспорядок . ” [P9].
Обсуждение
У пожилых пациентов снижены физиологические функции, повышена частота хронических заболеваний и снижено качество жизни [21].Пожилые пациенты, перенесшие внезапные переломы, не знают болезней и им трудно справиться с ними [22]. Их здоровье находится под серьезной угрозой. Таким образом, поддержка со стороны семьи и профессиональных медицинских работников важна для улучшения прогноза пациентов, перенесших операцию по замене тазобедренного сустава [23, 24]. Сообщалось [25], что общий механизм повреждения вертлужной впадины у пожилых людей связан с травмой при падении, и в этом исследовании 19 пациентов перенесли замену бедра в связи с травмой при падении, только 2 пациента перенесли операцию из-за автомобильной аварии. .В настоящее время большинству пожилых пациентов требуется реабилитация на дому, и семья выступает в качестве основного лица, осуществляющего уход. Следует рассмотреть вопрос об улучшении ухода за пожилыми пациентами на дому и их руководства. В этом исследовании мы изучили потребности пожилых пациентов, проходящих домашнюю реабилитацию после операции по замене тазобедренного сустава, чтобы определить потребности в услугах по уходу за пожилыми людьми и обеспечить основу для создания центров домашнего ухода или обслуживания.
Следует усилить рекомендации, получаемые пациентами во время госпитализации или реабилитации на дому, и обеспечение того, чтобы пациенты придерживались планов реабилитации и формировали хорошие привычки к реабилитационным упражнениям, полезно для улучшения прогноза пациентов с заменой тазобедренного сустава [26, 27].Следует также повысить актуальность и эффективность санитарного просвещения [28]. Хотя пациенты, которым была проведена замена тазобедренного сустава, могут получить знания о реабилитации из различных аспектов и по нескольким каналам, их знания о реабилитации, как правило, неполны или фрагментарны, и иногда они могут даже быть дезинформированы из-за отсутствия систематического образования в области реабилитации [29]. Таким образом, медицинские работники должны разработать индивидуальные планы санитарного просвещения для долгосрочной реабилитации пациентов с заменой тазобедренного сустава еще до их выписки из больницы [30].План реабилитации должен разворачиваться с момента поступления пациента на реабилитацию на дому; кроме того, необходимы адекватная оценка и наблюдение для обеспечения эффективности реабилитации [31, 32].
Наши результаты показывают, что необходимо создание системы поддержки реабилитации на уровне общины. Большинство опрошенных пациентов выразили обеспокоенность по поводу отсутствия доступа к соответствующим знаниям, таким как контроль боли и подробные реабилитационные движения [33, 34].Текущий спрос пациентов на услуги по месту жительства отражает пробелы и недостатки в реабилитационной помощи по месту жительства. Предыдущие исследования [35, 36] показали, что стоимость реабилитации на дому ниже, чем стоимость реабилитации в больнице. Таким образом, максимизация эффекта поддержки со стороны сообщества для пациентов с заменой тазобедренного сустава и предоставление пациентам исчерпывающих рекомендаций должны быть в центре внимания существующих исследований, и должна быть разработана соответствующая политика для активного содействия созданию общественных и частных реабилитационных учреждений.Также может помочь содействие крупным больницам в поддержке и руководстве малыми и средними общинными больницами [37]. Социальные и профессиональные учреждения должны поддерживать оценку и ремонт семейных учреждений и окружающей среды, чтобы повысить безопасность и эффективность реабилитации пожилых пациентов на дому [38, 39].
Достаточная информация поддерживает реабилитацию, и пациентам следует предоставлять индивидуальные рекомендации и информацию о предотвращении связанных осложнений.В частности, требуются реабилитационные мероприятия, адаптированные для разных пациентов и проводимые в рамках различных программ, и своевременное наблюдение и контакт с пациентами, их семьями и друзьями [27]. Ресурсы для обучения пожилых пациентов ограничены из-за незнания этой группы пациентов мобильных телефонов или компьютеров [40]. В настоящее время медицинская информация и технологии объединены, и пожилые пациенты требуют дополнительного внимания со стороны медицинских работников, учитывая их статус уязвимой группы.Бумажные инструкции по санитарному просвещению с крупным шрифтом очень удобны и широко принимаются пожилыми пациентами [41, 42]. Между тем реабилитационные видеоролики и другая информация могут быть доставлены с помощью мобильных технологий пациентам и их семьям, которые обладают навыками использования мобильных устройств, таких как смартфоны [22, 43].
Это исследование имеет несколько ограничений, которые необходимо учитывать. Во-первых, мы набирали пациентов только из одной больницы, услуги из разных больниц и областей могут оказать определенное влияние на потребности пациентов, проходящих реабилитацию после замены тазобедренного сустава.Необходимы дальнейшие исследования в более широком диапазоне областей. Во-вторых, включенные участники были очень сговорчивы. Следовательно, их опыт может не отражать опыт типичного пожилого взрослого, проходящего реабилитацию после замены тазобедренного сустава. Однако было обнаружено сходство между темами, определенными в нашем исследовании, и темами, определенными в других исследованиях [31, 44], в разных странах на основе качественных методов. Тем не менее, наше исследование имеет несколько сильных сторон, учитывая, что это первое исследование, которое было сосредоточено на потребностях пациентов, проходящих домашнюю реабилитацию после замены тазобедренного сустава в Китае.Таким образом, настоящее исследование предоставляет доказательства и идеи для клинического применения и будущей политики.
Выводы
Выявлены многочисленные потребности пациентов, проходящих домашнюю реабилитацию после операции по замене тазобедренного сустава. Хотя большинство этих пациентов проявляли сильное желание выздоровления, им не хватало надлежащих рекомендаций по реабилитации. Кроме того, мы обнаружили, что эти пациенты имеют огромный спрос на профессиональные реабилитационные услуги на дому.Для улучшения управления реабилитационной помощью пациентам с эндопротезом тазобедренного сустава необходима политика, предусматривающая посещение населением и домашними посещениями медицинских работников для предоставления профессиональных рекомендаций.
Список литературы
- 1. Чен X. Анализ старения населения в провинции Юньнань на основе данных шести переписей населения. Китайский журнал геронтологии. 2018; 38 (12): 243–6.
- 2. Тан В., Лю В. Процесс и неправильное понимание развития старения в Китае.Журнал Пекинского технологического университета (издание по общественным наукам). 2018; 94 (4): 12–22.
- 3. Тан X, Ву Ку, Шао Х. Глобальные обязательства и усилия Китая по укреплению здоровья и достижению целей устойчивого развития. Журнал здоровья, народонаселения и питания. 2018; 37 (1): 8. pmid: 29650054; PubMed Central PMCID: PMC5898031.
- 4. Лян С., Чжан С., Чжан И, Янь Ю., Чен З. Распространенность и ассоциированные факторы заболевания тазобедренного сустава в районах пляжа Хуанхэ в провинции Хэнань.Китайская общая практика. 2018; 21 (17): 13–6.
- 5. Kutzner KP, Donner S, Schneider M, Pfeil J, Rehbein P. Одноэтапная двусторонняя имплантация короткой ножки с направлением по калькару при тотальной артропластике тазобедренного сустава: минимально инвазивный модифицированный переднебоковой доступ в положении лежа на спине. Оперативная ортопедия и травматология. 2017; 29 (2): 180–92. pmid: 28160028; PubMed Central PMCID: PMC5378759.
- 6. Турхан Дамар Х, Билик О, Караюрт О, Урсавас ИП. Факторы, связанные со страхом пожилых пациентов упасть во время первой мобилизации после полной замены коленного сустава и полной замены тазобедренного сустава.Гериатрический уход. 2018; 39 (4): 382–7. pmid: 217.
- 7. Окамото Т., Ридли Р.Дж., Эдмонстон С.Дж., Виссер М., Хедфорд Дж., Йейтс П.Дж. Мобилизация в день операции сокращает продолжительность пребывания в больнице после плановой артропластики тазобедренного сустава. Журнал артропластики. 2016; 31 (10): 2227–30. pmid: 27209333.
- 8. Piotrowicz E, Stepnowska M, Leszczynska-Iwanicka K, Piotrowska D, Kowalska M, Tylka J, et al. Качество жизни пациентов с сердечной недостаточностью, проходящих домашнюю телереабилитацию, по сравнению с амбулаторной реабилитацией — рандомизированное контролируемое исследование.Европейский журнал по уходу за сердечно-сосудистыми заболеваниями: журнал Рабочей группы по уходу за сердечно-сосудистыми заболеваниями Европейского общества кардиологов. 2015; 14 (3): 256–63. pmid: 24849304.
- 9. Zhu S, Qian W, Jiang C, Ye C, Chen X. Улучшенное восстановление после операции по артропластике бедра и колена: систематический обзор и метаанализ. Аспирантура медицинского журнала. 2017; 93 (1106): 736–42. pmid: 28751437; PubMed Central PMCID: PMC5740550.
- 10. Хео С. М., Нейлор Дж. М., Харрис И. А., Церкви TR.Достоверность сообщений об осложнениях после артропластики тазобедренного или коленного сустава. Методология медицинских исследований BMC. 2019; 19 (1): 15. pmid: 30634917; PubMed Central PMCID: PMC6330452.
- 11. Гроссо М.Дж., Нойвирт А.Л., Боддапати В.П., Шах Р.П., Купер Г.Дж., Геллер Дж.А. Сокращение продолжительности пребывания в больнице и послеоперационных осложнений после первичного тотального артропластики тазобедренного сустава: десятилетний анализ с 2006 по 2016 год. Журнал артропластики. 2018. pmid: 30503306.
- 12.Zhang Q, Zhang P, Yang J, Pan X. Анализ выбора времени и эффективности замены тотального перелома шейки бедра у пожилых людей и его прогноз. Чунцин Медицина. 2016; 45 (24): 3369–72.
- 13. van den Akker-Scheek I, Zijlstra W, Groothoff JW, van Horn JR, Bulstra SK, Stevens M. Groningen стратегия ортопедического выхода: Валидация программы поддержки после тотального эндопротезирования тазобедренного или коленного сустава. Обучение и консультирование пациентов. 2007. 65 (2): 171–9. pmid: 16965889.
- 14. Specht K, Agerskov H, Kjaersgaard-Andersen P, Jester R, Pedersen BD. Опыт пациентов в течение первых 12 недель после выписки при ускоренном эндопротезировании тазобедренного и коленного суставов — качественное исследование. Международный журнал по ортопедическому и травматологическому уходу. 2018; 31: 13–9. pmid: 30297138.
- 15. Смит Дж. А., Осборн М. Качественная психология: Практическое руководство по методам. В: Смит Дж. А., Осборн М., редакторы. Интерпретативный феноменологический анализ. Лондонский мудрец; 2008 г.
- 16. Тонг А., Сэйнсбери П., Крейг Дж. Сводные критерии отчетности о качественном исследовании (COREQ): контрольный список из 32 пунктов для интервью и фокус-групп. Международный журнал качества в здравоохранении: журнал Международного общества качества в здравоохранении. 2007. 19 (6): 349–57. pmid: 17872937.
- 17. Браун В., Кларк В. Использование тематического анализа в психологии. Качественные исследования в психологии. 2006. 3 (2): 77–101.
- 18. Санделовски М.Что случилось с качественным описанием? Исследования в области ухода за больными и здоровья. 2000. 23 (4): 334–40. pmid: 10940958.
- 19. Мозер А., Корстенс И. Серия: Практическое руководство по качественным исследованиям. Часть 3: Отбор проб, сбор и анализ данных. Европейский журнал общей практики. 2018; 24 (1): 9–18. pmid: 286; PubMed Central PMCID: PMC5774281.
- 20. Аль-Харти М., Орбах Р., Микелотти А., Список Т. Влияние культуры на болевую чувствительность. Журнал устной реабилитации.2016; 43 (2): 81–8. pmid: 26371794.
- 21. Янг Y, Фрид LP, Куо YH. Переломы бедра у пожилых женщин: продольное сравнение изменений физиологических функций и обращения за медицинской помощью. Журнал Американской ассоциации медицинских директоров. 2010. 11 (2): 100–5. pmid: 20142064; PubMed Central PMCID: PMC2820109.
- 22. Флисс Э., Вайнштейн О., Шерф М., Драйхер Дж. Использование медицинских услуг после госпитализации по поводу перелома бедра у пожилых пациентов. Международный журнал качества в здравоохранении: журнал Международного общества качества в здравоохранении.2018; 30 (2): 104–9. pmid: 286.
- 23. Эдгрен Дж., Салпакоски А., Сихвонен С.Е., Портегийс Э., Каллинен М., Аркела М. и др. Влияние программы физической реабилитации на дому на физическую инвалидность после перелома бедра: рандомизированное контролируемое исследование. Журнал Американской ассоциации медицинских директоров. 2015; 16 (4): 350 e1-7. pmid: 25687927.
- 24. Уильямсон С., Ландейро Ф., МакКоннелл Т., Фулфорд-Смит Л., Джавид М.К., судья А и др. Стоимость хрупких переломов бедра в мире: систематический обзор и мета-регрессионный анализ.Osteoporosis international: журнал, созданный в результате сотрудничества между Европейским фондом остеопороза и Национальным фондом остеопороза США. 2017; 28 (10): 2791–800. pmid: 28748387.
- 25. Zha G, Sun J, Chen X, Wu J, Yang Z, Feng S и др. Клинико-эпидемиологическая характеристика пациентов с переломами вертлужной впадины. Китайский журнал ортопедии. 2016; 36 (18): 1175–84.
- 26. Дайер С.М., Кротти М., Фэрхолл Н., Магазинер Дж., Бопре Л.А., Камерон И.Д. и др.Критический обзор отдаленных результатов инвалидности после перелома шейки бедра. BMC гериатрия. 2016; 16: 158. pmid: 275; PubMed Central PMCID: PMC5010762.
- 27. Эйлат-Цанани С., Табенкин Х., Кауфман Б., Лави И., Вайс З., Апельбаум Р. Реабилитация пожилых пациентов в сообществе после операции по поводу перелома бедра — использование личных и медицинских услуг. Инвалидность и реабилитация. 2012. 34 (10): 811–6. pmid: 22013992.
- 28. Роча С.А., Авила М.А., Бокки СК.Влияние неформальных опекунов на реабилитацию пожилых людей в послеоперационном периоде перелома проксимального отдела бедренной кости. Revista gaucha de enfermagem. 2016; 37 (1): e51069. pmid: 27074303.
- 29. Авила М.А., Перейра Г.Дж., Бокки СК. Неформальные лица, осуществляющие уход за пожилыми людьми, восстанавливающимися после операции по поводу перелома бедра, вызванного падением: профилактика падений. Ciencia & saude coletiva. 2015; 20 (6): 1901–7. pmid: 26060968.
- 30. МакХью Г.А., Люкер К.А. Ожидания и проблемы людей после полной замены тазобедренного сустава: качественное исследование.Инвалидность и реабилитация. 2012. 34 (16): 1351–7. pmid: 22233116.
- 31. Симс-Гулд Дж, Стотт-Эвенешен С., Флейг Л., Макаллистер М., Эш М.С. Перспективы пациентов на участие в восстановлении после перелома бедра: качественное исследование. Журнал исследований старения. 2017; 2017: 2171865. pmid: 28409031; PubMed Central PMCID: PMC5376933.
- 32. Лэнгфорд Д., Эдвардс Н., Грей С.М., Флейг Л., Эш М.С. «Жизнь идет.» Повседневные задачи, совладание с собой и независимость: изучение восстановления пожилых людей после перелома бедра.Качественные исследования здоровья. 2018; 28 (8): 1255–66. pmid: 29460698.
- 33. Этген О, Брюйер О, Ричи Ф., Дарденн С., Регинстер Дж. Качество жизни, связанное со здоровьем, при тотальном эндопротезировании тазобедренного сустава и коленного сустава. Качественный и систематический обзор литературы. Журнал костной и суставной хирургии, американский том. 2004; 86-А (5): 963–74. pmid: 15118039.
- 34.
Santaguida PL, Hawker GA, Hudak PL, Glazier R, Mahomed NN, Kreder HJ, et al. Характеристики пациентов, влияющие на прогноз тотального эндопротезирования тазобедренного и коленного суставов: систематический обзор.Канадский хирургический журнал Journal canadien de chirurgie. 2008. 51 (6): 428–36. pmid: 1
30; PubMed Central PMCID: PMC25 2.- .
- 35. Weaver FM, Hughes SL, Almagor O, Wixson R, Manheim L, Fulton B и др. Сравнение двух протоколов ухода на дому для полной замены сустава. Журнал Американского гериатрического общества. 2003. 51 (4): 523–8. pmid: 12657073.
- 36. Хьюсон Дж., Ньюман Дж., Пендлтон Р.С. Ведение перелома шейки бедра для клинициста в больнице: обзор доказательств и передовой практики.Госпитальная практика. 2011. 39 (1): 52–61. pmid: 21441759.
- 37. Fan Q, Fang L, Jin J. Создание и применение двухуровневого режима управления безопасностью сортировки в амбулаторном отделении. Китайский журнал медсестер. 2018; 53 (2): 15–8.
- 38. Taheriazam A, Saeidinia A, Keihanian F. Тотальное эндопротезирование тазобедренного сустава и сердечно-сосудистые осложнения: обзор. Терапия и управление клиническими рисками. 2018; 14: 685–90. pmid: 29713177; PubMed Central PMCID: PMC5
- 39.Мак Дж. К., Камерон И. Д., Марч Л. М., Национальная служба здравоохранения, Медицинские исследования С. Основанные на фактах рекомендации по лечению переломов бедра у пожилых людей: обновленная информация. Медицинский журнал Австралии. 2010. 192 (1): 37–41. pmid: 20047547.
- 40. Дай Кью, Ли Л., Ган И, Лю Л., Ли В., Дай Дж и др. Исследование взаимосвязи между функцией суставов и способностью к самообслуживанию в разные периоды после полной замены тазобедренного сустава. Китайский журнал восстановительной медицины. 2017; 32 (10): 13–7.
- 41.Монаган Б., Каннингем П., Харрингтон П., Хинг В., Блейк С., Д. OD и др. Рандомизированное контролируемое исследование для оценки программы функциональных упражнений под руководством физиотерапии после полной замены тазобедренного сустава. Физиотерапия. 2017; 103 (3): 283–8. pmid: 27126617.
- 42. Wang W, Zhang L, Li X, Zhang M. Функция суставов и ее влияющие факторы у пациентов, перенесших артропластику тазобедренного сустава. Китайский журнал медсестер. 2017; 52 (6): 11–5.
- 43. Колтер С., Перриман Д.М., Ниман Т.М., Смит П.Н., Скарвелл Дж. М..Реабилитация под наблюдением или без наблюдения после полной замены тазобедренного сустава обеспечивает аналогичные улучшения для пациентов: рандомизированное контролируемое исследование. Архивы физической медицины и реабилитации. 2017; 98 (11): 2253–64. pmid: 28506775.
- 44. Дженсен К.М., Овергаард С., Виль Великобритания, Смит А.С., Клеменсен Дж. Преодоление разрыва: управляемое пользователями исследование новых способов поддержки самопомощи и расширения возможностей пациентов с переломом бедра. Шалфей открытое лекарство. 2018; 6: 2050312118799121. pmid: 30210796; PubMed Central PMCID: PMC6130081.


 Благодаря применению методики Фельденкрайза пациент избегает подобных осложнений, а реабилитация протекает гораздо быстрее и эффективнее.
Благодаря применению методики Фельденкрайза пациент избегает подобных осложнений, а реабилитация протекает гораздо быстрее и эффективнее. Применение CPM терапии позволяет в кратчайшие сроки устранить тугоподвижность в суставе без боли и риска повреждения. Методика CPM эффективноприменяется для устранения контрактур суставов после травм и операций.
Применение CPM терапии позволяет в кратчайшие сроки устранить тугоподвижность в суставе без боли и риска повреждения. Методика CPM эффективноприменяется для устранения контрактур суставов после травм и операций.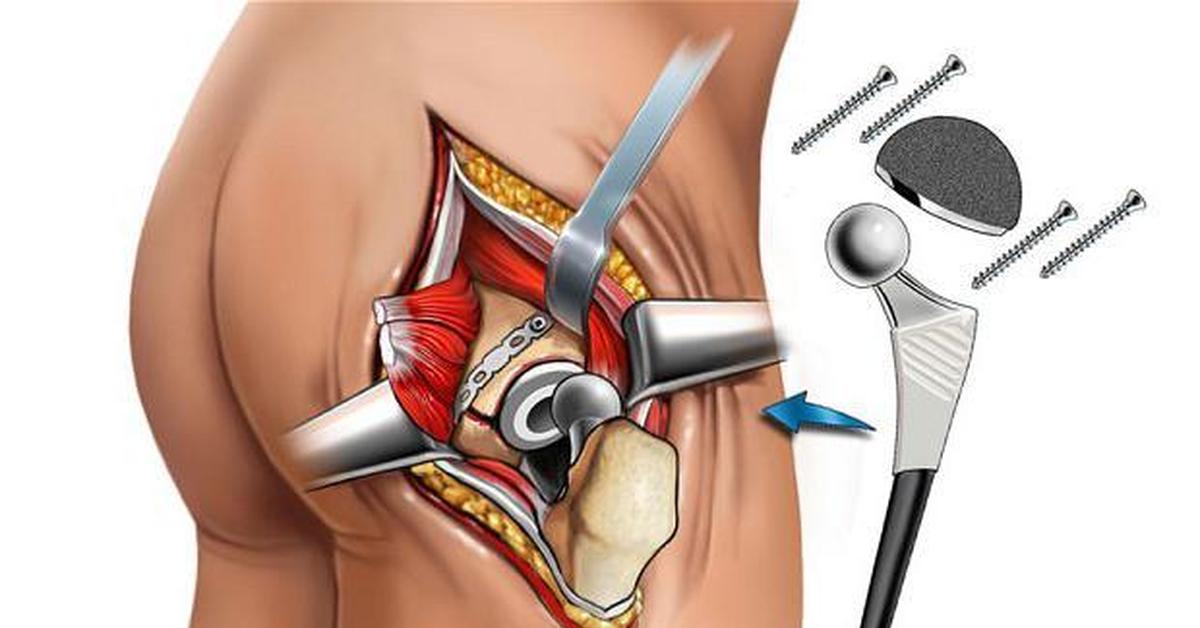
 Не позволяйте Вашему колену поворачиваться по направлению к другой ноге и не сгибайте тазобедренный сустав более 90 градусов. Повторите это упражнение 10 раз.
Не позволяйте Вашему колену поворачиваться по направлению к другой ноге и не сгибайте тазобедренный сустав более 90 градусов. Повторите это упражнение 10 раз.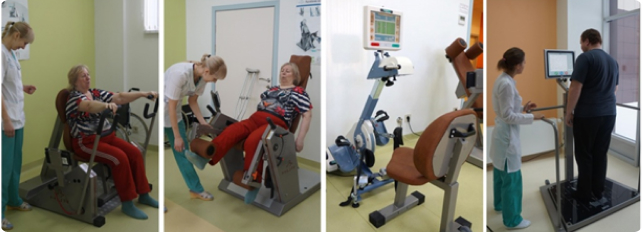 После этого поднимите ногу на несколько сантиметров от поверхности кровати. Повторите это упражнение 10 раз для каждой ноги (не только прооперированной). Если сначала Вам трудно выполнить это упражнение в первые сутки после операции, то вы можете повременить с ним.
После этого поднимите ногу на несколько сантиметров от поверхности кровати. Повторите это упражнение 10 раз для каждой ноги (не только прооперированной). Если сначала Вам трудно выполнить это упражнение в первые сутки после операции, то вы можете повременить с ним.
