После инсульта больной не ест: 10 фактов об инсульте и постинсультном состоянии
Лежачий больной после инсульта. Реабилитация послеинсультных больных
Уход за постинсультными больными — в числе приоритетных направлений работы сестер милосердия, которые обеспечивают уход за одинокими больными в Первой Градской больнице. Татьяна Раух, сестра милосердия в отделении неврологии, утверждает, что один из главных факторов успешной реабилитации – это мотивация больного.
В Первой Градской больнице Фото с сайта
— Татьяна, сколько времени на восстановление требуется человеку, перенесшему инсульт?
— Чем больше, тем лучше! Хотя сегодня истории больных мелькают перед нашими сестрами гораздо быстрее, чем раньше. Все знают, что законодательство изменилось. Если раньше постинсультному больному давалось три недели пребывания в стационаре на восстановление, то теперь — всего две.
— Но ведь это, будем откровенны, снижает шансы на благополучный исход?
— Разумеется, это не на пользу людям. К счастью, не все так просто. На бумаге решение есть, но если родные проявляют какую-то настойчивость, то после личной беседы с врачом могут найти способы продержать своего родственника в больнице дольше. Важна позиция заведующего отделением, потому что решение принимает он. Как важно, чтобы на этой должности трудились человечные люди! Если у человека нет речи, у него парезы и другие признаки тяжелого состояния, сокращать его срок пребывания в больнице категорически нельзя. К счастью, один из плюсов нашей системы состоит в том, что одинокого пациента, которого некому забрать, просто так выкатить на улицу на каталке нельзя. Это официальное преступление.
На бумаге решение есть, но если родные проявляют какую-то настойчивость, то после личной беседы с врачом могут найти способы продержать своего родственника в больнице дольше. Важна позиция заведующего отделением, потому что решение принимает он. Как важно, чтобы на этой должности трудились человечные люди! Если у человека нет речи, у него парезы и другие признаки тяжелого состояния, сокращать его срок пребывания в больнице категорически нельзя. К счастью, один из плюсов нашей системы состоит в том, что одинокого пациента, которого некому забрать, просто так выкатить на улицу на каталке нельзя. Это официальное преступление.
— Часто приходится сталкиваться с такими пациентами?
— Случается. Вот вам трагическая, но вполне типичная история. Лежала у нас в Первой градской одна старушка — Вера Федоровна. Бабушка была старенькая, болящая, но адекватная. Она отписала свою квартиру каким-то приезжим с Кавказа в надежде на то, что они будут ухаживать за ней до самой смерти. Вначале эти люди действительно заботились о старушке, шашлыками подкармливали, баловали — восточные люди это умеют.
— Сколько же эта пациентка провела в отделении неврологии?
— Месяца три. Мы залечили ее пролежни до белой кожи. Еще долго общались с Верой Федоровной, она стала для нас практически членом семьи. Мы старались стимулировать, чтобы она что-то делала руками. Вера Федоровна пыталась сбежать из койки и все время падала. У нее постепенно восстанавливалась речь и движения.
— От чего зависит восстановление больного?
— От качества и тщательности ухода. Вообще согласно правилам, лежачего пациента необходимо переворачивать каждый час.
— Это возможно? Больных много, сестер не хватает…
— Да, у нас много больных. Стараемся менять положение хотя бы каждые 2-3 часа. Есть даже такой термин: «лечение положением». Правильное размещение тела пациента после инсульта способствует скорейшему выздоровлению. Парализованная сторона тела обычно провисает — рука и нога могут отекать. А еще при размещении на спине важно придавать телу симметричное положение: парализованная часть тела должна лежать как здоровая. При повороте набок необходимо фиксировать положение при помощи валиков, подушек, одеял. И следить за тем, чтобы одна рука и нога были параллельны другой руке и ноге на другой половине тела. Не должно быть ни свисания, ни сдавливания. Тогда нагрузки на сосуды равномерны и восстановление происходит быстрее.
— А массаж?
— Массаж после инсульта показан не всем. Если есть тромбы или риск их возникновения, его делать нельзя. Но движение необходимо всем постинсультным больным. Ведь больной свою конечность не узнает — ощущает как палку или веревку. Его нужно заставлять двигаться. Человек после инсульта часто вообще не может адекватно оценить свои силы. Больному хочется встать, пойти в туалет, например. Но тело его не слушается. Вставать очень опасно — это ведет к травмам и ухудшению самочувствия. Объяснить это невозможно. Поэтому важно давать больному замещение привычных движений. Например, разрабатывать здоровой рукой — больную. Ведь после инсульта какая-то часть мозга отказывается функционировать. А здоровые клетки берут на себя нагрузку по принципу замещения. И все происходящее стимулирует процессы восстановления. Вообще скорость и эффективность реабилитации зависят от настроя самого человека: часто у человека пропадает воля. Он лежит в каком-то отрешенно блаженном состоянии, его кормят с ложечки, обхаживают, и он ничего не хочет.
— Это серьезная психологическая проблема?
— Да. Иногда говорят, что нам приходится стать руками или ногами человека, который ничего не может. Но кроме этого часто приходится стать волей перенесшего инсульт. Безволие — болезненное состояние, которое часто сопровождает инсульт. Вывести из него человека очень трудно, намного труднее, чем все делать за него самому. Нужно сформировать мотивацию. Если удается найти стимул — все закончится хорошо.
— В Вашей практике есть примеры, когда удавалось замотивировать человека?
— Недавно у нас в отделении лечилась еще одна старушка, Ольга Германовна. Худенькая, высохшая, 87 лет. У нее не было парезов, обе стороны тела работали. Но зато была сильнейшая спастика. Бабушка долго была без сознания. Казалось, что она одеревенела — руки и ноги зажаты, перевернуть ее было тяжело, а одной сестре просто невозможно. В таком состоянии быстро образуются пролежни, развивается пневмония. При лечении пневмонии сильно страдает кишечник — начинается постоянный жидкий стул из-за дисбактериоза. Это было очень мучительно для пожилой женщины. Но несмотря на свои 87 лет, она оказалась довольно активной. На момент выписки речь еще не восстановилась, но женщина активно реагировала невербально — мозговая активность налаживалась. Бабушка очень радовалась, когда с ней беседовали, повторяла различные слова. Значит, восстановление речи — не за горами. Возможно, сыграло свою роль то, что эта пожилая женщина — ученый, физик-ядерщик, очень мотивированный человек. К ней приходила подруга близкого возраста. Но мы боялись выписывать ее домой, потому что там ее ждал единственный сын-наркоман.
В таком состоянии быстро образуются пролежни, развивается пневмония. При лечении пневмонии сильно страдает кишечник — начинается постоянный жидкий стул из-за дисбактериоза. Это было очень мучительно для пожилой женщины. Но несмотря на свои 87 лет, она оказалась довольно активной. На момент выписки речь еще не восстановилась, но женщина активно реагировала невербально — мозговая активность налаживалась. Бабушка очень радовалась, когда с ней беседовали, повторяла различные слова. Значит, восстановление речи — не за горами. Возможно, сыграло свою роль то, что эта пожилая женщина — ученый, физик-ядерщик, очень мотивированный человек. К ней приходила подруга близкого возраста. Но мы боялись выписывать ее домой, потому что там ее ждал единственный сын-наркоман.
— Чем же все закончилось?
— Нам удалось устроить ее в интернат. А какой смысл отправлять с трудом поднятого на ноги человека в неизвестность? Дома с ней могло случиться все что угодно. В интернат она попала с хорошим прогнозом на восстановление. Благодаря тому, что бабушка «застряла» в больнице, ее состояние значительно улучшилось.
Благодаря тому, что бабушка «застряла» в больнице, ее состояние значительно улучшилось.
— И таких, как она, много?
— Достаточно. Я вообще пришла к выводу, что мне очень нравятся неврологические больные, и постинсультные в частности. Это очень приятные люди. Они как дети, смиренные и отзывчивые. Их надо заново всему учить. У них, как правило, очень богатая внутренняя жизнь, которую нам, ухаживающим за ними, приходится наблюдать. Среди постинсультных больных крайне редко встречаются озлобленные и ропщущие или впавшие в депрессию. От наших пациентов исходит очень много тепла. Общение с ними учит созерцанию, вере и состраданию.
Нарушения стула после инсульта
 Энкопрез — это нарушение функции прямой кишки и сфинктера заднего прохода, проявляющееся непроизвольной дефекацией (то есть нежелательным, неконтролируемым опорожнением кишечника). Из-за недержания стула может возникать чувство бессилия, раздражения, злости на себя и смущения, стыда.
Энкопрез — это нарушение функции прямой кишки и сфинктера заднего прохода, проявляющееся непроизвольной дефекацией (то есть нежелательным, неконтролируемым опорожнением кишечника). Из-за недержания стула может возникать чувство бессилия, раздражения, злости на себя и смущения, стыда. Мы с детства привыкли считать вопросы опорожнения кишечника и мочевого пузыря стыдными, интимными, а в случае нарушений в этой области человек сталкивается не только со стыдом, но и с чувством потери контроля, а это не только неприятно, но и страшно. Первый шаг к тому, чтобы победить осложнение — это получение необходимой информации, свободный разговор о происходящем. Недержание — это такая же болезнь как и любая другая, такой же симптом неполадок в организме, как боль или насморк. В рубрике «Общение» (https://s.spadys.ru/discussions) можно обсуждать любые темы, даже самые непростые, если они связаны с реабилитацией после инсульта. Чужой опыт и теплое слово поддержки всегда пригодятся, особенно, если предстоит долгий и нелегкий путь к восстановлению.
Вы также можете задать любой вопрос по теме реабилитации и профилактики повторных инсультов в рубрике «Вопросы специалисту» (https://s.spadys.ru/questions). Обратите внимание, что вопрос можно задать анонимно. Наши консультанты отвечают на все вопросы, заданные через сайт.
Нарушения стула после инсульта: что происходит?
Существуют терапевтические стратегии, которые призваны помочь многим перенесшим инсульт людям вернуть себе контроль над работой кишечника и скомпенсировать проблему недержания кала. Причины нарушений стула (нарушений дефекации) разнятся в зависимости от вида инсульта, от степени его тяжести, а также от «места», которое поразила болезнь. Соответственно, и реабилитационный план может отличаться у разных пациентов и должен быть индивидуальным, даже если эти пациенты сталкиваются с одними и теми же осложнениями, вызванными инсультом.
Почему возникают нарушения стула после инсульта?
Существуют различные виды нарушений мочеиспускания и дефекации, которые могут возникать после перенесенного инсульта. Пациенты могут одновременно страдать от нескольких из них. Запор, диарея, задержка мочеиспускания, императивные позывы на мочеиспускание и дефекацию — это распространенные осложнения после перенесенного инсульта.
Пациенты могут одновременно страдать от нескольких из них. Запор, диарея, задержка мочеиспускания, императивные позывы на мочеиспускание и дефекацию — это распространенные осложнения после перенесенного инсульта.
Причины нарушений дефекации могут быть самыми разными. Для некоторых недержание может быть последствием повреждения тканей головного мозга, вызванного инсультом. Такое повреждение может стать причиной функциональных изменений и вызывать мускульные спазмы, нарушения в работе сфинктера и другие сложности. Если в результате перенесенного инсульта возникли когнитивные сложности, например, сложности с речью, человек может испытывать трудности с тем, чтобы во время сообщать окружающим о своей потребности посетить туалет. В свою очередь, двигательные нарушения могут приводить к тому, что перенесшему инсульт человеку нужно больше времени и затраченных усилий, чтобы физически добраться до туалета и успеть раздеться для акта дефекации.
Если после инсульта сильно ограниченна мобильность, мало движения и активностей, может расти вероятность запоров.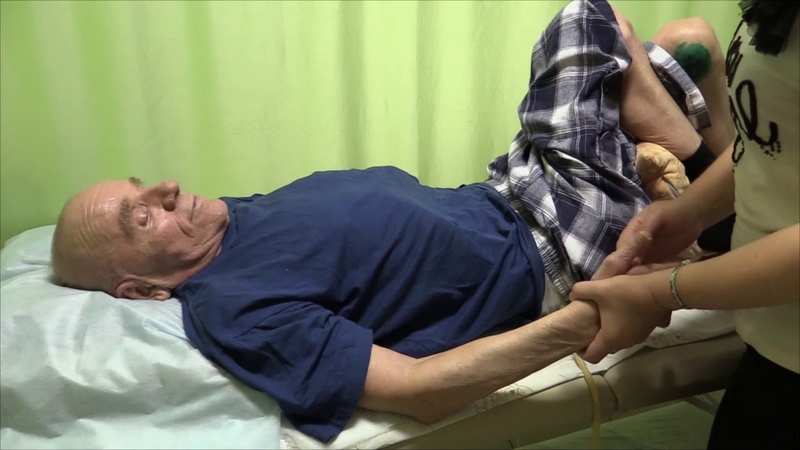 Помимо вреда для здоровья, запоры могут приводить к психологическим сложностям — человеку кажется, что он продолжает терять контроль над своим телом, что он не может управлять собой. После перенесенного инсульта в связи с определенными осложнениями, человек может быть неспособным есть и пить столько, сколько он привык, в связи с чем он может недополучать питательных веществ и жидкости, испытывать обезвоживание. Это тоже может приводить к запорам и недержанию. Некоторые пациенты могут страдать от фекаломы в прямой кишке (каловая пробка, чрезмерное уплотнение стула), что не только ведет к запорам, но и может оказывать дополнительное давление на мочевой пузырь, приводящее к сложностям с контролем над мочеиспусканием.
Помимо вреда для здоровья, запоры могут приводить к психологическим сложностям — человеку кажется, что он продолжает терять контроль над своим телом, что он не может управлять собой. После перенесенного инсульта в связи с определенными осложнениями, человек может быть неспособным есть и пить столько, сколько он привык, в связи с чем он может недополучать питательных веществ и жидкости, испытывать обезвоживание. Это тоже может приводить к запорам и недержанию. Некоторые пациенты могут страдать от фекаломы в прямой кишке (каловая пробка, чрезмерное уплотнение стула), что не только ведет к запорам, но и может оказывать дополнительное давление на мочевой пузырь, приводящее к сложностям с контролем над мочеиспусканием.
Что делать при нарушениях стула (нарушения дефекации)?
Согласно исследованиям, оказалось, что устранить недержание мочи сложнее, чем недержание кала. Кроме того, считается, что энкопрез (недержание кала) после перенесенного инсульта не так часто возникает, как недержание мочи.
Нарушения стула после инсульта: модификация жизни
Как уже говорилось выше, двигательные нарушения вносят свой вклад в проблему дефекации, так как влияют на способность человека своевременно добраться до туалета и соответствующим образом раздеться. Чтобы снизить негативное воздействие двигательных нарушений, можно рассмотреть различные модификации гардероба человека, который перенес инсульт. Например, можно использовать брюки «на резинке» или на эластичном поясе, которые удобнее снимать, чем брюки с классической застежкой — на молнии и пуговицах. О других способах облегчить жизнь после инсульта можно прочитать в нашей подборке материалов о восстановлении бытовых навыков.
Если двигательные нарушения более значительно проявлены, нужно модифицировать жилое пространство, так, чтобы человек перенесший инсульт мог быстрее и безопаснее добираться до туалетной комнаты. Чтобы минимизировать последствия недержания, можно разместить в помещении переносные туалетные приспособления (утки, судна, стульчаки с емкостями). Также можно использовать памперсы для взрослых, особенно на начальных этапах восстановления, когда самостоятельное использование туалетной комнаты — это только цель в индивидуальном реабилитационном плане.
Также можно использовать памперсы для взрослых, особенно на начальных этапах восстановления, когда самостоятельное использование туалетной комнаты — это только цель в индивидуальном реабилитационном плане.
Нарушения стула после инсульта: диета
В случае нарушений дефекации после инсульта может оказаться полезным внедрение небольших изменений в ежедневное питание, как в саму диету, так и в режим. Диета должна назначаться с учетом рекомендаций лечащего врача.
Чтобы помочь тем, кто борется с нарушениями дефекации, и в частности с недержанием кала, были разработаны специальные упражнения, направленные на укрепление мышц тазового дна. Такие упражнения могут делаться в домашних условиях, и многие отмечают улучшения уже в течение нескольких недель с начала регулярных тренировок. В рубрике «Упражнения» (https://s.spadys.ru/exercises) вы можете найти различные упражнения для восстановительных тренировок после инсульта.
Нарушения стула после инсульта: лечение
Что делать, если ни упражнения, ни модификация жилого помещения и образа жизни не помогают справиться с нарушениями дефекации? В этом случае лечащий врач может порекомендовать использование медицинских препаратов, в частности для лечения запоров.
Считается, что недержание после инсульта не является долгосрочным осложнением, а согласно последним исследованием, через год после эпизода инсульта только 15% всех пациентов продолжат испытывать сложности, связанные с недержанием. Несмотря на оптимистичные прогнозы, недержание все равно является крайне неприятным переживанием для перенесшего инсульт человека, снижающим не только его качество жизни, но и его настрой на успешное восстановление. Поэтому все международные руководства настоятельно рекомендуют обязательно обсуждать этот вопрос с лечащим врачом. Контакты докторов, которые специализируются на восстановительном лечении после инсульта и принимают в вашем городе, можно найти с помощью нашей интерактивной карты врачей по ссылке https://s.spadys.ru/specialists (рубрика «Врачи в вашем городе»).
Жизнь после инсульта
Она есть, вы в этом не сомневайтесь! Другая, со своими секретами, прелестями, событиями, особенностями. А какая? Это зависит от вас.
А какая? Это зависит от вас.
Я держу в руках небольшую книгу, как обозначили ее сами авторы, – справочник для родственников больных с инсультом «Дома после инсульта», изданную совсем недавно Калужской областной молодежной благотворительной общественной организацией «Здоровое завтра». Книга эта подготовлена в рамках проекта «Синяя лента надежды» (синяя лента – это символ борьбы с инсультом) и примечательна тем, что основана на опыте людей, родные которых перенесли инсульт.
Как рассказывает один из авторов, Елена Ничипорова, «справочник предназначен людям, перенесшим инсульт, и их родственникам. В основу положен практический опыт реальной семьи. Как справиться с бедой? Как семье пережить такое серьезное испытание? Как восстанавливать и возвращать к жизни лежачего больного? Как не потерять веру в выздоровление?» Обо всем этом есть в книге, изданной при поддержке областного министерства по делам семьи, демографической и социальной политике.
Итак, некоторые моменты из этого издания.
Сам себе психолог
Процесс выздоровления постинсультного больного может быть долгим. Психологически это нелегко и для самого больного, и для ухаживающих родственников. Однообразие необходимых процедур, тяжелые мысли, ограниченность в передвижении, переутомление… Необходимо пополнение собственных эмоциональных резервуаров, иначе вы неминуемо начнете срываться на больном, чувствуя себя рабом на галере ухода.
Прежде всего нужно договориться с самим собой и выработать свою личную идеологию, на которой будет выстраиваться вся деятельность по восстановлению и реабилитации больного после инсульта. Вот несколько основных установок, которые помогут вам успешно решить нелегкую задачу по уходу за больным и сохранить собственное психологическое здоровье.
1. Вера, надежда, любовь… Нужно самому верить в то, что у вашей истории может быть только счастливый финал. Вопреки всему. Каждое утро изо дня в день подниматься и начинать день, наполненный тяжелым трудом, с мысли о том, что ваш родной и близкий человек выздоровеет, если вы ему будете помогать. Те, кого любят, живут дольше и выздоравливают быстрее.
Те, кого любят, живут дольше и выздоравливают быстрее.
Люди, перенесшие инсульт, эмоционально очень чутки и прекрасно чувствуют, если ими тяготятся и воспринимают как обузу. Невидимые нити вашей любви привязывают вашего больного к жизни. Не слушайте доброжелателей, которые нашептывают вам в уши: «И его не поднимешь, и себя погубишь». Делайте для близкого человека все то, что считаете нужным, день за днем, добросовестно и скрупулезно.
2. Поощряйте любые проявления самостоятельности у больного. Все что он может сделать сам, без вашей помощи, он должен делать самостоятельно. Да, у вас нет времени, к тому же левой рукой он (она) ест не очень аккуратно и медленно, потом нужно делать уборку и стирать рубашку. Знакомая ситуация? Но если вы будете делать все за больного, он не только лишается шансов на восстановление, но и постепенно будет деградировать и ухудшаться то, что способно нормально функционировать. Невостребованное, «нерабочее» отмирает.
Не может самостоятельно умыться? Пусть вытирает лицо полотенцем. Может снять тапочку только со здоровой ноги? Ладно, с парализованной ногой вы ему поможете. Нет мелочей в деле реабилитации после инсульта: то, что здоровому может показаться смешным, для больного принципиально важно.
Может снять тапочку только со здоровой ноги? Ладно, с парализованной ногой вы ему поможете. Нет мелочей в деле реабилитации после инсульта: то, что здоровому может показаться смешным, для больного принципиально важно.
3. Надо двигаться! Даже если больной парализован, нужно создавать условия для максимально возможной физической активности. Если есть возможность выехать на прогулку на коляске — прекрасно. Может стоять и передвигаться в ходунках? Очень хорошо! Может стоять только с вашей поддержкой? Включите музыку, обнимите вашего больного и покачивайтесь в такт, «танцуя» — я так делаю под любимые мужем джазовые композиции 30-х годов.
Обязательно делайте подходящий вам комплекс упражнений — лежа, сидя, стоя, исходя из самочувствия вашего подопечного. Как говорят многие доктора, «таблетки не лечат, лечат упражнения». Многие семьи быстро теряют веру в выздоровление больного и перестают делать обязательные физические упражнения: «Что толку, лучше все равно не становится»… Лучше, может быть, и не станет, а вот хуже может быть.
4. Вовлекайте больного в жизнь семьи. Замечали ли вы, что многие друзья, соседи, знакомые, придя в дом, где есть лежачий больной, разговаривают «поверх его головы», забывают поздороваться с ним — типа «он же все равно не говорит». Я всегда в таких случаях говорю мужу: «Виктор, Люда (Инна, Сергей, Иван) пришла (пришел)», побуждая и гостя, и больного поздороваться.
Для больного приход гостя в дом — это определенный элемент новизны, возможность пусть мимолетного, но все-таки общения. Вообще не позволяйте себе выстраивать жизнь семьи таким образом, чтобы она, как река, текла мимо больного, а он оставался безучастным наблюдателем. Еще вчера глава и опора семьи, сегодня он — неподвижный беспомощный человек. Как пережить такое понижение внутрисемейного статуса, изменение семейной иерархии?
Обсуждайте с больным планы на жизнь, всячески рассказывайте, куда пошли и чем заняты остальные члены семьи, тормошите его. Делаете ремонт? Показывайте больному результаты: вот стенку оштукатурили, вот новую дверь поставили, вот клумбу очередную во дворе сделали. Востребованность — это очень прочный канатик, привязывающий больного к жизни.
Востребованность — это очень прочный канатик, привязывающий больного к жизни.
Юмор в реабилитации больного
Честно говорю — не знаю, как наша семья пережила бы это тяжелое время, если бы у нас не сложился с самого начала шутливый стиль общения, не создалась привычка подтрунивать друг над другом, дурачиться и «спектакли спектаклить». Смех — это такая жизненно необходимая смазка, без которой не крутятся колеса семейного механизма. Подруга детства, погостив у нас несколько лет назад пару дней, с завистью сказала: «Ребята, вы даже ругаетесь весело! А мы с мужем можем мрачно молчать по неделям».
Вот один эпизод уже почти годичной давности. Мужу определили первую группу инвалидности с формулировкой: «Нуждается в постоянном постороннем уходе» и доставили на дом инвалидную коляску. Я, скажу откровенно, всплакнула тайком на кухне: коляска стояла в прихожей как монумент, всем своим железным образом молча утверждающий: «Не надейся, не встанет. Вот такой будет ваша жизнь — инвалид в коляске вместо энергичного, полного сил человека».
Но как сказать самому больному, что привезли «личный транспорт», чтобы не травмировать его? Выход нашла дочь Мария: «Папусик, твой личный болид доставили! Смотри, какой классный! Ты у нас теперь гонщик «Формулы-1»!» Усадив Виктора в коляску, мы устроили ему шутливые аплодисменты. Поддерживая шутку, он с большим достоинством раскланивался…
Когда я вижу, что мужа одолевают тяжелые мысли (депрессия всегда «стоит у плеча» таких больных), я с дурашливым видом начинаю пародировать Татьяну Васильеву (фильм «Дуэнья»): «Месье, вы какой-то не такой, как все… Необыкновенный какой-то!» Не было случая, чтобы муж не рассмеялся: чувство юмора у него сохранилось полностью.
Из личного опыта
Супы, борщи, каши, салаты предпочитаю есть только слегка подсоленными, так, чтобы чувствовался вкус продукта, а не соли. Поначалу было непривычно, но привыкается очень быстро.
Также ухудшается самочувствие после употребления жирной пищи — почти сразу после того, как съем что-нибудь жирное, появляется легкое головокружение и давление в голове. Поэтому почти полностью исключил из рациона питания жирное мясо, сало. Перестал увлекаться разнообразными подливками и зажарками на подсолнечном масле — появляется тяжесть в голове. Знакомое чувство легкого головокружения появляется после употребления большинства тортов. Вероятно, кондитеры используют маргарины из смеси искусственных насыщенных жиров. То же касается большинства вафель и некоторых конфет с начинкой. Кроме вышеперечисленного полностью отказался от всяких соусов и майонезов. Изредка ем самодельный кетчуп или покупаю неострый кетчуп в магазине.
Поэтому почти полностью исключил из рациона питания жирное мясо, сало. Перестал увлекаться разнообразными подливками и зажарками на подсолнечном масле — появляется тяжесть в голове. Знакомое чувство легкого головокружения появляется после употребления большинства тортов. Вероятно, кондитеры используют маргарины из смеси искусственных насыщенных жиров. То же касается большинства вафель и некоторых конфет с начинкой. Кроме вышеперечисленного полностью отказался от всяких соусов и майонезов. Изредка ем самодельный кетчуп или покупаю неострый кетчуп в магазине.
Пища больного должна быть свежеприготовленной, «из кастрюли», как говорят специалисты по питанию, имея в виду, что вы сами готовите пищу из натуральных продуктов, а не пользуетесь полуфабрикатами и не разогреваете готовые блинчики, котлеты и др.
Забудьте про колбасу, а также сосиски и сардельки! Я понимаю, что это крамольная рекомендация — очень многие не мыслят себе жизни без этих продуктов. Но ведь вы же хотите, чтобы ваш больной вернулся в строй? Тогда покупайте натуральное нежирное мясо (телятина, кролик, курица, индейка). Запеченное в рукаве или фольге мясо прекрасно подойдет и для бутербродов, если вы жить не можете без них.
Запеченное в рукаве или фольге мясо прекрасно подойдет и для бутербродов, если вы жить не можете без них.
Обязательно начинайте утро с овсяной каши, это очень полезно для слизистой желудка, которая и так страдает в результате приема лекарств. Мой муж мучился болями в желудке, были явления гастрита — немудрено, ведь в него «влили» огромное количество лекарств. Овсянка все это излечила.
Молочные продукты в идеале должны быть с минимальным количеством жира — 0%. Но, как правило, они очень невкусные и больные отказываются их есть. Обращайте внимание на содержание жира в покупаемом йогурте или твороге — они должны быть в любом случае до 5% жирности. Так что если у вас есть искушение покормить своего больного «хозяйским творожком с рынка», выбирайте тот, который из снятого (сепарированного) молока.
Еще важный момент: откажитесь от «долгоиграющих» йогуртов, творожков и др. Они содержат консерванты, которые совсем не нужны постинсультному больному. Из продукции, продаваемой в Калужской области, рекомендую козельский зерненый творог, ряженку, творожки и йогурты «Большой перемены» (Медынь).
Научитесь варить (если еще не умеете) овощные супы-пюре. Они очень подходят для питания больных: вкусные, легко усваиваются, быстро готовятся. Старайтесь, чтобы в каждый прием пищи входил фрукт или овощ (овощной салат).
Ориентируйтесь прежде всего на самочувствие больного. Давление стабильно низкое? Можно иногда сварить некрепкий натуральный кофе с молоком, иногда и побаловать кусочком слабосоленой красной рыбы — иначе совсем скучно становится жить.
Что делать, если больной совсем плохо ест? Это довольно часто бывает в первое время после инсульта — не ест и не пьет, у многих еще и проблема с глотанием. Мы выхаживали своего больного с помощью специализированного питания «Нутридринк», предназначенного для людей с повышенными потребностями в белке, энергии, витаминах. Этот питательный коктейль представлен в различных вкусовых вариантах: шоколад, апельсин, ваниль, клубника, банан, а также с нейтральным вкусом. Содержит качественный хорошо усваиваемый белок, который является строительным материалом для всех клеток и тканей. Имеет оптимальное соотношение полиненасыщенных жирных кислот, омега-6 и омега-3, что обеспечивает наибольший противовоспалительный эффект; все необходимые для организма витамины (в том числе: А, Б, ДЗ, Е, С) и минералы; комплекс каротиноидов, которые обладают мощным антиоксидантным эффектом и являются природным стимуляторами иммунитета; углеводы обеспечивают чувство насыщения пищей, дают энергию для всех процессов, которые происходят в организме. Не содержит лактозу, глютен и холестерин. Может являться единственным или дополнительным источником питания неограниченное количество времени.
Имеет оптимальное соотношение полиненасыщенных жирных кислот, омега-6 и омега-3, что обеспечивает наибольший противовоспалительный эффект; все необходимые для организма витамины (в том числе: А, Б, ДЗ, Е, С) и минералы; комплекс каротиноидов, которые обладают мощным антиоксидантным эффектом и являются природным стимуляторами иммунитета; углеводы обеспечивают чувство насыщения пищей, дают энергию для всех процессов, которые происходят в организме. Не содержит лактозу, глютен и холестерин. Может являться единственным или дополнительным источником питания неограниченное количество времени.
«Нутридринк» удобен в использовании благодаря стерильности продукта и порционной упаковке с прилагающейся соломинкой. Это питание можно купить в аптеках по заказу. Сначала наш больной пил буквально по чайной ложке, потом несколько глотков, потом бутылочку в 200 мл за два раза. Гораздо удобнее, чем бульон, особенно если вы находитесь в больнице: бульон в термосе остывает, подогреть негде и пр. «Нутридринк» можно сутки хранить в холодильнике, если выпита не вся бутылочка.
Татьяна ПЕТРОВА.
Справочник «Дома после инсульта» можно бесплатно получить, позвонив по телефону: 8-910-914-77-80.
Лежачий больной не ест и не пьет – сколько проживет и что делать
У лежачих больных нередко формируются осложнения, способствующие значительному ухудшению состояния. Поражения кожи и слизистых оболочек, суставов и нарушение психического состояния – для лежачих больных не редкость. Но куда более тяжелым осложнением является состояние, когда лежачий больной не ест и не пьёт. Снижение аппетита может происходить по ряду причин, таких как физиологические и эмоциональные. Подобное состояние всегда укорачивает жизнь человека, так как если лежачий больной не ест, сколько он проживет? Статистические данные показывают, что у 8 из 10 пациентов наблюдается ухудшение аппетита, которое приводит к скорой гибели человека.
Причины снижения аппетита у лежачих больных
Все процессы человеческого организма связаны друг с другом и нарушение работы любой из систем способно привести к серьёзным последствиям. Если лежачий больной ничего не ест – следует искать причину. По мере развития основного заболевания организма – отказ от еды и нежелание пить может быть симптомом, осложнением заболевания или другим явлением, а именно:
Если лежачий больной ничего не ест – следует искать причину. По мере развития основного заболевания организма – отказ от еды и нежелание пить может быть симптомом, осложнением заболевания или другим явлением, а именно:
- Инсульта,
- Сочетанной травмы,
- Сильной интоксикации;
- Отравления,
- Оперативных вмешательств на органах желудочно-кишечного тракта;
- Инфекционных заболеваний;
- Поражения ротовой полости;
- Психическим нарушением.
Все эти причины способны привести лежачего больного к отказу от приема еды и питья.
Чаще всего, пациенты становятся лежачими из-за перенесённого инсульта. Патология может распространяться как частично (на одну или две конечности), так и на все конечности одновременно. В зависимости от области поражения головного мозга, затрагиваются также и дополнительные зоны, отвечающие за определенную систему организма человека. Нередки случаи, когда лежачий больной мало ест и практически не пьёт не потому, что у него плохой аппетит, а потому, что ишемические или геморрагические разрушительные процессы нарушают глотательную функцию. При этом человек может быть голоден, но так как ему физиологически трудно жевать и глотать – он отказывается от еды и совсем не пьёт.
При этом человек может быть голоден, но так как ему физиологически трудно жевать и глотать – он отказывается от еды и совсем не пьёт.
Инфекционные заболевания и отравления вызывают сильную интоксикацию организма, которая в свою очередь притупляет чувство голода и снижает аппетит. При этом пациенты могут употреблять необходимое количество еды и пить жидкость, так как понимают, что им это необходимо. Заболевания ротовой полости создают сильные болевые ощущения при пережёвывании и глотании пищевого комка. Это приводит к уменьшению употребления количества еды и питья, но человек, как правило, не теряет аппетит.
Важно!! Вне зависимости от того, в домашних условиях находится лежачий больной или в стационаре, если он потерял аппетит, не ест и не пьёт в течении двух дней – это повод для обращения к врачу, так как потеря аппетита может быть симптомом заболевания. Человек обязательно должен есть и пить, чтобы не ухудшать состояние своего организма.
Наиболее серьезную проблему для лежачих больных представляют психические нарушения. Пациенты могут отказываться от еды и совсем не пить, при этом психологический фактор влияет даже на чувство голода – у таких лежачих больных аппетит может полностью отсутствовать, при этом также нарушается чувство насыщения при сохранённом аппетите, при котором лежачий больной много ест и не чувствует, когда ему следует остановиться. У некоторых лежачих больных, которые остаются парализованными длительное время развивается состояние, когда человек намеренно отказывается от еды и питья для того, чтобы поскорее умереть. При этом у него есть аппетит, но пациент его игнорирует. Таким людям показана беседа с психологом, который в некоторых случаях способен переубедить человека и добиться понимания, что для выздоровления крайне важно питаться и употреблять достаточное количество воды, а также не игнорировать свой аппетит.
Пациенты могут отказываться от еды и совсем не пить, при этом психологический фактор влияет даже на чувство голода – у таких лежачих больных аппетит может полностью отсутствовать, при этом также нарушается чувство насыщения при сохранённом аппетите, при котором лежачий больной много ест и не чувствует, когда ему следует остановиться. У некоторых лежачих больных, которые остаются парализованными длительное время развивается состояние, когда человек намеренно отказывается от еды и питья для того, чтобы поскорее умереть. При этом у него есть аппетит, но пациент его игнорирует. Таким людям показана беседа с психологом, который в некоторых случаях способен переубедить человека и добиться понимания, что для выздоровления крайне важно питаться и употреблять достаточное количество воды, а также не игнорировать свой аппетит.
Как увеличить аппетит больному
В некоторых реанимационных отделениях и геронтологических центрах, где пациенты пребывают длительное время, практикуется действенный метод увеличения аппетита. Он заключается в том, чтобы каждый день предлагать пациенту небольшие порции еды, с каждым днём увеличивая порцию на 1-2 ложки. Ещё довольно практикуемый метод – это предлагать неожиданный продукт – соленые огурцы. Они вызывают жажду и постепенное увеличение количества питья в сутки провоцируя аппетит. Поэтому, если нет ограничений или специальной диеты и при этом лежачий больной мало пьёт, то именно такой способ позволяет человеку употреблять больше жидкости, а затем и постепенно наращивать количество еды.
Он заключается в том, чтобы каждый день предлагать пациенту небольшие порции еды, с каждым днём увеличивая порцию на 1-2 ложки. Ещё довольно практикуемый метод – это предлагать неожиданный продукт – соленые огурцы. Они вызывают жажду и постепенное увеличение количества питья в сутки провоцируя аппетит. Поэтому, если нет ограничений или специальной диеты и при этом лежачий больной мало пьёт, то именно такой способ позволяет человеку употреблять больше жидкости, а затем и постепенно наращивать количество еды.
В любом случае, стоит расспросить пациента о том, чего бы ему хотелось из еды. Некоторые люди, начиная задумываться о любимых блюдах сами провоцируют повышение аппетита. Если лежачий больной много спит и мало ест – значит организм старается восстановить силы, при этом не стоит насильно закармливать человека. Когда интоксикация уменьшится – он начнёт самостоятельно есть, а также много пить, аппетит увеличится самостоятельно.
Бывает и так, что лежачий больной пьёт воду и совсем ничего не ест. Часто такое происходит после сильных отравлений, а также при больших потерях жидкости. Таким образом организм старается естественным путём восстановить водный баланс. При этом не стоит ограничивать человека в питье, когда организм восполнит запасы жидкости – жажда уменьшится и он сам захочет есть. У таких людей часто отсутствует аппетит и присутствует только сильная жажда.
Часто такое происходит после сильных отравлений, а также при больших потерях жидкости. Таким образом организм старается естественным путём восстановить водный баланс. При этом не стоит ограничивать человека в питье, когда организм восполнит запасы жидкости – жажда уменьшится и он сам захочет есть. У таких людей часто отсутствует аппетит и присутствует только сильная жажда.
Как кормить человека, если он отказывается от еды и не пьёт
Что делать, если лежачий больной не ест? Если человек при этом находится в домашних условиях – следует незамедлительно обращаться за помощью. Когда лежачий пациент находится в стационаре – врачи контролируют уровень белка в крови и если он становится слишком низким, это значит, что он не доедает и либо должен увеличить размер съедаемой порции, либо получать дополнительное питание в виде белковых смесей и дополнительное количество воды.
Если лежачий больной много пьёт воды, в количестве, превышающем 5 литров – он может нанести вред своему организму, например, нарушить работу почек или спровоцировать отек легких. Такая жажда патологическая и должна контролироваться. Если родственники или сиделка говорят о том, что лежачий больной много пьёт, но количество жидкости не превышает 1-3 литра в сутки – это нормальное явление. Если при этом у человека отсутствует аппетит – это уже повод для обращения к врачу.
Такая жажда патологическая и должна контролироваться. Если родственники или сиделка говорят о том, что лежачий больной много пьёт, но количество жидкости не превышает 1-3 литра в сутки – это нормальное явление. Если при этом у человека отсутствует аппетит – это уже повод для обращения к врачу.
Если человек полностью отказывается от еды и не пьет, имеется несколько способов, которыми пользуются врачи, чтобы кормить пациента и не причинять ему неудобств:
Зондовое питание | Пациенту вводят питательный зонд через носовые ходы. Конец трубки попадает в желудок и человек получает необходимую еду в виде смесей. |
Гастростома | Устанавливается в том случае, если невозможно завести зонд из-за заболеваний или повреждений носовых ходов, при травмах лица, трахеи или пищевода. Гастростома накладывается в области живота. Питательная трубка имеет небольшие размеры и может устанавливаться на длительное время (от нескольких месяцев, до года). Через гастростому возможно кормить человека не только питательными смесями, но и супами, жидкими кашами; |
Парентеральное питание | Конец трубки попадает в желудок и человек получает необходимую еду в виде смесей. Такой способ применяется чаще всего, при этом человек может находиться только на таком питании, которое становится основным.»> |
Таким образом, существует несколько способов кормления пациента, если тот полностью отказывается от еды и не пьёт, или из-за основного заболевания человек не может употреблять большое количество калорий. Аппетит при этом у большинства людей отсутствует.
Последствия нарушения питания
Самое первое и бросающееся в глаза последствие отказа от еды – потеря массы тела и истощение. Даже если доктора стали докармливать лежачего больного искусственно с помощью питательных смесей, масса тела человека все-равно уменьшается, хоть и не так стремительно, как если бы лежачий больной перестал есть совсем. Потеря веса из-за недостатка еды приводит к замедлению обменных процессов в клетках и дистрофичным изменениям. Человеку не хватает энергии для согревания собственного организма, а также любые физические нагрузки быстро его истощают. Постепенно аппетит пропадает совсем и человек перестаёт пить. Также потеря массы тела влияет на работу поджелудочной железы, которая при поступлении большого количества питательных веществ перестаёт справляться с нагрузкой и не может вырабатывать достаточное количество инсулина, что приводит к гипергликемии.
Даже если доктора стали докармливать лежачего больного искусственно с помощью питательных смесей, масса тела человека все-равно уменьшается, хоть и не так стремительно, как если бы лежачий больной перестал есть совсем. Потеря веса из-за недостатка еды приводит к замедлению обменных процессов в клетках и дистрофичным изменениям. Человеку не хватает энергии для согревания собственного организма, а также любые физические нагрузки быстро его истощают. Постепенно аппетит пропадает совсем и человек перестаёт пить. Также потеря массы тела влияет на работу поджелудочной железы, которая при поступлении большого количества питательных веществ перестаёт справляться с нагрузкой и не может вырабатывать достаточное количество инсулина, что приводит к гипергликемии.
Помимо этого, потеря веса влияет на скорость образования пролежней, так как костные структуры сильнее давят на кожу, вызывая нарушение кровообращения. Для того, чтобы набрать вес человеку приходится употреблять еду и пить по специальным схемам питания и диетам, чтобы организм мог постепенно наращивать способность к усвоению веществ. Это занимает большое количество времени и сил, которых у лежачих больных может не быть из-за тяжести состояния.
Это занимает большое количество времени и сил, которых у лежачих больных может не быть из-за тяжести состояния.
Итог
Изменения питания влияют на организм больного человека больше, чем кажется. Если пациент отказывается от еды и не пьет, значит в его теле начинают происходить разрушительные процессы, которые требуют непосредственного вмешательства медиков. Лежачий больной, который не ест и не пьёт – сколько он проживёт? Зависит от резервных сил организма. В любом случае, человек, который отказывается от еды и не пьёт жидкости, только приближает время собственной смерти, так как без источника питания организм начинает угасать и не сможет длительно функционировать. Употребление еды и воды крайне важно для любого человека, вне зависимости от того, является он лежащим больным или абсолютно здоровым. Количеству и качеству еды следует уделять особое внимание.
Видео
youtube.com/embed/b0NryRo4XmQ»>
396
Читайте еще
вакансии без посредников. Частные объявления о работе: требуется Сиделка в Астрахани в районе Приволжье
01 ноября
Вакансия от частного лица: Ульяна Матвеевна
Астрахань, в районе Приволжье
Возраст: любой
Опыт: любой
Оплата: по договоренности
Оплата: по договоренности
Дата начала работы: немедленно
Обязанности: кормление через трубочку. Личная гигиена больной. Борьба с пролежнями. Уколы. Помощь с бытовыми нуждами. Работа с проживанием в отдельной комнате. Оплата — по договоренности.
Личная гигиена больной. Борьба с пролежнями. Уколы. Помощь с бытовыми нуждами. Работа с проживанием в отдельной комнате. Оплата — по договоренности.
12 декабря
Вакансия от частного лица: Светлана Федоровна
Астрахань, в районе Карантинное
Возраст: 25-55 лет
Опыт: любой
Оплата: 100 руб/час
Оплата: по договоренности
Дата начала работы: 14.12.2019
Уход за пожилой женщиной, ей 91 год. Кормление, гигиена. Дежурство ночью иногда.Готовить и убирать не требуется. Главное — уход, ответственность и порядочность сиделки.
08 сентября
Вакансия от частного лица: Заур М
Астрахань, в районе 6-й микрорайон
Возраст: любой
Опыт: любой
Оплата: 45 руб/час
Оплата: по договоренности
Дата начала работы: 08.09.2015
В обязанности будет входить: приготовление пищи, помощь в передвижении. Женщина больна сахарным диабетом.
07 июля
Вакансия от частного лица: Ирина Петровна
Астрахань, в районе Савушкина
Возраст: 25-55 лет
Опыт: 0-2 года
Оплата: 150 руб/час
Оплата: 1000 руб/мес
Дата начала работы:
08. 07.2020
07.2020
Требуется сиделка по уходу за женщиной 75-ти лет. В полном сознании, не ходит из-за проблемы с ногой. Необходимо: один раз в день (утренние часы) гигиенические процедуры с последующей…
03 сентября
Вакансия от частного лица: Татьяна Владимировна
Астрахань, в районе Трусово
Возраст: любой
Опыт: любой
Оплата: по договоренности
Оплата: по договоренности
Дата начала работы: немедленно
Женщина 62-х лет. Находиться в больнице, переворачивать, кормить, гигиенические процедуры. Помогать восстанавливаться после инсульта.
Помогать восстанавливаться после инсульта.
08 мая
Вакансия от частного лица: Ольга Владимировна
Астрахань, в районе Трусово
Возраст: любой
Опыт: любой
Оплата: 100 руб/час
Оплата: по договоренности
Дата начала работы: немедленно
Требуется сиделка по уходу за 2-мя стариками (ходячими). В обязанности входит: приготовление пищи, уборка помещения (1-2 раза в неделю), прием лекарств, чтение книг, купание в душе 1 раз в 2 недели и…
08 марта
Вакансия от частного лица: Лейсан Дильшатовна
Астрахань, в районе Трусово
Возраст: 25-55 лет
Опыт: 1-10 лет
Оплата: 200 руб/час
Оплата: 100000 руб/мес
Дата начала работы:
09. 03.2020
03.2020
Нужна ночная сиделка для мужчины 3 лет после инсульта. Лежит в Кировской больнице. Сиделке необходимо сидеть рядом и следить, чтобы больной не перевернулся на парализованную сторону или…
09 июня
Вакансия от частного лица: Елена Геннадьевна
Астрахань, в районе Трусово
Возраст: любой
Опыт: любой
Оплата: 150 руб/час
Оплата: по договоренности
Дата начала работы: немедленно
Требуется присмотр и помощь для женщины 76-ти лет. Можно каждый день или через день, на 2-3 часа в день. Покупка продуктов, по просьбе приготовление пищи. Легкий массаж голеностопных суставов и стоп…
Покупка продуктов, по просьбе приготовление пищи. Легкий массаж голеностопных суставов и стоп…
02 октября
Вакансия от частного лица: Елена Геннадьевна
Астрахань, в районе Трусово
Возраст: 25-55 лет
Опыт: любой
Оплата: 175 руб/час
Оплата: по договоренности
Дата начала работы: 26.10.2019
Уход за пожилой женщиной 75-ти лет. Приготовление пищи, уборка, поход в магазин вместе с ней, массаж конечностей, контроль давления и уровень сахара. После инсульта нарушена речь, требуется общение. ..
..
14 декабря
Вакансия от частного лица: Елена Сергеевна
Астрахань, в районе Трусово
Возраст: любой
Опыт: любой
Оплата: 75 руб/час
Оплата: по договоренности
Дата начала работы: немедленно
Женщина 55-ти лет, после инсульта. Не разговаривает. Сама не ест. Нужна сиделка с опытом работы и желательно с медицинским образованием.
05 января
Вакансия от частного лица: Елена Викторовна
Астраханская область, в районе Военный Городок
Возраст: любой
Опыт: любой
Оплата: по договоренности
Оплата: по договоренности
Дата начала работы: немедленно
Бабушке 85 лет. Нужно менять памперс, проводить гигиенические процедуры, обработка против пролежней, покормить.
Нужно менять памперс, проводить гигиенические процедуры, обработка против пролежней, покормить.
10 августа
Вакансия от частного лица: Елена А
Астраханская область, в районе Военный Городок
Возраст: любой
Опыт: любой
Оплата: по договоренности
Оплата: по договоренности
Дата начала работы: немедленно
Требуется сиделка для женщины после инсульта. Сиделка нужна в больницу, поскольку нет возможности осуществлять постоянный уход в связи с работой. Женщина 75-ти лет, обездвижена. Находится в Кировской…
20 ноября
Вакансия от частного лица: Юлия Сергеевна
Астрахань, в районе Савушкина
Возраст: любой
Опыт: любой
Оплата: по договоренности
Оплата: по договоренности
Дата начала работы: немедленно
Ищу компаньона, сиделку, помощь по дому для мужчины 77-ми лет, активного, в хорошем здоровье но с ранней стадией деменции. Р-н. Ул. Савушкина. В обязанности входит общение, готовка здоровой пищи,…
31 июля
Вакансия от частного лица: Надежда Анатольевна
Астрахань, в районе Савушкина
Возраст: 35-65 лет
Опыт: любой
Оплата: 75 руб/час
Оплата: по договоренности
Дата начала работы: немедленно
Папе 91 год. Перелом шейки бедра уже 4 года. Не лежачий. Сам пересаживается, ходит на горшок, ест, умывается и т.п. Адекватен, характер покладистый. Память старческая. В прошлом преподаватель…
15 мая
Вакансия от частного лица: Наталья Владимировна
Астрахань, в районе Савушкина
Возраст: любой
Опыт: любой
Оплата: 75 руб/час
Оплата: по договоренности
Дата начала работы: немедленно
Сестринское образование обязательно! Старушка с переломом плеча и калоприемником. Посещение 2 раза в день утром с 9.30-11.30 и вечер 18-20.00. Необходимо: утром — сводить в туалет,…
18 мая
Вакансия от частного лица: Марина Cергеевна
Астрахань, в районе Савушкина
Возраст: любой
Опыт: любой
Оплата: 100 руб/час
Оплата: по договоренности
Дата начала работы: немедленно
Требуется сиделка для пожилого мужчины (84 года), лежачего. Частичная занятость, не более 6 часов в день (с 8.00 утра до 10.00 утра и с 13.00 до 16.00 в будние дни, кроме выходных) с 23 мая. 80-100…
22 ноября
Вакансия от частного лица: Евгений Борисович
Астрахань, в районе Савушкина
Возраст: любой
Опыт: любой
Оплата: по договоренности
Оплата: по договоренности
Дата начала работы: немедленно
Приготовление завтрака, обеда и ужина; накрыть на стол; убрать посуду. Подопечная тяжело передвигается, что вызывает необходимость по её просьбе подать необходимые предметы,…
24 декабря
Вакансия от частного лица: Елена Геннадьевна
Астрахань, в районе Трусово
Возраст: 25-62 лет
Опыт: любой
Оплата: 200 руб/час
Оплата: 1000 руб/мес
Дата начала работы: 25.12.2020
Требуется помощь пожилой женщине 77-ми лет. Приготовление пищи, контроль давления электронным тонометром, легкий массаж кистей и стоп или зарядка, общение. Покупка продуктов и выполнение разовых…
09 марта
Вакансия от частного лица: Елена Прокофьевна
Астрахань, в районе Савушкина
Возраст: 35-55 лет
Опыт: любой
Оплата: 100 руб/час
Оплата: 1500 руб/мес
Дата начала работы: 11.03.2021
Уход за лежачей больной, пожилая полная женщина с характером. 77 лет. Смена и стирка постельного белья, гигиена больной, смена подгузников, приготовление простой еды. График работы обсуждаемый.
23 декабря
Вакансия от частного лица: Константин Викторович
Астрахань, в районе Савушкина
Возраст: 25-55 лет
Опыт: любой
Оплата: 200 руб/час
Оплата: 1000 руб/мес
Дата начала работы: 24.12.2020
Осуществление ухода за женщиной 84-х лет, перенесшей инсульт. Приготовление пищи для больной, кормление, поение, гигиенический уход в течение дня.
Показать ещё вакансии сиделкивакансии без посредников. Частные объявления о работе: требуется Сиделка в Астрахани в районе ЦККА
12 декабря
Вакансия от частного лица: Светлана Федоровна
Астрахань, в районе Карантинное
Возраст: 25-55 лет
Опыт: любой
Оплата: 100 руб/час
Оплата: по договоренности
Дата начала работы: 14.12.2019
Уход за пожилой женщиной, ей 91 год. Кормление, гигиена. Дежурство ночью иногда.Готовить и убирать не требуется. Главное — уход, ответственность и порядочность сиделки.
08 сентября
Вакансия от частного лица: Заур М
Астрахань, в районе 6-й микрорайон
Возраст: любой
Опыт: любой
Оплата: 45 руб/час
Оплата: по договоренности
Дата начала работы: 08.09.2015
В обязанности будет входить: приготовление пищи, помощь в передвижении. Женщина больна сахарным диабетом.
01 ноября
Вакансия от частного лица: Ульяна Матвеевна
Астрахань, в районе Приволжье
Возраст: любой
Опыт: любой
Оплата: по договоренности
Оплата: по договоренности
Дата начала работы: немедленно
Обязанности: кормление через трубочку. Личная гигиена больной. Борьба с пролежнями. Уколы. Помощь с бытовыми нуждами. Работа с проживанием в отдельной комнате. Оплата — по договоренности.
05 января
Вакансия от частного лица: Елена Викторовна
Астраханская область, в районе Военный Городок
Возраст: любой
Опыт: любой
Оплата: по договоренности
Оплата: по договоренности
Дата начала работы: немедленно
Бабушке 85 лет. Нужно менять памперс, проводить гигиенические процедуры, обработка против пролежней, покормить.
10 августа
Вакансия от частного лица: Елена А
Астраханская область, в районе Военный Городок
Возраст: любой
Опыт: любой
Оплата: по договоренности
Оплата: по договоренности
Дата начала работы: немедленно
Требуется сиделка для женщины после инсульта. Сиделка нужна в больницу, поскольку нет возможности осуществлять постоянный уход в связи с работой. Женщина 75-ти лет, обездвижена. Находится в Кировской…
03 сентября
Вакансия от частного лица: Татьяна Владимировна
Астрахань, в районе Трусово
Возраст: любой
Опыт: любой
Оплата: по договоренности
Оплата: по договоренности
Дата начала работы: немедленно
Женщина 62-х лет. Находиться в больнице, переворачивать, кормить, гигиенические процедуры. Помогать восстанавливаться после инсульта.
08 мая
Вакансия от частного лица: Ольга Владимировна
Астрахань, в районе Трусово
Возраст: любой
Опыт: любой
Оплата: 100 руб/час
Оплата: по договоренности
Дата начала работы: немедленно
Требуется сиделка по уходу за 2-мя стариками (ходячими). В обязанности входит: приготовление пищи, уборка помещения (1-2 раза в неделю), прием лекарств, чтение книг, купание в душе 1 раз в 2 недели и…
08 марта
Вакансия от частного лица: Лейсан Дильшатовна
Астрахань, в районе Трусово
Возраст: 25-55 лет
Опыт: 1-10 лет
Оплата: 200 руб/час
Оплата: 100000 руб/мес
Дата начала работы: 09.03.2020
Нужна ночная сиделка для мужчины 3 лет после инсульта. Лежит в Кировской больнице. Сиделке необходимо сидеть рядом и следить, чтобы больной не перевернулся на парализованную сторону или…
09 июня
Вакансия от частного лица: Елена Геннадьевна
Астрахань, в районе Трусово
Возраст: любой
Опыт: любой
Оплата: 150 руб/час
Оплата: по договоренности
Дата начала работы: немедленно
Требуется присмотр и помощь для женщины 76-ти лет. Можно каждый день или через день, на 2-3 часа в день. Покупка продуктов, по просьбе приготовление пищи. Легкий массаж голеностопных суставов и стоп…
02 октября
Вакансия от частного лица: Елена Геннадьевна
Астрахань, в районе Трусово
Возраст: 25-55 лет
Опыт: любой
Оплата: 175 руб/час
Оплата: по договоренности
Дата начала работы: 26.10.2019
Уход за пожилой женщиной 75-ти лет. Приготовление пищи, уборка, поход в магазин вместе с ней, массаж конечностей, контроль давления и уровень сахара. После инсульта нарушена речь, требуется общение…
14 декабря
Вакансия от частного лица: Елена Сергеевна
Астрахань, в районе Трусово
Возраст: любой
Опыт: любой
Оплата: 75 руб/час
Оплата: по договоренности
Дата начала работы: немедленно
Женщина 55-ти лет, после инсульта. Не разговаривает. Сама не ест. Нужна сиделка с опытом работы и желательно с медицинским образованием.
07 июля
Вакансия от частного лица: Ирина Петровна
Астрахань, в районе Савушкина
Возраст: 25-55 лет
Опыт: 0-2 года
Оплата: 150 руб/час
Оплата: 1000 руб/мес
Дата начала работы: 08.07.2020
Требуется сиделка по уходу за женщиной 75-ти лет. В полном сознании, не ходит из-за проблемы с ногой. Необходимо: один раз в день (утренние часы) гигиенические процедуры с последующей…
24 декабря
Вакансия от частного лица: Елена Геннадьевна
Астрахань, в районе Трусово
Возраст: 25-62 лет
Опыт: любой
Оплата: 200 руб/час
Оплата: 1000 руб/мес
Дата начала работы: 25.12.2020
Требуется помощь пожилой женщине 77-ми лет. Приготовление пищи, контроль давления электронным тонометром, легкий массаж кистей и стоп или зарядка, общение. Покупка продуктов и выполнение разовых…
24 сентября
Вакансия от частного лица: Вероника Романовна
Астраханская область, в районе Военный Городок
Возраст: 25-65 лет
Опыт: любой
Оплата: 100 руб/час
Оплата: по договоренности
Дата начала работы: 25.09.2020
Астрахань, Керченская улица — территориально. Ищу сиделку на частичную занятость для лежачей пожилой женщины. Подопечная после перелома бедра. Нужна помощь с гигиеной, сменой памперсов, кормлением…
20 ноября
Вакансия от частного лица: Юлия Сергеевна
Астрахань, в районе Савушкина
Возраст: любой
Опыт: любой
Оплата: по договоренности
Оплата: по договоренности
Дата начала работы: немедленно
Ищу компаньона, сиделку, помощь по дому для мужчины 77-ми лет, активного, в хорошем здоровье но с ранней стадией деменции. Р-н. Ул. Савушкина. В обязанности входит общение, готовка здоровой пищи,…
31 июля
Вакансия от частного лица: Надежда Анатольевна
Астрахань, в районе Савушкина
Возраст: 35-65 лет
Опыт: любой
Оплата: 75 руб/час
Оплата: по договоренности
Дата начала работы: немедленно
Папе 91 год. Перелом шейки бедра уже 4 года. Не лежачий. Сам пересаживается, ходит на горшок, ест, умывается и т.п. Адекватен, характер покладистый. Память старческая. В прошлом преподаватель…
15 мая
Вакансия от частного лица: Наталья Владимировна
Астрахань, в районе Савушкина
Возраст: любой
Опыт: любой
Оплата: 75 руб/час
Оплата: по договоренности
Дата начала работы: немедленно
Сестринское образование обязательно! Старушка с переломом плеча и калоприемником. Посещение 2 раза в день утром с 9.30-11.30 и вечер 18-20.00. Необходимо: утром — сводить в туалет,…
18 мая
Вакансия от частного лица: Марина Cергеевна
Астрахань, в районе Савушкина
Возраст: любой
Опыт: любой
Оплата: 100 руб/час
Оплата: по договоренности
Дата начала работы: немедленно
Требуется сиделка для пожилого мужчины (84 года), лежачего. Частичная занятость, не более 6 часов в день (с 8.00 утра до 10.00 утра и с 13.00 до 16.00 в будние дни, кроме выходных) с 23 мая. 80-100…
22 ноября
Вакансия от частного лица: Евгений Борисович
Астрахань, в районе Савушкина
Возраст: любой
Опыт: любой
Оплата: по договоренности
Оплата: по договоренности
Дата начала работы: немедленно
Приготовление завтрака, обеда и ужина; накрыть на стол; убрать посуду. Подопечная тяжело передвигается, что вызывает необходимость по её просьбе подать необходимые предметы,…
09 марта
Вакансия от частного лица: Елена Прокофьевна
Астрахань, в районе Савушкина
Возраст: 35-55 лет
Опыт: любой
Оплата: 100 руб/час
Оплата: 1500 руб/мес
Дата начала работы: 11.03.2021
Уход за лежачей больной, пожилая полная женщина с характером. 77 лет. Смена и стирка постельного белья, гигиена больной, смена подгузников, приготовление простой еды. График работы обсуждаемый.
Показать ещё вакансии сиделкиПоследствия инсульта: сосудистое слабоумие |
Сосудистое слабоумие – одно из самых неблагоприятных вариантов течения хронической ишемической болезни мозга. Наш консультант: Нина Минувалиевна Хасанова,ангионевролог Первой городской больницы г. Архангельска.
Замечено, что это заболевание встречается, как правило, в пожилом возрасте. Причина возникновения слабоумия после инсульта связана с поражением того участка мозга, который отвечает за память или выполнение каких-либо навыков.
Сосудистое слабоумие (деменция) – это сочетание признаков, которые проявляются ухудшением памяти, мышления, снижением возможности выполнения навыков в обычной жизни, что либо прекращает, либо значительно осложняет самостоятельную жизнь больного и его привычную работу.
Сосудистое слабоумие после инсульта – не обязательно появляющийся симптом. Это состояние возникает при выраженном поражении мозговой ткани или в результате повторного инсульта на фоне неконтролируемой артериальной гипертонии.
Если человек после перенесённого инсульта становится апатичным, плаксивым, быстро эмоционально истощается, его умственные способности ухудшаются, он перестаёт интересоваться жизнью семьи, друзьями, это может быть первым признаком наступающего слабоумия, что требует осмотра врача для своевременного назначения лечения.
Начало постинсультной деменции, в отличие, например, от болезни Альцгеймера, бывает острым. К примеру, ещё в среду человек вёл себя обычно, а в четверг утром стал агрессивным, неуправляемым, у него резко ухудшилась память. Очень важно не просмотреть у больного повторный инсульт: он может скрываться за подобным резким ухудшением самочувствия. Поэтому каждая такая ситуация – показание для врачебного осмотра и вызова скорой помощи.
Сосудистое слабоумие как заболевание может протекать и со светлыми промежутками. Эта болезнь как бы послойно стирает те навыки, которые были приобретены человеком на протяжении жизни.
Слабоумие после инсульта обязательно сочетается с ишемической болезнью сердца, сахарным диабетом, артериальной гипертензией. При этом всегда есть изменения в сосудах головного мозга, шеи, глазного дна. Пациенты периодически обязательно должны осматриваться кардиологом для оказания помощи и подбора сопутствующей терапии.
Риск развития постинсультной деменции зависит от того, насколько внимательно родственники или сам больной следит за своим артериальным давлением, уровнем холестерина и липопротеидов низкой плотности и их правильным соотношением, за вязкостью крови, насколько тщательно выполняются все рекомендации лечащего врача.
Рекомендации родственникам пациента с сосудистой деменцией
К сожалению, современная медицина не располагает возможностями эффективного лечения деменции и предотвращения её прогрессирования. Назначаемые лекарственные средства позволяют лишь снять или ослабить отдельные неприятные проявления заболевания, частично замедлить его развитие. Поэтому ведущее значение в оказании помощи больным слабоумием принадлежит повседневному полноценному уходу за ними.
Самое главное:
1. постарайтесь предотвратить развитие инфекционных болезней и ухудшение течения соматического заболевания вашего близкого, так как это негативно сказывается на течении деменции;
2. создайте удобную и простую окружающую обстановку: привычные любимые предметы, их расположение. В знакомой обстановке больной чувствует себя наиболее комфортно. Появление в доме незнакомых людей, переезд резко ухудшают его состояние. В комнате, где находится больной, должен быть твёрдо установленный и привычный ему порядок размещения одежды, обуви, других предметов повседневного пользования;
3. контролируйте режим приёма назначенных препаратов. Их нерегулярный приём или передозировка могут резко ухудшить состояние больного.
Необходимо терпение!
Общаясь с близким, больным деменцией, никогда не забывайте, что вы общаетесь с больным человеком, у которого нарушена психика, утрачены многие привлекавшие вас раньше черты характера, изменилось (увы, не в лучшую сторону) поведение. Помните, что на фоне редких временных улучшений, болезнь, как правило, будет усиливаться, состояние больного ухудшится. Прогрессирует изменение личности, ослабевают душевные привязанности к близким и способность к сопереживанию, возрастает ворчливость, упрямство и обидчивость.
В дальнейшем нарушается ориентировка во времени, пространстве, окружающей обстановке. Больные не знают даты, могут потеряться в знакомом месте, не всегда понимают, где находятся, не узнают знакомых и близких людей. И хотя такой человек может сам себя обслужить, справляется с личной гигиеной, но уже теряет навыки пользования повседневными бытовыми приборами, такими как телефон, газовая плита, пульт телевизора и т.д. Тогда его уже нельзя оставлять одного без присмотра.
Сосудистое слабоумие редко достигает степени глубокого тотального распада психики, но со временем больной человек становится тяжёлым бременем для окружающих и родных. Вот несколько выдержек из рассказов родственников о своих близких, больных деменцией.
«После инсульта свекровь очень изменилась, стала недоброй, подозрительной, капризной. Человека просто не узнать! Общее самочувствие у неё сейчас неплохое, она даже выходит подышать на лавочку у подъезда. Соседкам там рассказывает всякие небылицы: то я её собиралась отравить, то мы ей по ночам спать не даём, то запираем в туалете. Муж с ней говорит, стыдит её, но она или отпирается от своих рассказов, даже кричит на него или плачет, что мы её оговариваем. Я как-то я пришла с работы – сильно пахнет газом. Открыт кран горелки на плите. Теперь газ перекрываем, еду оставляем в термосах».
«Положу маме еду, которую тут же едим сами, а она говорит, что не свинья, чтобы такое есть, отшвыривает тарелку. Беру её за руку, чтобы отвести в комнату или на кухню – она начинает дёргаться, кричать, что я её бью. После инсульта уже почти три года мама живёт с нами, но последнее время хочет вернуться домой. Приходится, когда уходим, запирать её на ключ, так как один раз ушла. Мы буквально через 15 минут хватились, а её уже нет! Искали весь вечер, ночь, утро. Обзвонили всех родственников, её знакомых, больницы, морги. Обошли все соседние дворы. Чуть с ума не сошли! Хорошо, в полиции работает знакомый, он-то нам и помог (а заявление о пропаже человека принимают только через три дня). На следующий день в 12 часов её нашли на другом конце города».
«Мама начала сильно заговариваться. То разговаривает с воображаемой женщиной, то меня мамой называет, то сестрой. Совсем перестала читать, часто плачет».
Не пытайтесь в таких случаях переубеждать больных, доказывать свою правоту, взывать к их совести, разуму, логике. Личность человека уже изменена болезнью. Это уже не та мама, свекровь, жена, не тот отец, муж, которого вы знали всю жизнь. Надо просто помнить: всё, что ваш близкий делает и говорит, это не по его злому умыслу, коварству, вредности. Это проявление болезни. Потому постарайтесь терпеливо относиться к его «капризам», «выходкам», будьте внимательны, доброжелательны и чутки в общении с ним, ведь он по-прежнему остаётся вашим родным человеком!
Не забывайте и о том, что деменция относится к тем
заболеваниям, которые необходимо лечить до появления первых признаков, поэтому
наблюдение врача и выполнение рекомендаций по лечению хронических
заболеваний, поражающих сосудистую систему, является залогом качественной
и полноценной жизни в любом возрасте.
Шаги профилактики инсульта
Заканчивая рассказ о последствиях инсульта, хочется ещё раз напомнить: во многих случаях сосудистой катастрофы можно избежать, для этого основное внимание следует уделить профилактике. К наиболее значимым факторам, поддающимся коррекции, относятся артериальная гипертония, ишемическая болезнь сердца, сахарный диабет, курение, повышенная масса тела, повышенный уровень холестерина.
- Физические нагрузки – действенный фактор профилактики ожирения, сахарного диабета второго типа, артериальной гипертензии. Во время занятий физкультурой улучшаются свойства крови, снижается риск тромбообразования.
- Диета, направленная на предупреждение атеросклероза: ограничение продуктов, содержащих холестерин и животные жиры. Употребляйте больше фруктов, овощей и злаков, растительного масла, морской рыбы.
- Отказ от курения: никотин вызывает сужение сосудов и стимулирует прогрессирование атеросклероза.
- Контроль артериального давления: артериальная гипертония и атеросклероз – тесно связанные заболевания, поэтому их лечение и профилактику необходимо проводить параллельно.
- Контроль содержания жиров в крови: нарушение липидного состава крови ведёт к развитию атеросклероза, что повышает риск инсульта.
- Борьба с сахарным диабетом: это заболеваниесвязано с повышенным риском поражения сосудов и интенсивного развития атеросклероза.
Материал: Ирина Шапошникова
Фото: Владимир Трефилов
Поделиться ссылкой:
Недоедание у пациентов с острым инсультом
Инсульт — разрушительное событие, которое чревато длительной инвалидностью. Недоедание часто наблюдается у пациентов с инсультом, а дисфагия увеличивает риск недоедания. Как во время острой фазы инсульта, так и во время реабилитации, специальные диетические вмешательства в контексте усилий мультидисциплинарной команды могут улучшить восстановление нейрокогнитивной функции. Раннему выявлению и лечению недостаточности питания с помощью модификаций диеты или конкретных терапевтических стратегий для обеспечения адекватного питания следует уделять больше внимания, поскольку плохой статус питания, по-видимому, усугубляет повреждение мозга и способствует неблагоприятному исходу.Основная цель диетического вмешательства должна заключаться в профилактике или лечении осложнений, возникающих в результате дефицита энергетических белков. В этой статье дается обзор оценки и лечения недостаточности питания, а также использования специализированной нутритивной поддержки у пациентов с инсультом. Особое внимание уделяется энтеральному питанию через зонд и оральное питание, а также стратегиям отказа от зондового питания.
1. Введение
Инсульт является третьей по значимости причиной смертности в развитых странах после ишемической болезни сердца и рака [1].По оценкам, в 2008 г. распространенность инсульта в США составила 7 000 000 пациентов, при этом в среднем один пациент умирает от инсульта каждые 4 минуты [1]. В европейских странах заболеваемость инсультом колеблется от 100 до 700 случаев на 100 000 жителей [2]. По прогнозам, частота инсульта вырастет в течение следующих 5–10 лет на 12% среди населения в целом и на 20% среди лиц с низкими доходами [3]. Смертность в первые 30 дней после инсульта и через 1 год составляет 20 и 30% соответственно. Подавляющее большинство (65–85%) инсультов в западном мире являются ишемическими, тогда как геморрагические инсульты, которые встречаются реже, в большей степени приводят к инвалидности [4].От одной трети до половины пациентов с геморрагическим инсультом не выживают, и только 10–20% из них восстанавливают функциональную независимость [5].
Даже при оптимальном неотложном лечении более 30% выживших после инсульта будут иметь тяжелую инвалидность после инсульта, а 20% потребуют стационарного лечения через 3 месяца [1]. Длительная нетрудоспособность представляет собой наиболее частое постинсультное осложнение: 50% пациентов страдают гемипарезом, а 30% не могут ходить без посторонней помощи, что создает огромное социально-экономическое бремя [1, 2].
Недоедание часто наблюдается у пациентов с острым инсультом и в период реабилитации. Недоедание ассоциируется с плохим исходом у этих пациентов [6, 7]. Мы рассматриваем распространенность, последствия и лечение недостаточности питания у пациентов с инсультом.
2. Определение недоедания
Термин «недоедание» представляет собой важное предотвратимое осложнение острого инсульта и используется для описания большого количества нарушений питания. Он характеризуется длительным отрицательным дисбалансом как в потреблении энергии, так и в потреблении белка и потребностях, при этом метаболические потребности превышают потребление питательных веществ [8, 9], что приводит к изменению состава тела и нарушению биологической функции [10].
3. Распространенность недоедания
Распространенность недоедания после инсульта широко варьируется среди опубликованных отчетов [11]. Подсчитано, что примерно пятая часть пациентов с острым инсультом при поступлении страдает от недостаточности питания [11]. В небольшом исследовании с участием гериатрических пациентов с тяжелым инсультом 56,3% страдали от недоедания в какой-то момент во время пребывания в больнице более 3 недель [8]. С другой стороны, среди пациентов, перенесших инсульт, находящихся в лазарете, распространенность недоедания составляла 61% [12]. В недавнем систематическом обзоре 18 исследований частота недоедания колебалась от 6.От 1 до 62% [9]. Различия в сроках оценки, типе инсульта (ишемический или геморрагический), сопутствующих заболеваниях и осложнениях инсульта, возможно, способствовали этой большой вариабельности [8, 9]. Однако значительная часть отклонений также может быть связана с неоднородностью методов оценки питания [8, 9]. Распространенность недоедания возрастает с увеличением продолжительности госпитализации и снижением функционального улучшения во время реабилитации [8, 13]. В исследовании 104 пациентов с острым инсультом белково-энергетическая недостаточность присутствовала у 16.3% при поступлении, и этот показатель увеличился до 26,4% к 7-му дню и до 35% к 14-му дню у тех, кто остался в стационаре [8].
4. Факторы риска недоедания
При поступлении наличие хронических заболеваний, полипрагмазии, проблем с питанием и функциональной инвалидности связано с повышенным риском недоедания, особенно у пожилых пациентов [14]. Сахарный диабет и инсульт в анамнезе повышали риск недоедания при поступлении на 58 и 71% соответственно [8, 12].Напротив, расположение или тип инсульта, парез ведущей руки, социально-экономический статус и образование не были существенно связаны с недостаточностью питания [8, 12]. Интересно отметить, что дефицит питательных микроэлементов, таких как витамины группы B, витамин D, витамины-антиоксиданты (A, C и E) и цинк [2, 11], по-видимому, способствует изменениям сосудистой сети в головном мозге; кроме того, они, по-видимому, увеличивают риск инсульта и когнитивных нарушений у пожилых людей (таблица 1). Однако то, как эти факторы причинно взаимосвязаны, остается плохо изученным [11].
| |||||||||||||||||||||||||||||||||||||||||||||
Дисфагия является основным фактором риска недоедания у пациентов, перенесших инсульт.Проспективное исследование 49 пациентов, перенесших инсульт, показало, что дисфагия и зондовое вскармливание были сильными предикторами недостаточности питания при поступлении в реабилитационную больницу [12, 15]. Недоедание может развиться как следствие дисфагии, если потребление пищи существенно снижается по сравнению с потребностями в течение нескольких дней или недель.
Даже у пациентов без дисфагии недостаточное потребление пищи в течение длительного периода времени, особенно белков, также увеличивает риск развития недостаточности питания, что подчеркивает важность тщательного контроля за потреблением пищи [15–17].Помимо дисфагии, факторы, которые способствуют плохому питанию, включают снижение уровня сознания, плохую гигиену полости рта, депрессию, снижение подвижности и слабость рук или лица [13]. Постинсультная депрессия снижает аппетит и пагубно влияет на восстановление повседневной жизнедеятельности. Пациентам с инсультом часто назначают антидепрессанты, и не следует упускать из виду профилактику ксеростомии, вызванной этими лекарствами, чтобы предотвратить трудности с кормлением [8, 18]. Было подсчитано, что 10 дней постельного режима у здоровых пожилых людей снижает синтез мышечного белка на 30% и мышечную массу ног на 6%, что приводит к снижению мышечной силы на 16% [1].Плохая подвижность или отсутствие активности также могут ухудшить чувствительность к инсулину, что влияет на глюкозозависимый энергетический метаболизм и снижает индуцированную инсулином анаболическую стимуляцию. Пациенты с гемиплегией могут быть не в состоянии поддерживать голову или тело в вертикальном положении, и им, возможно, придется есть не доминирующей рукой. Пациенты с острым инсультом также часто испытывают усталость, что вызывает трудности с приемом пищи. Они могут перестать есть до того, как утолят голод, так как им нужно отдохнуть или даже заснуть.Если пациенты едят и пьют слишком мало по сравнению с их потребностями, это может усилить утомляемость и привести к недоеданию [19]. Зрительные, речевые и языковые трудности мешают адекватному общению о пищевых потребностях и предпочтениях. Когнитивный дефицит также ограничивает способность пациентов выполнять действия, необходимые для приема пищи, что увеличивает риск недоедания [8]. Важность тяжести инсульта в определении риска недоедания подчеркивается тем фактом, что у пациентов с геморрагическим инсультом значительно выше вероятность развития недоедания, чем у пациентов с ишемическим инсультом [12].Наконец, женщины более подвержены недоеданию, чем мужчины, потому что они, кажется, меньше едят и страдают инсультами в более старшем возрасте. Соответственно, скрининг на недостаточность питания должен быть более тщательным у женщин с инсультом, и лечение истощенных женщин должно быть начато незамедлительно [19].
За исключением дисфагии и недостаточного питания, повышенные метаболические потребности во время выздоровления также увеличивают риск недоедания [11, 20]. Более того, пожилой возраст, плохая семья или уход за больными, отсутствие реабилитации на ранней стадии, наличие злокачественных новообразований и тяжелый алкоголизм в анамнезе могут способствовать плохому состоянию питания и обезвоживанию [8, 18].Существовавшее ранее недоедание также может увеличить риск ухудшения нутритивного статуса [15]. Примечательно, что почти 90% пациентов с инсультом старше 65 лет, и последствия острого инсульта могут привести к дополнительным проблемам с питанием [21].
5. Недоедание как фактор риска неблагоприятных исходов
Существует множество доказательств того, что недоедание связано с плохим исходом у пациентов как с ишемическим, так и с геморрагическим инсультом [6, 12, 22]. Белковая и энергетическая недостаточность (PEM) при поступлении влияет на механизмы ишемического повреждения головного мозга и замедляет выздоровление [7].PEM изменяет экспрессию генов, связанных с пластичностью, которые связаны с механизмами восстановления после глобальной ишемии [7]. PEM может также вызывать изменения в белках, связанных с пластичностью гиппокампа, предполагая, что PEM может вызывать аномалии в структуре, функции и пластичности волокон гиппокампа [17]. После глобальной ишемии в экспериментальных моделях, PEM усиливает экспрессию белка trkB и GAP-43 в гиппокампе, указывая как на повышенный стрессовый ответ, так и на повышенную возбудимость гиппокампа [17, 23].
Истощенные пациенты с инсультом испытывают более интенсивные стрессовые реакции, имеют более высокий уровень пролежней, инфекций мочевыводящих путей и дыхательных путей, имеют более длительную госпитализацию и более высокий уровень смертности [20]. В недавнем крупном эпидемиологическом исследовании с участием 21 884 пациентов, госпитализированных по поводу инсульта, смертность через 5 лет наблюдения была выше в группе с пониженным весом [17]. Среди 2194 пациентов, перенесших инсульт, которые наблюдались в исследовании Feed Ordinary Diet (FOOD), у недоедающих пациентов была выше вероятность развития пневмонии, других инфекций и желудочно-кишечных кровотечений.У недоедающих пациентов также был более высокий уровень смертности в течение среднего периода наблюдения, составлявшего 196 дней [12].
Низкие уровни белка и альбумина в сыворотке крови являются маркерами недостаточности питания и связаны с нарушением функционального статуса, плохим исходом и более высокой смертностью [12]. Тем не менее, их роль в качестве маркеров недостаточности питания остается спорной, поскольку инсульт, как критические заболевания, может способствовать воспалению, в свою очередь, увеличивает расход энергии и способствует катаболизму мышц, что приводит к снижению уровня циркулирующих белков.Поэтому часто неясно, является ли низкий уровень белка у пациента с инсультом следствием недоедания или воспаления [10]. Однако у пациентов с острым инсультом более низкая концентрация сывороточного альбумина предсказывала смертность во время госпитализации и потребность в стационарном лечении [12]. У молодых пациентов с ишемическим инсультом преальбумин сыворотки (транстиретин, ПА) также был независимым предиктором клинического исхода [24].
Уровни витаминов A, E и C в сыворотке часто снижаются у пациентов с острым инсультом при поступлении и далее снижаются во время госпитализации [2].Эти пониженные уровни могут отражать наличие недоедания или представлять собой результат повышенного окислительного стресса во время острого инсульта [25]. Низкий уровень этих витаминов был связан с более крупными церебральными инфарктами, функциональным снижением и более высоким уровнем смертности [2].
Обезвоживание может также потенциально ухудшить ишемический процесс за счет повышения уровня гематокрита и вязкости крови, а также за счет снижения артериального давления. Обезвоживание увеличивает риск рецидива инсульта, а пациенты с инсультом и высоким уровнем осмоляльности плазмы при поступлении имели более низкую выживаемость через 3 месяца [15].
6. Оценка статуса питания
Установление статуса питания пациента не всегда является простой задачей, поскольку не существует общепринятого определения недоедания или золотого стандарта для оценки статуса питания [8]. Кроме того, последствия метаболического инсульта, не связанного с питанием, могут имитировать признаки недоедания и препятствовать выявлению истинного недоедания [9]. Индикаторы недоедания включают сывороточные уровни альбумина, преальбумина и трансферрина; общее количество лимфоцитов; масса тела и индекс массы тела; толщина кожной складки трицепса; окружность мышцы среднего плеча [8].Присущие измерениям кожной складки трицепса недостатки включают в себя низкую чувствительность и вариабельность внутри и между наблюдателями. Масса тела, индекс массы тела и окружность мышц средней части руки также имеют низкую чувствительность и специфичность, тогда как на количество лимфоцитов и сывороточные уровни альбумина, преальбумина и трансферрина влияет наличие воспаления. Клиницисты должны знать о сильных сторонах и ограничениях каждого из маркеров, используемых для оценки недостаточности питания, и может быть предпочтительнее использовать комбинацию маркеров вместо одного [9].Первоначальная оценка статуса питания в значительной степени поможет в разработке подходящего плана питания, а периодические повторные оценки могут помочь в любых необходимых изменениях в плане [26].
Получение подробной истории питания, включая потребление пищи и недавнюю историю веса, является еще одной важной частью оценки питания. Если когнитивные функции ограничивают способность пациента предоставить точный анамнез, специалистам по питанию следует запросить эту информацию у членов семьи [8].
7. Управление недоеданием
Исследования как на животных, так и на людях показали, что после острого инсульта в головном мозге подавляется синтез белка и обостряется окислительный стресс [2]. Правильное питание, по-видимому, оказывает благотворное влияние на механизмы пластичности, которые важны для восстановления после ишемии мозга [17]. Меры по питанию также могут повысить эффективность реабилитации после инсульта за счет своего положительного влияния на физическое и умственное функционирование [27]. Из-за потери мышечной и жировой массы у пациентов с инсультом стратегии питания должны предусматривать конкретные и адекватные пищевые добавки для предотвращения длительной госпитализации, плохого функционального исхода и смерти [2].
Решение о том, чем кормить больного с острым инсультом, следует принимать вскоре после поступления в больницу. Если кишечник функционирует и нет других противопоказаний, предпочтительным методом кормления является энтеральное питание [8]. Функция глотания также должна быть оценена, в идеале, у логопеда [8]. Для этой цели большинство врачей используют множество продуктов, включая пудинг, жидкие и густые жидкости, мягкие продукты и продукты, требующие разжевывания. Начальные объемы обычно составляют от 5 до 10 мл, и при успешном проглатывании вводятся болюсы большего размера с аналогичными реологическими характеристиками.Эффективность пациента на каждом материале должна быть ориентиром для перехода к большим объемам. Этот наблюдательный аспект клинической оценки глотания не следует недооценивать, поскольку избирательная переносимость мягкой пищи и жидких жидкостей указывает на необходимость установки зонда для кормления [28]. У пациентов с дисфагией продолжительность нутритивной поддержки зависит от тяжести дисфагии (таблица 2).
|
Вес и состав тела после инсульта могут измениться во время реабилитации следует регулярно измерять массу тела.Меры по питанию должны быть нацелены на предотвращение потери веса и проводиться с использованием диеты, адаптированной к способности глотания [29, 30]. Протоколы кормления описаны в руководствах по клинической практике, и эти протоколы должны быть частью стандарта медицинской помощи [31, 32]. Консультации клинического диетолога также важны для оценки питания и разработки плана мониторинга [26]. Возраст, ожирение, тяжесть инсульта, наличие инфекции и сопутствующих заболеваний, лекарства, подвижность и уровень активности влияют на потребность в калориях, что требует частой переоценки со стороны диетологов.Косвенная калориметрия — это золотой стандарт для определения потребности в калориях, но она обычно не доступна. В настоящее время ни одна формула для расчета потребности в питании не проверена в популяции пациентов с инсультом [8]. Интересно, что расхожее мнение о том, что пациенты с инсультом изначально гиперметаболичны, было поставлено под сомнение за последнее десятилетие. Общий расход энергии (TEE), определенный с помощью непрерывной непрямой калориметрии, был низким в течение первых 5 дней у пациентов с инсультом, поступивших в отделение интенсивной терапии [26].Более того, потребность в калориях может снизиться во время госпитализации из-за ограниченной подвижности [8]. В целом, следующие ежедневные приемы пищи рекомендуются для клинически стабильных пациентов, находящихся в подострой фазе инсульта и имеющих нормальную функцию почек: суточное потребление белка> 1 г / кг для достижения соотношения углевод / белок <2,5; потребление энергии ≥25 ккал / кг у субъектов, не страдающих ожирением, для поддержания массы тела и <25 ккал / кг у субъектов с ожирением для поддержания соотношения углевод / белок <2.5 [2].
Накапливающиеся данные показывают, что адекватное потребление белка является важным аспектом питания пациентов с инсультом. Важность синтеза белка мозга для выживания нейронов была документально подтверждена, а эпидемиологическое исследование показало более высокий риск неврологических расстройств у здоровых субъектов с низким потреблением белка [33]. Кроме того, экспериментальные исследования показали, что синтез белка подавляется в ишемической полутени [2]. Более того, нарушение утилизации глюкозы в ишемизированных нейронах головного мозга превращает аминокислоты в альтернативный источник аэробного производства энергии у пациентов с инсультом.Недавнее исследование, направленное на определение оптимальных стратегий питания, показало, что селективные добавки, такие как добавки, содержащие незаменимые аминокислоты, могут иметь преимущества в сохранении метаболической целостности и функции мышц [34]. Однако незаменимые аминокислоты менее вкусны, чем интактный белок, и данные об их безопасности ограничены. Среди определенных незаменимых аминокислот следует, вероятно, избегать чрезмерного поглощения метионина, поскольку он превращается в гомоцистеин, который потенциально является атерогенным [35].Другое исследование с участием пациентов с острым инсультом показало, что улучшение нейрокогнитивного дефицита положительно коррелировало с потреблением белка с пищей и отрицательно с соотношением потребления углеводов / белков [2]. Индивидуальная диета с добавлением энергии и белка во время пребывания в больнице также улучшила качество жизни, связанное со здоровьем, и силу хвата через 3 месяца [14].
У пациентов с тяжелой дисфагией предпочтительным методом лечения является энтеральное питание (ЭП) с назогастральным зондом или чрескожная эндоскопическая гастростомия (ПЭГ) [15].Чрескожная эндоскопическая еюностомия (PEJ) — предпочтительный вариант для пациентов с заболеванием поджелудочной железы, обструкцией желудочно-кишечного тракта или частыми эпизодами аспирации [36]. Трубка тощей кишки также может быть введена через предыдущую гастростомию (чрескожная эндоскопическая гастроеюностомия (PEGJ)), для которой, однако, требуется более длинная трубка, что увеличивает риск смещения [32]. Когда невозможно выполнить ПЭГ, ПЭД или ПЭГС, требуется хирургическая установка гастростомии или, реже, еюностомической трубки [8].Чем больше тяжесть неврологического повреждения, тем больше вероятность того, что потребуется зонды для энтерального питания [8]. Пациенты обычно получают эту нутритивную поддерживающую терапию менее 6 недель, хотя некоторые могут полагаться на ЭП на протяжении всей своей жизни [37]. ЭП рентабельна, поддерживает или улучшает состояние питания и снижает риск осложнений, связанных с недостаточностью питания [20, 31, 37]. У пациентов с острым инсультом и дисфагией потребление белка и энергии было выше у пациентов, получавших энтеральное зондовое питание, чем у пациентов, соблюдающих обычную диету или диету с дисфагией [38].Напротив, ЭП не подходит для пациентов, которые могут удовлетворить свои потребности в питании орально.
Кормление через назогастральный зонд и ПЭГ эффективно для раннего нутритивного сопровождения [39]. Однако, если есть противопоказания к энтеральному питанию, такие как нефункционирующий кишечник и недостаточное покрытие потребностей в питании с помощью ЭП или если установка назогастрального зонда и ПЭГ нецелесообразна, может быть обеспечено парентеральное питание [8, 40]. По сравнению с парентеральным питанием ЭП имеет физиологические преимущества, дешевле и связана с меньшим количеством осложнений [20].Риск аспирации, связанной с питанием через зонд, можно снизить за счет частого клинического осмотра, контроля остаточных объемов и подъема изголовья кровати. Назогастральный зонд легко вставляется, позволяет извлечь его у постели больного, если в дальнейшем функция глотания улучшится, позволяет измерять остаточные вещества в желудке и с меньшей вероятностью засоряется. Более того, поскольку правильно установленный назогастральный зонд не усугубляет дисфагию, пациенты без высокого риска аспирации могут получать ограниченное количество пероральной пищи в рамках терапии раннего глотания с установленным назогастральным зондом [41].Однако многие пациенты считают, что назогастральный зонд неудобен, и их удаление приводит к неудачам лечения и аспирационной пневмонии. В этих случаях использование ретенционной системы или носовой уздечки было связано с меньшим количеством смещенных трубок [8]. ПЭГ используется у пациентов, которые не могут глотать через несколько недель после начала инсульта. ПЭГ связан с меньшим количеством отказов зонда, более эффективен, чем кормление через назогастральный зонд, для поддержания нутритивного статуса и потенциально снижает риск аспирационной пневмонии [39].Однако установка ПЭГ является инвазивной процедурой и редко может осложняться перитонитом или перфорацией кишечника [8, 42]. Кроме того, неясны оптимальные сроки размещения ПЭГ. В исследовании FOOD пациенты с острым инсультом и дисфагией, перенесшие ПЭГ в течение первых 1-2 недель после острого инсульта, имели худшие результаты, чем пациенты, получавшие через назогастральный зонд [43]. Энтеральный доступ обычно лучше всего согласовывать с учетом того, потребуется ли он в краткосрочной или долгосрочной перспективе. Степень и тяжесть инсульта, а также необходимость пребывания в отделении интенсивной терапии играют роль в принятии решения.Пациентам с баллом по шкале инсульта Национального института здравоохранения (NIHSS)> 16 без признаков аспирационной пневмонии или с оценкой по шкале NIHSS> 12 и признаками аспирационной пневмонии может потребоваться ранняя установка ПЭГ [39]. Однако ни назогастральное питание, ни зондовое питание ПЭГ не устраняют риск аспирационной пневмонии [44].
После того, как трубка установлена, практикующие врачи должны принять осторожные решения, связанные с мониторингом доставки и адекватности питательной ценности, одновременно отслеживая возможные осложнения, связанные с трубкой [36].Во время реабилитации зондовое кормление, по-видимому, увеличивает риск осложнений, но это увеличение в первую очередь связано с тяжестью основного инсульта, а не с использованием зонда как такового [44]. Нежелательные явления, связанные с трубками, включают аспирацию, механическое засорение трубки, взаимодействие лекарств с питательными веществами и непереносимость желудка из-за загрязнения смеси [32]. Питание через зонд также может отрицательно сказаться на качестве жизни из-за медицинских осложнений, непереносимости и использования средств ограничения, позволяющих избежать удаления зонда для кормления.Частоту и тяжесть осложнений, связанных с использованием зонда, можно снизить путем выбора соответствующей энтеральной смеси, скрининга клинического статуса и потребностей в питании, а также тщательного мониторинга процесса кормления [36].
Многим пациентам с инсультом требуется энтеральное питание в течение нескольких лет или на всю жизнь. Полимерные смеси часто используются для пациентов, длительное время находящихся на зондовом питании, и обычно хорошо переносятся [20]. Эти формулы состоят из интактного белка, сложных углеводов, длинноцепочечных жиров и некоторых триглицеридов со средней длиной цепи (MCT).Подходит полимерная энтеральная формула с высоким содержанием белка, которая обеспечивает 1–1,5 ккал / мл [8]. Модульные продукты (например, протеиновый порошок, полимеры глюкозы или масла MCT) также могут быть добавлены в полимерные формулы для увеличения плотности энергии или содержания белка в этой конкретной формуле [36]. Кроме того, некоторые формулы содержат дополнительную клетчатку, которая благотворно влияет на микробиоту. Когда используется формула с высоким содержанием клетчатки, необходимо адекватное потребление жидкости для предотвращения запора [36]. Следует отметить, что следует избегать смешивания лекарств с смесями, а трубку следует промывать 30 мл воды до и после введения лекарства [20, 36].Эти меры предосторожности необходимы для предотвращения обструкции зонда для кормления и во избежание взаимодействия лекарств и питательных веществ, которое может повлиять на стабильность, абсорбцию и биодоступность лекарства или питательных веществ, что приведет к снижению эффективности лекарственного средства, повышению риска токсичности лекарственного средства и нарушению функции желудочно-кишечного тракта [32 ].
По мере уменьшения затруднений с глотанием пациенты с дисфагией становятся кандидатами на возвращение к пероральному питанию [28]. Большой процент пациентов с инсультом, имеющих зонд для кормления, вернется к пероральному питанию в течение 3 месяцев после начала инсульта [8, 45].Поэтому использование зонда для кормления часто носит временный характер, и возобновление перорального кормления является важной особенностью клинического ухода за такими пациентами [28]. Благодаря клинической оценке способности глотать и соответствующим изменениям диеты при дисфагии многие пациенты смогут возобновить пероральное кормление [8, 28]. Частое обследование пациентов, находящихся на питании через зонд, патологом, владеющим речевым языком, необходимо для выявления незначительных улучшений глотательной функции, которые могут позволить постепенный переход от зондового питания к пероральному.Как минимум кандидаты, возвращающиеся к пероральному кормлению, должны постоянно демонстрировать безопасное и эффективное глотание и должны уметь потреблять достаточное количество пероральной пищи или жидкости для удовлетворения своих потребностей в питании [28]. На способность адекватного перорального приема также влияют другие факторы, включая уровень сознания, наличие депрессии и ухудшения зрения, а также силу рук [8]. В зависимости от способностей пациента переход должен начинаться с приказа о прекращении зондового питания за 1 час до каждого приема пищи.Непрерывное кормление через зонд следует постепенно менять на прерывистый график для стимуляции аппетита, и пациенту следует давать от 5 до 6 небольших пероральных кормлений в день с соответствующей консистенцией. Выбор пищи для возобновления перорального кормления является сложным и основан на результатах как клинических, так и инструментальных исследований глотания. Если пациент может постоянно потреблять 75% или более потребностей в питании перорально в течение 3 дней, то зондовое питание прекращается. При переходе на пероральное питание необходимо тщательное наблюдение за глотательной способностью, гидратацией, электролитным балансом, массой тела и развитием респираторных осложнений [8].Подсчет количества потребляемых калорий также рекомендуется, потому что пациенты с инсультом могут страдать от дефицита памяти и не могут точно сообщить о приеме внутрь [8, 36]. Своевременное начало перорального кормления после достаточной подготовки снижает частоту инфекций грудной клетки, продолжительность госпитализации и риск смерти [5]. Интересно, что исследования показали, что пациенты с недостаточным питанием, которые получают интенсивные пероральные пищевые добавки с высококалорийными концентрированными добавками во время реабилитации после инсульта, показывают большее улучшение двигательной функции и более высокие показатели возвращения домой, чем пациенты, получавшие стандартные пищевые добавки с более разбавленными добавками того же объема. [46].
Для некоторых пациентов переход от зондового питания к пероральному может быть сложным как физически, так и морально [36]. Приучение к еде после длительного перерыва может быть утомительным и неприятным. Некоторые пациенты могут быть слишком агрессивными при возвращении к пероральной диете и испытывают неудачи, которые отбивают у них желание делать больше попыток. Отлучение от груди требует многопрофильной стратегии с участием врача, медсестры, логопеда и диетолога. Процесс отлучения, цели и план действий следует тщательно обсудить с пациентом и членами его семьи [8, 28].
8. Выводы
Недоедание часто наблюдается у пациентов с инсультом и является фактором риска неблагоприятных исходов. Раннее распознавание недоедания имеет решающее значение, но этому препятствует отсутствие достоверных маркеров недоедания. Кроме того, несмотря на значительные расходы на улучшение состояния питания, неясно, приведет ли это улучшение к лучшим результатам. Необходимы дополнительные исследования для выявления пациентов с инсультом, которым больше польза от диетических вмешательств, и для уточнения оптимального времени и метода приема пищевых добавок.
Проблемы с питанием, испытываемые пациентами с инсультом
Инсульт — одно из самых серьезных, изнурительных и распространенных проявлений болезни кровеносных сосудов в нашей стране. Документально подтверждено, что инсульты в сочетании с гипертонией или высоким кровяным давлением на сегодняшний день являются наиболее частой причиной болезней и недееспособности среди нашего чернокожего населения.Что такое инсульт?
Инсульт, который также называют цереброваскулярным нарушением, возникает, когда часть мозга остро лишена кровоснабжения и, следовательно, питательных веществ, в частности глюкозы, и кислорода (Mahan et al, 2012).Мозговая ткань, лишенная глюкозы и кислорода, умирает, и эта потеря жизненно важных частей мозга затем приводит к потере тех функций, которые контролировались и запускались мозгом через центральную нервную систему.
В зависимости от того, где в головном мозге произошел инсульт, пациент может потерять двигательные функции (то есть движение любой части тела) и / или сенсорные функции (например, зрение, слух, речь, вкус, чувство) и / или когнитивные способности. (память, способность формировать или выражать идеи и другие разрушительные потери) и / или страдать от изменений настроения.
Ключевым моментом приведенного выше описания является потеря клеток мозга из-за нехватки питательных веществ и кислорода, потому что кровоснабжение определенной части мозга прекращается, когда кровеносный сосуд заблокирован сгустком (тромбом) или другими факторами, такими как как разрыв кровеносного сосуда при разрыве аневризмы или закупорка мелких кровеносных сосудов, когда кровь становится настолько липкой, что больше не может течь. Последнее может, например, происходить при гипергликемии (чрезвычайно высокий уровень сахара в крови у диабетиков), тем самым блокируя крошечные кровеносные сосуды в головном мозге.
Высокая заболеваемость
В США инсульт считается третьей по частоте причиной смерти и самой частой причиной инвалидности (Mahan et al, 2012).
В Южной Африке относительно сложно попытаться установить текущую заболеваемость инсультом. Согласно «Инсульт в Южной Африке» Коннора и Брайера (2005) в публикации Совета по медицинским исследованиям «Хронические заболевания образа жизни в Южной Африке», статистические данные за 2000 год показывают, что «инсульт был 4-й по частоте причиной. смертей, что составило 6% всех смертей в 2000 году.«Женщины чаще умирают от инсульта, чем мужчины. Однако вполне вероятно, что эти цифры увеличатся за 13 лет после составления настоящего отчета.
Как инсульт влияет на прием пищи
Прием пищи у выживших после инсульта осложняется параличом, вызванным инсультом, на функции организма. Потеря функции любой части тела может затруднить или даже сделать невозможным прием пищи, жевание и глотание пищи.
Если человек потерял способность использовать свою доминирующую руку или руку, это предотвратит самостоятельное кормление до тех пор, пока пациент не научится пользоваться другой рукой.С помощью физиотерапии и терпения такие пациенты могут научиться использовать свою по-прежнему подвижную конечность, чтобы компенсировать потерю доминирующей руки и / или руки.
Если инсульт повлиял на зрение пациента (такое состояние, как гемианопсия, при которой потеряна половина поля зрения), то ее необходимо научить поворачивать голову, чтобы компенсировать эту инвалидность. Например, пациент может съесть только половину еды на тарелке, потому что она может распознать только половину содержимого тарелки как настоящую пищу.Необходимо внимательно следить за приемом пищи и определять, как физическая инвалидность, вызванная инсультом, влияет на питание пациента, а также на то, сколько еды она потребляет при каждом приеме пищи (Mahan et al, 2012).
Гораздо труднее лечить потерю способности жевать и / или глотать. Выжившие после инсульта, которые больше не могут пережевывать пищу, должны получать мягкую или полужидкую диету, чтобы они не изнуряли себя попытками пережевывать пищу, такую как мясо, хлеб, жесткие овощи, целые фрукты и т. Д.Когда пациент также не может глотать (дисфагия), потребление пищи сильно ухудшается, и необходимо использовать энтеральное питание (через зонд) или парентеральное питание (доставка питательных веществ в кровоток) (Mahan et al, 2012).
Дисфагия
Вероятно, наиболее тяжелым последствием инсульта в отношении приема пищи является дисфагия. По словам Махан и ее соавторов (2012), симптомы дисфагии могут включать все или некоторые из следующих:
- Слюнотечение, удушье и кашель во время или после еды
- Неспособность сосать жидкость через соломинку
- Изменение качества голоса (голос может стать булькающим)
- Складывание пищи в щеках (пациенты могут даже не осознавать это явление)
- Отсутствие рвотного рефлекса, который может привести к удушью
- Хронические инфекции верхних дыхательных путей
Из-за всего этого осложнения, у пациентов может развиться недоедание и анорексия, которые могут еще больше подвергнуть опасности их здоровье.
Чем вы можете помочь
Первый и самый важный вклад, который могут сделать члены семьи и друзья пациента, перенесшего инсульт, — это наблюдать за тем, как они справляются с процессом приема пищи. Персонал в большинстве наших больниц перегружен до такой степени, что у них нет времени сидеть и наблюдать за каждым пациентом, чтобы попытаться определить, могут ли они есть твердую или полутвердую пищу или им требуется жидкая диета.
Так что смотрите, что происходит, когда ваши близкие снова начинают есть после инсульта.При необходимости сделайте заметки и организуйте встречу с медицинской командой, которая должна, но часто не включать невролога и / или врача, медсестер, диетолога и помощников палаты, которые обычно помогают с кормлением пациентов с ограниченными возможностями, чтобы вы могли передать свои наблюдения. команде и попросите их организовать оценку степени дисфагии, от которой страдает пациент.
Как только это будет определено, можно выбрать подходящую диету для пациента, перенесшего инсульт с дисфагией, чтобы гарантировать, что он или она сможет получить наилучшее возможное питание, несмотря на проблемы с питанием.
На следующей неделе мы рассмотрим различные типы диеты и методы кормления, которые следует использовать в зависимости от степени дисфагии, от которой страдает ваш любимый человек.
Ссылки: (Коннор М., Брайер А. (2005). Инсульт в Южной Африке. В «Хронических заболеваниях образа жизни в Южной Африке», глава 14, стр: 195-203. Www.mrc.ac.za/chronic/cdichapter14 /; Махан Л.К. и др. (2012 г.). Krause’s Food and the Nutrition Care Process, 13-е издание. Elsevier, США)
Почему мой пациент с инсультом является НКО? Что делать и почему — FRESHRN
Если вы когда-либо принимали пациента, перенесшего инсульт, и они являются НКО, поэтому был сделан этот звонок и как вы должны с этим справиться.
Ваш инсультный пациент — НКО: что делать?
При инсульте часто нарушается способность безопасно глотать пищу, жидкости и даже слюну. Таким образом, если ваш пациент поступает из отделения неотложной помощи с диагнозом инсульта, врач обычно приказывает ему не есть и не пить до тех пор, пока не будет завершена оценка глотания.
Что будет после заказа НПО на лечение инсульта
После того, как заказ NPO размещен, пациент не может есть или пить.Если мы не знаем, что их способность безопасно глотать не была нарушена, риск того не стоит. Пациент может получить пищу, жидкость или слюну в трахею, а затем в легкие, даже не осознавая этого
Это называется беззвучной аспирацией , и от 2 до 25% пациентов, перенесших инсульт, могут фактически начать подавляться пищей или жидкостью, не проявляя внешних признаков затруднения, таких как кашель или рвота. Согласно вышеупомянутой статье, «Механизмы, связанные с тихой аспирацией, могут включать центральную или местную слабость / нарушение координации мускулатуры глотки, снижение ларингофарингеальной чувствительности, нарушение способности производить рефлекторный кашель и низкий уровень вещества P или дофамина.”
Меньше всего мы хотим, чтобы пациент заболел аспирационной пневмонией, что означает, что пища, жидкость и / или слюна попали в легкие и теперь вызывают легочные осложнения. Это серьезное предотвратимое осложнение, поэтому мы размещаем заказ на НКО, чтобы этого не происходило.
Иногда медсестры могут провести предварительное обследование у постели больного, но обычно приходит логопед, чтобы осмотреть пациента и дать конкретные рекомендации. Логопед имеет гораздо более глубокую подготовку, чтобы оценить эти осложнения, поэтому их вклад невероятно ценен.
Однако, если пациент поступает в 02:30, он может быть не в состоянии есть или пить, пока не заговорит речь… вероятно, не раньше, чем утром.
(Логопед — это отделение, которое работает в обычные рабочие часы, обычно с 08:00 до 17:00. Обычно они приходят в 08:00, просматривают все свои новые консультации, которые были заказаны со вчерашнего дня, и ходят к ним в том порядке, в котором они пришли. и в зависимости от степени тяжести.)
Это означает, что до этого момента пациент, скорее всего, не сможет есть.А это также означает, что семья может обидеться на вас, потому что они могут подумать, что вы голодаете их любимого человека.
Как рассказать членам семьи об НПО
Инсульт внезапный и пугающий. Семьи обычно очень встревожены. Они чувствуют себя беспомощными, и это ужасно. Они хотят иметь возможность контролировать ЧТО-ТО. И проще всего контролировать еду. Все эти врачи, медсестры, терапевты теперь все диктуют, но бабушка будет ее любимой закуской, черт возьми!
Лучше всего объяснить это с точки зрения «это для ее безопасности».
«Я знаю, вы думаете, что она сейчас умирает от медовой булочки, но очень важно убедиться, что она может безопасно глотать. Часто после инсульта у человека нарушается способность безопасно глотать. Мы не хотим, чтобы она заболела пневмонией. Дыхательная трубка и кулинарная трубка находятся рядом друг с другом. Поэтому, если она не может безопасно глотать, он попадет в ее легкие. У нее будет то, что мы называем аспирационной пневмонией, и это очень серьезное осложнение, которого мы можем избежать, дождавшись логопеда.А иногда еда и жидкость могут попадать в ее легкие, не показывая никаких признаков того, что она борется, например, кашля или рвоты. Это то, что называется безмолвным устремлением. Логопед проведет тщательное обследование, чтобы убедиться, что это безопасно, и даст рекомендации. Вот почему жизненно важно, чтобы она не ела, и опасно, если она будет есть. Врач назначил внутривенное вливание жидкости, так что тем временем она получает гидратацию. Будьте уверены, мы не позволим ей оставаться без питания дольше, чем это абсолютно необходимо.”
Типовая цепочка событий
Вот чего ожидать, когда вы получаете пациента с инсультом с заказом от НКО.
# 1 Предварительная проверка
Если в вашей больнице действует политика под присмотром медсестер, согласно которой прикроватная медсестра может провести предварительный осмотр, это произойдет в первую очередь. Это позволяет пациентам, перенесшим инсульт, но проявляющим очень мало или очень легкие симптомы, раньше есть и пить.
Однако этот тест очень чувствителен, поэтому пациенты легко терпят неудачу.Но это нормально, потому что так задумано. Любые пациенты с незначительными признаками проблем с глотанием нуждаются в более тщательном обследовании . И это вызовет эту консультацию.
Если в вашей больнице нет этой политики, вы можете автоматически сделать ВСЕХ пациентов с инсультом некоммерческими организациями до тех пор, пока они не появятся в речи.
# 2 Оценка логопедии
Затем логопед проверит их (обычно на следующий день, в зависимости от времени, когда была проведена консультация). Они проводят довольно тщательную оценку состояния пациента, чтобы убедиться, что он может безопасно глотать.
Это не то место, где они могут вообще не есть нормально, на самом деле между ними много серых зон. Они могут заказать «модифицированную диету», что может означать, что жидкости должны быть более густыми (и есть разные уровни густоты), а пища может быть мягкой, измельченной или даже протертой. Нормальное питание — всегда цель. Это лучший способ для нашего организма, он намного превосходит зондовое кормление и намного превосходит ППП (еда, вводимая пациенту через капельницу).
Тем не менее, они также могут порекомендовать провести фактическое сканирование глотания пациента, чтобы дополнительно проверить, не могут ли они окончательно сказать, лежа у постели больного.Примером этого является исследование проглатывания бария. Для этого потребуется заказать исследование и доставить пациента в эту часть больницы для его завершения. Естественно, это требует времени, и об этом следует сообщить пациенту и его семье, поскольку они часто жуют кусок (не каламбур), чтобы поесть и выпить как можно скорее.
# 3 Вставка трубки подачи
Иногда врачу или логопеду становится совершенно очевидно, что этот пациент не может безопасно глотать даже при измененной диете.В этом случае лучше всего вставить зонд для кормления.
Для этого есть несколько вариантов, но наиболее распространенный и наименее инвазивный способ обеспечить безопасную доставку пищи в желудок — это ввести пациенту трубку в нос. Это называется трубкой Добхоффа (DHT). Ставить очень неудобно, но кормить больного необходимо. Опять же, действительно важно рассказать семье и пациенту о том, почему это необходимо, потому что это может показаться чрезмерной реакцией или слишком большой … когда на самом деле пациенту это необходимо, чтобы иметь возможность получать пищу и жидкости, необходимые его организму для исцеления.
Питание через их IV (общее родительское питание, или TPN)
Поскольку вставить трубку для кормления кому-то в нос довольно сложно, семьи часто спрашивают, можем ли мы просто давать им пищу через капельницу, пока они снова не смогут безопасно глотать. Я определенно понимаю, что хочу этого, однако именно здесь вы станете великолепно образованной медсестрой и сможете объяснить, почему это не идеально.
Для подачи пищи через капельницу необходимо ввести центральную линию (которая несет в себе определенные риски, которых следует избегать, если это возможно).Это также означает, что через желудочно-кишечный тракт пациента ничего не проходит, что ухудшает его функции и может вызвать новые осложнения. Кроме того, исследования показывают, что пациенты, получающие ПП, дольше остаются в больнице и чаще заражаются (источник). И, наконец, это невероятно дорого как для пациента, так и для больницы.
Таким образом, TPN часто рассматривается как последний вариант нутриционной поддержки, а вовсе не как первый вариант. Выбор в пользу начала TPN не является легким, и не только из соображений комфорта или предпочтений пациента.Чтобы принять это решение, преимущества действительно должны перевешивать риски. Часто (если не всегда) в случае временного нарушения глотания из-за острого инсульта ППП не назначают.
Типы кормушек
Типичный зонд для кормления, устанавливаемый медсестрой, представляет собой зонд Добхоффа (DHT), вводимый через ноздрю. Иногда врачи назначают назогастральный зонд, но Добхоффа меньше по размеру и удобнее для пациента.
Обычно перед тем, как вставить трубку, я прошу семью выйти, когда я вставляю их, потому что на это тяжело смотреть (если, конечно, пациент не хочет, чтобы кто-то держал его за руку!).Семьи их ненавидят, но, честно говоря, сейчас для них это самое лучшее. После того, как он вставлен и размещение подтверждено (часто с помощью рентгена), мы можем начать кормление через зонд (питание) и вводить лекарства и воду (для гидратации) через зонд.
Долгосрочный вариант — трубка ПЭГ
Если прогнозируется, что пациент не сможет восстановить способность глотать в течение нескольких недель, врач может назначить установку ПЭГ-трубки (чрескожная эндоскопическая гастростомия).По сути, это трубка, которая хирургическим путем вводится в желудок через отверстие в брюшной полости. Он может быть временным или постоянным.
С помощью этой трубки в желудке мы можем вынуть трубку из носа, и она намного удобнее, безопаснее и ее легче содержать в чистоте. Уход за трубкой PEG намного проще с точки зрения медперсонала и значительно удобнее для пациентов.
В зависимости от вашего учреждения пациенты либо идут для этого в операционную, либо в процедурную зону, либо уже готово.В некоторых больницах это также может быть сделано у постели больного специально обученным врачом.
Дополнительные ресурсы для ухода за пациентами с инсультом
Уход за пациентами, перенесшими инсульт, может оказаться невероятно сложным. На протяжении всей своей карьеры я много работал с пациентами, перенесшими инсульт, в отделениях неотложной помощи и создал некоторые ресурсы, чтобы помочь тем из вас, кто плохо знаком с нейронным уходом, или тем, кто хочет немного освежиться.
Хотите добиться успеха в первый день работы нейромедсестрой?
Neuro Wise — ускоренный курс для новых нейро-медсестер от FreshRN® — это универсальный универсальный ресурс и онлайн-курс, созданный специально для новеньких нейромедсестер.Если вы хотите опередить игру, чтобы вместо того, чтобы просто выживать в ориентации, вы преуспеваете на протяжении всего дня, от первого дня до конца, — это курс для вас.
Начать сейчас
Инсульт — Профилактика — NHS
Лучший способ предотвратить инсульт — это придерживаться здоровой диеты, регулярно заниматься спортом и избегать курения и употребления слишком большого количества алкоголя.
Эти изменения в образе жизни могут снизить риск возникновения таких проблем, как:
Если у вас уже был инсульт, внесение этих изменений может помочь снизить риск повторного инсульта в будущем.
Диета
Нездоровая диета может увеличить ваши шансы на инсульт, потому что это может привести к повышению артериального давления и уровня холестерина.
Обычно рекомендуется диета с низким содержанием жиров и высоким содержанием клетчатки, включая большое количество свежих фруктов и овощей (5 раз в день) и цельнозерновые продукты.
Обеспечение баланса в рационе питания очень важно. Не ешьте слишком много какой-либо отдельной пищи, особенно продуктов с высоким содержанием соли и полуфабрикатов.
Вам следует ограничить количество потребляемой соли до не более 6 г (0,2 унции) в день, так как слишком большое количество соли повысит ваше кровяное давление: 6 г соли — это примерно 1 чайная ложка.
Подробнее о здоровом питании и похудении.
Exercise
Сочетание здорового питания с регулярными физическими упражнениями — лучший способ поддерживать здоровый вес.
Регулярные упражнения также могут помочь снизить уровень холестерина и сохранить нормальное кровяное давление.
Для большинства людей рекомендуется не менее 150 минут (2 часа 30 минут) аэробной активности средней интенсивности, такой как езда на велосипеде или быстрая ходьба, каждую неделю.
Если вы восстанавливаетесь после инсульта, вам следует обсудить возможные планы упражнений с членами вашей реабилитационной бригады.
Регулярные упражнения могут быть невозможны в первые недели или месяцы после инсульта, но вы сможете приступить к тренировкам после того, как пройдете курс реабилитации.
Узнайте больше о здоровье и фитнесе
Бросьте курить
Курение значительно увеличивает риск инсульта.Это потому, что он сужает ваши артерии и повышает вероятность свертывания крови.
Вы можете снизить риск инсульта, бросив курить.
Отказ от курения также улучшит ваше общее состояние здоровья и снизит риск развития других серьезных заболеваний, таких как рак легких и болезни сердца.
Горячая линия NHS для курящих может предложить совет и поддержку, чтобы помочь вам бросить курить. Позвоните по телефону 0300 123 1044 или посетите NHS Smokefree.
Узнайте больше о том, как бросить курить
Сократите употребление алкоголя
Чрезмерное употребление алкоголя может привести к повышению артериального давления и вызвать нерегулярное сердцебиение (фибрилляцию предсердий), что может увеличить риск инсульта.
Поскольку алкогольные напитки высококалорийны, они также вызывают увеличение веса. Пьянство увеличивает риск инсульта более чем в 3 раза.
Если вы решили употреблять алкоголь и полностью выздоровели, вы не должны стремиться превышать рекомендуемые пределы:
- мужчинам и женщинам рекомендуется не пить регулярно более 14 единиц в неделю
- распределите потребление алкоголя на 3 дня или больше, если вы пьете до 14 единиц в неделю
Если вы не полностью оправились от инсульта, вы можете обнаружить, что стали особенно чувствительны к алкоголю, и даже рекомендуемые безопасные пределы могут оказаться для вас слишком высокими.
Узнать больше о распитии алкоголя
Управление основными состояниями
Если вам поставили диагноз состояния, повышающего риск инсульта, контроль за состоянием также важен для предотвращения инсультов.
Упомянутые выше изменения образа жизни могут помочь в значительной степени контролировать эти состояния, но вам также может потребоваться регулярный прием лекарств.
Дополнительную информацию см .:
Последняя проверка страницы: 15 августа 2019 г.
Срок следующего рассмотрения: 15 августа 2022 г.
7 способов предотвратить инсульт
Профилактика инсульта может начаться сегодня.Защитите себя и избегайте инсульта, независимо от вашего возраста или семейного анамнеза.
Что можно сделать, чтобы предотвратить инсульт? Возраст делает нас более восприимчивыми к инсульту, как и наличие матери, отца или другого близкого родственника, перенесшего инсульт.
Вы не можете повернуть вспять прошедшие годы или изменить семейный анамнез, но есть много других факторов риска инсульта, которые вы можете контролировать — при условии, что вы о них знаете. Знание — сила. Если вы знаете, что определенный фактор риска подрывает ваше здоровье и предрасполагает к более высокому риску инсульта, вы можете предпринять шаги для смягчения последствий этого риска.
Как предотвратить инсультВот семь способов обуздать свои риски сегодня, чтобы избежать инсульта, прежде чем у инсульта появится шанс нанести удар.
1. Пониженное артериальное давление
Высокое кровяное давление — это огромный фактор, который увеличивает риск инсульта в два или даже в четыре раза, если его не контролировать. Высокое кровяное давление является самым большим фактором риска инсульта как у мужчин, так и у женщин. Мониторинг артериального давления и, если оно повышено, лечение, вероятно, является самым большим изменением, которое люди могут внести в здоровье своих сосудов.
Ваша идеальная цель: По возможности поддерживать артериальное давление ниже 120/80. Для некоторых пожилых людей это может быть невозможно из-за побочных эффектов лекарств или головокружения при стоянии.
Как этого добиться:
- Уменьшите количество соли в своем рационе, в идеале до не более 1500 миллиграммов в день (около половины чайной ложки).
- Увеличьте количество полиненасыщенных и мононенасыщенных жиров в своем рационе, избегая при этом продуктов с высоким содержанием насыщенных жиров.
- Ешьте от 4 до 5 чашек фруктов и овощей каждый день, одну порцию рыбы два-три раза в неделю и несколько ежедневных порций цельнозерновых и нежирных молочных продуктов.
- Делайте больше упражнений — не менее 30 минут в день или больше, если возможно.
- Бросьте курить, если вы курите.
При необходимости примите лекарства от кровяного давления.
2. ПохудетьОжирение, а также связанные с ним осложнения (включая высокое кровяное давление и диабет) повышают вероятность инсульта.Если у вас избыточный вес, потеря всего лишь на 10 фунтов может реально повлиять на риск инсульта.
Ваша цель: Хотя идеальный индекс массы тела (ИМТ) составляет 25 или меньше, это может быть нереалистично для вас. Вместе со своим врачом разработайте индивидуальную стратегию похудания.
Как этого добиться:
- Старайтесь съедать не более 1500–2000 калорий в день (в зависимости от уровня вашей активности и вашего текущего ИМТ).
- Увеличьте количество упражнений, которые вы делаете, с помощью таких видов деятельности, как ходьба, игра в гольф или теннис, а также сделайте активность частью каждого дня.
Упражнения способствуют похудению и снижению артериального давления, но они также являются самостоятельным средством уменьшения количества гребков.
Ваша цель: Физические упражнения средней интенсивности не менее пяти дней в неделю.
Как этого добиться:
- Каждое утро после завтрака гуляйте по окрестностям.
- Создайте фитнес-клуб с друзьями.
- Когда вы тренируетесь, достигайте уровня, при котором вы тяжело дышите, но вы все равно можете говорить.
- По возможности поднимайтесь по лестнице вместо лифта.
- Если у вас нет 30 минут подряд для упражнений, разбейте их на 10-15-минутные занятия несколько раз в день.
Немного алкоголя — это нормально, это может снизить риск инсульта. Исследования показывают, что если вы выпиваете около одного напитка в день, ваш риск может быть ниже. Как только вы начнете пить больше двух порций в день, ваш риск резко возрастет.
Ваша цель: Не употребляйте алкоголь и не употребляйте алкоголь в умеренных количествах.
Как этого добиться:
- Выпивайте не более одного стакана алкоголя в день.
- Лучше всего выбрать красное вино, потому что оно содержит ресвератрол, который, как считается, защищает сердце и мозг.
- Следите за размерами порций. Напиток стандартного размера — это стакан вина на 5 унций, пиво на 12 унций или стакан крепких напитков на 1,5 унции.
Фибрилляция предсердий — это форма нерегулярного сердцебиения, при которой в сердце образуются сгустки. Затем эти сгустки могут попасть в мозг, вызывая инсульт. Фибрилляция предсердий увеличивает риск инсульта почти в пять раз.
Ваша цель: Если у вас фибрилляция предсердий, пройдите лечение.
Как этого добиться:
- Если у вас есть такие симптомы, как учащенное сердцебиение или одышка, обратитесь к врачу для осмотра.
- Возможно, вам потребуется принять антикоагулянтный препарат (разжижитель крови), такой как варфарин (кумадин) или один из новейших антикоагулянтов прямого действия, чтобы снизить риск инсульта из-за фибрилляции предсердий. Ваши врачи могут помочь вам пройти это лечение.
Высокий уровень сахара в крови со временем повреждает кровеносные сосуды, повышая вероятность образования сгустков внутри них.
Ваша цель: Держите уровень сахара в крови под контролем.
Как этого добиться:
- Следите за уровнем сахара в крови в соответствии с указаниями врача.
- Используйте диету, упражнения и лекарства, чтобы поддерживать уровень сахара в крови в рекомендованном диапазоне.
Курение ускоряет образование тромбов несколькими способами. Он сгущает кровь и увеличивает количество бляшек в артериях. Наряду со здоровым питанием и регулярными физическими упражнениями отказ от курения — одно из самых сильных изменений в образе жизни, которое поможет вам значительно снизить риск инсульта.
Ваша цель: Бросить курить.
Как этого добиться:
- Обратитесь к врачу за советом о наиболее подходящем для вас способе бросить курить.
- Используйте вспомогательные средства для отказа от курения, такие как никотиновые таблетки или пластыри, консультации или лекарства.
- Не сдавайтесь. Большинству курильщиков нужно несколько попыток бросить курить. Рассматривайте каждую попытку как на шаг ближе к успешному избавлению от привычки.
Определить ход F-A-S-TСлишком много людей игнорируют признаки инсульта, потому что сомневаются, реальны ли их симптомы.«Я рекомендую не ждать, если у вас появятся какие-либо необычные симптомы», — советует доктор Рост. Слушайте свое тело и доверяйте своим инстинктам. Если что-то не так, немедленно обратитесь за профессиональной помощью ». Национальная ассоциация инсульта создала простую аббревиатуру, которая поможет вам запомнить признаки инсульта и действовать в соответствии с ними. Вырежьте это изображение и повесьте на холодильник для удобства использования. Источник: Национальная ассоциация инсульта .Признаки инсульта включают: |
Получите последние исследования и рекомендации в виде понятных советов, которые могут помочь вам предотвратить или справиться с инсультом, когда вы получите специальный отчет Гарварда о состоянии здоровья. Инсульт: диагностика, лечение и восстановление после «мозговой атаки».
Поделиться страницей:
Заявление об ограничении ответственности:
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента. Обратите внимание на дату последнего обзора или обновления всех статей. Никакой контент на этом сайте, независимо от даты, никогда не должен использоваться вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
изменений кишечника после инсульта | Факты о здоровье и питании для вас | Пациенты и семьи
Люди, перенесшие инсульт, могут иметь проблемы с кишечником.Эти проблемы возникают из-за того, что инсульт повредил часть мозга, которая контролирует работу кишечника. У некоторых пациентов возникают проблемы со стулом. Другие сообщают о испражнениях, которые когда-то были похожи на часы, а теперь встречаются редко. Третьи сообщают о потере контроля над дефекацией. Каждая из этих проблем может вызывать беспокойство и дискомфорт.
Запор
Человек страдает запором, когда у него проблемы с опорожнением кишечника или он не испражняется так часто, как это необходимо.Запор может вызвать боль при геморрое. Это также может привести к образованию плотного стула, который так трудно выводить, что человеку нужна помощь с выводом стула из прямой кишки. Стоит принять меры, чтобы этого избежать.
Причины
Недостаточное количество клетчатки в рационе
Прием пищи в спешке и прием пищи в неурочное время
Недостаточное количество жидкости
Недостаточная физическая активность
9034
Антациды, содержащие алюминий и кальций
Антидепрессанты
Депрессия
Употребление слишком большого количества кофеина и алкоголя
Игнорирование позывов к опорожнению кишечника Запор
Есть много вариантов лечения.
Диета / жидкости : Ешьте продукты с высоким содержанием клетчатки. Фрукты, овощи, цельнозерновой хлеб, крупы, крупы с отрубями, зародыши пшеницы, бобы — вот некоторые продукты с высоким содержанием клетчатки. Выпивайте 8-10 стаканов жидкости каждый день. Жидкости могут включать воду, фруктовый и овощной сок.
Активность : стремитесь к активности каждый день или через день
Привычки в ванной : сходите в ванную, если вы чувствуете позыв к дефекации.Не игнорируйте побуждение. Если можете, сядьте прямо на комод или унитаз. Сидение в вертикальном положении облегчает опорожнение кишечника.
Лекарство : посоветуйтесь с врачом, какие лекарства вы принимаете. Некоторые могут вызвать запор. Могут потребоваться смягчители стула, слабительные средства или клизмы.
Всегда, , поговорите со своим врачом перед использованием любого из этих методов лечения.
Фекальное поражение
Это происходит, когда большая, твердая, сухая масса стула остается в прямой кишке и не может быть выведена из организма.Чаще всего это вызвано хроническим запором. Водянистый стул может вытекать вокруг стула, вызывая загрязнение одежды. При каловых закупорках потребуется медицинская помощь. Если у вас есть симптомы, описанные ниже, вы должны позвонить врачу.
Симптомы каловых дефектов
У вас может быть водянистый стул, если у вас не было твердого стула. Некоторые чувствуют боль или неприятные ощущения в кишечнике. У вас может быть вздутие живота или отек, расстройство желудка или рвота, потеря интереса к пище, потеря веса или головные боли.Вы также можете испытывать постоянное желание испражняться.
Лечение каловых дефектов
Врачу или медсестре может потребоваться удалить стул из прямой кишки. Врач также назначит программу кишечника, чтобы предотвратить дальнейшие проблемы.
Потеря контроля над кишечником (недержание кала)
Иногда люди с мягким или нормальным стулом теряют контроль над дефекацией. Вы можете почувствовать позыв к дефекации, но не сможете сдержать его, пока не доберетесь до туалета или комода.
Причины потери контроля кишечника
Запор
Фекальный сдавление
Хроническое употребление слабительных
Диарея
есть позыв к дефекации
Потеря силы и тонуса анального сфинктера
Нервное повреждение анального сфинктера или нервов, которые воспринимают стул в прямой кишке
Лечение потери Контроль кишечника
Во-первых, сообщите своему врачу, если у вас возникли проблемы с кишечником.
Диета / жидкости: Ешьте продукты с высоким содержанием клетчатки. Фрукты, овощи, цельнозерновой хлеб, крупы, крупы с отрубями, зародыши пшеницы, бобы — вот некоторые продукты с высоким содержанием клетчатки. Выпивайте 8-10 стаканов жидкости каждый день. Жидкости могут включать воду, фруктовый и овощной сок.
Активность : стремитесь к активности каждый день или через день. Также делайте упражнения для тазового дна, чтобы улучшить силу анальной мышцы. Сократите мышцы прямой кишки от 15 до 20 раз по три раза в день.
Привычки в ванной: Сходите в ванную, если вы чувствуете позыв к дефекации. Не игнорируйте побуждение. Если вам сложно передвигаться самостоятельно, возможно, стоит завести комод в вашей комнате. Сядьте прямо на комод или унитаз, если можете. Сидение в вертикальном положении облегчает опорожнение кишечника. Прокладки, используемые при недержании, можно использовать для предотвращения загрязнения одежды.
Лекарство : посоветуйтесь с врачом, какие лекарства вы принимаете.Некоторые из них могут вызвать диарею или запор, что может привести к потере контроля над кишечником. Размягчители стула, слабительные средства или лекарства для предотвращения диареи могут потребоваться для лечения потери контроля над кишечником. Всегда консультируйтесь со своим врачом, прежде чем принимать какие-либо из них.
Жизнь после инсульта | Реабилитация при черепно-мозговой травме ЦНС
Время, необходимое для восстановления после инсульта, варьируется — недели, месяцы или даже годы. Некоторые люди полностью выздоравливают, в то время как другие имеют длительную или пожизненную инвалидность.
Постоянный уход, реабилитация и эмоциональная поддержка могут помочь вам выздороветь и даже предотвратить повторный инсульт.
Если у вас случился инсульт, вы рискуете заболеть еще одним. Знайте тревожные признаки инсульта и транзиторной ишемической атаки (ТИА) и что делать в случае их возникновения. Позвоните 9–1–1, как только появятся симптомы.
Не садитесь за руль в больницу и не позволяйте никому водить вас. Вызовите скорую помощь, чтобы медицинский персонал мог начать спасительную терапию по дороге в отделение неотложной помощи.Во время инсульта на счету каждая минута.
Постоянное обслуживаниеИзменение образа жизни может помочь вам восстановиться после инсульта и предотвратить повторный. Примеры этих изменений включают отказ от курения, соблюдение здоровой диеты, поддержание здорового веса и физическую активность. Обсудите со своим врачом безопасные для вас виды и объемы физической активности.
Ваш врач также может назначить лекарства, которые помогут вам оправиться от инсульта или контролировать факторы риска инсульта.Принимайте все лекарства в соответствии с предписаниями врача.
Если у вас был ишемический инсульт, вам может потребоваться прием антикоагулянтов, также называемых антикоагулянтами. Эти лекарства предотвращают увеличение сгустков крови и предотвращают образование новых сгустков. Скорее всего, вам понадобятся обычные анализы крови, чтобы проверить, насколько хорошо действуют эти лекарства.
Самый частый побочный эффект антикоагулянтов — кровотечение. Это происходит, если лекарство слишком разжижает вашу кровь. Этот побочный эффект может быть опасным для жизни.Кровотечение может происходить внутри полостей тела (внутреннее кровотечение) или с поверхности кожи (внешнее кровотечение).
Знайте предупреждающие признаки кровотечения, чтобы немедленно обратиться за помощью. В их числе:
- Необъяснимые синяки и / или крошечные красные или фиолетовые точки на коже
- Необъяснимое кровотечение из десен и носа
- Увеличение менструального цикла
- Ярко-красная рвота или рвота, похожая на кофейную гущу
- Кровь в моче, ярко-красная кровь в стуле или черный дегтеобразный стул
- Боль в животе или сильная боль в голове
Обильное кровотечение после падения или травмы, а также легкие синяки или кровотечения также могут означать, что ваша кровь слишком жидкая.Немедленно позвоните своему врачу, если у вас есть какие-либо из этих признаков. Если у вас сильное кровотечение, позвоните 9–1–1.
Поговорите со своим врачом о том, как часто вам следует назначать контрольные визиты или анализы. Эти посещения и тесты могут помочь вашему врачу отслеживать факторы риска инсульта и при необходимости корректировать лечение.
РеабилитацияПосле инсульта вам может потребоваться реабилитация (реабилитация), которая поможет вам выздороветь. Реабилитация может включать в себя работу с логопедом, физиотерапевтами и эрготерапевтами.
Язык, речь и памятьУ вас могут возникнуть проблемы с общением после инсульта. Возможно, вы не сможете подобрать нужные слова, составить полные предложения или составить слова таким образом, чтобы это имело смысл. У вас также могут быть проблемы с памятью и ясным мышлением. Эти проблемы могут быть очень неприятными.
Логопеды могут помочь вам снова научиться общаться и улучшить вашу память.
Проблемы с мышцами и нервамиУдар может затронуть только одну сторону тела или часть одной стороны.Это может вызвать паралич (неспособность двигаться) или мышечную слабость, что может подвергнуть вас риску падения.
Физиотерапевты и терапевты могут помочь вам укрепить и растянуть мышцы. Они также могут помочь вам заново научиться выполнять повседневные действия, такие как одевание, прием пищи и купание.
Проблемы с мочевым пузырем и кишечникомИнсульт может повлиять на мышцы и нервы, контролирующие мочевой пузырь и кишечник. Вам может казаться, что вам нужно часто мочиться, даже если ваш мочевой пузырь не переполнен.Возможно, вы не успеете вовремя добраться до ванной. Лекарства и специалист по мочевому пузырю или кишечнику могут помочь с этими проблемами.
Проблемы с глотанием и приемом пищиУ вас могут возникнуть проблемы с глотанием после инсульта. Признаки этой проблемы — кашель или удушье во время еды или кашель после еды.
Логопед может помочь вам с этими проблемами. Он или она может предложить изменения в вашем рационе, например, есть протертые (мелко нарезанные) продукты или пить густые жидкости.
Эмоциональные проблемы и поддержкаПосле инсульта ваше поведение или суждения могут измениться. Например, ваше настроение может быстро измениться. Из-за этих и других изменений вы можете чувствовать страх, тревогу и депрессию. Восстановление после инсульта может быть медленным и утомительным.
Обсудите, как вы себя чувствуете, с вашей медицинской бригадой. Также может помочь разговор с профессиональным консультантом. Если вы сильно подавлены, врач может порекомендовать лекарства или другие методы лечения, которые могут улучшить качество вашей жизни.
Присоединение к группе поддержки пациентов может помочь вам приспособиться к жизни после инсульта. Вы можете увидеть, как другие люди справлялись с инсультом. Поговорите со своим врачом о местных группах поддержки или обратитесь в местный медицинский центр.
Поддержка семьи и друзей также может помочь избавиться от страха и беспокойства. Расскажите своим близким, что вы чувствуете и чем они могут вам помочь.

 Такой способ применяется чаще всего, при этом человек может находиться только на таком питании, которое становится основным.
Такой способ применяется чаще всего, при этом человек может находиться только на таком питании, которое становится основным.