Понос у пожилого человека длительное время: Диарея у пожилых людей — как остановить понос у человека в возрасте
Лечение диареи у пожилых людей, диета
Понос – это патологический процесс, который характеризуется различными видами расстройства пищеварения. В простонародье этот недуг просто называется понос. Расстройство желудка проявляется в виде спазм в области желудка, сильных болей, а также возникает жидкий стул. Диета в таком случае оптимально подходит в качестве лечения. Проявляется жидкий стул в любом возрасте. Но если в более молодом возрасте причиной диареи может стать по причине:
- некачественных продуктов;
- несоблюдение личной гигиены;
- в результате применений определенной группы препаратов.
Если говорить о приступах диареи в пожилом возрасте, то здесь причины расстройства несколько иные, хотя и вышеперечисленные также имеют место быть.
- Оглавление:
Прослушать статью:
Причины диареи у людей престарелого возрастаВ престарелом возрасте у людей ослабляется организм и практически все основные процессы замедляют свою работоспособность. В таком возрасте просто необходима диета. Если рассматривать непосредственно желудочно-кишечный тракт, то его осложнение выявляется в виде понижения уровня ферментов, возникает жидкий стул, а также ухудшением гидролиза питательных элементов, что приводит к такому недугу как понос. Нередко это связано с тем, что в пожилом возрасте у человека не совсем здоровые зубы и часто пища попадает в желудок кусочками, которые не были тщательно пережеваны.
В таком возрасте просто необходима диета. Если рассматривать непосредственно желудочно-кишечный тракт, то его осложнение выявляется в виде понижения уровня ферментов, возникает жидкий стул, а также ухудшением гидролиза питательных элементов, что приводит к такому недугу как понос. Нередко это связано с тем, что в пожилом возрасте у человека не совсем здоровые зубы и часто пища попадает в желудок кусочками, которые не были тщательно пережеваны.
Еще одной причиной вызывающий понос можно назвать то, что у пожилых людей уменьшается количество вкусовых рецепторов. По этой причине человек может употреблять большое количество соленой, острой, кислой и особенно сладкой пищи, которая неблагоприятно воздействует на состояние ЖКТ и его работоспособность. Помимо вкусовых рецепторов с возрастом у человека понижается секреция слюнных выделений, что способствует пересыханию полости рта, а также нарушается процесс глотания по причине ослабления жевательных мышц. В таком случае диета просто необходима, так как человек не ощущает объемы съеденного.
Но это не единственные изменения, которые возникают по приходу старости. У человека изменяется работа поджелудочной железы, а также понижается ее секреторная функция. На несколько размеров уменьшается печень и соответственно-то количество желчи, которое вырабатывается. К нарушению процесса выделения ферментов приводит утоньшение слизистой кишечника. Это приводит к тому, что молочные продукты и жиры не способны уже так хорошо усваиваться как прежде, что приводит к такому явлению как жидкий стул. Основная часть пожилых людей имеют большое пристрастие к сладкому, а так как углеводы уже не способны так всасываться, происходят нарушения в работе пищеварения и как следствие понос. Одной из причин появления диареи можно назвать применение антибиотиков.
Если у пожилого человека на протяжении длительного времени не проходит понос, то в первую очередь надо убрать каловую пробку, а также псевдомембранозный колит. Такая проблема может стать последствием такого заболевания как болезнь Крона либо язвенного колита. При таких заболеваниях человек стремительно теряет вес по причине сильного поноса. Еще одной причиной длительного поноса может стать болезнь эндокринной системы. В этом случае жидкий стул затягивается на продолжительное время, и вылечить ее очень сложно. Подобные симптомы проявляются и в случае сахарного диабета, а также при заболевании Аддисона, а в таком случае одним из пунктов лечения является диета.
При таких заболеваниях человек стремительно теряет вес по причине сильного поноса. Еще одной причиной длительного поноса может стать болезнь эндокринной системы. В этом случае жидкий стул затягивается на продолжительное время, и вылечить ее очень сложно. Подобные симптомы проявляются и в случае сахарного диабета, а также при заболевании Аддисона, а в таком случае одним из пунктов лечения является диета.
Стоит заметить, что если при опорожнении каловые выделения входят с примесями крови – это может свидетельствовать о наличии инфекционного колита либо злокачественной опухоли. При таких проявлениях необходимо в срочном порядке пройти диагностику в медицинском учреждении.
Лечение диареи у пожилых людейПрежде чем начать лечение таких симптомов как жидкий стул у пожилого человека, нужно пройти общее медицинское обследование. Такая процедура способна выявить очаг заболевания, которое приводит к диарее. Обычно обследование проводится по индивидуальному подходу к каждому пациенту. Главная проблема для любого человека при диарее – это резкая потеря жидкости в организме. Это очень важно для людей пожилого возраста. В таких случаях человеку необходимо возобновлять водный баланс в организме и постоянно употреблять жидкость. Так, например, хорошим средством для восполнения жидкости в организме является раствор Регидрона, пить который надо на протяжении дня каждые 2 часа. Стоит помнить, что большинство препаратов имеют свои побочные действия, и прежде чем их использовать необходимо ознакомится с инструкцией. Лечение должно проводиться под присмотром врача.
Главная проблема для любого человека при диарее – это резкая потеря жидкости в организме. Это очень важно для людей пожилого возраста. В таких случаях человеку необходимо возобновлять водный баланс в организме и постоянно употреблять жидкость. Так, например, хорошим средством для восполнения жидкости в организме является раствор Регидрона, пить который надо на протяжении дня каждые 2 часа. Стоит помнить, что большинство препаратов имеют свои побочные действия, и прежде чем их использовать необходимо ознакомится с инструкцией. Лечение должно проводиться под присмотром врача.
Параллельно с лекарственными препаратами врач может назначить применение активированного угля, который надо запивать большим количеством воды, а также прописывается диета. Также при обильной диарее хорошим лечением является отвар из риса. Для его приготовления понадобится 1,5 чайной ложки риса на 0,5 литра кипяченой воды. Варит рис надо в течение 40 минут на медленном огне. После того как рис отварится надо дождаться пока он остынет и процедить через сито. Принимать надо именно жидкость оставшаяся после риса на протяжении суток по ¼ стакана через каждые 2-3 часа.
Принимать надо именно жидкость оставшаяся после риса на протяжении суток по ¼ стакана через каждые 2-3 часа.
Стоит заметить, что причины и симптоматика заболевания у пожилых людей такая же, как и у всех остальных. В первую очередь это проявляется как жидкий стул, постоянного пребывания в туалете и болевых ощущениях в области желудка. Но, к сожалению, при серьезных заболеваниях, которые проявляются диареей, начинаются на более поздних стадиях и порой это приводит к потере времени на диагностику и лечение. Чаще всего такие заболевания требуют полного обследования, а также лабораторных и диагностических исследований.
Только своевременное посещение специалиста и проведение всех диагностических процедур способно привести к благоприятному исходу и лечению заболевания на ранних стадиях.
Народная медицинаОбычно жидкий стул лечится медикаментозно, но в случае с пожилыми людьми они не всегда эффективны, так как не все препараты им можно применить. Такое лечение также надо обсудить с врачом.
Такое лечение также надо обсудить с врачом.
Наиболее эффективным средством при диарее даже в случае, когда выделения бывают кровянистые, считается порошок из высушенных пленок куриных желудочков. Такой порошок надо принимать 2-3 раза в сутки по 1 чайной ложке запивая жидкостью. Также хорошим средством считается рисовый отвар и настой из цветков ромашки. Но прежде чем использовать такие методы надо проконсультироваться с врачом. При таком лечении также необходима диета.
Диета при расстройствеСтоит заметить, что обезвоживание достаточно опасно для пожилых людей и поэтому во время расстройства желудка этой группе пациентов необходимо начинать лечение и использование диеты уже при первых признаках.
Во время расстройства желудка лечение должно проводится в первые сутки. Стоит воздержаться от какой-либо еды. Рекомендуется употреблять как можно больше жидкости. Пищу надо использовать быстроусваиваемую, не вызывающую брожения в желудке и не приводящую к ослабляющему эффекту. В рационе могут присутствовать пюре, перетертые каши, сухари и галеты, а также печеные яблоки. При длительной диарее такой рацион должен быть на протяжении нескольких дней. Мясные продукты можно вводить на 3-5 сутки, но такие блюда надо готовить на пару.
В рационе могут присутствовать пюре, перетертые каши, сухари и галеты, а также печеные яблоки. При длительной диарее такой рацион должен быть на протяжении нескольких дней. Мясные продукты можно вводить на 3-5 сутки, но такие блюда надо готовить на пару.
Во время подобной диеты рекомендуется употребление большого количества супов, но они должны быть овощными либо на постном мясе. Стоит исключить употребление сырых овощей и фруктов, а также молочных продуктов. На некоторое время стоит отказаться от жирной, жаренной и сладкой пищи. Организм пожилого человека медленнее переваривает пищу, поэтому нововведения продуктов надо добавлять постепенно в небольших количествах. Из жидкостей рекомендуется некрепкий чай, компот и кисель. Хорошими добавками будут йогурты с биодобавками.
К сожалению, у пожилых людей большинство заболеваний сложно классифицировать, поэтому прежде чем приступить к каким либо действиям стоит посоветоваться с лечащим врачом. Стоит учесть, что в пожилом возрасте человек не всегда способен контролировать свои действия и тем более опорожнение, поэтому не стоит его на длительное время вывозить из дома либо делать так, чтобы в поле зрения была уборная.
Заметим, что такие проявления в пожилом возрасте практически в 70% случаев свидетельствует о наличии определенного заболевания организма, поэтому посещение лечащего врача с дальнейшей диагностикой необходима.
Осложнения заболеванияГлавная проблема, которая возникает у человека при расстройстве желудка – это обезвоживание организма. Как было сказано ранее, при таких недугах следует пить как можно больше воды. Такое состояние особенно опасно для пожилых людей, так как нехватка жидкости в организме может привести к гипертонии, а это в свою очередь прямая дорога к инфаркту. Стоит помнить, что если взрослому человеку требуется 1,5 литра воды в день, то для пожилого этот объем увеличивается до 2-3 литров.
ПредостереженияПожилые люди более восприимчивы к окружающей среде и, особенно к тому, что они едят. Окружающим их людям надо тщательнее обращать внимание на рацион пенсионеров и следить за их здоровьем. В качестве профилактики диареи пожилому человеку надо как можно чаще находиться на свежем воздухе, пить как можно больше воды и периодически посещать кабинет врача для диагностики своего здоровья./89975485-569fee883df78cafda9f2109.jpg) В любом случае нужна будет диета.
В любом случае нужна будет диета.
Стоит помнить, что любое действие со стороны организма – это сигнал о том, что в нем есть какие либо нарушения и порой даже такие незначительные симптомы могут свидетельствовать о серьезной проблеме. Чем быстрее будет выявлено заболевание тем большая вероятность что от нее можно избавится в кротчайшие сроки и без особых затрат времени, нервов и финансов. Не стоит оставлять без внимания подобные моменты, лечение должно наступать моментально, а причины возникновения недуга устранятся в первую очередь.
Областное государственное бюджетное учреждение здравоохранения «Грайворонская центральная районная больница»
Среда, 6 Июнь 2018
Желчекаменная болезнь
Желчекаменная болезнь — заболевание желчного пузыря и жёлчных протоков с образованием камней. Хотя, правильное название медицинского термина носит как «желчнокаменная болезнь» — код по МКБ-10: K80. Заболевание осложняется неполноценной функцией печени, печеночными коликами, холециститом (воспалением желчного пузыря) и может механической желтухой с необходимостью хирургической операции по удалению желчного пузыря.
Заболевание осложняется неполноценной функцией печени, печеночными коликами, холециститом (воспалением желчного пузыря) и может механической желтухой с необходимостью хирургической операции по удалению желчного пузыря.
Сегодня мы рассмотрим причины, симптомы, признаки, обострение, что делать при приступе боли, когда нужна операция. Особенно поговорим о питании больных (диете), меню, какие можно и нельзя продукты есть при лечении без операции и после нее.
Что это такое?
Желчекаменная болезнь – это патологический процесс, при котором в желчном пузыре и протоках образуются камни (конкременты). Вследствие образования камней в желчном пузыре у больного развивается холецистит.
Как образуются камни в желчном пузыре
Желчный пузырь представляет собой резервуар для желчи, вырабатываемой печенью. Движение желчи по желчевыводящим путям обеспечивается за счет согласованной деятельности печени, желчного пузыря, общего желчного протока, поджелудочной железы, двенадцатиперстной кишки. Это обеспечивает своевременное поступление желчи в кишечник во время пищеварения и накопление ее в желчном пузыре натощак.
Это обеспечивает своевременное поступление желчи в кишечник во время пищеварения и накопление ее в желчном пузыре натощак.
Образование в нем камней происходит за счет изменения состава и застоя желчи (дисхолия), воспалительных процессов, моторно-тонических нарушений желчевыделения (дискинезия).
Различают холестериновые (до 80-90% от всех желчных камней), пигментные и смешанные камни.
- Формированию холестериновых камней способствует перенасыщение желчи холестерином, выпадение его в осадок, формирование холестериновых кристаллов. При нарушенной моторики желчного пузыря, кристаллы не выводятся в кишечник, а остаются и начинают расти.
- Пигментные (билирубиновые) камни появляются в результате усиленного распада эритроцитов при гемолитической анемии.
- Смешанные камни являются комбинацией обеих форм. Содержат кальций, билирубин, холестерин.
Возникают в основном при воспалительных заболеваниях желчного пузыря и желчных путей.
Факторы риска
Причин возикновения желчекаменной болезни несколько:
· избыточная секреция холестерина в желчь
· сниженная секреция фосфолипидов и желчных кислот в желчь
· застой желчи
· инфекция желчных путей
· гемолитические болезни.
Большинство желчных камней – смешанные. В их состав входят холестерин, билирубин, желчные кислоты, белки, гликопротеиды, различные соли, микроэлементы. Холестериновые камни содержат в основном холестерин, имеют круглую или овальную форму, слоистую структуру, диаметр от 4–5 до 12–15 мм, локализуются в желчном пузыре.
- Холестерино-пигментно-известковые камни – множественные, имеют грани, форма различна. Значительно варьируют по количеству – десятки, сотни и даже тысячи.
- Пигментные камни – малые размеры, множественны, жесткие, хрупкие, совершенно гомогенные, черного цвета с металлическим оттенком, расположены как в желчном пузыре, так и в желчных протоках.

- Кальциевые камни состоят из различных солей кальция, форма причудливая, имеют шипообразные отростки, светло- или темно-коричневого цвета.
Эпидемиология
По данным многочисленных публикаций на протяжении XX века, в особенности второй его половины, происходило быстрое увеличение распространённости ЖКБ, преимущественно в промышленно развитых странах, в том числе в России.
Так, по данным ряда авторов, заболеваемость холелитиазом в бывшем СССР увеличивалась почти вдвое каждые 10 лет, а камни в жёлчных путях выявлялись на вскрытиях у каждого десятого умершего независимо от причины смерти. В конце XX века в ФРГ было зарегистрировано более 5 млн, а в США более 15 млн больных ЖКБ, причём этим заболеванием страдало около 10 % взрослого населения. По данным медицинской статистики, холелитиаз встречается у женщин значительно чаще, чем у мужчин (соотношение от 3:1 до 8:1), причём с возрастом число больных существенно увеличивается и после 70 лет достигает 30 % и более в популяции.
Возрастающая хирургическая активность в отношении холелитиаза, наблюдавшаяся на протяжении второй половины XX века, привела к тому, что во многих странах частота операций на жёлчных путях превзошла число других абдоминальных операций (включая аппендэктомию). Так, в США в 70-е годы ежегодно проводилось более 250 тыс. холецистэктомий, в 80-е — более 400 тыс., а в 90-е — до 500 тыс.
Классификация
На основании принятых сегодня особенностей заболевания, выделяют следующую его классификацию в соответствии с актуальными для него стадиями:
- Формирование камней – стадия, которая также определяется как латентное камненосительство. В данном случае симптомы желчекаменной болезни отсутствуют, однако применение инструментальных методов диагностирования позволяет определить наличие в желчном пузыре конкрементов;
- Физико-химическая (начальная) стадия – или, как ее еще называют, докаменная стадия. Для нее характерны изменения, происходящие в составе желчи.
 Особых клинических проявлений на данном этапе нет, выявление заболевания на начальной стадии возможно, для чего используется биохимический анализ желчи на особенности ее состава;
Особых клинических проявлений на данном этапе нет, выявление заболевания на начальной стадии возможно, для чего используется биохимический анализ желчи на особенности ее состава; - Клинические проявления – стадия, симптомы которой указывают на развитие острой или хронической формы калькулезного холецистита.
В некоторых случаях также выделяют и четвертую стадию, которая заключается в развитии сопутствующих заболеванию осложнений.
Симптомы желчекаменной болезни
В принципе желчекаменная болезнь может очень долгое время протекать без каких-либо симптомов или проявлений. Это объясняется тем, что камни на ранних стадиях мелкие, не закупоривают желчевыводящий проток и не травмируют стенки. Пациент может длительное время вообще не подозревать о наличии у него данной проблемы. В этих случаях обычно говорят о камненосительстве. Когда же собственно желчекаменная болезнь дает о себе знать, проявляться она может по-разному.
Среди первых симптомов болезни следует отметить тяжесть в животе после еды, нарушения стула (особенно после приема жирной пищи), тошноту и умеренную желтуху.
Наиболее характерны для желчекаменной болезни следующие симптомы и признаки:
- Повышение температуры. Повышение температуры обычно говорит об остром холецистите, который часто сопровождает желчекаменную болезнь. Интенсивный воспалительный процесс в области правого подреберья приводит к выделению в кровь активных веществ, способствующих подъему температуры. Затяжные боли после колики с присоединением лихорадки почти всегда говорят об остром холецистите или других осложнениях болезни. Периодическое повышение температуры (волнообразное) с подъемом выше 38 градусов может говорить о холангите. Однако в целом лихорадка не является обязательным симптомом при желчекаменной болезни. Температура может оставаться нормальной даже после сильной затяжной колики.

- Боль в правом подреберье. Наиболее типичным проявлением желчекаменной болезни является так называемая желчная (билиарная, печеночная) колика. Это приступ острых болей, который в большинстве случаев локализуется на пересечении правой реберной дуги и правого края прямой мышцы живота. Длительность приступа может варьировать от 10 – 15 минут до нескольких часов. В это время боль может быть очень сильной, отдавать в правое плечо, спину или другие области живота. Если приступ боле длится больше 5 – 6 часов, то следует подумать о возможных осложнениях. Частота приступов может быть различной. Нередко между первым и вторым приступом проходит около года. Однако в целом со временем они учащаются.
- Непереносимость жиров. В человеческом организме желчь отвечает за эмульгацию (растворение) жиров в кишечнике, что необходимо для их нормального расщепления, всасывания и усвоения. При желчекаменной болезни камни в области шейки или желчевыводящего протока часто блокируют путь желчи к кишечнику.
 В результате жирная пища не расщепляется нормально и вызывает нарушения в работе кишечника. Эти нарушения могут проявляться диареей (поносом), скоплением газов в кишечнике (метеоризм), невыраженными болями в животе. Все эти симптомы являются неспецифическими и могут встречаться при различных заболеваниях ЖКТ (желудочно-кишечного тракта). Непереносимость жирной пищи может встречаться и на стадии камненосительства, когда другие симптомы болезни еще отсутствуют. В то же время, даже большой камень, расположенный на дне желчного пузыря, может не блокировать отток желчи, и жирная пища будет перевариваться нормально.
В результате жирная пища не расщепляется нормально и вызывает нарушения в работе кишечника. Эти нарушения могут проявляться диареей (поносом), скоплением газов в кишечнике (метеоризм), невыраженными болями в животе. Все эти симптомы являются неспецифическими и могут встречаться при различных заболеваниях ЖКТ (желудочно-кишечного тракта). Непереносимость жирной пищи может встречаться и на стадии камненосительства, когда другие симптомы болезни еще отсутствуют. В то же время, даже большой камень, расположенный на дне желчного пузыря, может не блокировать отток желчи, и жирная пища будет перевариваться нормально. - Желтуха. Желтуха возникает из-за застоя желчи. За ее появление ответственен пигмент билирубин, который в норме выделяется с желчью в кишечник, а оттуда выводится из организма с каловыми массами. Билирубин является естественным продуктом обмена веществ. Если он перестает выделяться с желчью, то происходит его накопление в крови. Так он разносится по организму и накапливается в тканях, придавая им характерный желтоватый оттенок.
 Чаще всего у пациентов первыми желтеют склеры глаз, и лишь потом – кожа. У светлых людей данный симптом заметен лучше, а у смуглых невыраженную желтуху может упустить даже опытный врач. Часто одновременно с появлением желтухи у пациентов темнеет и моча (темно-желтый, но не бурый цвет). Это объясняется тем, что пигмент начинает выделяться из организма через почки. Желтуха не является обязательным симптомом при калькулезном холецистите. Также она не появляется только при этом заболевании. Билирубин может также скапливаться в крови при гепатитах, циррозе печени, некоторых гематологических заболеваниях или отравлениях.
Чаще всего у пациентов первыми желтеют склеры глаз, и лишь потом – кожа. У светлых людей данный симптом заметен лучше, а у смуглых невыраженную желтуху может упустить даже опытный врач. Часто одновременно с появлением желтухи у пациентов темнеет и моча (темно-желтый, но не бурый цвет). Это объясняется тем, что пигмент начинает выделяться из организма через почки. Желтуха не является обязательным симптомом при калькулезном холецистите. Также она не появляется только при этом заболевании. Билирубин может также скапливаться в крови при гепатитах, циррозе печени, некоторых гематологических заболеваниях или отравлениях.
В целом симптоматика желчекаменной болезни может быть довольно-таки разнообразной. Встречаются различные нарушения стула, атипичные боли, тошнота, периодические приступы рвоты. Большинство врачей знают о подобном разнообразии симптомов, и на всякий случай назначают УЗИ желчного пузыря для исключения желчекаменной болезни.
Приступ желчекаменной болезни
Под приступом желчекаменной болезни обычно подразумевают желчную колику, которая является наиболее острым и типичным проявлением болезни. Камненосительство не вызывает каких-либо симптомов или нарушений, а невыраженным нарушениям пищеварения пациенты обычно значения не придают. Таким образом, болезнь протекает латентно (скрыто).
Камненосительство не вызывает каких-либо симптомов или нарушений, а невыраженным нарушениям пищеварения пациенты обычно значения не придают. Таким образом, болезнь протекает латентно (скрыто).
Желчная колика обычно появляется внезапно. Ее причиной является спазм гладких мышц, расположенных в стенках желчного пузыря. Иногда повреждается и слизистая оболочка. Чаще всего это происходит, если камень смещается и застревает в области шейки пузыря. Здесь он блокирует отток желчи, а желчь из печени не накапливается в пузыре, а стекает прямо в кишечник.
Таким образом, приступ желчекаменной болезни обычно проявляется характерными болями в правом подреберье. Параллельно у пациента может возникнуть тошнота и рвота. Часто приступ наступает после резких движений или нагрузок либо после приема большого количества жирной пищи. Однократно в период обострения может наблюдаться обесцвечивание стула. Это объясняется тем, что в кишечник не попадает пигментированная (окрашенная) желчь из желчного пузыря. Желчь из печени стекает лишь в небольших количествах и не дает интенсивной окраски. Данный симптом называется ахолией. В целом же наиболее типичным проявлением приступа желчекаменной болезни являются характерные боли, которые будут описаны далее.
Диагностика
Выявление характерной для печеночной колики симптоматики требует консультации специалиста. Под физикальным обследованием, им проводимым, подразумевается выявление симптомов, характерных для наличия в желчном пузыре конкрементов (Мерфи, Ортнера, Захарьина). Помимо этого выявляется определенное напряжение и болезненность кожи в области мышц брюшной стенки в рамках проекции желчного пузыря. Также отмечается наличие на коже ксантом (желтых пятен на коже, образуемых на фоне нарушения в организме липидного обмена), отмечается желтушность кожи и склер.
Результаты сдачи общего анализа крови определяют наличие признаков, указывающих на неспецифическое воспаление на стадии клинического обострения, которые в частности заключаются в умеренности повышения СОЭ и в лейкоцитозе. При биохимическом исследовании крови определяется гиперхолестеринемия, а также гипербилирубинемия и повышенная активность, характерная для щелочной фосфатазы.
Холецистография, применяемая в качестве метода диагностирования желчекаменной болезни, определяет увеличение желчного пузыря, а также наличие в стенках известковых включений. Помимо этого хорошо проглядываются в этом случае камни с известью, имеющиеся внутри.
Самый информативный метод, который также является и самым распространенным в исследовании интересующей нас области и на предмет заболевания в частности, является УЗИ брюшной полости. При рассмотрении брюшной полости в данном случае обеспечивается точность относительно выявления в наличии тех или иных эхонепроницаемых образований в виде камней в комплексе с патологическими деформациями, которым при заболевании подвергаются стенки пузыря, а также с изменениями, актуальными в его моторике. Хорошо заметны при УЗИ и признаки, указывающие на холецистит.
Визуализация желчного пузыря и протоков также может быть произведена с использованием для этой цели методик МРТ и КТ в конкретно указанных областях. В качестве информативного метода, указывающего на нарушения в процессах циркуляции желчи, может быть использована сцинтиграфия, а также эндоскопическая ретроградная холангиопанкреатография.
Диета при желчекаменной болезни
Нужно ограничить или исключить из рациона жирные, высококалорийные, богатые холестерином блюда, особенно при наследственной предрасположенности к желчнокаменной болезни. Питание должно быть частое (4-6 раз в сутки), небольшими порциями, что способствует уменьшению застоя желчи в желчном пузыре. В пище должна содержаться достаточное количество пищевой клетчаткой, за счет овощей и фруктов. Можно добавлять пищевые отруби (по 15г 2-3 раза в день). Это уменьшает литогенность (склонность к камнеобразованию) желчи.
Длится лечебная диета при желчекаменной болезни от 1 года до 2 лет. Соблюдение диеты – лучшая профилактика обострений желчекаменной патологии, и если не придерживаться ее, то возможно развитие тяжелых осложнений.
К последствиям несоблюдения относят: возникновение атеросклероза, появление запоров, опасных при камнях в пузыре, повышение нагрузки на ЖКТ и повышение густоты желчи. Лечебная диета поможет справиться с лишним весом, улучшит микрофлору кишечника и защитит иммунитет. В результате у человека улучшается настроение, нормализуется сон.
В тяжелых случаях несоблюдение диеты приводит к язвам, гастриту, колиту. Если вы хотите вылечиться от патологии без операций, то диета – первостепенное требование.
Операция
Больные должны подвергаться плановой операции до первого приступа желчной колики или сразу после нее. Это связано с тем, что велик риск развития осложнений.
После оперативного лечения необходимо соблюдать индивидуальный диетический режим (частое, дробное питание с ограничением или исключением индивидуально непереносимых продуктов, жирной, жареной пищи), соблюдение режима труда и отдыха, занятия физкультурой. Исключить употребление алкоголя. Возможно санаторно-курортное лечение после операции, при условии стойкой ремиссии.
Осложнения
Появление камней чревато не только нарушением функций органов, но и возникновением воспалительных изменений в желчном пузыре и органах, расположенных рядом. Так, из-за камней могут травмироваться стенки пузыря, что, в свою очередь, провоцирует возникновение воспаления. При условии, что камни проходят сквозь пузырный проток с желчью из желчного пузыря, отток желчи может быть затруднен. В наиболее тяжелых случаях камни могут заблокировать вход и выход из желчного пузыря, застряв в нем. При подобных явлениях возникает застой желчи, а это — предпосылка к развитию воспаления. Воспалительный процесс может развиться и на протяжении нескольких часов, и на протяжении нескольких дней.
При таких условиях у больного может развиться острый воспалительный процесс желчного пузыря. При этом как степень поражения, так и скорость развития воспаления может быть разной. Так, возможен как незначительный отек стенки, так и ее разрушение и, как следствие, разрыв желчного пузыря. Такие осложнения желчекаменной болезни опасны для жизни. Если воспаление распространяется на органы брюшной полости и на брюшину, то у больного развивается перитонит. В итоге осложнением данных явлений может стать инфекционно-токсический шок и полиорганная недостаточность. При этом происходит нарушение работы сосудов, почек, сердца, головного мозга. При сильном воспалении и высокой токсичности микробов, размножающихся в пораженной стенке желчного пузыря, инфекционно-токсический шок может проявиться сразу же.
В данном случае даже реанимационные меры не гарантируют, что больного удастся вывести из такого состояния и избежать летального исхода.
Профилактика
Для профилактики заболевания полезно проводить следующие мероприятия:
· не практиковать длительное лечебное голодание;
· для профилактики желчекаменной болезни полезно пить достаточно жидкости, не менее 1.5л в день;
· чтобы не спровоцировать движение камней, избегать работ, связанных с продолжительным пребыванием в наклонном положении;
· соблюдать диету, нормализовать массу тела;
· увеличить физическую нагрузку, дать организму больше движения;
· питаться чаще, каждые 3-4 часа, чтобы вызывать регулярные опорожнения пузыря от накопившейся желчи;
· женщинам стоит ограничить поступление эстрогенов, данный гормон способствует образованию камней или их увеличению.
Для профилактики и лечения желчекаменной болезни полезно включать в ежедневный рацион небольшое количество (1-2ч.л.) растительного масла, лучше оливкового. Подсолнечное усваивается только на 80%, в то время как оливковое полностью. Кроме того, оно более пригодно для жарки, поскольку образует меньше фенольных соединений.
Поступление растительного жира стимулирует активность пузыря с желчью, в результате чего он получает возможность хотя бы раз в сутки опорожниться, предупреждая застойные явления и образование камней.
Для нормализации обмена веществ и профилактики желчекаменной болезни в рацион питания стоит включить магний. Микроэлемент стимулирует моторику кишечника и выработку желчи, выводит холестерин. Кроме того, для выработки желчных ферментов необходимо достаточное поступление цинка.
При желчекаменной болезни лучше отказаться от употребления кофе. Напиток стимулирует сокращение пузыря, что может взывать закупорку протока и последующий приступ.
ВИЧ может жить в организме 7-15 лет, прежде чем появятся какие-либо проблемы со здоровьем.
В это время люди, живущие с ВИЧ, чувствуют себя хорошо и могут не подозревать, что заражены.
Брошюра по безопасности ВИЧ, СПИД ответит на вопросч что такое ВИЧ, как можно его обнаружить, пути заражения ВИЧ-инфекцией, как избежать заражения, что делать если у тебя или твоих близких ВИЧ
Нет лекарств способных победить это страшное заболевание. Никто не застрахован от заражения. Только зная пути заражения можно предотвратить заражение.
Чего нужно добиться разговаривая с ребенком? Ни в коем случае не пугайте ребенка страшным и опасным вирусом. брошюра «Родители будьте бдительны.» поможет правильно рассказать ребенку о ВИЧ.
Своевременное выявление и профилактика ишемической болезни сердца позволяют предотвратить заболевание, увеличить продолжительность и улучшить качество жизни.
Неправильно питаясь, Вы лишаете себя иммунитета и гармоничного телосложения, получая взамен проблемы со здоровьем, преждевременное старение и высокий риск ранней смерти.
Обучение уходу за кишечными стомами и восстановительные операции
На базе колопроктологической службы медицинского центра Гранд Медика функционирует кабинет стомированных пациентов (запись по телефону 8 (3843) 99-40-40) где сертифицированные специалисты врачи-колопроктологи ведут отбор пациентов для восстановительных операций, а при невозможности – обучение уходу и правилам жизни с кишечной стомой.Что такое кишечная стома?
В ходе той или иной операции на кишке хирургу порой необходимо сформировать кишечную стому – вывод кишки на поверхность передней брюшной стенки. Наиболее часто выводится толстая кишка и формируется колостома, гораздо реже выводится конечный отдел тонкой кишки, тогда мы говорим об илеостоме.
Почему нельзя обойтись без стомы?
Это навсегда или на некоторое время? На эти вопросы ответит Ваш хирург. Во всяком случае, можно сказать, что стома накладывается только по жизненным показаниям, когда без этого просто невозможно спасти жизнь пациента. Заболеваний, которые приводят к необходимости выполнить такую операцию, несколько. Будет стома временной или постоянной, во многом зависит от этой основной болезни, а также от многих других факторов: возраста человека, сопутствующих заболеваний, осложнений после операции. Получить четкий ответ по поводу возможности ликвидации стомы можно у Вашего оперирующего хирурга.
Как будет функционировать стома? Какой у меня будет стул?
В любом случае кишечную стому надо рассматривать как обычный задний проход, но расположенный в другом месте, на животе, и лишенный сфинктеров, а значит, и функции держания. Также Вы не будете чувствовать позыва на дефекацию: кал и газы будут отходить спонтанно, Вы не сможете контролировать это. Однако, получив необходимые консультации по уходу и современные калоприемники, Вы справитесь с особенностями личной гигиены и быта. Современные калоприемники будут компенсировать утраченные после операции функции, содержимое кишки – кал и газы – будут надежно изолированы в герметичном сборном мешке, который Вы будете опорожнять или выбрасывать сами. Эти калоприемники компактны, незаметны под одеждой. Консистенция и частота стула пациента зависят от того, какой именно отдел кишки выведен. У людей с сигмостомой обычно стул практически нормальный – оформленный, 1 раз в сутки. При илеостоме – стул жидкий, едкий и частый. Также характер стула зависит от питания и психоэмоционального состояния человека. Стресс или некоторые продукты питания могут вызвать у Вас расстройство пищеварения, как и до операции.
Как я смогу справиться с уходом?
Период выздоровления и адаптации достаточно длительный, несколько недель. За это время каждый человек переживает гамму различных чувств: боль, тревога, уныние, депрессия постепенно уступают место надежде и радости. Все эти чувства требуют признания и внимания как от самого человека, так и от его близких. С помощью врачей, медицинского персонала, Ваших близких Вы сможете научиться самостоятельно ухаживать за собой – ведь это не так уж сложно. Не смейте ставить на себе крест, говорить, что жизнь кончена. Это неправда! Вы сможете вернуться к привычному образу жизни, к работе, активному отдыху, занятиям спортом и т.д.
Буду ли я инвалидом?
Понятие инвалид очень субъективное. Стома может ничего не изменить в привычном для Вас образе жизни, который Вы вели до операции. Необходимо освоить новые навыки гигиенического ухода за собой. Нужно осознавать реальность, но не драматизировать ее. Если Вы упадете духом, перестанете замечать хорошее, не будете отзываться на предлагаемую Вам помощь, то, несомненно, станете инвалидом. Поверьте, очень многое только в Ваших руках и в Ваших силах. Некоторые стомированные люди не оформляют инвалидность, так как не считают себя инвалидами, работают, ведут очень активный образ жизни. Многие, особенно пожилые, люди получают обычно 2-ю группу инвалидности. Этот вопрос каждый решает для себя сам.
Где производить замену калоприемника? В каком положении?
Если позволяют бытовые условия, Вы можете менять калоприемник в ванной комнате, там же и проводите туалет стомы. Предпочтительно находиться в положении стоя перед зеркалом, чтобы Вы хорошо могли видеть стому. Если Вам трудно стоять, можно менять калоприемник сидя или лежа. Можно использовать небольшое зеркальце.
Что нужно приготовить для туалета стомы и замены калоприемника?
- салфетки (например, салфетки «конвакеа», «нилтак» очищающие и салфетки «конвакеа», «силесс» защитны
- сухие салфетки
- ножницы, лучше с загнутыми концами, типа маникюрных
- карандаш или ручку
- новый калоприемник
- пасту герметизирующую, лечебную (по консистенции похожа на клей, плотно закрывать, хранить при комнатной температуре)
Нужно ли стомированным соблюдать диету?
Нет, но каждый человек должен определить для себя некоторые индивидуальные правила питания и следовать им в той или иной мере.
Рекомендуется:
• Принимать пищу не менее 3 раз в день
• Принимать пищу в одно и то же время каждый день, т.е. регулярно.
• Всегда тщательно разжевывать пищу.
• Употреблять достаточное количество жидкости, не менее 1,5 л в день.
Итак, стомированным людям нет необходимости соблюдать специальную диету, если для этого нет особых медицинских показаний. Они, как и все люди, должны питаться разнообразной и здоровой пищей. К здоровой относится нежирная пища с высоким содержанием клетчатки. Однако подходите осторожно к этому определению. Слишком большое количество клетчатки в пище может привести к сильному газообразованию и разжижению стула. Не стремитесь, часто меняя пищу, изменить функционирование стомы, так как это может привести к непрерывному выходу каловых масс и газа.
Различная пища влияет на стул у каждого человека индивидуально, и здесь трудно определить единое правило для всех. Кожура орехов, фруктов и овощей содержит грубые волокнистые ткани, которые не перевариваются, и это легко определяется по содержимому испражнений, особенно в случае с илеостомой. Скопление грубых волокон в кишке приводит к дискомфорту. Тщательное пережевывание при еде, употребление в пищу вареных овощей поможет устранить эти проблемы.
ЗАПОРЫ в большинстве случаев вызываются скорее общей несбалансированностью питания, недостатком клетчатки, чем какими-то отдельными продуктами. Надо увеличить количество клетчатки в пище: овощи, фрукты, хлеб с отрубями, чернослив. Также необходимо пить не менее 2-3 литров жидкости в сутки.
ГАЗЫ в значительной мере образуются в результате ферментации непереваренных остатков волокнистых тканей пищи, содержащих азот, под воздействием бактерий, составляющих микробную флору кишки. Всем хорошо известен результат употребления в пищу гороха или чечевицы. Некоторые стомированные пациенты отмечают уменьшение газообразования благодаря сокращению в рационе лука, капусты, редиса и, в отдельных случаях, огурцов.
ДИАРЕЮ могут вызвать некоторые фрукты, овощи, слишком острая пища, пиво. Острую пищу следует употреблять осторожно и в ограниченном количестве с простым рисом, макаронами. По всем вопросам функционирования стомы в случае возникновения проблем следует проконсультироваться с врачами, которые помогут решить эти проблемы с учетом Ваших индивидуальных особенностей.
ИЛЕОСТОМА. В любом случае по илеостоме постоянно в течение суток поступает жидкое, богатое ферментами содержимое. Необходимо употреблять достаточное количество жидкости, не менее 2,5–3 литров в сутки. Лучше избегать фруктов и овощей, богатых неперевариваемой клетчаткой, содержащих азот (горох, капуста, бобовые), которые могут вызвать вздутие живота. Можно рекомендовать дробное многократное питание небольшими порциями в течение дня.
КОЛОСТОМА. Необходимо учесть индивидуально существующую склонность к запорам или поносам и регулировать стул, отдавая предпочтение тем или иным продуктам. Продукты, закрепляющие стул: рис, белый хлеб, макаронные изделия, кисели, сливочное масло и т.д. Послабляющие продукты: фрукты, овощи, богатые клетчаткой, чернослив, инжир, соки, кисломолочные продукты, пиво и т.д.
Запишитесь на прием к проктологу по телефону 8 (3843) 99-40-40 или оставьте заявку на сайте.
Неотложные состояния, вызванные перегревом — ГБУЗ АО Областной клинический противотуберкулезный диспансер
Министерство здравоохранения Астраханской области
ГБУЗ АО «Центр медицинской профилактики»
Неотложные состояния, вызванные перегревом
Летние месяцы благоприятны для оздоровления организма человека. Действие солнечных лучей следует использовать разумно. Организм человека обычно сам хорошо регулирует температуру тела. Проблемы возникают, когда организм перестает справляться с терморегуляцией при воздействии на него высокой температуры. Слишком жарко может быть как внутри помещения, так и снаружи. Переносимость жары человеком зависит от влажности окружающей среды, физической деятельности, возраста и состояния здоровья и других факторов.
Чаще всего страдают люди ослабленные, страдающие сердечно-сосудистыми заболеваниями, повышением артериального давления, заболеваниями щитовидной железы, ожирением, пожилые и дети.
Тепловой удар
Болезненное состояние, обусловленное общим перегреванием организма и возникающее в результате воздействия внешних тепловых факторов. Тепловой удар может возникнуть в результате пребывания в помещении с высокой температурой и влажностью, во время длительных маршей в условиях жаркого климата, при интенсивной физической работе, в душных, плохо вентилируемых помещениях. Развитию теплового удара способствуют тёплая одежда, переутомление, не соблюдение питьевого режима.
Тепловой удар, вызванный интенсивным или длительным воздействием прямого солнечного излучения на голову называется солнечным ударом. Перегреванию организма особенно подвержены дети, лица, страдающие сердечно-сосудистыми и эндокринными заболеваниями.
У детей грудного возраста причиной теплового удара может быть укутывание в тёплые одеяла, прибытие в душном помещении.
Неотложные состояния, вызванные гипертермией (перегревом)
Солнечный удар может произойти как во время непосредственного пребывания под прямыми солнечными лучами, так и спустя 6-8 часов после этого.
Признаки солнечного удара:
- покраснение лица;
- тошнота, рвота;
- вялость;
- расстройство зрения;
- учащение дыхания, повышение температуры тела.
В дальнейшем развиваются нарушения сознания, тахикардия сменяется брадикардией, пульс напряжен, бред, галлюцинации.
В результате перегрева всего организма нередко может случиться тепловой удар.
Признаки теплового удара:
- утрата сознания;
- прекращения потоотделения;
- кожа мертвенно бледная, сухая и горячая на ощупь;
- температура тела повышена.
Чтобы уберечься от солнечного и теплового удара необходимо соблюдать несколько несложных правил:
- По возможности не выходите из дома с 11 до 17 часов дня.
- Носите одежду из натуральных тканей (хлопок, лён и др.)
- Обязательно прикрывайте голову лёгкой, светлой шляпой, панамой, шапочкой с козырьком, косынкой. Глаза защищайте тёмными очками.
- Соблюдайте правильный питьевой режим; неограниченное, беспорядочное питьё не только не утоляет жажды, но и перегружает сердце. Лучше всего пить подкислённый чай, квас, соки, минеральную воду. При выходе из дома берите воду с собой.
- Используйте крема с солнцезащитным фактором, это не дань моде, а необходимость.
- После пребывания на солнце полезно искупаться, принять душ или сделать влажное обтирание.
- Не находитесь на солнце на голодный желудок и сразу после еды.
Признаки и симптомы теплового удара
- высокая температура тела, иногда достигающая до 41°С;
- покрасневшая горячая сухая кожа, что особенно выражено у пожилых людей;
- раздражительность;
- прогрессирующая потеря сознания;
- учащенное поверхностное дыхание;
- учащенный слабый пульс, переходящий в аритмию.
У детей грудного возраста на первый план выступают быстро нарастающие диспепсические расстройства (рвота, понос) температура тела резко повышается, черты лица, заостряются, общее состояние быстро ухудшается, сознание помрачается, возникают судороги, развивается кома.
Характерный признак тяжёлой степени перегревания – прекращение потоотделения. Если не оказать человеку первую помощь, может наступить остановка дыхания и сердца!
Первая помощь при тепловом и солнечном ударе
- поместите пострадавшего в прохладное место;
- дайте ему охлажденной воды или напитка;
- внимательно наблюдайте за состоянием пострадавшего, стараясь не упустить признаков его ухудшения;
- расстегните тесную одежду;
- снимите одежду, пропитанную потом;
- приложите к коже прохладные мокрые компрессы, поместив их в паховую область, в каждую из подмышечных впадин и на шею для охлаждения крупных кровеносных сосудов. Обмахивайте пострадавшего чем-нибудь, чтобы обеспечить вентиляцию;
- постарайтесь охладить тело пострадавшего любыми подручными средствами, мокрыми полотенцами или простынями;
- не втирайте спирт, так как он приводит к закрытию пор кожи и препятствует выходу тепла;
- не помещайте пострадавшего в ванну с прохладной водой, так как это может затруднить обеспечение проходимости дыхательных путей;
- при тепловом ударе у пострадавшего может остановиться дыхание или наступить инфаркт миокарда. Будьте готовы к проведению реанимационных мероприятий.
Когда следует вызывать скорую помощь
При тепловом и солнечном ударе пострадавшего необходимо доставить в ближайшее лечебное учреждение, а если у человека отмечается отказ от воды, рвота и потеря сознания человеку срочно вызвать бригаду «скорой помощи». Если у пострадавшего открылась рвота, перестаньте давать ему питьё и уложите в восстановительное положение для обеспечения проходимости дыхательных путей.
Живите здорОво и здОрово!
Министерство здравоохранения Астраханской области
ГБУЗ АО «Центр медицинской профилактики»
Больше информации здесь:
www.гбуз-ао-цмп.рф
414024, г. Астрахань, пл. Свободы/ул. Котовского, д.2/6
Тел. (факс) 8 (8512) 51-24-77,
e-mail: Этот адрес электронной почты защищен от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Городская клиническая больница №31 — ВЗК: Язвенный колит. Что нужно знать пациенту? (страница 4)
Страница 4 из 10
Симптомы язвенного колита
У большинства больных (у 75%) заболевание начинается постепенно. Иногда пациенты на протяжении долгого времени не обращаются за квалифицированной помощью врача-специалиста, расценивая наличие крови в стуле, как проявление хронического геморроя. Между появлением первых симптомов ЯК и моментом установления диагноза может пройти от 10 месяцев до 5 лет. Гораздо реже ЯК дебютирует остро.
Выраженность клинических проявлений ЯК зависит от протяженности воспалительного поражения и тяжести заболевания.Характерные ЯК для симптомы можно разделить на три группы:
- кишечные
- общие (системные)
- внекишечные.
Наиболее частыми кишечными симптомами являются нарушения стула в виде поноса (у 60–65 % больных ЯК частота стула составляет от 3–5 до 10 и более раз в сутки небольшими порциями) или запора (в 16–20 % случаев, в основном при поражении нижних отделов толстой кишки). Более чем у 90% пациентов в кале обнаруживается примесь крови. Ее количество различно (от прожилок до стакана и более). При воспалении нижних отделов толстой кишки кровь обычно имеет алый цвет и располагается поверх кала. Если же заболевание затронуло большую часть толстой кишки, то кровь появляется в виде сгустков темно-вишневого цвета, перемешанных с каловыми массами. Нередко в стуле пациенты замечают также патологические примеси гноя и слизи. Характерными клиническими признаками ЯК являются недержание кала, безотлагательные позывы на опорожнение кишечника, ложные позывы с выделением из заднего прохода крови, слизи и гноя, практически без каловых масс («ректальный плевок»). В отличие от пациентов с функциональными кишечными расстройствами (синдром раздраженного кишечника) стул у больных ЯК бывает также и в ночное время. Кроме этого, около 50% больных предъявляют жалобы на боли в животе, как правило, умеренной интенсивности. Чаще боли возникают в левой половине живота, после отхождения стула они ослабевают, реже усиливаются.
Общие или системные симптомы ЯК отражают влияние заболевания не только на толстую кишку, но и на весь организм больного в целом. Их появление свидетельствует о тяжелом и распространенном воспалительном процессе в кишечнике. Вследствие интоксикации и потери вместе с жидким стулом и кровью полезных веществ у больного развиваются повышение температуры тела, потеря аппетита, тошнота и рвота, учащение сердцебиения, снижение массы тела, обезвоживание, малокровие (анемия), гиповитаминозы и др. Нередко у пациентов возникают различные нарушения со стороны психо-эмоциональной сферы.
Внекишечные проявления ЯК, встречающиеся у 30% больных, являются результатом иммунных нарушений. Выраженность большинства из них сопряжена с активностью ЯК. Следует заметить, что пациенты часто не связывают эти симптомы с патологией кишечника и ищут помощи у различных врачей-специалистов (ревматологов, невропатологов, окулистов, дерматологов, гематологов и др.). Иногда их появление предшествует кишечной симптоматике. В болезнетворный процесс могут вовлекаться самые различные органы.
При поражении опорно-двигательного аппарата больные предъявляют жалобы на боли, припухлость, снижение подвижности различных суставов (коленных, голеностопных, тазобедренных, локтевых, лучезапястных, межфаланговых и др.). Как правило, боли мигрируют от одного сустава к другому, не оставляя значимых деформаций. Поражение крупных суставов обычно связано с выраженностью воспалительного процесса в кишечнике, а артропатия мелких суставов протекает независимо от активности ЯК. Длительность описанного суставного синдрома иногда достигает до нескольких лет. Также могут появляться воспалительные изменения позвоночника с ограничением его подвижности (спондилит) и крестцово-подвздошных сочленений (сакроилеит).
Поражения кожи и слизистой оболочки ротовой полости у больных ЯК проявляются в виде различных высыпаний. Типичными являются болезненные красные или фиолетовые подкожные узелки на руках или голенях (узловатая эритема), пузырьки на участках с небольшой толщиной подкожной клетчатки – голенях, в области грудины, самостоятельно вскрывающиеся с образованием язв (гангренозная пиодермия), язвочки на слизистой оболочке щек, десен, мягкого и твердого неба.
При вовлечении глазу больных ЯК развиваются боль, зуд, жжение в глазах, покраснение глаз, светобоязнь, ощущение «песка в глазах», ухудшение зрения, головные боли. Такие жалобы сопровождают появление воспаления слизистой оболочки глаза (конъюнктивита), радужной оболочки (ирита), белой оболочки глаза (эписклерита), среднего слоя глаза (увеита), роговицы (кератита) и зрительного нерва. Для правильной диагностики пациентам необходима консультация окулиста и проведение исследования с применением щелевой лампы.
Нередко к внекишечным симптомам ЯК относятся признаки поражения других органов пищеварения (печени и желчных путей (в т.ч. плохо поддающийся медикаментозному лечению первичный склерозирующий холангит), поджелудочной железы), нарушения в системе крови (флебиты, тромбозы, аутоиммунная гемолитическая анемия).
Тошнота и рвота у пожилых людей
Рвота — это самопроизвольное рефлекторное опорожнение желудка или двенадцатиперстной кишки. Это происходит под контролем рвотного центра продолговатого мозга. Причин появления этого недуга достаточно много: от обычной реакции организма пожилого человека на смену погоды до серьезных болезней.
Причины
Рвота может быть вызвана как внешними, так и внутренними факторами. Из этого можно сделать вывод, что причины её возникновения могут нести физиологический или патологический характер.
Основные предпосылки рвотного синдрома:
-
морская болезнь;
-
паразиты;
-
чрезмерное потребление жирных, соленых, копченых, сладких блюд;
-
злоупотребление алкоголем;
-
курение;
-
психологические проблемы;
-
гормональный сбой;
-
переедание, голодание, перекусы в движении;
-
мигрень;
-
изменения, связанные с возрастом.
Заболевания
Иногда тошнота и рвота могут быть симптомами некоторых болезней. При постоянном опорожнении желудка необходимо обратиться к специалисту.
Самые распространенные патологии среди пожилых людей:
-
Гепатит. Ткань печени воспаляется, моча темнеет, кожа светлеет и приобретает желтоватый оттенок.
-
Травмы, вызванные падением или ударом. Человек дополнительно может ощущать упадок сил, пульсирующую боль в висках и головокружение.
-
Опухоли мозга.
-
Болезни сердечно-сосудистой системы. Изменяется артериальное давление, характеризующееся мигренью, слабостью.
-
Менингит. Повышается температура, появляются боли в груди, спине.
-
Пиелонефрит.
-
Отравление едой, алкоголем, медикаментами или другими веществами.
-
Болезни ЖКТ. Проявляются такие признаки как изжога, жидкий стул.
-
Прием лекарственных препаратов.
-
Кишечные инфекции.
-
Повреждения сосудов мозга.
Причины рвоты с сопутствующей симптоматикой
С возрастом естественные физиологические процессы замедляются. Ухудшение пережевывание пищи из-за потери зубов и чувствительности вкусовых рецепторов, снижение выработки слюны, нарушение глотания — все эти изменения приводят к сбою работы органов пищеварения. Вследствие чего возникает недостаток ферментов, и снижается гидролиз питательных веществ.
С поносом
Если расстройство желудка и рвота беспокоят длительное время, то это указывает на:
-
болезнь Крона, Аддисона;
-
панкреатит;
-
псевдомембранозный колит;
-
холецистит;
-
сахарный диабет;
-
развитие онкологических патологий.
С желчью
Если выделения имеют желтоватый оттенок, то это скорее всего:
-
интоксикация алкоголем или лекарственными препаратами;
-
стресс;
-
острый панкреатит;
-
высокая температура тела;
-
заболевания головного мозга, печени, желчного пузыря;
-
желчный рефлюкс;
-
отравления едой, медикаментами и другими веществами (ртуть, газ).
После приема пищи
Появляется из-за:
-
гастрита;
-
язвы желудка;
-
панкреатита.
Цвет
Цвет рвоты может помочь установить причину её возникновения.
Коричневая
Может указывать на:
-
варикозное расширение вен пищевода;
-
отравление;
-
цирроз печени;
-
эрозию, рак, полипы желудка.
Черная
В таком случае, необходимо в срочном порядке обратиться в больницу, так как это может свидетельствовать о кровотечении в пищеварительном тракте. Это может быть вызвано:
-
синдромом Мэллори-Вейсса;
-
эрозивным гастритом;
-
язвами, опухолями желудка.
Важно тщательно отслеживать объем, силу и продолжительность рвоты. Игнорирование обильного выделения крови может привести к острому кислородному голоданию мягких тканей и всех внутренних органов. При своевременном лечении можно добиться положительных прогнозов.
Диагностика
Чтобы оказать правильную медицинскую помощь, необходимо поставить точный диагноз. Для его определения нужно сообщить:
-
характер выделений, состав;
-
сопутствующие симптомы;
-
время появления рвотных позывов.
От вышеперечисленных факторов зависит дальнейший тип обследований: анализ крови, мочи, УЗИ и т.д. Если есть подозрения на патологии желудочно-кишечного тракта, то назначают фиброгастродуоденоскопию, холецистографию, холецистоангиографию. Это поможет прояснить картину заболевания.
Медикаментозное лечение
Лекарственные препараты назначаются индивидуально для каждого пациента. Учитывается возраст, вес и другие особенности пожилого человека. Этот способ устраняет причину появления рвоты и восстанавливает кишечную микрофлору.
Диета
С её помощью можно возобновить работу желудка, нормализовать пищеварение, активировать обмен веществ. До полного выздоровления рекомендуется отказаться от высококалорийных жирных блюд, сладкого, копченого, сырых фруктов и овощей. Также, важную роль играет соблюдение питьевого режима. Это поможет восстановить водный баланс, т.к вместе со рвотой выводится жидкость из организма. Можно пить чай без сахара, негазированную воду.
Народные способы лечения
Лекарственные травы справляются с приступами тошноты, запускают работу ЖКТ. Отвары из ромашки, мяты, укропа смягчают боль, обладают противовоспалительным и антисептическим эффектом. Однако, перед их потреблением, необходимо проконсультироваться с лечащим врачом и получить разрешение.
Чем можно заразиться от собак?
Более 60% россиян содержат домашнее животное. Чаще всего люди заводят кошку или собаку. Собак в качестве домашних животных содержат более 14 веков. Многие исследования подтвердили положительное влияние домашних животных на человека. С одной стороны собаки оказывают положительное влияние на социализацию и психическое здоровье своих владельцев, но с другой – собаки играют важную роль в передаче вирусных, бактериальных, а также паразитарных инфекций человеку. Инфекционные заболевания могут передаваться человеку с зараженной слюной, инфицированной мочой или фекалиями и прямым контактом с собакой. Дети, пожилые люди, а также лица с ослабленным иммунитетом особенно подвержены повышенному риску инфицирования.
Инфекции, которые чаще всего передаются человеку от собак.
Кампиллобактериоз
Эта бактерия — самая распространенная причина развития гастроэнтерита у людей. Инфекция протекает чаще в легкой форме и прогноз заболевания благоприятный, но среди детей до года, а также у ослабленных лиц возможны тяжелые осложнения, приводящие к хронизации процесса или к летальному исходу. Кампиллобактериоз опасен для беременных: трансплацентарное заражение плода приводит к самопроизвольному аборту или внутриутробному заражению эмбриона.
Лептоспироз
Собаки выделяют возбудителя с мочой. Лептоспиры проникают в организм человека через кожные (чаще поврежденные) покровы, слизистые оболочки. Далее с током крови они разносятся по организму и попадают в различные органы. По частоте летальных исходов, множественности клинических симптомов — это заболевание занимает одно из первых мест, среди инфекционных заболеваний, передающихся человеку от животных
Листериоз
Возникает чаще всего у лиц пожилого возраста, новорождённых, у лиц с иммунодефицитами. В последние годы категорию риска дополняет большая группа лиц — зависимых от внутривенно вводимых наркотиков. У них листериоз часто приводит к смертельному исходу. Инфицированные животные выделяют бактерии во внешнюю среду со слюной, калом, мочой. Заболевание опасно для беременных.
Пастереллез
Острая инфекционная болезнь, характеризующаяся лихорадкой, общей интоксикацией, воспалением кожи, подкожной клетчатки, артритами, остеомиелитами. Заболевание опасно развитием септической формы, которая протекает наиболее тяжело с высокой вероятностью возникновения вторичных очагов в различных органах (эндокардит, абсцессы мозга, гнойный менингит, гнойные артриты и др.). Может развиться инфекционно-токсический шок.
Инфекции, вызываемые капноцитофагами
Возбудитель инфекции обитает в полости рта собак. Заражение человека происходит при укусах, царапинах и ослюнении. Факторы риска заболевания — аспления (врожденная или приобретенная патология, характеризующаяся отсутствием селезенки), длительный прием глюкокортикоидов, злоупотребление алкоголем. На фоне этих состояний течение инфекции приобретает молниеносный характер. Capnocytophaga canimorsus вызывает сепсис, менингит, инфекционный эндокардит, флегмону, гнойный артрит и другие угрожающие жизни осложнения.
Бешенство
Заболевание всегда заканчивается смертью. Заражение происходит через укусы, оцарапывание, ослюнение больными животными, при контакте с предметами, загрязненными инфицированной слюной.
Клещевой бореллиоз
Норовирусная инфекция
Ученым известно, что существует вероятность передачи норовирусной инфекции от собаки к человеку.
Стригущий лишай
Очаги облысения на волосистой части головы или розовые округлые пятна на остальных участках тела. От животного человек заражается при поглаживании шерсти. Дети заражаются стригущим лишаем от щенят, которых играя берут на руки. Прямой контакт необязателен – грибок стригущего лишая может сохраняться на предметах длительный период времени (от нескольких месяцев).
Токсокароз
Основным источником распространения инвазии для человека являются собаки, особенно щенки. Заражение происходит при непосредственном контакте с инвазированным животным, шерсть которого загрязнена яйцами токсокар, а также при попадании в рот земли, в которой были яйца токсокар.
Из яиц, попавших в рот, далее в желудок и тонкий кишечник выходят личинки, мигрирующие по системе кровотока в печень. Там часть личинок оседают и вокруг них формируется воспалительная оболочка. Остальная часть личинок мигрирует в сердце и легкие. Личинки токсокар могут локализоваться в различных органах и тканях — почках, мышцах, щитовидной железе, головном мозге и др. В тканях личинки сохраняют жизнеспособность многие годы и периодически, мигрируют и провоцируют рецидивы заболевания.
Одна из серьезнейших проблем, связанных с токсокарозом — взаимосвязь инвазии с развитием бронхиальной астмы.
Лямблиоз
Основные проявления лямблиоза –аллергические и патологические неврологические реакции
Эхинококкоз
Именно от собак человек чаще всего заражается эхинококкозом, заболеванием, вызываемым личинками ленточного червя (цестоды).
Передача возбудителя происходит при облизывании собакой человека, при контакте с шерстью животного.
Выделения зараженного пса попадают на траву, ягоды.
Попав в организм человека, яйцо, содержащее молодую личинку, мигрирует.
Личинки образуют круглые или овальные кисты, заполненные жидкостью, размером от 1-5 до 40 см и даже больше. Большая часть личинок задерживается в печени, часть попадает в легкие, а некоторые — в почки, кости и мозг. Личинка может попасть в любой орган, а киста может лопнуть и освободить еще десятки личинок. Вырастая, эхинококковая киста отодвигает и сдавливает ткани хозяина, которые впоследствии атрофируются и погибают.
Осложнения заболевания: нагноение кисты, плеврит, перитонит, механическая желтуха, цирроз, легочные кровотечения, сердечно-сосудистая недостаточность. Самое грозное осложнение — разрыв кисты, который сопровождается резкой болью и аллергической реакцией (анафилактический шок).
Собачий цепень (огуречный)
Огуречный цепень (лат. Dipylidium caninum), или собачий – гельминт являющийся возбудителем дипилидиоза. Взрослый червь паразитирует в организме собаки Заражение человека происходит при случайном проглатывания инфицированной блохи, собачьего власоеда или через слюну животных. В группе риска маленькие дети, вступающие в контакт с питомцами.
Чесотка
Инфекция, вызванная клещом Sarcoptes scabiei — внешним паразитом кожи животных. Чесоточные клещи могут передаваться от инфицированных собак людям
Характерные признаки заболевания — зуд и сыпь, часто с присоединением вторичных гнойничковых элементов вследствие инфицирования при расчесывании
Соблюдая простые правила, вы сможете оградить себя и своих близких от заражения
- не забывайте делать все необходимые прививки своим питомцам
- если вы заметили, что у животного начинается диарея, своевременно ее лечите
- Регулярно используйте рекомендованные ветеринаром средства защиты от блох и клещей и не забывайте проверять ваших питомцев на наличие паразитов
- если вы найдете клеща на себе или на вашем питомце – незамедлительно его снимите, а затем тщательно вымойте руки с мылом
- хорошо мойте руки после купания собаки, уборки экскрементов питомца (обязательно в перчатках), а также после садовых работ (в почве могут находиться зараженные экскременты животных)
- если вы ждете ребенка, поручите другому члену семьи ухаживать за собакой и старайтесь исключить контакты с животным
Микроскопический колит — частая причина диареи у пожилых людей | Возраст и старение
Аннотация
Диарейные заболевания распространены среди пожилых людей и часто заметно влияют на качество их жизни. Хотя существует множество потенциальных причин, микроскопический колит (МК) все чаще признается в качестве основного диагностического объекта у пожилых людей. МК состоит из двух различных гистологических форм — коллагенозного колита и лимфоцитарного колита, которые часто встречаются у пожилых людей.Недавние исследования показывают, что от 10 до 30% пожилых пациентов, обследованных на хроническую диарею с эндоскопически нормальным внешним видом толстой кишки, будут иметь MC. Неясно, почему MC чаще встречается у пожилых людей, но он связан как с аутоиммунными заболеваниями, так и с некоторыми лекарствами, которые обычно используются пожилыми людьми. Окончательный диагноз можно поставить только с помощью биопсии толстой кишки. Поскольку MC был впервые описан в 1976 году и лишь недавно признан частой причиной диареи, многие практикующие врачи могут не знать об этом заболевании.В этом обзоре мы описываем эпидемиологию, факторы риска, связанные с MC, его патофизиологию, подход к диагностике и ведению таких пациентов.
Введение
В любой момент времени около 9% пожилых амбулаторных пациентов будут испытывать диарею [1]. Хотя распространенность хронической диареи у пожилых пациентов неизвестна, она является важной причиной заболеваемости среди них, особенно среди уязвимых групп населения, таких как те, кто проживает в учреждениях длительного ухода.У пожилых людей хроническая диарея может возникать в результате различных состояний, таких как целиакия и воспалительное заболевание кишечника (ВЗК) [2]. Микроскопический колит (МК) стал новой и частой причиной хронической диареи среди населения в целом.
MC — это обобщающий термин для группы воспалительных заболеваний толстой кишки, при которых слизистая оболочка толстой кишки кажется эндоскопически нормальной, но гистологическое исследование при биопсии выявляет увеличение интраэпителиальных лимфоцитов (IEL) в слизистой оболочке толстой кишки.МК подразделяется на две различные формы, которые характеризуются гистологическим анализом — лимфоцитарный и коллагенозный колит. В то время как обе подгруппы имеют повышенное количество IEL, утолщенная коллагеновая полоса на базальной мембране эпителия толстой кишки наблюдается в последнем подтипе.
MC часто ассоциируется с системными заболеваниями (такими как гипотиреоз) и приемом определенных лекарств. Неудивительно, что это заболевание все чаще признается частой причиной диареи у пациентов среднего и старшего возраста.Для многих из этих пациентов, особенно женщин, более свободные и / или более частые движения могут привести к позывам к ректальному отказу и недержанию кала или могут привести к обострению ранее контролируемого, но скрытого недостаточного анального сфинктера [3].
Эпидемиология
При первом описании более 30 лет назад MC считался редким [4, 5]. Однако исследования показали, что это частая причина водянистой диареи, особенно у пожилых женщин [6]. MC — это заболевание, которое в основном поражает пожилых людей, с уровнем заболеваемости от 5 до 10 раз выше у людей старше 65 лет.
В некоторых популяционных исследованиях изучалась частота MC в европейских и североамериканских популяциях [7–12]. Общая годовая заболеваемость коллагеновым колитом среди населения колеблется от 1,1 до 5,2 случая на 100 000 (Таблица 1), в то время как годовая заболеваемость лимфоцитарным колитом на 100 000, как сообщается, составляет 3,1–5,5 случая (Таблица 1). Более поздние исследования предполагают еще более высокую заболеваемость MC. Вероятно, это связано с повышением осведомленности о субъекте, которому проводится большее количество биопсий толстой кишки.Например, недавно были зарегистрированы показатели заболеваемости коллагеном и лимфоцитарным колитом в США 7,1 и 12,6 на 100 000 человеко-лет соответственно с балльной распространенностью для MC 103,0 (39,3 для коллагенового и 63,7 для лимфоцитарного колита на 100 000) [11]. Сообщается, что частота MC приближается к частоте язвенного колита и болезни Крона [7].
Таблица 1Эпидемиология микроскопического колита
| Исследование . | Пациенты ( n ) . | Заболеваемость CC на 10 5 . | Заболеваемость LC на 10 5 . |
|---|---|---|---|
| Швеция (1984–1993) [9] | 30 | 1,8 | НЕТ |
| Испания (1993–1997) [10] | 60 | 1,1 | 3,1 |
| Швеция (1993–1998) [7] | 97 | 4.9 | 4,4 |
| Исландия (1995–1999) [8] | 125 | 5,2 | 4,0 |
| США (1985–2001 гг.) [11] | 130 | 3,1 | 5,5 |
| Швеция (1984–2004 гг.) [60] | 115 | 5,2 | 5,5 |
| Канада (2002–2004 гг.) [12] | 164 | 4,6 | 5,4 |
| Изучение . | Пациенты ( n ) . | Заболеваемость CC на 10 5 . | Заболеваемость LC на 10 5 . |
|---|---|---|---|
| Швеция (1984–1993) [9] | 30 | 1,8 | НЕТ |
| Испания (1993–1997) [10] | 60 | 1,1 | 3,1 |
| Швеция (1993–1998) [7] | 97 | 4.9 | 4,4 |
| Исландия (1995–1999) [8] | 125 | 5,2 | 4,0 |
| США (1985–2001 гг.) [11] | 130 | 3,1 | 5,5 |
| Швеция (1984–2004 гг.) [60] | 115 | 5,2 | 5,5 |
| Канада (2002–2004 гг.) [12] | 164 | 4,6 | 5,4 |
Эпидемиология микроскопического колита
| Исследование . | Пациенты ( n ) . | Заболеваемость CC на 10 5 . | Заболеваемость LC на 10 5 . |
|---|---|---|---|
| Швеция (1984–1993) [9] | 30 | 1,8 | НЕТ |
| Испания (1993–1997) [10] | 60 | 1,1 | 3,1 |
| Швеция (1993–1998) [7] | 97 | 4.9 | 4,4 |
| Исландия (1995–1999) [8] | 125 | 5,2 | 4,0 |
| США (1985–2001 гг.) [11] | 130 | 3,1 | 5,5 |
| Швеция (1984–2004 гг.) [60] | 115 | 5,2 | 5,5 |
| Канада (2002–2004 гг.) [12] | 164 | 4,6 | 5,4 |
| Изучение . | Пациенты ( n ) . | Заболеваемость CC на 10 5 . | Заболеваемость LC на 10 5 . |
|---|---|---|---|
| Швеция (1984–1993) [9] | 30 | 1,8 | НЕТ |
| Испания (1993–1997) [10] | 60 | 1,1 | 3,1 |
| Швеция (1993–1998) [7] | 97 | 4.9 | 4,4 |
| Исландия (1995–1999) [8] | 125 | 5,2 | 4,0 |
| США (1985–2001 гг.) [11] | 130 | 3,1 | 5,5 |
| Швеция (1984–2004 гг.) [60] | 115 | 5,2 | 5,5 |
| Канада (2002–2004 гг.) [12] | 164 | 4,6 | 5,4 |
Факторы риска и Ассоциации болезней
Возраст [7–9], женский пол [7–9], аутоиммунные заболевания, такие как заболевание щитовидной железы [13] и целиакия [14, 15], прошлый или текущий диагноз злокачественных новообразований [12, 16] и трансплантация твердых органов идентифицированы как факторы риска MC [17].
Заболеваемость МК существенно увеличивается с возрастом [7–9]. Средний возраст диагноза этого состояния находится в пятом и шестом десятилетии. В одном канадском исследовании вероятность развития МК у пациентов старше 65 лет была более чем в пять раз выше [12]. Причины этого неизвестны. Хотя генетический или экологический компонент кажется возможным, поскольку сообщалось также о семейных случаях [18–20], MC действительно, по-видимому, связано с возрастом.
Женский пол также является основным фактором риска [7–9, 11, 21, 22].Эта предрасположенность более выражена для подтипа коллагенового колита. Популяционные исследования показывают соотношение женщин и мужчин 4,4–7,9: 1 для коллагенового колита и 1,8–5,0: 1 для лимфоцитарного колита [7–12]. Причины более высокого уровня заболеваемости среди женщин также неизвестны, но могут быть связаны с более высокой вероятностью аутоиммунных заболеваний, гормональными изменениями и / или предвзятостью в установлении диагноза, поскольку женщины с большей вероятностью будут обращаться за помощью при перемежающейся водянистой диарее.
Аутоиммунные заболевания, особенно заболевания щитовидной железы и / или целиакия, связаны с MC [8, 11, 13–15, 21–24].Пятьдесят три процента пациентов с коллагенозом и 43% пациентов с лимфоцитарным колитом имеют по крайней мере одно сопутствующее аутоиммунное заболевание. Заболевания щитовидной железы обнаруживаются у 8,6–21% пациентов с МК [7, 13, 14]. Недавнее эпидемиологическое исследование 164 пациентов с MC показало, что 18 (11,0%) имели предварительный диагноз гипотиреоза [12]. Несколько исследований документально подтвердили связь между глютеновой болезнью и MC. Более поздние исследования подтвердили, что целиакия обнаруживается у 6–15% лимфоцитов [22, 24] и у 3–23% пациентов с коллагенозным колитом [14, 22].В недавнем исследовании, проведенном нашей группой, 7% пациентов с новым диагнозом MC имели предыдущий диагноз целиакии, что почти в восемь раз превышало ожидаемый показатель для населения в целом [12].
Связь MC с новообразованием менее изучена. Несколько сообщений о случаях связывают коллагенозный колит с солидными опухолями [25, 26] и лимфопролиферативными нарушениями [27]. Было обнаружено, что почти у 12% пациентов с MC были диагностированы злокачественные новообразования в прошлом или в настоящее время [12].После поправки на возраст и пол риск был выше только у женщин старше 65 лет. Другие исследования, изучающие риск развития злокачественного новообразования после диагноза MC, не смогли документально подтвердить связь [16, 28].
Только одно исследование изучало реципиентов трансплантатов солидных органов [17]. Авторы сообщили, что точечная распространенность MC составляет 8,8 случаев на 1000 пациентов с трансплантацией твердых органов, а годовая частота случаев составляет 5,0 на 1000 человеко-лет после трансплантации. Этот уровень заболеваемости примерно в 50 раз выше, чем в общей популяции.
MC был связан с использованием нескольких лекарств, включая НПВП, СИОЗС, бета-блокаторы, статины, бифосфонаты, тиклопидин, флутамид и ИПП [23, 29–31]. Недавнее исследование показало, что пациенты с коллагеновым колитом чаще употребляли НПВП и СИОЗС, чем контрольные, в то время как пациенты с лимфоцитарным колитом чаще принимали СИОЗС, бета-блокаторы, статины и бифосфонаты [30]. Другие агенты, включая ИПП [31], тиклопидин [30] и флутамид [29], были связаны в тематических исследованиях.Было несколько сообщений об улучшении симптомов после прекращения приема НПВП [32].
Этиология
Хотя MC технически является ВЗК и имеет ряд общих этиологических аспектов с болезнью Крона и язвенным колитом («классические» ВЗК), считается, что он не связан с двумя последними заболеваниями. Этиология MC, вероятно, является многофакторной со специфической реакцией слизистой оболочки на различные ядовитые просветные агенты, возникающие у предрасположенных хозяев.
Генетика
Данные, свидетельствующие о сильном генетическом вкладе, отсутствуют, но, как уже отмечалось, были описаны семейные кластеры MC [20].Кроме того, до 12% пациентов с МК имеют в семейном анамнезе воспалительную болезнь кишечника или целиакию [24]. Koskela и др. . недавно сообщил об ассоциации между HLA-DQ2 и MC, а также обнаружил, что пациенты с MC чаще имеют необычный полиморфизм в гене фактора некроза опухоли альфа (TNFα), который приводит к увеличению продукции TNFα [33].
Аутоиммунитет
Есть некоторые свидетельства аутоиммунной основы развития MC.Существует преобладание женщин и связь MC с аутоиммунными заболеваниями, такими как целиакия и болезнь щитовидной железы. Одно исследование показало, что 40% пациентов с тиреоидитом Хашимотоса имели гистологические данные, совместимые с лимфоцитарным колитом [13]. Хотя перинуклеарные антинейтрофильные цитоплазматические и антинуклеарные антитела повышены у некоторых пациентов с MC, на сегодняшний день специфические аутоантитела к MC не определены [34].
Экзогенные факторы
Повышенное количество Т-клеток в эпителии вызывает подозрение, что MC является результатом дисфункциональной иммунологической реакции на еще не установленный люминальный токсин.Эта теория подтверждается наблюдением, что у некоторых пациентов элементарная диета приводит к исчезновению симптомов [35]. Дальнейшее подтверждение основано на наблюдении, что отведение потока кала с помощью илеостомии может привести к нормализации гистопатологических изменений при коллагенозном колите [36]. После закрытия как симптомы, так и гистопатологические изменения возобновились [36]. Предлагаемые токсины просвета / окружающей среды включают лекарства, инфекционные агенты желудочно-кишечного тракта и соли желчных кислот.
Beaugerie и Pardi [37] сообщили, что множественные препараты имеют высокую или промежуточную вероятность причинной связи (таблица 2).Механизм (ы), лежащий в основе этих ассоциаций, неизвестен, но тесная связь с использованием НПВП предполагает, что простагландины могут играть роль. Учитывая замечательные OR, зарегистрированные для различных лекарств и возникновение MC, которые были подробно описаны в разделе факторов риска, необходимо рассмотреть возможную роль этих препаратов, и терапевтический подход к MC должен включать отмену лекарства, если одна из опасные лекарства должны быть идентифицированы.
Таблица 2Лекарства, ассоциированные с микроскопическим колитом
| Сильная связь . | Возможная ассоциация . |
|---|---|
| НПВП | Карбамазепин |
| Лансопразол | Флутамид |
| Аспирин | Лизиноприл |
| Флутамид | Модопар |
| Тиклопидин | Пароксетин |
| Ранитидин | Тардиферон |
| Акарбоз | Винбурнин |
| Симвастатин |
| Сильная ассоциация . | Возможная ассоциация . |
|---|---|
| НПВП | Карбамазепин |
| Лансопразол | Флутамид |
| Аспирин | Лизиноприл |
| Флутамид | Модопар |
| Тиклопидин | Пароксетин |
| Ранитидин | Тардиферон |
| Акарбоз | Винбурнин |
| Симвастатин |
| Сильная ассоциация . | Возможная ассоциация . |
|---|---|
| НПВП | Карбамазепин |
| Лансопразол | Флутамид |
| Аспирин | Лизиноприл |
| Флутамид | Модопар |
| Тиклопидин | Пароксетин |
| Ранитидин | Тардиферон |
| Акарбоза | Винбурнин |
| Симвастатин |
Некоторые пациенты сообщают о наличии антибиотиков с антибиотиками, у других пациентов с желудочно-кишечной инфекцией, у других наблюдается значительное улучшение состояния желудочно-кишечного тракта [29].Антитела к Yesinia чаще встречаются у пациентов с коллагенозным колитом, чем у здоровых людей [38], и есть сообщения о случаях, связывающих MC с Clostridium difficile [39] и Campylobacter [40].
Желчные кислоты
Мальабсорбция желчных кислот была документально подтверждена у 9–60% пациентов с лимфоцитарными и 27–44% пациентов с коллагеновым колитом [41]. Интересно, что терапия, связывающая желчные кислоты, может привести к улучшению как у тех, у кого есть документально подтвержденная мальабсорбция желчных кислот, так и у тех, у кого нет.
Патофизиология
Точный механизм диареи у этих пациентов не совсем понятен. Факторы, которые могут играть роль, включают повреждение, вызванное солями желчных кислот, активную экскрецию хлоридов, снижение общего всасывания натрия, создание диффузионного барьера коллагеновой лентой и увеличение местных медиаторов воспаления, таких как оксид азота и простагландины. Остается неясным, какие из этих симптомов вызывают симптомы, о которых сообщают пациенты.
В двух исследованиях изучались воспалительные цитокины в MC.Пациенты с MC, по-видимому, имеют профиль цитокинов преимущественно Th2-типа со значительным увеличением гамма-интерферона, TNFα и интерлейкина 15, а также повышенной индуцибельной синтазы оксида азота. Другие обнаружили повышенные уровни TGF-β у пациентов с коллагенозным колитом [42].
Клинические характеристики
Клинические признаки коллагенового и лимфоцитарного колита схожи. Эти две сущности можно различить только по гистопатологическим признакам.Оба вызывают хроническую (рецидивирующую или периодическую) водянистую диарею без крови. Хотя клиническое течение является классическим хроническим рецидивирующим симптомом, у меньшинства пациентов наблюдается острое начало. Хотя у некоторых пациентов диарея может быть тяжелой, такие осложнения, как обезвоживание, возникают редко. Сопутствующие симптомы включают ночные движения кишечника, легкую боль в животе, утомляемость, небольшую потерю веса, артралгии и недержание кала. Симптомы часто связывают с синдромом раздраженного кишечника.
Естественное течение MC изменчиво. Многие случаи проходят самостоятельно, а симптомы длятся несколько недель или месяцев. Другие симптомы могут проявляться в течение многих лет рецидивирующе или непрерывно. Несмотря на то, что небольшое количество сообщений о случаях предполагало, что MC может приводить к развитию язвенного колита, небольшая серия случаев пациентов с MC показала, что ни у одного из них не развился язвенный колит или болезнь Крона после наблюдения в течение не менее 6 лет [28]. Точно так же MC не влияет на риск колоректального рака [16].
Диагностика / Гистопатология
Диагноз MC зависит от (i) убедительного клинического анамнеза с исключенной другой этиологией, (ii) нормальных или близких к норме результатов эндоскопических и / или рентгенологических исследований и (iii) эндоскопической биопсии с гистопатологическими данными, соответствующими MC (Таблица 3) .
Таблица 3Гистопатологические признаки коллагенового колита и лимфоцитарного колита
| Лимфоцитарный колит . | Коллагенозный колит . |
|---|---|
| • Интраэпителиальный лимфоцитоз (≥20 IEL на 100 поверхностных эпителиальных клеток) | • Утолщение субэпителиального слоя коллагена более 10 мкм |
| • Воспаление в собственной пластинке, состоящей в основном из лимфоцитов и плазматических клеток | • Воспаление собственной пластинки, состоящее в основном из лимфоцитов и плазматических клеток; и |
| • Повреждение эпителия, такое как уплощение и отслоение и | • Повреждение эпителия, например уплощение и отслоение.Интраэпителиальный лимфоцитоз (IEL) может присутствовать, но не является необходимым для диагностики CC. |
| • Субэпителиальный коллагеновый слой отсутствует или <10 мкм |
| Лимфоцитарный колит . | Коллагенозный колит . |
|---|---|
| • Интраэпителиальный лимфоцитоз (≥20 IEL на 100 поверхностных эпителиальных клеток) | • Утолщение субэпителиального слоя коллагена более 10 мкм |
| • Воспаление в собственной пластинке, состоящей в основном из лимфоцитов и плазматических клеток | • Воспаление собственной пластинки, состоящее в основном из лимфоцитов и плазматических клеток; и |
| • Повреждение эпителия, такое как уплощение и отслоение и | • Повреждение эпителия, например уплощение и отслоение.Интраэпителиальный лимфоцитоз (IEL) может присутствовать, но не является необходимым для диагностики CC. |
| • Субэпителиальный коллагеновый слой отсутствует или <10 мкм |
Гистопатологические признаки коллагенового колита и лимфоцитарного колита
| Лимфоцитарный колит . | Коллагенозный колит . |
|---|---|
| • Интраэпителиальный лимфоцитоз (≥20 IEL на 100 поверхностных эпителиальных клеток) | • Утолщение субэпителиального слоя коллагена более 10 мкм |
| • Воспаление в собственной пластинке, состоящей в основном из лимфоцитов и плазматических клеток | • Воспаление собственной пластинки, состоящее в основном из лимфоцитов и плазматических клеток; и |
| • Повреждение эпителия, такое как уплощение и отслоение и | • Повреждение эпителия, например уплощение и отслоение.Интраэпителиальный лимфоцитоз (IEL) может присутствовать, но не является необходимым для диагностики CC. |
| • Субэпителиальный коллагеновый слой отсутствует или <10 мкм |
| Лимфоцитарный колит . | Коллагенозный колит . |
|---|---|
| • Интраэпителиальный лимфоцитоз (≥20 IEL на 100 поверхностных эпителиальных клеток) | • Утолщение субэпителиального слоя коллагена более 10 мкм |
| • Воспаление в собственной пластинке, состоящей в основном из лимфоцитов и плазматических клеток | • Воспаление собственной пластинки, состоящее в основном из лимфоцитов и плазматических клеток; и |
| • Повреждение эпителия, такое как уплощение и отслоение и | • Повреждение эпителия, например уплощение и отслоение.Интраэпителиальный лимфоцитоз (IEL) может присутствовать, но не является необходимым для диагностики CC. |
| • Субэпителиальный слой коллагена отсутствует или <10 мкм |
Первым шагом в диагностическом процессе является тщательный сбор анамнеза с особым вниманием к факторам риска и заболеваниям, связанным с MC. Полный анамнез помогает исключить другую этиологию, которая может вызывать аналогичную клиническую картину, такую как ВЗК, целиакия, синдром раздраженного кишечника с преобладанием диареи или инфекционный колит.
Лабораторные и рентгенографические исследования могут использоваться, чтобы исключить другие сущности из списка дифференциальной диагностики, но они, как правило, ничем не примечательны.
Эндоскопия с биопсией необходима для подтверждения диагноза. Колоноскопия обычно выявляет макроскопически нормальную слизистую. Однако описаны неспецифические изменения, такие как эритема, отек, аномальные сосудистые отметины или даже разрывы, связанные с перфорацией.
Микроскопическая оценка слизистой оболочки толстой кишки выявляет значительные воспалительные изменения, указанные в таблице 3.И коллагеновый, и лимфоцитарный колит демонстрируют лимфоцитарную инфильтрацию собственной пластинки и эпителия. Коллагеновый колит отличается от лимфоцитарного колита наличием выраженного утолщения субэпителиального коллагенового слоя (таблица 3). Требуется гистологическая оценка патологом, знакомым с MC.
Поскольку макроскопический вид в целом нормальный и микроскопические поражения можно пропустить, рекомендуется произвольная биопсия толстой кишки. В настоящее время нет единого мнения, является ли гибкая ректороманоскопия или колоноскопия лучшим начальным подходом [43].Гибкая ректороманоскопия — привлекательный вариант из-за эффективности (занимает меньше времени), экономии средств, более легкой подготовки кишечника и отсутствия необходимости в седативных средствах. Однако некоторые исследования показывают, что одной биопсии ректосигмовидной кишки может быть недостаточно, чтобы исключить диагноз [44, 45], поскольку до 40% случаев не учитываются. Оффнер и др. . сообщил, что диагностический результат был самым высоким при биопсии поперечной ободочной кишки (83%) и правой ободочной кишки (70%), а наименьшей — при ректосигмоиде (66%) [45].В других исследованиях сообщалось о более низком уровне ложноотрицательных результатов только при левой биопсии. Танака и др. . сообщил, что только 10% пациентов с MC имели изолированное правостороннее заболевание [44], и более крупное исследование Fine et al. . сообщил, что все 80 пациентов с хронической диареей, которым был поставлен диагноз MC, имели гистологические доказательства MC в левой ободочной кишке, тогда как биопсии, взятые из других областей толстой кишки, могли быть ложноотрицательными [46].
Практические преимущества гибкой ректороманоскопии необходимо сопоставить с потенциально увеличивающейся диагностической эффективностью колоноскопии.Выбор процедуры будет зависеть от клинического сценария, местного опыта и ограничений ресурсов. Если первоначальная биопсия, полученная при гибкой ректороманоскопии, не приводит к постановке диагноза и подозрение на МК высок, мы рекомендуем колоноскопию.
Лечение
Рекомендации по лечению МК в значительной степени основаны на отчетах о случаях и неконтролируемых исследованиях, а в таблице 4 представлен предлагаемый алгоритм. Конкретные оцененные агенты включают 5-аминосалициловую кислоту (5-ASA), преднизон, иммуномодуляторы, висмут, пробиотики и экстракт босвеллии .Небольшие рандомизированные контролируемые испытания показали, что такие агенты, как будесонид, являются многообещающими в качестве эффективной формы симптоматической терапии как коллагенового, так и лимфоцитарного колита.
Таблица 4Предлагаемый алгоритм лечения
| Подтвердить диагноз / исключить другие расстройства |
| Отмена лекарств, связанных с MC (Таблица 2) |
| Диетические изменения (избегать кофеина, лактозы) |
| Проба противодиарейные |
| Испытание будесонида |
| Если улучшения нет, подтвердите диагноз и исключите другие расстройства (например,грамм. целиакия) |
| Рассмотреть возможность применения преднизона / азатиоприна / меркаптопурина / метотрексата под наблюдением опытного гастроэнтеролога или другого клинициста, имеющего опыт лечения тяжелых MC |
| Хирургическое рассмотрение |
| Подтвердить диагноз другие расстройства |
| Отмена лекарств, связанных с MC (Таблица 2) |
| Диетические изменения (избегайте кофеина, лактозы) |
| Испытание противодиарейных средств |
| Испытание будесонида |
| Если без улучшения, подтвердите диагноз и исключите другие нарушения (например,грамм. целиакия) |
| Рассмотрите возможность применения преднизона / азатиоприна / меркаптопурина / метотрексата под наблюдением опытного гастроэнтеролога или другого клинициста, имеющего опыт ведения тяжелых MC |
| Хирургическое рассмотрение |
Предлагаемый алгоритм лечения
| Подтвердить диагноз / исключить другие расстройства |
| Отмена лекарств, связанных с MC (Таблица 2) |
| Изменения питания (избегать кофеина, лактозы) |
| Испытание противодиарейных средств |
| будесонида |
| Если улучшения нет, подтвердите диагноз и исключите другие нарушения (например,грамм. целиакия) |
| Рассмотреть возможность применения преднизона / азатиоприна / меркаптопурина / метотрексата под наблюдением опытного гастроэнтеролога или другого клинициста, имеющего опыт лечения тяжелых MC |
| Хирургическое рассмотрение |
| Подтвердить диагноз другие расстройства |
| Отмена лекарств, связанных с MC (Таблица 2) |
| Диетические изменения (избегайте кофеина, лактозы) |
| Испытание противодиарейных средств |
| Испытание будесонида |
| Если без улучшения, подтвердите диагноз и исключите другие нарушения (например,грамм. целиакия) |
| Преднизолон / азатиоприн / меркаптопурин / метотрексат под наблюдением опытного гастроэнтеролога или другого клинициста, имеющего опыт лечения тяжелых MC |
| Хирургическое лечение |
В качестве первого шага в управлении MC , следует тщательно изучить историю приема лекарств с прекращением приема потенциально провоцирующих лекарств там, где это возможно. Следует соответствующим образом лечить сопутствующие состояния, такие как глютеновая болезнь.У пациентов с легкими симптомами могут быть полезны диетические ограничения, такие как отказ от кофеина и лактозы.
Противодиарейные препараты
Неспецифические антидиарейные препараты, такие как лоперамид, обычно используются при лечении MC. Ретроспективные исследования показали пользу при дозах от 2 до 16 мг в день [29, 47]. Из-за безопасности этого средства и возможности спонтанной ремиссии мы предлагаем лоперамид в качестве терапии первой линии для MC.Однако, по нашему опыту, пациенты с диареей от умеренной до тяжелой или с сопутствующими жалобами на сильную боль в животе часто не реагируют на только противодиарейную терапию.
Аминосалицилаты
Неконтролируемые ретроспективные исследования показали улучшение симптомов у 50% пациентов с MC, получавших мезаламин (5-ASA) [24, 29, 48]. В недавнем рандомизированном исследовании с участием 64 пациентов с MC сравнивали мезаламин (800 мг 3 раза в день) с мезаламином (800 мг 3 раза в день) и холестирамином (4 г / день) [49].Лечение привело к исчезновению диареи в 84% случаев через 2 недели. Если лечение продолжалось более 6 месяцев, клиническая и гистологическая ремиссия была достигнута у 85% пациентов с лимфоцитарным и 91% пациентов с коллагенозным колитом. Число рецидивирующих пациентов после 6 месяцев лечения было низким, и симптоматические рецидивы можно было успешно лечить. В целом комбинация мезаламина с холестирамином была немного лучше [48].
будесонид
Будесонид в настоящее время является наиболее многообещающим средством лечения коллагенового колита.Три испытания с участием 94 пациентов показали, что терапия будесонидом (9 мг в день в течение 6-8 недель) по сравнению с плацебо приводила к статистически значимому улучшению клинических симптомов [50-52] и качества жизни [53]. В недавнем метаанализе Кокрановской базы данных сообщалось об объединенном отношении шансов, равном 12,3, для клинического ответа на будесонид с числом, необходимым для лечения двух [54]. Несмотря на эффективность в краткосрочной перспективе, все испытания показали высокую частоту (61–80%) рецидивов в течение 2 недель после прекращения приема будесонида.Возраст <60 лет был значительным фактором риска рецидива. Хотя исследований в поддержку постепенного снижения курса будесонида нет, многие клиницисты используют это, чтобы свести к минимуму вероятность рецидива.
Было проведено одно рандомизированное контролируемое испытание будесонида для лечения лимфоцитарного колита. По сравнению с группой плацебо пациенты, рандомизированные для приема будесонида (9 мг в день × 6 недель), имели статистически значимо более высокую скорость ремиссии (<3 испражнений в день) через 3 и 6 недель [55].
Преднизолон
Двойное слепое плацебо-контролируемое рандомизированное исследование перорального применения преднизолона в дозе 50 мг в день в течение 2 недель при коллагенозном колите было безрезультатным из-за небольшого числа включенных в исследование пациентов [56]. Исследования, изучающие влияние преднизона при лечении лимфоцитарного колита, не проводились.
Иммуносупрессивная терапия
Иммуносупрессивная терапия азатиоприном или метотрексатом применялась у пациентов, рефрактерных к терапии кортикостероидами или зависимых от кортикостероидов, но нет рандомизированных контролируемых исследований для определения терапии этими препаратами [57, 58].
Другие методы лечения
Небольшие клинические испытания по изучению субсалицилата висмута, экстракта Boswellia serrata, , пробиотиков и эмпирического лечения антибиотиками коллагенового и лимфоцитарного колита выглядят многообещающими, но не могут быть предложены вне таких исследований. Наконец, сообщения о случаях предполагают, что пентоксифиллин, верапамил и подкожный октреотид могут быть вариантами лечения, но их использование не может быть рекомендовано в настоящее время. Когда медикаментозная терапия была безуспешной и симптомы были очень серьезными, в небольших сериях случаев применялись хирургические вмешательства, такие как временная или постоянная петлеостомия или даже проктоколэктомия.
Рекомендуемый подход к лечению
Во-первых, необходимо подтвердить диагноз и исключить другие возможные причины. Любые осложнения, связанные с хронической диареей, такие как обезвоживание или нарушение электролитного баланса, должны быть выявлены и устранены. Прием лекарств, потенциально способствующих развитию, таких как ИПП или НПВП, следует по возможности отменить. В зависимости от тяжести симптомов следует попробовать неспецифические противодиарейные средства, такие как лоперамид, смолы, связывающие соли желчных кислот или висмут.Если это не помогает и симптомы становятся достаточно серьезными, за пациентом следует оказать помощь или направить его к кому-нибудь, имеющему опыт работы с этим состоянием. Затем можно использовать будесонид, 9 мг в день в течение не менее 6 недель. Некоторые клинические отчеты предполагают, что поддерживающая доза будесонида 3–6 мг в день может быть эффективной, но этот подход проспективно не изучался. Если введение становится длительным, пациенты должны находиться под наблюдением на предмет развития осложнений хронической стероидной терапии.Если симптомы не улучшаются, врачи должны рассмотреть альтернативные диагнозы. Преднизон, 5-АСК, иммуносупрессивная терапия или хирургическое вмешательство могут быть осторожно рассмотрены в рефрактерных случаях.
Прогноз / результат
MC имеет переменное течение, но в целом долгосрочный прогноз хороший. Симптомы диареи и боли в животе могут предшествовать диагностике на несколько месяцев. Эти симптомы обычно незначительны. У большинства пациентов симптомы проходят спонтанно или после симптоматической терапии.MC не был связан с повышенным риском колоректального рака — эту информацию следует сообщить пациентам. Имеется лишь ограниченная информация о долгосрочном течении и прогнозе MC. В одном исследовании наблюдали 81 пациента в среднем в течение 37 месяцев. Их первоначальные симптомы были успешно вылечены с помощью ряда различных лекарств. Примерно у 30% этих пациентов возник рецидив, при этом у ~ 70% симптомов не было [59]. Предполагается, что проспективные обсервационные и клинические испытания конкретно направлены на решение вопроса прогноза и устойчивости ответа на начальную терапию.
Заключение
MC — частая причина диареи у пожилых пациентов. После устранения других причин диареи гибкая ректороманоскопия (или колоноскопия) с соответствующими биопсиями позволяет диагностировать лимфоцитарный или коллагенозный колит с помощью гистологического анализа. В зависимости от тяжести симптомов предлагается поэтапный подход к лечению.
Ключевые моменты
MC часто встречается у пожилых людей.
Заболеваемость MC растет.
MC диагностируется при биопсии, взятой во время колоноскопии.
МК обрабатывается поэтапно.
Конфликт интересов
Нет.
Список литературы
1« и др.Распространенность диареи и ее связь с употреблением наркотиков у пожилых амбулаторных пациентов: многоцентровое исследование
,Am J Gastroenterol
,2008
, vol.103
(стр.2816
—23
) 2,.Диарейные болезни у пожилых людей
,Clin Geriatr Med
,2007
, vol.23
(стр.833
—56
) 3« и др.Факторы риска недержания кала: популяционное исследование у женщин
,Am J Gastroenterol
,2006
, vol.101
(стр.1305
—12
) 4,,,,.Лимфоцитарный («микроскопический») колит: сравнительное гистопатологическое исследование с особым упором на коллагенозный колит
,Hum Pathol
,1989
, vol.20
(стр.18
—28
) 5.«Коллагенозный колит» с водянистой диареей — новое явление?
,Pathol Eur
,1976
, т.11
(стр.87
—9
) 6,,,.Систематический обзор: микроскопический колит
,Aliment Pharmacol Ther
,2006
, vol.23
(стр.1525
—34
) 7,,,,.Микроскопический колит: распространенное диарейное заболевание. Эпидемиологическое исследование в Оребро, Швеция, 1993-1998 гг.
,Gut
,2004
, vol.53
(стр.346
—50
) 8« и др.Коллагеновый и лимфоцитарный колит в Исландии
,Dig Dis Sci
,2002
, vol.47
(стр.1122
—8
) 9,,,.Коллагеновый колит в Оребро, Швеция, эпидемиологическое исследование 1984–1993 гг.
,Gut
,1995
, vol.37
(стр.394
—7
) 10,,,,,.Заболеваемость коллагеновым и лимфоцитарным колитом: 5-летнее популяционное исследование
,Am J Gastroenterol
,1999
, vol.94
(стр.418
—23
) 11« и др.Эпидемиология микроскопического колита: популяционное исследование в округе Олмстед, Миннесота
,Gut
,2007
, vol.56
(стр.504
—8
) 12,,, et al.Уровень заболеваемости и факторы риска, определяющие микроскопический колит: популяционное исследование
,Clin Gastroenterol Hepatol
,2008
, vol.6
(стр.35
—40
) 13« и др.Увеличение интраэпителиальных лимфоцитов толстой кишки у пациентов с тиреоидитом Хашимото
,J Clin Gastroenterol
,2002
, vol.34
(стр.237
—9
) 14.Коллагенозный колит как признак целиакии, определяемой биопсией
,J Clin Gastroenterol
,2004
, vol.38
(стр.664
—8
) 15,,,,,.Целиакия широко распространена при лимфоцитарном колите
,J Clin Gastroenterol
,2001
, vol.32
(стр.225
—7
) 16,,,,,.Риск рака при коллагенозном колите
,Воспаление кишечника Dis
,1999
, vol.5
(стр.40
—3
) 17« и др.Риск микроскопического колита у пациентов с трансплантацией солидных органов: популяционное исследование
,Трансплантация
,2008
, vol.85
(стр.48
—54
) 18,,.Семейный микроскопический колит
,Can J Gastroenterol
,2001
, vol.15
(стр.341
—3
) 19.Семейная встречаемость лимфоцитарного колита
,Can J Gastroenterol
,2001
, vol.15
(стр.757
—60
) 20« и др.Семейное возникновение коллагенового колита. Отчет двух семей
,J Clin Gastroenterol
,1990
, vol.12
(стр.279
—85
) 21« и др.Микроскопический колит: ретроспективное исследование клинической картины у 53 пациентов
,World J Gastroenterol
,2005
, vol.11
(стр.1351
—5
) 22,,,.Клиническая характеристика коллагенозного и лимфоцитарного колита
,Scand J Gastroenterol
,2004
, vol.39
(стр.837
—45
) 23,,.Коллагенозный колит и лимфоцитарный колит: характеристика пациента и клиническая картина
,Scand J Gastroenterol
,2005
, vol.40
(стр.343
—7
) 24« и др.Лимфоцитарный колит: ретроспективное клиническое исследование 199 шведских пациентов
,Gut
,2004
, vol.53
(стр.536
—41
) 25,,.Субтотальная колэктомия у пациента с коллагенозным колитом, ассоциированным с карциномой толстой кишки и системной красной волчанкой
,Am J Gastroenterol
,1997
, vol.92
(стр.1213
—5
) 26,,,.Карцинома толстой кишки, связанная с ненормальным содержанием коллагена.Коллагенозный колит
,Рак
,1984
, т.54
(стр.2973
—7
) 27,,,,,.Лимфоцитарный колит, за которым следует коллагенозный колит, связанный с Т-клеточной лимфомой грибовидного типа
,Гастроэнтерол Clin Biol
,1993
, vol.17
(стр.976
—7
) 28,,,.Коллагенозный колит: долгосрочное наблюдение
,Eur J Gastroenterol Hepatol
,1999
, vol.11
(стр.493
—5
) 29,,,,.Коллагенозный колит: ретроспективное исследование клинической картины и лечения у 163 пациентов
,Gut
,1996
, vol.39
(стр.846
—51
) 30« и др.Употребление наркотиков и риск микроскопического колита
,Am J Gastroenterol
,2007
, vol.102
(стр.324
—30
) 31,,,,.Микроскопический колит, связанный с воздействием лансопразола
,Med J Aust
,2006
, vol.184
(стр.185
—6
) 32« и др.Коллагеновый колит на фоне приема нестероидных противовоспалительных препаратов и антибиотиков
,Dig Dis Sci
,1990
, vol.35
(стр.257
—60
) 33,,,,,.Ассоциация лейкоцитарного антигена человека и полиморфизма TNFalpha при микроскопическом колите
,Eur J Gastroenterol Hepatol
,2008
, vol.20
(стр.276
—82
) 34,,,,.Аутоантитела и иммуноглобулины при коллагенозном колите
,Кишечник
,1996
, т.39
(стр.73
—6
) 35,.Элементарная диета уменьшает диарею, связанную с микроскопическим колитом
,Scand J Gastroenterol
,2005
, vol.40
(стр.1495
—6
) 36,,,.Коллагенозный колит и отведение потока кала
,Гастроэнтерология
,1995
, vol.109
(стр.449
—55
) 37,.Обзорная статья: лекарственный микроскопический колит — предложение по балльной системе и обзор литературы
,Aliment Pharmacol Ther
,2005
, vol.22
(стр.277
—84
) 38,,,.Коллагеновый колит и инфекция Yersinia enterocolitica
,Dig Dis Sci
,1998
, vol.43
(стр.1341
—6
) 39,,,.Лимфоцитарный колит: ключ к возбудителю инфекции
,Scand J Gastroenterol
,1999
, vol.34
(стр.110
—2
) 40,,,.Коллагенозный колит, связанный с Clostridium difficile: причинный эффект?
,Dig Dis Sci
,2003
, т.48
(стр.1374
—5
) 41,,,.Роль желчных кислот и агентов, связывающих желчные кислоты, у пациентов с коллагеновым колитом
,Кишечник
,2000
, т.46
(стр.170
—5
) 42,,,,,.Повышенное присутствие эозинофильных гранулоцитов, экспрессирующих трансформирующий фактор роста-бета1, при коллагенозном колите
,Scand J Gastroenterol
,2000
, vol.35
(стр.742
—6
) 43« и др.Использование эндоскопии при диарейных заболеваниях
,Gastrointest Endosc
,2001
, vol.54
(стр.821
—3
) 44,,.Распространение коллагенового колита: полезность гибкой ректороманоскопии
,Кишечник
,1992
, т.33
(стр.65
—70
) 45,,,.Микроскопический колит: распространенность и распространение в толстой кишке у пациентов с хронической диареей
,Neth J Med
,2005
, vol.63
(стр.137
—40
) 46,,.Распространенность, анатомическое распределение и диагностика причин хронической диареи в толстой кишке
,Gastrointest Endosc
,2000
, vol.51
(стр.318
—26
) 47,,.Коллагенозный колит: биопсия слизистой оболочки и ассоциация с фекальными лейкоцитами
,Mayo Clin Proc
,1995
, vol.70
(стр.430
—3
) 48,,,,.Лимфоцитарный колит: клиника, лечение и исходы
,Am J Gastroenterol
,2002
, vol.97
(стр.2829
—33
) 49,,,,,.Месалазин с холестирамином или без него в лечении микроскопического колита: рандомизированное контролируемое исследование
,J Гастроэнтерол Hepatol
,2007
, vol.22
(стр.809
—14
) 50,,, et al.Будесонид при коллагенозном колите: двойное слепое плацебо-контролируемое исследование с последующим гистологическим наблюдением
,Гастроэнтерология
,2002
, vol.122
(стр.20
—5
) 51,,,,,.Лечение коллагенового колита будесонидом: рандомизированное двойное слепое плацебо-контролируемое исследование с морфометрическим анализом
,Gut
,2003
, vol.52
(стр.248
—51
) 52« и др.Лечение коллагенового колита будесонидом: рандомизированное двойное слепое плацебо-контролируемое многоцентровое исследование
,Гастроэнтерология
,2002
, vol.123
(стр.978
—84
) 53« и др.Пероральная терапия будесонидом улучшает качество жизни пациентов с коллагеновым колитом
,Int J Colorectal Dis
,2005
, vol.20
(стр.312
—6
) 54,,.Вмешательства для лечения лимфоцитарного колита
,Кокрановская база данных Syst Rev
,2008
55,,, et al.Будесонид при лимфоцитарном колите — рандомизированное двойное слепое плацебо-контролируемое исследование
,Гастроэнтерология
,2007
, vol.132
56,.Эффективность открытого субсалицилата висмута для лечения микроскопического колита
,Гастроэнтерология
,1998
, vol.114
(стр.29
—36
) 57,,,.Неполная ремиссия при кратковременном лечении преднизолоном при коллагенозном колите: рандомизированное исследование
,Scand J Gastroenterol
,2003
, vol.38
(стр.606
—10
) 58,,,.Лечение рефрактерного микроскопического колита азатиоприном и 6-меркаптопурином
,Гастроэнтерология
,2001
, vol.120
(стр.1483
—4
) 59,,,,,.Коллагеновый и лимфоцитарный колит. оценка клинических и гистологических характеристик, ответа на лечение и долгосрочного наблюдения
,Am J Gastroenterol
,2003
, vol.98
(стр.340
—7
) 60« и др.Разрывы слизистой оболочки толстой кишки при коллагенозном колите
,Scand J Gastroenterol
,2006
, vol.41
(стр.726
—9
)© Автор 2010.Опубликовано Oxford University Press от имени Британского гериатрического общества. Все права защищены. Для получения разрешений обращайтесь по электронной почте: [email protected]
Oxford University Press
Борьба с Clostridium Difficile
Январь / Февраль 2012 г.
Джессика Гирдвейн
Колодец старения
Vol. 5 № 1 стр. 18
Пациенты пожилого возраста, подвергшиеся воздействию антибиотиков, хирургическим вмешательствам на желудочно-кишечном тракте, длительному пребыванию в лечебных учреждениях или серьезному заболеванию, подвергаются повышенному риску заражения этой бактериальной инфекцией.
Чтобы позвонить по телефону Clostridium difficile ( C diff ), заболевание, которое в первую очередь угрожает пожилым пациентам в больницах и учреждениях по уходу за престарелыми, будет занозой для медицинских работников. Вирулентная бактериальная инфекция, вызывающая тяжелую диарею, быстро распространяется, и ее трудно удалить из больниц, и за последнее десятилетие ее заболеваемость резко возросла. Фактически, по данным Центров по контролю и профилактике заболеваний (CDC), это вызвало больше смертей в Соединенных Штатах, чем все другие кишечные инфекции вместе взятые.
В то время как инфицированные часто болеют только в легкой форме, C diff может продвинуться до точки, где он «необратимо повреждает толстую кишку», — говорит Уильям А. Петри, младший, доктор медицины, доктор философии, профессор внутренней медицины и патологии и его младший научный сотрудник. директор микробиологии Медицинской школы Университета Вирджинии. В тяжелых случаях C diff может вызвать сепсис, полиорганную недостаточность, перфорацию кишечника или смерть.
Это заболевание, которое традиционно поражает взрослых старше 65 лет, возможно, из-за ослабленной иммунной системы.«Что, по крайней мере, возможно, так это то, что у них не развивается хороший иммунный ответ на токсины C diff , поэтому они более склонны к заражению. Добавьте к этому тот факт, что у них не может развиться хороший иммунный ответ, и они с большей вероятностью испытают рецидив инфекции », — говорит Стюарт Коэн, доктор медицины, соавтор« Руководства по клинической практике для Clostridium difficile Infection in Взрослые », опубликованном в майском выпуске журнала Инфекционный контроль и больничная эпидемиология.
Кроме того, пожилые люди с большей вероятностью страдают другими заболеваниями, такими как болезни сердца и эмфизема, поэтому, как только они заразятся инфекцией, подобной C diff , она с большей вероятностью станет тяжелой, и «пожилой человек не реагирует хорошо переносит агрессивные инфекции, что ухудшает исходы », — говорит Коэн.
Происхождение инфекции
Инфекция C diff (CDI) не всегда может указывать на антибиотики как на виновника, согласно недавним исследованиям.Результаты исследования «Предикторы госпитализации при внебольничной инфекции Clostridium difficile », представленного в октябре на ежегодном научном собрании Американского колледжа гастроэнтерологии, отмечают, что могут существовать другие неопределенные причины инфекции, которые могут предсказать вероятность того, что пациенту потребуется госпитализация.
Другое исследование, проведенное Университетской больницей Уинтропа в Минеоле, штат Нью-Йорк, «Модель прогнозирования тяжести заболевания при поступлении в больницу Clostridium difficile », предполагает, что клиницисты уделяют особое внимание пациентам во время диагностики ИКД, потому что фактор проживания в доме престарелых, по-видимому, служит важным предиктором результатов.
В дополнение к закрытым жилым помещениям и ежедневным групповым занятиям среди жителей домов престарелых, эта группа населения с большей вероятностью будет принимать антибиотики, что, по мнению исследователей, увеличивает вероятность заражения более тяжелой формой болезни.
Стремительный рост показателей
Настоящий взрыв CDI ошеломляет: согласно последним данным CDC, в период с 1996 по 2009 год показатель C diff для госпитализированных людей старше 65 лет увеличился на 200%.С возрастом увеличивался и риск заражения.
Появилось несколько теорий, объясняющих причину такого скачка. Один из них — чрезмерное употребление антибиотиков, в том числе фторхинолонов. « C diff процветает там, где погибают другие бактерии, поэтому антибиотики, которые мы используем при инфекциях, таких как внебольничная пневмония, убивают нормальную кишечную флору. « C diff », — говорит Ребекка Меринг, доктор медицинских наук, научный сотрудник школы медицины Университета Дьюка в Дареме, штат Нью-Йорк.С.
«Самый большой фактор риска для ваших пациентов, приобретающий C diff , — это использование антибиотиков, и разумное использование имеет решающее значение. Одна вещь, которую я часто слышу в учреждениях по уходу за престарелыми, заключается в том, что, когда моча пациента выглядит мутной, первое, что происходит, — это врач прописывает антибиотики, прежде чем оценить, действительно ли это инфекция », — говорит Коэн. Он отмечает, что разумное использование антибиотиков — это то, о чем врачи должны знать, пытаясь контролировать уровень C diff .Такие усилия являются одной из причин, по которым многие больницы внедряют программы управления антибиотиками, возглавляемые врачами-инфекционистами, чтобы помочь врачам более рационально использовать антибиотики.
Другой фактор, ответственный за рост, — это новый штамм бактерий, который, как отмечает CDC, быстро появился в последнее десятилетие. В 2004 г. был обнаружен NAP1, связанный с несколькими вспышками в больницах. Известно, что он более вирулентен, чем другие штаммы, он производит больше экзотоксинов вместе с дополнительным токсином, который называется бинарным токсином.«Этот новый штамм производит в 10 раз больше токсинов, чем предыдущие штаммы», — говорит Петри. По словам Петри, когда он вызывает болезнь, эти случаи более серьезны и вызывают большее количество осложнений.
«Лечение этого штамма часто бывает более трудным, поскольку он устойчив к фторхинолонам», — говорит Меринг.
Она говорит, что о новых случаях ИКД сообщается просто потому, что врачи знают об этом заболевании и ищут его. Повышенная осведомленность, что хорошо, увеличивает вероятность того, что врачи правильно определят симптомы, быстро проверит и подтвердят диагноз.
«Мы также думаем, что улучшенное тестирование выявляет больше случаев, и это также может способствовать увеличению C diff », — отмечает Меринг.
Унция профилактики
Профилактика ИКД зачастую является более простой задачей, чем думают медицинские работники, и многие эффективные процедуры являются результатом логических решений. «У нас есть меры предосторожности, потому что они имеют смысл, хотя никакие исследования не говорят нам, насколько они полезны. К сожалению, исследования по профилактике C diff не очень хороши », — говорит Джон Бартлетт, доктор медицины, профессор медицины и инфекционных болезней Университета Джона Хопкинса в Балтиморе.Тем не менее, следует предпринять следующие разумные меры предосторожности:
• Медицинские работники должны носить халаты и перчатки, чтобы создать барьер между работником и окружающей средой и предотвратить передачу инфекции от практикующих врачей другим пациентам через руки или другие части тела.
• Оперативно идентифицируйте пациентов с помощью C diff . У пациентов будут проявляться клинические симптомы (водянистая диарея, лихорадка, тошнота, боль или болезненность в животе, потеря аппетита) и положительный результат теста на организм C diff или его токсин.
• Поместите пациентов с C diff в отдельные палаты или изолируйте их вместе с другими пациентами с инфекциями C diff . Однако «время, необходимое для разлучения пациентов, еще не получено окончательного ответа. «Важно знать, что даже когда пациент начинает чувствовать себя лучше, мы все равно можем обнаружить C diff в стуле», — говорит Меринг. Лучше подождать, пока пациент не будет выписан из больницы, или, если пациент находится в больнице длительное время, врачи должны подождать, пока он или она не завершит лечение и не исчезнут симптомы, хотя «это другая ситуация. для каждого пациента », — говорит Меринг.
• Мойте руки водой с мылом до и после общения с каждым пациентом. Избегайте растворов на спиртовой основе, так как они не убивают споры C diff .
• Тщательно продезинфицируйте больничные палаты. Как спорообразующий организм C diff может оставаться на поверхностях, таких как перила кровати или столешницы, в течение длительного периода времени. «Он не умирает, а просто сидит днями», — говорит Меринг. Эти споры также устойчивы ко многим антисептикам и дезинфицирующим средствам медицинского назначения, поэтому их сложно удалить.Решение: отбеливатель — лучший вариант, — говорит Меринг. (Исследователи работают над созданием лучшего способа очистки больничных палат. Например, Медицинская школа Университета Дьюка собирается начать тестирование многообещающего нового способа дезинфекции помещений с помощью устройства ультрафиолетового света.)
Диагноз CDI
Бартлетт говорит, что если у пациента положительный результат теста на CDI, самое важное для врачей — это тщательно изучить тест, который они используют. «Существует множество новых тестов, которые довольно сложны, и вы должны знать, на какие результаты вы смотрите», — говорит он.Поскольку эти тесты различаются по показателям и чувствительности, врачи должны быть настроены на работу лаборатории, чтобы иметь возможность точно анализировать результаты. Один такой тест, появившийся за последние пять лет, называется полимеразная цепная реакция (ПЦР), идентифицирует фактическую ДНК из C diff по сравнению с поиском токсинов в тесте стула. Он более чувствителен, поэтому вероятность ложноотрицательного результата меньше.
По словам Меринга, из 40 больниц, входящих в сеть Duke Infection Control Outreach Network, около семи или восьми используются методы ПЦР.«Хотя для этого требуется больше лабораторных знаний, он работает лучше, и я подозреваю, что все больше предприятий начнут переходить на его использование», — говорит она.
Еще до начала тестирования Коэн говорит, что врачи должны быть начеку для пациентов, у которых есть серьезные подозрения на заражение инфекцией. «Если пожилой пациент серьезно заболел диареей, вы должны вылечить его до того, как получите результаты. Чем раньше вы это сделаете, тем больше у вас шансов получить хороший результат », — говорит он. Кроме того, у многих пациентов наблюдается атипичная картина ИКД.У некоторых, отмечает Коэн, может быть кишечная непроходимость. «Часто врачи должны рассмотреть C diff , даже если их пациент не болеет диареей».
Варианты лечения
Большинство пациентов с ИКД можно успешно лечить антибиотиками; Обычно назначают метронидазол или ванкомицин. Новый антибиотик под названием фидаксомицин был недавно одобрен FDA для лечения ИКД. По словам Петри, следует обратить внимание на информацию о препарате, заключающуюся в том, что он предлагает более низкие показатели рецидивов (которые обычно составляют от 10% до 20%), хотя это утверждение еще не одобрено FDA.
В исследовании 2011 года, опубликованном в Медицинский журнал Новой Англии , фидаксомицин сравнивался с ванкомицином. Пациенты получали 200 мг фидаксомицина или 125 мг ваномицина перорально в течение 10 дней. Хотя оба антибиотика излечивали пациентов с одинаковой эффективностью, у тех, кто принимал фидаксомицин, частота рецидивов была значительно ниже (15,4%), чем у тех, кто принимал ваномицин (25,3%).
Хотя фидаксомицин, безусловно, многообещающий, Меринг говорит, что не ожидает, что в ближайшее время он станет основной формой лечения.«Сейчас это очень дорого. Поскольку исследование показало, что он эквивалентен с точки зрения эффективности при первом появлении, он может стать хорошим выбором для пациентов с рецидивирующими инфекциями », — говорит она. «Нам нужно будет получить больше данных, и им нужно будет сделать их более практичными с точки зрения цены, чтобы увидеть широкое применение».
Хотя антибиотики могут быть лечением первой линии, многие случаи ИКД повторяются и могут потребовать дополнительных процедур. Один из таких вариантов, фекальная трансплантация, берет стул от здорового донора и заменяет содержимое толстой кишки у пациентов с C diff .Однако процедура подходит в первую очередь для лечения рецидива. «Было зарегистрировано около 250 случаев, и процедура почти во всех случаях успешна», — отмечает Бартлетт. По его словам, это важная процедура, с которой должны ознакомиться врачи, потому что пациенты часто приходят в офис и спрашивают об этих трансплантатах после проведения интернет-исследований.
Недавние исследования, представленные на ежегодном собрании Американского колледжа гастроэнтерологии, подтверждают эффективность трансплантации фекалий.Одно исследование, проведенное в Центре здоровья пищеварительной системы при баптистском медицинском центре Integris в Оклахома-Сити, показало, что симптомы C diff исчезли у 98% пациентов, перенесших процедуру.
Но врачи должны информировать пациентов о том, что трансплантация фекалий уместна только в том случае, если стандартный метод лечения рецидива не дает результатов, отмечает он. Количество врачей, выполняющих эту процедуру, ограничено, поэтому Бартлетт рекомендует практикующим врачам знать, где в их районе она доступна.
Новая хирургическая процедура дает надежду 10% тяжелобольных пациентов, которым из-за ИКД требуется полная колэктомия. В недавнем исследовании, опубликованном в Annals of Surgery, , авторы выполнили илеостомию у 42 пациентов и сравнили результаты с 42 пациентами, которые ранее перенесли колэктомию. В группе илеостомии восемь пациентов умерли по сравнению с 21 в группе колэктомии. Хотя исследователи говорят, что для подтверждения их результатов необходимы рандомизированные испытания, Бартлетт считает, что операция — захватывающий шаг вперед.«Хорошая новость об этой процедуре заключается в том, что она позволяет пациенту сохранить толстую кишку», — говорит он.
Будущее для CDI
Вакцина для профилактики C diff уже прошла фазу 2 / раннюю фазу 3 испытаний. По словам Бартлетта, вакцина подойдет только пациентам из группы риска, а именно пожилым людям, которые госпитализированы и принимают антибиотики. В будущем пациенты, которые ожидают госпитализации, например, для плановой операции, и которые будут подвергаться воздействию антибиотиков, станут хорошими кандидатами для вакцинации.Кроме того, пациенты с ослабленным иммунитетом, которые все еще реагируют на вакцины, тоже могут это рассмотреть. «Мы все еще ждем результатов по вакцине, но знаем, что она будет эффективной», — говорит Бартлетт.
Тем не менее, эксперты продолжают развивать эту область, чтобы предотвратить будущие вспышки болезни в больницах. «Ряд новых лекарств и стратегий, готовящихся к выпуску, изменят всю область применения C diff за пять лет», — говорит Коэн.
Одна из областей, за которой пристально следят специалисты-инфекционисты, — это передача ИКД в общество.« C diff получают люди, которые не обращались в медицинские учреждения или больницы. Это беспокоит всех, потому что инфекция выходит, — говорит Меринг. Кроме того, врачи остаются в неведении о том, как он распространяется в обществе, хотя будущие исследования определят, откуда он исходит и как сдержать эту опасную инфекцию.
— Джессика Гирдвейн — писатель-фрилансер из Чикаго, опубликовавшая статьи о здоровье в нескольких национальных журналах.
Антациды могут увеличивать ИКД
Использование антацидов связано с осложнениями и смертностью от инфекции Clostridium difficile (ИКД), согласно недавнему исследованию клинических инфекционных заболеваний. Исследователи рассмотрели 485 случаев пациентов в Военно-морском медицинском центре в Сан-Диего и обнаружили, что «14% пациентов, которые получали кислотосупрессивную терапию и лечились от ИКД, имели дальнейшие осложнения по сравнению с теми, кто не получал подавление кислоты.Эти повышенные шансы серьезности заболевания и смертности были особенно заметны у людей старше 80 лет. Исследователи предлагают врачам прекратить ненужное использование кислотоподавляющих препаратов у своих пациентов после постановки диагноза ИКД или при подозрении на инфекцию.
— Источник: Клинические инфекционные заболевания
C Diff увеличивает время пребывания в больнице
Госпитализированные пациенты, инфицированные Clostridium difficile ( C diff ), наиболее частой причиной инфекционной диареи в больницах, будут оставаться госпитализированными в среднем примерно на шесть дней дольше, новый исследование указывает.Эксперты говорят, что профилактика — ключ к сдерживанию распространения бактериальной инфекции.
В рамках исследования, опубликованного 5 декабря в CMAJ , исследователи проанализировали информацию о почти 137 000 госпитализаций в Оттаве, Канада, за семь лет. Из этих госпитализаций 1393 пациента заразились C diff и провели в больнице 34 дня по сравнению с восемью днями для тех, кто не был инфицирован.
Однако пациенты с C diff , как правило, имели более серьезные заболевания, что принимали во внимание исследователи.Затем они подсчитали, что заражение фактически продлило пребывание в больнице в среднем на шесть дней.
«Мы считаем, что наше исследование обеспечивает наиболее точную оценку влияния приобретенного в больнице C diff icile на продолжительность пребывания в больнице», — говорит автор исследования Алан Форстер, старший научный сотрудник Исследовательского института больницы Оттавы и доцент в Университет Оттавы, говорится в пресс-релизе об исследовании. Он отметил, что новые инструменты для сбора данных о больницах и предоставления более точной информации активизируют усилия по профилактике инфекций.
— Источник: CMAJ
Кровотечение из нижних отделов желудочно-кишечного тракта у пожилых людей
ВВЕДЕНИЕ
Кровотечение из нижних отделов желудочно-кишечного тракта (ЖКТ) является важной причиной повышенной заболеваемости и смертности среди пожилых людей. Частота кровотечений из нижних отделов ЖКТ увеличивается с возрастом, причем более чем в 200 раз увеличивается с третьего по девятое десятилетие жизни. Частота кровотечений из нижних отделов ЖКТ в США колеблется от 20.От 5 до 27 на 100 000 человек в год, и чаще встречается у мужчин, чем у женщин. 1 Повышенная частота кровотечений из нижних отделов желудочно-кишечного тракта у пожилых людей соответствует увеличению числа конкретных заболеваний желудочно-кишечного тракта, увеличению числа сопутствующих заболеваний и усилению полипрагмазии. Заболевания желудочно-кишечного тракта, связанные с кровотечением из нижних отделов желудочно-кишечного тракта, которые чаще встречаются у пожилых людей, включают дивертикулез, эктазию сосудов, ишемический колит и новообразования толстой кишки. Кровоизлияние и наличие серьезного сопутствующего заболевания являются двумя наиболее важными факторами в прогнозировании смертности среди пациентов с желудочно-кишечным кровотечением. 2 Коморбидные заболевания включают атеросклеротическое сердечно-сосудистое заболевание, цереброваскулярное заболевание и злокачественные новообразования. Использование антикоагулянтов и нестероидных противовоспалительных препаратов (НПВП) увеличивает вероятность желудочно-кишечного кровотечения.
ПАТОФИЗИОЛОГИЯ КРОВОТЕЧЕНИЯ НИЖНЕГО ЖКТ
Кровотечение из нижних отделов ЖКТ может быть острым, скрытым или скрытым кровотечением. Острое кровотечение из нижних отделов ЖКТ проявляется в виде мелены или гематохезии. Скрытое кровотечение обычно выявляется с помощью гваякового теста стула и является наиболее частым проявлением кровотечения из нижних отделов ЖКТ у пожилых людей, которое встречается у 10% взрослого населения.Примечательно, что пациенты, теряющие 100 мл крови в день, могут иметь совершенно нормальный стул. 3,4 Неизвестное кровотечение — это когда источник кровотечения трудно обнаружить при обычных эндоскопических и радиологических исследованиях. Источник кровотечения не установлен примерно у 5% пациентов. 5
__________________________________________________________________________________________________________________________
СВЯЗАННОЕ СОДЕРЖАНИЕ
Сосудистая эктазия антрального отдела желудка («арбузный желудок») как причина хронического желудочно-кишечного кровотечения
Уход за пациентом с терминальной стадией деменции
________________________________________________________________________________5__________________________________________
ПРИЧИНЫ КРОВОТЕЧЕНИЯ ИЗ НИЖНЕГО ЖЕЛУДКА
Есть много причин кровотечений из нижних отделов ЖКТ у пожилых людей.Наиболее частыми причинами кровотечения из нижних отделов ЖКТ являются дивертикулярная болезнь и сосудистые эктазии. Менее распространенными причинами кровотечения из нижних отделов ЖКТ являются воспалительные заболевания толстой кишки из-за инфекционного колита, ишемического колита, идиопатического воспалительного заболевания кишечника, пострадиационного колита, новообразований, постполипэктомического кровотечения и геморроя. Есть и другие, более редкие причины, которые включают поражение Дьелафуа и колоректальный варикоз. 6,7
Дивертикулез Coli
Заболеваемость дивертикулезом кишечной палочки увеличивается с возрастом примерно с 5% людей в возрасте 40 лет до 65% в возрасте 85 лет. 8 Хотя у большинства пациентов дивертикулез протекает бессимптомно, примерно у 3-5% может развиться кровотечение из нижних отделов ЖКТ, обычно в форме гематохезии. 9 Дивертикулярная болезнь является наиболее частой причиной кровотечений из нижних отделов ЖКТ, частота которых колеблется от 15 до 48% пациентов с кровотечениями из нижних отделов желудочно-кишечного тракта, в зависимости от серии. Дивертикулярное кровотечение может быть тяжелым, со значительной заболеваемостью 10-20%. Факторы риска кровотечения включают прием НПВП, недостаток пищевых волокон, запоры и пожилой возраст. 10-12 Кровотечение обычно прекращается спонтанно, менее чем 1% пациентов нуждаются в более чем 4 единицах крови. 9 Однако кровотечение может стать более гемодинамически значимым у пожилых пациентов с сопутствующими заболеваниями, такими как цереброваскулярное заболевание или атеросклеротическое сердечно-сосудистое заболевание, а также у пациентов с полипрагмазией, которые могут принимать антикоагулянты или НПВП.
Сосудистая эктазия
Сосудистая эктазия или ангиодисплазия может возникать в толстой и тонкой кишке.У пожилых они возникают гораздо чаще, чем телеангиэктазии, гемангиомы или врожденные артериовенозные мальформации. Это дегенеративные поражения ранее нормальных кровеносных сосудов, которые могут возникать в любом месте толстой кишки, но чаще встречаются в слепой кишке и правой толстой кишке. Эктазия сосудов тонкой кишки является наиболее частым источником кровотечений из неясного желудочно-кишечного тракта, составляющим до 60% случаев. 13,14 Кровотечение может проявляться железодефицитной анемией и положительным стулом на скрытую кровь.Однако у 15% пациентов кровотечение бывает массивным.
Воспалительные заболевания толстой кишки
Различные типы воспалительных заболеваний толстой кишки могут быть неразличимы при первичном представлении и при эндоскопическом исследовании. Клинические проявления боли в животе, кровотечения из нижних отделов ЖКТ, лихорадки и обезвоживания являются общими для всех. Эндоскопически слизистая оболочка может казаться отечной, рыхлой и изъязвленной при любом из различных типов колита, хотя характеристики, характерные для различных типов колита, могут помочь в диагностике.Наиболее частыми формами у пожилых людей являются ишемический колит, инфекционный колит, идиопатическое воспалительное заболевание кишечника и пострадиационный колит. Ишемический колит составляет 3-9% всех случаев кровотечений из нижних отделов ЖКТ у пожилых людей. 1,15 Атеросклероз толстой кишки почти универсален у пожилых людей и предрасполагает к ишемическому колиту. Ишемический колит возникает в результате снижения кровоснабжения толстой кишки в результате гипотонии, эмболических событий или анатомических или функциональных изменений сосудистой сети брыжейки.Чаще всего не удается идентифицировать провоцирующее событие или факторы, приводящие к поражению. Однако история гипотензивного события подтверждает диагноз.
Пациенты часто жалуются на схваткообразную боль внизу живота, за которой следует гематохезия или кровавая диарея. Кровотечение редко бывает сильным. Это может быть осложнено перфорацией или образованием стриктуры, что может потребовать хирургического вмешательства, включая гемиколэктомию. 16 Пожилые люди более подвержены риску инфекционного колита и его осложнений, чем молодые люди. 17 Кроме того, с возрастом увеличивается смертность от инфекционного колита. 18 Наиболее частыми причинами кишечных инфекций у пожилых людей являются Campylobacter, Salmonella, Shigella, Escherichia coli 0157: H7 и Clostridium difficile. 19 C. difficile как причина диареи и кровотечения из нижних отделов желудочно-кишечного тракта должна рассматриваться у пожилых пациентов в учреждениях длительного ухода и больницах, а также у всех пациентов, которые недавно получали лечение антибиотиками. Инфекционный колит предлагается после употребления недоваренной рыбы или мяса и во время вспышек кровавой диареи в обществе и, конечно, в учреждениях длительного ухода или больницах.E. coli 0157: H7 имеет серьезные осложнения, такие как острая тромботическая тромбоцитопеническая пурпура и смерть у пожилых людей. Кровотечение редко бывает массивным у пациентов с инфекционным колитом, при этом гематохезия отмечается менее чем в 10% случаев. 20 Идиопатическое воспалительное заболевание кишечника (ВЗК) может возникать у пожилых людей, хотя и с гораздо меньшей частотой, чем у молодых людей. У пожилых людей он встречается реже, чем ишемическая болезнь кишечника. Заболеваемость ВЗК бимодальна, второй пик приходится на возраст от 60 до 70 лет.21 Примерно у 15% всех пациентов с воспалительным заболеванием кишечника симптомы развиваются после 65 лет. 21,22 Хотя желудочно-кишечное кровотечение часто встречается при ВЗК, тяжелая гематохезия встречается нечасто. Кровотечение из нижних отделов ЖКТ при ВЗК является причиной госпитализации у 6% пациентов с болезнью Крона и 1,4-4,2% пациентов с язвенным колитом. 23,24 Пострадиационный колит может быть источником кровотечений из нижних отделов ЖКТ у пожилых людей, с большей частотой злокачественных новообразований, требующих облучения.Это может проявляться как скрытое, массивное кровотечение или хроническая железодефицитная анемия.
Новообразования
Доброкачественные и злокачественные новообразования толстой и прямой кишки у пожилых пациентов в 10-20% случаев являются причиной кровотечений из нижних отделов ЖКТ. 25 Кровотечение — это начальный симптом у 26% пациентов с колоректальными новообразованиями. 26,27 Хотя кровотечение обычно скрытое или легкое, оно редко может проявляться как массивное кровотечение, если имеется эрозия большого сосуда или если пациент принимает антикоагулянты или НПВП.Кровотечение часто может быть связано с запором или диареей, изменением калибра стула или потерей веса.
Кровотечение после полипэктомии
Кровотечение является осложнением колоноскопической полипэктомии примерно в 0,7–2,5% случаев и является источником кровотечения примерно у 3% пациентов. 28,29 Чаще всего следует за удалением полипа на сидячей кости. Гематохезия обычно развивается вскоре после полипэктомии, но в некоторых случаях может быть отсрочена на срок до 1 недели после процедуры. 30
Геморрой
Геморрой — частый источник кровотечения у пожилых пациентов с перемежающейся гематохезией небольшого объема, которая часто покрывает только стул. Коморбидное заболевание После кровотечения наличие серьезного сопутствующего заболевания является вторым по важности фактором в прогнозировании смертности среди пациентов с желудочно-кишечным кровотечением. 2 К ним относятся сердечно-сосудистые заболевания, цереброваскулярные заболевания и злокачественные новообразования. Атеросклеротическое сердечно-сосудистое заболевание является причиной ишемической болезни кишечника.Атеросклеротическая болезнь сердца с фибрилляцией предсердий связана с эмболическими событиями в кишечнике, ведущими к ишемической болезни кишечника. Порок аортального клапана связан с эктазией сосудов толстой кишки. Полифармация Повышенное употребление лекарств, таких как антикоагулянты и НПВП, пожилыми людьми по сравнению с более молодыми людьми увеличивает вероятность желудочно-кишечного кровотечения. Пожилые пациенты с артритом часто в значительной степени используют НПВП, которые вызывают не только изъязвление верхних отделов желудочно-кишечного тракта, но также язвы тонкого и толстого кишечника, которые могут кровоточить.Кроме того, НПВП и антикоагулянты могут усиливать кровотечение из-за их влияния на функцию тромбоцитов и факторы свертывания крови.
КЛИНИЧЕСКИЙ КУРС И ДИАГНОСТИЧЕСКАЯ ОЦЕНКА
У пожилых пациентов с кровотечением из нижних отделов ЖКТ клиническое течение может широко варьироваться от скрытого кровотечения до массивного опасного для жизни кровотечения и смерти. Часто осложняется сопутствующими заболеваниями и полипрагмазией. Таким образом, оценка корректируется с учетом частоты и тяжести кровотечения и клинического статуса пациента.Подробный анамнез и физикальное обследование важны, но могут быть осложнены наличием визуальных, слуховых и когнитивных нарушений. Может возникнуть необходимость посоветоваться с лечащим врачом, лицом, осуществляющим уход, и, возможно, даже с фармацевтом, чтобы получить анамнез, такой как степень кровотечения, продолжительность симптомов, наличие сопутствующих заболеваний, предшествующий хирургический анамнез, известные лекарственные аллергии, а также недавние и текущие использование лекарств, таких как клопидогрель, варфарин и НПВП. Общие симптомы заболевания могут быть неочевидными.Например, у пожилых пациентов, принимающих НПВП, боль в животе может не быть серьезной жалобой, и может возникнуть безболезненное кровотечение, которое может быть опасным для жизни. 31-33 Важное значение имеет физикальное обследование для оценки тяжести кровотечения и состояния пациента с акцентом на наличие ортостатических изменений, признаки сердечно-легочной недостаточности, стигматы хронического заболевания печени и доказательства коагулопатии. Пациентам с когнитивными нарушениями рекомендуется краткое обследование психического состояния во время или после госпитализации, если это возможно.Информированное согласие на процедуры может быть трудно получить пациентам, страдающим когнитивной дисфункцией. За исключением случаев действительно опасной для жизни чрезвычайной ситуации, следует предпринять все возможные попытки получить согласие на процедуры тестирования от пациента, если он компетентен, или от суррогатной матери. В случае, если с опекуном невозможно связаться, необходимо получить административное согласие. 34 У пациентов с легким, хроническим или скрытым кровотечением с железодефицитной анемией обследование может проводиться в больнице или амбулаторно, в зависимости от клинического состояния пациента.Время проведения тестов и тип вмешательства должны быть индивидуализированы, особенно для ослабленных пожилых пациентов, в зависимости от функционального статуса, его влияния на исход и доступных диагностических стратегий. Не следует отказываться от различных рассматриваемых вмешательств только по причине возраста.
В большинстве случаев кровотечение из нижних отделов ЖКТ прекращается самопроизвольно после проведения соответствующей реанимации и поддерживающей терапии. Однако в некоторых случаях это может быть опасным для жизни и потребовать эндоскопического, радиологического или хирургического вмешательства.Поскольку примерно у 10-15% пациентов с гематохезией может быть источник кровотечения из верхних отделов ЖКТ, важно исключить источник кровотечения из верхних отделов ЖКТ. 35,36 Неотложная колоноскопия, выполняемая в течение 24 часов после госпитализации после быстрой чистки, является лучшим тестом для оценки кровотечения из нижних отделов ЖКТ после реанимации пациента и стабилизации гемодинамики. 37 У пациентов с активным кровотечением, когда колоноскопия невозможна из-за массивного кровотечения, радионуклидная визуализация и ангиография брюшной полости могут помочь определить источник кровотечения. 38,39 Есть важные соображения, касающиеся методов диагностики и лечения пожилых пациентов. У пожилых пациентов чаще используются кардиостимуляторы с дефибрилляторами или без них. Рекомендации по ведению пациентов, которым требуется эндоскопия и которые имеют кардиостимуляторы и внутренние дефибрилляторы, не определены. Часто может быть показана консультация кардиолога. Следует рассмотреть альтернативные способы удаления ткани, разрушения или гемостаза, чтобы упростить ведение пациентов для контроля кровотечения с помощью дефибрилляторов, таких как гемоклипсы, устройства для перевязки и инъекции адреналина и склерозирующих агентов.Общий принцип гериатрической фармакологии, заключающийся в том, чтобы начинать с низких доз лекарств и постепенно переходить к более высоким дозам, является важным изречением при осознанной седации пожилых людей во время эндоскопии. Начальные дозировки должны быть ниже, а титрование — более постепенным. 40 Подсчитано, что у 5% пациентов с желудочно-кишечным кровотечением, скрытым или явным, эндоскопия и колоноскопия верхних отделов желудочно-кишечного тракта будут отрицательными. Этот сценарий скрытого кровотечения чаще встречается у пожилых пациентов. 41
Радионуклидное сканирование и брюшная артериография могут быть полезны, когда кровотечения достаточно для выявления поражения.Доступны новые эндоскопические методы для оценки состояния тонкой кишки, которая может быть важным источником явных или скрытых кровотечений у пожилых людей. Беспроводная капсульная эндоскопия — полезный инструмент для диагностики кровотечения из неясного желудочно-кишечного тракта, позволяющий неинвазивно визуализировать всю тонкую кишку. 42 Толкающая энтероскопия и двухбаллонная энтероскопия также могут быть полезны как при оценке, так и при лечении неясных желудочно-кишечных кровотечений из тонкой кишки. 43
ЛЕЧЕНИЕ
После первоначальной оценки колоноскопия является не только лучшим методом оценки, но и лучшим методом лечения пациентов с кровотечением из нижних отделов ЖКТ.Колоноскопия предоставляет множество методов для контроля кровотечения, включая термокоагуляцию нагревательного зонда или биполярного зонда, перевязку бандажа, коагуляцию аргоноплазмой, металлические зажимы, инъекцию адреналина и склерозирующего агента, а также волокнистый клей. При стойком кровотечении, не поддающемся контролю с помощью колоноскопических методов, абдоминальная ангиография с инфузией вазопрессина или эмболизация кровоточащего сосуда успешна примерно в 90% случаев. Эмболизация частицами поливинилового спирта или микропотоками обеспечивает более надежные средства контроля кровотечения, но может осложняться инфарктом кишечника почти у 20% пациентов. 44 Кроме того, частота рецидивов кровотечений составляет 50%, а у пожилых часто встречается непереносимость сердечно-сосудистых осложнений вазопрессина. 45,46 Пациентам, у которых ангиографическая или эндоскопическая терапия неэффективна, может потребоваться операция. Необходимо приложить все усилия для определения источника кровотечения до направления на операцию, которая часто требует слепой сегментарной колэктомии и сопряжена со значительным риском осложнений у пожилых людей. Положительная предоперационная ангиограмма региональной локализации снижает риск повторного кровотечения. 45 Слепая сегментарная резекция связана с частотой повторного кровотечения 47% и уровнем заболеваемости и смертности 83% и 57% соответственно. 47-52 У пожилых людей есть особые проблемы с сопутствующими заболеваниями и полипрагмазией.
Например, метронидазол, используемый для лечения колита, вызванного C. difficile, может препятствовать окислению варфарина и вызывать чрезмерную антикоагуляцию. Общие принципы лечения пожилых пациентов с ВЗК такие же, как и для более молодых пациентов, хотя исследований, специально предназначенных для пожилого населения, нет.Однако лечение ВЗК у пожилых сопряжено со значительными осложнениями. Например, остеопороз — серьезная проблема у пожилых пациентов с ВЗК, принимающих кортикостероиды. У пожилых пациентов с ВЗК, принимающих эти агенты, необходимо обследовать на предмет остеопороза и предложить профилактику такими агентами, как бифосфонаты и кальций с витамином D. 53 У большинства пациентов с кровотечением из нижних отделов желудочно-кишечного тракта кровотечение контролируется или прекращается спонтанно, с менее чем 1 раз. % пациентов, которым требуется переливание более 4 единиц крови. 9 Jensen et al. 22 сообщили об отсутствии повторного кровотечения в течение 30 месяцев наблюдения после эндоскопической терапии по сравнению с частотой повторного кровотечения 53% у пациентов, получавших только консервативную медикаментозную терапию. Однако, несмотря на улучшение локализации кровотечения и целенаправленное лечение поражений, смертность от тяжелых кровотечений остается 10%. 45
ЗАКЛЮЧЕНИЕ
Кровотечение из нижних отделов ЖКТ является значительной причиной повышенной заболеваемости и смертности среди пожилого населения.Заболеваемость увеличивается с возрастом и соответствует увеличению частоты конкретных заболеваний желудочно-кишечного тракта, более распространенных у пожилых людей, увеличению частоты сопутствующих заболеваний в этой популяции и полипрагмазии, которая чаще встречается у пожилых людей. При надлежащей оценке и лечении успешный результат будет достигнут у большинства пожилых пациентов с кровотечением из нижних отделов ЖКТ.
Кровавая диарея — Кровавый стул
Кровавая диарея может указывать на относительно легкое состояние, такое как геморрой или анальная трещина, или может быть вызвана опасным для жизни состоянием, например разрывом варикозного расширения вен пищевода или кровоточащей язвенной болезнью.
У детей кровавый понос чаще всего возникает из-за бактериальной инфекции и воспаления в нижних отделах желудочно-кишечного тракта. Это часто связано с употреблением в пищу продуктов, зараженных бактериями и паразитами.
Черный дегтеобразный понос обычно указывает на то, что кровь идет из верхних отделов желудочно-кишечного тракта (пищевод, желудок и двенадцатиперстная кишка), тогда как ярко-красный или темно-бордовый понос часто возникает из-за кровотечения в нижних отделах желудочно-кишечного тракта (толстая кишка, прямая кишка и задний проход).Кровавый понос, связанный с головокружением или рвотой кровью, следует немедленно обследовать в условиях неотложной помощи.
Причины кровавой диареи со стороны желудочно-кишечного тракта
Причины кровавой диареи в желудочно-кишечном тракте включают:
Анальная трещина
Кровоточащая язвенная болезнь
Порок развития кровеносных сосудов
Ишемия или непроходимость кишечника
Рак толстой кишки
Запор
Дивертикулез
Травма пищевода или варикозное расширение вен пищевода
Гастроэнтерит
Геморрой
Воспалительное заболевание кишечника (болезнь Крона или язвенный колит)
Кишечная инфекция (пищевое отравление)
Кишечные полипы или опухоль кишечника
Дивертикул Меккеля (аномальный мешок около нижнего конца тонкой кишки)
Выпадение прямой кишки
Варикозное расширение вен желудка
Другие причины кровавой диареи
Кровавый понос также может быть вызван:
Серьезные или опасные для жизни причины кровавой диареи
Любой тип кровянистого стула должен быть осмотрен врачом.Кровавый понос может указывать на серьезное и потенциально опасное для жизни заболевание, расстройство или состояние, включая:
Каковы возможные осложнения кровавой диареи?
Со временем кровавая диарея может привести к серьезным осложнениям, включая:
Что-то в вашем рационе вызывает диарею?
Узнайте, как определять продукты или ингредиенты, от которых у вас пробежка.
С возрастом наша пищеварительная система становится более чувствительной к определенным типам продуктов и методам приготовления пищи.Если раньше вы, возможно, обращались с самой острой пищей, не вспотев, то теперь, когда супер-горячее куриное карри вызывает у вас пищеварительную драму, известную как диарея, — неудобный, бесформенный, водянистый стул.
Иногда диарея возникает из-за основного заболевания или как побочный эффект лекарства (см. «Другие причины диареи»). Однако часто причиной является диета.
Триггеры диареиСледующие факторы могут вызвать жидкий стул или ухудшить его состояние.
Сахар. Сахар стимулирует кишечник, вырабатывая воду и электролиты, которые ослабляют стул. Если вы употребляете много сахара, у вас может развиться диарея. Одним из главных нарушителей является фруктоза, которая естественным образом содержится во фруктах (например, персиках, грушах, вишнях и яблоках) или добавляется в продукты и напитки, такие как яблочное пюре, газированные напитки и сокосодержащие напитки. «Семьдесят пять процентов людей, которые потребляют более 40–80 граммов фруктозы в день, заболевают диареей», — говорит гастроэнтеролог доктор Нортон Гринбергер, профессор Гарвардской медицинской школы.Другой преступник: искусственные подсластители, такие как сорбит, маннит и ксилит (содержатся в жевательной резинке без сахара, конфетах и лекарствах).
Молочные продукты. Они содержат лактозу, которую некоторые люди с трудом переваривают. Не упустите сыр, молоко и мороженое, а также многие другие продукты.
FODMAP. Фруктоза, искусственные подсластители и лактоза являются частью группы плохо усваиваемых сахаров, которые могут вызывать диарею, известных как FODMAP (ферментируемые олигосахариды, дисахариды, моносахариды и полиолы).Другие источники FODMAP включают пшеницу, рожь, лук, чеснок, бобовые (нут, чечевицу, фасоль), мед, фисташки, кешью, спаржу и артишоки.
Глютен. Глютен — это белок, содержащийся в пшенице, ячмене, ржи, пиве и даже заправках для салатов. Людям, чувствительным к глютену, может быть трудно переваривать глютен, и в результате у них может развиться диарея. У людей с глютеновой болезнью употребление глютена провоцирует атаку тела слизистой оболочки тонкой кишки, что может нанести серьезный ущерб.
Жареные или жирные продукты. Некоторым людям трудно переваривать сливочную или жареную пищу. «Когда жирная пища не всасывается нормально, она попадает в толстую кишку, где расщепляется на жирные кислоты, заставляя толстую кишку выделять жидкость и вызывать диарею», — говорит доктор Гринбергер.
Острая пища. Острые соусы могут маскировать высокое содержание жира, особенно в блюдах текс-мекс или карри. И есть неприятный побочный эффект: «Если вы едите много острой острой пищи, у вас может появиться жжение в прямой кишке», — говорит доктор.Гринбергер.
Кофеин. Кофеин ускоряет работу пищеварительной системы. Он содержится в кофе, чае, шоколаде, многих газированных напитках и продуктах, приправленных кофе или шоколадом.
ИсправлениеДоктор Гринбергер рекомендует определять продукты и напитки, которые вызывают у вас диарею. Ведение дневника питания — отличное начало, равно как и посещение врача, чтобы убедиться, что что-то еще не отвечает за ваши симптомы.
Если виновата еда, то доктор.Гринбергер говорит, что диета без FODMAP должна избавить от диареи за неделю или две. Поскольку многие продукты с FODMAP, такие как фрукты и овощи, полезны для здоровья, лучше всего вместе с диетологом разработать меню без FODMAP, которое включает другие полезные продукты.
Получить помощьХроническая диарея может мешать вашей жизни дома и на работе. Даже если это не серьезно, его непредсказуемость и срочность могут заставить вас отказаться от общения. А некоторые люди не решаются довести проблему до сведения врача, потому что думают, что это несерьезно, или потому, что это неудобно.Доктор Гринбергер рекомендует всем, кто страдает хронической диареей, обратиться к врачу, особенно если есть другие предупреждающие признаки, такие как низкий аппетит или потеря веса. «Причины и методы лечения хронической диареи сложны, — говорит доктор Гринбергер. «Не пытайтесь понять это самостоятельно».
Другие причины диареи
У пожилых людей диарея часто оказывается побочным эффектом лекарств. «Такие вещи, как антибиотики и лекарства от подагры, могут вызывать диарею, изменяя движения в кишечнике и популяцию бактерий в нашем кишечнике», — говорит доктор Нортон Гринбергер, профессор Гарвардской медицинской школы. «Но есть также 20 или 30 расстройств кишечника, которые могут вызвать жидкую дефекацию». |
Изображение: 5432action / Getty Images
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента.Обратите внимание на дату последнего обзора или обновления всех статей. На этом сайте нет контента, независимо от даты, никогда не следует использовать вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Диарея | Гастроэнтеролог в Хантсвилле, AL
Что такое понос?
Диарея жидкий, водянистый стул. У человека с диареей стул обычно бывает более трех раз в день. Люди с диареей могут выделять более литра стула в день.Острая диарея — распространенная проблема, которая обычно длится 1-2 дня и проходит сама по себе без специального лечения. Продолжительная диарея, продолжающаяся более 2 дней, может быть признаком более серьезной проблемы и представляет собой риск обезвоживания. Хроническая диарея может быть признаком хронического заболевания.
Диарея может вызвать обезвоживание, что означает, что организму не хватает жидкости для нормального функционирования. Обезвоживание особенно опасно для детей и пожилых людей, и его необходимо лечить немедленно, чтобы избежать серьезных проблем со здоровьем.См. Обезвоживание.
Люди всех возрастов могут заболеть диареей, а у среднего взрослого человека приступы острой диареи случаются примерно четыре раза в год. В Соединенных Штатах к 5 годам у каждого ребенка будет от семи до 15 эпизодов диареи.
Что вызывает диарею?
Острая диарея обычно связана с бактериальной, вирусной или паразитарной инфекцией. Хроническая диарея обычно связана с функциональными расстройствами, такими как синдром раздраженного кишечника или воспалительное заболевание кишечника.
Некоторые из наиболее распространенных причин диареи включают следующее:
- Бактериальные инфекции.Некоторые типы бактерий, попадающие в организм с зараженной пищей или водой, могут вызвать диарею. Распространенными виновниками являются Campylobacter, Salmonella, Shigella и Escherichia coli (E. coli).
- Вирусные инфекции. Многие вирусы вызывают диарею, включая ротавирус, вирус Норуолк, цитомегаловирус, вирус простого герпеса и вирусный гепатит.
- Пищевая непереносимость. Некоторые люди не могут переваривать пищевые компоненты, такие как искусственные подсластители и лактозу — сахар, содержащийся в молоке.
- Паразиты.Паразиты могут проникать в организм через пищу или воду и оседать в пищеварительной системе. Паразиты, вызывающие диарею, включают Giardia lamblia, Entamoeba histolytica и Cryptosporidium.
- Реакция на лекарства. Антибиотики, лекарства от кровяного давления, лекарства от рака и антациды, содержащие магний, могут вызывать диарею.
- Заболевания кишечника. Воспалительное заболевание кишечника, колит, болезнь Крона и целиакия часто приводят к диарее.
- Функциональные расстройства кишечника.Диарея может быть симптомом синдрома раздраженного кишечника.
У некоторых людей диарея развивается после операции на желудке или удаления желчного пузыря. Причиной может быть изменение скорости прохождения пищи по пищеварительной системе после операции на желудке или увеличение желчи в толстой кишке после операции на желчном пузыре.
Люди, посещающие зарубежные страны, подвержены риску диареи путешественников, вызванной употреблением в пищу продуктов питания или питьевой воды, зараженной бактериями, вирусами или паразитами.Диарея путешественников может стать проблемой для людей, посещающих развивающиеся страны. Посетители США, Канады, большинства европейских стран, Японии, Австралии и Новой Зеландии не сталкиваются с большим риском диареи путешественников.
Во многих случаях причину диареи невозможно определить. Если диарея проходит сама по себе, тщательный поиск причины обычно не требуется.
Каковы симптомы диареи?
Диарея может сопровождаться спазмами, болями в животе, вздутием живота, тошнотой или острой необходимостью сходить в туалет.В зависимости от причины у человека может подниматься температура или стул с кровью.
Диарея у детей
У детей могут быть острые и хронические формы диареи. Причины включают бактерии, вирусы, паразиты, лекарства, функциональные расстройства кишечника и чувствительность к пище. Заражение ротавирусом — наиболее частая причина острой детской диареи. Ротавирусная диарея обычно проходит через 3–9 дней. Детей в возрасте от 6 до 32 недель можно вакцинировать против вируса вакциной под названием Rotate.
Если у вашего ребенка понос, не стесняйтесь обращаться к врачу за советом. Диарея особенно опасна для новорожденных и младенцев, приводя к обезвоживанию всего через день или два. Ребенок может умереть от обезвоживания в течение нескольких дней. Основное лечение диареи у детей — регидратация для быстрого восполнения потерянной жидкости. См. Обезвоживание.
Отведите ребенка к врачу, если через 24 часа не наступит улучшения или появятся какие-либо из следующих симптомов:
- стул, содержащий кровь или гной
- черные табуреты
- температура выше 102 градусов
- признаки обезвоживания
Лекарства для лечения диареи у взрослых могут быть опасны для детей и должны приниматься только под руководством врача.
Обезвоживание
Диарея может вызвать обезвоживание, что означает, что организм потерял слишком много жидкости и слишком много электролитов и не может нормально функционировать. Обезвоживание особенно опасно для детей и пожилых людей и требует незамедлительного лечения, чтобы избежать серьезных проблем со здоровьем.
Признаки обезвоживания включают:
- жажда
- менее частое мочеиспускание
- сухая кожа
- усталость
- головокружение
- моча темного цвета
Признаки обезвоживания у детей включают:
- сухость во рту и языке
- без слез при слезах
- без мокрых подгузников в течение 3 часов и более
- впалый живот, глаза или щеки
- высокая температура
- вялость или раздражительность
- кожа, которая не сглаживается при защемлении и отпускании
Если вы подозреваете, что у вас или у вашего ребенка обезвоживание, немедленно обратитесь к врачу.Сильное обезвоживание может потребовать госпитализации.
Предотвращение обезвоживания
Жидкость и электролиты, потерянные во время диареи, необходимо незамедлительно восполнять, потому что без них организм не может функционировать. Электролиты — это соли и минералы, которые влияют на количество воды в вашем теле, мышечную активность и другие важные функции. Хотя вода чрезвычайно важна для предотвращения обезвоживания, она не содержит электролитов. Бульоны и супы, содержащие натрий, и фруктовые соки, мягкие фрукты или овощи, содержащие калий, помогают восстановить уровень электролитов.Безрецептурные растворы для регидратации, такие как Pedialyte, Ceralyte и Infalyte, также являются хорошими источниками электролитов и особенно рекомендуются для детей.
Когда следует обратиться к врачу?
Диарея обычно не опасна, но может стать опасной или сигнализировать о более серьезной проблеме. Вам следует обратиться к врачу, если вы почувствуете что-либо из следующего:
- диарея более 3 дней
- сильная боль в животе или прямой кишке
- лихорадка 102 градуса и выше
- кровь в стуле или черный, дегтеобразный стул
- признаки обезвоживания
Как диагностируется причина диареи?
- Диагностические тесты для определения причины диареи могут включать следующее:
- История болезни и медицинский осмотр.Врач спросит вас о ваших привычках в еде и приеме лекарств и осмотрит вас на наличие признаков болезни.
- Культура стула. Образец стула анализируется в лаборатории на наличие бактерий, паразитов или других признаков болезней и инфекций.
- Анализы крови. Анализы крови могут помочь в исключении некоторых заболеваний.
- Тесты натощак. Чтобы выяснить, не вызывает ли диарея пищевая непереносимость или аллергия, врач может попросить вас избегать лактозы, углеводов, пшеницы или других продуктов, чтобы увидеть, реагирует ли диарея на изменение диеты.
- Сигмоидоскопия. Для этого теста врач использует специальный инструмент, чтобы осмотреть внутреннюю часть прямой кишки и нижнюю часть толстой кишки.
- Колоноскопия. Этот тест похож на ректороманоскопию, но позволяет врачу осмотреть всю толстую кишку.
- Визуальные тесты. Эти тесты могут исключить структурные аномалии как причину диареи.
Как лечится диарея?
В большинстве случаев диареи восполнение потери жидкости для предотвращения обезвоживания — единственное необходимое лечение.Могут быть полезны лекарства, останавливающие диарею, но они не рекомендуются людям, у которых диарея вызвана бактериальной инфекцией или паразитами. Если вы остановите диарею до того, как избавитесь от бактерий или паразитов, вы задержите организм в кишечнике и продлитесь с проблемой. Скорее врачи обычно назначают антибиотики в качестве лечения первой линии. Вирусные инфекции либо лечатся лекарствами, либо оставляют на самотек, в зависимости от тяжести и типа вируса.
Советы о еде
Пока диарея не утихнет, старайтесь избегать кофеина, молочных продуктов и продуктов, жирных, с высоким содержанием клетчатки или очень сладких.Эти продукты могут усугубить диарею. По мере улучшения вы можете добавлять в свой рацион мягкие безвкусные продукты, включая бананы, простой рис, отварной картофель, тосты, крекеры, вареную морковь и запеченную курицу без кожи и жира. Детям педиатр также может порекомендовать щадящую диету. Как только диарея прекратится, педиатр, скорее всего, посоветует детям вернуться к нормальной и здоровой диете, если это будет терпимо.
Предотвращение диареи путешественников
Диарея путешественника возникает, когда вы употребляете пищу или воду, зараженные бактериями, вирусами или паразитами.Вы можете принять следующие меры предосторожности, чтобы предотвратить диарею путешественников, когда вы путешествуете за пределы США:
- Не пейте воду из-под крана и не чистите ею зубы.
- Не пейте непастеризованное молоко или молочные продукты.
- Не используйте лед из водопроводной воды.
- Избегайте всех сырых фруктов и овощей, в том числе салата и фруктовых салатов, если только их нельзя очистить от кожуры и вы очистите их самостоятельно.
- Не ешьте сырое или редкое мясо и рыбу.
- Не ешьте мясо или моллюсков, если их подают на стол.
- Не ешьте еду у уличных торговцев.
- Вы можете безопасно пить воду в бутылках — если вы тот, кто нарушил герметичность — вместе с газированными безалкогольными напитками и горячими напитками, такими как кофе или чай.
В зависимости от того, куда вы собираетесь и как долго вы будете оставаться, ваш врач может порекомендовать вам принять антибиотики перед отъездом, чтобы защитить вас от возможной инфекции.
Надежда через исследования
Отделение болезней пищеварительной системы и питания Национального института диабета, болезней пищеварительной системы и почек поддерживает фундаментальные и клинические исследования желудочно-кишечных заболеваний, включая диарею.Среди других областей исследователи изучают, как процессы абсорбции и секреции в пищеварительном тракте влияют на состав и консистенцию стула, взаимосвязь между диареей и Helicobactor pylori, подвижность при хронической диарее и химические соединения, которые могут быть полезны при лечении диареи.
Что следует помнить
- Диарея — распространенная проблема, которая обычно проходит сама по себе.
- Диарея опасна, если человек обезвоживается.
- Причины включают вирусные, бактериальные, паразитарные инфекции, пищевую непереносимость, реакции на лекарства, кишечные заболевания и функциональные расстройства кишечника.
- Лечение включает восполнение потерянной жидкости и электролитов. В зависимости от причины проблемы человеку также могут потребоваться лекарства, чтобы остановить диарею или вылечить инфекцию. Детям может потребоваться раствор для пероральной регидратации, чтобы восполнить потерю жидкости и электролитов.
- Обратитесь к врачу, если у человека с диареей наблюдается сильная боль в животе или прямой кишке, температура 102 градуса или выше, кровь в стуле, признаки обезвоживания или диарея в течение более 3 дней.
Правительство США не поддерживает и не поддерживает какой-либо конкретный коммерческий продукт или компанию. Торговые, фирменные наименования или названия компаний, фигурирующие в этом документе, используются только потому, что они считаются необходимыми в контексте предоставленной информации. Если продукт не упоминается, упущение не означает и не подразумевает, что продукт является неудовлетворительным.
Для дополнительной информации
Американская гастроэнтерологическая ассоциация
Национальный офис
4930 Del Ray Avenue
Бетесда, Мэриленд 20814
Телефон: 301–654–2055
Факс: 301–654–5920
Электронная почта: [электронная почта защищена]
Интернет: www.gastro.org
Международный фонд функциональных желудочно-кишечных заболеваний
P.O. Box 170864
Милуоки, Висконсин 53217–8076
Телефон: 1–888–964–2001 или 414–964–1799
Факс: 414–964–7176
Электронная почта: [электронная почта защищена]
Интернет: www.iffgd.org
Национальный информационный центр по заболеваниям пищеварительной системы
2 Информационный Путь
Bethesda, MD 20892–3570
Телефон: 1–800–891–5389
Факс: 703–738–4929
Электронная почта: [электронная почта защищена]
Интернет: www.digestive.niddk.nih.gov
Национальный информационный центр по заболеваниям пищеварительной системы (NDDIC) — это служба Национального института диабета, болезней органов пищеварения и почек (NIDDK). NIDDK является частью Национального института здравоохранения Министерства здравоохранения и социальных служб США. Основанный в 1980 году, Информационный центр предоставляет информацию о заболеваниях пищеварительной системы людям с расстройствами пищеварения, их семьям, специалистам в области здравоохранения и общественности. NDDIC отвечает на запросы, разрабатывает и распространяет публикации, а также тесно сотрудничает с профессиональными организациями и организациями пациентов, а также с государственными учреждениями для координации ресурсов по заболеваниям пищеварительной системы.
Публикации, выпускаемые Информационным центром, тщательно проверяются как учеными NIDDK, так и внешними экспертами.
COVID-19 низкой степени тяжести может быть связан с желудочно-кишечными симптомами
Подгруппа пациентов с коронавирусной болезнью 2019 г. (COVID-19) может проявляться с низкой степенью тяжести заболевания, отмеченной только пищеварительной системой. симптомы, и пациенты с возможным контактом COVID-19, которые обращаются с согласно исследованиям, следует проверять впервые возникшие острые пищеварительные симптомы. опубликовано в American Journal of Гастроэнтерология.
Хотя респираторные симптомы являются наиболее частыми признаками COVID-19, исследователи полагают, что может быть большая группа пациентов, испытывающих болезнь легкой степени тяжести с преимущественно пищеварительными симптомами, такими как диарея, неосознанно способствуют распространению вируса. Таким образом, исследователи изложили чтобы лучше понять как распространенность, так и клинические характеристики этих пациенты.
Ретроспективное исследование было проведено в Ухане, Китай, в больница, предназначенная для лечения пациентов с COVID-19.Следователи изучили истории болезни 850 последовательно госпитализированных пациентов, которые были поступил в период с 13 по 29 февраля 2020 г., у которых лабораторно подтвержденный COVID-19. Пациенты были включены, если они соответствовали критериям легкая степень тяжести заболевания, а затем оценивались для выявления пищеварительных симптомов включая диарею, тошноту и рвоту. Затем пациенты были сопоставлены с другой пациент с подтвержденным COVID-19, у которого был только респираторный симптомы (кашель, мокрота, дискомфорт в груди, боль в горле и затрудненное дыхание).Пациенты были разделены на 1 из 3 групп: только симптомы со стороны пищеварения, пищеварительные и респираторные симптомы и только респираторные симптомы.
Продолжить чтение
В последнюю когорту исследования вошли 206 пациентов, все из которых были жителями Ухани (средний возраст 62,5 года; 56,8% старше 60 лет; 55,8% женщины). В общей сложности 10,2% пациентов знали о явном прямом контакте с людьми с известной или сильно подозреваемой инфекцией COVID-19.
Клинические признаки были схожими во всех 3 группах, хотя люди с пищеварительными и респираторными симптомами чаще сообщают об одышке и конституциональных симптомах по сравнению с таковыми в только группа респираторных симптомов.
Всего 67 пациентов сообщили о диарее; 19,4% из них испытали диарею в качестве первого симптома, появившегося до начала респираторные симптомы. Женщины чаще сообщали о диарее, чем мужчины (65,7%). против 51,1%), симптомы которых длились от 1 до 14 дней в целом (среднее продолжительность 5,4 ± 3,1 суток; среднесуточная частота опорожнения кишечника 4,3 ± 2,2 за день).
Из пациентов с симптомами пищеварения 62,4% имели сопутствующая лихорадка. Среди пациентов с диареей 73.1% возникла сопутствующая лихорадка. Пациенты как с верхним, так и с нижним пищеварительным трактом симптомы были более подвержены лихорадке по сравнению с теми, кто имел только верхние или нижние симптомы (94,4% против 57,1% против 63,3% соответственно).
Результаты показали, что средний интервал между симптомами начало и вирусный клиренс в когорте исследования составили 38,1 ± 8,7 дней, с среднее пребывание в больнице 23,7 дня. Люди с пищеварительными симптомами испытали более длительный период между появлением первых симптомов и госпитализацией по сравнению только пациентам с респираторными симптомами.Пациенты с только пищеварительной симптомы и пациенты с пищеварительными и респираторными симптомами также испытали значительно большее время между появлением симптомов и исчезновением вируса по сравнению с группой только респираторных заболеваний (40,9 дней против 42,0 дней против 33,5 дней, соответственно).
Все пациенты получили фекальные лейкоциты и скрытую кровь. тестирования, и 1,9% пациентов продемонстрировали аномальные результаты, соответствующие вирусная диарея. В подгруппе из 22 пациентов с COVID-19 РНК стула была протестировано с использованием полимеразной цепной реакции с обратной транскриптазой в реальном времени.Из из них 54,5% пациентов дали положительный результат на вирусную РНК в стуле. Эти у пациентов было значительно больше времени до выведения вируса по сравнению с 10 пациентов с отрицательным результатом.
Ограничения исследования включали ограниченный размер выборки, неспособность провести корреляцию между РНК фекального вируса и симптомами пищеварения тяжесть и ограничения, присущие ретроспективным исследованиям. Следователи также предупредил, что это исследование «напрямую не подтверждает, что вирусные частицы в стуле есть инфекции, способные передавать болезни », но, скорее, обеспечивает дальнейшее разъяснение того, как может проявляться COVID-19.
«Эти данные подчеркивают, что пациенты с впервые появившимся заболеванием следует заподозрить диарею после возможного контакта с COVID-19, даже при отсутствии кашля, одышки, боли в горле или даже температуры », заключили исследователи. «Эти пациенты должны пройти карантин и искать медицинское обслуживание, если оно еще не оценивается ».


 Особых клинических проявлений на данном этапе нет, выявление заболевания на начальной стадии возможно, для чего используется биохимический анализ желчи на особенности ее состава;
Особых клинических проявлений на данном этапе нет, выявление заболевания на начальной стадии возможно, для чего используется биохимический анализ желчи на особенности ее состава;
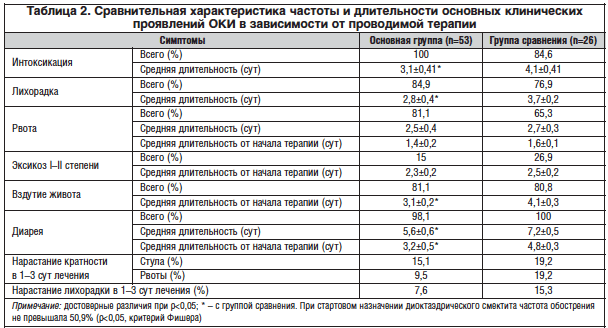 В результате жирная пища не расщепляется нормально и вызывает нарушения в работе кишечника. Эти нарушения могут проявляться диареей (поносом), скоплением газов в кишечнике (метеоризм), невыраженными болями в животе. Все эти симптомы являются неспецифическими и могут встречаться при различных заболеваниях ЖКТ (желудочно-кишечного тракта). Непереносимость жирной пищи может встречаться и на стадии камненосительства, когда другие симптомы болезни еще отсутствуют. В то же время, даже большой камень, расположенный на дне желчного пузыря, может не блокировать отток желчи, и жирная пища будет перевариваться нормально.
В результате жирная пища не расщепляется нормально и вызывает нарушения в работе кишечника. Эти нарушения могут проявляться диареей (поносом), скоплением газов в кишечнике (метеоризм), невыраженными болями в животе. Все эти симптомы являются неспецифическими и могут встречаться при различных заболеваниях ЖКТ (желудочно-кишечного тракта). Непереносимость жирной пищи может встречаться и на стадии камненосительства, когда другие симптомы болезни еще отсутствуют. В то же время, даже большой камень, расположенный на дне желчного пузыря, может не блокировать отток желчи, и жирная пища будет перевариваться нормально. Чаще всего у пациентов первыми желтеют склеры глаз, и лишь потом – кожа. У светлых людей данный симптом заметен лучше, а у смуглых невыраженную желтуху может упустить даже опытный врач. Часто одновременно с появлением желтухи у пациентов темнеет и моча (темно-желтый, но не бурый цвет). Это объясняется тем, что пигмент начинает выделяться из организма через почки. Желтуха не является обязательным симптомом при калькулезном холецистите. Также она не появляется только при этом заболевании. Билирубин может также скапливаться в крови при гепатитах, циррозе печени, некоторых гематологических заболеваниях или отравлениях.
Чаще всего у пациентов первыми желтеют склеры глаз, и лишь потом – кожа. У светлых людей данный симптом заметен лучше, а у смуглых невыраженную желтуху может упустить даже опытный врач. Часто одновременно с появлением желтухи у пациентов темнеет и моча (темно-желтый, но не бурый цвет). Это объясняется тем, что пигмент начинает выделяться из организма через почки. Желтуха не является обязательным симптомом при калькулезном холецистите. Также она не появляется только при этом заболевании. Билирубин может также скапливаться в крови при гепатитах, циррозе печени, некоторых гематологических заболеваниях или отравлениях.