Пигментное пятно чешется: Что такое меланома
Что такое меланома
Кожа-орган человека, который больше всех взаимодействует с внешней средой, что накладывает отпечаток на ее состояние. В последнее время все чаще пациенты сталкиваются с такой проблемой, как онкологические заболевания кожи. И сегодня я расскажу про одно из них.
Меланома (или рак кожи) – достаточно распространенное заболевание, которое все чаще встречается у пациентов в любом возрасте. Заболевание развивается одинаково часто, как на неизмененной коже из клеток меланоцитов, так и на месте родимых пятен, где количество этих клеток в сотни раз выше, чем в обычной коже. Данному виду онкологии присуще стремительное развитие, а на поздних стадиях – поражение внутренних органов. И чтобы исключить поражение внутренних органов, когда лечение данного заболевания очень сложное, важно заметить и диагностировать заболевание на ранних стадиях. Возрастная группа, которая максимально подвержена риску это 35-55 лет, но заболевание может встречать и у детей, и в преклонном возрасте.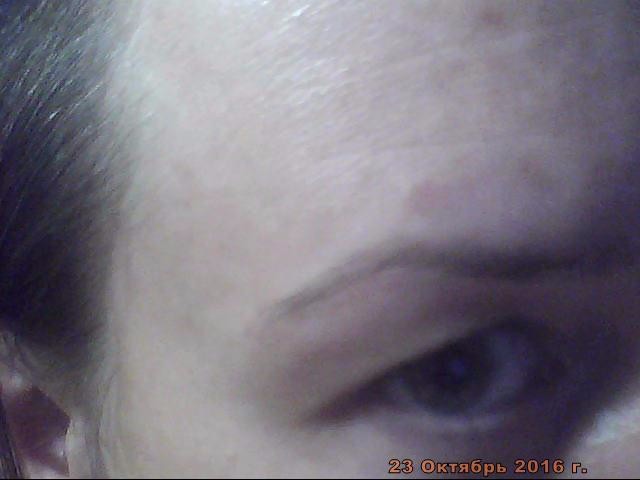
ДИАГНОСТИКА
Ранняя диагностика меланомы очень важна, так как в противном случае, из-за стремительного метастазирования опухоли, вылечить человека не удастся. Самообследование кожных покровов-это то, что под силу каждому человеку, чтобы избежать меланомы и опасных ее последствий.
В душе, или, когда переодеваетесь перед зеркалом при естественном освещении стоит осматривать родинки. Если вы замечаете такие признаки как:
- Асимметрия: неправильность формы родинки, которая раньше была симметричная.
- Контур родинки: нечёткий, дугообразный неровный край.
- Цвет: отсутствие однородной расцветки, есть светлые и тёмные, в ряде случаев практически черные оттенки
- Диаметр: образование более 5 мм.
- Возвышение образования более чем на 1 мм над уровнем кожи
Кроме вышеперечисленных признаков также выделяют:
- Спонтанное появление пигментного пятна на чистых ранее кожных покровах у людей старше 35 – 40 лет.

- Увеличение родинки в размере..
- Стремительное разрастание пигментации.
- Воспаление родинки.
- Намокание воспаленного места.
- Кровотечение пигментных пятен.
- Зуд и жжение пигментного пятна.
Обычная родинка не должна никак беспокоить. А вот если появились признаки перерождения в онкологию надо срочно посетить врача. В противном случае наступят негативные последствия. Важно помнить, рак поддается лечению только на первых стадиях. Бывают случаи излечения и на последней стадии, но они крайне редкие.
Сама по себе невусы крайне редко изменяются. Чаще всего изменения происходят под воздействием внешних факторов.
Изменить эти факторы должен каждый человек, чтобы не попасть в группу риска по развития меланомы:
- Систематическое интенсивное облучение ультрафиолетовыми лучами. Спровоцировать развитие раковой опухоли, может однократный сильнейший ожог от солнечных лучей.

- Систематическое посещение соляриев в возрасте до 30-ти лет.
- Облучение солнечными лучами в детстве и подростковом возрасте.
- Светлая кожа.
- Раковая опухоль в анамнезе (в особенности до 40 лет).
- Присутствие на кожи более 8 невусов, диаметром больше 6 мм.
- Перемены во внешнем виде невуса.
- Травматизация родинок. В клинической практике описаны примеры развития меланомы после однократного травмирования ( сбривание, травматическое удаление родинки, и при хронической травматизации Травме подвергаются родинки, которые располагаются в местах, постоянно подвергающиеся регулярному раздражению. К таким местам относятся кожа лица, волосистой части головы, стопы, воротниковая зона, складки.
ПРОФИЛАКТИКА
Учитывая высочайшую злокачественность меланом, профилактические мероприятия этих новообразований имеют огромное практическое значение Стоит избегать длительного воздействия солнечного света на кожу. При нахождении на солнце более 30 минут стоит использовать защитный крем. Одежду в летний период подбирают светлых тонов, с длинными рукавами и из натуральных тканей.
При нахождении на солнце более 30 минут стоит использовать защитный крем. Одежду в летний период подбирают светлых тонов, с длинными рукавами и из натуральных тканей.
В качестве профилактики также рекомендуется удалить все пигментные пятна с признаками изменения. Нельзя перевязывать родинки и любые новообразования нитками, срезать лезвием, ножницами. Также не рекомендуется долго находится на солнце и посещать солярии. Полезно закрывать глаза солнечными очками. Также рекомендуется хотя бы раз в год проходить общий медицинский осмотр.
Врач-дерматовенеролог А.С.Рубин
Рак кожи — лечение за границей
Меланома развивается из пигментных клеток (меланоцитов) кожи. Это самая злокачественная опухоль кожи. Меланома уже на ранней стадии может образовывать сателлиты (метастазы) в другие органы. В редких случаях меланома также может развиваться на слизистой оболочке. Например, во рту или в области гениталий.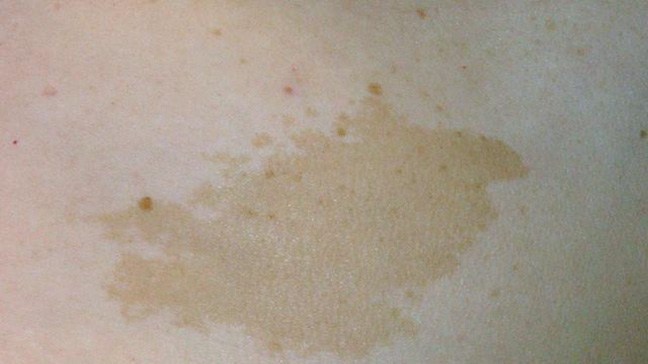 Белые или светлые разновидности рака кожи (спиналиома, базалиома) развиваются из эпителиальных клеток (кератиноцитов) кожи. В отличие от меланомы для разновидностей белого рака кожи, как правило, характерен только локальный рост и они не дают сателлитов. Главная причина всех трёх видов рака кожи — это воздействие ультрафиолетового (УФ) излучения. Поэтому рак кожи проявляется преимущественно на тех местах, которые часто находятся на солнце. Наряду с естественными УФ-лучами (солнце), также фактором риска являются искусственные источники УФ-излучения в соляриях. Важнейшие рекомендации по предотвращению рака кожи гласят:
Белые или светлые разновидности рака кожи (спиналиома, базалиома) развиваются из эпителиальных клеток (кератиноцитов) кожи. В отличие от меланомы для разновидностей белого рака кожи, как правило, характерен только локальный рост и они не дают сателлитов. Главная причина всех трёх видов рака кожи — это воздействие ультрафиолетового (УФ) излучения. Поэтому рак кожи проявляется преимущественно на тех местах, которые часто находятся на солнце. Наряду с естественными УФ-лучами (солнце), также фактором риска являются искусственные источники УФ-излучения в соляриях. Важнейшие рекомендации по предотвращению рака кожи гласят:
- избегать солнечных ожогов
- с 11 до 15 часов находиться в тени
- при сильном активном солнце защищать кожу при помощи головного убора (шляпы), солнечных очков и одежды
- наносить на кожу защитные средства от солнца
- избегать посещения соляриев
Все 3 разновидности рака кожи возникают преимущественно у людей зрелого или пожилого возраста. Однако меланома также может появиться и у ещё молодых людей, в этой возрастной группе она даже является одним из самых часто встречаемых видов рака.
Однако меланома также может появиться и у ещё молодых людей, в этой возрастной группе она даже является одним из самых часто встречаемых видов рака.
Поскольку рак кожи может выглядеть абсолютно по-разному, то необходимо обследовать каждое вновь возникшее на коже пятно или изменения уже существующих родимых пятен (родинок). Тревожным звоночком принято считать появление на коже пятен с неровными и нечеткими контурами, родинки, которые чешутся и зудят, пигментные пятна или опухоли (новообразования) на коже, которые кровоточат, а также пигментные пятна, которые изменяются по размеру и цвету. Людям с большим количеством родинок необходимо регулярно (раз в год) проверяться у дерматолога.
Для постановки диагноза с подозрительного пятна или новообразования (опухоли) на коже берут образцы ткани на исследование. Если подозрение на рак кожи подтвердилось, то такое новообразование удаляют хирургическим путём. В случаях базалиомы и спиналиомы лечение на этом заканчивается. В случаях меланомы потребуются дополнительные диагностические исследования для определения стадии заболевания и обнаружения возможных метастазов.
Что делать если пигментное пятно на лице увеличивается и воспалилось?
Пигментные пятна могут появляться на лице вне зависимости от возраста. Наибольшую опасность несет ситуация, в которой такое пятна начинают стремительно увеличиться в размере. Чаще всего повышенной пигментацией страдают люди старше 40 лет. Это связано с повышенной выработкой меланина, который не успевает равномерно распределиться по всей поверхности кожи. При увеличении пигментного пятна не стоит бросать все на самотек.
Прогрессирование патологии
За возникновение и рост пигментных пятен отвечает меланин, который находится в эпидермисе. В некоторых случаях его количество растет, вызывая увеличение размера пятен.
к содержанию ↑Причины
Точное выявление причины роста пятен на лице, позволит приостановить этот процесс, и даже полностью устранить образование. К основным причинам такого состояния относится:
- Воздействие ультрафиолета. Распространенная причина активации меланина в глубоких слоях кожи. Поэтому если на лице есть пигментные пятна, не рекомендуется загорать без использования солнцезащитных средств. Эта рекомендация актуальна не только для лета. Зимнее солнце также может спровоцировать рост пигментных пятен. В таком случае образование может и воспалиться.
- Некачественная косметика. Если у человека есть генетическая предрасположенность к пигментации, использование некачественной косметики может спровоцировать возникновения пятен или рост их размера.

- Нарушение обмена веществ. Образование может расти и воспаляться при заболеваниях желудочно-кишечного тракта, нарушении работы желчного пузыря и поджелудочной железы, дефицит витаминов и минералов.
- Гормональный дисбаланс. Одна из частых причин роста образований. Это может произойти в период беременности, приеме оральных противозачаточных препаратов, заболеваниях щитовидной железы, при ожирении, опухоли гипофиза и яичников, а также различных патологиях надпочечников.
- Витилиго. Заболевание кожи, при котором образуются не темные, а светлые пятна на лице. Причиной тому – нехватка меланина на определенных участках кожи из сбоя работы эндокринной системы. При этом размер образований постепенно растет. Дефицит меланина возникает на ограниченных участках кожи.
- Дефицит фолиевой кислоты. Из-за недостаточности фолиевой кислоты могут возникать новые пятна, а также увеличиваться в размерах уже имеющиеся. Такое же состояние может вызвать и дефицит меди.
- Старение.
 Естественная причина роста размера пигментных пятен. В таком случае в размерах увеличиваются те пятна, которая расположена на открытых участках кожи.
Естественная причина роста размера пигментных пятен. В таком случае в размерах увеличиваются те пятна, которая расположена на открытых участках кожи. - Стресс. Нервные расстройства – далеко не самая частая причина роста образований, но является одной из причин появления пятен.
Возможные осложнения
Если пигментное пятно на лице увеличивается, это может свидетельствовать о меланоме – виде рака кожи. Данный рак относится к одному из наиболее агрессивных видов по причине быстрого метастазирования на органы и кости. Поэтому важно следить за пигментированными участками кожи, чтобы вовремя распознать развитие заболевания.
Поэтому если образование на лице напухло или изменилось в размерах, необходимо срочно обратиться к врачу. Необходимо обратить внимание на такие изменения:
- асимметрия;
- неоднородность;
- нарушение краев образования;
- увеличение размера;
- изменение формы, цвета или появление зуда и болезненных ощущений.

Даже если изменение размера пятна не вызвано раком кожи, оно могут свидетельствовать о серьезных заболеваниях внутренних органов. К таким заболеваниям относятся:
- нарушения работы поджелудочной железы;
- заболевания селезенки и кишечника;
- воспаление яичников;
- грибковые заболевания кожи;
- лишай;
- гепатит А.
Поэтому если образование на лице воспалилось, необходимо сразу же обратиться к специалисту, чтобы предотвратить возникновение опасных осложнений. В данном случае необходимо посетить гастроэнтеролога и дерматолога.
Специалисты назначат сдать общий анализ крови. В некоторых случаях потребуется и биопсия образования. Она понадобится при подозрении на онкологическую природу роста пигментации.
Для предотвращения такого серьезного осложнения пигментных пятен как меланома, необходимо регулярно проверять имеющиеся образования. Перед выходом из дома рекомендуется наносить на лицо солнцезащитный крем. Также следует посещать дерматолога хотя бы раз в год, чтобы выявить онкологическое заболевание на ранней стадии.
Как остановить развитие?
Чтобы устранить воспаленное и увеличившееся в размере пигментное пятно, потребуется выявить и устранить причину его роста. Лечение основного заболевания – единственный эффективный метод полностью избавиться и предотвратить образование новых пятен. Однако высока вероятность того, что пятна полностью не уйдут, и от них останутся следы.
Универсального средства для устранения пятен не существует. Каждое из них обладает своими преимуществами и недостатками. К тому же при выборе метода лечения следует учитывать индивидуальные особенности кожи и тип пигментации. Лечение может проводиться домашними рецептами или при помощи процедур в салоне красоты. Вне зависимости от метода лечения рекомендуется проконсультироваться со специалистом.
Чаще всего для удаления образований используются различные отбеливающие средства. Однако самостоятельное использование кислот и других отбеливающих средств может вызвать появление красных пятен или усиление пигментации. Поэтому делать то нужно лишь после консультации со специалистом.
Поэтому делать то нужно лишь после консультации со специалистом.
Народные средства
Альтернативные способы лечения патологии применяются достаточно часто. К наиболее популярным и эффективным средствам относится:
- Лук. Для предотвращения роста и устранения пигментных пятен эффективно применять свежий сок лука. Поверх слоя лукового сока необходимо нанести немного жирной сметаны, чтобы предотвратить покраснение и раздражение кожи.
- Сок лимона. Для данного рецепта следует использовать свежевыжатый сок. Нанести его на предварительно очищенную область, и оставить на 10-15 минут. Чтобы лицо не покраснело, следует разбавить сок с водой.
- Петрушка. Популярное народное средство для устранения различных видов образований на коже лица. Крупный пучок петрушки следует залить 400 мл кипятка и дать настояться примерно три часа. Полученным настоем следует протирать кожу лица несколько раз в день. Помимо устранения образований, петрушка тонизирует и освежает кожу.

- Огурец. Безопасное и эффективное средство для удаления пигментных пятен даже на чувствительной коже лица. Необходимо отрезать ломтик свежего огурца и приложить к проблемной области. Также можно протирать кожу огуречным тоником, для приготовления которого следует выдавить сок огурца и добавить к нему немного лимонного сока (один к одному).
Салонные процедуры
После посещения косметолога могут быть назначены процедуры для устранения образований на коже лица. К ним относится:
- Шлифовка кожи лазером. Процедура заключается в удалении верхнего слоя эпидермиса при помощи лазерного луча.
- Химический пилинг. Для удаления пигментных пятен используются особые кислотные кремы (например, Astramin).
- Фотоомоложение. Данная процедура не только удаляет образования при помощи сильного луча света, но и придает коже упругость и свежесть.
- Микродермабразия. Способствует отшелушиванию омертвевших клеток кожи.
Не стоит забывать, что использования домашних или салонных процедур, направленных на устранение или препятствие роста пигментных пятен, разрешается только после консультации специалиста и сдачи необходимых анализов. Самостоятельное лечение опасно для здоровья, и может только усугубить ситуацию.
Самостоятельное лечение опасно для здоровья, и может только усугубить ситуацию.
Помните, что применение народных и салонных средств в целях устранения и против роста пигментных пятен рекомендуется только после консультации специалиста, прохождения специального обследования и получения результатов общего анализа крови. Самостоятельная постановка диагноза увеличивает риск выбора неправильного лечения, что опасно для организма.
Об авторе
Редактор проекта DoloyPsoriaz. ru
ru
Полезная статья?
Загрузка…Также читатют:
Рак соска — клиника «Добробут»
Рак соска молочной железы, известный также как рак Педжета, – злокачественное новообразование, локализующееся в области сосково-ареолярного комплекса.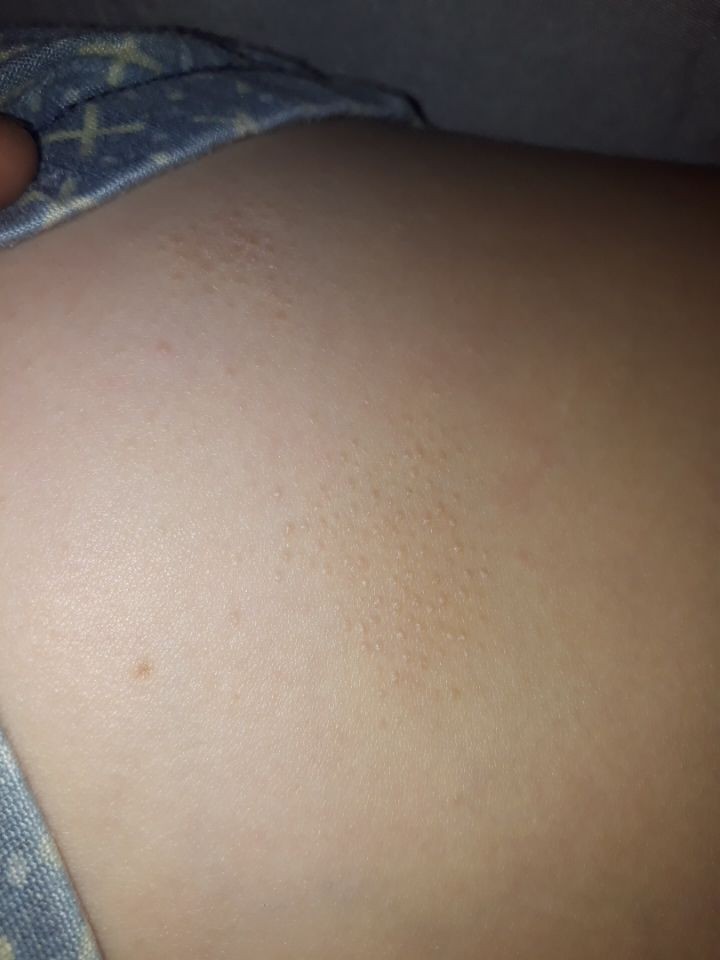 Неоплазия встречается редко: ее распространенность среди случаев онкологических заболеваний молочных желез по разным источникам составляет от 0,5 до 5%.
Неоплазия встречается редко: ее распространенность среди случаев онкологических заболеваний молочных желез по разным источникам составляет от 0,5 до 5%.
В группу риска попадают мужчины и женщины старше 50 лет. Средний показатель возраста пациентов с диагностированной болезнью Педжета соска составляет 62 года для женщин и 69 лет для мужчин. Однако в клинической практике встречались случаи заболевания у 20-летних.
Причины развития
Достоверно известных причин возникновения патологии не определено. При этом существует 2 теории, согласно которым рак Педжета может возникнуть.
- Переход злокачественного процесса в область соска. Согласно первому мнению онкологов, заболевание развивается при разрастании и метастазировании патогенных процессов из глубоких тканей молочной железы на сосково-ареолярный комплекс. Неоплазии, образованные в груди раковыми клетками Педжета, с развитием болезни перемещаются на сосок, образуя там новый вид онкозаболевания. Это мнение нашло большое признание: его подтверждением является тот факт, что у 90-97% пациентов с раком соска обнаруживались и другие виды злокачественных новообразований, локализующихся в области молочной железы.

- Перерождение клеток. Согласно второй теории, патология развивается при внезапном аномальном перерождении клеток ареолы и соска в злокачественные.
Факторы риска
К факторам риска, увеличивающим вероятность развития неоплазии и усугубляющим ее течение, относятся:
- наследственная предрасположенность – случаи диагностированных онкологических заболеваний у ближайших членов семьи;
- раннее половое развитие – до 10 лет;
- возраст старше 50 лет;
- регулярные травмы сосково-ареолярного комплекса, трещины;
- частые контакты с канцерогенами;
- поздняя менопауза – после 55 лет;
- первичное бесплодие – невозможность забеременеть впервые;
- доброкачественные и злокачественные опухоли в одной из желез.
Рак соска: симптомы
Сопутствующая симптоматика данного вида рака характеризуется слабым началом и неспецифическими проявлениями. На начальных этапах заболевания человек сталкивается со следующими проявлениями:
- пигментные пятна в районе сосков и ареолы, обладающие красным или розовым оттенком;
- покрытая чешуйками сосково-ареолярная зона;
- повышенная чувствительность в пораженной области;
- небольшой дискомфорт в районе сосков и ареолы, проявляющийся зудом, жжением, покалыванием;
- слабовыраженный болевой синдром.

Начальным стадиям рака Педжета присуще стихание первых симптомов с последующим рецидивом и стремительным прогрессированием. На более поздних этапах пациент сталкивается уже с другими проявлениями болезни:
- гнойными выделениями из груди с кровянистыми вкраплениями;
- отечностью и воспалением сосков;
- увеличением периферических лимфоузлов;
- общей интоксикацией организма: слабостью, вялостью, повышенной температурой тела, нарушением дыхания, учащенным пульсом;
- сильными болевыми ощущениями в груди;
- деформацией сосково-ареолярной зоны.
Стадии
Согласно международной классификации TNM, болезнь Педжета соска протекает в 5 стадий:
- Характеризуется неинвазивным течением. Раковые клетки ограничены исключительно первичной опухолью, патогенные процессы не затрагивают соседние ткани и лимфатические узлы. Пациента редко беспокоят какие-либо дискомфортные ощущения и симптомы.

- I. На первой стадии раковые клетки начинают перемещаться в соседствующие ткани груди, достигая в размерах до 2 сантиметров в самой широкой области. В лимфоузлах по-прежнему нет признаков течения патологического процесса. Начиная с данного этапа, рак соска молочной железы сопровождается первыми легкими проявлениями заболевания: изменением цвета кожи, сморщиванием, шелушением.
- II. Новообразование продолжает расти и развиваться, составляет от 2 до 5 сантиметров. Раковые клетки больше не ограничены первоначальной опухолью: пальпируются подвижные подмышечные лимфатические узлы со стороны поврежденного сосково-ареолярного комплекса. Появившиеся ранее симптомы дополняются ощущением дискомфорта, легкой болью.
- III. Стадия 3A сопровождается скоплением раковых клеток в подмышечных лимфатических узлах. Со стороны поражённого соска лимфоузлы спаяны друг с другом и с окружающими тканями, в них часто наблюдаются метастазы. Размер новообразования может превышать 5 сантиметров.
 На стадии 3B наблюдается прорастание опухоли в соседние ткани, в том числе на грудную стенку. На предпоследнем этапе развития заболевания ярко выраженный болевой синдром и кровянистые выделения регулярно беспокоят больного.
На стадии 3B наблюдается прорастание опухоли в соседние ткани, в том числе на грудную стенку. На предпоследнем этапе развития заболевания ярко выраженный болевой синдром и кровянистые выделения регулярно беспокоят больного. - IV. На последней стадии возможна опухоль любого размера, поражающая все окружающие ткани. На данном этапе характерно разрастание рака в подключичные, надключичные, окологрудинные, подмышечные лимфатические узлы со стороны поражения. Появляются отдаленные метастазы в печень, легкие, головной мозг. Форма болезни становится воспалительной, развивается типичная отёчность. Без обезболивающих лекарственных средств поддерживать качество жизни на приемлемом уровне невозможно.
Виды
В зависимости от характера проявлений, болезнь Педжета соска включает 3 формы:
- при поражении сосково-ареолярного комплекса не формируется опухолевый узел;
- в комплексе с деформацией и патологическими процессами в соске и ареоле в тканях железы развивается опухолевый узел;
- имеется только узел в молочной железе.

Диагностика
Так как начальные симптомы рака соска практически незаметны, вовремя диагностировать заболевание затруднительно. При обнаружении первых признаков болезни Педжета человеку необходимо записаться на прием к маммологу: доктор выслушает жалобы пациента и соберет анамнез. В дальнейшем для подтверждения или опровержения предварительного диагноза, пациент направляется на прохождение обследований.
- Осмотр груди. На III и IV стадии онкозаболевания изменения в пораженных соске или ареоле достаточно выражены и характерны, что упрощает и ускоряет дальнейшую диагностику.
- Мазок. Исследование проводится при наличии типичных для патологии выделений из молочных желёз. Биологический материал, полученный при процедуре, исследуется под микроскопом, что позволяет однозначно ответить на вопрос о наличии или отсутствии онкологических отклонений.
- Маммография. Исследование в Онко Консалтинг Центре проводится в трех проекциях на самом современном низкодозовом маммографе с целью исключить другие виды рака, локализующиеся в груди. Является эффективной и информативной методикой диагностики неоплазий.
- Сцинтиграфия. Процедура позволяет обнаружить развитие новообразований доброкачественной и злокачественной природы даже на начальных стадиях при малом размере опухолей.
- Биопсия. Полученные при проведении исследования клетки и ткани (биоптат) дают достоверный ответ о характере, виде, стадии и локализации новообразования при его наличии. Результаты анализа дают исчерпывающую информацию, необходимую для составления корректной и эффективной схемы терапии.
Лечение
Терапия рака Педжета подразумевает комплексный подход, включающий хирургическое вмешательство и гормоно-, гамма-, химиотерапию. В зависимости от стадии заболевания, больному показана одна из операций:
- Радикальная мастэктомия. Представляет собой полное удаление груди и прилегающих тканей: грудных мышц, жировой клетчатки и лимфатических узлов. Применяется на поздних стадиях инвазивных форм рака соска.
- Мастэктомия. Удаление тканей железы и малой грудной мышцы оправдано при неинвазивном виде онкозаболевания.
- Резекция. В ходе процедуры хирург удаляет ареолу, сосок и фрагмент молочной железы с локализующейся неоплазией с одномоментной реконструкцией формы груди. Или возможно проведение реконструктивной маммопластики в будущем.
При всех видах операций возможно как одномоментное, так и отсроченное восстановление объема и формы груди.
Профилактика
Меры профилактики рака соска включают:
- прохождение полного медицинского обследования не реже 1 раза в год;
- регулярное посещение маммолога;
- правильный уход за телом: ношение белья и одежды из деликатных натуральных тканей, соблюдение личной гигиены, избегание попадания прямых солнечных лучей на область груди;
- отказ от курения табака и чрезмерного употребления алкогольных напитков.
Полностью обезопасить себя от рака Педжета невозможно. Однако соблюдение приведенных рекомендаций позволит свести вероятность возникновения злокачественной опухоли в сосково-ареолярном комплексе к минимуму.
что делать и какие этому причины
Родинки (невусы) могут не беспокоить человека на протяжении всей жизни, но иногда они напоминают о себе: можно почувствовать, как родимое пятно чешется, шелушится, растет, краснеет, темнеет – одним словом, меняет свой внешний вид. Такие преобразования не могут оставаться незамеченными, так как в некоторых случаях симптомы могут указывать на то, что происходит перерождение невуса в злокачественную меланому. К признакам, которые не следует оставлять без внимания, относят шелушение (отслаивание верхнего слоя клеток) и зуд, которые возникают в области пигментного новообразования на коже.
Частые причины, которые вызывают шелушение и зуд
Причин, которые объясняют, почему чешется или шелушится родинка, несколько. Давайте разберем их подробнее.
Механическое повреждение
Наиболее частая причина, которая может вызвать отслоение верхнего слоя, является его механическое повреждение, которое может возникнуть из-за периодического трения родинки об одежду или неумышленное ее повреждение:
- Если пигментное пятно подвергается систематическому трению, его поверхность может видоизмениться: появляется сухость кожи в области новообразования, и оно начинает чесаться. Чтобы не подвергать родинку дополнительному трению и не вызывать ее шелушение, следует выбирать одежду свободного кроя;
- Если же выпуклое пигментное новообразование расположено в зоне повышенного трения (воротниковая зона у мужчин, область бюстгальтера у женщин), его рекомендуют удалять, чтобы не подвергать систематическому трению, вызывающему шелушение;
- Еще одна из причин, из-за чего родинка может начать чесаться и шелушиться, ее соприкосновение с синтетическими волокнами. Отдавайте предпочтение одежде из натуральных тканей, чтобы не подвергать родинки раздражению.
Воздействие ультрафиолета
- Прямое и длительное воздействие ультрафиолета (прием солнечного загара или пребывание в солярии) может вызвать сухость кожи и шелушение родинок. Перед приемом загара следует защищать кожу слоем крема, а после длительного нахождения на солнце не забывать увлажнять кожу, уделяя особое внимание пигментным пятнам.
Косметика
- Вызывать зуд может применение косметики. Если вы заметили, что пигментное пятно шелушится после нанесения на него косметических средств (очень часто некоторые люди «прячут» плоские пигментные пятна тональными основами), то следует прекратить использовать корректирующие препараты. Этого будет достаточно, чтобы снять шелушение;
- Вызвать отслаивание кожных клеток на родинке может также применение натуральных масел, которое используют массажисты на сеансах, или тех, которые входят в состав домашних средств по уходу за кожей. Чтобы снять шелушение в этом случае, достаточно прекратить использовать масло, вызывающее аллергическую реакцию.
Гормональные изменения
- К этой причине следует отнести и прием гормональных препаратов, и те изменения, которые происходят в организме при беременности, в подростковом возрасте, при менопаузе у женщин. Следует отметить, что такие изменения не опасны для здоровья – отслаивание клеток и зуд проходят без лечения, когда в организме гормональный фон нормализуется.
Если родинка начала сильно чесаться и шелушиться по вышеперечисленным (не опасным) причинам, для того чтобы снять зуд можно смочить бинт в растворе 9% уксуса с водой (1 ст.л. уксуса к 4 частям воды) и приложить повязку к родимому пятну.
Перерождение невуса
К сожалению, есть и опасные причины, которые вызывают видоизменение невусных образований: шелушится родинка при ее перерождении в меланому. В этом случае зуд и отслаивание верхнего слоя клеток могут говорить о том, что родинка начала активно расти, клетки делиться и перерождаться. Такие изменения вызывают сухость верхнего слоя пигментного образования, его отслаивание и зуд.
Если помимо отслаивания были замечены другие настораживающие симптомы: изменение размеров образования и его фактуры, кровоточивость, появление венчика вокруг родинки, ее припухлость и болезненность, выпадение волос из поверхности невусного образования – обязательно следует показаться дерматологу, который при необходимости, назначит консультацию онколога.
Хотя отслаивание верхнего слоя клеток невуса, как правило, чаще всего возникает при воздействии внешних факторов, не следует забывать, что зуд может также говорить о преобразовании родинки в меланому. Внимательное отношение к своему здоровью и наблюдение за изменениями, которые происходят с родимыми пятнами, помогут избежать нежелательных последствий.
Туберкулезная волчанка: причины и факторы развития болезни, ее виды, пути заражения, признаки патологии, диагностика и лечение, профилактические меры
Гнейс: причины развития, симптомы и особенности течения, диагностика, лечение и профилактические меры
Пиодермия: причины и признаки заболевания, классификация, диагностические методы, лечение и профилактика
Панариций — причины и признаки болезни, ее признаки и виды, методы лечения и профилактики
Отрубевидный лишай: причины и признаки болезни, методы диагностики и способы лечения
Розовый лишай или розеола розовая: причины, признаки, диагностика и лечение
Красный плоский лишай: причины и виды заболевания, методы диагностики и лечения, прогноз
Эктима: причины и признаки болезни, гриппы риска, диагностика и лечение
Меланома: причины появления новообразования, классификация, диагностика и лечение
Ринофима: особенности и признаки болезни, ее причины и формы, диагностика и лечение
‹›
6 поводов срочно посетить дерматолога
Мы знаем, что сделать кожу красивой и гладкой, избавить нас от огорчительных пятен и морщин может волшебник по имени косметолог, в арсенале средств которого много эффективных процедур, идущих на пользу нашей красоте. Но изменения рельефа и цвета кожи как на лице, так и на теле могут иметь множество причин. Иногда возникают ситуации, когда косметолог не то что не поможет, а может даже навредить, назначив процедуры, которые ухудшат состояние кожи. Есть целый ряд серьезных поводов, когда нужно записаться на прием к дерматологу, отложив косметолога на потом.
СЛИШКОМ МНОГО ПИГМЕНТА
Ближе к сорока годам у большинства людей на коже лица и тела появляются пигментные пятна — они обычно не очень сильно окрашены, не выступают над поверхностью кожи, их можно наблюдать, как правило, на открытых участках кожи — на руках и на лице. Истинные возрастные пятна безболезненны и не требуют лечения, однако могут быть похожими на проявления онкологических заболеваний кожи. Поэтому если вы замечаете, что пятно стало более интенсивным по окраске и начало выступать над кожей наподобие родинки, обязательно сходите на прием к дерматологу.
- Самая эффективная мера для предотвращения новых пигментных пятен — защита от солнца. Используйте фотозащитные кремы в средней полосе не менее 15 SPF, на юге — 30-50+, причем пользоваться ими нужно круглый год, а не только летом. Кремы должны быть широкого спектра, то есть блокировать основные виды лучей (UVA и UVB).
- Избегайте пребывания на солнце в период его наибольшей активности. Солнечные лучи наиболее агрессивны и причиняют значительный вред с 10 часов утра до 4 дня. Старайтесь не находиться на улице в это время.
- Летом прикрывайте кожу тела одеждой, лицо — шляпами с широкими полями. Что касается лечения уже существующих пигментных пятен, то их вполне возможно удалить — это делает как дерматолог, так и врач-косметолог. Эффективны шлифовка кожи, «замораживание» (криотерапия) и химические пилинги, но эти методы довольно агрессивны, поэтому такие процедуры должны делаться в проверенных клиниках, а не дома или в парикмахерской! Дома можно использовать только отбеливающие кремы.
СЛИШКОМ МАЛО ПИГМЕНТА
Другая проблема, связанная с пигментацией, — это недостаток меланина, пигмента, придающего коже, волосам и глазам цвет. В результате на коже появляются четко очерченные белые пятна. Это — витилиго. Возникает оно потому что клетки, которые производят меланин, прекращают его вырабатывать или умирают.
Увы, в настоящее время вылечить витилиго невозможно, но можно замаскировать — пигментировать обесцвеченные участки кожи, если их немного. А если их много — наоборот, обесцветить кожу, разрушив пигмент на незатронутых витилиго участках. Этот процесс длительный — до 18 месяцев. Алгоритм таков: сначала дерматолог должен убедиться в том, что это именно витилиго, а потом он или косметолог поможет скорректировать дефект.
ВЫ ЧАСТО КРАСНЕЕТЕ
Если вы часто краснеете с поводом и без и лицо покрывается некрасивыми красными пятнами, которые усугубляются еще и тем, что на носу, щеках, лбу и подбородке появляются маленькие красные прыщики, не стоит успокаивать себя тем, что это всего-навсего последствия стресса. А если к тому же на носу и щеках заметны кровеносные сосуды и часто зудят и краснеют глаза, путь ваш должен лежать на прием к врачу-дерматологу, чтобы исключить розацеа.
Важно побыстрее поставить диагноз и назначить адекватное лечение. А вот к косметологу спешить пока не стоит, так как розацеа не просто косметический дефект, это хроническое воспалительное состояние кожи, которое к тому же сложно опознать. Его часто принимают за другие болезни — угревая болезнь, аллергический дерматит и экзему. Особенно розацеа подвержены женщины со светлой, тонкой,чувствительной кожей. Течение этого заболевания обычно имеет циклический характер: не успеете вы порадоваться чистой здоровой коже, как начнется обострение. И без лечения розацеа будет только прогрессировать, а состояние кожи — ухудшаться.
Для лечения розацеа обычно используют кремы и гели с антибиотиками, дополнительно врач может назначить прием антибиотиков внутрь. Розацеа часто возвращается, и чтобы избежать рецидивов, придется пересмотреть уход за кожей.
Внимание! Есть множество косметических средств, содержащих кислоты, спирт и другие раздражающие кожу ингредиенты, которые могут усугублять течение розацеа и вызывать рецидивы. При розацеа многие косметические процедуры категорически противопоказаны, так как могут сильно ухудшить состояние кожи. Кроме того, у розацеа есть предрасполагающие факторы, которых также лучше избегать. Это:
- острая пища
- алкоголь
- высокая температура
- активное солнце
- стресс, злость
- горячие ванны, сауны, бани
- кремы с содержанием гормонов
- лекарства, расширяющие кровеносные сосуды, включая некоторые препараты для контроля артериального давления
ПАПИЛЛОМЫ
Папилломы растут на поверхности кожи, чаще всего появляются на лице, шее или руках и выглядят как наросты с неровной поверхностью. Они не беспокоят своих хозяев — не болят, не зудят, только огорчают своим внешним видом, так как кожа с ними выглядит очень некрасиво. Это доброкачественные образования, причины их появления — вирус и микротравмы кожи. Эти новообразования не лечат, а удаляют — обычно методом криодеструкции (например, прижигая жидким азотом) или с помощью лазерного луча. Выполняет такую манипуляцию врач-дерматолог, но прежде он должен убедиться в том, что это именно безобидная папиллома, а не симптом одного из более серьезных заболеваний кожи.
БОРОДАВКИ
Бородавки также вызываются вирусами, причем заразиться можно при прямом контакте с заболевшим или через зараженные предметы, которых он касался. Способствуют заражению мелкие травмы кожи, порой даже крохотной микротрещинки достаточно, чтобы вирус проник в кожу. При появлении первых бородавок необходимо срочно обратиться к дерматологу, чтобы предупредить их распространение и исключить возможность заражения окружающих, особенно детей, противовирусный иммунитет у которых достаточно слаб.
РОДИНКИ
Родинки есть у всех — разной формы и размера, красивые или нет, с рождения или приобретенные по жизни. Насторожить вас должны два фактора:
- если родинка меняет цвет или беспокоит-болит, чешется, растет, опухает, кровоточит и пр.
- если родинка находится в том месте, где она постоянно травмируется: ее задевает одежда и пр.
Большинство родинок «ведут» себя хорошо в течение всей жизни. Но всегда важно помнить, что главная опасность любой родинки — появление на ее месте злокачественного образования. Отследить и определить это на самой ранней стадии может врач-дерматолог. Поэтому важно внимательно следить за состоянием родинок. Существуют признаки, которые могут говорить о появлении меланомы или другой злокачественной опухоли кожи: это быстрый рост, увеличение размеров, изменение плотности, потемнение или посветление, появление красноты вокруг или с одной стороны родинки, появление зуда, жжения, кровоточивости, язв. Дерматолог иногда может поставить точный диагноз лишь только после микроскопического исследования.
Внимание! Заниматься обследованием и удалением таких образований должен только врач-дерматолог или дерматоонколог, лишь он может провести точную диагностику. Даже если в салоне красоты и предлагают удалить родинки — там вряд ли есть аппаратура для исследования удаленных новообразований. Никогда не удаляйте родинки самостоятельно, этим можно сильно затруднить диагностику и даже запустить рост злокачественных образований кожи! Вырывать волосы из родинки также не стоит, так как это травмирует родинку. Если волоски мешают, их лучше очень аккуратно срезать.
Нет человека, у которого не было бы родинки, папилломы или бородавки. Обычно они неопасны. Но за новообразованиями нужно следить, а удалять их должен врач.
САМ СЕБЕ ДЕРМАТОЛОГ?
Хорошенько подумайте, прежде чем воплощать в жизнь советы знакомых, уверяющих что во многих случаях можно обойтись без врача-дерматолога, используя «проверенные» и «надежные» народные средства. В первую очередь такие горе-советы касаются выведения бородавок и папиллом, которые многие часто принимают за бородавки. Сок чистотела, уксусная эссенция, перевязывание папиллом ниткой, прижигание горящей спичкой… Что может случиться при использовании этих весьма радикальных методов?
При перевязывании, например, нарушается питание папилломы, верхняя часть отпадает, а из основания папиллома может вырасти снова. В аптеках сегодня предлагается масса средств, которые применяются для удаления бородавок. Но если заниматься самолечением, результат далеко не всегда бывает положительным: вместо полного исчезновения наростов на коже могут появиться шрамы от ожогов, язвы, которые потом лечить значительно сложнее.
Поэтому выбор метода лечения всегда остается за дерматологом. Если же вы уже неудачно попробовали выступить в роли врача и теперь расстраиваетесь из-за последствий, проконсультируйтесь с дерматологом как можно скорее, пока некрасивые шрамы и другие дефекты не стали вашим «украшением».
Что могло вызвать зудящую родинку?
Зудящая родинка может быть результатом изменений в вашем распорядке дня, но также может быть предупреждающим признаком чего-то более серьезного, заслуживающего немедленного внимания.
Есть несколько причин появления зудящих родинок. Меланома, которая составляет около 1% случаев рака кожи и является причиной большинства смертей от рака кожи, — это одна из причин, которую вы не хотели бы пропустить. Вот почему важно обратиться к врачу, если вы заметили какие-либо сенсорные изменения или изменившийся внешний вид любого из ваших родинок.
Иллюстрация Брианны Гилмартин, VerywellЧто такое родинки
Родинки, также называемые невусами, чрезвычайно распространены, и подавляющее большинство родинок не превращаются в меланому. Обычно они возникают до того, как вам исполнится 20 лет, а некоторые могут присутствовать с рождения.
Врожденные невусы, которые присутствуют при рождении, с большей вероятностью перерастут в меланому. Тем не менее, важно следить за всеми новообразованиями кожи и отмечать любые изменения.
Изменения родинок в период полового созревания и беременности являются нормальным явлением, но изменения в остальное время следует внимательно наблюдать и доводить до сведения врача.
Родинки возникают из клеток кожи, называемых меланоцитами. Эти клетки отвечают за загар, который мы получаем, когда выходим на солнце. У некоторых людей много родинок, а у некоторых их всего несколько. Они, как правило, живут семьями, поэтому, если у ваших родителей много родинок, у вас, скорее всего, будет много родинок.
Мы точно не знаем, почему одни родинки становятся злокачественными, а другие — нет.
Факторы риска включают:
- Светлокожие
- Имея большое количество родинок
- Чрезмерное пребывание на солнце
- Факторы окружающей среды
- Семейный анамнез меланомы
Хотя генные мутации вызывают только около 1% меланом, исследования показывают, что более половины риска развития меланомы у человека связано с генетическими факторами.
Возможные причины зудящей родинки
Есть ряд причин, по которым родинка может чесаться, и рак не во главе списка.
Зуд вызывается раздражением нервов кожи.
Это раздражение может быть вызвано химическими веществами, нанесенными на вашу кожу, сухостью кожи, шелушением из-за солнечного ожога и другими причинами. Это ощущение, однако, также может быть вызвано изменениями внутри самой родинки, и изменение родинок заслуживает нашего внимания.
Если у вас зудящая родинка, задайте себе следующие вопросы:
- Вы используете новый стиральный порошок или новый кондиционер для белья?
- Используете ли вы лосьон для тела, содержащий ароматизаторы или другие химические вещества, которые могут раздражать вашу кожу?
- Обрызгивали себя новым одеколоном, лосьоном после бритья или спреем для тела?
- Вы пользуетесь средствами для загара без солнца?
- Подвержены ли вы воздействию каких-либо химикатов на работе?
Подумайте, какие продукты вы используете и как они могут вызвать раздражение кожи.Кроме того, подумайте о том, чтобы не подвергаться воздействию любых чистящих средств, которыми вы пользуетесь дома или в гараже.
Все это может быть причиной появления зудящей родинки. Однако даже если вам кажется, что вы определили причину, если родинка постоянно зудит, вам следует обратиться к врачу для ее осмотра. В некоторых случаях зудящая родинка может быть признаком меланомы.
Если вам нужно пройти регулярный осмотр, это еще одна причина, чтобы записаться на прием. Но это также стоит проверить на собственном приеме.
Правило меланомы ABCDE
ABCDE Правило симптомов рака кожи
Новую или недавно изменившуюся родинку должен осмотреть дерматолог.
Правило рака кожи ABCDE — это мнемоника, которая помогает людям искать характерные особенности аномальных родинок.
Изменения, которые могут указывать на проблему, включают:
- Асимметрия: Нормальные родинки или веснушки обычно симметричны.Если бы вы провели линию через нормальное место, у вас были бы две одинаковые половинки. В случае рака кожи пятна не будут выглядеть одинаково с обеих сторон.
- Граница: Границы или края аномальной или злокачественной родинки могут быть неровными, неровными или размытыми. Нормальные родинки обычно имеют гладкую округлую кайму.
- Цвет: Нормальные родинки имеют однородный цвет. Родинки считаются ненормальными, если они имеют более одного цвета или оттенка. Это может включать осветление или потемнение родинки.Врачи называют меланомы классическими «красными, белыми и синими».
- Диаметр: Если родинка больше ластика карандаша — около 1/4 дюйма или 6 миллиметров (мм), это считается ненормальным. Сюда входят родинки, не имеющие других отклонений (цвет, граница, асимметрия). Это еще более важно, если это родинка, которая у вас с рождения.
- Эволюция или высота: Эволюция относится к любым изменениям симметрии, границ, цвета и диаметра существующей родинки.Под возвышением понимается родинка, которая выступает над кожей, особенно неравномерно.
- Забавно выглядит: Некоторые врачи добавляют еще одну букву к последовательности, чтобы описать нечто интуитивно понятное, а не легко измеряемое. Меланомы, по сравнению с нормальными родинками, временами просто выглядят ненормально. Здесь вам нужно доверять своей интуиции, а наши инстинкты часто бывают правильными.
Зуд, кровотечение, сочится из родинки или области, которая выглядит как царапина, но не заживает в разумные сроки, — это повод для беспокойства.Иногда ранним признаком меланомы может быть необычное или новое ощущение в области возле родинки.
Дискуссионное руководство для врача-онколога кожи
Получите наше руководство для печати к следующему визиту к врачу, которое поможет вам задать правильные вопросы.
Отправить руководство по электронной почтеОтправить себе или любимому человеку.
Зарегистрироваться
Это руководство для обсуждения с доктором было отправлено на адрес {{form.email}}.
Произошла ошибка. Пожалуйста, попробуйте еще раз.
Родинки против Меланомы
Отличить цветные родинки от меланомы бывает сложно.Фотографии родинок и меланомы показывают, насколько это сложно. Ваш дерматолог решит, нужно ли исследовать родинку с помощью биопсии.
Нормальный кожный невус (родинка).DermNet / CC BY-NC-ND
Соединительный невус (родинка).DermNet / CC BY-NC-ND
Невус Мейерсона (родинка).DermNet / CC BY-NC-ND
Сложный невус (родинка).DermNet / CC BY-NC-ND
Меланома.DermNet / CC BY-NC-ND
Шансы на излечение меланомы значительно выше, если рак обнаружен на ранних стадиях болезни.
Оценка риска меланомы
Чтобы оценить абсолютный риск развития инвазивной меланомы у человека, ученые из Национального института рака (NCI), Университета Пенсильвании и Калифорнийского университета в Сан-Франциско разработали интерактивный инструмент. Этот инструмент помогает врачам выявлять людей с повышенным риском меланомы.
Ваш врач может использовать этот инструмент или другие инструменты, чтобы спланировать для вас соответствующие скрининговые вмешательства с учетом вашего риска.
Слово от Verywell
Вы должны знать, что не все аномальные или зудящие родинки являются злокачественными. Если у вас ненормальная или зудящая родинка, очень важно пройти ее обследование у дерматолога. Нетренированный глаз не может определить, является ли родинка злокачественной.
Для вас важно ежемесячно проверять состояние кожи и ежегодно проходить клинический осмотр кожи у врача. Во время клинического осмотра кожи врач визуально осматривает кожу, чтобы найти новые образования или изменения существующих родинок или пятен.Помните: если вы обнаружите что-то ненормальное, как можно скорее сообщите об этом своему врачу и не ждите следующего ежегодного осмотра.
Каковы симптомы и признаки меланомы?
Поскольку многие меланомы развиваются на коже там, где они видны, есть хорошие шансы обнаружить их на ранней стадии. Регулярное обследование кожи на предмет новых или необычных новообразований или изменений существующих родинок имеет решающее значение. Если вы обнаружите что-либо подозрительное, вам следует обсудить это со своим лечащим врачом, дерматологом (кожным врачом) или медицинским работником, имеющим квалификацию для диагностики меланомы.
Большинство родинок безвредны. Нормальная родинка обычно равномерно окрашена (коричневого, черного или коричневого цвета) и меньше 6 мм в диаметре (размером с ластик для карандаша). Они могут быть плоскими или приподнятыми и обычно не меняются со временем.
По данным Американского онкологического общества, на меланому приходится около 1 процента всех случаев рака кожи, но именно она ответственна за большинство случаев смерти от рака кожи.
Ранние признаки меланомы
Ключ к раннему обнаружению меланомы — это знать, что и где искать.Это не всегда легко, так как меланома прекрасно маскируется. Это может быть возрастное пятно, синяк, язва, киста, шрам или темная линия под ногтем. Вы можете не почувствовать меланому, но иногда она может чесаться, болеть или кровоточить.
Метод ABCDE может помочь вам определить, может ли аномальный рост кожи быть меланомой:
- A означает асимметрию: маркировка выглядит по-разному на каждой половине?
- B — для границы: края неровные или неровные?
- C означает цвет: ваше поражение неравномерно по цвету с пятнами черного, коричневого и коричневого цветов?
- D для диаметра: ваше поражение увеличивается?
- E предназначен для развития или возвышения: изменилось ли ваше поражение в размере, форме или текстуре за последние несколько недель или месяцев?
Если ответ на любой из этих вопросов утвердительный или даже возможно, обратитесь к дерматологу для надлежащего обследования.Единственный способ узнать, является ли родинка меланомой, — это посетить врача.
Другие предупреждающие знаки меланомы могут включать:
- Язвы, которые не заживают
- Пигмент, покраснение или припухлость, распространяющиеся за пределы пятна на окружающую кожу
- Зуд, нежность или боль
- Изменения текстуры или чешуек, просачивание или кровотечение из существующей родинки
- Нечеткое зрение или частичная потеря зрения, или темные пятна на радужной оболочке
Типы меланомы
Считается, что более 90 процентов меланом вызвано воздействием ультрафиолета (УФ), согласно данным U.S. Центры по контролю и профилактике заболеваний. Среди типов УФ-лучей, солнечные УФ-В-лучи, в частности, стимулируют клетки кожи, известные как меланоциты, для производства меланина. Это может вызвать солнечный ожог или загар и повысить риск развития вызывающих рак мутаций в генетическом материале клетки.
Меланома может быть обнаружена где угодно на коже, но чаще всего она развивается на участках, подверженных воздействию солнечных лучей, а именно на груди и спине у мужчин и ногах у женщин. Шея и лицо также являются частыми участками меланомы.
Если у вас более темный тип кожи, у вас может быть больше шансов заболеть меланомой на руках, подошвах ног или под ногтями. Это называется акральной лентигинозной меланомой и не вызвано воздействием ультрафиолета. Он может отличаться по внешнему виду от других видов меланомы.
Признаки акральной лентигинозной меланомы могут включать:
- Новая линия под ногтем на пальце или пальце ноги
- Полоса, повредившая ноготь
- Пеленальная точка в родинке или прикреплена к ней
- Выпуклый утолщенный участок кожи на подошве стопы или ладони
Меланома также может развиваться в глазах (внутриглазная меланома) или во рту, гениталиях или анальной области (меланома слизистой оболочки).
Следующие шаги
Врач проведет биопсию родинки, если она выглядит подозрительно, и клетки будут отправлены в лабораторию для анализа. Если это меланома, пациенту может потребоваться операция по удалению родинки. Если он начал распространяться на другие области, также могут быть рекомендованы химиотерапия и лучевая терапия, биологические и таргетные методы лечения.
для мужчин Архивы | Центр кожи и аллергии
Советы по здоровой коже для мужчин
Рак, безусловно, представляет собой угрозу для здоровой кожи, но не единственную.Узнайте больше о различных отметинах, которые вы можете найти на своей коже, о том, что это за зудящее пятно и как предотвратить появление прыщей. Было бы преуменьшением сказать, что мужчины могут неохотно посещать врача, но эти разделы дадут несколько советов, как узнать, когда пора идти к дерматологу.
- Это родинка или меланома? — Как отличить разные отметины на коже и что делать, если они выглядят подозрительно.
- Сыпь и зуд кожи — что делать, если Gold Bond недостаточно.Эта сыпь может быть признаком такого состояния кожи, как псориаз, розацеа, зуд спортсмена или спортивная стопа.
- Угри у взрослых — К сожалению, они встречаются чаще, чем хотелось бы. Хорошо то, что вам не нужно жить с высыпаниями.
Это родинка или меланома?
Иногда бывает трудно определить, является ли след на коже родинкой, возрастным пятном или признаком более серьезного заболевания. Вот несколько способов определить разницу и что делать, если вы заметили что-то подозрительное.
Родинки
Родинки встречаются часто. Почти у каждого взрослого есть несколько. Взрослые со светлой кожей могут иметь от 10 до 40 родинок. Не стоит чрезмерно беспокоиться о родинках, но помните, что после 30 лет появляются доброкачественные родинки.
Родинка на вашем теле имеет следующие признаки:
- Один цвет — часто коричневый, но родинка может быть коричневой, черной, красной, розовой, голубой, телесной или бесцветной
- Круглая форма
- Плоский или слегка приподнятый
- Из месяца в месяц выглядит одинаково
Ваши родинки могут отличаться друг от друга.Даже у одного человека родинки могут отличаться по размеру, форме или цвету. У родинок могут быть волосы. Некоторые родинки со временем будут медленно меняться, возможно, даже исчезнут.
Родинки могут появиться на коже в любом месте. Они развиваются на коже головы, между пальцами рук и ног, на подошвах и ладонях и даже под ногтями.
Меланома
Меланома, разновидность рака кожи, может расти внутри родинки или рядом с ней. Если ее рано выявить и вылечить, меланому можно вылечить. Первым признаком меланомы часто является появление родинки или новой родинки на коже.Регулярный осмотр кожи может помочь вам обнаружить меланому на ранней стадии.
Меланома считается самой смертельной формой рака кожи, поскольку она может быстро распространяться на лимфатическую систему и внутренние органы. Если вы заметили на коже родинку или новое пятно с одним из ABCDE меланомы, немедленно обратитесь к дерматологу.
A — Асимметрия . Одна половина не похожа на другую.
B — Граница . Неровная, зубчатая или плохо очерченная граница.
C — Цвет .Различается от одной области к другой; имеет оттенки коричневого, коричневого или черного; иногда бывает красным, белым или синим.
D — Диаметр . При диагностировании меланомы обычно больше, чем размер ластика карандаша, но некоторые могут быть меньше.
E — Развитие . Родинка или поражение кожи, которые отличаются от остальных либо меняют размер, форму или цвет.
Немеланомный рак кожи
В этом году будет диагностировано более 2 миллионов случаев рака кожи, и это только в Соединенных Штатах.Помимо меланомы, существует два других распространенных типа рака кожи: базальноклеточная карцинома и плоскоклеточная карцинома.
Базальноклеточная карцинома (BCC) — наиболее распространенный тип рака кожи. Чаще всего он появляется на коже, которая получает много солнечного света, например на лице, волосистой части головы, шее, кистях и руках. Вы найдете BCC и на других частях тела.
BCC часто растет медленно. Это может выглядеть так:
- Красноватое пятно сухой кожи, которое не заживает
- Шишка телесного цвета (или розового, красного или коричневого цвета) жемчужной формы
- Шрам, который кажется восковым — может быть телесного цвета, белого или желтого
Плоскоклеточный рак (SCC) — очень распространенный тип рака кожи.Он часто появляется на коже, которая получает много солнечного света, например, на ухе, лице, лысине, шее или руке. Но может появиться и в другом месте. Слишком много солнца часто является причиной, но не единственной. SCC может появиться на коже, которая была сильно обожжена, подверглась сильному воздействию радиации (например, рентгеновских лучей) или подверглась воздействию сильнодействующих химикатов.
SCC часто имеет красноватый цвет. Без лечения он может глубоко разрастаться. Если это произойдет, рак может распространиться на другие части тела. Это может быть смертельно опасно. SCC часто выглядит как:
- Твердая (чешуйчатая или хрустящая) шишка красноватого цвета, пятнышко или перламутровый нарост
- Открытая рана, которая чешется и кровоточит; может лечить и возвращать
- Чешуйчатое пятно на губе; кожа на губе может стать толстой
Рак кожи можно вылечить при раннем выявлении и надлежащем лечении.Дерматолог выбирает лечение после рассмотрения типа рака кожи, места его проявления на теле, агрессивности, стадии рака и состояния здоровья пациента.
Актинические кератозы
Актинический кератоз (АК) — это сухие, чешуйчатые пятна с шероховатой текстурой или поражения, которые образуются на внешнем слое кожи после многих лет воздействия ультрафиолетового (УФ) света, например солнечного света. Эти поражения обычно имеют цвет от оттенка кожи до красновато-коричневого и размер от булавочной головки до более четверти.Иногда поражение становится похожим на рог животного и называется «кожным рогом».
Важно, чтобы любой человек с АК находился под наблюдением дерматолога. АК считаются самой ранней стадией развития рака кожи и могут прогрессировать до плоскоклеточной карциномы. Любой, у кого развивается АК, имеет обширную поврежденную солнцем кожу. Это делает человека более восприимчивым к другим формам рака кожи, включая меланому.
Источник: Американская академия дерматологии
Сыпь и кожный зуд
Сухая кожа — это обычное явление, которое может возникнуть в любом возрасте по многим причинам.Увлажняющий крем часто помогает восстановить сухую кожу. Если этого не происходит или если сухая кожа превращается в сыпь, вам может потребоваться помощь дерматолога, чтобы получить облегчение. Вот дополнительная информация о сыпи и других состояниях «кожного зуда» — псориазе, розацеа, зуде спортсмена и спортивной стопе.
Сыпь
Сыпь обычно вызывается раздражением кожи, которое может иметь множество причин. Сыпь — это обычно незначительная проблема, которая может исчезнуть при домашнем лечении. В некоторых случаях сыпь не проходит или кожа может стать настолько раздраженной, что потребуется медицинская помощь.
У взрослых высыпания часто возникают при контакте с веществом, раздражающим кожу. Сыпь обычно начинается в течение 48 часов после контакта. Вы можете почувствовать легкое покраснение кожи или появление небольших красных шишек. Более серьезная реакция может вызвать отек, покраснение и более крупные волдыри.
Общие причины включают ядовитые растения; мыло, моющие средства, шампуни или косметика; украшения или ткани; новые инструменты, приспособления или другие предметы; и латекс.
Сыпь может быть признаком хронической кожной проблемы, например псориаза.
Псориаз
Псориаз — это длительное заболевание, которое развивается, когда иммунная система человека посылает ложные сигналы, которые говорят клеткам кожи расти слишком быстро. Новые клетки кожи образуются за несколько дней, а не недель. Организм не избавляется от лишних клеток кожи. Клетки кожи накапливаются на поверхности кожи, вызывая появление пятен псориаза. Это не заразно.
То, что вы видите и чувствуете, зависит от типа псориаза:
- Зубной налет : вызывает появление толстых участков кожи, покрытых серебристо-белой чешуей.
- Каплевидный : вызывает небольшие пятна, которые могут появляться по всей коже.
- Пустулезный : вызывает появление гнойных шишек, которые обычно появляются на стопе или руке.
- Перевернутая : Развивается в местах соприкосновения кожи, например в подмышечной впадине.
- Erythrodermic : Кожа может выглядеть сильно обожженной.
Лечение может уменьшить признаки и симптомы псориаза.Некоторые люди видят свою кожу совершенно чистой.
Благодаря постоянным исследованиям существует множество методов лечения псориаза. Важно поработать с дерматологом, чтобы найти лечение, которое подходит вам и соответствует вашему образу жизни. У каждого лечения есть свои преимущества, недостатки и возможные побочные эффекты.
- Для местного применения (наносится на кожу) — псориаз легкой и средней степени тяжести. Некоторые эффективные продукты включают эмульсию Cutar и шампунь Tarsum.
- Фототерапия (свет, обычно ультрафиолет, прикладываемый к коже) — псориаз от умеренной до тяжелой
- Системное (принимаемое перорально, в виде инъекций или инфузий) — псориаз средней, тяжелой степени или инвалидизирующий
Обсудив варианты лечения с дерматологом, вы сможете определить, какой из них подходит именно вам.
Розацеа
Розацеа — распространенное кожное заболевание, которое часто начинается с того, что покраснеть или покраснеть легче, чем у других людей. Покраснение может медленно распространяться за пределы носа и щек на лоб и подбородок. Даже уши, грудь и спина могут все время быть красными.
Розацеа может вызывать не только покраснение. Признаков и симптомов так много, что у розацеа есть четыре подтипа:
- Эритематотелангиэктатическая розацеа: покраснение, покраснение, видимые кровеносные сосуды
- Папулопустулезная розацеа: покраснение, отек и высыпания, похожие на угри
- Фиматозная розацеа: кожа утолщается и имеет бугристую текстуру.
- Глазная розацеа: глаза красные и раздраженные, веки могут опухать, и у человека может быть ячмень
Хотя от розацеа нет лекарства, лечение может облегчить симптомы.Исследования показывают, что, когда у людей становится меньше признаков и симптомов розацеа, качество их жизни улучшается.
В уход за кожей входит:
Розацеа может вызывать не только покраснение. Признаков и симптомов так много, что у розацеа есть четыре подтипа:
- Лекарство от купероза
- Солнцезащитный крем (ношение его каждый день поможет предотвратить обострения)
- Смягчающее средство для восстановления кожи
- Лазеры и другие виды световой обработки
- Антибиотики (наносимые на кожу и таблетки внутрь)
Дерматологи могут удалить утолщение кожи на носу и других частях лица с помощью:
- Лазеры
- Дермабразия (процедура удаления кожи)
- Электрокаутеризация (процедура, при которой в кожу направляется электрический ток)
Когда розацеа поражает глаза, дерматолог может дать вам инструкции по мытью век несколько раз в день и рецепт на лекарства для глаз.
Джок Зуд и стопа спортсмена
Джок зуд — инфекция паховой области, вызванная грибком. Это чаще всего встречается у взрослых мужчин и мальчиков-подростков. Грибок, вызывающий зуд у спортсменов, процветает в теплых и влажных местах. Зуд спортсмена может быть вызван трением об одежду и продолжительной влажностью в области паха (например, из-за потоотделения).
Стопа спортсмена — инфекция стопы, вызванная грибком. Стопа спортсмена может длиться короткое или долгое время и может вернуться после лечения.
Самый частый симптом — трещины, шелушение, шелушение кожи между пальцами ног. Пораженный участок обычно красный и зудящий. Вы можете почувствовать жжение или покалывание, а также могут появиться волдыри, сочиться или покрыться коркой. Помимо пальцев ног симптомы могут возникать на пятках, ладонях и между пальцами.
Риск заболеть спортивной стопой увеличивается, если вы носите закрытую обувь, особенно с пластиковой подкладкой; держите ноги во влажном состоянии в течение длительного времени; много пота; и получить незначительное повреждение кожи или ногтей.
Зуд у спортсмена и стопа спортсмена обычно реагируют на уход за собой в течение пары недель.
- Держите кожу чистой и сухой.
- Не носите одежду или обувь, которые натирают или раздражают кожу.
- Носите чистые хлопчатобумажные носки и меняйте их по мере необходимости, чтобы ноги оставались сухими.
- Применяйте местные безрецептурные противогрибковые или сушильные порошки, например, содержащие миконазол, клотримазол или толнафтат. Triple Paste AF — мощное противогрибковое средство.
Тяжелые инфекции, часто повторяющиеся инфекции или инфекции, длящиеся более двух недель, могут потребовать дальнейшего лечения у врача. Могут потребоваться более сильные рецептурные лекарства или пероральные противогрибковые препараты. Антибиотики могут потребоваться для лечения бактериальных инфекций, которые возникают помимо грибка (например, при расчесывании области).
Источник: Американская академия дерматологии и Национальный центр биотехнологической информации
Угри у взрослых
Угри — наиболее распространенное заболевание кожи в Соединенных Штатах.И это больше не только для подростков. Акне у взрослых может быть особенно неприятным, потому что лечение, которое так хорошо работало в подростковом возрасте, часто оказывается неэффективным. У взрослых также требуется больше времени для разрешения, чем у подростков.
Типы
Женщины более восприимчивы к двум типам прыщей у взрослых, но мужчины также страдают от них.
Угри, которые не исчезают к 25 годам, называют стойкими прыщами . Это часто вызывает глубокие болезненные воспаленные прыщи и узелки.Стойкие прыщи обычно образуются на нижней части лица, преимущественно вокруг рта, на подбородке и вдоль линии подбородка.
Взрослые также заболевают угрями с поздним началом . Люди, у которых не было прыщей в течение многих лет, могут внезапно увидеть глубоко расположенные воспаленные прыщи и узелки. Даже те, у кого никогда не было прыщей, могут заболеть ими в более позднем возрасте. У взрослых угри обычно образуются на подбородке, линии подбородка и вокруг рта. Поражения могут появиться на груди и спине.
Почему именно сейчас?
Независимо от возраста, прыщи появляются, когда накапливаются избыток кожного сала (масла, которое вырабатывается нашим телом для естественного увлажнения кожи), клеток кожи и бактерий.Исследователи обнаружили несколько факторов, которые могут вызвать это у взрослых: колебания гормонов, прием определенных лекарств, стресс, семейная история прыщей и некоторые продукты, используемые для лица или кожи.
Варианты лечения
Большинство случаев появления прыщей у взрослых можно эффективно контролировать. Часто требуется комбинированная терапия (использование двух или более процедур), помощь дерматолога и немного терпения.
Лечение в домашних условиях: Многие люди могут лечить легкие угри с помощью продуктов, которые можно купить без рецепта.Продукт, содержащий перекись бензоила или салициловую кислоту, часто очищает кожу с течением времени, а не за ночь. Для улучшения состояния в домашних условиях требуется 4-8 недель. После того, как прыщи исчезнут, продолжайте обрабатывать кожу, чтобы предотвратить высыпания.
Если у вас много прыщей, кист или узелков, безрецептурный продукт может не подействовать. Дерматологи предлагают следующие виды лечения:
Средство для лечения акне, которое вы наносите на кожу: Большинство средств лечения акне наносится на кожу.Существует множество способов местного лечения прыщей. Некоторые средства местного действия помогают убить бактерии. Другие работают над уменьшением масла. Лекарство для местного применения может содержать ретиноид, пероксид бензоила, отпускаемый по рецепту, антибиотик или даже салициловую кислоту. Ваноксид и третиноин Обаджи являются примерами двух эффективных местных методов лечения. Ваш дерматолог определит, что вам нужно.
Лекарство от прыщей, которое действует на все тело: Лекарство, которое действует на все тело, может потребоваться при красных опухших типах прыщей.Этот тип лечения обычно необходим для лечения кист и узелков прыщей. Ваш дерматолог может прописать один или несколько из них:
- Антибиотики (помогают убить бактерии и уменьшить воспаление)
- Лекарство, действующее на гормоны
- Изотретиноин (единственное средство, которое действует на все причины прыщей)
Процедуры по лечению прыщей: Ваш дерматолог может лечить ваши прыщи с помощью процедуры, которую можно провести во время визита в офис.Эти процедуры включают:
- Лазеры и другие методы лечения светом: Эти устройства уменьшают количество бактерий, вызывающих прыщи.
- Химический пилинг: дерматологи используют химический пилинг для лечения двух типов прыщей — черных точек и папул.
- Удаление прыщей: Ваш дерматолог может выполнить процедуру, называемую «дренаж и экстракция», для удаления большой кисты от прыщей. Эта процедура помогает, когда киста не поддается лечению. Это также помогает облегчить боль и уменьшить вероятность того, что киста оставит шрам.Если вам абсолютно необходимо быстро избавиться от кисты, ваш дерматолог может ввести в кисту лекарство.
Источник: Американская академия дерматологии
Пятна печени: что вам нужно знать
Мне почти за тридцать, и я недавно заметил некоторые пятна на коже, которые, как я помню, видел на руках моей бабушки и тетушек, когда я рос. Я всегда слышал, как их называют «печеночные пятна», что меня немного нервирует.
Итак, я начал думать: «Являются ли эти пятна свидетельством заболеваний печени? Являются ли они признаком преждевременного старения? »
Вот что я узнал.
Что такое пятна печени?
Пятна на печени или пятна старости, также известные как солнечные лентиго, очень часто встречаются на коже желто-коричневыми, коричневыми или черными пятнами. Хотя они могут появиться где угодно, они часто возникают на открытых участках, таких как лицо, верхняя часть груди и спина, руки и кисти.
Пятна на печени обычно возникают в результате многолетнего воздействия ультрафиолета (УФ) солнца.Чем больше наша кожа подвергается воздействию ультрафиолетового света, тем больше она создает пигмент под названием меланин, который блокирует ультрафиолетовый свет от повреждения генетической информации внутри клеток.
Возрастные пятна чаще всего встречаются у людей старше 40 лет, хотя их можно увидеть и у гораздо более молодых пациентов. К лицам, подвергающимся наибольшему риску развития пигментных пятен, относятся пациенты со светлой кожей, работающие на открытом воздухе или имеющие в анамнезе загар, лучевую или световую терапию.
Это признаки рака?
Пятна на печени не являются предраковыми, хотя с косметической точки зрения они часто вызывают проблемы.Это особенно верно, учитывая, что пятна печени нацелены на те участки нашей кожи, которые наиболее заметны.
Как выглядят пятна печени?
Пятна печени выглядят как овальные или круглые плоские коричневые, коричневые или черные пятна на коже. Они различаются по размеру от нескольких миллиметров до двух сантиметров. Обычно они гладкие на ощупь и однородные по цвету. У некоторых пациентов их всего несколько, в то время как у других на коже могут быть сотни.
Почему их называют пятнами печени?
Считалось, что они произошли от печени, но теперь мы знаем, что это не так.
Бывают ли прыщи в печени в семьях?
Ваша генетическая структура, в том числе цвет вашей кожи, действительно влияет на вашу способность к образованию пятен на печени. Но помните, что, как и многие другие кожные заболевания, этому способствует сочетание генов и окружающей среды.
Требуется ли лечение?
Настоящие пятна на печени совершенно безвредны и не требуют лечения.
Тем не менее, пятна на печени часто беспокоят пациентов, особенно когда они поражают лицо или тыльную сторону рук.Для этих пациентов доступно множество вариантов, от легкого осветления обесцвечивания до полного удаления.
Варианты лечения включают местные лекарства, замораживание жидким азотом, лазерную терапию, дермабразию или химический пилинг. Многие из этих методов лечения проводятся в офисе и часто требуют более одного сеанса лечения, чтобы увидеть значительное улучшение.
Каждая терапия имеет свой профиль эффективности и побочных эффектов, который следует тщательно обсудить с вашим дерматологом.Следует также обсудить сопутствующие расходы, поскольку страховые компании обычно рассматривают пятна на печени как косметические проблемы, которые не покрываются страховкой.
Однако лучшее лечение часто — профилактическое. Шляпы с широкими полями, одежда, закрывающая руки и ноги, и правильное использование солнцезащитного крема помогают предотвратить появление пятен на печени, особенно в часы пика солнечного света с 10 до 16 часов.
Что еще мне нужно знать о пятнах печени?
Хотя пятна на печени безвредны, их можно принять за множество других кожных проблем.Другие кожные образования, похожие на пигментные пятна, варьируются от простых родинок до меланомы, серьезной формы рака кожи, которая может быть смертельной.
Ваш дерматолог рекомендует проводить ежемесячные самообследования и регулярные осмотры кожи, чтобы выявить любые подозрительные точки, прежде чем они станут проблемой. Если у вас есть новое место, проверьте его. Это особенно актуально, если пятно растет, меняет цвет, имеет неровные границы, многоцветный или начинает чесаться или кровоточить.
Ваш дерматолог может спросить о вашем пребывании на солнце, семейном или личном анамнезе рака кожи, а затем провести визуальный осмотр.В необычной ситуации, когда есть какие-либо сомнения в том, что темная область является пятном на печени, ваш дерматолог может назначить биопсию для оценки под микроскопом. Обычно это делает дерматолог в офисе под местной анестезией.
Заметили пятна печени на коже? Найдите ближайшего к вам дерматолога или l получите здесь больше информации об услугах дерматологии Baylor Scott & White.
Об авторе
Джули Смит
Джули — директор по связям со СМИ в Baylor Scott & White Health.Уроженка Южной Луизианы и выпускница LSU, она любит встречаться с пациентами Бэйлора и помогать им рассказывать их истории.
Статьи по темеОбзоры фторурацила для местного применения при кератозе
- Лекарства от A до Z
- Фторурацил
- Отзывы пользователей
Также известен как: Efudex, Карач, Толак, Пакет для окклюзии Efudex, Фтороплекс
Фторурацил для местного применения имеет средний рейтинг 8.0 из 10 из 58 оценок за лечение кератоза. 81% пользователей, которые рассматривали фторурацил для местного применения, сообщили о положительном эффекте, а 14% сообщили о отрицательном эффекте.
Фильтр по условию Все состоянияАктинический кератоз (90) Базальноклеточная карцинома (37) Кератоз (65) Рак кожи (36) Бородавки (2)
Фторурацил, актуальный обзор рейтингов
8.0 /10 средняя оценка
58 оценок из 62 пользовательских отзывов.
Сравните все 32 препарата, используемых для лечения кератоза.
| 10 | 41% | |
|---|---|---|
| 9 | 26% | |
| 8 | 14% | |
| 7 | 2% | |
| 6 | 2% | |
| 5 | 0% | |
| 4 | 2% | |
| 3 | 2% | |
| 2 | 0% | |
| 1 | 12% |
Обзоры фторурацила актуальные
Сортировать по Недавние + полезныеСамые недавниеСамое полезноеВысокий рейтингНизкий рейтингВремя приема лекарств
Эта информация НЕ предназначена для поддержки какого-либо конкретного лекарства.Хотя эти обзоры могут быть полезны, они не заменяют опыт, знания и суждения практикующих врачей.
Подробнее о фторурациле для местного применения
Потребительские ресурсы
- Другие бренды
- Efudex, Carac, Tolak, Fluoroplex
Профессиональные ресурсы
Сопутствующие лечебные руководства
Актинический кератоз: лечение потенциального злокачественного новообразования
Фарм США .2012; 37 (4): 23-26.Хотя хроническое пребывание на солнце стареет с годами, вызывая морщины и изменяя пигментацию, он также предрасполагает к индивидуальные предраковые изменения клеток кожи. 1,2 Ультрафиолетовое (УФ) излучение повреждает клетки кожи, известные как кератиноцитов , вызывая изменения текстуры и цвета кожи и вызывая появление пятен и повреждений. 2 Повреждение клеток кожи является кумулятивным; следовательно, чем больше экспозиция, тем выше риск рака кожи.Кроме того, индивидуальный риск увеличивается, если большая часть внешнего воздействия происходит в местах и время дня, когда солнечный свет наиболее интенсивен. 2 Когда воздействие ультрафиолетовых лучей — обычно от солнца, но также и от загара кровати — часто или интенсивно, аномальные кератиноциты могут развиваться в так называемый актинический кератоз . 2
Актинический кератоз, грубое чешуйчатое пятно, также называемое солнечным кератозом , обычно встречается на участках кожи, подверженных воздействию солнечных лучей, например, на лице, губы, уши, тыльная сторона кистей рук, предплечий, волосистой части головы и шеи ( ТАБЛИЦА 1 ).Актинический кератоз развивается годами и обычно появляется у пожилых людей — отсюда и термин сенильный кератоз — хотя это можно увидеть у более молодых людей, обычно начиная с 30-летнего возраста или 40 лет и с возрастом встречается все чаще. 3
В то время как актинические кератозы считаются предраковыми изменениями кожи, которые могут перерасти в плоскоклеточную карциному, там невозможно определить, будет ли актинический кератоз прогрессировать до плоскоклеточный рак или как быстро это может произойти. 1,3,4 Кератозы, возникающие на ухе и губе, подвержены наибольшему риску перерастает в рак из-за чувствительности ушей и губ к солнцу экспозиция. 3 Фармацевты могут помочь повысить осведомленность о важности профилактических мер от включение их в их консультирование пациентов и предоставление соответствующих руководство. Риск актинического кератоза можно снизить за счет минимизации солнечного света. воздействие и защита кожи от УФ-лучей.
Признаки, симптомы, факторы риска и диагностика
ТАБЛИЦА 1 перечисляет признаки и симптомы, а также риски факторы актинического кератоза.Обычно более одного актинического кератоза присутствует, размером от 1 мм до 3 мм (примерно размером с небольшой горох) или крупнее; поражения могут быть многочисленными, с закрытыми участками все вместе. 3 Как правило, бессимптомные поражения могут быть болезненными и вызывать зуд, покалывание и жжение в пораженной области. 1,2 Хотя актинический кератоз иногда может разрешиться самостоятельно, обычно он рецидивирует после длительного пребывания на солнце; если поцарапать или оторвать, он будет вернуться тоже. 2
Диагностика актинического кератоза ставится. через осмотр кожи, который может включать использование яркого света и увеличительное стекло для осмотра кожи и волосистой части головы на предмет новообразований, родинок или поражения. 3 Биопсия кожи может быть взята при подозрении на рак. 3 Актинические кератозы следует отличать от себорейных кератозов , размер и количество которых увеличивается с возрастом человека. 1,5 Хотя себорейный кератоз часто может напоминать актинический кератоз, он при внимательном рассмотрении отличаются от актинических кератозов: 1) восковой; 2) считается «застрявшим»; 3) на участках, не подверженных воздействию солнечных лучей. тело; 4) не предраковые. 1
Лечение
Чтобы предотвратить возможное прогрессирование плоскоклеточного рака, рекомендуется раннее лечение актинического кератоза. 3 Выбор лечения актинического кератоза из доступных вариантов часто зависит от количества и расположения поражений. 1 Если поражения сохраняются, их следует обследовать на предмет возможной биопсии. 6,7 Чаще всего актинические кератозы лечат жидким азотом; местный 5-фторурацил — еще одна часто используемая терапия. 4
Местный жидкий азот (криотерапия) считается быстрый и эффективный вариант лечения искоренения, если только несколько присутствуют актинические кератозы; поражения обычно пузыри, кожура, корка, и исчезают в течение 10-14 дней. 1,6 Побочные эффекты криотерапии могут включать изменение текстуры кожи, инфицирование и потемнение кожи в пораженной области. 2
5-фторурацил (5-FU) для местного применения выбирается при наличии большого количества поражений. 1 Фторурацил, ингибитор синтеза ДНК и РНК, доступен в несколько концентраций (0,5%, 2%, 5%) и в сливках и в растворах составы. 8 Его наносят на очаги поражения один раз в день на ночь или два раза в день (например, утром и вечером), пока они не станут сначала красный и болезненный, затем покрытый коркой и эрозией. 1,6,7 Большинство поражений часто проходят через 2–6 недель, в типичном случае через 2–3 недели. 1,6-8 Более мягкий 0,5% крем может обеспечить исчезновение поражений с меньшими затратами. раздражение и поэтому может быть подходящим выбором для использования на лицо по сравнению с более сильными концентрациями, такими как 5% крем, которые могут требуется для устранения актинического кератоза на руке. 1,6,7
Необходима консультация фармацевта относительно: значительная реакция, вызванная 5-ФУ — эритема, жжение, эрозия, корки и даже изъязвления, которые могут причинять физический дискомфорт и внешне неприглядный — требуется приостановка лечения на 1-3 дня в некоторые случаи. 1,4 Пациенты должны быть проинструктированы, что маскировка реакция с косметикой и, при необходимости, подавление ее с помощью местные кортикостероиды эффективны. 1 Следует отметить, что 5-ФУ , а не следует использовать для лечения базальноклеточного рака, если только они не относятся к поверхностному типу, определяемому биопсией. 1 Для обзора лечения плоскоклеточного рака и базальноклеточного рака см. Ссылку 4 и / или ссылку 5.
Имиквимод для местного применения , an противоопухолевый препарат / иммуномодулятор, считается альтернативой местному 5-ФУ; часто используется для лечения актинических кератозов и поверхностные базальноклеточные карциномы. 1 Пока точный механизм неизвестно, по сути это средство стимулирует иммунную систему к распознавать и уничтожать раковые поражения кожи. 1,8 Имиквимод 5% крем применяется 2 раза в неделю перед сном в течение 16 недель; область обработки должна быть ограничена 25 см 2 на лице или волосистой части головы. 8,9 Более мягкий крем 3,75% наносится перед сном в течение 2 недель, затем 2 недели без лечения, затем еще 2 недели. 8,9 Следует отметить, что безопасность и эффективность имиквимода у пациентов с ослабленным иммунитетом не установлены.
Диклофенак для местного применения , фенилуксусная кислота, нестероидное противовоспалительное средство; применяется состав 3% геля два раза в день от 60 до 90 дней.Пока точный механизм еще неизвестно, считается, что он связан с синтетазой простагландинов торможение. 9 Дерматологические побочные эффекты включают реакцию в месте нанесения, включая дерматит. 9
Выскабливание (соскоб) для удаления поражения и электрохирургия (электродесикация) для остановки кровотечения и уничтожения любых можно использовать оставшиеся аномальные клетки; выскабливание, при этом быстрое лечение, может вызвать инфекцию, изменение пигментации кожи и рубцевание, включая риск развития келоида. 3 А келоид может вызвать зуд или может постепенно увеличиваться из-за чрезмерного образование коллагена в дерме во время восстановления соединительной ткани. 3,10
Фотодинамическая терапия использует интенсивный лазерный свет в сочетании с фотосенсибилизирующим агентом (аминолевулиновой кислотой) для уничтожения актинического кератоза. 2,3 Побочные эффекты могут включать покраснение, отек и жжение во время периода лечения. 2
Химический пилинг с одним или несколькими решения (например,g., трихлоруксусная кислота) можно наносить на поражения, вызывая образование пузырей и возможное шелушение, которое позволяет сформировать новую кожу. 2 Пилинг кожи обычно длится от 5 до 7 дней и также может вызывать покалывание, ощущение жжения, покраснение, образование корок, изменения кожи окраска, инфекции и рубцы (редко). 2 Поскольку эта процедура часто считается косметической по своему характеру, она может не покрываться медицинской страховкой. 2
Советы по предотвращению
Ограничение пребывания на солнце помогает предотвратить развитие и рецидивы актинического кератоза, который, как и ранее, упомянутый, считается предраковым состоянием.Ниже приводится синопсис подробных советов по профилактике актинического кератоза, которые могут можно найти на веб-сайте в сопроводительном поле, Ресурс для Пациенту, предоставлен в WebMD 3 :
• Ограничьте время пребывания на солнце, особенно с 10 А . M . до 4 п . M .
• Используйте солнцезащитный крем каждый день; он должен блокировать ультрафиолетовые лучи (как UVA, так и UVB) и иметь коэффициент защиты от солнца не менее 15
• Прикрывайся защитной одеждой и солнцезащитными очками, блокирующими УФ-лучи
• Избегайте использования соляриев, солнечных лучей и средств, ускоряющих загар
• Регулярно проверяйте кожу и сообщайте об изменениях для оценки врачу
Обратите внимание, что кожа горит быстрее на большей высоте, а где воздействие солнца сильнее на поверхностях, отражающих свет, таких как как вода, песок, бетон и участки, окрашенные в белый цвет. 11
Заключение
Фармацевты играют важную роль в выявление, лечение и профилактика актинического кератоза. Став знакомы с факторами риска и физическими характеристиками актиничных кератозные поражения, включая признаки и симптомы, — это только начало. Предоставление подробных консультаций по поводу значительного лечения реакции и исходы, а также подробные методы профилактики — это неотъемлемая составляющая фармацевтической помощи пациентам с этим предраковое состояние.
ССЫЛКИ
1. Хронические эффекты солнечного света.
Merckmanuals.com. Пересмотрено в августе 2007 г.
www.merckmanuals.com/professional/dermatologic_disorders/reactions_to_sunlight/chronic_effects_of_sunlight.html?qt=actinic
кератозы & alt = sh # v961876. По состоянию на 19 марта 2012 г.
2. Актинический кератоз. Mayoclinic.com . Опубликовано 7 января 2011 г. www.mayoclinic.com/health/actinic-keratosis/DS00568. По состоянию на 19 марта 2012 г.
3.Старческий кератоз. Обзор темы. WebMD .
Обновлено 1 октября 2010 г.
www.webmd.com/skin-problems-and-treatments/tc/actinic-keratosis-topic-overview.
По состоянию на 19 марта 2012 г.
4. Cheigh NH. Дерматологические реакции на лекарства и самолечение кожных заболеваний. В: DiPiro JT, Talbert RL, Yee GC, et al, eds. Фармакотерапия: патофизиологический подход . 7-е изд. Нью-Йорк, штат Нью-Йорк: McGraw-Hill Inc; 2008: 1584-1585.
5. Porter RS, Kaplan JL eds. Руководство по диагностике и терапии Merck. 19 изд. Станция Уайтхаус, Нью-Джерси: Merck Sharp & Dohme Corp; 2011: 746 748-754.
6. Бергер Т.Г. Дерматологические нарушения. В: McPhee SJ, Papadakis MA, Rabow MW, eds.
Текущая медицинская диагностика и лечение 2011 . 50-е изд. McGraw Hill Medical; Нью-Йорк, штат Нью-Йорк. 2011: 119.
7. Макинтайр В.Дж., Даунс М.Р., Бедвелл С.А. Варианты лечения актинического кератоза. Ам Фам Врач . 2007; 76 (5): 667-671.
8. Epocrates, версия 4.1. Epocrates, Inc. www.epocrates.com. Обновлено 19 марта 2012 г.
9. Micromedex, версия 1.24.0b1060. www.Micromedex.com. По состоянию на 12 января 2012 г.
10. Карманный медицинский словарь Дорланда . 28 изд. Филадельфия, Пенсильвания: Elsevier Saunders: 2009.
11. Актинический кератоз. Медлайн Плюс .
Национальная медицинская библиотека США. Национальные институты здоровья.
Обновлено 22 ноября 2011 г.
www.nlm.nih.gov/medlineplus/ency/article/000827.htm. Доступ 19 марта,
2012.
Чтобы прокомментировать эту статью, свяжитесь с rdavidson @ uspharmacist.com.
Зуд у пожилых людей
ВВЕДЕНИЕ
Зуд — наиболее частое кожное заболевание у пожилых людей. 1 Это неприятное кожное ощущение, которое вызывает желание почесаться. 2 Острый зуд (длящийся менее 6 недель) может обеспечивать защитную функцию, но хронический зуд (продолжающийся более 6 недель) в большинстве случаев является неприятным. 3 Распространенность кожного зуда увеличивается с возрастом и может частично объясняться ухудшением нормального физиологического статуса кожи (). 2 , 4
Таблица 1
Снижение функции кожи у пожилых людей
Во французском исследовании опрос был разослан в 10 000 случайно выбранных домохозяйств. 5 Из 7 500 респондентов 87% сообщили о проблемах с кожей с рождения, а 43% испытали эти проблемы в течение 2 лет, предшествующих опросу. Кроме того, 29% респондентов назвали свои симптомы обременительными. Более половины из этих людей указали, что хронические кожные заболевания с зудом в качестве основного симптома нарушают повседневную деятельность.
Кроме того, в исследовании кожных заболеваний у 68 лиц, не попавших в лечебные учреждения, две трети группы и 83% восьмидесятилетних лиц сообщили о медицинских проблемах, связанных с их кожей, при этом зуд является наиболее частой жалобой. 6 В исследовании, проведенном в Норвегии, зуд был преобладающей кожной жалобой у субъектов в возрасте от 30 до 76 лет. 7
Хронический зуд может существенно повлиять на качество жизни, поскольку методы лечения острого зуда часто не облегчают хроническое заболевание. 8 У многих людей зуд — это не просто случайная проблема; он может иметь изнурительные эффекты, такие как нарушение сна, что может привести к клинической депрессии. Фактически, многие люди с хроническим зудом могут впасть в такую депрессию, что предпочтут прожить более короткую жизнь без симптомов, чем более длительную жизнь с зудом. 8 Исследования показали, что пагубное влияние хронического зуда на качество жизни сравнимо с хронической болью. 8 , 9
Заболеваемость и распространенность
Как уже отмечалось, хронический зуд является одной из наиболее частых дерматологических жалоб пациентов, особенно пожилых людей.В исследовании Beauregard и Gilchrest 6 две трети гериатрических пациентов сообщили о зуде как о своей основной кожной жалобе. Заболевание чаще встречается у женщин, чем у мужчин. 7 , 10
При анализе регистрационных записей больниц, 11,5% госпитализаций пожилых пациентов были связаны в первую очередь с зудом. 1 У пациентов старше 85 лет заболеваемость возросла почти до 20%. В другом исследовании зуд присутствовал у двух третей из примерно 1500 пожилых пациентов в учреждениях квалифицированного сестринского ухода. 11
ПАТОФИЗИОЛОГИЯ
Ощущение зуда тесно связано с ощущениями прикосновения и боли. 12 Зуд стимулируется высвобождением нейростимуляторов, таких как гистамин, из тучных клеток и других пептидов. Возникающее в результате ощущение зуда передается по волокнам А-дельта и С, через задний рог спинного мозга и через переднюю комиссуру к спиноталамическому тракту, в конечном итоге заканчиваясь в различных центрах мозга, включая кору и таламус. 10 , 12 — 14
Старение кожи подвержено зуду из-за кумулятивного воздействия окружающей среды на кожу и из-за изменений структуры кожи, которые происходят с возрастом. 15 Потеря гидратации кожи, потеря коллагена, нарушение реакции иммунной системы и нарушение функции кожи как барьера для патогенов также вовлечены. Также может наблюдаться нарушение кровообращения, приводящее к снижению кровоснабжения кожи. 3 Наличие сопутствующих заболеваний, отсутствие подвижности и более частое употребление лекарств также могут способствовать распространению зуда у пожилых людей. 16
У пожилых людей зуд часто связан с сухостью кожи в результате снижения липидов на поверхности кожи, снижения выработки пота и кожного сала и снижения перфузии. 17 Коллаген также снижен и менее растворим в гериатрических популяциях. Более того, из-за складчатости кожи меньшая площадь поверхности может взаимодействовать с водой. 18 Это может привести к нарушению иммунной функции и снижению восстановления барьера. Изменение пигментации кожи и повышенная ломкость кожи также увеличивают вероятность возникновения зуда у пожилых людей. 18
NEUROTRANSMITTERS
Считается, что высвобождение гистамина из тучных клеток является основным медиатором зуда. 19 Это высвобождение может также вызвать сосудистую реакцию, которая приводит к эритеме и отеку пораженной кожи. Однако, поскольку не все пациенты с кожным зудом реагируют на антигистаминную терапию, по-видимому, задействованы и другие медиаторы. 19 Например, серотонин (5-HT) высвобождается, когда тромбоциты агрегируют и стимулируют рецепторы серотонина. Было показано, что антагонисты 5-HT 3 уменьшают зуд. 20
Ацетилхолин, нейромедиатор, также участвует в возникновении зуда, особенно у пациентов с атопическим дерматитом. 21 У этих пациентов сухая, утолщенная кожа и повышенная чувствительность к ацетилхолину.
Простагландины (липидные соединения, вырабатываемые в клетках ферментом циклооксигеназой) участвуют в химическом каскаде, создаваемом гистамином, и могут усиливать симптомы зуда, вызванные гистамином и, возможно, другими агентами. 22
Нервные волокна, содержащие вещество P, нейропептид, скапливаются вокруг потовых желез и кровеносных сосудов и могут вызывать нейрогенное воспаление. 23 Кроме того, вазоактивный кишечный пептид (VIP) может вызывать зуд. 23 Высокие уровни вещества P, VIP, соматостатина и нейропептида Y возникают при зудящих поражениях кожи. 23 , 24 В дополнение к гистамину активированные тучные клетки выделяют химазу, триптазу, лейкотриены и интерлейкины, что может привести к зуду. 23
КЛАССИФИКАЦИЯ И ЭТИОЛОГИЯ
Классификация кожного зуда начинается с этиологии заболевания. 13 Происхождение может быть как кожным, так и невропатическим. Зуд также может возникать централизованно или иметь психогенную причину. 2
Дерматологические причины
Наиболее частым дерматологическим изменением, возникающим у пожилых людей, является ксероз или сухость кожи. 25 Условия окружающей среды или чрезмерная потеря влаги из эпидермиса могут привести к ксеротическим поражениям, которые могут потрескаться и расколоться.Это, в свою очередь, может вызвать зуд и кровотечение, что может привести к инфекции. Другие причины сухой кожи включают экстремальные погодные условия, такие как холодный воздух или низкая влажность, и чрезмерное пребывание в воде, особенно в более холодном климате. 25 — 27
Чрезмерное пребывание на солнце также может вызвать различные раздражения кожи, включая солнечный ожог, или усугубить дальнейшее высыхание ксеротических поражений кожи. 26 , 27
Чесотка, чрезвычайно зудящее кожное заболевание, обычно возникает у пожилых людей, особенно у тех, кто находится в учреждениях длительного ухода. 28 Чесотка возникает в результате заражения клещом-хозяином Sarcoptes scabiei var hominis . Ежегодно во всем мире регистрируется более 300 миллионов случаев чесотки, и эта инфекция очень заразна в учреждениях. 28 Заболевание диагностируется при микроскопическом исследовании соскобов кожи под минеральным маслом. 29
Атопический дерматит или экзема — это повторяющееся воспалительное заболевание кожи, которое часто связано с аллергическими расстройствами, такими как астма и аллергический ринит. 30 Воздействие аллергена вызывает высвобождение гистамина, что может привести к зуду.
Зуд также связан с контактным дерматитом. Были затронуты моющие средства, используемые в постельных принадлежностях и одежде учреждений, а также материалы, используемые при производстве этой одежды. Другие раздражители включают стекловолокно и средства для очистки окружающей среды.
Инфекция (например, микоз, кандидоз и вирус герпеса) — еще одна важная причина зуда. Пациенты с некоторыми вирусными инфекциями, такими как корь или краснуха, обычно испытывают сильный зуд.
Бактериальные инфекции также могут вызывать кожный зуд; Обычно это происходит после того, как царапина повредила кожу, что позволяет бактериям колонизировать пораженный участок. Фекальные бактерии могут передаваться на кожу с зараженных рук, или кожные бактерии, такие как стрептококки или стафилококки, могут расти в открытых ранах. 29
Невропатические и нейрогенные причины
Повреждение нервных волокон или головного мозга может привести к особой форме зуда, известной как «зуд без сыпи.” 31 Этот тип нейропатического зуда обрабатывается в таламусе после стимуляции нейронов дорсального рога. Зуд может быть вызван различными нервными расстройствами, включая рассеянный склероз и опухоли головного мозга. 31
После инсульта повреждение центральной нервной системы (ЦНС) может привести к нейрогенному зуду. 32 , 33 В этих случаях ощущение сильного зуда возникает из-за поражений в таламусе или теменной доле без локального раздражения кожи.
Зуд также был связан с невралгией, вызванной герпетической инфекцией. 34
Психиатрические причины
Зуд может быть результатом ряда психических расстройств. В одном исследовании 70% пациентов с хроническим зудом имели по крайней мере один из шести психиатрических диагнозов, включая деменцию, шизофрению, первичные депрессивные расстройства, расстройства личности и поведенческие расстройства. 35
Французская психодерматологическая группа предложила три обязательных критерия для диагностики психогенного зуда: 36
локализованный или генерализованный зуд без кожных повреждений
хронический зуд (длящийся более 6 недель)
отсутствие соматической причины
Кроме того, должны присутствовать как минимум три из следующих семи критериев:
хронологическая связь с событием, которое может иметь психологические последствия
вариации интенсивности зуда, связанные со стрессом
ночные вариации симптомов
преобладание зуда во время покоя или бездействия
наличие психологического расстройства, связанного с зудом
зуд, который можно уменьшить с помощью психотропных препаратов или психотерапии
Зуд, связанный с системными заболеваниями
Системные заболевания часто снижают порог зуда.В этом случае мягкий раздражитель может вызвать у некоторых пациентов усиленный зуд. Коморбидный ксероз, возникающий из-за пониженной гидратации кожи, может усугубить зуд у пожилых пациентов с системными заболеваниями. Это особенно верно для госпитализированных гериатрических пациентов или для людей с деменцией, чей общий пассивный образ жизни позволяет им отвлекаться на зудящие раздражители. 37
Пациенты с заболеваниями печени часто испытывают кожный зуд. 38 — 40 Зуд является симптомом у 25% людей с желтухой, вызванной обструкцией желчевыводящих путей или другими причинами, такими как цирроз, рак поджелудочной железы или гепатит. 38 Было высказано предположение, что зуд у этих пациентов может быть результатом накопления желчи в нервах или клетках кожи, но это остается недоказанным. 38
Повышенные уровни лизофосфатидной кислоты (LPA) в плазме и аутотоксина сыворотки наблюдались у пациентов с холестатическим зудом. 39 Аутотоксин участвует в превращении лизофосфатидилхолина в LPA. Также были замешаны высокие концентрации солей желчных кислот или эндогенных опиоидов. 40 Другие причины нейрогенного зуда, связанного с холестазом, включают высвобождение собственных опиоидов или внешнее введение опиатных препаратов. 41 Симптомы холестатического зуда обычно более выражены ночью.
Зуд возникает почти у 90% пациентов с почечной недостаточностью или уремией, получающих поддерживающий диализ. 42 Наиболее частой причиной является вторичный ксероз после диализа, который влияет на баланс кальция, магния и фосфора.Кроме того, уремическое состояние пациента действует как хронический воспалительный процесс, вызывая высвобождение провоспалительных цитокинов и гистамина. 43 Зуд не возникает у пациентов с острой почечной недостаточностью. 44
Наличие кожного зуда является одним из четырех диагностических признаков сахарного диабета (т. Е. Полиурии, полидипсии, полифагии и зуда), хотя ранние исследования показали, что зуд присутствует только у 7% пациентов с диабетом. 42 Причина сильного зуда у пациентов с диабетом неясна, но она может быть связана с вторичными состояниями, такими как ксероз или инфекции. 45 Интересно, что контроль повышенного уровня глюкозы в крови часто приводит к заметному уменьшению симптомов.
Несколько тематических исследований определили общий зуд как симптом заболевания щитовидной железы. У этих пациентов наиболее частой причиной зуда было наличие антитиреоидных антител. 46 Зуд у пациентов с гипертиреозом может быть вызван теплой влажной кожей, которая сопровождает это заболевание, хотя точная причина неизвестна. 47 Гипертиреоз также может вызывать холестатическую желтуху, которая связана с зудом. 48 У пациентов с гипотиреозом зуд обычно является результатом ксероза. 47 , 49 Лечение основного заболевания обычно приводит к исчезновению симптомов зуда у пациентов с заболеванием щитовидной железы. 38 , 47 , 49
Гематологические нарушения также могут вызывать кожный зуд. 47 Например, появлению болезни Ходжкина часто предшествует сильный жгучий зуд. 50 Более того, генерализованный зуд встречается у 25–50% пациентов с истинной полицитемией (заболевание костного мозга, связанное с аномальным увеличением количества клеток крови). 51 Экзема, возникшая у взрослых, была определена как маркер лейкемии. 50
Зуд, вызванный лекарствами
Зуд, вызванный лекарствами, обычно возникает в результате аллергической реакции на активное лекарство или на наполнители или консерванты, используемые в препарате лекарства. 52 Лекарства также могут вызывать зуд косвенно, поражая печень или почки, что приводит к зуду из-за печеночной недостаточности и желтухи или к почечной недостаточности с уремией. 52 Некоторые лекарства, такие как блокаторы рецепторов ангиотензина (БРА) и ингибиторы ангиотензинпревращающего фермента (АПФ), опосредуют высвобождение брадикининов, что приводит к зуду. 52
Зуд может возникать как вторичный ответ на системные побочные эффекты, затрагивающие печень или почки, после лечения амиодароном (Cordarone, Wyeth / Pfizer), тиклопидином (Ticlid, Roche), некоторыми антибиотиками (например, макролидами и карбапенемами), и психотропные агенты (например, трициклические антидепрессанты и нейролептики). 53 , 54 Статины (ингибиторы HMG – CoA редуктазы), противомикробные, химиотерапевтические и противосудорожные препараты, такие как фенитоин (дилантин, Pfizer), карбамазепин (Тегретол, Новартис) и топирамат (топирамат) , может вызвать сыпь или кожные поражения с последующим зудом. 54 — 56
Опиоиды могут вызывать зуд, скорее всего, как побочный эффект, а не как аллергическую реакцию. Зуд возникает у 2–10% пациентов, получавших опиоиды; считается, что этот механизм связан с высвобождением гистаминов или с центрально-опосредованным процессом. 57
Некоторые лекарственные реакции, приводящие к зуду, могут быть серьезными и потенциально опасными для жизни. Например, появление острой крапивницы и ангионевротического отека следует рассматривать как неотложную медицинскую помощь, требующую немедленного прекращения приема возбудителя с последующим лечением парентеральными антигистаминными препаратами и преднизоном. 58
Токсический эпидермальный некролиз (ТЭН), также известный как синдром Лайелла, является одной из наиболее серьезных кожных реакций, связанных с приемом лекарств.Это связано с начальным развитием эритемы, за которой следуют крупные пузырьки и эрозии слизистой оболочки. Обнажение подлежащих тканей с потерей жидкости может привести к системной инфекции и, возможно, к смертельному септическому шоку. Известно, что фенитоин, барбитураты, пенициллин и сульфаниламиды вызывают TEN. 58
ОЦЕНКА
Несмотря на то, что определить причину зуда может быть сложно, лечение является довольно простым процессом после того, как его причина установлена. Лечение заключается в основном в удалении или недопущении вызывающего заболевания агента или аллергена в сочетании с использованием местных или системных препаратов.
История болезни
Подробная история болезни должна быть получена, если необходимо определить основную причину зуда у пациента. Необходимо учитывать следующие факторы: 59
Появление симптомов. Важно понимать, когда начался зуд и его связь с введением нового фактора окружающей среды, моющего средства, мыла или пищи. Также следует определить, является ли зуд генерализованным или локализованным, и определить его локализацию; эта информация может указывать на основную причину расстройства.Например, зуд, локализованный в паху или анальной области, может иметь конкретную причину, такую как грибковая или паразитарная инфекция, или может быть вторичным по отношению к другому заболеванию, например геморрою.
Наличие или отсутствие высыпаний . Наличие или отсутствие поражения может помочь указать причину. Например, зудящая сыпь, которая усиливается и ослабевает, может указывать на аллергическую реакцию.
Время суток, когда симптомы наихудшие. Зная, когда симптомы наиболее серьезны, можно установить диагноз первичной причины, такой как клещи или другие паразиты, которые, как правило, более активны в ночное время. Зуд, усиливающийся перед сном, также может быть связан с раздражением от постельного белья.
Определение того, что улучшает состояние. Состояние может улучшиться при определенных обстоятельствах, например, погружение пораженного участка в холодную воду или отказ от использования определенной одежды или мыла.
При поиске вторичной причины врач должен учитывать наличие других расстройств.Например: 60
Полиурия, полидипсия и полифагия могут указывать на наличие сахарного диабета.
Беспокойство, учащенное сердцебиение или выпадение волос в анамнезе могут указывать на то, что зуд связан с гипертиреозом.
Пациент с зудом и хронической усталостью может иметь сопутствующий гипотиреоз.
Общий зуд, сопровождающийся темно-коричневой мочой, болями в животе и вздутием живота, а также пожелтением кожи и глаз, может указывать на печеночное происхождение.
Зуд, сопровождающийся похуданием, может указывать на скрытое новообразование. 61
Наличие сахарного диабета, заболевания печени, дисбаланса щитовидной железы или неоплазии может указывать на то, что кожный зуд является вторичным состоянием. 62
Другие важные аспекты истории болезни пациента включают: 63 , 64
Хирургия. Определение того, перенес ли пациент операцию по поводу хронического заболевания желчевыводящих путей или ему удалили раковые ткани, может помочь выявить вторичную причину зуда.
Лекарства. Наркотики могут быть основной причиной хронического зуда, и необходимо получить подробную историю их приема. Отмечая связь между началом медикаментозного лечения и началом зуда, может быть ключом к определению его причины. И наоборот, улучшение состояния после отмены препарата также имеет значение.
Аллергия. Полезно знать аллергию на лекарства и перекрестную чувствительность.Хорошо известная перекрестная чувствительность, такая как пенициллин и цефалоспорин, может быть быстро устранена. Следует исследовать малоизвестные перекрестные реакции, особенно если время начала зуда совпадает с введением нового препарата. Врач должен также исследовать использование пациентом безрецептурных лекарств и перекрестную реактивность этих лекарств с прописанными агентами.
Социальная история. История социального поведения, включая употребление запрещенных наркотиков и алкоголя, также может помочь клиницисту.Рекреационное употребление запрещенных наркотиков, таких как опиаты, амфетамины и кокаин, может указывать на то, что общий зуд вторичен по отношению к такому поведению.
Семейная история . Важен семейный анамнез заболеваний, связанных со вторичным зудом. Наличие сахарного диабета, заболеваний щитовидной железы или печени у других членов семьи может помочь врачу в постановке диагноза. 63
Обзор систем .Обзор систем органов пациента, помимо кожи, является важной частью истории болезни, поскольку сопутствующие жалобы могут помочь клиницисту поставить диагноз вторичного зуда. Следует учитывать симптомы, связанные с другими системами органов, и проводить дальнейшее обследование, чтобы исключить конкретные условия, на основании результатов первоначального обзора. 64
Физикальное обследование
Физическое обследование пациента с кожным зудом должно начинаться с общей оценки.
Необходимо оценить показатели жизнедеятельности. Наличие лихорадки (т.е. температуры более 100,8 o F) может указывать на то, что зуд был вызван инфекционным процессом.
Оценка состояния кожи, конечно же, является наиболее важной частью физического осмотра. 65 Врач должен проверить окраску кожи. Наличие или отсутствие эритемы на участках, пораженных зудом, может помочь в диагностике, особенно инфекции. Кровоизлияние может указывать на вторичную причину зуда, например, неопластическое заболевание.Желтуха может указывать на зуд, связанный с заболеванием печени.
Во время осмотра кожи врач также должен искать повреждения. Зудящие пузырьки на коже — признак вирусных инфекций, таких как ветряная оспа. Более крупные поражения (буллы) могут быть результатом бактериальных инфекций, таких как импетиго, или аутоиммунных заболеваний. Экскориация на пораженных участках означает интенсивность зуда, а также возможность вторичного инфицирования, поскольку барьерные свойства кожи могли быть нарушены.Шелушение и трещины на коже — признаки ксероза. Локализованные зудящие пятна или папулы могут указывать на атопическую реакцию на аллерген. 59
Простое прикосновение к коже для оценки тепла пораженного участка помогает определить инфекцию. Врач может пальпировать кожу на предмет колебаний, если есть подозрение, что абсцесс вызывает боль и зуд. Следует оценить подкожные или субэпидермальные поражения, чтобы определить необходимость биопсии.
Клиницист должен также исследовать кожу на предмет тургора тканей, чтобы оценить общую гидратацию.У пожилых пациентов эластичность кожи имеет тенденцию к потере, поэтому «палатка», которая обычно наблюдается у пациентов с низким тургором, может быть результатом старения, а не обезвоживания у этих людей. 63
Проверка на дерматографизм — это простой тест. Врач поглаживает кожу пациента, используя тупую сторону предмета в линейном движении. Если линия остается приподнятой и эритематозной, результат считается положительным. Положительный тест указывает на то, что у пациента чрезмерно чувствительная кожа и что гистамины были высвобождены в ответ на легкую травму.Это открытие обычно указывает на необходимость назначения антигистаминных препаратов.
Утолщение кожи в зоне зуда может указывать на наличие хронического воспаления, которое может возникать в результате постоянного расчесывания или раздражения. 66
Лабораторные исследования
Лабораторные исследования могут быть полезны при определении причины зуда, но обычно они играют вспомогательную роль при физикальном обследовании. Общий анализ крови может показать повышенное количество лейкоцитов (WBC).Высокое количество нейтрофилов с большим количеством незрелых нейтрофилов (сдвиг влево) указывает на наличие бактериальной инфекции. Повышенное количество лейкоцитов, показывающее повышенное количество эозинофилов, может указывать на аллергическую реакцию или наличие паразитарной инфекции. Напротив, высокое количество лимфоцитов может указывать на вирусную инфекцию. Наличие любых аномальных количеств лейкоцитов, а также наличие аномальных лейкоцитов следует рассматривать и рассматривать с точки зрения неопластического процесса. 67
Биохимия может указывать на наличие вторичной причины зуда.Повышенный уровень билирубина подтверждает наличие желтухи, а повышенный уровень щелочной фосфатазы может определить причину желтухи. Повышенный уровень глюкозы может указывать на диабет как на причину зуда. Исследования функции щитовидной железы могут выявить аномальную активность щитовидной железы, которая может проявляться в виде зуда. 46
Скорость оседания эритроцитов (СОЭ), хотя в целом неспецифическая, может быть увеличена при аутоиммунных заболеваниях соединительной ткани или при инфекционных заболеваниях, и может быть чрезвычайно высокой при наличии опухолевых заболеваний. 68
ЛЕЧЕНИЕ
Общие меры
У пожилых людей лечение зуда представляет собой уникальную задачу. Пожилые пациенты с когнитивными нарушениями могут лишить их возможности определить причинно-следственную связь между зудом и повседневной деятельностью, или физические нарушения могут помешать им применять местные методы лечения. 59 Лечение зуда в этой возрастной группе требует индивидуального подхода к пациенту, при котором лечение адаптировано к психическим и физическим недостаткам пациента, а также к сопутствующим болезненным состояниям, тяжести симптомов зуда и потенциальным неблагоприятным последствиям. эффекты доступных методов лечения.
Обучение пациентов — первый шаг к облегчению неспецифических симптомов зуда у пожилых людей. Пациентам следует посоветовать разорвать цикл зуд-царапина. Расчесывание может вызвать усиление кожного воспаления, усиливая зуд. 59 Таким образом, прекращение расчесывания может облегчить вторичное раздражение, вызванное самим расчесыванием. Кроме того, пациенты должны держать ногти короткими, чтобы избежать дальнейшего раздражения кожи, если они склонны к царапинам.
Информирование пациентов о нефармакологических мерах, которые они могут предпринять для облегчения симптомов зуда, может снизить потребность в постоянном фармакологическом вмешательстве. Например, пациенты должны быть проинструктированы принимать короткие ванны и избегать горячей воды. Нанесение увлажняющих кремов сразу после купания обеспечит хорошее увлажнение кожи. В идеале следует использовать увлажняющие средства с низким pH, чтобы поддерживать нормальный кислый pH кожи и сохранять барьерную функцию кожи. 59 Использование смягчающего средства два раза в день, особенно содержащего 5% или 10% мочевины, может быть полезным, хотя метод проб и ошибок часто используется для определения, какое смягчающее средство работает лучше всего. 3
Пациентам следует избегать щелочных моющих средств и препаратов, содержащих спирт, так как они сушат кожу. Мягкое увлажняющее мыло, такое как Dove (Unilever), и мыла, содержащие ланолин и глицерин, предпочтительнее коммерчески доступного чистого мыла, такого как Ivory (Procter & Gamble), потому что они вызывают меньше шелушения кожи после использования. 69
Ношение легкой, свободной одежды без раздражающих тканей, таких как шерсть, также принесет пользу пациенту. 70 Во избежание чрезмерной жары или потоотделения пациенты должны поддерживать комфортную температуру воздуха в своих домах, допускающую содержание влаги менее 40%. 69 Рекомендуется использовать увлажнитель зимой и кондиционер летом.
Местная терапия
Кортикостероиды
Хотя кортикостероиды не обладают прямым противозудным действием, считается, что они оказывают терапевтическое действие, облегчая воспаление, связанное с некоторыми кожными заболеваниями, такими как атопический дерматит и псориаз. 70 Кортикостероиды следует использовать с осторожностью. Кремы и мази со стероидами с более высокой эффективностью могут обеспечить улучшенный противовоспалительный ответ, но они также подвергают пациента повышенному риску побочных эффектов, включая атрофию кожи, телеангиэктазии и подавление гипоталамус-гипофизарной оси. 70
Актуальные кортикостероиды следует использовать с осторожностью у пожилых людей; эти люди могут быть особенно чувствительны к истончению кожи этими лекарствами. 70
Местные иммуномодуляторы
Местные ингибиторы кальциневрина такролимус (Протопик, Астеллас) и пимекролимус (Элидел, Новартис) обычно используются при лечении атопического дерматита. Эти агенты являются нестероидными селективными ингибиторами продукции и высвобождения воспалительных цитокинов в Т-клетках и других провоспалительных медиаторов в тучных клетках. 71
В рандомизированном исследовании, сравнивающем 1% крем пимекролимуса с плацебо у пациентов с атопическим дерматитом, 56% группы пимекролимуса испытали значительное снижение тяжести зуда по сравнению с 34% группы плацебо в течение 48 часов после лечения ( П, = 0.003). 70
В другом исследовании Ständer et al. оценивали эффективность такролимуса 0,1% и пимекролимуса 1% у пациентов с узловатой почесухой (зудящие узелки неизвестной этиологии) и у пациентов с локализованным или генерализованным зудом. 72 Из 20 пациентов, получавших эти лекарства, восемь (40%) достигли полного прекращения зуда (снижение с 70% до 90%). Побочные эффекты препарата включали покалывание и жжение в месте нанесения.
При хорошей переносимости иммуномодуляторы для местного применения могут быть хорошим вариантом для пожилых пациентов с зудом, поскольку истончение и атрофия кожи не вызывают беспокойства.
Охлаждающие жидкости
Ментол и фенол — это циклические терпеновые спирты, встречающиеся в естественных условиях в растениях. Они воздействуют на нервные волокна дельта-А, которые передают ощущение холода. 73 Ощущение холода, создаваемое этими средствами, может облегчить зуд.
Хотя оптимальная концентрация ментола не установлена, для облегчения зуда обычно используются продукты, содержащие 1% ментола. 74 Обладая благоприятными профилями безопасности и токсичности, ментол является хорошим вариантом для снятия зуда у пожилых пациентов.
Местные анестетики
Средства, содержащие местные анестетики, такие как лидокаин (Lidoderm, Endo) и лидокаин / прилокаин (Emla, Astra-Zeneca), могут уменьшить зуд, особенно когда они накладываются с окклюзионными тканевыми или нейлоновыми повязками. 73
Местный анестетик, производимый Abbott, прамоксин HCl (также известный как прамокаин), обладает противозудными свойствами и использовался у гемодиализных пациентов с уремическим зудом. 75 Prax Lotion (Ferndale) — еще один продукт, содержащий прамоксин.
Полидоканол — неионогенное поверхностно-активное вещество с увлажняющими и местноанестезирующими свойствами, которые помогают облегчить симптомы зуда. В открытом исследовании лосьон полидоканола 3% в сочетании с 5% мочевины значительно уменьшал зуд у пациентов с ксеротическими расстройствами, включая атопический дерматит, контактный дерматит и псориаз. 76
Капсаицин
Капсаицин, являющийся основным капсаициноидом в перце чили, оказывает свое противозудное действие, снижая чувствительность сенсорных нервных волокон. 77 Он полезен при лечении невропатического, системного и дерматологического зуда. Побочные эффекты включают боль, жжение и покалывание в месте нанесения, что может привести к преждевременному прекращению лечения пациентами.
В простом слепом исследовании с участием здоровых добровольцев крем для местного обезболивания EMLA (лидокаин 2,5% / прилокаин 2,5%) наносили за 60 минут до нанесения 0,075% крема с капсаицином на одно предплечье и перед нанесением плацебо на другое предплечье. 78 После 5 дней трехкратного ежедневного применения предварительная обработка Emla значительно уменьшила ощущение жжения от капсаицина, что может способствовать лучшей приверженности лечению капсаицином.
Местные каннабиноиды
Каннабиноиды действуют на периферических участках и вызывают обезболивание благодаря своему действию на рецепторы CB 1 и CB 2 . Местное обезболивающее действие агонистов рецепторов CB 2 , таких как N -пальмитоил-этаноламин (PEA), включает ингибирование функции тучных клеток и воспалительную боль. 79 ПЭА был включен в состав местных анальгетиков и, как было показано, снижает зуд у пациентов с атопическим дерматитом, простым лишаем и узловатой почесухой; он также уменьшил зуд, связанный с хроническим заболеванием почек. 80 , 81
Антигистаминные препараты местного действия
Антигистаминные препараты местного действия, такие как дифенгидрамин и пириламин, используются в основном для лечения крапивницы и укусов насекомых. Эти продукты обычно не используются при других зудящих состояниях, таких как идиопатический местный и генерализованный зуд, из-за побочных эффектов в виде эритемы и раздражения кожи. 73
Доксепин (Sinequan, Pfizer), трициклический антидепрессант, проявляет мощный антагонизм к гистаминовым рецепторам (H 1 и H 2 ). В двойном слепом исследовании Дрейк и Миликан сравнили противозудную эффективность и безопасность 5% -ного крема с доксепином HCl (например, Prudoxin, Healthpoint) с плацебо-носителем у пациентов с простым хроническим лишаем, числовой экземой или контактным дерматитом. 82 Через 24 часа после начала лечения и в течение оставшейся части 7-дневного исследования почти все пациенты, получавшие доксепин, испытали значительно большее облегчение зуда по сравнению с пациентами, получавшими плацебо ( P <0.002).
Наиболее частые побочные эффекты включали временное ощущение покалывания после нанесения (20,7%) и сонливость (15,5%) в результате системной абсорбции. Хотя сонливость со временем исчезла, этот нежелательный побочный эффект может ограничивать использование крема с доксепином у пожилых пациентов.
Местный аспирин
Двойное слепое плацебо-контролируемое исследование пациентов с простым хроническим лишаем (трудноизлечимым зудящим дерматозом) продемонстрировало значительное улучшение симптомов зуда после лечения раствором аспирина / дихлорметана. 83 Этот вариант может быть полезен для пожилых пациентов, которые не могут переносить длительный прием сильнодействующих стероидов.
Системная терапия
Антигистаминные препараты
Традиционно при лечении зуда, связанного с различными кожными заболеваниями, основное внимание уделялось лекарствам, которые противодействуют гистаминовым рецепторам. Однако было высказано предположение, что облегчение зуда, достигаемое с помощью этих лекарств, может быть результатом их седативных свойств, а не обязательно антагонизма гистамина, особенно при зудящих состояниях, таких как экзема, псориаз и красный плоский лишай. 84
Зуд, возникающий в результате стимуляции рецепторов гистамина (как при крапивнице), можно эффективно лечить антигистаминными препаратами, такими как дифенгидрамин (Benadryl, McNeil Consumer), из-за их способности антагонизировать рецепторы гистамина H 1 . 13 , 75 , 84 Следует избегать использования системных антигистаминных препаратов у пожилых пациентов из-за их антихолинергических эффектов.
Зуд, вызванный высвобождением гистамина, опосредуется рецепторами H 1 .Следовательно, неседатирующие антагонисты рецептора H 2 , такие как лоратадин (Claritin, Schering-Plough) и фексофенадин (Allegra, Sanofi), как правило, неэффективны при лечении гистаминового зуда. 13 Эти агенты, однако, имеют благоприятный профиль побочных эффектов, относительно безопасны для пожилых людей и могут быть вариантом для пожилых пациентов с зудящими дерматозами, сопровождающимися эритемой и волдырями. 13
Антагонисты серотониновых рецепторов
Антидепрессант миртазапин (Ремерон, Органон), антагонист серотониновых (5-HT 2 /5-HT 3 ) рецепторов, является эффективным средством лечения зуда, особенно у пациентов с запущенный рак, холестаз, печеночная или почечная недостаточность. 85 Способность препарата вызывать сонливость может быть полезной у пациентов с ночным зудом. 86
В открытом исследовании пациенты с хроническим зудом получали длительное лечение селективными ингибиторами обратного захвата серотонина (СИОЗС) пароксетином (например, Paxil, Glaxo-SmithKline) и флувоксамином (Luvox, Abbott). 87 Противозудный эффект отмечен у 68% больных. Пароксетин и флувоксамин существенно не различались по своей эффективности.Наилучшие ответы были получены у пациентов с атопическим дерматитом, системной лимфомой или солидной карциномой.
Пациенты с холестатическим зудом показали противозудный ответ после лечения противорвотным средством ондансетрон (Zofran, GlaxoSmithKline), антагонистом рецепторов 5-HT 3 . 73
Использование антагонистов рецепторов серотонина у пожилых пациентов может быть ограничено возникновением побочных эффектов, включая чрезмерную стимуляцию ЦНС, нарушения сна и повышенное возбуждение.Важно учитывать соотношение пользы и риска этих агентов у пожилых людей; их следует назначать только в качестве терапии второй или третьей линии. 3
Антагонисты и агонисты опиоидов
Опиоидный зуд возникает после активации мюопиоидных рецепторов в ЦНС. Считается, что именно благодаря этому центральному процессу антагонисты мюопиоидных рецепторов, такие как генерические препараты налтрексон, налмефен и налоксон, оказывают влияние на устойчивый к лечению зуд. 88 Эти агенты успешно применялись для лечения уремического и холестатического зуда, хронической крапивницы, атопического дерматита, узловатой почесухи и зуда, вызванного опиоидами. 3 , 89
Известно, что активация каппа-опиоидных рецепторов снижает зуд. Агонисты каппа-опиоидных рецепторов буторфанол (ранее Стадол, Апотекон) и налфурафин (недоступен в США) были эффективны у пациентов с трудноизлечимым зудом и уремическим зудом, соответственно. 59 , 90
Как антагонисты опиоидных рецепторов, так и агонисты следует использовать умеренно, под наблюдением и осторожностью у пожилых пациентов. Эти лекарства могут подвергнуть пациентов риску седативного эффекта и бессонницы, и они могут стать причиной злоупотребления.
Нейролептики
Противоэпилептические препараты габапентин (Нейронтин, Пфайзер) и прегабалин (Лирика, Пфайзер) снижают нейрональную передачу. Габапентин эффективен при лечении неврологического зуда (включая брахиорадиальный зуд и парестетическую ноталгию) при использовании в качестве локализованного пластыря на подлопаточной области спины. 91 , 92 Габапентин также эффективен при лечении уремического зуда. 93
Поскольку он химически подобен габапентину, прегабалин был предложен в качестве терапии хронического зуда. 94 Габапентин и прегабалин выводятся почками; поэтому их следует назначать соответствующим образом пациентам пожилого возраста и пациентам с нарушением функции почек, чтобы избежать передозировки и побочных эффектов.
Другие виды лечения
Фототерапия
Узкополосная терапия ультрафиолетом B (NB – UVB) эффективна при зуде, связанном с уремией, и позволила значительно улучшить состояние пациентов с сильным зудом. 13 В проспективном исследовании NB – UVB также был эффективен у пациентов с генерализованным зудом, хотя механизм действия терапии не был полностью ясен. 95 Этот подход может быть жизнеспособным вариантом, особенно для пожилых пациентов, поскольку барьер несоблюдения режима местного лечения не играет роли.
Психотерапия
Был проведен метаанализ для определения эффектов психологических вмешательств у пациентов с атопическим дерматитом. 96 Было рассмотрено восемь клинических испытаний и оценены многочисленные вмешательства, включая ароматерапию, аутогенную тренировку, краткую динамическую психотерапию, когнитивно-поведенческую терапию, поведенческую терапию, направленную на изменение привычек, управление стрессом и структурированное обучение. Исследователи пришли к выводу, что психологические вмешательства снижают тяжесть экземы или интенсивность зуда и расчесов у пациентов с атопическим дерматитом.
Иглоукалывание
Иглоукалывание препятствует центральной и периферической передаче зуда через иннервацию сенсорных нервов, что может быть полезно у пациентов с нейропатическим зудом, узловатой пруриго или уремическим зудом. 97 Проведя обзор литературы, Carlsson et al. отметили, что зуд успешно лечился иглоукалыванием в нескольких исследованиях, хотя группы пациентов были небольшими. 97 Альтернативные методы лечения зуда у пожилых пациентов могут оказаться многообещающими.
Лечение кожного зуда, связанного с системным заболеванием
Холестатический зуд
Зуд часто развивается у пациентов с заболеваниями печени. Было высказано предположение, что накопление желчи в нервных клетках и клетках кожи вызывает зуд.Терапия у таких пациентов должна быть сосредоточена на основном заболевании. 38
Секвестранты желчных кислот холестирамин (например, Questran, Par) и колестипол (Colestid, Pfizer) используются для лечения холестатического зуда, и до 80% пациентов показали частичный или полный ответ на эти препараты в течение 2 недели. 98 Поскольку холестирамин и колестипол могут препятствовать абсорбции многих других лекарств, их не следует вводить в течение 4 часов до или после использования определенных агентов.Этот график может быть трудным для пожилых пациентов, принимающих несколько лекарств. Более того, холестирамин и колестипол связаны с потенциально значительными побочными эффектами со стороны желудочно-кишечного тракта, такими как вздутие живота, диарея и дискомфорт в животе. Следовательно, может потребоваться замена этих препаратов другими секвестрантами желчных кислот, такими как колесевелам (Welchol, Daiichi Sankyo). 98
Двойное слепое плацебо-контролируемое исследование продемонстрировало эффективность и безопасность налтрексона (ReVia, Duramed), перорального антагониста мюопиоидных рецепторов, при холестатическом зуде. 99 Пациенты с внутрипеченочным холестазом, получавшие налтрексон (50 мг), показали статистически значимое уменьшение дневного и ночного зуда ( P = 0,0003 и P = 0,001, соответственно) по сравнению с пациентами, получавшими плацебо.
Несколько других методов лечения, включая рифампин (рифадин, санофи), урсодезоксихолевую кислоту (например, Актигалл, Ватсон), пропофол (Диприван, АстраЗенека), фототерапию, СИОЗС и пероральные каннабиноиды, также уменьшили холестатический зуд. 98 , 100
Уремический зуд
Причина уремического зуда до конца не выяснена. Лечение следует проводить поэтапно с использованием препаратов с благоприятным профилем побочных эффектов. Было показано, что оптимизация диализа улучшает симптомы зуда у пожилых пациентов. 100 Местное лечение мазью такролимуса (Протопик) уменьшает зуд, связанный с хроническим заболеванием почек, и может быть безопасным вариантом для пожилых пациентов. 101
Рандомизированное двойное слепое контролируемое сравнительное исследование было проведено для оценки преимуществ противозудного лосьона, содержащего 1% прамоксина, у пациентов с умеренным или тяжелым уремическим зудом, которые получали гемодиализ не менее 3 месяцев. 75 Четырнадцать пациентов получали лосьон на основе прамоксина и 14 пациентов получали контрольный лосьон. Группа прамоксина испытала значительное снижение интенсивности зуда (61%) по сравнению с контрольной группой (12%) ( P = 0.0072).
В другом исследовании габапентин был эффективен у пациентов с уремическим зудом, которые находились на гемодиализе более 3 месяцев. 93 Пациенты получали габапентин (100 мг) после гемодиализа в течение 4 недель. После периода вымывания в течение 1 недели они получали плацебо еще 4 недели. По визуальной аналоговой шкале (ВАШ) средний балл по зуду составлял 6,44 ( P <0,0001), 15,00 ( P <0,001) и 81,11 ( P <0,001) во время периодов габапентина, вымывания и плацебо. соответственно.
Уремический зуд также уменьшался с помощью холестирамина, активированного угля, талидомида, пероральных антагонистов опиоидов, каннабиноидов, капсаицина, фототерапии, пентоксифиллина (Трентал, Санофи) и иглоукалывания. 100 , 101
Гематологические злокачественные новообразования
Зуд, который напрямую связан с железодефицитной анемией, поддается пероральной терапии солями железа, и симптоматическое улучшение наблюдается в течение 14 дней после лечения. 100
Зуд также является ключевым клиническим признаком истинной полицитемии.Антигистаминные препараты, антидепрессанты, интерферон-альфа, флеботомия, фототерапия, препараты железа и миелосупрессивные препараты дали смешанные результаты при лечении зуда, связанного с этим состоянием. 102
Многие другие злокачественные новообразования связаны с зудом, включая лимфому Ходжкина, миелому, лимфому, лейкоз, парапротеинемию, макроглобулинемию Вальденстрема и мастоцитоз.

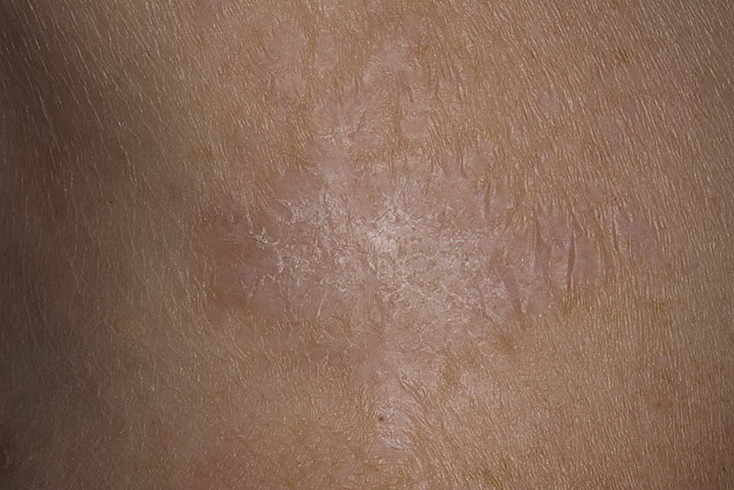


 Естественная причина роста размера пигментных пятен. В таком случае в размерах увеличиваются те пятна, которая расположена на открытых участках кожи.
Естественная причина роста размера пигментных пятен. В таком случае в размерах увеличиваются те пятна, которая расположена на открытых участках кожи.



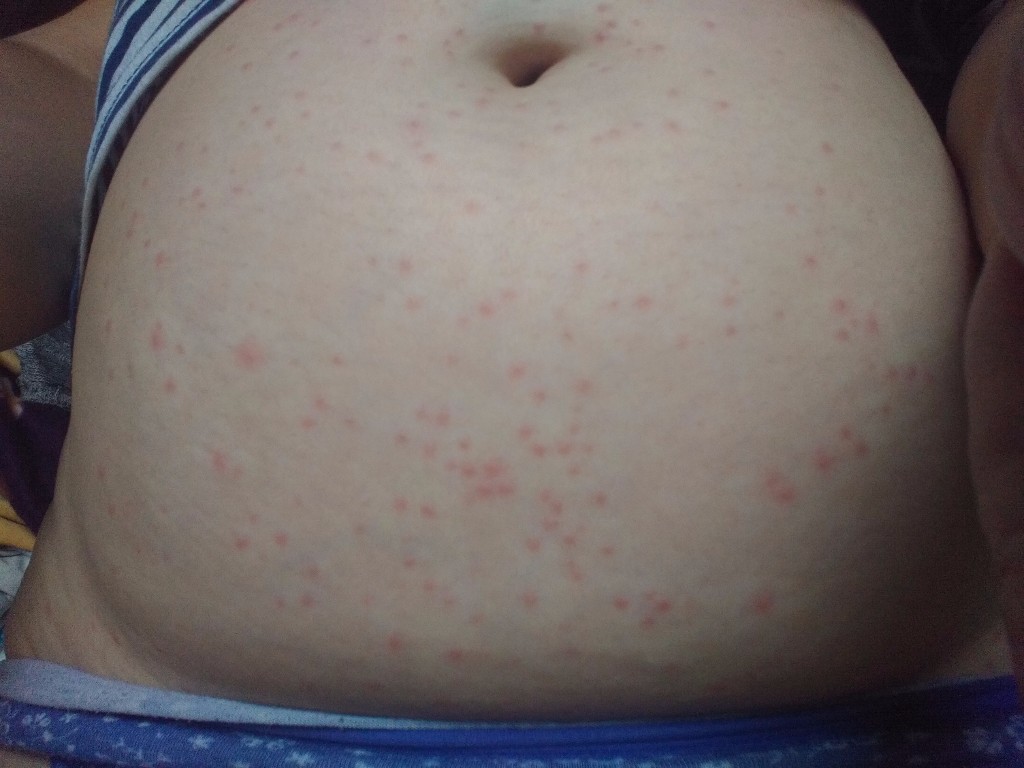
 На стадии 3B наблюдается прорастание опухоли в соседние ткани, в том числе на грудную стенку. На предпоследнем этапе развития заболевания ярко выраженный болевой синдром и кровянистые выделения регулярно беспокоят больного.
На стадии 3B наблюдается прорастание опухоли в соседние ткани, в том числе на грудную стенку. На предпоследнем этапе развития заболевания ярко выраженный болевой синдром и кровянистые выделения регулярно беспокоят больного.