Оторвался тромб причины: Названы основные причины отрыва тромба
Тромбоэмболия легочной артерии
Эмболия легочных сосудов
Эмболия легочных сосудов — это блокада (закупорка) одной или более артерий в легких. В большинстве случаев эмболия легочных сосудов вызывается кровяными сгустками (тромбами), которые перемещаются из других частей тела, чаще всего из нижних конечностей.
Тромбоэмболия легочной артерии (ТЭЛА) преимущественно является осложнением тромбоза глубоких вен.
ТЭЛА может возникнуть у относительно здоровых людей. Общие симптомы включают в себя внезапную и необъяснимую одышку, боли в груди и кашель, который может сопровождаться отделением кровянистой мокроты.
ТЭЛА может быть жизнеугрожающим состоянием, но незамедлительное лечение противотромботическими препаратами может снизить смертельный риск до минимального уровня. Принятие мер по предотвращению тромбообразования в нижних конечностях может также защитить Вас от тромбоэмболии.
Симптомы
Симптомы тромбоэмболии могут варьироваться в зависимости от количества вовлеченных в процесс артерий, размера тромба и общего состояния здоровья.
Основные симптомы:
- Одышка. Этот симптом обычно возникает внезапно, не завися от физической активности.
- Боль в груди, похожа на сердечный приступ. Боли усиливаются при глубоком дыхании, кашле, наклонах или приеме пищи. Боли усугубляются при напряжении и не проходят при расслаблении.
- Кашель. Кашель может сопровождаться кровавой мокротой.
Другие симптомы, которые могут сопровождать ТЭЛА
- хрипы;
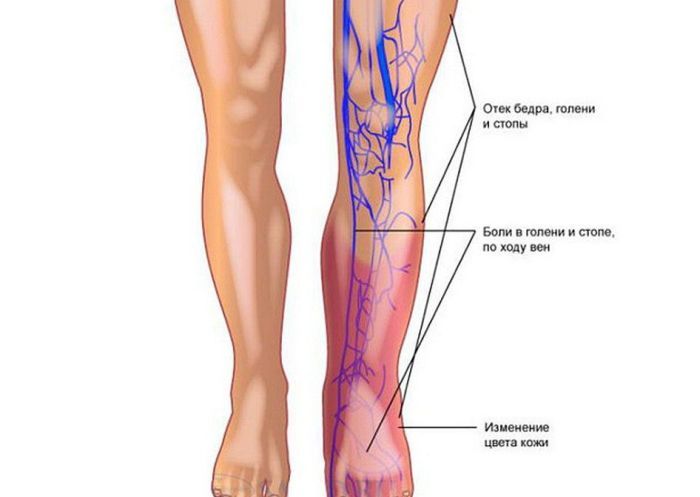
- отеки нижних конечностей, как правило, одной нижней конечности;
- синюшность кожи;
- потливость;
- быстрое и нерегулярное сердцебиение;
- слабый пульс;
- головокружение или обморок.
Причины
Тромбоэмболия возникает при закупорки легочной артерии кровяным сгустком (тромбом). Эти кровяные сгустки образуются, как правило, в глубоких венах нижних конечностей, хотя возможны случаи эмболии из других частей тела.
Иногда эмболия легочных сосудов происходит за счет:
- жировой ткани, при переломах кости;
- пузырьков воздуха;
- частей распадающейся опухоли.
Поражение редко бывает одиночным, как правило, закупорка происходит несколькими тромбами одновременно. Легочная ткань, кровоснабжаемая закупоренной артерией лишается питательных веществ, что может привести к ее гибели. Это, в свою очередь, создает трудности снабжения кислородом других частей тела.
Факторы риска
Тромбоз, приводящий к ТЭЛА, может развиться у любого человека, но некоторые факторы повышают риск этого заболевания.
Тромбоз
Длительная иммобилизация. Кровяные сгустки чаще формируются в нижних конечностях в периоды бездействия, такие как:
- Длительный постельный режим. Будучи прикованным к постели в течение длительного периода после операции, инфаркта, перелома ноги или любого другого серьезного заболевания, Вы становитесь более подверженным тромбообразованию в нижних конечностях.

- Длительные путешествия. Сидя в тесном положении во время длительных перелетов или поездок на автомобиле, замедляется ток крови в венах, это способствует тромбообразованию в сосудах нижних конечностей.
Возраст. Пожилые люди более склоны к образованию кровяных сгустков.
Варикозная болезнь. Тонкие клапаны, расположенные внутри крупных вен способствуют кровотоку в правильном направлении. Однако, эти клапаны склонны к разрушению с возрастом. При нарушении их работы кровь застаивается в ногах, что приводит к тромбозам.
Дегидратация. У пожилых людей выше риск обезвоживания, что повышает риск тромбоза.
Другие заболевания. Также пожилые люди склонны к другим сопутствующим заболеваниям, которые могут повышать риск тромбообразования — такие как протезирование суставов, опухоли или заболевание сердца.
Наследственность. Высокий риск тромбоза, если Вы или Ваши ближайшие родственники сталкивались с этим заболеванием в прошлом. Так могут проявляться наследуемые нарушения свертывающей системы крови, которые могут быть выявлены в специальных лабораториях. Обязательно сообщите своему врачу о наличии заболеваний у членов Вашей семьи, для проведения определенных тестов.
Так могут проявляться наследуемые нарушения свертывающей системы крови, которые могут быть выявлены в специальных лабораториях. Обязательно сообщите своему врачу о наличии заболеваний у членов Вашей семьи, для проведения определенных тестов.
Хирургическое лечение. Хирургическая операция — это одна из наиболее важных причин тромбообразования, особенно протезирование коленного или тазобедренного суставов. Во время подготовки костей к искусственным суставам, окружающие ткани повреждаются и могут проникнуть в кровоток и стимулировать тромбообразование. Длительная иммобилизация после любой операции может способствовать тромбозу. Также риск повышается в зависимости от длительности наркоза.
Риск тромбообразования выше при:
- Заболеваниях сердца. Высокое артериальное давление и другие сердечно-сосудистые заболевания способствуют тромбозам.
- Беременность. Вес ребенка, сдавливающий вены таза, может замедлить кровоток в венах нижних конечностей, это повышает риск тромбоза.

- Опухоль. Некоторые опухоли, в частности рак поджелудочной железы, яичников и легких повышает концентрации в крови субстанций, стимулирующих тромбоз, что также усугубляется последующей химиотерапией.
- Повторные случаи тромбоза. Если Вы однажды перенесли тромбоз глубоких вен в прошлом, то вы находитесь в группе повышенного риска тромбообразования.
Образ жизни
Риск тромбоза повышают:
- Курение. Курение табака предрасполагает к повышенной свертываемости крови, а это в свою очередь может привести к тромбозу.
- Избыточная масса тела. Избыточный вес повышает риск тромбоза — особенно у курящих женщин, страдающих артериальной гипертензией.
- Препараты эстрогена. Эстроген, содержащийся в оральных контрацептивах и в лекарствах заместительной терапии повышают риск тромбоза, особенно если вы курите или страдаете ожирением.
Методы диагностики
ТЭЛА бывает трудно диагностировать, особенно у пациентов, страдающих заболеванием сердца или легких. Для этого могут понадобиться такие исследования как:
Для этого могут понадобиться такие исследования как:
Рентгенография органов грудной клетки. Это неинвазивное исследование позволяет оценить состояние легких и сердца на снимке. Несмотря на то, что по рентгенограмме нельзя поставить диагноз ТЭЛА и снимок даже может выглядеть нормально при ее наличии, рентгенография необходима для исключения заболеваний, имитирующих эмболию.
Спиральная компьютерная томография. Обычная компьютерная томография регистрирует рентгеновские лучи с разных углов, после чего сопоставляет их в двухмерный снимок внутренних органов. При проведении спиральной КТ сканнер вращается вокруг вашего тела для создания трехмерного изображения. Этот тип КТ может зафиксировать патологические образования с гораздо большей точностью и скоростью, чем обычная КТ. При подозрении на ТЭЛА, обычно проводят внутривенную инъекцию контрастного вещества и незамедлительно снимают спиральную компьютерную томограмму.
Ангиография легочных артерий. Во время этого исследования мягкая трубочка (катетер) вводится в крупную вену — обычно в паховой области — и проводится через правое предсердие и желудочек в легочные артерии. Затем в катетер вводится специальный краситель, перемещения которого фиксируются на рентгеновских снимках. Во время ангиографии легочных артерий возможно измерение давления в правых отделах сердца, где, в случае ТЭЛА, оно будет повышено. Этот тест требует высокой квалификации специалиста и несет потенциальные риски, так что его обычно проводят, когда другие методы исследования не предоставили необходимой информации.
Затем в катетер вводится специальный краситель, перемещения которого фиксируются на рентгеновских снимках. Во время ангиографии легочных артерий возможно измерение давления в правых отделах сердца, где, в случае ТЭЛА, оно будет повышено. Этот тест требует высокой квалификации специалиста и несет потенциальные риски, так что его обычно проводят, когда другие методы исследования не предоставили необходимой информации.
Анализ крови на Д-димер. Это исследование определяет белок, синтезируемый при отрыве тромба из любого участка тела. Негативный результат — хороший маркер того, что тромб не свежий. Положительный результат предполагает свежую эмболию, но для окончательного диагноза необходимы дополнительные исследования.
Ультразвуковое исследование. Этот неинвазивный тест, известный как дуплексное сканирование вен, использует высокочастотные звуковые волны для определения тромбов в венах. Во время этого исследования врач использует устройство, называемое трансдьюсером, испускающее звуковые волны, для визуализации вен. Эти волны отражаются и транслируются в движущуюся картинку с помощью компьютера.
Эти волны отражаются и транслируются в движущуюся картинку с помощью компьютера.
Магнитно-резонансная томография (МРТ). МРТ использует радиоволны и мощное магнитное поле для формирования детальных изображений внутренних органов. МР-исследование показано беременным женщин с целью минимизации облучения плода и пациентам с почечной недостаточностью.
Лечение
Незамедлительное лечение эмболии легочной артерии необходимо для предотвращения серьезных осложнений и даже смерти.
Лекарственные препараты
Препараты для лечения ТЭЛА включают:
Антикоагулянты. Гепарин срабатывает быстро при внутривенном введении. Варфарин и ривароксабан выпускаются в таблетированной форме. Эти препараты предотвращают образование новых тромбов, но им требуется несколько дней, прежде, чем они начнут действовать.
Тромболитики. В то время, как тромбы обычно рассасываются самостоятельно, существуют препараты, ускоряющие этот процесс. Так как эти препараты могут вызывать внезапные и тяжелые кровотечения, они используются только в жизнеугрожающих ситуациях.
Хирургические и другие процедуры
В некоторых случаях доктор может принять решение для проведения одной из следующих процедур:
Удаление тромба. Если у вас имеется крупный тромб в легочной артерии, врач может провести тонкую трубочку (катетер) через кровеносные сосуды и аспирировать (извлечь) тромб. Бывает затруднительно удалить тромб, таким образом, и эта процедура не всегда успешна.
Установка фильтра в нижней полой вене. Катетер также может быть использован для установки фильтра в главную вену — нижнюю полую вену — несущую кровь от нижних конечностей к правым отделам сердца. Этот фильтр отлавливает тромбы, с током крови, направляющиеся к легким.
Хирургическое лечение. Если у вас шок и тромболитическая терапия не приносит результатов, может понадобиться экстренная операция. Целью операции является удаление максимально большого числа тромбов, особенно при наличии крупного тромба в главной легочной артерии.
Профилактика
Профилактика ТЭЛА включает в себя предотвращение образования тромбоз в глубоких вен.
Тактика предотвращения тромбоза в больнице включает:
Антикоагулянтную терапию. Антикоагулянт, такой как гепарин, назначают всем с риском тромбобразования после операции, также как и людям с некоторыми заболеваниями сердца, инфарктом, осложнениями опухолей или ожогов. Вам могут назначить прием варфарина внутрь на несколько дней перед крупной операцией для снижения риска тромбообразования.
Компрессионный трикотаж
Компрессионный трикотаж. Компрессионные чулки постоянно сдавливают ноги, помогая венам и мышцам двигать кровь более эффективно. Это безопасный, простой и недорогой способ предотвратить застой крови.
Пневматические компрессии. Этот способ лечения включает бедренные манжеты или манжеты для голени, которые автоматически надуваются каждые несколько минут, массажируя и сжимая вены нижних конечностей, что улучшает кровоток.
Физическая активность. Ранняя активизация после хирургического вмешательства способствует предотвращению ТЭЛА и ускоряет общее восстановление. Это одна из главных причин, по которой медицинская сестра поднимает Вас на прогулку, как только это возможно после операции.
Это одна из главных причин, по которой медицинская сестра поднимает Вас на прогулку, как только это возможно после операции.
Профилактика во время путешествий. Длительное сидение во время перелета или автомобильной поездки повышает риск развития тромбоза вен нижних конечностей. Для предотвращения этого:
Совершите прогулку. Прохаживайтесь вдоль самолета один раз в час. Если вы за рулем, то совершайте остановки с такой же периодичностью. Совершите несколько глубоких приседаний.
Упражнения сидя. Сгибайте, разгибайте и вращайте стопу в голеностопном суставе, нажмите ногами на сиденье напротив вас, поднимайте и опускайте ноги на пальцах стопы. Не сидите длительное время со скрещенными ногами.
Антикоагулянты, по рекомендации врача. Если у вас в анамнезе есть тромбоз глубоких вен, обсудите со своим врачом возможности длительных путешествий, для которых вы можете самостоятельно ввести себе длительно действующий гепарин накануне поездки. Также обсудите с врачом необходимость введения гепарина на обратном пути.
Также обсудите с врачом необходимость введения гепарина на обратном пути.
Пейте больше воды. Вода — лучшая жидкость, предотвращающая обезвоживание, которое способствует тромбообразованию. Избегайте приема алкоголя и кофеина, приводящих к потере жидкости.
Анализ летальных исходов при тромбоэмболии легочной артерии у лиц молодого возраста
АД — артериальное давление
ВТЭ — венозная тромбоэмболия
ИМТ — индекс массы тела
ЛА — легочная артерия
ТГВ — тромбоз глубоких вен
ТЭЛА — тромбоэмболия легочной артерии
ФР — фактор риска
ЧСС — частота сердечных сокращений
ЭКГ — электрокардиограмма
Несмотря на активный поиск, ведущийся терапевтами, фармакологами, гемостазиологами на протяжении последних десятилетий во всем мире, тромбоэмболия легочной артерии (ТЭЛА) является одной из самых драматических ургентных ситуаций, занимая третье место среди причин смерти от сердечно-сосудистых заболеваний [1—4].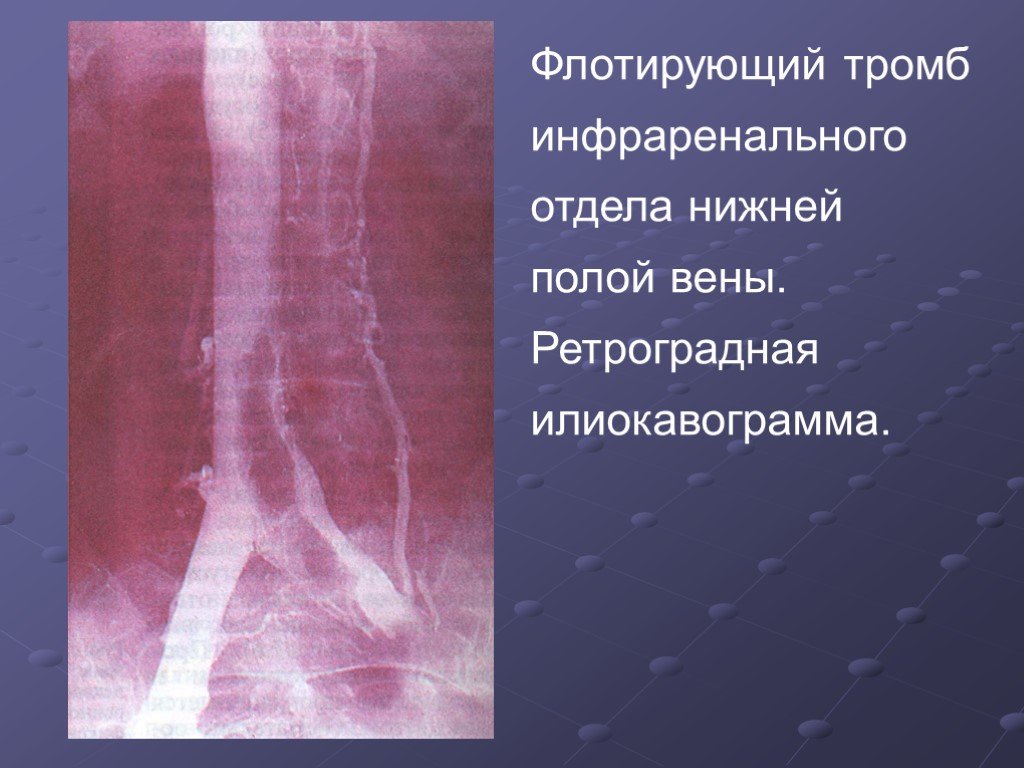 Результаты крупных патолого-анатомических исследований свидетельствуют о наличии ТЭЛА в 9—28% (в среднем 13%) случаев летальных исходов, наступивших как в стационарах, так и в домашних условиях [5—7]. К сожалению, этот показатель не претерпел существенных изменений на протяжении последних 60 лет [8, 9].
Результаты крупных патолого-анатомических исследований свидетельствуют о наличии ТЭЛА в 9—28% (в среднем 13%) случаев летальных исходов, наступивших как в стационарах, так и в домашних условиях [5—7]. К сожалению, этот показатель не претерпел существенных изменений на протяжении последних 60 лет [8, 9].
Проблема правильного установления диагноза и своевременного начала антикоагулянтной терапии связана с отсутствием надежных предикторов развития заболевания и часто с его бессимптомным течением. Это обусловливает высокий процент как гипо-, так и гипердиагностики. Прижизненно ТЭЛА не распознается приблизительно в 84% случаев (80—93%) [10—12].
На протяжении длительного времени возраст рассматривался в качестве независимого фактора развития (ФР) развития ТЭЛА [13, 14]. Исследователи объясняли увеличение риска развития ТЭЛА у пожилых пациентов необратимыми анатомическими изменениями венозной системы, приводящими к замедлению кровотока и увеличению свертываемости крови, что подтверждалось мнением о прямо пропорциональной зависимости летальности от возраста [15]. Это обстоятельство объясняет причину активного исследования клинической картины, диагностических подходов и мер профилактики ТЭЛА у лиц старших возрастных групп. Пациентов моложе 40 лет относили в группу низкого риска развития ТЭЛА и в большинстве случаев им не рекомендовали профилактическую антикоагулянтную терапию даже перед хирургическим вмешательством [16, 17].
Это обстоятельство объясняет причину активного исследования клинической картины, диагностических подходов и мер профилактики ТЭЛА у лиц старших возрастных групп. Пациентов моложе 40 лет относили в группу низкого риска развития ТЭЛА и в большинстве случаев им не рекомендовали профилактическую антикоагулянтную терапию даже перед хирургическим вмешательством [16, 17].
Однако проведенные в последнее время исследования ставят под сомнение возраст в качестве независимого ФР развития ТЭЛА, объясняя рост заболеваемости увеличением количества сопутствующей патологии.
Целью настоящего исследования явилось изучение ФР, особенностей клинического течения фатальной ТЭЛА у лиц молодого возраста.
Материалы и методы
Проведен ретроспективный анализ историй болезни 32 пациентов (все мужчины), умерших от ТЭЛА в разных лечебных учреждениях Москвы в период с 2002 по 2010 г. Средний возраст умерших составил 39 лет (от 18 до 50 лет) (табл. 1).
Из 32 больных 13 (41%) до развития ТЭЛА находились в кардиологических отделениях (табл. 2). При этом обследование и лечение в связи с ишемической болезнью сердца явилось причиной госпитализации 6 (19%) больных, из которых у 2 в анамнезе были указания на перенесенный инфаркт миокарда. Дилатационная кардиомиопатия была причиной госпитализации 6 (19%) пациентов. Поводом к стационарному обследованию в 1 (4%) случае была гипертоническая болезнь и врожденный порок сердца — дефект межпредсердной перегородки. У 4 (12%) пациентов отмечалась постоянная форма мерцательной аритмии.
Кроме того, 10 (41%) больных из 31 до развития ТЭЛА находились на лечении по поводу неопластических процессов в различных отделениях онкологического профиля (радиологическом, химиотерапевтическом). Характеристика основной патологии и проводимого лечения представлена в табл. 3.
Причиной госпитализации большинства больных в хирургические отделения была сосудистая патология. Тромбофлебиты глубоких вен нижних конечностей диагностированы у 4 (16%) больных, из них в одном случае был установлен острый илеофеморальный тромбоз. Причиной госпитализации 1 (4%) пациента была плановая операция по поводу спаечной болезни тонкой кишки.
Тромбофлебиты глубоких вен нижних конечностей диагностированы у 4 (16%) больных, из них в одном случае был установлен острый илеофеморальный тромбоз. Причиной госпитализации 1 (4%) пациента была плановая операция по поводу спаечной болезни тонкой кишки.
В травматологическом отделении до развития ТЭЛА находились 4 (16%) пациента. Причиной госпитализации 50% из них явились множественные переломы конечностей вследствие дорожно-транспортных происшествий.
Средний срок нахождения на стационарном лечении до развития ТЭЛА составил 23±4 дня (от 122 дней до 4 ч).
Результаты
Ретроспективный анализ выявил, что все больные имели как минимум два ФР развития ТЭЛА (табл. 4). При этом у 10 (30%) пациентов имелась комбинация 3, а у 13 (39%) — 4 ФР.
Наибольшим удельным весом (54%) среди ФР обладал длительный (более 5 дней) постельный режим, обусловленный хирургическим вмешательством или тяжелым основным заболеванием (перенесенная травма, злокачественная опухоль).
Анализ вредных привычек выявил, что 17 (53%) пациентов являлись курильщиками. Среди них 5 (15%) курили более 1 пачки сигарет в сутки в течение более 10 лет.
Характер онкологической патологии, явившейся причиной госпитализации, указан в табл. 3. Дополнительно к этому онкологические заболевания в анамнезе имелись у 4 больных: радикальная операция в связи с раком желудка у 2 (6%) больных, раком почки — у 1 (3%), базалиома кожи — у 1 (3%).
Ожирение диагностировано у 9 больных, причем у 5 (15%) ожирение III степени (индекс массы тела — ИМТ 28,5±5 кг/м2), у 4 (12,5%) IV степени (ИМТ 30,1±4 кг/м2). На этом фоне сахарный диабет был диагностирован у 5 (16%) пациентов, у одного больного выявлено нарушение толерантности к глюкозе.
Травма явилась ФР развития венозной тромбоэмболии (ВТЭ) в 4 (12,5%) случаях. Переломы длинных трубчатых костей (бедренной, большеберцовой) диагностированы у 2 (7%) больных. Политравма (с множественными переломами костей конечностей, позвоночника, ушибом головного мозга, гематомами мягких тканей — туловища) как результат дорожно-транспортного происшествия явилась ФР развития заболевания у 2 (7%) человек.
Анализ в целях выявления тромбофилии выполнен 18 (54%) больным. Тромбофилические состояния выявлены у 3 (9%): мутация гена протромбина G20210А у 1 (3%), мутация гена ингибитора активатора плазминогена G4/G5 у 1 (3%), гипергомоцистеинемия у 1 (3%).
Источником ТЭЛА во всех случаях явились глубокие вены нижних конечностей. При этом прижизненно тромбоз диагностирован у 25 (75%) человек. В 2 (6%) случаях первичный тромбоэмбол локализовался непосредственно в нижней полой вене, в 6 (18%) — в илеофеморальном сегменте, в 9 (27%) — в бедренной вене, в 8 (24%) — в различных сегментах глубоких вен голеней.
Чаще всего первичный тромбоз глубоких вен (ТГВ) нижних конечностей проявлялся в течение 5—7 дней после госпитализации — у 15 (45%) из 32 больных. В эти сроки был диагностирован ТГВ голеней у 6 (18%) человек, илеофеморальный тромбоз — у 5 (15%), тромбоз нижней полой вены — у 2 (6%), бедренной вены — у 2 (6%). В период 9—11 сут нахождения в стационаре ТГВ голеней был диагностирован у 2 (6%) человек и илеофеморальный тромбоз — у 1 (3%). Существенно позже происходило образование тромба в бедренной вене, который был диагностирован на 13—14-е сутки пребывания в стационаре у 6 (18%) больных, на 15—17-е сутки — у 1 (3%).
Существенно позже происходило образование тромба в бедренной вене, который был диагностирован на 13—14-е сутки пребывания в стационаре у 6 (18%) больных, на 15—17-е сутки — у 1 (3%).
У 4 пациентов первичный источник тромбообразования был выявлен постмортально. Во всех случаях он был локализован в илеофеморальном сегменте. В 3 (9%) случаях первичный источник тромбоза не установлен даже при тщательном патолого-анатомическом исследовании.
Флотирующие тромбы диагностированы у 11 (33%) больных.
Ретроспективный анализ выявил, что в 15 (45%) случаях ТЭЛА дебютировала симптомами нарушения сознания — от кратковременной потери сознания у 9 (27%) человек до развития коматозного состояния у 6 (18%).
Наиболее типичной жалобой в большинстве случаев являлась одышка, которая была отмечена у всех больных, причем из 32 пациентов у 21 (63%) она носила характер удушья. Жалобы на учащенное сердцебиение предъявляли 28 (84%) больных, холодный, липкий пот отмечали 8 (24%) пациентов.
Физическое обследование выявило следующие признаки. Бледность кожных покровов при осмотре врачи зафиксировали в 15 (45%) случаях, акроцианоз — в 10 (30%), диффузный цианоз — в 7 (21%), набухание шейных вен — в 5 (15%). У 15 (45%) человек осмотр выявил отеки нижних конечностей, в том числе несимметричные у 9 (27%).
У большинства больных в дебюте заболевания отмечалась одышка (средняя частота дыханий составила 28±6 в минуту).
Отставание одной половины грудной клетки при дыхании выявлено у 5 (15%) больных, локальное притупление перкуторного звука — у 6 (18%), ослабленное везикулярное дыхание выслушивалось у 5 (15%) пациентов, влажные хрипы в легких — у 6 (18%), шум трения плевры — у 10 (30%).
Характерными симптомами поражения сердечно-сосудистой системы были тахикардия и артериальная гипотония. Средняя частота сердечных сокращений (ЧСС) достигала 111±17 в 1 мин.
Среднее систолическое артериальное давление (АД) составило 78±11 мм рт. ст. Лишь в 2 (6%) случаях систолическое АД оставалось в пределах нормы. Снижение диастолического АД менее 60 мм рт.ст. зафиксировано у 24 (72%) человек, при этом средний уровень диастолического АД составил 54±9 мм рт.ст.
ст. Лишь в 2 (6%) случаях систолическое АД оставалось в пределах нормы. Снижение диастолического АД менее 60 мм рт.ст. зафиксировано у 24 (72%) человек, при этом средний уровень диастолического АД составил 54±9 мм рт.ст.
Ретроспективный анализ электрокардиограммы (ЭКГ) выявил следующие признаки. Пароксизм фибрилляции предсердий зафиксирован у 3 (9%) больных. В большинстве случаев наблюдалась тахикардия (средняя ЧСС 125±25 в 1 мин). Блокада правой ножки пучка Гиса отмечена в 6 (19%) случаях. Подъем сегмента ST в отведениях AVR, AVF, V1-3 — у 3 (9%), признаки P-pulmonale — у 4 (12%), глубокий отрицательный зубец Т в V1—V3 — у 4 (12%).
При рентгенографии легких признаки инфильтрации легочной ткани выявлены в 11 (34%) случаях, наличие плеврального выпота — в 9 (28%).
Сцинтиграфия легких была выполнена 9 больным. Она выявила единичные дефекты перфузии в 4 (12,5%) случаях и множественные в 5 (15%). Из них «четкие» дефекты перфузии треугольной формы наблюдались в 7 (22%) из 32 случаев.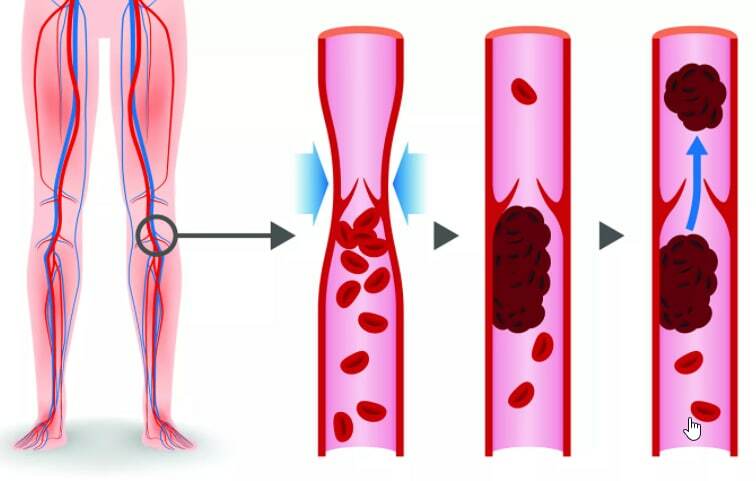
У 5 (15%) человек выполнена ангиопульмонография, выявившая в 2 случаях крупные дефекты наполнения в правой и левой легочной артерии — ЛА (окклюзию левой, субокклюзию правой ЛА). У 1 больного диагностирована окклюзия левой ЛА.
Множественные дефекты наполнения в сегментарных артериях верхней доли левого легкого визуализировались в 1 случае. У 1 (3%) больного не обнаружено прямых признаков ТЭЛА, однако визуализировалось существенное расширение легочного ствола, правой и левой ЛА.
Прижизненно диагноз ТЭЛА был установлен в 19 (59%) случаях. В связи с установлением массивного объема поражения у 2 (6,2%) больных проводилась тромболитическая терапия, в остальных случаях пациенты получали гепарин (9, или 28,1%) либо подкожное введение низкомолекулярных гепаринов (8, или 25%).
По данным патолого-анатомического исследования, у 27 (84%) больных выявлена эмболия ствола или главных ветвей ЛА, у 4 (12%) — эмболия долевых и сегментарных артерий. В 1 случае причиной летального исхода послужил тромбоз мелких ветвей ЛА.
Признаки инфаркт-пневмонии выявлены у 8 (25%) пациентов.
Обсуждение
Проведенный анализ ФР развития фатальной ТЭЛА у лиц молодого возраста выявил отсутствие случаев идиопатической тромбоэмболии. Каждый больной имел как минимум два ФР. Согласно последним исследованиям большие хирургические операции, тяжелые травмы, переломы нижних конечностей (костей голени, бедренной кости), протезирование тазобедренных или коленных суставов относят к «сильно предрасполагающим факторам» развития ТЭЛА с относительным риском более 10 [18, 19].
Химиотерапия, хроническая сердечная или дыхательная недостаточность, злокачественные новообразования, наследственные тромбофилии — это предрасполагающие факторы средней силы (относительный риск 2—9). Впервые взаимосвязь между злокачественными опухолями и ВТЭ открыта A. Trousseau у больных со скрыто протекающим раком. С патогенетических позиций это объяснимо склонностью онкологических больных к тромбофилии вследствие продукции веществ с прокоагулянтными свойствами, в частности тканевого фактора и ракового прокоагулянта. Клинически явные ТЭЛА развиваются у 10% больных раком и служат второй по частоте причиной смерти. В то же время примерно 20% больных с симптомами ТГВ имеют установленный до этого онкологический диагноз. У 75% больных, страдающих ВТЭ и раком, диагноз онкологического заболевания установлен к моменту сосудистой катастрофы. Однако ТЭЛА может предшествовать диагностике злокачественной опухоли за месяцы и даже годы. Наиболее часто тромботические осложнения развиваются при раке легких, поджелудочной железы, колоректальном раке, раке простаты и почек [15, 20, 21].
Клинически явные ТЭЛА развиваются у 10% больных раком и служат второй по частоте причиной смерти. В то же время примерно 20% больных с симптомами ТГВ имеют установленный до этого онкологический диагноз. У 75% больных, страдающих ВТЭ и раком, диагноз онкологического заболевания установлен к моменту сосудистой катастрофы. Однако ТЭЛА может предшествовать диагностике злокачественной опухоли за месяцы и даже годы. Наиболее часто тромботические осложнения развиваются при раке легких, поджелудочной железы, колоректальном раке, раке простаты и почек [15, 20, 21].
Хроническая сердечная недостаточность имелась приблизительно у 1/3 больных. Обычно угрожающую жизни ТЭЛА связывают с массивной эмболией, определяемой как обструкция 50% легочных сосудов или окклюзия 2 долевых артерий и более. Однако массивная ТЭЛА ответственна лишь за 50% смертельных исходов, остальные приходятся на субмассивные и повторные эмболии. Таким образом, исходы ТЭЛА определяются не только размерами тромбов и площадью окклюзированного сосудистого русла, но также сопутствующими заболеваниями [22]. Показано, что массивные эмболии у больных с хорошим сердечно-легочным резервом компенсации и субмассивные эмболии у больных с предсуществующими сердечно-легочными заболеваниями манифестируют одинаковыми гемодинамическими изменениями и имеют сравнимые исходы [23]. Таким образом, с целью прогнозирования исхода ТЭЛА целесообразно в совокупности рассматривать размер эмболов и функциональное состояние сердца и легких.
Показано, что массивные эмболии у больных с хорошим сердечно-легочным резервом компенсации и субмассивные эмболии у больных с предсуществующими сердечно-легочными заболеваниями манифестируют одинаковыми гемодинамическими изменениями и имеют сравнимые исходы [23]. Таким образом, с целью прогнозирования исхода ТЭЛА целесообразно в совокупности рассматривать размер эмболов и функциональное состояние сердца и легких.
Постельный режим и ожирение относятся экспертами к предрасполагающим факторам слабой силы.
Особого внимания заслуживает широкое распространение среди больных с фатальной ТЭЛА привычки табакокурения. Российская Федерация относится к странам с очень высокой распространенностью потребления табачных изделий. Фармакологическое действие никотина разнообразно. Предрасположенность курильщиков к ВТЭ прежде всего объясняется увеличением факторов свертываемости крови.
Поиск ФР должен проводиться не только с диагностической целью (их выявление важно при сборе анамнеза и учитывается при оценке клинической вероятности диагноза), но и для подбора адекватных профилактических мер.
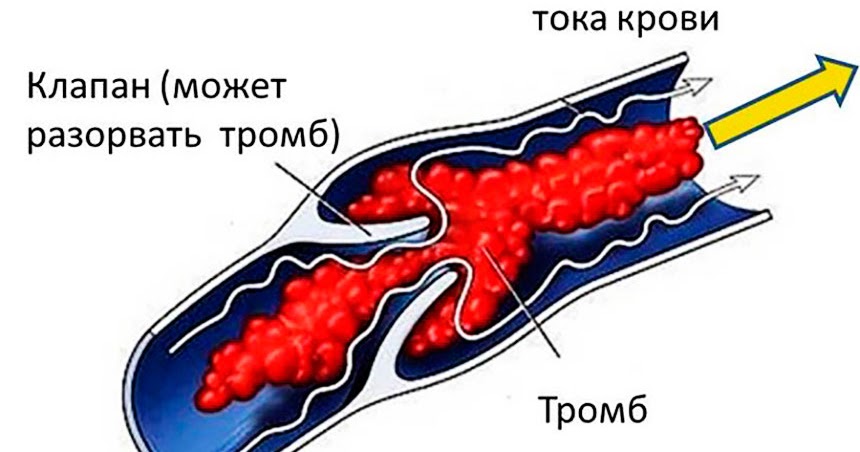
Венозный тромбоз любой локализации может осложниться развитием ТЭЛА. Наиболее эмболоопасной его локализацией является бассейн нижней полой вены, с которым связано около 90% всех ТЭЛА [24]. Во всех случаях нашего исследования первичный источник тромбообразования локализовался в системе нижней полой вены. Чаще всего первичный тромб находился в илеокавальном сегменте или в проксимальных отделах вен нижних конечностей (подколенно-бедренный сегмент). Согласно данным литературы, подобная локализация венозного тромбоза осложняется ТЭЛА в 50% случаев. Венозный тромбоз с локализацией в дистальных отделах глубоких вен нижних конечностей (голень) осложняется ТЭЛА от 1 до 5% [25]. В нашем исследовании первичный источник тромбообразования данной локализации встречался приблизительно в 1/4 случаев.
В нескольких случаях патолого-анатомическое исследование не выявило первичного источника тромбообразования. Согласно проведенным исследованиям признаки ТГВ обнаруживают в среднем в 70% ТЭЛА, в остальных случаях, когда тромб в венах не обнаруживается, эксперты полагают, что он оторвался полностью и весь попал в легкие [26].
Наиболее опасными для развития ТЭЛА являются флотирующие тромбы, имеющие точку фиксации в дистальном отделе венозного русла. Остальная его часть расположена свободно и на всем протяжении не связана со стенками вены, причем их протяженность может достигать 20 см. Флотирующий тромб обычно формируется в венах меньшего калибра, и процесс тромбообразования распространяется проксимально в более крупные: из глубоких вен голени — в подколенную вену, затем в глубокую и общую бедренную вены, из внутренней — в общую подвздошную, из общей подвздошной — в нижнюю полую вену. В нашем исследовании частота флотирующих тромбов превысила 30%.
Первичный источник тромбообразования был выявлен благодаря использованию ультразвуковых методов диагностики у 75% больных. Согласно данным литературы, флеботромбозы бессимптомны в 50% случаев [3, 6]. Развитие клинической картины ТГВ зависит от протяженности тромбоза, степени окклюзии и наличия воспаления. Большинство клинически явных венозных тромбозов начинается с ТГВ голени, но клиническая картина появляется только при распространении тромбоза на проксимальные вены [11].
В 90% случаев подозрение на ТЭЛА основывается на таких симптомах, как одышка, боли в грудной клетке, потеря сознания, появляющихся изолированно или в различных сочетаниях [27]. Потеря сознания — нечастая, но клинически важная манифестация ТЭЛА, так как отражает критическое падение гемодинамики. В наиболее тяжелых случаях отмечается артериальная гипотония вплоть до развития шока. Плевральные боли (в сочетании с одышкой или самостоятельные) — один из самых частых симптомов ТЭЛА. Обычно они появляются при дистальных эмболиях и связаны с раздражением листков плевры вследствие кровоизлияния в альвеолы, которое иногда сопровождается кровохарканьем (синдром инфаркта легкого) [12].
Изолированная внезапная одышка характерна для более центральных эмболий, при которых нарушения гемодинамики выражены в гораздо большей степени, чем при синдроме инфаркта легкого. Она может сопровождаться напоминающими стенокардию загрудинными болями, которые являются отражением ишемии правого желудочка. Изредка единственным проявлением ТЭЛА может стать нарастающая в течение нескольких недель одышка. В этих случаях диагноз ставится путем исключения других классических причин прогрессирующей одышки. При развитии ТЭЛА на фоне сердечной недостаточности или легочных заболеваний единственным проявлением может оказаться усиление одышки [17, 21].
Изредка единственным проявлением ТЭЛА может стать нарастающая в течение нескольких недель одышка. В этих случаях диагноз ставится путем исключения других классических причин прогрессирующей одышки. При развитии ТЭЛА на фоне сердечной недостаточности или легочных заболеваний единственным проявлением может оказаться усиление одышки [17, 21].
Отсутствие таких наиболее часто встречающихся при ТЭЛА симптомов, как боль в грудной клетке, одышка и тахикардия, ставят диагноз ТЭЛА под сомнение [16].
Клиническая картина у большинства больных в нашем исследовании соответствовала массивной острой ТЭЛА. Вследствие тяжелых расстройств центральной и легочной гемодинамики состояние больных резко ухудшалось: нарастала одышка, достигающая приступов удушья, развивались обмороки вследствие гипоксемии и низкого сердечного выброса. У большинства больных наблюдались снижение АД и коллапс. Данные физического обследования отражали сниженный сердечный выброс — резко выраженную тахикардию, артериальную гипотонию; при осмотре обращали внимание холодные конечности. Ни в одном случае не отмечено жалоб на кровохарканье или боль.
Ни в одном случае не отмечено жалоб на кровохарканье или боль.
Электрокардиография является наиболее доступным методом исследования. В нашей работе были выявлены характерные нарушения ритма, проводимости, вольтажа желудочковых комплексом и процесса реполяризации, признаки перегрузки правых отделов сердца. Указанные изменения ЭКГ встречаются всего в 15—40% случаев и чаще наблюдаются при закупорке просвета ЛА на 50% или более [28]. ЭКГ остается нормальной более чем в 27% случаев ТЭЛА. Фоновые заболевания сердца могут давать изменения ЭКГ, сходные с таковыми при ТЭЛА, еще больше снижая специфичность метода [29].
Мы не отметили ни в одном случае наличия электрокардиографического синдрома Мак-Джин—Уайта (SI QIII TIII ), отражающего резкий поворот сердца вокруг продольной оси по часовой стрелке и значительное преобладание электрической активности правого желудочка и правой половины межжелудочковой перегородки [29]. Хотя специфичность и чувствительность каждого электрокардиографического признака ТЭЛА невысоки, оценка их сочетания в клиническом контексте подозрения на ТЭЛА существенно повышает вероятность диагноза [4, 7].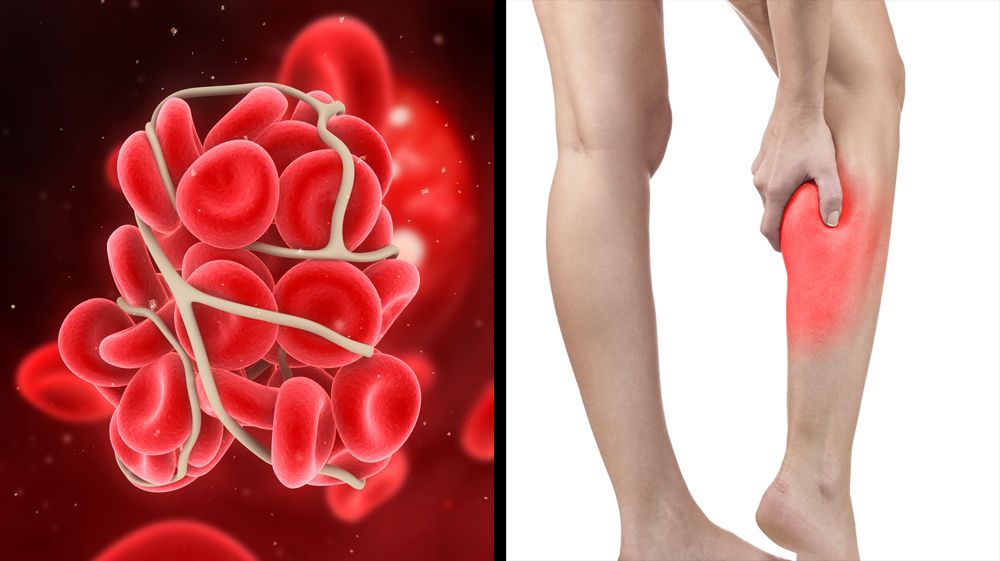 Электрокардиография должна выполняться в динамике и сравниваться с той, которая снималась до болезни. В этом случае можно приблизиться к объективности выводов.
Электрокардиография должна выполняться в динамике и сравниваться с той, которая снималась до болезни. В этом случае можно приблизиться к объективности выводов.
Признаки плеврального выпота выявлены в нашем исследовании рентгенологическим методом в 28% случаев. Согласно данным литературы, плевральный выпот определяется в 51% случаев ТЭЛА при рентгенографическом исследовании, в 57% — при компьютерной томографии и в 70% — при трансторакальном УЗИ [30—32].
Однако частота развития плеврального выпота при ТЭЛА недооценивается: объем выпота зачастую настолько мал, что не распознается при обычной рентгенографии грудной клетки.
К сожалению, эхокардиография была выполнена не всем больным. Однако все проведенные исследования подтвердили высокую легочную гипертензию.
Обычно единственным проявлением ТЭЛА при обструкции до 25% легочного сосудистого русла служит артериальная гипоксемия. При увеличении объема эмболии до 25—30% к артериальной гипоксемии присоединяется повышение давления в ЛА. При обструкции 50% сосудистого ложа давление в ЛА достигает 40 мм рт.ст. — максимальное давление, которое способен генерировать здоровый правый желудочек. Для поддержания кровотока при массивной или рецидивирующей ТЭЛА с поражением 75% бассейна ЛА требуется повышение давления более 40 мм рт.ст.; такая ТЭЛА сопровождается развитием правожелудочковой недостаточности и шока [33].
При обструкции 50% сосудистого ложа давление в ЛА достигает 40 мм рт.ст. — максимальное давление, которое способен генерировать здоровый правый желудочек. Для поддержания кровотока при массивной или рецидивирующей ТЭЛА с поражением 75% бассейна ЛА требуется повышение давления более 40 мм рт.ст.; такая ТЭЛА сопровождается развитием правожелудочковой недостаточности и шока [33].
У больных с анамнезом, отягощенным заболеваниями сердечно-сосудистой и дыхательной систем, не существует жесткой зависимости между уровнем давления в ЛА и степенью обструкции [34, 35]. Гуморальные факторы (фактор активации тромбоцитов, серотонин, катехоламины, аденозиндифосфат и др.), высвобождающиеся в момент эмболии из входящих в состав тромба тромбоцитов, вызывают выраженный спазм сосудов. Даже при развитии небольшой по объему эмболии у больных, до развития ТЭЛА страдавших тяжелыми сердечно-легочными заболеваниями, характерна высокая легочная гипертония.
Заключение
ТЭЛА осложняет течение многих заболеваний терапевтического профиля у пациентов разного возраста.
Проведенный анализ ФР развития фатальной ТЭЛА у лиц молодого возраста выявил отсутствие случаев идиопатической тромбоэмболии. Каждый больной имел как минимум два ФР. Особого внимания заслуживает широкое распространение у больных с фатальной ТЭЛА привычки табакокурения. Поиск ФР должен проводиться не только с диагностической целью (их выявление важно при сборе анамнеза и учитывается при оценке клинической вероятности диагноза), но и для подбора адекватных профилактических мер.
Остро развивающаяся распространенная обструкция легочного сосудистого русла с поражением преимущественно главных артерий у большинства больных приводила к правожелудочковой недостаточности и внезапной смерти.
Антикоагулянтную профилактику тромбозов должны получать все госпитализированные больные с застойной сердечной недостаточностью, тяжелыми заболеваниями дыхательной системы, нуждающиеся в длительном постельном режиме, а также при наличии одного или нескольких дополнительных ФР: имеющееся онкологическое заболевание, сепсис, воспалительные заболевания кишечника, острое неврологическое заболевание, эпизоды ВТЭ в анамнезе.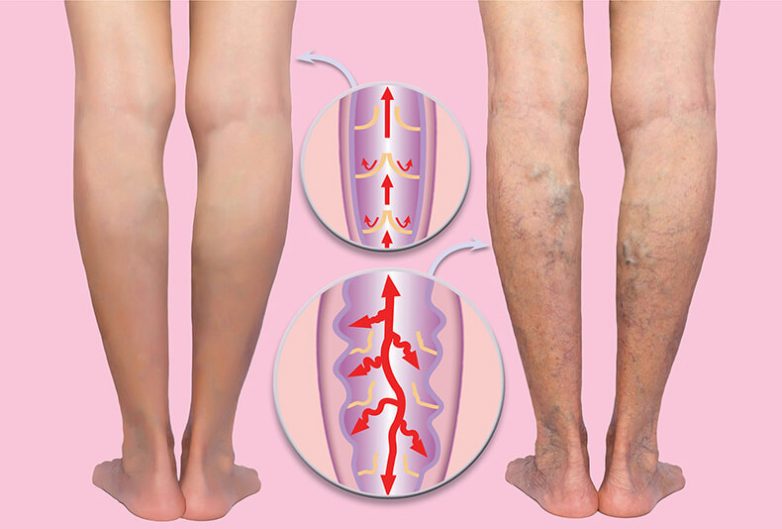
Тромбоз глубоких вен при беременности
Тромбоз глубоких вен (ТГВ) — это серьезное заболевание, при котором в глубокой вене тела, обычно в ноге, образуется тромб.
Срочный совет: Немедленно позвоните своему врачу общей практики, акушерке или 111, если у вас:
- боль, отек и болезненность в 1 ноге, обычно в задней части голени (голени) – боль может усиливаться при ходьбе
- сильная боль или теплая кожа в пораженной области
- покраснение кожи, особенно на задней части ноги ниже колена
Это может быть признаком тромбоза глубоких вен. Обычно это происходит только в 1 ноге, но не всегда.
Если тромб оторвется в кровоток, он может закупорить 1 кровеносный сосуд в легких.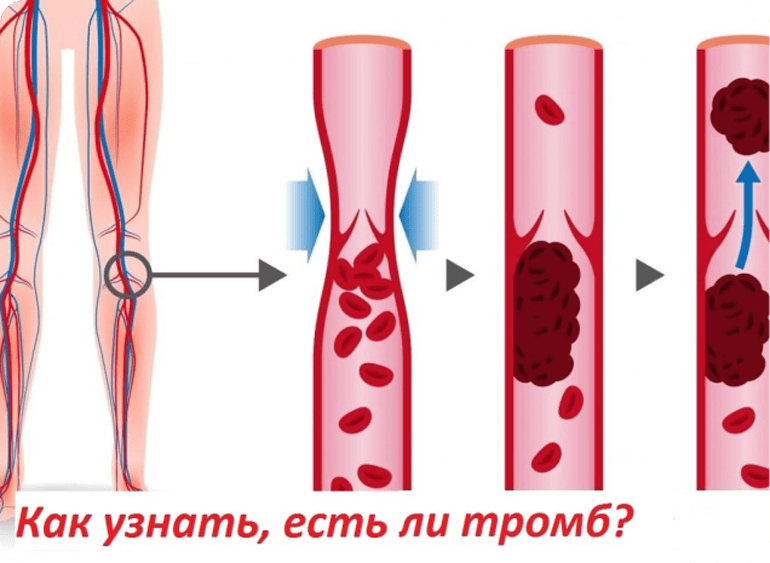 Это называется легочной эмболией (ТЭЛА) и требует неотложного лечения.
Это называется легочной эмболией (ТЭЛА) и требует неотложного лечения.
Требуются немедленные действия: Немедленно позвоните по номеру 999, если вы:
- внезапное затруднение дыхания
- боль или скованность в груди или верхней части спины
- кашель с кровью
Это может быть признаком тромба в легких (тромбоэмболия легочной артерии).
ТЭЛА может быть фатальной, но риск развития ТЭЛА очень мал, если ТГВ диагностирован и лечится.
Подробнее о ТГВ
ТГВ не характерен для беременных. Но у вас больше шансов развить ТГВ на любой стадии беременности и в течение 6 недель после родов, чем у небеременных людей того же возраста.
ТГВ не всегда имеет симптомы.
Во время беременности часто возникают отеки или дискомфорт в ногах, так что это само по себе не всегда означает наличие серьезной проблемы.
Вы в опасности?
Ваш риск развития ТГВ во время беременности еще выше, если у вас:
- или у близкого члена семьи был тромб до
- вам больше 35 лет
- вы страдаете ожирением (имеете индекс массы тела 30 или более)
- перенесли тяжелую инфекцию или недавнюю серьезную травму, например, перелом ноги
- имеют состояние, при котором повышается вероятность образования тромбов (тромбофилия)
- вынашивают близнецов или многоплодных детей
- прошли курс лечения бесплодия
- перенесли кесарево сечение
- курить – получить поддержку, чтобы бросить курить
- иметь тяжелое варикозное расширение вен (болезненные или выше колена с покраснением или отеком)
- обезвоженные
Лечение ТГВ во время беременности
Если у вас разовьется ТГВ во время беременности, вам, вероятно, потребуются инъекции лекарства, чтобы предотвратить увеличение кровяного сгустка, чтобы ваше тело могло его растворить.
Лекарство под названием гепарин не влияет на вашего развивающегося ребенка.
Подробнее о лечении ТГВ
Инъекции также снижают риск возникновения ТЭЛА и образования нового тромба.
Инъекции обычно требуются до конца беременности и по крайней мере до 6 недель после рождения ребенка.
Хотя лечение ТГВ необходимо, есть вещи, которые вы можете сделать, чтобы помочь себе.
К ним относятся:
- будьте как можно более активными – об этом вам может посоветовать акушерка или врач
- ношение предписанных компрессионных чулок для улучшения кровообращения в ногах
Путешествия и ТГВ
Путешествие продолжительностью более 4 часов (дальние поездки) увеличивает риск развития ТГВ.
Неизвестно, повышается ли этот риск во время беременности, но для снижения риска ТГВ во время путешествия:
- пейте много воды
- избегайте употребления алкоголя во время беременности
- регулярно выполняйте простые упражнения для ног сгибание лодыжек — если вы летите, большинство авиакомпаний предоставляют информацию об упражнениях, которые вы можете выполнять во время полета
- по возможности прогуляйтесь во время заправочных остановок или пройдитесь вверх и вниз по автобусу, поезду или самолету (когда это безопасно) сгусток при беременности
Последняя проверка страницы: 23 апреля 2021 г.
Дата следующего рассмотрения: 23 апреля 2024 г.Легочная эмболия. Симптомы и причины
Обзор
Легочная эмболия
Легочная эмболия
Легочная эмболия (ТЭЛА) возникает, когда тромб застревает в артерии легкого, блокируя приток крови к части легкого.
 Сгустки крови чаще всего начинаются в ногах и проходят через правую часть сердца в легкие. Это называется тромбозом глубоких вен (ТГВ). Однако PE иногда может протекать без каких-либо ТГВ симптомов.
Сгустки крови чаще всего начинаются в ногах и проходят через правую часть сердца в легкие. Это называется тромбозом глубоких вен (ТГВ). Однако PE иногда может протекать без каких-либо ТГВ симптомов.Легочная эмболия — закупорка одной из легочных артерий в легких. В большинстве случаев легочная эмболия вызывается тромбами, которые попадают в легкие из глубоких вен ног или, реже, из вен других частей тела (тромбоз глубоких вен).
Поскольку тромбы блокируют приток крови к легким, легочная эмболия может быть опасной для жизни. Однако своевременное лечение значительно снижает риск смерти. Принятие мер по предотвращению образования тромбов в ногах поможет защитить вас от легочной эмболии.
Товары и услуги
- Ассортимент компрессионных изделий в магазине клиники Мэйо
- Ассортимент товаров для здоровья в магазине клиники Мэйо
- Книга: Книга семейного здоровья клиники Мэйо, 5-е издание
- Информационный бюллетень: Mayo Clinic Health Letter — Digital Edition
Симптомы
Симптомы легочной эмболии могут сильно различаться в зависимости от того, какая часть вашего легкого поражена, размера тромбов и от того, есть ли у вас основное заболевание легких или сердца.

Общие признаки и симптомы включают:
- Одышка. Этот симптом обычно появляется внезапно и всегда ухудшается при физической нагрузке.
- Боль в груди. Вам может показаться, что у вас сердечный приступ. Боль часто бывает острой и ощущается при глубоком вдохе, часто останавливая вас от возможности сделать глубокий вдох. Это также можно почувствовать, когда вы кашляете, наклоняетесь или наклоняетесь.
- Кашель. При кашле может выделяться кровянистая мокрота или мокрота с прожилками крови.
Другие признаки и симптомы, которые могут возникнуть при легочной эмболии, включают:
- Учащенное или нерегулярное сердцебиение
- Легкомысленность или головокружение
- Чрезмерная потливость
- Лихорадка
- Боль в ноге или отек, или и то, и другое, обычно в области голени, вызванное тромбозом глубоких вен
- Липкая или обесцвеченная кожа (цианоз)
Когда обратиться к врачу
Легочная эмболия может быть опасной для жизни.
 Немедленно обратитесь за медицинской помощью, если вы испытываете необъяснимую одышку, боль в груди или кашель с кровянистой мокротой.
Немедленно обратитесь за медицинской помощью, если вы испытываете необъяснимую одышку, боль в груди или кашель с кровянистой мокротой.Запись на прием в клинике Майо
Из клиники Мэйо на ваш почтовый ящик
Зарегистрируйтесь бесплатно и будьте в курсе последних научных достижений, советов по здоровью и актуальных тем, связанных со здоровьем, таких как COVID-19, а также экспертных знаний по управлению здоровьем.
Чтобы предоставить вам самую актуальную и полезную информацию, а также понять, какая информация полезна, мы можем объединить вашу электронную почту и информацию об использовании веб-сайта с другая информация о вас, которой мы располагаем. Если вы пациент клиники Майо, это может включать защищенную информацию о здоровье. Если мы объединим эту информацию с вашей защищенной медицинской информации, мы будем рассматривать всю эту информацию как информацию и будет использовать или раскрывать эту информацию только так, как указано в нашем уведомлении о практики конфиденциальности.
 Вы можете отказаться от получения сообщений по электронной почте в любое время, нажав на
ссылка для отписки в письме.
Вы можете отказаться от получения сообщений по электронной почте в любое время, нажав на
ссылка для отписки в письме.Причины
Легочная эмболия возникает, когда комок материала, чаще всего сгусток крови, заклинивает артерию в легких. Эти сгустки крови чаще всего происходят из глубоких вен ваших ног, состояние, известное как тромбоз глубоких вен (ТГВ).
Во многих случаях множественные тромбы вызывают легочную эмболию. Участки легкого, обслуживаемые каждой закупоренной артерией, лишаются крови и могут погибнуть. Это известно как инфаркт легкого. Это затрудняет доставку кислорода к остальным частям тела.
Иногда закупорка кровеносных сосудов вызывается веществами, отличными от тромбов, такими как:
- Жир костного мозга сломанной длинной кости
- Часть опухоли
- Пузырьки воздуха
Факторы риска
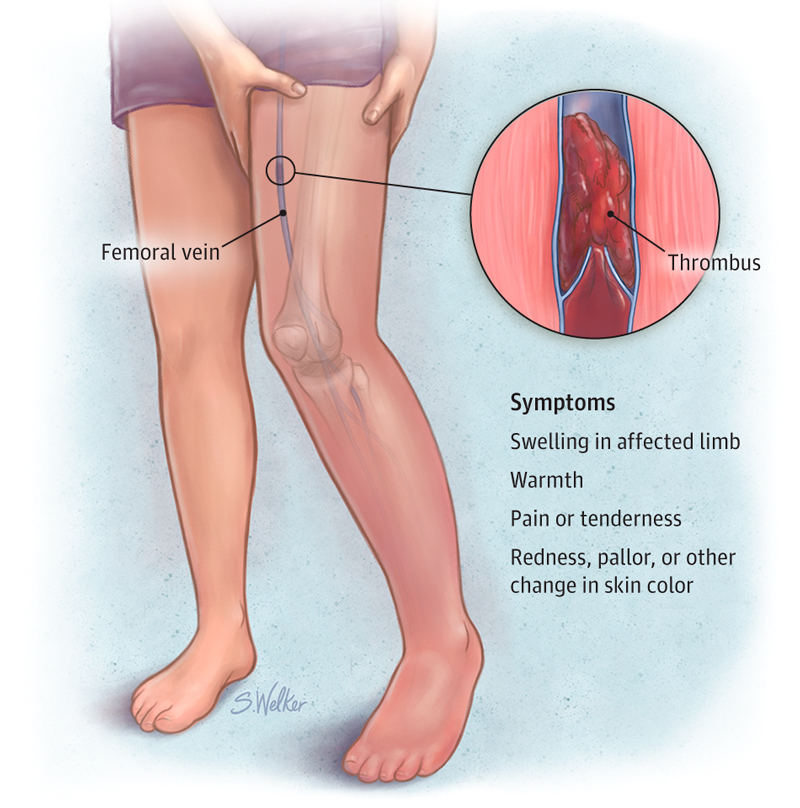
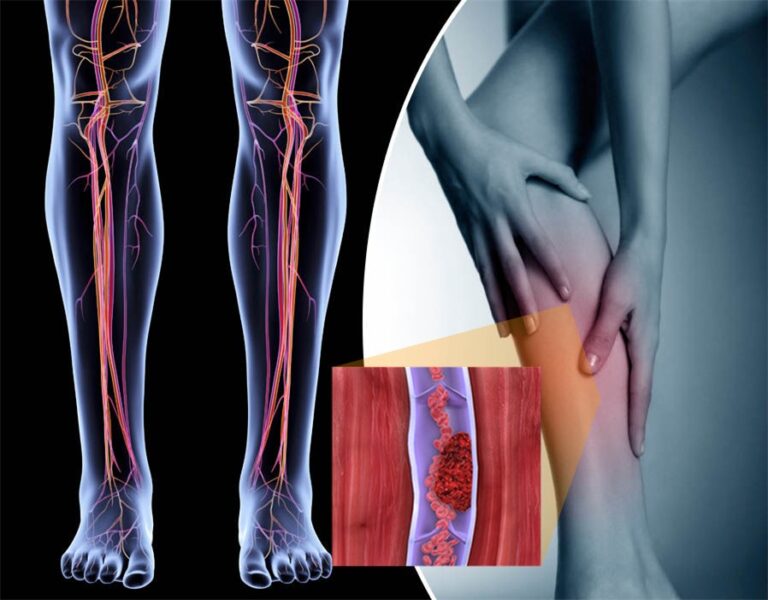
Сгусток крови в вене ноги
Сгусток крови в вене ноги
Сгусток крови в вене ноги может вызвать отек, боль, повышение температуры и болезненность в пораженной области.

Хотя образование тромбов и последующая легочная эмболия могут возникнуть у любого человека, некоторые факторы могут увеличить риск.
Заболевания и лечение
Вы подвергаетесь повышенному риску, если у вас или у кого-либо из членов вашей семьи в прошлом были венозные тромбы или легочная эмболия.
Кроме того, некоторые заболевания и виды лечения подвергают вас риску, например:
- Заболевания сердца. Сердечно-сосудистые заболевания, особенно сердечная недостаточность, повышают вероятность образования тромбов.
- Рак. Некоторые виды рака, особенно рак головного мозга, яичников, поджелудочной железы, толстой кишки, желудка, легких и почек, а также метастазы рака, могут увеличить риск образования тромбов, а химиотерапия еще больше увеличивает риск. Женщины с личным или семейным анамнезом рака молочной железы, принимающие тамоксифен или ралоксифен, также подвержены более высокому риску образования тромбов.

- Хирургия. Хирургия является одной из основных причин образования тромбов. По этой причине лекарства для предотвращения образования тромбов могут быть назначены до и после серьезной операции, такой как замена сустава.
- Заболевания, влияющие на свертываемость крови. Некоторые наследственные заболевания влияют на кровь, делая ее более склонной к образованию тромбов. Другие медицинские расстройства, такие как заболевание почек, также могут увеличить риск образования тромбов.
- Коронавирусная болезнь 2019 (COVID-19). Люди с тяжелыми симптомами COVID-19 имеют повышенный риск легочной эмболии.
Длительная неподвижность
Сгустки крови чаще образуются в периоды бездействия, например:
- Постельный режим. Прикованность к постели в течение длительного периода времени после операции, сердечного приступа, перелома ноги, травмы или любого серьезного заболевания делает вас более уязвимыми для образования тромбов.
 Когда нижние конечности находятся в горизонтальном положении в течение длительного времени, ток венозной крови замедляется, и кровь может скапливаться в ногах, что иногда приводит к образованию тромбов.
Когда нижние конечности находятся в горизонтальном положении в течение длительного времени, ток венозной крови замедляется, и кровь может скапливаться в ногах, что иногда приводит к образованию тромбов. - Дальние поездки. Сидение в тесноте во время длительных поездок на самолете или автомобиле замедляет кровоток в ногах, что способствует образованию тромбов.
Другие факторы риска
- Курение. По не совсем понятным причинам употребление табака предрасполагает некоторых людей к образованию тромбов, особенно в сочетании с другими факторами риска.
- Лишний вес. Избыточный вес увеличивает риск образования тромбов, особенно у людей с другими факторами риска.
- Дополнительный эстроген. Эстроген в противозачаточных таблетках и в заместительной гормональной терапии может увеличить факторы свертывания крови, особенно если вы курите или имеете избыточный вес.

- Беременность. Вес ребенка давит на вены в области таза, что может замедлить отток крови от ног. Сгустки чаще образуются, когда кровь замедляется или скапливается.
Осложнения
Легочная эмболия может быть опасной для жизни. Около трети людей с невыявленной и нелеченой легочной эмболией не выживают. Однако, когда состояние диагностируется и лечится быстро, это число резко снижается.
Легочная эмболия также может привести к легочной гипертензии, состоянию, при котором кровяное давление в легких и правой половине сердца слишком высокое. Когда у вас есть препятствия в артериях внутри легких, ваше сердце должно работать с большей нагрузкой, чтобы протолкнуть кровь через эти сосуды, что повышает кровяное давление и в конечном итоге ослабляет ваше сердце.
В редких случаях небольшие эмболы возникают часто и развиваются с течением времени, что приводит к хронической легочной гипертензии, также известной как хроническая тромбоэмболическая легочная гипертензия.

Профилактика
Профилактика образования тромбов в глубоких венах ног (тромбоз глубоких вен) поможет предотвратить легочную эмболию. По этой причине большинство больниц активно принимают меры для предотвращения образования тромбов, в том числе:
- Разбавители крови (антикоагулянты). Эти лекарства часто назначают людям с риском образования тромбов до и после операции, а также людям, госпитализированным с такими заболеваниями, как сердечный приступ, инсульт или осложнения рака.
- Компрессионные чулки. Компрессионные чулки равномерно сдавливают ноги, помогая венам и мышцам ног более эффективно перемещать кровь. Они предлагают безопасный, простой и недорогой способ предотвратить застой крови во время и после общей операции.
- Высота ноги. Поднимание ног по возможности и ночью также может быть очень эффективным. Поднимите дно кровати на 10–15 см с помощью блоков или книг.
- Физическая активность.
 Движение как можно скорее после операции может помочь предотвратить легочную эмболию и ускорить выздоровление в целом. Это одна из основных причин, по которой медсестра/медбрат может заставить вас встать, даже в день операции, и пойти, несмотря на боль в месте хирургического разреза.
Движение как можно скорее после операции может помочь предотвратить легочную эмболию и ускорить выздоровление в целом. Это одна из основных причин, по которой медсестра/медбрат может заставить вас встать, даже в день операции, и пойти, несмотря на боль в месте хирургического разреза. - Пневматическое сжатие. В этой процедуре используются манжеты высотой до бедра или икры, которые автоматически надуваются воздухом и сдуваются каждые несколько минут для массажа и сжатия вен на ногах и улучшения кровотока.
Профилактика во время путешествий
Риск образования тромбов во время путешествий невелик, но увеличивается по мере увеличения продолжительности поездок. Если у вас есть факторы риска образования тромбов и вы боитесь путешествовать, поговорите со своим врачом.
Ваш врач может порекомендовать следующее для предотвращения образования тромбов во время путешествий:
- Пейте много жидкости. Вода — лучшая жидкость для предотвращения обезвоживания, которое может способствовать образованию тромбов.


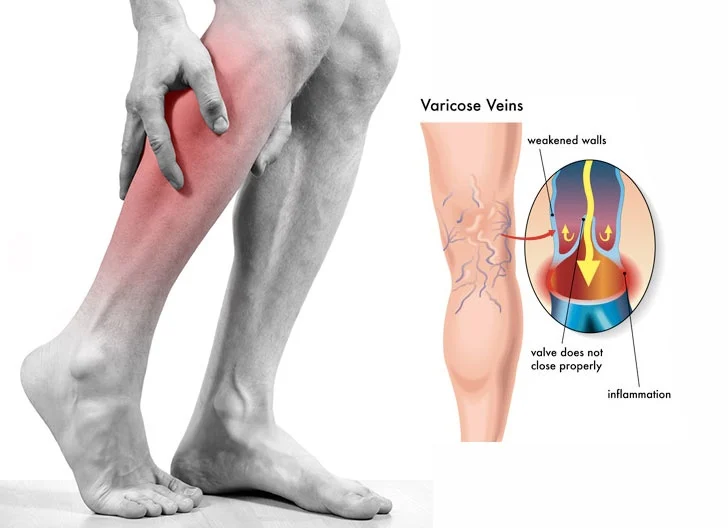

 Сгустки крови чаще всего начинаются в ногах и проходят через правую часть сердца в легкие. Это называется тромбозом глубоких вен (ТГВ). Однако PE иногда может протекать без каких-либо ТГВ симптомов.
Сгустки крови чаще всего начинаются в ногах и проходят через правую часть сердца в легкие. Это называется тромбозом глубоких вен (ТГВ). Однако PE иногда может протекать без каких-либо ТГВ симптомов.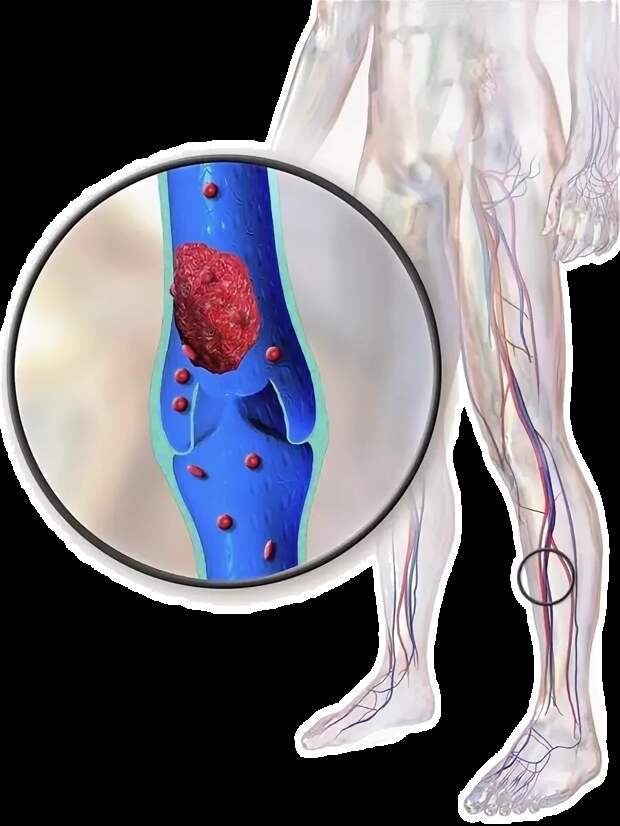
 Немедленно обратитесь за медицинской помощью, если вы испытываете необъяснимую одышку, боль в груди или кашель с кровянистой мокротой.
Немедленно обратитесь за медицинской помощью, если вы испытываете необъяснимую одышку, боль в груди или кашель с кровянистой мокротой.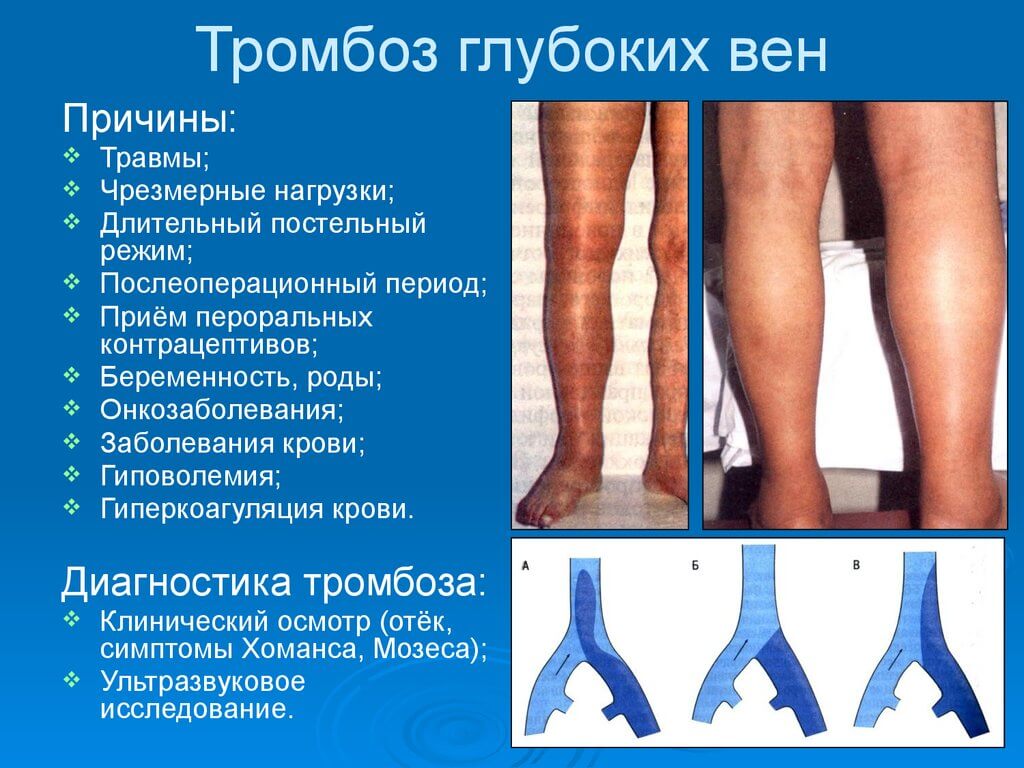 Вы можете отказаться от получения сообщений по электронной почте в любое время, нажав на
ссылка для отписки в письме.
Вы можете отказаться от получения сообщений по электронной почте в любое время, нажав на
ссылка для отписки в письме.
 Когда нижние конечности находятся в горизонтальном положении в течение длительного времени, ток венозной крови замедляется, и кровь может скапливаться в ногах, что иногда приводит к образованию тромбов.
Когда нижние конечности находятся в горизонтальном положении в течение длительного времени, ток венозной крови замедляется, и кровь может скапливаться в ногах, что иногда приводит к образованию тромбов.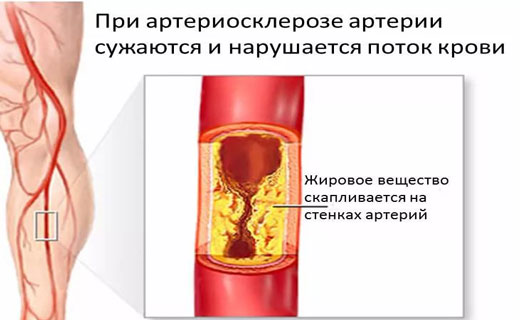

 Движение как можно скорее после операции может помочь предотвратить легочную эмболию и ускорить выздоровление в целом. Это одна из основных причин, по которой медсестра/медбрат может заставить вас встать, даже в день операции, и пойти, несмотря на боль в месте хирургического разреза.
Движение как можно скорее после операции может помочь предотвратить легочную эмболию и ускорить выздоровление в целом. Это одна из основных причин, по которой медсестра/медбрат может заставить вас встать, даже в день операции, и пойти, несмотря на боль в месте хирургического разреза.