Нормальное давление после 50 лет у женщин: Какое должно быть давление у человека в 50–60 лет и пульс у женщины?
Давление у пожилых людей норма
На рост давления влияют такие факторы как возраст, пол, состояние здоровья, образ жизни. Незначительные изменения показателей не являются признаками гипертонии, однако нужно знать причины и признаки этой патологии.
Какие показатели считаются нормой
Клиницисты за основу берут значение 120/70 мм. рт. ст., однако оно наблюдается, как правило, у людей не старше 55 лет. Параметры артериального давления зависят от индивидуальных особенностей каждого человека: возраста, генетической предрасположенности, наличия хронических заболеваний, вредных привычек и т.д.
В медицинской практике принято считать нормой следующие значения:
Пол | Возраст (лет) | Показатели АД мм. рт. ст. |
Мужчины | 60 | 140/85 |
78-80 | 148/83 | |
90 и выше | 150/77 | |
Женщины | 60 | 145/85 |
78-80 | 156/83 | |
90 и выше | 153/77 |
Артериальное давление у женщин несколько выше, чем у мужчин. Это обусловлено воздействием на организм гормона альдостерона в климактерический период.
О чем предвещает ненормированное значение
Если значение систолического (верхнего) давления увеличено на 20-30 единиц, то это предвещает развитие гипертонии, на 50-70 – гипертонического криза, который может привести к серьезным последствиям, включая летальный исход.
Причины высокого АД
Норма кровяного артериального давления в пожилом возрасте варьируется в пределах 148 на 83 мм.
Стресс
Нервное перенапряжение – одна из причин высокого давления. Причем стрессовые ситуации негативно воздействуют не только на сосуды пожилых людей, но и на молодых. Чтобы избежать развития гипертонии, необходимо избегать стрессов, а если они возникли, стараться переносить их спокойно. Когда нервное напряжение высокое и с ним сложно справиться самостоятельно, стоит обратиться за помощью к психиатру.
Ломкость сосудов
Симптомом, указывающим на изменение сосудистой стенки, является пульсирующая боль (преимущественно в затылочной части головы), тошнота и рвота. В этом случае требуется медицинская помощь. Если результаты обследования укажут на нарушение тонуса стенок сосудов, то потребуется лечение антигипертензивными препаратами, нормализующими состояние.
Избыточный вес
Высокий индекс массы тела приводит к болезням сердечно-сосудистой системы, повышает уровень глюкозы и холестерина в крови. Исправить ситуацию можно, если изменить образ жизни: правильно питаться, вести активный образ жизни, исключить вредные привычки.
Помимо этого, к повышению кровяного давления приводят следующие факторы:
- Нарушение гормонального фона.
- Затрудненное дыхание.
- Негативное воздействие лекарственных средств некоторых групп.
- Проблемы с опорно-двигательной системой.
- Заболевания почек.
- Климактерический период.
- Наследственность.
Измерять артериальное давление в пожилом возрасте необходимо не реже одного раза в день. Это поможет предотвратить возникновение различных патологий и их осложнений.
Лечение
Появление первых признаков гипертонии (высокого давления) должно послужить поводом обратиться к врачу-терапевту, который назначит комплексное обследование, а при необходимости – лечение. Медикаментозная терапия включает прием следующих лекарственных средств:
- Ингибиторы АПФ.
 Эти медицинские препараты назначаются не только для лечения, но и для профилактики почечной недостаточности, сердечно-сосудистых заболеваний, укрепления сосудистой стенки, снижения АД. Чаще всего назначают «Каптоприл», «Энам», «Эналаприл».
Эти медицинские препараты назначаются не только для лечения, но и для профилактики почечной недостаточности, сердечно-сосудистых заболеваний, укрепления сосудистой стенки, снижения АД. Чаще всего назначают «Каптоприл», «Энам», «Эналаприл». - Тиазидные и тиазидоподобные диуретики. Препараты этой группы обязательны при лечении артериальной гипертензии. Они нормализуют давление, работу сердечно-сосудистой системы, обладают пролонгированным действием. Наиболее эффективны: «Метолазон», «Индапамид», «Клопамид».
- Антагонисты кальция. Эти препараты нормализуют частоту сердечных сокращений (при аритмии), стабилизируют уровень холестерина в крови, благотворно влияют на дыхательную систему. Для улучшения состояния требуется курс антагонистов кальция не менее трех месяцев. Если необходимо лечение гипертензии, назначают «Верапамил», «Амлодипин», «Кордипин».
Лечение артериальной гипертензии – процесс продолжительный. Прерывание терапии может привести к серьезным осложнениям и последствиям.
Народная медицина
В совокупности с медикаментозной терапией при гипертонии (высоком давлении) и гипотонии (низком давлении) могут использоваться эффективные народные средства.
При гипертонии
Чаще всего для снижения артериального давления используют:
- Чесночная настойка. 200 мл коровьего/козьего молока (домашнего) настоять несколько часов с 5 зубками чеснока (истолченного) в темном месте. Принимать трижды в день до еды по 1 ст. ложке. Курс лечения 7-10 дней.
- Зеленый чай. Свежезаваренный зеленый час является эффективным мочегонным средством. Его ежедневное употребление способствует выведению из организма жидкости, способствующей повышению артериального давления. Помимо этого, он укрепляет стенки сосудов и является мощным антиоксидантом.
- Целебная ванна. Взять мяту, зверобой и тысячелистник в равных пропорциях, залить кипяченой водой, настоять в течение получаса, процедить, добавить в ванну. Ванны с лекарственными травами благотворно влияют на психоэмоциональное состояние, что способствует нормализации кровяного давления.

Прежде чем использовать эти средства для лечения гипертонии, необходимо проконсультироваться с лечащим врачом.
При гипотонии
Пожилым людям, страдающим от низкого давления, полезно принимать следующие народные средства:
- Настойка пустырника. Этот состав продается в аптеках в виде настойки либо в пакетированной расфасовке. Он рекомендуется при пониженном давлении и для укрепления сосудов. Принимать по мере необходимости.
- Элеутерококк. Еще одно аптечное средство, стабилизирующее артериальное давление и эффективно успокаивающее нервную систему. Если АД упало внезапно, необходимо принять 20 капель элеутерококка, разведенного кипяченой холодной водой.
- Отвар душицы. Заварить 1 ст. ложку сухих цветков стаканом кипятка, настоять, процедить. Принимать при бессоннице, снижении артериального давления, психоэмоциональных расстройствах.
- Настойка аира. Сушеный корень аира залить 200 мл кипяченой воды, настоять, принимать два раза в день по 100 мл при пониженном давлении и различных заболеваниях сердечно-сосудистой системы.
- Мелисса. Эта лекарственная трава обладает успокаивающим действием, нормализует артериальное давление. Ее действие максимально эффективно в совокупности с корнем валерианы и ромашки аптечной.
Использование средств народной медицины для нормализации давления рекомендуется только в совокупности с медикаментозным лечением и является его дополнением.
Профилактические мероприятия
Чтобы избежать развития гипертонии или гипотонии в пожилом возрасте, рекомендуется выполнять следующие правила:
- Отказаться от вредных привычек (курения, употребления алкоголя).
- Вести активный образ жизни (утренняя зарядка, плавание, йога).
- Правильно питаться. Исключить из рациона жирные бульоны, копчености, газированные напитки, маринады, соленья. Включить в меню продукты, богатые белком, овощи, фрукты, творог, бобовые, зелень.
- Принимать контрастный душ (при отсутствии противопоказаний).

- Избегать стрессовых ситуаций.
- Совершать ежедневные пешие прогулки.
- Соблюдать режим дня.
- Ежедневно проводить измерения артериального давления.
- Контролировать свой вес.
- Принимать витаминно-минеральные комплексы.
Пожилые люди достаточно часто страдают от повышенного артериального давления, поэтому в доме обязательно должен быть тонометр – прибор, с помощью которого можно контролировать свое состояние.
Помимо этого, необходимо проходить ежегодное комплексное обследование, а при выявлении заболеваний строго выполнять назначения лечащего врача.
Возрастные беды — артериальное давление и атеросклероз…
Сердечно-сосудистые заболевания — печальные лидеры по количеству больных людей. Как сохранить сосуды здоровыми? Можно ли им помочь? Да — если вы будете следовать важным и полезным советам программы «О самом главном».
У женщин сосуды крепче
Правда ли, что женщины реже болеют сердечно-сосудистыми заболеваниями?болезни сердца и сосудов у женщин в возрасте до 50 лет встречаются в 3 раза реже, чем у мужчин.
В репродуктивный период в яичниках женщины вырабатываются половые гормоны эстрогены, которые регулируют содержание жиров в крови и препятствуют отложению холестерина на стенках сосудов, то есть защищают организм женщины от атеросклероза.
Во время менопаузы происходит угасание функции яичников, они перестают продуцировать эстроген, его содержание в крови резко падает. Это приводит к тому, что сердечно-сосудистые заболевания у женщин после менопаузы появляются в 5 раз чаще, чем до неё.
Нормы давления
Какое давление считается «нормальным» в вашем возрасте?Для каждого возраста существуют свои нормы артериального давления и эластичности сосудов.
Артериальное давление
25 лет — 120/70
35 лет — 130/80
45 лет — 140/90
55 лет — 140/100
65 лет — 150/100
75 лет — 160/100
Эластичность сосудов
25 лет — 6,5 м/с
35 лет — 8,5 м/с
45 лет — 10,5 м/с
55 лет — 11,5 м/с
Чем так опасен атеросклероз?
При атеросклерозе сосуды забиваются бляшками, что нарушает ток крови.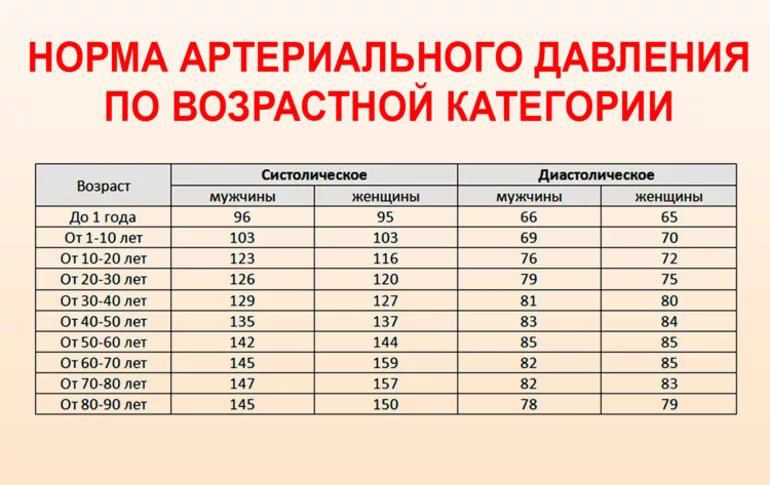 Атеросклероз может привести к инфаркту или инсульту.
Атеросклероз может привести к инфаркту или инсульту.Факторы риска атеросклероза:
- Наследственность. У женщин атеросклероз встречается реже, чем у мужчин.
- Возраст. После 50 лет риск развития болезни возрастает.
- Лишний вес.
- Высокий уровень холестерина.
- Курение. Увеличивает риск атеросклероза в 2 раза.
- Сахарный диабет. Увеличивает риск атеросклероза в 5 раз.
- Гипертония.
Если у вас высокий уровень холестерина, глюкозы, повышенное давление — вы находитесь в группе риска. Но вы можете это исправить. Нужно пройти обследование сосудов, изменить двигательный режим, контролировать уровень глюкозы в крови, правильно питаться. Курение и здоровье — несовместимые вещи, поэтому бросайте курить. И бляшки могут исчезнуть за 4 года!
Как избежать тромбов?
- Принимайте по назначению врача аспирин — он разжижает кровь.
- Занимайтесь спортом минимум 30 минут в день. Лучше всего выбрать ходьбу, бег и плавание.
- Питайтесь правильно.
Какой продукт полезнее для сосудов?
Миндаль или сыр? Миндаль. В нём есть магний, который расслабляет стенки сосудов.Авокадо или лосось? Лосось. В нём есть полиненасыщенные жирные кислоты, без которых нормальная работа сердечно-сосудистой системы невозможна.
Подсолнечное масло или яйца? Подсолнечное масло. В нём есть витамин Е, помогающий сохранить стенки сосудов эластичными.
Банан или курага? Курага. В ней много калия.
Отруби или бобы? Отруби. В них есть клетчатка, которая выводит холестерин из организма.
Киви или яблоко? Киви. В нём много витамина С.
Тунец или фундук? Фундук. Он содержит калий и кальций, действует на стенки сосудов и гладкую мускулатуру сердца.
Не забудьте также про продукты, которые помогают снимать отёки: огурец, сельдерей, петрушка, манго, брусника. Попробуйте сделать полезный коктейль из огурцов, сельдерея и петрушки. Смешайте в блендере 3 огурца, 1 пучок сельдерея, 1 пучок петрушки.
Попробуйте сделать полезный коктейль из огурцов, сельдерея и петрушки. Смешайте в блендере 3 огурца, 1 пучок сельдерея, 1 пучок петрушки.
ГКБ №31 — Возрастная гипертония
Гипертония в старшем возрасте имеет свои особенности. Что нужно знать о них? И как эффективно бороться с высоким давлением?
Рассказывает кандидат медицинских наук, доцент кафедры пропедевтики внутренних болезней Российского государственного медицинского университета, врач-кардиолог ГКБ № 31.
Поймать момент
Возраст 45 лет – это своеобразная точка отсчета для артериальной гипертензии.
Снижение уровня половых гормонов отражается на всем организме женщины, в том числе и на сосудах. Эстрогены обладают уникальным свойством держать их в тонусе. Поэтому за исключением наследственности и других заболеваний, вызывающих повышенное давление, гипертония чаще всего – возрастная проблема. Как только падает количество эстрогенов, возникают сложности. Причем даже, казалось бы, у здоровых женщин, у которых никогда прежде не было скачков давления.
С возрастом у представительниц прекрасного пола возрастает и чувствительность к соли. Отсюда задержка жидкости, нагрузка на сосуды, и как результат – повышение артериального давления.
Важно учитывать недуги, которые накопились к этому моменту. Ишемическая болезнь сердца, эндокринные нарушения, в том числе сахарный диабет, заболевания почек – все они могут сказываться на сосудах. Как, собственно, и наши вредные привычки – курение, переедание, отсутствие регулярной физической нагрузки.
Имеют значение и беременности, если они были. Некоторые женщины в период вынашивания ребенка сталкиваются с так называемой гипертонией беременных, которая после родов проходит сама собой. Однако этот эпизод должен насторожить. Как показывают данные многолетних наблюдений, у таких женщин практически всегда возникают проблемы с давлением в позднем возрасте.
И еще один важный момент. Внимания заслуживают те дамы, которые слишком эмоционально реагируют на стрессы. В ответ на нервные потрясения у них подскакивает давление. В принципе, в этом нет ничего предосудительного – у любого человека на стресс чуть повышается давление. Насторожить должно, если оно поднимается больше чем на 50–70 мм рт. ст. и держится дольше получаса.
В ответ на нервные потрясения у них подскакивает давление. В принципе, в этом нет ничего предосудительного – у любого человека на стресс чуть повышается давление. Насторожить должно, если оно поднимается больше чем на 50–70 мм рт. ст. и держится дольше получаса.
Запомните!
Как только исполнилось 45 лет, нужно обязательно проконсультироваться с врачом и пройти обследование с учетом имеющегося на сегодняшний день «багажа».
Контрольный анализ
Многие женщины уверены, что тонометр нужен только тем, у кого есть проблемы. Это ошибочное мнение. Во-первых, все когда-то случается в первый раз, и такой прибор дома необходим. Во-вторых, как мы уже говорили, после сорока пяти гипертония может появиться практически у каждой представительницы прекрасного пола. Поэтому, даже если раньше проблем не было, давление нужно периодически измерять – не реже одного раза в 2–4 месяца. Если скачки уже имели место – то в том режиме, который назначит доктор.
Существует мнение, что механические тонометры с грушами и стетоскопами более точны, чем их электронные аналоги. Возможно, для врача это и так – старые добрые тонометры дают меньше погрешностей. Но для пациента эти минимальные отклонения не значимы. Ведь правильно измерить давление на механическом приборе может далеко не каждый. Тем более это касается возрастных пациентов – сказываются проблемы со слухом, координацией, отсутствием навыков.
Поэтому не стоит бояться электронных тонометров, смело покупайте их и пользуйтесь. Единственный совет – приобретайте модели с манжетой, которая надевается на предплечье. Варианты с запястными манжетами для людей старшего возраста не подходят. Чем старше, тем больше разница между показателями. Самые высокие цифры как раз у плеча.
Помните, что манжеты бывают разных размеров. Перед покупкой следует измерить окружность плеча и только потом приобретать прибор. Иначе результаты будут неточными.
Помимо контроля за давлением, в сорок пять лет следует пройти и некоторые другие обследования. Самое привычное для нас – это электрокардиограмма. Наверняка нет ни одного взрослого человека, который хоть раз в жизни не делал ее. Однако ЭКГ для диагностики серьезных сердечных проблем – не самый лучший вариант. Она не дает четкой и ясной картины происходящего, у нее свои минусы – так называемые слепые зоны на сердце, которые она просто не «видит». Неинформативна она и по другим параметрам. Например, часто не может «поймать» момент ишемии – спазма сердечных артерий. Они бывают один или несколько раз в день. Где гарантия, что именно в эти моменты будет сделано исследование?
Самое привычное для нас – это электрокардиограмма. Наверняка нет ни одного взрослого человека, который хоть раз в жизни не делал ее. Однако ЭКГ для диагностики серьезных сердечных проблем – не самый лучший вариант. Она не дает четкой и ясной картины происходящего, у нее свои минусы – так называемые слепые зоны на сердце, которые она просто не «видит». Неинформативна она и по другим параметрам. Например, часто не может «поймать» момент ишемии – спазма сердечных артерий. Они бывают один или несколько раз в день. Где гарантия, что именно в эти моменты будет сделано исследование?
Хотя полностью отказываться от ЭКГ тоже не стоит. Среди прочего она отражает нарушение нервной проводимости, увеличение размеров сердца, а также рубцы после инфарктов.
Поэтому идеальный вариант – дополнить обычную ЭКГ другими методами.
Среди них так называемая ЭКГ с нагрузкой. Та же кардиограмма, но только данные снимаются в состоянии покоя и после физической нагрузки, обычно езды на велотренажере.
Важно отследить и колебания давления в течение суток. С этой задачей прекрасно справляется суточное мониторирование артериального давления – СМАД. На пояс надевается небольшой прибор, который время от времени замеряет давление. В результате врач может оценить состояние в разное время. И в разной ситуации. Например, многие женщины старшего возраста часто реагируют повышением давления на непривычную для себя обстановку.
Дома показатели хорошие, а вот в клинике, в кабинете врача – завышенные.
Медики прозвали такие изменения «гипертонией белого халата». Само по себе это не опасно. Визит к врачу для таких
чувствительных пациенток – тот же стресс, на который организм отвечает скачком давления. Правила здесь те же: лечить не нужно, а наблюдаться обязательно. Если давление резко поднимается и долго держится – это сигнал для кардиолога: с сосудами не все спокойно.
В отдельных случаях могут понадобиться и другие более сложные обследования.
ЗАПОМНИТЕ!
Контроль за давлением и регулярные обследования – это норма для людей старшего возраста.
МНОГО ИЛИ ОДНА
Согласно рекомендациям Всемирной организации здравоохранения, оптимальное давление – 120/80 мм рт. ст. В идеале желательно стремиться именно к этим показателям.
Многие уверены, что такое давление бывает только у молодых. А в возрасте оно обычно выше. Большинство пациентов даже утверждают, что нормальное давление переносят хуже, чем повышенное.
Согласен, такие ощущения порой возникают. Но они временные. Так, организм, привыкший жить с давлением, вновь привыкает к норме. Это ему необходимо как воздух.
Мы живем в условиях загазованного города и вроде как нормально себя здесь чувствуем. Стоит уехать за город, подальше от столицы – начинает кружиться голова, хочется спать, появляется упадок сил. Так организм реагирует на чистый воздух. Но это не значит, что для нас он хуже, чем московский смог. Понятно, что все с точностью до наоборот.
Повышенное давление в любом случае нужно снижать. Другой вопрос – делать это следует постепенно. Резкое снижение может привести к неожиданным последствиям: инфарктам и инсультам. Поэтому не стоит торопиться, двигаемся медленно, но верно. В среднем на подбор лекарств и нормализацию уровня артериального давления нужен месяц-полтора.
Затем наступает новый этап – постоянный прием гипотензивных препаратов. Некоторые пациенты с гипертонией полагают, что, если давление нормальное, значит, таблетки не нужны. Это абсолютно неправильно. Давление в порядке как раз потому, что принимаются препараты, они его и держат в разумных рамках.
Сейчас существует много различных лекарств. В каждом отдельном случае они подбираются индивидуально. Учитывается все: возраст, стаж болезни, имеющиеся заболевания, побочные эффекты, факторы риска гипертонии.
По отношению к возрастным пациентам наибольшей популярностью пользуются два класса препаратов: блокаторы ангиотензиновых рецепторов и ингибиторы АПФ.
Они часто назначаются в комбинации с мочегонными препаратами. С годами все больше пациентов нуждаются в нескольких препаратах для снижения давления. Хотя в некоторых случаях по-прежнему применяется монотерапия.
С годами все больше пациентов нуждаются в нескольких препаратах для снижения давления. Хотя в некоторых случаях по-прежнему применяется монотерапия.
Сегодня появились довольно интересные варианты – в одной таблетке соединены два и более препарата. Это гораздо удобнее: не нужно постоянно носить с собой «ящик с лекарствами». Да и побочных эффектов значительно меньше – каждое действующее вещество содержится в небольшом количестве. Значит, и меньше вреда оно наносит.
ЗАПОМНИТЕ!
Два основных правила для гипертоников в возрасте – давление до 140/90 и постоянный прием препаратов.
Как правильно измерять давление?
1. Проводить измерения в спокойном состоянии, не раньше чем через 30 минут после еды, физической нагрузки, курения или стресса.
2. Измерить три раза подряд, затем высчитать средний показатель. По первому результату ориентироваться нельзя. Давление может быть завышено – так сосуды реагируют на стресс. Как вариант – тонометры с особой МАМ-технологией. Они самостоятельно производят три измерения и выдают средний результат.
3. Измерять давление на той руке, на которой оно выше. Для этого нужно сначала провести измерения на обеих руках, затем все последующие разы только на той, которое показала более высокие результаты. Такая особенность связана с разными сосудами, правша человек или левша – значения не имеет.
4. Если на экране тонометра загорелся значок аритмии, будьте готовы – результат может быть неточным. Более того, во время измерений нарушения ритма быть не должно, поэтому такой значок – повод обратиться к врачу.
5. Следите за пульсом, он должен быть в пределах 60–80 ударов. Больше или меньше – это уже отклонения от нормы.
Давление у пожилых, нормы давления в пожилом возрасте
В 90 лет – женщины 150/79 мм рт. ст., мужчины – 145/78 мм рт. ст..
Низкое АД – причины и признаки
Давление может быть пониженным из-за недавно перенесенных операций, потерь крови. И у мужчин, и у женщин возможны и другие причины низкого давления. Среди них – наследственность, последствия перенесенных заболеваний, длительный постельный режим, побочное действие принимаемых препаратов, заболевания сердца, обезвоживание, отравление, аллергии, климатические условия.
И у мужчин, и у женщин возможны и другие причины низкого давления. Среди них – наследственность, последствия перенесенных заболеваний, длительный постельный режим, побочное действие принимаемых препаратов, заболевания сердца, обезвоживание, отравление, аллергии, климатические условия.
Признаками низкого давления являются усталость, снижение работоспособности, повышенная раздражительность, головная боль и головокружения, учащенный пульс, нарушение режима сна, потливость, онемение конечностей рук, апатия, ухудшение памяти.
Чем плохо низкое давление
Длительное время низкое давление у пожилых людей таит в себе опасность – оно может стать причиной инфаркта. При приступе заболевания – падении давления до крайних пределов – возможны серьезные осложнения, возникает риск инсульта. Он связан с тем, что в мозг попадает недостаточное количество крови, а значит – кислорода, отчего возможно потемнение в глазах, обморок, и пожилой человек может упасть. В свою очередь, падение чревато переломами и ушибами. Поэтому стоит быть осторожными и регулярно посещать врача. Иногда даже стоит отказаться от приема некоторых лекарств, так как их запрещено употреблять при пониженном давлении.
Чем можно поднять давление
Для начала нужно выяснить причину понижения давления. Нередко оно может быть вызвано болезнью или внутренним кровотечением. Но иногда дело совсем не в этом – тогда стоит обратиться к врачу для назначения нужных диагностических процедур и лекарств, в частности, содержащих кофеин. Среди них – «Пирацетам», «Цитрапар», «Цитрамон»,«Ацепар».
Ознакомьтесь с нашими пансионатами с помощью короткого видео:
Из трав помогут настойки валерианы, элеутерококка. Нормализует давление и чай из мелиссы. Дома можно приготовить и настой зверобоя или настой расторопши.
Нормализует давление и чай из мелиссы. Дома можно приготовить и настой зверобоя или настой расторопши.
Также нормализуют давление здоровые привычки и изменение образа жизни: постоянное выполнение утренней зарядки, прогулки на свежем воздухе и полноценное питание, контрастный душ, соблюдение правильного режима сна.
Что касается питания, то повышает давление… обязательный завтрак. При гипотонии нежелательно злоупотреблять кофе и особенно пить его вечером.
Повышенное давление – причины и признаки
Повысить давление могут самые обычные и привычные события и действия повседневной жизни пожилых людей. Среди них – чрезмерное количество соли в рационе, волнения и стрессы, резкие движения и в том числе – резкий подъем с постели утром, другие заболевания, наследственная предрасположенность, переедание и лишний вес, гиподинамия, злоупотребление спиртными напитками.
Высокое давление проявляется головокружением, бессонницей, затрудненным дыханием. Повышенное давление сопровождается множеством симптомов – сердечными заболеваниями, проблемами с глазами, заболеваниями почек, нарушениями функций ЦНС, головными болями, слабостью, шумом в ушах.
Как лечить гипертонию
Снизить давление помогает изменение образа жизни. Введение умеренных физических нагрузок – регулярных прогулок, а также употребление ежедневно не менее 1,5 литров воды.
При постоянном повышении АД следует предпринять следующие действия: отказаться от вредных привычек (курения, употребления алкоголя, переедания), начать соблюдать диету – обеспечить присутствие молочных продуктов, яичных белков, каш (лучше всего – гречневой и овсяной), нежирного мяса, сократить потребление сладостей.
Конечно, существует масса лекарственных препаратов для регулирования АД. Подходящие – с учетом состояния и других заболеваний – пожилому человеку назначит врач. Они разные и каждый решает свою задачу – это и ингибиторы, и блокаторы ангиотензиновых рецепторов, и блокаторы кальциевых каналов, и бета-адреноблокаторы, и диуретики, и нейротропные лекарства.
Самостоятельное употребление лекарств из этого списка недопустимо: у них немало ухудшающих здоровье побочных действий. Нормальное давление – очень важно для организма. Однако для исключения резкого скачка АД, как принято говорить, лучше вовремя проводить профилактику.
Из народных средств снизить давление может помочь сок из рябины – особенно черноплодной, сок из хурмы, а также настойка из чеснока, настой сухих листьев черники. Есть и более доступные и простые способы: приложить к пяткам смоченный в уксусе кусочек бинта, который нужно убрать сразу, как только давление упадет до желаемого показателя.
Критическое изменение показателей АД – как резкое понижение, так и повышение – может привести к летальному исходу. Особенно небезопасна для стариков гипотония, которая способна оставить мозг без питания и кислорода. Рекомендации специалистов по здоровому образу жизни, врачей и врачей-геронтологов о способах понижения или повышения давления, конечно же, способны помочь улучшить состояние здоровья старых людей. Однако проявление осторожности и проведение профилактических мер не заменит наблюдение у врача, которого пожилым людям с проблемами АД необходимо регулярно посещать.
Давление у людей пожилого возраста
Люди с годами обретают не только опыт и мудрость, но и , к сожалению, проблемы со здоровьем. И самой распространенной из них является проблема с давлением. Такой недуг очень коварен, так как влечет за собой массу других заболеваний и неприятных симптомов. Среди них можно выделить отечность, одышку, боли в сердце. У пожилых людей давление часто скачет, поэтому за ним нужно обязательно следить и принимать медикаменты, назначенные врачом.
Каким должно быть давление у пожилого человека
Нормальным артериальным давлением в преклонном возрасте могут похвастаться единицы. Тем не менее, нужно знать, какие же показатели являются нормой. Все мы знаем, что в молодом возрасте 120/80 – самый лучший показатель, но с годами он немного меняется.
Возраст | Систолическое | Диастолическое | ||
| Мужчины | Женщины | Мужчины | Женщины | |
| От 50-60 лет | 142 | 144 | 85 | 85 |
| От 60-70 лет | 145 | 159 | 82 | 85 |
| От 70-80 лет | 147 | 157 | 82 | 83 |
| От 80-90 лет | 145 | 150 | 78 | 79 |
Систолическое артериальное давление – верхнее число, показывающие силу, с которой кровь давит на сосуды в момент, когда сердце производит сокращение, чтобы вытолкнуть кровь из артерии.
Диастолическое артериальное давление – нижнее число, показывающее артериальное давление, когда сердечная мышца расслабилась.
Важно: у каждого пожилого человека должен быть тонометр! Но не стоит самостоятельно делать выводы, исходя из показателей тонометра и принимать какие-то лекарства. Лучше обратиться к врачу.
Повышенное АД
Сильно повышенное артериальное давление характеризуется учащенным сердцебиением,перманентными головными болями, нервозностью и носовым кровотечением. Чтобы стабилизировать давление и не страдать от таких симптомов на постоянной основе одними таблетками не обойтись. Нужно правильно кушать,наладить рацион, минимизировать употребление соленого, жирного, жареного и спиртного. Ни для кого не секрет, что на давление очень сильно влияет вес. Поэтому пожилым людям, которые часто жалуются на повышенное АД, стоит больше гулять на свежем воздухе, делать зарядку по утрам и попытаться скинуть лишний вес.
Пониженное АД
Сильно пониженное артериальное давление характеризуется вялостью, апатией, головными болями, сонливостью, обмороками и тошнотой. Врачи рекомендуют меньше нервничать и избегать стрессовых ситуаций, пить по утрам растворимый кофе и правильно питаться (причиной пониженного давления может быть недоедание).
Важно следить за давлением и регулярно посещать врача, не пропускать прием лекарств и вести здоровый образ жизни.
Артериальное давление — ОГБУЗ Смоленская центральная районная больница
Новости
26.02.2021
В поликлинике ОГБУЗ «Смоленская ЦРБ» в регистратуре начал работу многофункциональный телефон: 22-98-7228.01.2021
В ОГБУЗ «Смоленская ЦРБ» ведется запись на прививки от COVID-19:
записаться можно через Единый Портал Государственных услуг и по телефону во врачебных амбулаториях по месту пребывания.
Месяц борьбы с гипертонией
В мире насчитывается до 1,5 миллиарда людей, страдающих артериальной гипертонией, и почти половина из них не подозревает о своем недуге. Между тем артериальная гипертония является одной из наиболее частых причин инфарктов, инсультов, потери зрения.
Поэтому с целью повышения информированности населения о мерах профилактики, диагностики и лечения артериальной гипертонии Всемирная организация здравоохранения инициировала ежегодное проведение во вторую субботу мая Всемирного дня борьбы с артериальной гипертонией. Привлечение внимания к разрешению проблемы артериальной гипертонии позволяет одновременно проводить эффективную профилактику большинства сердечно-сосудистых заболеваний, являющихся осложнениями артериальной гипертонии.
В 2017 году Всемирный день борьбы с артериальной гипертонией выпадает на 13 мая.
В период 2013-2018 гг. тема Всемирного дня борьбы с артериальной гипертонией – «Знай цифры своего АД!».
Распространенность гипертонии чрезвычайно велика. Во всём мире ежегодно 7 млн. человек умирают и 15 млн. страдают из-за высокого артериального давления или гипертонии. Это наиболее значимый фактор риска смерти во всём мире.
В России гипертонией страдает почти треть населения.
Россия отличается от Европейских стран очень высоким уровнем смертности от сердечно-сосудистых заболеваний (ССЗ). Доказано, что одним из ведущих факторов риска ССЗ, наряду с курением и избыточной массой тела, является артериальная гипертония. В России, по ориентировочным подсчетам, 40 миллионов человек страдают от гипертонии. Если учесть, что у нас 115 миллионов человек взрослого населения, то это и есть почти треть.
На распространенность гипертонии оказывают влияние уровень социально-экономического развития, отношение населения к сохранению здоровья, распространенность факторов риска, провоцирующих гипертонию.
Важнейшим фактором риска является возраст. Конечно, это не означает, что каждый человек преклонного возраста должен иметь гипертонию, тем не менее, в России гипертония в среднем начинается в 35-40 лет у мужчин и в 40-50 лет у женщин. Другой фактор риска — избыточное потребление соли (в два раза больше чем необходимо). Следующий фактор избыточная масса тела и ожирение. При этом имеется в виду не подкожное ожирение, а накопление жира, в брюшной полости. У лиц среднего возраста гипертония, главным образом, обусловлена именно этим фактором. Опасность заключается в том, что жир в брюшной полости гормонально активен, он провоцирует процессы, которые приводят к повышению артериального давления, развитию атеросклероза, сахарного диабета и, в конечно итоге, инфарктам, инсультам и смерти. Если человек набирается мужества и убирает лишний вес, то гипертония с высокой вероятностью уходит. Кстати ожирение все больше распространяется в сторону молодого возраста, соответственно и гипертония молодеет. Ну и, конечно, курение, это тоже фактор, провоцирующий гипертонию.
На распространенность гипертонии оказывают влияние уровень социально-экономического развития, отношение населения к сохранению здоровья, распространенность факторов риска, провоцирующих гипертонию.
Важнейшим фактором риска является возраст. Конечно, это не означает, что каждый человек преклонного возраста должен иметь гипертонию, тем не менее, в России гипертония в среднем начинается в 35-40 лет у мужчин и в 40-50 лет у женщин. Другой фактор риска — избыточное потребление соли (в два раза больше чем необходимо). Следующий фактор избыточная масса тела и ожирение. При этом имеется в виду не подкожное ожирение, а накопление жира в брюшной полости. У лиц среднего возраста гипертония, главным образом, обусловлена именно этим фактором. Опасность заключается в том, что жир в брюшной полости гормонально активен, он провоцирует процессы, которые приводят к повышению артериального давления, развитию атеросклероза, сахарного диабета и, в конечно итоге, инфарктам, инсультам и смерти. Если человек набирается мужества и убирает лишний вес, то гипертония с высокой вероятностью уходит. Кстати ожирение все больше распространяется в сторону молодого возраста, соответственно и гипертония молодеет. Ну и, конечно, курение, это тоже фактор, провоцирующий гипертонию.
Если гипертония выявляется своевременно, есть возможность свести к минимуму риск сердечных приступов, инсульта, сердечной и почечной недостаточности.
Вероятность развития высокого кровяного давления и его неблагоприятных последствий может быть сведена к минимуму при применении следующих мер:
- Стимулирование здорового образа жизни с акцентом на надлежащее питание детей и молодых людей
- Уменьшение потребления соли до уровня менее 5 г. соли в день
- Потребление пяти порций фруктов и овощей в день
- Уменьшение потребления насыщенных жиров и общего количества жиров
- Отказ от злоупотребления алкоголем
- Регулярная физическая активность и содействие физической активности детей и молодых людей. Физическим нагрузкам следует уделять не менее 30 минут в день пять раз в неделю.
- Поддержание нормальной массы тела
- Прекращение употребления табака и воздействия табачных изделий
- Надлежащий контроль стрессов
Лица, у которых уже есть гипертония, могут активно участвовать в контроле своего состояния посредством следующих мер:
- следование нормам здорового поведения, перечисленным выше;
- мониторинг кровяного давления в домашних условиях, если это возможно;
- контроль содержания сахара в крови, уровня холестерина в крови и уровня альбумина в моче;
- умение оценивать сердечно-сосудистый риск, используя инструмент оценки риска;
- следование медицинским рекомендациям;
- регулярный прием любых прописанных лекарственных средств для снижения кровяного давления.
Мы проводим в этом году МЕСЯЧНИК ПО БОРЬБЕ С ГИПЕРТОНИЕЙ!
За месяц большое количество людей смогут научиться измерять артериальное давление у себя и своих близких, смогут понять, почему это настолько важно и даже сумеют выработать привычку регулярно следить за артериальным давлением.
Медицинские работники помогут Вам в этом!
ПРИХОДИ, ИЗМЕРЬ СВОЕ АД!
ДАВАЙТЕ МЕНЯТЬСЯ ВМЕСТЕ!
Что такое АД
Артериальное давление есть сила, с которой сердце прогоняет кровь по телу. Артериальное давление определяется силой и количеством нагнетаемой крови, а также размером и гибкостью сосудов. Оно состоит из двух цифр, например 120/80 мм рт.ст.
Первая цифра – систолическое давление крови, которое возникает, когда сердце сокращается. Нормой для взрослых считаются цифры между 90 и 140.
Более низкий уровень показывает диастолическое давление, определяемое между ударами сердца, когда сердце расслабляется, «отдыхает». Нормой для взрослых считаются цифры между 60 и 90.
Гипертония — это хроническое состояние, при котором артериальное давление повышено. Многие люди имеют высокое артериальное давление и не знают об этом. Долгое время такое состояние протекает бессимптомно, но когда артериальное давление достигает критических цифр, поражаются артерии и жизненно важные органы. Гипертония вызывает болезни сердца, почек, инсульт, способствует развитию диабета. Вот почему высокое артериальное давление называют «молчаливым убийцей».
Не обязательно иметь высокий уровень артериального давления, чтобы оно сработало как фактор риска развития инфаркта или инсульта. Даже умерено повышенного артериального давления достаточно для развития драматических событий. Дело в том, что гипертония не является прямой причиной инфаркта или инсульта, но в очень большой степени способствует этому.
Для больных диабетом и хроническими почечными заболеваниями любые цифры выше 130/85 рассматриваются как повышенное артериальное давление.
Гипертония начинается со значения 140 на 90. Однако есть такое понятие как «высокое нормальное» давление. Это зона 130-140 систолического показателя артериального давления. Это нормальное давление для людей, у которых нет дополнительных факторов сердечно-сосудситого риска (ожирение, курение, повышенный уровень холестерина, пожилой возраст) и высокое для тех, у кого они есть.
Как только человек достигает возраста 35-40 лет у мужчин и 40-50 лет у женщин, ему необходимо измерять артериальное давление. Хотя бы раз в полгода. При первых симптомах — тяжесть, головная боль, чувство жара, особенно в ситуациях, связанных с эмоциональным напряжением, необходимо обратиться к участковому врачу. Безотлагательно обращаться к врачу необходимо при обнаружении выраженного повышения артериального давления, свыше 160.
Задача и государства и каждого человека максимально отодвинуть гипертонию. Нужно поддерживать нормальную массу тела, и в первую очередь не иметь увеличенного в размерах живота, есть меньше соли, увеличивать физическую активность, отказаться от курения. Гипертонию можно предупредить, соблюдая эти простые правила. Это совершенно реально в жизни и подтверждено методами доказательной медицины. Если у вас уже есть подтвержденная гипертония, то нужно понимать, что ее, к сожалению, вылечить невозможно. Прием лекарств будет длиться долго, точнее неопределенно долго. Беда гипертоников в том, что нормализация давления провоцирует их на то, чтобы не принимать лекарства, а это принцип сжатой пружины. Снизилось артериальное давление, стало самочувствие лучше, вроде бы можно и не принимать препараты. Это очень большая ошибка, потому, что артериальное давление непременно снова повысится, а это фактор риска развития инфаркта и инсульта.
Параметры здорового организма
Артериальное давление (АД) – менее 140/90 мм,
Пульс – 60-80 ударов/минуту,
Окружность талии (ОТ) –
женщины (Ж): менее 88 см
мужчины (М): менее 96см,
Индекс массы тела (ИМТ) – 25-27 (вес в кг/рост м2)
Холестерин и глюкоза – натощак 5 ммоль
Рекомендации по борьбе с гипертонией
ИЗМЕРЯЙТЕ ВАШЕ АРТЕРИАЛЬНОЕ ДАВЛЕНИЕ
Очень важно регулярно измерять артериальное давление. Вы можете делать это сами дома с помощью автоматического аппарата.
Вот 6 советов, которые помогут правильно измерять артериальное давление.
Перед приобретением аппарата измерьте окружность плеча, то есть бицепса. Выбирайте аппарат с манжетой, подходящей вам по размеру. Успокойтесь. Не пейте чай, кофе или другие напитки, содержащие кофеин, не занимайтесь никакой физической нагрузкой за 30 минут до измерения. Сядьте правильно. Обопритесь спиной на спинку стула. Аппарат должен находиться на уровне сердца. Согнутые в локтях руки спокойно лежат на столе. Не перекрещивайте ноги или руки. Во время измерений нельзя разговаривать, смотреть телевизор, слушать радио, принимать пищу. Нижний край манжеты должен находиться на 2 см выше локтевого сгиба. Сделайте несколько измерений. Измерьте артериальное давление 2-3 раза и запишите среднее арифметическое этих измерений. Измеряйте артериальное давление в одно и то же время. Так как артериальное давление изменяется в течение дня, то очень важно измерять его в одно и то же время каждый день. Рекомендуется это делать утром и вечером. Записывайте все ваши показатели.
МЕДИКАМЕНТЫ ПОМОГУТ ВАМ ДОСТИЧЬ И УДЕРЖАТЬ НОРМАЛЬНОЕ АРТЕРИАЛЬНОЕ ДАВЛЕНИЕ
Многие препараты, которые снижают артериальное давление, являются также профилактикой сердечных приступов и инсульта. Обсудите с вашим доктором свои назначения.
И помните:
принимать лекарства надо регулярно, как назначил врач очень важно не только достигнуть, но и удерживать нормальное артериальное давление, для чего приём лекарств должен быть непрерывным немедленно сообщайте вашему лечащему врачу о любых побочных эффектах продолжайте измерять артериальное давление, когда принимаете лекарства
ВАЖНЫМ УСЛОВИЕМ СНИЖЕНИЯ АРЕТЕРИАЛЬНОГО ДАВЛЕНИЯ ЯВЛЯЮТСЯ ЧЕТЫРЕ ОБСТОЯТЕЛЬСТВА:
1. СНИЖЕНИЕ МАССЫ ТЕЛА.
Во всём мире растёт число людей с ожирением. Ожирение ведёт к гипертонии. Хороший способ следить за весом – проверять его по таблице «Индекс массы тела» Чтобы подсчитать ваш индекс массы тела разделите ваш вес в килограммах на рост в метрах квадратных. Индекс массы тела = кг/м2.
Другой способ определения ожирения – измерение окружности талии.
Окружность талии измеряют в положении стоя, без верхней одежды. Мерную ленту надо держать горизонтально. Окружность талии у мужчин больше 102 см, а у женщин больше 88 см говорит об ожирении.
2. БРОСИТЬ КУРИТЬ
Бросить курить раз и навсегда: как это сделать?
Есть множество способов отказа от курения, какой выбрать?
Сам: собрался, решил, бросил. Дешево и сердито. Но не всегда и не для всех применим.
Спорт: очень полезное занятие: и приятная альтернатива курению – способен предупредить тягу к курению, депрессивные состояния, нервозность, стрессовые ситуации, прибавку в весе, а посему помогает предупреждать рецидивы курения и повысить самооценку.
С помощью врача: Врач порекомендует, расскажет, поможет и поддержит…
Индивидуально или в группе: Психологическая поддержка – индивидуальная или групповая помогает в отказе от курения. Часто в сочетании с лекарствами.
Гипноз: Возможно, помогает, хотя нет убедительных данных. Может найти что-нибудь другое?
Лекарства. Есть такие, но лучше, чтобы их рекомендовал и назначил врач. Некоторые лекарственные препараты в виде пластырей ингаляторов и жевательных резинок содержат никотин и призваны частично восполнять его запасы в организме уже бывшего курильщика, чтобы тот не сильно переживал синдром отмены любимых сигарет.
Другие лекарства ведут себя как никотин и также призваны снижать тягу к курению.
Не лекарства. Иглорефлексотерапия, электромагнитные волны, электропунктура – все это хорошо, все работает, помогает преодолеть синдром отмены, а порой, и предупредить его.
Все методы хороши, если есть желание и твердая воля к победе!
3. ВЫБОР В ПОЛЬЗУ ЗДОРОВОЙ ПИЩИ
Питаться здоровой пищей – всегда хорошая идея. Ешьте 3 раза в день и следите за размером порций. Постарайтесь обойтись без готовых полуфабрикатов и точек быстрого питания, так называемых «фаст фудов».
Вместо этого:
— При покупке продуктов обращайте внимание на вес продукта, его калорийность и химический состав, содержание белков, жиров, углеводов, указанных на этикетке
— Сделайте по возможности свой рацион разнообразным, что будет способствовать большей его сбалансированности. Откажитесь от длительного применения односторонних несбалансированных рационов и диет; вегетарианство возможно только после консультации с врачом.
— Измените пропорции продуктов в своей тарелке в сторону увеличения рыбы, овощей и зелени, цельнозерновых продуктов и уменьшения жареных гарниров, сладких напитков, соусов и жира.
— Нужно ограничить сахар, кондитерские изделия, слойки; сливочное мороженое, пломбир, сладкие газированные напитки
— Рекомендуется отказ от колбас, сосисок, копченостей, гамбургеров, хот-догов, паштетов, чипсов и других высокожировых высококалорийных продуктов.
— Замените мясо рыбой (2 раза в неделю), птицей, бобовыми (фасоль, чечевица, горох.) Порции мяса или птицы должны быть небольшими (90-100г в готовом виде), а красное мясо (говядину, баранину, свинину) лучше готовить не более 2-3 раз в неделю Предпочтение нужно отдавать нежирным сортам мяса или же при готовке удалять с мяса и с поверхности бульона видимый жир, а с курицы и другой дичи – кожу.
— Желательно готовить пищу на пару, отваривать, запекать; нужно уменьшить добавление масел, сахара, поваренной соли. При заправке салатов лучше использовать растительные масла: кукурузное, подсолнечное, оливковое, соевое до 2столовых ложек в день, а не майонез и сметану
— Необходимо выбирать молочные продукты с более низким содержанием жира: молоко, йогурты, кефир до 1-2,5%, творог 0-9%,
— Рекомендуется половину хлеба обеспечивать за счет цельнозернового, хлеба грубого помола, ржаного или с отрубями.
— В кашах – лучше использовать неочищенные сорта злаков: бурый рис, гречка (продел), цельнозерновой овес. Можно с кашами потреблять грецкий орех, миндаль каштан, семечки, сухофрукты. Не добавляйте в каши сахар и не намазывайте на хлеб сливочное масло.
4. АКТИВНАЯ ЖИЗНЬ
Ваше тело рождено для движения. Значит, будьте активны в любом виде. Ходьба, прогулки, велосипед, волейбол, танцы…. Всё, что душе угодно!
Попытайтесь:
— ходить пешком на работу, или пройти 2-3 остановки до транспорта или 30-40 минут пешком ежедневно
— оставьте ваше авто за 1-2 квартала до офиса
— крутитесь под музыку и танцуйте!
Артериальная гипертензия
Артериальная гипертензия – это заболевание сердечно-сосудистой системы, при котором давление крови в артериях системного (большого) круга кровообращения стабильно повышено.
Артериальное давление подразделяется на систолическое и диастолическое:
Систолическое. По первому, верхнему числу определяется уровень кровяного давления в момент сжатия сердца и выталкивания крови из артерии. Этот показатель зависит от силы, с которой сокращается сердце, от сопротивления стенок кровеносных сосудов и частоты сокращений.
Диастолическое. По второму, нижнему числу определяется давление крови в момент, когда сердечная мышца расслабляется. Оно указывает на уровень сопротивления периферических сосудов.
В норме показатели артериального давления постоянно меняются. Они физиологически зависят от возраста, пола и состояния человека. В период сна давление снижается, физические нагрузки или стрессы приводят к его повышению.
Средний показатель нормального давления крови у двадцатилетнего человека составляет 120/75 мм рт. ст., сорокалетнего – 130/80, старше пятидесяти – 135/84. При стойких цифрах 140/90 речь идёт об артериальной гипертензии.
Статистические данные показывают, что около 20-30 процентов взрослого населения подвержены этому заболеванию. С возрастом уровень распространенности неумолимо растет и к 65 годам уже 50-65 процентов пожилых людей страдают этой болезнью.
Врачи называют гипертонию «молчаливым убийцей», так как болезнь тихо, но неумолимо поражает работу практически всех важнейших органов человека.
Симптомы артериальной гипертензии :
К симптомам артериальной гипертензии относят:
Головокружение, ощущение тяжести в голове или в глазницах;
Пульсирующая боль в затылке, в лобной и височных частях, иррадиирущая в глазницы;
Ощущение пульса в голове;
Мелькание бликов или мушек перед глазами;
Шум в ушах;
Покраснение и лица;
Отечность лица после сна, особенно в области век;
Ощущение покалывания или онемения пальцев рук;
Тошнота;
Отечность конечностей;
Повышенная потливость;
Периодический озноб;
Внутреннее напряжение и чувство тревоги;
Склонность к раздражительности;
Ухудшение памяти;
Снижение общей работоспособности;
Учащенное сердцебиение.
Причины и факторы риска артериальной гипертензии
Причины и факторы риска артериальной гипертензии
К основным факторам риска артериальной гипертензии относят:
Пол. Наибольшая предрасположенность к развитию заболевания отмечается у мужчин в возрасте от 35 до 50 лет. У женщин риск гипертонии значительно возрастает после менопаузы.
Возраст. Повышенным артериальным давлением чаще страдают лица в возрасте за 35 лет. Причем, чем старше становится человек, тем выше цифры его кровяного давления.
Наследственность. Если родственники первой линии (родители, братья и сестры, дедушки и бабушки) страдали этим заболеванием, то риск его развития очень высок. Он существенно возрастает, если повышенное давление было у двух родственников и более.
Стресс и повышенные психоэмоциональные нагрузки. При стрессовых ситуациях выделяется адреналин, под его влиянием сердце бьется быстрее и перекачивает кровь большими объемами, повышая давление. Когда человек находится в таком состоянии длительное время, повышенная нагрузка приводит к износу сосудов, а повышенное АД преобразуется в хроническое.
Употребление алкогольных напитков. Пристрастие к ежедневному потреблению крепкого алкоголя увеличивает показатели давления на 5 мм рт. ст. каждый год.
Курение. Табачный дым, попадая в кровь, провоцирует спазм сосудов. Повреждение стенок артерий вызывает не только никотин, но и другие, содержащиеся в нем компоненты. В месте повреждения артерий появляются атеросклеротические бляшки.
Атеросклероз. Избыточный холестерин, а также курение, приводят к утрате эластичности артерий. Атеросклеротические бляшки мешают свободному кровообращению, так как сужают просветы сосудов, за счет чего растет артериальное давление, подстегивая развитие атеросклероза. Эти болезни – взаимосвязанные факторы риска.
Повышенное потребление поваренной соли. Современные люди потребляют вместе с пищей гораздо больше соли, чем требуется человеческому организму. Избыток пищевого натрия провоцирует спазм артерий, задерживает жидкость в организме, что в совокупности приводит к развитию АГ.
Ожирение. У тучных людей артериальное давление выше, чем у людей с нормальным весом. Обильное содержание животных жиров в пищевом рационе вызывает атеросклероз. Отсутствие физической активности и чрезмерное потребление соленой пищи приводят к развитию гипертонии. Известно, что на каждый лишний килограмм приходится 2 единицы измерения артериального давления.
Гиподинамия. Малоподвижный образ жизни увеличивает риск развития гипертонии на 20-50%. Сердце, не привыкшее к нагрузкам, справляется с ними гораздо хуже. Кроме того, замедляется обмен веществ. Отсутствие физической активности серьезно ослабляет нервную систему и организм человека в целом. Все эти факторы являются причиной развития гипертонии.
Степени артериальной гипертензии
На клиническую картину АГ влияет стадия и вид заболевания. Для того, чтобы оценить уровень поражений внутренних органов в результате устойчиво повышенного АД, существует специальная классификация АГ, состоящая из трех степеней.
Артериальная гипертензия 1 степени
Проявления изменений органов-мишеней отсутствуют. Это «мягкая» форма АГ, для которой характерны периодические подъемы кровяного давления и самостоятельный приход к нормальным показателям. Скачки давления сопровождаются несильными головными болями, иногда нарушением сна и быстрой утомляемостью при умственной работе.
Показатели систолического давления колеблются в пределах 140-159 мм рт. ст., диастолического – 90-99.
Артериальная гипертензия 2 степени
«Умеренная» форма. На этой стадии уже можно наблюдать объективные поражения некоторых органов.
Диагностируется:
локализованные или распространенные сужения коронарных сосудов и артерий, наличие атеросклеротических бляшек;
гипертрофия (увеличение) левого желудочка сердца;
почечная недостаточность в хронической форме;
сужение сосудов сетчатки глаз.
При данной степени ремиссии наблюдаются редко, стойко держатся высокие параметры АД. Показатели верхнего давления (САД) — от 160 до 179 мм рт. ст., нижнего (ДАД) – 100-109.
Артериальная гипертензия 3 степени
Это тяжелая форма болезни. Характеризуется нарушением кровоснабжения органов, и, как следствие сопровождается следующими клиническими проявлениями:
со стороны сердечно-сосудистой системы: сердечной недостаточностью, стенокардией, развитием инфаркта миокарда, закупоркой артерий, отслоением стенок аорты,;
сетчатка: отеком диска зрительного нерва, кровоизлияниями;
мозг: транзитными нарушениями мозгового кровообращения, инсультом, сосудистыми деменциями, гипертензивной энцефалопатией;
почки: почечной недостаточностью.
Многие из вышеперечисленных проявлений могут быть чреваты летальным исходом. При АГ III степени верхнее давление стабильно 180 и выше, нижнее – от 110 мм рт. ст.
Виды артериальной гипертензии
Помимо вышеизложенной классификации по уровню АД, на основании дифференциальных параметров врачи разделяют артериальную гипертензию на виды по происхождению.
Первичная артериальная гипертензия
Причины возникновения данного вида заболевания до сих пор не выяснены. Однако именно эта форма наблюдается у 95 процентов людей, страдающих от повышенного АД. Единственная достоверная информация заключается в том, что главную роль в развитии первичной АГ играет наследственность. Генетики утверждают, что генетический код человека содержит более 20 комбинаций, способствующих развитию гипертонии.
В свою очередь первичная артериальная гипертензия подразделяется на несколько форм:
Гиперадренергическая. Эта форма наблюдается приблизительно в 15 процентах случаев ранней гипертонии, причем часто у молодых людей. Она возникает из-за выбросов в кровь адреналина и норадреналина.
Характерные симптомы: изменение цвета лица (человек может побледнеть или покраснеть), ощущение пульса в голове, озноб и чувство тревоги. Пульс в состоянии покоя – от 90 до 95 ударов в мин. Если давление не приходит в норму, может последовать гипертонический криз.
Гипорениновая. Возникает у людей преклонного возраста. Высокий уровень альдостерона – гормона коры надпочечников, задерживающего натрий и жидкость в организме, в сочетании с активностью ренина (компонент, регулирующий кровяное давление) в плазме крови создают благоприятные условия для развития этого вида АГ. Внешним проявлением болезни является характерный «почечный вид». Больным следует воздержаться от употребления соленой пищи и обильного питья.
Гиперренинная. Этой формой страдают люди с гипертензией, прогрессирующей быстрыми темпами. Частота случаев – 15-20 процентов, причем часто это молодые мужчины. Отличается тяжелым течением, типичны резкие скачки артериального давления. САД может достигать 230, ДАД – 130 мм рт. ст. При повышении АД больной ощущает головокружение, интенсивную головную боль, тошноту и рвоту. Отсутствие лечения болезни может вызвать атеросклероз почечных артерий.
Вторичная артериальная гипертензия
Этот вид называют симптоматической гипертензией, так как она развивается при сторонних поражениях систем и органов, отвечающих за регуляцию артериального давления. Причину её возникновения можно выявить. По сути, эта форма АГ – осложнение другой болезни, что делает сложнее её лечение.
Вторичная АГ также подразделяется на различные формы, в зависимости от того, какое заболевание стало причиной гипертензии:
Почечная (реноваскулярная). Сужение почечной артерии ухудшает кровообращение в почках, в ответ на это, они синтезируют вещества, способствующие повышению АД.
Причинами сужения артерии являются: атеросклероз брюшной аорты, атеросклеротические бляшки почечной артерии и воспаление её стенок, закупорка тромбом, травма, сдавливание гематомой или опухолью. Не исключена и врожденная дисплазия почечной артерии. Почечная АГ может развиться и на фоне гломерулонефрита, амилоидоза или пиелонефрита почек.
При всей сложности заболевания человек может чувствовать вполне нормально и не терять работоспособности даже при очень высоких показателях АД. Больные отмечают, что скачку давления предшествует характерная боль в пояснице. Эта форма тяжело поддается лечению, для того, чтобы справиться с недугом необходимо вылечить первичную болезнь.
Эндокринная. В соответствии с названием возникает при болезнях эндокринной системы, среди них: феохромоцитома – опухолевое заболевание, при котором опухоль локализуется в надпочечниках. Встречается относительно редко, но вызывает очень тяжелую форму АГ. Характеризуется, как резкими скачками АД, так и стойким высоким кровяным давлением. Больные жалуются на нарушения зрения, головную боль и учащенное сердцебиение.
Еще одна причина возникновения эндокринной формы АГ – синдром Конна. Проявляется гиперплазией или опухолью коры надпочечников и характеризуется чрезмерной секрецией альдостерона, отвечающего за функции почек. Болезнь провоцирует повышение АД, сопровождающееся головной болью, онемением разных частей тела, слабостью. Работа почек постепенно нарушается.
Синдром Иценко-Кушинга. Болезнь развивается из-за повышенного содержания глюкокортикоидных гормонов, вырабатываемых корой надпочечников. Также сопровождается повышенным АД.
Гемодинамическая. Может проявиться на поздней стадии сердечной недостаточности и врожденном частичном сужении (коарктации) аорты. При этом кровяное давление в сосудах, отходящих от аорты выше участка сужения, значительно повышено, ниже – снижено.
Неврогенная. Причина – атеросклеротические поражения сосудов головного и опухоли мозга, энцефалит, энцефалопатия.
Лекарственная. Некоторые медикаментозные средства, которые принимаются на регулярной основе, оказывают побочные действия. На этом фоне может развиться артериальная гипертензия. Развитие этой формы вторичной АГ можно избежать, если не заниматься самолечением и внимательно читать инструкцию по применению.
Эссенциальная артериальная гипертензия
Этот вид можно объеденить с первичной АГ, так как его единственный клинический признак – длительное и устойчивое повышенное кровяное давление в артериях. Диагностируется исключением всех форм вторичной гипертензии.
Гипертензия основана на нарушениях функций различных систем организма человека, влияющих на регуляцию сосудистого тонуса. Результатом такого влияния является спазм артерий, изменение тонуса сосудов и повышению АД. Отсутствие лечения приводит к склерозу артериол, делая повышенное АД более стойким. В результате органы и ткани недополучают питание, что ведет к нарушению их функций и морфологическим изменениям. В разные периоды течения гипертонии проявляются эти изменения, но прежде всего, они всегда касаются сердца и сосудов.
Заболевание формируется окончательно, когда наступает истощение депрессорной почечной функции.
Легочная артериальная гипертензия
Этот вид АГ встречается очень редко, частота случаев – 15-25 человек на один миллион. Причина болезни – высокое АД в легочных артериях, соединяющих сердце и легкие.
По легочным артериям кровь, содержащая низкую долю кислорода, поступает из правого желудочка сердца (нижняя правая часть) в мелкие сосуды и артерии легких. Здесь она насыщается кислородом и отправляется в обратный путь, только теперь в левый желудочек, а отсюда уже расходится по всему человеческому телу.
При ЛАГ кровь не имеет возможности свободно циркулировать по сосудам из-за их сужения, увеличений толщины и массы, отека сосудистых стенок, вызванного воспалением, и образованием сгустков. Это нарушение приводит к поражениям сердца, легких и других органов.
В свою очередь ЛАГ тоже подразделяется на типы:
Наследственный тип. Причиной болезни являются генетические проблемы.
Идиопатический. Происхождение этого типа ЛАГ пока не установлено.
Ассоциированный. Болезнь развивается на фоне других заболеваний, таких как ВИЧ, болезни печени. Может возникнуть из-за злоупотребления различными таблетками для нормализации массы тела, наркотиков (амфетамины, кокаин).
Стойкое повышенное АД значительно увеличивает нагрузку на сердце, пораженные сосуды мешают нормальному кровообращению, что со временем может стать причиной остановки правового желудочка сердца.
Лабильная артериальная гипертензия
Этот тип гипертонии относят к начальной стадии АГ. Собственно, это ещё не болезнь, а скорее пограничное состояние, так как для него характерны незначительные и нестабильные скачки давления. Оно стабилизируется самостоятельно и не требует применения препаратов, снижающих АД.
В принципе люди с лабильной АГ считаются вполне здоровыми (при условии, что давление приходит в норму без вмешательств), но им необходимо пристально следить за своим состоянием, поскольку артериальное давление все-таки не стабильно. Кроме того, этот тип может быть предвестником вторичной формы АГ.
Диагностика артериальной гипертензии
Диагностика АГ основана на трех основных методах:
Первый — измерение АД;
Второй – физикальное обследование. Комплексное обследование, которое осуществляет непосредственно врач. Сюда включают: пальпацию, аускультацию (прослушивание звуков, которые сопровождают работу различных органов), перкуссию (простукивание разных участков тела с последующим анализом звука), обычный осмотр;
Третий – электрокардиограмма.
Теперь приступим к описанию всех диагностических мероприятий при подозрении на артериальной гипертензии:
Контроль АД. Первое, что сделает врач – измерит артериальное давление. Нет смысла описывать методику измерения давления при помощи тонометра. Эта техника требует специальной подготовки, и дилетантский подход даст искаженные результаты. Но мы напомним, что допустимые пределы АД для взрослого человека колеблются в пределах 120-140 – верхнее давление, 80-90 – нижнее.
У людей с «неустойчивой» нервной системой показатели АД возрастают при малейших эмоциональных всплесках. При посещении доктора может наблюдаться синдром «белого халата», то есть, во время контрольного измерения АД происходит подъем давления. Причина таких скачков – стресс, это не болезнь, но такая реакция может стать причиной нарушения работы сердца и почек. В связи с этим, врач будет измерять давление несколько раз, причем в разных условиях.
Осмотр. Уточняется рост, вес, индекс массы тела, выявляются признаки симптоматических гипертоний.
Медицинский анамнез. С опроса пациента врачом обычно начинается любое посещение доктора. Задача специалиста – выяснить у человека болезни, которыми он страдал раньше и имеет в данный момент. Проанализировать факторы риска и дать оценку образа жизни (курит ли человек, как питается, повышен ли у него уровень холестерина, не страдает ли сахарным диабетом), болели ли АГ родственники первой линии.
Физикальное обследование. Прежде всего, врач исследует сердце на выявление шумов, изменение тонов и наличие нехарактерных звуков при помощи фонендоскопа. На основе этих данных можно сделать предварительные выводы об изменениях в ткани сердца вследствие повышенного кровяного давления. А так же исключить пороки.
Биохимический анализ крови. Результаты исследования позволяют определить уровень сахара, липопротеинов и холестерина, на основании чего, можно сделать вывод о склонности пациента к атеросклерозу.
ЭКГ. Электрокардиограмма является незаменимым диагностическим методом, позволяющим выявить нарушения ритма сердца. Помимо того, по результатам эхокардиограммы можно определить наличие гипертрофии стенки левой части сердца, характерной для АГ.
УЗИ сердца. При помощи эхокардиографии врач получает необходимую информацию о наличии изменений и дефектов сердца, функцию и состояние клапанов.
Рентгенологическое исследование. При диагностике АГ используют артериографию, а также аортографию. Этот метод позволяет исследовать артериальные стенки и их просвет, исключить наличие атеросклеротических бляшек, врожденного сужения аорты (коарктации).
Доплерография. Ультразвуковое исследование, позволяющее определить интенсивность кровотока по артериям и венам. При диагностике артериальной гипертензии врач, прежде всего, интересуется состоянием мозговых и сонных артерий. С этой целью чаще всего используется именно ультразвук, поскольку он совершенно безопасен, и после его применения отсутствуют осложнения.
УЗИ щитовидной железы. Одновременно с этим исследованием врачу необходимы результаты анализа крови на содержание гормонов, вырабатывающихся щитовидной железой. По результатам доктор сможет определить, какую роль играет щитовидная железа, в развитии АГ.
УЗИ почек. Исследование даёт возможность оценить состояние почек и почечных сосудов.
Лечение артериальной гипертензии
Немедикаментозное лечение назначается всем без исключения больным с АГ, так как оно повышает эффект терапии лекарственными средствами и значительно снижает потребность в приеме гипотензивных препаратов.
В первую очередь она основана на изменении образа жизни пациента, страдающего артериальной гипертензией. Рекомендуется отказаться от:
курения, если больной курит;
употребления алкогольных напитков, или сокращение их приема: мужчинам до 20-30 граммов этанола в сутки, женщинам соответственно до 10-20;
повышенного потребления поваренной соли с пищей, его необходимо сократить до 5 граммов в сутки, лучше меньше;
использования препаратов, содержащих калий, магний или кальций. Их часто употребляют для снижения повышенного артериального давления.
Кроме того, врач будет настоятельно рекомендовать:
больным с избыточным весом нормализовать массу тела, для чего иногда лучше обратиться к диетологу за составлением диеты, позволяющей сбалансированно питаться;
увеличивать физическую активность, регулярно выполняя упражнения;
ввести в питательный рацион больше фруктов и овощей, одновременно сокращая потребление продуктов, богатых насыщенными жирными кислотами.
При «высоких» и «очень высоких» рисках возникновения сердечно-сосудистых осложнений, врач немедленно начнет использовать медикаментозную терапию. Специалист учтет показания, наличие и серьезность противопоказаний, а также стоимость препаратов при их назначении.
Как правило, используются лекарственные средства с суточной продолжительностью действия, что даёт возможность назначить одно-, двухразовый прием. Во избежание побочных эффектов приём препаратов начинается с минимальной дозировки.
Перечислим основные медикаментозные гипертензивные средства:
Всего существует шесть групп гипертензивных препаратов, которые используются в настоящее время. Среди них лидируют по эффективности бета-адреноблокаторы и тиазидовые диуретики.
Повторимся, лечение лекарственными препаратами, в данном случае, тиазидовыми диуретиками нужно начинать с малых доз. Если эффект от приема не наблюдается, либо пациент плохо переносит препарат, назначаются минимальные дозы бета-адреноблокираторов.
Тиазидовые диуретики позиционируются, как:
препараты первого ряда для терапии гипертонии;
оптимальная доза является минимально эффективной.
Диуретики назначаются при:
сердечной недостаточности;
артериальной гипертензии у лиц пожилого возраста;
сахарном диабете;
высоком коронарном риске;
систолической АГ.
Прием диуретиков противопоказан при подагре, и в некоторых случаях, при беременности.
Показания к использованию бета-адреноблокираторов:
сочетание стенокардии с АГ и с перенесенным инфарктом миокарда;
наличие повышенного коронарного риска;
тахиаритмия.
Препарат противопоказан при:
бронхиальной астме;
облитерирующих сосудистых болезнях;
хронической обструктивной болезни легких.
При лекарственной терапии АГ врачи используют комбинации препаратов, назначение которых считают рациональным. Кроме того, по показаниям может быть назначена:
антитромбоцидная терапия – для профилактики инсульта, ИМ и сосудистой смерти;
прием гиполипидемических средств, при наличии множественных факторов риска;
комбинированное лекарственное лечение. Назначается при отсутствии эффекта, ожидаемого от использования монотерапии.
Профилактика артериальной гипертензии
АГ легче предупредить, чем вылечить. Поэтому стоит задуматься о профилактических мероприятиях ещё в молодости. Это особенно важно для людей, имеющих родственников, страдающих артериальной гипертензией.
Профилактика АГ призвана устранить факторы, повышающие риск развития этого грозного недуга. В первую очередь, необходимо избавиться от вредных пристрастий и менять свой образ жизни в сторону повышения физической активности. Занятия спортом, бег и спортивная ходьба на свежем воздухе, регулярные заплывы в бассейне, аквааэробика значительно сокращают риск развития АГ. Ваше сердце постепенно привыкнет к нагрузкам, улучшиться кровообращение, за счет чего внутренние органы будут получать питание, улучшиться обмен веществ.
Помимо того, стоит ограждать себя от стрессов, ну а если не удается, то хотя бы научиться реагировать на них с долей здорового скепсиса.
Основное проявления гипертонической болезни (ГБ) — повышение артериального давления (АД). Это чаще проявляется головной болью, шумом в ушах, мельканием «мушек» перед глазами. ГБ делиться на две большие группы — эссенциальную (первичную) и симптоматическую (вторичную) гипертонию. Эссенциальная гипертония — заболевание на уровне всего организма. При вторичной гипертонии имеется поражение того или иного органа, которое приводит к повышению АД. Вторичная гипертония делиться на почечную (гломерулонефрит, пиелонефрит, реноваскулярная гипертония и др.), эндокринную (феохромоцитома, параганглиома, синдром Кона, Иценко-Кушинга), сосудистую (коартация аорты), гипертонию при поражении центральной нервной системы.
При повышении АД происходят изменения в различных органах. Наиболее подверженные влиянию повышенного АД органы называются органами-мишенями. Это головной мозг, сердце, сосуды, сетчатка глаз, почки.
При лечении симптоматической ГБ важно устранить причину повышения АД. Основными гипотензивными препаратами являются b-блокаторы, ингибиторы ангиотензин превращающего фермента (иАПФ), антагонисты кальция, мочегонные.
Источник:http://www.gipertonik.ru/hypertonic-disease
ЛФК — Гимнастика при гипертонии
Является хроническим заболеванием, которое поражает различные системы организма и характеризуется повышением артериального давления выше нормы. Гипертоническая болезнь — это наиболее распространенноезаболевание сердечно-сосудистой системы. По статистике, страдающие гипертонической болезнью составляют 15 — 20% взрослого населения. К сожалению, данное заболевание обнаруживает неуклонную тенденцию к росту, и прежде всего это связано с тем, что гипертоническая болезнь — это болезнь цивилизации, ее негативных сторон (информационного бума, возросшего темпа жизни, гипокинезии и др.), довольно часто эта болезнь приводит к инвалидности и смерти.
Повышенное артериальное давление, которым характеризуется гипертоническая болезнь, не связано с первичными изменениями органов, а является следствием нарушения сложных механизмов нервной и эндокринно-ферментативной регуляции. Расстройство механизмов регуляции можно представить следующим образом: нарушение функции высших отделов центральной нервной системы приводит к преобладанию тонуса симпатоадреналовой системы и снижению функции парасимпатической нервной системы, расширяющей просвет сосудов. В дальнейшем, со стороны почек и надпочечников присоединяются расстройства регуляции артериального давления, почки начинают вырабатывать избыточное количество ферментов и гормонов, которые повышают тонус сосудов. Происходит нарушение водно-солевого обмена. Все эти изменения в механизме регуляции приводят к увеличению тонуса артерий и периферического сопротивления току крови, вследствие чего усиливается работа сердца, увеличивается сердечный выброс крови и в результате — повышение артериального давления.
Данное заболевание может возникать вследствие различных причин: например, психических травм, нервно-психического перенапряжения, как правило, связанного с отрицательными эмоциями, а также вследствие закрытой травмы головного мозга. Помимо этого, к заболеванию предрасполагают неблагоприятная наследственность,ожирение, сахарный диабет, климакс, избыточное применение поваренной соли (с пищей).
Для гипертонической болезни характерно хроническое волнообразное течение, то есть — когда периоды ухудшения сменяются периодами относительного благополучия. Но постепенно проявления заболевания нарастают, появляются и развиваются органические изменения. Из-за гипертонической болезни может образоваться ряд осложнений: сердечная недостаточности, ишемическая болезнь сердца, инсульт, поражение почек.
По степени развития патологических изменений в течении заболевания различают три стадии. Причем всем этим стадиям предшествует пограничная гипертензия — состояние, при котором артериальное давление может находиться в пределах 140/90—160/95 мм рт. ст. и периодически быть нормальным. Если проводить вовремя профилактические мероприятия, то это состояние может не перейти в гипертоническую болезнь.
Классификация по уровню артериального давления:
— нормальное артериальное давление — ниже 140/90 мм рт. ст.
— пограничная артериальная гипертензия — это когда артериальное давление находится в пределах 140/90 — 159/94 мм рт. ст.
— артериальная гипертензия — артериальное давление равняется 160/95 мм рт. ст. и выше.
По характеру прогрессирования симптомов и продолжительности гипертоническая болезнь делится на доброкачественную гипертоническую болезнь (медленно прогрессирующую, либо не прогрессирующую вовсе) и злокачественную гипертоническую болезнь (быстро прогрессирующую). Также выделяют гипертоническую болезнь кризового и некризового течения. Помимо этого, существует деление гипертонической болезни на три основные степени: легкую (мягкую), умеренную и тяжелую — с учетом выраженности и степени устойчивости повышения артериального давления.
При первой стадии гипертонической болезни наблюдаются лишь функциональные нарушения, артериальное давление периодически повышается в пределах 160/95—180/105 мм рт. ст. и сопровождается появлением головных болей, шумом в голове, нарушением сна. У некоторых больных не возникает жизненных и физических ограничений. Лечение и даже только отдых помогают снизить артериальное давление до нормального уровня.
Вторая стадия гипертонической болезни характеризуется повышением артериального давления до 200/115 мм рт. ст., все основные жалобы, характерные для гипертонической болезни, явно выражены. К симптомам, перечисленным для первой стадии, присоединяются головокружения, боли в области сердца. Артериальное давление снижается только под влиянием лечения, причем не всегда достигая нормальных величин. Многие больные в этот период продолжают заниматься напряженной умственной и физической работой и выполнять свои служебные обязанности. При второй стадии болезни появляются органические изменения: гипертрофия левого желудочка, сужение артерий сетчатки глазного дна и другие.
При третьей стадии гипертонической болезни повышенное давление стойко держится, достигая 230/130 мм рт. ст. и выше, при этом выражены органические поражения: атеросклероз артерий, дистрофические изменения во многих органах, недостаточность кровообращения, стенокардия. Часто возникают инфаркт миокарда, кровоизлияние в головной мозг или сетчатку глаза, почечная недостаточность.
При второй и третьей стадиях у больных могут произойти гипертонические кризы — внезапное, резкое изменение артериального давления — проявляющиеся сильными головокружениями и головными болями, острыми расстройствами зрения, рвотой. По нарушению гемодинамики можно выделить гиперкинетический тип криза, когда повышение артериального давления обусловлено усилением работы сердца и увеличением ударного и минутного объема сердца, и гипокинетический тип криза, когда повышение артериального давления происходит в результате увеличения общего периферического сопротивления сосудов.
Причины возникновения гипертонической болезни — это, как правило, атеросклеротические поражения периферических сосудов и нарушение нейроэндокринной регуляции. Причем, развитию заболевания способствуют следующие факторы:
— нейропсихическое перенапряжение, эмоциональный стресс
— наследственно-конституционные особенности
— профессиональные вредности (шум, напряжение зрения, повышенная и длительная концентрация внимания)
— избыточная масса тела и особенности питания, а именно — излишнее потребление соленой и острой пищи
— злоупотребление курением и алкоголем
— возрастная перестройка регуляторных механизмов (юношеская гипертония, климакс у женщин),
— травмы черепа
— гиперхолестеринемия,
— болезни почек
— атеросклероз
— аллергические заболевания
Повышение артериального давления при гипертонической болезни приводит к развитию артериосклероза трех основных органов: сердца, головного мозга и почек. Именно от функционального состояния этих органов зависят течение и исход гипертонической болезни.
Лечение и реабилитация гипертонической болезни
Реабилитация больных гипертонической болезнью должна быть строго индивидуальной и планироваться в соответствии со следующими принципами:
1. Лечение больных с пограничной артериальной гипертензией и больных гипертонической болезнью первой стадии проводится, как правило, немедикаментозными методами, такими как бессолевая диета, лечебная физкультура при гипертонической болезни, аутогенная тренировка и др. Только при отсутствии эффекта больным назначаются лекарственные средства.
2. У больных первой и второй стадии заболевания ведущая роль в лечении принадлежит систематической медикаментозной терапии, которая должна носить комплексный характер. Вместе с тем необходимо систематически выполнять и профилактические мероприятия, среди которых существенное место занимают средства физической культуры, включающие в себя лечебные упражнения при гипертонической болезни.
Физическая нагрузка при гипертонии должна соответствовать состоянию больного, стадии процесса и форме заболевания.
При этом, больным гипертонией следует избегать:
— подъема тяжестей
— занятий ритмической гимнастикой
— упражнений, которые сопровождаются сокращением мышц без движения туловища и конечностей
— подъема в гору (с грузом и без него)
— физических нагрузок при высоких и низких температурах воздуха.
ЛФК при гипертонической болезни применяется с целью общего укрепления организма, улучшения деятельности центральной нервной, сердечно-сосудистой и других систем. Лечебная гимнастика при гипертонии способствует нормализации моторно-сосудистых рефлексов и сосудистого тонуса, а также улучшению обмена веществ с целью замедления развития атеросклероза.
Физические упражнения при гипертонии, являясь биологическим стимулятором регулирующих систем, обеспечивают активную мобилизацию приспособительных механизмов и повышают адаптационные возможности организма и толерантность больного к физическим нагрузкам. Очень важным является и то, что выполнение физических упражнений сопровождается, как правило, возникновением определенных эмоций, что оказывает весьма положительное влияние на протекание основных нервных процессов в коре больших полушарий.
Применение различных средств и приемов для снижения повышенного мышечного тонуса, таких как элементы массажа, пассивные упражнения, изометрические упражнения с последующим расслаблением может быть использовано и для снижения повышенного сосудистого тонуса. Лечебные упражнения при гипертонии оказывают положительное воздействие на самочувствие больного гипертонической болезнью, у него уменьшаются раздражительность, головные боли, головокружение, бессонница, происходит значительное повышение трудоспособности.
Методика ЛФК и ЛГ при гипертонической болезни зависит от стадии болезни и преобладания тех или иных ее проявлений. Общим требованием к методике занятий является сочетание общеразвивающих (для всех групп мышц) и специальных упражнений при гипертонии: дыхательных, в расслаблении мышц, для вестибулярного аппарата. Общеразвивающие упражнения при условии последовательной тренировки способствуют снижению артериального давления, а дыхательные упражнения и упражнения в расслаблении мышц снижают тонус артерий, благодаря моторно-сосудистым рефлексам.
Упражнения при гипертонии должны выполняться свободно с полной амплитудой, без задержки дыхания и натуживания. Очень эффективным является проведение лечебной гимнастики в сочетании с массажем головы, воротниковой зоны и надплечья до и после занятий.
После гипертонических кризов при второй и третьей стадиях заболевания лечебная гимнастика при гипертонической болезни назначается в период постельного режима. В исходном положении лежа с высоким изголовьем применяются простейшие упражнения для рук и ног. Между упражнениями делаются паузы или проводятся статические дыхательные упражнения. После улучшения состояния больного объем нагрузки возрастает соответственно режиму. В занятия включаются лечебные упражнения при гипертонии, предназначенные для тренировки равновесия и сосудистых реакций на изменение положения тела и головы в пространстве. При переводе больного на свободный режим назначаются дозированная ходьба и прогулки.
При условии отсутствия кризов больные в зависимости от состояния могут заниматься ЛФК при гипертонии по методике палатного или свободного режима в стационаре или по методике санаторных режимов. В таких случаях на занятиях широко используется исходное положение сидя в чередовании с положением стоя и лежа.
Вместе с лечебной гимнастикой используются утренняя гигиеническая гимнастика, прогулки и дозированная ходьба, самостоятельные занятия по заданию, игры, элементы гребли, лыжного спорта, плавания.
Особым эффектом обладают плавание и гимнастика в воде. Благодаря тому, что в воде уменьшается вес тела, значительно снижаются статические усилия мышц, необходимые для поддержания обычной позы, и создаются хорошие условия для расслабления мышц. Также погружение в воду способствует тренировке внешнего дыхания.
Комплекс упражнений при гипертонической болезни первой стадии:
I. Ходьба обычная, на носках, с высоким подниманием коленей. Затем ходьба: шаг левой, поворот туловища вправо, руки вправо, шаг правой, поворот туловища влево, руки влево. Затем обычная ходьба. Продолжительность 2—3 минуты.
2. И. П. — стоя, в руках палка, взяться за концы палки. Поднять руки вперед и вверх, ногу назад на носок — сделать вдох, вернуться в и. п. — выдох. Сделать то же самое — другой ногой. Выполнить 6—8 раз.
3. И. П. — то же самое. Руки поднять вверх, левую ногу в сторону на носок, наклон туловища влево — сделать выдох, вернуться в и. п.— вдох. Сделать то же самое в правую сторону.Повторить 6—8 раз.
4. И. П. — то же самое, ноги на ширине плеч. Руки влево, поднимая левый конец палки вверх, затем сделать то же самое вправо. Повторить 8—10 раз в каждую сторону.
5. И. П. — то же самое. Сделать поворот туловища влево, палку отвести влево на высоте плеч — выдох, вернуться в и. п. — вдох. То же повторить в правую сторону. Выполнить 6-8 раз.
6. И. П. — то же самое, ноги вместе. Сделать выпад вправо, палку отвести вправо — выдох, вернуться в и. п. — вдох. То же самое повторить в другую сторону. Выполнить 6—8 раз.
7. И. П. — то же самое, руки с палкой вперед. Коленом левой ноги достать палку — сделать выдох, вернуться в и. п. — вдох. Повторить 6—10 раз.
8. И. П.— стоя, палка сзади, взяться за ее концы. Поднимаясь на носки, прогнуться, палку отвести назад — сделать вдох, вернуться в и. п.— выдох. Повторить 4—6 раз.
9. И. П. — стоя, палка стоит вертикально, упираясь в пол, руки на ее верхнем конце. Поднимаясь на носки — сделать вдох, затем присед, колени развести в стороны — выдох. Повторить 6—8 раз.
10. И. П. — стоя, в руках палка, взяться за концы палки. Палку поднять вверх, за голову, на спину — сделать вдох, затем палку вверх, вернуться в и. п. — выдох. Повторить 6—10 раз.
11. И. П. — основная стойка. Выполнять поочередное потряхивание ногами с расслаблением мышц. Повторить 6—8 раз.
12. Тихий бег в течение 1—3 минут, затем спокойная ходьба — 1—2 минуты.
13. И. П. — основная стойка. Раскинуть руки в стороны — сделать вдох, вернуться в и. п. — выдох. Повторить 4—6 раз.
14. И. П. — стоя, ноги на ширине плеч, руки на поясе. Сделать наклон вперед — выдох,вернуться в и. п. — вдох. Повторить 4—6 раз.
15. И. П. — сидя. Выполнять встряхивание ногами с расслаблением мышц. Повторить 6—10 раз.
16. И. П. — то же самое. Сделать поворот головы в сторону — вдох, вернуться в и. п. — выдох. То же самое выполнить в другую сторону. Повторить 3—4 раза в каждую сторону.
17. И. П. — сидя на краю стула, облокотившись на спинку, ноги выпрямлены вперед, правая рука на груди, левая на животе. Выполнять диафрагмально-грудное дыхание — 4—5 раз.
18. И. П. — сидя. Напрягая мышцы, руки вытянуть вперед, уменьшая напряжение мышц, выполнить небольшой полунаклон туловища вперед. Затем, расслабляя мышцы рук, «уронить» руки и дать им непроизвольно покачаться. Повторить 6—8 раз.
19. И. П. — то же самое. Положить руки к плечам, сблизить лопатки, напрягая мышцы рук, плечевого пояса и спины, уменьшить напряжение мышц с небольшим полунаклоном туловища вперед. Затем, расслабляя мышцы спины и рук, опустить руки в упор предплечьями на бедра.
20. И. П. — лежа на спине, правая рука на груди, левая на животе. Выполнять диафрагмально-грудное дыхание. 4—5 раз.
21. И. П. — стоя. Сохранять равновесие на одной ноге, другую согнуть в тазобедренном и коленном суставах, руки вперед. Оставаться в таком положении 2—4 секунды. То же самое сделать на другой ноге. Повторить 3—4 раза.
22. С закрытыми глазами пройти 5 шагов, повернуться кругом, вернуться на прежнее место. Повторить 3—4 раза.
23. И. П. — стоя. Выполнять поочередное расслабление мышц рук и ног. Сделать 3—4 раза.
24. И. П. — то же самое. Развести руки в стороны — сделать вдох, вернуться в и. п. — выдох. Повторить 3—4 раза.
Упражнения при гипертонической болезни второй стадии:
1. И. П. — сидя на стуле. Развести руки в стороны — сделать вдох, вернуться в и. п. — выдох. Повторить 4—5 раз.
2. И. П. — то же самое, руки к плечам, локти в стороны. Выполнять вращение рук в плечевых суставах в разные стороны. Дыхание произвольное. Повторить 12—16 раз.
3. И. П. — сидя на стуле, ноги выпрямлены вперед, пятки на полу. Выполнять вращение стоп — 6—8 раз в каждую сторону. Дыхание произвольное.
4. И. П. — сидя на стуле. Поворот туловища вправо, правую руку в сторону, левой рукой коснуться спинки стула справа — сделать выдох, вернуться в и. п. — вдох. То же самое повторить в другую сторону. Выполнить по 4—6 раз в каждую сторону.
5. И. П. — то же самое. Правая нога выпрямлена вперед, левая согнута в коленном суставе. Смена положения ног — 8—12 раз. Дыхание произвольное.
6. И. П. — сидя на краю стула, облокотившись на спинку, ноги выпрямлены вперед, правая рука на груди, левая на животе. Выполнять диафрагмально-грудное дыхание — 3—4 раза.
7. Ходьба обычная и с высоким подниманием коленей, 1—1,5 мин.
8. И. П. — основная стойка. Выполнять расслабленное потряхивание мышц ног. Сделать 2—3 раза каждой ногой.
9. И. П. — то же самое. Поднимание на носки, руки скользят по туловищу к подмышечным впадинам — вдох, и. п. — выдох.
10. И. П. — стоя, ноги шире плеч, руки на пояс. Перенести тяжесть тела на одну ногу, сгибая ее в коленном суставе, одноименную руку отвести в сторону — сделать вдох, вернуться в и. п. — выдох. Выполнить 4—6 раз в каждую сторону.
11. И. П. — то же самое. Наклон вправо, левую руку за голову — сделать вдох, вернуться в и. п. — выдох. Выполнить 4—6 раз в каждую сторону.
12. И. П. — стоя, одной рукой держась за спинку стула. Выполнять махи ногой вперед-назад с расслаблением мышц ноги. Сделать 5—8 раз каждой ногой.
13. Ходьба 1—1,5 минуты.
14. И. П. — лежа на спине с высоким изголовьем, правая рука на груди, левая на животе. Выполнять диафрагмально-грудное дыхание — 3—4 раза.
15. И. П. — лежа на спине. Согнуть ногу в коленном суставе и подтянуть колено к животу — сделать выдох, вернуться в и. п.— вдох. Сделать 8—10 раз каждой ногой.
16. И. П. — то же самое. Выполнять сгибание рук в локтевых суставах, с одновременным сжиманием пальцев в кулак и сгибанием стоп — сделать вдох, вернуться в и. п. — выдох. Повторить 8—12 раз.
17. И. П. — то же самое. Выполнять поочередное поднимание ног. Повторить 6—8 раз каждой ногой. Дыхание произвольное.
18. И. П. — то же самое, ноги согнуты в коленных и тазобедренных суставах с опорой стопами. Выполнять расслабленное потряхивание мышцами ног — 20—30 секунд.
19. И. П. — лежа на спине. Выполнять приподнимание и отведение ноги в сторону. Сделать 6—8 раз каждой ногой. Дыхание произвольное.
20. Повторить упражнение №14.
21. И. П. — лежа на спине. 1 — правую руку на пояс, левую — к плечу, 2 — вернуться в и. п., 3 — левую руку на пояс, правую — к плечу, 4 — вернуться в и. п., 5 — правую руку на пояс, левую ногу согнуть, 6 — вернуться в и. п., 7 — левую руку на пояс, правую ногу согнуть, 8 — вернуться в и. п. Повторить 4 — 5 раз.
22. И. П. — то же самое. Закрыть глаза, расслабить мышцы правой руки, затем левой руки. Выполнять 1 — 2 минуты.
Нагрузка не должна быть слишком резкой и непривычной, тренировки должны проводиться 2–3 раза в неделю.
Очень полезно больным гипертонией заниматься обычной ходьбой. На первых тренировках достаточно проходить 1600–2000 м бодрым шагом, но без напряжения.
Через 4 недели дистанцию можно увеличить до 2400 м, еще через две недели – до 3200 м. Время прохождения дистанции – каждые 800 м за 8–9 минут, а на весь маршрут затрачивать от 32 до 36 минут. Такой ритм занятий следует выдерживать до тех пор, пока 3200 м вы сможете легко, без напряжения, проходить за 30 минут. Пульс при этом не должен превышать 20 ударов за 10 секунд. Если частота сердечных сокращений выше этой величины, необходимо сохранить данный режим тренировки до тех пор, пока пульс не снизится до 20 ударов за 10 секунд.
Для достижения первых положительных результатов относительно молодому и здоровому человеку потребуется на первый этап несколько недель, а пожилому или ослабленному, с излишней массой тела – несколько месяцев. После успешного прохождения курса по освоению и адаптации к нагрузкам можно приступать к следующему этапу реабилитации при гипертонии – занятию бегом на свежем воздухе.
Напоследок хочется дать несколько советов больным гипертонической болезнью со стажем:
— переносить адекватную нагрузку очень полезно для сердца
— регулярно выполнять комплекс упражнений, лежа в постели
— побольше гулять, стараться ходить пешком, выбирать дистанцию, которую вы проходите уверенно.
ЛФК — Гимнастика при гипертонии
Является хроническим заболеванием, которое поражает различные системы организма и характеризуется повышением артериального давления выше нормы. Гипертоническая болезнь — это наиболее распространенноезаболевание сердечно-сосудистой системы. По статистике, страдающие гипертонической болезнью составляют 15 — 20% взрослого населения. К сожалению, данное заболевание обнаруживает неуклонную тенденцию к росту, и прежде всего это связано с тем, что гипертоническая болезнь — это болезнь цивилизации, ее негативных сторон (информационного бума, возросшего темпа жизни, гипокинезии и др.), довольно часто эта болезнь приводит к инвалидности и смерти.
Повышенное артериальное давление, которым характеризуется гипертоническая болезнь, не связано с первичными изменениями органов, а является следствием нарушения сложных механизмов нервной и эндокринно-ферментативной регуляции. Расстройство механизмов регуляции можно представить следующим образом: нарушение функции высших отделов центральной нервной системы приводит к преобладанию тонуса симпатоадреналовой системы и снижению функции парасимпатической нервной системы, расширяющей просвет сосудов. В дальнейшем, со стороны почек и надпочечников присоединяются расстройства регуляции артериального давления, почки начинают вырабатывать избыточное количество ферментов и гормонов, которые повышают тонус сосудов. Происходит нарушение водно-солевого обмена. Все эти изменения в механизме регуляции приводят к увеличению тонуса артерий и периферического сопротивления току крови, вследствие чего усиливается работа сердца, увеличивается сердечный выброс крови и в результате — повышение артериального давления.
Данное заболевание может возникать вследствие различных причин: например, психических травм, нервно-психического перенапряжения, как правило, связанного с отрицательными эмоциями, а также вследствие закрытой травмы головного мозга. Помимо этого, к заболеванию предрасполагают неблагоприятная наследственность,ожирение, сахарный диабет, климакс, избыточное применение поваренной соли (с пищей).
Для гипертонической болезни характерно хроническое волнообразное течение, то есть — когда периоды ухудшения сменяются периодами относительного благополучия. Но постепенно проявления заболевания нарастают, появляются и развиваются органические изменения. Из-за гипертонической болезни может образоваться ряд осложнений: сердечная недостаточности, ишемическая болезнь сердца, инсульт, поражение почек.
По степени развития патологических изменений в течении заболевания различают три стадии. Причем всем этим стадиям предшествует пограничная гипертензия — состояние, при котором артериальное давление может находиться в пределах 140/90—160/95 мм рт. ст. и периодически быть нормальным. Если проводить вовремя профилактические мероприятия, то это состояние может не перейти в гипертоническую болезнь.
Классификация по уровню артериального давления:
— нормальное артериальное давление — ниже 140/90 мм рт. ст.
— пограничная артериальная гипертензия — это когда артериальное давление находится в пределах 140/90 — 159/94 мм рт. ст.
— артериальная гипертензия — артериальное давление равняется 160/95 мм рт. ст. и выше.
По характеру прогрессирования симптомов и продолжительности гипертоническая болезнь делится на доброкачественную гипертоническую болезнь (медленно прогрессирующую, либо не прогрессирующую вовсе) и злокачественную гипертоническую болезнь (быстро прогрессирующую). Также выделяют гипертоническую болезнь кризового и некризового течения. Помимо этого, существует деление гипертонической болезни на три основные степени: легкую (мягкую), умеренную и тяжелую — с учетом выраженности и степени устойчивости повышения артериального давления.
При первой стадии гипертонической болезни наблюдаются лишь функциональные нарушения, артериальное давление периодически повышается в пределах 160/95—180/105 мм рт. ст. и сопровождается появлением головных болей, шумом в голове, нарушением сна. У некоторых больных не возникает жизненных и физических ограничений. Лечение и даже только отдых помогают снизить артериальное давление до нормального уровня.
Вторая стадия гипертонической болезни характеризуется повышением артериального давления до 200/115 мм рт. ст., все основные жалобы, характерные для гипертонической болезни, явно выражены. К симптомам, перечисленным для первой стадии, присоединяются головокружения, боли в области сердца. Артериальное давление снижается только под влиянием лечения, причем не всегда достигая нормальных величин. Многие больные в этот период продолжают заниматься напряженной умственной и физической работой и выполнять свои служебные обязанности. При второй стадии болезни появляются органические изменения: гипертрофия левого желудочка, сужение артерий сетчатки глазного дна и другие.
При третьей стадии гипертонической болезни повышенное давление стойко держится, достигая 230/130 мм рт. ст. и выше, при этом выражены органические поражения: атеросклероз артерий, дистрофические изменения во многих органах, недостаточность кровообращения, стенокардия. Часто возникают инфаркт миокарда, кровоизлияние в головной мозг или сетчатку глаза, почечная недостаточность.
При второй и третьей стадиях у больных могут произойти гипертонические кризы — внезапное, резкое изменение артериального давления — проявляющиеся сильными головокружениями и головными болями, острыми расстройствами зрения, рвотой. По нарушению гемодинамики можно выделить гиперкинетический тип криза, когда повышение артериального давления обусловлено усилением работы сердца и увеличением ударного и минутного объема сердца, и гипокинетический тип криза, когда повышение артериального давления происходит в результате увеличения общего периферического сопротивления сосудов.
Причины возникновения гипертонической болезни — это, как правило, атеросклеротические поражения периферических сосудов и нарушение нейроэндокринной регуляции. Причем, развитию заболевания способствуют следующие факторы:
— нейропсихическое перенапряжение, эмоциональный стресс
— наследственно-конституционные особенности
— профессиональные вредности (шум, напряжение зрения, повышенная и длительная концентрация внимания)
— избыточная масса тела и особенности питания, а именно — излишнее потребление соленой и острой пищи
— злоупотребление курением и алкоголем
— возрастная перестройка регуляторных механизмов (юношеская гипертония, климакс у женщин),
— травмы черепа
— гиперхолестеринемия,
— болезни почек
— атеросклероз
— аллергические заболевания
Повышение артериального давления при гипертонической болезни приводит к развитию артериосклероза трех основных органов: сердца, головного мозга и почек. Именно от функционального состояния этих органов зависят течение и исход гипертонической болезни.
Лечение и реабилитация гипертонической болезни
Реабилитация больных гипертонической болезнью должна быть строго индивидуальной и планироваться в соответствии со следующими принципами:
1. Лечение больных с пограничной артериальной гипертензией и больных гипертонической болезнью первой стадии проводится, как правило, немедикаментозными методами, такими как бессолевая диета, лечебная физкультура при гипертонической болезни, аутогенная тренировка и др. Только при отсутствии эффекта больным назначаются лекарственные средства.
2. У больных первой и второй стадии заболевания ведущая роль в лечении принадлежит систематической медикаментозной терапии, которая должна носить комплексный характер. Вместе с тем необходимо систематически выполнять и профилактические мероприятия, среди которых существенное место занимают средства физической культуры, включающие в себя лечебные упражнения при гипертонической болезни.
Физическая нагрузка при гипертонии должна соответствовать состоянию больного, стадии процесса и форме заболевания.
При этом, больным гипертонией следует избегать:
— подъема тяжестей
— занятий ритмической гимнастикой
— упражнений, которые сопровождаются сокращением мышц без движения туловища и конечностей
— подъема в гору (с грузом и без него)
— физических нагрузок при высоких и низких температурах воздуха.
ЛФК при гипертонической болезни применяется с целью общего укрепления организма, улучшения деятельности центральной нервной, сердечно-сосудистой и других систем. Лечебная гимнастика при гипертонии способствует нормализации моторно-сосудистых рефлексов и сосудистого тонуса, а также улучшению обмена веществ с целью замедления развития атеросклероза.
Физические упражнения при гипертонии, являясь биологическим стимулятором регулирующих систем, обеспечивают активную мобилизацию приспособительных механизмов и повышают адаптационные возможности организма и толерантность больного к физическим нагрузкам. Очень важным является и то, что выполнение физических упражнений сопровождается, как правило, возникновением определенных эмоций, что оказывает весьма положительное влияние на протекание основных нервных процессов в коре больших полушарий.
Применение различных средств и приемов для снижения повышенного мышечного тонуса, таких как элементы массажа, пассивные упражнения, изометрические упражнения с последующим расслаблением может быть использовано и для снижения повышенного сосудистого тонуса. Лечебные упражнения при гипертонии оказывают положительное воздействие на самочувствие больного гипертонической болезнью, у него уменьшаются раздражительность, головные боли, головокружение, бессонница, происходит значительное повышение трудоспособности.
Методика ЛФК и ЛГ при гипертонической болезни зависит от стадии болезни и преобладания тех или иных ее проявлений. Общим требованием к методике занятий является сочетание общеразвивающих (для всех групп мышц) и специальных упражнений при гипертонии: дыхательных, в расслаблении мышц, для вестибулярного аппарата. Общеразвивающие упражнения при условии последовательной тренировки способствуют снижению артериального давления, а дыхательные упражнения и упражнения в расслаблении мышц снижают тонус артерий, благодаря моторно-сосудистым рефлексам.
Упражнения при гипертонии должны выполняться свободно с полной амплитудой, без задержки дыхания и натуживания. Очень эффективным является проведение лечебной гимнастики в сочетании с массажем головы, воротниковой зоны и надплечья до и после занятий.
После гипертонических кризов при второй и третьей стадиях заболевания лечебная гимнастика при гипертонической болезни назначается в период постельного режима. В исходном положении лежа с высоким изголовьем применяются простейшие упражнения для рук и ног. Между упражнениями делаются паузы или проводятся статические дыхательные упражнения. После улучшения состояния больного объем нагрузки возрастает соответственно режиму. В занятия включаются лечебные упражнения при гипертонии, предназначенные для тренировки равновесия и сосудистых реакций на изменение положения тела и головы в пространстве. При переводе больного на свободный режим назначаются дозированная ходьба и прогулки.
При условии отсутствия кризов больные в зависимости от состояния могут заниматься ЛФК при гипертонии по методике палатного или свободного режима в стационаре или по методике санаторных режимов. В таких случаях на занятиях широко используется исходное положение сидя в чередовании с положением стоя и лежа.
Вместе с лечебной гимнастикой используются утренняя гигиеническая гимнастика, прогулки и дозированная ходьба, самостоятельные занятия по заданию, игры, элементы гребли, лыжного спорта, плавания.
Особым эффектом обладают плавание и гимнастика в воде. Благодаря тому, что в воде уменьшается вес тела, значительно снижаются статические усилия мышц, необходимые для поддержания обычной позы, и создаются хорошие условия для расслабления мышц. Также погружение в воду способствует тренировке внешнего дыхания.
Комплекс упражнений при гипертонической болезни первой стадии:
I. Ходьба обычная, на носках, с высоким подниманием коленей. Затем ходьба: шаг левой, поворот туловища вправо, руки вправо, шаг правой, поворот туловища влево, руки влево. Затем обычная ходьба. Продолжительность 2—3 минуты.
2. И. П. — стоя, в руках палка, взяться за концы палки. Поднять руки вперед и вверх, ногу назад на носок — сделать вдох, вернуться в и. п. — выдох. Сделать то же самое — другой ногой. Выполнить 6—8 раз.
3. И. П. — то же самое. Руки поднять вверх, левую ногу в сторону на носок, наклон туловища влево — сделать выдох, вернуться в и. п.— вдох. Сделать то же самое в правую сторону.Повторить 6—8 раз.
4. И. П. — то же самое, ноги на ширине плеч. Руки влево, поднимая левый конец палки вверх, затем сделать то же самое вправо. Повторить 8—10 раз в каждую сторону.
5. И. П. — то же самое. Сделать поворот туловища влево, палку отвести влево на высоте плеч — выдох, вернуться в и. п. — вдох. То же повторить в правую сторону. Выполнить 6-8 раз.
6. И. П. — то же самое, ноги вместе. Сделать выпад вправо, палку отвести вправо — выдох, вернуться в и. п. — вдох. То же самое повторить в другую сторону. Выполнить 6—8 раз.
7. И. П. — то же самое, руки с палкой вперед. Коленом левой ноги достать палку — сделать выдох, вернуться в и. п. — вдох. Повторить 6—10 раз.
8. И. П.— стоя, палка сзади, взяться за ее концы. Поднимаясь на носки, прогнуться, палку отвести назад — сделать вдох, вернуться в и. п.— выдох. Повторить 4—6 раз.
9. И. П. — стоя, палка стоит вертикально, упираясь в пол, руки на ее верхнем конце. Поднимаясь на носки — сделать вдох, затем присед, колени развести в стороны — выдох. Повторить 6—8 раз.
10. И. П. — стоя, в руках палка, взяться за концы палки. Палку поднять вверх, за голову, на спину — сделать вдох, затем палку вверх, вернуться в и. п. — выдох. Повторить 6—10 раз.
11. И. П. — основная стойка. Выполнять поочередное потряхивание ногами с расслаблением мышц. Повторить 6—8 раз.
12. Тихий бег в течение 1—3 минут, затем спокойная ходьба — 1—2 минуты.
13. И. П. — основная стойка. Раскинуть руки в стороны — сделать вдох, вернуться в и. п. — выдох. Повторить 4—6 раз.
14. И. П. — стоя, ноги на ширине плеч, руки на поясе. Сделать наклон вперед — выдох,вернуться в и. п. — вдох. Повторить 4—6 раз.
15. И. П. — сидя. Выполнять встряхивание ногами с расслаблением мышц. Повторить 6—10 раз.
16. И. П. — то же самое. Сделать поворот головы в сторону — вдох, вернуться в и. п. — выдох. То же самое выполнить в другую сторону. Повторить 3—4 раза в каждую сторону.
17. И. П. — сидя на краю стула, облокотившись на спинку, ноги выпрямлены вперед, правая рука на груди, левая на животе. Выполнять диафрагмально-грудное дыхание — 4—5 раз.
18. И. П. — сидя. Напрягая мышцы, руки вытянуть вперед, уменьшая напряжение мышц, выполнить небольшой полунаклон туловища вперед. Затем, расслабляя мышцы рук, «уронить» руки и дать им непроизвольно покачаться. Повторить 6—8 раз.
19. И. П. — то же самое. Положить руки к плечам, сблизить лопатки, напрягая мышцы рук, плечевого пояса и спины, уменьшить напряжение мышц с небольшим полунаклоном туловища вперед. Затем, расслабляя мышцы спины и рук, опустить руки в упор предплечьями на бедра.
20. И. П. — лежа на спине, правая рука на груди, левая на животе. Выполнять диафрагмально-грудное дыхание. 4—5 раз.
21. И. П. — стоя. Сохранять равновесие на одной ноге, другую согнуть в тазобедренном и коленном суставах, руки вперед. Оставаться в таком положении 2—4 секунды. То же самое сделать на другой ноге. Повторить 3—4 раза.
22. С закрытыми глазами пройти 5 шагов, повернуться кругом, вернуться на прежнее место. Повторить 3—4 раза.
23. И. П. — стоя. Выполнять поочередное расслабление мышц рук и ног. Сделать 3—4 раза.
24. И. П. — то же самое. Развести руки в стороны — сделать вдох, вернуться в и. п. — выдох. Повторить 3—4 раза.
Упражнения при гипертонической болезни второй стадии:
1. И. П. — сидя на стуле. Развести руки в стороны — сделать вдох, вернуться в и. п. — выдох. Повторить 4—5 раз.
2. И. П. — то же самое, руки к плечам, локти в стороны. Выполнять вращение рук в плечевых суставах в разные стороны. Дыхание произвольное. Повторить 12—16 раз.
3. И. П. — сидя на стуле, ноги выпрямлены вперед, пятки на полу. Выполнять вращение стоп — 6—8 раз в каждую сторону. Дыхание произвольное.
4. И. П. — сидя на стуле. Поворот туловища вправо, правую руку в сторону, левой рукой коснуться спинки стула справа — сделать выдох, вернуться в и. п. — вдох. То же самое повторить в другую сторону. Выполнить по 4—6 раз в каждую сторону.
5. И. П. — то же самое. Правая нога выпрямлена вперед, левая согнута в коленном суставе. Смена положения ног — 8—12 раз. Дыхание произвольное.
6. И. П. — сидя на краю стула, облокотившись на спинку, ноги выпрямлены вперед, правая рука на груди, левая на животе. Выполнять диафрагмально-грудное дыхание — 3—4 раза.
7. Ходьба обычная и с высоким подниманием коленей, 1—1,5 мин.
8. И. П. — основная стойка. Выполнять расслабленное потряхивание мышц ног. Сделать 2—3 раза каждой ногой.
9. И. П. — то же самое. Поднимание на носки, руки скользят по туловищу к подмышечным впадинам — вдох, и. п. — выдох.
10. И. П. — стоя, ноги шире плеч, руки на пояс. Перенести тяжесть тела на одну ногу, сгибая ее в коленном суставе, одноименную руку отвести в сторону — сделать вдох, вернуться в и. п. — выдох. Выполнить 4—6 раз в каждую сторону.
11. И. П. — то же самое. Наклон вправо, левую руку за голову — сделать вдох, вернуться в и. п. — выдох. Выполнить 4—6 раз в каждую сторону.
12. И. П. — стоя, одной рукой держась за спинку стула. Выполнять махи ногой вперед-назад с расслаблением мышц ноги. Сделать 5—8 раз каждой ногой.
13. Ходьба 1—1,5 минуты.
14. И. П. — лежа на спине с высоким изголовьем, правая рука на груди, левая на животе. Выполнять диафрагмально-грудное дыхание — 3—4 раза.
15. И. П. — лежа на спине. Согнуть ногу в коленном суставе и подтянуть колено к животу — сделать выдох, вернуться в и. п.— вдох. Сделать 8—10 раз каждой ногой.
16. И. П. — то же самое. Выполнять сгибание рук в локтевых суставах, с одновременным сжиманием пальцев в кулак и сгибанием стоп — сделать вдох, вернуться в и. п. — выдох. Повторить 8—12 раз.
17. И. П. — то же самое. Выполнять поочередное поднимание ног. Повторить 6—8 раз каждой ногой. Дыхание произвольное.
18. И. П. — то же самое, ноги согнуты в коленных и тазобедренных суставах с опорой стопами. Выполнять расслабленное потряхивание мышцами ног — 20—30 секунд.
19. И. П. — лежа на спине. Выполнять приподнимание и отведение ноги в сторону. Сделать 6—8 раз каждой ногой. Дыхание произвольное.
20. Повторить упражнение №14.
21. И. П. — лежа на спине. 1 — правую руку на пояс, левую — к плечу, 2 — вернуться в и. п., 3 — левую руку на пояс, правую — к плечу, 4 — вернуться в и. п., 5 — правую руку на пояс, левую ногу согнуть, 6 — вернуться в и. п., 7 — левую руку на пояс, правую ногу согнуть, 8 — вернуться в и. п. Повторить 4 — 5 раз.
22. И. П. — то же самое. Закрыть глаза, расслабить мышцы правой руки, затем левой руки. Выполнять 1 — 2 минуты.
Нагрузка не должна быть слишком резкой и непривычной, тренировки должны проводиться 2–3 раза в неделю.
Очень полезно больным гипертонией заниматься обычной ходьбой. На первых тренировках достаточно проходить 1600–2000 м бодрым шагом, но без напряжения.
Через 4 недели дистанцию можно увеличить до 2400 м, еще через две недели – до 3200 м. Время прохождения дистанции – каждые 800 м за 8–9 минут, а на весь маршрут затрачивать от 32 до 36 минут. Такой ритм занятий следует выдерживать до тех пор, пока 3200 м вы сможете легко, без напряжения, проходить за 30 минут. Пульс при этом не должен превышать 20 ударов за 10 секунд. Если частота сердечных сокращений выше этой величины, необходимо сохранить данный режим тренировки до тех пор, пока пульс не снизится до 20 ударов за 10 секунд.
Для достижения первых положительных результатов относительно молодому и здоровому человеку потребуется на первый этап несколько недель, а пожилому или ослабленному, с излишней массой тела – несколько месяцев. После успешного прохождения курса по освоению и адаптации к нагрузкам можно приступать к следующему этапу реабилитации при гипертонии – занятию бегом на свежем воздухе.
Напоследок хочется дать несколько советов больным гипертонической болезнью со стажем:
— переносить адекватную нагрузку очень полезно для сердца
— регулярно выполнять комплекс упражнений, лежа в постели
— побольше гулять, стараться ходить пешком, выбирать дистанцию, которую вы проходите уверенно.
Непрекращающаяся головная боль при гипертонии является одним из первых симптомов, которые указывают на повышение артериального давления. Она возникает по причине растяжения вен и сужения сосудов, которые находятся в месте расположения головного мозга. Не стоит игнорировать головные боли. Они требуют немедленного лечения при помощи традиционных и народных средств. В противном случае гипертоника может ожидать осложнение в виде кровоизлияния в сетчатке глаза, инфаркта или инсульта.
Виды головной боли при гипертонии
При перепадах кровяного давления человек начинает ощущать выраженную головную боль. Частые случаи такого дискомфорта в медицине принято называть цефалгией. Она делится на несколько отдельных видов:
Ликворная. Распознается по распирающей боли в области затылка, которая имеет пульсирующий характер. Она может нарастать, если человек активно двигается. При таком дискомфорте могут побеспокоить тошнота, слабость и нарушение зрения. Все эти состояния возникают вместе с повышением артериального давления. Длительность такой боли минимальная. Но она повторяется в будущем при выполнении интенсивных движений или во время перемены погоды;
Ишемическая. Отличается ноющим и тупым характером. Такая боль ощущается в зоне расположения виска и затылка. Она часто возникает на фоне нервного перенапряжения. Сопровождается симптом появлением звездочек перед глазами и головокружением. Чаще всего ишемическая боль является следствием недостаточно хорошего кровоснабжения головного мозга;
Невралгическая. Для нее характерной является локализация в затылочной зоне. Боль может отдавать в соседние отделы. Она распознается по высокой резкости. Чаще всего от невралгических головных болей страдают гипертоники, которые переживают нервные стрессы;
Мышечная. Приводит к появлению ощущения сдавливания в области головы. Эта боль периодически то нарастает, то стихает. Она может сопровождаться головокружением, тошнотой и даже рвотой. Мышечная боль в большинстве случаев является следствием эмоционального переживания, из-за которого возникает спазм мышц головы;
Сосудистая. Различается по пульсирующим болевым ощущениям, которые беспокоят в области затылка и висков. Дискомфорт усиливается, если человек поворачивает голову или начинает кашлять. Гипертензия сопровождается не только головной болью. При ее течении возникают и другие признаки недомогания. Выявив симптомы гипертонии, человеку требуется немедленно обратиться к специалисту, чтобы выяснить причину их появления. В противном случае избавиться от них, как и от головных болей, будет крайне сложно. Для гипертонии обычно характерна боль в области затылка.
В каких случаях нужна врачебная помощь.
Специалисты выделяют ряд симптомов, указывающих на гипертоническую болезнь, при которых ни в коем случае нельзя отказываться от врачебной помощи. Вызов медика к больному требуется при появлении следующих неприятных признаков:
Приступы головной боли, которые приводят к болезненности в глазницах; Резкие боли, которые раньше не беспокоили человека;
Возникновение спутанного сознания, являющееся симптомом кровоизлияния в мозг;
Сильный приступ тошноты.
При таких симптомах медлить ни в коем случае нельзя, так как это может стоить гипертонику жизни. Очень сильная головная боль, сопровождаемая другими признаками, может быть симптомом гипертонического криза или инсульта .
Чем снять головную боль?
При гипертоническом заболевании нужно уметь снимать боли, которые ощущаются в разных отделах головы. Благодаря этому пациент научиться облегчать свое состояние. Снять головную боль помогают традиционные аптечные препараты, которые прописывают врачи.
Гипертония не терпит самолечения. При таком заболевании обязательно требуется консультация опытного специалиста. Именно он решает, какое средство использовать конкретному больному от головной боли и других симптомов повышенного артериального давления. Устранить боли в голове, которые являются следствием повышения кровяного давления, помогают лекарственные препараты с гипотензивным действием. С этой задачей также справляются спазмолитики и обезболивающие средства. Беспроблемно избавиться от явных признаков гипертонии позволяет плавное понижение значений АД. Если у человека болела или болит голова, он может провести лечение данного симптома немедикаментозным способом.
Дискомфорт, вызванный гипертонией, пройдет, если совершить следующие полезные мероприятия:
Облегчить общее самочувствие больного помогает дневной сон или непродолжительный отдых во время перерыва на работе;
Устранить тошноту, которая сопровождает головную боль, помогают теплые напитки без добавления кофеина;
Чтобы тошнота быстрее прошла, рекомендуется отказаться от приема большого количества воды. До того момента, пока гипертонику не полегчает, ему лучше всего иметь доступ к свежему воздуху. Для этого будет достаточно хорошо проветрить помещение, в котором он находится.
Если позволяют обстоятельства, нужно прилечь и постараться уснуть.
Справиться с дискомфортом помогают таблетки от головной боли при гипертонии. Они бывают разных видов, которые отличаются друг от друга принципом действия и составом. Все основные лекарственные препараты, которые позволяют нормализовать показатели артериального давления и вместе с этим устранить явные симптомы гипертонической .
Так как головная боль в большинстве случаев вызывается спазмом сосудов, то именно эти препараты помогают справиться с дискомфортом. Они предупреждают изменение тонуса, которое приводит к возникновению атеросклеротических поражений и нарушению функционирования нервной системы.
Наиболее эффективными спазмолитиками считаются:
- «Папаверин»;
2. «Дибазол»;
3. «Но-Шпа»;
4. «Темпалгин».
Выбор подходящего спазмолитика рекомендуется доверять грамотному специалисту, который наблюдает течение гипертонии у пациента.
Средства, которые позволяют нейтрализовать влияние на рецепторы, расположенные в области сосудов головного мозга, адреналина. За счет этого происходит понижение значений кровяного давления, а также устранение основной симптоматики патологического процесса. К числу наиболее эффективных в борьбе с головной болью при гипертонии бета-блокаторов относятся:
- «Анаприлин»;
2. «Тимолол»;
3. «Кордан»;
4. «Конкор».
В ряде случаев пациентам врачи рекомендуют принимать нестероидные противовоспалительные препараты, такие как:
- «Ибупрофен»;
2. «Парацетамол»;
3. «Анальгин».
Они не способствуют подавлению заболевания, а лишь временно устраняют один из его симптомов – боли в голове.
Только комплексное лечение помогает подавить приступы патологического процесса и устранить явные признаки недомогания, включая головную боль.
Все вопросы, которые касаются приема определенных аптечных или народных средств с целью устранения головных болей, вызванных гипертонией, нужно обязательно обсуждать со своим лечащим врачом.
Источник: https://gipertoniya.guru
Шкала оценки риска ИБС
Специалисты ФГБУ «НМИЦ ПМ» разработали шкалу оценки риска развития сердечно-сосудистых осложнений и летального исхода у больных с ИБС
Как сообщил руководитель отдела профилактической фармакотерапии ФГБУ «НМИЦ профилактической медицины» Минздрава России, д.м.н., профессор С.Ю. Марцевич, на основании завершившегося в Центре 11-летнего наблюдения за группой пациентов с хронической ишемической болезнью сердца.
По его словам, несмотря на то, что на долю ИБС приходится 25% случаев смерти от сердечно-сосудистых заболеваний (большинство из которых обусловлено стабильной формой ИБС), до сих пор единого подхода к отнесению больных ИБС к той или иной группе риска не существовало.
Предложенный специалистами Центра метод основан на наблюдении за 641 пациентом и, по их мнению, может быть полезен любому практикующему врачу – для определения риска летального исхода и развития нефатальных сердечно-сосудистых осложнений (нефатального инфаркта миокарда и инсульта).
Оценка степени риска будет проводиться по специальной шкале. Она будет учитывать ряд клинических, анамнестических и инструментальных прогностических признаков. Так, по словам С.Ю. Марцевича, будут учитываться наличие стеноза основного ствола левой коронарной артерии, атеросклеротического аортального стеноза, хронической сердечной недостаточности III стадии и др., а также жалобы пациента на одышку, наличие сопутствующих хронических заболеваний легких и почек, нестабильное течение ИБС, ранее перенесенные инфаркт миокарда, инсульт и др. Уровень риска оценивается по сумме баллов.
РИСК НЕФАТАЛЬНЫХ СЕРДЕЧНО-СОСУДИСТЫХ ОСЛОЖНЕНИЙ У ПАЦИЕНТОВ С ХРОНИЧЕСКОЙ ИБС
(по разработанной НМИЦ ПМ шкале)
Низкий риск ≤3 баллов
умеренный риск 4-5 баллов
высокий риск ≥6 баллов
При низком риске, отмечают специалисты Центра, ежегодная смертность составляет 0,5%, при умеренном – 1,6%, при высоком – 5,7%. При этом риск развития фатальных и нефатальных сердечно-сосудистых осложнений составляет соответственно 2,9%, 5,8% и 15% соответственно. Возможность дальнейшего снижения смертности при стабильной ИБС заключается в направлении на реваскуляризацию пациентов с наиболее высоким риском сердечно-сосудистых осложнений (ССО).
На сегодняшний день разработанная специалистами Центра методика проходит процедуру патентована.
https://www.gnicpm.ru/News/1977
Как это работает и что нормально
| Стадии артериального давления | ||
|---|---|---|
| Состояние артериального давления | Систолическое | Диастолическое |
| Нормальный | 120 | 80 |
| Повышенный | 130-139 или | 80-89 |
| Гипертоническая болезнь 1 стадия | 140 или выше и / или | 90 и выше |
| Гипертоническая болезнь 2 стадии | 140 и выше или | 90 и выше |
| Кризис гипертонии | 180 или выше и / или | Более 120 |
Высокое или низкое кровяное давление
Гипертония — это когда ваше АД выше нормы.Когда АД становится слишком высоким в течение длительного времени, это может медленно и серьезно навредить вашему здоровью. Часто у людей с гипертонией нет никаких симптомов, и поэтому они могут не знать, что у них высокое АД.
Гипотония — это когда ваше АД слишком низкое или ниже нормы. Это может вызвать обморок, головокружение и усталость. Низкое АД обычно представляет проблему только тогда, когда оно связано с симптомами.
По данным Американской кардиологической ассоциации, не существует конкретного числа, при котором повседневное АД считается слишком низким.В определенных пределах идеально поддерживать низкое АД, пока вы не испытываете симптомов низкого АД.
Манжета для измерения артериального давления в кабинете врача. Fuse / Getty ImagesСимптомы аномального артериального давления
Вы даже можете годами болеть гипертонией без каких-либо симптомов. Высокое АД может привести к повреждению органов и артерий. Вот почему гипертонию называют «тихим убийцей».
Симптомы могут появиться, но только после того, как АД достигнет критической стадии.На этом этапе вы можете испытывать сильную боль в груди, сильные головные боли с нечеткостью зрения, тошноту и рвоту, одышку и / или судороги. Часто высокое АД выявляется во время обычного медицинского осмотра.
Гипотония может вызывать симптомы, в том числе:
- Обморок
- Головокружение или дурноту
- Обезвоживание и чрезмерная жажда
- Быстрое, поверхностное дыхание
- Затуманенное зрение
- Холодная, липкая, бледная кожа
- Депрессия
- Тошнота
- Усталость
- Пониженная концентрация
Как оценивается артериальное давление
Медицинский работник измерит ваше АД с помощью манометра, прикрепленного к надувной манжете, которая надевается на вашу руку.Для получения правильных показаний важно иметь правильно подобранную манжету на руке. В идеале следует измерять АД на обеих руках.
Врачи подтверждают диагноз гипертонии на нескольких приемах. Перед постановкой диагноза гипертонии они будут снимать два-три измерения при каждом посещении.
Ваш врач может также попросить вас проверить ваше АД дома и вести журнал показаний или может попросить вас носить 24-часовой монитор АД (известный как амбулаторный мониторинг АД). Они будут делать это по двум причинам: у людей могут быть разные показатели АД в течение дня, и оно может быть необычно повышено во время визитов к врачу из-за беспокойства (гипертония белого халата).
Гипотония диагностируется на основании измерения АД и симптомов.
Кроме того, ваша оценка гипертонии и гипотензии может включать:
- Анализы крови : они могут предоставить информацию о вашем здоровье и выявить основные заболевания.
- Электрокардиограмма (ЭКГ) : Тест предоставляет информацию о вашей сердечной функции и может использоваться для выявления нарушений в вашей частоте сердечных сокращений и ритме.
- Тест на наклонный стол : Если у вас низкое АД, тест на наклонный стол может определить, как ваше тело реагирует на изменение положения.
Причины и факторы риска
Существует множество причин и факторов риска аномального АД.
Причины гипертонии включают:
- BP увеличивается с возрастом.
- Чернокожие более склонны к гипертонии, а также к связанным с ней состояниям.
- Гипертония передается в семье.
- Высокий индекс массы тела (ИМТ) или ожирение
- Нездоровое питание
- Курение
- Чрезмерное употребление алкоголя
- Сидячий образ жизни
- Напряжение
- Лекарства
- Беременность
- Болезнь Кушинга
- Гиперальдостеронизм
- Недостаток калия или магния
- Хроническая болезнь почек
- Стеноз почечной артерии
- Редкие эндокринные нарушения
Причины гипотонии включают:
- Проблемы с сердцем
- Обезвоживание
- Кровопотеря
- Тяжелая инфекция (сепсис)
- Тяжелая аллергическая реакция (анафилаксия)
- Эндокринные проблемы
- Недоедание
- Беременность
- Некоторые лекарства
Лечение
Лечение высокого АД включает изменение образа жизни, прием лекарств или и то, и другое.
Здоровая диета с низким содержанием натрия, отказ от курения, физические упражнения и потеря веса — это способы снизить АД самостоятельно. Вашему врачу также может потребоваться прописать вам лекарства, снижающие АД.
Низкое АД, которое не вызывает симптомов или вызывает лишь несколько симптомов, редко требует лечения. Лечение зависит от причины вашей гипотонии.
Если диагностируемой причины гипотонии нет, врач может порекомендовать следующее, чтобы поднять АД:
- Ешьте больше соли : Натрий может помочь поднять АД у некоторых людей с гипотонией.У пожилых людей слишком много соли может привести к сердечной недостаточности, поэтому важно проконсультироваться с врачом, прежде чем увеличивать потребление соли, даже если у вас гипотония.
- Пейте больше жидкости : Вода увеличивает объем крови и предотвращает обезвоживание. Оба являются важными шагами в лечении гипотонии.
- Изменение образа жизни : Носите компрессионные чулки, не стойте в течение длительного времени и медленно вставайте при вставании, чтобы встать.
- Лекарства: Ваш врач может назначить лекарства для увеличения объема крови или повышения АД.
Осложнения
Аномальное артериальное давление подвергает вас риску других заболеваний. Вот почему для вас важно как можно раньше лечиться от гипертонии.
Неконтролируемая гипертензия может вызвать:
- Уплотнение и сужение артерий, от которых усиливается работа сердца
- Повреждение сердца, мозга, глаз и почек
- Сердечный приступ, сердечная недостаточность и инсульт
- Болезнь почек
- Деменция
- Аневризма
Слово Verywell
Важно знать свое кровяное давление на протяжении всей жизни.Хорошая новость заключается в том, что если ваше кровяное давление становится ненормальным, существуют изменения в образе жизни и лекарства, чтобы держать его под контролем. Если у вас есть опасения или вопросы по поводу вашего артериального давления, обратитесь к врачу.
Как это работает, измерение, важность, обслуживание
Для большинства людей нормальное значение артериального давления составляет около 120/80 мм рт.ст. (произносится как «120 на 80»). В этом показании может быть изрядная разница в зависимости от общего состояния здоровья человека и других физических характеристик.
Даже то, как человек себя чувствует в момент измерения артериального давления, может повлиять на показания. Например, нервозность может временно вызвать учащение сердцебиения и повышение артериального давления. Это распространено среди людей, которые испытывают беспокойство во время визитов к врачу. Фактически, высокое кровяное давление в этих обстоятельствах иногда называют гипертонией белого халата.
Гипертония — это хронически высокое кровяное давление. Гипертония или артериальное давление, которое имеет тенденцию быть хронически ниже нормы (гипотония), могут быть признаком проблемы со здоровьем.Например, гипертония может сигнализировать о проблеме с сердцем.
По этой причине рекомендуется знать свое обычное значение артериального давления, чтобы вы и ваш врач могли распознать изменения, которые могут вызывать беспокойство.
Что такое нормальное артериальное давление?
Артериальное давление измеряет силу давления крови на стенки кровеносных сосудов, когда она перекачивается по всему телу. Для большинства людей нормальное значение артериального давления составляет около 120/80 мм рт.
Что такое артериальное давление?
Когда ваше сердце бьется, кровь движется по вашему телу, доставляя кислород к клеткам, тканям и органам. Кровь оказывает давление на внутренние стенки артерий.
Есть два аспекта артериального давления, систолическое и диастолическое, что составляет два числа, которые используются для его измерения:
Артериальное давление измеряется с помощью надувной манжеты для измерения артериального давления, прикрепленной к измерителю, который определяет силу, с которой кровь воздействует на стенки артерий во время сердечных сокращений и между ними, выражая это давление в миллиметрах ртутного столба (мм рт.Взаимодействие с другими людьми
Нормальное и аномальное артериальное давление
Как высокое кровяное давление, так и низкое давление могут указывать на проблемы со здоровьем, хотя гипертония обычно вызывает больше беспокойства, чем гипотония. В рекомендациях Американской кардиологической ассоциации определены пять категорий значений артериального давления.
Систолическому давлению обычно уделяют больше внимания людям 50 лет и старше, поскольку оно имеет тенденцию неуклонно повышаться с возрастом, поскольку артерии становятся менее гибкими и начинает накапливаться зубной налет, повышая риск сердечно-сосудистых заболеваний.Взаимодействие с другими людьми
Высокое кровяное давление
Высокое кровяное давление увеличивает нагрузку на сердце и связано с повреждением артерий по всему телу. Со временем хроническая гипертензия увеличивает риск инсульта, сердечного приступа, органной недостаточности и заболеваний почек.
Американская кардиологическая ассоциация признает пять категорий артериального давления от нормального до опасно высокого:
| Этап | Систолическое чтение | Диастолическое чтение | |
| Нормальный | Менее 120 мм рт. Ст. | и | Менее 80 мм рт. Ст. |
| Повышенный | от 120 до 129 мм рт. Ст. | и | Менее 80 мм рт. Ст. G |
| Гипертония 1 стадии | от 130 до 139 мм рт. Ст. | или | от 80 до 89 мм рт. Ст. |
| Гипертония 2 стадии | 140 мм рт. Ст. И выше | или | 90 мм рт. Ст. Или выше |
| Гипертонический кризис (неотложная медицинская помощь) | 180 мм рт. Ст. Или выше | и / или | 120 мм рт. Ст. Или выше |
Высокое кровяное давление не вызывает явных симптомов, поэтому рекомендуется регулярно проходить медицинские осмотры и посещать врача, если вы подозреваете, что что-то не так.Некоторые шаги в вашей повседневной жизни могут предотвратить гипертонию, например, придерживаться здоровой диеты, сократить потребление соли, регулярно заниматься спортом, не курить, а если вы употребляете алкоголь, потреблять его в умеренных количествах.
Низкое кровяное давление
Гипотония менее выражена, чем гипертензия, и 90/60 мм рт. Ст. Обычно считается слишком низким. Низкое кровяное давление может возникать из-за обезвоживания или сосудистых заболеваний, и становится проблематичным, когда возникают симптомы:
- Обморок
- Головокружение или дурноту
- Быстрое, поверхностное дыхание
- Затуманенное зрение
- Холодная, липкая, бледная кожа
- Депрессия
- Тошнота
- Усталость
- Нарушение способности концентрироваться
Слово Verywell
Нормальное кровяное давление может немного отличаться, поэтому то, что нормально для вас, может не быть нормальным для кого-то другого.Однако следует лечить артериальное давление, выходящее за пределы нормы. В следующий раз, когда ваш врач измерит ваше кровяное давление, спросите его, каковы цифры, чтобы вы имели представление о том, где вы находитесь. (Очевидно, что если у вас опасно высокое или низкое кровяное давление, ваш врач сразу же скажет вам, необходимо ли лечение.) Наконец, может быть полезно научиться измерять свое собственное кровяное давление дома под руководством вашего врача.
Спасибо за отзыв!
Хотите сесть на диету, чтобы лучше контролировать высокое кровяное давление? Наш гид по питанию может помочь.
Зарегистрироваться
Ты в!Спасибо, {{form.email}}, за регистрацию.
Произошла ошибка. Пожалуйста, попробуйте еще раз.
Что вас беспокоит?
Другой Неточный Трудно понять Verywell Health использует только высококачественные источники, в том числе рецензируемые исследования, для подтверждения фактов в наших статьях. Прочтите наш редакционный процесс, чтобы узнать больше о том, как мы проверяем факты и обеспечиваем точность, надежность и надежность нашего контента. Verywell Health — часть издательской семьи Dotdash.Что такое систолическое и диастолическое артериальное давление?
Измерение кровяного давления человека записывается как два разных числа — систолическое кровяное давление и диастолическое кровяное давление. Эти два числа отражают различные аспекты давления, оказываемого вашей кровью, когда она проходит через ваши артерии.
Когда сердце закачивает кровь в артерии, оно толкает кровь под давлением. Врачи измеряют ваше кровяное давление как способ количественной оценки силы, оказываемой этой движущейся кровью на стенки ваших артерий.
Поскольку сердце бьется, кровоток по артериям не постоянный (как в пожарном шланге), а пульсирующий, а поток крови и оказываемое им давление колеблются от момента к моменту.
Показания артериального давления
- Ваше кровяное давление записывается как 120/80.
- Говорят так: «120 на 80».
- Показание систолического артериального давления — это большее число.
- Показание диастолического артериального давления — это нижнее число.
- Единицы измерения — миллиметры ртутного столба (мм рт. Ст.).
Важны как систолическое, так и диастолическое давление. Если показания слишком высокие, это может указывать на гипертонию. Если показания артериального давления слишком низкие, возможно, недостаточный приток крови к важным органам, таким как мозг.
Веривелл / JR BeeЧто такое систолическое артериальное давление?
Давление, оказываемое вашей кровью, протекающей по артериям, непостоянно, но динамично и постоянно отражает то, что делает сердце в данный момент.
Когда сердце активно бьется (событие, называемое «систолой»), оно выбрасывает кровь в артерии. Этот динамический выброс крови в артерии вызывает повышение давления в артериях. Пиковое артериальное давление, достигнутое во время активного сердечного сокращения, называется систолическим артериальным давлением.
«Нормальное» систолическое артериальное давление, когда человек сидит спокойно, составляет 120 мм рт. Ст. Или ниже.
Высокое систолическое артериальное давление
Когда человек тренируется, в периоды эмоционального стресса или в любое другое время, когда сердце стимулируется биться сильнее, чем в состоянии покоя, сила сердечного сокращения увеличивается, а систолическое давление повышается.Взаимодействие с другими людьми
Повышение систолического артериального давления, которое происходит в условиях сердечного стресса, совершенно нормально. Это объясняет, почему так важно измерять артериальное давление в периоды спокойного отдыха, прежде чем диагностировать гипертонию.
Низкое систолическое артериальное давление
Если систолическое артериальное давление ниже нормы, считается, что имеется систолическая гипотензия. Если систолическая гипотензия достаточно серьезна, она может вызвать головокружение, головокружение, обморок или (если оно длится достаточно долго) органную недостаточность.
Систолическая гипотензия может возникнуть, если объем крови становится слишком низким (как при сильном обезвоживании или сильном кровотечении), если сердечная мышца становится слишком слабой для нормального выброса крови (состояние, известное как кардиомиопатия), или если кровеносные сосуды становятся слишком расширенный (как при вазовагальном обмороке).
Распространенным условием, вызывающим систолическую гипотензию, является ортостатическая гипотензия.
Что такое диастолическое артериальное давление?
Диастолическое артериальное давление — это давление, которое кровь оказывает в артериях между ударами сердца, то есть когда сердце не выбрасывает кровь в артерии активно.
После того, как сердце перестает сокращаться, сердечные желудочки на мгновение расслабляются, чтобы их можно было наполнить кровью для подготовки к следующему сокращению. Этот период расслабления желудочков называется «диастолой», а артериальное давление во время диастолы называется диастолическим артериальным давлением.
«Нормальное» диастолическое артериальное давление во время спокойного отдыха составляет 80 мм рт. Ст. Или ниже. При гипертонии диастолическое артериальное давление часто повышается во время спокойного отдыха.
Диастолическая гипотензия (когда диастолическое артериальное давление низкое) может наблюдаться при обезвоживании, кровотечениях или аномальном расширении артерий.
Бесшумный отдых для точности
Артериальное давление — вещь очень динамичная. Уровень артериального давления зависит от активности сердца и эластичности артерий. Как мы видели, кровяное давление активно меняется от момента к моменту, когда сердце циклически переключается между систолой и диастолой.
Кроме того, ваше систолическое и диастолическое артериальное давление (самое высокое и самое низкое артериальное давление, достигаемое в течение любого заданного сердечного цикла) может существенно меняться от минуты к минуте в зависимости от вашего состояния активности, вашего стрессового состояния, вашего состояния гидратации и нескольких факторов. другие факторы.
Это означает, что для точной диагностики гипертонии важно учитывать как можно больше «внешних» факторов. Стандарт, рекомендованный экспертами, требует, чтобы артериальное давление измерялось в спокойной теплой обстановке после того, как вы спокойно отдыхали не менее пяти минут.
Измерение артериального давления таким способом является сложной задачей в сегодняшнем типичном беспокойном кабинете врача, поэтому точный диагноз гипертонии становится гораздо более сложной задачей, чем следовало бы.Вот почему сегодня большинство экспертов рекомендуют регистрировать артериальное давление в течение длительного периода времени с амбулаторным наблюдением, прежде чем ставить диагноз артериальной гипертензии.
Слово Verywell
Систолическое и диастолическое артериальное давление представляет собой давление в кровеносных сосудах во время различных частей сердечного цикла. Точное измерение обоих этих показателей важно для диагностики и лечения гипертонии.
Контроль высокого кровяного давления для женщин
Почти 50 миллионов американцев имеют высокое кровяное давление.У пожилых женщин особенно высока вероятность развития высокого кровяного давления. Им страдают более половины всех женщин старше 60 лет.
Другие люди, подверженные высокому риску развития высокого кровяного давления, — это афроамериканцы, люди с избыточным весом, семейная история высокого кровяного давления и те, чье нормальное кровяное давление естественно высокое.
Фонд «Сострадательный глаз» / Эндрю Олни / Digital Vision / Getty ImagesЧто такое высокое кровяное давление?
Сердце перекачивает кровь по сосудам, доставляя в организм кислород и питательные вещества.Артериальное давление — это сила воздействия крови на стенки сосудов. Чем выше давление, тем тяжелее работает сердце.
Артериальное давление часто повышается и понижается в течение дня. Когда он повышается и остается высоким, значит, это высокое кровяное давление. Медицинский термин — гипертония.
Легкий тест измеряет артериальное давление. Он использует надувную манжету вокруг руки. Если давление высокое, тест будет повторяться в течение нескольких дней, чтобы получить точные показания. Вероятно, вы проходили такой тест во время визита к врачу.
Измерение высокого кровяного давления
Тест дает два числа: систолическое давление — это давление крови в сосудах при сокращении сердца. Диастолическое давление — это давление крови между ударами сердца.
Числа обычно записываются в виде дроби с систолической величиной вверху или слева. Пример — 120/80 мм рт. Ст. (Миллиметры ртутного столба), нормальное кровяное давление взрослого человека. Оба числа имеют значение.
Ваше кровяное давление высокое, если систолическое давление 130 или выше, или диастолическое давление 90 или выше, или оба высокие.
«Тихий убийца»
Если вы не знаете свое кровяное давление, вам следует его измерить. Люди с высоким кровяным давлением часто не чувствуют себя больными. Фактически, высокое кровяное давление часто называют «тихим убийцей», потому что оно может долгое время не вызывать никаких симптомов. Но без лечения он может повредить почки и повысить вероятность инсульта, сердечного приступа или других сердечно-сосудистых (сердца и кровеносных сосудов) проблем. Это вызывает три из каждых пяти случаев сердечной недостаточности у женщин.Сердечная недостаточность — это тяжелое состояние, при котором сердце не может в достаточной степени снабжать организм кровью.
Женщины, страдающие как диабетом, так и высоким кровяным давлением, подвергаются даже более высокому риску инсульта, сердечных и почечных проблем, чем те, у кого только высокое кровяное давление.
Все под контролем?
Вы можете быть удивлены, узнав, что многие женщины принимают лекарства от кровяного давления, но все еще имеют высокое кровяное давление. Особенно это актуально для женщин старшего возраста.
Почему? Есть множество причин.Некоторые женщины могут не принимать лекарства в соответствии с предписаниями, будь то неправильное количество или неподходящее время. Для других препарат может недостаточно снизить кровяное давление.
Чтобы снизить риск инсульта, сердечного приступа или сердечной недостаточности, в идеале артериальное давление должно быть ниже 130/90.
Поэтому убедитесь, что вы контролируете свое высокое кровяное давление. Поговорите со своим врачом и спросите об уровне артериального давления. Если оно слишком высокое, попросите отрегулировать дозу препарата и изменить образ жизни, чтобы снизить артериальное давление ниже 130/90.
Взять под контроль
Среди женщин с высоким кровяным давлением 3 из 4 знают, что у них есть это, и все же менее 1 из 3 контролируют его.
Все женщины могут и должны принимать меры для контроля высокого кровяного давления. Это особенно важно для женщин с сердечными заболеваниями. Когда артериальное давление понижается, сердце не работает так сильно. У женщин, перенесших сердечный приступ, меньше шансов заболеть другим, если они снизят высокое кровяное давление.
Вы можете контролировать свое кровяное давление, выполнив следующие действия:
- Похудейте, если у вас избыточный вес
- Стать физически активным
- Выбирайте продукты с низким содержанием соли и натрия
- Ограничьте употребление алкоголя
- Принять таблетки от гипертонии по назначению
Эти меры по образу жизни также помогают предотвратить высокое кровяное давление, поэтому вы и ваша семья можете следовать им вместе для получения пользы для здоровья.
Высокое кровяное давление: риски, причины, лечение
Высокое кровяное давление — у мужчин и женщин — является большой проблемой. Каждый третий взрослый американец — около 65 миллионов человек — имеет высокое кровяное давление, также известное как гипертония. Многие другие подвержены риску его развития. Более половины всех американцев в возрасте 60 лет и старше страдают этим заболеванием, и в течение всей жизни риск развития высокого кровяного давления составляет 90%.
Обычно артериальное давление повышается с возрастом. Риск высокого кровяного давления начинает расти, когда люди достигают 45-летнего возраста, хотя это может наблюдаться и у молодых людей.Афроамериканцы, как правило, болеют моложе и имеют более тяжелую гипертонию. Ожирение или высокое кровяное давление в семейном анамнезе также увеличивает риск.
Высокое кровяное давление особенно опасно, потому что люди могут страдать от него годами, не зная. Фактически, каждый третий американец с этим заболеванием не знает об этом.
Несмотря на эту мрачную статистику, высокое кровяное давление не является неизбежным. Вы можете многое сделать, чтобы предотвратить, отсрочить и вылечить это заболевание.
Продолжение
Что такое высокое кровяное давление?
Кровь, перекачиваемая через систему кровообращения, проходит под давлением, как вода в трубах дома.И так же, как слишком высокое давление воды может повредить трубы и краны, высокое кровяное давление может вызвать проблемы. Гипертония возникает, когда сила, приложенная к стенкам артерии, чрезмерно высока.
Со временем повышенное давление может вызвать широкий спектр проблем. В кровеносных сосудах могут образовываться небольшие выпуклости, называемые аневризмами. Сердце может увеличиваться в размерах, увеличивая опасность сердечной недостаточности. Повреждение кровеносных сосудов в почках может привести к их отказу. Поскольку крошечные кровеносные сосуды в глазах особенно уязвимы для повреждений, гипертония может привести к проблемам со зрением и даже к слепоте.
Многие факторы могут привести к повышению артериального давления. Ясно, что диета играет роль. Было обнаружено, что слишком много соли, слишком мало калия и слишком много алкоголя увеличивают риск высокого кровяного давления. Слишком сильный стресс и слишком низкая физическая активность увеличивают опасность развития высокого кровяного давления, равно как и избыточный вес или ожирение. И, как и многие хронические заболевания, высокое кровяное давление имеет тенденцию передаваться по наследству, предполагая, что генетика играет роль.
Продолжение
У некоторых пациентов высокое кровяное давление связано с другими проблемами со здоровьем или может быть побочным эффектом некоторых лекарств.Эта форма болезни называется вторичной гипертонией, потому что возникает вторично по отношению к другим заболеваниям.
Высокое кровяное давление обычно диагностируется с помощью известного теста на кровяное давление, при котором манжета наматывается на плечо. Манжета надувается, а затем датчики измеряют давление крови, бьющей по артериям.
Артериальное давление измеряется двумя числами — систолическим и диастолическим давлением. Систолическое, верхнее число, — это давление, когда сердце бьется.Диастолическое, нижнее число — это давление между ударами. Считается, что нормальное кровяное давление ниже 120/80. Предгипертония определяется как систолическое давление от 120 до 129 и диастолическое значение ниже 80. Гипертония определяется как артериальное давление 130/80 или выше. лекарство рекомендуется людям старше 65 лет с артериальным давлением 130/80 или выше.
Продолжение
Как я могу предотвратить высокое кровяное давление?
Чтобы предотвратить высокое кровяное давление, сначала подумайте о своей диете.Здоровая диета может иметь большое значение для предотвращения высокого кровяного давления. Попытка следовать диетическому плану лечения гипертонии, также известному как диета DASH , в которой особое внимание уделяется большому количеству фруктов и овощей, а также нежирным или обезжиренным молочным продуктам. Исследования, проведенные Национальным институтом здоровья, показали, что диета DASH может снизить кровяное давление. И результаты появляются быстро — часто в течение двух недель.
В то же время сократите потребление соли (хлорида натрия), которая может повысить кровяное давление.Национальная образовательная программа по вопросам высокого кровяного давления рекомендует не более 2300 миллиграммов натрия в день. В идеале еще ниже — всего 1500. Для среднего человека, который потребляет около 4200 миллиграммов в день, это требует больших изменений. Но исследования показывают, что чем ниже потребление соли, тем ниже артериальное давление.
Помимо более здоровой диеты, разумно быть как можно более активным, чтобы предотвратить высокое кровяное давление. Исследователи из Университета Миннесоты опубликовали результаты исследования почти 4000 человек в возрасте от 15 до 30 лет, за которыми наблюдали в течение долгого времени.Чем активнее они были, тем ниже риск развития гипертонии.
Продолжение
Несколько других изменений также могут контролировать ваше кровяное давление. Как чрезмерное употребление алкоголя, так и курение могут поднять кровяное давление. Люди, употребляющие алкоголь, должны употреблять не более двух стандартных доз в день. А если вы курите, совет очевиден: бросьте курить серьезно.
Как лечить высокое кровяное давление?
Врачи имеют широкий ассортимент лекарств от высокого кровяного давления , доступных для лечения высокого кровяного давления.Эти методы лечения высокого кровяного давления включают диуретики — часто называемые «водяными таблетками» — бета-блокаторы, блокаторы кальциевых каналов, ингибиторы ангиотензинпревращающего фермента (АПФ), блокаторы рецепторов ангиотензина II (БРА) и другие виды лекарств.
Какими бы эффективными ни были эти препараты для контроля артериального давления, если вы дойдете до точки, в которой они вам понадобятся, вам, возможно, придется принимать их всю оставшуюся жизнь. Это еще одна веская причина сосредоточиться на профилактике.
Вопросы исследования, предлагаемые руководящие принципы артериального давления для людей 60 и старше
Новое исследование поднимает вопросы о рекомендациях по лечению, предложенных группой здравоохранения в прошлом году, которая рекомендовала изменить целевые значения артериального давления для пациентов с ишемической болезнью сердца в возрасте 60 лет и старше.
Исследование, опубликованное в понедельник в журнале Американского колледжа кардиологии , показало, что пациенты, которые снизили систолическое артериальное давление ниже 140/90 миллиметров ртутного столба или выше, снизили риск сердечного приступа, инсульта и преждевременной смерти в большей степени, чем пациенты, которые поддерживали систолическое артериальное давление от 140/90 до 150/90.
Это открытие контрастирует с отчетом, опубликованным в прошлом году в журнале Американской медицинской ассоциации.
В отчете, опубликованном в JAMA, говорится, что медицинские работники должны использовать новый подход к лечению высокого кровяного давления у людей 60 лет и старше.
Группа рекомендовала лечение при 140/90 для взрослых в возрасте от 30 до 59 лет, но начиная с 150/90 для людей от 60 лет и старше. В совместном заявлении в понедельник президент Американской кардиологической ассоциации Эллиот Антман, доктор медицины, и президент Американского колледжа кардиологии Патрик О’Гара, доктор медицины, заявили, что новое исследование подтвердило их озабоченность по поводу рекомендаций комиссии.
«Повышение порога лечения гипертонии у пациентов в возрасте 60 лет и старше с ишемической болезнью сердца может нанести ущерб интересам пациентов и общества», — заявили они.«ACC и AHA, работая с Национальным институтом сердца, легких и крови, находятся в процессе создания группы авторов, которая будет оценивать доказательства из различных источников и предоставлять всестороннее обновление рекомендаций по гипертонии».
По данным Американской кардиологической ассоциации, каждый третий взрослый американец имеет высокое кровяное давление, которое определяется как значение 140/90 или выше, что подвергает их повышенному риску сердечного приступа, инсульта и других сердечно-сосудистых осложнений.
В исследовании Monday было проанализировано 8354 пациента в возрасте 60 лет и старше с установленной ишемической болезнью сердца. Было обнаружено, что 57 процентов из них имели систолическое артериальное давление ниже 140/90. Еще 21 процент находились в диапазоне от 140/90 до 150/90, а 24 процента имели систолическое артериальное давление 150/90 или выше.
По словам ведущего исследователя Шрипала Бангалора, доктора медицины, директора по исследованиям лаборатории сердечной катетеризации Медицинской школы Нью-Йоркского университета в Нью-Йорке, пациенты с показаниями от 140/90 до 150/90 имели несколько более высокие показатели сердечно-сосудистых осложнений, таких как инсульт и сердечный приступ, а также повышенный риск преждевременной смерти по сравнению с теми, кто достиг артериального давления 140 или ниже.
Изменения, рекомендованные в отчете JAMA, также вызвали разногласия среди исходной группы авторов, при этом пять из 17 членов группы авторов открыто отвергли новые целевые рекомендации и предположили, что такое предложение может подвергнуть пациентов риску и нанести вред общественному здоровью, включая меньшинства и пациенты с факторами риска, например сахарным диабетом.
Американская кардиологическая ассоциация и Американский колледж кардиологии выпустили четыре руководства по лечению сердечно-сосудистых заболеваний для медицинских работников в ноябре 2013 года, и ожидается, что их рекомендации по повышенному артериальному давлению будут обновлены в 2015 году.
До тех пор Американская кардиологическая ассоциация и Американский колледж кардиологии признают самые последние рекомендации по гипертонии (ссылка открывается в новом окне), опубликованные в 2004 году Объединенным национальным комитетом по профилактике, выявлению, оценке и лечению высокого кровяного давления, как национальный стандарт.
Поговорите со своим врачом или другим поставщиком медицинских услуг о лучшем плане лечения вашего высокого кровяного давления.
Американская кардиологическая ассоциация, Американский колледж кардиологии и Университет U.Центры по контролю и профилактике заболеваний S. опубликовали простой подход, который врачи могут использовать для безопасного контроля высокого кровяного давления. Этот подход был разработан группой экспертов и содержит алгоритм лечения (ссылка открывается в новом окне) или блок-схему, чтобы помочь врачам лечить пациентов с гипертонией.
Здоровье сердца в любом возрасте — 40, 50, 60 и старше
Выбор здорового образа жизни в течение любого десятилетия жизни увеличивает шансы остаться здоровым с возрастом.
Никогда не поздно начать здоровый образ жизни, даже в 40, 50 и 60 лет.Принятие в течение этих десятилетий мер по снижению риска сердечных и других хронических заболеваний может улучшить качество вашей жизни по мере взросления.
«Мы все больше понимаем, что то, что вы делаете в начале жизни, имеет долгосрочные последствия», — сказала Норрина Аллен, доцент кафедры профилактической медицины Медицинской школы Файнберга Северо-Западного университета в Чикаго.
Средний возраст — это время сосредоточиться на своем здоровье сейчас и на будущее.
Обратитесь к врачу, встаньте на здоровый путь
Посещение врача — это не только то, что вам плохо.Находясь в хорошем состоянии здоровья, назначьте ежегодный осмотр, чтобы узнать, находятся ли ваше артериальное давление, уровень холестерина и сахара в крови в пределах нормы. Вы также можете отслеживать свое кровяное давление между обследованиями с помощью домашнего монитора или аппарата в аптеке или продуктовом магазине.
Нормальный диапазон артериального давления составляет менее 120 для систолического (верхнее число) и менее 80 для диастолического (нижнее число).
Если ваши числа находятся в нездоровом диапазоне, врач может помочь вам решить, нужны ли лекарства для контроля факторов риска сердечных заболеваний.Также могут помочь изменения в образе жизни.
«Вы можете активизировать свою игру, по сути, с точки зрения диеты и физической активности», — сказал Аллен. «Все, что вы можете делать в любом возрасте, сделает ваше будущее более здоровым и счастливым».
Подумайте о том, чтобы есть больше фруктов и овощей и отказаться от сладких напитков.
Поддержите или начните программу упражнений. Вам не обязательно бежать марафон. Начинайте постепенно, добавляя к своему распорядку 20-30 минут быстрой ходьбы.
Американская кардиологическая ассоциация рекомендует взрослым заниматься не менее 150 минут умеренной физической активности в неделю, а также 30 минут упражнений в день пять дней в неделю.
Питательная диета и физическая активность — два из Life’s Simple 7, которые представляют собой семь мер и действий, определенных AHA как наиболее влияющие на здоровье сердца. Другие контролируют кровяное давление, контролируют холестерин, снижают уровень сахара в крови, худеют и бросают курить.
Отказ от курения может принести почти немедленную пользу. Отказ от курения снижает риск сердечных и других заболеваний. Для некоторых заболеваний этот риск в конечном итоге снижается до уровня, предшествующего курению.
Чувствовать себя хорошо в 40 лет
Возможно, ваши 40 лет заняты работой и воспитанием детей, но вы не должны пренебрегать собственным благополучием.
«Люди не обращают внимания на свое здоровье», — сказал Аллен. «Находить время для себя — старая пословица, но есть долгосрочные преимущества для здоровья — и даже краткосрочные преимущества».
Ее команда исследователей изучила медицинские записи более чем 25 000 человек в течение нескольких десятилетий из исследования Чикагской ассоциации здравоохранения.Факторы риска сердечных заболеваний, включая высокое кровяное давление, холестерин, индекс массы тела, диабет и курение, оценивались для каждого человека во время медицинских осмотров в конце 1960-х — начале 1970-х годов, когда среднестатистическому участнику было около 40 лет.
Факторы риска сердечно-сосудистых заболеваний, которые присутствовали (или не присутствовали) в этой возрастной группе в возрасте до 40 лет, «в высокой степени предсказывали» состояние здоровья в возрасте 65, 75 и 85 лет, сказал Аллен.
Согласно исследованию, опубликованному в журнале Circulation в 2017 году, люди, не имевшие серьезных факторов риска, жили дольше, жили дольше без сердечных или других хронических заболеваний и экономили деньги на здравоохранении в более поздние годы.
Между тем, люди в возрасте от 40 также должны знать о проблемах со здоровьем, которые обычно возникают в среднем возрасте. По данным Центров по контролю и профилактике заболеваний, более 30 миллионов американцев страдают диабетом, и от 90 до 95 процентов из них страдают диабетом 2 типа, который чаще всего развивается у людей старше 45 лет.
Здоровье сердца в 50-60-е годы
Здоровье сердечно-сосудистой системы (ссылка открывается в новом окне) влияет на вашу способность вести продуктивную жизнь с возрастом, включая вашу способность работать в среднем возрасте.
Согласно одному исследованию, у сотрудников с более сильным сердечно-сосудистым здоровьем, измеренных с помощью семи факторов Life’s Simple, было меньше больничных и лучшая концентрация на работе. Другое исследование показало, что ежегодные расходы работодателя на медицинское обслуживание в среднем на 2021 доллар меньше для сотрудников, набравших не менее шести идеальных баллов по семи показателям здоровья сердца.
У женщин менопауза не вызывает сердечно-сосудистых заболеваний, но факторы риска могут возникать примерно в этот период жизни женщины, и впоследствии симптомы сердечных заболеваний могут стать более очевидными.
50-60-е годы — это часто время, когда люди набирают больше веса и появляются факторы риска сердечных заболеваний.
Исследования показали, что регулярные упражнения в среднем возрасте могут улучшить эластичность кровеносных сосудов, вызванную малоподвижным образом жизни, и снизить риск сердечно-сосудистых заболеваний.
Подумайте, как можно чаще ходить пешком, будь то несколько кварталов в вашем районе или прогулка до местного фермерского рынка в поисках свежих продуктов. Также имейте в виду, что приготовление еды дома, а не еда вне дома, как правило, является хорошим способом обеспечить здоровое питание.
В возрасте 60 лет и старше проблемы со здоровьем могут стать более распространенными. Но люди с меньшим количеством проблем со здоровьем, вероятно, будут меньше посещать врача и меньше обращаться в больницу или дом престарелых.
Согласно исследованию Аллена, люди среднего возраста с более благоприятными факторами риска сердечно-сосудистых заболеваний сэкономили около 18 000 долларов за время пребывания в программе Medicare. Даже у тех, у кого в более позднем возрасте развились хронические заболевания, эти болезни были менее тяжелыми.
Независимо от вашего возраста снижение риска сердечно-сосудистых заболеваний стоит ваших усилий.Часто бывает полезно привлечь всю семью — супругов, детей и внуков.
«Работайте в команде, — сказал Аллен. «Сделать это групповым занятием хорошо для всех».
Если у вас есть вопросы или комментарии по поводу этой истории, пишите на editor@heart.

 Эти медицинские препараты назначаются не только для лечения, но и для профилактики почечной недостаточности, сердечно-сосудистых заболеваний, укрепления сосудистой стенки, снижения АД. Чаще всего назначают «Каптоприл», «Энам», «Эналаприл».
Эти медицинские препараты назначаются не только для лечения, но и для профилактики почечной недостаточности, сердечно-сосудистых заболеваний, укрепления сосудистой стенки, снижения АД. Чаще всего назначают «Каптоприл», «Энам», «Эналаприл».