Как выявить инфаркт миокарда: Диагностика и лечение инфаркта миокарда (Сергиев Посад)
Диагностика острого инфаркта миокарда в Москве
- Главная
- Диагностика
- Диагностика инфаркта миокарда в клинике
Содержание:
Диагностика острого инфаркта: методы
Наше предложение
В России смертность от сердечно-сосудистых заболеваний занимает первую строку среди причин. При этом на долю инфаркта миокарда приходится более 50% смертей из этой категории. Такая картина связана с затруднённой диагностикой инфаркта (около 60% людей не был выставлен диагноз). 1 из 100 человек во всём мире перенёс или перенесёт в будущем это заболевание.
Инфаркт миокарда представляет собой длительное прекращение поступления артериальной крови в сердечную мышцу (миокард). Это приводит к некрозу разной степени тяжести и с разными последствиями. Своевременная диагностика инфаркта миокарда в оснащённом современным оборудованием Чеховском сосудистом центре – залог успешного преодоления болезни.
Диагностика острого инфаркта: методы
В настоящее время существует множество методов диагностики инфаркта. Все они указывают на развитие данного состояния с той или иной долей вероятности. Одной процедуры пока не достаточно, поэтому симптомы и данные исследований изучают комплексно. В нашей клинике для диагностики инфаркта применяются:
1. Опрос, изучение анамнеза
Диагностика клиники инфаркта миокарда начинается сразу при обращении. Она заключается в опросе пациента и/или его родственников. Список симптомов, указывающих на инфаркт.
- Интенсивная боль за грудиной, отдающая в лопатку, левую руку, плечо, челюсть. Она сопровождается холодным потом, острым страхом смерти.
- Боль не проходит в течение 20 минут.
- Если у человека стенокардия, и он принимает при болевых приступах нитроглицерин, то, в случае инфаркта, после приёма боль не проходит.
- Иногда могут быть острые боли в животе (гастралгическая форма инфаркта).

- Сердцебиение учащённое или наоборот сильно замедленное.
- Спутанность сознания, вялость.
- Повышение температуры тела.
- Уменьшение количества выделяемой мочи.
Далее врач проводит неспецифическое исследование: аускультацию сердца (стетоскопом), перкуссию, а также специфические методы диагностики, речь о которых пойдёт ниже.
2. ЭКГ диагностика инфаркта
Процедуру осуществляют в первые 10 минут после поступления человека в стационар либо обращения пациента к врачу с болями в груди по неизвестным причинам. К груди человека присоединяют 12 электродов, измеряющих электрическое поле, образующиеся в результате сокращения сердца.
Несмотря на простоту и достоверность метода, важна расшифровка кардиограммы грамотными специалистами.ЭКГ диагностика инфаркта миокарда надёжный и самый простой способ, не имеющий противопоказаний и не требующий подготовки.
3. Лабораторная диагностика инфаркта
Вторым по важности методом ранней диагностики инфаркта миокарда служит забор крови для лабораторного анализа.
При инфаркте повышается содержание: тропонинов I и T; миоглобина; ферментов креатинфосфокиназы (КФК) и лактатдегидрогеназы (ЛДГ). Кровь для анализа берётся не менее двух раз с интервалом 6-12 часов.
Также немаловажное значение имеют результаты общего анализа крови.
Анализы не проводятся при нарушении свёртываемости крови (врождённой или приобретённой), а также сразу после приёма пищи. Других противопоказаний нет.
4. Ультразвуковое исследование сердца (УЗИ, ЭХО-КГ)
Выявляет участки нарушения сократимости миокарда, количество выброса крови, позволяет оценить вероятность осложнений. Универсальный метод, который не требует подготовки и не имеет противопоказаний. Не проводится при грубых пороках развития грудной клетки, а также в острейший период инфаркта.
5. Рентгенограмма
Изучает состояние сердца, лёгких, сосудов. Противопоказана при пороках развития костной системы, бессознательном состоянии больного, при сильных болях.
6. Коронарная ангиография (коронарография)
Коронарная ангиография (коронарография)
Позволяет точно увидеть тромб в коронарных сосудах, мешающий притоку крови, с помощью контраста и рентгеновского излучения. Подготовка: исследование проводят натощак, после анализа крови на свёртываемость. Назначается консультация анестезиолога. Метод противопоказан при декомпенсации хронических заболеваний, старческом возрасте, непереносимости анестезии.
Главная цель и задача кардиолога и пациента – ранняя диагностика инфаркта. Так можно избежать значительных осложнений или смерти.
Поэтому, своевременное обращение в клинику для диагностики состояния сердечно-сосудистой системы – залог сохранения здоровья.
Наше предложение
В центре осуществляется экспресс диагностика инфаркта миокарда, после которой профессиональные кардиологи могут дать консультацию о лечении, поместить пациента в комфортабельную палату и предоставить надлежащий уход. У нас оборудован высококлассный отдел реанимации и постоянно дежурят опытные врачи, способные оказать квалифицированную помощь.
При подозрениях на инфаркт, необходимости дифференциальной диагностики инфаркта миокарда и стенокардии, хронических сердечных заболеваний, изучения факторов риска к Вашим услугам наш сосудистый центр. Вы сможете пройти необходимую диагностику и лечение рядом с Москвой по низким ценам области. Записывайтесь на диагностику инфаркта по телефону или заполнив форму на сайте.
Наши врачи
Топалян Карапет Вазгенович
Главный врач
Чернигина Татьяна Петровна
Заведующая отделением рентгенохирургических методов диагностики и лечения
Петухов Александр Олегович
Врач по рентгенэндоваскулярным диагностике и лечению, врач ультразвуковой диагностики, врач хирург
Докшоков Герман Русланович
Врач по рентгенэндоваскулярным диагностике и лечению.

Иззатбек Рахматович Ахмадалиев
Врач по рентгенэндоваскулярным диагностике и лечению, врач ультразвуковой диагностики
Снигирёв Олег Сергеевич
Заведующий кардиологическим отделением с палатой интенсивной терапии
Степахин Александр Анатольевич
Врач — анестезиолог-реаниматолог
Корчагин Дмитрий Васильевич
Заведующий отделением сердечно-сосудистой хирургии
Гасанов Валигулла Магомедович
Врач – сердечно-сосудистый хирург, флеболог, врач ультразвуковой диагностики
Киселкина Мария Николаевна
Врач сердечно-сосудистый хирург, врач ультразвуковой диагностики
Варенкова Мария Михайловна
Врач функциональной диагностики
Закиев Вадим Дмитриевич
Врач-кардиолог
Толибова Лола Шоабдулкодировна
Врач-невролог
Куликов Александр Владимирович
Врач — анестезиолог — реаниматолог
Округина Светлана Алексеевна
Врач — анестезиолог — реаниматолог
Проводников Андрей Ярославович
Врач по рентгенэндоваскулярным диагностике и лечению
Петров Алексей Николаевич
Врач — анестезиолог-реаниматолог высшей категории
8-800-444-49-59
Запись на консультацию, исследование
Береговая ул.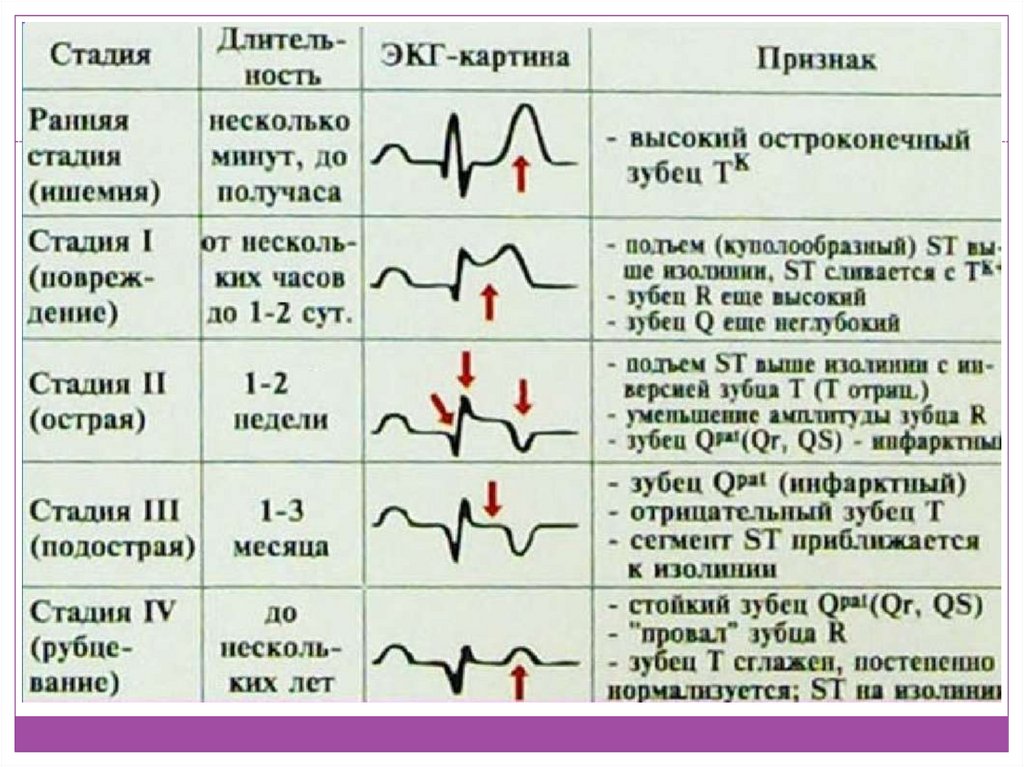 , 36А, Чехов, Московская обл., Россия, 142301
, 36А, Чехов, Московская обл., Россия, 142301
Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Пн-Вс — Круглосуточно
Инфаркт миокарда
Остается открытым вопрос своевременной постановки диагноза — ведь именно от этого зависит начало эффективных лечебных мер. Для того, чтобы определить наличие инфаркта, используется ряд методик, включая оценку клинической картины, инструментальные и лабораторные методы.
Клиническая картина патологии
Симптомы инфаркта могут быть разнообразными. Первый и главный признак — давящая боль за грудиной, которая имеет сжимающий характер, нередко пациент отмечают, что она жгучая и очень интенсивная. Боль возникает на высоте эмоционального напряжения или физической нагрузки. Её резкое возникновение приводит к общей слабости, перебоям в дыхании.
Кроме боли могут наблюдаться следующие симптомы:
- тошнота;
- потеря сознания;
- слабость;
- повышенная потливость;
-
бледность.

Боль, как правило, локализуется за грудиной, но может иррадиировать в левую руку, плечо, межлопаточную область, челюсть, верхнюю часть живота. Это зависит от локализации некроза.
Различают клинические формы инфаркта:
- Астматическая. У пациента наблюдается сухой кашель, одышка, боль в груди.
- Абдоминальная. Боль размещена в верхней части живота, наблюдается сильная тошнота.
- Аритмическая. Наблюдается сбой сердечного ритма, слабость, кратковременная потеря сознания.
- Церебральная. У пациента появляются жалобы на выраженную головную боль.
Есть бессимптомные формы инфаркта, они наблюдаются при сахарном диабете, а также у пациентов, которые злоупотребляют алкоголем. В таком случае может наблюдаться общая слабость и нарушения сознания, но нет типичной боли, которая характерна для инфаркта.
Современные методы диагностики
Если возникли подозрения на счет инфаркта, есть анамнестические данные про ишемическую болезнь сердца и характерные клинические признаки, врач назначает диагностическую программу. Она состоит из таких методов:
Она состоит из таких методов:
- электрокардиограмма;
- лабораторная диагностика.
Рассмотрим подробнее данные методы исследования.
Электрокардиограмма представляет собой графическое изображение проведения импульса по волокнам миокарда. Если за счет некроза проводимость нарушена — это отобразится на записи. По изменениям на ЭКГ можно различить локализацию зоны некроза. Также, на графике можно увидеть фазу инфаркта — острую или подострую.
Общий анализ крови
В общем анализе крови не наблюдается специфических изменений и поэтому на его основе нельзя выставить диагноз. При инфаркте развивается лейкоцитоз, который возникает через несколько часов после начала процесса и достигает максимума к концу суток. Повышенный показатель удерживается несколько дней и постепенно возвращается к норме. Лейкоциты не повышаются сильно, как, например, при инфекционной патологии, что позволяет провести дифференциальную диагностику. Это важно при атипичной клинической картине инфаркта миокарда, когда врач может подозревать несколько патологий. В общем анализе крови можно также увидеть повышенный показатель СОЭ, который остается таким на протяжении нескольких недель. Повышаются и эозинофилы, они остаются повышенными около недели.
Это важно при атипичной клинической картине инфаркта миокарда, когда врач может подозревать несколько патологий. В общем анализе крови можно также увидеть повышенный показатель СОЭ, который остается таким на протяжении нескольких недель. Повышаются и эозинофилы, они остаются повышенными около недели.
Биохимический анализ крови
1. Аланинаминотрансфераза (АЛТ)
Показатель разрушения гепатоцитов и кардиомиоцитов. Повышается при гепатитах различной этиологии, инфаркте, токсических поражениях внутренних органов. АЛТ — это активный компонент обмена веществ в печени, фермент, который ускоряет метаболизм аминокислот. Наибольшая концентрация вещества находится в клетках печени, почек, сердца, а также в скелетной мышечной ткани. Так как его локализация — цитоплазма, в кровь он выходит при разрушении клеточной мембраны. Чем массивнее участок разрушения, тем выше концентрация фермента в крови. Пик активности фермента при инфаркте — 12 часов.
Повышение или нормализация уровня АЛТ — маркер состояния пациентов различного профиля с заболеваниями внутренних органов и мягких тканей. В зависимости от заболевания АЛТ может повышаться умеренно или остро, например, наивысшая степень концентрации наблюдается при гепатитах.
При инфаркте применяется коэффициент де Ритиса, который состоит из сопоставления активности АСТ и АЛТ. Если показатель превышает норму, это говорит об инфаркте, а если ниже её значения — возможно развился некроз почечной ткани или активная фаза гепатита. Естественно, на основании показателя АЛТ не происходит постановка диагноза. Для этого применяются более специфические маркеры. Уровень трансаминаз проверяют в общем биохимическом анализе, для дифференциальной диагностики и контроля общего состояния пациента.
2. Аспартатаминотрансфераза (АСТ)
Маркер состояния тканей сердца, печени. Повышается при вирусных гепатитах, токсических поражениях тканей сердца и гепатоцитов.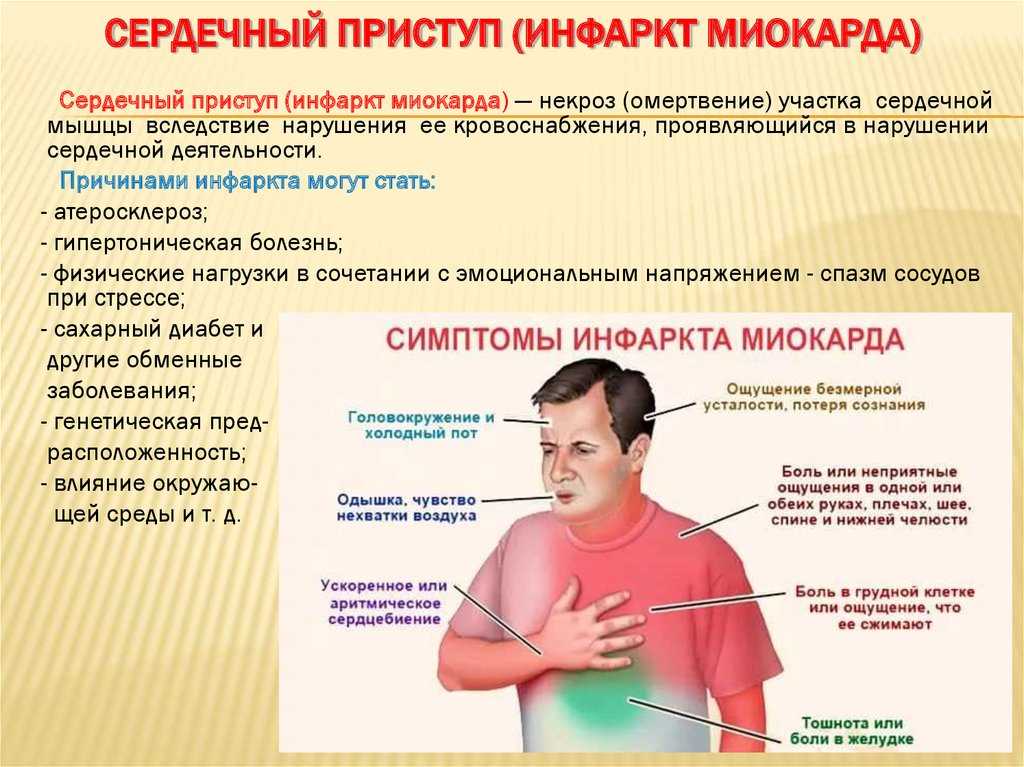 применяется также при профилактическом обследовании, при необходимости подтвердить или исключить инфаркт. Это вещество ответственно за обмен аминокислот в клетках, поэтому наибольшее его количество находится в клетках печени, сердца, скелетных мышцах и эритроцитах. Если клетки данных органов повреждены — происходит выход трансаминазы в кровь, где можно обнаружить её повышение. Есть допустимый уровень фермента в крови, ведь клетки органов периодически разрушаются, но при патологических состояниях этот показатель возрастает в разы и десятки раз. Пик максимальной концентрации в крови — через 12 часов после начала инфаркта. Применяется также сравнение показателей АЛт и АСТ. Каждый из этих ферментов повышается при отдельных патологиях, а при инфаркте оценивается их соотношение. АСТ не является специфическим показателем при инфаркте, он дополняет общую картину лабораторного исследования.
применяется также при профилактическом обследовании, при необходимости подтвердить или исключить инфаркт. Это вещество ответственно за обмен аминокислот в клетках, поэтому наибольшее его количество находится в клетках печени, сердца, скелетных мышцах и эритроцитах. Если клетки данных органов повреждены — происходит выход трансаминазы в кровь, где можно обнаружить её повышение. Есть допустимый уровень фермента в крови, ведь клетки органов периодически разрушаются, но при патологических состояниях этот показатель возрастает в разы и десятки раз. Пик максимальной концентрации в крови — через 12 часов после начала инфаркта. Применяется также сравнение показателей АЛт и АСТ. Каждый из этих ферментов повышается при отдельных патологиях, а при инфаркте оценивается их соотношение. АСТ не является специфическим показателем при инфаркте, он дополняет общую картину лабораторного исследования.
3. Креатинкиназа MB
Это вещество является изоферментом, маркером состояния сердечной мышцы. Принимает участие в метаболизме креатина и креатинфосфата. Это вещество содержится только в миокарде, поэтому повышается при его заболеваниях — миокардитах, инфаркте, рабдомиолизе, перикардитах. Уровень вещества является маркером при острой и подострой фазе процесса. Кратковременное увеличение показателя наблюдается при хирургических вмешательствах на сердце, что отражает реакцию миокарда на лечение. Максимум концентрации при инфаркте наблюдается через 12 часов после начала. Высокая активность говорит о значительном размере участка поражения. Сравнивают повышение данной фракции КФК с общим показателем вещества по организму. В принципе, оценка уровня КФК МВ применяется для ранней диагностики поражения миокарда, а также для дифференциации состояния с другими заболеваниями. Повышение маркера может говорить, кроме инфаркта, о таких состояниях, как шок, отравления и интоксикации, инфекционные поражения тканей сердца.
Принимает участие в метаболизме креатина и креатинфосфата. Это вещество содержится только в миокарде, поэтому повышается при его заболеваниях — миокардитах, инфаркте, рабдомиолизе, перикардитах. Уровень вещества является маркером при острой и подострой фазе процесса. Кратковременное увеличение показателя наблюдается при хирургических вмешательствах на сердце, что отражает реакцию миокарда на лечение. Максимум концентрации при инфаркте наблюдается через 12 часов после начала. Высокая активность говорит о значительном размере участка поражения. Сравнивают повышение данной фракции КФК с общим показателем вещества по организму. В принципе, оценка уровня КФК МВ применяется для ранней диагностики поражения миокарда, а также для дифференциации состояния с другими заболеваниями. Повышение маркера может говорить, кроме инфаркта, о таких состояниях, как шок, отравления и интоксикации, инфекционные поражения тканей сердца.
4. Тропонин I
Белок, который в высоком количестве содержится в скелетных мышцах и миокарде. Существуют разновидности этого белка, которые отвечают за разные фазы сокращения мышц. Все эти белки являются кардиоспецифическими и говорят о состоянии миокарда. Повреждение миоцитов сердца приводит к выходу вещества в кровь, где его можно обнаружить с помощью лабораторного исследования. Площадь некроза влияет на уровень повышения показателя тропонинов в крови. Тропонин I является наиболее чувствительным и специфическим при инфаркте. Повышенный тропонин удерживается в течении 5-6 дней после начала патологического процесса.
Существуют разновидности этого белка, которые отвечают за разные фазы сокращения мышц. Все эти белки являются кардиоспецифическими и говорят о состоянии миокарда. Повреждение миоцитов сердца приводит к выходу вещества в кровь, где его можно обнаружить с помощью лабораторного исследования. Площадь некроза влияет на уровень повышения показателя тропонинов в крови. Тропонин I является наиболее чувствительным и специфическим при инфаркте. Повышенный тропонин удерживается в течении 5-6 дней после начала патологического процесса.
5. Миоглобин
Это белок, который находится в мышечных клетках и содержит молекулы железа. Аналогичен по строению с гемоглобином — железосодержащим белком крови. Функция миоглобина также похожа — он транспортирует кислород в миоциты, клетки мышц. При некрозе происходит разрушение мышечных клеток, миоглобин освобождается и попадает в кровоток, где его и можно обнаружить. Белок из крови выводится вместе с почками. Определить его в крови можно уже через несколько часов после начала патологического процесса, в течении 2-3 суток его все еще можно определить. Этот маркер реагирует одним из первых, что повышает его диагностическую ценность. При некротических изменениях он повышается в 7-10 раз, в зависимости от площади участка некроза. Для сравнения, период пикового повышения остальных маркеров — 12 часов, тогда как для миоглобина — 6 часов. Так же быстро происходит и нормализация анализов. Они могут оставаться повышенными дольше суток если наступили осложнения, например, расширение участка некроза. Иногда случаются новые очаги, тогда миоглобин повышается снова, что требует динамического контроля показателя. Важен также отрицательный результат исследования, что, в сопоставлении с клинической картиной позволяет исключить патологию. Кроме инфаркта, миоглобин может говорить о синдроме длительного сдавления. патологии мышц, воспалительных процессов.
Этот маркер реагирует одним из первых, что повышает его диагностическую ценность. При некротических изменениях он повышается в 7-10 раз, в зависимости от площади участка некроза. Для сравнения, период пикового повышения остальных маркеров — 12 часов, тогда как для миоглобина — 6 часов. Так же быстро происходит и нормализация анализов. Они могут оставаться повышенными дольше суток если наступили осложнения, например, расширение участка некроза. Иногда случаются новые очаги, тогда миоглобин повышается снова, что требует динамического контроля показателя. Важен также отрицательный результат исследования, что, в сопоставлении с клинической картиной позволяет исключить патологию. Кроме инфаркта, миоглобин может говорить о синдроме длительного сдавления. патологии мышц, воспалительных процессов.
Что может влиять на результат?
На результаты анализов влияет время проведения диагностики, которое прошло с момента начала заболевания. Также, изменения зависят от распространенности зоны некроза, локализации процесса. Многие лабораторные показатели, которые наблюдаются при инфаркте, могут сопровождать и другие патологические состояния. К примеру, трансаминазы повышаются при заболеваниях внутренних органов, нарушении функции печени, гепатитах различной этиологии, на фоне употребления алкоголя. Тропонин повышается при воспалительных процессах в миокарде. Креатинкиназа и миоглобин могут колебаться при нарушении структуры мышечной ткани, рабдомиолизе, различных воспалительных процессах, миозитах. Многие их этих показателей остаются повышенными после перенесенного хирургического вмешательства, что следует учитывать при сборе анамнеза у пациента.
Многие лабораторные показатели, которые наблюдаются при инфаркте, могут сопровождать и другие патологические состояния. К примеру, трансаминазы повышаются при заболеваниях внутренних органов, нарушении функции печени, гепатитах различной этиологии, на фоне употребления алкоголя. Тропонин повышается при воспалительных процессах в миокарде. Креатинкиназа и миоглобин могут колебаться при нарушении структуры мышечной ткани, рабдомиолизе, различных воспалительных процессах, миозитах. Многие их этих показателей остаются повышенными после перенесенного хирургического вмешательства, что следует учитывать при сборе анамнеза у пациента.
Если есть такая возможность, анализ желательно сдавать натощак, перед сдачей крови из вены стоит немного отдохнуть. Хорошо, если до исследования удается исключить употребление алкоголя, никотина и физические нагрузки. Нужно сказать врачу, какие препараты принимались, так как они также могут отразиться на результатах анализов.
Своевременная диагностика инфаркта позволяет вовремя начать лечение. В случае с инфарктом, это особенно важно, так как счет времени идет иногда на часы. Эффективная терапия или хирургическое вмешательство могут продлить жизнь пациента, улучшить её качество и снижают риск осложнений. Необходимо доверять свое здоровье проверенным медицинским учреждениям, где есть условия для точной диагностики за короткий срок.
В случае с инфарктом, это особенно важно, так как счет времени идет иногда на часы. Эффективная терапия или хирургическое вмешательство могут продлить жизнь пациента, улучшить её качество и снижают риск осложнений. Необходимо доверять свое здоровье проверенным медицинским учреждениям, где есть условия для точной диагностики за короткий срок.
Острый инфаркт миокарда — StatPearls
Непрерывное обучение
Острые инфаркты миокарда являются одной из основных причин смерти в развитых странах, распространенность которых приближается к трем миллионам человек во всем мире, при этом в Соединенных Штатах ежегодно умирает более одного миллиона человек. В этом упражнении рассматривается представление, оценка и ведение пациентов с острым инфарктом миокарда и подчеркивается роль межпрофессиональной команды в уходе за этими пациентами.
Цели:
Опишите разницу во времени до пика и продолжительности между тропонином, креатинкиназой МВ и ЛДГ.

Опишите, как обследовать пациента с потливостью и болью в груди, иррадиирующей в двусторонние руки.
Опишите разницу в лечении инфаркта миокарда с подъемом сегмента ST, инфаркта миокарда без подъема сегмента ST и нестабильной стенокардии.
Узнайте, как стратегии межпрофессиональной бригады улучшают координацию межпрофессиональной бригады при оказании помощи пациентам с острым инфарктом миокарда.
Получите доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Острый инфаркт миокарда является одной из ведущих причин смерти в развитых странах. Распространенность этого заболевания приближается к трем миллионам человек во всем мире, при этом в Соединенных Штатах ежегодно умирает более одного миллиона человек. Острый инфаркт миокарда можно разделить на две категории: ИМ без подъема сегмента ST (NSTEMI) и ИМ с подъемом сегмента ST (ИМпST). Нестабильная стенокардия похожа на NSTEMI. Однако сердечные маркеры не повышены.[1][2][3]
Нестабильная стенокардия похожа на NSTEMI. Однако сердечные маркеры не повышены.[1][2][3]
ИМ приводит к необратимому повреждению сердечной мышцы из-за недостатка кислорода. ИМ может привести к нарушению диастолической и систолической функции и сделать пациента склонным к аритмиям. Кроме того, ИМ может привести к ряду серьезных осложнений. Суть в том, чтобы реперфузировать сердце и восстановить кровоток. Чем раньше начато лечение (менее 6 часов с момента появления симптомов), тем лучше прогноз.
ИМ диагностируется при наличии двух из следующих критериев:
Симптомы ишемии
Новые изменения сегмента ST или блокада левой ножки пучка Гиса (БЛНПГ)
Наличие патологических зубцов Q на ЭКГ
Наличие внутрикоронарного тромба при вскрытии или ангиографии
Этиология
Этиологией острого инфаркта миокарда является снижение коронарного кровотока. Доступный запас кислорода не может удовлетворить потребность в кислороде, что приводит к ишемии сердца. Снижение коронарного кровотока является многофакторным. Атеросклеротические бляшки классически разрываются и приводят к тромбозу, способствуя резкому снижению кровотока в коронарных артериях. Другие причины снижения оксигенации/ишемии миокарда включают эмболию коронарных артерий, на долю которой приходится 2,9% пациентов, кокаин-индуцированная ишемия, расслоение коронарных артерий и коронарный вазоспазм.[4][5]
Снижение коронарного кровотока является многофакторным. Атеросклеротические бляшки классически разрываются и приводят к тромбозу, способствуя резкому снижению кровотока в коронарных артериях. Другие причины снижения оксигенации/ишемии миокарда включают эмболию коронарных артерий, на долю которой приходится 2,9% пациентов, кокаин-индуцированная ишемия, расслоение коронарных артерий и коронарный вазоспазм.[4][5]
Немодифицируемые факторы риска
Модифицируемые факторы риска
Курение
Дислипидемия
Диабет.0011
Наличие заболевания периферических сосудов
Повышенный уровень гомоцистеина
Другие причины ИМ
Trauma
Vasculitis
Drug use (cocaine)
Coronary artery anomalies
Coronary artery emboli
Aortic dissection
Excess demand on the heart (hyperthyroidism , анемия)
Эпидемиология
Среди пациентов, страдающих острым инфарктом миокарда, 70% летальных исходов связаны с окклюзией атеросклеротическими бляшками. Поскольку атеросклероз является преобладающей причиной острого инфаркта миокарда, факторы риска атеросклеротического заболевания часто снижаются при профилактике заболевания. На модифицируемые факторы риска приходится 90% (мужчины) и 94% (женщины) инфарктов миокарда. Модифицируемые факторы риска включают курение сигарет, физические упражнения, гипертонию, ожирение, уровни холестерина, ЛПНП и триглицеридов. Напротив, возраст, пол и семейный анамнез являются неизменяемыми факторами риска развития атеросклероза.[6][7]
Поскольку атеросклероз является преобладающей причиной острого инфаркта миокарда, факторы риска атеросклеротического заболевания часто снижаются при профилактике заболевания. На модифицируемые факторы риска приходится 90% (мужчины) и 94% (женщины) инфарктов миокарда. Модифицируемые факторы риска включают курение сигарет, физические упражнения, гипертонию, ожирение, уровни холестерина, ЛПНП и триглицеридов. Напротив, возраст, пол и семейный анамнез являются неизменяемыми факторами риска развития атеросклероза.[6][7]
Патофизиология
Атеросклеротический разрыв приводит к воспалительному каскаду моноцитов и макрофагов, образованию тромбов и агрегации тромбоцитов. Это приводит к снижению доставки кислорода через коронарную артерию, что приводит к снижению оксигенации миокарда. Неспособность продуцировать АТФ в митохондриях приводит к ишемическому каскаду и, следовательно, к апоптозу (гибели клеток) эндокарда или инфаркту миокарда.
За некоторыми исключениями из-за генетической изменчивости коронарные артерии имеют уникальное и диагностическое территориальное распределение. Например, левая передняя нисходящая коронарная артерия снабжает кровью межжелудочковую перегородку, переднебоковую стенку и верхушку желудочка. Левая огибающая артерия кровоснабжает нижнелатеральную стенку. Правая коронарная артерия кровоснабжает правый желудочек. Нижняя стенка кровоснабжается либо левой огибающей, либо правой коронарной артерией.[8]
Например, левая передняя нисходящая коронарная артерия снабжает кровью межжелудочковую перегородку, переднебоковую стенку и верхушку желудочка. Левая огибающая артерия кровоснабжает нижнелатеральную стенку. Правая коронарная артерия кровоснабжает правый желудочек. Нижняя стенка кровоснабжается либо левой огибающей, либо правой коронарной артерией.[8]
Гистопатология
Гистология инфаркта миокарда меняется в зависимости от течения болезни. В момент времени 0 микроскопических гистологических изменений нет. При световой микроскопии через 0,5-4 часа выявляется волнистость волокон по периферии ткани. Гликоген истощается. От 4 до 12 часов в миокарде происходит коагуляционный некроз и отек. Через 12–24 часа крупный образец становится темным и пятнистым. При гистологическом исследовании выявляют некроз полос сокращения и преобладание нейтрофилов. На 1-3 сутки происходит потеря ядер, а на 3-7 сутки появляются макрофаги для удаления апоптозных клеток. На 7-10 сутки появляется грануляционная ткань. На 10-й день и далее наблюдается отложение коллагена. Через 2 месяца миокард рубцуется.
На 10-й день и далее наблюдается отложение коллагена. Через 2 месяца миокард рубцуется.
Токсикокинетика
Сердечные биомаркеры полезны в диагностике острого инфаркта миокарда, особенно ИМ без подъема сегмента ST. Тропонин является наиболее специфичным лабораторным тестом и имеет две изоформы, I и T. Пик тропонинов приходится на 12 часов и сохраняется в течение семи дней. Креатининкиназа МВ также специфична для миокарда. Он достигает пика в десять часов; однако он нормализуется в течение двух-трех дней. ЛДГ достигает пика через 72 часа и нормализуется через 10-14 часов. В клинической практике ЛДГ не используется для диагностики острого ИМ. Наконец, МБ имеет очень низкую специфичность в отношении миокарда и не используется в клинической практике; быстро поднимается и нормализуется. Высокочувствительный тропонин недавно был одобрен для использования в Соединенных Штатах после тщательного изучения и использования в Европе. Хотя он более чувствителен, чем обычный тропонин, он также менее специфичен. Таким образом, потенциальные проблемы включают многочисленные ложноположительные интерпретации.[3]
Таким образом, потенциальные проблемы включают многочисленные ложноположительные интерпретации.[3]
Анамнез и физикальное исследование
Анамнез и физикальное обследование часто противоречивы при оценке острого инфаркта миокарда. В анамнезе следует сосредоточить внимание на начале, качестве и сопутствующих симптомах. Недавние исследования показали, что потливость и двусторонняя иррадиирующая боль в руку чаще всего связаны с инфарктом миокарда у мужчин. Сопутствующие симптомы включают:
При физикальном осмотре, что наиболее важно, должны быть отмечены жизненно важные признаки и внешний вид пациента, в том числе потоотделение, а также данные в легких и аускультация сердца.
Частота сердечных сокращений может выявить тахикардию, фибрилляцию предсердий или желудочковую аритмию
Неравные импульсы, если у пациента есть диссекция аорта.
Тахипноэ и лихорадка не являются редкостью.
Шейные вены могут быть расширены, что указывает на правожелудочковую недостаточность
Сердце: латеральное смещение верхушечного импульса, мягкий S1, пальпируемый S4, новый шум митральной регургитации.
 Громкий голосистолический шум, иррадиирующий на грудину, может свидетельствовать о разрыве межжелудочковой перегородки.
Громкий голосистолический шум, иррадиирующий на грудину, может свидетельствовать о разрыве межжелудочковой перегородки.Хрипы и свистящие хрипы часты, если у пациента развился отек легких боль в груди. Женщины часто имеют нетипичные симптомы, такие как боль в животе или головокружение, и могут вообще не ощущать боли в груди. У пожилых пациентов чаще одышка является симптомом инфаркта миокарда. Все эти проявления также должны побуждать к выполнению ЭКГ [9].][10][11]
ЭКГ высоко специфична для ИМ (от 95% до 97%), но не чувствительна (примерно 30%). Правостороннее, заднее расположение электродов и повторное тестирование ЭКГ могут повысить чувствительность ЭКГ. Например, остроконечные зубцы T на ЭКГ, известные как «сверхострые зубцы T», часто указывают на раннюю ишемию и прогрессируют до подъема сегмента ST. При наличии элевации ST более 2 мм в двух смежных отведениях на ЭКГ (нижние: отведения II, III, aVF; перегородки равны V1, V2; передние: V3, V4; боковые: I, aVL, V5, V6) свидетельствуют об инфаркте миокарда с подъемом сегмента ST.
 Нередко наблюдаются депрессии сегмента ST, которые визуализируются в противоположных анатомических областях миокарда.
Нередко наблюдаются депрессии сегмента ST, которые визуализируются в противоположных анатомических областях миокарда.ЭКГ-диагностика ИМпST может быть затруднена, особенно у пациентов с блокадой левой ножки пучка Гиса и кардиостимуляторами. Sgarbosa описал критерии, которые могут помочь врачу или практикующему врачу в диагностике ИМпST у этих пациентов. Изолированные подъемы сегмента ST в aVR указывают на окклюзию ствола левой коронарной артерии в соответствующих клинических условиях. Wellens отметил глубокие двухфазные зубцы T в V2, V3 и обнаружил, что они часто предсказывают надвигающуюся окклюзию проксимальной левой передней нисходящей артерии, которая может привести к разрушительному инфаркту миокарда передней стенки.
У пациентов с инфарктом миокарда может отсутствовать диагностическая ЭКГ с подъемом сегмента ST. Пациентов с типичной болью в груди следует обследовать на предмет ИМбпST с едва уловимыми отклонениями на ЭКГ, включая депрессию сегмента ST и изменения зубца Т.
 Здесь также могут быть полезны серийные ЭКГ для поиска динамических изменений. ЭКГ без острых изменений или каких-либо аномалий часто встречается при NSTEMI.
Здесь также могут быть полезны серийные ЭКГ для поиска динамических изменений. ЭКГ без острых изменений или каких-либо аномалий часто встречается при NSTEMI.Существуют диагностические руководства, которые могут помочь практикующему врачу определить, полезно ли дальнейшее тестирование для выявления пациентов с NSTEMI. Учитывая низкую чувствительность ЭКГ к ИМпST, тропонины почти повсеместно используются у пациентов с подозрительной историей болезни. Шкала HEART была утверждена и популяризирована. Он использует подозрения клинициста, факторы риска пациента, диагностику ЭКГ и уровень тропонина для определения «уровня риска».
Лабораторные принадлежности
Натрийуретический пептид типа В (BNP) не следует назначать в качестве маркера ИМ, но его лучше использовать для стратификации риска, особенно у пациентов с ИМ, у которых развилась сердечная недостаточность.
Визуализация сердца
Кардиоангиография используется для выполнения чрескожного коронарного вмешательства (ЧКВ) или определения препятствий в коронарных сосудах.

Эхокардиограмма используется для оценки движения стенок, степени аномалии клапана, ишемической митральной недостаточности (МР) и наличия тампонады сердца.
Лечение/управление
Всем пациентам с ИМпST и NSTEMI требуется немедленно жевать аспирин от 160 мг до 325 мг. Кроме того, пациент должен иметь внутривенный доступ и кислородную поддержку, если насыщение кислородом составляет менее 91%. Опиоиды могут использоваться для контроля боли в дополнение к сублингвальному нитроглицерину, если артериальное давление адекватно.
Лечение ИМпST включает немедленную реперфузию. Предпочтение отдается экстренному чрескожному коронарному вмешательству (ЧКВ). Перед ЧКВ пациенты должны получить двойные антиагреганты, включая внутривенную инфузию гепарина, а также ингибитор рецептора аденозиндифосфата (ингибитор P2Y2), чаще всего тикагрелор. Кроме того, во время чрескожного вмешательства можно вводить ингибитор гликопротеина IIb/IIIa или прямой ингибитор тромбина.
Если чрескожное вмешательство невозможно в течение 90 минут после постановки диагноза ИМпST, следует попытаться провести реперфузию с помощью внутривенного тромболитического агента.

ИМбпST у стабильного бессимптомного пациента может оказаться неэффективным при неотложном чрескожном коронарном вмешательстве, и его следует лечить медикаментозно с помощью антитромбоцитарных препаратов. Чрескожное коронарное вмешательство может быть выполнено в течение 48 часов после госпитализации и может привести к снижению госпитальной летальности и сокращению продолжительности пребывания в стационаре. У пациентов с ИМбпST с рефрактерной ишемией или ишемией с гемодинамической или электрической нестабильностью ЧКВ следует выполнять в экстренном порядке.
Перед выпиской по поводу острого инфаркта миокарда пациентам обычно назначают аспирин, высокие дозы статинов, бета-блокаторы и/или ингибиторы АПФ.
Если планируется ЧКВ, оно должно быть выполнено в течение 12 часов. Если предполагается фибринолитическая терапия, ее следует проводить в течение 120 минут. Всем больным рекомендуется парентеральная антикоагулянтная терапия в дополнение к антитромбоцитарной терапии.

Дифференциальный диагноз
Расслоение аорты
Перикардит
Acute gastritis
Acute cholecystitis
Asthma
Esophagitis
Myocarditis
Pneumothorax
Pulmonary embolism
Prognosis
Acute MI still carries a высокий уровень смертности, причем большинство смертей происходит до прибытия в больницу. По меньшей мере 5-10% выживших умирают в течение первых 12 месяцев после ИМ, и около 50% нуждаются в госпитализации в течение того же года. Общий прогноз зависит от степени повреждения мышц. Хорошие результаты наблюдаются у пациентов, которым проводится ранняя перфузионно-тромболитическая терапия в течение 30 минут после прибытия или ЧКВ в течение 9 минут.0 минут). Кроме того, исходы хорошие, если фракция выброса сохранена и пациенту начато лечение аспирином, бета-блокаторами и ингибиторами АПФ.

Factors that negatively affect prognosis include:
Diabetes
Advanced age
Prior MI, peripheral vascular disease (PVD), or stroke
Delayed reperfusion
Diminished ejection fraction ( самый сильный предсказатель)
Присутствие застойной сердечной недостаточности (CHF)
Повышенное С-реактивный белок и уровни BNP
Депрессия
Осложнения
New-onseter-регментарная регламента111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111Р1П
Аневризма левого желудочка
Аритмии
Эмболы
Сдерживание и обучение пациентов
Пациент должен быть доставлен в отделение неотложной помощи как можно скорее после появления симптомов солевая диета
Записаться на кардиологический реабилитационный центр
Прекратить курить
Соблюдать режим приема лекарств
Улучшение результатов команды здравоохранения
Лечением острого инфаркта миокарда занимается межпрофессиональная команда, занимающаяся исключительно сердечными заболеваниями.
 Помимо кардиолога, команда обычно состоит из кардиохирурга, интервенционного кардиолога, реаниматолога, специалиста по кардиореабилитации, медсестер интенсивной терапии или кардиологии и физиотерапевтов. Поскольку многие пациенты умирают еще до того, как попадут в больницу, ключевым моментом является информирование пациента о симптомах и своевременное обращение в отделение неотложной помощи.
Помимо кардиолога, команда обычно состоит из кардиохирурга, интервенционного кардиолога, реаниматолога, специалиста по кардиореабилитации, медсестер интенсивной терапии или кардиологии и физиотерапевтов. Поскольку многие пациенты умирают еще до того, как попадут в больницу, ключевым моментом является информирование пациента о симптомах и своевременное обращение в отделение неотложной помощи.Фармацевт, практикующая медсестра и поставщики первичной медико-санитарной помощи должны обучать пациентов тому, как принимать нитроглицерин, и если после трех доз облегчения не наступает, то 911 надо звать.
При сортировке медсестра должна немедленно связаться с межпрофессиональной бригадой, поскольку время до реперфузии ограничено. Кардиолог может рассмотреть возможность проведения тромболизиса или ЧКВ в зависимости от продолжительности симптомов и противопоказаний. Все пациенты нуждаются в наблюдении в отделении интенсивной терапии. Медсестры должны быть бдительны в отношении потенциально опасных для жизни осложнений и сообщать бригаде в случае обнаружения отклонений от нормы клинических признаков или лабораторных показателей.
 Ни один пациент не должен быть преждевременно выписан, поскольку осложнения ИМ могут возникнуть в течение недели после ИМ. После стабилизации больные нуждаются в тщательном обучении медсестрой по снижению факторов риска ишемической болезни сердца. Помимо практикующей медсестры, социальный работник должен быть привлечен для облегчения ухода на дому, кардиореабилитации и необходимости любых вспомогательных услуг, находясь дома. Фармацевт должен обратиться и предоставить информацию о надлежащей дозировке лекарств и обсудить возможные побочные эффекты.
Ни один пациент не должен быть преждевременно выписан, поскольку осложнения ИМ могут возникнуть в течение недели после ИМ. После стабилизации больные нуждаются в тщательном обучении медсестрой по снижению факторов риска ишемической болезни сердца. Помимо практикующей медсестры, социальный работник должен быть привлечен для облегчения ухода на дому, кардиореабилитации и необходимости любых вспомогательных услуг, находясь дома. Фармацевт должен обратиться и предоставить информацию о надлежащей дозировке лекарств и обсудить возможные побочные эффекты.После выписки пациенту необходимо пройти программу кардиореабилитации, соблюдать здоровую диету, бросить курить, воздержаться от употребления алкоголя, снизить массу тела и снизить уровень холестерина и глюкозы в крови. Пациент должен быть информирован о важности соблюдения режима приема лекарств для снижения артериального давления и уровня холестерина в крови. [15][16][17][Уровень 2] Фармацевты просматривают назначенные лекарства, проверяют взаимодействие и обучают пациентов важности соблюдения режима.
 [Уровень 5]
[Уровень 5]Исходы
Острый инфаркт миокарда по-прежнему имеет высокую смертность вне больницы. Данные показывают, что не менее трети пациентов умирают до поступления в больницу, а еще 40-50% умирают по прибытии. Еще 5-10% больных умирают в течение первых 12 месяцев после перенесенного инфаркта миокарда. Повторная госпитализация встречается примерно у 50% пациентов в течение первых 12 месяцев после первого ИМ. Общий прогноз зависит от фракции выброса, возраста и других сопутствующих заболеваний. Те, кто не подвергается реваскуляризации, будут иметь худший результат по сравнению с пациентами, которым проводится реваскуляризация. Наилучший прогноз у пациентов с ранней и успешной реперфузией и сохраненной функцией левого желудочка [18, 19].][20] [Уровень 2]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Рисунок
Образец, показывающий инфаркт миокарда в левом желудочке и межжелудочковой перегородке.
 Звездочка (*) также указывает на гипертрофию левого желудочка. Предоставлено Wikimedia Commons (CC by 4.0) https://creativecommons.org/licenses/by/4.0/
Звездочка (*) также указывает на гипертрофию левого желудочка. Предоставлено Wikimedia Commons (CC by 4.0) https://creativecommons.org/licenses/by/4.0/Рисунок
Предупреждающие признаки сердечного приступа (инфаркта миокарда) у женщин. Предоставлено Министерством здравоохранения США и Управлением социальных служб по вопросам женского здоровья
Рисунок
ЭКГ, показывающая волны Парди, указывающие на острый инфаркт миокарда в нижних отведениях II, III и aVF с реципрокными изменениями в переднебоковых отведениях. Предоставлено Wikimedia Commons, Glenlarson (Public Domain-Self)
Рисунок
Чреспищеводная эхокардиография, тромбоэмболия, легочная артерия, легочная эмболия, тромбоэмболия, правая легочная артерия, TE, RPA, острый подъем сегмента ЭКГ, имитирующий инфаркт миокарда у пациента с легочная эмболия. Внесите свой вклад (подробнее…)
Каталожные номера
- 1.
Nascimento BR, Brant LCC, Marino BCA, Passaglia LG, Ribeiro ALP.
 Внедрение систем лечения инфаркта миокарда в странах с низким/средним уровнем дохода. Сердце. 2019 янв; 105(1):20-26. [PubMed: 30269080]
Внедрение систем лечения инфаркта миокарда в странах с низким/средним уровнем дохода. Сердце. 2019 янв; 105(1):20-26. [PubMed: 30269080]- 2.
Барбери С., ван ден Хондел К.Е. Использование сердечного тропонина Т (cTnT) в посмертной диагностике острого инфаркта миокарда и внезапной сердечной смерти: систематический обзор. Междунар. криминалистики. 2018 ноябрь;292:27-38. [PubMed: 30269044]
- 3.
Алаур Б., Лью Ф., Кайер Т.Е. Сердечный тропонин — проблемы диагностики и влияние на сердечно-сосудистые заболевания. Энн Мед. 2018 декабрь; 50 (8): 655-665. [PubMed: 30265127]
- 4.
Massberg S, Polzin A. [Обновление рекомендаций ESC 2017: Двойная антитромбоцитарная терапия]. Dtsch Med Wochenschr. 2018 авг; 143(15):1090-1093. [PubMed: 30060279]
- 5.
Шин А.Дж. «От атеросклероза к атеротромбозу: от немой хронической патологии к острому критическому событию». Преподобный Мед Льеж. 2018 май; 73(5-6):224-228.
 [В паблике: 29926559]. , Ньюби Л.К., Сабатин М.С., Джульяно Р.П. Способы и сроки смерти у 66 252 пациентов с острым коронарным синдромом без подъема сегмента ST, включенных в 14 исследований TIMI. Eur Heart J. 07 ноября 2018 г.; 39 (42): 3810-3820. [Бесплатная статья PMC: PMC6220126] [PubMed: 30239711]
[В паблике: 29926559]. , Ньюби Л.К., Сабатин М.С., Джульяно Р.П. Способы и сроки смерти у 66 252 пациентов с острым коронарным синдромом без подъема сегмента ST, включенных в 14 исследований TIMI. Eur Heart J. 07 ноября 2018 г.; 39 (42): 3810-3820. [Бесплатная статья PMC: PMC6220126] [PubMed: 30239711]- 7.
Deng D, Liu L, Xu G, Gan J, Shen Y, Shi Y, Zhu R, Lin Y. Эпидемиология и сывороточные метаболические характеристики Пациенты с острым инфарктом миокарда в центрах боли в груди. Иран J Общественное здравоохранение. 2018 июль; 47 (7): 1017-1029. [Бесплатная статья PMC: PMC6119561] [PubMed: 30182001]
- 8.
Haig C, Carrick D, Carberry J, Mangion K, Maznyczka A, Wetherall K, McEntegart M, Petrie MC, Eteiba H, Lindsay M, Худ С., Уоткинс С., Дэви А., Махрус А., Морди И., Ахмед Н., Тенг Юэ Мэй В., Форд И., Радженович А., Уэлш П., Саттар Н., Олдройд К.Г., Берри С. Текущее курение и прогноз после острого сегмента ST Подъемный инфаркт миокарда: новые патофизиологические данные.
 JACC Cardiovasc Imaging. 2019 Июн;12(6):993-1003. [Бесплатная статья PMC: PMC6547246] [PubMed: 30031700]
JACC Cardiovasc Imaging. 2019 Июн;12(6):993-1003. [Бесплатная статья PMC: PMC6547246] [PubMed: 30031700]- 9.
Алькесар-Арбе А., Санчис Дж., Гильен Э., Бардахи А., Миро Т., Ордоньес-Льянос Дж. Сердечный тропонин, измерение и интерпретация острого инфаркта миокарда в отделении неотложной помощи: консенсусное заявление. Чрезвычайные ситуации. 2018 окт; 30 (5): 336-349. [PubMed: 30260119]
- 10.
Перера М., Аггарвал Л., Скотт И.А., Логан Б. Полученный уход по сравнению с уходом за пациентами, госпитализированными с болью в груди возможного сердечного происхождения под руководством ADP. Int J Gen Med. 2018;11:345-351. [Бесплатная статья PMC: PMC6128279] [PubMed: 30214268]
- 11.
Райли Р.Ф., Миллер К.Д., Рассел Г.Б., Солиман Э.З., Хистанд Б.К., Херрингтон Д.М., Малер С.А. Полезность серийных электрокардиограмм в 12 отведениях для прогнозирования 30-дневных исходов у пациентов с недифференцированной болью в груди (исследование ASAP CATH).
 Ам Джей Кардиол. 01 августа 2018 г .; 122 (3): 374–380. [PubMed: 30196932]
Ам Джей Кардиол. 01 августа 2018 г .; 122 (3): 374–380. [PubMed: 30196932]- 12.
Ларсон Э.А., Герман Д.М., Шатцель Дж., ДеЛогери Т.Г. Антикоагулянтная терапия у кардиологических больных: краткий обзор. Евр Дж Гематол. 2019Январь; 102(1):3-19. [PubMed: 30203452]
- 13.
Bath PM, Woodhouse LJ, Appleton JP, Beridze M, Christensen H, Dineen RA, Flaherty K, Duley L, England TJ, Havard D, Heptinstall S, James M, Kasonde C, Кришнан К., Маркус Х.С., Монтгомери А.А., Покок С., Рэндалл М., Ранта А., Робинсон Т.Г., Скатт П., Венейблс Г.С., Спригг Н. Тройная антитромбоцитарная терапия по сравнению с рекомендациями для предотвращения рецидива после острого ишемического инсульта или транзиторной ишемической атаки: ТАРДИС РКИ. Оценка медицинских технологий. 2018 авг; 22 (48): 1-76. [Бесплатная статья PMC: PMC6139477] [PubMed: 30179153]
- 14.
Adamski P, Adamska U, Ostrowska M, Navarese EP, Kubica J. Оценка текущей и появляющейся антитромботической терапии, доступной в настоящее время для лечения острого коронарного синдрома у гериатрических популяций.
 Эксперт Опин Фармаколог. 2018 сен;19(13):1415-1425. [PubMed: 30132731]
Эксперт Опин Фармаколог. 2018 сен;19(13):1415-1425. [PubMed: 30132731]- 15.
Aeyels D, Seys D, Sinnaeve PR, Claeys MJ, Gevaert S, Schoors D, Sermeus W, Panella M, Bruyneel L, Vanhaecht K. Управление улучшением качества в больнице: Анализ важности и эффективности для определения приоритетов лечения инфаркта миокарда с подъемом сегмента ST. Eur J Cardiovasc Nurs. 2018 авг; 17 (6): 535-542. [В паблике: 29448818]
- 16.
Швааб Б. Кардиореабилитация. Реабилитация (Штутг). 2018 Апрель; 57 (2): 117-126. [PubMed: 29216666]
- 17.
El Hajj MS, Jaam MJ, Awaisu A. Влияние фармацевта на приверженность лечению и сердечно-сосудистые исходы у пациентов после острого коронарного синдрома: систематический обзор. Рез Социал Адм Фарм. 2018 июнь; 14 (6): 507-520. [PubMed: 28641999]
- 18.
Stone GW, Ellis SG, Gori T, Metzger DC, Stein B, Erickson M, Torzewski J, Williams J, Lawson W, Broderick TM, Kabour A, Piegari G, Cavendish J, Bertolet B, Choi JW, Marx SO, Généreux P, Kereiakes DJ.
 , ABSORB IV Investigators. Слепые результаты и оценка стенокардии коронарных биорезорбируемых каркасов: 30-дневные и 1-летние результаты рандомизированного исследования ABSORB IV. Ланцет. 2018 27 октября; 392(10157):1530-1540. [PubMed: 30266412]
, ABSORB IV Investigators. Слепые результаты и оценка стенокардии коронарных биорезорбируемых каркасов: 30-дневные и 1-летние результаты рандомизированного исследования ABSORB IV. Ланцет. 2018 27 октября; 392(10157):1530-1540. [PubMed: 30266412]- 19.
Лопес Р.Д., де Баррос Э. Сильва PGM, де Андраде Хезуино I, Сантуччи Э.В., Барбоза Л.М., Дамиани Л.П., Накагава Сантос Р.Х., Ларанхейра Л.Н., Далл Орто ФТК, Беральдо де Андраде P, de Castro Bienert IR, Alexander JH, Granger CB, Berwanger O. Сроки введения нагрузочной дозы аторвастатина у пациентов, перенесших чрескожное коронарное вмешательство по поводу острого коронарного синдрома: результаты рандомизированного клинического исследования SECURE-PCI. ДЖАМА Кардиол. 2018 01 ноября; 3(11):1113-1118. [Бесплатная статья PMC: PMC6583055] [PubMed: 30264159]
- 20.
Choi AR, Jeong MH, Hong YJ, Sohn SJ, Kook HY, Sim DS, Ahn YK, Lee KH, Cho JY, Kim YJ, Cho MC, Kim CJ., другие Корея Острый миокард Исследователи реестра инфарктов.
 Клинические характеристики и исходы у пациентов с острым инфарктом миокарда в сочетании с отсутствием каких-либо сердечно-сосудистых факторов риска. Корейский J Intern Med. 2019 сен;34(5):1040-1049. [Бесплатная статья PMC: PMC6718753] [PubMed: 30257551]
Клинические характеристики и исходы у пациентов с острым инфарктом миокарда в сочетании с отсутствием каких-либо сердечно-сосудистых факторов риска. Корейский J Intern Med. 2019 сен;34(5):1040-1049. [Бесплатная статья PMC: PMC6718753] [PubMed: 30257551]
Острый инфаркт миокарда — StatPearls
Непрерывное обучение
Острые инфаркты миокарда являются одной из основных причин смерти в развитых странах, их распространенность приближается к трем миллионам человек во всем мире, при этом ежегодно в Соединенных Штатах умирает более одного миллиона человек. В этом упражнении рассматривается представление, оценка и ведение пациентов с острым инфарктом миокарда и подчеркивается роль межпрофессиональной команды в уходе за этими пациентами.
Цели:
Опишите разницу во времени до пика и продолжительности между тропонином, креатинкиназой МВ и ЛДГ.
Опишите, как обследовать пациента с потливостью и болью в груди, иррадиирующей в двусторонние руки.

Опишите разницу в лечении инфаркта миокарда с подъемом сегмента ST, инфаркта миокарда без подъема сегмента ST и нестабильной стенокардии.
Узнайте, как стратегии межпрофессиональной бригады улучшают координацию межпрофессиональной бригады при оказании помощи пациентам с острым инфарктом миокарда.
Получите доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Острый инфаркт миокарда является одной из ведущих причин смерти в развитых странах. Распространенность этого заболевания приближается к трем миллионам человек во всем мире, при этом в Соединенных Штатах ежегодно умирает более одного миллиона человек. Острый инфаркт миокарда можно разделить на две категории: ИМ без подъема сегмента ST (NSTEMI) и ИМ с подъемом сегмента ST (ИМпST). Нестабильная стенокардия похожа на NSTEMI. Однако сердечные маркеры не повышены.[1][2][3]
ИМ приводит к необратимому повреждению сердечной мышцы из-за недостатка кислорода.
 ИМ может привести к нарушению диастолической и систолической функции и сделать пациента склонным к аритмиям. Кроме того, ИМ может привести к ряду серьезных осложнений. Суть в том, чтобы реперфузировать сердце и восстановить кровоток. Чем раньше начато лечение (менее 6 часов с момента появления симптомов), тем лучше прогноз.
ИМ может привести к нарушению диастолической и систолической функции и сделать пациента склонным к аритмиям. Кроме того, ИМ может привести к ряду серьезных осложнений. Суть в том, чтобы реперфузировать сердце и восстановить кровоток. Чем раньше начато лечение (менее 6 часов с момента появления симптомов), тем лучше прогноз.ИМ диагностируется при наличии двух из следующих критериев:
Симптомы ишемии
Новые изменения сегмента ST или блокада левой ножки пучка Гиса (БЛНПГ)
Наличие патологических зубцов Q на ЭКГ
Наличие внутрикоронарного тромба при вскрытии или ангиографии
Этиология
Этиологией острого инфаркта миокарда является снижение коронарного кровотока. Доступный запас кислорода не может удовлетворить потребность в кислороде, что приводит к ишемии сердца. Снижение коронарного кровотока является многофакторным. Атеросклеротические бляшки классически разрываются и приводят к тромбозу, способствуя резкому снижению кровотока в коронарных артериях.
 Другие причины снижения оксигенации/ишемии миокарда включают эмболию коронарных артерий, на долю которой приходится 2,9% пациентов, кокаин-индуцированная ишемия, расслоение коронарных артерий и коронарный вазоспазм.[4][5]
Другие причины снижения оксигенации/ишемии миокарда включают эмболию коронарных артерий, на долю которой приходится 2,9% пациентов, кокаин-индуцированная ишемия, расслоение коронарных артерий и коронарный вазоспазм.[4][5]Немодифицируемые факторы риска
Модифицируемые факторы риска
Курение
Дислипидемия
Диабет.0011
Наличие заболевания периферических сосудов
Повышенный уровень гомоцистеина
Другие причины ИМ
Trauma
Vasculitis
Drug use (cocaine)
Coronary artery anomalies
Coronary artery emboli
Aortic dissection
Excess demand on the heart (hyperthyroidism , анемия)
Эпидемиология
Среди пациентов, страдающих острым инфарктом миокарда, 70% летальных исходов связаны с окклюзией атеросклеротическими бляшками.
 Поскольку атеросклероз является преобладающей причиной острого инфаркта миокарда, факторы риска атеросклеротического заболевания часто снижаются при профилактике заболевания. На модифицируемые факторы риска приходится 90% (мужчины) и 94% (женщины) инфарктов миокарда. Модифицируемые факторы риска включают курение сигарет, физические упражнения, гипертонию, ожирение, уровни холестерина, ЛПНП и триглицеридов. Напротив, возраст, пол и семейный анамнез являются неизменяемыми факторами риска развития атеросклероза.[6][7]
Поскольку атеросклероз является преобладающей причиной острого инфаркта миокарда, факторы риска атеросклеротического заболевания часто снижаются при профилактике заболевания. На модифицируемые факторы риска приходится 90% (мужчины) и 94% (женщины) инфарктов миокарда. Модифицируемые факторы риска включают курение сигарет, физические упражнения, гипертонию, ожирение, уровни холестерина, ЛПНП и триглицеридов. Напротив, возраст, пол и семейный анамнез являются неизменяемыми факторами риска развития атеросклероза.[6][7]Патофизиология
Атеросклеротический разрыв приводит к воспалительному каскаду моноцитов и макрофагов, образованию тромбов и агрегации тромбоцитов. Это приводит к снижению доставки кислорода через коронарную артерию, что приводит к снижению оксигенации миокарда. Неспособность продуцировать АТФ в митохондриях приводит к ишемическому каскаду и, следовательно, к апоптозу (гибели клеток) эндокарда или инфаркту миокарда.
За некоторыми исключениями из-за генетической изменчивости коронарные артерии имеют уникальное и диагностическое территориальное распределение.
 Например, левая передняя нисходящая коронарная артерия снабжает кровью межжелудочковую перегородку, переднебоковую стенку и верхушку желудочка. Левая огибающая артерия кровоснабжает нижнелатеральную стенку. Правая коронарная артерия кровоснабжает правый желудочек. Нижняя стенка кровоснабжается либо левой огибающей, либо правой коронарной артерией.[8]
Например, левая передняя нисходящая коронарная артерия снабжает кровью межжелудочковую перегородку, переднебоковую стенку и верхушку желудочка. Левая огибающая артерия кровоснабжает нижнелатеральную стенку. Правая коронарная артерия кровоснабжает правый желудочек. Нижняя стенка кровоснабжается либо левой огибающей, либо правой коронарной артерией.[8]Гистопатология
Гистология инфаркта миокарда меняется в зависимости от течения болезни. В момент времени 0 микроскопических гистологических изменений нет. При световой микроскопии через 0,5-4 часа выявляется волнистость волокон по периферии ткани. Гликоген истощается. От 4 до 12 часов в миокарде происходит коагуляционный некроз и отек. Через 12–24 часа крупный образец становится темным и пятнистым. При гистологическом исследовании выявляют некроз полос сокращения и преобладание нейтрофилов. На 1-3 сутки происходит потеря ядер, а на 3-7 сутки появляются макрофаги для удаления апоптозных клеток. На 7-10 сутки появляется грануляционная ткань.
 На 10-й день и далее наблюдается отложение коллагена. Через 2 месяца миокард рубцуется.
На 10-й день и далее наблюдается отложение коллагена. Через 2 месяца миокард рубцуется.Токсикокинетика
Сердечные биомаркеры полезны в диагностике острого инфаркта миокарда, особенно ИМ без подъема сегмента ST. Тропонин является наиболее специфичным лабораторным тестом и имеет две изоформы, I и T. Пик тропонинов приходится на 12 часов и сохраняется в течение семи дней. Креатининкиназа МВ также специфична для миокарда. Он достигает пика в десять часов; однако он нормализуется в течение двух-трех дней. ЛДГ достигает пика через 72 часа и нормализуется через 10-14 часов. В клинической практике ЛДГ не используется для диагностики острого ИМ. Наконец, МБ имеет очень низкую специфичность в отношении миокарда и не используется в клинической практике; быстро поднимается и нормализуется. Высокочувствительный тропонин недавно был одобрен для использования в Соединенных Штатах после тщательного изучения и использования в Европе. Хотя он более чувствителен, чем обычный тропонин, он также менее специфичен.
 Таким образом, потенциальные проблемы включают многочисленные ложноположительные интерпретации.[3]
Таким образом, потенциальные проблемы включают многочисленные ложноположительные интерпретации.[3]Анамнез и физикальное исследование
Анамнез и физикальное обследование часто противоречивы при оценке острого инфаркта миокарда. В анамнезе следует сосредоточить внимание на начале, качестве и сопутствующих симптомах. Недавние исследования показали, что потливость и двусторонняя иррадиирующая боль в руку чаще всего связаны с инфарктом миокарда у мужчин. Сопутствующие симптомы включают:
При физикальном осмотре, что наиболее важно, должны быть отмечены жизненно важные признаки и внешний вид пациента, в том числе потоотделение, а также данные в легких и аускультация сердца.
Частота сердечных сокращений может выявить тахикардию, фибрилляцию предсердий или желудочковую аритмию
Неравные импульсы, если у пациента есть диссекция аорта.
Тахипноэ и лихорадка не являются редкостью.
Шейные вены могут быть расширены, что указывает на правожелудочковую недостаточность
Сердце: латеральное смещение верхушечного импульса, мягкий S1, пальпируемый S4, новый шум митральной регургитации.
 Громкий голосистолический шум, иррадиирующий на грудину, может свидетельствовать о разрыве межжелудочковой перегородки.
Громкий голосистолический шум, иррадиирующий на грудину, может свидетельствовать о разрыве межжелудочковой перегородки.Хрипы и свистящие хрипы часты, если у пациента развился отек легких боль в груди. Женщины часто имеют нетипичные симптомы, такие как боль в животе или головокружение, и могут вообще не ощущать боли в груди. У пожилых пациентов чаще одышка является симптомом инфаркта миокарда. Все эти проявления также должны побуждать к выполнению ЭКГ [9].][10][11]
ЭКГ высоко специфична для ИМ (от 95% до 97%), но не чувствительна (примерно 30%). Правостороннее, заднее расположение электродов и повторное тестирование ЭКГ могут повысить чувствительность ЭКГ. Например, остроконечные зубцы T на ЭКГ, известные как «сверхострые зубцы T», часто указывают на раннюю ишемию и прогрессируют до подъема сегмента ST. При наличии элевации ST более 2 мм в двух смежных отведениях на ЭКГ (нижние: отведения II, III, aVF; перегородки равны V1, V2; передние: V3, V4; боковые: I, aVL, V5, V6) свидетельствуют об инфаркте миокарда с подъемом сегмента ST.
 Нередко наблюдаются депрессии сегмента ST, которые визуализируются в противоположных анатомических областях миокарда.
Нередко наблюдаются депрессии сегмента ST, которые визуализируются в противоположных анатомических областях миокарда.ЭКГ-диагностика ИМпST может быть затруднена, особенно у пациентов с блокадой левой ножки пучка Гиса и кардиостимуляторами. Sgarbosa описал критерии, которые могут помочь врачу или практикующему врачу в диагностике ИМпST у этих пациентов. Изолированные подъемы сегмента ST в aVR указывают на окклюзию ствола левой коронарной артерии в соответствующих клинических условиях. Wellens отметил глубокие двухфазные зубцы T в V2, V3 и обнаружил, что они часто предсказывают надвигающуюся окклюзию проксимальной левой передней нисходящей артерии, которая может привести к разрушительному инфаркту миокарда передней стенки.
У пациентов с инфарктом миокарда может отсутствовать диагностическая ЭКГ с подъемом сегмента ST. Пациентов с типичной болью в груди следует обследовать на предмет ИМбпST с едва уловимыми отклонениями на ЭКГ, включая депрессию сегмента ST и изменения зубца Т.
 Здесь также могут быть полезны серийные ЭКГ для поиска динамических изменений. ЭКГ без острых изменений или каких-либо аномалий часто встречается при NSTEMI.
Здесь также могут быть полезны серийные ЭКГ для поиска динамических изменений. ЭКГ без острых изменений или каких-либо аномалий часто встречается при NSTEMI.Существуют диагностические руководства, которые могут помочь практикующему врачу определить, полезно ли дальнейшее тестирование для выявления пациентов с NSTEMI. Учитывая низкую чувствительность ЭКГ к ИМпST, тропонины почти повсеместно используются у пациентов с подозрительной историей болезни. Шкала HEART была утверждена и популяризирована. Он использует подозрения клинициста, факторы риска пациента, диагностику ЭКГ и уровень тропонина для определения «уровня риска».
Лабораторные принадлежности
Натрийуретический пептид типа В (BNP) не следует назначать в качестве маркера ИМ, но его лучше использовать для стратификации риска, особенно у пациентов с ИМ, у которых развилась сердечная недостаточность.
Визуализация сердца
Кардиоангиография используется для выполнения чрескожного коронарного вмешательства (ЧКВ) или определения препятствий в коронарных сосудах.

Эхокардиограмма используется для оценки движения стенок, степени аномалии клапана, ишемической митральной недостаточности (МР) и наличия тампонады сердца.
Лечение/управление
Всем пациентам с ИМпST и NSTEMI требуется немедленно жевать аспирин от 160 мг до 325 мг. Кроме того, пациент должен иметь внутривенный доступ и кислородную поддержку, если насыщение кислородом составляет менее 91%. Опиоиды могут использоваться для контроля боли в дополнение к сублингвальному нитроглицерину, если артериальное давление адекватно.
Лечение ИМпST включает немедленную реперфузию. Предпочтение отдается экстренному чрескожному коронарному вмешательству (ЧКВ). Перед ЧКВ пациенты должны получить двойные антиагреганты, включая внутривенную инфузию гепарина, а также ингибитор рецептора аденозиндифосфата (ингибитор P2Y2), чаще всего тикагрелор. Кроме того, во время чрескожного вмешательства можно вводить ингибитор гликопротеина IIb/IIIa или прямой ингибитор тромбина.
Если чрескожное вмешательство невозможно в течение 90 минут после постановки диагноза ИМпST, следует попытаться провести реперфузию с помощью внутривенного тромболитического агента.

ИМбпST у стабильного бессимптомного пациента может оказаться неэффективным при неотложном чрескожном коронарном вмешательстве, и его следует лечить медикаментозно с помощью антитромбоцитарных препаратов. Чрескожное коронарное вмешательство может быть выполнено в течение 48 часов после госпитализации и может привести к снижению госпитальной летальности и сокращению продолжительности пребывания в стационаре. У пациентов с ИМбпST с рефрактерной ишемией или ишемией с гемодинамической или электрической нестабильностью ЧКВ следует выполнять в экстренном порядке.
Перед выпиской по поводу острого инфаркта миокарда пациентам обычно назначают аспирин, высокие дозы статинов, бета-блокаторы и/или ингибиторы АПФ.
Если планируется ЧКВ, оно должно быть выполнено в течение 12 часов. Если предполагается фибринолитическая терапия, ее следует проводить в течение 120 минут. Всем больным рекомендуется парентеральная антикоагулянтная терапия в дополнение к антитромбоцитарной терапии.

Дифференциальный диагноз
Расслоение аорты
Перикардит
Acute gastritis
Acute cholecystitis
Asthma
Esophagitis
Myocarditis
Pneumothorax
Pulmonary embolism
Prognosis
Acute MI still carries a высокий уровень смертности, причем большинство смертей происходит до прибытия в больницу. По меньшей мере 5-10% выживших умирают в течение первых 12 месяцев после ИМ, и около 50% нуждаются в госпитализации в течение того же года. Общий прогноз зависит от степени повреждения мышц. Хорошие результаты наблюдаются у пациентов, которым проводится ранняя перфузионно-тромболитическая терапия в течение 30 минут после прибытия или ЧКВ в течение 9 минут.0 минут). Кроме того, исходы хорошие, если фракция выброса сохранена и пациенту начато лечение аспирином, бета-блокаторами и ингибиторами АПФ.

Factors that negatively affect prognosis include:
Diabetes
Advanced age
Prior MI, peripheral vascular disease (PVD), or stroke
Delayed reperfusion
Diminished ejection fraction ( самый сильный предсказатель)
Присутствие застойной сердечной недостаточности (CHF)
Повышенное С-реактивный белок и уровни BNP
Депрессия
Осложнения
New-onseter-регментарная регламента111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111111Р1П
Аневризма левого желудочка
Аритмии
Эмболы
Сдерживание и обучение пациентов
Пациент должен быть доставлен в отделение неотложной помощи как можно скорее после появления симптомов солевая диета
Записаться на кардиологический реабилитационный центр
Прекратить курить
Соблюдать режим приема лекарств
Улучшение результатов команды здравоохранения
Лечением острого инфаркта миокарда занимается межпрофессиональная команда, занимающаяся исключительно сердечными заболеваниями.
 Помимо кардиолога, команда обычно состоит из кардиохирурга, интервенционного кардиолога, реаниматолога, специалиста по кардиореабилитации, медсестер интенсивной терапии или кардиологии и физиотерапевтов. Поскольку многие пациенты умирают еще до того, как попадут в больницу, ключевым моментом является информирование пациента о симптомах и своевременное обращение в отделение неотложной помощи.
Помимо кардиолога, команда обычно состоит из кардиохирурга, интервенционного кардиолога, реаниматолога, специалиста по кардиореабилитации, медсестер интенсивной терапии или кардиологии и физиотерапевтов. Поскольку многие пациенты умирают еще до того, как попадут в больницу, ключевым моментом является информирование пациента о симптомах и своевременное обращение в отделение неотложной помощи.Фармацевт, практикующая медсестра и поставщики первичной медико-санитарной помощи должны обучать пациентов тому, как принимать нитроглицерин, и если после трех доз облегчения не наступает, то 911 надо звать.
При сортировке медсестра должна немедленно связаться с межпрофессиональной бригадой, поскольку время до реперфузии ограничено. Кардиолог может рассмотреть возможность проведения тромболизиса или ЧКВ в зависимости от продолжительности симптомов и противопоказаний. Все пациенты нуждаются в наблюдении в отделении интенсивной терапии. Медсестры должны быть бдительны в отношении потенциально опасных для жизни осложнений и сообщать бригаде в случае обнаружения отклонений от нормы клинических признаков или лабораторных показателей.
 Ни один пациент не должен быть преждевременно выписан, поскольку осложнения ИМ могут возникнуть в течение недели после ИМ. После стабилизации больные нуждаются в тщательном обучении медсестрой по снижению факторов риска ишемической болезни сердца. Помимо практикующей медсестры, социальный работник должен быть привлечен для облегчения ухода на дому, кардиореабилитации и необходимости любых вспомогательных услуг, находясь дома. Фармацевт должен обратиться и предоставить информацию о надлежащей дозировке лекарств и обсудить возможные побочные эффекты.
Ни один пациент не должен быть преждевременно выписан, поскольку осложнения ИМ могут возникнуть в течение недели после ИМ. После стабилизации больные нуждаются в тщательном обучении медсестрой по снижению факторов риска ишемической болезни сердца. Помимо практикующей медсестры, социальный работник должен быть привлечен для облегчения ухода на дому, кардиореабилитации и необходимости любых вспомогательных услуг, находясь дома. Фармацевт должен обратиться и предоставить информацию о надлежащей дозировке лекарств и обсудить возможные побочные эффекты.После выписки пациенту необходимо пройти программу кардиореабилитации, соблюдать здоровую диету, бросить курить, воздержаться от употребления алкоголя, снизить массу тела и снизить уровень холестерина и глюкозы в крови. Пациент должен быть информирован о важности соблюдения режима приема лекарств для снижения артериального давления и уровня холестерина в крови. [15][16][17][Уровень 2] Фармацевты просматривают назначенные лекарства, проверяют взаимодействие и обучают пациентов важности соблюдения режима.
 [Уровень 5]
[Уровень 5]Исходы
Острый инфаркт миокарда по-прежнему имеет высокую смертность вне больницы. Данные показывают, что не менее трети пациентов умирают до поступления в больницу, а еще 40-50% умирают по прибытии. Еще 5-10% больных умирают в течение первых 12 месяцев после перенесенного инфаркта миокарда. Повторная госпитализация встречается примерно у 50% пациентов в течение первых 12 месяцев после первого ИМ. Общий прогноз зависит от фракции выброса, возраста и других сопутствующих заболеваний. Те, кто не подвергается реваскуляризации, будут иметь худший результат по сравнению с пациентами, которым проводится реваскуляризация. Наилучший прогноз у пациентов с ранней и успешной реперфузией и сохраненной функцией левого желудочка [18, 19].][20] [Уровень 2]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Рисунок
Образец, показывающий инфаркт миокарда в левом желудочке и межжелудочковой перегородке.
 Звездочка (*) также указывает на гипертрофию левого желудочка. Предоставлено Wikimedia Commons (CC by 4.0) https://creativecommons.org/licenses/by/4.0/
Звездочка (*) также указывает на гипертрофию левого желудочка. Предоставлено Wikimedia Commons (CC by 4.0) https://creativecommons.org/licenses/by/4.0/Рисунок
Предупреждающие признаки сердечного приступа (инфаркта миокарда) у женщин. Предоставлено Министерством здравоохранения США и Управлением социальных служб по вопросам женского здоровья
Рисунок
ЭКГ, показывающая волны Парди, указывающие на острый инфаркт миокарда в нижних отведениях II, III и aVF с реципрокными изменениями в переднебоковых отведениях. Предоставлено Wikimedia Commons, Glenlarson (Public Domain-Self)
Рисунок
Чреспищеводная эхокардиография, тромбоэмболия, легочная артерия, легочная эмболия, тромбоэмболия, правая легочная артерия, TE, RPA, острый подъем сегмента ЭКГ, имитирующий инфаркт миокарда у пациента с легочная эмболия. Внесите свой вклад (подробнее…)
Каталожные номера
- 1.
Nascimento BR, Brant LCC, Marino BCA, Passaglia LG, Ribeiro ALP.
 Внедрение систем лечения инфаркта миокарда в странах с низким/средним уровнем дохода. Сердце. 2019 янв; 105(1):20-26. [PubMed: 30269080]
Внедрение систем лечения инфаркта миокарда в странах с низким/средним уровнем дохода. Сердце. 2019 янв; 105(1):20-26. [PubMed: 30269080]- 2.
Барбери С., ван ден Хондел К.Е. Использование сердечного тропонина Т (cTnT) в посмертной диагностике острого инфаркта миокарда и внезапной сердечной смерти: систематический обзор. Междунар. криминалистики. 2018 ноябрь;292:27-38. [PubMed: 30269044]
- 3.
Алаур Б., Лью Ф., Кайер Т.Е. Сердечный тропонин — проблемы диагностики и влияние на сердечно-сосудистые заболевания. Энн Мед. 2018 декабрь; 50 (8): 655-665. [PubMed: 30265127]
- 4.
Massberg S, Polzin A. [Обновление рекомендаций ESC 2017: Двойная антитромбоцитарная терапия]. Dtsch Med Wochenschr. 2018 авг; 143(15):1090-1093. [PubMed: 30060279]
- 5.
Шин А.Дж. «От атеросклероза к атеротромбозу: от немой хронической патологии к острому критическому событию». Преподобный Мед Льеж. 2018 май; 73(5-6):224-228.
 [В паблике: 29926559]. , Ньюби Л.К., Сабатин М.С., Джульяно Р.П. Способы и сроки смерти у 66 252 пациентов с острым коронарным синдромом без подъема сегмента ST, включенных в 14 исследований TIMI. Eur Heart J. 07 ноября 2018 г.; 39 (42): 3810-3820. [Бесплатная статья PMC: PMC6220126] [PubMed: 30239711]
[В паблике: 29926559]. , Ньюби Л.К., Сабатин М.С., Джульяно Р.П. Способы и сроки смерти у 66 252 пациентов с острым коронарным синдромом без подъема сегмента ST, включенных в 14 исследований TIMI. Eur Heart J. 07 ноября 2018 г.; 39 (42): 3810-3820. [Бесплатная статья PMC: PMC6220126] [PubMed: 30239711]- 7.
Deng D, Liu L, Xu G, Gan J, Shen Y, Shi Y, Zhu R, Lin Y. Эпидемиология и сывороточные метаболические характеристики Пациенты с острым инфарктом миокарда в центрах боли в груди. Иран J Общественное здравоохранение. 2018 июль; 47 (7): 1017-1029. [Бесплатная статья PMC: PMC6119561] [PubMed: 30182001]
- 8.
Haig C, Carrick D, Carberry J, Mangion K, Maznyczka A, Wetherall K, McEntegart M, Petrie MC, Eteiba H, Lindsay M, Худ С., Уоткинс С., Дэви А., Махрус А., Морди И., Ахмед Н., Тенг Юэ Мэй В., Форд И., Радженович А., Уэлш П., Саттар Н., Олдройд К.Г., Берри С. Текущее курение и прогноз после острого сегмента ST Подъемный инфаркт миокарда: новые патофизиологические данные.
 JACC Cardiovasc Imaging. 2019 Июн;12(6):993-1003. [Бесплатная статья PMC: PMC6547246] [PubMed: 30031700]
JACC Cardiovasc Imaging. 2019 Июн;12(6):993-1003. [Бесплатная статья PMC: PMC6547246] [PubMed: 30031700]- 9.
Алькесар-Арбе А., Санчис Дж., Гильен Э., Бардахи А., Миро Т., Ордоньес-Льянос Дж. Сердечный тропонин, измерение и интерпретация острого инфаркта миокарда в отделении неотложной помощи: консенсусное заявление. Чрезвычайные ситуации. 2018 окт; 30 (5): 336-349. [PubMed: 30260119]
- 10.
Перера М., Аггарвал Л., Скотт И.А., Логан Б. Полученный уход по сравнению с уходом за пациентами, госпитализированными с болью в груди возможного сердечного происхождения под руководством ADP. Int J Gen Med. 2018;11:345-351. [Бесплатная статья PMC: PMC6128279] [PubMed: 30214268]
- 11.
Райли Р.Ф., Миллер К.Д., Рассел Г.Б., Солиман Э.З., Хистанд Б.К., Херрингтон Д.М., Малер С.А. Полезность серийных электрокардиограмм в 12 отведениях для прогнозирования 30-дневных исходов у пациентов с недифференцированной болью в груди (исследование ASAP CATH).
 Ам Джей Кардиол. 01 августа 2018 г .; 122 (3): 374–380. [PubMed: 30196932]
Ам Джей Кардиол. 01 августа 2018 г .; 122 (3): 374–380. [PubMed: 30196932]- 12.
Ларсон Э.А., Герман Д.М., Шатцель Дж., ДеЛогери Т.Г. Антикоагулянтная терапия у кардиологических больных: краткий обзор. Евр Дж Гематол. 2019Январь; 102(1):3-19. [PubMed: 30203452]
- 13.
Bath PM, Woodhouse LJ, Appleton JP, Beridze M, Christensen H, Dineen RA, Flaherty K, Duley L, England TJ, Havard D, Heptinstall S, James M, Kasonde C, Кришнан К., Маркус Х.С., Монтгомери А.А., Покок С., Рэндалл М., Ранта А., Робинсон Т.Г., Скатт П., Венейблс Г.С., Спригг Н. Тройная антитромбоцитарная терапия по сравнению с рекомендациями для предотвращения рецидива после острого ишемического инсульта или транзиторной ишемической атаки: ТАРДИС РКИ. Оценка медицинских технологий. 2018 авг; 22 (48): 1-76. [Бесплатная статья PMC: PMC6139477] [PubMed: 30179153]
- 14.
Adamski P, Adamska U, Ostrowska M, Navarese EP, Kubica J. Оценка текущей и появляющейся антитромботической терапии, доступной в настоящее время для лечения острого коронарного синдрома у гериатрических популяций.
 Эксперт Опин Фармаколог. 2018 сен;19(13):1415-1425. [PubMed: 30132731]
Эксперт Опин Фармаколог. 2018 сен;19(13):1415-1425. [PubMed: 30132731]- 15.
Aeyels D, Seys D, Sinnaeve PR, Claeys MJ, Gevaert S, Schoors D, Sermeus W, Panella M, Bruyneel L, Vanhaecht K. Управление улучшением качества в больнице: Анализ важности и эффективности для определения приоритетов лечения инфаркта миокарда с подъемом сегмента ST. Eur J Cardiovasc Nurs. 2018 авг; 17 (6): 535-542. [В паблике: 29448818]
- 16.
Швааб Б. Кардиореабилитация. Реабилитация (Штутг). 2018 Апрель; 57 (2): 117-126. [PubMed: 29216666]
- 17.
El Hajj MS, Jaam MJ, Awaisu A. Влияние фармацевта на приверженность лечению и сердечно-сосудистые исходы у пациентов после острого коронарного синдрома: систематический обзор. Рез Социал Адм Фарм. 2018 июнь; 14 (6): 507-520. [PubMed: 28641999]
- 18.
Stone GW, Ellis SG, Gori T, Metzger DC, Stein B, Erickson M, Torzewski J, Williams J, Lawson W, Broderick TM, Kabour A, Piegari G, Cavendish J, Bertolet B, Choi JW, Marx SO, Généreux P, Kereiakes DJ.





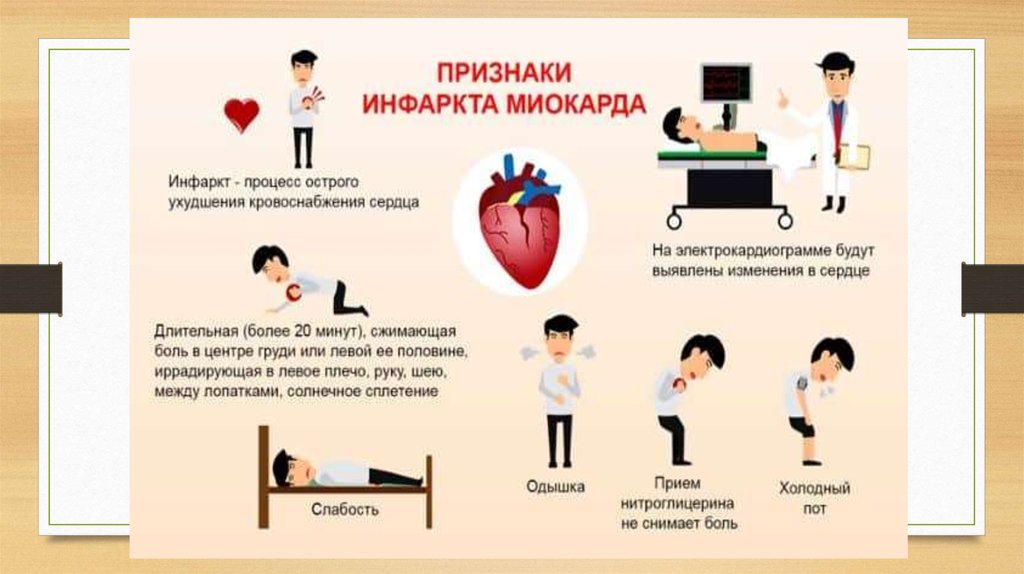
 Громкий голосистолический шум, иррадиирующий на грудину, может свидетельствовать о разрыве межжелудочковой перегородки.
Громкий голосистолический шум, иррадиирующий на грудину, может свидетельствовать о разрыве межжелудочковой перегородки. Нередко наблюдаются депрессии сегмента ST, которые визуализируются в противоположных анатомических областях миокарда.
Нередко наблюдаются депрессии сегмента ST, которые визуализируются в противоположных анатомических областях миокарда.