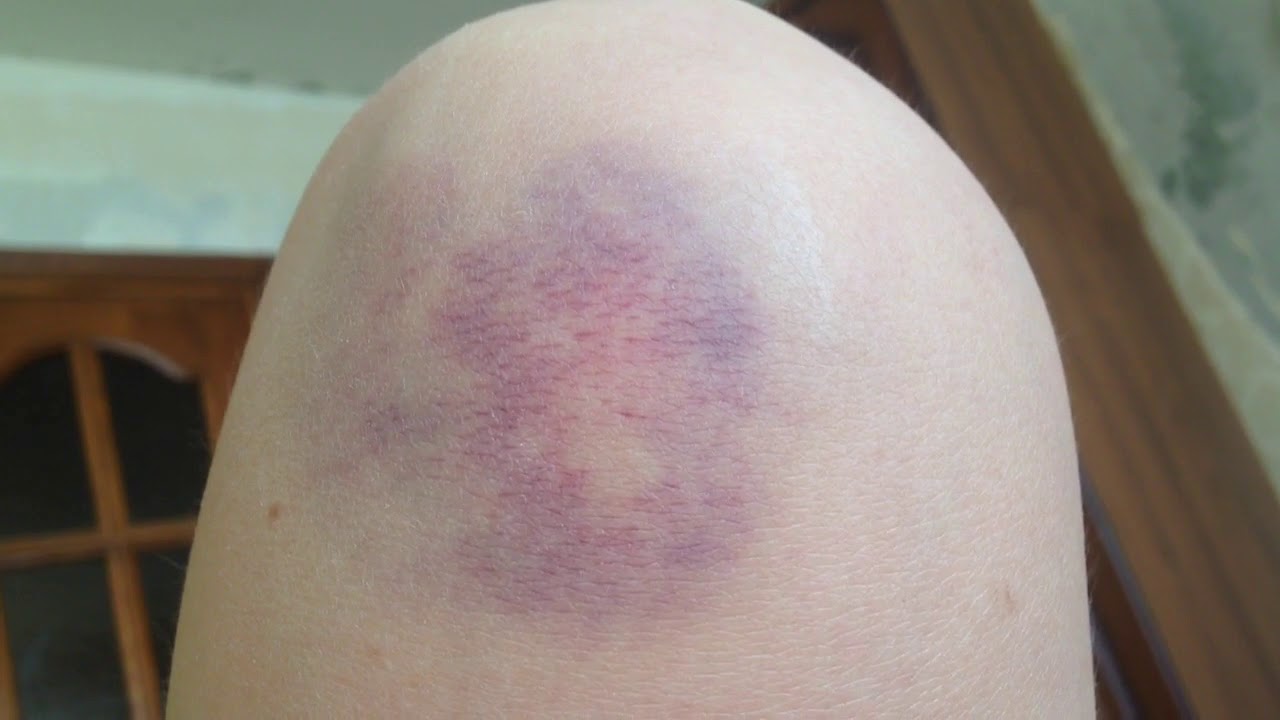
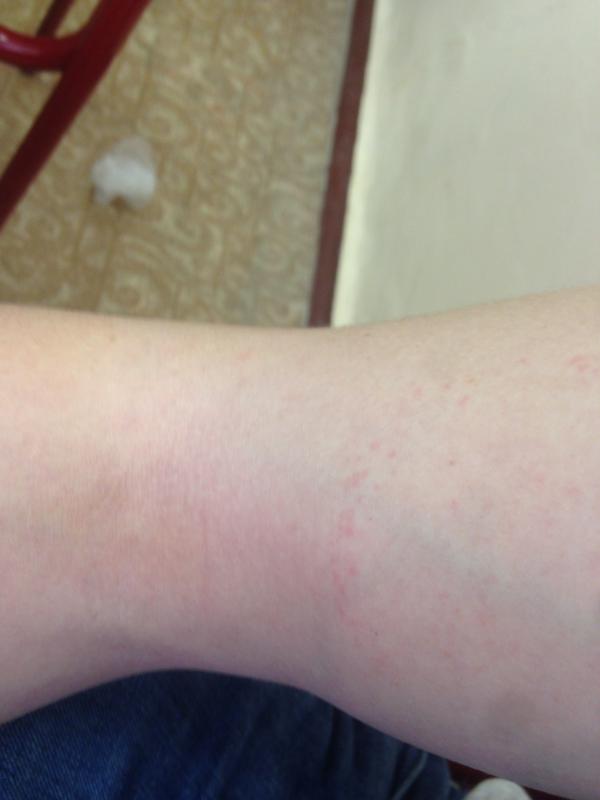
Фиолетовые пятна на ногах: Пурпура. А вы знаете такое заболевание?
Фиолетовые пятна на ногах и руках
Пятна темно-синего или фиолетового цвета, образующиеся на теле, — грозный сигнал неполадок в организме. Это может свидетельствовать о развитии заболеваний внутренних органов. Диагноз болезни основывается на характере фиолетовых высыпаний, как долго они держатся на теле, местах их локализации.
Определить болезнь самостоятельно невозможно – это может сделать только медицинский специалист после тщательного обследования, сбора анамнеза и изучения результатов анализов.
Красно-фиолетовое пятно на ноге
Если на ноге появилось пятно красно-фиолетового оттенка, в первую очередь приходит мысль о нечаянно полученном синяке. Однако если пятно не связано с травмой мягких тканей и возникает неожиданно время от времени, это может свидетельствовать о развитии некоторых заболеваний.
Среди них:
- ослабление стенок кровеносных сосудов;
- авитаминоз;
- нарушение свертываемости крови;
- варикозное расширение вен;
- сбой в работе печени;
- ревматоидный артрит;
- саркома Капоши.

При периодическом появлении красно-фиолетовых пятен на ногах, а также если они не проходят длительное время, необходимо проконсультироваться с врачом.
Что делать, если появилось фиолетовое пятно на ноге?
Чаще всего фиолетовое пятно на ноге возникает из-за синяка, который болит при надавливании на него и обычно проходит в течение нескольких дней. Однако если пятно не исчезает, шелушится, возникают также другие пятна на теле, необходимо отправиться на прием к врачу для постановки правильного диагноза.
Фиолетовое пятно на ногах нередко свидетельствует о заболевании кровеносной системы – варикоз. При варикозе страдают стенки кровеносных сосудов, которые со временем истончаются. Появление темно-синего образования на ноге может свидетельствовать о начале этого серьезного заболевания.
Пятно фиолетового оттенка также может говорить о недостатке витаминов групп С, Р и К, а также некоторых микроэлементов – кальция, селена. Они отвечают за работу кровотока в организме и прочность сосудов.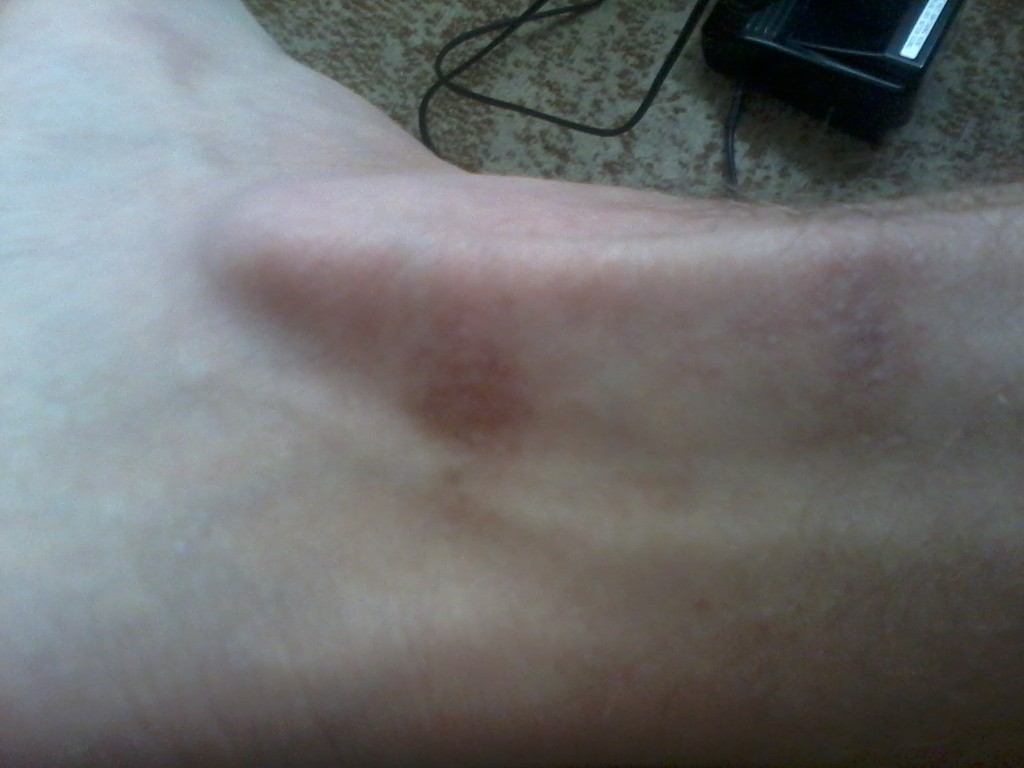
Почему на руках появились фиолетовые пятна?
Фиолетовые пятна на руках могут свидетельствовать о развитии пурпуры – заболевания, в результате которого лопаются кровеносные капилляры, и кровяные эритроциты окрашивают кожный покров.
Нередко пятна на руках темно-синего цвета появляются у людей старше 60 лет. Это говорит о развитии так называемой старческой пурпуры, когда стенки кровеносных сосудов истончаются, что приводит к образованию темных пятен на руках и других частях тела.
Пурпура также может быть последствием аллергических заболеваний, отравления химическими токсичными веществами. Болезнь может вызвать и длительное употребление некоторых медикаментов, разжижающих кровь.
Помимо этих причин, пурпуру могут вызвать следующие факторы:
- хирургическое вмешательство;
- старые травмы;
- нарушение свертываемости крови;
- различные инфекции, в том числе вирус иммунодефицита человека (ВИЧ).

Как убрать фиолетовые пятна на руках?
При появлении темных образований на руках, которые долго не проходят, ни в коем случае не нужно заниматься самолечением и устанавливать себе диагноз по интернет-форумам. В первую очередь необходимо обратиться за медицинской консультацией к специалистам: дерматологу, аллергологу, гематологу, онкологу.
Назначить соответствующее лечение врач сможет только после установки правильного диагноза. Для этого будет необходимо выявить истинную причину возникновения фиолетовых пятен на руках.
Винные пятна и гемангиома — эффективное лечение лазером в Москве.
Что такое «Винное пятно»?
«Винное пятно» (капиллярная ангиодисплазия) представляет собой плоское пятно неправильной формы преимущественно на коже лица, ярко-розового, красного или фиолетового цвета. При отсутствии своевременного лечения оно имеет тенденцию к увеличению пропорционально росту ребенка, приобретению более темного оттенка, изменению рельефа.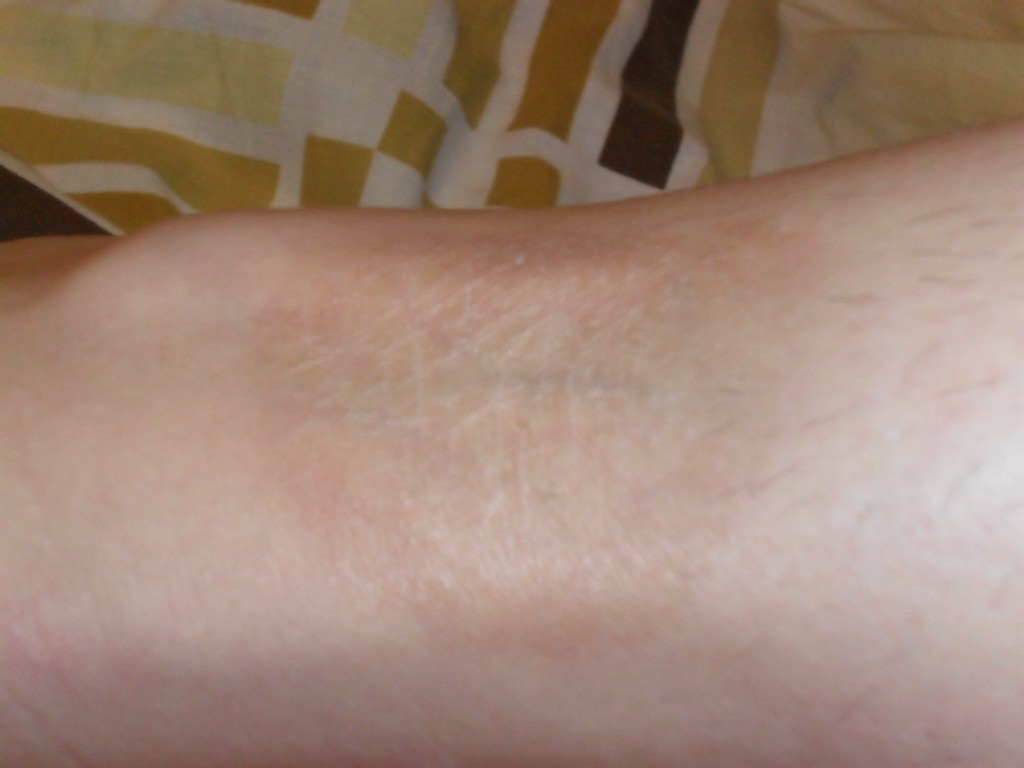
В чем причина появления «винных пятен»?
Только в последнее время была установлена причина возникновения «винных пятен», связанная с дефицитом или отсутствием контакта нервных окончаний с данной областью капилляров. Эти нервы контролируют диаметр кровеносных сосудов. Если нервные импульсы дефектны, сокращение сосудов уменьшается, они остаются расширены, и, т.к. эти капилляры расположены близко к поверхности кожи, появляются видимые красные или фиолетовые пятна.
В 2013 году был найдет ген, при мутации которого возникает дефект в работе нервных окончаний. Этот дефект развивается в течение первого месяца жизни эмбриона. Генетической связи не установлено, также не установлены факторы, которые вызывают мутацию гена.
Как себя ведет «винное пятно» с возрастом?
«Винные пятна» сразу видны при рождении и увеличиваются по мере роста ребенка. В основном «винное пятно» имеет розовый цвет при рождении ребенка, но впоследствии часто темнеют и утолщаются. Это может происходить с третьей по пятую декаду жизни человека. Кроме того, «винное пятно» становится гипертрофированным, на нем могут появляться бугорки и неровности, что значительно меняет внешность человека и доставляет ему эмоциональный дискомфорт.
В основном «винное пятно» имеет розовый цвет при рождении ребенка, но впоследствии часто темнеют и утолщаются. Это может происходить с третьей по пятую декаду жизни человека. Кроме того, «винное пятно» становится гипертрофированным, на нем могут появляться бугорки и неровности, что значительно меняет внешность человека и доставляет ему эмоциональный дискомфорт.
Может ли «винное пятно» быть симптомом других заболеваний?
«Винное пятно» на лице может указывать на наличие синдрома Штурге-Вебера. При этом «винное пятно» располагается в районе тройничного нерва (лоб, висок, скула).
При такой локализации «винного пятна» показана консультация офтальмолога на предмет наличия глаукомы, а также исследования УЗИ и МРТ.
Синдром Штурге-Вебера может сопровождаться судорогами, поэтому консультация невролога также необходима.
При локализации «винного пятна» на одной из конечностей возможно развитие синдрома Клиппеля-Треноне. В этом случае показано также ультразвуковое исследование пораженной конечности.
Какие методы применяются для лечения «винных пятен»?
В прошлом для лечения «винных пятен» применялись такие методы как рентгенотерапия, криотерапия, склерозирование. Данные методы не только не давали результата, но и оставляли рубцы и шрамы.
На сегодня единственным методом лечения «винных пятен» является лазерная коагуляция сосудов.
Какие типы лазеров применяются для лечения «винных пятен»?
Сегодня для лазерной терапии «винных пятен» могут использоваться такие лазеры как КТР-лазер, Nd YAG-лазер, александритовый лазер.
Но «золотым стандартом» признан импульсный лазер на красителе с ламповой накачкой VBeam компании Candela.
Этот лазерный аппарат имеет существенные преимущества по сравнению с другими лазерами. Он был специально разработан для лечения «винных пятен» и других сосудистых поражений кожи. Лазерная терапия лазером Candela VBeam может проводиться без анестезии и исключает риск образования рубцов. При этом аппарат безопасен и эффективно может использоваться для лечения «винных пятен» у младенцев и детей старшего возраста, а также у взрослых.
Более чем десятилетний опыт использования лазерных аппаратов Candela VBeam показал отличные результаты в лечении пациентов с разным цветом кожи и разной глубиной расположения сосудов. Лазер оснащен системой динамического охлаждения, что существенно повышает комфорт пациента во время обработки. Длина волны лазера является оптимальной для коагуляции сосудов при лечении «винных пятен».
Применяется ли лазер на красителе для лечения других заболеваний?
Лазер на красителе очень эффективен для лечения таких состояний кожи как розацеа, пойкилодермия, паукообразные вены на лице, телеангиоэктазии и др.Часто для удаления паукообразных вен на лице достаточно одной процедуры.
Также лазер на красителе может использоваться для лечения мелких сосудов на ногах, которые не могут быть удалены с помощью склеротерапии.
Лазер Candela VBeam эффективен при лечении младенческих гемангиом. Рекомендуется начинать лечение гемангиом на той стадии, когда гемангиома еще плоская. Также после инволюции гемангиомы остаточные сосуды можно удалить лазером.
Также после инволюции гемангиомы остаточные сосуды можно удалить лазером.
Как работает лазер на красителе?
Лазер на красителе генерирует желтый луч света очень большой мощности. Он несет огромное количество энергии, которая избирательно поглощается гемоглобином, содержащимся в клетках кровеносных сосудов, из которых состоит «винное пятно».
Эта энергия нагревает кровь и слизистую оболочку кровеносных сосудов, в результате чего стенки сосуда склеиваются. Сосуд постепенно запустевает.
Лазер избирательно воздействует на оболочку кровеносного сосуда, не повреждая окружающие ткани и кожу, поскольку длительность лазерного импульса составляет менее секунды.
Это снижает риск образования рубцов к минимуму.
Что происходит во время лечения?
Во время работы лазер на красителе вырабатывает яркие вспышки и участок кожи, обработанный лазером, приобретает фиолетово-серый цвет. После процедуры поверхность «винного пятна» становится похожа на соты, т. к. световой луч имеет форму окружности диаметром от 5 до 12 мм.
к. световой луч имеет форму окружности диаметром от 5 до 12 мм.
По ощущениям лазерная процедура напоминает щелчки тонкой резинкой по коже.
Фиолетовый оттенок на коже сохраняется в течение 7-10 дней, после чего кожа постепенно «оцветает» по типу синяка и результат можно оценить через 4 недели.
В начале лечения может быть обработан пробный участок «винного пятна» для оценки реакции сосудов на лазер.
Когда нужно начинать лечение «винных пятен»?
Чем раньше будет начато лечение, тем лучший результат может быть достигнут.
Лазер на красителе успешно применяется для лечения новорожденных с 1-2 месяцев. Возраст ребенка от 1 до 9 месяцев является так называемым «окном возможностей», когда может быть достигнут максимальный результат лазерной терапии.
В этом возрасте стенки капилляров еще очень тонкие и эластичные и лучше поддаются коагуляции.
Существуют области «винного пятна» на лице, которые хуже поддаются лечению: это область носа и вокруг него. Лучше реагируют на лазерную терапию области щек, лба и шеи.
Лучше реагируют на лазерную терапию области щек, лба и шеи.
Как долго может продолжаться лечение «винных пятен» лазером на красителе?
Количество лазерных процедур индивидуально. Обычно для максимального эффекта нужно 5-7 процедур. С возрастом количество процедур может увеличиваться, т.к. «винное пятно» становится темнее и толще, часто ткани гипертрофируются.
Интервалы между лазерными процедурами определяет лечащий врач, но обычно он составляет от 4 до 6 недель. Очень важно соблюдать назначенные доктором интервалы, от этого зависит результат лазерной терапии.
По достижению желаемого результата пациент переходит в режим так называемых корректировочных процедур, когда лазерные обработки проводятся 1-2 раза в год для поддержания эффекта.
Используется ли обезболивание во время лазерной процедуры?
Большинство взрослых и детей в состоянии обходиться без обезболивания во время процедуры, т.к. лазер на красителе Candela VBeam имеет встроенную систему динамического охлаждения. Но некоторым детям, особенно при больших площадях «винного пятна» требуется анестезия. В основном используется мягкая седация (короткий наркоз, после которого ребенок практически сразу просыпается и может покинуть клинику)
Но некоторым детям, особенно при больших площадях «винного пятна» требуется анестезия. В основном используется мягкая седация (короткий наркоз, после которого ребенок практически сразу просыпается и может покинуть клинику)
После процедуры пациентам даются рекомендации исключить контакт с водой, не нагревать и не охлаждать место обработки в течение 2-х суток, а также применять наружно на место обработки специальную мазь (обычно это Бепантен, Аквафор или Траумель гель).
Мазь необходимо применять 7-10 дней.
Существуют ли осложнения после лечения лазером на красителе?
Импульсный лазер на красителе является безопасным и снижает риск осложнений и рубцевания тканей к минимуму.
Существует риск гипопигментации кожи после лечения, особенно это вероятно при процедурах на загорелой коже. Поэтому рекомендуется избегать солнечных лучей перед процедурами. Также после лазерной обработки не рекомендуется находиться на солнце в течение месяца.
Какие меры предосторожности должны быть приняты до и после лечения «винных пятен» лазером на красителе?
Очень важно, чтобы кожа в области локализации «винного пятна» не была загорелой. Необходимо использовать солнцезащитные средства с SPF 30 и выше до начала лазерной терапии и после.
Необходимо использовать солнцезащитные средства с SPF 30 и выше до начала лазерной терапии и после.
После лазерной процедуры не рекомендуется контакт с водой в течение 2-х дней, исключить трение обработанного участка. Также необходимо исключить нагревание и переохлаждение обработанного участка.
Какова стоимость лазерных процедур?
Стоимость лазерной процедуры зависит от площади обрабатываемого участка. Аппарат считает количество импульсов, исходя из этого рассчитывается окончательная стоимость.
Существуют ли альтернативные методы лечения «винных пятен»?
К сожалению, метод лазерной терапии на сегодня является единственным для лечения «винных пятен».
Существуют ли группы поддержки людей с «винными пятнами»?
Самая большая группа поддержки детей и взрослых с сосудистыми поражениями кожи (гемангиомы, «винные пятна») называется Гемангиома. Она существует в социальной сети Facebook. Это сообщество родителей детей с «винными пятнами», а также взрослых, где каждый может найти ответы на все интересующие вопросы, получить поддержку и посмотреть результаты лечения.
Вопрос-ответ
Здравствуйте! 17.09.2019 была проведена эвлк нижних конечностей. На левой ноге была больная подкожная Вена с придатком. Внешне скопление Вен было образовано в области щиколотки с внутренней стороны. Как сказал доктор в этой Вене были манипуляции с лазером и пеной. После операции были немного видны вены внизу возле косточки и через дней 7 была проведена процедура по механическому извлечению этих вен. Еще примерно через неделю была апунтирована кровь шприцом из придатка большой вены, заклеенной лазером. Сразу после процедуры дали выпить 1 таб ксарелто, 2 месяца нормавен и месяц кардиомагнил. Были симптомы тошноты и врач сказал отменить все таблетки, потом сказал пить только нормавен . В итоге нормавен пропит около месяца, а кардиомагнил 4- 5 дней. Чулки носила месяц, подвижный образ. Правда в первые 2е суток на месте проколов были ужаснейшие колюющие боли, но претерпела. Примерно через месяц , числа 24-27 начались симптомы такие как уплотнение на задней стороне гоЛени, отек возле косточки щиколотки, умеренная боль при ходьбе, легкие мурашки, потеря частичной чувствительности возле косточки щиколотки.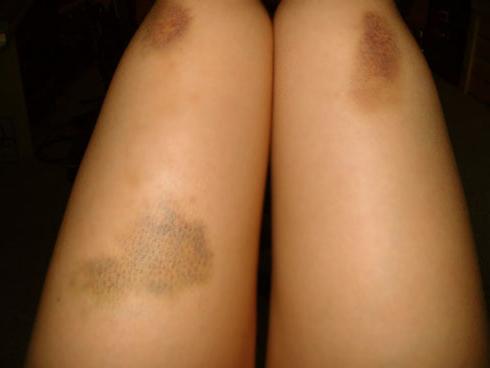 При первом обращении к доктору были назначены 3 таблетки аркоксии и делобене гель. Симптомы особо не сошли. После повторного обращения врач выписал бименталь, альфа- липон и курс магнитотерапии и сказал что ничего страшного не видит и это пройдет через 2- 3 месяца ( врач считается очень хороший и сильно практикующий).При прохождении магнитотерапии появились покраснения на месте придатка. Было принято решение делать узи в другом месте. На узи обнаружили
Локальный тромбоз одной из задних берцовых вен. Состояние после эвлк в устье 5,2 мм облитерирован, на остальном протяжении в стволе субтотальная реканализация. В н/ з головке окклюзивный тромбоз притоковых вен — двух- 3.6мм и 2.0 мм. После узи другой врач выписал ксарелто 20 мг 1 раз в сутки, нормавен, компрессионное белье и контроль через месяц. Было принято решение проконсультироваться с рперирующим врачом. Через 2 дня на консультации врач выписал 15 мг ксарелто на 2 недели и детралекс 1000 мг в сутки, белье, через 2 недели контроль с возможным понижением ксарелто до 10 мг в сутки.
При первом обращении к доктору были назначены 3 таблетки аркоксии и делобене гель. Симптомы особо не сошли. После повторного обращения врач выписал бименталь, альфа- липон и курс магнитотерапии и сказал что ничего страшного не видит и это пройдет через 2- 3 месяца ( врач считается очень хороший и сильно практикующий).При прохождении магнитотерапии появились покраснения на месте придатка. Было принято решение делать узи в другом месте. На узи обнаружили
Локальный тромбоз одной из задних берцовых вен. Состояние после эвлк в устье 5,2 мм облитерирован, на остальном протяжении в стволе субтотальная реканализация. В н/ з головке окклюзивный тромбоз притоковых вен — двух- 3.6мм и 2.0 мм. После узи другой врач выписал ксарелто 20 мг 1 раз в сутки, нормавен, компрессионное белье и контроль через месяц. Было принято решение проконсультироваться с рперирующим врачом. Через 2 дня на консультации врач выписал 15 мг ксарелто на 2 недели и детралекс 1000 мг в сутки, белье, через 2 недели контроль с возможным понижением ксарелто до 10 мг в сутки.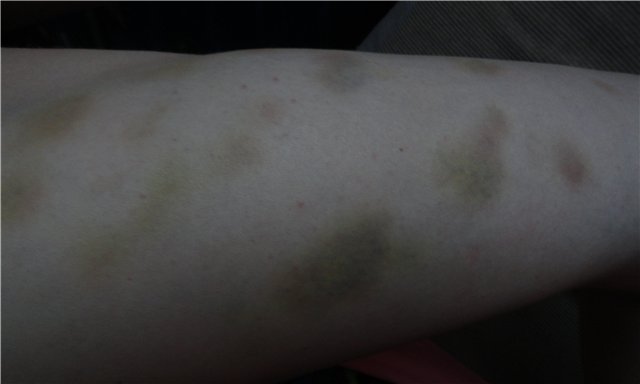 При этом врач не говорит о тромбе, а уверяет что это пена. Правда не понятно каким образом она попала в глубокую вену… подскажите, если можно на сколько данная ситуация является сложной и по какой схеме правильнее принимать ксарелто? Действительно ли тромб рассказывается и что остается на его месте? И как эта ситуация влияет на дальнейшее качество жизни? Правда что глубокие вены обладают так сказать памятью и в жизни возможен рецидив и не один?? Не рожавжая до этого, но очень хочу быть мамой? Как уберечь теперь себя в жизни? И еще вопрос , из того что вы читаете какая может быть причина троба — ошибка при операции или не соблюдение нормы приема таблеток после операции? БУДУ ОЧЕНЬ БЛАГОДАРНА, ЕСЛИ УДЕЛИТЕ ВНИМАНИЕ МОЕМУ ВОПРОСУ, не смотря на то что он такой большой!! Спасибо!!!
При этом врач не говорит о тромбе, а уверяет что это пена. Правда не понятно каким образом она попала в глубокую вену… подскажите, если можно на сколько данная ситуация является сложной и по какой схеме правильнее принимать ксарелто? Действительно ли тромб рассказывается и что остается на его месте? И как эта ситуация влияет на дальнейшее качество жизни? Правда что глубокие вены обладают так сказать памятью и в жизни возможен рецидив и не один?? Не рожавжая до этого, но очень хочу быть мамой? Как уберечь теперь себя в жизни? И еще вопрос , из того что вы читаете какая может быть причина троба — ошибка при операции или не соблюдение нормы приема таблеток после операции? БУДУ ОЧЕНЬ БЛАГОДАРНА, ЕСЛИ УДЕЛИТЕ ВНИМАНИЕ МОЕМУ ВОПРОСУ, не смотря на то что он такой большой!! Спасибо!!!
Ирина, 34 года
12 ноября 2019 г.
Здравствуйте, Ирина. Мои ответы будут носить чисто теоретический характер:
— тромбы в глубоких венах как правило рассасываются;
— вовсе необязательно после перенесенного тромбоза должен развиться новый тромбоз;
— вероятность этого небольшая;
— после перенесенного дистального тромбоза никаких противопоказаний к беременности и рождению ребенка нет. Для более конкретного мнения именно по Вашему случаю требуется личный осмотр и обследование. Можете приехать для консультации, постараемся Вам помочь и подробно ответить на все Ваши вопросы.
Для более конкретного мнения именно по Вашему случаю требуется личный осмотр и обследование. Можете приехать для консультации, постараемся Вам помочь и подробно ответить на все Ваши вопросы.
Состояния и реакции кожи новорожденных и младенцев. Что важно знать и чего не стоит бояться.
Период новорожденности – первые 28 дней
Период младенчества – до 1 года
Рождение – самое интересное, прекрасное, но часто пугающее родителей и самих новорожденных событие. Давайте рассмотрим основные особые состояния и реакции кожи новорожденных и младенцев, чтобы всем нам стало спокойнее воспринимать эту новую жизнь!
Какие состояния кожи могут быть у ребенка:
1. Первородная смазка. Масса белесовато-серого цвета, покрывающая кожу новорожденного. Представляет собой продукт сальных желез, смешанный с чешуйками эпидермиса. Выглядит так, будто ребенок смазан мягким сыром. Эта субстанция защищала его тело от размокания и бактерий, поэтому удалять ее не нужно. Постепенно впитается в кожу сама.
Выглядит так, будто ребенок смазан мягким сыром. Эта субстанция защищала его тело от размокания и бактерий, поэтому удалять ее не нужно. Постепенно впитается в кожу сама.
2. “Колыбельный чепчик”. Остатки первородной смазки с чешуйками на голове. Состояние, родственное перхоти. Выглядит будто к коже головы и волосам приклеены серо-желтого цвета чешуйко-корочки. Могут захватывать кожу головы полностью, комбинируясь по типу действительного “чепчика”. Коррекции не требует, но возможно постепенно удалять мягким шампунем.
3. Первичные волосы “лануго”. Очень мягкий пушок, покрывающий тело ребенка. Обычно они выпадают до рождения, но могут оставаться после родов до 1 недели. У недоношенных детей нежный пушок густо покрывает все тело, но затем также выпадает.
4. Преходящее облысение. Часто возникающее явление постнатальной смены волос, проявляющееся в виде участков с их отсутствием, либо разряжением плотности, обычно в области затылка, реже лобно-теменных. Наблюдается в возрасте 3-4 месяцев. Лечения не требуется, волосы отрастут самостоятельно.
Наблюдается в возрасте 3-4 месяцев. Лечения не требуется, волосы отрастут самостоятельно.
5. Эритроз. Умеренное покраснение кожи в течение первых трех суток. Является нормальным состоянием и часто сменяется шелушением кожи.
6. Шелушение кожи. Легкое, муковидное, в виде нежных сероватых чешуек. Может продолжаться более 3-х недель, но разрешается самостоятельно. Более характерно для недоношенных и переношенных детей.
7. Желтая линия живота. Проявляется в виде вертикальной линии и выглядит как полоска желтого цвета на животе. Появляется на 3-8 неделях жизни и исчезает самостоятельно через 2-3 месяца.
8. Сосудистые пятна (сосудистый невус Унны, “укус аиста”, “поцелуй ангела”). Могут присутствовать на затылке, переносице, области лба, веках и реже губах с рождения. Бояться этого не нужно. Их считают рудиментарными остатками эмбриональных сосудов. Представляют собой красно-розового цвета пятна с нечеткими границами, бледнеющие, либо исчезающие при надавливании. Обычно, постепенно разрешаются самостоятельно в течение первых лет жизни.
Обычно, постепенно разрешаются самостоятельно в течение первых лет жизни.
9. Монгольские пятна. Синевато-серая окраска кожи в области креста, ягодиц, или бедер. Является вариантом доброкачественных пигментных внутридермальных невусов. У брюнетов разрешаются к возрасту 3-6 лет. У лиц монголоидной расы, появляются более чем в 80% случаев и сохраняются длительно, либо не разрешаются вовсе.
Далее рассмотрим реакции, которые могут возникать на коже малышей:
1.Сосудистые реакции.
Мраморность кожи. Выглядит, как пятна в виде листьев оттенков фиолетового цвета на коже. Считается вариантом нормы, связанным с функциональной атонией венул (отводящих сосудов) и гипертонусом артериол (мелких приводящих кровь сосудов) в период первых трех месяцев. В случае устойчивой мраморности в более позднем возрасте- рекомендована консультация невропатолога для исключения нарушений работы центральной нервной системы и кардиолога для исключения патологии сердечно-сосудистой системы.
Акроцианоз. Преходящая реакция, проявляющаяся в виде изменения цвета кожи на оттенки синего в участках, отдаленных от сердца, например, на ладонях и подошвах, в области вокруг рта. Может быть заметен в первые 2 дня.
Изменения по типу Арлекина. В положении ребенка на боку, нижняя часть тела становится багрово-красной, а верхняя- светлеет. Выглядит как “костюм Арлекина”. Могут возникать до трех недель. Проявление после 1 месяца является основанием для консультации кардиолога для исключения порока сердца.
Преходящие отеки. Чаще возникают на наружных половых органах и в нижней половине тела. Рассматриваются как реакция на сдавление тканей в родах, либо на переохлаждение, иногда связаны с преходящими спазмами сердечно-сосудистой системы, либо мочевыделительной системы новорожденных. Появляются в первые нескольких дней, либо до трех недель и при отсутствии патологии проходят самостоятельно.
2. Реакции на холод и жару.
Реакции на холод и жару.
Потница (милиария). Может появиться в случае внезапного обильного потоотделения при перегревании, чему способствует несовершенство терморегуляции маленьких детей. Сразу хочу отметить, что бояться ее не стоит, хотя иногда может иметь довольно устрашающий вид. Проявляется в виде красного цвета пятен, папул (мелких возвышающихся прыщичков), пузырьков на голове, шее, туловище, иногда в складках. При инфицировании стафилококками появляются мелкие гнойнички. Если она появилась, то необходимо избегать перегревания, обеспечить ребенку воздушные ванны и проводить максимально возможное проветривание помещений, где пребывает ребенок. Иногда требуется лечение в варианте дезинфицирующих и адсорбирующих средств в виде растворов и присыпок.
Холодовой панникулит. Возникают подкожные узлы, или бляшки через несколько часов, реже дней после переохлаждения. Чаще всего появляется в области щек в виде плотных “комочков” Обычно, он разрешается самостоятельно и лечения не требуется. Необходима защита кожи в мороз.
Необходима защита кожи в мороз.
Данная статья дает общее представление о физиологии младенцев и новорожденных и надеюсь, будет интересна и полезна родителям. Но, бесспорно, каждый конкретный человек и случай требуют индивидуального подхода и если есть малейшее сомнение в физиологичности состояния, либо непонимание его природы, это должно явиться поводом для обращения к специалисту.
симптомы и способы лечения в EMC
-
Диагностика и лечение экземы по международным протоколам
-
Врачи-дерматологи с опытом работы и длительных стажировок в ведущих клиниках Израиля и западной Европы
-
Возможность получения второго мнения у ведущих мировых экспертов в лечении экземы
-
Мы помогаем даже в самых сложных случаях
Лечение экземы
В каждом случае для правильного подбора терапии необходима предварительная диагностика, которая может включать иммунологические, аллергологические, биохимические методы и микробиологическое обследование. При необходимости проводятся консультации узких специалистов (терапевта, эндокринолога, гастроэнтеролога, психотерапевта и др.).
При необходимости проводятся консультации узких специалистов (терапевта, эндокринолога, гастроэнтеролога, психотерапевта и др.).
Комплексное персонифицированное лечение назначается с учетом особенностей и степени поражения кожных покровов и всегда включает прием антигистаминных препаратов.
При назначении терапии врач также учитывает пол и возраст пациента, анамнез, результаты проведенного ранее лечения, индивидуальную непереносимость препаратов. Ключевыми факторами являются стадия и распространенность заболевания.
Что такое экзема?
Экзема – это хроническое воспалительное кожное заболевание, сопровождающееся зудом, покраснением и высыпаниями в виде маленьких пузырьков с жидкостью. Высыпания напоминают пузырьки воздуха, образующиеся при закипании воды. Отсюда и название заболевания (с греч. eczeo — вскипать).
Экзема не передается от человека к человеку. Это генетически обусловленное заболевание. Экзема встречается достаточно часто, она диагностируется примерно у 30-40% пациентов, обращающихся на прием к врачу-дерматологу.
Как выглядит экзема, и на каких частях тела появляется
Мокнущая и зудящая кожа на лице и руках
Высыпания на коже в виде пузырьков и бугорков, сопровождающиеся покраснением, могут быть проявлениями истинной экземы. Впоследствии пузырьки вскрываются с выделением серозной жидкости, на их месте образуются неглубокие точечные эрозии (язвочки). Выделившаяся жидкость подсыхает с образованием мягкой корочки.
Появление повторных высыпаний в области патологического очага приводит к одновременной локализации на коже и везикул, и язвочек, и корок. Все высыпания сопровождаются сильным зудом, который причиняет значительный дискомфорт пациенту и снижает качество жизни. Иногда ночной зуд становится причиной бессонницы.
Для высыпаний характерна симметричность, отсутствие четких границ у зоны поражения.
Высыпания имеют тенденцию к распространению на грудь, туловище, живот и спину.
Чешуйчатый слой на границе волосистой части головы
На волосистой части головы часто развивается себорейная экзема. На начальных стадиях она проявляется единичными желтоватыми узелками, количество которых быстро увеличивается. Узелки превращаются в пятна с образованием на поверхности белесых чешуек.
Вследствие слияния очагов высыпаний на границе волос часто образуется “себорейная корона” — чешуйчатое кольцо, по краям которого расположены участки гиперемированной кожи. Без лечения эта форма экземы с волосистой части головы распространяется на заушные складки и шею.
Некоторые врачи считают себорейную экзему лишь разновидностью истинной себореи с незначительными отличиями в течении патологического процесса.
Округлые высыпания на коже рук
Зудящие высыпания на руках могут указывать на множество разных заболеваний. Экзема – одно из них, в 80% случаев истинная экзема локализуется именно на руках.
Высыпания на начальной стадии имеют округлые очертания, с развитием заболевания контуры утрачивают правильность. Подобный характер высыпаний на руках свойственен также микотической экземе.
Микробная экзема на руках появляется редко и отличается образованием гнойных корочек на поверхности.
Высыпания с четкими краями на ногах
В связи с повышенной частотой травмирования кожи и с хронической венозной недостаточностью на ногах чаще всего появляются посттравматическая и микробная экзема. В 75% случаев они отмечаются у женщин. Высыпания чаще располагаются рядом с варикозно-расширенными венами, имеют округлую форму и четкие границы.
Часто микробная экзема проявляется множеством отдельных округлых очагов размером до 3 см. Из-за сходства с россыпью монет эту форму экземы называют монетовидной.
Симметричные шелушащиеся высыпания на теле
Симметричность высыпаний характерна для истинной экземы. В большинстве случаев она первично появляется на конечностях, но иногда очаги изначально образуются на туловище.
На ранних этапах очаги выглядят типично и состоят из пузырьков, наполненных жидкостью. При длительном течении на месте мокнущих очагов появляются участки уплотненной кожи с усилением кожного рисунка. При хронической экземе очаги во время заживления покрываются шелушащейся кожей, экзема переходит в сухую форму.
Мелкозернистые высыпания на ладонях и подошвах
Экзема может поражать кожу ладоней и стоп. В этих случаях из-за особенностей строения кожи очаги экземы проявляются в виде небольших белёсых бугорков. Бугорки объединяются, образуя пузыри, которые могут вскрываться. После вскрытия на ладонях и стопах остаются крупные язвочки, выделяющие серозную жидкость.
Мозолевидные высыпания на ладонях
Высыпания на ладонях в виде мозолей, появляющиеся в нехарактерных для мозолей местах, могут указывать на тилотическую экзему. Пузырьки образуются, но могут не вскрываться из-за особенностей строения кожи.
Тилотическая экзема обычно сопровождает истинную экзему, поэтому при появлении мозолевидных высыпаний рекомендуется обратить внимание на остальные участки тела.
Множественные пузырьки в подмышечной области с волоском в центре
Высыпания, в центре которых располагается волосок, являются признаком сикоза – особого поражения волосяных фолликулов. Высыпания подобного рода, расположенные вне волосистой части головы, называются сикозиформной экземой. На экзему также указывает наличие зуда, которым сопровождаются высыпания. Кроме подмышечной области данный тип экземы может локализоваться на подбородке, верхней губе и лобковой зоне.
Уплотнения на коже рук и на теле
Уплотнение кожи может быть свидетельством перехода экземы в хроническую форму. Дополнительно на хронизацию заболевания указывает уменьшение мокнутия и появление больших участков уплотненной, шелушащейся кожи.
Участки депигментации после шелушения на коже
Обычно появляются на этапе выздоровления. На месте высыпаний кожа более светлая. Чаще всего такие светлые пятна проходят самостоятельно в течение месяца.
Участки депигментации появляются после большинства видов экзем, но чаще после истинной и микробной.
Множественные бугорки на лице и руках без мокнутия и корочек
Иногда при истинной экземе пузырьки не вскрываются, а проявляются лишь множественными бугорками и папулами. Так проявляется пруригинозная экзема – одна из разновидностей истинной экземы. Пруригинозная экзема локализуется на разгибательных поверхностях рук и на лице.
Зудящие участки покраснений на коже ног и рук
Гиперемированный и зудящий участок кожи с множеством высыпаний указывает на истинную, либо микробную экзему. Наиболее выраженно кожный зуд при экземе проявляется на стадиях активного образования свежих папул и везикул. Зуд усиливается при присоединении бактериальной флоры.
При варикозной и посттравматической экземе данные симптомы отмечаются в большинстве случаев на ногах. При профессиональной экземе зуд и гиперемия являются типичными признаками. Выраженность симптомов усиливается после повторного контакта с провоцирующим агентом. После устранения провоцирующего фактора симптомы исчезают.
Нагноение и зуд вокруг ранок на ногах и руках
Гиперемия кожи и образование гнойных корок указывают на микробную экзему. Чаще всего они появляются на участках кожи, которые наиболее подвержены травмированию.
При высыхании гноя образуются грубые корки, которые отпадают, обнажая продолжающую мокнуть кожу.
Виды экземы
Понимание разновидностей экзем необходимо для правильного назначения лечения.
Истинная, или идиопатическая экзема.
Отличается классическим течением, высыпания проходят все шесть этапов.
Этапы истинной экземы:
Первый этап. Для него характерны широкие очаги гиперемии с красно-синим оттенком и с размытыми краями без четких границ.
Второй этап — папулообразование. Появляются мягкие узелковые соединения, сливающиеся в небольшие очаги. Местами появляются отечность и бляшки.
Третий этап – вазекулезный. Узелки постепенно превращаются в пузырьки.
Четвертый этап. Скопление подкожного экссудата становится причиной вскрытия папул и выделения серозной жидкости. На коже появляются точечные очаги мацерации с углублениями (колодцами). На этом этапе развитие заболевания достигает своего пика.
Пятый этап – крустозный. Выделяющаяся серозная жидкость начинает подсыхать, формирующиеся корочки наслаиваются друг на друга.
Шестой этап – сквамозный. Засохшие беловатые чешуйки самостоятельно отделяются, кожа восстанавливается. В местах сыпи могут оставаться розовые или белесые пятна.
Именно серозные колодцы являются главным отличительным признаком истинной экземы. Очаги воспаления чаще располагаются в симметричном порядке. Первые симптомы появляются на лице и на руках, затем болезнь распространяется на другие участки тела. Присоединяется сильный зуд и болезненность в местах образования язвочек.
Без лечения процесс быстро перетекает в хроническую стадию, когда даже в период ремиссии очаги высыпаний чрезмерно уплотняются, на коже появляется выраженный линейный рисунок.
Хроническая экзема
Острая стадия истинной экземы может довольно быстро перетекать в хроническую. Для нее характерны уплотнение и огрубение эндогенных очагов. Активно появляются новые высыпания с последующей инфильтрацией и образованием серозных колодцев. Зуд многократно усиливается и не прекращается даже ночью, поэтому пациенты с хронической экземой часто страдают бессонницей. После избавления от симптоматики на пораженных участках нарушается пигментация, появляется сухость кожи.
Обострения чаще приходятся на зимний период.
Микробная экзема
Вызывается инфекционными или грибковыми агентами. Возникает на стадии вскрытия папул при истинной экземе или при хронической язвенно-вегетирующей пиодермии, в местах свищей, ран и т.д.
Патогенные очаги имеют четкие границы розового цвета. Помимо папул и мокнущих эрозий, из которых выделяется жидкость, происходит наслоение гнойных корок. Размер пораженных участков быстро увеличивается. Часто рядом с очагами образуются отдельные пустулы с шелушащимися участками.
В зависимости от источника заболевания, микробную экзему подразделяют на монетовидную и варикозную.
Монетовидная экзема
Название обусловлено появлением красных пятен, по форме напоминающих монеты. Образования могут не проходить в течение длительного времени (от месяца до нескольких лет). В большинстве случаев симптоматика начинает проявляться на внутренней поверхности бедра и внешней стороне кистей.
Помимо пузырьков красно-розового, иногда синеватого оттенка, появляется сильный зуд и жжение, отмечается мокнутие после вскрытия высыпаний.
Варикозная экзема
Первично развивается на ногах. Сопровождается умеренным зудом, повышенной сухостью кожи, чешуйчатыми образованиями в местах локализации расширенных венозных сосудов. Заболевание сильно влияет на состояние кожи — появляются отечные, гиперемированные очаги с бордово-фиолетовым оттенком. На коже появляются специфические темные пятна.
Также на коже образуются мелкие пузырьки, которые вскрываются с выделением жидкости и образованием язвочек. Стадия мокнутия примерно через две недели переходит в этап подсыхания. Образуются наросты по типу корок. Патологические очаги уплотняются и темнеют, вплоть до коричневого цвета. При нажатии появляется болезненность.
Воспалительный процесс сопровождается сильным зудом. Пациент расчесывает очаги воспаления, вследствие чего образуются ссадины и трещины на коже, появляется риск присоединения вторичной инфекции.
Себорейная экзема
Триггером этого типа экземы являются ослабление местного иммунитета, дисфункция работы сальных желез, нарушение питания кожи головы. У большинства пациентов в анамнезе есть врожденные аллергические реакции.
В составе волосяного эпителиального слоя у каждого человека есть грибок Pityrosporum ovale. При сбоях в защитной функции он может проникать глубже, в ответ местный иммунитет реагирует в виде аллергической реакции. Начинается воспалительный процесс в виде локального отека. В норме он прекращается после лечения грибка, но при себорейной экземе воспалительный процесс более ярко выражен и продолжается длительное время.
Особенность себорейной экземы — чрезмерная активность сальных желез в очагах поражения. Происходит склеивание истонченных кожных чешуек и формирование желтых жирных хлопьев.
Локализация высыпаний:
-
туловище: область пупка, грудь, вокруг ореол молочных желез, в складках подмышечной и паховой зон;
-
голова: носогубная складка, уши и область за ушами, брови, подбородок, ресницы, волосистая часть головы.
Сухая экзема
На начальных этапах образуются пятна с размытыми розовыми краями, впоследствии контуры приобретают красный оттенок. Появляются острые папулы, сливающиеся в крупные бляшки.
Пузырьки не образуются, но происходит нарушение целостности кожи. Верхний тонкий и сухой слой отшелушивается, образуя мелкие и глубокие трещинки. Без лечения болезнь прогрессирует и переходит в острую форму с мокнутием, образованием плотных корок и сильным покраснением. При этом пациент может не испытывать болезненных ощущений.
Болезнь обостряется в сухие и холодные сезоны года.
Аллергическая экзема
Является следствием гиперчувствительности организма к внешним или внутренним раздражителям. Чаще развивается у пациентов со слабым иммунным ответом.
Основной фактор — контакт с инородными соединениями, вызывающими избыточное продуцирование гистамина.
Любые проявления заболевания вызывают возбуждение нервной системы, поэтому пациент испытывает раздражение, может страдать бессонницей и сильными головными болями.
Симптомы:
-
высыпания, сопровождающиеся зудом,
-
сухость и шелушение кожи,
-
на месте вскрывающихся пузырьков образуются корочки,
-
покраснение кожных покровов, наличие жжения,
-
уплотнение кожи в очах поражения.
Аллергическая экзема подразделяется на сухую и мокнущую. Для первого вида характерна сухая, отшелушивающаяся кожа. Триггером может быть прямой контакт с аллергеном или наличие внутренних заболеваний.
Второй вид чаще локализуется на кистях и возникает вследствие прямого контакта с химическим веществом. При этом кожа сильно отекает, появляются очаги красного цвета с мелкими папулами, которые после вскрытия превращаются в болезненные язвы.
Высыпания при таком типе экземы могут появляться на любых частях тела.
Дисгидротическая экзема
Дисгидроз поражает потовые железы стоп (в 20% случаев) и кистей (80%), имеет хроническое течение с сезонными обострениями. На поражённых участках образуются серозные пузырьки.
Отличительным признаком дисгидроза является развитие везикул. Высыпания покрыты плотной оболочкой. Гнойные выделения появляются только при присоединении вторичной инфекции. В обычных условиях образования содержат прозрачную жидкость.
Все этапы сопровождаются постепенно нарастающим зудом. Очаги высыпаний отекают и шелушатся. Везикулы вскрываются сами, либо в процессе расчесывания или повреждения, на их месте появляются небольшие ранки и трещины. Кожный рисунок становится более отчетливым.
При этом виде экземы зуд появляется раньше кожных симптомов, высыпания образуются позже сначала на боковых участках пальцев, затем на ладонях и стопах.
Мокнущая экзема
Для этого вида характерно несколько фаз. Первая фаза: на коже появляются розовые пятна разной формы и размера, отеки, а также папулы или везикулы. Из-за постоянного выделения подкожного экссудата образуются мокнущие зоны.
Вскрываясь, образования покрываются корочками с активным отшелушиванием. Особенность этого типа — сыпь находится на разных этапах развития. В одной зоне могут располагаться новые и уже вскрывшиеся высыпания, также наблюдается и отторжение омертвевших клеток. Сильный зуд вызывает бессонницу и неврозы.
При хронизации процесса кожа в пораженных зонах уплотняется и рубцуется, появляется сине-красный оттенок. В период ремиссии кожа в очагах поражения постоянно шелушится.
Симптоматика
Симптомы экземы могут варьироваться в зависимости от типа заболевания, однако есть общие симптомы:
-
регулярное повышение температуры тела при профессиональной экземе;
-
появление очага воспаления и покраснения, утолщение кожи;
-
появление сыпи;
-
повышение чувствительности кожи, появление зуда, снижающего качество жизни пациента;
-
появление болезненных трещин, ранок, эрозии на месте высыпаний, образование серозных или геморрагических корочек;
-
повышенная сухость кожи, потеря эластичности в период ремиссии.
У экземы очень специфические проявления даже при небольшой площади высыпаний. У взрослых она, как правило, поражает большие участки тела, чаще на руках, плечах, лице, стопах и голени. Экзема также может протекать на фоне отечности и покраснения кожи.
Экзема тяжело поддается лечению, возможны частые рецидивы, но благодаря современным протоколам, врачам все чаще удается добиться стойких ремиссий. Важно своевременно обратиться к врачу.
Экзема на лице
Городской воздух, особенности климата, неправильный уход могут оказывать на кожу негативное воздействие. Если вы заметили на лице зудящие отечные красноватые пятна с высыпаниями в виде пузырьков, которые лопаются, образуя корочки, а корочки затем сливаются в большое мокнущее пятно, срочно записывайтесь на прием к дерматологу. Это особенно актуально, учитывая, что экзему сопровождают сильное жжение и зуд.
Для заболевания характерна симметричность, если высыпания появились на одной стороне лица, они появятся и на другой. Экзема может поражать область рта и глаз. Кожа на веках уплотняется и огрубевает, появляется зуд и шелушение. На губах образуются пластинчатые чешуйки, которые затем превращаются в кровоточащие болезненные трещины.
На лице появляется истинная, себорейная и профессиональная экзема. Симптомы во многом схожи. Отдельные участки на лице отекают и краснеют, затем появляются мелкие зудящие пузырьки, наполненные прозрачной или мутноватой жидкостью. На коже образуются трещины, она начинает шелушиться.
Истинная экзема отличается симметричными высыпаниями, себорейная появляется на волосистой части головы, а профессиональная возникает в местах прямого контакта с раздражителем.
Экзема на ногах
Зачастую экзема на ногах появляется в результате аллергической реакции и наличия сосудистой патологии нижних конечностей (варикозная экзема). Также триггерами могут быть психоэмоциональное состояние и сниженный иммунитет.
Наиболее часто на ногах появляется микробная экзема. Локализуется в местах ожогов, послеоперационных швов, грибковой инфекции, варикозного расширения вен. Экзема возникает на фоне уже имеющегося воспалительного процесса.
Основные симптомы экземы на ногах:
-
отечность ног;
-
появление характерной корки;
-
болезненный вид и сухость кожи;
-
появление пузырьков, трещин и пигментации в местах локализации.
Возможны нарушения сна и головная боль.
Самолечение экземы недопустимо. Оно может привести к развитию осложнений и затруднить лечебный процесс.
Экзема на руках
По интенсивности развития заболевания на руках можно выделить острую и хроническую экзему.
В зависимости от триггеров выделяются:
-
микробная (поражает области вокруг ран, ссадин, фурункулов),
-
профессиональная,
-
дисгидротическая (поражает ладони, ногти), роговая (может проявляться в форме мозолей).
Существует детская экзема, которая проявляется сильной сыпью на руках и может пройти с возрастом.
Выделяют 4 стадии заболевания:
-
Эритематозная – отек и покраснение очага.
-
Папуловезикулезная – появление высыпаний.
-
Мокнущая – вскрытие пузырьков.
-
Корковая – формирование корок.
При переходе заболевания в хроническую стадию кожа становится грубой, появляется пигментация, шелушение, сухость.
Причины возникновения заболевания
Наследственный фактор – главная причина возникновения экземы. Если есть случаи экземы у близких родственников, у пациента в разы повышается вероятность развития данного заболевания.
Один из провоцирующих факторов – нарушения иммунитета. Иммунитет начинает вырабатывать иммуноглобулины к собственным клеткам кожи, что влечет за собой появление участков воспаления. Нарушение межклеточного иммунитета подтверждается дисбалансом гликопротеинов: лабораторные показатели IgG и IgE выше нормы, IgM — в дефиците.
Есть связь между обострениями экземы и стрессами.
Научно доказано, что пищевые привычки и нарушения в работе ЖКТ также могут влиять на развитие экземы.
Как лечить экзему
Мокнущая экзема
Мокнущая экзема характера для всех видов экзем. После проведения диагностики врач-дерматолог составит персонализированный план лечения, включающий:
- Медикаментозное лечение:
а) общее;
б) местное.
Цель лечения – диагностировать и устранить причину заболевания.
Сухая экзема
Сухая экзема проявляется чрезмерной сухостью кожи. Отличительными чертами являются:
-
хроническое течение;
-
сезонные обострения;
-
локализация на любом участке кожи, но чаще всего — на конечностях.
Часто сухая экзема на руках является признаком заболевания печени или желудочно-кишечного тракта. Также может появляться из-за частых стрессов. Но основной фактор – это генетическая предрасположенность.
При лечении крайне важна приверженность терапии, все назначенные в рамках плана лечения мероприятия должны быть выполнены полностью. Лечение нельзя прерывать при первых признаках улучшения.
Хороший эффект на ранних стадиях развития экземы показывают кортикостероиды в форме мази. Но они не рекомендованы для длительного применения. Для устранения симптомов в дальнейшем используют смягчающие средства.
Лечащий дерматолог может порекомендовать консультации профильных специалистов: эндокринолога, гастроэнтеролога и др. Мультидисциплинарный подход позволяет улучшать результаты терапии.
Лечение экземы медикаментами
Развитие экземы связано с повышенной чувствительностью организма к ряду раздражителей. Поэтому лечение должно быть системным с назначением гормональных мазей, антигистаминных препаратов, антибиотиков. Задача врача – подбор наиболее эффективных препаратов в каждом конкретном случае.
Сорбенты и антигистаминные препараты
Антигистаминные препараты позволяют избавиться от зуда и воспаления.
Антибактериальная терапия
Антибиотики с тетрациклином с осторожностью назначаются детям до 10 лет. Лабораторная диагностика помогает врачу определиться наиболее безопасным препаратом.
Препараты, снимающие зуд, и успокоительные
-
увлажняющие средства;
-
пероральные вещества;
-
кортикостероиды внутривенно.
Среди успокоительных средств чаще назначаются «Новопассит», «Персен», «Валемидин».
Гормональные препараты
Терапевтические схемы включают гидрокортизон. Гормональные препараты рекомендуются в виде мазей, таблеток, лосьонов. Данные препараты не рекомендуется использовать более 2 недель из-за возможных осложнений.
Кремы на кортикостероидной основе эффективны при мокнущей экземе, потому что они подсушивают кожу. Мази обладают заживляющим эффектом и устраняют грубые корки. При локализации в волосистой части головы используются эмульсии и лосьоны с легкой текстурой.
Антисептические и противовоспалительные средства
Для исключения дополнительных осложнений и расстройств используются антисептические препараты:
-
«Бетадин»;
-
«Мирамистин»;
-
«Декасан»;
-
«Димексид»;
-
«Клотримазол» и «Полифепан»;
-
«Радевит»;
-
«Хлоргексидин».
Выбор препарата зависит от вида экземы и от сопутствующих заболеваний, поэтому должен проводиться только лечащим врачом.
Особенности лечения экземы на руках
Для местного лечения экземы используются мази (пасты и кремы) с кортикостероидами – гормонами, обладающими выраженным противовоспалительным эффектом. Они позволяют уменьшить воспалительную реакцию и ускорить процесс регенерации кожи.
Мази с кортикостероидами имеют побочные эффекты: истончение кожи, увеличение риска бактериальной и грибковой инфекции и др. Поэтому они должны назначаться только лечащим врачом.
Есть негормональные препараты, которые также являются эффективными в лечении экземы. Это топические ингибиторы кальциневрина — мазь такролимус (протопик) и крем пимекролимус. Они снижают воспаление и зуд. Дозировку и длительность приема также должен определять только лечащий врач.
При тяжелой форме экземы, обширных очагах воспаления и отсутствии эффекта от местной терапии назначается системное лечение в виде иммуносупрессоров – лекарственных средств, подавляющих иммунитет.
При тяжелом течении заболевания, а также при эритродермии назначаются цитостатики.
При лечении микробной и грибковой экземы применяются антибиотики и противогрибковые средства.
Особенности лечения экземы на ногах
Экзема на ногах зачастую развивается вследствие аллергической реакции или выраженной сосудистой патологии (варикозная экзема). Дополнительными провоцирующими факторами могут быть ослабленный иммунитет и длительное психоэмоциональное напряжение.
Наиболее часто на ногах развивается микробная экзема. Основная локализация в местах ожогов, послеоперационных швов, грибковой инфекции, варикозного расширения вен. Экзема развивается на фоне уже имеющегося воспалительного процесса.
Основные симптомы экземы на ногах:
-
отеки;
-
образование на коже характерной корки;
-
появление пузырьков, трещин и пигментации в очагах поражения.
Могут возникать нарушения сна и головная боль.
При своевременном обращении к врачу прогноз по лечению экземы на ногах благоприятный.
Из чего состоит лечение экземы
Суть лечения экземы заключается в:
-
исключении контакта с раздражителями,
-
правильном питании,
-
устранении зуда,
-
местном лечении с помощью мазей и кремов,
-
общем лечении с помощью таблетированных препаратов и инъекций.
Лечение экземы у детей ничем не отличается от лечения у взрослых. Зачастую в лечебный план включаются физиотерапевтические методы, которые позволяют воздействовать непосредственно на поврежденные участки.
Дерматологи, благодаря сочетанию различных методов, разрабатывают наилучшее лечение для каждого пациента.
Лечение экземы у детей
Для определения тактики лечения необходимо установить вид экземы, причину ее появления и дифференцировать с другими дерматологическими заболеваниями (герпесной сыпью, диатезом, аллергическими реакциями, крапивницей, лишаем и др.).
Диагностика включает:
-
общий анализ крови;
-
соскоб с кожи для исследования под микроскопом;
-
аллергопробы при атопической экземе для выявления источника аллергии;
-
гистологическое исследование – для диагностики аутоиммунных заболеваний.
Лечение подбирается с учетом результатов обследований, возраста и особенностей состояния здоровья маленького пациента.
Комплексное терапевтическое лечение включает:
-
Индивидуальную диету
-
Седативные препараты (для регуляции сна)
-
Антигистаминные препараты (для снятия зуда и жжения)
-
Противовоспалительные препараты (для снятия отечности кожи и улучшения общего состояния)
-
Поливитамины
-
Антибиотики или противовирусные препараты
Для ускорения процессов восстановления, а также в качестве альтернативы некоторым лекарственным препаратам, может назначаться физиотерапия.
Обязательна антисептическая обработка ран и ссадин для исключения вторичных инфекций.
Особенно важно правильно ухаживать за кожей ребенка и соблюдать все рекомендации дерматолога, который подберет индивидуальные средства ухода.
Профилактика экземы
Важно соблюдение личной гигиены, недопустимо частое перегревание, сопровождающееся повышенным потоотделением. Сбалансированное питание должно включать молочно-растительную пищу с низким количеством углеводов и пряностей.
Профилактика экземы у взрослых
Переутомление и стресс могут быть триггерами развития экземы, поэтому важно соблюдать баланс между работой и личной жизнью, уделять время на полноценный сон и отдых, заниматься спортом.
Используйте перчатки при работе по дому, это исключит вероятность попадания на кожу агрессивных моющих средств. Тщательно очищайте кожу рук и используйте защитные увлажняющие средства.
При повышенной жирности кожи и генетической предрасположенности к экземе:
-
рекомендуется исключить из рациона жирные, сладкие, жареные и острые блюда.
-
не рекомендуется посещать баню и сауну.
-
не желательно посещать страны с повышенной влажностью или слишком жарким климатом.
При профессиональной экземе рекомендуется сменить место работы, чтобы избежать осложнений.
Профилактика экземы у детей
-
Соблюдение правил личной гигиены
-
Отсутствие опрелостей кожи
-
Здоровое и сбалансированное питание
-
Регулярная уборка
-
Обувь и одежда из натуральных материалов
-
Отдых на морских побережьях
При возникновении симптомов не откладывайте визит к врачу.
Записаться на консультацию к дерматологам ЕМС можно по телефону +7 (495) 933 66 55.
Синие пятна при варикозе
Варикозное расширение вен больше всего беспокоит женщин, однако и среди мужчин болезнь встречается также довольно часто. Но при этом сильная половина человечества не так переживает за внешнее состояние своих ног, как девушки и женщины. Ведь варикоз в обязательном порядке проявляется большими вздувшимися венами на ногах и в некоторых случаях даже обширной сосудистой сеточкой.
Для любой представительницы прекрасного пола это катастрофа. А в добавок ко всем вышеописанным проявлениям нередко возникают и синие пятна при варикозе, которые чаще всего представляют собой подкожные узелки. Они могут иметь как синий, так и фиолетовый цвет. Причем в ряде случаев именно с синих пятен на ногах и начинаются первые проявления варикозной болезни.
Почему появляются синие и фиолетовые пятна на ногах?
Главная причина появления подобных кожных дефектов – повышенная ломкость сосудов. Из-за длительного отсутствия необходимых питательных элементов (в зимнее время) стенки сосудов постепенно истончаются и теряют свою эластичность, а это в свою очередь приводит к клапанной недостаточности и растяжению вен.
Чем слабее вены, чем больше человек проводит в стоячем и сидячем положении, тем сильнее и быстрее будет проявляться вздутие. Сначала образуются ощутимые только на ощупь подкожные узелки, позднее появляются синие пятна на ногах при варикозе, которые со временем перерастают в полноценные вздувшиеся синие вены.
В некоторых случаях синие пятна на нижних конечностях свидетельствуют о дефиците витамина C или что еще хуже, о нарушении в работе системы свертывания крови. Поэтому если на ногах периодически появляются и не проходят синие пятна необходимо обращаться за помощью к флебологу.
Также иногда подобного рода пятна появляются после хирургических вмешательств (флебэктомии, лазерной коагуляции). Удаление расширенных вен хоть и не представляет никакой опасности в наше время, но все-таки этот процесс травматичен для мягких тканей конечностей.
Поэтому даже после качественно проведенных малоинвазивных операций по удалению варикозных вен нередко появляются синие пятна на коже ног, которые представляют собой не что иное как синяки и гематомы. Обычно такие “послеоперационные последствия” бесследно исчезают в течение 1 месяца.
Как избавиться от дефектов на ногах?
Раз и навсегда избавиться от синих пятен на ногах при варикозе можно только при помощи “радикального лечения”. Медикаментозными средствами нивелировать проявления варикоза невозможно, современные препараты лишь устраняют симптомы заболевания (боли, отеки, тяжесть, зуд), но не прячут расширенные вены и пятна. Поэтому перед приобретением дорогостоящей мази рекомендуется сначала пройти дуплексное ангиосканирование и проконсультироваться с флебологом. Только врач в состоянии оценить реальное состояние сосудов и назначить эффективное лечение.
С этой целью в наше время применяют довольно простую, но в тоже время эффективную косметическую процедуру – эхосклеротерапию. Задача такой операции – устранить косметические дефекты при варикозном расширении вен. Во время эхосклеротерапии в больные вены при помощи специальных микроигл вводят пену (Foam-Foam) склеивающую их изнутри.
Как не допустить появления синих пятен на ногах?
Для профилактики синих пятен рекомендуется каждую зиму и осень принимать витамины (обязательно должны содержать витамин C), меньше времени проводить в стоячем и сидячем положении (это ведет к застою крови в венах, их последующему расширению и появлению пятен).
Имея наследственную предрасположенность к данному заболеванию можно проконсультироваться с врачом на счет приема Аскорутина – препарата, состоящего из витамина C и рутина (укрепляет сосуды, препятствует их ломкости, воспалительным процессам). Также, чтобы предотвратить синие пятна при варикозе можно приобрести компрессионный трикотаж.
В обязательном порядке необходимо уделять больше времени полезной физической активности (пешая ходьба, плавание, езда на велосипеде). Не повредит и легкая корректировка питания.
Варикоз у подростков: профилактика и диагностика
За последние годы варикоз в России значительно «омолодился». Изменение статистики связано с распространением современных методов диагностики и с большей информированностью населения, чаще обращающего внимание на первичные признаки варикозного расширения вен. Как и взрослые, подростки всегда были подвержены риску, но теперь о варикозе известно значительно больше. Поэтому у родителей имеется возможность предупредить развитие заболевания, последствия которого несут опасность для жизни.
Факторы риска в подростковом возрасте
Излишняя нагрузка редко оказывает серьёзное влияние на развитие варикоза у подростков, хотя на такую опасность следует обратить внимание молодым спортсменам. Признаки врождённого варикоза (синдром Книппеля-Трепане) становятся заметны не позднее 7 лет, а к 12 годам болезнь переходит в тяжёлые формы, игнорировать которые трудно, поэтому в подростковом возрасте риск развития варикоза связан с менее очевидными факторами:
-
Наследственная слабость вен. Современные исследования значительно снизили влияние наследственного фактора, но даже по самым «лёгким» прогнозам наследственность имеет значение в развитии варикоза в 30% случаев.
-
Приём анаболиков, особенно в сочетании нагрузками.
-
Лишний вес.
-
Плоскостопие. Опасность несёт любое неправильное распределение нагрузки на стопу, что особенно актуально для девочек, использующих обувь на каблуках или чересчур тесную одежду.
-
Слабость соединительных тканей, выраженная в грыжах.
-
Гормональные перестройки. Варикоз часто запускается первыми гормональными изменениями, поэтому начиная с 14 лет на его признаки следует обращать пристальное внимание.
-
Курение, алкоголь, малоподвижный образ жизни.
Профилактика варикоза у подростков
Перечисленные опасности отягощаются сочетанием друг с другом или частыми заболеваниями (например простудными), ослаблением иммунитета, неправильным питанием. Варикозное расширение сложно заметить, но проще предупредить или добиться остановки его развития на ранней стадии, чем доводить дело до операции. Рекомендуется проводить раннюю диагностику с применением УЗДС и тщательно изучать характерные при варикозе жалобы.
Подросток, придерживающийся здорового образа жизни без лишних нагрузок, получающий полноценное питание со всеми необходимыми витаминами, менее подвержен риску варикоза. Нельзя допускать затекание ног (сидение в неудобном положении), следить за состоянием иммунной системы и обязательно бороться с пристрастием к алкоголю и курению. Ультразвуковая флебология показывает варикоз на ранней стадии, когда для его лечения достаточно компрессионной и медикаментозной терапии, поэтому при гормональных нарушениях или лечении гормональными препаратами необходимо нанести визит к флебологу.Возврат к списку
Причины, лечение и что это означает
Кожа, описываемая как пятнистая, обычно покрыта пурпурными или красноватыми пятнами. Пятна часто образуют сетку или паутину. Но что вызывает пятнистую кожу и как ее лечить?
Пятнистая кожа также известна как livedo reticularis. Это может быть отдельное заболевание или симптом другого заболевания. Это также может быть побочным эффектом некоторых лекарств, например, лекарств, назначаемых от болезни Паркинсона.
Пятнистая кожа характеризуется пурпурными или красноватыми пятнами, которые покрывают ноги, руки или верхнюю часть тела.Точный вид этих пятен может отличаться. Они могут выглядеть следующим образом:
- сетчатый узор
- фиолетовая паутина под кожей
- красноватые пятна
Когда livedo reticularis возникает как отдельное заболевание, причина неизвестна.
Livedo reticularis как отдельное заболевание чаще всего поражает женщин среднего возраста, согласно исследованию 2015 года. Это также может повлиять на молодых женщин и новорожденных.
Пятнистая кожа также является симптомом других заболеваний, в том числе:
Волчанка
Ретикулярная ливедо обычно поражает кожу ног.
Волчанка — это редкое аутоиммунное и воспалительное заболевание, которое может вызывать ретикулярную ливедо.
Волчанка связана с чувствительностью к солнечному свету, который может вызывать кожную сыпь. Самый узнаваемый из них — сыпь в форме бабочки на лице. Волчанка также может вызвать появление пятен на коже.
Другие симптомы волчанки включают:
Исследования волчанки продолжаются. Национальный институт аллергии и инфекционных заболеваний поддерживает множество исследований этого состояния.
Плохое кровообращение
Индийский онлайн-журнал по дерматологии отмечает связь между пятнистой кожей и плохим кровообращением.Недостаток насыщенной кислородом крови, богатой гемоглобином, может вызвать обесцвечивание кожи.
Ревматоидный артрит
Ревматоидный артрит (РА) — еще одна потенциальная причина пятнистой кожи.
РА — это аутоиммунное заболевание, которым страдают около 1,5 миллиона американцев. Первичный симптом — воспаление суставов.
RA может также вызывать потемнение, пятнистость или пятнистость кожи, что может быть связано с тем, как воспалительное состояние влияет на кровеносные сосуды.
Другие симптомы РА включают:
- усталость
- низкая температура
- боль и скованность, продолжающиеся более 30 минут
- анемия
- потеря веса
- твердые уплотнения или узелки под кожей в руках, локтях, или лодыжки
Антифосфолипидный синдром
Антифосфолипидный синдром, также известный как синдром Хьюза, является аутоиммунным заболеванием, которое в основном поражает людей молодого и среднего возраста.
Основной симптом — пятнистая кожа. Помимо красных или пурпурных пятен на коже, заболевание вызывает:
- проблемы с кровообращением
- сгустки крови
- язвы на ногах
Люди с антифосфолипидным синдромом подвергаются повышенному риску развития тромбоза глубоких вен.
Гипотиреоз
Пятнистая кожа также может быть симптомом гипотиреоза, согласно Indian Dermatology Online Journal .
Это заболевание влияет на щитовидную железу.Щитовидная железа — это железа, вырабатывающая гормоны, влияющие на скорость метаболизма. Гипотиреоз — это недостаточная активность щитовидной железы. Это состояние может привести к:
Панкреатиту
Острый панкреатит может вызвать появление пятнистой кожи или ретикулярного ливедо на животе.
Острый панкреатит может вызвать появление пятен на коже. Это состояние возникает при воспалении поджелудочной железы.
Симптомы включают:
- сильную боль в животе
- тошноту
- рвоту
Пятнистая кожа — вторичный симптом панкреатита, который может возникнуть в течение 3 дней после появления первичных симптомов.
Шок
Пятнистая кожа может быть признаком шока. Шок — это медицинский термин, который не относится к удивлению или неожиданному переживанию.
Шок является неотложной медицинской помощью и может быть вызван:
- несчастным случаем или травмой
- кровопотерей
- инфекцией
- ядом
- ожогами
Симптомы шока, а также холод, бледность или пятнистость кожи включают:
- затрудненное дыхание
- увеличенные зрачки
- учащенное сердцебиение
- учащенное дыхание
- тошнота
- рвота
- слабость
- головокружение
- обморок
Если кто-то кажется, что он в шоке, обратитесь в службу экстренной помощи немедленно.Без лечения шок может быть опасным для жизни.
У новорожденных иногда появляются пятна на коже, но это не вредно и обычно проходит само.
Воздействие холода может вызвать появление пятен на коже у младенцев. Помогите этого избежать, если держать ребенка завернутым и согреться.
Кожа может выглядеть пятнистой, когда пожилой или неизлечимо больной человек находится на грани смерти. Другие признаки приближения смерти включают:
- проблемы с глотанием
- отказ от еды и воды
- бред или бессознательное состояние
- затрудненное дыхание
- крайняя усталость или слабость
- снижение частоты сердечных сокращений
Люди должны поговорить со своим врачом если у них пятнистая кожа, и вы не знаете, почему.
Обсуждение этого и любых связанных с ним симптомов с врачом поможет им поставить диагноз. Иногда врачи требуют дополнительных анализов для диагностики определенных состояний.
План лечения пятнистой кожи будет зависеть от основной причины.
Не существует единого средства для лечения пятнистой кожи. Лучшее лечение будет зависеть от первопричины:
Шок
Если шок является причиной появления пятен на коже, человеку следует немедленно обратиться за медицинской помощью.Лечение может включать кислород, внутривенное введение жидкости и дополнительные анализы.
Аутоиммунное заболевание
Несколько различных аутоиммунных заболеваний могут вызывать появление пятен на коже. Лечение может включать прием лекарств, контролирующих иммунный ответ и уменьшающих воспаление.
Панкреатит
Лечение острого панкреатита включает внутривенное введение жидкости и противовоспалительные препараты. Изменения в образе жизни также могут помочь в долгосрочной перспективе.
Плохое кровообращение
Если плохое кровообращение вызывает пятнистую кожу, могут помочь упражнения и другие изменения образа жизни.
Конец жизни
Когда пятнистая кожа появляется как признак конца жизни, врачи помогут пациенту избавиться от боли и почувствовать себя комфортно.
От низких температур кожа может стать более пятнистой. Людям с пятнистой кожей лучше укутаться в тепле.
Правильное питание и регулярные упражнения могут снизить риск развития сосудистых заболеваний. Отказ от курения также снижает риск нарушения кровообращения.
Пятнистая кожа сама по себе не вредна.Однако это может указывать на основное состояние.
Прогноз для каждого состояния, которое может вызвать появление пятен на коже, различается. Как правило, чем раньше врач диагностирует заболевание, тем лучше его можно вылечить.
Прочтите статью на испанском языке.
пурпура Геноха-Шенлейна (HSP) — NHS
Пурпура Геноха-Шенлейна (HSP) поражает кровеносные сосуды и вызывает пятнистую сыпь. Обычно это не серьезно, но иногда может привести к проблемам с почками.
Проверьте, есть ли у вас или вашего ребенка HSP
Основным симптомом HSP является сыпь в виде красных или пурпурных пятен. Пятна выглядят как небольшие синяки или пятна крови.
Сыпь обычно появляется на ногах или ягодицах.Кредит:
Пятен может быть много или всего несколькоКредит:
У вас также могут быть боли в коленях, лодыжках или животе.Кредит:
Срочная консультация: Обратитесь за консультацией к 111 прямо сейчас, если:
- у вас или вашего ребенка появляется сыпь, которая не исчезает, когда к ней прижимают стекло (тест на стекло), но вы не чувствуете себя плохо.
Это может быть HSP.
111 скажет вам, что делать. При необходимости они могут организовать телефонный звонок медсестры или врача.
Зайдите на 111.nhs.uk или позвоните по телефону 111.
Другие способы получить помощьСрочно запишитесь на прием к терапевту
Вам может помочь терапевт.
Спросите у своего терапевта о срочной встрече.
Посмотрите, как выглядит сыпь, которая не исчезаетКредит:
Как сделать стеклянный тест
- Плотно прижмите сторону прозрачного стекла к коже.
- Проверьте несколько раз, видите ли вы все еще пятна через стекло.
Если у вас более темная кожа, проверьте более светлые участки, такие как ладони и подошвы ног.
Что произойдет, если у вас HSP
Не существует лечения HSP. Обычно это проходит через несколько недель, и вы можете просто отдохнуть дома, пока не почувствуете себя лучше.
HSP не может распространяться на других, поэтому:
- ваш ребенок может вернуться в школу или детский сад, когда почувствует себя достаточно хорошо
- вы можете вернуться к работе, как только почувствуете себя готовым
Лечение для облегчения ваших симптомов
Парацетамол может облегчить любую боль.
Не принимайте ибупрофен, не посоветовавшись с врачом, поскольку он может нанести вред вашим почкам.
Регулярные осмотры при проблемах с почками
Вам будут проходить регулярные осмотры в течение 6–12 месяцев, чтобы проверить, насколько хорошо работают ваши почки.
Обычно вас просят предоставить образец мочи и проверять артериальное давление на каждом приеме. Это можно сделать дома, в приемной терапевта или в больнице.
Лечение в больнице
Возможно, вам придется лечь в больницу, если HSP влияет на ваши почки.
В больнице вам могут дать сильнодействующие лекарства, например стероиды, чтобы облегчить симптомы.
Длительные эффекты HSP
Большинство людей с HSP полностью выздоравливают. Любые проблемы с почками обычно проходят без лечения.
Но иногда HSP может быть тяжелым и длиться несколько месяцев, особенно у взрослых.
Также есть небольшая вероятность необратимого повреждения почек (хроническая болезнь почек). Вот почему так важно проходить регулярные осмотры.
Снова получаю HSP
Вы можете получить HSP более одного раза. Если симптомы вернутся, немедленно обратитесь за медицинской помощью.
Последняя проверка страницы: 22 декабря 2020 г.
Срок следующего рассмотрения: 22 декабря 2023 г.
Васкулит, вызванный физической нагрузкой | DermNet NZ
Автор: Брайан Ву PhD. Кандидат медицинских наук, Медицинская школа Кека, Лос-Анджелес, США; Главный редактор: д-р Аманда Окли, дерматолог, Гамильтон, Новая Зеландия, июнь 2015 г.
Что такое васкулит, вызванный физической нагрузкой?
Васкулит, вызванный физической нагрузкой, представляет собой безвредную форму кожного васкулита мелких сосудов. Его еще называют васкулитом гольфиста.
Это нейтрофильное воспалительное заболевание, поражающее мелкие или средние кровеносные сосуды кожи и подкожной клетчатки.
Когда поражаются только мелкие капиллярные сосуды, это также называется капилляритом, вызванным физической нагрузкой.
Каковы клинические признаки васкулита, вызванного физической нагрузкой?
Васкулит, вызванный физической нагрузкой, в основном поражает одну или обе голени и бедра с единичными или множественными эпизодами сыпи со следующими характеристиками:
- Поражение открытых участков кожи и сохранение кожи, защищенной носками или чулками
- Красные пятна, крапивница (волдыри) и пурпура (пурпурные пятна)
- Отек (припухлость) пораженной (ых) ноги (ног)
- Сильный зуд, покалывание, боль или жжение
Пациент в остальном здоров, без лихорадки, недомогания или других симптомов.
Поражения проходят в течение 3-4 недель. Пурпурно-коричневая отметина может сохраняться дольше.
Васкулит, вызванный физической нагрузкой
Кто заболевает васкулитом, вызванным физической нагрузкой?
Пациенты с васкулитом, вызванным физической нагрузкой, чаще всего женщины старше 50 лет. В остальном они чаще всего здоровы и активны.
Общие виды деятельности, которые могут вызвать васкулит, вызванный физической нагрузкой, включают:
- Бег трусцой и бег, особенно бег на длинные дистанции
- Пешие прогулки и восхождения
- Степ-аэробика
- Бодибилдинг
- Гольф
- Плавание
Также предполагается, что существует генетический или семейный фактор, вызывающий предрасположенность к васкулиту, вызванному физической нагрузкой.
Дифференциальный диагноз васкулита, вызванного физической нагрузкой
Другие формы кожного или системного васкулита могут усугубляться физическими упражнениями, но не в первую очередь из-за физических упражнений. В этих случаях васкулит может быть вызван основным заболеванием или состоянием. Капиллярит, вызванный физической нагрузкой, обычно имеет более легкие клинические признаки.
Что вызывает васкулит, вызванный физической нагрузкой?
Как следует из названия, васкулит, вызванный физической нагрузкой, обычно вызывается напряженной мышечной деятельностью, особенно в теплую и влажную погоду.Считается, что механизмы регуляции температуры в икроножных мышцах нарушаются, что приводит к снижению венозного возврата и застоя крови. Конечный результат — воспаление и повреждение сосудов.
Как диагностируется васкулит, вызванный физической нагрузкой?
Диагностика васкулита, вызванного физической нагрузкой, может быть сложной задачей. Он основан на анамнезе и физическом осмотре. Некоторые люди могут пройти обследование, например:
- Лабораторные исследования
- Визуализация, например рентгеновское и ультразвуковое сканирование
- Биопсия кожи
Лабораторные тесты и визуализация проводятся по 2 основным причинам.
- Для исключения другой причины кожного васкулита
- Чтобы определить, поражены ли другие органы, тем самым диагностируя системный васкулит.
Биопсия кожи показывает лейкоцитокластический васкулит при васкулите, вызванном физической нагрузкой. Прямое иммунофлуоресцентное исследование новых очагов поражения показывает комплемент и иммуноглобулины в стенках кровеносных сосудов.
Как лечить васкулит, вызванный физической нагрузкой?
Лечение васкулита, вызванного физической нагрузкой, включает:
- Временное прекращение интенсивных физических упражнений.
- Высота пораженной конечности (ей)
- Компрессионные чулки для снятия дискомфорта и ускорения заживления. Они могут помочь предотвратить васкулит, вызванный физической нагрузкой.
- Нестероидные противовоспалительные препараты и антигистаминные препараты для уменьшения симптомов жжения и зуда.
Пациентам с повторяющимися эпизодами васкулита, вызванного физической нагрузкой, следует избегать энергичных упражнений в теплую погоду. Хотя нет сообщений об их применении при васкулите, вызванном физической нагрузкой, активные методы лечения, которые могут контролировать васкулит мелких сосудов, включают:
Системные стероиды, например преднизон, зарезервированы для лечения тяжелого кожного васкулита, например, с образованием пузырей или изъязвлений, и не требуются для физических упражнений. -индуцированный васкулит.
Пурпура Геноха-Шенляйна — NORD (Национальная организация по редким заболеваниям)
Обычная пурпура — наиболее распространенный тип пурпуры, чаще всего встречающийся у женщин старше 50 лет. При отсутствии травм поражения пурпурой возникают чаще, чем подкожное кровотечение. . Однако после операции или даже незначительных травм хрупкость кровеносных сосудов приводит к чрезмерному кровотечению. Кровотечение можно уменьшить кратковременной терапией кортикостероидами и / или, у женщин в постменопаузе, введением эстрогена.
Цинга, разновидность пурпуры, возникает в результате дефицита витамина С в рационе. Симптомы могут включать общую слабость, анемию, губчатые десны и склонность к кровотечению (кровоизлиянию) под кожей (подкожно) и из нежных слизистых оболочек, выстилающих ротовую полость и желудочно-кишечный тракт. В современных цивилизациях цинга встречается редко из-за улучшения диеты и доступности продуктов, содержащих витамин С.
Синдром Гарденера-Даймонда (сенсибилизация аутоэритроцитов) — редкое заболевание, которое иногда называют синдромом болезненных синяков.Для него характерны пятна пурпуры, в основном у молодых женщин. Синдром Гарденера-Даймонда считается аутоиммунным заболеванием.
Васкулит (ангиит) — это воспалительное заболевание сосудов, которое может возникать само по себе или в сочетании с другими аллергическими или ревматическими заболеваниями. Воспаление стенок сосудов сужает кровеносные сосуды и может вызвать недостаток кровоснабжения определенных участков тела (ишемию), потерю тканей (некроз) и / или образование тромбов (тромбоз). Может быть поражен сосуд любого размера или любая часть сосудистой системы, и симптомы зависят от пораженной системы.Симптомы могут включать жар, головную боль, глубокую потерю аппетита, потерю веса, слабость, боль в животе, диарею и / или боль в мышцах и суставах. Поскольку существует множество форм васкулита, существует множество причин. Некоторые типы могут быть вызваны аллергическими реакциями или гиперчувствительностью к определенным лекарствам, таким как препараты серы, пенициллин, пропилтиоурацил, другие лекарства, токсины и другие вдыхаемые раздражители окружающей среды. Другие формы могут возникать из-за грибковой инфекции, паразитов или вирусных инфекций, в то время как в некоторых случаях очевидная причина может отсутствовать.(Для получения дополнительной информации об этом заболевании выберите «Васкулит» в качестве поискового запроса в базе данных редких заболеваний.)
Кожно-некротический васкулит — относительно частое воспалительное заболевание кровеносных сосудов, включая вены, артерии и более мелкие кровеносные сосуды ( капилляры). Это заболевание обычно поражает кожу и может возникать само по себе или в сочетании с аллергическими, инфекционными или ревматическими заболеваниями. Симптомы могут включать узелки на коже, небольшие кровоизлияния под кожей и / или поражения кожи, которые могут быть красными и плоскими (пятна).Они могут развиваться на многих частях тела, особенно на спине, руках, ягодицах и / или ногах. В некоторых случаях также могут присутствовать ульи с сильным зудом (крапивница) или кольцевидные язвы. Также могут возникать жар, общий дискомфорт (недомогание) и / или боль в мышцах или суставах. Точная причина кожно-некротического васкулита неизвестна. Некоторые поражения могут быть вызваны аллергической реакцией или гиперчувствительностью к определенным лекарствам, таким как сульфамид или пенициллин, другим лекарствам, токсинам и вдыхаемым раздражителям окружающей среды.
Болезнь Кавасаки — воспалительное заболевание детского возраста, характеризующееся лихорадкой, кожной сыпью, увеличением лимфатических узлов (лимфаденопатия), воспалением артерий (полиартериит) и воспалением кровеносных сосудов (васкулит). Воспалительные изменения вызывают деструктивные поражения кровеносных сосудов, что может привести к осложнениям, затрагивающим печень, желчный пузырь и сердце. Симптомы могут включать аномально высокую температуру, которая начинается внезапно и длится примерно две недели. Другие симптомы могут включать покраснение слизистой оболочки век обоих глаз (двусторонний конъюнктивит), раздражительность, усталость, покраснение (воспаление) рта и языка (стоматит), растрескивание губ, отек лимфатических узлов на шее ( шейная лимфаденопатия) и / или кожные высыпания.Точная причина болезни Кавасаки до конца не выяснена. Это может быть связано с двумя ранее неизвестными штаммами бактерий стафилококка и стрептококка и / или с возможной иммунологической аномалией. (Для получения дополнительной информации об этом заболевании выберите «Kawasaki» в качестве поискового запроса в базе данных редких заболеваний.)
Иммунная тромбоцитопения — редкое заболевание тромбоцитов, характеризующееся необъяснимым низким уровнем тромбоцитов в циркулирующей крови. Симптомы могут включать носовое кровотечение (носовое кровотечение), маленькие красные или пурпурные пятна на коже, которые представляют небольшие кровоизлияния под кожей (петехии), и / или кровотечение из прямой кишки и / или мочевыводящих путей.Может последовать анемия и вызвать слабость и утомляемость. У других людей с этим заболеванием могут наблюдаться эпизоды повышенной температуры и аномального увеличения селезенки. Специфической причины иммунной тромбоциопении не выявлено. Текущие данные подтверждают иммунологическую основу, поскольку у большинства пациентов обнаруживаются идентифицируемые антитромбоцитарные антитела. (Для получения дополнительной информации об этом заболевании выберите «Иммунная тромбоцитопения» в качестве поискового запроса в базе данных редких заболеваний.)
Тромботическая тромбоцитопеническая пурпура (ТТП) — редкое заболевание крови, характеризующееся аномально низким уровнем циркулирующих тромбоцитов в крови, аномальным разрушение эритроцитов, нарушение функции почек и нарушения нервной системы.Симптомы этого заболевания, которые начинаются внезапно, могут включать лихорадку, головную боль, пурпурные пятна на коже и слизистых оболочках, боль в суставах (артралгии), частичную потерю чувствительности в руках или ногах (парез), изменения психического статуса и / или или судороги. Точная причина ТТП неизвестна. Это может быть связано с инфекционным агентом или аутоиммунной реакцией. (Для получения дополнительной информации об этом заболевании выберите «Тромботическая тромбоцитопения пурпура» в качестве поискового запроса в базе данных редких заболеваний.)
Пурпура Геноха-Шонлейна — канал лучшего здоровья
Пурпура Геноха-Шенлейна (HSP) — это краткосрочное воспаление Некоторые кровеносные сосуды (васкулит), как полагают, вызваны нарушением работы иммунной системы.Причина этой неисправности неизвестна, но HSP имеет тенденцию развиваться после инфекции верхних дыхательных путей или приступа сенной лихорадки. Другое название пурпуры Шенлейна-Геноха — анафилактоидная пурпура.Симптомы включают пурпурную сыпь на коже, боль в животе и желудочно-кишечные расстройства, такие как диарея. Чаще всего страдают дети (особенно мальчики), хотя заболевание может развиться и у взрослых. Как правило, чем старше человек, тем серьезнее будут симптомы.
Состояние обычно длится от одной до четырех недель и часто сопровождается рецидивами.Обычно ребенок выздоравливает от HSP без какого-либо вреда, но в крайних случаях почки повреждаются до почечной недостаточности.
Не существует лечения для ускорения выздоровления, хотя для облегчения симптомов могут использоваться кортикостероиды.
Симптомы HSP
Общие симптомы HSP включают:
- Пурпурная пятнистая кожная сыпь (вызванная кровотечением в кожу), обычно над ягодицами и ногами. При первичном осмотре сыпь может отсутствовать
- Болезненные суставы, особенно колени и лодыжки
- Задержка жидкости (отек) на руках и ногах
- Боль в животе и рвота
- Диарея, иногда с кровью
- Отек мошонки у мальчиков.
Причина неизвестна
Симптомы HSP вызваны иммунными клетками, которые прикрепляются к стенкам кровеносных сосудов и вызывают раздражение и воспаление. Поскольку большинство приступов HSP, как правило, следуют за инфекциями верхних дыхательных путей или сенной лихорадкой, считается, что иммунная система некоторых людей ненормально реагирует на определенные бактерии или вирусы, хотя причины этого неизвестны.
Характеристики кожной сыпи
Васкулит означает воспаление кровеносных сосудов.Васкулит, вызванный HSP, как правило, поражает капилляры кожи и почек. Воспаление капилляров на коже вызывает характерную сыпь.
Сначала сыпь выглядит как красные выступающие пятна, которые затем прогрессируют, образуя пальпируемые пурпурные комочки до одного сантиметра в диаметре. Когда человек выздоравливает, сыпь становится коричневой, а затем полностью исчезает. У маленьких детей сыпь, как правило, поражает спину, ягодицы и верхнюю часть бедер, тогда как у детей старшего возраста и взрослых сыпь чаще всего встречается на икрах и лодыжках.
Гломерулонефрит — редкое осложнение
Клубочки — это крошечные фильтрующие элементы внутри каждой почки, которые просеивают кровь на отходы и вырабатывают мочу. Обычно такие компоненты, как клетки крови и молекулы белка, задерживаются в крови. Гломерулонефрит — это воспаление клубочков. Это означает, что такие компоненты, как клетки крови и молекулы белка, теряются с мочой.
Лабораторный анализ может показать, что у ребенка с HSP количество белка в моче больше нормы, или его моча может содержать следы крови.Без достаточного количества протеина, циркулирующего в крови, вода скапливается в тканях, вызывая отек. В тяжелых случаях постоянное кровотечение из крошечных кровеносных сосудов и последующие сгустки могут привести к повреждению клубочков до отказа. Менее одного процента людей, у которых развивается HSP, страдают прогрессирующей почечной недостаточностью.
Другие осложнения пурпуры Шенлейна-Геноха
Некоторые из возможных (но редких) осложнений HSP включают:
- Зависание кишечника, похожее на гармошку (инвагинация)
- Перфорация стенки кишечника
- Желудочное кровотечение и рвота кровью
- Панкреатит
- Боль и отек яичка (может имитировать экстренный перекрут яичка)
- Легочное кровотечение.
Диагностика пурпуры Шенлейна-Геноха
HSP диагностируется с помощью ряда тестов, включая:
- История болезни
- Физический осмотр
- Анализ мочи на кровь
- Анализ кала на кровь
- Анализы крови, которые могут включать посев крови для исключения опасной для жизни инфекции крови (сепсиса), которая может вызывать сыпь, аналогичную HSP
- Реже. выполняется биопсия кожи или почки.
Лечение пурпуры Шенлейна-Геноха
Специальных методов лечения HSP не существует.В большинстве случаев симптомы исчезают сами по себе в течение одной-четырех недель. Если нет, ваш врач может назначить кортикостероиды (например, преднизолон) и противовоспалительные препараты, чтобы помочь справиться с некоторыми симптомами, включая воспаление.
В случаях, когда почки находятся под угрозой, могут потребоваться иммунодепрессанты, ослабляющие активность иммунной системы. Около половины всех людей, которые испытывают HSP, будут страдать от повторного приступа. Профилактика невозможна.
Куда обратиться за помощью
Что следует помнить
- Пурпура Геноха-Шенлейна (HSP) — это кратковременное воспаление определенных кровеносных сосудов (васкулит), которое, как считается, вызвано нарушением работы иммунной системы.
- Симптомы включают пурпурную сыпь на коже, боль в животе и желудочно-кишечные расстройства, такие как диарея.
- Чаще всего страдают дети (особенно мальчики), хотя заболевание может развиться и у взрослых.
- В большинстве случаев симптомы исчезают сами по себе в течение одной-четырех недель.
Коронавирусная кожная сыпь и симптомы l Water’s Edge Dermatology
Лихорадка, усталость, сухой кашель и одышка — общие симптомы нового коронавируса под названием COVID-19, но не у всех, кто заболевает этим заболеванием, наблюдаются те же симптомы.У некоторых людей может появиться насморк, боль в горле, диарея или потеря обоняния. Врачи также наблюдают кожные высыпания на теле и пурпурные пятна на ступнях, пальцах ног и (реже) руках у некоторых пациентов с диагнозом коронавирус. (Эти пятна называют «пальцами ног от COVID».) В некоторых случаях кожная сыпь или пятна от коронавируса могут быть первым или даже единственным симптомом COVID-19.
«Поступает все больше сообщений о кожной сыпи и других кожных проявлениях, и мы очень внимательно за этим следим», — сказал Тед Шифф, доктор медицины, основатель и главный врач Water’s Edge Dermatology.
Изображения фиолетовых пятен на пальцах ног от коронавируса, также известного как COVID toes.Фото: Международная федерация ортопедов
Высыпания, вызванные вирусами, такие как кожная сыпь, вызванная коронавирусом, не редкость. Они могут произойти в результате попытки иммунной системы бороться с захватчиком. В связи с COVID-19 врачи в нескольких странах сообщали о различных типах кожных изменений, в том числе:
Пурпурные пятна на пальцах ног, ступнях, а иногда и на руках, которые могут напоминать синяк, являются результатом закупорки или крошечных сгустков крови. мелкие кровеносные сосуды.По неизвестным пока причинам сыпь, вызванная коронавирусом, чаще встречается у детей и подростков с COVID-19, чем у взрослых. Некоторые врачи сообщают о случаях, которые, как считается, связаны с COVID-19, когда пятна покрывают весь кончик пальца ноги. Сообщается как минимум об одном случае струпья. Пятна заживают сами по себе и не выглядят опасными.
Поскольку дети, инфицированные SARS-CoV-2, вирусом, вызывающим COVID-19, часто не имеют других симптомов болезни — даже если они могут передавать вирус другим, — пурпурные пятна могут быть полезными как возможные признаки инфекции. .
Людям с необычными кожными изменениями следует обратиться к своему лечащему врачу. Виртуальный визит к сертифицированному дерматологу, терапевту или педиатру, вероятно, является лучшим вариантом в неэкстренных случаях. Когда изменение кожи является основным или единственным симптомом, дерматолог может быть лучше всего оснащен, чтобы поставить точный диагноз.
Если врач подозревает COVID-19, он или она порекомендует карантин на 14 дней и может помочь вам определить, нужно ли и доступно ли тестирование.
Автор статьи: Марианна Уэйт, отмеченный наградами автор статей о здоровье и благополучии из Нью-Джерси.
Медицинский обзор Автор: Тед Шифф, MD
Пурпурные высыпания | Пациент
Что такое пурпура?
Purpura означает пурпурный. Термин пурпура обычно используется для обозначения кожной сыпи, при которой на коже появляются небольшие пятна крови. Пурпурная сыпь не является заболеванием, а вызывается условиями, в результате которых кровь попадает на кожу и другие поверхности тела.
Каковы симптомы пурпуры?
Сыпь имеет вид маленьких красных пятнышек на коже. Это легко распознать, потому что, в отличие от других пятнистых высыпаний, пятна не исчезают, когда вы нажимаете на них. Лучше всего это сделать с помощью стакана для питья или другого прозрачного предмета, например, пластиковой линейки.
Существует так много разных причин пурпурной сыпи, что трудно перечислить все симптомы, которые могут возникнуть из-за основного заболевания. Тем не менее, вы можете заметить общие симптомы сыпи:
- Пятна во рту.
- Волдыри (которые могут быть прозрачными или желтыми, как маленькие фурункулы).
- Болезненность в области высыпания.
- Высокая температура (лихорадка).
- Чувство непогоды.
- Боли в суставах.
- Боли в животе.
Что вызывает пурпуру?
Есть много разных причин пурпурной сыпи. Некоторые из них можно сгруппировать на те, которые вызваны недостатком тромбоцитов, и те, в которых тромбоциты присутствуют в нормальном количестве. Состояния, при которых количество тромбоцитов в норме, называются нетромбоцитопеническими.Те, у которых количество тромбоцитов низкое, называются тромбоцитопеническими.
Нетромбоцитопенические причины
- Состояния, с которыми вы родились, например:
- Состояния, приобретенные после вашего рождения, такие как:
- Тяжелые инфекции, такие как сепсис, инфекция одним из микробов, вызывающих менингит (менингококк ).
- Аллергические состояния, такие как пурпура Шенлейна-Геноха.
- Заболевания соединительной ткани, которая соединяет и связывает другие части тела вместе, например системная красная волчанка и ревматоидный артрит.
- Как побочное действие таких лекарств, как стероиды и сульфаниламиды (антибиотики).
- Другие причины, такие как старение кожи, травмы (травмы), недостаток витамина С (цинга) и плохое кровоснабжение, особенно в ногах.
Причины тромбоцитопении
- Состояния, вызванные проблемами с производством тромбоцитов, например:
- Отказ костного мозга — например:
- Лейкемия.
- Апластическая анемия (анемия, вызванная проблемами с выработкой тромбоцитов и других клеток крови костным мозгом).
- Миелома.
- Раковые отложения, замещающие костный мозг.
- Лекарства, такие как котримоксазол (антибиотик) и химические вещества.
- Состояния, которые увеличивают распад тромбоцитов, такие как:
- Состояния, влияющие на систему свертывания (коагуляции) крови, такие как:
- Распространенное внутрисосудистое свертывание, которое вызывает чрезмерное свертывание крови в мелких кровеносных сосудах).
- Гемолитико-уремический синдром (разрушение клеток крови, связанное с проблемами почек).
- Увеличенная селезенка.
- Условия, вызывающие разжижение тромбоцитов, например быстрое переливание большого количества хранящейся крови.
Как диагностируется пурпура?
Поскольку существует так много причин, для определения причины, по которой у вас появилась сыпь, требуется немного детективной работы. Врачу нужно будет задать вам вопросы о сыпи и вашем общем состоянии здоровья (собрать анамнез), осмотреть вас и сделать несколько анализов.
Какие вопросы мне зададут?
Врач может задать вам следующие вопросы:
- Как долго у вас была сыпь.
- Меняется ли это с течением времени.
- Легко ли у вас появляются синяки.
- Были ли вы в последнее время за границей.
- Принимали ли вы в последнее время какие-либо лекарства, купленные в аптеке.
- Если это не ваш обычный терапевт:
- Были ли у вас какие-либо болезни в прошлом или какие-либо длительные состояния.
- Какие лекарства по рецепту вы принимаете.
- Есть ли у вас аллергия.
- Вопросы о вашем образе жизни (употребление алкоголя, курение и т. Д.).
Что будет искать врач?
Исследование сыпи и общих систем организма может помочь понять причину. Врач будет искать:
- Размер пятен, сливаются ли они вместе, есть ли волдыри (и заполнены ли они прозрачной жидкостью, кровью или гноем).
- Болезненность пятен (это может произойти при заболеваниях, вызывающих воспаление, например, ревматоидном артрите).
- Любые пятна во рту.
- Расположение пятен — например, пятна, расположенные близко друг к другу в одной области, часто видны там, где была травма, тогда как пятна на обеих голенях указывают на проблему с кровообращением в ваших венах, как на рисунке ниже.
- Опухшие органы в животе, например необычно большая печень или селезенка.
- Онемение, слабость или другие необычные признаки при обследовании нервной системы.
Нужны ли мне тесты?
Существует огромное количество анализов, которые можно было бы провести с , но, надеюсь, к тому времени, когда врач изучит вашу историю болезни и осмотрит вас, он будет иметь разумное представление о том, какие из них наиболее важны.Большинство анализов может быть выполнено на образцах крови и может включать:
- Полный анализ крови для проверки ваших тромбоцитов, лейкоцитов и эритроцитов.