Что чувствует человек когда умирает от рака: Что чувствует человек, умирая от рака | Кратк — факты кратко
Как умирала моя мама (о том, как умирают больные раком в России)
В России ежегодно умирает от рака примерно 300000 человек. Как умирают эти люди?
Как и все, кто более-менее здоров и ещё относительно не стар, я раньше не знал об этом. Узнал тогда, когда от рака умерла моя мама. Она была прекрасной учительницей русского языка и литературы. Умерла она 2 с половиной года назад, летом 2011 г.
В 2006 г. мама попала в больницу с острым панкреатитом. После выписки у неё неуклонно ухудшался аппетит, она худела и слабела. Мы несколько раз обращались к разным врачам поликлиники № 2. Всякий раз ответ был в стиле: «а вы попробуйте солёный огурчик».
Меня, конечно, беспокоило, что мама мало ест и слабеет. Но у неё было множество других проблем со здоровьем: последствия микроинсульта, сердце, давление, кератоз (рак кожи). В сравнении со всем этим плохой аппетит казался чем-то менее серьёзным. Ни один врач не подсказал нам, что причиной может быть растущая опухоль; никто не посоветовал сдать анализ на онкомаркёры.
В марте 2011 г. у мамы по вечерам начала подниматься температура, на коже появились желтоватые пятна. Ей всё труднее было что-то съесть, после еды появлялся дискомфорт, тошнота и боли. Мы обратились в поликлинику.
Нашим участковым терапевтом в то время была З.А.Костина. Почти полтора месяца она не приходила к нам по вызову: пришла она только в мае. После первого же осмотра она сказала, что у мамы в брюшной полости легко прощупывается довольно большая опухоль. Однако диагноза она не поставила, объяснив это тем, что «не может взять на себя такую ответственность». И стала направлять маму на обследования. Анализы (причём, направления выдавались не сразу, а по одному, чтобы потянуть время), рентген (нужно было ждать, когда будет талон). Маме было уже очень трудно ездить в поликлинику. Ей становилось всё хуже. Никакой помощи она не получала: З.
 А.Костина рекомендовала только ношпу, но она не помогала.
А.Костина рекомендовала только ношпу, но она не помогала. Так прошёл ещё почти месяц. Я уже сильно нервничал, требовал диагноза и действенной помощи. Тогда З.А.Костина направила маму в БСМП на обследование. Это ещё несколько дней мучительных осмотров и процедур, ни одна из которых не дала результата, кроме УЗИ брюшной полости, показавшего опухоль больших размеров, 6 см. в длину. Однако это было совершенно ясно давным-давно. Мама сильно похудела, опухоль – твёрдая, с неровной поверхностью – прощупывалась легко. Об этом говорили все врачи.
А диагноза всё не было. Маме становилось всё хуже.
Все мои знакомые врачи в один голос твердили, что это явная онкология, срочно нужен диагноз и эффективное обезболивание (трамадол).
Я, наконец, потерял терпение и написал заявление на имя главного врача поликлиники № 2 А.Л.Рутгайзера. Я писал, что поведение лечащего врача Костиной мне кажется намеренной ИМИТАЦИЕЙ медицинской помощи – без самой медицинской помощи.

Я зарегистрировал это заявление у секретаря утром 15 июня. Через 2 часа мне позвонила Лай Людмила Фёдоровна, на тот момент – зам. главврача поликлиники № 2 – и сообщила, что диагноз поставлен, Костина уже пишет рецепт на трамадол (это полунаркотическое обезболивающее, менее сильное, чем морфин, но сильнее, чем кеторол). Я спросил, почему это не было сделано раньше. Л.Ф.Лай сказала: «Мы давно поняли, что это рак, но НЕ ХОТЕЛИ ВАС РАССТРАИВАТЬ».
Здесь стоит остановиться и подумать. Попробуем понять этих людей. И Костина, и Л.Ф.Лай – вовсе не исчадия ада. Это пожилые женщины, дипломированные врачи. Почему они так себя повели? Они давали в своё время Клятву Гиппократа.
 Почему же они долгое время фактически отказывали в медицинской помощи смертельно больной старой женщине, прекрасно понимая, как она страдает? Разумеется, не потому, что «не хотели нас расстраивать».
Почему же они долгое время фактически отказывали в медицинской помощи смертельно больной старой женщине, прекрасно понимая, как она страдает? Разумеется, не потому, что «не хотели нас расстраивать». Точного ответа я не знаю до сих пор. Однако сейчас я знаю, что такое поведение в отношении онкологических больных чрезвычайно характерно и встречается в России повсеместно. Недавно умерла мама моей ученицы, Вики, которой сейчас 30 лет, а маме её было 57 лет. Всё было точно так же, как у нас: врачи всячески уклонялись от постановки диагноза, тянули до последнего – пока ещё можно было придумать какие-то новые исследования. Но больная сама была ветеринарным врачом: она догадалась, в чём дело, и сама сдала анализ на онкомаркёры. Однако у неё к тому времени была уже последняя – термальная (с повышением температуры и пр. явными симптомами) – стадия.
 Они, напомню, наркотические или полунаркотические. Современное российское государство тронулось на почве борьбы с наркотиками. Видимо, врачи очень боятся то ли ФСКН (это федеральная служба по контролю за оборотом наркотиков), то ли просто собственного начальства, которое боится ФСКН. И, кстати, для этого страха есть все основания: несколько фармацевтов уже сидят – за сбыт наркотических веществ, то есть за то, что они продавали обычные лицензированные лекарства в обычной аптеке. Должна же ФСКН доказать свою нужность.
Они, напомню, наркотические или полунаркотические. Современное российское государство тронулось на почве борьбы с наркотиками. Видимо, врачи очень боятся то ли ФСКН (это федеральная служба по контролю за оборотом наркотиков), то ли просто собственного начальства, которое боится ФСКН. И, кстати, для этого страха есть все основания: несколько фармацевтов уже сидят – за сбыт наркотических веществ, то есть за то, что они продавали обычные лицензированные лекарства в обычной аптеке. Должна же ФСКН доказать свою нужность. А как уклоняться от выписывания обезболивающих онкологическому больному? Способ только один: не признавать, что это онкология.
Не сомневаюсь в том, что З.А.Костина и Л.Ф.Лай тянули бы время и дальше, если бы не моё грозное заявление, которого они испугались. Оказалось, что для постановки диагноза им не хватало именно этого – один страх победил другой. Прокуратуры они испугались больше, чем ФСКН. И тут же поставили диагноз.
Маме выписали трамадол.
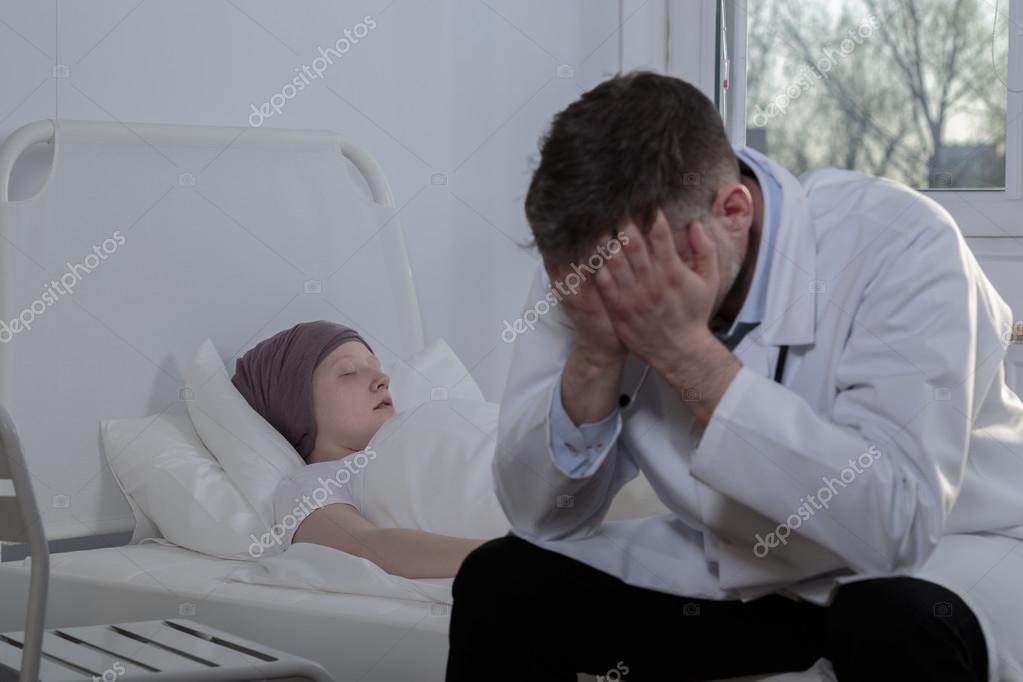 Но относиться к больной более человечно никто не собирался.
Но относиться к больной более человечно никто не собирался. Ей становилось всё хуже, хотя боли – благодаря трамадолу – чаще всего удавалось снимать. Однако побочное действие трамадола – тошнота. Мама от неё страдала давно, даже больше, чем от боли.
Она уже знала, что умрёт. Моя мама была очень сильным человеком. Я не боялся откровенно сказать ей, чем она больна: мы обо всём с ней поговорили и попрощались. Она сказала – с великолепным презрением: «Я не боюсь смерти!» Это правда. Но она была человеком с чувством собственного достоинства – и хотела умереть достойно, как жила. Однако от неё самой, от меня – это не зависело. А со стороны т.н. «врачей» мы не видели ничего, кроме равнодушия.
 Хотя работала в то время НА ДВУХ УЧАСТКАХ. Страдающему человеку хочется, чтобы к нему отнеслись по-человечески. И мама очень ждала, когда придёт Ира.
Хотя работала в то время НА ДВУХ УЧАСТКАХ. Страдающему человеку хочется, чтобы к нему отнеслись по-человечески. И мама очень ждала, когда придёт Ира. Как-то раз маме утром сделали укол, и она заснула. Пока она спала, приходила Ирина Анатольевна, — узнав, что мама спит, она ушла. Потом мама проснулась и сразу же спросила, когда придёт Ира. Я ответил, что она уже была. Мама посмотрела на меня с какой-то детской обидой, с горьким недоумением – и отвернулась.
Всем остальным на маму было наплевать. З.А.Костина спокойно ушла в отпуск, хотя маму она устраивала, и было понятно, что больная скоро умрёт. Вместо З.А.Костиной назначили терапевта Козлову, которую ни я, ни мама не воспринимали как врача.
Случайно – вызвав «Скорую» — мы узнали, что таким больным можно делать плановые уколы: нужно взять направление в поликлинике. А в поликлинике никто нам об этом не сказал.
Уколы маме делались чисто формально – а не для того, чтобы облегчить её состояние.
 «Скорая» приезжала только вечером, обычно опаздывая на час-полтора. Укол начинает действовать тоже в течение часа. Мама мучилась, я звонил в «Скорую», мне неизменно отвечали: «Ожидайте!» — или, узнав мой голос, просто бросали трубку.
«Скорая» приезжала только вечером, обычно опаздывая на час-полтора. Укол начинает действовать тоже в течение часа. Мама мучилась, я звонил в «Скорую», мне неизменно отвечали: «Ожидайте!» — или, узнав мой голос, просто бросали трубку. Мама умирала, она уже почти не могла говорить, не могла сама повернуться в постели. Но «врачи» продолжали ИГРАТЬ В БОЛЬНИЧКУ, хотя в этом очевидно не было никакого смысла. Это ведь рабы: есть инструкция – надо её выполнять.
Я никогда не боялся никаких людей: не потому, что я такой смелый, а потому, что я прирождённый психолог – к людям отношусь с любопытством и интересом, даже к действительно страшным людям – а такое отношение глушит все эмоции. Но вот тогда я понял, как человеку может быть действительно страшно, как можно испытывать самый настоящий ужас перед другим человеком.

Этим другим человеком, внушившим мне ужас, была очень хорошенькая, совсем молоденькая девушка с детским, как у 10-летнего ребёнка, голосом: она приехала вечером на «Скорой» делать маме укол. Маме в тот вечер было особенно плохо, я еле мог дождаться, когда, наконец, приедет «Скорая». Но сначала нужно было ПОИГРАТЬ В БОЛЬНИЧКУ. Я просил, умолял поскорее сделать укол. Она была неумолима. Потом она стала заполнять какой-то журнал. Не помню, чтобы когда-нибудь в жизни я кого-то о чём-то ТАК просил, но это оказалось совершенно безнадёжно. Она заполнила журнал до конца – и только тогда сделала укол.
Она послушная рабыня, ей нужно соблюдать инструкции. Это очень важно, а что чувствует больной, умирающий человек – неважно.
,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,,
Когда сгорающий от рака человек просит убить его
Наш корреспондент Юлия Юзик помогала мыть больного.
Фото: Владимир ВЕЛЕНГУРИН
— Запомните, здесь нельзя говорить о смерти. Наши пациенты не умирают, они — уходят! — предупредила, закрывая за мной дверь, сестра-хозяйка.
Хоспис — это место, где доживают свои последние дни люди, находящиеся на четвертой стадии рака. Четвертая стадия — это приговор. Спасение невозможно. Остается лишь ждать.
Ночью, как и днем, жизнь кипит. Особенно в столице. Люди рождаются, умирают, пекут хлеб, печатают газеты, куда-то уезжают, кого-то бросают. Причем подмечено: и рождаются, и умирают ночью чаще, чем днем. Несправедливо, что ночная жизнь остается для нас почти неизвестной. Отныне справедливость восторжествует: наш корреспондент Юлия ЮЗИК будет работать, пока вы спите, чтобы потом в подробностях отчитаться перед вами. Первая ночная смена — в хосписе, — надеемся, она будет последней настолько тяжелой и мрачной. Но это жизнь, и нужно набраться мужества, чтобы как должно воспринимать и радости, и трагедии.
23.40 Нам с фотографом выдают белые халаты и шлепанцы.
— Сейчас все пациенты отдыхают, но ночи у нас беспокойные. Пока тихо, пойдемте, покажу наш хоспис, — улыбается сестра-хозяйка Оленька.
Иду и удивляюсь: фонтанчики журчат, попугайчики трещат, на стенах картины. Почему все так светло и радужно — здесь же умирают люди?
Оля словно угадывает мои мысли.
— Те, кто у нас лежит, никогда не выздоровеют, у них нет надежды. Мы должны проводить их достойно, красиво, избавить от болей, подарить уют и красоту. Пусть последние.
Над каждой палатой светится табличка «Не входить!». Запах лекарств. Абсолютная тишина.
— Видите диванчик? Знали бы, сколько слез он впитал, — говорит Оля и показывает на дверь за спиной. — А это морг.
Путь человека, который попадает в хоспис, неизбежно заканчивается в морге. Холодильник в нем новенький, импортный, поддерживающий оптимальную температуру. Рассчитан на пять мест. Полочки, одна над другой. Впрочем, к небу все одинаково близко.
0.00 В это время медперсонал делает уколы. Лекарства здесь не простые — морфин, диаморфин (героин). После них веки закрываются, боль притупляется, и человек видит фантастические сны.
Лекарства здесь не простые — морфин, диаморфин (героин). После них веки закрываются, боль притупляется, и человек видит фантастические сны.
— Сергей Сергеич, укольчик сделаем? — осторожно будят высохшего старика.
Тот тянет руку из-под одеяла.
— Вы когда-нибудь слышали, как воет пароходная сирена? Забудете мне укол сделать, услышите.
— Дедуля — молодец, бодрячком держится, хотя в последнее время сдавать начал, — тихо говорит медсестра, когда мы выходим из палаты. — Врачи районной больницы виноваты: чтобы он их не доставал, на наркотики посадили, дозы огромные кололи. Теперь мы потихоньку снижаем, а зависимость уже ого-го.
— Вы — ангел! — шепчет мужчина, открыв глаза и увидев медсестру Машеньку. Она сделала ему укол, от которого стала таять боль, и погладила по руке.
Следующая палата — женская. Почти все спят. Головы закинуты, рты открыты, дыхание тяжелое.
— В эту палату не надо заходить, — предупреждает меня медбрат Саша, — здесь онкобольная на стадии разложения.
Я застываю на пороге. Этот запах мучительно описывать. Женщина постанывает. Господи, так пахнет живой человек!
Судорожно сжимаю руки в карманах халата. Если бы еще одна палата — клянусь, переломала бы себе пальцы.
0.50 Больных здесь — 27 человек. Всех, кому предписаны инъекции, обежали, разбудили, укололи. Теперь есть минутка, чтобы передохнуть.
— Все пациенты знают, что их уже невозможно вылечить? — спрашиваю после первого глотка чая в сестринской.
— Нет, — сразу отрезает сестра-хозяйка. — Многие не знают даже, что такое хоспис. Родственники привозят, говорят, что это, мол, кремлевская больница — потому такие добрые и чуткие врачи и медсестры. Некоторые так и умирают, ни разу вслух не спросив: «У меня что, рак? Я умру?» Наверное, боятся услышать ответ.
— Как же так?
— Понимаете, в нашем хосписе человек не может умереть от боли. Это в больницах человек кричит, сходит с ума. У нас боли не дают «разгуляться». Только началось — укол. После него наступает облегчение, и многие думают, что, раз боль ушла, значит, они идут на поправку.
После него наступает облегчение, и многие думают, что, раз боль ушла, значит, они идут на поправку.
— Может, так действительно гуманнее? Это же невыносимо жестоко — сказать человеку: ну, братец, месяц-два максимум!
— Жестоко, когда человек обманывает сам себя. Нужно иметь мужество, чтобы признать: я скоро умру. У меня есть два месяца, чтобы завершить дела, попросить у кого нужно прощения, поставить точку и расписаться.
— А нужно ли бороться за жизнь, если она, жизнь, вот такая?
— К нам однажды приехали с телевидения. Вера Васильевна, наш главврач, их приняла. Они: ведь есть эвтаназия, это милосердие… Она им такой отлуп устроила, за пять минут корреспондентка расплакалась. «Когда ваш близкий, сгорая от рака, просит: убейте меня, это значит, он кричит вам: «Я не хочу умирать, но мне стыдно быть обузой». Это крик о помощи. Умирать всегда страшно, ведь никто точно не знает, есть ли жизнь там».
«Таких спокойных ночей у нас давно не было!»
Ночь протекает тихо, как кровь в венах онкобольных. В 4 утра зазвенел звоночек: кто-то зовет на помощь. Я с медбратом Сашей шаркаю в палату.
В 4 утра зазвенел звоночек: кто-то зовет на помощь. Я с медбратом Сашей шаркаю в палату.
— У этого мужчины рак кости, но он об этом не знает, — говорит Саша. — У него уже четвертая стадия была, а он на работу ходил, боль в спине глушил баралгином. В семье семь человек, и все в одной комнате. Он на полу спал, представляешь? А в одно утро проснулся и встать уже не смог. Его обследовали и к нам привезли.
Мы подходим к палате и замолкаем. Мужчина читает книгу.
— Братец, уже семь утра-то есть? Болит, зараза, спасу нет! Может, уколешь меня?
— Сейчас, шприцы подготовлю, — тактично отвечает Саша. Наркотики положено делать в 5.00. Еще целый час.
— Он все на работу хочет побыстрее. Выздоровею, говорит, — сразу на завод. Но это, боюсь, у него уже не получится.
Возвращаемся на пост. Медсестричка разводит руками:
— У нас таких спокойных ночей давно не было! То боли, то с легкими проблемы, то в туалет… Ни минуты покоя! В предрассветный час многие умирают. Не знаю, что за мистика — один вызов за всю ночь! Наверное, от вас какая-то положительная энергия исходит!
Не знаю, что за мистика — один вызов за всю ночь! Наверное, от вас какая-то положительная энергия исходит!
5.00 Очередные уколы, чтобы подготовить больных к утренним процедурам: больного моют и меняют белье. Рак — это одна нескончаемая боль, боль при любом движении. Для того чтобы суметь повернуть человека на бок, ему приходится колоть наркотики. За час наркотик снимает боль. В 6.00 начинаем.
— Чего стоите в стороне, берите белье! — Мне в руки ухает пачка постельного белья. Молодая медсестра Вика ухмыляется и дает мне пару резиновых перчаток.
Первая палата. Включается свет. Мне становится не по себе, ведь ночью уколы делают при тусклом освещении. Больная, которую нам предстоит помыть, — пожилая Елена Павловна. Розовое лицо, тонкие руки и ноги, на голове — седой пушок. Блаженная улыбка. Как ребенок.
— Рак мозга, — тихо шепчет Вика, и, убирая одеяло, говорит с нежностью: — Доброе утро, Елена Павловна! Умоемся? Спинку протрем?
Бабулечка улыбается. Ребята разбавляют пенку водой и начинают: глазки умыли, грудь и подмышки, все тело.
— А теперь подмывание…
Человек гниет с ног
Хоспис — не только пафосные мысли об уходящих. Это адский труд. Черная работа молодых мальчиков и девочек, подмывающих больных старушек. Надевающих памперс взрослому мужику. Я морщусь. Мыть разлагающегося, но еще живого человека? Через сколько нужно переступить: брезгливость, боязнь причинить боль, вину за то, что ты здоров…
— Протри спину и попу камфорным спиртом, а потом лосьончиком. — И я деревянными руками втираю лосьон.
— Каждую складочку протри, а теперь обработаем пролежни, — командует Вика. Движения мои становятся увереннее. Массирую бабуле шею, втирая крем.
Ноги пожелтевшие, обтянутые кожей. Рак — неравный соперник. Ты всегда остаешься побежденным. А он, победив, начнет потихоньку, кусочек за кусочком, лакомиться тобой. И начинает с ног.
Мой дед — здоровый мужик, который мог завалить руками медведя и влить в себя столько водки, сколько находится в поле его зрения, — сгорел за два месяца.
За неделю до смерти он лежал и, отвернувшись к стене, плакал. Его ноги были обглоданы до костей.
На днях в хоспис привезли огромного дядьку. У него еще сильные руки, мощная грудная клетка, большой живот, но тонкие, высохшие ноги. И, заходя в каждую палату, я видела одно и то же.
Я тащу губки, пену и пододеяльники.
— Юля, сейчас лучше тебе выйти, — говорит Саша. — Здесь рак матки.
Но раз я работаю в ночную смену, то и должна делать все, что делают они. Подхожу с намоченной губкой. Вика снимает одеяло. «Черт возьми!» — шепчу я, и вода сбегает с губки мне на шлепанцы. Я знала, что рак — это опухоль. Она съедает потроха, мозг, пускает метастазы — но это там, внутри. Этого не видно. Оказывается, рак матки — это съеденные половые губы. Черная плесень. Оставьте на неделю кастрюлю с супом, и вы увидите то, что увидела я.
Женщина смотрит в потолок, ей страшно заглядывать себе между ног. Чувствую, что сползаю на пол. «Только бы не при ней!» — твержу я себе, прислоняюсь к стене и так вываливаюсь в коридор. Страшно увидеть, как человек, взглянув на тебя, грохается в обморок. В коридоре сажусь на пол и рыдаю.
Страшно увидеть, как человек, взглянув на тебя, грохается в обморок. В коридоре сажусь на пол и рыдаю.
— Сашка, как можно выдерживать это? Зачем тебе, молодому и красивому, видеть, как страшна смерть? — шепчу я, когда медбрат выходит из палаты. — Ну зачем?! Зная, что не можешь им помочь…
— Ну кто-то же должен это делать. Они достойны того, чтобы уйти красиво.
Если пропустить через себя всю боль — сгоришь быстро
7.15 Последняя палата. Меняю постельное белье и стараюсь меньше смотреть на лица обреченных. Благо что раннее утро и все в полусне: мне не пришлось ни с кем говорить.
— Это прием такой — стараться держать дистанцию, всем помогать, но никого не пускать в душу. Кто это правило нарушает — долго здесь выдержать не может. Все просто: человеку положено хоронить родителей и иногда близких. Раз, два, три. А здесь умирают почти каждый, а то и по два раза на дню. И если пропускать через себя всю боль — сгоришь быстро, — учит меня сестра-хозяйка Ольга.
— Дочка, дай… воды… пить… — хрипит старик, которого я укрываю одеялом.
Подношу крохотный кувшинчик, приподнимаю ему голову. Глоток, второй.
— Спасибо, дочка.
Я отошла от кровати и заметила, как на соседней пожилой мужчина пытается что-то поймать в воздухе. Глаза закрыты, движения вялые и беспомощные.
— Все будет хорошо, все будет хорошо, — шепчу я как заклинание и ловлю его руку — холодную, восковую. Держу ее в своих ладонях; когда бы еще я поняла, как они горячи! Он кладет их на грудь, я тихонечко глажу их. Он открывает глаза, с минуту вглядывается, пытаясь узнать, кто я. Наверное, в этот миг мы оба обманулись. В нем я видела своего деда, и потому, плача, так отчаянно растирала его мертвые холодные ладони. Он мог видеть во мне дочку, внучку, свою первую любовь. Да разве это важно?! В то утро мы помогли друг другу.
8.05 Мое дежурство подходит к концу. Все молодые ребята с красными от недосыпания глазами, но бодрые и улыбающиеся: этой ночью Бог миловал — никто не умер.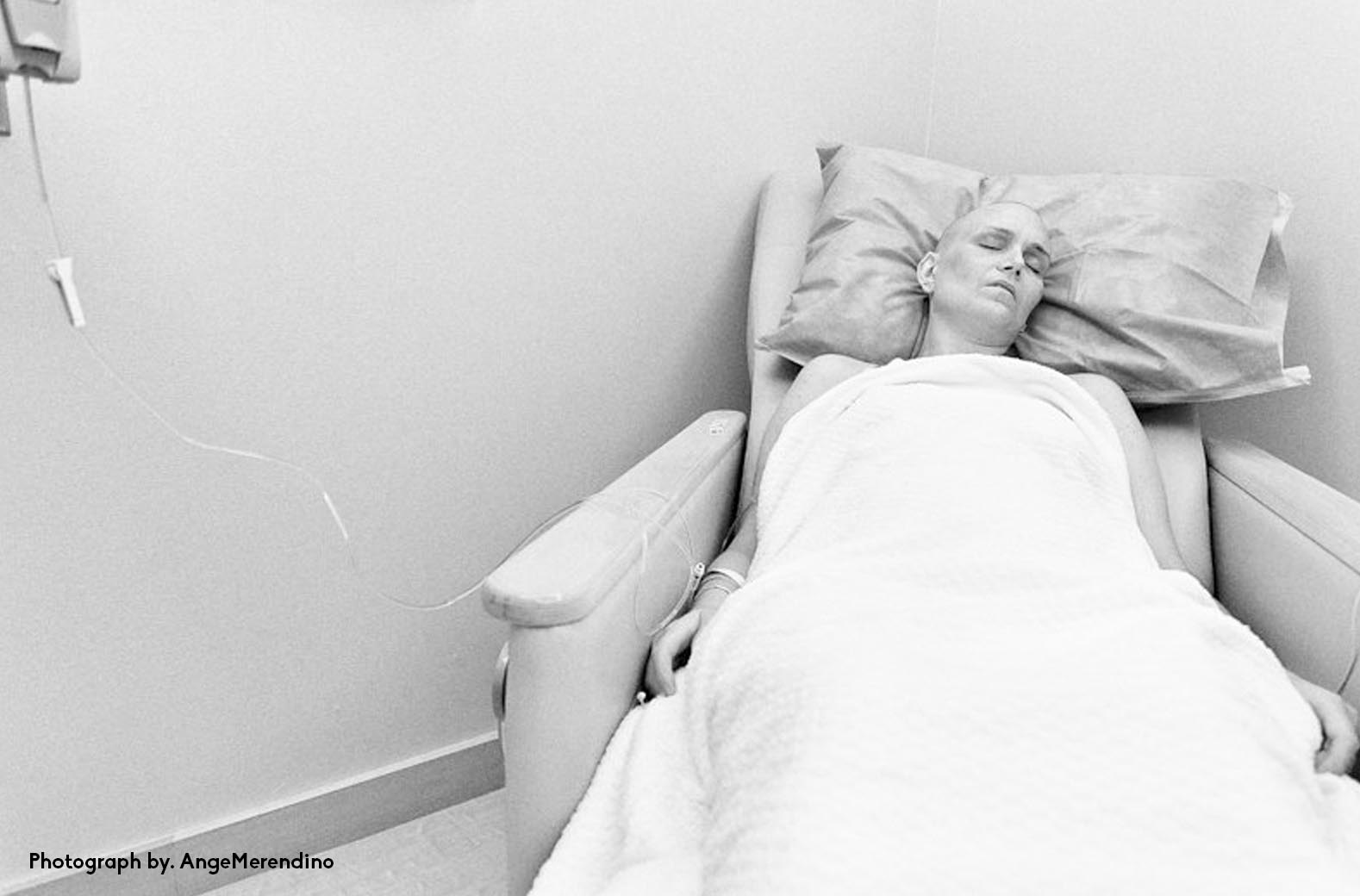
Но утром началось ухудшение у одного из пациентов. А это значит, что сегодня хоспис покинет еще один человек. 266-й за этот год.
Здесь я поняла, что такое жизнь
— Вы не пишите только о смерти, пусть хоть что-то светлое будет, — просят меня.
Светлое в хосписе? «Кощунство!» — подумала бы я, только заступив на смену. К утру уже кое-чего понимаю. И вам скажу: хоспис — это не дом смерти. Только здесь я поняла, что такое жизнь. И эти люди, в палатах которых нет зеркал и часов, люди, которые корчатся в страшных муках, — они дали мне урок.
— Что больше всего запомнилось? Знаешь, тут одна бабуля лежала, а муж ее все время рядом был, на работу — и к ней сюда скорей. Началось ухудшение — ему звонят, он задерживается, в пробке стоит. Она уже умирает. Только увидела его на пороге — кричит из последних сил: «Милый приехал! Как же я тебя люблю, милый!» Она лежит худющая, в одних памперсах, он ее обнимает… Она умерла спокойно — дождалась.
А вы говорите — живые трупы. Они научат нас всех тому, как нужно любить жизнь: отвоевывая свой последний рассвет, последний глоток воды, последнее признание: «Как же я люблю тебя!»
МОСКОВСКИЕ ХОСПИСЫ
Первый московский хоспис департамента здравоохранения (ул. Доватора, 10, тел. 245-41-06) — основан в 1994 году английским публицистом Виктором Зорза и врачом высочайшей квалификации Верой Миллионщиковой.
Имеет выездное отделение для оказания медпомощи на дому и дневной стационар.
В Первом московском хосписе могут получить помощь жители Центрального округа Москвы. Остальные — только через направления Минздрава.
Кроме Первого хосписа, в Москве работают еще два: Первый московский хоспис для детей (тел.: 324-43-17), хоспис в Юго-Западном округе.
«Пусть на моих похоронах смеются!» — Такие дела
О чем думает и что чувствует 38-летняя женщина, умирающая от рака
Ирине 38 лет, у нее терминальная стадия рака легких. Врачи не верили и сомневались: такая молодая, не может быть рак! Но рак смог, и Ирина понемногу умирает.
Сейчас она принимает таргетную терапию. В отличие от химиотерапии, когда препарат убивает весь организм, здесь он убивает только опухолевые клетки, поэтому переносится лучше химии. Этот препарат не лечит, а только замедляет ход болезни. Еще Ирина принимает морфин, обезболивающее, схему которого ей подобрал Самарский хоспис. И другие лекарства, которые тоже прописали и привезли врачи выездной службы хосписа. Поэтому Ирина ходит, ест, спит, помогает организации «Лиза Алерт» в поисках пропавших людей и таскает на руках годовалого сына Вову.
Ира играет с младшим сыном. Ее муж Михаил всегда старается ей помочь
Фото: Дарья Асланян для ТДВова — кудрявый блондин с голубыми глазами. У мамы на руках он спокоен, без маминых рук рыдает на весь дом. Еще у Ирины есть сын-подросток Егор. 14-летний красивый парень. Еще есть мама, сестра и муж, которые очень переживают. Так сильно, что Ирине приходится их успокаивать. Ну и, наконец, у Ирины есть трехлапая собака Герда, Ирина спасла Герду маленькой, теперь Герда хочет спасать ее. Поэтому собака пытается сожрать любого чужого, кто подходит близко к ее хозяйке.
Сидя на тумбочке в кухне, положив ноги на подоконник, Ирина рассказывала о себе, глядя в окно. Долго гулять она не может, окно на девятом этаже — обзорная площадка и связь с внешним миром.
«До Нового года все кончится, потерпите!»
Мой рак никак не проявлял себя. Легкие не болят, поэтому рак легких коварен в своей незаметности. На ранней стадии его поймать сложно, вот и мы не смогли. Год назад я делала рентген, все было хорошо. Так что обследования эти, которые раз в год положены, не спасают.
Ира со старшим сыном Егором
Фото: Дарья Асланян для ТДС врачом мне не повезло. Когда пришли анализы, он сказал о раке моей маме, а мне побоялся. Мама спросила, что нам теперь делать, куда меня везти, может, в Москву, в Израиль? А он сидит и говорит: «Ой, да не трогайте вы ее, до Нового года все кончится, потерпите!» А был октябрь. Вот как матери такое сказать: «Пусть задыхается, плюньте!»? А год назад папа мой умер у нее на руках от такой же болезни… Бедная моя мама, как ей тяжело! Больше всего за нее волнуюсь, как она мою смерть переживет. Утешаю себя тем, что оставлю ей внуков. Надеюсь, будет их воспитывать, отвлечется.
Когда я столкнулась с раком, подумала, что буду в фейсбуке писать про свою болезнь. Чтобы другим рассказывать, может, будет полезно. А через пару дней я узнала про хирурга Андрея Павленко, у которого рак желудка и который на «Таких делах» рассказывает про рак. Вот, думаю, зараза, опередил меня! Вообще, вас полезно читать. Вчера вот читала у вас про женщину. Муж от рака умер, дочь повесилась, сына убили. Читаешь и думаешь: да у меня хорошо все!
Ирина с младшим сыном Вовой
Фото: Дарья Асланян для ТДМоя ситуация стандартная, смертельных болезней много. Есть смерти гораздо страшнее — от руки маньяка, например. Ну так сложилось, что теперь… Хочется, конечно, верить в чудо. И мне никто не запрещает. А классно ведь будет, если врачи скажут: «А-а-а, ничего себе, мы ваш случай выздоровления занесем в справочники!» Или вдруг, пока я жива, найдут лекарство от рака?
«Мне страшно»
Сын на мою болезнь отреагировал так же, как я. Спокойно. Если бы я рыдала и трагедию устраивала, и муж, и сын печалились бы сильно. А я подошла к этому трезво. Объяснила им, что делать, когда умру. Где документы лежат, где что. Мама сказала: «Ой, я не хочу это обсуждать!» А когда обсуждать, когда меня не станет уже? Какой смысл этой темы избегать?
Если честно, мне страшно. Как это будет? Не хочется мучиться, задыхаться. Хочется чего-нибудь помягче. Ну, скажем, уснуть и не проснуться.
Ира с младшим сыном Вовой, собакой Гердой и кислородным концентратором
Фото: Дарья Асланян для ТДХочется увидеть, как вырастут сыновья. Страшно за старшего. Младший-то меня помнить не будет, а старшему я нужна, мы очень близки. Как он переживет? Младшего зовут в честь моего отца. А старшего я назвала Егором — в честь Егора Дружинина, а муж — в честь Егора Летова, и мы поэтому не спорили.
Я не сразу такая бодрая была. В самом начале в больнице у меня случилось обострение. Я стала задыхаться. Не то что дышать, мне моргать было больно. Было так плохо, что бодриться я не могла никак. Я была полутруп на каталочке. Лапки сложила сразу, эвтаназию мне дайте, умереть мне дайте! Без мамы, без друзей я бы не выжила. А потом вот мне назначили таргетную терапию. И я пришла в себя, поднялась с постели. Но это лечение не вечное, мы просто время выцарапали. В нормальном состоянии я с декабря, и никто не знает, когда станет хуже. Может, уже завтра. Но планы я все равно строю, как жить без планов? Хочу на море поехать летом.
Удаленно помогаю «Лизе Алерт» — в поиск-то сейчас ходить уже не в силах. В поисковый отряд я попала случайно. Просто идешь, видишь объявление о пропавшем ребенке — цепляет. Я сначала ориентировки в фотошопе делала, тексты писала. А потом на поиск поехала, бабушку искать в лесу. Был октябрь, холодрыга, мокро. Домой вернулась утром, переоделась, пошла на работу. Думаю: «Не-е, больше никогда». А на следующий день пишут: бабушку так и не нашли, кто будет героем и поедет? Поехала снова. Так и пошло.
Кислородный концентратор Ире дали в Самарском хосписе
Фото: Дарья Асланян для ТДСама я не находила человека, вот так чтобы идти и найти. А по звонкам находила. Больницы обзваниваешь, есть подходящий человек. Отправляешь кого-нибудь проверить — и да, это он.
Когда я заболела, муж уволился, чтобы за мной ухаживать. Сейчас недавно вышел на работу, сменный график, чтобы дома чаще бывать. Я без работы, ищу что-то удаленное, пока не нашла. Нам очень трудно финансово, денег вечно нет. И хоспис очень помогает тем, что привозит препараты. Вообще не знаю, как бы без них мы жили.
«Соседи не жалуются?»
О Самарском хосписе я узнала, когда мне понадобился кислородный концентратор. Мы узнали, что можно бесплатно взять его в хосписе. Я тогда почти умирала, и когда ко мне впервые приехала бригада, я просто обалдела от их отношения ко мне. Только что не целовали — такая забота, внимание! Такая разница с докторами из онкоцентра!
Ирина на прогулке с сыновьями
Фото: Дарья Асланян для ТДМне до этого в больнице Калинина откачивали жидкость из легких. Как будто зубило мне вколачивали. Я вернулась в палату, рыдая от боли. И вот врач хосписа говорит, что надо жидкость откачать, опять скопилась. Я села, вцепилась в стул, зубы сжала. Думаю: «Ну все». А он что-то потыкал и говорит: «Все». А я даже не почувствовала ничего, так бережно! А что, так можно было?
Ирина на прогулке с сыновьями
Фото: Дарья Асланян для ТДВсе препараты, которые я сейчас принимаю, мне назначили в хосписе и привозят домой. Для желудка, для сердца, для печени. Лекарства от рака убивают организм. Сколько онкологических больных умерло от цирроза печени! Странно, что мне это все в больнице не выписали. Понятно, я умираю, но это же не повод ко мне относиться так, будто я уже умерла!
Ира
Фото: Дарья Асланян для ТДОбезболивающее мне тоже в хосписе назначили. Морфин. А до этого мне онколог бесполезный «Кеторол» выписал. Я сначала испугалась, что стану наркоманом, но нет, все хорошо. Мне рассказали, что зависит от дозировки и его действие идет на погашение боли. Морфин для меня как воздух, я без него не человек. Мне рассказали историю, как один человек просил морфин для мамы. А врачи его спросили: «Соседи на вас жалуются?» «На что?» «Если кричать так сильно будет, что соседи пожалуются, тогда дадим». Это ужас какой-то! Как можно решать за человека, может он терпеть или нет?
Пусть все смеются
Я недавно подстриглась. Мне мама, когда я заболела, запретила стричься. «В волосах сила! Пока не вылечишься, стричься не будешь!» Ну я, чтобы маму не нервировать, не стала. И ходила два месяца, кончики секущиеся торчат, выпадают волосы. Пожаловалась маме, что не могу больше, а она говорит: «А что же ты не пойдешь, не подстрижешься?» Да блин, мама! Подстриглась. Не жалко, все равно выпадут, скорее всего. Надеюсь, мне пойдет лысина.
Ира на прогулке с сыновьями
Фото: Дарья Асланян для ТДЯ металась, металась, все думала, стоит ли писать список того, что хочу успеть? Вот хочу пройти курсы по производству домашней косметики. Смешиваю дома масла, кремы на любительском уровне, а хочу научиться профессионально. Фотошколу я так и не окончила, тоже надо. Съездить хочу много куда… Но потом подумала и поняла, что ну их, эти глобальные цели, мне просто дома хорошо. Когда я вставать с кровати не могла и первый раз спустя два месяца на кухню вышла с дыхательными трубками и приготовила ужин, это такой был кайф! Сама!
Я люблю возиться дома с детьми. Они такие, мальчишки, интересные, мне с ними прикольно. Напрягает меня только невозможность активно перемещаться. Я раньше много ходила, гуляла, а сейчас устаю.
Ирина на прогулке с сыновьями
Фото: Дарья Асланян для ТДСамое страшное в смерти — что тебя не будет, а все будет как было. Мир будет такой же, а от тебя не останется следа. И хочется оставить следы. Вот я подругу сейчас поддерживаю. И думаю, что вот она будет помнить. С сыном общаюсь старшим, посидим с ним в обнимку — и думаю: «Он маму запомнит такой…» Хочется, чтобы меня не так запомнили, чтобы вспоминать и рыдать. Когда бабулю хоронили, мы все съехались в деревне, сидели у костра, общались, и столько в жизни мы никогда не смеялись! Хочется, чтобы что-то подобное было и на моих похоронах. Не хочу, чтобы в унынии все ходили. Пускай смеются!
Ира с Егором
Фото: Дарья Асланян для ТДМожно провести остаток жизни в унынии, а можно радоваться. Мне нравится все, у нас тут закаты крутые! Дорога такая у нас, вон, смотрите, сухая уже! Надо на роликах покататься. А многие на тележках из магазина тут катаются, я смотрю и смеюсь. И я до весны дожила, а думала, что не доживу. Банальная мысль «живите каждый день как последний, радуйтесь мелочам» на самом деле правильная, это работает. Но мы просто забываем об этом, когда у нас все хорошо. Красотища перед тобой, а ты весь в свои проблемы погружен… Так нельзя.
Мужа очень жалко. Он мечтал о семье, чтобы как в рекламе: все улыбающиеся, взявшись за руки, уходят в закат. А тут через год — тыдыщ! — умирающая жена, безработица, безденежье… Но надеюсь, он выдержит. Он говорит: «Не будет после тебя никаких женщин», а я говорю: «Не смей! Живи дальше, люби, пусть у моих детей будет мать».
Ира
Фото: Дарья Асланян для ТДОбидно, что не увижу, как сын будет расти… Страшно, что никто не будет моих детей любить так, как я, не дадут им того, что я бы дала. Иногда младшего в охапку сгребу и реву… Люблю их. Но надежда на чудо остается еще у меня. Может, уйдет еще рак, бывает же? Бывает!»
Самарский хоспис, который так поддерживает Ирину и многих других пациентов, существует на наши с вами пожертвования. Деньги нужны на материальную помощь сотрудникам выездной службы и стационара, медикаменты, средства ухода. Вы жертвуете деньги хоспису, хоспис покупает все, что нужно, едет к пациенту и облегчает его последние дни жизни — так это работает сейчас. И хотелось бы, чтобы работало всегда, без перебоев. Потому что люди умирают всегда, мы все когда-нибудь умрем, и хорошо, если нам не понадобится хоспис. А если понадобится, будет здорово, если нас, как Ирину, подхватят такие врачи, как в Самарском хосписе. И у нас будет время и силы, чтобы обнимать детей и мечтать о море.
Сделать пожертвованиеЕще больше важных новостей и хороших текстов от нас и наших коллег — в телеграм-канале «Таких дел». Подписывайтесь!
Скачайте и распечатайте квитанцию, заполните необходимые поля и оплатите ее в любом банке.
Пожертвование осуществляется на условиях
Распечатать квитанцию Контактная информация Зачем указывать телефон?Номер вашего телефона нужен, чтобы мы могли дополнительно подтвердить вашу личность и упростить вам доступ к личному кабинету. Мы не передаем ваши контактные данные сторонним организациям и не отправляем нежелательные рассылки.
Пожалуйста, подтвердите согласие
Пожалуйста, подтвердите согласие
Помочь лайком«Мое тело чувствует себя так, словно умирает от препаратов, призванных меня спасти»: жизнь онкобольной (The Guardian, Великобритания) | Общество | ИноСМИ
Когда медработник выходит из кабинета, я поворачиваю голову к экрану, пытаясь понять, есть ли там новообразования, сплетения нервов, маленькие подсвеченные знаки, которыми может быть написана моя болезнь, а значит, и мое будущее. На этом экране я впервые в жизни увидела опухоль, похожую на темный кружок, из которого торчало длинное корявое щупальце.
Я сфотографировала ее на айфон, лежа на кушетке. Эта опухоль была моей.
Когда тебя объявляют совершенно больной, а ты чувствуешь себя совершенно здоровой, ты сталкиваешься с этой грубой формулировкой, не проведя и часа в состоянии легкой неопределенности и предварительного нарастающего беспокойства. Теперь же у тебя появляется не решение проблемы, а новое имя для твоей собственной жизни, разделившейся надвое.
Болезнь, не удосужившаяся явить себя чувствам, просвечивает в своем экранном воплощении, где свет — это звук и информация, которую шифруют, расшифровывают, пересылают, анализируют, оценивают, изучают и продают. Там, в компьютерных серверах, нам становится хуже или лучше. Раньше заболевало наше тело. Теперь болезнь — это лучи света на экране.
Добро пожаловать в мир аппаратов с названиями-аббревиатурами: МРТ, КТ, ПЭТ. Надеть наушники, надеть рубашку, снять рубашку, поднять руки, опустить руки, вдох, выдох, забор крови, инъекция контрастного вещества, ввести зонд, включить зонд, двигаться или чувствовать, как тебя двигают — радиология превращает человека из плоти и крови в пациента из света и теней.
Тихие медсестры, громкий лязг, нагретые одеяла, киношное пиканье приборов.
Нам говорят, что рак — лазутчик, с которым нужно бороться; или что это ошибочная составляющая нас самих; или слишком много о себе возомнивший тип клеток; или аналогия капитализма; или естественное явление, с которым нужно просто жить, или эдакий посланец смерти. Нам говорят, что он заложен в нашем ДНК, или что он приходит извне, или же нам говорят, что он происходит из сумбурной мешанины генов и окружающей среды, в которой никто не может, да и не хочет копаться. Нам объявляют только громкую полуправду о том, что причина внутри нас, и никогда не обсуждают вероятность того, что эта причина пронизывает наш с вами общий мир. Исследуют наши гены — но не воду, которую мы пьем. Тщательно проверяют наше тело — но не воздух, которым мы дышим. Нам говорят, что все дело в эмоциональных нарушениях или неизбежной уязвимости плоти. Нам объясняют разницу между болезнью и здоровьем, между заболеванием острым и хроническим, и даже между жизнью и умиранием. Новость о раке приходит к нам с тех же экранов, что и новости о выборах. Она приходит по электронной почте, одновременно с приглашением подружиться с кем-то в социальной сети «Линкедин» (LinkedIn). У радиологов такие же метки, что у пилотов дронов. Экранное существование рака — часть экранного существования нас всех, этого глобального опосредованного ужаса и неправды.
Хирург-маммолог сказала мне, что главный фактор риска для развития рака груди — это наличие груди как таковой. Она отказывалась выдавать мне первичные результаты биопсии, если я буду одна. У моей подруги Кары была работа с почасовой оплатой, и она не могла отлучиться, не потеряв деньги, которые были ей очень нужны, так что она заскочила в кабинет врача в пригороде во время обеденного перерыва, чтобы я могла узнать свой диагноз. В США, если даже вы приходитесь кому-либо страшно больному сыном-дочерью, родителем или супругом, по закону вам никто не обязан давать отгул для ухода или помощи этому человеку.
The New York TimesEurasiaNetLa VanguardiaЕсли вас любит кто-то вне круга вашей семьи, закон и это не берет в расчет. Закон не отпустит этого человека к вам и не сделает исключения, будь вы окружены хоть всей любовью мира, особенно если она не подтверждена документами. Если вы нуждаетесь в чьей-то заботе, ее придется получать украдкой, урывками. Вот и Кара пришла ненадолго. Пока мы с Карой сидели в бежевой приемной со стеклянным потолком, она дала мне свой складной нож, чтобы я могла сжать его в руках под столом. Без особых театральных приготовлений хирург поведала то, что мы уже и так знали: у меня была по меньшей мере одна раковая опухоль, размером 3,8 сантиметра, в левой груди. Я вернула Каре мокрый от пота нож. Она в тот же день вернулась на работу.
На клочке желтой бумаге онколог — тот самый, которого мы с друзьями потом прозвали доктор Пупсик, уж очень он напоминал херувима — детским почерком написал: «Гормонозависимый рак молочной железы». Он объяснил, что для лечения этой формы рака существует терапия направленного действия, а потом зачеркнул написанное.
Затем он написал: «HER2-положительный рак», — объясняя, что и для этой формы существует терапия направленного действия, а потом зачеркнул ее. Потом он написал: «Трижды негативный рак молочной железы» и объяснил, что для этой формы терапии направленного действия не существует. На долю этого вида рака приходится от 10% до 20% всех случаев рака груди, вариантов его лечения меньше всего, прогноз значительно хуже, и именно он ответственен за неравномерное распределение смертельных исходов среди больных разными формами РМЖ. Он сказал, что у меня именно такая форма. Опухоль, по его словам, была некротической, то есть росла так быстро, что не успевала обзавестись необходимой инфраструктурой. Он написал цифру «85%» напротив скорости роста опухоли, и я спросила, что это означает. Он сказал, что если маркер Ki-67 «хоть немного выше 20%», это показатель высокой агрессивности.
Потом он сказал, что нужна «неоадъювантная химиотерапия», что означает «неотложная». Я отказалась от иссечения каких-либо узелков или биопсии других зон, где, по подозрениям врачей, тоже могли быть опухоли: плохих новостей хватало и от одной этой опухоли, а ее лечение должно было быть настолько агрессивным, что мне казалось: нет никакого смысла проводить болезненное вмешательство только для того, чтобы узнать, нет ли там чего-нибудь еще.
Отказаться от химиотерапии — это значит умереть, высказал свое мнение доктор Пупсик. А согласиться на нее, подумала я, будет все равно что чувствовать себя умирающей, но, возможно, выжить; или умереть от побочных эффектов, а не от самой болезни; или, наконец жить, почти выздоровев, но не совсем.
Диагноз снизил мою способность отличать хорошие советы от пустой демагогии. Все, что мне советовали делать в связи с раком, на первый взгляд было похоже на признак того, что мир и сам болен. Я читаю на форуме, что, если отрезать волосы покороче, мне будет легче смириться с их окончательной потерей. Я стараюсь убедить себя в этом. Обычно я сама стригусь, но на этот раз записываюсь в салон и молча сижу в парикмахерском кресле, пока блондин-незнакомец отрезает мои длинные темные волосы выше плеч.
Пока мои волосы опадают кучкой, которую потом подметет низкооплачиваемый помощник парикмахера с щеткой в руках, я осознаю, что по крайней мере несколько лет я была, сама того не понимая, почти красива, а теперь, наверное, больше не буду. Я еще думаю о том, как когда-то любила повторять, что самое лучшее в жизни — это когда растут волосы, потому что это простое свидетельство того, что нет ничего неизменного, а значит, мир всегда может измениться. Теперь у меня не просто выпадут волосы, погибнут даже фолликулы, из которых они растут. Как это ни горько, то, что когда-то росло, прекратит расти, даже пока я сама буду продолжать жить. И это еще не все. Очень многое из того, что я знала о мире и считала очевидным, теперь потребует новых доказательств.
Никто не поймет, что у тебя рак, пока ты им не скажешь. Я делаю скриншот первой медитации Джона Донна и выкладываю на Фейсбук: «Мы стараемся понять, что нужно для здоровья, заботимся о нашей пище, воде, воздухе, упражнениях и соблюдаем все это, шлифуем каждый камень, который кладем в это здание; итак, наше здоровье было плодом долгого и постоянного труда — но в одну минуту все сметает пушечное ядро».
Radio VaticanRai Al YoumТСН.uaПост набирает много лайков. Потом я выполняю другие предписания, которые нашла в интернете: рассказываю о диагнозе маме, рассказываю о нем же дочке, делаю генеральную уборку на кухне, договариваюсь с работодателем, нахожу человека, который присмотрит за котом. Потом иду на барахолку за вещами, которые удобно будит носить, когда мне поставят порт для химиотерапии. Я жалуюсь по телефону друзьям, что обо мне некому позаботиться.
Безо всяких церемоний принимается решение, что доктора отсекут мои груди и утилизируют их с помощью инсинератора, так что я заранее стараюсь представить себе, что их у меня никогда и не было.
В комнате ожидания больницы работе по уходу за больными сопутствует обработка данных. Жены заполняют бланки мужей. Матери заполняют бланки детей. Больные женщины заполняют свои собственные. Я больна, и я женщина. Я вписываю свое имя. На каждом приеме мне выдают распечатку из общей базы данных, которую велят исправить или подтвердить. Базы данных пустовали бы без нас. Сделать из человека абстрактного пациента — женская работа. Нам только кажется поначалу, что это работа машин.
Регистраторши раздают бланки, печатают браслеты, которые потом считывает сканнер, лежащий в руках еще одной женщины. Медсестры стоят в проходе, из которого почти никогда не исчезают. Они придерживают двери своим телом и называют имена пациентов. Эти женщины — средний медперсонал, встречающий тебя у порога, взвешивающий тела пациентов на электронных весах, снимающий жизненно важные показатели на этом перевалочном пункте на пути в потаенные уголки клиники. Потом они провожают пациента (меня) в смотровую и входят в систему. Они вводят цифры, которые выдает мое тело, когда меня отдают во власть машин: насколько я теплая иди холодная, какой у меня пульс. Потом они задают этот вопрос: «Оцените уровень вашей боли по десятибалльной системе?» Я пытаюсь ответить, но правильный ответ всегда выражается в цифрах. Ощущения — враг количественной оценки. Пока нет такой машины, которой нервная система могла бы предложить ощущение для перевода в достаточно наглядную форму.
Медсестры встречают меня в кабинете после того, как я переоделась в специальную рубашку. Они входят в систему. Иногда у меня берут кровь, а также в виде особой милости разрешают взглянуть на распечатку ее состава. Каждую неделю в крови находятся более или менее те же самые клетки или вещества, что и на прошлой неделе. Количество этих веществ то увеличивается, то уменьшается, определяя продолжительность и меру будущего лечения. Медсестры задают вопросы о моем телесном опыте. Они вводят ощущения, которые я описываю, в компьютер, щелкая мышкой на симптомы, которым уже давно присвоены категория, название и страховой код.
При слове «уход» (понятия «медицинское обслуживание» и «уход, забота» в английском передаются словом «care», — прим. перев.) в голову редко приходит клавиатура. Однако труд тех, кто заботится о пациентах, зачастую неоплачиваемый или низкооплачиваемый. (Иногда его называют «репродуктивным трудом», что означает «репродукцию», то есть ежедневное воспроизводство себя и других в качестве живых организмов, то есть работу по кормлению, уборке, уходу и так далее.) Почему-то многим людям он кажется не технологичным, а чувственным и интуитивным, а значит, и платить много за него не надо. «Забота» часто кажется нам разновидностью чувства, близкого, как оказывается, к любви. Забота, кажется, так же плохо поддается количественной оценке, как болевые ощущения или слабость нуждающегося в заботе. «Я забочусь о тебе» — это другой образ суждения (чувственный), чем измерение коэффициента деления опухолевых клеток (уровень фактической оценки заболевания). Но во время серьезной болезни обнаруживаются странные перемены знаков. Или, точнее, то, что кажется переменой знаков, становится разъяснением. Наши доселе сплошные, непредсказуемые, чувствительные, невероятно хаотичные и животные тела подчиняются — несовершенным образом, но в значительной мере — законам медицинской абстракции. И уход становится материальным, но в соответствии с этой абстракцией.
Когда я проходила лечение от рака, большинство лечивших меня медработников — регистраторш, техничек, медсестер — были женщинами. Доктора, иногда женщины, а иногда — мужчины, встречаются со мной к моменту, когда мое тело максимально переведено на язык цифр. Они входят в систему, но печатают меньше, или вообще не печатают. Пока они пробегают глазами экран, на котором отображаются обновленные категоризированные и просчитанные сведения о моем теле, я вспоминаю Джона Донна: «Они меня осмотрели и выслушали, сковали в кандалы и получили доказательства, я сам открыл им свою анатомию, рассек себя и они отправились читать по мне».
Если женщины превращают тела в данные, то врачи их интерпретируют. То есть сначала одни люди сделали из меня экстракт и приклеили на него ярлыки. А потом другим людям — докторам — осталось только меня прочесть. Вернее, прочесть то, чем стало мое тело: пациентом, сотканным из информации, обработанной женским трудом.
Примерно через 60 часов мне второй раз введут «Адриамицин» через пластиковый порт, хирургическим путем имплантированный мне в грудь и подключенный к яремной вене. Чтобы ввести мне препарат, медсестра онкологического отделения, сверив назначения с напарницей, должна облачиться в сложный защитный костюм и медленно собственноручно впрыснуть «Адриамицин» в порт на моей груди.
Препарат разрушает ткани, если попадет за пределы сосудов: его иногда считают слишком опасным для всего и вся, чтобы вводить посредством капельницы. Ходят слухи, что если его пролить, он разъест линолеум на больничном полу. В течение нескольких дней после введения препарата мои выделения будут ядовитыми для других людей и едкими для моих собственных тканей. Иногда «Адриамицин» смертелен для сердца, и существует лимит на его введение за всю жизнь, половину которого я исчерпаю по окончании терапии.
Терапия «Адриамицином» может вызвать лейкемию, остановку сердца, отказ органов. А у меня эта терапия почти наверняка вызовет бесплодие и инфекцию. Из-за того, что разрушительная сила «Адриамицина», как и многих других препаратов для химиотерапии, не избирательна, он токсичен также и для центральной нервной системы, а мои митохондрии начнут реагировать на него спустя три часа после введения. Это продлится до 27 часов, но побочные эффекты посыплются каскадом и по окончании лечения. Некоторые из них могут затянуться на годы. Пока я буду сидеть в кресле для впрыскивания, белое и серое вещество моего мозга начнет уменьшаться.
Не существует специального способа, позволяющего узнать, как это меня изменит: повреждения мозга в результате химиотерапии носят накопительный и непредсказуемый характер. Хотя этот препарат применяется более полувека потому, что не проникает через гематоэнцефалический барьер, врачи иногда не верят пациентам, которые заявляют о его воздействии на их умственные способности. А когда врачи все-таки слышат об этом, они преуменьшают это воздействие, как и многие другие недомогания, связанные с онкологией.
МРТ других пациентов, которые проходили такую химиотерапию при раке молочной железы, показывают повреждение зрительной коры, «значительно сниженную активацию левой средней дорсо-латеральной префронтальной и премоторной зон коры» и «значительно сниженную активацию левой каудальной латеральной префронтальной зоны, учащение персеверативных ошибок и снижение скорости обработки».
Пациенты жалуются, что утрачивают способность читать, вспоминать слова, бегло говорить, принимать решения и запоминать. Некоторые теряют не только кратковременную, но и глубинную память: по сути, они теряют воспоминания о всей своей жизни.
Химиотерапия, как и большинство медицинских процедур, вызывает скуку. Как и в случае со смертью, приходится очень долго ждать, пока тебя вызовут. Ты ждешь, пока назовут твое имя, а в это время в воздухе висит атмосфера паники и боли. Все вокруг ждут, что их тоже вызовут. В каком-то смысле это напоминает войну.
Медсестра в защитном костюме вводит большую иглу в мой пластиковый подкожный порт. Сначала из меня что-то извлекают какие-то штуки, потом в меня впрыскивают и забирают что-то шприцем, потом что-то в меня капает. И каждый раз, когда в меня что-то будет капать, мне нужно называть свое имя и дату рождения.
Некоторые из множества лекарств, которыми меня накачивают, имеют знакомый, ярко выраженный эффект: «Бенадрил», стероиды, лоразепам. Я должна бы уже знать, как они подействуют, но в этом контексте они всегда непохожи сами на себя. Напротив, они соединяются с химиотерапией, и дают какие-то новые ощущения, и каждый химиопрепарат, смешиваясь с этими добавками, ощущается как неповторимая каша из гибридной неясности.
Я стараюсь быть самым нарядным человеком в процедурной, облачаясь в роскошь с барахолки, заколотую большой золотой брошью в форме подковы. Медсестры всегда меня хвалят за то, как я одеваюсь. Мне это необходимо. Потом они вливают в меня, среди прочего, препарат платины, и я становлюсь человеком в роскошном наряде с барахолки, по венам которого течет платина.
После того, как ведение препарата закончено, я стараюсь сидеть, пока не падаю от усталости. Я не сдаюсь до последнего, стараюсь выиграть во все настольные игры, вспомнить все книжки, которые кто-либо когда-либо читал, выбираюсь куда-то, если могу, пытаюсь флиртовать, сплетничать и рассуждать до глубокой ночи. С моим телом творится страшное. Время от времени я делюсь этим со своими спутниками: «Внутри меня происходят ужасные вещи». Наконец, спустя 40, или 48, или 60 часов, я не могу сдвинуться с места, и боль невозможно унять ничем, но, стараясь быть послушной медицине и вежливой по отношению к друзьям, я принимаю что-нибудь от боли.
Кто-то однажды сказал, что решиться на химотерапию — все равно что решиться прыгнуть с крыши, когда кто-то поднес к твоему виску пистолет. Ты прыгаешь, потому что боишься смерти, во всяком случае, такой болезненной и неприглядной, как смерть от рака, или прыгаешь из-за того, что очень хочешь жить, пусть эта жизнь до самого конца будет приносить тебе боль.
Выбор, конечно, есть, и ты его делаешь, но он никогда по-настоящему не кажется твоим. Ты соглашаешься из страха разочаровать окружающих, из страха, что иначе будет казаться, что ты сама заслужила свои страдания. А еще — соглашаешься в надежде, что ты снова сможешь почувствовать себя здоровой. Ты опасаешься, что тебя обвинят в твоей собственной смерти, что о тебе скажут, будто ты неспособна радостно пойти на все виды самосохранения и саморазрушения, прописанные в популярных советах. Ты соглашаешься из-за ритуального послушания — как все покорно пишут, когда учитель раздает задания для контрольной, или как все встают, когда судебный пристав говорит: «Всем встать». Или когда священник предлагает помолиться, или полицейские кричат: «Поживее!» Ты соглашаешься, потому что надеешься, что временное послушание подарит тебе годы непослушания потом. Ты соглашаешься, потому что иначе останется только пить морковный сок, а потом умереть от собственной клеточной пролиферации, отказавшись признать свои слабости простого смертного и обвешав всю комнату душераздирающими записками о спонтанной ремиссии.
Тебе необходимо хотеть жить, но также необходимо верить, что ты достойна того, чтобы жить. Лечение рака требует болезненных, дорогих, вредных для окружающей среды экстракционных препаратов. То, что я очень хочу выжить, означает, что я все еще не могу заставить себя разобраться в нравственных аспектах выживания. Один из химиопрепаратов, которыми я лечилась, «Циклофосфамид», в основном выводится с мочой, лишь частично удаляется при очистке воды и остается в системе водоснабжения в течение 400-800 дней. Другой препарат, «Карбоплатин», если верить инструкции производителя, в конце своего «пути в окружающей среде» оказывается в водоемах, где он задерживается, и еще неизвестно, какой ущерб он там наносит. Гималайское тисовое дерево, из которого делают вытяжку для одного из моих химиопрепаратов, находится под угрозой исчезновения с 2011 года. Расходы на раковые заболевания в 2017 году составили 130 миллиардов долларов, что превышает ВВП каждой из более ста беднейших стан мира. Стоимость одного курса химиотерапии была выше, чем я когда-либо зарабатывала в год.
Моя проблема в том, что жить я хотела на миллионы долларов, но ни тогда, ни сейчас не могла себе ответить, чем я заслужила такую расточительность своего существования, почему я позволила рынку извлечь выгоду изо всех моих прибыльных несчастий. Сколько книг я должна написать, чтобы заплатить миру за то, что продолжаю существовать?
A после лечения, когда мое тело было разбито, когда оно напоминало разваливающуюся на запчасти машину, когда мне не удавалось, как это называет американский закон об инвалидности, выполнять «базовые повседневные действия», я не могла понять, как же так — через мой организм пропустили все эти доллары, а в итоге я все равно оказалась в ужасной форме. Если подсчитать стоимость каждого вдоха, который я сделала после того, как у меня обнаружили рак, каждый мой выдох был бы чем-то вроде биржевого опциона. Моя жизнь была предметом роскоши, но я была ржавой, покореженной, ненадежной. У меня было не все в порядке.
Когда тебя настигает рак, ты забываешь, сколько жизни отдаешь выживанию и какую часть себя отдаешь болезни, потому что трудно заботиться о болезни и одновременно заботиться о себе. Забота о болезни может стать смыслом жизни, браком, устроенным судьбой, и позже, когда болезнь перестанет быть острой, лишающей жизни саму жизнь, от ее лечения останутся хронические тяжелые заболевания.
Мое тело чувствует себя умирающим — это побочный эффект от того, что должно помочь ему выжить — и молит о разрушении как единственном способе себя сохранить: не двигаться, не есть, не работать, не спать, отвергать любое прикосновение. Каждый мой нерв — словно нищий, просящий милостыню в виде кончины. Любая мудрость моего тела проявляется в виде невыносимо театральной просьбы идиота. Мне пришлось, впрочем, поверить, что всем своим желанием умереть тело хотело вовсе не показать мне, что ненавидит жизнь, а лишь что оно больше не может все это переносить.
Несмотря на то, что во время химиотерапии я обкладывала руки и стопы льдом, чтобы этого не случилось, мои ногти все-таки начали отделяться от своего ложа. Слезающие с пальцев ногти болят, как и положено слезающим ногтям. Я прибинтовываю свои накрашенные переливающимся лаком ногти обратно. Я потеряла друзей, любовников, память, ресницы и деньги в борьбе с этой болезнью, так что я упрямо сопротивляюсь потере чего-то еще, к чему я привязана. Мои ногти отваливаются, несмотря на мое сопротивление их утрате.
Мои нервы начинают отмирать, разлагаясь на обжигающее чувство в кончиках пальцев и половых органах. Теперь мои пальцы — самые невыносимые солипсисты: онемевшие для всего мира, раздраженные изнутри. Книга «Ваш путь онкологического пациента» говорит, что решение этой проблемы, невропатии, состоит в том, чтобы попросить кого-нибудь застегнуть мне рубашку, однако там не уточняется, кого именно. Еще я стала неуклюжей из-за нарушенной проприоцепции. Это значит, что я больше не могу полагаться на собственные ноги, чтобы понять, где я стою.
Одна знакомая сказала мне, что после рака, который она перенесла 30 лет назад, она так и не вернулась к себе прежней. Теперь ей за 70, и она говорит, что ходит на работу, а потом каждый день возвращается домой, и часами находится в своем диссоциированном забытьи, а поскольку ей приходится работать, чтобы свести концы с концами, она опять идет туда утром и делает вид, что она снова существует. Некоторые из нас, переживших худшее, выживают, чтобы оказаться в пустом небытии.
Утраченные части нашей души заменить не выйдет, как и утраченные части наших тел, и жизнь все больше отделяется от жизни, только и всего. Вот они мы, почти что мертвые, но вынужденные ходить на работу.
В мире капиталистической медицины, где все тела вращаются вокруг прибыли, даже двойная мастэктомия — процедура амбулаторная. После операции меня жестко и очень быстро выселили из палаты для выздоравливающих. Сестра разбудила меня после анестезии и попыталась внести неверные ответы в опросник для выписки, а мне не удалось доказать ей, что я еще не поправилась. Я говорила ей, что мне не дали обезболивающее, что на самом деле я еще не сходила в туалет, мне ничего еще не объяснили, что я не могу не то, что уйти, я не могу даже встать. Но меня заставили уйти, и я ушла.
В день, когда тебе сделали двойную мастэктомию, ты, конечно, не сможешь сама уехать домой на машине — ты будешь загибаться от боли, не сможешь работать руками, из туловища будут свисать четыре дренажных пакетика, после анестезии ты будешь сама не своя и едва сможешь идти. Дома ты, по идее, тоже не должна оставаться одна. Но как только тебя силком выпишут из хирургического отделения, никто и не подумает поинтересоваться, кто будет о тебе заботиться и будет ли вообще. Никому не интересно, на какие жертвы придется пойти этим сиделкам и нужна ли им самим какая-то помощь. Неудивительно, что одинокие женщины, больные раком груди — даже с учетом расы, возраста и уровня дохода — умирают от него вдвое чаще, чем замужние. Процент смертности выше среди бедных и одиноких.
Всем кажется естественным, что раз тебе не удалось завести принятые в этом мире романтические отношения, или ты не успела прожить достаточно долго, чтобы обзавестись преданными взрослыми детьми, или, наоборот, вышла из возраста, когда за тобой еще ухаживают родители, то ты со своей агрессивной формой рака в агрессивной рыночной среде редко считаешься достаточно ценной, чтобы жить.
Я всегда хотела написать самую красивую книгу против красоты. Я бы назвала ее «Циклофосфамид, доксорубицин, паклитаксел, доцетаксел, карбоплатин, стероиды, противовоспалительные препараты, нейролептики против тошноты, успокоительные против тошноты, лекарства от тошноты, антидепрессанты, седативные, капельницы с физраствором, средства от изжоги, глазные капли, ушные капли, обезболивающие кремы, спиртовые салфетки, аниткоагулянты, антигистамины, антибиотики, противогрибковые, антибактериальные средства, снотворные, D3, B12, B6, каннабис в косяках, в виде масла, в съедобной форме, гидрокодон, оксикодон, фентанил, морфин, карандаши для бровей, кремы для лица».
Потом хирург пригласила меня, чтобы сообщить, что, насколько ей известно, лекарства сделали свое дело, и рака у меня больше нет. Двойная мастэктомия, выполненная после шестимесячного курса химиотерапии, вызвала «полный патоморфологический регресс» — результат, на который я надеялась, тот самый, что давал мне самые большие шансы на то, что, когда я умру, это случится по другой причине.
От этих новостей я, словно младенец, рождаюсь заново, попадая в тело, сотканное из огромного долга любви и ярости, и, если я возьму реванш над тем, что со мной случилось, и проживу еще 41 год, мне этого все равно будет мало.
Книга Энн Бойер (Anne Boyer) «НЕ-умирание: Размышление о современной болезни» (The Undying: A Meditation on Modern Illness) опубликована издательством «Аллен Лэйн» (Allen Lane).
Материалы ИноСМИ содержат оценки исключительно зарубежных СМИ и не отражают позицию редакции ИноСМИ.
«Говорю ей — живем! И мы обе плачем. Для меня это история души». Как онколог, пережившая рак, помогает своим пациентам | Громадское телевидение
Александре Васильченко поставили диагноз остеосаркома в подростковом возрасте. Ее жизнь врачи спасли. Когда лечение было закончено, она решила — после школы будет поступать в медицинский институт. И хотя поначалу документы отказывались принимать из-за диагноза, она своего добилась. И вот уже 3,5 года работает клиническим онкологом и химиотерапевтом в одной из киевских клиник.
4 февраля, в День всемирной борьбы против рака, hromadske рассказывает историю Александры — о ее детских переживаниях и грозившей ампутации руки, об огромном желании жить в моменты, когда смерть совсем рядом, о том, как ее опыт теперь помогает понимать и поддерживать своих пациентов, и о том, почему не надо бояться диагноза «рак».
Диагноз, буллинг, кавалер и пиво для лейкоцитов
Мне было 12 лет. Беззаботное детство. Как-то у меня начала болеть рука. Бегала — упала, ну, болит и болит. Потом я стала просыпаться по ночам, прислонялась к холодной стенке, так становилось легче. Но в какой-то момент поняла — надо говорить маме и папе. Мне сделали рентген, отправили в Институт ортопедии в Киеве. Врачи сказали: «Девочка неактивная, наросла надкостница, надо почистить и все пройдет». Но родители решили проконсультироваться еще у кого-нибудь. И вот нас направили в Институт рака, там сделали биопсию образования, через неделю стоял диагноз — остеосаркома, злокачественная опухоль кости. Началось полуторагодовое лечение, которого даже врагу не пожелаешь. Особенно тяжело пришлось родителям, я-то была в полубессознательном состоянии — эти капельницы, бесконечная рвота, слабость. Родители буквально за год оба поседели. Мне удалили плечевую кость и заменили ее на протез.
fullscreenАлександра Васильченко
Фото:Александр Хоменко/hromadske
У нас в отделении было 60 детей и 2-3 медсестры. Мама выполняла роль и медсестры, и мамы, и подружки, она все время была рядом. А еще — папа и сестра, и пара друзей, которым родители, видимо, объяснили, что меня надо поддерживать. А вот когда я приезжала в школу на 2-3 дня, надо мной издевались. Дети не понимали, почему я в 12 лет — лысая девочка, к тому же, мне назначили гормональную терапию, я была круглая, с растяжками. Именно пубертат, когда девочка хочет чувствовать себя красивой, нравиться мальчикам и ходить на свидания, у меня был ужас.
В больнице были новые друзья. Периодически они умирали. Утром я собиралась идти играть с кем-то в карты, а мама мне говорила — ну, ночью умерла.
Думаю, я достойно переносила лечение. Тяжелее всего было привыкнуть к тому, что я больше не могу ходить в школу, не могу нормально есть, меня все время тошнит. Поначалу даже стоял вопрос об ампутации руки. К этому надо было привыкнуть, как и к тому, что вот она — смерть, совсем близко. Сразу после постановки диагноза родители мне сказали, что болезнь смертельная, а лечение будет очень тяжелым.
У меня был очень классный врач, постоянно на позитиве: у меня выпадали волосы — он вместе со мной их доставал; у меня маленькие тромбоциты — он мне на носу делал синяк. Спустя 15 лет он все еще хранит эти фотографии, на которых у меня синий нос.
Когда лечение закончилось, я год ни с кем не выходила на связь. Общалась только с доктором. А потом поняла, что было немало и прикольных историй. Например, ходило поверье, что при низких лейкоцитах помогает пиво, и вот в 12 лет ты вместе с 30-ю другими детьми наливаешь себе пива, а оно ж мерзкое в таком возрасте, но зато весело, кураж несется. У меня даже был кавалер, очень симпатичный мальчик. Правда, с одной ногой, но меня это никак не смущало, я — лысая и толстая, мы были прекрасной парой. Все были на позитиве. А если страдать с утра до ночи, такой настрой приводит к тому, что ребенок быстро умирает.
Врач vs домохозяйка, и ремиссия как чудо
Когда я вернулась в школу и все наладилось, начала думать, кем бы я хотела быть. И поняла, что буду или супер домохозяйкой, или супер врачом. Про домохозяйку думала, потому что была не уверена в себе. В школе нам внушали, что в медицинский поступить невозможно. Думала: не поступлю — придется замуж выходить.
Но я поступила, хотя когда пришла с документами, мне сказали — мы вас не возьмем, потому что у вас была остеосаркома. И отправили меня на какую-то спецкомиссию. Я пришла туда и спросила: что со мной не так? Когда футболка прикрывает шрам, понять, что со мной что-то не так, очень сложно. Мне говорят: ну ты же понимаешь, что никаких поблажек не будет? Я отвечаю: так я не прошу поблажек, я поступаю на обычных условиях, чтобы учиться.
И они разрешили.
fullscreenАлександра в детстве во время лечения от рака
Я видела себя врачом, понимала, что есть должок. Ведь я живу, и это не потому, что такая хорошая, а потому что есть люди, которые учились, работали надо мной и спасали. Я подживаю в долг. И я должна его возвращать. Вселенной, Богу, людям. Как мне помогли, так я сейчас помогаю людям и кайфую от этого, это наполняет смыслом мою жизнь.
Я всегда думала, что онкология — это супер интересно, она пересекается со всеми системами, опухоли такие хитрые, ты постоянно пытаешься их подловить, повлиять на них. Когда вижу, как плачут от счастья, вижу хорошие результаты лечения, это кайф.
Поначалу хотела быть детским онкологом, но не получилось, я поняла, что выгорю буквально через год. И не из-за детей. Частной детской онкологии у нас нет, а в государственной есть иерархия, это нормально, но мне хотелось быстрого развития. Поэтому я ушла во взрослую онкологию.
Есть одна история, которая стала для меня чудом. У меня была пациентка, моя одногодка, диагноз — саркома Юинга. Ее неправильно поначалу повели, вылез рецидив. Мы начали довольно агрессивное лечение, прошли тяжелую химиотерапию, удалили новообразование, облучили. И вот появляются метастазы. Когда я увидела заключение КТ, мне в обморок хотелось упасть. Да, такое бывает, но у меня была саркома, здесь саркома, мне так хотелось эту историю превратить в чудо. И мы попробовали все, что могли. А потом стали просто наблюдать. Проходит какое-то время, она чувствует себя хорошо. Делаем КТ — метастазы не растут. И в какой-то момент я понимаю, что наверное это не метастазы. Созываю консилиум. Оказывается, что это грибковая пневмония. Ее часто путают с метастазами. Когда диагноз рак, все подозрительное в организме могут принять за метастазы.
Я звоню пациентке и говорю — живем! Она плачет, я плачу. Для меня это история души.
fullscreenАлександра Васильченко
Фото:Александр Хоменко/hromadske
Большой теннис, онкохирургия и «мальчики» за 80 лет
Замены протеза у меня после операции так и не было, в Украине это сделать не смогут, а поехать за границу у меня пока нет времени. Рука беспокоит, болит, у меня на тумбочке всегда лежат таблетки, бывает, ночью глаза открыла — выпила таблетку на автомате. Но я хожу в спортзал, играю в большой теннис, поднимаю штангу, это как вызов. В лучшие времена приседала со штангой 80 кг. Да, у меня протез, но это никак не должно меня ограничивать.
Во время лечения мне сказали, что я не смогу родить, это из-за препаратов, которые мне давали. Но когда поняла, что можно, ходила и говорила себе — давай рожать! И когда с первого раза забеременела, подумала: о, и здесь все получилось.
Теперь я бы хотела освоить онкохирургию, чтобы делать небольшие манипуляции. Я хожу в операционную, учусь. Я химиотерапевт, но чтобы поставить порт, мне нужно знать, как.
Бывали ли ошибки в моей практике? Мое главное правило — не навредить. Если есть хоть малейшее сомнение, я высосу мозг коллегам, пока не пойму, что иду в правильную сторону. Но я еще слишком молодой врач, чтобы принимать глобальные решения самостоятельно.
Да, неприятные ситуации были, но зачастую из-за того, что родственникам пациента надо согнать на ком-то злость. Бывало, что и полицию вызывали, и судмедэксперт приезжал. Но есть диагноз, никто никаких ложных надежд не давал, я не говорю, что у нас тут есть чудо метод, и мы вас вылечим. Я всегда говорю объективно.
Увы, есть такие люди, которые решают не лечить своих родных. Они просят, чтобы я отправила пациента домой. Не видят смысла [в лечении]. Я им говорю — нет, свою ответственность несите сами, я лечить могу. В такие моменты вспоминаю, как у меня умирал папа, не от онкологии, но я помню, что хотела еще день, еще час с ним! Я всю больницу на уши подняла! И когда вижу, что отказываются… Думаю: ну вы же могли еще полгода, год сидеть с этим человеком за одним столом, общаться. О таком тяжело говорить.
Мой опыт [лечения] очень помогает понять пациента. Когда мне говорят — во рту ничего не чувствую… Я вспоминаю себя и заканчиваю их предложение своими словами, их это впечатляет. Конечно, я не начинаю прием со слов «У меня тоже была злокачественная опухоль, поэтому вам надо лечиться у меня». Кому-то я этого вообще не рассказываю, но кому-то это нужно. Ведь психологический момент для пациента — один из самых важных.
Бывает, звоню на КТ (компьютерная томография, — ред.), говорю, что надо записать мальчика, меня спрашивают — сколько ребенку лет? Я отвечаю: 82. У меня все мальчики и девочки, хотя конечно с каждым — свой стиль общения. С кем-то надо соблюдать субординацию, с кем-то можно по-дружески.
Я доступна пациенту 24/7, мне могут и в 5 утра позвонить, и я только за, потому что лучше они не будут ждать, пока доктор отдохнет, а я потом это буду выгребать неделю. Но бывает, когда чувствую — все. Тогда сажусь в машину, уезжаю на день, подышу другим воздухом, посмотрю в другую сторону, мне становится очень грустно, понимаю, что пора работать и чувствовать себя нужной. Для меня главные точки компенсации — это спорт, это сын, это хороший результат КТ.
Страх перед раком и скрининг как привычка
Как убедить людей не бояться обследований? Дело в том, что возраст, когда уже нужно делать скрининги, сильно сдвинулся, у меня есть пациенты от 24 до 27 лет, которые не должны входить в фазу постоянного онкоскрининга. Но они приходят, и даже не с первой стадией. Это первое. Поэтому не надо сидеть до 30 лет и думать, что с нами ничего не случится.
Второе — если вам не первую неделю лечат диарею, вы должны понимать, что простое заболевание должно пройти через 2-3 дня. Так что берем себя в руки и идем ко второму, к третьему врачу. Если вам плохо, а вам предлагают успокоительные, но легче не становится, идите к четвертому врачу. Такие пациенты слышат свой организм, понимают — что-то не так.
И третье — не надо бояться. Онкология, рак — это ужасные слова, все сразу думают — надо писать завещание и думать, на кого дачу переписать. Если вы не пришли вовремя, то вылечить не получится, однако у нас есть ресурс, чтобы продлить жизнь максимально долго. Но сегодня рак лечится, и если прийти вовремя, вы будете жить долго и счастливо.
слушайте также
Рак кишечника. С какими симптомами нужно срочно бежать к врачу | ЗДОРОВЬЕ
В последние десятилетия заболеваемость колоректальным раком выросла в разы. Если сравнивать ситуацию с 60-ми гг. прошлого века, то рак прямой кишки тогда составлял 1,2 % от всех злокачественных опухолей, рак ободочной кишки – 1,8 %. В 2017 г. статистика выглядит уже так: 5,2 % и 7,3 %, соответственно.
На днях в Пермском краевом онкологическом диспансере 74-летней пациентке сделали лапароскопическую операцию по удалению большой правосторонней опухоли кишечника. На хирургическое вмешательство, которое транслировали на экране в 3D-изображении, пригласили не только врачей-онкологов, но и журналистов.
После успешного завершения операции зам. главного врача пермского краевого онкодиспансера, доктор медицинских наук, профессор Олег Орлов рассказал о причинах, симптомах и диагностике опасного заболевания. Подробнее об этом читайте в материале «АиФ-Прикамье».
Где чаще болеют?
«Заболеваемость колоректальным раком растёт в богатых индустриально развитых странах, к которым можно отнести и Россию, – объясняет Олег Орлов. – Связано это, прежде всего, с изменением структуры питания. Люди нередко позволяют себе деликатесы: икру, осетрину, красную рыбу, копчёные колбасы. А подобная пища не позволяет кишечнику активно работать. Для хорошей перистальтики ему необходима грубая клетчатка и волокнистая ткань, которую содержат овощи и фрукты».
Результат питания деликатесами – это частые запоры. И лечение недуга – одна из проблем современного здравоохранения. Это становится настолько актуальным, что в странах, где хорошо развит туризм, уже учитывают этот факт. В отелях гостям на завтрак обязательно предлагают распаренный чернослив, курагу, инжир.
Факторы риска
Запоры являются основным из факторов риска онкологических заболеваний. Если кишечник опорожняется ежедневно и своевременно, то канцерогенные газы и каловые массы не успевают активно воздействовать на его слизистую оболочку. А в случае запоров концентрация и время воздействия шлаков на слизистую толстой и прямой кишки увеличивается.
Ещё один фактор риска рака кишечника – хронические колиты, когда воспалительный процесс проявляется сменой запоров и поносов. Человек испытывает дискомфорт и болевые ощущения в животе, у него нередки вздутия и бурления. Есть случаи, когда повышается температура.
«Массированная реклама лекарственных средств, которая идёт по ТВ, часто наносит пациенту большой вред. Чтобы снять симптомы, человек занимается самолечением, принимает рекламируемые препараты, сам толком не понимая, что у него в организме происходит. В итоге процесс обращения к врачу затягивается на годы. Необходимо запомнить следующее правило: если у вас есть проблемы со здоровьем, необходимо пойти к врачу-терапевту общего профиля. Он уже будет решать, обследовать вас или направлять к узкому специалисту», – говорит Олег Алексеевич.
Эндоскопические (через прокол) операции по удалению рака прямой кишки – более щадящие. Фото: АиФ/ Алёна ОвчинниковаЕщё к группе риска относятся те, у кого есть наследственное заболевание – семейный полипоз. Ведь злокачественная опухоль может развиться и из полипа. Если у кого-то из родных заболевание было, нелишним будет обратиться к врачу и пройти плановое обследование.
Мужская или женская проблема?
Исходя из опыта, злокачественная опухоль кишечника чаще встречается у женщин, чем у мужчин. Несмотря на то что женщины внимательнее следят за здоровьем, обнаружить рак прямой и ободочной кишки на ранних стадиях удаётся нечасто. И это общая проблема выявления онкологических заболеваний: на ранних стадиях они протекают бессимптомно. Поэтому многие пациенты приходят к врачам в лучшем случае на второй, а иногда и на третьей стадии рака.
Немалый процент заболевших обращается лишь тогда, когда у них обнаруживают четвёртую стадию болезни. Человек идёт к медикам по другой проблеме. Его беспокоят сильные боли в печени или непрекращающийся кашель, а обследование обнаруживает у него метастазы в лёгких и печени.
Врачи начинают искать первопричину и нередко обнаруживают рак толстой и прямой кишки. Когда начинают подробно расспрашивать пациента о самочувствии, выясняют, что проблемы были давным-давно, но с обращением к доктору он тянул до последнего.
«Вылечить четвёртую стадию невозможно, и об этом обязательно нужно знать! Конечно, можно сделать операцию, но она будет чисто паллиативной, для того чтобы продлить жизнь больному», – предупреждает доктор.
Вылечить четвёртую стадию рака невоможно. Можно сделать операцию, но она будет чисто паллиативной, для того чтобы продлить жизнь больному. Фото: АиФ/ Алёна ОвчинниковаВыявить рак на ранних стадиях, говорят медики, нередко можно в ходе обычной диспансеризации в поликлинике, ведь в общий осмотр обязательно входит пальцевое обследование прямой кишки. Другое дело, что пациенты сами нередко отказываются от проведения такой диагностики.
Какие симптомы должны насторожить?
Признаков колоректального рака немного, но если они есть, то стоит своевременно записаться к врачу.
Что должно насторожить? Для рака правой половины ободочной кишки характерно необоснованное повышение температуры. Она может подняться и держаться несколько дней, потом становится нормальной, а через какое-то время ситуация снова повторяется.
Далее – головокружения, связанные с анемией. Поскольку даже маленькая раковая опухоль всегда кровоточит, постепенно у человека возникает анемия. Стоит насторожиться, если заметили наличие тёмной крови и большое количество слизи в кале.Следующие симптомы – это ложные позывы, когда после опорожнения кишечника нет ощущения, что он пустой. Также пациента могут беспокоить точечные боли в правой половине живота. Это проявление развившегося воспаления на фоне злокачественной опухоли. Бывает, что опухоль справа иногда может прощупать и сам пациент, и врач.
При раке правой стороны кишечника не бывает непроходимости, пациента беспокоят ноющие боли, а при раке левой стороны, к сожалению, может развиться острая кишечная непроходимость. С резкой острой приступообразной болью люди попадают в экстренные хирургические отделения, и уже на операции у них обнаруживают опухоль.
Что делает врач?
Прежде всего узкий специалист-онколог проведёт пальцевое исследование прямой кишки. Это исключит геморрой и наличие полипов. Дальше он сам будет выстраивать методику обследования и лечения. Чаще, чтобы подтвердить диагноз, назначают обычное для таких заболеваний обследование – ректоскопию и колоноскопию.
Многих волнует вопрос: как быстро развивается рак прямой кишки? По мнению врачей-онкологов, все злокачественные опухоли развиваются от трёх до десяти лет до начала клинических проявлений. Поэтому любому заболеванию, когда его выявят, будет минимум три года. А вот за сколько времени процесс разовьётся от первой до четвёртой стадии, вам не скажет ни один врач. В этом вопросе всё индивидуально и зависит от уровня злокачественности опухоли, иммунитета человека и от множества других показателей.
Как проводят операцию?
Эндоскопические (через прокол) операции по удалению рака прямой кишки – более щадящие. Они позволяют пациенту быстрее покинуть хирургическое отделение и начать лечение, которое назначил врач. Однако эндоскопические операции делают в Пермском крае не так часто, как полостные.
Эндоскопические операции делают в Пермском крае не так часто, как полостные. Фото: АиФ/ Алёна ОвчинниковаВ ряде случаев у прооперированных пациентов случаются рецидивы. Пусковым механизмом проявления метастазов могут стать стрессовые ситуации, которые происходят с человеком: тяжело заболел гриппом, потерял близкого человека, уволили с работы, ограбили. В такой период у человека снижается уровень иммунного ответа и иммунной защиты, и раковые клетки начинают быстрее размножаться и проявляться как отдалённые метастазы.
От 50 до 60 % прооперированных больных колоректальным раком первой-третьей стадии переживают пятилетний рубеж. Статистика такова: если рак прямой кишки удалили на первой стадии – то более 80 % пациентов живут дольше пяти лет, на второй – 70 %, на третьей – 50 % и ниже.
Если говорить о профилактике рака, то всем кажется: не ешь одного, не пей другого, и будет тебе счастье. Однако первичной профилактики в онкологии не существует. Тем более от рака нельзя поставить прививку, как, например, от гриппа или кори. Однако прислушаться к организму и своевременно обратиться к врачам при перечисленных выше симптомах вам обязательно стоит!
Рак предстательной железы — КазНИИОиР
Простата это железа, образует жидкость, которая составляет часть спермы. Простата лежит чуть ниже мочевого пузыря перед прямой кишкой. Она окружает уретру (которая несет мочу и сперму через пенис из тела).
Рак предстательной железы является наиболее распространенным раком у мужчин в Казахстане в 2016 году, после рака легкого, желудка и кожи. У мужчин отмечается самая низкая пятилетняя выживаемость среди всех раков при этой локализации. Рак предстательной железы чаще встречается у европеоидной расе чаще чем у азитских мужчин. Почти все раковые заболевания предстательной железы – это аденокарциномы (раковые заболевания, которые начинаются в клетках, которые продуцируют и выделяют слизь и другие жидкости). Рак предстательной железы часто не имеет ранних симптомов. Развивающйся рак предстательной железы может вызвать у мужчин частое мочеиспускание или иметь более слабый поток мочи, но эти симптомы также могут быть вызваны доброкачественными состояниями простаты.
Рак предстательной железы обычно растет очень медленно. Большинство мужчин с раком предстательной железы старше 65 лет и не умирают от этой болезни. Поиск и лечение рака предстательной железы до появления симптомов может улучшить здоровье или помочь вам прожить дольше. Поговорите со своим врачом о своем риске развития рака предстательной железы и нужны ли вам скрининговые тесты.
Простата (предстательная железа)
Простата – орган мужской половой системы. Она расположена под мочевым пузырем. Через простату проходит мочеиспускательный канал. Здоровая простата имеет шарообразную форму и напоминает плод каштана. Величина ее зависит от возраста. Простата участвует в выработке семенной жидкости. Во время эякуляции с помощью семенной жидкости происходит выброс спермы. Если простата сильно увеличивается, то она сужает просвет уретры. Это может затруднить или остановить отток мочи из мочевого пузыря в уретру.
Что такое рак?
Рак начинается в клетках, приводя к росту ткани. В норме клетки растут и делятся, формируя новые клетки когда организм нуждается в них. По мере старения клеток, они отмирают, и новые клетки занимают их места.
Иногда этот организованный процесс идет неправильно. Новые клеточные формы и старые клетки не умирают. Эти структуры могут формировать массу из ткани, называемую опухолью.
Опухоли бывают доброкачественными или злокачественными:
- Доброкачественные опухоли характеризуются:
- Редко являются угрожающими для жизни
- Если они удалены, то редко растут вновь;
- Клетки доброкачественных опухолей не проникают в окружающие ткани и в другие органы.
Доброкачественная гиперплазия предстательной железы (ДГПЖ) – это ненормальный доброкачественный рост клеток простаты. Простата увеличивается, сужает простатический отдел мочеиспускательного канала, что нарушает нормальный отток мочи из мочевого пузыря.
ДГПЖ – очень распространенная проблема. Многие мужчины старше 50-ти лет имеют симптомы ДГПЖ. У некоторых мужчин эти симптомы проявляются тяжело, часто появляется необходимость в лечении.
Анатомия мужской репродуктивной и мочевой систем, показывающая простату, яички, мочевой пузырь и другие органы.
- Злокачественные опухоли характеризуются:
- Они являются угрозой для жизни больного.
- Злокачественные опухоли после удаления могут вновь расти.
- Клетки злокачественных опухолей могут проникать и наносить вред близлежащим тканям и органам. Раковые клетки также могут отделяться от злокачественных опухолей и проникать в кровеносное русло или лимфатическую систему. Так раковые клетки распространяются из первоначальной опухоли до формирования вторичной опухоли в других органах. Распространение опухоли таким путем называется метастазированием.
Когда рак простаты распространяется, чаще всего его находят в близлежащих лимфоузлах. Если рак достигает этих узлов, то он также может распространиться в другие лимфоузлы, в кости, в другие органы. Когда рак распространяется в другие части тела, у новой опухоли появляются такие же ненормальные клетки с такими же свойствами и ведет она себя как первичная опухоль.
Нормальная простата и доброкачественная гиперплазия предстательной железы (ДГПЖ). Нормальная простата не блокирует поток мочи из мочевого пузыря. Увеличенная простата нажимает на мочевой пузырь и мочеиспускательный канал и блокирует поток мочи.
ФАКТОРЫ РИСКА
Пока точно не установлена причина рака вообще, и в частности рака простаты. Однако мы знаем, что рак простаты не заразен, т.е. не передается от больного человека.
Исследования показывают, что у людей с несомненными факторами риска более вероятно развитие рака простаты. Факторы риска увеличивают возможность развития заболевания.
Исследования показали следующие факторы риска рака простаты.
Возраст. Возраст является главным риском рака простаты. У мужчин моложе 45-ти лет болезнь встречается редко. возможность заболеть резко нарастает с возрастом мужчины.
Наследственность. У мужчин риск рака простаты выше, если болел отец или братья.
Раса. Рак простаты наиболее распространен у афроафриканцев, представителей европеоидной расы и меньше встречается у представителей монголойдной расы.
Диета. исследования показывают, что у мужчин, предпочитающих в пищевом рационе животные жиры и мясо риск развития рака простаты выше. И наоборот, пища богатая фруктами и овощами уменьшает риск развития рака предстательной железы.
Многие из этих факторов риска можно избежать, кроме наследственных факторов. Вы можете помочь себе, защищая себя от многих факторов риска, насколько это возможно. Доказано, что ДГПЖ, тучность, курение, вирусы, передающиеся половым путем, недостаток физических нагрузок, могут увеличить риск рака простаты.
Многие мужчины, имеющие риск рака простаты, им не заболевают. С другой стороны, лица, не подверженные воздействию некоторых факторов риска, в пожилом возрасте заболевают раком простаты.
СИМПТОМЫ
На начальных стадиях рак простаты клинически не проявляется. Развитие симптоматики связано с увеличением размеров простаты и появлением регионарных и отдаленных метастазов. Обычные распространенные симптомы рака предстательной железы:
- Проблемы с мочеиспусканием:
- Нарушение мочеиспускания вплоть до полной задержки мочи
- Затрудненный отток мочи в начале или в конце мочеиспускания
- Частое мочеиспускание, в особенности ночью
- Вялая струя мочи
- Боль или жжение во время мочеиспускания
- Нарушение эрекции
- Кровь в моче или в семенной жидкости
- Боли в костях (пояснично-крестцовом отделе позвоночника, бедре, голени и др.)
В большинстве случаев эти симптомы не являются признаком рака. При доброкачественной гиперплазии предстательной железы (ДГПЖ), инфекции или других заболеваниях могут быть такие же симптомы.
ДИАГНОСТИКА
Если у Вас имеются вышеуказанные симптомы Вы должны пройти следующее обследование: анализ крови на уровень ПСА, пальцевое ректальное исследование, анализ мочи на кровь или инфекцию.
Пальцевое ректальное обследование
Пальцевое ректальное обследование. Врач вставляет в перчатке, палец в прямую кишку и чувствует, в простате отклонение от нормы.
- Трансректальное ультразвуковое исследование: вводится зонд в прямую кишку для исследования. При этом ультразвуковые волны отражаются от простаты, формируя изображение в виде рисунка на мониторе компьютера, так называемую эхограмму.
- Цистоскопия: доктор, пользуясь тонкой освещенной трубкой, осматривает уретру и мочевой пузырь.
- Трансректальная биопсия. Вводится игла через прямую кишку в простату под контролем УЗИ и берется кусочек ткани на морфологическое исследование.
Трансректальная биопсия. Ультразвуковой зонд вставляется в прямую кишку, чтобы показать, где находится опухоль. Затем иглу вводят через прямую кишку в простату, чтобы взять кусочек ткани из простаты.
Если опухоль не выявлена, то вам назначают препараты, снимающие симптомы затрудненного оттока мочи. Хирурги в таких случаях проводят трансуретральную резекцию простаты, с целью восстановления оттока мочи.
Если опухоль найдена, то патологи, изучив ткань простаты, выставляют степень дифференцировки опухоли, это даёт возможность предположить скорость роста опухоли. Опухоли высоко дифференцированные растут медленее чем низкодифференцированные.
Для оценки степени рака простаты используют морфологическую дифференцировку рака простаты.
СТАДИЯ
Планируя лечение, врач должен знать стадию болезни, размер опухоли, распространен ли рак за пределы простаты, и в какие органы.
Стадия I. Рак не прощупывается во время пальцевого исследования прямой кишки. Рак обнаруживается после хирургического вмешательства, обычно по поводу ДГПЖ. Опухоль только в простате.
Стадия II. Рак более распространен, но не выходит за пределы простаты.
Стадия III. Рак выходит за пределы простаты. Он может охватить семенные пузырьки, но не достигает лимфоузлов.
Стадия IV Рак может распространяться на соседние структуры, органы, мышцы, лимфоузлы, другие части тела.
- Рецидивирующий рак
Повторение рака через некоторое время. Рецидив может локализоваться в простате или около нее, или в других частях тела, например в костях.
ЛЕЧЕНИЕ
Методы лечения
У больных раком простаты большой выбор лечения. Лечение может быть хирургическим, лучевым, гормональным и комбинированным. Если состояние больного ухудшилось, в этом случае на время прекращается лечение.
Лечение может быть локальным (местным или системным).
Локальная терапия
Хирургическая или лучевая терапия направлены на удаление или разрушение рака в простате. Когда рак простаты распространяется в другие части тела, местная терапия производится для контроля за заболеванием в специфических зонах.
Системная терапия
Известно, что гормоны влияют на течение опухолевого процесса. Правильность выбора лечения зависит от стадии опухоли, симптомов, от общего состояния здоровья. Во время лечения повреждаются здоровые клетки и ткани, наблюдаются различные побочные эффекты, в зависимости от вида применяемого лечения.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Хирургическое лечение проводится на ранних стадиях рака простаты.. Каждый вид хирургического лечения имеет положительную сторону:
- Радикальная позадилонная простатэктомия.
- удаляется вся простата и соседние лимфоузлы через брюшной разрез.
- Радикальная перинеальная простатэктомия.
- удаляется вся простата через разрез между прямой кишкой и мошонкой. Регионарные лимфоузлы могут быть удалены через отдельный брюшной разрез.
- Лапароскопическая простатэктомия.
- удаляется вся простата и соседние лимфоузлы через маленькие разрезы с помощью тонкой осветительной трубки (лапароскоп).
- Трансуретральная резекция простаты.
- удаляется часть простаты с помощью длинного тонкого прибора, введенного в уретру. Рак срезается с простаты. Эта операция позволяет удалить часть, блокирующую отток мочи.
Время заживления после хирургического лечения различно для каждого и зависит от вида хирургического лечения. После операции уретре нужно время для заживания. У вас будет катетер. Катетер – это трубка проходящая через уретру в мочевой пузырь для дренирования мочи. Катетер будет находиться от пяти дней до трех недель. После операции некоторые теряют контроль над оттоком мочи (недержание мочи). У многих недержание мочи восстанавливается через несколько недель. Некоторые мужчины могут стать импотентами. Сохранение нерва является попыткой избежания проблемы импотенции. Иногда наступает частичная импотенция. Удаление простаты ведет к бесплодию. У вас будут сухие оргазмы. Если вы хотите стать отцом вы должны рассмотреть вопрос о банке спермы или процедуру восстановления спермы.
ЛУЧЕВАЯ ТЕРАПИЯ
Лучевая терапия (радиотерапия) – метод лечения с помощью ионизирующего излучения. Высоко-энергетические лучи уничтожают раковые клетки только в зоне воздействия. Радиотерапия также может применяться после операций, чтобы разрушить оставшиеся раковые клетки. В поздних стадиях рака простаты радиотерапия назначается для облегчения боли.
- Наружная радиация. Радиация поступает через большую установку снаружи тела. Лечение обычно проходит в течение 5 дней в неделю на протяжении нескольких недель. Многие получают 3-х мерную конформную лучевую терапию.
- Внутренняя радиация (имплантированная радиация или брахитерапия): Радиация исходит из радиоактивного материала находящемся в маленьком зёрнышке. Зёрнышки вводятся в ткани, которые дают радиацию в течении месяца.
Побочные эффекты зависят главным образом от дозы и вида радиации. Возможно вы будете сильно уставать во время лучевой терапии, особенно через несколько недель после терапии. Отдых нужен, однако врачи советуют пациентам попытаться оставаться активными насколько это возможно.
Если проведена наружная радиация у вас может быть диарея или частое мочеиспускание с дискомфортом. У некоторых запоры или проблемы с мочеиспусканием. Ваша кожа в зоне лечения может покраснеть, стать сухой и дряблой. В зоне лечения могут выпасть волосы, которые не вырастут заново.
Внутренняя лучевая терапия может вызвать недержание мочи. Этот побочный эффект обычно проходит.
Оба вида лучевой терапии вызывают импотенцию. При внутренней радиации этот эффект менее выражен.
ГОРМОНОТЕРАПИЯ
- Агонисты лютеинизирующего рилизинг гормона (LH-RH) эти препараты препятствуют выработке тестостерона яичками.
- Антиандрогены: эти препараты блокируют действие мужских гормонов. Например флутамид, бикалутамид, нилутамид.
- Другие препараты. Препараты, блокирующие выработку тестостерона надпочечниками. Например кетоконазол, аминоглютетимид.
Гормонотерапия влияет на качество вашей жизни. Чаще вызываются такие побочные эффекты как импотенция, приливы жара, отсутствие полового влечения, слабость костей. Агонисты LH-RHмогут ухудшить ваши симптомы на короткое время, в начале приёма. Это временная проблема называется “вспышкой”. Лечение постепенно снизит ваш тестостерон. Без тестостерона опухоль растёт медленно.
НАБЛЮДЕНИЕ
При развитии побочных эффектов вам могут предложить активное наблюдение. Это связано с вашим возрастом или с сопутствующими заболеваниями. Наблюдение предлагается в ранних стадиях рака, если он медленно растёт. Вам предложат лечение если появятся симптомы или ухудшится состояние.
Наблюдение проводят, чтобы избежать или отсрочить побочные эффекты, связанные с хирургическим вмешательством и радиацией, но этот выбор связан с риском. При этом уменьшатся шансы контролировать рак до того, как он начал распространятся.
Питание и физическая активность
Мужчинам, с раком простаты очень важно заботиться о себе. Необходимо хорошо питаться и оставаться активным. Вы должны получать достаточное количество калорий и белков. Вы должны быть активными. Прогулки, йога, плавание поддерживают ваш организм. Упражнения уменьшают боль, облегчают лечение, помогают снять стресс. Конечно, вы должны проконсультироваться с вашим врачом по поводу объема физических нагрузок.
Наблюдение после лечения
Иногда казалось бы после полного уничтожения и удаления рака остаются раковые клетки, которые заново вызывают болезнь. Поэтому за вами должны наблюдать. Проводятся лабораторные анализы, рентген, биопсия. Если между наблюдениями возникают проблемы со здоровьем, обратитесь к врачу.
Определенные факторы влияют на прогноз (вероятность выздоровления) и варианты лечения. Прогноз и варианты лечения зависят от следующего:
- Стадия рака (уровень ПСА, число Глисона, стадия опухоли, степень поражения предстательной железы раком и распространенность рака в других местах организма).
- Возраст пациента, сопутствующие заболевания
- Был ли только что диагностирован или это рецидив прошлого рака.
Варианты лечения также могут зависеть от следующих факторов:
- Имеет ли пациент другие проблемы со здоровьем.
- Ожидаемые побочные эффекты лечения.
- Предыдущее лечение рака предстательной железы.
- Пожелания пациента и сохранения определенного качества жизни.
Большинство мужчин с диагнозом рак предстательной железы кто получил радикальное лечение не умирают от этой болезни.
Профилактика рака простаты
Что такое профилактика?
Предотвращение рака – это действие, направленное на снижение вероятности заражения раком. Предотвращая рак, число новых случаев рака в группе или популяции снижается.
Чтобы предотвратить запуск новых раковых заболеваний, ученые рассматривают факторы риска и защитные факторы. Все, что увеличивает ваши шансы на развитие рака, называется фактором риска развития рака; все, что снижает ваши шансы на развитие рака, называется защитным фактором рака.
Некоторые факторы риска для рака можно избежать, но многие не могут. Например, как курение, так и наследование определенных генов являются факторами риска для некоторых видов рака, но можно избежать только курения. Регулярные физические упражнения и здоровое питание могут быть защитными факторами для некоторых видов рака. Избежание факторов риска и увеличение защитных факторов может снизить риск, но это не означает, что у вас не будет рака.
Исследователи изучают пути профилактики рака простаты.
- Диета. Антиоксиданты лейкопины содержащиеся в томатах, в некоторых фруктах и овощах помогают профилактике рака простаты.
- Добавки к диете. Изучается снижение риска развития рака под влиянием селена и витамина Е.
- Препараты. Проводятся исследования по профилактике рака простаты. Изучается влияние финастерида. Препарат снижает развитие рака простаты. Хотя у мужчин, у которых развился рак простаты во время приема препарата, наблюдалось развитие более злокачественной формы рака, поэтому вам надо известить своего врача о приеме этого препарата.
СКРИНИНГ
Скрининг способствует раннему выявлению и лечению рака. Скрининг и ранняя диагностика РПЖ позволяет врачам проводить своевременное, радикальное и оптимальное лечение. Избавляя пациентов от паллиативного нерадикального лечения и многочисленных госпитализаций.
Изучаются пути выявления рака простаты у мужчин, у которых отсутствуют симптомы. Ранняя диагностика значительно уменьшает смертность от рака простаты. Скрининговыми тестами для рака простаты является исследование ПСА и пальцевый ректальный осмотр
Методы скрининга рака простаты:
Анализ крови на специфический антиген простаты (ПСА). Повышенный уровень PSA является следствием ДГПЖ или простатита (воспаления предстательной железы). Также уровень ПСА повышается при раке простаты. Повышение уровня ПСА в крови не всегда свидетельствует о наличии злокачественного процесса Однако нормальный уровень ПСА не свидетельствует о том что у вас нет рака простаты. Нормальным считается содержание общего ПСА менее 4 нг/мл, повышение уровня ПСА более 4 нг/мл уже является показанием для проведения детального обследования с целью исключения рака простаты даже при нормальных данных ПРИ. При высоком уровне общего ПСА в обязательном порядке должна проводиться биопсия предстательной железы. Вообще тест ПСА становится высокочувствительным только при значениях более 20 нг/мл. Для проведения радикального лечения рака простаты необходимо выявление этого заболевания на ранних стадиях, а подавляющее большинство случаев локализованного рака приходится на так называемую «серую зону», когда значения ПСА находятся в промежутке 4-10 нг/мл. Поэтому для исключения рака простаты проводятся дополнительные исследования:
В случае, если выявляется повышенный уровень ПСА (выше 4,0 Нг\мл), пациент направляется на консультацию к урологу (онкоурологу), который проводит дальнейшее обследование –Пальцевое исследование – вводится указательный палец в прямую кишку и прощупывает простату через стенку прямой кишки. При этом определяют консистенцию, размеры, симметричность долей, болезненность при пальпации, подвижность прямой кишки над железой и др. признаки.
Уролог также проводит беседу с пациентом и решает вопрос о необходимости проведения трансректального УЗИ исследования и трансректальной биопсии простаты.
После взятия гистологии (материала из простаты) материал помещается в 10% раствор формалина и проводится стандартное морфологическое исследование. Результаты которого передаются урологу который осматривал пациента.
Продвинутая болезнь: держаться и отпускать
Введение
Наша культура говорит нам, что мы должны упорно бороться со старением, болезнями и смертью: «Не уходи в эту спокойную ночь нежно, — писал Дилан Томас. И держаться за жизнь, за своих близких — действительно основной человеческий инстинкт. Однако по мере того, как болезнь прогрессирует, «бунт против угасания света» часто начинает причинять чрезмерные страдания, и вместо этого «отпускание» может ощущаться как следующий этап.
В этом информационном бюллетене обсуждаются нормальные изменчивые эмоции и соображения, связанные с удержанием и отпусканием.Заблаговременное изучение этих вопросов позволит человеку с хроническим заболеванием иметь некоторый выбор или контроль над своим уходом, помочь семьям в процессе принятия трудных решений и может немного облегчить этот глубокий переход для всех, кого это касается.
Мнения умирающего важны, и часто невозможно узнать, что это за убеждения, если мы не обсудим проблемы заранее. При уходе за человеком с потерей памяти важно как можно скорее поговорить с ним, пока он / она все еще может иметь осознанное мнение и делиться им.Заблаговременное планирование дает опекуну и близким возможность выбора в уходе и наиболее внимательно относится к человеку, которому придется принимать решения.
В этом информационном бюллетене представлены основные проблемы, затем обсуждаются планы на будущее и некоторые связанные с этим вопросы, возникающие при хронических заболеваниях. Наконец, в нем представлены идеи о том, как принимать решения, когда придет время. На протяжении всего пути есть несколько правильных или неправильных вариантов, если таковые вообще имеются. Это время искать ответы, которые больше всего уважают человека, находящегося на поздних стадиях болезни.
Hold On
У людей есть инстинктивное желание продолжать жить. Мы воспринимаем это как желание еды, активности, обучения и т. Д. Мы чувствуем привязанность к близким, таким как члены семьи и друзья, и даже к домашним животным, и мы не хотим их оставлять. Мы не столько решаем продолжать жить, сколько обнаруживаем, что делаем это автоматически. Роберт Фрост сказал: «В трех словах я могу резюмировать все, что я узнал о жизни: она продолжается». Даже в трудные времена наша природа — дожить до лучших времен.
Когда мы понимаем, что, возможно, приближается конец жизни, возникают другие мысли и чувства. Больной человек захочет быть с близкими, а также может испытывать чувство ответственности по отношению к ним, не желая подвести их или причинить им горе. У него могут быть незаконченные дела. Например, человек может захотеть или не захотеть примириться с отчужденными членами семьи или друзьями. Возникают страхи, которые могут быть настолько сильными, что о них трудно думать или даже признаться: страх перемен, процесса умирания, того, что происходит после смерти, потери контроля, зависимости и т. Д.И больной, и опекун также могут испытывать негодование, вину, печаль и гнев из-за того, что им приходится делать то, что ни один из них делать не хочет, а именно встречать смерть и умирать.
Даже перед лицом смерти надежда остается. Объект надежды может измениться. По мере приближения смерти семья может надеяться на спокойную ночь, или еще одно свидание с конкретным другом, или просто тихий переход из этой жизни к тому, что, как мы надеемся, последует за ней. Часто, когда болезнь прогрессирует до поздней стадии, в нашем сознании могут возникнуть две, казалось бы, несовместимые идеи.Еврейская молитва тяжелобольным хорошо выражает это как больному, так и близким, заботящимся о нем / ней: «Я не выбираю умирать. Да сбудется, чтобы я был исцелен. Но если смерть — моя судьба, то я принимаю ее с достоинством ».
Отпустить
По мере приближения смерти многие люди чувствуют уменьшение своего желания жить дольше. Это отличается от депрессии или мыслей о самоубийстве. Вместо этого они чувствуют, что пора отпускать. Возможно, как и в другие моменты жизни, это ощущение, что пришло время для серьезных изменений, которые можно почувствовать, уходя из дома, выходя замуж, разводясь или переходя на новую работу.Некоторые люди описывают глубокую усталость, усталость, которая больше не проходит с отдыхом. Другие могут достичь точки, когда они почувствуют, что они боролись столько же, сколько и были призваны, и больше не будут бороться. Отказ отпустить может продлить смерть, но не может предотвратить ее. Смерть, продлеваемая таким образом, может стать больше временем страдания, чем жизни.
Члены семьи и друзья, которые любят умирающего, могут испытать подобное изменение. Сначала можно приспособиться к ведению хронического заболевания, затем научиться принимать болезнь, ограничивающую жизнь, а затем принять возможность смерти близкого человека.Некоторые могут отказаться признать неизбежность смерти. Наконец, можно увидеть, что смерть — лучший из двух вариантов, и быть готовым дать близкому человеку разрешение умереть. Как уже упоминалось, умирающие могут быть огорчены тем, что причиняют горе тем, кто их любит, и получение разрешения умереть может облегчить их страдания. Для этого есть время. До этого было бы неправильно принимать потерю, но после этого может быть проявлением великой доброты сказать: «Вы можете уйти, когда почувствуете, что пора. Я буду в порядке.
Другие проблемы
Отпускание путается в нашем сознании с человеком, желающим умереть, хотя на самом деле это разные ситуации. Есть разные причины, по которым человек может хотеть умереть, причины, совершенно отличные от причин, по которым он отпускает. Депрессия — это одна из реакций на то, что жизнь в некотором роде кажется слишком болезненной. Некоторые люди не могут мириться с потерей контроля, поэтому они хотят контролировать смерть. Быть инвалидом, находиться в месте, где человек не хочет, или быть изолированным от важных людей и вещей в своей жизни, может быть неприятно.Очень часто тяжело больной человек чувствует себя обузой для семьи и друзей и может скорее захотеть умереть, чем позволить этому продолжаться. Страх перед будущим, даже перед смертью, может быть настолько велик, что человек хочет умереть, чтобы избавиться от этого страха. Плохо контролируемая боль или другие симптомы могут сделать жизнь невыносимой.
Во многих из этих ситуаций правильная помощь может значительно улучшить ситуацию и заменить желание умереть желанием прожить эту последнюю часть своей жизни. В это время для консультации могут быть вызваны такие специалисты, как поставщики психиатрических услуг, специалисты по оценке хосписа или специалист по обезболиванию.
Хроническая болезнь
До сих пор этот информационный бюллетень касался самого конца жизни. Многие или даже большинство людей перед смертью проходят через период хронических заболеваний. По пути вам предстоит сделать множество вариантов. Лица, осуществляющие уход, и люди, о которых они заботятся, должны решить, проходить ли им то или иное лечение или процедуру. Как долго можно продолжать попытки заниматься обычными делами, включая работу, и когда кажется, что пора признать, что эта фаза жизни закончилась? У большинства из нас есть то, о чем мы мечтали, но никогда не удосужились.Возможно, сейчас настало время сделать это, каким бы трудным оно ни было, или, может быть, пришло время позволить этому стать просто прекрасным сном. Хроническое заболевание вызывает одну ситуацию за другой, когда лица, осуществляющие уход, и лица, ухаживающие за ними, должны делать все возможное, чтобы рассказать о своих убеждениях и возможностях, а затем принять решение: держаться или отпустить.
Перспективное планирование
Перспективное планирование означает думать о том, что важно, а что нет. Это также значит поговорить об этом с близкими нам людьми. Даже если мы думаем, что знаем, что думает и во что верит кто-то другой, на самом деле мы не знаем, пока не спросим.Вы не можете читать мысли других людей.
Когда мы думаем о последней части нашей или чужой жизни, размышляем над этими вопросами:
- Что делает жизнь достойной жизни?
- Почему жизнь определенно не стоит того, чтобы жить?
- То, что сначала может показаться невыносимым, но затем может показаться управляемым после того, как вы привыкнете к ситуации и научитесь с ней справляться?
- Если бы я знал, что жизнь подходит к концу, что бы утешало и заставляло смерть чувствовать себя безопасно?
- Чего в этой ситуации я бы больше всего хотел избежать?
Стоит задуматься о том, что действительно важно для вас.Насколько важны для вас возможность разговаривать с людьми, заниматься повседневными делами, физический комфорт или общая бдительность? Что приходит на ум, когда вы думаете о бремени заботы о других, о том, чтобы быть дома или не быть там? Сколько бедствий стоит прожить еще месяц? А какие медицинские процедуры терпеть не стоит? С вашей точки зрения, как лучше всего умереть человеку и насколько важно для вас контролировать то, как вы живете и как умираете? К чьему мнению следует обращаться при выборе ухода, получаемого, когда болезнь перешла в запущенную стадию?
Одним из особенно важных вопросов является заполнение Директивы о предварительном медицинском обслуживании как для больного человека, так и для лица, осуществляющего уход, так, чтобы был официальный представитель, когда человек слишком болен или слишком смущен, чтобы говорить за себя.
Если, как лица, осуществляющие уход, мы не провели необходимых разговоров — будь то из-за нежелания, слабоумия или кризиса — нам, возможно, придется подумать о проблемах, поднятых выше, без большого количества информации.
Вот несколько вопросов, которые могут помочь в этом размышлении:
- Что на самом деле сказал мне этот человек?
- Как я могу узнать наверняка о ее или его желаниях?
- Если обратиться к себе как к опекуну, что было бы для меня важным?
- Что мне особенно хотелось бы узнать о желаниях этого человека?
- Каковы были бы пределы того, что я мог бы сделать?
- Могу ли я взять отпуск? Сколько? Какие у меня финансовые ограничения?
- Какие у меня физические ограничения?
- Какая забота была бы для меня слишком эмоциональной?
- Могу ли я обеспечить больше комфорта, если я откажусь от некоторых повседневных забот и позволю кому-то другому, даже оплачиваемому опекуну, взять на себя эту роль?
- Готов ли я взять на себя ответственность быть чьим-то официальным представителем?
- Если у этого человека есть родственники, с которыми будет особенно трудно иметь дело, как я смогу быть официальным лицом, принимающим решения?
Все эти вопросы могут показаться очень сложными для обсуждения сейчас, когда время для принятия решений еще в будущем.Однако их труднее обсуждать, когда кто-то действительно болен, эмоции сильны и решения нужно принимать быстро. Хроническая боль, слабость и снижение когнитивных функций могут лишить вас способности обсуждать сложные вопросы. Чем раньше все сядут поговорить, тем лучше. Лучший способ начать — это просто начать. Назначьте время для разговора. Вы можете сказать, что хотите поговорить о вещах, которые могут произойти в будущем в случае серьезной болезни. Есть несколько идей для обсуждения. Будьте готовы много слушать и задавать вопросы.Изо всех сил старайтесь не критиковать то, что говорит другой человек. Если вы знаете, что другой человек не захочет много говорить на эту тему, скажите или спросите об одном или двух важных вещах. Будьте готовы прервать разговор и вернуться к нему в другой раз. Записывайте важные вещи, которые говорят люди. В конце концов, вы можете использовать свои записи, чтобы подготовить заявление о желаниях и сделать это заявление частью «предварительного распоряжения» о решениях в области здравоохранения, независимо от того, был ли оформлен официальный документ.
Многие семьи считают, что такое критическое обсуждение легче проводить в присутствии и под руководством беспристрастного фасилитатора. Некоторые социальные работники, кураторы или религиозные лидеры обладают навыками оказания такой поддержки (см. Дополнительные ресурсы). Обращение к профессионалу за помощью в обсуждении может избавить отдельных членов семьи от бремени необходимости брать на себя эту роль.
Также важно обсудить с врачом варианты лечения. Вы можете попросить врача заполнить POLST или предписания врача о лечении, поддерживающем жизнь.(Посетите сайт www.polst.org, чтобы узнать, предлагает ли ваш штат программу POLST, или в штатах без POLST спросите врача о приказе DNR — не реанимировать.) Эта форма представляет собой набор медицинских предписаний, аналогичных DNR (позволить наступить естественной смерти). В этой форме можно указать, хочет или не хочет реанимировать его, а также хочет ли человек использовать зонд для кормления, вентилятор и другие виды лечения. Решения о предоставлении или отказе от жизнеобеспечения основаны на личных ценностях, убеждениях и учете того, чего человек мог бы хотеть.Такие решения болезненны. Члены семьи должны дать себе достаточно времени, чтобы справиться с этими решениями о жизни и смерти и пережить чувство сомнения, вины или вины, которые могут возникнуть.
POLST не для всех. Только люди с серьезными, прогрессирующими хроническими заболеваниями должны иметь форму POLST. Для этих пациентов их текущее состояние здоровья указывает на необходимость постоянных медицинских предписаний. Для здоровых людей предварительное распоряжение является подходящим инструментом для того, чтобы сообщить близким о будущих пожеланиях по уходу в конце жизни (см. Информационный бюллетень Advanced Health Care Directives ).Специалисты медицинских кабинетов, больниц, местных служб и бригад хосписов обладают навыками оказания помощи отдельным лицам или семейным группам в работе с этими вполне нормальными, но болезненными эмоциями.
Принятие решения
Пора отпустить? Или пора дать близкому человеку разрешение умереть? Есть три способа помочь принять решение.
Сначала посмотрим на медицинскую ситуацию. Неужели болезнь дошла до последней стадии? Когда это происходит, тело обычно само по себе движется к смерти, сила падает, аппетит снижается, а ум часто становится более сонным и сбитым с толку.Лечение перестало работать так хорошо, как раньше, а повседневная деятельность становится все более обременительной. В некотором смысле жизнь исчезает. Проконсультируйтесь со своим врачом; попросите уточнить прогноз, вероятное течение болезни или стадии смерти.
Ближе к смерти могут произойти драматические изменения в настроении, поведении, желании принять пищу или воду и способности выражать свои желания у умирающего. Все это может быть нормальной частью его или ее отпускания. В настоящее время первоочередное внимание уделяется безопасности и комфорту.
Во-вторых, поговорите с людьми, которым доверяете. Обсудите ситуацию с членами семьи и друзьями, которые, кажется, могут видеть вещи такими, какие они есть. Вы также можете поговорить с людьми, которые лично не вовлечены. Самое главное, подумайте о том, что выразил умирающий или что вы знаете о его или ее желаниях.
В-третьих, слушайте свое сердце. Постарайтесь заглянуть за пределы своих страхов и желаний в то, что говорят вам любовь и забота. Что на самом деле лучше для того, кто умирает, и для окружающих? Учитывая, что смерть неизбежна, что лучше всего сделать? Может, держится.Возможно, это отпускание.
Ресурсы
Альянс семейных опекунов
Национальный центр опеки
(415) 434-3388 | (800) 445-8106
Веб-сайт: www.caregiver.org
Эл. Почта: [email protected]
CareNav: https://fca.cacrc.org/login.
Государственные услуги: https://www.caregiver.org/connecting-caregivers/services-by-state/.
Family Caregiver Alliance (FCA) стремится улучшить качество жизни лиц, осуществляющих уход, посредством образования, услуг, исследований и защиты.Через Национальный центр по уходу FCA предлагает информацию по текущим вопросам социальной, государственной политики и ухода, а также оказывает помощь в разработке государственных и частных программ для лиц, осуществляющих уход. Для жителей большей части района залива Сан-Франциско FCA предоставляет прямые услуги по поддержке семьи лицам, ухаживающим за людьми с болезнью Альцгеймера, инсультом, травмой головы, болезнью Паркинсона и другими изнурительными расстройствами, поражающими взрослых.
Другие организации и ссылки
Ассоциация по уходу за пожилыми людьми (бывшая Национальная ассоциация менеджеров по профессиональной гериатрической помощи)
Эта профессиональная группа предлагает список менеджеров по уходу по всей стране.
www.aginglifecare.org
Сострадание и выбор
www.compassionandchoices.org
Национальная организация хосписов и паллиативной помощи
www.nhpco.org
Хосписный фонд Америки
www.hospicefoundation.org
Пять желаний
Старение с достоинством
www.agingwithdignity.org
Пять желаний — это документ, который поможет вам выразить свое мнение, если вы серьезно заболеете и не сможете говорить за себя.
POLST
Предоставляется объективная информация об этом инструменте расширенного планирования медицинского обслуживания. Предлагает текущую карту программы POLST по штатам и загружаемую форму POLST.
www.polst.org
Подготовлено Family Caregiver Alliance. Рецензировано Бет Маклауд, LCSW, Консультации по уходу и терапия, Сан-Франциско, Калифорния. © 2013 Альянс семейных опекунов. Все права защищены.
Как справиться с неизлечимой болезнью
Нет правильного или неправильного способа чувствовать, когда вам говорят, что у вас неизлечимая болезнь — состояние здоровья, от которого вы, скорее всего, умрете.Сначала вы можете чувствовать оцепенение и неспособность воспринимать новости или чувствовать себя спокойным и непринужденным перед смертью.
Ваши чувства
Со временем вы можете испытать ряд эмоций. Нормально чувствовать некоторые или все из перечисленных ниже:
- шок
- страх
- гнев
- негодование
- отрицание
- беспомощность
- печаль
- разочарование
- облегчение
- принятие
Вы также можете чувствовать себя изолированным и один, даже если вокруг вас есть семья и друзья.
Возможно, вы не испытаете все эти чувства, и если вы это сделаете, они не обязательно появятся в каком-то определенном порядке. Что бы вы ни чувствовали, вам не обязательно проходить через это в одиночку.
Получение диагноза
Слышать, что вашу болезнь невозможно вылечить, может быть пугающим опытом. Многие люди не смогут все усвоить. Если на консультации вы один, спросите, можете ли вы пригласить родственника или друга, чтобы они выслушали все, что говорит врач. Возможно, вам придется попросить о повторной встрече, чтобы кто-то мог быть с вами.
Спросите врача, какая поддержка вам доступна. Они могут направить вас для получения дополнительной специализированной паллиативной помощи наряду с лечением, которое вы уже получаете.
GP также будет знать обо всех местных источниках поддержки. Свяжитесь с терапевтом, чтобы объяснить, что произошло, и спросить, какая помощь доступна рядом с вами. Это может включать:
- информационные услуги о вашем заболевании
- финансовые льготы, на которые вы можете иметь право
- группы поддержки и консультации
Веб-сайт Dying Matters предоставляет ряд ресурсов для людей, страдающих неизлечимыми заболеваниями, а также онлайн сообщество.
Найдите кого-нибудь, с кем можно поговорить
Не все хотят говорить о том, через что они проходят. Тем не менее, терминальный (иногда называемый ограничивающим жизнь) диагноз может вызвать беспокойство и страхи, и может помочь поговорить о них, чтобы они не почувствовали, что с ними невозможно справиться.
Семья, друзья и медицинские работники
Возможно, вы захотите поговорить со своим партнером, семьей или друзьями, или с врачом, медсестрой, консультантом или священнослужителем.
Близкие вам люди будут иметь дело с собственными переживаниями по поводу вашего диагноза.Если вам или им трудно об этом говорить, возможно, вы захотите поговорить с кем-то, кто не так близок вам, например, с консультантом.
Ваш врач или медсестра могут помочь вам найти психолога. Вы также можете выполнить поиск в Интернете, чтобы найти услуги в вашем районе.
Может быть полезно поговорить с кем-нибудь ночью, если вы не можете спать. Убедитесь, что есть кто-то, кому вы можете позвонить (друг, родственник или самаритяне), но также поймите, что вам не нужно лежать в темноте и пытаться уснуть.Вы можете включить свет и заняться чем-нибудь другим.
Вопросы и беспокойство о вашем будущем
Знание о том, что у вас есть состояние, ограничивающее вашу жизнь, оставляет вас в неуверенности. У вас, вероятно, возникнут вопросы, на которые нет однозначных ответов, например:
- как и когда ваше тело изменится
- как это повлияет на вашу независимость и отношения
- что произойдет на работе
- сколько именно время, когда вы ушли
Не зная точно, что с вами произойдет, вы можете чувствовать себя подавляющим и расстраивающим.Это нормально, и было бы полезно поговорить с другими людьми, находящимися в похожей ситуации, и услышать, как они справляются с этими чувствами.
Спросите своего врача или медсестру о местных группах поддержки для людей, живущих с заболеванием, ограничивающим жизнь, или для людей с таким же заболеванием, как и вы.
Многие специализированные благотворительные организации предлагают поддержку через местные группы, электронную почту, телефонные линии и веб-форумы. Например, у Марии Кюри есть онлайн-сообщество.
здоровье.org есть видео и письменные интервью, в которых люди рассказывают о своих чувствах, когда им говорят, что у них есть ограничивающее жизнь заболевание, и об их эмоциях в последующие недели и месяцы.
У них также есть видеоролики, на которых люди размышляют о положительных аспектах осознания того, что они приближаются к концу жизни, и говорят о том, как их религия, вера или философия помогают им.
Если вы думаете, что у вас депрессия
Шок, грусть, гнев и беспомощность — это нормально.
Но для некоторых людей чувство, что они не могут справиться со своей ситуацией, не проходит, и они чувствуют себя слишком низко, чтобы иметь возможность делать что-либо из того, что они хотят.
Если это случилось с вами и эти чувства не исчезнут, возможно, будет полезно поговорить с врачом.
Медицина может помочь, а консультации или когнитивно-поведенческая терапия (КПТ) могут повлиять на то, как вы справляетесь.
Жизнь с умиранием
Шаг за шагом
То, с чем вы имеете дело, может казаться подавляющим, но вы можете сделать так, чтобы это было не так, думая об этом как о более мелких «кусочках».
Принимайте по одному дню или по одной неделе.Чтобы обрести уверенность в себе, определитесь с небольшими достижимыми целями — например, поместите семейные фотографии в альбом или навестите друга.
Вы по-прежнему можете думать о более серьезных проблемах, например о том, где вы хотели бы получать медицинское обслуживание в будущем, но постарайтесь не думать, что вам нужно решать все сразу.
Запишите свои переживания
Некоторые люди чувствуют себя беспомощными и что все вышло из-под контроля. Записывание тревог и вопросов поможет вам решить, что для вас важно и как с этим справиться.
Если хотите, вы можете использовать написанное, чтобы поговорить о вещах с семьей, друзьями и опекунами.
Позаботьтесь о себе
Постарайтесь уделить время тому, что вам нравится.
Дополнительные методы лечения, такие как массаж и ароматерапия, могут помочь вам почувствовать себя лучше. Это может помочь близким вам людям, если они будут знать, что вы заботитесь о себе. Возможно, вы сможете что-то делать вместе.
Принимайте предложения о помощи от друзей и семьи и приводите конкретные примеры поддержки, в которой вы нуждаетесь и которую хотели бы.Например, брать вас за покупками, приносить еду, чтобы положить в морозильную камеру, или отвезти вас на прием.
Найдите местные службы
Последняя редакция страницы: 16 июня 2020 г.
Срок следующего рассмотрения: 16 июня 2023 г.
Жизнь со смертностью | Выживший рак
Мы упиваемся началом жизни, боремся с ее проблемами и гордимся своими достижениями. В глубине души мы знаем, что мы смертны и что наша жизнь закончится когда-нибудь в будущем — в далеком будущем, мы надеемся, — но мы не осознаем нашу смертность изо дня в день.
Понимание моделей реакции на длительное заболевание с, возможно, годами ремиссии и значительными шансами на выздоровление, поможет вам сосредоточить свое эмоциональное выживание, в то время как ваш врач сосредоточится на вашем физическом выживании.
СМИ бомбардируют нас вспышками смерти в рассказах и графических изображениях автомобильных аварий, авиакатастроф, убийств и войн, но мы блокируем их в своем сознании. Мы чувствуем себя защищенными и в безопасности. Мы можем принять смерть героев войны и стариков, но отвергнуть мысль о том, что это происходит с нами.Мы сосредотачиваемся на защите и наслаждении своей жизнью и интуитивно отдаляемся от мыслей о нашей смертности.
Но что происходит, когда нас потрясает диагноз, возможно, смертельного заболевания, такого как рак? Отвергнув шокирующую новость и приняв ее реальность, как мы можем справиться с этим новым состоянием неопределенности? Как мы можем изменить свое отношение к жизни и восстановить веру в будущее? Впервые мы попадаем в странную и разрушительную ситуацию, когда нам приходится одновременно жить и умирать.Как мы можем сделать это?
Угроза серьезного заболевания вызывает широкий спектр настроений и эмоций. Мы колеблемся между страхом и надеждой, ностальгией и тоской, грустью и радостью, самоутверждением и неуверенностью в себе, уверенностью в том, что современная медицина предлагает перспективу борьбы с болезнью, и беспокойством о том, что лечение может потерпеть неудачу. Религиозные люди временами ощущают близость Бога, а иногда — покинутыми.
В поисках ответов Чтобы избежать замешательства и отчаяния, нужно разобраться с этими и другими противоречивыми чувствами, прямо столкнуться с ними и с ними справиться.
Возникают и новые социально-экономические вопросы. Стоит ли вам продолжать пытаться реализовать свои амбиции, строить и соревноваться? Повлияет ли сообщение друзьям и коллегам о том, что у вас рак, на ваши шансы на успех? Как защитить свою семью от финансовой катастрофы? Как вы выходите из одиночества, которое, кажется, сопровождает болезнь, и находите смысл в своей безмолвной вселенной?
Отрицание болезни снижает вашу способность находить ответы на эти и другие жизненно важные вопросы.Но если вы сохраните контроль над болезнью в максимально возможной степени, вы сможете напрямую посмотреть на свою собственную смертность и справиться с ней.
Пять этапов жизни со смертностью
Процесс жизни со смертностью начинается, когда вам впервые говорят о диагнозе. У новой «жертвы» рака появляются страх, отчаяние, надежда, депрессия, тревога и решимость найти ответы. Не имеет значения, есть ли вероятность излечения 50 процентов, 80 или 95 процентов. До тех пор, пока существует хотя бы 5-процентная вероятность неизлечимости рака, сохраняется эмоциональное потрясение и остается потребность учиться жить осознанно, несмотря на страх и беспокойство.
Многие люди, у которых диагностировано хроническое потенциально смертельное заболевание, реагируют, думают и ведут себя аналогичным образом, следуя аналогичной схеме. Не все пройдут все этапы, описанные ниже. Некоторые пропустят один или два или даже вернутся к более ранней стадии, если возникнет новый симптом или другое важное событие. Но полезно знать об этих типичных реакциях, независимо от того, испытываете ли вы их все сами или нет. Понимание этого опыта поможет вам столкнуться с собственными сомнениями и страхами и поможет осознать некоторые решения, которые вам придется принять.
Столкнувшись с угрозой смерти или смерти, многие пациенты и их семьи обращаются за пониманием и руководством к высоко оцененной работе доктора Элизабет Кюблер-Росс. Она иллюстрирует пять стадий — отрицание и изоляцию, гнев, торг, депрессию и принятие — которые происходят во время неизлечимой болезни. Но модель Кюблера-Росс применима к смерти в ближайшем будущем недель или месяцев. Эти обстоятельства могут не относиться к онкологическим больным, которым сказали, что у них потенциально смертельное заболевание и что они могут умереть от него, но не могут знать, когда и, опять же, могут не умереть от него, но могут не знать об этом в течение многих лет. прийти.Жизнь с хроническим потенциально смертельным заболеванием, связанное с продолжительностью жизни, измеряемой годами, требует ответов, которые во многом отличаются от тех, которые описаны доктором Кюблер-Росс. Более подходящая постановка может включать в себя неверие, открытие, перенаправление, решимость и выход на победу.
Понимание моделей реакции на длительное заболевание с, возможно, годами ремиссии и значительными шансами на выздоровление, поможет вам сосредоточить свое эмоциональное выживание, в то время как ваш врач сосредоточится на вашем физическом выживании.Вы также поймете, что на каком бы этапе вы ни находились, вы не одиноки. Ваши близкие смогут помочь вам продолжить жить. Вы обновите свою уверенность и интерес к жизни, справитесь со страхом и беспокойством, откроете для себя новые ценности и смысл своей жизни, достигнете удовлетворения и даже обретете душевный покой.
Неверие Когда ставится диагноз рака, многие люди сначала проходят стадию неверия. Вы, вероятно, будете не готовы к этому внезапному оскорблению вашего нормального физического и эмоционального существования.Здесь может быть какое-то отрицание. Вы можете подумать: «Диагноз неправильный. . . . Это уйдет. . . . Со мной такого не может случиться ». Вы бы хотели избавиться от плохого прогноза, взяв трубку и сказав: «Привет, небеса, пожалуйста, подождите».
Но вы можете надеяться — и с полным основанием, — что у вас осталось много времени, независимо от того, вылечены вы или нет. У вас остается возможность наслаждаться радостями жизни. В конце концов, вы можете принять идею: «Жертва рака — это действительно я.На этом этапе вы можете перейти к следующему этапу.
Discovery Теперь вам нужно знать все о том, какой у вас рак. Вам нужны некоторые подробности о его стадии и прогнозе. Вы должны выяснить, насколько это важно для вас лично, все, что важно знать о болезни. Какие тесты вам нужны? Какие методы лечения доступны? Есть ли альтернативные методы лечения? Каковы преимущества, недостатки и риски каждого из них? Куда пойти лечиться? Важно ли второе мнение? Какие вопросы следует задать врачу? Вам нужно делать все возможное, чтобы получить наилучшее лечение.
Одна из основных целей этой книги — помочь вам на этом этапе открытия. Еще один путь к открытиям — это связь с ведущим врачом, иногда с вашим собственным врачом, а иногда со специалистом, с которым вы можете установить доверительные и доверительные отношения. Этот врач проконсультирует вас и проведет вас в предстоящем путешествии.
Помимо получения технической информации, вы также должны обнаружить свои собственные сильные и слабые стороны, свои духовные убеждения, то, как другие могут помочь, и кто ваши друзья на самом деле.Ваши отношения с другими нуждаются в разъяснении? Когда вы соберете эту важную информацию и поймете свою ситуацию, вы сможете пересмотреть свою жизнь и взять ее на себя. Начинается новый этап обращения с жизнью.
Перенаправление Вам необходимо продолжать, приспосабливаться или изобретать образ жизни и отношение, которые позволят вам функционировать физически и эмоционально. Это возможность перенаправить свою жизнь по-новому и продуктивно.
Метод перенаправления — это индивидуальный выбор, который в значительной степени зависит от того, как вы справлялись с серьезными жизненными проблемами в прошлом.Некоторым людям нужны логические, разумные, пошаговые обсуждения и объяснения со списками идей и вариантов. Другим нужны лишь минимальные консультации с лечащим врачом. Некоторые чувствуют себя защищенными и поддерживаемыми своими религиозными убеждениями, и полагают, что упование на Бога является основной частью своего перенаправления. Некоторым помогают отношения с семьей, друзьями и группами поддержки. Нет единственного правильного ответа на вопрос, как нам следует подходить к жизни; Есть несколько правильных ответов:
Уравновешивание беспокойства и надежды Могущественные эмоции страха, надежды, отчаяния, гнева и вины, вызванные серьезной болезнью, исчезают с выздоровлением, но беспокойство накапливается с хронической потенциально смертельной болезнью.Напряжение растет и падает, а настроение колеблется в циклах взлетов и падений.
Вы можете так сильно волноваться, что упускаете из виду возможность оптимизма. Вы также можете стать настолько обнадеживающими и уверенными, что потеряете из виду реальность. Ваша главная задача — найти баланс между беспокойством и надеждой, интегрируя и то и другое в повседневную жизнь, не теряя ни того, ни другого. Катаясь на американских горках эмоций, вы должны упорствовать в поиске реальности каждой ситуации. Борьба трудна, но обретение душевного покоя — это великая награда.
Управление негативными эмоциями Человеческая природа полагает, что если у нас все идет хорошо, мы должны что-то делать правильно. Мы также склонны верить в обратное: если что-то идет не так и случается какое-то несчастье, значит, мы поступаем неправильно.
В случае обрушения строительной площадки или взрыва электростанции мы чувствуем необходимость провести тщательное расследование, чтобы выяснить, почему это произошло, и особенно найти и наказать виновных в катастрофе.Неудивительно, что иногда мы берем на себя личную ответственность за свою болезнь и выделяем себя как заслуживающих наказания. Объяснение болезни как вида наказания за трагедию, вызванную неправильным поступком, — это, конечно, психологическая реакция, искажение реальности, возникающее из-за деструктивного чувства вины.
Существует также реакция под названием «вина потерпевшего». Оставаясь в живых после смерти других, некоторые выжившие не осмеливаются чувствовать себя слишком уверенно или успокаиваться из-за страха быть наказанными за счастье.Они могут чувствовать, что выжили за счет других, хотя, очевидно, это не так!
Стадия перенаправления может быть временем, чтобы узнать, как уменьшить разрушительное воздействие эмоциональных проблем. Некоторые люди получают поддержку и понимание от супругов, членов семьи или близких друзей. Иногда бывает полезна профессиональная помощь, в том числе священнослужители, психологи, психиатры, социальные работники и консультанты. Для некоторых посещение групповых встреч, на которых можно поделиться чувствами в комфортной обстановке, может снять многие психологические стрессы.Это не устранит всю тревогу, но даст выражение глубоким эмоциям — страху, гневу и вине, — которые возникают во время продолжительной опасной для жизни болезни. Первым шагом к контролю над отрицательными эмоциями является их распознавание на этом этапе жизни со смертностью.
Утверждение На этом этапе некоторые люди подходят к жизни с новым энтузиазмом, особенно если был составлен план борьбы с раком.
Вам нужно найти способы подтвердить свой интерес к жизни, приятным занятиям, профессии или хобби.Особенно важна роль близких и друзей. Они должны дать вам «разрешение» поделиться своими тревогами и страхами. Они могут сделать это, побуждая вас рассказать им о своих проблемах, а не отключать общение, пытаясь просто подбодрить вас. Прикрываясь заверением, говоря: «Все будет хорошо», вы говорите, что они хотят слышать только хорошее. Они должны подтвердить, что они действительно заинтересованы в вас как в человеке, переживающем, возможно, самый критический момент в вашей жизни.
Эта стадия — которая, как можно надеяться, может длиться долго — также включает в себя ключевые медицинские заключения, такие как подтверждение того, что правильный врач отвечает за ваше лечение и принимает правильные решения о лечении. Иногда рецидив, неудача или даже неопределенный лабораторный тест или рентгеновский отчет могут нарушить процесс перенаправления. Вы можете внезапно снова оказаться в стадии недоверия или открытия, но вы будете лучше подготовлены к тому, чтобы определиться и принять меры, необходимые для решения новых вопросов или проблем.
На этой стадии обстоятельства также обычно заставляют вас справляться с физическими, эмоциональными, финансовыми и социальными последствиями, независимо от того, считается ли ваша болезнь «излеченной», находится ли она в стадии ремиссии или требует продолжения лечения. Вы должны овладеть техникой того, как продолжать свою жизнь и получать удовольствие, несмотря на такие проблемы, как отказ в удовлетворении требований по страхованию здоровья, предрассудки на рабочем месте и попытки найти людей, с которыми вы можете поделиться своими опасениями.
Вы должны научиться сохранять независимость и не допускать, чтобы болезни задушили вас.Перенаправление помогает формировать вашу жизнь и делает ее более продуктивной.
Разрешение Наконец, стадия разрешения достигнута. Это может произойти, если ваш рак вылечен, и вы сможете принять этот факт и оставить этот опыт позади. Это также может произойти, когда вы поймете, что вылечить невозможно.
Если ваш рак нельзя вылечить, эта стадия не обязательно связана с внезапным мрачным изменением отношения или депрессией, хотя, безусловно, ваше настроение и эмоции могут быть в упадке.В течение месяцев или лет зная, что когда-нибудь это время может наступить, тот, кто продуктивно справлялся со своей болезнью, потратит время на получение нового удовольствия от жизни любым возможным способом, улучшая отношения со значимыми людьми и разбираясь с проблемами, которые он или она считает важным. Возможно, вы открыли для себя смысл жизни в целом и своей жизни в частности. В некоторых случаях может даже возникнуть облегчение от того, что долгожданной катастрофы больше не нужно бояться абстрактно, но с ней можно справиться напрямую.
Вы прошли через сложные и прогрессивные эмоции, которые болезнь создала в вас, а также в тех, кого вы любите. Вы знаете, что сделано все возможное, и вас утешает то, что вы получили дополнительное время и смысл. Вы знаете, что если будет короткий период окончания, он будет максимально комфортным и свободным от страданий. Это может означать агрессивное лечение для облегчения симптомов, помощь в хосписе, когда это необходимо, или прекращение активного противоопухолевого лечения, если это необходимо.
Если на предыдущих трех этапах были успешно решены проблемы и потребности, четвертый этап жизни со смертностью представляет собой достижение душевного покоя. Это может стать подтверждением того, что ваша борьба была стоящей и ценной для вас, ваших близких и ваших близких друзей.
Если ваш рак исчез, через много месяцев или, чаще, через несколько лет после очевидно успешного лечения, которое часто бывает сложным, трудным и длительным, ваш разум наконец позволяет вам поверить в то, что вы излечились.Затем вы можете достичь стадии разрешения, снова обретя веру в то, что вы нормальный человек. Вы наконец признаете, что желанная цель достигнута. Вы по-новому осознаете ценность жизни и то, что в жизни имеет для вас особое значение.
Новые победы Чудеса современной медицины поставили перед миллионами людей с хроническими заболеваниями, такими как рак, болезни сердца и инсульт, новую дилемму. Затянувшаяся болезнь, особенно если она потенциально смертельна, порождает тревогу, напряжение и беспокойство, которые могут быть более неприятными, чем сама болезнь.
Тех, кто болен раком, называют «больными раком», и они часто соглашаются каким-то образом принять эту новую идентичность, навязанную им. Близкие и друзья относятся к вам по-разному, не говоря уже о работодателях, страховых компаниях и всех остальных, кто слышит новости о том, что у вас рак.
Вы хотите продолжить свою жизнь. Вы хотите чувствовать себя и выглядеть нормально. Ваш врач сказал вам, что теперь вы в порядке. Но в это трудно поверить, когда каждая поездка к врачу, даже на осмотр, пробуждает старые страхи.Беспокойство не исчезнет полностью, но размышления и понимание эмоциональных стадий, с которыми сталкиваются больные раком, помогут вам справиться с осознанием смертности, которую вызывает рак.
Для некоторых из нас угроза смерти увеличивает нашу творческую энергию. Друзья и семья могут сблизиться, и давние конфликты могут быть разрешены. Несмотря на перспективу страдания или, возможно, благодаря ей, жизнь усиливается и приобретает дополнительное значение. Время телескопически, и часто достигается большая чувствительность к чудесам
мира.
В нашем обществе перспектива смерти заставляет большинство людей съеживаться и прятаться от значительной части жизни. Но думать надо позитивно. Вы должны распознать потенциал каждого из нас даже во время длительной болезни.
Очень жаль, что наше общество избегает мысли о смерти и отворачивается от значительной части населения, отмеченной клеймом хронической потенциально смертельной болезни, такой как рак. Мы отрицаем самооценку миллионов способных и активных людей.Мы должны научиться понимать, что медицинские технологии значительно продлили жизнь, предлагая эффективное лечение тяжелобольным людям. Такие люди живут полноценной жизнью и заслуживают полного признания в обществе. Когда с хроническим и потенциально смертельным заболеванием не справляются эффективно пациенты, семья или друзья, неизбежно нарастают эмоциональные проблемы, а социальные страхи будут продолжать нарастать. Но если опасность для жизни, исходящая от болезней, будет принята, осознана и устранена, победит будет жизнь, а не смерть.
* Редакторы были вдохновлены идеями и творчеством Бернарда Даброу, M.S. Мы были очень опечалены его кончиной в 1997 году и хотим отметить его неизменный вклад.
Лимфома Действие | Лимфома и конец жизни
Решение о прекращении активного лечения может быть очень эмоциональным. Возможно, вы захотите поговорить об этом с друзьями и членами семьи, а можете и не захотеть. В конечном итоге решение принимаете вы и ваша медицинская бригада.В некоторых случаях врачи не могут предложить дальнейшее лечение. Это может быть связано с тем, что лимфома не поддается лечению, или вы недостаточно хорошо себя чувствуете для дальнейшего лечения.
Некоторые люди предпочитают писать заблаговременное решение («завещание о жизни»). Это позволяет вам записывать процедуры, которые вы хотели бы или не хотели бы в будущем, на тот случай, если вы не сможете сообщить о своих предпочтениях в то время, когда вам нужно. Вы также имеете право изложить любые более широкие предпочтения в отношении вашего ухода, сделав предварительное заявление.Сюда может входить все, что важно для вас, например, как вы хотите одеваться или какую музыку вы любите слушать.
Начиная с момента постановки диагноза, вам должны быть предложены симптомы и облегчение боли. Это называется «паллиативным лечением» и проводится отдельно от активного лечения лимфомы.
При принятии решения о продолжении активного лечения необходимо учитывать множество факторов.
Ваша медицинская бригада учитывает факторы, специфичные для лимфомы, например:
- тип лимфомы и ее стадия
- как быстро растет ваша лимфома
- размер любых комков лимфомы
- какие части вашего тела поражены лимфомой
- ваши симптомы
- результатов генетических тестов — они могут быть полезны при некоторых типах лимфомы и могут помочь вашему врачу в выборе лечения.
Ваша медицинская бригада также учитывает личные факторы, например:
- Ваш возраст и общее состояние здоровья
- любые другие заболевания, которые у вас есть
- любые другие лекарства, которые вам нужны
- поддержка у вас дома
- что-нибудь еще, что важно для вас — поговорите со своей медицинской бригадой о любых других факторах, которые вы бы хотели, чтобы они приняли во внимание.
Будет ли работать дальнейшее активное лечение?
Ваша медицинская бригада лучше всего сможет обсудить с вами, поможет ли вам лечение.
Как правило, лечение с меньшей вероятностью будет работать каждый раз, когда лимфома возвращается (рецидивы). Клетки лимфомы могут стать устойчивыми к лечению. Это означает, что уменьшение или избавление от лимфомы (ремиссия) может не сработать или может длиться недолго, прежде чем вы снова рецидивируете.
Ваши врачи внимательно изучают ваши конкретные обстоятельства и тип лимфомы, прежде чем порекомендовать дальнейшее лечение. Они должны объяснить вам причины своего совета.Если у вас есть вопросы или вы хотите, чтобы они что-то еще объяснили, задавайте их. Они привыкли перебирать информацию и понимают, что ее нужно усвоить.
Каковы риски дальнейшего активного лечения?
Дальнейшее лечение часто означает использование более сильных препаратов. К сожалению, эти методы лечения не только действуют на лимфому, но и могут нести значительный риск для здоровья. Некоторые виды лечения могут быть опасными для жизни, если вы слабы или имеете другие проблемы со здоровьем.
Побочные эффекты более сильного лечения могут быть серьезными и вызывать очень плохое самочувствие.У вас могут быть длительные периоды пребывания в больнице, которые мешают вам получать удовольствие от того, что для вас важно. Многие люди выбирают лучшее качество жизни, чем более долгую жизнь. Для разных людей это означает разные вещи, поэтому важно продумать собственные приоритеты.
Вместе вы и ваша медицинская бригада должны обсудить потенциальные риски и преимущества дальнейшего лечения. Люди часто думают о вещах, которых они с нетерпением ждут, например о свадьбе. Они основывают свое решение на том, что может помочь им чувствовать себя максимально хорошо в оставшееся время.
Решение о прекращении активного лечения не означает, что вы отказываетесь от него. Для многих людей это выбор — жить как можно комфортнее и чувствовать себя в конце своей жизни как можно лучше.
Могу ли я принять участие в клиническом исследовании?
Если ваши врачи сообщат, что дальнейшего лечения вашей лимфомы не существует, вы можете задаться вопросом, могли бы вы получить пользу от клинических испытаний (медицинских исследований). Клинические испытания лимфомы часто проверяют новое лечение или то, как можно по-другому использовать существующие методы лечения.Некоторые клинические испытания направлены на улучшение качества жизни.
Лишь небольшая часть людей с лимфомой проходит лечение в рамках исследования. Для этого есть масса причин. Одновременно может быть запущено только ограниченное количество испытаний. Каждое испытание имеет строгие критерии отбора. Очень часто люди, у которых уже был другой, предыдущий диагноз рака, не могут быть допущены к участию в исследовании. Люди с очень низким показателем крови также могут быть не в состоянии принять участие. Это необходимо для того, чтобы результаты были научно значимыми, а также для обеспечения безопасности участников.
Поскольку ваша жизнь приближается к концу, маловероятно, что для вас будут подходящие испытания. Обнаружение того, что вам ничего не доступно, может быть неприятным. Вам может казаться, что вам нечего терять, и вы хотите принять участие, даже если не соответствуете критериям отбора. Как бы трудно это ни было принять, ваши врачи не смогут ввести вас в испытание, если вы не соответствуете критериям.
В этом видео Брайан рассказывает о том, как он справляется, отправляясь в последний путь
Наверх
Существует ряд вещей, которые могут произойти с вашим телом, когда вы приближаетесь к концу своей жизни.Эти изменения обычно происходят из-за воздействия лимфомы на ваши органы и из-за того, как прогрессирующий рак влияет на ваше тело в целом. Постепенно ваше тело замедляется и перестает функционировать должным образом.
Когда лимфома поражает определенный орган, она может помешать этому органу выполнять свою работу. Проблемы, которые у вас возникают, зависят от того, какие части вашего тела поражены лимфомой.
Мы обрисовываем некоторые возможные изменения в вашем теле, которые могут произойти в последние дни вашей жизни.У вас может быть несколько, все или ничего из этого; никто не может точно предсказать, что вы испытаете. Обратите внимание, что эта информация может вас расстроить.
Недостаточность костного мозга
Лимфома часто поражает костный мозг, в котором образуются клетки крови. Лимфома может повлиять на костный мозг до такой степени, что вы не сможете производить новые клетки крови. Это может привести к таким осложнениям, как:
- Инфекция : нехватка белых кровяных телец (нейтропения) повышает риск заражения.Довольно часто люди с тяжелой недостаточностью костного мозга умирают от инфекции, например, инфекции грудной клетки. Если инфекция попадет в ваш кровоток (сепсис), вы можете потерять сознание.
- Дефицит кислорода в ваших органах : нехватка красных кровяных телец (анемия) может помешать вашим органам получать достаточно кислорода для правильного функционирования. Это может вызвать одышку, слабость и утомляемость.
- Кровотечение : нехватка тромбоцитов (тромбоцитопения) увеличивает риск кровотечения и синяков.Кровотечение может быть внутренним (внутри вашего тела, например, в кишечнике), а также внешним. Внутреннее кровотечение может вызвать серьезные осложнения и привести к смерти. Тромбоцитопения также может увеличить риск кровотечения в мозг. Это может вызвать инсульт (серьезное заболевание, которое возникает, когда прекращается кровоснабжение вашего мозга).
Чтобы помочь вам оставаться активным и чувствовать себя комфортно, когда ваш костный мозг плохо функционирует, врачи могут предложить вам переливание крови или тромбоцитов.Эти переливания заменяют некоторые клетки крови, которые ваш костный мозг больше не может производить. Однако эти клетки работают в течение ограниченного периода времени, прежде чем вам понадобится еще одно переливание.
Химический дисбаланс
Для правильного функционирования вам необходим прекрасный баланс солей и химических веществ в кровотоке. Когда вы здоровы, ваше тело регулирует эти уровни, так что они правильные.
Продвинутая лимфома может нарушить этот баланс. Ткани, пораженные лимфомой, могут производить ненормальные уровни химических веществ и отходов.Обычно ваша печень и почки справляются с избыточным уровнем химических веществ, удаляя продукты жизнедеятельности. Если лимфома мешает этим органам функционировать должным образом, это может привести к дисбалансу химических веществ.
Высокий уровень химических веществ в кровотоке часто приводит к снижению уровня сознания. Вы можете чувствовать себя растерянным, дезориентированным и сонным. Ваша реакция на окружающие предметы (например, шум, свет и людей) может замедлиться или полностью прекратиться.
Увеличение количества солей и химикатов также может помешать нормальной работе ваших органов.Высокий уровень кальция в крови (гиперкальциемия) — обычная проблема для людей с запущенным раком. Это может вызвать замешательство и волнение. В некоторых случаях это останавливает ваше сердце от регулярных сокращений и может снизить кровяное давление.
Чтобы уменьшить симптомы гиперкальциемии, вам могут ввести жидкость в вену (внутривенно). Врачи могут предложить вам инфузию бисфосфоната — капельницу, которая помогает переместить кальций из кровотока обратно в кости.
Поражение других органов
Симптомы зависят от того, на какие органы поражена лимфома.
Лимфома, поражающая легкие
Если лимфома поражает легкие, у вас, скорее всего, будет затрудненное дыхание. У вас также есть повышенный риск получить инфекцию грудной клетки, с которой вашей иммунной системе может быть трудно справиться.
Лимфома, поражающая печень
Если у вас лимфома в печени, количество здоровых тканей в печени уменьшается. Это мешает вашей печени выполнять важные задачи, такие как:
- удаление токсинов из крови
- вырабатывает белки, необходимые для свертывания крови
- регулирует уровень сахара в крови
- производит желчь (необходима для переваривания пищи).
Если это произойдет, это может вызвать ряд проблем, в том числе:
- чувство или тошнота (тошнота)
- снижен аппетит
- пониженные уровни сознания
- отек и дискомфорт живота (живота)
- желтуха, при которой кожа и белки глаз выглядят желтыми
- повышенный риск кровотечения
- колебания уровня сахара в крови.
Лимфома, поражающая другие органы
Прижатие опухшей (увеличенной) лимфатической ткани к другим органам.Когда ткань давит на части внутри вашего тела, она оказывает на них давление и может вызвать закупорку и боль.
Например, давление на:
- пищевая трубка (пищевод) может блокировать прохождение пищи
- кровеносные сосуды могут блокировать кровоток
- почки могут блокировать отхождение мочи.
Паллиативное лечение, предлагаемое вам для уменьшения этих симптомов, зависит от того, какие органы поражены и как они поражены. Очень часто вместе с этим назначают стероиды.
Гипервязкость (толщина крови)
«Вязкость» означает поток или густоту крови. При запущенной лимфоме клетки лимфомы вырабатывают аномальные белки, которые могут вызвать сгущение крови (повышенная вязкость). Обезвоживание ухудшает гипервязкость.
Если ваша кровь слишком густая, ей трудно проходить через мелкие кровеносные сосуды. Это может повлиять на работу вашего сердца и снизить кровоснабжение таких органов, как мозг. Когда ваш мозг не получает достаточно крови, у вас могут быть такие симптомы, как:
- сонливость или спутанность сознания
- головная боль
- затуманенное зрение
- головокружение
- потеря контроля над движениями.
Помимо изучения симптомов, врачи используют различные тесты для диагностики гипервязкости. Один из них — измерить уровень аномального белка (парапротеина) в крови. Более высокий уровень указывает на более высокую вероятность гипервязкости.
Наверх
Помимо общих симптомов лимфомы, ваши симптомы в конце жизни зависят от того, какой из ваших органов поражен лимфомой. Вы можете испытать некоторые или все следующие симптомы.
Пот и зуд
Мокрый пот, лихорадка и зуд (общие симптомы лимфомы) со временем могут усилиться. Врачи могут дать вам крем, чтобы облегчить зуд, и вы можете попробовать использовать вентилятор, чтобы охладить вас.
Похудание
Потеря веса может произойти из-за того, что лимфома истощает ваши запасы энергии. Потеря аппетита также часто способствует снижению веса.
Потеря аппетита
Потеря аппетита — очень распространенное явление к концу жизни.Питание становится менее ценным, поскольку ваше тело постепенно теряет способность поглощать пищу и превращать ее в энергию. Помимо похудения, вы, вероятно, почувствуете себя слабее и потеряете способность концентрироваться. Возможно, вы не захотите есть или пить, особенно если от еды вас тошнит (тошнота) или если глотание вызывает болезненные ощущения. В некоторых случаях ваша медицинская бригада может предложить специальные напитки и питание.
Когда вы не пьете, у вас может пересохнуть во рту. В этом случае люди, ухаживающие за вами, могут помочь вам чувствовать себя комфортно, помогая вам делать глотки воды.Они могут увлажнить рот и защитить губы бальзамом для губ.
Усталость и сонливость
Лимфома забирает много ресурсов вашего тела. К концу жизни у вас будет меньше энергии и вам нужно больше отдыха. Даже следить за разговором может быть утомительно.
Лимфома может вызывать сонливость и усталость посредством:
Побочные эффекты лекарств, таких как обезболивающие, противорвотные (противорвотные) и таблетки от тревожности, могут усиливать слабость и утомляемость.
С течением времени вы, вероятно, будете становиться все более сонными и проводить больше времени во сне. Вас может быть трудно разбудить. В последние часы своей жизни вы, вероятно, продолжите слышать окружающих вас людей и сможете чувствовать их прикосновения, но вы можете полностью потерять сознание.
Одышка
У некоторых людей в последние недели жизни возникает одышка или становится труднее дышать. Анемия может вызвать это из-за ограничения количества кислорода, получаемого вашими тканями и органами.Чтобы компенсировать это, вы дышите глубже и быстрее, а это требует больших усилий.
Лимфома в легких или окрестностях также может вызывать затруднение дыхания. Вам могут дать кислородный баллон, чтобы облегчить дыхание. В последние дни жизни ваше дыхание может стать громче или нерегулярно. Это может произойти, когда мышцы горла начнут расслабляться. Это также может произойти из-за скопления жидкости в горле. Ваша медицинская бригада может дать вам лекарство, которое поможет прочистить горло от мокроты.
Путаница и волнение
Вы можете запутаться и взволноваться по мере приближения к концу своей жизни. Это может происходить по разным причинам, включая химический дисбаланс в крови и побочные эффекты некоторых лекарств.
Ваша медицинская бригада должна предложить вам поддержку, исходя из причин вашего замешательства и волнения. Они могут предложить лекарства, которые помогут вам расслабиться.
Снятие и потеря процентов
Когда ваш уровень энергии станет ниже, вы можете потерять интерес к тому, что происходит вокруг вас.Некоторые люди меньше хотят видеться с семьей и друзьями. Возможно, вам будет легче видеться с одним человеком за раз.
Тираж
К концу жизни ваше кровообращение постепенно замедляется. Когда это происходит, вы становитесь более чувствительными к холоду, и ваши руки и ноги могут мерзнуть. Кожа на лице, руках, ступнях и ногах может выглядеть бледной, слегка синей и покрытой пятнами. Люди, ухаживающие за вами, могут дать вам дополнительные одеяла или грелки, чтобы согреться.
Недержание мочи (потеря контроля над мочевым пузырем и кишечником)
На последних этапах жизни очень часто теряется контроль над мочевым пузырем и кишечником.Медсестры могут дать вам прокладки, чтобы вам было удобно, чтобы предотвратить раздражение кожи и защитить вашу одежду и постельное белье. Некоторым людям в мочевой пузырь вводят мягкую трубку для отвода мочи (катетер). В тяжелых случаях диареи можно установить ректальную трубку для удаления лишних отходов.
По мере того, как вы постепенно едите и меньше пьете, вашему организму становится все меньше выводить отходов, и поэтому недержание мочи становится менее серьезной проблемой. В последние часы жизни ваши почки перестают вырабатывать мочу.
Боль
Вы можете чувствовать боль в последние недели своей жизни. Это зависит от того, какие участки вашего тела поражены лимфомой и как она влияет на них.
Ваша медицинская бригада сделает все возможное, чтобы облегчить вашу боль. Они могут предложить множество лекарств, по отдельности или в комбинации. Если назначенное вам обезболивающее неэффективно, сообщите об этом одному из медицинских работников, чтобы он попробовал другое. Морфин — это лекарство, которое чаще всего используется для лечения боли при раке.Это также может помочь с другими проблемами, такими как затрудненное дыхание.
Неспособность закрыть глаза
По мере того, как ваши мышцы становятся слабее, вы не сможете закрыть глаза. Даже когда вы спите, ваши глаза могут оставаться открытыми. Ваши глаза можно осторожно закрыть для вас. Их можно смочить мягкой влажной тканью, чтобы уберечь их от остатков и корки, а также уменьшить сухость. Искусственные слезы, которые вводятся в глаза в виде капель, также могут уменьшить сухость.
Наверх
Ваша медицинская бригада должна предложить вам и вашей семье поддержку, когда вы подойдете к концу своей жизни.Это включает в себя предоставление вам информации и ответы на любые ваши вопросы.
Чтобы помочь вам жить комфортно в последние дни, ваша медицинская бригада может попросить коллег по паллиативной помощи принять участие в вашем лечении. Часто эти люди живут в сообществе и тесно сотрудничают с вашим терапевтом. Вместе они могут помочь вам жить как можно более высокого качества. Они также могут предложить вам и вашей семье эмоциональную поддержку.
Департамент здравоохранения (DoH) стремится поддерживать людей в принятии решений об уходе за ними в конце жизни.Они хотят привести стандарты ухода в конце жизни в соответствие к 2020 году. В рамках этого они опубликовали свои основные обязательства, чтобы у людей были возможности:
- честно обсудить с медицинскими работниками их потребности и предпочтения
- иметь возможность принимать обоснованные решения о своем уходе
- иметь индивидуальный план ухода
- вовлекать членов семьи и лиц, осуществляющих уход, в их план ухода, если они хотят, чтобы они принимали участие
- получите помощь и совет в любое время, указав главное контактное лицо.
Вы можете узнать больше о приверженности правительства уходу за пациентами в конце жизни на сайте GOV.UK. Вы также можете прочитать независимый отчет о выборе ухода в конце жизни (полный обзор или резюме).
Наверх
Не существует «нормального» способа чувствовать себя в конце жизни; это очень личный опыт. То, как вы себя чувствуете, зависит от разных вещей — например, от вашей личности и взглядов на жизнь, от того, страдаете ли вы, религиозный вы или духовный человек и от того, насколько вы удовлетворены прожитой жизнью.Удовлетворение ваших физических, социальных и эмоциональных потребностей к концу жизни также может существенно повлиять на то, как вы себя чувствуете.
В 1969 году швейцарский психиатр Элизабет Кюблер-Росс написала книгу под названием « О смерти и умирании ». В конце жизни она поговорила с более чем 200 людьми о том, что они чувствовали. Кюблер-Росс обнаружил, что многие люди разделяют общие чувства, и заметил, что они часто возникают по определенной схеме. Мы опишем некоторые из них ниже.
Если вы близки с умирающим, вы, вероятно, тоже испытаете ряд сильных эмоций.Вы можете перемещаться между ними вперед и назад или полностью пропускать некоторые из них. В некоторые дни может возникнуть сразу несколько эмоций, которые могут быть ошеломляющими.
Некоторые чувства, которые испытывают люди в связи с концом жизни, описаны ниже. Вы можете испытать некоторые, а возможно, и все из них, хотя они не обязательно происходят в определенном порядке.
Амортизатор
Если вам сказали, что вы умрете от болезни, это может стать шоком, даже если у вас долгое время была лимфома и вы знаете, что ваше лечение не помогло.Вы можете чувствовать себя сбитым с толку и неспособны воспринимать информацию. Сначала вы можете чувствовать онемение и очень мало. Окружающие могут подумать, что вы очень спокойны.
Шок — это механизм выживания; это краткосрочный способ защитить себя от боли. Когда люди в шоке, они могут не обращать внимания на свои эмоции. Некоторые люди вместо этого заняты практическими приготовлениями.
Отказ
Отказ — очень частая реакция на неприятные новости.Вы можете не согласиться с тем, что приближаетесь к концу своей жизни. Однако вы можете воспринимать эту информацию на более глубоком уровне, не осознавая этого. Например, вы можете поговорить о поездке в отпуск в следующем году, но не договориться о бронировании.
Независимо от того, есть ли у вас люди или нет, вы все равно можете чувствовать себя очень изолированным. Вы можете оттолкнуть близких вам людей, пытаясь отрицать происходящее.
Отрицание может быть полезной защитой, чтобы защитить вас от чувства эмоциональной боли и подавленности, когда жизнь кажется трудной для понимания.Это может помочь вам наслаждаться сегодняшним днем, не беспокоясь о будущем. Однако это также может затруднить подготовку или разговор о важных вещах.
Отрицание — это не то состояние, из которого нужно спешить или «выбрасывать». Выходить за рамки этого можно, если и когда вы к этому готовы.
Гнев
Гнев — это обычная реакция на тревогу, страх и потерю. Вы можете не только злиться из-за потери своей жизни, но и из-за других вещей, которые произошли в прошлом.Вы можете злиться из-за того, что вы потеряли контроль над своей жизнью и бросаете людей, которых любите. Некоторые люди завидуют окружающим, которые будут жить дальше, например, членам семьи и медицинским работникам.
Торг
Некоторые люди пытаются заключить сделки с высшими силами, такими как бог или вселенная. Это может быть сделка или сделка, например: «Если вы позволите мне поправиться, я буду вести здоровый образ жизни». Точно так же у некоторых людей возникают мысли «если бы», например: «Если бы я только раньше обратился к врачу, возможно, меня бы не было в этой ситуации».Эти мысли могут быть способом попытаться взять под контроль ситуацию, которая, в конечном итоге, находится вне чьего-либо контроля.
Горе и грусть
Горе и глубокая печаль тесно связаны со смертью. Вы, вероятно, испытаете эти эмоции как на себе, так и на близких. Печаль естественна по мере приближения к концу жизни и может быть частью принятия вашей ситуации.
У некоторых людей также бывают эпизоды постоянного плохого настроения (депрессия). Сообщите члену вашей медицинской бригады, если вы чувствуете себя очень плохо.Медсестры паллиативной помощи часто проходят подготовку по консультированию или могут организовать для вас консультации через вашего терапевта. Некоторые консультанты предлагают услугу посещения вас дома. Если вы находитесь в хосписе или больнице, консультант может навестить вас у постели больного.
Размышления о жизни
Приближается конец жизни — это часто время размышлений. Если вы умираете, вы можете подумать о том, как вы прожили свою жизнь, о своем взаимодействии с другими людьми и о том, все ли вы делали, что хотели.Как член семьи или друг вы можете размышлять о своих прошлых и нынешних отношениях с умирающим. Некоторым людям напоминают об их собственной смертности, когда близкий им человек приближается к концу своей жизни.
Вина
Некоторые люди чувствуют себя виноватыми, когда они или те, кого они любят, приближаются к концу жизни. Если вы умираете, вы можете подумать о любых сожалениях, которые у вас есть. Если кто-то из ваших близких умирает, вы можете подумать о вещах, которые вы хотели бы сказать или сделать для этого человека.
Вина — это естественное человеческое чувство, которое может быть чрезвычайно болезненным. Постарайтесь подумать обо всем, что вы сделали. Если возможно, убедите себя, что вы сделали достаточно и что мы принимаем наилучшие решения, на которые способны в любой момент времени.
Приемка
Некоторые люди достигают точки признания того, что они достигают конца своей жизни. Это может принести облегчение и избавить от страха.
Хотя это случается не со всеми, некоторые люди испытывают благодарность к концу своей жизни.Вы можете размышлять над воспоминаниями о своей жизни с теплотой, нежностью и признательностью. Вы можете почувствовать благодарность за людей и возможности, которые у вас были, и почувствовать умиротворение.
Однако не все добиваются признания. Близкие члены семьи и друзья могут не прийти к соглашению, по крайней мере, в течение долгого времени после смерти любимого человека.
Наверх
Осознание того, что вы приближаетесь к концу своей жизни, может быть чрезвычайно трудным.Помимо поддержки для лечения симптомов (паллиативная помощь), также важно получить необходимую эмоциональную поддержку.
Вы можете поговорить со своей медицинской бригадой о своем самочувствии, чтобы они предложили поддержку. Ваша клиническая медсестра-специалист часто является хорошим человеком, к которому можно обратиться.
Найдите способы выразить свои чувства. Вы можете поговорить с членом семьи или другом о своих чувствах. Если вам слишком сложно разговаривать с близкими вам людьми, вы можете обратиться в нашу группу информации и поддержки.Некоторым людям полезно поговорить с консультантом, который обучен помогать вам исследовать свои мысли и чувства. Если вы можете, искусство и музыка также могут стать отдушиной для ваших чувств.
Вам также могут быть полезны следующие ресурсы:
- Онкологический совет штата Новый Южный Уэльс — это австралийская благотворительная организация, которая поддерживает людей, страдающих различными видами рака. На их веб-сайте есть информация об окончании срока службы. Они также выпускают буклет под названием Перед концом жизни: руководство для людей, умирающих от рака, их семей и друзей , которые можно загрузить бесплатно.Он охватывает практические и эмоциональные аспекты приближения к концу жизни, а также общие вопросы, которые часто возникают у людей о смерти и о том, как сообщить другим эту новость. В списке
- Cancer Research UK вы можете получить доступ к помощи, если вы умираете от рака.
- Сострадание к смерти содержит информацию, которая поможет вам подготовиться к концу жизни, включая обсуждение этого, планирование и запись ваших желаний.
- Dying Matters — это коалиция организаций.Его цель — помочь людям более открыто говорить о смерти, смерти и тяжелой утрате, а также составить планы на конец жизни. На их веб-сайте есть серия подкастов о смерти и умирании. На сайте
- Healthtalks.org есть видеоролики, в которых люди делятся своим личным опытом жизни с неизлечимой болезнью.
- Продукт поддержки рака Macmillan Конец жизни: руководство. Буклет для людей, находящихся на завершающем этапе жизни, и лиц, осуществляющих уход за ними . Вы можете бесплатно скачать его в формате PDF, электронной или аудиокниги.
- Онкологические центры Мэгги предлагают бесплатную практическую, эмоциональную и социальную поддержку людям, страдающим раком. Вы можете найти ближайший к вам центр, используя их инструмент онлайн-поиска или онлайн-центр. У них также есть раздел на своем веб-сайте, который указывает на источники поддержки в конце жизни.
- Мария Кюри предлагает уход и поддержку в случае неизлечимой болезни. На их веб-сайте есть информация о том, чего ожидать в конце жизни, а также об эмоциональных переживаниях и проблемах.
Наверх
У каждого человека есть свои уникальные чувства и вопросы о конце жизни.Мы отвечаем на некоторые из вопросов, которые люди часто задают ниже.
Как я могу сказать своим друзьям и семье, что больше не получаю активное лечение?
Может быть сложно сказать близким людям, что вы не продолжаете активное лечение. Возможно, они не захотят принять это и попытаются передумать. Некоторые люди говорят, что им очень трудно справляться с эмоциями близких. Постарайтесь помочь им понять, как вы пришли к своему решению. Возможно, им придется поговорить об этом несколько раз.
Возможно, вам будет полезно обсудить то, что вы скажете, со своей клинической медсестрой-специалистом или членом нашей группы информации и поддержки. Вы также можете попросить своего врача помочь вам объяснить ситуацию своим близким. Хотя эти разговоры могут быть очень эмоциональными, открытое общение может помочь избежать недопонимания и дальнейших страданий. Они могут дать вам и вашим близким возможность сказать то, что вы хотите сказать.
Сколько у меня осталось времени?
Ваши врачи могут дать вам приблизительное представление о том, сколько еще времени они ожидают от вас в жизни.Они основывают это на типе лимфомы, скорости ее роста и влиянии на жизненно важные органы (мозг, сердце, печень, почки и легкие).
Но даже имея всю эту информацию, никто не может с уверенностью сказать, сколько еще вы проживете. Многие люди выбирают день за раз, максимально наслаждаясь оставшимся временем.
Будет ли мне больно, когда я умру?
Ваша медицинская бригада сделает все возможное, чтобы уменьшить любую боль, которую вы чувствуете в последние дни.Никто не может точно сказать, как вы будете себя чувствовать, но смерть от лимфомы обычно проходит безболезненно и комфортно. Однако, если у вас действительно есть боль, доступны лекарства для ее облегчения.
Какие у меня есть варианты относительно того, где я умру?
Может быть о чем подумать относительно того, где вы хотите провести последние часы своей жизни. Вы можете умереть дома или в хосписе или больнице. В некоторых случаях NHS предлагает финансирование для ухода или дома престарелых в рамках своей программы непрерывного медицинского обслуживания.
У Марии Кюри есть информация, которая поможет вам выбрать, где вы хотели бы получить уход в конце своей жизни.
Где я могу получить необходимую мне информацию?
Ваша медицинская бригада предоставит вам информацию и ответит на любые ваши вопросы. Не бойтесь попросить ту же информацию еще раз, если вы не можете вспомнить ее полностью или не поняли первое объяснение. Медицинские работники привыкли предоставлять информацию и не прочь ответить на ваши вопросы. У вас есть право понимать вашу ситуацию и принимать активное участие в принятии решений относительно вашего ухода и лечения.
Вы можете делать заметки или записывать консультации, чтобы лучше запоминать сказанное. Некоторые люди считают полезным пригласить на прием родственника или друга, чтобы помочь с этим.
Если у вас есть какие-либо вопросы о вашем уходе или лечении, свяжитесь со своей медицинской бригадой. Если вы не можете найти их контактные данные, позвоните на коммутатор больницы и попросите члена вашей медицинской бригады.
Наверх
Ричард Смит: Смерть от рака — лучшая смерть
Луис Бунюэль, кинорежиссер, сюрреалист, бунтарь, моралист и революционер, много думал о смерти.«Иногда, — писал он в 1982 году, за год до своей смерти в 83 года, — я думаю, что чем быстрее, тем лучше — например, смерть моего друга Макса Оба, который внезапно умер во время карточной игры. Но в большинстве случаев я предпочитаю более медленную смерть, ожидаемую, которая позволит мне вернуться в свою жизнь в последний раз ».
Как ты хочешь умереть? Вы должны подумать об этом.
Бунюэль ясно дал понять, что не хочет умирать. «Я не боюсь смерти. Я боюсь умереть одна в гостиничном номере с открытыми сумками и сценарием съемок на ночном столике.Я должен знать, чьи пальцы закроют мне глаза ».
«Еще более ужасная смерть, — писал он, — это та, которую сдерживают чудеса современной медицины, смерть, которая никогда не кончится. Во имя Гиппократа врачи изобрели самую изощренную форму пыток, когда-либо известную человеку: выживание ».
Бунюэль увидел, как умер Франко, и почувствовал жалость к человеку, которого ненавидел. Смерть Франко в 1975 году до сих пор остается самой ужасной медицинской смертью, смертью, которую могли придумать только врачи.Орган за органом выходили из строя, и врачи пытались компенсировать это. Будучи студентом-медиком за год до выпуска, я с ужасом наблюдал за этим. Я думаю о смерти как о некомпетентном плотнике, пытающемся достичь уровня стола, распиливающем что-то в одной ноге, затем в другой и, в конце концов, в результате стол на полу.
Бунюэль умер от рака поджелудочной железы в Мехико в 1983 году. Свою последнюю неделю он провел, обсуждая богословие с братом-иезуитом.
Его давний друг и соратник Жан-Клод Каррьер писал: «Луис долго ждал смерти, как добрый испанец, и когда он умер, он был готов.Его отношения со смертью были такими же, как у женщины. Он чувствовал любовь, ненависть, нежность, ироническую отстраненность долгих отношений, и он не хотел пропустить последнюю встречу, момент единения. «Я надеюсь, что умру живым», — сказал он мне. В конце концов, все было так, как он хотел. Его последними словами были «Я умираю».
Вы будете готовы? Я буду готов?
Есть, как я бесконечно повторяю, по существу четыре способа умереть: внезапная смерть; долгая, медленная смерть от слабоумия; смертельный исход при органной недостаточности, когда трудно определить окончательное снижение, что соблазняет врачей продолжать лечение слишком долго; и смерть от рака, при которой вы можете продолжать жить долго, но обычно выздоравливают в течение нескольких недель.Самоубийство, с помощью или иным образом, — пятое, но пока я оставляю его в стороне.
Я часто спрашиваю аудиторию, как они хотят умереть, и большинство людей выбрали внезапную смерть. «Это может быть нормально для вас, — говорю я, — но это может быть очень тяжело для окружающих, особенно если вы оставите важные отношения ранеными и неизлеченными. Если вы хотите внезапно умереть, живите каждый день как последний, следя за тем, чтобы все важные отношения были в порядке, ваши дела в порядке, а инструкции для ваших похорон аккуратно напечатаны и опубликованы в топе — или, возможно, лучше на Facebook.”
Долгая, медленная смерть от слабоумия может быть самой ужасной, поскольку вы медленно стираетесь, но опять же, когда приходит смерть, это может быть просто легкий поцелуй.
Смерть от органной недостаточности — дыхательной, сердечной или почечной — заставит вас слишком много находиться в больнице и в руках врачей.
Итак, смерть от рака — лучшее, самое близкое к смерти, которую хотел и имел Бунюэль. Вы можете попрощаться, поразмышлять о своей жизни, оставить последние сообщения, возможно, посетить особые места в последний раз, послушать любимые музыкальные произведения, прочитать любимые стихи и подготовиться, согласно вашим убеждениям, к встрече со своим создателем или наслаждаться вечным забвением .
Я понимаю, что это романтический взгляд на смерть, но он достижим с помощью любви, морфия и виски. Но держитесь подальше от чрезмерно амбициозных онкологов, и давайте перестанем тратить миллиарды на лечение рака, потенциально оставляя нас умирать гораздо более ужасной смертью.
Ричард Смит был редактором BMJ до 2004 года. В настоящее время он является председателем попечительского совета icddr, b [бывший Международный центр исследований диарейных заболеваний, Бангладеш] и председателем совета Patients Know Лучший.Он также является попечителем C3 Collaborating for Health.
Конкурирующий интерес: RS, возможно, скоро умрет: ему 62 года.
Примечание от Цифрового редактора BMJ : «Все комментарии к блогам, опубликованные на BMJ , проходят предварительную модерацию. Они публикуются только в том случае, если они соответствуют тем же условиям, что и ответы на статьи, в том числе о согласии пациента.
Сказать ребенку, что близкий человек умирает
Должен ли я сказать своим детям, что кто-то, кого они любят, умирает?
То, что люди представляют, что они будут делать, может сильно отличаться от того, как они себя чувствуют, когда вы на самом деле находитесь в этой ситуации.Ничто не может изменить того, насколько трудно объяснить ребенку, что умирает кто-то особенный для него. Но чем больше вы будете рассказывать своему ребенку о происходящем, тем лучше он сможет справиться.
Иногда люди не хотят рассказывать детям о том, что происходит, поскольку они не могут вынести боль и душевную боль, которые, как они знают, это вызовет. Однако даже очень маленькие дети обычно чувствуют, что что-то происходит, и часто испытывают беспокойство и страх. Если вы не объясняете им что-либо, они часто могут чувствовать себя неспособными говорить об этом или задавать вопросы.Это может заставить их чувствовать себя изолированными и напуганными. Не усложняйте ситуацию, просто говорите просто и реально, с основными деталями. Дайте им понять, что если они когда-нибудь захотят узнать что-нибудь еще, им нужно только спросить.
Большинство детей уже пережили смерть в прошлом, даже если это только что-то, что они видели по телевизору. Если у них было домашнее животное, которое умерло, это может помочь им понять, что смерть постоянна и их особенный человек больше никогда не будет рядом.
Вы не можете избавить вас от боли и душевной боли, которые причинит смерть того, кого они любят.Но рассказывая им о том, что происходит, они получают возможность говорить и делать то, что они хотят, со своим особенным человеком. После смерти человека дети могут сильно злиться, если чувствуют, что им не предоставили такую возможность. Большинство людей предпочитают рассказывать об этом своим детям, и мы всегда рекомендуем вам это делать.
Когда лучше сказать ребенку?
Нет «подходящего времени», чтобы сказать ребенку. Каждый ребенок отличается своим пониманием того, что происходит, пониманием того, что означает смерть, и своей способностью справляться с ситуацией.Часто мы делаем предположения о том, что дети знают и как они понимают окружающий мир. Но важно выяснить, что они действительно знают и понимают о том, что происходит, чтобы вы могли объяснить вещи понятным для них образом.
Вы или ваш ближайший к ребенку человек можете лучше всего определить, когда наступает подходящее время, чтобы сказать им об этом. Для некоторых людей, когда в семье что-то меняется, это может стать хорошим поводом поговорить об этом. Например, когда состояние человека ухудшается, или когда вы знаете, что этот человек приближается к концу своей жизни (хотя это трудно предсказать).
Как я могу им сказать и что мне сказать?
То, что вы скажете, будет зависеть от их возраста и опыта, а также от вашего собственного опыта, убеждений, чувств и ситуации. Вы или человек, который ближе всего к ребенку, знаете своего ребенка лучше всего и знаете, как лучше всего вести этот трудный разговор. Вот несколько подходов, которые могут вам помочь: Выберите время, когда вас не будут беспокоить: Если возможно, постарайтесь найти время, когда вы знаете, что вас не побеспокоят, и когда вы не будете спешить.
Попросите кого-нибудь быть там:
- Возможно, вам будет полезно, если кто-то, кому вы и ваш ребенок доверяете, будет с вами для поддержки.
- Если вы считаете, что это уместно, попросите родственника или друга быть с вами. Это также может дать вашему ребенку другого человека, с которым он сможет поговорить и задать вопросы, если они захотят позже.
Используйте язык, который они понимают:
- Используйте простой и понятный язык.
- Старайтесь не использовать эвфемизмы, говоря такие вещи, как «Няня уснула» или «Дедушка на небесах».Это может легко запутать детей, заставляя их думать, что няня может проснуться, или что засыпать опасно, или что они могут пойти за дедушкой. Дети очень буквальны в своем мышлении.
- Даже если вам это трудно, лучше использовать слова «мертвый» и «умирающий», затем проверить их понимание и объяснить, если они не понимают.
Двигайтесь в своем темпе:
- Как правило, у детей непродолжительная продолжительность концентрации внимания, и они могут справиться только с определенным объемом информации за один раз.
- Если позволяет время, может быть полезно подавать информацию небольшими порциями по каплям, а не пытаться рассказать им все сразу. Это дает им возможность осмыслить происходящее. По мере прогрессирования болезни особого человека вы можете добавлять дополнительную информацию.
Постарайтесь не выглядеть неудобно:
- Сказать ребенку, что тот, кого он любит, умирает, — одно из самых сложных дел, которые вы можете сделать.
- Однако, по возможности, старайтесь не выглядеть неудобно, так как у вас может сложиться впечатление, что говорить об этом нельзя, и это может отпугнуть их, задавая вопросы или разговаривая с вами позже.
Не волнуйтесь, если вы расстроитесь:
- Многие люди считают, что, когда они говорят ребенку, что тот, кого они любят, умирает, они должны быть сильными.
- Однако совершенно нормально показывать, что вы расстроены, и плакать — это показывает ребенку, что у него могут быть такие же эмоции.
- Убедите их, что это не их вина: иногда дети могут думать, что это их вина, что их особенный человек умирает — это называется «магическое мышление».
- Важно сказать им, что это не их вина, и что ничего из того, что они сказали или сделали, не привело к этому.
Скажите им, что они не могут изменить происходящее:
- Иногда дети могут попытаться поторговаться: «Если я буду хорош, папа поправится?»
- Важно сказать им, что они не могут или не должны делать ничего, что могло бы сделать человека лучше.
Проверьте, что они знают и понимают:
- Часто мы делаем предположения о том, что дети знают и понимают, поэтому важно проверить вместе с ними то, что они знают и понимают.
- Это также даст вам возможность уточнить все, что они не совсем усвоили или не поняли, а также ответить на любые вопросы, которые могут у них возникнуть.
Поощряйте ребенка задавать вопросы:
- Важно, чтобы дети чувствовали себя способными задавать вопросы, поэтому поощряйте их к этому.
- Слушайте внимательно, чтобы точно знать, что они означают.
- Вы также можете спросить их, что они думают, прежде чем отвечать — это поможет прояснить, о чем они на самом деле спрашивают.
- Старайтесь отвечать на вопросы, как только они будут заданы, и давайте простые и честные ответы.
- Однако кажется, что дети часто выбирают самые неудобные моменты, чтобы задать вопросы, например, когда вы спешите, чтобы вовремя отвезти их в школу!
- Если вам удастся ответить на их вопросы, когда они спросят, это здорово. Если нет, подтвердите их вопрос ответом, например: «Это действительно хороший вопрос, но у нас сейчас мало времени, можно ли поговорить об этом сегодня вечером, когда мы вернемся из школы?» убедитесь, что вы все же довели до конца это.
Подготовьте ответы на несколько практических вопросов о смерти:
- Дети часто задают очень практические вопросы, например: «Как выглядит труп?», «Почему дедушка в гробу?», «Что происходит на похоронах?», «Почему мы сжигаем людей?» , «Будет ли няня это чувствовать?».
- Это может показаться вам странным, но это очень разумные вопросы для ребенка.
- Возможно, вам будет сложно ответить на них, но важно постараться ответить на них как можно проще и честно.
- Если вы не знаете ответа, можно сказать так, но скажите им, что вы попытаетесь выяснить это и вернуться к ним.
Будьте готовы повторить информацию:
- Детям часто нужно пересказывать историю, чтобы помочь им обработать информацию.
- Им может потребоваться время, чтобы понять концепцию смерти и понять, что человек никогда не вернется.
- Они часто задают одни и те же вопросы или спрашивают, когда человек возвращается, снова и снова.
- Иногда бывает очень трудно постоянно отвечать на вопросы, имея дело с собственным горем.
- Однако этот пересказ важен для их способности понять, что произошло, и начать осознавать постоянство смерти.
Не давайте обещаний, которые невозможно сдержать:
- Если ваш ребенок спрашивает, поправится ли его особенный человек, может возникнуть соблазн сказать «да», чтобы попытаться остановить его страдания.
- Однако это только отсрочит неизбежное и в долгосрочной перспективе может нанести больший вред ребенку.Хотя это сложно, лучше быть честным и сказать «нет», чем давать обещание, которое невозможно сдержать.
- Вы не можете заставить детей грустить, но вы можете поддержать их, разговаривая с ними и выслушивая их.
Вот некоторые фразы, которые могут оказаться полезными:
- «Дедушка в хосписе плохо. Ты знаешь, что такое хоспис?»
- Это может быть полезным способом объяснить, что такое хоспис, а затем продолжить объяснение того, что происходит с этим человеком.Это также может помочь вам проверить их понимание происходящего. Важно использовать правильные слова, такие как «рак», «умирающий», «мертвый».
- Не забывайте использовать такие слова и фразы, как «уснул», «заблудился», «взят Богом» и т. Д., Которые могут сбить с толку детей.
- «Мама очень плохо себя чувствует, и врачи пытались вылечить ее, но у них ничего не вышло. Вы знаете, что происходит, когда людям не становится лучше?» Это поможет вам проверить, что они понимают в происходящем.Опять же, важно использовать правильные слова: «рак», «мертвый» и «умирающий».
- Дети часто говорят, что человек попадает в рай. «Вы помните, когда умерла ваша любимая золотая рыбка?»
- Если вы знаете, что у них было домашнее животное, которое умерло, спросите, что случилось с домашним животным, это поможет вам проверить, что они понимают о смерти, и изучить их переживания.
- «Вы знаете, что означает» смерть «?» Это поможет вам выяснить, что они понимают в отношении смерти и смерти, и объяснить все, чего они не понимают.
Сказав что-то подобное, можно просто объяснить, что такое смерть:
- «Когда кто-то умирает, его тело перестает работать, и им больше не нужно есть или пить. Им не нужно согреваться, и они не чувствуют боли. Они больше не могут ходить, дышать, спать, говорить или слышать . Тело человека больше не работает, и его личности / духа / души здесь больше не будет. Наше тело похоже на машину, оно возит нас по кругу, и когда мы умираем, нам это больше не нужно, потому что наша личность / дух / душа ушла / попала в рай.«
- «Как ты думаешь, на что похожи небеса?» Как вы зададите этот вопрос, зависит от вашей точки зрения веры.
- Это поможет вам проверить, что они понимают о смерти. Важно убедиться, что они не думают, что кто-то может вернуться с небес так же, как они могут вернуться из отпуска.
- Детям часто рассказывают о небесах с раннего возраста, и у них часто есть прекрасные образы небес, которые они могут найти очень утешительными.
- Если у вас нет ответа, вы можете просто поддержать их и их собственные изображения.
Как мне сказать своему ребенку, что он умирает?
Как, когда и будете ли вы говорить с ребенком о том, что должно произойти, будет зависеть от многих вещей, таких как возраст вашего ребенка, личность, уровень независимости и ваши собственные взгляды на то, что правильно для вашего ребенка.
Сказать им?
Хотеть защитить своего ребенка — это нормально. Вы можете подумать, что лучший способ сделать это — не рассказывать им свой прогноз, особенно если они очень молоды.
Однако многие дети будут подозревать, что происходит, из-за своих чувств. Они также могут осознавать это, наблюдая за тем, что происходит вокруг них, например, за людьми, которые больше посещают, и за общей атмосферой. Так что лучше подготовиться к разговору с ними, независимо от того, инициируете ли вы его, или они спросят вас прямо.
Это может быть очень сложно, если у вас и вашего партнера разные взгляды на этот вопрос. Прийти к соглашению может быть непросто — нет «правильного» ответа, потребуется честный разговор и компромисс, но в конечном итоге ваше решение будет в наилучших интересах вашего ребенка.
Иногда вам, возможно, не сказали прямо, что ваш ребенок умрет. Это скорее медленное осознание или растущее понимание в глубине души. Дайте им понять, что с вами можно говорить о чем угодно. Им не нужно оставаться сильными ради вашей выгоды. Следите за признаками того, что они готовы к разговору.
Мой муж не хотел, чтобы мой 13-летний сын знал, что умирает, и не говорил об этом, но я чувствовала, что важно быть честным и дать ему возможность поговорить.В конечном итоге мы договорились, что не будем поднимать этот вопрос, если он не попросит напрямую, что, как оказалось, он и сделал.
Сара
Насколько они поймут?
Уровень развития вашего ребенка будет играть важную роль в его понимании смерти. Некоторые могут еще не понять этого. У других будет лучшее понимание, чем у большинства детей их возраста, часто из-за того, что они проводят время в больнице или знают о других умерших детях.
Дети дошкольного возраста слишком малы, чтобы понять концепцию смерти, особенно ее постоянство. Дети школьного возраста только начинают понимать смерть как окончательную разлуку. Между тем, у подростков обычно есть взрослое понимание смерти, но оно напрямую бросает вызов их чувству бессмертия и их растущей потребности в независимости.
Чтобы понять это подробнее, ознакомьтесь с руководством CCLG о детских представлениях и понимании смерти в соответствии с их возрастом.
Как мне узнать, готовы ли они к разговору?
Ищите возможность поговорить о том, что думает и чувствует ваш ребенок. Это может быть болезнь персонажа фильма или телешоу или смерть домашнего животного. Вы также можете начать с разговора о том, что уже произошло, и спросить своего ребенка, о чем он думает.
Это касается и подростков. Некоторые могут четко сообщить, что они делают или не хотят говорить, как, где и когда.Но они также могут содержать страхи и мысли, которыми им трудно поделиться. Это также может быть связано с тем, что они чувствуют себя виноватыми или пытаются защитить вас. Если просто дать им понять, что вы здесь, чтобы обсудить все, что им нужно, это даст им необходимое разрешение открыться.
С детьми младшего возраста прислушивайтесь к признакам того, что ваш ребенок готов поговорить или хочет вместе с вами изучить концепцию смерти, даже если это, очевидно, очень болезненно для вас. Это могут быть вопросы или обсуждение темы в разговоре.Ваш ребенок может сделать это косвенно, например, спросив, что, по вашему мнению, случилось с домашним животным после его смерти. Это может быть их способ обсудить с вами эту тему.
Вы также можете столкнуться с прямыми вопросами от ребенка, которые могут застать вас врасплох и вызвать у вас сильную боль. Вот почему так важно, по крайней мере, быть готовым, чтобы это не зацепило вас, и вы можете использовать эту возможность, чтобы поговорить открыто. Таким образом, они будут знать, что могут обратиться к вам с любыми вопросами или проблемами, и они могут доверять вашей честности с ними.
Знание о том, что мы выполнили все потребности и желания нашего ребенка до его смерти, является нашим самым большим утешением в горе. Основанием для этого было не откладывание болезненных разговоров.
Саша, мама Д.Д.
Как мне это сделать?
Часто бывает легче вести такой разговор, пока ваш ребенок занимается чем-нибудь, чтобы снять некоторую интенсивность и давление. По возможности постарайтесь, чтобы ваше окружение было спокойным и комфортным.Однако разговоры не всегда можно спланировать. Ваш ребенок может удивить вас прямым вопросом, пока вы смотрите телевизор или принимаете ванну. Если это произойдет, продолжайте это делать, и ваш ребенок будет руководить им.
Если они меняют тему, нервничают или переходят к другому занятию, это, вероятно, означает, что они хотят пока закончить разговор. Ничего страшного — иногда лучше провести серию более коротких чатов, чем один длинный.
Что мне сказать?
Будьте честны
Вы можете беспокоиться о том, чтобы сказать что-то не то, но избегание этой темы, особенно если ваш ребенок поднял ее, может создать еще больше замешательства и страха.Вам будет невероятно сложно объяснить своему ребенку, что лечение больше не работает и что ему не станет лучше. Но честность поможет вашему ребенку меньше беспокоиться, если он знает, чего ожидать. Не бойся плакать. Ваши слезы также могут дать им разрешение плакать.
Важно использовать ясный язык. Использование таких терминов, как «уходящий из жизни», «засыпание» или «переход в лучшее место» может сбить с толку и ввести детей в заблуждение. Некоторым детям также понадобится биологическое объяснение.Может показаться серьезным объяснение вашему ребенку, что смерть означает, что тело перестанет работать, и люди больше не будут дышать, есть и чувствовать боль. Понятно, что многие родители не смогут говорить об этом таким образом, но в нижней части страницы есть ресурсы, которые могут помочь.
Разговор не должен быть травмирующим, если вы можете говорить так, чтобы ваш ребенок чувствовал себя в безопасности и утешался. Заверьте их, что вы будете с ними на каждом этапе пути.
Поддержку и совет может дать ваш социальный работник CLIC Sargent, местная медсестра, CNS или местный детский хоспис.Эти услуги могут помочь вам подготовиться к этому разговору и подскажут, на каком языке использовать. Они также могут предложить быть с вами, если запланировано время для разговора с вашим ребенком, и в некоторых обстоятельствах будут разговаривать за вас, если вы чувствуете, что не можете этого сделать.
Задавайте вопросы
Дайте ребенку возможность задавать вопросы и побудите его изучить проблемы вместе с вами. Это даст им понять, что они могут поговорить с вами, когда им нужно. Помните, что можно сказать, что у вас нет ответов на все вопросы.
Иногда полезно задавать им вопросы. Постарайтесь, чтобы они были открытыми, а не «да или нет», чтобы ваш ребенок мог объяснять себя по-своему, не чувствуя, что есть правильный или неправильный ответ. Хорошая идея — спросить их, что, по их мнению, произойдет, чтобы оценить их понимание, прежде чем вы начнете объяснять в своих терминах.
Адресная боль
Мы все надеемся, что смерть будет как можно более мирной, и ваша команда паллиативной помощи приложит все усилия, чтобы справиться со всеми непредвиденными обстоятельствами.Что бы ни случилось, ваш ребенок будет с людьми, которые его любят, и тот, кто о нем заботится, сможет обеспечить ему комфорт. Вы можете посмотреть наш раздел о конце жизни, чтобы узнать больше об этом.
Используйте утешительные мысли
Заверьте вашего ребенка, что он или она не будет один. Детям важно знать, что их родители будут с ними, когда они умрут, и что родительская любовь и поддержка сохранятся. Имейте в виду, что это не всегда происходит так, как вы ожидаете или желаете — некоторые дети умирают в тот момент, когда их родители выходят из комнаты.Многие родители испытывают ужасное чувство вины за это, поэтому скажите ребенку, что вы будете с ними, и при этом знать, что вы можете простить себя, если вы этого не сделаете.
Некоторые родители любят говорить, что их будет ждать любимый человек.
Хотя мы на самом деле не были религиозными, когда мой сын был очень болен, нас посетил священник, который описал свою смерть как выход в море в первый раз, когда ты был маленьким. Он сказал, что сначала волны кажутся большими и страшными, но ты держишься за руку своей мамы, и через некоторое время это уже не кажется таким страшным.Он сказал, что когда вы отпустите руку своей мамы, Иисус подойдет, возьмет вас за руку и пойдет с вами, чтобы вы не остались одни. Эта мысль действительно утешила моего сына. Когда моя дочь умирала, я сказал ей, что она боролась достаточно долго и упорно, и теперь пора отдохнуть. Я сказал, что, когда она отпустит мою руку, ее брат (который умер до нее) будет ждать, чтобы взять ее, и что пора пойти и побыть с ним, пока мы все снова не сможем быть вместе.
Сара
Если ваш ребенок, например, сильно переживает по поводу того, где он хочет умереть, вы также можете сообщить ему, что сделаете все, что в ваших силах, чтобы его желания были выполнены.
Признать вину
Если ваш ребенок подросток, он может испытывать чувство вины за то, что он является бременем, или чувство, что он причиняет вам и окружающим грусть. Дети нередко испытывают это в той или иной степени, опасаясь бросить родителей.
Иногда может помочь дать ребенку «разрешение» говорить о смерти, просто сказав: «Я могу поговорить об этом, если хочешь. Я с тобой». Если им легче поговорить с кем-то вне семьи, команда паллиативной помощи может помочь.
А как насчет религии и духовности?
На представление вашего ребенка о смерти могут влиять религиозные убеждения вашей семьи и, возможно, то, что они видели по телевизору или читали в книгах. Детям свойственно знать о небесах или ангелах, и вы можете использовать это, если вас устраивает эта идея. Вера в то, что они отправятся в красивое место, или воссоединение с другими членами семьи, которые умерли, может помочь детям почувствовать себя в безопасности.
Будьте осторожны, если ваш ребенок не знаком с этим, так как введение новых понятий может вызвать еще большую путаницу.
Если вы не придерживаетесь какого-либо определенного убеждения, вы все равно можете захотеть включить в него некоторые утешительные мысли и концепции, но это может быть сложно сделать, не чувствуя себя нечестным. Вы можете попробовать говорить о смерти как о естественном цикле и о том, что все в конечном итоге вернется в землю, что поможет растениям расти и питать новую жизнь. Вы можете сказать своему ребенку, что он всегда будет вокруг вас, среди звезд и в вашем сердце. Вы можете найти подходящую для них метафору, например, лодка, отплывающая от берега, или ракета, летящая в космос.
Существует множество доступных публикаций и ресурсов, которые помогут вашему ребенку понять, что с ним произойдет. Они найдут свой собственный путь и представление о том, на что это может быть похоже, и важно подтвердить это вместе с ними. Ваша команда паллиативной помощи может помочь вам с ресурсами и поддержкой, или вы можете ознакомиться с предложениями, которые мы перечислили в нижней части этой страницы.
Если ваш ребенок — подросток, возможно, у него сложились иные убеждения, чем у вас, или он может ни во что не верить после смерти.Важно уважать их взгляды и прислушиваться к их чувствам. Возможно, вы сможете исследовать это вместе.
Если ваша культура или религия ограничивают открытое обсуждение или вы просто не можете затронуть эту тему, потому что это слишком болезненно, постарайтесь помнить, что молчание может пугать ребенка. Пусть ваш ребенок знает, что он может поговорить с кем-нибудь о своих страхах, чтобы он не был предоставлен своему собственному воображению и неизвестному.
Как мой ребенок отреагирует?
Дайте вашему ребенку немного времени, чтобы все это осмыслилось.Они могут захотеть вернуться к этой теме позже и даже проигнорировать ее. Дети младшего возраста довольно часто реагируют на разрушительные новости неожиданно «нормальным» образом — например, просят пойти посмотреть телевизор или сменить тему. Это касается и братьев и сестер.
Иногда ваш ребенок может говорить о будущем, даже если он знает, что умрет. Это может показаться тревожным, но продолжайте — это просто их способ понять, что происходит, и говорить об этом так, как будто это не так.
Дети старшего возраста и подростки иногда хотят начать активно играть большую роль в том, что их ждет впереди. Они могут начать принимать решения о своих похоронах или найти особые способы прощаться с людьми.
Куда мне обратиться за помощью?
Социальные работники, медсестры, детские психологи, персонал хосписа и другие специалисты по паллиативной помощи могут посоветовать, как говорить о смерти с вашим ребенком. Если можете, выберите тот, который знаете. Вашему ребенку будет легче рассказать о чувствах больного плюшевого мишки или ребенка на картинке.Игровые терапевты также могут помочь детям младшего возраста общаться с помощью игры или искусства.
Родители, потерявшие близких, также смогут поделиться с вами своим ценным опытом и разнообразным опытом. Вы можете найти сообщества и группы в Интернете или обратившись к своей медицинской бригаде или хоспису.
Свяжитесь с группой CLIC Sargent Parents and Carers Bereavement FacebookВ рамках нашей группы поддержки Facebook (Мой ребенок болен раком), иногда родитель оказывается в ситуации ухода за своим ребенком в конце жизни, и я и другие родители, потерявшие близких, могли дать совет, утешение, понимание и знание того, что они не одиноки.Для меня это понимание бесценно.
Саймон
Вы также можете найти это полезным
Как мне рассказать другим детям о смерти их брата или сестры?
Как поговорить с братьями и сестрами о смерти их брата или сестры.
