Болезни паркинсона симптомы: Болезнь Паркинсона – причины возникновения, признаки и симптомы, лечение болезни Паркинсона
Болезнь Паркинсона | МКДЦ ФГБНУ НЦН
Болезнь Паркинсона — медленно прогрессирующее дегенеративное заболевание ЦНС, проявляющееся главным образом двигательными нарушениями в виде гипокинезии, ригидности мышц, тремора покоя и постуральных расстройств, а также вегетативными, когнитивными, аффективными и другими расстройствами.
КЛИНИЧЕСКАЯ КАРТИНА
Двигательные симптомы болезни Паркинсона проявляются известной неврологической тетрадой симптомов (гипокинезия, ригидность, тремор и нарушения постуральной регуляции).
СИМПТОМЫ
• Наиболее очевидный и легко выявляемый симптом — дрожание. Для паркинсонизма типичен тремор покоя, однако возможны и другие типы тремора. Весьма часто выявляют постуральный и даже интенционный тремор.
В типичных случаях эти типы дрожания уступают по своей выраженности тремору покоя. Иногда постуральный тремор не уступает по интенсивности трем ору покоя или даже является единственным типом дрожания, в таких случаях диагностика болезни Паркинсона становится крайне сложной (если другие симптомы паркинсонизма ещё не появились).
• Мышечная ригидность очевидна при выраженном синдроме паркинсонизма, но может быть почти незаметной в начальных стадиях, особенно при дрожательной форме заболевания. Очень важно выявить хотя бы минимальную асимметрию тонуса в конечностях (асимметрия симптомов — характерный признак всех стадий болезни Паркинсона).
• Гипокинезия — облигатный симптом паркинсонизма любой этиологии. Впрочем, в начальных стадиях болезни Паркинсона она может быть незаметной для врача, поэтому для её выявления применяют несложные, но
очень демонстративные приёмы (например, максимально быстрое сжимание пальцев в кулак и разжимание). Раньше всех гипокинезия проявляется в некоторых элементарных действиях, связанных с самообслуживанием

• Постуральные нарушения часто появляются очень рано (например, характерная асимметрия вытянутых вперёд рук) , но начинают привлекать к себе внимание врача, когда достигают такой степени, что становятся дезадаптирующими (III стадия). В целом постуральные нарушения менее специфичны для болезни Паркинсона по сравнению с другими составляющими паркинсонической тетрады.
ЛЕЧЕНИЕ
Лечение должно производиться исключительно врачом-неврологом. Самолечение недопустимо.
Основные направления лечения болезни Паркинсона предусматривают следующие мероприятия:
• Лекарственную терапию (симптоматическую и нейропротективную).
• Немедикаментозные методы лечения.
• Медико-социальную реабилитацию.
• Нейрохирургическое лечение.
Независимо от стадии заболевания современная концепция лечения болезни Паркинсона предполагает два стратегических подхода: поиск средств, способных замедлить, задержать или остановить её прогрессирование (так называемая нейропротекция) и создание новых, более эффективных препаратов симптоматической терапии. Последний подход считают в настоящее время основным.
Последний подход считают в настоящее время основным.
ПИТАНИЕ ПРИ БОЛЕЗНИ ПАРКИНСОНА…
Функциональные неврологические расстройства при болезни Паркинсона
* By submitting the completed data in the registration form, I confirm that I am a healthcare worker of the Russian Federation and give specific, informed and conscious consent to the processing of personal data to the Personal Data Operator Pfizer Innovations LLC (hereinafter referred to as the “Operator”) registered at the address: St. Moscow, Presnenskaya embankment, house 10, 22nd floor.
I grant the Operator the right to carry out the following actions with my personal data, as well as information about my hobbies and interests (including by analyzing my profiles on social networks): collecting, recording, systematizing, accumulating, storing, updating (updating, changing) , extraction, use, transfer (access, provision), deletion and destruction, by automated and (or) partially automated (mixed) processing of personal data.
Consent is granted with the right to transfer personal data to affiliated persons of Pfizer Innovations LLC, including Pfizer LLC (Moscow, Presnenskaya naberezhnaya, 10, 22nd floor), and with the right to order the processing of personal data, incl. h. LLC «Redox» (Moscow, Volgogradskiy prospect, house 42, building 42A, floor 3, room 3) and LLC «Supernova» (Moscow, Varshavskoe shosse, house 132), which processes and stores personal data.
The processing of my personal data is carried out for the purpose of registering on the Operator’s website www.pfizerprofi.ru to provide me with access to information resources of the Pfizer company, as well as to interact with me by providing information through any communication channels, including mail, SMS, e-mail, telephone and other communication channels.
This consent is valid for 10 (ten) years.
I have been informed about the right to receive information regarding the processing of my personal data, in accordance with the Federal Law of July 27, 2006 No. 152-FZ «On Personal Data».
152-FZ «On Personal Data».
This consent can be revoked by me at any time by contacting the address of the Operator-Pfizer Innovations LLC or by phone. 8 495 287 5000.
*Отправляя заполненные данные в регистрационной форме, я подтверждаю, что являюсь работником здравоохранения Российской Федерации и даю конкретное, информированное и сознательное согласие на обработку персональных данных Оператору персональных данных ООО «Пфайзер Инновации» (далее «Оператор»), зарегистрированному по адресу: г. Москва, Пресненская набережная, дом 10, 22 этаж.
Я предоставляю Оператору право осуществлять с моими персональными данными, а также сведениями о моих хобби и увлечениях (в том числе с помощью анализа моих профилей в социальных сетях) следующие действия: сбор, запись, систематизация, накопление, хранение, уточнение (обновление, изменение), извлечение, использование, передача (доступ, предоставление), удаление и уничтожение, путем автоматизированной и (или) частично автоматизированной (смешанной) обработки персональных данных.
Согласие предоставляется с правом передачи персональных данных аффилированным лицам ООО «Пфайзер Инновации», в т. ч. ООО «Пфайзер» (г. Москва, Пресненская набережная, дом 10, 22 этаж), и с правом поручения обработки персональных данных, в т.ч. ООО «Редокс», (г. Москва, Волгоградский проспект, дом 42, корпус 42А, этаж 3, ком. 3) и ООО «Супернова» (г. Москва, Варшавское шоссе, дом 132), осуществляющим обработку и хранение персональных данных.
Обработка моих персональных данных осуществляется с целью регистрации на сайте Оператора www.pfizerprofi.ru для предоставления мне доступа к информационным ресурсам компании Пфайзер, а также для взаимодействия со мной путем предоставления информации через любые каналы коммуникации, включая почту, SMS, электронную почту, телефон и иные каналы коммуникации.
Срок действия данного согласия — 10 (десять)лет.
Я проинформирован (-а) о праве на получение информации, касающейся обработки моих персональных данных, в соответствии с Федеральным законом от 27.
Данное согласие может быть отозвано мною в любой момент посредством обращения по адресу нахождения Оператора-ООО «Пфайзер Инновации» или по тел. 8 495 287 5000.
Болезнь Паркинсона — Медицинский центр «Лотос»
О первых симптомах и факторах риска болезни Паркинсона расскажет врач-паркинсолог
Все статьиБагданова Наиля Искандаровна
Врач-невролог, паркинсолог
Болезнь Паркинсона (БП) является распространенным нейродегенеративным заболеванием нервной системы, которое характеризуется преимущественно моторными проявлениями. Средний возраст начала заболевания около 55-60 лет, но примерно в 2% случаев заболевание возникает в более раннем возрасте, т.е до 40 лет.
Этиология данного заболевания на сегодняшний день широко обсуждается, однако единой точки зрения нет. Считается, что БП – это результат сложного патологического взаимовлияния факторов риска и антириска, биохимических и метаболических нарушений, генетического дефекта.
Считается, что БП – это результат сложного патологического взаимовлияния факторов риска и антириска, биохимических и метаболических нарушений, генетического дефекта.
Симптомы заболевания
Диагноз БП исключительно клинический и устанавливается при наличии определенных двигательных нарушений — врачом неврологом.
Однако, доказано, что до возникновения первых симптомов заболевания у пациентов с БП, болезнь уже развивается в среднем 10-15 лет и у пациента есть первые косвенные признаки.
В науке их называют – недвигательные симптомы болезни Парксинсона, и к ним относятся:
- снижение обоняния
- депрессия
- тревога
- нарушение моторики желудочно-кишечного тракта
- нарушение поведения в фазу сна с быстрыми движениями глаз (НПБДГ)
- бессонница
Несмотря на то что, недвигательные проявления БП не являются специфичными, стоит обратить внимание на сочетание у пациентов более 10 различных немоторных симптомов, что невозможно при естественном старении.
Какие основные факторы риска данного заболевания?
- Пожилой возраст является наиболее доказанным фактором риска. Основной причиной является истощение пластических способностей центральной нервной системы по мере старения
- Мужской пол также входит в группу риска. Это связывают с защитным эффектом эстрогенов у женщин.
- Наличие родственников, страдающих паркинсонизмом.
- Контакт с гербицидами и пестицидами (нейротоксинами). Стоит отметить, что если при увеличении контакта с пестицидами мы прогнозируем увеличение риска развития БП, то при использовании защитных мероприятий (использование перчаток и т.д.) – риск развития БП снижается.
В меньшей степени установлена роль таких факторов как черепно-мозговая травма, контакт с другими токсическими соединениями (например, тяжелыми металлами), низкая физическая активность и избыточная масса тела (связывают с известным фактом, что физическая активность снижает риск БП), а так же приём оральных контрацептивов у женщин.
К защитным факторам, снижающим риск заболевания БП, относят курение, потребление кофе и кофеинсодержащих продуктов, умеренно высокий уровень уратов в крови. Менее четкие данные существуют в отношении физической активности, приема НПВС.
На что стоит обратить внимание, при подозрении у себя или ваших близких Болезни Паркинсона?
Прежде всего, на небольшую замедленность и скованность движений, дрожание в одной конечности, чаще всего проявляющиеся в покое. Так же не стоит забывать, о вышеописанных немоторных симптомах – при их сочетании с дрожанием и замедленностью, риск постановки диагноза БП увеличивается.
Важно помнить, что ранняя диагностика БП увеличивает шанс пациента на благоприятное течение БП путем подбора грамотной фармакотерапии, что позволяет сохранять профессиональную и бытовую активность.
5 привычек, которые помогут избежать болезни Паркинсона
Человечество научилось лечить множество заболеваний. Но эффективное лекарство от болезни Паркинсона до сих пор не найдено. Все препараты, существующие сегодня, позволяют лишь отсрочить неизбежные изменения в организме, к которым приводит болезнь. Особую настороженность медиков вызывает тот факт, что болезнь Паркинсона, которая традиционно считалась напастью пожилых людей, в последние годы стала молодеть. Грозные симптомы все чаще встречаются у людей 20-40 лет.
Но эффективное лекарство от болезни Паркинсона до сих пор не найдено. Все препараты, существующие сегодня, позволяют лишь отсрочить неизбежные изменения в организме, к которым приводит болезнь. Особую настороженность медиков вызывает тот факт, что болезнь Паркинсона, которая традиционно считалась напастью пожилых людей, в последние годы стала молодеть. Грозные симптомы все чаще встречаются у людей 20-40 лет.
Насторожиться нужно, если у вас или ваших близких появился тремор конечностей, непроизвольное дрожание нижней челюсти или всей головы, скованность движений, гипертонус мышц, которые утрачивают способность расслабляться. Серьезный симптом и нарушение координации движений — частые внезапные падения на ровном месте и неспособность удерживать равновесие.
В группе риска находятся люди, у которых в роду уже есть случаи болезни Паркинсона. Однако при должной профилактике заболевания можно избежать.
Советы по профилактике болезни Паркинсона:
1. Берегите голову
Заболевание связано с медленной гибелью нервных клеток и окончаний головного мозга, отвечающих за двигательные функции. Людям из группы риска следует отказаться от экстремальных видов спорта. А если травмы головы не удалось избежать, важно вовремя и полностью ее вылечить. Особое внимание к таким проблемам, как сотрясения и сосудистые заболевания мозга.
Людям из группы риска следует отказаться от экстремальных видов спорта. А если травмы головы не удалось избежать, важно вовремя и полностью ее вылечить. Особое внимание к таким проблемам, как сотрясения и сосудистые заболевания мозга.
2. Избегайте интоксикации
У человека с болезнью Паркинсона нарушается координация движений, затрудняются умственные способности, речь становится бессвязной, пропадает эрудиция, способность принимать решения. Словом, проявляется весь комплекс симптомов, обычно характерных для алкогольной интоксикации. Действительно, из-за алкоголя и болезни Паркинсона страдают одни и те же отделы головного мозга. Любых интоксикаций следует избегать. Речь не только о злоупотреблении спиртным. Стоит также избегать контакта с продуктами бытовой химии, удобрениями, инсектицидами.
3. Следите за биохимией крови
Одним из важных биохимических показателей, увеличивающих шансы на развитие болезни Паркинсона, является повышение в крови уровня аминокислоты гомоцистеина. Снизить ее содержание помогают прием фолиевой кислоты (которая в большом количестве содержится в зеленых растительных продуктах), а также витамина B12 (его особенно много в печени). Этими полезными веществами также богаты семена подсолнечника, орехи, соевые продукты, оливковое или льняное масла.
Снизить ее содержание помогают прием фолиевой кислоты (которая в большом количестве содержится в зеленых растительных продуктах), а также витамина B12 (его особенно много в печени). Этими полезными веществами также богаты семена подсолнечника, орехи, соевые продукты, оливковое или льняное масла.
4. Пейте кофе
Исследователи обнаружили, что прием одной чашки натурального кофе в день способствует защите организма от развития болезни Паркинсона. Механизм защиты связан с выделением вещества дофамина в нервных клетках под действием кофеина. А недавно российские ученые вывели сорт пшеницы, который защищает от болезней Альцгеймера и Паркинсона. В качестве профилактики можно будет печь из этой пшеницы хлеб и есть его.
5. Не забывайте про спорт
Так как болезнь начинается с разрушения нервных окончаний, отвечающих за координацию движений, чтобы ее предотвратить, важно больше двигаться. И не просто двигаться, а постоянно работать над координацией. В этом помогут умеренные физические нагрузки: плавание, бег, ходьба, занятия танцами и йогой. Главное, чтобы тренировки были регулярными и сопровождали вас всю жизнь. Тогда болезнь Паркинсона вам будет не страшна.
Главное, чтобы тренировки были регулярными и сопровождали вас всю жизнь. Тогда болезнь Паркинсона вам будет не страшна.
Ранее +1Платформа рассказывала, как ухаживать за людьми с деменцией.
Болезнь Паркинсона: жизнь с диагнозом
11 апреля – Всемирный день борьбы с болезнью Паркинсона
Каждый год, 11 апреля, по инициативе ВОЗ проводится
Всемирный день борьбы с болезнью Паркинсона (World
Parkinson’s Day). Именно эта дата стала символичной. 11
апреля родился Джеймс Паркинсон – английский врач,
невролог, описавший болезнь
и её симптомы. Болезнь Паркинсона –
нейродегенеративное заболевание, главным проявлением которого
выступает выраженное нарушение двигательных функций. Это
постоянное дрожание и повышенная скованность мышц, сложность
выполнения направленных движений, а также проблема в
удержании позы и равновесия. На сегодняшний день болезнь
стала одним из самых распространенных заболеваний центральной
нервной системы наряду с болезнью Альцгеймера и эпилепсией.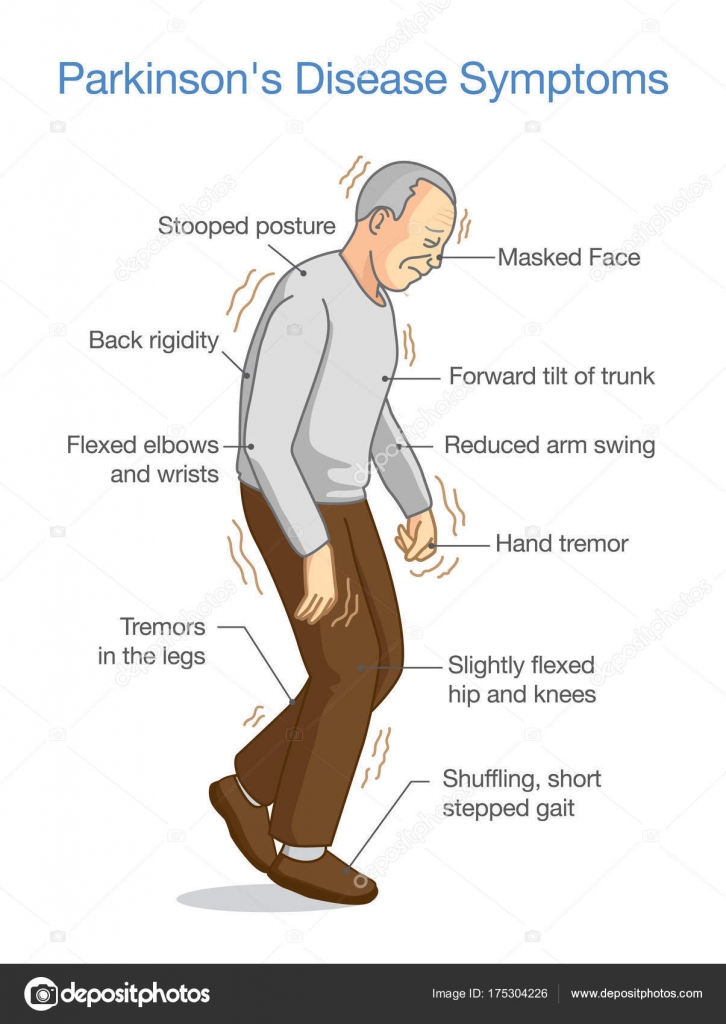 Распространенность болезни Паркинсона составляет 120 случаев на
100 тысяч населения. В группу риска входят в основном люди в
возрасте от 40 лет. Самый высокий процент заболевших отмечается в
пожилом возрасте – болезнью Паркинсона заболевает каждый сотый
человек на Земле, достигший 60 лет.
Распространенность болезни Паркинсона составляет 120 случаев на
100 тысяч населения. В группу риска входят в основном люди в
возрасте от 40 лет. Самый высокий процент заболевших отмечается в
пожилом возрасте – болезнью Паркинсона заболевает каждый сотый
человек на Земле, достигший 60 лет.
В 2005 году по решению 9-й Конвенции в Люксембурге было принято официально закрепить мировой символ болезни Паркинсона – красный тюльпан. Этот цветок был выбран неслучайно. В 1980 году один голландский садовод, страдающий болезнью Паркинсона, вывел уникальный сорт тюльпана в красно-белом оттенке и назвал его «тюльпан доктора Паркинсона». Европейская Ассоциация болезни Паркинсона использует стилизованное изображение, в котором листочки цветка образуют буквы P и D. Эта идея была предложена одной из пациенток с ранней формой заболевания.
Во Всемирный день борьбы с болезнью Паркинсона проводятся
встречи специалистов с пациентами, которым оказывают активную
помощь в лечении и реабилитации. В жизни людей с
диагнозом Паркинсона
В жизни людей с
диагнозом Паркинсона, один из ключевых
компонентов успешной терапии – не только системное
наблюдение у невролога, но и выполнение всех рекомендаций,
назначенных в ходе лечения. Для пациентов с болезнью Паркинсона и
их родных организованы специализированные центры, где в доступной
и понятной форме освещают вопросы питания, правильного приёма
лекарственных препаратов, уровня безопасности, физических
нагрузок и иных действий повседневной активности пациента.
Главная задача таких учреждений – помочь больным и их семьям
справиться с курсом лечения и реабилитацией.
Источник изображения: www.gov.kz
Материал подготовлен из открытых источников.
Источник изображения в тексте и на главной странице — Скованные своим телом
Болезнь Паркинсона — диагностика и лечение в медицинском центре «Андреевские больницы
Болезнь Паркинсона — это хроническое заболевание, характеризующееся прогрессирующими изменениями в головном мозге. Характерными признаками патологии является дрожание конечностей, ригидность мышц, изменении связности речи и так далее.
Характерными признаками патологии является дрожание конечностей, ригидность мышц, изменении связности речи и так далее.
Наиболее часто заболевание развивается после 60 лет. В то же время встречаются случаи, когда патология диагностируется у людей после 40 лет. Данное заболевание характеризуется длительным течением, которое рано или поздно приводит к инвалидизации.
Причины болезни Паркинсона
Основной причиной патологии является разрушение нервных окончаний, вырабатывающих дофамин. Именно это вещество отвечает за плавность передачи нервных импульсов. Болезнь Паркинсона характеризуется уменьшением выработки дофамина. В норме его количество уменьшается с возрастом, но при данном заболевании происходит резкое снижение выработки, что приводит к определенным симптомам.
Существует мнение, что к данному заболеванию склонны люди с наследственной предрасположенностью.
Существует мнение, что заболевание может развиться у людей, деятельность которых связана с токсическими веществами, например гербицидами. Некоторые лекарственные препараты также могут в будущем привести к развитию патологии. Сюда относятся препараты, используемые в психиатрии и при лечении эпилепсии.
Некоторые лекарственные препараты также могут в будущем привести к развитию патологии. Сюда относятся препараты, используемые в психиатрии и при лечении эпилепсии.
Симптомы болезни Паркинсона
Заболевание на начальных стадиях проявляется слабовыраженными симптомами. Такие признаки, как дрожание кончиков пальцев или отсутствие движения рук во время ходьбы, редко обращают на себя внимание. Также можно наблюдать снижение настроения, упадок сил, депрессию и бессонницу. Действия, которые раньше требовали определенного времени, например бритье, теперь длятся дольше.
Существуют симптомы, которые напрямую указывают на данное заболевание:
- Тремор, который начинается с незаметного дрожания пальцев рук. С прогрессированием болезни появляется тремор на нижних конечностях. Кроме того, может быть нарушение чувствительности и слабость. Следует заметить, что тремор становится более выраженным во время стрессовых ситуаций.
- Замедление движения. При этом больные становятся медлительными, неловкими, а движения — неточными.
 Может быть нарушение походки.
Может быть нарушение походки. - Ригидность мышечного слоя приводит к скованности движения и даже боли. В результате этого больные стараются меньше двигаться и практически весь день проводят сидя или лежа.
- С прогрессированием заболевания может быть нарушение походки, вплоть до потери равновесия.
- Нарушение речи значительно затрудняет общение, что приводит к еще большей депрессии и замкнутости.
- На поздних стадиях заболевания может наблюдаться слюнотечение и нарушение глотания.
- Иногда патология приводит к слабоумию, особенно когда сочетается с другими поражениями нервной системы.
Диагностика болезни Паркинсона
Диагноз выставляется на основании обследования пациента, проведения анализа крови, компьютерная или магнитно-резонансная томография, а также позитронная эмиссионная томография.
Лечение болезни Паркинсона
Лечение заболевания проводится в течение всей жизни и заключается в поддержании состояния пациента. Из лекарственных средств используются леводопа, карбидоп, бромокриптин, М-холиноблокаторы, селегилин и так далее. Схема лечения подбирается сугубо индивидуально и корректируется в зависимости от симптомов и эффективности.
Из лекарственных средств используются леводопа, карбидоп, бромокриптин, М-холиноблокаторы, селегилин и так далее. Схема лечения подбирается сугубо индивидуально и корректируется в зависимости от симптомов и эффективности.
Профилактика болезни Паркинсона
Профилактика патологии чаще всего основывается на ведении активного образа жизни, сбалансированном питании, исключении воздействия токсических веществ и, как следствие, отказ от вредных привычек.
Болезнь Паркинсона — ЧУЗ «РЖД-Медицина» г. Брянск»
Болезнь Паркинсона возникает при нарушениях работы нервной ткани — ее подробное описание составил еще в 1817 году английский медик, Джон Паркинсон. Именно в честь него и было названо заболевание. В своем эссе врач охарактеризовал болезнь как «дрожательный паралич», что, в целом, точно соответствует характеру и симптомам заболевания.
Сегодня от нее страдает примерно 2% людей старше 75 лет — это около 140 случаев на 100 000 населения. Как правило, в группе риска — мужчины в возрасте от 50 лет, чуть реже — женщины из той же возрастной группы. Иногда симптомы паркинсонизма наблюдаются и у пациентов младше 50 лет.
Иногда симптомы паркинсонизма наблюдаются и у пациентов младше 50 лет.
Что такое болезнь Паркинсона? Как она проявляется?
У больных наблюдается сочетание двух, на первый взгляд, совершенно противоположных симптомов:
- непроизвольные, избыточные движения тела;
- общая слабость и замедленность с ухудшением моторики.
В результате пациент страдает от тремора и еще нескольких неприятных признаков:
- движения замедленные, растянутые;
- двигательная активность в целом обеднена, мелкая моторика нарушена;
- мимика лица невыразительная, лицо напоминает маску;
- координация нарушена, сложно поддерживать равновесие;
- мышечный тонус повышен, проявляется ригидность;
- поза сгорбленная, туловище наклонено вперед.
Также медики часто отмечают психические нарушения, проявляющиеся по мере развития болезни у многих пациентов. Как правило, это депрессия, нарушения сна, в тяжелых случаях — деменция.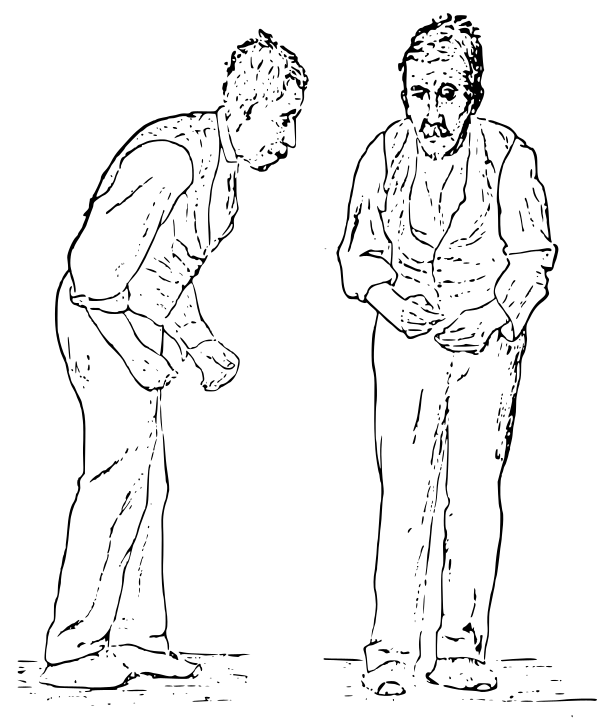 Часто с болезнью Паркинсона связаны запоры, критическое снижение артериального давления при резких движениях (следовательно — высокий риск обморока), нарушения мочеиспускания.
Часто с болезнью Паркинсона связаны запоры, критическое снижение артериального давления при резких движениях (следовательно — высокий риск обморока), нарушения мочеиспускания.
Симптомокомплекс, связанный с этим заболеванием, называют паркинсонизмом. Помимо пациентов, у которых диагностирована болезнь Паркинсона, (они составляют примерно 80% от всей группы) эти симптомы проявляются у перенесших инсульт или другие нарушения работы головного мозга, а также являются побочным действием некоторых лекарственных препаратов.
Почему так происходит?
Причина происходящих в организме изменений кроется в разрушении мозговых клеток, конкретнее — клеток черной субстанции. Эта область мозга отвечает за плавность и объемность наших движений, регуляцию экстрапирамидной системы, а также за жевание и глотание.
Развитие паркинсонизма также связано с дефицитом выработки дофамина — гормона-нейромедиатора, отвечающего за передачу возбуждения по нервной ткани. Именно с ним связаны все двигательные нарушения в ходе болезни, хотя сам дефицит является скорее следствием проблем с черным ядром.
Причинами подобных изменений могут быть разные факторы:
- возрастные процессы и естественное снижение числа нейронов, вырабатывающих дофамин;
- наследственная предрасположенность пациента;
- запущенные нейроинфекции — к примеру, клещевой энцефалит;
- применение лекарственных препаратов, влияющих на экстрапирамидные структуры головного мозга;
- экология: в сельской местности это контакт с пестицидами и инсектицидами, в городской — проживание вблизи крупных транспортных путей, по которым осуществляется перевозка опасных грузов, либо рядом с вредным производством;
- сосудистая церебральная патология;
- отравление организма солями тяжелых металлов и угарным газом;
- травмы головного мозга и развитие опухолей.
Лечение
При болезни Паркинсона вмешательство медиков связано с поддержанием двигательных функций — очень важно обеспечить пациенту свободу движений и достойное качество жизни. Для этого используется комплекс мер:
Для этого используется комплекс мер:
- медикаментозная терапия при помощи дофаминергических средств, восполняющих дефицит дофамина;
- поддерживающая физическая активность для сохранения подвижности суставов и нормальной работы мышц.
Также в некоторых случаях осуществляется симптоматическое лечение — как правило, если у пациента наблюдаются смежные симптомы, такие как нарушение сна или частое мочеиспускание.
Своевременная диагностика и правильные назначения врача помогут вам уменьшить проявления симптомов болезни и сохранить здоровье организма надолго. Не занимайтесь самолечением — грамотный специалист подберет препараты и их дозировку, исходя из особенностей вашего организма и протекания заболевания.
Причины, симптомы, этапы, лечение, поддержка
Обзор
Что такое болезнь Паркинсона?
Болезнь Паркинсона — это заболевание нервной системы, которое влияет на вашу способность контролировать движения. Заболевание обычно начинается медленно и со временем ухудшается. Если у вас болезнь Паркинсона, у вас может возникнуть дрожь, жесткость мышц, проблемы с ходьбой и поддержанием равновесия и координации.По мере развития болезни у вас могут возникнуть проблемы с разговором, сном, проблемы с психикой и памятью, изменения в поведении и другие симптомы.
Заболевание обычно начинается медленно и со временем ухудшается. Если у вас болезнь Паркинсона, у вас может возникнуть дрожь, жесткость мышц, проблемы с ходьбой и поддержанием равновесия и координации.По мере развития болезни у вас могут возникнуть проблемы с разговором, сном, проблемы с психикой и памятью, изменения в поведении и другие симптомы.
Кто заболевает болезнью Паркинсона?
Примерно на 50% больше мужчин, чем женщин, заболевают болезнью Паркинсона. Чаще всего встречается у людей в возрасте 60 лет и старше. Однако до 10% пациентов диагностируются в возрасте до 50 лет.
Ежегодно в США диагностируется около 60 000 новых случаев болезни Паркинсона.
Болезнь Паркинсона передается по наследству?
Ученые обнаружили генные мутации, связанные с болезнью Паркинсона.
Существует мнение, что некоторые случаи болезни Паркинсона с ранним началом — болезни, начинающейся до 50 лет — могут передаваться по наследству. Ученые определили генную мутацию у людей с болезнью Паркинсона, мозг которых содержит тельца Леви, представляющие собой скопления белка альфа-синуклеина. Ученые пытаются понять функцию этого белка и его связь с генетическими мутациями, которые иногда наблюдаются при болезни Паркинсона и у людей с деменцией, называемой деменцией с тельцами Леви.
Ученые пытаются понять функцию этого белка и его связь с генетическими мутациями, которые иногда наблюдаются при болезни Паркинсона и у людей с деменцией, называемой деменцией с тельцами Леви.
Было обнаружено, что несколько других генных мутаций играют роль в болезни Паркинсона. Мутации в этих генах вызывают аномальное функционирование клеток, что влияет на способность нервных клеток высвобождать дофамин и вызывает гибель нервных клеток. Исследователи все еще пытаются выяснить, что заставляет эти гены мутировать, чтобы понять, как генные мутации влияют на развитие болезни Паркинсона.
Ученые считают, что от 10% до 15% людей с болезнью Паркинсона могут иметь генетическую мутацию, которая предрасполагает их к развитию болезни.Есть также факторы окружающей среды, которые до конца не изучены.
Симптомы и причины
Что вызывает болезнь Паркинсона?
Болезнь Паркинсона возникает, когда нервные клетки (нейроны) в области мозга, называемой черной субстанцией, повреждаются или умирают. Эти клетки обычно производят дофамин, химическое вещество (нейротрансмиттер), которое помогает клеткам мозга общаться (передает сигналы, «сообщения» между областями мозга). Когда эти нервные клетки повреждаются или умирают, они производят меньше дофамина. Дофамин особенно важен для работы другой области мозга, называемой базальными ганглиями. Эта область мозга отвечает за организацию команд мозга для движения тела. Потеря дофамина вызывает двигательные симптомы, наблюдаемые у людей с болезнью Паркинсона.
Эти клетки обычно производят дофамин, химическое вещество (нейротрансмиттер), которое помогает клеткам мозга общаться (передает сигналы, «сообщения» между областями мозга). Когда эти нервные клетки повреждаются или умирают, они производят меньше дофамина. Дофамин особенно важен для работы другой области мозга, называемой базальными ганглиями. Эта область мозга отвечает за организацию команд мозга для движения тела. Потеря дофамина вызывает двигательные симптомы, наблюдаемые у людей с болезнью Паркинсона.
Люди с болезнью Паркинсона также теряют другой нейромедиатор, называемый норадреналином. Это химическое вещество необходимо для правильного функционирования симпатической нервной системы. Эта система контролирует некоторые вегетативные функции организма, такие как пищеварение, частоту сердечных сокращений, артериальное давление и дыхание. Потеря норадреналина вызывает некоторые симптомы болезни Паркинсона, не связанные с движением.
Ученые не уверены, что заставляет нейроны, которые производят эти химические нейротрансмиттеры, умирать.
Каковы симптомы болезни Паркинсона?
Симптомы болезни Паркинсона и скорость их ослабления сильно различаются от человека к человеку. К наиболее частым симптомам относятся:
- Тремор: Начинается дрожь в руках и руках. Это также может произойти в вашей челюсти или стопе. На ранних стадиях болезни обычно поражается только одна сторона тела или одна конечность. По мере прогрессирования болезни тремор может распространяться все шире. Ухудшается при стрессе.Тремор часто исчезает во время сна и при движении рукой или ногой.
- Замедление движений (брадикинезия): Это замедление движений, вызванное медлительностью вашего мозга в передаче необходимых инструкций соответствующим частям тела. Этот симптом непредсказуем и может быстро вывести из строя. В один момент вы можете легко двигаться, а в следующий вам может вообще понадобиться помощь в передвижении и в завершении таких задач, как одевание, купание или вставание со стула.Вы даже можете волочить ногу во время ходьбы.
- Жесткие мышцы / жесткие конечности: Жесткость — это неспособность ваших мышц нормально расслабляться. Эта жесткость вызвана неконтролируемым напряжением ваших мышц и приводит к тому, что вы не можете свободно передвигаться. Вы можете испытывать ломоту или боль в пораженных мышцах, а диапазон движений может быть ограничен.
- Неустойчивая походка, проблемы с равновесием и координацией: У вас может развиться наклон вперед, из-за которого вы с большей вероятностью упадете при ударе.Вы можете делать короткие шаркающие шаги, с трудом начинать ходить, с трудом останавливаться и не размахивать руками при ходьбе. Вам может казаться, что ваши ноги прилипают к полу, когда вы пытаетесь сделать шаг.
- Скручивание мышц, спазмы или судороги ( дистония ). У вас могут возникнуть болезненные судороги в стопе или скрученные и сжатые пальцы ног. Дистония может возникать и в других частях тела.
- Наклонная поза . У вас «сгорбленная» поза.
Другие симптомы включают:
- Снижение мимики: Вы не можете улыбаться или моргать так часто, как болезнь ухудшается; ваше лицо лишено выражения.
- Изменения речи / голоса: речь может быть быстрой, невнятной или тихой. Вы можете помедлить, прежде чем говорить. Высота вашего голоса может стать неизменной (монотонной).
- Почерк изменился: ваш почерк может стать меньше и труднее читать.
- Депрессия и тревога.
- Проблемы с жеванием и глотанием, слюнотечение.
- Проблемы с мочеиспусканием.
- Проблемы с умственным «мышлением» / проблемы с памятью.
- Галлюцинации / бред.
- Запор.
- Проблемы с кожей, например перхоть.
- Потеря запаха.
- Нарушения сна, включая нарушение сна, разыгрывание ваших снов и синдром беспокойных ног.
- Боль, отсутствие интереса (апатия), утомляемость, изменение веса, изменение зрения.
- Низкое артериальное давление.
Каковы различные стадии болезни Паркинсона?
Каждый человек с болезнью Паркинсона испытывает симптомы по-своему. Не у всех проявляются все симптомы болезни Паркинсона. Вы можете испытывать симптомы не в том же порядке, что и другие. У некоторых людей могут быть легкие симптомы; у других могут быть сильные симптомы. Скорость ухудшения симптомов также варьируется от человека к человеку, и с самого начала ее трудно или невозможно предсказать.
Как правило, болезнь прогрессирует от ранней стадии к средней стадии, к средней-поздней стадии и к продвинутой стадии.Вот что обычно происходит на каждом из этих этапов:
Ранняя стадия
Ранние симптомы болезни Паркинсона обычно легкие, обычно проявляются медленно и не мешают повседневной деятельности. Иногда ранние симптомы нелегко обнаружить, или вы можете подумать, что ранние симптомы — это просто нормальные признаки старения. У вас может быть усталость или общее чувство беспокойства. Вы можете почувствовать легкий тремор или вам будет трудно стоять.
Часто член семьи или друг замечает некоторые тонкие признаки раньше вас.Они могут заметить такие вещи, как скованность тела или отсутствие нормальных движений (отсутствие раскачивания рук при ходьбе), медленный или мелкий почерк, отсутствие выражения на вашем лице или трудности при вставании со стула.
Средняя ступень
Симптомы ухудшаются. Тремор, ригидность мышц и проблемы с движением теперь могут влиять на обе стороны тела. Проблемы с равновесием и падения становятся все более распространенными. Вы все еще можете быть полностью независимыми, но повседневные дела, такие как купание и одевание, становятся все труднее и требуют больше времени для выполнения.
Средне-поздняя стадия
Становится труднее стоять и ходить, может потребоваться помощь с ходунками. Чтобы продолжать жить дома, вам может потребоваться постоянная помощь.
Продвинутая стадия
Теперь вам требуется инвалидная коляска, чтобы передвигаться, или вы прикованы к постели. Вы можете испытывать галлюцинации или бред. Теперь вам требуется постоянный медсестринский уход.
Диагностика и тесты
Как диагностируется болезнь Паркинсона?
Диагностировать болезнь Паркинсона иногда сложно, поскольку ранние симптомы могут имитировать другие расстройства, и нет специальных анализов крови или других лабораторных тестов для диагностики болезни.Визуализирующие обследования, такие как КТ (компьютерная томография) или МРТ (магнитно-резонансная томография), могут использоваться для исключения других заболеваний, вызывающих аналогичные симптомы.
Для диагностики болезни Паркинсона вас спросят о вашей истории болезни и семейном анамнезе неврологических расстройств, а также о ваших текущих симптомах, лекарствах и возможном воздействии токсинов. Врач будет искать признаки тремора и ригидности мышц, наблюдать за вашей ходьбой, проверять вашу осанку и координацию, а также следить за замедлением движений.
Если вы подозреваете, что у вас болезнь Паркинсона, вам, вероятно, следует обратиться к неврологу, желательно к неврологу, имеющему навыки двигательных расстройств. Решения о лечении, принятые на ранней стадии заболевания, могут повлиять на долгосрочный успех лечения.
Ведение и лечение
Как лечится болезнь Паркинсона?
От болезни Паркинсона нет лекарства.Однако лекарства и другие методы лечения могут помочь облегчить некоторые из ваших симптомов. Упражнения могут значительно облегчить симптомы болезни Паркинсона. Кроме того, физиотерапия, трудотерапия и логопедия могут помочь при проблемах с ходьбой и равновесием, проблемах с приемом пищи и глотания, а также при проблемах с речью. Некоторым пациентам доступно хирургическое вмешательство.
Какие лекарства используются для лечения болезни Паркинсона?
Лекарства — основной метод лечения пациентов с болезнью Паркинсона.Ваш врач будет тесно сотрудничать с вами, чтобы разработать план лечения, наиболее подходящий для вас, исходя из тяжести вашего заболевания на момент постановки диагноза, побочных эффектов класса лекарства и успеха или неудачи контроля симптомов с помощью лекарств, которые вы пробуете.
Лекарства для борьбы с болезнью Паркинсона Автор:
- Помогает нервным клеткам мозга производить дофамин.
- Имитирует действие дофамина на мозг.
- Блокирует фермент, расщепляющий дофамин в головном мозге.
- Снижение некоторых специфических симптомов болезни Паркинсона.
Леводопа: Леводопа — это основное средство для лечения замедленных движений, тремора и симптомов скованности при болезни Паркинсона. Нервные клетки используют леводопа для производства дофамина, который восполняет небольшое количество, обнаруживаемое в мозгу людей с болезнью Паркинсона. Леводопа обычно принимается с карбидопой (Синемет®), чтобы позволить большему количеству леводопы достичь мозга и предотвратить или уменьшить тошноту и рвоту, низкое кровяное давление и другие побочные эффекты леводопы.Sinemet® доступен в формуле с немедленным высвобождением и в формуле с контролируемым высвобождением длительного действия. Rytary® — это новая версия леводопы / карбидопы, которая представляет собой капсулу длительного действия. Новейшим дополнением является Inbrija®, вдыхаемый леводопой. Он используется людьми, которые уже регулярно принимают карбидопу / леводопу, когда у них нет эпизодов (обсуждается ниже).
Поскольку люди страдают болезнью Паркинсона в течение более длительного периода времени, эффекты их доз леводопы не длятся так долго, как раньше, что приводит к ухудшению их симптомов (тремор, мышечная ригидность, медлительность) до того, как они должны будут принимать следующую доза.Это называется «истощением». Они также могут замечать непроизвольные, плавные, танцевальные или суетливые движения своего тела, называемые дискинезиями. Эти движения могут указывать на слишком высокую дозу леводопы. Эти взлеты и падения эффекта леводопы называются двигательными колебаниями и часто улучшаются после корректировки лекарства неврологом.
Агонисты дофамина: Эти препараты имитируют действие дофамина на ваш мозг. Они не так эффективны, как леводопа, в контроле медленных движений мышц и их жесткости.Ваш врач может сначала попробовать эти лекарства и добавить леводопу, если ваши симптомы не контролируются должным образом, в зависимости от тяжести ваших симптомов и вашего возраста.
Новые препараты дофамина включают ропинирол (Requip®) и прамипексол (Mirapex®). Ротиготин (Neupro®) назначается в виде пластыря. Апоморфин (Апокин®) — инъекционный препарат короткого действия.
Побочные эффекты агонистов дофамина включают тошноту, рвоту, головокружение, головокружение, проблемы со сном, отек ног, спутанность сознания, галлюцинации и компульсивное поведение (такое как чрезмерная игра, покупки, еда или секс).Некоторые из этих побочных эффектов чаще возникают у людей старше 70 лет.
Ингибиторы катехол-O-метилтрансферазы (COMT): Эти препараты блокируют фермент, расщепляющий дофамин в вашем мозгу. Эти препараты принимаются вместе с леводопой и замедляют способность вашего организма избавляться от леводопы, поэтому они действуют дольше и более надежны. Энтакапон (Comtan®) и толкапон (Tasmar®) являются примерами ингибиторов COMT. Опикапон (Онгентис®) — новейшее лекарство в этом классе, получившее одобрение FDA в апреле 2020 года.Поскольку эти препараты повышают эффективность леводопы, они также могут усиливать его побочные эффекты, включая непроизвольные движения (дискинезию). Толкапон назначают редко, поскольку он может повредить печень и требует тщательного наблюдения для предотвращения печеночной недостаточности.
Ингибиторы МАО Б. Эти препараты блокируют определенный фермент мозга — моноаминоксидазу B (MAO B), который расщепляет дофамин в вашем мозгу. Это позволяет дофамину оказывать более продолжительное воздействие на мозг. Примеры ингибиторов MAO B включают селегилин (Eldepryl®, Zelapar®), разагилин (Azilect®) и сафинамид (Xadago®).Побочные эффекты этих препаратов включают тошноту и бессонницу. Назначение карбидопа-леводопа с ингибитором МАО B увеличивает вероятность галлюцинаций и дискинезии. Ингибиторы МАО B не назначаются, если вы принимаете определенные антидепрессанты или наркотические препараты. Ваш врач рассмотрит все ваши текущие лекарства и сделает для вас лучший выбор лечения.
Антихолинергические средства. Эти препараты помогают уменьшить тремор и жесткость мышц. Примеры включают бензтропин (Cogentin®) и тригексифенидил (Artane®).Это старейший класс лекарств для лечения болезни Паркинсона. Побочные эффекты включают помутнение зрения, запор, сухость во рту и задержку мочи. Лицам старше 70 лет, склонным к спутанности сознания и галлюцинациям или имеющим нарушение памяти, не следует принимать холинолитики. Из-за большого количества побочных эффектов эти препараты используются реже.
Амантадин. Амантадин (Symmetrel®), впервые разработанный как противовирусное средство, полезен для уменьшения непроизвольных движений (дискинезии), вызванных приемом леводопы.Существует две формы препарата с пролонгированным высвобождением: Gocovri® и Osmolex ER®. Побочные эффекты включают спутанность сознания и проблемы с памятью.
Истрадефиллин. Истрадефиллин (Nourianz®) является антагонистом аденозиновых рецепторов A2A. Он используется для людей, принимающих карбидопа-леводопа, но у которых отсутствуют симптомы. Как и другие препараты, повышающие эффективность леводопы, они также могут усиливать его побочные эффекты, включая непроизвольные движения (дискинезию) и галлюцинации.
Какие хирургические методы лечения болезни Паркинсона?
Большинство пациентов с болезнью Паркинсона могут поддерживать хорошее качество жизни с помощью лекарств.Однако по мере обострения болезни лекарства у некоторых пациентов могут перестать быть эффективными. У этих пациентов эффективность лекарств становится непредсказуемой — симптомы уменьшаются в периоды «включения» и больше не контролируются симптомы в периоды «выключения», которые обычно возникают, когда действие лекарства прекращается, и непосредственно перед приемом следующей дозы. Иногда с этими отклонениями можно справиться с помощью смены лекарств. Однако иногда они не могут. В зависимости от типа и тяжести ваших симптомов, неудачной корректировки ваших лекарств, снижения качества вашей жизни и общего состояния здоровья ваш врач может обсудить некоторые из доступных хирургических вариантов.
- Глубокая стимуляция мозга (DBS) заключается в имплантации электродов в мозг, которые доставляют электрические импульсы, которые блокируют или изменяют аномальную активность, вызывающую симптомы. DBS может лечить большинство основных двигательных симптомов болезни Паркинсона, таких как тремор, замедленность движений (брадикинезия) и скованность (ригидность). Он не улучшает память, галлюцинации, депрессию и другие неподвижные симптомы болезни Паркинсона. Кандидатами на DBS могут быть только пациенты, симптомы которых не контролируются, несмотря на испытания лекарств, и которые соответствуют другим строгим критериям.Ваш врач обсудит, подходит ли вам это лечение.
- Инфузия карбидопа-леводопа включает хирургическое введение зонда для кормления в тонкий кишечник. Гелевая форма лекарства карбидопа-леводопа (Duopa®) подается через эту трубку. Этот метод непрерывной инфузии препарата позволяет удерживать в организме стабильную дозировку. Это помогает пациентам, у которых была вариативная реакция на пероральную форму карбидопа-леводопа, но которые все еще получают пользу от комбинированного препарата.
- Паллидотомия включает разрушение небольшой части мозга, которая контролирует движение (бледный шар). Паллидотомия помогает уменьшить непроизвольные движения (дискинезии), жесткость мышц и тремор.
- Таламотомия предполагает разрушение небольшой части таламуса. Это может помочь небольшому количеству пациентов, у которых наблюдается сильный тремор руки или кисти.
Профилактика
Можно ли предотвратить болезнь Паркинсона?
К сожалению, нет.Болезнь Паркинсона — это хроническое заболевание, которое со временем ухудшается. Хотя нет никакого способа предотвратить или вылечить болезнь (в настоящий момент), лекарства могут значительно облегчить ваши симптомы. Некоторым пациентам, особенно на поздних стадиях заболевания, может помочь хирургическое вмешательство для улучшения симптомов.
Перспективы / Прогноз
Каковы перспективы для людей с болезнью Паркинсона?
Хотя не существует лекарств или абсолютных доказательств способов предотвращения болезни Паркинсона, ученые упорно трудятся, чтобы узнать больше об этом заболевании и найти инновационные способы более эффективного лечения, предотвращения его прогрессирования и, в конечном итоге, излечения.
В настоящее время вы и ваша медицинская бригада сфокусированы на медицинском лечении ваших симптомов наряду с общими рекомендациями по улучшению здоровья и образа жизни (упражнения, здоровое питание, улучшение сна). Выявляя отдельные симптомы и корректируя курс действий в зависимости от изменения симптомов, большинство людей с болезнью Паркинсона могут жить полноценной жизнью.
Будущее обнадеживает. Некоторые из текущих исследований включают:
- Использование стволовых клеток (костного мозга или эмбрионов) для производства новых нейронов, которые будут производить дофамин.
- Производство фермента, продуцирующего дофамин, который доставляется в ген головного мозга, контролирующий движение.
- Использование природного белка человека — нейротрофического фактора линии глиальных клеток, GDNF — для защиты нервных клеток, высвобождающих дофамин.
Также ведется много других расследований. Многое было изучено, достигнут большой прогресс и, вероятно, будут сделаны дополнительные открытия.
Жить с
Какие изменения в образе жизни я могу сделать, чтобы облегчить симптомы Паркинсона?
Упражнение: Упражнение помогает улучшить мышечную силу, равновесие, координацию, гибкость и тремор.Также считается, что он улучшает память, мышление и снижает риск падений, а также снижает тревожность и депрессию. Одно исследование с участием людей с болезнью Паркинсона показало, что 2,5 часа упражнений в неделю привели к улучшению способности двигаться и более медленному снижению качества жизни по сравнению с теми, кто не упражнялся или не начинал заниматься спортом позже, в ходе болезни . Некоторые упражнения, которые следует учитывать, включают силовые тренировки или тренировки с отягощениями, упражнения на растяжку или аэробику (бег, ходьба, танцы).Полезны все виды упражнений.
Придерживайтесь здоровой и сбалансированной диеты: Это не только полезно для вашего общего здоровья, но и может облегчить некоторые симптомы болезни Паркинсона, не связанные с движением, такие как запор. Употребление в пищу продуктов с высоким содержанием клетчатки, в частности, может облегчить запор. Средиземноморская диета — один из примеров здорового питания.
Предотвращение падений и поддержание равновесия: Падения — частое осложнение болезни Паркинсона. Хотя вы можете сделать многое, чтобы снизить риск падения, два наиболее важных из них: 1) работать со своим врачом, чтобы убедиться, что ваше лечение — будь то лекарства или глубокая стимуляция мозга — является оптимальным; и 2) проконсультироваться с физиотерапевтом, который оценит вашу ходьбу и равновесие.Физиотерапевт является экспертом в том, чтобы рекомендовать вспомогательные устройства или упражнения для повышения безопасности и предотвращения падений.
Повысьте качество сна.
Как предотвратить падения из-за обычных опасностей?
- Этажи: Удалите все незакрепленные провода, шнуры и коврики. Минимизируйте беспорядок. Убедитесь, что коврики закреплены и гладкие. Храните мебель на своем обычном месте.
- Ванная комната: Установите поручни и нескользящую ленту в ванну или душ.Положите на пол нескользящие коврики для ванной или настелите ковровое покрытие от стены до стены.
- Освещение: Убедитесь, что холлы, лестницы и входы хорошо освещены. Установите ночник в ванной или коридоре и на лестнице. Включите свет, если встанете посреди ночи. Убедитесь, что лампы или выключатели света находятся в пределах досягаемости от кровати, если вам нужно вставать ночью.
- Кухня: Установите противоскользящие резиновые коврики возле раковины и плиты. Немедленно убирайте разливы.
- Лестница: Убедитесь, что ступени, поручни и коврики надежно закреплены. Установите перила с обеих сторон лестницы. Если лестница представляет собой угрозу, может быть полезно расположить большую часть ваших занятий на нижнем уровне, чтобы уменьшить количество раз, когда вы должны подниматься по лестнице.
- Входы и дверные проемы: Установите металлические ручки на стены, прилегающие к дверным ручкам всех дверей, чтобы сделать их более безопасными при прохождении через дверной проем.
Какие советы помогут мне сохранить равновесие?
- Всегда держите хотя бы одну руку свободной.Попробуйте использовать рюкзак или поясную сумку, чтобы держать вещи, а не носить их в руках. Никогда не переносите предметы обеими руками при ходьбе, так как это мешает удерживать равновесие.
- Попытка повернуть обе руки вперед назад во время ходьбы. Это может потребовать сознательных усилий, если болезнь Паркинсона затрудняет ваши движения. Однако это поможет вам сохранить равновесие и осанку и уменьшить количество падений.
- При ходьбе сознательно отрывайте ноги от земли.Шарканье и волочение ног — частые виновники потери равновесия.
- Пытаясь пройти повороты, используйте технику «U», когда повернетесь лицом вперед и сделайте широкий поворот, а не резко поворачивайтесь.
- Постарайтесь встать, расставив ноги на ширине плеч. Когда ваши ступни находятся близко друг к другу на какое-то время, вы увеличиваете риск потерять равновесие и упасть.
- Делайте одно дело за раз. Не пытайтесь ходить и выполнять другую задачу, например читать или оглядываться.Снижение автоматических рефлексов затрудняет двигательную функцию, поэтому чем меньше отвлекается, тем лучше.
- Не носите резиновую обувь или обувь с захватывающей подошвой — они могут «зацепиться» за пол и споткнуться.
- При смене положения двигайтесь медленно. Используйте осознанные, сосредоточенные движения и, при необходимости, используйте поручень или приспособление для ходьбы. Считайте 15 секунд между каждым движением. Например, вставая из сидячего положения, подождите 15 секунд после того, как встанете, чтобы начать ходьбу.
- Если вы «застыли», визуализируйте, как вы переступаете через воображаемый объект, или попросите кого-нибудь поставить ногу перед вашей, чтобы перешагнуть.Старайтесь, чтобы за вами не «тянул» опекун или член семьи — это может вывести вас из равновесия и даже продлить эпизод.
- Если равновесие является постоянной проблемой, вы можете подумать о вспомогательном приспособлении для ходьбы, например, трости, трости или ходунках. Освоив ходьбу с посторонней помощью, вы можете снова попробовать ее самостоятельно.
Ресурсы
Жизнь с болезнью Паркинсона может быть неприятной.Гнев, депрессия и тревога — это нормально. Возможно, вам и членам вашей семьи будет полезно обратиться к другим больным этим заболеванием, чтобы поделиться своими знаниями и идеями, опытом и советами по жизни. Вы можете посетить местные группы поддержки этих организаций Паркинсона:
Возможно, вам будет интересно узнать больше о клинических испытаниях или присоединиться к ним. Дополнительную информацию см. На следующих сайтах:
Причины, симптомы, этапы, лечение, поддержка
Обзор
Что такое болезнь Паркинсона?
Болезнь Паркинсона — это заболевание нервной системы, которое влияет на вашу способность контролировать движения.Заболевание обычно начинается медленно и со временем ухудшается. Если у вас болезнь Паркинсона, у вас может возникнуть дрожь, жесткость мышц, проблемы с ходьбой и поддержанием равновесия и координации. По мере развития болезни у вас могут возникнуть проблемы с разговором, сном, проблемы с психикой и памятью, изменения в поведении и другие симптомы.
Кто заболевает болезнью Паркинсона?
Примерно на 50% больше мужчин, чем женщин, заболевают болезнью Паркинсона. Чаще всего встречается у людей в возрасте 60 лет и старше.Однако до 10% пациентов диагностируются в возрасте до 50 лет.
Ежегодно в США диагностируется около 60 000 новых случаев болезни Паркинсона.
Болезнь Паркинсона передается по наследству?
Ученые обнаружили генные мутации, связанные с болезнью Паркинсона.
Существует мнение, что некоторые случаи болезни Паркинсона с ранним началом — болезни, начинающейся до 50 лет — могут передаваться по наследству. Ученые определили генную мутацию у людей с болезнью Паркинсона, мозг которых содержит тельца Леви, представляющие собой скопления белка альфа-синуклеина.Ученые пытаются понять функцию этого белка и его связь с генетическими мутациями, которые иногда наблюдаются при болезни Паркинсона и у людей с деменцией, называемой деменцией с тельцами Леви.
Было обнаружено, что несколько других генных мутаций играют роль в болезни Паркинсона. Мутации в этих генах вызывают аномальное функционирование клеток, что влияет на способность нервных клеток высвобождать дофамин и вызывает гибель нервных клеток. Исследователи все еще пытаются выяснить, что заставляет эти гены мутировать, чтобы понять, как генные мутации влияют на развитие болезни Паркинсона.
Ученые считают, что от 10% до 15% людей с болезнью Паркинсона могут иметь генетическую мутацию, которая предрасполагает их к развитию болезни. Есть также факторы окружающей среды, которые до конца не изучены.
Симптомы и причины
Что вызывает болезнь Паркинсона?
Болезнь Паркинсона возникает, когда нервные клетки (нейроны) в области мозга, называемой черной субстанцией, повреждаются или умирают.Эти клетки обычно производят дофамин, химическое вещество (нейротрансмиттер), которое помогает клеткам мозга общаться (передает сигналы, «сообщения» между областями мозга). Когда эти нервные клетки повреждаются или умирают, они производят меньше дофамина. Дофамин особенно важен для работы другой области мозга, называемой базальными ганглиями. Эта область мозга отвечает за организацию команд мозга для движения тела. Потеря дофамина вызывает двигательные симптомы, наблюдаемые у людей с болезнью Паркинсона.
Люди с болезнью Паркинсона также теряют другой нейромедиатор, называемый норадреналином. Это химическое вещество необходимо для правильного функционирования симпатической нервной системы. Эта система контролирует некоторые вегетативные функции организма, такие как пищеварение, частоту сердечных сокращений, артериальное давление и дыхание. Потеря норадреналина вызывает некоторые симптомы болезни Паркинсона, не связанные с движением.
Ученые не уверены, что заставляет нейроны, которые производят эти химические нейротрансмиттеры, умирать.
Каковы симптомы болезни Паркинсона?
Симптомы болезни Паркинсона и скорость их ослабления сильно различаются от человека к человеку. К наиболее частым симптомам относятся:
- Тремор: Начинается дрожь в руках и руках. Это также может произойти в вашей челюсти или стопе. На ранних стадиях болезни обычно поражается только одна сторона тела или одна конечность. По мере прогрессирования болезни тремор может распространяться все шире. Ухудшается при стрессе.Тремор часто исчезает во время сна и при движении рукой или ногой.
- Замедление движений (брадикинезия): Это замедление движений, вызванное медлительностью вашего мозга в передаче необходимых инструкций соответствующим частям тела. Этот симптом непредсказуем и может быстро вывести из строя. В один момент вы можете легко двигаться, а в следующий вам может вообще понадобиться помощь в передвижении и в завершении таких задач, как одевание, купание или вставание со стула.Вы даже можете волочить ногу во время ходьбы.
- Жесткие мышцы / жесткие конечности: Жесткость — это неспособность ваших мышц нормально расслабляться. Эта жесткость вызвана неконтролируемым напряжением ваших мышц и приводит к тому, что вы не можете свободно передвигаться. Вы можете испытывать ломоту или боль в пораженных мышцах, а диапазон движений может быть ограничен.
- Неустойчивая походка, проблемы с равновесием и координацией: У вас может развиться наклон вперед, из-за которого вы с большей вероятностью упадете при ударе.Вы можете делать короткие шаркающие шаги, с трудом начинать ходить, с трудом останавливаться и не размахивать руками при ходьбе. Вам может казаться, что ваши ноги прилипают к полу, когда вы пытаетесь сделать шаг.
- Скручивание мышц, спазмы или судороги ( дистония ). У вас могут возникнуть болезненные судороги в стопе или скрученные и сжатые пальцы ног. Дистония может возникать и в других частях тела.
- Наклонная поза . У вас «сгорбленная» поза.
Другие симптомы включают:
- Снижение мимики: Вы не можете улыбаться или моргать так часто, как болезнь ухудшается; ваше лицо лишено выражения.
- Изменения речи / голоса: речь может быть быстрой, невнятной или тихой. Вы можете помедлить, прежде чем говорить. Высота вашего голоса может стать неизменной (монотонной).
- Почерк изменился: ваш почерк может стать меньше и труднее читать.
- Депрессия и тревога.
- Проблемы с жеванием и глотанием, слюнотечение.
- Проблемы с мочеиспусканием.
- Проблемы с умственным «мышлением» / проблемы с памятью.
- Галлюцинации / бред.
- Запор.
- Проблемы с кожей, например перхоть.
- Потеря запаха.
- Нарушения сна, включая нарушение сна, разыгрывание ваших снов и синдром беспокойных ног.
- Боль, отсутствие интереса (апатия), утомляемость, изменение веса, изменение зрения.
- Низкое артериальное давление.
Каковы различные стадии болезни Паркинсона?
Каждый человек с болезнью Паркинсона испытывает симптомы по-своему. Не у всех проявляются все симптомы болезни Паркинсона. Вы можете испытывать симптомы не в том же порядке, что и другие. У некоторых людей могут быть легкие симптомы; у других могут быть сильные симптомы. Скорость ухудшения симптомов также варьируется от человека к человеку, и с самого начала ее трудно или невозможно предсказать.
Как правило, болезнь прогрессирует от ранней стадии к средней стадии, к средней-поздней стадии и к продвинутой стадии.Вот что обычно происходит на каждом из этих этапов:
Ранняя стадия
Ранние симптомы болезни Паркинсона обычно легкие, обычно проявляются медленно и не мешают повседневной деятельности. Иногда ранние симптомы нелегко обнаружить, или вы можете подумать, что ранние симптомы — это просто нормальные признаки старения. У вас может быть усталость или общее чувство беспокойства. Вы можете почувствовать легкий тремор или вам будет трудно стоять.
Часто член семьи или друг замечает некоторые тонкие признаки раньше вас.Они могут заметить такие вещи, как скованность тела или отсутствие нормальных движений (отсутствие раскачивания рук при ходьбе), медленный или мелкий почерк, отсутствие выражения на вашем лице или трудности при вставании со стула.
Средняя ступень
Симптомы ухудшаются. Тремор, ригидность мышц и проблемы с движением теперь могут влиять на обе стороны тела. Проблемы с равновесием и падения становятся все более распространенными. Вы все еще можете быть полностью независимыми, но повседневные дела, такие как купание и одевание, становятся все труднее и требуют больше времени для выполнения.
Средне-поздняя стадия
Становится труднее стоять и ходить, может потребоваться помощь с ходунками. Чтобы продолжать жить дома, вам может потребоваться постоянная помощь.
Продвинутая стадия
Теперь вам требуется инвалидная коляска, чтобы передвигаться, или вы прикованы к постели. Вы можете испытывать галлюцинации или бред. Теперь вам требуется постоянный медсестринский уход.
Диагностика и тесты
Как диагностируется болезнь Паркинсона?
Диагностировать болезнь Паркинсона иногда сложно, поскольку ранние симптомы могут имитировать другие расстройства, и нет специальных анализов крови или других лабораторных тестов для диагностики болезни.Визуализирующие обследования, такие как КТ (компьютерная томография) или МРТ (магнитно-резонансная томография), могут использоваться для исключения других заболеваний, вызывающих аналогичные симптомы.
Для диагностики болезни Паркинсона вас спросят о вашей истории болезни и семейном анамнезе неврологических расстройств, а также о ваших текущих симптомах, лекарствах и возможном воздействии токсинов. Врач будет искать признаки тремора и ригидности мышц, наблюдать за вашей ходьбой, проверять вашу осанку и координацию, а также следить за замедлением движений.
Если вы подозреваете, что у вас болезнь Паркинсона, вам, вероятно, следует обратиться к неврологу, желательно к неврологу, имеющему навыки двигательных расстройств. Решения о лечении, принятые на ранней стадии заболевания, могут повлиять на долгосрочный успех лечения.
Ведение и лечение
Как лечится болезнь Паркинсона?
От болезни Паркинсона нет лекарства.Однако лекарства и другие методы лечения могут помочь облегчить некоторые из ваших симптомов. Упражнения могут значительно облегчить симптомы болезни Паркинсона. Кроме того, физиотерапия, трудотерапия и логопедия могут помочь при проблемах с ходьбой и равновесием, проблемах с приемом пищи и глотания, а также при проблемах с речью. Некоторым пациентам доступно хирургическое вмешательство.
Какие лекарства используются для лечения болезни Паркинсона?
Лекарства — основной метод лечения пациентов с болезнью Паркинсона.Ваш врач будет тесно сотрудничать с вами, чтобы разработать план лечения, наиболее подходящий для вас, исходя из тяжести вашего заболевания на момент постановки диагноза, побочных эффектов класса лекарства и успеха или неудачи контроля симптомов с помощью лекарств, которые вы пробуете.
Лекарства для борьбы с болезнью Паркинсона Автор:
- Помогает нервным клеткам мозга производить дофамин.
- Имитирует действие дофамина на мозг.
- Блокирует фермент, расщепляющий дофамин в головном мозге.
- Снижение некоторых специфических симптомов болезни Паркинсона.
Леводопа: Леводопа — это основное средство для лечения замедленных движений, тремора и симптомов скованности при болезни Паркинсона. Нервные клетки используют леводопа для производства дофамина, который восполняет небольшое количество, обнаруживаемое в мозгу людей с болезнью Паркинсона. Леводопа обычно принимается с карбидопой (Синемет®), чтобы позволить большему количеству леводопы достичь мозга и предотвратить или уменьшить тошноту и рвоту, низкое кровяное давление и другие побочные эффекты леводопы.Sinemet® доступен в формуле с немедленным высвобождением и в формуле с контролируемым высвобождением длительного действия. Rytary® — это новая версия леводопы / карбидопы, которая представляет собой капсулу длительного действия. Новейшим дополнением является Inbrija®, вдыхаемый леводопой. Он используется людьми, которые уже регулярно принимают карбидопу / леводопу, когда у них нет эпизодов (обсуждается ниже).
Поскольку люди страдают болезнью Паркинсона в течение более длительного периода времени, эффекты их доз леводопы не длятся так долго, как раньше, что приводит к ухудшению их симптомов (тремор, мышечная ригидность, медлительность) до того, как они должны будут принимать следующую доза.Это называется «истощением». Они также могут замечать непроизвольные, плавные, танцевальные или суетливые движения своего тела, называемые дискинезиями. Эти движения могут указывать на слишком высокую дозу леводопы. Эти взлеты и падения эффекта леводопы называются двигательными колебаниями и часто улучшаются после корректировки лекарства неврологом.
Агонисты дофамина: Эти препараты имитируют действие дофамина на ваш мозг. Они не так эффективны, как леводопа, в контроле медленных движений мышц и их жесткости.Ваш врач может сначала попробовать эти лекарства и добавить леводопу, если ваши симптомы не контролируются должным образом, в зависимости от тяжести ваших симптомов и вашего возраста.
Новые препараты дофамина включают ропинирол (Requip®) и прамипексол (Mirapex®). Ротиготин (Neupro®) назначается в виде пластыря. Апоморфин (Апокин®) — инъекционный препарат короткого действия.
Побочные эффекты агонистов дофамина включают тошноту, рвоту, головокружение, головокружение, проблемы со сном, отек ног, спутанность сознания, галлюцинации и компульсивное поведение (такое как чрезмерная игра, покупки, еда или секс).Некоторые из этих побочных эффектов чаще возникают у людей старше 70 лет.
Ингибиторы катехол-O-метилтрансферазы (COMT): Эти препараты блокируют фермент, расщепляющий дофамин в вашем мозгу. Эти препараты принимаются вместе с леводопой и замедляют способность вашего организма избавляться от леводопы, поэтому они действуют дольше и более надежны. Энтакапон (Comtan®) и толкапон (Tasmar®) являются примерами ингибиторов COMT. Опикапон (Онгентис®) — новейшее лекарство в этом классе, получившее одобрение FDA в апреле 2020 года.Поскольку эти препараты повышают эффективность леводопы, они также могут усиливать его побочные эффекты, включая непроизвольные движения (дискинезию). Толкапон назначают редко, поскольку он может повредить печень и требует тщательного наблюдения для предотвращения печеночной недостаточности.
Ингибиторы МАО Б. Эти препараты блокируют определенный фермент мозга — моноаминоксидазу B (MAO B), который расщепляет дофамин в вашем мозгу. Это позволяет дофамину оказывать более продолжительное воздействие на мозг. Примеры ингибиторов MAO B включают селегилин (Eldepryl®, Zelapar®), разагилин (Azilect®) и сафинамид (Xadago®).Побочные эффекты этих препаратов включают тошноту и бессонницу. Назначение карбидопа-леводопа с ингибитором МАО B увеличивает вероятность галлюцинаций и дискинезии. Ингибиторы МАО B не назначаются, если вы принимаете определенные антидепрессанты или наркотические препараты. Ваш врач рассмотрит все ваши текущие лекарства и сделает для вас лучший выбор лечения.
Антихолинергические средства. Эти препараты помогают уменьшить тремор и жесткость мышц. Примеры включают бензтропин (Cogentin®) и тригексифенидил (Artane®).Это старейший класс лекарств для лечения болезни Паркинсона. Побочные эффекты включают помутнение зрения, запор, сухость во рту и задержку мочи. Лицам старше 70 лет, склонным к спутанности сознания и галлюцинациям или имеющим нарушение памяти, не следует принимать холинолитики. Из-за большого количества побочных эффектов эти препараты используются реже.
Амантадин. Амантадин (Symmetrel®), впервые разработанный как противовирусное средство, полезен для уменьшения непроизвольных движений (дискинезии), вызванных приемом леводопы.Существует две формы препарата с пролонгированным высвобождением: Gocovri® и Osmolex ER®. Побочные эффекты включают спутанность сознания и проблемы с памятью.
Истрадефиллин. Истрадефиллин (Nourianz®) является антагонистом аденозиновых рецепторов A2A. Он используется для людей, принимающих карбидопа-леводопа, но у которых отсутствуют симптомы. Как и другие препараты, повышающие эффективность леводопы, они также могут усиливать его побочные эффекты, включая непроизвольные движения (дискинезию) и галлюцинации.
Какие хирургические методы лечения болезни Паркинсона?
Большинство пациентов с болезнью Паркинсона могут поддерживать хорошее качество жизни с помощью лекарств.Однако по мере обострения болезни лекарства у некоторых пациентов могут перестать быть эффективными. У этих пациентов эффективность лекарств становится непредсказуемой — симптомы уменьшаются в периоды «включения» и больше не контролируются симптомы в периоды «выключения», которые обычно возникают, когда действие лекарства прекращается, и непосредственно перед приемом следующей дозы. Иногда с этими отклонениями можно справиться с помощью смены лекарств. Однако иногда они не могут. В зависимости от типа и тяжести ваших симптомов, неудачной корректировки ваших лекарств, снижения качества вашей жизни и общего состояния здоровья ваш врач может обсудить некоторые из доступных хирургических вариантов.
- Глубокая стимуляция мозга (DBS) заключается в имплантации электродов в мозг, которые доставляют электрические импульсы, которые блокируют или изменяют аномальную активность, вызывающую симптомы. DBS может лечить большинство основных двигательных симптомов болезни Паркинсона, таких как тремор, замедленность движений (брадикинезия) и скованность (ригидность). Он не улучшает память, галлюцинации, депрессию и другие неподвижные симптомы болезни Паркинсона. Кандидатами на DBS могут быть только пациенты, симптомы которых не контролируются, несмотря на испытания лекарств, и которые соответствуют другим строгим критериям.Ваш врач обсудит, подходит ли вам это лечение.
- Инфузия карбидопа-леводопа включает хирургическое введение зонда для кормления в тонкий кишечник. Гелевая форма лекарства карбидопа-леводопа (Duopa®) подается через эту трубку. Этот метод непрерывной инфузии препарата позволяет удерживать в организме стабильную дозировку. Это помогает пациентам, у которых была вариативная реакция на пероральную форму карбидопа-леводопа, но которые все еще получают пользу от комбинированного препарата.
- Паллидотомия включает разрушение небольшой части мозга, которая контролирует движение (бледный шар). Паллидотомия помогает уменьшить непроизвольные движения (дискинезии), жесткость мышц и тремор.
- Таламотомия предполагает разрушение небольшой части таламуса. Это может помочь небольшому количеству пациентов, у которых наблюдается сильный тремор руки или кисти.
Профилактика
Можно ли предотвратить болезнь Паркинсона?
К сожалению, нет.Болезнь Паркинсона — это хроническое заболевание, которое со временем ухудшается. Хотя нет никакого способа предотвратить или вылечить болезнь (в настоящий момент), лекарства могут значительно облегчить ваши симптомы. Некоторым пациентам, особенно на поздних стадиях заболевания, может помочь хирургическое вмешательство для улучшения симптомов.
Перспективы / Прогноз
Каковы перспективы для людей с болезнью Паркинсона?
Хотя не существует лекарств или абсолютных доказательств способов предотвращения болезни Паркинсона, ученые упорно трудятся, чтобы узнать больше об этом заболевании и найти инновационные способы более эффективного лечения, предотвращения его прогрессирования и, в конечном итоге, излечения.
В настоящее время вы и ваша медицинская бригада сфокусированы на медицинском лечении ваших симптомов наряду с общими рекомендациями по улучшению здоровья и образа жизни (упражнения, здоровое питание, улучшение сна). Выявляя отдельные симптомы и корректируя курс действий в зависимости от изменения симптомов, большинство людей с болезнью Паркинсона могут жить полноценной жизнью.
Будущее обнадеживает. Некоторые из текущих исследований включают:
- Использование стволовых клеток (костного мозга или эмбрионов) для производства новых нейронов, которые будут производить дофамин.
- Производство фермента, продуцирующего дофамин, который доставляется в ген головного мозга, контролирующий движение.
- Использование природного белка человека — нейротрофического фактора линии глиальных клеток, GDNF — для защиты нервных клеток, высвобождающих дофамин.
Также ведется много других расследований. Многое было изучено, достигнут большой прогресс и, вероятно, будут сделаны дополнительные открытия.
Жить с
Какие изменения в образе жизни я могу сделать, чтобы облегчить симптомы Паркинсона?
Упражнение: Упражнение помогает улучшить мышечную силу, равновесие, координацию, гибкость и тремор.Также считается, что он улучшает память, мышление и снижает риск падений, а также снижает тревожность и депрессию. Одно исследование с участием людей с болезнью Паркинсона показало, что 2,5 часа упражнений в неделю привели к улучшению способности двигаться и более медленному снижению качества жизни по сравнению с теми, кто не упражнялся или не начинал заниматься спортом позже, в ходе болезни . Некоторые упражнения, которые следует учитывать, включают силовые тренировки или тренировки с отягощениями, упражнения на растяжку или аэробику (бег, ходьба, танцы).Полезны все виды упражнений.
Придерживайтесь здоровой и сбалансированной диеты: Это не только полезно для вашего общего здоровья, но и может облегчить некоторые симптомы болезни Паркинсона, не связанные с движением, такие как запор. Употребление в пищу продуктов с высоким содержанием клетчатки, в частности, может облегчить запор. Средиземноморская диета — один из примеров здорового питания.
Предотвращение падений и поддержание равновесия: Падения — частое осложнение болезни Паркинсона. Хотя вы можете сделать многое, чтобы снизить риск падения, два наиболее важных из них: 1) работать со своим врачом, чтобы убедиться, что ваше лечение — будь то лекарства или глубокая стимуляция мозга — является оптимальным; и 2) проконсультироваться с физиотерапевтом, который оценит вашу ходьбу и равновесие.Физиотерапевт является экспертом в том, чтобы рекомендовать вспомогательные устройства или упражнения для повышения безопасности и предотвращения падений.
Повысьте качество сна.
Как предотвратить падения из-за обычных опасностей?
- Этажи: Удалите все незакрепленные провода, шнуры и коврики. Минимизируйте беспорядок. Убедитесь, что коврики закреплены и гладкие. Храните мебель на своем обычном месте.
- Ванная комната: Установите поручни и нескользящую ленту в ванну или душ.Положите на пол нескользящие коврики для ванной или настелите ковровое покрытие от стены до стены.
- Освещение: Убедитесь, что холлы, лестницы и входы хорошо освещены. Установите ночник в ванной или коридоре и на лестнице. Включите свет, если встанете посреди ночи. Убедитесь, что лампы или выключатели света находятся в пределах досягаемости от кровати, если вам нужно вставать ночью.
- Кухня: Установите противоскользящие резиновые коврики возле раковины и плиты. Немедленно убирайте разливы.
- Лестница: Убедитесь, что ступени, поручни и коврики надежно закреплены. Установите перила с обеих сторон лестницы. Если лестница представляет собой угрозу, может быть полезно расположить большую часть ваших занятий на нижнем уровне, чтобы уменьшить количество раз, когда вы должны подниматься по лестнице.
- Входы и дверные проемы: Установите металлические ручки на стены, прилегающие к дверным ручкам всех дверей, чтобы сделать их более безопасными при прохождении через дверной проем.
Какие советы помогут мне сохранить равновесие?
- Всегда держите хотя бы одну руку свободной.Попробуйте использовать рюкзак или поясную сумку, чтобы держать вещи, а не носить их в руках. Никогда не переносите предметы обеими руками при ходьбе, так как это мешает удерживать равновесие.
- Попытка повернуть обе руки вперед назад во время ходьбы. Это может потребовать сознательных усилий, если болезнь Паркинсона затрудняет ваши движения. Однако это поможет вам сохранить равновесие и осанку и уменьшить количество падений.
- При ходьбе сознательно отрывайте ноги от земли.Шарканье и волочение ног — частые виновники потери равновесия.
- Пытаясь пройти повороты, используйте технику «U», когда повернетесь лицом вперед и сделайте широкий поворот, а не резко поворачивайтесь.
- Постарайтесь встать, расставив ноги на ширине плеч. Когда ваши ступни находятся близко друг к другу на какое-то время, вы увеличиваете риск потерять равновесие и упасть.
- Делайте одно дело за раз. Не пытайтесь ходить и выполнять другую задачу, например читать или оглядываться.Снижение автоматических рефлексов затрудняет двигательную функцию, поэтому чем меньше отвлекается, тем лучше.
- Не носите резиновую обувь или обувь с захватывающей подошвой — они могут «зацепиться» за пол и споткнуться.
- При смене положения двигайтесь медленно. Используйте осознанные, сосредоточенные движения и, при необходимости, используйте поручень или приспособление для ходьбы. Считайте 15 секунд между каждым движением. Например, вставая из сидячего положения, подождите 15 секунд после того, как встанете, чтобы начать ходьбу.
- Если вы «застыли», визуализируйте, как вы переступаете через воображаемый объект, или попросите кого-нибудь поставить ногу перед вашей, чтобы перешагнуть.Старайтесь, чтобы за вами не «тянул» опекун или член семьи — это может вывести вас из равновесия и даже продлить эпизод.
- Если равновесие является постоянной проблемой, вы можете подумать о вспомогательном приспособлении для ходьбы, например, трости, трости или ходунках. Освоив ходьбу с посторонней помощью, вы можете снова попробовать ее самостоятельно.
Ресурсы
Жизнь с болезнью Паркинсона может быть неприятной.Гнев, депрессия и тревога — это нормально. Возможно, вам и членам вашей семьи будет полезно обратиться к другим больным этим заболеванием, чтобы поделиться своими знаниями и идеями, опытом и советами по жизни. Вы можете посетить местные группы поддержки этих организаций Паркинсона:
Возможно, вам будет интересно узнать больше о клинических испытаниях или присоединиться к ним. Дополнительную информацию см. На следующих сайтах:
Причины, симптомы, этапы, лечение, поддержка
Обзор
Что такое болезнь Паркинсона?
Болезнь Паркинсона — это заболевание нервной системы, которое влияет на вашу способность контролировать движения.Заболевание обычно начинается медленно и со временем ухудшается. Если у вас болезнь Паркинсона, у вас может возникнуть дрожь, жесткость мышц, проблемы с ходьбой и поддержанием равновесия и координации. По мере развития болезни у вас могут возникнуть проблемы с разговором, сном, проблемы с психикой и памятью, изменения в поведении и другие симптомы.
Кто заболевает болезнью Паркинсона?
Примерно на 50% больше мужчин, чем женщин, заболевают болезнью Паркинсона. Чаще всего встречается у людей в возрасте 60 лет и старше.Однако до 10% пациентов диагностируются в возрасте до 50 лет.
Ежегодно в США диагностируется около 60 000 новых случаев болезни Паркинсона.
Болезнь Паркинсона передается по наследству?
Ученые обнаружили генные мутации, связанные с болезнью Паркинсона.
Существует мнение, что некоторые случаи болезни Паркинсона с ранним началом — болезни, начинающейся до 50 лет — могут передаваться по наследству. Ученые определили генную мутацию у людей с болезнью Паркинсона, мозг которых содержит тельца Леви, представляющие собой скопления белка альфа-синуклеина.Ученые пытаются понять функцию этого белка и его связь с генетическими мутациями, которые иногда наблюдаются при болезни Паркинсона и у людей с деменцией, называемой деменцией с тельцами Леви.
Было обнаружено, что несколько других генных мутаций играют роль в болезни Паркинсона. Мутации в этих генах вызывают аномальное функционирование клеток, что влияет на способность нервных клеток высвобождать дофамин и вызывает гибель нервных клеток. Исследователи все еще пытаются выяснить, что заставляет эти гены мутировать, чтобы понять, как генные мутации влияют на развитие болезни Паркинсона.
Ученые считают, что от 10% до 15% людей с болезнью Паркинсона могут иметь генетическую мутацию, которая предрасполагает их к развитию болезни. Есть также факторы окружающей среды, которые до конца не изучены.
Симптомы и причины
Что вызывает болезнь Паркинсона?
Болезнь Паркинсона возникает, когда нервные клетки (нейроны) в области мозга, называемой черной субстанцией, повреждаются или умирают.Эти клетки обычно производят дофамин, химическое вещество (нейротрансмиттер), которое помогает клеткам мозга общаться (передает сигналы, «сообщения» между областями мозга). Когда эти нервные клетки повреждаются или умирают, они производят меньше дофамина. Дофамин особенно важен для работы другой области мозга, называемой базальными ганглиями. Эта область мозга отвечает за организацию команд мозга для движения тела. Потеря дофамина вызывает двигательные симптомы, наблюдаемые у людей с болезнью Паркинсона.
Люди с болезнью Паркинсона также теряют другой нейромедиатор, называемый норадреналином. Это химическое вещество необходимо для правильного функционирования симпатической нервной системы. Эта система контролирует некоторые вегетативные функции организма, такие как пищеварение, частоту сердечных сокращений, артериальное давление и дыхание. Потеря норадреналина вызывает некоторые симптомы болезни Паркинсона, не связанные с движением.
Ученые не уверены, что заставляет нейроны, которые производят эти химические нейротрансмиттеры, умирать.
Каковы симптомы болезни Паркинсона?
Симптомы болезни Паркинсона и скорость их ослабления сильно различаются от человека к человеку. К наиболее частым симптомам относятся:
- Тремор: Начинается дрожь в руках и руках. Это также может произойти в вашей челюсти или стопе. На ранних стадиях болезни обычно поражается только одна сторона тела или одна конечность. По мере прогрессирования болезни тремор может распространяться все шире. Ухудшается при стрессе.Тремор часто исчезает во время сна и при движении рукой или ногой.
- Замедление движений (брадикинезия): Это замедление движений, вызванное медлительностью вашего мозга в передаче необходимых инструкций соответствующим частям тела. Этот симптом непредсказуем и может быстро вывести из строя. В один момент вы можете легко двигаться, а в следующий вам может вообще понадобиться помощь в передвижении и в завершении таких задач, как одевание, купание или вставание со стула.Вы даже можете волочить ногу во время ходьбы.
- Жесткие мышцы / жесткие конечности: Жесткость — это неспособность ваших мышц нормально расслабляться. Эта жесткость вызвана неконтролируемым напряжением ваших мышц и приводит к тому, что вы не можете свободно передвигаться. Вы можете испытывать ломоту или боль в пораженных мышцах, а диапазон движений может быть ограничен.
- Неустойчивая походка, проблемы с равновесием и координацией: У вас может развиться наклон вперед, из-за которого вы с большей вероятностью упадете при ударе.Вы можете делать короткие шаркающие шаги, с трудом начинать ходить, с трудом останавливаться и не размахивать руками при ходьбе. Вам может казаться, что ваши ноги прилипают к полу, когда вы пытаетесь сделать шаг.
- Скручивание мышц, спазмы или судороги ( дистония ). У вас могут возникнуть болезненные судороги в стопе или скрученные и сжатые пальцы ног. Дистония может возникать и в других частях тела.
- Наклонная поза . У вас «сгорбленная» поза.
Другие симптомы включают:
- Снижение мимики: Вы не можете улыбаться или моргать так часто, как болезнь ухудшается; ваше лицо лишено выражения.
- Изменения речи / голоса: речь может быть быстрой, невнятной или тихой. Вы можете помедлить, прежде чем говорить. Высота вашего голоса может стать неизменной (монотонной).
- Почерк изменился: ваш почерк может стать меньше и труднее читать.
- Депрессия и тревога.
- Проблемы с жеванием и глотанием, слюнотечение.
- Проблемы с мочеиспусканием.
- Проблемы с умственным «мышлением» / проблемы с памятью.
- Галлюцинации / бред.
- Запор.
- Проблемы с кожей, например перхоть.
- Потеря запаха.
- Нарушения сна, включая нарушение сна, разыгрывание ваших снов и синдром беспокойных ног.
- Боль, отсутствие интереса (апатия), утомляемость, изменение веса, изменение зрения.
- Низкое артериальное давление.
Каковы различные стадии болезни Паркинсона?
Каждый человек с болезнью Паркинсона испытывает симптомы по-своему. Не у всех проявляются все симптомы болезни Паркинсона. Вы можете испытывать симптомы не в том же порядке, что и другие. У некоторых людей могут быть легкие симптомы; у других могут быть сильные симптомы. Скорость ухудшения симптомов также варьируется от человека к человеку, и с самого начала ее трудно или невозможно предсказать.
Как правило, болезнь прогрессирует от ранней стадии к средней стадии, к средней-поздней стадии и к продвинутой стадии.Вот что обычно происходит на каждом из этих этапов:
Ранняя стадия
Ранние симптомы болезни Паркинсона обычно легкие, обычно проявляются медленно и не мешают повседневной деятельности. Иногда ранние симптомы нелегко обнаружить, или вы можете подумать, что ранние симптомы — это просто нормальные признаки старения. У вас может быть усталость или общее чувство беспокойства. Вы можете почувствовать легкий тремор или вам будет трудно стоять.
Часто член семьи или друг замечает некоторые тонкие признаки раньше вас.Они могут заметить такие вещи, как скованность тела или отсутствие нормальных движений (отсутствие раскачивания рук при ходьбе), медленный или мелкий почерк, отсутствие выражения на вашем лице или трудности при вставании со стула.
Средняя ступень
Симптомы ухудшаются. Тремор, ригидность мышц и проблемы с движением теперь могут влиять на обе стороны тела. Проблемы с равновесием и падения становятся все более распространенными. Вы все еще можете быть полностью независимыми, но повседневные дела, такие как купание и одевание, становятся все труднее и требуют больше времени для выполнения.
Средне-поздняя стадия
Становится труднее стоять и ходить, может потребоваться помощь с ходунками. Чтобы продолжать жить дома, вам может потребоваться постоянная помощь.
Продвинутая стадия
Теперь вам требуется инвалидная коляска, чтобы передвигаться, или вы прикованы к постели. Вы можете испытывать галлюцинации или бред. Теперь вам требуется постоянный медсестринский уход.
Диагностика и тесты
Как диагностируется болезнь Паркинсона?
Диагностировать болезнь Паркинсона иногда сложно, поскольку ранние симптомы могут имитировать другие расстройства, и нет специальных анализов крови или других лабораторных тестов для диагностики болезни.Визуализирующие обследования, такие как КТ (компьютерная томография) или МРТ (магнитно-резонансная томография), могут использоваться для исключения других заболеваний, вызывающих аналогичные симптомы.
Для диагностики болезни Паркинсона вас спросят о вашей истории болезни и семейном анамнезе неврологических расстройств, а также о ваших текущих симптомах, лекарствах и возможном воздействии токсинов. Врач будет искать признаки тремора и ригидности мышц, наблюдать за вашей ходьбой, проверять вашу осанку и координацию, а также следить за замедлением движений.
Если вы подозреваете, что у вас болезнь Паркинсона, вам, вероятно, следует обратиться к неврологу, желательно к неврологу, имеющему навыки двигательных расстройств. Решения о лечении, принятые на ранней стадии заболевания, могут повлиять на долгосрочный успех лечения.
Ведение и лечение
Как лечится болезнь Паркинсона?
От болезни Паркинсона нет лекарства.Однако лекарства и другие методы лечения могут помочь облегчить некоторые из ваших симптомов. Упражнения могут значительно облегчить симптомы болезни Паркинсона. Кроме того, физиотерапия, трудотерапия и логопедия могут помочь при проблемах с ходьбой и равновесием, проблемах с приемом пищи и глотания, а также при проблемах с речью. Некоторым пациентам доступно хирургическое вмешательство.
Какие лекарства используются для лечения болезни Паркинсона?
Лекарства — основной метод лечения пациентов с болезнью Паркинсона.Ваш врач будет тесно сотрудничать с вами, чтобы разработать план лечения, наиболее подходящий для вас, исходя из тяжести вашего заболевания на момент постановки диагноза, побочных эффектов класса лекарства и успеха или неудачи контроля симптомов с помощью лекарств, которые вы пробуете.
Лекарства для борьбы с болезнью Паркинсона Автор:
- Помогает нервным клеткам мозга производить дофамин.
- Имитирует действие дофамина на мозг.
- Блокирует фермент, расщепляющий дофамин в головном мозге.
- Снижение некоторых специфических симптомов болезни Паркинсона.
Леводопа: Леводопа — это основное средство для лечения замедленных движений, тремора и симптомов скованности при болезни Паркинсона. Нервные клетки используют леводопа для производства дофамина, который восполняет небольшое количество, обнаруживаемое в мозгу людей с болезнью Паркинсона. Леводопа обычно принимается с карбидопой (Синемет®), чтобы позволить большему количеству леводопы достичь мозга и предотвратить или уменьшить тошноту и рвоту, низкое кровяное давление и другие побочные эффекты леводопы.Sinemet® доступен в формуле с немедленным высвобождением и в формуле с контролируемым высвобождением длительного действия. Rytary® — это новая версия леводопы / карбидопы, которая представляет собой капсулу длительного действия. Новейшим дополнением является Inbrija®, вдыхаемый леводопой. Он используется людьми, которые уже регулярно принимают карбидопу / леводопу, когда у них нет эпизодов (обсуждается ниже).
Поскольку люди страдают болезнью Паркинсона в течение более длительного периода времени, эффекты их доз леводопы не длятся так долго, как раньше, что приводит к ухудшению их симптомов (тремор, мышечная ригидность, медлительность) до того, как они должны будут принимать следующую доза.Это называется «истощением». Они также могут замечать непроизвольные, плавные, танцевальные или суетливые движения своего тела, называемые дискинезиями. Эти движения могут указывать на слишком высокую дозу леводопы. Эти взлеты и падения эффекта леводопы называются двигательными колебаниями и часто улучшаются после корректировки лекарства неврологом.
Агонисты дофамина: Эти препараты имитируют действие дофамина на ваш мозг. Они не так эффективны, как леводопа, в контроле медленных движений мышц и их жесткости.Ваш врач может сначала попробовать эти лекарства и добавить леводопу, если ваши симптомы не контролируются должным образом, в зависимости от тяжести ваших симптомов и вашего возраста.
Новые препараты дофамина включают ропинирол (Requip®) и прамипексол (Mirapex®). Ротиготин (Neupro®) назначается в виде пластыря. Апоморфин (Апокин®) — инъекционный препарат короткого действия.
Побочные эффекты агонистов дофамина включают тошноту, рвоту, головокружение, головокружение, проблемы со сном, отек ног, спутанность сознания, галлюцинации и компульсивное поведение (такое как чрезмерная игра, покупки, еда или секс).Некоторые из этих побочных эффектов чаще возникают у людей старше 70 лет.
Ингибиторы катехол-O-метилтрансферазы (COMT): Эти препараты блокируют фермент, расщепляющий дофамин в вашем мозгу. Эти препараты принимаются вместе с леводопой и замедляют способность вашего организма избавляться от леводопы, поэтому они действуют дольше и более надежны. Энтакапон (Comtan®) и толкапон (Tasmar®) являются примерами ингибиторов COMT. Опикапон (Онгентис®) — новейшее лекарство в этом классе, получившее одобрение FDA в апреле 2020 года.Поскольку эти препараты повышают эффективность леводопы, они также могут усиливать его побочные эффекты, включая непроизвольные движения (дискинезию). Толкапон назначают редко, поскольку он может повредить печень и требует тщательного наблюдения для предотвращения печеночной недостаточности.
Ингибиторы МАО Б. Эти препараты блокируют определенный фермент мозга — моноаминоксидазу B (MAO B), который расщепляет дофамин в вашем мозгу. Это позволяет дофамину оказывать более продолжительное воздействие на мозг. Примеры ингибиторов MAO B включают селегилин (Eldepryl®, Zelapar®), разагилин (Azilect®) и сафинамид (Xadago®).Побочные эффекты этих препаратов включают тошноту и бессонницу. Назначение карбидопа-леводопа с ингибитором МАО B увеличивает вероятность галлюцинаций и дискинезии. Ингибиторы МАО B не назначаются, если вы принимаете определенные антидепрессанты или наркотические препараты. Ваш врач рассмотрит все ваши текущие лекарства и сделает для вас лучший выбор лечения.
Антихолинергические средства. Эти препараты помогают уменьшить тремор и жесткость мышц. Примеры включают бензтропин (Cogentin®) и тригексифенидил (Artane®).Это старейший класс лекарств для лечения болезни Паркинсона. Побочные эффекты включают помутнение зрения, запор, сухость во рту и задержку мочи. Лицам старше 70 лет, склонным к спутанности сознания и галлюцинациям или имеющим нарушение памяти, не следует принимать холинолитики. Из-за большого количества побочных эффектов эти препараты используются реже.
Амантадин. Амантадин (Symmetrel®), впервые разработанный как противовирусное средство, полезен для уменьшения непроизвольных движений (дискинезии), вызванных приемом леводопы.Существует две формы препарата с пролонгированным высвобождением: Gocovri® и Osmolex ER®. Побочные эффекты включают спутанность сознания и проблемы с памятью.
Истрадефиллин. Истрадефиллин (Nourianz®) является антагонистом аденозиновых рецепторов A2A. Он используется для людей, принимающих карбидопа-леводопа, но у которых отсутствуют симптомы. Как и другие препараты, повышающие эффективность леводопы, они также могут усиливать его побочные эффекты, включая непроизвольные движения (дискинезию) и галлюцинации.
Какие хирургические методы лечения болезни Паркинсона?
Большинство пациентов с болезнью Паркинсона могут поддерживать хорошее качество жизни с помощью лекарств.Однако по мере обострения болезни лекарства у некоторых пациентов могут перестать быть эффективными. У этих пациентов эффективность лекарств становится непредсказуемой — симптомы уменьшаются в периоды «включения» и больше не контролируются симптомы в периоды «выключения», которые обычно возникают, когда действие лекарства прекращается, и непосредственно перед приемом следующей дозы. Иногда с этими отклонениями можно справиться с помощью смены лекарств. Однако иногда они не могут. В зависимости от типа и тяжести ваших симптомов, неудачной корректировки ваших лекарств, снижения качества вашей жизни и общего состояния здоровья ваш врач может обсудить некоторые из доступных хирургических вариантов.
- Глубокая стимуляция мозга (DBS) заключается в имплантации электродов в мозг, которые доставляют электрические импульсы, которые блокируют или изменяют аномальную активность, вызывающую симптомы. DBS может лечить большинство основных двигательных симптомов болезни Паркинсона, таких как тремор, замедленность движений (брадикинезия) и скованность (ригидность). Он не улучшает память, галлюцинации, депрессию и другие неподвижные симптомы болезни Паркинсона. Кандидатами на DBS могут быть только пациенты, симптомы которых не контролируются, несмотря на испытания лекарств, и которые соответствуют другим строгим критериям.Ваш врач обсудит, подходит ли вам это лечение.
- Инфузия карбидопа-леводопа включает хирургическое введение зонда для кормления в тонкий кишечник. Гелевая форма лекарства карбидопа-леводопа (Duopa®) подается через эту трубку. Этот метод непрерывной инфузии препарата позволяет удерживать в организме стабильную дозировку. Это помогает пациентам, у которых была вариативная реакция на пероральную форму карбидопа-леводопа, но которые все еще получают пользу от комбинированного препарата.
- Паллидотомия включает разрушение небольшой части мозга, которая контролирует движение (бледный шар). Паллидотомия помогает уменьшить непроизвольные движения (дискинезии), жесткость мышц и тремор.
- Таламотомия предполагает разрушение небольшой части таламуса. Это может помочь небольшому количеству пациентов, у которых наблюдается сильный тремор руки или кисти.
Профилактика
Можно ли предотвратить болезнь Паркинсона?
К сожалению, нет.Болезнь Паркинсона — это хроническое заболевание, которое со временем ухудшается. Хотя нет никакого способа предотвратить или вылечить болезнь (в настоящий момент), лекарства могут значительно облегчить ваши симптомы. Некоторым пациентам, особенно на поздних стадиях заболевания, может помочь хирургическое вмешательство для улучшения симптомов.
Перспективы / Прогноз
Каковы перспективы для людей с болезнью Паркинсона?
Хотя не существует лекарств или абсолютных доказательств способов предотвращения болезни Паркинсона, ученые упорно трудятся, чтобы узнать больше об этом заболевании и найти инновационные способы более эффективного лечения, предотвращения его прогрессирования и, в конечном итоге, излечения.
В настоящее время вы и ваша медицинская бригада сфокусированы на медицинском лечении ваших симптомов наряду с общими рекомендациями по улучшению здоровья и образа жизни (упражнения, здоровое питание, улучшение сна). Выявляя отдельные симптомы и корректируя курс действий в зависимости от изменения симптомов, большинство людей с болезнью Паркинсона могут жить полноценной жизнью.
Будущее обнадеживает. Некоторые из текущих исследований включают:
- Использование стволовых клеток (костного мозга или эмбрионов) для производства новых нейронов, которые будут производить дофамин.
- Производство фермента, продуцирующего дофамин, который доставляется в ген головного мозга, контролирующий движение.
- Использование природного белка человека — нейротрофического фактора линии глиальных клеток, GDNF — для защиты нервных клеток, высвобождающих дофамин.
Также ведется много других расследований. Многое было изучено, достигнут большой прогресс и, вероятно, будут сделаны дополнительные открытия.
Жить с
Какие изменения в образе жизни я могу сделать, чтобы облегчить симптомы Паркинсона?
Упражнение: Упражнение помогает улучшить мышечную силу, равновесие, координацию, гибкость и тремор.Также считается, что он улучшает память, мышление и снижает риск падений, а также снижает тревожность и депрессию. Одно исследование с участием людей с болезнью Паркинсона показало, что 2,5 часа упражнений в неделю привели к улучшению способности двигаться и более медленному снижению качества жизни по сравнению с теми, кто не упражнялся или не начинал заниматься спортом позже, в ходе болезни . Некоторые упражнения, которые следует учитывать, включают силовые тренировки или тренировки с отягощениями, упражнения на растяжку или аэробику (бег, ходьба, танцы).Полезны все виды упражнений.
Придерживайтесь здоровой и сбалансированной диеты: Это не только полезно для вашего общего здоровья, но и может облегчить некоторые симптомы болезни Паркинсона, не связанные с движением, такие как запор. Употребление в пищу продуктов с высоким содержанием клетчатки, в частности, может облегчить запор. Средиземноморская диета — один из примеров здорового питания.
Предотвращение падений и поддержание равновесия: Падения — частое осложнение болезни Паркинсона. Хотя вы можете сделать многое, чтобы снизить риск падения, два наиболее важных из них: 1) работать со своим врачом, чтобы убедиться, что ваше лечение — будь то лекарства или глубокая стимуляция мозга — является оптимальным; и 2) проконсультироваться с физиотерапевтом, который оценит вашу ходьбу и равновесие.Физиотерапевт является экспертом в том, чтобы рекомендовать вспомогательные устройства или упражнения для повышения безопасности и предотвращения падений.
Повысьте качество сна.
Как предотвратить падения из-за обычных опасностей?
- Этажи: Удалите все незакрепленные провода, шнуры и коврики. Минимизируйте беспорядок. Убедитесь, что коврики закреплены и гладкие. Храните мебель на своем обычном месте.
- Ванная комната: Установите поручни и нескользящую ленту в ванну или душ.Положите на пол нескользящие коврики для ванной или настелите ковровое покрытие от стены до стены.
- Освещение: Убедитесь, что холлы, лестницы и входы хорошо освещены. Установите ночник в ванной или коридоре и на лестнице. Включите свет, если встанете посреди ночи. Убедитесь, что лампы или выключатели света находятся в пределах досягаемости от кровати, если вам нужно вставать ночью.
- Кухня: Установите противоскользящие резиновые коврики возле раковины и плиты. Немедленно убирайте разливы.
- Лестница: Убедитесь, что ступени, поручни и коврики надежно закреплены. Установите перила с обеих сторон лестницы. Если лестница представляет собой угрозу, может быть полезно расположить большую часть ваших занятий на нижнем уровне, чтобы уменьшить количество раз, когда вы должны подниматься по лестнице.
- Входы и дверные проемы: Установите металлические ручки на стены, прилегающие к дверным ручкам всех дверей, чтобы сделать их более безопасными при прохождении через дверной проем.
Какие советы помогут мне сохранить равновесие?
- Всегда держите хотя бы одну руку свободной.Попробуйте использовать рюкзак или поясную сумку, чтобы держать вещи, а не носить их в руках. Никогда не переносите предметы обеими руками при ходьбе, так как это мешает удерживать равновесие.
- Попытка повернуть обе руки вперед назад во время ходьбы. Это может потребовать сознательных усилий, если болезнь Паркинсона затрудняет ваши движения. Однако это поможет вам сохранить равновесие и осанку и уменьшить количество падений.
- При ходьбе сознательно отрывайте ноги от земли.Шарканье и волочение ног — частые виновники потери равновесия.
- Пытаясь пройти повороты, используйте технику «U», когда повернетесь лицом вперед и сделайте широкий поворот, а не резко поворачивайтесь.
- Постарайтесь встать, расставив ноги на ширине плеч. Когда ваши ступни находятся близко друг к другу на какое-то время, вы увеличиваете риск потерять равновесие и упасть.
- Делайте одно дело за раз. Не пытайтесь ходить и выполнять другую задачу, например читать или оглядываться.Снижение автоматических рефлексов затрудняет двигательную функцию, поэтому чем меньше отвлекается, тем лучше.
- Не носите резиновую обувь или обувь с захватывающей подошвой — они могут «зацепиться» за пол и споткнуться.
- При смене положения двигайтесь медленно. Используйте осознанные, сосредоточенные движения и, при необходимости, используйте поручень или приспособление для ходьбы. Считайте 15 секунд между каждым движением. Например, вставая из сидячего положения, подождите 15 секунд после того, как встанете, чтобы начать ходьбу.
- Если вы «застыли», визуализируйте, как вы переступаете через воображаемый объект, или попросите кого-нибудь поставить ногу перед вашей, чтобы перешагнуть.Старайтесь, чтобы за вами не «тянул» опекун или член семьи — это может вывести вас из равновесия и даже продлить эпизод.
- Если равновесие является постоянной проблемой, вы можете подумать о вспомогательном приспособлении для ходьбы, например, трости, трости или ходунках. Освоив ходьбу с посторонней помощью, вы можете снова попробовать ее самостоятельно.
Ресурсы
Жизнь с болезнью Паркинсона может быть неприятной.Гнев, депрессия и тревога — это нормально. Возможно, вам и членам вашей семьи будет полезно обратиться к другим больным этим заболеванием, чтобы поделиться своими знаниями и идеями, опытом и советами по жизни. Вы можете посетить местные группы поддержки этих организаций Паркинсона:
Возможно, вам будет интересно узнать больше о клинических испытаниях или присоединиться к ним. Дополнительную информацию см. На следующих сайтах:
Симптомы Паркинсона | Johns Hopkins Medicine
Болезнь Паркинсона чаще всего начинается с тремора в одной руке, но также может вызывать скованность конечностей или замедление движений без тремора.Или, возможно, кто-то другой может заметить, что вы обычно не размахиваете рукой во время ходьбы. «Иногда эти симптомы легкие и не настолько разрушительные», — говорит Гвенн Смит, доктор философии, директор отделения гериатрической психиатрии и нейропсихиатрии Медицинского центра Джонса Хопкинса Бэйвью. «Но они указывают, что вам следует обратиться к неврологу для обследования».
Симптомы болезни Паркинсона разделены на три категории: первичные моторные симптомы, вторичные моторные симптомы и немоторные симптомы.Вот что вам нужно знать:
Симптомы первичного двигателя
Тремор покоя: Это происходит, когда часть тела на одной стороне тела (обычно рука или ступня) слегка дрожит, когда вы ее не используете (отсюда «отдых»). Тремор обычно прекращается, когда вы начинаете что-то делать этой рукой или другой частью тела.
Брадикинезия: Брадикинезия определяется как медленные и небольшие движения. Возможно, вы не сможете ходить в обычном темпе, размер шага может быть меньше или вы можете выполнять повторяющиеся движения медленнее (подумайте о том, чтобы постучать пальцами по столу).Вот несколько примеров:
Замораживание походки: Это когда вы пытаетесь сделать шаг вперед и внезапно чувствуете, что не можете, как будто ваша нога «прилипла» к полу. Иногда это временно, и как только вы начинаете ходить, замораживание проходит.
«Маска» на лице: Возможно, в результате сочетания жесткости и брадикинезии выражение вашего лица может выглядеть плоским или маскоподобным.Что происходит, ваши лицевые мышцы теряют часть своих непроизвольных движений.
Micrographia (меньший почерк): В результате брадикинезии ваша способность выполнять повторяющиеся движения снижается, что приводит к уменьшению и более сжатому почерку.
Жесткость: Это происходит, когда мышцы остаются напряженными, а не сокращаются и расслабляются, как обычно, и часто описывается пациентами как жесткость.В сочетании с брадикинезией это то, что вызывает такие явления, как ходьба без размахивания руками при обычных движениях.
Постуральная нестабильность / плохое равновесие: Этот симптом возникает, когда вам трудно оставаться в вертикальном положении, когда вы стоите или поднимаетесь со стула. Может показаться, что вы откатываетесь назад. Возможно, вам будет труднее сделать быстрый поворот или разворот, не имея склонности к падению.
Немоторные симптомы
Запор: Если у вас есть проблемы с дефекацией, которые нельзя объяснить другими факторами — диетой с низким содержанием клетчатки или воды или приемом определенных лекарств — это может быть признаком болезни Паркинсона.
Гипосомия: Это потеря обоняния, часто встречается при болезни Паркинсона (хотя ее также можно не заметить как ранний симптом). Это также может вторично повлиять на чувство вкуса, поскольку запах во многом зависит от вкуса. Одна из теорий заключается в том, что такое же скопление белка альфа-синуклеина, которое происходит в той части мозга, которая контролирует дофаминовые рецепторы, также происходит в обонятельной луковице, которая контролирует обоняние.
Расстройство быстрого сна: Это когда кажется, что люди «разыгрывают» свои сны.Вы можете метаться в постели во сне или даже упасть с кровати.
Расстройства настроения: Психологические проблемы, такие как депрессия и тревога, могут быть ранним признаком болезни Паркинсона и могут возникать задолго до появления двигательных симптомов.
Частота мочеиспускания / позывы к мочеиспусканию: Пациенты с болезнью Паркинсона часто испытывают потребность в более срочном мочеиспускании, даже если их мочевой пузырь не очень наполнен. Быстро добраться до ванной часто затруднено из-за проблем с движением, упомянутых выше.
Какие симптомы болезни Паркинсона вызывают больше всего проблем при прогрессировании болезни?
Согласно недавнему опросу, проведенному организацией Parkinson’s UK, это может зависеть от того, насколько далеко пациент находится в ходе своего заболевания.
«Хотя БП имеет некоторые общие черты, такие как тремор, ригидность и брадикинезия, болезнь очень разнообразна, и каждый человек испытывает свое собственное уникальное сочетание симптомов и побочных эффектов», — сказала ведущий исследователь Клэр Дж. Бейл, доктор медицины, из Соединенное Королевство Паркинсона, в заявлении.
В ходе опроса, результаты которого были опубликованы в журнале Journal of Parkinson’s Disease , было опрошено 790 человек с болезнью Паркинсона на предмет того, какие аспекты заболевания, до трех, они хотели бы улучшить. Ответы выявили 2295 связанных с болезнью Паркинсона. проблемы, которые затем были сгруппированы в 24 широких домена симптомов:
- 1358 (59,1%) отнесены к моторным симптомам
- 859 (37,4%) отнесены к категории немоторных проблем
- 78 (3,4%) отнесены к категории проблем с лекарствами
«Мы работали с людьми, затронутыми PD, чтобы создать, предоставить и проанализировать ответы на этот опрос, чтобы убедиться, что результаты действительно отражают голос людей с этим заболеванием», — пояснил Бейл.
Из ответов участников наиболее часто упоминаемыми двигательными симптомами были тремор (n = 238), равновесие и падения (n = 154), проблемы с движением (n = 148), ходьба (n = 142) и скованность (n = 129). Наиболее часто сообщаемые немоторные симптомы включали усталость и энергию (n = 180), психологическое здоровье (n = 154), проблемы со сном (n = 133), боль и неприятные ощущения (n = 110) и когнитивные функции (n = 110).
Примечательно, что по мере прогрессирования заболевания количество упоминаний о треморе, который был наиболее часто встречающимся симптомом в целом, снизилось с 14.От 4% пациентов, которые жили с PD в течение 2 лет или менее, до 4,1% пациентов, которые жили с PD в течение 11 лет или более ( P <0,0001).
«Другие симптомы, которые также становятся менее частыми в зависимости от продолжительности заболевания, включают скованность ( P = 0,0026) и психологическое здоровье ( P = 0,0344)», — добавили авторы исследования.
Напротив, симптомы, которые усиливались от ранних стадий к поздним стадиям БП, включали проблемы с ходьбой ( P =.048), равновесие и падения ( P, = 0,0035), проблемы с речью ( P, = 0,0009), замирание ( P, = 0,0002), дискинезия ( P, <0,0001) и периоды выключения ( P <0,0001).
Для пациентов с БП в течение 11 и более лет баланс и падения были наиболее важной проблемой.
«Результаты этого исследования подчеркивают, что приоритеты симптомов и лечения являются личными и могут существенно меняться по мере прогрессирования болезни Паркинсона», — сказал Бэйл.«Личные приоритеты пациентов для улучшения жизни должны быть в центре их заботы, и понимание этих приоритетов жизненно важно для обеспечения того, чтобы будущие исследования были сосредоточены на том, что наиболее важно для пациентов».
Ссылка
Port RJ, Rumsby M, Brown G, Harrison IF, Amjad A., Bale CJ. Люди с болезнью Паркинсона: какие симптомы они больше всего хотят улучшить и как это меняется с продолжительностью болезни? J Parkinsons Dis . Опубликовано в Интернете 13 апреля 2021 года.DOI: 10.3233 / JPD-202346
Болезнь Паркинсона | NHS inform
Существует несколько методов лечения, которые могут облегчить жизнь с болезнью Паркинсона и помочь вам справляться с симптомами каждый день.
В настоящее время прилагаются усилия, чтобы попытаться увеличить доступность этих поддерживающих методов лечения для пациентов с болезнью Паркинсона в NHS.
Местные власти могут посоветовать вам и помочь. Обратитесь в местные органы власти за оценкой потребностей в уходе и поддержке.
Физиотерапия
С вами может работать физиотерапевт, чтобы уменьшить жесткость мышц и боль в суставах с помощью движений (манипуляций) и упражнений.
Физиотерапевт стремится облегчить передвижение, улучшить ходьбу и гибкость. Они также пытаются улучшить вашу физическую форму и способность управлять вещами самостоятельно.
Трудотерапия
Эрготерапевт может определить области, с которыми вы сталкиваетесь в повседневной жизни, например, одеться или добраться до местных магазинов.
Они могут помочь вам выработать практические решения и обеспечить безопасность и надлежащую обстановку в вашем доме. Это поможет вам как можно дольше сохранять независимость.
Подробнее о трудотерапии
Речевая и языковая терапия
Многие люди с болезнью Паркинсона испытывают затруднения глотания (дисфагию) и проблемы с речью.
Логопед и лингвист часто может помочь вам решить эти проблемы, обучая упражнениям на говорение и глотание или предоставляя вспомогательные технологии.
Рекомендации по диете
Для некоторых людей с болезнью Паркинсона изменение рациона может помочь улучшить некоторые симптомы.
Эти изменения могут включать:
- увеличить количество клетчатки в вашем рационе и убедиться, что вы пьете достаточно жидкости, чтобы уменьшить запор
- увеличить количество соли в своем рационе и есть часто небольшими порциями, чтобы избежать проблем с низким кровяным давлением, таких как головокружение при быстром вставании
- внести изменения в свой рацион, чтобы избежать непреднамеренной потери веса
Вы можете обратиться к диетологу, медицинскому работнику, обученному давать советы по диете, если ваша медицинская бригада считает, что изменение диеты может вам помочь.
Лекарство
Лекарство можно использовать для облегчения основных симптомов болезни Паркинсона, таких как тремор и проблемы с движением.
Однако не все доступные лекарства полезны для всех, и краткосрочные и долгосрочные эффекты у каждого разные.
Обычно используются три основных типа лекарств:
- леводопа
- агонисты дофамина
- Ингибиторы моноаминоксидазы-B
Ваш специалист может объяснить ваши варианты лечения, включая риски, связанные с каждым лекарством, и обсудить, какой из них может быть лучше всего для вас.По мере прогрессирования состояния и изменения ваших потребностей потребуются регулярные проверки.
Прочтите, чтобы узнать о лечении, которое вам могут предложить. Вы также можете просмотреть сводку плюсов и минусов лечения болезни Паркинсона, где вы можете сравнить свои варианты.
Леводопа
Большинству людей с болезнью Паркинсона в конечном итоге требуется лекарство под названием леводопа.
Леводопа поглощается нервными клетками мозга и превращается в химический дофамин, который используется для передачи сообщений между частями мозга и нервами, контролирующими движение.
Повышение уровня дофамина с помощью леводопы обычно улучшает проблемы с движением.
Обычно его принимают в виде таблеток или жидкости и часто комбинируют с другими лекарствами, такими как бенсеразид или карбидопа.
Эти лекарства предотвращают расщепление леводопы в кровотоке до того, как она попадет в мозг.
Они также уменьшают побочные эффекты леводопы, в том числе:
- плохое самочувствие (тошнота) или рвота
- усталость
- головокружение
Если вам прописали леводопа, начальная доза обычно очень мала и будет постепенно увеличиваться до тех пор, пока она не вступит в силу.
Во-первых, леводопа может вызвать резкое улучшение симптомов.
Однако его эффекты могут быть менее продолжительными в последующие годы — чем больше нервных клеток в головном мозге теряется, тем меньше из них поглощает лекарство. Это означает, что доза может время от времени увеличиваться.
Длительное использование леводопы также связано с такими проблемами, как неконтролируемые судорожные движения мышц (дискинезии) и эффекты «включения-выключения», когда человек быстро переключается между способностью двигаться (включено) и неподвижностью (выключено).
Агонисты дофамина
Агонисты дофамина действуют как заменитель дофамина в головном мозге и обладают аналогичным, но более мягким действием по сравнению с леводопой. Часто их можно давать реже, чем леводопу.
Их часто принимают в виде таблеток, но также доступны кожные пластыри (ротиготин).
Иногда агонисты дофамина принимают одновременно с леводопой, поскольку это позволяет использовать более низкие дозы леводопы.
Возможные побочные эффекты агонистов дофамина включают:
- тошнота или рвота
- усталость и сонливость
- головокружение
Агонисты дофамина также могут вызывать галлюцинации и повышенную дезориентацию, поэтому их следует применять с осторожностью, особенно у пожилых пациентов, которые более восприимчивы.
У некоторых людей агонисты дофамина связаны с развитием компульсивного поведения, особенно при высоких дозах, включая азартные игры и чрезмерно повышенное либидо.
Поговорите со своим врачом, если вы считаете, что у вас могут быть эти проблемы.
Поскольку сам человек может не осознавать проблему, важно, чтобы лица, осуществляющие уход, и члены семьи также отмечали любое ненормальное поведение и обсуждали его с соответствующим специалистом при первой же возможности.
Если вам прописали курс агонистов дофамина, начальная доза обычно очень мала, чтобы предотвратить тошноту и другие побочные эффекты.
Дозировка постепенно увеличивается в течение нескольких недель. Если тошнота становится проблемой, ваш терапевт может назначить лекарство от болезней.
Потенциально серьезным, но необычным осложнением терапии агонистами дофамина является внезапное засыпание.
Обычно это происходит при увеличении дозы и имеет тенденцию к стабилизации, когда доза стабилизируется.
Людям обычно рекомендуется избегать вождения автомобиля во время увеличения дозы в случае возникновения этого осложнения.
Ингибиторы моноаминоксидазы-B
Ингибиторы моноаминоксидазы-B (MAO-B), включая селегилин и разагилин, являются еще одной альтернативой леводопе для лечения болезни Паркинсона на ранних стадиях.
Они блокируют действие фермента или вещества мозга, которое расщепляет дофамин (моноаминоксидаза-B), повышая уровень дофамина.
И селегилин, и разагилин могут улучшить симптомы болезни Паркинсона, хотя их эффекты незначительны по сравнению с леводопой.Их можно использовать вместе с леводопой или агонистами дофамина.
Ингибиторы МАО-В обычно очень хорошо переносятся, но иногда могут вызывать побочные эффекты, в том числе:
- тошнота
- головная боль
- Боль в животе
- высокое кровяное давление
Ингибиторы катехол-О-метилтрансферазы
Ингибиторы катехол-O-метилтрансферазы (COMT) назначаются людям на поздних стадиях болезни Паркинсона. Они предотвращают расщепление леводопы ферментом COMT.
Побочные эффекты ингибиторов СОМТ включают:
- тошнота или рвота
- понос
- Боль в животе
Непероральные методы лечения
Когда симптомы Паркинсона трудно контролировать с помощью одних таблеток, можно рассмотреть ряд других методов лечения.
Апоморфин
Агонист дофамина, называемый апоморфином, можно вводить под кожу (подкожно) либо с помощью:
- однократный впрыск, при необходимости
- непрерывная инфузия с помощью небольшой помпы, которую можно носить на поясе, под одеждой или в сумке
Duodopa
Если у вас сильные колебания между включением и выключением, можно использовать тип леводопы, называемый дуодопой.
Это лекарство представляет собой гель, который непрерывно закачивается в кишечник через трубку, проходящую через брюшную стенку.
К концу трубки прикреплен внешний насос, который вы носите с собой.
Около 25 специализированных нейробиологических центров в Великобритании предлагают это лечение. Это лечение доступно только при очень сильных колебаниях включения-выключения или непроизвольных движениях.
Хирургия
Большинство людей с болезнью Паркинсона лечатся медикаментами, хотя в некоторых случаях используется тип хирургии, называемый глубокой стимуляцией мозга.
Эта операция также доступна в специализированных центрах нейробиологии по всей Великобритании, но подходит не всем.
Если рассматривается операция, ваш специалист обсудит с вами возможные риски и преимущества.
Глубокая стимуляция головного мозга
Глубокая стимуляция мозга включает в себя хирургическую имплантацию генератора импульсов, подобного кардиостимулятору, в грудную стенку.
Он подключается к одному или двум тонким проводам, проложенным под кожей, и вводится точно в определенные области вашего мозга.
Генератор импульсов вырабатывает крошечный электрический ток, который проходит по проводам и стимулирует часть вашего мозга, пораженную болезнью Паркинсона.
Хотя операция не излечивает болезнь Паркинсона, у некоторых людей она может облегчить симптомы.
Лечение дополнительных симптомов
Помимо основных симптомов двигательных проблем, люди с болезнью Паркинсона могут испытывать широкий спектр дополнительных симптомов, которые, возможно, требуют отдельного лечения.
Сюда входят:
- депрессия и тревожность — это можно вылечить с помощью таких мер самопомощи, как физические упражнения, психологическая терапия или лекарства; узнать больше о лечении депрессии
- проблемы со сном (бессонница) — это можно исправить, изменив привычный распорядок сна; узнать больше о лечении бессонницы
- эректильная дисфункция — это лечится медикаментами; узнать больше о лечении эректильной дисфункции
- чрезмерное потоотделение (гипергидроз) — это можно уменьшить с помощью антиперспиранта по рецепту или хирургическим вмешательством в тяжелых случаях; узнать больше о лечении гипергидроза
- затруднения глотания (дисфагия) — это можно исправить, употребляя размягченную пищу или используя зонд для кормления в более тяжелых случаях; узнать больше о лечении дисфагии
- Чрезмерное слюнотечение — это можно исправить с помощью упражнений на глотание, хирургического вмешательства или приема лекарств в тяжелых случаях
- недержание мочи — это можно лечить упражнениями для укрепления мышц тазового дна, лекарствами или хирургическим вмешательством в тяжелых случаях; узнать больше о лечении недержания мочи
- деменция — в некоторых случаях это можно лечить с помощью когнитивной терапии и лекарств; узнать больше о лечении деменции
Клинические испытания
Большой прогресс был достигнут в лечении болезни Паркинсона в результате клинических испытаний, в которых новые методы лечения и комбинации лечения сравниваются со стандартными.
Все клинические испытания в Великобритании проходят тщательный контроль, чтобы гарантировать их целесообразность и безопасность. Иногда участники клинических испытаний в целом справляются лучше, чем те, кто получает обычную помощь.
Если вас спросят, хотите ли вы принять участие в испытании, вам будет предоставлен информационный листок об испытании.
Если вы хотите принять участие, вам будет предложено подписать форму согласия. Вы можете отказаться от участия в клиническом исследовании или выйти из него, это не повлияет на ваше лечение.
Дополнительные и альтернативные методы лечения
Некоторые люди с болезнью Паркинсона находят, что дополнительные методы лечения помогают им чувствовать себя лучше. Многие дополнительные методы лечения и терапии утверждают, что облегчают симптомы болезни Паркинсона.
Однако нет клинических доказательств их эффективности в борьбе с симптомами болезни Паркинсона.
Большинство людей считает, что дополнительное лечение не оказывает вредного воздействия. Однако некоторые из них могут быть вредными, и их не следует использовать вместо лекарств, прописанных врачом.
Некоторые виды лечебных трав, например зверобой, могут взаимодействовать непредсказуемо, если их принимать с некоторыми лекарствами, используемыми для лечения болезни Паркинсона.
Если вы планируете использовать альтернативное лечение вместе с прописанными вам лекарствами, сначала проконсультируйтесь с вашей командой по уходу.
Симптомы и лечение болезни Паркинсона | UPMC
Лечение болезни Паркинсона
Болезнь Паркинсона, как и многие двигательные расстройства, поддается лечению, но не лечится.В то время как медицинские исследователи продолжают искать лекарство, клинические эксперты UPMC предлагают множество современных методов лечения, чтобы облегчить симптомы и позволить пациентам вести более полную и независимую жизнь.
Лекарство
Лекарства могут помочь в лечении тремора и скованности, связанных с болезнью Паркинсона, путем изменения химического состава мозга, в основном за счет повышения уровня дофамина. Ваши врачи будут тесно сотрудничать с вами, чтобы контролировать вашу реакцию на лекарства и любые побочные эффекты.
По мере прогрессирования болезни лекарства от симптомов, связанных с движением, обычно становятся менее эффективным вариантом лечения.
Другие лекарства можно выписать по адресу:
- Когнитивные проблемы (трудности с мышлением или запоминанием)
- Депрессия и расстройства настроения
- Боль
- Вегетативная дисфункция
- Нарушения сна
Глубокая стимуляция головного мозга
UPMC является лидером в лечении двигательных расстройств, таких как болезнь Паркинсона, с помощью глубокой стимуляции мозга (DBS), и теперь предлагает как стандартные DBS, так и DBS под контролем МРТ, в зависимости от вашего состояния.
Глубокая стимуляция мозга обеспечивает электрическую стимуляцию целевых участков мозга, которые контролируют движение, блокируя нервные сигналы, вызывающие аномальные движения. Глубокая стимуляция мозга дает значительную пользу примерно 70 процентам людей, которые проходят процедуру.
Радиохирургия Gamma Knife®
Радиохирургия с использованием гамма-ножа— это безболезненная процедура, при которой используются сотни высоко сфокусированных лучей излучения для нацеливания на глубокие области мозга для создания точных функциональных повреждений внутри мозга без хирургического разреза.Гамма-нож может быть вариантом лечения для пациентов с тремором Паркинсона, которые подвергаются высокому риску хирургического вмешательства из-за состояния здоровья или преклонного возраста.
Как ведущий национальный поставщик процедур с использованием гамма-ножа, UPMC оказала помощь более 12 000 пациентов с опухолями, сосудистыми мальформациями, болью и другими функциональными проблемами.
.
 Может быть нарушение походки.
Может быть нарушение походки.