Кормление через зонд в домашних условиях после инсульта: Рекомендации по уходу за больным с нарушением глотания
Кормление через зонд: питание больных после инсульта
Некоторые серьезные заболевания и повреждения способны вывести из строя важные рефлексы организма. Без глотательной функции самостоятельный прием пищи становится невозможен, в результате пациента приходиться кормить через специальное приспособление – назогастральный зонд. Эта технология может применяться не только в больничных, но и в домашних условиях.
Что такое зонд
Назогастральный зонд еще принято называть питательным. Он вводится прямо в желудок пациента через носовой проход и пищевод. По сути, он представляет собой полую трубку с закругленными концами, чтобы предотвратить повреждения тканей во время введения. Трубка производится из легкого, эластичного и абсолютно гипоаллергенного материала. С наружной стороны имеется специальная воронка. Через нее с помощью шприца Жане подается пища. В обычном состоянии отверстие защищено специальной крышкой, что исключает попадание в зонд инородных предметов. Сотрудники службы патронажных услуг «Сиделка 24» знают все тонкости кормления больного через зонд.
Основные показания к применению
Прием пищи через зонд осуществляется в тех случаях, когда больной не в состоянии это делать самостоятельно. У него угнетена глотательная функция, отсутствует ясное сознание или имеются есть серьезные поражения горла и ротовой полости. Установка зонда чаще всего производится в следующих случаях:
- После инсульта, если речь идет о поражении зон мозга, контролирующих глотательный рефлекс, функция может быть угнетена частично или полностью. Возврат к нормальному способу принятия пищи возможен после окончания реабилитации. При обширных повреждениях и преклонном возрасте пациента энтеральное питание может носить постоянный характер.
- При физических повреждениях – травмах головы, сильной отечности языка и гортани.
- Если больной находится в коме или без сознания.
- При развитии психологических расстройств, когда больной отказывается от принятия пищи.

- Болезни неврологического типа (рассеянный склероз, Паркинсон, Альцгеймер), сопровождающиеся соответствующими нарушениями.
- При хирургических вмешательствах в систему желудочно-кишечного тракта.
Энтеральное кормление назначается в случаях, если традиционная форма принятия пищи невозможна или затруднена, если пациент может поперхнуться или поступающая еда может инфицировать поврежденные ткани и органы.
Противопоказания для использования зонда
Для энтерального кормления существует ряд противопоказаний. Установка зонда не может быть произведена в следующих случаях:
- При серьезных повреждениях костей лицевой части головы;
- При обострении язвы желудка;
- Если наблюдается варикозное расширение вен в зоне пищевода;
- При нарушении процесса свертывания крови;
- Если просвет пищевода сильно сужен, и трубка не может быть установлена.
Процедура установки
Манипуляции могут проводиться в условиях стационара или на дому, однако выполнять их должен только специалист. Желательно, чтобы больной при этом находился в сознании, иначе трубка зонда может попасть в дыхательные пути. Для предотвращения этого пациент делает глотательное движение во время прохождения. Если это невозможно, врач двумя пальцами направляет приспособление в глотке пациента.
Особенности питания
Если больной после установки чувствует себя нормально, можно приступать к приему пищи сразу же. Все подаваемые блюда должны иметь только жидкую консистенцию. Они должны быть теплыми, то есть температуры в 37-39 градусов. Горячие продукты могут вызвать ожог.
Наращивать объем порций необходимо постепенно, первые два-три раза он не должен быть более 100 мл. В последующем его можно будет увеличить до 300 мл. Для энтерального питания лучше всего подходят следующие продукты:
- Кефир;
- Бульоны рыбные, мясные, овощные;
- Тщательно протертое пюре;
- Редкие каши, особенно манная;
- Специальные смеси.

Готовые сухие смеси можно использовать в качестве основы питания или в дополнение к рациону. Они богаты белком, которого часто не хватает лежачим больным.
Количество приемов пищи должно быть не более 5, но не менее 3. Для введения каждый раз необходимо использовать стерильный шприц. Специалисты службы патронажных услуг «Сиделка 24» неукоснительно следуют всем правилам кормления через зон и тщательно следят за гигиеной всего процесса.
Процесс кормления
Процедура осуществляется по следующему алгоритму:
- Телу больного придается полусидячее положение;
- Наружная часть зонда опускается ниже шеи пациента и сжимается специальным зажимом;
- Воронка соединяется со шприцем, она поднимается на уровень до полуметра над желудком, после чего снимается зажим.
- Пища подается медленно, практически без нажима, за 5-6 минут должно вводиться не более 150 мл.
- После завершения кормления необходимо промыть зон, подав через него 30-50 мл воды.
- Далее трубка вновь пережимается, опускается, входное отверстие закрывается пробкой.
Зонд – это современный и эффективный способ кормления тяжелобольных. Он имеет массу преимуществ. В отличие от внутривенного питания в этом случае не допускается атрофия слизистой желудка, система ЖКТ остается в рабочем состоянии. Энтеральную систему можно использовать в течение долгого времени. Зонд устанавливается на три недели. Процедура введения должна быть произведена врачом, также он должен дать свои рекомендации относительно порядка кормления и диеты.
Уход и кормление через зонд после инсульта
Если родственники прилагают усилия и следуют рекомендациям специалистов, то пациент после перенесенного инсульта не только выздоравливает, но и возвращается к полноценной жизни.
Инсульт проявляется по разному — полным обездвиживанием, ограничением подвижности конечностей, нарушениями равновесия и передвижения, речи, зрения, глотания, трудностями в распознавании людей и предметов, утратой способностей к любому общению. Даже после длительного и серьезного лечения в клинике при выписке домой проблемы остаются и требуют ежедневного внимания и помощи. Состояние после перенесенного инсульта длится годами, пациенты очень долго восстанавливают утраченные функции. На вопросы родственников отвечает медицинский эксперт портала Доктис.
Даже после длительного и серьезного лечения в клинике при выписке домой проблемы остаются и требуют ежедневного внимания и помощи. Состояние после перенесенного инсульта длится годами, пациенты очень долго восстанавливают утраченные функции. На вопросы родственников отвечает медицинский эксперт портала Доктис.
Уход за больным после инсульта — основные моменты
Какие специалисты должны наблюдать и помогать в уходе за такими пациентами?
Невролог, специалисты по медицинской реабилитации (инструктор ЛФК, специалист по эрготерапии, массажист). В случае речевых нарушений необходима помощь логопеда. Желательно участие диетолога. Помощь психолога или психотерапевта необходима как больному, так и родственникам. Если есть сопутствующие заболевания, должны привлекаться специалисты и по этому профилю. Но самый главный специалист – человек, ухаживающий за пациентом. Если у вас есть возможность нанять такого – это прекрасно. Если вы ухаживаете самостоятельно, то необходимо пройти специальное обучение либо найти учебники по уходу. Необходимую информацию можно найти в Интернете.
Как подготовить дом или квартиру к переводу пациента?
Комнату необходимо максимально освободить от ненужной мебели, на окна повесить шторы, убедиться, что комната хорошо проветривается. Если установлен кондиционер, необходимо проследить, чтобы кровать находилась вне основного потока воздуха. У современных функциональных кроватей есть возможности регулировки и придания различных положений (в том числе для перестилания больного, придания полусидячего положения, установки столик для кормления). Электропривод и пульт дистанционного управления облегчают процедуру ухода. Валики и ограничители из специальных материалов позволяют создавать комфортные для больного положения, в которых он может находиться длительное время. Удобно, если есть специальные приспособления для присаживания и вставания (дуга со шнуром и удобной ручкой). Недалеко от кровати продумайте место для хранения предметов для ухода, белья и средств гигиены. Обязательно установите «тревожную кнопку» для вызова.
Обязательно установите «тревожную кнопку» для вызова.
В санузле должно быть поручни для унитаза, устройство для подмывания. Раковину оборудуйте специальными поручнями, а все гигиенические принадлежности должны находиться не далее 30 см от нее.
Лучше использовать не ванну, а душевую кабину. Можно заменить ванну на специальную с «дверкой» для облегчения доступа. Или обустроить ванну поручнями, ступенями, вставными сидениями или стульчиками. В любом случае помывка должна осуществляться только совместными усилиями.
На кухне должны быть приспособления для открывания банок, столовые приборы c большими и объемными ручками – такие легче удержать. Можно приобрести специальный набор с адаптированными рукоятками. Чашки и тарелки должны иметь устойчивые основания. Для питья можно использовать поильники с носиками либо мягкие трубочки. Кран в мойке желательно заменить на комбинированный кран-шланг. Средства для мытья должны легко открываться и закрываться.
В квартире надо избавиться от порогов, либо максимально снизить их высоту. Уберите коврики и дорожки. На скользкое покрытие наклейте специальные «противоскользящие» полоски. На стены прикрепите перила для опоры и поддержания перемещения.
Как перевозить больного из клиники домой?
Специальным транспортом с возможностью перевозки пациента в горизонтальном или полусидячем положении, используя приспособления для облегчения загрузки-выгрузки пациента на коляске или каталке. Если нет лифта, для подъема на этаж понадобится помощь нескольких человек.
Какие физиологические показатели необходимо контролировать?
Эти показатели определяет лечащий врач. Сам больной или его родственники должны измерять уровень артериального давления., подсчитывать частоту сердечных сокращений, измерять температуру, следить за состоянием кожных покровов. Если инсульт сопровождается нарушением сердечного ритма, необходимо следить за регулярностью ритма пациента. При сахарном диабете необходимо с помощью глюкометра контролировать уровень сахара. Зачастую нарушения кровообращения головного мозга сопровождаются нарушениями мочеиспускания, особенно у лежачих больных. Надо регулярно опорожнять мочевой пузырь, используя мочеприемники или специальные одноразовые катетеры.
При сахарном диабете необходимо с помощью глюкометра контролировать уровень сахара. Зачастую нарушения кровообращения головного мозга сопровождаются нарушениями мочеиспускания, особенно у лежачих больных. Надо регулярно опорожнять мочевой пузырь, используя мочеприемники или специальные одноразовые катетеры.
Какие осложнения могут быть?
Развитие пролежней, застойной пневмонии, развитие контрактур (тугоподвижности в суставе вследствие обездвиживания), образование тромбов в венах нижней конечности, что чревато возникновением ТЭЛА (тромбоэмболии легочной артерии). Значительно ухудшает течение болезни депрессивное состояние. Врач скорректирует его соответствующими лекарствами.
Питание после инсульта
Как кормить больного?
Питание больного должно быть полноценным, сбалансированным, дробным. Диету составит лечащий врач либо диетолог. Пища должна быть простой и легкой для употребления. Если у пациента есть нарушения глотания, ему нужна жидкая, пюрированная пища, либо нарезанная маленькими кусочками, температура еды должна быть комфортной для больного. Следите, чтобы прием пищи осуществлялся маленькими порциями, пациент полностью проглатывал пищу. Пища должна подаваться со здоровой стороны рта. Нельзя кормить в положении лежа. Надо предавать больному полусидячее положение с помощью функциональной кровати либо с помощью специальных валиков и ограничителей. Врач может назначить кормление через назогастральный зонд.
Как осуществлять гигиенические процедуры?
Для осуществления туалета лежачего больного используйте мягкое судно и после каждого туалета подмывайте его. Перестилание кровати проводится по определенной методике, что позволяют избежать пролежней. При раздевании больного снимайте одежду сначала со здоровой половины тела, а затем с пораженной. Одевать следует в обратном порядке. Лучше использовать одежду с простыми застежками-липучками. Откажитесь от пуговиц, завязок. Не годится одежда, надеваемая через голову.
Как наладить общение после инсульта
Как наладить общение, если больной не разговаривает или у него нарушено понимание?
Измените формат разговора с пациентом. Говорите четко, небыстро, фразы стройте максимально просто и коротко. Вопросы задавайте так, чтобы на них можно было ответить «да» или «нет». Необходимо использовать жесты, понятные больному. Можно подготовить таблички с изображением предметов и простых действий. Если больной контактен, необходимо проводить занятия с логопедом для восстановления речи.
Нужно ли обучать больного навыкам самообслуживания?
Если есть хоть малейшие предпосылки и резервы для восстановления, необходимо обучать навыкам ухода за собой – это гигиенические процедуры, подмывание после туалета, одевание и раздевание, приготовление простой пищи и ее прием. Даже малейшие успехи сопровождайте одобрительными репликами и похвалой, они поддерживают мотивацию к дальнейшему восстановлению. Ни в коем случае не укоряйте больного, даже если у него ничего не получается. Если пациент имеет возможность и выказывает желание заниматься хобби (вышивание, вязание, уход за комнатными растениями, общение с домашними любимцами), поддерживайте его в этом стремлении и помогайте. Необходимо обучать больного следить за регулярностью приема медикаментов, назначенных лечащим врачом. Можно запрограммировать будильник мобильного телефона, чтобы он напоминал звуковым сигналом о приеме. Препараты заранее раскладывайте в специальные контейнеры.
Какие существуют приспособления, облегчающие уход за инсультным больным?
Сейчас доступно огромное количество приспособлений, которые помогают самостоятельно одеваться и раздеваться, застегивать пуговицы, снимать и одевать носки и чулки. Есть приспособления для помощи при кормлении, устройства для поддержи рук при сидении за столом, приспособления для пересаживания с кровати на кресло, подъема и укладывания с кровати, передвижения как внутри помещения, так и по улице.
Читайте также:
Реабилитация после инсульта. 7 вопросов специалисту
Особенности питания пациента после инсульта
Дата публикации: .
врач-реабилитолог ОМР
Тарапова И.Н.
Главное правило при формировании рациона питания для больного, перенесшего инсульт, — это обеспечить процесс восстановления всеми необходимыми элементами, поступающими с пищей. Это правило необходимо соблюдать. В остром периоде, когда больной находится на постельном режиме, калорийность необходимо уменьшить, но без снижения его питательной ценности.
В пище должно быть достаточно витаминов и минералов, которые есть в соках, фруктах и овощах. Лежачих больных кормят в удобном для них предписанным врачом положении. Во время кормления голова должна быть приподнята, чтобы избежать попадания пищи в дыхательные пути. Для этого больному придают положение полусидя. Для кормления лежачих больных используют прикроватные столики, которые можно устанавливать на постель перед больным на разном уровне. Шею и грудь больного покрывают фартуком или салфеткой. Кормить можно с ложки, а для питья и приема жидкой пищи используют специальные поильники.
Пациентов, которые не могут самостоятельно глотать или отказываются глотать, приходиться кормить через желудочный зонд и посредством внутривенного введения питательных растворов.
При кормлении через зонт можно вводить любую пищу в жидком или полужидком виде: сливки, яйца, бульон, слизистый овощной суп, чай и т.п.
Если нет необходимости в зондовом кормлении, но больной испытывает затруднения при проглатывании, необходимо пищу измельчать и готовить жидкие каши, пюре, кисели, слизистые супы, суфле. Пищу следует давать небольшими порциями. Нельзя вливать пищу быстро из-за возможности попадания в дыхательные пути.
Лежачим больным из-за склонности их к запорам очень полезны овощи, особенно свекла, сухофрукты, кисломолочные продукты.
При артериальной гипертензии в рацион больных нужно вводить продукты, богатые калием (курага, изюм, картофель, инжир) и магнием (каши из гречневой и овсяной крупы). Необходимо ограничить потребление поваренной соли, сладкой и жирной пищи, отказаться от острых закусок, копченостей. Полностью исключить из рациона питания крепкий кофе, крепкий чай, алкоголь.
От инфаркта и инсульта защитит морковь. Всего 2 морковки в день полностью обеспечат ваш организм бета — кератином. А этого достаточно, чтобы вдвое уменьшить риск инсульта у мужчин. Уровень «плохого холестерина» в крови снижает чай, богатый полезными флавоноидами. Необходимое дневное количество содержится в 4 чашках чая. Люди, регулярно его потребляющие, болеют сердечно – сосудистыми заболеваниями почти на 20% реже. «Расправляются» с «плохим» холестерином лосось, овсяные отруби, соя, темный шоколад и какао. Прекрасным средством для профилактики заболеваний сердца и сосудов является темный виноградный сок, содержащий вещество под названием ресвератрол. Его также много в натуральном виноградном вине. Артериальное давление снижают все тот же чеснок, брокколи, грейпфрутовый и апельсиновый соки. С соком грейпфрута сложнее. Дело в том, что он усиливает действие многих гипотензивных препаратов, поэтому нужна определенная осторожность.
Кормление тяжелобольного человека — Про Паллиатив
Содержание Частые проблемы, связанные с кормлениемДиета
Если у больного стоит назогастральный зонд или гастростома
Сервировка
Гигиена
Процесс кормления
Если человек отказывается от еды и воды или мало ест и пьет
Если вы ухаживаете за тяжелобольным человеком, не забывайте следить за его аппетитом, отмечать количество потребляемой жидкости, учитывать пожелания больного.
- отсутствие аппетита,
- нарушение функции глотания,
- изменение вкусовых предпочтений,
- сокращение объема/ количества выпиваемой (жидкости),
- сухость во рту,
- тошнота/ рвота,
- проблемы со стулом,
- изжога/отрыжка,
- боли в животе после приема пищи.
- Готовьте еду, которая удобна для жевания и легко усваивается.
- Твердую пищу нарезайте маленькими кусочками.
- Не давайте всю пищу только в протертом состоянии. Кишечник станет работать хуже, и от такой еды меньше удовольствия.
- Йогурты, соки, фруктовые пюре можно замораживать и давать в виде мороженого — так их проще глотать.
- Если ваш близкий не может жевать, и отказывается от протертой пищи, предложите ему подержать маленький кусочек любой еды во рту – это удовлетворит его вкусовые потребности. Потом можно выплюнуть остатки.
- Если у больного зубные протезы – чаще готовьте ему супы, каши и пюреобразные блюда– не будут натирать десны под протезами.
Помните о сбалансированном питании. Всегда предлагайте вашему близкому блюда на выбор. Максимально учитывайте его предпочтения.
ВажноВ конце жизни не отказывайте близкому в любимой еде, даже если она ему не очень полезна.
Если у больного нарушена функция глотания, определите, какую пищу он не может глотать: твердую, полужидкую, жидкую, любую. После этого обратитесь к врачу за рекомендациями по питанию!
Избегайте:
- очень холодных/горячих блюд и напитков – предпочтительно, чтобы пища была очень теплой, но не горячей.
- газированных напитков,
- продуктов, вызывающих повышенное газообразование,
- избыточно жирных, копченых, острых, соленых продуктов.

- Тщательно измельчайте пишу блендером, чтобы зонд или гастростома не забились.
- Промывайте зонд и гастростому с помощь шприца водой после каждого кормления.
Используйте специальное энтеральное питание, посоветовавшись с врачом. Его часто используют как дополнение к обычной пище, когда больной сильно истощен или ему остро не хватает необходимых питательных веществ.
Подробнее о правилах кормления через гастростому, решении основных проблемы (например, закупорка гастростомы, подтекание из стомы, появление сыпи вокруг стомы, вздутие живота у больного после кормления) и об уходе за гастростомой мы писали в статье по ссылке.
СервировкаИспользуйте:
- складной столик, если это удобно вашему близкому,
- красивую посуду и салфетки – даже если человек ест в кровати или не ест сам,
- посуду небольшого размера – не кладите на тарелку большую порцию, особенно если у больного снижен аппетит,
- прозрачные нетяжелые чашки – чтобы больной видел содержимое и мог легко поднять чашку,
- трубочку (или поильник) – чтобы безопасно и удобно пить в положении лежа,
- столовые приборы (и ложки, и вилки) – даже если человек не будет пользоваться ими самостоятельно.
Подавайте на стол цитрусовые: лимоны и апельсины вызывают слюноотделение, вызывая аппетит. Будьте осторожны, если у человека аллергия.
Общие рекомендации:
- Кормите человека маленькими порциями до 5-6 раз в день.
- Порция может составлять 2-3 ложки, если человек не хочет больше.
- Давайте не больше 2-х блюд за раз.
- Не подавайте блюда очень горячими.
- Постарайтесь изолировать больного от запахов приготовляемой пищи, если они вызывают у больного тошноту.
- Проветривайте комнату после кормления.
- Уважайте привычные ритуалы вашего близкого (время завтрака, обеда и др.
 ).
).
Помогите больному до и после еды вымыть руки или протереть их влажным полотенцем.
По необходимости протирайте губы салфеткой во время кормления.
Используйте для гигиены лица и рук горячие влажные салфетки. Для этого можно просто погреть влажное полотенце в микроволновке.
ВажноПосле еды необходимо убрать изо рта остатки пищи, чтобы больной не поперхнулся. Пусть больной прополощет рот или почистит зубы. Или дайте ему запить.
Если у больного зубные протезы, обязательно промывайте их после каждого приема пищи.
Процесс кормленияВсегда комментируйте все свои действия и предупреждайте о них. Даже если вам кажется, что больной вас не слышит и не понимает!
- Приподнимите изголовье кровати или голову – больной должен полусидеть, чтобы не поперхиваться.
- На грудь положите полотенце или непромокаемую салфетку.
- Под голову постелите полотенце, чтобы не испачкать наволочку.
- Приготовьте стул, чтобы кормить сидя.
- Для еды и напитков используйте прикроватную тумбочку или складной столик, а не тело вашего близкого.
- Для сохранения рефлексов, давайте человеку в руку столовый прибор, даже если он им не пользуется – очень важно до конца сохранять самостоятельность.
- Не кладите сразу много еды на ложку.
- Следите, чтобы больной прожевал и проглотил пищу, прежде, чем давать другую ложку.
- Ждите, пока больной сам откроет рот, когда ложка коснется губ.
- Не настаивайте, чтобы человек съел всю порцию.
- Не критикуйте его за то, что, на ваш взгляд, он мало съел. И не обижайтесь на это.
- Если пища остыла, подогрейте ее.
Не кормите, стоя над пациентом! Если хотите присесть на кровать, спросите у больного разрешения.
Если больной ест сам, разделите с ним трапезу. Вместе есть приятнее.
Если ваш близкий не может говорить, но сжимает губы или стискивает зубы, значит он не хочется есть. Не поите и не кормите насильственно.
Если человек отказывается от еды и воды или мало ест и пьетВыясните причину. Возможно это:
- Снижение скорости обмена веществ: больному или пожилому человеку достаточно небольшого количества пищи, так как он тратит мало энергии.
- Прием лекарственных препаратов: некоторые лекарства снижают аппетит и влияют на вкусовые ощущения
- Запор.
- Депрессия.
- Боль
- Неаппетитная на вид или невкусная еда.
- Естественное развитие болезни (на завершающем этапе заболевания характерна потеря аппетита и отказ от воды).
- Страх перед необходимостью обращаться за помощью для похода в туалет.
Не кормите человека насильно. Проконсультируйтесь с врачом.
Насильственное кормление портит настроение и отношение с близкими людьми приводит к:
- отекам,
- тошноте,
- кашлю,
- вздутию живота,
- рвоте,
- одышке,
- поперхиванию.
Увлажняйте губы и полость рта
- Регулярно обрабатывайте полость рта ватными палочками с глицерином (можно купить в аптеке) или смоченными водой.
- Избегайте препаратов, которые могут вызвать сухость во рту (читайте инструкции и обсуждайте с врачом).
- Давайте человеку маленькие кусочки льда для рассасывания. В воду для льда можно добавлять лимон или шалфей.
- Протирайте губы смоченным в воде ватным диском.
- Обрабатывайте губы вазелином или гигиенической помадой.
Если у вас остались вопросы, и вы не знаете, к кому с ними обратиться, позвоните на горячую линию помощи неизлечимо больным людям: 8 (800) 700-84-36 — круглосуточно, бесплатно.
Скачать памятку в формате pdf можно здесь.
В создании материала участвовали: Е.А. Мамленкова, АО «Европейский Медицинский Центр», А.Н. Ибрагимов, ГБУЗ «Центр паллиативной помощи ДЗМ» , ГБУ «НИИОЗММ ДЗМ».
Материал подготовлен при участии «Мастерской заботы», проекта благотворительного фонда помощи хосписам «Вера», с использованием гранта президента Российской Федерации на развитие гражданского общества, предоставленного Фондом президентских грантов.
Зондовое питание после инсульта. Кормление через зонд: алгоритм
Назогастральный зондПоражение глотательного центра при стволовом инсульте и угнетение уровня сознания – причины расстройств глотания.
Кормить надо, поэтому установка зонда бывает жизненной необходимостью, единственным способом кормить пациента.
Когда больного выписывают домой с установленным назогастральным зондом, родственники не всегда знают, как правильно его кормить и ухаживать за зондом.
Вводите в зонд смеси однородной консистенции, без твердых фрагментов, которые могут забиться в его просвет.
О стволовом инсульте подробнее читайте здесь
Алгоритм как кормить
Смеси вводят в зонд шприцем Жане или с помощью воронки. Удобнее шприцем.
⦁ Поднимите головной конец кровати до уровня 45-60 градусов и всегда кормите в сидячем или полусидячем положении.
⦁ Питательную смесь перед кормлением подогрейте до температуры 38-40 оС., залейте в шприц и присоедините его к наружному концу зонда.
⦁ Снимите зажим с зонда.
⦁ Вводите смесь со скоростью 300 мл в течение 10 минут.
⦁ Промойте зонд после кормления из другого шприца кипяченой водой или физиологическим раствором (до 50 мл) для очистки просвета зонда от остатков питательных смесей, которые засыхают и закрывают просвет трубки. Зонд становится непроходим, и его приходится менять. Следите за чистотой, промывайте зонд после каждого кормления.
⦁ После промывания наложите зажим на зонд, чтобы удержать питательную смесь в желудке и избежать ее обратного выхода через наружный конец.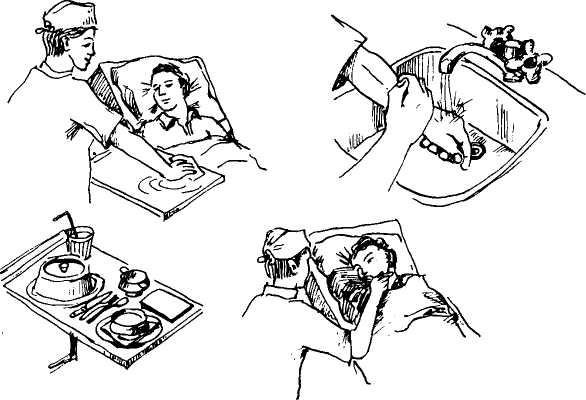
Первые 2-3 порции питания вводите объемом не более 100 мл, постепенно увеличивая объем порции до 300-400 мл, прибавляя при каждом кормлении 50 мл. Суточный объем зондового питания – до 2000 мл вместе с вводимой жидкостью. Частота кормления – 4-5 раз в сутки.
Ограничьте попадание воздуха в желудок и вытекание содержимого желудка через зонд – закрывайте его наружный конец заглушкой или зажимом.
Воздух в желудке вызывает чувство переполнения и дискомфорта, приводит к забросу желудочного содержимого в пищевод
За 1 см от входа в полость носа аккуратно поставьте отметку маркером, чтобы увидеть, на какое расстояние зонд извлечен при его смещении. Сразу после установки зонда его фиксируют лейкопластырем к коже лица. Любой лейкопластырь теряет со временем свою клеящую способность. Меняйте пластырь 1 раз в 4-5 дней.
Чем кормить
Питательные смеси, которые можно вводить через зонд:
⦁ жидкие молочные и кисло-молочные продукты,
⦁ мясные и овощные бульоны,
⦁ овощные отвары,
⦁ компоты,
⦁ овощные и мясные пюре, разведенные до жидкой консистенции,
⦁ жидкая манная каша,
⦁ смеси для энтерального питания: энпит, инпитан, оволакт, унипит.
Замена или извлечение назогастрального зонда
Зонд может извлекаться из желудка самим больным неосознанно, особенно в угнетенном сознании.
При подозрении на извлечении зонда из желудка немного потяните на себя поршень шприца
Появление в трубке зеленоватого или зеленовато-желтого цвета – показатель нахождения зонда в желудке. Аккуратно протолкните зонд до ранее указанной отметки
Если содержимого нет, аккуратно протолкните зонд вперед и потяните на себя поршень шприца снова. Если вы не получили желудочного содержимого или не уверены в правильном нахождении зонда, обратитесь в поликлинику.
При неуверенности в том, правильно ли установлен зонд, вызывайте на дом врача или участковую медсестру
Аспирация (попадание зонда или питательной смеси) в дыхательные пути
Расстройство глотания опасно аспирацией дыхательных путей. Аспирация – попадание в дыхательные пути инородных предметов и жидкостей, перекрывающих их просвет.
Аспирация – попадание в дыхательные пути инородных предметов и жидкостей, перекрывающих их просвет.
⦁ появление влажного кашля при/после введения зонда/питательной смеси,
⦁ посинение кожных покровов,
⦁ нехватка воздуха и одышка.
Аспирация приводит к:
⦁ Гипоксии или асфиксии – нехватке кислорода. Возникает одышка, посинение кожных покровов и кашель.
⦁ Аспирационной пневмонии – воспалению легких, которое трудно лечить в дальнейшем.
При подозрении на попадание смеси в дыхательные пути потяните на себя поршень и извлеките введенную смесь, а после и сам зонд. Вызовите скорую помощь. Оставьте головной конец кровати приподнятым
Назогастральное зондовое кормление- это риск образования пролежней в местах плотного прилегания зондовой трубки к слизистой носоглотки и пищевода. Для профилактики пролежней раз в 3-4 дня подкручивайте зонд и немного смещайте его вперед и назад.
Установленная ранее метка должна находиться в пределах 1 см от наружного носового хода. Обрабатывайте носовые ходы нейтральными маслами для предупреждения раздражения слизистой.
Смена зонда необходима каждые 3 недели для предупреждения пролежней. Также обязательна чистка зубов дважды в день, а полоскание рта после каждого приема пищи.
Вы можете сказать мне спасибо, поделившись статьей в соцсетях, нажав кнопку ниже, если считаете её полезной. Буду вам признателен.
С уважением, врач-невролог Постников Александр Юрьевич
Помогите сайту развиваться- нажмите на кнопку соцсети ниже и поделитесь ссылкой. Спасибо!
Как ухаживать за больным инсультом
А.С. Кадыков
Руководитель отделения ранней реабилитации и прогрессирующих сосудистых заболеваний головного мозга, доктор медицинских наук, профессор
Н.В. Шахпаронова
Кандидат медицинских наук, ведущий научный сотрудник
ГУ НИИ неврологии РАМН
Для предотвращения застойных явлений в легких и возникновения пневмонии лежачего больного необходимо каждые 2 часа поворачивать в постели. Если позволяет общее состояние, сначала пациента сажают на несколько минут (3-5 раз в день) в постели, подложив под спину подушки. Если больной в сознании, нужно с первых же дней проводить занятия дыхательной гимнастикой. Самым простым и эффективным дыхательным упражнением является надувание резиновых шаров, детских резиновых игрушек. Помещение должно регулярно проветриваться. Во время проветривания больного укрывают одеялом, на голову надевают вязаную шапочку или платок. Рекомендуется 2-3 раза в день измерять температуру и при ее повышении тут же сообщать врачу.
Если позволяет общее состояние, сначала пациента сажают на несколько минут (3-5 раз в день) в постели, подложив под спину подушки. Если больной в сознании, нужно с первых же дней проводить занятия дыхательной гимнастикой. Самым простым и эффективным дыхательным упражнением является надувание резиновых шаров, детских резиновых игрушек. Помещение должно регулярно проветриваться. Во время проветривания больного укрывают одеялом, на голову надевают вязаную шапочку или платок. Рекомендуется 2-3 раза в день измерять температуру и при ее повышении тут же сообщать врачу.
Для профилактики пролежней и опрелостей необходимо несколько раз в день протирать кожу больного камфорным спиртом или смесью спирта (водки, одеколона) с водой и шампунем.
Если больной не контролирует мочеиспускание, следует использовать памперсы, чистые пеленки или специальные мочеприемники. Не реже двух раз в день необходимо обмывать кожу половых органов и заднего прохода теплой водой с мылом или слабым раствором калия перманганата («марганцовки») и обтирать марлевым тампоном. Постель, на которой лежит пациент, не должна прогибаться. Наиболее гигиеничен и удобен поролоновый матрац. На матрац под простыню кладут по всей ширине клеенку. Если пролежни появились, необходимо использовать мази для их заживления: солкосериловую, ируксол.
Нарушение водного баланса (обезвоживание) приводит к «сгущению» крови, затрудняет поступление к тканям организма (в том числе к мозгу) кислорода и других питательных веществ. В норме человеку нужно не менее 2 литров жидкости в день: половина поступает с питьем, половина — с пищей. Если больной находится в бессознательном состоянии или если он в сознании, но нарушено глотание, жидкость регулярно должна поступать или через установленный врачом зонд (идущий через нос в пищевод), или в виде внутривенных капельных вливаний. Следует помнить, что насильственное кормление или поение больных с нарушением глотания может привести к аспирационной пневмонии.
У лежачих больных возникает замедление кровотока по сосудам, что может осложниться тромбозом вен нижних конечностей. Чаще всего тромбоз развивается в парализованной ноге. Для профилактики необходимо в первые дни после инсульта по несколько раз в сутки проводить гимнастику для ног. Если движения сохранены, больной сам в медленном темпе осуществляет поднимание ноги вверх, отведение и приведение ее, сгибание и разгибание в коленном и голеностопном суставах (работают все суставы). Если активных движений нет, те же действия производит человек, который ухаживает за пациентом (пассивная гимнастика). Кроме активной и пассивной гимнастики для профилактики тромбоза вен ног полезен массаж: поглаживание и разминание по направлению от стопы к бедру. Проводить его можно, только посоветовавшись с врачом и только когда нет явлений тромбоза. Если больной страдает варикозным расширением вен, с первых дней ногу необходимо бинтовать эластичным бинтом.
Чаще всего тромбоз развивается в парализованной ноге. Для профилактики необходимо в первые дни после инсульта по несколько раз в сутки проводить гимнастику для ног. Если движения сохранены, больной сам в медленном темпе осуществляет поднимание ноги вверх, отведение и приведение ее, сгибание и разгибание в коленном и голеностопном суставах (работают все суставы). Если активных движений нет, те же действия производит человек, который ухаживает за пациентом (пассивная гимнастика). Кроме активной и пассивной гимнастики для профилактики тромбоза вен ног полезен массаж: поглаживание и разминание по направлению от стопы к бедру. Проводить его можно, только посоветовавшись с врачом и только когда нет явлений тромбоза. Если больной страдает варикозным расширением вен, с первых дней ногу необходимо бинтовать эластичным бинтом.
© Журнал «Нервы», 2004, №3
Нарушение глотания и прием пищи после инсульта. О пользе загустителей — Клиническое питание — Внауке.by
Нарушение глотания и прием пищи после инсульта
Нарушения глотания (дисфагия) – одна из ключевых проблем в организации естественного питания у пациентов после перенесенного инсульта, травм головы и шеи, при ряде неврологических заболеваний (болезнь Альцгеймера, рассеянный склероз, болезнь Паркинсона и др.).
Акт глотания – сложный физиологический процесс, в который включаются многие группы мышц. Контролируется данный процесс определенными участками головного мозга. При повреждении/заболевании центральной нервной системы, центры головного мозга, управляющие процессом глотания, действуют несогласованно, в результате пациент не может сделать элементарный глоток. Это грозит, с одной стороны, обезвоживанием и истощением, с другой – аспирационной пневмонией.
У всех пациентов разный характер и степень выраженности нарушений глотательных движений. Полная неспособность глотать встречается довольно редко, у многих — просто нарушены глотательные движения и при приеме пищи возникает поперхивание. Чаще проблемы возникают при приеме жидкой пищи или жидкости. Причина в том, что при патологии центральной нервной системы пациент может чувствовать пищу или жидкость только на одной стороне рта, также могут возникать затруднения с пережевыванием, или с выработкой слюны. Нередки такие побочные явления как потеря вкусовых ощущений. В ряде случаев вообще приходиться учиться есть заново.
Чаще проблемы возникают при приеме жидкой пищи или жидкости. Причина в том, что при патологии центральной нервной системы пациент может чувствовать пищу или жидкость только на одной стороне рта, также могут возникать затруднения с пережевыванием, или с выработкой слюны. Нередки такие побочные явления как потеря вкусовых ощущений. В ряде случаев вообще приходиться учиться есть заново.
Обычно способность глотать начинает восстанавливается через 2-3 недели после инсульта, продолжительность периода восстановления индивидуальна. У части пациентов остаточные явления в виде редких поперхиваний остаются на длительное время. Поэтому необходимо придерживаться некоторых правил в кормлении пациентов с данной патологией, а также регулярно выполнять лечебные упражнения, направленные на улучшение и восстановление глотания.
Для начала необходимо оценить возможности пациента и убедиться, что он может поднимать и держать голову прямо. Можно попросить покашлять, сглотнуть слюну. Дать ложку воды. Если нет даже попытки проглотить воду, она свободно выливается изо рта, появился кашель – необходимо остановиться и продолжить кормление через зонд.
Если пациент сделал первый глоток – осторожно пробуем дальше.
Любое введение пищи или лекарственных препаратов (независимо от способа введения: перорально или через зонд) должно проводиться в полусидящем положении больного, а после приёма пищи пациент должен находиться в таком положении в течение 30 минут. Небольшой объем жидкости удобно давать через трубочку или с помощью ложки, повернув при этом голову пациента вбок или вниз. Запрокидывание головы во время питья может привести к еще более сильному поперхиванию и попаданию жидкости в бронхи.
Санация ротовой полости должна проводиться после каждого приёма пищи.
Одномоментно можно давать только небольшое количество пищи. Пациенту с нарушением глотания требуется определенный тип пищи с точки зрения консистенции, объема, выбора продуктов в зависимости от степени нарушений. Пища ни в коем случае не должна быть горячей (жуют пациенты медленно и малыми порциями). Густая и полужесткая пища переносится лучше всего: запеканки, густой йогурт, протертые овощи и фрукты, жидковатые каши. Существуют разные способы приготовить более густую жидкость, но проще и эффективнее использовать специальные загустители для еды.
Для облегчения проглатывания необходимо введение загустителей
Загустители – это вещества, увеличивающие вязкость пищевых продуктов. Они улучшают и сохраняют структуру продуктов, оказывая при этом положительное влияние на вкусовое восприятие.
Загустители по химической природе представляют собой линейные или разветвленные полимерные цепи, которые вступают в физическое воздействие с имеющейся в продукте водой. Молекулы загустителя свернуты в клубки. Попадая в воду или среду, содержащую свободную воду, клубок молекулы загустителя благодаря сольватации раскручивается, подвижность молекул воды ограничивается, а вязкость раствора возрастает.
Механизм использования. Загустители используют в виде водных растворов или вводят в водную фазу пищевого продукта. Водные растворы загустителей готовятся непосредственно перед употреблением.
Загустители бывают:
- натуральные: желатин, крахмал, пектин, ксантановая камедь, альгиновая кислота, агар, карраген;
- полусинтетические: целлюлоза, модифицированные крахмалы.
Ксантановая камедь — природный полисахарид. Производится бактериями Campestris Xanthomonas из сахара и патоки.
Побочные эффекты: при нормальной концентрации не известны, но при высокой концентрации может наблюдаться метеоризм и вздутие живота (так же, как и при переваривании полисахаридов).
Resource® ThickenUp® Clear
(Ресурс Тикен Ап Клиа)
— безопасный, эффективный и легкий в приготовлении загуститель еды и напитков для людей страдающих затруднением глотания.
Состав формулы основан на смеси мальтодекстрина и ксантановой камеди с высокой степенью очистки.
Загуститель Ресурс Тикен Ап Клиа загущает широкий спектр напитков:
· горячие и холодные,
· кислые, сладкие и нейтральные (например, фруктовый сок, коктейли),
· а также богатые белками и жирами напитки (молоко, супы).
Еда и напитки, загущенные при помощи Ресурс Тикен Ап Клиа, не содержат комков. Продукт полностью растворяется в любой жидкой еде или напитках без дополнительных усилий. Смесь без вкуса и запаха, поэтому продукты, загущенные при помощи Ресурс Тикен Ап Клиа, сохраняют свой вкус, цвет и аромат.
Рекомендованные дозы:
|
Требуемая консистенция |
Сироп |
Крем |
Пудинг |
|
|
Количество мерных ложек |
||
|
100 мл жидкости (вода, сок, чай, молоко и т.д.) |
1 |
2 |
3 |
*1 ложка = 1,2 г
Комментарии отсутствуют
Добавление комментариев доступно только зарегистрированным пользователям
Решение установить постоянную трубку для кормления
Если у вашего близкого человека была серьезная черепно-мозговая травма, например, инсульт, медицинский персонал может попросить вас принять решение в первую очередь. Большинство решений, которые необходимо принять, не являются чрезмерными или спорными (например, можем ли мы получить ваше согласие на установку внутривенной линии для доставки жидкости?), Но некоторые решения могут быть особенно сложными.
Одно из трудных решений заключается в том, должна ли семья разрешать медицинскому персоналу установить постоянный зонд для кормления своим близким.Если вы столкнулись с этим вопросом, у вас могут возникнуть вопросы.
BanksPhotos / Getty ImagesЗачем кому-то может понадобиться трубка для кормления
Когда у человека серьезно поврежден мозг, это может затруднить жевание и глотание, и это может даже снизить уровень его бдительности. Часто выжившим после инсульта вводят жидкости внутривенно для поддержания гидратации в первые несколько дней после инсульта. Однако питание очень важно, а внутривенное введение жидкости не может обеспечить все необходимое для вашего любимого человека.
Если на выздоровление у вашего близкого уходит больше, чем несколько дней, персонал больницы может ввести зонд в нос до желудка, чтобы доставить еду. Это называется временным зондом для кормления, и его можно довольно легко разместить у постели больного без каких-либо обезболивающих, без надрезов или швов. Этот тип временного зонда для кормления (также называемый назогастральным зондом) рекомендуется использовать до одного месяца.
Другой тип питательной трубки, постоянная питательная трубка, требует хирургической установки и хирургического удаления.По прошествии нескольких недель или месяца следует подумать о более постоянной форме кормления, если ваш близкий не может есть пищу.
Зачем нужна постоянная трубка для кормления?
Временная трубка для кормления имеет несколько преимуществ, которые в первую очередь основаны на простоте ее установки и снятия. Но есть и несколько недостатков. Когда дело доходит до принятия решения о установке постоянного зонда для кормления, есть несколько важных причин, по которым неразумно ждать слишком долго.
Инфекция : Существует высокая частота инфекций, связанных с длительным использованием временных зондов для кормления. Из-за того, как расположены временные питательные трубки, частицы пищи могут попадать в легкие, вызывая аспирационную пневмонию. Установка зонда для длительного кормления может снизить высокий риск аспирационной пневмонии и других инфекций.
Другие осложнения : Временная трубка для кормления не очень надежна и может легко выпасть, что потребует замены.Хотя установка не является сложной процедурой, частая замена зонда для кормления может вызвать кровотечение или ссадину по носу и пищеводу.
Comfort : трубки для кормления могут раздражать или раздражать, и некоторые выжившие после инсульта, которые не полностью согласны, вытаскивают их и могут даже отказаться от их замены.
Nutrition : Если ваш любимый человек не ест из-за серьезного повреждения мозга, может быть невозможно определить, когда он наконец сможет есть самостоятельно.Этот период ожидания может быть более безопасным, если установить постоянный зонд для питания, чтобы обеспечить максимальное питание. Это помогает сохранить силы и хорошее питание вашего любимого человека в период восстановления после инсульта.
Зонд для длительного кормления может быть удален, и это конечная цель, но удаление требует процедуры.
Клинические рекомендации для зондов для кормления после инсульта
Клинические рекомендации по восстановлению после инсульта, опубликованные Американской кардиологической ассоциацией и Американской ассоциацией по инсульту, рекомендуют установку зонда для кормления в течение семи дней после инсульта для пациентов, которые не могут безопасно глотать.Это помогает избежать недоедания и связанных с ним осложнений. Ваш врач будет работать с вами, чтобы определить, относится ли ваш близкий к этой категории.
Уход за постоянной трубкой для кормления
Многие семьи не решаются разрешить использование постоянного зонда для кормления, потому что это действительно требует ухода на дому. После того, как у вашего любимого человека будет удалена постоянная трубка для кормления, он или она не сможет сразу принимать любую пищу, и ему придется медленно приспосабливаться к еде через рот.
Однако будьте уверены, что эти проблемы хорошо знакомы бригаде по уходу за больным после инсульта вашего близкого, и вы получите инструкции и поможете убедиться, что уход за трубкой, а также восстановление после удаления трубки безопасны.
Этика и кормление при инсульте
Инсульт является причиной 11% всех смертей в Англии и Уэльсе и является самой крупной причиной инвалидности взрослых. 2 Дисфагия — это термин, используемый для описания затрудненного глотания, связанного с пищей, жидкостями или слюной, и часто встречается после инсульта.Сообщаемая заболеваемость варьировала в разных исследованиях в зависимости от определения, но обычно составляет около 40%. 3
Истощение и инсульт
Множественные факторы могут способствовать высокому риску истощения после инсульта, включая физические, социальные и психологические проблемы, которые все влияют на качество жизни, к ним относятся:
- Проблемы с глотанием (дисфагия)
- Ограниченная функция руки, способность самостоятельно есть / пить
- Проблемы со связью
- Проблемы с познанием (память, внимание, восприятие)
- Проблемы со зрением
- Отсутствие зубов и протезов
- Плохая гигиена полости рта
- Депрессия
- Беспокойство
- Незнакомые продукты / окружающая среда
- Усталость. 4
Nip et al. Провели исследование в 2011 году по оценке рациона питания, статуса питания и реабилитации пациентов с инсультом в больнице. Исследование показало, что недостаточное потребление энергии было обычным явлением даже у менее ослабленных и относительно независимых пациентов, перенесших инсульт, и продемонстрировало недостаточное потребление, сопровождающееся постоянным и растущим риском недоедания на протяжении всей госпитализации. 5
Исследование показало, что диетическое питание позволяет прогнозировать результаты реабилитации, подчеркивая важность своевременной и точной оценки состояния питания, пищевых потребностей и рациона питания; не менее важным является индивидуальный подход к питанию в рамках терапии инсульта. 5
Национальное и местное руководство
Клинические рекомендации NICE 68 (2008) рекомендует:
- Пациентам с острым инсультом, которые не могут принимать адекватное питание и жидкости перорально, следует начинать кормление НГ в течение 24 часов после поступления.
- Национальные клинические рекомендации по инсульту RCP 2012 рекомендуют людям с острым инсультом, которые не могут принимать адекватное питание и жидкости орально, должны быть:
- Рассмотрены для кормления через зонд через назогастральный зонд в течение 24 часов после госпитализации
- Рассматривается для назального зонда или гастростомии, если они не переносят назогастральный зонд.
East Sussex Healthcare Trust Acute Stroke Pathway (2010) рекомендует:
- Пациентам с острым инсультом, если это клинически целесообразно и с согласия медицинской бригады, следует ввести назогастральный зонд и начать кормление в течение 24 часов. 6
Примеры из практики
Mrs X
89-летняя женщина с деменцией из дома престарелых поступила в инсультное отделение с инфарктом левого переднего кровообращения.Она полностью зависела от медсестер по вопросам личной гигиены и была дезориентирована во времени и месте. У нее также было недержание мочи и кала, ограниченное вербальное общение (ответы да / нет) и ей требовалось поощрение и помощь с кормлением. Оценка глотания, проведенная медперсоналом при поступлении, показала, что она была слишком сонливой, чтобы оценить ее, и не принимала внутрь. Она не могла быть разбужена для последующей оценки логопедической и языковой терапии (СОЛ) и осталась ноль через рот.
Трубка NG была вставлена медперсоналом в соответствии с местным протоколом инсульта.Оценка диетолога рекомендовала кормление NG в полном объеме в течение 12 дней.
Г-жа X обсуждалась на междисциплинарном (MDT) совещании; у пациента была выраженная и восприимчивая дисфазия, он не следовал командам, для перемещения потребовался подъемник, и никаких клинических улучшений отмечено не было.
Пациентка не обладала умственными способностями для принятия решения об искусственном вскармливании, и было решено, что длительное гастростомическое кормление не в ее интересах. Бригада по инсульту обсудила уход г-жи X с ближайшими родственниками по поводу решения удалить трубку NG; было согласовано испытание орального кормления.
Началось кормление группы риска с использованием пюре или йогурта через чайную ложку с пероральным потреблением <300 ккал. Пациент был выписан обратно в дом престарелых, и терапевт и менеджер дома престарелых были проинформированы о решении консультанта о кормлении.
Mr Y
В инсультное отделение поступил здоровый и здоровый мужчина 75 лет с левосторонним внутрипаренхиматозным кровообращением. Медперсонал проводил обследование глотания при его поступлении, и он не принимал участия в пероральном приеме, поскольку не выполнял команды.
При оценке SALT был сделан вывод о функциональном глотании и рекомендовалось пить нормальную жидкость и мягкую диету. Диетическая оценка показала, что пероральное потребление составляет <300 ккал / день; он был сонливым во время еды и часто не соглашался, когда его кормили. Трубка NG была вставлена в соответствии с протоколом. Пациент и его семья согласились с этим решением.
Его кормили NG в течение 10 дней, чтобы дополнить его пероральное потребление, которое оставалось на максимальном уровне ~ 500 ккал / день. Он медленно продвигался в области физиотерапии и не участвовал в оценках SALT или эрготерапевта (OT).Г-н Y вытащил трубку NG и дважды не хотел вставлять новую трубку.
Его прогресс был обсужден в MDT инсульта, и была организована встреча по интересам, на которой была рекомендована необходимость гастростомии, чтобы удовлетворить его потребности в питании и улучшить его реабилитационный потенциал.
Его дееспособность была оценена консультантом, и он был признан неспособным принять решение о искусственном вскармливании. Бригада по инсульту встретилась с его женой и сыном и объяснила необходимость введения гастростомы для удовлетворения его потребностей в питании, и члены семьи согласились.Консультант заполнил соответствующую форму согласия на чрескожную эндоскопическую гастростомию (ЧЭГ), и это было успешно выполнено. Через четыре дня после введения ПЭГ пероральное потребление г-на Y улучшилось до 1000 ккал в день, он также занимался физиотерапией, ОТ и СОЛЬ, что показало улучшения. Г-н Y обсуждался на встрече MDT через шесть дней после введения ПЭГ, и были согласованы цели реабилитации.
Бригада по инсульту встретилась с семьей, которая согласилась на направление в местное реабилитационное отделение.
Кормить или не кормить: этическая дилемма
Понятие мучительной смерти, вызванной голодом или обезвоживанием в результате смертельного состояния, по понятным причинам приводит к широко распространенному мнению, что питание должно быть достигнуто всеми возможными способами. Это верное мнение, если пациент может воспринимать искусственное питание как полезное. С другой стороны, если когнитивные способности серьезно нарушены и, вероятно, будут прогрессировать, и если нет потенциала для достижения целей по увеличению продолжительности или качества жизни, никакая польза не может быть получена от введения искусственной поддержки питания, что было бы неэтично. 7
Шотландская межвузовская сеть рекомендаций (SIGN) Руководящие принципы управления дисфагией8 касались этики зондового питания. Проблемы, с которыми можно столкнуться при зондовом питании в сочетании с высокой смертностью пациентов, получающих энтеральное питание, подчеркивают важность тщательного взвешивания рисков и преимуществ для каждого пациента. Нет никаких доказательств того, что кормление с использованием ПЭГ действительно улучшает качество жизни.
У пациентов с ограниченной продолжительностью жизни должны быть хорошие показания для введения ПЭГ, так как кормление может просто замедлить скорость спада или продлить неминуемую смерть…………………………………………………………………………………………………………………………………………………………………………………………………… ».Решение о размещении ПЭГ должно уравновешивать риски и преимущества и учитывать индивидуальные потребности пациента. Пациентам также должна быть предоставлена возможность решить, хотят ли они продолжить процедуру.
Закон об умственных способностях
Клиницисты часто сталкиваются с решениями относительно умственных способностей. Закон 2005 года о психической дееспособности9 является первым статутным законом в этой области, который защищает людей, не способных принимать решения, и предоставляет помощь врачам в решении проблем с дееспособностью. 10
Закон о психической дееспособности влияет на всех медицинских работников, которые могут в любое время работать с пациентами, которым необходимо принимать решения на любом уровне и которые могут постоянно или временно не иметь возможности принимать это решение. Закон об умственной дееспособности устанавливает пять основных принципов, которыми должны руководствоваться все решения, принимаемые в отношении дееспособности:
- Предполагается, что лицо имеет дееспособность, если не установлено, что у него нет дееспособности. Это касается каждого решения.
- Человек не может считаться неспособным принять решение, если все практические шаги, чтобы помочь ему сделать это, были предприняты безуспешно.
- Нельзя считать человека неспособным принять решение только потому, что он принял неблагоразумное решение.
- Действия или решения, принятые в соответствии с настоящим Законом в интересах или от имени недееспособного лица, должны осуществляться или приниматься в их наилучших интересах.
- До совершения действия или принятия решения необходимо принять во внимание, может ли цель, для которой это необходимо, быть столь же эффективно достигнута способом, менее ограничивающим права и свободу действий человека. 9
Если способность пациента принимать решение сомнительна, необходимо оценить дееспособность. Оценка дееспособности должна быть «ориентирована на конкретное решение», и решения, касающиеся наилучших интересов, должны вовлекать семью / друзей пациента и / или опекунов, или независимого специалиста по оценке умственных способностей, если он был назначен.
Наилучшие интересы
Если лицо было признано недееспособным, то любые предпринятые действия или любое решение, принятое в интересах или от имени этого лица, должно осуществляться в его или ее наилучших интересах (принцип 4).Человек, который должен принять решение, известен как «лицо, принимающее решение». «Лицо, принимающее решение», должно следовать контрольному списку наилучших интересов, приведенному в Кодексе практики MCA. 9
Продвинутые решения
Закон о психической дееспособности позволяет людям, способным выразить свое желание, отказаться от лечения в будущем, если они потеряют дееспособность. Если было принято предварительное решение, инструкции в нем должны выполняться после того, как человек потерял умственные способности, за исключением случаев, когда есть веские причины полагать, что человек передумал.Там, где это возможно, персонал должен приложить все усилия, чтобы выяснить, принял ли пользователь услуги предварительное решение.
Подробная информация о любом предварительном решении должна быть записана в медицинских записях пациента и в листе предупреждений и сообщена соответствующим коллегам по здравоохранению и социальным службам, если человек теряет дееспособность. 9
Перспективные решения об отказе от поддерживающего лечения
Это юридический документ, который должен быть оформлен в письменной форме. Он должен быть подписан пациентом и засвидетельствован; он также должен быть подписан свидетелем.Предварительное решение должно относиться конкретно к рассматриваемому лечению. 9
Медицинское обслуживание через зонд, Восточный Суссекс, при лечении пациентов с инсультом
В East Sussex Healthcare Trust (ESHT) группа специалистов по инсульту проводит еженедельные встречи многопрофильных групп под председательством консультанта по инсульту и при участии диетолога по инсульту, SALT, физиотерапевта, OT, медсестры-специалиста по инсульту, медсестры, сестры по выписке, реабилитационной клиники по месту жительства. представитель команды и социальный работник.На MDT ведутся открытые дискуссии по вопросам медицинского ухода за пациентами после инсульта, целей реабилитации и питания.
Команда по инсульту следует принципам, изложенным в MCA 9 с участием пациентов и / или членов семьи / друзей, при принятии любого решения относительно введения НГ и / или ПЭГ.
В отношении дееспособных пациентов, которые согласны на искусственное вскармливание, которое, по мнению врача, является показанием по медицинским показаниям, обычно мало споров. Если считается, что у пациента отсутствует дееспособность, в случае принятия решения о введении гастростомы, именно врач-консультант, отвечающий за уход за пациентом, будет «лицом, принимающим решение» при поддержке команды Stroke MDT.
Конфликт интересов: не задекларирован
Список литературы
1. Министерство здравоохранения (2007 г.). Национальная стратегия борьбы с инсультом. Оценка онлайн: http://www.dh.gov.uk/prod_consum_dh/groups/dh_digitalassets/documents/digitalasset/dh_081059.pdf Дата обращения 10.10.14,
2. Национальный институт здоровья и передовой клинической практики (2008 г.). Инсульт (CG68) Диагностика и начальное лечение острого инсульта и транзиторной ишемической атаки (ТИА).Оценка онлайн: http://publications.nice.org.uk/stroke-cg68 Дата обращения 10.10.14,
3. Королевский колледж врачей (2012 г.). Национальные клинические рекомендации по инсульту. Оценка онлайн: http://www.rcplondon.ac.uk/resources/stroke-guidelines Дата обращения 10.10.14,
4. Национальный институт здоровья и передовой клинической практики (2008 г.). Диагноз инсульта (CG68)
и начальное лечение острого инсульта и транзиторной ишемической атаки (ТИА). Оценка онлайн: http://publications.nice.org.uk / stroke-cg68 Доступ 10.10.14
5. Nip WFR, et al. Диета, статус питания и результаты реабилитации пациентов, перенесших инсульт в больнице. Журнал питания человека и диетологии 2010; 24: 460 — 469
6. Рахмани М.Дж.Р. и др. (2010). Программа лечения острого инсульта, Документ о программе комплексного лечения. Здравоохранение Восточного Сассекса.
7. Нилд П., Страуд М. (2010). Этика и искусственное питание до конца жизни. Клиническая медицина 2010; 10: 607–10
8.Шотландская межвузовская сеть рекомендаций (2010 г.). Ведение пациентов с инсультом: идентификация и ведение пациентов с дисфагией. Доступно на сайте http://www.sign.ac.uk/guidelines/fulltext/119/ Доступно 10.10.14,
9. Закон об умственной дееспособности «Кодекс норм 2005 года». Доступно в Интернете по адресу http://www.justice.gov.uk/protecting-the-vulnerable/mental-capacity-act Доступно 10/10/14
10. Николсон Т. и др. (2008). Оценка умственных способностей: Закон о умственных способностях. Британский медицинский журнал 2008; 336: 322–25
Трубка для кормления выжившего • StrokeCare.SG
Руководства по уходу для лиц, осуществляющих уход
Трубка для кормления выжившего
Сообщение от 07.03.16
После инсульта пациент может не принимать пищу. Поэтому может потребоваться питание через зонд, при этом пища будет подаваться через зонд в жидкой форме.
Хорошее и адекватное питание важно для поддержания хорошего здоровья.У пациента с инсультом может быть дефицит, из-за которого еда и питье могут быть трудными или небезопасными. Необходимо, чтобы на каждом этапе развития пациента правильные продукты давались правильным образом и в нужных количествах.
На ранних стадиях пациенты зависят от других, которые их кормят. Обычно их кормят через зонд, чтобы удовлетворить их потребности в питании.
По мере улучшения состояния пациента он может начать есть продукты подходящей консистенции, например, очень мягкие продукты. Постепенно он снова научится есть продукты нормальной консистенции.Правильное питание поможет предотвратить потерю веса и обезвоживание, а также защитит от инфекций.
Кроме того, как часть здорового образа жизни здоровое питание может снизить вероятность повторного инсульта.
Что такое зондовое кормление?
Через нос в желудок вводится зонд, чтобы пациенту можно было давать жидкости (назогастральное питание). У пациентов, находящихся на зондовом питании более четырех-шести недель, зонд можно вводить непосредственно в желудок снаружи через отверстие в коже (гастростомическое питание).
Как кормить через зонд?
Есть два распространенных метода кормления:
- Болюс: Пациент получает питание через равные промежутки времени. Каждое кормление, содержащее от 200 до 300 мл жидкости, подается в трубку с помощью шприца в течение короткого периода времени (от пяти до 10 минут)
- Непрерывно: питание непрерывно подается из верхнего контейнера в трубку, прикрепленную к пациенту. Корм капает медленно либо в течение более короткого периода от 30 минут до трех часов, либо в течение более длительного периода от 12 до 24 часов
Следующая информация относится в основном к болюсному кормлению, которое является обычным методом кормления в домашних условиях.
Что можно вводить с помощью метода болюса?
Жидкий корм, выбранный для пациента, лучше всего отвечает его потребностям в питании. Они доступны в виде питательных комплексных формул, удобны, гигиеничны и легко переносятся.
Трудно давать пациенту ту пищу, которую мы обычно едим. Обычно они не обеспечивают полноценного питания при кормлении через зонд из-за ограниченного количества жидкости. Также существует повышенный риск загрязнения и закупорки трубки.
Формула может быть в жидкой или порошковой форме.
Что требуется?
- Формула: восстановленная из порошка или формула, готовая к употреблению •
- Зонд для кормления: назогестральный или гастростомический, который уже вставлен пациенту
- Прочие принадлежности: воронка, мерный стаканчик, синяя лакмусовая бумага, пробка шприца и трубки подачи или кран
- Вода для промывки
Препараты для кормления
- Тщательно вымыть руки, все оборудование и аксессуары перед кормлением
- Используйте кипяченую воду для смешивания порошковой смеси
- Следуйте инструкциям по смешиванию на упаковке формулы. Используйте правильное количество порошка и воды.Не используйте меньше или больше воды, если не указано иное.
- Охлажденная смесь должна храниться при комнатной температуре в течение] 5–20 минут перед кормлением
Питание через назогастральный зонд (NGT)
- Сядьте пациента в положение просеивания или голову под углом не менее 30 градусов
- Убедитесь, что трубка находится в желудке — подсоедините насадку шприца к трубке для кормления и удалите некоторое количество содержимого. Окуните синюю лакмусовую бумагу в содержимое.Если синий лакмус становится розовым, это означает, что зонд находится в желудке.
- Используя шприц, удалите жидкость, оставшуюся в желудке. Если содержимое трубки больше 1 (от 30 до 125 мл, верните содержимое в желудок и отложите кормление до тех пор, пока количество не упадет до менее 100 мл
- Поместите воронку или наконечник шприца в трубку для кормления и удерживайте на уровне головы пациента
- Налейте приготовленное количество смеси в воронку или шприц. Не давайте в общей сложности более 200–250 мл на корм
- После завершения подачи промойте трубку 10–50 мл воды.Отсоедините воронку или шприц и замените пробку трубки подачи
- Подождите от 30 минут до часа после кормления, прежде чем уложить пациента на горизонтальную поверхность
Поддержание надлежащего ухода за полостью рта и гигиены
- Следите за чистотой и влажностью ротовой полости, чтобы предотвратить инфекции, вызванные сухостью слизистой оболочки рта •
- Предлагают средства для полоскания рта и полоскания
- Поощрять дыхание через нос
- Соблюдайте другие меры по уходу за зубами
- Меняйте липкую ленту вокруг трубки на лице ежедневно или всякий раз, когда она загрязнена
- Ежедневно очищайте область вокруг трубки на лице
- Очистите ноздри аппликатором с ватным наконечником, смоченным в слабом мыльном растворе.
- Меняйте зонд для кормления раз в две недели
Чрескожная эндоскопическая гастростомия (ЧЭГ) Кормление
- Поднимите пациента в положение сидя или под углом не менее 30-40 градусов.Это необходимо для уменьшения вероятности попадания содержимого желудка в пищевую трубку (рефлюкс) и в легкие (аспирация).
- Перед каждым кормлением проверяйте трубку на место:
- Убедитесь, что трубка находится на месте, измерив рулеткой длину трубки от места проведения ПЭГ до конца трубки или отметьте уровень внешнего фланца (посмотрев на количество сантиметров, указанное на трубка ПЭГ)
- Сравните это с предыдущим или исходным измерением —
- Немедленно обратитесь к врачу, если разница составляет более 2 см, прежде чем пытаться вводить корм или лекарства через зонд.
- Проверьте содержимое желудка, если рекомендуется
- Осторожно извлечь содержимое желудка шприцем —
- Если количество превышает 100-125 мл, вернуть содержимое в желудок и отложить кормление до тех пор, пока количество не уменьшится.
- Если количество меньше 100 мл, вернуть содержимое в желудок и начать кормление
- Поместите кончик шприца в трубку для кормления и удерживайте не более чем на 15–30 см над уровнем живота.Это необходимо для предотвращения слишком быстрого попадания пищи в желудок
- Налейте в шприц предписанное количество смеси, всего не более 200-300 мл, и дайте ему медленно стечь
- Промойте трубку 30 мл воды или более, если это разрешено, после каждого кормления. Отсоедините шприц и повторно закройте трубку
- Подождите от 30 минут до часа после кормления, прежде чем уложить пациента на горизонтальную поверхность
Уход за трубкой ПЭГ
- Убедитесь, что фланец (кожух трубки) плотно прилегает к коже:
- Если фланец затянут слишком сильно, это приведет к пролежневому изъязвлению кожи или слизистой оболочки желудка.
- Если фланец слишком ослаблен, это может привести к утечке корма или содержимого желудка
- Поворачивайте трубку на 90 градусов ежедневно для равномерного распределения давления на кожу и слизистую оболочку желудка.
- Убедитесь, что вы промыли достаточно, чтобы предотвратить закупорку трубки ПЭГ •
- Промывайте 15-30 мл теплой воды до и после каждого прерывистого кормления или каждые три-четыре часа во время непрерывного кормления.Аналогичным образом промывайте воду до и после введения лекарства через трубку •
- Ежедневно проверяйте повязку и меняйте ее, если она мокрая или загрязненная •
- Сначала осторожно промойте кожу вокруг трубки теплой водой. Затем тщательно высушите кожу.
- Поместите два сложенных куска марли по обе стороны от трубки так, чтобы стороны перекрывали друг друга, чтобы защитить кожу от желудочного протекания (см. Рисунок) •
- Закрепите их гипоаллергенной лентой (например, лентой Micropore)
- Через две недели после введения зонда ПЭГ повязка на брюшную рану не требуется, так как стенка желудка обычно хорошо прилегает к брюшной стенке, и утечка из раны происходит редко
Уход за участком ПЭГ
- Проверьте участок ПЭГ до и после кормления на предмет утечки.Если вы заметили утечку пищи или лекарств вокруг трубки, немедленно нанесите теплое влажное полотенце, чтобы размягчить высохшую жидкость. Вымыть, ополоснуть и высушить кожу
- Следите за тем, чтобы кожа вокруг отверстия желудка была чистой и сухой, чтобы избежать раздражения и инфицирования кожи. Если кожа раздражается, посыпьте ее адгезивным порошком для стомы (например, Comfeel или порошком для стомы) •
- Обратитесь к врачу, если утечка не проходит или если кожа вокруг трубки кажется болезненной, красной или опухшей
Замена трубки ПЭГ
- Посещайте врача каждые шесть-девять месяцев для замены трубки ПЭГ.Если трубка потеряет форму или расколется, немедленно обратитесь к врачу •
- Последующие трубки часто заменяются баллонными или кнопочными трубками без использования эндоскопа
- Если трубка баллона выпадает (это может произойти, когда баллон лопается или сдувается), выполните следующие действия:
- Немедленно вставьте трубку через отверстие в брюшной полости (тракт PEG), чтобы она не закрылась за
- Как можно скорее обратиться за медицинской помощью
Последующая деятельность
Только некоторые пациенты, получающие корм с ПЭГ, нуждаются в наблюдении в амбулаторной клинике.Это зависит от их состояния здоровья, мобильности и практичности. Большинство из них могут быть направлены к специалистам в области альтернативной медицины или в клиники. Обычно вас информируют об этом при первой выписке из больницы с трубкой ПЭГ.
В случае возникновения каких-либо вопросов или проблем с ПЭГ обратитесь к врачу или медсестре.
Дополнительные указатели для кормления через зонд для ПЭГ
- Незамедлительно охлаждайте неиспользованные корма; использовать от 24 до 48 часов •
- Убедитесь, что общее количество жидкости, вводимой пациенту за день, соответствует требованиям; некоторым пациентам нельзя допускать слишком большого количества жидкости
- Проверяйте вес пациента, если возможно, один раз в неделю и отмечайте потерю или увеличение веса
- Если у пациента диабет, повышенное содержание жиров в крови или проблемы с почками, лучше не вносить никаких изменений в рекомендуемый план кормления без консультации с врачом или диетологом.
Возможные проблемы
Обычно при правильной подаче через зонд не должно быть никаких осложнений.Однако иногда у пациентов могут развиваться следующие проблемы.
Запор / диарея
Опорожнение кишечника у пациентов может продолжаться как раньше или уменьшаться с регулярностью; прохождение стула раз в два-три дня не является чем-то необычным. Однако, если есть изменение консистенции стула, то есть очень твердый (запор) или очень водянистый (диарея):
- Сначала убедитесь, что соблюдены приведенные выше инструкции по кормлению.
- Разведите смесь на короткое время (при очень твердом стуле)
Добавка клетчатки может быть добавлена для улучшения опорожнения кишечника.Если проблема сохраняется более нескольких дней, обратитесь к врачу.
Расстройство желудка, рвота и спазмы желудка
Иногда у пациента может остаться непереваренная пища в желудке или у него может возникнуть рвота. В этом случае попробуйте следующие меры:
- Отложить следующую подачу
- Увеличить временной интервал между подачей
- Кратковременно разбавить формулу
- Не кормить при рвоте
Если эти проблемы серьезны или сохраняются более 24 часов, обратитесь к врачу.
Механические проблемы
Если корма не проходят через трубку, удалите закупорку, осторожно промывая ее небольшим количеством воды.
Если трубка для кормления выскользнула или окажется не в нужном месте, как можно скорее обратитесь к врачу или медсестре. Не кормить пациента.
- Обратиться за медицинской помощью или советом:
- При похудании или чрезмерном увеличении веса
- Если есть проблемы с дефекацией
- Перед кормлением любыми новыми видами кормов
- При стойких признаках несварения желудка и рвоты
- Если в стуле появилась кровь
- Если кровотечение вокруг ноздрей, особенно у пациентов, кормящихся через назогастральный зонд
- При кашле или затруднении дыхания
- Если лихорадка развивается на фоне диареи
- Если трубка подачи смещена
- Если у пациента другие проблемы со здоровьем
Когда ставить, когда ждать — Mayo Clinic
TY — JOUR
T1 — Установка зонда для кормления PEG после инсульта
T2 — Когда ставить, когда ждать
AU — Scolapio, James S.
AU — Романо, Мишель
AU — Meschia, James F.
AU — Tarrosa, Vilia
AU — Chukwudelunzu, Felix E.
N1 — Авторские права: Авторские права 2018 Elsevier B.V., Все права защищены.
PY — 2000
Y1 — 2000
N2 — Предпосылки: Вопрос о том, когда устанавливать питательный зонд для чрескожной эндоскопической гастростомы (PEG) у пациентов с острым постинсультным инсультом, остается спорным. Целью этого исследования было определение клинических предикторов длительного энтерального питания после инсульта.Метод. Медицинские карты пациентов в больнице Св. Луки (клиника Мэйо) с 1995 по 1998 год были проверены на предмет острого инсульта, в результате которого был проведен ПЭГ. Регистрировались сопутствующие соматические заболевания, подтипы инсульта, оценка по Глазго, оценка глотания и время введения ПЭГ до прекращения лечения или смерти. Результаты. Тридцать два пациента соответствовали критериям исследования. Средний срок наблюдения составил 4 месяца после инсульта. Средний возраст составил 71,3 года. У 25 пациентов был ишемический инсульт, у 7 — первичное внутричерепное кровоизлияние.Оценка глотания была ненормальной у 21 из 23 протестированных пациентов. В среднем через 8,4 дня после инсульта всем обследованным пациентам была помещена трубка с ПЭГ. При последнем наблюдении только 5 выживших пациентов восстановили глотательную функцию менее чем за 4 недели и больше не нуждались в ПЭГ. Эти пациенты были моложе, имели легкую дисфагию и имели меньше сопутствующих заболеваний и ишемических инсультов по сравнению с группой, у которой функция глотания не восстановилась в течение 4 недель. Заключение. Негеморрагический инсульт, легкая ротоглоточная дисфагия, ограниченное количество сопутствующих заболеваний и более молодой возраст помогают прогнозировать пациентов, которым может потребоваться нутритивная поддержка в течение <4 недель после инсульта.Этим пациентам лучше всего использовать временные назогастральные зонды для кормления.
AB — Предпосылки: Вопрос о том, когда устанавливать питательный зонд для чрескожной эндоскопической гастростомы (ПЭГ) у пациентов с острым постинсультным инсультом, остается спорным. Целью этого исследования было определение клинических предикторов длительного энтерального питания после инсульта. Метод. Медицинские карты пациентов в больнице Св. Луки (клиника Мэйо) с 1995 по 1998 год были проверены на предмет острого инсульта, в результате которого был проведен ПЭГ. Регистрировались сопутствующие соматические заболевания, подтипы инсульта, оценка по Глазго, оценка глотания и время введения ПЭГ до прекращения лечения или смерти.Результаты. Тридцать два пациента соответствовали критериям исследования. Средний срок наблюдения составил 4 месяца после инсульта. Средний возраст составил 71,3 года. У 25 пациентов был ишемический инсульт, у 7 — первичное внутричерепное кровоизлияние. Оценка глотания была ненормальной у 21 из 23 протестированных пациентов. В среднем через 8,4 дня после инсульта всем обследованным пациентам была помещена трубка с ПЭГ. При последнем наблюдении только 5 выживших пациентов восстановили глотательную функцию менее чем за 4 недели и больше не нуждались в ПЭГ. Эти пациенты были моложе, имели легкую дисфагию и имели меньше сопутствующих заболеваний и ишемических инсультов по сравнению с группой, у которой функция глотания не восстановилась в течение 4 недель.Заключение. Негеморрагический инсульт, легкая ротоглоточная дисфагия, ограниченное количество сопутствующих заболеваний и более молодой возраст помогают прогнозировать пациентов, которым может потребоваться нутритивная поддержка в течение <4 недель после инсульта. Этим пациентам лучше всего использовать временные назогастральные зонды для кормления.
UR — http://www.scopus.com/inward/record.url?scp=77949721634&partnerID=8YFLogxK
UR — http://www.scopus.com/inward/citedby.url?scp=77949721634&partnerIDxKFLog
У2 — 10.1177 / 088453360001500108
ДО — 10.1177/088453360001500108
M3 — Артикул
AN — ОБЛАСТЬ ПРИМЕНЕНИЯ: 77949721634
VL — 15
SP — 36
EP — 39
JO — Питание в клинической практике
JF — Питание в клинической практике
JF — Питание в клинической практике
JF — Питание в клинической практике 0884-5336
IS — 1
ER —
Жертва инсульта восстанавливает способность глотать после многих лет кормления через зонд
Теперь я хорошо ем, хорошо сплю и могу в полной мере насладиться временем, проведенным с друзьями и семья.”
— Ян Блюм, пациент с дисфагией, Аплтон, Висконсин
Ян Блюм, школьная медсестра из Эпплтона, штат Висконсин, перенесла инсульт в ноябре 2008 года в возрасте 56 лет, в результате чего она не могла глотать. В течение двух полных лет Блюм находилась на питании через гастростомический зонд. «Это так изолирует, чтобы не проглотить», — признается Блюм. «Это добавляет часы к твоему дню. Нельзя гулять с друзьями, быстро перекусить или разделить трапезу с семьей ».
Помимо неспособности наслаждаться едой, еще одним осложнением непоглотания, которое Блюм не могла предвидеть, было неудобство, связанное с необходимостью «плевать слюной».«Я не понимал, что когда вы страдаете дисфагией, у вас избыток слюны, и вы должны продолжать ее выплевывать», — объясняет Блюм. «Это самая сложная часть. Никто не хочет есть или пить рядом с вами, потому что вам постоянно приходится носить с собой чашку, чтобы плюнуть в нее ».
Муж Блюм открыл для себя работу доктора Джоанн Роббинс и обратился к ней от имени своей жены. «Доктор. Роббинс позвонил мне домой, и она сказала мне: «Я не хочу ничего вам обещать, но думаю, мы можем вам помочь.«К тому времени, как я добрался до доктора Роббинса, я действительно не верил, что когда-нибудь снова смогу глотать».
Она продолжает: «Первым делом я провела тест на глотание: я ненавидела их делать, так как обнаружила, что они очень отрицательные, и это разочаровало меня. Но доктор Роббинс сказал: «Думаю, мы сможем это выяснить».
Д-р Роббинс и ее сотрудники тщательно обследовали Блюм, выполнив комплексную оценку глотания, которая включала видеофлюороскопию и измерение лингвального давления. Они определили, что у Блюм уменьшилась сила языка, и посчитали, что она может быть хорошим кандидатом для устройства MOST ©.«Они познакомили меня с MOST © и объяснили, что очень важно, чтобы с помощью этой терапии я мог укрепить свои глотательные мышцы, чтобы восстановить их функции», — говорит Блюм.
Доктор Роббинс осознала, что одной из самых больших проблем было убедить Блюм в том, что она может преодолеть дисфагию. Когда Блюм начала глотательную терапию с помощью устройства MOST ©, она пессимистично оценивала свои шансы на успех. Однако с квалифицированной помощью доктора Роббинса и ее команды Блюм начала видеть результаты.
«Было непросто восстановить глотательную функцию, — признается Блум, — но после первой консультации я сказала мужу, что начинаю верить, что мы можем вернуть нашу жизнь.Осенью 2010 года Блюм поехала в Мэдисон, чтобы поработать с доктором Роббинсом в ее клинике, используя систему аппаратной терапии MOST ©. Она взяла с собой устройство MOST © и в течение следующих нескольких месяцев интенсивно работала над укреплением глотательных мышц.
Блюм вспоминает, когда она провела время с доктором Роббинсом, «мы работали над глотанием с помощью Coca-Cola, потому что, если бы она шла по правильной трубе, Coca-Cola заставляла меня отрыгивать, отмечая успешную обратную связь. Наконец-то я смог выпить чайную ложку! »
По словам доктораРоббинс, Блюм не рыгала и не рыгала с тех пор, как начала пользоваться гастростомической трубкой. Она продолжала работать с доктором Роббинсом, ее командой и устройством MOST © более года. В конечном итоге Блюм удалось навсегда удалить гастростомическую трубку.
Сегодня Блюм, которая в практике доктора Роббинса дольше всех не глотала, ест, пьет и глотает нормально. «Когда я смог нормально есть, я действительно не останавливался», — признается Блюм. «Еда отличная, но самое приятное — это не носить с собой чашку, чтобы плеваться.”
«Я очень похудела после двух лет кормления через зонд, — добавляет Блум, — а теперь я работаю над тем, чтобы сбросить несколько фунтов. Нет справедливости! »
Риски и преимущества трубок для кормления для пожилых людей
Трубки для кормления используются для обеспечения жидким питанием людей, которые испытывают трудности с жеванием и / или глотанием или которые полностью не могут есть самостоятельно. Решение об использовании зонда для кормления часто бывает сложным, особенно для пожилых пациентов.Члены семьи могут оказаться ответственными за выбор от имени своих стареющих близких, использовать ли трубку, но иногда информация, которую они получают от медицинских работников, не совсем точна.
Типы трубок для кормления
Есть несколько различных типов трубок для кормления, которые используются по разным причинам. Две основные категории — это носовые трубы, которые проходят через нос, и брюшные трубы, которые проходят через кожу живота. И носовые, и брюшные трубки могут оканчиваться либо в желудке (известном как желудочные или G-трубки), либо в тонком кишечнике (известном как тощая кишка или J-трубки), в зависимости от того, где должна храниться жидкая пища.В некоторых случаях человек может быть не в состоянии переносить пищу и лекарства, вводимые непосредственно в желудок, поэтому предпочтительнее использовать J-образную трубку.
Назальные питательные трубки обычно используются для краткосрочного кормления через зонд, пока человек выздоравливает и его способность безопасно питаться улучшается. Их использование дольше пары недель может вызвать сильное раздражение и повреждение тканей горла и пищевода. Трубки для брюшного питания обычно используются для длительного или постоянного использования. Однако как временные, так и постоянные зонды для кормления могут быть удалены, если пациент восстанавливает способность самостоятельно есть и пить.
Просмотрите наши бесплатные
Руководства по уходу за пожилыми людьми
Зачем нужны зонды для кормления?
Существует множество причин, по которым людям любого возраста может потребоваться зонд для кормления временно или постоянно. Некоторые виды рака головы, шеи и пищевода могут препятствовать нормальному питанию пациентов, равно как и травмы головы, черепно-мозговые травмы, инсульт и неврологические расстройства, такие как деменция и болезнь Паркинсона. Питательные трубки также могут быть рекомендованы людям, которые отказываются от еды и страдают от недоедания.
Членам семей пожилых людей с запущенной деменцией, например болезнью Альцгеймера, часто рекомендуется рассмотреть возможность установки зонда для кормления. Обычно это происходит из-за того, что у пациентов с деменцией на поздней стадии развивается состояние, называемое дисфагией, когда они теряют способность безопасно жевать и глотать. Помимо последующего недоедания, дисфагия увеличивает риск аспирации еды или питья и развития пневмонии — серьезной инфекции легких, которая может привести к летальному исходу.
В других случаях может потребоваться зонд для кормления, если человека поместили на вентилятор, чтобы помочь ему дышать.Использование вентилятора часто требует хирургической процедуры, называемой трахеостомией, для создания хирургического дыхательного пути в трахее. В это отверстие помещается трубка, называемая трахеологической трубкой, для удаления секрета из легких, но трахейная трубка также не позволяет пациенту принимать пищу и питье через рот.
Споры по поводу искусственного питания и гидратации в конце жизни
Для многих пожилых людей, которые не в сознании или умственно неспособны принимать собственные медицинские решения, выбор использования зонда для кормления обычно падает на их доверенность на медицинское обслуживание. или опекун.Идея о том, что любимый человек больше не ест и не пьет, беспокоит большинство людей, особенно потому, что они обязаны принимать наилучшие возможные решения по уходу и минимизировать дискомфорт. Однако установка зонда для кормления — непростое решение, без осложнений или рисков.
Тип брюшной трубки, называемый чрескожной эндоскопической гастростомией или трубкой ПЭГ (названной в честь процедуры, использованной для ее установки), обычно рекомендуют медицинские работники, особенно пациентам с деменцией на поздней стадии, которые больше не могут есть или отказываются это делать. .Установка трубки не представляет особой сложности или риска, но могут возникнуть осложнения из-за разреза и его постоянного использования.
Пробирки изПЭГ предназначены для предотвращения аспирации, минимизации риска пневмонии, увеличения потребления питательных веществ и укрепления иммунной системы, способствуя заживлению и функциональности, но исследования не показали, что такое агрессивное вмешательство дает эти преимущества. Инфекция и протечка операционного поля вызывают опасения, и аспирация все еще возможна.Кроме того, может потребоваться физическая или химическая сдержанность пациента, чтобы предотвратить насильственное вытаскивание зонда для кормления.
Отсутствие интереса к еде и питью или отказ от них — распространенные симптомы в конце жизни, независимо от состояния здоровья. Это естественный шаг на пути к смерти, поскольку организм начинает минимизировать нормальные процессы, такие как пищеварение. Фактически, потребление пищи и жидкости может даже вызвать дискомфорт у некоторых неизлечимых пациентов.
Лучшая альтернатива питанию через зонд для пожилых людей с тяжелой деменцией — это осторожное кормление с рук.Во время этого процесса обученные помощники будут предлагать еду, которая обычно является пюре и / или густой, и считывать вербальные и невербальные сигналы пациента, чтобы определить, голоден ли он, испытывает ли жажду или испытывает дискомфорт. За пациентами, кормящимися вручную, внимательно наблюдают, чтобы предотвратить аспирацию, и их не заставляют есть или пить, если они не проявляют никакого интереса к процессу. Члены семьи также могут участвовать в кормлении с рук, что добавляет ценный социальный компонент к продолжительности приема пищи.
В отличие от кормления через зонд, кормление вручную — это трудоемкий процесс, требующий полного контроля.Врачи в учреждениях квалифицированного сестринского ухода и больницах могут переоценить преимущества установки зонда для кормления, потому что этот вариант проще и быстрее для сотрудников.
Решение о установке зонда для кормления
Тщательное обсуждение плюсов, минусов и альтернатив любым медицинским решениям требует времени и усилий со стороны медицинских работников и семей. Трубки для кормления всех видов, безусловно, служат важной цели, в первую очередь для людей, которые не находятся на поздних стадиях неизлечимой болезни.К сожалению, зондовое кормление полезно не для всех пациентов, которые не могут есть или отказываются от еды.
Это лишь одна важная проблема в конце жизни, с которой сталкиваются многие пожилые люди и лица, осуществляющие уход. Чрезвычайно важно, чтобы семьи обсудили предпочтения в отношении ухода в конце жизни и заблаговременно изложили их в письменной форме, чтобы избежать путаницы и обеспечить уважение желаний друг друга. Завещания и предварительные директивы, такие как приказы о запрете реанимации (DNR) и предписания врача о поддерживающем лечении (POLST), имеют жизненно важное значение для регистрации вариантов ухода за пациентами в конце жизни.
В конечном счете, выбрать, выбрать ли зондовое кормление для себя или в качестве защитника кого-то другого, — непростая задача. Тесное сотрудничество с медицинским персоналом — лучший способ получить полное представление о сложных этических принципах и доступных медицинских вариантах.
Что это такое и как с этим справиться
Если ваш врач скажет вам, что вам нужен зонд для кормления, его придется долго обрабатывать. Это изменит вашу жизнь.
У вас может быть такое заболевание, как болезнь Паркинсона, из-за которого вам трудно жевать или глотать.Или у вас может быть серьезное заболевание, например рак, и вам не хватает сил, чтобы поесть, чтобы оставаться здоровым. Если вы не можете есть и пить, как раньше, зонд для кормления поможет вам получить необходимое питание и снизить вероятность удушья.
В зависимости от ситуации трубка будет проходить через нос, в желудок или кишечник. Вам не нужна операция по поводу носовой трубки. Их часто используют, если необходимость временная. Вам понадобится операция на желудочный зонд, самый распространенный тип, чтобы провести его через живот.
Использование зонда для кормления может быть неудобным и даже болезненным. Вам нужно будет отрегулировать позу для сна и выделить дополнительное время на чистку и уход за трубкой, а также на устранение любых осложнений.
Тем не менее, вы можете делать большинство вещей, как всегда. Вы можете ходить в рестораны с друзьями, заниматься сексом и заниматься спортом. Трубка для кормления может оставаться на месте столько, сколько вам нужно. Некоторые люди остаются на одном на всю жизнь.
Использование и уход
Трубки позволяют доставить еду разными способами.Некоторые используют насос или шприц, чтобы протолкнуть еду, в то время как другие полагаются на силу тяжести. Ваш поставщик услуг по уходу на дому — медсестра, диетолог или другой помощник — покажет вам, как пользоваться им и ухаживать за ним.
Ключевые моменты, которые следует учитывать при использовании большинства видов зондов для кормления, включают:
Мойте руки. Используйте дезинфицирующее средство для рук на спиртовой основе или мыло и воду, прежде чем работать с трубкой. Убедитесь, что ваши руки сухие.
Предотвратить засорение. Это одна из самых больших проблем с питательными трубками.Всегда промывайте трубку рекомендуемым количеством воды до и после использования, в том числе когда вы используете ее для приема лекарств. Вам нужно будет промыть его даже в те дни, когда вы им не пользуетесь.
Продолжение
Наблюдать за инфекциями . Важно, чтобы место на коже, где трубка входит в желудок, — стома — было чистым и сухим. Проверяйте его каждый день на предмет раздражения, покраснения, отека или инфекции. После очистки области нанесите антибактериальную мазь.
Уход за зубами и деснами. Даже если вы получаете большую часть или все питание из трубки, здоровье полости рта по-прежнему важно. Ежедневно чистите зубы, десны и язык, а губы увлажняйте бальзамом или вазелином.
Ваша диета
Вероятно, вы будете использовать специальную формулу с калориями и питательными веществами, специально подобранными для вас. Вы можете купить в банке так называемую смесь для энтерального питания. Большинство из них хорошо протекает через трубку.
С одобрения врача вы можете приготовить свою формулу в блендере. Вам нужно убедиться, что он содержит рекомендованные калории, витамины, минералы, клетчатку и жидкости.
Другие жидкости также могут попадать в трубку:
- Почти все прозрачные, например вода и газированная вода
- Обработка ферментами
- Жидкости, заменяющие электролиты, например спортивные напитки
- Сок
Большинство лекарств могут пройти через трубка. Некоторые поступают в виде жидкостей. Вы можете измельчить или растворить таблетки и поместить их в зонд для кормления, но сначала поговорите со своим врачом.
Иногда у вас могут возникнуть тошнота, судороги или проблемы с желудком. В таком случае врач может посоветовать вам проверить правильность установки зонда, сменить смесь или прописать лекарства, которые помогут вам почувствовать себя лучше.
Жизнь с трубкой для кормления
Когда вы не можете есть так же, как все, это может изменить вашу социальную жизнь и заставить вас чувствовать себя обделенным. Вы можете пропустить вкус еды. Вы также можете стесняться своего тюбика. Возможно, вам придется переосмыслить, как вы занимаетесь повседневными делами, такими как ужин в ресторанах и путешествия.
Совместное питание. Это может оказаться непростой задачей. Если вы в дороге, возьмите с собой карточку размером с бумажник, чтобы быстро объяснить, почему вы не едите или не едите по-другому.Если вы чувствуете себя комфортно за общественными обедами, то, вероятно, и другие тоже. Некоторые люди подключают помпу и едят вместе со всеми. Другие даже путешествуют с блендером и просят кухню смешать блюда.
Продолжение
Если вам неудобно пользоваться зондом для кормления в общественных местах, спросите менеджера, есть ли у вас уединенное место. Согласно Закону об американцах с ограниченными возможностями, ресторан по закону должен выполнять любые разумные запросы.
Продолжение
Интим и секс. Открытое общение и небольшое планирование могут помочь вам и вашему партнеру поддерживать эмоциональные и физические отношения в нужном русле.


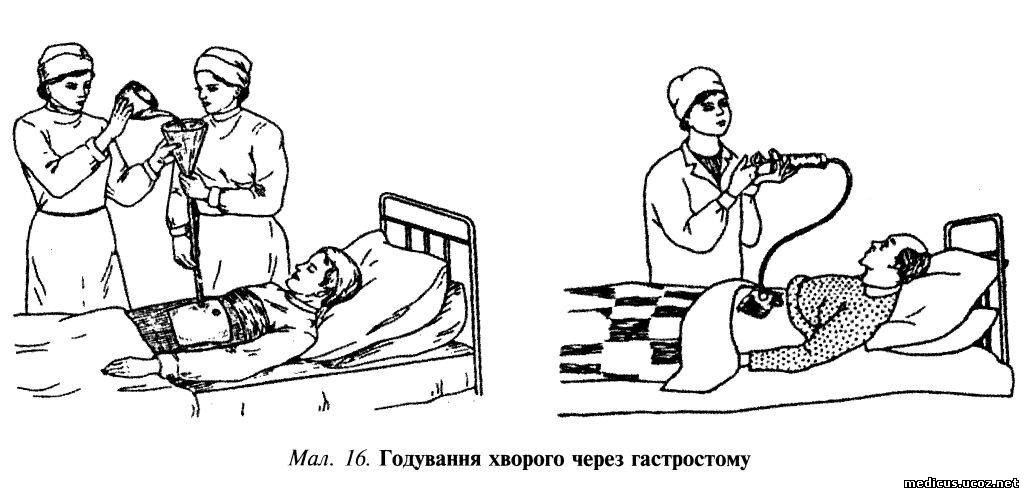
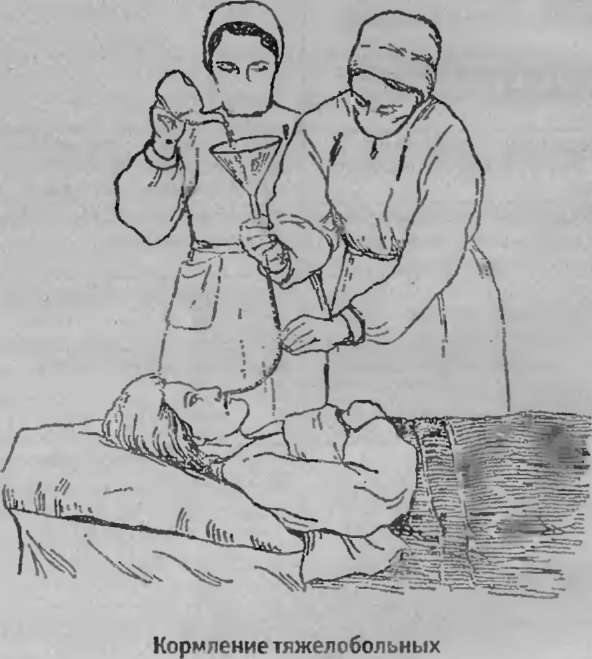
 ).
).