Зуд подкожный причины: почему возникает и почему важно определить его первопричину?
Причины возникновения и лечение зуда при прыщах
Большинство инструкций, рассказывающих, как избавиться от прыщей, начинаются с простого правила — держать руки подальше от лица
155112
Поделись с друзьями
- Вконтакте
- Одноклассники
Казалось бы, простое правило, но, к сожалению, контролировать эту привычку непросто. Особенно, если кожа раздражена и прыщи чешутся.
Поговорим о том, почему это происходит и как защитить лицо от появления новых воспаленных прыщей.
Нормальная реакция
на раздражение
Покраснение и припухлость кожи в месте появления прыща — результат борьбы иммунитета с бактериями, которые активно размножаются в сально-волосяном фолликуле при акне. Организм пытается избавиться от них, увеличивая приток крови к закупоренным порам. Цель этой реакции — как можно скорее доставить лейкоциты в поврежденную зону и подавить активность патогенных бактерий. Так образуются красные прыщи, которые чешутся и вызывают ощущение легкого покалывания.
Так образуются красные прыщи, которые чешутся и вызывают ощущение легкого покалывания.
Если прыщи не причиняют постоянного дискомфорта, а только периодически напоминают о себе легким зудом — это нормальная реакция на воспалительный процесс.
Правильная тактика в таких случаях — не травмировать кожу, особенно острыми ногтями, и стараться не прикасаться к лицу, так как даже легкое надавливание на кожу может провоцировать усиление и распространение воспалительного процесса. Лучшее, что можно сделать — дать коже самостоятельно справиться с проблемой. Тогда есть большая вероятность, что прыщи пройдут бесследно, не оставив темных пятен и рубцов.
Признаки, при появлении которых
точно следует обратиться к врачу
- появление сыпи вскоре после употребления определенных пищевых продуктов или медицинских препаратов;
- повышение температуры и общее недомогание одновременно с появлением многочисленных мелких прыщей, которые чешутся;
- резкое покраснение кожи, ощущение жжения и образование волдырей;
- быстрое распространение сыпи по большой площади кожи.

Покраснение и зуд — симптомы, характерные не только для воспалительных элементов угревой сыпи. Они могут быть признаками сильной аллергической реакции и некоторых заболеваний кожи (например, дерматита или экземы).
Если покраснение не похоже на обычные прыщи на лице или теле, кожа чешется и это доставляет сильный дискомфорт, нужно обратиться к врачу — не стоит рисковать, пытаясь снять раздражение в домашних условиях.
Как предотвратить появление
прыщей, которые чешутся?
Не поддаваться панике
Если на лице появился новый зудящий прыщик, не пытайся избавиться от него немедленно. Резкие действия только травмируют кожу. В большинстве случаев достаточно сделать глубокий вдох и подождать пару минут, чтобы зуд прошел вместе с назойливым желанием почесать лицо.
Не экономить на витаминах
Комплексные витамины с высоким содержанием цинка, меди, железа стимулируют обновление клеток кожи и сдерживают образование комедонов. Ускорить восстановление травмированной кожи помогут витамины А и Е в капсулах (полезные свойства витамина E усиливаются при одновременном приеме селена)
Ускорить восстановление травмированной кожи помогут витамины А и Е в капсулах (полезные свойства витамина E усиливаются при одновременном приеме селена)
Не увлекаться загаром
Ультрафиолетовые лучи повреждают слой эпидермиса, в котором происходит рост и созревание новых клеток кожи. Процессы обновления замедляются, кожа чешется, отслаивающиеся чешуйки рогового слоя забивают протоки сально-волосяных фолликулов.
Чтобы этого избежать, стоит взять за правило использование косметики с SPF и ежедневное увлажнение кожи.
Что делать, если прыщи уже появились?
Прежде всего, не расстраиваться и сохранять спокойствие. В состоянии стресса мы чаще прикасаемся к лицу, маленькие прыщи чешутся, и раздражение только усиливается.
Решить проблему поможет комплексная терапия, включающая местное применение антибактериальных препаратов, например, лосьона-раствора Зеркалин® (1% раствор антибиотика клиндамицина).
Зеркалин® обладает антибактериальным действием — подавляет активность патогенных микроорганизмов в сально-волосяном фолликуле. Лосьон-раствор устраняет причины воспаления, которое вызывает покраснение и зуд прыщей.
Лосьон-раствор устраняет причины воспаления, которое вызывает покраснение и зуд прыщей.
Спиртовая основа Зеркалина® облегчает глубокое проникновение действующего вещества в кожу и дополнительно «подсушивает» воспалительные элементы угревой сыпи.
Чтобы добиться лучшего результата, важно действовать по плану: применять препарат 2 раза в день (утром и вечером) на протяжении 6-8 недель. Лосьон-раствор наносится на сухую чистую кожу. После умывания нужно промокнуть лицо полотенцем, подождать 20 минут и нанести Зеркалин®. Готово! Если зуд напомнит о себе, помни о цели — когда видишь, как кожа меняется к лучшему, следить за руками гораздо проще.
Устинов Михаил Владимирович Врач-дерматовенеролог
Под словами подкожные прыщи пациентами с акне могут пониматься разные элементы угревой сыпи, невоспалённые закрытые комедоны или уже воспаленные элементы папулы или пустулы. В первом случае поверхность кожи становится менее гладкой, по мере присоединения воспаления элементы под кожей могут краснеть, становиться болезненными. Важно своевременно начать лечение угревой сыпи и подобрать терапию таким образом, чтобы минимизировать прогресс и утяжеление заболевания.
Важно своевременно начать лечение угревой сыпи и подобрать терапию таким образом, чтобы минимизировать прогресс и утяжеление заболевания.
ООО «ЯДРАН»
119330, Москва, Ломоносовский пр-т, д.38, оф. 7
Тел.: +7 (499) 143-3770
Демодекоз (Подкожный клещ) у собак – симптомы и лечение
Содержание
- Паразитология
- Как питомец может заразиться?
- Почему возникает демодекоз?
- Клинические признаки демодекоза
- Подкожный клещ у собаки: что делать?
- Чем опасен подкожный клещ для собак?
- Демодекоз у собак: Лечение
- Профилактика
Паразитология
Клещи Demodex canis – часть нормальной фауны кожи, они присутствуют в коже и наружных слуховых проходах у многих здоровых собак, не вызывая заболевания. Однако при снижении иммунитета эти микроскопические клещи начинают размножаться в волосяных луковицах и их придатках, что приводит к поражению кожи и потере шерсти. Эти паразиты могут обитать только в коже, однако при исследовании тканей собак, погибших в результате болезни, их обнаруживали и во внутренних органах, а также в моче, крови и фекалиях. Тем не менее, это стоит считать случайными находками, поскольку демодекс дышит кислородом и не может жить без доступа воздуха во внутренних органах. Обнаружение клещей вне кожи связано с заносом мертвых клещей из очага воспаления с кровью или лимфой.
Однако при снижении иммунитета эти микроскопические клещи начинают размножаться в волосяных луковицах и их придатках, что приводит к поражению кожи и потере шерсти. Эти паразиты могут обитать только в коже, однако при исследовании тканей собак, погибших в результате болезни, их обнаруживали и во внутренних органах, а также в моче, крови и фекалиях. Тем не менее, это стоит считать случайными находками, поскольку демодекс дышит кислородом и не может жить без доступа воздуха во внутренних органах. Обнаружение клещей вне кожи связано с заносом мертвых клещей из очага воспаления с кровью или лимфой.
Весь жизненный цикл демодекса проходит только в коже животного, включает яйца, личинки, нимфы и взрослых паразитов. Попадая в окружающую среду, клещи быстро погибают, выживая не более часа при комнатной температуре. В лабораторных условиях эти клещи выживали до месяца, однако заразить ими собак не удавалось.
Как выглядит подкожный клещ у собак можно увидеть только на фото с микроскопа, поскольку размер клещей не позволяет увидеть их невооруженным глазом и составляет менее 0,3 миллиметра.
Как питомец может заразиться?
Возбудитель болезни Demоdex canis является частью фауны кожи здоровых собак, он попадает в кожу новорождённого щенка контактным путем с материнской кожи в первые дни после рождения. Заразить здоровую собаку от больной не представляется возможным.
Почему возникает демодекоз?
Откуда берется подкожный клещ? Попадая в кожу новорождённых щенков, клещ демодекс присутствует в коже в небольшом количестве на протяжении всей жизни собаки, не вызывая болезни, поскольку здоровый организм способен держать популяцию клещей под контролем. Причиной возникновения болезни – демодекоза – являются генетические факторы и нарушение иммунитета. Предрасполагающими факторами является возраст, короткая шерсть, неполноценное кормление, период течки и беременности у сук, стресс, внутренние паразиты, хронические заболевания, злокачественные опухоли, а также медикаменты, подавляющие иммунитет, например, стероидные гормоны.
Клинические признаки демодекоза
По клиническому течению различают локализованный (с небольшим количеством очагов) и генерализованный (распространяющийся на большие площади поверхности кожи) демодекоз, а также ювенильный демодекоз (у щенков и молодых собак) и демодекоз взрослых собак.
Характерные признаки подкожного клеща у собак — алопеция (потеря шерсти), покраснение кожи, шелушение. Эти поражения не сопровождаются зудом. Как правило, такие очаги возникают в области морды, особенно вокруг век и губ, а также в области конечностей и туловища. При локализованном демoдекозе отмечают несколько ограниченных поражений. При этой форме у щенков, в том случае, если они не получают препаратов, подавляющих иммунитет, возможно спонтанное выздоровление без лечения. В этом случае уже спустя один – два месяца на пораженных участках начинает расти шерсть.
Демодекоз может проявляться также избыточной выработкой серы в наружном слуховом канале, что приводит к церуменозному отиту, сопровождающемуся повышенной выработкой серы, в этом случае собака может начать чесать уши. Таких животных нужно лечить, а не ожидать спонтанного выздоровления.
Таких животных нужно лечить, а не ожидать спонтанного выздоровления.
При нарушении иммунитета локализованный демодекоз является начальной стадией генерализованного заболевания, в этом случае симптомы демодекоза у собак прогрессируют, и болезнь переходит в тяжёлую форму. Поэтому собакам, имеющим множество ограниченных участков поражений, рекомендуется проводить лечение. Генерализованный демодекоз – серьезная болезнь кожи, которая начинается, как правило, с множественных нечетко ограниченных очагов, которые быстро увеличиваются. В очагах поражения наблюдается выпадение шерсти, при этом некоторые шерстинки склеиваются в пучки, кожа краснеет, потом чернеет, выглядит жирной, покрывается чешуйками и корочками. При присоединении вторичной бактериальной инфекции развивается отёк, образуются корки, гнойнички и фурункулы. У некоторых собак образуются бугорки и узелки, при надавливании на которые выделяется гной или кровянистое содержимое, поражения могут стать мокнущими.
У некоторых собак образуются бугорки и узелки, при надавливании на которые выделяется гной или кровянистое содержимое, поражения могут стать мокнущими.
Демодекоз, если он впервые возник у собаки только во взрослом возрасте, связан с нарушениями иммунитета. Причинами этого могут быть гормональные нарушения (недостаточность функции щитовидной железы, синдром Кушинга и др.), лейшманиоз, злокачественные опухоли. К демодекозу могут приводить и лекарства, например, гормоны-кортикостероиды и препараты для химиотерапии опухолей. К сожалению, у 50% взрослых собак с демодекозом причину снижения иммунитета не удается установить при первичном обследовании. Тем не менее, этим животным необходимо не только провести курс лечения демодекоза, но и оставить под наблюдением врача, поскольку причины, оказывающие негативное влияние на иммунитет, такие как злокачественные новообразования или гормональные нарушения, могут выявиться лишь спустя несколько месяцев. При невозможности устранения этих болезней может потребоваться пожизненное лечение.
При невозможности устранения этих болезней может потребоваться пожизненное лечение.
Пододемодекоз – разновидность болезни, когда поражается кожа пальцев и межпальцевых промежутков, часто осложняется бактериальными инфекциями. Собаку с пододемодекозом нужно лечить, так же как и при генерализованной форме, вне зависимости от количества поражённых конечностей.
Фото. Пододемодекоз у вест-хайленд-уайт-терьера с генерализованным демодекозом: потеря шерсти, изменение цвета кожи, корочкиВ случае обнаружения симптомов демодекоза у собак необходимо провести микроскопию соскобов с кожи или трихоскопию (исследование шерсти под микроскопом), а при обнаружении подкожного клеща – начать лечение как можно скорее.
Подкожный клещ у собаки: что делать?
При подозрении на данное заболевание необходимо обратиться к ветеринарному врачу-дерматологу, который знает, как избавить собаку от демодекоза. Для подтверждения диагноза врач проведет осмотр и микроскопию, и если подкожный клещ у собаки будет найден в соскобах с кожи — назначит соответствующие лекарства и, при необходимости, дополнительные исследования для выяснения причин снижения иммунитета.
Чем опасен подкожный клещ для собак?
Генерализованный демодекоз является опасным кожным заболеванием, которое может закончиться даже смертельным исходом в связи с истощением, интоксикацией и вторичными бактериальными инфекциями.
Тем не менее, однажды столкнувшись с данной проблемой, владельцы собак и заводчики зачастую думают, что они знают как вывести подкожного клеща у собаки. Действительно, можно воспользоваться поиском в Интернете по запросу «демодекоз у собак лечение препараты» или «демодекоз у собак схема лечения» и найти способ как вылечить демодекоз у собаки. Однако, демодекоз возникает в результате воздействия ряда факторов, которые приводят к снижению иммунитета и позволяют клещу, в норме присутствующему в коже в небольшом количестве, активно размножаться, что способствует воспалению кожи и развитию вторичных бактериальных инфекций. Продукты жизнедеятельности множества клещей попадают в кровь собаки, что может привести к нарушению функции внутренних органов и истощению. Кроме того, причиной развития демодекоза у взрослых и пожилых собак могут быть серьезные болезни, например болезнь Кушинга, сахарный диабет или рак, потеря времени без лечения в этих случаях может быть фатальной.
Кроме того, причиной развития демодекоза у взрослых и пожилых собак могут быть серьезные болезни, например болезнь Кушинга, сахарный диабет или рак, потеря времени без лечения в этих случаях может быть фатальной.
Демодекоз у собак: Лечение
Как вылечить собаку от подкожного клеща? На протяжении многих лет диагноз «подкожный клещ» звучал как приговор, поскольку эффективное лечение демодекоза у собак не было разработано. Больных животных пытались лечить, используя народные средства, их мазали мазями с неприятным запахом, обрабатывали керосином, посыпали различными порошками, но, к сожалению, часто собак с демодекозом приходилось усыплять. В середине 90-х годов прошлого века появились схемы лечения демодекоза, однако, некоторые препараты были очень дороги, другие требовали больших затрат времени владельцем, заключались в регулярных трудоёмких процедурах, третьи приводили к неврологическим нарушениям, судорогам и смерти у некоторых собак. К счастью, все эти методы лечения уже в прошлом, сейчас большинство ветеринарных врачей знают, как лечить демодекоз у собак. Удобным и безопасным методом на данный момент являются таблетки от демодекоза для собак, основанные на препаратах новой группы – изоксазолинах. Они всё чаще используются владельцами животных для защиты питомцев от блох и клещей. Одним из таких лекарств от демодекоза и других внешних паразитов является препарат Симпарика, оказывающий лечебное и профилактическое действие на протяжении 5 недель.
Удобным и безопасным методом на данный момент являются таблетки от демодекоза для собак, основанные на препаратах новой группы – изоксазолинах. Они всё чаще используются владельцами животных для защиты питомцев от блох и клещей. Одним из таких лекарств от демодекоза и других внешних паразитов является препарат Симпарика, оказывающий лечебное и профилактическое действие на протяжении 5 недель.
Как долго нужно лечить демодекоз у собак? Собака должна получать препараты на протяжении минимум месяца после клинического выздоровления и отсутствия клещей в соскобах кожи. В большинстве случаев, курс лечения составляет 2 – 4 месяца при условии контроля причин снижения иммунитета. В некоторых ситуациях, когда собака вынуждена получать препараты, отрицательно воздействующие на иммунитет, например, при химиотерапии злокачественных новообразований или при постоянном лечении гормональными препаратами некоторых аутоиммунных болезней – применение средств для контроля демодекоза будет гораздо более длительным, и будет осуществляться параллельно с этими лекарствами на протяжении всего курса лечения ими, возможно, пожизненно.
При локализованном ювенильном демодекозе у собак до года – можно не проводить никакого лечения по крайней мере в течение 4 – 6 недель, а в случае распространения поражений – начать терапию.
Профилактика
Заботливый владелец понимает, что лучше принять меры по профилактике, чем лечить подкожного клеща у собаки. К сожалению, ошейники, шампуни, спреи и большинство капель спoт-oн, наносимых на кожу, не могут защитить или вылечить собаку от демодекоза. Поскольку данная болезнь не является заразной, основополагающими причинами развития демодекоза является снижение иммунитета и генетическая предрасположенность. Поэтому не рекомендуется использовать в разведении собак, переболевших генерализованным демодекозом. Щенкам, у родителей которых был демодекоз и их, к сожалению, использовали в разведении, в целях профилактики можно регулярно использовать препараты от подкожного клеща у собак. Это достаточно безопасно и удобно, поскольку эти препараты также помогают предотвратить заражение блохами, иксодовыми и чесоточными клещами. К примеру, ежемесячный прием таблеток Симпарика может предотвратить развитие демодекоза у питомца, несмотря на генетическую предрасположенность. Таблетки Симпарика дают в соответствии с весом собаки с двухмесячного возраста вне зависимости от кормления, часто собаки съедают эту таблетку добровольно.
К примеру, ежемесячный прием таблеток Симпарика может предотвратить развитие демодекоза у питомца, несмотря на генетическую предрасположенность. Таблетки Симпарика дают в соответствии с весом собаки с двухмесячного возраста вне зависимости от кормления, часто собаки съедают эту таблетку добровольно.
Другим важным этапом профилактики является качественное кормление и хорошие условия содержания, что важно для поддержания иммунной системы собаки. К сожалению, частой причиной демодекоза у взрослых собак является длительный прием препаратов, подавляющих иммунную систему. Особенно опасны гормональные препараты, нередко используемые для снятия зуда у собак с аллергией. Нужно помнить, что собака, переболевшая генерализованным демодекозом, будет предрасположена к рецидивам в случае длительного приема препаратов, подавляющих иммунитет. Что же делать в случае возникновения аллергической реакции, сопровождающейся зудом, если собаку, например, покусали мошки, или возникло обострение атопического дерматита на цветущую березу, или собака случайно съела пищевые продукты, на которые у нее пищевая аллергия? В этом случае, по согласованию с лечащим врачом, можно провести короткий курс препарата Апоквел, поскольку он помогает быстро и может быть использован для снятия острого зуда у собак с обострением аллергических заболеваний. Но важно знать, что в таком случае Апоквел назначают параллельно с препаратами, сдерживающими развитие демодекоза, например, с Симпарикой. Апоквел можно давать в любое время суток вне зависимости от кормления по 0,4 – 0,6 мг на килограмм веса собаки 2 раза в день, пока есть зуд, по мере снижения зуда – достаточно 1 раз в сутки. Важно режим «каждые 12 часов» ограничить двумя неделями, далее сократить прием Апоквела до 1 раза в сутки. Стоит избегать применения препарата Апоквел щенкам до года, взрослым собакам в период вязки, беременности и кормления, а также собакам с прогрессирующими онкологическими заболеваниями без согласования с ветеринарным врачом.
Но важно знать, что в таком случае Апоквел назначают параллельно с препаратами, сдерживающими развитие демодекоза, например, с Симпарикой. Апоквел можно давать в любое время суток вне зависимости от кормления по 0,4 – 0,6 мг на килограмм веса собаки 2 раза в день, пока есть зуд, по мере снижения зуда – достаточно 1 раз в сутки. Важно режим «каждые 12 часов» ограничить двумя неделями, далее сократить прием Апоквела до 1 раза в сутки. Стоит избегать применения препарата Апоквел щенкам до года, взрослым собакам в период вязки, беременности и кормления, а также собакам с прогрессирующими онкологическими заболеваниями без согласования с ветеринарным врачом.
В случае генерализованного ювенильного демодекоза, который имеет генетическую предрасположенность, рекомендуется исключать из разведения таких животных, а также их родителей и однопомётников.
К счастью, современные средства позволяют вылечить собак даже с генерализованным демодекозом и они не обречены на гибель, как это было раньше!
Автор: Герке Анна Николаевна, ветеринарный врач, ветеринарная клиника «СовВет», Санкт-Петербург, кандидат ветеринарных наук, член ESVD, научный редактор рубрики «Дерматология» VetPharma
История болезни: Ребенок с длительно существующим, сильно зудящим подкожным узлом на бедре: необычная (?) реакция на часто используемые вакцины
- Список журналов
- Представитель BMJ
- PMC3604306
BMJ Case Rep. 2013; 2013: bcr2012007779.
2013; 2013: bcr2012007779.
Опубликовано онлайн 2013 январь 24. DOI: 10.1136/BCR-2012-0077779
Отчет о дел
, 1 , 2 и 3
Авторская информация Примечания Copyright и лицензия Discomer
A 2
Авторская информация Примечания Copyright и лицензия. У летней девочки появился сильно зудящий подкожный узелок на передней поверхности бедра. Узел сохранялся в течение 10 месяцев, пока не был иссечен. Последующее исследование на злокачественность и системное заболевание не выявило патологических изменений. Диагноз, персистирующая зудящая вакцинационная гранулема, был выявлен опасным образом почти через 2 года после появления симптомов. Стойкие зудящие подкожные узелки в месте инъекции алюминийсодержащих вакцин (чаще всего комбинированных дифтерийно-столбнячно-коклюшных вакцин для первичной иммунизации детей раннего возраста) могут появляться с длительным опозданием после вакцинации (месяцы), вызывать длительный зуд (годы) и часто связаны с при контактной аллергии на алюминий. Состояние плохо распознается в здравоохранении, что может привести к длительным симптомам и ненужным исследованиям.
Состояние плохо распознается в здравоохранении, что может привести к длительным симптомам и ненужным исследованиям.
Мы описываем местную реакцию на вакцину, которая, вероятно, не так редка, как считалось ранее, может доставить беспокойство маленькому ребенку, вызвать тревогу у родителей и в худшем случае привести к ненужным исследованиям, включая хирургическое вмешательство, но ее легко распознать и диагностировать после того, как вы осознать это.
Летом 2008 года у 2-летней девочки из Швеции появился сильно зудящий подкожный узелок на передней поверхности левого бедра. Осенью узел увеличился, кожа над ним стала синеватой, а зуд продолжался, хотя временно уменьшился во время лечения местным слабым стероидом. Не было флюктуации, нагноения, болезненности или других признаков инфекции. Попытка лечения флуклоксациллином оказалась безрезультатной. В январе 2009 г., во время острого бактериального бронхита усилился зуд и появилось новое зудящее уплотнение также на передней поверхности правого бедра. При ультразвуковом исследовании выявлено «подкожное образование неустановленной природы» размерами 14×16 мм спереди на левом бедре. Поскольку нельзя было исключить злокачественное новообразование мягких тканей, узел был удален под общей анестезией в апреле, через 9 месяцев после появления. В это время ее родители очень волновались.
При ультразвуковом исследовании выявлено «подкожное образование неустановленной природы» размерами 14×16 мм спереди на левом бедре. Поскольку нельзя было исключить злокачественное новообразование мягких тканей, узел был удален под общей анестезией в апреле, через 9 месяцев после появления. В это время ее родители очень волновались.
Гистопатологическое исследование удаленного узла, включая световую микроскопию и иммуногистохимию, показало фиброзирующий панникулит с эозинофилами. Признаков лимфомы или злокачественного новообразования не было (и ). Был упомянут так называемый эозинофильный панникулит, неспецифическая тканевая реакция, связанная с широким спектром состояний, включая системные заболевания, паразитарные инвазии, реакции, вызванные членистоногими, инфекции, атопию и местные инъекции. Требовалась клинико-патологическая корреляция, особенно в отношении экзотического воздействия и местных инъекций.
Открыть в отдельном окне
(А) Биопсия подкожно-жировой клетчатки с хорошо очерченным участком фиброза и обильным воспалительным инфильтратом с диффузно-фолликулярным рисунком.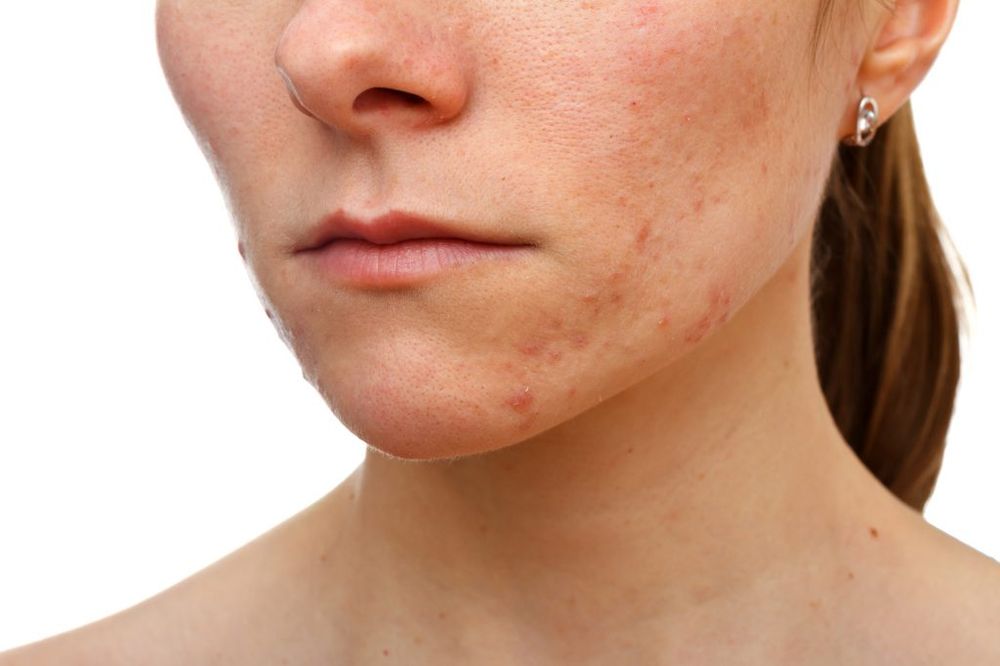 (B) Инфильтрат состоит из макрофагов, лимфоцитов и эозинофилов. Клеточной атипии нет. (C) Области фиброза содержат эозинофилы. (D) Реактивный лимфоидный фолликул. Окраска A-D H&E, полоса = 100 мкм.
(B) Инфильтрат состоит из макрофагов, лимфоцитов и эозинофилов. Клеточной атипии нет. (C) Области фиброза содержат эозинофилы. (D) Реактивный лимфоидный фолликул. Окраска A-D H&E, полоса = 100 мкм.
Открыть в отдельном окне
Инфильтрат содержит многочисленные Т-лимфоциты (А), В-лимфоциты, образующие реактивные фолликулы (В) и макрофаги (С). Пролиферативная активность ограничивается в основном реактивными фолликулами (D). Окрашивание иммунопероксидазой для CD3 (A), CD20 (B), CD68 (C) и Ki67 (D). Бар = 100 мкм. Стрелка указывает на область с фиброзом, линия обводит реактивный фолликул.
Обследование продолжалось в педиатрическом отделении больницы с целью исключения системного заболевания. Анализ крови, дифференциальный подсчет лейкоцитов, скорость оседания, С-реактивный белок, сывороточный IgE, электрофорез и иммуноэлектрофорез с подклассами показали нормальные значения. Анализы крови на заболевания печени и тесты функции щитовидной железы были в норме. Девочка чувствовала себя хорошо и выглядела здоровой, если не считать легкой атопической экземы. Расследование было прекращено в сентябре 2009 года.
Расследование было прекращено в сентябре 2009 года.
В апреле 2010 г. природа зудящего узелка у девочки была выявлена с помощью опасностей, когда ее двоюродный брат, живущий в том же округе, был приглашен для проспективного исследования вакцинационных гранулем, вызванных вакцинами, содержащими алюминий (Al). Опрос носил название «У вас есть ребенок, у которого чешется передняя поверхность бедра?» Мать девочки узнала об исследовании и была проинформирована о типичных симптомах и признаках стойких зудящих вакцинационных гранулем , которые теперь она могла распознать в анамнезе дочери.
Анамнез и местные находки имеют решающее значение в диагностике персистирующих зудящих вакцинационных гранулем. В типичных случаях у ребенка в возрасте 1–3 лет наблюдается зуд на передней или боковой стороне одного или обоих бедер, где могут прощупываться один или пара подкожных плотных округлых безболезненных узелков размером 2–15 мм или плоских инфильтратов. Сильный зуд может быть очень неприятным для ребенка и расстраивать семью. 1 2 В области зуда могут наблюдаться усиленный рост волос, изменение пигментации, синюшность и локализованная экзема. 1–3 Усиленный зуд и припухлость узелков часто отмечаются при простуде или другой инфекции у ребенка. 1 2 Течение затяжное, 1 2 4 в среднем 4–5 лет, но со временем узелки исчезают и зуд ослабевает. 1
Сильный зуд может быть очень неприятным для ребенка и расстраивать семью. 1 2 В области зуда могут наблюдаться усиленный рост волос, изменение пигментации, синюшность и локализованная экзема. 1–3 Усиленный зуд и припухлость узелков часто отмечаются при простуде или другой инфекции у ребенка. 1 2 Течение затяжное, 1 2 4 в среднем 4–5 лет, но со временем узелки исчезают и зуд ослабевает. 1
Необходимо проверить карту вакцинации . Место зудящего подкожного узелка должно соответствовать месту инъекции Al-содержащей вакцины (чаще всего комбинированной вакцины против дифтерии-столбняка-коклюша (АКДС)). Задержка между вакцинацией и появлением симптомов часто очень велика (месяцы или даже годы). 1 2 5 Дебюту может предшествовать острая инфекция или другая вакцинация без содержания Al, например, против кори, эпидемического паротита и краснухи (MMR) или инактивированный вирус полиомиелита. 1 2
1 2
В общей сложности 77–95% детей с зудящими гранулемами, вызванными вакцинацией, страдают контактной аллергией на Al. 1 2 6 Накожная (пластырная) проба с металлическим алюминием (пустая камера Финна) и гексагидратом хлорида алюминия 2% в вазелине рекомендуется для того, чтобы определить, стал ли ребенок сенсибилизированным или нет. Положительный аппликационный тест подтверждает диагноз прививочной гранулемы, вызванной вакциной, адсорбированной Al. Наоборот, отрицательный тест не исключает диагноз.
Другие местные реакции на вакцину легко отличить от зудящих узелков, вызванных Al.
Очень распространенный теплый красный отек, который может возникнуть в месте инъекции всех вакцин и в любом возрасте, может некоторое время вызывать зуд, но появляется вскоре после вакцинации (через день или два) и редко длится более недели. Бессимптомные твердые маленькие узелки часто обнаруживаются случайно в местах вакцинации у младенцев, но никогда не вызывают зуда. Асептический абсцесс также может появиться через несколько месяцев после вакцинации, но не зудит и имеет другое течение с флюктуацией и иногда разрывом. Местные очаги зудящей атопической или нуммулярной экземы могут, конечно, также появляться в местах вакцинации, но часто бывают множественными и редко фиксируются в одном месте, без подкожных узелков или инфильтратов.
Асептический абсцесс также может появиться через несколько месяцев после вакцинации, но не зудит и имеет другое течение с флюктуацией и иногда разрывом. Местные очаги зудящей атопической или нуммулярной экземы могут, конечно, также появляться в местах вакцинации, но часто бывают множественными и редко фиксируются в одном месте, без подкожных узелков или инфильтратов.
Подкожный узелок рано или поздно рассасывается спонтанно и не требует лечения, но его можно удалить, если он вызывает очень сильный зуд. Симптоматическое лечение местными стероидами группы I–III может временно уменьшить зуд, но родители часто неохотно используют длительное лечение кортизоном. Местное покрытие гидроколлоидной повязкой (Комфил, Дуодерм) предохраняет воспаленную кожу от расчесов, оказывает успокаивающее действие и может применяться длительное время.
Согласно карте вакцинации девочка получила три дозы Al адсорбированного DTaP-полиомиелита.0045 Вакцина Haemophilus influenzae типа b (Hib) (Pentavac, Sanofi Pasteur MSD), чередующаяся в оба бедра в возрасте 3, 5 и 12 месяцев. Инъекции делались внутримышечно в переднюю часть бедер, соответствующие зудящим участкам. Гистопатологические данные соответствовали персистирующей зудящей гранулеме вакцинации.
Инъекции делались внутримышечно в переднюю часть бедер, соответствующие зудящим участкам. Гистопатологические данные соответствовали персистирующей зудящей гранулеме вакцинации.
В сентябре 2010 года девочке сделали накожное тестирование с положительными реакциями как на хлорид алюминия, так и на металлический алюминий (), которые более чем через 2 года после появления симптомов подтвердили диагноз. После удаления узелка зуда на левом бедре больше не было. Зуд на правом бедре продолжался периодически, особенно во время простуды, и до сих пор длился 4 года. Прогноз аллергии на алюминий неизвестен. Ее следующая вакцинация Al-содержащей вакциной, бустерная доза АКДС-полиомиелита, запланирована в возрасте 5 лет, но, вероятно, будет отложена, потому что ее родители не хотят рисковать появлением нового зудящего узелка.
Открыть в отдельном окне
Положительные реакции пластыря на гексагидрат хлорида алюминия 2% в петролатуме (высший) и металлический алюминий (пустая камера Финна) (низший).
Персистирующие подкожные узелки с интенсивным и продолжительным зудом в месте инъекции вакцин, адсорбированных Al (вакцинальные гранулемы, гранулемы Al), были описаны с 1970-х годов 7 8 , но считались редкими до 2003 г., когда появился зуд узелки в месте вакцинации были описаны у 645 из примерно 76 000 детей (0,8%), получивших датские вакцины DT/P в клинических испытаниях в Швеции 1 и позже, а также после используемых в настоящее время вакцин АКДС-полио-Hib для первичной вакцинации младенцев (Инфанрикс и Пентавак). 2 6 Гистопатологическое исследование узелков показывает образования гранулемы, в которых с помощью окрашивания или атомно-абсорбционной спектрометрии можно обнаружить кристаллы Al. 5 8
Соли алюминия (гидроксид алюминия и фосфат алюминия) используются в качестве адъювантов во всех вакцинах против дифтерии, столбняка и коклюша отдельно или в сочетании с вакцинами против полиомиелита и Hib. Также на Al адсорбируют вакцины против клещевого энцефалита (КЭ), вируса папилломы человека, гепатита А и В. После введения всех этих вакцин, кроме клещевого энцефалита, сообщалось о стойких зудящих узелках/гранулемах Al/ и контактной аллергии на Al. 1–3 6 9 10
Также на Al адсорбируют вакцины против клещевого энцефалита (КЭ), вируса папилломы человека, гепатита А и В. После введения всех этих вакцин, кроме клещевого энцефалита, сообщалось о стойких зудящих узелках/гранулемах Al/ и контактной аллергии на Al. 1–3 6 9 10
Контактная аллергия на алюминий, которая в остальном считается очень редкой, 1980-е годы 3 4 9 и с высокой частотой в трех исследованиях в Швеции. 1 2 6 Зудящие узелки в месте инъекции и контактная аллергия на алюминий также наблюдались у пациентов, которым вводили экстракты аллергенов, содержащие алюминий, в рамках иммуноспецифической иммунотерапии. 11 12
Как стойкие зудящие подкожные узелки (вакцинальные гранулемы), так и контактная аллергия на алюминий, вызванные вакцинами, содержащими алюминий, встречаются чаще, чем считалось ранее, как показано в Швеции в ходе испытания вакцины 1 и в соответствии с национальным изучение. 2 6 Это, конечно, может отражать активный поиск нежелательных явлений в ходе испытаний и наш личный интерес к условиям, но нельзя исключать, что алюминиевые адъюванты (в основном гидроксид алюминия) в современных вакцинах более реактивны, чем в старых. вакцина. Поразительно, но не было сообщений о зудящих узелках после вакцины DT, содержащей фосфат Al, которая была введена в четырех дозах примерно 1 700 000 детей в Швеции с 19 по 19 век.с 79 по 1996. 1
2 6 Это, конечно, может отражать активный поиск нежелательных явлений в ходе испытаний и наш личный интерес к условиям, но нельзя исключать, что алюминиевые адъюванты (в основном гидроксид алюминия) в современных вакцинах более реактивны, чем в старых. вакцина. Поразительно, но не было сообщений о зудящих узелках после вакцины DT, содержащей фосфат Al, которая была введена в четырех дозах примерно 1 700 000 детей в Швеции с 19 по 19 век.с 79 по 1996. 1
Риск вакцинационных гранулем и аллергии на Al, вероятно, ниже, когда вакцину вводят внутримышечно, а не подкожно. Однако инъекции детям — тонкое искусство, и некоторое количество вакцины может быть нанесено более поверхностно, чем предполагалось, во время внутримышечной инъекции. Это может объяснить, почему внутримышечная инъекция может вызвать образование подкожного узла, как показано в этом и нескольких других случаях. 6
Важный вопрос заключается в том, можно ли в будущем вакцинировать детей с вызванными вакциной зудящими гранулемами и аллергией на алюминий вакцинами, содержащими алюминий. Основной принцип заключается в том, что риск появления новых зудящих гранулем никогда не должен препятствовать вакцинации ребенка, подверженного значительному риску заболеваний, которые можно предотвратить с помощью вакцин. В клинической практике дополнительная вакцинация вакцинами, адсорбированными Al, может быть проведена без проблем, когда исчезнут симптомы первоначального зудящего узелка. В недавно опубликованном последующем исследовании только у двух детей в возрасте 25 лет появились новые зудящие узелки с легкими симптомами после ревакцинации АКДС-полиомиелитом через 4–7 лет после первичной вакцинации. 6 Детям с выраженным и длительным зудом введение плановых доз Al-содержащих вакцин можно отложить на год или два, ожидая исчезновения симптомов. Аллергия на алюминий представляет собой гиперчувствительность замедленного типа IV типа без повышенного риска системных реакций и не является противопоказанием для будущей вакцинации адсорбированными алюминием вакцинами. Вакцины без алюминия, такие как MMR, можно вводить без ограничений.
Основной принцип заключается в том, что риск появления новых зудящих гранулем никогда не должен препятствовать вакцинации ребенка, подверженного значительному риску заболеваний, которые можно предотвратить с помощью вакцин. В клинической практике дополнительная вакцинация вакцинами, адсорбированными Al, может быть проведена без проблем, когда исчезнут симптомы первоначального зудящего узелка. В недавно опубликованном последующем исследовании только у двух детей в возрасте 25 лет появились новые зудящие узелки с легкими симптомами после ревакцинации АКДС-полиомиелитом через 4–7 лет после первичной вакцинации. 6 Детям с выраженным и длительным зудом введение плановых доз Al-содержащих вакцин можно отложить на год или два, ожидая исчезновения симптомов. Аллергия на алюминий представляет собой гиперчувствительность замедленного типа IV типа без повышенного риска системных реакций и не является противопоказанием для будущей вакцинации адсорбированными алюминием вакцинами. Вакцины без алюминия, такие как MMR, можно вводить без ограничений.
К сожалению, вакцинные гранулемы не всегда распознаются в здравоохранении, о чем свидетельствует этот случай, когда маленький ребенок должен был пройти ненужное лечение антибиотиками широкого спектра действия, ненужную операцию под общей анестезией, ненужное ультразвуковое исследование и обширный забор крови— не говоря уже о беспокойстве ее родителей — до того, как диагноз был поставлен через 2 года после появления симптомов. Прививочные гранулемы, ошибочно принятые за опухоли, также были описаны другими авторами. 13
Ни постоянные зудящие узелки, ни повышенная чувствительность к Al не указаны в качестве нежелательных явлений в описаниях ни одной из современных комбинированных вакцин АКДС, что, наряду с длительным интервалом между появлением симптомов и вакцинацией, может способствовать плохому знанию состояние.
Ребенок, описанный в этом отчете, был вакцинирован в соответствии со шведским стандартом в переднюю часть ее бедер. Стойкие зудящие узелки, конечно, могут появиться в любом возрасте и в любом месте инъекции Al-содержащих вакцин.
Некоторые дерматологические продукты, например антиперспиранты, лосьоны, солнцезащитные средства, ушные капли, антисептики на основе ацетата алюминия и пигменты, используемые в татуировках, могут содержать алюминий. Таким образом, использование антиперспирантов может быть невозможным у людей с повышенной чувствительностью к алюминию, 11 , а внутрикожное отложение пигмента, содержащего алюминий, в татуировке может привести к сильной агонии. 14
Al адъюванты также используются в экстрактах аллергенов, применяемых для аллерген-специфической иммунотерапии (гипосенсибилизации). 11 12 Лица с аллергией на алюминий и зудящими узелками в анамнезе должны знать об этом, чтобы можно было рассмотреть возможность использования экстрактов аллергенов, не содержащих алюминий, на случай, если им понадобится это лечение в более позднем возрасте.
Хотя персистирующие зудящие гранулемы вакцинации могут вызывать большой дискомфорт у ребенка и расстройство у родителей, и мы желаем, чтобы соли Al были заменены другими адъювантами, состояние доброкачественное и самоограничивающееся, и, по нашему мнению, нет причин воздерживаться от прививки. Однако распознавание нежелательных явлений важно для поддержания уверенности в рекомендуемых программах вакцинации.
Однако распознавание нежелательных явлений важно для поддержания уверенности в рекомендуемых программах вакцинации.
‘Опухоль очень сильно чесалась и беспокоила ее в течение длительного времени. Никто не мог сказать нам, что это было. Мы получили разную информацию. Это было обманом. Теперь получить ответ – большое облегчение, и хорошо, если мы сможем чем-то помочь». – Мать девочки. Сейчас девочка чувствует себя хорошо ().
Открыть в отдельном окне
Состояние девочки, по ее словам, через 3 года после удаления. Обратите внимание на шрам на передней части левого бедра.
Очки обучения
Интенсивно зудящие подкожные узелки (гранулемы) могут появиться в месте инъекции алюминийсодержащих вакцин и сохраняться в течение многих лет.
Узелки появляются на удивление долго после вакцинации (месяцы или даже годы).
У большинства пациентов с вызванными вакциной узелками зуда развилась контактная аллергия на алюминий.

Вызванные вакциной зудящие узелки чаще всего наблюдаются у маленьких детей после вакцинации АКДС.
Алюминий присутствует во всех вакцинах против дифтерии-столбняка-коклюша, гепатита В, вируса папилломы человека и клещевого энцефалита, а также в некоторых вакцинах против гепатита А и пневмококковой и менингококковой инфекций.
Конкурирующие интересы: Нет.
Согласие пациента: Получено.
Происхождение и экспертная оценка: Не введен в эксплуатацию; рецензируется внешними экспертами.
1. Бергфорс Э., Тролльфорс Б., Инерот А. Неожиданно высокая частота персистирующих зудящих узелков и отсроченной гиперчувствительности к алюминию у детей после применения адсорбированных вакцин одного производителя. вакцина 2003; 22: 64–9[PubMed] [Google Scholar]
2. Бергфорс Э., Бьёркелунд С., Тролльфорс Б.
Девятнадцать случаев стойких зудящих узелков и контактной аллергии на алюминий после инъекции часто используемых вакцин, адсорбированных алюминием. Eur J Педиатр
2005;164:691–7 [PubMed] [Google Scholar]
Eur J Педиатр
2005;164:691–7 [PubMed] [Google Scholar]
3. Kaaber K, Nielsen AO, Veien NK. Прививочные гранулемы и аллергия на алюминий: течение и факторы прогноза. Контактный дерматит 1992;26:304–6 [PubMed] [Google Scholar]
4. Veien NK, Hattel T, Justesen O, et al. Аллергия на алюминий. Контактный дерматит 1986;15:295–7 [PubMed] [Google Scholar]
5. Croce S, Lhermitte B, Tomasetto C, et al. Подкожная псевдолимфома, вызванная поздней вакцинацией. Энн Патол 2008;28:146–9 [PubMed] [Google Scholar]
6. Бергфорс Э., Тролльфорс Б. Шестьдесят четыре ребенка с персистирующими зудящими узелками и контактной аллергией на алюминий после вакцинации адсорбированными алюминием вакцинами — прогноз и исход после ревакцинации. Eur J Педиатр 11 октября 2012 г. (Epub перед печатью) [PubMed] [Google Scholar]
7. Фосетт Х.А. Стойкая вакцинационная гранулема из-за гиперчувствительности к алюминию. Бр Дж Дерматол 1985;113:101–2 [Google Scholar]
8. Lafaye S, Authier FJ, Fraitag S, et al. Гранулема с лимфоцитарной гиперплазией после вакцинации: 10 случаев. Наличие алюминия в биоптатах. Энн Дерматол Венерол
2004;8–9:769–72 [PubMed] [Google Scholar]
Гранулема с лимфоцитарной гиперплазией после вакцинации: 10 случаев. Наличие алюминия в биоптатах. Энн Дерматол Венерол
2004;8–9:769–72 [PubMed] [Google Scholar]
9. Марси Д.К., Уильямс Дж.М., Веласкес Э.Ф. Алюминиевая гранулема после введения четырехвалентной вакцины против вируса папилломы человека. Отчет о случае. Am J Дерматопатол 2008; 30: 622–4 [PubMed] [Google Scholar]
10. Skowron F, Grezard P, Berard F, et al. Стойкие узелки в местах вакцинации против гепатита В из-за сенсибилизации алюминием. Контактный дерматит 1998;39:135–6 [PubMed] [Google Scholar]
11. Clemmensen O, Knudsen HE. Контактная чувствительность к алюминию у пациента с гипосенсибилизацией пыльцой трав, осажденной алюминием. Контактный дерматит 1980;6:305–8 [PubMed] [Google Scholar]
12. Frost L, Johansen P, Pedersen S, et al. Персистирующие подкожные узелки у детей, гипосенсибилизированных экстрактами аллергенов, содержащими алюминий. аллергия 1985;40:368–72 [PubMed] [Google Scholar]
13. Al-Suliman NN, Grabau DA, Kiaer H, et al.
Опухоль молочной железы: вакцинационная гранулема как дифференциальный диагноз. Евр Дж. Сург Онкол
1999;25:34–7 [PubMed] [Google Scholar]
Al-Suliman NN, Grabau DA, Kiaer H, et al.
Опухоль молочной железы: вакцинационная гранулема как дифференциальный диагноз. Евр Дж. Сург Онкол
1999;25:34–7 [PubMed] [Google Scholar]
14. McFadden N, Lyberg T, Hensten-Pettersen A. Алюминиевые гранулемы в татуировке. J Am Acad Дерматол 1989;20:903–8 [PubMed] [Google Scholar]
Статьи из BMJ Case Reports предоставлены здесь с разрешения BMJ Publishing Group
Определение, диагностика, лечение и перспективы
Невропатический зуд — это зуд, который возникает в результате повреждения нервной системы, а не кожных заболеваний.
Зуд — это нормальное ощущение, возникающее время от времени. Однако когда зуд возникает в результате повреждения нервной системы, врачи называют его нейропатическим зудом.
Невропатический зуд может ощущаться иначе, чем обычный зуд. Это может произойти по разным причинам, включая инсульт. Расчесывание может не облегчить этот тип зуда.
Ниже мы рассмотрим симптомы, причины и лечение невропатического зуда. Мы также обсуждаем перспективы для людей с этим заболеванием.
Невропатический зуд возникает при поражении нервной системы.
Повреждение центральной или периферической нервной системы может вызвать невропатический зуд, согласно более старой статье 2010 года. .
Невропатический зуд может вызывать ощущение зуда или ощущение покалывания. Зуд может быть очень сильным.
Нейропатический зуд может также привести к следующим ощущениям:
- Burning
- Владность
- Электрические удары
- ПАН
- Ползание
- СЕРЬЕВНОЙ COLD
. Некоторые люди с невропатическими стыками. :
- покалывание и похолодание кожи
- повышение чувствительности кожи
- снижение чувствительности кожи
У людей с нейропатическим зудом расчесывание также может усилить зуд.
Очень мало понимания телесных механизмов, вызывающих ощущение зуда.
Исследования показывают, что поражения нервной системы, которые повреждают связанные с зудом нейроны, могут вызывать нейропатический зуд. Состояния и заболевания, которые могут вызывать нейропатический зуд, включают:
- парестетическую ноталгию, то есть нервную боль, которая может сопровождаться зудом в спине
- плечелучевой зуд, заболевание нервов, поражающее руки
- периферическая невропатия, термин, обозначающий поражение периферических нервов, которое часто вызывает симптомы в руках и ногах недостаточность
- воздействие токсинов
- трофический синдром тройничного нерва, редкое состояние, возникающее из-за повреждения тройничного нерва
- ожоги или келоиды
- опухоль позвоночника
- опухоль головного мозга
- рассеянный склероз
Врачи могут столкнуться с трудностями при диагностике нейропатического зуда, поскольку они могут первоначально предположить, что проблема связана с кожей.
Однако дерматолог может исключить любые дерматологические причины зуда.
Врачи обычно назначают местное лечение людям с зудом. Они могут заподозрить нейропатический зуд, когда эти методы лечения не работают.
Однако найти точную причину может быть непросто. Если традиционная противозудная терапия не работает, следует обратиться к неврологу.
Врачи могут выполнить биопсию кожи для проверки на нейропатический зуд.
Лечение нейропатического зуда затруднено, поскольку большинство противозудных препаратов не помогают.
Лечение обычно включает местные анестетики или физические барьеры для предотвращения царапин, так как слишком сильное или слишком сильное царапание может вызвать болезненные повреждения или другие непреднамеренные самоповреждения.
Другие виды лечения и терапии могут включать:
- лидокаиновые кремы или пластыри
- препараты с антисезой, такие как габапентин
- инъекции ботокса
- Методы нейростимуляции
- Некоторые антидепрессанты
- Акупунктура
- Медитация и осознанность
- Когнитивные поведенческие поведенческие терапии (CBT)
Другие поведенческие интерв. Май. ногти
Май. ногти
Нет исследований связанных факторов риска невропатического зуда. Два человека могут иметь одинаковое состояние здоровья, но только у одного из них в качестве симптома возникает невропатический зуд.
У некоторых людей повреждение нервной системы также вызывает потерю чувствительности, что приводит к постоянным царапинам и, в конечном итоге, к самоповреждениям.
В одном случае женщина, у которой был нейропатический зуд после заражения опоясывающим лишаем, почесала голову так сильно, что почесала кожу и череп прямо до мозга, не испытав боли. В результате ей приходилось спать в закрытом шлеме.
Возможны изменения кожи из-за постоянного зуда. Если люди чешутся так сильно, что повреждают кожу, это также может привести к инфекции.
Людям может быть сложно справиться с нейропатическим зудом.
Хотя многим людям зуд может показаться безобидным, невозможность избавиться от хронического сильного зуда может значительно повлиять на качество жизни человека.
Например, это может ухудшить их способность спать и выполнять обычные действия.
Согласно более раннему исследованию 2011 года, жизнь с нейропатическим зудом аналогична жизни с любым другим заболеванием, вызывающим хроническую боль.
Людям с этим типом хронической боли может быть полезно присоединиться к группе поддержки или посетить сеансы терапии.
Поскольку нейропатический зуд трудно поддается лечению, лечение этого состояния часто включает меры по предотвращению расчесов.
Люди, которые, например, сильно чешутся во сне, могут нуждаться в защите кожи, закрывая ее шлемом или бинтами.
Человек с зудом, который невозможно облегчить, может страдать нейропатическим зудом.
Сначала им следует обратиться к дерматологу, чтобы исключить кожные заболевания, такие как экзема или сыпь.


