Ведущая причина артериальной гипертензии у лиц пожилого возраста: Эталоны ответов
Эталоны ответов
1 а, 2 в, 3 в, 4 б, 5 в, 6 б, 7 г, 8 а, 9 б, 10 а, 11 г, 12 б, 13 в, 14 в, 15 б, 16 а, 17 б, 18 г, 19 б, 20 г, 21 г, 22 г, 23 в, 24 б, 25 в.
Гериатрия Требования государственного образовательного стандарта к уровню подготовки специалистов в области гериатрии
Фельдшер должен:
знать систему организации гериатрической службы;
знать распространенность и специфичность заболеваний, показатели смертности в старших возрастных группах населения;
знать особенности возникновения, клинических проявлений и течения заболеваний у лиц пожилого и старческого возраста;
знать особенности лекарственной терапии в гериатрии;
уметь определить тактику ведения пациента;
уметь организовать уход за пациентом в пожилом и старческом возрасте на дому;
уметь оказать доврачебную помощь при неотложных состояниях в гериатрии;
уметь организовать и осуществить транспортирование пациента; в лечебно-профилактическое учреждение.
Тестовые задания
1. Заболевания лиц пожилого и старческого возраста изучает
а) геронтология
б) гериатрия
в) герогигиена
2. Наличие двух и более заболеваний у пациента — это
а) полипрагмазия
б) полиморбидность
в) полиэтиологичность
г) атипичность
3. Одновременное назначение нескольких лекарственных препаратов — это
а) полипрагмазия
б) полиморбидность
в) полиэтиологичность
г) полиморфность
4. При бессоннице лицам пожилого и старческого возраста рекомендуют
а) настой пустырника
б) бромиды
в) барбамил
г) фенобарбитал
5. Рентгенографию
следует обязательно провести при
появлении на фоне хронического бронхита
Рентгенографию
следует обязательно провести при
появлении на фоне хронического бронхита
а) общей слабости
б) недомогания
в) влажного кашля
г) кровохарканья
6. Наиболее частое осложнение острого бронхита у лиц пожилого и старческого возраста
а) хронический бронхит
б) очаговая пневмония
в) туберкулез
г) рак легкого
7. При возникновении пневмонии у лиц пожилого и старческого возраста редко наблюдается
а) слабость
б) недомогание
в) кашель
г) высокая лихорадка
8. К развитию пневмонии у лиц пожилого и старческого возраста предрасполагает
а) переутомление
б) перегревание
в) постельный режим
г) стрессы
9. Причина снижения интенсивности боли при инфаркте миокарда у лиц пожилого и старческого возраста
а) усиление воспалительной реакции
в) повышение порога болевой чувствительности
г) снижение порога болевой чувствительности
10. Форма инфаркта миокарда, реже встречающаяся в пожилом и старческом возрасте
а) ангинозная
б) астматическая
в) аритмическая
г) безболевая
11. Ведущая причина артериальной гипертензии у лиц пожилого и старческого возраста
а) атеросклероз
б) болезнь Иценко-Кушинга
в) хронический пиелонефрит
г) феохромоцитома
12. Язвенный дефект у лиц пожилого и старческого возраста чаще локализуется в
а) желудке
б) 12-ти перстной кишке
в) слепой кишке
г) ободочной кишке
13. В возникновении язвенной болезни в пожилом возрасте наибольшее значение имеет
а) генетическая предрасположенность
б) нарушение микроциркуляции в стенке желудка
в) повышение кислотности желудочного сока
г) психоэмоциональные перегрузки
14. Задержка
мочеиспускания у лиц пожилого и
старческого возраста часто связана с
Задержка
мочеиспускания у лиц пожилого и
старческого возраста часто связана с
а) острым гломерулонефритом
б) острым пиелонефритом
в) острым циститом
г) аденомой предстательной железы
15. Причина снижения эффективности пероральных препаратов железа
а) увеличение всасывания
б) уменьшение всасывания
в) ускоренная эвакуация
г) повышение кислотности желудочного сока
16. Заболевание, встречающееся преимущественно у лиц пожилого и старческого возраста
а) гемофилия
б) болезнь Шенлейна-Геноха
в) железодефицитная анемия
г) хронический лимфолейкоз
17. Сахарный диабет у лиц пожилого и старческого возраста обусловлен
а) бактериальной инфекцией
б) психоэмоциональными перегрузками
в) абсолютным дефицитом инсулина
г) снижением чувствительности тканей к инсулину
18. Течение сахарного диабета у лиц пожилого и старческого возраста отягощают
а) атеросклероз, ожирение
б) пиелонефрит, цистит
в) бронхит, пневмония
г) гастрит, холецистит
19. Заболевание, характеризующееся повышенной ломкостью костей из-за снижения содержания в них кальция
а) артроз
б) ревматоидный артрит
в) остеохондроз
г) остеопороз
20. У лиц пожилого и старческого возраста чаще встречается
а) ревматический полиартрит
б) ревматоидный артрит
в) инфекционный артрит
г) остеохондроз позвоночника
Публикации в СМИ
Примеры тестовых заданий по дисциплине Сестринское дело в гериатрии 1. Гериатрия – это:А. наука о заболеваниях, вызванных медицинскими работниками
Б. наука о старческих болезнях и их лечении
В. наука о лечении травами
Г.
 наука о психических заболеваниях
наука о психических заболеваниях 2. Старческий возраст – это:
А. от 75 до 89 лет
Б. от 60 до 74 лет
В. от 45 до 60 лет
Г. старше 90 лет
3. Практически все изменения в старости имеют ________клиническую
картину (выберите пропущенное слово)
А. бессимптомную
Б. ярко выраженную
В. обычную
Г. стертую
4. При возникновении пневмонии у лиц пожилого и старческого возраста
редко наблюдается:
А. слабость, недомогание
Б. одышка
В. выраженная лихорадка
Г. кашель
5. Наиболее частая причина кровохарканья в пожилом возрасте:
А. острый бронхит
В. крупозная пневмония
Г. рак легкого
6. Какие лекарственные препараты не используются для лечения
бронхиальной астмы:
А. глюкокортикоиды
Б. антибиотики
В. бронходилятаторы
Г. бета-адреноблокаторы
7. Какой ритм сердца характерен при физиологическом типе старения:
А. тахикардия
Б. брадикардия
Г. нормальный синусовый
Д. синусовая аритмия
8. Ведущая причина артериальной гипертензии у лиц пожилого и старческого
возраста:
А. атеросклероз
Б. болезнь Иценко-Кушинга
В. хронический пиелонефрит
Г. феохромоцитома
9. Терапия гипертонического криза у пожилых начинается с введения препарата:
А. внутривенно
Б. внутримышечно
В. подкожно
Г. сублингвально
10. Начальными признаками сердечной недостаточности у пожилых является:
А. отеки
Б. пароксизмальное нарушение сердечного ритма
В. покашливание при разговоре
11. В возникновении язвенной болезни у пожилых наибольшее значение имеет:
А. генетическая предрасположенность
Б. нарушение микроциркуляции в стенке желудка
В. повышение кислотности желудочного сока
Г. психоэмоциональные перегрузки
12. «Старческие» язвы характеризуются:
А.
 значительной выраженностью болевого синдрома
значительной выраженностью болевого синдрома Б. коротким анамнезом, малосимптомностью
В. типичной клинической картиной
Г. длительным анамнезом
13. Клинические проявления хронического пиелонефрита у пожилых:
А. озноб, повышение температуры, ноющие боли в пояснице
Б. внезапно возникающие сильные боли в пояснице (почечная колика)
В. слабость, головная боль, дизурия, отсутствие температурной реакции
14. Какой симптом ожирения у пожилых более серьезен в прогностическом плане:
Б. повышенный аппетит, полидипсия
В. миокардиодистрофия
Г. спондилоартроз
15. Главным критерием эффективности диетотерапии при сахарном диабете в
пожилом возрасте является:
А. улучшение самочувствия больного
Б. уменьшение массы тела больного с ожирением
В. отсутствие гипергликемии и глюкозурии
Г. уменьшение полиурии
ОТВЕТЫ
1. Б
2. А
3. Г
4. В
5. Г
6. Г
7. Б
8. А
9. Г
10. В
11. Б
12. Б
13. В
14. В
15. В
1.Заболевания лиц пожилого и старческого возраста изучает: 1) геронтология 2) гериатрия 3) герогигиена
Тесты по терапии с ответами
Тесты по терапии с ответами >>> Тесты по терапии с ответами Тесты по терапии с ответами Приоритетная проблема пациента при ревматическом полиартрите а повышение температуры б боль в суставах в головная
ПодробнееСодержание учебного материала
6 курс, субординатура «Терапия», 2016-2017 учебный год Содержание учебного материала 1. Основная медицинская документация участкового врача-терапевта. Порядок выписки и оформления рецептов на лекарственные
Основная медицинская документация участкового врача-терапевта. Порядок выписки и оформления рецептов на лекарственные
Вопросы для подготовки к собеседованию
Экзамен по допуску лиц, не завершивших освоение основных образовательных программ высшего медицинского образования, а также лиц с высшим медицинским образованием к осуществлению медицинской деятельности
Темы дипломных работ 2015 год
Темы дипломных работ 2015 год 1. Лечебно- реабилитационные мероприятия и сестринская помощь при остром бронхите. 2. Лечебно-реабилитационные мероприятия и сестринская помощь при хроническом бронхите. 3.
Подробнее5. СОДЕРЖАНИЕ УСТНОГО СОБЕСЕДОВАНИЯ
5. СОДЕРЖАНИЕ УСТНОГО СОБЕСЕДОВАНИЯ ПО СПЕЦИАЛЬНОСТИ «ТЕРАПИЯ» 1. Алкогольная болезнь печени: диагностика, принципы терапии. 2. Анафилактический шок: этиопатогенез, диагностика 3. Артериальная гипертония
ПодробнееЗДОРОВЫЙ ОБРАЗ ЖИЗНИ ДЛЯ ЗРЕЛЫХ ЛЮДЕЙ
ЗДОРОВЫЙ ОБРАЗ ЖИЗНИ ДЛЯ ЗРЕЛЫХ ЛЮДЕЙ Что такое здоровье? Здоровье бесценное состояние не только каждого человека, но и всего общества! ЗДОРОВЫЙ ОБРАЗ ЖИЗНИ Это образ жизни, направленный на профилактику
ПодробнееЦМК ТЕРАПЕВТИЧЕСКИХ ДИСЦИПЛИН
ФЕДЕРАЛЬНОЕ ГОСУДАРСТВЕННОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ ВЫСШЕГО ПРОФЕССИОНАЛЬНОГО ОБРАЗОВАНИЯ «БЕЛГОРОДСКИЙ ГОСУДАРСТВЕННЫЙ НАЦИОНАЛЬНЫЙ ИССЛЕДОВАТЕЛЬСКИЙ УНИВЕРСИТЕТ» (НИУ «БелГУ») МЕДИЦИНСКИЙ ИНСТИТУТ
ПодробнееЗДОРОВЫЙ ОБРАЗ ЖИЗНИ ДЛЯ ЗРЕЛЫХ ЛЮДЕЙ
ЗДОРОВЫЙ ОБРАЗ ЖИЗНИ ДЛЯ ЗРЕЛЫХ ЛЮДЕЙ Что такое здоровье? Здоровье бесценное состояние не только каждого человека, но и всего общества! ЗДОРОВЫЙ ОБРАЗ ЖИЗНИ Это образ жизни, направленный на профилактику
ПодробнееКафедра терапии с курсом педиатрии
МАОУ ВО «КРАСНОДАРСКИЙ МУНИЦИПАЛЬНЫЙ МЕДИЦИНСКИЙ ИНСТИТУТ ВЫСШЕГО СЕСТРИНСКОГО ОБРАЗОВАНИЯ» Кафедра терапии с курсом педиатрии Сестринское дело в терапии Методические указания к практическим занятиям для
Подробнее«ПОЛИКЛИНИЧЕСКАЯ ТЕРАПИЯ»
Тематический план практических занятий по циклу «ПОЛИКЛИНИЧЕСКАЯ ТЕРАПИЯ» для студентов 5 курса лечебного факультета и факультета по подготовке специалистов для зарубежных стран на 9-10 семестр 2018/2019
Подробнее1.
 Цель реализации программы
Цель реализации программы1. Цель реализации программы Целью реализации программы является совершенствование общих и профессиональных компетенций, специалистов среднего медицинского звена, работающих в терапевтических отделениях.
ПодробнееКафедра терапии с курсом педиатрии
МАОУ ВО «КРАСНОДАРСКИЙ МУНИЦИПАЛЬНЫЙ МЕДИЦИНСКИЙ ИНСТИТУТ ВЫСШЕГО СЕСТРИНСКОГО ОБРАЗОВАНИЯ» Кафедра терапии с курсом педиатрии Методические рекомендации к практическому занятию для студентов по дисциплине
ПодробнееПодготовка пациентов к эндоскопическим
Подготовка пациентов к эндоскопическим методам исследования Подготовила мед.сестра Эндоскопического отделения Прокушева Н.С эндоскопия Метод исследования внутренних органов с помощью специальных приборов
ПодробнееШкола больных артериальной гипертонией
Школа больных артериальной гипертонией Что такое артериальное давлениеэто давление крови на стенки сосудов Нормальное артериальное давление меньше 140/90 мм рт. ст. Как правильно измерять артериальное
ПодробнееКлассификация сахарного диабета (ВОЗ, 1999)
Cахарный диабет Сахарный диабет Это хроническое заболевание, при котором повышается уровень глюкозы (сахара) в крови из-за недостатка инсулина, который вырабатывается — клетками поджелудочной железы. Классификация
ПодробнееКафедра терапии с курсом педиатрии
МАОУ ВО «КРАСНОДАРСКИЙ МУНИЦИПАЛЬНЫЙ МЕДИЦИНСКИЙ ИНСТИТУТ ВЫСШЕГО СЕСТРИНСКОГО ОБРАЗОВАНИЯ» Кафедра терапии с курсом педиатрии Неотложная помощь Методические указания к практическим занятиям для обучающихся
ПодробнееКод по МКБ-10 сопутствующего заболевания
1 12001 Беременность без патологии, дородовая госпитализация в отделение сестринского ухода Содержание терапевтических клинико-статистических групп Z34, Z34. 0, Z34.8, Z34.9, Z35, Z35.0, Z35.1, Z35.2, Z35.3,
0, Z34.8, Z34.9, Z35, Z35.0, Z35.1, Z35.2, Z35.3,
Раздел 1. Общие положения
Раздел 1. Общие положения 1.1. Назначение практики Учебная практика является составной частью образовательной программы высшего образования и представляет собой одну из форм организации учебного процесса,
ПодробнееВопросы к квалификационному экзамену
Вопросы к квалификационному экзамену 1. Пневмонии, классификация, клинические проявления, диагностика, критерии степени тяжести, лечение, диспансеризация, тактика врача общей 2. Бронхиальная астма, классификация,
ПодробнееАссоциация нарушений липидного, углеводного обмена с показателями артериального давления в утренние и вечерние часы у пациентов с метаболическим синдромом пожилого возраста
Введение. Совокупность гормональных, клинических и метаболических нарушений, сопровождающихся абдоминальным ожирением, артериальной гипертензией (АГ) и инсулинорезистентностью рассматривается в настоящее время исследователями как метаболический синдром (МС) [1, 2]. В связи с высокой распространенностью, и особенно среди пожилого населения, МС во многих странах приобретает пандемический характер [3, 4, 5].
Актуальность МС у пожилых обусловлена повышенным риском развития различных сердечно-сосудистых заболеваний, являющихся ведущей причиной утраты временной и стойкой трудоспособности, смертности и наносящих существенный экономический ущерб в индустриальных странах [3, 6]. Связь между АГ и ожирением рассматривается как причинно-следственные отношения через потенциальную двустороннюю взаимосвязь между повышенным артериальным давлением (АД) и ожирением [7]. Ожирение значительно ухудшает прогноз, способствует прогрессированию сосудистых изменений, ускоряет развитие АГ и определяет влияние ожирения на развитие МС.
Возникающие нарушения при АГ с ожирением можно трактовать как фактор, во многом определяющий возникновение и течение заболевания, причину ухудшения его течения, развитие и прогрессирование процесса [8, 9, 10].
Несмотря на то, что артериальная гипертензия (АГ) у пациентов трудоспособного возраста является самым распространенным кардиологическим заболеванием, только в 8% случаев АГ встречается в изолированном виде, а в остальных случаях она сочетается с одним, двумя и более факторами кардиоваскулярного риска. Так, в 20-22% случаев АГ сочетается с гиперлипидемией (преимущественно гиперхолестеринемией, в 30% случаях- с гиперлипидемией и избыточной массой тела (или ожирением), тогда как у 32% больных имеются АГ, дислипидемия, ожирение и различные нарушения углеводного обмена [10, 11]. Поэтому АГ все чаще рассматривается в настоящее время как одна из патологий, объединенных в понятие «метаболический синдром» (МС).
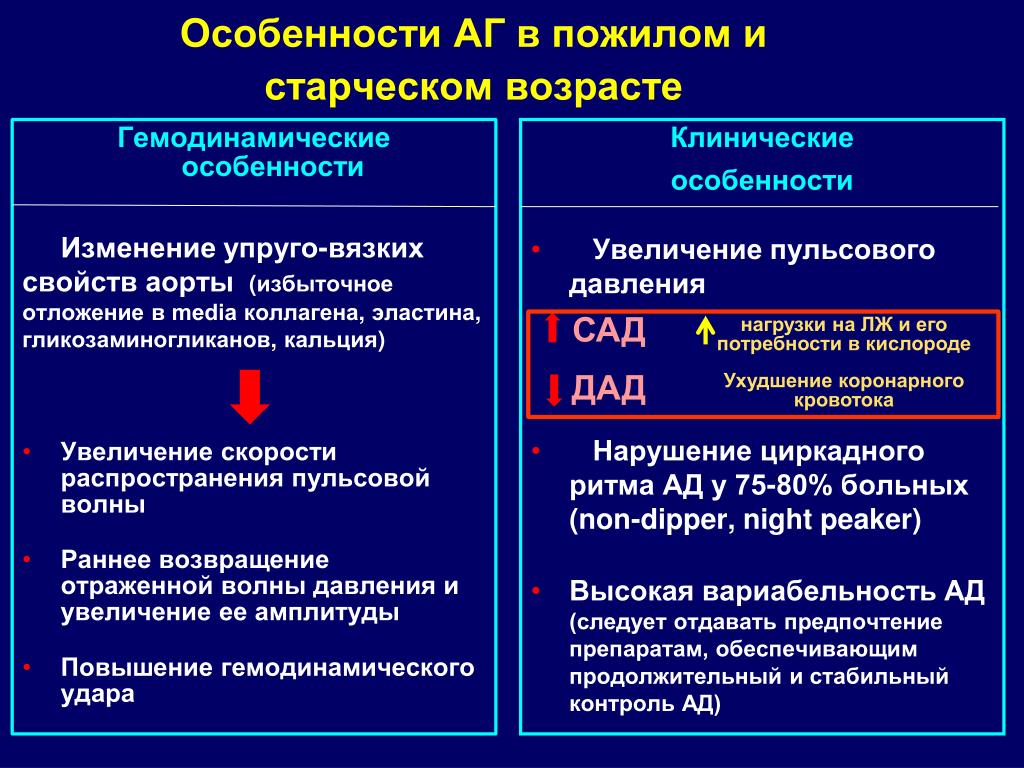
МС, одним из проявлений которого считается АГ, в пожилом и старческом возрасте АГ протекает с некоторыми особенностями, к числу которых относятся:
- Заболевание чаще возникает в позднем периоде жизни человека (6-8 десятилетие). Реже является продолжением болезни, начавшейся в более ранний период жизни, но приобретает характерные особенности поздней АГ.
- Клинически характеризуется меньшей выраженностью болезненных ощущений, что затрудняет раннюю диагностику.
- В связи с возрастными изменениями атериальных сосудов и гемодинамики наблюдается относительно высокий уровень САД и низкий уровень ДАД, что ведет к увеличению пульсового давления.
- Увеличение сердечного выбрса (гипертонический тип кровообращения).
- Не наблюдается выраженная гипертрофия левого желудочка из-за возрастного понижения метаболизма в миокарде.
- Очень быстро присоединяются симптомы функциональной недостаточности важнейших органов и систем в связи с возрастными изменениями и прогрессирующим атероскелозом.
- Значительно чаще, чем у молодых, развиваются такие тяжелые осложнения, как инфаркт миокарда, инсульт, почечная недостаточность, даже от незначительных дополнительных неблагоприятных воздействий [12].

Однако в настоящее время, несмотря на выполненные исследования обсуждаемой проблеме, недостаточно изученным остаются показатели суточного мониторирования АД у больных МС и АГ с расчётом количественных параметров и оценкой нарушений липидного обмена.
Цель работы – анализ показателей гемодинамики и особенностей липидного, углеводного обмена у пожилых больных с МС и АГ.
Материал и методы исследования. В амбулаторных условиях на базе горбольницы №2 в 2016-2018 гг. обследовано 156 пациентов с МС и АГ. Среди обследованных 156 пациентов с МС и АГ 72 человека отнесены к группе больных среднего возраста (45-59 лет), а 84 пациента к группе пожилых (60-75). Деление больных с МС и АГ на пожилых и среднего возраста проведено в соответствии с классификацией ВОЗ [13]. Критериями включения в исследование являлись: наличие МС, первичная АГ II-III степени, отсутствие острого инфаркта миокарда, злокачественных новообразований, нарушений мозгового кровообращения, почечной недостаточности за последние 6 месяцев. Диагностика МС и АГ проводились в соответствии с Рекомендациями экспертов Всероссийского научного общества кардиологов по диагностике и лечению МС [Рекомендации]. В основной группе было 42% мужчин и 58% женщин, в контроле – 45% и 55%. Средний возраст составил соответственно 69,8±3,7 лет и 53,6±2,8 лет. Длительность заболевания в среднем составила 15,9±2,5 лет в основной группе больных и 8,2±1,5 года – в контроле. ХСН I-II ФК зарегистрирована в 52,8% случаев в основной и 33,5% — в контроле. Среди сопутствующей патологии часто встречался тромбофлебит вен нижних конечностей в 21,8% и 17,2% соответственно. У всех пациентов получено письменное согласие на участие в исследовании. Лечение пациентов включало диету, комбинированные антигипертензивные препараты, статины в течение 6 месяцев. Обследовались пациенты до начала и после лечебных мероприятий. Изучение липопротеидов проводилось на биохимическом анализаторе «Kone Basic» (Финляндия) ферменто-колориметрическим способом. Для оценки углеводного обмена определялась глюкоза в крови натощак посредством биохимического полуанализатора FP-901 Labsystem (Finland). Артериальное давление исследовалось методом суточного мониторирования при помощи прибора фирмы «Meditech». Показатели суточного мониторирования рассчитывались по методике Рогоза А.Н. и др. [14].
Для оценки углеводного обмена определялась глюкоза в крови натощак посредством биохимического полуанализатора FP-901 Labsystem (Finland). Артериальное давление исследовалось методом суточного мониторирования при помощи прибора фирмы «Meditech». Показатели суточного мониторирования рассчитывались по методике Рогоза А.Н. и др. [14].
Статистический анализ выполнен на персональном компьютере IBM-PC посредством пакета «Statistica 6.0». Анализ ассоциаций изучаемых параметров выполнен посредством корреляционного метода. Для исследуемых показателей рассчитывались среднеарифметические величины и средние ошибки. При анализе сравнивались средние величины больных основной и контрольной групп. Достоверность различий осуществлялась с помощью критерия Т – Уайта и Стьюдента. Различие считалось достоверным при P<0,005.
Результаты и их обсуждение. Анализ показателей липидного и углеводного обмена у больных МС пожилого и среднего возраста выявил репрезентативное различие по ряду параметров (табл. 1)
Полученные результаты свидетельствует, что липидный обмен нарушен в большей степени среди больных МС в пожилом возрасте. Так, в названной группе достоверно выше уровень триглицеридов, липопротеидов низкой плотности, общего холестерина. Содержание глюкозы в крови представителей с МС пожилого возраста превышает достоверно аналогичный показатель среди больных МС среднего возраста. Статистически значимые различия отсутствовали в уровне липопротеидов высокой плотности и мочевой кислоты в крови сравниваемых групп пациентов (P>0,05). Ожирение установлено в обеих группах с небольшим различием в группе больных МС пожилого возраста.
Оценка показателей суточного мониторирования АД в утренние часы у пожилых пациентов и среднего возраста с МС свидетельствует о высоком значении максимального систолического АД (табл. 2) и достоверном различии с группой больных среднего возраста. Индекс утренних часов (ИУЧ) имел максимальное значение для систолического АД, который практически в 2 раза выше значения для максимального ИУЧ для диастолического АД и по сравнению с аналогичным показателем у больных среднего возраста. Не имела существенных различий скорость утреннего подъема (СУП) систолического и диастолического АД. Вместе с тем достоверные различия характерны для величин утреннего подъема систолического АД в сравниваемых группах больных МС.
Не имела существенных различий скорость утреннего подъема (СУП) систолического и диастолического АД. Вместе с тем достоверные различия характерны для величин утреннего подъема систолического АД в сравниваемых группах больных МС.
Определение показателей суточного мониторирования АД в вечерние часы (табл. 3) выявило неоднозначность изменений. Наибольшие изменения установлены для систолического АД с достоверным различием по отношению к больным МС среднего возраста. Недостоверные различия свойственны индексу времени систолического и диастолического АД (P>0,05). Не имели достоверных различий также показатели вариабельности диастолического АД в ночные часы. Однако вариабельность систолического АД в вечернее время репрезентативно выше у пожилых пациентов с МС, чем у больных среднего возраста с МС.
Корреляционный анализ между рассматриваемыми показателями показал, что между уровнем триглицеридов и глюкозы в основной и контрольной группах выявлена прямая средняя связь (r=+0,365 и r=+0,318, P<0,05), между содержанием липопротеидов низкой плотности и глюкозой r=+0,412 и r=+0,348 соответственно (Р<0,05). С уровнем триглицеридов и коэффициентом атерогенности у пациентов пожилого возраста с МС имеется достоверная прямая средняя корреляция с максимальным САД в утренние часы (r=+0,424 и r=+0,562 соответственно) и в вечерние часы (r=+0,387 и r=+0,608 соответственно). С величиной ДАД в вечерние часы, уровнем липопротеидов низкой и высокой плотности в основной группе установлены обратные связи (r=-0,336 и r=-0,282 сответственно) (Р<0,05).
Данные литературы [15] отмечают также высокую сопряженность нарушений пуринового обмена, в частности гиперурикемии (ГУЕ), с ожирением, АГ, нарушениями углеводного и жирового обмена, инсулинорезистентностью и сахарным диабетом. Нами у пациентов пожилого и среднего возраста выявлены прямые корреляции между гипергликемией и дислипидемией, между дислипидемией и некоторыми параметрами суточного мониторирования АД как в утренние, так и вечерние часы.
В возрасте 50–79 лет распространенность АГ среди женщин значимо выше, чем среди мужчин аналогичного возраста [15]. Максимальный уровень повозрастной распространенности АГ приходится на возраст 80–89-летних. У лиц старше 90 лет частота больных с АГ среди мужчин была ниже, чем у женщин, однако это различие не достигало статистической значимости [15]. Полагают, что увеличению распространенности АГ в старших возрастных группах у женщин способствует изменение гормонального статуса и активности симпатической нервной системы. Практически во всех исследованиях имеются указания, что женщины с АГ значительно старше, чем мужчины. Следует отметить различия в формировании с возрастом повышенного АД у женщин и мужчин. Так, если у мужчин с увеличением возраста происходит повышение и систолического, и диастолического АД, то у женщин при росте систолического АД диастолическое не повышается или даже несколько снижается [16]. При этом, как установлено в настоящем исследовании (нами), половина показателей суточного мониторирования АД в утренние часы у больных МС и АГ пожилого возраста достоверно выше, чем в среднем возрасте, что следует учитывать в лечебно-диагностическом процессе названных категорий пациентов. Напротив практически все параметры суточного мониторирования АД в вечерние часы в сравниваемых группах больных не различались. Имеющееся высокое пульсовое АД, отражающее жесткость сосудов, в настоящее время рассматривают как самостоятельный фактор риска при АГ, особенно у лиц пожилого возраста [17].
В клинике АГ у гериатрических больных обращает на себя внимание малосимптомное течение. Особенно скудны субъективные проявления в начале болезни, поэтому к врачу обращаются уже тогда, когда появляются более поздние признаки АГ или происходит ее осложнение. Иногда выявляют случайно при очередном медицинском осмотре. Такое начало болезни объясняется возрастной гипореактивностью нервной системы [12].
Заключение. На основании полученных результатов липидного, углеводного обмена и суточного мониторирования АД у больных пожилого возраста, страдающих МС и АГ, можно утверждать о более выраженных нарушениях названных выше процессов в основной группе с достоверным различием по отношению к аналогичным пациентам среднего возраста. Показатели суточного мониторирования АД в утренние часы у пациентов пожилого возраста достоверно выше таковых, чем у больных среднего возраста, за исключением максимального ДАД, СУП САД и ДАД, ВУП ДАД. Большинство показателей суточного мониторирования АД в вечерние часы в основной и контрольной группах не различались. Гиперликемия в обеих группах связана с уровнем триглицеридов и липопротеидов низкой плотности в крови. У пожилых больных с МС триглицериды и коэффициент атерогенности оказывают влияние на максимальное САД в утренние и вечерние часы. Дислипидемия и ДАД в вечерние часы в основной группе находится в обратной зависимости. Показатели суточного мониторирования артериального давления в утренние часы превышают таковые, зарегистрированные в вечерние часы. Кроме того, максимальный индекс утренних часов систолического артериального давления почти в 2 раза превышает максимальный индекс утренних часов диастолического артериального давления.
Показатели суточного мониторирования АД в утренние часы у пациентов пожилого возраста достоверно выше таковых, чем у больных среднего возраста, за исключением максимального ДАД, СУП САД и ДАД, ВУП ДАД. Большинство показателей суточного мониторирования АД в вечерние часы в основной и контрольной группах не различались. Гиперликемия в обеих группах связана с уровнем триглицеридов и липопротеидов низкой плотности в крови. У пожилых больных с МС триглицериды и коэффициент атерогенности оказывают влияние на максимальное САД в утренние и вечерние часы. Дислипидемия и ДАД в вечерние часы в основной группе находится в обратной зависимости. Показатели суточного мониторирования артериального давления в утренние часы превышают таковые, зарегистрированные в вечерние часы. Кроме того, максимальный индекс утренних часов систолического артериального давления почти в 2 раза превышает максимальный индекс утренних часов диастолического артериального давления.
В отношении данной статьи не было зарегистрировано конфликта интересов.
Факторы риска и профилактика заболеваний сердечно-сосудистой системы
Как распознать инфаркт и вовремя оказать помощь больному.
Инфаркт миокарда – это состояние, при котором происходит гибель части клеток сердца. Это происходит в том случае, если артерия, которая несет кровь к определенному участку сердца, забивается тромбом. Самое благоприятное время для того чтобы остановить этот процесс называют «золотым временем». Если помощь оказана в течение первого часа от начала возникновения приступа, тогда есть возможность прервать процесс гибели клеток и остановить дальнейшее развитие инфаркта миокарда.
«Как же распознать признаки инфаркта и не упустить драгоценное время, которое называют «золотым часом» оказания неотложной помощи?
Признаками инфаркта миокарда являются:
— сильная боль в области сердца, которая может распространяться в левую руку, шею, лопатку, нижнюю челюсть, в некоторых случаях боль может наблюдаться в верхней части живота, может иметь нарастающий или волнообразный характер.
— ощущение нехватки воздуха, одышка
— ощущение сдавления грудной клетки
— холодный липкий пот
— приступы учащенного сердцебиения
— потеря сознания, слабость, головокружение
У тех, кто страдает ишемической болезнью сердца, боли появляются в нетипичном месте, приступы стенокардии имеют более выраженную силу.
Если Вы обнаружили у себя или своих близких признаки инфаркта миокарда необходимо:
-Дать РАЗЖЕВАТЬ одну таблетку аспирина в дозе 500 мг в случае отсутствия аллергической реакции.
-Расстегнуть стесняющую одежду.
— Обеспечить приток свежего воздуха.
— Усадить больного в кресло или дать занять полусидящее положение.
— По возможности, измерить артериальное давление.
— Вызвать скорую помощь!
Обратите внимание!!! Инфаркт миокарда – это не внезапно возникшее заболевание, а следствие ишемической болезни сердца! Вовремя пройденные диспансеризация и профилактические осмотры – верный путь к Вашему здоровью!!!
С уважением, врач- кардиолог ОГБУЗ «Ракитянская ЦРБ» Семикопенко И. С.
Во второй половине ХХ века основную опасность для здоровья населения и проблему для здравоохранения стали представлять неинфекционные заболевания, в первую очередь болезни сердечнососудистой системы, которые в настоящее время являются ведущей причиной заболеваемости, инвалидизации и смертности взрослого населения. Произошло «омоложение» этих заболеваний.
В Европе ежегодно умирают от сердечнососудистых заболеваний (ССЗ) приблизительно 3 млн. человек, в США – 1 млн., причем 1/4 умерших от ССЗ составляют люди в возрасте до 65 лет. Общая заболеваемость сердечнососудистыми болезнями в нашей стране достигает 25-30% от всего населения. По данным Федеральной службы государственной статистики, смертность от ССЗ в России на протяжении последнего десятилетия постоянно растёт. Ежегодные экономические потери в результате смерти от ССЗ составляют 56 900 млн. долларов в год.
долларов в год.
По данным Всемирной организации здравоохранения (ВОЗ) в РФ лидирующие факторы риска смертности и заболеваемости — это высокое артериальное давление, высокий уровень холестерина, курение и алкоголь. Распространённость артериальной гипертензии (АГ) в РФ составляет 39,3% среди мужчин и 41,1% среди женщин, при этом должным образом артериальное давление (АД) контролируют только 17,5% женщин и 5,7% мужчин. Число новых случаев ССЗ продолжает нарастать.
Таким образом, ССЗ — одна из главных причин потери трудоспособности. Они же в основном определяют и рост затрат на здравоохранение.
Наиболее распространенные заболевания сердечно-сосудистой системы
1.Артериальная гипертензия (АГ). Заболеваемость АГ составляет до 25% от всего взрослого населения нашей страны.
2.Ишемическая болезнь сердца (ИБС). Представляет собой широкий спектр ССЗ (инфаркт миокарда и т.д.), смертность от которых составила до 30% от общего числа смертей за прошедший год.
3.Инсульт.
Факторы риска развития сердечно-сосудистых заболеваний
Многочисленные исследования позволили выделить факторы риска (ФР) ССЗ. Их можно разделить на две группы: факторы, изменить которые невозможно, и факторы, на которые можно повлиять.
К первым относят пол, возраст, наследственность.
• Возраст. После 65 лет риск развития ССЗ значительно возрастает, но не в равной степени для всех. При наличии других ФР вероятность заболевания возрастает на 65%, при отсутствии таких факторов – лишь на 4%.
• Пол. Известно, что мужчины болеют ИБС чаще и заболевание у них развивается в более молодом возрасте, чем у женщин. Мужской пол является ФР ССЗ. Статистически доказано, что не поврежденные атеросклерозом артерии встречаются лишь у 8% мужчин (по сравнению с 52% женщин) в возрасте от 40 до 70 лет.
• Наследственность. Люди, у которых ближайшие родственники страдают ССЗ (особенно, если перенесли инфаркт миокарда в возрасте до 50 лет), имеют неблагоприятную наследственность, и риск заболеть ИБС повышается на 25%.
Ко второй группе ФР, которые можно изменить, относятся курение сигарет, избыточная масса тела, неумеренное потребление алкоголя, низкая физическая активность.
• Курение. Наиболее распространенным ФР среди трудоспособного населения, особенно среди мужчин, является курение. У курящих, по данным ВОЗ, чаще развиваются сердечнососудистые, онкологические (с поражением дыхательной системы), бронхолегочные заболевания. Выраженность патологии, частота осложнений связаны не только с фактом курения, но и с его интенсивностью. По мнению экспертов ВОЗ, нет «неопасных» видов табачных изделий, так как спектр вредных веществ в табачном дыме настолько широк, что меры по их уменьшению в целом не снижают опасность курения. Курящие люди умирают от ИБС в 2 раза чаще, чем те, кто никогда не курил.
В настоящее время борьба с курением в той или иной форме проводится во многих странах и в основном направлена на предотвращение начала курения некурящими, ликвидацию пассивного курения, снижение ядовитых свойств табачных изделий, отказ от курения и лечение лиц, желающих избавиться от этой вредной привычки. Для успешной пропаганды борьбы с курением нужна постоянная и терпеливая пропаганда, причем в последнее время все большее внимание уделяется не разъяснению вредных последствий курения, а положительным аспектам отказа от курения (улучшение самочувствия, исчезновение запаха изо рта, улучшение цвета лица и зубов и др.)
В борьбе с курением важную роль играют все медицинские работники, но особенно практикующие врачи и медицинские сестры, чаще всего контактирующие с населением. Люди чаще всего прекращают курить под влиянием совета медработников. Несомненно, важен личный пример медсестер и врачей. Врач должен терпеливо, но настойчиво ставить акцент на поиск «альтернативной» замены курения в каждом конкретном случае, вовлекая курильщика в «сотрудничество», постепенно подводя его к мысли о необходимости и реальной возможности прекращения курения. Нужно создать у курильщика положительную мотивацию к отказу от этой привычки и убедить его, что всегда предпочтительнее одномоментный отказ от курения. Иногда приходится прибегнуть к седативной и другой симптоматической терапии, а в случаях физиологической зависимости — к специфическому медикаментозному лечению.
Иногда приходится прибегнуть к седативной и другой симптоматической терапии, а в случаях физиологической зависимости — к специфическому медикаментозному лечению.
Лекарственная терапия курения условно может быть разделена на аверсионную и заместительную. Цель первой — выработать отвращение к табаку, для чего используются различные вяжущие средства, полоскание рта перед закуриванием сигарет и т. п. Заместительная терапия позволяет снять симптомы никотиновой абстиненции путем введения в организм веществ, сходных по действию на организм с никотином, но лишеных его вредных свойств или никотина.
Вспомогательная терапия (седативные, снотворные и другие психотропные средства, а также рациональная витаминотерапия) назначается для снятия невротических расстройств, нарушений сна и снижения работоспособности, часто сопровождающих отказ от курения.
Методом выбора при лечении табакокурения в последние годы является рефлексотерапия, которая оказывается весьма эффективной не только в отношении непосредственного отказа от курения, но и для профилактики возврата к курению, что часто наблюдается при краткосрочных методах лечения.
Большинство курильщиков свое нежелание бросить курить объясняют тем, что опасаются прибавить в весе. Действительно, отказ от курения, постепенная ликвидация симптомов хронической табачной интоксикации сопровождается улучшением вкусовой чувствительности, аппетита, нормализацией секреции пищеварительных желез, что в целом приводит к увеличению приема пищи и, следовательно, прибавке массы тела. Этого нежелательного для многих явления можно избежать, если следовать некоторым несложным диетическим советам: избегать переедания и соблюдать основы рационального питания. Физиологическое равновесие у курильщика восстановится быстрее при употреблении продуктов, содержащих витамин С (шиповник, черная смородина, зеленый лук, капуста, лимоны и др.), витамин В1 (хлеб грубого помола, крупы), витамин В12 (зеленый горошек, апельсины, дыни), витамин РР (фасоль, крупы, дрожжи, капуста, молочные продукты, картофель), витамин А (овощи, особенно морковь), витамин Е (хлеб грубого помола, растительное масло, зеленые овощи, зародыши пшеницы). Никотиновую зависимость, сопровождающуюся, как правило, «закислением» внутренней среды организма, уменьшает щелочное питье — минеральные воды, соки, овощные отвары.
Никотиновую зависимость, сопровождающуюся, как правило, «закислением» внутренней среды организма, уменьшает щелочное питье — минеральные воды, соки, овощные отвары.
Особенно внимательно следует относиться к жалобам, появляющимся сразу после отказа от курения, чтобы вовремя прервать формирование у пациента причинно-следственной связи своего состояния с отказом от курения и убрать повод к возврату этой вредной привычки. Это касается в первую очередь развития невротических расстройств, явлений абстиненции, нежелательной прибавки в весе. У ряда курильщиков, особенно с большим стажем, в первое время после прекращения курения усиливается кашель с отделением мокроты. Нужно объяснить пациенту, что это — естественный процесс, и назначить отхаркивающие средства и щелочное питье.
Следует рекомендовать пациенту избегать ситуаций, провоцирующих курение. Психологическая поддержка окружающих, одобрительное отношение к некурению способствуют закреплению отказа от этой вредной привычки.
• Неправильное питание. Изменился стиль питания в сторону мясных, сладких и жареных блюд, что привело
к резкому повышению калорийности пищи наряду с уменьшением физической активности. Переизбыток в рационе насыщенных животных жиров, отличающихся высоким содержанием холестерина, приводит к атеросклерозу и, следовательно, катализирует развитие ССЗ.
• Избыточный вес. Не только увеличивает риск заболевания сердечнососудистыми болезнями, но и крайне негативно влияет на развитие уже существующей болезни. Избыточная масса тела, нарушения липидного обмена, как правило, тесно связаны с неправильными привычками и характером питания, поэтому их коррекция предполагает, прежде всего, комплекс диетических рекомендаций, в основе которого лежит принцип рационального питания. У лиц, не контролирующих калораж своего пищевого рациона, увеличивающих потребление животных жиров, углеводов, в 2-3 раза чаще развивается избыточная масса тела.
Наиболее распространенным подходом к снижению массы тела является назначение низкокалорийных, сбалансированных по основным пищевым веществам диет.
Лицам с клиническими формами ожирения (индекс массы тела 29,0 и выше) необходимо более значительное уменьшение калорийности: до 1200-1800 ккал в сутки с назначением 1-2 разгрузочных дней (мясных, творожных, яблочных) в неделю. В эти дни следует питаться дробно 5-6 раз.
Больным с гиперхолестеринемией (ГХС) и у лиц с риском ее появления (тучных, с нарушением обмена, наследственной предрасположенностью) необходимо выполнять следующие рекомендации по рациональному питанию:
1. не употреблять более 3 яичных желтков в неделю, включая желтки, используемые для приготовления пищи;
2. ограничить потребление субпродуктов (печень, почки), икры, креветок; всех видов колбас, жирных окороков, сливочного и топленого масла, жирных сортов молока и молочных продуктов;
3. глубокое прожаривание пищи на животных жирах заменить тушением, варкой, приготовлением на пару, в духовке, перед приготовлением срезать видимый жир с кусков мяса, а с птицы удалить кожу;
4. отдать предпочтение рыбным блюдам, продуктам моря, овощам и фруктам;
5. использовать обезжиренные сорта молочных продуктов, готовить на растительных маслах;
6. ограничить поваренную соль — она вызывает отек тканей, в том числе и тканей стенок сосудов, отчего их просвет суживается. Особенно важно ограничивать соль тем, у кого стенокардия сочетается с АГ;
7. запретить употребление алкоголя. Хроническое употребление алкоголя нередко сопровождается перееданием, что приводит к ожирению со всеми вытекающими отсюда последствиями в отношении ССЗ. Помимо этого, сразу же после приема алкоголя в большинстве случаев возникает подъем АД, создающий перегрузки для сердечной мышцы и увеличивающий тем самым вероятность коронарных осложнений. Установлено, что алкоголь уменьшает силу сердечных сокращений, а при длительном употреблении вызывает структурные изменения в сердечной мышце, которые могут привести к нарушению ритма сердечных сокращений и другим нарушениям сердечной деятельности, получившим название алкогольной кардиопатии.
Принципы рационального питания:
1. Сбалансированность энергопоступления и энергозатрат организма в соответствии с полом, возрастом, характером труда.
2. Обеспеченность физиологических потребностей организма в незаменимых пищевых веществах: белках, жирах, углеводах, витаминах, минеральных веществах.
3. Для нормальной жизнедеятельности организма основные пищевые вещества должны содержаться в рационе в следующих пропорциях: белок — 15% от общей калорийности (90-95 г), жир — 35% от общей калорийности (80-100 г), углеводы — 50% от общей калорийности (300-350 г).
Желательно принимать пищу не реже 4-5 раз в день, распределяя ее по калорийности суточного рациона приблизительно следующим образом: завтрак до работы — 30%, второй завтрак — 20%, обед — 40%, ужин — 10%. Последний прием пищи должен быть не менее чем за 2-3 часа до сна. Интервал между ужином и завтраком должен быть не более 10 часов.
Если соблюдение диеты в течение 3-6 месяцев не приводит к снижению уровня общего ХС в крови, рекомендуется лекарственная терапия. Гиполипидемическая терапия, способствуя снижению уровня атерогенных фракций липидов крови и уровня общего ХС, приводит к стабилизации атеросклеротических бляшек.
• Низкая физическая активность. Негативно воздействует на тонус тела, выносливость организма, сопротивляемость внешнему воздействию. Повышает риск ССЗ в 2-3 раза. Увеличивает риск внезапных сердечных приступов.
Доказано, что физически активный досуг предупреждает последствия малоподвижного образа жизни (развитие ожирения, АГ, заболеваний сердечнососудистой системы, обменных нарушений). Режим и методы повышения физической активности следует выбирать совместно с пациентом, учитывая реальные условия его труда, быта, сложившиеся стереотипы. Физическая активность должна сопровождаться положительными психо-эмоциональными установками и не иметь оттенка бремени. Перед началом самостоятельных занятий необходимо провести медицинское обследование в зависимости от возраста больного:
— до 30 лет достаточно обычного врачебного осмотра;
— от 30 до 40 лет к осмотру необходимо добавить снятие ЭКГ — покоя;
— старше 40 лет рекомендуется начинать тренировки под наблюдением инструктора с предварительным проведением пробы с физической нагрузкой.
При занятиях физическими упражнениями рекомендуют соблюдать следующие условия:
1. Темп (интенсивность) физических упражнений должен быть достаточным, чтобы привести к увеличению частоты сердечных сокращений (ЧСС) до 50-75% от максимальной.
2. Продолжительность выполнения физических упражнений, при которой ЧСС достигает 50-75% от максимальной, должна быть 15-30 минут.
3. Физические упражнения следует выполнять регулярно, не менее 3 раз в неделю.
Если человек прекращает регулярно заниматься физическими упражнениями, то достигнутая им степень тренированности сердечнососудистой системы довольно быстро снижается и через некоторое время он уже ничем не отличается от человека, постоянно ведущего малоподвижный образ жизни.
Следует иметь в виду, что все перечисленные рекомендации предназначены для людей без клинических признаков ССЗ и желающих заниматься физическими упражнениями с целью укрепления здоровья и профилактики ССЗ.
Лицам старше 40 лет физическую нагрузку рекомендуется назначать с дозированной ходьбы, постепенно увеличивая темп и дистанцию. Лицам с ожирением рекомендуется более медленный темп и длительный период тренировки.
Необходим самоконтроль нагрузки: она не должна приводить к учащению пульса выше возрастного предела, который определяется как «180 — возраст в годах». Появление одышки служит сигналом для уменьшения интенсивности нагрузки. Тренирующий эффект нагрузки проявляется в снижении частоты пульса в покое, сокращении времени восстановления пульса после стандартной нагрузки (например, 20 приседаний). Ухудшение самочувствия (сна, аппетита, работоспособности, появление неприятных ощущений) требует снижения или прекращения нагрузок.
• Артериальная гипертензия. АГ — синдром повышения АД при гипертонической болезни и симптоматических артериальных гипертензиях. Взаимосвязь между уровнем АД и риском возникновения ССЗ линейна и не зависит от других факторов риска. Чем выше АД, тем больше вероятность инфаркта миокарда, инсульта, сердечной недостаточности и поражения почек. Состояние хронически повышенного АД увеличивает риск развития ИБС не менее чем в 3 раза. В связи с этим выделяют оптимальное, нормальное и высокое нормальное АД. Классификация АГ основана на уровне АД. Выделяют 3 степени повышенного АД.
Состояние хронически повышенного АД увеличивает риск развития ИБС не менее чем в 3 раза. В связи с этим выделяют оптимальное, нормальное и высокое нормальное АД. Классификация АГ основана на уровне АД. Выделяют 3 степени повышенного АД.
Таблица 1 Определение и классификация уровней АД
Категории | Систолическое АД, мм рт.ст. | Диастолическое АД, мм рт.ст. |
Оптимальное АД | <120 | <80 |
Нормальное АД | 120-129 | 80-84 |
Высокое нормальное АД | 130-139 | 85-89 |
1 степень АГ (мягкая) | 140-159 | 90-99 |
2 степень АГ (умеренная) | 160-179 | 100-109 |
3 степень АГ (тяжёлая) | ≥180 | ≥110 |
Изолированная систолическая АГ | ≥140 | <90 |
• Злоупотребление алкоголем. Минимальное потребление алкоголя (20 мл этанола в день для женщин и 30 мл этанола для мужчин) снижает риск заболевания всеми видами сердечнососудистых болезней. Риск смертельного исхода повышен у тех, кто злоупотребляет алкоголем или не употребляет его совсем.
Риск смертельного исхода повышен у тех, кто злоупотребляет алкоголем или не употребляет его совсем.
• Сахарный диабет. Повышает риск развития ИБС и заболеваний периферических сосудов в несколько раз, а также усложняет течение болезни.
• Абдоминальное ожирение. При превышении нормальных значений обхвата талии (более 94 см у мужчин и более 80 см у женщин) повышен риск развития заболеваний сердечнососудистой системы.
• Стресс. В состоянии стресса организм функционирует неполноценно, особенно это касается сосудов, обмена веществ и всех прочих систем, связанных с нервной системой. Хронический стресс способствует развитию ССЗ, а острый стресс может стать катализатором и толчком к возникновению опасного для жизни приступа.
Профилактические мероприятия в борьбе сердечнососудистых заболеваний
Профилактика – одна из основных составляющих деятельности врача общей практики (ВОП). Каждый пациент, наблюдающийся у ВОП, должен быть оценен с точки зрения наличия и выраженности у него ФР. Для того необходимо не только собрать информацию об образе жизни самого пациента и его семьи, но и определить у него концентрацию холестерина в сыворотке крови.
Профилактика заболеваний — это мероприятия, направленные не только на предупреждение заболевания, но и на то, чтобы сдержать его развитие и уменьшить его последствия после установления факта заболевания. Исходя из этого определения, в профилактике заболеваний ВОЗ предлагает выделять 3 стратегии:
1. Массовая профилактика — мероприятия, направленные на повышение образовательного уровня населения, формирование у людей установки на здоровый образ жизни и создание условий для его реализации. Это, в первую очередь, государственная политика по охране здоровья населения, экономическая политика, а также система средств массовой информации.
2. Выявление лиц с высоким уровнем риска развития болезни и коррекция ФР. Эти мероприятия являются сугубо медицинскими и требуют не только проведения массовых профилактических обследований, но и специальной подготовки медицинского персонала по методам оздоровления и индивидуальной профилактики.
3. Вторичная профилактика — выявление, лечение и реабилитация больных.
Профилактика заболеваний в современной России возложена на центры профилактики, специальные подразделения ЛПУ и центры государственного санитарно — эпидемиологического надзора.
В центрах здоровья для исследования сердечнососудистой системы применяется несколько методов:
1.Система скрининга сердца компьютеризированная (экспресс-оценка состояния сердца по ЭКГ-сигналам от конечностей) — метод дисперсионного картирования ЭКГ (Кардиовизор). Данная методика обеспечивает быстрое и точное отнесение состояния сердца к одной из четырех групп: норма, пограничное состояние, невыраженная патология, выраженная патология. Система наглядно показывает и врачу, и пациенту проблемные области сердца, позволяет выявить ИБС, прединфарктное состояние, дает информацию о выраженности и локализации очага изменений на трехмерном «портрете» сердца, о степени опасности состояния, а также о наиболее вероятном виде патологии.
2. Система ангиологического скрининга с автоматическим измерением систолического АД и расчета плече-лодыжечного индекса — ультразвуковой доплеровский метод, позволяющий оценить адекватность циркуляции крови в нижних конечностях.
Также в Центре здоровья проводят оценку риска смерти от ССЗ в ближайшие 10 лет жизни в соответствии со шкалой SCORE. В ней учитывают следующие факторы риска: пол, возраст, курение, систолическое АД и общий холестерин. Шкала помогает оценить результат профилактических мероприятий. Так человек, бросивший курить, перейдёт из категории более высокого риска в категорию менее высокого. К категории высокого риска относят лиц, имеющих общий риск ≥5%.
Таблица 2. Оценка риска смерти от ССЗ в ближайшие 10 лет жизни
Таблица 3. Оценка риска смерти от ССЗ в ближайшие 10 лет жизни в соответствии со шкалой SCORE в %.
В системе профилактических мероприятий особое значение имеет санитарно-просветительная работа, которая включает в себя кроме лекций и бесед профилактического направления – работу обучающих «школ», основная цель которых — обучить пациентов здоровому образу жизни.
Основными задачами «школы профилактики сердечнососудистых заболеваний» являются:
· повышение информированности пациентов о ФР ССЗ, их развития, возможностях лечения и профилактики, согласно современным рекомендациям;
· обучение правилам самоконтроля АД и основных физиологических параметров организма;
· уменьшение риска развития осложнений гипертонической болезни;
· обучение методам вторичной профилактики осложнений АГ;
· стабилизация состояния пациентов, снижение частоты госпитализации.
Немедикаментозная профилактика является начальным этапом любых профилактических мероприятий, в число которых входит:
· отказ от курения;
· отказ от злоупотребления алкоголем;
· снижение избыточной массы тела;
· увеличение физической активности;
· борьба с гиперхолестеринемией.
В проведении занятий принимают участие врачи-терапевты, врач-диетолог, врач ЛФК, врач психотерапевт, эндокринолог, инструкторы ЛФК с высшим образованием, медицинские сестры. Занятия в группах первичной и вторичной профилактики проводятся раздельно.
Темы врачебных лекций:
· «Профилактика сердечнососудистых заболеваний. Основные факторы риска»
· «Гиперхолестеринемия, как фактор риска развития сердечнососудистых заболеваний. Что нужно знать о холестерине?»
· «Артериальная гипертензия: что должен знать и уметь пациент?»
· «Сахарный диабет и сердечнососудистые заболевания»
· «Психологические особенности и качество жизни больных артериальной гипертонией»
· «Диетотерапия при сердечнососудистых заболеваниях»
· «Лечебная физкультура при сердечнососудистых заболеваниях»
· «Санаторно-курортное лечение при сердечнососудистых заболеваниях»
· «Жизнь после инфаркта миокарда»
· «Реабилитация больных после кардиохирургических операций»
· «Профилактика нарушений мозгового кровообращения»
· «Влияние физической активности на течение сердечнососудистых заболеваний»
Темы бесед:
· «Сохрани свое сердце»
· «Роль вредных привычек в развитии сердечнососудистых заболеваний»
· «Пешком ходить – долго жить»
· «Ожирение и Ваше сердце»
· «Движение – это жизнь»
· «Питание в пожилом возрасте»
· «Тоньше талия – длиннее жизнь» и др.
Цикл занятий в «школе» рассчитан на 2 недели. Ежедневные занятия включают: лекцию врача по указанной тематике, беседу инструктора с высшим образованием по лечебной физкультуре с демонстрацией комплексов упражнений лечебной гимнастики и их психотерапевтического опосредования, проводится обучение пациентов приемам релаксации, элементам самомассажа, подготовки к бытовым нагрузкам, а также ответы на вопросы врачом и инструктором ЛФК. Все лица, имеющие ФР, консультируются узкими специалистами: диетврачом, врачом ЛФК, врачом – физиотерапевтом и др. Кроме того, проводятся индивидуальные беседы врачами и медицинскими сестрами по пропаганде здорового образа жизни на приемах. С больными, перенесшими острый инфаркт миокарда, оперативные вмешательства на сердце и крупных сосудах, острое нарушение мозгового кровообращения в период реабилитации проводится индивидуальная работа лечащим врачом, совместно с заведующим отделением и узкими специалистами.
В школах разрабатываются памятки по основам диетпитания при дислипидемии, комплексы лечебной гимнастики при различных заболеваниях сердечнососудистой системы, выпускаются санбюллетени по профилактике этих заболеваний, регулярно проводятся «Дни здоровья» по данной теме, кулинарные выставки с консультациями диетврача.
Необходимо подчеркнуть, что большинство рекомендуемых профилактических мер носят универсальный характер и показаны не только при ССЗ, но и для целого ряда хронических неинфекционных заболеваний — хронических обструктивных заболеваний легких, некоторых форм ЗНО, сахарного диабета и др. Вот почему широкое внедрение мероприятий медицинской профилактики в практическое здравоохранение, развитие системы целенаправленного применения этих мер может рассматриваться как шаг к переходу служб практического здравоохранения на реальное профилактическое направление, которое декларируется в основных законодательных документах и нашло отражение в Концепции развития здравоохранения и медицинской науки в РФ на ближайшие годы.
Результаты комплексных профилактических мероприятий определяют социально-экономическую и этическую значимость всей профилактической работы. Дело только за ее реальным осуществлением, активизацией резервов служб практического здравоохранения. И наконец, необходимо создать социальные условия, при которых человеку выгодно (и материально, и морально) быть здоровым.
Как снизить риск смерти от сердечнососудистых заболеваний:
При выявлении ССЗ в обязательном порядке необходимо обратиться к своему участковому терапевту или семейному врачу. ССЗ — ведущая причина смертности населения России. Эти заболевания можно предотвратить, выполняя рекомендации своего врача по лечению, изменив стиль жизни и соблюдая простые правила.
1. Обязательно нужно прекратить курение.
2. Следует ограничить потребление поваренной соли до 6 г. в сутки. Не держите солонку на столе, старайтесь готовить пищу без соли, ешьте свежие овощи и фрукты, откажитесь от консервированных или имеющих солёный вкус продуктов.
3. Нормализуйте массу тела. Каждый лишний килограмм сопровождается повышением АД на 2 мм рт. ст. Важно нормализовать массу тела, о чём судят по величине индекса массы тела, который должен составлять менее 25. Индекс массы тела определяют по формуле: масса тела (кг), разделённая на рост, выраженный в метрах и возведённый в квадрат (м2).
4. Уменьшите потребление жирных и сладких продуктов (печенье, конфеты, шоколад, мороженое). Калорийность суточного рациона должна соответствовать энергетическим затратам организма. Средняя потребность женщин в энергии составляет 1500—1800 ккал в сутки, мужчин — 1800-2100 ккал в сутки. Продукты следует готовить на пару, отваривать или запекать. При приготовлении пищи нужно использовать растительные жиры (оливковое, подсолнечное, кукурузное масло).
5. Ежедневно выполняйте физические нагрузки, по меньшей мере по 30 мин. Необходимо регулярно выполнять физические упражнения. Уровень физической нагрузки Вам определит врач.
Уровень физической нагрузки Вам определит врач.
6. Необходимо контролировать уровень АД. Добейтесь, чтобы АД было нормальным — менее 140/90 мм рт.ст.
7. Обязательно нужно ограничить употребление алкоголя или отказаться от его приёма. Безопасная для сердечнососудистой системы доза алкоголя в перерасчёте на чистый этиловый спирт составляет менее 30 г. для мужчин за сутки (50—60 мл водки, 200—250 мл сухого вина или 500-600 мл пива) и 15 г для женщин (25—30 мл водки, 100—125 мл сухого вина или 250—300 мл пива).
8. Периодически проверяйте уровень холестерина (липидов) крови. Желательная концентрация общего холестерина — менее 200 мг/дл (5 ммоль/л).
9. Периодически проверяйте уровень глюкозы крови (сахар крови). Уровень глюкозы натощак утром должен быть менее 100 мг/дл (5,5 ммоль/л).
Таким образом, уровень здоровья населения является показателем цивилизованного общества, а характер организации здравоохранения и его эффективность отражают степень этой цивилизованности. Охрана здоровья и профилактическая помощь населению являются составляющими сферы здравоохранения. Провозглашение профилактики в качестве стратегического направления развития содержится во всех государственных законодательных актах последнего десятилетия, касающихся охраны здоровья населения. Это утверждается в «Основах законодательства РФ об охране здоровья граждан», об этом настойчиво прописывается в «Концепции развития здравоохранения и медицинской науки в РФ» и ряде законодательных актов самого последнего времени. Тем не менее, приходится констатировать, что всё это зачастую носит декларативный характер, и не получает должного внедрения в повседневную практику деятельности лечебно-профилактической сети.
Надежды на развитие профилактических мероприятий и улучшение ситуации в здравоохранении от введения медицинского страхования и внедрения системы врачей общей практики до сих пор себя никак не оправдали. Складывается впечатление, что для того, чтобы идеи профилактики в стране вновь стали жизнеспособными, необходимо более грамотное и успешное совмещение экономических и социальных интересов общества и здравоохранения. Опыт реформирования здравоохранения в мировой практике даёт основания для выводов о существовании определённых общественных закономерностей, которые следует учитывать в качестве методологической основы для проведения организационных изменений, направленных на оптимизацию медицинской помощи.
Опыт реформирования здравоохранения в мировой практике даёт основания для выводов о существовании определённых общественных закономерностей, которые следует учитывать в качестве методологической основы для проведения организационных изменений, направленных на оптимизацию медицинской помощи.
Сестринское дело в гериатрии
Медицинская сестра должна
— знать факторы риска, особенности клинических проявлений, осложнения и профилактику повреждений и заболеваний в пожилом и старческом возрасте; обязанности сестры при выполнении лечебно-диагностических мероприятий;
— знать процессы старения организма, особенности диететики и фармакотерапии;
— уметь осуществлять сестринский процесс: проводить первичную оценку, выявлять проблемы пациента, планировать сестринский уход, проводить текущую и итоговую оценку результатов ухода;
— уметь подготовить пациента к лечебно-диагностическим процедурам;
— уметь эффективно общаться с гериатрическими пациентами, учитывать этический аспект при контактах с гериатрическим пациентом;
— уметь обеспечивать инфекционную безопасность пациента и персонала;
— уметь выполнять сестринские манипуляции;
— уметь осуществлять лекарственную терапию по назначению врача;
— уметь поддерживать безопасную среду для пациента;
— уметь оказать первую медицинскую помощь.
1. Заболевания лиц пожилого и старческого возраста изучает
а) геронтология
б) гериатрия
в) герогигиена
г) геропатология
2. У лиц пожилого и старческого возраста наблюдается сочетание двух и более заболеваний — это
а) атипичность
б) полиморбидность
в) полипрагмазия
г) полиэтиологичность
3. Одно из положений гериатрической фармакологии
а) назначение в первый день лечения ударной дозы лекарственного средства
б) назначение для перорального приема преимущественно жидких лекарственных форм
в) отказ от полипрагмазии
г) отказ от инъекционного введения препаратов
4. При бессоннице лицам пожилого и старческого возраста рекомендуют
При бессоннице лицам пожилого и старческого возраста рекомендуют
а) бромиды
б) барбамил
в) фенобарбитал
г) настой пустырника
5. Цель сестринского процесса при осуществлении гериатрического ухода
а) увеличение продолжительности жизни
б) сохранение здоровья
в) обеспечение социальной поддержки
г) обеспечение качества жизни
6. Типичная психосоциальная проблема лиц пожилого и старческого возраста
а) злоупотребление алкоголем
б) склонность к суициду
в) одиночество
г) отказ от участия в общественной жизни
7. Наиболее частое осложнение острого бронхита у лиц пожилого и старческого возраста
а) бронхиальная астма
б) очаговая пневмония
в) туберкулез
г) рак легкого
8. Симптом пневмонии, преобладающий у лиц пожилого и старческого возраста
а) высокая лихорадка
б) боль в груди
в) снижение аппетита
г) одышка
9. Возможные осложнения острой пневмонии у лиц пожилого и старческого возраста
а) высокая лихорадка
б) боль в грудной клетке
в) влажный кашель
г) сердечная недостаточность
10. К развитию пневмонии у лиц пожилого и старческого возраста предрасполагает
а) избыточный вес
б) перегревание
в) постельный режим
г) стрессы
11. Независимое сестринское вмешательство при риске развития застойной пневмонии у лиц пожилого и старческого возраста
а) применение антибиотиков
б) применение отхаркивающих
в) оксигенотерапия
г) проведение дыхательной гимнастики
12. При обострении хронического бронхита лицам пожилого и старческого возраста рекомендуют
а) пентамин
б) корвалол
в) фуросемид
г) отхаркивающую микстуру
13. Обязательная рентгенография проводится лицам пожилого и старческого возраста при появлении
а) общей слабости
б) недомогания
в) снижения аппетита
г) кровохарканья
14. Наиболее частая причина кровохарканья у лиц пожилого и старческого возраста
Наиболее частая причина кровохарканья у лиц пожилого и старческого возраста
а) острый бронхит
б) бронхоэктатическая болезнь
в) крупозная пневмония
г) рак легкого
15. Ведущая причина артериальной гипертензии у лиц пожилого и старческого возраста
а) атеросклероз
б) острый гломерулонефрит
в) хронический гломерулонефрит
г) ожирение
16. На фоне гипертонического криза у лиц пожилого и старческого возраста часто развивается недостаточность
а) сосудистая
б) правожелудочковая
в) левожелудочковая
г) печеночная
17. Терапия гипертонического криза у лиц пожилого и старческого возраста начинается с введения препарата
а) внутривенно
б) внутримышечно
в) подкожно
г) сублингвально
18. При гипертоническом кризе у лиц пожилого и старческого возраста применяют
а) анаприлин
б) лазикс
в) пентамин
г) нифедипин (коринфар)
19. Обязательное оборудование отделения геронтологического профиля
а) кардиомониторы
б) кондиционеры
в) жалюзи
г) средства сигнальной связи с сестрой
20. У лиц пожилого и старческого возраста реже встречается форма инфаркта миокарда
а) ангинозная
б) астматическая
в) аритмическая
г) безболевая
21. Причина снижения интенсивности боли при инфаркте миокарда у лиц пожилого и старческого возраста
а) усиление воспалительной реакции
б) ослабление воспалительной реакции
в) повышение порога болевой чувствительности
г) снижение порога болевой чувствительности
22. При инфаркте миокарда у лиц пожилого и старческого возраста развивается недостаточность
а) сердечная
б) почечная
в) печеночная
г) сосудистая
23. В возникновении язвенной болезни у лиц пожилого и старческого возраста наибольшее значение имеет
а) генетическая предрасположенность
б) нарушение микроциркуляции в стенке желудка
в) повышение кислотности желудочного сока
г) хеликобактериальная инфекция
24. Язвенный дефект у лиц пожилого и старческого возраста чаще локализуется в
Язвенный дефект у лиц пожилого и старческого возраста чаще локализуется в
а) пищеводе
б) желудке
в) 12-перстной кишке
г) прямой кишке
25. У лиц пожилого и старческого возраста при аденоме предстательной железы нарушена потребность
а) дышать
б) выделять
в) есть
г) пить
26. Загрудинные боли у лиц пожилого и старческого возраста отмечаются при
а) остром гастрите
б) хроническом колите
в) хроническом энтерите
г) диафрагмальной грыже
27. Симптом диафрагмальной грыжи у лиц пожилого и старческого возраста
а) снижение аппетита
б) изжога
в) отрыжка воздухом
г) загрудинная боль в горизонтальном положении после еды
28. Рекомендуемое в пожилом и старческом возрасте соотношение белков, жиров и углеводов в пищевом рационе должно составлять
а) 1:1:4
б) 2:3:4
в) 1:2:4,5
г) 1:0,8:3,5
29. В пожилом и старческом возрасте увеличивается частота
а) острого гастрита
б) острого гепатита
в) острого холецистита
г) рака желудка
30. Симптом аденомы предстательной железы у лиц пожилого и старческого возраста
а) боль в пояснице
б) головная боль
в) отеки
г) задержка мочеиспускания
31. При аденоме предстательной железы у лиц пожилого и старческого возраста увеличивается вероятность развития
а) гломерулонефрита
б) пиелонефрита
в) колита
г) гепатита
32. Задержка мочеиспускания у лиц пожилого и старческого возраста часто связана с
а) острым гломерулонефритом
б) острым пиелонефпитом
в) острым циститом
г) аденомой предстательной железы
33. Сестринское вмешательство при недержании мочи у лиц пожилого и старческого возраста
а) катетеризация мочевого пузыря
б) резкое ограничение жидкости
в) резкое ограничение соли
г) обеспечение мочеприемником
34. Причина снижения эффективности пероральных препаратов железа у лиц пожилого и старческого возраста
а) увеличение всасывания
б) уменьшение всасывания
в) ускоренная эвакуация из желудка
г) повышение кислотности желудочного сока
35. В пожилом и старческом возрасте увеличивается частота
В пожилом и старческом возрасте увеличивается частота
а) болезни Шенлейна-Геноха
б) гемофилии
в) железодефицитной анемии
г) хронического лимфолейкоза
36. Сахарный диабет у лиц пожилого и старческого возраста обусловлен
а) бактериальной инфекцией
б) психоэмоциональными перегрузками
в) избыточным употреблением углеводов
г) снижением чувствительности тканей к инсулину
37. Течение сахарного диабета у лиц пожилого и старческого возраста отягощают
а) атеросклероз, ожирение
б) пиелонефрит, цистит
в) бронхит, пневмония
г) гастрит, холецистит
38. Заболевание, характеризующееся повышенной ломкостью костей из-за снижения содержания в них кальция
а) ревматоидный артрит
б) ревматический полиартрит
в) остеохондроз
г) остеопороз
39. В пожилом и старческом возрасте увеличивается частота
а) ревматоидного артрита
б) ревматического полиартрита
в) инфекционного артрита
г) остеохондроза
Эталоны ответов
1 б, 2 б, 3 в, 4 г, 5 г, 6 г, 7 а, 8 г, 9 г, 10 в, 11 г, 12 г, 13 г, 14 г, 15 а, 16 в, 17 г, 18 г, 19 г, 20 а, 21г, 22 а, 23 б, 24 б, 25 б, 26 г, 27 г, 28 г, 29 г, 30 г, 31 б, 32 г, 33 г, 34 б, 35 в, 36 г, 37а, 38г, 39г.
особенности диагностики и ведения » Библиотека врача
ГБОУ ВПО «Первый МГМУ им. И.М. Сеченова» Минздрава России, Москва
Обсуждаются эпидемиология, причины, факторы риска, особенности течения и исходы хронической болезни почек у пожилых. Представлены подходы к ведению хронической болезни почек у пожилых, в т.ч. обоснование выбора метода заместительной почечной терапии и принципы консервативного ведения.
Хроническая болезнь почек (ХБП), в т.ч. те ее стадии, которые характеризуются стойким снижением скорости клубочковой фильтрации (СКФ) и, следовательно, ассоциированы с наибольшим ухудшением долгосрочного прогноза, все чаще встречаются в общей популяции именно среди пожилых.
В пользу того, что ХБП встречается особенно часто именно среди лиц старших возрастных групп, четко свидетельствуют результаты масштабных эпидемиологических исследований [1, 2]. Именно поэтому взаимосвязь ХБП со старением населения стала основной темой Всемирного дня почки-2014 [3].
Драматический рост частоты ХБП среди представителей старших возрастных групп связывают в первую очередь с распространением общепопуляционных факторов риска (артериальная гипертензия, сахарный диабет, ожирение) [4]. Результаты объединенного анализа крупных популяционных программ NHANES и KEEP, суммарно включившего 32 555 обследованных, а также 5%-ной выборки страховой базы данных Medicaid (1 236 946 случаев) [5] показали, что распространенность стойкого снижения расчетной СКФ
Прогностическая опасность ХБП для пожилых во многом дополняется тем, что диагностика ее нередко оказывается не вполне точной, особенно когда в качестве ориентира выбирают только один лабораторный показатель, характеризующий состояние почек. M. Heras et al. (2012) [6] при 5-летнем наблюдении за пожилыми (средний возраст – 83 года) продемонстрировали, что при исходной креатининемии > 1,1 мг/дл смертность оказывалась достоверно выше, чем у лиц с уровнем сывороточного креатинина
Необходимо иметь в виду, что при прочих равных именно у пожилых пациентов с ХБП осложнения практически любых заболеваний будут максимально выраженными и течение их будет неблагоприятным. Так, в частности, установлено, что у пожилых больных сахарным диабетом 2 типа как альбуминурия, так и снижение расчетной СКФ являются независимыми предикторами дисфункции лобной доли головного мозга [8]. Пожилые пациенты с ХБП отличаются наихудшим контролем АД: по мере увеличения возраста у них возрастает частота неконтролируемой изолированной систолической артериальной гипертензии, считающейся одной из самых прогностических неблагоприятных форм артериальной гипертензии. Детерминантами неконтролируемой артериальной гипертензии для этой категории пациентов служат также ХБП 4–5-й стадий, ожирение и сахарный диабет 2 типа [9].
Следует отметить, что заболевания почек, обусловливающие стойкое снижение СКФ у лиц пожилого возраста, несколько отличаются от играющих ведущую роль в формировании хронической почечной недостаточности у более молодых пациентов. Кроме того, течение и исходы ХБП, а также факторы, их определяющие, у пожилых характеризуются определенными особенностями, как правило, при прочих равных условиях обусловливающих заметное ухудшение прогноза, в т.ч. почечного.
Нозологические особенности ХБП у пожилых продолжают активно изучаться. Иммуновоспалительное повреждение почечных клубочков, клинически проявляющееся развитием острого или хронического гломерулонефрита, у пожилых и стариков традиционно считают казуистически редким. Вместе с тем И.А. Борисов и соавт. (1995), обследовав 57 больных хроническим гломерулонефритом старше 60 лет, констатировали начало его в пожилом возрасте у 27 (47,4 %) из них. У 14 пациентов поражение почек было изолированным, у 13 – протекало в рамках системных заболеваний [10].
В клинической оценке гломерулярного поражения, дебютировавшего у пожилого пациента, всегда следует иметь в виду возможность их паранеопластического происхождения; установление его становится особо актуальной задачей в случае развития мембранозной нефропатии, составляющей, по данным R.A. Preston et al. (1990), почти треть случаев хронического гломерулонефрита у представителей данной возрастной группы [11]. В регистре биопсий почки Чехии наиболее частой (16,8 % пациентов) также оказалась мембранозная нефропатия [12], таким образом превосходящая диабетическую нефропатию и амилоидоз по вкладу в структуру причин нефротического синдрома у пожилых [13, 14].
В целом мембранозная нефропатия представляет собой один из самых частых вариантов паранеопластического поражения почек, хотя получение убедительных доказательств наличия у пациента злокачественной опухоли бывает зачастую очень трудным в связи с невозможностью разработки четкой и вместе с тем достаточно подробной программы обследования. Результаты одного из этапов крупного исследования GN-PROGRESS [15], включившего 240 пациентов с мембранозной нефропатией (у 24 из них наличие неопластического очага было установлено к моменту биопсии почки или в течение первого года после ее выполнения), свидетельствуют о том, что эта форма хронического гломерулонефрита ассоциирована с ростом частоты выявления злокачественных опухолей в 9,8 раза у страдающих ею мужчин и в 12,3 – у женщин по сравнению с общей популяцией. Была также установлена достоверно большая интенсивность инфильтрации почечного клубочка воспалительными клетками при паранеопластической мембранозной нефропатии в сопоставлении с первичной. Наличие 8 и более воспалительных клеток в почечном клубочке убедительно указывает на связь мембранозной нефропатии со злокачественной опухолью: чувствительность данного теста составила 92 %, специфичность – 75 %. Больным паранеопластической мембранозной нефропатией добиться снижения экскреции белков с мочой удавалось только после достижения ремиссии неопластического процесса. В качестве одной из возможных особенностей паранеопластической мембранозной нефропатии рассматривают также отложение преимущественно IgG1 и IgG2 в почечных клубочках.
Результаты одного из этапов крупного исследования GN-PROGRESS [15], включившего 240 пациентов с мембранозной нефропатией (у 24 из них наличие неопластического очага было установлено к моменту биопсии почки или в течение первого года после ее выполнения), свидетельствуют о том, что эта форма хронического гломерулонефрита ассоциирована с ростом частоты выявления злокачественных опухолей в 9,8 раза у страдающих ею мужчин и в 12,3 – у женщин по сравнению с общей популяцией. Была также установлена достоверно большая интенсивность инфильтрации почечного клубочка воспалительными клетками при паранеопластической мембранозной нефропатии в сопоставлении с первичной. Наличие 8 и более воспалительных клеток в почечном клубочке убедительно указывает на связь мембранозной нефропатии со злокачественной опухолью: чувствительность данного теста составила 92 %, специфичность – 75 %. Больным паранеопластической мембранозной нефропатией добиться снижения экскреции белков с мочой удавалось только после достижения ремиссии неопластического процесса. В качестве одной из возможных особенностей паранеопластической мембранозной нефропатии рассматривают также отложение преимущественно IgG1 и IgG2 в почечных клубочках.
Формирование паранеопластического гломерулонефрита связывают с воздействием на структуры почечного клубочка медиаторов (антитела, провоспалительные и профиброгенные цитокины), продуцируемых самой опухолевой тканью или иммунокомпетентными клетками в ответ на ее рост [16, 17]. При этом собственно клеток опухоли в почечной ткани, как правило, не находят.
Большинство форм первичного гломерулонефрита встречается у пожилых сравнительно редко. Назначение иммуносупрессивной терапии пожилым паци…
>>В.В. Фомин, Ю.С. Милованов, Л.Ю. Милованова, С.В. Моисеев, Н.А. Мухин
Гипертония у пожилых людей
Обновление ESH / ESC 2009 г. рассматривает субклинические поражения органов как очень важный компонент, поскольку бессимптомные изменения сердечно-сосудистой системы и почек являются важными промежуточными стадиями в континууме заболевания, которые связывают такие факторы риска, как гипертензия, и сердечно-сосудистые события и смерть. Более того, оценка повреждения нескольких органов полезна из-за доказательств того, что при наличии 2 признаков повреждения органа (даже когда они присутствуют в одном и том же органе) сердечно-сосудистый риск может увеличиваться, переводя пациента в категорию высокого сердечно-сосудистого риска [62] .Повторная оценка субклинического поражения органов во время лечения также имеет решающее значение, поскольку дает информацию о том, защищает ли выбранный метод лечения пациентов от прогрессирования поражения органов и, возможно, от сердечно-сосудистых событий [62]. Анализ данных, предоставленных некоторыми проспективными исследованиями, показывает, что у пациентов с артериальной гипертензией эхокардиографическая ГЛЖ связана с частотой сердечно-сосудистых событий, равной или превышающей 20% за 10 лет [63,64]. Кроме того, взаимосвязь толщины интима-медиа сонных артерий (ТИМ) и бляшек с сердечно-сосудистыми событиями, уже обсуждавшаяся в обновленной версии 2009 г., была дополнительно подкреплена Европейским исследованием лацидипина по атеросклерозу, которое показало, что значение ТИМ при бифуркациях и бифуркациях общая сонная артерия оказывает неблагоприятный прогностический эффект в дополнение к высокому АД [65].Наконец, субклиническое поражение органов почек связано с 10-летним риском сердечно-сосудистых событий, составляющим 20%. В проспективной когорте греческих пациентов с артериальной гипертензией низкая рСКФ была связана с 20% сердечно-сосудистых событий за 10 лет [64].
Более того, оценка повреждения нескольких органов полезна из-за доказательств того, что при наличии 2 признаков повреждения органа (даже когда они присутствуют в одном и том же органе) сердечно-сосудистый риск может увеличиваться, переводя пациента в категорию высокого сердечно-сосудистого риска [62] .Повторная оценка субклинического поражения органов во время лечения также имеет решающее значение, поскольку дает информацию о том, защищает ли выбранный метод лечения пациентов от прогрессирования поражения органов и, возможно, от сердечно-сосудистых событий [62]. Анализ данных, предоставленных некоторыми проспективными исследованиями, показывает, что у пациентов с артериальной гипертензией эхокардиографическая ГЛЖ связана с частотой сердечно-сосудистых событий, равной или превышающей 20% за 10 лет [63,64]. Кроме того, взаимосвязь толщины интима-медиа сонных артерий (ТИМ) и бляшек с сердечно-сосудистыми событиями, уже обсуждавшаяся в обновленной версии 2009 г., была дополнительно подкреплена Европейским исследованием лацидипина по атеросклерозу, которое показало, что значение ТИМ при бифуркациях и бифуркациях общая сонная артерия оказывает неблагоприятный прогностический эффект в дополнение к высокому АД [65].Наконец, субклиническое поражение органов почек связано с 10-летним риском сердечно-сосудистых событий, составляющим 20%. В проспективной когорте греческих пациентов с артериальной гипертензией низкая рСКФ была связана с 20% сердечно-сосудистых событий за 10 лет [64].
Переоценка исследований подчеркнула, что ни в одном исследовании гипертонии у пожилых людей не участвовали пациенты с гипертензией 1 степени. Хотя это и не основано на доказательствах, в документе ACCF / AHA Expert Consensus Document 2011 предлагается начинать антигипертензивную терапию у пожилых людей в соответствии с теми же критериями, которые используются для более молодых людей, и использовать почти такое же целевое значение САД, как у более молодых пациентов [40].Интересно, что, хотя почти во всех исследованиях группы пожилых пациентов, рандомизированных для лечения, имели более низкую частоту сердечно-сосудистых исходов, ни в одном исследовании (за исключением JATOS — японского исследования по оценке оптимального систолического артериального давления у пожилых пациентов с гипертонией — с отрицательными результатами [66]). , значения САД во время лечения были снижены до менее 140 мм рт. Таким образом, не существует рандомизированного исследования в поддержку снижения САД до менее 140 мм рт. Ст. [40].
, значения САД во время лечения были снижены до менее 140 мм рт. Таким образом, не существует рандомизированного исследования в поддержку снижения САД до менее 140 мм рт. Ст. [40].
Несмотря на известный риск неконтролируемой артериальной гипертензии у пожилых людей, рекомендации не соблюдаются.В метаанализе 2000 г. (в основном из SHEP, Syst-Eur и Syst-China) было объединено 15 693 пациентов старше 60 лет (средний возраст 70 лет) с ISH, САД более 160 мм рт. Ст., ДАД менее 95 мм рт. влияние лечения гипертонии на сердечно-сосудистые исходы [67]. Среднее АД составило 174/83 мм рт. Ст., А снижение АД при лечении составило 5,96% для САД и 4,9% для ДАД. Активное лечение значительно снизило общую смертность на 13%, смерть от хронических болезней сердца на 18% и инсульт на 26%. Несомненно, мы можем сделать вывод, что лечение гипертонии у пожилых людей в возрасте до 70 лет благоприятно сказывается на общей смертности.Лечение гипертонии у пожилых пациентов старше 80 лет не оценивалось специально в проспективных исследованиях до публикации исследования HYVET. Исследование HYVET представляло собой рандомизированное проспективное исследование 3845 участников старше 80 лет [45]. Среднее исходное АД составляло 173/91 мм рт. Ст. (32% имели ISH). Пациенты были рандомизированы на диуретики или плацебо. При необходимости добавляли ингибитор ангиотензинпревращающего фермента (ИАПФ) для достижения целевого АД 150/80 мм рт. Активное лечение было связано со значительным 30% снижением относительного риска смертельного и нефатального инсульта и 39% снижением смертности от инсульта.Смертность от сердечно-сосудистых заболеваний снизилась на 23%. Смертность от всех причин также снизилась на 23%. Исследование HYVET отвечает на важный вопрос и решает дилемму о том, следует ли лечить пожилых пациентов с гипертонической болезнью или нет. Врачи могут чувствовать себя комфортно, прописывая своим пожилым пациентам антигипертензивные препараты, и знают, что это повысит уровень смертности. Другой вопрос, касающийся лечения АД у пожилых людей, заключается в том, является ли тяжелая гипертензия неотложной ситуацией и, с другой стороны, существуют ли слишком низкие уровни, которые могут быть связаны с повышением риска, известный как феномен J-кривой.
Неотложная гипертоническая болезнь определяется как сильно повышенное АД при остром поражении органа-мишени [68]. Примерами неотложной гипертонической болезни являются острый инфаркт миокарда, отек легких, ишемия головного мозга или кровоизлияние, расслоение аорты, энцефалопатия и прогрессирующая почечная недостаточность. Как следует лечить пациентов с бессимптомной сильно повышенной гипертензией, кроме пациента, у которого явно возникла неотложная гипертоническая болезнь? При каком уровне АД становится достойным переводить пациента в больницу? Нет никаких доказательств, подтверждающих идею о том, что резкое снижение АД снижает сердечно-сосудистые события в краткосрочной или долгосрочной перспективе.Фактически задокументировано много случаев причинения вреда. Механизм, с помощью которого резкое снижение АД приводит к вреду, связан с саморегуляцией кровотока. Пациенты с повышенным АД часто присутствуют в течение многих недель или месяцев. Любая попытка резко снизить АД может нанести им вред, нарушив адаптивный саморегулирующий контроль пациента [69]. Бессимптомным пациентам, у которых нет поражения органов-мишеней или значительных сопутствующих заболеваний, не следует предпринимать попытки резкого снижения АД. Вместо этого следует проводить тщательное титрование гипотензивных препаратов с планом тщательного наблюдения.Чрезмерное снижение АД может быть связано с плохим исходом в долгосрочной перспективе (феномен J-кривой). Фрамингемское исследование 2004 г., проведенное Kannel et al [70], показало, что повышенную смертность несет BP, а не только ДАД.
Терапевтические стратегии гипертонии у пожилых людей, а также основные эффекты и основные сердечно-сосудистые преимущества фармакологических средств суммированы в таблице.
Немедикаментозное лечение артериальной гипертензии у пожилых пациентов
Немедикаментозное лечение артериальной гипертензии у пожилых людей слишком часто упускается из виду.Изменение образа жизни может быть единственным лечением, необходимым для предотвращения или даже лечения легких форм гипертонии у пожилых людей. Снижение веса (приводит к снижению САД на 5-20 мм рт.ст. на 10 кг меньше), снижение уровня натрия в пище (снижение САД на 2-8 мм рт.ст.), физическая активность (снижение САД на 4-9 мм рт.ст.), умеренное потребление алкоголя (2-4 Снижение САД на мм рт. ст.) и диета DASH (снижение САД на 8–14 мм рт. ст.) должна быть краеугольным камнем лечения гипертонии в сочетании или без активного лечения [5].
Снижение веса (приводит к снижению САД на 5-20 мм рт.ст. на 10 кг меньше), снижение уровня натрия в пище (снижение САД на 2-8 мм рт.ст.), физическая активность (снижение САД на 4-9 мм рт.ст.), умеренное потребление алкоголя (2-4 Снижение САД на мм рт. ст.) и диета DASH (снижение САД на 8–14 мм рт. ст.) должна быть краеугольным камнем лечения гипертонии в сочетании или без активного лечения [5].
Фармакологическое лечение гипертонии у пожилых пациентов
Если меры, связанные с образом жизни, не позволяют снизить АД до целевого уровня, следует начать фармакотерапию. Безопасность и эффективность нескольких классов лекарств изучалась у пожилых пациентов в течение последних 30 лет. Рандомизированные контролируемые испытания неизменно демонстрируют, что антигипертензивная терапия у пожилых людей эффективна в предотвращении общей смертности, инсульта и коронарных событий [5]. Еще одно важное соображение заключается в том, что для большинства исследований цель и достигнутый АД выше, чем рекомендовано JNC-7, при этом все же демонстрируя значительную пользу лечения.
Общие принципы фармакологического ведения: Часто возникают споры о том, какой класс гипотензивных препаратов следует использовать в первую очередь у пожилых пациентов с артериальной гипертензией. Несколько классов гипотензивных препаратов эффективны для предотвращения сердечно-сосудистых событий. При принятии решения о лечении следует руководствоваться наличием убедительных показаний, таких как сахарный диабет, инсульт или сердечная недостаточность, а также переносимостью отдельных лекарств или их комбинаций. Первоначальный антигипертензивный препарат следует начинать с минимальной дозы и постепенно увеличивать в зависимости от реакции АД на максимально переносимую дозу [31].Если антигипертензивный ответ на первоначальный препарат неадекватен после достижения полной дозы, следует добавить второй препарат из другого класса. Если антигипертензивный ответ неадекватен после достижения полной дозы препаратов 2 классов, следует добавить третий препарат из другого класса [31].
Распространенный вопрос, возникающий в современной клинической практике, касается пороговых значений АД для начала лечения. Как упоминалось в документе ESC 2007, руководящие принципы рекомендуют начинать медикаментозное лечение у пациентов с гипертонией 1 степени с низким или умеренным риском, когда АД равно или выше 140/90 мм рт.ст. после изменения образа жизни.Эти пороговые значения, которые были подтверждены в обновлении ESH 2009, аналогичны у пожилых гипертоников на основании результатов исследования HYVET [45]. При гипертонии 2 и 3 степени рекомендуется более быстрое лечение [62]. У пациентов с высоким нормальным АД («предгипертензия») медикаментозное лечение следует отложить, когда общий сердечно-сосудистый риск низкий. Что касается целей лечения, обновленный документ ESH 2009 рекомендует снижать АД до значений в диапазоне 130–139 мм рт. Ст. Для систолического и 80–85 мм рт. Ст. Для диастолического у всех пациентов с гипертонией [62].Более того, концепция более низкого целевого АД у диабетиков или пациентов с очень высоким риском больше не рекомендуется, потому что нет доказательств большей пользы. С другой стороны, количественная оценка общего сердечно-сосудистого риска должна также включать поиск субклинических повреждений органов [62].
Фармакологические средства: Исследование JNC-7 рекомендует тиазидный диуретик в качестве начальной лекарственной терапии или в комбинации с другим классом [5]. Тиазидные диуретики контролируют артериальную гипертензию, подавляя реабсорбцию ионов натрия (Na + ) и хлорида (Cl — ) из дистальных извитых канальцев почек, блокируя тиазид-чувствительный симпортер Na + -Cl —.Термин «тиазид» также часто используется для лекарств с аналогичным действием, не имеющих химической структуры тиазидов, таких как хлорталидон и метолазон. Эти агенты правильно называют тиазидоподобными диуретиками [71]. Тиазиды являются предпочтительными из-за большого объема данных, показывающих, что они могут снизить смертность от инсульта и сердечно-сосудистых заболеваний у пожилых пациентов с артериальной гипертензией, а также из-за их широкой доступности и низкой стоимости. Эти агенты имеют преимущества, отличные от их влияния на исходы АД и ССЗ.
Эти агенты имеют преимущества, отличные от их влияния на исходы АД и ССЗ.
Их влияние на реабсорбцию кальция составляет основу их полезности в предотвращении образования кальцийсодержащих почечных камней, а также может объяснять их защитное действие на скорость потери минералов костной ткани и предотвращение перелома бедра [72-74]. К сожалению, лечение тиазидами связано с различными метаболическими побочными эффектами, включая электролитные нарушения, дислипидемию, инсулинорезистентность и впервые возникший сахарный диабет [74]. Вопрос о том, имеют ли метаболические эффекты диуретиков неблагоприятные последствия для исходов ССЗ.В исследовании «Антигипертензивное и гиполипидемическое лечение для предотвращения сердечного приступа» (ALLHAT) не было значительного увеличения каких-либо исходов (инсульт, общая смертность, ИБС, сердечная недостаточность, терминальная стадия почечной недостаточности) у субъектов, у которых развился сахарный диабет [75]. . Фактически, тиазиды оставались непревзойденными по всем клиническим исходам по сравнению с другими классами препаратов [75]. Только в исследовании «Предотвращение сердечно-сосудистых событий с помощью комбинированной терапии у пациентов, живущих с систолической гипертензией» (ACCOMPLISH) комбинация ИАПФ / БКК была предпочтительнее комбинации ИАПФ / ТИАЗИД у пациентов с артериальной гипертензией, у которых был высокий риск сердечно-сосудистых событий [76].Однако использованная доза гидрохлоротиазида (12,5-25 мг / дл) была вдвое меньшей, чем в других исследованиях, что указывает на необходимость титрования до более высоких доз [76]. Данные подтверждают следующие дозировки тиазидов: гидрохлоротиазид от 25 до 50 мг / день, индапамид 2,5 мг / день, хлорталидон 12,5-25 мг / день [31].
ИАПФ также могут рассматриваться в качестве терапии первой линии или комбинированной терапии, особенно при наличии диабета, сердечной недостаточности, постинфарктного периода миокарда или хронических заболеваний. ИАПФ блокируют превращение ангиотензина I в ангиотензин II во многих тканях и, таким образом, снижают общее периферическое сосудистое сопротивление, снижая АД, без рефлекторной стимуляции частоты сердечных сокращений и сердечного выброса. По мере старения уровни ангиотензина ниже, и теоретически ИАПФ не должны быть столь же эффективными, как другие методы лечения, но многочисленные исследования показали обратное [77]. Среди преимуществ ИАПФ наиболее важными являются снижение смертности у пациентов с ИМ и дисфункцией левого желудочка, а также снижение прогрессирования диабетической почечной недостаточности [78,79]. Когда необходима комбинированная терапия, часто для пациентов с высоким риском, рекомендации JNC-7 указывают на сильное предпочтение тиазидных диуретиков [5]. Превосходство терапии на основе амлодипина (исследование ACCOMPLISH) в отношении клинических исходов в этом исследовании предполагает, что подходы, не включающие тиазиды, могут быть лучше для некоторых групп населения [76].Тем не менее, эти результаты не должны ставить под сомнение эффективность диуретиков в снижении риска сердечно-сосудистых событий. В исследовании HYVET смертность снижалась при терапии, сочетающей диуретик с ингибитором АПФ, по сравнению с плацебо [45]. Более того, пациенты с саркопенией или с риском саркопении могут получить особую пользу, поскольку было показано, что ИАПФ улучшают мышечную силу и скорость работы у пожилых людей с гипертонией [80]. Следовательно, эта группа гипертоников может быть хорошим выбором для слабых пожилых людей.Наконец, основные побочные эффекты ИАПФ включают гипотензию, хронический сухой кашель и, в редких случаях, отек Квинке или сыпь. Почечная недостаточность может развиться у пациентов со стенозом почечной артерии. Гиперкалиемия может возникнуть у пациентов с почечной недостаточностью. Редко может возникнуть нейтропения или агранулоцитоз [81]. Поэтому рекомендуется тщательный мониторинг в течение первых месяцев терапии.
По мере старения уровни ангиотензина ниже, и теоретически ИАПФ не должны быть столь же эффективными, как другие методы лечения, но многочисленные исследования показали обратное [77]. Среди преимуществ ИАПФ наиболее важными являются снижение смертности у пациентов с ИМ и дисфункцией левого желудочка, а также снижение прогрессирования диабетической почечной недостаточности [78,79]. Когда необходима комбинированная терапия, часто для пациентов с высоким риском, рекомендации JNC-7 указывают на сильное предпочтение тиазидных диуретиков [5]. Превосходство терапии на основе амлодипина (исследование ACCOMPLISH) в отношении клинических исходов в этом исследовании предполагает, что подходы, не включающие тиазиды, могут быть лучше для некоторых групп населения [76].Тем не менее, эти результаты не должны ставить под сомнение эффективность диуретиков в снижении риска сердечно-сосудистых событий. В исследовании HYVET смертность снижалась при терапии, сочетающей диуретик с ингибитором АПФ, по сравнению с плацебо [45]. Более того, пациенты с саркопенией или с риском саркопении могут получить особую пользу, поскольку было показано, что ИАПФ улучшают мышечную силу и скорость работы у пожилых людей с гипертонией [80]. Следовательно, эта группа гипертоников может быть хорошим выбором для слабых пожилых людей.Наконец, основные побочные эффекты ИАПФ включают гипотензию, хронический сухой кашель и, в редких случаях, отек Квинке или сыпь. Почечная недостаточность может развиться у пациентов со стенозом почечной артерии. Гиперкалиемия может возникнуть у пациентов с почечной недостаточностью. Редко может возникнуть нейтропения или агранулоцитоз [81]. Поэтому рекомендуется тщательный мониторинг в течение первых месяцев терапии.
Пациентам с гипертонией и сахарным диабетом блокаторы рецепторов ангиотензина ( БРА, ) рассматриваются как терапия первой линии и как альтернатива ИАПФ у пациентов с артериальной гипертензией и СН, которые не переносят ИАПФ [82].Блокада рецепторов ангиотензина II напрямую вызывает расширение сосудов, снижает секрецию вазопрессина и снижает выработку и секрецию альдостерона. Комбинированный эффект снижает АД [83]. В исследовании LIFE («Вмешательство лозартана для снижения конечной точки при гипертонии») сравнивали лозартан и атенолол у пациентов (в возрасте от 55 до 80 лет) с гипертензией и ГЛЖ, показывая снижение частоты инсультов в группе, получавшей лозартан, несмотря на сопоставимое снижение АД в обеих группах лечения [84] . В исследовании MOSES (заболеваемость и смертность после инсульта — эпросартан по сравнению с нитриндипином при вторичной профилактике) эпросартан снижал инсульт на 25% у пациентов со средним возрастом 68 лет [85].Продолжающееся испытание телмисартана в отдельности и в сочетании с глобальным испытанием конечных точек рамиприла (ONTARGET) показало аналогичную эффективность телмисартана и рамиприла у пожилых пациентов с гипертонией [86].
Комбинированный эффект снижает АД [83]. В исследовании LIFE («Вмешательство лозартана для снижения конечной точки при гипертонии») сравнивали лозартан и атенолол у пациентов (в возрасте от 55 до 80 лет) с гипертензией и ГЛЖ, показывая снижение частоты инсультов в группе, получавшей лозартан, несмотря на сопоставимое снижение АД в обеих группах лечения [84] . В исследовании MOSES (заболеваемость и смертность после инсульта — эпросартан по сравнению с нитриндипином при вторичной профилактике) эпросартан снижал инсульт на 25% у пациентов со средним возрастом 68 лет [85].Продолжающееся испытание телмисартана в отдельности и в сочетании с глобальным испытанием конечных точек рамиприла (ONTARGET) показало аналогичную эффективность телмисартана и рамиприла у пожилых пациентов с гипертонией [86].
Польза β-блокаторов (снижают частоту сердечных сокращений и сердечный выброс, подавляют высвобождение ренина, генерируют NO, снижают вазомоторный тонус) [87] в качестве терапии первой линии гипертонии у пожилых людей подвергается сомнению. Хотя β-адреноблокаторы уже много лет используются при гипертонии у пожилых людей, доказательства их пользы неубедительны.Два крупных рандомизированных исследования, исследование LIFE и англо-скандинавское исследование сердечных исходов (ASCOT), показали превосходство антагониста рецепторов ангиотензина и, соответственно, антигипертензивного режима антагониста кальция с добавлением периндоприла по сравнению с терапией, инициированной β-блокаторами. как инсульт (LIFE) или инсульт и смертность (ASCOT) [84,88]. Два крупных исследования сильно повлияли на недавний метаанализ, который пришел к выводу, что β-адреноблокаторы не должны оставаться препаратами первого выбора при лечении первичной гипертензии [89].На основе аналогичного метаанализа Национальный институт здоровья и клинического совершенства Великобритании рекомендовал использовать β-блокаторы в качестве четвертого антигипертензивного средства [90]. Побочные эффекты препаратов, блокирующих β-адренорецепторы, можно разделить на 2 категории: (1) те, которые возникают в результате известных фармакологических последствий блокады β-адренорецепторов; и (2) другие побочные эффекты, которые, по-видимому, не возникают в результате блокады β-адренорецепторов. Первая категория включает бронхоспазм, сердечную недостаточность, длительную гипогликемию, брадикардию, блокаду сердца, перемежающуюся хромоту и феномен Рейно.Неврологические реакции включают депрессию, утомляемость, кошмары. Сам по себе возраст пациента не связан с большим количеством побочных эффектов β-адреноблокаторов. Побочные эффекты второй категории встречаются редко. Они включают необычную кожно-глазную реакцию и возможность онкогенеза [91].
Первая категория включает бронхоспазм, сердечную недостаточность, длительную гипогликемию, брадикардию, блокаду сердца, перемежающуюся хромоту и феномен Рейно.Неврологические реакции включают депрессию, утомляемость, кошмары. Сам по себе возраст пациента не связан с большим количеством побочных эффектов β-адреноблокаторов. Побочные эффекты второй категории встречаются редко. Они включают необычную кожно-глазную реакцию и возможность онкогенеза [91].
В целом антагонисты кальция хорошо переносятся пожилыми людьми. Они представляют собой гетерогенную группу препаратов с различным действием на сердечную мышцу, функцию синусового узла, атриовентрикулярную проводимость, периферические артерии и коронарное кровообращение.Гладкие мышцы сосудов больше зависят от внешнего поступления кальция для сокращения, тогда как сердечные и скелетные мышцы полагаются на рециркулирующий внутренний пул кальция [92]. Этот предпочтительный эффект позволяет антагонистам кальция расширять коронарные и периферические артерии в дозах, которые не оказывают серьезного воздействия на сократимость миокарда и скелетные мышцы. В исследовании Syst-Eur изучали, может ли антигипертензивная терапия уменьшить сердечно-сосудистые осложнения у пожилых пациентов с изолированной систолической гипертензией.Было показано, что лечение антигипертензивными препаратами, начиная с дигидропиридинового блокатора кальциевых каналов нитрендипина, улучшает прогноз у пожилых пациентов с изолированной систолической гипертензией [44].
Прямые ингибиторы ренина, Алискирен является перорально активным прямым ингибитором ренина, одобренным для лечения артериальной гипертензии; От 150 до 300 мг один раз в день оказывается столь же эффективным, как БРА и ИАПФ для контроля АД [93]. Комбинация алискирена с ГХТЗ или амлодипином вызывает более сильное снижение АД, чем с любым из этих агентов по отдельности [94].Основным побочным эффектом является низкая частота легкой диареи [95]. До сих пор мы знаем, что двойная блокада РАС с помощью БРА и ИАПФ не приносит пользы пациентам, подобным тем, которые участвовали в исследовании ONTARGET, и что она имеет сомнительную пользу при СН [86]. Однако мало что было известно о сочетании прямого ингибитора ренина с ИАПФ или БРА. Результаты остановленного исследования ALTITUDE показали, что комбинация алискирена с ИАПФ или БРА у пациентов с диабетом 2 типа с высоким риском сердечно-сосудистых и почечных событий противопоказана из-за повышенного риска нефатального инсульта, почечных осложнений, гиперкалиемии и гипотонии у них. пациенты, принимавшие алискирен через 18-24 мес [96,97].
Однако мало что было известно о сочетании прямого ингибитора ренина с ИАПФ или БРА. Результаты остановленного исследования ALTITUDE показали, что комбинация алискирена с ИАПФ или БРА у пациентов с диабетом 2 типа с высоким риском сердечно-сосудистых и почечных событий противопоказана из-за повышенного риска нефатального инсульта, почечных осложнений, гиперкалиемии и гипотонии у них. пациенты, принимавшие алискирен через 18-24 мес [96,97].
Антагонисты рецепторов альдостерона у пациентов с гипертонией снижают АД, чтобы ограничить повреждение органов-мишеней. Уровни циркулирующего альдостерона положительно коррелируют с эпизодической, резистентной и обструктивной гипертензией, связанной с апноэ во сне [98]. И спиронолактон, и эплеренон, каждый, эффективны в снижении АД; однако было проведено ограниченное количество сравнительных исследований, направленных на установление превосходства лекарств [99]. Эплеренон улучшает эластичность артерий и снижает жесткость сосудов за счет уменьшения отношения коллагена к эластину [100].Как спиронолактон, так и эплеренон снижают массу левого желудочка [101]. В небольшом исследовании пациентов с резистентной артериальной гипертензией 6 месяцев спиронолактона, добавленного к диуретикам и терапии ИАПФ, снижали систолическое и диастолическое АД на 25 и 12 мм рт. Ст. Соответственно, а величина ответа не была предсказана уровнем альдостерона в плазме [102]. Спиронолактон и эплеренон имеют разные профили побочных эффектов, хотя оба имеют гиперкалиемию как серьезный побочный эффект [103]. Частота возникновения побочных эффектов спиронолактона, связанных с болезненностью груди, гинекомастией, эректильной дисфункцией и нарушениями менструального цикла, увеличивает частоту несоблюдения режима приема лекарств [104].
Агенты центрального действия, такие как клонидин, лечат высокое АД, стимулируя рецепторы а2 в головном мозге, что снижает сердечный выброс и сопротивление периферических сосудов, снижая, таким образом, АД. Он имеет специфичность в отношении пресинаптических рецепторов a2 в вазомоторном центре ствола мозга. Это связывание снижает пресинаптический уровень кальция и подавляет высвобождение норадреналина. Чистый эффект — снижение симпатического тонуса [105]. Резерпин — еще один агент центрального действия, антигипертензивное действие которого является результатом его способности истощать катехоламины (среди других нейромедиаторов моноаминов) из периферических симпатических нервных окончаний.И клонидин, и резерпин не следует использовать в качестве монотерапии, поскольку они связаны с высокой частотой побочных эффектов, включая седативный эффект, депрессию и запор [106].
Это связывание снижает пресинаптический уровень кальция и подавляет высвобождение норадреналина. Чистый эффект — снижение симпатического тонуса [105]. Резерпин — еще один агент центрального действия, антигипертензивное действие которого является результатом его способности истощать катехоламины (среди других нейромедиаторов моноаминов) из периферических симпатических нервных окончаний.И клонидин, и резерпин не следует использовать в качестве монотерапии, поскольку они связаны с высокой частотой побочных эффектов, включая седативный эффект, депрессию и запор [106].
Вазодилататоры прямого действия, такие как гидралазин (релаксант гладких мышц прямого действия, действующий в основном на артерии и артериолы) и миноксидил, могут вызывать головную боль, задержку жидкости, тахикардию и стенокардию [107]. Гидралазин может вызывать волчаночный синдром у 5-10% пациентов при длительном применении [108].Миноксидил (может действовать как агонист NO), может вызывать гирсутизм и перикардиальный выпот [109,110].
В исследовании ALLHAT действие α-адреноблокатора, доксазозина (который ингибирует связывание норадреналина с α-1 рецепторами на мембране сосудистых мышечных клеток, что приводит к расширению сосудов и снижению АД) было прекращено преждевременно из-за значительное увеличение частоты сердечных сокращений (20%), инсульта (19%), стенокардии (16%) [111]. Эти препараты используются при гипертрофии простаты, и всегда следует проявлять осторожность при ортостатической гипотензии.
Гипертония у пожилых людей
В обновленных версиях ESH / ESC 2009 г. субклинические поражения органов рассматриваются как очень важный компонент, поскольку бессимптомные изменения сердечно-сосудистой системы и почек являются важными промежуточными стадиями в континууме заболевания, которые связывают такие факторы риска, как гипертония. сердечно-сосудистым событиям и смерти. Более того, оценка повреждения нескольких органов полезна из-за доказательств того, что при наличии 2 признаков повреждения органа (даже когда они присутствуют в одном и том же органе) сердечно-сосудистый риск может увеличиваться, переводя пациента в категорию высокого сердечно-сосудистого риска [62] . Повторная оценка субклинического поражения органов во время лечения также имеет решающее значение, поскольку дает информацию о том, защищает ли выбранный метод лечения пациентов от прогрессирования поражения органов и, возможно, от сердечно-сосудистых событий [62]. Анализ данных, предоставленных некоторыми проспективными исследованиями, показывает, что у пациентов с артериальной гипертензией эхокардиографическая ГЛЖ связана с частотой сердечно-сосудистых событий, равной или превышающей 20% за 10 лет [63,64]. Кроме того, взаимосвязь толщины интима-медиа сонных артерий (ТИМ) и бляшек с сердечно-сосудистыми событиями, уже обсуждавшаяся в обновленной версии 2009 г., была дополнительно подкреплена Европейским исследованием лацидипина по атеросклерозу, которое показало, что значение ТИМ при бифуркациях и бифуркациях общая сонная артерия оказывает неблагоприятный прогностический эффект в дополнение к высокому АД [65].Наконец, субклиническое поражение органов почек связано с 10-летним риском сердечно-сосудистых событий, составляющим 20%. В проспективной когорте греческих пациентов с артериальной гипертензией низкая рСКФ была связана с 20% сердечно-сосудистых событий за 10 лет [64].
Повторная оценка субклинического поражения органов во время лечения также имеет решающее значение, поскольку дает информацию о том, защищает ли выбранный метод лечения пациентов от прогрессирования поражения органов и, возможно, от сердечно-сосудистых событий [62]. Анализ данных, предоставленных некоторыми проспективными исследованиями, показывает, что у пациентов с артериальной гипертензией эхокардиографическая ГЛЖ связана с частотой сердечно-сосудистых событий, равной или превышающей 20% за 10 лет [63,64]. Кроме того, взаимосвязь толщины интима-медиа сонных артерий (ТИМ) и бляшек с сердечно-сосудистыми событиями, уже обсуждавшаяся в обновленной версии 2009 г., была дополнительно подкреплена Европейским исследованием лацидипина по атеросклерозу, которое показало, что значение ТИМ при бифуркациях и бифуркациях общая сонная артерия оказывает неблагоприятный прогностический эффект в дополнение к высокому АД [65].Наконец, субклиническое поражение органов почек связано с 10-летним риском сердечно-сосудистых событий, составляющим 20%. В проспективной когорте греческих пациентов с артериальной гипертензией низкая рСКФ была связана с 20% сердечно-сосудистых событий за 10 лет [64].
Переоценка исследований подчеркнула, что ни в одном исследовании гипертонии у пожилых людей не участвовали пациенты с гипертензией 1 степени. Хотя это и не основано на доказательствах, в документе ACCF / AHA Expert Consensus Document 2011 предлагается начинать антигипертензивную терапию у пожилых людей в соответствии с теми же критериями, которые используются для более молодых людей, и использовать почти такое же целевое значение САД, как у более молодых пациентов [40].Интересно, что, хотя почти во всех исследованиях группы пожилых пациентов, рандомизированных для лечения, имели более низкую частоту сердечно-сосудистых исходов, ни в одном исследовании (за исключением JATOS — японского исследования по оценке оптимального систолического артериального давления у пожилых пациентов с гипертонией — с отрицательными результатами [66]). , значения САД во время лечения были снижены до менее 140 мм рт. Таким образом, не существует рандомизированного исследования в поддержку снижения САД до менее 140 мм рт. Ст. [40].
, значения САД во время лечения были снижены до менее 140 мм рт. Таким образом, не существует рандомизированного исследования в поддержку снижения САД до менее 140 мм рт. Ст. [40].
Несмотря на известный риск неконтролируемой артериальной гипертензии у пожилых людей, рекомендации не соблюдаются.В метаанализе 2000 г. (в основном из SHEP, Syst-Eur и Syst-China) было объединено 15 693 пациентов старше 60 лет (средний возраст 70 лет) с ISH, САД более 160 мм рт. Ст., ДАД менее 95 мм рт. влияние лечения гипертонии на сердечно-сосудистые исходы [67]. Среднее АД составило 174/83 мм рт. Ст., А снижение АД при лечении составило 5,96% для САД и 4,9% для ДАД. Активное лечение значительно снизило общую смертность на 13%, смерть от хронических болезней сердца на 18% и инсульт на 26%. Несомненно, мы можем сделать вывод, что лечение гипертонии у пожилых людей в возрасте до 70 лет благоприятно сказывается на общей смертности.Лечение гипертонии у пожилых пациентов старше 80 лет не оценивалось специально в проспективных исследованиях до публикации исследования HYVET. Исследование HYVET представляло собой рандомизированное проспективное исследование 3845 участников старше 80 лет [45]. Среднее исходное АД составляло 173/91 мм рт. Ст. (32% имели ISH). Пациенты были рандомизированы на диуретики или плацебо. При необходимости добавляли ингибитор ангиотензинпревращающего фермента (ИАПФ) для достижения целевого АД 150/80 мм рт. Активное лечение было связано со значительным 30% снижением относительного риска смертельного и нефатального инсульта и 39% снижением смертности от инсульта.Смертность от сердечно-сосудистых заболеваний снизилась на 23%. Смертность от всех причин также снизилась на 23%. Исследование HYVET отвечает на важный вопрос и решает дилемму о том, следует ли лечить пожилых пациентов с гипертонической болезнью или нет. Врачи могут чувствовать себя комфортно, прописывая своим пожилым пациентам антигипертензивные препараты, и знают, что это повысит уровень смертности. Другой вопрос, касающийся лечения АД у пожилых людей, заключается в том, является ли тяжелая гипертензия неотложной ситуацией и, с другой стороны, существуют ли слишком низкие уровни, которые могут быть связаны с повышением риска, известный как феномен J-кривой.
Неотложная гипертоническая болезнь определяется как сильно повышенное АД при остром поражении органа-мишени [68]. Примерами неотложной гипертонической болезни являются острый инфаркт миокарда, отек легких, ишемия головного мозга или кровоизлияние, расслоение аорты, энцефалопатия и прогрессирующая почечная недостаточность. Как следует лечить пациентов с бессимптомной сильно повышенной гипертензией, кроме пациента, у которого явно возникла неотложная гипертоническая болезнь? При каком уровне АД становится достойным переводить пациента в больницу? Нет никаких доказательств, подтверждающих идею о том, что резкое снижение АД снижает сердечно-сосудистые события в краткосрочной или долгосрочной перспективе.Фактически задокументировано много случаев причинения вреда. Механизм, с помощью которого резкое снижение АД приводит к вреду, связан с саморегуляцией кровотока. Пациенты с повышенным АД часто присутствуют в течение многих недель или месяцев. Любая попытка резко снизить АД может нанести им вред, нарушив адаптивный саморегулирующий контроль пациента [69]. Бессимптомным пациентам, у которых нет поражения органов-мишеней или значительных сопутствующих заболеваний, не следует предпринимать попытки резкого снижения АД. Вместо этого следует проводить тщательное титрование гипотензивных препаратов с планом тщательного наблюдения.Чрезмерное снижение АД может быть связано с плохим исходом в долгосрочной перспективе (феномен J-кривой). Фрамингемское исследование 2004 г., проведенное Kannel et al [70], показало, что повышенную смертность несет BP, а не только ДАД.
Терапевтические стратегии гипертонии у пожилых людей, а также основные эффекты и основные сердечно-сосудистые преимущества фармакологических средств суммированы в таблице.
Немедикаментозное лечение артериальной гипертензии у пожилых пациентов
Немедикаментозное лечение артериальной гипертензии у пожилых людей слишком часто упускается из виду.Изменение образа жизни может быть единственным лечением, необходимым для предотвращения или даже лечения легких форм гипертонии у пожилых людей. Снижение веса (приводит к снижению САД на 5-20 мм рт.ст. на 10 кг меньше), снижение уровня натрия в пище (снижение САД на 2-8 мм рт.ст.), физическая активность (снижение САД на 4-9 мм рт.ст.), умеренное потребление алкоголя (2-4 Снижение САД на мм рт. ст.) и диета DASH (снижение САД на 8–14 мм рт. ст.) должна быть краеугольным камнем лечения гипертонии в сочетании или без активного лечения [5].
Снижение веса (приводит к снижению САД на 5-20 мм рт.ст. на 10 кг меньше), снижение уровня натрия в пище (снижение САД на 2-8 мм рт.ст.), физическая активность (снижение САД на 4-9 мм рт.ст.), умеренное потребление алкоголя (2-4 Снижение САД на мм рт. ст.) и диета DASH (снижение САД на 8–14 мм рт. ст.) должна быть краеугольным камнем лечения гипертонии в сочетании или без активного лечения [5].
Фармакологическое лечение гипертонии у пожилых пациентов
Если меры, связанные с образом жизни, не позволяют снизить АД до целевого уровня, следует начать фармакотерапию. Безопасность и эффективность нескольких классов лекарств изучалась у пожилых пациентов в течение последних 30 лет. Рандомизированные контролируемые испытания неизменно демонстрируют, что антигипертензивная терапия у пожилых людей эффективна в предотвращении общей смертности, инсульта и коронарных событий [5]. Еще одно важное соображение заключается в том, что для большинства исследований цель и достигнутый АД выше, чем рекомендовано JNC-7, при этом все же демонстрируя значительную пользу лечения.
Общие принципы фармакологического ведения: Часто возникают споры о том, какой класс гипотензивных препаратов следует использовать в первую очередь у пожилых пациентов с артериальной гипертензией. Несколько классов гипотензивных препаратов эффективны для предотвращения сердечно-сосудистых событий. При принятии решения о лечении следует руководствоваться наличием убедительных показаний, таких как сахарный диабет, инсульт или сердечная недостаточность, а также переносимостью отдельных лекарств или их комбинаций. Первоначальный антигипертензивный препарат следует начинать с минимальной дозы и постепенно увеличивать в зависимости от реакции АД на максимально переносимую дозу [31].Если антигипертензивный ответ на первоначальный препарат неадекватен после достижения полной дозы, следует добавить второй препарат из другого класса. Если антигипертензивный ответ неадекватен после достижения полной дозы препаратов 2 классов, следует добавить третий препарат из другого класса [31]./nurse-checking-blood-pressure-of-senior-female-patient-871947590-5a4e327013f1290037197835.jpg)
Распространенный вопрос, возникающий в современной клинической практике, касается пороговых значений АД для начала лечения. Как упоминалось в документе ESC 2007, руководящие принципы рекомендуют начинать медикаментозное лечение у пациентов с гипертонией 1 степени с низким или умеренным риском, когда АД равно или выше 140/90 мм рт.ст. после изменения образа жизни.Эти пороговые значения, которые были подтверждены в обновлении ESH 2009, аналогичны у пожилых гипертоников на основании результатов исследования HYVET [45]. При гипертонии 2 и 3 степени рекомендуется более быстрое лечение [62]. У пациентов с высоким нормальным АД («предгипертензия») медикаментозное лечение следует отложить, когда общий сердечно-сосудистый риск низкий. Что касается целей лечения, обновленный документ ESH 2009 рекомендует снижать АД до значений в диапазоне 130–139 мм рт. Ст. Для систолического и 80–85 мм рт. Ст. Для диастолического у всех пациентов с гипертонией [62].Более того, концепция более низкого целевого АД у диабетиков или пациентов с очень высоким риском больше не рекомендуется, потому что нет доказательств большей пользы. С другой стороны, количественная оценка общего сердечно-сосудистого риска должна также включать поиск субклинических повреждений органов [62].
Фармакологические средства: Исследование JNC-7 рекомендует тиазидный диуретик в качестве начальной лекарственной терапии или в комбинации с другим классом [5]. Тиазидные диуретики контролируют артериальную гипертензию, подавляя реабсорбцию ионов натрия (Na + ) и хлорида (Cl — ) из дистальных извитых канальцев почек, блокируя тиазид-чувствительный симпортер Na + -Cl —.Термин «тиазид» также часто используется для лекарств с аналогичным действием, не имеющих химической структуры тиазидов, таких как хлорталидон и метолазон. Эти агенты правильно называют тиазидоподобными диуретиками [71]. Тиазиды являются предпочтительными из-за большого объема данных, показывающих, что они могут снизить смертность от инсульта и сердечно-сосудистых заболеваний у пожилых пациентов с артериальной гипертензией, а также из-за их широкой доступности и низкой стоимости. Эти агенты имеют преимущества, отличные от их влияния на исходы АД и ССЗ.
Эти агенты имеют преимущества, отличные от их влияния на исходы АД и ССЗ.
Их влияние на реабсорбцию кальция составляет основу их полезности в предотвращении образования кальцийсодержащих почечных камней, а также может объяснять их защитное действие на скорость потери минералов костной ткани и предотвращение перелома бедра [72-74]. К сожалению, лечение тиазидами связано с различными метаболическими побочными эффектами, включая электролитные нарушения, дислипидемию, инсулинорезистентность и впервые возникший сахарный диабет [74]. Вопрос о том, имеют ли метаболические эффекты диуретиков неблагоприятные последствия для исходов ССЗ.В исследовании «Антигипертензивное и гиполипидемическое лечение для предотвращения сердечного приступа» (ALLHAT) не было значительного увеличения каких-либо исходов (инсульт, общая смертность, ИБС, сердечная недостаточность, терминальная стадия почечной недостаточности) у субъектов, у которых развился сахарный диабет [75]. . Фактически, тиазиды оставались непревзойденными по всем клиническим исходам по сравнению с другими классами препаратов [75]. Только в исследовании «Предотвращение сердечно-сосудистых событий с помощью комбинированной терапии у пациентов, живущих с систолической гипертензией» (ACCOMPLISH) комбинация ИАПФ / БКК была предпочтительнее комбинации ИАПФ / ТИАЗИД у пациентов с артериальной гипертензией, у которых был высокий риск сердечно-сосудистых событий [76].Однако использованная доза гидрохлоротиазида (12,5-25 мг / дл) была вдвое меньшей, чем в других исследованиях, что указывает на необходимость титрования до более высоких доз [76]. Данные подтверждают следующие дозировки тиазидов: гидрохлоротиазид от 25 до 50 мг / день, индапамид 2,5 мг / день, хлорталидон 12,5-25 мг / день [31].
ИАПФ также могут рассматриваться в качестве терапии первой линии или комбинированной терапии, особенно при наличии диабета, сердечной недостаточности, постинфарктного периода миокарда или хронических заболеваний. ИАПФ блокируют превращение ангиотензина I в ангиотензин II во многих тканях и, таким образом, снижают общее периферическое сосудистое сопротивление, снижая АД, без рефлекторной стимуляции частоты сердечных сокращений и сердечного выброса.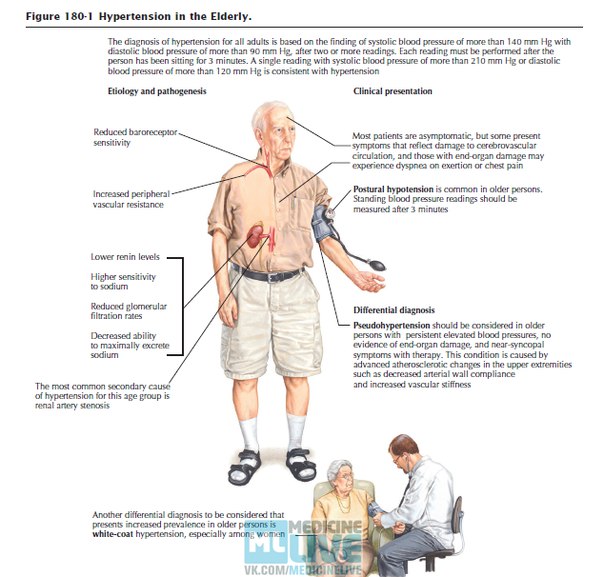 По мере старения уровни ангиотензина ниже, и теоретически ИАПФ не должны быть столь же эффективными, как другие методы лечения, но многочисленные исследования показали обратное [77]. Среди преимуществ ИАПФ наиболее важными являются снижение смертности у пациентов с ИМ и дисфункцией левого желудочка, а также снижение прогрессирования диабетической почечной недостаточности [78,79]. Когда необходима комбинированная терапия, часто для пациентов с высоким риском, рекомендации JNC-7 указывают на сильное предпочтение тиазидных диуретиков [5]. Превосходство терапии на основе амлодипина (исследование ACCOMPLISH) в отношении клинических исходов в этом исследовании предполагает, что подходы, не включающие тиазиды, могут быть лучше для некоторых групп населения [76].Тем не менее, эти результаты не должны ставить под сомнение эффективность диуретиков в снижении риска сердечно-сосудистых событий. В исследовании HYVET смертность снижалась при терапии, сочетающей диуретик с ингибитором АПФ, по сравнению с плацебо [45]. Более того, пациенты с саркопенией или с риском саркопении могут получить особую пользу, поскольку было показано, что ИАПФ улучшают мышечную силу и скорость работы у пожилых людей с гипертонией [80]. Следовательно, эта группа гипертоников может быть хорошим выбором для слабых пожилых людей.Наконец, основные побочные эффекты ИАПФ включают гипотензию, хронический сухой кашель и, в редких случаях, отек Квинке или сыпь. Почечная недостаточность может развиться у пациентов со стенозом почечной артерии. Гиперкалиемия может возникнуть у пациентов с почечной недостаточностью. Редко может возникнуть нейтропения или агранулоцитоз [81]. Поэтому рекомендуется тщательный мониторинг в течение первых месяцев терапии.
По мере старения уровни ангиотензина ниже, и теоретически ИАПФ не должны быть столь же эффективными, как другие методы лечения, но многочисленные исследования показали обратное [77]. Среди преимуществ ИАПФ наиболее важными являются снижение смертности у пациентов с ИМ и дисфункцией левого желудочка, а также снижение прогрессирования диабетической почечной недостаточности [78,79]. Когда необходима комбинированная терапия, часто для пациентов с высоким риском, рекомендации JNC-7 указывают на сильное предпочтение тиазидных диуретиков [5]. Превосходство терапии на основе амлодипина (исследование ACCOMPLISH) в отношении клинических исходов в этом исследовании предполагает, что подходы, не включающие тиазиды, могут быть лучше для некоторых групп населения [76].Тем не менее, эти результаты не должны ставить под сомнение эффективность диуретиков в снижении риска сердечно-сосудистых событий. В исследовании HYVET смертность снижалась при терапии, сочетающей диуретик с ингибитором АПФ, по сравнению с плацебо [45]. Более того, пациенты с саркопенией или с риском саркопении могут получить особую пользу, поскольку было показано, что ИАПФ улучшают мышечную силу и скорость работы у пожилых людей с гипертонией [80]. Следовательно, эта группа гипертоников может быть хорошим выбором для слабых пожилых людей.Наконец, основные побочные эффекты ИАПФ включают гипотензию, хронический сухой кашель и, в редких случаях, отек Квинке или сыпь. Почечная недостаточность может развиться у пациентов со стенозом почечной артерии. Гиперкалиемия может возникнуть у пациентов с почечной недостаточностью. Редко может возникнуть нейтропения или агранулоцитоз [81]. Поэтому рекомендуется тщательный мониторинг в течение первых месяцев терапии.
Пациентам с гипертонией и сахарным диабетом блокаторы рецепторов ангиотензина ( БРА, ) рассматриваются как терапия первой линии и как альтернатива ИАПФ у пациентов с артериальной гипертензией и СН, которые не переносят ИАПФ [82].Блокада рецепторов ангиотензина II напрямую вызывает расширение сосудов, снижает секрецию вазопрессина и снижает выработку и секрецию альдостерона. Комбинированный эффект снижает АД [83]. В исследовании LIFE («Вмешательство лозартана для снижения конечной точки при гипертонии») сравнивали лозартан и атенолол у пациентов (в возрасте от 55 до 80 лет) с гипертензией и ГЛЖ, показывая снижение частоты инсультов в группе, получавшей лозартан, несмотря на сопоставимое снижение АД в обеих группах лечения [84] . В исследовании MOSES (заболеваемость и смертность после инсульта — эпросартан по сравнению с нитриндипином при вторичной профилактике) эпросартан снижал инсульт на 25% у пациентов со средним возрастом 68 лет [85].Продолжающееся испытание телмисартана в отдельности и в сочетании с глобальным испытанием конечных точек рамиприла (ONTARGET) показало аналогичную эффективность телмисартана и рамиприла у пожилых пациентов с гипертонией [86].
Комбинированный эффект снижает АД [83]. В исследовании LIFE («Вмешательство лозартана для снижения конечной точки при гипертонии») сравнивали лозартан и атенолол у пациентов (в возрасте от 55 до 80 лет) с гипертензией и ГЛЖ, показывая снижение частоты инсультов в группе, получавшей лозартан, несмотря на сопоставимое снижение АД в обеих группах лечения [84] . В исследовании MOSES (заболеваемость и смертность после инсульта — эпросартан по сравнению с нитриндипином при вторичной профилактике) эпросартан снижал инсульт на 25% у пациентов со средним возрастом 68 лет [85].Продолжающееся испытание телмисартана в отдельности и в сочетании с глобальным испытанием конечных точек рамиприла (ONTARGET) показало аналогичную эффективность телмисартана и рамиприла у пожилых пациентов с гипертонией [86].
Польза β-блокаторов (снижают частоту сердечных сокращений и сердечный выброс, подавляют высвобождение ренина, генерируют NO, снижают вазомоторный тонус) [87] в качестве терапии первой линии гипертонии у пожилых людей подвергается сомнению. Хотя β-адреноблокаторы уже много лет используются при гипертонии у пожилых людей, доказательства их пользы неубедительны.Два крупных рандомизированных исследования, исследование LIFE и англо-скандинавское исследование сердечных исходов (ASCOT), показали превосходство антагониста рецепторов ангиотензина и, соответственно, антигипертензивного режима антагониста кальция с добавлением периндоприла по сравнению с терапией, инициированной β-блокаторами. как инсульт (LIFE) или инсульт и смертность (ASCOT) [84,88]. Два крупных исследования сильно повлияли на недавний метаанализ, который пришел к выводу, что β-адреноблокаторы не должны оставаться препаратами первого выбора при лечении первичной гипертензии [89].На основе аналогичного метаанализа Национальный институт здоровья и клинического совершенства Великобритании рекомендовал использовать β-блокаторы в качестве четвертого антигипертензивного средства [90]. Побочные эффекты препаратов, блокирующих β-адренорецепторы, можно разделить на 2 категории: (1) те, которые возникают в результате известных фармакологических последствий блокады β-адренорецепторов; и (2) другие побочные эффекты, которые, по-видимому, не возникают в результате блокады β-адренорецепторов. Первая категория включает бронхоспазм, сердечную недостаточность, длительную гипогликемию, брадикардию, блокаду сердца, перемежающуюся хромоту и феномен Рейно.Неврологические реакции включают депрессию, утомляемость, кошмары. Сам по себе возраст пациента не связан с большим количеством побочных эффектов β-адреноблокаторов. Побочные эффекты второй категории встречаются редко. Они включают необычную кожно-глазную реакцию и возможность онкогенеза [91].
Первая категория включает бронхоспазм, сердечную недостаточность, длительную гипогликемию, брадикардию, блокаду сердца, перемежающуюся хромоту и феномен Рейно.Неврологические реакции включают депрессию, утомляемость, кошмары. Сам по себе возраст пациента не связан с большим количеством побочных эффектов β-адреноблокаторов. Побочные эффекты второй категории встречаются редко. Они включают необычную кожно-глазную реакцию и возможность онкогенеза [91].
В целом антагонисты кальция хорошо переносятся пожилыми людьми. Они представляют собой гетерогенную группу препаратов с различным действием на сердечную мышцу, функцию синусового узла, атриовентрикулярную проводимость, периферические артерии и коронарное кровообращение.Гладкие мышцы сосудов больше зависят от внешнего поступления кальция для сокращения, тогда как сердечные и скелетные мышцы полагаются на рециркулирующий внутренний пул кальция [92]. Этот предпочтительный эффект позволяет антагонистам кальция расширять коронарные и периферические артерии в дозах, которые не оказывают серьезного воздействия на сократимость миокарда и скелетные мышцы. В исследовании Syst-Eur изучали, может ли антигипертензивная терапия уменьшить сердечно-сосудистые осложнения у пожилых пациентов с изолированной систолической гипертензией.Было показано, что лечение антигипертензивными препаратами, начиная с дигидропиридинового блокатора кальциевых каналов нитрендипина, улучшает прогноз у пожилых пациентов с изолированной систолической гипертензией [44].
Прямые ингибиторы ренина, Алискирен является перорально активным прямым ингибитором ренина, одобренным для лечения артериальной гипертензии; От 150 до 300 мг один раз в день оказывается столь же эффективным, как БРА и ИАПФ для контроля АД [93]. Комбинация алискирена с ГХТЗ или амлодипином вызывает более сильное снижение АД, чем с любым из этих агентов по отдельности [94].Основным побочным эффектом является низкая частота легкой диареи [95]. До сих пор мы знаем, что двойная блокада РАС с помощью БРА и ИАПФ не приносит пользы пациентам, подобным тем, которые участвовали в исследовании ONTARGET, и что она имеет сомнительную пользу при СН [86]. Однако мало что было известно о сочетании прямого ингибитора ренина с ИАПФ или БРА. Результаты остановленного исследования ALTITUDE показали, что комбинация алискирена с ИАПФ или БРА у пациентов с диабетом 2 типа с высоким риском сердечно-сосудистых и почечных событий противопоказана из-за повышенного риска нефатального инсульта, почечных осложнений, гиперкалиемии и гипотонии у них. пациенты, принимавшие алискирен через 18-24 мес [96,97].
Однако мало что было известно о сочетании прямого ингибитора ренина с ИАПФ или БРА. Результаты остановленного исследования ALTITUDE показали, что комбинация алискирена с ИАПФ или БРА у пациентов с диабетом 2 типа с высоким риском сердечно-сосудистых и почечных событий противопоказана из-за повышенного риска нефатального инсульта, почечных осложнений, гиперкалиемии и гипотонии у них. пациенты, принимавшие алискирен через 18-24 мес [96,97].
Антагонисты рецепторов альдостерона у пациентов с гипертонией снижают АД, чтобы ограничить повреждение органов-мишеней. Уровни циркулирующего альдостерона положительно коррелируют с эпизодической, резистентной и обструктивной гипертензией, связанной с апноэ во сне [98]. И спиронолактон, и эплеренон, каждый, эффективны в снижении АД; однако было проведено ограниченное количество сравнительных исследований, направленных на установление превосходства лекарств [99]. Эплеренон улучшает эластичность артерий и снижает жесткость сосудов за счет уменьшения отношения коллагена к эластину [100].Как спиронолактон, так и эплеренон снижают массу левого желудочка [101]. В небольшом исследовании пациентов с резистентной артериальной гипертензией 6 месяцев спиронолактона, добавленного к диуретикам и терапии ИАПФ, снижали систолическое и диастолическое АД на 25 и 12 мм рт. Ст. Соответственно, а величина ответа не была предсказана уровнем альдостерона в плазме [102]. Спиронолактон и эплеренон имеют разные профили побочных эффектов, хотя оба имеют гиперкалиемию как серьезный побочный эффект [103]. Частота возникновения побочных эффектов спиронолактона, связанных с болезненностью груди, гинекомастией, эректильной дисфункцией и нарушениями менструального цикла, увеличивает частоту несоблюдения режима приема лекарств [104].
Агенты центрального действия, такие как клонидин, лечат высокое АД, стимулируя рецепторы а2 в головном мозге, что снижает сердечный выброс и сопротивление периферических сосудов, снижая, таким образом, АД. Он имеет специфичность в отношении пресинаптических рецепторов a2 в вазомоторном центре ствола мозга. Это связывание снижает пресинаптический уровень кальция и подавляет высвобождение норадреналина. Чистый эффект — снижение симпатического тонуса [105]. Резерпин — еще один агент центрального действия, антигипертензивное действие которого является результатом его способности истощать катехоламины (среди других нейромедиаторов моноаминов) из периферических симпатических нервных окончаний.И клонидин, и резерпин не следует использовать в качестве монотерапии, поскольку они связаны с высокой частотой побочных эффектов, включая седативный эффект, депрессию и запор [106].
Это связывание снижает пресинаптический уровень кальция и подавляет высвобождение норадреналина. Чистый эффект — снижение симпатического тонуса [105]. Резерпин — еще один агент центрального действия, антигипертензивное действие которого является результатом его способности истощать катехоламины (среди других нейромедиаторов моноаминов) из периферических симпатических нервных окончаний.И клонидин, и резерпин не следует использовать в качестве монотерапии, поскольку они связаны с высокой частотой побочных эффектов, включая седативный эффект, депрессию и запор [106].
Вазодилататоры прямого действия, такие как гидралазин (релаксант гладких мышц прямого действия, действующий в основном на артерии и артериолы) и миноксидил, могут вызывать головную боль, задержку жидкости, тахикардию и стенокардию [107]. Гидралазин может вызывать волчаночный синдром у 5-10% пациентов при длительном применении [108].Миноксидил (может действовать как агонист NO), может вызывать гирсутизм и перикардиальный выпот [109,110].
В исследовании ALLHAT действие α-адреноблокатора, доксазозина (который ингибирует связывание норадреналина с α-1 рецепторами на мембране сосудистых мышечных клеток, что приводит к расширению сосудов и снижению АД) было прекращено преждевременно из-за значительное увеличение частоты сердечных сокращений (20%), инсульта (19%), стенокардии (16%) [111]. Эти препараты используются при гипертрофии простаты, и всегда следует проявлять осторожность при ортостатической гипотензии.
Гипертония у пожилых людей | Сеть обучения здоровью населения
Интервью со Скоттом В. Брэггом, PharmD, BCPS, Фармацевтический колледж Южной Каролины,
Чарльстон, Южная Каролина.
Сердечные заболевания в настоящее время являются основной причиной смерти в США. 1 Эта важная причина смертности в немалой степени связана с огромным числом людей, которые в настоящее время живут с высоким кровяным давлением, также известным как гипертония. Гипертония — частое и опасное состояние. Артериальное давление естественным образом повышается и падает в течение дня, часто в результате стресса или физических упражнений, но более серьезные проблемы со здоровьем могут возникнуть, когда артериальное давление остается высоким, а не возвращается к нормальному уровню. 2 В настоящее время каждый третий американец — около 70 миллионов человек — имеет высокое кровяное давление. 3 Однако многие совершенно не знают о своем состоянии, потому что высокое кровяное давление обычно проявляется небольшими симптомами или вообще не проявляется, что делает его очень трудным для наблюдения и дает ему зловещее прозвище «тихий убийца».” 3
Гипертония — частое и опасное состояние. Артериальное давление естественным образом повышается и падает в течение дня, часто в результате стресса или физических упражнений, но более серьезные проблемы со здоровьем могут возникнуть, когда артериальное давление остается высоким, а не возвращается к нормальному уровню. 2 В настоящее время каждый третий американец — около 70 миллионов человек — имеет высокое кровяное давление. 3 Однако многие совершенно не знают о своем состоянии, потому что высокое кровяное давление обычно проявляется небольшими симптомами или вообще не проявляется, что делает его очень трудным для наблюдения и дает ему зловещее прозвище «тихий убийца».” 3
Помимо болезней сердца, гипертония также может привести к неблагоприятным последствиям для здоровья, включая инсульт, проблемы с глазами, такие как потеря зрения и почечная недостаточность. Это может быть особенно проблематично примерно у половины людей с высоким кровяным давлением, у которых состояние не находится под контролем. 3 Медицинские работники должны регулярно консультироваться со своими пациентами, чтобы убедиться, что они понимают уровень своего артериального давления, и обсудить, нужно ли им принимать меры для изменения своего образа жизни и улучшения показателей здоровья.
Высокое кровяное давление особенно опасно для пожилых людей. В исследовании 2012 года сообщалось, что гипертония, хотя и уже распространена среди населения в целом, имеет распространенность ~ 66% в возрасте 65 лет и старше. 4 Пожилые люди более подвержены риску развития гипертонии из-за более малоподвижного образа жизни и большей чувствительности к потреблению соли, чем молодые люди. 4
Были проведены многочисленные исследования для оценки методов контроля гипертонии у пожилых людей.Исследование 2004 года показало, что снижение потребления натрия у пожилых людей может помочь улучшить артериальную функцию у пациентов с систолической гипертензией. 5 В более поздних исследованиях начали использоваться большие наборы данных для отображения конкретных основанных на фактических данных методов оказания наилучшей медицинской помощи. 6 Этот и другие методы, похоже, приносят дивиденды, поскольку в последние годы снизилось количество смертей от сердечных заболеваний. 7 Расширение лечения также способствовало улучшению результатов.Исследование 2013 года показало, что более 70% пациентов получают лечение от высокого кровяного давления, 8 больше, чем 51,1% пациентов, которые сообщили о лечении в исследовании 1999 года. 9
Новые открытия могут также помочь коренным образом изменить и улучшить методы лечения гипертонии в Соединенных Штатах. Анализируя взрослых старше 50 лет, исследователи из Национального института сердца, легких и крови недавно сообщили, что используемые в настоящее время руководящие принципы измерения артериального давления могут быть устаревшими и что целевые уровни артериального давления должны быть намного ниже, чем предполагалось изначально.У участников, которые лечились до целевого артериального давления <120 мм рт. 10
Чтобы получить лучшее клиническое представление о гипертонии у пожилых людей, Анналы долгосрочного ухода: клиническая помощь и старение поговорили со Скоттом Брэггом, специалистом по фармацевтике, BCPS, доцентом фармацевтического колледжа Южной Каролины.
Не могли бы вы вкратце рассказать нам, почему гипертония является более серьезной проблемой для пожилых людей, чем для других демографических групп?
Заболеваемость гипертонией, определяемой как артериальное давление ≥140 / 90 мм рт. Ст., Резко возрастает с возрастом. По оценкам, 75% взрослых старше 70 лет страдают. 11 Напротив, среди взрослых моложе 60 лет страдают только около 25%. 12 Гипертония является ключевым фактором сердечного приступа и инсульта — двух наиболее распространенных причин смерти в Соединенных Штатах.
Если не лечить, как это состояние может повлиять на пациента?
Гипертония известна как тихий убийца, потому что у немногих людей есть какие-либо симптомы повышенного артериального давления. Однако у людей с хронически высоким кровяным давлением гораздо выше частота сердечных приступов, инсультов, хронических заболеваний почек, сердечной недостаточности, сердечной аритмии, когнитивных нарушений и преждевременной смерти. Эти риски особенно распространены при значительно повышенном давлении ≥160 / 100 мм рт.
Какие виды лечения, фармацевтические и другие, врач может предложить после того, как у пациента станет очевидным гипертония?
Несколько вариантов немедикаментозного лечения могут значительно снизить артериальное давление и являются разумными стратегиями, которые следует попробовать до начала приема лекарств или приема лекарств. Похудение, в случае избыточного веса или ожирения, является одной из самых полезных стратегий и помогает снизить артериальное давление примерно на 1 мм рт.ст. на каждые потерянные 2,2 фунта.Пациенты всегда должны стараться бросить курить, потому что курение повышает артериальное давление и самостоятельно может вызвать преждевременную смерть. Кроме того, некоторые могут рассмотреть умеренное потребление алкоголя в виде 1-2 порций в день, если пациент не страдает от злоупотребления / злоупотребления алкоголем. Наконец, диета DASH помогает многим людям снизить артериальное давление и состоит из диеты с высоким содержанием пищевых волокон, фруктов и овощей; умеренное содержание жиров и белков; и с низким содержанием насыщенных жиров, натрия и холестерина. Ограничение натрия следует ограничить до <2300 мг / день. 11
Существует несколько препаратов первой линии для лечения гипертонии, хотя трудно предсказать, какое из них будет наиболее эффективным и будет иметь наименьшее количество побочных эффектов. Опытные поставщики должны выбрать конкретное лекарство на основе достоверных медицинских данных для уменьшения сердечных приступов и инсультов, сопутствующих заболеваний у пациентов, потенциальных побочных эффектов лекарств, соображений стоимости и соблюдения режима лечения. Некоторые из рекомендуемых препаратов первого ряда включают ингибиторы ангиотензинпревращающего фермента (ингибиторы АПФ), такие как лизиноприл или беназеприл, блокаторы кальциевых каналов, такие как амлодипин, и тиазидоподобные диуретики, такие как хлорталидон или индапамид. 11
Есть ли какие-либо риски при лечении гипертонии у пожилых людей?
Да, лечение гипертонии пожилыми людьми с помощью лекарств сопряжено с риском, но большинство пациентов считает, что с ним можно справиться. Пожилые люди подвержены повышенному риску ортостатической гипотензии, которая представляет собой опасное падение артериального давления, которое происходит после внезапного изменения положения тела из положения лежа на спине в положение стоя и может привести к обмороку, падению или другой травме. 4 Некоторые из наиболее частых реакций на лекарства от гипертонии включают электролитные нарушения, такие как изменение уровня калия и натрия в крови, кашель, запор и небольшой отек. В редких случаях могут возникать более серьезные аллергические реакции, симптомы которых включают одышку, крапивницу, отек горла или лица.
Есть ли шаги, которые пациент может предпринять для снижения риска и повышения качества жизни?
Пациенты могут снизить риск инсультов, сердечных приступов, преждевременной смерти и других серьезных проблем, если внести вышеупомянутые изменения в образ жизни и поддерживать хорошую приверженность лечению.Кроме того, регулярный мониторинг артериального давления для достижения конкретных целей артериального давления в зависимости от возраста пациента поможет максимизировать пользу и минимизировать вред. Другие стратегии минимизации вреда от лекарств включают регулярные посещения офиса, медицинские осмотры и лабораторный мониторинг.
Какие ранее существовавшие состояния могут увеличить риск развития гипертонии?
Несколько ранее существовавших состояний могут увеличить риск гипертонии у пациента.Общие состояния включают заболевание почек, заболевание щитовидной железы, ожирение и синдром обструктивного апноэ во сне. Несколько менее распространенных причин включают болезнь Кушинга, первичный гиперальдостеронизм и феохромоцитому.
Могут ли учреждения долгосрочного ухода что-нибудь сделать, чтобы попытаться снизить распространенность гипертонии среди их жителей?
Регулярный мониторинг, обычная физическая активность, соблюдение режима приема лекарств и здоровая диета — самые важные факторы, на которых могут сосредоточиться учреждения долгосрочного ухода для снижения заболеваемости, связанной с гипертонией.Все эти факторы должны систематически рассматриваться учреждениями. К сожалению, учитывая прогрессирующий характер гипертонии с возрастом, трудно снизить распространенность, но мы можем резко снизить риск сердечных приступов, инсультов, преждевременной смерти и других неблагоприятных событий.
Гипертония и сердечно-сосудистые заболевания у пожилых людей
Высокое кровяное давление чаще встречается у пожилых людей по сравнению с более молодыми демографическими группами, но его не следует рассматривать как нормальную часть старения.С возрастом артерии становятся жесткими и менее эластичными. Это приводит к повышению систолического артериального давления, хотя диастолическое артериальное давление обычно стабилизируется у людей в возрасте от 50 до 60 лет. «Пульсовое давление» — это разница между систолическим и диастолическим артериальным давлением. Риск сердечно-сосудистых заболеваний увеличивается с увеличением пульсового давления.
Систолическая гипертензия у пожилых людей когда-то была известна как «изолированная систолическая гипертензия», характеризующаяся систолическим артериальным давлением более 160 мм рт. Ст. И диастолическим артериальным давлением менее 90 мм рт.Систолическая гипертензия является наиболее частой причиной гипертонии у пациентов старше 50 лет, что имеет большое значение, поскольку она является гораздо большим фактором риска сердечных заболеваний и инсульта по сравнению с другими формами первичной гипертензии. Это также связано с повышенным риском смерти от сердечно-сосудистых событий. Хотя у пожилых людей обычно менее эластичные артерии, все эксперты согласны с тем, что важно продолжать стремиться к нормальному кровяному давлению у пожилых людей.
Hill Street Studios / Getty Images
Важность лечения для пожилых людей
Есть несколько факторов, уникальных для пожилых людей или стареющего населения, которые делают контроль артериального давления особенно важным:
- Повышенный риск сердечно-сосудистых событий по сравнению с более молодыми пациентами, которые имеют те же факторы риска.
- Систолическое артериальное давление, вероятно, будет выше, при этом изолированная систолическая гипертензия чаще встречается в этой популяции.
- У пожилых пациентов чаще встречаются другие заболевания, которые следует принимать во внимание при выборе правильного лекарства от кровяного давления.
- Гипертония отрицательно влияет на познавательные способности даже у взрослых среднего возраста. Также кажется, что существует связь между гипертонией и деменцией. Многие исследования показали, что пациенты, принимающие антигипертензивные препараты, имеют более низкий риск развития когнитивных нарушений, деменции и атрофии головного мозга.Длительное лечение высокого кровяного давления значительно снижает риск как деменции Альцгеймера, так и сосудистой деменции.
Высокое кровяное давление — самый значительный фактор риска сосудистых заболеваний всех типов и смерти. Многие исследования показали, что у пациентов с леченным высоким кровяным давлением было значительно меньше случаев инсультов, смертей от инсульта, сердечных приступов, других сердечно-сосудистых событий, смертей от сердечно-сосудистых событий и смертности от всех причин. Анализ «количества, необходимого для лечения», который отражает, сколько людей должно пройти лечение, чтобы один человек получил пользу от лечения, показывает, что менее ста пожилых людей нуждаются в лечении от высокого кровяного давления, чтобы не допустить того, чтобы один человек заболел. вы переживаете серьезные последствия, такие как инсульт или сердечный приступ.NNT — это показатель соотношения затрат и результатов лечения. NNT, связанный с лечением артериального давления у пожилых людей, предполагает, что лечение артериального давления особенно экономически эффективно с течением времени, поскольку лечение может предотвратить многие катастрофические события, лечение которых требует больших затрат, а также может привести к значительной потере независимости.
Что пожилые люди могут сделать, чтобы улучшить свое число
Изменения в образе жизни снижают артериальное давление, но неясно, уменьшают ли они эти явления.Диета DASH (диетические подходы к борьбе с гипертонией) эффективна для снижения систолического артериального давления у пожилых людей, поскольку, по-видимому, они могут быть более чувствительны к воздействию натрия (соли) в своем рационе. Активным пожилым людям полезны упражнения для сердечно-сосудистой системы и другие рекомендации по образу жизни, включая отказ от табака и умеренное употребление алкоголя, которые применимы ко всем возрастным группам.
При лечении артериального давления у пожилых людей необходимо учитывать и другие состояния:
- Снижение артериального давления кажется более важным, чем прием лекарств определенного класса.
- Лечение гипотензивными препаратами снижает риск ухудшения высокого кровяного давления на 94%.
- Было показано, что сердечная недостаточность, которая часто является результатом хронического высокого кровяного давления, уменьшилась на 42% у пожилых пациентов с высоким кровяным давлением, получавших лекарства, по сравнению с теми, у кого было высокое кровяное давление, которое не лечилось.
- Высокое кровяное давление может вызвать заболевание почек, но крупное исследование показало, что снижение кровяного давления более эффективно, чем изменение диеты для снижения риска.
Разумное целевое артериальное давление
В недавнем прошлом целевое артериальное давление для пожилых людей составляло систолическое менее 140 мм рт. Ст., А диастолическое артериальное давление — менее 90 мм рт. Ст. Однако, основываясь на результатах новейших клинических испытаний, большинство экспертов в настоящее время рекомендуют пытаться достичь систолического артериального давления между 125 и 135 мм рт. Ст. У пожилых людей. Достижение этой более агрессивной цели часто требует тщательной и постепенной корректировки лекарств.
Цели лечения артериального давления достигаются только примерно у 70% пожилых людей, принимающих лекарства от гипертонии, но исследования продемонстрировали значительные преимущества при лечении, даже когда целевое целевое артериальное давление не достигается.Эти преимущества включают снижение риска как геморрагического, так и ишемического инсультов и уменьшение сердечной недостаточности на 4,4%.
Следует ли лечить всех пожилых людей лекарствами?
Хотя изменения в образе жизни, такие как потеря веса, снижение потребления соли и упражнения, полезны, в реальной жизни кажется, что изменения в образе жизни не всегда проводятся последовательно таким образом, чтобы позволить пожилым пациентам увидеть преимущества. У пожилых людей не всегда легко изменить образ жизни, и они также могут быть дорогостоящими, если учесть, среди прочего, профессиональные консультанты по питанию, физиотерапевты и транспортные расходы.
Для всех пациентов с высоким кровяным давлением важно вести здоровый образ жизни, но нет реальных доказательств того, что эти меры оказывают значительное влияние на снижение риска серьезных медицинских последствий высокого кровяного давления у пожилого населения. Исследования показывают, что использование лекарств от высокого кровяного давления намного эффективнее для уменьшения сердечно-сосудистых событий.
В целом, люди со значительными факторами риска сердечно-сосудистых заболеваний, независимо от их возраста, должны получать лекарственные препараты для достижения целевого уровня артериального давления.Когда-то было некоторое согласие с идеей прекращения лечения для пациентов старше 79 лет, но данные ясно показывают, что исходы, включая инсульты, сердечно-сосудистые заболевания и сердечную недостаточность, намного хуже у пациентов, которые не получают лечения. , даже в девятом десятилетии жизни.
Лучший гипотензивный препарат
Как правило, пожилым людям подходят те же лекарства, которые рекомендуются для населения в целом. Исследование ALLHAT (антигипертензивное и гиполипидемическое лечение для предотвращения сердечного приступа) показало, что альфа-адреноблокаторы были связаны с большим риском сердечно-сосудистых событий, таких как сердечная недостаточность, по сравнению с другими классами препаратов.Однако эксперты сходятся во мнении, что для большинства пожилых пациентов с другим заболеванием лечение должно быть индивидуальным в зависимости от потребностей пациента.
Медицинские проблемы, такие как заболевание почек, подагра, диабет, остеопороз и сердечная недостаточность, будут напрямую влиять на выбор препарата, используемого для контроля артериального давления, особенно когда другое состояние можно лечить с помощью того же препарата, который используется для лечения гипертонии. При множественных заболеваниях у пожилых пациентов требуется консультация специалиста-клинициста, чтобы определить, какое лекарство от артериального давления лучше всего соответствует индивидуальным потребностям.
У пожилых людей может быть труднее контролировать высокое кровяное давление, и часто назначают более одного препарата. Это может привести к «ортостатической гипотензии» или падению артериального давления при переходе из положения лежа или сидя в положение стоя. Особенно важно измерять кровяное давление пожилого человека, когда он стоит, чтобы убедиться, что оно не становится слишком низким и не вызывает обморока или головокружения. Ортостатическая гипотензия представляет собой значительный риск падения у пожилых людей, и поскольку пожилые пациенты часто принимают многие виды лекарств, они также могут взаимодействовать друг с другом и усиливать этот тип эффекта.
Американское гериатрическое общество рекомендует проводить скрининг пожилых людей на предмет слабости для выявления любых рисков, связанных с агрессивным лечением артериального давления, включая риски падений и усталости. Большинство экспертов также согласны с тем, что снижение артериального давления с помощью лекарств у пожилых пациентов должно происходить медленно, с постепенным увеличением дозировки. Хотя руководство по артериальному давлению в настоящее время предлагает начинать прием двух разных препаратов, когда исходное артериальное давление превышает целевое значение более чем на 20 мм рт.ст., одно лекарство следует начинать медленно, прежде чем добавлять другое.
Другие соображения
С возрастом мы теряем некоторую чувствительность к вкусу, поэтому пожилые люди могут пересолить пищу, не осознавая, что они увеличивают свой риск. Апноэ во сне связано с развитием гипертонии, поэтому разумно упомянуть необычную сонливость днем или чувство усталости при пробуждении на приеме к врачу.
По мере старения нашего населения мы продолжим видеть рост числа людей, которые доживают до 9 или 10 десятилетий жизни.У людей старше 60 лет до 80 процентов страдают гипертонией. Пожилые люди могут продлить и улучшить качество своей жизни за счет снижения риска инсульта, сердечного приступа, сердечной недостаточности и смерти за счет контроля артериального давления. Рекомендации Объединенной национальной комиссии (JNC8) представили лучшие доказательства, доступные в их рекомендациях по контролю гипертонии.
Слово Verywell
Лечение высокого кровяного давления может продлить вашу жизнь и снизить риск серьезных катастрофических событий, таких как инсульт или сердечный приступ.Пожилые пациенты получают больше пользы от лечения гипертонии, чем молодые. У них также могут быть другие заболевания и повышенный риск побочных эффектов лекарств. Если вы пожилой человек с гипертонией, вам следует проконсультироваться с врачом, который хорошо осведомлен о ее лечении. Идеальный медицинский работник также будет иметь полное представление о функциональных проблемах, связанных со старением, и о многих сопутствующих заболеваниях, распространенных среди пожилого населения.
Гипертония у пожилых людей
01 августа 2011 г.
Читать 4 мин.
ДОБАВИТЬ ТЕМУ В СООБЩЕНИЯ
Получать электронное письмо, когда новые статьи публикуются на
Укажите свой адрес электронной почты, чтобы получать сообщения о публикации новых статей.Подписаться Нам не удалось обработать ваш запрос. Пожалуйста, повторите попытку позже. Если у вас по-прежнему возникает эта проблема, обратитесь по адресу [email protected].Вернуться в Healio
|
25 апреля Американский колледж кардиологии и американского сердца Ассоциация в сотрудничестве с Американской академией неврологии, Ассоциация чернокожих кардиологов, Американское гериатрическое общество, Американское Общество гипертонии, Американское общество нефрологов, Американское общество Профилактическая кардиология и Европейское общество гипертонии, выпустили эксперт Консенсусный документ по гипертонии у пожилых людей.У меня была возможность сопредседательствуя в писательском комитете для этой работы и ввиду важности этой теме, я воспользуюсь этой колонкой, чтобы резюмировать области, которые, по моему мнению, важно для вашей практики.
С возрастом резко увеличивается распространенность гипертония, поэтому к 70 годам у большинства людей наблюдается гипертония. Этот возрастная группа пожилого возраста — самый быстрорастущий сегмент нашего населения, и масштабы этой проблемы в целом не осознаются.
Напомним, что в Фрамингемском исследовании сердца гипертония в конечном итоге развился у более чем 90% участников с нормальным артериальным давлением в возрасте 55 лет. К 60 годам примерно 60% населения имеют гипертония; к 70 годам около 65% мужчин и около 75% женщин имеют гипертония. Данные и прогнозы бюро переписи показывают, что женщины старше к 2030 году возраст 65 лет будет составлять более 20% населения. Гипертония наиболее распространена среди чернокожих женщин старшего возраста.
У пожилых людей артериальная гипертензия характеризуется повышенным систолическим давлением. АД при нормальном или низком диастолическом АД, вызванном возрастным ригидностью крупные артерии. Это изменение в структуре проводящих артерий приводит к увеличение скорости пульсовой волны. Итак, отраженные волны давления суммируются с вперед волны давления в восходящей аорте для увеличения центрального систолического BP. Помимо воздействия на коронарные и церебральные артерии этому высокому давлению, этот процесс также увеличивает напряжение стенки левого желудочка и кислород миокарда. требования к обострению ишемии, которая часто присутствует у пожилых пациентов.Кроме того, отраженные волны кровотока вычитаются из поступающей крови. волна потока (то есть ударный объем) для снижения сердечного выброса и, в конечном итоге, органный кровоток. Последнее особенно вредно для коронарных артерий, мозговое и почечное кровообращение.
Эти изменения имеют важные последствия для пожилого пациента. Гипертония — мощный фактор риска сердечно-сосудистых заболеваний у пожилых людей. Большинство пациентов с инфарктом миокарда, сердечной недостаточностью и инсульт имеют в анамнезе гипертонию.Данные наблюдательных исследований указывают на увеличение смертности от ишемической болезни сердца и инсульта прогрессивно и логарифмически от уровней АД до 115 мм рт. ст. систолическое и 75 мм рт. Ст. Диастолическое вверх. На каждые систолические 20 мм рт. Ст. Или диастолические 10 мм рт. Ст. повышение АД, наблюдается удвоение смертности от ишемии сердца болезнь и инсульт. Эти повышенные риски сохраняются, по крайней мере, в девятый период. десятилетие жизни.
Многочисленные рандомизированные испытания показали значительное снижение CV исходы в когортах пациентов в возрасте от 60 до 79 лет, принимавших гипотензивные препараты терапии, и величина ответа кажется аналогичной наблюдаемой при младшие когорты.Влияние на смертность от всех причин было умеренным, но в Исследование HYVET (лечение гипертонии у пациентов в возрасте 80 лет и старше), антигипертензивная терапия снизила общую смертность более чем на 20% у тех, кто в возрасте не менее 80 лет.
Несмотря на то, что лечение и контроль АД увеличиваются среди пожилых у взрослых с гипертонической болезнью в последние годы наблюдались случаи контроля над АД. субоптимально для пожилых людей. Данные Национального агентства здравоохранения и здравоохранения за 2005-2006 гг. Исследование питания (NHANES) показывает, что для людей старше чем 60 лет, показатели контроля АД менее 50%.
Для пожилых людей Консенсусный документ рекомендует: Следует настоятельно рекомендовать меры нефармакологического образа жизни, чтобы замедлить развитие артериальной гипертензии и в качестве дополнительной терапии у пациентов с установленным гипертония. Однако большинству пожилых пациентов с гипертонией потребуется дополнительная терапия несколькими гипотензивными препаратами для снижения АД.
Хотя конкретное АД, при котором должна проводиться антигипертензивная терапия. у пожилых людей неясно, порог 140 мм рт. ст. / 90 мм рт. в возрасте от 65 до 79 лет и пороговое систолическое АД 150 мм рт. ст. у людей в возрасте 80 лет. лет и старше разумно, пока не станет доступно больше данных.Хотя Оптимальная цель лечения АД у пожилых людей не определена, терапевтический целевой показатель ниже 140 мм рт. ст. / 90 мм рт. ст. для лиц в возрасте от 65 до 79 лет был одобрено и систолическое АД от 140 до 145 мм рт. ст., если допустимо, у тех в возрасте не менее 80 лет считалось разумным.
Диуретики, ингибиторы АПФ, антагонисты рецепторов ангиотензина, кальций антагонисты и бета-блокаторы показали положительный эффект на сердечно-сосудистые исходы у рандомизированные исследования среди пожилых людей.Таким образом, выбор конкретных агентов продиктовано эффективностью, переносимостью, наличием конкретных сопутствующих заболеваний и Стоимость. В документе экспертного консенсуса по гипертонии у пожилых людей отмечается, что абсорбция и распределение гипотензивных препаратов непредсказуемы в пожилой. Период полувыведения большинства гипотензивных препаратов увеличивается в пожилой. Таким образом, назначение всех этих препаратов пожилым людям, как правило, следует: принимать самую низкую дозу с постепенным увеличением по мере переносимости.
Документ экспертного консенсуса по гипертонии у пожилых людей также подчеркивает высокую распространенность сопутствующих сердечно-сосудистых и не сердечно-сосудистых заболеваний среди пожилые люди требуют большой бдительности, чтобы избежать побочные эффекты, связанные с лечением.Ортостатическая гипотензия — это особенно преобладающее проявление вегетативной дисрегуляции, наблюдаемое у пожилых людей пациенты с гипертонией, и этот побочный эффект ограничивает не только образ жизни, но и также связано с увеличением событий.
Таким образом, артериальная гипертензия широко распространена среди пожилых людей и является основной излечимый фактор риска сердечно-сосудистых заболеваний. Обычно у пожилых пациентов повышение систолического АД при низком диастолическом АД (из-за «жесткой артерии »). Их многочисленные сопутствующие заболевания делают лечение очень сложным, но собранные доказательства подтверждают выгоды, которые может принести снижение АД. среди пожилых людей.Модификация образа жизни очень полезна, даже если она добавлена к медикаментозная терапия. Не забывайте начинать с низких доз препарата и медленно титровать. Для у лиц в возрасте не менее 80 лет допустимое систолическое давление составляет 140–145 мм рт. Целевое АД, если это терпимо.
Карл Дж. Пепин, доктор медицины, профессор медицины, отделение сердечно-сосудистая медицина в Университете Флориды в Гейнсвилле. Он также член редакционной коллегии журнала Endocrine Today .
Для дополнительной информации:
- Ароноу В. J Am Coll Cardiol. 2011; 57: 2037-2114.
- Beckett N. N Engl J Med. 2008; 358: 1887-1898.
Раскрытие информации: Доктор Пепин сообщает об отсутствии соответствующих финансовых раскрытие информации.
ДОБАВИТЬ ТЕМУ В СООБЩЕНИЯ
Получать электронное письмо, когда новые статьи публикуются на
Укажите свой адрес электронной почты, чтобы получать сообщения о публикации новых статей.Подписаться Нам не удалось обработать ваш запрос. Пожалуйста, повторите попытку позже. Если у вас по-прежнему возникает эта проблема, обратитесь по адресу [email protected].Вернуться в Healio
Высокое кровяное давление — лучший способ снизить кровяное давление
Артериальное давление — это сила вашей крови, протекающей по артериям вашего тела. Артерии — это кровеносные сосуды, по которым кровь проходит от сердца к остальному телу.Когда ваше сердце бьется, оно проталкивает кровь по артериям. По мере того, как кровь течет, она оказывает давление на стенки вашей артерии . Это называется кровяное давление .
Высокое кровяное давление (также называемое гипертонией ) возникает, когда ваша кровь движется по артериям под более высоким давлением, чем обычно. Многие разные вещи могут вызвать высокое кровяное давление. Если ваше кровяное давление становится слишком высоким или остается высоким в течение длительного времени, это может вызвать проблемы со здоровьем. Неконтролируемое высокое кровяное давление повышает риск инсульта , сердечных заболеваний, сердечного приступа и почечной недостаточности.
Существует 2 типа повышенного артериального давления.
Первичная гипертензия. Это также называется гипертонической болезнью. Это называется так, когда нет известной причины вашего высокого кровяного давления. Это самый распространенный вид гипертонии. Для развития этого типа артериального давления обычно требуется много лет. Вероятно, это результат вашего образа жизни, окружающей среды и того, как ваше тело меняется с возрастом.
Вторичная гипертензия. Это когда проблема со здоровьем или лекарство вызывает высокое кровяное давление.Вторичную гипертензию могут вызвать следующие факторы:
- Проблемы с почками.
- Сон апноэ .
- Щитовидная железа или надпочечники Проблемы с железой .
- Некоторые лекарства.
Контроль артериального давления и ведение очень пожилых пациентов с гипертонией в учреждениях первичной медико-санитарной помощи в Испании
Эзцати М., Хорн С.В., Роджерс А., Лопес А.Д., Мазерс С.Д., Мюррей С.Дж., Совместная группа по сравнительной оценке рисков. Оценки глобального и регионального потенциального улучшения здоровья от снижения множества основных факторов риска. Lancet 2003; 362 : 271–280.
Google Scholar
Yach D, Hawkes C, Gould L, Hofman KJ. Глобальное бремя хронических заболеваний: преодоление препятствий для профилактики и контроля. JAMA 2004; 291 : 2616–2622.
Google Scholar
Llisterri JL, Rodriguez-Roca GC, Escobar C, Alonso-Moreno FJ, Prieto MA, Barrios V, González-Alsina D, Divisón JA, Pallarés V, Beato P.Лечение и контроль артериального давления в Испании в 2002-2010 гг. J Hypertens 2012; 30 : 2425–2431.
Google Scholar
Rastas S, Pirttilä T, Viramo P, Verkkoniemi A, Halonen P, Juva K, Niinistö L, Mattila K, Länsimies E, Sulkava R. Связь между артериальным давлением и выживаемостью более 9 лет в общей популяции в возрасте 85 лет и старше. J Am Geriatr Soc 2006; 54 : 912–918.
Google Scholar
Сатиш С., Фриман Д.Х. младший, Рэй Л., Гудвин Дж. С.. Связь между артериальным давлением и смертностью у самых пожилых людей. J Am Geriatr Soc 2001; 49 : 367–374.
Google Scholar
Gorostidi M, de la Sierra A. Управление гипертонией в очень старом возрасте. Med Clin 2011; 137 : 111–112.
Google Scholar
Группа совместных исследований SHEP. Профилактика инсульта путем лечения антигипертензивными препаратами у пожилых людей с изолированной систолической гипертензией. Окончательные результаты программы «Систолическая гипертензия у пожилых людей» (SHEP). JAMA 1991; 265 : 3255–3264.
Google Scholar
Dahlöf B, Lindholm LH, Hansson L, Scherstén B, Ekbom T, Wester PO.Заболеваемость и смертность в шведском исследовании у пожилых пациентов с артериальной гипертензией (STOPHypertension). Lancet 1991; 338 : 1281–1285.
Google Scholar
Staessen JA, Fagard R, Thijs L, Celis H, Arabidze GG, Birkenhäger WH, Bulpitt CJ, de Leeuw PW, Dollery CT, Fletcher AE, Forette F, Leonetti G, Nachev C, O’Brien ET, Розенфельд Дж., Родичио Дж. Л., Туомилехто Дж., Занкетти А. Рандомизированное двойное слепое сравнение плацебо и активного лечения пожилых пациентов с изолированной систолической гипертензией: исследователи исследования систолической гипертензии в Европе (Syst-Eur). Lancet 1997; 350 : 757–764.
Google Scholar
Beckett NS, Peters R, Fletcher AE, Staessen JA, Liu L, Dumitrascu D, Stoyanovsky V, Antikainen RL, Nikitin Y, Anderson C, Belhani A, Forette F, Rajkumar C, Thijs L, Banya W, Булпитт CJ, Исследовательская группа HYVET. Лечение артериальной гипертензии у пациентов в возрасте 80 лет и старше. N Engl J Med 2008; 358 : 1887–1898.
Google Scholar
Бадиа Фарре Т., Формига Перес Ф, Альмеда Ортега Дж., Феррер Фелиу А., Рохас Фаррерас С.Grupo Octabaix. Связь между артериальным давлением и смертностью через 4 года наблюдения в когорте лиц старше 80 лет. Med Clin 2011; 137 : 97–103.
Google Scholar
Aronow WS, Fleg JL, Pepine CJ, Artinian NT, Bakris G, Brown AS, Ferdinand KC, Ann Forciea M, Frishman WH, Jaigobin C, Kostis JB, Mancia G, Oparil S, Ortiz E, Reisin E , Rich MW, Schocken DD, Weber MA, Wesley DJ.Документ консенсуса экспертов ACCF / AHA 2011 года по гипертонии у пожилых людей: отчет Целевой группы Фонда Американского колледжа кардиологии по документам консенсуса клинических экспертов, разработанный в сотрудничестве с Американской академией неврологии, Американским обществом гериатрии, Американским обществом профилактической кардиологии, США. Общество гипертонии, Американское общество нефрологии, Ассоциация чернокожих кардиологов и Европейское общество гипертонии. J Am Coll Cardiol 2011; 57 : 2037–2114.
Google Scholar
Ллойд-Джонс Д.М., Эванс Дж. С., Леви Д. Гипертония у взрослых любого возраста. Текущие результаты и контроль в сообществе. JAMA 2005; 294 : 466–472.
Google Scholar
Гу Кью, Берт В.Л., Диллон К.Ф., Юн С. Тенденции использования гипотензивных препаратов и контроля артериального давления среди взрослых в США с. Тираж 2012 г .; 126 : 2105–2114.
Google Scholar
Родригес-Рока GC, Палларес-Карратала V, Алонсо-Морено FJ, Эскобар-Сервантес C, Барриос V, Llisterri JL, Валлс-Рока F, Карраско-Мартин JL, Фернандес-Торнегасо JM от имени рабочей группы по артериальной гипертензии Испанского общества врачей первичной медико-санитарной помощи (группа HTA / SEMERGEN) и исследователей PRESCAP 2006. Контроль артериального давления и терапевтическое поведение врачей у очень пожилого испанского населения с гипертонией. Hypertens Res 2009; 32 : 753–758.
Google Scholar
Llisterri Caro JL, Rodríguez Roca GC, Alonso Moreno FJ, Prieto Díaz MA, Banegas Banegas JR, Gonzalez-Segura Alsina D, Lou Arnal S, Divisón Garrote JA, Beato Fernández P, Barrios P. Контроль артериального давления у пациентов с гипертонией в Испании, посещающих учреждения первичной медицинской помощи Исследование PRESCAP 2010. Med Clin 2012; 139 : 653–661.
Google Scholar
Mancia G, De Backer G, Dominiczak A, Cifkova R, Fagard R, Germano G, Grassi G, Heagerty AM, Kjeldsen SE, Laurent S, Narkiewicz K, Ruilope L, Rynkiewicz A, Schmieder RE, Boudier HA , Zanchetti A, Vahanian A, Camm J, De Caterina R, Dean V, Dickstein K, Filippatos G, Funck-Brentano C, Hellemans I, Kristensen SD, McGregor K, Sechtem U, Silber S, Tendera M, Widimsky P, Zamorano JL, Erdine S, Kiowski W, Agabiti-Rosei E, Ambrosioni E, Lindholm LH, Viigimaa M, Adamopoulos S, Agabiti-Rosei E, Ambrosioni E, Bertomeu V, Clement D, Erdine S, Farsang C, Gaita D, Lip G , Маллион Дж. М., Манолис А. Дж., Нильссон П. М., О’Брайен Е., Пониковски П., Редон Дж., Рушицка Ф., Тамарго Дж., Ван Цвитен П., Вэбер Б., Уильямс Б.2007 Руководство по ведению артериальной гипертензии. Рабочая группа по лечению артериальной гипертензии Европейского общества гипертонии (ESH) и Европейского общества кардиологов (ESC). J Hypertens 2007; 25 : 1105–1187.
Google Scholar
Робледо де Диос Т., Ортега Санчес-Пинилья Р., Кабесас Пенья С, Форес Гарсия Д., Небот Адель М., Кордова Гарсия Р. Рекомендации по образу жизни. Aten Primaria 2003; 32 (Дополнение 2): 30–44.
Google Scholar
Sierra C, López-Soto A, Coca A. Гипертония у пожилого населения. Rev Esp Geriatr Gerontol 2008; 43 (Дополнение 2): 53–59.
Google Scholar
Wijeysundera HC, Machado M, Farahati F, Wang X, Witteman W., van der Velde G, Tu JV, Lee DS, Goodman SG, Petrella R, O’Flaherty M, Krahn M, Capewell S.Связь временных тенденций факторов риска и обращаемости за лечением со смертностью от ишемической болезни сердца, 1994-2005 гг. JAMA 2010; 303 : 1841–1847.
Google Scholar
Hammami S, Mehri S, Hajem S, Koubaa N, Frih MA, Kammoun S, Hammami M, Betbout F. Информирование, лечение и контроль гипертонии среди пожилых людей, живущих в своих домах в Тунисе. BMC Cardiovasc Disord 2011; 11 : 65.
Google Scholar
Gutiérrez-Misis A, Sánchez-Santos MT, Banegas JR, Zunzunegui MV, Castell MV, Otero A. Распространенность и заболеваемость артериальной гипертензией в когорте населения в возрасте 65 лет и старше в Испании. J Hypertens 2011; 29 : 1863–1870.
Google Scholar
Llisterri JL, Barrios V, de la Sierra A, Bertomeu V, Escobar C, González-Segura D.Контроль артериального давления у женщин с гипертонией в возрасте 65 лет и старше в учреждениях первичной медико-санитарной помощи. Исследование MERICAP. Rev. Esp Cardiol 2011; 64 : 654–660.
Google Scholar
Llisterri JL, Morillas P, Pallarés V, Fácila L, Sanchís C, Sánchez T. Исследователи ФАПРЕС. Различия в степени контроля артериальной гипертензии по методике измерения артериального давления у пациентов старше 65 лет.Исследование ФАПРЕС. Rev Clin Esp 2011; 211 : 76–84.
Google Scholar
Бискупяк Дж. Э., Ким Дж., Фатак Х., Ву Д. Распространенность сердечно-сосудистых состояний с высоким риском и статус ведения гипертонии среди взрослых с гипертонией в возрасте 65 лет и старше в США: анализ базы данных электронных медицинских карт первичной медико-санитарной помощи. J Clin Hypertens 2010; 12 : 935–944.
Google Scholar
Ракуги Х., Огихара Т., Гото Й., Исии М., Исследовательская группа JATOS.Сравнение строгого и умеренного контроля артериального давления у пожилых пациентов с гипертонией: анализ протокола JATOS. Hypertens Res 2010; 33 : 1124–1128.
Google Scholar
Ван дер Нипен П., Дюпон АГ. Улучшение контроля артериального давления у пожилых пациентов с гипертонией: результаты исследования PAPY-65. Лекарства старения 2010; 27 : 573–588.
Google Scholar
Цуюки Р.Т., Маклин Д.Л., Макалистер Ф.А.Управление артериальной гипертензией у пожилых пациентов длительного ухода. Can J Cardiol 2008; 24 : 912–914.
Google Scholar
Агуадо А, Лопес Ф, Миравет С., Ориол П., Фуэнтес Мичиган, Энарес Б., Бадиа Т, Эстев Л., Пелигро Дж. Гипертония в очень старом возрасте; распространенность, осведомленность, лечение и контроль: поперечное популяционное исследование в испанском муниципалитете. BMC Geriatr 2009; 9 : 16.
Google Scholar
Шарпантье М.М., Бундефф А. Лечение гипертонии у пожилых людей. Ann Pharmacother 2011; 45 : 1138–1143.
Google Scholar
Aronow WS. Офисное лечение гипертонии у пожилых людей. Am J Med 2011; 124 : 498–500.
Google Scholar
Mancia G, Laurent S, Agabiti-Rosei E, Ambrosioni E, Burnier M, Caulfield MJ, Cifkova R, Clément D, Coca A, Dominiczak A, Erdine S, Fagard R, Farsang C, Grassi G, Haller H, Heagerty A, Kjeldsen SE, Kiowski W, Mallion JM, Manolis A, Narkiewicz K, Nilsson P, Olsen MH, Rahn KH, Redon J, Rodicio J, Ruilope L, Schmieder RE, Struijker-Boudier HA, van Zwieten PA, Вийгимаа М., Занчетти А.Переоценка европейских рекомендаций по ведению гипертонии: документ Целевой группы Европейского общества гипертонии. J Hypertens 2009; 27 : 2121–2158.
Google Scholar
Национальный институт здравоохранения и клинического мастерства (NICE) Гипертония. Клиническое ведение первичной гипертонии у взрослых. Август 2011 г. Доступно по адресу http://www.nice.org.uk/guidance/CG127.
Mateos-Cáceres PJ, Zamorano-León JJ, Rodríguez-Sierra P, Macaya C, López-Farré AJ.Новые и старые механизмы, связанные с гипертонией у пожилых людей. Int J Hypertens 2012; 2012 : 150107.
Google Scholar
Schmieder RE, Ruilope LM. Контроль артериального давления у пациентов с сопутствующими заболеваниями. J Clin Hypertens 2008; 10 : 624–631.

