Сколько живут после инсульта лежачие больные: Сколько лет живут люди после инсульта — www.wday.ru
Жизнь после инсульта. Откровенные наблюдения врача-практика
Болезни сердца и сосудов, такие как инфаркт миокарда и мозговой инсульт, могут привести к летальному исходу. После перенесенного инфаркта миокарда больной человек не утрачивает функции самообслуживания, а вот после инсульта ситуация намного сложнее. Как жить в таком случае? Предлагаем вашему вниманию довольно откровенные наблюдения руководителя Регионального сосудистого центра при Йошкар-Олинской городской больнице Андрея ПИГАЛИНА.
Крест, который необходимо нести вместе
Так уж складывается, что после пережитого инсульта меняется жизнь и самого больного, и его семьи, близких ему людей. Пусть даже изменения, которые произошли с больным, будут невелики. Однако в сознании родственников, что приходили учиться ухаживать за инсультным больным, и, отчасти у самого больного, дни, проведенные в беспомощном состоянии, навсегда врезаются в память. Это как Рубикон, который делит всю жизнь на две, часто неравные половины: до и после инсульта.
Когда родные «уходят» от ответственности
Впервые увидев больного в беспомощном состоянии, родственники, осознавая, что придется больному уделять много времени, сил и внимания, пытаются переложить ответственность на медицинских работников стационара. А медики совсем не зря просят родных приходить в стационар ежедневно. Это делается для того, чтобы научить всех членов семьи правилам ухода за инсультным больным.
А медики совсем не зря просят родных приходить в стационар ежедневно. Это делается для того, чтобы научить всех членов семьи правилам ухода за инсультным больным.
Важно научить родственников правильному уходу: это и кормление лежачего больного, и обработка кожных покровов, и умение правильно перестелить больного, и элементы восстановительной гимнастики тоже. Да и, откровенно говоря, если больной член семьи видит, что он не брошен, его семья «включается» в процесс восстановления, то наступает душевное спокойствие и болезнь начинает отступать.
Излишнее внимание… вредит
Иногда, к счастью, реже, может наблюдаться ситуация, когда родственники проявляют излишнюю опеку. После «семейного совета» кто-то в семье берет отпуск и начинает «усиленно ухаживать», не разрешая ничего делать или пытаться делать самому больному. Такая ситуация также непродуктивна и неполезна для больного. Задача ухаживающего научиться правильному уходу за инсультным больным. Еще раз напоминаю, что этому несложно научиться в период нахождения в стационаре. Наступает время, когда начинают появляться какие-то движения в руке, ноге, больной начинает пытаться говорить (в случаях, когда пострадала речь). В эти моменты необходимо продолжать «тренировки» как двигательные, так и речевые, т.к. процесс восстановления после инсульта все равно происходит.
Еще раз напоминаю, что этому несложно научиться в период нахождения в стационаре. Наступает время, когда начинают появляться какие-то движения в руке, ноге, больной начинает пытаться говорить (в случаях, когда пострадала речь). В эти моменты необходимо продолжать «тренировки» как двигательные, так и речевые, т.к. процесс восстановления после инсульта все равно происходит.
Главной задачей ухаживающих родственников является «включение» в процесс восстановления, создание благоприятного фона в семье, условий, при которых больной будет чувствовать себя не брошенным.
Не жалость, а участие нужно
Излишнее рвение родственников, направленное, на их взгляд, на облегчение жизни своего близкого после инсульта, нарушает процесс восстановления нарушенных функций. Да и как можно пытаться восстановить элементарные навыки, когда рука больного не касается ложки, чтобы заново учиться есть? Или, скажем, как может научиться парализованная нога сделать первый шаг, когда научившемуся сидеть больному, не помогают даже встать? Чрезмерное оберегание от нагрузок также губительно для больного инсультом, как и уход от ответственности в уходе.
У больного инсультом необходимо наличие желания «вернуться в строй», не быть неподъемной обузой для своей семьи. Для этого необходимы усилия всех членов семьи. Не жалость, а участие в восстановлении. Процесс этот не скорый, порой не очень благодарный, так как сиюминутных результатов своего труда не видно.
Бывают ситуации, когда хочется опустить руки и плюнуть на все. Кажется, что жизнь с момента появления «обузы», стала незаслуженно тяжелой. Кажется, все против тебя. Кругом нечаянно образуется плотное «кольцо врагов»: и врачи, которые не хотят вылечить больного, и на работе начальство «тебя не понимает», радующиеся жизни коллеги и соседи, да и сам больной, что вдруг перевернул всю твою доселе успешную жизнь… Много вопросов появляется в голове у родных. Много мыслей, причем, не все мысли добрые. Но на то мы и люди, что должны не бросать своих близких в беде.
Одно должно быть очевидным — без участия родных, полноценный процесс восстановления маловероятен. К счастью редки такие ситуации, когда дети у кого кто-либо из родителей лежит с инсультом, к концу срока госпитализации говорят примерно так: «А нам он (она) такой (такая) не нужен. У нас – семья, дети учатся, новая квартира и т.п. Так, что определяйте его куда-нибудь в дом престарелых или еще куда…» Злого в таких ответах видеть тоже не надо. Это – всего лишь реакция человека, пытающегося уйти от ответственности. Осуждать за то, что так человек среагировал, также неправильно. Обстоятельный разговор о том, что больной член семьи — такой же полноправный член семьи, обязателен.
К счастью редки такие ситуации, когда дети у кого кто-либо из родителей лежит с инсультом, к концу срока госпитализации говорят примерно так: «А нам он (она) такой (такая) не нужен. У нас – семья, дети учатся, новая квартира и т.п. Так, что определяйте его куда-нибудь в дом престарелых или еще куда…» Злого в таких ответах видеть тоже не надо. Это – всего лишь реакция человека, пытающегося уйти от ответственности. Осуждать за то, что так человек среагировал, также неправильно. Обстоятельный разговор о том, что больной член семьи — такой же полноправный член семьи, обязателен.
Семья должна нести ответственность за здоровье своих домочадцев. Государство в случае стоит на охране прав больных. В Семейном кодексе РФ сказано, что «…забота трудоспособных детей, достигших 18 лет, о своих нетрудоспособных родителях — конституционная обязанность детей (ст.38 Конституции РФ). Обязанность совершеннолетних детей по содержанию родителей конкретизируется в ст.87 СК РФ, в соответствии с которой трудоспособные совершеннолетние дети обязаны содержать своих нетрудоспособных нуждающихся в помощи родителей и заботиться о них.
Любой может оказаться в такой ситуации
Итак, в семье появился больной после инсульта. Изменилась ли жизнь в семье после этого? Несомненно, изменилась. Причем, не в лучшую сторону. Поменялись жизненные семейные планы, изменилась структура семейных расходов, и, возможно, доходов тоже. Изменился внутренний «климат». Важно увидеть в череде этих событий не роковую безнадежность и обреченность, а способы выхода из ситуации.
Начнем с того, что окружающий вас мир – не безучастен к вашей беде, значит надо найти те «камешки», по которым вы сможете перебраться из «черной полосы» на «другую, «белую». Во-первых, в инсультных отделениях, где лежат больные, проводятся занятия, на которых специалисты рассказывают простым языком важные для обывателя вещи: о том, что такое инсульт, почему он происходит, что надо делать, чтобы он не произошел, как вести себя с больным инсультом.
Для того чтобы научиться азам помощи своему близкому человеку многого не потребуется. Да, необходимо будет пойти на определенные «жертвы»: пересмотреть рабочий график, изменить режим отдыха, соотнести доходы с возросшими расходами, однако все это не должно отталкивать от больного человека.
Помощь своему ближнему является не только библейской заповедью, этот постулат одинаков для всех религий. Если посчитаете полезным, то стоит обратиться в Церковь или другое религиозное место, где после разговора с священнослужителем, наверняка что-то в голове изменится. Вполне возможно можно, что за «тяжестью горя» не будут видны какие-то варианты решения проблемы. В любом случае, после разговора должно стать легче. Вам обязательно будут сострадать, а значит, соучаствовать в беде, помогать вам. Не надо оставаться наедине со своими проблемами, ожесточаться сердцем и черстветь душой.
С какой стороны беда приходит?
Для более полного понимания ситуации, связанной с возникновением инсульта, необходимо задать себе простой вопрос: «Что такое инсульт?». Ответ на него и прост и сложен.
1. Начнем с простого. Это – острое состояние, которое характеризуется нарушением питания головного мозга кровью.
Наиболее часто, более, чем в 70% случаев, развивается ишемический инсульт. Этот вид возникает как следствие внезапно возникшего препятствия кровотоку в артериях, идущих к головному мозгу. Чаще всего он возникает в зонах головного мозга, которые питаются сонными артериями. На фоне атеросклероза, который с годами суживал просвет одной из этих артерий, формируется сгусток крови, который «налипнув» на место сужения, полностью перекрывает поток крови. Иногда причиной ишемического инсульта бывает вброс в мозговой сосуд маленького кусочка атеросклеротической бляшки или кусочка тромба из полости сердца. Механизм развития инсульта в таком случае такой же, что и при закупорке просвета тромбом.
Иногда причиной ишемического инсульта бывает вброс в мозговой сосуд маленького кусочка атеросклеротической бляшки или кусочка тромба из полости сердца. Механизм развития инсульта в таком случае такой же, что и при закупорке просвета тромбом.
2. Другой тип инсульта – геморрагический. Он возникает, к счастью, реже. Однако у него есть «плохая» особенность – он протекает тяжелее и с большим количеством смертельных осложнений. Более простое название геморрагического инсульта – кровоизлияние в мозг. Механизм возникновения кровоизлияния в мозг прост – разрыв артерии головного мозга. В организме человека, как и в других сферах, работает принцип «Где тонко – там и рвется». Что нужно для разрыва кровеносного сосуда? Самое простое – повышение давления. Вам это любой водопроводчик скажет. Кровь из артерии головного мозга вытекает и, накапливаясь в своеобразную «лужицу», как бы отодвигает мозговое вещество, тем самым, сдавливая какую-то область. Мозг устроен так, что «безнаказанно» такие сдавления не проходят. Каждая доля мозга отвечает за определенную функцию, каких у нас масса: от глубины дыхания и частоты сердцебиения, до четкости зрения и способности говорить. Сдавление какой-то области, ведет к «выпадению» какой-то функции или способности.
Каждая доля мозга отвечает за определенную функцию, каких у нас масса: от глубины дыхания и частоты сердцебиения, до четкости зрения и способности говорить. Сдавление какой-то области, ведет к «выпадению» какой-то функции или способности.
Итак, сам по себе инсульт «на ровном месте» не возникает. Обязательно нужно состояние, при котором развиваются инсульт. При ишемическом инсульте чаще всего причиной бывает атеросклероз артерий, питающих головной мозг, и, приведший к закупорке просвета. Иногда это может быть сердечная аритмия, во время которой маленький кусочек либо тромба, либо атеросклеротической бляшки отрываясь, заносится в одну из артерий в головном мозге. При геморрагическом инсульте или кровоизлиянии, причиной является разрыв мозговой артерии. И поводом этому является гипертония. Как правило, либо не леченная, либо не выявленная. Не редкими состояниями, приводящими к возникновению инсульта, являются сахарный диабет, онкологические заболевания, бронхиальная астма и ревматизм.
Страшные цифры
Сегодня инсульт входит в тройку основных болезней-убийц населения планеты. За последние 20 лет количество смертей, произошедших по причине инсульта, увеличилось на 20 процентов. Прогнозы пугают: к 2030 году уровень смертности и инвалидизации вырастет еще вдвое.
Важно
Мужчины в возрасте 40-50 лет погибают от инсульта в полтора раза чаще женщин того же возраста.
Кстати
Питание, основу которого составляют большое количество мяса, яиц, жареной и соленой пищи, жирные молочные продукты, сладкие десерты, сладкие газированные напитки, чипсы и прочие «вкусности» (так называемая «западная диета») увеличивает риск инсульта на 58 процентов! А вот упортребление продуктов из цельных зерен, фруктов, овощей и рыбы (средиземноморская диета), наоборот, снижает его риск на 30 процентов.
Алексей Хрипун: думать о том, как жить после инсульта, надо до того, как он произойдет
Появление сосудистых центров изменило статистику сердечно-сосудистых заболеваний. Меньше их не стало: инфаркты, инсульты по-прежнему лидируют. Но во многом благодаря специализированным центрам они утрачивают летальный прогноз. Все больше тех, кто живет после инсульта. Живет или существует? Об этом обозреватель «РГ» беседует с главным врачом Москвы, руководителем столичного Департамента здравоохранения профессором Алексеем Хрипуном.
Алексей Иванович, скажем, лет шесть-семь назад, наверное, у нас бы не было разговора о жизни после инсульта. А вот теперь, по-моему, самое время. Удается спасать тех, кто ранее был обречен на уход из жизни или на такую инвалидность, что не приведи Господь. Теперь выхаживаем. А потом? Должна быть специальная служба реабилитации таких пациентов. Она в Москве есть?
Она в Москве есть?
Алексей Хрипун: Есть. Но потребности города значительно превышают ее имеющиеся возможности. Поэтому развитие медицинской реабилитологии в городе — из наших главных приоритетов. Вы спросили: как жить после инсульта? Отвечаю: думать о том, как жить после инсульта, надо до того, как он произойдет. Потому что инсульт — серьезная сосудистая катастрофа в головном мозге. И в любом случае, даже если лечение и реабилитация будут максимально успешными, эта катастрофа оставляет свой след. Между тем правила, принципы предупреждения, профилактики инсульта достаточно простые. И их нужно обязательно соблюдать.
Вы, конечно, имеете в виду здоровый образ жизни. Перед нашей встречей я получила приглашение на очередное шоу, посвященное именно пропаганде здорового образа жизни. Это стало некой модой. Но почему-то этой моде следуют лишь некоторые?
Алексей Хрипун: Наши массовые мероприятия, в том числе и посвященные здоровому образу жизни, — это отнюдь не шоу. На них москвичи могут услышать конкретные, простые рекомендации ведущих специалистов. Могут научиться выполнять, например, какие-то упражнения. Могут узнать о тех, кто не следовал принципам здорового образа жизни и поплатился за это. Узнать из первых рук о том, чем чревато элементарное несоблюдение элементарных правил здорового образа жизни. И еще. На таких встречах некоторые впервые измеряют артериальное давление, проверяют уровень сахара в крови или холестерина и так далее.
На них москвичи могут услышать конкретные, простые рекомендации ведущих специалистов. Могут научиться выполнять, например, какие-то упражнения. Могут узнать о тех, кто не следовал принципам здорового образа жизни и поплатился за это. Узнать из первых рук о том, чем чревато элементарное несоблюдение элементарных правил здорового образа жизни. И еще. На таких встречах некоторые впервые измеряют артериальное давление, проверяют уровень сахара в крови или холестерина и так далее.
А кроме таких, как теперь принято говорить, проектов?
Алексей Хрипун: В каждой московской поликлинике есть кабинет профилактики инсульта и инфаркта. Таких кабинетов — 75. Прием ведут кардиологи. Они имеют дело с пациентами, у которых высокий риск развития инфаркта или инсульта, то есть, например, с людьми, страдающими гипертонической болезнью или нарушениями сердечного ритма. В таком кабинете у пациентов, например, есть возможность контролировать параметры свертываемости (текучести) крови. Это важно, поскольку от этого зависит процесс тромбообразования, в том числе в сосудах головного мозга. И не только контролировать, но и корректировать назначение необходимых препаратов.
Это важно, поскольку от этого зависит процесс тромбообразования, в том числе в сосудах головного мозга. И не только контролировать, но и корректировать назначение необходимых препаратов.
Но меня всегда беспокоит, может ли тетя Маша из подъезда, у которой никаких связей в медицинском мире нет, которая живет на мизерную пенсию, попасть в такой рай?
Алексей Хрипун: Проблема не в том, может или не может тетя Маша попасть в этот рай. А в том, что она не знает о его существовании. В этом наш собственный недостаток в работе. Поэтому мы рассказываем москвичам о том, как устроено столичное здравоохранение. Но должны рассказывать больше. И если у тети Маши есть, в частности, серьезное нарушение сердечного ритма, то ее участковый врач, у которого она должна бывать обязательно, обязан ее направить в этот кабинет, где будет сделано все, о чем я говорил.
А если этого не происходит?
Алексей Хрипун:Обязательно сообщать о таких случаях в Департамент здравоохранения. Могу вам сказать, что в прошлом году количество инфарктов в Москве уменьшилось на 24 процента. Это результат работы кардиологов, терапевтов, неврологов, которые трудятся в московских поликлиниках, в том числе в этих кабинетах.
Могу вам сказать, что в прошлом году количество инфарктов в Москве уменьшилось на 24 процента. Это результат работы кардиологов, терапевтов, неврологов, которые трудятся в московских поликлиниках, в том числе в этих кабинетах.
Но вернемся к реабилитации. Тут многое зависит от службы «Скорой помощи». Потому что есть так называемое «терапевтическое окно». Это время возможности наиболее эффективного лечения. Оно исчисляется 4,5 часами. «Скорая» успевает за это время оказать первую помощь и госпитализировать больного? Или московские пробки стойко противостоят терапевтическому окну?
Алексей Хрипун: Успех лечения не зависит от московских пробок. В большинстве случаев ограниченные возможности лечения возникают потому, что люди поздно обращаются в «скорую помощь». Есть даже такой сленг, такая терминология: ночной инсульт, ночной инфаркт. Это когда человек засыпает здоровым, а просыпается больным. Часто человек не обращает внимания на очень тревожные признаки приближающейся или начавшейся катастрофы в голове. Терпит их, не торопится вызвать «скорую». Между тем «скорая» приезжает к такому больному в среднем в течение 12 минут. Ее бригада точно знает, куда нужно везти пациента. И быстро доставляет его в один из сосудистых центров.
Терпит их, не торопится вызвать «скорую». Между тем «скорая» приезжает к такому больному в среднем в течение 12 минут. Ее бригада точно знает, куда нужно везти пациента. И быстро доставляет его в один из сосудистых центров.
Сколько в Москве таких центров?
Алексей Хрипун: 29. Расположены они в крупных многопрофильных клиниках.
«Вытащили» из инсульта. А дальше? Где реабилитация? Куда направляют на восстановление? Ведь мало вернуть человека к жизни. Надо, чтобы он жил, а не просто существовал.
Алексей Хрипун: У современной нейрореабилитации немалые возможности. Но, как мы говорим, реабилитационный потенциал зависит в основном от того, как быстро пациенту оказана помощь после начала острого нарушения мозгового кровообращения, как быстро мы увидели этот очаг в голове, поняли, какой инсульт — ишемический или геморрагический. Как провели соответствующие манипуляции. Восстановили кровоток в мозговых артериях или удалили очаг кровоизлияния. Этим, прежде всего, определяется возвращение человека к нормальной жизни. Оно должно начинаться в отделении реанимации сосудистого центра, где бригада из нескольких специалистов начинает реабилитационные мероприятия. Это первый этап медицинской реабилитации.
Этим, прежде всего, определяется возвращение человека к нормальной жизни. Оно должно начинаться в отделении реанимации сосудистого центра, где бригада из нескольких специалистов начинает реабилитационные мероприятия. Это первый этап медицинской реабилитации.
А сколько их всего?
Алексей Хрипун: Три. О первом я сказал. Второй этап осуществляется в этой же больнице или в специализированном учреждении, которое называется научно-практический центр медицинской реабилитации и спортивной медицины. В частности, в его крупном филиале, который в поселке Некрасовка.
А третий этап?
Алексей Хрипун: Он, к сожалению, представлен пока очень фрагментарно. Мы его сейчас создаем. Он будет прописан в московских поликлиниках и будет представлять из себя подразделение, занимающееся, в том числе, последствиями инсульта. В некоторых поликлиниках такие подразделения уже есть. И еще важно. Мы работаем над созданием регистра, основанного на информационной системе. Имею в виду ЕМИАС (Единая медицинская информационно-аналитическая система. — И.К.). Мы должны точно знать, где, кто на каком этапе будет заниматься реабилитацией пациента после инсульта.
Имею в виду ЕМИАС (Единая медицинская информационно-аналитическая система. — И.К.). Мы должны точно знать, где, кто на каком этапе будет заниматься реабилитацией пациента после инсульта.
На какое количество пациентов рассчитан центр медицинской реабилитации?
Алексей Хрипун: В нем 550 мест. И еще 200 мест в других медицинских учреждениях.
Но для Москвы это же явно мало? Та же тетя Маша туда вряд ли попадет?
Алексей Хрипун: Конечно, мало. Мы знаем, что нужно в два раза больше. Но только надо сказать, что сама по себе койка не лечит. И дело даже не в оборудовании, Москва им обеспечена. И продолжает его закупать. Главное — дефицит специалистов. В стране отсутствует сама специальность «медицинский реабилитолог». Ситуация парадоксальная: специалисты есть, а самой специальности нет.
Откуда же специалисты?
Алексей Хрипун: Их все-таки готовят. Отсутствие специальности вещь формальная. Кстати, современная нейрореабилитология подразумевает командный подход к работе с больным, в котором участвуют невролог, возможно нейрохирург, врач ЛФК, массажист, физиотерапевт, психолог, логопед и другие.
Кстати, современная нейрореабилитология подразумевает командный подход к работе с больным, в котором участвуют невролог, возможно нейрохирург, врач ЛФК, массажист, физиотерапевт, психолог, логопед и другие.
Дорогое удовольствие! Реабилитация входит в систему ОМС?
Алексей Хрипун: Да, медицинская реабилитация стоит дорого. Но для граждан Российской Федерации она бесплатна, она входит в систему ОМС. А столичное правительство на здоровье москвичей не экономит.
Ссылка на интервью: https://rg.ru/2018/04/19/hripun-reabilitaciia-stoit-dorogo-no-dlia-rossiian-ona-besplatna.html
Деменция: сколько лет живут лежачие больные, люди после инсульта, каков прогноз продолжительности жизни при слабоумии?
Встретить старость в здравом уме и ясной памяти мечтают многие, но статистика Всемирной организации здравоохранения неутешительна.
С каждым годом количество заболевших деменцией увеличивается. По данным ВОЗ, таким недугом страдают более 20 миллионов человек.
Деменция – это расстройство нервной системы, которое сопровождается проявлениями слабоумия. Чаще всего проявляется в ухудшении памяти, снижении внимания и способности обучаться. О том, сколько лет живут с деменцией, поговорим далее.
Прогноз средней продолжительности жизни
Так называемый «старческий маразм» развивается в большинстве случаев у пожилых людей на фоне поражения головного мозга.
По данным немецких исследователей, риск развития заболевания у 80-летних составляет 25%, а у 90-летних – 50%.
Активное прогрессирование деменции приводит к распаду деятельности психики. Больной перестает быть полноценным членом общества, впадает в полную зависимость от помощи других людей, поэтому его родственники часто интересуются, сколько лет проживет человек с данным диагнозом.
Сколько живут с деменцией? В среднем, люди с деменцией могут прожить 5-10 лет, иногда больше.
Однако современные врачи не дают однозначного ответа, так как все индивидуально и подвержено влиянию многих факторов.
Продолжительность жизни пожилого человека будет зависеть от того, в какой момент были обнаружены симптомы недуга.
Кроме того, нужно учитывать общее состояние здоровья пациента, которому поставили такой диагноз. На фоне различных заболеваний деменция может протекать абсолютно по-разному.
Влияние сопутствующих заболеваний
Как долго живут с деменцией? Прогнозируя, сколько осталось прожить человеку с подобным расстройством нервной системы, стоит обратить внимание на происхождение диагноза. Так, около 5% всех случаев заболевания являются обратимыми.
Когда причиной слабоумия становится опухоль или инфекция, после избавления от них срок жизни может существенно увеличиться.
Кроме того, нарушения психики иногда бывают вызваны недостатком фолиевой кислоты или витамина D. Принимая эти вещества, пациент может избавиться от симптомов пугающей болезни.
После перенесенного инсульта
После инсульта у 10-30% пациентов начинают развиваться признаки деменции:
- проблемы с памятью, речью, чтением и счетом,
- медленное передвижение, резкая смена направления во время ходьбы,
- нестабильность эмоционального состояния, депрессия.

Смертность после инсульта у пациентов, заболевших деменцией, в три раза выше, чем у пациентов, которые просто перенесли инсульт.
Однако своевременный прием лекарственных препаратов и профилактика повторных инсультов могут продлить жизнь пожилого человека с симптомами этого расстройства до 5-10 лет и выше.
Лежачие больные
В то время как ходячие больные со «старческим маразмом» могут нанести себе вред, забыв выключить газ или заблудившись на улице, лежачие пациенты подвержены меньшему риску и могут прожить 10, а иногда и 15 лет.
Грамотный уход и готовность быстро прийти на помощь старику значительно улучшат качество и длительность его существования.
Для продления жизни лежачего пациента с деменцией очень важно правильно соблюдать личную гигиену: мыть руки, тело, чистить зубы, половые органы после похода в туалет и т.п.
Чтобы уделить достаточное внимание пожилому человеку, его родные часто пользуются услугами сиделки со специальным образованием. Кроме того, существуют пансионаты, готовые принять людей с указанным диагнозом.
Кроме того, существуют пансионаты, готовые принять людей с указанным диагнозом.
Узнайте больше о деменции:
- ее врожденной и приобретенной разновидностях,
- симптомах у пожилых людей, проявлениях у мужчин и женщин, причинах развития у детей и подростков,
- специальных тестах для выявления слабоумия, методах лечения в старческом возрасте,
- дают ли инвалидность при деменции и как ее оформить,
- как вести себя с больным человекам его родным и близким.
При болезни Альцгеймера
В 70% зафиксированных случаев к развитию старческого слабоумия приводит болезнь Альцгеймера. По мере прогрессирования заболевание проявляется снижением количества интересов, замедлением мышления и двигательных реакций, повышенной раздражительностью, пассивностью.
Со временем добавляются галлюцинации и параноидные идеи. В некоторых случаях возникают эпилептические приступы.
К сожалению, необратимые изменения в головном мозге сопровождаются стойким снижением ранее приобретенных навыков самостоятельного существования.
Прогноз жизни при болезни Альцгеймера, осложненной деменцией, составляет 5-7 лет. При тяжелых формах (ярко выраженной апатии, потере речевых навыков, трудностей с передвижением) пациенты могут прожить 1-3 года.
Сколько живут с болезнью Альцгеймера? Узнайте из видео:
Сосудистая форма слабоумия
Возникновение сосудистой деменции в преклонном возрасте может случиться на фоне нарушений кровообращений (атеросклероза, аритмии, патологии сердечных клапанов, гипертонии и др.).
Происходит отмирание клеток головного мозга, испытывающих недостаток питательных веществ и кислорода. Больные подвержены постоянным депрессивным переживаниям и рассеянности, повышенной утомляемости, раздражительности, нарушениями сна.
Прогноз продолжительности жизни при ярко выраженной сосудистой деменции составляет в среднем 4-5 лет, при легкой стадии и медленном развитии – от 10 до 15 лет.
Примерно в 15% случаев возможно полное выздоровление.
Летальный исход чаще всего вызывается инфарктом или инсультом, поэтому для продления жизни стоит уделить больше внимания профилактике этих недугов.
У людей в молодом возрасте
К сожалению, с такой болезнью, как слабоумие, сталкиваются не только старики, но и молодые люди в раннем возрасте , 28-40 лет. Расстройство психики может развиться по причине нездорового образа жизни.
Современная молодежь часто подвержена разрушительному поведению, в которое входят различные вредные привычки и зависимости. В результате курения, игромании, употребления алкоголя или наркотиков происходит замедление деятельности головного мозга.
При обнаружении первых симптомов заболевания есть шансы предотвратить прогрессирование слабоумия и полностью излечить пациента. Однако, чаще всего получается лишь замедлить тяжелые психические изменения и продлить прожитые годы, постоянно принимая лекарства.
Средний срок жизни при умеренном развитии распада деятельности психики и использования симптоматической терапии составит 10-20, в некоторых случаях 25 лет.
При тяжелом течении, а также при генетической предрасположенности болезнь развивается более стремительно и может привести к летальном исходу всего за 5-8 лет.
Как увеличить срок
Чтобы сохранить психическое здоровье и увеличить срок жизни при деменции, необходимо много гулять и заниматься спортом, а также регулярно тренировать свой мозг интеллектуальными упражнениями.
Кроме того, в борьбе со слабоумием поможет сбалансированная диета.
Больным рекомендуется соблюдать правильное рациональное питание, включающее продукты, богатые витаминами и природными антиоксидантами.
Если появление деменции диагностировано в молодом возрасте и на начальной стадии, у врачей есть шансы вылечить пациента, в то время как в старческом возрасте процесс является необратимым./535651429-56a471083df78cf772826ac6.jpg)
К сожалению, пока не существует эффективного способа избавиться от слабоумия, протекающего на фоне различных болезней.
Однако с помощью своевременной реакции на проявляющиеся симптомы недуга и грамотно подобранной медикаментозной терапии можно замедлить стремительное развитие расстройства психики, продлив жизнь человека до 10, а иногда и 20 лет.
Загрузка…Проект по ведению больных с инсультом облегчает лечение | Regionaalhaigla
Проект по ведению больных с инсультом облегчает лечение
29.10.2020В рамках Всемирного дня борьбы с инсультом у нас снова появился повод поговорить об инсульте и о лечении после него. Именно последующее лечение зачастую оказывается для пациентов сложным и малосистемным. Для повышения качества жизни пациентов после инсульта летом 2019 года был запущен пилотный проект Больничной кассы, в рамках которого проводился поиск решения наиболее важных вопросов. Оправдал ли проект себя и каким образом? В беседе принимают участие руководитель проекта Региональной больницы по ведению больных с инсультом Трийн Науди, медсестра по инсульту и куратор Лийзе Эйбер, эрготерапевт Ингрид Саарметс и консультант по личному опыту и партнер проекта со стороны пациентов Элен Кирт.
Интервью на эстонском языке можно послушать здесь: https://soundcloud.com/regionaalhaigla/tervisepooltund-episood-40-insuldiprojekt-holbustab-insuldipatsiendi-raviteekonda
Никогда не будет лишним еще раз повторить симптомы инсульта, т. е. первые сигналы тревоги, при появлении которых нужно обязательно обратиться к врачу, поскольку быстрое реагирование – это залог восстановления.
Инсульт начинается внезапно, симптомы проявляются неожиданно. Первый признак – это паралич одной стороны тела – нога не держит, рука плохо двигается. Нарушается речь, из-за чего человеку не удается высказаться так, как он хочет.
При микроинсульте человек на какое-то время испытывает ухудшение самочувствия, но потом ему становится лучше. Какие симптомы должны насторожить?
Это называется ТИА (транзиторная ишемическая атака), и, хотя симптомы и проходят сами собой, всё равно нужно обратиться в отделение экстренной медицины.
Какие более легкие симптомы должны вызывать беспокойство?
В принципе, такие же: кратковременное нарушение речи, паралич одной стороны тела.
После инсульта следует продолжительный курс восстановительного лечения. Хорошие результаты не гарантированы, но в любом случае попытаться нужно. Как организована реабилитация?
Наиболее важна стационарная реабилитация после серьезных случаев. Отдельные легкие диагнозы в стационаре можно и не лечить. Человек может сам дома с ними справиться, он возвращается к обычной жизни, и всё идет как обычно. Сложнее с теми пациентами, которые поступают непосредственно в стационар, когда инсульт уже произошел, например на работе или на улице, что часто бывает. В таком случае очень важна командная работа, к которой при необходимости привлекаются логопед, психолог, эрготерапевт, физиотерапевт и лечащий врач, который руководит этой бригадой.
Сколько времени может занять реабилитация?
Первые полгода – это время крупных изменений, оно может стать показательным. Обычно на восстановление уходит до двух лет, в течение которых достигаются максимальные результаты и человек приучается жить с болезнью.
Обычно на восстановление уходит до двух лет, в течение которых достигаются максимальные результаты и человек приучается жить с болезнью.
Поскольку многие упражнения требуют системности и мотивации, насколько велика роль пациента и где ему черпать необходимую уверенность в себе?
Всё и сводится к вкладу пациента, его мотивации и упорству. Роль медицинского персонала – его мотивировать. Мотивированность и последующие действия у пациентов различаются: бывает, что желание велико, но ничего не делается. Тут-то и должна проявить себя команда врачей, иногда пациента нужно поднять с постели и заставить действовать.
Можно ли сравнить восстановительное лечение со спортом, в котором результаты приносит только точное и неукоснительное следование плану?
Да, восстановительное лечение, реабилитация должна быть систематической, образно говоря, – это спортивный лагерь строгого режима. Человеку не оставляют возможности пребывать в зоне комфорта, он просто должен взять себя в руки и приложить усилия, чтобы увидеть результат. Важный момент также – содержание занятий, не просто механические движения конечностями. Мозг тоже должен работать, в противном случае результаты будут слабыми.
Важный момент также – содержание занятий, не просто механические движения конечностями. Мозг тоже должен работать, в противном случае результаты будут слабыми.
Иными словами, человек должен заниматься душой, а не механически?
С душой, скорее, сначала должны поработать терапевты, и тогда пациент начнет понимать, что всё делается для его блага. Нередко бывает, что самым простым ежедневным делам, таким как посещение туалета, приходится учиться заново. Это совсем не легко. Управление парализованной стороной – это как управление 50-килограммовым мешком, который не сдвинуть с места и который сам никак не помогает. Это вызов как для пациента, так и для медиков, и в пациенте он должен пробудить веру в свои силы.
У нас среди собеседников присутствует и пациент, который может поделиться собственным опытом. Какие вызовы поставила перед Вами реабилитация?
Мои усилия начались с того, что я попробовала обратиться за помощью, и, когда дело дошло до восстановительного лечения, я сразу стала выкладываться по максимуму. Я с самого начала понимала, что всё делается для того, чтобы мне как-то помочь, потому что я была в довольно плачевном состоянии. Последовательность, терпение, работа над собой и самоотдача в конце концов дают ощутимые результаты.
Я с самого начала понимала, что всё делается для того, чтобы мне как-то помочь, потому что я была в довольно плачевном состоянии. Последовательность, терпение, работа над собой и самоотдача в конце концов дают ощутимые результаты.
Насколько большим оказался прогресс по сравнению с нижней точкой?
Ну, восстановительным лечением я продолжаю заниматься и по сей день. Те вещи, которые мне сначала совсем не удавались, сегодня получаются уже намного лучше. Для меня это большая победа!
Как пациенту могут помочь близкие?
Тут вопрос, скорее, эмоциональный, потому что казалось, что всё связанное с инсультом для них тяжелее, чем для меня, ведь я сама была вся в процессе. Им не оставалось ничего другого, как стоять рядом, ждать и, если нужно, подбадривать.
Какие еще специалисты, помимо тех, кого мы уже назвали, привлекаются к реабилитации после инсульта?
Я контактировала в первую очередь с физиотерапевтом, потом с эрготерапевтом, психологом и диетологом.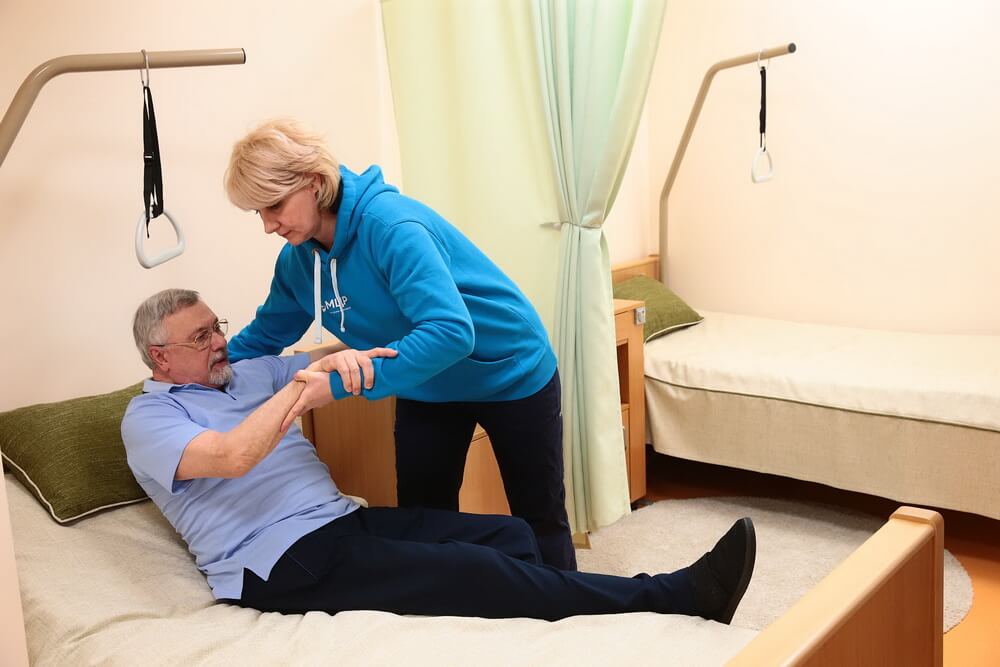 Диетолог согласовывал свои рекомендации с другими специалистами, что очень важно.
Диетолог согласовывал свои рекомендации с другими специалистами, что очень важно.
Все специальности звучат понятно, но кто такой эрготерапевт?
Эрготерапевт восстанавливает физическую активность, помогает справляться с повседневными процедурами. Если пациент не лежачий – это проще, иначе сложно. Когда парализована одна сторона тела, обычные действия даются значительно тяжелее. Приходится учиться одной рукой чистить зубы, одеваться, завязывать шнурки – и знать, что другая рука может и не восстановиться. И пока не восстановилась, нужно справляться по-новому, чтобы жить достойной человека жизнью. Тут-то и нужна помощь специалиста по эрготерапии.
Что Вы, опираясь на свой опыт, можете сказать: кто более упорные бойцы – мужчины или женщины, есть ли разница по возрасту, по социальному статусу?
Самым важным в итоге оказывается место и масштаб поражения мозга, в остальном никаких параллелей.
Даже с возрастом?
Бывают случаи, когда человек в возрасте 80 лет восстанавливается успешно, а 30-летнему это не удается. Тут нет никакой закономерности.
Тут нет никакой закономерности.
Сейчас в Региональной больнице запущен проект по ведению больных с инсультом. Какова его цель?
Проект инициирован Больничной кассой и реализуется в четырех эстонских больницах – кроме Региональной, еще и в Клинике Тартуского университета, Ида-Вируской центральной больнице и в Ляэне-Таллиннской центральной больнице. Цель состоит в том, чтобы сделать жизнь после инсульта лучше, восстановление пациентов – проще, чтобы убедиться в том, что люди получают необходимую помощь. В Эстонии происходит около 4000 инсультов в год, это очень много. Часто эти люди и их близкие оказываются в беде, не знают что делать, куда обратиться за помощью. Вот мы и хотим помочь.
К сожалению, в медицине нередко бывает, что нуждающихся в помощи больше, чем тех, кто может эту помощь оказать. Как вообще организуется помощь для такого большого количества людей, перенесших инсульт?
Это вопрос на миллион долларов, и мы, участники проекта, понимаем, что за два года мир не спасти. Но у нас есть конкретные идеи, которые мы проверяем, и убеждаемся, что они работают на практике, и здесь со стороны Больничной кассы есть и необходимая поддержка, которая помогает нам принимать меры, в которых нуждаются все пациенты.
Но у нас есть конкретные идеи, которые мы проверяем, и убеждаемся, что они работают на практике, и здесь со стороны Больничной кассы есть и необходимая поддержка, которая помогает нам принимать меры, в которых нуждаются все пациенты.
Не можете ли Вы для наглядности поделиться какой-нибудь идеей?
Рядом со мной сидит Лийзе, медсестра по инсульту и куратор, – эта новая должность появилась в рамках проекта. Это человек, который в течение года наблюдает за вовлеченными в наш проект пациентами, консультирует их по медицинским проблемам, при необходимости отвечает на все вопросы и оказывает всяческую поддержку как больным, так и их близким.
Лийзе, расскажите, пожалуйста, подробнее о том, что уже сделано. Каковы важные достижения и вызовы?
Одной из моих важных задач является информировать семейного врача о том, что какой-то из его пациентов получил инсульт и находится на таком-то этапе. Это позволяет терапевту отслеживать изменение схемы лечения.
Я слишком наивна, или об этом семейному врачу могла бы сообщать электронная система?
Да, это было бы идеально, но, когда семейный врач начинает изучать цифровую историю болезни, он должен специально искать ответ на этот вопрос, автоматических оповещений нет.
То есть нельзя сделать так, чтобы семейный врач мог, например, запросить в системе список всех своих пациентов с инсультом?
В идеале так и должно быть, но маловероятно, что так будет.
И Вы, значит, занимаетесь ручной работой, которую должна была бы делать ИТ-система?
Вот именно, мы сидим на телефоне.
Кажется, на разговоры об ИТ-возможностях Вы только пожимаете плечами.
Было бы, конечно, здорово, если бы дело перешло на цифру, но медсестра-куратор по инсульту все равно очень важна. Я в свое время искренне желала, чтобы у меня был такой помощник, который бы делился необходимой информацией, был поддержкой и опорой. Поначалу мне было сложно добывать необходимые данные.
Поначалу мне было сложно добывать необходимые данные.
Значит, роль куратора – помогать пациенту в практических вопросах, на которые у врача не всегда есть время?
Именно. Кроме того, что куратор информирует семейного врача, он еще много чем занимается. Он помогает людям попасть на реабилитацию и к семейному врачу. Некоторые пациенты обращаются к нам и с разными социальными вопросами. Например, нужно попасть к врачу, но на автобусе пациент сам доехать не может и живет на третьем этаже. Доставить такого человека к врачу помогает медсестра-куратор по инсульту.
Это же практический вопрос, напрямую с медициной не связанный. Предположим, что человеку сложно передвигаться, в доме нет лифта, по лестнице не спуститься. Думаю, таких ситуаций в год сотни. Какие решения в таких ситуациях предлагаются?
Тут опять же может помочь эрготерапевт, который способен оказать несколько услуг пациенту на дому, если пациента выписали из стационара. Эрготерапевт консультирует семью в отношении необходимых вспомогательных средств, выясняет, возможно ли установить в коридоре дополнительные опоры или перила. Как я лично убеждалась, сотрудничество с самоуправлениями позволяет не только давать советы, но и реализовывать их.
Эрготерапевт консультирует семью в отношении необходимых вспомогательных средств, выясняет, возможно ли установить в коридоре дополнительные опоры или перила. Как я лично убеждалась, сотрудничество с самоуправлениями позволяет не только давать советы, но и реализовывать их.
Если взять обычный дом, квартиру, то, конечно, могут быть проблемы с расстановкой предметов. Советуете ли Вы, как лучше разместить продукты, одежду, принадлежности в ванной?
Основная посттравма связана преимущественно с мытьем. Человек намылен, всё скользкое, ухватиться не за что, помощнику удержать пациента тоже непросто. Обо всем этом нужно подумать и внести соответствующие коррективы, задействовав социальные службы и местное самоуправление.
Сотрудничество с социальными службами и есть одна из целей нашего проекта. Одно из решений – это общее информационное пространство, в котором мы сводим вместе ключевые фигуры медицинской и социальной системы и помогаем в доведении информации о состоянии пациента и его потребностях, например в адаптации домашней среды. К сотрудничеству привлечены медсестра Региональной больницы по инсульту и различные региональные участники, например Рапламааская больница, горуправа Рапла, центр семейных врачей. В этой среде наша медсестра по инсульту может передавать информацию о пациенте в центр семейных врачей и местному самоуправлению, чтобы они знали, что их пациент, вероятно, вскоре будет нуждаться в помощи дома. У человека прекрасные родственники, он может находиться дома, – ему нужно только немного помочь.
К сотрудничеству привлечены медсестра Региональной больницы по инсульту и различные региональные участники, например Рапламааская больница, горуправа Рапла, центр семейных врачей. В этой среде наша медсестра по инсульту может передавать информацию о пациенте в центр семейных врачей и местному самоуправлению, чтобы они знали, что их пациент, вероятно, вскоре будет нуждаться в помощи дома. У человека прекрасные родственники, он может находиться дома, – ему нужно только немного помочь.
Организаций и людей, между которыми координируются действия, получается довольно много. В чем самые большие проблемы, о чем сложнее всего договориться?
У проекта в общей сложности 17 партнеров, и это правда, что координация требует немало времени. Впрочем, приятно удивило, что в части запуска и руководства проектом не было недостатка в мотивации, потому что люди видят проблему и хотят найти решение. Но иногда просто не хватает времени, и нужны люди, которые бы помогали довести идеи до реализации. А что касается разногласий, то для того люди и собираются за одним столом, чтобы вместе обсудить проблемы и понять, что делать дальше.
А что касается разногласий, то для того люди и собираются за одним столом, чтобы вместе обсудить проблемы и понять, что делать дальше.
Это что касается проекта по сопровождению пациента. А какая у Вас заветная мечта, ну или первая конкретная веха, которой хотелось бы достичь?
Тут уже говорилось, что работа не прекращается никогда. Проблемой является, например, нехватка логопедов и других специалистов, что снижает возможности восстановления, потому что люди не получают достаточной помощи. А в том, что мы можем сделать сами, что уже стало одним из достижений, – это вовлеченные в проект пациенты, у которых уже заметны положительные результаты. Это первые признаки того, что процесс пошел. Следующий шаг – понять, как проект будет выглядеть через два года, каковы будут результаты, что можно внедрить в обычную жизнь. Мы надеемся, что из всего этого вырастут услуги на уровне государства.
Среди наших соседей есть страны с высокоразвитой социальной системой, например Финляндия и Швеция. Чему мы у них можем поучиться?
Чему мы у них можем поучиться?
Вопрос неоднозначный. Примеры хороших систем есть, но при написании проекта и осмыслении идей определяющим было и стало то, что зарубежные решения в Эстонии могут и не работать. У нас все-таки разные системы здравоохранения и социальной поддержки. Совсем с нуля мы, конечно, строить не будем – нужно искать решения, испытывать их в своей системе и брать полезные моменты со стороны. При этом нет уверенности, что эти вещи со стороны будут у нас работать.
Удалось ли опровергнуть какие-либо первоначальные предположения, что больше всего удивило?
Еще только придя на работу на должность медсестры по инсульту, я поняла, что будет сложно. Пациенты и требующие решения ситуации непростые. Всё развивается совершенно по-разному.
Главной мотивацией Больничной кассы при инициировании проекта было донести необходимые услуги до людей. Меня как раз и удивило то, что совсем не все хотят пользоваться предлагаемыми услугами. Дело не всегда в нехватке информации, например о том, что дома можно всё приспособить. Мы столкнулись с удивительным количеством людей, которым всё подробно объяснялось, что адаптация дома сделает его безопаснее, что им в нем будет лучше, – однако они хотели справляться сами. То есть вот гипотеза, которая не подтвердилась.
Дело не всегда в нехватке информации, например о том, что дома можно всё приспособить. Мы столкнулись с удивительным количеством людей, которым всё подробно объяснялось, что адаптация дома сделает его безопаснее, что им в нем будет лучше, – однако они хотели справляться сами. То есть вот гипотеза, которая не подтвердилась.
Спросим еще и у пациентов: почему больные не всегда хотят пользоваться предлагаемыми возможностями?
Я думаю, что человек после инсульта очень углублен в себя и не хочет быть на переднем плане. Его мучают эмоциональные проблемы и неуверенность. Всё, что связано с новой ситуацией, – непривычно, а тут еще домой приходит кто-то посторонний и говорит о непривычных вещах. Эстонцы предпочитают оставаться наедине с собой и избегают просить о помощи даже тогда, когда действительно в ней нуждаются.
Конечно, Вы уже внесли много предложений, но что бы Вы как пациент хотели в первую очередь улучшить в проекте сопровождения?
Я всегда говорила, что этот проект – мечта для пациента, но, конечно, хотелось бы более развитой коммуникации и технических решений. И я надеюсь, что должность медсестры по инсульту создана не только на время проекта и сохранится и в дальнейшем.
И я надеюсь, что должность медсестры по инсульту создана не только на время проекта и сохранится и в дальнейшем.
В связи с техническими решениями и кураторством я отметила бы цифровое кураторство. Это смарт-решение выполняет роль куратора дигитально, т. е. в Региональной больнице создано приложение для людей, перенесших инсульт, в котором пациент и его близкие могут находить ответы на разные вопросы. Так снижается нагрузка и на врача. Мы можем также уменьшить информационную перегрузку, когда ее совсем не нужно: вопросы распределены по этапам, уведомления пользователь получает автоматически.
Я работаю в неврологической реабилитации с 1995 года, нашей главной работой всегда были недавние инсульты. За всё долгое время своей работы мы поняли наиболее проблемные моменты и поставили ясные цели. На домашнем лечении восстановление пациента происходит на максимальном уровне. Мы не должны забывать, что дома пациента поддерживает как минимум еще один человек, который вынужден уволиться с работы. После реабилитации и опекун, и подопечный должны вернуться на работу. В идеале пациент мог бы переходить из медицинской системы в социальную, оттуда в систему Кассы по безработице и, наконец, обратно на работу.
После реабилитации и опекун, и подопечный должны вернуться на работу. В идеале пациент мог бы переходить из медицинской системы в социальную, оттуда в систему Кассы по безработице и, наконец, обратно на работу.
Одно из решений проекта развития, которое я еще отметила бы, – это консилиум по инсульту или заседание медкомиссии, которые созывает медсестра Региональной больницы по инсульту. В нем участвует пациент, его близкий человек, лечащий врач и при необходимости разные терапевты. На собрании рассматривается всё случившееся, текущее состояние, факторы риска, причины возникновения инсульта – и составляется план постинсультного лечения со схемой и целями. В условиях «короны» это реализовано оригинально. Мы смогли привлечь многих близких по видеосвязи. Это позитивный опыт, потому что люди, которые обычно лежат в больнице и не могут встретиться с родственниками, в состоянии участвовать в собрании по видеомосту. Совещание проводится дважды: по окончании первичного лечения, когда человек еще лежит в Мустамяэ, и через три месяца. Пациента приглашают на визит, проводят повторное обследование и составляют новый план лечения.
Пациента приглашают на визит, проводят повторное обследование и составляют новый план лечения.
Подробнее об инсульте можно прочитать здесь: https://www.regionaalhaigla.ee/sites/default/files/documents/ajuinfarkti_taastusravi_rus_2.pdf
Мы уже беседовали об инсульте с доктором Андрусом Крейзом (эст.): https://www.regionaalhaigla.ee/et/tervisepooltunni-podcasti-seitsmes-episood-nuud-kuulamiseks-kattesaadav
один носитель вибрационных инсульта| дробилка
один носитель вибрационных инсульта
Последствия инсульта. Чем грозит человеку инсульт головного . 31 окт 2012 . Инсульт является заболеванием с широким набором тяжелых . и/или «заваливается» в сторону это еще один признак инсульта.
один носитель вибрационных инсульта
один носитель вибрационных инсульта Работа после инсульта в ночное времяИнсульт Вождение автомобиля после инсульта Нередко люди, перенесшие инсульт, находятся в плачевном состоянии.
Результаты вскрытия первой жертвы коронавируса: почему
Рак увеличивает риск смерти от инфаркта или инсульта до 10 раз Как показали исследования, люди, которые в молодом возрасте победили рак, более склонны к сердечно-сосудистым заболеваниям в
Лежачий больной после инсульта: уход, питание
Довольно непросто, когда в доме лежачий больной после инсульта. Важно организовать правильный уход, питания, лечение. Реабилитация включает упражнения, а также предотвращение нежелательных явлений, таких как запор
Работа после инсульта: какая противопоказана и можно ли
Oct 01, 2016· Последствия инсульта. Возвращение на работу после приступа. не должна находиться в условиях резкого перепада температур и вибрационных нагрузок. В последние годы появился еще один
3.5/5(2)Можно ли пройти медкомиссию после инсульта Инсульт
Sep 24, 2018· Вождение автомобиля после инсульта Нередко люди, перенесшие инсульт, находятся в плачевном состоянии. Из-за острого нарушения кровообращения головного мозга в организме произошли изменения.
Один день из жизни Даши Холодных YouTube
Dec 13, 2017· Немного о личном и о профессиональном тоже. Операторы Лео Леонидович и Сенди Вдовкин
Можно ли пройти медкомиссию после инсульта Инсульт
Вождение автомобиля после инсульта Нередко люди, перенесшие инсульт, находятся в плачевном состоянии. Из-за острого нарушения кровообращения головного мозга в организме произошли изменения.
Как распознать скрытое развитие болезни Альцгеймера
Американские врачи назвали один из первых признаков появления болезни Альцгеймера. Неврологи из США заявили, что слабое рукопожатие может предупреждать о развивающемся недуге. «Сила хвата 30‑летнего мужчины, в
Полная характеристика геморрагического инсульта: симптомы
Геморрагический вид инсульта это одна из разновидностей болезни, в основе которой лежит кровоизлияние в ткань, оболочки или желудочки мозга. сосудистого рисунка мозга на
Год после инсульта работаю водителем Инсульт .
Вождение автомобиля после инсульта Нередко люди, перенесшие инсульт, находятся в плачевном состоянии. Из-за острого нарушения кровообращения головного мозга в организме произошли изменения.
Из-за острого нарушения кровообращения головного мозга в организме произошли изменения.
Исцеляющая сила молитвы. Жизнь после инсульта. Реальный
Некоторые предлагают подавать до 27 свечей сразу в три храма или хотя бы в один. Можно следовать и этому предложению, хотя, по моему мнению, количество свечей не имеет значения.
Успешное восстановление памяти после инсульта
Процесс восстановления памяти после инсульта в домашних условиях может занять от 2 до 6 месяцев и более. Однако при должном упорстве пациента и при соблюдении всех рекомендуемых методик успех гарантирован в 90 % случаев.
Читать «Спешивший жить (СИ)» Касьянов Владимир «kasvlad
К примеру, утверждается, что у писателя было не один, не два, а целых четыре инсульта. Что он после первого инсульта даже пытался заниматься творчеством.
Шум в голове причины, лечение патологии Азбука здоровья
Совершенно с вами согласен,лечить пытался тогда,когда шум ощущался только когда кругом-тихо,те ночью,в пустой комнате и тд,это было лет 15 назад,мне сейчас 58 лет ,шумит в голове постоянно,и я думаю ,что это не лечится,да
Чем лечить пролежни? Средства, мази для лечения пролежней
Чем лечить пролежни у лежачих больных? Какие средства, мази, повязки можно использовать. Профилактика пролежней матрасы, подушки, гели, антисептические средства.
Профилактика пролежней матрасы, подушки, гели, антисептические средства.
Новый закон и правила въезда граждан Украины в Россию в
Новые правила въезда по новому закону граждан Украины на территорию России в 2020 году. Разрешенный срок нахождения и пребывания на территории РФ.
Какие работы можно выполнять после инсульта Инсульт
Возвращение к трудовой деятельности после инсульта Инсульт это опасное неврологическое заболевание, связанное с внезапным нарушением кровоснабжения мозга. Он бывает двух видов: Ишемический инсульт следствие
Прописи для исправления почерка взрослого распечатать А4
“Писькомерство” здесь ключевое слово 🙂 Один из вариантов — зависть. Я завидую, что тот другой лучше меня, значит у меня чего-то нет, того что есть у другого и я хуже.
LGM-118 — Википедия
В рамках новой доктрины, ВВС США в середине 1960-х занялись разработкой новых типов МБР и новых методов базирования, способных защитить наземные МБР от
Какая выплата должна быть положена 1 2 3групы при инсульте
Как после инсульта оформляется инвалидность Несмотря на некоторые ограничения, человек трудоспособен. Выше говорилось, что на определение группы инвалидности
Выше говорилось, что на определение группы инвалидности
Какие работы можно выполнять после инсульта Инсульт
Возвращение к трудовой деятельности после инсульта Инсульт это опасное неврологическое заболевание, связанное с внезапным нарушением кровоснабжения мозга. Он бывает двух видов: Ишемический инсульт следствие
Прописи для исправления почерка взрослого распечатать А4
“Писькомерство” здесь ключевое слово 🙂 Один из вариантов — зависть. Я завидую, что тот другой лучше меня, значит у меня чего-то нет, того что есть у другого и я хуже.
LGM-118 — Википедия
В рамках новой доктрины, ВВС США в середине 1960-х занялись разработкой новых типов МБР и новых методов базирования, способных защитить наземные МБР от
Какая выплата должна быть положена 1 2 3групы при инсульте
Как после инсульта оформляется инвалидность Несмотря на некоторые ограничения, человек трудоспособен.Выше говорилось, что на определение группы инвалидности
Дмитрий Быков — Один — Эхо Москвы, 05.01.2018
В основе всякой жизни, в подкорке всякого сознания, в гумусе, из которого растет всякое цветение, находится
После 50-ти мужчине лучше без жены? ЯПлакалъ
Существуют гипотезы о том, что один носитель может заражать «кочетизмом» до 4-6 особей своего вида. В настоящий момент клинически не доказано, что такие средства, как аминазин и
На основе ролика о распознавании инсульта создан плакат
Добрый день! На основе анимационного ролика о признаках распознавания инсульта был создан информационный плакат. Что в нём исправить, чтобы он стал более читаемым и
Каких врачей нужно пройти для оформления инвалидности
Оформление группы инвалидности после инсульта Для получения группы инвалидности необходимо обратиться к лечащему врачу невропатологу. Он выдает направление
Камбэк года: певец Николай Носков даст в Воронеже первый
20 апреля 2020 года в Event-Hall Сити-парка «Град» Николай представит программу с символичным названием «Живой». Этот концерт поклонники особенно ждут: после перенесенного в 2017 году инсульта артист
В США изобрели мобильное приложение для предупреждения
Однако из-за того, что у человека с сердечной аритмией часто наблюдаются неопределенные симптомы или их отсутствие, он не обращается к врачам до инсульта.
Народное средство для восстановления памяти после инсульта
Восстановление памяти после инсульта в домашних условиях с помощью медикаментов и народных средств В результате инсульта в головном мозге отмирают участки, лишенные кровоснабжения или пострадавшие от кровоизлияния.
ЭЭГ: что это такое, расшифровка показателей
Электроэнцефалограмма (ЭЭГ) что это такое, для чего она нужна, как проводиться ЭЭГ и как
Приказ Минтруда России от 17.12.2015 N 1024н
Приказ Минтруда России от 17.12.2015 n 1024н (ред. от 05.07.2016) О классификациях и критериях
Сколько живут после инсульта лежачие больные — Cardio
Сколько живут после инсульта лежачие больные Инсульт сложное испытание как для пережившего удар человека, так и для его родных. И даже когда самое страшное, казалось бы, позади, человек
Дробилка щековая для железобетона Дробилка дляДробилка щековая для железобетона Дробилка для железобетона цена, где купить в России то стоит учесть основные виды дробилок для Сколько в 10
Tancheng Fengsheng Machinery Manufacturing Co, LtdКитай поставщик Молотковая Мельница ,Китайский производитель и поставщик Гранулятора, Рисовый Завод Tancheng Fengsheng Machinery Manufact
Всего модель дробилки стоимость жизненного цикла дробилкаВсего модель дробилки стоимость жизненного цикла дробилка Китай кокосового ореха дробилки1 ce сертификации 2 высокого жизненного
крупномасштабная добыча размола шаровой мельницы в мельницы для размола угля Стоимость мельницы в Замбии стоимость posho мельниц в шаровой мельницы для продажи щебнедробилке в Гане Малый
Дробильносортировочного оборудования: обзор рынкаОбзор российского рынка дробильносортировочного оборудования (ДСО) Что это такое, для чего нужно, как работает Какие марки представлены
Дом престарелых в Киеве | Пансионат для Пожилых Людей «Турбота»
Люди, оказавшись на пенсии, сталкиваются с тем, что им не хватает общения. Близкие на работе, у них свои семьи, старые друзья болеют и уже не могут часто встречаться. Если к этому прибавить еще возможные осложнения после инсульта или травмы, инвалидность или необходимость в каком-то сложном уходе, то это все вообще превращается в очень сложную проблему. Наше учреждение обеспечивает необходимый уход за больными в Киеве, дарит им радость и общение. Цена услуг частного пансионата для престарелых зависит от уровня комфортности номера и перечня требуемых услуг по уходу. Сколько же придется заплатить за пансионат для пожилых людей, какие нужны документы для того, чтобы поселить здесь близкого человека и какие вы получите преимущества?
Дом престарелых — кому и когда он может понадобиться?
Дом престарелых может потребоваться в такой ситуации, когда у пожилого человека нет родственников, которые могут о нем позаботиться или у них нет возможности обеспечить старику правильный уход. Частные дома престарелых оказывают в Украине услуги по уходу за больными по привлекательной стоимости, предоставляют самые лучшие условия для восстановления после самых сложных болезней и травм. Если в пансионат помещается инвалид, для контроля его состояния он будет обеспечен опытной сиделкой, которая круглосуточно будет находиться с ним.
Как найти хороший пансионат для пожилых людей?
В Украине функционируют дома престарелых, которые финансируются из государственной казны. Но такие учреждения редко могут предложить постояльцам идеальные условия для жизни и уютную домашнюю атмосферу. Поэтому лучше всего доверить уход за пожилыми учреждениям частного типа с проверенной репутацией. Коммерческий дом престарелых принимает людей из Киева и области, предоставляя больным и инвалидам нужные условия.
В Украине есть учреждения, где можно недорого разместить человека в преклонном возрасте. Выбирая частный дом престарелых, полезно придерживаться рекомендаций:
- изучить информацию об уровне квалификации работников пансионата;
- определить виды ухода за больными в стенах учреждения и узнать цену услуг;
- ознакомиться с реальными отзывами о выбранном пансионате для пожилых людей;
- собрать пакет документов для оформления родственника в пансионат.
Элитный дом престарелых в Киеве
Частный пансионат для престарелых «Турбота» принимает людей из Киева и Киевской области. Персонал пансионата обеспечивает квалифицированный уход за больными, создает комфортные условия для лежачих пожилых постояльцев. Именно поэтому данный дом престарелых — лучший в Украине интернат для больных, инвалидов.
Попадая в дом престарелых, пожилой постоялец получает необходимый уход по небольшой цене. В стенах пансионата он имеет возможность общаться с людьми своего круга и интересно проводить время в их компании. Пансионат для пожилых людей дает своим подопечным возможность почувствовать домашний уют и избежать неприятного чувства одиночества.
Пансионат для пожилых людей: кого принимают в частные центры?
В Украине частные пансионаты для пожилых в отличие от социальных учреждений государственного типа принимают не только одиноких пенсионеров и инвалидов. Коммерческий дом престарелых в Киеве предназначен для расположения лежачих больных, которые испытывают потребность в профессиональном уходе. В такой дом престарелых можно оформить пожилого человека, имеющего близких, которые по определенным причинам не могут дать старику достаточно внимания или находятся за пределами Украины.
Дом престарелых находится в Киеве и готов предложить каждому постояльцу специально подобранные условия размещения. Больные получают в стенах пансионата должный уход. Цена размещения в пансионате для пожилых людей зависит от нескольких факторов, поэтому определяется индивидуально.
Частные дома для престарелых: условия для проживающих
Наш частный пансионат для пожилых предлагает своим подопечным разные варианты размещения в интернате Киева. Стариков, которые не нуждаются в специализированном уходе, можно поселить в комнате, оборудованной для несколько людей. Такое пребывание в стенах дома престарелых обойдется недорого и позволит пенсионерам общаться друг с другом. Для лежачих больных и требующих особого ухода инвалидов обустроены индивидуальные комнаты со специальной мебелью. Стоимость отдельной комнаты будет несколько выше.
Пансионат для пожилых располагает уютными помещениями для комфортного сна всех постояльцев из Киевской области и других городов Украины. Они доступны по приемлемой цене, а рядом с учреждением оборудован участок для прогулок. В частном пансионате установлена удобная мебель, в комнатах регулярно проводится уборка, а возле малоподвижных больных постоянно находится доброжелательный персонал. Перед тем, как сдать пожилого родственника в дом престарелых, можно уточнить адрес учреждения у администратора, чтобы лично осмотреть внутреннюю обстановку пансионата.
Дом престарелых в Киеве: основные услуги
В стенах дома для пожилых «Турбота» абсолютно все больные, пенсионеры и инвалиды получают должное внимание и находятся в спокойной домашней обстановке. Платный дом престарелых в Киеве предоставляет своим постояльцам со всей Украины полный спектр услуг, имеющих разную цену.
Лежачие больные получают в стенах дома престарелых полноценный уход. Для круглосуточного наблюдения за здоровьем старика в нашем пансионате можно подобрать сиделку. Пансионат для пожилых Турбота также предоставляет комплексный уход за пожилым человеком в Киеве и Киевской области, помогает своим постояльцам восстановиться после перенесенных болезней. В Украине срок пребывания в частном пансионате выбирается индивидуально.
Пансионат для пожилых людей: комплексный уход за стариками
Попадая в дом престарелых, можно полностью забыть обо всех повседневных хлопотах. В интернате Киева работает высококвалифицированный персонал, который присматривает за больными. Частный пансионат «Турбота» для пожилых людей это идеальное место для человека, которому требуется постоянный уход и внимание. Такой дом престарелых принимает постояльцев со всей Украины.
Элитный дом престарелых в Киеве оказывает всем пожилым людям полный диапазон услуг:
- периодические медосмотры пожилых постояльцев пансионата с целью контроля состояния их здоровья;
- уход за немощными больными и стариками, не способными самостоятельно пользоваться средствами гигиены;
- помощь в переодевании и приеме пищи;
- организация прогулок и интересного отдыха для пожилых пенсионеров разного возраста;
- регулярная уборка в жилых комнатах и санузлах дома престарелых;
- вкусное и сбалансированное меню от диетолога пансионата по приемлемой цене.
Частный дом престарелых: забота и специальный уход за инвалидами
Дом престарелых в Киеве — наилучшее место для больных, которые не способны самостоятельно передвигаться. Приют предлагает инвалидам комнаты с особой обстановкой, которая облегчает уход за обездвиженным пожилым человеком.
Платный пансионат для престарелых «Турбота» размещает в своих стенах больных из Киевской области и других уголков Украины, выполняя функцию хосписа. Частный дом престарелых предлагает своим лежачим постояльцам профессиональный уход, цена которого определяется состоянием здоровья человека. В стенах дома престарелых для пожилых людей предоставляются такие услуги:
- забота о личной гигиене человека, профилактика пролежней;
- круглосуточный контроль за состоянием здоровья всех обездвиженных обитателей частного пансионата для пожилых людей;
- соблюдение предписаний врача и четкого распорядка дня;
- организация приемов пищи, переодеваний, прогулок на свежем воздухе возле пансионата;
- подготовка развлечений в стенах пансионата.
Дом престарелых в Киеве: услуги сиделки
Для круглосуточного ухода за постояльцем дома престарелых можно подобрать опытную сиделку. Она осуществляет досмотр за лежачими больными днем и ночью, помогает инвалиду с приемом пищи и лекарств, переодеванием и использованием средств гигиены. Платная сиделка в пансионате контролирует самочувствие пожилого пенсионера и может проводить различные лечебные процедуры, поскольку имеет профильное образование.
Частный пансионат для пожилых людей предоставляет услуги дневной и ночной сиделки по доступной цене. Такая сотрудница берет на себя все хлопоты, связанные с уходом за пожилыми больными в интернате. Стоимость сиделки определяется спектром услуг, которые она будет оказывать человеку. В пансионате Киева работает лучший персонал Украины с многолетним опытом. Дом престарелых тщательно отбирает из всех кандидатур самых вежливых сотрудников с высокой квалификацией.
Дом для престарелых «Турбота»: реабилитация для больных
Платный приют «Турбота» для пожилых является идеальным местом для быстрой реабилитации после перенесенных недугов в оптимально подобранных условиях пансионата. В этот период больным требуется постоянный досмотр и профильный уход. Дом престарелых принимает постояльцев из Киева, Киевской области и других регионов Украины со следующими диагнозами:
- болезнь Альцгеймера;
- переломы, различные недуги суставов;
- заболевания сердца, сосудов;
- расстройства нервной системы, старческое слабоумие;
- синдром Паркинсона;
- инфаркт и инсульт.
Дом престарелых в Киеве дает возможность человеку, перенесшему болезнь или травму находиться под регулярным медицинским наблюдением. Персонал пансионата частного типа осуществляет высококвалифицированный уход за данной категорией постояльцев. В пансионате возможно круглосуточно следить за состоянием психически больного. Сотрудники пансионата престарелых оказывают пожилому человеку помощь в восстановлении двигательной активности, проводят назначенные врачом лечебные процедуры. Цена таких услуг в Украине зависит от особенностей конкретного случая.
Пансионат для пожилых людей: посуточное проживание
Дом престарелых может предложить каждому пенсионеру длительное пребывание в стенах пансионата или посуточный вариант размещения пожилого больного в Киеве и других городах Украины. Когда человек имеет родных и они могут осуществлять за ним уход, то ему будет удобнее находиться дома. Но иногда близкие не способны постоянно опекать такого родственника. В этом случае его можно отвезти на небольшой период времени в частный пансионат для престарелых. Цена посуточного расположения в стенах дома престарелых зависит от общего состояния и самочувствия пожилых, а также от других сопутствующих факторов.
Пансионат для пожилых людей позволяет родным своих подопечных немного отдохнуть от хлопот, но и дает возможность человеку в преклонном возрасте пожить в частном пансионате среди остальных обитателей учреждения такого же возраста. Попадая в дом престарелых, пенсионеры общаются с другими постояльцами интерната, продолжая получать привычный ежедневный уход.
Дом престарелых «Турбота»: преимущества
Оформляя родственника в пансионат для престарелых частного вида, его близкие и родные могут не сомневаться в том, что их подопечному будет обеспечен должный уход. Основные преимущества платного нахождения инвалидов и пожилых людей в стенах элитного дома престарелых:
- идеальные условия для комфортного отдыха стариков и лежачих пенсионеров;
- дневной и ночной уход с отслеживанием самочувствия и общего состояния постояльцев;
- прекрасный шанс проводить время среди ровесников и людей со схожими интересами в рамках дома престарелых;
- сбалансированное питание, приготовленное по меню от опытного диетолога пансионата;
- приемлемая цена размещения для людей преклонного возраста из Киева и Киевской области;
- интересный досуг в стенах пансионата;
- вежливый персонал с высоким уровнем квалификации;
- простая и быстрая схема приема любого жителя Украины в дом престарелых в Киеве.
Частный дом престарелых Киев: цена и отзывы
Стоимость пребывания пожилых в доме на проспекте Победы, г. Киев
| 2-х местный | Цена: 15 000 грн | 1-й и 2-й этаж, душ и туалет в комнате |
| 2-х местный | Цена: 9 000 грн | Цокольный этаж, душ туалет на этаже |
| 3-х местный | Цена: 10 000 грн | Душ и туалет на 3-ем этаже |
| 4-х местный | Цена: 10 000 грн | 2-й этаж, душ и туалет в комнате |
| 5-х местный | Цена: 10 000 грн | 2-й этаж, душ и туалет в комнате |
| 1-но местный | Цена: 10 000 грн | 3-й этаж, душ и туалет в комнате |
Стоимость пребывания пожилых в доме с. Святопетровское, Киевская область
| 1-но местный | Цена: 18 000 грн | 3-й этаж, выход на террасу, душ и туалет на этаже |
| 2-х местный | Цена: 15 000 грн | 1-й этаж, душ и туалет на этаже |
| 3-х местный | Цена: 12 000 грн | 3-й этаж, душ и туалет на этаже |
| 4-х местный | Цена: 10 000 грн | 1-й и 2-й этаж, душ и туалет на этаже |
Стоимость пребывания пожилых в доме Петропавловская Борщаговка, г. Киев
| 1-но местный | Цена: 28 000 грн | 1-й этаж, выход на террасу, душ и туалет в комнате |
| 2-х местный | Цена: 20 000 грн | 1-й этаж, душ и туалет в комнате |
| 2-х местный | Цена: 13 000 грн | 2-й этаж, душ и туалет на этаже |
| 3-х местный | Цена: 12 000 грн | 2-й этаж, душ и туалет в комнате |
| 4-х местный | Цена: 11 000 грн | 2-й этаж, душ и туалет на этаже |
| 2-х, 3-х, 4-х местный | Цена: 10 000 грн | 3-й этаж, душ и туалет на этаже |
Дом престарелых в Киеве представляет собой современный и удобный частный пансионат для пожилых людей, в стенах которого возможен полноценный и комплексный уход за инвалидами. Многочисленные положительные отзывы от подопечных дома престарелых «Турбота» и их родных свидетельствуют о том, что в данном учреждении создана необходимая обстановка для комфортного пребывания подопечных пожилого возраста.
Дом престарелых предлагает круглосуточную заботу о людях со всей Украины. Цена такого ухода зависит от условий размещения, состояния здоровья подопечного и его личных предпочтений. Попадая в дом престарелых, человек сохраняет социальный круг общения, взаимодействуя с людьми своего возраста, имеющими такие же интересы.
Пансионат для престарелых частного типа — это прекрасный шанс спасти пожилого от одиночества после выхода на пенсию. В Украине филиалы таких пансионатов есть в разных городах. Они обеспечивают уход и комфортный отдых всем своим постояльцам, а цена размещения в таком учреждении рассчитывается индивидуально для каждого подопечного учреждения.
Дом престарелых Киев цены
Как же важно чувствовать заботу близких, свою индивидуальность, и молодость. С годами — это чувство только усиливается. Все мы вспоминаем наших бабушек, дедушек, родителей с теплом в душе, просим их помощи в наших ежедневных делах , но приходит момент когда помощь нужна им, в этот момент мы осознаем что нам не хватает времени на то что бы в любую минуту быть рядом с ними. Для кого-то эта помощь заключается в бытовых рутинах, а кому-то необходим профессиональный и медицинский уход.
Дом престарелых в Киеве это место, в котором работают чуткие, квалифицированные, опытные и внимательные сотрудники. Которые своей добротой и радушием помогут вашему родному человеку понять, что он не одинок, обеспечат максимально комфортные и надлежащие условия жизни, ежедневная забота, уход и прогулки не оставят равнодушным никого.
Ухоженная зеленая территория, свежий воздух, лавочки с удобной спинкой сделают прогулки вашего близкого незабываемыми. У нас проживают самые добрые пожилые люди, которые общаются между собой, находят новые интересы, пишут невероятные картины, устраивают спектакли, читают поэзии, или поют песни. Наши близкие нас воспитали, дали нам возможность быть сильными и самостоятельными, подарили нам самое важное что у них было — время, теперь наша очередь заботиться о их комфорте и благополучии.
Каждый человек особенный и уникальный, поэтому мы находим индивидуальный подход к каждому постояльцу. Дом престарелых в Киеве цены варьируются от различных факторов, а именно:
Поселение в комнатах с разным количеством человек, чем меньше соседей будет у вашего родного человека, тем выше цена за его проживание;
- Состояние здоровья постояльца;
Если пожилой человек в состоянии себя обслуживать, то цена будет ниже. Дополнительные услуги по уходу за лежачими и пожилыми с трудностями передвижения оплачиваются отдельно.
Питание для всех постояльцев сбалансированное и вкусное, цена зависит от количества раз в день, а также дополнительная возможность индивидуального питания.
- Дополнительные услуги:
Реабилитация — после различных заболеваний, травм.
Массажи — лечебные, расслабляющие, профилактические.
Прикрепленная сиделка – круглосуточно.
Частный дом престарелых Киев
Частный дом престарелых в Киеве открывает в себе множество возможностей для наших постояльцев, а именно:
- Возможность привезти своего близкого человека к нам хоть на пару дней, обеспечив этим его и ваш отдых или поселить его на длительное время;
- Перед заселением познакомится с постояльцами и сотрудниками;
- Каждый наш постоялец рад находится с нами, и мы делаем все для этого;
- Интересный досуг;
- Большой спектр оказания медицинских услуг пациентам с различными заболеваниями;
- Кабинет ЛФК;
- Реабилитационные кабинеты;
- Радушный персонал;
- Вкусное сбалансированное питание;
- Медицинская помощь.
Обеспечивая высокий уровень ухода за вашими близкими, мы учитываем все их пожелания психологические, физические и моральные. Благодаря вашим родным мы становимся лучше каждый день, мы стремимся уделять внимание и окружать заботой каждого. Вы можете быть уверены, что ваш близкий пожилой родственник счастлив, ухожен, сыт и весел.
Пансионат для пожилых Киев
Пансионат для пожилых Киев — это новый шанс увидеть, как жизнь играет разноцветными красками вашего родственника, это уют и забота, улыбчивый квалифицированный персонал и новые возможности.
В пансионате пожилой человек ощущает себя как в санатории, у него есть четкий распорядок дня, медсестры следят за выполнением процедур, не зависимо от состояния постояльца, наши санитарки обеспечат его прогулками на свежем воздухе, сбалансированное питание, крепкий сон, и многое другое, что так сложно выполнимо в домашних условиях. Пансион оснащен всем необходимым для различных заболеваний у пожилых людей. Специально оборудованные комнаты для лежачих, а также для больных с различными травмами. Благодаря общению вашего родственника со своими сверстниками, он становится открытым, жизнерадостным, обретает новых друзей и знакомых. Совместными усилиями наши постояльцы находят себе увлечение и хобби по их духу, а мы помогаем им в этом. Кто-то увлечен настольными играми, а кто-то чтением книг, совместные просмотры фильмов и даже мультфильмов дают огонек в глазах, который радует весь персонал.
Мы очень рады, когда вы навещаете своих близких у нас, вместе гуляете по территории, пьете чай, и разговариваете обо всем, что происходит у вас в жизни. После таких встреч ваш родственник счастлив и в ожидании новой встречи стремится узнать что-то новое, чтобы поделится этим с вами.
% PDF-1.7 % 318 0 объект > endobj xref 318 89 0000000044 00000 н. 0000002690 00000 н. 0000002988 00000 н. 0000003017 00000 н. 0000003090 00000 н. 0000003558 00000 н. 0000004666 00000 н. 0000005743 00000 н. 0000006788 00000 н. 0000008075 00000 н. 0000009094 00000 н. 0000010262 00000 п. 0000011452 00000 п. 0000012589 00000 п. 0000012750 00000 п. 0000012913 00000 п. 0000012975 00000 п. 0000013182 00000 п. 0000013362 00000 п. 0000013806 00000 п. 0000014172 00000 п. 0000019560 00000 п. 0000019754 00000 п. 0000020051 00000 н. 0000020129 00000 н. 0000020349 00000 п. 0000020857 00000 п. 0000021283 00000 п. 0000021635 00000 п. 0000025882 00000 п. 0000026107 00000 п. 0000026371 00000 п. 0000026904 00000 п. 0000027505 00000 п. 0000028032 00000 п. 0000034647 00000 п. 0000034763 00000 п. 0000034852 00000 п. 0000034942 00000 п. 0000035031 00000 п. 0000035119 00000 п. 0000035206 00000 п. 0000035294 00000 п. 0000035381 00000 п. 0000035469 00000 п. 0000035556 00000 п. 0000035645 00000 п. 0000035734 00000 п. 0000035821 00000 п. 0000035909 00000 п. 0000035995 00000 п. 0000036084 00000 п. 0000036173 00000 п. 0000036262 00000 п. 0000036352 00000 п. 0000036441 00000 п. 0000036530 00000 н. 0000036619 00000 п. 0000036708 00000 п. 0000036871 00000 п. 0000037034 00000 п. 0000037198 00000 п. 0000037362 00000 п. 0000037526 00000 п. 0000037689 00000 п. 0000037852 00000 п. 0000038016 00000 п. 0000038180 00000 п. 0000038344 00000 п. 0000038508 00000 п. 0000038672 00000 п. 0000038836 00000 п. 0000039000 00000 н. 0000039164 00000 п. 0000039328 00000 п. 0000039492 00000 п. 0000039653 00000 п. 0000039821 00000 п. 0000040012 00000 п. 0000040073 00000 п. 0000040365 00000 п. 0000040535 00000 п. 0000040665 00000 п. 0000040787 00000 п. 0000040945 00000 п. 0000041051 00000 п. 0000041165 00000 п. 0000041265 00000 п. 0000002136 00000 п. трейлер ] / Корень 319 0 R >> startxref 0 %% EOF 406 0 объект > поток xc«a` | ̀
Уход на поздних стадиях и в конце жизни
в конце жизни
Заключительные стадии неизлечимой болезни могут быть очень сложным и эмоциональным периодом.Это руководство поможет вам утешить, справиться с горем и принять окончательное решение.
Что такое уход на поздних стадиях?
На последних стадиях неизлечимой болезни может стать очевидным, что, несмотря на самый лучший уход, внимание и лечение, ваш любимый человек приближается к концу своей жизни. На этом этапе акцент обычно меняется на то, чтобы сделать их максимально удобными, чтобы максимально использовать оставшееся время. В зависимости от характера болезни и обстоятельств вашего любимого человека, эта последняя стадия может длиться от нескольких недель или месяцев до нескольких лет.В это время меры паллиативной помощи могут помочь контролировать боль и другие симптомы, такие как запор, тошнота или одышка. Уход в хосписе также может предложить эмоциональную и духовную поддержку как пациенту, так и его семье.
Даже имея многолетний опыт, лица, осуществляющие уход, часто находят этот заключительный этап своего пути по уходу исключительно сложным. Простые действия повседневной заботы часто сочетаются со сложными решениями в конце жизни и болезненными чувствами горя и утраты. Вы можете испытывать ряд тревожных и противоречивых эмоций, таких как печаль и тревога, гнев и отрицание, или даже облегчение от того, что борьба вашего любимого человека подошла к концу, или чувство вины, что вы каким-то образом потерпели неудачу как попечитель.Что бы вы ни пережили, важно понимать, что уход на поздних стадиях требует большой поддержки. Это может быть как практическая поддержка по уходу за пациентами в конце жизни, финансовые и юридические договоренности, так и эмоциональная поддержка, которая поможет вам справиться со всеми тяжелыми переживаниями, которые вы испытываете, переживая потерю любимого человека.
Уход на поздней стадии — это также время, чтобы попрощаться с любимым человеком, разрешить любые разногласия, простить обиды и выразить свою любовь.Хотя уход на поздних стадиях может быть чрезвычайно болезненным, возможность попрощаться также может быть подарком, который поможет вам смириться с потерей и перейти от ухода и горя к принятию и исцелению.
Когда наступает время для ухода на поздних и поздних стадиях жизни?
В болезни нет ни одной конкретной точки, когда начинается уход за пациентами в конце жизни; это очень сильно зависит от человека и от прогрессирования его болезни. В случае болезни Альцгеймера или другого слабоумия врач вашего близкого, вероятно, предоставит вам информацию об этапах постановки диагноза.Эти этапы могут дать общие рекомендации по пониманию прогрессирования симптомов Альцгеймера и планированию соответствующего лечения. Что касается других заболеваний, ограничивающих жизнь, то это признаки того, что вы, возможно, захотите поговорить со своим близким о хосписе и паллиативной помощи, а не о вариантах лечения:
- Ваш близкий человек неоднократно посещал отделение неотложной помощи, его состояние стабилизировалась, но болезнь продолжает значительно прогрессировать, влияя на качество их жизни.
- За последний год они несколько раз попадали в больницу с такими же или ухудшающимися симптомами.
- Они хотят оставаться дома, а не проводить время в больнице.
- Они решили прекратить лечение от болезни.
Потребности пациентов и лиц, осуществляющих уход, на поздних стадиях ухода
По мере того, как ваш близкий человек переходит на позднюю стадию или уход в конце жизни, его потребности могут измениться, что повлияет на требования, с которыми вы теперь столкнетесь как лицо, осуществляющее уход.Это может включать следующие области:
Практическая помощь и помощь. Возможно, ваш любимый человек больше не может говорить, сидеть, ходить, есть или понимать мир. Обычные занятия, включая купание, кормление, одевание и переворачивание, могут потребовать полной поддержки и увеличения физической силы с вашей стороны как человека, осуществляющего уход. Вы можете найти поддержку в решении этих задач у помощников по уходу, бригады хосписа или услуг медсестер по назначению врача.
Комфорт и достоинство. Даже если когнитивные функции и функции памяти вашего пациента истощены, его способность чувствовать страх или покой, любовь или одиночество, грусть или безопасность остается. Независимо от того, где они находятся под присмотром — дома, в больнице или в хосписе, — наиболее полезными являются те вмешательства, которые облегчают боль и дискомфорт и дают им возможность испытать значимые связи с семьей и близкими.
Временный уход. Временный уход может дать вам и вашей семье передышку от интенсивного ухода за людьми в конце жизни.Это может быть просто случай, когда волонтер хосписа посидит с пациентом несколько часов, чтобы вы могли встретиться с друзьями за чашкой кофе или посмотреть фильм, или это может быть случай, когда пациент находится в стационаре на короткое время в учреждении хосписа.
Скорбная поддержка. Предчувствие смерти любимого человека может вызвать реакцию от облегчения до печали или оцепенения. Консультации со специалистами по тяжелой утрате или духовными наставниками перед смертью любимого человека могут помочь вам и вашей семье подготовиться к предстоящей утрате.
Планирование конца жизни
Когда лица, осуществляющие уход, члены семьи и близкие четко понимают предпочтения пациента в отношении лечения на последних этапах жизни, вы можете свободно направить свою энергию на заботу и сострадание. Чтобы все члены вашей семьи понимали пожелания пациента, важно, чтобы каждый, у кого диагностировано смертельно опасное заболевание, обсудил свои чувства с близкими до того, как разразится медицинский кризис.
Подготовьтесь заранее. Путешествие к концу жизни значительно упрощается, если разговоры о размещении, лечении и желаниях в конце жизни проводятся как можно раньше.Подумайте об услугах хосписа и паллиативной помощи, духовных практиках и мемориальных традициях, прежде чем они понадобятся.
Обратитесь за финансовой и юридической консультацией , пока ваш близкий может принять участие. Юридические документы, такие как завещание о проживании, доверенность или предварительное распоряжение, могут излагать пожелания пациента в отношении медицинского обслуживания в будущем, чтобы члены семьи могли четко определить свои предпочтения.
Ориентируйтесь на ценности. Если ваш близкий человек не подготовил завещание или заблаговременное распоряжение, но при этом компетентен, действуйте в соответствии с тем, что вы знаете, или чувствуете, что его желания.Составьте список разговоров и событий, иллюстрирующих их взгляды. Насколько это возможно, обдумывайте лечение, размещение и решения о смерти с точки зрения пациента.
Семейные конфликты адресов. Стресс и горе, вызванные ухудшением состояния вашего любимого человека, часто могут вызвать конфликт между членами семьи. Если вы не можете договориться об условиях проживания, лечении или указаниях по окончанию жизни, обратитесь за помощью к квалифицированному врачу, социальному работнику или специалисту хосписа.
Общайтесь с членами семьи. Выберите основного лица, принимающего решения, которое будет управлять информацией и координировать участие и поддержку семьи. Даже когда семьи знают о желаниях своих близких, принятие решений за или против поддерживающего или продлевающего жизнь лечения требует четкого общения.
Если вовлечены дети, постарайтесь включить их . Детям нужна честная, соответствующая возрасту информация о состоянии вашего близкого и любых изменениях, которые они в вас заметят.На них могут сильно повлиять ситуации, которых они не понимают, и им может быть полезно рисовать картинки или использовать марионеток для имитации чувств или слышать истории, объясняющие события понятными им словами.
Варианты ухода и размещения
Ухудшение состояния здоровья вашего близкого и круглосуточная потребность в уходе на последнем этапе могут означать, что вам потребуется дополнительная помощь на дому, или пациенту нужно будет поместить в хоспис или другое учреждение по уходу. Хотя потребности каждого пациента и каждой семьи различны, большинство пациентов предпочитают оставаться дома на последних этапах жизни, в комфортной обстановке с семьей и близкими.Часто множественные изменения могут быть трудными для неизлечимо больного пациента, особенно с запущенной болезнью Альцгеймера или другим типом деменции. Пациенту легче приспособиться к новому дому или другому медицинскому учреждению до того, как он достигнет конечной стадии болезни. В таких ситуациях важно заранее планировать.
Хоспис и паллиативная помощь
Хоспис обычно является вариантом для пациентов, ожидаемая продолжительность жизни которых составляет шесть месяцев или меньше, и включает паллиативную помощь (облегчение боли и симптомов), чтобы позволить вашему близкому прожить свои последние дни с высочайшим качеством жизни возможный.Хосписное обслуживание может быть оказано на месте в некоторых больницах, домах престарелых и других медицинских учреждениях, хотя в большинстве случаев хоспис предоставляется на дому у пациента. При поддержке персонала хосписа семья и близкие могут более полно сосредоточиться на том, чтобы наслаждаться временем, оставшимся с пациентом.
Когда уход в хосписе осуществляется на дому, член семьи выступает в качестве основного лица, осуществляющего уход, под наблюдением врача и медицинского персонала хосписа. Команда хосписа регулярно навещает вашего любимого человека и предоставляет дополнительные услуги и услуги, например, речевую терапию и физиотерапию, или помогает с купанием и другими потребностями личного ухода.
Персонал хосписа дежурит 24 часа в сутки, семь дней в неделю, а также оказывает эмоциональную и духовную поддержку в соответствии с желаниями и убеждениями пациента. Они также предлагают эмоциональную поддержку семье пациента, опекунам и близким, включая психологическую помощь.
Решение позаботиться о неизлечимо больном члене семьи дома
Некоторые вопросы, которые следует задать себе, принимая решение о уходе за близким человеком в конце жизни дома:
- Изложил ли ваш любимый человек свои предпочтения в конце — забота о жизни, включая пребывание дома?
- Доступна ли квалифицированная и надежная поддержка для обеспечения круглосуточного ухода?
- Вмещает ли ваш дом больничную койку, инвалидную коляску и прикроватный комод?
- Доступны ли транспортные услуги для удовлетворения повседневных потребностей и чрезвычайных ситуаций?
- Доступна ли профессиональная медицинская помощь при плановой и неотложной помощи?
- Умеете ли вы поднимать, поворачивать и перемещать любимого человека?
- Можете ли вы выполнять другие семейные и рабочие обязанности, а также потребности любимого человека?
- Готовы ли вы эмоционально заботиться о любимом человеке, прикованном к постели?
Источник: Потеря себя: семейный ресурс для лечения болезни Альцгеймера, Донна Коэн, доктор философии, и Карл Эйсдорфер, доктор философии.
Уход на последних этапах жизни
Хотя симптомы на последних этапах жизни варьируются от пациента к пациенту и в зависимости от типа заболевания, ограничивающего жизнь, есть некоторые общие симптомы, которые проявляются ближе к концу жизни. Однако важно помнить, что переживание любого из них не обязательно означает, что состояние вашего любимого человека ухудшается или что смерть близка.
| Общие симптомы при уходе за престарелыми | |
| Симптом | Как обеспечить комфорт |
| Сонливость | Планируйте посещения и мероприятия на время, когда пациент наиболее внимателен. |
| Перерыв на запросы | Многие пациенты все еще могут слышать после того, как они больше не могут говорить, поэтому говорите так, как будто ваш близкий может слышать. |
| Беспорядок относительно времени, места, личности близких | Говорите спокойно, чтобы помочь переориентировать любимого человека. Осторожно напомните им время, дату и людей, которые с ними. |
| Потеря аппетита, снижение потребности в пище и жидкости | Позвольте пациенту выбирать, когда и когда есть или пить.Ледяная стружка, вода или сок могут освежить, если пациент может глотать. Держите рот и губы любимого человека влажными с помощью таких продуктов, как тампоны с глицерином и бальзам для губ. |
| Утрата контроля над мочевым пузырем или кишечником | Держите близкого человека чистым, сухим и комфортным, насколько это возможно. Положите под них одноразовые подушечки и снимите их, когда они станут грязными. |
| Кожа становится прохладной на ощупь | Согрейте пациента одеялами, но избегайте электрических одеял или грелок, которые могут вызвать ожоги. |
| Затрудненное, нерегулярное, поверхностное или шумное дыхание | Дыхание может быть легче, если тело пациента повернуть в сторону, а подушки положить ему под голову и за спину. Также может помочь прохладный увлажнитель воздуха. |
Обеспечение эмоционального комфорта
Как и в случае с физическими симптомами, эмоциональные потребности пациента на последних этапах жизни также различаются. Тем не менее, некоторые эмоции являются обычным явлением для многих пациентов в конце жизни.Многие беспокоятся о потере контроля и достоинства, поскольку их физические возможности снижаются. Пациенты также часто боятся быть обузой для своих близких, но в то же время боятся быть брошенными.
Как опекун на позднем этапе, вы можете предложить эмоциональный комфорт своему близкому несколькими способами:
Составьте ему компанию. Поговорите с любимым человеком, почитайте ему, вместе посмотрите фильмы или просто сядьте и возьмите его за руку.
Не обременяйте пациента чувствами страха, печали и утраты.Вместо этого поговорите с кем-нибудь о своих чувствах.
Позвольте любимому человеку выразить свой страх смерти. Может быть трудно услышать, как кто-то, кого вы любите, говорит о том, что он бросил семью и друзей, но сообщение об их страхах может помочь им смириться с происходящим. Старайтесь слушать, не перебивая и не споря.
Позвольте им вспомнить. Рассказ о своей жизни и прошлом — еще один способ для некоторых пациентов получить представление о своей жизни и процессе умирания.
Не скрывайте сложную информацию. Если они все еще могут понять, большинство пациентов предпочитают участвовать в обсуждениях вопросов, которые их волнуют.
Уважайте их пожелания. Убедите пациента, что вы будете соблюдать его желания, такие как предварительные указания и завещания, даже если вы не согласны с ними.
Уважайте потребность пациента в уединении. Уход в конце жизни для многих людей часто является битвой за то, чтобы сохранить свое достоинство и завершить свою жизнь как можно более комфортно.
В конце жизни
Период конца жизни — когда системы организма отключены и смерть неминуема — обычно длится от нескольких дней до пары недель. Некоторые пациенты умирают мягко и спокойно, в то время как другие, кажется, борются с неизбежным. Убедить любимого человека в том, что умереть — это нормально, может помочь вам обоим в этом процессе. Решения о гидратации, поддержке дыхания и других вмешательствах должны соответствовать пожеланиям вашего любимого человека.
Прощание
Несмотря на то, что это во многих отношениях болезненное время, обращение за медицинской помощью в конце жизни дает вам возможность попрощаться с любимым человеком — возможность, о которой многие люди, потерявшие кого-то, внезапно сожалеют, что не получили.
Если вам интересно, что сказать любимому человеку, врач паллиативной помощи Ира Бёк в своей книге « Четыре вещи, которые имеют наибольшее значение, » определяет то, что умирающие люди больше всего хотят услышать от семьи и друзей: «Пожалуйста, простите меня. ” «Я прощаю вас.» «Спасибо.» «Я люблю вас.»
Не ждите до последней минуты, чтобы попрощаться . Никто не может предсказать, когда наступит эта последняя минута, поэтому ожидание ее ложится на вас огромным бременем.
Просто поговорите, даже если ваш любимый человек не отвечает .Слух — это последнее чувство, которое нужно отключать, поэтому даже когда ваш любимый человек находится в коме и не отвечает, есть большая вероятность, что он все еще может слышать то, что вы говорите. Представьтесь и говорите от всего сердца.
Чтобы попрощаться, не нужно говорить . Прикосновение также может быть важной частью последних дней и часов. Если вы будете держать любимого человека за руку или поцеловать его, это поможет вам сблизиться и сблизиться.
Вы можете прощаться много раз и разными способами .Вам не нужно официально прощаться и говорить все сразу. Вы можете делать это в течение нескольких дней. Не бойтесь повторяться; это о том, чтобы связаться с любимым человеком и сказать то, что вы чувствуете, чтобы у вас меньше шансов потом сожалеть о вещах, которые вы не сказали.
Источник: Hospicare.org
После того, как ваш любимый человек скончался, некоторые члены семьи и лица, осуществляющие уход, утешаются тем, что перед тем, как приступить к окончательным приготовлениям, нашли время, чтобы попрощаться, поговорить или помолиться.Дайте себе это время, если оно вам нужно.
Забота о себе
Каким бы невозможным это ни казалось, забота о себе на последних этапах жизни любимого человека критически важна, чтобы избежать выгорания. Исследования показывают, что супружеские опекуны, скорее всего, будут испытывать отчаяние, а не какое-либо удовлетворение в своей роли по уходу. Но какими бы ни были ваши обстоятельства, важно заручиться поддержкой, необходимой вам, чтобы приспособиться, получить признание и, в конечном итоге, двигаться дальше.
Уход на заключительных стадиях болезни Альцгеймера
Уход за пациентами с болезнью Альцгеймера или другой деменцией на поздних стадиях может создавать уникальные проблемы.В большинстве случаев вы, вероятно, годами огорчали физического, когнитивного и поведенческого регресса вашего любимого человека. Многие воспитатели изо всех сил пытаются сделать сложный выбор лечения, размещения и вмешательства из-за боли этих постоянных потерь. Но по мере того, как серьезный упадок вашего любимого человека становится все более очевидным, постарайтесь использовать навыки и понимание, которые вы приобрели в процессе ухода за больными, чтобы помочь вам пройти этот заключительный этап.
На этом этапе прогрессирования болезни Альцгеймера ваш любимый человек больше не может общаться напрямую, полностью зависит от личной заботы и, как правило, прикован к постели.Неспособный распознать когда-то заветных людей и предметы или устно выразить основные требования, член вашей семьи, страдающий болезнью Альцгеймера, теперь полностью зависит от вас, чтобы защищать, поддерживать связь и удовлетворять их потребности.
Обезболивание
Даже на последних стадиях болезни Альцгеймера пациенты могут сообщать о дискомфорте и боли. Хотя полностью избавиться от боли и страданий невозможно, вы можете помочь сделать их терпимыми.
Чтобы справиться с болью и дискомфортом, необходимо ежедневно отслеживать и переоценивать тонкие невербальные сигналы вашего любимого человека.Незначительные изменения в поведении могут указывать на то, что их потребности не удовлетворяются. Сообщив о таких изменениях медицинскому персоналу вашего близкого, вы получите ценные сведения об уровне их боли. Вы также можете облегчить дискомфорт любимого человека с помощью прикосновений, массажа, музыки, ароматов и звука вашего успокаивающего голоса. Поэкспериментируйте с разными подходами и понаблюдайте за реакцией любимого человека.
Общение и любовь
Даже когда ваш любимый человек не может говорить или улыбаться, его потребность в общении остается.Они больше не узнают вас, но все еще могут утешаться вашим прикосновением или звуком вашего голоса.
- Сохранение спокойствия и внимания создаст успокаивающую атмосферу, а общение посредством сенсорных ощущений, таких как прикосновение или пение, может успокоить вашего любимого человека.
- Контакт с домашними животными или обученными терапевтическими животными может доставить удовольствие и облегчить переходный период даже самому слабому пациенту.
- Окружение любимого человека картинками и сувенирами, чтение вслух из ценных книг, воспроизведение музыки, длинные, нежные поглаживания, воспоминания и воспоминания из жизненных историй способствуют сохранению достоинства и комфорта на протяжении всех последних моментов жизни.
Справиться с горем и утратой в качестве опекуна на поздних стадиях
Хотя смерть любимого человека всегда болезненна, длительное путешествие, связанное с болезнью, такой как болезнь Альцгеймера или некоторые виды рака, может дать вам и вашей семье дар подготовки к и найти смысл в конце жизни любимого человека. Когда смерть протекает медленно и постепенно, многие люди, осуществляющие уход, могут подготовиться к ее нематериальным аспектам и поддержать своих близких в неизвестности. Хотя это не ограничит ваше горе или чувство потери, для многих это менее травмирует, чем быть неподготовленным к неминуемой смерти любимого человека.
Разговоры с семьей и друзьями, консультации в хосписе, эксперты по тяжелой утрате и духовные наставники могут помочь вам преодолеть эти чувства и сосредоточиться на любимом человеке. Специалисты по хоспису и паллиативной помощи, а также обученные волонтеры могут помочь не только умирающему, но и тем, кто за ним ухаживает, и членам семьи.
Продолжение ухода после заключительного этапа лечения
С того момента, как близкому человеку поставлен диагноз неизлечимой болезни, его жизнь никогда не будет прежней. Однако он может снова стать счастливым, полноценным и здоровым.Найдите время, чтобы поразмышлять о жизни любимого человека и вспомнить то время, которое вы провели вместе.
Восстановите связь
Присоединитесь к группе поддержки опекунов . Общение с другими людьми, которые знают вашу ситуацию, может помочь вам лучше понять свои чувства и смириться с ними.
Станьте волонтером , запишитесь на занятия для взрослых или фитнес-классы или присоединитесь к книжному клубу. Приобретение новых навыков и поддержание физической активности могут снизить стресс и способствовать выздоровлению.
Используйте свою потерю
Создайте прочную дань уважения любимому человеку . Рассмотрите памятные места, стипендии, мемориальные доски, альбомы для вырезок или благотворительные пожертвования в честь их памяти.
Напишите рассказ, сочините стихотворение или сделайте запись . Поделитесь уникальной историей любимого человека с членами семьи и другими опекунами.
Используйте свои знания, чтобы помочь другому . Свяжитесь с вашим местным поставщиком услуг хосписа и попросите его соединить вас с лицом, осуществляющим уход впервые.
Перспектива усиления
Вести журнал . Запись мыслей и чувств может облегчить ваши эмоции.
Поговорите с терапевтом или консультантом по вопросам горя . Дать себе разрешение обрести новый смысл и отношения может быть сложно, но вы заслужили здоровье и счастье.
Ваши заботы и связь помогли вашему любимому человеку пройти самый трудный и, возможно, очень долгий путь. Обмен знаниями, обретение счастья и поиск нового смысла могут стать подходящим финалом вашего пути к заботе.
Их последние 6 месяцев: страдания и выживаемость пациентов с терминальной деменцией | Возраст и старение
Аннотация
Цель: изучить возможные взаимосвязи, существующие между шкалой миниатюрного обследования состояния страдания (MSSE) и выживаемостью пациентов с терминальной стадией деменции.
Методы: когортное исследование 252 пациентов с терминальной деменцией с 6-месячным периодом наблюдения, проведенное в отделении гериатрической медицины больницы общего профиля.Мы включили 134 последовательно прикованных к постели пациента с терминальной деменцией, поступивших в течение 36 месяцев и проживавших в отделении менее 6 месяцев. Были изучены взаимосвязи между выживаемостью и показателями MSSE при поступлении.
Результаты: по сравнению с пациентами, выжившими ≥6 месяцев, те, кто умер в течение 6 месяцев, были значительно старше ( P = 0,014). Среднее время выживания составляло 57,76 ± 9,73 дня для группы с низким значением MSSE (29 пациентов, MSSE 2,24 ± 0,99), 44,70 ± 5,99 дня для группы со средним баллом MSSE (53 пациента, MSSE 4.92 ± 0,83) и 27,54 ± 4,16 дня для группы с высоким показателем MSSE (52 пациента, MSSE 8,06 ± 1,00). Различия между временем выживания этих трех групп с оценкой MSSE были статистически значимыми (рейтинг журнала анализа Каплана – Мейера P = 0,0018, Breslow P = 0,0027). Модель выживаемости с пропорциональными рисками Кокса показала значительную взаимосвязь между высокими показателями MSSE и более короткой выживаемостью ( P = 0,013).
Выводы: документирование высокого уровня страданий по шкале MSSE помогает в выявлении пациентов с деменцией в терминальной стадии, которые, как ожидается, получат пользу от включения в учреждение паллиативной помощи.
Поступило 19 марта 2005 г .; принята в доработке 23 мая 2006 г.
ВведениеЕжегодно более 33 миллионов человек в мире будут нуждаться в облегчении страданий и паллиативной помощи [1]. По оценкам, 1,8 миллиона человек в Соединенных Штатах находятся на заключительной стадии деменции, такой как болезнь Альцгеймера и сосудистая деменция, и в конечном итоге им потребуется медицинская помощь в конце жизни. Ожидается, что многие из них проведут последний этап жизни в различных условиях паллиативной помощи, где вопросы качества помощи и удовлетворенности пациентов и их семей имеют решающее значение.Для этих пациентов, независимо от продолжительности жизни, паллиативная помощь часто является основной целью лечения.
Несмотря на эти соображения, лишь небольшая часть пациентов, не страдающих онкологическими заболеваниями, обращаются к специализированным услугам паллиативной помощи, что частично объясняется различиями как в критериях зачисления, так и в финансовом покрытии между разными странами, в частности между Соединенным Королевством и Соединенными Штатами. Когда впервые открылся хоспис Святого Христофора, предполагалось, что услуги будут доступны для пациентов, не страдающих онкологическими заболеваниями, в том числе страдающих деменцией; тем не менее, рак оставался доминирующей диагностической группой [2].
К сожалению, многие пациенты лечебных учреждений длительного пребывания умирают от тяжелой деменции, не получая оптимальной паллиативной помощи [3]. В последние годы элементы превосходной помощи в конце жизни были лучше определены и включают различные элементы паллиативной помощи, чтобы минимизировать уровни страданий [4, 5]. Процесс принятия решений относительно паллиативного или хосписного подхода к пациентам с терминальной деменцией сложен, поскольку данные о соответствующих критериях для оценки пригодности хосписной помощи ограничены, в результате чего <2% пациентов с запущенной деменцией попадают в хосписы. программы ухода [6].Одним из критериев зачисления, определенных программой American Medicare Hospice Benefit, является ожидаемая продолжительность жизни <6 месяцев [7]. Узкие критерии отбора гарантируют, что большинство участников умрут в течение 6 месяцев, за исключением значительной части людей с запущенной деменцией, которые также умирают в течение этого периода.
В нескольких исследованиях изучалась 6-месячная выживаемость людей с первичным диагнозом запущенной деменции [8, 9]. Руководящие принципы отбора пациентов с деменцией Национальной хосписной организации основаны в первую очередь на критериях функциональной оценки (FAST) [10], которые подвергались резкой критике.Исследование, проведенное на голландских пациентах [11], также показало, что Рекомендации по хосписной медицинской помощи не годятся для прогнозирования выживаемости при поздней деменции. Совсем недавно оценка риска, основанная на 12 переменных из минимального набора данных (MDS), предложила более точные оценки шестимесячной смертности для жителей домов престарелых, страдающих развитой деменцией, чем существующие прогностические рекомендации [12].
Паллиативная помощь направлена на облегчение страданий и улучшение качества жизни пациентов с запущенными заболеваниями и должна включать рутинную и стандартизированную оценку симптомов [13].Определить и измерить эти аспекты сложно, хотя и важно, потому что эти пациенты неспособны узнавать членов семьи и общаться с ними вербально, полностью зависят от других в повседневной деятельности и испытывают повторяющиеся проблемы со здоровьем.
Страдание традиционно рассматривается как состояние, охватывающее психологический стресс, духовные проблемы и различные аспекты физической боли. Недостаточно клинических данных о страданиях умирающих пациентов с деменцией, что может привести к неправильной оценке и недостаточному паллиативному лечению.
Недавно разработанная миниатюрная государственная экспертиза (MSSE) представляет собой практическую клиническую шкалу, используемую для оценки уровня страданий при терминальной стадии деменции [14]. Его использование позволяет лучше оценивать и контролировать страдания в конце жизни и легко интегрируется в повседневную жизнь палаты. Он может контролировать степень страданий [15], чтобы можно было подойти к неадекватному медицинскому и медсестринскому лечению, небрежности и жестокому обращению, а также предпринять шаги для изменения протоколов лечения и уменьшения уровня страданий пациента.И врачи, и медсестры могут легко использовать MSSE, краткое и удобное, для введения которого требуется <10 минут.
Целью этого исследования было изучить истинных пациентов с деменцией в терминальной стадии, то есть тех, кто, как ожидается, выживет менее 6 месяцев, и которые действительно умрут в течение этого периода времени. В исследовании оценивались возможные взаимосвязи, существующие между уровнем страданий, оцененным по шкале MSSE, и выживаемостью этих пациентов с терминальной деменцией.
МетодыВ общей сложности 252 последовательных пациента с терминальной стадией деменции были госпитализированы в гериатрическое отделение отделения гериатрической медицины.Пациенты были направлены из отделений неотложной помощи больницы общего профиля в течение 3-летнего периода исследования. Все лица, осуществляющие уход, были опрошены в день поступления пациента, и была получена полная история болезни. Данные также были собраны из писем направляющих врачей и терапевтов. Диагноз деменции ставился в соответствии с критериями DSM-4 Revised [16]. Мы включили пациентов с болезнью Альцгеймера, сосудистой деменцией и деменцией другого происхождения. Критерии включения включали тяжелое слабоумие, препятствующее вербальному общению (оценка по краткой шкале оценки психического состояния 0) [17], и полную зависимость во всех видах повседневной жизни и функциональную двигательную активность, зафиксированную минимальным баллом (18 баллов) по шкале оценки функциональной независимости ( FIM) [18].
Состояние здоровья 118 пациентов было стабильным, большинство из них были переведены из палаты в прежнее место проживания. В окончательный анализ были включены только оставшиеся 134 пациента (74 мужчины и 60 женщин) с очень запущенной деменцией, которые не пережили полные 6 месяцев с момента поступления в наше отделение. В эту группу вошли 65 (48%) пациентов с болезнью Альцгеймера, 51 (38%) сосудистая и постинсультная деменция и 18 пациентов (14%) с другими типами деменции. Таким образом, такие пациенты соблюдают правила приема в хосписы для пациентов с запущенной деменцией [6] с ожидаемой продолжительностью жизни ≤ 6 месяцев.
Все пациенты были оценены при поступлении в отделение по шкале MSSE [14]. Вкратце, он состоит из 10 пунктов, касающихся уровней спокойствия, крика, боли, пролежней, недоедания, расстройств пищевого поведения, выполнения инвазивных процедур, стабильности общего состояния здоровья и впечатления медицинского персонала и семьи об уровне страданий пациента. . Баллы по каждому из 10 пунктов — 0 (нормальный) или 1 (ненормальный), а общий балл колеблется от 0 до 10, причем более высокие баллы отражают высокий уровень страданий пациентов.Баллы MSSE были разделены на три категории: низкие (0–3), средние (4–6) и высокие (7–10). Ранее было показано, что эта классификация представляет отдельные подгруппы со значительными различиями между ними, которые были проверены на достоверность и надежность [14]. Кроме того, мы записали данные, относящиеся к медицинским состояниям, такие как важные лабораторные результаты крови (общий белок, альбумин, холестерин, гемоглобин, общее количество лимфоцитов и т. Д.) И использование лекарств, связанных с деменцией, таких как наркотики, нейролептики (рисперидон, галоперидол, Триоридазин, Сульпирид и др.), Антидепрессанты и анальгетики.Протокол исследования был одобрен местным институциональным наблюдательным советом (IRB).
Статистический анализСравнения между тремя группами пациентов, определенными в соответствии со шкалой MSSE (низкая, средняя, высокая), были выполнены с использованием одностороннего дисперсионного анализа (ANOVA) и тестов хи-квадрат, если применимо. Одномерная регрессия Кокса и анализ Каплана-Мейера изучали связь между каждым параметром и выживаемостью. К данным была применена многомерная регрессионная модель Кокса, чтобы одновременно изучить независимую взаимосвязь между каждым фактором риска и выживаемостью.Модель предсказывает вероятность выживания как функцию независимых переменных. Уровень статистической значимости был установлен на 0,05, и для анализа использовалось программное обеспечение SPSS для Windows версии 11.0.
РезультатыСредний возраст пациентов 82,9 ± 9,3 года. Общие характеристики исследуемой популяции представлены в таблице 1. По сравнению с пациентами, выжившими более 6 месяцев, те, кто умер в течение 6 месяцев, были значительно старше ( P = 0.014) и включали больше пациентов мужского пола ( P = 0,01) и пациентов с питательными трубками или гастростомиями ( P = 0,02). У этих пациентов также были более низкие уровни гемоглобина при поступлении ( P = 0,001), общего холестерина ( P <0,0001) и альбумина ( P <0,0001). Общий балл MSSE при поступлении в палату составил 5,56 ± 2,42 у пациентов, умерших в течение 6 месяцев, и 3,61 ± 2,0 у тех, кто выжил> 6 месяцев ( P <0,0001).
Таблица 1.Общая характеристика исследуемой популяции при поступлении
| . | Умер в течение 6 месяцев ( n = 134) . | Выжил> 6 месяцев ( n = 118) . | п. . | |||
|---|---|---|---|---|---|---|
| Возраст ± SD (лет) | 82,9 ± 9,3 | 80,3 ± 7,6 | 0,014 | |||
| Мужской пол (%) | 55.2 | 39,0 | 0,01 | |||
| Оценка MSSE ± SD | 5,56 ± 2,42 | 3,61 ± 2,0 | <0,0001 | |||
| PEG / NGT (%) | 0,01304 | |||||
| Наркотики (%) | 16,4 | 0,0 | <0,0001 | |||
| Анальгетики (%) | 18,7 | 18,6 | 0,99 | |||
| 6 .301 Антидепрессанты (%)0 | 10,2 | 0,22 | ||||
| Антипсихотики (%) | 18,7 | 25,4 | 0,19 | |||
| Гемоглобин (г / дл) | 11,1 ± 1,7 | 11,1 ± 1,7 901 | Холестерин (мг / дл) | 151,5 ± 50,7 | 174,5 ± 47,9 | <0,0001 |
| Альбумин (г / дл) | 2,8 ± 0,5 | 3,3 ± 0,6 901 30v12830 | 40.3 ± 40,4 | > 180 |
| . | Умер в течение 6 месяцев ( n = 134) . | Выжил> 6 месяцев ( n = 118) . | п. . | |||
|---|---|---|---|---|---|---|
| Возраст ± SD (лет) | 82,9 ± 9,3 | 80,3 ± 7,6 | 0,014 | |||
| Мужской пол (%) | 55.2 | 39,0 | 0,01 | |||
| Оценка MSSE ± SD | 5,56 ± 2,42 | 3,61 ± 2,0 | <0,0001 | |||
| PEG / NGT (%) | 0,01304 | |||||
| Наркотики (%) | 16,4 | 0,0 | <0,0001 | |||
| Анальгетики (%) | 18,7 | 18,6 | 0,99 | |||
| 6 .301 Антидепрессанты (%)0 | 10,2 | 0,22 | ||||
| Антипсихотики (%) | 18,7 | 25,4 | 0,19 | |||
| Гемоглобин (г / дл) | 11,1 ± 1,7 | 11,1 ± 1,7 901 | Холестерин (мг / дл) | 151,5 ± 50,7 | 174,5 ± 47,9 | <0,0001 |
| Альбумин (г / дл) | 2,8 ± 0,5 | 3,3 ± 0,6 901 30v12830 | 40.3 ± 40,4 | > 180 |
Общая характеристика исследуемой популяции при поступлении
| . | Умер в течение 6 месяцев ( n = 134) . | Выжил> 6 месяцев ( n = 118) . | п. . | ||||
|---|---|---|---|---|---|---|---|
| Возраст ± SD (лет) | 82,9 ± 9.3 | 80,3 ± 7,6 | 0,014 | ||||
| Мужской пол (%) | 55,2 | 39,0 | 0,01 | ||||
| Оценка MSSE ± SD | 5,56 ± 2,42 | ||||||
| ПЭГ / НГТ (%) | 73,2 | 59,3 | 0,02 | ||||
| Наркотики (%) | 16,4 | 0,0 | <0,0001 | ||||
| 18,6 | 0,99 | ||||||
| Антидепрессанты (%) | 6,0 | 10,2 | 0,22 | ||||
| Антипсихотики (%) | 18,7 | d0og1 | 18,7 | 4 ) | 11,1 ± 1,7 | 11,9 ± 1,8 | 0,001 |
| Холестерин (мг / дл) | 151,5 ± 50,7 | 174,5 ± 47,9 | <0,0001 | ||||
| 3,3 ± 0,6 | <0,0001 | ||||||
| Выживаемость (дни ± стандартное отклонение) | 40,3 ± 40,4 | > 180 |
| . | Умер в течение 6 месяцев ( n = 134) . | Выжил> 6 месяцев ( n = 118) . | п. . | ||||
|---|---|---|---|---|---|---|---|
| Возраст ± стандартное отклонение (лет) | 82.9 ± 9,3 | 80,3 ± 7,6 | 0,014 | ||||
| Мужской пол (%) | 55,2 | 39,0 | 0,01 | ||||
| Оценка MSSE ± SD | 5,56 ± 2,42 | 5,56 ± 2,42 | 0,0001|||||
| ПЭГ / НГТ (%) | 73,2 | 59,3 | 0,02 | ||||
| Наркотики (%) | 16,4 | 0,0 | <0,0001 | %718,6 | 0,99 | ||
| Антидепрессанты (%) | 6,0 | 10,2 | 0,22 | ||||
| Антипсихотики (%) | 18,7 | d0og1 | 18,7 | 4 ) | 11,1 ± 1,7 | 11,9 ± 1,8 | 0,001 |
| Холестерин (мг / дл) | 151,5 ± 50,7 | 174,5 ± 47,9 | <0,0001 | ||||
| 3,3 ± 0,6 | <0,0001 | ||||||
| Выживаемость (дни ± стандартное отклонение) | 40,3 ± 40,4 | > 180 |
Мы выявили 29 пациентов со средним показателем MSSE 2,2 ± 0,99, 53 пациента с 4,92 ± 0,83 и 52 пациента с 8,06 ± 1,0 в группах низкого, среднего и высокого уровня страдания соответственно.
Среднее время выживания было меньше у пациентов с более высокими показателями MSSE при поступлении в палату.Время выживания составляло 57,7 ± 9,7 дня, 44,7 ± 5,9 дня и 27,5 ± 4,1 дня для низкого, среднего и высокого уровней страданий, соответственно. Различия между средним временем выживания среди трех групп MSSE были статистически значимыми (анализ Каплана-Мейера, логарифмический ранг P = 0,001, Breslow P = 0,0027) (рис. 1).
Рис. 1.
Кривые 6-месячной выживаемости Каплана – Мейера для пациентов с терминальной деменцией на трех уровнях страдания.
Рис. 1.
Кривые 6-месячной выживаемости Каплана – Мейера для пациентов с терминальной деменцией на трех уровнях страдания.
Одномерный регрессионный анализ Кокса показал статистически значимую корреляцию между средней продолжительностью жизни и высокими показателями MSSE ( P = 0,001), употреблением наркотиков ( P = 0,014) и уровнями общего белка ( P ). <0,0001), альбумина ( P = 0,001) и холестерина ( P = 0,001) у тех, кто умирает в течение 6 месяцев после госпитализации.Не было корреляции между средней продолжительностью жизни этих пациентов с терминальной деменцией и низкими или промежуточными показателями MSSE, полом, использованием назогастрального зонда и чрескожной эндоскопической гастростомии, а также с любыми другими лабораторными параметрами или с другими лекарствами.
Когда к данным была применена многомерная модель пропорциональных рисков Кокса (таблица 2), высокий балл MSSE (указывающий на высокий уровень страданий) стал основным значимым фактором риска смерти в течение 6-месячного периода ( P = 0.013). Использование назогастрального зонда ( P = 0,024) и более высокие уровни гемоглобина ( P = 0,044), холестерина ( P = 0,046) и общего белка ( P <0,0001) оказались «защитными» от более коротких выживание.
Таблица 2.Модель многомерной регрессии, прогнозирующая смертность пациентов с терминальной деменцией в течение последних 6 месяцев жизни
| . | . | . | 95% доверительный интервал . | . | . | ||
|---|---|---|---|---|---|---|---|
| . | β . | Коэффициент опасности . | Нижний . | верхний . | п. . | ||
| MSSE, высокий | 0,668 | 1.949 | 1,169 | 3,251 | .011 | ||
| NGT | -0,498 | 0,608 | 0,95 | 0,937 | 024 | 0,937 | 0,024 |
| 0,044 | |||||||
| Холестерин | −0,005 | 0,995 | 0,991 | 1.000 | 0,046 | ||
| Общий белок | −0.451 | 0,637 | 0,497 | 0,817 | <.0001 | ||
| . | . | . | 95% доверительный интервал . | . | . | |||||
|---|---|---|---|---|---|---|---|---|---|---|
| . | β . | Коэффициент опасности . | Нижний . | верхний . | п. . | |||||
| MSSE, высокий | 0,668 | 1,949 | 1,169 | 3,251 | .011 | |||||
| NGT | −0,49860130 | −0,498604 | 0,98 | Гемоглобин | -0,121 | 1,129 | 1,003 | 1,270 | .044 | |
| Холестерин | -0,005 | 0,995 | 0,991 | 1.000 | 0,046 | |||||
| Общий белок | -0,451 | 0,637 901 | ||||||||
Модель многомерной регрессии, прогнозирующая смертность пациентов с терминальной деменцией в течение последних 6 месяцев жизни
| . | . | . | 95% доверительный интервал . | . | . | ||||
|---|---|---|---|---|---|---|---|---|---|
| . | β . | Коэффициент опасности . | Нижний . | верхний . | п. . | ||||
| MSSE, высокий | 0.668 | 1,949 | 1,169 | 3,251 | .011 | ||||
| NGT | −0,498 | 0.608 | 0,95 | 0,937 | 4 037 0,95 | 0,937 | 4. 1.003 | 1.270 | .044 |
| Холестерин | −0.005 | 0.995 | 0.991 | 1.000 | −0437 .046|||||
| 437 Общий белок 9001.451 | 0,637 | 0,497 | 0,817 | <.0001 | |||||
| . | . | . | 95% доверительный интервал . | . | . | |||||
|---|---|---|---|---|---|---|---|---|---|---|
| . | β . | Коэффициент опасности . | Нижний . | верхний . | п. . | |||||
| MSSE, высокий | 0,668 | 1,949 | 1,169 | 3,251 | .011 | |||||
| NGT | −0,49860130 | −0,498604 | 0,98 | Гемоглобин | -0,121 | 1,129 | 1,003 | 1,270 | .044 | |
| Холестерин | -0,005 | 0,995 | 0,991 | 1,000 | 0,046 | |||||
| Общий белок | -0,451 | 0,637 901 | ||||||||
Настоящее исследование сосредоточено на возможных взаимосвязях между уровнем страданий, определенным MSSE, и выживаемостью пациентов с терминальной деменцией.Этот вопрос представляет интерес для медицинских работников и политиков, занимающихся набором пациентов в учреждения паллиативной помощи.
Наши результаты о взаимосвязи высоких баллов MSSE с более коротким периодом выживания позволяют нам предположить, что MSSE может служить ключевым критерием для скрининга общих больничных палат, домов престарелых и сообщества для пациентов с терминальной деменцией с высоким уровнем страданий и страданий. короче выживаемость. Это чрезвычайно важно, поскольку сложность оценки выживаемости пациентов с терминальной деменцией является серьезным препятствием для оказания хосписной помощи таким пациентам [19–22].
Митчелл и др. . [12] недавно обратились к оценке прогноза для жителей домов престарелых с запущенной деменцией. Однако их исследование включало высокий процент функционально независимых пациентов (74%) и низкий процент прикованных к постели пациентов (7,7%), таким образом представляя популяцию, которая не сильно страдает синдромом деменции. Неудивительно, что эти авторы обнаружили, что характеристики, связанные с более низкой выживаемостью (такие как пожилой возраст, более выраженные функциональные нарушения, мужской пол, сердечно-сосудистые заболевания, сахарный диабет и плохой пищевой статус), были идентичны характеристикам, выявленным в общей сумасшедшей популяции, независимо от того. стадии деменции [23–25].
В этом исследовании изучалась популяция с деменцией в конечной стадии, а не с развитой деменцией. Лечение таких пациентов намного сложнее, длительнее и утомляет медицинский и медперсонал, а также семьи [26]. Сложность заключается в сложности медицинских, сестринских, когнитивных, эмоциональных, религиозных, этических и социальных проблем. Несмотря на интенсивные усилия медицинского персонала, ухудшение состояния неизбежно, и уровень страданий увеличивается по мере приближения пациента к своему последнему дню жизни [27].Поскольку значительное количество пациентов с деменцией в терминальной стадии в этом исследовании умерли от сильных страданий, по оценке MSSE, для таких пациентов важно внедрить новые подходы к паллиативному лечению.
Многим пациентам с высоким уровнем страданий требуется принятие срочных решений в стратегиях лечения, чтобы облегчить их страдания. Одним из способов оказания такой помощи может быть принятие альтернативных стратегий оказания комплексной паллиативной помощи этой группе населения.Оперативные варианты решения этой проблемы могут включать классическую хосписную обстановку; однако этого может быть недостаточно для тех, кто страдает тяжелой степенью страданий, члены семьи которых могут попросить более активного лечения. Для них более подходящими могут быть условия, призванные стимулировать реализацию более активного подхода, направленного на уменьшение различных элементов, связанных с страданиями этих пациентов (таких как более эффективная профилактика недоедания, пролежней, инфекций и т. Д.). Показанием для направления в учреждение этого типа (условия оказания помощи страдающим) не должно быть ни когнитивное, функциональное состояние и состояние питания, ни какие-либо другие медицинские проблемы, а необходимость в комплексной, эффективной и надежной помощи, направленной на снижение уровня страданий.
MSSE, как ожидается, улучшит уход за пациентами и соответствует официальной позиции Американского гериатрического общества по уходу за умирающим пациентом [28] и Канадской ассоциации паллиативной помощи [29]. Дальнейшее исследование необходимо для изучения возможности минимизировать уровень страданий таких пациентов и поиска дополнительных способов предотвращения их страданий. Дальнейшая проспективная валидация будет полезна для оценки использования MSSE в клинической практике.
Ключевые моментыПациенты с терминальной деменцией нередко страдают тяжелыми страданиями.
Более высокий уровень страданий связан с более коротким периодом выживания.
MSSE предоставляет полезный клинический инструмент для оценки выживаемости и может облегчить принятие решений относительно включения в паллиативные учреждения.
Нет конфликта интересов.
Этическое разрешениеИсследование было одобрено IRB.
Финансирование Для этого исследования не было внешнего финансирования.
Ссылки 1., Лопес А. Глобальное бремя болезней. Оксфорд: Издательство Оксфордского университета,
1996
.2.Оксфордский учебник паллиативной медицины. В: Дерек Дойл, Джеффри Хэнкс, Натан Черни, Кеннет Калман, ред. Паллиативная медицина при доброкачественных заболеваниях, 3-е издание.Oxford: Oxford University Press,
2004
;843
–847,3., Кили ДК, Хамель МБ. Умереть от слабоумия на поздней стадии в доме престарелых.
Arch Intern Med
2004
;164
:321
–6.4., Ханрахан П. Какое медицинское обслуживание необходимо при терминальной стадии деменции?
J Am Geriatr Soc
1993
;41
:25
–30,5.Забота в конце жизни.
N Engl J Med
1996
;335
:172
–8.6.Паллиативная помощь в учреждениях длительного ухода: комплексная модель.
J Am Geriatr Soc
2001
;49
:1570
–1.7.Комитет по стандартам и аккредитации: Целевая группа по медицинским руководствам Национальной хосписной организации. Медицинские рекомендации по определению прогноза при некоторых нераковых заболеваниях, 2-е издание. Арлингтон, Вирджиния: Национальная организация хосписов,
1996
.8., Hurley A, Fabiszewski KJ, Montgomery P, Volicer V.Прогнозирование краткосрочной выживаемости пациентов с запущенной болезнью Альцгеймера.
J Am Geriatr Soc
1993
;41
:535
–40.9., Ханрахан П., Мерфи К. Критерии включения пациентов с деменцией в хоспис.
J Am Geriatr Soc
1997
;45
:1054
–9.10.Этап функциональной оценки (FAST).
Psychopharmacol Bull
1988
;24
:653
–9.11., Ekkerink JL, Van Weel C. Выживаемость до позднего слабоумия у голландских пациентов домов престарелых.
J Am Geriatr Soc
2003
;51
:184
–7.12., Kiely DK, Hamel MB, Park PS, Morris JN, Fries BE. Оценка прогноза для жителей домов престарелых с запущенной деменцией.
J Am Med Assoc
2004
;291
:2734
–40,13., Meire ED. Паллиативная помощь.
N Engl J Med
2004
;350
:2582
–90.14., Purits E, Noy S, Adunsky A. Измерение страданий терминальной стадии деменции: надежность и валидность мини-экзамена на состояние страдания.
Arch Gerontol Geriat
2004
;38
:123
–30,15., Адунский А. Умирающие пациенты с деменцией: слишком много страданий, слишком мало паллиативных мер.
Am J Hosp Care
2005
;22
:344
–8,16.Американская психиатрическая ассоциация. Диагностическое и статистическое руководство по психическим расстройствам, 4-е издание.Вашингтон, округ Колумбия: Американская психиатрическая ассоциация,
1994
. 17., Folstein SE, McHugh PR. «Мини-психическое состояние». Практический метод оценки когнитивного состояния пациентов для клинициста.
J Psychiatr Res
1975
;12
:189
–98.18., Гамильтон BB. Единая система данных для медицинской реабилитации: отчет о первичных госпитализациях за 1992 г.
Am J Phys Med Rehab
1992
;73
:51
–5.19., Лучин Д.Л. Доступ к хосписным программам при терминальной стадии деменции: национальный обзор хосписных программ.
J Am Geriatric Soc
1995
;43
:56
–9.20.Доступ к хосписным программам при терминальной стадии деменции.
J Am Geriatr Soc
1995
;43
:1174
–6.21.Управление тяжелой болезнью Альцгеймера и проблемами в конце жизни.
Clin Geriatr Med
2001
;17
:377
–91.22., Siu AL. Выживаемость при терминальной стадии деменции после острого заболевания.
J Am Med Assoc
2000
;284
:47
–52,23., Landi F, Lapane KL, Sgadari A, Mor V, Bernabei R. Предикторы смертности у пациентов с болезнью Альцгеймера, проживающих в домах престарелых.
J Neurol Neurosurg Psychiatry
1999
;67
:59
–65,24., Fratiglioni L, Guo Z, Viitanen M, Winblad B. Факторы прогноза у очень старых, слабоумных взрослых: семилетнее наблюдение по результатам популяционного обследования в Стокгольме.
J Am Geriatr Soc
1998
;46
:444
–52,25., Sekar N, Stiell IG. Правило клинического прогноза: обзор и предлагаемые модификации методических стандартов.
J Am Med Assoc
1997
;277
:488
–94.26.Феномен чрезмерной защиты у умирающих пациентов с деменцией.
Am J Hosp Care
2005
;22
:247
–8.27., Адунский А. Умирающие пациенты с деменцией: слишком много страданий, слишком мало паллиативной помощи.
Am J Alzheimers Dis Other Demen
2004
;19
:243
–7.28.Комитет по этике AGS. Уход за умирающими пациентами: заявление о позиции Американского гериатрического общества.
J Am Geriatr Soc
1995
;43
:577
–8.29.Канадская ассоциация паллиативной помощи. Паллиативная помощь: к консенсусу в стандартизированных принципах и практике. Канадская ассоциация паллиативной помощи, Оттава, Онтарио,
1995
.© Автор 2006. Опубликовано Oxford University Press от имени Британского гериатрического общества. Все права защищены. Для получения разрешений обращайтесь по электронной почте: [email protected]
.Последствия для стареющего населения
Первые упоминания о постельном режиме, кажется, относятся к 450 г. до н.э., и даже тогда Гиппократ предупреждал людей, что длительный постельный режим может вызвать саркопению, остеопороз и потерю зубов.2 До XIX века для выживания требовалось много активности, поэтому постельный режим считался безответственным. 3 С улучшением автоматизации и индустриализации люди начали верить, что полный отдых восстановит здоровье. Постельное белье стало модным вмешательством.
В конце 1800-х годов психиатры (психиатры) стали часто прописывать постельный режим. Идея заключалась в том, что если сделать «приюты» больше похожими на обычные больницы, это снизит стигму психических заболеваний. 4 Во всех областях здравоохранения постельный режим был обычным явлением до 1960-х годов — пациенту «нравился» постельный режим после инфаркта миокарда (4 недели), герниопластики (3 недели), операции по удалению катаракты (4 недели) или родов ( 2 недели). 3
Во время Второй мировой войны врачи начали сомневаться в полезности постельного режима, хотя психиатрия продолжала использовать это вмешательство. 1,3-5 Они увидели связь между бездействием и функциональным упадком. 5,6 Война также привела к беспрецедентному количеству раненых солдат, и клиницистам пришлось быстро освободить место для кроватей, чтобы у более тяжелораненых были койки.Эта ранняя деятельность, похоже, улучшила результаты. В то же время наш национальный интерес в отправке человека на Луну стимулировал исследования в области ограниченной мобильности и невесомости. 3,7 Невесомость в космосе не имеет силы тяжести, но с постельным бельем гравитационная сила сдвигается или «разгружается». 7 Вскоре исследования показали, что иммобилизация с силой тяжести или без нее снижает мышечную массу, вызывает функциональное снижение и снижает способность выполнять повседневную деятельность. 3 В совокупности эти симптомы называются «нарушением условий» и представляют собой «каскад зависимости». 8
Это особенно беспокоит пожилых американцев. Среди пожилых пациентов, перенесших острую госпитализацию, более 50% теряют от половины до двух третей своей способности выполнять повседневную деятельность и ходить. 9-11 Часто в результате оказывается помещение в дом престарелых. 12-14
Каскад зависимости
Постельное белье отрицательно влияет на все системы человеческого тела. 15 Психологически потеря личного контроля, сопровождающая постельный режим, ужасно изнуряет, а также может повлиять на членов семьи пациента, поскольку создает потребность в более тщательном уходе. Как пациенты, так и члены семьи могут испытывать беспокойство, замешательство, депрессию и забывчивость. 3 Постельный режим, назначаемый здоровым людям, снижает их способность принимать решения, иногда затрудняет разработку стратегии и действия, связанные с управляющей функцией и целенаправленным поведением. 16,17 Иммобилизованные пациенты также чаще страдают нарушениями сна, чем амбулаторные. 18 В психиатрии постельный режим традиционно использовался для убеждения пациентов в том, что они действительно больны и нуждаются в лечении4; выученная беспомощность развивается у людей с другими состояниями, когда они приходят к такому же выводу. По мере того как постельный режим продолжается, он влияет на другие системы, создавая нисходящую спираль, которая способствует возникновению психологических проблем.
Сердечные изменения и респираторный ответ
Постоянное положение лежа на спине, по-видимому, в первую очередь влияет на сердечную систему.Вертикальная осанка и движение регулируют циркуляцию жидкости. Мускулатура и укрепленные венозные и лимфатические клапаны реагируют на силу тяжести, протягивая жидкость по телу и регулируя ее движение. Всего за 2 часа иммобилизации на спине 1 литр жидкости перемещается от ног к груди. Жидкость пациента переносится в основном на живот, грудную клетку и голову. Объем крови уменьшается, а диурез увеличивается. Ударный объем сердца, зависящий от эффективного наполнения сердца для оптимальной эффективности, уменьшается.За этим следует нарушение сердечной деятельности и постуральная гипотензия. 3
В грудной клетке используется механизм отдачи для облегчения дыхания. Под углом 90 градусов от его наилучшего положения дыхательный объем дыхания и объемы вдоха / выдоха уменьшаются, что приводит к сужению дыхательных путей и снижению эластичности тканей. Изменение ориентации пациента относительно силы тяжести вызывает скопление слизи в нижних областях легких. Слизистая утолщается и становится трудно очистить. Это увеличивает риск пневмонии. 18
Становится системным
В иммунной системе клиницисты должны беспокоиться о двух проблемах, связанных с постельным режимом: снижение выработки цитокинов и реактивация латентных вирусов, о которых сообщалось у лежачих пациентов. Производство цитокинов необходимо для производства Т- и В-лимфоцитов (или естественных клеток-киллеров). 19 Пониженная продукция цитокинов создает провоспалительное состояние и может привести к кахексии и снижению циркулирующих антител. 14 По мере того, как мышцы начинают атрофироваться, синтез белка снижается, а синтез азота увеличивается. 20 Снижается чувствительность к инсулину 21, снижается активность альдостерона и ренина плазмы. 22
Всего за 1 неделю прикованные к постели пациенты могут потерять до 10% своего объема плазмы. В течение месяца она увеличивается до 15% потерь. 7,9 Это увеличивает вязкость крови, 1 фактор в триаде Вирхова (наряду с венозным застоем и повреждением кровеносных сосудов). Риск венозной тромбоэмболии (ВТЭ) возрастает.Сокращение скелетных мышц снижает потребность организма в кислороде. Следовательно, замедляется эритропоэз, уменьшается объем красных кровяных телец и становится меньше гемоглобина. Снижение насыщения кислородом создает болезненные последствия для кожи. 18
Другие системы
У людей единственная кожа, способная выдерживать вес, — это подошвы наших ног. Вся остальная кожа не такая толстая и прочная. Иммобилизация снижает способность пациентов ослаблять давление на кожу за счет бессознательного смещения веса.Без этой способности внутренние органы и кости могут буквально пробить дыру в коже. Начинают развиваться ишемия и некроз. Пот, скопившийся на постельном белье, а также рывки и тяги во время изменения положения могут вызвать пролежни и создать благоприятную среду для бактерий. Крестец, седалищный бугор, большие вертела, пятки и лодыжки подвергаются наибольшему риску возникновения пролежней. 19
Сила и потеря мышечной массы являются серьезными проблемами.Еженедельный постельный режим связан с потерей 12% силы и значительной потерей мышечной массы. В первую очередь поражаются нижние конечности, которые привыкли сопротивляться силе тяжести (икроножные мышцы, квадрицепсы, спина). 7,19 Неиспользование вызывает мышечную слабость и жесткость суставов или костей, а также возрастает риск падений и инфекций у пожилых людей. Снижение выносливости создает симптомы глубокой усталости, отсутствия мотивации и порочного круга неподвижности и упадка. Соединительная ткань (сухожилия, связки и хрящи) также начинает разрушаться, и следуют контрактуры (уменьшение диапазона движений).У обитателей домов престарелых часто встречается свисающая контрактура стопы, особенно у пациентов, перенесших инсульт. 19
Прикованные к постели пациенты часто теряют интерес к еде и могут сообщать об изменениях запаха и вкуса. Они могут есть меньше (или не есть). Дисфагия представляет собой риск, поскольку глотание в положении лежа на спине более затруднено, чем в положении сидя. Работа желудочно-кишечного тракта замедляется, и пища переваривается и выводится на 40% дольше, когда человек лежит на спине. 23 Остеопороз из-за неиспользования — серьезный риск.Клиренс кальция в костях в первые недели постельного режима в 4-6 раз больше, чем обычно. Поражаются как кортикальная, так и губчатая кость, особенно губчатая кость несущих конечностей. 7,19
Профилактика
Среди пожилых людей многочисленные проблемы должны влиять на решение или медицинский приказ оставаться в постели. Часто острое заболевание требует постельного режима. Многие пожилые люди используют постельный режим как стратегию сбережения энергии в те дни, когда у них запланированы необходимые или любимые мероприятия.К сожалению, пациенты домов престарелых могут оставаться в постели из-за нехватки персонала, программ ухода за кишечником, страха просыпаться слишком долго из-за отсутствия помощи, чтобы вернуться в постель, или из-за явной трудности с подъемом при наличии усталости или боли. Это перечисленные факторы, заставляющие жителей оставаться в постели. 18 Простое информирование пациентов об опасности постельного режима может заставить их двигаться. Указание на доступные виды деятельности, даже если они простые, поможет сохранить их заинтересованность. 1,18
Наша космическая программа уже давно поняла, что астронавтам нужны упражнения, чтобы сохранить свои мышцы. 7 По оценкам экспертов, чтобы восстановить функциональную потерю здесь, на земле, пациентам необходимо примерно 7 дней нормальной подвижности на каждый день постельного режима. У здоровых пожилых людей всего лишь 10 дней постельного режима связаны со значительной потерей силы и аэробных возможностей, а также тенденцией к снижению физической активности, которая может длиться несколько недель. 24 Очень важно избегать или сокращать ненужный или продолжительный постельный режим.
В аптеке
Фармацевты должны проявлять бдительность, когда они видят любой приказ о постельном режиме у ранее амбулаторного пациента или слышат, что пациент прикован к постели.В таблице 1 приведены советы по пересмотру схемы приема лекарств.
Заключение
Независимо от возраста, приуроченность к постельной зависимости. Информировать других об опасностях неподвижности очень важно, чтобы они понимали, почему так важно продолжать движение. PT
Ссылки
1. DeLaune SC, Ladner PK. Основы сестринского дела, стандартов и практики. 2-е изд. Клифтон-Парк, штат Нью-Йорк: Делмар; 2002.
2. Чедвик, Манн. Работы Гиппократа.1950.
3. Knight J, Nigam Y, Jones A. Влияние постельного режима 1: сердечно-сосудистая, дыхательная и гематологическая системы. Nurs Times. 2009; 105: 16-20.
4. Бошма Г. Расцвет психиатрической помощи. Амстердам: Издательство Амстердамского университета; 2003.
5. Док У. Зловещие последствия полного постельного режима. ДЖАМА. 1944; 125: 1083-1085.
6. Ашер Р. Опасности отхода ко сну. Br Med J. 1947; 2: 967-968.
7. Бакли Дж. К.. Космическая физиология. Нью-Йорк: издательство Оксфордского университета; 2006 г.
8. Гиллис А., Макдональд Б., Макайзак А. Знания, отношение и уверенность медсестер в предотвращении и лечении дестабилизации пожилых людей. J Contin Educ Nurs. 2008; 39: 547-554.
9. Хирш С.Х., Соммерс Л., Олсен А., Маллен Л., Виноград С.Х. Естественное течение функциональной заболеваемости у госпитализированных пациентов пожилого возраста. J Am Geriatr Soc. 1990; 38: 1296-1303.
10. Сагер М.А., Франке Т., Иноуе С.К. и др. Функциональные исходы острого соматического заболевания и госпитализации пожилых людей.Arch Intern Med. 1996; 156: 645-652.
11. Ковински К.Е., Палмер Р.М., Фортински Р.Х. и др. Утрата независимости в повседневной жизни у пожилых людей, госпитализированных с заболеваниями: повышенная уязвимость с возрастом. J Am Geriatr Soc. 2003; 51: 451-458.
12. Рудберг М.А., Сагер М.А., Чжан Дж. Факторы риска для использования в доме престарелых после госпитализации из-за болезни. J Gerontol Med Sci. 1996; 51A: M189-M194.
13. Fortinsky RH, Covinsky KE, Palmer RM, Landefeld CS.Влияние изменений функционального статуса до и во время госпитализации на госпитализацию пожилых людей. J Gerontol Med Sci. 1999; 54A: M521-M526.
14. Чыонг А.Д., Фан Э., Брауэр Р.Г., Нидхэм Д.М. Прикроватный осмотр: мобилизация пациентов в отделении интенсивной терапии — от патофизиологии до клинических испытаний. Crit Care. 2009; 13: 216.
15. Allen C, Glasziou P, Del Mar C. Постельный режим: потенциально опасное лечение, требующее более тщательной оценки. Ланцет. 1999; 354: 1229-1233.
16. Липницки Д.М., Гунга Х.С., Белави Д.Л., Фельзенберг Д. Принятие решения после 50 дней имитации невесомости. Brain Res. 2009; 1280: 84-89.
17. Липницки Д.М., Гунга Х.С. Отсутствие физической активности и когнитивные функции: результаты исследований постельного режима. Eur J Appl Physiol. 2009; 105: 27-35.
18. Фокс М.Т., Сидани С., Брукс Д. Восприятие койко-дней для людей с хроническими заболеваниями в учреждениях длительного ухода. Рес Нурс Здоровье. 2009; 32: 335-344.
19. Нигам Й., Найт Дж., Джонс А.Эффекты постельного режима 3: опорно-двигательная и иммунная системы, кожа и самовосприятие. Nurs Times. 2009; 105: 18-22.
20. Леблан А., Роу Р., Эванс Х., Вест С., Шакелфорд Л., Шнайдер В. Атрофия мышц во время длительного постельного режима. Int J Sports Med. 1997 (18 приложение 4): S283-S285.
21. Hamburg NM, McMackin CJ, Huang AL, et al. Отсутствие физической активности быстро вызывает инсулинорезистентность и микрососудистую дисфункцию у здоровых добровольцев. Артериосклер Thromb Vasc Biol. 2007; 27: 2650-2656.
22. Гариб С., Майе А., Гоклен Дж. И др. Результаты 4-недельного наклона головы вниз с противодействием LBNP и без него: I. Гормоны, регулирующие объем. Aviat Space Environ Med. 1992; 63: 3-8.
23. Найт Дж., Нигам Й., Джонс А. Эффекты постельного режима 2: желудочно-кишечная, эндокринная, почечная, репродуктивная и нервная системы. Nurs Times. 2009; 105: 24-27.
24. Кортебейн П., Симонс Т. Б., Феррандо А. и др. Функциональное влияние 10-дневного постельного режима у здоровых пожилых людей. J Gerontol A Biol Sci Med Sci.2008; 63: 1076-1081.
25. Де Йонге Б., Шаршар Т., Лефошер Дж. П. и др .; Groupe de Réflexion et d’Etude des Neuromyopathies en Réanimation. Парез, приобретенный в отделении интенсивной терапии: проспективное многоцентровое исследование. ДЖАМА. 2002; 288: 2859-2867.
Г-жа Вик — старший фармацевт по клиническим исследованиям в Национальном институте рака, Национальные институты здравоохранения, Бетесда, Мэриленд.
Синдром блокировки — NORD (Национальная организация редких заболеваний)
УЧЕБНИКИ
Sahoo S, Pearl PL.Синдром запертости. Руководство NORD по редким заболеваниям. Липпинкотт Уильямс и Уилкинс. Филадельфия, Пенсильвания. 2003: 554.
Lyon G, Adams RD, Kolodny EH. Ред. Неврология наследственных болезней обмена веществ в детстве. 2-е изд. Компании McGraw-Hill. Нью-Йорк, штат Нью-Йорк; 1996: 347-348
СТАТЬИ ЖУРНАЛА
Bruno MA, Bernheim JL, Ledoux D, Pellas F, Demertzi A, Laureys S. Исследование самооценки благополучия в когорте пациентов с хроническим запертым синдромом: счастливое большинство, жалкое меньшинство.BMJ Open 2011; 1: e000039.
Babiloni C, Pistoia F, Sarà M, Vecchio F, Buffo P, Conson M, Onorati P, Albertini G, Rossini PM. Корковые ритмы состояния покоя с закрытыми глазами у пациентов с синдромом запертости: исследование ЭЭГ. Clin Neurophysiol 2010; 121: 1816-24.
Консон М., Пистойя Ф., Сара М., Гросси Д., Трояно Л. Распознавание и мысленные манипуляции частями тела диссоциируют при синдроме запертости. Brain Cogn 2010; 73: 189-93.
Pistoia F, Conson M, Trojano L, Grossi D, Ponari M, Colonnese C, Pistoia ML, Carducci F, Sarà M.Нарушение сознательного распознавания негативных выражений лица у пациентов с синдромом запертости. J. Neurosci 2010; 30: 7838-44.
Луле Д., Зиклер С., Хакер С. и др. Жизнь может стоить того, чтобы жить с синдромом запертости. Prog Brain Res. 2009; 177: 339-351.
Бруно М.А., Шнакерс К., Дамас Ф. и др. Синдром запертости у детей: отчет о пяти случаях и обзор литературы. Педиатр Неруол. 2009; 41: 237-246. http://www.coma.ulg.ac.be/papers/LIS/Bruno_LIS_PediatricNeurology_2009.pdf
Bruno MA, Pellas F, Schnakers C, et al.Моргни, и ты живешь: синдром запертости. Rev Neurol (Париж). 2008; 164: 322-335.
Conson M, Sacco S, Sarà M, Pistoia F, Grossi D, Trojano L. Селективный дефект воображения движений у пациентов с синдромом запертости. Нейропсихология 2008; 46: 2622-2628.
Schnakers C, Majerus S, Goldman S и др. Когнитивные функции при синдроме запертости. J Neurol. 2008; 255: 323-330. http://www.coma.ulg.ac.be/papers/LIS/schnakers_JNeurol08.pdf
Смит Э., Деларджи М. Синдром запертости.BMJ. 2005; 330: 406-409.
Лаурис С., Пеллас Ф., Ван Экхаут П. и др. Синдром запертости: каково быть в сознании, но парализованным и лишенным голоса? Prog Brain Res. 2005; 150: 495-511. http://www.coma.ulg.ac.be/papers/LIS/2005_PBR_vol150_495_511.pdf
Бауэр, Г., Герстенбранд, Ф., Румпль, Э. Разновидности синдрома запертости. J. Neurol 1979; 221: 77-91.
ИНТЕРНЕТ
Национальный институт неврологических расстройств и Сток. Страница информации о заблокированном синдроме.25 мая 2017 г. Доступно по адресу: https://www.ninds.nih.gov/Disorders/All-Disorders/Locked-Syndrome-Information-Page Доступно с 5 марта 2018 г.
Энциклопедия Orphanet. Синдром запертости. Декабрь 2012 г. Доступно по адресу: http://www.orpha.net/consor/cgi-bin/OC_Exp.php?Lng=GB&Expert=2406 По состоянию на 5 марта 2018 г.
Синдром замкнутости Майезе К.. Медицинская онлайн-библиотека руководства Merck. Декабрь 2017 г. Доступно по адресу: http://www.merck.com/mmpe/sec16/ch312/ch312c.html По состоянию на 5 марта 2018 г.
Coma Science Group.Синдром запертости. Доступно по адресу: http://www.coma.ulg.ac.be/inform/locked_in_syndrome.html По состоянию на 5 марта 2018 г.
Фактов о вегетативном и минимальном сознании после тяжелой травмы головного мозга
Тяжелая мозговая травма вызывает изменение сознание. Сознание относится к осознанию себя и окружающей среды. Повреждение головного мозга может вызвать широкий спектр нарушений сознания. Некоторые травмы легкие и могут вызывать относительно незначительные изменения сознания, такие как кратковременное замешательство или дезориентацию.
Наиболее тяжелые травмы вызывают глубокое нарушение сознания. От 20 до 40% людей с такими тяжелыми травмами не выживают. Некоторые выжившие люди в течение некоторого времени находятся в полной бессознательности, не осознавая себя и окружающий мир. Диагноз, который ставят этим людям, зависит от того, всегда ли их глаза закрыты или бывают периоды, когда глаза открыты. Состояние полного бессознательного состояния без открытия глаз называется комой. Состояние полного бессознательного состояния с некоторым открытием глаз и периодами бодрствования и сна называется вегетативным состоянием.По мере того, как люди выздоравливают после тяжелой черепно-мозговой травмы, они обычно проходят различные фазы выздоровления. Восстановление может остановиться на любом из этих этапов.
Характеристики комы
- Без открывания глаз
- Невозможно выполнить инструкции
- Нет речи или других форм общения
- Целенаправленное движение отсутствует
Характеристика вегетативного состояния
- Возврат из цикла сна-бодрствования с периодами открытия и закрытия глаз
- Может стонать или издавать другие звуки, особенно при растяжении напряженных мышц
- Может плакать, улыбаться или делать другие выражения лица без видимой причины
- Может ненадолго переводить взгляд на людей или предметы
- Может вздрогнуть на громкий звук
- Невозможно выполнить инструкции
- Нет речи или других форм общения
- Целенаправленное движение отсутствует
Лицам в коме или вегетативном состоянии требуется тщательный уход, который может включать:
- Кормление через трубку для кормления
- Поворот в постели для предотвращения пролежней
- Специальная подстилка для предотвращения пролежней
- Помощь при удалении кишечника и мочевого пузыря с помощью катетера и / или подгузников
- Управление дыханием, например, отсасывание секретов; это может включать уход за трахеостомической трубкой
- Управление мышечным тонусом (чрезмерное напряжение мышц)
- Специальное оборудование, которое может включать инвалидную коляску или специальные постельные принадлежности, помогающие поддерживать правильную осанку и уменьшающие мышечное напряжение
- Лечение инфекций, таких как пневмония или инфекции мочевыводящих путей
- Лечение других медицинских проблем, таких как лихорадка, судороги и т. Д.
Что происходит после комы и вегетативного состояния?
Когда люди начинают приходить в сознание, они могут:
- следуйте простым инструкциям других людей, например: «Открой глаза», «Сожми мою руку», «Назови свое имя» и т. Д .;
- общаются, произнося слова или указывая «да» или «нет» кивком головы или жестами; и / или
- использовать обычные предметы как обычно, например расчесывать волосы щеткой, использовать соломинку для питья, подносить телефон к уху и т. Д.
Лица с черепно-мозговой травмой проходят через период потери сознания и последующие стадии выздоровления медленнее или быстрее, в значительной степени в зависимости от тяжести травмы. Пациенты с менее серьезными травмами могут проходить эти стадии быстрее, а некоторые из стадий, описанных здесь, могут быть плохо распознаны или не возникать вовсе. Люди с очень серьезными травмами могут застопориться на той или иной стадии и не смогут перейти на более высокий уровень восстановления.
Для людей с более длительными периодами бессознательного состояния выход из бессознательного состояния является постепенным процессом. Кома редко длится более 4 недель. Некоторые пациенты переходят из комы в вегетативное состояние, но другие могут переходить из комы в период частичного сознания. Очень редко человек может сразу перейти из комы или вегетативного состояния в состояние полного сознания.
Люди, у которых были более короткие периоды потери сознания, вероятно, изначально имели менее серьезные повреждения мозга.Следовательно, они, вероятно, будут лучше выздоравливать, чем люди, у которых были более длительные периоды бессознательного состояния.
Черепно-мозговая травма — это повреждение головного мозга, вызванное внешней силой, например, автомобильной аварией или падением. Около 50% людей, находящихся в вегетативном состоянии через месяц после черепно-мозговой травмы, в конечном итоге восстанавливают сознание. Они, вероятно, будут медленно выздоравливать и обычно имеют некоторые постоянные когнитивные и физические нарушения и инвалидность.Люди, находящиеся в вегетативном состоянии из-за инсульта, потери кислорода в головном мозге (аноксия) или некоторых типов тяжелых заболеваний, могут не выздороветь так же хорошо, как люди с черепно-мозговой травмой. Те немногие люди, которые остаются в длительном вегетативном состоянии, могут выжить в течение длительного периода времени, но они часто испытывают медицинские осложнения, такие как пневмония, дыхательная недостаточность, инфекции и т. Д., Которые могут сократить продолжительность жизни.
Люди с медленным восстановлением сознания продолжают иметь пониженный уровень самосознания или осведомленности об окружающем мире.У них непоследовательная и ограниченная способность отвечать и общаться. Это состояние ограниченного осознавания называется состоянием минимального сознания.
Характеристика минимально сознательного состояния
- Иногда следует простым инструкциям
- Может говорить да или нет, разговаривая или жестикулируя
- Может говорить понятные слова или фразы
- Может реагировать на людей, вещи или другие события посредством:
- плачет, улыбается или смеется;
- издает звуки или жестикулирует;
- тянется к предметам;
- пытается удержать или использовать предмет или
- удерживает взгляд на людях или предметах в течение длительного периода времени, независимо от того, движутся они или неподвижны.
Люди в минимальном сознании делают эти вещи непоследовательно. Например, один раз человек может быть в состоянии следовать простой инструкции, а в другой раз он может быть не в состоянии следовать никаким инструкциям вообще. Из-за этого трудно отличить вегетативное состояние от состояния минимального сознания.
Находясь в состоянии минимального сознания, люди нуждаются в обширном уходе, аналогичном тому, который необходим людям в вегетативном состоянии.
Выход из состояния минимального сознания
Как только человек может общаться, следовать инструкциям или постоянно пользоваться предметом, например, расческой или карандашом, он больше не находится в состоянии минимального сознания.Некоторые люди остаются в минимальном сознании неопределенно долго, но многие улучшаются. Чем дольше человек остается в состоянии минимального сознания, тем больше у него или нее может быть необратимых нарушений. Это связано с тем, что вегетативные состояния и состояния минимального сознания вызваны серьезным повреждением нескольких областей мозга. После выхода из состояния минимального сознания люди почти всегда испытывают замешательство. Иногда люди сразу переходят из комы в состояние замешательства.
Сравнение состояния комы, вегетативного состояния и состояния минимального сознания
Кома | Состояние вегетации | Состояние минимального сознания | |
|---|---|---|---|
Отверстие для проушины | № | Есть | Есть |
Циклы сна / бодрствования | № | Есть | Есть |
Визуальное отслеживание | № | № | Часто |
Распознавание объекта | № | № | Несоответствие |
Команда после | № | № | Несоответствие |
Связь | № | № | Несоответствие |
Условные эмоции | № | № | Несоответствие |
Характеристики состояния замешательства
- Дезориентация (невозможность отследить правильную дату и место)
- Серьезное нарушение внимания, памяти и других умственных способностей
- Колебание уровня отзывчивости
- Беспокойство
- Нарушение сна в ночное время
- 6.Чрезмерная сонливость и сон в течение дня
- Бред или галлюцинации
Как и в случае вегетативных состояний и состояний минимального сознания, скорость и степень восстановления из состояния спутанности сознания варьируются от человека к человеку. Однако почти все люди, достигшие состояния замешательства, продолжают добиваться дальнейшего прогресса. Основными факторами, определяющими конечную степень выздоровления, являются исходная тяжесть черепно-мозговой травмы и некоторые типы дополнительных медицинских проблем. Чем короче время человек находится в растерянном состоянии, тем лучше будет его окончательное выздоровление.Легкие медицинские осложнения, такие как нарушение сна или инфекция мочевыводящих путей, могут продлить состояние спутанности сознания, но не обязательно повлияют на конечный результат.
Когда состояние замешательства разрешается, люди обычно гораздо лучше способны обращать внимание, ориентироваться в месте и времени и сохранять воспоминания для повседневных переживаний. Тем не менее, у них очень вероятно возникновение серьезных когнитивных проблем, таких как нарушение памяти или замедленное мышление. Эти когнитивные проблемы, вероятно, продолжат улучшаться с течением времени.Некоторые люди достигают ограниченного прогресса, в то время как другие достигают значительного прогресса.
Модели восстановления после очень тяжелой черепно-мозговой травмы
Некоторые люди быстро выходят из комы и на короткое время остаются в состоянии минимального сознания, прежде чем вернуться на более высокий уровень сознания с легкими нарушениями. Другие могут иметь более длительный период в состоянии минимального сознания после выхода из вегетативного состояния, а затем, как правило, имеют большую степень долгосрочных нарушений.Иногда люди остаются в вегетативном состоянии или в состоянии минимального сознания в течение длительного периода времени, и в редких случаях эти состояния могут быть постоянными.
Какие процедуры используются с людьми в вегетативном состоянии или в состоянии минимального сознания?
В настоящее время не существует лечения, которое могло бы ускорить или улучшить выздоровление от вегетативного состояния или состояния минимального сознания. Тем не менее, существует общее мнение о том, что основное внимание в медицинской помощи уделяется предотвращению или лечению любых факторов, которые могут препятствовать выздоровлению (таких как гидроцефалия, скопление жидкости в головном мозге или использование седативных препаратов при других состояниях), и сохранить физическое здоровье (например, лечить инфекции или жесткость суставов).Медицинские учреждения и врачи различаются по степени, в которой они пробуют различные методы лечения, такие как лекарства или сенсорная стимуляция для восстановления сознания. Поскольку степень выздоровления от расстройств сознания сильно различается, трудно судить о ценности этих и других методов лечения вне рамок научных исследований. Вы можете узнать у своего врача или программы о философии использования этих видов лечения.
Переходы на разные уровни лечения
На различных этапах процесса выздоровления люди в минимально сознательном или вегетативном состоянии могут получать помощь в самых разных условиях.Первоначально человек с серьезным нарушением сознания, скорее всего, будет лечиться в больнице неотложной помощи, где основное внимание уделяется спасению его / ее жизни и стабилизации его / ее с медицинской точки зрения. Как только это будет достигнуто, следующим шагом будет восстановление функции до любого возможного уровня. Иногда это происходит в больнице неотложной реабилитации, которая предоставляет программу реабилитационных услуг высокой интенсивности, включая физиотерапию, трудотерапию, речевую и языковую терапию, рекреационную терапию, нейропсихологические услуги и медицинские услуги.
Некоторые пациенты не переходят из больницы неотложной помощи в программу неотложной реабилитации. Эти люди могут обратиться непосредственно в учреждение квалифицированного сестринского ухода, в программу подострой реабилитации, в дом престарелых или даже домой с семьей. Лица, выписанные из программы неотложной реабилитации, обычно также отправляются в одно из этих мест. Учреждения квалифицированного сестринского ухода, программы подострой реабилитации и дома престарелых сильно различаются по количеству и качеству предоставляемых ими медицинских услуг, сестринского ухода и реабилитационной терапии.
Многие факторы влияют на решения о том, куда может пойти человек с тяжелым нарушением сознания или другими тяжелыми нарушениями после выписки из больницы неотложной помощи или выписки из программы неотложной реабилитации. Некоторыми из этих факторов являются состояние здоровья человека, медицинское страхование и другие льготы, способность человека переносить реабилитационные методы лечения, философия врача о том, куда людям следует идти, чтобы продолжить восстановление после тяжелых травм, способность семьи заботиться о человеке в дом, пожелания семьи и практические вопросы, например, расстояние, на которое семья должна пройти, чтобы навестить человека в учреждении.
Имена, используемые для описания уровней медицинской помощи и условий, в которых они предоставляются, различаются в зависимости от страны. Полезно работать с социальным работником или ведущим дела в учреждении, где ваш близкий в настоящее время получает услуги, чтобы спланировать любые необходимые переходы. Не бойтесь задавать вопросы, чтобы убедиться, что вы получите необходимую информацию, которая поможет вам принять наилучшее возможное решение.
На что обратить внимание при выборе места для ухода за любимым человеком:
На различных этапах процесса выздоровления люди в минимально сознательном или вегетативном состоянии могут получать помощь в самых разных условиях.К ним относятся стационарные реабилитационные учреждения, учреждения квалифицированного сестринского ухода и учреждения долгосрочной неотложной помощи. Ниже приведены некоторые рекомендации по выбору места для ухода:
- Лечебная бригада нынешнего члена вашей семьи имела хороший опыт работы с программой, когда они направляли туда других.
- Персонал медицинского учреждения поможет вам почувствовать себя комфортно, всегда готов поговорить о ваших проблемах и ответить на ваши вопросы.
- У программы и медицинского персонала есть опыт работы с теми же проблемами, что и у члена вашей семьи.
- Учреждение проинформировано об особенностях ухода, в котором нуждается ваш близкий, и может удовлетворить эти потребности. Вы можете сыграть свою роль в разработке подробного плана ухода.
- Программа включает ведение пациентов для помощи в планировании следующего уровня обслуживания, будь то переход в программу реабилитации, в учреждение для долгосрочного ухода или на дому.
- Программа предусматривает обучение и подготовку будущих воспитателей.
- Программа использует специальные процедуры для измерения прогресса.
Если можно организовать услуги по поддержке, некоторые люди в минимальном сознании или вегетативном состоянии могут получить уход дома.
Мысли бывших семей
Члены семьи, у которых есть любимый человек в минимально сознательном или вегетативном состоянии, определили ряд важных проблем:
- Общение с поставщиками медицинских услуг
Обязательно задавайте вопросы, делитесь своими наблюдениями и выражайте свое мнение. - Управление медицинским оборудованием и расходными материалами
Важно знать об оборудовании и расходных материалах вашего любимого человека, а также знать, как общаться с компаниями, которые поставляют это оборудование. - Обеспечение ухода
Члены семьи часто заботятся о своих близких. Объем оказываемого вами ухода будет зависеть от вашей роли в предоставлении ухода (это может варьироваться от предоставления большей части ухода самостоятельно до простого руководства уходом, предоставляемым другими), людей, таких как сиделки, обслуживающий персонал, медсестры и члены семьи, которые доступны, чтобы помочь вам в предоставлении ухода, условия (это может быть ваш дом или учреждение квалифицированного сестринского ухода) и рекомендации, которые вы получите от поставщиков медицинских услуг.Желательно получить как можно больше обучения, чтобы предоставлять любые элементы ухода, которые вы выбираете и способны управлять. К ним могут относиться купание, уход, управление кишечником и мочевым пузырем, подвижность, диапазон движений и другие медицинские проблемы, которые могут быть у вашего любимого человека. - Изучение финансовых ресурсов
Сначала вы можете почувствовать себя подавленным, когда начнете узнавать о различных финансовых ресурсах, которые могут быть подходящими для вашего любимого человека. Тем не менее, проявив терпение, настойчивость и некоторую помощь от других, вы сможете выяснить, какие программы применимы, и найти свой путь через процессы приложения.Программы, о которых вы хотите узнать, включают:
- Программы здравоохранения, такие как Medicare и Medicaid.
- Программы возмещения дохода или финансовой помощи, такие как SSDI (социальное страхование по инвалидности), SSI (дополнительный страховой доход) или, возможно, полисы страхования по инвалидности, которые у вашего близкого человека могли быть на работе.
- Услуги по оказанию помощи в общественной жизни, такие как государственные агентства, которые помогают людям в этих областях.
Возможно, не удастся найти человека, который знает все о том, как получить доступ к этим различным службам и программам.Главное — продолжать задавать вопросы и следить за ними, чтобы убедиться, что вы и ваш близкий получите все доступные преимущества. Вам могут быть полезны социальные работники, терапевты, ведущие дела, местный офис социального обеспечения, отделение ассоциации травм головного мозга вашего штата, члены семьи или друзья, которые являются инвалидами или у которых есть семьи с ограниченными возможностями, или человеческие ресурсы (персонал ) у работодателя вашего любимого человека.
- Опека
Поскольку ваш близкий человек не может полностью принимать решения за себя, вам или кому-то другому может быть полезно быть назначенным опекуном.Это может облегчить принятие медицинских решений или управление финансовыми вопросами вашего близкого. Если вы считаете, что вашему близкому человеку может потребоваться назначение опекуна, вам нужно будет обратиться к адвокату за помощью. Опекунство можно отменить, когда оно больше не нужно.
Как взаимодействовать с любимым человеком, находящимся в бессознательном состоянии или с низким уровнем отзывчивости
Самый естественный способ взаимодействия — поговорить с любимым человеком, даже если он или она может не ответить или не понять.Простые вещи, такие как рассказ ему или ей о последних событиях в вашей жизни, о том, что происходит в вашей семье или районе, или последние новости, могут заставить вас почувствовать связь. Разговор с любимым человеком о том, что вы делаете во время оказания помощи, может повысить ваш комфорт в процессе оказания помощи. Например, если вы скажете любимому человеку, что собираетесь пошевелить его или ее руками и ногами, чтобы избежать стеснения в суставах, вы можете почувствовать себя более комфортно при выполнении этой задачи. Выполняйте это упражнение типа «диапазон движений» только в том случае, если это вам поручил врач, медсестра или терапевт.
Физическое прикосновение — еще один способ почувствовать связь. Некоторые члены семьи сказали, что массаж или нанесение лосьона на руки или лицо помогает им почувствовать близость со своим любимым человеком. Также важно избегать риска чрезмерной стимуляции, поскольку это может привести к учащенному дыханию, напряжению мышц, скрипу зубами, беспокойству и усталости.
Забота о себе и других членах семьи
Члены семьи человека в вегетативном или минимально сознательном состоянии часто испытывают чувство потери или горя из-за отношений, которые у них были до травмы.Есть несколько способов справиться с этими чувствами. Человек в минимально сознательном или вегетативном состоянии может прогрессировать очень медленно или в течение некоторого времени без видимого прогресса. Иногда полезно вести дневник наблюдаемых вами изменений. Это может дать вам возможность оглянуться назад и увидеть, как он или она более способны ответить, чем в более ранний момент времени.
Наличие близкого человека в вегетативном или минимально сознательном состоянии может истощать физически и эмоционально.Справиться с этим в одиночку может быть слишком много, чтобы требовать от одного человека. Важно полагаться на поддержку других, обращаясь к существующим и разрабатывая новые. Вы можете найти помощь в поддержке, на которую вы полагались в прошлом, например, в семье, друзьях и религиозных группах.
Другие ресурсы, которые следует рассмотреть, включают группы поддержки, агентства поддержки и Интернет. Хороший способ узнать больше об этой возможной поддержке — связаться с Ассоциацией травм мозга Национального информационного центра Америки по травмам головного мозга (www.biausa.org, 1-800-444-6443) и получите контактную информацию ближайшего отделения государственной ассоциации травм головного мозга (BIAA). Поставщики медицинских услуг, такие как врачи, терапевты, социальные работники и другие, могут быть хорошими источниками информации о доступных вам программах поддержки.
Даже самый преданный опекун должен иметь личное время. Если ваш любимый человек находится дома, это может варьироваться от того, чтобы друг или член семьи дал вам двухчасовой перерыв, чтобы заняться чем-то для себя, до того, чтобы на неделю у вас были сиделки на полную ставку или чтобы ваш любимый провел короткое время под присмотром медсестер. учреждение по уходу или больница.Если ваш любимый человек все еще находится в больнице или живет в учреждении сестринского ухода, чередующийся график посещений может дать вам несколько перерывов, а другим друзьям и семье будет возможность провести с ним или с ней время.
Когда ваш любимый человек впервые получил травму, вы, вероятно, находились в кризисном режиме, сосредотачиваясь на проблемах и откладывая оставшуюся жизнь на потом. Со временем вам нужно будет перейти из режима кризисного управления и начать заботиться о повседневных заботах, таких как оплата счетов, поддержание отношений с другими членами семьи и забота о собственном физическом и психическом здоровье.Конечно, сосредоточиться на раненом любимом человеке — это естественно, но другие члены вашей семьи тоже будут нуждаться в этом. Для некоторых людей официальное консультирование терапевта или священнослужителя может быть важной частью внесения изменений в жизненные изменения, произошедшие в результате травмы вашего любимого человека.
Хотя уход за человеком в вегетативном или минимально сознательном состоянии — огромная проблема, использование соответствующих ресурсов, как описано выше, может оказаться большим подспорьем. Каждый по-своему отреагирует на этот вызов, но почти каждый может справиться и двигаться дальше.Многие члены семьи глубоко удовлетворены тем, что делают жизнь любимого человека, получившего тяжелую травму, максимально комфортной и приятной.
VS-MCS Авторство и благодарность брошюры:
Авторы: Марк Шерер, доктор философии, Моника Ваккаро, магистр наук, Джон Уайт, доктор медицины, доктор философии, Джозеф Т. Джачино, доктор философии, и Консорциум сознания. В состав Консорциума сознания входят:
- Реабилитационный институт имени Джонсона, Нью-Джерси (ведущий центр) — Джозеф Т.Джачино, доктор философии, П.
- Научно-исследовательский институт реабилитации мха, Пенсильвания (со-ведущий центр) — Джон Уайт, доктор медицинских наук, П.И. и Суджа Чо, доктор медицины, Site P.I.
- Методистский реабилитационный центр, MS — Стюарт А. Яблон, доктор медицины, П.И.
- Больница реабилитации Брейнтри, Массачусетс — Дуглас Кац, доктор медицины, П.И.
- Саннивью Больница и реабилитационный центр, Нью-Йорк — Пол Новак, MS, OTR, P.I.
- Больница Bryn Mawr Rehab, Пенсильвания — Дэвид Лонг, доктор медицины, П.И.
- Техасский центр нейрореабилитации, Техас – Нэнси Чайлдс, доктор медицины, П.I.
- Fachkrankenhaus Neresheim, Германия – Бернд Эйферт, доктор медицинских наук, П.И.
Благодарности: Финансирование для написания и публикации этой брошюры было предоставлено Национальным институтом исследований инвалидности и реабилитации, грант № h233A031713 (Многоцентровое проспективное рандомизированное контролируемое исследование эффективности амантадин гидрохлорида в ускорении восстановления функций после тяжелой травматической травмы головного мозга. ).
Американская ассоциация травм головного мозга (BIAA; www.biausa.org) предоставил отзывы потребителей о содержании этой брошюры и оказывает помощь в распространении этих материалов.
Несколько членов семей людей с ЧМТ щедро потратили свое время и ценные идеи, чтобы помочь в написании этой брошюры.
Помощь в конце жизни — Brainstrust, благотворительная организация по борьбе с опухолями головного мозга
Когда заканчиваются варианты лечения опухоли головного мозга
В какой-то момент злокачественной опухоли головного мозга варианты лечения, вероятно, иссякнут.В центре внимания должна быть поддерживающая терапия. Но это звучит проще, чем есть на самом деле. Решения достаточно сложны, но без дополнительных сложностей, связанных с сильными эмоциями, которые могут различаться между членами семьи, поэтому наличие некоторых руководящих принципов действительно помогает. Если их можно обсудить и согласовать заранее, это позволит семье, в которую входят больной с опухолью головного мозга и лицо, осуществляющее уход, проявлять инициативу и больше контролировать, а не реагировать.
Мы считаем, что есть три руководящих принципа, которые должны помочь сделать принятие любого решения проще, но не так легко:
- Во-первых, нужно спланировать как можно больше заранее, чтобы пожелания пациента были четко сформулированы и могли быть выполнены.
- Второй — применять наиболее агрессивные методы лечения, но если наступает момент, когда эти методы лечения причиняют больше вреда или не продлевают жизнь или качество жизни, их следует отменить.Но уход продолжается.
- Будь тверд. Знайте, что вам нужно в плане поддержки, и спрашивайте; нет, требуй это. А если вы не знаете, что вам нужно, поговорите со своим терапевтом. Расскажите им, с чем вы боретесь. Это поможет вам определить приоритеты.
So «to dos»:
С согласия физического лица убедитесь, что все обсуждения:
- задокументировано
- регулярно проверяются
- общался с ключевыми людьми, включая практикующих врачей, семью и друзей.
Эти обсуждения должны включать любые проблемы, важные ценности и цели, а также способствовать пониманию болезни и прогноза, а также конкретных предпочтений в отношении типов ухода или лечения.
Можно подготовить заявление о желаниях и предпочтениях, в котором резюмируются эти области. Кроме того, может быть принято предварительное решение, которое относится к отказу от конкретного лечения и может указывать такие обстоятельства, как, хочет ли пациент реанимации или нет.Это также известно как Живая Воля. Более подробную информацию о Living Wills можно найти здесь.
Все это звучит немного формально. Существует большой разрыв между тем, что люди говорят, что они хотят, и тем, что происходит на самом деле, так что это очень хорошая причина, чтобы начать говорить о том, чего хочет пациент. Как начать разговор? Как насчет «Когда дело доходит до конца жизни, я хочу, чтобы моя была такой». . . ’. Существует отличный веб-сайт под названием The Conversation Project, который посвящен тому, чтобы помочь людям рассказать о своих пожеланиях в отношении ухода в конце жизни:
Проект разговора
В нем есть замечательный набор инструментов, который вы можете скачать.Этот стартовый комплект поможет вам организовать свои мысли, чтобы потом можно было поговорить. И это не разговор о заполнении предварительных указаний или других медицинских форм. Речь идет о том, чтобы поговорить со своими близкими о том, что вы или они хотите получить в конце жизни. И это не обязательно один разговор; он может быть первым из многих.
http://theconversationproject.org/wp-content/themes/conversation-project/images/TCP_StarterKit.pdf
Одна из областей, о которой стоит поговорить, — это предпочтительное место для смерти пациента — в больнице, в хосписе или дома.Некоторые люди имеют очень четкое представление о том, где они хотят быть. Если нет, то все эти варианты необходимо изучить как возможности при обсуждении планирования жизни в конце жизни. Если первые два, то многие из этих вопросов / опасений / того, чего ожидать, должны ежедневно объясняться вовлеченным персоналом. Большинство хосписов не принимают пациентов, чья предполагаемая выживаемость превышает неделю или около того из-за давления в кроватях и т. Д. Вы все еще можете получить доступ к хосписам и дневным центрам для передышки и совета, а некоторые предлагают отличные консультации / поддерживающую информацию. .Если пациент хочет умереть дома, то об этом нужно сообщить заранее, так как вам нужно будет обсудить это с терапевтом, который организует весь уход на дому, лекарства, свидетельства о смерти и т. Д. Это также означает, что во время смерти только должен быть задействован врач общей практики — ни полиция, ни скорая помощь не требуются. Затем терапевт удостоверяет пациента и связывается с распорядителем похорон, чтобы убрать тело, когда семья будет готова.
И, конечно же, обратитесь за помощью к своей клинической медсестре-специалисту. Они знают, на что обращать внимание и чего ожидать, и в конечном итоге они должны знать семью и пациентов лучше всех.
Каковы вероятные побочные эффекты лечения?
Если лечение не продлевает жизнь и может оказать негативное влияние на качество жизни или добавить значительный риск и осложнения к уже ухудшенному состоянию здоровья, то эти факторы необходимо учитывать в процессе принятия решения. . Только ваш консультант будет знать, каковы будут вероятные побочные эффекты в зависимости от лечения и текущего состояния здоровья. Говорите, спрашивайте, говорите и спрашивайте еще.
Какие есть варианты прекращения лечения?
Некоторые пациенты предпочитают прекратить лечение и позволить болезни идти своим чередом. Это следует соблюдать, но это не является необратимым, если пациент передумает. В равной степени врачи могут отменить приказ, если реанимация необходима по не связанной причине или если они думают, что это отвечает наилучшим интересам пациента. То же самое и с живой волей, которая определяет, в каких состояниях человек не хочет жить. Вы можете изменить свое мнение о лечении или отказе от лечения.В книге «Жизнь с опухолью головного мозга» Питер Блэк говорит:
«Невозможно с уверенностью предсказать, как болезнь будет прогрессировать у человека или как он или она будут относиться к дальнейшему лечению в любой конкретный момент. Иногда у пациента, который жил с опухолью, которая считалась неоперабельной, из-за нее может появиться все больше и больше проблем. На этом этапе еще не поздно рассматривать операцию как вариант, чтобы стабилизировать человека в достаточной степени, чтобы он или она могли иметь лучшее качество жизни.’
Он продолжает изучать варианты поддерживающей терапии:
- Отказ от лечения антибиотиками. Люди со слабым здоровьем более восприимчивы к таким инфекциям, как пневмония или инфекция мочевыводящих путей. Отказ от приема антибиотиков означает, что пациент может умереть от инфекции.
- Отказ от реанимации. Если у пациента остановка сердца, медицинская бригада не будет пытаться восстановить сердцебиение.
- Выбор извлечения дыхательной трубки или трубки для кормления.Если пациент зависит от аппарата ИВЛ или зонда для кормления, то прекращение этой поддержки ускорит смерть.
- Выбор увеличивающихся доз морфина. Морфин используется для снятия боли, но он также замедляет дыхание пациента.
Что я хочу делать?
Это самый важный вопрос. Конечно, мы боимся смерти. Или мы? Разве не больше нас пугает то, как мы можем умереть? «Посмотрев тигру в глаза», мы можем лучше контролировать то, как мы умираем.Было время, когда это было предоставлено практикующим врачам; уже нет.
Есть два способа убедиться, что у вас есть контроль над тем, как вы умираете. Один из них — иметь предварительное распоряжение или завещание. Второй — назначить кого-то, кто будет вашим представителем — доверенным лицом в сфере здравоохранения, — который может говорить за вас о важных решениях. Это также избавит семью от необходимости принимать ключевые решения, которые вполне могут вызвать разногласия среди близких в то время, когда они должны поддерживать друг друга.
Щелкните здесь, чтобы просмотреть форму заблаговременного решения NHS об отказе от лечения
Где я могу получить практическую и эмоциональную поддержку, которая поможет мне пройти следующий этап?
Вы можете попросить о помощи в любой момент, когда вы чувствуете себя не в своей тарелке, чувствуете себя подавленным или расстроенным. Это могут быть такие «вопросы», о которых вы можете подумать:
- Если пациент испытывает боль и не реагирует на предписанные обезболивающие, или если вы не можете предоставить лекарства;
- Если есть признаки дискомфорта, например, ерзание, гримаса, стоны;
- Пациент расстроен, затруднено дыхание;
- Пациент не может мочиться или испражняться;
- Пациент упал;
- Пациент в сильной депрессии или говорит о самоубийстве.
Ваш врач общей практики и практикующая медсестра должны быть вашим первым портом захода. Они смогут разблокировать для вас ключевые ресурсы, такие как медсестры Марии Кюри. Вы также можете найти поддержку в привлечении духовного лидера, если у вас есть сильные религиозные убеждения.
Один из руководящих принципов мозгового совета — быть правдивым. Прежде чем перейти к следующему разделу, вы должны знать, что здесь могут быть вещи, которые вас расстроят. Мы верим в необходимость смотреть тигру в глаза, чтобы вы знали, с чем столкнулись.Это может помочь развеять некоторые опасения.
: , , Brainstrust, , — это те области, о которых нас спрашивают больше всего. Возможно, вы тоже захотите узнать о них, но не хотите спрашивать или знать, у кого спросить .
Каков естественный прогресс рака мозга, чтобы я знал, чего ожидать?
По нашему опыту, основанному здесь на беседах со многими опекунами, пациент с раком мозга может оставаться стабильным в течение некоторого времени, но затем ухудшение состояния происходит очень быстро, иногда в течение нескольких часов.
Естественный прогресс заключается в том, что пациент будет проводить все больше и больше времени в постели, станет замкнутым и больше спит, так что пациент впадает в кому. Слух — это последнее чувство, поэтому продолжайте нежно разговаривать с пациентом, насколько это возможно, пока вы держите его за руку. На последней стадии заболевания у пациентов с опухолью головного мозга могут наблюдаться тяжелые симптомы из-за роста опухоли или побочных эффектов лечения, которые требуют адекватного паллиативного лечения и поддерживающей терапии.
Не каждый пациент с опухолью головного мозга будет испытывать все симптомы, и наличие симптомов не означает, что пациент близок к смерти.Если у вас есть какие-либо проблемы, сначала обсудите их со своей клинической медсестрой-специалистом. Этот человек будет знать ваш контекст лучше, чем ваш терапевт.
Наиболее частые симптомы, наблюдаемые в последние четыре недели жизни:
- Сонливость / повышенный сон 85%
- Дисфагия (затруднение глотания) 85%
- Головная боль 36%
- Эпилепсия 30%
- Ажитация и бред 15%.
- Агональное дыхание 12%
Другие признаки, которые могут указывать на прогрессирование заболевания, включают длительную спутанность сознания, зрительные галлюцинации, отказ от общения, потерю аппетита, замедление функции мочевого пузыря, охлаждение кожи, потерю зрения (пациент поворачивается к источник света), усиление болей и непроизвольных движений.
Агональное дыхание (раньше называлось дыханием Чейна-Стокса и часто неправильно произносилось как «цепное дыхание»)
Агональное дыхание — обычное явление в терминальной фазе жизни. Это типичный тип дыхания умирающих пациентов. Дыхание становится частым и поверхностным, затем диафрагма трепещет и останавливается. Пациент не делает еще одного вдоха, затем внезапно задыхается и дышит очень быстро в течение нескольких секунд, пока его дыхание снова не вернется в частый, быстрый ритм.Это может продолжаться несколько дней.
Чем я могу помочь?
На этом этапе вам не нужно быть одному. Подумайте о том, чтобы кто-нибудь мог вам помочь. Этот человек может предоставить вам утешение, поддержку и убедиться, что с вами все в порядке. Если вы находитесь дома, убедитесь, что терапевт проинформирован, чтобы он мог оценить необходимость обезболивания.
- Говорите с пациентом спокойно и спокойно. Сообщите им, что вы там.
- Согрейте пациента одеялами.
- Оставьте мягкое освещение включенным.
- Держите кровать в чистоте. Будет предоставлен катетер и управление катетером.
- Ледяные чипсы отлично подходят для сохранения влажности во рту. Бальзам для губ и тампоны также полезны для освежения рта.
Типы симптомов включают:
Источники, использованные при написании этой страницы
Национальный совет по паллиативной помощи
www.endoflifecareforadults.nhs.uk
Liverpool Care Pathway
Медицинская сестра-специалист
Черный, стр.Жизнь с опухолью Брайана (2006) Генри Холт
.