Реабилитация после обширного инфаркта миокарда: Реабилитация и восстановление после инфаркта
Реабилитация и восстановление после инфаркта миокарда
Реабилитация после инфаркта миокарда
Реабилитация после инфаркта миокарда (ИМ) – это целая программа по восстановлению здоровья после сердечно-сосудистого события. Реабилитационные мероприятия должны начинаться с момента поступления пациента с инфарктом в стационар. На каждом этапе есть свои задачи, но все они служат одной цели – быстро и качественно восстановить все функции, пострадавшие из-за болезни. Особенно это касается работы системы кровообращения, восстановления физической активности и трудоспособности. Самые важные принципы – последовательность и непрерывность1.
Для каждого пациента разрабатывается свой комплекс реабилитационных мер. Сроки и интенсивность реабилитации после инфаркта зависят от скорости и качества оказания первой медицинской помощи, тяжести заболевания, состояния организма, наличия сопутствующих заболеваний, класса тяжести, особенностей профессиональной деятельности и других факторов. Так, пациенты с ИМ легкой степени и с низким сердечно-сосудистым риском могут пройти ускоренную программу за 7-10 дней (включая раннюю выписку в течение 3-5 суток
Так, пациенты с ИМ легкой степени и с низким сердечно-сосудистым риском могут пройти ускоренную программу за 7-10 дней (включая раннюю выписку в течение 3-5 суток
- Восстановление деятельности сердечно-сосудистой системы.
- Профилактика повторного ИМ и других осложнений.
- Психологическая поддержка и адаптация.
- Подготовка к привычным ежедневным нагрузкам и возвращение к работе.
Все этапы проводятся под наблюдением специалистов, начиная от бригады реаниматологов в палате интенсивной терапии (ПИТ) и заканчивая врачом-кардиологом в поликлинике1.
1 этап.
Стационарный – начинается с момента поступления в больницу (блок кардиореанимации, ПИТ, кардиологическое отделение).
2 этап. Стационарный реабилитационный – занимает весь острый период ИМ (до 28 суток) после перевода пациента в специализированное реабилитационное или инфарктное отделение, а затем в санаторий кардиологического профиля. Здесь становится возможной более интенсивная физическая активность1.
3 этап.
Амбулаторный – проводится в поликлинике и дома под контролем кардиолога и врача лечебной физкультуры. На первый план выходит профилактика повторного инфаркта, ишемической болезни сердца, лечение атеросклероза. Диспансерное наблюдение продолжается в течение года и дольше
Деление на этапы обусловлено, в том числе, и периодами течения болезни2:
- Острейший период – до 6 часов,
- Острый ИМ – до 7 дней после приступа,
- Стадия рубцевания – до 28 суток,
- Стадия сформировавшегося рубца – с 29 суток после приступа.

Реабилитация охватывает все аспекты здоровья пациента: физического, психологического, социального. Она включает в себя медикаментозные и немедикаментозные методы лечения, такие как физиотерапия, коррекция образа жизни и рациона, постепенное возвращение к двигательной активности и психологическую поддержку3.
Эффективность реабилитации влияет на выживаемость пациентов после ИМ и качество жизни3.
Физическая реабилитация
На всех этапах восстановления после ИМ расширение физической активности — одна из самых важных составляющих. Безусловно, определенные ограничения позволяют уменьшить нагрузку на миокард, снизить его потребности в кислороде и создать условия для скорейшего заживления. Однако необоснованное затягивание строгого постельного режима может увеличить риск тромбоэмболических осложнений, способствует развитию застойной пневмонии, нарушает работу пищеварительной системы и приводит к слабости мышц. Все это влияет на сроки реабилитации и снижает качество жизни2.
Все это влияет на сроки реабилитации и снижает качество жизни2.
На стационарном этапе после того, как сняли острую боль и справились с ранними осложнениями, определяют степень тяжести ИМ. Учитывается глубина, локализация и распространенность очага поражения сердечной мышцы, выраженность сердечной недостаточности и наличие осложнений. Именно этот показатель влияет на то, какую программу реабилитации предложат пациенту
В последующем, в зависимости от динамики и показателей работы сердечно-сосудистой системы, пациента переводят с одной ступени активности на другую. Оценивают уровень артериального давления, данные электрокардиограммы, наличие аритмии, а также индивидуальную переносимость нагрузок3.
Этапы и примерные сроки физической реабилитации:
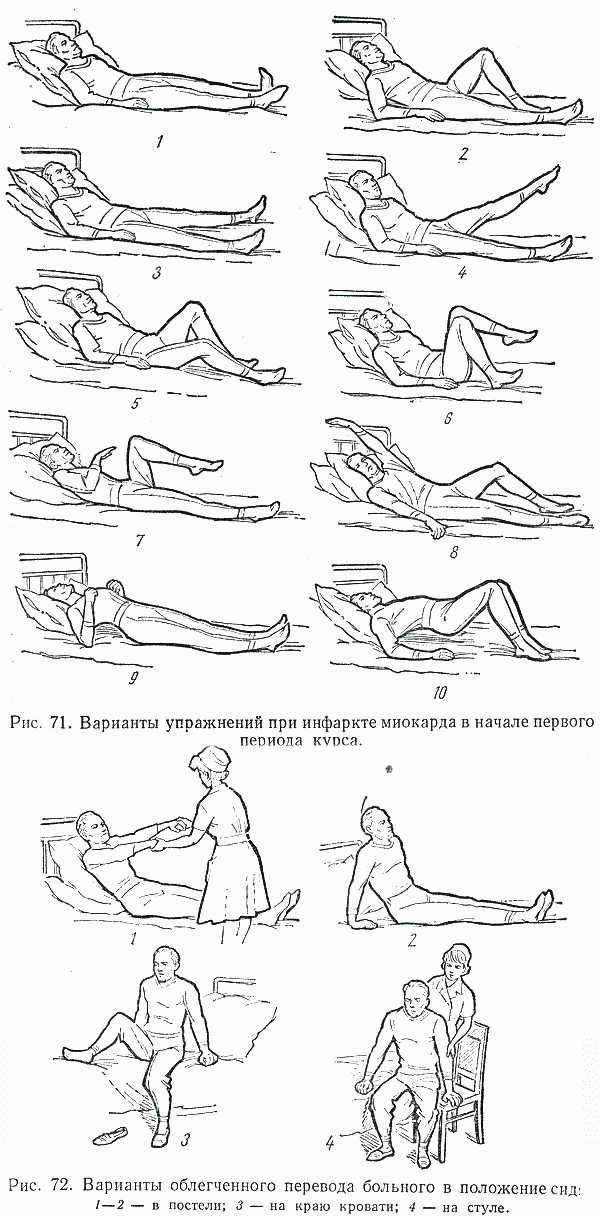
I. В первые сутки после госпитализации чаще всего назначается строгий постельный режим, который со второго дня расширяют и дополняют лечебной гимнастикой, состоящей из индивидуально подобранных упражнений. Постепенно пациент может увеличивать время, когда он может сидеть, стоять, а позже и ходить по отделению. Обычно через 7-18 дней разрешаются прогулки до 2-3 км в медленном темпе и занятия на велотренажере 1.
Постепенно пациент может увеличивать время, когда он может сидеть, стоять, а позже и ходить по отделению. Обычно через 7-18 дней разрешаются прогулки до 2-3 км в медленном темпе и занятия на велотренажере 1.
В конце этапа рассчитывается уровень сердечно-сосудистого риска. Для этого проводится повторное электрокардиографическое обследование, определяется выраженность атеросклеротических изменений, оцениваются способности сердца на ЭхоКГ (ультразвуковое исследование сердца).
II. После перевода в реабилитационное отделение или санаторий проводят пробы с физической нагрузкой. По их результатам выбирают оптимальную физическую нагрузку и ее вид. Также учитывают методы восстановления кровотока в коронарных артериях, скорость освоения различных ступеней активности на предыдущем этапе и общее состояние3.
В комплекс лечебной физкультуры (ЛФК) постепенно включают ходьбу в более быстром темпе, плавание, занятия на тренажерах3.
III. На амбулаторном этапе определяющим является функциональный класс ишемической болезни сердца (ИБС), который устанавливают с помощью исследования, в ходе которого оценивается рост потребления кислорода при физической нагрузке (велоэргометрия, тредмил тест — ходьба по «бегущей дороге»). Этот тест отражает не только работу сердечно-сосудистой системы, но и дыхательной3.
В зависимости от функционального класса ИБС лечебная физкультура проводится в тренирующем или щадящем режиме3.
Исследования показывали, что чем дольше проводится физическая реабилитация, тем лучше отдаленные результаты – в большей степени снижается риск повторного ИМ и смерти3.
Психологическая реабилитация
Любое заболевание – это стресс. Срочная госпитализация, необходимость продолжительного лечения, а иногда и хирургического вмешательства, резкое ограничение активности нередко становятся причинами довольно серьезных изменений психики.
Большую роль в восстановлении играет настрой самого пациента, отношение и поддержка близких2.
Важно также преодолеть страх перед физическими нагрузками и сформировать адекватную оценку своих возможностей. Пациенты по-разному относятся к своему состоянию. Есть те, кто боится сделать лишнее движении и затягивает реабилитацию, и те, кто недооценивает тяжесть болезни и слишком быстро стремится вернуться к привычному ритму. Задача врача – дать объективную оценку, разъяснить задачи каждого этапа реабилитации и допустимый уровень активности4.
На этапе амбулаторного наблюдения важно предупредить развитие невроза и депрессии, которые встречаются у многих пациентов4 и могут негативно отразиться на адаптационных возможностях4.
Немедикаментозные методы профилактики
После инфаркта миокарда атеросклероз, который чаще всего является причиной сосудистых катастроф, продолжает развиваться. Чтобы предупредить его прогрессирование и повторный ИМ, нужно свести к минимуму действие факторов риска. Для этого применяют немедикаментозные и медикаментозные методы вторичной профилактики ишемической болезни сердца (ИБС)4.
Чтобы предупредить его прогрессирование и повторный ИМ, нужно свести к минимуму действие факторов риска. Для этого применяют немедикаментозные и медикаментозные методы вторичной профилактики ишемической болезни сердца (ИБС)4.
К немедикаментозным методам, кроме физической реабилитации, относят коррекцию образа жизни. В это понятие входят:
- Полный отказ от курения, как активного, так и пассивного. Доказано, что никотин и другие химические соединения повреждают внутреннюю оболочку сосудов (эндотелий) и способствуют повышению уровня «плохого» холестерина, то есть липопротеидов низкой плотности 4. Кроме того, курение приводит к спазму сосудов и росту артериального давления, что может провоцировать новые приступы ИБС. Данные исследований показали, что отказ от курения снижает риск смерти на 36%!4
- Отказ или минимальное употребление алкоголя. От алкогольных напитков в первую очередь страдает сердце: появляется тахикардия, аритмия, повышается АД, токсическое действие этанола может привести к очередному инфаркту или внезапной смерти.
 Допустимая доза – 30 г в сутки для мужчин и не более 20 г для женщин4.
Допустимая доза – 30 г в сутки для мужчин и не более 20 г для женщин4. - Контроль веса и здоровое питание. Необходимо сбалансировать рацион так, чтобы поддерживать нормальную массу тела и обмен веществ. Основные принципы: снижение животных жиров, замена их на растительные продукты, не содержащие холестерин. Предпочтение стоит отдавать овощам, фруктам, орехам, нежирным сортам мяса и морской рыбе, цельнозерновым крупам. Исключаются копчености, консервы, жареное, соленое. Контролировать вес удобно с помощью индекса массы тела (результат от деления массы в кг и роста в метрах в квадрате). Он должен быть в пределах 25-27 кг/м
Лекарственные средства используются для предупреждения приступов стенокардии, контроля артериального давления, свертываемости крови, липидного обмена, лечения аритмии и хронической сердечной недостаточности4.
1. Бета-адреноблокаторы. Назначаются практически всем пациентам после ИМ, независимо от наличия или отсутствия сердечной недостаточности. Уменьшают потребность миокарда в кислороде и снижают риск внезапной смерти, а также способствуют увеличению продолжительности жизни4.
2. Антиагреганты. Предупреждают образование тромбов в сосудах, снижают воспаление во внутренней сосудистой оболочке, уменьшают риск развития сосудистых катастроф (инфарктов, инсультов)5.
3. Статины. Снижают уровень атерогенного холестерина (липопротеидов низкой плотности – ХС-ЛПНП), предупреждая прогрессирование атеросклероза и формирование новых атеросклеротических бляшек в сосудах. Доказано, что уменьшение концентрации ХС-ЛПНП на 1 ммоль/л снижает риск смерти от ИБС и ее осложнений на 34%, а также потребность в оперативном лечении4.
4. Нитропрепараты. Применяются, если у пациента сохраняются приступы стенокардии, или на электрокардиограмме регистрируются признаки безболевой ишемии4.
Нитропрепараты. Применяются, если у пациента сохраняются приступы стенокардии, или на электрокардиограмме регистрируются признаки безболевой ишемии4.
5. Антиаритмические препараты. Назначаются при необходимости для лечения различных видов аритмий, которые иногда встречаются у пациентов, перенесших ИМ4.
6. Гипотензивные средства. Назначаются в случае необходимости лечения гипертонической болезни, обычно подбирается несколько препаратов, сочетание которых дает оптимальный результат для каждого пациента4.
Лекарственная терапия проводится под наблюдением врача-кардиолога. До выписки пациенты встречаются с врачом ежедневно, затем 1-2 раза в месяц в первый год и 1 раз в три месяца во второй. Периодически нужно повторять ЭКГ, анализ крови на липиды, пробы с физической нагрузкой и другие обследования по необходимости4.
Комплексная программа реабилитации при соблюдении всех принципов помогает пациентам восстановиться в более короткие сроки, улучшить качество жизни, предупредить повторный инфаркт и другие осложнения4.
Использованная литература
- Реабилитация пациентов после инфаркта миокарда. Рекомендации по диагностике и лечению./Под редакцией Ф.И.Беляева. – Иркутск. — 2015. — 24 с.
- Острый коронарный синдром/Инфаркт миокарда с подъемом сегмента ST. Учебное пособие./ Хохлунов С.М., Дупляков Д.В. — ООО «Научно-технический центр». — Самара. — 2018. — 199 с.
- Перепеч Н.Б. Острый коронарный синдром: патогенез, диагностика, лечение, реабилитация (лекция 3).//Кардиосоматика. – 2016. — №03-04. — С.111-121.
- Нестеров Ю.И. Терапия восстановительного периода инфаркта миокарда (лекция).//«Земский врач». – 2012. — №2(13). — С.5-10.
- Sarah Lewington et al. Blood cholesterol and vascular mortality by age, sex, and blood pressure: a meta-analysis of individual data from 61 prospective studies with 55 000 vascular deaths // Lancet 2007; 370: 1829–39
SARU.CLO.19.05.0797
Сколько живут после инфаркта
Пациенты, перенесшие ИМ, интересуются, сколько живут после инфаркта. Если вы перенесли такое состояние, не нужно заранее готовиться к худшему. Для благоприятного прогноза психологический настрой важен не меньше, чем образ жизни пациента. Будьте особенно внимательны, если помимо сердечно-сосудистых заболеваний, вы страдаете от атеросклероза, диабета, ожирения, АГ, почечной недостаточности и/или вам больше 50 лет: вы попадаете в группу риска. Мужчины трудоспособного возраста в 5-7 раз чаще страдают от ИМ, но у женщин симптоматика часто смазана, поэтому пациентам нужно внимательно прислушиваться к любым изменениям в организме.
Если вы перенесли такое состояние, не нужно заранее готовиться к худшему. Для благоприятного прогноза психологический настрой важен не меньше, чем образ жизни пациента. Будьте особенно внимательны, если помимо сердечно-сосудистых заболеваний, вы страдаете от атеросклероза, диабета, ожирения, АГ, почечной недостаточности и/или вам больше 50 лет: вы попадаете в группу риска. Мужчины трудоспособного возраста в 5-7 раз чаще страдают от ИМ, но у женщин симптоматика часто смазана, поэтому пациентам нужно внимательно прислушиваться к любым изменениям в организме.
Сколько живут с инфарктом миокарда после госпитализации
Болезни системы кровообращения — одна из главных проблем здравоохранения: 50% всех смертельных случаев приходится на ССЗ. С 2004 года наблюдается тенденция снижения количества заболеваний и смертельных исходов, но Россия все еще отстает от экономически развитых стран: в РФ смертность от ССЗ в 2,5-3 раза выше. Особую опасность представляет ишемия: более половины смертельных исходов приходится на ИБС. Ишемия во многих случаях приводит к инфаркту миокарда: в структуре смертности от БСК на долю инфарктов приходится 10%.
Ишемия во многих случаях приводит к инфаркту миокарда: в структуре смертности от БСК на долю инфарктов приходится 10%.
Если вас беспокоит, сколько живут после инфаркта сердца, то в первую очередь уделите внимание первичной профилактике. В 80% случаев ИМ можно предотвратить. Чем раньше будут обнаружены отклонения, тем лучше прогноз.
Доставка в стационар не гарантия выживаемости. Больничная летальность в России составляет 15%. Основные проблемы: позднее обращение к медикам, запущенное состояние, неквалифицированная медицинская помощь. Множество больных умирает в первые сутки. На то, сколько живут после обширного инфаркта, влияет качество оказанной помощи. При таком состоянии отмирают большие участки ткани, что не может не сказаться на организме.
Основная задача здравоохранения — добиться снижения показателей смертности до 10%, что сопоставимо с данными по зарубежным странам. При обращении в специализированный сосудистый центр больше шансов сохранить жизнь: больничная летальность в таких учреждениях составляет не более 5%.
Сколько лет живут после инфаркта
Критичный период для людей после инфаркта — первый месяц. Если у пациента нет заболеваний, ухудшающих прогноз, в дальнейшем повышаются шансы на выживание. Согласно статистическим данным:
- Годичная выживаемость составляет 75%.
- Трехлетняя — 60%.
- Семилетняя — 45%.
Часто пациентов интересует, сколько живут после обширного инфаркта миокарда. Но не стоит забывать, что опасны все инфаркты без исключения. Даже микроинфаркт повреждает сердце, хотя пациент может не заметить никаких изменений, а о перенесенном состоянии узнать после обследования. Если последствия сразу после эпизода не заметны, то в долгосрочной перспективе увеличивается риск повторного инфаркта.
Сколько живут после обширного инфаркта
Если ИМ протекает без осложнений, у пациента больше шансов прожить долгую жизнь. В первый год умирает треть пациентов, чаще всего сказываются отдаленные последствия.
Главные осложнения инфаркта:
- Различные формы аритмии.

- Острая сердечная недостаточность.
- Левожелудочковая недостаточность (кардиошок).
- Тромбоэмболия.
Прогноз улучшается, если удается ограничить площадь некроза с помощью тромболитической терапии, стентирования или шунтирования. Если образуется большой рубец, пораженный участок не может полноценно функционировать, что приводит к отдаленным последствиям. Со временем развивается сердечная недостаточность, от гипоксии начинают страдать другие органы, может истончиться участок аорты с образованием аневризмы.
Таким образом на то, сколько живут после инфаркта миокарда, влияет скорость оказания помощи, выбранного метода лечения, общего состояния организма, дисциплинированности и мотивации пациента. Помощь необходимо оказать в течение 4-6 часов, диету и степень физической нагрузки должен подбирать врач. Пациенту следует четко соблюдать рекомендации. Особенно критичен первый месяц, когда умирает половина заболевших. При этом сохраняется высокий риск повторного инфаркта.
Сколько живут с повторным инфарктом сердца
В течение первого года от инфаркта умирает 25% пациентов. У трети пациентов в течение первого года развивается вторичный ИМ. У 15% — в течение семи лет.
На то, сколько живут мужчины и женщины после инфаркта, прежде всего влияет качество оказанной помощи и наличие прочих заболеваний. Но если говорить про отдаленные прогнозы, здесь важна дисциплинированность пациента. Нужно отказаться от курения, алкоголя, больше спать и проводить время на свежем воздухе, принимать лекарства по схеме и регулярно посещать кардиолога. По наблюдениям, женщины оказываются более дисциплинированными, чаще склонны менять образ жизни в соответствии с рекомендациями и своевременно принимать лекарства. Таким образом, на то, сколько живут после инфаркта миокарда мужчины и женщины, влияет не пол, а мотивация пациента.
Сколько живут после стентирования при инфаркте
Пациенты, оказавшиеся в больнице с инфарктом, экстренно обследуются и получают соответствующее неотложное лечение. Основные методики оказания помощи больным:
Основные методики оказания помощи больным:
- Консервативная тактика. Выживают 50% больных. Ожидаемая продолжительность жизни — 4 года.
- Тромболизис. Выживают 42% пациентов. Медиана продолжительности жизни — 3-3,5 года.
- Чрескожная транслюминальная коронарная ангиопластика (ангиопластика и стентирование). Выживают 72% пациентов. Продолжительность жизни — в среднем 7 лет.
Пациенты, оказавшиеся в больнице с инфарктом, экстренно обследуются и получают соответствующее неотложное лечение. Основные методики оказания помощи больным:
- Консервативная тактика. Выживают 50% больных. Ожидаемая продолжительность жизни — 4 года.
- Тромболизис. Выживают 42% пациентов. Медиана продолжительности жизни — 3-3,5 года.
- Чрескожная транслюминальная коронарная ангиопластика (ангиопластика и стентирование). Выживают 72% пациентов. Продолжительность жизни — в среднем 7 лет.
Таким образом, лучшие прогнозы у тех, перенес ЧТКА, если медицинский персонал не выявил противопоказаний к операции и есть возможность провести ее в кратчайшие сроки (на месте при наличии опытной бригады или доставить пациента в ближайшее отделение, где такая операция проводится). Это усредненные показатели, сколько живут после инфаркта миокарда и стентирования. При составлении статистики в расчет брались разные случаи. Всегда нужно учитывать тяжесть ССЗ, возраст, пол, показатели крови, наличие лишнего веса и заболеваний, оказывающих влияние на сердечно-сосудистую систему. В Чеховском сосудистом центре принимаются меры для снижения заболеваемости и смертности от сердечно-сосудистых заболеваний. Вовремя обследуйте сердце и сосуды, контролируйте уровень сахара и холестерина. В таком случае даже если болезнь коснется вас, можно будет эффективно с ней бороться. Запишитесь на прием, чтобы пройти диагностику и получить консультацию специалистов в удобное для вас время.
Это усредненные показатели, сколько живут после инфаркта миокарда и стентирования. При составлении статистики в расчет брались разные случаи. Всегда нужно учитывать тяжесть ССЗ, возраст, пол, показатели крови, наличие лишнего веса и заболеваний, оказывающих влияние на сердечно-сосудистую систему. В Чеховском сосудистом центре принимаются меры для снижения заболеваемости и смертности от сердечно-сосудистых заболеваний. Вовремя обследуйте сердце и сосуды, контролируйте уровень сахара и холестерина. В таком случае даже если болезнь коснется вас, можно будет эффективно с ней бороться. Запишитесь на прием, чтобы пройти диагностику и получить консультацию специалистов в удобное для вас время.
Кардиореабилитация: физиотерапия и многое другое
Сердечный приступ может быть пугающим событием. Тем не менее, многие люди, перенесшие сердечный приступ, продолжают жить полной жизнью.
В рамках вашего выздоровления врач может порекомендовать кардиологическую реабилитацию после сердечного приступа.
Кардиореабилитация — это программа, предназначенная для улучшения здоровья сердечно-сосудистой системы и улучшения качества жизни после сердечного приступа или другой проблемы с сердцем. Программа курируется командой медицинских работников, в том числе:
- физиотерапевты
- зарегистрированные диетологи
- врачи
- медсестры
Физиотерапия является важной частью процесса кардиологической реабилитации. Это может помочь вам:
- снизить риск повторного инфаркта
- улучшить качество жизни
- улучшить состояние сердечно-сосудистой системы
Читайте дальше, чтобы узнать больше о том, как физиотерапия может помочь вам восстановиться после сердечного приступа и чего ожидать во время кардиореабилитации.
Сердечные приступы являются основной причиной смерти в Соединенных Штатах. По данным Американской кардиологической ассоциации (AHA), средний возраст первого сердечного приступа в США составляет 65,6 года для мужчин и 72,0 года для женщин.
Кардиореабилитация — это программа, которая поможет вам восстановиться после сердечного приступа и улучшить качество жизни. Эта программа имеет решающее значение для сведения к минимуму ваших шансов повторного сердечного приступа. Это часто начинается, когда вы находитесь в больнице или вскоре после выписки.
По данным Центров по контролю и профилактике заболеваний (CDC), любой, у кого были проблемы с сердцем, такие как сердечный приступ, могут получить пользу от кардиореабилитации. Большинство программ длятся около 3 месяцев, но они могут длиться от 2 до 8 месяцев.
Программа кардиореабилитации состоит из:
- консультирования по физическим упражнениям и обучения
- обучения управлению факторами риска
- консультирования по снижению стресса
Физиотерапевт обычно возглавляет часть программы кардиореабилитации, связанную с физической активностью. Обзор 2014 года предполагает, что цель программы — улучшить вашу физическую форму и качество жизни в краткосрочной и долгосрочной перспективе.
Оставаться физически активным после сердечного приступа важно для поддержания силы сердца. Исследования 2018 года показали, что увеличение физической активности в первый год после сердечного приступа связано с уменьшением вероятности смерти.
Физиотерапевт может помочь оценить ваш текущий уровень физической подготовки и составить для вас подробную программу упражнений, чтобы улучшить вашу физическую форму.
Посещение программы кардиореабилитации дает вам наилучшие шансы избежать сердечного приступа в будущем и улучшить качество своей жизни.
Исследования показали, что кардиологическая реабилитация может:
- улучшить качество жизни и функциональные способности, связанные со здоровьем
- снизить риск сердечного приступа в будущем
- улучшить объем легких
- улучшить здоровье вашего сердца
- укрепить ваше сердце и тела
- помочь вам поддерживать умеренную массу тела
- улучшить ваше кровяное давление
- улучшить ваше психическое здоровье
- улучшить вашу способность работать
- уменьшить боль в теле
- помочь вам уменьшить стресс
- повысить вашу энергию и выносливость
- улучшить ваши привычки в отношении физических упражнений, питания и образа жизни
Кардиологическая реабилитация не только при инфарктах важная часть восстановления для многих видов операций на сердце или сердечных событий.
 Реабилитация может помочь вам восстановиться после:
Реабилитация может помочь вам восстановиться после:- сердечной недостаточности
- операции на сердечном клапане
- коронарное шунтирование
- стентирование
- трансплантация сердца
- хроническая стабильная стенокардия
- острый коронарный синдром
Реабилитация сердца часто начинается во время пребывания в больнице или сразу после выписки. Каждая программа разрабатывается с учетом ваших индивидуальных потребностей.
Обзор за 2016 год показывает, что программа физической активности обычно состоит из 36 занятий в течение 12 недель, но некоторые программы могут быть длиннее.
В начале реабилитации физиотерапевт оценит ваши способности с помощью физического осмотра и, возможно, фитнес-тестов или визуализации вашего сердца. Затем они разработают индивидуальную программу, интенсивность которой со временем будет увеличиваться.
В соответствии с рекомендациями 2020 года ваша физиотерапия может включать:
- аэробные упражнения для укрепления сердца
- консультации по улучшению физических упражнений и образа жизни
- тренировки с отягощениями для укрепления костей и мышц
- упражнения для восстановления дыхательной механики
- тренировка баланса и гибкости
Пока вы еще находитесь в больнице, ваш физиотерапевт может помочь вам с упражнениями в постели, которые не требуют напряжения. Эти упражнения направлены на улучшение диапазона движений и предотвращение ухудшения состояния и скованности в результате длительного постельного режима.
Эти упражнения направлены на улучшение диапазона движений и предотвращение ухудшения состояния и скованности в результате длительного постельного режима.
После выписки из больницы типичные занятия спортом могут включать в себя езду на велотренажере, бег трусцой или другие кардиотренировки. Ваш физиотерапевт будет контролировать частоту сердечных сокращений, артериальное давление, частоту дыхания и уровень кислорода, пока вы тренируетесь, чтобы оценить, как реагирует ваше тело.
Некоторые люди, например, люди с нестабильной стенокардией, могут оказаться неподходящими кандидатами для кардиологической реабилитации. Ваш врач может помочь вам выяснить, есть ли у вас заболевание, которое может помешать вам заниматься спортом.
Программы, включающие интенсивные аэробные упражнения и тренировки с отягощениями, признаны безопасными многими ведущими органами здравоохранения.
Серьезные риски очень редки. Исследование, проведенное во Франции в 2006 году, показало, что частота остановок сердца составляет 1,3 случая на миллион часов упражнений.
Небольшое исследование, проведенное в 2017 году среди людей, которые получили устройства для контроля сердечного ритма, показало, что у тех, кто прошел реабилитацию сердца, было меньше осложнений, чем у тех, кто этого не делал.
Для кардиореабилитации требуется направление от врача. Ваш врач может сообщить вам, что будет включать ваша программа.
Если у вас есть страховка, было бы неплохо убедиться, что ваш полис покрывает лечение, прежде чем вы начнете. Некоторые люди могут не быть застрахованы, например, те, кто получил устройство для контроля сердечного ритма.
AHA сообщает, что Medicare и большинство других поставщиков страховых услуг предлагают возмещение затрат на кардиологическую реабилитацию при лечении сердечных приступов. По данным Национального института сердца, легких и крови, Medicare покрывает 36 контролируемых сеансов в течение 12 недель.
Посещение кардиореабилитационного центра дает вам наилучшие шансы сохранить высокое качество жизни и предотвратить новый сердечный приступ.
- Обзор за 2021 год показывает, что у участников может быть на 13 процентов меньше шансов получить еще один сердечный приступ.
- Исследование, проведенное в 2016 году, показало, что в группе из 4929 человек, перенесших сердечный приступ, люди, прошедшие кардиологическую реабилитацию, жили значительно дольше.
- Исследования показали, что кардиологическая реабилитация снижает ваши шансы умереть в течение 5 лет после сердечного приступа по любой причине примерно на 32 процента.
Поговорите со своим врачом о том, как кардиологическая реабилитация может улучшить ваше восстановление после сердечного приступа.
Кардиологическая реабилитация после инфаркта миокарда: бесценное вмешательство, которое мало используется в Португалии
Информация о статье
Полный текст
Библиография
Скачать PDF
Статистика
Полный текст
Статья Magalhães et al. опубликованная в этом выпуске журнала, оценивает преимущества программы кардиореабилитации (ПКР) длительностью в среднем восемь недель в отношении контроля сердечно-сосудистых факторов риска у пациентов с ишемической болезнью сердца, 65% из которых страдали острым коронарным синдромом (ОКС) .
Текущие рекомендации Европейского общества кардиологов по лечению ОКС1,2 относят реабилитацию сердца к классу рекомендаций I (уровень доказательности B) и считают ее обязательной мерой эффективности; они также рекомендуют здоровый образ жизни и особый фармакологический режим, основанный на двойной антитромбоцитарной терапии, бета-блокаторах, ингибиторах ангиотензинпревращающего фермента (или антагонистах рецепторов ангиотензина II) и статинах.
Изменить поведение, особенно в долгосрочной перспективе, нелегко в контексте обычного ухода за пациентом, который характеризуется краткими консультациями, без поддержки аудиовизуальных материалов или других специалистов, таких как психологи, диетологи и специалисты по лечебной физкультуре, или консультации по отказу от курения. Традиционный подход не позволяет обучать пациентов или разъяснять какие-либо вопросы, которые могут возникнуть у пациентов или их родственников, а также не обеспечивает необходимой поддержки для изменения поведения, что включает в себя соблюдение постоянного терапевтического режима, отказ от курения, если это применимо, изменение диеты, регулярные физические упражнения и принятие менее напряженного образа жизни.
Необходимо предоставить информацию о мерах, которые необходимо предпринять, обсудить предсказуемые проблемы и создать механизмы поддержки, если пациенты и их родственники хотят соблюдать эти рекомендации в долгосрочной перспективе.
Таких изменений трудно достичь, поскольку они влекут за собой отказ от привычек, укоренившихся десятилетиями, часто в семьях с низким социально-экономическим статусом и часто у бессимптомных пациентов, которые не чувствуют или не понимают необходимости изменений.
Исследования Iestra et al.3 и Chow et al.4 в Circulation продемонстрировали значительное снижение смертности в результате контроля традиционных сердечно-сосудистых факторов риска, ответственность за которые, как ранее было показано в исследовании INTERHEART5, 90% случаев ОКС и которые вовлечены в последующие коронарные события.
Различные исследования и метаанализы6,7 показали, что СРБ снижают общую и сердечно-сосудистую смертность на 25-30%, особенно программы с сильным компонентом упражнений. Такие программы, которые для многих являются просто программами упражнений, адаптированными для пациентов с сердечно-сосудистыми заболеваниями, на самом деле представляют собой нечто большее; они представляют собой целостные программы вторичной профилактики, включающие физические упражнения, обучение пациентов и их родственников, пропаганду изменений в поведении, переход к здоровому образу жизни, раннее возвращение к повседневной деятельности и соблюдение фармакологической терапии, рекомендованной в международных руководствах.8
Такие программы, которые для многих являются просто программами упражнений, адаптированными для пациентов с сердечно-сосудистыми заболеваниями, на самом деле представляют собой нечто большее; они представляют собой целостные программы вторичной профилактики, включающие физические упражнения, обучение пациентов и их родственников, пропаганду изменений в поведении, переход к здоровому образу жизни, раннее возвращение к повседневной деятельности и соблюдение фармакологической терапии, рекомендованной в международных руководствах.8
Исследование, проведенное Darwood et al.9, показало, что недостаточно просто посоветовать пациентам бросить курить и что этого можно достичь только с помощью институциональных программ по прекращению курения или CRP. Lavie и Milani10 продемонстрировали, что СРБ также облегчают психологические эффекты ОКС (враждебность, беспокойство или депрессия) у пациентов всех возрастных групп, хотя польза больше у более молодых пациентов, у которых такие эффекты более значительны.
Статья Magalhães et al. основан на результатах тесного сотрудничества между физиотерапевтами и кардиологами больницы Санту-Антонио в Порту, которые несколько лет назад организовали ПКИ, известную своим качеством и количеством пролеченных пациентов. Это показывает, что участие в программе приводит к значительному снижению профилей факторов риска при всех оценках во время последующего наблюдения (через три, шесть и 12 месяцев после включения в программу) с отличными результатами в снижении АД, отказе от курения, контроле диабета и уровнях физической активности. Результаты были менее благоприятными с точки зрения ожирения, что согласуется с данными литературы, и липидного профиля, для которого доступный в настоящее время терапевтический арсенал в сочетании с некоторой модификацией диеты может дать лучшие результаты.
В исследовании GOSPEL12, опубликованном Giannuzzi et al. в 2008 г. 3241 пациент был рандомизирован в одну из двух групп: 1620 участвовали в месячном стационарном ПКИ, а 1621 получали обычный уход; группы сравнивались по показателям контроля традиционных факторов риска, приверженности здоровому образу жизни, сердечно-сосудистых событий, общей и сердечно-сосудистой смертности. Как и в исследовании Magalhães et al., пациенты в группе CRP вели более здоровый образ жизни в течение трех лет наблюдения, о чем свидетельствуют более высокий уровень физической активности, более низкий уровень психологического стресса и более здоровое питание. Что касается факторов риска, группа СРБ показала лучший липидный профиль и уровень артериального давления, а также более высокий уровень отказа от курения. В отличие от Magalhães et al., исследование GOSPEL сообщило о устойчивом снижении индекса массы тела, но не обнаружило статистически значимой разницы между двумя группами в уровнях HbA1c в сыворотке, тогда как португальское исследование получило положительные результаты по этому параметру.
Как и в исследовании Magalhães et al., пациенты в группе CRP вели более здоровый образ жизни в течение трех лет наблюдения, о чем свидетельствуют более высокий уровень физической активности, более низкий уровень психологического стресса и более здоровое питание. Что касается факторов риска, группа СРБ показала лучший липидный профиль и уровень артериального давления, а также более высокий уровень отказа от курения. В отличие от Magalhães et al., исследование GOSPEL сообщило о устойчивом снижении индекса массы тела, но не обнаружило статистически значимой разницы между двумя группами в уровнях HbA1c в сыворотке, тогда как португальское исследование получило положительные результаты по этому параметру.
Исследователи GOSPEL с большей выборкой и более длительным периодом наблюдения получили положительные результаты по двум составным конечным точкам исследования: смертность от сердечно-сосудистых заболеваний, несмертельный инфаркт и несмертельный инсульт; сердечная смерть и несмертельный инфаркт.
Было бы полезно, если бы центры ПКИ в Португалии под эгидой Исследовательской группы Португальского общества кардиологов по физиологии упражнений и кардиореабилитации провели национальное многоцентровое исследование, чтобы определить, дает ли кардиореабилитация в качестве вторичной профилактики после ОКС лучшие результаты с точки зрения смертности, качества жизни и экономической эффективности по сравнению с обычной помощью, предоставляемой в государственных больницах.
В Португалии уровень зачисления подходящих кандидатов в CRP составляет менее 4%13 по сравнению с более чем 30% в большинстве европейских стран.14 Ситуация в Португалии не соответствует идеальной из-за региональных различий в доступности CRP центры, со значительным дефицитом во внутренних районах по сравнению с приморскими и на юге по сравнению с севером; кроме того, пациенты имеют ограниченный доступ из-за стоимости программ в частных внебольничных центрах и отсутствия соглашений о финансировании с национальной службой здравоохранения, которая отвечает за медицинское обслуживание около 80% населения.
В то время, когда национальная служба здравоохранения оценивает виды медицинской помощи, которую она должна оказывать населению, и в свете фактических данных и руководящих принципов Европейского общества кардиологов, очевидно оправданным и целесообразным усиление направлений профилактики и реабилитация, которые доказали свою эффективность в снижении смертности и расходов на здравоохранение в развитых странах.
Конфликт интересов
У авторов нет конфликта интересов, о котором следует заявить.
Ссылки
[1]
C.W. Hamm, J.P. Bassand, S. Agewall, и др. .
Рекомендации ESC по ведению острых коронарных синдромов у пациентов без стойкого подъема сегмента ST. Целевая группа по лечению острых коронарных синдромов (ОКС) у пациентов без стойкого подъема сегмента ST Европейского общества кардиологов (ESC).
Eur Heart J, 32 (2011), стр. 2999-3054
http://dx. doi.org/10.1093/ehrheartj/ehr236 | Medline
doi.org/10.1093/ehrheartj/ehr236 | Medline
[2]
P.G. Стег, С.К. Джеймс, Д. Атар, и др. .
Рекомендации ESC по лечению острого инфаркта миокарда у пациентов с подъемом сегмента ST.
Eur Heart J, 33 (2012), стр. 2569-2619
http://dx.doi.org/10.1093/eurheartj/ehs215 | Medline
[3]
J.A. Иестра, Д. Кромхаут, Ю.Т. ван дер Шув, и др. .
Оценки величины влияния изменения образа жизни и диеты на смертность от всех причин у пациентов с ишемической болезнью сердца: систематический обзор.
Тираж, 112 (2005), стр. 924-934
http://dx.doi.org/10.1161/CIRCULATIONAHA.104.503995 | Medline
[4]
C.K. Чоу, С. Джолли, П. Рао-Меласини, и др. .
Связь диеты, физических упражнений и модификации курения с риском ранних сердечно-сосудистых событий после острого коронарного синдрома.
Тираж, 121 (2010), стр. 750-758
http://dx.doi.org/10.1161/CIRCULATIONAHA.109.891523 | Медлайн
[5]
С. Юсуф, С. Хокен, С. Оунпуу, и др. .
Влияние потенциально поддающихся изменению факторов риска, связанных с инфарктом миокарда, в 52 странах (исследование INTERHEART): исследование случай-контроль.
Lancet, 364 (2004), стр. 937-952
http://dx.doi.org/10.1016/S0140-6736(04)17018-9 | Medline
[6]
A.M. Кларк, Л. Хартлинг, Б. Вандермеер, и др. .
Мета-анализ: программы вторичной профилактики для пациентов с ишемической болезнью сердца.
Ann Intern Med, 143 (2005), стр. 659-672
Medline
[7]
R.S. Тейлор, А. Браун, С. Эбрахим, и др. .
Реабилитация пациентов с ишемической болезнью сердца на основе упражнений: систематический обзор и метаанализ рандомизированных контролируемых исследований.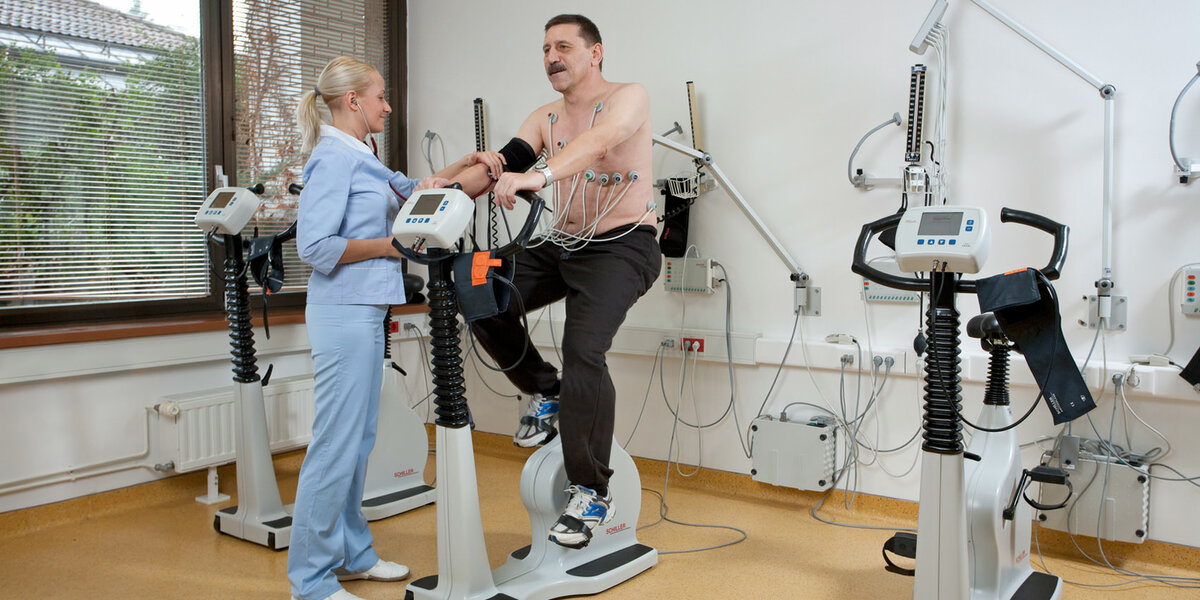
Am J Med, 116 (2004), стр. 682-692
http://dx.doi.org/10.1016/j.amjmed.2004.01.009 | Медлайн
[8]
М.Ф. Пьеполи, У. Корра, В. Бензер, и др. .
Вторичная профилактика через кардиологическую реабилитацию: от знаний к реализации. Документ с изложением позиции Секции кардиореабилитации Европейской ассоциации сердечно-сосудистой профилактики и реабилитации.
Eur J Cardiovasc Prev Rehabil, 17 (2010), стр. 1-17
http://dx.doi.org/10.1097/HJR.0b013e3283313592 | Medline
[9]
Н. Давуд, В. Ваккарино, К.Дж. Рид, и др. .
Предикторы прекращения курения после инфаркта миокарда: роль стационарных программ по прекращению курения в улучшении успеха.
Arch Intern Med, 168 (2008), стр. 1961-1967
http://dx.doi.org/10.1001/archinte.168.18.1961 | Medline
[10]
CJ Lavie, R. V. Милани.
V. Милани.
Неблагоприятные психологические и коронарные профили риска у молодых пациентов с ишемической болезнью сердца и преимущества официальной кардиореабилитации.
Arch Intern Med, 166 (2006), стр. 1878-1883
http://dx.doi.org/10.1001/archinte.166.17.1878 | Медлайн
[11]
П.А. Адес, П.Д. Сэвидж, Дж. Харви-Берино.
Лечение ожирения в кардиологической реабилитации.
J Cardiopulm Rehabil Prev, 30 (2010), стр. 289-298
http://dx.doi.org/10.1097/HCR.0b013e3181d6f9a8 | Medline
[12]
P. Giannuzzi, P.L. Темпорелли, Р. Марчиоли, и др. .
Глобальные стратегии вторичной профилактики для ограничения повторения событий после инфаркта миокарда: результаты исследования GOSPEL, многоцентрового рандомизированного контролируемого исследования Итальянской кардиореабилитационной сети.

 Допустимая доза – 30 г в сутки для мужчин и не более 20 г для женщин4.
Допустимая доза – 30 г в сутки для мужчин и не более 20 г для женщин4.