Пролежни диагноз: стадии, степени, причины, симптомы, диагностика, лечение, профилактика
Инородное тело брюшной полости, вызвавшее пролежень стенки желудка и двенадцатиперстной кишки
Инородные тела (Corpora aliena) — чужеродные для организма предметы, внедрившиеся в его ткани, органы или полости через поврежденные покровы или через естественные отверстия. Инородными телами являются также введенные в организм с лечебной целью протезы суставов, клапанов сердца, скрепляющие костные отломки спицы, пластины, различные дренажи, тампоны, шовный материал и др. [1]. Оставленные в брюшной полости марлевые тампоны и салфетки, особенно в зарубежной литературе, описываются как госсипибома (gossypiboma), техтилома (textiloma) или коттоноид (cottonoid). Наиболее часто используемый термин «госсипибома» [10].
Наличие инородного тела в организме вызывает изменения, зависящие от его величины, формы, физических и химических свойств, наличия бактериальной флоры и расположения. Химически активные инородные тела могут вызывать воспалительную реакцию окружающих тканей вплоть до их омертвления. Инфицированные инородные тела влекут за собой нагноение. Инородные тела могут причинять боль в связи с давлением на нервные образования, приводить к кровотечению (пролежень сосуда), прободению полых органов, но могут бессимптомно многие годы оставаться в организме [1, 2].
Инфицированные инородные тела влекут за собой нагноение. Инородные тела могут причинять боль в связи с давлением на нервные образования, приводить к кровотечению (пролежень сосуда), прободению полых органов, но могут бессимптомно многие годы оставаться в организме [1, 2].
Инородные тела брюшной полости в практике общей хирургии остаются актуальной проблемой. Сообщения об инородных телах, оставленных во время операции, немногочисленны, чаще всего публикуются единичные наблюдения [3]. В общей хирургии инородные тела чаще обнаруживают в брюшной полости — 0,16% всех наблюдений [4, 5]. Летальность при инородных телах брюшной полости достигает 40%. Среди инородных тел, забытых во время операции, чаше встречаются марлевые салфетки и шарики — 52%, реже — инструменты — 43% наблюдений [6]. Длительность пребывания инородного тела в брюшной полости и характер возникающих осложнений зависят от его локализации, размеров и инфицированности. Традиционным способом лечения таких осложнений является хирургическое вмешательство, которое сводится к вскрытию абсцесса, удалению содержимого и дренированию патологической полости, реже используется лапароскопический доступ [6].
Цель работы — демонстрация особенностей клинических проявлений при наличии инородного тела брюшной полости, осложненного сочетанной перфорацией желудка и двенадцатиперстной кишки (ДПК), а также варианта его извлечения.
Приводим собственное наблюдение.
Больная С., 72 лет, госпитализирована в хирургическую клинику Приволжского окружного медицинского центра ФМБА России в плановом порядке 30.06.10 с диагнозом: марлевый безоар желудка. При поступлении предъявляет жалобы на дискомфорт в эпигастральной области, тошноту, рвоту, общую слабость, повышение температуры тела до 37,5 °С. Год назад в хирургическом отделении районной больницы оперирована по поводу калькулезного холецистита.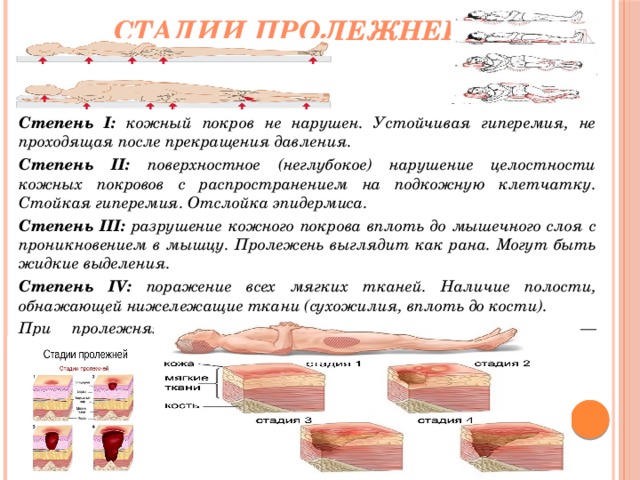
 Слизистая постбульбарного отдела не изменена.
Слизистая постбульбарного отдела не изменена.При поступлении состояние больной средней тяжести. Кожные покровы обычной окраски. В легких дыхание везикулярное. Тоны сердца ритмичные, приглушены. АД 130/80 мм рт.ст., пульс 72 в 1 мин. В эпигастральной области послеоперационный рубец после верхнесрединной лапаротомии. Живот при пальпации мягкий, умеренно болезненный в эпигастральной области и правом подреберье. Объемных образований в брюшной полости не пальпируется.
УЗИ: в брюшной полости под левой долей печени определяется гиперэхогенная структура с акустической тенью размером более 15 см. Желчный пузырь отсутствует после холецистэктомии. Желчной гипертензии не выявлено. Образование брюшной полости с прободением в полый орган. КТ: в полости желудка визуализируется дополнительное образование максимальным размером 35×45 мм с нечеткими контурами, прилежит к стенке желудка, в выходном отделе желудка и ДПК — аналогичное образование максимальным размером 65×38 мм, прилежит к стенке, стенки неравномерно утолщены до 11 мм (рис. 1).Рисунок 1. Спиральная компьютерная томограмма. Инородное тело желудка.
1).Рисунок 1. Спиральная компьютерная томограмма. Инородное тело желудка.
В биохимическом анализе крови отмечается повышение уровня щелочной фосфатазы до 282 ед/л (норма 60-240 ед/л).
При проведении обследования у пациентки участились приступы стенокардии, появились изменения на ЭКГ в виде субэпикардиальной ишемии верхушки и боковой стенки левого желудочка. 07.07 больная переведена в терапевтическое отделение, где проводилась медикаментозная терапия. Диагностированы сопутствующие заболевания: ИБС, атеросклеротический кардиосклероз, рефлекторная стенокардия III функционального класса, артериальная гипертония II стадии, III степени, риск IV.
После улучшения самочувствия и стабилизации ЭКГ 16.07 больная вновь переведена в хирургическое отделение.
Было рассмотрено несколько вариантов хирургического лечения: лапаротомия с гастротомией в свободной части желудка и извлечением инородного тела, лапаротомия с извлечением объекта из полости абсцесса и внутрипросветное эндоскопическое удаление инородного тела.
С учетом локализации инородного тела в подпеченочном пространстве, сопутствующих заболеваний и потенциальной травматичности открытой операции было принято решение извлечь инородное тело эндоскопическим методом.
16.07 под внутривенным наркозом произведена эзофагогастродуоденоскопия (Evis Exera II, GIF Q-180 «Olympus»). При исследовании: пищевод не изменен, кардия смыкается. В желудке большое количество мутной жидкости, остатки пищи и инородное тело — марлевая салфетка (тампон?) больших размеров 10-4 см, занимает 1/3 тела желудка, смещается (рис. 2, а).Рисунок 2. Эндофотография. а — инородное тело (марлевый тампон) в просвете желудка. Слизистая желудка розового цвета. Привратник правильной формы, зияет. Через привратник видно второе инородное тело желтого цвета, занимающее половину просвета луковицы ДПК, несмещаемое. С помощью эндоскопической петли инородное тело в желудке захвачено за проксимальный конец и путем непрерывной тракции извлечено.
При контрольном осмотре слизистая пищевода и кардиального отдела желудка не изменены. В нижней трети тела желудка на малой кривизне, ближе к передней стенке имеется дефект слизистой овальной формы диаметром 3-4 см с серым налетом, кровоизлияниями и тромбами на дне, сообщающийся с луковицей ДПК (рис. 2, б).Рисунок 2. Эндофотография. б — дефект в теле желудка после удаления инородного тела. Привратник правильной формы, зияет, проходим. На передней стенке ДПК определяется дефект слизистой с грануляциями по краям, сообщающийся с желудком (через дефект виден аппарат; рис. 2, в).Рисунок 2. Эндофотография. в — вид луковицы ДПК после удаления инородного тела (через дефект виден аппарат в теле желудка). Слизистая нисходящей ветви ДПК не изменена.
Удаленное инородное тело представляло собой марлевый тампон длиной около 70 см с гнилостным запахом (рис. 3).Рисунок 3. Удаленное инородное тело — марлевый тампон.
Очевидно, что тампон, оставленный во время холецистэктомии год назад, вызвал пролежни стенки желудка и луковицы ДПК.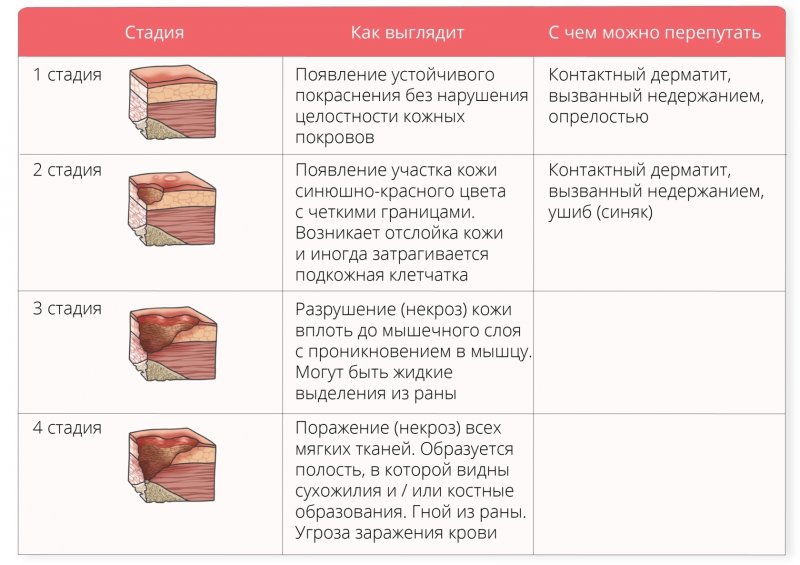
Длительность операции составила 10 мин. Течение послеоперационного периода без осложнений. Проводилась инфузионная, антисекреторная терапия.
Через 2 дня, 19.07, была произведена рентгенография желудка с бариевой взвесью. Заключение: фистула между телом желудка и луковицей ДПК (рис. 4).Рисунок 4. Рентгенограмма желудка. Внутреннее соустье между желудком и ДПК в результате пролежня инородным телом. 20.07, на 5-е сутки, пациентка выписана из стационара в удовлетворительном состоянии. Осмотрена через 5 мес. Жалоб нет, приступов стенокардии не отмечает.
Из собственного опыта удаления инородных тел и «устной» хирургической истории известно, что инородное тело при его инфицированности начинает «стремиться» к кожным покровам или в просветы полых органов. Инфицирование возникает на любых сроках нахождения чужеродного объекта в организме.
В подобных ситуациях лечение больных необходимо проводить в специализированных клиниках, обладающих всем арсеналом методов диагностики и лечения. Выбор тактики лечения зависит от состояния больного, опыта и возможностей лечебного учреждения. С учетом развития современных высокоинформативных методов диагностики, позволяющих точно локализовать инородное тело, появляются возможности применения миниинвазивных вмешательств с помощью видеоэндоскопической техники.
Пенсионера залечили до смерти, приняв опасный диагноз за остеохондроз | 72.ru
Валерий Денисенко скончался в реанимации
Фото: семейный архив Денисенко, Илья Давыдов / E1. RU
RU
Поделиться
— На телефонные звонки папа не отвечал. В палату не пускали. Карантин, ковидные ограничения… Один раз нам с сестрой все-таки удалось пробраться к нему. Еще неделю назад он пришел в больницу на своих ногах. А тут мы увидели, что он лежит почти без движения, ноги подогнуты. Помню, я говорила папе хорошие слова, чтобы он скорее поправлялся. Он ответил: «Это всё». Мы начали подбадривать: ну что ты такое говоришь? От остеохондроза еще никто не умирал…
Валерий Денисенко умер в реанимации Свердловской областной больницы. Его привезли туда из области слишком поздно, екатеринбургские врачи уже не смогли спасти мужчину. До этого он восемь дней медленно умирал в районной больнице, где его лечили от остеохондроза.
По словам родных Валерия, никто из медиков не тревожился и не переживал, что пациент угасает на глазах, лежит без движения и отказывается от еды. Что показатели крови, которые говорят о воспалительном процессе, у него зашкаливают. Семья уверена, что Валерия можно было спасти, если бы его вовремя отправили в Екатеринбург и там поставили бы правильный диагноз. Трагическую историю нам рассказала Олеся, дочь погибшего.
Трагическую историю нам рассказала Олеся, дочь погибшего.
В декабре 2020 года Валерий Денисенко готовился к плановой операции на позвоночнике. Ему было 68 лет.
— Папа жил в поселке Азанка, был мастером, механиком лесозаготовительного участка, — рассказывает Олеся. — Работу свою любил, стал ветераном труда. Пока мог, работал и на пенсии, но работа у него была физически тяжелая, из-за этого начались проблемы с позвоночником, остеохондроз спровоцировал межпозвоночную грыжу. Начал ходить с палочкой. Ему предложили сделать операцию в одном из медицинских центров Тюмени.
Ту плановую операцию пришлось перенести. Неожиданно заболела рука. Оказалось, это бурсит — воспаление в области суставов, которое возникает при травме или чрезмерной физической нагрузке. Операция по иссечению считается не очень сложной.
— Прооперировали успешно, всё прочистили. Правда, заживало не очень хорошо, папа несколько раз в неделю ездил на машине на перевязки, — вспоминает дочь. — Накануне Нового года он в последний раз съездил на прием к хирургу, на перевязку, а на следующий день, 31 декабря, ему стало плохо. Сильно заболела спина.
— Накануне Нового года он в последний раз съездил на прием к хирургу, на перевязку, а на следующий день, 31 декабря, ему стало плохо. Сильно заболела спина.
Через три дня боли стали совсем невыносимыми, вызвали скорую. Валерия Александровича увезли в районную больницу в Тавду, в отделение неврологии. Начали лечить от остеохондроза методами, типичными для таких случаев: обезболивание и капельницы с витаминами, магнием, калием. Из-за карантина родных в палату не пускали.
Валерий Александрович с дочкой Олесей
Фото: семейный архив Денисенко
Поделиться
— Мы с сестрой приехали 6 января из Екатеринбурга в Тавду, и нам все-таки удалось добиться, чтобы нас пустили в палату, — рассказывает Олеся. — Папа лежал с подогнутыми ногами, не шевелился. Еще несколько дней назад он сам за рулем приезжал в эту больницу на перевязки, готовился к Новому году, беспокоился о каких-то бытовых вещах — например, что из-за холодов не сможет завести машину. А тут совсем другой человек. Взгляд отрешенный, безучастный… Медсестры, санитарки говорили нам: он не хочет двигаться, отказывается от еды, нужно быть активнее, заставлять себя вставать.
А тут совсем другой человек. Взгляд отрешенный, безучастный… Медсестры, санитарки говорили нам: он не хочет двигаться, отказывается от еды, нужно быть активнее, заставлять себя вставать.
Дочери стали уговаривать отца, что надо двигаться, в ответ он пожаловался на боли.
— Сказали ему: «Папа, поправляйся». Он ответил: «Да всё…» Мы ничего не понимали. Начали говорить: «От остеохондроза не умирают, надо восстанавливаться, возвращаться домой, мы приготовили тебе на Новый год подарок, купили новый аккумулятор для машины», — делится дочь Валерия Александровича. — Папа у нас был равнодушен к каким-то праздничным сувенирным подаркам. Но мы знали, что аккумулятору он очень обрадуется, но не говорили заранее. И вот, чтобы подбодрить в больнице, решили порадовать. Тогда он улыбнулся, сказал нам: «Спасибо, родные…»
Валерия несколько дней лечили от остеохондроза, но ничего не помогало. С каждым днем ему становилось всё хуже.
— Были новогодние праздники, на смену выходили лишь дежурные врачи. На звонки папа отвечать перестал. Мы звонили в больницу, там объясняли: наверное, у него телефон разрядился. Наконец, 11 января все вышли на работу. Я дозвонилась до лечащего врача, стала расспрашивать про состояние. Она объяснила: «Возможно, идет какой-то воспалительный процесс. Очаг мы не можем установить». Потому что у них в больнице нет ни аппарата КТ, ни МРТ. А потом посоветовала: «Лучше бы вам забрать его в Екатеринбург и вызвать там скорую», — вспоминает Олеся. — Я в этот момент была в Екатеринбурге, до Тавды 300 километров. Стала просить: «Отправьте его в другую больницу на скорой, с медицинским сопровождением». Врач ответила: «Нужно подготовить документы, а мы еще не можем определиться с диагнозом. Всё под вопросом». Я предлагала организовать перевозку за деньги. Сказали: «Если надо — увезем».
На звонки папа отвечать перестал. Мы звонили в больницу, там объясняли: наверное, у него телефон разрядился. Наконец, 11 января все вышли на работу. Я дозвонилась до лечащего врача, стала расспрашивать про состояние. Она объяснила: «Возможно, идет какой-то воспалительный процесс. Очаг мы не можем установить». Потому что у них в больнице нет ни аппарата КТ, ни МРТ. А потом посоветовала: «Лучше бы вам забрать его в Екатеринбург и вызвать там скорую», — вспоминает Олеся. — Я в этот момент была в Екатеринбурге, до Тавды 300 километров. Стала просить: «Отправьте его в другую больницу на скорой, с медицинским сопровождением». Врач ответила: «Нужно подготовить документы, а мы еще не можем определиться с диагнозом. Всё под вопросом». Я предлагала организовать перевозку за деньги. Сказали: «Если надо — увезем».
Через несколько часов жену Валерия пустили в палату к мужу.
— Я накануне внушала маме: убеди папу, чтобы он двигался, вставал, как советуют врачи. Мама позвонила мне по видеосвязи из палаты. Я увидела папу… Это было страшно. Он лежал, весь как будто высохший, изможденный. Есть такое выражение — «живой труп». В тот момент папа, кажется, не узнавал уже никого, — рассказывает Олеся.
Я увидела папу… Это было страшно. Он лежал, весь как будто высохший, изможденный. Есть такое выражение — «живой труп». В тот момент папа, кажется, не узнавал уже никого, — рассказывает Олеся.
Утром она дозвонилась до областного Минздрава.
— Сказала, что папа умирает. Специалист стала расспрашивать меня, что случилось. Я не могла точно сказать, что происходит, объясняла, что положили в больницу с остеохондрозом. Специалист удивилась: от остеохондроза не умирают. Пообещали связаться с Тавдинской больницей. Через три часа папу повезли в Екатеринбург, в областную больницу. Везли на обычной скорой, не на реанимобиле. Добрались только через семь часов.
В Областной больнице Валерия тут же отправили в реанимацию. Родственникам объяснили: состояние тяжелое. Сразу сделали все нужные исследования: развернутый анализ крови, биохимию со всеми ее показателями, КТ. Очень быстро поставили правильный диагноз: острый панкреатит, то есть воспаление поджелудочной железы.
При сильном воспалительном процессе клетки органа разрушаются, ферменты и токсины попадают в кровь. Если вовремя не начать лечить, это может вызвать поражение других органов: мозга, легких, сердца, почек, печени. Обычно при этой болезни жалуются на сильную боль в области живота, но так случилось, что у Валерия боль отдавала в спину. Это и смазало клиническую картину.
Если вовремя не начать лечить, это может вызвать поражение других органов: мозга, легких, сердца, почек, печени. Обычно при этой болезни жалуются на сильную боль в области живота, но так случилось, что у Валерия боль отдавала в спину. Это и смазало клиническую картину.
По словам Олеси, восемь дней никто не обращал внимания, что человек лежит без движения
Фото: Елена Панкратьева / E1.RU
Поделиться
— В Екатеринбурге папу начали наконец спасать, но было уже поздно. Через два дня он умер в реанимации. Врачи в заключении написали, что причина заболевания — алкогольная этиология, но этого быть не может. Следов алкоголя не было — и не могло быть. Не только потому, что папа почти две недели провел в больницах, а потому что он вообще не употреблял алкоголь. Даже шампанское в Новый год. Сколько я себя помню с детства, так было всегда, — объясняет Олеся.
По ее словам, дело не в противопоказаниях: видимо, отец просто был равнодушен к спиртному, не нравился его вкус.
— Вся деревня, где он прожил 68 лет, знает, что он абсолютно не пьющий. Возможно, когда он еще был в сознании, ему поставили диагноз и спросили: пил? А он, уже ничего не понимая, кивнул. Больше я никак не могу это объяснить. Нам было очень обидно и больно читать такое заключение, — рассказывает дочь погибшего.
Родные Валерия уверены: человека можно было бы спасти, если бы просто обратили внимание на него и забили тревогу.
— Но были новогодние праздники, да еще карантин. Не было возможности каждый день навещать его, иначе подняли бы шум раньше или сами увезли его, — говорит Олеся.
После трагедии Следственный комитет начал проверку по заявлению родственников. Судмедэкспертиза не нашла прямой связи между действиями врачей и смертью человека, и в возбуждении уголовного дела отказали. Также в экспертизе говорилось о том, что еще 8 января пациенту сделали УЗИ брюшной полости и почек, чтобы исключить остеомиелит, а также рентген локтевого сустава (там, где был бурсит), но никаких тревожных симптомов и изменений якобы не было.
Согласно заключению, биохимия крови была в норме. Правда, такой показатель, как амилаза (именно его превышение говорит о неправильной работе поджелудочной железы), не проверяли. Всё по стандарту: для пациентов с диагнозом «остеохондроз» такое исследование не делают.
— Судя по экспертизе, всё выглядело очень гладко. Провели консилиум и оперативно направили в Екатеринбург — и ни слова о том, как восемь дней никто не обращал внимания, что человек лежит без движения, что за это время у него даже образовались пролежни, что он не мог обслуживать себя, — возмущается дочь Валерия. — А пришел он в больницу на своих ногах, в сознании.
Представители страховой компании были категоричней, они нашли дефекты оказания медицинской помощи. Эксперт отметил, что перевод пациента «в МО более высокого уровня осуществлен с некоторым запозданием». А главное — что «обследование было осуществлено не в полном объеме <…>. Это привело к неправильной трактовке клиники заболевания и неадекватному лечению».
Экспертиза страховой компании
Скриншот: документ из архива родных погибшего
Поделиться
— К сожалению, в абсолютно всех моих делах по ятрогенным преступлениям мы сталкиваемся с тем, что первоначальная диагностика при поступлении в больницу была недостаточной, — объясняет екатеринбургский юрист Юлия Федотова. — Врачи списывали симптомы на хронические заболевания, на возраст, на беременность, на перенесенные заболевания, не приложив при этом никаких усилий к диагностике. К сожалению, в этой ситуации человек слишком поздно попадает к нужным врачам, которые уже ставят правильный диагноз. Недооценка тяжести состояния больного — это главная проблема наших медучреждений. Судя по моим делам, это встречается не только в районных больницах, но и в крупных екатеринбургских медицинских центрах.
Редакция E1.RU направила запрос в Центральную районную больницу Тавды. Нам пообещали прокомментировать ситуацию и рассказать, как врачи видят эту историю, позже.
Не так давно мы рассказывали еще одну трагическую историю — как житель Екатеринбурга попал в больницу с реальным диагнозом «остеохондроз». Его лечили капельницами с витаминами, снимали боль блокадами, а через несколько дней после выписки он умер от сепсиса. Возможный источник инфекции — прокол в том месте, где был катетер для капельниц. Дело направлено на судмедэкспертизу.
Диагностика и лечение пролежней
Обзор
. 2007 г., 34 октября (4): 735-48.
doi: 10.1016/j.cps.2007.07.007.
Бенджамин Леви 1 , Райли Рис
принадлежность
- 1 Отделение пластической и реконструктивной хирургии Мичиганского университета, Анн-Арбор, Мичиган, США. [email protected]
- PMID: 17967627
- DOI:
10.
 1016/j.cps.2007.07.007
1016/j.cps.2007.07.007
Обзор
Benjamin Levi et al. Клин Пласт Хирург. 2007 Октябрь
. 2007 г., 34 октября (4): 735-48.
doi: 10.1016/j.cps.2007.07.007.
Авторы
Бенджамин Леви 1 , Райли Риз
принадлежность
- 1 Отделение пластической и реконструктивной хирургии Мичиганского университета, Анн-Арбор, Мичиган, США. [email protected]
- PMID: 17967627
- DOI:
10.
 1016/j.cps.2007.07.007
1016/j.cps.2007.07.007
Абстрактный
Пролежни представляют собой серьезную проблему для здоровья и затраты для растущего числа пожилых и ослабленных пациентов. Пластический хирург, как часть команды по уходу за раной, несет полную ответственность за формирование плана, позволяющего в конечном итоге закрыть рану. Этот план должен начинаться с разрыва цикла и устранения факторов риска, приведших к развитию раны. Одновременно хирург должен назначить МРТ и скорость оседания эритроцитов, а также взять биопсию кости, чтобы определить степень раны и наличие бактерий. Если присутствует более 10 (5) бактерий, следует провести хирургическую обработку раны с последующим внутривенным введением антибиотиков в течение 6 недель. Как только бактериальная нагрузка уменьшится, следует применить 6-недельный курс Regranex. Наконец, после того, как раневое ложе подготовлено должным образом, следует запланировать и выполнить окончательное хирургическое закрытие.
Похожие статьи
Клиническая оценка рекомбинантного тромбоцитарного фактора роста человека для лечения язв нижних конечностей.
Стид ДЛ. Стид ДЛ. Plast Reconstr Surg. 2006 г., июнь; 117 (7 доп.): 143S-149S; обсуждение 150С-151С. doi: 10.1097/01.prs.0000222526.21512.4c. Plast Reconstr Surg. 2006. PMID: 16799381 Обзор.
Экономическая эффективность лечения диабетических язв нижних конечностей бекаплермином (Regranex): базовая модель с приложением с использованием данных о затратах в Швеции.
Перссон У., Уиллис М., Одегаард К., Апельквист Дж. Перссон У и др. Цените здоровье. 2000 ноябрь-декабрь; 3 Приложение 1: 39-46. doi: 10.1046/j.1524-4733.2000.36027.x. Цените здоровье. 2000.
 PMID: 16464208
Клиническое испытание.
PMID: 16464208
Клиническое испытание.Оригинальные статьи: легкость закрытия раны как критерий эффективности лечения.
Робсон М.С., Мэгги С.П., Смит П.Д., Вассерманн Р.Дж., Мосиелло Г.К., Хилл Д.П., Купер Д.М. Робсон М.С. и др. Восстановление ран. 1999 март-апрель;7(2):90-6. doi: 10.1046/j.1524-475x.1999.00090.x. Восстановление ран. 1999. PMID: 10231510 Клиническое испытание.
Использование ангиогенеза при лечении хронических ран с помощью бекаплермина и окисленной регенерированной целлюлозы/коллагена.
Холлистер С, Ли Фольксваген. Холлистер С. и др. Нурс Клин Норт Ам. 2007 г., сен;42(3):457-65, vii. doi: 10.1016/j.cnur.2007.05.002. Нурс Клин Норт Ам. 2007. PMID: 17825664 Обзор.

3 случая аберрантного заживления ран при остром миелолейкозе.
Смит Л., Галлисон Б., Зиглер Э.Л. Смит Л. и др. Уход за кожей Adv. 2005 г., ноябрь-декабрь; 18(9):473-6. дои: 10.1097/00129334-200511000-00009. Уход за кожей Adv. 2005. PMID: 16365543 Аннотация недоступна.
Посмотреть все похожие статьи
Цитируется
Лоскутная реконструкция пролежней: анализ результатов.
Бамба Р., Мэдден Дж.Дж., Хоффман А.Н., Ким Дж.С., Тайер В.П., Нэнни Л.Б., Спир М.Е. Бамба Р. и др. Plast Reconstr Surg Glob Open. 2017 18 января; 5 (1): e1187. дои: 10.1097/ГОКС.0000000000001187. Электронная коллекция 2017 Янв. Plast Reconstr Surg Glob Open. 2017. PMID: 28203494 Бесплатная статья ЧВК.

Типы публикаций
термины MeSH
вещества
пролежней: диагностика, определение стадии, лечение
7 октября 2008 г. — Примечание редактора: Пролежни являются широко распространенным состоянием у ослабленных пациентов, проходящих хроническое лечение, с сопутствующими заболеваниями и расходами на здравоохранение. Достижения в лечении пролежней были отмечены на Национальной конференции практикующих геронтологических медсестер (NCGNP), проходившей с 25 по 27 сентября в Сент-Луисе, штат Миссури.
Несмотря на оптимальное лечение, пролежней не всегда можно избежать; последовательность в уходе и тщательная документация имеют решающее значение. Чтобы узнать больше о диагностике, стадировании, классификации и лечении пролежней, Medscape взяла интервью у Кэрол А. Уайт, MS, RN, ANPC, GNPC, DNP(c), которая представила на NCGNP. Г-жа Уайт сертифицирована советом директоров как практикующая медсестра для взрослых и гериатрических больных, а также является сертифицированным инструктором по клинической практике Американской ассоциации медицинских директоров.
Уайт, MS, RN, ANPC, GNPC, DNP(c), которая представила на NCGNP. Г-жа Уайт сертифицирована советом директоров как практикующая медсестра для взрослых и гериатрических больных, а также является сертифицированным инструктором по клинической практике Американской ассоциации медицинских директоров.
Г-жа Уайт является аффилированным преподавателем и координатором программы гериатрических практикующих медсестер в Уэслианском университете Индианы, а также студенткой докторантуры по сестринскому делу в Университете Алабамы в Бирмингеме. Она является членом Американской ассоциации медицинских директоров, NCGNP, Американской академии практикующих медсестер и Американской ассоциации юридических медсестер-консультантов.
Часть 2 этого интервью (ниже) предлагает конкретные рекомендации относительно диагностики, стадирования, классификации, лечения и лечения пролежней. Часть 1 представляет собой обзор лечения пролежней с акцентом на обновления от NCGNP и Национальной консультативной группы по пролежням (NPUAP).
Medscape: Как отличить пролежни от других ран и как определить их стадию?
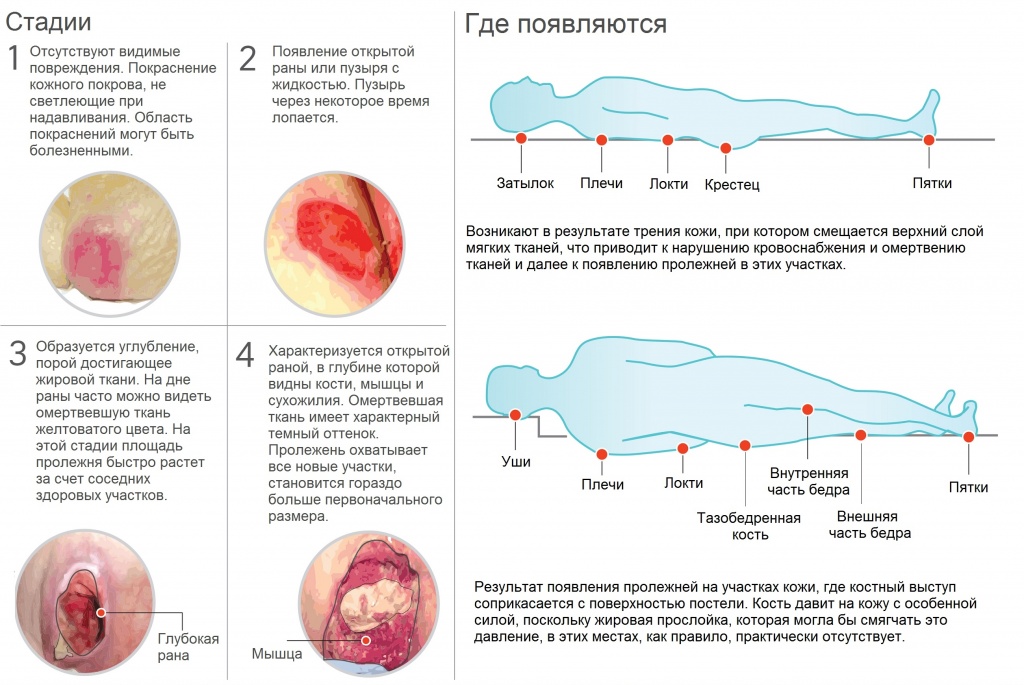
Мисс Уайт: NPUAP определяет пролежень как «локализованное повреждение кожи и/или подлежащих тканей, обычно над костным выступом, в результате давления или давления в сочетании со сдвигом и/или трением ». Пролежни обычно располагаются над костными выступами ягодиц, локтей, пяток, седалищной кости, медиальной и латеральной лодыжек, крестца или вертлугов. Они часто имеют круглую форму, но могут быть и неправильной формы, особенно при наличии ножевого повреждения. Туннельное ранение свидетельствует о потенциальной травме ножницами.
Пролежни стадируют для определения уровня повреждения тканей. Стадии пролежней, как определено NPUAP, включают подозрение на глубокое повреждение тканей, стадию 1, стадию 2, стадию 3, стадию 4 и неустановленную стадию.
Подозрение на глубокое повреждение тканей представляет собой фиолетовый или темно-бордовый локализованный участок измененной неповрежденной кожи или наполненный кровью волдырь из-за повреждения нижележащих мягких тканей в результате давления и/или сдвига.
 Этому участку может предшествовать болезненная, твердая, кашицеобразная, заболоченная ткань, более теплая или холодная, чем соседняя ткань.
Этому участку может предшествовать болезненная, твердая, кашицеобразная, заболоченная ткань, более теплая или холодная, чем соседняя ткань.Пролежневая язва 1 стадии характеризуется неповрежденной кожей с небледнеющей эритемой. Кожа с темной пигментацией может не иметь признаков видимого побледнения, но цвет кожи язвы может отличаться от цвета окружающей ткани. Язва может быть болезненной и иметь определенную разницу в температуре и текстуре.
Пролежни 2 стадии характеризуются частичной утратой дермы. Они неглубокие с красным или розовым язвенным ложем. Пролежневая язва 2 стадии также может представлять собой неповрежденный или открытый/разорвавшийся пузырь, заполненный сывороткой. Персонал и медицинские работники часто ошибочно классифицируют повреждения кожи, вызванные разрывами кожи, ожогами лентой, пемфигоидом, мацерацией, экскориациями и промежностным дерматитом, как пролежни 2 стадии. Важно помнить, что если травма не находится над точкой давления, маловероятно, что это пролежень, и ее не следует ставить как таковую.

Пролежни 3 стадии представляют собой полнослойные язвы, которые могут иметь подрыв или туннелирование, но кости, сухожилия и мышцы не обнажены. Слизь может покрывать язву, но не мешает определить ее глубину. Глубокие пролежни 3 стадии могут появляться в областях со значительным количеством жировой ткани, например, на ягодицах, но быть довольно мелкими в таких областях, как ухо.
Пролежни 4 стадии характеризуются полной потерей ткани. Часто обнажаются кости, сухожилия и мышцы. Могут присутствовать струпья или струпья, но они не мешают измерению глубины. Эти язвы также различаются по глубине в зависимости от анатомического расположения.
Нестадированные пролежни характеризуются полной потерей ткани, при которой основание язвы покрыто струпом или струпом, а глубину раны определить невозможно. Эти язвы необходимо санировать, чтобы визуализировать глубину и помочь в заживлении, за исключением язв сухой пятки.
Диабетические язвы вызываются диабетической периферической невропатией. Они обычно обнаруживаются на подушечках стопы, над головками плюсневых костей и на пальцах у пациентов с деформацией стопы Шарко. Инородные тела могут быть источником травм.
Они обычно обнаруживаются на подушечках стопы, над головками плюсневых костей и на пальцах у пациентов с деформацией стопы Шарко. Инородные тела могут быть источником травм.
Артериальные язвы возникают из-за отсутствия кровотока дистальнее области окклюзии сосуда, что приводит к некрозу тканей. Чаще всего их обнаруживают на дистальных отделах нижних конечностей, на кончиках пальцев ног и по бокам стоп. Артериальные язвы обычно бледные, сухие и значительно болезненные, с усилением боли и бледностью при поднятии конечности и уменьшением боли и покраснения при зависимости. Другие сопутствующие характеристики вблизи места расположения язвы включают уменьшение или отсутствие периферического пульса, выпадение волос, холодную кожу, снижение наполнения капилляров и утолщение ногтей на ногах.
Венозные застойные язвы часто возникают в результате повреждения кожи и/или просачивания жидкости организма на поверхность кожи у пациентов с нарушением венозного кровообращения. Язвы венозного застоя обычно имеют неправильную форму и располагаются на медиальной стороне нижней конечности. Язвы часто неглубокие (часто ошибочно классифицируются как пролежни 2 стадии) и, как правило, очень трудно заживают из-за сопутствующего отека. Пациенты с венозными застойными язвами часто страдают от болей в конечностях, которые уменьшаются при подъеме. Компрессия пораженной конечности часто необходима для облегчения заживления, но не может быть успешно выполнена у пациентов с тяжелой артериальной недостаточностью из-за риска дальнейшего ухудшения артериального кровообращения.
Язвы часто неглубокие (часто ошибочно классифицируются как пролежни 2 стадии) и, как правило, очень трудно заживают из-за сопутствующего отека. Пациенты с венозными застойными язвами часто страдают от болей в конечностях, которые уменьшаются при подъеме. Компрессия пораженной конечности часто необходима для облегчения заживления, но не может быть успешно выполнена у пациентов с тяжелой артериальной недостаточностью из-за риска дальнейшего ухудшения артериального кровообращения.
Medscape: Когда появляются пролежни, как их лучше всего лечить?
Г-жа Уайт: В лечении должен быть хорошо разработанный индивидуальный план лечения. Факторы риска необходимо контролировать (см. Часть 1 этого интервью для обсуждения факторов риска). Для кровати и стула следует использовать опорные поверхности. Схемы репозиции будут варьироваться в зависимости от толерантности тканей и реакции на лечение. Постоянный катетер может быть необходим для заживления пролежней 3 или 4 стадии, а также может быть показано ректальное устройство, если существует риск загрязнения раны мочой или фекалиями.
Медицинские работники должны контролировать влияние сопутствующих заболеваний на заживление ран, таких как сердечные заболевания, диабет и респираторные заболевания. Приказы о ранении должны быть написаны четко и исчерпывающе. Когда заказы неполные, медперсонал может не обеспечить последовательное лечение ран. Например, если поставщик записывает заказ на гидрогелевую повязку и не указывает тип раствора для промывания раны и вторичной повязки, которые следует использовать поверх гидрогеля, может возникнуть несоответствие, что может негативно повлиять на заживление.
Повязки следует выбирать на основе характеристик раны, экономической эффективности, безопасности, действенности, состояния кожи вокруг раны и простоты использования. Запомнить категории перевязочных материалов гораздо проще, чем каждую отдельную перевязку на рынке. Категории раневых повязок включают марлю, пропитанные марлевые подушечки, прозрачные пленки, гидрогели, гидроколлоиды, альгинаты, пены, наполнители для ран и композитные повязки. Каждый из них имеет свои показания к применению, преимущества и недостатки. Медицинские учреждения должны стремиться иметь в своем фармакологическом справочнике по уходу за ранами по крайней мере по 1 перевязочному материалу каждой категории.
Каждый из них имеет свои показания к применению, преимущества и недостатки. Медицинские учреждения должны стремиться иметь в своем фармакологическом справочнике по уходу за ранами по крайней мере по 1 перевязочному материалу каждой категории.
Медицинские работники не должны без разбора изменять назначения лечения, поскольку это может снизить скорость выздоровления. Они должны подождать от 2 до 4 недель, чтобы показать ответ на лечение, но должны немедленно изменить лечение, если рана показывает признаки компромисса.
К другим проблемам, которые могут снизить скорость заживления ран, относятся планы ухода, которые не являются индивидуальными или предусматривают ненадлежащие вмешательства, несоблюдение персоналом письменного плана ухода и инфицирование раны. Кроме того, персонал может не выполнять предписания врача в том виде, в каком они написаны, из-за отсутствия знаний об уходе за ранами. Это подчеркивает необходимость того, чтобы врач лично контролировал методы ухода за раной, наблюдая за сменой повязок, особенно когда язва не заживает должным образом.
Медицинские работники и персонал должны оценивать боль при язве с помощью стандартизированного инструмента оценки и лечить боль с помощью общепринятых мер. Постоянная язвенная боль потребует применения обычных обезболивающих препаратов, а некоторым пациентам потребуется дополнительное введение лекарств перед сменой повязок.
Адъювантная терапия должна быть рассмотрена для незаживающих ран. К таким мерам относятся терапия ран отрицательным давлением, ультразвук, электростимуляция и хирургическое вмешательство.
Когда возникает проблема несоблюдения правил ухода за раной, важно сообщить пациентам и ответственным лицам о последствиях несоблюдения. Персонал учреждения и лица, предоставляющие уход, должны документировать несоблюдение режима ухода, чтобы продемонстрировать, что они принимают превентивные меры, и продолжать попытки оказания помощи.
Medscape: Всегда ли можно предотвратить пролежни?
Мисс Уайт: Нет, пролежни не всегда можно предотвратить. Неизбежная пролежневая язва развивается, несмотря на то, что учреждение тщательно оценило и устранило факторы риска пациента; реализованные вмешательства, основанные на индивидуальных потребностях, целях и признанных стандартах практики; мониторинг и оценка эффективности вмешательств; и пересмотренные подходы, когда это необходимо.
Неизбежная пролежневая язва развивается, несмотря на то, что учреждение тщательно оценило и устранило факторы риска пациента; реализованные вмешательства, основанные на индивидуальных потребностях, целях и признанных стандартах практики; мониторинг и оценка эффективности вмешательств; и пересмотренные подходы, когда это необходимо.
Кожа является самым большим органом тела, но она не всегда адекватно кровоснабжается во время серьезных или неизлечимых заболеваний. Если нет адекватного кровотока для доставки кислорода и питательных веществ к коже, она отомрет, что приведет к неизбежной язве.
Если существует возможность возникновения неизбежных язв, поставщик медицинских услуг должен задокументировать медицинское обоснование того, почему такая язва может развиться. Обоснования включают неизлечимую болезнь, задержку развития у взрослых и тяжелые сосудистые нарушения. Медицинские работники также должны обсудить возможность возникновения неизбежных пролежней с пациентами и ответственными лицами, чтобы свести к минимуму негативные реакции в случае развития пролежней.

 1016/j.cps.2007.07.007
1016/j.cps.2007.07.007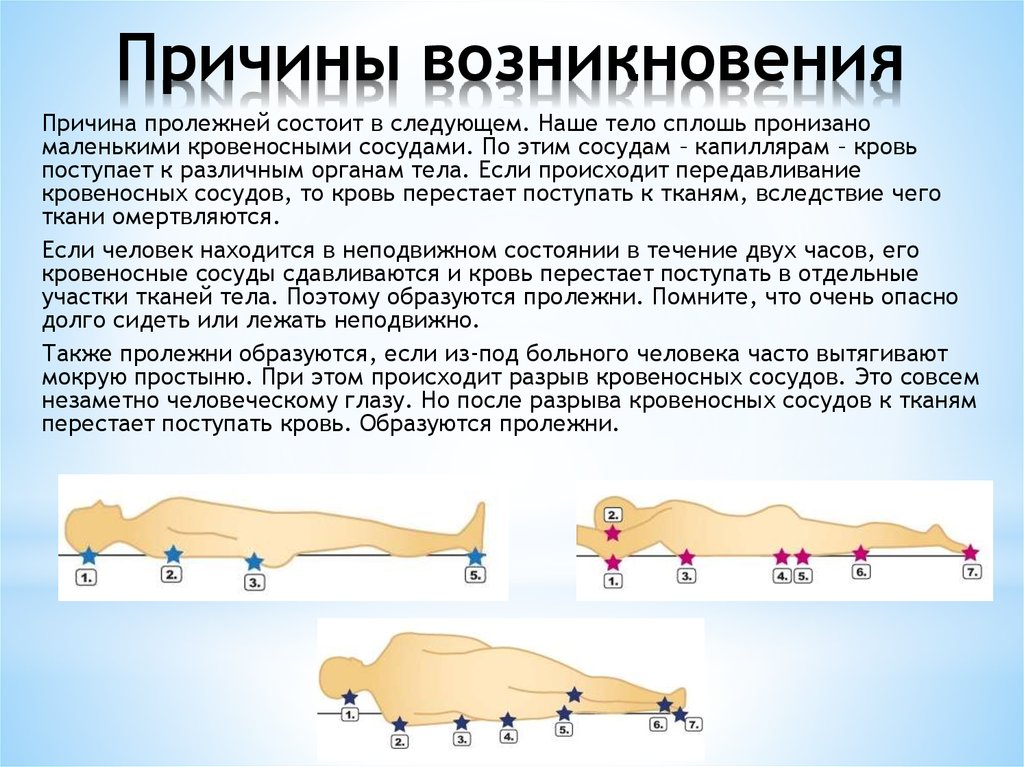 1016/j.cps.2007.07.007
1016/j.cps.2007.07.007 PMID: 16464208
Клиническое испытание.
PMID: 16464208
Клиническое испытание.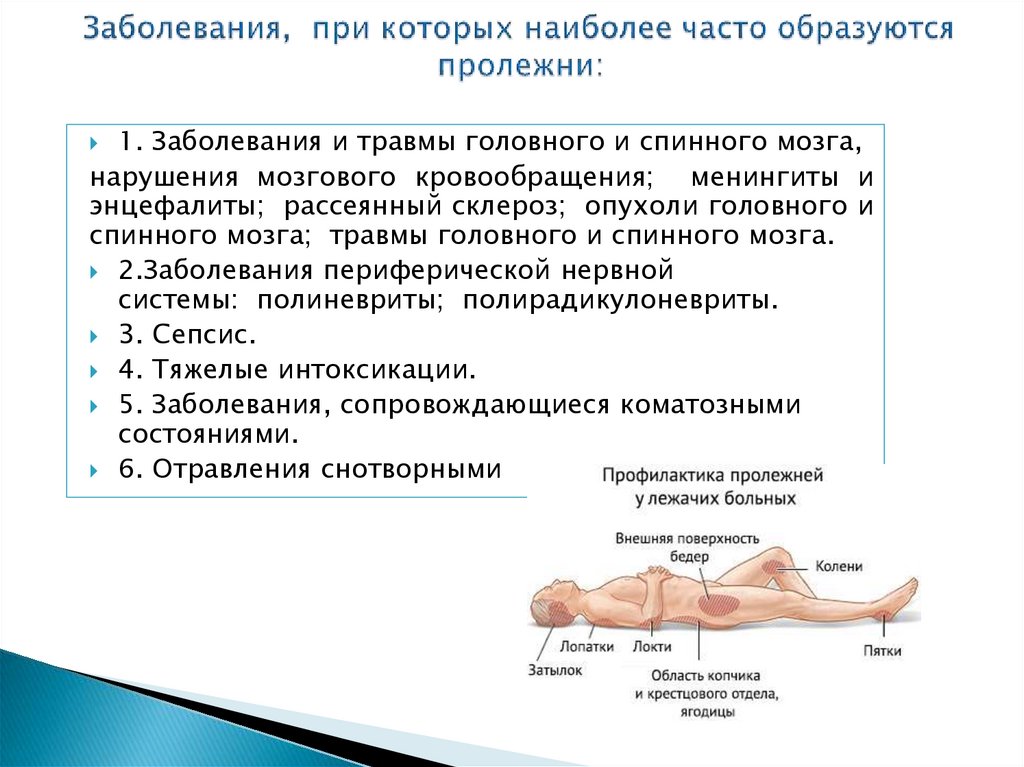

 Этому участку может предшествовать болезненная, твердая, кашицеобразная, заболоченная ткань, более теплая или холодная, чем соседняя ткань.
Этому участку может предшествовать болезненная, твердая, кашицеобразная, заболоченная ткань, более теплая или холодная, чем соседняя ткань.