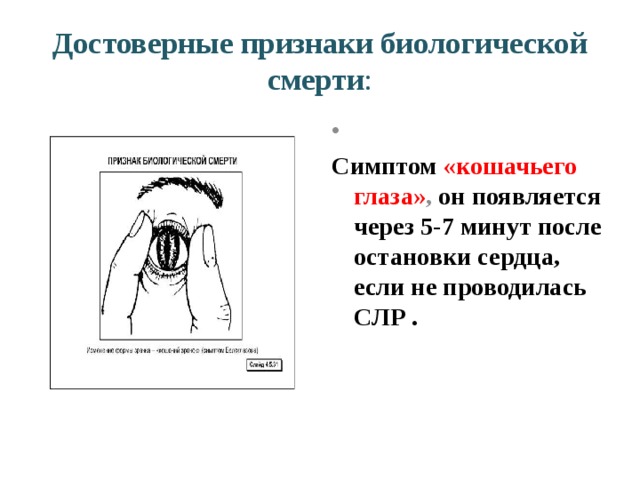
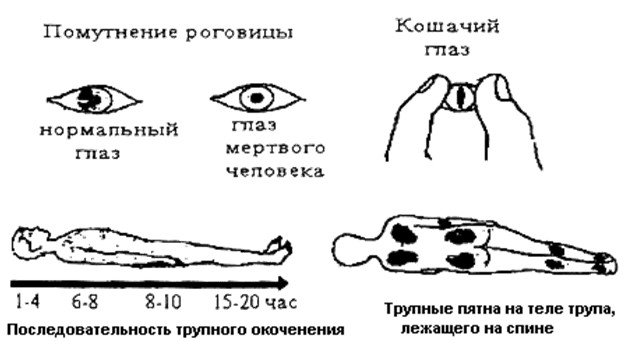
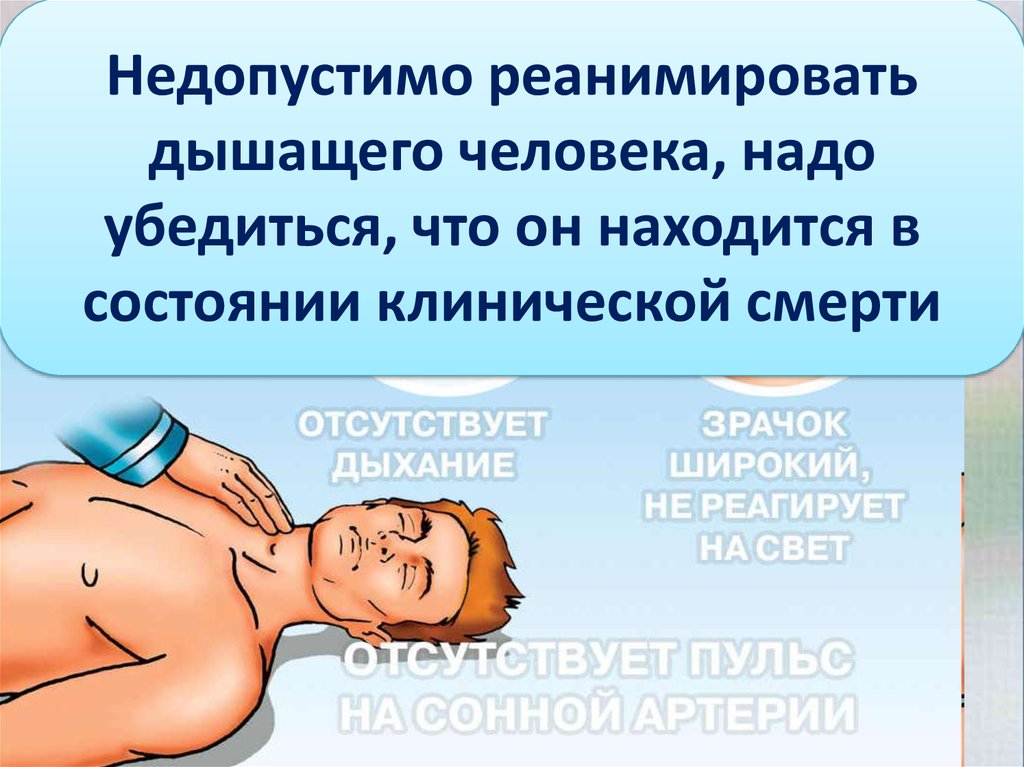
Признаки смерти у лежачего больного: Признаки скорой смерти лежачего больного
Первая помощь при острой сердечной недостаточности
Острая сердечная недостаточность (ОСН) — это тяжелое патологическое состояние, которое развивается у больных с различными заболеваниями сердца и гипертонической болезнью. Это одна из наиболее частых причин вызова скорой помощи и госпитализации больных, а также смертности населения нашей страны и всего мира.
Основными проявлениями (симптомами) острой сердечной недостаточности являются:
Тяжелое, частое (более 24 в минуту) шумное дыхание — одышка, иногда достигающая cтепени удушья, с преимущественным затруднением вдоха и явным усилением одышки и кашля в горизонтальном положении. Сидячее положение или лежачее положение с высоко поднятым изголовьем облегчает состояние больного.
Часто при дыхании становятся слышны влажные хлюпающие хрипы/звуки,
прерываемые кашлем, в терминальной стадии дыхание приобретает характер клокочущего, с появлением пены у рта.
Больному характерна сидячая поза с упором прямыми руками в колени.
Острая сердечная недостаточность может развиваться очень быстро и в течение 30-60 минут привести к смерти больного. В большинстве случаев от первых клинических признаков до тяжелых проявлений ОСН проходит 6-12 и более часов, однако без медицинской помощи абсолютное большинство больных с ОСН погибает.
Мероприятия первой помощи
При появлении у больных гипертонической болезнью или болезнью сердца (но не легких или бронхов) вышеуказанных симптомов ОСН необходимо:
Вызвать скорую медицинскую помощь.
Придать больному сидячее положение, лучше в кресле с подлокотниками, на
которые он может опираться и задействовать межреберные мышцы в акт дыхания.
Обеспечить физический и психоэмоциональный покой и свежий воздух.
Ноги опустить в большую емкость (таз, бак, ведро и др.) с горячей водой.
В крайне тяжелых случаях на ноги в области паха накладываются жгуты,
передавливающие поверхностные вены, но не глубокие артерии, что уменьшает приток крови к сердцу и тем самым облегчает его работу.
При наличии опыта по применению нитроглицерина у больного или человека, оказывающего первую помощь, его назначают в дозе 0,4 (0,5) мг (ингаляцию в полость рта производят под корень языка, таблетку/капсулу кладут под язык, капсулу необходимо предварительно раскусить, не глотать). При улучшении самочувствия больного после применения нитроглицерина, его применяют повторно, через каждые 5-10 минут до прибытия бригады скорой медицинской помощи. При отсутствии улучшения самочувствия больного после применения нитроглицерина, его больше не применяют.
Внимание! Больному с ОСН категорически запрещается вставать, ходить, курить, пить воду и принимать жидкую пищу до особого разрешения врача. Нельзя принимать нитроглицерин при артериальном давлении менее 100 мм рт. ст., при выраженной головной боли, головокружении, остром нарушении зрения, речи или координации движений.
Всем больным гипертонической болезнью или болезнью сердца с наличием одышки и отеков на ногах необходимо обсудить с лечащим врачом, какие препараты необходимо принимать при развитии ОСН, четко записать их наименования, дозировку и временную последовательность (алгоритм) их приема, а также уточнить у врача, при каких проявлениях болезни необходимо срочно вызывать скорую медицинскую помощь. Каждому такому больному необходимо сформировать индивидуальную аптечку первой помощи при ОСН и постоянно иметь ее при себе.
Каждому такому больному необходимо сформировать индивидуальную аптечку первой помощи при ОСН и постоянно иметь ее при себе.
Источник: Бойцов С. А., Ипатов П .В., Калинина A. M., Вылегжанин С.В., Гамбарян М. Г., Еганян Р. А., Зубкова И. И., Пономарева Е. Г., Соловьева С. Б., «Организация проведения диспансеризации и профилактических медицинских осмотров взрослого населения». Методические рекомендации. Издание 2-е с дополнениями и уточнениями, М., 2013 г.
Заворот кишок — ПроМедицина Уфа
Заворот кишок – это нарушение проходимости какого-либо отдела кишечника. Наиболее распространенно это заболевание среди приверженцев вегетарианской пищи. При возникновении подозрений на наличие у человека этой патологии следует немедленно обратиться за помощью к специалисту, так как прогноз без проведения соответствующего лечения – неблагоприятный: болезнь в этом случае может стать причиной смерти пациента.
На долю заворота кишок приходится 4 – 5% всех видов кишечной непроходимости. Мужчины страдают данным заболеванием чаще, чем женщины, а взрослые страдают чаще детей. Стоит отметить, что в последние годы частота встречаемости заворота кишок значительно снизилась, что объясняется улучшением качества жизни и правильным, рациональным питанием.
Мужчины страдают данным заболеванием чаще, чем женщины, а взрослые страдают чаще детей. Стоит отметить, что в последние годы частота встречаемости заворота кишок значительно снизилась, что объясняется улучшением качества жизни и правильным, рациональным питанием.
Причины
Заворот кишок может быть вызван различными патологическими процессами в брюшной полости, заболеваниями желудочно-кишечной системы, а также неправильным питанием.
Возникновению заворота кишок способствуют:
- Внутриутробные аномалии развития. Во внутриутробном периоде корень брыжейки расположен вертикально. В дальнейшем, по мере роста плода и удлинения кишечника он приобретает косое расположение. Возникающие в данном периоде аномалии развития могут способствовать образованию слишком длинной брыжейки, что предрасполагает к завороту тонкого кишечника.
- Длительное голодание с последующим приемом большого количества пищи. Даже вне приема пищи в кишечнике сохраняется определенная перистальтика.
 При длительном голодании петли кишечника спадаются и становятся более подвижными. Если после этого принять большое количество пищи, она спровоцирует чрезвычайно сильную моторную активность кишечника, в результате чего может возникнуть заворот.
При длительном голодании петли кишечника спадаются и становятся более подвижными. Если после этого принять большое количество пищи, она спровоцирует чрезвычайно сильную моторную активность кишечника, в результате чего может возникнуть заворот. - Переедание. Регулярное переедание приводит к переполнению петель кишечника, в то же время стимулируя усиленную перистальтическую активность, что повышает риск заворота одной или нескольких кишечных петель.
- Повышение внутрибрюшного давления. Резкое повышение внутрибрюшного давления (при травме, при резком поднятии тяжести и так далее) может привести к смещению различных отделов кишечника друг относительно друга, в результате чего может возникнуть заворот.
- Рубцы и спайки в брюшной полости. Спайки могут образовываться в результате различных воспалительных процессов в брюшной полости. Они представляют собой разрастания соединительной ткани, которые могут «склеивать» петли кишечника между собой. Рубцовые изменения также могут наблюдаться после различных хирургических вмешательств на органах брюшной полости – этим объясняется тот факт, что заворот кишок более часто встречается у лиц, ранее оперированных по поводу кишечной непроходимости.

- Неправильное питание. Грубая, плохо переработанная пища, а также пища, богатая растительной клетчаткой, более выражено стимулирует моторику кишечника. Если регулярно питаться такой пищей, риск заворота кишок значительно возрастает (особенно на фоне других предрасполагающих факторов).
- Пищевые отравления. Кишечные инфекции и интоксикации значительно усиливают моторику кишечника, что в сочетании с длительным голоданием, частыми рвотами и поносами повышает риск заворота.
- Запоры. Частые и длительные запоры могут способствовать завороту сигмовидной ободочной кишки (что характерно для пожилых людей).
- Мезосигмоидит (воспаление брыжейки сигмовидной кишки). Вследствие развития воспалительного процесса в брыжейке происходит разрастание соединительной ткани, результатом чего может стать сморщивание брыжейки и сближение концов сигмовидной кишки. При усилении перистальтики или переполнении кишки каловыми массами это может стать причиной заворота.

Симптомы
Среди первых симптомов заворота кишок появляется нарастающая с течением времени схваткообразная боль различной интенсивности, тошнота и рвота. Спустя какое-то время развивается заброс каловых масс в желудок и рвотные массы приобретают характерный запах. У больного отходят газы, но нет стула. Моторика кишечника в начале заболевания не исчезает, причем перистальтику можно заметить через брюшную стенку. Живот приобретает ассиметричную форму, стремительно нарастает вздутие.
В рамках врачебного осмотра становятся очевидными и другие симптомы заворота кишок: тахикардия, падение артериального давления, повышение температуры тела (при формировании некроза кишки или при перитоните), сухость во рту, при проведении рентгеноскопии заметны петли кишечника, раздутые газом или скопившейся жидкостью (чаши Клойбера).
При проведении пальпации отмечаются вздутие живота, локальные уплотнения или аномальная мягкость отдельных участков живота, болевой синдром, аускальтативно можно услышать характерные капающие звуки.
Диагностика
Чтобы определить, как лечить заворот кишок, врач-гастроэнтеролог назначает ряд исследований, среди которых:
- рентгенологическое исследование органов брюшной полости;
- бариевая клизма;
- общий анализ крови;
- ректороманоскопия;
- эндоскопическое исследование кишечника;
- лапароскопия органов брюшной полости;
- ультразвуковое исследование органов брюшной полости.
Дополнительно может понадобиться консультация врача-проктолога.
Лечение
Как правило, лечение заворота кишок начинают с консервативной терапии. Но это возможно только при условии отсутствия перитонита и если состояние пациента допускает незначительное промедление. Поэтому всем людям, почувствовавшим острые боли в животе и долго не испражнявшимся, стоит как можно скорее обратиться к врачам.
В рамках консервативной терапии назначают: прием обезболивающих препаратов; сифонную клизму; очистку кишечника благодаря введению желудочно-кишечного зонда; прием препаратов, способствующих восстановлению водно-солевого баланса в организме.
В случае, когда не удается с помощью консервативной терапии преодолеть кишечную непроходимость, ее устраняют хирургическим путем. Как правило, кишку пытаются расправить при помощи воздуха, подающегося в нее специальным аппаратом. Если этого не произошло, проводят операцию, в ходе которой врачи удаляют необратимо поврежденные участки кишки и прилагают максимум усилий для восстановления лишь немного поврежденных.
Депрессия после смерти любимого человека
Депрессия после смерти любимого человекаМедицинский обзор Тимоти Дж. Легга, доктора философии, психолога — Рэйчел Налл, MSN, CRNA — Обновлено 8 декабря 2017 г.
Что такое депрессия ?
В жизни много прекрасного и вдохновляющего, но есть и потери. Потеря любимого человека может вызвать сильное чувство горя. Для некоторых людей это горе может привести к депрессии или усугубить лежащую в основе депрессию.
После потери вы можете ожидать горечи и грусти, но длительное чувство грусти и безнадежности может означать, что у вас депрессия. Испытываете ли вы горе, депрессию или и то, и другое, существует множество подходов, которые помогут вам со временем выздороветь.
Испытываете ли вы горе, депрессию или и то, и другое, существует множество подходов, которые помогут вам со временем выздороветь.
Каждый горюет по-разному. У некоторых людей могут быть симптомы, очень похожие на депрессию, такие как отказ от социальной среды и сильное чувство грусти. Однако между депрессией и горем есть очень важные различия.
Продолжительность симптома. Люди с депрессией чувствуют себя подавленными почти все время. Скорбящие люди часто имеют симптомы, которые колеблются или приходят волнами.
Принятие поддержки. Люди с депрессией часто начинают изолировать себя и могут даже избегать других. Скорбящие люди могут избегать яркой социальной обстановки, но они часто принимают некоторую поддержку от близких.
Способность функционировать. Кто-то, кто скорбит, все еще может ходить на работу или в школу. Они могут даже почувствовать, что участие в этих мероприятиях поможет занять их ум. Однако если у вас клиническая депрессия, симптомы могут быть настолько серьезными, что вы не сможете ходить на работу или выполнять другие важные задачи.
Горе может спровоцировать депрессию, но не каждый, кто скорбит, испытывает депрессию.
Горе — это нормальный, ожидаемый набор эмоций, который может возникнуть после потери близкого человека. Однако некоторые люди испытывают более значительный и продолжительный уровень горя. Это известно как сложное горе.
Осложненное горе может иметь многие из тех же симптомов, что и депрессия. Это также может привести к депрессии или усугубить депрессию у того, кто уже испытывает ее.
Симптомы сложного горя включают:
- проблемы с мыслями о чем-либо, кроме смерти любимого человека
- постоянную тоску по умершему близкому человеку
- трудности с принятием того, что любимый человек ушел
- длительную горечь потери
- ощущение, будто твоя жизнь больше не имеет смысла
- проблемы с доверием к другим
- трудности с запоминанием положительных воспоминаний о любимом человеке
- скорбь, которая становится только хуже, чем лучше
Забота о себе не является эгоистичным действием, когда вы испытываете горе. Наоборот, это может быть частью процесса, который поможет вам чувствовать себя лучше умственно и физически.
Наоборот, это может быть частью процесса, который поможет вам чувствовать себя лучше умственно и физически.
Некоторые способы ухода за собой включают:
- регулярные физические упражнения, такие как прогулки, езда на велосипеде, использование эллиптического тренажера или занятия физическими упражнениями (всегда консультируйтесь с врачом перед началом любой программы упражнений)
- спать не менее 7-8 часов каждую ночь
- осваивать новые навыки, например посещать уроки кулинарии, вступать в книжный клуб или записываться на семинар в местном колледже
- звонить или встречаться с друзьями или близкими кто может предложить поддержку
- присоединиться к группе поддержки для тех, кто пережил потерю близкого человека
Одни подходы могут помочь, другие нет. Обращение к наркотикам или алкоголю, чтобы отвлечься от своих мыслей, не является продуктивным поведением и со временем может ухудшить ваше самочувствие.
Когда вы приближаетесь к важной дате, связанной с любимым человеком, например, к годовщине или дню рождения, вам не нужно притворяться, что эта дата для вас не имеет значения. Признайте день. Отпразднуйте память любимого человека или проведите время с близкими, которые помогут вам почувствовать себя лучше.
Признайте день. Отпразднуйте память любимого человека или проведите время с близкими, которые помогут вам почувствовать себя лучше.
Потеря любимого человека меняет жизнь и может оставить в ней глубокую дыру. Позвоните своему врачу, если эта потеря вызывает у вас следующие симптомы:
- трудности при выполнении повседневных действий
- чувство вины или самообвинения в смерти любимого человека
- ощущение, что у вас нет цели в жизни
- потеря желания участвовать в общественной деятельности Не стоит жить, если у вас нет любимого человека
Ваш врач может порекомендовать вам обратиться к психиатру, специализирующемуся на горе. Этот терапевт может предложить несколько вариантов лечения, таких как разговорная терапия, медикаментозное лечение или и то, и другое. Эти методы лечения могут помочь вам справиться с потерей и справиться со своим горем.
Примечание: Если у вас есть мысли о самоубийстве или причинении себе вреда, позвоните по номеру 911 или попросите кого-нибудь отвезти вас в отделение неотложной помощи. Вы также можете позвонить в Национальную горячую линию по предотвращению самоубийств по телефону 800-273-8255.
Вы также можете позвонить в Национальную горячую линию по предотвращению самоубийств по телефону 800-273-8255.
Потеря любимого человека не означает, что ваша жизнь закончилась, но это означает, что все изменится. Обращение за помощью и поддержкой может помочь вам почувствовать себя лучше. Со временем вы сможете найти исцеление, которое поможет вам двигаться вперед по жизни, а также почтить память своего близкого человека.
Последнее медицинское рассмотрение 27 июня 2017 г.
Как мы рецензировали эту статью:
Healthline придерживается строгих правил выбора поставщиков и опирается на рецензируемые исследования, академические исследовательские институты и медицинские ассоциации. Мы избегаем использования третичных ссылок. Вы можете узнать больше о том, как мы обеспечиваем точность и актуальность нашего контента, прочитав нашу редакционную политику.
- Персонал клиники Мэйо. (2014). Сложное горе.
mayoclinic.org/diseases-conditions/complicated-grief/basics/symptoms/con-20032765 - Большое депрессивное расстройство и «исключение тяжелой утраты».
 (2013).
(2013).
psychiatry.org/File%20Library/Psychiatrists/Practice/DSM/APA_DSM-5-Depression-Bereavement-Exclusion.pdf - Okun B, et al. Может ли горе превратиться в депрессию? (2012).
health.harvard.edu/blog/can-grief-morph-into-depression-201203214511 - Симптомы большой депрессии и осложненного горя. (2015). 100104
- Zisook S, et al. (2009). Горе и утрата: что нужно знать психиатрам.
ncbi.nlm.nih.gov/pmc/articles/PMC2691160/
Наши специалисты постоянно следят за здоровьем и благополучием, и мы обновляем наши статьи по мере поступления новой информации.
Поделиться этой статьей0097
Осложненное горе или депрессия
Медицинское заключение Тимоти Дж. Легга, доктора философии, психолога
Депрессия вызвана химическим дисбалансом в мозгу, а сложное горе вызвано смертью близкого человека. Узнать больше.
ПОДРОБНЕЕ
Бесправное горе: когда кажется, что никто не понимает вашу потерю обществом.

ПОДРОБНЕЕ
Что нужно знать о кетаминовой терапии депрессии
Медицинский обзор Николь Вашингтон, DO, MPH
Кетамин предлагает новый, быстродействующий подход к облегчению резистентной к лечению депрессии. Узнайте о преимуществах, подтвержденных исследованиями, и о том, как их попробовать.
ПОДРОБНЕЕ
Объяснение униполярной депрессии — плюс советы по получению поддержки
Медицинский обзор Николь Вашингтон, DO, MPH
Монополярная депрессия часто относится к большой депрессии, также называемой клинической депрессией. Узнайте признаки и как это сравнивается с биполярным расстройством.
ПОДРОБНЕЕ
Новое исследование опровергает старую теорию о том, что люди в депрессии просто более реалистичны
Новое исследование ставит под сомнение устаревшую теорию о том, что люди в депрессии более реалистичны.

ПОДРОБНЕЕ
Федеральная рабочая группа рекомендует детям в возрасте от 8 до 18 лет проходить скрининг на тревогу, а детям от 12 до 18 лет – на депрессию
ПОДРОБНЕЕ
В этом году сезонным аффективным расстройством может заболеть больше людей
Эксперты предполагают, что в этом году сезонным аффективным расстройством может заболеть большее число людей. Вот как определить признаки.
ПОДРОБНЕЕ
У экспертов есть говядина с исследованием, связывающим депрессию и вегетарианскую диету
Эксперты в области здравоохранения поднимают вопросы о новом исследовании, которое предполагает, что веганы и вегетарианцы испытывают депрессивные эпизоды в два раза чаще, чем мясоеды.

ПОДРОБНЕЕ
Все, что вам нужно знать о серотонине
Медицинский обзор Дебры Роуз Уилсон, доктора философии, MSN, RN, IBCLC, AHN-BC, CHT
Серотонин считается естественным стабилизатором настроения. Узнайте, как это может повлиять на ваше физическое, психическое и эмоциональное здоровье.
ПОДРОБНЕЕ
Паллиативная помощь и хоспис: чем они отличаются?
Когда речь заходит о паллиативной помощи и хосписе, часто возникает путаница. Возможно, вы даже слышали, что эти термины используются взаимозаменяемо. Но паллиативная помощь и хоспис — это не одно и то же. Несмотря на то, что у них много общего, есть и важные отличия.
Продолжайте читать, чтобы узнать больше о сходствах и различиях между паллиативной и хосписной помощью и о том, как решить, что подходит вам или вашему близкому.
Паллиативная и хосписная помощь — это медицинские специальности, направленные на поддержку людей всех возрастов с серьезными, длительно текущими заболеваниями, включая, но не ограничиваясь перечисленными ниже: деменция
Независимо от болезни. Улучшенная целевая цель
Улучшенная целевая цель
Ни один из видов лечения не требует отказа от основного врача. Как паллиативная, так и хосписная помощь будут работать с вашим лечащим врачом, чтобы координировать и управлять вашим лечением.
Основное различие между паллиативной помощью и хосписом заключается в том, когда они доступны.
Паллиативная помощь доступна с момента постановки диагноза. Другими словами, это не зависит от стадии вашего заболевания или от того, получаете ли вы лечебное или продлевающее жизнь лечение.
В таблице ниже поясняются некоторые ключевые различия между паллиативной и хосписной помощью.
| Паллиативная помощь | Хоспис | |
| Кто имеет право? | любой человек с серьезным, длительным заболеванием, независимо от стадии | любой человек с неизлечимой болезнью, чей врач определил, что ему осталось жить менее 6 месяцев |
| С чем это связано? | • облегчение симптомов • помощь в принятии важных медицинских и лечебных решений • эмоциональная, духовная и финансовая поддержка пациента и его семьи • помощь в координации ухода | • облегчение симптомов • помощь в принятии важных решений в конце болезни жизненные решения • эмоциональная, духовная и финансовая поддержка пациента и его семьи • помощь в координации лечения |
| Можете ли вы пройти лечение? | да, если хотите | нет, вы должны прекратить лечение, чтобы получить право на хоспис |
| Можете ли вы по-прежнему получать лечение, продлевающее жизнь? | да, если хотите | нет, вы должны прекратить лечение, продлевающее жизнь, чтобы иметь право на хоспис |
| Кто участвует? | врач или медсестра(ы), специализирующиеся на паллиативной помощи, а также другие медицинские работники, такие как лечащий врач, фармацевты, социальные работники и консультанты | врач или медсестра(ы), специализирующиеся на хосписном уходе, а также другие медицинские работники, такие как ваш лечащий врач, фармацевты, социальные работники и консультанты |
| Где это доступно? | В зависимости от того, где вы живете, уход на дому иногда доступен, но чаще всего предлагается в больнице или поликлинике | • в больнице • в доме престарелых • в доме престарелых • в хосписе • собственный дом |
| На какой срок вы можете его получить? | зависит от вашего страхового покрытия и того, какое лечение вам необходимо | при условии, что вы соответствуете требованиям поставщика медицинских услуг в отношении ожидаемой продолжительности жизни |
| Когда вы можете его получить? | , как только вам поставят диагноз | когда болезнь неизлечима или неизлечима |
Хоспис доступен только ближе к концу жизни. Это может быть вариант, когда излечение больше невозможно или вы решите отказаться от дальнейшего лечения, продлевающего жизнь.
Это может быть вариант, когда излечение больше невозможно или вы решите отказаться от дальнейшего лечения, продлевающего жизнь.
Чтобы иметь право на получение хосписа, врач должен установить, что вам осталось жить менее 6 месяцев.
Это зависит от вашего страхового покрытия, болезни и того, какое лечение вам необходимо.
Паллиативная помощь иногда покрывается Medicare или частной страховкой, если она у вас есть. Все процедуры оплачиваются отдельно, как и любой другой визит к медицинскому работнику. Проконсультируйтесь со своим поставщиком медицинских услуг, чтобы узнать, какие виды лечения покрываются.
Хоспис покрывается программой Medicare при условии, что ваш врач установил, что вам осталось жить 6 месяцев.
Если у вас есть частная страховка, она может также покрывать уход в конце жизни. Поговорите со своим поставщиком медицинских услуг, чтобы узнать, что покрывается страховкой и соответствуете ли вы требованиям.
Выбор между паллиативной помощью и хосписом непрост. Чем раньше вы обсудите свои варианты, тем лучше.
Чем раньше вы обсудите свои варианты, тем лучше.
Исследования показали, что как паллиативная, так и хосписная помощь могут быть более эффективными, если их начать рано. Исследователи также обнаружили, что многие люди слишком долго не обращаются за помощью в хоспис.
Следующие вопросы могут помочь вам решить, какой вариант подходит вам или члену вашей семьи.
Где ты?
Паллиативная помощь предоставляется сразу после того, как вам поставили диагноз серьезного состояния, способного изменить вашу жизнь. Хосписная помощь, с другой стороны, недоступна, пока врач не оценит сроки до конца жизни.
Человек может получать паллиативную помощь в течение многих лет до поступления в хоспис. В некоторых случаях кто-то может даже выздороветь во время паллиативной помощи. Это зависит от многих факторов, в том числе от болезни и прогноза.
Что говорит ваш врач?
Спросите своего врача о прогнозе вашего состояния. Хотя даже самый опытный врач не может быть точным, он обычно может дать оценку.
Чтобы помочь вам принять решение, ваш врач может также рассказать о том, как вы могли бы получить пользу от любого вида обслуживания.
Готовы ли вы отказаться от лечебных или продлевающих жизнь процедур?
Вы можете получать паллиативную помощь во время лечения, чтобы вылечить болезнь или продлить жизнь.
Чтобы попасть в хоспис, вы должны прекратить все медицинские процедуры, направленные на излечение болезни или продление жизни.
Это может быть одним из самых трудных решений, которые вам придется принять во время лечения. Это может занять значительное время и размышления. Возможно, вы захотите поговорить со своей семьей, врачом, консультантом или социальным работником, чтобы помочь вам принять решение, которое лучше всего подходит для вас.
Если вы не готовы прекратить лечение, паллиативная помощь может оказаться для вас лучшим вариантом.
Где вы хотите получить помощь?
В зависимости от того, где вы живете, это может повлиять на ваше решение.

 При длительном голодании петли кишечника спадаются и становятся более подвижными. Если после этого принять большое количество пищи, она спровоцирует чрезвычайно сильную моторную активность кишечника, в результате чего может возникнуть заворот.
При длительном голодании петли кишечника спадаются и становятся более подвижными. Если после этого принять большое количество пищи, она спровоцирует чрезвычайно сильную моторную активность кишечника, в результате чего может возникнуть заворот.
 (2013).
(2013).