Норма давление в 18 лет: Нормы артериального давления по возрасту
Особенности вегетативного статуса подростков 16-18 лет с прегипертензией и мягкой артериальной гипертензией, имеющих разный суточный профиль артериального давления Текст научной статьи по специальности «Клиническая медицина»
УДК: 616.12-008.331.1 DOI: 10.12737/23517
ОСОБЕННОСТИ ВЕГЕТАТИВНОГО СТАТУСА ПОДРОСТКОВ 16-18 ЛЕТ С ПРЕГИПЕРТЕНЗИЕЙ И МЯГКОЙ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИЕЙ, ИМЕЮЩИХ РАЗНЫЙ СУТОЧНЫЙ ПРОФИЛЬ АРТЕРИАЛЬНОГО ДАВЛЕНИЯ
Е.Н. КАЗИДАЕВА, Ю.Л. ВЕНЕВЦЕВА
ФГБОУ ВО «Тульский государственный университет», медицинский институт, пр. Ленина, 92, Тула, 300012, Россия
Аннотация. Целью исследования явилось выяснение особенностей вегетативного статуса подростков с прегипертензией и мягкой артериальной гипертензией, имеющих разный суточный профиль артериального давления. В период с 2010 по 2015 год 144 подростка 16-18 лет с мягкой первичной артериальной гипертензией (средний возраст 16,9±0,8 года) без медикаментозной нагрузки, из них в возрасте 16 лет — 50 человек (34,7%), 17 лет — 58 человек (40,3%), 18 лет — 36 человек (25,0%) были обследованы в условиях дневного стационара с проведением амбулаторного (в домашних условиях) суточного полифункционального мониторирования электрокардиограммы, артериального давления и реопневмограммы (КТ-04-АД-3М, Инкарт, Санкт-Петербург). Интервалы между измерениями артериального давления составили 30 минут днем и 60 минут ночью.
Недостаточное ночное снижение артериального давления («non-dipper» — менее 10%) наблюдалось у 20 человек (13,9%), повышенное («over-dipper» — более 20%) — у 29 (20,1%) и нормальное (оптимальное) — тип «dipper» (10-20%) — у 95 юношей (66,0 %). Тип «night-peaker» не был выявлен. Выделенные группы исходно были сопоставимы по возрасту, росту, весу и индексу массы тела.
У молодых людей с избыточным ночным снижением артериального давления («over-dipper») были выше частота сердечных сокращений и дневное диастолическое артериальное давление и ниже -мощность дневного спектра вариабельности сердечного ритма за счет волн всех трех диапазонов, что может указывать на повышение чувствительности к симпато-адреналовым влияниям. Наиболее высокие показатели вариабельности сердечного ритма во время бодрствования, свидетельствующие о достаточных резервах адаптации, наблюдались в группе подростков с типом «non-dipper», у которых наблюдалось самые низкие показатели частоты сердечных сокращений и диастолического артериального давления в дневное время, однако более высокие ночные величины систолического и диастолического артериального давления. Выявленные взаимосвязи липидного спектра (холестерин, триглицериды) с показателями суточного спектра вариабельности сердечного ритма, в том числе с ночным приростом мощности спектра разных диапазонов, подтверждают значимость этой методики в клинической практике.
Ключевые слова: подростки, мягкая артериальная гипертензия, холтеровское мониторирование, вариабельность сердечного ритма.
AUTONOMIC STATUS FEATURES IN ADOLESCENTS AGED 16-18 YEARS WITH PRE- OR MILD ARTERIAL HYPERTENSION HAVING DIFFERENT CIRCADIAN BLOOD PRESSURE PROFILE
E.N. KAZIDAEVA, YU.L. VENEVTSEVA
Medical Institute of Tula State University, Lenin pr., 92. Tula, 300012, Russia
Abstract .The aim of the study was to examine features of autonomic status in adolescents with pre- or mild arterial hypertension having different circadian blood pressure profile. From 2010 to 2015 yr 144 adolescents aged 16-18 years (mean age 16.8±0.8 yrs) with essential mild hypertension without medication underwent polyfunctional outpatient Holter monitoring (electrocardiogram+blood pressure+chestpletysmography; Incart, SPb, Russia).
Non-dipper systolic blood pressure pattern (<10%) was seen in 20 patients (13.9%), over-dipper (>20%) — in 29 patients (20.1%) and dipper — in 95 adolescents (66.0%). No differences were found in the age, height, weight and body mass index between groups.
Adolescents in over-dipper group had greater heart rate and diastolic blood pressure while awake, but lower total power of heart rate variability and spectral power in all bands (very low frequency, low frequency and high frequency) in the day-time. This may be due to high sensitivity of the myocytes to sympathetic-adrenal influence.
The significantly greater total power of high rate variability was detected in non-dipper group. These adolescents had lower heart rate and diastolic blood pressure in the day-time whereas nocturnal parameters of both systolic and diastolic blood pressure in this group were greater.
Obtained relationships between total lipid spectrum (cholesterol, triglycerides) and high rate variability parameters includes nocturnal spectral power increase in different spectral bands confirm clinical significance of this diagnostic method.
Key words: adolescents, mild essential arterial hypertension, Holter monitoring, heart rate variability.
Артериальная гипертензия (АГ) является одним из наиболее распространенных заболеваний взрослого населения во всем мире, в том числе и в России, требующей ранней профилактики [1].
В патогенезе АГ, особенно в начальной фазе ее формирования, ведущая роль отводится расстройствам нейровегетативной регуляции, среди которых чаще всего отмечается повышение активности сим-патоадреналовой системы [2]. Вместе с тем, данная проблема в популяции молодых людей, особенно подростков, представляются недостаточно разработанной [3, 4], особенно с учетом степени ночного снижения артериального давления [5].
Вместе с тем, данная проблема в популяции молодых людей, особенно подростков, представляются недостаточно разработанной [3, 4], особенно с учетом степени ночного снижения артериального давления [5].
Целью исследования — выяснение особенностей вегетативного статуса подростков с прегипер-тензией и мягкой АГ, имеющих разный профиль артериального давления.
Материалы и методы исследования. В исследование было включено 144 подростка 16-18 лет с мягкой первичной АГ (средний возраст 16,9±0,8 года) без медикаментозной нагрузки, из них в возрасте 16 лет — 50 человек (34,7%), 17 лет — 58 человек (40,3%), 18 лет — 36 человек (25,0%). Все пациенты подписали информированное согласие на участие в исследовании. Юноши были обследованы в условиях дневного стационара ГУЗ «Городская больница № 7» Тулы в период с января 2010 по декабрь 2015 года с проведением амбулаторного (в домашних условиях) суточного полифункционального мониторирова-ния ЭКГ, АД и реопневмограммы (КТ-04-АД-3М, Инкарт, Санкт-Петербург). Во время суточного мони-торирования интервалы между измерениями АД составили 30 минут днем и 60 минут ночью. Время сна определялось индивидуально по актиграфии и записям в дневниках пациентов.
При анализе данных мониторирования оценивалась суточная динамика частоты сердечных сокращений (ЧСС), выявлялись, классифицировались и подсчитывались нарушения ритма и проводимости, рассчитывались средний уровень систолического (САД) и диастолического (ДАД) АД в дневные и ночные часы, а также величина ночного снижения АД (НССАД и НСДАД), показывающая, на сколько процентов уровень АД ночью ниже, чем днем. За норму принимали величины АД<135/85 мм рт. ст. днем и <120/70 мм рт. ст. ночью [7]. Суточный профиль АД оценивали по следующим нормативам: достаточное снижение АД — «dipper» (10-20%), недостаточное снижение АД — «non-dipper» (менее 10%), парадоксальная ночная гипертензия — «night-peaker» (менее 0), избыточное снижение — «over-dipper» (более 20%) [8].
Для статистической обработки использовали пакеты анализа STATISTICA 6.0, STATPLUS 6.0, MS EXCEL 7.0. Были выполнены первичный и разведочный анализы, корреляционный и однофакторный дисперсионный анализы данных. Для определения связи (корреляции) двух численных переменных использованы тесты Пирсона (тест предполагает нормальный тип распределения данных) и Спирмена (не зависит от типа распределения данных). Учитывались только статистически значимые коэффициенты корреляции. Данные представлены как M±c. Критический уровень значимости в данном исследовании принимался равным 0,05.
Результаты и их обсуждение. Недостаточное НС АД («non-dipper» — менее 10%) наблюдалось у 20 человек (13,9 %), повышенное («over-dipper» — более 20%) — у 29 (20,1%) и нормальное (оптимальное) НС АД («dipper» — 10-20%) — у 95 юношей (66,0%). Тип «night-peaker» не был выявлен. Выделенные группы исходно были сопоставимы по возрасту, росту, весу и индексу массы тела (ИМТ), (табл. 1).
Среди факторов риска превалировала отягощенная наследственность — у 65 (45,1%) человек, гиподинамия — у 50 (34,7%) человек, курение — у 17 (11,8%). Дислипидемия зарегистрирована у 26 человек (18,1%) (табл. 1).
При мониторировании АД в нашей выборке не было различий в средних величинах дневного САД во всех трех подгруппах. Однако если у «non-dippers» САД находилось на верхней границе нормы, составляя 136,0 мм рт. ст., то в остальных группах превышало пороговые значения и равнялось 138,8 мм рт. ст. у «dippers» и 139,0 мм рт. ст. у «over-dippers». Средняя величина ДАД в дневное время была ниже у «non-dippers», чем у «over-dippers» (соответственно 67,2±8,5 и 73,3±6,8 мм рт. ст., р=0,01), хотя в ночное время наблюдалось обратное соотношение (табл. 2).
2).
Таблица 1
Клинико-демографическая характеристика юношей с разным суточным профилем АД, М±о
Показатели Non-dippers (n=20) Dippers (n=95) Over-dippers (n=29)
1 2 3
Средний возраст, годы 17,1±0,9 16,9±0,8 16,9±0,8
Курение, п (%) 1 (5,0) 14 (15,8) 2 (6,9)
Семейный анамнез АГ, п (%) 9 (45,0) 42 (44,2) 15 (51,7)
Рост, см 180,5±6,6 177,8±13,2 177,8±6,9
Масса тела, кг 82,5±16,9 81,3±14,4 78,2±14,9
Индекс массы тела, кг/м2 25,3±5,1 25,4±4,3 24,7±4,3
Общий холестерин, ммоль/л 3,8±1,0 4,0±0,8 4,3±0,9
Триглицериды, ммоль/л 0,97±0,48 1,04±0,64 1,15±0,75
Дислипидемия, п (%) 5 (25,0) 12 (12,6) 9 (69,0)
Низкая двигательная активность, п (%) 7 (41,2) 34 (44,3) 9 (41,7)
Примечание: достоверность различий: * — при P<0,05; ** — при P< 0,01
Таблица 2
Показатели суточного мониторирования АД, M±o
Показатели Non-dippers (n=20) Dippers (n=95) Over-dippers (n=29) р
1 2 3
Ср. САД, мм рт. ст., день 136,0±9,0 138,8±10,7 139,0±10,6 нд
Ср. ДАД, мм рт. ст., день 67,2±8,5 69,3±6,8 73,3± 6,8 р 1-3=0,01
ДАД, мм рт. ст., день 67,2±8,5 69,3±6,8 73,3± 6,8 р 1-3=0,01
Ср. САД, мм рт. ст., ночь 128,0±9,3 122,0±9,7 114,4±8,3 р 1-2<0,01 р 1-3<0,00001 р 2-3<0,0001
Ср. ДАД, мм рт. ст., ночь 62,7±8,1 55,7±6,1 51,2±5,6 р 1-2<0,01 р 1-3<0,00001 р 2-3<0,001
По данным суточного мониторирования ЭКГ средняя величина ЧСС днем была достоверно ниже у «non-dippers» (79,8±10,7 уд/мин), чем у «dippers» (85,1±19,1 уд/мин) и «over-dippers» (91,6±11,3 уд/мин; табл. 3). Ночью средняя ЧСС была выше у лиц с суточным профилем АД «over -dippers» (61,4 ± 8,6 уд/мин), чем у юношей «non-dippers» (56,4 ± 8,2 уд/мин, Р=0,045). Однако циркади-анный индекс не различался и составил 142,7 у «non-dippers»; 143,1 — у «dippers» и 149,2 — у «over-dippers». Можно видеть, что у лиц с типом «over-dippers» наблюдается усиление циркадианного профиля ЧСС, что может быть связано с повышением чувствительности миокарда к симпатическим влияниям в дневное время [9].
Спектральный анализ ВСР показал (табл. 3), что у «over-dippers» была ниже мощность волн очень низкой частоты, VLF (р<0,01) днем по сравнению с другими группами, что может отражать уменьшение влияния медленнодействующих гуморальных структур в регуляции сердечного ритма на протяжении длительных промежутков времени. Этот факт представляется крайне важным, так как в некоторых зарубежных работах именно снижение мощности волн VLF повышало риск внезапной сердечной смерти и неблагоприятных сердечных событий [10]. Мощность высокочастотного компонента HF в дневном спектре у «over-dippers» (р<0,05) также была ниже, что свидетельствует об уменьшении парасимпатических влияний. Таким образом, в группе «over-dippers» наблюдается умеренное снижение общей мощности спектра в течение суток за счет всех трех диапазонов, что может свидетельствовать о повышенной реактивности.
В группе «non-dippers» была выше мощность волн очень низкой частоты, VLF (р<0,01) днем по сравнению с другими группами, а в ночное время — относительно группы «dippers» (р<0,05). Кроме того, у «non-dippers» была выше мощность волн низкочастотного спектра LF в дневное время по сравнению с другими группами (р<0,05). Мощность высокочастотного компонента HF в дневном спектре у «non-dippers» (р<0,05) также была выше, что свидетельствует об увеличении парасимпатических влияний.
Таблица 3
Спектральные характеристики вариабельности сердечного ритма у подростков
с пограничной АГ, М±о
Показатели Non-dippers (n=20) Dippers (n=95) Over-dippers (n=29) Достоверность различий
1 2 3
Ср.ЧСС/день, уд/мин 79,8±10,7 85,1±9,1 91,6±11,3 р 1-2=0,048 р 1-3=0,0006 р 2-3=0,006
Ср.ЧСС/ночь, уд/мин 56,4±8,2 59,9±7,6 61,4±8,6 р 1-3=0,045
Циркадный индекс 142,7±16,6 143,1±12,2 149,2±15,8 нд
VLFa, мс2 4622,3±2551,7 3325,0±1638,4 2719,6±1169,5 р 1-2=0,04 р 1-3=0,005 р 2-3=0,03
LFa, мс2 3090,5±1389,6 2243,5±1032,9 2021,4±904,6 р 1-2=0,02 р 1-3=0,005
HFд, мс2 1219,9±795,4 819,5±582,5 606,3±350,6 р 1-2=0,04 р 1-3=0,004 р 2-3=0,02
nHF% д 26,2±7,6 25,4±7,2 21,7±7,1 р 1-3=0,04 р 2-3=0,02
VLFTO4b, мс2 8451,1±3483,3 6817,9±3073,5 6121,0±3269,1 р 1-3=0,02
LFTO4b, мс2 4416,1±2444,0 3698,9±1807,8 3636,9±2352,6 нд
HFTO4b, мс2 2357,8±1232,8 2336,3±1662,4 2335,8±2014,8 нд
nHF% н 34,9±9,1 36,6±10,4 36,0±11,8 нд
Примечание: достоверность различий: * — при P<0,05; ** — при P< 0,01
В норме анализ 24-часовых холтеровских записей обнаруживает четкую циркадианную ритмику спектральных маркеров симпатической и вагальной модуляции с преобладанием симпатического влияния днем и парасимпатического — ночью.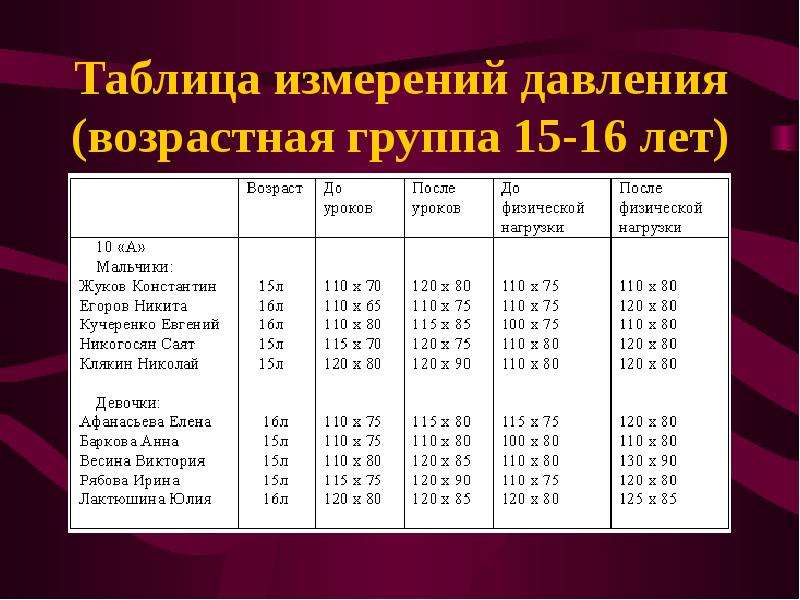
Считается, что волны LF являются маркером симпатической, а HF — парасимпатической модуляции, а отношение LH/HF представляет синтетический индекс симпато-вагального баланса, который в норме составляет 1,5-2,0. Вместе с тем, высказано мнение, что волны LF не отражают симпатическую активность сердца, а характеризуют состояние системы регуляции сосудистого тонуса или чувствительность барорефлекторных механизмов [11]. В течение ночного сна система артериальной барорецепции действует в качестве буфера, смягчающего эффекты симпатической активации во время как быстрого, так и медленного сна путем немедленных изменений тонуса вагуса [12, 13]. Таким образом, в группе «non-dippers» наблюдается умеренное повышение общей мощности спектра в дневное время за счет всех трех диапазонов.
Таблица 4
Динамика мощности волн разных диапазонов в ночное время у молодых людей
с пограничной АГ, M±o
Показатель Non-dippers (n=20) Dippers (n=95) Over-dippers (n=29) р
1 2 3
% прироста VLF 128,6±125,4 127,4±95,6 141,0±113,6
% прироста LF 65,0±101,5 80,0±88,1 85,8±101,3
% прироста № 179,0±226,6 233,2±222,2 304,8±275,5 р 1-3=0,04
Недосточный прирост мощности спектра, п (%) 10 (50,0) 41 (43,2) 11 (37,9) нд
Избыточный прирост мощности спектра, п (%) 4 (20,0) 27 (29,5) 14 (48,3) р 1-3=0,04
Примечание: достоверность различий: * — при P<0,05
Практический опыт показывает, что более ранним признаком дизадаптации (до того, как происходит глобальное снижение ВСР в течение суток) является недостаточный прирост (иногда — снижение) или же избыточное ночное увеличение мощности волн разных диапазонов, причем не только HF (дыхательных).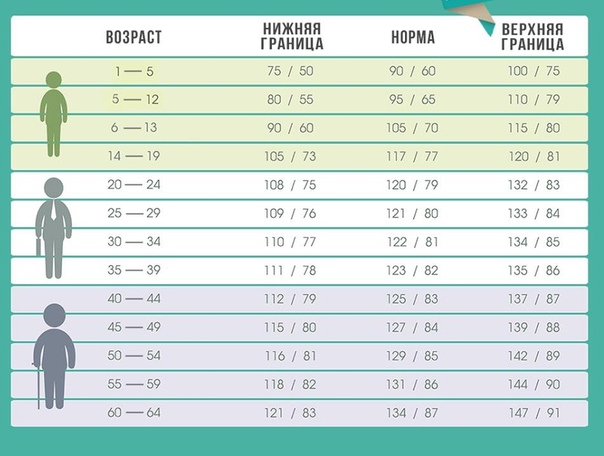
Показатели прироста мощности всех составляющих спектра в нашей выборке содержит табл. 4. Можно видеть, что в большей степени (в 1,5-2,5 раза) в ночное время возрастает мощность дыхательных волн (HF), в 1,1-1,5 раза — мощность диапазона VLF и на 60-100% — вазомоторных волн (LF).
У лиц молодого возраста с синдромом вегетативной дисфункции может наблюдаться как недостаточный (преимущественно диапазона LF, и, реже — HF), так и избыточный прирост ночной мощности спектра (чаще — диапазонов VLF и HF). В первом случае это указывает на недостаточность парасимпатической составляющей вегетативного баланса, во втором — на ее избыточность как проявление стресса.
С учетом клинических данных последний вариант является менее «патологическим», он легче поддается коррекции. Недостаточный прирост мощности наблюдается также и у лиц среднего и пожилого возраста с мягкой АГ, свидетельствуя об исчерпании функциональных резервов.
Корреляционный анализ выявил взаимосвязь показателей липидного спектра с данными ЧСС и ВСР. Так, уровень холестерина был положительно связан со средней ЧСС в ночное время (г=0,183) и отрицательно — со средним ДАД в ночное время (r=-0,174), nHF% как в дневное (г=-0,17), так и в ночное время (г=-0,17), а также с избыточным приростом LF (r=-0,17). Уровень триглицеридов был положительно связан с избыточным приростом VLF и отрицательно — со средним ДАД в ночное время (r=-0,172) и % снижения САД (r=-0,177) и ДАД (r=-0,219) в ночное время.
Заключение. У подростков 16-18 лет с пограничной или мягкой АГ имеются особенности функционального состояния и вегетативной регуляции: у молодых людей с избыточным ночным снижением АД («over-dippers») по данным холтеровского мониторирования были выще ЧСС м дневное ДАД и ниже — мощность дневного спектра ВСР за счет всех трех диапазонов, что может указывать на повышение чувствительности к симпато-адреналовым влияниям.
Наиболее высокие показатели ВСР во время бодрствования, свидетельствующие о достаточных резервах адаптации, наблюдались в группе подростков с типом «non-dippers», у которых наблюдалось самые низкие показатели ЧСС и ДАД в дневное время, однако более высокие ночные величины САД и ДАД.
Выявленные взаимосвязи липидного спектра (холестерин, триглицериды) с показателями суточного спектра ВСР, в том числе с ночным приростом мощности спектра разных диапазонов, подтверждают значимость методики ВСР в клинической практике.
Полученные результаты требуют дальнейших исследований с анализом дополнительных клинических и инструментальных данных.
Литература
1. Бойцов С.А., Оганов Р.Г. От профилактической кардиологии к профилактике неспецифических заболеваний в России // Российский кардиологический журнал. 2013. Т. 4, №102. С. 6-13.
2. Кушнир С.М., Антонова Л.К. Вегетативная дисфункция и вегетативная дистония. Тверь: Научное издание, 2007. 216 с.
3. Кисляк О.А. Артериальная гипертензия в подростковом возрасте. М.: Миклош, 2007. 288 с.
4. Спивак Е.М. Характер нарушений функционального состояния вегетативной нервной системы при первичной артериальной гипертензии у подростков // Артериальная гипертензия. 2014. Т. 20, № 2. С. 121-124.
5. Евсевьева М.Е., Мищенко Е.А., Ростовцева М.В., Галькова И.Ю., Чудновский Е.В., Руси-ди А.В., Смирнова Т.А., Иванова Л.В. Суточный профиль артериального давления у лиц молодого возраста с признаками предгипертензии // Артериальная гипертензия. 2013. Vol. 19, №3. С. 263-269. DOI: 10. 18705 /1607-419X-2013-19-3-263-269.
18705 /1607-419X-2013-19-3-263-269.
6. Макаров Л.М. Холтеровское мониторирование. 3-е изд. М.: ИД «Медпрактика-М», 2011. 456 с.
7. The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and the European Society of Cardiology (ESC). 2013 ESH/ESC Guidelines for the management of arterial hypertension / Mancia G., Fagard R., Narkiewicz R., Redon J., Zanchetti A., Bohm M. [et al.] // J. Hypertens. 2013. Vol. 31, № 7. P. 1281-1357.
8. Pickering T.G. The clinical significance of diurnal blood pressure variations: dippers and non-dippers //.Circulation. 1990. Vol. 81, №2. Р. 700-702.
9. Standards of measurement, physiological interpretation, and clinical use. Task Force of the European Society of Cardiology the North American Society of Pacing Electrophysiology // Circulation. 1996. Vol. 93, № 5. P. 1043-1065. DOI: 10.1161/01.CIR.93.5.1043.
10. Different spectral components of 24h heart rate variability are related to different modes of death in chronic heart failure / Guzzetti S., La Rovere M.T., Pinna G.D. [et al.] // Eur. Heart J. 2005. Vol. 26, № 4. P. 357-362.
11. Goldstein D.S., Bentho O., Park M.Y., Sharabi Y. Low-frequency power of heart rate variability is not a measure of cardiac sympathetic tone but may be a measure of modulation of cardiac autonomic outflows by baroreflexes // Exp Physiol. 2011. Vol.96, №12. P. 1255-1261.
12. Vegetative background of sleep: spectral analysis of the heart rate variability / Scholz U.J., Bianchi A.M., Cerruti S. [et al.] // Physiol. Behav. 1997. Vol. 62, № 5. P. 1037-1043.
13. Iellamo F., Placidi F., Marciani M.G., Romigi A., Tombini M., Aquilani S., Massaro M., Galante A., Legramante J.M. Evidence From Autonomic Assessment of Sleep Macroarchitecture and Microarchitecture // Hypertension. 2004. №43. Р. 814-819.
Iellamo F., Placidi F., Marciani M.G., Romigi A., Tombini M., Aquilani S., Massaro M., Galante A., Legramante J.M. Evidence From Autonomic Assessment of Sleep Macroarchitecture and Microarchitecture // Hypertension. 2004. №43. Р. 814-819.
References
1. Boytsov SA, Oganov RG. Ot profilakticheskoy kardiologii k profilaktike nespetsificheskikh zabole-vaniy v Rossii [From preventive cardiology for the prevention of non-specific diseases in Russia]. Rossiyskiy kardiologicheskiy zhurnal. 2013;4(102):6-13. Russian.
2. Kushnir SM, Antonova LK. Vegetativnaya disfunktsiya i vegetativnaya distoniya [Autonomic dysfunction, and vegetative dystonia]. Tver’: Nauchnoe izdanie; 2007. Russian.
3. Kislyak OA. Arterial’naya gipertenziya v podrostkovom vozraste [Hypertension in adolescence]. Moscow: Miklosh; 2007. Russian.
4. Spivak EM. Kharakter narusheniy funktsional’nogo sostoyaniya vegetativnoy nervnoy sistemy pri pervichnoy arterial’noy gipertenzii u podrostkov [The nature violations of the functional state of the autonomic nervous system in essential hypertension in adolescents]. Arterial’naya gipertenziya. 2014;20(2):121-4. Russian.
5. Evsev’eva ME, Mishchenko EA, Rostovtseva MV, Gal’kova IY, Chudnovskiy EV, Rusidi AV, Smir-nova TA, Ivanova LV. Sutochnyy profil’ arterial’nogo davleniya u lits molodogo vozrasta s priznakami predgi-pertenzii [Circadian blood pressure profile in young adults with signs of prehypertension]. Arterial’naya gipertenziya. 2013;19(3):263-9. DOI:10.18705 /1607-419X-2013-19-3-263-269. Russian.
6. Makarov LM. Kholterovskoe monitorirovanie [Holter]. 3-e izd. Moscow: ID «Medpraktika-M»; 2011. Russian.
Russian.
7. Mancia G, Fagard R, Narkiewicz R, Redon J, Zanchetti A, Bohm M, et al. The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and the European Society of Cardiology (ESC). 2013 ESH/ESC Guidelines for the management of arterial hypertension. J. Hypertens. 2013;31(7):1281-357.
8. Pickering TG. The clinical significance of diurnal blood pressure variations: dippers and non-dippers. Circulation. 1990;81(2):700-2.
9. Standards of measurement, physiological interpretation, and clinical use. Task Force of the European Society of Cardiology the North American Society of Pacing Electrophysiology. Circulation. 1996;93(5):1043-65. DOI: 10.1161/01.CIR.93.5.1043.
10. Guzzetti S, La Rovere MT, Pinna GD, et al. Different spectral components of 24h heart rate variability are related to different modes of death in chronic heart failure. Eur. Heart J. 2005;26(4):357-62.
11. Goldstein DS, Bentho O, Park MY, Sharabi Y. Low-frequency power of heart rate variability is not a measure of cardiac sympathetic tone but may be a measure of modulation of cardiac autonomic outflows by baroreflexes. Exp Physiol. 2011;96(12):1255-61.
12. Scholz UJ, Bianchi AM, Cerruti S, et al. Vegetative background of sleep: spectral analysis of the heart rate variability. Physiol. Behav. 1997;62(5):1037-43.
13. Iellamo F, Placidi F, Marciani MG, Romigi A, Tombini M, Aquilani S, Massaro M, Galante A, Legramante JM. Evidence From Autonomic Assessment of Sleep Macroarchitecture and Microarchitecture. Hypertension. 2004;43:814-9.
Библиографическая ссылка:
Казидаева Е. Н., Веневцева Ю.Л. Особенности вегетативного статуса подростков 16-18 лет с прегипертензией и мягкой артериальной гипертензией, имеющих разный суточный профиль артериального давления // Вестник новых медицинских технологий. Электронное издание. 2016. №4. Публикация 2-18. URL: http://www.medtsu.tula.ru/VNMT/Bulletin/E2016-4/2-18.pdf (дата обращения: 08.12.2016). DOI: 10.12737/23517.
Н., Веневцева Ю.Л. Особенности вегетативного статуса подростков 16-18 лет с прегипертензией и мягкой артериальной гипертензией, имеющих разный суточный профиль артериального давления // Вестник новых медицинских технологий. Электронное издание. 2016. №4. Публикация 2-18. URL: http://www.medtsu.tula.ru/VNMT/Bulletin/E2016-4/2-18.pdf (дата обращения: 08.12.2016). DOI: 10.12737/23517.
Основные жизненные показатели для детей.
Ниже приведена таблица основных жизненных показателей для детей, она отлично иллюстрирует ответ на вопрос почему в педиатрии так важно корректировать диагностику и лечение в зависимости от возраста пациента. Также, эта информация может быть полезна для родителей желающих оценить состояние своего ребенка.
|
Возраст ребенка |
Пульс |
Давление Систалическое |
Давление Диасталическое |
Частота дыхания |
|
До 1 года |
115-150 |
90-95 |
45-50 |
40-60 |
|
От 1 года до 3 лет |
110-120 |
95-105 |
50-65 |
25-40 |
|
От 3 до 5 лет |
100-115 |
95-110 |
55-70 |
22-30 |
|
От 6 до 12 лет |
85-90 |
100-120 |
65-77 |
16-24 |
|
От 12 до 18 лет |
66-85 |
110-135 |
70-85 |
14-18 |
РОЛЬ ОРТОСТАТИЧЕСКОЙ ПРОБЫ В ПРОГНОЗИРОВАНИИ РАЗВИТИЯ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ У МОЛОДЫХ ЛИЦ | Склянная
1. Rosendorff C., Lackland D.T., Allison M. et al. Treatment of hypertension in patients with coronary artery disease: a scientific statement from the American Heart Association, American College of Cardiology and American Society of Hypertension. J Am Coll Cardiol 2015;65(18):1998–2038. DOI: 10.1016/j.jacc.2015.02.038. PMID: 25840655.
Rosendorff C., Lackland D.T., Allison M. et al. Treatment of hypertension in patients with coronary artery disease: a scientific statement from the American Heart Association, American College of Cardiology and American Society of Hypertension. J Am Coll Cardiol 2015;65(18):1998–2038. DOI: 10.1016/j.jacc.2015.02.038. PMID: 25840655.
2. Соловьева С.В., Церцек Т.Н., Бакиева Э.М. и др. Активная ортостатическая проба у здоровых и больных артериальной гипертензией и хронической обструктивной болезнью легких жителей города Сургута. Вестник Тюменского государственного университета 2014;(6):132–40.
3. Оленская Т.Л., Коневалова Н.Ю., Губарев Ю.Д., Бирюкова И.В. Прогнозирование развития нефатальных исходов у пациентов с артериальной гипертензией старших возрастных групп в концепции гериатрических синдромов. Современные проблемы науки и образования 2015;(1–1):1383.
4. Mancia G., Fagard R., Narkiewicz K. et al. 2013 ESH/ESC Guidelines for the management of arterial hypertension: the Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens 2013;31(7):1281–357. DOI: 10.1097/01.hjh.0000431740.32696.cc. PMID: 23817082.
5. Снежицкий В.А. Методические аспекты проведения ортостатических проб для оценки состояния вегетативной нервной системы и функции синусового узла. Журнал ГрГМУ 2006;(1):3–6. [Snezhitskiy V.A. Methodical aspects of orthostatic tests for assessing the state of vegetative nervous system and sinus node function. Zhurnal Grodnenskogo gosudarstvennogo medicinskogo universiteta = Journal of Grodno State Medical University 2006;(1):3–6. (In Russ.)].
6. Lee H., Kim H.A. Orthostatic hypertension: An underestimated cause of orthostatic intolerance. Clin Neurophysiol 2016;127(4):2102–7. DOI: 10.1016/j.clinph.2015.12.017.
Lee H., Kim H.A. Orthostatic hypertension: An underestimated cause of orthostatic intolerance. Clin Neurophysiol 2016;127(4):2102–7. DOI: 10.1016/j.clinph.2015.12.017.
7. Оленская Т.Л., Козловский В.И. Методы исследования ортостатических реакций. Вестник ВГМУ 2003;2(1):26–31.
8. Zhao J., Han Z., Zhang X. et al. A crosssectional study on upright heart rate and BP changing characteristics: basic data for establishing diagnosis of postural orthostatic tachycardia syndrome and orthostatic hypertension. BMJ Open 2015;5(6):e007356. DOI: 10.1136/bmjopen-2014–007356.
9. Kang M., Xu Y., Zou R. et al. Differences of age and gender in orthostatic hypertension-a single-center study. Zhong Nan Da Xue Xue Bao Yi Xue Ban 2016;41(8):783–8. DOI: 10.11817/j.issn.16727347.2016.08.002.
10. Hasegawa M., Hayano A., Kawaguchi A., Yamanaka R. Assessment of autonomic nervous system function in nursing students using an autonomic reflex orthostatic test by heart rate spectral analysis. Biomed Rep 2015;3(6):831–4. DOI: 10.3892/br.2015.512.
11. Hynynen E., Konttinen N., Kinnunen U. et al. The incidence of stress symptoms and heart rate variability during sleep and orthostatic test. Eur J Appl Physiol 2011;111(5):733–41. DOI: 10.1007/s00421-010-1698-x.
12. Onizuka C., Niimi Y., Sato M., Sugenoya J. Arterial blood pressure response to head-up tilt test and orthostatic tolerance in nurses. Environ Health Prev Med 2015;20(4):262–70. DOI: 10.1007/s12199-015-0455-5.
13. Xiong Z.Y., Han Z.Y., Han Z.H. et al. A family-based transmission disequilibrium test of polymorphisms of endothelial nitric oxide synthase gene in children with orthostatic intolerance. Zhongguo Dang Dai ErKeZaZhi. 2012;14(12):960–3.
Xiong Z.Y., Han Z.Y., Han Z.H. et al. A family-based transmission disequilibrium test of polymorphisms of endothelial nitric oxide synthase gene in children with orthostatic intolerance. Zhongguo Dang Dai ErKeZaZhi. 2012;14(12):960–3.
14. Nilsson D., Sutton R., Tas W. et al. Orthostatic changes in hemodynamics and cardiovascular biomarkers in dysautonomic patients. PLoS One 2015;10(6):e0128962. DOI: 10.1371/journal.pone.0128962.
Как правильно измерить давление, чтобы не пропустить гипертонию?
Как часто мы проверяем свое артериальное давление? Есть ли в вашей домашней аптечке тонометр? Измерения артериального давления на постоянной основе на самом деле намного важнее, чем может показаться.
Для этой статьи ген. директор и к.м.н. Оксана Алексеевна Макеева взяла интервью у врача-кардиолога Мушега Айковича Манукяна. Вы узнаете о том, как правильно измерять давление, об основных группах риска артериальной гипертонии и о суточном мониторировании артериального давления (СМАД).
Кстати, прибор для суточного мониторирования теперь у нас в клинике в распоряжении врачей-кардиологов и терапевтов.
Оксана Макеева: Мушег Айкович, какие показания для назначения суточного мониторирования артериального давления? Кому из пациентов Вы обычно назначаете это исследование?
Мушег Манукян: Мы назначаем это исследование пациентам, у которых подозреваем наличие артериальной гипертонии (АГ), либо для коррекции лечения у больных с подтвержденной гипертонической болезнью (повышение давления выше 140/90 мм рт. ст. на постоянной основе). Гипертония очень опасна и широко распространена — встречается у каждого третьего человека в возрасте от 18 лет и старше.
О. М.: Треть людей — это мы обо всех людях в мире или только о пациентах кардиологов? Получается, что если говорить о пациентах, которые приходит к Вам на прием, то практически каждый первый-второй?
М. М.: Да, обо всем взрослом населении земного шара. Среди кардиологических больных, а в основном это люди старшего возраста, больных АГ свыше 60%.
М.: Да, обо всем взрослом населении земного шара. Среди кардиологических больных, а в основном это люди старшего возраста, больных АГ свыше 60%.
О. М.: Чем отличается суточное мониторирование от обычного измерения хорошим тонометром дома?
М. М.: Принципиальное отличие в способе измерения артериального давления — в приборах используются разные методы исследования. К тому же, однократное, двукратное и даже трехкратное измерение давления — микроскопическая часть суточного биоритма артериального давления. Существует двухфазная норма биоритма артериального давления, которую невозможно уловить даже десятью измерениями в день, а суточное мониторирование позволяет многократно измерять давление с определенным интервалом (к примеру, днём каждые 30 минут, ночью каждые 60 минут). Таким образом, мы получаем суточные биоритмы в природных, натуральных условиях — ведь одно дело, когда АД измеряется в состоянии покоя, а другое — в течение повседневной деятельности человека.
О. М.: То есть, на выходе, при исследовании суточного мониторирования артериального давления получается какой-то график, математические расчеты? Что этот график дает? Меняется ли терапия в зависимости от вида кривой?
М. М.: Да, монитор проводит математическую обработку данных и рисует графики. Также мы видим определенную кривую биоритмов. При заболевании почек, например, ночью давление повышается и нормальный суточный профиль давления изменяется. Конечно, данные суточного мониторирования АД используются для коррекции лечения.
О. М.: Пациент сам не может узнать, что у него повышается давление именно ночью?
М. М.: Не сможет. В настоящее время единственным способом измерения давления во время сна — это использование прибора суточного мониторирования АД.
О. М.: Вы сказали, что в спокойном состоянии измерять давление не совсем показательно. А что вы думаете про явление «гипертония на белый халат», при котором пациент утверждает, что с утра у него все было прекрасно, а придя к врачу давление повысилось?
А что вы думаете про явление «гипертония на белый халат», при котором пациент утверждает, что с утра у него все было прекрасно, а придя к врачу давление повысилось?
М. М.: Да, это бывает очень часто. Суточное мониторирование в этом случае лучший способ исключить или подтвердить диагноз. В большинстве случаев феномен «белого халата» встречается у молодых и/или эмоциональных людей, требуется лечение или нет – решается индивидуально с каждым пациентом.
О. М.: Многие ли люди вообще правильно измеряют давление? Давайте представим, что у пациента, по его мнению, «гипертония на белый халат» — может ли это быть результатом неправильного измерения в домашних условиях?
М. М.: Есть специальные правила измерения давления как для дома, так и для кабинета врача. Необходимо находиться в состоянии покоя, не курить и не заниматься физическими нагрузками за 5 минут до измерения, необходимо расслабиться, не скрещивать ноги, поместить плечо с манжетой на уровень сердца — не выше и не ниже. Обязательно нужно подбирать размер манжеты правильно (с этим поможет специалист). Подтвердить или исключить гипертонию «белого халата» может только врач по данным СМАД.
О. М.: То есть, если в семье один прибор, а члены семьи имеют разный вес и рост — каждому необходима своя манжета?
М. М.: Да. Иначе можно получить неправильные результаты.
О. М.: А насколько результаты могут быть неправильными при неправильно подобранной манжете?
М. М.: Может быть колоссальная разница, в 10-20%. Неправильное измерение ведет к искажению данных и назначению неадекватного лечения, поэтому очень важно подобрать манжету нужного размера.
О. М.: Если вы предполагаете гипертонию и зафиксировали высокие цифры давления на приеме — вам хватит одного исследования, чтобы назначить терапию?
М. М.: Нет, чаще всего нужно провести дополнительно суточное мониторирование давления. При этом СМАД не отвергает домашнее измерение давления, а лишь дает дополнительную информацию врачу, которую человеку будет неудобно или сложно получить самостоятельно. Лучше пользоваться всеми способами измерения. Если есть история повышения давления и СМАД это подтвердит — можно ставить диагноз. Дополнительно проводят комплексное обследование, чтобы определить, есть ли изменения со стороны сердца, почек из-за постоянно повышенного давления.
М.: Нет, чаще всего нужно провести дополнительно суточное мониторирование давления. При этом СМАД не отвергает домашнее измерение давления, а лишь дает дополнительную информацию врачу, которую человеку будет неудобно или сложно получить самостоятельно. Лучше пользоваться всеми способами измерения. Если есть история повышения давления и СМАД это подтвердит — можно ставить диагноз. Дополнительно проводят комплексное обследование, чтобы определить, есть ли изменения со стороны сердца, почек из-за постоянно повышенного давления.
О. М.: Пациент пришел на прием, и говорит о том, что у него высокое давление, но нигде об этом медицинских записей нет. При измерении у него действительно повышенное давление, но диагноз на этой основе поставить нельзя? Он должен прийти несколько раз в разные дни?
М. М.: Да, действительно, нужно несколько посещений, чтобы поставить диагноз АГ. Если пациент регистрирует постоянное повышение давления больше 160 мм.рт.ст. — это не вызывает никаких сомнений в диагнозе и много раз ходить не нужно, но все равно лучше подтвердить диагноз с помощью СМАД, так как это может быть гипертонией «белого халата». Стоит учитывать также возраст, общее состояние здоровья и сопутствующие заболевания. Молодому человеку без других проблем со здоровьем с первого раза диагноз АГ не поставят, потому что нужно будет сначала попытаться найти причину. Более возрастные пациенты уже имеют историю хронических заболеваний, поэтому диагноз ставится проще.
О. М.: Раньше часто встречался термин «эссенциальная гипертония», сейчас он используется реже. Скажите, сейчас пользуются таким диагнозом? Это гипертония сама по себе, без особых причин?
М. М.: Да, пользуются. По разным данным, эссенциальная гипертония встречается в 80-90% случаев гипертонии, чаще всего у лиц старшего возраста. Этот диагноз мы выставляем в том случае, когда исключили все первичные причины повышения давления (заболевания почек, изменения почечных артерий, эндокринологические, неврологические заболевания) и никаких объективных состояний, которые вызывали бы АГ, нет.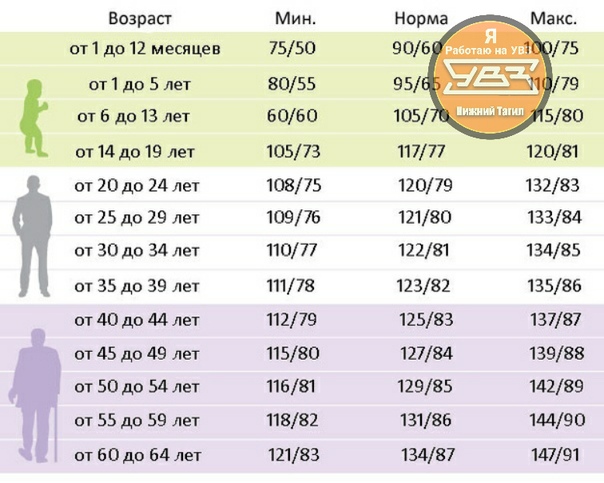 А вторичная гипертония, то есть та гипертония, причиной которой является какое-то другое заболевание, чаще встречается у молодых людей.
А вторичная гипертония, то есть та гипертония, причиной которой является какое-то другое заболевание, чаще встречается у молодых людей.
ЗАПИСАТЬСЯ НА ПРИЕМ К ВРАЧУ-КАРДИОЛОГУ
Знай цифры своего артериального давления » КГБУЗ «Таймырская МРБ»
17 мая провозглашен как Всемирный день борьбы с артериальной гипертонией, под девизом «Знай цифры своего АД!».
На Таймыре, как в целом по Красноярскому краю отмечается ежегодный рост заболеваемости артериальной гипертонией. На сегодняшний день зарегистрировано 3561378 случаев АГ у взрослого населения, в 68% заболевание сопровождается поражением сердца и почек.
Доля случаев АГ у лиц трудоспособного возраста составляет 40,8%, при этом с поражением сердца и почек в трудоспособном возрасте составляет 63,8%.
Артериальная гипертония — заболевание, которое характеризуется повышением тонуса кровеносных сосудов, утолщением сосудистой стенки и нарушением кровоснабжения органов и тканей организма.
В России артериальная гипертония широко распространена, это заболевание встречается у 30%твзрослого населения и у 3-12% детей и подростков.
Это заболевание называют «тихой убийцей», т.к. многие люди болеют, не зная об этом. Есть случаи, когда человек никогда не испытывал головной боли, а болезнь обнаруживается уже по грозным осложнениям – мозговым инсультом или инфарктом миокарда.
Если в семье есть больные артериальной гипертонией, случаи инсультов, инфарктов миокарда — это существенно повышает риск формирования болезни. Именно поэтому каждому человеку необходимо знать свой уровень артериального давления.
Артериальное кровяное давление, это сила, с к которой поток крови давит на артерии, сосуды по которым перемещается кровь от сердца к органам и тканям.
Величина артериального давления зависит от силы, с которой сердце выбрасывает кровь в сосуды, количества крови выталкиваемой в сосуды, от эластичности сосудов, от содержания и концентрации в крови различных компонентов и пр.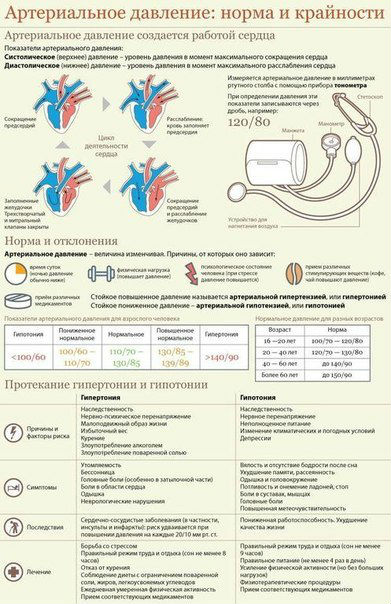
Необходимо знать, что нормальное артериальное давление для одного человека, не всегда нормально для другого.
После рождения уровень артериального давления увеличивается и достигает оптимальных значений для каждого человека в 14-16 лет. Чаще всего при этом артериальное давление составляет 100/60, 120/80. В дальнейшем увеличение артериального давления происходит после 50-70 лет в случаях развития атеросклероза. В последние годы увеличение артериального давления встречается у людей более молодого возраста 20-40 лет, а порой и раньше, в 14-18 лет, что чаще всего обусловлено гипертонической болезнью.
Артериальная гипертония, это периодическое или стойкое повышение артериального давления. При гипертонии происходят неблагоприятные изменения в организме, такие как, сужение и потеря эластичности микрососудов, ухудшение зрения, нарушение частоты сердечных сокращений, чаще в сторону увеличения (тахикардия). В следствие повышения нагрузки на сердце увеличивается мышечная масса левого желудочка, при этом ухудшается его кровоснабжение. Также быстро развивается атеросклероз аорты, сосудов мозга, сердца и т.д. А повышенная нагрузка на почки, изменяет сосуды почек, что приводит к ухудшению их функции.
Эпидемиологические исследования, проведенные на территории Сибири Крайнего Севера показали высокую распространенность артериальной гипертонии (уровня артериального давления 140/90 мм. рт. ст.) в возрасте от20 до 59лето у 52% мужчин и 38,6% ту женщин.
Наиболее частые жалобы при повышении артериального давления, это головные боли, головокружения, мелькание «мушек» перед глазами, плохой сон, частые просыпания, бессонница, раздражительность, нарушение зрения, боли в области сердца, утомляемость, подавленность настроения. Нередко отмечают связь между выраженной головной болью и изменениями метеорологических условий.
Течение заболевания может быть разным. Сначала наблюдаются эпизодические подъемы артериального давления, но если не проводить лечение, то давление будет подниматься все чаще и выше и в итоге становится стойко повышенным.
Для артериальной гипертонии характерно избирательное поражение органов и систем организма. Такими органами- «мишенями» при артериальной гипертонии являются: сердце, почки, мозг, сосуды, в частности сосуды глазного дна.
Субъективные симптомы при поражении органов «мишеней»
— Головной мозг – головная боль, головокружение, тошнота, рвота, мелькание перед глазами «мушек»
— Сердце – сердцебиение, одышка, боли в области сердца
— Почки – частое мочеиспускание в ночное время
— Периферические сосуды – похолодание конечностей, боли в икроножных мышцах ног при ходьбе (перемежающая хромота)
— Сосуды глазного дна – нарушение зрения, мелькание «мушек» перед глазами.
Позволят выявить поражения органов «мишеней» специальные методы диагностики – ЭКГ, УЗИ сердца и пр.
Помните, что регулярный контроль давления, своевременное и правильное лечение играет большую роль в профилактике развития таких осложнений, как инсульт или инфаркт миокарда.
Щеглова Г.Л.
ПОВЫШЕННОЕ АРТЕРИАЛЬНОЕ ДАВЛЕНИЕ В ДЕТСКОМ И ПОДРОСТКОВОМ ВОЗРАСТЕ (ЮВЕНИЛЬНАЯ АРТЕРИАЛЬНАЯ ГИПЕРТОНИЯ) | Александров А.А.
На основании
отечественных и зарубежных работ
проведен анализ состояния проблемы
повышенного артериального
давления (АД) в детском и
подростковом возрасте. Показано,
что менее 50% вариаций АД можно
объяснить известными
генетическими и средовыми
факторами. Трекинг АД, особенно
систолического, довольно низок, и
только при неоднократном измерении
последнего можно с определенной
уверенностью оценить прогноз
выявления повышенного АД. Динамику
АД в значительной мере определяют
его исходный уровень, масса тела и
наследственность. Скрининг для
выявления пациентов с повышенным
АД малоцелесообразен. Профилактика
должна носить популяционный
характер и быть направленной в
первую очередь на рационализацию
питания и физической активности. До
настоящего времени возможность
первичной профилактики АГ с
подросткового возраста остается спорной.
До
настоящего времени возможность
первичной профилактики АГ с
подросткового возраста остается спорной.
Elevated blood pressure (BP) in childhood and adolescence was analyzed by using Russian and foreign publications. It is shown that less than 50% BP variations may be accounted for by the well-known genetic and enviromental factors. The tracking of BP, systolic pressure in particular, is rather low and only repeated measurements of the latter make one be absolutely sure to assess the predictability of elevated BP. Variations in BP are largely determined by its baseline value, inexpedient. Preventive measures should be made at a populational level, by involving a balanced diet and high physical activity. Whether primary prevention of essential hypertension may be made in adolescence remains controversial so far.
А. А. Александров.
Государственный центр
профилактической медицины
Минздрава РФ, Москва.
A. Alexandrov.
State Center of Preventive Medicine, Ministry of Health, Russian
Federation, Moscow.
Среди хронических
неинфекционных заболеваний
взрослых артериальная гипертония
(АГ) занимает, вероятно, первое
место. О ее природе и причинах
развития написано несчетное
количество статей и монографий, но
единого мнения так и не достигнуто.
И это при том, что до трети
взрослого населения имеют
повышенное артериальное давление
(АД) и значительная часть больных
должны постоянно получать
медикаментозное лечение. Трюизмом
стало утверждение, что истоки АГ
надо искать в детском и
подростковом возрасте и что
воздействие на человека в тот
период, когда закладываются его
характер и привычки, может быть
гораздо эффективней в отношении
предупреждения развития АГ, чем
активное вмешательство среди
взрослого населения, уже
страдающего АГ.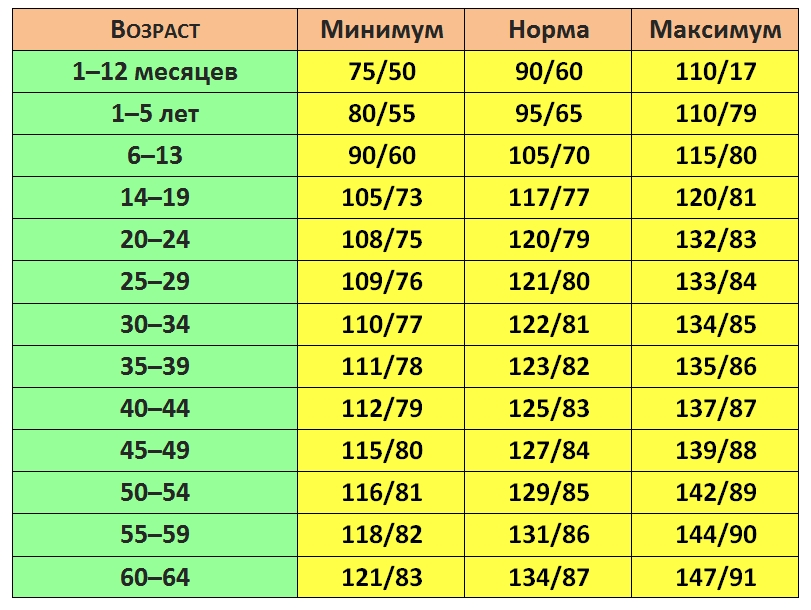
Каково же состояние проблемы АГ
применительно к детскому и
подростковому возрасту? Первый
вопрос, который при этом возникает,
что стоит за повышенным АД. Не
секрет, что даже среди взрослого
населения его критерии носят
условный характер, поскольку
зависимость от уровня АД таких
грозных осложнений АГ, как инфаркт
миокарда и инсульт, имеет линейный
характер. Еще сложнее обстоит дело
с оценкой уровня АД у детей и
подростков: мы имеем дело с
растущим организмом, что
обусловливает необходимость
соотнесения уровня АД с возрастом и
степенью полового созревания; даже
при одинаковом возрасте
антропометрические показатели
резко различаются, и игнорировать
это представляется неправильным.
Так, при учете длины тела в 5 — 14 лет
исчезает связь между возрастом и
АД, но при этом возрастает связь с
пондеральным индексом (соотношение
массы тела в килограммах и длины
тела в метрах) [1]. Однако различные
формулы определения уровня АД с
использованием тех или иных
антропометрических показателей не
получили широкого распространения
[2, 3].
Вероятно, нормы АД следует
определять с учетом национальных
особенностей и климатических зон.
Сравнительная оценка уровня АД в
различных климатогеографических
зонах бывшего СССР у детей 11 и 14 лет
показала, что с учетом полового
созревания уровни АД близко
совпадают [4]. О необходимости
учитывать половое созревание пишет
и Л. Т. Антонова [5], указывая, что при
одинаковом возрасте наиболее
высокий уровень АД отмечается у
менструирующих девочек.
Надо заметить, что все
исследователи отмечают увеличение
АД с возрастом, более выраженное
для систолического АД (с рождения
до 20 лет увеличивается у мальчиков
в среднем на 2 мм рт. ст., а у девочек -
на 1 мм рт. ст. в год), чем для
диастолического АД (прирост около
0,5 мм рт. ст. в год). В 10 — 13 лет
систолическое АД, как правило, выше
у девочек, после 13 лет — у мальчиков.
Нередко в подростковом возрасте (13 -
17 лет) диастолическое АД
практически не меняется.
ст. в год). В 10 — 13 лет
систолическое АД, как правило, выше
у девочек, после 13 лет — у мальчиков.
Нередко в подростковом возрасте (13 -
17 лет) диастолическое АД
практически не меняется.
Мы не знаем, насколько
распространено повышенное АД среди
детей и подростков. В целом, в
зависимости от числа измерений,
выбранных критериев и когорты
обследуемых этот показатель
составляет от 1 до 12%. Наиболее
обоснованным подходом к
определению критериев повышенного
АД является массовое обследование
тех или иных групп населения с
последующим построением кривой
распределения уровней АД. На
основании эпидемиологических
исследований группой экспертов
Национального института сердца,
легких и крови США [6] был принят
следующий критерий: нормальным АД
следует считать те его значения,
когда ни систолическое, ни
диастолическое АД не попадает в
верхние 10% соответствующего
распределения. Значения между 90 и 94
процентилями предлагается
называть «высоким нормальным
АД»; возможно, этот термин и не
очень удачен, но поспешный диагноз
АГ может нанести ненужную
психическую травму ребенку и его
родителям. Диагноз повышенного АД
или АГ ставится в том случае, когда
при троекратном измерении АД
обследуемого оказывается в верхних
5% кривой распределения. При этом
следует учитывать, что если ребенок
высокий и масса тела
пропорциональна росту, а АД выше 90
процентиля, то это, возможно,
нормально для ребенка такой
конституции. В наиболее
пристальном внимании нуждается
группа детей нормального роста, не
имеющих избыточной массы тела, у
которых АД стабильно держится на
уровне верхних 5% кривой его
распределения; таким детям
необходимо более детальное
обследование, в частности для
исключения вторичной гипертонии и
решения вопроса о тактике лечения.
В целом критерии повышенного АД,
предлагаемые группой экспертов США
и полученные на основании ряда
исследований в нашей стране [7],
достаточно близко совпадают,
особенно для возраста 15 лет
(соответственно 136/86 и 135/85 мм рт. ст.).
Для младших возрастных групп (до 12
лет) наши данные трудно сравнивать
с американскими, поскольку мы за
диастолическое АД принимали V фазу
тонов Короткова, а в США — IV фазу. Нам
это кажется не совсем логичным.
Единообразный подход как у
взрослых, так и у детей, т.е. учет V
фазы, представляется более
привлекательным, несмотря на то,
что имеется много доводов в пользу
IV фазы.
Какие же факторы определяют
уровень АД в детском и подростковом
возрасте? Многие авторы отмечают
связь АД с антропометрическими
показателями. Так, по данным E. Leuman и
соавт. [8], коэффициент корреляции
между систолическим АД и массой
тела равен 0,38 у мальчиков и 0,45 у
девочек.
Большинство ученых разделяют точку
зрения о связи уровня АД и массы
тела. Хотя не у всех полных людей
АД повышено, среди пациентов с
повышенным АД многие имеют
избыточную массу тела и величина
прибавки массы тела с возрастом
связана с риском развития АГ.
Причины повышения АД у пациентов с
избыточной массой тела требуют
дальнейшего изучения.
Следует отметить, что нужно с
осторожностью, особенно
применительно к мальчикам,
подходить к утверждению о наличии
избыточной массы тела у подростка;
увеличение массы тела может
происходить не за счет жировой
ткани, а за счет мышечной массы. Для
более точного определения наличия
или отсутствия ожирения, кроме
ростовесового показателя, можно
учитывать величины кожных складок,
но их измерение трудно поддается
стандартизации.
Имеется достаточно доказательств
того, что сосудистые дистонии у
детей (в частности, по
гипертоническому типу) относятся к
заболеваниям с наследственной
предрасположенностью, однако
сущность генетического влияния на
возникновение и развитие этих
заболеваний остается нераскрытой.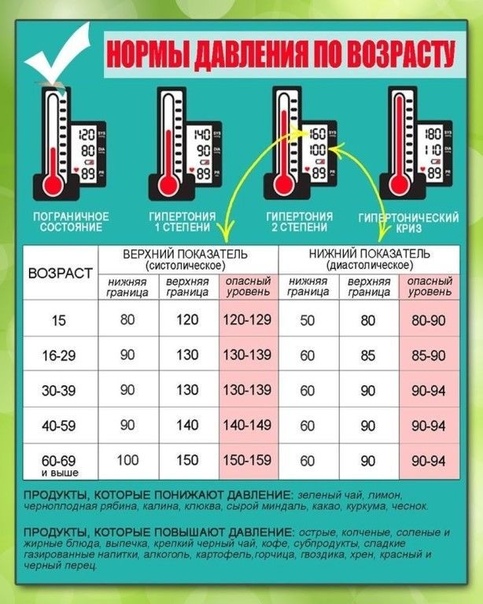
Мультифакторный характер АГ
общепризнан, но продолжается поиск
ее маркеров. Интересны результаты
исследования Ю. И. Ровда [9],
показавшего у детей ассоциативную
связь АГ с носительством
антигенов гистосовместимости HLA А11
и В22.
По нашим данным [10], генетические
факторы определяют 38%
фенотипической изменчивости
систолического и 42% -
диастолического АД. Наибольший
вклад в поддержание оптимального
уровня диастолического и
систолического АД вносят факторы
среды, преимущественно случайной
природы; вклад систематических
средовых влияний относительно
невелик (соответственно 5,7 и 4%).
Влияние наследственности со
стороны матери проявляется в
фенотипической изменчивости
систолического и диастолического
АД (соответственно 6 и 3%).
Установлено также, что вклад
систематических средовых факторов
(общесемейные средовые влияния и
влияние наследственности со
стороны матери) в уровень АД
значительно больше в группе детей
пробандов с повышенным АД (13 и 21,3%
для систолического, 19,5 и 4% для
диастолического АД). Изучение
причин межиндивидуальных различий
антропометрических параметров у
детей группы риска по АГ показало,
что систематические средовые
факторы вносят более значительный
вклад в детерминацию массы тела у
детей с повышенным АД по сравнению
с таковым для населения в целом
(соответственно 12,8 и 4%). Полученные
данные позволяют ожидать более
существенного эффекта от
профилактики избыточной массы тела
и АГ с применением семейного
подхода у детей группы риска, чем в
общем населении.
Ряд исследований свидетельствует о
важной роли вегетативной
дисрегуляции в этиологии и
патогенезе сосудистых дистоний, в
частности повышенного АД [11, 12].
Предполагается, что каждый человек
наследует определенные
характиристики функционирования
вегетативной нервной системы [11 — 13],
которые в свою очередь тесно
сопряжены с личностными
особенностями, способствующими
формированию соматической
патологии. Под влиянием
отрицательных психоэмоциональных
воздействий, которые среди
экзогенных факторов играют ведущую
роль в генезе АГ, такие личностные
особенности, как тревожность,
депрессия, страх, включаются в
патогенетические механизмы через
усиление симпатико-адреналовой
активности [11].
Под влиянием
отрицательных психоэмоциональных
воздействий, которые среди
экзогенных факторов играют ведущую
роль в генезе АГ, такие личностные
особенности, как тревожность,
депрессия, страх, включаются в
патогенетические механизмы через
усиление симпатико-адреналовой
активности [11].
Не меньшее внимание уделяется
также связи развития АГ с
потреблением поваренной соли.
Неоднозначность полученных
результатов обусловлена, в
частности, необходимостью
многократного сбора суточной мочи
для определения уровня секреции
электролитов. В этом плане нам
представляются интересными
результаты совместного
российско-американского
исследования, показавшего, что при
отсутствии различий в уровне АД в
возрасте 7 — 8 лет уже в 14 — 15 лет
диастолическое АД было
статистически достоверно выше у
московских школьников. На
основании результатов
троекратного сбора ночной мочи
было сделано предположение, что
причиной этих различий послужило
большее потребление Na и меньшее
потребление К московскими
школьниками [14]. Как известно, и у
взрослых россиян наблюдаются более
высокие показатели АД по сравнению
с таковыми у американцев [15]. Один из
основных выводов крупнейшего
международного исследования, в
котором изучалась связь экскреции
электролитов с уровнем АД, состоит
в том, что более низкий уровень
потребления Na может оказывать
благоприятное влияние на уровень
АД, на его изменение с возрастом и,
следовательно, на динамику
смертности от сердечно-сосудистых
заболеваний [31]. В то же время у нас
нет данных о возможности снижения
потребления соли и эффекте этой
меры на популяционном уровне, и мы
не знаем, позволит ли она снизить
частоту АГ и ее осложнений [17]. Мы
полностью разделяем мнение D. Grobbee и
соавт. [18] о необходимости оценки
эффективности увеличения
потребления К в сочетании (или без)
с ограничением потребления
поваренной соли.
Новым направлением в изучении
патогенеза АГ является выяснение
клеточных механизмов перемещения
электролитов. В отношении детей и
подростков данных недостаточно, и
они носят противоречивый характер
[19]. Нельзя не согласиться [20], что не
гетерогенность мембранных каналов
является причиной эпидемии
эссенциальной гипертонии в XX веке.
Не наследственные, а внешние
условия определяют такое
увеличение частоты
сердечно-сосудистых заболеваний.
Продолжает обсуждаться вопрос о
роли мочевой кислоты в развитии АГ.
Однако свидетельства о ее значении
противоречивы. По некоторым данным
[9], она является одним из
прогностических факторов развития
АГ у детей и подростков.
Решающим является вопрос о
целесообразности измерения АД в
детском и подростковом возрасте.
Вероятность начала
гипертонической болезни в этом
возрастном периоде в значительной
мере определяется наличием так
называемого трекинга, т.е.
сохранения его уровня в
последующие годы. Большинство
авторов признают его наличие, но
отмечают снижение стабильности
уровня АД с увеличением срока
наблюдения. Неточность измерения
дистолического АД приводит к тому,
что уровень систолического АД
имеет большую прогностическую
значимость при длительном
наблюдении
Исключительную ценность
представляют работы, в которых
предпринята попытка длительного
наблюдения за динамикой уровня АД с
детского возраста до взрослого
состояния. Так, показано, что
ассоциация между уровнем
систолического АД, измеренным в 9 и
30 лет, наблюдалась только у мужчин,
а для диастолического АД
отсутствовала как у мужчин, так и у
женщин [21]. Авторы делают вывод о
необходимости ежегодного
измерения АД у детей как части
профилактических мероприятий,
поскольку однократного измерения
АД для прогноза недостаточно.
Значительный интерес представляет
также работа J. Widimsky и соавт. [22], в
которой прослежен исход ювенильной
АГ за 33 года. Авторы показали, что у
1/4 наблюдаемых в дальнейшем
произошла спонтанная нормализация
АД, а серьезные осложнения АГ
развились только в возрасте старше
45 лет. Обследование через 17 лет тех,
кто был обследован в возрасте 15 — 17
лет, показало, что коэффициент
корреляции между систолическим АД
был равен 0,44 у мужчин и 0,39 у женщин,
для диастоличсекого АД — 0,19, что
послужило для исследователей
основанием считать, что высокое
систолическое АД, выявленное в
школьном возрасте, хорошо
предсказывает высокое АД во
взрослом состоянии [23]. Его
предсказательная сила возрастает
при учете изменений массы тела. В
другой работе [24] при обследовании
через 13 лет тех, кто находился под
наблюдением в возрасте 6 — 19 лет,
установлено, что для мальчиков
наибольшей предсказательной силой
в отношении будущего уровня АД
обладают исходное АД, изменения
массы тела и АД матери, для девочек -
первичное АД, изменения массы тела
и АД обоих родителей. При учете этих
показателей в верхних двух децилях
сконцентрировалось 46% случаев для
мужчин и 49% для женщин. Исходное АД
хорошо коррелирует с ожирением,
поэтому имеет наибольшее значение.
Ожирение мало что добавляет к
прогнозу. Рационально
неоднократное измерение АД для
улучшения предсказательности. При
5-летнем наблюдении пациентов 14 — 15
лет корреляция систолического АД у
мужчин составила 0,48, у женщин — 0,29,
диастолического АД -
соответственно 0,30 и 0,17 [25]. Около 50%
осталось в верхней квартили по
систолическому АД. Нельзя не
согласиться с тем, что для молодого
возраста стабильная АГ не
характерна, но у детей, имеющих АД
выше среднего уровня, с возрастом
сохраняется тенденция к наличию
повышенного АД [26].
Прогностическое значение этих
наблюдений в отношении развития АГ
у взрослых пока не вполне ясно,
однако они могут служить
достаточно веским обоснованием
проведения первичной профилактики
АГ посредством вмешательства в
раннем возрасте. Однако в одном
проспективном исследовании
показано, что уровень АД очень
изменчив, поэтому идентификация
контингента для профилактики в
детском возрасте затруднительна
[27]. Профилактика АГ в детском
возрасте более успешна, если
направлена на всех детей, а не на
ограниченную группу риска. По нашим
13-летним наблюдениям за детьми с
нормальным и повышенным АД
воспроизводимость повышенного АД
снизилась с 43 до 27%, т.е. со временем
число пациентов, у которых
сохранялось повышенное АД,
значительно снизилось [28]. Трекинг
повышенного систолического АД
наблюдался как у мальчиков, так и у
девочек. В отношении
диастолического АД трекинг за
искомый период не был выявлен.
Особенно у мальчиков отмечалась
тесная прямая связь между
трекингом систолического АД и
массой тела. Масса миокарда у
пациентов с повышенным АД была
больше, чем у пациентов с
нормальным АД, но при учете массы
тела эти различия нивелировались.
В аналогичном исследовании,
выполненном в Каунасе (Литва), через
13 лет воспроизводимость для
систолического АД у юношей не
отличалась от наших данных (25,6%), но
у девушек была значительно выше
(41,5%) [29]. В то же время существует
мнение, что нет доказательств
возможности по уровню давления в
препубертатном возрасте
предсказать его значение в
юношеском. A. Hofman и соавт. [16] на
основании своих данных и анализа
других исследований делают вывод о
том, что программы скрининга (массовые
целенаправленные исследования) в
детском возрасте для выявления
пациентов, у которых в будущем
разовьется АГ, малоэффективны;
до 15 лет индивидуальная
профилактика мало оправдана.
Профилактика должна быть
направлена на всех детей. Однако
при обычном медицинском осмотре
подростка измерение АД
целесообразно. В выводах
рабочего совещания в Женеве по
изучению АД у детей также говорится
об относительно малой значимости
выявления повышенного АД в этом
возрасте и рекомендуется
популяционная стратегия в
первичной профилактике АГ [30]. В
целом считается, что нет смысла
проводить целенаправленный
скрининг для выявления пациентов с
повышенным АД, а измерение АД
должно быть непременной процедурой
при медицинском осмотре детей. Из
этого положения логично вытекает, что
и профилактические мероприятия
должны строиться как часть
программы по поддержанию здоровья
ребенка. В отношении имеющихся
результатов профилактики АГ,
начинающейся в детском возрасте,
необходимо отметить
противоречивость и
неоднозначность полученных
результатов. Некоторые авторы
считают, что наличие трекинга
повышенного уровня АД приводит к
развитию АГ у взрослых и,
соответственно, к поражению
внутренних органов [17]. Проводимое
ими лечение, в основном
медикаментозное, было вполне
успешным. Однако нельзя не
согласиться с мнением об опасности
столь раннего вмешательства.
Проведен также ряд исследований по
многофакторной профилактике
предвестников атеросклероза,
причем в некоторых из них
положительный эффект в отношении
АД был получен [31], но в ряде других -
нет [32, 33]. В нашем центре
профилактика АГ среди детей и
подростков проводилась или только
у пациентов с повышенным АД [34], или
в смешанных контингентах [35, 36]. В
последнем исследовании был получен
хороший эффект в течение первого
года вмешательства. При более
длительном наблюдении эффект
уменьшался или даже исчезал [35].
Интересно отметить, что в одном
исследовании эффект был более
выражен у девочек [32], а в другом — у
мальчиков [36]. Возможно, большое
практическое значение будет иметь
иссследование, в котором был
получен гипотензивный эффект,
сопровождавшийся уменьшением
сердечного выброса, у группы
молодых пациентов после 6 нед
вмешательства, заключавшегося в
ограничении поступления Na и
увеличении потребления К [37].
Какова же должна быть тактика
врача, если у ребенка обнаружено
повышенное АД? Хотя вторичные
гипертонии не являются основной
причиной повышенного АД в детском и
подростковом возрасте, забывать о
возможности их наличия нельзя. Чем
меньше возраст ребенка и чем выше
АД, тем более вероятен
симптоматический характер АГ;
поэтому в первую очередь
необходимо исключить
паренхиматозные заболевания почек.
Наличие семейного анамнеза АГ и
отсутствие у ребенка избыточной
массы тела указывают на то, что
выявленнное повышенное АД носит,
скорее всего, не случайный
характер. Двукратное повторное
измерение АД позволяет уточнить,
насколько это верно. В качестве
верхней границы нормы для возраста
10 — 12 лет целесообразно принять 120/70
ммрт. ст., 13 — 14 лет — 120/80 мм рт. ст., 15 -
17 лет — 135/85 мм рт. ст., с 18 лет — 140/90 мм
рт. ст. Нельзя забывать о
необходимости соответствия
размера манжет тонометра возрасту
ребенка: использование слишком
узкой манжеты приводит к завышению
показателей АД, а слишком широкой -
к занижению.
Большинство авторов согласны с тем,
что профилактические меры при
наличии повышенного АД должны быть
направлены на нормализацию массы
тела, ограничение потребления
поваренной соли, повышение
физической активности и только при
неэффективности этих мер
целесообразно переходить к
медикаментозному вмешательству.
Эти же меры можно проводить и на
всей популяции в целом с целью
предупреждения повышенного АД. При
этом многие исследователи сходятся
во мнении о целесообразности
нормализации избыточной массы
тела, но нет единодушия в вопросе о
необходимости, безопасности и
уровне ограничения потребления
соли и о рациональном уровне
физической активности.
Несмотря на согласие относительно
того, что избыточную массу тела
нужно снижать, далеко не ясно, как и
в какой степени это делать.
Нормализовать избыточную массу
тела рекомендуется в первую
очередь путем уменьшения
потребления жиров и углеводов. К
сожалению, длительно поддерживать
нормальную массу тела весьма
трудно. Диетические ограничения не
могут быть значительно
выраженными, учитывая потребности
растущего организма.
Правильное питание в значительной
мере зависит от родителей детей и
подростков, особенно от матерей,
поэтому родителей школьников с
избыточной массой тела необходимо
обучать методам снижения массы
тела и поддержания ее на
нормальном уровне. Поскольку
повышенное АД и АГ нередко носят
семейный характер, воздействие на
всю семью представляется наиболее
перспективным. Частью такого
вмешательства должны быть усилия,
направленные на создание
благоприятной психологической
атмосферы в семье, обеспечивающей
взаимную поддержку в отказе от
нерациональных семейных традиций,
а также на организацию правильного
режима труда и отдыха.
Нормализации массы тела и АД
способствует и увеличение
физической активности. Связь
между двумя последними факторами
изучена недостаточно, что частично
обусловлено отсутствием
общепринятых и надежных критериев
уровня физической активности.
Несомненно, что здоровому и
развитому человеку необходима
систематическая физическая
нагрузка, особенно в детском и
подростковом возрасте, и что одной
из существенных причин ухудшения
состояния здоровья является
гиподинамия. При наличии АГ
предпочтительными являются
динамические нагрузки: плавание,
бег, баскетбол, а не статические
(поднятие тяжестей и т.д.). Ведущая
роль в увеличении физической
активности и в поддержании ее на
высоком уровне принадлежит
школьным учителям физкультуры и
спортивным организациям, очень
важна также поддержка со стороны
семьи. В этом плане представляет
интерес снижение как
систолического, так и
диастолического АД у группы детей,
участвовавших в 12-недельной
программе активных физических
тренировок [38].
Давно известно, что уменьшение
потребления соли приводит к
снижению АД, однако связь этих двух
факторов у детей и подростков
неясна. Требует дальнейшего
изучения вопрос о чувствительности
к потреблению соли и связи такой
чувствительности с
предрасположенностью к АГ. У нас
нет данных о возможности и
эффективности уменьшения
потребления соли на популяционном
уровне, мы не знаем, приведет ли оно
к снижению частоты АГ и ее
осложнений [17]. По имеющимся данным,
около 20% детей предрасположены к
развитию АГ во взрослом состоянии,
а у 80% она не разовьется вне
зависимости от уровня потребления
соли. Поэтому представляются
необоснованными рекомендации по
ограничению потребления соли на
популяционном уровне, однако
необходимо выявление пациентов,
нуждающихся в таком ограничении, в
первую очередь, вероятно, имеющих
семейную предрасположенность к АГ. Преобладает
мнение о целесообразности
ограничения потребления соли до 5 г
в день.
Организация программ, включающих
ограничение потребления соли,
связана с множеством проблем. Что
касается выпуска продуктов с
низким содержанием соли, то до сих
пор не решен вопрос о том, как
сделать их более вкусными, что
особенно важно для детей и
подростков. При модификации
питания (это касается и борьбы с
ожирением) необходимы
согласованные действия учителей,
школьной администрации
(организация школьных завтраков) и
родителей, чьи привычки зачастую
весьма консервативны; далеко не все
готовы их менять или готовить для
ребенка отдельно.
Обычно применяемые
немедикаментозные методы
воздействия на все население или на
выделенную группу пациентов с
повышенным АД предусматривают
использование средств массовой
информации (радио, телевидение,
газеты, журналы), распространение
материалов санитарной пропаганды в
виде брошюр, буклетов, памяток,
чтение лекций; среди школьников
возможно проведение конкурсов и
викторин о рациональном питании,
роли физической активности и т.д.
Если фундаментом успешного
проведения профилактики среди
детей является семья, с которой
ребенок тесно связан и от которой
он зависит, то для подростка не
меньшее значение приобретает
влияние сверстников. Для должного
воздействия на детей и подростков и
их семьи недостаточно усилий
только врача, необходимы
объединенные усилия педиатров,
медсестер, специалистов в области
питания, психологов, учителей.
Конкретные формы участия медиков и
педагогов определяются в
значительной мере особенностями
обучения и медицинского
обслуживания в разных странах.
Необходима соответствующая
подготовка всех возможных
участников работы в области
первичной профилактики
сердечно-сосудистых заболеваний.
Целесообразна также коррекция
школьных программ.
Дидактические приемы, характерные
для школьного преподавания, сами по
себе малоэффективны, так как
школьники слабо осознают
возможность заболеть во взрослом
возрасте и не склонны считаться с
ней. Детей нужно учить здоровому
образу жизни, как их учат писать,
читать и считать. Значительную
роль в разработке адекватных
методов санитарного просвещения
должны играть и играют психологи.
Постоянно повышенное АД (постоянно
в верхних 5% его распределения),
неэффективность
немедикаментозного вмешательства
приводят к необходимости
применения гипотензивных средств.
В основном современные подходы к
медикаментозному лечению АГ у
взрослых и детей существенно не
различаются. Обычно лечение
начинают с малых доз тиазидовых
производных или b-блокаторов
[6]. При неэффективности лечения в
течение 6 нед — 3 мес назначают
комбинацию тиазидовых препаратов с
b-блокаторами (II
ступень лечения), при отсутствии
эффекта добавляют вазодилататор (III
ступень лечения). Все авторы
отмечают значительное количество
побочных явлений при применении
указанных препаратов, кроме того,
отсутствуют данные об их влиянии на
рост и развитие ребенка. Однако
некоторые авторы [17] являются
сторонниками раннего применения
гипотензивных препаратов,
поскольку одни только диетические
рекомендации часто оказывались
неэффективными в отношении
возможности повлиять на уровень АД.
Эти же авторы подчеркивают
отсутствие убедительных данных о
возможности профилактики АГ с
помощью образовательных программ,
направленных на коррекцию диеты и
повышение физической активности, а
также единого мнения относительно
уровня потребления соли и
необходимого уровня физической
активности. Нельзя не согласиться,
что изменение стиля жизни требует
времени, больших финансовых затрат
и высокой мотивации, в то же время
высокая частота АГ у взрослых
заставляет начинать раннее лечение
у детей и подростков. Мы разделяем
точку зрения, что даже у взрослых
при умеренной гипертонии надо
взвесить риск осложнений от
применения медикаментов и
возможность ограничиться
немедикаментозными методами
вмешательства. Весьма трудно
предсказать, у кого из подростков
будет АГ во взрослом состоянии и у
кого из них разовьются ее
осложнения, поэтому применение
медикаментов у детей представляет
собой еще большую опасность по
сравнению с применением их при
умеренной гипертонии у взрослых.
Роль семейной
предрасположенности в развитии АГ
несомненна, поэтому выяснение
семейного анамнеза и проведение
более энергичных профилактических
мер именно в этой группе является
оправданным. В частности,
вероятно, что среди таких пациентов
чаще встречаются
«солечувствительные» и им в
первую очередь показана
низкосолевая диета. Обращает на
себя внимание тот факт, что в
настоящее время менее трети врачей
при обнаружении АГ у взрослых
рекомендуют измерение АД у их детей
и дают рекомендации по ограничению
ими потребления соли. Таким
образом, врачи, несмотря на
достаточную осведомленность о роли
наследственности и соли в развитии
АГ, практически не принимают это во
внимание.
Пока не могут быть рекомендованы к
широкому применению поведенческие
методы снижения АД (релаксация с
применением биофидбек-связи,
психотерапии и т.д.), поскольку их
эффективность неясна.
В заключение можно сказать, что в
целом вопросам раннего выявления
повышенного АД и его своевременной
профилактики уделяется явно
недостаточное внимание. Более
пристальное изучение факторов,
определяющих уровень АД в детском и
подростковом возрасте и его
возрастную динамику, позволит
внести весомый вклад в борьбу с
сердечно-сосудистыми
заболеваниями, столь
распространенными в современном
мире.
Литература:
1. Voors AW, Sklov MC, Wolf TM, et al. Cardiovascular risk
factors in children and coronary-related behavior // Coates TJ,
Petersen AC, Perry C. (eds.). Promoting adolescent health. A
dialogue on reserch and practice. N.Y.: Academic Press,
1982;281-304.
2. Нагорная И.В. Зависимость уровня
артериального давления у детей и
подростков от их физического
развития // Охрана здоровья детей и
подростков. Вып.13. Киев, 1982:10-7.
3. Kahn HS, Bain RP. Pullen-Smith B. Interpretation of children
blood pressure using a physiologic height correction. J Chron Dis
1986;39(7):521-31.
4. Тубол И.Б., Фейзуханова Д.В., Сааве
М.Э. и соавт. Сравнительные
характеристики липидов крови,
артериального давления и
физического развития детей в
различных климатогеографических
зонах СССР // Вестник АМН СССР. 1988. №
10. С.75-84.
5. Антонова Л.Т., Сердюковская Г.Н.
(ред.). Внутренние болезни и
функциональные расстройства в
подростковом возрасте. Охрана
здоровья подростков. М.: Промедэк,
1993.
6. Report of the Second Task Force on blood pressure control in
children. Pediatrics 1987;79:1-33.
7. Александров А.А. Основные факторы
риска сердечно-сосудистых
заболеваний у детей и подростков и
возможности их профилактики: Дис.
докт. М., 1991.
8. Leuman EP, Bodmer H, Wetter W, Epstein F. Blutdruckstudie bei
Zurcher schulkinder 1. Ergebnisse in der Altersgruppe 7 bis 12
Jahre. Schweiz Med Wochenschr 1981;3:111-68.
9. Ровда Ю.И. Факторы риска и их
значимость в развитии артериальной
гипертензии у детей: Автореф. дис.
докт. Кемерово, 1995.
10. Александров А.А., Розанов В.Б.
Профилактика сердечно-сосудистых
заболеваний с детства: подходы,
успехи, трудности // Кардиология. 1995.
35. 7. С.4-8.
11. Белоконь Н.А., Кубергер М.Б.
Болезни сердца и сосудов у детей:
руководство для врачей: В 2 т. Т.2. М.:
Медицина, 1987.
12. Вейн А.М., Соловьева А.Д., Колосова
О.А. Вегетативно-сосудистая
дистония. М.: Медицина, 1981.
13. Розанов В.Б. Роль
наследственности и среды в
формировании основных факторов
риска сердечно-сосудистых
заболеваний у детей пубертатного
возраста: Автореф. канд. дис. М., 1991.
14. Luepker RV, Alexandrov AA, Isakova GL, et al. Distribution
and correlates of blood pressure among youth in Moscow and
Minneapolis. In press.
15. Abernathy J, Thorn M, Ekelund L, et al. Correlate of systolic
and diastolic blood pressure in men 40-59 years of age sampled
from United States of America and Union of Soviet Socialist
Republics Lipid Research Clinics Population. Am J Cardiol
1988;61:1071-5.
16. Hofman A, Valkenburg HA, Mass J, Gronsta FN. The natural
history of blood pressure in children. J Epidemiol
1985;19(1):91-6.
17. Berenson GS, Voors AV, Webber LS, et al. A model for
prevention of early essential hypertension in the 1980s.
Hypertension 1993;5(1):41-54.
18. Grobbee DC, Hofman A. Results of intervention studies of
blood pressure in children and adolescents. Proceedings of the
XXXI sci. meet. Dan. soc. of hypertension. Holstrup hospital,
Copenhagen, Febr.5, 1988. Scand J Clin Labor Investig
1989;Suppl192:19-31.
19. Filler LJ, Clarke WR, Lauer R, Burke GL. Blood pressure and
sodium-lithium countertransport. NHLBI Workshop on juvenile
hypertension. Proceedings from a Symposium. Bethesda, Maryland,
May 26&27, 1983. Ed. by Loggie JMH, Horan MJ, Gruskin AB,
Hohn AR, Dunbar JB, Havlik RJ. N.Y.: Biomed Inform Corp
1984;173-9.
20. Гогин Е.Е. Прошлое, настоящее и
будущее в учении о гипертонической
болезни // Кардиология. 1992. № 7. С.82-90.
21. Woynarowska B, Mukkerjee D, Roche AF. Blood pressure changes
during adolescence and subsequent adult blood pressure level.
Hypertension 1985;7(5):695-701.
22. Widimsky J, Jandova R. Long term (33 years) follow up of
juvenile hypertension. Chazov EI, Oganov RG, Perova NV. (eds.)
Preventive Cardiology. Proceedings of the International
Conference on Preventive Cardiology, Moscow, 1985. Harvard
Academic Publishers 1987;173-8.
23. Kuller LH, Crook M, Almes MJ, et al. Dormant high school
(Pittsburg, Pennsylvania) blood pressure study. Hypertension
1980;2(Suppl.1):109-16.
24. Morrison JA, Khoury P, Kelly K, et al. Studies of blood
pressure in school children (ages 6-19) and their parents in an
integrated suburban school district. Amer J Epidemiol
1980;111(2):156-65.
25. Kotchen JM, McKean NE, Kotchen TA. Blood pressure trends with
aging. Hypertension 1982;4;(Suppl 4):128-34.
26. Luepker R, Murray D, Prineas P. Первичная
профилактика гипертонической
болезни в детском возрасте
(популяционный подход).
Кардиология. — 1986. — №1. — С.69-72.
27. Fixler DE, Baron A, Laird WP, et al. Tracking of blood
pressures during childhood. NHLBI Workshop on juvenile
hypertension. Proceedings from a Symposium. Bethesda. Ed. by
Loggie JMH, Horan MJ, Gruskin AB, Hohn AR, Dunbar JB, Havlik RJ.
N.Y.: Biomed Inform Corp 1984;37-49.
28. Petrosyan K, Alexandrov A, Smolensky A, Deev A. Age-dependent
changes in blood pressure and the related factors in children and
adolescents. Advances Med Sci 1992;5:.
29. Dambrauskaite V, Klumbiene J, Zaborskis A, et al.
Determinants of blood pressure changes over 12-13 and 25-26 age
periods. Advances Med Sci 1992;5:76-81.
30. Исследование артериального
давления у детей // Доклад
исследовательской группы ВОЗ.
Серия технических докладов 715.
Женева: ВОЗ, 1986.
31. Intersalt Cooperative Research Group. Intersalt: an
international study of electrolyte excretion and blood pressure:
Results for 24 hour urinary sodium and potassium excretion. Brit
Med J 1989;297:319-28.
32. Puska P, Vartiainen E, Pallonen U, et al. The North Karelia
Youth Project: Evaluation of two years of intervention of health
behavior and CVD risk factors among 13 to 15 year old children.
Prev Med 1982;11:550-70.
33. Walter HJ, Hofman A, Vajhem RD, Wynder EL. Modification of
risk factors for coronary heart disease. Five year results of a
school based intervention trial. New Engl J Med
1988;318:1093-100.
34. Александров А.А., Шамарин В.М.,
Тубол И.В., Ильченко И.П.
Эпидемиология и профилактика
факторов риска сердечно-сосудистых
заболеваний у детей и подростков //
Новое в кардиологии. 1985. С.65-68.
35. Alexandrov AA, Maslennikova GYa, Kulikov SM, et al. Primary
prevention of cardiovascular diseases: 3 year intervention
results in boys of 12 years of age. Prev Med 1992;21:53-62.
36. Bal’ LV, Shugaeva EN, Deev AD, et al. Results of a three-year
trial of arterial hypertension prevention in a population of
children aged 11-15 years by overweight control. Cor et Vasa
1990;32(6):448-56.
37. Grobbee DC, Hofman A, Roelandt JTRC, et al. Sodium
restriction and potassium supplementation in young people with
mild hypertension. J Hypertension 1987;5:115-6.
38. Bryant JG, Garrett НL, Mostafa MSD. The effects of an
exercise program on selected risk factors to coronary heart
disease in children. Soc Sci Med 1984;19(7):765-6.
нормальное кровяное давление для 18-летней женщины | Ответы врачей
Самые популярные ответы врачей на основе вашего поиска:
45-летний участник спросил:
51-летний опыт Кардиология
Артериальное давление: Для молодой женщины. 90-130 более 60-80.
90 000 врачей из США по 147 специальностям готовы ответить на ваши вопросы или предложить вам совет, рецепты и многое другое. Обратитесь за помощью сейчас:
42-летний участник спросил:
51 год опыта Кардиология
Артериальное давление: Нормы артериального давления — это диапазон, довольно широкий в нижней части.Все, что выше 140/90, мы считаем высоким, на низком уровне, если вы чувствуете себя хорошо, даже 80/5 … Подробнее30-летняя женщина спросила:
35-летний опыт работы в области внутренних болезней
115/75: Ваше артериальное давление должно быть ниже 120/80. 121-139 / 81-90 считается предгипертонической болезнью.
32-летняя женщина спросила:
53-летний опыт Кардиология
Нормальный: он должен быть примерно таким же, как перед тренировкой, но может даже быть ниже
39-летняя женщина спросила:
43 года опыт Кардиология
ОК, ЕСЛИ ВЫ ХОРОШО ЧУВСТВУЕТЕ: У некоторых людей АД нормальное 130/83 или ниже.
21-летняя женщина спросила:
32 года опыта Кардиология
110/70: Это нормально. Тем не менее, можно увидеть широкие вариации «нормального». Я вижу «нормальную систолию 90–140 и диастолию 50–90».
21-летняя женщина спросила:
Опыт работы 12 лет. выше — высокое кровяное давление. От 120 до 139 для верхнего числа или от 80 до 89 для … Подробнее
16-летняя женщина спросила:
44 года опыта Кардиология
Идеально: идеальное АД будет 120/70.130/80 было бы приемлемо.
41-летний участник спросил:
51 год опыта Кардиология
ПД: 90–140 / 60–90 диапазонов.
Мужчина 55 лет спросил:
Опыт 35 лет Психиатрия
АД ХОРОШО / ПУЛЬС IFFY: Опять какой пульс 49? Это низкий уровень, если вы не являетесь спортсменом-экстремалом. Давление хорошее. Пожалуйста, проверьте пульс еще раз. … Подробнееврачей из США по 147 специальностям готовы ответить на ваши вопросы или предложить вам совет, рецепты и многое другое.Обратитесь за помощью прямо сейчас:
Высокое кровяное давление у детей — симптомы и причины
Обзор
Высокое кровяное давление (гипертония) у детей — это кровяное давление, такое же или выше, чем у 95 процентов детей того же пола, возраста и роста, что и ваш ребенок. Не существует простого целевого значения артериального давления, которое указывало бы на высокое артериальное давление у всех детей, потому что то, что считается нормальным, изменяется по мере роста детей.
Высокое кровяное давление у детей младше 6 лет обычно вызвано другим заболеванием.У детей старшего возраста высокое кровяное давление может развиваться по тем же причинам, что и у взрослых — избыточный вес, плохое питание и отсутствие физических упражнений.
Изменения образа жизни, такие как здоровое питание сердца и больше физических упражнений, могут помочь снизить высокое кровяное давление у детей. Но некоторым детям могут потребоваться лекарства.
Симптомы
Высокое кровяное давление обычно не вызывает симптомов. Тем не менее, признаки и симптомы, которые могут указывать на неотложную ситуацию с высоким кровяным давлением (гипертонический криз), включают:
- Головные боли
- Изъятия
- Рвота
- Боли в груди
- Быстрое, учащенное или учащенное сердцебиение (учащенное сердцебиение)
- Одышка
Если у вашего ребенка есть какие-либо из этих симптомов, обратитесь за неотложной медицинской помощью.
Когда обращаться к врачу
Артериальное давление вашего ребенка следует проверять во время плановых осмотров, начиная с 3-х летнего возраста, и на каждом приеме, если у вашего ребенка обнаруживается высокое кровяное давление.
Если у вашего ребенка есть состояние, которое может повысить риск высокого кровяного давления, включая преждевременные роды, низкий вес при рождении, врожденные пороки сердца и определенные проблемы с почками, проверка кровяного давления может начинаться в младенчестве.
Если вы обеспокоены тем, что у вашего ребенка есть фактор риска высокого кровяного давления, например, избыточный вес или ожирение, поговорите с врачом вашего ребенка.
Причины
Высокое кровяное давление у детей младшего возраста часто связано с другими состояниями здоровья, такими как пороки сердца, болезни почек, генетические заболевания или гормональные нарушения. Дети старшего возраста, особенно те, кто имеет избыточный вес, чаще страдают первичной гипертонией.Этот тип возникает сам по себе, без какого-либо основного состояния.
Факторы риска
Факторы риска высокого кровяного давления у вашего ребенка зависят от состояния здоровья, генетики и факторов образа жизни.
Первичная (эссенциальная) гипертензия
Первичная гипертензия возникает сама по себе, без установления причины. Этот тип высокого кровяного давления чаще встречается у детей старшего возраста, как правило, в возрасте от 6 лет и старше.Факторы риска развития первичной гипертонии включают:
- Избыточный вес или ожирение
- Имеют в семейном анамнезе высокое кровяное давление
- У больных сахарным диабетом 2 типа или высоким уровнем сахара в крови натощак
- Имеющий повышенный холестерин
- Слишком много соли
- Чернокожий или латиноамериканец
- Быть мужчиной
- Курение или воздействие вторичного табачного дыма
- Сидячий образ жизни
Вторичная гипертензия
Вторичная гипертензия вызвана другим заболеванием.Это чаще встречается у маленьких детей. К другим причинам высокого кровяного давления относятся:
- Хроническая болезнь почек
- Поликистоз почек
- Проблемы с сердцем, такие как сильное сужение (коарктация) аорты
- Заболевания надпочечников
- Гипертиреоз
- Феохромоцитома, редкая опухоль надпочечника
- Сужение артерии до почки (стеноз почечной артерии)
- Нарушения сна, особенно обструктивное апноэ сна
- Некоторые лекарства, такие как противозастойные средства, оральные контрацептивы и стероиды
- Наркотики, например кокаин
Осложнения
Дети с высоким кровяным давлением, скорее всего, сохранят высокое кровяное давление во взрослом возрасте, если они не начнут лечение.
Если высокое кровяное давление у вашего ребенка сохранится и во взрослой жизни, вашему ребенку может угрожать:
- Ход
- Сердечный приступ
- Сердечная недостаточность
- Болезнь почек
Профилактика
Высокое кровяное давление у детей можно предотвратить, изменив образ жизни, который поможет его лечить, — контролируя вес ребенка, обеспечив здоровое питание и побуждая ребенка заниматься спортом.
Высокое кровяное давление, вызванное другим заболеванием, иногда можно контролировать или даже предотвратить, управляя состоянием, которое его вызывает.
05 декабря 2018 г.
Нормальные значения у детей — ACLS Medical Training
Во время оценки проведите первичную оценку, вторичную оценку и диагностические тесты. Если в какой-то момент будет установлено, что состояние опасно для жизни, немедленно вмешайтесь.
Первичная оценка
Оценка | Методы оценки | Отклонения от нормы | Вмешательства |
A — Воздушный путь | Наблюдать за движением груди или живота; Слушайте грудную клетку для звуков дыхания | Затруднено, но ремонтопригодно | Держите дыхательные пути открытыми, наклоняя голову / поднимая подбородок |
Забиты препятствия и не могут быть открыты простым вмешательством | Держите дыхательные пути открытыми с помощью расширенных вмешательств | ||
B — Дыхание | Оценка | <10 или> 60 = аномальное (апноэ, брадипноэ, тахипноэ) | Требуется немедленное респираторное вмешательство |
Усилие | Расширение носа, покачивание головой, качающееся дыхание, втягивание | Требуется немедленное респираторное вмешательство | |
Расширение грудной клетки или брюшной полости | Асимметричный или отсутствие движения грудной клетки | Требуется немедленное респираторное вмешательство | |
Звуки дыхания | Стридор, хрипы, хрипы, хрипы | Требуется немедленное респираторное вмешательство | |
Насыщение кислородом (O2 насыщ.) | <94% в воздухе помещения <90% в любое время | Дополнительный кислород Расширенный дыхательный путь | |
C — Обращение | ЧСС | Брадикардия | Алгоритм брадикардии |
Тахикардия | Алгоритм тахикардии | ||
Отсутствует | Алгоритм остановки сердца | ||
Периферические импульсы (лучевая, задняя большеберцовая, тыльная сторона стопы) | уменьшен или отсутствует | Тщательный контроль | |
Центральный пульс (бедренный, плечевой, сонный и подмышечный) | уменьшен или отсутствует | Ведение педиатрического шока | |
Заполнение капилляров | > 2 секунды | Ведение педиатрического шока | |
Цвет / температура кожи | Слизистые оболочки бледные | Ведение педиатрического шока | |
Центральный цианоз | Требуется немедленное респираторное вмешательство | ||
Периферический цианоз | Ведение педиатрического шока | ||
Артериальное давление | За пределами нормы для возраста | Ведение педиатрического шока | |
D — инвалидность | Весы AVPU | A lert — Пробужденный, активный, отзывчивый на родителей (нормальный) U oice — отвечает только на голос P ain — Реагирует только на боль U n отвечает — не отвечает | Наблюдение и консультация невролога |
Шкала комы Глазго | Детская шкала комы Глазго | ||
Ученики | Неравномерный или безреактивный | ||
E — Воздействие | Общая оценка | Признаки кровотечения, ожогов, травм, петехий и пурпуры | Ведение педиатрического шока |
Таблица 3: Модель первичной оценки
Используйте первичную оценку, чтобы оценить ребенка с помощью показателей жизнедеятельности и модели ABCDE:
A — Воздушный путь
Подъем головы с наклоном подбородка и толчок челюстью могут использоваться для быстрого открытия дыхательных путей без использования усовершенствованных дыхательных путей.Маневр с выталкиванием челюсти предпочтителен, когда есть подозрение или нельзя исключить травму шейного отдела позвоночника.
Расширенные вмешательства для поддержания проходимости дыхательных путей могут включать:
- Ларингеальная маска дыхательного пути (LMA)
- Эндотрахеальная (ЭТ) интубация
- Постоянное положительное давление в дыхательных путях (CPAP)
- Удаление инородного тела при визуализации
- Крикотиротомия, при которой в трахее делают хирургическое отверстие.
B — Дыхание
Частота дыхания ребенка — важная оценка, которую следует проводить на ранних этапах процесса первичной оценки.Врач должен знать нормальные дыхательные диапазоны по возрасту:
.Возрастная категория | Возрастной диапазон | Нормальная частота дыхания |
Младенцы | 0-12 месяцев | 30-60 в минуту |
Малыш | 1-3 года | 24-40 в минуту |
Дошкольник | 4-5 лет | 22-34 в минуту |
Школьный возраст | 6-12 лет | 18-30 в минуту |
Подростки | 13-18 лет | 12-16 в минуту |
Таблица 4: Нормальная частота дыхания
Частота дыхания, которая постоянно ниже 10 или выше 60 вдохов в минуту, указывает на проблему, требующую немедленного внимания.Периодическое дыхание не является необычным для младенцев; поэтому вам, возможно, придется потратить больше времени на наблюдение за дыханием младенца, чтобы определить истинное брадипноэ или тахипноэ. Расширение и втягивание носа указывают на усиление работы дыхания. Качание головой или качающееся дыхание — потенциальные признаки надвигающегося ухудшения состояния. Аналогичным образом, медленное и / или нерегулярное дыхание указывает на неизбежную остановку дыхания.
C — Обращение
Частота сердечных сокращений ребенка — еще одна важная оценка, которую следует выполнять при первичной оценке.Нормальная частота пульса по возрасту:
Возрастная категория | Возрастной диапазон | Нормальный пульс |
Новорожденный | 0-3 месяца | 80-205 в минуту |
Младенцы / дети раннего возраста | от 4 месяцев до 2 лет | 75-190 в минуту |
Детский / школьный возраст | 2-10 лет | 60-140 в минуту |
Дети старшего возраста / подростки | Более 10 лет | 50-100 в минуту |
Таблица 5: Нормальная частота пульса
Кровяное давление ребенка должно быть другой частью первичной оценки.Нормальное артериальное давление в зависимости от возраста:
Возрастная категория | Возрастной диапазон | Систолическое артериальное давление | Диастолическое артериальное давление | Аномально низкий |
Систолическое давление | 1 день | 60-76 | 30-45 | <60 |
Новорожденные | 4 дня | 67-84 | 35-53 | <60 |
Младенцы | До 1 месяца | 73-94 | 36-56 | <70 |
Младенцы | 1-3 месяца | 78-103 | 44-65 | <70 |
Младенцы | 4-6 месяцев | 82-105 | 46-68 | <70 |
Младенцы | 7-12 месяцев | 67-104 | 20-60 | <70+ (возраст в годах x 2) |
Дошкольное | 2-6 лет | 70-106 | 25-65 | <70+ (возраст в годах x 2) |
Школьный возраст | 7-14 лет | 79-115 | 38-78 | <70+ (возраст в годах x 2) |
Подростки | 15-18 лет | 93-131 | 45-85 | <90 |
Таблица 6: Нормальное кровяное давление
D — инвалидность
Одной из оценок уровня сознания у ребенка является педиатрическая шкала комы Глазго (GCS).
Ответ | Оценка | Вербальный ребенок | Довербальный ребенок |
Проушина | 4 3 2 1 | Спонтанно На устную команду К боли Нет | Спонтанно В речь К боли Нет |
Устный ответ | 5 4 3 2 1 | Ориентированный и говорящий Смущенный, но говорящий Несоответствующие слова Только звуки Нет | Воркование и лепет Плач и раздражительность Плач только от боли Стоны только от боли Нет |
Реакция двигателя | 6 5 4 3 2 1 | Подчиняется командам Локализируется с болью Сгибание и отведение Аномальное сгибание Ненормальный добавочный номер Нет | Самопроизвольное движение Отводится при прикосновении Отвод с болью Аномальное сгибание Ненормальный добавочный номер Нет |
Общий возможный балл | 3-15 |
Таблица 7: Детская шкала комы Глазго
Когда есть подозрение или известная травма головы, оценка по шкале GCS от 13 до 15 считается легкой, от 9 до 12 — средней, а от 3 до 8 — тяжелой.У интубированных или седативных детей наиболее важную информацию дает двигательный ответ. Чем ниже оценка двигательной реакции, тем серьезнее дефицит / травма.
E — Воздействие
Если поставщик обнаруживает какие-либо аномальные симптомы в этой категории, он должен обследовать ребенка и лечить его от шока (см. Раздел 7: Лечение детского шока, в частности, вмешательства для первоначального лечения шока). Если во время первичной оценки состояние ребенка стабильно и у него нет потенциально опасных для жизни проблем, продолжите вторичную оценку.
У пожилых людей тенденция к снижению артериального давления является нормальным явлением, но это предвещает конец — ScienceDaily
Согласно новому исследованию, опубликованному сегодня в журнале «Новости», примерно за 14 лет до смерти артериальное давление у пожилых людей постепенно начинает снижаться. Журнал Американской медицинской ассоциации внутренней медицины.
Исследователи из UConn Health и Медицинской школы Университета Эксетера в Великобритании изучили электронные медицинские карты 46 634 британских граждан, умерших в возрасте 60 лет и старше.Большой размер выборки включал людей как здоровых, так и людей с такими заболеваниями, как сердечные заболевания или слабоумие.
Они обнаружили, что снижение артериального давления было наиболее резким у пациентов с деменцией, сердечной недостаточностью, с потерей веса в конце жизни и у тех, у кого изначально было высокое артериальное давление. Но долгосрочные спады также происходили без наличия какого-либо из этих диагнозов.
«Наша работа подчеркивает важность проведения исследований по оценке пожилых пациентов, подобных тем, которые встречаются во врачебной практике повсюду», — сказал Джордж Кучел, один из авторов исследования и директор Центра по проблемам старения Университета Коннектикута в UConn Health.
Однако Кучел подчеркнул: «Я был бы очень обеспокоен, если бы кто-нибудь истолковал нашу статью как предложение о том, что гипертонию не следует лечить в пожилом возрасте или что им следует прекратить прием лекарств от кровяного давления».
Результаты должны заставить врачей и исследователей внимательно задуматься о том, что на самом деле означает снижение артериального давления для пожилых пациентов, добавил он.
Врачи давно знают, что у обычного человека артериальное давление повышается с детства до среднего возраста.Но нормальное кровяное давление у пожилых людей менее определенно.
Некоторые исследования показали, что кровяное давление может падать у пожилых пациентов, и была выдвинута гипотеза, что лечение гипертонии объясняет более низкое кровяное давление в позднем возрасте. Но это исследование показало, что снижение артериального давления также наблюдалось у тех, у кого не было диагноза гипертонии или не прописали лекарства от гипертонии.
Кроме того, были очевидны доказательства того, что снижение произошло не только из-за ранней смерти людей с высоким кровяным давлением.
Необходимы дополнительные исследования, чтобы выяснить, почему артериальное давление снижается таким образом у пожилых людей. «Наблюдательные исследования, подобные нашему, должны сопровождаться тщательными клиническими испытаниями, чтобы руководствоваться рекомендациями по клинической помощи», — сказал Кучел.
История Источник:
Материалы предоставлены Университетом Коннектикута . Примечание. Содержимое можно редактировать по стилю и длине.
Вот что молодые люди должны знать о высоком кровяном давлении
Когда так много времени и энергии тратится на Covid-19, мы можем упустить из виду другие наши проблемы, связанные со здоровьем.Даже во время этой пандемии мы в Premier Medical Group настоятельно рекомендуем пациентам сохранять бдительность в отношении острых или долгосрочных проблем. Пусть сегодня будет тот день, когда мы вернемся к самим себе.
Высокое кровяное давление — это состояние, от которого страдают примерно 68 миллионов американцев. Очень часто это заболевание рассматривается как болезнь, требующая нашего внимания в более позднем возрасте. Но это не так. Также называется гипертония , существует множество причин и очень мало — или нет — симптомов. Подростки и взрослые во всех возрастных группах получают пользу от раннего информирования и профилактики.
Высокое кровяное давление и возрастГипертония поражает многих, многих американцев. По данным Центров по контролю и профилактике заболеваний (CDC), примерно каждый третий американец страдает этим заболеванием. Из них каждый третий взрослый не обращается за лечением, в то время как большая часть, каждый второй, по сообщениям, не контролирует его.
Хотя наш риск высокого кровяного давления увеличивается с возрастом, мы рекомендуем молодым людям также контролировать свое кровяное давление.Исследование CDC показало, что примерно каждый 25 человек в возрасте от 12 до 19 лет страдает гипертонией, а каждый десятый имеет повышенное кровяное давление (уровни, которые немного выше нормы). Почему это важно? Молодые люди с сердечно-сосудистыми заболеваниями, такими как гипертония, в более позднем возрасте подвергаются большему риску сердечных заболеваний и инсульта.
Осваивая основы высокого кровяного давления, молодые люди лучше подготовлены к тому, чтобы вести здоровый образ жизни сегодня и в зрелом возрасте.
Что такое высокое кровяное давление?Гипертония — это когда ваше кровяное давление или «сила давления вашей крови на стенки кровеносных сосудов» постоянно слишком высока, согласно Американской кардиологической ассоциации.Существует множество устройств для измерения этого, например, надувные манжеты для рук и цифровые мониторы для рук или пальцев.
Артериальное давление выражается парой чисел. Систолическое давление возникает, когда кровь перекачивается от сердца к артериям, а диастолическое давление возникает, когда сердце отдыхает между ударами. Врачи используют эти цифры при оценке вашего здоровья. Вот категории:
- Норма: систолическое менее 120 и диастолическое менее 80
- Повышенный: 120 — 129, и менее 80
- Гипертония (1 стадия): 130 — 139, или 80 — 89
- Гипертония (2 стадия): 140 и выше, или 90 и выше
- Гипертонический криз: выше 180 и / или выше 120
Источники высокого кровяного давления делятся на два типа.По данным клиники Мэйо, первичная или «эссенциальная» гипертензия имеет тенденцию развиваться в течение многих лет и без четкой причины. Вторичные типы вызваны основными заболеваниями, такими как апноэ во сне, проблемы с почками и опухоли надпочечников. Кроме того, необходимо учитывать множество факторов риска, в том числе:
- Возраст
- Гонка
- Семейная история
- Масса
- Уровень физической активности
- Курение
- Диета с высоким содержанием натрия
- Употребление алкоголя
- Напряжение
Часто нет никаких признаков или симптомов высокого кровяного давления, поэтому Американская кардиологическая ассоциация называет гипертонию «тихим убийцей».Некоторые пациенты сообщают о головных болях, одышке или кровотечениях из носа, но, как отмечает клиника Мэйо, эти показатели не являются конкретными и обычно не появляются, пока давление пациента не достигнет опасного или опасного для жизни уровня.
Какой вред может вызвать высокое кровяное давление?Гипертония может вызвать несколько проблем со здоровьем. Главный из них — повышенное давление внутри кровеносных сосудов — трубок, по которым течет кровь, — заставляет сердце пациента работать тяжелее, проталкивая кровь через систему кровообращения.Кроме того, ткани артерий могут быть разорваны из-за повышенной силы, создавая разрывы для «плохого» холестерина, который может попасть в них и образовать бляшки. Со временем эти сосуды становятся все более и более узкими, что еще больше увеличивает давление. Это может привести к ряду проблем, например:
- Аритмия
- Сердечный приступ
- Ход
- Заболевание или недостаточность почек
- Потеря зрения
- Сексуальная дисфункция
- Ангина
- Заболевание периферических артерий
Наш лучший совет пациентам, стремящимся снизить риск гипертонии, — это регулярно посещать своего лечащего врача.Проверка артериального давления часто является частью этих встреч, и врач имеет все необходимое, чтобы проанализировать текущее состояние здоровья пациента, семейный анамнез и факторы риска, чтобы предложить здоровый выбор (диета, упражнения и сон, среди прочего), а также определить правильную частоту консультации.
Запланировать визит в Premier Medical GroupХотя посещение врача — отличный способ предотвратить гипертонию, у меньшего числа молодых людей есть врач первичной медико-санитарной помощи. По данным Американской академии семейных практик, около 50 процентов людей в возрасте от 18 до 29 лет сообщили, что у них их нет.Давай изменим это.
Если вы ищете ответы на вопросы, связанные с высоким кровяным давлением или другой проблемой, связанной со здоровьем, позвоните нам. Недавно мы расширили наши критерии, чтобы позволить большему количеству пациентов записываться на приемы лично. Назначьте время, чтобы встретиться с одним из наших многочисленных врачей, и встаньте на путь улучшения здоровья.
Высокое кровяное давление у молодых людей, связанное с ранее перенесенными инсультами
(HealthDay) — два новых исследования показывают, что когда у людей младше 40 лет повышается артериальное давление, у них значительно возрастает риск ранних сердечных заболеваний и инсульта.
Первое исследование показало, что в группе из примерно 5000 взрослых молодых американцев высокое кровяное давление было связано с повышенным в 3,5 раза риском сердечных заболеваний и инсульта.
Во втором исследовании приняли участие почти 2,5 миллиона молодых людей из Кореи, а также было обнаружено, что высокое кровяное давление у молодых людей увеличивает риск преждевременных сердечных заболеваний и инсульта на 85 процентов.
Оба исследования основывались на новых рекомендациях по артериальному давлению Американского колледжа кардиологов и Американской кардиологической ассоциации. Эти рекомендации устанавливают более низкий порог того, что считается высоким кровяным давлением. Высокое кровяное давление стадии 1 начинается, когда артериальное давление превышает 130/80 мм рт. Ст., И считается высоким кровяным давлением стадии 2, если оно поднимается выше 140/90 мм рт.
Были некоторые споры о том, являются ли эти новые правила слишком строгими, и они не были приняты повсеместно.Например, они еще не используются в Европе.
Однако ведущий автор первого исследования доктор Юичиро Яно из Университета Дьюка сказал, что их результаты показывают, что «новые рекомендации по артериальному давлению могут помочь выявить молодых людей с повышенным риском сердечно-сосудистых событий и общей смертности. Новая кровь рекомендации по давлению кажутся разумными «.
Согласно новым рекомендациям, нормальное артериальное давление должно быть менее 120 (систолическое) / менее 80 (диастолическое).
Соавтор редакции Др.Грегори Керфман, который является заместителем редактора журнала Американской медицинской ассоциации , сказал, что результаты двух исследований с двумя очень разными группами населения являются «действительно довольно убедительным доказательством» того, что новые рекомендации выявляют вызывающее беспокойство высокое кровяное давление у взрослых в возрасте до 18 лет. 40.
Что удивительно в новых рекомендациях, так это то, сколько людей имеют высокое кровяное давление при использовании нижнего порога. В Соединенных Штатах новые рекомендации означают, что 46 процентов американцев имеют высокое кровяное давление, по сравнению с 32 процентами.В Китае эта цифра сейчас составляет 50 процентов, по сравнению с 25 процентами. А в Индии, согласно редакционной статье, сейчас это 43 процента, тогда как раньше было 29 процентов.
Одна из причин, по которой эти показатели могут быть такими высокими, заключается в том, что высокое кровяное давление часто протекает бессимптомно.
СоавторКурфмана, доктор Наоми Фишер из Гарвардской медицинской школы, сказала: «Для многих пациентов высокое кровяное давление — абстрактное заболевание.В отличие от перелома кости или головной боли, гипертонию практически невозможно визуализировать или локализовать. Добавьте, что оно редко вызывает симптомы и что его повреждение — например, сердечный приступ или инсульт — часто проявляется годами, и легко понять, почему общественность может недооценивать важность контроля высокого кровяного давления ».
Но Фишер сказал, что люди могут многое сделать для контроля артериального давления.
«Мы должны заинтересовать наших пациентов и помочь им понять, насколько они способны контролировать свое здоровье», — сказала она.
Один шаг — регулярно контролировать артериальное давление дома. Людям с высоким кровяным давлением также необходимо «уделять первоочередное внимание изменениям в здоровом образе жизни. Даже при приеме лекарств здоровый образ жизни является обязательным условием контроля гипертонии. Это означает здоровое питание и здоровый вес, ограниченное потребление натрия [соли] и алкоголя, а также регулярные физические упражнения». — сказал Фишер.
«Это тяжелая работа, — добавила она, — но она окупается».
Яно отметил, что если молодые люди с высоким кровяным давлением смогут его снизить, риск сердечных заболеваний и инсульта также может снизиться.
Средний возраст участников исследования Яно на момент начала исследования составлял 36 лет. Исследовательская группа была почти поровну разделена на белых и черных людей. Около 230 человек перенесли сердечный приступ, инсульт или сердечную недостаточность в течение почти 19-летнего периода наблюдения.
У людей с повышенным артериальным давлением (120–129 / менее 80 мм рт. Ст.) Риск сердечных заболеваний или инсульта был на 67 процентов выше. У пациентов с высоким артериальным давлением 1 стадии (130/80 и выше) риск был на 75 процентов выше, а у лиц с высоким артериальным давлением 2 стадии (140/90 и выше) — 3.Исследование показало, что риск сердечных заболеваний или инсульта в 5 раз выше, чем у людей с нормальным кровяным давлением.
В корейском исследовании средний возраст составил 31 год. В среднем за 10 лет наблюдения в исследовании было зарегистрировано около 45000 сердечно-сосудистых событий (сердечные заболевания или инсульт). У молодых людей с высоким кровяным давлением 1 стадии риск сердечных заболеваний или инсульта был примерно на 25 процентов выше, чем у людей с нормальными показаниями. Для людей с высоким кровяным давлением 2 стадии риск сердечных заболеваний или инсульта был на 76 процентов выше у мужчин и на 85 процентов выше у женщин.
Результаты обоих исследований были опубликованы в выпуске журнала Американской медицинской ассоциации от 6 ноября.
Домашний мониторинг подтверждает клинический диагноз высокого артериального давления
Дополнительная информация: Узнайте больше об управлении высоким кровяным давлением от Американской кардиологической ассоциации.
Авторские права © 2018 HealthDay. Все права защищены.
Ссылка : Высокое кровяное давление у молодых людей, связанное с ранее перенесенными инсультами (6 ноября 2018 г.) получено 13 апреля 2021 г. из https: // medicalxpress.ru / news / 2018-11-повышенное-кровяное-давление-люди-позы.html
Этот документ защищен авторским правом. За исключением честных сделок с целью частного изучения или исследования, никакие часть может быть воспроизведена без письменного разрешения. Контент предоставляется только в информационных целях.
Рекомендация: Высокое кровяное давление у взрослых: скрининг
1.Пайпер М.А., Эванс К.В., Бурда Б.У., Марголис К.Л., О’Коннор Э., Смит Н. и др. Скрининг высокого кровяного давления у взрослых: систематический обзор данных для Целевой группы профилактических служб США. Обобщение доказательств № 121. Публикация AHRQ № 13-05194-EF-1. Роквилл, Мэриленд: Агентство медицинских исследований и качества; 2014.
2. Шеридан С., Пиньон М., Донахью К. Скрининг высокого кровяного давления: обзор доказательств для Целевой группы США по профилактическим услугам. Am J Prev Med . 2003; 25: 151-8.
3. Вольф Т., Миллер Т. Свидетельства для подтверждения рекомендаций Целевой группы профилактических служб США по скринингу на высокое кровяное давление. Энн Интерн Мед. . 2007; 147: 787-91.
4. Майерс М.Г., Вальдивьесо М., Кисс А. Согласованная взаимосвязь между автоматизированным офисным артериальным давлением, записанным в различных настройках. Мониторинг давления крови . 2009; 14: 108-11.
5. Майерс М.Г., Качоровски Дж., Доус М., Годвин М. Автоматизированное офисное измерение артериального давления в первичной медико-санитарной помощи. Кан Фам Врач . 2014; 60: 127-32.
6. Карио К. Диагностика истинной неконтролируемой гипертонии с помощью домашнего и амбулаторного мониторинга артериального давления. Дж Хум Гипертенс . 2014; 28: 176-9.
7. Инден Й., Цуда М., Хаяси Х., Такезава Х., Иино С., Кондо Т. и др. Связь между классификацией артериальной гипертензии и амбулаторного артериального давления Объединенного национального комитета-VI у пациентов с артериальной гипертензией, диагностированной по случайному артериальному давлению. Клин Кардиол . 1998; 21: 801-6.
8. Пьердоменико С.Д., Меццетти А., Лапенна Д., Гульельми М.Д., Манчини М., Сальваторе Л. и др. Гипертония «белого халата» у пациентов с впервые диагностированной артериальной гипертензией: оценка распространенности амбулаторным наблюдением и влияние на стоимость медицинского обслуживания. Eur Heart J . 1995; 16: 692-7.
9. Хури С., Яровс С.А., О’Брайен Т.К., Сауэрс-младший. Амбулаторный мониторинг артериального давления в неакадемических условиях. Влияние возраста и пола. Am J Hypertens . 1992; 5: 616-23.
10. Хозава А., Окубо Т., Кикуя М., Ямагути Дж., Омори К., Фудзивара Т. и др.Контроль артериального давления, оцениваемый домашними, амбулаторными и обычными измерениями артериального давления у населения Японии в целом: исследование Охасама. Hypertens Res . 2002; 25: 57-63.
11. Майерс MG. Предложен алгоритм диагностики артериальной гипертензии с помощью автоматизированного офисного измерения артериального давления. J Hypertens . 2010; 28: 703-8.
12. Hond ED, Celis H, Fagard R, Keary L, Leeman M, O’Brien E, et al; THOP Следователи. Артериальное давление, измеренное самостоятельно, в сравнении с амбулаторным при диагностике гипертонии. J Hypertens . 2003; 21: 717-22.
13. Густавсен PH, Хёгхольм А., Банг Л. Е., Кристенсен К. С.. Гипертония белого халата является фактором риска сердечно-сосудистых заболеваний: последующее 10-летнее исследование. Дж Хум Гипертенс . 2003; 17: 811-7.
14. Завадска А., Берд Р., Касадей Б., Конвей Дж. Аудит амбулаторного мониторинга артериального давления в диагностике и лечении гипертонии на практике. Дж Хум Гипертенс . 1998; 12: 249-52.
15. Verdecchia P, Schillaci G, Borgioni C, Ciucci A, Zampi I., Gattobigio R, et al.Гипертония белого халата и эффект белого халата. Сходства и различия. Am J Hypertens . 1995; 8: 790-8.
16. Graves JW, Grossardt BR. Отказ от первого из трех аускультативных или осциллометрических измерений артериального давления не улучшает связь офисного артериального давления с СМАД. Мониторинг давления крови . 2010; 15: 146-51.
17. Celis H, Staessen JA, Thijs L., Buntinx F, De Buyzere M, Den Hond E, et al; Амбулаторное кровяное давление и лечение исследователей гипертонии.Сердечно-сосудистый риск у пациентов с белой рубашкой и стойкой гипертонией. Кровавый пресс . 2002; 11: 352-6.
18. Мэннинг Дж., Раштон Л., Миллар-Крейг М.В. Клинические последствия гипертонии белого халата: амбулаторное исследование мониторинга артериального давления. Дж Хум Гипертенс . 1999; 13: 817-22.
19. Насотимиу Э.Г., Цамуранис Д., Рарра В., Руссиас Л.Г., Стерджиу Г.С. Диагностическая точность домашнего и амбулаторного мониторинга артериального давления при нелеченой и пролеченной гипертонии. Hypertens Res .2012; 35: 750-5.
20. Фогари Р., Корради Л., Зоппи А., Лусарди П., Полетти Л. Повторный контроль артериального давления в офисе снижает распространенность гипертонии в белом халате и выявляет группу пациентов с нормотензией в белом халате. Мониторинг давления крови . 1996; 1: 51-54.
21. Унгар А., Пепе Г., Монами М., Ламбертуччи Л., Торрини М., Балдассерони С. и др. Изолированная амбулаторная гипертензия часто встречается у амбулаторных пациентов, направляемых в центр лечения гипертонии. Дж Хум Гипертенс . 2004; 18: 897-903.
22.Gerc V, Favrat B, Brunner HR, Burnier M. Является ли артериальное давление, измеренное медсестрой, действительной заменой амбулаторного мониторинга артериального давления? Мониторинг давления крови . 2000; 5: 203-9.
23. Пессана П., Виана М., Феррейра П., Бертокини С., Полония Дж. Диагностическая ценность и анализ затрат и выгод 24-часового амбулаторного мониторинга артериального давления в первичной медико-санитарной помощи в Португалии. BMC Cardiovasc Disord . 2013; 13:57.
24. Мартинес М.А., Гарсиа-Пуиг Дж., Мартин Дж. К., Гуаллар-Кастильон П., Агирре де Карсер А., Торре А. и др .; Monitorización Ambulatoria de la Presión Arterial (MAPA) — Рабочая группа области 5.Частота и детерминанты гипертензии белого халата при легкой и умеренной гипертензии: исследование на базе первичной медико-санитарной помощи. Am J Hypertens . 1999; 12: 251-9.
25. Talleruphuus U, Bang LE, Wiinberg N, Mehlsen J, Svendsen TL, Bentzon MW. Изолированная систолическая гипертензия у пожилого населения Дании. Распространенность и амбулаторное артериальное давление в дневное время. Кровавый пресс . 2006; 15: 347-53.
26. Заблюдовски Дж. Р., Розенфельд Дж. Б.. Оценка клинических измерений артериального давления: оценка дневным амбулаторным мониторингом артериального давления. ISR J Med Sci . 1992; 28: 345-8.
27. Cuspidi C, Sala C, Valerio C, Negri F, Mancia G. Ночное кровяное давление у нелеченных гипертоников. Кровавый пресс . 2011; 20: 335-41.
28. Тояма Х., Хасэгава Й., Эдзима Й., Куросава С., Санада С., Хатано Р. и др. Характеристики гипертонии белого халата, начинающейся в молодом возрасте, выявленной при целевом обследовании на гипертонию при обследовании здоровья в университете. Hypertens Res . 2008; 31: 1063-8.
29. Танабе П., Перселл С.Д., Адамс Дж. Г., Маккормик Дж. К., Мартинович З., Бейкер Д. В..Повышенное артериальное давление в отделении неотложной помощи: боль, беспокойство или невыявленная артериальная гипертензия? Энн Эмерг Мед . 2008; 51: 221-9.
30. Пайпер М.А., Эванс К.В., Бурда БУ, Марголис К.Л., О’Коннор Э., Уитлок Е.П. Диагностическая и прогностическая точность методов скрининга артериального давления с учетом интервалов повторного скрининга: систематический обзор Целевой группы профилактических служб США. Энн Интерн Мед. . 2015; 162: 192-204.
31. Окубо Т., Кикуя М., Метоки Х., Асаяма К., Обара Т., Хашимото Дж. И др.Прогноз «замаскированной» гипертонии и гипертонии «белого халата», выявленной при 24-часовом амбулаторном мониторинге артериального давления. 10-летнее наблюдение по результатам исследования Охасама. Дж. Ам Колл Кардиол . 2005; 46: 508-15.
32. Staessen JA, Thijs L, Fagard R, O’Brien ET, Clement D, de Leeuw PW и др. Прогнозирование сердечно-сосудистого риска с использованием обычного артериального давления в сравнении с амбулаторным у пожилых пациентов с систолической гипертензией. Систолическая гипертензия в европейских исследователях. ЯМА . 1999; 282: 539-46.
33. Долан Е., Стэнтон А., Тиджс Л., Хинеди К., Аткинс Н., МакКлори С. и др. Превосходство амбулаторного измерения артериального давления над клиническим измерением артериального давления в прогнозировании смертности: Dublin Outcome Study. Гипертония . 2005; 46: 156-61.
34. Мескита-Бастос Дж., Бертокини С., Полония Дж. Сердечно-сосудистое прогностическое значение амбулаторного мониторинга артериального давления у португальской популяции с гипертонической болезнью, под наблюдением в течение 8,2 года. Мониторинг давления крови . 2010; 15: 240-6.
35. Clement DL, De Buyzere ML, De Bacquer DA, de Leeuw PW, Duprez DA, Fagard RH, et al; Офисные и амбулаторные исследователи по изучению давления.Прогностическая ценность амбулаторных записей артериального давления у пациентов с пролеченной артериальной гипертензией. N Engl J Med . 2003; 348: 2407-15.
36. Hermida RC, Ayala DE, Mojón A, Fernández JR. Снижение артериального давления во время сна, определяемое амбулаторным наблюдением, снижает риск сердечно-сосудистых заболеваний. Дж. Ам Колл Кардиол . 2011; 58: 1165-73.
37. Gasowski J, Li Y, Kuznetsova T, Richart T., Thijs L, Grodzicki T, et al. Является ли «обычное» артериальное давление косвенным показателем суточного амбулаторного артериального давления для прогнозирования сердечно-сосудистых исходов? Am J Hypertens .2008; 21: 994-1000.
38. Fagard RH, Van Den Broeke C, De Cort P. Прогностическое значение артериального давления, измеренного в офисе, дома и во время амбулаторного наблюдения у пожилых пациентов в общей практике. Дж Хум Гипертенс . 2005; 19: 801-7.
39. Окубо Т., Имаи Ю., Цудзи И., Нагаи К., Като Дж., Кикучи Н. и др. Измерение артериального давления в домашних условиях имеет более высокую прогностическую силу в отношении смертности, чем скрининговое измерение артериального давления: популяционное наблюдение в Охасаме, Япония. J Hypertens . 1998; 16: 971-5.
40. Асаяма К., Окубо Т., Кикуя М., Обара Т., Метоки Н., Иноуэ Р. и др. Прогнозирование инсульта по домашним «утренним» и «вечерним» значениям артериального давления: исследование Охасама. Гипертония . 2006; 48: 737-43.
41. Нииранен Т.Дж., Ханнинен М.Р., Йоханссон Дж., Реунанен А., Юла А.М. Артериальное давление, измеренное в домашних условиях, является более сильным предиктором риска сердечно-сосудистых заболеваний, чем давление в офисе: исследование Finn-Home. Гипертония . 2010; 55: 1346-51.
42. Джеймс П.А., Опарил С., Картер Б.Л., Кушман В.С., Деннисон-Химмельфарб С., Хэндлер Дж. И др. Основанное на фактах руководство 2014 года по лечению высокого кровяного давления у взрослых: отчет членов комиссии, назначенных в Восьмой объединенный национальный комитет (JNC 8). ЯМА . 2014; 311: 507-20.
43. Райт Дж. Т. младший, Файн Л. Дж., Лэкленд Д. Т., Угедегбе Дж., Деннисон Химмелфарб С. Р.. Доказательства, подтверждающие целевое значение систолического артериального давления ниже 150 мм рт. Ст. У пациентов в возрасте 60 лет и старше: мнение меньшинства. Энн Интерн Мед. . 2014; 160: 499-503.
44. Международная организация по стандартизации. МЭК 80601-2-30: 2009. Медицинское электрическое оборудование — часть 2-30: особые требования к базовой безопасности и основным характеристикам автоматических неинвазивных тонометров. Женева: Международная организация по стандартизации; 2009 г. (с изменениями 2013 г.).
45. Нванкво Т., Юн С.С., Берт В., Гу К. Гипертония среди взрослых в США: Национальное исследование здоровья и питания, 2011-2012 гг. Краткий обзор данных NCHS . 2013: 1-8.
46. Ян К., Когсуэлл М.Э., Фландерс В.Д., Хун Й., Чжан З., Лусталот Ф. и др. Тенденции в показателях здоровья сердечно-сосудистой системы и ассоциации со смертностью от всех причин и ССЗ среди взрослого населения США. ЯМА . 2012; 307: 1273-83.
47. Kaczorowski J, Chambers LW, Dolovich L, Paterson JM, Karwalajtys T., Gierman T, et al. Улучшение здоровья сердечно-сосудистой системы на популяционном уровне: рандомизированное исследование 39 кластеров сообществ Программы информирования о сердечно-сосудистых заболеваниях (CHAP). BMJ . 2011; 342: d442.
48. Spruill TM, Feltheimer SD, Harlapur M, Schwartz JE, Ogedegbe G, Park Y, et al. Есть ли последствия маркировки пациентов с предгипертонией? Экспериментальное исследование влияния на артериальное давление и качество жизни. J Psychosom Res . 2013; 74: 433-8.
49. Ameling EH, de Korte DF, Man in ‘t Veld A. Влияние диагностики и лечения гипертонии на качество жизни: двойное слепое рандомизированное плацебо-контролируемое перекрестное исследование бетаксолола. J Cardiovasc Pharmacol . 1991; 18: 752-60.
50. Манн А.Х. Психологический эффект программы скрининга и клинического исследования гипертонии на участников. Психол Мед . 1977; 7: 431-8.
51. Виера А.Дж., Лингли К., Эссерман Д. Эффекты маркировки пациентов как предгипертензивных. J Am Board Fam Med . 2010; 23: 571-83.
52. Verdecchia P, Angeli F, Borgioni C, Gattobigio R, Reboldi G. Амбулаторное кровяное давление и сердечно-сосудистые исходы в связи с предполагаемым лишением сна. Гипертония . 2007; 49: 777-83.
53. Мэннинг Дж., Раштон Л., Доннелли Р., Миллар-Крейг М. В.. Вариабельность суточных изменений амбулаторного артериального давления и статуса ночного погружения у нелеченных гипертензивных и нормотензивных субъектов. Am J Hypertens . 2000; 13: 1035-8.
54. Виера А.Дж., Лингли К., Хиндерлитер А.Л. Переносимость амбулаторного тонометра Oscar 2 среди участников исследования: перекрестное исследование с повторными измерениями. BMC Med Res Methodol .2011; 11:59.
55. Насотимиу Э.Г., Карпеттас Н., Дафни М.Г., Стергиу Г.С. Отношение пациентов к амбулаторному мониторингу артериального давления по сравнению с домашним. Дж Хум Гипертенс . 2014; 28: 224-9.
56. Чобаниан А.В., Бакрис Г.Л., Блэк Х.Р., Кушман В.С., Грин Л.А., Иззо Дж.Л. младший и др .; Объединенный национальный комитет по профилактике, обнаружению, оценке и лечению высокого кровяного давления. Национальный институт сердца, легких и крови. Седьмой отчет Объединенного национального комитета по. Профилактика, обнаружение, оценка и лечение высокого кровяного давления. Гипертония . 2003; 42: 1206-52.
57. Американская кардиологическая ассоциация. Понимание показаний артериального давления. Даллас, Техас: Американская кардиологическая ассоциация; 2014. Доступно на сайте www.heart.org/HEARTORG/Conditions/HighBloodPressure/AboutHighBloodPressure/Understanding-Blood-Pressure-Readings_UCM_301764_Article.jsp 20 ноября 2014 г.
58. Американская академия семейных врачей. Рекомендация клинической профилактической службы: гипертония. Leawood, KS: Американская академия семейных врачей; 2007 г.Доступно на сайте www.aafp.org/patient-care/clinical-recommendations/all/hypertension.html, 20 ноября 2014 г.
59. Американский конгресс акушеров и гинекологов. Рекомендации здоровой женщины. Вашингтон, округ Колумбия: Американский конгресс акушеров и гинекологов; 2013. Доступно по адресу www.acog.org/About-ACOG/ACOG-Departments/Annual-Womens-Health-Care/Well-Woman-Recommendations 20 ноября 2014 г.
