Может ли температура быть 35: Пониженная температура тела — причины появления, при каких заболеваниях возникает, диагностика и способы лечения
Температура во время месячных, почему при месячных поднимается температура
Содержание
- Возможные причины
- Температура — признак вопаления
- Гормональные нарушения
- Правила измерения температуры
- Что делать если во время месячных повысилась температура
Во время полового созревания у девочек появляются первые менструации. И, хотя они возникают ежемесячно на протяжении всего репродуктивного периода, каждый раз это стресс для организма. Реакция на этот естественный процесс может быть различной. Одни не чувствуют никаких изменений, у других появляются боли, слабость, повышается температура при месячных. Что из этого норма, а что патология?
ВОЗМОЖНЫЕ ПРИЧИНЫ
Во время месячных женщина теряет 150–200 мл крови.1 С точки зрения физиологии такой объем кровопотери считается нормальным, однако это может способствовать снижению иммунитета и делать организм женщины более восприимчивым к воздействию неблагоприятных факторов. Общей реакцией на такие изменения может стать повышение температуры во время месячных. Кроме того, гипертермия может развиваться при наличии сопутствующих заболеваний, среди которых отмечаются:
Общей реакцией на такие изменения может стать повышение температуры во время месячных. Кроме того, гипертермия может развиваться при наличии сопутствующих заболеваний, среди которых отмечаются:
- инфекционные заболевания мочеполовой системы;
- болезни репродуктивных органов;
- воспалительные процессы;
- госпалительные процессы.
В норме температура тела в период менструации может вообще не повышаться либо подниматься до 37,0–37,3 градуса.1 Если же женщина видит на термометре отметку в 37,5°C и выше, это может стать поводом для визита к врачу.
ТЕМПЕРАТУРА – ПРИЗНАК ВОСПАЛЕНИЯ
Главным проявлением патологии является боль, возникающая во время менструации или за несколько дней до нее. В области наружных половых органов, во влагалище, в уретре обитают различные микроорганизмы, которые не причиняют вреда человеку (непатогенные) или могут вызвать воспалительный процесс в определенных условиях (условно-патогенные). При месячных защитные механизмы могут не функционировать должным образом, что в совокупности с сопутствующими факторами приведет к активизации условно-патогенных бактерий. В результате могут развиваться воспалительные процессы, при которых возможно повышение температуры тела.
В результате могут развиваться воспалительные процессы, при которых возможно повышение температуры тела.
Если у женщины есть хронические заболевания половых органов, например инфекции, передающиеся половым путем (хламидиоз, микоплазмоз, генитальный герпес и др.), то во время менструации они могут обостряться. Вместе с повышением температуры возникают и другие симптомы: боли в нижней части живота, патологические выделения из влагалища и др. Без своевременного лечения заболевания данной группы могут приводить к серьезным осложнениям в виде эндометрита, воспаления придатков и даже бесплодия.
ГОРМОНАЛЬНЫЕ НАРУШЕНИЯ
Температура перед месячными поднимается и в предклимактерическом периоде. Это связано с гормональными изменениями – в частности, с высоким уровнем прогестерона. Цикличные изменения прогестерона и эстрогена в крови регулируют изменения в яичниках и матке на протяжении менструального цикла. В пременопаузе количество эстрогенов уменьшается, но уровень прогестерона растет. Это вызывает у женщин перед началом менструации так называемые приливы, когда появляются чувство жара, обильное потоотделение и повышение температуры.
Это вызывает у женщин перед началом менструации так называемые приливы, когда появляются чувство жара, обильное потоотделение и повышение температуры.
ПРАВИЛА ИЗМЕРЕНИЯ ТЕМПЕРАТУРЫ
Любой взрослый человек знает, как нужно измерять температуру тела. Однако у женщин эта простая процедура имеет ряд особенностей. Для отслеживания менструального цикла наиболее информативной оказывается базальная температура (БТ). Ее измеряют в прямой кишке каждый день сразу после пробуждения, не вставая при этом с постели. По полученным значениям строится график, который наглядно показывает изменения БТ. В норме график имеет 2 фазы: в первой половине цикла БТ снижается до 36,1–36,3°C, во второй она поднимается до 37,0–37,1°C.График базальной температуры хорош тем, что позволяет заподозрить некоторые заболевания исходя из изменений кривой. Например, если на протяжении всего менструального цикла значения практически не изменяются (монотонная кривая), то это говорит об ановуляторном цикле.
ЧТО ДЕЛАТЬ, ЕСЛИ ВО ВРЕМЯ МЕСЯЧНЫХ ПОВЫСИЛАСЬ ТЕМПЕРАТУРА
При легкой гипертермии (до 37°C) никаких лечебных мероприятий проводить не требуется. Однако женщина должна регулярно проводить измерения, и при сохранении гипертермии после окончания месячных либо при повышении температуры необходимо обратиться к врачу. Обязательно проконсультироваться со специалистом необходимо в следующих случаях:
Однако женщина должна регулярно проводить измерения, и при сохранении гипертермии после окончания месячных либо при повышении температуры необходимо обратиться к врачу. Обязательно проконсультироваться со специалистом необходимо в следующих случаях:
- Температура тела изначально поднимается высоко (до 37,5°C).
- Вместе с гипертермией отмечаются другие симптомы: боль в нижней части живота, выделения из влагалища, общее недомогание и т.д.
- Повышение температуры отмечается впервые (раньше во время менструации она не повышалась).
Для того чтобы определить точную причину данных симптомов, врач проведет осмотр, назначит необходимую диагностику и подберет индивидуальную схему лечения, если это потребуется. Почему не стоит сбивать высокую температуру самостоятельно? Во-первых, можно неверно подобрать лекарственный препарат и его дозировку. Во-вторых, можно не учесть противопоказания и возможные аллергические реакции. Наконец, не стоит забывать, что гипертермия – всего лишь симптом, который может проявляться при самых разнообразных заболеваниях. При этом устранение симптома совсем не гарантирует выздоровления.
При этом устранение симптома совсем не гарантирует выздоровления.
Компоненты БАД к пище Тайм-Фак-тор® способствуют нормализации ритмичности и продолжительности менструального цикла, помогают смягчить симптомы ПМС. Они поддерживают хорошее самочувствие в течение всего цикла. Биологически активные компоненты распределены по двум капсулам, которые необходимо принимать в разное время. За счет комплексного состава и двухфазной формы организм женщины может получать необходимые минералы, витамины, аминокислоты в каждой фазе менструального цикла.2
Литература:
- Сметник В.П. Все о менструации.
- Инструкция по применению БАД к пище Тайм-Фак-тор® СГР No RU.77.99.55.003.R.004518.12.19 от 12.12.2019.
Читать онлайн «Полный справочник по детским болезням. От 0 до 18 лет. Симптомы, лечение, профилактика», Лариса Аникеева – ЛитРес, страница 2
Понижение температуры тела
Уделив столько строк повышению температуры, мы не имеем права обойти вниманием прямо противоположное состояние – пониженную температуру тела, ниже 36 градусов. Неожиданно обнаружив у ребенка температуру 35–35,5 °C, мама впадает в панику, подозревает у него «упадок сил», несмотря на то что ребенок совсем не похож на больного: активный, веселый, подвижный, обладает прекрасным аппетитом и озорным нравом. Не забывайте о том, что температура – величина непостоянная и имеет суточные колебания. Минимальная температура отмечается в 4–5 часов утра, максимальная – в 16–17 часов.
Неожиданно обнаружив у ребенка температуру 35–35,5 °C, мама впадает в панику, подозревает у него «упадок сил», несмотря на то что ребенок совсем не похож на больного: активный, веселый, подвижный, обладает прекрасным аппетитом и озорным нравом. Не забывайте о том, что температура – величина непостоянная и имеет суточные колебания. Минимальная температура отмечается в 4–5 часов утра, максимальная – в 16–17 часов.
У новорожденных, тем более недоношенных младенцев система терморегуляции работает плохо, поэтому они легко перегреваются и так же легко охлаждаются. Главное, обеспечить ребенку комфортный температурный режим, и температура нормализуется. В родильных домах и в отделениях патологии новорожденных слабых и недоношенных детей помещают в кувезы, в которых постоянно поддерживается нужная температура и влажность. В домашних условиях, обнаружив пониженную температуру у ребенка, оденьте его в теплый костюмчик или заверните в одеяло, наденьте шапочку и носочки, возьмите на руки, прижмите к своей груди – через 10–15 минут ребенок согреется. Через 2–3 месяца терморегуляция наладится, и ребенок будет хорошо удерживать температуру.
Через 2–3 месяца терморегуляция наладится, и ребенок будет хорошо удерживать температуру.
У более старших детей пониженная температура после перенесенного инфекционного заболевания может держаться в течение 10–15 дней и не должна вызывать беспокойства у родителей. Возможно, вы переусердствовали с приемом анаферона (или других иммуномодуляторов) и жаропонижающих препаратов, которые понизили тонус терморегулирующего центра, и теперь требуется время для его восстановления.
У подростков пониженная температура тела отмечается на фоне вегетативно-сосудистой дистонии, может сочетаться с головокружением, низким артериальным давлением, слабостью, холодными влажными ладонями. Необходимо посетить врача-невролога для получения соответствующих назначений.
Еще одно заболевание, которое дает стойкую пониженную температуру, – гипотиреоз (пониженная функция щитовидной железы). Вы можете не знать этого, но вашего новорожденного малыша еще в роддоме проверили на врожденный гипотиреоз. При подозрении на это тяжелое эндокринное заболевание с первых дней жизни начинается лечение гормонами щитовидной железы, что позволяет ребенку вырасти полноценным в умственном отношении человеком. Но это заболевание может носить и приобретенный характер (чаще в период полового созревания), и наряду с основными симптомами у больного отмечается низкая температура – 35,0–35,5 °C. Диагностика несложная – сдать анализ крови на содержание гормонов щитовидной железы и при подтверждении диагноза получать недостающие гормоны в виде таблеток.
При подозрении на это тяжелое эндокринное заболевание с первых дней жизни начинается лечение гормонами щитовидной железы, что позволяет ребенку вырасти полноценным в умственном отношении человеком. Но это заболевание может носить и приобретенный характер (чаще в период полового созревания), и наряду с основными симптомами у больного отмечается низкая температура – 35,0–35,5 °C. Диагностика несложная – сдать анализ крови на содержание гормонов щитовидной железы и при подтверждении диагноза получать недостающие гормоны в виде таблеток.
Есть группа детей, у которых температура тела остается пониженной на протяжении многих лет, что не мешает им расти и развиваться соответственно возрасту, быть жизнерадостными и веселыми. Такова особенность их организма, которая не требует никакого лечения. И перестаньте, наконец, постоянно измерять им температуру!
А теперь внимание! Вот состояние, при котором вы немедленно должны обратиться к врачу. У ребенка насморк, он не может дышать носом, плохо сосет и беспокойно спит. Заботливая мама каждый раз перед кормлением и сном стала закапывать сосудосуживающие капли в нос (нафтизин, називин, назол, тизин и т. д.). После первой же процедуры дыхание наладилось, ребенок хорошо поел и уснул. А через несколько часов (после повторных процедур) стал вялым, сонливым, бледным, покрылся холодным потом, а ртуть в градуснике еле поднялась до отметки 35 °C. Произошло отравление нафтизином, при котором ребенку требуется немедленное оказание медицинской помощи.
Заботливая мама каждый раз перед кормлением и сном стала закапывать сосудосуживающие капли в нос (нафтизин, називин, назол, тизин и т. д.). После первой же процедуры дыхание наладилось, ребенок хорошо поел и уснул. А через несколько часов (после повторных процедур) стал вялым, сонливым, бледным, покрылся холодным потом, а ртуть в градуснике еле поднялась до отметки 35 °C. Произошло отравление нафтизином, при котором ребенку требуется немедленное оказание медицинской помощи.
При лечении насморка у малыша не пользуйтесь пластиковыми флаконами с сосудосуживающими каплями. Нажав сильнее на податливые стеночки, вы рискуете значительно превысить рекомендуемую дозировку и вызвать отравление.
Нередко дети 2–3-летнего возраста берут небрежно оставленный мамой флакон с каплями для носа и выпивают его содержимое. От принятого внутрь нафтизина развивается более тяжелое отравление, поэтому срочно вызывайте скорую помощь, чтобы спасти жизнь ребенка.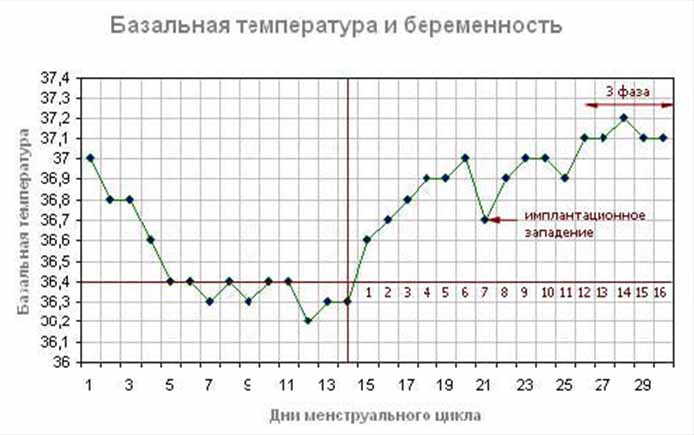
Чем измерять температуру ребенку?
Никогда еще ответ на этот вопрос не был таким сложным из-за обилия предложенных для этой цели приборов – градусников, или термометров. По методу действия градусники делятся на три основные группы: ртутные, электронные и инфракрасные.
В нашей стране используются преимущественно ртутные градусники, как наиболее точные и привычные. Не отказывайтесь от этих приборов только потому, что «стеклянные градусники хрупкие и часто бьются». Слухи о токсичности ртути, проглоченной ребенком из разбившегося градусника, сильно преувеличены. Попавшая в желудок капелька ртути покинет организм через 2–3 дня с каловыми массами, не оказав ни малейшего отравляющего действия. Опасны для здоровья пары ртути, которыми на протяжении длительного времени дышит человек, не подозревая о близком соседстве с источником вредного воздействия.
Ртутный градусник можно вводить в прямую кишку, в ротовую полость, в подмышечную впадину и в паховую складку. При этом надо помнить, что самые точные показания даст «подмышечное» измерение. Температура, измеренная во рту, будет на полградуса, а измеренная в прямой кишке почти на целый градус выше, чем в подмышечной впадине. При измерении температуры в ротовой полости рот должен быть плотно сомкнут, а это под силу только старшим детям.
При этом надо помнить, что самые точные показания даст «подмышечное» измерение. Температура, измеренная во рту, будет на полградуса, а измеренная в прямой кишке почти на целый градус выше, чем в подмышечной впадине. При измерении температуры в ротовой полости рот должен быть плотно сомкнут, а это под силу только старшим детям.
Самые точные показания даст «подмышечное» измерение.
После определения температуры ртутный столбик остается в верхней точке и не опускается самостоятельно, поэтому его еще называют «максимальный». Чтобы вернуть ртуть в начальное положение, градусник надо встряхнуть.
Электронный термометр имеет специально встроенный чувствительный датчик, который реагирует на температуру тела, а результат измерений отображается в цифровом виде на дисплее. Об окончании и результате измерения оповещает звуковой сигнал, который дети встречают с радостью как сигнал об освобождении из крепких маминых объятий. Этот прибор пригоден также для использования подмышкой, во рту и в прямой кишке. На практике эти термометры имеют много нареканий из-за неточных показаний, зависящих от состояния батарейки, которую приходится часто менять. Зато к преимуществам относится абсолютная безвредность, короткое время процедуры, легкое чтение результатов на дисплее. По поводу «абсолютной» безвредности можно поспорить: нередко любознательные малыши вынимают батарейку из корпуса и проглатывают ее.
На практике эти термометры имеют много нареканий из-за неточных показаний, зависящих от состояния батарейки, которую приходится часто менять. Зато к преимуществам относится абсолютная безвредность, короткое время процедуры, легкое чтение результатов на дисплее. По поводу «абсолютной» безвредности можно поспорить: нередко любознательные малыши вынимают батарейку из корпуса и проглатывают ее.
Принцип действия инфракрасного термометра заключается в следующем: чувствительный элемент прибора улавливает инфракрасное излучение от тела человека и отображает данные на экране. Несомненным преимуществом данных приборов является быстрое, почти мгновенное измерение температуры, а также возможность бесконтактного использования градусника, что очень важно при негативном отношении больного ребенка к этой процедуре. Для малышей первого года жизни существуют модели инфракрасных термометров в виде соски. Более старшим детям можно измерить температуру ушным инфракрасным термометром.
В последнее время для измерения температуры появились термополоски, содержащие в своем составе кристаллы, которые реагируют на повышение температуры тела изменением окрашивания. Данные, полученные с помощью термополоски, далеки от точных показаний. Термополоска может определить, что температура повышена, а для точного измерения этого показателя требуется более точный прибор.
Данные, полученные с помощью термополоски, далеки от точных показаний. Термополоска может определить, что температура повышена, а для точного измерения этого показателя требуется более точный прибор.
Любой из перечисленных видов термометров имеет право на существование, и вы можете выбрать для использования тот, который вам нравится. Главное, покупать его в аптеке или в специализированном магазине медицинской техники (это особенно касается электронных приборов), а также пользоваться им согласно инструкции.
Насморк
Насморк, или ринит, – воспаление слизистой оболочки носа. У детей это явление довольно распространенное, вызываемое разными причинами. Например, вы заметили, что дома у вашего ребенка нос совершенно сухой, но стоит только выйти на улицу, как он начинает шмыгать носом. Это вазомоторный ринит, при котором сосуды носовой полости расширяются от изменения температуры окружающего воздуха или его состава (загазованность).
При аллергическом рините отек слизистой носа возникает от контакта с аллергеном (пыльца растений, шерсть домашних животных, сухой корм для рыбок, парфюмерные запахи), прозрачное отделяемое из носа течет ручьем, сопровождается слезоточивостью и частым чиханием.
Травма носа ведет к отеку слизистой, в результате чего возникает заложенность носа и затрудненное носовое дыхание.
Наиболее распространенная причина насморка в детском возрасте – бактериальные и вирусные инфекции, пик которых приходится на осенне-зимнее время.
«Если лечить насморк, он длится 7 дней, а если не лечить, то неделю», – так говорят шутники, которые из множества средств для лечения простуды выбирают водку с перцем. Для детского возраста это средство не годится, как и убеждение, что «насморк лечить не нужно, он сам пройдет».
В первые дни заболевания появляется сухость и чувство жжения в носу, ребенок часто чихает, через 2–3 дня появляются обильные выделения, сначала жидкие и прозрачные, затем густые и желто-зеленые. Отек слизистой носа приводит к сужению воздухоносных путей, из-за чего возникает затрудненное дыхание, страдает обоняние, снижается вкусовая чувствительность.
Вас удивляет отказ ребенка от любимого лакомства, а он просто не чувствует запаха и вкуса ароматного блюда.
У грудничка насморк превращается в весьма серьезную проблему. Носовые ходы у младенцев очень узкие, и даже небольшого отека слизистой достаточно для того, чтобы нарушить проходимость верхних дыхательных путей. Это состояние приводит к беспокойству, нарушению сна, ведь ребенок первого года жизни не может (не догадывается), что можно дышать ротиком. Во время кормления он выплевывает сосок, чтобы глотнуть воздуха, и заливается плачем. Приятное прежде занятие – сосание груди – превращается в тяжелое испытание для обоих участников процесса. Ребенок может отказаться от еды и в результате этого за пару дней потерять в весе.
Поэтому насморк у грудничков необходимо лечить с появления первых симптомов.
До врачебного осмотра обеспечьте ребенка свежим воздухом, чаще проветривайте детскую, ежедневно проводите влажную уборку. Если состояние позволяет (ребенок активный, температура отсутствует), выходите на прогулку 2 раза в день при температуре окружающего воздуха не ниже –10 °C.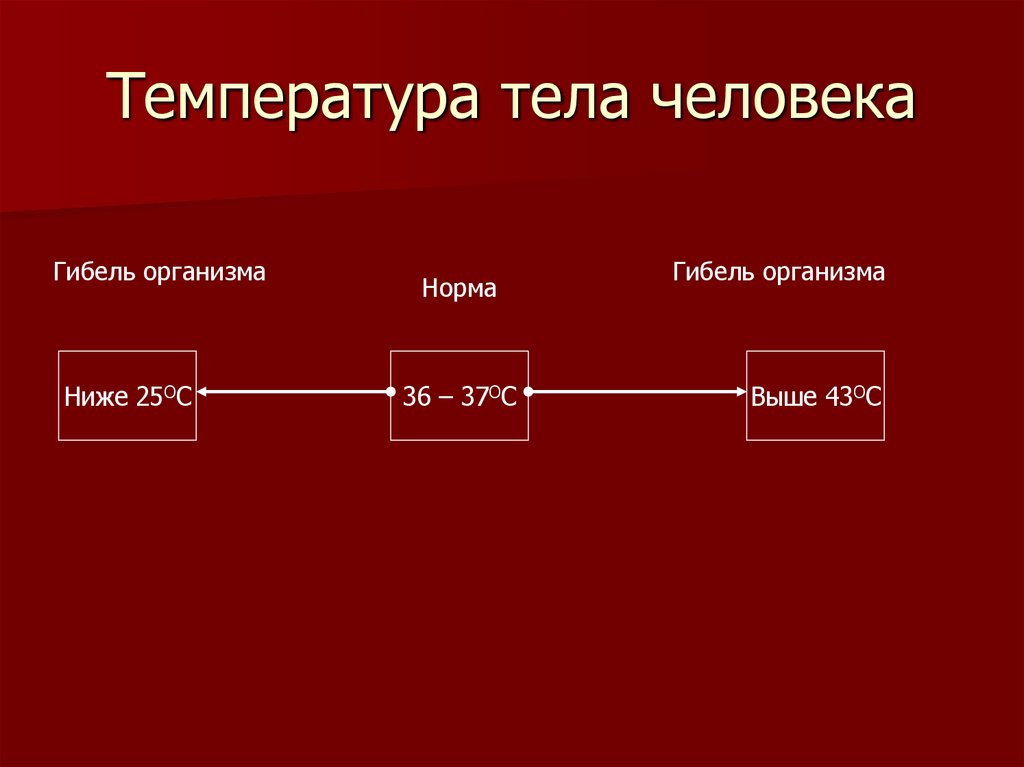
В кроватке приподнимите изголовье, подложив под плечи ребенка подушку или свернутое в несколько раз одеяло. Такое положение способствует более легкому вытеканию слизи из носа, тогда как горизонтальное положение позволяет мокроте скапливаться в носоглотке и затекать по слуховой трубе в ушки.
В зимний период, когда в квартирах функционирует центральное отопление, воздух отличается повышенной сухостью, в результате чего слизь в носу засыхает, превращаясь в корочки, что еще больше затрудняет носовое дыхание. Воздух в доме нуждается в увлажнении, даже если в семье все здоровы.
Наиболее простой способ – применение аэрозольного увлажнителя, используемого хозяйками при глажении белья и для опрыскивания цветов. В последние годы в моду вошли комнатные фонтанчики, украшающие интерьер, успокаивающие своим нежным журчанием, а также увлажняющие воздух. Можно приобрести электрический увлажнитель воздуха, который достаточно включать 2–3 раза в день. Вода распыляется мельчайшими брызгами, не оставляет следов на мебели и одежде, а дышать сразу становится легче и самочувствие улучшается. Оказывается, во влажном воздухе увеличивается количество отрицательно заряженных ионов воздуха, оздоравливающих организм. Под их влиянием улучшается газообмен в легких, увеличивается поглощение кислорода гемоглобином и его доставка клеткам и тканям, следовательно, улучшаются все виды обмена, повышается иммунитет.
Оказывается, во влажном воздухе увеличивается количество отрицательно заряженных ионов воздуха, оздоравливающих организм. Под их влиянием улучшается газообмен в легких, увеличивается поглощение кислорода гемоглобином и его доставка клеткам и тканям, следовательно, улучшаются все виды обмена, повышается иммунитет.
Чтобы не допустить высыхания мокроты в носике, используйте солевые растворы. В аптеках широко представлены растворы для увлажнения и промывания носа при насморке. Это могут быть физиологический раствор, аква марис, аквалор, салин и другие. Маленьким детям эти растворы применять только в виде закапывания в нос с целью увлажнения слизистой, но не для промывания.
Если под рукой не оказалось ни одного из вышеперечисленных средств, не беда!
Приготовим солевой раствор самостоятельно. Что такое физиологический раствор? Это 0,9 %-ный раствор обычной поваренной соли. Чтобы приготовить его в домашних условиях, возьмите 1 литр воды и растворите в ней 9 граммов поваренной соли (десертная ложка без горки). Если вместо поваренной соли возьмете морскую соль, получите морскую водичку. Вот вам и готовые солевые растворы.
Если вместо поваренной соли возьмете морскую соль, получите морскую водичку. Вот вам и готовые солевые растворы.
После закапывания необходимо отсосать слизь из носа, так как маленький ребенок сморкаться не умеет. Для этой процедуры существуют специальные назальные аспираторы, называемые в народе соплеотсосами. При отсутствии аспиратора воспользуйтесь обычной резиновой грушей или одноразовым шприцем (естественно, без иглы).
Не увлекайтесь промываниями носа! Нередко мамы вводят растворы струей под давлением, загоняя инфекцию из носоглотки через слуховую трубу в ухо. А потом удивляются, что насморк осложнился отитом.
Дети более старшего возраста могут использовать промывания носа солевыми, травяными или антисептическими растворами в домашних условиях или в поликлинике методом перемещения растворов, который в народе называется «кукушкой». Особенно этот метод показан детям с хроническими процессами в носоглотке, с аденоидами.
И не забывайте чаще поить ребенка, чтобы не допускать высыхания слизи и образования корочек в носу.
После очищающих процедур можно воспользоваться сосудосуживающими каплями, которые уменьшают отек слизистой и тем самым не только улучшают носовое дыхание, но и восстанавливают проходимость слуховой трубы, а также сообщение между полостью носа и придаточными пазухами, а значит, устраняют причину для развития отита и синусита.
Используя для лечения насморка сосудосуживающие капли, строго следуйте инструкции, соблюдайте необходимую концентрацию раствора и кратность применения.
Раствор називина используется в детской практике в разных концентрациях:
• для детей первого года жизни используется 0,01 %-ный раствор;
• детям от 1 года до 6 лет – 0,025 %-ный раствор;
• детям старше 6 лет – 0,05 %-ный раствор.
Закапывайте по 2 капли в оба носовых хода не чаще 3 раз в сутки и не более 5 дней.
Раствор нафтизина 0,025 % используется у детей в возрасте от 2 до 6 лет, но в связи с кратковременным действием и возможностью передозировки не имеет широкого применения.
Ксимелин 0,05 % для детей от 2 до 12 лет и ксимелин 0,1 % для детей старше 12 лет обладает длительным действием, используется не чаще 3 раз в сутки и не более 5 дней.
Отривин 0,05 % для детей до 6 лет и отривин 0,1 % для детей старше 6 лет по 1–2 капли не чаще 3 раз в сутки и не более 5 дней.
Назол бэби 0,125 %-ный раствор используется для детей до 1 года по 1 капле не чаще 3–4 раз в сутки. Детям от 1 года до 6 лет по 2 капли, кратность та же. Детям старше 6 лет – по 3 капли. Длительность применения не более 3 дней.
Не увлекайтесь масляными каплями, так как они склеивают реснички эпителия и мешают клеткам реснитчатого эпителия выполнять свою защитную функцию. Масляные капли находят свое применение в тех случаях, когда насморк сопровождается повторными носовыми кровотечениями.
Тогда для устранения сухости слизистой и повышения эластичности стенок капиллярных сосудов применяются масляные капельки. Например, пиносол по 1–2 капли в оба носовых хода 3–4 раза в сутки. Только детям старше 1 года.
Только детям старше 1 года.
При вирусном насморке, сопровождающемся сильным отеком слизистой оболочки носа, помогают противоаллергические капли и спреи, призванные бороться с этим самым отеком – аллергодил, кромогексал, кромоглин.
Фармацевты предлагают множество капель для носа, которые содержат антибиотики, гормоны, противоаллергические средства, но применять их в лечении ребенка вы должны только по назначению врача.
При затянувшемся насморке необходима консультация ЛОР-врача для выяснения причины и назначения соответствующего лечения.
Если у вашего ребенка длительный насморк, причем выделения густые зеленые с гнилостным запахом, вытекают преимущественно из одной половины носа, подумайте об инородном теле носа. Ребенок может незаметно для вас засунуть в нос горошинку, семечку, мелкую деталь от детской игрушки, кусочек картона или ватку. Любое инородное тело в носу через 1–2 дня вызывает воспалительную реакцию, сопровождающуюся вышеперечисленными симптомами, и никакие ваши действия по борьбе с насморком не приводят к излечению.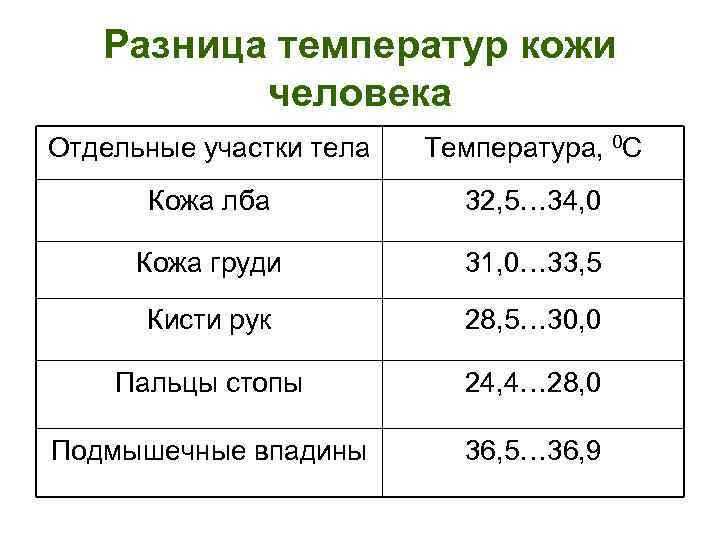 Только обращение к специалисту и удаление инородного тела приведут к восстановлению носового дыхания и выздоровлению.
Только обращение к специалисту и удаление инородного тела приведут к восстановлению носового дыхания и выздоровлению.
Кашель
Любому педиатру знакома ситуация, когда кто-то из знакомых или родственников звонит и, нервно дыша в телефонную трубку, спрашивает: «Что делать? Ребенок кашляет третью неделю, ничего не помогает. Уже все измучились». Ответ может быть только один: «Кашель по телефону не лечат».
Кашель – наиболее частый симптом заболеваний органов дыхания, но встречается и при ряде других болезней (коклюш, корь, аденоиды, муковисцидоз, хронический тонзиллит, фарингит и др.) и имеет отличительные признаки. Он может быть сухим и влажным, «лающим» при ложном крупе и болезненным при крупозной пневмонии и плеврите, навязчивым при аденоидах и мучительным при коклюше и муковисцидозе. Важно также установить, когда кашель выражен наиболее сильно: во время сна или бодрствования, в каком положении: горизонтальном или вертикальном. Приступ кашля может возникнуть в загазованной атмосфере, в прокуренном помещении, при сильном запахе краски, формалина. У курящих подростков кашель становится обычным явлением, возникающим за счет раздражения рецепторов глотки и гортани табачным дымом. Так что однозначного ответа на заданный по телефону вопрос быть не может. Только после сбора анамнеза и осмотра можно приступать к лечению больного.
У курящих подростков кашель становится обычным явлением, возникающим за счет раздражения рецепторов глотки и гортани табачным дымом. Так что однозначного ответа на заданный по телефону вопрос быть не может. Только после сбора анамнеза и осмотра можно приступать к лечению больного.
Кашель – это рефлекторная защитная реакция организма, направленная на очищение дыхательных путей от раздражителей, попавших извне или образовавшихся внутри организма.
Каждый человек не раз испытал на себе возникновение кашля при задымлении, при попадании капли слюны или крошки «не в то горло», при вдыхании резких запахов. При этом происходит возбуждение кашлевого центра в головном мозге, и он отдает приказ диафрагме, мышцам брюшного пресса, грудной клетки и гортани сократиться и вытолкнуть внешний раздражитель из дыхательных путей. При заболеваниях кашлевой центр реагирует на «внутренние» раздражители: микроорганизмы, их токсины, воспалительный процесс в дыхательных путях и образование в них слизи – и также стремится избавиться от них с помощью кашля.
У детей наиболее частой причиной кашля являются заболевания дыхательных путей и ЛОР-органов.
Острые респираторные инфекции (ОРИ) широко распространены среди детского населения и составляют почти 90 % инфекционной заболеваемости детского возраста. Это объясняется следующими факторами: иммунная система ребенка еще не полностью сформирована, вирусные инфекции обладают высокой заразностью, возбудителем ОРИ являются многочисленные вирусы и бактерии, после перенесенного заболевания остается нестойкий иммунитет, в детских учреждениях ребенок контактирует с большим количеством ровесников.
Основные возбудители респираторных инфекций «любят» атаковать эпителий верхних дыхательных путей, вызывая воспалительные изменения в слизистой оболочке, повышенное образование слизи, что проявляется насморком и кашлем. На слизистой оболочке дыхательных путей расположены реснички, которые в норме призваны очищать поступающий воздух от пылинок, вирусов и микробов, но вязкая слизь способствует прилипанию возбудителей к внутренней поверхности и их активному размножению.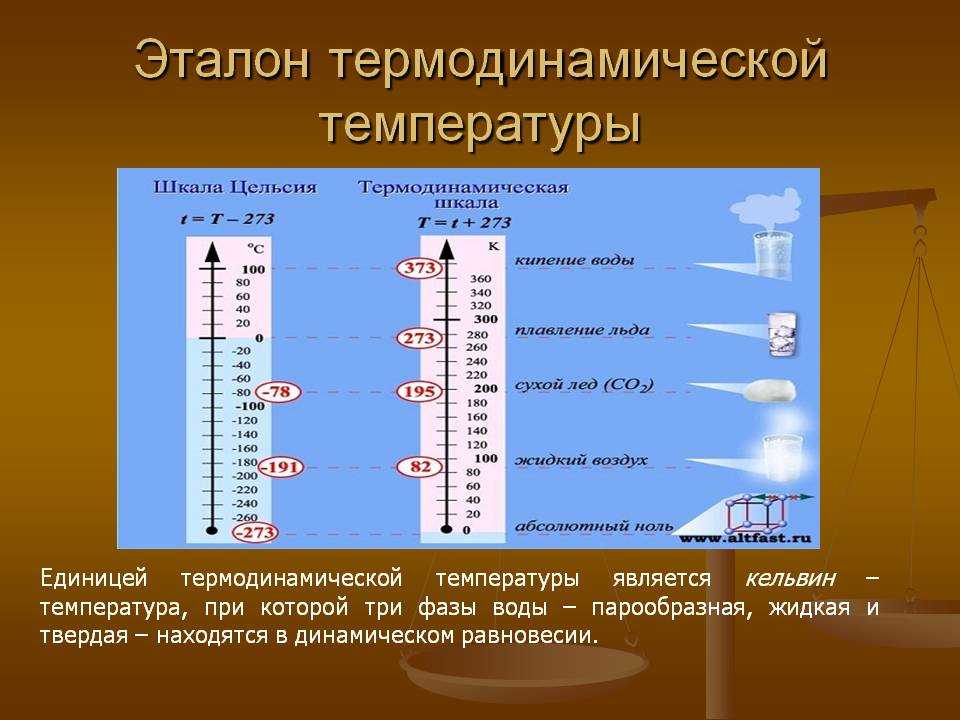 Движения ресничек ухудшаются, перистальтика мелких бронхов снижается, и организм не в состоянии освободиться от возбудителей и образовавшейся слизи. На этом фоне появляется кашель, роль которого состоит в очищении дыхательных путей от инородных веществ, в том числе от микроорганизмов и слизи.
Движения ресничек ухудшаются, перистальтика мелких бронхов снижается, и организм не в состоянии освободиться от возбудителей и образовавшейся слизи. На этом фоне появляется кашель, роль которого состоит в очищении дыхательных путей от инородных веществ, в том числе от микроорганизмов и слизи.
Запомните: кашель – это защитный рефлекс, направленный на восстановление проходимости дыхательных путей. Надо не бороться с кашлем, а повысить его эффективность. Для этого необходимо применять средства, способствующие разжижению густой мокроты и облегчающие ее эвакуацию. Не подавляйте кашель приемом противокашлевых препаратов, которые вам могут посоветовать в аптеке или «знающие» люди, за советом обращайтесь к врачу.
Лекарственные препараты, помогающие отделению мокроты, можно разделить на средства, стимулирующие отхаркивание, и средства, разжижающие мокроту.
К первой группе лекарств относятся всем известные препараты растительного происхождения: термопсис, алтей, солодка, терпингидрат, эфирные масла, которые усиливают перистальтику бронхов, повышают активность мерцательного эпителия и улучшают бронхиальную проводимость. В эту же группу входят солевые препараты (йодид калия и натрия, бикарбонат натрия, хлорид аммония), они увеличивают бронхиальную секрецию, разжижают мокроту и облегчают отхаркивание. Недостатком, ограничивающим их применение у маленьких детей, является увеличение количества мокроты, с которым малышу трудно справиться. Но и этот недостаток можно преодолеть, если периодически помогать ребенку откашляться: вызывать кашлевой рефлекс путем нажатия на корень языка. Этот прием называется «стимуляция кашля», он вызывает рефлекторный кашель, который помогает малышу откашляться. Маленький ребенок не может выплюнуть мокроту, он ее проглотит, но тем самым освободит дыхательные пути. Иногда этот прием вызывает рвоту. Бояться этого не надо: рвотные движения помогают дыхательной мускулатуре наиболее полно освободить воздухоносные пути от слизи.
В эту же группу входят солевые препараты (йодид калия и натрия, бикарбонат натрия, хлорид аммония), они увеличивают бронхиальную секрецию, разжижают мокроту и облегчают отхаркивание. Недостатком, ограничивающим их применение у маленьких детей, является увеличение количества мокроты, с которым малышу трудно справиться. Но и этот недостаток можно преодолеть, если периодически помогать ребенку откашляться: вызывать кашлевой рефлекс путем нажатия на корень языка. Этот прием называется «стимуляция кашля», он вызывает рефлекторный кашель, который помогает малышу откашляться. Маленький ребенок не может выплюнуть мокроту, он ее проглотит, но тем самым освободит дыхательные пути. Иногда этот прием вызывает рвоту. Бояться этого не надо: рвотные движения помогают дыхательной мускулатуре наиболее полно освободить воздухоносные пути от слизи.
Препараты, разжижающие мокроту (муколитики): бромгексин, амброксол, лазолван, ацетилцистеин, карбоцистеин, флуимуцил – эффективно разжижают мокроту, не увеличивая ее количество, и успешно применяются в лечении болезней органов дыхания у детей. Несомненным достоинством этой группы препаратов является возможность использовать их в виде ингаляций.
Несомненным достоинством этой группы препаратов является возможность использовать их в виде ингаляций.
Особого уважения заслуживают препараты растительного происхождения, которые мягко действуют на организм ребенка, имеют незначительные побочные эффекты, хорошо дополняют основное лечение. Многие фитопрепараты обладают не только отхаркивающим действием, но и оказывают противовоспалительный и бронхорасширяющий эффект. У аллергиков следует применять с осторожностью, а имея дело с маленькими детьми, надо помнить о возможном увеличении объема мокроты. Сироп от кашля проспан, приготовленный из экстракта листьев лекарственного плюща, дает хороший эффект при кашле с затрудненным отделением мокроты. Назначение проспана в первые дни болезни способствует сокращению продолжительности кашля, более легкому отделению мокроты, расширению бронхов и восстановлению проходимости дыхательных путей. Фитопрепарат бронхипрет на основе экстрактов травы тимьяна и листьев плюща может применяться у детей с 3-месячного возраста, не давая побочных эффектов.
Комплексный гомеопатический препарат стодаль применяется при всех видах кашля у детей, действует мягко, облегчает отделение мокроты. При остром кашле курс лечения – 5 дней, при хронических процессах – до 9 дней.
У некоторых детей даже при неосложненном респираторном заболевании кашель носит упорный изнуряющий характер, нарушающий сон, способный вызвать нарушение сердечного ритма и обморочное состояние. В таком случае возникает необходимость подавления кашля. На помощь придет противокашлевый препарат коделак ФИТО, который подавляет возбудимость кашлевого центра, а входящие в его состав термопсис, чабрец, солодка способствуют очищению дыхательных путей от мокроты.
Какой именно препарат поможет вашему ребенку? На этот вопрос ответит только врач после осмотра больного.
Очень часто мамы говорят: «Доктор, что делать? Уже которую ночь не спим! Днем кашляет редко, а как только ляжет в постель, так кашель просто „забивает“».
Почти со стопроцентной уверенностью можно сказать, что речь идет о синдроме постназального затекания. Это медицинское определение, а проще говоря, слизь из носа стекает по задней стенке глотки, раздражает ее рецепторы, в результате чего возникает сухой, мучительный, навязчивый кашель, изматывающий ребенка и всю семью. Днем ребенок, находясь в постоянном движении, проглатывает эту слизь или высмаркивает ее. А в горизонтальном положении стекание слизи усиливается, и ребенок постоянно кашляет. Такое явление чаще всего наблюдается у детей с диагнозами: ринит, ринофарингит, синусит. Этот же синдром довольно часто наблюдается у детей с аденоидами. Как только ребенок засыпает, тонус мышц снижается, аденоиды провисают в глотку, касаясь ее задней стенки, и возникает рефлекторный кашель.
Это медицинское определение, а проще говоря, слизь из носа стекает по задней стенке глотки, раздражает ее рецепторы, в результате чего возникает сухой, мучительный, навязчивый кашель, изматывающий ребенка и всю семью. Днем ребенок, находясь в постоянном движении, проглатывает эту слизь или высмаркивает ее. А в горизонтальном положении стекание слизи усиливается, и ребенок постоянно кашляет. Такое явление чаще всего наблюдается у детей с диагнозами: ринит, ринофарингит, синусит. Этот же синдром довольно часто наблюдается у детей с аденоидами. Как только ребенок засыпает, тонус мышц снижается, аденоиды провисают в глотку, касаясь ее задней стенки, и возникает рефлекторный кашель.
Как лечить? Мы знаем причину – раздражение слизистой задней стенки глотки – значит, надо уменьшить это раздражение. Для этой цели существуют специальные обволакивающие средства, которые образуют защитный слой для слизистой оболочки. Это таблетки для рассасывания и чаи, содержащие растительные экстракты (эвкалипта, акации, дикой вишни, лакрицы).
В данном случае показаны противокашлевые препараты, угнетающие кашлевой центр (коделак ФИТО, синекод), в сочетании с обволакивающими средствами.
Хороший эффект дают паровые ингаляции с добавлением соды, эвкалипта, Эвкабала бальзама. Обратите внимание на Эвкабал бальзам. Этот препарат, состоящий из масла эвкалипта и масла из хвои сосны, можно использовать у детей старше 3 месяцев не только в виде растираний, ингаляций, но и в виде лечебных ванн. Если у ребенка нет температуры (а синдром постназального затекания протекает, как правило, без температуры), сделайте ему ванну с эвкабалом. Убьете сразу двух зайцев: полечите и доставите удовольствие, а положительные эмоции помогают выздоравливать.
Если среди ночи под рукой нет никаких препаратов, сделайте ребенку паровую ингаляцию с содой (над кастрюлей или через ингалятор-небулайзер), напоите теплым молоком с небольшим добавлением сливочного масла и закапайте в нос теплое растительное масло (подсолнечное или оливковое) для смягчения раздраженной слизистой оболочки. При закапывании масла ребенок должен лежать на спине с запрокинутой головой, чтобы масло смазало заднюю стенку глотки на всем протяжении. Эти процедуры, призванные в совокупности смягчить слизистую оболочку и уменьшить ее раздражение, дадут ребенку возможность спокойного сна. Спать ребенок должен в положении с приподнятым изголовьем.
При закапывании масла ребенок должен лежать на спине с запрокинутой головой, чтобы масло смазало заднюю стенку глотки на всем протяжении. Эти процедуры, призванные в совокупности смягчить слизистую оболочку и уменьшить ее раздражение, дадут ребенку возможность спокойного сна. Спать ребенок должен в положении с приподнятым изголовьем.
При кашле любого происхождения необходимо увлажнять воздух в детской комнате и обильно поить ребенка, чтобы сделать мокроту более жидкой.
NWS JetStream — Wind Chill
Точно так же, как в мире есть места с постоянной жарой, существуют места с постоянным холодом. Сам по себе холодный воздух может быть смертельным, но когда воздух движется, он кажется намного холоднее. Охлаждение ветром – это воздействие холодного ветра на людей и животных. Температура охлаждения ветром основана на скорости потери тепла с открытой кожи, вызванной ветром и холодом, и дает вам приблизительное представление о том, насколько холодным воздух ощущается на вашем теле.
По мере усиления ветра он отводит тепло от тела, снижая температуру кожи и, в конечном счете, внутреннюю температуру тела. Если температура составляет 0 ° F (-18 ° C) и ветер дует со скоростью 15 миль в час (13 узлов / 24 км / ч), температура охлаждения ветром составляет -19.°F (-28°C). На этом уровне открытая кожа может замерзнуть всего за несколько минут.
Единственный эффект охлаждения ветром на неодушевленные объекты, такие как автомобильные радиаторы и водопроводные трубы, заключается в сокращении времени охлаждения объекта. Неодушевленный предмет не будет охлаждаться ниже фактической температуры воздуха. Например, если температура на улице -5°F (-21°C), а температура охлаждения ветром -31°F (-35°C), то температура радиатора вашего автомобиля будет не ниже температуры воздуха — 5°F (-21°C).
Таблица охлаждения ветром
Чтобы определить температуру охлаждения ветром, найдите значение, наиболее близкое к температуре наружного воздуха. Найдите значение, которое наиболее точно представляет текущую скорость ветра. Ваша температура охлаждения ветром — это значение, при котором пересекаются линии, проведенные от температуры воздуха и ветра.
Ваша температура охлаждения ветром — это значение, при котором пересекаются линии, проведенные от температуры воздуха и ветра.
| Ветер (миль/ч) | Температура (°F) | ||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 40 | 35 | 30 | 25 | 20 | 15 | 10 | 5 | 0 | -5 | -10 | -15 | -20 | -25 | -30 | -35 | -40 | -45 | ||||
| 5 | 36 | 31 | 25 | 19 | 13 | 7 | 1 | -5 | -11 | -16 | -22 | -28 | -34 | -40 | -46 | -52 | -58 | -63 | |||
| 10 | 34 | 27 | 21 | 15 | 11 | 3 | -4 | -10 | -16 | -22 | -28 | -35 | -41 | -47 | -53 | -59 | -66 | -72 | |||
| 15 | 32 | 25 | 19 | 13 | 6 | 0 | -7 | -13 | -19 | -26 | -32 | -39 | -45 | -51 | -58 | -64 | -71 | -77 | |||
| 20 | 30 | 24 | 17 | 11 | 4 | -2 | -9 | -15 | -22 | -29 | -35 | -42 | -48 | -55 | -61 | -68 | -74 | -81 | |||
| 25 | 29 | 23 | 16 | 9 | 3 | -4 | -11 | -17 | -24 | -31 | -38 | -44 | -51 | -58 | -64 | -71 | -78 | -84 | |||
| 30 | 28 | 22 | 15 | 8 | 1 | -5 | -12 | -19 | -26 | -33 | -39 | -46 | -53 | -60 | -67 | -73 | -80 | -87 | |||
| 35 | 28 | 21 | 14 | 7 | 0 | -7 | -14 | -21 | -27 | -34 | -41 | -48 | -55 | -62 | -69 | -76 | -83 | -89 | |||
| 40 | 27 | 20 | 13 | 6 | -1 | -8 | -15 | -22 | -29 | -36 | -43 | -50 | -57 | -64 | -71 | -78 | -84 | -91 | |||
| 45 | 26 | 19 | 12 | 5 | -2 | -9 | -16 | -23 | -30 | -37 | -44 | -51 | -58 | -65 | -72 | -79 | -86 | -93 | |||
| 50 | 26 | 19 | 12 | 4 | -3 | -10 | -17 | -24 | -31 | -38 | -45 | -52 | -60 | -67 | -74 | -81 | -88 | -95 | |||
| 55 | 25 | 18 | 11 | 4 | -3 | -11 | -18 | -25 | -32 | -39 | -46 | -52 | -60 | -67 | -74 | -81 | -88 | -95 | |||
| 60 | 25 | 17 | 10 | 3 | -4 | -11 | -19 | -26 | -33 | -40 | -48 | -55 | -62 | -69 | -76 | -84 | -91 | -98 | |||
| Обморожение раз | Нет | >2 часов | ≤30 минут | ≤10 минут | ≤5 минут | ||||||||||||||||
Что важно в охлаждении ветром, кроме того, что вы чувствуете себя холоднее, чем реальная температура воздуха? Чем ниже температура охлаждения ветром, тем выше риск обморожения и/или переохлаждения.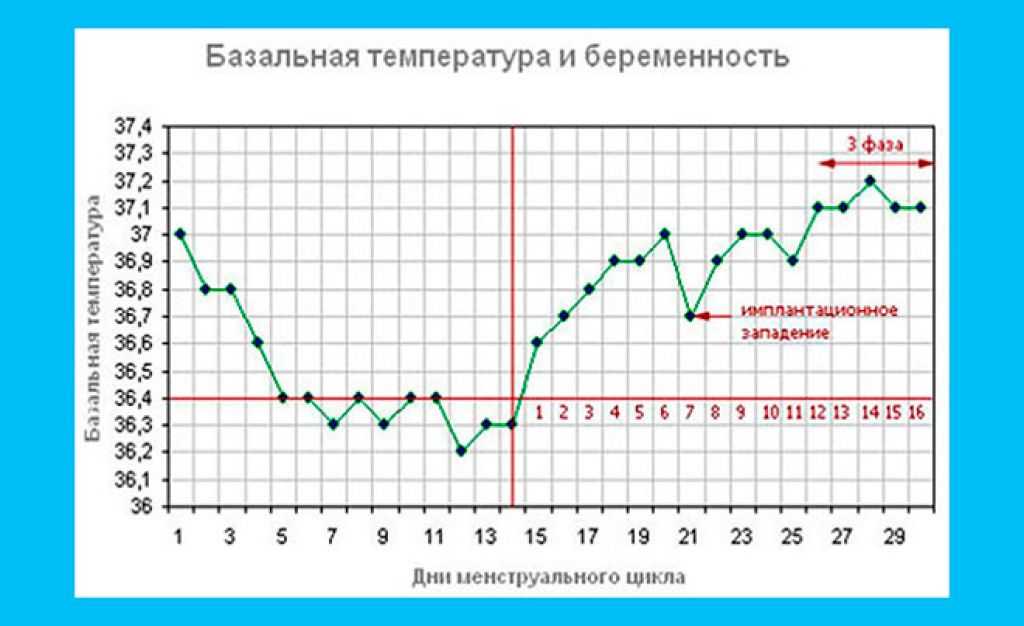 Гипотермия возникает, когда внутренняя температура тела, обычно около 98,6 ° F (37 ° C), падает ниже 95 ° F (35 ° C). Обморожение происходит, когда ткани вашего тела замерзают. Наиболее уязвимыми частями тела являются пальцы рук и ног, мочки ушей и кончик носа.
Гипотермия возникает, когда внутренняя температура тела, обычно около 98,6 ° F (37 ° C), падает ниже 95 ° F (35 ° C). Обморожение происходит, когда ткани вашего тела замерзают. Наиболее уязвимыми частями тела являются пальцы рук и ног, мочки ушей и кончик носа.
В дополнение к охлаждению ветром на приведенной выше диаграмме показано приблизительное время начала обморожения. Учтите, что хотя при температуре воздуха выше точки замерзания не может быть обморожения, независимо от скорости ветра, переохлаждение все же представляет опасность. Вы также заметите, как скорость ветра влияет на начало обморожения.
Например, при -40°F и скорости ветра всего 5 миль в час обморожение может произойти за 10 минут или меньше. Тем не менее, при относительно более высокой температуре -5 ° F обморожение все еще представляет угрозу через 10 минут или меньше при скорости ветра 35 миль в час. Это связано со способностью ветра отводить тепло. Следовательно, вы не можете просто полагаться только на значение охлаждения ветром, чтобы определить риск обморожения.
Сохранение тепла
Когда температура вашего тела падает ниже 96°F (36°C), у вас гипотермия. длительное воздействие температуры до 60°F (16°C), особенно в воде, может вызвать гипотермию, если вы не одеты должным образом. Согласно Национальному институту старения, из 28 000 человек, ежегодно погибающих от гипотермии, большинство — пожилые люди, но все должны быть осторожны.
Некоторые лекарства, проблемы с кровообращением и некоторые заболевания могут снизить вашу способность сопротивляться переохлаждению. С возрастом ваше тело становится менее эффективным, сообщая вам, когда вам слишком холодно. Кроме того, пожилые люди, как правило, не так эффективно дрожат, что является одним из способов, которыми тело согревается.
Помните эти советы по предотвращению переохлаждения:
- Одевайтесь слоями
- Хорошо закутайтесь, когда выходите на улицу в холод.
- Избегайте ветра и сквозняков в помещении.
- Ешьте питательную пищу и носите теплую одежду, чтобы не замерзнуть зимой.

- Носите зимой теплую шапку.
- Несколько раз в течение дня ешьте горячую пищу и пейте теплые напитки.
- Если вы живете один, попросите члена семьи или соседа ежедневно проверять вас.
Если ваша температура 96°F (36°C) или ниже, вы чувствуете холод и вялость или у вас возникают проблемы с ясным мышлением, немедленно обратитесь к врачу или обратитесь в ближайшее отделение неотложной помощи. Лучше быть чрезмерно осторожным, чем умереть от расстройства, которое не обязательно должно быть смертельным.
Степени обморожения
Обморожение происходит, когда механизмы выживания организма включаются в очень холодную погоду. Чтобы защитить жизненно важные внутренние органы, тело перекрывает кровообращение в конечностях: ступнях, руках, носу и т. д., которые со временем замерзают.
- Первая степень: Обморожение поверхности кожи, называемое обморожением.
- Вторая степень: Кожа может замерзнуть и затвердеть, через день-два образуются волдыри.

- Третья степень: Замерзают мышцы, сухожилия, нервы и сосуды.
- Четвертая степень: Боль длится более нескольких часов, а кожа может стать темно-синей или черной. Гангрена представляет собой реальную угрозу и потребует ампутации конечностей в случае ее возникновения.
Чтобы избежать обморожения, оставайтесь дома во время сильного холода, особенно при температуре -50°F или ниже. Если вам нужно выйти на улицу, постарайтесь прикрыть все части тела: уши, нос, пальцы ног и т. д. Варежки лучше, чем перчатки. Держите кожу сухой. Держитесь подальше от ветра, когда это возможно. Пейте много жидкости, так как гидратация увеличивает объем крови, что помогает предотвратить обморожение.
Избегайте кофеина, алкоголя и сигарет. Кофеин сужает кровеносные сосуды, препятствуя нагреванию конечностей. Алкоголь уменьшает дрожь, что помогает согреться. Сигареты перекрывают приток крови к рукам.
Fast Мифы
Миф : Вам не нужен солнцезащитный крем зимой.
Факт : Зимой в Северном полушарии мы на самом деле ближе к солнцу, поэтому от солнца к нам поступает больше солнечного излучения. Кроме того, снежный покров отражает повреждающее кожу излучение, тем самым увеличивая опасность.
Миф : Тело теряет большую часть своего тепла через голову.
Факт : Тело теряет тепло, как правило, пропорционально воздействию. Площадь поверхности головы составляет около 7% от общего покрытия тела и теряет тепло примерно с той же скоростью, что и любые другие 7% тела, подвергающиеся воздействию холода.
Миф : Холодный воздух вызывает простуду.
Факт : Могут быть и другие смягчающие обстоятельства, которые могут привести к простуде, но просто выход на улицу без пальто не увеличивает шансы заболеть простудой.
Что такое низкая температура тела?
Нормальная температура тела составляет около 98,6°F (37°C). Но иногда температура тела человека может упасть ниже 95°F (35°C). Это то, что называется низкой температурой тела или гипотермией.
Это то, что называется низкой температурой тела или гипотермией.
Существует ряд факторов, которые могут вызвать низкую температуру тела, в том числе:
• воздействие холодной погоды или холодной воды
• общее состояние здоровья, такое как синдром Коэна или обширные ожоги
• прием определенных лекарства, такие как бета-блокаторы
• употребление алкоголя
Если вы думаете, что у вас может быть гипотермия, важно немедленно обратиться за медицинской помощью.
Существует ряд факторов, которые могут вызвать низкую температуру тела, в том числе инфекции, воздействие холодной погоды и определенные заболевания. Однако наиболее распространенной причиной низкой температуры тела является просто слишком долгое бездействие. Когда ваше тело не движется, оно не выделяет столько тепла. Вот почему вам, как правило, становится холоднее, когда вы сидите неподвижно или лежите. Лучший способ согреться — двигаться! Поэтому, если вы чувствуете озноб, попробуйте прогуляться или заняться другими легкими физическими упражнениями. Вы также должны одеться тепло и пить много жидкости (предпочтительно горячие напитки, такие как чай или кофе).
Вы также должны одеться тепло и пить много жидкости (предпочтительно горячие напитки, такие как чай или кофе).
В большинстве случаев низкая температура тела не является поводом для беспокойства и не свидетельствует о серьезных проблемах со здоровьем. У большинства людей температура тела находится в определенном диапазоне, в среднем 98,6°F (37°C). Однако нередко люди имеют температуру тела, выходящую за пределы этого диапазона. Например, у многих здоровых людей температура тела ниже 98,6°F (37°C).
A Низкая температура тела может быть вызвана рядом факторов, в том числе воздействием холодной погоды, интенсивными физическими упражнениями и приемом некоторых лекарств. Низкая температура тела также может быть признаком основного заболевания, такого как гипотиреоз или инфекция. Лечение низкой температуры тела обычно зависит от основной причины, но может включать согревание одеялами или одеждой, питье теплых жидкостей и прием безрецептурных лекарств, таких как ибупрофен или ацетаминофен.
Низкая температура тела обычно определяется как температура ниже 98,6°F (36,7°C). Хотя это обычно считается «нормальной» температурой тела, важно иметь в виду, что существует широкий диапазон того, что считается «нормальной». Температура тела может варьироваться в зависимости от ряда факторов, включая возраст, уровень активности и даже время суток.
Существует несколько заболеваний, которые могут вызывать низкую температуру тела. Гипотермия, например, возникает, когда тело теряет тепло быстрее, чем может его вырабатывать, что приводит к падению температуры тела. Это может произойти из-за воздействия холодной погоды или погружения в холодную воду.
Есть несколько факторов, которые могут вызвать низкую температуру тела, чаще всего холодная погода или болезнь. Низкая температура тела означает, что ваша внутренняя система работает, чтобы согреться, поэтому она посылает больше крови к телу и меньше к конечностям. Это может заставить вас чувствовать себя холоднее, чем обычно, и у вас могут быть другие симптомы, такие как озноб или мурашки по коже. В некоторых случаях низкая температура тела может быть серьезной, особенно если она сопровождается другими симптомами, такими как слабый пульс, спутанность сознания или обмороки. Если вас беспокоит температура тела, обязательно обратитесь к врачу. Низкая температура тела может иметь множество причин, от легких до опасных для жизни. Когда температура тела падает ниже 95 градусов по Фаренгейту (35 градусов по Цельсию), это считается переохлаждением. Нормальная температура тела составляет около 98,6 F (37 C). младенцы, пожилые люди и люди с хроническими заболеваниями более уязвимы к гипотермии.
В некоторых случаях низкая температура тела может быть серьезной, особенно если она сопровождается другими симптомами, такими как слабый пульс, спутанность сознания или обмороки. Если вас беспокоит температура тела, обязательно обратитесь к врачу. Низкая температура тела может иметь множество причин, от легких до опасных для жизни. Когда температура тела падает ниже 95 градусов по Фаренгейту (35 градусов по Цельсию), это считается переохлаждением. Нормальная температура тела составляет около 98,6 F (37 C). младенцы, пожилые люди и люди с хроническими заболеваниями более уязвимы к гипотермии.
Низкая температура тела может возникать по разным причинам. Некоторые причины, такие как воздействие холодной погоды или погружение в холодную воду, довольно очевидны. Другие причины могут быть не такими очевидными и могут потребовать дальнейшего медицинского обследования для определения причины. Некоторые распространенные причины низкой температуры тела включают:
• Воздействие холодной погоды или холодной воды.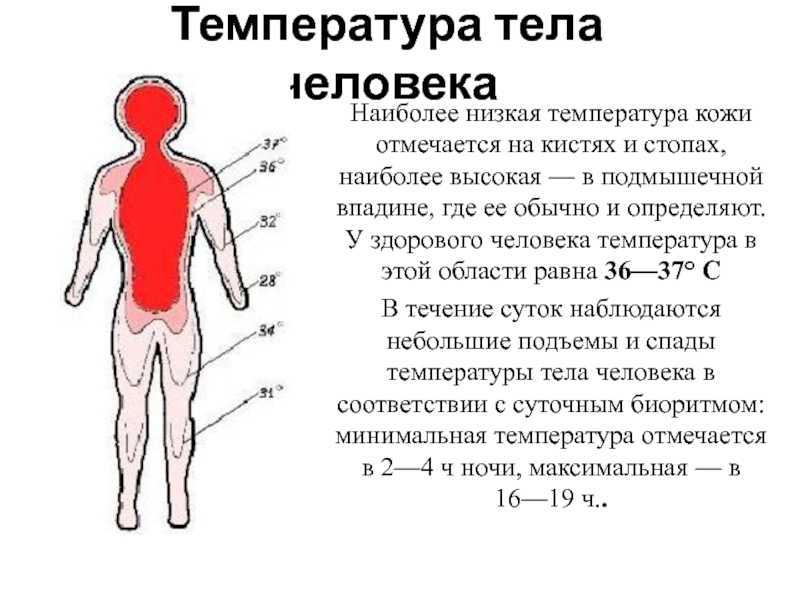
• Суровые погодные условия. В то время как средняя температура человеческого тела может немного варьироваться от человека к человеку, у большинства людей будут аналогичные показания при использовании орального термометра. Существует ряд различных причин низкой температуры тела, в том числе: алкоголизм, нервная анорексия, бактериемия, инфекция, вызванная вирусом простого герпеса, переохлаждение, недоедание и различные виды отравлений. Некоторые заболевания также могут вызывать низкую температуру тела, например недостаточность надпочечников, расстройства центральной нервной системы, гипотиреоз и некоторые виды рака.
Низкая температура тела – это любая температура ниже принятой нормальной температуры тела 98,6 градусов по Фаренгейту (F). В то время как у некоторых людей может быть низкая температура тела от природы, у других может быть низкая температура тела в результате основного состояния здоровья. Некоторые распространенные причины низкой температуры тела включают переохлаждение, недостаточность надпочечников и сердечную недостаточность. В большинстве случаев низкая температура тела не вызывает беспокойства и легко лечится. Однако в некоторых редких случаях низкая температура тела может указывать на более серьезное состояние здоровья, требующее медицинской помощи.
В большинстве случаев низкая температура тела не вызывает беспокойства и легко лечится. Однако в некоторых редких случаях низкая температура тела может указывать на более серьезное состояние здоровья, требующее медицинской помощи.
Низкая температура тела обычно относится к температуре, которая ниже нормального диапазона для человека. Средняя температура человеческого тела составляет около 98,6 градусов по Фаренгейту, поэтому низкой температурой тела будет все, что ниже этого значения. Есть много возможных причин низкой температуры тела, включая переохлаждение, инфекции и опухоли. Низкая температура тела также может быть вызвана приемом определенных лекарств или пребыванием в экстремально холодной погоде. Лечение низкой температуры тела зависит от основной причины. В большинстве случаев простое повышение температуры тела поможет облегчить симптомы. В более серьезных случаях может потребоваться более агрессивное лечение, такое как внутривенное введение жидкости или переливание крови теплой крови.


