Кормление больного через зонд видео: Видео: «Кормление через зонд: как правильно устанавливать назогастральный зонд»
Энтеральная поддержка критических пациентов. Часть 2.
Необходимость питательной поддержки в особых случаях
Продолжение. Начало №4-2014. Окончание № 1-2015.Автор: Кобзева Полина Юрьевна, ветеринарный врач интенсивной терапии, Ветеринарная клиника неврологии, травматологии и интенсивной терапии, г. Санкт-Петербург.
Ожоги
Экспериментальные данные свидетельствуют о кардинальных изменениях потребности в энергии у животных с термическими ожогами, однако нет практически никаких клинических данных, подтверждающих это понятие.Экспериментально собаки с термическими ожогами потребляют больше энергии, у них ускоряются глюконеогенез, окисление глюкозы, липолиз и окисление аминокислот. В отсутствии данных, подтверждающих обратное, рекомендации таковы: начинать питательную поддержку следует как можно раньше, когда она будет безопасной, первоначально придерживаясь обычной RER, но постоянно ее пересматривая, так как потребности пациента в энергии могут превышать нормальную RER в два раза.
Судороги
Другая группа, возможно, заслуживающая большего внимания со стороны оценки потребности в энергии, представляет собак с судорожным синдромом. Недавнее исследование показало, что во время госпитализации, несмотря на кормление 1,4 × RER, собаки потеряли в среднем 5% массы тела. Предполагается, что при увеличении мышечной активности увеличивается и потребность в энергии несмотря на то, что собаки были в основном лежачими больными, с ограниченной физической активностью.Сепсис
Животные с сепсисом являются еще оной группой пациентов, чьи потребности в питании, возможно, могут быть изменены. Интенсивный воспалительный ответ в сочетании с прочими изменениями, вероятно, изменяет скорость обмена веществ ипотребность в питательных веществах.
 Экспериментальные данные, полученные от собак, предполагают, что на ранней стадии сепсиса энергетические расходы могут увеличиваться на 25% и сопровождаться повышением степени окисления свободных жирных кислот и триглицеридов. Однако также было признано, что расход энергии при сепсисе может быть весьма переменчивым и даже уменьшаться на стадии септического шока. В зависимости от этиологии сепсиса (например септический перитонит, пиоторакс) потребности в белке могут также значительно возрасти, а следовательно, общие пищевые рекомендации для животных с септическим перитонитом изначально таковы: кормление RER – 35% белка, 40% жиров и 25% углеводов от общего числа калорий. Кроме того, данные исследования гарантированно определяют, что эти рекомендации являются оптимальными в ветеринарии для пациентов, клинически больных сепсисом (7).
Экспериментальные данные, полученные от собак, предполагают, что на ранней стадии сепсиса энергетические расходы могут увеличиваться на 25% и сопровождаться повышением степени окисления свободных жирных кислот и триглицеридов. Однако также было признано, что расход энергии при сепсисе может быть весьма переменчивым и даже уменьшаться на стадии септического шока. В зависимости от этиологии сепсиса (например септический перитонит, пиоторакс) потребности в белке могут также значительно возрасти, а следовательно, общие пищевые рекомендации для животных с септическим перитонитом изначально таковы: кормление RER – 35% белка, 40% жиров и 25% углеводов от общего числа калорий. Кроме того, данные исследования гарантированно определяют, что эти рекомендации являются оптимальными в ветеринарии для пациентов, клинически больных сепсисом (7).
Стимуляция аппетита
Основная цель питательной поддержки – восстановление добровольного потребления пищи. Когда необходимы инвазивные методы оказания питательной поддержки, они должны использоваться только пока животное не начнет есть самостоятельно.
 Если предложить пациенту корм, когда он будет чувствовать себя лучше, то новая пища будет ассоциироваться у него с хорошим самочувствием, и это повысит вероятность успеха (5).
Если предложить пациенту корм, когда он будет чувствовать себя лучше, то новая пища будет ассоциироваться у него с хорошим самочувствием, и это повысит вероятность успеха (5).Можно аккуратно положить корм пациенту в защечный карман с помощью шприца и посмотреть, будет ли он сам глотать. Но не стоит злоупотреблять насильным кормлением, если пациент сопротивляется, поскольку это увеличивает воздействие стресса на больного животного и чревато такими осложнениями, как аспирация или травма (1). Вот еще несколько советов для стимуляции аппетита: подавайте животным корм с руки, добавьте теплую воду в сухой корм или сделайте таким образом суспензию из консервированного корма, используйте мясные консервы для детского питания в качестве «заправки» для корма; собакам таким же образом можно предложить кошачий корм, попробуйте миски различных форм и видов. Мелкие миски подойдут для кошек и собак брахицефалических пород; для животных пластик может иметь странный запах, поэтому используйте продукты, имеющие сильный запах или душок, применяйте стимуляторы аппетита в качестве «запуска» аппетита (как правило, они неэффективны для долгосрочного использования) (Torrance 1996) (1).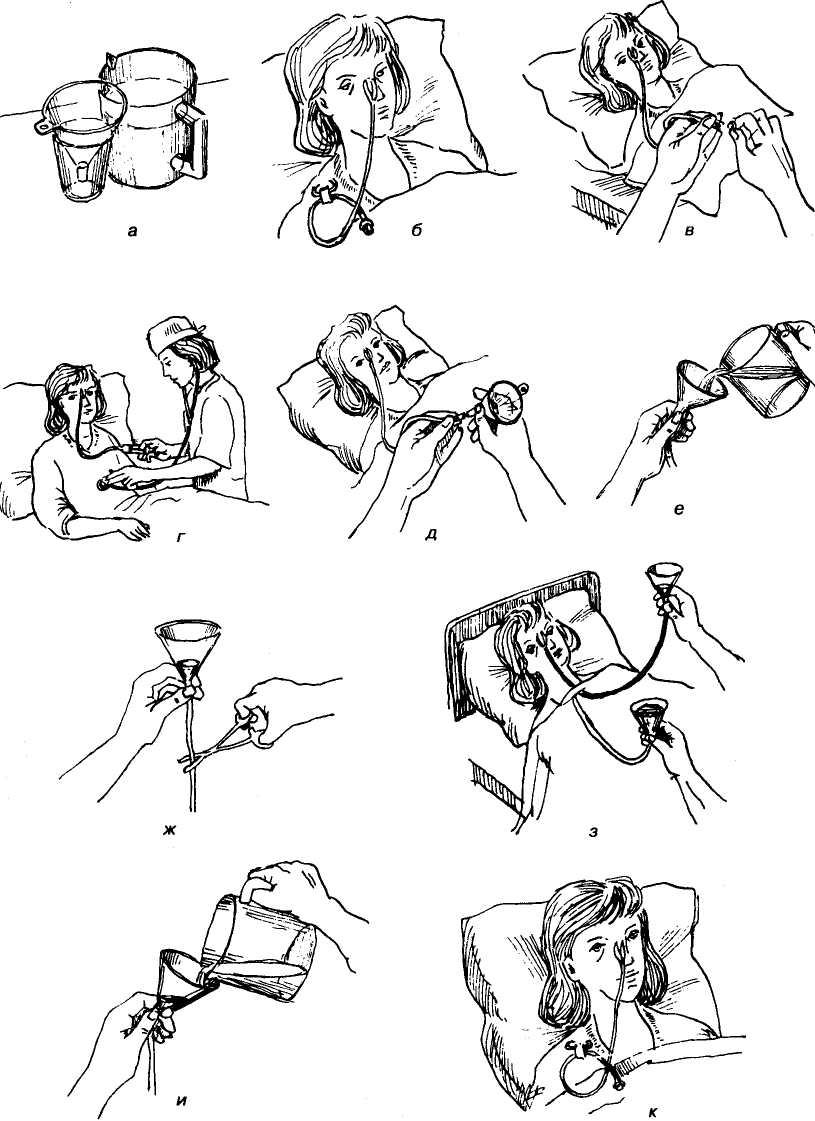
Существуют препараты, которые могут вызывать у кошек и собак анорексию, тошноту и рвоту: амоксициллин, цефалексин, хлорамфеникол, амоксициллин/клавуланат, эритромицин, тетрациклин, триметоприм/сульфадиазин, сердечные гликозиды, НПВС, химиотерапевтические препараты, наркотические обезболивающие препараты (7).
Кормление с помощью химических стимуляторов аппетита
С применением таких химических стимуляторов аппетита, как диазепам, было зарегистрировано увеличение аппетита, напоминание пациентам о вкусе пищи, что поощряло их съесть корм добровольно. Применение таких препаратов помогло привести к потреблению 25% от суточной нормы рациона у кошек, сильно подверженных стрессу. Тем не менее этот метод не обходится без нежелательных эффектов. Использоваться он должен как толчок для восстановления аппетита при условии кратковременного его отсутствия, а не как вариант кормления при длительной анорексии. При использовании стимуляторов аппетита важно своевременно и точно оценивать количество корма, калорий, потребляемых пациентом (10). Стимуляторами не следует пользоваться при проведении поддерживающего питания. Энергией пациента обеспечивают исключительно за счет вводимых через трубку/зонд смесей или парентерального питания. Стимуляторами аппетита можно начать пользоваться после того, как пациент начнет выздоравливать и будет переведен из клиники домой (9).
Стимуляторами не следует пользоваться при проведении поддерживающего питания. Энергией пациента обеспечивают исключительно за счет вводимых через трубку/зонд смесей или парентерального питания. Стимуляторами аппетита можно начать пользоваться после того, как пациент начнет выздоравливать и будет переведен из клиники домой (9).
Цианокобаламин (кобаламин) в качестве стимулятора аппетита
1. Кобаламин (витамин В12) 0.125-0.25 мг/кошку, подкожно, с интервалом 7-14 дней (15).Особенности питания кошек
Быстрая утилизация ряда необходимых аминокислот в сочетании с неспособностью сохранять или синтезировать их обуславливает потребность кошек в получении с кормом большего количества этих аминокислот, чем требуется животным других видов. Установлено, что дефицит таурина приводит к развитию дилатационной кардиомиопатии, заболеваний органов воспроизводства и дегенерации сетчатки глаз. Аргинин играет важную роль в выведении азота. Метионин и цистеин – основные доноры метиловой группы, необходимой для образования многих важных для организма кошек метаболитов, в том числе глютатиона, который является одним из основных антиоксидантов и нейтрализаторов свободных радикалов. Недостаточное поступление глютамина может привести к нарушению барьерных функций слизистой оболочки кишечника. Организм кошки обладает рядом физиологических механизмов, позволяющих обходиться потреблением небольшого количества углеводов. Кошка обладает специфическими потребностями в полиненасыщенных жирных кислотах. В достаточно большом количестве необходимые жирные кислоты содержатся в кормах, содержащих жиры животного происхождения. Кошка нуждается в большем количестве водорастворимых витаминов (витаминов группы В), в том числе в ниацине, тиамине и пиридоксине, чем многие другие виды животных.
Установлено, что дефицит таурина приводит к развитию дилатационной кардиомиопатии, заболеваний органов воспроизводства и дегенерации сетчатки глаз. Аргинин играет важную роль в выведении азота. Метионин и цистеин – основные доноры метиловой группы, необходимой для образования многих важных для организма кошек метаболитов, в том числе глютатиона, который является одним из основных антиоксидантов и нейтрализаторов свободных радикалов. Недостаточное поступление глютамина может привести к нарушению барьерных функций слизистой оболочки кишечника. Организм кошки обладает рядом физиологических механизмов, позволяющих обходиться потреблением небольшого количества углеводов. Кошка обладает специфическими потребностями в полиненасыщенных жирных кислотах. В достаточно большом количестве необходимые жирные кислоты содержатся в кормах, содержащих жиры животного происхождения. Кошка нуждается в большем количестве водорастворимых витаминов (витаминов группы В), в том числе в ниацине, тиамине и пиридоксине, чем многие другие виды животных.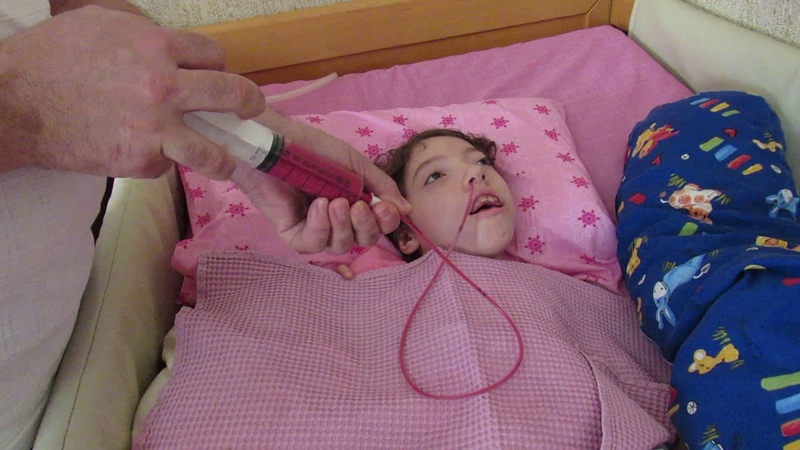
Кошки, как известно, предпочитают привычную еду и поэтому часто отказываются от новых кормов. Запах и вкус корма, которым пытались накормить животное в то время, когда у него было нарушено пищеварение, оказываются хорошо запоминающимися раздражителями, усиливающими чувство отвращения к еде. Оно может проявляться настолько сильно, что кошки перестают есть не только новый, незнакомый корм, но и отказываются от привычного, всего лишь ощутив неприятный запах. Лучше всего готовить корма для разных видов животных в разных местах, достаточно удаленных от тех отделений клиники, где находятся больные кошки. Можно попробовать накормить животное в новом месте или внести еще какие-нибудь изменения в обстановку, в которой ему обычно дают корм.
 Во время еды кошкам нужна спокойная и безопасная обстановка. Владельцы и ветеринарные врачи должны создавать больным животным условия для приема корма, сна, игры и проявления других поведенческих реакций, присущих этому виду животных. Создание стабильной и предсказуемой обстановки (как в физическом, так и в психологическом отношении) помогает пациентам ветеринарной клиники ощутить себя в полной безопасности, что положительно сказывается на их общем состоянии, поведении и аппетите. Особенно подавляюще на кошек действует ограниченное пространство. Если кошек помещают в большие по размерам клетки, предназначенные для содержания собак, где можно выделить зоны кормления, отдыха и туалета, это способствует восстановлению аппетита. Когда в ветеринарной клинике больных кошек кормят часто и небольшими порциями в течение дня и ночи, это максимально приближает характер их питания к естественному и стимулирует аппетит.
Во время еды кошкам нужна спокойная и безопасная обстановка. Владельцы и ветеринарные врачи должны создавать больным животным условия для приема корма, сна, игры и проявления других поведенческих реакций, присущих этому виду животных. Создание стабильной и предсказуемой обстановки (как в физическом, так и в психологическом отношении) помогает пациентам ветеринарной клиники ощутить себя в полной безопасности, что положительно сказывается на их общем состоянии, поведении и аппетите. Особенно подавляюще на кошек действует ограниченное пространство. Если кошек помещают в большие по размерам клетки, предназначенные для содержания собак, где можно выделить зоны кормления, отдыха и туалета, это способствует восстановлению аппетита. Когда в ветеринарной клинике больных кошек кормят часто и небольшими порциями в течение дня и ночи, это максимально приближает характер их питания к естественному и стимулирует аппетит. 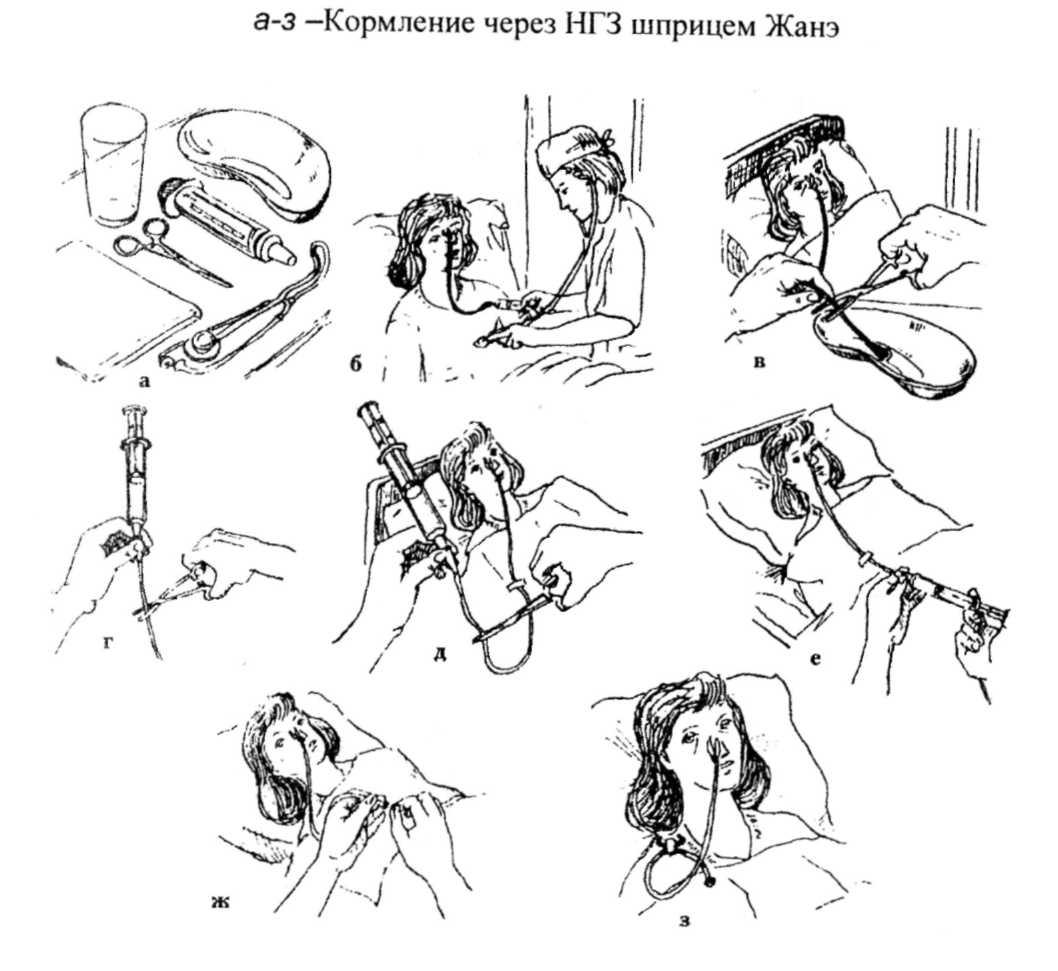 К нему особенно предрасположены животные, страдающие ожирением и подвергающиеся воздействию стресса. Хотя этиология и патогенез липидоза печени остаются во многом малоизученными, в настоящее время становится очевидным, что у большинства кошек (свыше 95%) эта болезнь развивается на фоне первичного заболевания или нарушений, которые усиливают процесс катаболизма. Успех лечения во многом зависит от того, насколько своевременно оно было начато. Положительная динамика возможна только при необходимой нутриционной поддержке. Если кошкам на ранних этапах развития болезни начинают проводить интенсивную поддерживающую диетотерапию, то прогноз хороший: выживает около 90% пациентов.
К нему особенно предрасположены животные, страдающие ожирением и подвергающиеся воздействию стресса. Хотя этиология и патогенез липидоза печени остаются во многом малоизученными, в настоящее время становится очевидным, что у большинства кошек (свыше 95%) эта болезнь развивается на фоне первичного заболевания или нарушений, которые усиливают процесс катаболизма. Успех лечения во многом зависит от того, насколько своевременно оно было начато. Положительная динамика возможна только при необходимой нутриционной поддержке. Если кошкам на ранних этапах развития болезни начинают проводить интенсивную поддерживающую диетотерапию, то прогноз хороший: выживает около 90% пациентов. Источник белка, включаемый в рацион кошки, должен быть высокоперевариваемым и содержать все незаменимые аминокислоты. Жидкие смеси для поддерживающего питания людей для кошек следует применять с большой осторожностью. В них обычно содержится недостаточно белка и других питательных веществ, в частности аргинина, таурина и арахидоновой кислоты, необходимых для этих животных (6).

Зонды для энтерального питания
Назоэзофагальный и назогастральный зонды
Постановку назоэзофагального (NE) и назогастрального (NG) зондов следует рассматривать с целью кратковременной питательной поддержки пациента, обычно до 10 дней. NE противопоказаны пациентам с рвотой, находящимся в коматозном состоянии, или тем, у кого отсутствует рвотный рефлекс, а также пациентам с дыхательной недостаточностью. Из-за небольшого внутреннего диаметра этих трубок могут быть использованы только жидкие энтеральные диеты. Подавать корм через эти зонды можно с помощью шприца болюсно, или в качестве ИПС. Промывка теплой водой до и после кормления поможет снизить частоту закупорки зонда. Если же трубка все же засорилась, ее необходимо заменить. Разбавление питательной смеси водой также может помочь предотвратить засорение зонда, но это уменьшает концентрацию калорийности диеты и поэтому увеличивает объем, необходимый для удовлетворения потребности в калориях (1). NE предпочтительнее, т.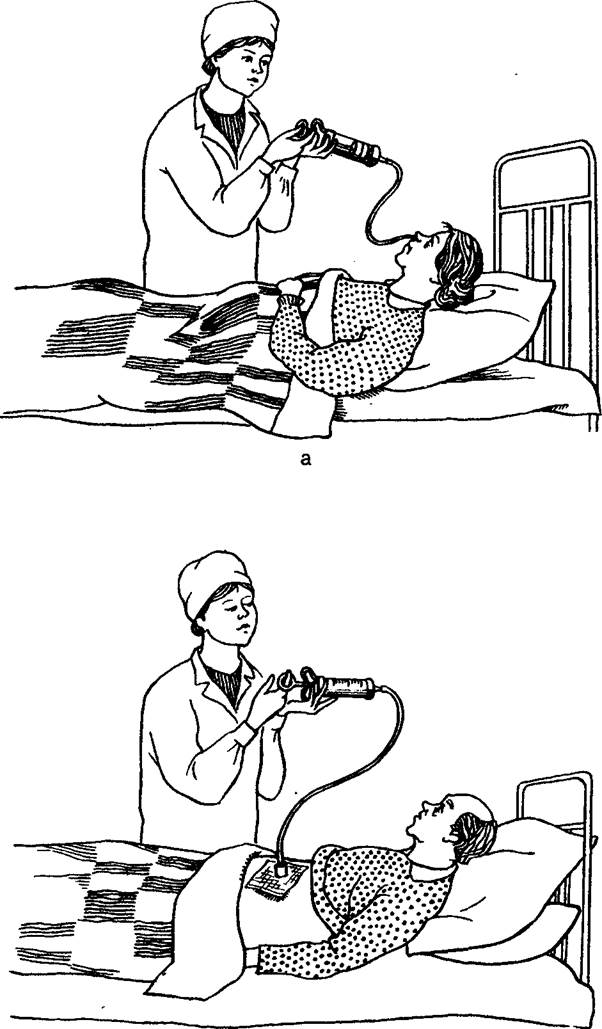 к. риск гастроэзофагального рефлюкса выше, если зонд проходит через нижний сфинктер пищевода. Но NG дает возможность декомпрессии желудка и проведения измерения остаточного объема в желудке. Пациенты, получающие энтеральное питание, должны иметь функционирующий ЖКТ и способность защитить дыхательные пути при рвоте или регургитации. Осложнения, связанные с NE и NG зондами, включают носовые кровотечения, риниты, синуситы, дакриоциститы, случайную постановку или смещение зонда в дыхательные пути, раздражение пищевода, рефлюкс, засорение зонда (2).
к. риск гастроэзофагального рефлюкса выше, если зонд проходит через нижний сфинктер пищевода. Но NG дает возможность декомпрессии желудка и проведения измерения остаточного объема в желудке. Пациенты, получающие энтеральное питание, должны иметь функционирующий ЖКТ и способность защитить дыхательные пути при рвоте или регургитации. Осложнения, связанные с NE и NG зондами, включают носовые кровотечения, риниты, синуситы, дакриоциститы, случайную постановку или смещение зонда в дыхательные пути, раздражение пищевода, рефлюкс, засорение зонда (2). Эзофагостома
Постановку эзофагостомы следует рассматривать всякий раз, когда пациент либо страдает отсутствием аппетита, либо не может есть по какой-то причине (например, вследствие серьезной челюстно-лицевой травмы, новообразования). Эзофагостомические трубки просты в постановке, требуют минимального оборудования, и их сразу можно использовать. Эзофагостома противопоказана пациентам, которые не могут защитить свои дыхательные пути, тем, у кого присутствует рвота или регургитация, либо пациентам, имеющим функциональные или механические нарушения работы пищевода, такие как мегаэзофагус или стриктура (3).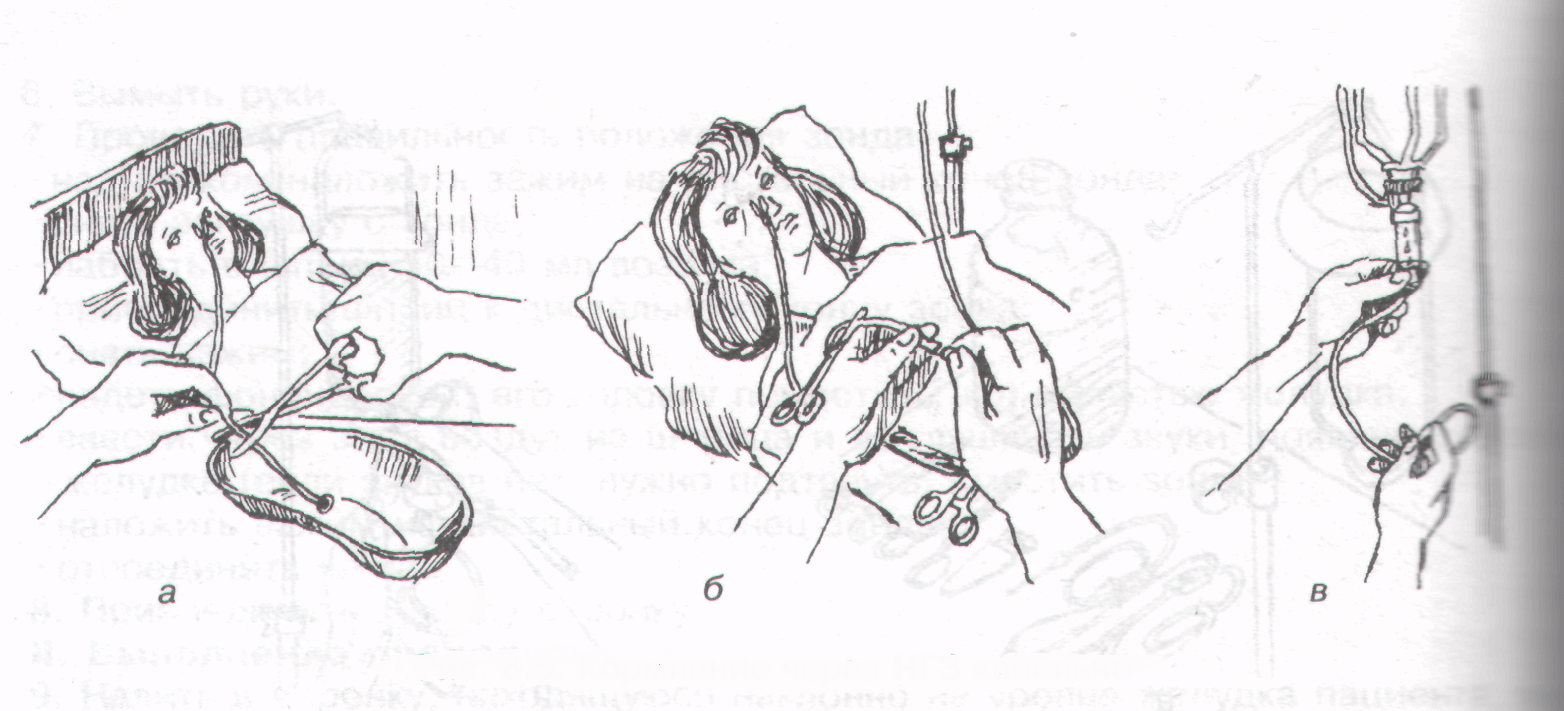 Постановка эзофагостомы требует анестезии, но, как правило, не такой глубокой, которая используется для хирургических вмешательств. Пациент должен быть погружен в анестезию настолько, чтобы поместить расширитель в ротовую полость и чтобы он не смог укусить.
Постановка эзофагостомы требует анестезии, но, как правило, не такой глубокой, которая используется для хирургических вмешательств. Пациент должен быть погружен в анестезию настолько, чтобы поместить расширитель в ротовую полость и чтобы он не смог укусить.В зависимости от используемого метода и размера пациента выбирают катетер 8–20 Fr. Большой диаметр этих катетеров позволяет сделать выбор в пользу измельченных восстановительных диет, иногда даже без разбавления водой. Также они удобны для оказания питательной поддержки владельцами своим питомцам, но до тех пор, пока не появится рвота. Для кошек с хроническими заболеваниями почек эзофагостомическая трубка может служить еще одним способом подачи жидкости и даже заменить некомфортную, создающую стресс для пациента процедуру вливания жидкости в подкожное пространство. После снятия швов трубку можно просто вытащить. Выходное отверстие рекомендуется лечить как рану, заживающую вторичным натяжением. Также можно наложить простую повязку в первые 12 часов после снятия швов.
 Осложнения, связанные с постановкой эзофагостомической трубки, – это смещение трубки из-за рвоты или ее удаление пациентом, целлюлит вокруг входного отверстия и откусывание конца зонда пациентом после рвоты (1).
Осложнения, связанные с постановкой эзофагостомической трубки, – это смещение трубки из-за рвоты или ее удаление пациентом, целлюлит вокруг входного отверстия и откусывание конца зонда пациентом после рвоты (1).
Гастростома
Гастростомические трубки применяют для долгосрочного проведения нутриционной поддержки тяжелобольных животных. Через гастростомические трубки можно довольно легко обеспечивать хронически больных или страдающих анорексией пациентов питательными смесями в течение многих недель и месяцев (6). По гастростоме питание поступает дистальнее пищевода, что делает возможным энтеральное питание у пациентов с заболеваниями пищевода. Гастростома хорошо переносится, позволяет вводить питание болюсно и предназначена для продолжительного кормления дома (2). Гастростома позволяет пациенту нормально есть и помогает перевести животное на нормальное кормление до ее удаления. Наложение гастростомы можно осуществлять хирургическим путем или перкутанно. Наложение перкутанной гастростомы можно осуществлять как с помощью эндоскопа, так и без него (5). Основные осложнения, связанные с гатростомой, включают повреждение висцеральной брюшины во время перкутанной установки и перитонит вследствие попадания желудочного содержимого в брюшную полость из-за смещения или открывания зонда. Как и в случае с любыми хирургически установленными устройствами для кормления, возможны флегмона и попадание инфекции в месте постановки (2).
Основные осложнения, связанные с гатростомой, включают повреждение висцеральной брюшины во время перкутанной установки и перитонит вследствие попадания желудочного содержимого в брюшную полость из-за смещения или открывания зонда. Как и в случае с любыми хирургически установленными устройствами для кормления, возможны флегмона и попадание инфекции в месте постановки (2).
Еюностома
Зонды с небольшим диаметром можно устанавливать непосредственно в проксимальный отдел тощей кишки. Кормление дистальнее пилоруса делает возможным энтеральное питание животных, неспособных переносить поступление корма через желудок. Показаниями к установке еюностомы являются гастропарез, неконтролируемая рвота, панкреатит у собак и неспособность защитить дыхательные пути. Наиболее распространенный метод установки еюностомы – хирургический через лапаротомию, хотя была описана транспилорическая установка назоеюнальных и гастроеюнальных зондов. Еюностомы используют в течение сравнительно короткого периода (от дней до недель) (2).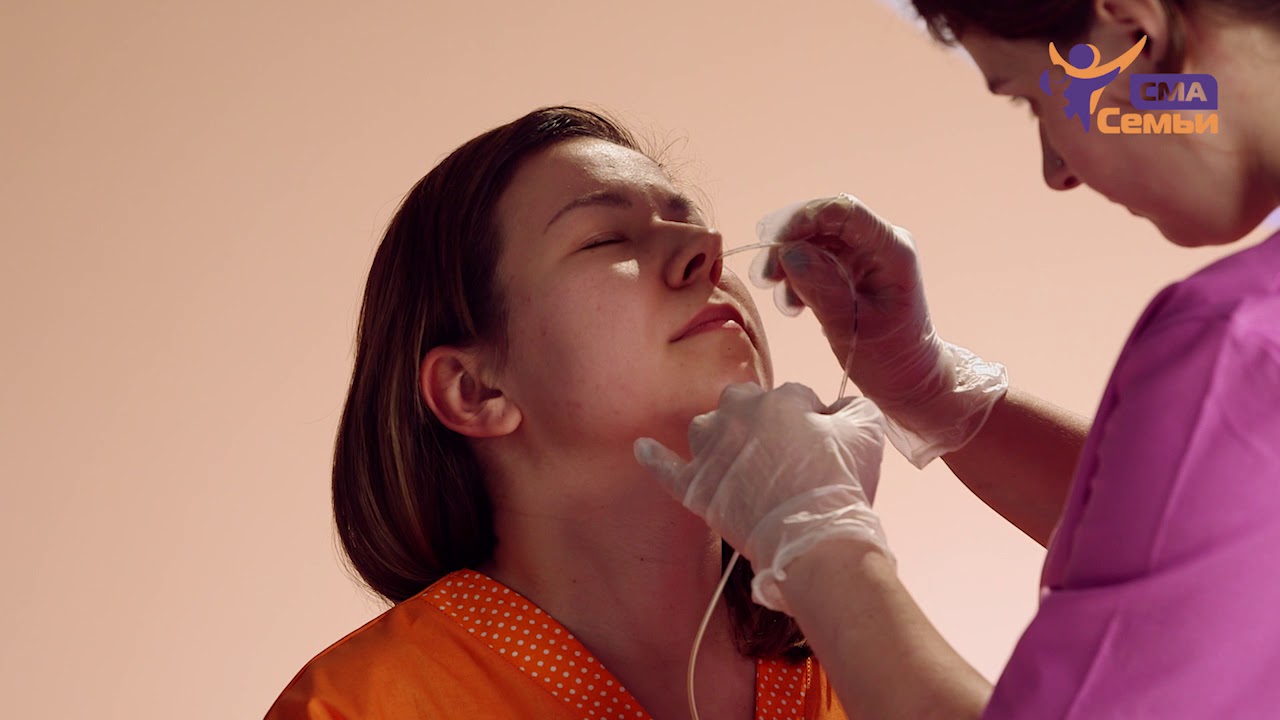 Кормление должно представлять собой непрерывное введение (ИПС). Болюсное введение питательной смеси может вызвать спазматические сокращения и диарею (5). Осложнения, связанные с еюностомой, включают перистомальную флегмону или инфекцию, перитонит, вторичный к протеканию стомы, ретроградную миграцию зонда, обструкцию кишечника из-за смещения зонда, закупорку зонда (2).
Кормление должно представлять собой непрерывное введение (ИПС). Болюсное введение питательной смеси может вызвать спазматические сокращения и диарею (5). Осложнения, связанные с еюностомой, включают перистомальную флегмону или инфекцию, перитонит, вторичный к протеканию стомы, ретроградную миграцию зонда, обструкцию кишечника из-за смещения зонда, закупорку зонда (2).
Энтеральное питание через трубку: практические аспекты
Через 12-18 часов после первичной имплантации трубки через нее вводят воду (за исключением кормления через пищевод, когда в выжидании нет необходимости), а через 24-36 часов начинают давать корм. Как правило, в первый день удовлетворяют 1/2 – 1/3 суточной энергетической потребности. При отсутствии осложнений объем пищи постепенно увеличивают, доводя до нужного (т.е. полностью покрывающего потребность в энергии) количества к третьему или четвертому дню, а в случае длительного предшествующего голодания – к седьмому дню.Общую суточную норму корма делят на 4-6 равных порций, не превышающих емкость желудка пациента (начинают с 5 мл/кг, доводя до 15 мл на одно кормление).
 Пищу следует разогревать до комнатной температуры и вводить медленно в течение 5-15 минут. После окончания кормления трубку промывают 10-15 мл прохладной воды. В целом частое кормление малыми порциями переносится лучше, чем более редкое введение большего объема пищи. Если у владельца есть возможность продолжать часто кормить животное после выписки из стационара, то следует по-прежнему придерживаться такого режима. Однако если владелец предполагает снизить кратность кормления, важно адаптировать пациента к более редкому введению большего объема пищи еще до выписки из клиники. Со временем, по мере привыкания к процедуре кормления, его можно осуществлять в удобном режиме – два или три раза в сутки. Перед каждым введением пищи следует аспирировать остатки желудочного содержимого с помощью шприца. Если объем аспирата составляет более 50% от введенной ранее порции корма, полученное содержимое надо ввести обратно в желудок и пропустить одно кормление. Регулярная аспирация предыдущей порции корма может свидетельствовать о замедленном опорожнении желудка и является основанием для медикаментозного лечения (17).
Пищу следует разогревать до комнатной температуры и вводить медленно в течение 5-15 минут. После окончания кормления трубку промывают 10-15 мл прохладной воды. В целом частое кормление малыми порциями переносится лучше, чем более редкое введение большего объема пищи. Если у владельца есть возможность продолжать часто кормить животное после выписки из стационара, то следует по-прежнему придерживаться такого режима. Однако если владелец предполагает снизить кратность кормления, важно адаптировать пациента к более редкому введению большего объема пищи еще до выписки из клиники. Со временем, по мере привыкания к процедуре кормления, его можно осуществлять в удобном режиме – два или три раза в сутки. Перед каждым введением пищи следует аспирировать остатки желудочного содержимого с помощью шприца. Если объем аспирата составляет более 50% от введенной ранее порции корма, полученное содержимое надо ввести обратно в желудок и пропустить одно кормление. Регулярная аспирация предыдущей порции корма может свидетельствовать о замедленном опорожнении желудка и является основанием для медикаментозного лечения (17). Трубки следует закрывать между кормлениями, чтобы не допустить аспирации воздуха или регургитации питательного материала (5).
Трубки следует закрывать между кормлениями, чтобы не допустить аспирации воздуха или регургитации питательного материала (5).(Продолжение в следующем номере)
Назогастральный зонд. Алгоритм постановки детям, взрослым, уход, осложнения
Назогастральный желудочный зонд – это одна из разновидностей медицинских приспособлений, с помощью которых проводятся процедуры в брюшной полости. Алгоритм его постановки не представляет особой сложности, но введение должен проводить медицинский работник, имеющий соответствующую квалификацию.
Что такое назогастральный зонд, как он выглядит
Назогастральный зонд – это узкопроходный катетер, который через нос пропускается в желудок. Он используется для кратковременного или среднесрочного питания, а также для всасывания содержимого желудка, например, при кишечной непроходимости.
Зонд представляет собой гибкую резиновую или пластиковую трубку с отверстиями на обоих концах. В зависимости от типа с его помощью можно удалять воздух или избыток жидкости из желудка, доставлять в него пищу, лекарственные средства.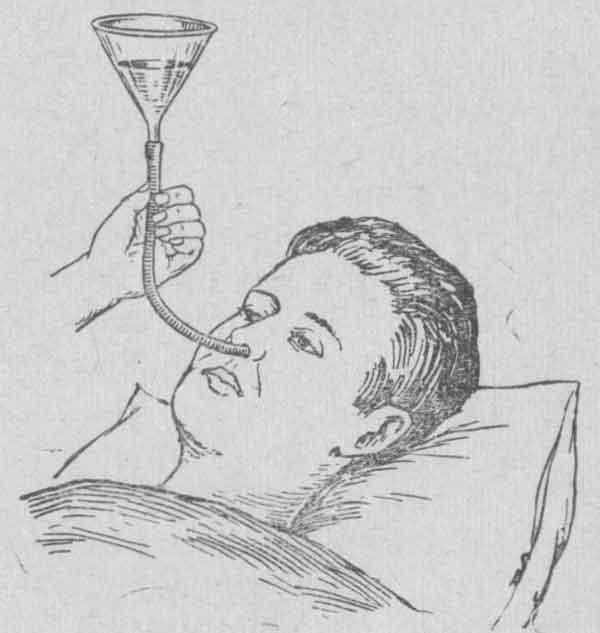
Трубка предназначена только для кратковременного использования и устанавливается по причинам:
- Принудительного введения питательных веществ и лекарств.
- Удаления жидкости и воздуха из желудка.
- Добавления контрастного вещества в желудок перед проведением рентгенологического обследования.
- Зашиты кишечника после операции.
- Питания послеоперационных больных.
В некоторых случаях её используют при непереносимости человеком твёрдой пищи.
Принцип работы устройства, размеры
Назогастральный зонд, алгоритм постановки которого контролирует врач или медицинская сестра, устанавливается в больнице. Процедура может проводиться во время сна пациента под наркозом, но чаще устройство устанавливают, когда человек находится в сознании. В некоторых случаях применяется местная анестезия ноздрей с помощью лидокаина или анестезирующего спрея.
Типы назогастральных трубок:
- Катетер Левина.
 Трубка малого диаметра, применяется для приёма внутрь лекарственных средств.
Трубка малого диаметра, применяется для приёма внутрь лекарственных средств. - Трубка Добхоффа. Катетер с небольшим отверстием и грузом на конце, обеспечивающим её введение под действием силы тяжести.
- Двухтрубчатый катетер с большим диаметром и двойным просветом. С его помощью проводится всасывание в одном просвете и вентиляция в другом, предотвращающая попадание слизистой оболочки в катетер.
Зонды выпускаются длиной от 38 до 120 см. Самые маленькие предназначены для детей, все катетеры делаются с учётом анатомических особенностей человека.
Если требуется дренаж, используется широкая трубка. Тонкодисперсные трубки (калибр менее 9) вызывают меньший дискомфорт, и уменьшает риск появления ринита, эрозии пищевода. Трубки из ПВХ можно использовать до двух недель, полиуретановые и силиконовые не подвергаются воздействию желудочной кислоты и могут оставаться в желудке в течение длительного времени.
- Полихлорвинилхлоридовые трубки.
 Наиболее дешёвый вариант, основной недостаток которых – подверженность коррозии, что сокращает срок их службы до 7 дней.
Наиболее дешёвый вариант, основной недостаток которых – подверженность коррозии, что сокращает срок их службы до 7 дней. - Полиуретановые. Срок использования до 4 недель. Зонды довольно жёсткие, не подвергаются действию желудочного сока.
- Силиконовые. Хорошо переносят стерилизацию, срок службы длительный, но требуется использование направляющих при постановке больному.
Чем отличается детский назогастральный зонд от взрослого
Кормление через катетер применяется у детей, младенцев, которые не могут есть самостоятельно. По своей структуре детский катетер не отличается от зонда для взрослых, только размеры имеет меньшие.
Некоторые детские модели снабжены адаптером для шприца и рентгеноконтрастной полосой. Детские зонды не должны использоваться свыше 2 недель. Установка проводится так же, как и взрослым, с тем отличием, что трубка крепится к щеке ребёнка с помощью пластыря, а не к одежде.
Показания для введения желудочного зонда
Назогастральный зонд используется при наличии следующих заболеваний и расстройств (алгоритм постановки в этих случаях одинаковый):
- Травмы в области рта, глотки, живота.

- Острый панкреатит.
- Состояние комы.
- Послеоперационный период по поводу хирургических вмешательств в брюшную и грудную полости, резекции желудка, ушивания прободной язвы.
- Послеинсультное состояние, вызвавшее затруднение глотания.
- Сужение пищевода.
- При терапии кишечной непроходимости.
- Истощение больных.
Противопоказания к введению зонда
Способ кормления с помощью зонда подходит не всем пациентам.
Рискованно устанавливать его тем, кто имеет:
- Высокий риск засасывания желудочного содержимого в область дыхательных путей.
- Замедление работы желудка.
- Гастроэзофагеальный рефлюкс.
- Сужение верхнего отдела в ЖКТ.
- Травмы в области носа.
- Переломы основания черепа.
- Нарушения свёртываемости крови.
- Варикозное расширение вен в пищеводе.
Подготовка к введению зонда
Первоначально врач проводит беседу, рассказывает о необходимости проведения процедуры, сложностях, которые могут возникнуть. В случае бессознательного положения больного, беседа проводится с родственниками.
В случае бессознательного положения больного, беседа проводится с родственниками.
Затем врач проводит замеры у больного для определения длины зонда, необходимого для процедуры. Перед введением катетер замораживают для придания необходимой жёсткости. Это делается для снижения рвотного рефлекса.
Техника постановки назогастрального зонда
Алгоритм действий:
- Врач реаниматолог усаживает пациента в полувертикальном положении, подкладывая под голову подушки.
- Следует осмотреть ноздри на предмет деформации или препятствий, чтобы определить наилучшую сторону для введения.
- Измеряется длина трубки от переносицы до мочки уха, затем до точки на полпути между нижним концом грудины и пупком.

- Конец смазывается гелем 2% лидокаина.
- Трубка пропускается через ноздрю, глотку, в пищевод, а затем в желудок
- Пациента просят проглотить и продвинуть трубку, можно предложить сделать несколько глотков воды.
- Трубка медленно продвигается до определённого положения, пока не достигнет нужной отметки.
- Врач проверяет положение трубки.
- Убедиться в правильном положении зонда, ввести 20 мл воздуха с помощью шприца, прослушивая при этом область эпигастрия.
- Следует немедленно остановиться и извлечь катетер, если трубка перекручивается во рту, пациент начинает задыхаться, кашлять.
Назогастральный зонд (алгоритм постановки меняется в случае, если больной находится в бессознательном состоянии) может попасть в дыхательные органы. Чтобы этого не произошло, врач должен ввести в глотку два пальца, подтягивая при этом гортань вверх и проталкивая трубку. Расположение зонда должно контролироваться рентгенографией.
Возможные осложнения при введении и эксплуатации назогастрального зонда
Ошибки и осложнения, которые могут возникнуть после проведения процедуры:
- носовые кровотечения;
- синусит, бронхопневмония;
- боль и першение в горле при попадании зонда в трахею;
- желудочное кровотечение.

К тяжёлым осложнениям относятся:
- аспирация лёгких;
- эрозия носа;
- перфорация пищевода;
- повреждение хирургического анастомоза;
- коллапс лёгкого;
- пневмоторакс;
- инфекционные осложнения.
Во время проведения процедуры может произойти закручивание трубки, что затруднит её прохождение через пищевод.
Пациенты с трубкой могут испытывать лёгкие недомогания во время процедуры, такие как диарея, тошнота, спазмы в животе.
Для предотвращения нежелательных ситуаций необходимо следить за правильной постановкой зонда и обращать внимание на следующие моменты:
- Положение катетера. Необходимо держать трубку выше уровня живота. Это поможет предотвратить возврат жидкости, слитой из желудка.
- Подвесная часть зонда должна быть закреплена на одежде для уменьшения напряжения, создаваемого весом основной части зонда. Часть трубки, приклеенной к носу необходимо удерживать руками.

- Положение закрепляемой ленты. Следует периодически менять ленты, используемые для закрепления зонда. От намокания она может потерять прочность.
- Закупорка трубки. Если катетер заблокирован жидкостью или воздухом, его срочно следует промыть.
- Расположение зонда проверяется перед каждым кормлением, для чего на катетере устанавливается отметка. Чтобы проверить, достиг ли катетер желудка, проверяется содержимое трубки. В норме будет появление жидкости жёлтого цвета.
- Следить за прохождением воздуха в желудок и вытекающей из него жидкости. Для этого следует закрывать его заглушкой после приёма пищи.
Следует срочно прекратить процедуру в случае, если:
- Жидкость, выходящая из трубки, похожа на кофейную гущу или в ней появилась кровь.
- Прекратилось мочеиспускание.
- Возникли проблемы с дыханием.
- Живот стал твёрдым.
- Возникло чувство сильного вздутия, внутреннего распирания.

Уход за зондом, установленным для декомпрессии
Для того чтобы не допустить закупорки катетера во время процедуры, следует правильно за ним ухаживать, соблюдать правила обслуживания аппарата:
- Каждый раз перед процедурой следует тщательно мыть руки.
- Проверять положение зонда 3 раза в день, следить за кислотностью желудка.
- Тщательно промывать трубку до подачи еды, медикаментов и после. Делать это необходимо не реже 3 раз в день.
- Во избежание смешения пищи использовать каждый раз новые пищевые наборы.
- Ежедневно ухаживать за носовой полостью, следить, чтобы она не была повреждена.
- Следует обрабатывать слизистую носа антисептиками.
- Проводить гигиенические процедуры в области рта: полоскание, чистка зубов.
- Своевременно делать замену зондов, не допуская их пребывания в желудке свыше 30 дней.
Организация питания пациента через зонд
Необходимость зондового питания устанавливается врачом и в каждом конкретном случае составляется примерное меню смесей.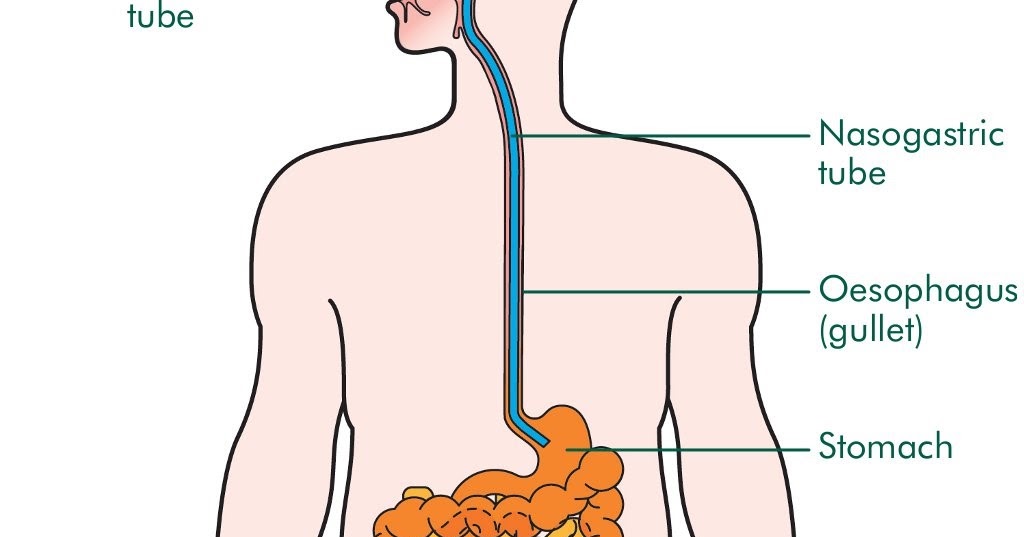 При некоторых заболеваниях происходит угнетение глотательной функции и в этом случае поможет назогастральный зонд.
При некоторых заболеваниях происходит угнетение глотательной функции и в этом случае поможет назогастральный зонд.
| Основные показания к установке зонда | Перенесённый инсульт, вызвавший нарушение функции глотания |
| Лицевые и шейные ожоги | |
| Травмирование глотки | |
| Операции на органы ЖКТ | |
| Истощение, вызванное длительным голоданием | |
| Бессознательные состояния | |
| Недоношенность младенцев | |
| Отсутствие глотательного рефлекса у новорожденного |
Не всякое питание подходит для подачи его через катетер.
Для этой процедуры необходимы:
- молоко, кефир;
- лечебные составы, пригодные для энтерального питания;
- отвары из овощей, рыбы, мяса;
- жидкообразные пюре;
- фруктовые настои;
- жидкие каши из размельчённых круп.
Еда должна легко усваиваться организмом, не содержать глютен, лактозу, продукты, трудные для усвоения.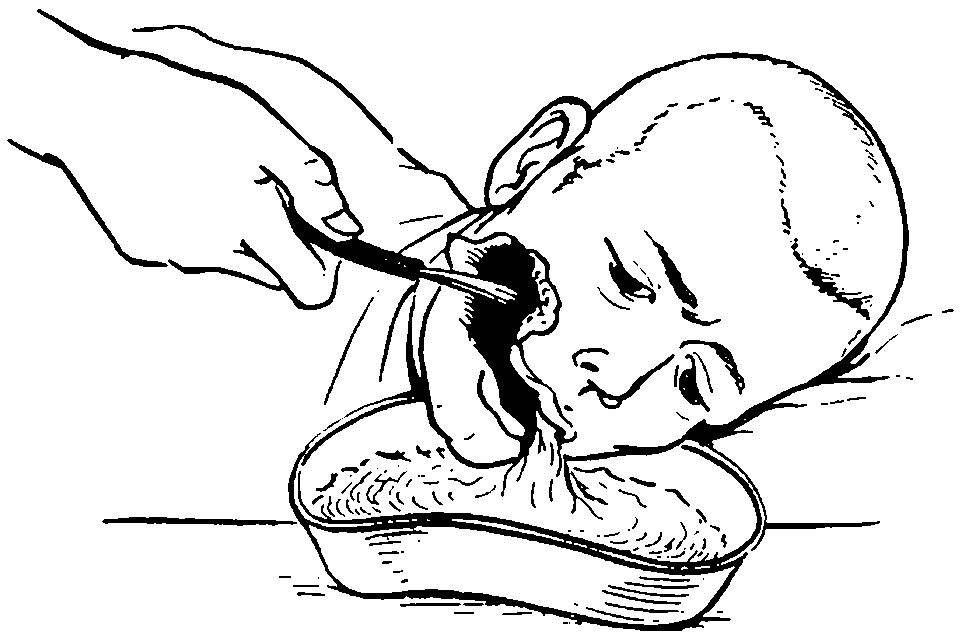
Количество первоначальной порции не должно быть больше 100 мл. Затем её увеличивают до 300-400 мл. Продукты вводятся 4-5 раз в день, объём в сутки не должен превышать 2 тыс. мл, включая жидкость для питья.
Процедура питания:
Уход за пациентом с желудочным зондом
Назогастральный зонд, алгоритм постановки которого соблюдает медицинский работник, для зондирования желудка, искусственного питания, промывания требует тщательного ухода. Так же как и кормление через него требует внимательного подхода.
Перед кормлением следует промыть желудок физиологическим раствором для удаления скопившейся слизи и остатков пищевых масс. После окончания кормления зонд пережимают на 1 час. После этого конец его опускают в ёмкость для оттока пищи. Не следует часто менять катетеры, потому что это может привести к повышению внутричерепного давления.
В случае ослабленной перистальтики, отсутствии стула, проводятся очистительные клизмы, но не чаще 1 раза в 2 дня. После восстановления глотательного рефлекса больного переводят на обычный режим питания. Жидкую пищу начинают давать с ложечки или из поильника только в том случае, если больной будет в состоянии глотать сам.
После восстановления глотательного рефлекса больного переводят на обычный режим питания. Жидкую пищу начинают давать с ложечки или из поильника только в том случае, если больной будет в состоянии глотать сам.
В противном случае попадание пищи в трахею может привести к развитию тяжёлой пневмонии. Налёты, образовавшиеся на языке в процессе кормления, удаляют ложечкой. После кормления губы следует смазывать специальным кремом.
Лечебное питание при хирургических заболеваниях является важной частью восстановления организма. Назогастральный зонд в этом случае будет хорошим помощником, а правильный алгоритм его постановки обеспечит безопасность больного.
Оформление статьи: Мила Фридан
Видео об использовании назогастрального зонда
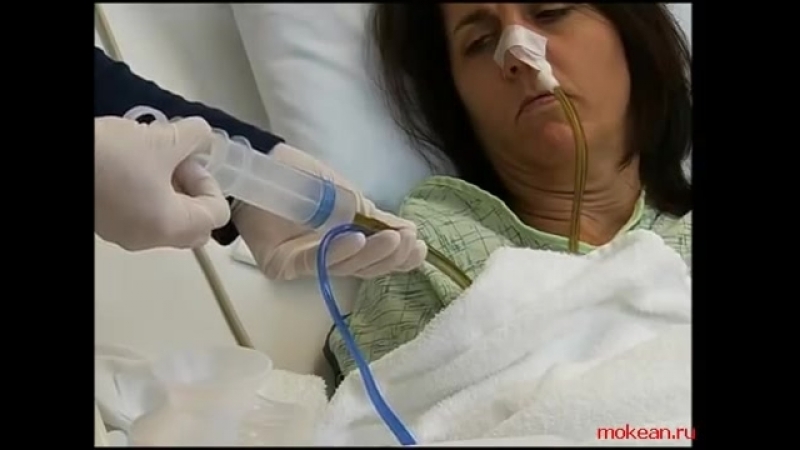
Как кормить через зонд:
Зонд назогастральный.
 Кормление через назогастральный зонд
Кормление через назогастральный зондЗонд назогастральный — это специальное устройство, предназначенное для энтерального питания человека. Оно необходимо в случаях, когда он сам не может употреблять пищу. Такое введение еды требуется при травме или отеке языка. Также питание таким образом осуществляется при повреждении глотки, гортани или пищевода, при психических расстройствах человека, связанных с отказом от еды.
Введение пищи посредством зонда может быть необходимо тогда, когда пациент находится в бессознательном состоянии. Существуют противопоказания для данного способа ввода пищи — это язвенная болезнь желудка в момент ее обострения. Помимо введения еды через зонд назогастральный можно осуществлять приём лекарственных препаратов. Все манипуляции должны быть под чутким руководством врача.
Как вводить зонд?
Для того чтобы ввести зонд назогастральный пациенту, вначале необходимо сделать на нем метки. Также следует проверить носовые ходы человека. Если больной в бессознательном состоянии, зонд вводится в лежачем состоянии, голову его поворачивают на бок. Назогастральный зонд можно оставить на 3 недели.
Назогастральный зонд можно оставить на 3 недели.
Подготовка к процедуре
- Необходимо, чтобы врач установил доверительные отношения с пациентом либо с его родственниками.
- Доктор должен рассказать больному цель предстоящей процедуры и ознакомить его с тем, какую еду ему будут давать. Также врач должен рассказать про этапы предстоящей процедуры.
- Помещение следует заранее проветрить.
- Следующим этапом подготовки к вводу зонда идёт измерение расстояния от горла до желудка. Для этого пациент должен сесть прямо. Потом врачу следует произвести измерение. Существует альтернативный способ рассчитать расстояние до желудка, для этого необходимо от роста человека отнять 100 см.
- Для того чтобы назогастральный зонд легко вошёл в желудок, его рекомендуется смочить в растворе «Фурацилина». Раствор разводится в соотношении 1 к 2000. Назогастральный зонд смачивается до нанесённой отметки.
- Далее следует положить больного на кушетку. Он ложится на спину.
 Под голову кладётся подушка. Необходимо сделать так, чтобы голова была чуть-чуть в наклон. Такое положение обеспечит свободный ввод зонда в носоглотку. На грудь пациента кладётся салфетка.
Под голову кладётся подушка. Необходимо сделать так, чтобы голова была чуть-чуть в наклон. Такое положение обеспечит свободный ввод зонда в носоглотку. На грудь пациента кладётся салфетка.
Как проводится введение зонда?
Врач должен проводить данную процедуру в перчатках.
- В носовой ход пациенту вводится зонд на 15 сантиметров. Далее следует посадить больного в полулежащее положение. Затем стоит сказать ему, чтобы он заглатывал зонд. Следует, чтобы человек принял положение, при котором инструмент будет свободно заходить в желудок.
- Далее в шприц Жане запускается воздух. Затем он присоединяется к зонду и вводится в желудок. Можно услышать специфические звуки, которые являются свидетельством того, что все сделано правильно.
- Для того чтобы не допустить вытекания жидкости, после того как отсоединяется шприц, на зонд накладывается зажим. При этом наружный конец помещается в лоток.
- Далее следует зафиксировать зонд. Для этого на лицо и голову пациента наматывается бинт.

- Следующим этапом процедуры является снятие зажима и присоединение воронки.
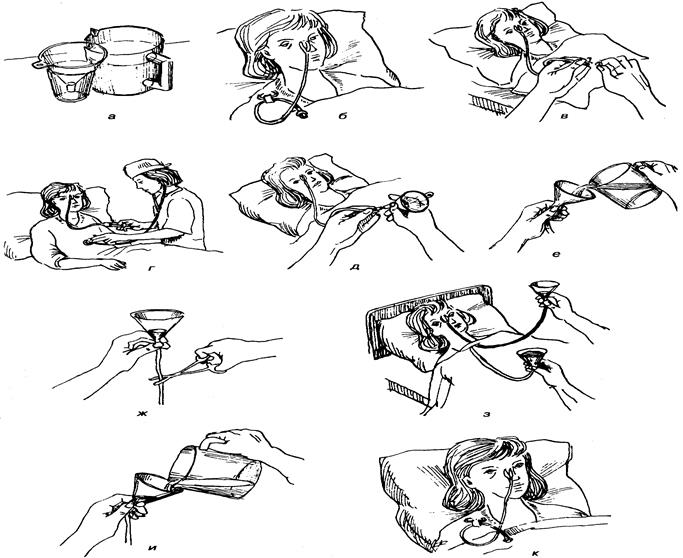
Кормление через назогастральный зонд
Зонд опускается до уровня желудка. Следует не допустить, чтобы воздух попадал туда. Для этого воронка наклоняется и наполняется едой. Пища должна быть тёплой, ее температура должна быть 38-40 градусов. После того как воронка наполнена едой, ее постепенно поднимают вверх до того момента, пока пища не останется только в горлышке воронки. Далее воронка снова опускается вниз, до уровня желудка. Затем она наполняется пищей, процесс повторяется аналогичным образом. После введения всей пищи в зонд вливается кипяченая вода или чай. Процедура кормления несложная через назогастральный зонд. Алгоритм довольно простой.
После того как ввод пищи закончен и зонд промыт, на конец его нужно установить зажим. Далее убрать воронку. После конец зонда обернуть стерильной салфеткой или поместить в лоток, а можно зафиксировать на шее больного. Оставить в таком состоянии до следующего приёма пищи.
Характеристики назогастрального зонда
Назогастральный зонд сделан из поливинилхлорида. Данный материал имеет прозрачный цвет. Он обладает таким свойством, как термопластичность. Это означает, что под воздействием теплых тканей он смягчается. Также современные зонды оснащены дополнительными характеристиками, которые значительно облегчают процесс использования. К ним относится рентгеноконтрастная линия, которая присутствует по всей длине зонда. В некоторых моделях боковые отверстия расположены особенным образом. Это сделано для того, чтобы снизить риск демпинг-синдрома. Зонды снабжаются коннекторами, которые хорошо взаимодействуют с дозирующими устройствами подачи пищи. Также современные коннекторы имеют специальные пробки. Они при необходимости герметично закрываются. Благодаря таким пробкам можно не использовать зажим.
На первый взгляд такие доработки производителей кажутся незначительными, но при этом использование и постановка назогастрального зонда проходят значительно легче.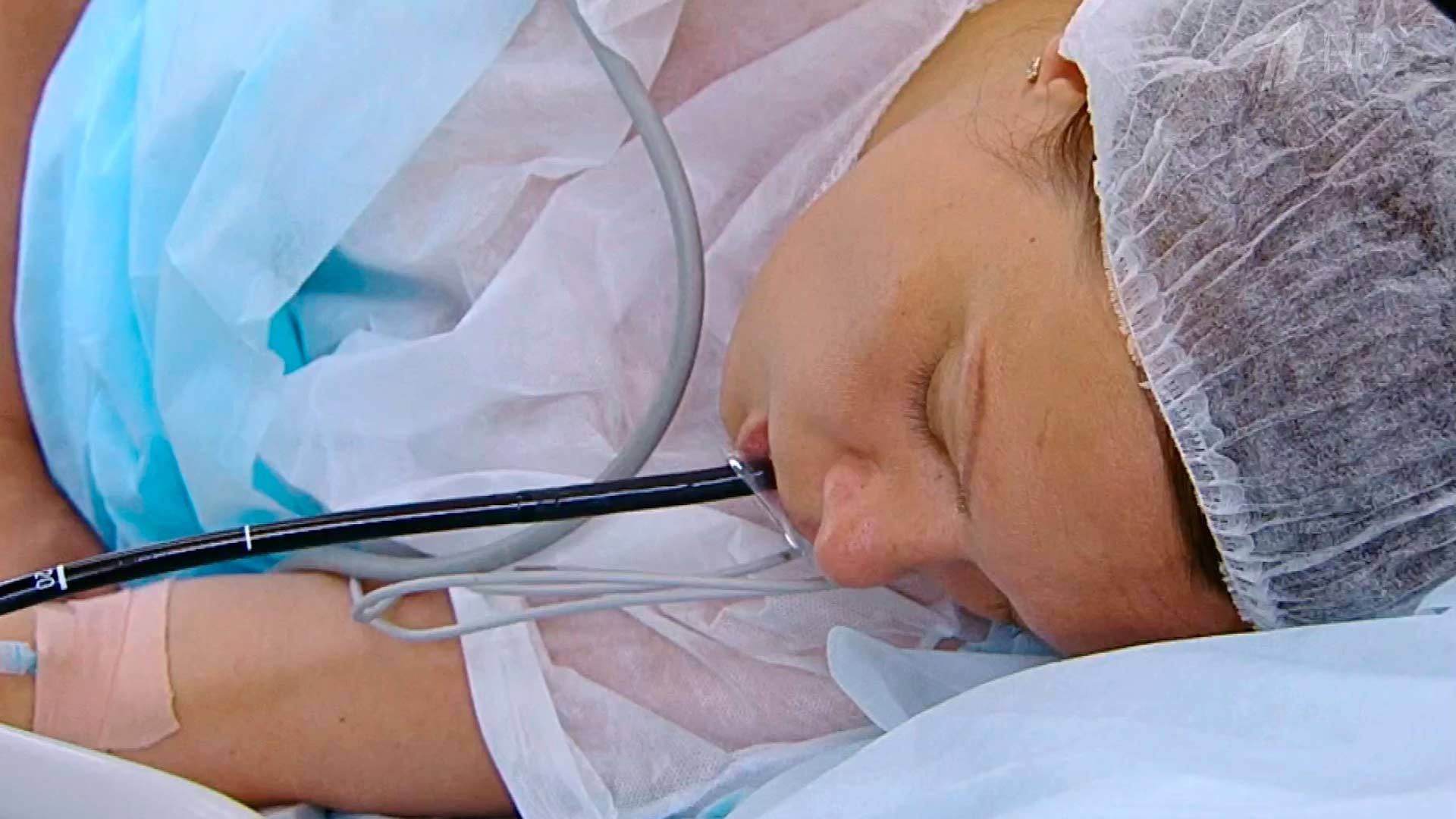
Детский зонд
Принцип действия зондов один и тот же. Но детские имеют свои особенности. Следует сказать, что они также могут использоваться для взрослого человека. Детские зонды производятся также из ПВХ высокого качества. Они являются абсолютно безвредными, не вызывают аллергических реакций и могут использоваться до 3 недель. Детские зонды имеют мягкий закруглённый конец. Данная характеристика обеспечивает хорошее вхождение зонда и защищает от получения каких-либо травм при вводе. Заглатывание зонда с мягким наконечником является безболезненным.
Также имеются боковые отверстия на конце, посредством которых происходит кормление пациента через назогастральный зонд, и питательные вещества попадают в желудок. Детские модели снабжены коннекторами, которые могут плотно и герметично закрываться, а также специальными переходниками для подсоединения шприцев и воронок. Также у зондов есть рентгеноконтрастная полоса с отметками в сантиметрах. Это позволяет определить, на какой глубине находится зонд.
Некоторые производители выпускают инструменты с цветовой кодировкой. То есть определённый цвет имеет установленный диаметр и размер. Благодаря цветной кодировке медицинским работникам легко ориентироваться, какой зонд подойдёт для конкретного человека. Таблицы кодировок прикладываются к инструментам.
Заключение
Теперь вы знаете, что представляет собой зонд назогастральный. Еще мы рассказали, как нужно подготовиться к введению его. Также описали, как происходит кормление через назогастральный зонд.
Гастростома: питание и уход при БАС
Питание через гастростому является самым предпочтительным методом для больных БАС. Это единственный способ кормить людей сколько угодно долго по времени, в нужном количестве и без дискомфорта для самого человека.
При проведении гастростомии в желудок через переднюю брюшную стенку вводят трубку для питания. Трубка компактная, толщиной с шариковую ручку и очень гибкая. Ее не видно под одеждой.
Структура всей системы питания через гастростому выглядит так:
Есть два способа наложения гастростомической трубки: чрескожная эндоскопическая гастростомия (ЧЭГ) и рентгенологическая гастростомия (РГ). В нашей стране накоплен опыт установки гастростом методом ЧЭГ. Рассмотрим его подробнее.
В нашей стране накоплен опыт установки гастростом методом ЧЭГ. Рассмотрим его подробнее.
Чрескожная эндоскопическая гастростомия (ЧЭГ)
Процедура представляет собой небольшое хирургическое вмешательство под местным или легким общим наркозом.
- При помощи эндоскопа производится осмотр желудка, после чего под анестезией делается отверстие в передней брюшной стенке.
- Через это отверстие снаружи вводят проволочный направитель.
- Проволочный направитель прикрепляется внутри желудка к эндоскопу, а на другом конце проволоки закрепляется трубка. Таким образом, трубка вводится в желудок при помощи эндоскопа и проволочного направителя.
Вся процедура проводится под местной анестезией и занимает примерно 10—15 минут, после чего пациент может вернуться в палату и отдохнуть. В случае дискомфорта можно принять антиспазматические и легкие обезболивающие средства.
Чтобы избежать чрезмерной подвижности трубки, она прикреплена к пластмассовому диску, а на конце трубки находится специальный колпачок, закрывающий внешнее отверстие.
При жизненной емкости легких менее 50% решение
о проведении ЧЭГ принимаются индивидуально,
врачи могут отказаться проводить эту процедуру при выраженных дыхательных нарушениях.
Узнайте, где можно провести гастростомию
Рентгенологическая гастростомия (РГ)
Эта процедура проводится пациентам, у которых в связи со слабостью дыхательной мускулатуры есть затруднения дыхания в положении лежа. РГ выполняется сидя.
- В желудок через носовую полость вводят тонкую назогастральную трубку.
- Перед процедурой или уже после (через трубку) пациенту нужно выпить белую жидкость (барий), которая видна на рентгене. Это необходимо, чтобы на рентгене отображался толстый кишечник, который важно не задеть во время процедуры.
- Далее через назогастральную трубку вводят воздух в желудок, чтобы тот расправился.
- Следующим этапом дается анестезия и делается надрез. Затем в желудок вводится непосредственно питательная трубка.
 Процедура контролируется с помощью рентгена.
Процедура контролируется с помощью рентгена. - Наносится до четырех швов, которые через 10—14 дней удаляются.
- Извлекается назогастральная трубка. Вся процедура занимает около 60 минут.
Правила, которым нужно следовать после установки гастростомы:
- Первые несколько дней необходимо меньше двигаться, так как физическая активность замедляет заживление послеоперационной раны.
- Место установки трубки нужно держать в чистоте.
- Первые три дня следует избегать намокания послеоперационной раны.
- Смена стерильных салфеток проводится ежедневно в течение двух недель.
- При возникновении покраснения и отека следует обрабатывать кожу мазью Левомеколь один раз в день до тех пор, пока отек и покраснение не спадут.
- Первые две недели не следует за один раз вводить более 200 мл (суммарный объем жидкости и пищи).
Как осуществляется питание через гастростому?
Существует два способа введения пищи — через шприц и через капельницу/дозатор.
Введение через шприц — болюсно (то есть отдельными порциями), но со скоростью не больше, чем 30 мл в минуту и с обязательным разделением общего объема смеси, вводимой за сутки, на несколько частей.
Например, если общий объем зондового питания составляет 1800 мл в сутки, то правильной будет следующая схема: 300 мл, вводимые в течение 5—10 минут, и так шесть раз в день.
При плохой переносимости болюсного введения (тяжесть в желудке, запоры или диарея, затруднение дыхания после приема пищи, тошнота) необходимо либо увеличить кратность введения, либо уменьшить скорость введения и перейти к медленному введению смесей длительно при помощи капельниц или специальных приборов-дозаторов.
Вам потребуется 2 шприца: один — для выпускания газов, промывания гастростомической трубки и приема воды, второй — для приема пищи.
- Кормим болеющего в положении лежа на спине. Открываем крышку гастростомической трубки. Вставляем колбу шприца 1 (без поршня).
 Открываем зажим. Выпускаем газы.
Открываем зажим. Выпускаем газы. - Закрываем зажим, вынимаем колбу.
- Открываем крышку, вставляем шприц 2 с едой, открываем зажим, медленно вводим еду (в течение 5 минут каждый шприц). Закрываем зажим, вынимаем пустой шприц. Вновь наполняем шприц едой и вводим также медленно. За один прием можно ввести от 1 до 2,5 шприца с едой.
- Вставляем шприц 1 с водой (50—70 мл, 40—45 °C). Открываем зажим. Вводим порционно, три раза. Одной рукой медленно вводим воду, второй — перетираем стенки трубки друг о друга. После введения всей воды, закрываем зажим, достаем шприц и закрываем крышку трубки.
Важно! Необходимо сохранять кожу вокруг стомы и под фиксирующим устройством сухой, так как постоянное намокание приведет к повреждению кожи.
- Всегда мойте руки до и после приема пищи и кормления.
- Все жидкости должны вводиться через трубку. По необходимости и обычная домашняя еда, и специальное питание (Нутридринк, Нутризон и др.
 ).
). - После приема пищи или введения лекарств, трубку необходимо промыть теплой водой (50—70 мл). Если трубка не используется в течение дня, промывайте ее утром и вечером.
- Для очистки трубки используйте обычную питьевую воду 40—45 °C из-под крана, фильтра или кипяченую, без добавок.
- Чтобы трубка не деформировалась зажимом, его нужно передвигать вдоль трубки вверх-вниз через день.
- Очищайте участок кожи вокруг отверстия (стомы) и под фиксирующим кольцом с помощью антисептика — Мирамистина, Хлоргексидина, перекиси водорода — и стерильных салфеток. Убедитесь, что участок кожи и фиксирующий диск хорошо просушены. После операции повторяйте эту процедуру как минимум два раза в сутки в течение 2 недель. После заживления раны — один раз в сутки.
- 1—2 раза в день поворачивайте трубку стомы вокруг своей оси на 360°, взявшись за ее диск. Следите, чтобы предохранительный зажим оставался на своем месте.
- Следите за тем, чтобы фиксирующий диск находился на расстоянии около 2—3 мм от поверхности кожи.
 Если ваш вес изменится, то возникнет необходимость ослабить или затянуть потуже фиксирующее устройство.
Если ваш вес изменится, то возникнет необходимость ослабить или затянуть потуже фиксирующее устройство. - Перед подачей питания надо выпустить газы в положении лежа, через шприц Жане пролить 30 мл воды.
- Старайтесь не перегибать трубку и удерживайте ее вертикально во время питания.
- Вводите пищу в трубку стомы через шприц Жане. Приготовленную еду необходимо хорошо измельчить блендером до однородной массы. Пища вводится медленно, порциями по 150—160 мл. На каждую порцию должно уходить не менее 4—5 минут. Специальное питание вводите капельно (!) с помощью специальных систем или пакетов с зондовым питанием, порциями по 150—160 мл. Соответственно, по времени на введение каждой порции требуется 30 минут и больше. После завершения приема пищи трубку стомы нужно хорошо промыть.
- После каждого приема пищи убедитесь, что кожа вокруг стомы сухая и чистая. Если есть загрязнение или влага, необходимо очистить участок кожи и просушить его марлевой салфеткой.
- При возникновении покраснения вокруг стомы необходимо сразу обработать кожу вокруг отверстия мирамистином или хлоргексидином и нанести на зону покраснения мазь Левомеколь или мазь Банеоцин.
 Повторять 2—3 раза в день до исчезновения покраснения. Обязательно сообщите о покраснении патронажной сестре Службы помощи больным БАС в Москве или Санкт-Петербурге.
Повторять 2—3 раза в день до исчезновения покраснения. Обязательно сообщите о покраснении патронажной сестре Службы помощи больным БАС в Москве или Санкт-Петербурге.
Средства по уходу после установки гастростомы
1. Мирамистин, хлоргексидин, перекись водорода.
2. Мазь Бетадин.
3. Стерильные салфетки 7,5×7,5 см.
4. Дышащий пластырь, рулонный 2 м, ширина 10 см (Бинтли М, Омнификс).
5. Ватные диски прошитые.
6. Ватные палочки ушные.
Частые вопросы об использовании гастростомы
Поможет ли это вылечить БАС?БАС будет продолжать прогрессировать независимо от типа питания, однако питание через гастростому или зонд может поддержать или увеличить вес, уменьшить общую слабость и чувство голода.
Некоторые люди с БАС продолжают принимать/пробовать пищу обычным способом, несмотря на то, что питаются с помощью гастростомы. Врач-диетолог сможет порекомендовать различные виды пищи и выбрать наиболее подходящие именно вам.
Буду ли я набирать вес?Если вы сильно потеряли в весе, вы можете попросить диетолога помочь вам выбрать наиболее калорийные виды продуктов для восстановления. После выбора вида пищи, нужно подобрать ее количество и пропорции специально для поддержания веса на определенном уровне.
Если я не ем, необходимо ли мне следить за гигиеной рта?О гигиене ротовой полости необходимо заботиться, даже если вы не употребляете пищу через рот. Нужно чистить зубы по крайней мере два раза в день. Остатки пищи можно удалить с языка мягкой зубной щеткой, и не забывайте полоскать рот при сухости ротовой полости.
Многие люди с БАС испытывают проблемы с кишечником. Существует несколько причин этого явления, например, ослабление мышц тазового дна, снижение потребления волокнистой пищи и/или жидкости. После установки гастростомы и начала энтерального питания пройдет какое-то время, прежде чем кишечник придет в норму. Однако консистенция стула при энтеральном питании будет отличаться от той, которая бывает при нормальном способе приема пищи. У некоторых людей начинается диарея, которую можно скорректировать, повысив уровень волокнистой пищи. Но нельзя злоупотреблять волокнистой пищей, иначе возможен запор.
Если у меня есть аллергия на некоторые виды продуктов, можно ли мне использовать энтеральное питание?Можно. Подобрать вам необходимые и не аллергенные для вас продукты поможет диетолог. В стандартный набор питания через гастростому или зонд не входят орехи, глютен и лактоза. Вегетарианцам необходимо использовать в рационе продукты из сои.
Вегетарианцам необходимо использовать в рационе продукты из сои.
По возможности нужно принимать лекарства в жидкой форме. Если какое-либо лекарство недоступно в таком виде, вы можете растолочь таблетки, смешать с теплой водой и ввести в трубку шприцом.
Некоторые лекарства нельзя принимать через трубку, например, медленно рассасывающиеся.
Обратите внимание: таблетки нельзя смешивать с йогуртом, так как это приведет к перекрытию просвета трубы. Их можно смешать с йогуртом, только если вы принимаете их через рот.Смогу ли я принимать душ при наличии гастростомы?
Первые три дня после установки гастростомы от душа лучше воздержаться. В течение первых трех — четырех недель вы можете принимать ванну так, чтобы уровень воды не доходил до уровня выхода трубки. По истечении этого времени вы сможете принимать душ и погружать трубку в воду, однако убедитесь, что отверстие трубки закрыто, а после контакта с водой высушите ее тщательно.
Да. Условия такие же, как и в случае с душем.
Когда можно устанавливать гастростому или зонд?Перед использованием данного метода рекомендуем вам посоветоваться с семьей, диетологом и лечащим врачом. Подумайте о том, какие изменения вам придется внести в свой образ жизни с таким видом питания.
Если вы все-таки решились, рекомендуем провести процедуру установки до того, как ваша ЖЕЛ будет меньше 50%, вы начнете сильно терять в весе и, тем более, перед тем, как у вас начнутся инфекционные осложнения в связи с попаданием пищи в дыхательные пути.
Если у вас есть вопросы или вам нужна поддержка, вы можете обратиться в Службу помощи людям с БАС.
Для жителей Москвы и Московской области:
тел.: +7 (968) 064-06-41, e-mail: [email protected].
Для жителей Санкт-Петербурга и Ленинградской области:
тел.: +7 (931) 971-56-21, e-mail: [email protected].
Для жителей других регионов:
тел.: +7 (968) 064-06-42, e-mail: [email protected].
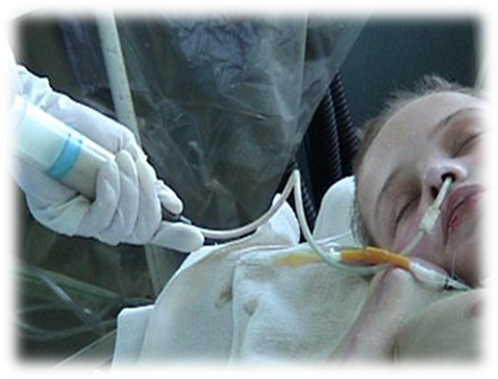
Кормление кошек и собак через зонд. Интервью с реабилитологом
Некоторые пациенты нашего стационара не могут самостоятельно принимать пищу. Они получают питание через зонд. Об этом способе кормления рассказывает ветеринарный врач, реабилитолог клиники «Биоконтроль» Надежда Юрьевна Зазвонова.
— Из-за чего приходится кормить пациента через зонд?
— Показаниями к проведению энтерального питания являются практически все ситуации, когда пациенту с функционирующим желудочно-кишечным трактом невозможно обеспечить потребности в белке и энергии обычным, пероральным путём.
— В каких случаях это бывает?
— Во-первых, когда животное не может есть пищу, например, при отсутствии сознания, нарушении глотания, а так же при новообразованиях, особенно локализованных в области головы, шеи и желудка.
Во-вторых, когда пациент не хочет есть пищу. В послеоперационный период или при инфекционных заболеваниях аппетит снижен или полностью отсутствует.
И в-третьих — когда обычное питание не адекватно потребностям пациента, например, в случае травм, ожогов.
— Какие зонды бывают?
— Чаще всего для энтерального питания используются два вида зондов: назоэзофагиальный зонд и эзофагостомическая питательная трубка.
— «Назо» означает «нос»?
— Да. Назоэзофагиальный зонд вводится через ноздрю, где, проходя через глотку, попадает в пищевод. Чаще всего для его установки требуется только местная анестезия, у агрессивных животных зачастую требуется лёгкая седация. У такого зонда существует ряд недостатков. Из-за маленького диаметра трубки можно вводить только корма очень жидкой консистенции и по этой же причине велика вероятность закупорки зонда. И вдобавок, так как трубка проходит через носовой ход, может развиваться раздражение слизистой носа и ринит. Поэтому назоэзофагиальные зонды не рекомендуется ставить на срок более пяти суток.
Разновидностью такого зонда является назогастральный зонд. Он также вводится через ноздрю, но попадает непосредственно в желудок. Чаще всего этот зонд применяется, когда есть необходимость в аспирации (то есть откачке) содержимого желудка. Постановка назогастрального зонда может провоцировать гастроэзофагальный рефлюкс, то есть заброс желудочного сока в пищевод.
— А как устанавливается эзофагостомическая трубка?
Эзофагостомия — это хирургическая операция для постановки зонда в пищевод через боковую поверхность шеи. Разумеется, она проводится только под общим наркозом. Сама процедура постановки эзофагостомической трубки минимально травматична и не занимает много времени. Эти зонды имеют больший диаметр, что позволяет вводить пюреобразный корм. Такие зонды могут стоять продолжительное время и удобны в использовании.
В некоторых случаях мы устанавливаем постоянную эзофагостому. При данной методике формируют отверстие в пищеводе, подшивая его стенки к коже. Процедура более травматична, чем постановка эзофагиального зонда, и требует более длительной анестезии.
Также существует такой метод, как гастростомия. В этом случае проводится постановка зонда непосредственно в желудок через брюшную стенку. Есть разные методики — хирургический и перкутанный (эндоскопический/неэндоскопический).
— Какие показания существуют для гастростомии?
— Гастростомия применяется у больных с заболеваниями пищевода, при которых невозможно постановка эзофагальной трубки. Это новообразования пищевода, стриктура (сужение) пищевода, различные травмы пищевода или шеи, мегаэзофагус (расширение пищевода).
Также существует такой метод, как еюностомия — постановка зонда в тощую кишку через брюшную стенку, с подшиванием стенки кишки к брюшине. Такая операция проводится, если кормление в верхних отделах желудочно-кишечного тракта невозможно. Она проводится под общим наркозом. Зонд ставится на две-три недели и через него кормление осуществляется не порциями, а длительной инфузией. В нашей практике еюностомия применяется редко.
— Есть ли противопоказания для использования зондов?
— Конечно, противопоказания существуют. Для всех видов зондов противопоказанием является рвота. Также для назоэзофагиального зонда противопоказаниями являются травмы морды и пасти, заболевание дыхательных путей, нарушение функции гортани или пищевода, носовое кровотечение. Для эзофагостомической трубки противопоказаниями являются высокий анестезиологический риск и заболевания пищевода. Для гастростомии противопоказаниями являются высокий анестезиологический риск и асцит.
— Какая пища вводится? Наверно, это какие-то специализированные смеси?
— К сожалению, практически не существует коммерческих кормов для домашних животных, пригодных для зондового кормления. К ним можно отнести только корм Royal Canin Recovery, правда, его не стоит давать пациентам, которым по каким-либо причинам противопоказаны корма с высокой калорийностью, и ещё он не подойдёт для зондов малых диаметров. Поэтому чаще всего мы используем необходимый пациенту корм, предварительно измельчив его в блендере. Это позволяет вводить любую диету или даже натуральную пищу.
— Сложно ли ухаживать за зондом?
— На самом деле уход за зондами минимальный. Необходимо обрабатывать место вхождения трубки (кожа, нос) растворами антисептиков. Следить за тем, чтобы не появлялось признаков воспаления: припухлость, болезненность, выделения. И конечно же следить за тем, чтобы животное не вырвало трубку, то есть обязательно использовать защитный воротник или повязки.
— Можно ли кормить через зонд и ухаживать за зондом в домашних условиях?
— Как я уже говорила, уход за зондами минимальный, и с этим могут справится владельцы в домашних условиях. Техника кормления через зонд тоже проста. Единственное, что надо учитывать, что кормление должно осуществляться чаще и небольшими порциями, особенно в первое время после постановки зонда.
комментариев 6
Принудительное кормление черепах — Черепахи.ру
Всех черепах временами приходится кормить принудительно, из рук. Причины самые разные, иногда – плохое зрение, например. В отличие от млекопитающих, сам процесс кормления не вызывает у черепахи стресса и протекает очень просто. В некоторых достаточно просто подталкивать рукой корм в рот черепахи, но порою приходится прибегать к помощи шприца или трубки, через которые в горло вливают жидкую пищу. Бесполезно засовывать еду или лекарства в пищевод — они там могут гнить неделями. Если черпаха не ест с рук и не глотает пищу из трубки, то лучше всего вводить корм прямо в желудок, используя зонд.
Здоровая упитанная черепаха может голодать до 3х и более месяцев, истощенная и больная — не более 2х месяцев.
Кормление с рук
Если у черепахи плохое зрение, то корм надо просто поднести ей ко рту. Виды корма: кусочек яблока, груши, огурца, дыни, припудренные минеральной подкормкой. Нужно открыть рот животному и положить в рот корм. Это просто и безопасно. Нужно только нажать на точки позади ушей и на челюсть двумя пальцами одной руки, при этом другой рукой оттягивая вниз нижнюю челюсть.
Через шприц
Для питания через шприц вам потребуется шприц на 5 или 10 мл. Корм: фруктовый сок, смешанный с витаминными добавками. Надо открыть рот черепахи и маленькими порциями вводить содержимое шприца на язык, либо в глотку, которое черепаха заглатывает. Лучше использовать морковный сок.
Через зонд
Зонд — силиконовая трубка от капельницы или катетер. Питание через трубку (зонд) проводить достаточно сложно, поскольку возможен риск повредить горло черепахе. Через трубку кормят больных черепах, которые не способны глотать самостоятельно. Таким образом вводят воду, растворенные в ней витамины и микстуры, а также фруктовые соки с мякотью. Следует избегать молочных смесей с высоким содержанием протеина. Корм должен содержать низкий процент протеинов и жиров, высокий – витаминов, клетчатки и минералов.
Объем корма:
Для черепахи 75-120 мм длины — 2 мл дважды в день, полужидкой пищи.
Для черепахи 150-180 мм — 3-4 мл дважды в день, полужидкой пищи.
Для черепахи 180-220 мм — 4-5 мл дважды в день, полужидкой пищи.
Для черепахи 220-260 мм — до 10 мл дважды в день.
В других случаях можно давать 10 мл на 1 кг живого веса каждые сутки. Если черепаха предварительно долгое время голодала, количество пищи следует уменьшить. Вода должна быть постоянно. Предпочтительно, чтобы черепаха пила самостоятельно. В случае сильного обезвоживания начинайте поить черепаху, давая ей объем жидкости, составляющей 4-5% от массы тела. Если при этом черепаха не мочится, уменьшите объем жидкости и обратитесь к ветеринару.
Информация с сайта www.apus.ru
Питание и кормление больного перенесшего инсульт. Зондовые диеты
Зондовые диеты
Показания: 1) инсульт, ботулизм, черепно-мозговые операции, травмы, опухоли и другие поражения мозга с нарушением нервной регуляции жевания и глотания; 2) бессознательное состояние при черепно-мозговых повреждениях, коме, сепсисе и др. заболеваниях.Цель назначения: обеспечить питание больных, которые не могут принимать пищу обычным путем из-за нарушения акта жевания и глотания или при непроходимости верхних отделов желудочно-кишечного тракта, а также бессознательном или резко ослабленном состоянии.
Общая характеристика. Диеты состоят из жидких и полужидких (консистенции сливок) продуктов и блюд, проходящих через зонд непосредственно в желудок или тонкий кишечник. Плотные продукты и блюда растирают и разводят жидкостью с учетом характера смеси (кипяченой водой, чаем, бульоном, овощными отварами молоком, соком плодов и овощей).
Отдельные продукты после размельчения через мясорубку протирают через протирочную машину или густое сито и процеживают через тонкое сито, чтобы исключить попадание трудноизмельчаемых частей (прожилки мяса, волокна клетчатки и др.) Исключают холодные и горячие блюда и напитки. Температура блюд — 45-50 градусов, так как охлаждение делает пищу вязкой и труднопроходящей через зонд.
При отсутствии противопоказаний — диеты, физиологически полноценные по химическому составу и энергоценности с разнообразным набором продуктов. В большинстве случаев зондовая (з) диета строится по типу диеты № 2 (№ 2з) или по типу диеты № 1 (№ 1з).
Химический состав и энергоценность (для диет № 2з и № 1з): белки-100-110 г (65% животные), жиры — 100-110 г (25-30% растительные), углеводы — 400-450 г; натрия хлорид -10-12 г (№ 1з) или 15 г (№ 2з), свободная жидкость — до 2,5 л. Энергетическая ценность — 12,1-13 МДж (2900-3100 ккал). Масса плотной части на 1 прием — не более 250-350 г.
Режим питания: 5-6 раз в день.
Рекомендуемые продукты и блюда диет № 2з и № 1з:
- хлеб — 150 г сухарей из пшеничного хлеба (или сливочных), 50 г — из ржаного хлеба; на диету № 1з — только пшеничные или сливочные. После тщательного измельчения добавляют в жидкую пищу;
- супы — на нежирном мясном, рыбном бульонах, овощном отваре с тщательно протертыми и хорошо разваренными разрешенными овощами и крупой или крупяной мукой; супы-пюре из мяса и рыбы; молочные супы с протертыми овощами и крупой; из протертых плодов и манной крупы. Супы заправляют сливочным или растительным маслом, сливками, сметаной. На диету № 1з мясные и рыбные бульоны не используют;
- мясо, птица, рыба — нежирные виды и сорта из наиболее мягких частей говяжьей туши, кролика, птицы. Печень. Освобождают от жира, фасций, сухожилий, кожи (птица), кожи и костей (рыба). Вареное мясо и рыбу дважды пропускают через мясорубку с мелкой решеткой и протирают через густое сито. Мясные и рыбные пюре (суфле) смешивают с протертым гарниром и доводят до нужной консистенции добавлением бульона (диета № 2з), овощного или крупяного (диета № 1з) отвара. Таким образом, мясные и рыбные блюда подают в смеси с гарниром. На день в среднем 150 г мяса и 50 г рыбы;
- молочные продукты: в среднем на день 600 мл молока, 200 мл кефира или других кисломолочных продуктов, 100-150 г творога, 40-50 мл сметаны и сливок. При непереносимости молока — замена на кисломолочные и другие продукты. Творог протертый, в виде крема, суфле; сырки творожные. Протирают с молоком, кефиром, сахаром до консистенции сметаны;
- яйца — 1-2 штуки в день, всмятку; для паровых белковых омлетов — 3 белка.
- крупы: 120-150 г манной, овсяной, геркулеса, толокна, риса, гречневой. Мука крупяная. Каши протертые, жидкие, на молоке или бульоне (диета № 2з). Отварная протертая вермишель.
- овощи: 300-350 г в день. Картофель, морковь, свекла, цветная капуста, кабачки, тыква, ограничено — зеленый горошек. Тщательно протертые и хорошо разваренные (пюре, суфле). Белокачанную капусту и др. овощи не используют;
- закуски не используют.
- плоды, сладкие блюда, сладости: спелые фрукты и ягоды — 150-200 г в день. В виде протертых пюре и компотов (как правило, пропускают через мясорубку и протирают через сито), желе, муссов, киселей, отваров, соков. Отвары сухофруктов. Сахар — 30-50 г, мед (при переносимости) — 20 г в день.
- соусы не используют;
- напитки: чай, чай с молоком, сливками; кофе и какао с молоком, соки фруктов, ягод, овощей; отвары шиповника и пшеничных отрубей;
- жиры — масло сливочное — 30 г, растительное — 30 мл в день.
Примерное меню диеты № 2з. 1-й завтрак: яйцо всмятку, жидкая молочная манная каша — 250 мл, молоко — 180 мл. 2-й завтрак: пюре яблочное -100 г, отвар шиповника — 180 мл. Обед: суп овсяный с овощами на мясном бульоне протертый — 400 мл, мясное пюре с картофельным полужидким молочным пюре — 100/250 г, компот — 180 мл. Полдник: творог, протертый с молоком — 100 г, кисель — 180 мл. Ужин: суп рисовый на бульоне протертый -250 мл, суфле из отварной рыбы — 100 г, пюре морковное — 200 г. На ночь: кефир — 180 мл.
Дополнения. В зондовых диетах можно применять пищевые концентраты и консервы, кроме закусочных (сухое и сгущенное молоко и сливки, сухое обезжиренное молоко; натуральные овощные консервы без добавок; концентраты третьих блюд — кисели, кремы и т.д.).
Наиболее целесообразно использовать продукты детского и диетического питания со сбалансированным и стандартным химическим составом, что облегчает составление необходимых рационов. Эти продукты изготовлены в виде пюре, гомогенизированы или находятся в порошкообразном состоянии, удобном для разведения жидкостями: энпиты, консервы из мяса, рыбы, овощей, плодов, сухие молочные и ацидофильные смеси «Малютка» и «Малыш», сухие молочно-крупяные смеси, молочные кисели и др.
Суточный набор продуктов, рекомендуемых Институтом питания РАМН для зондовых диет: молоко сухое цельное — 150 г, яйца 2 шт, сухая молочная смесь «Малыш» с гречневой крупой — 400 г, пюре из мяса цыплят «Крошка» (консервы» — 400 г, консервы: пюре из моркови — 200 г, из зеленого горошка — 100 г, соки: яблочный 400 мл, виноградный 200 мл, масло растительное 30 мл, сахар -100 г, жидкость до 2,5 л. В наборе около 135 г белка, 125 г жира, 365 г углеводов; энергетическая ценность — 13 МДж (3100 ккал).
Для зондовых диет можно на короткий срок использовать упрощенную питательную смесь следующего состава (на сутки) молоко- 1,5 л, масло сливочное — 40 г, масло растительное — 10 мл, сахар — 150 г, яйца — 4 штуки. В смеси 67 г животного белка, 110 г легкоперевариваемых жиров, 220 г простых углеводов; энергетическая ценность — 8,8 МДж (2100 ккал). Смесь распределяют на 5 приемов. В нее вводят 100 мг аскорбиновой кислоты.
Методы введения пищи через зонд: а) с помощью обычного или градуированного поильника; б) через воронку; в) шприцем Жане; г) аппаратом Б.К. Костур для зондового кормления.
Особое значение имеют разработанные Институтом питания РАМН энпиты — порошкообразные концентраты для питания тяжелобольных, в частности, при поражении ЦНС. Энпиты можно применять для питания через зонд. Они имеют высокую питательную и биологическую ценность, легко перевариваются, не требуют жевания. Разработаны различные виды энпитов: белковые, жировые, обезжиренные, безлактозные (при непереносимости лактозы молочных продуктов), противоанемичные, молочно-крупяные белковые, жировые, обезжиренные, молочно-крахмальные.
В 100 г белкового энпита — 44 г белка, 14 г жира, 31 г легкоусвояемых углеводов, значительное количество хорошо сбалансированных минеральных веществ и витаминов, в частности 750 мг кальция; 15 мг железа; 1,1 мг, 2,4 мг, 9 мг, и 44 мг витаминов В6, В2,РР, и С соответственно; его энергетическая ценность составляет 1,7 МДж (417 ккал).
В 100 г жирового энпита — 22 г белка, 41 г жира, 29 г легкоусвояемых углеводов; 2,4 МДж (564 ккал).
В 100 г различных противоанемичных энпитов содержится 26-44 мг хорошо усвояемого железа. В 100 г различных молочно-крупяных белковых энпитов — 17-20 г белка, 5-7 г жира, 63 г углеводов — крахмала и простых сахаров; м1,5 МДж (370 ккал).
Для приготовления энпитов сухой порошок тщательно размешивают в теплой кипяченой воде, доливают горячей воды и смесь доводят до кипения, после чего энпит готов к употреблению. На 50 г сухого энпита (1 порция) требуется 200-250 мл воды. Более концентрированные растворы иногда плохо переносятся больными, вызывают поносы. Можно начинать с 50-100 мл напитка, вводить энпиты в каши, пюре, соки.
Показатели качества консервов. Доброкачественные: банки без нарушений герметичности, не вздутые, без следов подтеков от содержимого, внутри без участков обнаженной жести с пятнами ржавчины на стенках, при вскрытии без выхода газов с неприятным запахом и т.д. Наличие отмеченных дефектов, особенно вздутие днищ банок (бомбаж) указывает на недоброкачественность консервов.
А.П. Григоренко, Ж.Ю. Чефранова
Опубликовал Константин Моканов
Уход за гастростомической трубкой | Инструкции и советы по G-Tube
Гастростомическая трубка (G-Tube) Домашний уход
Следуйте домашнему руководству для недавно созданных гастростомических трубок
Вашему ребенку в желудок поместили зонд, который называется гастростомической зондом или G-зондом. Эта трубка — еще один способ предложить еду и / или лекарства. Его также можно использовать для вентиляции или дренажа желудка вашего ребенка.
Когда зонд впервые помещается в желудок вашего ребенка, он может или не может быть закреплен швом через кожу и вокруг трубки.Это помогает трубке оставаться на месте до тех пор, пока желудочно-кишечный тракт не заживет. Если у вашего ребенка наложен шов вокруг трубки, выздоровление произойдет примерно через 21 день. Примерно через три месяца между желудком и кожей образуется тракт. Ваш врач может поговорить с вами о замене трубки в это время.
Важно знать, какой тип и размер трубки есть у вашего ребенка.
- Марка G-образной трубки
- Размер трубки (Fr)
- Длина
- Тип
- Воздушный шар / без воздушного шара
Вам также важно знать имя и номер телефона врача, который занимается уходом за вашим ребенком.
Расходные материалы, необходимые для ухода за G-Tube
- Чистая рабочая зона
- Мыло и вода
- Тряпка и полотенце
- Чистые марлевые тампоны (при необходимости)
- Ножницы
- Лента
- Удлинитель
- Запорное устройство
- Шприц для промывки
- Вода для промывки
Уход за местом
- Мойте руки водой с мылом до и после ухода.
- Удалить старую повязку (если повязка используется). Посмотрите на место, где трубка входит в кожу. Проверьте, нет ли покраснения, отека, дренажа или лишней кожи вокруг трубки. Небольшое количество прозрачного дренажа для загара может быть нормальным. По любым вопросам обращайтесь в бригаду по уходу за вашим ребенком.
- Промойте кожу вокруг трубки теплой водой с мылом. Очистите вокруг G-образной трубки от дренажа и / или корки. Смойте мыло чистой водой. Тщательно высушите кожу. Держите этот участок чистым и сухим.
- В соответствии с инструкциями вашей бригады, вокруг области G-трубки можно использовать повязку.
- Не используйте лосьоны или мази вокруг места для трубки, если только это не рекомендовано группой по уходу за вашим ребенком.
Промывка G-трубки
Промойте G-трубку вашего ребенка водой:
- До и после кормления через зонд
- До и после приема лекарств
- Не реже, чем каждые восемь часов
Ваш врач или медсестра скажут вам количество воды, которое следует использовать для промывки G-трубки.
Ввод лекарств и промывание G-Tube
Бригада по уходу скажет вам, сколько воды использовать для промывания.
Промойте G-трубку ребенка водой:
- До и после кормления через зонд
- До и после приема любых лекарств (все лекарства не должны быть видны в трубке или удлинителе после промывки)
- Не реже одного раза в 24 часа
На лекарства:
- Вводите жидкие лекарства прямо в порт для медикаментов.
- Что касается таблеток, посоветуйтесь со своим врачом или фармацевтом, прежде чем принимать какие-либо лекарства. Измельчите лекарства в порошок и смешайте с достаточным количеством воды, чтобы получилась жидкость.
- Что касается капсул, проконсультируйтесь с врачом или фармацевтом, прежде чем открывать капсулу. Откройте порошок и растворите его в достаточном количестве воды, чтобы получилась жидкость.
- Всегда давайте одно лекарство за раз и давайте воду между каждым приемом лекарства.
- Наборы удлинителей одноразовые, и их следует регулярно менять.Уточните у своей страховой компании, сколько комплектов вы будете получать каждый месяц. Удалите его из G-трубки, когда вы не используете, кормите или принимаете лекарства.
- Очищайте комплекты удлинителей ежедневно теплой водой; хорошо прополоскать; дать высохнуть на воздухе на чистой поверхности.
- Выбросьте удлинительный набор, если вы не можете очистить остатки, пластик повредится или перегибается во время кормления.
Удаление воздуха из трубки
- Возможно, потребуется использовать трубку вашего ребенка для удаления лишнего воздуха или жидкости из желудка ребенка.Ваша группа по уходу сообщит вам, если это необходимо.
- Есть несколько устройств, которые можно использовать для вентиляции G-трубки.
- Следуйте инструкциям вашей медицинской бригады о том, как это сделать.
Правила деятельности
Купание:
- Примите ванну как обычно — используйте мягкое мыло и теплую воду, чтобы очистить место для g-трубки, и тщательно высушите.
Играть:
- Разрешено большинство игр, включая отдых на животике. Закрепите трубку, чтобы ее нельзя было тянуть.
- Проверьте, нет ли утечки после действий, и позвоните в медицинскую бригаду, если будет обнаружена утечка.
- Не позволяйте ребенку тянуть за трубку. Держите трубку закрепленной под одеждой ребенка. Цельная футболка с кнопками лучше всего подходит для младенцев и малышей. Для детей старшего возраста можно использовать обертывание X-span или Ace. Обсудите с командой по уходу за вашим ребенком любые проблемы, которые могут у вас возникнуть по поводу безопасности трубки. Во время капельного кормления закрепите удлинитель на животе.Снимайте удлинитель с кнопочной G-трубки, когда вы не кормите или не принимаете лекарства.
- Сообщите школе вашего ребенка о G-tube и предоставьте информацию по безопасности школьной медсестре и учителю.
Помощь с проблемами и действиями
| Проблема | Причина | Раствор |
Вытащена G-трубка | Многочисленные | Попробуйте вставить трубку в отверстие примерно на 1-2 дюйма.Прикрепите трубку к животу ребенка. Не используйте трубку. Затем позвоните в свою медицинскую бригаду и приходите либо к врачу, либо в отделение неотложной помощи. Трубку G необходимо вставить как можно скорее в течение 1-4 часов, чтобы тракт не закрылся. |
| Покраснение и раздражение вокруг желудка, болезненность и неприятный запах | Может быть вызвано утечкой или заражением | Если вы используете повязку, держите ее чистой и сухой.Небольшой дренаж вокруг трубки — это нормально. Продолжайте рутинный уход и обратитесь к врачу вашего ребенка. В это время можно заказать защитный крем для кожи. Сайт может быть заражен, если у вашего ребенка высокая температура; покраснение или припухлость, выходящие за пределы стомы, или густой желто-зеленый дренаж на этом участке. |
Утечка на объекте | Проблема с удержанием G-образной трубки на месте.G-трубка не защищена. | Позвоните лечащему врачу или медсестре. Возможно, вас попросят добавить больше воды в порт для воздушного шара в это время. Может потребоваться повязка или защитный крем. Длинная трубка — убедитесь, что диск находится на отметке, предназначенной для вашего ребенка. Трубка-пуговица — между трубкой и кожей на животе ребенка должно быть ровно десять центов. |
| Кожа или лишняя ткань, кажется, разрастаются там, где трубка входит в кожу | Некоторые дети более склонны к этому, чем другие | Это называется грануляционной тканью. Позвоните в группу по уходу за вашим ребенком, чтобы обсудить лечение. Небольшое кровотечение при ударе или раздражении этой ткани является нормальным явлением. Это не чрезвычайная ситуация, но вызывает беспокойство и требует своевременного лечения. |
G-трубка забита | Густые смеси или лекарства | Постарайтесь медленно влить / влить теплую воду в трубку с помощью шприца на 10 мл.Повторяйте шаги каждые 10-15 минут. Никогда не помещайте в трубку какие-либо предметы, чтобы прочистить ее. Если вы не можете прочистить трубку, позвоните в группу по уходу за ребенком. |
Enteral Tube Nutrition — Расстройства питания
Пациенты должны сидеть вертикально под углом от 30 до 45 ° во время кормления через зонд и в течение 1-2 часов после него, чтобы свести к минимуму частоту нозокомиальной аспирационной пневмонии и позволить силе тяжести продвигать пищу.
Питание через зонд вводится болюсно несколько раз в день или путем непрерывной инфузии. Болюсное кормление более физиологично и может быть предпочтительным для пациентов с диабетом. Если болюсы вызывают тошноту, необходима непрерывная инфузия.
Для болюсного кормления общий дневной объем делится на 4-6 отдельных кормлений, которые вводятся через зонд с помощью шприца или вводятся под действием силы тяжести из приподнятого мешка. После кормления трубку промывают водой, чтобы предотвратить засорение.
Питание через назогастральный или назодуоденальный зонд вначале часто вызывает диарею; таким образом, кормление обычно начинается с небольшого количества разбавленных препаратов и увеличивается по мере переносимости. Большинство смесей содержат 0,5, 1 или 2 ккал / мл. Смеси с более высокой концентрацией калорий (меньше воды на калорию) могут вызвать уменьшение опорожнения желудка и, следовательно, более высокие остаточные количества в желудке, чем при использовании более разбавленных смесей с тем же количеством калорий. Первоначально коммерчески приготовленный раствор с концентрацией 1 ккал / мл можно вводить неразбавленным со скоростью 50 мл / час или, если пациенты некоторое время не кормили, со скоростью 25 мл / час.Обычно эти растворы не обеспечивают достаточное количество воды, особенно если рвота, диарея, потоотделение или жар вызывают повышенную потерю воды. Дополнительная вода подается в виде болюсов через питательную трубку или внутривенно. Через несколько дней скорость или концентрацию можно увеличить по мере необходимости для удовлетворения потребностей в калориях и воде.
Питание через зонд для еюностомии требует большего разведения и меньших объемов. Кормление обычно начинается с концентрации ≤0,5 ккал / мл и скорости 25 мл / час. Через несколько дней концентрации и объемы могут быть увеличены, чтобы в конечном итоге удовлетворить потребности в калориях и воде.Обычно максимально допустимая величина составляет 0,8 ккал / мл при 125 мл / час, обеспечивая 2400 ккал / день.
Понимание решений здравоохранения в конце жизни
Это может быть ошеломляющим, когда вас просят принять решение о медицинском обслуживании человека, который умирает и больше не может принимать свои собственные решения. Это еще более сложно, если у вас нет письменного или устного руководства (см. Предварительное планирование медицинского обслуживания: Директивы о медицинском обслуживании ). Как вы решаете, какой вид ухода подходит для кого-то? Даже если у вас есть письменные документы, некоторые решения могут быть неясными, поскольку документы могут не отражать все ситуации, с которыми вы можете столкнуться.
Два подхода могут быть полезны. Один из них — поставить себя на место умирающего и попытаться сделать свой выбор. Это называется замещающим суждением. Некоторые эксперты считают, что решения по возможности должны основываться на замещающем суждении.
Лейлани, 90-летняя мать Джозефа, находилась в коме после тяжелого инсульта. Врач сказал, что повреждение мозга Лейлани было широко распространенным, и ей нужно было поставить дыхательный аппарат (вентилятор), иначе она, вероятно, умрет.Врач спросил Джозефа, хочет ли он, чтобы это было сделано. Джозеф вспомнил, как его мать не одобряла, когда пожилого соседа посадили на аналогичную машину после инсульта. Он решил сказать «нет», и через несколько часов его мать мирно скончалась.
Другой подход, известный как наилучшие интересы, — решить, что лучше всего подходит для умирающего. Иногда это сочетается с подмененным суждением.
Отцу Али, Вади, 80 лет, у него рак легких, а также болезнь Паркинсона на поздней стадии.Он находится в учреждении для престарелых и, кажется, не узнает Али, когда тот навещает его. Врач Вади предположил, что операция по удалению части легкого может замедлить течение рака и дать Вади больше времени. Но Али подумал: «Какое время? Что это время сделает для папы? » Али решил, что проведение операции и выздоровление его отца не в интересах Вади. После разговора с врачами Вади Али решил, что операция не улучшит качество жизни его отца, но вызовет у него боль и дискомфорт.
Если вы принимаете решения за кого-то в конце жизни и пытаетесь использовать один из этих подходов, может быть полезно подумать над следующими вопросами:
- Говорил ли когда-нибудь умирающий о том, чего он или она хотел бы в конце жизни?
- Выражал ли он или она свое мнение о том, как с кем-то обращались?
- Какими были его жизненные ценности? Что придавало смысл жизни? Возможно, это было связано с близостью к семье — наблюдением за их ростом и совместными воспоминаниями.Возможно, просто остаться в живых было самым важным.
Как лицу, принимающему решения без особого руководства умирающего, вам нужно как можно больше информации, на которой можно основывать свои действия. Вы можете спросить у врача:
- Что мы можем ожидать в следующие несколько часов, дней или недель, если продолжим наш текущий курс лечения?
- Почему предлагается этот новый тест?
- Изменится ли текущий план лечения?
- Поможет ли новое лечение выздоровлению моему родственнику?
- Как новое лечение изменит его или ее качество жизни?
- Будет ли он проводить больше времени с семьей и друзьями?
- Сколько времени займет это лечение, чтобы что-то изменить?
- Если мы решим попробовать это лечение, можем ли мы прекратить его в любое время? По любой причине?
- Каковы побочные эффекты предлагаемого вами подхода?
- Если мы попробуем это новое лечение, и оно не сработает, что тогда?
- Что будет, если мы не попробуем это лечение?
- Является ли улучшение, которое мы наблюдали сегодня, общим положительным знаком или просто чем-то временным?
Было бы неплохо, если бы кто-нибудь был рядом с вами при обсуждении этих вопросов с медицинским персоналом.Очень полезно попросить кого-нибудь делать заметки или запоминать детали. Если вам неясно, о чем вам говорят, не бойтесь попросить врача или медсестру повторить это или сказать это иначе, что имеет для вас смысл. Продолжайте задавать вопросы, пока не получите всю информацию, необходимую для принятия решений. Убедитесь, что вы знаете, как связаться с членом медицинской бригады, если у вас возникнут вопросы или если умирающему что-то нужно.
Иногда вся семья хочет участвовать в принятии каждого решения.Может быть, это культурная традиция семьи. Или, возможно, умирающий не выбрал одного человека для принятия решения о медицинском обслуживании, прежде чем стал неспособным это сделать. В этом нет ничего необычного, но имеет смысл выбрать одного человека для контакта при общении с медицинским персоналом. Врачи и медсестры оценят необходимость звонить только одному человеку.
Пожилые люди подвержены более высокому риску тяжелого заболевания и смерти от COVID-19. Во время пандемии COVID-19 наличие плана ухода является важной частью готовности к чрезвычайным ситуациям.Найдите руководство CDC о том, как разработать план оказания неотложной помощи.
Даже если один из членов семьи указан в качестве лица, принимающего решение, рекомендуется, насколько это возможно, получить согласие семьи в отношении плана ухода. Если вы не можете договориться о плане ухода, о лице, принимающем решение, или даже о представителе, семья может рассмотреть возможность посредника, кого-то, кого обучили приводить людей с разными мнениями к общему решению.
В любом случае, как только станет ясно, что пациент приближается к концу жизни, семья должна попытаться обсудить с медицинской бригадой, какой подход к уходу в конце жизни они хотят для своего члена семьи.Таким образом, можно будет спланировать принятие решений в критических ситуациях, и вам будет проще не торопиться.
Распространенные проблемы, связанные с окончанием срока службы
Может быть, теперь вы столкнулись с необходимостью сделать выбор в конце жизни для кого-то из близких вам людей. Вы подумали о ценностях и мнениях этого человека и попросили медицинскую команду объяснить план лечения и то, чего вы можете ожидать.
Но есть и другие вопросы, которые важно понимать, если они возникнут. Что делать, если у умирающего начинают возникать проблемы с дыханием и врач говорит, что ему может понадобиться аппарат искусственной вентиляции легких? Возможно, один из членов семьи хочет, чтобы медицинская бригада сделала все возможное, чтобы сохранить жизнь этому родственнику.Что это значит? Или, что, если члены семьи не могут договориться об уходе в конце жизни или не согласны с врачом? Что тогда происходит?
Вот некоторые другие распространенные проблемы с окончанием срока службы. Они дадут вам общее представление и могут помочь в разговоре с врачами.
Если кто-то говорит «сделайте все возможное», когда кто-то умирает, что это означает? Это означает, что если кто-то умирает, будут испробованы все меры, которые могут поддерживать работу жизненно важных органов — например, использование вентилятора для поддержки дыхания или начало диализа при отказе почек.Такая жизнеобеспечение иногда может быть временной мерой, которая позволяет организму исцелить себя и снова начать нормально работать. Он не предназначен для бесконечного использования у умирающего.
Что делать, если у кого-то перестает биться сердце (остановка сердца)? СЛР (сердечно-легочная реанимация) иногда может перезапустить остановленное сердце. Он наиболее эффективен у людей, которые до остановки сердца были в целом здоровыми. Во время сердечно-легочной реанимации врач многократно с большой силой надавливает на грудную клетку и периодически вводит воздух в легкие.Электрошок (называемый дефибрилляцией) также может использоваться для коррекции нарушения сердечного ритма, также могут быть назначены некоторые лекарства. Хотя обычно это не показывают по телевидению, сила, необходимая для СЛР, может вызвать сломанные ребра или коллапс легкого. Часто СЛР не помогает пожилым людям, страдающим множественными хроническими заболеваниями или уже ослабленным.
Что делать, если кому-то нужна помощь при дыхании или он полностью перестал дышать (остановка дыхания)? Если у пациента очень серьезные проблемы с дыханием или он перестал дышать, может потребоваться вентилятор.Вентилятор заставляет легкие работать. Первоначально это включает интубацию, когда трубку, прикрепленную к аппарату ИВЛ, вводят через горло в трахею или дыхательное горло. Поскольку эта трубка может быть довольно неудобной, людей часто вводят седативные препараты с очень сильными внутривенными лекарствами. Можно использовать ограничители, чтобы они не вытащили трубку. Если человеку требуется поддержка аппарата искусственной вентиляции легких более чем на несколько дней, врач может предложить трахеотомию, которую иногда называют «трахеотомия» (рифмуется со словом «make»). Затем эта трубка присоединяется к аппарату ИВЛ.Это более удобно, чем зонд, введенный в горло, и может не требовать седативного действия. Введение трубки в трахею — это операция у постели больного. Трахеотомия может быть сопряжена с риском, включая коллапс легкого, закупорку трахеотомической трубки или кровотечение.
Как я могу быть уверен, что медицинский персонал знает, что у пациента есть приказ DNR (Do Not Resusitate)? Сообщите лечащему врачу, как только пациент или лицо, принимающее медицинские решения, решит, что СЛР или другие процедуры жизнеобеспечения не должны выполняться.Затем врач запишет это в карту пациента, используя такие термины, как DNR (не реанимировать), DNAR (не пытаться реанимировать), AND (разрешить естественную смерть) или DNI (не интубировать). Формы DNR различаются в зависимости от штата и обычно доступны в Интернете.
Если уход за пациентами в конце жизни осуществляется на дому, необходим специальный внебольничный DNR, подписанный врачом. Это гарантирует, что если на дом вызовут техников скорой медицинской помощи, они учтут ваши пожелания. Убедитесь, что он хранится на видном месте, чтобы его могли видеть медики.Без внебольничного DNR во многих государствах требуется, чтобы от врачей скорой помощи выполняли СЛР и аналогичные методы. Персонал хосписа может помочь определить, является ли заболевание частью обычного процесса умирания или тем, что требует внимания медперсонала.
заказов DNR не останавливают все обращения. Они только означают, что не будут использоваться СЛР и аппарат искусственной вентиляции легких. Эти приказы не являются постоянными — они могут быть изменены, если ситуация изменится.
Следует ли выключать кардиостимуляторы (или аналогичные устройства), когда кто-то умирает? Кардиостимулятор — это устройство, имплантированное под кожу на груди, которое поддерживает регулярное сердцебиение.Это не спасет умирающего человека. У некоторых людей есть имплантируемый кардиовертер-дефибриллятор (ИКД) под кожей. При необходимости ИКД восстанавливает нормальный ритм сердца. ИКД следует выключить в тот момент, когда жизнеобеспечение больше не требуется. Это можно сделать у постели больного без хирургического вмешательства.
Что означает, если врач предлагает использовать зонд для кормления? Если пациент не может или не может есть или пить, врач может предложить зонд для кормления. Пока пациент выздоравливает от болезни, временное питание через зонд может быть полезным.Но в конце жизни зонд для кормления может вызвать больше дискомфорта, чем отказ от еды. Для людей с деменцией зондовое питание не продлевает жизнь и не предотвращает аспирацию.
По мере приближения смерти обычно наблюдается потеря аппетита. Системы организма начинают отключаться, и жидкость и еда больше не нужны, как раньше. Некоторые эксперты считают, что на данный момент из любого питания, в том числе из питательного зонда, усваивается мало питательных веществ. Кроме того, после того, как зонд для кормления вставлен, семье может потребоваться трудное решение о том, когда или следует ли его удалить.
Если будет попробовать кормление через зонд, можно использовать два метода. В первом случае зонд для кормления, известный как назогастральный зонд или трубка NG, продевается через нос вниз к желудку, чтобы обеспечить питание в течение короткого времени. Иногда трубка неудобна. Кто-то с трубкой NG может попытаться удалить ее. Обычно это означает, что человека нужно удерживать, что может означать привязку его или ее рук к кровати.
Если кормление через зонд требуется в течение длительного времени, то желудочный зонд или зонд G вводится непосредственно в желудок через отверстие, сделанное в боку или в брюшной полости.Этот второй метод иногда называют трубкой PEG (чрескожная эндоскопическая гастростомия). Он несет риск заражения, пневмонии и тошноты.
Ручное кормление (иногда называемое вспомогательным пероральным кормлением) является альтернативой кормлению через зонд. Такой подход может иметь меньше рисков, особенно для людей с деменцией.
Следует ли давать успокоительное тому, кто умирает? Иногда пациентам, близким к концу жизни, врач может предложить седативные препараты для устранения симптомов, которые не реагируют на другие методы лечения и по-прежнему доставляют пациенту дискомфорт.Это означает использование лекарств, чтобы ввести пациента в состояние, подобное сну. Многие врачи предлагают продолжать использовать меры по обеспечению комфорта, такие как обезболивающие, даже если умирающий находится под действием седативных препаратов. Седативные препараты можно отменить в любой момент. Человек, который находится под действием седативных препаратов, может все еще слышать, что вы говорите, поэтому старайтесь продолжать говорить напрямую, а не о нем или ней. Не говорите того, что вам не хотелось бы слышать от пациента.
Полезны ли антибиотики, когда кто-то умирает? Антибиотики — это лекарства, которые борются с инфекциями, вызванными бактериями.Инфекции нижних дыхательных путей (например, пневмония) и инфекции мочевыводящих путей часто вызываются бактериями и часто встречаются у умирающих пожилых людей. Многие антибиотики обладают побочными эффектами, поэтому эффективность лечения умирающего человека от инфекции следует оценивать с учетом любых неприятных побочных эффектов. Если к моменту начала инфекции кто-то уже умирает, назначение антибиотиков, вероятно, не предотвратит смерть, но может помочь человеку чувствовать себя более комфортно.
Диего было 83 года, и он несколько лет жил в доме престарелых с болезнью Паркинсона на поздней стадии.Однажды он подавился пищей, из-за чего вдохнул небольшое количество пищи в легкие. В результате у Диего развилась аспирационная пневмония. Врачи заверили его жену, что они могут держать Диего в комфорте без антибиотиков, но она хотела, чтобы они попробовали вылечить его пневмонию. Он умер через несколько дней, несмотря на их усилия.
Имеют ли пациенты право отказаться от лечения? Решение о прекращении лечения, которое не излечивает или не контролирует болезнь, или решение не начинать новое лечение является полностью законным — независимо от того, делает ли выбор человек, который умирает, или лицо, принимающее медицинские решения.Некоторые люди думают, что это все равно, что позволить случиться смерти. Закон не рассматривает отказ от такого лечения как самоубийство или эвтаназию, иногда называемую убийством из милосердия.
Что произойдет, если у нас с врачом разные мнения относительно ухода за умирающим? Иногда медицинский персонал, пациент и члены семьи расходятся во мнениях относительно решения о предоставлении медицинской помощи. Это может быть особенно проблематично, когда умирающий не может сказать врачам, какой уход в конце жизни он или она хочет.Например, семья может захотеть более активного лечения, такого как химиотерапия, чем врачи считают полезным. Если есть предварительное распоряжение, объясняющее предпочтения пациента, эти инструкции должны определять уход.
Без предварительного распоряжения, если есть разногласия по поводу медицинского обслуживания, может возникнуть необходимость получить второе мнение от другого врача или проконсультироваться с комитетом по этике или представителем пациента, также известным как омбудсмен больницы. или объект.Консультации по паллиативной помощи также могут быть полезны. Арбитр (посредник) иногда может помочь людям с разными взглядами согласовать план.
Доктор, похоже, не знаком с мнением нашей семьи о смерти. Что нам делать? Америка — это богатый плавильный котел религий, рас и культур. В каждой традиции укоренились ожидания относительно того, что должно произойти, когда жизнь близится к своему концу. Важно, чтобы каждый, кто оказывает помощь пациенту, понимал, как семейное происхождение может повлиять на ожидания, потребности и выбор.
Ваше образование может отличаться от опыта врача, с которым вы работаете. Или, возможно, вы привыкли к другому подходу к принятию решений о медицинском обслуживании в конце жизни, чем ваша медицинская бригада. Например, многие поставщики медицинских услуг обращаются к одному человеку — умирающему или его или ее избранному представителю — для принятия важных медицинских решений в конце жизни. Но в некоторых культурах эту роль берут на себя все ближайшие родственники.
Полезно обсудить ваши личные и семейные традиции с врачами и медсестрами.Если существуют важные для вас религиозные или культурные обычаи, связанные со смертью, обязательно сообщите об этом своим поставщикам медицинских услуг.
Знание о том, что эти практики будут соблюдены, могло утешить умирающего. Заблаговременное уведомление медицинского персонала также может помочь избежать путаницы и недоразумений в случае наступления смерти. Убедитесь, что вы понимаете, как доступные медицинские варианты, представленные медицинской бригадой, соответствуют желаниям вашей семьи в отношении ухода в конце жизни.
Вот несколько вопросов, которые вы можете задать медицинскому персоналу:
- Какой план ухода? Какие преимущества и риски?
- Как часто нам следует пересматривать план обслуживания?
- Если мы попробуем использовать аппарат ИВЛ для облегчения дыхания и решим остановиться, как это будет сделано?
- Если член моей семьи умирает, почему он или она должны быть подключены ко всем этим трубкам и устройствам? Зачем нам нужно больше тестов?
- Как нашей семье лучше всего работать с обслуживающим персоналом?
- Как я могу получать ежедневную последнюю информацию о состоянии члена моей семьи?
- Вы позвоните мне, если его или ее состояние изменится?
Связь с вашим лечащим врачом
Убедитесь, что медицинская бригада знает, что важно для вашей семьи в конце жизни.Можно сказать:
- В моей религии мы. . . (затем опишите свои религиозные традиции относительно смерти).
- Откуда мы. . . (расскажите, какие обычаи важны для вас на момент смерти).
- В нашей семье, когда кто-то умирает, мы предпочитаем. . . (опишите, на что вы надеетесь).
Прочтите эту тему на испанском языке. Lea sobre este tema en español.
Для получения дополнительной информации о решениях по медицинскому обслуживанию в конце жизни
Этот контент предоставлен Национальным институтом старения NIH (NIA).Ученые NIA и другие эксперты проверяют этот контент, чтобы убедиться, что он точен и актуален.
Проверено содержание:
17 мая 2017 г.
Расчеты кормления через трубку Обзор
Расчеты кормления через трубку обзор для студентов!
В этом обзоре будет продемонстрировано, как решать расчеты кормления через зонд, которые требуют от вас решения для разбавления на основе силы кормления, общего объема и времени введения.
Что такое зондовое кормление? Как следует из названия, это способ доставки питания пациенту через зонд. Выполняется разными способами:
Назогастральный зонд (вводится через нос, в глотку и в желудок)
Трубка из ПЭГ (через кожу делается хирургический разрез и через кожу вводится трубка в желудок)
Перед тем как приступить к расчетам зондового питания, а именно задачам, которые необходимо решить для количества разбавления и общего объема, вы должны сохранить в памяти следующую формулу:
мл в банке со смесью = заказанная сила
Х
Лекция по расчетам кормления через трубку
Практические проблемы подачи через трубку
Задача 1:
Пациенту назначен Жевити 1.2 кал. Вам предоставляется банка Jevity, содержащая 237 мл смеси. Врач назначает зондовое питание 1/2 дозы со скоростью 60 мл / час. Какой общий объем смеси будет введен?
Сначала определите важную информацию, необходимую для решения этой проблемы:
- Что вас просят решить? Общий объем вводимой смеси
- Информация, необходимая для ответа на вопрос?
- Емкость : 237 мл
- Заказываемая прочность: ½
Используйте приведенную выше формулу, чтобы решить:
237 мл = 1
X 2 (* умножение значений друг на друга)
474 мл = 1 x
474 мл = 1 x
1 1 (* решите для «x», который даст вам общий объем, разделив каждую сторону на 1)
474 мл = x (общий объем)
Задача 2:
Пациенту назначен Жевити 1.2 кал. Вам предоставляется банка Jevity, содержащая 237 мл смеси. Врач назначает зондовое питание 1/2 дозы со скоростью 60 мл / час. Сколько воды вы добавите, чтобы разбавить смесь для зондирования в соответствии с предписаниями?
Сначала определите важную информацию, необходимую для решения этой проблемы:
- Что вас просят решить? Количество воды, добавленной в питательную трубку для разбавления
- Информация, необходимая для ответа на вопрос?
- Емкость : 237 мл
- Заказываемая прочность: ½
Используйте приведенную выше формулу, чтобы решить:
237 мл = 1
X 2 (* умножение значений друг на друга)
474 мл = 1 x
474 мл = 1 x
1 1 (* решите для «x», который даст вам общий объем, разделив каждую сторону на 1)
474 мл = x (общий объем)
474 мл (общий объем) — 237 мл (количество в банке с формулой) = 237 мл воды, добавленной для разбавления
Задача 3:
Больному назначен Глюцерна 1.5 кал. Вам предоставляется банка глюцерны, содержащая 237 мл смеси. Врач назначает питание через зонд из расчета 1/4 мощности со скоростью 50 мл / час. Сколько воды вы добавите, чтобы разбавить смесь для зондирования в соответствии с предписаниями?
Сначала определите важную информацию, необходимую для решения этой проблемы:
- Что вас просят решить? Количество воды, добавленной в питательную трубку для разбавления
- Информация, необходимая для ответа на вопрос?
- Емкость : 237 мл
- Заказываемая прочность: 1/4
Используйте приведенную выше формулу, чтобы решить:
237 мл = 1
X 4 (* умножение значений друг на друга)
948 мл = 1 x
948 мл = 1 x
1 1 (* решите для «x», который покажет вам общий объем, разделив каждую сторону на 1)
948 мл = x (общий объем)
948 мл (общий объем) — 237 мл (количество в банке с формулой) = 711 мл воды, добавленной для разбавления
Задача 4:
Доктор медицины назначает глюцерну через назогастральный зонд.Формула вводится в дозе 3/4 со скоростью 60 мл / час. У вас есть банка глюцерны, содержащая 237 мл. Сколько времени потребуется для приема этой смеси для зондового питания?
Сначала определите важную информацию, необходимую для решения этой проблемы:
- Что вас просят решить? Время, необходимое для введения смеси для зондового питания
- Информация, необходимая для ответа на вопрос?
- Емкость : 237 мл
- Заказываемая прочность: 3/4
- Скорость: 60 мл / час
Примечание : Это будет двухэтапная задача, потому что СНАЧАЛА нам нужно решить для общего объема, а затем использовать этот ответ для расчета времени администрирования на основе предписанного рейтинга.
Используйте формулу выше, чтобы решить:
Первый шаг: вычислить общий объем, подлежащий администрированию
237 мл = 3
X 4 (* умножение значений друг на друга)
948 мл = 3 x
948 мл = 3 x
3 3 (* решите для «x», который даст вам общий объем, разделив каждую сторону на 3)
316 мл = x (общий объем)
Второй шаг: вычислите время введения, поскольку теперь мы знаем общий объем, который необходимо ввести (316 мл).Нам нужна предписанная скорость, чтобы помочь нам в этом: 60 мл / час
316 мл x 1 час = 316 = 5,266666 = 5,27 часа (* преобразовать оставшиеся дополнительные часы (0,27) в минуты)
1 60 мл 60
0,27 часа x 60 мин = 16,2 минуты
1 1 час
Ответ: 5 часов 16 минут
Проверьте свои знания с помощью этой викторины по вопросам практики кормления через зонд.
Что я узнал, получая питание через зонд в течение недели (Часть 1)
Подписаться сегодня
Чтобы получать наши последние статьи и электронные книги каждые две недели прямо на свой почтовый ящик
В этом посте будет рассмотрено, чему я научился, употребляя все свое питание путем кормления через зонд в течение недели, чтобы лучше понять, через что должны пройти семьи детей с зондовым вскармливанием. Щелкните здесь, чтобы перейти к части 2.
В августе 2014 года я перестал есть на неделю.7 дней, без еды и напитков через рот. Я сделал это, потому что хотел почувствовать, через что проходят дети, которых мы лечим. Я заранее знал, что это будет экстремальное приключение, так как мне придется всю неделю проходить через зонд для питания и энтеральное питание. С детства я был немного крайним. Как говорится, удача на смелых. Когда мне было шесть лет, я поссорилась с няней. Я собрал чемоданы и позвонил маме из телефонной будки. Я сказал ей, что это либо она, либо я.К счастью, меня выбрала мама. С тех пор меня часто вознаграждали за экстремальное поведение. В 21 год вместе с родителями я основал NoTube. Я учусь на 3-м семестре по бизнесу, а им осталось всего несколько лет до пенсии. Люди говорили нам, что мы сошли с ума. Но у нас была одна простая миссия: освободить каждого ребенка в мире от ненужных трубок для кормления.
Но после 3,5 лет и отлучения более 300 детей от их зондов для кормления я все еще чувствовал: как глава нашей компании я действительно не знал, через что должны пройти эти дети.
Как вы можете лечить детей, если не понимаете, какую боль они испытывают?
Члены нашей команды опубликовали первые глобальные исследования побочных эффектов, которые могут вызывать трубки, и обнаружили, что более 50% детей, питающихся через трубку, страдали от тяжелого рефлюкса, рвоты или рвоты, а более 30% страдали от частой рвоты (до 30 раз / сут). Теперь мы знаем, что более 30% детей, находящихся на зондовом вскармливании, фактически страдали от недоедания, как это определено Всемирной организацией здравоохранения (ВОЗ), в результате зондового питания.Но все же я понятия не имел, что на самом деле означает кормление через трубку.
Поскольку мои родители были врачами, а наша семья была одним из многих ученых (я не включая меня), я решил, что это требует эксперимента. Я попросила родителей достать несколько назогастральных зондов для кормления и специальное питание, которое используется при кормлении через зонд.
Мое стартовое оборудование
Спереди вы видите назогастральный зонд, два шприца (один с мягким наконечником, один с иглой), ленту для прикрепления трубки к щеке, а сзади — питание на 1 день, 2 литра высококалорийного питание (при 1 ккал / мл).Я выбрала детское питание, чтобы максимально точно воспроизвести условия, с которыми сталкиваются наши маленькие пациенты. Так как мне пришлось носить эти вещи в рюкзаке, это почти 3 кг веса, включая всю ленту, шприцы и т. Д. Это много для покупки MacBook Air, чтобы уменьшить вес на моей спине!
День 1 — Чихание и незначительные побочные эффекты
Это я прямо до и после того, как моя отважная мать Маргарита Дуниц-Шеер впервые ввела назогастральный зонд (она также врач и педиатр, если вам интересно):
Прямо до и после введения 1-й трубки
Как вы можете видеть по моим заплаканным / опухшим глазам и красным щекам, моему телу не очень понравилась установка трубки.Фактически, я немного подавился, когда его впервые вставили, и только когда моя мама сказала мне проглотить, я спустил его по пищеводу и правильно поместил в свой желудок. Область, которая больше всего болела при введении трубки, была область прямо за носом, область, о существовании которой я даже не подозревал и не имел каких-либо нервных окончаний до этого эксперимента! Там мои ткани были сверхчувствительными. Предположительно из-за того, что это было сделано со мной впервые, у меня пошла небольшая кровь из носа. Кроме того, мой нос забился примерно на полчаса, приспосабливаясь к новому состоянию, когда внутри него находился посторонний предмет. Интересно, что я вообще не чувствовал, как трубка идет по пищеводу. Когда он был полностью опущен, мы проверили правильность размещения, используя шприц для получения кислоты из желудка. Так как у нас вышла желтоватая жидкость, мы знали, что она помещена правильно.
Чихание и трубки!
Однако в ту же ночь я страдала аллергией на гистамин и чихала примерно 25 раз за полчаса. Примерно к 15-му чиху и из-за того, что я так сильно чихал, часть трубки прошла мне в рот и попала в верхнюю часть горла.Мне это показалось опасным. Я чувствовал, что что-то блокирует мою способность дышать, душит меня. В шоке и без рефлекса я вытащил трубку, так как думал, что больше не могу дышать. Я успокоился через минуту или две, но понял, что трубка не работает. Мы хранили его в миске с водой, потому что, по-видимому, в противном случае он мог бы забиться (если бы какое-либо содержимое, оставшееся внутри, застыло).
Не пообедав и переночевав без трубки, мы поставили трубку обратно на следующий день.К этому времени я был очень голоден, и мой желудок жаждал еды, издавая забавные звуки. Не думаю, что я когда-либо не ел так долго, если не считать явного поста по религиозным причинам. На этот раз я знал, что меня ждет, но это не сделало переживания более приятными. Мы вставили трубку, находясь в припаркованной машине, и, конечно же, у нас появилось несколько зрителей, которые задавались вопросом, что, черт возьми, мы делаем. Кроме того, это был только второй раз, когда моя мать Маргарита вставила зонд для кормления одному из своих шести детей (первый — накануне со мной), и она сказала, что было немного трудно видеть, как я плачу, когда она вставляла зонд.Я не хотел, но не мог избежать этого, потому что добыча жидкости начинается только после того, как вы начинаете вставлять трубку. Мне также приходилось несколько раз подавиться и чихнуть, когда она вставляла трубку, и это немного болело, иногда непреднамеренно подталкивая трубку вверх из-за этих рефлексов. Однако вся процедура заняла около пяти минут, и мы начали с зондового питания. Как вы можете видеть на картинке, мои глаза снова были слезящимися, и все лицо было покрыто скотчем.
Я после того, как вставили трубку в машину
Кормление меня через зонд Маргарита (снова через столько лет!)
Моя первая еда по трубкеПоскольку было время обеда, и я не ел ужина накануне или чего-то еще в этот день, Маргарита добавила 400 мл Nutrini max (8 полных шприцев), все еще находясь в машине, потому что после этого я должен был работать.Я припарковал машину и пошел в офис. Я обычно гиперактивный человек, и, должно быть, впервые за многие годы я был действительно спокойным перед нашей командой, потому что я просто немного устал после еды, которая, мягко говоря, сытна. Так как это был обед и мне нужно было 700-900 ккал, я продолжал кормиться в офисе.
Я впервые ем через зонд в офисе NoTube
Подача через трубку грязная и может занять много времени т время
Теоретически можно подумать, что есть через зонд намного чище, чем обычное питание.Вот трубка и какие-то жидкости, вы их вставляете, и все. Вы также могли бы подумать, что это может быть быстрее, так как вам не нужно тратить время на жевание. Однако каждый из этих аспектов оказался неверным.
По моему опыту, на самом деле все наоборот. Для начала я спросила маму и Биргит (у нее был зонд для кормления в течение некоторого времени после операции на кишечнике), что мне делать и как следует кормить. Я также исследовал в Интернете, нужно ли кормить себя 3 раза в день или мне следует использовать более постоянный подход.Боясь рвоты, которую мы наблюдали у стольких детей, находящихся на зондовом вскармливании, я решил кормить себя немного меньше, чем это было необходимо для моего роста / веса / возраста. Когда дело дошло до кормления себя в первый раз (Маргарита делала это в машине), я взял один из пакетов, который вы видели на картинке выше, вставил шприц и потянул. Это было действительно интересно! Я снял кончик зонда для кормления, поднял его вверх (чтобы пузырьки из шприца не попали в трубку, из-за чего в желудке попал воздух, то есть отрыжка) и вставил первые 50 мл.Питание через зонд было немного холодным, и я почувствовал это в глубине горла. Каролина помогла мне, и нам потребовалось около часа, чтобы ввести в мое тело остальные 500 мл (10 шприцев) плюс около 5 шприцев с водой (250 мл). Поскольку из шприца часто капала жидкость, а я еще не знала, как закрыть кончик трубки для кормления, все получилось довольно запутанно, к счастью, у Сабины было наготове несколько бумажных носовых платков. Кроме того, нам приходилось несколько раз останавливаться, так как я уже чувствовал себя сытым, немного поработал на наших ноутбуках, а затем вернулся к бизнесу по питанию через зонд, когда почувствовал, что снова могу принимать больше.
Смотри, как я кормлю себя: видео кормления за ужиномВечером мой брат Ной снял меня на мой первый ужин, и было довольно весело наблюдать, как он наблюдает за мной. В общей сложности у меня было 600 мл высококалорийной формулы и 250 мл воды, из которых получается 17 шприцев, что заняло намного больше времени, чем я бы принял перорально для того же количества калорий.
Моё обеденное кормление
4 самых интересных аспекта, которые я узнал на этом первом этапеВ течение этих первых двух дней я сделал несколько интересных наблюдений, связанных с зондом для кормления:
- Это было странное чувство, что не ел и не пил весь день, но, думаю, я к этому привыкну.Я не могу полностью объяснить чувство, которое пробегает по горлу, когда вы нажимаете на жидкость, поэтому любому, кто действительно заинтересован, придется попробовать это на себе. В зависимости от температуры, это либо холодная дрожь, либо ощущение тепла, но вы должны быть осторожны, так как вы даже не заметите ожога желудка, если нальете, например, горячую воду в трубку. В желудке нет нервов, чтобы почувствовать этот ожог, поэтому будьте осторожны, если хотите пить чай из тюбика (чего я не делал).
- В то же время я чувствовал сильную усталость после кормления и в течение дня.Чтобы меньше уставать, я решил на следующий день питаться помедленнее. Поскольку мне нужно было принимать от 1 500 до 2 000 мл, чтобы поддерживать свой вес, и я бодрствовал около 16 часов, мне приходилось кормить себя 100 мл в час. Поскольку каждое кормление по-прежнему занимает определенное время (подготовка всего оборудования и т. Д.), Я думаю, что буду делать это один раз в час (т.е. 2 шприца в час).
- В то время как мой нос продолжал непрерывно течь большую часть дня, вечером он прекратился, и я все реже чувствовал трубку в задней части горла.Раньше мне казалось, что я подавился каким-то овощем, который теперь застрял там, но, в отличие от овоща, я не мог что-то пить, и он тоже никуда не делся.
- Также было действительно интересно наблюдать за реакцией других людей на трубку. Моя семья уже давно признала меня сумасшедшим, и, поскольку мои родители — педиатры, за свою жизнь установили, наверное, тысячи трубок, они довольно легко принимали это. С другой стороны, хорошая подруга семьи даже не хотела меня видеть, так как она не могла смотреть, как я кормлю себя, она думала, что это было мерзко.Она хотела поговорить со мной только после того, как я покончил с кормлением. Мои шестилетние племянницы были самыми любопытными, и я объяснил, как работает зонд для кормления по сравнению с тем, как они едят каждый день.
Это был насыщенный событиями день, так как я впервые в жизни пил и кормился полностью через трубку NG в течение целого дня. Чтобы заснуть, мама просто закрепила трубку для кормления вокруг обоих ушей, чтобы я не вытаскивал ее во время сна.
А пока, на следующей неделе я расскажу о своем опыте публичного кормления через зонд, о свиданиях через зонд и о том, нужно ли мне чистить зубы, если я ничего не ем через рот.Какое ваше предположение?
Поделитесь своими мыслями в комментариях, и я буду рад ответить на любые вопросы!
Уход за эзофагостомической трубкой
УХОД ЗА ЭЗОФАГОСТОМИЧЕСКОЙ ТРУБКОЙ
Многих людей пугает идея кормить домашнее животное через искусственную трубку, но факт в том, что эзофагостомия или трубка «Е» делает кормление болезненного питомца легким и без беспорядка.Если вы имели дело с оральным кормлением из шприца, фрикадельками или даже через носовые трубки, E-трубка должна быть легким делом. Кормление через трубку комфортно для питомца, а наличие трубки никоим образом не препятствует естественному поеданию, если животное того пожелает. Когда ваш питомец начнет чувствовать себя лучше, его можно будет регулярно есть, не нарушая работу трубки E. Трубка E может использоваться в качестве временной поддержки или может использоваться в течение длительного времени в качестве меры поддержки на неопределенный срок. По мере того, как вы привыкните к использованию зонда, кормление станет простым процессом и частью вашего обычного распорядка дня.
(оригинальное изображение marvistavet.com)
ДЛЯ КОРМЛЕНИЯ ЖИВОТНОГО
Подготовьте все перед началом. Вам понадобится:
- Шприц, наполненный жидкой пищей в необходимом количестве. Убедитесь, что в продукте нет кусков, которые могут забить трубку. Использование ситечка полезно, а использование блендера обязательно, если вы не используете коммерческую жидкую диету, которая уже является гладкой.Диета должна быть теплой, но не горячей. Не готовьте диету в микроволновой печи, иначе вы можете получить слишком горячие точки. Чтобы согреть пищу, поставьте в микроволновую печь / нагрейте высокий стакан с водой, поместите шприц с едой в теплую воду и дайте ему постоять, пока пища не станет по крайней мере комнатной температуры, а в идеале близка к температуре тела.
- Маленький стакан или чашка с прохладной водой.
- Любые лекарства, которые вы должны давать в это время.
Очистите трубку, пропустив через нее 6 мл теплой воды, чтобы убедиться, что она не забита.Затем подключите пищевой шприц и медленно доставьте пищу пациенту. Заманчиво просто взорвать все это там, но для удобства пациента постарайтесь выделить несколько минут или около того и не торопитесь. Следуйте за едой с нарезкой 6 куб. См прохладной воды, чтобы очистить трубку. Давайте назначенные пероральные препараты. Жидкие лекарства можно вводить через зонд при условии, что зонд очищается 6 мл теплой воды до и после каждого приема. Не кладите таблетки в трубку, так как трубка может забиться.Таблетки можно измельчать и вводить через зонд, только если они хорошо растворяются в жидкости. Любое слипание порошка пилюли может привести к засорению трубки, поэтому обязательно промойте трубку теплой водой после приема.
Вам необходимо ежедневно очищать стому (отверстие в коже, куда входит трубка) салфеткой для младенцев или влажной салфеткой. В противном случае там будут скапливаться выделения и / или корка. Периодически бинты нужно будет менять. Специальный воротник (см. Ссылку ниже) может помочь сохранить аккуратность и удобство трубки.
ОБЯЗАТЕЛЬНО ДОПУСКАЙТЕ ВРЕМЯ ДЛЯ ПИЩЕВАРЕНИЯ МЕЖДУ КОРМЛЕНИЕМ.
Сколько времени зависит от плана кормления вашего питомца.
Убедитесь, что вы понимаете график, предоставленный вашим ветеринаром.
ЕСТЬ ПРОБЛЕМЫ?
Рвота
- Вы слишком быстро даете еду? Быстрое вздутие живота — стимул к рвоте.Попробуйте двигаться медленнее.
- Еда слишком холодная? Попробуйте подогреть еду до температуры тела (около 100 ° F). Используйте термометр в теплой водяной бане, чтобы убедиться, что температура желаемая.
- Если эти два раствора не работают, возможно, трубка слишком низко вошла в пищевод. Если зонд опускается в желудок, у пациента может возникнуть рвота. Врач может сделать рентгеновский снимок, чтобы убедиться, что это так, и легко изменить положение трубки.
- Если ничего из этого не происходит, возможно, основное заболевание пациента прогрессирует.Вашему ветеринару необходимо будет более тщательно обследовать вашего питомца.
Трубка засорена?
- Загрязнение трубки может стать проблемой. Сначала попробуйте протолкнуть через трубку около 6 куб. См прохладной воды. Если засор не поддается, попробуйте подсоединить шприц с 6 см3 воды или около того и поочередно толкать и тянуть назад, создавая эффект «унитаза». Продолжайте довольно быстро тянуть-толкать, пока трубка не очистится.
- Примечание: некоторые люди считают, что инкубирование 6 см3 кока-колы в пробирке в течение ночи помогает растворить засор.Работает ли это или нет, остается спорным, но, возможно, стоит попробовать, поскольку трубка будет бесполезной, если ее нельзя очистить.
Корки или гной на выходе из трубки?
- Тело пациента не любит, когда из него торчит инородное тело, и выходное отверстие часто связано с некоторым воспалением. Истинная инфекция необычна, и в большинстве случаев для решения проблемы достаточно просто протереть область марлей или влажной тканью.
| Эзофагостомические трубки могут оставаться на месте в течение нескольких месяцев без необходимости замены. Надеюсь, к этому времени состояние вашего питомца улучшится. Когда придет время, можно будет разрезать фиксирующие нити трубки и вытащить трубку. Оставленная дыра просто заживает сама по себе. Если у вас есть какие-либо вопросы о трубке или уходе за ней, ваш ветеринар будет рад помочь вам. |
(оригинал рисунка Марвиставета.com)
ПОЛЕЗНЫЕ ССЫЛКИ
На этом веб-сайте продаются специальные обертки для электронных трубок как для собак, так и для кошек, которые включают в себя ремешок на липучке, удерживающий трубку в стороне. Также предоставляется дополнительная информация по уходу за трубкой.
KittyKollar.com
Несколько обучающих видео по кормлению с помощью трубки E:
www.youtube.com/watch?v=FDcIKxg_wk8
www.youtube.com/watch?v=7NC1HehR-g8
Страница опубликована: 7/9/2020
PEG — G-Tube Home Care — Детская гастроэнтерология, гепатология и питание — Детская больница Голизано — Рочестер, штат Нью-Йорк,
Гастростомическая трубка для чрескожной эндоскопии Corflo (трубка PEG; G-трубка без баллона)
Это длинная прозрачная трубка, которая вводится в желудок во время операции.Во время процедуры хирург вашего ребенка введет эндоскоп (тонкую гибкую трубку с крошечной камерой и светильником на кончике) через рот вашего ребенка в желудок, чтобы направить установку G-трубки. Трубка PEG будет иметь два порта на конце трубки: порт для питания и отдельный порт для лекарств. Конец трубки с Y-образным переходником можно легко заменить, если он изнашивается. Как правило, трубка PEG остается на месте в течение минимум 4-6 месяцев после операции. Если в будущем будет заменена трубка PEG, вашему ребенку не потребуется повторная операция, но для замены трубки потребуется седативный эффект.
Уход за гастростомической трубкой и участком типа ПЭГ (без баллона)
Очистка участка
- Вымойте руки водой с мылом, прежде чем прикасаться к участку G-трубки.
- Используйте теплую мыльную воду на ватной палочке для чистки вокруг G-трубки один раз в день (при необходимости чаще).
(Можно использовать перекись водорода ½ крепости, если вокруг трубки образовалась корка, которую трудно удалить водой с мылом, или если она покраснела вокруг трубки.Если вы используете перекись водорода ½ крепости, обязательно промойте чистой водой после очистки.) - Пэт сухой.
- Через 2 недели после первоначальной установки трубки / операции можно принимать обычные ванны (погружение в воду)
- Не используйте мыло или моющие средства с сильным запахом.
- Не наносите мази или лекарства на эту область, если это не рекомендовано вашим лечащим врачом.
Туалетный
- Всегда держите трубку разрезной марлей вокруг трубки.(Вы не должны использовать напарник-пуговицу с этим типом трубки)
- Меняйте его ежедневно или при загрязнении / влажности
- Обязательно на поворачивайте трубку в тракте не реже одного раза в день (примерно на turn оборота), чтобы внешний стержень не раздражал кожу в том же месте.
Закрепление трубки
Движение и натяжение в месте G-трубки следует минимизировать, чтобы предотвратить травму и утечку.
- Вы всегда должны использовать какое-либо фиксирующее устройство , такое как Grip-Lok или Cinch , или медицинскую ленту , такую как Micropore (бумажная лента) или Hypafix, чтобы закрепить длину этой трубки.
- Комбинезоны , сплошные слипы, комбинезоны или другие сплошные предметы одежды помогут предотвратить вытягивание G-образной трубки.
- Эластичная марля / сетка для покрытия живота
- Повязка ACE: Может использоваться аналогично абдоминальному бандажу для детей младшего / младшего возраста. Если вы используете обертку ACE, разрежьте ее пополам (по ширине ACE) и убедитесь, что она не натягивает плотно вокруг живота, иначе она прижмет G-образную трубку к коже вашего ребенка.
- Бандаж для живота: можно использовать для детей старшего возраста / подростков
- Используйте «липкую бирку» и английскую булавку , чтобы прикрепить трубку к одежде ребенка, чтобы предотвратить случайное вытягивание в месте расположения G-трубки.(При использовании будьте осторожны, раздевая ребенка. Сначала вы ДОЛЖНЫ удалить английскую булавку!)
Купание и плавание
- Можно плавать в хлорированном бассейне через 2 недели после операции , если место выхода хорошо заживлено
- Может плавать в озере / океане через 2 месяца после операции
Деятельность
- Ваш ребенок не может участвовать в физических упражнениях (контактные виды спорта, занятия физкультурой, игровые площадки и т. Д.) В течение 1 месяц. Через 1 месяц ваш ребенок может заниматься физическими упражнениями, если он будет держать G-трубку закрытой / закрепленной (как минимум в течение первых 3 месяцев), чтобы предотвратить ее смещение. По прошествии 3 месяцев ваш ребенок должен помнить о G-образной трубке, но фиксатор / чехол для живота не требуется.
- Животик Время в порядке. Ваш ребенок может спать или проводить время на животе. Убедитесь, что G-образная трубка надежно закреплена.
- Если ваш ребенок проходит физиотерапию / трудотерапию , он может возобновиться через 2 недели после операции.До этого момента они также могут выполнять упражнения, при которых они не лежат на животе и не задействуют основные мышцы.
Использование G-трубки типа PEG (без баллона)
Введение лекарств или промывание трубки PEG G (длинная прозрачная трубка, без баллона)
Необходимые расходные материалы: лекарства в жидкой форме, вода для промывки, наконечник катетера или оральный шприц
- Заполните шприц водой (количество определяется вашим лечащим врачом)
- Откройте колпачок на порте для лекарства или порте для трубки подачи на конце G-трубки и прикрепите кончик наполненного шприца
- Медленно введите воду в трубку.
- Если промывка трубки не вызывает проблем, повторите процесс с лекарствами. Обязательно зажимайте трубку между каждым приемом лекарства и промыванием, чтобы предотвратить утечку лекарств / промывок.
- Промойте трубку водой после приема лекарства.
- Закройте пробирку, если она не используется.
Кормление через трубку PEG G (длинная прозрачная трубка, без баллона)
Необходимые материалы: Питательный насос, трубка / мешок питательного насоса, штанга для вливания, смесь при комнатной температуре.
- Повесьте мешок для кормления на стойку для внутривенного вливания.
- Наполните мешок для кормления смесью. ( Не более 8 часов приготовления смеси за один раз ).
- Поместите трубку в насос. Заправьте трубку (пропустите формулу через трубку) в соответствии с инструкциями.
- Установите настройки насоса в соответствии с инструкциями
- Зажим трубки для предотвращения утечки
- Подсоедините трубку помпы к порту питания / приема лекарств G-трубки.
- Запустите насос, убедитесь, что удлинительный комплект G-образной трубки не зажат.
- После завершения кормления промойте G-трубку в соответствии с инструкциями и сполосните мешок для кормления и трубку теплой водопроводной водой.
- Выбрасывать или стирать мешок для кормления и трубки каждые 24 часа или в соответствии с инструкциями
Удаление воздуха из трубки PEG G (длинная прозрачная трубка, без баллона):
- Удаление воздуха из живота ребенка (когда живот выглядит большим / вздутым, ребенок чувствует себя некомфортно или ему нужно отрыгнуть).
- Поместите шприц с наконечником катетера на 60 мл без поршня на конец G-трубки (на порте для питания / приема лекарств)
- Разжать G-образную трубку
- Дайте воздуху выйти через трубку в шприц (1-2 минуты).
- Если воздух не выходит… зажмите G-трубку, снимите шприц, вставьте поршень обратно в шприц.
- Затем поместите шприц с поршнем в порт для питания / приема лекарств G-трубки.
- Освободите G-образную трубку и осторожно потяните за поршень, чтобы выпустить воздух из желудка ребенка.
- Смесь может вернуться в шприц во время вентиляции. Обязательно верните ребенку любую смесь, скопившуюся в шприце, стараясь не вдыхать воздух.
- Когда вы закончите зажимать G-трубку, снимите шприц и закройте конец G-трубки.
Очистка оборудования
- Промойте питающую трубку теплой мыльной водой или половиной белого уксуса / полуводным раствором
- Промывочная трубка теплой водой
- Подвешивание для сушки или продувки воздухом через трубку
- Можно повторно использовать трубки в течение 2 недель
- Промыть пакеты для кормления после использования
- Не мыть шланг в посудомоечной машине
Замена трубки G типа PEG (без баллона)
Хирург вашего ребенка решит, когда вам нужно заменить трубку ПЭГ.Есть несколько вариантов замены трубок.
Гастростомическая трубка MIC (длинная трубка баллонного типа)
Длинная прозрачная трубка с маркировкой вдоль трубки, силиконовый валик (пластиковый диск) снаружи и баллон внутри. Эту трубку не нужно заменять хирургическим путем, ее можно заменить дома или в офисе. На конце трубки есть 3 порта: большой прозрачный порт для кормления, маленький прозрачный порт для лекарств и пронумерованный (белый) порт, который является портом для баллона.На этой трубке нет зажима; вместо этого вы должны перегибать / пережимать трубку, чтобы предотвратить утечку.
Низкопрофильная баллонная трубка (кнопка MIC-KEY или AMT Mini-ONE)
Трубка для измерения уровня кожи с баллоном внутри желудка. К кнопке можно присоединить дополнительную трубку для кормления, приема лекарств и при необходимости для вентиляции желудка.
Инструкции и видео по аварийной замене G-трубки
Для длинных трубок баллонного типа (микрофонная G-трубка) .

 Трубка малого диаметра, применяется для приёма внутрь лекарственных средств.
Трубка малого диаметра, применяется для приёма внутрь лекарственных средств. Наиболее дешёвый вариант, основной недостаток которых – подверженность коррозии, что сокращает срок их службы до 7 дней.
Наиболее дешёвый вариант, основной недостаток которых – подверженность коррозии, что сокращает срок их службы до 7 дней.

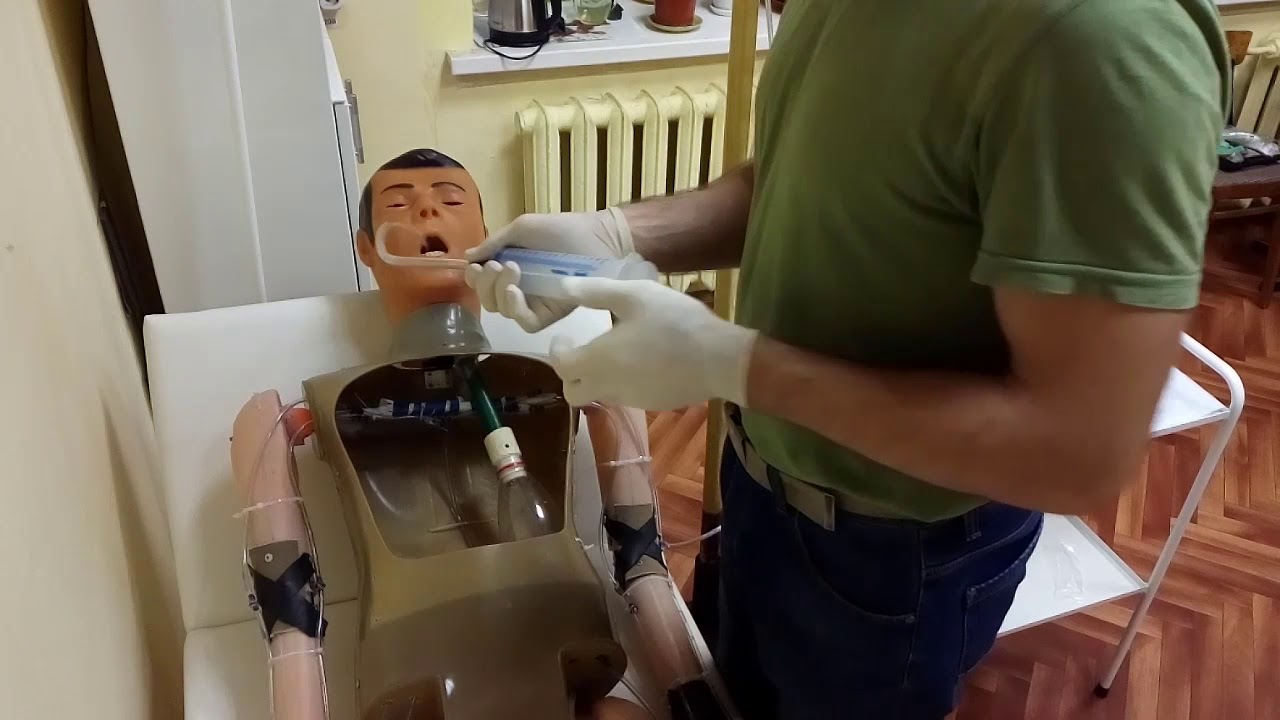

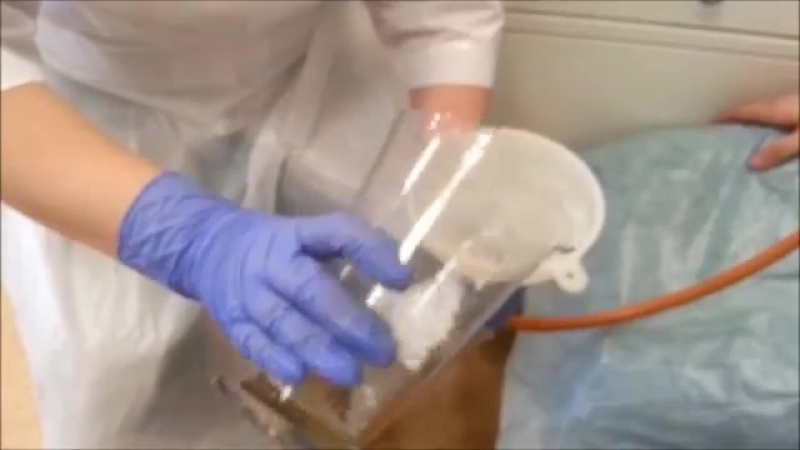
 Под голову кладётся подушка. Необходимо сделать так, чтобы голова была чуть-чуть в наклон. Такое положение обеспечит свободный ввод зонда в носоглотку. На грудь пациента кладётся салфетка.
Под голову кладётся подушка. Необходимо сделать так, чтобы голова была чуть-чуть в наклон. Такое положение обеспечит свободный ввод зонда в носоглотку. На грудь пациента кладётся салфетка.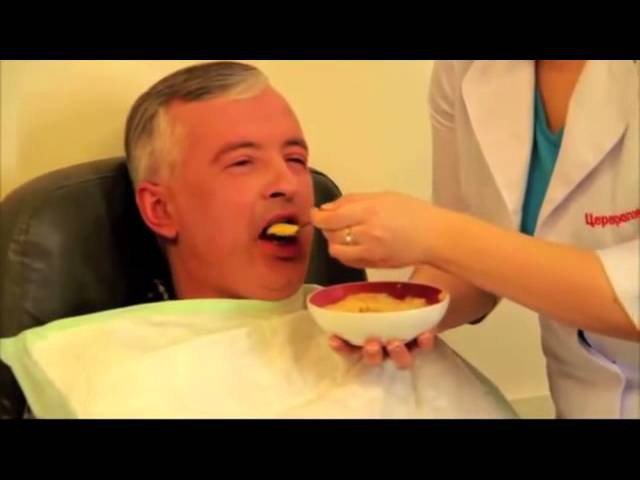
 Процедура контролируется с помощью рентгена.
Процедура контролируется с помощью рентгена.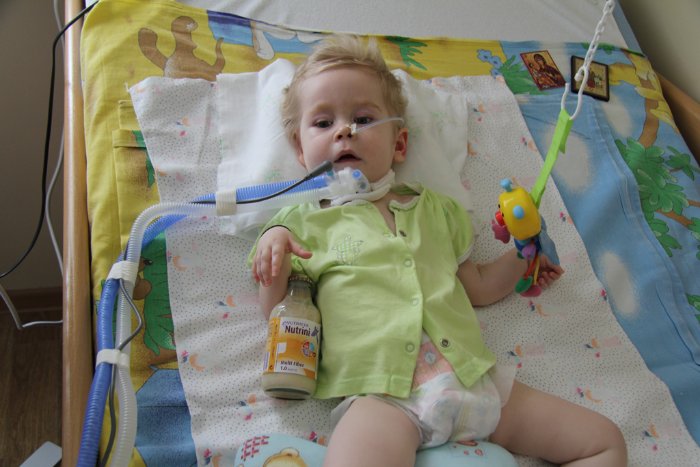 Открываем зажим. Выпускаем газы.
Открываем зажим. Выпускаем газы. ).
).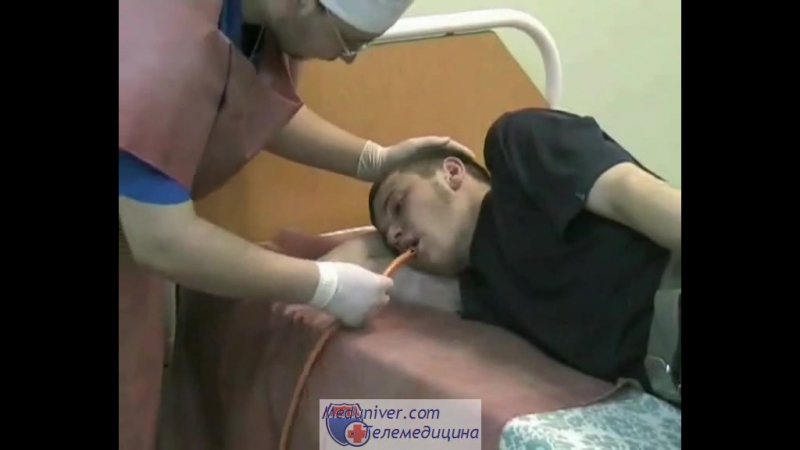 Если ваш вес изменится, то возникнет необходимость ослабить или затянуть потуже фиксирующее устройство.
Если ваш вес изменится, то возникнет необходимость ослабить или затянуть потуже фиксирующее устройство. Повторять 2—3 раза в день до исчезновения покраснения. Обязательно сообщите о покраснении патронажной сестре Службы помощи больным БАС в Москве или Санкт-Петербурге.
Повторять 2—3 раза в день до исчезновения покраснения. Обязательно сообщите о покраснении патронажной сестре Службы помощи больным БАС в Москве или Санкт-Петербурге. : +7 (931) 971-56-21, e-mail:
: +7 (931) 971-56-21, e-mail: