Какое нормальное давление у женщины в 60 лет: Какое должно быть давление у человека в 50–60 лет и пульс у женщины?
Какое нормальное давление у человека в 60
В зрелом возрасте каждой женщине приходится бороться как с внешними, так и с внутренними признаками старения. Во внешних проявлениях – это борьба с морщинами, с увяданием кожи, с тусклыми и ломкими волосами, плохими ногтями и т.д. В этой борьбе эффект часто достигается с помощью кремов, масок, и других косметических процедур.
Куда более серьезной в 60 лет у женщин считается борьба с внутренним старением. Конечно, можно сдаться на волю природе и принимать все изменения как нечто естественное. Но приняв такое решение, нужно понимать, что износ организма не пройдет незаметно – обязательно они скажутся негативно на самочувствии. Ведь по возрасту нужно быть готовой к развитию массы болезней. Вопрос другой в том, нужно ли в шестьдесят лет так мучить себя, если можно вовремя предупредить эти страдания и облегчить их.
Для 60—летних свойственно развитие многих заболеваний, связанных с разными системами органов. В частности, особенно нужно обращать внимание на давление у женщин. Именно оно часто является прямым сигналом наличия серьезного заболевания или же, может стать причиной развития такого.
Именно оно часто является прямым сигналом наличия серьезного заболевания или же, может стать причиной развития такого.
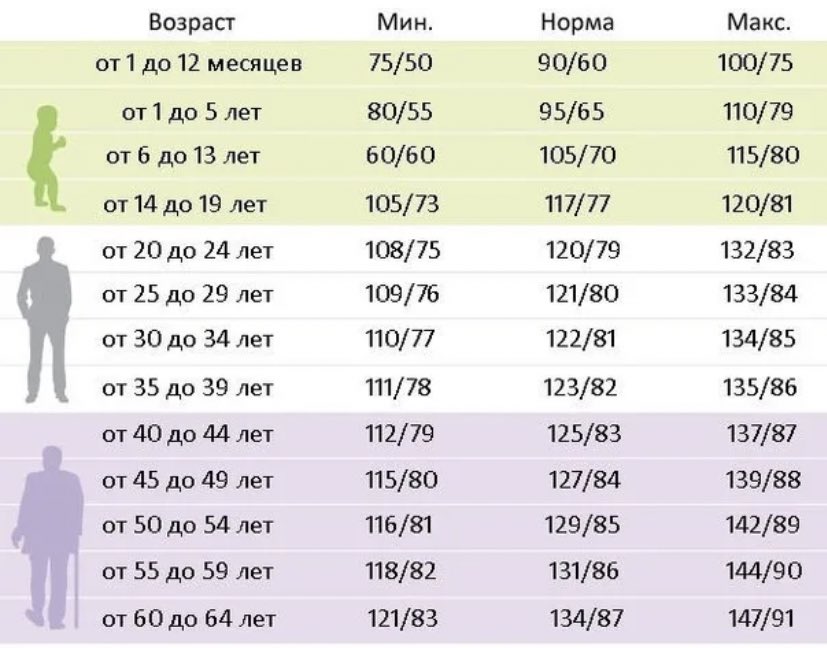
Показатели нормы
Обычно давление человека по медицинским стандартам должно находиться в пределах 120 на 80. Если при измерении тонометр показывает это значение, врач считает его за нормальное. Однако уже давно доказано, что давление нормальное для каждого человека может быть разным, особенно в разном возрасте. Так, для одних норма действительно входит в медицинские стандарты, а другие, напротив, могут чувствовать себя больными при таком показателе. Так, женщина может чувствовать себя великолепно всю жизнь с показателем 90/60 или 150/90. И жалоб при этом не будет.
Поэтому, ученые и медики, определяя какое давление должно быть у здорового человека, пришли все-таки к выводу, что могут быть отклонения от прежних стандартов. Теперь норма давления у человека та, при которой он полностью дееспособен и прекрасно себя чувствует. При этом показатель индивидуальной нормы должен повторяться на продолжении длительного периода, а не проявляться периодически (раз в неделю, месяц и т. д.).
д.).
Отклонения от нормальных показателей у женщин после 60 лет могут повысить риск развития серьезных заболеваний. Поэтому, пускать на самотек свое здоровье нельзя, лучше лишний раз использовать тонометр и посетить врача, чем в 65 лет превратиться в полную болезней старушку.
Опасность пониженного
Если артериальный поток крови движется слабо и оказывает вялое воздействие на стенки сосудов, то тонометр отобразит низкие показатели. Спорить о том, какое давление считается пониженным, долго не придется. Обычно, это 100/60 или 90/50, бывают случаи, когда показатель достигает всего 80/40 (что уже критично). Безусловно, низким оно считается, если резко отличается от того, что привычно для конкретной женщины (примерно на 20 %).
Внешне оно проявляется в слабости, общей разбитости, легком головокружении, повышенной сонливости.
Главная опасность заключается в том, что снижается сила кровотока и мозг не получает достаточно крови, испытывает кислородное голодания. Ухудшается циркуляция крови и по всему организму, особенно в области конечностей. Именно поэтому те, кто имеет низкое давление в 60, часто ощущают леденящий холод в руках и ногах (независимо от времени года и температуры окружающей среды).
Ухудшается циркуляция крови и по всему организму, особенно в области конечностей. Именно поэтому те, кто имеет низкое давление в 60, часто ощущают леденящий холод в руках и ногах (независимо от времени года и температуры окружающей среды).
Основные причины низкого давления у женщины могут иметь патологический и не патологический характер. К не патологическим относятся:
- Длительное соблюдение постельного режима,
- Лихорадка,
- Беременность (редко бывает в 60),
- Активные занятия спортом,
- Резкий подъем из лежачего состояния.
Патологические причины, вызывающие гипотонию следующие:
- Болезни сердца,
- Неврологические заболевания,
- Кровотечение,
- Прием обезболивающих, антидепрессантов и других медикаментов.
Повысить давление в домашних условиях можно с помощью чашечки кофе с черным шоколадом, меда, утренней зарядки, контрастного душа, а также принимая гомеопатические препараты.
Опасность повышенного
Сильный артериальный ток, большая сила сердечного сокращения, может привести к сильному воздействию на стенки сосудов. В результате чего при измерении давления результат будет повышенным. Считается, что по возрасту склонность к увеличению показателей до 150-160/90-100 вполне характерно. Однако опасно, если данные тонометра отображают 200-220/140-150. Это уже говорит о наличии гипертонии.
Опасна гипертония после 60 тем, что влияет на зрение (может даже провоцировать слепоту), на состояние сосудов, развивается почечная и сердечная недостаточность, ухудшается снабжения мозга кровью. На фоне гипертонии может развиться инфаркт. Отсутствие своевременного лечения часто заканчивается летальным исходом.
Первые симптомы проявляются в следующем:
- Слабость,
- Нарушение сна,
- Быстрая утомляемость,
- Головные боли, давящего характера, головокружения,
- Появление «мушек» перед глазами,
- Онемение пальцев на руках и ногах,
- Ощущение прилива крови к голове.

К сожалению, среди населения современного мира процент гипертоников очень высокий и снизить его до сих пор не удалось.
Медики выделяют причины высокого давления у женщин связанные с генетической предрасположенностью, а также с образом жизни. И если генетическое предрасположение сложно исправить, то избежать гипертонии можно откорректировав свой образ жизни.
Так, причины высокого давления бывают следующими:
- Постоянные стрессы, переживания, эмоциональные срывы,
- Малоподвижный образ жизни,
- Чрезмерное пристрастие к алкоголю,
- Неправильное питание, наличие в меню соленой и жирной пищи,
- Курение,
- Ожирение, лишний вес.
Профилактика гипертонии – здоровый образ жизни, правильное питание, сведение к минимуму вероятность стрессов и переживаний. Нельзя пренебрегать также посещением врача, который сможет назначить эффективное лечение. Каждой женщине нужно понимать, что забота о своем здоровье это не только хорошее самочувствие сегодня, но и долгая жизнь впереди.
Контроль давления во время беременности
Читайте в этой статье:
Почему у беременных меняется давление?
-
Изменение давления по триместрам
-
Нормальное давлении у беременных
-
Повышение давления у беременных
-
Снижение давления у беременных
-
Как измерять давление в беременность
-
Контроль давления – залог здоровья мамы и ребенка
Артериальное давление – это один из ключевых показателей работы кровеносной системы человека. Во время беременности нагрузка на организм увеличивается, сердце и сосуды тоже реагируют на эти изменения. Регулярное измерение давления у беременных позволяет проконтролировать работу сердечно-сосудистой системы, а иногда и предотвратить развитие опасных осложнений.
Почему у беременных меняется давление?
Организму приходится адаптироваться к особому состоянию – беременности. У женщины постепенно увеличивается масса тела, подключается дополнительное кровообращение между маткой и плацентой. На функционирование сердца и сосудов в это время влияют:
Изменения гормонального фона;
Растущий объем крови, циркулирующей в организме;
Повышение тонуса центральной нервной системы;
Изменение расположения диафрагмы, которая поднимается вверх;
Рост давления внутри брюшной полости;
Смещение сердца в грудной клетке;
Увеличенная частота сокращений сердца.
Организм направляет все свои усилия на улучшение тока крови в плаценте, в матке, ведь это необходимо для обеспечения развивающегося плода кислородом, питательными веществами. В этих обстоятельствах артериальное давление изменяется.
В этих обстоятельствах артериальное давление изменяется.
Изменение давления по триместрам
Показатели давления, его изменения определяются сроком беременности. Весь период беременности делится на три триместра, и в каждом происходят определенные изменения АД:
На ранних сроках сердце и сосуды работают в обычном режиме. Но уже с первых недель беременности женский организм активно вырабатывает гормоны эстроген и прогестерон, которые способствуют расширению сосудов. Из-за этого давление несколько снижается;
Во втором триместре уровень давления еще больше снижается. Это связано с образованием нового круга кровообращения между плацентой и маткой. Снижение показателей провоцирует также уменьшение сопротивления сосудов;
В третьем триместре объем крови, циркулирующей в организме, становится максимальным. Артериальное давление постепенно повышается. Ближе к родам объем крови перестает увеличиваться, дно матки и диафрагма опускаются.
 В результате давление у беременных на поздних сроках возвращается нормальному уровню, привычному для женщины.
В результате давление у беременных на поздних сроках возвращается нормальному уровню, привычному для женщины.
Особенно опасными считаются периоды с 4 по 12 неделю, когда падение давления в совокупности с токсикозом может заметно ухудшать самочувствие будущей мамы, а также с 28 по 32 неделю, когда нагрузка на сосуды и на сердце становится максимальной. Но регулярным измерением давления не стоит пренебрегать в любой период беременности, особенно если у женщины есть патологии сердечно-сосудистой системы либо имеется предрасположенность к ним.
Нормальное давление у беременных
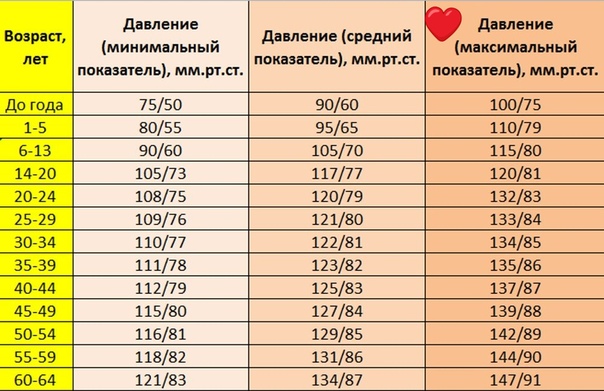
Нормы давления у беременных тоже зависят от триместра. В целом оптимальным показателем считается 120-130/80-85. Верхняя допустимая граница – 130-139 мм рт.ст. для систолического и 85-89 мм рт.ст. для диастолического давления. Повышенным считают давление, превышающее 140/90.
По триместрам таблица нормальных значений выглядит так:
Норма давления | Показатель |
Первый триместр | 110-120/70-80 |
Второй триместр | Не выше 130/85 |
Третий триместр | От 140/90 до 100/60 |
Важно учитывать, что каждый организм индивидуален, и нормальное давление у каждой женщины свое.
Повышение давления у беременных
Повышенное давление во время вынашивания ребенка опасно и для мамы, и для малыша. В такой ситуации сосуды сужаются, нарушается поступление крови к жизненно важным органам, включая плаценту. Дефицит кислорода, основных питательных веществ создает риск развития осложнений, замедления роста плода, отслойки плаценты.
Повышение АД называют артериальной гипертензией, но такой диагноз ставится только при постоянном или регулярном увеличении показателя. Однократное повышение давления – это причина более тщательно отслеживать показатели, но не повод для подобного диагноза.
Причинами роста давления в период беременности бывают:
Более активная циркуляция крови при сохранении ее прежнего объема – на позднем сроке такое состояние указывает на подготовку организма к родам;
Гипертония – у женщин с хронической формой гипертонической болезни особенно высок риск проблем с давлением в беременность;
Гестоз – нарушение работы капилляров, внутренних органов, которое проявляется в появлении сильных отеков и белка в моче;
Сопутствующие болезни, например, диабет или патологии почек, щитовидки, опухоль надпочечников;
Гормональный дисбаланс.

Повышение давления обычно сопровождается головокружением, головной болью и шумом в ушах, частным сердцебиением, могут появляться кровотечения из носа. Это состояние очень опасно, необходимо незамедлительно обратиться к доктору, а при существенном ухудшении самочувствия – вызывать скорую помощь.
Снижение давления у беременных
Незначительное снижение давления при беременности на ранних сроках – вариант нормы. Однако если показатели значительно уменьшаются, это может быть опасно и для мамы, и для ребенка.
Низкое давление может оказаться симптомом развития серьезных болезней, от язвы желудка до недостаточности надпочечников. Особенно опасна гипотония из-за нарушения циркуляции крови в плаценте. Это затрудняет поступление кислорода, питательных веществ к плоду, гипоксии, неразвивающейся беременности и риску преждевременного прерывания беременности.
Показатель давления в беременность может снизиться из-за:
Постоянных стрессов;
Обезвоживания организма;
Инфекционных заболеваний;
Гормональной перестройки;
Малоподвижного образа жизни;
Серьезной кровопотери;
Сбоев в работе сосудов, сердца.

При этом женщина ощущает слабость и сонливость быстро устает, возможны головокружение, потемнение в глазах и обмороки. Самолечение в подобных случаях недопустимо, нужно обязательно посетить доктора.
Как измерять давление в беременность
Процедура измерения давления занимает всего несколько минут, но помогает предотвратить очень серьезные проблемы со здоровьем. Современные автоматические тонометры практически все делают сами, нужно регулярно их использовать и соблюдать некоторые правила:
Выполнять измерения в одно время дня, чтобы показатели не изменялись под влиянием колебаний гормонального фона, биологических ритмов организма;
Не измерять давление непосредственно после нагрузки, включая прогулку – в таком состоянии давление может временно повышаться, в этом нет ничего страшного;
Не проводить измерения меньше, чем через час после приема пищи – на фоне активной деятельности системы пищеварения объем крови перераспределяется, поэтому результат будет необъективным;
Измерять давление в положении сидя, рука лежит на крышке стола, мышцы расслаблены;
Не двигаться, не разговаривать в ходе измерения.

Не стоит измерять давление в состоянии сильного волнения. Сначала необходимо успокоиться, полежать несколько минут. Повторное измерение проводится не раньше, чем через 10 минут, если в этом есть необходимость.
Контроль давления – залог здоровья мамы и ребенка
Нередко проблемы с давлением никак не проявляются, пока ситуация не станет по-настоящему угрожающей. Иногда беременные женщины списывают ухудшение самочувствия на свое «интересное положение» и гормональную перестройку, усталость. Но скачки давления в такой период могут иметь достаточно серьезные причины и опасные последствия.
Чем раньше будут выявлены подобные предпосылки, тем проще будет нормализовать состояние здоровья. Вот почему беременным женщинам рекомендуется регулярно контролировать давление, тем более что с современными домашними тонометрами сделать это очень просто.
Стариков больше, чем детей. Куда катится наша планета?
- Фернандо Дуарте
- BBC World Service
Автор фото, Getty Images
Впервые в истории человечества случилось так, что в мире сейчас больше стариков, чем маленьких детей. Что это означает для всех нас и для будущего нашей планеты?
Что это означает для всех нас и для будущего нашей планеты?
По данным ООН, в конце 2018 года количество тех, кто преодолел возрастной рубеж в 65 лет, превзошло количество тех, кому менее 5 лет.
На Земле сейчас живет около 705 млн людей, кому за 65. А тех, кто младше пяти, — около 680 млн.
Нынешние тенденции указывают на то, что к 2050 году эта разница станет еще значительнее — на каждого ребенка до пяти лет будет приходиться более чем два старых человека, которым за 65.
Этот тренд демографы обнаружили и отслеживают уже давно: в большинстве стран люди живут все дольше и имеют все меньше детей.
Но как это отразится на нас с вами? Или уже отражается?
Недостаточно «прибывающих»
Кристофер Маррей, директор Института оценки состояния здравоохранения при Вашингтонском университете, говорит: «Будет очень мало детей и очень много пожилых людей, которым за 65, что сделает очень трудным поддержание мирового сообщества в нормальном состоянии».
Маррей — автор доклада 2018 года, в котором он полагает, что почти половине всех стран мира угрожает «банкротство рождаемости»» — детей рождается недостаточно для того, чтобы поддерживать количество населения того или иного государства.
«Подумайте только о всех глубоких социальных и экономических последствиях, грозящих обществу, в котором дедушек и бабушек больше, чем внуков и внучек», — добавляет он.
Согласно данным Всемирного банка, в 1960 году коэффициент рождаемости в мире составлял около пяти детей на каждую женщину.
Спустя почти 60 лет он сократился вдвое — до 2,4.
В то же время общественно-экономическое развитие пошло на пользу тем, кто родился в наше время. В 1960 году люди в среднем жили чуть дольше 52 лет. Нынешняя же ожидаемая продолжительность жизни в 2017 году достигла 72 лет.
Это означает, что нам нужно все больше и больше ресурсов по мере того, как мы стареем. Давление на пенсионную систему и систему здравоохранения растет.
Стареющее население
Проблема старения населения острее в развитых странах. Там, как правило, ниже рождаемость, и причина этого, в основном, — экономика: уровень детской смертности ниже, средства контроля над рождаемостью общедоступны, а растить и воспитывать детей — довольно дорого.
В таких странах женщины часто рожают позже и поэтому имеют меньше детей.
Автор фото, Getty Images
Подпись к фото,Ожидаемая средняя продолжительность жизни в Японии — около 84 лет. Это выше, чем где-либо еще
Более высокие стандарты жизни означают, что люди живут дольше. Лучший пример — Япония, где ожидаемая продолжительность жизни — около 84 лет (самая высокая в мире) и где 27% населения старше 65 (тоже самый высокий показатель в мире).
А какова в Японии доля тех, кому еще не исполнилось пяти лет? По данным ООН, около 3,85%.
И та, и другая цифры уже давно беспокоят японские власти, и в прошлом году правительство страны объявило о намерении изменить обязательный возраст выхода на пенсию — с 65 до 70 лет.
Если (и когда) это будет воплощено в жизнь, работники в Японии будут выходить на пенсию в более старшем возрасте, чем где-либо в мире.
Но дисбаланс, о котором мы говорим, угрожает и развивающимся странам. В Китае доля пожилых людей меньше, чем в Японии (10,6% от всего населения), но из-за строгих мер по ограничению рождаемости, введенных в 1970-е, во второй по величине экономике мира относительно низкий коэффициент рождаемости — в среднем 1,6 ребенка на женщину.
И тех, кому еще не исполнилось пяти лет, в материковом Китае сейчас менее 6% от всего населения.
Количество детей против качества жизни
Среди государств, где высока рождаемость, доминируют страны Африки.
Например, Нигер — «самая фертильная страна в мире»: там в 2017 году в среднем на женщину приходилось 7,2 рождения ребенка.
Однако у тех же самых стран — высокий уровень детской смертности. В Нигере — 85 детей на каждую тысячу, один из самых высоких в мире.
Автор фото, Getty Images
Подпись к фото,В странах Африки самая высокая рождаемость в мире
Коэффициент воспроизводства
Для демографов цифра 2,1 — магическая. Считается, что такого коэффициента рождаемости достаточно для того, чтобы население себя воспроизводило.
Наиболее свежие данные ООН показывают: только чуть более половины стран мира (113) отвечают этому требованию.
Исследователи указывают также, что странам с более высокой детской смертностью и более низкой ожидаемой продолжительностью жизни необходим коэффициент 2,3, а этот порог достигнут только 99 государствами.
Из-за сокращения рождаемости во многих странах население, скорее всего, довольно сильно уменьшится — несмотря на то, что общее население планеты растет (ожидается, что к 2024 году оно достигнет восьми миллиардов).
Один из самых экстремальных примеров — Россия: коэффициент рождаемости там — 1,75 ребенка на женщину, и вследствие этого через несколько десятилетий можно ожидать резкого сокращения численности населения.
В Отделе народонаселения ООН подсчитали, что население России уменьшится к 2050 году с нынешних 143 млн человек до 132 млн.
Воздействие на экономику
Уменьшающееся и стареющее население… Это прежде всего означает снижение числа работников, что ведет к снижению продуктивности, ведущей в свою очередь к замедлению экономического роста.
В ноябре прошлого года МВФ предупредил, что из-за стареющего населения экономика Японии в течение следующих 40 лет может сократиться более чем на 25%.
«Демографическая ситуация влияет на все аспекты нашей жизни», — подчеркивает Джордж Лисон, директор Оксфордского института старения населения.
Поможет ли технология справиться с экономическими эффектами стремительно стареющего населения нашей планеты?
Семья и политика
Между тем, среди специалистов достигнут консенсус: правительства должны действовать, чтобы обезвредить «бомбу старения», которая уже тикает.
Китай в 2015 году пересмотрел свою «политику одного ребенка» и в 2018-м дал понять, что через год все ограничения будут сняты. Согласно редакционной статье в газете «Жэньминь жибао», официальном издании ЦК Компартии Китая, рождение детей — это «дело семейное и государственное».
Впрочем, отмена ограничений вряд ли станет панацеей. В 2018 году в Китае родилось 15,2 млн детей — самое низкое количество за более чем 60 последних лет.
Китайские ученые считают причиной такого снижения рождаемости уменьшение числа женщин репродуктивного возраста, а также то, что молодые семьи склонны откладывать рождение детей по финансовым соображениям — особенно те семьи, в которых получившие образование женщины не хотят играть роль, традиционно отведенную им в обществе.
Автор фото, Getty Images
Подпись к фото,В тех странах, где пожилые люди ведут здоровый образ жизни, стоимость медицинского обслуживания, скорее всего, будет снижаться
Старше и здоровее
Эксперты в области народонаселения предупреждают: для смягчения эффекта стареющего населения государству нужно заботиться о здоровье пожилых людей.
Здоровые люди способны дольше оставаться трудоспособными, к тому же это снижает расходы на медицинское обслуживание.
Кроме того, как подчеркивают специалисты Международной организации труда, в экономике тех стран, где женщины трудятся наравне с мужчинами, реже бывают спады. Чем больше в рабочей силе доля женщин, тем более устойчива экономика.
Могут ли подобные рекомендации ученых помочь, будут ли услышаны? Часы уже тикают.
Прочитать оригинал этой статьи на английском языке можно на сайте BBC Capital.
Руководство JNC 8 по артериальной гипертензии: подробное руководство
В новых рекомендациях особое внимание уделяется контролю систолического артериального давления (САД) и диастолического артериального давления (ДАД) с ограничениями по возрасту и сопутствующей патологии. В новых руководящих принципах также представлены новые рекомендации, призванные способствовать более безопасному использованию ингибиторов ангиотензинпревращающего фермента (АПФ) и блокаторов рецепторов ангиотензина (БРА).
Важные изменения по сравнению с рекомендациями JNC 7 2 включают следующее:
• У пациентов старше 60 лет, не страдающих диабетом или хроническим заболеванием почек, целевой уровень артериального давления теперь составляет <150/90 мм рт.
• У пациентов в возрасте от 18 до 59 лет без серьезных сопутствующих заболеваний и у пациентов старше 60 лет, страдающих диабетом, хронической болезнью почек (ХБП) или обоими состояниями, новый целевой уровень артериального давления составляет <140/90 мм рт. .
• Лечение первого и последующего ряда теперь должно быть ограничено 4 классами лекарств: диуретиками тиазидного типа, блокаторами кальциевых каналов (БКК), ингибиторами АПФ и БРА.
• Альтернативы второй и третьей линии включали более высокие дозы или комбинации ингибиторов АПФ, БРА, диуретиков тиазидного типа и БКК.Некоторые лекарства теперь обозначены как альтернативы более поздней линии, включая следующие: бета-блокаторы, альфа-блокаторы, альфа1 / бета-блокаторы (например, карведило), вазодилатирующие бета-блокаторы (например, небиволол), центральные альфа2 / -адренергические агонисты (например, , клонидин), прямые вазодилататоры (например, гидралазин), петлевые диуретики (например, фуросемид), антагонисты альдостерона (например, спиронолактон) и адренергические антагонисты периферического действия (например, резерпин).
• В начале терапии пациентам африканского происхождения без ХБП следует использовать БКК и тиазиды вместо ингибиторов АПФ.
• Применение ингибиторов АПФ и БРА рекомендуется всем пациентам с ХБП независимо от этнического происхождения, либо в качестве терапии первой линии, либо в дополнение к терапии первой линии.
• Ингибиторы АПФ и БРА не следует применять у одного и того же пациента одновременно.
• БКК и диуретики тиазидного типа следует использовать вместо ингибиторов АПФ и БРА у пациентов старше 75 лет с нарушением функции почек из-за риска гиперкалиемии, повышения креатинина и дальнейшего нарушения функции почек.
Переход к более мягкому целевому показателю систолического артериального давления может сбивать с толку многих пациентов, которые привыкли к более низким целевым показателям JNC 7, включая целевое значение <140/90 мм рт. Ст. Для большинства пациентов и целевое значение <130/80 мм рт. пациенты с артериальной гипертензией и основными сопутствующими заболеваниями.
Рекомендации основаны на результатах 5 ключевых испытаний: Программа выявления гипертонии и последующего наблюдения (HDFP), Сотрудничество по лечению гипертонии и инсульта, испытание Совета медицинских исследований (MRC), испытание Австралийского национального кровяного давления (ANBP), и Кооператив Администрации ветеранов (VA).В этих исследованиях пациенты в возрасте от 30 до 69 лет получали лекарства для снижения ДАД до уровня <90 мм рт. Результаты показали снижение цереброваскулярных событий, сердечной недостаточности и общей смертности у пациентов, получавших целевой уровень ДАД.
Данные были настолько убедительными, что некоторые члены группы JNC 8 хотели сохранить ДАД <90 мм рт. Ст. В качестве единственной цели среди более молодых пациентов, сославшись на недостаточные доказательства преимуществ целевого САД ниже 140 мм рт. 60 лет.Однако более консервативные участники дискуссии настаивали на сохранении целевого значения САД, а также цели ДАД.
У молодых пациентов без серьезных сопутствующих заболеваний повышенное ДАД является более важным фактором риска сердечно-сосудистых заболеваний, чем повышенное САД. Эксперты JNC 8 не первые авторы рекомендаций, признавшие эту взаимосвязь. Авторы рекомендаций JNC 7 также признали, что контроль ДАД важнее контроля САД для снижения риска сердечно-сосудистых заболеваний у пациентов младше 60 лет. Однако у пациентов 60 лет и старше контроль САД остается наиболее важным фактором.
Эксперты JNC 8 не первые авторы рекомендаций, признавшие эту взаимосвязь. Авторы рекомендаций JNC 7 также признали, что контроль ДАД важнее контроля САД для снижения риска сердечно-сосудистых заболеваний у пациентов младше 60 лет. Однако у пациентов 60 лет и старше контроль САД остается наиболее важным фактором.
Другие недавние данные свидетельствуют о том, что целевое САД <140 мм рт. Ст., Рекомендованное рекомендациями JNC 7 для большинства пациентов, могло быть излишне низким. Авторы рекомендаций JNC 8 цитируют 2 исследования, в которых не было обнаружено улучшения сердечно-сосудистых исходов при целевом уровне САД <140 мм рт. Ст. По сравнению с целевым уровнем САД <160 мм рт. Ст. Или <150 мм рт. Ст. Несмотря на это открытие, новые рекомендации не запрещают лечение целевого САД <140 мм рт. Ст., Но рекомендуют соблюдать осторожность, чтобы гарантировать, что низкие уровни САД не повлияют на качество жизни и не приведут к побочным эффектам.
Переход к цели, основанной на ДАД, может означать, что более молодым пациентам будет назначаться меньше лекарств, если у них диагностирована гипертензия; это может улучшить приверженность и свести к минимуму нежелательные явления, связанные с низким САД, такие как сексуальная дисфункция.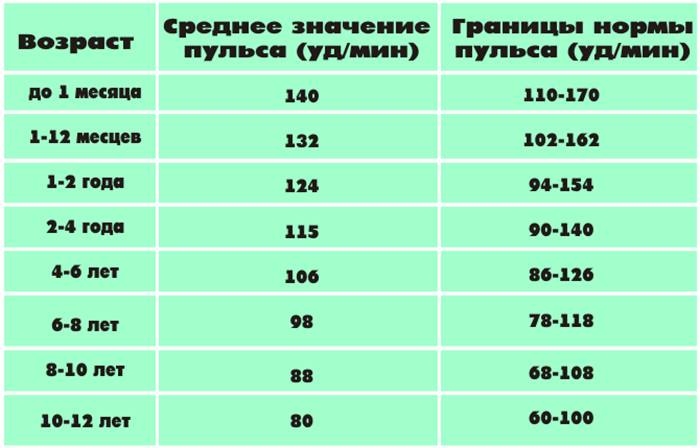
Пациенты с заболеванием почек
Хотя 1 ретроспективный анализ показал возможное преимущество в исходах почек с нижним целевым значением 130/80 мм рт. Ст., Рекомендованным JNC 7, 2 других первичных анализа не подтвердили этот вывод.Кроме того, еще 3 исследования не показали преимущества с целевым уровнем <130/80 мм рт. Ст. По сравнению с целевым уровнем <140/90 мм рт. Ст. Для пациентов с хроническим заболеванием почек.
В результате новые руководящие принципы рекомендуют пациентам с хроническим заболеванием почек получать лекарства, достаточные для достижения более высокого целевого уровня <140/90 мм рт. Однако, за исключением этого целевого уровня, в рекомендациях предлагается, чтобы пациенты с хроническим заболеванием почек или альбуминурией в возрасте 70 лет и старше получали лечение, основанное на сопутствующих заболеваниях, слабости и других специфических для пациента факторах.
Доказательств было недостаточно, чтобы поддерживать целевое артериальное давление <140/90 мм рт. Ст. У пациентов старше 70 лет с ХБП или альбуминурией.
Ст. У пациентов старше 70 лет с ХБП или альбуминурией.
Пациенты с диабетом
Взрослые с диабетом и гипертонией снизили смертность, а также улучшили сердечно-сосудистые и цереброваскулярные исходы при лечении до целевого САД <150 мм рт. . Несмотря на это, группа выбрала консервативную рекомендацию для пациентов с диабетом и гипертонией, выбрав целевой уровень <140/90 мм рт. Ст. Для взрослых пациентов с диабетом и гипертонией, а не научно обоснованный целевой уровень <150/90 мм рт.
Последующее наблюдение
Авторы рекомендаций JNC 8 упростили сложную рекомендацию для наблюдения за пациентами с артериальной гипертензией. Панель JNC 7 рекомендовала, чтобы после первоначального показания высокого артериального давления последующее наблюдение с подтверждающим показанием артериального давления происходило в течение от 7 дней до 2 месяцев, в зависимости от того, насколько высоким было первоначальное показание и было ли у пациента заболевание почек или окончание болезни. повреждение органа в результате гипертонической болезни. Согласно JNC 8, во всех случаях целевые целевые показатели артериального давления должны быть достигнуты в течение месяца после начала лечения либо путем увеличения дозы исходного препарата, либо с помощью комбинации препаратов.
повреждение органа в результате гипертонической болезни. Согласно JNC 8, во всех случаях целевые целевые показатели артериального давления должны быть достигнуты в течение месяца после начала лечения либо путем увеличения дозы исходного препарата, либо с помощью комбинации препаратов.
Лечение
Как и панель JNC 7, панель JNC 8 рекомендовала диуретики тиазидного типа в качестве начальной терапии для большинства пациентов. Хотя ингибиторы АПФ, БРА и блокаторы кальциевых каналов (БКК) являются приемлемыми альтернативами, диуретики тиазидного типа по-прежнему обладают наилучшими доказательствами эффективности.
Панель JNC 8 не рекомендует терапию первой линии с бета-адреноблокаторами и альфа-адреноблокаторами из-за одного исследования, которое показало более высокую частоту сердечно-сосудистых событий при использовании бета-блокаторов по сравнению с использованием БРА, и другого исследования в какие альфа-адреноблокаторы приводили к ухудшению сердечно-сосудистых исходов по сравнению с применением диуретиков. Кроме того, отсутствие доказательств, сравнивающих 4 терапии первой линии с карведилолом, небивололом, клонидином, гидралазином, резерпином, фуросемидом, спиронолактоном и другими подобными лекарствами, исключает использование любых лекарств, кроме ингибиторов АПФ, БРА, БКК и тиазидов. типа диуретиков у подавляющего большинства пациентов.
Кроме того, отсутствие доказательств, сравнивающих 4 терапии первой линии с карведилолом, небивололом, клонидином, гидралазином, резерпином, фуросемидом, спиронолактоном и другими подобными лекарствами, исключает использование любых лекарств, кроме ингибиторов АПФ, БРА, БКК и тиазидов. типа диуретиков у подавляющего большинства пациентов.
Перед приемом альфа-адреноблокаторов, бета-адреноблокаторов или любого из нескольких различных агентов, в соответствии с рекомендациями JNC 8, пациенты должны были получить корректировку дозировки и комбинации 4 терапий первой линии.Тройная терапия ингибитором АПФ / БРА, БКК и диуретиком тиазидного типа должна предшествовать применению альфа-адреноблокаторов, бета-адреноблокаторов или любого из нескольких других агентов.
Эти новые рекомендации практически исключают использование бета-адреноблокаторов (включая небиволол), альфа-адреноблокаторов, петлевых диуретиков, альфа-1 / бета-блокаторов, центральных альфа-2 / адренергических агонистов, прямых вазодилататоров, антагонистов альдостерона и адренергических антагонистов периферического действия. пациенты с впервые выявленной артериальной гипертензией. Следует соблюдать осторожность у пациентов, которые уже стабильно принимают эти методы лечения.
Особые терапевтические соображения
Ингибиторы АПФ и БРА не могут быть идеальным выбором для пациентов африканского происхождения. Результаты анализа подгрупп в исследовании «Антигипертензивная и липидоснижающая терапия для предотвращения сердечного приступа» (ALLHAT) показали, что ингибиторы АПФ приводят к худшим сердечно-сосудистым исходам, чем диуретики тиазидного типа или БКК у пациентов африканского происхождения. Несмотря на подгрупповой анализ ALLHAT, результаты афроамериканского исследования почечных заболеваний и гипертонии (AASK) поддерживают использование ИАПФ первой линии или дополнительных препаратов для улучшения исходов, связанных с почками, у пациентов африканского происхождения с артериальной гипертензией, ХБП и протеинурией. .
В результате члены группы JNC 8 рекомендуют всем пациентам с хроническим заболеванием почек и гипертонией, независимо от этнического происхождения, получать лечение ингибитором АПФ или БРА для защиты функции почек, в качестве начальной терапии или дополнительной терапии.
Одно исключение из использования ингибиторов АПФ или БРА для защиты функции почек относится к пациентам старше 75 лет. Группа указала на способность ингибиторов АПФ и БРА повышать уровень креатинина в сыворотке и вызывать гиперкалиемию.В результате для пациентов старше 75 лет со сниженной функцией почек диуретики тиазидного типа или БКК являются приемлемой альтернативой ИАПФ или БРА. Кроме того, панель прямо запрещает одновременное использование ингибитора АПФ и БРА у одного и того же пациента. Не было показано, что эта комбинация улучшает результаты. Несмотря на то, что два препарата действуют в разных точках ренин-ангиотензин-альдостероновой системы, другие комбинации лекарств являются лучшими вариантами, а одновременное использование ИАПФ и БРА не подтверждено доказательствами.
Изменения образа жизни
Как и в JNC 7, руководство JNC 8 также рекомендует изменение образа жизни в качестве важного компонента терапии. Меры по изменению образа жизни включают использование плана питания «Диетические подходы к остановке гипертонии» (DASH), снижение веса, снижение потребления натрия до менее 2,4 граммов в день и, по крайней мере, 30 минут аэробной активности большую часть дней в неделю.
Кроме того, чтобы отсрочить развитие гипертонии, улучшить кровяное давление, снизить эффект существующих лекарств и снизить риск сердечно-сосудистых заболеваний, потребление алкоголя следует ограничить до 2 порций в день для мужчин и 1 для женщин.Обратите внимание, что 1 напиток составляет 12 унций пива, 5 унций вина или 1,5 унции крепкого алкоголя. Отказ от курения также снижает риск сердечно-сосудистых заболеваний.
Заключение
Рекомендации JNC 8 отходят от предположения, что более низкие уровни артериального давления улучшат результаты независимо от типа агента, используемого для достижения более низкого уровня. Вместо этого, рекомендации JNC 8 поощряют использование агентов с наилучшими доказательствами снижения сердечно-сосудистого риска. Кроме того, рекомендации могут привести к меньшему использованию гипотензивных препаратов у более молодых пациентов, что приведет к аналогичным результатам с точки зрения сердечно-сосудистых событий с меньшим потенциалом нежелательных явлений, ограничивающих приверженность.Майкл Р. Пейдж, PharmD, RPh, является клиническим редактором Pharmacy Times. Эта история впервые появилась в сети Интернет в Pharmacy Times 6 января 2014 г. Источники
1. Джеймс П.А., Опарил С., Картер Б.Л. и др. Основанное на фактических данных руководство 2014 г. по лечению высокого кровяного давления у взрослых: отчет членов комиссии, назначенных в восьмой Объединенный национальный комитет (JNC 8) [опубликовано в Интернете 18 декабря 2013 г.]. ДЖАМА. DOI: 10.1001 / jama.2013.284427.
2. Бротман Д.Д., Мороз С.Д.Рекомендации JNC 7 по гипертонии. ДЖАМА. 2003; 290 (10): 1313-1314; ответ автора 1314-1315.
Вопросы здоровья женщин — Под давлением: риски высокого кровяного давления у женщин в постменопаузе
Автор: Патрисия Николсон
Высокое кровяное давление или гипертония — один из самых серьезных факторов риска сердечно-сосудистых заболеваний. Хотя это поражает как женщин, так и мужчин, существуют различия в том, когда и почему у женщин и мужчин развивается гипертония.
Доктор Паула Харви, директор программы кардиологических исследований в больнице женского колледжа и ученый из Исследовательского института женского колледжа в Торонто, исследовала эти половые различия и некоторые механизмы, лежащие в их основе, на презентации, которую она провела в больнице женского колледжа в феврале. .3, 2010.
«Гипертония, вероятно, является наиболее важным фактором риска сердечно-сосудистых заболеваний у женщин в постменопаузе», — сказал д-р Харви. «Сердечно-сосудистые заболевания остаются основной причиной болезней и смерти женщин. И это основная причина среди всех следующих шести основных причин смерти и заболеваемости, вместе взятых. Так что это серьезная проблема ».
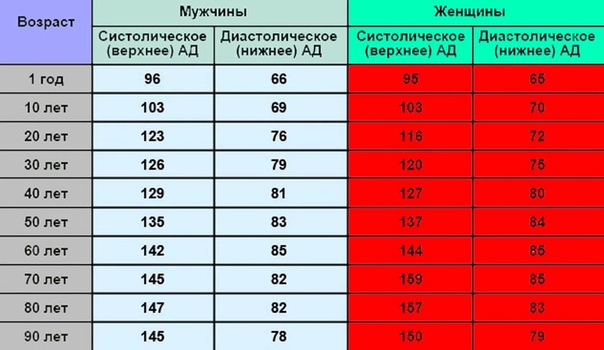
У молодых людей артериальное давление обычно выше у мужчин, чем у женщин. Начиная примерно с 30 лет артериальное давление у мужчин имеет тенденцию постепенно повышаться в обычном темпе примерно до 55 лет.В том же возрасте у женщин артериальное давление повышается медленнее, пока они не достигнут перименопаузы. Это медленное повышение артериального давления начинает ускоряться в период менопаузального перехода, а у женщин с возрастом артериальное давление повышается более быстрыми темпами.
Таким образом, хотя гипертония чаще встречается у молодых мужчин, чем у молодых женщин, показатели высокого кровяного давления у женщин начинают догонять мужчин в среднем возрасте.
«И когда вы попадаете в старшую возрастную группу, женщины не только догоняют, но и обгоняют мужчин», — сказал д-р.- сказал Харви. «Значит, у женщин повышается артериальное давление выше, чем у мужчин, когда вы достигаете возраста 60 лет».
Эстроген выполняет множество ролей
Эстроген может быть одним из механизмов этих половых различий в моделях артериального давления. В сложных взаимодействиях человеческого тела эстроген играет множество ролей. Доктор Харви объяснил, как некоторые из них могут помочь защитить женщин в пременопаузе от гипертонии:
- Эстроген увеличивает уровень оксида азота, который является очень мощным расширителем кровеносных сосудов, а расширенные кровеносные сосуды способствуют поддержанию нормального кровяного давления.
- Эстроген не только способствует расширению кровеносных сосудов за счет повышения уровня оксида азота, но также помогает снизить уровень эндотелина, вещества, сужающего кровеносные сосуды и тесно связанного с сердечными заболеваниями и повышенным кровяным давлением.
- Увеличивая эластин и коллаген, эстроген помогает кровеносным сосудам поддерживать здоровые и гибкие стенки.
- Антиоксидантные свойства эстрогена также уменьшают количество свободных радикалов, называемых активными формами кислорода. Эти свободные радикалы участвуют в повреждении клеток и воспалительных реакциях, в том числе связанных с сердечно-сосудистыми заболеваниями.
- Может помочь снизить чувствительность к натрию, делая женщин менее чувствительными к гипертоническому эффекту соли.
- Эстроген помогает подавить ренин-ангиотензиновую систему (РАС), которая контролирует ферменты и гормоны, влияющие на сужение сосудов (сужение кровеносных сосудов) и задержку натрия.
- Эстроген помогает подавить выработку РАС ангиотензина 2, вещества, которое запускает симпатическую нервную систему, которая, в свою очередь, отвечает за реакцию «бей или беги», которая сужает кровеносные сосуды, увеличивает частоту сердечных сокращений и повышает кровяное давление.
«Хотя ангиотензин II был очень защитным в те времена, когда нам нужно было убегать от тигров и львов и пережить травму, это не лучшая ситуация в нашем нынешнем образе жизни», — сказал доктор Харви.
Учитывая множество защитных эффектов эстрогена, неудивительно, что исследователи подозревают, что дефицит эстрогена после менопаузы является одним из факторов, способствующих увеличению артериальной гипертензии, которая часто возникает у женщин в постменопаузе.
«То, что мы делаем, сводит на нет все те преимущества эстрогена, которые мы видим в пременопаузальном периоде», — сказал д-р Харви. Уменьшается оксид азота, увеличивается эндотелин, стенки кровеносных сосудов начинают укрепляться, и увеличивается окислительный стресс.
Образ жизни и гипертония
Потеря эстрогена — это еще не все, что касается гипертонии в постменопаузе. Некоторые из самых серьезных факторов риска можно изменить.
Исследования связали риск гипертонии с индексом массы тела (ИМТ) и соотношением талии к бедрам — соотношением количества жира на талии и количества жира на бедрах.Один из этих факторов — или оба — могут повлиять на артериальное давление.
«По мере увеличения индекса массы тела увеличивается риск гипертонии», — сказал доктор Харви. «По мере увеличения количества жира вокруг талии, влияющего на соотношение талии и бедер, увеличивается риск гипертонии. Объедините два, и у вас действительно будут большие проблемы ».
Двойной удар — повышенный ИМТ и жир на животе — увеличивает риск гипертонии в семь раз по сравнению с женщинами с нормальным ИМТ и размером талии. соотношение бедер.
Ожирение также вносит большой вклад. По словам доктора Харви, женщины чаще страдают избыточным весом, чем мужчины, и эта тенденция усиливается с возрастом.
«Ожирение — это плохо», — сказала она. «С физиологической точки зрения, это приводит к разного рода явлениям, таким как активация симпатической нервной системы, задержка натрия и действительно способствует гипертонии».
Пик ожирения у женщин приходится на возраст от 55 до 59 лет. , и в группах с низким доходом.
Защитные факторы
И наоборот, здоровое питание и активный образ жизни — два фактора, которые помогают контролировать ИМТ, ожирение и жир на талии — могут защитить от высокого кровяного давления.
Некоторые особые питательные вещества, связанные со снижением риска гипертонии, включают кальций и магний. По словам доктора Харви, элементы диеты, повышающие риск, включают алкоголь, соль и напитки с колой.
Физические упражнения — один из важнейших факторов снижения риска высокого кровяного давления. Однако д-р Харви отметил, что 60 процентов канадских женщин неактивны, и только 17 процентов классифицируются как активные.
«Неудивительно, что это коррелирует с индексом массы тела: чем активнее вы, тем ниже ваш ИМТ», — сказала она.
Среди преимуществ упражнений для сердечно-сосудистой системы — увеличение выработки оксида азота — вещества, которое расширяет кровеносные сосуды и помогает им оставаться здоровыми.
Доктор Харви процитировал исследование 1997 года, в котором женщины с высоким кровяным давлением в постменопаузе выполняли 12-недельную программу упражнений на беговой дорожке. По окончании программы у них значительно снизилось артериальное давление. Их систолическое давление упало в среднем на 10 мм рт. Ст. За период исследования.
«Это так же хорошо, как добавление лекарства к чьему-то лечению артериального давления», — сказал доктор.Харви сказал о результатах.
«Мы знаем, что упражнения улучшают профиль риска сердечно-сосудистых заболеваний несколькими способами: улучшают состояние кровеносных сосудов, снижают кровяное давление и пульсовое давление», — сказал д-р Харви. По ее словам, упражнения также снижают риск сердечно-сосудистых заболеваний и смерти и фактически снижают риск смерти от всех причин.
Сердечно-сосудистые заболевания уже являются причиной номер 1 болезней и смерти женщин, а гипертония является основным фактором риска, который наиболее распространен у женщин в постменопаузе.Демографические данные скоро сделают эти цифры еще более тревожными.
«По оценкам, к 2050 году в мире будет 1 миллиард женщин в возрасте старше 65 лет», — сказал д-р Харви. «Это большая нагрузка на сердечно-сосудистую систему».
Перейти на главную страницуСтаршее видение: старше 60 лет
Изменения зрения происходят по мере того, как вы становитесь старше, но эти изменения не должны влиять на ваш образ жизни. Знание того, чего ожидать и когда обращаться за профессиональной помощью, может помочь вам сохранить зрение.По достижении 60-летнего возраста и старше вам необходимо знать о тревожных признаках возрастных проблем со здоровьем глаз, которые могут вызвать потерю зрения.
Многие глазные болезни не имеют ранних симптомов. Они могут развиваться безболезненно, и вы можете не замечать изменений в своем зрении, пока состояние не станет достаточно серьезным. Разумный выбор образа жизни, регулярные осмотры глаз и раннее выявление заболеваний могут значительно повысить ваши шансы на сохранение хорошего здоровья глаз и зрения с возрастом.
Вы можете не осознавать, что проблемы со здоровьем, затрагивающие другие части вашего тела, также могут повлиять на ваше зрение.Люди, страдающие диабетом или гипертонией (высоким кровяным давлением), или принимающие лекарства, которые имеют побочные эффекты для глаз, подвергаются наибольшему риску развития проблем со зрением. Регулярные проверки зрения становятся еще более важными, когда вы достигнете старшего возраста. Американская оптометрическая ассоциация рекомендует ежегодно проверять глаза всем людям старше 60 лет. Немедленно обратитесь к врачу-оптометристу, если вы заметили какие-либо изменения в своем зрении.
Возрастные изменения и проблемы глаз и зрения
Через годы после того, как вам исполнится 60 лет, может развиться ряд глазных болезней, которые могут навсегда изменить ваше зрение.Чем раньше эти проблемы будут обнаружены и начаты лечение, тем больше у вас шансов сохранить хорошее зрение. Следует знать о некоторых нарушениях зрения:
- Возрастная дегенерация желтого пятна (AMD) — это глазное заболевание, которое поражает желтое пятно (центр светочувствительной сетчатки в задней части глаза) и вызывает потерю центрального зрения. Хотя макула и мала, но это часть сетчатки, которая позволяет нам видеть мелкие детали и цвета. Такие действия, как чтение, вождение, просмотр телевизора и распознавание лиц, требуют хорошего центрального зрения, обеспечиваемого желтым пятном.В то время как дегенерация желтого пятна снижает центральное зрение, периферическое или боковое зрение остается неизменным.
- Катаракта — это непрозрачные или непрозрачные участки обычно прозрачного хрусталика глаза. В зависимости от размера и местоположения они могут мешать нормальному зрению. Обычно катаракта развивается на обоих глазах, но один может быть хуже другого. Катаракта может вызвать нечеткое зрение, снижение контрастной чувствительности, снижение способности видеть в условиях низкой освещенности (например, при вождении автомобиля ночью), тусклость цветов и повышенную чувствительность к бликам.
- Диабетическая ретинопатия — это заболевание, которое возникает у людей с диабетом. Это результат прогрессирующего повреждения крошечных кровеносных сосудов, питающих сетчатку. Эти поврежденные кровеносные сосуды пропускают кровь и другие жидкости, что приводит к набуханию тканей сетчатки и ухудшению зрения. Заболевание обычно поражает оба глаза. Чем дольше человек болеет диабетом, тем выше риск развития диабетической ретинопатии. Кроме того, нестабильность измерений глюкозы человеком с течением времени может повлиять на развитие и / или тяжесть состояния.В наиболее тяжелой форме диабетическая ретинопатия может вызвать слепоту.
- Сухой глаз — это состояние, при котором у человека выделяется слишком мало слез или слезы низкого качества. Слезы поддерживают здоровье передней поверхности глаза и обеспечивают четкое зрение. Сухой глаз — распространенная и часто хроническая проблема, особенно у пожилых людей.
- Глаукома — группа глазных болезней, характеризующихся повреждением зрительного нерва, приводящим к потере периферического (бокового) зрения. Часто поражаются оба глаза, обычно один глаз раньше другого.Если не лечить, глаукома может привести к полной слепоте. Люди с семейной историей глаукомы, афроамериканцы и пожилые люди имеют более высокий риск развития этого заболевания. Глаукома часто безболезненна и может не иметь явных симптомов, пока не произойдет значительная потеря бокового зрения.
- Отслоение сетчатки — это разрыв или отделение сетчатки от подлежащей ткани. Отслоение сетчатки чаще всего возникает спонтанно из-за изменений гелеобразной жидкости стекловидного тела, заполняющей заднюю часть глаза.Другие причины включают травмы глаза или головы, проблемы со здоровьем, такие как диабет на поздней стадии, и воспалительные заболевания глаз. Если вовремя не лечить, это может привести к необратимой потере зрения.
Безопасное вождение после 60 лет
Если вам 60 лет и старше, управлять автомобилем может быть все труднее. Возрастные изменения зрения и заболевания глаз могут негативно повлиять на ваши навыки вождения, даже если вы не заметили симптомов. Некоторые возрастные изменения зрения, которые обычно влияют на вождение автомобиля пожилыми людьми:
- Дорожные знаки видны не так четко.
- Затруднение при просмотре объектов вблизи, например приборной панели автомобиля или дорожных карт.
- Сложность оценки расстояний и скорости.
- Изменения цветового восприятия.
- Проблемы со зрением при слабом освещении или ночью.
- Проблемы с адаптацией к яркому солнечному свету или яркому свету фар.
- Испытывает потерю бокового зрения.
Эти советы помогут вам оставаться в безопасности во время вождения, особенно ночью:
- Соблюдайте особую осторожность на перекрестках. Многие столкновения с участием пожилых водителей происходят на перекрестках из-за отказа уступить дорогу, особенно при повороте налево. Внимательно посмотрите в обоих направлениях, прежде чем выехать на перекресток. Часто поворачивайте голову во время вождения, чтобы компенсировать ухудшение периферического зрения.
- Снизьте скорость и ограничьтесь вождением днем. Если у вас проблемы со зрением ночью или ваши глаза с трудом восстанавливаются после яркого света встречных фар, снизьте скорость и избегайте вождения ночью.
- Избегайте ношения очков и солнечных очков с широкой оправой или дужками. Очки с широкими дужками (боковые дужки) могут ограничивать боковое зрение.
- Пройдите курс вождения для пожилых людей. Примите участие в программе для пожилых водителей в вашем районе, например, предлагаемой Американской ассоциацией пенсионеров (AARP). Это поможет вам узнать, как компенсировать физические изменения, которые могут повлиять на вашу способность управлять автомобилем, и даже снизить размер страхового взноса.
- Проходите ежегодный осмотр глаз. Ежегодные осмотры глаз могут гарантировать, что рецепт на очки или контактные линзы обновлен. Он также может обеспечить раннее обнаружение и лечение любой развивающейся проблемы со здоровьем глаз.
Как справиться с потерей зрения
К сожалению, некоторые люди старше 60 лет теряют зрение помимо обычных возрастных изменений зрения. Дегенерация желтого пятна, глаукома и диабетическая ретинопатия относятся к числу заболеваний глаз, которые могут привести к необратимой потере зрения в той или иной степени и в разных формах.
Сама по себе острота зрения не может служить хорошим предиктором степени нарушения зрения у человека. Кто-то с относительно хорошей остротой зрения (например, 20/40) может испытывать трудности с функционированием, в то время как кто-то с худшей остротой зрения (например, 20/100) может не испытывать каких-либо значительных функциональных проблем. Другие визуальные факторы, такие как плохое восприятие глубины, ограниченное боковое зрение, чрезмерная чувствительность к свету и бликам, а также пониженное цветовосприятие, также могут ограничивать способность человека выполнять повседневные задачи.
Реабилитационные услуги для слабовидящих могут предоставить людям помощь и ресурсы, которые им необходимы для восстановления своей независимости.Эти службы могут научить людей с ослабленным зрением различным техникам, которые позволяют им выполнять повседневные действия, не теряя зрения.
Врач оптометрии может помочь спланировать программу реабилитации, чтобы вы могли жить независимой жизнью в рамках ограничений вашего состояния. Доступен широкий спектр вариантов реабилитации, чтобы помочь людям с ослабленным зрением жить и работать более эффективно, рационально и безопасно. Большинство людей получают пользу от одного или нескольких вариантов лечения слабовидения.
Чаще всего прописываются следующие устройства:
- Лупы на очковые. Увеличительная линза крепится в очках (такой тип системы называется микроскопом) или на специальном оголовье. Это позволяет использовать обе руки для выполнения задачи крупным планом, например для написания письма.
- Ручные или очковые телескопы. Эти миниатюрные телескопы помогают людям видеть на больших расстояниях, например, через всю комнату, чтобы смотреть телевизор.Их также можно изменить для выполнения близких задач (чтения).
- Ручные и настольные лупы. Они часто портативны и удобны для краткосрочных задач чтения, таких как просмотр ценников, этикеток и циферблатов приборов. Оба типа могут включать свет.
- Увеличение видео. Настольные (замкнутая телевизионная сеть) или головные системы увеличивают материал для чтения на видеодисплее. Некоторые системы можно использовать для просмотра на расстоянии. Некоторые из них являются портативными системами, а некоторые можно использовать с компьютером или монитором.Пользователи могут настраивать яркость изображения, размер изображения, контраст, цвет переднего и заднего плана и освещение.
Кроме того, многие другие продукты могут помочь людям с нарушениями зрения, например, крупноформатные книги, журналы и газеты; книги на магнитной ленте; говорящие наручные часы; иглы самонарезающие; и больше. Поговорите с врачом оптометрии, чтобы узнать больше о доступных вариантах.

 В результате давление у беременных на поздних сроках возвращается нормальному уровню, привычному для женщины.
В результате давление у беременных на поздних сроках возвращается нормальному уровню, привычному для женщины.