Как проявляется инфаркт миокарда: Инфаркт миокарда — признаки, симптомы, причины, диагностика и способы лечения заболевания
Инфаркт миокарда. Что такое Инфаркт миокарда?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
- Причины инфаркта миокарда
- Классификация инфаркта миокарда
- Симптомы инфаркта миокарда
- Осложнения
- Диагностика инфаркта миокарда
- Лечение инфаркта миокарда
- Прогноз при инфаркте миокарда
- Профилактика инфаркта миокарда
- Цены на лечение
Общие сведения
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т.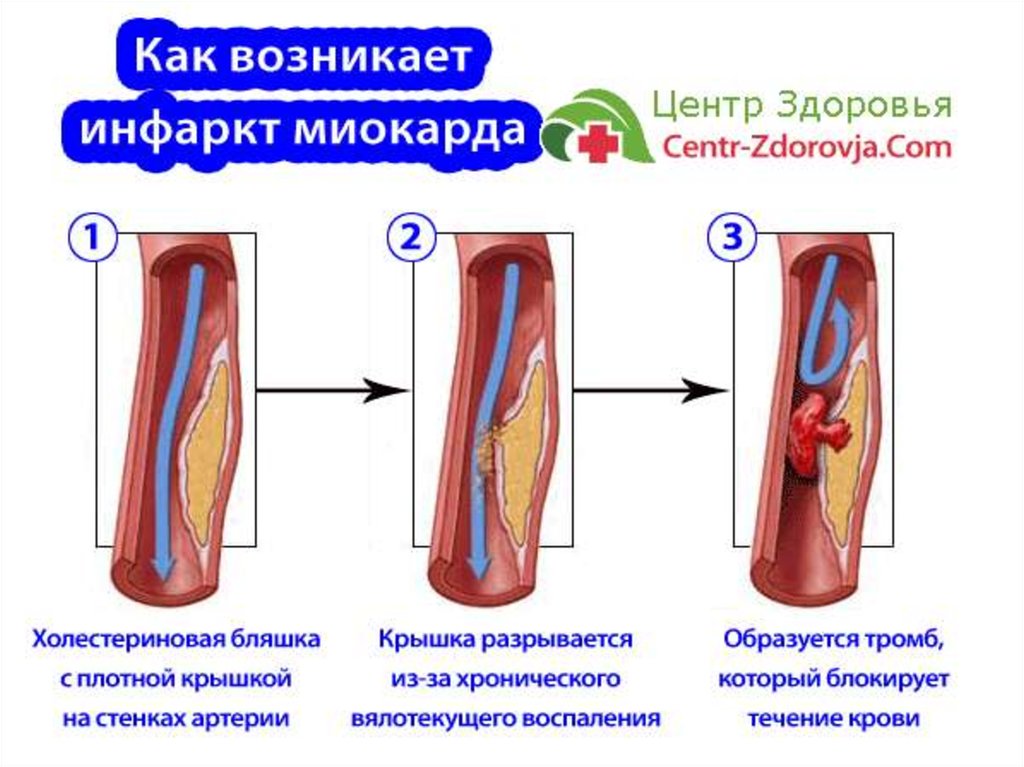 е. формирование постинфарктного рубца.
е. формирование постинфарктного рубца.
В клиническом течении инфаркта миокарда выделяют пять периодов:
- 1 период – предынфарктный (продромальный): учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
- 2 период – острейший: от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
- 3 период – острый: от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
- 4 период – подострый: начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4-8 недель;
- 5 период – постинфарктный: созревание рубца, адаптация миокарда к новым условиям функционирования.
Инфаркт миокарда
Причины инфаркта миокарда
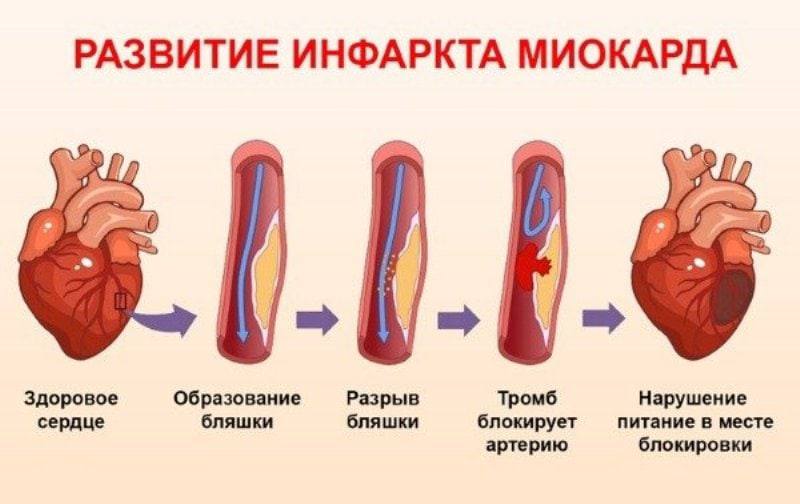
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Классификация инфаркта миокарда
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
- крупноочаговый
- мелкоочаговый
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов).
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
- трансмуральный — с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый)
- интрамуральный – с некрозом в толще миокарда
- субэндокардиальный – с некрозом миокарда в зоне прилегания к эндокарду
- субэпикардиальный — с некрозом миокарда в зоне прилегания к эпикарду
По изменениям, фиксируемым на ЭКГ, различают:
- «Q-инфаркт» — с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда)
- «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда)
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
- правожелудочковый
- левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки
По кратности возникновения различают инфаркт миокарда:
- первичный
- рецидивирующий (развивается в срок 8 недель после первичного)
- повторный (развивается спустя 8 недель после предыдущего)
По развитию осложнений инфаркт миокарда подразделяется на:
- осложненный
- неосложненный
По наличию и локализации болевого синдрома выделяют формы инфаркта миокарда:
- периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная)
- безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная
- малосимптомную (стертую)
- комбинированную
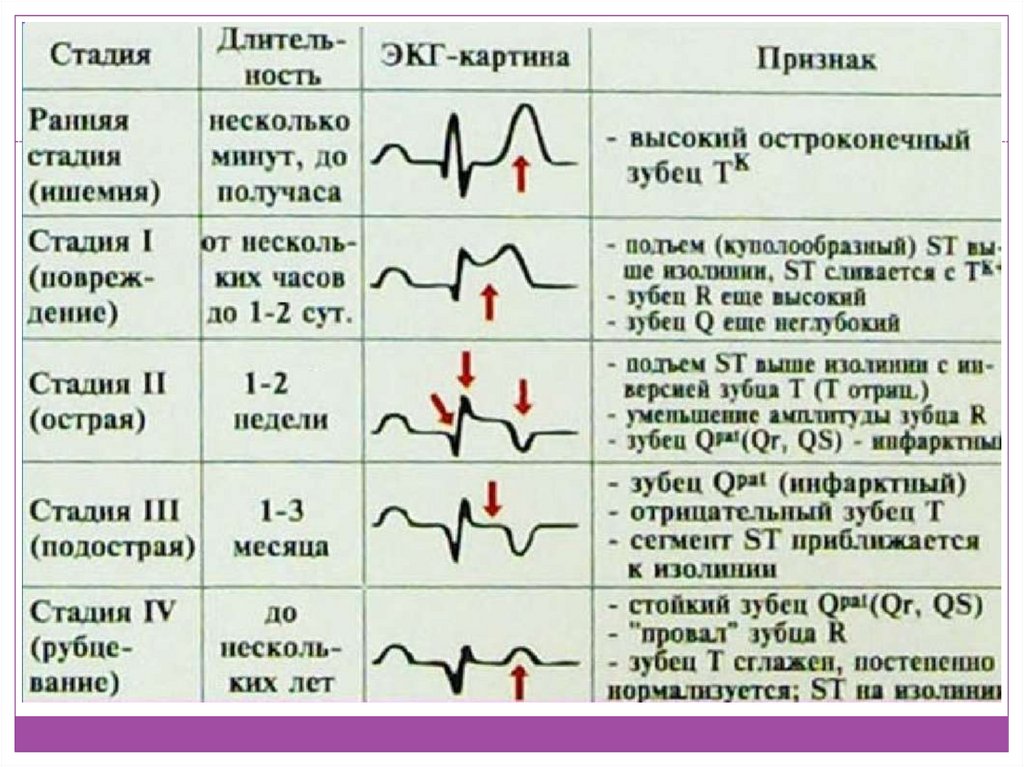
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
- стадию ишемии (острейший период)
- стадию некроза (острый период)
- стадию организации (подострый период)
- стадию рубцевания (постинфарктный период)
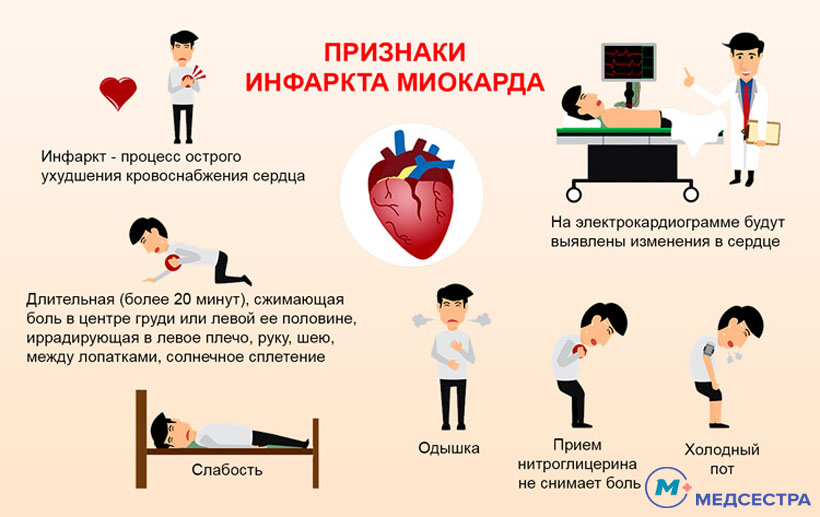
Симптомы инфаркта миокарда
Предынфарктный (продромальный) период
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии.
Острейший период
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое < 80 рт.
В этот период может развиться острая левожелудочковая недостаточность (сердечная астма, отек легких).
Острый период
В остром периоде инфаркта миокарда болевой синдром, как правило, исчезает. Сохранение болей бывает вызвано выраженной степенью ишемии околоинфарктной зоны или присоединением перикардита.
В результате процессов некроза, миомаляции и перифокального воспаления развивается лихорадка (от 3-5 до 10 и более дней). Длительность и высота подъема температуры при лихорадке зависят от площади некроза. Артериальная гипотензия и признаки сердечной недостаточности сохраняются и нарастают.
Подострый период
Болевые ощущения отсутствуют, состояние пациента улучшается, нормализуется температура тела. Симптомы острой сердечной недостаточности становятся менее выраженными. Исчезает тахикардия, систолический шум.
Исчезает тахикардия, систолический шум.Постинфарктный период
В постинфарктном периоде клинические проявления отсутствуют, лабораторные и физикальные данные практически без отклонений.
Атипичные формы инфаркта миокарда
Иногда встречается атипичное течение инфаркта миокарда с локализацией болей в нетипичных местах (в области горла, пальцах левой руки, в зоне левой лопатки или шейно-грудного отдела позвоночника, в эпигастрии, в нижней челюсти) или безболевые формы, ведущими симптомами которых могут быть кашель и тяжелое удушье, коллапс, отеки, аритмии, головокружение и помрачение сознания.
Атипичные формы инфаркта миокарда чаще встречаются у пожилых пациентов с выраженными признаками кардиосклероза, недостаточностью кровообращения, на фоне повторного инфаркта миокарда.
Однако атипично протекает обычно только острейший период, дальнейшее развитие инфаркта миокарда становится типичным.
Стертое течение инфаркта миокарда бывает безболевым и случайно обнаруживается на ЭКГ.
Осложнения
Нередко осложнения возникают уже в первые часы и дни инфаркта миокарда, утяжеляя его течение. У большинства пациентов в первые трое суток наблюдаются различные виды аритмий: экстрасистолия, синусовая или пароксизмальная тахикардия, мерцательная аритмия, полная внутрижелудочковая блокада. Наиболее опасно мерцание желудочков, которое может перейти в фибрилляцию и привести к гибели пациента.
Левожелудочковая сердечная недостаточность характеризуется застойными хрипами, явлениями сердечной астмы, отека легких и нередко развивается в острейший период инфаркта миокарда. Крайне тяжелой степенью левожелудочковой недостаточности является кардиогенный шок, развивающийся при обширном инфаркте и обычно приводящий к летальному исходу. Признаками кардиогенного шока служит падение систолического АД ниже 80 мм рт. ст., нарушение сознания, тахикардия, цианоз, уменьшение диуреза.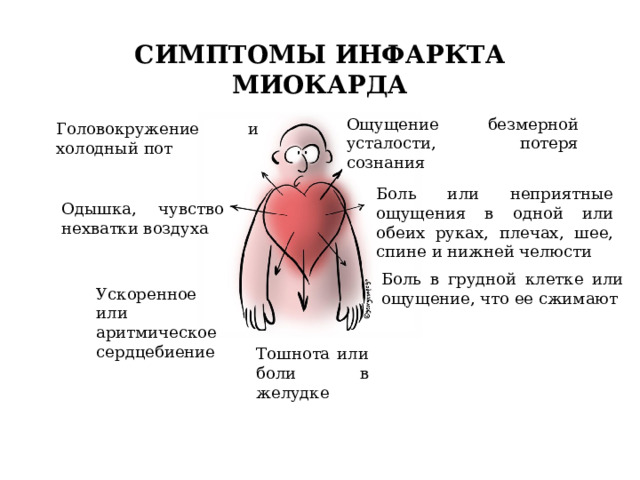
Разрыв мышечных волокон в зоне некроза может вызывать тампонаду сердца — кровоизлияние в полость перикарда. У 2-3% пациентов инфаркт миокарда осложняется тромбоэмболиями системы легочной артерии (могут стать причиной инфаркта легких или внезапной смерти) или большого круга кровообращения.
Пациенты с обширным трансмуральным инфарктом миокарда в первые 10 суток могут погибнуть от разрыва желудочка вследствие острого прекращения кровообращения. При обширном инфаркте миокарда может возникать несостоятельность рубцовой ткани, ее выбухание с развитием острой аневризмы сердца. Острая аневризма может трансформироваться в хроническую, приводящую к сердечной недостаточности.
Отложение фибрина на стенках эндокарда приводит к развитию пристеночного тромбоэндокардита, опасного возможностью эмболии сосудов легких, мозга, почек оторвавшимися тромботическими массами. В более позднем периоде может развиться постинфарктный синдром, проявляющийся перикардитом, плевритом, артралгиями, эозинофилией.
Диагностика инфаркта миокарда
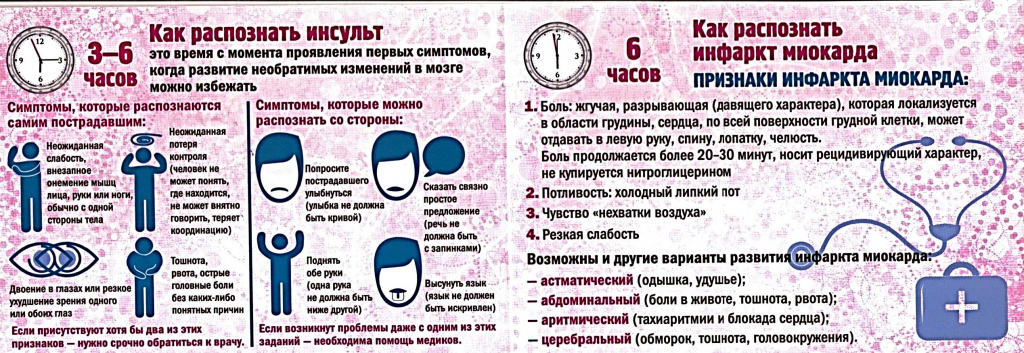
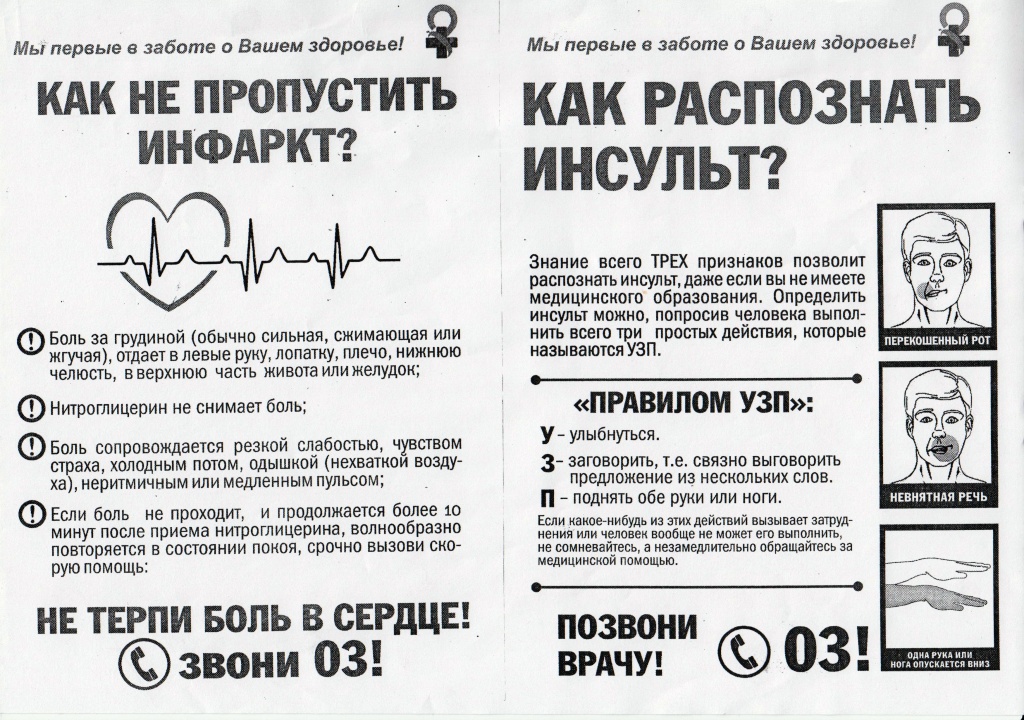
Среди диагностических критериев инфаркта миокарда важнейшими являются анамнез заболевания, характерные изменения на ЭКГ, показатели активности ферментов сыворотки крови. Жалобы пациента при инфаркте миокарда зависят от формы (типичной или атипичной) заболевания и обширности поражение сердечной мышца. Инфаркт миокарда следует заподозрить при тяжелом и продолжительном (дольше 30-60 минут) приступе загрудинных болей, нарушении проводимости и ритма сердца, острой сердечной недостаточности.
К характерным изменениям ЭКГ относятся формирование отрицательного зубца Т (при мелкоочаговом субэндокардиальном или интрамуральном инфаркте миокарда), патологического комплекса QRS или зубца Q (при крупноочаговом трансмуральном инфаркте миокарда). При ЭхоКГ выявляется нарушение локально сократимости желудочка, истончение его стенки.
В первые 4-6 часов после болевого приступа в крови определяется повышение миоглобина — белка, осуществляющего транспорт кислорода внутрь клеток. Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8—10 ч от развития инфаркта миокарда и снижается до нормы через двое суток. Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8—10 ч от развития инфаркта миокарда и снижается до нормы через двое суток. Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Для диагностики инфаркта миокарда на более поздних сроках прибегают к определению фермента лактатдегидрогеназы (ЛДГ), активность которой повышается позже КФК – спустя 1-2 суток после формирования некроза и приходит к нормальным значениям через 7-14 дней. Высокоспецифичным для инфаркта миокарда является повышение изоформ миокардиального сократительного белка тропонина — тропонина-Т и тропонина-1, увеличивающихся также при нестабильной стенокардии. В крови определяется увеличение СОЭ, лейкоцитов, активности аспартатаминотрансферазы (АсАт) и аланинаминотрансферазы (АлАт).
Коронарная ангиография (коронарография) позволяет установить тромботическую окклюзию коронарной артерии и снижение желудочковой сократимости, а также оценить возможности проведения аортокоронарного шунтирования или ангиопластики — операций, способствующих восстановлению кровотока в сердце.
Лечение инфаркта миокарда
При инфаркте миокарда показана экстренная госпитализация в кардиологическую реанимацию. В остром периоде пациенту предписывается постельный режим и психический покой, дробное, ограниченное по объему и калорийности питание. В подостром периоде больной переводится из реанимации в отделение кардиологии, где продолжается лечение инфаркта миокарда и осуществляется постепенное расширение режима.
Купирование болевого синдрома проводится сочетанием наркотических анальгетиков (фентанила) с нейролептиками (дроперидолом), внутривенным введением нитроглицерина.
Терапия при инфаркте миокарда направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. Назначают антиаритмические средства (лидокаин), ß-адреноблокаторы (атенолол), тромболитики (гепарин, ацетилсалициловая к-та), антогонисты Са (верапамил), магнезию, нитраты, спазмолитики и т. д.
В первые 24 часа после развития инфаркта миокарда можно произвести восстановление перфузии путем тромболизиса или экстренной баллонной коронарной ангиопластики.
Прогноз при инфаркте миокарда
Инфаркт миокарда является тяжелым, сопряженным с опасными осложнениями заболеванием. Большая часть летальных исходов развивается в первые сутки после инфаркта миокарда. Насосная способность сердца связана с локализацией и объемом зоны инфаркта. При повреждении более 50% миокарда, как правило, сердце функционировать не может, что вызывает кардиогенный шок и гибель пациента. Даже при менее обширном повреждении сердце не всегда справляется нагрузками, в результате чего развивается сердечная недостаточность.
По истечении острого периода прогноз на выздоровление хороший. Неблагоприятные перспективы у пациентов с осложненным течением инфаркта миокарда.
Профилактика инфаркта миокарда
Необходимыми условиями профилактики инфаркта миокарда являются ведение здорового и активного образа жизни, отказ от алкоголя и курения, сбалансированное питание, исключение физического и нервного перенапряжения, контроль АД и уровня холестерина крови.
Источники
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
лечение, диагностика, причины, симптомы — 8(495)120-02-05
Инфаркт миокарда – крайне опасное тяжелое состояние, вызванное закупоркой коронарной артерии. В первые два часа риск смертельного исхода очень высок, но если пациенту своевременно оказана медицинская помощь и его быстро доставят в реанимацию, то риск существенно уменьшается.
Кто подвержен инфаркту миокарда?
Под угрозой находятся люди, страдающие гипертонией, и те, у которых отмечен высокий уровень холестерина. Также в зоне риска курильщики, алкоголики, диабетики, а также те, у кого в семье кто-то уже пострадал от сердечного приступа, особенно в молодом возрасте.
Инфаркт могут вызвать большие нагрузки на сердце при повышенном давлении и аритмия. Кроме того, сильный стресс, невроз, переживание или испуг также могут спровоцировать инфаркт миокарда.
Признаки инфаркта
Инфаркт миокарда можно распознать по следующим признакам:
- Острая боль в груди, чувство распирания и давления в груди;
- Головная, зубная боль;
- Рвота, тошнота;
- Нехватка дыхания;
- Повышенная потливость;
- Расстройство кишечника, пищеварения;
- Боль в руке (особенно в левой), под лопаткой;
- Нарушение сердцебиения.
Отличие инфаркта миокарда от стенокардии
Приступ стенокардии, так же как и инфаркт миокарда, сопровождается сильной болью за грудиной. Отличительными чертами инфаркта миокарда являются:
- интенсивность боли,
- продолжительность боли (больше 15 минут),
- бессилие «Нитроглицерина».
Формы инфаркта
Наряду с характерной для инфаркта миокарда острой раздирающей болью в груди различают и другие формы инфаркта, которые вообще могут не проявляться или маскироваться под боль в других органах:
- Гастритический инфаркт похож на обострение гастрита.
 Брюшные мышцы, как правило, сильно напряжены. Такой вид инфаркта говорит о том, что пострадали нижние отделы задней стенки левого желудочка сердца — наиболее близкие к диафрагме.
Брюшные мышцы, как правило, сильно напряжены. Такой вид инфаркта говорит о том, что пострадали нижние отделы задней стенки левого желудочка сердца — наиболее близкие к диафрагме. - Астматический инфаркт похож на приступ бронхиальной астмы и характеризуется сильным надрывным сухим кашлем, а также чувством заложенности в грудной области.
- Безболевой инфаркт проявляется расстройством сна или настроения, а также ощущением непонятного дискомфорта в груди. При таком виде инфаркта повышается потоотделение. Как правило, безболевой инфаркт возникает в старческом возрасте, особенно у тех, кто страдает сахарным диабетом.
Неотложная помощь при инфаркте миокарда
При сердечном приступе обязательно вызывайте врача! Особенно если боль в груди продолжается больше 5 минут, появляется одышка, рвота, а по истечении 5 минут после приема таблетки «Нитроглицерина» боль не проходит или даже усиливается. Если у вас имеется риск развития инфаркта миокарда, попросите своих родных освоить несложные правила оказания первой помощи:
- В случае приступа больного нужно уложить на плоскую твердую поверхность, голову приподнять, положить под язык еще одну таблетку «Нитроглицерина» и дать измельченную таблетку «Аспирина».
 Если больной не дышит, нужно провести искусственную вентиляцию легких.
Если больной не дышит, нужно провести искусственную вентиляцию легких. - Дать больному таблетку «Баралгина» или « Анальгина», а также 2 таблетки «Оротата калия» или «Панангина» и 60 капель «Валокардина» или «Корвалола». Также можно поставить горчичник на область сердца. Если на сонной артерии не прощупывается пульс, необходимо провести непрямой массаж сердца.
- Вызвать бригаду скорой помощи!
Если вы испытываете временами боль в сердце
Если у вас уже имеется сердечно-сосудис
Диагностика острого инфаркта миокарда
Инфаркт миокарда можно определить на основании трех главных критериев:
- Сильная раздирающая боль за грудиной и другие вышеописанные симптомы;
- Нарушения, зафиксированные путем ЭКГ;
- Увеличение в крови уровня кардиомиоцитов.
Лечение
При инфаркте миокарда важно возобновить и обеспечить бесперебойное поступление крови к пораженному участку сердечной мышцы. Тут могут помочь лекарственные препараты:
Тут могут помочь лекарственные препараты:
- Аспирин разжижает кровь и предотвращает образование тромба.
- Плавикс, Тиклопидин, Прасугрел дают тот же эффект, но более мощный.
- Гепарин, Фраксипарин, Бивалирудин – препараты-антикоагулянты, влияющие на свертываемость крови.
- Тромболитики (Стрептокиназа, Ретеплаза и др.) помогают при уже сформировавшемся тромбе.
Самый лучший метод — это ангиопластика коронарной артерии и установка коронарного стента. Если это невозможно или не помогает, то необходима операция аорто-коронарного шунтирования. Нужно помнить, что критическими являются первые сутки после приступа. Важно принять все требуемые меры по спасению человека в первые два часа. При быстром эффективном лечении длительная госпитализация даже может не потребоваться.
Если вы испытываете временами боль в сердце, если вы не знаете, почему это происходит и боитесь, что это может оказаться чем-то серьезным, если у вас уже имеется сердечно-сосудистое заболевание, гипертония, аритмия или сахарный диабет, то вам следует провериться, чтобы предотвратить смертельно опасный инфаркт миокарда!
Врачи — Кардиологи
Я принимаю соглашение на обработку персональных данных.
Кардиология
| Кардиология | |
|---|---|
| Консультация кардиолога первичная (руководитель направления д-р Серкина Т.В.) | 4500,00 |
| Консультация кардиолога повторная (руководитель направления д-р Серкина Т.В.) | 4000,00 |
| Консультация кардиолога расширенная (более30 мин.) | 5000,00 |
| Консультация кардиолога (д-р Якубова Е.А.) | 4000,00 |
| Консультация кардиолога (д-р Кацуба А.А.) | 3500,00 |
Инфаркт миокарда (сердечный приступ): симптомы и прочее
Острый инфаркт миокарда, также известный как сердечный приступ, представляет собой опасное для жизни состояние, которое возникает, когда приток крови к сердечной мышце резко прекращается, вызывая повреждение тканей.
Обычно это результат закупорки одной или нескольких коронарных артерий. Закупорка может развиться из-за накопления зубного налета, вещества, в основном состоящего из жира, холестерина и продуктов клеточных отходов, или из-за внезапного образования тромба на месте закупорки.
Немедленно позвоните в службу экстренной помощи, если вы считаете, что у вас или у кого-то из ваших знакомых может быть сердечный приступ.
В экстренных случаях
Если у вас или у кого-то из окружающих появились симптомы сердечного приступа, позвоните по номеру 911 или обратитесь в ближайшее отделение неотложной помощи.
Хотя классическими симптомами сердечного приступа являются боль в груди и одышка, симптомы могут быть весьма разнообразными. К наиболее частым симптомам сердечного приступа относятся:
- давление или стеснение в груди
- боль в груди, спине, челюсти и других областях верхней части тела, которая длится более нескольких минут или проходит и возвращается снова
- ощущение, что вот-вот упадешь в обморок
- учащенное сердцебиение
- ощущение надвигающейся гибели
Важно отметить, что не все люди, перенесшие сердечный приступ, испытывают одинаковые симптомы или тяжесть симптомов.
Боль в груди является наиболее частым симптомом, о котором сообщают как женщины, так и мужчины. Тем не менее, женщины немного чаще, чем мужчины, имеют больше «нетипичных» симптомов, таких как:
Тем не менее, женщины немного чаще, чем мужчины, имеют больше «нетипичных» симптомов, таких как:
- одышка
- боль в челюсти
- боль в верхней части спины
- головокружение
- тошнота
- рвота
- 15
- 6
- 6
- 6
- 6 На самом деле, некоторые женщины, перенесшие сердечный приступ, сообщают, что их симптомы напоминают симптомы гриппа.
Сердце является основным органом сердечно-сосудистой системы, в которую также входят различные типы кровеносных сосудов. Одними из самых важных сосудов являются артерии. Они доставляют богатую кислородом кровь к вашему телу и ко всем вашим органам.
Коронарные артерии доставляют богатую кислородом кровь именно к сердечной мышце. Когда эти артерии блокируются или сужаются из-за скопления бляшек, приток крови к сердцу может значительно уменьшиться или полностью прекратиться. Это может вызвать сердечный приступ.
Основной причиной проблем с сердцем может быть жирность пищи.
 Люди, которые едят много обработанных и жареных продуктов, а также некоторые мясные и молочные продукты, содержащие вредные для здоровья насыщенные и транс-насыщенные жиры, подвергаются более высокому риску сердечных заболеваний. Ожирение может увеличить этот риск.
Люди, которые едят много обработанных и жареных продуктов, а также некоторые мясные и молочные продукты, содержащие вредные для здоровья насыщенные и транс-насыщенные жиры, подвергаются более высокому риску сердечных заболеваний. Ожирение может увеличить этот риск.Согласно одному исследованию, замена 2 процентов потребляемых калорий из углеводов транс-жирами может удвоить риск сердечных заболеваний.
Кроме того, ваша кровь также содержит жир, известный как триглицериды, которые запасают избыточную энергию из пищи, которую вы едите. Когда уровень триглицеридов в вашей крови высок, вы можете подвергаться большему риску сердечно-сосудистых заболеваний.
Если наряду с этим у вас также имеется высокий уровень липопротеинов низкой плотности (ЛПНП) в крови, ваш риск может быть еще выше. Это связано с тем, что холестерин ЛПНП может прилипать к стенкам артерий и образовывать бляшки — твердое вещество, которое блокирует кровоток в артериях.
Для снижения уровня холестерина и нездорового жира в организме обычно требуется соблюдение сбалансированной диеты, включающей небольшое количество обработанных пищевых продуктов, и, при необходимости, прием лекарств, называемых статинами.

Ваш врач сможет порекомендовать вам лучший план питания и определить, нужно ли вам принимать лекарства.
Дополнительные риски
Помимо диеты, следующие факторы также могут увеличить риск возникновения проблем с сердцем:
- Высокое кровяное давление. Это может привести к повреждению артерий и ускорению образования зубного налета.
- Высокий уровень сахара в крови. Высокий уровень сахара в крови может повредить кровеносные сосуды и в конечном итоге привести к ишемической болезни сердца.
- Курение. Курение может увеличить риск сердечного приступа и привести к другим сердечно-сосудистым состояниям и заболеваниям.
- Возраст. Риск сердечного приступа увеличивается с возрастом. Мужчины подвергаются более высокому риску сердечного приступа после 45 лет, а женщины подвергаются более высокому риску сердечного приступа после 55 лет.
- Секс. Мало того, что у мужчин значительно выше риск сердечного приступа, чем у женщин, у них также часто случаются сердечные приступы в более раннем возрасте.

- Семейная история. У вас больше шансов получить сердечный приступ, если у вас есть семейная история ранних сердечных заболеваний. Ваш риск особенно высок, если у вас есть члены семьи мужского пола, у которых развилось заболевание сердца в возрасте до 55 лет, или если у вас есть члены семьи женского пола, у которых развилось заболевание сердца до 65 лет.
- Стресс. Хотя доказательства этого все еще ограничены, стресс также может быть триггером острого инфаркта миокарда. Уменьшение хронического беспокойства или стресса может помочь снизить риск сердечного приступа и других проблем с сердцем с течением времени.
- Отсутствие физической активности. Регулярные физические упражнения помогут сохранить ваше сердце здоровым, помогая вам поддерживать умеренный вес, а также снижать кровяное давление, уровень холестерина и сахара в крови.
- Употребление наркотиков. Употребление некоторых наркотиков, включая кокаин и амфетамины, может привести к сужению кровеносных сосудов, что может увеличить риск сердечного приступа.

- Преэклампсия. Если у вас в анамнезе была преэклампсия или высокое кровяное давление во время беременности, у вас может быть более высокий риск развития проблем с сердцем в более позднем возрасте.
Чтобы определить, был ли у вас сердечный приступ, ваш врач просмотрит историю ваших симптомов, а также ваши жизненно важные показатели, такие как артериальное давление. Затем врач проведет медицинский осмотр, уделяя особое внимание сердцу.
Ваш врач также проведет ряд различных анализов, если заподозрит, что у вас сердечный приступ. Электрокардиограмма (ЭКГ) может быть сделана для измерения электрической активности вашего сердца.
Анализы крови также будут использоваться для проверки белков, связанных с повреждением сердца, таких как тропонин.
Ваш врач может также выполнить ангиограмму с коронарной катетеризацией, чтобы найти участки закупорки артерий.
Сердечные приступы требуют немедленного лечения, поэтому лечение в большинстве случаев начинается в отделении неотложной помощи.
 Лечение может включать прием лекарств для устранения тромбов, уменьшения боли или замедления частоты сердечных сокращений.
Лечение может включать прием лекарств для устранения тромбов, уменьшения боли или замедления частоты сердечных сокращений.Врач также может направить вас на минимально инвазивную процедуру, называемую чрескожным коронарным вмешательством (ЧКВ), ранее называвшуюся ангиопластикой со стентом. Эта процедура используется для разблокировки артерий, которые снабжают кровью сердце.
Только около 36 процентов больниц в США оборудованы для проведения этой процедуры. Если ваша больница не может выполнить ангиопластику, они могут перевести вас в другую больницу, которая может это сделать.
Во время процедуры хирург введет длинную тонкую трубку, называемую катетером, через артерию, чтобы добраться до места закупорки. Затем они надувают небольшой баллон, прикрепленный к катетеру, чтобы вновь открыть артерию и возобновить кровоток.
Ваш хирург может также установить небольшую сетчатую трубку, называемую стентом, в месте закупорки. Стент может предотвратить повторное закрытие артерии.

Ваш врач может также назначить аортокоронарное шунтирование (АКШ). В ходе этой процедуры ваш хирург восстановит кровоток, изменив маршрут ваших вен и артерий, чтобы кровь могла двигаться вокруг закупорки.
АКШ иногда проводят сразу после сердечного приступа. Однако в большинстве случаев ее проводят через несколько дней после инцидента, чтобы ваше сердце успело зажить.
Еще одна процедура, которую ваш врач может назначить вам, — это операция по шунтированию, которая используется для создания новых проходов для притока крови к сердцу.
Ряд различных лекарств также можно использовать для лечения сердечного приступа:
- Разбавители крови, такие как аспирин, часто используются для разрушения тромбов и улучшения кровотока через суженные артерии.
- Тромболитики часто используются для растворения тромбов.
- Антитромбоцитарные препараты, такие как клопидогрель, можно использовать для предотвращения образования новых тромбов и роста существующих тромбов.

- Нитроглицерин можно использовать для расширения кровеносных сосудов.
- Бета-блокаторы снижают артериальное давление и расслабляют сердечную мышцу. Это может помочь ограничить тяжесть повреждения вашего сердца.
- Ингибиторы АПФ также можно использовать для снижения артериального давления и снижения нагрузки на сердце.
- Обезболивающие могут быть использованы для уменьшения любого дискомфорта, который вы можете чувствовать.
- Диуретики могут помочь уменьшить накопление жидкости, чтобы уменьшить нагрузку на сердце.
Ваши шансы на выздоровление после сердечного приступа зависят от того, насколько сильно повреждено ваше сердце и как быстро вы получите неотложную помощь. Чем раньше вы начнете лечение, тем больше шансов, что вы выживете.
Имейте в виду, что выздоровление — длительный процесс, который может занять несколько недель или месяцев после выписки из больницы. После сердечного приступа у вас также может быть более высокий риск возникновения других проблем с сердцем в будущем.

Например, при значительном повреждении сердечной мышцы ваше сердце может быть не в состоянии перекачивать достаточное количество крови по всему телу. Это может привести к сердечной недостаточности. Повреждение сердца также увеличивает риск проблем с клапанами и развития аномального сердечного ритма или аритмии.
Ваш риск повторного сердечного приступа также будет выше. На самом деле, по оценкам, каждый пятый человек, перенесший сердечный приступ, будет повторно госпитализирован из-за второго сердечного приступа в течение пяти лет.
Многие люди также испытывают боль в груди после сердечного приступа, особенно после обильного приема пищи или физической активности. Обязательно поговорите со своим врачом, если заметите какую-либо боль в груди. Они могут порекомендовать определенные лекарства или упражнения для облегчения симптомов.
В рамках вашего плана лечения вам может потребоваться принимать лекарства или пройти программу кардиореабилитации. Этот тип программы может помочь вам постепенно восстановить силы, научить вас изменениям в здоровом образе жизни и провести вас через лечение.

Последующее наблюдение
Существует несколько способов предотвратить повторный сердечный приступ и ускорить выздоровление, в том числе совместно с врачом внести изменения в свой рацион и образ жизни.
Также важно поговорить со своим врачом о своих проблемах во время выздоровления. Поскольку многие люди, перенесшие сердечный приступ, часто испытывают беспокойство и депрессию, может быть полезно присоединиться к группе поддержки или поговорить с консультантом о том, через что вы проходите.
Большинство людей могут возобновить свою обычную деятельность после сердечного приступа. Тем не менее, вам нужно будет вернуться к любой интенсивной физической активности. Ваш врач поможет вам разработать конкретный план восстановления.
Есть много способов предотвратить сердечный приступ, даже если он у вас уже был.
Один из способов снизить риск — придерживаться здоровой для сердца диеты. Эта диета должна в основном состоять из:
- цельнозерновых
- овощей
- фрукты
- нежирный белок
Вы также должны уменьшить в своем рационе следующие продукты:
- сахар
- полуфабрикаты
Это особенно важно для людей с диабетом, высоким кровяным давлением и высоким уровнем холестерина.

Занятия спортом несколько раз в неделю также улучшат здоровье сердечно-сосудистой системы. Если у вас недавно был сердечный приступ, вам следует поговорить с врачом, прежде чем начинать новый план упражнений.
Также важно бросить курить, если вы курите. Отказ от курения значительно снизит риск сердечного приступа и улучшит здоровье сердца и легких. Вам также следует избегать пассивного курения.
Острый инфаркт миокарда или сердечный приступ — это серьезное состояние, возникающее при прекращении притока крови к сердцу и требующее немедленного лечения.
К счастью, существует множество способов предотвратить осложнения, связанные с этим заболеванием, и свести к минимуму долгосрочные последствия для здоровья.
Изменения в питании и образе жизни могут не только способствовать выздоровлению после сердечного приступа, но и предотвратить повторение сердечных приступов в будущем.
Инфаркт миокарда (сердечный приступ): симптомы и прочее
Острый инфаркт миокарда, также известный как сердечный приступ, представляет собой опасное для жизни состояние, которое возникает, когда приток крови к сердечной мышце резко прекращается, вызывая повреждение тканей.

Обычно это результат закупорки одной или нескольких коронарных артерий. Закупорка может развиться из-за накопления зубного налета, вещества, в основном состоящего из жира, холестерина и продуктов клеточных отходов, или из-за внезапного образования тромба на месте закупорки.
Немедленно позвоните в службу экстренной помощи, если вы считаете, что у вас или у кого-то из ваших знакомых может быть сердечный приступ.
В экстренных случаях
Если у вас или у кого-то из окружающих появились симптомы сердечного приступа, позвоните по номеру 911 или обратитесь в ближайшее отделение неотложной помощи.
Хотя классическими симптомами сердечного приступа являются боль в груди и одышка, симптомы могут быть весьма разнообразными. К наиболее частым симптомам сердечного приступа относятся:
- давление или стеснение в груди
- боль в груди, спине, челюсти и других областях верхней части тела, которая длится более нескольких минут или проходит и возвращается снова
- ощущение, что вот-вот упадешь в обморок
- учащенное сердцебиение
- ощущение надвигающейся гибели
Важно отметить, что не все люди, перенесшие сердечный приступ, испытывают одинаковые симптомы или тяжесть симптомов.

Боль в груди является наиболее частым симптомом, о котором сообщают как женщины, так и мужчины. Тем не менее, женщины немного чаще, чем мужчины, имеют больше «нетипичных» симптомов, таких как:
- одышка
- боль в челюсти
- боль в верхней части спины
- головокружение
- тошнота
- рвота
- 15
- 6
- 6
- 6
- 6 На самом деле, некоторые женщины, перенесшие сердечный приступ, сообщают, что их симптомы напоминают симптомы гриппа.
Сердце является основным органом сердечно-сосудистой системы, в которую также входят различные типы кровеносных сосудов. Одними из самых важных сосудов являются артерии. Они доставляют богатую кислородом кровь к вашему телу и ко всем вашим органам.
Коронарные артерии доставляют богатую кислородом кровь именно к сердечной мышце. Когда эти артерии блокируются или сужаются из-за скопления бляшек, приток крови к сердцу может значительно уменьшиться или полностью прекратиться. Это может вызвать сердечный приступ.

Основной причиной проблем с сердцем может быть жирность пищи. Люди, которые едят много обработанных и жареных продуктов, а также некоторые мясные и молочные продукты, содержащие вредные для здоровья насыщенные и транс-насыщенные жиры, подвергаются более высокому риску сердечных заболеваний. Ожирение может увеличить этот риск.
Согласно одному исследованию, замена 2 процентов потребляемых калорий из углеводов транс-жирами может удвоить риск сердечных заболеваний.
Кроме того, ваша кровь также содержит жир, известный как триглицериды, которые запасают избыточную энергию из пищи, которую вы едите. Когда уровень триглицеридов в вашей крови высок, вы можете подвергаться большему риску сердечно-сосудистых заболеваний.
Если наряду с этим у вас также имеется высокий уровень липопротеинов низкой плотности (ЛПНП) в крови, ваш риск может быть еще выше. Это связано с тем, что холестерин ЛПНП может прилипать к стенкам артерий и образовывать бляшки — твердое вещество, которое блокирует кровоток в артериях.

Для снижения уровня холестерина и нездорового жира в организме обычно требуется соблюдение сбалансированной диеты, включающей небольшое количество обработанных пищевых продуктов, и, при необходимости, прием лекарств, называемых статинами.
Ваш врач сможет порекомендовать вам лучший план питания и определить, нужно ли вам принимать лекарства.
Дополнительные риски
Помимо диеты, следующие факторы также могут увеличить риск возникновения проблем с сердцем:
- Высокое кровяное давление. Это может привести к повреждению артерий и ускорению образования зубного налета.
- Высокий уровень сахара в крови. Высокий уровень сахара в крови может повредить кровеносные сосуды и в конечном итоге привести к ишемической болезни сердца.
- Курение. Курение может увеличить риск сердечного приступа и привести к другим сердечно-сосудистым состояниям и заболеваниям.
- Возраст.
 Риск сердечного приступа увеличивается с возрастом. Мужчины подвергаются более высокому риску сердечного приступа после 45 лет, а женщины подвергаются более высокому риску сердечного приступа после 55 лет.
Риск сердечного приступа увеличивается с возрастом. Мужчины подвергаются более высокому риску сердечного приступа после 45 лет, а женщины подвергаются более высокому риску сердечного приступа после 55 лет. - Секс. Мало того, что у мужчин значительно выше риск сердечного приступа, чем у женщин, у них также часто случаются сердечные приступы в более раннем возрасте.
- Семейная история. У вас больше шансов получить сердечный приступ, если у вас есть семейная история ранних сердечных заболеваний. Ваш риск особенно высок, если у вас есть члены семьи мужского пола, у которых развилось заболевание сердца в возрасте до 55 лет, или если у вас есть члены семьи женского пола, у которых развилось заболевание сердца до 65 лет.
- Стресс. Хотя доказательства этого все еще ограничены, стресс также может быть триггером острого инфаркта миокарда. Уменьшение хронического беспокойства или стресса может помочь снизить риск сердечного приступа и других проблем с сердцем с течением времени.

- Отсутствие физической активности. Регулярные физические упражнения помогут сохранить ваше сердце здоровым, помогая вам поддерживать умеренный вес, а также снижать кровяное давление, уровень холестерина и сахара в крови.
- Употребление наркотиков. Употребление некоторых наркотиков, включая кокаин и амфетамины, может привести к сужению кровеносных сосудов, что может увеличить риск сердечного приступа.
- Преэклампсия. Если у вас в анамнезе была преэклампсия или высокое кровяное давление во время беременности, у вас может быть более высокий риск развития проблем с сердцем в более позднем возрасте.
Чтобы определить, был ли у вас сердечный приступ, ваш врач просмотрит историю ваших симптомов, а также ваши жизненно важные показатели, такие как артериальное давление. Затем врач проведет медицинский осмотр, уделяя особое внимание сердцу.
Ваш врач также проведет ряд различных анализов, если заподозрит, что у вас сердечный приступ.
 Электрокардиограмма (ЭКГ) может быть сделана для измерения электрической активности вашего сердца.
Электрокардиограмма (ЭКГ) может быть сделана для измерения электрической активности вашего сердца.Анализы крови также будут использоваться для проверки белков, связанных с повреждением сердца, таких как тропонин.
Ваш врач может также выполнить ангиограмму с коронарной катетеризацией, чтобы найти участки закупорки артерий.
Сердечные приступы требуют немедленного лечения, поэтому лечение в большинстве случаев начинается в отделении неотложной помощи. Лечение может включать прием лекарств для устранения тромбов, уменьшения боли или замедления частоты сердечных сокращений.
Врач также может направить вас на минимально инвазивную процедуру, называемую чрескожным коронарным вмешательством (ЧКВ), ранее называвшуюся ангиопластикой со стентом. Эта процедура используется для разблокировки артерий, которые снабжают кровью сердце.
Только около 36 процентов больниц в США оборудованы для проведения этой процедуры. Если ваша больница не может выполнить ангиопластику, они могут перевести вас в другую больницу, которая может это сделать.

Во время процедуры хирург введет длинную тонкую трубку, называемую катетером, через артерию, чтобы добраться до места закупорки. Затем они надувают небольшой баллон, прикрепленный к катетеру, чтобы вновь открыть артерию и возобновить кровоток.
Ваш хирург может также установить небольшую сетчатую трубку, называемую стентом, в месте закупорки. Стент может предотвратить повторное закрытие артерии.
Ваш врач может также назначить аортокоронарное шунтирование (АКШ). В ходе этой процедуры ваш хирург восстановит кровоток, изменив маршрут ваших вен и артерий, чтобы кровь могла двигаться вокруг закупорки.
АКШ иногда проводят сразу после сердечного приступа. Однако в большинстве случаев ее проводят через несколько дней после инцидента, чтобы ваше сердце успело зажить.
Еще одна процедура, которую ваш врач может назначить вам, — это операция по шунтированию, которая используется для создания новых проходов для притока крови к сердцу.
Ряд различных лекарств также можно использовать для лечения сердечного приступа:
- Разбавители крови, такие как аспирин, часто используются для разрушения тромбов и улучшения кровотока через суженные артерии.

- Тромболитики часто используются для растворения тромбов.
- Антитромбоцитарные препараты, такие как клопидогрель, можно использовать для предотвращения образования новых тромбов и роста существующих тромбов.
- Нитроглицерин можно использовать для расширения кровеносных сосудов.
- Бета-блокаторы снижают артериальное давление и расслабляют сердечную мышцу. Это может помочь ограничить тяжесть повреждения вашего сердца.
- Ингибиторы АПФ также можно использовать для снижения артериального давления и снижения нагрузки на сердце.
- Обезболивающие могут быть использованы для уменьшения любого дискомфорта, который вы можете чувствовать.
- Диуретики могут помочь уменьшить накопление жидкости, чтобы уменьшить нагрузку на сердце.
Ваши шансы на выздоровление после сердечного приступа зависят от того, насколько сильно повреждено ваше сердце и как быстро вы получите неотложную помощь. Чем раньше вы начнете лечение, тем больше шансов, что вы выживете.

Имейте в виду, что выздоровление — длительный процесс, который может занять несколько недель или месяцев после выписки из больницы. После сердечного приступа у вас также может быть более высокий риск возникновения других проблем с сердцем в будущем.
Например, при значительном повреждении сердечной мышцы ваше сердце может быть не в состоянии перекачивать достаточное количество крови по всему телу. Это может привести к сердечной недостаточности. Повреждение сердца также увеличивает риск проблем с клапанами и развития аномального сердечного ритма или аритмии.
Ваш риск повторного сердечного приступа также будет выше. На самом деле, по оценкам, каждый пятый человек, перенесший сердечный приступ, будет повторно госпитализирован из-за второго сердечного приступа в течение пяти лет.
Многие люди также испытывают боль в груди после сердечного приступа, особенно после обильного приема пищи или физической активности. Обязательно поговорите со своим врачом, если заметите какую-либо боль в груди.
 Они могут порекомендовать определенные лекарства или упражнения для облегчения симптомов.
Они могут порекомендовать определенные лекарства или упражнения для облегчения симптомов.В рамках вашего плана лечения вам может потребоваться принимать лекарства или пройти программу кардиореабилитации. Этот тип программы может помочь вам постепенно восстановить силы, научить вас изменениям в здоровом образе жизни и провести вас через лечение.
Последующее наблюдение
Существует несколько способов предотвратить повторный сердечный приступ и ускорить выздоровление, в том числе совместно с врачом внести изменения в свой рацион и образ жизни.
Также важно поговорить со своим врачом о своих проблемах во время выздоровления. Поскольку многие люди, перенесшие сердечный приступ, часто испытывают беспокойство и депрессию, может быть полезно присоединиться к группе поддержки или поговорить с консультантом о том, через что вы проходите.
Большинство людей могут возобновить свою обычную деятельность после сердечного приступа. Тем не менее, вам нужно будет вернуться к любой интенсивной физической активности.
 Ваш врач поможет вам разработать конкретный план восстановления.
Ваш врач поможет вам разработать конкретный план восстановления.Есть много способов предотвратить сердечный приступ, даже если он у вас уже был.
Один из способов снизить риск — придерживаться здоровой для сердца диеты. Эта диета должна в основном состоять из:
- цельнозерновых
- овощей
- фрукты
- нежирный белок
Вы также должны уменьшить в своем рационе следующие продукты:
- сахар
- полуфабрикаты
Это особенно важно для людей с диабетом, высоким кровяным давлением и высоким уровнем холестерина.
Занятия спортом несколько раз в неделю также улучшат здоровье сердечно-сосудистой системы. Если у вас недавно был сердечный приступ, вам следует поговорить с врачом, прежде чем начинать новый план упражнений.
Также важно бросить курить, если вы курите. Отказ от курения значительно снизит риск сердечного приступа и улучшит здоровье сердца и легких. Вам также следует избегать пассивного курения.


 Брюшные мышцы, как правило, сильно напряжены. Такой вид инфаркта говорит о том, что пострадали нижние отделы задней стенки левого желудочка сердца — наиболее близкие к диафрагме.
Брюшные мышцы, как правило, сильно напряжены. Такой вид инфаркта говорит о том, что пострадали нижние отделы задней стенки левого желудочка сердца — наиболее близкие к диафрагме. Если больной не дышит, нужно провести искусственную вентиляцию легких.
Если больной не дышит, нужно провести искусственную вентиляцию легких. Люди, которые едят много обработанных и жареных продуктов, а также некоторые мясные и молочные продукты, содержащие вредные для здоровья насыщенные и транс-насыщенные жиры, подвергаются более высокому риску сердечных заболеваний. Ожирение может увеличить этот риск.
Люди, которые едят много обработанных и жареных продуктов, а также некоторые мясные и молочные продукты, содержащие вредные для здоровья насыщенные и транс-насыщенные жиры, подвергаются более высокому риску сердечных заболеваний. Ожирение может увеличить этот риск.


 Лечение может включать прием лекарств для устранения тромбов, уменьшения боли или замедления частоты сердечных сокращений.
Лечение может включать прием лекарств для устранения тромбов, уменьшения боли или замедления частоты сердечных сокращений.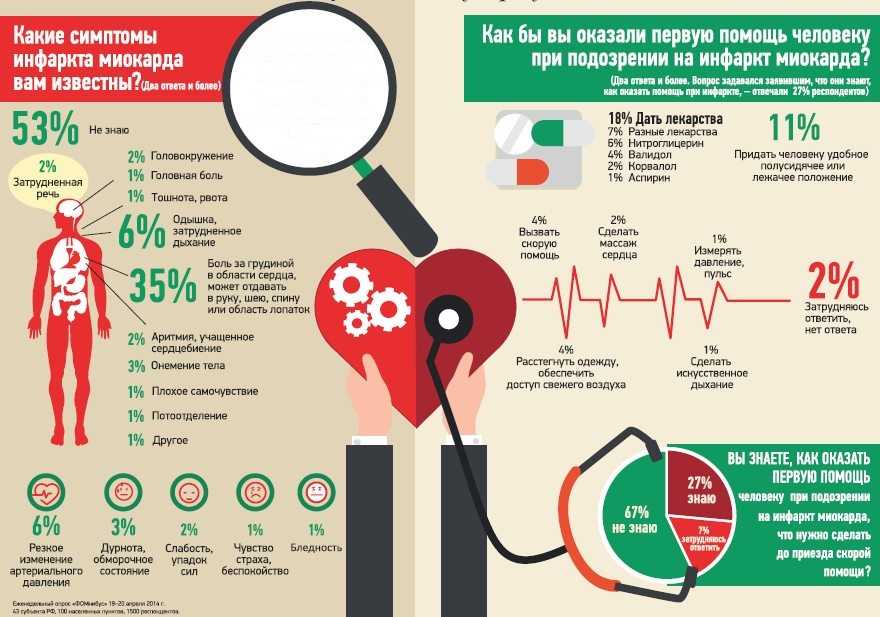





 Риск сердечного приступа увеличивается с возрастом. Мужчины подвергаются более высокому риску сердечного приступа после 45 лет, а женщины подвергаются более высокому риску сердечного приступа после 55 лет.
Риск сердечного приступа увеличивается с возрастом. Мужчины подвергаются более высокому риску сердечного приступа после 45 лет, а женщины подвергаются более высокому риску сердечного приступа после 55 лет.
 Электрокардиограмма (ЭКГ) может быть сделана для измерения электрической активности вашего сердца.
Электрокардиограмма (ЭКГ) может быть сделана для измерения электрической активности вашего сердца.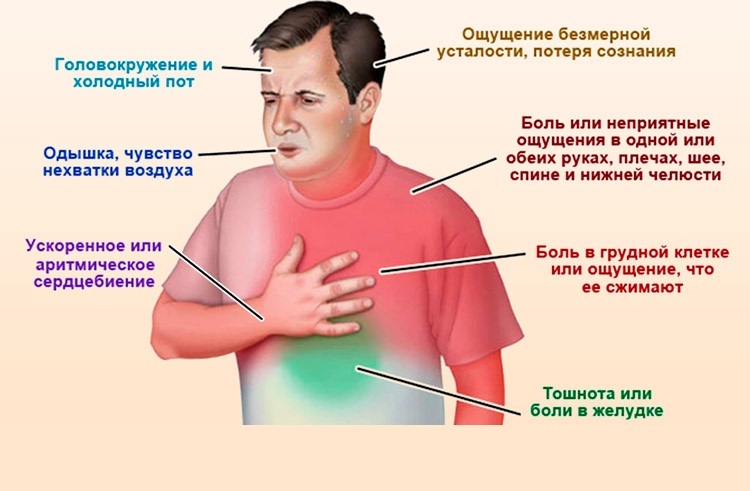


 Они могут порекомендовать определенные лекарства или упражнения для облегчения симптомов.
Они могут порекомендовать определенные лекарства или упражнения для облегчения симптомов. Ваш врач поможет вам разработать конкретный план восстановления.
Ваш врач поможет вам разработать конкретный план восстановления.