Как понять что человек умирает при онкологии: На исходе жизни: чего ожидать вам и вашим родным
«Меня вырвали с корнями»: что делать, если у вашего близкого обнаружили рак
Когда у близкого обнаружили рак, жизнь переворачивается. Это серьезная эмоциональная встряска и для пациента, и для его семьи. Как адаптироваться к этой новой реальности, у кого просить помощи, где взять силы и что делать со своими тяжёлыми чувствами, рассказывает психолог-консультант горячей линии помощи онкологическим пациентам и их близким Службы «Ясное утро» и герои, лично пережившие вторжение онкологии в их жизнь.
Что такое ракКатя, 23 годаРак — это когда в организме человека одна из клеток взбунтовалась и завербовала другие клетки. Так появляется и увеличивается опухоль. Почему эта клетка взбунтовалась? Этот вопрос до сих пор является предметом исследования ученых.
Есть масса факторов, влияющих на возникновение болезни, но важно понять: линейных связей между тем, что у нас на слуху (плохая экология, расплата за грехи, сквернословие, психосоматика, стрессы, курение, порча) и возникновением злокачественного новообразования нет.
Рак — это болезнь, а болезнь нужно лечить. Существуют несколько способов лечения рака, основные из которых — хирургическое вмешательство, химиотерапия и лучевая терапия. У врачей существует четкий протокол, какой вид терапии нужен при конкретном заболевании. В отличие от простуды (и то, не всегда), вылечиться от рака своими силами нельзя, в том числе, с помощью альтернативных методов (силой мысли, настойкой из крысиных хвостов на коньяке и т.д.).
Взбунтовавшиеся клетки никак не перепрыгнут из организма одного человека в организм другого. Рак не передается через чашку, полотенце и подушку.
Заразиться раком невозможно.
Онкопсихолог, психолог-консультант горячей линии помощи онкологическим пациентам и их близким Службы «Ясное утро», в прошлом — онкологический пациент
Когда мне было 9 лет, у меня обнаружили нелимфобластный лейкоз (злокачественное заболевание кровеносной системы). Началось все с обычной простуды. Мы вызвали терапевта на дом, он осмотрел меня и прописал антибиотики. Прошло 2 недели, а мое состояние не улучшалось. Меня госпитализировали. По результатам анализов врачи определили, что у меня в крови завышены лейкоциты в тысячу раз. Стало понятно, что речь уже идет не о банальной простуде, а об онкологическом диагнозе. Меня перенаправили лечиться в профильную больницу.
Началось все с обычной простуды. Мы вызвали терапевта на дом, он осмотрел меня и прописал антибиотики. Прошло 2 недели, а мое состояние не улучшалось. Меня госпитализировали. По результатам анализов врачи определили, что у меня в крови завышены лейкоциты в тысячу раз. Стало понятно, что речь уже идет не о банальной простуде, а об онкологическом диагнозе. Меня перенаправили лечиться в профильную больницу.
До болезни я была обычным ребенком, училась в школе, у меня были друзья. Когда меня госпитализировали, я буквально поселилась в больнице.
Меня с корнями вырвали из всех контекстов, в которых я жила до болезни. Такая смена среды переживалась мной очень болезненно, несмотря на то, что у меня было много поддержки.Мои друзья переживали за меня, звонили мне, навещали. Мама была со мной в больнице круглосуточно. Даже когда не было дополнительной койки, она сдвигала стулья и спала на них. Мама не отходила от меня ни на шаг. Страшно представить, что она переживала в тот период.
Лечение длилось год. За это время я прошла 4 курса химиотерапии. Химиотерапия — болезненная процедура. Это боль по всему телу, не столько от самой химиотерапии, а от побочных эффектов. Боль, слабость, рвота. Я принимала лекарства, нейтрализующие побочные эффекты, но они не всегда помогали.
Несмотря на то количество поддержки, которое я получала, меня не покидало чувство одиночества, оторванности от мира, я была одна, на больничной койке.
Я лежала в палате с другими детьми с похожими диагнозами. Время от времени кто-то из детей пропадал из палаты. Нам никто не объяснял причин. Спустя время я поняла, что они умирали.
СтрахВам страшно, и это нормально.
Потому что рак — это страшно. Это заболевание вызывает чувство неопределенности, а неопределенность пугает. Неизвестно, как и на что (в том числе, на лечение) отреагирует организм. В нашей культуре так сложилось, что нужно быть смелым, а бояться — стыдно. Нельзя быть слабым, нужно быть сильным. Люди часто остаются наедине со своими страхами. Страх есть и у пациента, и у его родных. И это не стыдно, это нормально. На удержание при себе страха (как и других сильных чувств) человек тратит много ресурсов, которыми можно распорядиться иначе.
Что делать со страхом? О нем нужно говорить. Говорить с близкими, говорить с пациентом. Ваш близкий, несмотря на болезнь, не перестал быть человеком, не превратился в инопланетянина, он чувствует так же, как и вы. Ему тоже страшно. Вы обнаружите, что вы не одиноки. Страх — это искреннее и сильное чувство. Искренность объединяет, а совместность поддерживает. Это как в том мультике: «давай бояться вместе».
Очень не хватало информации. Ребенок толком не понимает, что с ним происходит. Ребенку объясняют все максимально обтекаемо, без конкретики. Лично мне этого было мало. Мне хотелось, чтобы со мной говорили, как со взрослым человеком. Хотелось ответов, но вместо них было много недосказанности.
Ребенок толком не понимает, что с ним происходит. Ребенку объясняют все максимально обтекаемо, без конкретики. Лично мне этого было мало. Мне хотелось, чтобы со мной говорили, как со взрослым человеком. Хотелось ответов, но вместо них было много недосказанности.
С момента моего выздоровления уже прошло много времени. Я поступила на психфак. Меня интересовала онкопсихология. Я написала две большие работы на тему особенностей оказания психологической помощи людям, столкнувшимся с онкологией.
Моя магистерская диссертация посвящена особенностям оказания психологической помощи в отделении детской онкологии. По результатам проведенных мной исследований я выяснила, что такие дети гораздо раньше задумываются о смерти (обычно дети задумываются о смерти лет в 13-14). Дети также говорили о желании покончить с собой, чем тяжелее состояние, тем острее было желание, чтобы все это прекратилось.
 Увы, мне это было знакомо и понятно.
Увы, мне это было знакомо и понятно.Моя бакалаврская работа посвящена вопросам эффективности телефонного консультирования онкологических пациентов (взрослых). На тот момент я уже работала волонтером-психологом горячей линии помощи онкологическим пациентам и их близким Службы «Ясное утро». В ходе моего исследования я еще раз укрепилась во мнении, как важна информация для людей, столкнувшихся с онкологией. Особенно важно информировать человека о стадиях болезни, стадиях проживания утраты, что с ним происходит, что делать, закончится ли это когда-нибудь (потому что в тот момент кажется, что это будет длиться вечно, так будет всегда).
Информирование нормализует и заземляет не только взрослых, но и детей. Важно, чтобы к ребенку относились ни как к маленькому и глупому, а как ко взрослому человеку. Безусловно, есть разница, как говорить о болезни с ребенком в возрасте 5-ти или 13-ти лет. Но важно говорить. Не нужно избегать слова «смерть» или «рак», не нужно скрывать от ребенка то, что происходит с ним или с его родным.
ИнформированиеВ ситуации с онкологическим диагнозом, проинформирован — значит, вооружен.
Трудно удержаться от того, чтобы не начать искать информацию о проблеме в интернете. Трудно относиться критически к информации в тот момент, когда вы сильно обеспокоены и ищете что-то вовне, на что можно опереться. По интернету гуляет много неутешительной информации про онкологию: про летальный исход, про равнодушие и бездействие врачей и т.д.
Откуда брать информацию? В первую очередь, от лечащего врача. Задавать вопросы.
Мы не всегда способны воспринимать информацию, когда внутри нас такое творится. Важно держать в уме, что сам по себе разговор с врачом — это тоже волнительно, поэтому есть смысл подготовиться к нему, например, записать в блокноте вопросы, которые важно задать. Держать в уме, что в состоянии волнения можно задать вопрос, растеряться, и уже дома обнаружить, что вопрос остался открытым (тут еще чувство стыда и вины может подключиться). Важно прояснять то, что непонятно: я понял всё, а вот это понял не до конца, объясните, пожалуйста. Набраться смелости и спросить. Это сэкономит кучу нервов и ресурсов. Врачи, как правило, за конструктивный диалог.
Несмотря на то, что, порой, интернет называют «информационной помойкой», есть и профильные интернет-ресурсы, где можно получить достоверную информацию о заболевании, а также проконсультироваться с врачом-онкологом онлайн.
На линии я работаю уже 2,5 года. Я отдежурила свыше 3 тысяч часов. Это стало возможным благодаря тому, что за моими плечами большой опыт проработки своих трудностей в личной терапии в качестве клиента. Мне повезло: несмотря на все тяготы переживания болезни, у меня было очень много поддержки со стороны близких. Это помогло избежать некоторых психологических травм, с которыми обычно сталкиваются онкопациенты.
Когда я пришла работать на горячую линию, у меня не было страха. Благодаря моему внутреннему опыту и психологической проработке, я была уверена, что у меня все получится. И получилось! Это не что-то, что я узнала из книжек, а что я прожила и прочувствовала. Я прекрасно понимаю, что мой опыт отличается от опыта других людей, но также есть и что-то, в чем мы похожи. Опыт психотерапии и большое желание помогать делают меня готовой помочь абонентам, в какой бы ситуации они ни находились.
И получилось! Это не что-то, что я узнала из книжек, а что я прожила и прочувствовала. Я прекрасно понимаю, что мой опыт отличается от опыта других людей, но также есть и что-то, в чем мы похожи. Опыт психотерапии и большое желание помогать делают меня готовой помочь абонентам, в какой бы ситуации они ни находились.
Поспать, поиграть, если состояние позволяет и хочется пойти погулять — гуляйте. Онкология — непредсказуемое заболевание, никто не знает, успеет ли этот человек насладиться жизнью.
СоматопсихикаСоматопсихика — это когда соматическое состояние пациента влияет на его психологическое самочувствие. Если человеку больно физически, это совершенно точно отразится на его психике. Поведение и настроение онкологического пациента может меняться по несколько раз на дню.
У пациента могут быть внезапные приступы агрессии, слезы, приливы энергии и слабость. Родственникам важно помнить, что дело не в них — это нормальное поведение, когда человек болеет. Просто держать в уме то, что так бывает, и это нормально.
Родителям я посоветую не забывать про себя. Дети часто становятся центром нашей жизни. Когда ребенок болеет, вся жизнь взрослого выстраивается вокруг болезни. Важно не забывать делать то, что нужно вам. Элементарно не забывать о своих витальных потребностях — о еде и сне (а в подобной ситуации очень просто про это забыть). Обращаться за помощью в бытовых вопросах — попросить сходить в магазин, побыть с ребенком хоть несколько часов.
Важно не забывать, что мир не рухнул, он на месте. Никто не знает, что будет дальше. Но то, что вы сейчас стоите на ногах, вы боретесь — и это дорогого стоит.Одна из самых распространенных ошибок родственников взрослых онкопациентов — гиперопека. Родственники часто принимают решения за самого пациента. Хотят его вылечить своими силами, невзирая на официальную медицину, часто прибегают к альтернативным методам лечения, таскают пациента по врачам, по бабкам-знахаркам, по заграницам. Их тоже можно понять — это попытка зацепиться за каждый шанс. Человек не принимает сложившуюся ситуацию, для него главное — бороться, неважно, как. Порой родственники это делают не столько для пациента, а для себя. За этим деланием они упускают самое важное — возможность просто побыть с близким. Необходимо сверяться с самим пациентом, не просто слушать, а слышать его.
Хотят его вылечить своими силами, невзирая на официальную медицину, часто прибегают к альтернативным методам лечения, таскают пациента по врачам, по бабкам-знахаркам, по заграницам. Их тоже можно понять — это попытка зацепиться за каждый шанс. Человек не принимает сложившуюся ситуацию, для него главное — бороться, неважно, как. Порой родственники это делают не столько для пациента, а для себя. За этим деланием они упускают самое важное — возможность просто побыть с близким. Необходимо сверяться с самим пациентом, не просто слушать, а слышать его.
КонтрольНаличие достоверной информации о ходе и характере заболевания позволяет хоть что-то контролировать. В ситуации, когда в жизнь человека так или иначе врывается онкологический диагноз, многое выходит из-под контроля, будущее становится неопределенным и пугающим.
Однако контроль бывает разным. Многие родственники онкологических пациентов начинают относиться к ним как к немощным, беспомощным, больным, несмотря на то, что человек может многое делать самостоятельно.
Такое отношение пагубно сказывается как на пациенте, так и на его близких. Пациенту важно хоть что-то в своей жизни держать под контролем: иметь свои желания и воплощать их, участвовать в жизни семьи, самостоятельно принимать решения. Когда к пациенту начинают относиться как к немощному, у него может возникнуть чувство вины и стыда. Чувствовать себя обузой неприятно. Да и самим родственникам гиперопека ничего хорошего не даст. Энергия, которую можно было бы потратить на что-то другое, вбухивается в то, что только разрушает отношения. Да и эмоциональное выгорание никто не отменял.
Если родственник умирает, очень важно разговаривать. Говорить все, что хочется сказать. Ценить каждую минуту, проведенную с ним. Говорить от чистого сердца. Плакать, если плачется. Делиться с человеком своей любовью и теплом. Это самое важное, что вы можете дать ему.
Дмитрий, 33 года
Психолог, психотерапевт
Моя мама умерла от лейкемии, когда мне был 21 год.
Всё началось с того, что у мамы внезапно изменилось поведение. Она стала вести себя агрессивно. Что-то происходило, но я не понимал, что.
О том, что у мамы рак, я узнал от старшего брата, который приехал из другого города нас навестить. Для меня это был шок. Непринятие, неприятие, неверие. Мне было обидно, что она не сказала о своей болезни мне лично.Мама лечилась около 2,5 лет. Последние 3 месяца она постоянно была в больнице. Больница находилась на приличном расстоянии от дома. Я каждый день навещал ее, привозил ей суп. В больнице, конечно, кормили, но я всё равно возил маме суп. Врезался в память момент, когда я ехал в институт сдавать экзамен и чувствовал, как у меня в сумке в посудине плескался этот суп…
Моя помощь также заключалась в том, что я выносил судно, ходил в аптеку, ходил за памперсами, присматривал за мамой.
За 2 недели до маминой смерти стало понятно, что болезнь неизлечима. Ее состояние становилось все хуже и хуже.
Я помню, что в какой-то момент мама сказала: «Ой, смотри, у меня красные кресты». У нее на коже и правда появились небольшие красные крестики. Мама сказала, что в книге про лейкемию это описывается как терминальная стадия.
У нее на коже и правда появились небольшие красные крестики. Мама сказала, что в книге про лейкемию это описывается как терминальная стадия.До последнего момента нам казалось, что ей станет лучше.
Я хорошо помню тот день, когда мама умерла. К тому моменту она находилась в полукоматозном состоянии. Она не могла самостоятельно передвигаться, даже не могла дойти до туалета, я отвозил ее на кресле-каталке. В больницу мы ехали на скорой, так как на такси передвигаться уже было невозможно. В больнице ее определили в отделение хосписа. Персонал мне говорил что-то из серии «готовьтесь к самому худшему». Я не верил им. Или я уже был настолько уставшим, что даже думал о том, что, возможно, уже пора.
Помощь в бытуЯ часто слышу от близких онкологических пациентов о том, как тяжело, когда такое количество бытовых вопросов ложатся на их плечи.
Помощь в бытовых вопросах (кстати, наряду с информированием) — это то, в чем нуждаются родственники пациентов в первую очередь.
Часто родственники слышат от своего окружения: дай знать, если тебе что-то потребуется. Опять же, в нашей культуре так заведено, что обращаться за помощью постыдно. Даже когда ее предлагают, нужно вежливо отказаться. Культура влияет на наше сознание. Но давайте вернемся в момент «сейчас»: вам сейчас и правда нужна помощь. Составьте для себя чек-лист, какие бытовые дела вы сейчас выполняете. Запишите всё, что есть. Затем окиньте взглядом этот список и взвесьте, что из этого можно делегировать другим. Поверьте, если вы будете тащить эту телегу в одиночестве, вы очень быстро перегорите и будете долго восстанавливаться, если вообще восстановитесь.
Вечером, накануне, медсестра предложила мне лечь с мамой в одной палате, в ней даже была свободная койка. Медсестра дала мне понять, что этой ночью все может закончиться. Но я был ужасно уставшим и очень хотел домой, в свою кровать. Помню, что той ночью был сильный ливень. В 5 утра мне позвонили из больницы и сказали, что мама умерла.
Позже я прочитал, что с людьми в коматозном и полукоматозном состоянии можно общаться. Если бы я знал это тогда, мы могли бы пообщаться. Мама могла бы сказать что-то важное. Мне было очень, очень обидно. Я сильно винил себя. Я много плакал, когда думал об этом.
Чувство виныФеномен чувства вины заключается в том, что оно вылезает везде, где только можно. В ситуации, когда кто-то из близких заболел раком, чувство вины обязательно бороздой пройдется по каждому члену семьи.
По пациенту — за то, что стал обузой для близких (даже если это не так), что заставляет своих родственников переживать (кстати, это одна из самых громких причин, по которой пациенты не хотят сообщать свой диагноз членам семьи).
По родственникам — за то, что допустили, что близкий заболел (хотя, как мы помним, нет линейных связей между этими вещами), даже за то, что они здоровы, а близкий нет.
Если близкий умирает, чувство вины в разы обостряется:
- Я недостаточно сделал для того, чтобы он поправился.
- Я была плохой матерью.
- Как я смею продолжать жить, когда он умер?
- Его смерть — наказание за мои грехи.
Порой, когда близкий человек находится на терминальной стадии заболевания, родственники начинают усиленно таскать его по врачам, водить к народным целителям, подвергают человека болезненным и бесполезным процедурам именно, чтобы не чувствовать вину.
Что делать с чувством вины? Помнить, что оно иррационально. Сколько бы вы ни делали, всегда будет казаться, что этого недостаточно. Если вы отловили его в себе, не отмахивайтесь. Просто признайте, что оно есть, и помните, что оно иррационально.
Я долго горевал, кажется, полтора или два года. Сразу после смерти матери я переживал отрицание и шок. Трудно было до конца осознать, что ее не стало. Было очень тяжело. Я много плакал по ночам. Меня мучило чувство вины.
Меня мучило чувство вины.
Я злился на маму.
После ее смерти я обнаружил на ее банковском счету большую сумму денег. При этом мама стирала руками, хотя она могла себе позволить купить стиральную машину.
Мама очень хотела побывать в Париже. Хотела поехать, но не поехала. Хотя финансово она могла себе это позволить. Помню, я как-то смотрел один французский фильм. Дома почему-то были круассаны. Мама любила и круассаны, и французские фильмы. Я задумался, смотрела ли мама этот фильм. А потом осознал, что он вышел уже после ее смерти. Это случилось несколько лет спустя. Я запомнил этот момент, так как тогда я плакал последний раз, вспоминая о маме.
Сейчас я понимаю, что мне самому нужна была поддержка. Как психологическая — возможность говорить о происходящем с мамой, с друзьями — так и помощь в бытовых вопросах. Мне не помешала бы и личная терапия.Осознавал ли я тогда эти потребности, не будучи психологом? Нет, не было даже мыслей об этом. Про стадии горевания я тоже узнал намного позже. Может быть, эти знания помогли бы мне пережить ее смерть. О самоподдержке и заботе о себе я даже не задумывался.
Может быть, эти знания помогли бы мне пережить ее смерть. О самоподдержке и заботе о себе я даже не задумывался.
Порой я закрывался. Многие психологи по праву считают студенческий возраст подростковым. Эмоции, максимализм, защитные реакции. Открыто говорить про чувства я не был способен, хотя, возможно, это бы мне помогло.
Время шло своим чередом. Боль потихоньку ослабевала. Спустя 11 лет после ее смерти я могу говорить об этом спокойно.Я хочу дать совет тем, чей близкий неизлечимо болен. Я в какой-то момент осознал, что вместе с человеком уходят его воспоминания. Например, ты в детстве делал то-то и то-то, вел себя так-то и так-то. Таких сообщений в живом общении очень много. Ты узнаешь себя из этого. Когда мама умерла, я понял, что мне не у кого спрашивать про эти вещи.
Вместе с ней ушел ее взгляд, ее воспоминания, не только обо мне, но и о ней, о маленьких ценных деталях ее жизни, о которых некому больше рассказать. Ушла часть моей жизни, часть меня.
Мой совет заключается в следующем: побольше общаться с родственником, который умирает, задавать ему вопросы. Это важнее любого наследства, это то наследство, которое является частью вас, вашей жизни, вашей семьи.
ИскренностьИскренность — это вообще удивительная штука. Человеческая психика так устроена, что каким-то невероятным образом улавливает фальшь. Особенно в этом преуспели дети и люди, которые болеют.
В интернете гуляет множество статей о том, что нельзя говорить человеку, столкнувшемуся с онкологией. Я же делаю акцент ни на «что», а на «как».
Говорить нужно искренне.
Хочется поддержать, но не знаете, как? Так и скажите: я хочу поддержать тебя, что-то сделать для тебя, но я в растерянности, и не знаю, в чем ты сейчас нуждаешься.
Задавать прямые вопросы: что я могу для тебя сделать? Что тебе сейчас хочется?
Подчеркиваю: если это действительно важно вам в данный момент.
Не нужно говорить только лишь бы сказать.
Это все прекрасно считывается. Не всегда есть желание говорить по душам, поддерживать, быть опорой, и это тоже нормально. Порой и близкому нужна опора и поддержка. В эти моменты вы не перестаете любить того, кто болеет. Важно держать это в уме. Любая недосказанность и фальшь отражаются на психологическом климате в семье. Как это происходит? Лично у меня нет ответа. Есть такое свойство у человеческой психики. Этого достаточно.
Нужно обращаться за психологической помощью, чтобы этот период своей жизни прожить более осознанно. Это не кошмарный сон, это часть реальности. Если родственник проходит лечение, и есть вероятность выздоровления, нужно все равно себя психологически поддерживать. В подобной ситуации сложно поддержать себя самостоятельно. Поскольку ты целиком и полностью находишься в сложившейся ситуации, это практически невозможно.
Когда близкий умирает, важно не забывать себя баловать. Как ребенка. Внутренний ребенок страдает в этот момент, его нужно поддержать, обнять.
Не замыкаться в себе надолго, общаться с друзьями и близкими, когда есть силы и внутренняя возможность. Однако, нужно помнить, что друзья не всегда могут поддержать, они же не только для этого существуют, да и в нашей культуре люди не то что бы умеют «правильно» поддерживать друг друга. Поэтому обратиться к психологу — один из самых лучших способов помочь себе пережить это непростое время.
Сейчас я работаю психологом. С учетом моего непростого опыта, это стало возможным благодаря тому, что на протяжении 7 лет (почти всю свою сознательную жизнь) я прорабатывал все свои трудности на личной психотерапии. Это помогло мне пережить и осознать свой опыт и состояться, как специалисту. Говоря о психотерапии, я точно знаю, о чем говорю.
Я оказываю психологическую помощь онкологическим пациентам. Мой опыт помогает спокойно слышать то, что у многих вызовет тяжелые эмоции. Например, «я болею», «я умираю», «умирает мой близкий». Иногда, очень редко, мой опыт выбивает меня из профессиональной позиции. Я справляюсь с этим с помощью обращения к более опытным коллегам за супервизией.
Я справляюсь с этим с помощью обращения к более опытным коллегам за супервизией.
Подводя итоги, хочется сделать акцент на том, как важно в такой непростой ситуации обращаться за психологической помощью. И близким пациента, и самому пациенту. Психологическая помощь в нашей стране только-только набирает обороты, не все знают, что это такое и чем это может помочь человеку. Мы порой с опаской относимся к тому, о чем не знаем, и психологи на нашей линии относятся к этому с пониманием.
Чтобы пережить этот период максимально бережно по отношению к себе (и к семье, как мы помним, здесь всё взаимосвязано), не забывайте заботиться о себе.
Получить психологическую помощь можно, позвонив на горячую линию Службы «Ясное утро» — 8-800-100-0191. Линия бесплатная и круглосуточная.
Анастасия Зверко, психолог, координатор волонтерского проекта Службы «Ясное утро» для журнала «НОЖ»
Рак толстой кишки
Откуда берется и как начинается рак толстой кишки? Этот вопрос часто задают пациенты, и возможно именно сейчас Вы задаетесь этой проблемой. Давайте попробуем ответить на этот вопрос, изучив развитие колоректального рака и установив, кто находится в группе риска.
Давайте попробуем ответить на этот вопрос, изучив развитие колоректального рака и установив, кто находится в группе риска.
Рак – это заболевание, которое характеризуется неконтролируемым делением и ростом клеток. При нормальных условиях клетки Вашего организма постоянно воспроизводят сами себя, новые клетки замещают старые, которые со временем отмирают. Этот процесс обязательной и запланированной смерти клеток называется «апоптоз». Когда этот процесс проходит так, как должен, в организме поддерживается баланс между новыми и старыми клетками, и Вы остаетесь здоровым человеком.
Управляют процессом апоптоза гены, которые находятся в ядрах всех клеток. Они состоят из цепей ДНК (дезоксирибонуклеиновой кислоты), с которых считывается информация по функционированию всех процессов организма – от цвета глаз до роста человека. Гены также производят белки, которые служат сигнальными агентами для клеток, передавая им информацию о том, когда и как расти, делиться и умирать.
Рак может образоваться, когда определенный набор этих генов в определенной клетке подвергается постоянному нарушению (это называется мутацией) в течение всей жизни. Мутации могут быть результатом наследственных факторов, образа жизни (курение, диета) или их комбинации.
Мутации могут быть результатом наследственных факторов, образа жизни (курение, диета) или их комбинации.
После мутации гены начинают функционировать ненормально. Они производят избыточное количество белков, стимулирующих рост клеток, и в некоторых случаях, нарушается их способность подавлять опухолевый рост. В результате процесс апоптоза, который сдерживает рост опухоли, перестает работать и клетки не подвергаются саморазрушению, как это происходит в обычных условиях. Эти ненормальные клетки начинают очень быстро делиться, формируя опухоль. Это быстрое деление продолжается, и раковая опухоль увеличивается и распространяется вдаль от места, где она зародилась. Этот процесс называется метастазированием.
Гены и колоректальный рак.
К генам, которые участвуют в образовании раковых опухолей толстой кишки, относят:
АРС или р53 (гены, подавляющие опухоль).
 В норме эти гены подавляют процесс деления клеток и ответственны за сдерживание образования опухолей путем контролирования скорости деления клеток. Утрата или нарушение функции этих генов можно сравнить с поломкой тормозной системы автомобиля: когда не работает ген, наступает неконтролируемый рост клеток, как машина, которая несется без остановки и контроля.
В норме эти гены подавляют процесс деления клеток и ответственны за сдерживание образования опухолей путем контролирования скорости деления клеток. Утрата или нарушение функции этих генов можно сравнить с поломкой тормозной системы автомобиля: когда не работает ген, наступает неконтролируемый рост клеток, как машина, которая несется без остановки и контроля.k-RAS онкоген. Обычно онкогены и гены-супрессоры работают вместе и регулируют нормальное деление клеток. Гены супрессоры отвечают за выключение процессов роста клеток, онкогены отвечают за включение этого процесса. Но когда онкоген подвергается мутации и изменяет свою структуру, или случайно удваивается во время деления клеток, он может спровоцировать быстрое деление клеток, которое приводит к образованию раковой опухоли. Если результат мутации гена-супрессора можно сравнить с поломкой тормоза в автомобиле, то мутацию онкогена обычно сравнивают с вжатой в пол педалью газа. Он заставляет клетки делиться без конца, и процесс ненормального деления клеток ускоряется и ускоряется.

Гены hMSh3 и hMLh2. Эти гены производят сигнальные белки, которые ответственны за восстановление или «ремонт» ДНК, в которой могут произойти ошибки при ее удвоении в процессе деления клеток. Мутации этих генов приводят к нарушению процессов восстановления. Считается, что эти ошибки могут накапливаться и приводить к изменению других генов, ответственных за регуляцию клеточного роста.
Последовательность превращений полип-рак.
Считается, что большинство опухолей ободочной и прямой кишок образуются из доброкачественных полипов. Начиная с 1980-х годов важность полипов в образовании раковых опухолей кишечника стала очень актуальной в широких массах после того, как у президента США Рональда Рейгана был обнаружен рак ободочной кишки. Президенту выполнили тест на скрытую кровь в стуле, после которого обнаружили полипы в кишечнике, и один из них оказался злокачественным. Полипы представляют собой округлые образования, которые появляются в результате утолщения внутренней выстилки толстой кишки и выдаются в ее просвет. Полипы могут иметь разную форму: плоскую, или грибовидную (иметь так называемую ножку).
Полипы могут иметь разную форму: плоскую, или грибовидную (иметь так называемую ножку).
Хотя большинство полипов так и остаются доброкачественными, некоторые, если их не удалить, могут переродиться или трансформироваться в злокачественные (раковые) опухоли. Процесс трансформации полипов скорее всего обусловлен генетическими мутациями в клетках. Бывают разные виды полипов, но считается, что только один вид способен превратиться в раковую опухоль. Этот тип полипов называется аденоматозные полипы.
Пока Вы не сделаете специальное обследование (колоноскопию), Вы не можете быть уверены в том, что в Вашем кишечнике нет полипов, потому что полипы не вызывают никаких симптомов. Большие полипы или опухоли могут приводить к возникновению симптомов – кровотечение, кровь в стуле, анемия или нарушение проходимости кишечника. Эти симптомы достаточно редки и начинают появляться только тогда, когда полипы становятся очень большими или злокачественными.
Рак толстой кишки не развивается за один день, считается, что для перерождения полипа в злокачественную опухоль требуется 5-10 лет. Если в течение многих лет в Вашем кишечнике существует аденоматозный полип, и Вы об этом не знаете, так как не делаете специального обследования, рано или поздно он может превратиться в опухоль. Когда опухоль растет, она увеличивается в размере, врастает глубже в стенку кишки и даже может прорасти в соседние органы. Если опухолевые клетки попадут в лимфоузлы или в кровеносные сосуды, они разносятся по организму и образуют метастазы опухоли в других органах – печени, легких, головном мозге. На этой стадии заболевания лечение становится очень сложным.
Если в течение многих лет в Вашем кишечнике существует аденоматозный полип, и Вы об этом не знаете, так как не делаете специального обследования, рано или поздно он может превратиться в опухоль. Когда опухоль растет, она увеличивается в размере, врастает глубже в стенку кишки и даже может прорасти в соседние органы. Если опухолевые клетки попадут в лимфоузлы или в кровеносные сосуды, они разносятся по организму и образуют метастазы опухоли в других органах – печени, легких, головном мозге. На этой стадии заболевания лечение становится очень сложным.
В заключение: Почти все раковые опухоли ободочной и прямой кишки развиваются из-за мутации генов. Многие из мутаций, которые приводят к образованию колоректального рака, включают нарушение или потерю генов, подавляющих образование опухоли, или поддерживающих нормальный режим роста и деления клеток. Распространено мнение, что внешние факторы не вызывают напрямую образование рака, а лишь запускают генетические мутации, которые приводят к его появлению. Говоря другими словами, если гены сравнить с лампочкой, которую можно включить, то внешние факторы – это выключатель, при нажатии которого включаются эти гены. Но даже в том случае, если Вы унаследовали «плохие» гены, вы можете уменьшить риск заболевания, проходя регулярное обследование и ведя здоровый образ жизни. Таким образом, необходимо понимать Ваши персональные факторы риска колоректального рака – те условия, которые повышают или понижают вероятность заболевания
Говоря другими словами, если гены сравнить с лампочкой, которую можно включить, то внешние факторы – это выключатель, при нажатии которого включаются эти гены. Но даже в том случае, если Вы унаследовали «плохие» гены, вы можете уменьшить риск заболевания, проходя регулярное обследование и ведя здоровый образ жизни. Таким образом, необходимо понимать Ваши персональные факторы риска колоректального рака – те условия, которые повышают или понижают вероятность заболевания
Миф первый. Рак толстой кишки бывает только у пожилых людей, молодые люди им не болеют.
Согласно статистике, частота возникновения колоректального рака увеличивается с возрастом, но даже несмотря на это, у молодых людей в 20-30 лет может развиться рак толстой кишки. Известно, что около 7% случаев заболеваемости колоректальным раком приходится на людей моложе 50 лет. У молодых людей, уже перенесших колоректальный рак, риск образования второй злокачественной опухоли кишечника значительно выше. Поэтому, несмотря на то, что рак толстой кишки чаще всего поражает людей старше 50 лет, это заболевание может случиться и с молодыми людьми. И следует всегда помнить, что если эта болезнь выявляется на ранней стадии, ее можно полностью излечить в более, чем 90% случаев.
У молодых людей, уже перенесших колоректальный рак, риск образования второй злокачественной опухоли кишечника значительно выше. Поэтому, несмотря на то, что рак толстой кишки чаще всего поражает людей старше 50 лет, это заболевание может случиться и с молодыми людьми. И следует всегда помнить, что если эта болезнь выявляется на ранней стадии, ее можно полностью излечить в более, чем 90% случаев.
Миф второй. Колоректальным раком болеют в основном мужчины.
Не верьте этому. Хотя существуют заболевания, которыми преимущественно болеют мужчины или женщины, колоректальный рак не из их числа. Эта болезнь, которая одинаково часто случается как у мужчин, так и у женщин. Дорогие женщины – думать, что раком толстой кишки болеют только мужчины, опасно. Вам необходимо знать и уметь выявить основные симптомы этого заболевания так же, как знаете возможные проявления рака груди или шейки матки. Необходимо включать в регулярные обследования, наряду с маммографией и мазками из влагалища, также и специальные исследования для диагностики колоректального рака.
Миф третий. В моей семье ни у кого не было рака толстой кишки, поэтому я не вхожу в группу риска.
Столько много людей считают именно так, и это так печально! Действительно, если у человека несколько членов семьи предыдущих поколений имели рак толстой кишки, это приводит к значительному увеличению риска заболевания у последующих поколений. Тем не менее, необходимо понять, что около 80% больных колоректальным раком не имели случаев этого заболевания в семье. Давайте на время забудем о статистике, и поговорим о реальной жизни. Любой хирург колопроктолог подтвердит, что очень большое количество людей, у которых никто в семье никогда не болел раком толстой кишки, заболевают этим недугом и часто обращаются к врачу уже на запущенной стадии. Они не обследовались, думая, что это обследование им не нужно, так как никто в их семье не имел такого заболевания. Однако, если бы удалось диагностировать болезнь на ранней стадии, ее можно было бы вылечить без следа.
Миф четвертый. Если я чувствую себя хорошо, мне не надо волноваться, что у меня может быть рак кишечника.
Если я чувствую себя хорошо, мне не надо волноваться, что у меня может быть рак кишечника.
Это самый ужасный миф из всех. Как Вы думаете, какой самый частый симптом рака толстой кишки на ранней стадии? Думаете, это кровь в стуле или запор? Нет. На самом деле, рак ранней стадии никак себя не проявляет, у него нет особенных симптомов. Люди с колоректальным раком ранней стадии чувствуют себя хорошо, их состояние никак не меняется по сравнению с обычным самочувствием. Только когда опухоль увеличивается, она может давать о себе знать. Сейчас считается, что у обычного человека рак кишечника развивается из полипов, которые в течение длительного времени перерождаются в опухоль. Пока эта опухоль небольшая, она не приводит к появлению боли или других симптомов. Если обнаружить опухоль на ранней стадии, человека можно вылечить от рака. Не надо дожидаться симптомов заболевания, лучше проходить регулярные обследования, пока Вы чувствуете себя хорошо.
Миф пятый. Рак всегда начинается с появления крови в стуле.
В основе этого мифа лежит доля правды. У всех людей появление крови в стуле вызывает страх. В большинстве случаев выделение крови из прямой кишки связано с геморроем. Да, раковые опухоли кишечника могут приводить к выделению крови из прямой кишки. Однако ее количество может быть небольшим и даже невидимым без микроскопа. В некоторых случаях при опухолях кишечника может совсем не быть крови в стуле. Если же кровотечение есть, но оно незаметное, то его проявлениями могут повышенная усталость, которая связана с анемией и недостатком железа в крови. Выявить анемию можно только, сделав общий анализ крови, при котором подсчитывается количество эритроцитов, содержание гемоглобина и гематокрит. Появление крови в стуле – это только один из возможных симптомов большой раковой опухоли толстой кишки. Помните, что небольшие опухоли на ранней стадии могут никак себя не проявлять (см. миф четвертый). При большой опухоли могут появляться характерные симптомы (см. таблицу). Могут произойти нарушения эвакуации стула из-за того, что опухоль суживает просвет кишечника, и стул не может пройти через место сужения. При этом человек может страдать от запоров, тошноты, вздутия живота, может меняться форма стула – становиться лентообразной, может быть ощущение неполного опорожнения кишечника. При более запущенных стадиях могут быть снижение аппетита, необъяснимая потеря веса. Эти симптомы возникают из-за того , что, увеличиваясь и распространяясь, опухоль выбрасывает в кровь особые вещества. Поэтому, если у Вас есть какие-либо из перечисленных симптомов, следует немедленно обратиться к врачу.
При этом человек может страдать от запоров, тошноты, вздутия живота, может меняться форма стула – становиться лентообразной, может быть ощущение неполного опорожнения кишечника. При более запущенных стадиях могут быть снижение аппетита, необъяснимая потеря веса. Эти симптомы возникают из-за того , что, увеличиваясь и распространяясь, опухоль выбрасывает в кровь особые вещества. Поэтому, если у Вас есть какие-либо из перечисленных симптомов, следует немедленно обратиться к врачу.
Пожалуйста, не давайте возможности этим мифам встать на пути возможного спасения Вашей или другой жизни!
Лист оценки симптомов колоректального рака.
Как и большинству людей, возможно, Вам неудобно обсуждать функционирование своего кишечника. Тем не менее, Вам придется изменить свои взгляды. Если Вы сами не скажете доктору о необычных симптомах, например, изменение формы стула, он или она никогда об этом не узнают и скорее всего даже не спросят! Вот краткое перечисление того, на что нужно обращать внимание.
Пожалуйста, не пугайтесь! Большинство из этих симптомов встречаются у многих людей и не связаны с раком. Тем не менее, позвольте это решить Вашему доктору.
* Изменение режима и характера опорожнения кишки – единовременные или хронические поносы или запоры, неприятные ощущения при опорожнении кишки, изменение формы стула (тонкий, как карандаш, или тоньше, чем обычно), ощущение неполного опорожнения кишки.
* Необычные ощущение, связанные с кишечником, такие как – повышенное газообразование, боль, тошнота, вздутие живота, ощущение переполнения кишечника.
* Кровотечение (светло-красная или очень темная кровь в стуле).
* Постоянная усталость.
* Необъяснимая потеря веса.
* Необъяснимый дефицит железа.
* Необъяснимая анемия.
Госпитализация (нахождение пациента в стационаре).
На предоперационном этапе выполняются необходимые исследования для подготовки к операции, консультации со специалистами, а также подготовительное лечение (внутривенные инфузии, специальное питание, лечение сопутствующих заболеваний). Второй этап – операция. И третий (послеоперационный) этап – восстановление после операции и выписка домой.
Второй этап – операция. И третий (послеоперационный) этап – восстановление после операции и выписка домой.
Длительность нахождения больного в клинике зависит от вида заболевания и его тяжести, от количества необходимых обследований, типа операции, а также от течения послеоперационного периода.
В связи со стремлением клиник снизить расходы, связанные с нахождением больных в стационаре в предоперационном периоде, в настоящее время имеется тенденция к выполнению многих обследований в амбулаторном порядке. Это означает, что до операции пациент приходит в клинику только для выполнения назначенных исследований, и после этого возвращается домой. После того, как все исследований выполнены, врач назначает день операции, и пациент госпитализируется в клинику накануне (за 1-2 дня до назначенного срока). Во многих странах Европы и США пациенты, которым планируются хирургическое вмешательство, приезжают в клинику рано утром в день операции, проходят небольшую подготовку в специальной предоперационной палате и через 2-3 часа отправляются в операционную. Нахождение больного дома среди близких людей вплоть до дня операции позволяет снизить стресс, связанный с необходимостью хирургического вмешательства. Однако в нашей стране в связи с особенностями юридического оформления истории болезни подобная практика затруднена, и для выполнения большой колоректальной операции больному необходимо госпитализироваться накануне или за несколько дней до хирургического вмешательства.
Нахождение больного дома среди близких людей вплоть до дня операции позволяет снизить стресс, связанный с необходимостью хирургического вмешательства. Однако в нашей стране в связи с особенностями юридического оформления истории болезни подобная практика затруднена, и для выполнения большой колоректальной операции больному необходимо госпитализироваться накануне или за несколько дней до хирургического вмешательства.
Предоперационное обследование.
После того, как у пациента заподозрен рак толстой кишки, и планируется выполнение операции, требуются еще несколько важных обследований, которые необходимо сделать перед хирургическим вмешательством.
Это обследование ставит перед собой две основные цели. Во-первых, при выполнении нескольких исследований можно определить стадию опухоли и степень ее распространения. Определение стадии опухоли в предоперационном периоде поможет правильно выбрать тактику лечения. Очевидно, что лечение рака ободочной кишки, при котором имеются метастазы в печень, будет сильно отличаться от лечения небольшой опухоли, которая не выходит за пределы кишечной стенки. Во-вторых, дополнительные исследования помогут оценить общее состояние здоровья и переносимость операции. Так как хирургическое вмешательство является сильным стрессом для организма и способно спровоцировать ухудшение существующих проблем с легкими, сердцем, почками и другими органами, выполнение специальных исследований поможет определить тех пациентов, у которых повышен риск возникновения осложнений со стороны этих органов во время и после операции.
Во-вторых, дополнительные исследования помогут оценить общее состояние здоровья и переносимость операции. Так как хирургическое вмешательство является сильным стрессом для организма и способно спровоцировать ухудшение существующих проблем с легкими, сердцем, почками и другими органами, выполнение специальных исследований поможет определить тех пациентов, у которых повышен риск возникновения осложнений со стороны этих органов во время и после операции.
Рентгенография грудной клетки. Основной целью этого исследования является оценка наличия метастазов рака в легкие. Это стандартное исследование, которое с достаточно большой точностью может определить, есть ли в легких опухолевые узлы. Кроме того, с помощью рентгенографии грудной клетки можно выявить признаки заболевания сердца и легких. Поэтому это исследование выполняется стандартно всем пациентам перед большими операциями.
Компьютерная томография (КТ) брюшной полости и грудной клетки.
 С помощью этого исследования можно оценить состояние печени и брюшной полости на наличие очагов метастазирования опухоли. Если выполняется КТ грудной клетки вместе с исследованием брюшной полости, тогда выполнения обычной рентгенографии грудной клетки не требуется.
С помощью этого исследования можно оценить состояние печени и брюшной полости на наличие очагов метастазирования опухоли. Если выполняется КТ грудной клетки вместе с исследованием брюшной полости, тогда выполнения обычной рентгенографии грудной клетки не требуется.
Магнитно-резонансная томография (МРТ) малого таза. Это исследование позволяет получить четкие изображения органов малого таза, оценить степень распространения опухоли прямой кишки, поражение лимфатических узлов, вовлечение в опухоль мышц анального канала. В отличие от рентгенографии и КТ при МРТ пациенты не подвергаются действию ионизирующего излучения.
Позитронно-эмиссионная томография (ПЭТ). При этом виде обследования используется контрастное вещество, содержащее радиоактивную форму глюкозы, которая помогает определять места в теле человека, где находится опухоль. Хотя этот метод позволяет с большой точностью определить «скрытые» метастазы опухоли, которые нельзя выявить с помощью КТ или МРТ, в настоящее время ПЭТ не является методом выбора при предоперационном обследовании пациентов колоректальным раком.

Ультразвуковое исследование (УЗИ) брюшной полости. С помощью этого метода можно определить состояние практически всех органов брюшной полости, заподозрить наличие метастазов опухоли в других органах, чаще всего в печени. Также можно оценить состояние почек, поджелудочной железы, желчного пузыря. При невозможности выполнения КТ органов брюшной полости данное исследование является методом выбора для оценки наличия или отсутствия отдаленных метастазов.
Трансректальное ультразвуковое исследование (ТРУЗИ). Это исследование выполняется с помощью специального датчика, который заводится в прямую кишку через анальный канал. Этот метод позволяет выявить степень прорастания опухолью стенки прямой кишки, оценить состояние близлежащих лимфатических узлов и сфинктеров прямой кишки. При невозможности выполнения МРТ органов малого таза является методом выбора для оценки распространения опухоли прямой кишки.
Анализы крови.
 Стандартный набор анализов крови включает: общий анализ крови, биохимический анализ крови и исследование свертываемости крови.
Стандартный набор анализов крови включает: общий анализ крови, биохимический анализ крови и исследование свертываемости крови.
В общем анализе крови оценивается общее количество эритроцитов (красных кровяных клеток), гемоглобина, лейкоцитов (белых кровяных клеток) и тромбоцитов. Эти клетки играют решающую роль в жизнедеятельности организма. Эритроциты, с помощью содержащегося в них гемоглобина, являются переносчиком кислорода и ответственны за снабжение кислородом всех тканей и органов. При раке ободочной кишки из опухоли может происходить кровотечение, поэтому количество эритроцитов у таких пациентов может быть снижено. В тяжелых случаях после операции, а иногда и до операции может потребоваться переливание крови. Так как тромбоциты играют важную роль в нормальном свертывании крови (образовании тромбов), подсчет этих кровяных телец является необходимым исследованием. Если у больного не было в течение жизни эпизодов ненормального кровотечения, такого как обильное носовое кровотечения или кровотечение из десен зубов, скорее всего отклонений в этом анализе не будет. Тем не менее, изучение количества тромбоцитов очень важно для определения возможных рисков кровотечения во время операции.
Тем не менее, изучение количества тромбоцитов очень важно для определения возможных рисков кровотечения во время операции.
В составе биохимического анализа крови оцениваются электролиты плазмы, такие как ионы калия и натрия. Уровень этих ионов может быть сильно низким или наоборот высоким у пациентов, принимающих лекарства от повышенного артериального давления или другие препараты. Перед операцией необходимо восстановить нормальный уровень этих ионов в плазме крови.
Профиль свертываемости крови оценивает эффективность образования тромбов, это необходимо знать, так как свертываемость крови может быть нарушена у пациентов с гемофилией или нарушениями других факторов свертывания крови.
Также обязательными анализами, которые делают всем пациентам перед операцией, являются определение группы крови и резус-фактора, так как эти данные могут потребоваться для переливания крови, и определение маркеров инфекционных заболеваний – вирусных гепатитов (В и С), сифилиса, ВИЧ-инфекции. При отсутствии всех этих анализов выполнение операции невозможно.
При отсутствии всех этих анализов выполнение операции невозможно.
- Электрокардиография (ЭКГ). Это простой скрининговый тест, который позволяет определить функцию сердца. С помощью него можно определить признаки атеросклеротической болезни сердца (сужение артерий сердца), которая является серьезным риском при выполнении операции. ЭКГ-признаки перенесенного инфаркта миокарда или ишемии сердца (недостаток кровоснабжения его отдельных участков из-за недостаточного притока крови) являются признаками атеросклеротического поражения коронарных артерий (артерий сердца). При получении ненормальной картины на ЭКГ может потребоваться выполнение дополнительных исследований, которые назначит Ваш врач или кардиолог.
Что взять с собой в больницу.
Вы должны быть готовы к тому, что Вам придется оставаться в клинике на протяжении нескольких дней. Будьте практичными и руководствуйтесь здравым смыслом. Не берите с собой ценные вещи, модную одежду или большое количество денег. Возьмите с собой небольшую сумку с самыми необходимыми вещами. Вам потребуется компрессионный трикотаж для ног, который помогает снизить риск образования тромбов во время продолжительной операции. Это могут эластичные бинты или специальные компрессионные чулки. Сразу после операции для защиты швов передней брюшной стенки Вам необходимо будет постоянно носить бандаж – это специальный широкий эластичный пояс, который помогает поддерживать мышцы передней брюшной стенки в моменты, когда на нее оказывается сильное давление – когда Вы встаете, кашляете, садитесь или наклоняетесь. Вы будете находиться в постели только в течение одного или двух дней после операции, после этого Вам будет предложено вставать и ходить. Вам может быть удобно носить халат или удобную пижаму, а также тапочки с нескользкими подошвами. После операции в течение какого-то времени из швов может выделяться небольшое количество раневого отделяемого, которое даже через стерильную повязку может испачкать одежду. Поэтому приготовьте два комплекта одежды и не берите дорогие или любимые вещи, так как в больнице они могут испортиться.
Возьмите с собой небольшую сумку с самыми необходимыми вещами. Вам потребуется компрессионный трикотаж для ног, который помогает снизить риск образования тромбов во время продолжительной операции. Это могут эластичные бинты или специальные компрессионные чулки. Сразу после операции для защиты швов передней брюшной стенки Вам необходимо будет постоянно носить бандаж – это специальный широкий эластичный пояс, который помогает поддерживать мышцы передней брюшной стенки в моменты, когда на нее оказывается сильное давление – когда Вы встаете, кашляете, садитесь или наклоняетесь. Вы будете находиться в постели только в течение одного или двух дней после операции, после этого Вам будет предложено вставать и ходить. Вам может быть удобно носить халат или удобную пижаму, а также тапочки с нескользкими подошвами. После операции в течение какого-то времени из швов может выделяться небольшое количество раневого отделяемого, которое даже через стерильную повязку может испачкать одежду. Поэтому приготовьте два комплекта одежды и не берите дорогие или любимые вещи, так как в больнице они могут испортиться.
Не забывайте такие туалетные принадлежности, как зубная щетка, зубная паста, расческа, дезодорант, духи или одеколон, они помогут Вам почувствовать себя «человеком» после операции. Во время операции пациентам нельзя находиться в контактных линзах, поэтому в день операции не надевайте их, вместо этого лучше одеть очки, а контактные линзы оставьте на время после операции. Перед операцией отдайте ценные вещи и кошелек членам своей семьи, оставьте небольшое количество денег для оплаты за телевидение или телефон. Вам также может пригодиться хорошая книга, несколько журналов или набор для рукоделия, которые помогут Вам скоротать время во время последних дней нахождения в клинике, когда Вы будете чувствовать себя лучше.
Если Вы постоянно принимаете какие-то лекарства (например, против высокого артериального давления или диабета) обязательно возьмите их с собой. Очень важно, чтобы Вы продолжали принимать эти лекарства вплоть до дня операции, если Ваш доктор не назначит Вам что-то другое.
Признаки конца жизни для пациентов с раком поджелудочной железы: Crossroads
Рак поджелудочной железы может быть трудно обнаружить на начальном этапе из-за его нечетких симптомов. Тем не менее, по оценкам, ежегодно регистрируется 56 770 новых случаев, и, к сожалению, у пациентов в конце жизни возникают неприятные симптомы, если они не лечатся эффективно. Если вы являетесь членом семьи, осуществляющим уход за больным раком поджелудочной железы, важно знать признаки конца жизни больного раком поджелудочной железы. Распознав эти признаки, вы можете помочь своему близкому человеку, эффективно общаясь с врачом пациента и/или поставщиком услуг хосписа.
Каковы предсмертные признаки рака поджелудочной железы?
Ниже приведены некоторые из наиболее распространенных признаков смерти при раке поджелудочной железы. По мере приближения конца срока службы могут присутствовать все или только некоторые из перечисленных ниже признаков. Если ваш близкий человек испытывает некоторые из следующих симптомов, мы рекомендуем вам обратиться к врачу:
- Боль (обычно в спине или животе)
- Потеря веса
- Потеря аппетита или снижение аппетита и питья
- Тошнота
- Изменения стула (цвет)
- Вздутие живота
- Моча темного цвета
- Изменения дыхания
- Сонливость
- Беспокойство и возбуждение
- Путаница
- Бледность или изменение цвета кожи Желтуха (желтый цвет кожи)
- Беспокойство
- Отстранение и/или менее частые разговоры
Советы по лечению симптомов рака поджелудочной железы в конце жизни.

Как член семьи, осуществляющий уход, вы можете многое сделать, чтобы помочь своему близкому справиться с признаками и симптомами рака поджелудочной железы в конце жизни. Например, если пациент испытывает боль, тревогу или беспокойство, вы можете помочь, назначив ему лекарство, которое частично облегчит этот дискомфорт. Вы также можете помочь, присутствуя рядом со своим любимым человеком и поддерживая его, если у него возникнут вопросы или он просто захочет поговорить. Иногда достаточно просто быть рядом.
Что вы можете сделать для любимого человека.
Как упоминалось выше, члены семьи могут помочь, предоставив информацию лечащему врачу и поставщику услуг хосписа. Например, если вы заметили перечисленные выше симптомы, но пациент не может общаться с врачом, вы можете сделать это за него. Кроме того, если вы еще не связались с поставщиком услуг хосписа, вы можете обратиться к нему самостоятельно (распространенное заблуждение состоит в том, что врач должен связаться с поставщиком услуг хосписа, но если вы думаете, что хоспис может обеспечить комфорт сейчас, нет причин ждать).
Право на получение хосписа и рак поджелудочной железы.
Хотите узнать больше о признаках предсмертного рака поджелудочной железы? Или просто есть вопросы, связанные с тем, как хоспис может помочь? Crossroads доступен 24 часа в сутки, 7 дней в неделю, чтобы ответить на любой ваш вопрос. Выберите один из вариантов на синей панели Справочного центра выше, чтобы поговорить с кем-нибудь прямо сейчас.
Признаки конца жизни в зависимости от болезни.
Узнайте о специфических признаках конца жизни при распространенных заболеваниях и недомоганиях:
- Рак
- Деменция
- Застойная сердечная недостаточность
- ХОБЛ
- Рак легких
- Почечная недостаточность
- Диабет
Дополнительные ресурсы с истекшим сроком эксплуатации.
- Подготовка к смерти родителя
- Артериальное давление перед смертью
- Дыхание перед смертью
- Что такое активное умирание?
- Пятнистая кожа перед смертью
- Предельное беспокойство
- Путаница с окончанием срока службы
Критерии хосписа для больных раком: право на получение онкологических больных
По данным Американского онкологического общества, рак является второй наиболее распространенной причиной смерти в Соединенных Штатах, на которую приходится почти 1 из каждых 5 смертей. Существует более 100 различных типов рака, каждый из которых классифицируется по типу первоначально пораженной клетки. Эти клетки делятся и начинают вытеснять нормальные, здоровые клетки. Рак обычно лечат хирургическим путем, химиотерапией и облучением.
Существует более 100 различных типов рака, каждый из которых классифицируется по типу первоначально пораженной клетки. Эти клетки делятся и начинают вытеснять нормальные, здоровые клетки. Рак обычно лечат хирургическим путем, химиотерапией и облучением.
Хотя лечение рака часто бывает очень успешным, может наступить время, когда лечение перестанет быть эффективным или пациент может решить, что ему больше не нужно продолжать лечение. На этом этапе основное внимание уделяется комфортному уходу и поддержке пациента и его семьи в этот переходный период.
Crossroads Hospice & Palliative Care предоставляет квалифицированную помощь в конце жизни, чтобы гарантировать пациентам максимально возможное качество жизни в окружении их семей.
Список критериев рака хосписа.
Поскольку существует много различных типов рака, следующие критерии рака хосписа являются общими правилами, используемыми врачами, чтобы определить, является ли хоспис правильным выбором для пациента.
Клинические критерии рака хосписа могут включать:
- Метастатический рак
- Ухудшение состояния, несмотря на терапию
- Паллиативная оценка эффективности или оценка Карновского 70% или менее
- Решение отказаться от дальнейшего лечения, направленного на лечение болезни. Паллиативная лучевая терапия или химиотерапия все еще могут быть включены.
Некоторые диагнозы рака часто подходят для хосписа без других критериев, включая мелкоклеточный рак легкого, рак поджелудочной железы и первичное злокачественное новообразование ЦНС.
Перечисленные индикаторы не заменяют правил CMS, местных определений покрытия или профессионального суждения. По мере развития ситуации пациента важно регулярно рассматривать его варианты. Чтобы записаться на обследование в хоспис, свяжитесь с Crossroads Hospice and Palliative Care.
Паллиативная шкала эффективности (PPS). Шкала эффективности паллиативной помощи используется для оценки прогрессирующего снижения числа пациентов, получающих паллиативную помощь, и часто используется для определения того, подходит ли онкологический больной для хосписа.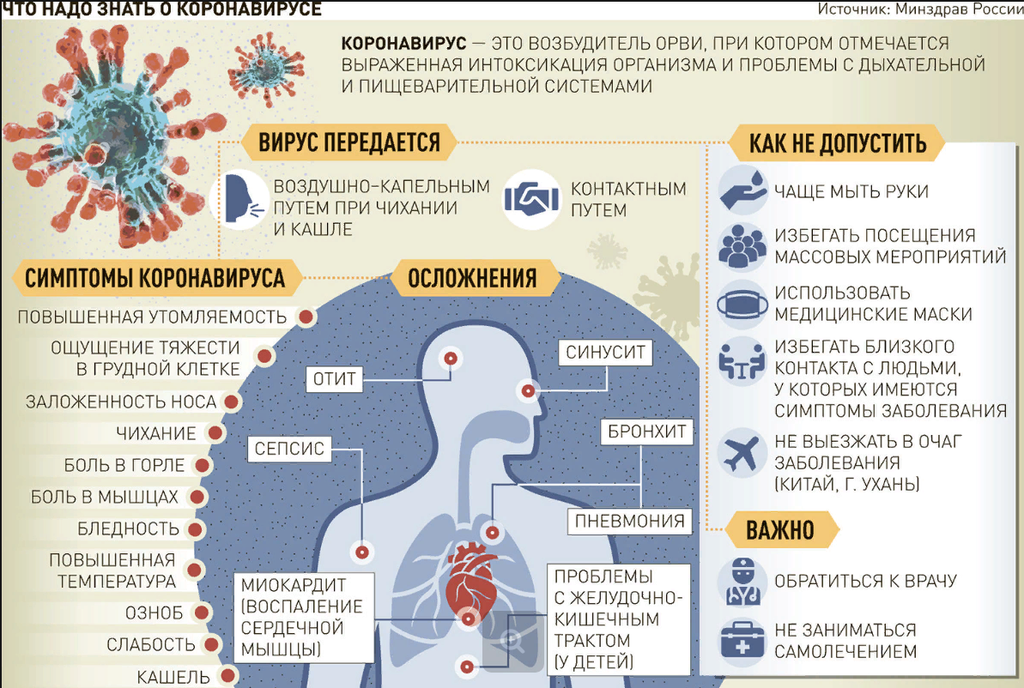
Copyright © 2001 Victoria Hospice Society
Определения по шкале состояния работоспособности Карновского рейтинг (%) критерии.Следующая шкала используется для классификации пациентов в зависимости от их функциональных нарушений, а также для понимания эффективности определенных методов лечения.
Copyright © Karnofsky DA, Abelmann WH, Craver LF, Burchenal JH. Использование азотных ипритов в паллиативном лечении карциномы — с особым упором на бронхогенную карциному. Рак. 1948 год; 1(4):634-56.
Лечение симптомов рака.
Если больной раком имеет право на хоспис, команда Crossroads Hospice & Palliative Care обеспечивает комплексное лечение симптомов для широкого спектра проблем, связанных с раком.
Для врачей первичного звена.
В Crossroads Hospice & Palliative Care мы являемся вашим партнером в обеспечении того, чтобы ваш пациент получил необходимую поддержку. Если вы исчерпали все доступные методы лечения, и ваш пациент соответствует критериям хосписа для лечения рака, то мы готовы принять вашего пациента 24 часа в сутки, 7 дней в неделю. Наши специалисты по управлению симптомами и боли тесно сотрудничают с вами, лечащим врачом, чтобы облегчить переход на хосписную помощь и избежать ненужных повторных госпитализаций.
Наши специалисты по управлению симптомами и боли тесно сотрудничают с вами, лечащим врачом, чтобы облегчить переход на хосписную помощь и избежать ненужных повторных госпитализаций.
Если ваш пациент в настоящее время проходит курс радикального лечения или еще не готов к уходу в хоспис, поддержка паллиативной помощи может оказаться целесообразной. Наша команда паллиативной помощи обучена лечить побочные эффекты лечения рака в дополнение к лечению симптомов рака. Наша команда сотрудничает с онкологами и врачами первичной медико-санитарной помощи, чтобы обеспечить дополнительную поддержку и дополнительный набор глаз и ушей в доме пациента. Врачи всегда в курсе лечения и любых изменений в состоянии пациента.
Когда звонить в хоспис.
Когда больные раком и их семьи переключают внимание на комфортный уход, хоспис и паллиативная помощь Crossroads может предоставить квалифицированную помощь и полную поддержку пациента в месте по выбору пациента, включая их дом, дома престарелых и стационарные отделения.


 Потому что рак — это страшно. Это заболевание вызывает чувство неопределенности, а неопределенность пугает. Неизвестно, как и на что (в том числе, на лечение) отреагирует организм. В нашей культуре так сложилось, что нужно быть смелым, а бояться — стыдно. Нельзя быть слабым, нужно быть сильным. Люди часто остаются наедине со своими страхами. Страх есть и у пациента, и у его родных. И это не стыдно, это нормально. На удержание при себе страха (как и других сильных чувств) человек тратит много ресурсов, которыми можно распорядиться иначе.
Потому что рак — это страшно. Это заболевание вызывает чувство неопределенности, а неопределенность пугает. Неизвестно, как и на что (в том числе, на лечение) отреагирует организм. В нашей культуре так сложилось, что нужно быть смелым, а бояться — стыдно. Нельзя быть слабым, нужно быть сильным. Люди часто остаются наедине со своими страхами. Страх есть и у пациента, и у его родных. И это не стыдно, это нормально. На удержание при себе страха (как и других сильных чувств) человек тратит много ресурсов, которыми можно распорядиться иначе. Важно прояснять то, что непонятно: я понял всё, а вот это понял не до конца, объясните, пожалуйста. Набраться смелости и спросить. Это сэкономит кучу нервов и ресурсов. Врачи, как правило, за конструктивный диалог.
Важно прояснять то, что непонятно: я понял всё, а вот это понял не до конца, объясните, пожалуйста. Набраться смелости и спросить. Это сэкономит кучу нервов и ресурсов. Врачи, как правило, за конструктивный диалог. У пациента могут быть внезапные приступы агрессии, слезы, приливы энергии и слабость. Родственникам важно помнить, что дело не в них — это нормальное поведение, когда человек болеет. Просто держать в уме то, что так бывает, и это нормально.
У пациента могут быть внезапные приступы агрессии, слезы, приливы энергии и слабость. Родственникам важно помнить, что дело не в них — это нормальное поведение, когда человек болеет. Просто держать в уме то, что так бывает, и это нормально. Такое отношение пагубно сказывается как на пациенте, так и на его близких. Пациенту важно хоть что-то в своей жизни держать под контролем: иметь свои желания и воплощать их, участвовать в жизни семьи, самостоятельно принимать решения. Когда к пациенту начинают относиться как к немощному, у него может возникнуть чувство вины и стыда. Чувствовать себя обузой неприятно. Да и самим родственникам гиперопека ничего хорошего не даст. Энергия, которую можно было бы потратить на что-то другое, вбухивается в то, что только разрушает отношения. Да и эмоциональное выгорание никто не отменял.
Такое отношение пагубно сказывается как на пациенте, так и на его близких. Пациенту важно хоть что-то в своей жизни держать под контролем: иметь свои желания и воплощать их, участвовать в жизни семьи, самостоятельно принимать решения. Когда к пациенту начинают относиться как к немощному, у него может возникнуть чувство вины и стыда. Чувствовать себя обузой неприятно. Да и самим родственникам гиперопека ничего хорошего не даст. Энергия, которую можно было бы потратить на что-то другое, вбухивается в то, что только разрушает отношения. Да и эмоциональное выгорание никто не отменял.

 Это все прекрасно считывается. Не всегда есть желание говорить по душам, поддерживать, быть опорой, и это тоже нормально. Порой и близкому нужна опора и поддержка. В эти моменты вы не перестаете любить того, кто болеет. Важно держать это в уме. Любая недосказанность и фальшь отражаются на психологическом климате в семье. Как это происходит? Лично у меня нет ответа. Есть такое свойство у человеческой психики. Этого достаточно.
Это все прекрасно считывается. Не всегда есть желание говорить по душам, поддерживать, быть опорой, и это тоже нормально. Порой и близкому нужна опора и поддержка. В эти моменты вы не перестаете любить того, кто болеет. Важно держать это в уме. Любая недосказанность и фальшь отражаются на психологическом климате в семье. Как это происходит? Лично у меня нет ответа. Есть такое свойство у человеческой психики. Этого достаточно. В норме эти гены подавляют процесс деления клеток и ответственны за сдерживание образования опухолей путем контролирования скорости деления клеток. Утрата или нарушение функции этих генов можно сравнить с поломкой тормозной системы автомобиля: когда не работает ген, наступает неконтролируемый рост клеток, как машина, которая несется без остановки и контроля.
В норме эти гены подавляют процесс деления клеток и ответственны за сдерживание образования опухолей путем контролирования скорости деления клеток. Утрата или нарушение функции этих генов можно сравнить с поломкой тормозной системы автомобиля: когда не работает ген, наступает неконтролируемый рост клеток, как машина, которая несется без остановки и контроля.
 С помощью этого исследования можно оценить состояние печени и брюшной полости на наличие очагов метастазирования опухоли. Если выполняется КТ грудной клетки вместе с исследованием брюшной полости, тогда выполнения обычной рентгенографии грудной клетки не требуется.
С помощью этого исследования можно оценить состояние печени и брюшной полости на наличие очагов метастазирования опухоли. Если выполняется КТ грудной клетки вместе с исследованием брюшной полости, тогда выполнения обычной рентгенографии грудной клетки не требуется.
 Стандартный набор анализов крови включает: общий анализ крови, биохимический анализ крови и исследование свертываемости крови.
Стандартный набор анализов крови включает: общий анализ крови, биохимический анализ крови и исследование свертываемости крови.