Как определить у человека инфаркт: Инфаркт миокарда — признаки, симптомы, причины, диагностика и способы лечения заболевания
Ранняя диагностика инфаркта миокарда
Тропонин I (Troponin I)
Тропонины – семейство белков, которые содержатся в скелетной мускулатуре и сердечной мышце – миокарде.
Анализ на тропонин I чаще всего необходим, чтобы подтвердить или, напротив, исключить инфаркт миокарда у пациентов с острой болью в сердце либо иными симптомами. Он обычно назначается вместе с другими маркерами повреждения сердечной мышцы, такими как креатинкиназа-МВ и миоглобин. Тем не менее, тропонин I является «золотым стандартом» в определении инфаркта, так как он более специфичен, чем остальные показатели (которые могут повышаться еще и при повреждении скелетной мускулатуры), и остается повышенным длительное время.
Подготовка к исследованию:
-
Не принимать пищу в течение 2-3 часов перед анализом (можно пить чистую негазированную воду).
-
Исключить физическое и эмоциональное перенапряжение за 30 минут до исследования.

-
Не курить в течение 30 минут до сдачи крови.
Материал для исследования: венозная кровь.
Метод исследования: Иммунохемилюминесцентный анализ.
Тест-системы: VEDALAB (Франция ).
Единицы измерения: Нг/мл (нанограмм на миллилитр).
Срок выполнения анализа: 1 рабочий день
Референсные значения: 0,8 нг/мл.
Обычно уровень тропонина I в крови настолько низкий, что не может быть измерен. Поэтому даже небольшое повышение может свидетельствовать о повреждении сердца. Значительно повышенный уровень тропонина I с очень высокой вероятностью свидетельствует об инфаркте миокарда или другом повреждении сердца. Если у человека, страдающего стенокардией или предъявляющего жалобы на боль в сердце, уровень тропонина I не повышен, то это исключает вероятность повреждения у него сердца.
Причины повышения уровня тропонина I
Основная причина повышения концентрации тропонина I – гибель клеток сердечной мышцы, что чаще всего бывает при инфаркте миокарда. После инфаркта уровень тропонина I остается повышенным еще в течение 10-14 дней. Тропонин I иногда повышается после интенсивной физической нагрузки даже у здоровых людей
Важные замечания: Диагноз «инфаркт миокарда» не ставится лишь на основании повышенного уровня тропонина I. Для этого необходима комплексная оценка состояния пациента, которую может провести только врач. При этом учитывается характер болевого синдрома, история развития заболевания, ЭКГ, результаты других лабораторных и инструментальных обследований.
Инфаркт миокарда — это нарушение кровообращения в коронарных артериях.
Инфаркт миокарда: причины, симптомы, диагностика и первая помощь.
Инфаркт миокарда возникает, когда происходит нарушение кровообращения в коронарных артериях.
Инфаркт миокарда требует немедленной госпитализации и оказания квалифицированной медицинской помощи.
Если больному с инфарктом миокарда не оказать срочной медицинской помощи, то это может привести к летальному исходу.
Учитывая опасность инфаркта, лучше его предупредить, чем лечить.
Для этого нужно регулярно проходить обследование в кардиологическом отделении специализированного медицинского центра Онли Клиник и соблюдать меры профилактики, особенно если человек находитесь в группе риска.
Причины инфаркта миокарда.
Одной из самых главных причин, которые приводят к инфаркту миокарда, является атеросклероз.
Атеросклероз – это заболевание, при котором происходит нарушение обмена жиров в организме.
Избыток холестерина и липопротеинов приводит к отложению в просвете сосудов холестериновых бляшек.
А если происходит закупорка коронарных артерий, то происходит формирование инфаркта миокарда.
Провоцирующими факторами инфаркта миокарда являются:
- Плохая наследственность.
 Инфаркту миокарда подвержены люди, родственники которых пережили инфаркт.
Инфаркту миокарда подвержены люди, родственники которых пережили инфаркт. - В группе риска люди с патологиями сердечно – сосудистой системы и уже перенесшие инфаркт или инсульт.
- Неправильное питание и малоподвижный образ жизни способствует закупориванию сосудов и развитию инфаркта.
- Ожирение, которое в свою очередь является следствием неправильного питания и неправильного образа жизни, отрицательно влияет на работу сердечно – сосудистой системы.
- Вредные привычки. Употребление алкоголя и курение приводят к спазму сосудов и провоцирует инфаркт.
- Эндокринные нарушения. Больные сахарным диабетом более склонны к изменению сердечного кровообращения. Сахарный диабет отрицательно влияет на сосуды и может привести к инфаркту.
Симптомы инфаркта миокарда.
Инфаркт миокарда имеет разные стадии.
Симптоматика разных стадий инфаркта различна.
Стадия повреждения. В этот период больные могут не предъявлять жалоб, однако может фиксироваться нестабильная стенокардия.
Острая стадия инфаркта имеет следующие проявления:
- Боль в области сердца или за грудиной. Возможна иррадиация. Характер боли индивидуальный, однако чаще всего она давящая.
- Иногда боли полностью отсутствуют. Определить инфаркт в этом случае можно по тому, что человек бледнеет, у него сильно повышается давление, нарушается ритм сердца. Может развиться астма или сформироваться отек легких.
- Может фиксироваться сильное повышение температуры, а также усиление гипертонического синдрома.
В случае стертого течения проявления и признаки инфаркта могут полностью отсутствовать, а наличие инфаркта можно определить только при проведении ЭКГ.
Именно поэтому очень важно проходить профилактические обследования у специалистов – кардиологов Онли Клиник.
Также встречаются атипичные формы острого периода. В этом случае боль концентрируется в области горла или пальцах руки.
В дальнейшем течение болезни инфаркта миокарда у большинства больных одинакова.
Первая помощь при инфаркте миокарда.
Важнейшим при инфаркте миокарда играет оказание первой помощи. Если у человека появляются признаки инфаркта очень важно оказать ему первую медицинскую помощь и выполнить следующие мероприятия:
- Вызвать скорую помощь.
- Успокоить больного, чтобы он не нервничал и не паниковал.
- Обеспечить свободный доступ воздуха к больному, избавить его от тесной и сдавливающей одежды.
- Больного нужно так расположить в горизонтальном положении, чтобы верхняя половина туловища располагалась выше нижней.
- Желательно чтобы больной выпил таблетку нитроглицерина.
- Если человек теряет сознание, необходимо провести действия по сердечно-легочной реанимации (СЛР).
Диагностика инфаркта миокарда.
Если больной своевременно обратился к кардиологу, у врача – кардиолога есть все методы определить инфаркт или предынфарктное состояние человека.
Профессиональный врач – кардиолог Онли Клиник использует следующие диагностические методы для установления инфаркта миокарда либо предынфарктного состояния:
- Анализ крови.
 В общем анализе крови выявляются следующие изменения: повышение СОЭ, лейкоцитоз, повышение АсАт и АлАт.
В общем анализе крови выявляются следующие изменения: повышение СОЭ, лейкоцитоз, повышение АсАт и АлАт. - Сбор анамнеза и жалоб.
- ЭКГ – электрокардиограмма.
- Исследование активности специфических ферментов.
- Эхокардиография (ЭхоКГ) – УЗИ сердца.
- Коронарография.
Очень важным для правильного диагноза являются сведения о наличии патологий сердечно — сосудистой системы, перенесенных инфарктах и наследственности.
Особое внимание врач – кардиолог при обследовании пациента уделяет локализации и характеру болей, а также акцентирует внимание на других проявлениях, что бы определить атипичное течение патологии.
Лечение инфаркта миакарда.
Самое главное при столкновении с инфарктом – это оказать помощь больному как можно скорее. Необходимо вызвать скорую помощь и провести мероприятия, описанные выше в статье.
Промедление при инфаркте может стоить жизни.
Врач – кардиолог проводит такие лечебные действия при лечении инфаркта:
- Минимизация болевого синдрома.
 Больному дается таблетка нитроглицерина под язык. При отсутствии эффекта возможно внутривенное введение данного препарата. В том случае если и это не помогло, для снятия болевого синдрома используется морфин. С целью усиления его эффекта возможно применение дроперидола.
Больному дается таблетка нитроглицерина под язык. При отсутствии эффекта возможно внутривенное введение данного препарата. В том случае если и это не помогло, для снятия болевого синдрома используется морфин. С целью усиления его эффекта возможно применение дроперидола. - Восстановление нормального кровотока. Эффект от применения тромболитиков напрямую зависит от того, насколько рано были начаты терапевтические мероприятия. Препаратом выбора является стрептокиназа. Помимо нее возможно использование урокиназы, а также тканевого активатора плазминогена.
- Дополнительное лечение. Также при инфарктах применяется аспирин, гепарин, ингибиторы АПФ, антиаритмические средства и сульфат магния.
В любом случае лечение инфаркта миокарда должна быть комплексным и начаться как можно быстрее.
Если врач – кардиолог определяет поражение коронарных артерий, то скорее всего нужно прибегать к хирургическому вмешательству. Используются такие методы, как баллонная ангиопластика, стентирование и шунтирование.
Профилактика инфаркта миокарда.
Профилактика инфаркта миокарда очевидна, исходя из причин образования инфаркта миокарда.
Чтобы избежать инфаркта, нужно соблюдать правила профилактики:
- Следить за своей массой тела. Главная цель – не допустить ожирения, поскольку данный фактор является определяющим при формировании атеросклероза – одной из основных причин возникновения инфаркта миокарда.
- Стараться питаться правильно, придерживаться правил правильного питания.
- Вести активный образ жизни. Адекватные физические нагрузки способствуют нормализации обменных процессов, снижению массы тела, а также общему укреплению организма. В случае если в анамнезе имеется инфаркт или другие сердечно-сосудистые патологии, об объеме нагрузок следует проконсультироваться с лечащим врачом.
- Отказ от вредных привычек: алкоголь, сигареты, наркотики провоцируют развитие инфаркта.
- Контролировать свой уровень холестерина в крови.
- Следить за артериальным давлением.

- Контролировать уровень сахара.
- Регулярно проходить профилактические осмотры у специалиста – кардиолога.
Можно с уверенностью говорить о том, что профилактика инфаркта играет большую роль. При соблюдении вышеуказанных рекомендаций риск развития заболевания, снижается в разы.
Как вовремя распознать инфаркт миокарда
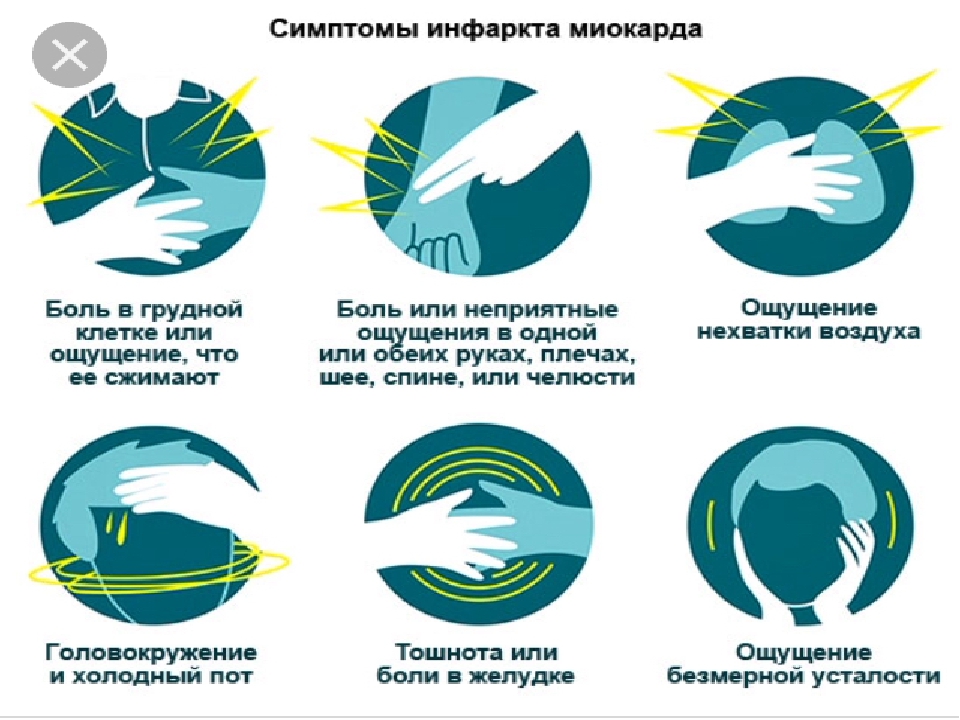
Инфаркт миокарда — болезнь, о которой многие слышали, но не каждый отдает отчет, насколько она опасна для жизни. Он развивается внезапно и быстро. Жгучая боль в сердце за грудиной, отдача ее в левую руку, шею или зубы, слабость, одышка, холодный пот — это признаки острого инфаркта миокарда. На этот случай под рукой должен быть тонометр и нитроглицерин.
«Если боль в сердце в левой половине грудной клетки длится более 20 минут, если не эффективен прием двух таблеток нитроглицерина в течение этого времени, то это затянувшийся ангинозный приступ, который может быть инфарктом. Это признак непосредственно инфаркта», — пояснила ГТРК «Пенза» заведующая отделением кардиологии городской больницы №5 Светлана Ушакова.
Чем быстрее больной окажется в специализированном отделении в реанимации, тем больше шансов спасти сердечную мышцу и жизнь человека. Сосудистая катастрофа происходит в тот момент, когда атеросклеротическая бляшка в артерии сердца из стабильной формы внезапно переходит в нестабильную.
«Поверхность бляшки надрывается по каким-либо причинам — повышенное артериальное давление, лишняя выкуренная сигарета, стресс. И эта бляшка начинает тромбироваться, то есть очень быстро растет тромб, который перекрывает артерию полностью и всего за несколько минут», — рассказал заведующий кардиологическим отделением Пензенской областной клинической больницы имени Н.Н. Бурденко Алексей Кулюцин.
Именно в этот момент человек начинает испытывать острую жгучую давящую боль за грудиной или в области сердца. Если тромболизис провести в течение часа, то развитие инфаркта можно приостановить.
Обеспечить проходимость сосудов сердца хирурги могут, установив стент в месте сужения артерии. Факторы риска, которые неизбежно приводят к атеросклерозу, — высокий уровень глюкозы крови и плохого холестерина, который и способствует образованию атеросклеротических бляшек. В их числе и высокое артериальное давление, курение, низкая физическая активность.
В их числе и высокое артериальное давление, курение, низкая физическая активность.
«Высокое давление увеличивает давление на стенку сосуда по закону физики и способствует налипанию высокодисперсных молекул холестерина на стенку сосуда, а курение спазмирует сосуд», — добавила Светлана Ушакова.
По этой причине в поликлиниках Пензы появились посты измерения артериального давления, где каждый может сделать контрольный замер. В случае, если показатели будут выше 140, тоне необходимо обратиться к терапевту.
Каждый из факторов риска добавляет 20% в общую копилку. Сложив их, можно посчитать, какова вероятность возникновения инфаркта у конкретного человека.
«Ограничить белки животного происхождения, то есть мясо, как можно больше в рацион включать рыбу, потому что она содержит полиненасыщенные аминокислоты, которые благоприятно влияют на сердечную мышцу. Необходимо снизить потребление простых углеводов — сладостей. Нужно включать в рацион сложные углеводы, ограничить потребление соли — не более 5 граммов в сутки», — добавила диетолог-эндокринолог клинической больницы №6 имени Г. А. Захарьина Инна Бабкина.
А. Захарьина Инна Бабкина.
Свинину можно заменить на птицу, майонез и сливочное масло на растительное, стараться употреблять белки растительного происхождения, к примеру, бобовые, и больше клетчатки — фруктов и овощей. Для здоровья сердечной мышцы специалисты рекомендуют также пешие прогулки на свежем воздухе, не менее 5-6 км ежедневно.
Если вы нашли ошибку, выделите ее и нажмите Shift + Enter или нажмите здесь.
Большое спасибо за вашу помощь. Мы исправим это в ближайшее время!
Диагностика ишемической болезни сердца (ИБС)
Чтобы поставить диагноз ишемической болезни сердца врач основывается на: – жалобах (симптомах заболевания),
– истории развития Вашего заболевания,
– истории заболеваний Ваших ближайших родственников,
– факторах риска,
– результатах физического и инструментального обследования.
Для диагностики ишемической болезни сердца недостаточно одного исследования. Если врач подозревает у Вас ишемическую болезнь сердца, он проводит ряд исследований, позволяющих подтвердить или опровергнуть диагноз.
Если врач подозревает у Вас ишемическую болезнь сердца, он проводит ряд исследований, позволяющих подтвердить или опровергнуть диагноз.
Электрокардиография (ЭКГ) – наиболее простой и, вместе с тем, крайне информативный метод обследования. ЭКГ представляет собой запись на пленке (или мониторе) электрической активности сердца.
Электрокардиография позволяет определить, как часто бьется сердце (частоту сердечных сокращений), наличие нарушений ритма (аритмий), диагностировать острый инфаркт миокарда или выявить ишемические изменения – т.е. изменения, свидетельствующие о нарушении питания того или иного участка сердечной мышцы.
ЭКГ-проба с физической нагрузкой (стресс-тест). Стресс-тест позволяет врачу выяснить, как работает Ваше сердце во время физической активности. ЭКГ-проба с физической нагрузкой бывает двух видов – велэргометрия (когда физическая нагрузка осуществляется на велотренажере) и тредмил-тест (когда используется беговая дорожка). Если в коронарных артериях имеются значимые сужения, во время стресса – повышенной работы сердца – участок сердечной мышцы, кровоснабжаемый этой артерией, будет находиться в ишемии, т.е. испытывать недостаток питания. Ишемия обычно видна на ЭКГ. Кроме того, в это время появляются типичные симптомы – боль в груди, одышка.
Если в коронарных артериях имеются значимые сужения, во время стресса – повышенной работы сердца – участок сердечной мышцы, кровоснабжаемый этой артерией, будет находиться в ишемии, т.е. испытывать недостаток питания. Ишемия обычно видна на ЭКГ. Кроме того, в это время появляются типичные симптомы – боль в груди, одышка.
Эхокардиография (ЭхоКГ) – или ультразвуковое исследование сердца.
К грудной клетке пациента прикладывается датчик, и при помощи ультразвукового излучения на экране монитора воспроизводится изображение сердца и его структур, в том числе кровотока внутри его камер. Это исследование позволяет оценить общую сократимость сердца, увидеть участки сердечной мышцы, которые двигаются хуже других или вовсе не участвуют в процессе сокращения, что помогает диагностировать острый или перенесенный ранее инфаркт миокарда. Кроме того, при помощи ЭхоКГ оценивается клапанный аппарат, размеры камер сердца, толщина стенок, диагностируются врожденные и приобретенные пороки сердца. Эхокардиография – безопасная процедура для человека любого возраста.
Эхокардиография – безопасная процедура для человека любого возраста.
Сцинтиграфия миокарда – это исследование, основанное на применении безопасных радиоактивных изотопов, которые вводятся пациенту внутривенно. Затем проводится томография. Меченые изотопы избирательно накапливаются в тех зонах сердечной мышцы, где нарушено питание (кровоснабжение), что позволяет увидеть эти участки при томографии, определить их точную локализацию и площадь.
Для диагностики хронической ишемической болезни сердца проводят сцинтиграфию миокарда с нагрузкой, получая две серии изображений – сразу после нагрузки и спустя несколько часов. Это позволяет определить, является ли пораженный участок миокарда жизнеспособным или он полностью замещен рубцовой тканью.
Ангиокардиография относится к инвазивным исследованиям сердца и сосудов, т.е. предполагает вмешательство в организм человека.
Через маленький разрез на крупной артерии организма – чаще на бедренной, располагающейся поверхностно в паховой области; реже на артериях руки (плечевой или лучевой) – в сосудистое русло проводится специальный катетер – длинная, тонкая и гибкая трубка. Катетер проводится через сосуды непосредственно к сердцу. При помощи ангиокардиографии можно исследовать все крупные сосуды организма (ангиография), а также камеры сердца (кардиография), оценивая их размер, форму и сократимость, а также диагностировать врожденные пороки сердца. Для диагностики ишемической болезни сердца проводится прицельное исследование сосудов сердца – коронарных артерий, которое называется коронарография.
Катетер проводится через сосуды непосредственно к сердцу. При помощи ангиокардиографии можно исследовать все крупные сосуды организма (ангиография), а также камеры сердца (кардиография), оценивая их размер, форму и сократимость, а также диагностировать врожденные пороки сердца. Для диагностики ишемической болезни сердца проводится прицельное исследование сосудов сердца – коронарных артерий, которое называется коронарография.
Коронарография – это «золотой стандарт» диагностики ишемической болезни сердца. Через катетер в устье коронарной артерии вводится контрастное вещество, которое позволяет увидеть просвет артерий при рентгеновском облучении. Таким образом, можно определить, где именно имеются сужения (стенозы) сосудов, и рассчитать их степень, выражаемую в процентах. Коронарография проводится для решения вопроса о хирургическом вмешательстве на коронарных артериях. В остром периоде инфаркта миокарда коронарография может стать не просто диагностической процедурой, но и частью хирургического вмешательства.
Источник:
Голухова Е.З. В кн.: Бокерия Л.А., Голухова Е.З. (ред.) Клиническая кардиология: диагностика и лечение. М.: Издательство НЦССХ им. А.Н. Бакулева; 2011
Инфаркт миокарда: клиника, диагностика, лечение
В поликлинике № 99 для сотрудников состоялся семинар на тему «Инфаркт миокарда: клиника, диагностика, лечение». Мероприятие провела врач кардиолог И. А. Платонова.
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, то есть формирование постинфарктного рубца.
Диагностика инфаркта миокарда
Среди диагностических критериев инфаркта миокарда важнейшими являются анамнез заболевания, характерные изменения на ЭКГ, показатели активности ферментов сыворотки крови. Жалобы пациента при инфаркте миокарда зависят от формы (типичной или атипичной) заболевания и обширности поражение сердечной мышцы. Инфаркт миокарда следует заподозрить при тяжелом и продолжительном (дольше 30-60 минут) приступе загрудинных болей, нарушении проводимости и ритма сердца, острой сердечной недостаточности.
При ЭхоКГ выявляется нарушение локально сократимости желудочка, истончение его стенки.
В первые 4-6 часов после болевого приступа в крови определяется повышение миоглобина — белка, осуществляющего транспорт кислорода внутрь клеток. Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8—10 ч от развития инфаркта миокарда и снижается до нормы через двое суток. Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Для диагностики инфаркта миокарда на более поздних сроках прибегают к определению фермента лактатдегидрогеназы (ЛДГ), активность которой повышается позже КФК – спустя 1-2 суток после формирования некроза и приходит к нормальным значениям через 7-14 дней. Высокоспецифичным для инфаркта миокарда является повышение изоформ миокардиального сократительного белка тропонина — тропонина-Т и тропонина-1, увеличивающихся также при нестабильной стенокардии. В крови определяется увеличение СОЭ, лейкоцитов, активности аспартатаминотрансферазы (АсАт) и аланинаминотрансферазы (АлАт).
Коронарная ангиография (коронарография) позволяет установить тромботическую окклюзию коронарной артерии и снижение желудочковой сократимости, а также оценить возможности проведения аортокоронарного шунтирования или ангиопластики — операций, способствующих восстановлению кровотока в сердце.
Лечение инфаркта миокарда
При инфаркте миокарда показана экстренная госпитализация в кардиологическую реанимацию. В остром периоде пациенту предписывается постельный режим и психический покой, дробное, ограниченное по объему и калорийности питание. В подостром периоде больной переводится из реанимации в отделение кардиологии, где продолжается лечение инфаркта миокарда и осуществляется постепенное расширение режима.
Терапия при инфаркте миокарда направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. В первые 24 часа после развития инфаркта миокарда можно произвести восстановление перфузии путем тромболизиса или экстренной баллонной коронарной ангиопластики.
Клиническое биохимическое исследование крови
Биохимический анализ крови — лабораторный метод исследования, который отражает функциональное состояние органов и систем организма.
Биохимический анализ крови показан, даже если у человека отсутствуют жалобы. По изменениям в химическом составе крови можно установить, какой из органов функционирует с отклонением от нормы, что может свидетельствовать о развитии заболевания и необходимости срочного лечения.
Маркеры повреждения миокарда и сердечной недостаточности:
Миоглобин – гемопротеин, в больших количествах содержащийся в скелетной мускулатуре и в небольшом количестве в сердечной мышце. Принимает участие в тканевом дыхании. При инфаркте миокарда концентрация миоглобина в крови повышается через 2 часа, однако это неспецифический маркёр инфаркта миокарда, так как в сердечной мышце содержится небольшое количество миоглобина. Данный маркер используется в диагностике инфаркта миокарда в комплексе с другими биохимическими тестами.
Данный маркер используется в диагностике инфаркта миокарда в комплексе с другими биохимическими тестами.
Тропонин I – белок, специфический маркёр поражения сердечной мышцы, используемый в диагностике инфаркта миокарда. Повышение тропонина I отмечается уже через 4 – 6 часов после приступа. Данный тест позволяет диагностировать даже микроскопические участки повреждения миокарда.
КФК-МВ – креатинфосфокиназа-МВ — изофермент креатинфосфокиназы, характерный для ткани сердечной мышцы. Определение активности КФК-МВ- имеет большое значение при диагностике инфаркта миокарда и мониторинге постинфарктного состояния, позволяя оценить объём поражения и характер восстановительных процессов. Диагноз острого инфаркта миокарда подтверждается также наблюдением характерной динамики показателя, серийное определение КФК-MB с интервалом 3 часа в течение 6 — 9 часового периода при неспецифических изменениях ЭКГ более информативно, чем единичное измерение. Уровень КФК-МВ может быть измерен как в весовом выражении, так и в единицах активности. В настоящее время для диагностики инфаркта миокарда предпочтительным является определение не активности, а массы КФК-МВ.
Уровень КФК-МВ может быть измерен как в весовом выражении, так и в единицах активности. В настоящее время для диагностики инфаркта миокарда предпочтительным является определение не активности, а массы КФК-МВ.
Для адекватной оценки соотношения концентрации КФК-MB и общей активности креатинфосфокиназы введён расчётный относительный индекс RI = КФК-MB (мкг/л) / КФК общ. (Ед/л) х 100 (%). Для повреждения сердечной мышцы характерен RI > 2,5 — 3%.
Маркер сердечной недостаточности ProBNP – это предшественник мозгового натрийуретического пептида — BNP (BNP — brain natriuretic peptide). Название «мозговой» связано с тем, что впервые он был выявлен в мозгу животных. У человека основным источником ProBNP является миокард желудочков, он высвобождается в ответ на стимуляцию кардиомиоцитов желудочков, например при растяжении миокарда при сердечной недостаточности. ProBNP расщепляется на два фрагмента: активный гормон BNP и N — терминальный неактивный пептид NT — proBNP. В отличие от BNP, для NT — proBNP характерны более длительный период полувыведения, лучшая стабильность in vitro, меньшая биологическая вариабельность и более высокие концентрации в крови. Перечисленные особенности делают этот показатель удобным для использования в качестве биохимического маркера хронической сердечной недостаточности. Определение уровня NT — proBNP в плазме крови помогает оценить степень тяжести хронической сердечной недостаточности, прогнозировать дальнейшее развитие заболевания, а также оценивать эффект проводимой терапии.
В отличие от BNP, для NT — proBNP характерны более длительный период полувыведения, лучшая стабильность in vitro, меньшая биологическая вариабельность и более высокие концентрации в крови. Перечисленные особенности делают этот показатель удобным для использования в качестве биохимического маркера хронической сердечной недостаточности. Определение уровня NT — proBNP в плазме крови помогает оценить степень тяжести хронической сердечной недостаточности, прогнозировать дальнейшее развитие заболевания, а также оценивать эффект проводимой терапии.
Отрицательная предсказательная ценность теста более 95% — то есть, нормальный уровень NT-proBNP с высокой вероятностью позволяет исключить сердечную недостаточность (например, в случаях одышки, обусловленной резким обострением хронического обструктивного лёгочного заболевания, или отеков, не связанных с сердечной недостаточностью). Следует отметить при этом, что NT-proBNP не должен использоваться в качестве единственного критерия.
Инфаркт миокарда — Кардиология — Многофункциональный лечебно-диагностический центр для всей семьи ЗДОРОВЬЕ ПЛЮС в Пятигорске
СИМПТОМЫ ПРЕДЫНФАРКТНОГО СОСТОЯНИЯ
- Прогрессирующая стенокардия, которая при осложнении может привести к инфаркту. Если купировать приступ стенокардии, то больной идет на поправку.
- Учащение болей за грудиной при повышении артериального давления. Принятие нитроглицерина не снимает боль, а количество приступов в течение дня лишь возрастает. Число таких приступов может достигнуть 20 и даже 30.
- Боль отдается под ключицы, в правую часть грудины и руку. У больного проступает холодный пот, он испытывает возбуждение, беспокойство, страх смерти. Учащается сердцебиение, нередко возникает чувство удушья, тошнота.
При атипичном состоянии пациент испытывает сильнейшую слабость, у него кружится голова, возникает бессонница. При этом боли при атипичном течении предынфарктного состояния нет. Вместо этого пациент жалуется на одышку.
Диагностирование предынфарктного состояния осуществляется с помощью ЭКГ. Она показывает на образование у больного блокад, декомпенсацию в кровообращении, пароксизмальную тахикардию и экстрасистолию. Атипичное течение предынфарктных состояний обычно возникает у пожилых людей, чей возраст превышает 75 лет.
В некоторых случаях у больных возникает абдоминальный синдром, когда боль чувствуется в левой подреберной области и в верхней части живота. У больного возникает характерное жжение под ложечкой. Боль может быть режущей, ноющей, колющей. Она усиливается при любых нагрузках, даже при ходьбе, при стрессовых условиях. Если больной находится в покое, то болевые проявления предынфарктного состояния могут уменьшиться или исчезнуть. Также боль уменьшится при приеме нитроглицерина. При абдоминальном синдроме у пациента может появиться рвота, тошнота, икота, метеоризм. Иногда возникает боль в нижней челюсти, шее, горле. При цереброваскулярной форме предынфарктного состояния возникают обморочные состояния, головокружение и тошнота.
Главной целью в лечение предынфарктного состояния является предотвращение инфаркта миокарда. Поэтому первоочередной задачей является устранение стенокардии. Больному прописывается полный покой, чтобы максимально снизить нагрузку на сердце.
При наличии симптомов, указывающих на предынфарктное состояние, необходимо немедленно вызвать «Скорую помощь», врачи которой сделают ЭКГ и определят необходимость госпитализации.
В лечении данного состояния эффективна медикаментозная терапия, в первую очередь нитраты. Дозировку препаратов определяет врач-кардиолог.
После выведения пациента из прединфарктного состояния специалист разработает тактику лечения основного заболевания, которое спровоцировало данное состояние.
При выявлении любых из перечисленных симптомов следует обратиться к врачу-кардиологу
Записаться на прием Вы можете по телефону 8 (928) 337-60-60.
У вас может быть сердечный приступ, но вы не знаете об этом? — Блог Harvard Health
Вот удивительный факт: почти половина людей, перенесших сердечный приступ, не осознают этого в то время. Эти так называемые тихие сердечные приступы диагностируются только после события, когда запись электрической активности сердца (электрокардиограмма или ЭКГ) или другой тест выявляют доказательства повреждения сердца.
Эти так называемые тихие сердечные приступы диагностируются только после события, когда запись электрической активности сердца (электрокардиограмма или ЭКГ) или другой тест выявляют доказательства повреждения сердца.
Одним из объяснений этого феномена может быть более высокая переносимость боли, чем средняя.Некоторые люди принимают свои симптомы за несварение желудка или мышечную боль, в то время как другие могут чувствовать боль, но в частях верхней части тела, кроме центра груди, — говорит доктор Кеннет Розенфилд, возглавляющий отдел сосудистой медицины и вмешательства в Гарвардском университете Массачусетская больница общего профиля.
Ощущения разные?
«Многие люди не осознают, что во время сердечного приступа классический симптом боли в груди возникает только в половине случаев», — говорит он. Люди иногда описывают симптомы сердечного приступа как дискомфорт или давление в груди, в то время как другие говорят, что они испытывают сильное, раздавливающее ощущение или глубокую боль, похожую на зубную.
Некоторые люди менее чувствительны к боли, чем другие, или они могут отрицать свою боль и «терпеть ее», потому что не хотят казаться слабыми. Однако не у всех есть чувство собственной терпимости к боли, и множество других факторов (например, ваше эмоциональное состояние) могут повлиять на восприятие боли. Обратите внимание: люди с диабетом могут быть менее чувствительны к боли, потому что болезнь может ослабить нервы (состояние, известное как диабетическая невропатия), теоретически повышая их риск тихого сердечного приступа.
Где может быть больно
Во время сердечного приступа локализация боли также может сильно варьироваться от человека к человеку, отмечает доктор Розенфилд. Это может произойти в руке, плече, шее, челюсти или где-либо еще в верхней половине тела. «У меня был один пациент, у которого болела мочка уха, а у другого — боль в запястье, — говорит доктор Розенфилд. Другие неклассические симптомы, которые люди часто не связывают с сердечным приступом, включают тошноту, рвоту и слабость.
За свою карьеру д-р.Розенфилд видел многие тысячи людей, перенесших сердечные приступы. «Нет никаких сомнений в том, что женщины с большей вероятностью будут испытывать неклассические симптомы сердечного приступа, но важно помнить, что у мужчин тоже могут быть эти симптомы».
| Симптомы сердечного приступа Хотя наиболее частым признаком сердечного приступа как у мужчин, так и у женщин является классический — дискомфорт в центре груди, который распространяется по верхней части тела, — этот симптом возникает не всегда.Некоторые люди испытывают неклассические симптомы, которые могут немного чаще встречаться у женщин и пожилых людей. | |
| Классические симптомы | Неклассические симптомы |
|
|
Сердечный приступ | Техасский институт сердца
Многие сердечные приступы вызваны полной закупоркой сердечного сосуда, называемого коронарной артерией. Заблокированная коронарная артерия не позволяет богатой кислородом крови и питательным веществам достигать части сердца.
Заблокированная коронарная артерия не позволяет богатой кислородом крови и питательным веществам достигать части сердца.
Около 735 000 американцев ежегодно страдают сердечными приступами.Фактически, по оценкам, примерно каждые 34 секунды у кого-то в Соединенных Штатах случается сердечный приступ. Для людей, которые быстро попадают в больницу, прогресс в лечении помог снизить количество смертей от сердечного приступа. Сегодня те, кто выздоравливает после сердечного приступа, с большей вероятностью улучшат состояние здоровья, чем когда-либо прежде.
Что вызывает сердечный приступ?
Сердечный приступ также называется инфарктом миокарда (ИМ) или острым инфарктом миокарда (ОИМ). Многие сердечные приступы вызваны полной закупоркой сердечного сосуда, называемого коронарной артерией. Заблокированная коронарная артерия не позволяет богатой кислородом крови и питательным веществам достигать части сердца. Если кровь не может достичь сердечной мышцы, она умрет. Быстро получив медицинскую помощь, вы можете уменьшить этот ущерб, но как только часть сердечной мышцы умирает, повреждение сохраняется навсегда.
Многие сердечные приступы вызваны полной закупоркой сердечного сосуда, называемого коронарной артерией. Заблокированная коронарная артерия не позволяет богатой кислородом крови и питательным веществам достигать части сердца. Если кровь не может достичь сердечной мышцы, она умрет. Быстро получив медицинскую помощь, вы можете уменьшить этот ущерб, но как только часть сердечной мышцы умирает, повреждение сохраняется навсегда.
Сердечный приступ может быть вызван
- Жировое образование, называемое бляшкой, которое сильно сужает или блокирует коронарную артерию.Из-за закупорки прекращается приток крови к участку сердечной мышцы, питаемому артерией.
- Сгусток крови, который может заблокировать артерию, уже суженную бляшкой. Сгусток крови может поступать из другой части тела и переноситься током крови через суженную артерию.
- Сгусток, образующийся на месте «мягкого» налета на внутренней стороне артерии. Этот налет, покрытый тонким слоем, называется уязвимым налетом.
 Когда уязвимая бляшка разрывается, это может вызвать образование сгустка крови, блокирующего артерию.
Когда уязвимая бляшка разрывается, это может вызвать образование сгустка крови, блокирующего артерию. - Состояние, называемое спазмом коронарной артерии, при котором происходит спазм и сужение коронарной артерии. Из-за этого сужения кровь не может достигать частей сердечной мышцы или меньше. Это может произойти в артериях с признаками накопления бляшек или без них.
Сердечные приступы делятся на 2 типа по степени тяжести. Более тяжелый тип сердечного приступа называется инфарктом миокарда с подъемом сегмента ST или ИМпST . При ИМпST коронарная артерия полностью заблокирована сгустком крови, поэтому вся сердечная мышца, которая обычно получает кровь из пораженной артерии, начинает умирать.
Врачи могут определить, есть ли у вас ИМпST, по характерным изменениям, отображаемым на электрокардиограмме (ЭКГ). Одно из таких изменений — повышение сегмента ST. Это повышение указывает на то, что повреждена большая часть сердечной мышцы. Повышенный сегмент ST — это то, как этот тип сердечного приступа получил свое название.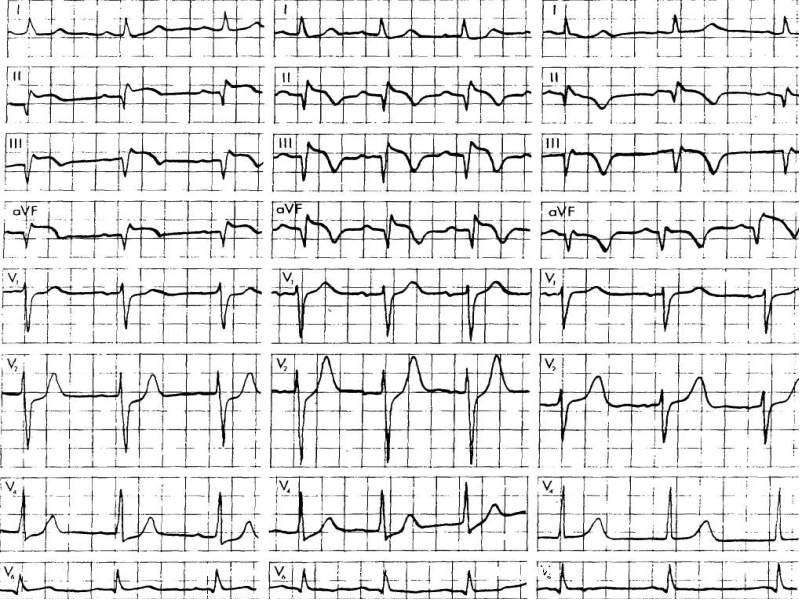
Инфаркт миокарда без подъема сегмента ST, или NSTEMI , означает, что коронарная артерия заблокирована только частично, поэтому может быть повреждена только часть сердечной мышцы, снабжаемой пораженной артерией.ИМбпST не вызывает подъем сегмента ST на ЭКГ. Иногда врачам бывает сложно определить, есть ли у пациента сердечный приступ или приступ стенокардии.
Смотрите также на этом сайте:
- Заболевание коронарной артерии
- Уязвимая бляшка
- Открытое овальное отверстие (врожденный порок сердца)
Каковы симптомы?
Сердечный приступ может сигнализировать о своем начале внезапной сильной болью в груди, которая, по словам пациентов, часто ощущается как ощущение сдавливания или сдавливания или очень тяжелый груз на груди.Боль может переходить в руку, челюсть, плечо, спину или шею. Другие симптомы могут включать необъяснимую одышку, головокружение, головокружение, обморок, потливость или болезненность желудка.
Признаки и симптомы — как их распознать и что с ними делать.
Не у всех будут классические симптомы. Для некоторых людей сердечный приступ ощущается как ощущение жжения, похожее на несварение желудка или изжогу, и боль может возникать только в небольшой области груди. Некоторые люди могут вообще ничего не чувствовать.
Симптомы сердечного приступа у женщин часто отличаются от симптомов сердечного приступа у мужчин. Многие женщины, у которых случился сердечный приступ, этого не знают. Женщины, как правило, ощущают жжение в верхней части живота, головокружение, расстройство желудка и потливость. Поскольку они могут не ощущать типичной боли в левой половине груди, многие женщины могут игнорировать симптомы, указывающие на сердечный приступ.
Немедленно обратитесь к врачу, если у вас есть необычная боль в груди (более сильная, чем типичная стенокардия), которая длится 5 минут или дольше.Если у вас сердечный приступ, спасение сердечной мышцы превращается в гонку со временем.
Как диагностируется сердечный приступ?
Помимо разговора с вами и проверки вашего пульса и артериального давления, сотрудники отделения неотложной помощи обычно проводят следующие тесты.
- Электрокардиограмма (ЭКГ или ЭКГ), чтобы узнать, какая из коронарных артерий заблокирована, и контролировать сердечный ритм.
- Анализ крови, который может помочь определить размер ущерба, обнаружив определенные ферменты, которые просочились из поврежденных клеток сердечной мышцы в кровоток.Врачи обычно ищут ферменты, называемые миокардиальной лентой креатинкиназы (CK-MB), миоглобином и сердечными тропонинами T и I, которые высвобождаются при повреждении сердечной мышцы. Врачи также могут искать фибриноген и С-реактивный белок (СРБ) в кровотоке.
- Рентген грудной клетки, чтобы увидеть, увеличено ли ваше сердце или наполнены ли легкие жидкостью.
После того, как ваше состояние стабилизируется, врачи могут назначить дополнительные анализы, чтобы выяснить, насколько повреждено ваше сердце.
- Стресс-тест с таллием, также называемый ядерным стресс-тестом, использует радиоактивное вещество, которое вводится в ваш кровоток, чтобы показать, как кровь течет по вашим артериям.Врачи могут увидеть, повреждены ли части сердечной мышцы или нет, или у вас серьезное сужение артерии.
- Эхокардиография, которая позволяет врачам увидеть, есть ли повреждение сердечной мышцы, наблюдая за движением нижней левой камеры (левого желудочка). В это время обычно проводят измерение фракции выброса левого желудочка сердца или ФВЛЖ. Когда сердцебиение состоит из двух частей, сердце сокращается и расслабляется. Когда сердце сокращается, оно перекачивает (или выбрасывает) кровь из желудочков.Когда сердце расслабляется, желудочки наполняются кровью. Как бы сильно ни сжималось ваше сердце, оно никогда не выбрасывает всю кровь из желудочков. ФВЛЖ — это процент крови, откачиваемой из левого желудочка с каждым ударом сердца. ФВЛЖ для здорового сердца составляет от 55% до 70%. ФВ ЛЖ может быть ниже, если сердечная мышца была повреждена сердечным приступом.
 Эхокардиография также используется, чтобы увидеть, есть ли снижение подвижности сердечной стенки (это называется гипокинезией или гипокинезом).
Эхокардиография также используется, чтобы увидеть, есть ли снижение подвижности сердечной стенки (это называется гипокинезией или гипокинезом). - Коронарная ангиография, которая выполняется в лаборатории катетеризации сердца с умеренной седацией. Краситель вводится в ваш кровоток, чтобы врач мог получить рентгеновский «фильм» о сердечной деятельности и кровотоке через ваши клапаны и артерии (так называемая ангиограмма). Врачи могут увидеть, сколько у вас закупорок и насколько они серьезны. Врачи часто используют этот тест, чтобы выяснить, какой вариант лечения вам подходит.
Исходы инфаркта
Исход сердечного приступа зависит от нескольких факторов:
- Где происходит закупорка коронарных сосудов.Блокировки в левой части сердца обычно более опасны.
- Нарушен ли ритм. Если закупорка также вызывает нерегулярное сердцебиение, называемое аритмией, это может вызвать внезапную смерть. Могут произойти либо быстрое сердцебиение, называемое тахикардией, либо частые нескоординированные сокращения, называемые фибрилляцией желудочков.
 Фибрилляция желудочков препятствует кровотоку, который необходимо быстро восстановить с помощью сердечно-легочной реанимации (СЛР) или электротерапии (дефибрилляции).
Фибрилляция желудочков препятствует кровотоку, который необходимо быстро восстановить с помощью сердечно-легочной реанимации (СЛР) или электротерапии (дефибрилляции). - Поставляется ли ваше сердце из другого источника крови.Иногда тело человека реагирует на постепенную закупорку артерии расширением другого сосуда, по которому кровь поступает в ту же часть сердца. Это создает так называемый побочный источник крови. В этом случае у вас будет менее серьезный ущерб от основного засора.
- Как скоро тебе помогут. В большинстве случаев обращение за медицинской помощью в течение часа после начала приступа сокращает объем сердечной мышцы, которую вы теряете.
Какие методы лечения доступны?
Цели лечения сердечного приступа — вернуть кровоток в сердечную мышцу, вернуть регулярное сердцебиение и дать сердцу время на восстановление.
Разработка тромболитических агентов (стрептокиназа, урокиназа, тканевой активатор плазминогена) увеличила выживаемость пациентов с сердечным приступом, когда эти лекарства назначаются как можно скорее после приступа. Термин тромболизис означает разрушение сгустка, и это именно то, что делают эти лекарства. В некоторых случаях эти лекарства могут разрушить тромб в течение нескольких минут. Чтобы они работали лучше, их нужно давать как можно скорее после сердечного приступа.
Термин тромболизис означает разрушение сгустка, и это именно то, что делают эти лекарства. В некоторых случаях эти лекарства могут разрушить тромб в течение нескольких минут. Чтобы они работали лучше, их нужно давать как можно скорее после сердечного приступа.
Большинство пациентов хорошо реагируют на тромболитические препараты.Но, если пациенты находятся в учреждении с лабораторией катетеризации сердца (катетеризационной лабораторией), им могут не давать средства для разрушения тромбов, а вместо этого они могут быть сразу доставлены в катетерическую лабораторию, где для открытия сосуда используются такие методы, как баллонная ангиопластика и стентирование. . Пациентам, которые не реагируют на эти вмешательства, может потребоваться дополнительная неотложная помощь, такая как операция шунтирования коронарной артерии или связанная с ней процедура.
Пациенты с сердечным приступом могут также получать антитромбоцитарную терапию, включая аспирин, и разжижающие кровь лекарства (антикоагулянты), чтобы предотвратить образование или рост сгустков. Кроме того, может быть введен кислород, чтобы увеличить количество кислорода в крови, все еще протекающей через ваше сердце. Для уменьшения боли можно использовать обезболивающие. Некоторым пациентам также назначают лекарства, направленные на снижение частоты сердечных сокращений, открытие и расслабление кровеносных сосудов и уменьшение работы сердца.
Кроме того, может быть введен кислород, чтобы увеличить количество кислорода в крови, все еще протекающей через ваше сердце. Для уменьшения боли можно использовать обезболивающие. Некоторым пациентам также назначают лекарства, направленные на снижение частоты сердечных сокращений, открытие и расслабление кровеносных сосудов и уменьшение работы сердца.
Отдых важен очень рано после сердечного приступа. Но через несколько дней вы должны встать и двигаться, совершать короткие прогулки и заниматься другими ограниченными физическими упражнениями. Исследования показали, что сердцу полезны упражнения даже после сердечного приступа.
Аневризмы левого желудочка
Иногда после сердечного приступа в главной насосной камере сердца, называемой левым желудочком, образуется аневризма. Если часть сердечной стенки повреждается после сердечного приступа, это вызывает рубцевание, и сердечная стенка становится тоньше и слабее. Это может вызвать формирование аневризмы желудочков. Ослабленная область аневризмы не работает должным образом, из-за чего вашему сердцу становится тяжелее перекачивать кровь к остальному телу. Аневризмы желудочков могут вызывать одышку, боль в груди или нерегулярное сердцебиение (аритмию).Если аневризма желудочков приводит к застойной сердечной недостаточности, сердечной недостаточности левого желудочка или аритмии, ваш врач может назначить вам операцию.
Аневризмы желудочков могут вызывать одышку, боль в груди или нерегулярное сердцебиение (аритмию).Если аневризма желудочков приводит к застойной сердечной недостаточности, сердечной недостаточности левого желудочка или аритмии, ваш врач может назначить вам операцию.
Болезнь сердца — знай свой риск
Болезнь сердца, наряду с инсультом и заболеванием кровеносных сосудов, относится к группе состояний, вместе известных как сердечно-сосудистые заболевания (ССЗ).Сердечно-сосудистые заболевания — основная причина смерти в Австралии. В 2018 году в Австралии от сердечно-сосудистых заболеваний произошло 41849 смертей.
Сердечно-сосудистые заболевания могут возникнуть, когда артерии, снабжающие кровью и кислородом сердечную мышцу и другие органы (например, мозг и почки), забиваются жировым материалом, называемым налетом или атеромой. Этот процесс называется атеросклерозом. Это может начаться, когда вы молоды, и стать достаточно зрелым к тому времени, когда вы достигнете среднего возраста.
Этот процесс называется атеросклерозом. Это может начаться, когда вы молоды, и стать достаточно зрелым к тому времени, когда вы достигнете среднего возраста.
Если ваши артерии становятся слишком узкими, меньше крови может попасть в сердечную мышцу или мозг.Когда это происходит в артериях сердца, это может привести к таким симптомам, как стенокардия (боль в груди). Если сгусток крови образуется в суженной артерии и блокирует кровоснабжение части сердца, это может вызвать сердечный приступ. Если это происходит в артериях, кровоснабжающих мозг, это может вызвать инсульт.
Оценка риска сердечно-сосудистых заболеваний
В прошлом ваш врач мог измерять и лечить каждый из ваших факторов риска сердечно-сосудистых заболеваний по отдельности. Теперь рекомендуется оценить общий риск, чтобы определить вашу личную болезнь сердца и оценку риска инсульта.
Оценка риска объединяет многие факторы риска. Это немного похоже на сложение всех частей пазла вместе, чтобы вы могли увидеть всю картину целиком. Взглянув на картину в целом, ваш врач может обсудить способы снижения риска инсульта или сердечного приступа. Стратегии снижения риска включают прием лекарств, хирургическое вмешательство и изменение образа жизни.
Взглянув на картину в целом, ваш врач может обсудить способы снижения риска инсульта или сердечного приступа. Стратегии снижения риска включают прием лекарств, хирургическое вмешательство и изменение образа жизни.
Однако, если известно, что вы относитесь к группе высокого риска (например, если у вас в прошлом был сердечный приступ или инсульт, тяжелое заболевание почек, очень высокое кровяное давление или диабет и вам больше 60 лет), a оценку риска рассчитывать не нужно.Ваш врач скажет вам, входите ли вы в эту группу, и посоветует, что делать, чтобы снизить риск.
Факторы риска сердечных заболеваний и инсульта
Не существует единой причины сердечно-сосудистых заболеваний, но есть факторы риска, которые увеличивают вероятность сердечного приступа или инсульта. Существуют изменяемые факторы (те, которые вы можете изменить) и немодифицируемые факторы (те, которые вы не можете изменить).
Факторы риска сердечных заболеваний и инсульта, которые вы можете изменить, включают:
Социальная изоляция и отсутствие социальной поддержки — это факторы риска сердечно-сосудистых заболеваний, которые можно изменить, хотя это может показаться сложной задачей. Один из способов справиться с одиночеством — научиться улучшать свои социальные связи.
Один из способов справиться с одиночеством — научиться улучшать свои социальные связи.
Факторы риска, которые нельзя изменить, включают возраст, мужской пол, постменопаузальный период и наличие в семейном анамнезе сердечно-сосудистых заболеваний. Аборигены и жители островов Торресова пролива также подвержены повышенному риску сердечно-сосудистых заболеваний.
Хорошая новость заключается в том, что вы можете снизить общий риск развития сердечно-сосудистых заболеваний, ведя здоровый образ жизни и принимая лекарства в соответствии с предписаниями врача.
Курение и риск сердечно-сосудистых заболеваний
Курение не только вызывает рак, но и влияет на артерии, снабжающие кровью сердце и другие части тела.Он снижает количество кислорода в крови и повреждает стенки артерий.
Курение увеличивает риск сердечного приступа, инсульта и заболеваний периферических сосудов (также известных как заболевание периферических артерий), которые могут привести к гангрене и ампутации конечностей.
Курение делает кровь «липкой», заставляя клетки крови слипаться. Это замедляет кровоток в артериях и делает закупорки более частыми. Закупорки могут вызвать сердечный приступ и инсульт.
Курение также делает стенки артерий липкими, что приводит к их закупорке жировым материалом, называемым налетом или атеромой.У курильщиков часто холодные руки или ноги из-за закупорки артерий, что также может привести к серьезным проблемам, таким как гангрена.
Забивание коронарной артерии может вызвать стенокардию. Если сгусток крови образуется в суженной коронарной артерии и полностью блокирует кровоснабжение части сердца, это может вызвать сердечный приступ.
Холестерин и риск сердечно-сосудистых заболеваний
Холестерин — это жирное вещество, вырабатываемое вашим организмом естественным путем (холестерин в крови).Он используется в организме для множества различных целей, но становится проблемой, когда его слишком много в крови.
Высокий уровень общего холестерина приводит к постепенному накоплению жировых отложений в артериях вашего тела, что затрудняет кровоток. Это в основном вызвано употреблением в пищу продуктов с высоким содержанием насыщенных жиров и трансжиров.
Это в основном вызвано употреблением в пищу продуктов с высоким содержанием насыщенных жиров и трансжиров.
Ваш общий холестерин включает два типа холестерина, а именно:
- Липопротеины низкой плотности (ЛПНП) — также известный как «плохой» холестерин, потому что он может способствовать образованию бляшек в ваших артериях и увеличивать их количество. ваш риск сердечного приступа и инсульта.
- Липопротеин высокой плотности (ЛПВП) также известен как «хороший» холестерин, потому что он помогает защитить вас от сердечного приступа и инсульта.
Большая часть общего холестерина в крови состоит из «плохого» холестерина ЛПНП. Лишь небольшая часть состоит из «хорошего» холестерина ЛПВП.
Вы должны стремиться к низкому холестерину ЛПНП и более высокому холестерину ЛПВП по совету врача. Если у вас проблемы с уровнем холестерина, диетолог может помочь вам правильно питаться в соответствии с вашими потребностями.
Артериальное давление и риск сердечно-сосудистых заболеваний
Артериальное давление — это давление крови в артериях (кровеносных сосудах, которые переносят кислород и питательные вещества в ваше тело), когда она перекачивается по вашему телу сердцем. Артериальное давление зависит от двух основных факторов: количества крови, перекачиваемой вашим сердцем, и того, насколько легко кровь может течь по артериям.
Ваше кровяное давление будет повышаться и понижаться в течение дня в зависимости от времени суток и того, что вы делаете.Однако высокое кровяное давление — это состояние, при котором ваше кровяное давление постоянно высокое.
Семейный анамнез, режим питания, потребление алкоголя, вес и уровень физической активности оказывают сильное влияние на артериальное давление. У некоторых людей лекарства, в том числе оральные противозачаточные таблетки, противозачаточные инъекции, стероиды (препараты, подобные кортизону) и лекарства от артрита, также могут повышать кровяное давление.
Высокое кровяное давление может вызвать перегрузку сердца и артерий и ускорить процесс закупорки артерий.Это может привести к таким проблемам, как сердечный приступ и инсульт.
Высокое кровяное давление может также влиять на артерии других частей тела, таких как глаза, почки и ноги.
Если не лечить высокое кровяное давление, ваше сердце может ослабнуть из-за постоянной дополнительной потребности. Это может вызвать «сердечную недостаточность» — серьезное заболевание с такими симптомами, как усталость, одышка и отек стоп и лодыжек.
Риск диабета и сердечно-сосудистых заболеваний
Люди с диабетом подвергаются большему риску сердечного приступа, стенокардии и инсульта.Точно так же люди с сердечно-сосудистыми заболеваниями обычно склонны к диабету. Для людей с обоими заболеваниями риск сердечного приступа и инсульта выше, чем для людей без них.
Считается, что зарегистрированный рост заболеваемости диабетом в Австралии связан с увеличением количества людей, ведущих пассивный образ жизни, нездоровым питанием и избыточным весом. Двумя основными типами диабета являются:
Двумя основными типами диабета являются:
- Тип 1 — ранее известный как инсулинозависимый или ювенильный диабет.
- Тип 2 — ранее известный как инсулинозависимый или зрелый диабет.
Если у вас диабет, управляйте своим состоянием, ведя физическую активность, выбирая здоровую пищу и поддерживая здоровый вес. Вам также может потребоваться принимать лекарства для поддержания нормального уровня глюкозы в крови, а также внести изменения в образ жизни, например, бросить курить. Управляйте своим здоровьем, снижая общий холестерин, контролируя артериальное давление и регулярно посещая врача для проверки диабета.
Избыточный вес и риск сердечно-сосудистых заболеваний
Избыточный вес или ожирение увеличивает риск возникновения ряда проблем со здоровьем, в том числе:
Ношение лишнего веса вокруг середины («яблоко-форма») в большей степени опасно для здоровья, поэтому в этом случае для вас особенно важно похудеть.
Для достижения здорового веса тела сбалансируйте энергию (килоджоули), поступающую в ваше тело с едой и напитками, с энергией (килоджоули), потребляемой вашим телом при регулярной физической активности.
Здоровое питание и риск сердечно-сосудистых заболеваний
Употребление разнообразных продуктов полезно для нашего здоровья и может помочь снизить риск заболеваний, в том числе сердечно-сосудистых. Это помогает поддерживать здоровую и интересную диету и обеспечивает организм различными питательными веществами.
Чтобы снизить риск сердечно-сосудистых заболеваний, следуйте этим схемам здорового питания, рекомендованным Heart Foundation:
Физическая активность и риск сердечно-сосудистых заболеваний
Физическая активность — важная часть заботы о вашем здоровье и снижения риска сердечно-сосудистых заболеваний. Регулярная физическая активность:
- Улучшит ваше здоровье в долгосрочной перспективе.
- Снизьте риск сердечного приступа.

- Дайте вам больше энергии.
- Поможет вам контролировать свой вес.
- Помогите вам добиться более здорового общего холестерина.
- Понизьте артериальное давление.
- Укрепите кости и мышцы.
- Сделайте так, чтобы вы почувствовали себя увереннее, счастливее и расслабились.
- Поможет лучше спать.
Если у вас случился сердечный приступ, регулярная физическая активность поможет вам быстрее восстановиться. Если у вас диабет, это также поможет вам контролировать уровень глюкозы в крови.
Физическая активность не должна быть напряженной.Физическая активность умеренной интенсивности, например быстрая ходьба, очень полезна для вашего здоровья. Рекомендуется заниматься физической активностью средней интенсивности по 30–45 минут в большинство, если не во все дни недели. Вы можете делать это небольшими поединками, например, тремя 10-минутными прогулками, если это легче.
Ходьба для здоровья сердца
Старайтесь ходить пешком, чтобы оставаться активным. У Heart Foundation есть общественные пешеходные группы по всей Австралии, к которым вы можете присоединиться. Ходьба в среднем 30 минут или более в день может:
У Heart Foundation есть общественные пешеходные группы по всей Австралии, к которым вы можете присоединиться. Ходьба в среднем 30 минут или более в день может:
- Снизить риск сердечных заболеваний, инсульта (на 35%) и диабета 2 типа (на 40%).
- Управляйте весом, артериальным давлением и холестерином.
- Снизить риск некоторых видов рака.
- Поддержание плотности костей — снижение риска остеопороза и переломов.
- Улучшение равновесия и координации — снижение риска падений и других травм.
Депрессия и риск сердечно-сосудистых заболеваний
Исследования показали, что люди с депрессией, те, кто социально изолирован или не имеет качественной социальной поддержки, подвергаются большему риску развития сердечно-сосудистых заболеваний.
Депрессию можно лечить с помощью медицинских и немедицинских методов лечения. Если вы думаете, что у вас депрессия, лучший первый шаг — поговорить со своим врачом.
Семейный анамнез и риск сердечно-сосудистых заболеваний
Семейный анамнез заболевания человека (его гены) может увеличить его склонность к развитию:
Хотя наличие семейного анамнеза сердечно-сосудистых заболеваний является фактором риска, который вы не можете изменить, это не означает что вы его разовьете. Однако, если у вас есть семейная история сердечно-сосудистых заболеваний, важно уменьшить или устранить другие факторы риска.Например, придерживайтесь режима здорового питания, не курите и ведите активный здоровый образ жизни.
Однако, если у вас есть семейная история сердечно-сосудистых заболеваний, важно уменьшить или устранить другие факторы риска.Например, придерживайтесь режима здорового питания, не курите и ведите активный здоровый образ жизни.
Пол, возраст и риск сердечно-сосудистых заболеваний
Как правило, мужчины имеют более высокий риск развития ССЗ в среднем возрасте, чем женщины. Риск возрастает с возрастом.
Однако риск развития сердечно-сосудистых заболеваний — важная проблема для женщин, особенно с возрастом. Непонятно, почему женщины, как правило, заболевают ССЗ в более позднем возрасте, чем мужчины, хотя вполне вероятно, что гормональные изменения после менопаузы в сочетании с изменениями их факторов риска играют роль.
Несмотря на ваш пол и возраст, вы можете снизить риск развития сердечно-сосудистых заболеваний, если будете вести здоровый образ жизни и принимать лекарства в соответствии с предписаниями врача.
Куда обратиться за помощью
Как снизить риск сердечного приступа
При оценке риска сердечного приступа важно знать, что есть факторы, которые вы можете контролировать, а другие — нет.
Некоторые, например возраст, являются фиксированными. Но другие, связанные с диетой и физическими упражнениями, среди прочего, можно изменить.
БОЛЬШЕ ОТ MICHIGAN: Подпишитесь на нашу еженедельную рассылку новостей
В любом случае важно знать элементы, которые могут способствовать сердечному приступу, который возникает, когда артерии, доставляющие кислород и питательные вещества к сердцу, блокируются, что серьезно ограничивает или прекращает кровоснабжение.
Знание и устранение этих факторов риска имеют решающее значение: около 790 000 американцев испытывают сердечный приступ каждый год (примерно один раз каждые 40 секунд), сообщает Американская кардиологическая ассоциация.
Из них 114 000 умрут. Это часть 800 000 ежегодных смертей, связанных с сердечно-сосудистыми заболеваниями, которые уносят больше жизней, чем все формы рака вместе взятые.
Познакомьтесь с этими распространенными виновниками сердечного приступа, чтобы держать свой тикер в отличной форме.
Факторы риска сердечного приступа, которые вы не можете контролировать:
Возраст. Большинство случаев смерти от сердечного приступа происходит у пациентов в возрасте 65 лет и старше, но риск для мужчин начинает возрастать в 45 лет (для женщин он начинается в 55 лет).
Пол. В целом, у мужчин выше риск сердечного приступа, но женщины чаще испытывают более легкие симптомы сердечного приступа, такие как усталость и тошнота, а не только боль в груди.
Гены. Семейный анамнез может диктовать ранние проблемы. Обратитесь к врачу, если вашему отцу или брату было 55 лет или меньше на момент диагностирования ишемической болезни сердца (или 65 лет для вашей матери или сестры).
Факторы риска сердечного приступа, которые вы можете контролировать:
Холестерин. Здоровые уровни холестерина ЛПНП («плохой») и ЛПВП («хороший») помогают предотвратить образование артериальных бляшек. Изменения в образе жизни могут стабилизировать баланс, но вам также могут потребоваться лекарства.
Диета. Здоровая пища — очень эффективное оружие против болезней сердца. Сосредоточьтесь на фруктах, овощах и зерновых, а также на нежирных молочных продуктах, птице и рыбе. Ограничьте употребление красного мяса и сахара.
Питьевой. Алкоголь может увеличить риск для здоровья сердца, повысить уровень триглицеридов и вызвать нерегулярное сердцебиение.Потребляйте безопасно, выпивая не более двух напитков в день для мужчин (и одного для женщин).
Артериальное давление. Высокое кровяное давление заставляет сердце работать тяжелее, что со временем приводит к повреждению. Если ваше кровяное давление выше 120/80, риск сердечного приступа считается повышенным.
Диабет. У больных сахарным диабетом вдвое выше риск ишемической болезни сердца. Это потому, что высокий уровень сахара в крови, если его не контролировать, может привести к увеличению налета в артериях.
Курение. Курение напрямую связано с каждым четвертым сердечным приступом. У курящих людей риск сердечного приступа в два-три раза выше, чем у некурящих.
Физическая активность. Физические упражнения могут снизить кровяное давление, холестерин и вес. Будьте активны каждый день — еженедельно проводите от трех до четырех 40-минутных занятий от умеренной до высокой активности.
Масса. Избыточный вес или ожирение связаны с несколькими факторами риска сердечного приступа.Ваш врач может помочь вам определить идеальный целевой вес в зависимости от роста и возраста.
Эмоции. Хронический стресс и тревога могут принять орудие. Они могут вызвать сужение артерий, повышая кровяное давление. Плохое психическое здоровье также может привести к малоподвижности и неправильному питанию.
Источники: Американская кардиологическая ассоциация , Центры по контролю и профилактике заболеваний , Национальный институт сердца, легких и крови , Центр сердечно-сосудистых заболеваний им. Френкеля Мичиганского университета
Центр лечения сердечнососудистого приступа Симптомы и причины
Ваше лечение будет зависеть от того, что вызывает ваши симптомы.Если у вас острый случай стенокардии (боли в груди), ваш врач, вероятно, пропишет вам нитроглицерин и аспирин. Нитроглицерин улучшает приток крови к сердцу. Он может временно облегчить ваши симптомы за счет расширения артерий, по которым кровь идет к сердцу.
Если у вас сердечный приступ, ваш врач может:
- Дайте вам лекарство. Лекарство называется тромболитическим. Это может помочь растворить сгусток крови , который блокирует коронарную артерию.
- Сделать коронарную ангиографию (рентген сосудов).
- Сделайте ангиопластику или стент. Ангиопластика заключается в введении крошечного баллона в артерию руки или ноги. Баллон продвигается по артерии к сердцу. Баллон толкает заблокированные коронарные артерии. Небольшой металлический стержень, называемый стентом, можно было ввести в артерию, где закупорка должна была удерживать артерию открытой.
- Сделать аортокоронарное шунтирование. Если ангиопластика и / или стентирование не подходят, вам может потребоваться эта серьезная операция.Ваш врач удалит здоровую вену на ноге или артерию на верхней части тела. Он или она делает обход вокруг закупорки вашей коронарной артерии. Это позволяет крови течь вокруг закупорки.
В лечение сердечного приступа также входят лекарства, которые вам нужно будет принимать даже после выписки из больницы. Эти лекарства помогают улучшить приток крови к сердцу, предотвратить свертывание крови и снизить риск повторного сердечного приступа. Эти лекарства включают:
- аспирин
- бета-адреноблокаторы
- статинов
- Ингибиторы АПФ
- рыбий жир
Ваш врач пропишет вам лекарства, которые подходят вам.Если у вас случился сердечный приступ, ваш врач также расскажет вам об изменении образа жизни. Вы можете внести эти изменения, чтобы предотвратить новые проблемы с сердцем.
Что такое программа кардиологической реабилитации
?Перед тем, как вы выпишетесь из больницы, ваш врач может поговорить с вами о программе кардиологической реабилитации. Эти программы предоставляют информацию, которая поможет вам понять ваши факторы риска. Это поможет вам вести здоровый образ жизни и предотвратить проблемы с сердцем в будущем. Вы узнаете о физических упражнениях и диете, а также о том, как достичь и поддерживать здоровый вес.Вы также узнаете, как контролировать уровень стресса, артериальное давление и уровень холестерина.
Ваша программа кардиологической реабилитации, вероятно, начнется, пока вы еще находитесь в больнице. После выписки из больницы ваша реабилитация продолжится в реабилитационном центре. Реабилитационный центр может находиться в больнице или в другом месте.
Большинство программ кардиологической реабилитации длятся от 3 до 6 месяцев. Ваш врач поговорит с вами о том, как часто вам нужно посещать программу.После того, как вы зарегистрируетесь в программе кардиологической реабилитации, регулярное посещение станет важным. Чем больше изменений в образе жизни вы сделаете, тем выше ваши шансы предотвратить проблемы с сердцем в будущем.
Чем раньше вы получите медицинскую помощь, тем выше ваши шансы пережить сердечный приступ. Не откладывайте получение немедленной медицинской помощи, если вы испытываете симптомы сердечного приступа.
Что такое сердечный приступ и что его вызывает?
Сердечный приступ (инфаркт миокарда) случается, когда кровь перестает поступать в часть вашего сердца.Узнайте о причинах сердечного приступа, о том, что вы можете сделать, чтобы распознать сердечный приступ и ускорить выздоровление.
Сердечный приступ происходит, когда кровь перестает поступать в часть сердечной мышцы. Если быстро не восстановить кровоток, это может привести к необратимому повреждению сердца.
Если вы подозреваете, что у кого-то случился сердечный приступ, позвоните по номеру 111 и попросите скорую помощь.
Медицинские термины для сердечного приступа могут включать :
Эти термины относятся к изменениям в сердечной мышце (миокарде) из-за нехватки крови и кислорода в этой области.Главное изменение — отмирание сердечной мышцы.
Вы также можете услышать термины:
Что вызывает сердечный приступ?
Узнайте, что может вызвать сердечный приступ, и выучите некоторые из распространенных названий этого состояния.
Кровь течет к вашему сердцу по коронарным артериям. Закупорка одной из коронарных артерий может вызвать сердечный приступ.
Ишемическая болезнь сердца (также называемая атеросклерозом) — частая причина сердечного приступа.Это когда отложения жира и других веществ накапливаются во внутренней выстилке артерии. Это образование называется атеромой или зубным налетом. Если одна из бляшек треснет, образуется сгусток крови, который может заблокировать артерию и вызвать сердечный приступ.
Менее распространенной причиной сердечного приступа является спонтанное расслоение коронарной артерии (SCAD), состояние, при котором разрываются одна или несколько коронарных артерий.
Семейный анамнез
Мы многого не знаем о том, что способствует сердечному приступу, но люди, в семейной истории которых был инфаркт или сердечное заболевание, более склонны к сердечному приступу.
Если на момент сердечного приступа вам меньше 50 лет, ваши ближайшие родственники подвергаются большему риску развития сердечных заболеваний.
Прочтите об изменениях, которые вы можете внести, чтобы снизить риск сердечного приступа.
Симптомы сердечного приступа
Предупреждающие знаки сердечного приступа могут включать тяжесть, стеснение, давление, дискомфорт или боль в груди, плече, челюсти, руке, шее, средней части спины, иногда сопровождающиеся потоотделением, одышкой, тошнотой. , усталость или головокружение.
Возможен «тихий» сердечный приступ, когда вы не испытываете боли или когда единственным предупреждающим признаком может быть дискомфорт, связанный с несварением желудка. Это чаще всего встречается у женщин или людей с диабетом. В медицине это называется тихой ишемией (недостатком кислорода) сердечной мышцы.
Узнайте больше о предупреждающих знаках сердечного приступа.
Симптомы сердечного приступа у женщин
Симптомы сердечного приступа могут отличаться от симптомов сердечного приступа у мужчин. Возможно, это связано с тем, что у женщин чаще возникают закупорки не только основных коронарных артерий, но и крошечных кровеносных сосудов коронарных артерий, которые отходят от основных.Это называется микрососудистой коронарной болезнью.
Симптомы сердечного приступа у женщин могут быть незаметными, поэтому важно знать, на что обращать внимание.
Узнайте больше о сердечных приступах у женщин.
Тесты для выявления сердечного приступа
Во время сердечного приступа ваше сердце не выглядит и не работает так, как обычно. Общие тесты сердца, используемые для выявления этих изменений, включают:
- Тест электрокардиографа (ЭКГ) показывает любые изменения в электрической активности вашего сердца.Подробнее об электрокардиографии
- Анализы крови могут показать более высокие уровни определенных белков или ферментов, вырабатываемых во время сердечного приступа
- На эхокардиограмме используются звуковые волны, чтобы показать любые изменения структуры, функции и размера вашего сердца
- Ангиография — это когда контрастный краситель используется используется для создания рентгеновских снимков коронарных артерий, ведущих к сердцу. Этот тест показывает, насколько серьезно и где находится закупорка, — информация, которая используется для принятия решения о том, следует ли делать стент или операцию по аортокоронарному шунтированию.
Как лечить сердечный приступ
Раннее лечение для восстановления кровотока в сердечной мышце может предотвратить или ограничить размер повреждений.
Обычные методы лечения сердечного приступа могут включать установку стента или коронарного шунтирования, а также тромболизис.
Остановка сердца или сердечный приступ?
Сердечный приступ — это не то же самое, что остановка сердца. Это два разных типа сердечного приступа.
Сердечный приступ возникает, когда коронарная артерия блокируется, что препятствует притоку крови к части сердечной мышцы.Во время сердечного приступа человек остается в сознании и продолжает дышать.
Остановка сердца происходит, когда сердце перестает перекачивать кровь по телу. Нормальное дыхание прекращается и сознание теряется.
Иногда сердечный приступ может вызвать остановку сердца. Это связано с тем, что у человека с сердечным приступом может развиться опасный сердечный ритм, который вызывает остановку сердца. Сердечный приступ и остановка сердца являются неотложными ситуациями. Звоните 111 прямо сейчас.
Был сердечный приступ? Узнайте, чего ожидать дальше.
У меня случился сердечный приступЧто делать при сердечном приступе — Неотложная помощь
К неотложной помощи сердца относятся:
- инфаркт
- Внезапная остановка сердца или SCA (иногда называемая остановкой сердца вне больницы — или OCHA)
- приступ стенокардии или нестабильная стенокардия
Симптомы сердечного приступа
Одним из симптомов является боль в груди, часто начинающаяся в середине груди и, возможно, переходящая в шею, челюсть, уши, руки и запястья.Он может перемещаться между лопатками, спиной или животом.
Если у вас действительно есть боль в груди, она может быть очень сильной или может начаться с тупой или ноющей боли. Его описывают как «ощущение тяжести, жжения, стеснения, сжатия или сдавливания» или как «ощущение тяжести или давления». Это может быть похоже на несварение желудка или изжогу.
Симптомы, которые могут указывать на сердечный приступ, включают:
- Боль (иногда исходящая от груди) в руках, челюсти, шее, спине и животе
- плохое самочувствие
- ощущение пота и липкости
- выглядит серым и бледным
- общее плохое самочувствие, беспокойство или паника
- Одышка, хрипы или кашель
- Чувствую, как быстро бьется ваше сердце
- головокружение
У вас может вообще не быть боли в груди, особенно если вы женщина, пожилой человек или больной диабетом
Не откладывайте звонок по номеру 999, если вы не уверены или не хотите суетиться.Чем раньше вы получите неотложную помощь при сердечном приступе, тем выше шансы на выживание.
Даже если ваши симптомы не соответствуют указанным выше, но вы думаете, что у вас или у кого-то еще сердечный приступ, немедленно звоните по номеру 999.
Подробнее о сердечных приступах
Что мне делать в случае сердечного приступа?
Первое, что нужно сделать, это немедленно вызвать скорую помощь по телефону 999.
Затем вам следует сесть и отдохнуть, пока вы ждете приезда скорой помощи.
Аспирин иногда может помочь, но не вставайте и не ищите аспирин, так как это может вызвать ненужную нагрузку на ваше сердце.
Если у вас нет аллергии на аспирин и есть некоторые из них рядом с вами — или если есть кто-то, кто может принести их для вас, — разжуйте одну таблетку аспирина для взрослых (300 мг). Однако, если аспирина поблизости нет, любой, кто будет с вами, должен оставаться с вами и не искать аспирин.
До приезда скорой помощи
Если можете, до приезда скорой помощи вы можете помочь парамедикам, выполнив следующие действия:
- Если вы на улице, оставайтесь с пациентом, пока не прибудет помощь
- позвоните по номеру 999 еще раз, если состояние пациента ухудшится
- снова позвоните в службу 999, если ваше местоположение изменится.
- Если вы звоните из дома или с работы, попросите кого-нибудь открыть двери и сообщить персоналу скорой помощи, где они нужны
- Закройтесь с домашними животными
- , если можете, запишите данные пациента терапевта и соберите все лекарства, которые он принимает.
- сообщить фельдшерам, есть ли у пациента аллергия
- сообщить фельдшерам, если пациент принимал аспирин
- Сохраняйте спокойствие — шотландская скорая помощь вам поможет
Многие люди переживают сердечные приступы и хорошо выздоравливают.Ваше сердце — крепкая мышца. Стресс, шок или сюрпризы не вызывают сердечных приступов.
Симптомы внезапной остановки сердца
Внезапная остановка сердца (ВСС) — это когда сердце останавливается и человек теряет сознание.
Лицо может:
- не дышит
- не двигаться
- не реагирует на какие-либо раздражения, например на прикосновения или разговоры с
Это основная причина преждевременной смерти, но при немедленном лечении можно спасти множество жизней.Сердце останавливается, потому что электрический ритм, контролирующий сердце, заменяется неорганизованным электрическим ритмом. Чем быстрее это можно будет вылечить, тем больше шансов на успешную реанимацию.
Подробнее об остановке сердца от British Heart Foundation
В чем разница между «сердечным приступом» и «остановкой сердца»?
Сердечный приступ — это внезапное нарушение кровоснабжения части сердечной мышцы. Это может вызвать боль в груди и необратимое повреждение сердца.Сердце по-прежнему рассылает кровь по телу, а человек остается в сознании и все еще дышит.
Остановка сердца происходит, когда сердце внезапно перестает перекачивать кровь по телу. Человек с остановкой сердца внезапно потеряет сознание и перестанет дышать — или перестанет дышать нормально. Если немедленно не провести сердечно-легочную реанимацию (СЛР), это всегда приводит к смерти в течение нескольких минут.
Человек, страдающий сердечным приступом, подвергается высокому риску остановки сердца.
И сердечный приступ, и остановка сердца представляют собой опасные для жизни состояния, требующие неотложной медицинской помощи.
Что делать при внезапной остановке сердца?
Остановка сердца обратима, но жизненно важно распознать ее и отреагировать в первые несколько секунд или минут.
Счетчик секунд — сначала позвоните 999.
Вы можете спасти жизнь, попробовав компрессию грудной клетки или используя дефибриллятор.
Компрессии грудной клетки / сердечно-легочная реанимация (СЛР) только руками
Если у кого-то случилась остановка сердца, позвонив по номеру 999, вы можете сделать компрессию грудной клетки, чтобы спасти его жизнь.
Перед тем, как начать компрессию грудной клетки или СЛР только руками, проверьте, можно ли приближаться к ситуации, например, убедитесь, что человек не находится на оживленной дороге.
Если вы собираетесь сделать кому-то сердечно-легочную реанимацию, сначала позвоните по телефону 999 или попросите кого-нибудь набрать 999, но сделайте это до начала компрессии грудной клетки.
Для компрессии грудной клетки:
- Положите ладонь на грудину в центре груди человека. Положите вторую руку поверх первой и сцепите пальцы.
- Используя вес своего тела (а не только руки), надавите прямо на грудь на 5-6 см.
- Повторяйте это, пока не приедет скорая помощь.
Попробуйте делать компрессии грудной клетки со скоростью 100–120 сжатий в минуту.
СЛР не так сложно, как вы думаете. Просто позвоните по номеру 999, а затем быстро и решительно. Человек на другом конце телефона 999 расскажет, что делать.
Приведенный выше совет относится только к взрослым. Посетите веб-сайт скорой помощи Святого Иоанна, чтобы узнать, как проводить СЛР ребенку или младенцу.
Подробнее:
Дефибрилляторы
Вы можете использовать дефибриллятор, чтобы спасти жизнь.
Самый распространенный тип дефибриллятора — это автоматический внешний дефибриллятор (AED). Если у вас есть доступ к AED, воспользуйтесь им.
Это безопасное портативное электрическое устройство, которое большинство крупных организаций используют как часть своего оборудования для оказания первой помощи. Вы можете найти их в некоторых общественных местах, например, в вашем местном торговом центре, тренажерном зале, на вокзале или в ратуше.
Дефибриллятор производит разряд, который останавливает сердце, чтобы оно могло естественным образом вернуться к нормальному ритму.
После того, как вы откроете корпус дефибриллятора, инструкции подробно расскажут, что делать. Между нанесенными электрошоками следует продолжать СЛР.
После дефибрилляции продолжайте следовать инструкциям и старайтесь, чтобы человеку было максимально комфортно.
После того, как жизнь налажена, человека следует принять в позицию восстановления. Оставайтесь с человеком, пока не приедет скорая помощь.
Arrhythmia Alliance имеет дополнительную информацию о AED
Что делать, если у меня стенокардия и боли в груди?
Стенокардия часто ощущается как тяжесть или стеснение в груди, которое может распространяться на руки, шею, челюсть, спину или живот.


 Инфаркту миокарда подвержены люди, родственники которых пережили инфаркт.
Инфаркту миокарда подвержены люди, родственники которых пережили инфаркт.  В общем анализе крови выявляются следующие изменения: повышение СОЭ, лейкоцитоз, повышение АсАт и АлАт.
В общем анализе крови выявляются следующие изменения: повышение СОЭ, лейкоцитоз, повышение АсАт и АлАт. Больному дается таблетка нитроглицерина под язык. При отсутствии эффекта возможно внутривенное введение данного препарата. В том случае если и это не помогло, для снятия болевого синдрома используется морфин. С целью усиления его эффекта возможно применение дроперидола.
Больному дается таблетка нитроглицерина под язык. При отсутствии эффекта возможно внутривенное введение данного препарата. В том случае если и это не помогло, для снятия болевого синдрома используется морфин. С целью усиления его эффекта возможно применение дроперидола.
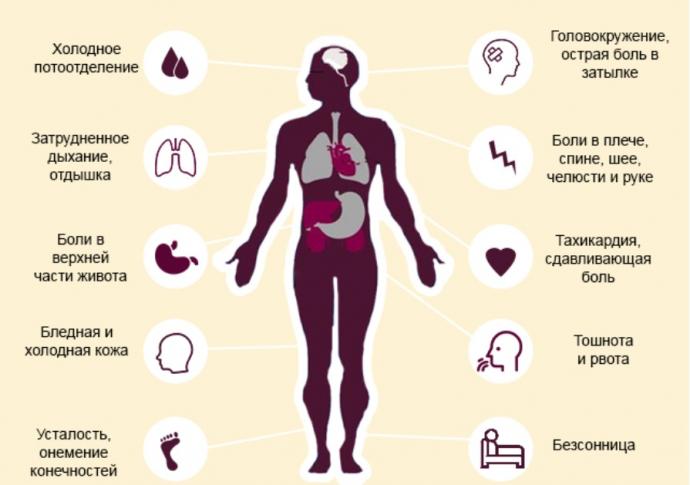 Когда уязвимая бляшка разрывается, это может вызвать образование сгустка крови, блокирующего артерию.
Когда уязвимая бляшка разрывается, это может вызвать образование сгустка крови, блокирующего артерию. Эхокардиография также используется, чтобы увидеть, есть ли снижение подвижности сердечной стенки (это называется гипокинезией или гипокинезом).
Эхокардиография также используется, чтобы увидеть, есть ли снижение подвижности сердечной стенки (это называется гипокинезией или гипокинезом).