Как лечить застой в легких: Как лечить застой в легких у пожилых людей
Сердечная недостаточность — Дорожная клиническая больница на ст. Горький
Далеко не всем известно — сердечная недостаточность, что это такое. Это заболевание представляет собой состояние, к которому приводит уменьшение сократительной способности сердечной мышцы. Другая причина — застой кровообращения малого или большого круга. Проявления недуга могут быть самыми разнообразными. Беспокойство должна вызвать одышка, проявляющаяся даже при незначительной физической нагрузке либо когда человек находится в состоянии покоя. Симптомами является быстрая утомляемость, синюшный оттенок ногтей, кончика носа.
Что такое сердечная недостаточность
Существует острая и хроническая форма недуга. Острая очень опасна тем, что может развиться отек легких, и также кардиогенный шок. Хроническая приводит к тому, что со временем развивается гипоксия различных органов. От сердечной недостаточности ежегодно умирает много людей, она считается одной из наиболее частых причин смерти.
После того, как в случае сердечной недостаточности снижается насосная функция сердца, появляется разница между потребностями организма в снабжении его кровью и тем, что сердце не может его обеспечить. Такая разница выражается в тем, что венозный приток увеличивается. Сопротивления, которое следует преодолеть сердечной мышце для того, чтобы направить кровь в сосудистое русло, повышается.
Сердечная недостаточность не считается самостоятельной болезнью. Она является следствием разных поражений сердца и сосудов. Среди них ишемия, артериальная гипертензия, пороки клапанов и т.д.
Есть болезни, среди которых, в частности, артериальная гипертония, при которых признаки сердечной недостаточности у женщин и мужчин нарастают постепенно. Это может происходить на протяжении нескольких лет. При других заболеваниях, к примеру, остром инфаркте, при котором гибнет часть работающих клеток, это случается довольно быстро. Этот период составляет от нескольких дней до нескольких часов. Если сердечная недостаточность развивается очень быстро, присутствует ее острая форма, если медленно — хроническая.
Если сердечная недостаточность развивается очень быстро, присутствует ее острая форма, если медленно — хроническая.
Что такое сердечная недостаточность в хронической форме на своем опыте знают 0,5-2 процента всех людей. После 75 лет число случаев возрастает до 10 процентов. Проблема профилактики и лечения этого заболевания очень важна, ведь количество пациентов постоянно увеличивается. К тому же болезнь часто приводит к инвалидности и смерти людей.
Причины возникновения заболевания
У двух третьих частей всех людей, больных сердечной недостаточностью, причиной появления этого заболевания является инфаркт миокарда и ишемия. 14 процентов случаев вызваны пороками сердца, 11 — дилатационной кардиомиопатией.
Среди людей, чей возраст превысил 60 лет, четыре процента случаев вызваны гипертонией. У больных преклонного возраста нередкая причина — сахарный диабет второго типа, особенно если одновременно с этим присутствует артериальная гипертония. От конкретной причины зависит как лечить сердечную недостаточность.
Существует несколько факторов, которые способствуют формированию болезни. Обычно она проявляется, если происходит уменьшение компенсационных механизмов сердца. От причин эти факторы отличаются своей обратимостью. В случае, если они будут ликвидированы или даже уменьшены, развитие болезни можно приостановить. Бывают случаи, что это приводит к спасению жизни больного.
К подобным факторам относится сильный физические нагрузки, стрессовые ситуации. Среди них тромбоэмболия легочной артерии, аритмия, прогрессирующая ишемическая болезнь. К факторам относится воспаление легких, ОРВИ, почечная недостаточность. Негативные последствия вызывает прием кардиотоксических средств, а также лекарственный препаратов, которые задерживают жидкость в организме, повышают артериальное давление. Отрицательно сказывается склонность к алкоголю, резкое увеличение веса. Предрасполагающими факторами становятся миокардиты, ревматизм, а также пренебрежение рекомендациями специалиста по лечению.
Как развивается сердечная недостаточность
Острая форма сердечной недостаточности нередко формируется на основе инфаркта. К ее появлению приводит острый миокардит, серьезные аритмии. При этих заболеваниях довольно резко сокращается минутный выброс, в результате чего крови в артерии поступает значительно меньше. Данная форма по своим клиническим проявлениям напоминает острую сосудистую недостаточность. Поэтому в некоторых случаях такие явления носят обозначение острого коллапса сердца.
В случае хронической формы сердечной недостаточности патологические процессы, которые формируются в сердце, достаточно долгое время уравновешиваются его усиленной работой. Одновременно с тем действуют приспособительные механизмы сердечно-сосудистой системы. Ритм становится чаще, сила сокращений увеличивается. Вследствие расширения сосудов уменьшается давление в диастолу.
При последующем развитии проявлений сердечной недостаточности происходит снижение объема сердечного выброса. В желудочках становится больше крови. При расслаблении сердечной мышцы они переполняются. Миокард постоянно находится в напряженном состоянии, так как стремится поддержать нормальную циркуляцию крови и направить ее в сосудистое русло. В результате происходит компенсаторная гипертрофия этой сердечной мышцы. Но приходит время и миокард ослабляется, что приводит к возникновению декомпенсации. В результате в сердечной мышце развивается процесс дистрофии, она сама начинает испытывать нехватку снабжения кровью и энергии.
На данном этапе в этом процессе оказываются задействованными нейрогуморальная регуляция. Это явление приводит к сужению периферических сосудов. В результате объем сердечного выброса становится меньше, артериальное давление в большом круге остается на одном и том же уровне. A почках происходит сужение просвета сосудов, что, в свою очередь, вызывает ишемию этого органа. В результате задерживается жидкость внутри тканей.
Гипофиз вырабатывает большее количество антидиуретического гормона.
Таким образом, сердечная недостаточность становится причиной серьезных гемодинамических поражений организма:
Нарушение обмена газов.
Когда циркуляции крови замедляется, ткань начинает больше поглощать воздуха из капилляров. Если обычно этот показатель составляет 30 процентов, то в данном случае он возрастает до 70. В результате формируется ацидоз. Вследствие того, что система дыхания начинает функционировать более сильно, активизируется основной обмен. В результате происходит движение по замкнутому кругу. Человеческому организму требуется все большее количество кислорода, а система кровообращения не может его предоставить.
Такое явление носит название кислородной задолженности. Ее развитие приводит к возникновению одышки и цианоза. Последний бывает двух видов: центральным или периферическим. Центральный образуется при застойных явлениях в малом круге. Периферический — следствие замедления циркуляции крови. Из-за того, что недостаток кровообращения более заметен в периферийных местах, у больных появляется посинение рук и ног, кончика носа, ушей.
Отеки.
Такое явление как отек появляется вследствие действия нескольких обстоятельств. Среди них увеличение капиллярного давления, замедление циркуляции крови. Если есть расстройство водно-солевого баланса, задерживается жидкость и натрий. При неправильном обмене белков нарушается давление кровяной плазмы. Если понижена функция печени, наблюдается потеря активности некоторых гормонов, в частности, альдостерона.
В первое время отечность протекает скрытно. О ее наличии можно догадаться по увеличению веса, одновременно с тем мочи выделяется меньше. Сначала становится заметным, что отекают ноги, если человек ходит. Если он находится в горизонтальном положении, отекает крестец. Болезнь прогрессирует, через некоторое время появляется полостная водянка.
Застой в органах.
Это явление в легких вызвано нарушением движения крови по сосудам малого круга. При этом повышается мышечный тонус, уменьшается разница между объемом грудной клетки на максимальном вдохе и таком же выдохе. Подвижность краев легких становится ниже. Проявления заболевания у пациентов — харканье кровью, застойный бронхит, пневмосклероз.
Застой в большом круге приводит к сильному увеличению объема печени. Это выражается в том, что человек испытывает тяжесть и боль под правым ребром. После этого возникает сердечный фиброз этого органа, в нем формируется соединительная ткань.
Если при сердечной недостаточности полости отделов сердца расширяются, последствием этого могут стать поражения предсердно-желудочковых клапанов. У пациента происходит набухание шейных вен, тахикардия и т.д.
Если наблюдается застойный гастрит, человек страдает от того, что его начинает тошнить, рвать, у него пропадает аппетит, он начинает худеть. В случае, когда недостаточность прогрессирует, пациент сильно истощается. Это состояние носит название сердечной кахексии.
Застой в почках приводит к тому, что они начинают отделять очень мало мочи, плотность последней повышается, в ней появляется белок, кровь. Поражение ЦНС при недостаточности выражается в том, что больной быстро утомляется, у него снижается активность, как физическая, так и умственная, он плохо спит, у него развивается депрессия.
Классификация заболевания
По длительности развития симптомов поражения сердечная недостаточность делится на острую и хроническую. Первая из них может развиваться по одному из двух типов:
- Левому — левожелудочковая или левопредсердная.
- Правому — правожелудочковая.
Сердечно сосудистая недостаточность классифицируется, согласно Василенко-Стражеско на три стадии:
- Первая. Это начальная стадия, характеризующаяся тем, что скрытые симптомы становятся заметными только, если человек физически активен.
 У него появляется одышка, учащенное сердцебиение. Больной быстро утомляется. При отсутствии физических нагрузок эти признаки отсутствуют.
У него появляется одышка, учащенное сердцебиение. Больной быстро утомляется. При отсутствии физических нагрузок эти признаки отсутствуют. - Вторая. Симптомы долгой недостаточности кровообращения и застоя всей сердечно-сосудистой системы проявляются и тогда, когда человек находится в состоянии покоя. Пациент считается нетрудоспособным. У этой стадии есть два периода. 2-й А характеризуется умеренными гемодинамическими поражениями в одном из разделов органа. Это левый или правый желудочек. Проявления одышки наблюдается даже при нормальной физической нагрузке. Работоспособность у пациента падает. Другие проявления — цианотичный цвет кожи, отечность ног, тяжелое дыхание. 2-й Б А характеризуется серьезными нарушениями. В этот процесс втянуты вся сердечно-сосудистая система. Внешние проявления — человек ощущает одышку даже находясь в состоянии покоя. Появляются отеки, цианоз. Пациент полностью нетрудоспособен.
- Третья. Эта конечная стадия характеризуется значительным ухудшением циркуляции крови и обмена веществ. Структура многих органов, в частности, печени, легких, безвозвратно нарушается. У пациента наблюдается истощение.
Признаки, свидетельствующие о наличии сердечной недостаточности
В случае, если у больного наблюдается острая сердечная недостаточность, у него ослаблена деятельность какого-либо отдела сердца. Это может быть левое предсердие, один из желудочков. Недостаточность левого желудочка появляется при наличии болезни, оказывающей нагрузку на этот отдел. Это может быть гипертония, инфаркт.
При этом наблюдается повышение давления в некоторых кровеносных сосудах, увеличение их проницаемости. Следствием этого является отек интерстициальный, переходящий в альвеолярный. Проявляется подобный вид недостаточности в виде сердечной астмы. Наблюдается также альвеолярный отек легких.
Обострение астмы, как правило, побуждает чрезмерная физическая активности либо большое эмоциональное напряжение. Чаще всего человек ощущает сильное и внезапное удушье ночью, во время сна. В результате больной в ужасе просыпается.
В результате больной в ужасе просыпается.
Проявляется подобный вид астмы ощущением недостатки кислорода, повышенным сердцебиением, мокрым кашлем, сильной слабостью. Пациент во время приступа покрывается холодным потом, в положении лежа у него появляется сильная одышка. Специалист, проводящий осмотр, отмечает, что поверхность кожи посерела, становится синюшной, у человека одышка, холодный пот. Пульс становится слабым, аритмичным. Границы сердца расширяются влево. Артериальное давление уменьшается. При прослушивании легких наблюдается жесткое дыхание.
Происходит увеличения застоя в малом круге кровообращения. В результате развивается отек легких. Больной испытывает состояние удушья, при этом выделяется мокрота. Она пенистая, имеет розоватый оттенок, очень обильная. Это происходит из-за того, что в ней присутствует кровь. Даже посторонние люди слышат тяжелое хриплое дыхание с клокотанием. Пациент вынужден находиться в вертикальном положении, так как в горизонтальном у него усиливается одышка.
Лицо приобретает синюшный оттенок, вены на шее набухают, пациент покрывается холодным потом. Пульс учащенный, нитевидный, давление понижено, при дыхании раздаются хрипы. Если появляется отек легких, требующий неотложного вмешательства, необходимо принимать меры интенсивной терапии. Иначе все может кончиться очень печально.
Острая сердечная недостаточность левого предсердия наблюдается в случае митрального стеноза. Проявление заболевания аналогичны тем, что встречаются при заболевании левого желудочка.
Поражение правого желудочка обычно является следствием тромбоэмболии сосудов легочной артерии. В большом круге кровообращения появляются застойные явления. В результате начинают отекать ноги, набухать вены шеи, появляется одышка, кожа приобретает синюшный оттенок, в области сердца давит и болит. Происходит резкое снижение артериального давления, расширение сердца вправо.
Если у пациента болезнь, приводящая к неправильному функционированию правого желудочка, проявление сердечной недостаточности появляется раньше, чем, если то же самое происходит с левым желудочком. Ведь этот отдел сердца считается самым мощным. Но, если наблюдается снижение его функций, развитие сердечной недостаточности идет очень быстро.
Ведь этот отдел сердца считается самым мощным. Но, если наблюдается снижение его функций, развитие сердечной недостаточности идет очень быстро.
Хроническая сердечная недостаточность характеризуется тем, что на в самом начале ее развитие может осуществляться по любому типу — право- и левопредсердному, право- и леаожелудочковому. Если есть порок аорты, артериальная гипертензия, некоторые другие недуги, в сосудах малого круга кровообращения отмечаются застойные явления, приводящая к недостаточности левого желудочка. При этом в легких происходят изменения сосудов. У человека появляется одышка, удушье (обычно в ночное время), синюшный цвет кожи. Отмечается повышенной сердцебиение, сухой кашель, пациент очень быстро утомляется.
При проблемах с левым предсердием появляется сильный застой малого круга. Это случается у людей, имеющим стеноз митрального клапана. У пациента наблюдается одышка, он постоянно кашляет, начинает харкать кровью. Если застой в венах продолжается долгое время, в сосудах и легких отмечается склероз. Циркуляция крови в малом круге ухудшается, так как появляется дополнительное препятствие. Нагрузка на правый желудочек возрастает, именно этим обстоятельством объясняется возникновение недостаточности.
Если в основном поражению подвергся правый желудочек, застой охватывает большой круг. Заболевание такого типа может явиться следствием митральных сердечных пороков, пневмосклероза, других недугов. Пациент начинает жаловаться на то, что под правым ребром у него болит, чувствуется тяжесть. У него появляются отеки, увеличивается живот, при даже небольшой физической активности возникает одышка. Снижается диурез, кожа приобретает цианотичный оттенок. Наблюдается набухание вен шеи, увеличение печени.
Поражение, которое касается лишь одного отдела сердца, через некоторое время распространяется и на другие. Так возникает тотальная хроническая сердечная недостаточность, симптомы и лечение которой проводить должен специалист кардиолог. Застой в венах наблюдается как в малом, так и в большом кругах. Подобная проблема возникает в следующих случаях: при поражении мышцы сердца, миокардитах, ишемической болезни, некоторых других.
Подобная проблема возникает в следующих случаях: при поражении мышцы сердца, миокардитах, ишемической болезни, некоторых других.
Диагностика заболевания
Так как подобный недуг считается вторичным и его развитие происходит при наличии других заболеваний, которые уже известны специалистам, цель диагностики — определить его на ранней стадии, даже если при этом нет явных симптомов.
Первые симптомы сердечной недостаточности у женщин и мужчин —утомляемость и одышка. Поэтому, в первую очередь следует обратить внимание на них. Нужно следить за пациентами с гипертензией, ишемической болезнью. В группе риска находятся люди, пережившие инфаркт, ревматические атаки. Специфическими симптомами болезни считаются отеки голеней, скопление жидкости в рюшной полости. Насторожиться нужно при появлении 3-го тона сердца, смещения его границ.
Если появились опасения, что у пациента развивается сердечная недостаточность, анализируют газовый и электролитный состав крови. Проводятся исследования кислотно-щелочного равновесия, берутся другие анализы.
Наличие ишемической болезни сердца, аритмии, миокарда позволяет определить электрокардиограмма. Помимо этого, часто используются разнообразные тесты с нагрузкой. Для этого прибегают к помощи бегущих дорожек и велотренажеров. Подобное тестирование, при котором нагрузка постепенно увеличивается, свидетельствуют о резервах работы сердца.
Применение ультразвуковой эхокардиографии помогает определить причину возникновения сердечной недостаточности. Кроме того, таким образом производится оценка насосной деятельности миокарда. Проводимое на этом органе МРТ помогает выявить ишемию, различные сердечные пороки и т.д.
С помощью рентгеновского исследования легких, других органов можно установить наличие застоя крови в малом круге кровообращения. Радиоизотопная вентрикулография, проводимая у больных, имеющих признаки сердечной недостаточности, дает возможность достаточно точно определить сократительную способность миокарда. Помимо этого, с помощью этого способа можно установить из вместимость.
Помимо этого, с помощью этого способа можно установить из вместимость.
Если присутствует серьезная форма заболевания, для оценки состояния внутренних органов проводят ультразвуковое исследование печени, поджелудочной железы, других важных органов.
Способы лечения болезни
Основная цель лечения пациентов — исключение факторов, ставших причиной сердечной недостаточности. Среди них ревматизм, ишемия, гипертония и т.д. В некоторых случаях требуется хирургическая операция, это бывает при пороках сердца, аневрезме, других проблемах, из-за которых появляется механический барьер при функционировании органа.
Если у больного тяжелая или острая сердечно сосудистая недостаточность, специалист прописывает ему придерживаться постельного режима. Кроме того, ему рекомендуется полный покой. Если состояние не так серьезно, нагрузки могут быть, но умеренными, не влияющими на самочувствие.
Пациенту нежелательно употреблять более 600 мл жидкости в день, соль нужно или совсем исключить из рациона или ограничить ее до 1-2 грамм. Еда должна быть легкоусвояемой, с большим количеством витаминов.
Хороший результат приносит фармакотерапия, она дает возможность заметно улучшить состояние больных, повысить качество их жизни. Лечение сердечной недостаточности предполагает прием нескольких групп медикаментозных средств:
- Сердечные гликозиды. Они нужны для улучшения сократимость миокарда. В результате повышается его насосная функция, диурез. Средства помогают нормально переносить физические нагрузки. Среди препаратов — строфантин, дигоксин и т. д.
- Ингибиторы, вазодилататоры АПФ. Их действие — понижение тонуса сосудов. Препараты приводят к расширению кровеносных сосудов. Таким образом, при сокращениях сердца уменьшается их сопротивление, следовательно, сердечный выброс становится больше.
- Нитраты. Предназначение средств — улучшение наполнения кровью желудочков. Их применение позволяет увеличить сердечный выброс, сделать коронарные артерии шире.
 Среди них сустак, нитроглицерин и т.д.
Среди них сустак, нитроглицерин и т.д. - Диуретики. Препятствуют задержке излишней воды в организме. Это фуросемид и т.д.
- Бета-адреноблокаторы. Их использование приводит к уменьшению биений сердца, улучшению его наполнения кровью, повышению сердечного выброса.
- Антикоагулянты. Противодействуют образованию тромбов в сосудах. Это, в частности, аспирин.
- Средства, приводящие к улучшению метаболизма миокарда. Это витамины В, С, рибоксин.
Если у больного появляется отек легких, он должен быть помещен в стационар, где ему будет оказано неотложное лечение. Он нужно будет принимать диуретики, нитраты. Пациенту вводят средства, которые повышают сердечный выброс. Помимо этого, ему назначаются кислородные ингаляции.
При скоплении воды в брюшной полости ее выводят с помощью пункций. Если образуется пневмоторакс, необходима плевральная пункция. Если у больного наблюдается пониженное содержание кислорода в тканях, ему рекомендуется кислородная терапия. То есть, если присутствует сердечная недостаточность с симптомами, лечение — таблетки, другие препараты, должен назначать специалист.
Что ожидает больных
Половина всех больных, которым поставлен диагноз сердечная недостаточность, живут более пяти лет. Говорить о максимально продолжительности жизни трудно, этот показатель обусловлен многими факторами. Среди них тяжесть заболевания, сопутствующий фон, эффективность назначенного лечения. Большое значение имеет то, какой образ жизни ведет пациент, многое другое.
Если болезнь выявлена в начальной стадии, с помощью терапии состояние больного может быть полностью скомпенсировано. На 3-й стадии заболевания специалисты говорят о более плохом прогнозе.
Профилактические меры
В профилактических целях для предупреждения появления подобного недуга необходимо не допускать развития болезней, приводящих к нему. Среди них ишемия, гипертония, сердечные пороки. Помимо того, нужно максимально препятствовать возникновению факторов, которые благоприятствуют из появлению.
Если есть сердечная недостаточность, симптомы которой уже проявились, нужно, прежде всего, стараться предотвратить ее прогрессирование. Для этого следует не превышать рекомендованных физических нагрузок, принимать все назначенные врачом средства, регулярно проходить обследование у кардиолога. Помогут вам следить за здоровьем врачи “Клинической больницы “РЖД-Медицина” г. Нижний Новгород”
Легочный застой по данным ультразвукового исследования у пациентов с декомпенсацией сердечной недостаточности | Кобалава
1. Мареев В. Ю., Фомин И. В., Агеев Ф. Т., Беграмбекова Ю. Л., Васюк Ю. А., Гарганеева А. А. и др. Клинические рекомендации ОССН -РКО — РНМОТ. Сердечная недостаточность: хроническая (ХСН) и острая декомпенсированная (ОДСН). Диагностика, профилактика и лечение. Кардиология. 2018;58(S6):8-164. DOI: 10.18087/cardio.2475
2. Ponikowski P, Voors AA, Anker SD, Bueno H, Cleland JGF, Coats AJ S et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC) Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. European Journal of Heart Failure. 2016;18(8):891-975. DOI: 10.1002/ejhf.592
3. Maggioni AP, Dahlstrom U, Filippatos G, Chioncel O, Crespo Leiro M, Drozdz J et al. EURObservational Research Programme: regional differences and 1 -year follow-up results of the Heart Failure Pilot Survey (ESC-HF Pilot). European Journal of Heart Failure. 2013;15(7):808-17. DOI: 10.1093/eurjhf/hft050
4. Nagueh SF, Smiseth OA, Appleton CP, Byrd BF, Dokainish H, Edvardsen T et al. Recommendations for the Evaluation of Left Ventricular Diastolic Function by Echocardiography: An Update from the American Society of Echocardiography and the European Association of Cardiovascular Imaging. European Heart Journal -Cardiovascular Imaging. 2016;17(12):1321-60. DOI: 10.1093/ehjci/jew082
Recommendations for the Evaluation of Left Ventricular Diastolic Function by Echocardiography: An Update from the American Society of Echocardiography and the European Association of Cardiovascular Imaging. European Heart Journal -Cardiovascular Imaging. 2016;17(12):1321-60. DOI: 10.1093/ehjci/jew082
5. Gheorghiade M, Follath F, Ponikowski P, Barsuk JH, Blair JEA, Cleland JG et al. Assessing and grading congestion in acute heart failure: a scientific statement from the Acute Heart Failure Committee of the Heart Failure Association of the European Society of Cardiology and endorsed by the European Society of Intensive Care Medicine. European Journal of Heart Failure. 2010;12(5):423-33. DOI: 10.1093/eurjhf/hfq045
6. Mullens W, Damman K, Harjola V-P, Mebazaa A, Brunner-La Rocca H-P, Martens P et al. The use of diuretics in heart failure with congestion — a position statement from the Heart Failure Association of the European Society of Cardiology: Diuretics in heart failure. European Journal of Heart Failure. 2019;21(2):137-55. DOI: 10.1002/ejhf.1369
7. Collins SP, Lindsell CJ, Storrow AB, Abraham WT. Prevalence of Negative Chest Radiography Results in the Emergency Department Patient With Decompensated Heart Failure. Annals of Emergency Medicine. 2006;47(1):13-8. DOI: 10.1016/j.annemergmed.2005.04.003
8. Kleiner Shochat M, Fudim M, Shotan A, Blondheim DS, Kazatsker M, Dahan I et al. Prediction of readmissions and mortality in patients with heart failure: lessons from the IMPEDANCE-HF extended trial: Readmissions and mortality in patients with heart failure. ESC Heart Failure. 2018;5(5):788-99. DOI: 10.1002/ehf2.12330
9..jpg) Peacock WF, M. Albert N, D. White R, L. Emerman C. Bioimpedance Monitoring: Better Than Chest X-Ray for Predicting Abnormal Pulmonary Fluid? Congestive Heart Failure. 2000;6(2):86-9. DOI: 10.1111/j.1527-5299.2000.80141.x
Peacock WF, M. Albert N, D. White R, L. Emerman C. Bioimpedance Monitoring: Better Than Chest X-Ray for Predicting Abnormal Pulmonary Fluid? Congestive Heart Failure. 2000;6(2):86-9. DOI: 10.1111/j.1527-5299.2000.80141.x
10. Ricci F, Aquilani R, Radico F, Bianco F, Dipace GG, Miniero E et al. Role and importance of ultrasound lung comets in acute cardiac care. European Heart Journal: Acute Cardiovascular Care. 2015;4(2):103-12. DOI: 10.1177/2048872614553166
11. Picano E, Pellikka PA. Ultrasound of extravascular lung water: a new standard for pulmonary congestion. European Heart Journal. 2016;37(27):2097-104. DOI: 10.1093/eurheartj/ehw164
12. Picano E, Scali MC, Ciampi Q, Lichtenstein D. Lung Ultrasound for the Cardiologist. JACC: Cardiovascular Imaging. 2018;11(11):1692-705. DOI: 10.1016/j.jcmg.2018.06.023
13. Platz E, Merz AA, Jhund PS, Vazir A, Campbell R, McMurray JJ. Dynamic changes and prognostic value of pulmonary congestion by lung ultrasound in acute and chronic heart failure: a systematic review: Lung ultrasound in acute and chronic heart failure. European Journal of Heart Failure. 2017;19(9):1154-63. DOI: 10.1002/ejhf.839
14. Curbelo J, Rodriguez-Cortes P, Aguilera M, Gil-Martinez P, Martin D, Suarez Fernandez C. Comparison between inferior vena cava ultrasound, lung ultrasound, bioelectric impedance analysis, and natriuretic peptides in chronic heart failure. Current Medical Research and Opinion. 2019;35(4):705-13. DOI: 10.1080/03007995.2018.1519502
15. Алехин М.Н. Ультразвуковое исследование легких для диагностики внесосудистой жидкости. Креативная кардиология. 2015;1:27-37
Креативная кардиология. 2015;1:27-37
16. Скородумова Е.Г., Костенко В.А., Скородумова Е.А., Сиверина А.В. Оценка интерстициального отека у пациентов с промежуточной функцией левого желудочка после купирования острой декомпенсации сердечной недостаточности. Трансляционная медицина. 2018;5(3):23-7. DOI: 10.18705/2311-4495-2018-5-3-23-27
17. Coiro S, Porot G, Rossignol P, Ambrosio G, Carluccio E, Tritto I et al. Prognostic value of pulmonary congestion assessed by lung ultrasound imaging during heart failure hospitalisation: A two-centre cohort study. Scientific Reports. 2016;6(1):39426. DOI: 10.1038/srep39426
18. Gargani L, Pang PS, Frassi F, Miglioranza MH, Dini FL, Landi P et al. Persistent pulmonary congestion before discharge predicts rehospitalization in heart failure: a lung ultrasound study. Cardiovascular Ultrasound. 2015;13(1):40. DOI: 10.1186/s12947-015-0033-4
19. Cogliati C, Casazza G, Ceriani E, Torzillo D, Furlotti S, Bossi I et al. Lung ultrasound and short-term prognosis in heart failure patients. International Journal of Cardiology. 2016;218:104-8. DOI: 10.1016/j.ijcard.2016.05.010
20. Tojo Villanueva M del C, Fernandez Lopez M, Canora Lebrato J, Satue Bartolome JA, San Martin Prado A, Zapatero Gaviria A. Utilidad pronostica de la ecografia pulmonar en el seguimiento ambulatorio de pacientes con insuficiencia cardiaca. Medicina Clinica. 2016;147(1):13-5. DOI: 10.1016/j.medcli.2016.02.026
21. Pellicori P, Shah P, Cuthbert J, Urbinati A, Zhang J, Kallvikbacka-Bennett A et al. Prevalence, pattern and clinical relevance of ultrasound indices of congestion in outpatients with heart failure: Congestion by ultrasound in heart failure. European Journal of Heart Failure. 2019; [Epub ahead of print]. DOI: 10.1002/ejhf.1383
European Journal of Heart Failure. 2019; [Epub ahead of print]. DOI: 10.1002/ejhf.1383
22. Fudim M, Hernandez AF, Felker GM. Role of Volume Redistribution in the Congestion of Heart Failure. Journal of the American Heart Association. 2017;6(8):e006817. DOI: 10.1161/JAHA.117.006817
23. Ambrosy AP, Pang PS, Khan S, Konstam MA, Fonarow GC, Traver B et al. Clinical course and predictive value of congestion during hospitalization in patients admitted for worsening signs and symptoms of heart failure with reduced ejection fraction: findings from the EVEREST trial. European Heart Journal. 2013;34(11):835-43. DOI: 10.1093/eurheartj/ehs444
24. Lala A, McNulty SE, Mentz RJ, Dunlay SM, Vader JM, AbouEzzeddine OF et al. Relief and Recurrence of Congestion During and After Hospitalization for Acute Heart Failure: Insights From Diuretic Optimization Strategy Evaluation in Acute Decompensated Heart Failure (DOSE-AHF) and Cardiorenal Rescue Study in Acute Decompensated Heart Failure (CARESS-HF). Circulation: Heart Failure. 2015;8(4):741-8. DOI: 10.1161/CIRCHEARTFAILURE.114.001957
25. Chakko S, Woska D, Martinez H, de Marchena E, Futterman L, Kessler KM et al. Clinical, radiographic, and hemodynamic correlations in chronic congestive heart failure: conflicting results may lead to inappropriate care. The American Journal of Medicine. 1991;90(3):353-9
26. Pivetta E, Goffi A, Nazerian P, Castagno D, Tozzetti C, Tizzani P et al. Lung ultrasound integrated with clinical assessment for the diagnosis of acute decompensated heart failure in the emergency department: a randomized controlled trial. European Journal of Heart Failure. 2019; [Epub ahead of print]. DOI: 10.1002/ejhf.1379
2019; [Epub ahead of print]. DOI: 10.1002/ejhf.1379
27. Maw AM, Hassanin A, Ho PM, McInnes MDF, Moss A, Juarez-Colunga E et al. Diagnostic Accuracy of Point-of-Care Lung Ultrasonography and Chest Radiography in Adults With Symptoms Suggestive of Acute Decompensated Heart Failure: A Systematic Review and Meta-analysis. JAMA Network Open. 2019;2(3):e190703. DOI: 10.1001/jamanetworkopen.2019.0703
28. Martindale JL, Secko M, Kilpatrick JF, deSouza IS, Paladino L, Aherne A et al. Serial Sonographic Assessment of Pulmonary Edema in Patients With Hypertensive Acute Heart Failure: Serial Lung Sonography in Acute Heart Failure. Journal of Ultrasound in Medicine. 2018;37(2):337-45. DOI: 10.1002/jum.14336
29. Donadio C, Bozzoli L, Colombini E, Pisanu G, Ricchiuti G, Picano E et al. Effective and Timely Evaluation of Pulmonary Congestion: Qualitative Comparison Between Lung Ultrasound and Thoracic Bioelectrical Impedance in Maintenance Hemodialysis Patients. Medicine. 2015;94(6):e473. DOI: 10.1097/MD.0000000000000473
30. Mozzini C, Di Dio Perna M, Pesce G, Garbin U, Fratta Pasini AM, Ticinesi A et al. Lung ultrasound in internal medicine efficiently drives the management of patients with heart failure and speeds up the discharge time. Internal and Emergency Medicine. 2018;13(1):27-33. DOI: 10.1007/s11739-017-1738-1
методика обследования,клиническое прогностическое значение ультразвукового исследования легких – тема научной статьи по клинической медицине читайте бесплатно текст научно-исследовательской работы в электронной библиотеке КиберЛенинка
о о
о_
<
Оценка легочного застоя при сердечной недостаточности: методика обследования,
клиническое прогностическое значение ультразвукового исследования легких
Ф. Э.Кабельо, А.Е.Соловьева, А.Ф.Сафарова,
Э.Кабельо, А.Е.Соловьева, А.Ф.Сафарова,
Ж.Д.Кобалава Российский университет дружбы народов,
Москва
Отек легких — состояние, часто наблюдаемое у пациентов кардиологического отделения и отделения реанимации и интенсивной терапии. Ультразвуковое исследование является высокочувствительным методом выявления внесосудистой жидкости в легких, визуализируемой в виде В-линий и образующейся вследствие кардиогенного или не-кардиогенного отека легких. В работе уделено внимание методике обследования, дифференциальной диагностике, разработке тактики лечения пациентов с отеком легких и прогностическому значению В-линий.
Ключевые слова: отек легких, ультразвуковое исследование легких, В-линии.
Evaluation of Pulmonary Congestion in Heart Failure: Methodology for Survey, Clinical Prognostic Values
of Lung Ultrasound
F.E.Cabello, A.E.Soloveva, A.F.Safarova,
Zh.D.Kobalava RUDN University, Moscow
Pulmonary edema is a condition often found in patients in cardiology department and intensive care units. Ultrasonography is a highly sensitive method for detecting extravascular fluid in the lungs, visualized as B-lines resulting from cardiogenic or non-car-diogenic pulmonary edema. The paper focuses on the technique of examination, differential diagnostics, and tactics for the treatment of patients with pulmonary edema, as well as on prognostic value of B-lines.
Keywords: pulmonary edema, lung ultrasound, ultrasound B lines.
Несмотря на наблюдаемые в течение последних десятилетий значительные улучшения фармакотерапии и инструментальных методов лечения, число пациентов с сердечной недостаточностью (СН), а также частота обращений с острой декомпенсацией СН постоянно растут [1]. концевой фрагмент прогормона мозгового натрийуретического пептида, прогормон предсердного натрийуретического пептида) коррелирует с напряжением стенки левого желудочка и возрастает с увеличением давления наполнения левого желудочка, и заметное его повышение наблюдается при явной СН. Однако данный показатель используется преимущественно для исключения СН и не может применяться как основной аргумент для постановки диагноза [2]. Это связано с тем, что уровень натрийуретических пептидов может повышаться и при других патологиях сердца, а также при иных заболеваниях, например, при почечной недостаточности. Эхо-КГ с оценкой фракции выброса и диастолической функции левого желудочка является основным методом диагностики СН. Однако систолическая и диастолическая дисфункция левого желудочка часто встречаются у пожилых пациентов без каких-либо симптомов [3], в связи с чем только повышение давления наполнения, протекающее с классическими симптомами, может являться показателем СН. Следовательно, использование всех доступных данных и объединение их для создания единой картины в клиническом контексте имеют основополагающее значение для правильной диагностики как СН с низкой фракцией выброса (СНнФВ), так и СН с сохраненной фракцией выброса (СНсФВ).
концевой фрагмент прогормона мозгового натрийуретического пептида, прогормон предсердного натрийуретического пептида) коррелирует с напряжением стенки левого желудочка и возрастает с увеличением давления наполнения левого желудочка, и заметное его повышение наблюдается при явной СН. Однако данный показатель используется преимущественно для исключения СН и не может применяться как основной аргумент для постановки диагноза [2]. Это связано с тем, что уровень натрийуретических пептидов может повышаться и при других патологиях сердца, а также при иных заболеваниях, например, при почечной недостаточности. Эхо-КГ с оценкой фракции выброса и диастолической функции левого желудочка является основным методом диагностики СН. Однако систолическая и диастолическая дисфункция левого желудочка часто встречаются у пожилых пациентов без каких-либо симптомов [3], в связи с чем только повышение давления наполнения, протекающее с классическими симптомами, может являться показателем СН. Следовательно, использование всех доступных данных и объединение их для создания единой картины в клиническом контексте имеют основополагающее значение для правильной диагностики как СН с низкой фракцией выброса (СНнФВ), так и СН с сохраненной фракцией выброса (СНсФВ).
Застой является основным фактором ухудшения симптоматики СН и причиной госпитализации пациентов с хронической сердечной недостаточностью (ХСН). Он может выражаться как венозный (системный) застой, затрагивающий такие органы, как почка, печень и кишечник, так и как легочный застой, являющийся основной причиной одышки у больных СН. Застой в легких при СН является следствием, прежде всего, повышения давления наполнения левого желудочка и часто сочетается с венозным застоем и задержкой жидкости в организме.
Выявление легочного застоя даже в субклинической фазе имеет исключительно важное значение для своевременного предотвращения декомпенсации сердечной деятельности путем оптимизации методов лечения [4]. Тем не менее, клинические симптомы легочного застоя при физическом обследовании, как правило, проявляются на поздних стадиях и не обязательно выявляются у абсолютного числа пациентов с ХСН; кроме того, при наличии заболеваний легких они не являются специфическими [5]. В то время как регулярный физический осмотр амбулаторных больных остается основой для оценки тяжести и лечения пациентов с ХСН, другие средства диагностики (например, рентгенография грудной клетки) могут представлять определенные трудности, связанные с вредным воздействием рентгеновских лучей и сложностью проведения исследования у тяжелых больных, кроме того, они не всегда являются достаточно точными и информативными [6]. Безусловно, рентгенография грудной клетки является традиционным исследованием первой линии
Тем не менее, клинические симптомы легочного застоя при физическом обследовании, как правило, проявляются на поздних стадиях и не обязательно выявляются у абсолютного числа пациентов с ХСН; кроме того, при наличии заболеваний легких они не являются специфическими [5]. В то время как регулярный физический осмотр амбулаторных больных остается основой для оценки тяжести и лечения пациентов с ХСН, другие средства диагностики (например, рентгенография грудной клетки) могут представлять определенные трудности, связанные с вредным воздействием рентгеновских лучей и сложностью проведения исследования у тяжелых больных, кроме того, они не всегда являются достаточно точными и информативными [6]. Безусловно, рентгенография грудной клетки является традиционным исследованием первой линии
о
J
го
-О
о
I
ю
го
-О
g
.CP
Таблица 1. Полуколичественная оценка В-линий (Picano E., 2016)
Степень Количество В-линий Количество внесосудистой жидкости в легких
0 «5 Нет
1 6-15 Небольшое
2 16-30 Умеренное
3 »30 Выраженное
Рис. 1. Сканирование четырех зон с обеих сторон для оценки наличия интерстициального синдрома.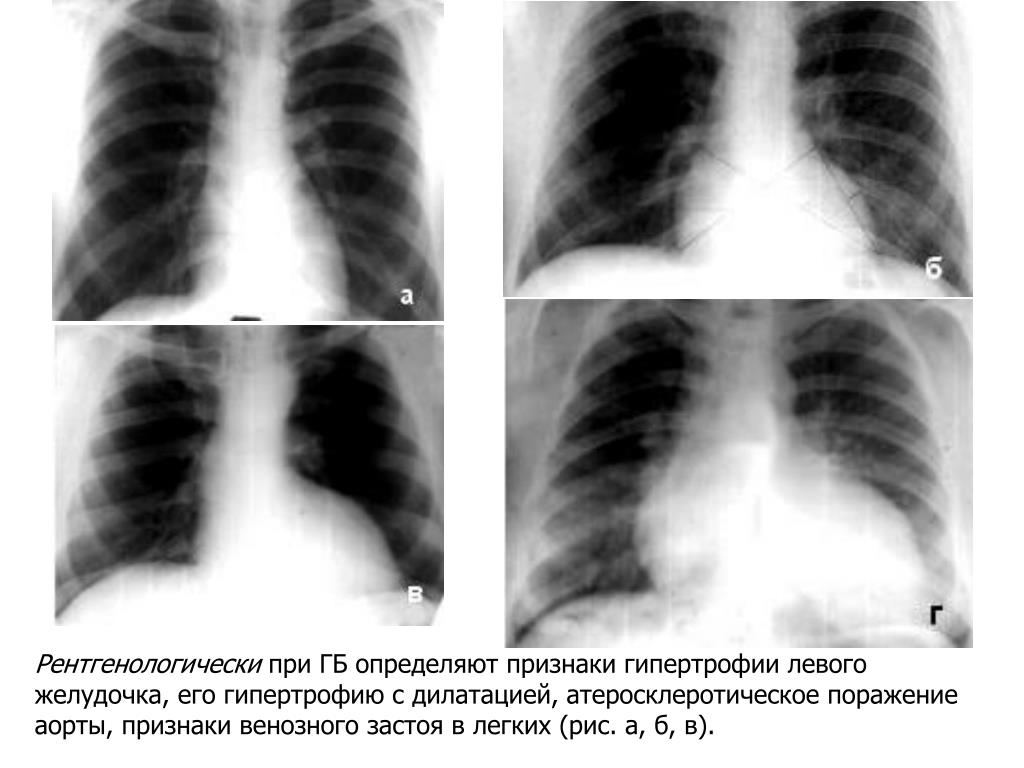 1 и 2 — верхне-передняя и нижне-передняя торакальные области; 3 и 4 — верхне-боковая и базально-боковая торакальные области; PSL — парастернальная линия, AAL — передняя подмышечная линия, PAL — задняя подмышечная линия
1 и 2 — верхне-передняя и нижне-передняя торакальные области; 3 и 4 — верхне-боковая и базально-боковая торакальные области; PSL — парастернальная линия, AAL — передняя подмышечная линия, PAL — задняя подмышечная линия
Рис. 2. Ультразвуковое исследование легких. А, В — R-R-гипер-эхогенная тонкая плевральная линия; S-S — А-линии, артефакты, находящиеся на одинаковом расстоянии от датчика (объяснение в тексте)
Рис. 3. Диффузный альвеолярно-интерстициальный синдром.
Слева ВЗ-линии; справа В7-линии (см. текст)
для оценки застоя легких, но интерпретация рентгенологических признаков, таких как понижение прозрачности легочных полей, нечеткость легочного рисунка и интерстициальный отек, часто сомнительна и субъективна, в то же время выявляется высокая вариабельность данных между экспертами разного уровня [7].
Ультразвуковое исследование (УЗИ) легких — не-инвазивный метод полуколичественной оценки застоя и содержания внесосудистой воды в легких [8]. При легочном застое В-линии (ранее известные как «кометы легких» или «хвосты кометы») могут быть
визуализированы с помощью ультразвука, в то время как, за редкими исключениями, они не обнаруживаются у пациентов без застоя [9]. Рекомендации ESC включают в себя возможность использования трансторакального УЗИ в качестве метода диагностики для выявления плевральный жидкости и застоя в легких (рекомендация класса IIb, уровень доказательности C) [2, 10] и рассматриваются как часть трансторакальной эхокардиографии и могут быть дополнением к оценке давления заполнения.
Согласно консенсусному соглашению [11], полное обследование легких включает сканирование четырех зон в каждой половине грудной клетки. В общей сложности проводится сканирование восьми зон (рис. 1).
В общей сложности проводится сканирование восьми зон (рис. 1).
Обычно при продольном трансторакальном сканировании тени ребер выглядят как круглые гипер-эхогенные структуры с акустической тенью сзади. Плевральная линия выявляется за ребрами и между ребрами в виде подвижной гиперэхогенной линии. В норме плевральная линия гиперэхогенная, тонкая и непрерывная, совершает движения назад-вперед, которые соответствуют скольжению висцерального и париетального листков плевры при дыхательных движениях (рис. 2).
Наряду с плевральной линией обычно наблюдается несколько артефактов, получивших название А-линий, которые образуются между ультразвуковым лучом и плевральной линией. Каждая А-линия находится на одинаковом расстоянии от датчика до плевральной линии (рис. 2). Следует отметить, что A-линии могут выявляться как в норме, так и у пациентов с пневмотораксом [12].
Наличие отека легких, выявляемое с помощью УЗИ легких, носит название интерстициально-аль-веолярного синдрома. Его признаками является появление B-линий — эхогенных артефактов, по форме напоминающих хвост кометы, которые возникают от плевральной линии и распространяются по ультразвуковому лучу без затухания сигнала (рис. 3). B-линии выявляются у 20% здоровых пациентов в положении лежа в зонах, расположенных выше диафрагмы. Выявление пяти и более В-линий в передних и латеральных зонах всегда указывает на отклонение от нормы. При выявлении отека легких B-ли-нии указывают на избыток внесосудистой жидкости, которая содержится за пределами легочной сосудистой сети. Это артефакты, образующиеся вследствие появления ревербераций при прохождении ультразвукового луча через утолщенные межальвеолярные перегородки, а также через заполненные жидкостью альвеолы. Выделяют два типа B-ли-ний: ВЗ-линии и В7-линии (рис. 3, 4). Было показано, что появление множественных B-линий, расстояние между которыми составляет 7 мм, вызвано утолщением междольковых перегородок, которое наблюдается при интерстициальном отеке (коррелирует с линиями Керли типа В на рентгенограмме). Напротив, В-линии, расположенные на расстоянии 3 мм друг от друга, вызваны затемнениями по типу «матового стекла», которые являются отличительной чертой альвеолярного отека [13]. В наиболее тяжелых случаях на снимках наблюдается «белое легкое». В основе объяснения этого явления лежит анатомическое строение легких: междольковые перегородки расположены на расстоянии 7 мм друг от друга, в то время расстояние между внутридолько-выми структурами (включая альвеолы) составляет 3 мм (рис. 4). Очевидно, что при увеличении толщины B-линий и их числа можно ожидать большее количество внесосудистой жидкости и, как следствие, более тяжелый отек.
Напротив, В-линии, расположенные на расстоянии 3 мм друг от друга, вызваны затемнениями по типу «матового стекла», которые являются отличительной чертой альвеолярного отека [13]. В наиболее тяжелых случаях на снимках наблюдается «белое легкое». В основе объяснения этого явления лежит анатомическое строение легких: междольковые перегородки расположены на расстоянии 7 мм друг от друга, в то время расстояние между внутридолько-выми структурами (включая альвеолы) составляет 3 мм (рис. 4). Очевидно, что при увеличении толщины B-линий и их числа можно ожидать большее количество внесосудистой жидкости и, как следствие, более тяжелый отек.
Таблица 2. Критерии для дифференциальной диагностики кардиогенного и некардиогенного отека легких
Показатель Кардиогенный отек легких Некардиогенный отек легких
Количество В- линий Большое Незначительное
Наибольшее количество В-линий По правой передней подмышечной линии в третьем межреберье Вариабельно
Распределение В-линий Диффузное Неоднородное
Плевральная линия Не утолщена Утолщена, фрагментирована, прерывистая
Субплевральная консолидация Отсутствует Наличие
Скольжение легкого Нормальное Отсутствует или снижено
Плевральный выпот Обычно от умеренного до значительного Вариабельно
Ответ на лечение (диуретики, нитраты, CPAP) Уменьшение выраженности интерстициального синдрома в течение нескольких часов Медленное или ухудшение
Эхо-КГ Снижение ФВ Повышение давления в ЛП Расширение НПВ с уменьшением коллабирования Нормальная ФВ или гиперкинез Нормальное или сниженное ИОЛП и ТР<2,8 м/с Нормальный диаметр НПВ, коллабирование на вдохе >50% (искл.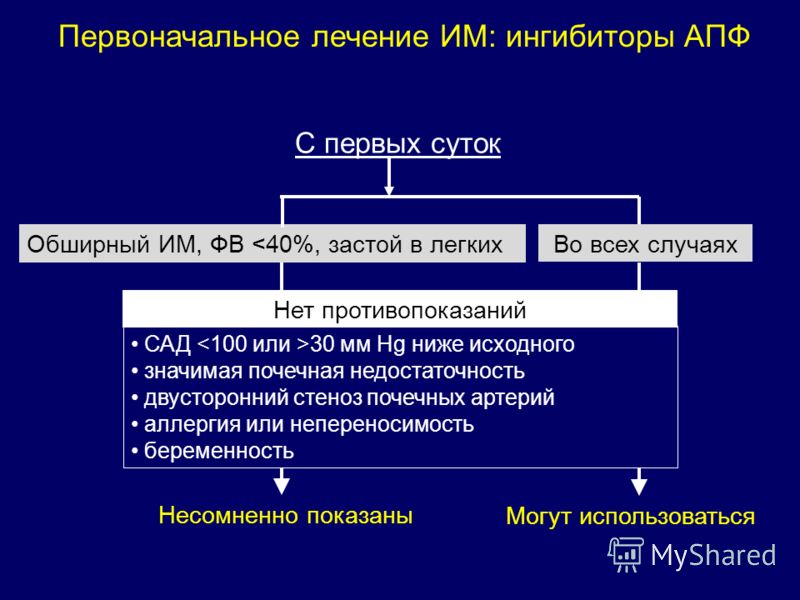 ИВЛ)
ИВЛ)
Уровень NT-proBNP Повышен Нормальный или сниженный
Примечание. CPAP (Continuous Positive Airway Pressure) — лечение методом создания постоянного положительного давления в дыхательных путях; Эхо-КГ — эхокардиография, НПВ — нижняя полая вена, ФВ ЛЖ — фракция выброса левого желудочка, ИОЛП- индекс объема левого предсердия, ТР -трикуспидальная регургитация, NT-proBNP — мозговой натрийуретический пептид, ИВЛ — искусственная вентиляция легких.
Общая сумма В-линий составляет число, которое может использоваться для определения количества внесосудистой жидкости легких (табл. 1) [8]. Подсчет числа В-линий может быть осуществлен менее чем за 3 мин, при этом вариабельность результатов у одного и разных исследователей, по данным литературы, составляет, соответственно, 5 и 7% [14].
Ложноотрицательный результат выявления внесосудистой жидкости легких с помощью трансторакального УЗИ легких наблюдается при пневмотораксе, который характеризуется отсутствием В-ли-ний, поскольку между листками плевры образуется пространство, заполненное воздухом. Отсутствие В-линий в передних зонах также описано у пациентов с кардиогенным отеком и хронической обструктив-ной болезнью легких. Это объясняется морфологическими изменениями легочной паренхимы [15], что подчеркивает необходимость обследования латеральных зон грудной клетки даже в случаях, когда передние зоны на УЗИ выглядят нормальными, для исключения отека легких.
Дифференциальная диагностика B-линий
Разработаны критерии трансторакального УЗИ легких для установления различия между кардиогенным и некардиогенным отеком легких, хотя иногда у больных могут наблюдаться отеки обоих типов. Неравномерность, прерывистость плевральной линии, наличие субплевральных уплотнений, неоднородное распределение В-линий и уменьшение движения плевральной поверхности являются признаками отека легких некардиогенного происхождения (табл. Z
Z
ОС ш _ 1-1
S 1—
S о
s 1—
s Z
1— ш
1 1 1
ОС
1—
LL.
О
z
о
1—1
1—
<
N
1—1
1—1
1—
О.
о
о
J
го
-О
Рис. 5. Алгоритм исследования и тактики лечения пациентов с отеком легких [18]
Двусторонние В-линии
УЗИ легких: плевральная линия измененная субплевральная консолидация, диффузные В-линии
Оценка размеров и систолической/диастолической функции ЛЖ клапанного аппарата
Е/Еа£8 1
Некардиогенный отек
Контроль водного баланса
нег ИОЛПгИ илМ2 _Л
СДЛАУО мм рг. ст. ДДГА212мм рг. сг. ГЛЖ
ст. ДДГА212мм рг. сг. ГЛЖ
ФВЛХЙ45%. НГС Клапанный а лпарат Ум/тяж. MP, МС.АР.АС При наличии двух и боли критериев
Кардиогенный отек
Уменьшение преднагрузии Уменьшение пастнагрузки Ограничение жидкости +инотропная терапия
обходима стратегия лечения, направленная на точный контроль водного баланса у таких больных. Алгоритм совместной оценки давления в левом предсердии и результатов УЗИ легких приведен на рис. 5 [18]. Использование УЗИ легких должно давать дополнительную информацию помимо стандартной оценки, которая включает клинические данные и результаты Эхо-КГ, а также измерения уровней натрийуретических пептидов. Важно подчеркнуть, что УЗИ легких никогда не следует использовать в качестве основного критерия диагностики СН.
Прогностическое значение трансторакального ультразвукового исследования легких
Помимо применения в диагностике и тактике лечения пациентов с одышкой, трансторакальное УЗИ легких может иметь и прогностическую ценность [19]. Согласно результатам исследования M.H.Miglioranza и соавт. [17], у амбулаторных больных с умеренной или тяжелой систолической СН оценка B-линий, полученных при УЗИ легких, позволяет предсказать развитие острой декомпенсации СН в течение последующих 4 мес. Авторы оценили прогностическое значение В-линий у 132 пациентов, проведя полное сравнение результатов ультразвукового сканирования 28 межреберных промежутков с широко используемыми клиническими (клиническая оценка застоя в легких (CCS), функциональный класс СН по NYHA, проба с шестиминутной ходьбой и визуальная аналоговая шкала одышки), биохимическими (уровень NT-proBNP) и визуальными (УЗИ легких, Эхо-КГ и рентгенография грудной клетки) показателями. Оценка числа B-линий производилась путем подсчета общего количество B-линий в сканированных участках. При числе В-линий более 15 диагностировали выраженный застой в легких, который был выявлен у двух третей пациентов. У того же числа пациентов наблюдалась декомпенсиро-ванная СН в соответствии с результатами анализа на уровень NT-proBNP, клинической оценки застоя в легких, рентгенографии грудной клетки и Эхо-КГ. Лечение было скорректировано только на основании клинической оценки, тогда как полученные результаты УЗИ легких не учитывались. Последующие данные были собраны через 4 мес после оценки первичных (развитие отека легких) и вторичных (сердечно-сосудистые события) результатов. Исследователи обнаружили, что степень выраженности легочного застоя, количественно определяемая с помощью УЗИ легких сразу при поступлении пациента, может точно предсказать его последующее обращение в течение 120 дней с СН и всеми связанными с ней событиями (C-ин-декс 0,82, 95% ДИ 0,74-0,90; р<0,001). Даже в многопараметрических моделях Кокса УЗИ легких с числом B-линий 30 показало высокое прогностическое значение для развития отека легких в течение 120 дней, что делает этот метод более ценным по сравнению с дру-
При числе В-линий более 15 диагностировали выраженный застой в легких, который был выявлен у двух третей пациентов. У того же числа пациентов наблюдалась декомпенсиро-ванная СН в соответствии с результатами анализа на уровень NT-proBNP, клинической оценки застоя в легких, рентгенографии грудной клетки и Эхо-КГ. Лечение было скорректировано только на основании клинической оценки, тогда как полученные результаты УЗИ легких не учитывались. Последующие данные были собраны через 4 мес после оценки первичных (развитие отека легких) и вторичных (сердечно-сосудистые события) результатов. Исследователи обнаружили, что степень выраженности легочного застоя, количественно определяемая с помощью УЗИ легких сразу при поступлении пациента, может точно предсказать его последующее обращение в течение 120 дней с СН и всеми связанными с ней событиями (C-ин-декс 0,82, 95% ДИ 0,74-0,90; р<0,001). Даже в многопараметрических моделях Кокса УЗИ легких с числом B-линий 30 показало высокое прогностическое значение для развития отека легких в течение 120 дней, что делает этот метод более ценным по сравнению с дру-
гими, часто используемыми диагностическими параметрами. Кроме того, сочетание числа В-линий >30 и >45, полученного после прохождения стандартизированной анкеты «Опросника Миннесотского Университета для больных с СН» максимизировала прогностическое значение для последующего обращения больного с отеком легких в течение 120 дней. Напротив, пациенты, у которых не было выявлено выраженного легочного застоя (число В-линий <15), имели высокую выживаемость на протяжении 120 дней без учета иных параметров.
Метаанализ, проведенный E.Platz и др. [9], показал тесную связь между В-линиями и неблагоприятным прогнозом, а именно с госпитализацией с острой де-компенсированной СН и смертью у амбулаторных пациентов с ХСН [20]. Прогностическая информация, которую дает выявление В-линий при СН, вероятнее всего, указывает на тяжесть застоя или на наличие остаточного застоя после лечения [21,22]. Ключевой вывод заключается в том, что снижение тяжести застоя действительно улучшает состояние пациентов и что это снижение может быть установлено с помощью УЗИ легких. Этот подход также должен быть применен в случае ХСН, при которой лечение, направленное на снижение уровней NT-proBNP, не оправдало ожиданий. В работе E.Platz и др. [9] приведен обзор и метаанализ двух аспектов исследований в области применения УЗИ легких при СН. Во-первых, проанализированы временные изменения и, во-вторых, прогностическая ценность В-линий, выявляемых при УЗИ легких, в диагностике СН. Этот метаанализ включает 13 исследований, в половине из которых принимало участие менее 100 человек. У пациентов, поступивших в отделение реанимации и интенсивной терапии и/или госпитализированных по причине СН, динамические изменения выявлялись с помощью УЗИ легких, и уменьшение количества В-линий наблюдалось уже спустя 3 ч после начала лечения. В-ли-нии также были связаны с повышенным риском смерти и/или госпитализации по причине СН среди пациентов как с острой, так и с хронической СН. Необходимость быстрой оценки состояния пациента и принятия неотложных мер в отделении реанимации и интенсивной терапии делает УЗИ легких перспективным диагностическим методом для пациентов с одышкой и подозрением на СН. УЗИ легких может выполняться у постели больного, не является трудоемким методом диагностики, дает достоверные и воспроизводимые результаты и требует сравнительно короткого времени для подготовки и обучения персонала [8]. Эти особенности вместе с результатами, представленными в исследовании E.Platz [9] и других публикациях [23-27], могут послужить толчком для использования УЗИ легких в клинической практике. Однако данный метаанализ также указывает на некоторые предосторожности, которые должны быть взяты во внимание перед широким применением этого метода. Для сравнения результатов, полученных в различных исследованиях, необходимо, чтобы используемое оборудование и методы визуализации были стандартизованы. В частности, установление степени легочного застоя и определение того, является ли результат УЗИ легких положительным или отрицательным, должны выполняться установленным образом.
Ключевой вывод заключается в том, что снижение тяжести застоя действительно улучшает состояние пациентов и что это снижение может быть установлено с помощью УЗИ легких. Этот подход также должен быть применен в случае ХСН, при которой лечение, направленное на снижение уровней NT-proBNP, не оправдало ожиданий. В работе E.Platz и др. [9] приведен обзор и метаанализ двух аспектов исследований в области применения УЗИ легких при СН. Во-первых, проанализированы временные изменения и, во-вторых, прогностическая ценность В-линий, выявляемых при УЗИ легких, в диагностике СН. Этот метаанализ включает 13 исследований, в половине из которых принимало участие менее 100 человек. У пациентов, поступивших в отделение реанимации и интенсивной терапии и/или госпитализированных по причине СН, динамические изменения выявлялись с помощью УЗИ легких, и уменьшение количества В-линий наблюдалось уже спустя 3 ч после начала лечения. В-ли-нии также были связаны с повышенным риском смерти и/или госпитализации по причине СН среди пациентов как с острой, так и с хронической СН. Необходимость быстрой оценки состояния пациента и принятия неотложных мер в отделении реанимации и интенсивной терапии делает УЗИ легких перспективным диагностическим методом для пациентов с одышкой и подозрением на СН. УЗИ легких может выполняться у постели больного, не является трудоемким методом диагностики, дает достоверные и воспроизводимые результаты и требует сравнительно короткого времени для подготовки и обучения персонала [8]. Эти особенности вместе с результатами, представленными в исследовании E.Platz [9] и других публикациях [23-27], могут послужить толчком для использования УЗИ легких в клинической практике. Однако данный метаанализ также указывает на некоторые предосторожности, которые должны быть взяты во внимание перед широким применением этого метода. Для сравнения результатов, полученных в различных исследованиях, необходимо, чтобы используемое оборудование и методы визуализации были стандартизованы. В частности, установление степени легочного застоя и определение того, является ли результат УЗИ легких положительным или отрицательным, должны выполняться установленным образом. Какое количество зон необходимо исследовать? Каково минимальное число В-линий в каждой зоне и суммарное их количество, необходимое для выявления застоя в легких? Являются ли сопоставимыми значимость и точность результатов, полученных с помощью портативных ультразвуковых сканеров и более совершенных систем ультразвуковой диагности-
Какое количество зон необходимо исследовать? Каково минимальное число В-линий в каждой зоне и суммарное их количество, необходимое для выявления застоя в легких? Являются ли сопоставимыми значимость и точность результатов, полученных с помощью портативных ультразвуковых сканеров и более совершенных систем ультразвуковой диагности-
о о
о_
<
ки? Необходимо установить клиническую ценность УЗИ легких при различных состояниях, когда важно подтверждение диагноза СН (СНнФВ, СНсФВ, острая и хроническая СН). В-линии часто неверно интерпретируются как соответствующие повышенным уровням натрийуретических пептидов и/или давлению наполнения [8]. На самом деле, E.Platz и др. ранее показали, что в смешанной выборке с катетеризацией правого сердца не было обнаружено корреляции между количеством В-линий и измеренным заклинивающим давлением [28]. Так как на застой в легких кроме давления наполнения левого желудочка (т.е. гидростатического давления) оказывает влияние целый ряд факторов (воспаление, проницаемость сосудистой стенки, лимфатический отток, онкотическое давление), УЗИ легких может использоваться в дополнение к определению уровней натрийуретических пептидов и Эхо-КГ (т.е. оценке давлений наполнения левого и правого желудочков).
Таким образом, необходимы дальнейшие исследования с целью определения, может ли УЗИ легких применяться как дополнение к физическому обследованию для оптимизации лечения больных СН с целью снижения заболеваемости и смертности и повлиять на прогноз в этой группе пациентов.
Литература
1. Lichtenstein D.A. Lung ultrasound in the critically ill. Ann Intensive Care 2014; 4: 1.
2. Ponikowski P., Voors A.A., Anker S.D., Bueno H., Cleland J.G., Coats A.J., Falk V., Gonzalez-Juanatey J.R., Harjola V.P., Jankowska E.A., Jessup M., Linde C., Ni-hoy-annopoulos P., Parissis J.T., Pieske B., Riley J.P., Rosano G.M., Ruilope L.M., Ruschitzka F., Rutten F.H., van der Meer P. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: the Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Car-diolo-gy (ESC). Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur J Heart Fail 2016; 18: 891-975.
Ponikowski P., Voors A.A., Anker S.D., Bueno H., Cleland J.G., Coats A.J., Falk V., Gonzalez-Juanatey J.R., Harjola V.P., Jankowska E.A., Jessup M., Linde C., Ni-hoy-annopoulos P., Parissis J.T., Pieske B., Riley J.P., Rosano G.M., Ruilope L.M., Ruschitzka F., Rutten F.H., van der Meer P. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: the Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Car-diolo-gy (ESC). Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur J Heart Fail 2016; 18: 891-975.
3. van Riet E.E., Hoes A.W., Wagenaar K.P., Limburg A., Landman M.A., Rutten F.H. Epidemiology of heart failure: the prevalence of heart failure and ventricular dysfunction in older adults over time. A systematic review. Eur J Heart Fail 2016;18:242 — 252.
4. Gargani L., Volpicelli G. How I do it: Lung ultrasound. Cardiovasc Ultrasound 2014; 12: 25.
5. Volpicelli G., Elbarbary M., Blaivas M., et al: International evidence-based recommendations for point-of-care lung ultrasound. Intensive Care Med 2012; 38: 577-591.
6. Bouhemad B., Zhang M., Lu Q. et al. Clinical review: Bed-side lung ultrasound in critical care practice. Crit Care 2007; 11: 205.
7. Luciano Cardinale, Adriano Massimiliano Priola, Federica Moretti, Giovanni Volpi-celli Effectiveness of chest radiography, lung ultrasound and thoracic computed tomography in the diagnosis of congestive heart failure . World J Radiol. Jun 28, 2014; 6 (6): 230-237.
8. Picano E., Pellikka P.A. Ultrasound of extravascular lung water: a new standard for pulmonary congestion. Eur Heart J 2016; 37: 2097-2104.
9. Platz E., Merz A.A., Jhund P.S., Vazir A., Campbell R., McMurray JJ. Dynamic changes and prognostic value of pulmonary congestion by lung ultrasound in acute and chronic heart failure: a systematic review. Eur J Heart Fail 2017. doi:10.1002/ejhf.839
10. Mebazaa A., Yilmaz M.B., Levy P., Ponikowski P, Peacock W.F., Laribi S., Ristic A.D., Lambrinou E., Masip J., Riley J.P., McDonagh T., Mueller C., deFilippi C., Harjola V.P., Thiele H., Piepoli M.F., Metra M., Maggioni A., McMurray J., Dickstein K., Dam-man K., Seferovic P.M., Ruschitzka F., Leite-Moreira A.F., Bellou A., Anker S.D., Filip-patos G. Recommendations on pre-hospital and early hospital management of acute heart failure: a consensus paper from the Heart Failure Association of the European Society of Cardiology, the European Society of Emergency Medicine and the Society of Academic Emergency Medicine. Eur J Heart Fail 2015; 17: 544 — 558.
11. Damy T., Kallvikbacka-Bennett A., Zhang J., Goode K., Buga L., Hobkirk J., Yassin A., Dubois-Rande J.L., Hittinger L., Cleland J.G., Clark A.L. Does the physical examination still have a role in patients with suspected heart failure? Eur. J. Heart Fail. 2011;13: 1340-1348.
12. Heidenreich P.A., Albert N.M., Allen L.A., et al., Forecasting the impact of heart failure in the United States, Circ. Heart Fail. 2013; 6 (3): 606-19.
13. Lange N.R., Schuster D.P., The measurement of lung water. Crit. Care. 1999; 3: R19-R24.
14. Agricola E., Bove T., Oppizzi M., Marino G., Zangrillo A., Margonato A., Picano E., «Ultrasound comet-tail images»: a marker of pulmonary edema: a comparative study with wedge pressure and extravascular lung water, Chest 2005; 127 (5): 1690-1695.
15. Agricola E., Picano E., Oppizzi M., Pisani M., Meris A., Fragasso G., Margonato A., As-sessment of stress-induced pulmonary interstitial edema by chest ultrasound dur-ing exercise echocardiography and its correlation with left ventricular function, J. Am. Soc. Echocardiogr. 2006; 19 (4): 457-463.
16. Platz E., Lewis E.F., Uno H., Peck J., Pivetta E., Merz A.A., Hempel D., Wilson C., Frasure S.E., Jhund P.S., Cheng S., Solomon S.D. Detection and prognostic value of pul-monary congestion by lung ultrasound in ambulatory heart failure patients. Eur. Heart J. 2016; 37: 1244-1251.
17. Miglioranza M.H., Picano E., Badano L.P., Sant’Anna R., Rover M., Zaffaroni F., Si-cari R., Kalil R.K., Leiria T.L., Gargani L. Pulmonary congestion evaluated by lung ultrasound predicts decompensation in heart failure outpatients. Int. J. Cardiol. 2017; 240: 271-278.
18. Blanco P.A., Tomas F. Cianciulli, M.D.,Pulmonary Edema Assessed by Ultrasound: Impact in Cardiology and Intensive Care Practice. Echocardiography. 2016 May; 33 (5): 778-87.
19. Hasan A.A., Makhlouf H.A. B-lines: Transthoracic chest ultrasound signs useful in assessment of interstitial lung diseases. Ann Thorac Med 2014; 9: 99-103.
20. Sperandeo M., De Cata A., Molinaro F., et al: Ultrasound signs of pulmonary fibro-sis in systemic sclerosis as timely indicators for chest computed tomography. Scand J Rheumatol 2015; 44: 389-398.
21. Coiro S., Rossignol P., Ambrosio G., Carluccio E., Alunni G., Murrone A., Tritto I., Zannad F., Girerd N. Prognostic value of residual pulmonary congestion at discharge assessed by lung ultrasound imaging in heart failure. Eur J Heart Fail 2015; 17: 1172-1181.
Eur J Heart Fail 2015; 17: 1172-1181.
22. Melenovsky V., Andersen M.J., Andress K., Reddy Y.N., Borlaug B.A. Lung congestion in chronic heart failure: haemodynamic, clinical, and prognostic implications. Eur J Heart Fail 2015; 17: 1161-1171.
23. Pivetta E., Goffi A., Lupia E., Tizzani M., Porrino G., Ferreri E., Volpicelli G., Balza-retti P., Banderali A., Iacobucci A., Locatelli S., Casoli G., Stone M.B., Maule M.M., Baldi I., Merletti F., Cibinel G.A. Lung ultrasound-implemented diagnosis of acute decompensated heart failure in the ED: a SIMEU multicenter study. Chest 2015; 148: 202-210.
24. Martindale J.L., Wakai A., Collins S.P., Levy P.D., Diercks D., Hiestand B.C., Fer-mann G.J., deSouza I., Sinert R. Diagnosing acute heart failure in the emergency depart-ment: a systematic review and meta-analysis. Acad Emerg Med 2016; 23: 223-242.
25. Coiro S., Rossignol P., Ambrosio G., Carluccio E., Alunni G., Murrone A., Tritto I., Zannad F., Girerd N. Prognostic value of residual pulmonary congestion at discharge assessed by lung ultrasound imaging in heart failure. Eur J Heart Fail 2015; 17: 1172-1181.
26. Алехин М.Н. Ультразвуковое исследование легких для диагностики внесосу-дистой жидкости. Креативная кардиология. 2015; 1: 27-37. / Alekhin M.N. Ul’-trazvukovoe issledovanie legkikh dlja diagnostiki vnesosudistoj zhidkosti. Kreativnaja kardiologija. 2015; 1: 27-37. [in Russian]
27. Гришин А.М. Ультразвуковое исследование для выявления внесосудистой жидкости в легких у больных с сердечной недостаточностью: Автореф. ди-сертации канд. мед. наук. М.: 2011. / Grishin A.M. Ul’trazvukovoe issledovanie dlja vyjavlenija vnesosudistoj zhidkosti v legkikh u bol’nykh s serdechnoj nedosta-tochnost’ju: Avtoref. disertacii kand. med. nauk. M.: 2011. [in Russian]
disertacii kand. med. nauk. M.: 2011. [in Russian]
28. Platz E., Lattanzi A.M., Agbo C., Takeuchi M., Resnic F.S., Solomon S.D., Desai A.S. Utility of lung ultrasound in predicting pulmonary and cardiac pressures. Eur JHeart Fail 2012; 14: 1276-1284.
О OU
X
<v
TO
Сведения об авторах:
Кабельо Ф.Э. — аспирант кафедры внутренних болезней с курсом кардиологии и функциональной диагностики РУДН, Москва Соловьева А.Е. — ассистент кафедры внутренних болезней с курсом кардиологии и функциональной диагностики РУДН, Москва Сафарова А.Ф. — д.м.н., профессор кафедры внутренних болезней с курсом кардиологии и функциональной диагностики РУДН, Москва Кобалава Ж.Д. — д.м.н., профессор, заведующая кафедрой внутренних болезней с курсом кардиологии и функциональной диагностики РУДН, Москва
_q х
что это такое, симптомы, лечение pulmono.ru
Гипостаз, или застой в лёгких, – это следствие нарушения кровообращения в малом лёгочном круге. При левожелудочковой сердечной недостаточности способность правого желудочка перекачивать кровь к лёгким остаётся неизменной, в то время как левый желудочек не справляется с объёмом крови, поступающей от лёгких. В результате значительная часть крови перемещается из большого круга кровообращения в лёгочный. Увеличение объёма крови приводит к повышению давления в сосудах. Если это давление превышает уровень онкотического давления плазмы (28 мм рт. ст.), кровь начинает выходить в ткани лёгких через поры в стенках капилляров.
Застой крови приводит к появлению хронической дыхательной недостаточности.
В тяжёлых случаях развивается сердечная астма и отёк лёгких, в результате чего смерть может наступить за несколько часов.
Причины застоя в лёгких
Застой в лёгких чаще всего возникает при врождённых и приобретённых патологиях сердечно-сосудистой системы, таких как:
- кардиомиопатия;
- инфаркт миокарда;
- атеросклероз;
- перикардиты;
- ишемическая болезнь сердца;
- стеноз митрального или аортального клапанов;
- артериальная гипертензия.
Кроме того, причинами развития патологии могут выступать:
- травмы внутренних органов;
- заболевания почек;
- длительное пребывание в высокогорных районах;
- отравление газами;
- приём некоторых лекарственных препаратов;
- малоподвижный образ жизни.
Застойные явления беспокоят людей, которые в силу возраста и сопутствующих заболеваний вынуждены вести малоподвижный образ жизни. Скопление жидкости в лёгких и альвеолах препятствует полноценному насыщению тканей кислородом.
Вследствие гипоксии нарушается работа внутренних органов, в первую очередь головного мозга, нервной системы, сердца, почек. Застой в лёгких у лежачих больных вызывает вторичную гипостатическую пневмонию.
Симптомы
Выделяют две стадии патологии. Во время первой, или интерстициальной, стадии плазма крови переходит в ткань лёгкого. Во второй, или альвеолярной, стадии, которая является опасной для жизни, отёк распространяется на альвеолы.Первым признаком заболевания является одышка, возникающая после физических нагрузок, стресса, обильного приёма пищи. Дыхательный центр продолговатого мозга реагирует на снижение содержания кислорода в крови рефлекторным увеличением частоты и интенсивности дыхательных движений.
При сопутствующей сердечной недостаточности больных беспокоят:
- чувство сдавленности грудной клетки,
- посинение носогубного треугольника,
- трудность во время осуществления вдоха,
- характерный хрустящий звук в конце вдоха.

При отсутствии своевременного лечения одышка усиливается. Наполнение жидкостью лёгочных тканей приводит к снижению объёма вдыхаемого воздуха. Больному не хватает дыхания, чтобы произнести длинное предложение. Приступы удушья возникают при незначительных физических усилиях, сопровождаются паникой и страхом смерти. Возможна потеря сознания.
Интерстициальная фаза застоя в лёгких сменяется альвеолярной при физическом или эмоциональном перенапряжении, повышении артериального давления.
Ощущение недостатка воздуха нарастает в положении лёжа. Человек начинает спать сидя, пользуется 2-3 подушками. Появляется кашель. На альвеолярной стадии заболевания во время откашливания выделяется экссудат, пена с кровью или кровь.
При сердечной недостаточности активируются компенсаторные рефлекторные механизмы. Барорецепторы сердца реагируют на повышенное давление в предсердиях, стимулируя симпатические нервные центры. Под влиянием симпатической нервной системы увеличивается частота сердечных сокращений. При этом пульс на периферических сосудах остаётся слабым.
Симптомы гипостаза могут варьировать в зависимости от вызвавших их причин.
Диагностика
Диагностику заболевания проводит врач на основании жалоб больного, осмотра, аускультации и данных дополнительного обследования.
Чтобы выявить застойные явления в лёгких, делается рентгенограмма. Расширение главного ствола лёгочной артерии хорошо видно на снимке. В это же время периферические сосуды остаются узкими. При подъёме капиллярного давления свыше 20 мм рт. ст. появляются лёгочно-диафрагмальные линии Керли. Их наличие считается прогностически неблагоприятным признаком. Спирограмма показывает ограничительные нарушения вентиляции лёгких.
Для оценки работы сердца проводится электро- и фонокардиографическое исследование, катетеризация сердечных камер с измерением внутриполостного давления. Косвенными признаками сердечно-сосудистых патологий являются:
- отёки конечностей,
- увеличение размеров печени,
- болезненность печени при пальпации,
- скопление жидкости в брюшной полости.

При лабораторном исследовании мокроты в ней обнаруживаются альвеолярные макрофаги, содержащие фагоцитированный гемосидерин. В моче появляются гиалиновые цилиндры, белок, эритроциты. Содержание кислорода в крови снижено, содержание углекислоты нормальное или незначительно пониженное.
Лечение
Лечение застоя в лёгких основывается на устранении причин, вызвавших болезнь. При пороках сердца или аневризме рекомендуется хирургическое вмешательство. В менее тяжёлых случаях проводится медикаментозная терапия, которая включает бета-адреноблокаторы, сердечные гликозиды, нитраты. Препараты должен подбирать лечащий врач в зависимости от вида патологии и тяжести состояния больного.Для снижения объёма циркулирующей крови применяют мочегонные средства. Это помогает предотвратить растяжение сосудов. Чтобы избежать инфекционных заболеваний лёгких вне зависимости от причин застоя, назначают антибиотики, а для разжижения мокроты – муколитики.
При остром отёке лёгких больного немедленно госпитализируют. Для предотвращения гипоксии ему дают дышать чистым кислородом. В условиях стационара проводится искусственное удаление жидкости из лёгких.
Лечить застой в лёгких у пожилых людей и больных, вынужденных длительное время находиться в горизонтальном положении, рекомендуется с помощью физиотерапевтических процедур.
Лечение при помощи народной медицины
Лечение народными средствами включает дыхательную гимнастику, массаж, траволечение. Лежачим больным нужно менять положение тела, при отсутствии противопоказаний сидеть в постели, изредка вставать.
Отвары и настои липы, мать-и-мачехи, ромашки, ягод калины оказывают противовоспалительное и отхаркивающее действие. Чабрец, календула, хвощ полевой, шалфей являются диуретиками. Для эффективного лечения застоя рекомендуется применять целебные травы в сочетании с медикаментами. Использовать народные рецепты следует после консультации с лечащим врачом.
Больному необходимо ограничивать употребление соли и жидкости.
Что такое венозный застой в лёгких и как его лечить pulmono.ru
Венозный застой в лёгких – это патологический процесс, при котором орган наполняется чрезмерным количеством крови из-за нарушения её оттока. Данное явление может быть только в лёгких или распространиться и на другие внутренние органы.
Причины венозного застоя
Лёгкие – это парный орган, является главным в дыхательной системе. Во время дыхания они попеременно увеличиваются и уменьшаются, в зависимости от дыхательной фазы.
Причин застоя крови в них может быть несколько:- Малоподвижный образ жизни человека. Это может привести к проблемам не только с лёгкими, но и с другими органами.
- Сердечная недостаточность и заболевания сердца. Из-за этого кровь плохо перекачивается сердцем. Поэтому отходящая от левых желудочков и предсердий кровь проникает в лёгкие, где может застаиваться.
- Повышенное давление в кровеносных сосудах. Из-за него в альвеолы попадает чрезмерное количество крови. Нарушается процесс дыхания, уменьшается газообмен. У человека может появиться одышка.
Гипертония может быть хронической из-за патологии сосудов, а может возникать из-за приёма некоторых лекарственных средств и продуктов.
- Травмы грудной клетки. Они могут привести к кровоизлиянию в лёгкие и задержки в них крови.
- Пребывание на большой высоте. Например, частые полёты, прыжки с парашютом. На высоте давление выше, поэтому органы начинают работать в непривычном режиме. От этого могут появиться различные проблемы, в том числе и застой крови в лёгких.
Как правило, для успешного лечения требуется устранить причины появившегося заболевания. Поэтому перед подбором оптимальной терапевтической схемы доктор изучает возможные факторы развития патологического процесса.
Признаки заболевания
При слабом иммунитете заболевание может дать о себе знать уже на 2-3 сутки. Если иммунитет крепкий, то признаки патологии могут не возникать в течение недели. Если у человека застаивается кровь в лёгких, он может отметить у себя следующие симптомы:
Если иммунитет крепкий, то признаки патологии могут не возникать в течение недели. Если у человека застаивается кровь в лёгких, он может отметить у себя следующие симптомы:- Человек начинает быстро дышать, жалуется на тупые боли в области лёгких.
- Он говорит очень медленно, иногда останавливается, чтобы перевести дыхание.
- Появляется холодный пот во время сна и при бодрствовании.
- Может быть несильный кашель, выделяется мокрота с кровяными прожилками.
Иногда появляется кровавая пена. В таком случае кашель очень выраженный, больной никак не может откашляться, в лёгких ему что-то мешает.
- Появляется чрезмерная слабость, человек быстро устаёт, даже если он не выполняет трудную деятельность.
- При положении лёжа начинается одышка. Чтобы она прошла, человек должен занять сидячее положение тела. Подушка также должна быть высокой – на низкой ему неудобно, также начинается одышка.
- Кожа бледнеет, над губой появляется некая синюшность, на ногах появляются отёки, из-за которых больному тяжело передвигаться.
- Может развиться плеврит (воспаление плевральных листков) из-за гипоксии. Сопровождается болями за грудиной, сухим кашлем, поверхностным дыханием. При аускультации врач может услышать шум трения плевры.
При возникновении вышеперечисленных признаков необходимо незамедлительно обратиться к врачу. Иначе могут развиться серьёзные осложнения, в том числе есть опасность летального исхода.
Диагностика заболевания
Диагностика венозного застоя в лёгких заключается в визуальном осмотре пациента, выслушивании лёгких с целью обнаружения шумов, а также в пальпации. Во время этого доктор может выявить ненормальные звуки сердца и лёгких, тахикардию, частое дыхание. Также возможно изменение окраски кожи – её синюшность или побледнение.
Дополнительно для подтверждения диагноза врач может назначить другие диагностические процедуры. Необходимо сдать общий и биохимический анализ крови, а также анализ на содержание в ней кислорода. Обычно при венозном застое его уровень значительно повышается. Также врач может порекомендовать пройти рентген клетки, ЭКГ и УЗИ сердца.
Обычно при венозном застое его уровень значительно повышается. Также врач может порекомендовать пройти рентген клетки, ЭКГ и УЗИ сердца.
Как лечить венозный застой в лёгких
Лечение застойных явлений в лёгких консервативное. Врачи рекомендуют соблюдать определённый двигательный режим, выполняя специальную гимнастику. Также необходимо отказаться от пагубных привычек – курение негативное влияет на заболевшие лёгкие. А отказ от алкоголя и правильное питание улучшают состояние кровеносных сосудов, поэтому кровь из лёгких начинает рассасываться.Для улучшения реологических свойств крови необходимо включить в рацион свежие овощи, фрукты и зелень.
Медикаментозная терапия
Венозный застой в лёгких – это опасное состояние, и лечить его необходимо в больничных условиях. Обязательно должна быть определена причина заболевания. Если это произошло из-за сердечного приступа, он должен быть купирован обязательно.
Заболевание лечится с применение венотоников. Эти препараты положительно влияют на организм:
- Повышают эластичность сосудов, за счёт чего улучшается циркуляция крови по ним.
- Снимают воспалительные процессы и препятствуют их возникновению.
- Укрепляют иммунитет, улучшают состояние больного.
К венотоникам относят такие препараты: крем Эскузан, Венен гель, доктор Тайсс с конским каштаном, гель Антистакс и другие. Их наносят на область груди.
Также необходимо использовать антикоагулянты. Универсальным средством данной группы является Гепарин. Он положительно воздействует при тромбозах, уменьшает выраженность венозного застоя.
Назначаются мочегонные препараты, выводящие из организма чрезмерное количество жидкости. Также необходимы лекарства, которые укрепляют сердечную мышцу.
Если пациент не может самостоятельно дышать, в его лёгкие подаётся кислород. Для этого используется кислородная маска или специальные пластиковые трубочки, которые подводят к носу. Если пациента подключают к ИВЛ, то в трахею вводится трубка, через которую осуществляется дыхание.
Применение народных средств
Лечить народными средствами венозный застой нельзя. Применять их можно только для укрепления иммунитета, но уже после возвращения домой из стационарных условий. Ускорить реабилитационный период могут следующие препараты народной медицины:- Головку чеснока почистить и мелко порубить или натереть на тёрке. Добавить мёд, чтобы его было столько же, сколько и чеснока. Хорошо размешать и оставить на несколько часов. Принимать по 1 ст. л. трижды в сутки.
- Натереть хрен. Наполнить им стакан на ¾. Затем залить его водкой до самого верха. Настаивать сутки, после чего процедить средство и залить его в эмалированный сосуд. Добавить по 200 г свекольного и морковного сока, а также 2 измельчённых вместе с мякотью лимона. Проварить 10-15 минут, а затем перелить в пол литровые банки. Препарат повышает гемоглобин и очищает лёгкие от скопившейся крови и мокроты.
- Измельчить 50 г красной щётки, залить 500 мл водки. Настаивать в течение месяца в тёмном месте. Принимать по 1 ч. л., разбавленной пол стаканом воды перед каждым приёмом пищи. Длительность одного курса – 3 месяца, затем перерыв на 14 дней. Повторяют курсы три раза.
Но вылечить венозный застой только с применением народных средств не получится. Самолечение может быть опасным для здоровья.
Чем быстрее начать лечение, тем меньше шансов получиться осложнение. Поэтому терапия должна быть начата после возникновения первых же симптомов патологического процесса.
диагностика причин и эффективное лечение
Специалисты Клинического госпиталя на Яузе диагностируют причины одышки (оценка функции дыхания, рентген, ЭКГ) и лечат заболевания, вызывающие её, на современном уровне. Лечение одышки всегда предполагает лечение основного заболевани\яе и устранение ее причин (например, достижение компенсации сердечной недостаточности и др.).
- Одышка — главный симптом хронической сердечной недостаточности, бронхиальной астмы, хронической обструктивной болезни легких
- До 27% людей в мире страдает от той или иной формы одышки
- Спирография — золотой стандарт оценки внешнего дыхания
записаться на консультацию
Одышка — нарушение ритма, частоты, глубины дыхания, нехватка воздуха, затруднение дыхания — это жалоба, с которой пациент прежде всего обращается к врачу. Данный симптом может быть проявлением различных заболеваний.
Данный симптом может быть проявлением различных заболеваний.
Мы лечим все виды одышки
- Центральная одышка — нарушение функционирования дыхательного центра при неврозах и другой функциональной патологии центральной нервной системы, воздействии нейротропных ядов.
- Легочная одышка — наблюдается при дыхательной недостаточности, заболеваниях легких, бронхов.
- Сердечная одышка — симптом сердечной недостаточности при инфаркте миокарда, миокардите, кардиомиопатиях, пороках сердца и др.
- Гематогенная одышка — следствие влияния на дыхательный центр изменений кислотности крови и токсических продуктов метаболизма при отравлениях, печеночной недостаточности, декомпенсированном сахарном диабете и др.
Одышка является субъективным ощущением. Дифференцировать ее интенсивность может только сам пациент. Однако в любом случае, если вы почувствовали нехватку воздуха, лучше обратиться к врачу и установить причину недомогания. Одышка часто является симптомом серьезной патологии, способной привести к инвалидизации. Чтобы избежать тяжелых заболеваний, запишитесь на прием к врачу и пройдите обследования, не откладывая.
Причины одышки
Одышка, чувство нехватки воздуха могут быть связаны с нарушениями внешнего (поступление кислорода через легкие) или внутреннего (тканевого) дыхания:
- Воздействие на дыхательный центр токсинов, продуктов метаболизма при тяжелых инфекционных заболеваниях.
- Нарушение дыхания при воздействии отравляющих химических веществ на клеточном уровне.
- Травмы грудной клетки, нарушающие герметичность плевральных полостей, окружающих легкие; сдавливание легких при пневмотораксе, гидротораксе.
- Неврологические осложнения при рассеянном склерозе, миастении, функциональные и невротические нарушения дыхания при истерии, неврастении и др.
- Бронхит, бронхиальная астма, опухоли — закупорки инородным телом, вязким секретом.

- Отек бронхов и лёгких аллергического или воспалительного характера при бронхиальной астме, пневмонии и др.
- Сердечная недостаточность, при которой происходит застой крови в сосудах малого круга, выпот жидкости в альвеолы легких, уменьшение жизненной емкости легких, уменьшение периферического кровотока.
- Ишемическая болезнь сердца — стенокардия напряжения может протекать в одышечной форме, когда основным симптомом недостаточности кровоснабжения миокарда выступает одышка.
- При анемии в результате уменьшения количества эритроцитов при потере крови; при отравлении некоторыми химическими веществами, связывающими гемоглобин.
- Ожирение и физическая детренированность также могут вызывать одышку при минимальной физической нагрузке.
Причин появления одышки огромное количество. Определить самостоятельно, является ли она симптомом серьезного заболевания, невозможно. Только высококвалифицированный специалист может установить, болезнь какого органа вызвала патологию, и назначить соответствующее обследование. Записывайтесь на консультацию к врачу, чтобы установить причину недомогания.
записаться на консультацию
Этапы диагностики
- Консультация терапевта. Врач проведет тщательный осмотр пациента, расспросит его о сопутствующих симптомах. При необходимости направит пациента к другим специалистам нашего госпиталя — кардиологам, гематологам, психотерапевтам.
- Лабораторная диагностика:
- общий анализ крови;
- общий анализ мочи
- Инструментальная диагностика:
- спирография
- ЭКГ;
- эхоКГ;
- рентгенография;
- УЗИ;
- КТ.
- Дополнительное обследование, объем которого определяется индивидуально в зависимости направления диагностического поиска.

Лечение одышки
Мы назначаем лечение одышки в соответствии с ее этиологией индивидуально для каждого пациента.
При затрудненном отделении мокроты терапевт может прописать разжижающие мокроту, отхаркивающие препараты, при бронхиальной обструкции — бронхорасширяющие средства (внутрь или в инъекциях).
Лечение сердечной одышки проводится нашими кардиологами комплексно, терапия может включать препараты, улучшающие работу сердца, мочегонные средства, при одышечной форме ИБС — средства, повышающие коронарный кровоток, активирующие питание миокарда.
При гематогенной одышке лечение направлено на борьбу с анемией.
Психогенно обусловленное чувство нехватки воздуха, характерное для панических атак и других форм невротических расстройств лечится в курсе психотерапии.
При массивном плевральном выпоте — может понадобиться пункция плевральной полости. При состояниях, характеризующихся острыми тяжелыми расстройствами дыхания требуется срочная искусственная вентиляция легких и срочная реанимация.
Если Вас беспокоит ощущение нехватки воздуха, дыхание затруднено при вдохе или выдохе и другие нарушения дыхания, обратитесь в Клинический госпиталь на Яузе для выявления причин патологического состояния, эффективного лечения и предупреждения развития осложнений.
Одышка в состоянии покоя — редкое явление, сопутствующее тяжелым и запущенным болезням. Обычно это явление появляется при физической нагрузке. Обратите внимание, не наблюдаются ли у вас нарушения дыхания при подъеме по лестнице или быстрой ходьбе. Если вы обнаружили нехватку кислорода, обязательно запишитесь к врачу для консультации.
Почему мы
- Врачи. У нас ведут приём специалисты высшей квалификационной категории, обладатели учёных степеней, с большим опытом работы в ведущих российских клиниках.
- Индивидуальный подход. Врач разработает индивидуальный план обследования и лечения для каждого пациента в соответствии с причиной развития и клинической картиной заболевания.

- Комплексность. Терапевты нашей клиники работают в тесном взаимодействии с другими специалистами — кардиологами, гематологами, психотерапевтами. Это обеспечивает эффективное лечение одышки различного генеза.
- Экспертное оборудование. Все исследования проводятся на современном оборудовании и отличаются высокой точностью.
- Комфорт. Все консультации, исследования и лечение проводятся в рамках нашего госпиталя, что позволяет нашим пациентам экономить силы и время.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом-кардиологом высшей категории Курбатовой И.В., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Чем опасна застойная пневмония у пожилых людей
Почему застойная пневмония появляется именно у престарелых?
Ввиду того, что традиционная пневмония ведет к поражению только небольших участков легочной ткани, для ее лечения будет достаточно медикаментозного лечения. Куда хуже обстоит дело, если речь идет о застойной пневмонии, когда в легких и бронхах застаивается жидкость.
Внимание! Престарелые люди могут страдать только слабостью или отсутствием аппетита, так как остальная симптоматика зачастую носит смазанный характер, поэтому они могут даже и не догадываться о наличии опасной болезни.
Диагностировать гипостатическую пневмонию можно по следующим признакам:
Поскольку это заболевание – коварное, очень важно диагностировать его своевременно.
Какие либо особенные симптомы у данного заболевания отсутствуют, поэтому главная задача близких людей – вовремя забить тревогу, а главная задача лечащего врача престарелого человека вовремя диагностировать болезнь. Некоторые ранее перенесенные заболевания, а также заболевания, перешедшие в стадию хронических, могут стать сигналом о возможном развитии гипостатической пневмонии, а именно: инсульт, инфаркт, кардиосклероз, порок сердца, атеросклероз, воспаление почек, сахарный диабет, астматический синдром, легочная эмфизема. Чтобы подтвердить диагноз, нужно прибегнуть к:
Чтобы подтвердить диагноз, нужно прибегнуть к:
- Рентген-исследованию. Однако снимок будет характеризоваться помутнениями, которые идентифицируют жидкость в легком. При этом застойные сгустки, характерные, к примеру, при бронхопневмонии, также видны на снимке в качестве помутнения. Иными словами, можно спутать застойную пневмонию с другим заболеванием, а также не каждое лечебное учреждение оснащено аппаратами по обследованию лежачего больного;
- Ультразвуковому исследованию. Сделав снимок УЗИ и исследовав, таким образом, плевральную полость, можно обнаружить точное место расположения застоявшейся жидкости;
- Стето- или фонендоскопа- прослушиванию легких. Наличие данного заболевания подтвердят сиплое дыхание и влажные хрипы.
Локализация вторичной пневмонии – нижняя доля правого легкого (самая удаленная от сердца область). Если врач диагностирует это заболевание неправильно, престарелый человек может впасть в состоянии комы. Несвоевременное или неправильное лечение также ведёт к недержанию мочи, депрессии, резким сменам настроения. Такая симптоматика схожа с синильной деменцией, поэтому врач может ошибиться с диагнозом.
Еще одной причиной врачебной ошибки может стать симптом отдышки, поскольку врач может расценить его как признак сердечной недостаточности. Если диагноз был поставлен неправильно, а значит и назначено неправильное лечение или же человек поздно обратился к врачу, могут наступить последствия в виде:
- Нарушенного кровяного оттока, что неизбежно приведет к тому, что переполнятся легочные вены;
- Просачивания плазмы крови сквозь стенки сосудов. Легочные альвеолы начинают накапливать жидкость, таким образом, начинают развиваться болезнетворные бактерии;
- Начала процесса замены легочных тканей соединительными.
Застойная пневмония: методы лечения престарелых людей
Данное заболевание предусматривает стационарное лечение и непрерывный контроль врачей. Поскольку заболевание — инфекционное, необходим прием антибиотиков широкого спектра действия. Кроме того необходимо восстановить нормальное вентилирование легких, а значит в обязательном порядке будет назначен: диуретик, отхаркивающее средство, антиоксидант, иммуномодулятор.
Поскольку заболевание — инфекционное, необходим прием антибиотиков широкого спектра действия. Кроме того необходимо восстановить нормальное вентилирование легких, а значит в обязательном порядке будет назначен: диуретик, отхаркивающее средство, антиоксидант, иммуномодулятор.
Дабы облегчить работу сердца, врач назначит гликозид и средство для улучшения метаболизма. Чтобы освободить бронхи и трахею от мокроты, необходимо назначить бронхоскопию. Если плевральная полость заполнена жидкостью, необходим диуретик и пункция. Данный терапевтический комплекс позволит быстро стабилизировать состояние больного.
Кроме того необходимо прибегнуть к физиотерапевтическим методам: курс массажа, ингаляций и кислородных масок. Также полезно выполнять дыхательную гимнастику, особенно комплекс Бутейко и Стрельниковой.
Обязательно выполнять комплекс упражнений, которые могут нормализовать дыхание диафрагмы:
- Приняв лежачее положение, сложить руки на животе и сделать медленный вдох, затем выдох ртом. Одновременно постараться напрячь мышцы пресса и надавить руками, создавая эффект сопротивления для того чтобы усилить выдох;
- Приняв положение стоя, разведя руки по сторонам и расставив широко ноги, сделать вдох. Затем медленно выдохнуть, перевести руки вперед, сделать наклон вниз, одновременно следить за тем, чтобы живот был втянут.
Для того чтобы легче отходила мокрота, необходимо проведение позиционного «дренажа», который заключается в том, что тело принимает определенные позы, таким образом жидкость стекает в область рефлексогенных зон, чем и вызывается кашель. Необходимо сделать несколько глубоких вдохов носом и выдохов ртом, при этом зубы должны быть сильно стиснуты, далее необходимо сильно кашлять. За 30 минут до начала этого комплекса нужно выпить теплый отвар: липы, подорожника или мать-и-мачехи или просто чай с добавлением меда или молока.
Выписавшись, домой, необходимо продолжить лечение посредством народной медицины.
Застойная пневмония: лечение народной медициной
Прекрасно помогают в борьбе с этим недугом различные отвары:
- Отвар чабреца или тимьяна ползучего: 2 ст. ложки заварить полутора литрами кипятка, далее процедить и принимать не менее 4-х раз в сутки по ½ ст. перед приемом пищи;
- Отвар толокнянки: 1 ст. ложку заварить стаканом кипятка, разделить на три части и употреблять каждую из них по прошествии 30-ти минут после приема пищи;
- Отвар на ягодах калины: 2 ст. ложки заварить стаканом кипятка и оставить на ночь. Затем добавить мед и принимать по 2 ст. ложки после еды;
- Отвар из сбора трав: ромашки, зверобоя, крапивы, календулы, малины, алтеи, девясила, шалфея, подорожника и аира. Необходимо смешать все эти травы по 3 ст. ложки каждой. Заваривать 2 ст. ложки сбора кипятком (0,5 л.), оставить на ночь, процедить и принимать по половине стакана. Курс приема – около трех месяцев;
- Лекарство «урбеч», родина которого – Дагестан. Перемолоть абрикосовые ядра(3 кг.) и семена льна (3 кг.), обязательно хранить смесь в холодильнике. Когда необходимо лечение, нужно взять сливочное масло (1/2 пачки), добавить 1 ст. ложку смеси и довести до кипения, затем снять с огня, дать остыть и добавить 1 ст. ложку мёда. Затем убрать в холодильник и дать застыть, при необходимости добавлять в каши больному или же просто мазать на хлеб.
Хирургическое вмешательство при гипостатической пневмонии
Чаще всего в хирургическом вмешательстве нуждаются лежачие больные, которые не могут дышать. В целях облегчения страданий врач может назначить прокол грудной клетки. Таким образом, появляется возможность «откачать» жидкость и освободить лёгкие. Процедура проводится только в стационаре, квалифицированным хирургом и с применением общего наркоза.
Гипостатическая пневмония у престарелых людей: профилактические меры
Как известно лучше предупредить развитие любого заболевания, чем потом лечить его. Поскольку гипостатическая пневмония – это осложнение другого заболевания, пожилым людям необходимо беречься и соблюдать следующие правила:
Поскольку гипостатическая пневмония – это осложнение другого заболевания, пожилым людям необходимо беречься и соблюдать следующие правила:
- Всегда следить за тем, чтобы ноги были сухие и в тепле;
- Практиковать ежедневные пешие прогулки на свежем воздухе;
- Уделять время на ежедневный полноценный отдых;
- Отказаться от вредных привычек;
- Уделять внимание правильному и полноценному питанию;
- Аллергикам особенно следить за состоянием своего заболевания;
- Обязательно проходить процедуру вакцинации с целью предотвращения развития гриппа в период его эпидемии.
Если речь идет о лежачем престарелом человеке, то родственникам необходимо в качестве профилактики развития застойной пневмонии: чаще переворачивать больного, массажировать ему грудную клетку, использовать банки и горчичники, выполнять с ним ранее описанные физические упражнения, следить за тем чтобы помещение, в котором лежит человек, было хорошо проветрено, а воздух увлажнен.
Современная медицина делает возможным лечение гипостатической пневмонии у людей преклонного возраста без особых проблем, только при условии своевременного обращения за квалифицированной медицинской помощью и правильной диагностике. При этом важно и желание самого пациента, его старания во время выполнения лечебной гимнастике, поэтому родственникам необходимо настроить больного соответствующим образом. А после проведенного лечения пожилому человеку важно вести здоровый и активный образ жизни.
Требуется круглосуточный квалифицированный уход?
Оставьте заявку на подбор пансионата.
Требуется круглосуточный квалифицированный уход?
Оставьте заявку на подбор пансионата.
Как избавиться от слизи в груди: 8 натуральных домашних средств
Воспаление и скопление слизи в груди могут вызывать неприятные симптомы, такие как хрипы, проблемы со сном и боль в горле. Застой также часто сопровождается кашлем с выделением мокроты.
Застой также часто сопровождается кашлем с выделением мокроты.
Некоторое количество слизи в грудной клетке является нормальным явлением, и ее избыток изредка обычно не является поводом для беспокойства. Однако, если у человека регулярно возникает дискомфортная заложенность грудной клетки или если она сопровождается другими симптомами, ему следует обратиться к врачу.
Следующие проблемы могут вызвать скопление слизи в груди:
В этой статье мы описываем способы облегчить заложенность грудной клетки в домашних условиях.
Человек может облегчить симптомы и избавиться от надоедливой слизи, используя следующие методы:
1. Теплые жидкости
Горячие напитки могут обеспечить немедленное и длительное облегчение при скоплении слизи в груди.
Увлажнение разжижает слизь, облегчая ее отхождение при кашле.
Согласно исследованию 2008 года, горячие напитки обеспечивают «немедленное и длительное облегчение» заложенности и сопутствующих симптомов, таких как чихание, тянущий кашель, боль в горле и озноб.
Человек может извлечь выгоду из употребления:
- бульонов
- черного или зеленого чая без кофеина
- травяных чаев
- теплой воды
Некоторые из этих напитков доступны для покупки в Интернете, в том числе чай без кофеина и травяные чаи.
2. Пар
Поддержание влажности воздуха может разжижить слизь и уменьшить заложенность жидкости и кашель. Национальный институт сердца, легких и крови рекомендует использовать увлажнитель с холодным туманом или паровой испаритель.
Людям, страдающим нарушениями сна, рекомендуется использовать увлажнитель воздуха в ночное время. Чтобы добиться максимального эффекта, держите окна и двери закрытыми.
Увлажнители необходимо регулярно чистить для удаления бактерий и других патогенов, которые могут ухудшить симптомы и привести к инфекции.
Другие способы увеличения влажности воздуха:
- Вдыхание пара: Наполните большую миску горячей водой.
 Наклонитесь над миской и накиньте полотенце на голову, чтобы сдержать поток.Осторожно вдохните пар, чтобы разжижить слизь.
Наклонитесь над миской и накиньте полотенце на голову, чтобы сдержать поток.Осторожно вдохните пар, чтобы разжижить слизь. - Принятие горячего душа или ванны: Горячая вода наполняет комнату паром и помогает облегчить симптомы.
Дышите паром столько, сколько вам удобно, затем выпейте стакан воды, чтобы предотвратить обезвоживание.
3. Соленая вода
Полоскание горла смесью соли и теплой воды может удалить мокроту и слизь с задней стенки глотки и облегчить симптомы.
Добавьте половину чайной ложки соли в чашку теплой воды.Перемешивайте, пока соль не растворится.
Прополощите горло смесью и на мгновение дайте ей остыть в задней части глотки. При необходимости повторяйте несколько раз в день.
4. Мед
Мед — популярное домашнее средство, и исследования показывают, что он обладает противовирусными и антибактериальными свойствами.
В исследовании 2007 года было проверено влияние гречишного меда на инфекции верхних дыхательных путей у детей. Родители постоянно сообщали, что мед обеспечивает лучшее облегчение симптомов по сравнению со стандартными лекарствами или отсутствием лечения.
Однако обзор трех исследований в 2016 году пришел к выводу, что мед лечит острый кашель у детей менее эффективно, чем лекарства.
Человек может употреблять 1 столовую ложку меда каждые 3-4 часа, пока симптомы не исчезнут. Мед не подходит для детей младше 12 месяцев. Ряд продуктов из меда доступен для покупки в Интернете.
5. Продукты питания и травы
К продуктам, наиболее часто используемым для облегчения кашля, простуды и скопления слизи, относятся:
- чеснок
- имбирь
- лимон
- специи, такие как молотый кайенский перец и другие виды перца чили.
Некоторые исследования показывают, что следующее может помочь в лечении респираторных вирусов, которые могут быть ответственными за избыток слизи:
Людям, принимающим лекарства по рецепту, следует поговорить с врачом, прежде чем пробовать новые добавки.
Ряд этих добавок доступен для покупки в Интернете, включая женьшень, эхинацею, корень солодки и цинк.
6. Эфирные масла
Некоторые эфирные масла могут облегчать дыхание и разжижать слизь в груди.
Некоторые эфирные масла могут облегчить дыхание и разжижить слизь в груди. Некоторые могут даже остановить рост бактерий, заражающих дыхательные пути.
Полезные эфирные масла, доступные для покупки в Интернете, включают:
Эфирные масла можно вдыхать прямо из бутылки, использовать в диффузоре или добавлять в горячую воду при вдыхании пара.
Масла также можно наносить местно в домашних условиях в виде паров. Смешайте четверть стакана кокосового масла с 12 каплями одного или нескольких эфирных масел, перечисленных выше. Нанесите смесь на грудь, но никогда на сломанную или раздраженную кожу.
Если человек впервые использует эфирное масло, ему следует провести тест на раздражение кожи. Нанесите небольшое количество масла на 1-дюймовый участок кожи на внутренней стороне руки. Если через 24 часа реакции не происходит, масло можно использовать более обильно.
Эфирные масла нельзя принимать внутрь.
7. Поднимите голову
Если избыток слизи в груди нарушает сон, можно поднять голову с помощью дополнительных подушек. Поднятие способствует оттоку слизи и уменьшает кашель и дискомфорт.
8. N-ацетилцистеин (NAC)
NAC — это добавка, которая может использоваться для разжижения слизи в дыхательных путях и уменьшения частоты и тяжести кашля.
Проанализировав 13 исследований, исследователи обнаружили, что люди с хроническим бронхитом могут получить пользу от ежедневного приема 600 миллиграммов (мг) НАК, если нет обструкции дыхательных путей.Людям с обструкцией дыхательных путей может потребоваться до 1200 мг в день.
Продукты N-ацетилцистеина доступны для покупки в Интернете.
Что делать и когда обратиться к врачу
Если вам когда-либо ставили диагноз простуда или бронхит, вероятно, у вас была заложенность груди. Заложенность грудной клетки является результатом воспаления дыхательных путей или бронхов в легких. Грудная простуда является результатом того же вируса, что и обычная простуда, и обычно проявляется в виде насморка, инфекции носовых пазух или боли в горле, прежде чем проникнуть в легкие.
Заложенность грудной клетки является результатом воспаления дыхательных путей или бронхов в легких. Грудная простуда является результатом того же вируса, что и обычная простуда, и обычно проявляется в виде насморка, инфекции носовых пазух или боли в горле, прежде чем проникнуть в легкие.
Когда бронхи в легких подвергаются воздействию вируса, они набухают и наполняются густой жидкостью, называемой слизью. Этот избыток жидкости сужает воздушный поток, затрудняя дыхание.
Симптомы заложенности грудной клетки включают:
- Отрывной кашель с прозрачной, зеленой или темно-желтой слизью
- Стеснение в груди
- Боль в горле
- Боли и озноб в теле
- Головная боль
- Лихорадка
- Одышка или хрипы
Большинство из этих симптомов часто исчезают в течение нескольких дней, но кашель может длиться несколько недель, пока ваши бронхи заживают.Если у вас кашель, который длится более 14 дней, вам следует обратиться к врачу. Этот симптом может быть признаком другого заболевания, требующего медицинской помощи, например пневмонии.
Средства и методы лечения заложенности грудной клетки
Простуда и заложенность грудной клетки являются результатом вируса. Единственное лекарство от этого типа вируса — это отдых и ожидание, пока вирус исчезнет. Антибиотики полезны только при лечении таких заболеваний, как пневмония и коклюш. Однако некоторые домашние средства и методы лечения могут успокоить боль в груди и облегчить симптомы.
Врачи рекомендуют следующие домашние средства от заложенности грудной клетки:
- Пейте много прозрачной жидкости, чтобы поддерживать гидратацию тела и разжижать слизь в горле и легких.
- Разместите в комнате испаритель или увлажнитель холодного тумана, чтобы успокоить раздражение легких.
- Спите, положив голову на несколько подушек, чтобы облегчить дыхание и предотвратить накопление слизи в груди за ночь.
- Примите горячий душ и вдохните пар, чтобы облегчить заложенность носа.

- Попробуйте обезболивающее, отпускаемое без рецепта, например ибупрофен или ацетаминофен, чтобы облегчить боли в теле и снизить температуру.
- Используйте солевые капли или назальный спрей для облегчения заложенности носа.
- Используйте леденцы, чтобы поддерживать влажность в горле.
- Используйте бронходилататоры, которые расслабляют мышцы легких и расширяют бронхи, чтобы облегчить дыхание. Бронходилататоры часто используются для лечения хронических состояний, при которых дыхательные пути воспаляются и сужаются, таких как астма.
Симптомы обычно начинают исчезать в течение семи дней или двух недель, если у вас нет основного заболевания, такого как хроническая болезнь легких.Лекарства, такие как противоотечные средства, также могут разжижать слизь и облегчать другие симптомы.
Когда обращаться к врачу
В некоторых случаях домашние средства могут не помочь. Если вы не чувствуете себя лучше через несколько дней, у вас не проходит жар, есть хрипы или кажется, что вы не можете избавиться от инфекции, запишитесь на прием к врачу. Заложенность груди может указывать на более серьезное заболевание, чем простуда или бронхит.
Средства для детей
Детям пригодятся многие из тех же домашних средств от заложенности грудной клетки, например, отдых, питье прозрачных жидкостей и вдыхание прохладного воздуха из испарителей или увлажнителей.К некоторым средствам от простуды у детей следует относиться с осторожностью.
Рассмотрите следующие домашние средства для детей с заложенностью грудной клетки:
- Некоторые безрецептурные обезболивающие с ибупрофеном или ацетаминофеном предназначены для детей. Следуйте инструкциям на этикетке и проверьте активные ингредиенты, чтобы убедиться, что ваш ребенок не принимает больше рекомендованного количества. Вам также следует обсудить дозировку с врачом вашего ребенка.
- Сироп от кашля может облегчить симптомы заложенности грудной клетки у детей.
 Сироп от кашля можно приобрести в аптеке или по рецепту. Как и в случае с обезболивающими, читайте этикетку, чтобы ребенок не принимал слишком много за один раз.
Сироп от кашля можно приобрести в аптеке или по рецепту. Как и в случае с обезболивающими, читайте этикетку, чтобы ребенок не принимал слишком много за один раз. - Пастилки можно давать детям старше четырех лет, но не давайте их детям младше четырех лет.
- Если вашему ребенку больше года, дайте ему чайную ложку меда или смешайте такое же количество в чашке с теплой водой. Мед помогает разжижать слизь и облегчает кашель. Некоторые исследования показывают, что мед более эффективен для уменьшения сильного кашля, чем сироп от кашля, купленный в магазине.Однако не давайте мед младенцам младше одного года, потому что это может привести к болезни, известной как детский ботулизм.
- Попробуйте выдавить ребенку капли физиологического раствора, чтобы разжижить слизь, затем введите шприц с резиновой грушей, чтобы аккуратно всасывать ноздри и удалить излишки слизи.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов не рекомендует отпускаемые без рецепта лекарства от простуды детям младше четырех лет. Также не следует давать детям аспирин, так как он может вызвать редкое, но опасное для жизни заболевание, называемое синдромом Рея.
Как избавиться от мокроты и слизи в груди: 9 средств защиты
(c) 2019 WebMD, LLC. Все права защищены.Американская академия семейных врачей: «Лекарство от кашля: понимание ваших безрецептурных вариантов».
Американское торакальное общество: «Лечение бронхоэктазов».
Медицинский колледж Бейлора: «Советы помогают справиться с симптомами раздражения носовых пазух».
CDC: «Простуда в груди (острый бронхит)».
Клиника Кливленда: «Слизь и мокрота: что делать, если у вас слишком много».”
Кашель : «Эффективность цинеола у пациентов, страдающих острым бронхитом: плацебо-контролируемое двойное слепое исследование».
Фонд кистозного фиброза: «Кашель и дуновение».
Harvard Health Publishing: «Что делать с синуситом», «Без кашля».
Журнал антимикробной химиотерапии : «Антибактериальная активность эфирных масел и их основных компонентов против патогенов дыхательных путей при контакте с газами.”
Журнал традиционной и дополнительной медицины : «Ладан (?? Ру Сян; виды босвеллии): от выбора традиционных применений к новой фитотерапии для профилактики и лечения серьезных заболеваний».
Клиника Мэйо: «Заложенность носа», «ХОБЛ», «Астма», «Лекарства от простуды: что работает, что не помогает, что не может повредить», «Астма, вызванная физическими упражнениями», «Vicks VapoRub: эффективный назальное противозастойное? »
Michigan Medicine: «Муковисцидоз: помощь вашему ребенку при откашливании слизи.”
Национальное еврейское здоровье: «Методы выведения слизи».
Scientific Reports : «Антибактериальная и противогрибковая активность шести эфирных масел и их цито / генотоксичность по отношению к клеткам HEL 12469 человека».
Педиатрия : «Вазелин, вазелин и отсутствие лечения для детей с ночным кашлем и симптомами простуды».
Национальная медицинская библиотека США: «ЭТИКЕТКА: VICKS VAPORUB (камфорно-синтетическая мазь с эвкалиптовым маслом и ментолом).”
UnityPoint Health: «Почему киски такие отвратительные, но так полезны для здоровья (инфографика)».
Университет Миннесоты: «Как выбрать и использовать эфирные масла?»
Избавьтесь от заложенности грудной клетки
ИЗБАВЬТЕСЬ от заложенности грудной клетки, с первого взгляда
Инфекции верхних дыхательных путей, такие как простуда или грипп, часто вызывают перегрузку слизистых оболочек, закупоривая дыхательные пути и вызывая заложенность грудной клетки.
Когда вы заболеете, ваше тело вырабатывает дополнительную слизь и мокроту, чтобы помочь избавиться от вторгающегося вируса, хорошей мокроты, плохой мокроты или слишком большого количества мокроты, независимо от основной причины, человеческое тело быстро реагирует, что может привести к некоторым неприятным симптомам.
ЧТО ВЫЗЫВАЕТ ЗАЛОЖЕННОСТЬ ГРУДЬ?
Слизь обычно присутствует в организме, но когда вы страдаете от простуды или гриппа, вырабатывается слишком много слизи, что может вызвать кашель, заложенность носа и боль. Кашель и слизь — это способ вашего тела избавиться от раздражителя, попавшего в верхние дыхательные пути.При вдыхании раздражителя стимулируется выработка слизи, и крошечные волоски на слизистой носа и дыхательного горла, называемые ресничками, переносят слизь и раздражитель вверх и из горла. Там его можно кашлять (или откашливать) или проглотить в желудок.
СИМПТОМЫ ЗАЛОЖЕНИЯ ГРУДИ
- Влажный или сухой кашель
- Дискомфорт или болезненность в груди
- Слизь и мокрота, выделяемые при кашле
Симптомы заложенности грудной клетки могут быть результатом нескольких заболеваний, но если заложенность грудной клетки возникла в результате простуды, обычно это не должно длиться менее 10 дней.
См. Дополнительную информацию в разделе «Простуда в груди» или поговорите с врачом, если кашель и заложенность груди не исчезнут после того, как исчезнут другие симптомы простуды.
В поисках помощи от заложенности груди
СРЕДСТВА ДЛЯ ДОМАШНЕГО СРЕДСТВА ОТ ОБОРУДОВАНИЯ НА ГРУДИ, ВЕРНУТЬ ВАС В ФОРМУ БЫСТРЕЕ!
Постоянный кашель может быть трудным, особенно если он не дает вам спать по ночам. Попробуйте эти советы, чтобы облегчить симптомы заложенности грудной клетки, пока подействует ваше лекарство.
Советы и домашние средства, которые помогут вам почувствовать себя лучше при заложенности грудной клетки:
- Пейте много воды
- Используйте увлажнитель воздуха или примите горячий душ
- Постельный режим с приподнятой головой
- Пить горячий чай с лимоном и медом
- Сделайте горячий компресс на грудь
- Избегайте нездоровой пищи
Перестаньте читать и избавьтесь от заложенности груди
Если вы все еще читаете, остановитесь!
Возьмите купон на скидку 2 доллара, чтобы использовать его в ближайшем доступном магазине.
Ты все еще здесь?
Если вам не хочется выбираться из-под одеяла, Benylin может быть доставлен прямо к вашей двери менее чем за 48 часов!
Заложенность грудной клетки: причины, симптомы и способы устранения
Заложенность грудной клетки — это общий термин, обозначающий скопление слишком большого количества слизи в легких. Он часто сопровождает простуду или другие инфекции верхних дыхательных путей. Затем эти инфекции заставляют ваше тело производить слишком много слизи.Есть несколько способов избавиться от заложенности грудной клетки, но сначала давайте посмотрим, что ее вызывает.
Причины заложенности грудной клеткиДвумя наиболее частыми причинами заложенности грудной клетки являются частицы в воздухе, а также бактерии и вирусы, вызывающие инфекции верхних дыхательных путей.
Частицы в воздухеНекоторые вещества, находящиеся в воздухе, могут попасть в ваше тело при вдохе — например, аллергены и пыль. Обычно эти частицы безвредны и попадают в слизистую оболочку носа и дыхательных путей.Крошечные волосовидные структуры, называемые ресничками, переносят эти захваченные частицы вместе со слизью к горлу. Эта слизь может вызвать ощущение скопления в груди.
Бактерии и вирусыВдыхаемый вирус или бактерии могут вызвать инфекцию, ведущую к заложенности грудной клетки. Сначала бактерии и вирусы действуют так же, как аллергены, проникая в организм через слизистую оболочку и переносясь ресничками. Но они также вызывают воспаление, которое, в свою очередь, заставляет ваше тело производить излишки слизи в дыхательных путях, пытаясь их удалить.Ваше тело может быть не в состоянии избавиться от этой чрезмерной, более густой слизи обычными способами, и слизь застревает в ваших легких, что приводит к переполнению грудной клетки.
Симптомы заложенности грудной клеткиКогда вы вдыхаете вредные частицы, ваше тело реагирует двумя способами, что приводит к ощущению тяжести в груди.
СлизьСоздание большего количества слизи на самом деле может быть хорошим делом! Это естественная реакция вашего организма на раздражитель.Хотя это один из самых узнаваемых признаков простуды в груди, он помогает удалить вредные микробы из дыхательных путей. Текстура и цвет слизи могут измениться по мере развития простуды в груди — сначала она может выглядеть как густая, прозрачная или белая слизь. Затем он может стать желтым или зеленым по мере продолжения кашля. Зеленая слизь не обязательно означает, что вам нужно агрессивное лечение или антибиотики. С другой стороны, черная слизь может быть признаком более серьезной проблемы, и вам рекомендуется обратиться к врачу.
КашельУ вас может развиться кашель из-за избытка слизи — это первое средство вашего тела, которое физически избавляется от вредных частиц.Присутствие лишней слизи приводит в движение нервные окончания, называемые механорецепторами, и активирует ваш «кашлевой рефлекс». Откашливание слизи вызывает дискомфорт (и, конечно, довольно неприятно), но на самом деле помогает удалить микробы из дыхательных путей. Этот кашель может начаться рано и продолжаться даже после того, как исчезнут другие симптомы.
Когда обращаться к врачу по поводу заложенности грудной клеткиЗаложенность грудной клетки может раздражать, но не всегда серьезно. Однако вам следует немедленно обратиться к врачу, если:
- У вас поднялась температура выше 100 ° F
- У вас проблемы с дыханием
- Вы кашляете кровью
- Твоя грудь не дает уснуть всю ночь
- Вы хрипите
- У вас одышка
- Простуда не проходит через семь-десять дней
- Вы видите черную слизь
Есть простые вещи, которые вы можете сделать дома, чтобы избавиться от заложенности грудной клетки.Ваша главная цель — разжижить и разжижить лишнюю слизь, которая скапливается в легких.
Оставайтесь гидратированнымиОбильное питье помогает разжижить слизь. Держитесь подальше от напитков, которые обезвоживают вас, таких как алкоголь или напитки с кофеином.
Готовьте на паруSteam может творить чудеса. Это может помочь увлажнить дыхательные пути и разжижить засохшую слизь — используйте увлажнитель или испаритель прохладного тумана. Принятие горячего душа также может помочь вам вздохнуть с облегчением.
Безрецептурное облегчение при заложенности грудной клеткиДля более эффективного лечения могут помочь лекарства, отпускаемые без рецепта. Лекарства, содержащие гвайфенезин, могут помочь разжижать и разжижать слизь, поэтому ваш кашель может стать более продуктивным и помочь уменьшить заложенность грудной клетки.
Mucinex® Maximum Strength 12-часовые отхаркивающие таблетки от заложенности грудной клетки разрушают слизь, которая беспокоит вас, с помощью двухслойной системы с расширенным высвобождением. Один уровень предназначен для немедленного выпуска, а другой — для расширенного выпуска.
За ваше выздоровление и облегчение дыхания!
Источники:
https://www.mucinex.com/blogs/cold-flu-symptoms/chest-congestion-causes-symptoms-and-remedies
https://www.mucinex.com/products/mucine®-fast-®-adult-liquid-day-night-severe-congestion-cough-night-shift-cold-flu-2×6-oz
Дополнительные источники:
(черная слизь)
https://www.businessinsider.com/snot-color-green-yellow-sinus-infection-cold-2016-1#-6
Домашние средства для уменьшения заложенности грудной клетки
Заложенность грудной клетки, ощущение стеснения и тяжести в груди часто указывает на респираторную инфекцию.
Это затруднение дыхания возникает в результате скопления жидкости в легких из-за чрезмерного выделения слизи.
Очень важно проконсультироваться с врачом и принять меры по лечению этого состояния, чтобы предотвратить недостаток кислорода в организме.
Домашние средства от заложенности грудной клетки
Вы можете попробовать следующие методы лечения в домашних условиях, чтобы быстрее уменьшить заложенность грудной клетки.
1. Полоскать горло теплой соленой водой.
Частое полоскание горла теплой соленой водой — традиционное средство от заложенности грудной клетки.Он помогает снизить вязкость слизи, облегчая ее отхождение и снимает раздражение в горле.
Исследование показало, что простое полоскание горла простой водой может быть полезным для предотвращения инфекций верхних дыхательных путей у в целом здоровых людей. (1)
Как использовать:
- Добавьте 1 чайную ложку соли в стакан теплой воды и перемешайте, чтобы она растворилась.
- Полощите горло этим раствором соленой воды в течение нескольких секунд.
- Повторите два-три раза, пока перегрузка не исчезнет.
2. Вдыхать пар
Вдыхание пара увлажняет слизистые оболочки и делает мокроту водянистой, что облегчает ее отхождение при кашле. (2)
Как выполнять:
- Налейте горячую воду в большую миску и добавьте несколько капель эфирного масла, например масла эвкалипта, чайного дерева, лаванды, тимьяна, грейпфрута, ромашки или мяты. Эвкалиптовое масло содержит цинеол, который является мукоактивным агентом. (3)
- Накройте голову полотенцем и наклонитесь над миской.
- Сохраняйте значительное расстояние между горячей водой и лицом, чтобы избежать дискомфорта.
- Глубоко вдыхайте пары, пока чувствуете себя комфортно.
- Повторяйте паровые ингаляции два-три раза в день, пока заложенность не исчезнет.
Примечание: Беременным женщинам, маленьким детям, гипертоникам и людям с сердечно-сосудистыми заболеваниями рекомендуется избегать вдыхания пара.
3. Съешьте медовую смесь
Обладая мощными антибактериальными и противовирусными свойствами, мед может помочь бороться с основной инфекцией, вызывающей накопление слизи.
Кроме того, увлажняющий эффект меда может помочь разбавить слизь, застрявшую в дыхательных путях, и облегчить ее изгнание. (4)
Исследования также показали, что мед является эффективным средством от кашля. (5) (6) Однако использование меда для снятия заложенности грудной клетки у детей привело к легким побочным эффектам, таким как нервозность, бессонница и гиперактивность.
Как использовать: Обычно считается безопасным давать 2,5 мл меда детям в возрасте от 1 года непосредственно перед сном.Рекомендуемую дозу сырого меда можно употреблять напрямую или растворять в теплой воде в качестве тонизирующего средства.
Примечание: Не давать мед детям младше 1 года. Мед может быть заражен спорами ботулизма, которые могут вызвать отравление у младенцев.
Резюме:Мед — относительно мягкое и безопасное терапевтическое средство, которое вряд ли вызовет какие-либо побочные эффекты, если принимать его в рекомендуемых количествах.
4. Наложите теплый компресс с луком (луковая припарка).
При наложении на грудь тепло от компресса проникает в кожу, разрушая свернувшуюся слизь.Кроме того, луку приписывают отхаркивающие свойства, которые могут еще больше помочь в разжижении выделений слизи.
Хотя эта дополнительная терапия не имеет большого научного достоинства, она пользуется значительной популярностью в отдельных случаях.
Как использовать:
- Очистите и нарежьте две луковицы тонкими ломтиками и готовьте на пару, пока они не станут мягкими.
- С помощью чистого кухонного полотенца промокните приготовленный на пару лук насухо, чтобы удалить излишки влаги.
- Оберните пропаренный лук мягкой хлопчатобумажной тканью, соберите ее концы и свяжите, чтобы получился компресс.
- Дайте луковой припарке остыть до комфортной температуры, а затем положите ее на грудь пациента.
- Дайте теплой припарке постоять на груди, пока она полностью не остынет. Эту мягкую тепловую терапию можно также наносить на спину для облегчения кашля.
- Когда припарка остынет, ломтики лука можно использовать повторно, снова запарив их на пару в течение нескольких минут.
Вы также можете добавить в эту смесь имбирь или чеснок для получения дополнительных терапевтических эффектов.Как вариант, вы можете использовать простой теплый компресс или пакет с горячей водой.
Осторожно: Во избежание риска получения ожогов от припарки не используйте горячий лук. Кроме того, у некоторых людей луковый сок, просачивающийся из хлопчатобумажной ткани прямо на кожу, может вызвать легкое раздражение.
5. Нанесите паровую втирку
Паровой крем обычно содержит ингредиенты с противоотечным и успокаивающим действием, такие как камфора, ментол и эвкалиптовое масло.
Мягкий охлаждающий эффект парового втирания успокаивает раздраженную слизистую носа и позволяет относительно беспрепятственно дышать.(7)
Осторожно: Избегайте попадания пара на внутреннюю часть носа, так как это может иметь опьяняющее действие.
6. Ешьте острую пищу
Некоторые подозревают, что тепло, выделяемое в организме острой пищей, может помочь в разбавлении густой и липкой слизи и, следовательно, в некоторой степени облегчить дыхание.
Капсаицин, содержащийся в перце чили и горячих соусах, помогает разжижать слизь. (8) (9)
7. Ешьте куриный суп
Куриный суп — еще одна диетическая рекомендация для людей, борющихся с респираторной инфекцией.
Эта теплая и полезная еда может помочь укрепить ваше тело в борьбе с инфекцией. Он также может открыть забитые дыхательные пути, разжижая застрявшую слизь.
8. Пейте горячие напитки
Горячие напитки, такие как травяной чай, зеленый чай, имбирный чай (10) без молока или черный кофе, могут помочь разжижить консолидированную слизь и уменьшить заложенность грудной клетки.
9. Напиток яблочного уксуса
Использование яблочного уксуса для облегчения заложенности грудной клетки за счет разжижения слизи основано на неофициальных данных.
Способ применения: Добавьте чайную ложку яблочного уксуса в стакан теплой воды и выпейте.
Осторожно: Это средство не рекомендуется людям с диабетом. Кроме того, регулярное употребление яблочного уксуса может иметь некоторые побочные эффекты на зубной эмали.
10. Принимайте витамин C
Витамин С эффективен при лечении гриппа, простуды и заложенности грудной клетки.
Как использовать: Включите в свой рацион цитрусовые, например, лимон.(11) Вы также можете принимать добавки витамина С после консультации с врачом.
ТАКЖЕ ПРОЧИТАЙТЕ: Дефицит витамина С: симптомы, диета и время восстановления
Профилактические советы по уходу за собой
Следующие советы могут помочь предотвратить ухудшение заложенности грудной клетки:
1. Используйте увлажнитель воздуха
Сухой воздух может сделать заложенность грудной клетки еще более неприятной из-за коагуляции или затвердевания слизи, которая может еще больше блокировать дыхательные пути.
Увлажнитель воздуха может быть особенно полезен в ночное время, когда заложенный нос может вызвать нарушение сна.
2. Примите теплый душ
Теплый душ может в определенной степени уменьшить заложенность грудной клетки. Пар, которым вы дышите в душе, помогает растворить скопившуюся слизь, пока она движется по дыхательным путям.
3. Соблюдайте гигиену рук
Правильная гигиена рук — один из важнейших шагов в минимизации риска заражения. Вы должны часто мыть руки или использовать дезинфицирующее средство для рук, чтобы избежать скопления грязи и микробов.
ТАКЖЕ ПРОЧИТАЙТЕ: Как правильно мыть руки
4. Обязательна ежегодная вакцинация от гриппа
Ежегодная вакцинация против гриппа необходима, чтобы избегать гриппа, который является очень заразной респираторной инфекцией и может вызвать заложенность грудной клетки.
Проконсультируйтесь с врачом по поводу прививки от пневмонии, особенно если вам 60 лет и старше.
ТАКЖЕ ПРОЧИТАЙТЕ: Грипп: типы, вакцины и побочные эффекты вакцин
5.Избегайте молочных продуктов
Избегайте молочных продуктов, так как они могут вызвать сгущение мокроты.
6. Поднимите голову
Положите под голову дополнительную подушку, чтобы она оставалась приподнятой во время сна. Такое положение головы может предотвратить скопление слизи, уменьшить кашель и облегчить дыхание.
7. Пейте достаточное количество воды
Пейте достаточное количество воды, чтобы поддерживать водный баланс. По возможности пейте теплую воду, так как она успокаивает горло и растворяет слизь.
ТАКЖЕ ЧИТАЙТЕ:
8. Включите в свой рацион фрукты и овощи
Включите в свой рацион богатые витаминами фрукты и овощи. Волокнистые фрукты, такие как яблоки и груши, могут помочь уменьшить мокроту.
9. Избегайте газированных напитков и жирной / жирной пищи
Избегайте газированных напитков и жирной / жирной пищи, потому что они могут ухудшить ваши симптомы.
10. Поддерживать правильную осанку
Поддержание правильной осанки может помочь предотвратить скопление слизи и очистить дыхательные пути.
11. Регулярно кашляйте
Вы должны регулярно кашлять, чтобы уменьшить заложенность грудной клетки. Возможно, вам придется вызвать кашель, если он не является естественным, чтобы вытолкнуть лишнюю слизь, блокирующую ваши дыхательные пути.
Важность кашля
Кашель — это рефлекторное действие, которое помогает избавиться от лишней слизи из дыхательных путей. Если не получать облегчения в течение длительного периода времени, заложенность грудной клетки может вызвать проблемы с дыханием.
Следующие техники могут облегчить кашель:
1.Постуральный дренаж
Это метод позиционирования, который использует силу тяжести для перемещения слизи из легких в горло. Вы можете выбрать одну из нескольких позиций.
Один из самых простых — это постановка стопы пациента выше головы на 15–20 минут.
2. Глоточно-глоточное дыхание
Этот метод заключается в быстром набирании больших глотков воздуха через рот до тех пор, пока ваша грудь не наполнится воздухом.Воздух нагнетается в легкие, который сильно выходит при кашле.
3. Физиотерапия грудной клетки (CPT)
Эту технику можно выполнить с помощью врача или сиделки. Он направлен на устранение скопления в пяти долях легких с помощью силы тяжести.
Эта терапия очистки дыхательных путей включает в себя размещение тела пациента в различных положениях постурального дренажа, в то время как респираторный терапевт хлопает в ладоши и / или вибрирует в груди пациента.
Наиболее часто задаваемые вопросы о скоплении грудной клетки
Почему вы чувствуете себя более загруженными по утрам?
Многие люди сообщают, что продуктивный кашель усиливается по утрам.
В дневное время ваш кашлевой рефлекс активен, что позволяет регулярно откашливать мокроту, скапливающуюся в дыхательных путях.
Однако кашлевой рефлекс подавляется во время сна. Это вызывает скопление мокроты в носовых проходах, что усугубляет симптомы заложенности грудной клетки по утрам.
Можно ли заниматься спортом при заложенности грудной клетки?
По мере того, как слизь накапливается в дыхательных путях, пространство для воздушного потока становится все более ограниченным.Ограниченный воздушный поток непреднамеренно уменьшит количество кислорода в вашей крови.
Следовательно, упражнения при заложенности грудной клетки могут еще больше усилить респираторный дистресс и вызвать осложнения.
Является ли мокрота признаком ухудшения астмы?
Если вы страдаете астмой, у вас может быть продуктивный кашель при заражении инфекцией.
Ваши носовые дыхательные пути могут воспалиться, что приведет к развитию других симптомов, таких как ощущение стеснения или тяжести в груди, кашель, затрудненное дыхание и хрипы.
Ваш ежедневный превентивный ингалятор может помочь справиться с вашими симптомами. Однако, если потребность в ингаляторе с облегчением становится частой, например, более трех раз в неделю, проконсультируйтесь с врачом.
Заложенность грудной клетки и хрипы — одно и то же?
Заложенность грудной клетки — один из наиболее типичных симптомов инфекций верхних дыхательных путей, таких как грипп, простуда и бронхит.
Эти инфекции вызывают гиперпродукцию слизи в дыхательных путях, которая в конечном итоге оседает в грудной клетке и вызывает заложенность грудной клетки.
Из-за заложенности носа вам, возможно, придется напрячься, чтобы вдохнуть и выдохнуть. В таких случаях при дыхании может возникать скрипучий свистящий звук, известный как свистящее дыхание.
Заложенность грудной клетки и заложенность носа — это одно и то же?
Заложенность носа характеризуется заложенностью носа, вызванной воспалением слизистых оболочек носа, которое приводит к образованию густой липкой слизи.
С другой стороны, заложенность грудной клетки характеризуется тяжестью в груди, болью в горле и выделением мокроты.
Это происходит, когда в дыхательных путях происходит чрезмерное производство слизи, что в конечном итоге ограничивает ваш воздушный поток.
Заключительное слово
Заложенность грудной клетки может вызывать дискомфорт и затруднение дыхания. Легкую заложенность грудной клетки можно лечить безрецептурными лекарствами.
Наряду с лекарствами, некоторые домашние средства могут помочь быстро облегчить состояние, разжижая слизь и очищая дыхательные пути. Однако, если заложенность грудной клетки повторяется, требуется консультация врача для определения причины.
Продолжить чтение Заложенность грудной клетки: причины, симптомы и лечение Рекомендации- Сатомура К., Китамура Т., Кавамура Т. и др. Профилактика инфекций верхних дыхательных путей полосканием горла: рандомизированное исследование. Американский журнал профилактической медицины. https://www.ncbi.nlm.nih.gov/pubmed/16242593. Опубликовано в ноябре 2005 г.
- Nanda MS. Эффективность паровой ингаляции с ингаляционными капсулами у пациентов с простудой в сельской местности. IOSR Journal of Dental and Medical Sciences.https://www.researchgate.net/publication/272823081. Опубликовано в феврале 2015 г.
- Fischer J, Dethlefsen U. Эффективность цинеола у пациентов, страдающих острым бронхитом: плацебо-контролируемое двойное слепое исследование. Кашель (Лондон, Англия). https://www.ncbi.nlm.nih.gov/pubmed/24261680. Опубликовано 21 ноября 2013 г.
- Экклс Р., Маллефет П. Успокаивающие свойства глицерина в сиропах от кашля при остром кашле, вызванном простудой. Аптека (Базель, Швейцария). https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5419382/.Опубликовано 20 января 2017 г.
- Oduwole O, Meremikwu MM, Oyo-Ita A, Udoh EE. Мед от острого кашля у детей. Кокрановская база данных систематических обзоров. https://www.ncbi.nlm.nih.gov/pubmed/22419319. Опубликовано 14 марта 2012 г.
- Goldman RD. Мед для лечения кашля у детей. Канадский семейный врач Medecin de Famille Canadien. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4264806/. Опубликовано в декабре 2014 г.
- Пол И.М., Бейлер Дж.С., Кинг Т.С., Клапп Э.Р., Валлати Дж., Берлин СМ.Втирка паром, вазелин и отсутствие лечения у детей с ночным кашлем и симптомами простуды. Педиатрия. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3600823/. Опубликовано в декабре 2010 г.
- Fokkens W, Hellings P, Segboer C. Капсаицин от ринита. Текущие сообщения об аллергии и астме. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4971034/. Опубликовано в августе 2016 г.
- Takooree H; Aumeeruddy MZ; Ренгасамы КРР; Венугопала К.Н.; Jeewon R; Зенгин Г; Mahomoodally MF; Систематический обзор черного перца (Piper nigrum L.): от народного применения до фармакологического. Критические обзоры в области пищевой науки и питания. https://pubmed.ncbi.nlm.nih.gov/30740986/. Опубликовано 2019.
- Chang JS; Wang KC; Yeh CF; Shieh DE; Chiang LC; Свежий имбирь (Zingiber officinale) обладает противовирусной активностью против респираторно-синцитиального вируса человека в клеточных линиях дыхательных путей человека. Журнал этнофармакологии. https://pubmed.ncbi.nlm.nih.gov/23123794/. Опубликовано 2013.
- S; CACM. Витамин С и иммунная функция.Питательные вещества. https://pubmed.ncbi.nlm.nih.gov/29099763/. Опубликовано 2017 г.
- Была ли эта статья полезной?
- Да Нет
7 домашних средств для облегчения заложенности грудной клетки
Заложенность грудной клетки является обычным явлением в течение зимнего сезона и может быть вызвано несколькими заболеваниями дыхательной системы, такими как простуда, бронхит, астма или осложнения сердечных заболеваний.Это может быть довольно неприятный опыт с такими симптомами, как стеснение в груди, кашель, одышка или насморк. Есть несколько домашних средств, которые можно использовать для облегчения и лечения заложенности грудной клетки.
- Лимон и мед. Смешайте столовую ложку лимонного сока, столовую ложку меда и стакан горячей воды и выпейте как чай. Это поможет уменьшить кашель и разжижить слизь.

 У него появляется одышка, учащенное сердцебиение. Больной быстро утомляется. При отсутствии физических нагрузок эти признаки отсутствуют.
У него появляется одышка, учащенное сердцебиение. Больной быстро утомляется. При отсутствии физических нагрузок эти признаки отсутствуют. Среди них сустак, нитроглицерин и т.д.
Среди них сустак, нитроглицерин и т.д. В тяжёлых случаях развивается сердечная астма и отёк лёгких, в результате чего смерть может наступить за несколько часов.
В тяжёлых случаях развивается сердечная астма и отёк лёгких, в результате чего смерть может наступить за несколько часов.

.jpg)

 Наклонитесь над миской и накиньте полотенце на голову, чтобы сдержать поток.Осторожно вдохните пар, чтобы разжижить слизь.
Наклонитесь над миской и накиньте полотенце на голову, чтобы сдержать поток.Осторожно вдохните пар, чтобы разжижить слизь.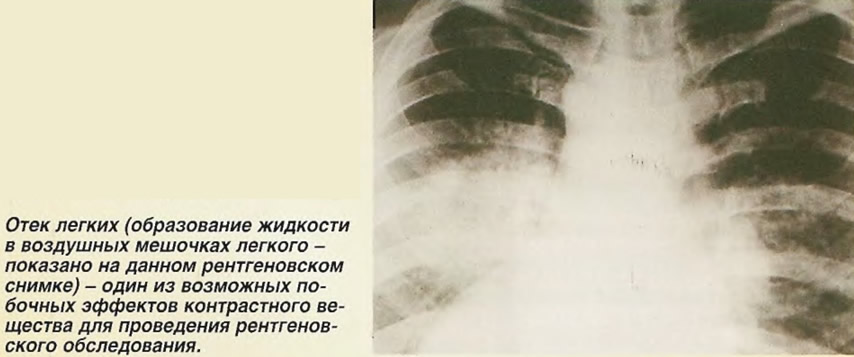
 Сироп от кашля можно приобрести в аптеке или по рецепту. Как и в случае с обезболивающими, читайте этикетку, чтобы ребенок не принимал слишком много за один раз.
Сироп от кашля можно приобрести в аптеке или по рецепту. Как и в случае с обезболивающими, читайте этикетку, чтобы ребенок не принимал слишком много за один раз.