Как больного определить в хоспис: Хоспис, его функции и показания к госпитализации
Выписали «умирать». И что дальше?
Фото с сайта opensii.infoДиректор горячей линии по борьбе с раком «Ясное утро» Ольга Гольдман.
Собираем и оформляем документы– Вот врачи вынесли вердикт: дальнейшее лечение считаем бесперспективным. Как проверить диагноз, и убедиться, что возможности лечения действительно исчерпаны?
– Во всех ситуациях, когда пациент сомневается в компетенции врача, он должен получить второе мнение. Если пациент слаб и ему не слишком удобно куда-то ездить, второе мнение можно получить хотя бы по документам.
В случае с онкологическим диагнозом копии всех выписок и заключений, которые у вас есть, можно отправить в ближайший федеральный онкоцентр.
Кроме того, паллиативному пациенту с онкологией нужно прикрепиться к районной поликлинике по месту жительства, даже если он обслуживается платно или в ведомственной клинике.
Лучше всего это сделать, как только становится понятно, что могут потребоваться обезболивающие, даже если пациент не намерен лечиться в системе государственной медицины. Ведь бесплатно получать лекарства, в том числе обезболивающие, попасть в хоспис или прикрепиться к выездной службе хосписа можно только по направлению из районной поликлиники.
Ведь бесплатно получать лекарства, в том числе обезболивающие, попасть в хоспис или прикрепиться к выездной службе хосписа можно только по направлению из районной поликлиники.
Конечно, когда человеку говорят слова о бесперспективности лечения, как правило, в этот момент активен не сам пациент, а его родственники. Они не хотят опускать руки, не готовы смириться с окончательным вердиктом. Если лечение общепринятыми методами или в рамках клинических исследований невозможно, велик соблазн согласиться на медицинские манипуляции с неизвестным или несущественным результатом, значительно ухудшающие качество жизни пациента.
Это очень сложный момент: любящие родственники готовы свернуть горы, чтобы их близкий человек не умер, но иногда нужно остановиться – если вы получили второе мнение, и оно подтверждает первое.
Важно задать себе вопросы: будет ли лечение болезненным или неприятным? Что можно получить в результате лечения? Стоит ли удлинение жизни на две недели того, чтобы пациент всё это время находился в больнице, страдал от порой мучительных (и по сути, неэффективных) процедур? А что сам пациент думает об этом?
Задаем прямые вопросы Ольга Гольдман, директор горячей линии по борьбе с раком «Ясное утро». Фото с сайта iz.ru
Фото с сайта iz.ru– Кто может поговорить с родственниками пациента о такой конкретике?
– Лечащий врач. Но особенность ситуации такова: принятие решений о паллиативном пациенте – сложный этический вопрос не только для его родных, но и для врача.
И если родственник не задаст вопросы об этом, врач не обязан сам начинать такой разговор.
Родственникам необходимо обсудить с врачом стратегию лечения пациента. Поэтому его нужно прямо спросить, что будет во время лечения, каковы будут его результаты, каковы плюсы и минусы. Врача нужно спросить о перспективах лечения, о качестве жизни пациента во время лечения – будет ли ему больно, будет ли он ясно понимать происходящее, будет ли он прикован к постели, сможет ли себя обслуживать, есть самостоятельно, будет ли его постоянно тошнить? Насколько мы продлим пациенту жизнь? К этому разговору лучше заранее подготовиться – записать свои вопросы, чтобы ничего не забыть.
Желательно с пациентом (если он в состоянии и согласен) обсудить, как поступать дальше – продолжать лечение, даже если надежды на его эффективность не очень велики, или пересмотреть ситуацию и выбрать качественную жизнь, сколько бы ее ни осталось.
Если пациент лечился в частной клинике, возможен этический конфликт. С одной стороны, платная клиника заинтересована в том, чтобы пациент лечился как можно дольше. И тогда пациента и близких могут до последнего убеждать, что «можно еще что-то сделать для вашего близкого».
С другой, даже в частных клиниках (добросовестных) есть этические стандарты, которые не позволяют продавать услуги, не соответствующие интересам пациента. Здесь опять же нужно задавать вопросы врачу, прояснять цели и задачи предлагаемых процедур.
Вопрос, продолжать лечиться или нет, не имеет общего однозначного ответа. Бывает, родственники действительно находят программу лечения, которая подходит и работает, а паллиативные пациенты живут годами.
Все действия после диагноза «паллиативный» стоит предпринимать с холодной головой. При этом ситуацию лучше с кем-то обсудить, например, с психологами нашей Горячей линию помощи онкобольным. Наши психологи помогают абоненту прояснить для себя, что сейчас самое важное, какие решения нужно принять, но не направляют и не советуют – решение всегда остается за абонентом.
– Кто быстрее принимает известие о том, что человек умрет, – родственники или сам больной?
– Конечно, больной. Если человек в сознании, он вполне понимает, что с ним происходит. Ведь в случае, например, с раком такое известие появляется, как правило, спустя несколько лет борьбы за жизнь. А вот родственники ситуацию принимают сложнее.
– Как сказать своему близкому: «Мы исчерпали все возможности медицины»?
– Это очень индивидуально. Я могу много раз сказать правильные слова: «Будьте искренни», «не замалчивайте состояние больного», – но, когда речь дойдёт до дела, заработают те механизмы отношений, которые налажены в семье.
И, если эти отношения не позволяют поговорить о самом важном, то такой человек звонит к нам на горячую линию с вопросом: «Мне очень страшно, как мне сказать об этом, поговорить с ним?»
Это может быть сам больной, который спрашивает: «Как сделать, чтобы они перестали плакать». Это может быть взрослый сын с вопросом: «Я думаю, она не знает, что скоро умрёт, что делать?»
Это может быть взрослый сын с вопросом: «Я думаю, она не знает, что скоро умрёт, что делать?»
И дальше, через вопросы, воспоминания, предыдущий опыт абонента, складывается предполагаемый сценарий развития событий.
Несколько простых советов по общению с онкологическим пациентом есть на сайте службы «Ясное утро»Универсальный совет – за своими активными действиями не забудьте выслушать пациента.
Он может видеть ситуацию вообще по-другому, у него могут быть свои желания, неожиданные для вас: может быть, он попросит, чтобы вызвонили его двоюродного брата, с которым он пятнадцать лет не разговаривал, а теперь хочет помириться.
Поэтому в общении с пациентом нужны открытые вопросы: «чего ты хочешь?», а не «хочешь этого, да или нет?»
Фото с сайта independent.co.ukСамое сложное для человека, который переходит в паллиативную стадию, – потеря контроля над своей жизнью, телом: что бы он ни делал, он всё равно продолжает болеть и рано или поздно умрёт.
Иногда это выливается в агрессию – пациент не слушается, ругается. Родственники начинают думать, что они плохо за ним ухаживают, а на самом деле эта агрессия направлена не против них, а против собственной беспомощности, против болезни.
Родственники начинают думать, что они плохо за ним ухаживают, а на самом деле эта агрессия направлена не против них, а против собственной беспомощности, против болезни.
Особенно сложно это ощущение для мужчины, который раньше занимал руководящую должность, был главой семьи. А потом он слёг, его кормят с ложечки и за него решают даже, какую программу на телевизоре включить, не оставляя ему вообще никакой возможности повлиять на свою жизнь.
А ему важно чтобы его близкие помнили, что он ещё человек, что у него есть желания и мнение. Важно дать ему ощущение участия в жизни и хоть какого-то контроля над ней. Пусть это даже – возможность самостоятельно дойти до туалета или решение, какую кашу он будет есть на завтрак.
Но, как правило, когда есть реальная необходимость лечь в хоспис, вопросов, как сказать об этом близкому, обычно не возникает.
Хоспис, респис или паллиативное отделение?Комментирует главный врач медицинского центра «Милосердие» Ксения Ковалёнок:
Ксения Коваленок, главный врач медицинского центра «Милосердие». Фото: диакон Андрей Радкевич
Фото: диакон Андрей Радкевич– Чем хоспис отличается от паллиативного отделения больницы?
– Задача хосписа в том, чтобы последние дни своей жизни человек прожил максимально качественно. В хоспис кладут, если дома не могут обеспечить необходимое пациенту качество жизни: обезболивание, уход, перевязки. Но в хосписе не проводят никакого лечения. Не проводят там и реанимационные мероприятия.
В хосписе есть разные койки: помимо хосписных, где больной лежит до конца своей жизни, есть койки респисные – «койки передышки».
Туда помещают на некоторое время больных, за которыми дома ухаживают родственники. Эти больные тоже паллиативные, и в хосписе они также получают только уход. Но, отлежав некоторое время на респисной койке, больной отправится домой.
В паллиативном отделении больницы возможна медицинская помощь. Например, у пациента инсульт, он не может двигаться сам и его возраст и состояние не предполагают успешной реабилитации. Но у него также хронический гастрит в стадии обострения. Или появились какие-то новые симптомы, и человека нужно обследовать.
Но у него также хронический гастрит в стадии обострения. Или появились какие-то новые симптомы, и человека нужно обследовать.
В паллиативном отделении пациенту могут назначить лечебные препараты, процедуры.
Такого пациента можно положить в паллиативное отделение больницы, и даже провести там лечение. Если ему нужна конкретная медицинская манипуляция, его могут положить и в обычную больницу. Например, для установки гастростомы человека кладут в обычное хирургическое отделение. А вот дальше наладить работу этой гастростомы и научить родственников ухаживать за таким пациентом могут в паллиативном отделении, поскольку хирургические койки должны работать на хирургию.
Сейчас паллиативные отделения могут использоваться и как респис. Но при этом, поскольку паллиативные отделения находятся при больших многопрофильных больницах, там есть возможность получать консультации разных врачей-узких специалистов.
Москва: как попасть в паллиативное отделение– Как попасть в паллиативное отделение больницы в Москве?
– Взрослый пациент должен получить врачебное заключение о том, что он некурабелен (паллиативный). Если родственники считают необходимым положить его в паллиативное отделение, они должны выбрать больницу, где такое есть, позвонить и записаться. Но в таких отделениях нельзя лежать «до конца».
Если родственники считают необходимым положить его в паллиативное отделение, они должны выбрать больницу, где такое есть, позвонить и записаться. Но в таких отделениях нельзя лежать «до конца».
Направление лечащего врача для госпитализации в паллиативное отделение не нужно.
Но каждое паллиативное отделение может иметь свой список необходимых документов, поэтому лучше все узнавать в той конкретной больнице, куда вы предполагаете положить своего близкого.
– Могут ли направить в паллиативное отделение прямо из больницы, если установили, что больной паллиативный?
– В этом отношении у нас сильно различается детская и взрослая практика. В детской практике такие прямые направления бывают. Кроме того, для детей в Москве есть выездная паллиативная помощь, которая может помочь госпитализироваться, есть амбулаторный приём в стационарах. Это, например, дневной стационар в Морозовской детской больнице, где можно днём проконсультироваться, а потом уехать домой. Для детей есть несколько частных выездных паллиативных служб, где можно проконсультироваться.
Для детей есть несколько частных выездных паллиативных служб, где можно проконсультироваться.
С госпитализацией взрослых все сложнее, и главная проблема здесь – отсутствие маршрутизации.
Зачастую человек и не знает, что есть такая медицинская услуга. Иногда даже в поликлиниках не знают, куда его положить, звонят нам, в центр «Милосердие». А иногда мы звоним в поликлинику, к которой прикреплён человек, просим подписать ему заключение о некурабельности, чтобы дальше он мог обратиться в паллиативную службу.
В Москве паллиативные отделения есть в нескольких больницах. Кроме того, есть специальная Центр паллиативной медицины (бывшая больница №11), где тоже есть выездная служба. Кроме того, есть выездная служба при хосписах.
Паллиативная выездная служба: сиделок нетФото с сайта mmom.ru– Что такое паллиативная выездная служба?
– В идеале это служба, которая оказывает человеку всестороннюю помощь – не только медицинскую, но психологическую, духовную и социальную. Государственная паллиативная служба есть, но она обеспечивает только медицинскую сторону. Выездная паллиативная служба фонда «Вера» пытается охватывать и медицинскую и социальную стороны. Есть выездные паллиативные службы при других фондах, а также частные выездные паллиативные службы.
Государственная паллиативная служба есть, но она обеспечивает только медицинскую сторону. Выездная паллиативная служба фонда «Вера» пытается охватывать и медицинскую и социальную стороны. Есть выездные паллиативные службы при других фондах, а также частные выездные паллиативные службы.
– Как выглядит приезд паллиативной службы?
– В идеале так: к больному выезжает врач, оценивает диагноз и степень тяжести пациента. Ведь бывают больные с паллиативным диагнозами (начальные стадии СМА, синдрома Дюшенна), состояние которых на начальных стадиях не требует медицинской помощи, им нужен только психолог.
Если же состояние больного тяжёлое, принимается решение о том, что его берут на курацию: к таким больным выезжает социальный работник – проверяет, оформлены ли у него все возможные документы (о том, что пациент паллиативный, о льготах и т.д.) и рассказывает, как их оформить.
Затем врач объясняет родственникам особенности диагноза, расскажет, какие изменения будут происходить с больным и что необходимо отслеживать. Составляется план ведения больного, и дальше выездная служба смотрит, как он исполняется родственниками и не нужна ли больному госпитализация. Семье больного периодически звонят, при ухудшениях – приезжает выездная бригада.
Составляется план ведения больного, и дальше выездная служба смотрит, как он исполняется родственниками и не нужна ли больному госпитализация. Семье больного периодически звонят, при ухудшениях – приезжает выездная бригада.
Государственная паллиативная служба может предложить только выезд врача, в остальных паллиативных службах работают и другие специалисты.
Важно: паллиативная помощь в России не входит в ОМС!
В рамках паллиативной службы нет сиделок и сестринского ухода. В службе «Милосердие» есть только подменная сиделка, которая может отпустить маму на несколько часов. Сиделок нужно искать отдельно.
Паллиативная помощь в регионахФото с сайта sibkray.ru– Что происходит с паллиативной помощью в регионах?
– Как правило, она организована при хосписах. Но качество лечения и ситуация в конкретном хосписе в целом будут очень зависеть от руководства.
Дело в том, что врачебной специальности «хосписная помощь» в России до сих пор нет. На неё могут только пройти переподготовку уже действующие врачи других специальностей; в целом, эта система обучения только развивается, и даже в Москве количество специалистов, которые могут грамотно оказать такую помощь, невелико.
На неё могут только пройти переподготовку уже действующие врачи других специальностей; в целом, эта система обучения только развивается, и даже в Москве количество специалистов, которые могут грамотно оказать такую помощь, невелико.
За границей есть отдельная специальность «Паллиативная помощь», на неё учат врачей, есть специально подготовленные медсёстры, специальным приёмам работы с паллиативными больными владеет ещё ряд узких специалистов, например, физические терапевты.
Но, в любом случае, врач паллиативной службы разберётся в ситуации гораздо лучше родственников больного, которые из-за эмоциональных переживаний могут, при всем старании, просто не уметь оказать нужную помощь своему близкому.
Паллиативная помощь в Москве
Отделение паллиативной помощи городской клинической больницы им. Братьев Бахрушиных.
Отделение паллиативной помощи ГКБ №51
Отделение паллиативной помощи ГКБ им. Виноградова
Паллиативное отделение онкологического клинического диспансера №1
Московский центр паллиативной помощи детям
Первый московский хоспис
Координаты и телефоны хосписов на портале Департамента здравоохранения Москвы
Детская выездная паллиативная служба Марфо-Мариинской обители милосердия
Детская выездная паллиативная служба «Дом с маяком»
Список хосписов в России и СНГ с сайта фонда «Вера»
Хоспис «Тепло любимых» лучшее место для пожилого человека
Если у вас есть тяжелобольной родственник, и вы хотите избавить его от мук, неудобства, одиночества и продлить ему жизнь, сделав её хоть немного счастливей, но у вас нет медицинского образования, опыта по уходу и свободного времени, то вам необходимо определить престарелого к нам в хоспис.
Это учреждение, призванное обеспечивать уход за тяжелобольными людьми: с онкологическими заболеваниями, слабоумием, парализованными (например, после перенесенного инсульта). Здесь они получают поддерживающую (паллиативную) помощь.Выбирая наш платный хоспис в Украине, вы обеспечите больному лучший уход. Наш девиз гласит: если нельзя вылечить человека, это совсем не означает, что ему нельзя никак помочь.
- Проживание и полноценное питание.
- Наблюдение врачей, обращение к узким специалистам (при необходимости).
- Круглосуточный уход сиделками, проведение гигиенических процедур, помощь при кормлении, купании, переодевании и т. д.
- Проведение медицинских манипуляций, контроль приёма лекарств, профилактические мероприятия, гимнастические упражнения, массаж и т. д.
- Психологическая поддержка.
- Средства личной гигиены (памперсы, мыло и прочее).
- Прачечную, услуги клининговой службы.
Цена напрямую зависит от терминов проживания и состояния здоровья пациента.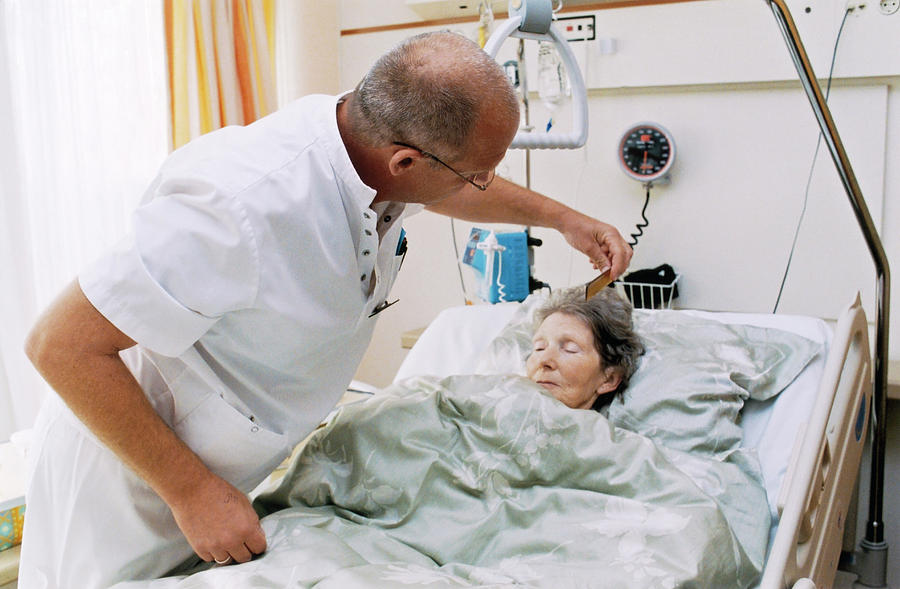 Конечно, лежачие больные требуют большего ухода, поэтому их содержание обходится несколько дороже. Те постояльцы, которые решили остаться в нашем хосписе навсегда, получают скидки.
Конечно, лежачие больные требуют большего ухода, поэтому их содержание обходится несколько дороже. Те постояльцы, которые решили остаться в нашем хосписе навсегда, получают скидки.
« } }, { «@type»: «Question», «name» : «Как родным преодолеть чувство вины?», «acceptedAnswer»: { «@type»: «Answer», «text»: «
Часто родных, кто решил определить больного в хоспис, начинают мучить угрызения совести: Не избавился ли я таким образом от старика? Не будет ли он ощущать себя брошенным в стенах учреждения? Что скажут обо мне знакомые?
Оставьте эти мысли. Во-первых, старику самому станет морально легче — ведь он не будет ощущать себя обузой. Во-вторых, вы определяете его не в мрачное государственное учреждение, а в частное, где уход лучше, чем дома. Главное, чаще посещать близкого: ему будет приятно, вас же прекратят мучить укоры совести.
« } }, { «@type»: «Question», «name» : «Как убедить больного отправиться в хоспис и сделать переезд максимально комфортным?», «acceptedAnswer»: { «@type»: «Answer», «text»: «
Во-первых, заранее проведите с близким беседу.
Время, на которое определяют постояльцев в дом престарелых Киева, зависит от состояния здоровья и собственного желания. Если человек находится в хосписе на реабилитации, по ее завершении может вернуться домой. Однако у нас можно остаться на постоянное проживание. Ведь для пожилого человека переезды, пусть в пределах одного города, всегда даются тяжело.
Важно постараться навещать родственника как можно чаще, особенно в первое время после заселения в хоспис. И все будет хорошо!
« } } ] }
-
В хосписе престарелые получают квалифицированное медицинское обслуживание:
- постоянный контроль врачей,
- профилактику осложнений и развития болезни,
- лежачим регулярный противопролежневый массаж,
- необходимое оборудование: инвалидные коляски, ходунки и прочее.

- Возможность передвигаться и общаться. Ездить свободно по квартире на коляске не удастся из-за малой площади помещения, у нас же предусмотрены широкие проходы, лестничные проемы, пандусы. Общение необходимо для поддержания духа даже тяжелобольным. Одна медсестра не компенсирует старику общения с целым коллективом.
- Гигиенический уход. Если больной лежачий, одна медсестра физически не справитс
- Ксерокопия паспорта (все страницы).
- Ксерокопия паспорта лица, которое выступает спонсором (родственник, опекун).
- Свежая флюорография, а также справка, подтверждающая отсутствие туберкулеза на основе анализа крови.
- Медицинская карта и выписка из стационара.
- Копия медполиса.
Стоимость хосписа в Киеве формируется расходами на:
- Проживание и полноценное питание.
- Наблюдение врачей, обращение к узким специалистам (при необходимости).

- Круглосуточный уход сиделками, проведение гигиенических процедур, помощь при кормлении, купании, переодевании и т. д.
- Проведение медицинских манипуляций, контроль приёма лекарств, профилактические мероприятия, гимнастические упражнения, массаж и т. д.
- Психологическая поддержка.
- Средства личной гигиены (памперсы, мыло и прочее).
- Прачечную, услуги клининговой службы.
Цена напрямую зависит от терминов проживания и состояния здоровья пациента. Конечно, лежачие больные требуют большего ухода, поэтому их содержание обходится несколько дороже. Те постояльцы, которые решили остаться в нашем хосписе навсегда, получают скидки.
Часто родных, кто решил определить больного в хоспис, начинают мучить угрызения совести: Не избавился ли я таким образом от старика? Не будет ли он ощущать себя брошенным в стенах учреждения? Что скажут обо мне знакомые?
Оставьте эти мысли. Во-первых, старику самому станет морально легче — ведь он не будет ощущать себя обузой. Во-вторых, вы определяете его не в мрачное государственное учреждение, а в частное, где уход лучше, чем дома. Главное, чаще посещать близкого: ему будет приятно, вас же прекратят мучить укоры совести.
Во-вторых, вы определяете его не в мрачное государственное учреждение, а в частное, где уход лучше, чем дома. Главное, чаще посещать близкого: ему будет приятно, вас же прекратят мучить укоры совести.
Во-первых, заранее проведите с близким беседу. Объясните, какие преимущества имеет пребывание именно в хосписе частного образца, предложите вместе выбрать учреждение. Покажите ему наши фотографии помещений и видео-экскурсию по пансионату. Потом можно будет приехать к нам вместе с ним, и мы покажем и расскажем абсолютно всё, что может заинтересовать.
Время, на которое определяют постояльцев в дом престарелых Киева, зависит от состояния здоровья и собственного желания. Если человек находится в хосписе на реабилитации, по ее завершении может вернуться домой. Однако у нас можно остаться на постоянное проживание. Ведь для пожилого человека переезды, пусть в пределах одного города, всегда даются тяжело.
Важно постараться навещать родственника как можно чаще, особенно в первое время после заселения в хоспис. И все будет хорошо!
И все будет хорошо!
Выявление пациентов с потенциальными потребностями в паллиативной помощи: A систематический обзор инструментов скрининга в первичной медико-санитарной помощи
1. Бреннан П., Перола М., ван Оммен Г.Дж. и др. Исследования хронических заболеваний в Европа и потребность в интегрированных когортах населения. Евр J Эпидемиол 2017; 32(9): 741–749. [Бесплатная статья PMC] [PubMed] [Google Scholar]
2. Divo MJ, Martinez CH, Mannino DM. Старение и эпидемиология мультиморбидности. Евр Респир J 2014; 44(4): 1055–1068. [Бесплатная статья PMC] [PubMed] [Google Scholar]
3. Эффионг А., Эффионг А.И. Паллиативная помощь при хронических заболеваниях: протокол исследования систематического обзора. БМЖ Открытый 2012 г.; 2(3): e000899. [Бесплатная статья PMC] [PubMed] [Google Scholar]
4.
Моэнс К., Хиггинсон И.Дж., Хардинг Р. и соавт.
Есть ли различия в
распространенность проблем, связанных с паллиативной помощью, у людей, живущих с
запущенный рак и восемь нераковых состояний? Систематический
обзор. J Болевой симптом Управление
2014; 48(4):
660–677. [PubMed] [Академия Google]
J Болевой симптом Управление
2014; 48(4):
660–677. [PubMed] [Академия Google]
5. Чидиак С. Доказательства ранней специализированной паллиативной помощи пациенту и результаты ухода. Int J Паллиат Нурс 2018; 24(5): 230–237. [PubMed] [Google Scholar]
6. Керроу Д.С., Аллингем С., Берд С. и др. Реферальные модели и близость к стационарным службам паллиативной помощи по уровню социально-экономического положения недостаток. BMC Health Serv Res 2012 г.; 12: 424. [Бесплатная статья PMC] [PubMed] [Google Scholar]
7. Темел Дж. С., Грир Дж. А., Музыканский А. и соавт. Ранняя паллиативная помощь при пациентов с метастатическим немелкоклеточным раком легкого. Новый Eng J Med 2010 г.; 363: 733–742. [PubMed] [Академия Google]
8. Ванбутселе Г., Пардон К., Ван Белль С. и др. Эффект раннего и систематическая интеграция паллиативной помощи больным с распространенным раком: рандомизированное контролируемое исследование. Ланцет Онкол 2018; 19(3): 394–404. [PubMed] [Google Scholar]
9.
10. Хуэй Д., Хэннон Б.Л., Циммерманн С. и соавт. Улучшение пациента и Результаты ухода за больными в онкологии: командная, своевременная и целенаправленная паллиативная помощь забота. CA Рак J Clin 2018; 68(5): 356–376. [Бесплатная статья PMC] [PubMed] [Google Scholar]
11. Гертнер Дж., Сименс В., Меерполь Дж. Дж. и др. Эффект специалиста услуги паллиативной помощи на качество жизни взрослых с далеко зашедшими неизлечимая болезнь в больницах, хосписах или общественных учреждениях: систематическая обзор и метаанализ. БМЖ 2017; 357: j2925. [Бесплатная статья PMC] [PubMed] [Google Scholar]
12.
Гомес Б., Каланцани Н., Куриале В. и др.
Эффективность и
экономическая эффективность услуг паллиативной помощи на дому для взрослых с запущенными
болезни и их опекуны.
13. Кавальератос Д., Корбелли Дж., Чжан Д. и др. Ассоциация между паллиативная помощь и исходы для пациентов и лиц, осуществляющих уход: систематический обзор и метаанализ. ДЖАМА 2016; 316 (20): 2104–2114 гг. [Бесплатная статья PMC] [PubMed] [Google Scholar]
14. Allsop MJ, Ziegler LE, Mulvey MR, et al. Продолжительность и детерминанты специализированная паллиативная помощь в хосписах: национальная ретроспективная когорта исследование. Паллиат Мед 2018; 32(8): 1322–1333 гг. [PubMed] [Google Scholar]
15. Хьюз-Халлет Т., Крафт А., Дэвис С. и др. Финансирование правильного ухода и поддержка для всех: создание справедливого и прозрачного финансирования система. Фармацевт J Pain Palliat Care 2011 г.; 25: 362–364. [PubMed] [Академия Google]
16.
Уолш Р.И., Митчелл Г., Фрэнсис Л. и др.
Какие диагностические инструменты существуют
для раннего выявления пациентов паллиативной помощи в целом
упражняться? Систематический обзор. Джей Паллиат
уход
2015 г.; 31(2):
118–123. [PubMed] [Google Scholar]
Джей Паллиат
уход
2015 г.; 31(2):
118–123. [PubMed] [Google Scholar]
17. Джордж Н., Филлипс Э., Заурова М. и др. Скрининг паллиативной помощи и оценка в отделении неотложной помощи: систематическая обзор. J Болевой симптом Управление 2016; 51(1): 108–119. [PubMed] [Google Scholar]
18. Даунар Дж., Вегир П., Танусепутро П. Раннее выявление людей, которые могли бы извлечь выгоду из паллиативный подход – переход от неожиданности к рутине. JAMA Сеть открыта 2019; 2(9): е1911146. [PubMed] [Google Scholar]
19. Maas EAT, Murray SA, Engels Y, et al. Какие инструменты доступны для выявление пациентов, нуждающихся в паллиативной помощи, в учреждениях первичной медико-санитарной помощи: систематический обзор литературы и обзор европейской практики. BMJ Support Palliat Care 2013; 3: 444–451. [PubMed] [Google Scholar]
20.
Хамано Дж., Оиси А., Кизава Ю.
Выявлены потребности в подходе к паллиативной помощи с помощью SPICT в семье
практика: предварительное обсервационное исследование. Дж
Паллиат Мед
2018; 21(7):
992–998. [PubMed] [Google Scholar]
Дж
Паллиат Мед
2018; 21(7):
992–998. [PubMed] [Google Scholar]
21. Рейнон Ф., Бланк А., Селвин П.А. Раннее выявление пациентов паллиативной помощи: предварительное процессы и оценки городской, семейной медицины практики. Am J Hosp Palliat Care 2007 г.; 24(2): 137–140. [PubMed] [Google Scholar]
22. Мюррей С.А., Бойд К., Шейх А. и др. Развивающий первичный паллиативная помощь. Группа пабов BMJ 2004 г.; 329: 1056–1057. [Бесплатная статья PMC] [PubMed] [Google Scholar]
23. Райан Р. Кокрановская группа обзора потребителей и коммуникаций: синтез данных и анализ, 2013 г., https://cccrg.cochrane.org/sites/cccrg.cochrane.org/files/public/uploads/Analysis.pdf (по состоянию на июнь 2013 г.).
24. Мохер Д., Шамсир Л., Кларк М. и др. Предпочтительные элементы отчетности для протоколов систематического обзора и метаанализа (ПРИЗМА-П) 2015 г. утверждение. системная версия 2015 г.; 4: 1. [Бесплатная статья PMC] [PubMed] [Google Scholar]
25.
Уэллс Г.А., Ши Б. , О’Коннелл Д. и др.
Шкала Ньюкасла-Оттавы (NOS)
для оценки качества нерандомизированных исследований в
мета-анализы. Оттава, Онтарио, Канада:
Научно-исследовательский институт больницы Оттавы,
2012. [Google Scholar]
, О’Коннелл Д. и др.
Шкала Ньюкасла-Оттавы (NOS)
для оценки качества нерандомизированных исследований в
мета-анализы. Оттава, Онтарио, Канада:
Научно-исследовательский институт больницы Оттавы,
2012. [Google Scholar]
26. Higgins JP, Altman DG, Gotzsche PC, et al. Кокрановское сотрудничество инструмент для оценки риска систематической ошибки в рандомизированных исследованиях. БМЖ 2011 г.; 343: д5928. [Бесплатная статья PMC] [PubMed] [Google Scholar]
27. Скаккабароцци Г., Амодио Э., Пеллегрини Г. и др. Проект «АРИАННА»: обсервационное исследование на модели раннего выявления больных с потребности в паллиативной помощи за счет интеграции между первичной медико-санитарной помощью и Итальянские отделения паллиативной помощи на дому. Джей Паллиат Мед 2018; 21(5): 631–637. [PubMed] [Google Scholar]
28.
Клиффорд С, Томас К, Армстронг Уилсон Дж.
В поисках золота: программа Gold Standards Framework и
аккредитация в первичной медико-санитарной помощи. Конец жизни БМЖ
Дж
2016; 6: e000028. [Академия Google]
[Академия Google]
29. Афшар К., Фейхтнер А., Бойд К. и др. Систематическое развитие и корректировка немецкой версии поддерживающей и паллиативной помощи Инструмент индикаторов (SPICT-DE). БМС Паллиат уход 2018; 17(1): 27. [Бесплатная статья PMC] [PubMed] [Google Scholar]
30. Хамано Дж., Оиси А., Кизава Ю. Распространенность и характеристики пациентов, подверженных риску ухудшается и умирает в первичной медико-санитарной помощи. Джей Пейн Симптом Управление 2019; 57(2): 266–272. [PubMed] [Google Scholar]
31. Фачадо А.А., Мартинес Н.С., Розелло М.М. и соавт. Испанская адаптация и валидация инструмента индикаторов поддерживающей и паллиативной помощи – СПИКТ-ЭС(ТМ). Преподобный Сауде Публика 2018; 52: 3. [Бесплатная статья PMC] [PubMed] [Google Scholar]
32.
Highet G, Crawford D, Murray SA, et al.
Разработка и оценка
Инструмента показателей поддерживающей и паллиативной помощи (SPICT):
смешанные методы исследования. Поддержка BMJ Паллиат
уход
2014; 4(3):
285–290. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
33. Гомес-Батист Х., Мартинес-Муньос М., Блей С. и др. Распространенность и характеристики пациентов с запущенными хроническими заболеваниями, нуждающихся в паллиативная помощь в общей популяции: кросс-секционный исследование. Паллиат Мед 2014; 28(4): 302–311. [PubMed] [Академия Google]
34. Гомес-Батист Х., Мартинес-Муньос М., Блей С. и др. Полезность NECPAL Инструмент CCOMS-ICO© и вопрос-сюрприз в качестве инструментов скрининга для ранних паллиативной помощи и для прогнозирования смертности у пациентов с запущенными хроническими Условия: когортное исследование. Паллиат Мед 2017; 31: 754–763. [PubMed] [Google Scholar]
35. Гомес-Батист Х., Мартинес-Муньос М., Блей С. и др. Выявление пациентов с хронические состояния, нуждающиеся в паллиативной помощи среди населения в целом: разработка инструмента NECPAL и предварительные показатели распространенности в Каталония. BMJ Support Palliat Care 2013; 3(3): 300–308. [PubMed] [Академия Google]
36. Mitchell GK, Senior HE, Rhee JJ, et al.
Используя интуицию или формальное
паллиативная помощь нуждается в оценке процесса скрининга в общей практике, чтобы
предсказать смерть в течение 12 месяцев: рандомизированный контролируемый
пробный. Паллиат Мед
2018; 32:
384–394. [PubMed] [Google Scholar]
Mitchell GK, Senior HE, Rhee JJ, et al.
Используя интуицию или формальное
паллиативная помощь нуждается в оценке процесса скрининга в общей практике, чтобы
предсказать смерть в течение 12 месяцев: рандомизированный контролируемый
пробный. Паллиат Мед
2018; 32:
384–394. [PubMed] [Google Scholar]
37. Thoonsen B, Engels Y, van Rijswijk E, et al. Раннее выявление Паллиативная помощь больным общей практики: разработка RADboud показатели потребности в паллиативной помощи (RADPAC). Бр Дж Генерал Практ 2012 г.; 62 (602): е625–631. [Бесплатная статья PMC] [PubMed] [Google Scholar]
38. Thoonsen B, Gerritzen SHM, Vissers KCP, et al. Общее обучение практикующих врачей способствует выявлению паллиативных пациентов и к многомерному оказанию помощи: вторичные результаты РКИ. BMJ Support Palliat Care 2019; 9(1): е18. [Бесплатная статья PMC] [PubMed] [Google Scholar]
39.
Тонсен Б., Виссерс К., Верхаген С. и соавт.
Общее обучение
Практикующие специалисты по раннему выявлению и упреждающей паллиативной помощи
планирование: рандомизированное контролируемое исследование. БМК Фам
Практика
2015 г.; 16: 126. [Бесплатная статья PMC] [PubMed] [Google Scholar]
БМК Фам
Практика
2015 г.; 16: 126. [Бесплатная статья PMC] [PubMed] [Google Scholar]
40. Vrijmoeth C, Echteld MA, Assendelft P, et al. Развитие и применимость инструмента для выявления людей с интеллектуальными инвалиды, нуждающиеся в паллиативной помощи (PALLI). Дж Appl Res Intellect Disabil 2018; 31(6): 1122–1132 гг. [PubMed] [Google Scholar]
41. Vrijmoeth C, Groot CM, Christians MGM и др. Осуществимость и обоснованность инструмент для выявления людей с ограниченными интеллектуальными возможностями, нуждающихся паллиативной помощи (PALLI). Рес Дев Инвалид 2018; 72: 67–78. [PubMed] [Академия Google]
42. Мейсон Б., Бойд К., Мюррей С.А. и др. Разработка компьютеризированного поиск, чтобы помочь британской общей практике выявить больше пациентов для паллиативной помощи планирование ухода: технико-экономическое обоснование. БМК Фам Практика 2015 г.; 16: 99. [Бесплатная статья PMC] [PubMed] [Google Scholar]
43.
Мейсон Б., Бойд К., Стейн Дж. и др.
Компьютерный скрининг на
потребности паллиативной помощи в первичном звене: смешанные методы
исследование. BrJ Gen Pract
2018; 68 (670):
е360–е369. [Бесплатная статья PMC] [PubMed] [Google Scholar]
BrJ Gen Pract
2018; 68 (670):
е360–е369. [Бесплатная статья PMC] [PubMed] [Google Scholar]
44. Морони М., Зокки Д., Болоньези Д. и соавт. Вопрос «сюрприз» в больные раком на поздних стадиях: проспективное исследование среди общего практикующие. Паллиат Мед 2014; 28(7): 959–964. [PubMed] [Google Scholar]
45. Барнс С., Готт М., Пейн С. и др. Прогнозирование смертности среди амбулаторно-поликлиническая выборка пожилых людей с сердечными заболеваниями отказ. Хроническое заболевание 2008 г.; 4(1): 5–12. [PubMed] [Google Scholar]
46. Лакин Дж. Р., Робинсон М. Г., Бернаки Р. Е. и соавт. Оценка годовой смертности для пациентов с высоким риском первичной медико-санитарной помощи с использованием «сюрприза» вопрос. JAMA Стажер Мед 2016; 176 (12): 1863–1865 гг. [Бесплатная статья PMC] [PubMed] [Google Scholar]
47.
Стоу Д., Мэтьюз Ф.Е., Барклай С. и др.
Оценка показателей слабости для
прогнозировать смертность пожилых людей, используя данные популяционного
электронные медицинские карты: исследование случай-контроль. Возраст
Старение
2018; 47(4):
564–569. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Возраст
Старение
2018; 47(4):
564–569. [Бесплатная статья PMC] [PubMed] [Google Scholar]
48. Стоу Д., Мэтьюз Ф.Е., Хэнрэтти Б. Траектории слабости для определения конца жизни: продольный популяционное исследование. БМК Мед 2018; 16(1): 171. [Бесплатная статья PMC] [PubMed] [Google Scholar]
49. Weijers F, Veldhoven C, Verhagen C, et al. Добавление второго сюрприза вопрос побуждает врачей общей практики повысить тщательность планирование паллиативной помощи: результаты пилотного РКИ с клеткой виньетки. BMC Palliat Care 2018; 17(1): 64. [Бесплатная статья PMC] [PubMed] [Google Scholar]
50. Сеть паллиативной помощи Онтарио. Инструменты для поддержки раннее обращение за паллиативной помощью. Торонто, ON, Канада: Паллиативная помощь Онтарио Network, 2019. [Google Scholar]
51.
Bausewein C, Booth S, Gysels M, et al.
Индивидуальная одышка
траектории не совпадают с суммарными траекториями при распространенном раке и
хроническая обструктивная болезнь легких: результат продольного
исследование. Паллиат Мед
2010 г.; 24:
777–786. [PubMed] [Google Scholar]
Паллиат Мед
2010 г.; 24:
777–786. [PubMed] [Google Scholar]
52. Кэмпбелл Р.Т., Петри М.С., Джексон К.Э. и др. Какие больные с сердцем неудачи следует получить специализированную паллиативную помощь. Европейская сердечная недостаточность 2018; 20(9): 1338–1347 гг. [Бесплатная статья PMC] [PubMed] [Google Scholar]
53. Эггер М., Джуни П., Бартлетт С. и др. Насколько важны всесторонний поиск литературы и оценка качества испытаний в систематические обзоры? Эмпирическое исследование. Технологии здоровья Оценивать 2003 г.; 7(1): 1–76. [PubMed] [Google Scholar]
54. Хоупвелл С., Макдональд С., Кларк М.Дж. и др. Серая литература в метаанализ рандомизированных исследований в области здравоохранения вмешательства. Системная версия базы данных Cochrane 2007 г.; 2: MR000010. [Бесплатная статья PMC] [PubMed] [Google Scholar]
55.
Стратегия первичной медико-санитарной помощи Контракты Национальной службы здравоохранения (NHS)
Группа. Контракт на общие медицинские услуги (GMS) на 2019/20 г. Структура качества и результатов (QOF).
Лондон: Национальное здравоохранение
Service (NHS), 2019. [Google Scholar]
Структура качества и результатов (QOF).
Лондон: Национальное здравоохранение
Service (NHS), 2019. [Google Scholar]
56. Рейнольдс Р., Деннис С., Хасан И. и др. Систематический обзор Вмешательства по лечению хронических заболеваний в первичной медико-санитарной помощи. BMC Fam Pract 2018; 19: 11. [Бесплатная статья PMC] [PubMed] [Google Scholar]
57. Харрисон Н., Кейверс Д., Кэмпбелл С. и др. Британские бригады первичной медико-санитарной помощи формальное выявление пациентов для паллиативной помощи до того, как они умереть. BrJ Gen Pract 2012 г.; 62(598): е344–е352. [Бесплатная статья PMC] [PubMed] [Google Scholar]
58. Маркуччи ФК, Кабрера М.А., Перилла АБ и др. Идентификация и характеристики пациентов, нуждающихся в паллиативной помощи, в первичной медицинской помощи Бразилии. забота. BMC Palliat Care 2016; 15: 51. [Бесплатная статья PMC] [PubMed] [Google Scholar]
59.
Glare PA, Semple D, Stabler SM и др.
Паллиативная помощь в г.
амбулаторное онкологическое отделение: оценка практического набора направлений
критерии. Дж. Онкол Практ
2011 г.; 7(6):
366–370. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Дж. Онкол Практ
2011 г.; 7(6):
366–370. [Бесплатная статья PMC] [PubMed] [Google Scholar]
60. Росс Дж., Стивенсон Ф., Дак С. и др. Разработка реализации стратегия вмешательства в цифровое здравоохранение: пример из повседневной жизни здравоохранение. BMC Health Serv Res 2018; 18(1): 794. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Раннее выявление людей, которым был бы полезен паллиативный подход — переход от неожиданностей к рутине | Экстренная медицина | JAMA Network Open
Существует множество доказательств того, что паллиативные вмешательства, включая консультации по паллиативной помощи, предварительное планирование ухода или беседы о целях ухода, могут улучшить уход за пациентами, приближающимися к концу жизни. Профессиональные организации в большинстве областей медицины рекомендуют интеграцию паллиативного подхода для пациентов с запущенными или неизлечимыми заболеваниями. Несмотря на это, исследования продолжают показывать, что многие пациенты, особенно с неонкологическими заболеваниями, не получают паллиативной помощи перед смертью или получают ее только в последние дни или недели жизни. 1
1
Одним из самых больших препятствий на пути к своевременному применению паллиативной помощи является неспособность клиницистов надежно определить людей, которым она может быть полезна. Как только у пациента будет определено, что у него есть неудовлетворенные потребности в паллиативной помощи, его конкретные потребности могут быть оценены и решены. Однако клиницисты не могут проводить всестороннюю оценку каждого пациента, которого они посещают; они должны быть избирательными и сосредоточить свое внимание на тех, кто подвергается наибольшему риску. Таким образом, существует потребность в инструментах, которые помогают клиницистам выявлять пациентов, которые больше всего нуждаются в помощи. В идеале эти инструменты должны быть точными, надежными, недорогими и легко интегрироваться в существующий рабочий процесс. Исследование Оучи и др. 2 предлагает один из возможных инструментов, так называемый вопрос-сюрприз, сформулированный так: «Вы были бы удивлены, если бы ваш пациент умер в течение следующего месяца?» в контексте посещения отделений неотложной помощи, которые приводят к госпитализации.
Зависящие от клинициста инструменты, такие как вопрос-сюрприз, недороги и в течение многих лет пропагандировались как часть систем идентификации, таких как Gold Standards Framework 3 и Инструмент показателей поддерживающей и паллиативной помощи. 4 Однако более свежие данные, включая исследование Ouchi et al, 2 , выявили некоторые важные ограничения в использовании вопроса-сюрприза и подходов, зависящих от врача, в целом. Вопрос-сюрприз не особенно точен для выявления пациентов, приближающихся к концу жизни 5 ; в исследовании Ouchi et al. 2 сообщается, что площадь под рабочей кривой приемника составляет 0,73, что ниже, чем в большинстве других исследований неожиданного вопроса. Неожиданный вопрос может упустить многих людей, приближающихся к концу жизни, и вместо этого сосредоточить внимание на пациентах, которым осталось больше года до смерти. Хотя эти пациенты все еще могут получить пользу от паллиативного подхода, они, вероятно, не являются высшим приоритетом для клиницистов, которые имеют ограниченное время и энергию, чтобы сосредоточиться на паллиативных потребностях. Помимо точности, исследование Эллиота и Николсона 6 обнаружили, что понимание вопроса-сюрприза может быть плохим при использовании в многоцентровых исследованиях с участием многих врачей, особенно тех, кто занимается первичной медико-санитарной помощью при неонкологических заболеваниях. И хотя вопрос с одним пунктом, такой как вопрос-сюрприз, может показаться простым для интеграции, Gold Standards Framework 3 может включать оценку до 74 конкретных параметров для каждого пациента.
Помимо точности, исследование Эллиота и Николсона 6 обнаружили, что понимание вопроса-сюрприза может быть плохим при использовании в многоцентровых исследованиях с участием многих врачей, особенно тех, кто занимается первичной медико-санитарной помощью при неонкологических заболеваниях. И хотя вопрос с одним пунктом, такой как вопрос-сюрприз, может показаться простым для интеграции, Gold Standards Framework 3 может включать оценку до 74 конкретных параметров для каждого пациента.
Зависящие от клинициста инструменты, такие как вопрос-сюрприз, должны отдать должное большей части работы по ранней идентификации, которая была завершена к настоящему времени. Они позволили клиницистам сделать первые шаги в важном направлении работы. Согласно исследованиям Downar et al 5 и Эллиот и Николсон 6 указали на ограничения этих инструментов, нам также нужно искать другие варианты. Если своевременный паллиативный подход является фундаментальным компонентом качественного ухода за пациентами, то необходимы инструменты, которые позволяют применять более систематический и строгий подход к улучшению качества и могут использоваться для проспективного выявления когорт пациентов в конце жизни для измерения ключевых показателей ухода или стимулировать использование проверенных вмешательств.
Большие данные — возможность улучшить прогнозирование
Большие данные относится к сбору, обработке и анализу данных, которые часто слишком велики для обработки с помощью более традиционных программных, аппаратных и статистических методов. В Интернете вещей такие компании, как Google (Alphabet), Amazon.com и Netflix, используют большие данные, чтобы давать персонализированные рекомендации по продуктам для своих пользователей. В здравоохранении большие данные могут использоваться для персонализации оказания медицинской помощи в зависимости от человека. Характеристики человека используются для прогнозирования рисков исходов, таких как смерть, а затем инициирования вмешательств (например, паллиативного подхода), адаптированных к этим прогнозируемым индивидуальным исходам.
Использование больших данных в здравоохранении растет по мере того, как медицинские и социальные данные, часто связанные на индивидуальном уровне, продолжают расширяться. В условиях неотложной помощи административные базы данных становятся все более доступными, в том числе диаграммы, абстрагированные для информирования о финансировании и стимулировании усилий по улучшению качества. Такие данные также можно использовать для создания прогностических алгоритмов, которые, в свою очередь, могут дополнять прогностические инструменты. Например, инструмент mHOMR 7 точно предсказывает выживаемость среди госпитализированных (площадь под рабочей кривой приемника, 0,89).) с использованием данных, которые собираются при поступлении. Он может систематически и автоматически выявлять пациентов с повышенным риском смертности без участия клинициста и побуждать клиницистов к скринингу неудовлетворенных потребностей в паллиативной помощи.
Такие данные также можно использовать для создания прогностических алгоритмов, которые, в свою очередь, могут дополнять прогностические инструменты. Например, инструмент mHOMR 7 точно предсказывает выживаемость среди госпитализированных (площадь под рабочей кривой приемника, 0,89).) с использованием данных, которые собираются при поступлении. Он может систематически и автоматически выявлять пациентов с повышенным риском смертности без участия клинициста и побуждать клиницистов к скринингу неудовлетворенных потребностей в паллиативной помощи.
В условиях сообщества данные также становятся все более доступными. Например, набор инструментов interRAI 8 используется во всем мире для оценки потребностей людей в учреждениях по уходу на дому и в учреждениях длительного ухода по месту жительства. В Онтарио, Канада, где набор инструментов interRAI используется для всех получателей ухода на дому и долгосрочного ухода, он использовался для создания алгоритма оценки рисков для поддержки: прогнозы жизни пожилых людей в инструменте сообщества (RESPECT). который переводится в инструмент, предсказывающий выживание. 9 RESPECT может применяться в сообществе для выявления лиц с повышенным риском смерти. Поскольку вопросы в interRAI и RESPECT могут задаваться самостоятельно, клиницистами, пациентами и членами семьи также может быть заполнен инструмент, ориентированный на пациента, в режиме реального времени. В обоих примерах mHOMR и RESPECT предсказание может быть интегрировано в существующие системы данных, выполняться независимо от занятого врача и включать большие объемы данных, которые часто трудно включить в клиническую оценку или гештальт. Пороговые значения для уведомления в обоих инструментах могут быть настроены в соответствии с доступными ресурсами, и инструмент может активировать любое подходящее паллиативное вмешательство или просто использоваться для определения когорты пациентов для оценки качества предоставляемой помощи.
который переводится в инструмент, предсказывающий выживание. 9 RESPECT может применяться в сообществе для выявления лиц с повышенным риском смерти. Поскольку вопросы в interRAI и RESPECT могут задаваться самостоятельно, клиницистами, пациентами и членами семьи также может быть заполнен инструмент, ориентированный на пациента, в режиме реального времени. В обоих примерах mHOMR и RESPECT предсказание может быть интегрировано в существующие системы данных, выполняться независимо от занятого врача и включать большие объемы данных, которые часто трудно включить в клиническую оценку или гештальт. Пороговые значения для уведомления в обоих инструментах могут быть настроены в соответствии с доступными ресурсами, и инструмент может активировать любое подходящее паллиативное вмешательство или просто использоваться для определения когорты пациентов для оценки качества предоставляемой помощи.
Вопросы реализации
Успех любого нового инструмента для своевременной идентификации пациентов будет зависеть от факторов реализации. Инструмент должен удовлетворять потребности, вписываться в существующие рабочие процессы, поддерживаться соответствующими ресурсами и подтверждаться фактическими данными и данными, и он должен быть развернут в среде, которая готова к его использованию и имеет для этого возможности. 10 Любая модель прогнозирования может удовлетворить потребность в более раннем выявлении, но любой инструмент не будет работать, если он будет неточным, не сможет направить клиницистов к наиболее нуждающимся пациентам и не согласуется с существующими рабочими процессами; если медицинский персонал не хочет или не имеет времени их использовать; или если нет ресурсов для развертывания в ответ на выявленные потребности. Удовлетворяющий потребность вопрос-сюрприз может быть недостаточно точным, и его реализация зависит от существенной клинической готовности и склонности, поскольку только клиницист, которому поручено использовать вопрос-сюрприз, может инициировать реакцию на положительный результат. В то время как исследование Оучи и др.
Инструмент должен удовлетворять потребности, вписываться в существующие рабочие процессы, поддерживаться соответствующими ресурсами и подтверждаться фактическими данными и данными, и он должен быть развернут в среде, которая готова к его использованию и имеет для этого возможности. 10 Любая модель прогнозирования может удовлетворить потребность в более раннем выявлении, но любой инструмент не будет работать, если он будет неточным, не сможет направить клиницистов к наиболее нуждающимся пациентам и не согласуется с существующими рабочими процессами; если медицинский персонал не хочет или не имеет времени их использовать; или если нет ресурсов для развертывания в ответ на выявленные потребности. Удовлетворяющий потребность вопрос-сюрприз может быть недостаточно точным, и его реализация зависит от существенной клинической готовности и склонности, поскольку только клиницист, которому поручено использовать вопрос-сюрприз, может инициировать реакцию на положительный результат. В то время как исследование Оучи и др. 2 удалось повысить надежность, интегрировав неожиданный вопрос в электронную медицинскую карту, точность все еще низкая.
2 удалось повысить надежность, интегрировав неожиданный вопрос в электронную медицинскую карту, точность все еще низкая.
Автоматизированные инструменты для работы с большими данными, такие как mHOMR и RESPECT, являются усовершенствованием инструментов, зависящих от врача, поскольку они точны, прозрачны и легко вписываются в существующие рабочие процессы. Они также требуют очень мало с точки зрения готовности, возможностей и ресурсов со стороны клинического персонала. Безусловно, ни один инструмент идентификации не может преодолеть некоторые другие препятствия на пути оказания паллиативной помощи, в том числе нехватку паллиативных ресурсов или отсутствие навыков и комфорта у неспециалистов-клиницистов, но преодоление проблемы своевременной идентификации представляло бы собой существенное достижение. в борьбе за предоставление паллиативного подхода к уходу за людьми, которым это было бы полезно.
Наверх
Информация о статье
Опубликовано: 13 сентября 2019 г. doi:10.1001/jamanetworkopen.2019.11146
doi:10.1001/jamanetworkopen.2019.11146
Исправление: Эта статья была исправлена 16 октября 2019 г. для исправления ошибки форматирования в последнем абзаце.
Открытый доступ: Это статья с открытым доступом, распространяемая на условиях лицензии CC-BY. © 2019 Даунар Дж. и др. Открытие сети JAMA .
Автор, ответственный за корреспонденцию: James Downar, MDCM, MHSc, отделение паллиативной помощи, медицинский факультет Оттавского университета, 43 Rue Bruyere, Ste 268J, Оттава, ON K1N 5C8, Канада ([email protected]).
Раскрытие информации о конфликте интересов: Доктор Даунар сообщил о получении грантов от Canadian Frailty Network для изучения использования инструмента ранней идентификации на основе HOMR и стипендии Phoenix от Associated Medical Services для поддержки этой работы. Доктор Wegier сообщил о получении грантов от Canadian Frailty Network для изучения использования инструмента ранней идентификации на основе HOMR. Д-р Танусепутро сообщил о получении грантов от Канадского института исследований в области здравоохранения и Центра инноваций в области старения и здоровья мозга для проектов, связанных с оценкой рисков для поддержки: прогнозы жизни пожилых людей в общине (RESPECT), а также для ведения веб-сайта, предназначенного для пациентов. УВАЖАТЬ.
Д-р Танусепутро сообщил о получении грантов от Канадского института исследований в области здравоохранения и Центра инноваций в области старения и здоровья мозга для проектов, связанных с оценкой рисков для поддержки: прогнозы жизни пожилых людей в общине (RESPECT), а также для ведения веб-сайта, предназначенного для пациентов. УВАЖАТЬ.
Ссылки
1.
Seow Х, О’Лири Э, Перес Р, Танусепутро P. Доступ к паллиативной помощи по траектории заболевания: популяционная когорта умерших в Онтарио. BMJ Open . 2018;8(4):e021147. doi:10.1136/bmjopen-2017-021147PubMedGoogle ScholarCrossref
2.
Оучи
К, Страут
Т, Хайдар
С,
и другие. Ассоциация оценки риска смертности врачами неотложной помощи с фактической 1-месячной смертностью среди пожилых людей, поступивших в больницу. JAMA Netw Open . 2019;2(9):e1911139. doi:10.1001/jamanetworkopen.2019.11139Google ScholarCrossref
2019;2(9):e1911139. doi:10.1001/jamanetworkopen.2019.11139Google ScholarCrossref
3.
Королевский колледж врачей общей практики. Руководство GSF по прогностическим индикаторам . http://www.goldstandardsframework.org.uk/cd-content/uploads/files/General%20Files/Prognostic%20Indicator%20Guidance%20October%202011.pdf. По состоянию на 20 июля 2019 г.
4.
Эдинбургский университет. Инструмент показателей поддерживающей и паллиативной помощи . http://www.spict.org.uk/. По состоянию на 20 июля 2019 г.
5.
Даунар
Дж., Голдман
Р, Пинто
Р, Энглесакис
М, Адхикари
НК. «Вопрос-сюрприз» для прогнозирования смерти у тяжелобольных: систематический обзор и метаанализ. CMAJ . 2017;189(13):E484-E493. doi:10.1503/cmaj.160775PubMedGoogle ScholarCrossref
doi:10.1503/cmaj.160775PubMedGoogle ScholarCrossref
6.
Эллиотт М, Николсон C. Качественное исследование, изучающее использование вопроса-сюрприза при уходе за пожилыми людьми: восприятие врачей общей практики и проблемы для практики. BMJ Support Palliat Care . 2017;7(1):32-38.PubMedGoogle ScholarCrossref
7.
Wegier П, Ку Э, Ансари С, и другие. mHOMR: технико-экономическое обоснование автоматизированной системы для выявления стационарных пациентов с повышенным риском годовой смертности. BMJ Qual Saf . 2019;bmjqs-2018-009285. doi:10.1136/bmjqs-2018-009285PubMedGoogle Scholar
8.
InterRAI . https://www.interrai.org/. По состоянию на 8 августа 2019 г..
9.


