Давление у лежачего больного 60 на 40: Как поднять давление пожилому человеку в домашних условиях?
Почему после инсульта низкое давление
Инсульт ― опасное заболевание, связанное с нарушением кровотока в головном мозге. Вследствие этого некоторые клетки могут отмирать, что приводит к инвалидизации и даже к смерти. К сожалению, статистика говорит о том, что в России каждый год возникает более 450 тыс. случаев инсульта. При этом около 15-30% среди перенесших данное заболевание уходят из жизни в первый месяц. Более 80% трудоспособных лиц становятся инвалидами. В сокращении риска столь негативных последствий большое значение имеет правильное медикаментозное лечение.
Важно помнить и о программе реабилитации, которая может быть назначена только врачом с учетом всех индивидуальных особенностей пациента.
Чаще всего инсульт провоцирует повышенное артериальное давление (АД). Однако в некоторых случаях фактором риска является и гипотония (пониженное АД). После инсульта давление не сразу возвращается к нормальным показателям и некоторое время может оставаться повышенным. Если пациент жалуется на головные боли, слабость, тошноту и озноб в конечностях, это может быть признаком неблагоприятного исхода, так как говорит о гипотонии.
В остром периоде заболевания (сразу после перенесенного инсульта) систолическое артериальное давление (САД) у 80% остается в высоких границах (больше 140 мм рт. столба). Это явление считается закономерным следствием перенесенной болезни. Именно повышенное давление способствует сохранению жизнеспособности неповрежденных клеток головного мозга. Врачи рассматривают данное явление как неспецифическую реакцию организма. Вследствие закупорки сосудов или повышения внутричерепного давления возникает рефлекс Кушинга, который приводит к увеличению САД.
Сказать о том, какое АД должно быть после инсульта, крайне сложно, равно как и о границах для возникновения самого удара. В остром периоде давление повышается даже у тех пациентов, которые были склонны к гипотонии. Чтобы понять, насколько критично увеличение САД нужно учитывать нормальные показатели. У людей, страдающих гипертонией, в обычной жизни давление колеблется на уровне 140/90. В таком случае после инсульта САД может повыситься до 160 и даже 180 мм рт.
В период реабилитации давление спонтанно снижается до нормальных показателей. Это происходит в первые несколько недель после инсульта. Однако для стабилизации состояния пациента врачи применяют гипотензивную терапию. Она направлена на медленное снижение САД. Скорость естественной нормализации давления во многом зависит от причин, вызвавших инсульт. Резкое снижение САД опасно для жизни. Чтобы сосуды могли восстановить свою работоспособность в первые дни давление должно держаться на уровне 150 мм рт. столба. Однако, в этот период граница между «полезным» и «вредным» САД весьма условна и является строго индивидуальным критерием.
В обычных обстоятельствах гипотонией принято считать снижение давления до уровня 90/60. Для пациентов, перенесших инсульт, эти показатели могут быть выше. Явными признаками пониженного давления считаются следующие характерные симптомы.
• Головная боль пульсирующего характера (чаще всего локализуется в висках или затылке).
• Ухудшение самочувствия из-за смены погоды.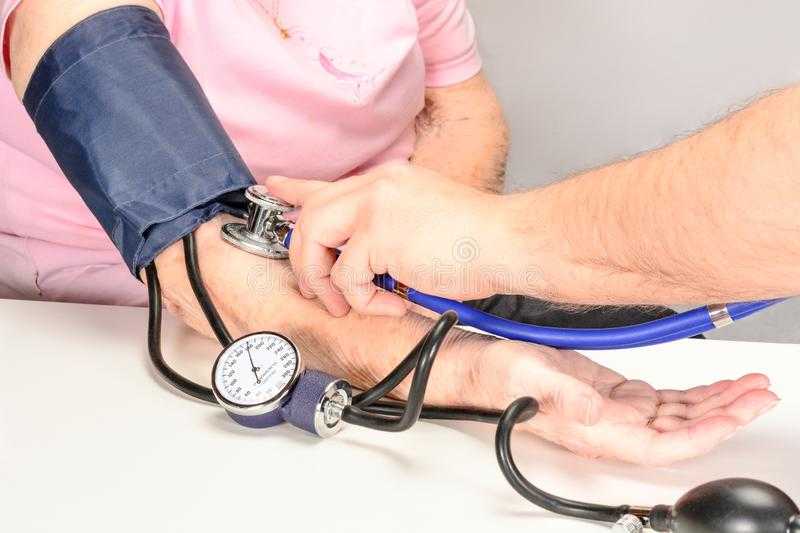
• Потемнение в глазах.
• Тошнота, рвота.
• Холодный пот.
• Обморок.
• Чувство слабости.
• Ощущение сдавленности и нехватки воздуха.
• Похолодание конечностей.>
Причины падения САД могут быть как самыми банальными (стресс, нервное напряжение, черепно-мозговая травма), так и весьма опасными (тромбоэмболия легочной артерии, инфаркт миокарда, расслаивающая аневризма аорты и множество других патологий).
Низкое САД в первые часы после инсульта является поводом усомниться в правильной постановке диагноза. Если же клиническая картина говорит о нарушении кровотока мозга и наличии неврологического дефицита, но давление все же остается пониженным в первые часы и дни, это может быть симптомом следующих заболеваний.
• Сердечная недостаточность;
• Ишемия миокарда;
• Тромбоэмболия легочной артерии;
• Сепсис;
• Нарушение сердечного ритма.
Часто пониженное САД свидетельствует об обширном инсульте или о его стволовой локализации. Не реже этот симптом говорит о том, что в организме есть инфекционные осложнения или дефицит жидкости. Плохой аппетит и отсутствие потребности в питье являются характерными для восстановительного периода. Однако отказ от еды и воды увеличивает вязкость крови, а пониженное давление говорит о том, что клетки мозга недополучают питательных веществ, что затрудняет процесс реабилитации.
Срок восстановления зависит от обширности поражения мозговых клеток и корректности выбранной программы реабилитации. Артериальное давление нормализуется в течение нескольких недель, но если пациента беспокоят постоянные скачки этих показателей, стоит обратиться к врачу. Такое явление воспринимается как признак наступающего второго инсульта или смертельного исхода. Стабилизировать состояние больного может только опытный врач, который определит точные причины скачков давления.
Если в острой фазе инсульта САД остается невысоким, врачи могут прибегать к мерам по его повышению. Низкое давление затрудняет способность сосудов к восстановлению и может являться симптомом сложных болезней сердечной системы. Отсутствие повышения САД сразу после инсульта говорит о неспособности организма даже к простой декомпенсации.
Низкое давление затрудняет способность сосудов к восстановлению и может являться симптомом сложных болезней сердечной системы. Отсутствие повышения САД сразу после инсульта говорит о неспособности организма даже к простой декомпенсации.
Назвать точные границы крайне сложно. Многое зависит от особенностей организма. Например, если пациент страдает гипертонией и принимает препараты по снижению давления, добившись положительных результатов и отказавшись от дальнейшего использования медикаментов, больной может вызвать повышение до 180-200 мм рт. столба, что приведет к инсульту.
Низкое САД также становится предпосылкой для нарушений мозгового кровотока. Это объясняется тем, что при гипотонии стенки сосудов теряют тонус, попадание даже небольшого сгустка крови может привести к закупорке, что и станет причиной инсульта.
Для предотвращения болезни важно прислушиваться к своему организму и регулярно следить за уровнем САД. Особенно актуально это для лиц пожилого возраста, а также для тех людей, которые страдают патологиями сердечно-сосудистой системы.
В терапии пациентов, перенесших нарушения мозгового кровотока, существует два важных направления.
- Реабилитация после инсульта.
- Профилактика повторного удара.
В острой фазе снижение АД должно происходить крайне медленно. Сам вопрос о необходимости гипотензивной терапии в первые часы и дни после инсульта является дискуссионным, так как проведенные научные исследования не могут дать однозначного ответа о пользе и эффективности этих мер. Среди специалистов принято мнение о том, что в первые 24 часа решение о снижении САД требует особой осторожности и учета многочисленных индивидуальных особенностей. Показаниями к экстренному сокращению артериального давления могут стать острая почечная и сердечная недостаточности, а также инфаркт или злокачественная гипертензия. Даже в этом случае снижение САД осуществляется не больше чем на 15%, что помогает избежать риска ослабления мозговой перфузии.
Перед назначением лекарственных средств врач должен тщательно изучить клиническую картину, а также установить причины спада АД. Для лечения гипотонии после инсульта используют следующие препараты и их дженерики из группы вазотоников и альфа-адреномиметиков:
Для лечения гипотонии после инсульта используют следующие препараты и их дженерики из группы вазотоников и альфа-адреномиметиков:
• Гутрон;
• Допмин;
• Дофамин.
В экстренных случаях для повышения давления в острой фазе инсульта вводят низкомолекулярные декстраны или кристаллоидные растворы с дополнения инотропными средствами. Однако эта мера является вынужденной, к ней прибегают, если не удается выяснить причину снижения АД.
Наряду с лекарствами для стабилизации давления, не стоит забывать и о препаратах, влияющих на гемодинамические показатели и мозговой метаболизм. К таковым относятся ноотропы (вещества, улучшающие высшие интегративные функции): Пирацетам, Энцефабол, Аминалон, Пантогам, Лецитин, Глицин, Интенон.
Эти средства способствуют ускоренному обмену нуклеиновых кислот и проникновению глюкозы, необходимой для питания клеток мозга.
Есть вопросы? Нужна консультация специалиста?
Позвонить
Согласно данным целого ряда исследований гипотензивная терапия существенно снижает риски летального исхода и повторного появления инсульта. Вместе с ней врачи назначают диеты, программы по стабилизации образа жизни пациента. Все это способствует скорейшей реабилитации.
Вместе с ней врачи назначают диеты, программы по стабилизации образа жизни пациента. Все это способствует скорейшей реабилитации.
Если после инсульта больной жалуется на пониженное давление, стоит сократить число резких движений, исключается прием горячей ванны и душа. Продукты, содержащие кофеин, а также сахар, должны исчезнуть из рациона. К потреблению быстрых углеводов и вредных жиров нужно относиться крайне осторожно. Алкоголь полностью исключается.
Для поддержки организма в период реабилитации показано обильное питье (не менее 2 литров в сутки). При этом жидкость должна поступать равномерно на протяжении всего дня. Вместе с этим полезна умеренная физическая активность, нормализация сна и отдыха. Во время инсульта важно избегать переутомлений и дефицита кислорода. По этой причине пациент должен каждый день гулять на свежем воздухе, а умственная активность обязательно сопровождается легкими физическими упражнениями для поддержания тонуса. Питаться нужно регулярно, чтобы сахар и другие важные вещества всегда оставались в организме на примерно одинаковом уровне.
От большой температуры повышается артериальное давление, что, в свою очередь, провоцирует увеличение нагрузки на сосуды и сердце. Резкая смена горячего и холодного воздуха в предбаннике и парилке может и вовсе привести к разрыву. По этой причине в период реабилитации после инсульта (120 дней и более) посещение бань и саун категорически запрещено. После полного восстановления врач даст дальнейшие рекомендации. При наличии некоторых противопоказаний париться в бане или сауне нельзя и даже спустя годы после инсульта.
Полезная информация к прочтению
Помогут восстановиться после болезни и вернут радость движения специальные приспособления – ходунки после инсульта
Разберемся, чем вызвана постоянная сонливость после инсульта
Рассмотрим юридическую и техническую сторону этих вопросов
Как происходит оформление инвалидности после инсульта и какие документы для этого нужно собрать
Пульсовое давление предсказывает смертность у пожилых пациентов
J Gen Intern Med.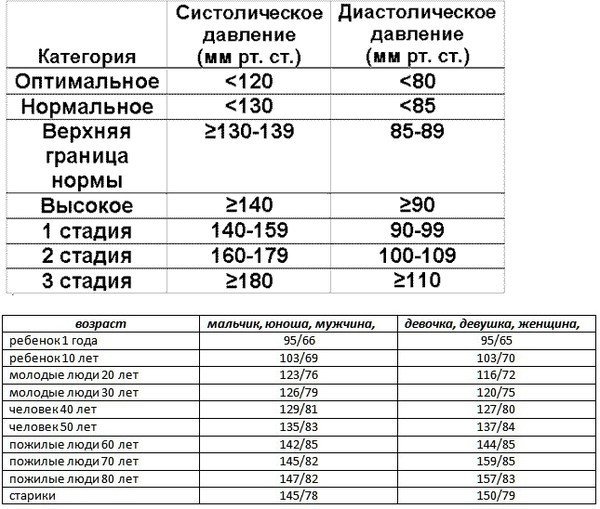 2009 август; 24(8): 893–896.
2009 август; 24(8): 893–896.
Опубликовано онлайн 2009 мая 27 мая. DOI: 10.1007/S11606-009-1008-7
, MD, 1, 5 , PhD, 2 , MD, 1 , Prof, 3. и , Prof 4
Информация об авторе Примечания к статье Информация об авторских правах и лицензии Заявление об отказе от ответственности
ПРЕДПОСЫЛКИ
Значения пульсового давления (PP) увеличиваются с возрастом. Влияние ПП на смертность пожилых пациентов не установлено.
ЦЕЛИ
Оценить влияние ПП на смертность госпитализированных пациентов очень пожилого возраста.
ДИЗАЙН
Проспективное клиническое исследование.
УЧАСТНИКИ И ИЗМЕРЕНИЯ
Были проанализированы медицинские карты 420 стационарных пациентов в возрасте >60 лет (187 мужчин, средний возраст 81,4 ± 7 лет), госпитализированных в отделение неотложной гериатрической помощи. Пациенты наблюдались в среднем 3,46 ± 1,87 года. Данные о смертности были извлечены из свидетельств о смерти. Используя кривые относительной рабочей характеристики (ROC), мы определили PP 62,5 мм рт.ст. в качестве точки отсечки. Субъекты были разделены на категории с низким PP (≤62,5 мм рт.ст.; N = 116) или высоким PP (>62,5 мм рт.ст.; N = 304).
Данные о смертности были извлечены из свидетельств о смерти. Используя кривые относительной рабочей характеристики (ROC), мы определили PP 62,5 мм рт.ст. в качестве точки отсечки. Субъекты были разделены на категории с низким PP (≤62,5 мм рт.ст.; N = 116) или высоким PP (>62,5 мм рт.ст.; N = 304).
ОСНОВНЫЕ РЕЗУЛЬТАТЫ
Уровень смертности был выше у пациентов с высоким PP, чем у пациентов с низким PP. За время наблюдения умер 201 пациент, 155 пациентов (51%) в группе высокого ПП и 46 пациентов (39,7%) в группе низкого ПП (p = 0,038). Пульсовое давление было связано со смертностью от всех причин (HR = 1,69, 95% ДИ = 1,19–2,38, p = 0,003) даже после учета пола, возраста, сахарного диабета, мерцательной аритмии и частоты сердечных сокращений.
ЗАКЛЮЧЕНИЕ
Высокий PP является независимым предиктором смертности среди пожилых госпитализированных пациентов.
КЛЮЧЕВЫЕ СЛОВА: пульсовое давление, смертность, пожилой возраст
Изолированная систолическая гипертензия (ИСГ) известна как мощный фактор риска сердечно-сосудистых заболеваний (ССЗ), инсульта и смертности 1 , 2 . В некоторых лонгитюдных исследованиях было высказано предположение, что пульсовое давление (ПД) может предсказывать сердечно-сосудистый риск лучше, чем систолическое или диастолическое артериальное давление (АД) отдельно 3 – 6 . Лишь в нескольких исследованиях изучалось влияние ПП на смертность от всех причин у очень пожилых людей после 8-го десятилетия жизни9.0007 6 – 8 .
В некоторых лонгитюдных исследованиях было высказано предположение, что пульсовое давление (ПД) может предсказывать сердечно-сосудистый риск лучше, чем систолическое или диастолическое артериальное давление (АД) отдельно 3 – 6 . Лишь в нескольких исследованиях изучалось влияние ПП на смертность от всех причин у очень пожилых людей после 8-го десятилетия жизни9.0007 6 – 8 .
Целью нашего исследования было определить связь между ПП и смертностью от всех причин среди группы пожилых людей, выживших после госпитализации.
Исследуемая популяция
С 1 января 1999 г. по 31 декабря 2000 г. включительно все лица, поступившие в отделение неотложной помощи пожилого возраста, были оценены для включения в исследование ортостатической гипотензии. Ранее были определены критерии включения и исключения 9 . В это исследование мы включили только пациентов, у которых было не менее трех показателей АД. За исследуемый период было госпитализировано 1852 пациента, из которых 502 были включены в исследование. Данные о смертности были собраны со дня поступления до 31 августа 2004 г. с использованием свидетельств о смерти (продолжительность наблюдения от 0,6 до 6,08 лет; в среднем 3,46 ± 1,87 года). Данные последующего наблюдения были доступны для 470 зарегистрированных субъектов (93,6%), но только у 420 (84%) из них было достаточно измерений АД для включения в исследование.
За исследуемый период было госпитализировано 1852 пациента, из которых 502 были включены в исследование. Данные о смертности были собраны со дня поступления до 31 августа 2004 г. с использованием свидетельств о смерти (продолжительность наблюдения от 0,6 до 6,08 лет; в среднем 3,46 ± 1,87 года). Данные последующего наблюдения были доступны для 470 зарегистрированных субъектов (93,6%), но только у 420 (84%) из них было достаточно измерений АД для включения в исследование.
Это исследование было основано на слепом обзоре и анализе медицинских записей и было одобрено комитетом по этике учреждения и министерством здравоохранения.
Сбор данных
Из медицинских записей извлечены результаты клинических обследований, проведенных во время госпитализации. Артериальное давление измеряли трижды в течение суток после выздоровления от острого заболевания, к выписке из палаты.
Сахарный диабет определялся как: (1) запись в истории болезни пациента, (2) назначение гипогликемических средств или (3) запись уровня глюкозы в крови натощак 126 гм/дл при двух или более измерениях. Артериальная гипертензия определялась в соответствии с анамнезом пациента или как наличие рецепта на антигипертензивные препараты или запись АД выше 140/90 мм рт.ст. при двух или более повторных измерениях. Почечная недостаточность определялась как уровень креатинина в сыворотке ≥1,5 мг/дл при более чем двух измерениях.
Артериальная гипертензия определялась в соответствии с анамнезом пациента или как наличие рецепта на антигипертензивные препараты или запись АД выше 140/90 мм рт.ст. при двух или более повторных измерениях. Почечная недостаточность определялась как уровень креатинина в сыворотке ≥1,5 мг/дл при более чем двух измерениях.
Измерение артериального давления
Артериальное давление и частоту сердечных сокращений измеряли на левой руке с использованием модели Vital Signs Monitor 52 NTP (Welch Allyn Inc., Skaneateles, NY). Измерения проводились в положении лежа на спине после не менее 5 минут полного постельного режима три раза в день. Каждый раз АД измеряли дважды и регистрировали среднее значение. Пульсовое давление рассчитывали как разницу между систолическим и диастолическим АД. Для анализа рассчитывали среднее из трех наборов, полученных в течение дня.
Данные о смертности
Данные о смертности за период с 1 января 1999 г. по 31 августа 2004 г. включительно взяты из Регистра населения Министерства внутренних дел. Причина смерти была установлена из свидетельств о смерти и медицинских карт. Сердечно-сосудистая смертность определялась как смерть от инфаркта миокарда, застойной сердечной недостаточности, внезапной смерти, разрыва аневризмы аорты, аритмии или других тромбоэмболических осложнений.
Причина смерти была установлена из свидетельств о смерти и медицинских карт. Сердечно-сосудистая смертность определялась как смерть от инфаркта миокарда, застойной сердечной недостаточности, внезапной смерти, разрыва аневризмы аорты, аритмии или других тромбоэмболических осложнений.
Анализ данных
Анализ данных выполнен с использованием SPSS 9.0 программное обеспечение для статистического анализа (SPSS Inc., Чикаго, Иллинойс). Кривые относительных рабочих характеристик (ROC), включая смерть в качестве тестовой переменной, использовались для определения точки отсечки PP при 62,5 мм рт.ст. На основании этого субъекты были классифицированы как имеющие среднее PP меньше или равное 62,5 (группа с низким PP) или больше 62,5 мм рт.ст. (группа с высоким PP). Распределения непрерывных переменных оценивали на нормальность с помощью критерия Колмогорова-Смирнова (отсечка при p < 0,01). Непрерывные переменные были описаны с использованием среднего значения ± стандартное отклонение. Категориальные переменные описываются с использованием частотных распределений и представлены как частота (%). Для сравнения непрерывных переменных по группам PP использовался t-критерий для независимых выборок или U-критерий Манна-Уитни. Тест хи-квадрат (при необходимости) использовался для оценки связи между группой PP и другими категориальными переменными. Пропорциональные риски Кокса использовались для моделирования выживаемости по всем причинам и для оценки отношения рисков (HR) с 95% доверительные интервалы (ДИ). Все тесты являются двусторонними и считаются значимыми при p < 0,05.
Категориальные переменные описываются с использованием частотных распределений и представлены как частота (%). Для сравнения непрерывных переменных по группам PP использовался t-критерий для независимых выборок или U-критерий Манна-Уитни. Тест хи-квадрат (при необходимости) использовался для оценки связи между группой PP и другими категориальными переменными. Пропорциональные риски Кокса использовались для моделирования выживаемости по всем причинам и для оценки отношения рисков (HR) с 95% доверительные интервалы (ДИ). Все тесты являются двусторонними и считаются значимыми при p < 0,05.
Характеристики пациентов
В таблице показаны характеристики пациентов. Субъекты с высоким ПД чаще были женщинами и имели гипертонию, сахарный диабет и фибрилляцию предсердий, а также имели более высокое АД (как систолическое, так и диастолическое), но более низкую частоту сердечных сокращений.
Таблица 1
Характеристики пациентов по группам пульсового давления
| популяционная шариктеристика | PP> 62,5 мм рт.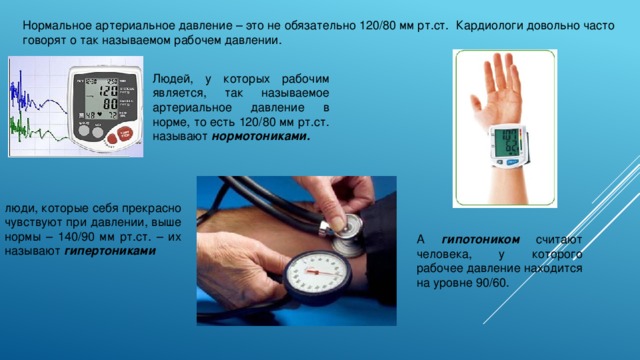 | ||
|---|---|---|---|
| Age (years) | 81.3+/−6.7 | 81.6+/−6.5 | 0.621 |
| Sex (% females) | 56 | 44 | 0.028 |
| BMI (kg/m2) | 25.4+/−4.3 | 24.7+/−4.7 | 0.131 |
| Comorbidities (%) | |||
| Hypertension | 69.6 | 44.8 | <0.0001 |
| Ischemic heart disease | 54.5 | 61. 2 2 | 0.210 |
| Congestive heart failure | 28.4 | 34.8 | 0.200 |
| Diabetes | 31.9 | 22 | 0.037 |
| Chronic renal failure | 19.7 | 27.6 | 0.082 |
| Atrial fibrillation | 15.6 | 29.6 | 0.001 |
| Smokers | 14.8 | 19.8 | 0,217 |
| Госпитализация с диагнозом* (%) | |||
| Выборочная госпитализация на обследование | 10,5 | 16,4 | 0. 1 1 |
| Neurological problems | 13.8 | 11.2 | 0.5 |
| Respiratory system disease | 11.8 | 12.9 | 0.8 |
| Functional decline (due to fever, delirium) | 14.1 | 12,1 | 0,6 |
| Сердечно-сосудистые заболевания | 12,2 | 13,8 | 0,7 | Гемодинамические показатели0145 |
| Heart rate (bpm) | 79.5+/−11.7 | 82. 2+/−13.2 2+/−13.2 | 0.043 |
| Systolic blood pressure (mmHg) | 151.5+/−17.8 | 121.2+/−12.3 | <0,0001 |
| Диастолическое артериальное давление (мм рт. Ст. | 93,3+/-12,4 | <0,0001 | |
| Pulse pressure (mmHg) | 78.1+/−11.3 | 55.4+/−5.8 | <0.0001 |
| Prescribed medications (%) | |||
| Diuretics | 31.3 | 37.1 | 0.256 |
| ACEI/ARBS | 31. 3 3 | 30.2 | 0.831 |
| Calcium channel blockers | 32.2 | 24.1 | 0.105 |
| Nitrates | 25.3 | 28.5 | 0.516 |
| Beta blockers | 19.1 | 17.2 | 0.665 |
| Tranquilizers | 28 | 25.00 | 0.542 |
| Laboratory parameters | |||
| Hgb (г/дл) | 12,1 ± 1,7 | 12,4 ± 1,7 | 0,182 |
| Глюкоза (мг/дл 9,5 ± | 102140144 113.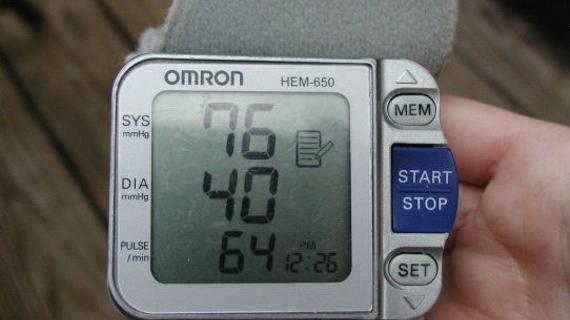 2 ± 34.4 2 ± 34.4 | 0.295 | |
| Urea (mg/dL) | 42.4 ± 20.7 | 43.0 ± 22.8 | 0.967 |
| Creatinine (mg/dL) | 1.17 ± 0.6 | 1.16 ± 0.59 | 0.747 |
| Potassium (mEq/L) | 4.19 ± 0.5 | 4.22 ± 0.5 | 0.539 |
| Sodium (mEq/L) | 139.4 ± 3.4 | 139.5 ± 3.8 | 0.790 |
| TSH (mlU/L) | 2.7 ± 7.2 | 3. 4 ± 10.7 4 ± 10.7 | 0.389 |
| Vitamin B12 (pmol/L) | 487.4 ± 400.2 | 418.1 ± 304.9 | 0.374 |
| Folic acid (nmol/L) | 8.3 ± 4.5 | 7.4 ± 4.3 | 0.055 |
| Urine albumin (mg/dL) | 18.8 ± 56.5 | 15.6 ± 53.4 | 0.208 |
Open in отдельное окно
PP = пульсовое давление, ИМТ = индекс массы тела, ACEI/ARBS = ингибиторы ангиотензинпревращающего фермента, блокаторы рецепторов ангиотензина.
*5 наиболее частых диагнозов при госпитализации
Не было обнаружено различий в лабораторных показателях между двумя группами, за исключением уровней фолиевой кислоты, которые были незначительно выше у пациентов с низким ПП (таблица ).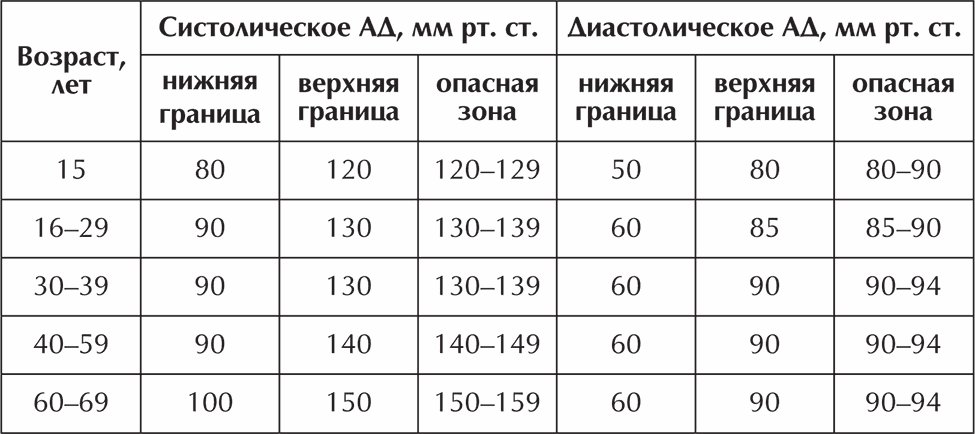
Данные о смертности
Уровень смертности был выше у пациентов с высоким PP, чем у пациентов с низким PP (рис. ). За время наблюдения умер 201 пациент, 155 пациентов (51%) в группе высокого ПП и 46 пациентов (39%).0,7%) в группе с низким ПП (p = 0,038).
Открыть в отдельном окне
Выживаемость по группе пульсового давления, PP = пульсовое давление.
Всего было зарегистрировано 230 причин 201 смерти, поскольку у некоторых пациентов было выявлено более одной причины смерти. Наиболее частыми причинами смерти были сердечно-сосудистые заболевания и сепсис (таблица). Повышенная смертность у пациентов с высоким PP была в основном обусловлена повышенной смертностью от сепсиса (таблица; p = 0,013).
Стол 2
Основные причины смерти с помощью PP Group
| P Значение | PP≤62,5 мм рт. | N | % died | N | |
|---|---|---|---|---|---|
0. 038 038 | 39.7 | 46 | 51 | 155 | Total mortality |
| Causes of death | |||||
| 0.572 | 19.8 | 23 | 22.4 | 68 | CVD* |
| 0.013 | 14.7 | 17 | 26 | 79 | Sepsis |
0. 92 92 | 5.2 | 6 | 4.9 | 15 | CVA** |
| 0.651 | 6 | 7 | 4.9 | 15 | Cancer |
Открыть в отдельном окне
ССЗ* — сердечно-сосудистые заболевания
ССЗ** — нарушение мозгового кровообращения
Многомерный анализ модели пропорциональных рисков Кокса показал, что PP [HR = 1,69 (95% ДИ; 95% ДИ; p = 0,003], мужской пол [HR = 1,609 (95% ДИ; 1,21−2,14) p = 0,001], возраст [HR за 1 год = 1,099, (95% CI; 1,07−1,13) p < 0,0001], сахарный диабет [HR = 1,686, (95% ДИ; 1,23−2,31) p = 0,001], мерцательная аритмия [HR = 1,427, (95% CI; 1,02−2,00) p = 0,039] и повышенная частота сердечных сокращений [HR для увеличения 1 уд/мин = 1,017 (95% ДИ; 1,01–1,03) p = 0,004] увеличивали риск смертности от всех причин.
Дальнейший анализ показал, что PP >62,5 мм рт. ст. остается значимым независимым предиктором смертности от всех причин даже при моделировании для каждого пола отдельно. У мужчин выживаемость можно предсказать по возрасту (HR 1,08, 95% ДИ 1,05–1,11, p < 0,0001), PP (HR 1,59, 95% CI 1,02–2,44, p = 0,04) и средней частоте сердечных сокращений (HR 1,02, 95). % ДИ 1,0-1,03, p = 0,048). У женщин выживаемость прогнозировалась по возрасту (ОР 1,1, 95% ДИ 1,06–1,15, p < 0,0001), PP (ОР 1,79, 95% ДИ 1,03–3,03, p = 0,04), средняя частота сердечных сокращений (HR 1,02, 95% ДИ 0,99–1,03, p = 0,06), диабет ( HR 2,3, 95% ДИ 1,5–3,6, p < 0,0001) и индекс массы тела (HR 0,90, 95% ДИ 0,85–0,95, p < 0,0001).
У субъектов старше 80 лет PP оставался значимым независимым предиктором смертности от всех причин (ОР 1,82, 95% ДИ 1,19–2,70, p = 0,001) даже после контроля других переменных-предикторов. У субъектов моложе 80 лет и старше ПП больше не был значимо связан со смертностью от всех причин (HR 1,30, 95% ДИ 0,69-2,38, p = 0,42).
В этом исследовании очень пожилых госпитализированных пациентов было обнаружено, что ПД выше 62,5 мм рт. ст. является значимым предиктором смертности от всех причин.
Этот вывод согласуется с результатами других исследований с участием менее пожилых людей 10 – 15 . Некоторые исследователи не наблюдали связи между ПП и смертностью в когортах лиц среднего и пожилого возраста 8 , 16 – 18 . Это отсутствие согласованности между исследованиями может быть объяснено, по крайней мере частично, различными условиями и различными возрастными группами и расами. Benetos et al., изучившие очень большую группу субъектов в возрасте от 40 до 69 лет, обнаружили связь между PP и смертностью от сердечно-сосудистых заболеваний 15 , тогда как Protogerou et al., изучившие 331 госпитализированного очень пожилого пациента (85 ± 7 лет), не наблюдалось никакой связи между ПП и смертностью 16 .
Неожиданно PP в нашем исследовании был связан только со смертностью, не связанной с сердечно-сосудистыми заболеваниями, результаты согласуются с другими отчетами 17 , 18 . Одним из возможных объяснений этого наблюдения является систематическая ошибка отбора, так как пациенты с сердечно-сосудистыми заболеваниями могли систематически исключаться из исследования в силу госпитализации в другие отделения. В качестве альтернативы, это наблюдение может отражать эффект «выживших» у этих очень старых испытуемых, которые пережили пагубное воздействие ПП.
Среди лиц с более высоким PP больше людей умерло от сепсиса. Повышенный РР является маркером атеросклероза, и как атеросклероз, так и сепсис имеют несколько патофизиологических сходств, включая иммунную дисрегуляцию, усиление тромбообразования и системное воспаление. Более того, статины уменьшают атеросклероз и воспаление, а также снижают риск смертности, связанной с сепсисом 19 .
Повышение ПД может быть результатом либо повышенного систолического АД, либо низкого диастолического АД, либо того и другого. В нашем исследовании повышенное ПД было связано с повышенным систолическим АД и менее повышенным диастолическим АД. Другие исследования показали, что повышение ПД в основном из-за низкого диастолического давления также связано с повышенной смертностью 20 . Эти данные свидетельствуют о том, что само ПД, а не повышенное систолическое или низкое диастолическое АД связано с повышенной смертностью.
Важным ограничением нашего исследования является то, что мы включали только госпитализированных гериатрических пациентов, которые были готовы сотрудничать и могли почти самостоятельно вставать на ноги и которые пережили госпитализацию. Это не позволяет нам с большой долей уверенности обобщать наши выводы для пожилых людей, живущих в сообществе. Однако, поскольку мы включили субъектов, выздоровевших после острого заболевания, и измерили АД перед выпиской из больницы, мы полагаем, что популяция может быть аналогична пожилым людям, проживающим в сообществе.
Из этого следует, что аналогичные проспективные исследования, как наблюдательные, так и интервенционные, должны быть проведены у пожилых жителей сообщества, чтобы подтвердить наши результаты.
Нет
Конфликт интересов Не раскрывается.
Это исследование было представлено в качестве плаката на Втором Всемирном конгрессе по противоречиям консенсусу в области диабета, ожирения и гипертонии (CODHy), проходившем с 30 октября 2008 г. по 2 ноября 2008 г. в Барселоне, Испания.
1. Каннел В.Б., Вольф П.А., МакГи Д.Л., Доубер Т.Р., Макнамара П., Кастелли В.П. Систолическое артериальное давление, артериальная ригидность и риск инсульта. Фрамингемское исследование. ДЖАМА. 1981;245:1225–9. [PubMed]
2. Рутан Г.Х., Куллер Л.Х., Нитон Д.Д., Вентворт Д.Н., Макдональд Р.Х., Смит В.М. Смертность, связанная с диастолической гипертензией и изолированной систолической гипертензией среди мужчин, прошедших скрининг в рамках исследования множественных факторов риска. Тираж. 1988; 77: 504–14. [PubMed]
Тираж. 1988; 77: 504–14. [PubMed]
3. Бенетос А., Сафар М., Рудничи А. и соавт. Пульсовое давление: предиктор долгосрочной сердечно-сосудистой смертности во французском мужском населении. Гипертония. 1997; 30:1410–5. [PubMed]
4. Mitchell GF, Moye LA, Braunwald E, et al. Сфигмоманометрически определяемое пульсовое давление является мощным независимым предиктором повторных событий после инфаркта миокарда у пациентов с нарушением функции левого желудочка. Тираж. 1997;96:4254–60. [PubMed]
5. Таффет Г.Э., Лакатта Э.Г. Старение сердечно-сосудистой системы. В: Hazzard WR, Blass JP, Halter JB, Ouslander JG, Tinetti ME, ред. Принципы гериатрической медицины и геронтологии. 5-е изд. Нью-Йорк: McGraw-Hill; 2003: 403–421.
6. Франклин С.С., Хан С.А., Вонг Н.Д., Ларсон М.Г., Леви Д. Полезно ли пульсовое давление для прогнозирования риска ишемической болезни сердца? Фремингемское исследование сердца. Тираж. 1999; 100:354–60. [PubMed]
7. Vaccarino V, Holford TR, Krumholz HM. Пульсовое давление и риск инфаркта миокарда и сердечной недостаточности у пожилых людей. J Am Coll Кардиол. 2000;36:130–8. [ПубМед]
Пульсовое давление и риск инфаркта миокарда и сердечной недостаточности у пожилых людей. J Am Coll Кардиол. 2000;36:130–8. [ПубМед]
8. Псатый Б.М., Фурберг К.Д., Куллер Л.Х., и соавт. Связь между уровнем артериального давления и риском инфаркта миокарда, инсульта и общей смертности: исследование здоровья сердечно-сосудистой системы. Arch Intern Med. 2001; 161:1183–92. [PubMed]
9. Weiss A, Grossman E, Beloosesky Y, Grinblat J. Ортостатическая гипотензия в неотложной гериатрической палате: это постоянный вывод. Arch Intern Med. 2002; 162: 2369–74. [PubMed]
10. Domanski M, Norman J, Wolz M, Mitchell G, Pfeffer M. Оценка сердечно-сосудистого риска с использованием пульсового давления в первом национальном исследовании здоровья и питания (NHANES I). Гипертония. 2001;38:793–7. [PubMed]
11. Gasowski J, Fagard RH, Staessen JA, et al. Соавторы проекта INDANA. Пульсирующий компонент артериального давления как предиктор смертности при гипертонии: метаанализ контрольных групп клинических испытаний. Дж Гипертензия. 2002; 20: 145–51. [PubMed]
Дж Гипертензия. 2002; 20: 145–51. [PubMed]
12. Доманский М.Дж., Дэвис Б.Р., Пфеффер М.А., Кастантин М., Митчелл Г.Ф. Изолированная систолическая гипертензия: прогностическая информация по пульсовому давлению. Гипертония. 1999; 34: 375–80. [PubMed]
13. Dolan E, Thijs L, Li Y, et al. Индекс жесткости амбулаторных артерий как предиктор смертности от сердечно-сосудистых заболеваний в Дублинском исследовании результатов. Гипертония. 2006; 47: 365–70. [ПубМед]
14. Ван Дейк Р.А., Деккер Дж.М., Нейпелс Г., Хайне Р.Дж., Бутер Л.М., Стехаувер К.Д. Пульсовое давление плечевой артерии и диаметр общей сонной артерии: взаимонезависимые ассоциации со смертностью у субъектов с недавней историей нарушения толерантности к глюкозе. Евро Джей Клин Инвест. 2001; 31: 756–63. [PubMed]
15. Бенетос А., Рудничи А., Сафар М., Гиз Л. Пульсовое давление и сердечно-сосудистая смертность у нормотензивных и гипертоников. Гипертония.1998;32:560–4. [ПубМед]
16. Protogerou AD, Safar ME, Iaria P, et al. Диастолическое артериальное давление и смертность у пожилых людей с сердечно-сосудистыми заболеваниями. Гипертония. 2007; 50: 172–80. [PubMed]
Диастолическое артериальное давление и смертность у пожилых людей с сердечно-сосудистыми заболеваниями. Гипертония. 2007; 50: 172–80. [PubMed]
17. Kikuya M, Staessen JA, Ohkubo T, et al. Амбулаторный индекс жесткости артерий и 24-часовое амбулаторное пульсовое давление как предикторы смертности в Охасаме, Япония. Инсульт. 2007; 38:1161–6. [PubMed]
18. Willum-Hansen T, Staessen JA, Torp-Pedersen C, et al. Прогностическое значение скорости пульсовой волны аорты как показателя жесткости артерий в общей популяции. Тираж. 2006; 113: 664–70. [ПубМед]
19. Хакам Д.Г., Мамдани М., Ли П., Редельмайер Д.А. Статины и сепсис у пациентов с сердечно-сосудистыми заболеваниями: популяционный когортный анализ. Ланцет. 2006;367(9508):413–18. [PubMed]
20. Fagard RH, Staessen JA, Thijs L, et al. Диастолическое артериальное давление при лечении и прогноз при систолической гипертензии. Arch Intern Med. 2007; 167: 1884–91. [PubMed]
Вредное воздействие длительного постельного режима на системы организма пожилых людей
ВВЕДЕНИЕ
Человеческое тело обычно остается в ортостатическом положении или сидя в течение примерно 16 часов каждый день без особых страданий. Однако длительное пребывание в постели может привести к ряду физиологических расстройств. Существует опасение, что лежание в постели может означать невозможность снова встать 1 . Ложиться спать — это универсальная реакция на болезнь.
Однако длительное пребывание в постели может привести к ряду физиологических расстройств. Существует опасение, что лежание в постели может означать невозможность снова встать 1 . Ложиться спать — это универсальная реакция на болезнь.
На протяжении почти века, с середины 1860-х до 1950 года, постельный режим настоятельно рекомендовался для выздоровления от различных недугов и недугов 1 , 2 . С 1940 года полезность постельного режима при лечении различных состояний начала меняться, в основном из-за Второй мировой войны. Раненых солдат лечили и отпускали быстрее, так как раненых было много, а коек мало. Было замечено, что солдаты, которые меньше времени проводили в постели, быстрее выздоравливали от травм и инфекций. С 19Начиная с 50-х годов в аэрокосмической промышленности началось изучение эффектов постельного режима, поскольку он воспроизводит состояние отсутствия гравитации 3 . Эти исследования пришли к выводу, что длительные периоды неподвижности вредны для здоровья всех систем организма, а также что малоподвижность является важным фактором развития хронических дегенеративных заболеваний и широко распространена среди пожилых людей 4 .
Проблемы, возникающие в результате иммобилизации, могут осложнить первичное заболевание или травму и стать более серьезной проблемой, чем первичные нарушения 5 . Пожилые люди подвержены другим осложнениям, не связанным напрямую с заболеванием, приведшим к госпитализации или специфическому лечению, так как у них снижен физиологический резерв и они менее способны адаптироваться к стрессорам 6 . Исследования показали, что от 25% до 35% пожилых людей, поступивших в больницу из-за болезни, теряют функциональную независимость в одном или нескольких видах деятельности в повседневной жизни, при этом основные потери связаны со способностью принимать душ и одеваться, что может проявиться только в трех случаях. дней госпитализации 7 . Из-за потери таких способностей и ухудшения систем организма, вызванного возрастом и, особенно, длительным пребыванием в постели, многие пожилые люди после госпитализации проживают в учреждениях длительного ухода 8 .
Этот обзор был направлен на выявление пагубного воздействия длительного постельного режима на различные системы организма пожилых людей.
МЕТОД
Интегративно-нарративный обзор был проведен для изучения состояния знаний об изучаемом предмете — нарушениях в различных системах организма пожилых людей, связанных с длительным постельным режимом — путем широкого анализа многочисленных опубликованных исследований. Описательный обзор направлен на качественный анализ широкой проблемы 9 .
Исследовательский вопрос: Каково влияние длительного постельного режима на системы организма пожилых людей? Поиск статей проводился в PubMed и Виртуальной медицинской библиотеке (VHL) по следующим терминам: постельный режим и пожилые люди с логическим оператором и.
Критериями включения были: статьи, посвященные влиянию постельного режима на целевую группу пожилых людей старше 60 лет, госпитализированных или помещенных в специализированные учреждения без разграничения на основании заболевания или причины госпитализации. Мы также отобрали статьи, посвященные двум формам длительного постельного режима, учитывая, что чрезмерный отдых в больнице/госпитализации и его последствия могут привести к длительной институционализации. Институционализация увеличивает вероятность того, что постельный режим продлится дольше, а язвы будут одним из последствий. Критериями исключения были статьи не на английском, португальском или испанском языках и опубликованные более пяти лет назад, за исключением тех, которые использовались для сохранения ссылок на первоисточник.
Мы также отобрали статьи, посвященные двум формам длительного постельного режима, учитывая, что чрезмерный отдых в больнице/госпитализации и его последствия могут привести к длительной институционализации. Институционализация увеличивает вероятность того, что постельный режим продлится дольше, а язвы будут одним из последствий. Критериями исключения были статьи не на английском, португальском или испанском языках и опубликованные более пяти лет назад, за исключением тех, которые использовались для сохранения ссылок на первоисточник.
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Всего найдено 1639 статей. После применения установленных критериев осталось девять статей, а для сохранения цитирования первоисточника было добавлено 20, что в сумме дало 29 статей.
Со стороны сердечно-сосудистой системы происходит ухудшение состояния при длительном постельном режиме 11 , так как при принятии лежачего положения происходит перераспределение крови из нижних конечностей в грудную полость, приводящее к перераспределению до одного литра жидкости в 24 часа постельного режима 1 .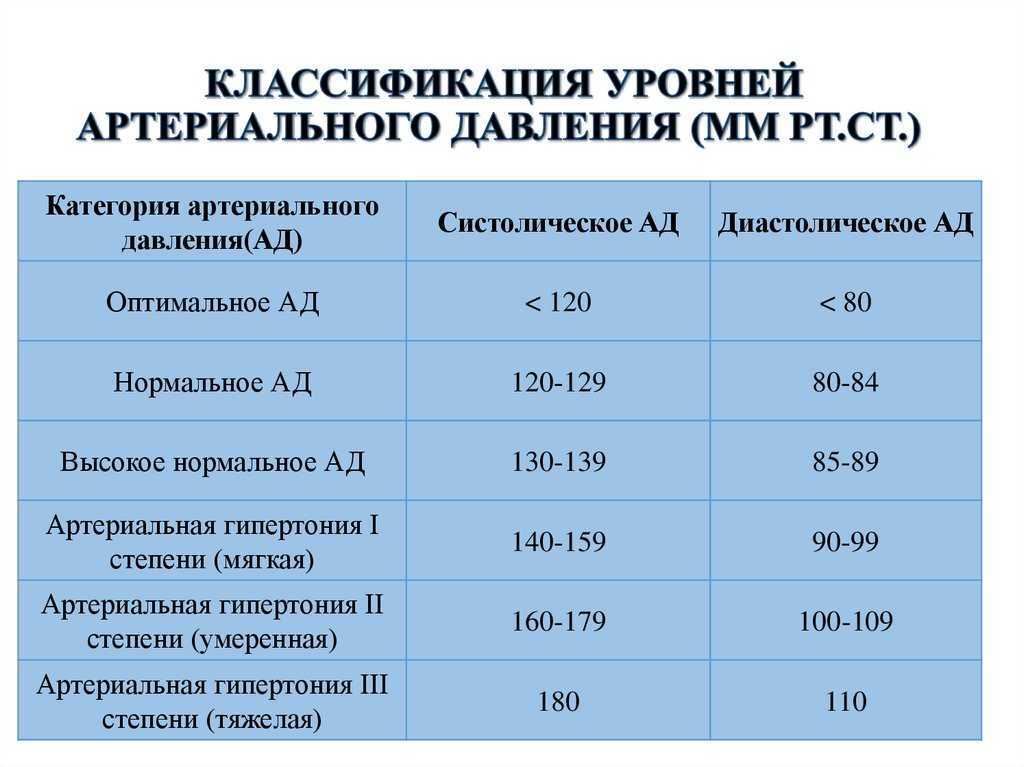 Это перераспределение крови вызывает перераспределение 11 % общего объема крови из сосудов нижних конечностей в грудную клетку, при этом примерно 80 % этого объема поступает в кровоток, первоначально увеличивая сердечный выброс по мере снижения общего плазменного объем появится позже 10 . Эти же авторы также утверждают, что нагрузка на сердце увеличивается на 20%, когда тело находится в горизонтальном положении, и этот показатель удваивается у пациентов с ранее существовавшим заболеванием сердца.
Это перераспределение крови вызывает перераспределение 11 % общего объема крови из сосудов нижних конечностей в грудную клетку, при этом примерно 80 % этого объема поступает в кровоток, первоначально увеличивая сердечный выброс по мере снижения общего плазменного объем появится позже 10 . Эти же авторы также утверждают, что нагрузка на сердце увеличивается на 20%, когда тело находится в горизонтальном положении, и этот показатель удваивается у пациентов с ранее существовавшим заболеванием сердца.
Обзор Knight et al. 1 объясняет, что в положении лежа повышенный венозный возврат приводит к растяжению правого предсердия, что приводит к высвобождению предсердного натрийуретического пептида, мощного диуретика, вызывающего повышенную выработку мочи и уменьшающего объем крови. Это уменьшение объема крови и, следовательно, артериального давления регистрируется барорецепторами аорты и каротидных дуг, которые затем стимулируют высвобождение антидиуретического гормона, что приводит к реабсорбции воды и, следовательно, снижению диуреза.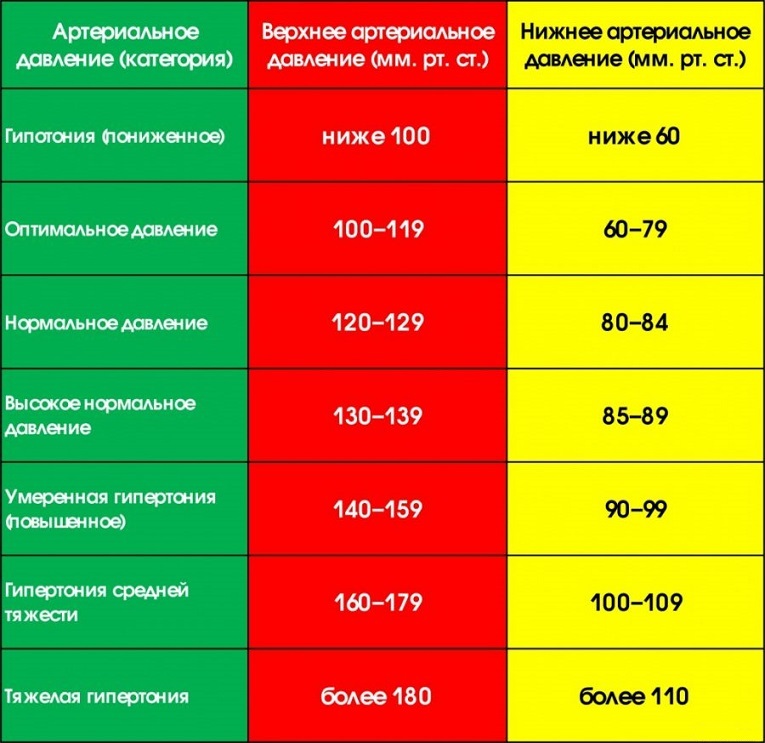 У здорового, подвижного человека эти и другие гормоны эффективно поддерживают уровень жидкости в организме, но при длительном постельном режиме хрупкий баланс между этими гормонами нарушается.
У здорового, подвижного человека эти и другие гормоны эффективно поддерживают уровень жидкости в организме, но при длительном постельном режиме хрупкий баланс между этими гормонами нарушается.
Частота сердечных сокращений в покое увеличивается на один удар в минуту каждые два дня отдыха, при этом это увеличение приводит к сокращению времени диастолы и времени систолического выброса, в результате чего сердце становится менее способным реагировать на нагрузки, превышающие исходный уровень 11 . Можно сделать вывод, что более короткое диастолическое время приводит к снижению коронарного кровотока и, следовательно, меньшему количеству кислорода, доступного для питания миокарда. Повышенная частота сердечных сокращений в состоянии покоя и реакция частоты сердечных сокращений на нагрузку известны как ухудшение состояния сердца. Согласно Топпу и соавт. 2 , после трех-четырех недель постельного режима частота сердечных сокращений в покое увеличивается с 11 до 14 ударов в минуту, а скорость реакции на физическую нагрузку увеличивается с 30 до 40 ударов в минуту.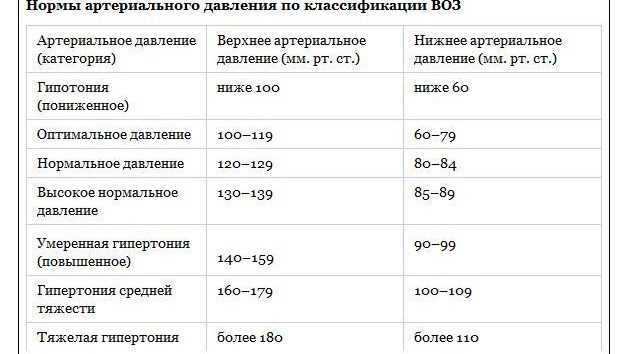
Постуральная гипотензия является одним из наиболее частых сердечно-сосудистых осложнений неподвижности 12 и может наблюдаться после 20 часов постельного режима 1 . По данным Mobily and Kelley 12 , здоровым мужчинам требуется около пяти недель, чтобы восстановить осанку после трех недель иммобилизации. У здорового и подвижного человека быстрое падение артериального давления, возникающее при вставании, немедленно улавливается барорецепторами, которые быстро информируют сердечный центр об усилении симпатической стимуляции сердца, увеличивая, таким образом, сердечный выброс и артериальное давление; и вазомоторный центр, усиливающий симпатическую стимуляцию в кровеносных сосудах нижних конечностей, что приводит к частичной вазоконстрикции, уменьшению удержания крови в нижних конечностях 12 . Реакция на эту цепочку стимулов нарушается из-за уменьшения объема крови, что приводит к большему падению артериального давления, когда человек предполагает ортостатизм.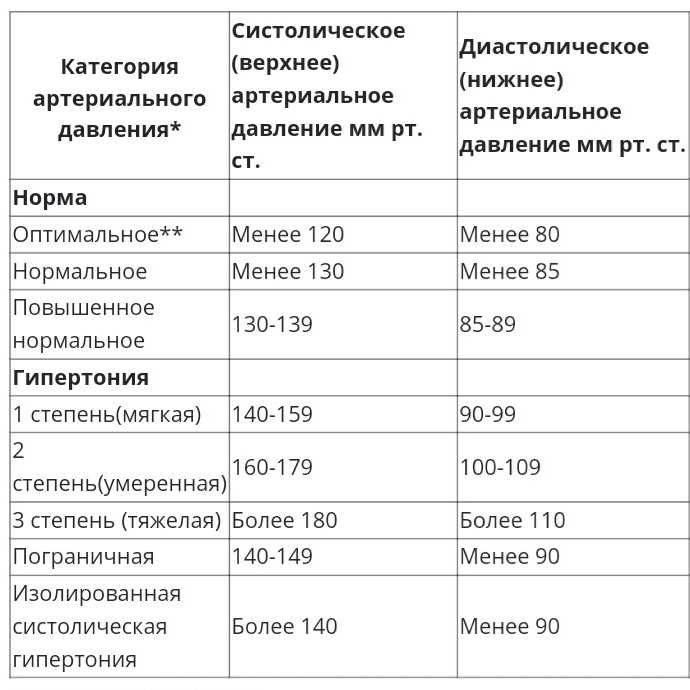 Этот низкий уровень плазмы также вызывает меньшую полосатость барорецепторов и также вызван врожденными возрастными изменениями, когда прикованный к постели человек уже пожилой 11 . Нарушение регуляции ортостатического давления распространено среди пожилых людей в связи с процессом старения, а также в связи с другими заболеваниями 13 .
Этот низкий уровень плазмы также вызывает меньшую полосатость барорецепторов и также вызван врожденными возрастными изменениями, когда прикованный к постели человек уже пожилой 11 . Нарушение регуляции ортостатического давления распространено среди пожилых людей в связи с процессом старения, а также в связи с другими заболеваниями 13 .
Тромбоз глубоких вен является еще одним частым осложнением длительного постельного режима 14 . Триада Вирхова относится к сочетанию трех факторов: венозного застоя, гиперкоагуляции и повреждения сосудов; которые вместе резко увеличивают шансы на развитие тромбоза глубоких вен. Продолжительный постельный режим запускает эти три фактора, увеличивая вероятность развития этого состояния примерно на 13% 1 . Saunders 11 утверждает, что тромбоз глубоких вен чаще возникает из-за застоя крови, чем из-за повышенной коагуляции, и у большинства пациентов не проявляются признаки и симптомы, поскольку у них хорошо развито коллатеральное кровообращение, а тромб должен быть тяжелым, чтобы вызвать закупорку вен. Таким образом, постельный режим становится фактором риска развития тромботических заболеваний и тромбоэмболии легочной артерии, которые могут привести к летальному исходу.0007 15 .
Таким образом, постельный режим становится фактором риска развития тромботических заболеваний и тромбоэмболии легочной артерии, которые могут привести к летальному исходу.0007 15 .
В положении лежа вес тела ограничивает движение грудной клетки, уменьшая дыхательный объем. Подсчитано, что, когда человек стоит, 78% дыхательного объема замещается движением грудной клетки, а в положении лежа движения грудной клетки уменьшают его до 32% 1 . Это ограничение движения грудной полости приводит к увеличению механического сопротивления, что вместе с увеличением объема крови в грудной клетке приводит к уменьшению общей емкости легких и остаточного объема 15 . Это уменьшение остаточного объема может привести к закрытию альвеолярных участков, что в сочетании с другими изменениями приводит к более низкой концентрации кислорода в крови, что может быть достаточным для возникновения небольшой инвалидности у пожилых людей 11 .
Неподвижность также приводит к нарушению движения ресниц и, как следствие, снижению секреции, что предрасполагает больного к пневмониям 5 . Когда больной прикован к постели, имеется тенденция к скоплению слизи под действием силы тяжести и уменьшения дыхательного объема; этот эффект может усугубляться, когда человек обезвожен, так как слизь становится более густой и отхаркивание затруднено 1 .
Когда больной прикован к постели, имеется тенденция к скоплению слизи под действием силы тяжести и уменьшения дыхательного объема; этот эффект может усугубляться, когда человек обезвожен, так как слизь становится более густой и отхаркивание затруднено 1 .
Пожилой пациент уже подвергается повышенному риску развития респираторных изменений из-за анатомических изменений этой системы, происходящих с возрастом, и этот риск еще больше возрастает, когда эта группа пациентов получает седативные препараты или препараты, нарушающие функционирование дыхательной системы система 10 . Согласно обзору Knight et al. 1 , длительный постельный режим резко увеличивает риск инфекции дыхательных путей.
Прежде чем описывать влияние неподвижности на костно-мышечную систему, следует сначала учесть, что мышцы являются наиболее распространенным типом ткани в организме, составляющим примерно 45% массы тела 2 . Мышечная система с помощью нервной системы обеспечивает подвижность, а также способность выполнять повседневную деятельность, и если возникает мышечная слабость, скованность суставов или слабость костей, вызванная неподвижностью и/или неиспользованием, эта система подвергается повышенному риску травмы или инфекции 16 .
Мышечная сила поддерживается частыми максимальными напряжениями при сокращении, а короткие периоды постельного режима достаточны, чтобы вызвать потерю мышечной массы и силы 17 в размере от 10 до 15% в неделю бездействия и до 5,5 % в сутки постельного режима 10 . Почти половина нормальной силы теряется при иммобилизации от трех до пяти недель 18 ; кроме потери силы происходит укорочение мышечных волокон 5 . Количество саркомеров (мышечных нитей) уменьшается, когда мышца удерживается в укороченном положении, а степень атрофии значительно увеличивается, когда мышца сохраняется в таком положении 16 .
Антигравитационные мышцы теряют силу больше, чем другие мышцы, во время бездействия 6 , потому что они теряют тонус при отсутствии движения веса 16 . Эта группа мышц теряет сократительный белок и увеличивается количество несократительной ткани, в том числе коллагена, в то время как количество мышечных волокон остается неизменным 2 .
Продолжительные периоды неподвижности влияют на оба типа мышечных волокон, но исследования относительно того, какой тип атрофии действует быстрее, противоречивы. Однако Топп и соавт. 2 утверждают, что волокна типа II атрофируются быстрее, чем волокна типа I. Согласно Нигаму и соавт. 17 , эта атрофия может возникать при коротких периодах иммобилизации. После 72 часов иммобилизации конечности наблюдалась атрофия до 14% волокон I типа и 17% волокон II типа.
Старение приводит к уменьшению мышечной массы, что приводит к потере функционального резерва наряду со снижением функциональной активности, что объясняется Sarabon и Rosker 8 как потеря аэробной способности, вызванная снижением использования кислорода периферической мускулатурой, а не сердечной недостаточностью, которая усугубляется постельным режимом. Связанный с саркопенией, типичной для старения, постельный режим может увеличить скорость потери мышечной массы 19 . Постельный режим приводит к снижению сопротивления, силы и функциональных возможностей у пожилых людей 20 .
Постельный режим приводит к снижению сопротивления, силы и функциональных возможностей у пожилых людей 20 .
Даже если это обратимо, для выздоровления необходимы длительные периоды реабилитации, так как для кондиционирования требуется значительно больше времени, чем для декондиционирования 21 . Упражнения с высокой ударной нагрузкой и низкой интенсивностью эффективны в процессе реабилитации 22 , так как одной замены белков в питании недостаточно для предотвращения потери мышечной массы 23 . В большинстве исследований была обнаружена связь между потерей мышечной силы и функциональной способности, госпитализацией и постельным режимом. Однако Бодилсен и соавт. 24 сообщили об улучшении силы и функциональных возможностей пожилых людей после госпитализации. В этом исследовании пожилые люди не проходили физиотерапию и не получали рекомендаций, а измерялись только переменные. Также важно отметить, что пожилые люди, которые не могут ходить, были исключены, что могло привести к систематической ошибке при отборе выборки.
Сухожилия, связки и суставные хрящи нуждаются в движении, чтобы оставаться здоровыми, и ухудшаются, когда пациент неподвижен 16 . Контрактуры определяются как фиксированные деформации суставов вследствие неподвижности и возникают из-за динамического характера соединительной ткани 18 . Когда движение ограничено, метаболическая активность суставов изменяется, и в этих тканях наблюдается заметное увеличение количества коллагена, они становятся более плотными; а волокна, в которые вовлечены мышцы, связки и сухожилия, укорачиваются, что приводит к общему снижению гибкости суставов 10 .
Изменения в структуре и функции соединительной ткани, обусловленные изменениями в коллагеновых волокнах, становятся очевидными после шести дней неподвижности, и эти изменения могут сохраняться даже после возобновления нормальной деятельности, согласно обзору Nigam et al. 17 . Хотя при иммобилизации могут быть затронуты все суставы, тазобедренный, коленный и голеностопный суставы наиболее уязвимы из-за действия силы тяжести и сложности полного разгибания суставов в положении сидя или лежа 10 , а контрактура этих суставов затрудняет выполнение движений переноса 18 .
Основной функцией костей является механическая опора для тканей тела и поддержание минерального гомеостаза за счет увеличения запасов кальция, фосфора и солей магния 16 . На взаимосвязь между формированием кости и резорбцией влияет нагрузка на кость, явление, называемое законом Вольфа. Этот закон гласит, что плотность кости прямо пропорциональна приложенной к ней нагрузке 2 .
Во время неподвижности процесс костеобразования прекращается, но активность остеокластов продолжается, в результате чего происходит потеря плотности кости, в результате чего кость приобретает мягкую, непрочную структуру. Через несколько дней отдыха увеличивается циркулирующий кальций, а через три дня увеличивается потеря кальция с мочой. При сохранении неподвижности существует вероятность образования почечных камней 16 .
Кредитор 25 утверждает, что потеря позвоночной кости ускоряется в 50 раз, когда здоровый человек прикован к постели, и что требуется четыре месяца, чтобы оправиться от потери, которая происходит в течение десяти дней отдыха. Напротив, исследование Buehlmeier et al. 26 не обнаружили ускоренной потери костной массы у пожилых людей, но выявили такую потерю у молодых мужчин после 14 дней постельного режима.
Напротив, исследование Buehlmeier et al. 26 не обнаружили ускоренной потери костной массы у пожилых людей, но выявили такую потерю у молодых мужчин после 14 дней постельного режима.
Осложнения со стороны мочевыводящих путей, вызванные иммобилизацией, включают развитие камней в почках и инфекцию мочевыводящих путей, которые сначала появляются из-за изменений почечного дренажа и изменений уровня кальция и рН мочи 10 .
В положении стоя гравитация играет большую роль в оттоке мочи из почек через мочеточники в мочевой пузырь. В то же время у лежачих пациентов моча все еще транспортируется из почек в мочевой пузырь за счет перистальтических движений мочеточников 27 . В положении лежа нарушается отток мочи из почечных чашечек, увеличивается время преципитации и агрегация кристаллоидов, что приводит к дополнительному риску образования почечных камней. Кроме того, вероятность развития инфекций мочевыводящих путей увеличивается во время иммобилизации из-за предрасположенности к застою мочи как в почках, так и в мочевом пузыре, что способствует росту бактерий 10 . Пожилые пациенты с ограниченной подвижностью, особенно страдающие недержанием мочи или страдающие когнитивными или функциональными нарушениями, могут подвергаться повышенному риску развития инфекций мочевыводящих путей из-за плохой гигиены промежности.
Пожилые пациенты с ограниченной подвижностью, особенно страдающие недержанием мочи или страдающие когнитивными или функциональными нарушениями, могут подвергаться повышенному риску развития инфекций мочевыводящих путей из-за плохой гигиены промежности.
Когда мочевой пузырь наполняется, возникает давление на его стенки, шейку матки и мочевой сфинктер, что вызывает императивные позывы к мочеиспусканию. В положении лежа на спине влияние силы тяжести отрицательное, и позывы к мочеиспусканию уменьшаются. Это может привести к переполнению мочевого пузыря, что приводит к растяжению мышц. Через продолжительные периоды времени рецепторы растяжения теряют способность к стимуляции, что приводит к потере ощущения императивных позывов к мочеиспусканию 27 . Другое важное изменение, связанное с мочевым пузырем, заключается в том, что отсутствие силы тяжести препятствует его полному опорожнению, что предрасполагает к росту бактерий.
Неподвижность является фактором, в наибольшей степени подвергающим человека риску нарушения целостности кожи 16 . Приблизительно 95% пролежней возникают в пяти местах: крестец, седалищный бугор, большой вертел, лодыжка и пятка 28 . Как только ткань повреждена, нарушение обмена веществ, особенно при отрицательном балансе азота, становится частью проблемы излечения. Кроме того, образование пролежней обычно приводит к дальнейшей иммобилизации, инициируя отрицательный цикл осложнений 10 .
Приблизительно 95% пролежней возникают в пяти местах: крестец, седалищный бугор, большой вертел, лодыжка и пятка 28 . Как только ткань повреждена, нарушение обмена веществ, особенно при отрицательном балансе азота, становится частью проблемы излечения. Кроме того, образование пролежней обычно приводит к дальнейшей иммобилизации, инициируя отрицательный цикл осложнений 10 .
Высокое давление часто возникает у госпитализированных пожилых людей и обычно развивается после нескольких часов иммобилизации, в то время как частота язв может увеличиваться у пациентов с недержанием мочи 25 . Подсчитано, что более двух третей пожилых людей, проживающих в учреждениях длительного ухода, имеют одно или несколько заболеваний, которые создают факторы риска развития пролежней 10 . Teasell и Dittmer 28 заявляют, что у пожилых людей старше 70 лет вероятность развития таких пролежней составляет 70%, и это происходит в первые две недели госпитализации.
Постельный режим обычно связан со снижением вкуса, обоняния и потерей аппетита, что приводит к неиспользованию кишечного тракта, что, в свою очередь, приводит к атрофии слизистой оболочки и сморщиванию железистых структур 27 . Также снижается чувство жажды, которое может легко перерасти в обезвоживание. Снижение потребности в калориях, эндокринные изменения, тревога и депрессия способствуют потере аппетита 29 .
Время прохождения желудка в положении лежа на 66% медленнее, чем в положении стоя, что способствует снижению аппетита и ослаблению перистальтики, что приводит к тому, что у многих пациентов проявляются симптомы гастроэзофагеального рефлюкса 15 . Другим осложняющим фактором являются трудности с приемом пищи, которые пациенты испытывают в положении лежа на спине, когда они не могут принять сидячее положение 5 .
Запор может быть основной проблемой иммобилизации у пожилых людей из-за снижения подвижности кишечника, недостаточного потребления клетчатки и жидкости, связанного с анорексией, развития слабости эвакуаторных мышц, неспособности реагировать на неотложную эвакуацию и неспособности принять сидячее положение, что затрудняет эвакуацию для этой группы населения 10 .
Еще одной важной проблемой, связанной с постельным режимом и старением, является более низкая устойчивость тканей головного мозга к стрессорам, связанным с воспалительными заболеваниями и состояниями 30 . Эти воздействия на нервную ткань могут также привести к изменению статического баланса за счет изменения не только мышечной массы, но и нервно-мышечного компонента 31 .
В настоящем исследовании изучалось вредное воздействие длительного постельного режима на системы организма пожилых людей, за исключением лечения и профилактики. Необходимо дополнительно исследовать эти эффекты, особенно в отношении наиболее распространенных заболеваний и расстройств в этой группе населения, таких как переломы бедренной кости, которые являются важными причинами неподвижности.
Одним из ограничений настоящего исследования было ограниченное количество недавних публикаций по этому вопросу. Предлагаются дальнейшие исследования в этой области, так как частота хронических дегенеративных заболеваний увеличивает шансы длительного постельного режима и, как следствие, последствия таких заболеваний. Предложено также изучение профилактики и лечения последствий длительного постельного режима.
Предложено также изучение профилактики и лечения последствий длительного постельного режима.
ЗАКЛЮЧЕНИЕ
Неподвижность, связанная с длительным постельным режимом, вредна для здоровья пожилых людей, так как влияет на несколько систем, таких как сердечно-сосудистая, легочная, желудочно-кишечная, опорно-двигательная и мочевыводящая системы, и может привести к возникновению заболеваний в дополнение к те, которые изначально вызвали постельный режим.
ССЫЛКИ
Knight J, Nigam Y, Jones A. Влияние постельного режима 1: сердечно-сосудистая, дыхательная и гематологическая системы. Нус Тайм [Интернет]. 2009 [acesso em 27 июн. 2017];105(21):16-20. Доступен через: Доступ к: http://www.ncbi.nlm.nih.gov/pubmed/19548502
Топп Р., Дитмайер М., Кинг К., Доэрти К., Хорняк Дж. Влияние постельного режима и потенциал преабилитации на пациентов в отделении интенсивной терапии. Проблемы с клиникой AACN. 2002;13(2):263-76.
Спраг АЕ. Эволюция постельного режима как клинического вмешательства. J Obstet Gynecol Neonatal Nurs. 2004;33(5):542-9.
J Obstet Gynecol Neonatal Nurs. 2004;33(5):542-9.
Бут Ф.В., Робертс К.К., Лэй М.Дж. Недостаток движения является основной причиной хронических заболеваний. Compr Physiol [Интернет]. 2012 [acesso em 27 июн. 2017];2(2):1143-211. Получите их: http://www.scopus.com/inward/record.url?eid=2-s2.0-84862234497&partnerID=40&md5=523f30209f96d6c968ce62a5e0cf518d
Флетчер К. Неподвижность: гериатрический модуль самообучения. Медсург Нурс [Интернет]. 2005 [acesso em 27 jun. 2017];14(1):35-7. Получить их: http://www.ncbi.nlm.nih.gov/pubmed/15779738
Tanner RE, Brunker LB, Agergaard J, Barrows KM, Briggs RA, Kwon OS, et al. Возрастные различия в мышечной массе, синтезе белка и маркерах протеолиза скелетных мышц после постельного режима и физической реабилитации. Дж. Физиол. 2015;593(18):4259-73.
Кинг БД. Функциональный спад у госпитализированных пожилых людей. Медсург Нурс [Интернет]. 2006 [acesso em 27 jun. 2017];15(5):265-72. Получить их: http://search.ebscohost.com/login. aspx?direct=true&db=jlh&AN=2009315087&site=ehost-live
aspx?direct=true&db=jlh&AN=2009315087&site=ehost-live
Сарабон Н., Рокер Дж. Влияние четырнадцатидневного постельного режима на функции стабилизации туловища у пожилых людей. Биомед Рез Инт. 2015;2015:1-8.
Ротер и др. Revisão narrativa vs revisão sistemática. Acta Paul Enferm [Интернет]. 2007;20(2):1-2.
Mobily PR, Skemp Kelley LS. Ятрогенез у пожилых: факторы неподвижности. Дж. Геронтол Нурс [Интернет]. 1991 [acesso em 27 jun. 2017];17(9):5-11. Получить их: http://www.ncbi.nlm.nih.gov/pubmed/1880352
Сондерс CB. Профилактика вторичных осложнений у травматологических больных с созданием мультидисциплинарной мобилизационной бригады. J Травма Нурс. 2015;22(3):170-5.
Фельдштейн С., Ведер А.Б. Ортостатическая гипотензия: распространенная, серьезная и малоизвестная проблема у госпитализированных пациентов. J Am Soc Hypertens [Интернет]. 2012 [acesso em 27 июн. 2017];6(1):27-39. Получить его: http://dx.doi.org/10.1016/j.jash.2011.08.008
Веронезе Н. , де Руи М., Бользетта Ф., Замбон С., Корти М.С., Баджо Г. и др. Ортостатические изменения артериального давления и смертность у пожилых людей: исследование Pro.V.A. Ам Дж Гипертенс. 2015;28(10):1248-56.
, де Руи М., Бользетта Ф., Замбон С., Корти М.С., Баджо Г. и др. Ортостатические изменения артериального давления и смертность у пожилых людей: исследование Pro.V.A. Ам Дж Гипертенс. 2015;28(10):1248-56.
Марки Д.В., Браун Р.Дж. Междисциплинарный подход к решению проблемы активности и мобильности пациента в медико-хирургическом стационаре. J Nurs Care Qual. [Интернет]. 2002 [acesso em 27 jun. 2017];16(4):1-12. Получить их: http://www.ncbi.nlm.nih.gov/pubmed/12125898
Томас Д.С., Крайцман И.Дж., Мельхиорре П., Рагнарссон К.Т. Реабилитация больного с хроническим критическим заболеванием. Крит Уход Клин. 2002;18(3):695-715.
Нигам И., Найт Дж., Джонс А. Влияние постельного режима 3: скелетно-мышечная и иммунная системы, кожа и самовосприятие. Время ухода. 2009;105(23):18-23.
Wall BT, Dirks ML, Snijders T, Senden JMG, Dolmans J, Van Loon LJC. Существенная потеря скелетной мускулатуры происходит только в течение 5 дней неиспользования. Акта Физиол. 2014;210(3):600-11.
Dittmer DK, Teasell R. Осложнения иммобилизации и постельного режима. Часть 1: Скелетно-мышечные и сердечно-сосудистые осложнения. Кан Фам Врач. 1993; 39:1428-32, 1435-7.
Падилья Колон С.Дж., Санчес Колладо П., Куэвас М.Дж. [Преимущества силовых тренировок для профилактики и лечения саркопении]. Нутр Хосп [Интернет]. 2014 [acesso em 27 июн. 2017];29(5):979-88. Испанский. Получить их: http://www.ncbi.nlm.nih.gov/pubmed/24951975
Кокер Р.Х., Хейс Н.П., Уильямс Р.Х., Вулф Р.Р., Эванс В.Дж. Постельный режим способствует снижению скорости ходьбы, снижению функциональных параметров и аэробной выносливости у пожилых здоровых людей. J Gerontol Ser A Biol Sci Med Sci. 2015;70(1):91-6.
Пишот Р., Марусич У., Биоло Г., Маццукко С., Лаззер С., Грасси Б. и др. Большая потеря мышечной массы и функции, но меньшие метаболические изменения у пожилых мужчин по сравнению с более молодыми мужчинами после 2 недель постельного режима и восстановления. J Appl Physiol [Интернет]. 2016;120(8):922-9.
2016;120(8):922-9.
Kramer A, Gollhofer A, Armbrecht G, Felsenberg D, Gruber M. Как предотвратить вредное воздействие двух месяцев постельного режима на мышцы, кости и сердечно-сосудистую систему: РКИ. Научный доклад 2017;7(1):1-10.
Lee SMC, Schneider SM, Feiveson AH, Macias BR, Smith SM, Watenpaugh DE, et al. WISE-2005: Контрмеры для предотвращения ухудшения состояния мышц во время постельного режима у женщин. J Appl Physiol [Интернет]. 2014 [acesso em 27 июн. 2017];116(6):654-67. Доступен на: http://jap.physiology.org/cgi/doi/10.1152/japplphysiol.00590.2013
Бодилсен А.С., Педерсен М.М., Петерсен Дж., Бейер Н., Андерсен О., Смит Л.Л. и др. Острая госпитализация пожилого пациента: изменение мышечной силы и функциональных показателей в период госпитализации и через 30 дней после выписки. Am J Phys Med Rehabil. 2013;92(9):789-96.
Кредитор МС. Опасности госпитализации пожилых людей. Энн Интерн Мед. 1993;118(3):219-23.
Buehlmeier J, Frings-Meuthen P, Mohorko N, Lau P, Mazzucco S, Ferretti JL, et al. Маркеры костного метаболизма в течение 14 дней постельного режима у мужчин молодого и пожилого возраста. J Musculoskelet Нейрональное взаимодействие. 2017;17(1):399-408.
Маркеры костного метаболизма в течение 14 дней постельного режима у мужчин молодого и пожилого возраста. J Musculoskelet Нейрональное взаимодействие. 2017;17(1):399-408.
Knight J, Nigam Y, Jones A. Влияние постельного режима 2: желудочно-кишечная, эндокринная, почечная, репродуктивная и нервная системы. Нурс Таймс [Интернет]. 2009 г.[Доступно с 27 июн. 2017];105(22):24-7. Получить их: http://www.ncbi.nlm.nih.gov/pubmed/19579399
Тиселл Р., Дитмер Д.К. Осложнения иммобилизации и постельного режима. Часть 2: Другие осложнения. Кан Фам Врач. 1993; 39:1440-2, 1445-6.
Дзержановский Т., Чалковска-Рыш А. Поведенческие факторы риска запоров у пациентов паллиативной помощи. Поддержите уход за раком. 2015;23(6):1787-93.
Соави С., Марушич У., Санс Дж.М., Морьери М.Л., Далла Нора Э., Шимунич Б. и др. Возрастные различия уровней BDNF в плазме после длительного постельного режима. J Appl Physiol [Интернет]. 2016 [acesso em 27 июн. 2017];120(10):1118-23. Получить их: http://jap.

