Аритмия в лежачем положении: Аритмия в положении лежа — Кардиология
Если сердце сбилось с ритма – витебские медики о причинах и лечении мерцательной аритмии
Витебские медики рассказали о причинах и лечении этого «проблемного» сердечно-сосудистого заболевания.
{wbamp-show start}
{wbamp-show end}
{wbamp-hide start}
{wbamp-hide end}
Мерцательная аритмия – одна из сложно поддающихся лечению болезней системы кровообращения (БСК). Последнее время ей уделяется все больше внимания. А вызвано это тем, что отмечается рост инсультов, спровоцированных зачастую именно данной патологией, хотя ее распространенность среди взрослого населения региона всего 2-5%. Мерцательная аритмия и другие нарушения ритма сердца могут приводить к развитию хронической сердечной недостаточности. К слову, заболевания системы кровообращения, в том числе и аритмии, имеет каждый третий житель Витебщины.
Чем вызвана аритмия? Кто находится в группе риска и как не пропустить первые признаки недуга? Какие возможности его лечения имеются в области? Ответы на эти вопросы корреспондент «Витебских вестей» искала у специалистов областного центра.
От щитовидки до надпочечников
– Аритмия может развиться на фоне артериальной гипертензии, ишемической болезни сердца. Способствуют ей и физические перегрузки, патологии щитовидной железы, болезни надпочечников, гормональные расстройства в климактерическом периоде у женщин, сахарный диабет, нарушение липидного обмена, анемия, дефицит калия и магния в крови, ожирение, хронический алкоголизм, – поясняет заведующая кардиологическим диспансерным отделением областного кардиологического центра Надежда Селезнева.
Отдельная тема – стресс. Он способен спровоцировать мерцательную аритмию даже на фоне общего благополучия и отсутствия предрасполагающих заболеваний. Длительная работа без отдыха, эмоциональное напряжение могут настолько исчерпать резервы организма, что произойдет срыв сердечного ритма.
В возрасте до 55 лет аритмии подвержены больше мужчины, женщин защищает гормон эстроген.
Нарушение ритма может произойти и в 30 лет, особенно если имеются пороки сердца – врожденные или приобретенные (например, полученные в результате перенесенных «на ногах» тяжелых вирусных или бактериальных инфекций), а также если имеется нарушение функции щитовидной железы.
Проблема аритмии еще в том, что такую жизненно опасную ее разновидность, как желудочковая аритмия, с внезапной потерей сознания и остановкой сердца, редко удается своевременно диагностировать, поскольку человека, как правило, сердце не беспокоит и, соответственно, за кардиологической помощью он не обращается.
И все же Надежда Селезнева рассказала о некоторых признаках, которые должны насторожить каждого. Первым тревожным звонком являются утомляемость, одышка, предобморочные состояния с потемнением в глазах, сердце словно «кувыркается» в груди.
– Неприятные ощущения в области сердца чаще возникают в ночное время, в положении лежа на спине или левом боку. Это может сигнализировать о неправильной работе сердца. В норме мы его не должны слышать ни при физической нагрузке, ни в покое, – говорит медик. – Если впервые внезапно возникло учащенное сердцебиение с чувством нехватки воздуха, повышением или понижением давления, обморочным или предобморочным состоянием, следует вызвать «скорую» или обратиться к участковому терапевту, а при необходимости – к кардиологу.
Стимулятор жизни
Когда возможности медикаментозной терапии в лечении аритмии исчерпаны, приходится прибегать к хирургии.
В областной больнице таким пациентам имплантируются электрокардиостимуляторы, кардиовертеры-дефибрилляторы, проводятся операции радиочастотной аблации и прочее. Здесь же год назад открыто первое в республике отделение хирургического лечения сложных нарушений ритма сердца, электрокардиостимуляции и рентгеноэндоваскулярной хирургии.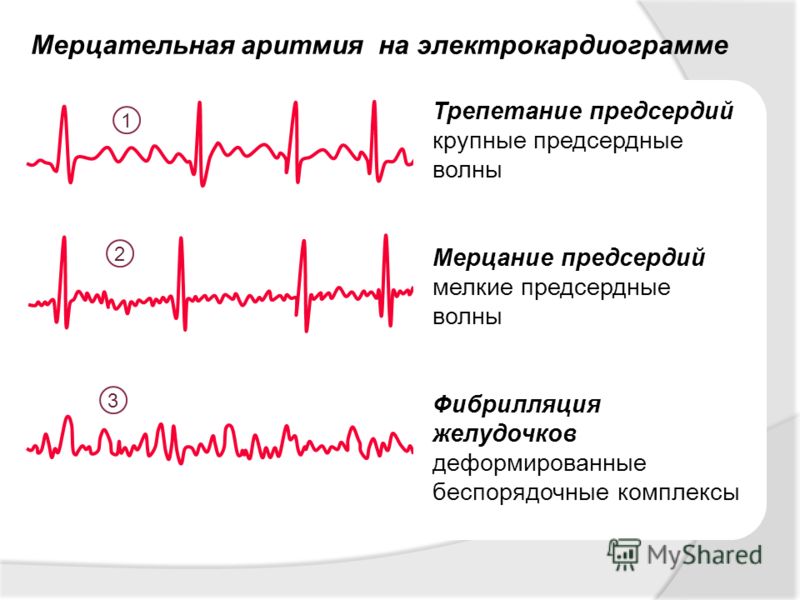
– Есть две большие группы аритмии, связанные с уменьшением (брадиаритмия) и увеличением (тахиаритмия) частоты сокращений сердца, при которых может зачастую помочь только рентгеноэндоваскулярная хирургия. В первом случае устанавливается электрокардиостимулятор, что позволяет продлить пациенту жизнь и обеспечить ее качество, во втором – кардиовертерный дефибриллятор, в целях профилактики внезапной смерти, – поясняет заведующий отделением и главный внештатный рентгеноэндоваскулярный хирург области Андрей Кутько. – Это мы делали и раньше, но с открытием отделения выработалась четкая последовательность действий, специализированная помощь стало более понятной и доступной для населения. Пациенты попадают к нам напрямую, по направлению кардиологов. Прежде они находились в разных отделениях больницы, а то и вовсе в других лечебных учреждениях города. Теперь же собственный коечный фонд позволил на месте наблюдать своих пациентов во время обследования, лечения и в послеоперационный период.
Отделение рассчитано на 25 коек, из них 6 интенсивной терапии. В команду специалистов входят 12 рентгеноэндоваскулярных хирургов, врач-ангиохирург, кардиолог и невролог.
Как сообщил Андрей Кутько, в год службой имплантируется около 250 электрокардиостимуляторов пациентам со всей области. На сегодня около 3 тыс. жителей региона живут с искусственным водителем ритма.
Как правило, это женщины и мужчины старше 60-70 лет, у которых в силу возрастных изменений сердце не может само сокращаться с должной частотой. Но встречаются и более молодые, особенно после перенесенных операций на сердце и других патологий кардиологического спектра.
В 2019 году в отделении пролечено более 450 человек. Помимо хирургического лечения аритмии, большой пласт работы – помощь пациентам с острым коронарным синдромом. Современные технологии и созданные в регионе условия для доставки больного в течение «золотого часа» позволяют избежать инфаркта миокарда.
– Эндоваскулярные операции по восстановлению кровотока сердца, имплантация кардиостимуляторов – это технологии, которые сегодня позволяют увеличивать продолжительность жизни населения, – резюмировал Андрей Кутько.
Правильно едим и дышим
Всем, кто страдает аритмией, независимо от того, перенес операцию или нет, имеет заболевание или входит в группу риска, медики рекомендуют соблюдать определенную диету. В рационе обязательно должны быть продукты, богатые калием и магнием, в том числе сухофрукты (особенно курага, изюм), бананы, яблоки, мед.
В принципе, подходы к питанию, которых кардиологи советуют придерживаться для профилактики всех сердечно-сосудистых заболеваний, уместны и для аритмии в частности. Это прежде всего отказ от животных масел и жиров, мучных, кондитерских изделий в пользу постного мяса птицы, телятины, кролика, рыбы, нежирных молочных продуктов, овощей и фруктов.
Важная составляющая здоровья сердца и сосудов – физическая активность. Однако для страдающих аритмией она должны быть умеренной: допускаются плавание, скандинавская ходьба, длительные прогулки.
Один из тех факторов риска нарушения сердечного ритма, с которым, пожалуй, сложнее всего бороться, – стресс. Конечно, исключить его из современной жизни практически невозможно, но, например, дыхательные техники помогут справиться с ним. Так, в кризисную минуту по возможности лучше сесть поудобнее, сделать несколько глубоких вдохов, причем дышать надо грудью и диафрагмой одновременно (при вдохе живот выпячивается, а не втягивается), медленно выдыхать воздух через нос. По мнению медиков, концентрация на процессе дыхания заставляет на время забыть об источнике стресса, появляется возможность спокойно оценить неприятную ситуацию и посмотреть на нее со стороны.
Фото Антона Степанищева
При использовании материалов vitvesti.by указание источника и размещение активной ссылки на публикацию обязательны
Аритмия в положении лежа
Разные люди обладают своим индивидуальным пульсом, который для них является абсолютно нормальным. Для одних он выше, для других, наоборот, ниже, обычно показатель колеблется в диапазоне 60–80 ударов в минуту. Когда человек чувствует нарушения в работе сердца, вполне вероятно развитие аритмии.
Здоровые люди, находясь в покое, не ощущают, как работает их сердце, чувствуя только небольшие удары. Для пациентов с фибрилляцией предсердий любой сбой в нормальном функционировании «мотора» становится ощутимым.
Причины возникновения аритмии
В медицине принята определенная классификация аритмий, каждая из которых развивается вследствие сочетания определенных факторов, характерных именно для этого вида болезни. Но возможно выявить некоторую сходность причин, провоцирующих все разновидности недуга:
- К органическим факторам относят ишемическую болезнь сердца, различные пороки, кардит и иные заболевания.
- Функциональные факторы включают в себя как рефлекторные, так и психогенные причины.
- Сбой в нормальной работе щитовидки провоцирует нарушение гормонального фона, что также может привести к аритмии.
- Злоупотребление алкогольными напитками и сигаретами мешает сердцу работать стабильно.
- Причиной болезни может также стать применение некоторых медикаментозных препаратов.
- Наследственная предрасположенность нередко запускает развитие заболевания.
- К механическим факторам относятся повреждения, полученные во время проведения хирургического вмешательства.
Нарушение сердечного ритма не всегда несет в себе угрозу для человеческой жизни ввиду того, что в первоисточнике такой физиологической реакции может лежать повышенная физическая нагрузка или секс. Но также есть некоторые заболевания, провоцирующие аритмические приступы во время сна.
Но также есть некоторые заболевания, провоцирующие аритмические приступы во время сна.
Симптомы заболевания
Аритмия в каждом конкретном случае проявляется индивидуально. Обычно люди, находясь в положении лёжа, не чувствуют никакого сердечного дискомфорта, но стоит им оказаться на левом боку, как сразу начинается проявляться ощутимое сердцебиение.
Обычному здоровому человеку для избавления от неприятного дискомфорта достаточно полежать на спине и все проходит само по себе. Тех, у кого есть патология, ожидает многократное повторение симптоматики, стоит только оказаться в лежачем положении. Ввиду этого, при проявлении болезни нужно обращать внимание на некоторые признаки, характерные для одного из видов аритмии:
- При частоте сердцебиения порядка 90 ударов в минуту можно выявить синусовую тахикардию. Её также может сопровождать появление одышки, повышенная утомляемость, общая слабость. Часто в качестве осложнения проявляется мерцание предсердий. Если она проявляется на фоне повышенной физической нагрузки, то от симптоматики избавит задержка дыхания.
- Оборотной стороной является снижение пульса до 55 ударов в минуту и даже ниже, что присуще синусовой брадикардии. Сопровождает заболевание гипотензия, обмороки, состояние слабости, головокружение, ноющая боль в грудной клетке.
- При несвоевременном сокращении сердечных камер или сердца, вообще, наблюдается явление экстрасистолии. Частота импульсов происходит обычно через 1–3 нормальные сокращения. Некоторые пациенты могут не ощущать, вообще, никаких симптомов, другие же почувствуют полное прекращение сердечной деятельности. При редком проявлении подобное заболевание опасности не представляет.
- Когда частота сердечных сокращений больного возрастает на выдохе и снижается при вдохе, можно говорить о наличии у него синусовой (дыхательной) аритмии.
 Зачастую сложности с дыханием связаны с переживанием сильных эмоций или тяжелым физическим трудом.
Зачастую сложности с дыханием связаны с переживанием сильных эмоций или тяжелым физическим трудом.
При проявлении любого из симптомов, необходимо немедленно обратиться в медицинское учреждение. Игнорировать проявления заболевания нельзя ввиду того, что возможные осложнения, возникающие при прогрессировании болезни, могут повлечь за собой катастрофические последствия для организма, вплоть до летального исхода.
Причины возникновения приступов
Люди, страдающие заболеваниями сердечно-сосудистой системы, четко чувствуют сердцебиение, лежа на левой половине тела. Возникает такая чувствительность из-за того, что нагрузка на сердце увеличивается. Во время того, как ложишься на левый бок, происходит сжатие миокарда, тем самым дополнительно нагружая сердце и провоцируя обострение симптоматики.
Сердечный цикл изменяется по-разному. Аритмию, которая носит пароксизмальный характер, считают самой опасной. Приступы заболевания способствуют появлению тяжелых патологий. При частом биении сердца миокард может увеличиваться в размерах. Это указывает на плохую его функцию. Происходит развитие сердечной недостаточности. Внутри сердца происходит появление тромбоэмболических образований. Отрываясь от мышечной стенки сердца они станут поступать с кровью к разным любому органам. При этом сосудистая жидкость и кислород не поступают, это очень опасно, потому, любой человек должен иметь понятие, каким образом распознаются аритмические приступы, как поступить, чтобы улучшилось состояние, даже если он живёт совершенно один.
Сердечная аритмия наступает в соответствии с совершенно разными причинами, начиная простым переутомлением или физическими нагрузками, завершая серьезными патологиями сердца, когда аритмию считают клиническим проявлением.
Ввиду этого врачи дают рекомендации по изменению позы для сна и отдыха в целом. Наиболее предпочтительно ложиться на спину. Такая позиция позволит всему организму полностью расслабиться, не создавая при этом дополнительной нагрузки сердцу. Аритмические приступы при такой позиции перестают беспокоить пациента. Кроме того, от привычки спать на левом боку следует отказаться людям, страдающим проблемами с артериальным давлением, а именно когда оно повышенное.
Во время сна на правом боку зажатия сердца не происходит, но происходит сдавливание правой доли легкого, что также доставит дискомфорт больному, пока он будет отдыхать. Людям с диагностированными нарушениями сердечно-сосудистой деятельности необходимо приучать себя к постоянному контролю положения своего тела во время сна и отдыха, а также стараться засыпать лежа на спине.
Диагностические мероприятия
При первых признаках дискомфорта в области сердца, необходимо сразу же обращаться за помощью в медицинское учреждение. Врач проведет первичный осмотр, позволяющий отсеять органические повреждения органа и нарушения в работе щитовидки. Проведя полное обследование и собрав детальный анамнез, специалист назначает необходимую терапию.
При появлении симптомов аритмии специалист должен провести детальное обследование, чтобы выявить сердечные патологии или болезни щитовидной железыВ выявлении всех видов нарушений сердечного ритма большую роль играет точность, с которой пациент расскажет о беспокоящей его симптоматике и возникающих ощущениях. Кардиолог фиксирует частоту, с которой происходят сокращения сердца, насколько она низкая или, наоборот, повышенная, продолжительность приступа, и с какой периодичностью он повторяется. Помимо этого, записывается наличие слабости, головной боли, обмороков и иных, выходящих за рамки обычного состояния, ощущений.
Еще один важный момент, это выяснение обстоятельств, при которых происходят приступы. Сопровождают их физические нагрузки или же пациент, наоборот, находится в состоянии покоя. Как протекает сам приступ, проявляется он резкими болезненными ощущениями или нарастает постепенно. После этого доктор назначает проведение клинических исследований, дающих более полную картину текущего состояния пациента.
Как протекает сам приступ, проявляется он резкими болезненными ощущениями или нарастает постепенно. После этого доктор назначает проведение клинических исследований, дающих более полную картину текущего состояния пациента.
В качестве основных диагностических мероприятий можно выделить:
- Для выявления промежутков и длительности фазы сокращения применяют электрокардиограмму.
- В некоторых случаях назначается диагностика по методике Холтера, направленная на отслеживание суточной кардиограммы. На теле пациента закрепляются датчики, измеряющие сердечный ритм, и остающиеся на нём в протяжении всего дня, включая ночной сон.
Чтобы спровоцировать у пациента приступ аритмии, его подвергаю сильным физическим нагрузкам. В настоящее время, подтвержден эффект от диагностических мероприятий, проведенных при помощи внедрения в камеры сердца тонких электродов повышенной чувствительности. Они позволяют отследить проводимость импульса и выявить нарушения в сокращениях. Методика выявляет не только патологии определенной зоны, но и дает представление о результатах проводимой медикаментозной терапии. Повышает также точность поставленного диагноза.
Способы лечения
Назначить лечебные мероприятия может только специалист, принимая во внимание вид заболевания и насколько велика его тяжесть. Самостоятельно назначать себе какое-то лечение при аритмии крайне опасно, последствия могут оказаться смертельными. В основе терапевтически мер лежат мероприятия, направленные на снижение симптоматики болезни, повышение выживаемости в отдельные периоды, ликвидацию последствий и возможных осложнений. Для лечения могут применяться как медицинские препараты, так и операции.
Для лечения могут применяться как медицинские препараты, так и операции.
Лекарственные средства для лечения аритмии подразделяются на три типа: препараты, справляющиеся с предсердным видом недуга, направленные на лечение желудочковых нарушений, и универсальная группа, воздействующая на оба типа болезни. Аритмия лечится посредством хирургического вмешательства, только в случае, когда у пациента выявлены иные заболевания сердечно-сосудистой системы.
Восстановить нормальный сердечный ритм и полностью избавить пациента от недуга помогает процедура, называемая радиочастотной абляцией. Для ее проведения используется специальный катетер, которым прижигают специально определенную сердечную область малых размеров. В дальнейшем она будет выступать в качестве блокады для проведения импульса.
Помимо этого, на вооружении современной медицины для борьбы с нарушениями сердечного ритма находится специальный аппарат, называемый кардиостимулятором. С его помощью сердцу навязывается и поддерживается определенная частота сокращений.
В случаях возникновения аритмии во время перенесенного инфаркта, лечение проводится посредством хирургического вмешательства. Операция проходит на открытом сердце, в это время пациенту вырезают пострадавшую мышцу, препятствующую нормальной сердечной деятельности.
Профилактические мероприятия
Всем известно, что предупреждение заболевания всегда разумнее, чем его последующее лечение. В отношении нарушений сердечного ритма предусмотрен широкий спектр профилактических мероприятий. Среди основных можно выделить:
- Своевременное устранение заболеваний, вызывающих сбои в процессе сокращений сердца.
- Пересмотр образа жизни в пользу отказа от вредной еды и пристрастий к алкогольным напиткам, табакокурению и наркотическим веществам.

- Регулярное отслеживание концентрации сахара в крови и показателя холестерина.
- Борьба с избыточным весом.
- Правильна физическая активность в сочетании с полноценным отдыхом.
- Добавление в ежедневный прием пищи сырой клетчатки, богатой витаминами.
- Четкое следование рекомендациям врача в отношении приема лекарственных препаратов.
Проведение профилактических мероприятий болезни не предполагает больших временных или денежных затрат. В основе здорового тела лежит правильный и активный образ жизни. Соблюдение несложных предписаний позволит значительно снизить риски развития недуга.
И немного о секретах.
Вы когда-нибудь пытались избавиться от варикоза самостоятельно? Судя по тому, что вы читаете эту статью – победа была не на вашей стороне. И конечно вы не понаслышке знаете что такое:
- вновь и вновь наблюдать очередную порцию сосудистых звездочек на ногах
- проснуться утром с мыслью, что бы-такое одеть, чтобы прикрыть вздувшиеся вены
- страдать каждый вечер от тяжести, расписания, отеков или гудения в ногах
- постоянно бурлящий коктейль из надежды на успех, томительного ожидания и разочарования от нового неудачного лечения
А теперь ответьте на вопрос: вас это устраивает? Разве можно с этим мирится? А сколько денег вы уже «слили» на неэффективные мази, таблетки и кремы? Правильно – пора с ними кончать! Согласны? Именно поэтому мы решили опубликовать эксклюзивное интервью с главой Института Флебологии Минздрава РФ Виктором Михайловичем Семеновым, который рассказал, как за одну-две недели победить ВАРИКОЗ и уберечь себя от рака и тромбов в домашний условиях. Читать дальше.
Аритмия симптомы и лечение
Каждый человек имеет свой собственный нормальный пульс. Он быть выше, чем у других, или же ниже. Обычно сердце бьется от 60 до 80 раз в минуту. И если вам поставили диагноз аритмии, это значит, что ваш сердечный ритм нарушен. Аритмия может замедлить ваше сердцебиение (брадикардия — менее 60 ударов в минуту) или, наоборот, слишком увеличить (тахикардия — более 100 ударов в минуту), или же вызвать несогласованные сокращений (аритмия).
Аритмия симптомы и лечение и виды
Аритмия определяется скоростью биений. Она включает в себя тахикардию и брадикардию, и целый ряд дополнений к проблемам, возникающим между этими двумя категориями.
Медленный пульс или брадикардия
Брадикардия возникает, когда сердце бьется так медленно, что не может перекачивать достаточно крови для удовлетворения потребностей организма. Без лечения эта проблема может привести к чрезмерной усталости, головокружению и обморкам, потому что необходимое количество крови не достигает мозга. Эта проблема может быть решена с помощью электронного кардиостимулятора, который помогает сердцу биться нормально. Брадикардия может быть вызвана разными причинами:
— Слабости синусового узла
брадикардия может быть вызвано неисправностью синусового узла (натуральный водитель ритма сердца), что делает его слишком медленно реагирующим. Эта проблема может возникнуть из-за старения организма или болезни. Некоторые лекарства могут также вызвать или усугубить ее. Этот вид аритмии может быть временным или постоянным, и его можно лечить с помощью лекарств или электронной кардиостимулятора .
блокада сердца — это название, присвоенное замедлению или прерыванию электрической сигнала, посланного из нижних камер сердца (желудочков), что указывает на сокращение сердечной мышцы. Электрическая система сердца обычно посылает электрические сигналы от верхней его половины (предсердия) на нижние камеры (желудочки), чтобы вызвать удар или скоординированное сокращение сердечной мышцы.
Быстрый пульса или тахикардия
Тахикардия возникает в тех случаях, когда сердце бьется слишком быстро.
В случае трепетания предсердий или в начале дополнительного электрического импульса, он распространяется по всему гарнитуру в циркуляре, а не к низу, по его нормальной траектории траектории. Этот электрический сигнал вызывает предсердий колчан, который сжимается в намного выше, чем обычно. Трепетания не опасны для жизни, но все же могут вызвать боль в груди, обмороки и другие более серьезные проблемы.
Это распространенная форма тахикардии возникает, когда электрическая активность предсердий является неорганизованном и очень быстрой. Характер электрической активности стимулирует атриум случайно и с высокой скоростью, в результате чего возникает ряд очень быстрых сокращений в верхних камерах сердца, предотвращая их эффективное функционирование. Хотя это обычно не опасно для жизни, быстрые, нерегулярные и непредсказуемые удары желудочков могут вызвать головокружение или сердцебиение. Если проблема не устраняется в течение нескольких дней, это может увеличить риск инсульта (инсульт), потому что может привести к появлению сгустков крови, которые могут двигаться от сердца к мозгу, тем самым вызывая инсульт.
— Пароксизмальная наджелудочковая тахикардия
Этот тип тахикардии производит сердечные показатели порядка 140 до 250 ударов в минуту (сердце бьется нормально между 60 и 80 раз в минуту). В большинстве случаев, возникает у людей, рожденных с дополнительным проходом между предсердиями и желудочком. Кроме того, часто возникает у молодых людей, но может также появиться на более позднем этапе жизни. Это может вызвать стресс, но редко опасно для жизни.
Это врожденные аномалии (обнаруженные при рождении) и являют собой электрическую систему сердца. Большинство людей с синдромом WPW ведут нормальную жизнь, и многие из них не имеют никаких симптомов. Среди других, наоборот, синдром WPW может вызвать быстрые биения сердца (пароксизмальная наджелудочковая тахикардия), при этом частота ударов достигает до 240 в минуту (нормальный сердечный ритм составляет от 60 до 80 ударов в минуту). Другие симптомы включают:
— стенокардии (боль в груди).
Хотя эта проблема возникает при рождении, симптомы более вероятно, впервые дадут о себе знать в более зрелом возрасте. WPW обычно диагностируется в подростковом или раннем взрослом возрасте.
— Желудочковая тахикардия возникает, когда желудочки (нижние камеры сердца) бьются слишком быстро. Эта проблема может быть очень серьезной, потому что желудочки отвечают за перекачку кровь к остальным частям тела. Если тахикардия является достаточно сильной, чтобы предотвратить перекачку крови желудочками, это может быть опасно для жизни. Желудочковая тахикардия лечится с помощью лекарств. Другие возможные методы лечения включают реализацию МКБ. катетерную аблацию, а так же хирургические методы, направленные на уничтожение дефектных клеток и операцию по удалению поврежденного ткани сердца.
Если тахикардия является достаточно сильной, чтобы предотвратить перекачку крови желудочками, это может быть опасно для жизни. Желудочковая тахикардия лечится с помощью лекарств. Другие возможные методы лечения включают реализацию МКБ. катетерную аблацию, а так же хирургические методы, направленные на уничтожение дефектных клеток и операцию по удалению поврежденного ткани сердца.
Плохая координация электрических сигналов или сигналов, которые не следуют по своей нормальной траектории, может вызвать фибрилляцию желудочков. Как и фибрилляция предсердий, это происходит, когда электрический сигнал, который обычно вызывает импульсы, проходит по случайным путям вокруг желудочков, а не по его нормальной траектории. Без немедленного лечения эта проблема может стать фатальной. Исправление проходит путем введения к пораженному месту электрическим током, используя устройство под названием дефибриллятор. Это позволяет сердцу «перезагрузиться» и вернуться к своей нормальной скорости.
— Постуральная ортостатическая тахикардия (STOP)
Люди, страдающие от синдрома постуральной ортостатической тахикардии (STOP) испытывают трудности в приспособлении к положению стоя из положения лежа. Синдром СТОП обычно происходит в возрасте 12-50 лет и затрагивает в основном женщин.
Этот синдром характеризуется быстрым сердцебиением и может увеличиться с 30 до 120 ударов в минуту после 10 минут стояния. Другие общие симптомы:
— дискомфорт в груди,
— трудности с концентрацией внимания и дурно (обморок).
Эти симптомы должны проявиться при полном отсутствии долгосрочных хронических заболеваний, некоторых лекарств (например, сосудорасширяющие средства, диуретики, антидепрессанты и транквилизаторы) и без низкого кровяного давления, чтобы быть связаны с STOP.
Для диагностики, врач будет измерять артериальное давление и пульс в положении лежа и стоя. Эти меры принимаются сразу после изменения позиции, и после двух, пяти и 10 минут стояния.
Аритмия может замедлить поток крови к мозгу и в остальные части тела, в результате чего появляется учащенное сердцебиение, головокружение, потеря сознания или даже смерть. Есть много типов аритмий: те, у кого нет симптомов или предупреждающих знаков, и другие, которые не очень серьезно выражены, а так же некоторые, которые могут быть опасными для жизни.
Есть много типов аритмий: те, у кого нет симптомов или предупреждающих знаков, и другие, которые не очень серьезно выражены, а так же некоторые, которые могут быть опасными для жизни.
Симптомы варьируются от одного человека к другому в зависимости от состояния здоровья сердца, типа аритмии в вопросе, тяжести, частоты и продолжительности. Некоторые аритмии не вызывают симптомов.
Если у вас есть брадикардия, вы можете чувствовать себя усталым, появится одышка, головокружение или обморок. Если у вас есть тахикардия, ваш пульс проявлятся сильной пульсацией в области шеи или быстрых и нерегулярных толчках в груди. Вы также можете чувствовать дискомфорт в груди, чувство слабости, потливость и головокружение. Если вы испытываете любой из этих симптомов, немедленно обратитесь к врачу.
Как поставить диагноз аритмии?
Ваш врач будет рассматривать вашу историю болезни и, вероятно, вам понадобится пройти тщательное медицинское обследование. Эти тесты включают следующее:
— Электрофизиологическое исследование (ЕЭП)
— ЭКГ стресс (стресс-тест)
Многие аритмии лечатся с изменениями в образе жизни, принимая лекарства, операции или нехирургических методов. Лечение зависит от тяжести и частоты аритмий.
Большинство людей с аритмией могут жить нормальной жизнью, не ограничивая свою деятельность. В некоторых случаях простые изменения в образе жизни, такие как избегание стресса и отказ от алкоголя и кофеина (кофе, чай, безалкогольные напитки, шоколад и некоторые лекарства по рецептам) могет помочь. Существует, однако, ряд других важных изменений, которые нужно сделать, чтобы улучшить свое состояние: здоровая диета и больше физической активности. Проконсультируйтесь с Вашим врачом о лучшем способе.
Хирургия и другие процедуры
Лекарства и изменение образа жизни не всегда достаточно; иногда необходимо хирургическое вмешательство.
Виды аритмии и лечение болезни
Аритмией сердца называется нарушение частоты, ритма или последовательности сердечных сокращений. Здоровый человек, пребывая в спокойном состоянии, чувствует лишь слабые удары сердца, не ощущая его ритма. Больные с аритмией чувствуют очевидные перебои в работе сердца. О причинах аритмии, а также о том, какие существуют виды аритмии и лечение болезни, читайте далее.
Здоровый человек, пребывая в спокойном состоянии, чувствует лишь слабые удары сердца, не ощущая его ритма. Больные с аритмией чувствуют очевидные перебои в работе сердца. О причинах аритмии, а также о том, какие существуют виды аритмии и лечение болезни, читайте далее.Специалисты выделяют различные виды аритмии, и каждый из них имеет свою особенную причину развития. К основным причинам, вызывающим сердечную аритмию, относятся следующие:
• органические причины, как то: ишемия, кардиты, пороки сердечного клапана и т.п.;
• функциональные причины, включающие психогенные и рефлекторные факторы;
• гормональные, связанные с нарушениями деятельности щитовидной железы;
• токсические, возникающие при отравлениях, например, лекарственными средствами;
• механические причины, связанные с повреждениями при операциях и т.д.
При этом наиболее распространены органические нарушения, хотя зачастую точно определить причину развития аритмии медикам не удается.
Аритмия сердца может характеризоваться:
• пониженным количеством ударов, менее 60 ударов в минуту;
• учащением ударов, свыше 100 в минуту;
• непостоянным количеством сокращений.
Пониженное количество ударов называется брадикардией (от лат. bradi – «редкий»), учащение сердечных сокращений – это тахикардия (от лат. tahi – «частый»).
К числу наиболее распространенных типов брадикардии относятся:
• экстрасистолия, или непостоянство ритма;
• атриовентикулярная блокада, или АВ-блокада;
• синдром слабости синусового узла.
Среди основных типов тахикардии выделяют следующие:
• мерцательная аритмия, или фибрилляция предсердий;
• наджелудочковая, или суправентрикулярная, тахикардия;
Все названные виды аритмии имеют схожие симптомы, которые при этом не могут быть сведены к чему-то общему. К тому же здоровые люди тоже могут ощущать сердцебиение. Чаще всего оно чувствуется при положении лежа, на левом боку. Если сердце здоровое, такие ощущения являются временными и быстро проходят. У людей с больным сердцем такое состояние постоянно повторяется.
У людей с больным сердцем такое состояние постоянно повторяется.
В начале развития заболевания некоторые виды аритмии протекают незаметно для человека, без каких-либо внешних признаков, в то время как другие разновидности имеют яркие клинические симптомы, не оказывая при этом серьезного влияния на весь организм. Так, при тахикардии нередко наблюдаются слабость, чрезмерная потливость, обмороки, боль в сердце. Пароксизмальная тахикардия ощущается как толчок в сердце, быстро начинается и заканчивается. Иногда она сопровождается понижением давления. Однако для того, чтобы поставить больному точный диагноз и назначить лечение болезни, необходимо снять ЭКГ.
• Дыхательная аритмия является нарушением частоты сердечных сокращений. Это состояние вызывается проблемами с дыханием. Как правило, медики без труда диагностируют дыхательную аритмию, так как сердцебиение больного ускоряется при глубоких вдохах и замедляется при выдохах. Эта разновидность аритмии часто возникает при сильном психическом напряжении или при высоких физических нагрузках.
• Синусовая брадикардия характеризуется сокращением числа ударов до 40 в минуту, слабостью, болью в сердце, быстрой утомляемостью, иногда обмороками, стенокардией, дыхательной аритмией.
• Тахикардия проявляется внезапным учащением пульса, сильным ощущением биения сердца. Если эти симптомы связаны с высокой нагрузкой, их можно снять, задержав дыхание.
• Экстрасистолия – это преждевременные сокращения сердца вследствие внеочередных импульсов, возникающие через 1-3 обычных сокращения. При этой разновидности аритмии одни больные ничего не ощущают, другие чувствуют полную остановку сердца.
• Мерцательная аритмия в некоторых случаях остается незамеченной, но при тщательном обследовании больного выявляются аритмия сердца, изменение звучности его тонов. Могут возникать тромбоэмболические обострения, вызывающие судороги, остановку кровообращения.
Лечение аритмии назначается только специалистом, в зависимости от ее вида и степени тяжести заболевания. Самолечение аритмии смертельно опасно. Основу терапии составляют уменьшение симптомов заболевания, улучшение выживаемости в отдельный период, устранение последствий и осложнений. Современная медицина имеет в своем арсенале медикаментозные и хирургические методы лечения аритмии.
Самолечение аритмии смертельно опасно. Основу терапии составляют уменьшение симптомов заболевания, улучшение выживаемости в отдельный период, устранение последствий и осложнений. Современная медицина имеет в своем арсенале медикаментозные и хирургические методы лечения аритмии.
Медикаментозное лечение болезни предполагает использование специально разработанных противоаритмических препаратов. Среди них выделяют 3 группы. Это лекарственные средства для лечения предсердного типа аритмии, для лечения желудочковой аритмии и универсальные препараты для обоих видов заболевания.
К хирургическим методам лечения аритмии специалисты прибегают только в тех случаях, когда у человека присутствуют прочие болезни, например, аневризм левого желудочка, критический порок сердечных клапанов и т.п.
Полностью вылечить заболевание позволяет радиочастотная абеляпия, процедура, в которая необходима для восстановления нормального ритма сердцебиения. Она выполняется с помощью специального катетера, прижигающего тщательно выверенную, небольшую область сердца. Именно в ней впоследствии образуется блокада для проведения импульсов.
Для борьбы с сердечной аритмией используются и специальные приборы, называемые кардиостимуляторами. Они навязывают и поддерживают заданную частоту сокращений. В современной медицине разработаны и применяются однокамерные, двухкамерные и даже трехкамерные кардиостимуляторы.
Сердечной деятельности расстройства
См. также в других словарях:
ПОЧКИ — ПОЧКИ. Содержание: I. Анатомия П. 65$ II. Гистология П. 668 III. Сравнительная физиология 11. 675 IV. Пат. анатомия II. 680 V. Функциональная диагностика 11. 6 89 VІ. Клиника П … Большая медицинская энциклопедия
Пульс — I (лат. pulsus удар, толчок) периодические, связанные с сокращениями сердца колебания объема сосудов, обусловленные динамикой их кровенаполнения и давления в них в течение одного сердечного цикла. Пульс определяется в норме пальпаторно на всех… … Медицинская энциклопедия
Астма — I Астма (греч. LbH [ljii vmrlu+W 0*1 WII» *П* ЬмК Риг, П. С«ема хала волокон симпатической системы (вариант no Toldt y н MQltcr y), 1 нс, 12,… … Большая медицинская энциклопедия
LbH [ljii vmrlu+W 0*1 WII» *П* ЬмК Риг, П. С«ема хала волокон симпатической системы (вариант no Toldt y н MQltcr y), 1 нс, 12,… … Большая медицинская энциклопедия
ОТРАВЛЕНИЕ — ОТРАВЛЕНИЕ. Под отравлением разумеют «расстройства функций животн. организма, вызываемые экзогенными или эндогенными, химически или физико химически действующими веществами, к рые в отношении качества, количества или концентрации чужды… … Большая медицинская энциклопедия
Инфаркт миокарда — I Инфаркт миокарда Инфаркт миокарда острое заболевание, обусловленное развитием очага или очагов ишемического некроза в сердечной мышце, проявляющееся в большинстве случаев характерной болью, нарушением сократительной и других функций сердца,… … Медицинская энциклопедия
Сердце — I Сердце Сердце (лат. соr, греч. cardia) полый фиброзно мышечный орган, который, функционируя как насос, обеспечивает движение крови а системе кровообращения. Анатомия Сердце находится в переднем средостении (Средостение) в Перикарде между… … Медицинская энциклопедия
причины, симптомы, диагностика и методы лечения
Просмотров: 17274 Рейтинг:Аритмия в положении лёжа
Разные люди обладают своим индивидуальным пульсом, который для них является абсолютно нормальным. Для одних он выше, для других, наоборот, ниже, обычно показатель колеблется в диапазоне 60–80 ударов в минуту. Когда человек чувствует нарушения в работе сердца, вполне вероятно развитие аритмии.
Здоровые люди, находясь в покое, не ощущают, как работает их сердце, чувствуя только небольшие удары. Для пациентов с фибрилляцией предсердий любой сбой в нормальном функционировании «мотора» становится ощутимым.
Причины возникновения аритмии
В медицине принята определенная классификация аритмий, каждая из которых развивается вследствие сочетания определенных факторов, характерных именно для этого вида болезни. Но возможно выявить некоторую сходность причин, провоцирующих все разновидности недуга:
- К органическим факторам относят ишемическую болезнь сердца, различные пороки, кардит и иные заболевания.
- Функциональные факторы включают в себя как рефлекторные, так и психогенные причины.
- Сбой в нормальной работе щитовидки провоцирует нарушение гормонального фона, что также может привести к аритмии.
- Злоупотребление алкогольными напитками и сигаретами мешает сердцу работать стабильно.
- Причиной болезни может также стать применение некоторых медикаментозных препаратов.
- Наследственная предрасположенность нередко запускает развитие заболевания.
- К механическим факторам относятся повреждения, полученные во время проведения хирургического вмешательства.
Нарушение сердечного ритма не всегда несет в себе угрозу для человеческой жизни ввиду того, что в первоисточнике такой физиологической реакции может лежать повышенная физическая нагрузка или секс. Но также есть некоторые заболевания, провоцирующие аритмические приступы во время сна.
Симптомы заболевания
Аритмия в каждом конкретном случае проявляется индивидуально. Обычно люди, находясь в положении лёжа, не чувствуют никакого сердечного дискомфорта, но стоит им оказаться на левом боку, как сразу начинается проявляться ощутимое сердцебиение.
Особого внимания требует ночная аритмия, которая может приводить к крайне негативным последствиям для здоровьяОбычному здоровому человеку для избавления от неприятного дискомфорта достаточно полежать на спине и все проходит само по себе. Тех, у кого есть патология, ожидает многократное повторение симптоматики, стоит только оказаться в лежачем положении. Ввиду этого, при проявлении болезни нужно обращать внимание на некоторые признаки, характерные для одного из видов аритмии:
Тех, у кого есть патология, ожидает многократное повторение симптоматики, стоит только оказаться в лежачем положении. Ввиду этого, при проявлении болезни нужно обращать внимание на некоторые признаки, характерные для одного из видов аритмии:
- При частоте сердцебиения порядка 90 ударов в минуту можно выявить синусовую тахикардию. Её также может сопровождать появление одышки, повышенная утомляемость, общая слабость. Часто в качестве осложнения проявляется мерцание предсердий. Если она проявляется на фоне повышенной физической нагрузки, то от симптоматики избавит задержка дыхания.
- Оборотной стороной является снижение пульса до 55 ударов в минуту и даже ниже, что присуще синусовой брадикардии. Сопровождает заболевание гипотензия, обмороки, состояние слабости, головокружение, ноющая боль в грудной клетке.
- При несвоевременном сокращении сердечных камер или сердца, вообще, наблюдается явление экстрасистолии. Частота импульсов происходит обычно через 1–3 нормальные сокращения. Некоторые пациенты могут не ощущать, вообще, никаких симптомов, другие же почувствуют полное прекращение сердечной деятельности. При редком проявлении подобное заболевание опасности не представляет.
- Когда частота сердечных сокращений больного возрастает на выдохе и снижается при вдохе, можно говорить о наличии у него синусовой (дыхательной) аритмии. Зачастую сложности с дыханием связаны с переживанием сильных эмоций или тяжелым физическим трудом.
Сердце состоит из двух фрагментов – левого и правого, между которыми расположена перегородка
- При неполном сокращении предсердий и частом сокращении желудочков диагностируют мерцательную аритмию. Заболевание не позволяет осуществлять нормальную циркуляцию крови, что негативно сказывается на всем организме в целом.
При проявлении любого из симптомов, необходимо немедленно обратиться в медицинское учреждение. Игнорировать проявления заболевания нельзя ввиду того, что возможные осложнения, возникающие при прогрессировании болезни, могут повлечь за собой катастрофические последствия для организма, вплоть до летального исхода.
Причины возникновения приступов
Люди, страдающие заболеваниями сердечно-сосудистой системы, четко чувствуют сердцебиение, лежа на левой половине тела. Возникает такая чувствительность из-за того, что нагрузка на сердце увеличивается. Во время того, как ложишься на левый бок, происходит сжатие миокарда, тем самым дополнительно нагружая сердце и провоцируя обострение симптоматики.
Сердечный цикл изменяется по-разному. Аритмию, которая носит пароксизмальный характер, считают самой опасной. Приступы заболевания способствуют появлению тяжелых патологий. При частом биении сердца миокард может увеличиваться в размерах. Это указывает на плохую его функцию. Происходит развитие сердечной недостаточности. Внутри сердца происходит появление тромбоэмболических образований. Отрываясь от мышечной стенки сердца они станут поступать с кровью к разным любому органам. При этом сосудистая жидкость и кислород не поступают, это очень опасно, потому, любой человек должен иметь понятие, каким образом распознаются аритмические приступы, как поступить, чтобы улучшилось состояние, даже если он живёт совершенно один.
Сердечная аритмия наступает в соответствии с совершенно разными причинами, начиная простым переутомлением или физическими нагрузками, завершая серьезными патологиями сердца, когда аритмию считают клиническим проявлением.
Ввиду этого врачи дают рекомендации по изменению позы для сна и отдыха в целом. Наиболее предпочтительно ложиться на спину. Такая позиция позволит всему организму полностью расслабиться, не создавая при этом дополнительной нагрузки сердцу. Аритмические приступы при такой позиции перестают беспокоить пациента. Кроме того, от привычки спать на левом боку следует отказаться людям, страдающим проблемами с артериальным давлением, а именно когда оно повышенное.
Во время сна на правом боку зажатия сердца не происходит, но происходит сдавливание правой доли легкого, что также доставит дискомфорт больному, пока он будет отдыхать. Людям с диагностированными нарушениями сердечно-сосудистой деятельности необходимо приучать себя к постоянному контролю положения своего тела во время сна и отдыха, а также стараться засыпать лежа на спине.
Людям с диагностированными нарушениями сердечно-сосудистой деятельности необходимо приучать себя к постоянному контролю положения своего тела во время сна и отдыха, а также стараться засыпать лежа на спине.
Диагностические мероприятия
При первых признаках дискомфорта в области сердца, необходимо сразу же обращаться за помощью в медицинское учреждение. Врач проведет первичный осмотр, позволяющий отсеять органические повреждения органа и нарушения в работе щитовидки. Проведя полное обследование и собрав детальный анамнез, специалист назначает необходимую терапию.
При появлении симптомов аритмии специалист должен провести детальное обследование, чтобы выявить сердечные патологии или болезни щитовидной железыВ выявлении всех видов нарушений сердечного ритма большую роль играет точность, с которой пациент расскажет о беспокоящей его симптоматике и возникающих ощущениях. Кардиолог фиксирует частоту, с которой происходят сокращения сердца, насколько она низкая или, наоборот, повышенная, продолжительность приступа, и с какой периодичностью он повторяется. Помимо этого, записывается наличие слабости, головной боли, обмороков и иных, выходящих за рамки обычного состояния, ощущений.
Еще один важный момент, это выяснение обстоятельств, при которых происходят приступы. Сопровождают их физические нагрузки или же пациент, наоборот, находится в состоянии покоя. Как протекает сам приступ, проявляется он резкими болезненными ощущениями или нарастает постепенно. После этого доктор назначает проведение клинических исследований, дающих более полную картину текущего состояния пациента.
В качестве основных диагностических мероприятий можно выделить:
- Для выявления промежутков и длительности фазы сокращения применяют электрокардиограмму.
- В некоторых случаях назначается диагностика по методике Холтера, направленная на отслеживание суточной кардиограммы. На теле пациента закрепляются датчики, измеряющие сердечный ритм, и остающиеся на нём в протяжении всего дня, включая ночной сон.

Чтобы диагностировать патологию, врач проводит опрос пациента, чтобы узнать о наличии патологии щитовидной железы или сердечно-сосудистой системы
- Для определения состояния сердца, измерения размера его камер назначается эхокардиограмма. Проводится диагностика при помощи специального ультразвукового аппарата. Помимо этого, он позволяет пронаблюдать за тем, как функционируют клапаны.
Чтобы спровоцировать у пациента приступ аритмии, его подвергаю сильным физическим нагрузкам. В настоящее время, подтвержден эффект от диагностических мероприятий, проведенных при помощи внедрения в камеры сердца тонких электродов повышенной чувствительности. Они позволяют отследить проводимость импульса и выявить нарушения в сокращениях. Методика выявляет не только патологии определенной зоны, но и дает представление о результатах проводимой медикаментозной терапии. Повышает также точность поставленного диагноза.
Способы лечения
Назначить лечебные мероприятия может только специалист, принимая во внимание вид заболевания и насколько велика его тяжесть. Самостоятельно назначать себе какое-то лечение при аритмии крайне опасно, последствия могут оказаться смертельными. В основе терапевтически мер лежат мероприятия, направленные на снижение симптоматики болезни, повышение выживаемости в отдельные периоды, ликвидацию последствий и возможных осложнений. Для лечения могут применяться как медицинские препараты, так и операции.
Чтобы подобрать максимально эффективную терапию, очень важно выявить и устранить причины развития данной патологииЛекарственные средства для лечения аритмии подразделяются на три типа: препараты, справляющиеся с предсердным видом недуга, направленные на лечение желудочковых нарушений, и универсальная группа, воздействующая на оба типа болезни. Аритмия лечится посредством хирургического вмешательства, только в случае, когда у пациента выявлены иные заболевания сердечно-сосудистой системы.
Восстановить нормальный сердечный ритм и полностью избавить пациента от недуга помогает процедура, называемая радиочастотной абляцией. Для ее проведения используется специальный катетер, которым прижигают специально определенную сердечную область малых размеров. В дальнейшем она будет выступать в качестве блокады для проведения импульса.
Для ее проведения используется специальный катетер, которым прижигают специально определенную сердечную область малых размеров. В дальнейшем она будет выступать в качестве блокады для проведения импульса.
Помимо этого, на вооружении современной медицины для борьбы с нарушениями сердечного ритма находится специальный аппарат, называемый кардиостимулятором. С его помощью сердцу навязывается и поддерживается определенная частота сокращений.
В случаях возникновения аритмии во время перенесенного инфаркта, лечение проводится посредством хирургического вмешательства. Операция проходит на открытом сердце, в это время пациенту вырезают пострадавшую мышцу, препятствующую нормальной сердечной деятельности.
Профилактические мероприятия
Всем известно, что предупреждение заболевания всегда разумнее, чем его последующее лечение. В отношении нарушений сердечного ритма предусмотрен широкий спектр профилактических мероприятий. Среди основных можно выделить:
- Своевременное устранение заболеваний, вызывающих сбои в процессе сокращений сердца.
- Пересмотр образа жизни в пользу отказа от вредной еды и пристрастий к алкогольным напиткам, табакокурению и наркотическим веществам.
- Регулярное отслеживание концентрации сахара в крови и показателя холестерина.
- Борьба с избыточным весом.
- Правильна физическая активность в сочетании с полноценным отдыхом.
- Добавление в ежедневный прием пищи сырой клетчатки, богатой витаминами.
- Четкое следование рекомендациям врача в отношении приема лекарственных препаратов.
Проведение профилактических мероприятий болезни не предполагает больших временных или денежных затрат. В основе здорового тела лежит правильный и активный образ жизни. Соблюдение несложных предписаний позволит значительно снизить риски развития недуга.
Автор: Прусак Александра Анатольевна
Образование: Волгоградский государственный медицинский университет Уровень образования: Высшее. Факультет: Лечебный.…
24.04.2017
Аритмия сердца — признаки и симптомы, лечение и профилактика аритмии
Статью подготовила врач-кардиолог Ксения Ншановна Борель
Аритмия… Пожалуй, интерпретация «меня беспокоит аритмия» — одна из самых распространённых жалоб кардиологических пациентов любых возрастов.
На самом деле, диагноза «аритмия» не существует. Есть конкретное нарушение ритма и/или проводимости сердца, которое должно быть вовремя распознано лечащим врачом для того, чтобы предпринять меры по его устранению, если таковое требуется.
Не устану петь дифирамбы сердцу: это уникальный орган не только по выполняемым функциям, но и по особенностям строения. Знаете ли вы, что мышца сердца (миокард) очень необычная? Она не просто механически сокращается, как любая другая мышца в человеческом организме.
В толще миокарда находятся особые клетки проводящей системы, которые способны генерировать нервные заряды, преобразуя электрический импульс в механическое мышечное сокращение:
- Основной дирижёр этой сложной композиции — синусовый узел (он же водитель ритма I порядка), располагающийся в стенке правого предсердия. Именно он является электростанцией, которая воспроизводит заряды с частотой 60-90 в минуту, что и является нормальным (по частоте и регулярности) ритмом сердца. Далее нервные импульсы передаются в нижележащие отделы.
- От синусового узла нервный импульс бежит по трём магистралям в атриовентрикулярный узел. Он представляет собой своеобразный шлюз, обладающий избирательной пропускной способностью, и обеспечивает физиологическую задержку проведения зарядов, образованных в синусовом узле. Атриовентрикулярный узел способен генерировать нервные импульсы с частотой 40-60 в минуту (это водитель ритма II порядка).

- Далее следует пучок Гиса (водитель ритма III порядка) с правой и левой ножками, которые генерируют нервные импульсы с частотой 20-40 в минуту.
- Ну и самые крайние разветвления проводящей системы сердца – волокна Пуркинье, работающие с частотой 15-20 импульсов в минуту.
Особенностью работы проводящей системы сердца является то, что нормальная её работа регулируется синусовым узлом: нервные импульсы, «рождающиеся» в нём, распространяются сверху вниз, занимая все проводящие тракты, не оставляя никакого шанса другим водителям ритма успеть сгенерировать собственные нервные импульсы, подавляя их активность. Таким образом, если у пациента развивается аритмия, значит либо нарушается образование нервного импульса в синусовом узле, либо появляются так называемые эктопические (не из проводящей системы) очаги образования нервного импульса, либо нарушается проведение нервного импульса на различных участках проводящей системы (они же блокады).
Каковы ощущения у больного, страдающего нарушениями ритма?
Очень часто приходится слышать от пациента различные метафоры при описании своего состояния, когда они ощущают аритмию. Часто они говорят, что сердце «булькает», «переворачивается», «трепещет», «замирает», «трясётся, как холодец «, «бьётся, как птичка в клетке», «колотится» и многие другие. Помните слова из песни группы «Сплин»? «Моё сердце остановилось, моё сердце замерло…». Саша Васильев пел об аритмии.
В разговоре с пациентом очень важно выяснять несколько факторов, которые помогут предположить характер аритмии и определить её потенциальную опасность для жизни. Итак, если вас беспокоит аритмия, попробуйте её охарактеризовать по следующим параметрам:
- Что провоцирует появление аритмии? Какова причина аритмии?
- Аритмия начинается приступообразно или постепенно, с периодом «разогрева»?
- Какая частота пульса при аритмии?
- Как долго аритмия сохраняется?
- Ощущаете ли вы во время аритмии боли в области сердца, одышку, головокружение, снижение артериального давления? Или может быть даже у вас развивается предобморочное состояние или вы кратковременно теряете сознание?
- Прекращается ли аритмия спонтанно? Или она купируется только после использования определённых лекарственных препаратов или при выполнении конкретных манипуляций?
- Как часто аритмия вас беспокоит? Есть ли периодичность её повторения?
Как вы уже поняли, аритмии можно классифицировать на приступообразные (непароксизмальные и пароксизмальные) и постоянные. Кроме того, аритмии могут быть с учащением (более 90 в минуту) или урежением (менее 60 в минуту) сердечного ритма.
Кроме того, аритмии могут быть с учащением (более 90 в минуту) или урежением (менее 60 в минуту) сердечного ритма.
Не нужно забывать, что изменение ритма сердца может быть нормальным. Например, синусовая тахикардия в ответ на эмоциональные переживания или выполняемую физическую нагрузку. И, наоборот, синусовая брадикардия во время сна под влиянием блуждающего нерва или у профессиональных спортсменов. Кроме того, не считается патологией наличие до 20 экстрасистол в час при выполнении суточного мониторирования ЭКГ.
Каковы причины развития аритмий?
Причины многообразны, но стандартизировать их можно на 2 большие группы, которые часто определяют тактику ведения пациента: различают органические (связанные с анатомическими дефектами строения сердца и сосудов) и функциональные (обусловленные изменением тонуса вегетативной нервной системы).
Среди органических причин основными являются ишемическая болезнь сердца и перенесённый инфаркт миокарда, кардиомиопатия, перенесённый миокардит, сердечная недостаточность с низкой фракцией выброса, гипертрофия левого желудочка (на фоне гипертонической болезни или клапанных пороков). Функциональные аритмии чаще встречаются у молодых пациентов и проявляются, как правило, синусовой тахикардией или синусовой (дыхательной) аритмией.
Кроме того, важно отдельно выделять так называемые каналопатии, или электрические болезни сердца, которые, как правило, являются врождёнными патологиями, при которых на биохимическом уровне изменяется нормальное содержание ионов и электролитов.
Разновидностей аритмий огромное количество. Несмотря на это их достаточно легко диагностировать. Нужно просто зарегистрировать ЭКГ. Как правило, тут могут возникать основные сложности: не всегда удаётся записать ЭКГ в тот момент, когда пациент ощущает аритмию.
Часто бывает так, что ЭКГ вне приступа аритмии абсолютно нормальная и неинформативна для диагностики характера нарушения ритма сердца. Своим пациентам я всегда рекомендую, вызвать бригаду скорой помощи или обратиться в ближайшее медицинское учреждение, где могли бы записать ЭКГ, пока пациент испытывает аритмические ощущения.
Но бывает и так, что аритмия сохраняется очень непродолжительное время, или ритм сердца нормализуется до приезда скорой помощи. В таких ситуациях необходимо рекомендовать пациенту выполнение холтеровского (суточного) мониторирования ЭКГ, при котором запись сердечного ритма производится на протяжении суток. Но и тут может ожидать подвох: при отсутствии ежедневной периодичности аритмии, мониторирование может быть неинформативным. Тогда необходимо проводить чреспищеводную электрокардиостимуляцию для активного провоцирования аритмии.
Лечение аритмии напрямую зависит от её характера и причин, вызвавших её.
- При органических аритмиях необходимо лечение основного заболевания. Например, у пациентов с перенесённым инфарктом миокарда появление желудочковых экстрасистол является неблагоприятным признаком и может быть связано с атеросклерозом коронарных артерий.
- При функциональных аритмиях бывает достаточно нормализации режима труда и отдыха.
- При аритмиях с редкой частотой пульса, которые сопровождаются плохим самочувствием (слабость, одышка, предобморочный состояния, головокружение, потеря сознания) показана имплантация электрокардиостимулятора.
- При аритмиях с высокой частотой пульса показано назначение таблетированных антиаритмических препаратов или, при их неэффективности, — выполнение радиочастотной аблации (лазерное прижигание) нарушения ритма сердца.
- Если аритмия носит жизнеугрожающий характер, то пациентам показана имплантация кардиовертера дефибриллятора.
- При некоторых аритмиях бывают эффективны так называемые вагусные пробы: задержка дыхания с натуживанием на высоте вдоха в течение 5-10 секунд, воспроизведение рвотного рефлекса надавливанием на корень языка пальцами, погружение лица в таз с ледяной водой («рефлекс ныряния»). Но эти пробы не является способом лечения аритмий, а чаще служат помощниками в их диагностике.
Тема аритмии достаточно обширная. В каждом конкретном случае подход очень индивидуальный. Задача пациента – вовремя обратиться на консультацию к кардиологу.
В каждом конкретном случае подход очень индивидуальный. Задача пациента – вовремя обратиться на консультацию к кардиологу.
Заботьтесь о своём здоровье, и тогда мелодия вашего сердца всегда будет ритмичной.
ЗАПИСАТЬСЯ НА ПРИЁМ К КАРДИОЛОГУ
Сердце дрогнуло. Когда аритмия становится смертельно опасной | Здоровая жизнь | Здоровье
Ритм сердца может меняться в зависимости от того, как человек двигается, занимается ли физкультурой, спит, ест и т. д. Однако бывают патологические сбои — как в сторону увеличения, так и в сторону уменьшения. Чем опасна сердечная аритмия и какой виде её более опасен, АиФ.ru рассказал врач-кардиолог ФГБУ РКНПК им А. Л. Мясникова Павел Дергоусов.
Нарушение импульса
Если не вдаваться в подробности анатомии, то вкратце можно описать функционирование сердца следующим образом.
Одной из особенностей сердца является то, что оно обладает автоматизмом, т. е. может самостоятельно вырабатывать электрические импульсы для собственного сокращения.
Синусовый узел (самый главный центр скопления клеток, генерирующих импульсы) вырабатывает сокращения. Затем они, как по проводам, идут по проводящей системе — через предсердия к желудочкам, чтобы те сократились. Чтобы сердце нормально функционировало и адекватно снабжало кровью организм, необходима слаженная работа всех этих элементов.«Аритмия» в переводе означает «неритмичный» или «несогласованный». Надо понимать, это не только снижение частоты сердечных сокращений менее 60 ударов в минуту или повышение более 100 ударов в минуту. Термин «аритмия» объединяет в себе различные по механизму, клиническим проявлениям и прогностическому значению нарушения образования и проведения электрического импульса.
Их можно разделить на множество разных классификаций, в том числе и на тахи- и брадиаритмии. При этом разделяют нарушения ритма на те из них, которые угрожают жизни и не угрожают.
Букет болезней
Часто аритмии представляют собой только симптом заболевания. Поэтому нередко бывает так, что лечить нужно не нарушение ритма, а то, что его вызвало. К числу основных причин относят:
- заболевания сердца: ишемическая болезнь, инфаркт миокарда, атеросклероз коронарных артерий;
- миокардиты;
- заболевания щитовидной железы и иные сдвиги в области эндокринологии;
- гипертонию;
- нарушение электролитного баланса;
- врождённые нарушения проводящей системы сердца;
- вредные привычки и т. д.
Обморок и одышка
Клиническое проявление аритмий крайне разнообразно. У некоторых людей она может отмечаться как незначительный секундный сбой. У других она не ощущается вообще. Бывает и так, что, к удивлению человека, у него находят аритмию на очередном осмотре при плановом посещении поликлиники.
Распространёнными симптомами зачастую считают:
- явное сердцебиение;
- ощущение перебоев в работе сердца;
- ощущение «остановок» ритма;
- одышку;
- головокружения;
- предобморочные состояния;
- потерю сознания.
К сожалению, в некоторых случаях первым и последним проявлением аритмии становится внезапная смерть.
«Поймать» сбой
Чтобы диагностировать аритмию и понять, какая именно она, необходимо провести ЭКГ в момент приступа. Но из-за того, что они бывают очень короткими, поймать её не всегда так просто. Для диагностики аритмий используется такой метод, как суточное мониторирование ЭКГ по Холтеру. Он позволит отследить частоту и длительность приступа.
В отдельных случаях, если аритмию никак не удаётся зафиксировать, выполняются электрофизиологические исследования. Суть их в том, что происходит провоцирование аритмии с помощью небольших электрических разрядов, проходящих через катетер, непосредственно к сердцу.Существуют аритмии, которые нужно лечить, а есть те, что не требуют терапии. Лечение аритмий можно разделить на две категории: медикаментозное и хирургическое (например, радиочастотная абляция и имплантация электрокардиостимулятора). При появлении характерных симптомов, особенно, если речь идёт про обмороки, следует незамедлительно обратиться к врачу для обследования и ни в коем случае не заниматься самолечением. Ну и конечно, нельзя забывать о регулярных медицинских осмотрах, ведь любую болезнь легче предотвратить, чем лечить. Особое внимание состоянию своего сердца следует уделять людям, у которых в роду случались внезапные смерти (особенно в молодом возрасте).
Лечение аритмий можно разделить на две категории: медикаментозное и хирургическое (например, радиочастотная абляция и имплантация электрокардиостимулятора). При появлении характерных симптомов, особенно, если речь идёт про обмороки, следует незамедлительно обратиться к врачу для обследования и ни в коем случае не заниматься самолечением. Ну и конечно, нельзя забывать о регулярных медицинских осмотрах, ведь любую болезнь легче предотвратить, чем лечить. Особое внимание состоянию своего сердца следует уделять людям, у которых в роду случались внезапные смерти (особенно в молодом возрасте).
Когда «неправильно» стучит
Бывает, что никакой боли в области сердца нет, но ощущение, что «что-то не так» не проходит. Кардиологи называют это аритмией.
ОЩУЩЕНИЕ «ЛИШНИХ» УДАРОВ
Случается, что среди нормального ритмичного биения сердца проскальзывают как бы лишние, внеочередные удары, после которых следует пауза. Эти внеочередные сокращения сердца называются экстрасистолами. Они могут возникать и у совершенно здоровых людей (до 1500 в сутки). В таком случае они обычно не ощущаются человеком и не представляют опасности для здоровья. Если же экстрасистол много и они причиняют дискомфорт, не теряйте время — идите к врачу.
КАК ОПРЕДЕЛИТЬ?
Диагностикой и лечением таких заболеваний занимается кардиолог. Как правило, производится суточное мониторирование ЭКГ по Холтеру для выяснения вида и количества экстрасистол. Чтобы выяснить причину «лишних» ударов, пациентов направляют на дополнительное обследование.
СЛИШКОМ БЫСТРОЕ СЕРДЦЕБИЕНИЕ
Быстрое сердцебиение, или тахикардия, может быть нормальной реакцией на физическую или эмоциональную нагрузку, повышение температуры тела. Если учащенное сердцебиение возникает в покое, причем пульс разгоняется до 150-180 ударов в минуту, при этом кружится голова или наступает обморок, такое состояние называется пароксизмальной тахикардией.
КАК ОПРЕДЕЛИТЬ?
Посчитать пульс. Если он зашкаливает за 130 -160 ударов в минуту — вызывайте «скорую». Врачи остановят пароксизм и направят в больницу, где специалисты уже займутся поиском причин этого состояния и профилактическим лечением.
Если он зашкаливает за 130 -160 ударов в минуту — вызывайте «скорую». Врачи остановят пароксизм и направят в больницу, где специалисты уже займутся поиском причин этого состояния и профилактическим лечением.
НЕРИТМИЧНОЕ СЕРДЦЕБИЕНИЕ
Если сердце вдруг застучало «вразнобой», то есть удары следуют через разные промежутки времени, — будьте осторожны! Скорее всего, это приступ мерцательной аритмии
ЧТО ДЕЛАТЬ?
Немедленно звоните «03». Восстановление нормального ритма при мерцательной аритмии проводится в больнице кардиологического профиля, желательно не позднее 5-7 дней от начала приступа, поскольку эффективность лечения в этом случае выше. После чего врач индивидуально подбирает лечение, направленное на профилактику новых приступов.
Вы сейчас сидите за компьютером? И как всегда напряжены и согнуты? Эта поза свойственна всем людям, проводящим много времени глядя на монитор, но не все знают, к чему приводит это положение. А между тем кровь в позвоночных артериях начинает застаиваться и как результат приводит к головным болям, повышению артериального давления, снижению памяти и многим другим неприятным состояниям. При длительном нахождении за компьютером, что свойственно на работе в офисе, дома или во время компьютерных игр, спина начинает уставать и появляются признаки радикулита, даже в молодом возрасте. Конечно, к ишемической болезни сердца это не имеет никакого отношения, но на общем фоне значительно снижает самочувствие. Поэтому стоит периодически проверять положение своего тела, расслаблять напряженную спину и встряхивать руками. Смена позы очень актуальна в данном вопросе. Когда компьютер зависает, что делает человек? Перезагружает инструмент. Так и с человеческим организмом: смена положения — своеобразная перезагрузка позвоночника. За этим следует улучшение кровотока, поступление в кровь кислорода, что не может не сказаться самым благоприятным образом на сердечной мышце.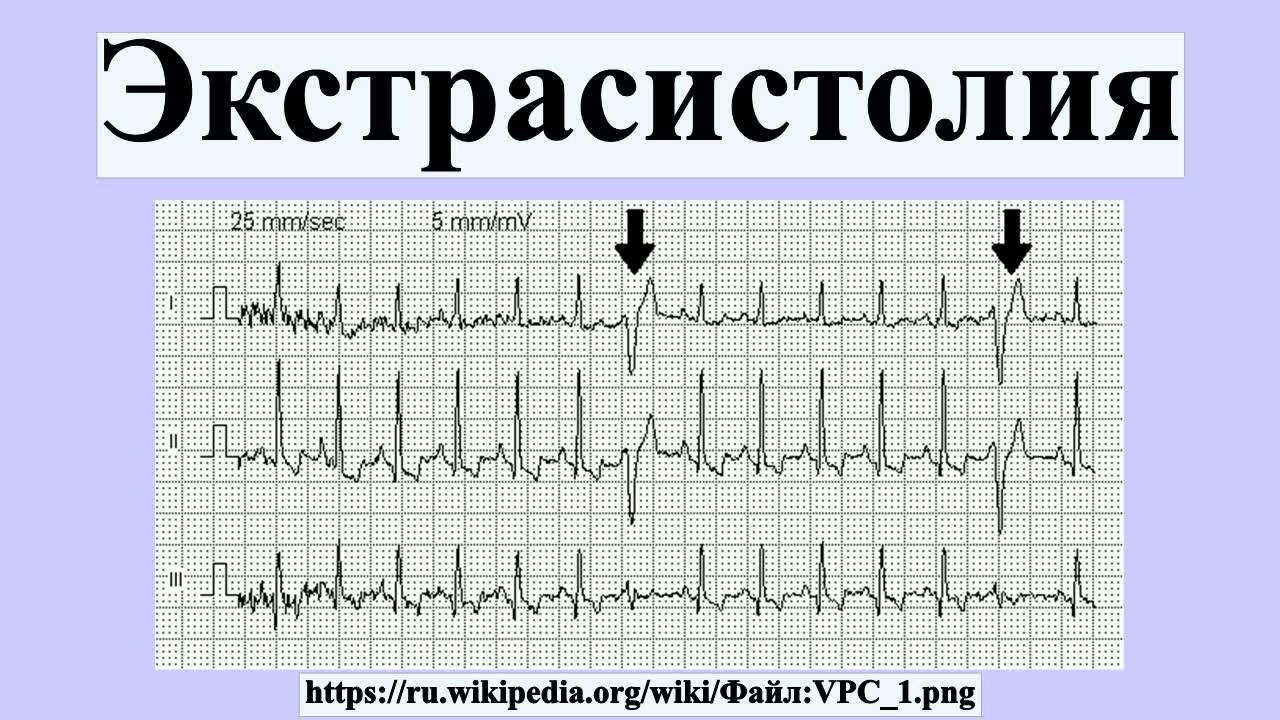 Для человеческого организма в целом и бесперебойной работы сердца в частности просто необходимо периодически отходить от работающего устройства. Если нет возможности оторваться ни на минуту, то поставьте таймер и после каждого сигнала уходите в другую комнату. Пользоваться же ноутбуком в лежачем положении вообще противопоказано, так как нагрузка на сердце увеличивается. Большинство программистов страдают от аритмии, именно с такими жалобами они приходят к доктору. Сегодня уже доподлинно известно, что связь между аритмией и стенокардией у больных с ишемической болезнью сердца существует, но скорее в обратном порядке. Это не означает, что каждый системный администратор заранее обречен, но первые симптомы, боли в сердце и одышку, игнорировать не стоит.
Для человеческого организма в целом и бесперебойной работы сердца в частности просто необходимо периодически отходить от работающего устройства. Если нет возможности оторваться ни на минуту, то поставьте таймер и после каждого сигнала уходите в другую комнату. Пользоваться же ноутбуком в лежачем положении вообще противопоказано, так как нагрузка на сердце увеличивается. Большинство программистов страдают от аритмии, именно с такими жалобами они приходят к доктору. Сегодня уже доподлинно известно, что связь между аритмией и стенокардией у больных с ишемической болезнью сердца существует, но скорее в обратном порядке. Это не означает, что каждый системный администратор заранее обречен, но первые симптомы, боли в сердце и одышку, игнорировать не стоит.
НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ АРИТМИИ
Уложить человека, обеспечить приток свежего воздуха.
Если человек в сознании, предложить ему сделать глубокий вдох и сильно натужиться грудной клеткой или опустить лицо после задержки дыхания в холодную воду. Иногда это прерывает приступ аритмии.
Если это не помогло или человек без сознания — сделать массаж области т.н. синуса сонной артерии— для этого надо нажать (на 1-2 секунду, не более!) на шею в 5 сантиметров назад от правого угла нижней челюсти (немного назад и вниз от правого уха). Этот способ не стоит применять у пожилых, поскольку у них вероятен атеросклероз сонных артерий и можно нарушить целостность сосуда.
Комментарий специалиста
Елена Куракина, заведующая консультативно-диагностическим отделением Самарского областного клинического кардиологического диспансера, кардиолог высшей категории:
— Для того чтобы избежать заболеваний сердечно-сосудистой системы, необходима прежде всего профилактика. Нужно полностью отказаться от курения, больше двигаться (ходить минимум 30-60 минут), контролировать свой вес, а также уровень холестерина и сахара в крови (1 раз в год). Не забывайте следить за уровнем артериального давления (норма < 140/90 мм рт. ст.). Овладение методиками безопасного и эффективного снятия стресса (йога, аутотренинг) просто необходимо при современном ритме жизни. Очень важно иметь любимое дело, приносящее истинное удовольствие, быть занятым и направленным на труд человеком. А если заболевание уже сформировалось, лечение должно быть максимально обоснованным, направленным на профилактику осложнений и обратное развитие болезни. Самолечение приводит к несвоевременной диагностике и как следствие — к развитию инвалидизирующих и опасных для жизни осложнений. Обратитесь к квалифицированному кардиологу, вам всегда помогут составить программу профилактики и лечения. Будьте здоровы!
ст.). Овладение методиками безопасного и эффективного снятия стресса (йога, аутотренинг) просто необходимо при современном ритме жизни. Очень важно иметь любимое дело, приносящее истинное удовольствие, быть занятым и направленным на труд человеком. А если заболевание уже сформировалось, лечение должно быть максимально обоснованным, направленным на профилактику осложнений и обратное развитие болезни. Самолечение приводит к несвоевременной диагностике и как следствие — к развитию инвалидизирующих и опасных для жизни осложнений. Обратитесь к квалифицированному кардиологу, вам всегда помогут составить программу профилактики и лечения. Будьте здоровы!
Гастроэзофагеальная рефлюксная болезнь и нейрогенные аритмии сердца (обзор литературы)
Представлен обзор отечественной и зарубежной литературы о роли гастроэзофагеальной рефлюксной болезни в развитии аритмий сердца.
Ключевые слова:гастроэзофагеальная рефлюксная болезнь, кардиальный синдром, аритмия, фибрилляция предсердий.
The literature review of national and foreign literature about the role of gastroesophageal reflux disease in the development of cardiac arrhythmias.
Keywords: gastroesophageal reflux disease, cardiac syndrom, arrhytmia, atrial fibrillation.
В настоящее время гастроэзофагеальная рефлюксная болезнь (ГЭРБ) является одним из наиболее изучаемых заболеваний желудочно-кишечного тракта. Пристальное внимание ученых и врачей к этой патологии неудивительно, так как известно, что при отсутствии достаточно эффективного лечения ГЭРБ неуклонно прогрессирует и приводит к развитию серьезных осложнений, значительно нарушающих качество жизни пациентов и требующих сложных хирургических вмешательств. Кроме того, внепищеводные патологические влияния гастроэзофагеального рефлюкса ухудшают течение или даже могут являться этиологическим фактором заболеваний других органов, расположенных в непосредственной анатомической близости от пищевода (заболевания полости рта, верхних дыхательных путей, бронхиальная астма, хроническая обструктивная болезнь легких) или связанных с ним общей вегетативной иннервацией (ишемическая болезнь сердца (ИБС)) [1, 6, 8, 10, 14].
Особое место среди внепищеводных проявлений ГЭРБ занимает кардиальный синдром, поскольку дифференциальный диагноз между коронарогенной и эзофагогенной болью в груди продолжает представлять определенную практическую трудность [11, 12]. Пищеводные боли в груди являются вторым по частоте после изжоги, а в 10 -15 % случаев единственным симптомом ГЭРБ [7]. На сегодняшний день детально изучены механизмы их возникновения: нарушения моторики пищевода (диффузный спазм, гипертензия нижнего пищеводного сфинктера), растяжение стенок пищевода, пептическая агрессия рефлюктата. При ультраструктурном исследовании слизистой оболочки нижней трети пищевода у больных с ГЭРБ, в том числе с эндоскопически негативной формой, выявляется повышенная проницаемость эпителиального пласта: в функциональном и шиповатом слоях происходит расширение межклеточных пространств, утрата десмосом. Предполагается, что нарушенная проницаемость — фактор, инициирующий сенсибилизацию интраэпителиальных рецепторов [4]. Исследователи полагают, что гиперсенсибилизация хеморецепторов является причиной развития симптомов ГЭРБ и может быть обусловлена непосредственным воздействием кислоты и/или опосредована действием высвобождающихся медиаторов воспаления, может развиваться вследствие периферической сенсибилизации нервных афферентных путей или за счет нарушений модуляции функции афферентных нервов, происходящих на уровне спинального дорсального пути или же за счет нарушений восприятия сигнала в центральной нервной системе.
Другой, не менее важной, составляющей кардиального синдрома при ГЭРБ являются нарушения сердечного ритма. В настоящее время исследователи уделяют все больше внимания закономерностям развития аритмий, связанных с патологическим гастроэзофагеальным рефлюксом, а также вопросам их фармакологической коррекции [23, 24].
Нарушения сердечного ритма и проводимости при заболеваниях желудочно-кишечного тракта возникают посредством висцеро-кардиальных рефлексов, то есть являются нейрогенными, функциональными. Во многих случаях такие аритмии принято считать временными, разрешающимися самопроизвольно при достижении ремиссии основного заболевания. Но, как известно, патологический гастроэзофагеальный рефлюкс не имеет тенденции к самоограничению, напротив, он персистирует годами. Значит ли это, что сопутствующая ему аритмия из «временной» превратится в постоянную? Если учесть, что заболеваемость ГЭРБ постоянно возрастает среди всех возрастных групп, в том числе и у детей, а возникающие при этом заболевании нарушения сердечного ритма очень разнообразны — от синусовой брадикардии до фибрилляции предсердий [5, 18, 19, 21], то данная проблема представляется очень актуальной.
Во многих случаях такие аритмии принято считать временными, разрешающимися самопроизвольно при достижении ремиссии основного заболевания. Но, как известно, патологический гастроэзофагеальный рефлюкс не имеет тенденции к самоограничению, напротив, он персистирует годами. Значит ли это, что сопутствующая ему аритмия из «временной» превратится в постоянную? Если учесть, что заболеваемость ГЭРБ постоянно возрастает среди всех возрастных групп, в том числе и у детей, а возникающие при этом заболевании нарушения сердечного ритма очень разнообразны — от синусовой брадикардии до фибрилляции предсердий [5, 18, 19, 21], то данная проблема представляется очень актуальной.
Известно, что при заболеваниях органов пищеварения имеет место дисбаланс в работе вегетативной нервной системы (ВНС), затрагивающий как надсегментарный, так и сегментарный ее уровни. Постоянное раздражение висцерорецепторов в нижней трети пищевода при ГЭРБ агрессивным желудочным рефлюктатом и воспалительными агентами вызывает различные нарушения ВНС [2].
О выявлении вегетативной дисфункции у больных с ГЭРБ сообщается в ряде исследований [13, 15]. Исследователями Московской медицинской академии им. И. М. Сеченова проведена работа по выявлению характера и выраженности нарушений в психовегетативной сфере у больных с функциональной изжогой и ГЭРБ и оценке эффективности психофармакологического лечения. Вегетативные расстройства оценивались анкетным методом. Средний балл вегетативной дисфункции (по данным анализа вегетативной анкеты) в группе больных ГЭРБ составил 37 баллов, что высоко достоверно по отношению к норме (норма — до 22 баллов) [13].
Симпатическая и парасимпатическая нервная система динамически взаимодействуют друг с другом, согласованно регулируя работу сердца и обеспечивая высокий уровень адаптации ритма сердца к потребностям организма. Дисбаланс в этом взаимодействии, возникающий при ГЭРБ, способен приводить к функциональным нейрогенным нарушениям ритма и проводимости сердца [15]. К этим нарушениям относят и рефлекторные, возникающие по типу висцеро-висцеральных рефлексов.
К этим нарушениям относят и рефлекторные, возникающие по типу висцеро-висцеральных рефлексов.
Регуляторные (вагусные, вегетативные) дисфункции синусового узламогут быть острыми и хроническими. Проявляются выраженной синусовой брадикардией, синоатриальными блокадами и остановкой синусового узла. В большинстве случаев это вызвано чрезмерным воздействием блуждающего нерва на синусовый узел [5].
Экстрасистолия — наиболее частая причина большинства неприятных ощущений со стороны сердца: перебои, сердцебиение, «замирание», а также головокружение, нехватка воздуха. По данным Вейна А. М. частота экстрасистолии при вегетативном дисбалансе достигает 30 % [2]. Среди наджелудочковых нейрогенных экстрасистол различают: гиперадренэргические экстрасистолы; гипоадренергические; вагусные. Кушаковский М. С. подчеркивает, что усиление вагусной стимуляции играет важную роль в формировании наджелудочковых аритмий вообще и особенно экстрасистолии. В числе причин, вызывающих усиление вагусных влияний, он указывает рефлюкс-эзофагит и грыжи пищеводного отверстия диафрагмы [5].
Функциональные желудочковые экстрасистолы также часто встречаются при вегетативной дисфункции и имеют связь с употреблением алкоголя, курением [5].
В 2012 году Тайване группа ученых провела национальное когортное исследование, в котором было показано, что ГЭРБ связана с повышенным риском развития фибрилляции предсердий [20]. В качестве возможного пускового механизма развития фибрилляции предсердий при ГЭРБ многие ученые рассматривают избыточную стимуляцию вагуса [17, 24]. Существует два вегетативно обусловленных клинико-патогенетических вида фибрилляции предсердий: вагусный и гиперадренергический [3, 5, 9]. Было замечено, что у значительного числа больных пароксизмы фибрилляции предсердий возникают ночью в горизонтальном положении тела во время сна, а также в связи с приемом обильной пищи. У части этих больных диагностируют наличие грыжи пищеводного отверстия диафрагмы. В таких случаях фибрилляции предсердий предшествует урежение ЧСС до 55–60 в одну минуту, затем возникает вагусная наджелудочковая экстрасистола, которая запускает фибрилляцию по механизму re-entry. Такой клинико-патогенетический тип фибрилляции предсердий называется вагусным [5]. Гиперадренергический тип пароксизмальной фибрилляции встречается реже, чем вагусный. Пароксизмы возникают утром после пробуждения, при физической нагрузке, эмоциональном возбуждении. Началу их предшествует учащение ритма или повторяющиеся предсердные экстрасистолы, число желудочковых ответов бывает до 120 в 1 минуту, что отражает ускорение проводимости в атриовентрикулярном узле под влиянием гиперадренергических стимулов. В исследованиях показано, что терапия ингибиторами протонной помпы у пациентов с сочетанием ГЭРБ и фибрилляции предсердий уменьшает симптомы не только рефлюкса, но и аритмии [16, 19, 22, 23, 25].
Такой клинико-патогенетический тип фибрилляции предсердий называется вагусным [5]. Гиперадренергический тип пароксизмальной фибрилляции встречается реже, чем вагусный. Пароксизмы возникают утром после пробуждения, при физической нагрузке, эмоциональном возбуждении. Началу их предшествует учащение ритма или повторяющиеся предсердные экстрасистолы, число желудочковых ответов бывает до 120 в 1 минуту, что отражает ускорение проводимости в атриовентрикулярном узле под влиянием гиперадренергических стимулов. В исследованиях показано, что терапия ингибиторами протонной помпы у пациентов с сочетанием ГЭРБ и фибрилляции предсердий уменьшает симптомы не только рефлюкса, но и аритмии [16, 19, 22, 23, 25].
Нарушение динамического взаимодействия между симпатическим и парасимпатическим отделами вегетативной нервной системы, возникающее при гастроэзофагеальной рефлюксной болезни вследствие постоянного патологического желудочно-пищеводного рефлюкса, оказывает негативное влияние на вегетативную регуляцию сердечного ритма, как путем формирования патологического эзофагокардиального рефлекса, так и через общее усиление тонуса блуждающего или симпатического нервов. Поэтому каждый пациент с ГЭРБ требует особого внимания врача с тщательной детализацией кардиальных симптомов.
Литература:
1. Будневский А. В., Бурлачук В.Т, Олышева И. О., Толмачев Е. В. Возможности контроля над бронхиальной астмой: роль малых дыхательных путей // Пульмонология. — 2011. — № 2. — С. 101–102.
2. Вейн А. М., Вознесенская Т. Г., Голубев В. Л. и др. Заболевания вегетативной нервной системы /Под ред. Вейна А. М. — М.: Медицина, 1991. — 624 с.
3. Дробышева Е. С., Провоторов В. М. Эффективность коррекции дисфункции щитовидной железы, вызванной длительным приемом амиодарона у пожилых с персистирующей фибрилляцией предсердий // Системный анализ и управлением в биомедицинских системах. — 2007. — Т.6. — № 4. — С 872–875.
4. Кононов А. В. Гастроэзофагеальная рефлюксная болезнь: взгляд морфолога на проблему // Российский журнал гастроэнтерологии гепатологии, колопроктологии. — 2004. — № 1. — С. 71–77.
5. Кушаковский М. С. Аритмии сердца (Расстройства сердечного ритма и нарушения проводимости. Причины, механизмы, электрокардиографическая и электрофизиологическая диагностика, клиника, лечение). Руководство для врачей. Издание 2-е, дополненное, расширенное и частично переработанное. — СПб.: ИКФ «Фолиант», 1999. — 640 с.
6. Овсянников Е. С., Семенкова Г. Г. Гастроэзофагеальная рефлюксная болезнь как причина хронического кашля // Consilium Medicum. — 2004. — Т. 6. — № 10. — С. 722
7. Пасечников В. Д., Слинько Е. Н., Ковалева Н. А. Гастроэзофагеальная рефлюксная болезнь с атипичными клиническими проявлениями. // Гедеон Рихтер в СНГ. — 2000. — № 3. — С. — 36–40.
8. Провоторов В. М., Будневский А. В., Семенкова Г. Г., Семынина Н. М., Гречушкина И. В., Малыш Е. Ю. Особенности клинического течения бронхиальной астмы у курящих пациентов молодого возраста // Врач-аспирант. — 2013. — Т. 61. — № 6.1. — С. 198–203.
9. Провоторов В. М., Дробышева Е. С., Селина Т. М. Клиническая оценка амиодарон-ассоциированной дисфункции щитовидной железы при лечении персистирующей фибрилляции предсердий // Системный анализ и управление в биомедицинских системах. — 2007. — Т.6. — № 2. — С.422–424.
10. Провоторов В. М., Дружинина Е. Л., Ромашов Б. Б. Исследование влияния скорости внутривенной инфузии АТФ на ишемический порог у больных с ИБС при чреспищеводной стимуляции предсердий // Системный анализ и управление в биомедицинских системах. — 2010. — Т.9. — № 2. — С. 332–335.
11. Провоторов В. М., Шаповалова М. М. Дифференциальная диагностика болей и жжения за грудиной: гастроэзофагальная рефлюксная болезнь или стенокардия? // Новые Санкт-Петербургские врачебные ведомости. — 2007. — № 1. — С. 89–93.
— 2007. — № 1. — С. 89–93.
12. Провоторов В. М., Шаповалова М. М. Гастроэзофагеальная рефлюксная болезнь и ишемическая болезнь сердца: замкнутый патологический круг (клиническое наблюдение) // Системный анализ и управление в биомедицинских системах. — 2006. — Т. 5. — № 4. — С. 807–811.
13. Рыкова С. М., Погромов А. П., Дюкова Г. М., Вейн А. М. Психовегетативные нарушения у больных с функциональными расстройствами верхних отделов желудочно-кишечного тракта и гастроэзофагеальной рефлюксной болезнью. //Экспериментальная и клиническая гастроэнтерология. — 2003. — № 4. — С. — 21–25.
14. Семенкова Г. Г., Провоторов В. М., Овсянников Е. С. Исследование кашля, вызванного гастроэзофагеальной рефлюксной болезнью, с применением методов туссографии и спектральной туссофонобарографии // Пульмонология. — 2006. — № 6. — С. 56–61.
15. Blaut U., Dobrek L., Laskiewicz J., Thor P. J., Disturbances of the autonomic nervous system in gastroesophageal reflux disease // Folia Med Cracov. 2001; 42 (1–2): 63–73.
16. Budzynski J., Klopocka M., Pulkowsky G., Swiatkowski M. Gastroesophageal acid reflux as a causative factor of paroxysmal atrial fibrillation // Kardiol Pol. 2005 Jan; 62(1): 52–4.
17. Bunch T. S., Packer D. L., Jahangir A., Locke G. R., Talley N. J., Gersh B. J., Roy R. R., Hodqe D. O., Asirvatham S. J. Long-term risk of atrial fibrillation with symptomatic gastroesphageal reflux disease and esophagitis // Am J Cardiol. 2008 Nov 1; 102 (9): 1207–11.
18. Cuomo R et al. Oesophageal acid exposure and altered neurocardiac function in patients with GERD and idiopathic cardiac dysrhythmias // Aliment Pharmacol Ther. 2006 Jul 15; 24:361–70.
19. Gerson LB, Friday K, Triadafilopoulos G. J Potential relationship between gastroesophageal reflux disease and atrial arrhythmias // Clin Gastroenterol. 2006 Oct; 40 (9):828–32.
20. Huang C-C, Chan W-L, Luo J-C, Chen Y-C, Chen T-J, et al. Gastroesophageal Reflux Disease and Atrial Fibrillation: A Nationwide Population-Based Study. (2012) PLoS ONE 7(10): e47575. doi:10.1371/journal.pone.0047575
21. Johnson David A, MD reviewing Cuomo R et al. GERD Symptoms Linked to Cardiac Dysrhythmias. // Aliment Pharmacol Ther. — 2006. Jul 15.
22. Luciana Armaganijan, Dimpi Patel, Renato D Lopes, Carlos A Morillo, Roberta RN Araújo, Fernando P Munhoz, Marcelo A Puzzi, Murilo J Carvalho, Lilian BN Gallo, Jeff S Healey. Gastroesophageal Reflux and Atrial Fibrillation. Is There Any Correlation? // Expert Rev Cardiovasc Ther. 2012; 10(3):317–322.
23. Pace F., Pace M., The proton pump inhibitor test and the diagnosis of gastroesophageal reflux disease // Expert Rev Gastroenterol Hepatol. 2010 Aug; 4(4): 423–7.
24. Velagapudi P., Turagam M. K., Leal M. A., Kocheril A. G. Atrial fibrillation and acid reflux disease // Clin Cardiol. 2012 Mar; 35 (3): 180–6.
25. Weigl M, Gschwantler M, Gatterer E, Finsterer J. Reflux esophagitis in the pathogenesis of paroxysmal atrial fibrillation: results of a pilot study // Southern Medical Journal, 2003, vol. 96, issue 11, p 1128.
Частые желудочковые экстрасистолы в положении лежа на спине у беременных без структурных заболеваний сердца
Аритмии являются наиболее частым сердечным осложнением во время гестационного периода и могут возникать у женщин с известным структурным заболеванием сердца или без него. Преждевременные лишние удары и стойкие тахиаритмии — самые частые аритмии во время беременности. Симптоматические эпизоды возникают у 20–44% беременных женщин, обычно в виде учащенного сердцебиения, головокружения или обморока. Мы провели поиск в Pubmed на предмет преждевременных желудочковых комплексов (VPC) у беременных женщин и не обнаружили случаев, в которых сообщалось о повышении частоты этой аритмии в положении лежа на спине. Цель этого исследования — описать случай беременной женщины без предшествующего структурного заболевания сердца, у которой в положении лежа на спине наблюдалось большое количество VPC. Усиление аритмогенеза при беременности многофакторно. В описанном случае мы полагаем, что увеличение венозного возврата было наиболее важным патофизиологическим процессом. Когда пациент переходит в состояние левого бокового пролежня, может произойти внезапное высвобождение нижней полой вены, вызывая резкое увеличение венозного возврата в правые камеры сердца и увеличивая риск аритмий.Акушеры и врачи первичной медико-санитарной помощи должны знать об учащенном сердцебиении и связанных с этим жалобах пациентов, когда они спят или лежат на спине.
Цель этого исследования — описать случай беременной женщины без предшествующего структурного заболевания сердца, у которой в положении лежа на спине наблюдалось большое количество VPC. Усиление аритмогенеза при беременности многофакторно. В описанном случае мы полагаем, что увеличение венозного возврата было наиболее важным патофизиологическим процессом. Когда пациент переходит в состояние левого бокового пролежня, может произойти внезапное высвобождение нижней полой вены, вызывая резкое увеличение венозного возврата в правые камеры сердца и увеличивая риск аритмий.Акушеры и врачи первичной медико-санитарной помощи должны знать об учащенном сердцебиении и связанных с этим жалобах пациентов, когда они спят или лежат на спине.
1. Введение
Аритмии являются наиболее частым сердечным осложнением во время гестационного периода, встречающимся почти у 50% беременных [1, 2]. Аритмия может возникать у женщин с известным структурным заболеванием сердца или без него. Сердечно-сосудистая адаптация к беременности может вызывать аритмию и / или обострять уже существующие [3]. В гестационный период общее количество воды в организме увеличивается на 40–50%, что приводит к увеличению объема крови и сердечного выброса и подразумевает значительную механическую перегрузку материнского сердца [2, 3].Размер сердца увеличивается и усиливает натяжение стенок, стимулируя активируемые растяжением ионные каналы в миоцитах. Более того, частота сердечных сокращений в состоянии покоя увеличивается примерно на 10-20 ударов, сокращая интервалы PR, QRS и QT [4]. Изменения вегетативного тонуса, системной гемодинамической вазодилатации и легкой гипокалиемии могут способствовать аритмогенезу [5].
Преждевременные лишние сокращения и стойкие тахиаритмии — самые частые аритмии во время беременности. Симптоматические эпизоды возникают у 20–44% беременных женщин, обычно в виде учащенного сердцебиения, головокружения или обморока [1].Предсердные преждевременные комплексы (APC), желудочковые преждевременные комплексы (VPC) и наджелудочковые тахиаритмии более распространены, чем желудочковая тахикардия, особенно у женщин без структурных заболеваний сердца. В исследовании 162 беременных женщин симптомы были более частыми, когда было более 50 VPC за 24 часа [1]. Однако APC и VPC также могут протекать бессимптомно.
В исследовании 162 беременных женщин симптомы были более частыми, когда было более 50 VPC за 24 часа [1]. Однако APC и VPC также могут протекать бессимптомно.
Мы провели поиск VPC у беременных в Pubmed и не обнаружили случаев, в которых сообщалось об увеличении частоты этой аритмии в положении лежа на спине.Цель этого исследования — описать случай беременной женщины без предшествующего структурного заболевания сердца, у которой в положении лежа на спине наблюдалось большое количество VPC.
2. Изучение клинического случая
27-летняя белая женщина сообщила о сердцебиении и головокружении в положении лежа на спине. Она была беременна, срок беременности — 32 недели. Пациент был ранее здоровым и отрицает употребление наркотиков, алкоголя или лекарств. В анамнезе не было известных структурных заболеваний сердца, аритмий или предшествующих необъяснимых обмороков.Пациент вел малоподвижный образ жизни, но не сообщал о каких-либо симптомах при физической нагрузке. Она не курила, а потребление кофе составляло в среднем от 100 до 200 мл в день. Клиническое обследование было на удивление нормальным. В состоянии покоя артериальное давление составляло 128/74 мм рт. Ст., А частота сердечных сокращений — 90 ударов в минуту.
Пациенту выполнены лабораторные исследования и трансторакальная эхокардиограмма; все экзамены были в пределах нормы (таблица 1). 24-часовой холтеровский мониторинг показал высокую частоту VPC, когда пациент ложился спать (рис. 1).Частота VPC была очень низкой в дневное время. Было предложено лечение бета-адреноблокаторами, но пациент отказался от этого. Мы рекомендовали левый боковой пролежень во время сна, но симптомы не исчезли. Доставка прошла без осложнений. Симптомы улучшились в послеродовом периоде, и в настоящее время пациентка и ее ребенок чувствуют себя хорошо.
| ||||||||||||||||||||||||||||||
| ЛПВП, липопротеины высокой плотности; ЛПНП, липопротеины низкой плотности; ТТГ, тиреотропный гормон. | ||||||||||||||||||||||||||||||
3. Обсуждение
Мы сообщили о беременной женщине без структурного порока сердца, у которой в положении лежа на спине наблюдались множественные симптомы VPC. Несмотря на физиологическую адаптацию сердечно-сосудистой системы во время гестационного периода, происходящие гемодинамические, метаболические и вегетативные изменения могут предрасполагать беременных к повышенному риску аритмий [2, 3].
VPC очень распространены во время беременности и встречаются у 50% беременных [2]. Хотя APC и VPC не связаны с повышенной материнской смертностью, пациенты с симптомами могут потребовать лечения бета-адреноблокаторами [4]. Кроме того, важно выявить и прекратить потенциальные провоцирующие факторы, такие как употребление алкоголя и стимуляторов. Предыдущие исследования задают вопрос, уменьшает ли снижение потребления кофеина количество преждевременных сердечных сокращений [6, 7]. Кроме того, любая беременная женщина с аритмией должна пройти клиническое обследование с целью выявления структурного заболевания сердца.В большинстве случаев рекомендуются электрокардиограмма, трансторакальная эхокардиограмма и 24-часовой холтеровский мониторинг.
Усиление аритмогенеза при беременности многофакторно [2, 3]. Повышение уровня эстрогена альфа-рецепторов миокарда увеличивает адренергическую активность и может усиливать как автоматизм, так и запускаемую активность. Кроме того, увеличивается внутрисосудистый объем, увеличивая преднагрузку желудочков и, следовательно, размеры желудочков и предсердий [8]. Растяжение предсердий и желудочков может вносить вклад в аритмогенез из-за активности ионных каналов, активируемых растяжением, вызывающих десполяризацию мембраны, укороченную рефрактерность, замедленную проводимость и пространственную дисперсию рефрактерности и проводимости [9].Увеличение частоты сердечных сокращений в состоянии покоя также было связано с такими маркерами аритмогенеза, как поздние потенциалы и пониженная вариабельность сердечного ритма [10].
В описанном случае мы полагаем, что увеличение венозного возврата было наиболее важным патофизиологическим процессом, но повышенная частота сердечных сокращений в дневное время также могла сыграть свою роль. Предварительная нагрузка на сердце увеличивается, когда пациенты ложатся из-за сил тяжести. Во время беременности периферические отеки более тяжелые, поэтому венозный возврат увеличивается.Это растягивает правые камеры сердца и способствует возникновению аритмий. Другая гипотеза — это «сжатие нижней полой вены»: в положении лежа на спине или в правом боковом пролежне беременная матка сжимает нижнюю полую вену. Когда пациент переходит в состояние левого бокового пролежня, может произойти внезапное высвобождение нижней полой вены, вызывая резкое увеличение венозного возврата в правые камеры сердца и увеличивая риск аритмий. Сообщенная пациентка не могла вспомнить свое пролежень во время сна, но ее акушер рекомендовал левостороннее лежание.
В предыдущем исследовании участвовали 110 беременных женщин с симптомами без структурных заболеваний сердца, направленных для оценки обморока, головокружения или сердцебиения, и сравнивали их с 52 бессимптомными беременными женщинами, направленными для оценки сердечных шумов [1]. Обе группы имели высокую частоту аритмий при 24-часовом холтеровском мониторировании (59% и 50% соответственно). Количество VPC было выше у пациентов с симптомами, но корреляция между частотой VPC и симптомами была слабой: только 10% симптоматических эпизодов сопровождались наличием аритмий.Холтеровское мониторирование было повторено через 6 недель после родов у девяти женщин и показало значительное снижение частоты VPC [1]. В нашем случае наблюдалась корреляция между симптомами и возникновением VPC. Мы решили не повторять холтер после родов, потому что у пациента не было симптомов.
В заключение, беременные женщины имеют более высокий риск аритмий из-за физиологических изменений во время беременности. VPC являются одной из наиболее распространенных аритмий и могут протекать бессимптомно, а также у пациентов без структурных заболеваний сердца.Положение лежа на спине и переход от левого бокового пролежня к правому боковому пролежню могут спровоцировать аритмию. Акушеры и врачи первичной медико-санитарной помощи должны знать об учащенном сердцебиении и связанных с этим жалобах пациентов, когда они спят или лежат на спине.
Конкурирующие интересы
Авторы заявляют, что у них нет конкурирующих интересов.
Авторские права
Авторские права © 2016 Наталия Стела Сандес Феррейра и др. Это статья в открытом доступе, распространяемая под лицензией Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
(PDF) Аритмии в положении лежа
Письма в редакцию
420 Анестезиологический журнал Клиническая фармакология | июль-сентябрь 2011 | Том 27 | Выпуск 3
Desh Deepak Panwar, Rakesh Garg, SR Goel,
Arindam Choudhary, MD Kaur, Mridula Pawar
Отделение анестезиологии и интенсивной терапии, Институт последипломного образования
медицинского образования и исследований и Dr Ram Manohar
Lohia Hospital
, Нью-Дели — 10001, Индия
Адрес для корреспонденции: Dr.Ракеш Гарг,
Отделение анестезиологии и интенсивной терапии,
58-E, Kavita Colony, Nangloi, Delhi — 110 041, Индия.
Электронная почта: [email protected]
Ссылки
1. Роуз Р.Э., Феликс Р., Кроуфорд-Сайкс А., Венугопал Р., Уорф Г.,
Арскотт Г. Экстравазационные травмы. Вест-Индская медицина, 2008; 57: 40-7.
2. Бхананкер С.М., Лиау Д.В., Кунер П.К., Познер К.Л., Каплан Р.А.,
Домино КБ. Ответственность, связанная с периферической венозной и артериальной
катетеризации: анализ закрытого иска.Anesth Analg
2009; 109: 124-9.
3. Махаджан Р., Гупта Р., Шарма А. Экстравазационная травма, вызванная пропофолом
. Anesth Analg 2006; 102: 644-56.
4. Привет, DM, Koontz SK. Экстравазация азитромицина у педиатрического пациента
. J Pharm Technol 2005; 21: 83-6.
5. Scholtes JL, Loriau E, Tombal B. Тяжелый интраоперационный острый синдром
сравнения с буллезной сыпью, осложняющей внутривенное введение
жидкости. Анест Аналг 2006; 103: 783-4.
6. Штайнманн Г., Шарпантье С., О’Нил TM, Буазиз Х., Мертес
PM. Липосакция и экстравазация травм в отделении интенсивной терапии. Бр. Дж. Анест
2005; 95: 355-7.
7. Чанг К.А., Джаван Б., Лук Х.Н., Фунг С.Т., Ли Дж. Х. Буллезные высыпания
, вызванные экстравазацией маннита — отчет о болезни. Acta
Anaesthesiol Sin 2001; 39: 195-8.
8. Раша В.В. Младший, Кузер Т.К., Смит Ф.Р., Басс Дж.В. Использование гиалуронидазы
в лечении внутривенной экстравазации
травм.J. Perinatol 1990; 146-9.
Доступ к этой статье онлайн
Код быстрого ответа:
Веб-сайт:
www.joacp.org
DOI:
10.4103 / 0970-9185.83704
Аритмии в положении лежа
Мы читаем с интересом
статья Dube et al. о частыхпреждевременных сокращениях желудочков у пациента в положении лежа
[1] Хотя дело прошло без осложнений, у нас,
, мало проблем, связанных с его управлением.
Во-первых, хотя преждевременные сокращения желудочков
(VPC) контролировались лигнокаином, причина была
не установлена. Вполне возможно, что эндотрахеальная трубка
двигалась, когда пациент лежал на животе и кончик
касался киля. Каринальная стимуляция является известной причиной
VPC. [2]
Во-вторых, VPC возникли сразу после помещения пациента в положение лежа
. Операция еще не началась, и причина
не была установлена.VPC были впервые возникшими и частыми
(> 5 / мин). В этом сценарии, возможно, было разумно переместить пациента
в положение лежа на спине, прекратить прием анестетиков и
найти причину, поскольку лечение основной причины — это первый шаг
в лечении VPC.
Новообразованные VPC должны считаться опасными для жизни.
Анестетики могут вызывать VPC. Авторы приписали изофлуран
как вероятную причину аритмии, но метод анестезии
не был изменен.Было установлено, что изофлуран
увеличивает частоту аритмии у пациентов
с нарушением коронарной перфузии [3]. Целесообразно
оценить причину таких нарушений ритма, прежде чем начинать
хирургическое вмешательство. Сообщенный пациент имел благоприятный исход
, но это не означает, что исход с вероятностью
будет благоприятным во всех или в большинстве случаев.
Биплоб Бортакур, Ракеш Гарг
Отделение анестезиологии и интенсивной терапии, PGIMER и
Госпиталь доктора RML, Нью-Дели, Индия
Адрес для корреспонденции: Dr.Биплоб Бортакур,
Отделение анестезиологии и интенсивной терапии. PGIMER и
Dr RML Hospital, Нью-Дели -110001.
Эл. Почта: [email protected]
Ссылки
1. Дубе С.К., Бхарти С.Дж., Рат Г.П. Частые преждевременные желудочковые сокращения
сокращений под наркозом в положении лежа. J Anaesth Clin
Pharamacol 2011; 27: 142-3.
2. Бурман С.О., Гибсон Т.С., Чир Б. Бронхоскопия и кардиореспираторные
рефлексов.Энн Сург 1963; 157: 134-41.
3. Регейро-Пурриньос М., Фернандес-Васкес Ф., де Прадо А.П.,
Альтонага Дж. Р., Куэльяс-Рамон С., Адженхо-Сильверио Дж. М. и др.
Желудочковые аритмии и смертность, связанные с изофлураном
и севофлураном в модели инфаркта миокарда у свиней. Дж. Ам
Assoc Lab Anim Sci 2011; 50: 73-8.
Доступ к этой статье в Интернете
Код быстрого ответа:
Веб-сайт:
www.joacp.org
DOI:
10.4103 / 0970-9185.83705
[Бесплатно загружено с http://www.joacp.org в среду, 28 сентября 2016 г., IP: 85.171.61.208]
Определите свой риск аритмии
Некоторые изменения частоты сердечных сокращений и ритма являются нормальным явлением во время сна, физической активности и в моменты стресса.
Но в других случаях нерегулярный сердечный ритм или аритмия могут быть серьезной проблемой. Нелеченные аритмии, такие как тахикардия или фибрилляция предсердий (AFib или AF), могут иметь серьезные последствия, включая остановку сердца и инсульт.
Просмотр анимации аритмии.
Вы в опасности?
Факторы риска аритмии включают:
Болезнь сердца : Некоторые типы сердечных заболеваний, такие как высокое кровяное давление, являются факторами риска для AFib, который является типом аритмии. Рубцы или аномальные тканевые отложения также могут вызывать брадикардию (замедление сердечного ритма) или тахикардию (учащенное сердцебиение), нарушая работу электрической системы сердца.
Возраст : Распространенность аритмии и AFib увеличивается с возрастом.
Врожденные патологии : Определенные от рождения состояния могут сделать человека предрасположенным к аритмии. Например, врожденный порок сердца, который влияет на встроенную электрическую систему органа, может вызвать брадикардию. А те, кто родился с дополнительными электрическими путями, могут быть предрасположены к тахикардии.
Химические вещества : Различные химические вещества могут вызывать аритмию, иногда с серьезными последствиями. Такие минералы, как калий, магний и кальций, играют жизненно важную роль в нормальной работе сердца.Но те же самые минералы могут вызывать аритмию, когда их уровень слишком высок или слишком низок. Вещества, вызывающие привыкание, в том числе алкоголь, сигареты и рекреационные наркотики, также могут спровоцировать аритмию. Даже различные сердечные препараты могут вызывать аритмию.
Другие факторы : Поговорите со своим врачом, чтобы контролировать другие факторы, которые могут привести к аритмии:
Фибрилляция предсердий и ее факторы риска
Фибрилляция предсердий (AFib или AF) — это тип аритмии, который возникает, когда аномальный электрический сигнал мешает нормальной насосной функции сердца.Широкий спектр факторов может сделать вас предрасположенным к AFib:
Мужчины и пожилые люди чаще, чем женщины и молодые люди, заболевают AFib.
Поговорите со своим врачом
Знайте свои факторы риска и поговорите со своим врачом, чтобы уменьшить ваши шансы на аритмию или вылечить ее, если она возникнет.
Знание — сила. Осведомленность об аритмии, ее опасностях и рисках может дать вам преимущество, когда дело доходит до здоровья сердца.
Есть ли правильное положение сна при фибрилляции предсердий?
AFib может поражать множество различных частей тела.Но знаете ли вы, что это также может повлиять на ваш сон? Если у вас проблемы с ночным отдыхом, возможно, виновато ваше сердце. К счастью, есть способы улучшить свой сон, чтобы просыпаться здоровым и отдохнувшим. Ниже мы поделимся советами по положению во сне при фибрилляции предсердий, привычкам перед сном и многому другому.
Связь между AFib и апноэ во сне
Многие пациенты с ФП также страдают апноэ во сне. Риск обоих может увеличиваться с возрастом. Кроме того, факторы образа жизни могут сделать человека уязвимым для обоих состояний.Апноэ во сне также может сделать AFib более опасным. Это связано с тем, что апноэ во сне само по себе может нарушить сердечный ритм. Это особенно опасно в сочетании с AFib.
Имеет ли значение положение во сне?
Пациенты с AFib знают, что им нужен качественный сон. Поэтому многие задаются вопросом, есть ли положение сна при фибрилляции предсердий. Хотя нет конкретной позиции, определенные позы могут помочь. Боковой сон — излюбленное положение специалистов в области здравоохранения. Они рекомендуют спать именно на левом боку.Это лучшее положение для кровотока и дыхания во время сна. Однако положение во время сна — лишь один из факторов. В целом здоровый образ жизни может еще больше улучшить ваше здоровье.
Также важно, чтобы пациенты придерживались хорошего распорядка отхода ко сну. Это может помочь улучшить общее качество сна. Старайтесь ложиться спать в одно и то же время каждую ночь. Кроме того, ограничьте количество еды и электроники в часы перед сном.
Все еще боретесь?
Вы знаете, насколько важен качественный сон.Однако иногда легче сказать, чем сделать. Если вы попробовали эти техники, но по-прежнему не можете заснуть ночью, поговорите со специалистом. Возможно, вам придется скорректировать свой план лечения. Центры AFib Америки здесь, чтобы помочь пациентам, борющимся со всеми частями AFib. Мы можем помочь вам освоить положение сна при фибрилляции предсердий. Мы также можем помочь вам контролировать состояние вашего сердца и внести изменения в здоровый образ жизни. Позвоните нам сегодня, чтобы узнать больше.
Диагностический подход к сердцебиению — Американский семейный врач
АЛЛАН В.ЭББОТ, доктор медицины, Медицинская школа Кека Университета Южной Калифорнии, Лос-Анджелес, Калифорния
Am Fam Physician. , 15 февраля 2005 г .; 71 (4): 743-750.
Раздаточный материал для пациентов
Учащенное сердцебиение — ощущение учащенного или нерегулярного сердцебиения — чаще всего вызвано сердечной аритмией или тревогой. Большинство пациентов с аритмией не жалуются на сердцебиение.Однако любая аритмия, включая синусовую тахикардию, фибрилляцию предсердий, преждевременные сокращения желудочков или желудочковую тахикардию, может вызывать сердцебиение. Сердцебиение следует рассматривать как потенциально более серьезное, если оно связано с головокружением, обмороком или обмороком. Неаритмические сердечные проблемы, такие как пролапс митрального клапана, перикардит и застойная сердечная недостаточность, а также некардиальные проблемы, такие как гипертиреоз, вазовагальный обморок и гипогликемия, могут вызывать учащенное сердцебиение.Сердцебиение также может быть результатом приема стимулирующих препаратов, а также лекарств, отпускаемых без рецепта или по рецепту. Причина сердцебиения не может быть обнаружена почти у 16 процентов пациентов. Амбулаторный электрокардиографический (ЭКГ) мониторинг обычно показан, если этиология сердцебиения не может быть определена на основании истории болезни пациента, физического осмотра и ЭКГ покоя. Когда учащенное сердцебиение возникает непредсказуемо или не происходит ежедневно, указывается начальный двухнедельный курс непрерывной записи событий с обратной связью.Холтеровское мониторирование от 24 до 48 часов может быть целесообразным у пациентов с ежедневным сердцебиением. Транстелефонные мониторы событий более эффективны и экономичны, чем холтеровские мониторы для большинства пациентов.
Повышенное или ненормальное ощущение сердцебиения, учащенное сердцебиение — частые симптомы у пациентов, обращающихся к семейным врачам. Учащенное сердцебиение может быть симптомом угрожающей жизни сердечной аритмии.1 Однако в большинстве случаев учащенное сердцебиение является доброкачественным. В одном ретроспективном исследовании2 в условиях семейной практики не было различий в уровне заболеваемости или смертности среди пациентов с сердцебиением по сравнению с подобранными контрольными субъектами.
Просмотр / печать таблицы
Сила рекомендаций
| Ключевая клиническая рекомендация | Наклейка | Ссылки |
|---|---|---|
У большинства пациентов с сердцебиением диагностируется аритмия или паническое расстройство. | C | 1 |
Выявление панического расстройства у пациентов с сердцебиением может быть облегчено с помощью скрининговых анкет. | C | 9 |
Если сердцебиение не возникает ежедневно, мониторы событий более экономичны, чем 24-часовые или 48-часовые мониторы Холтера при диагностике перемежающихся аритмий. | B | 19 |
Пациенты с учащенным сердцебиением, вызванным преждевременными сокращениями желудочков, при нормальной оценке сердца, не имеют повышенной смертности. | B | 23 |
Сила рекомендаций
| Ключевая клиническая рекомендация | Этикетка | Ссылки |
|---|---|---|
У большинства пациентов диагностирована аритмия или паника. . | C | 1 |
Выявление панического расстройства у пациентов с сердцебиением может быть облегчено с помощью скрининговых анкет. | C | 9 |
Если сердцебиение не возникает ежедневно, мониторы событий более экономичны, чем 24-часовые или 48-часовые мониторы Холтера при диагностике перемежающихся аритмий. | B | 19 |
Пациенты с учащенным сердцебиением, вызванным преждевременными сокращениями желудочков, при нормальной оценке сердца, не имеют повышенной смертности. | B | 23 |
Хотя существует много возможных сердечных причин, сердцебиение может быть связано с некардиальными причинами, такими как лихорадка, анемия или употребление наркотиков, и может возникать у тревожных, но в остальном нормальных людей. Дифференциальный диагноз сердцебиения представлен в таблице 1.
Просмотр / распечатка таблицы
ТАБЛИЦА 1Дифференциальная диагностика сердцебиения
Аритмии | ||||||||||||||||||||||||||||||||||||
9202 Фибрилляция предсердий / флаттеравызвано развитой артериовенозной | ||||||||||||||||||||||||||||||||||||
блокадой или дисфункцией синусового узла | ||||||||||||||||||||||||||||||||||||
Синдром брадикардии-тахикардии (синдром слабости синусового узла) | ||||||||||||||||||||||||||||||||||||
Мультифокальная предсердная тахикардия | Мультифокальная тахикардия | |||||||||||||||||||||||||||||||||||
Синусовая тахикардия или аритмия | ||||||||||||||||||||||||||||||||||||
Суправентрикулярная тахикардия | ||||||||||||||||||||||||||||||||||||
Желудочковая тахикардия | ||||||||||||||||||||||||||||||||||||
| Синдром Вольфа-Уайта 25 | ||||||||||||||||||||||||||||||||||||
Психиатрические причины | ||||||||||||||||||||||||||||||||||||
Тревожное расстройство | ||||||||||||||||||||||||||||||||||||
Панические атаки | ||||||||||||||||||||||||||||||||||||
Наркотики и медикаменты | ||||||||||||||||||||||||||||||||||||
Алкоголь | 36Некоторые препараты, отпускаемые по рецепту и без рецепта (например,g., дигиталис, фенотиазин, теофиллин, бета-агонисты) | |||||||||||||||||||||||||||||||||||
Уличные наркотики (например, кокаин) | ||||||||||||||||||||||||||||||||||||
Табак | ||||||||||||||||||||||||||||||||||||
Неаритмические сердечные причины | ||||||||||||||||||||||||||||||||||||
Кардиомиопатия | ||||||||||||||||||||||||||||||||||||
Врожденный порок сердца | ||||||||||||||||||||||||||||||||||||
Застойная сердечная недостаточность | ||||||||||||||||||||||||||||||||||||
Пролапс митрального клапана | Перикардит | |||||||||||||||||||||||||||||||||||
Пороки клапанов (e.g., аортальная недостаточность, стеноз) | ||||||||||||||||||||||||||||||||||||
Экстракардиальные причины | ||||||||||||||||||||||||||||||||||||
Анемия | ||||||||||||||||||||||||||||||||||||
Электролитный дисбаланс | ||||||||||||||||||||||||||||||||||||
Гиповолемия | ||||||||||||||||||||||||||||||||||||
Феохромоцитома | ||||||||||||||||||||||||||||||||||||
Болезнь легких | ||||||||||||||||||||||||||||||||||||
Вазовагальный синдром | ||||||||||||||||||||||||||||||||||||
Фибрилляция / трепетание предсердий | ||||||||||||||||||||||||||||||||||||
Брадикардия, вызванная развитой артериовенозной болезнью | ||||||||||||||||||||||||||||||||||||
блокада или дисфункция синусового узла | ||||||||||||||||||||||||||||||||||||
Брадикардия Синдром иа-тахикардии (синдром слабости синусового узла) | ||||||||||||||||||||||||||||||||||||
Мультифокальная предсердная тахикардия | ||||||||||||||||||||||||||||||||||||
Преждевременные наджелудочковые или желудочковые сокращения | ||||||||||||||||||||||||||||||||||||
Синусовая тахикардия | ||||||||||||||||||||||||||||||||||||
Желудочковая тахикардия | ||||||||||||||||||||||||||||||||||||
Синдром Вольфа-Паркинсона-Уайта | ||||||||||||||||||||||||||||||||||||
Психиатрические причины | ||||||||||||||||||||||||||||||||||||
Тревожное расстройство | ||||||||||||||||||||||||||||||||||||
Лекарственные препараты | ||||||||||||||||||||||||||||||||||||
Алкоголь | ||||||||||||||||||||||||||||||||||||
Кофеин | ||||||||||||||||||||||||||||||||||||
Некоторые рецептурные и внебиржевые препараты (например,g., дигиталис, фенотиазин, теофиллин, бета-агонисты) | ||||||||||||||||||||||||||||||||||||
Уличные наркотики (например, кокаин) | ||||||||||||||||||||||||||||||||||||
Табак | ||||||||||||||||||||||||||||||||||||
Неаритмические сердечные причины | ||||||||||||||||||||||||||||||||||||
Кардиомиопатия | ||||||||||||||||||||||||||||||||||||
Врожденный порок сердца | ||||||||||||||||||||||||||||||||||||
Застойная сердечная недостаточность | ||||||||||||||||||||||||||||||||||||
Пролапс митрального клапана | Перикардит | |||||||||||||||||||||||||||||||||||
Пороки клапанов (e.g., аортальная недостаточность, стеноз) | ||||||||||||||||||||||||||||||||||||
Экстракардиальные причины | ||||||||||||||||||||||||||||||||||||
Анемия | ||||||||||||||||||||||||||||||||||||
Электролитный дисбаланс | ||||||||||||||||||||||||||||||||||||
Гиповолемия | ||||||||||||||||||||||||||||||||||||
Феохромоцитома | ||||||||||||||||||||||||||||||||||||
Болезнь легких | ||||||||||||||||||||||||||||||||||||
Вазовагальный синдром |
| Результат | Предлагаемый диагноз | ||
|---|---|---|---|
Один «Пропущенные» удары | Доброкачественная эктопия | ||
Ощущение невозможности отдышаться | Преждевременные сокращения желудочков | ||
Ощущения однократных преждевременных толчков | |||
Быстрые, регулярные удары в шею | Наджелудочковые аритмии | ||
Сердцебиение, усиливающееся ночью | Доброкачественная эктопия или фибрилляция предсердий | Психиатрическая этиология или катехоламин-чувствительная аритмия | |
Сердцебиение, связанное с активностью | Ишемическая болезнь сердца | ||
| Общая тревога | Медикаменты или рекреационные наркотики | Сердцебиение, вызванное лекарствами | |
Учащенное сердцебиение при физической нагрузке | Наджелудочковая аритмия, фибрилляция предсердий | ||
Непереносимость тепла, тремор, тиромегалия | Гипертиреоз | ||
Сердцебиение с детства | Наджелудочковые тахикардия | ||
Быстрый, нерегулярный ритм | Фибрилляция предсердий, тахикардия с вариабельным блоком | ||
Сердцебиение, прекращенное блуждающими маневрами Заболевание сердечного клапана | |||
Мидсистолический щелчок | Пролапс митрального клапана | ||
Фрикционный шум | Перикардит |
Одиночные «пропущенные» сокращения
Доброкачественная эктопия
Чувство невозможности отдышаться
Преждевременные сокращения желудочков
Ощущения однократного удара
Преждевременные сокращения желудочков
Быстрые, регулярные удары в шею
Ухудшение наджелудочковых ритмов
03
ПальпитмииДоброкачественная эктопия или фибрилляция предсердий
Сердцебиение, связанное с эмоциональным дистрессом
Психиатрическая этиология или катехоламино-чувствительная аритмия
Сердцебиение
Сердцебиение
Сердцебиение
Общая тревога
Панические атаки
Лекарства или рекреационные наркотики
Сердцебиение, вызванное лекарствами
Учащенное сердцебиение при физической нагрузке
Суправентрикулярная аритмия, фибрилляция предсердий
Позиционное сердцебиение
Атриовентрикулярная узловая тахикардия
02, перикардит
93Сердцебиение с детства
Суправентрикулярная тахикардия
Быстрый, нерегулярный ритм
Фибрилляция предсердий, тахикардия
02 9002
Шумы в сердце
Заболевание сердечного клапана
Мидсистолический щелчок
Пролапс митрального клапана
Трение
Перикардит
Поскольку врачи обычно не имеют возможности осмотреть пациента во время приступа сердцебиения, физикальное обследование в первую очередь служит для определения наличия сердечных или других аномалий присутствуют, которые могут предрасполагать пациента к сердцебиению.Тщательное обследование сердца может выявить шумы, лишние звуки или увеличение сердца. Пролапс митрального клапана, который обычно ассоциируется с сердцебиением, можно предположить по среднесистолическому щелчку.16 Врач должен искать доказательства гипертиреоза (например, нервозность, непереносимость тепла), употребления наркотиков или других серьезных заболеваний. Наконец, у случайного пациента, у которого при физической нагрузке наблюдается учащенное сердцебиение, обследование пациента после того, как он или она упражняется, может выявить аритмию или шум, которые усугубляются увеличением частоты сердечных сокращений и сердечного выброса.
ОЦЕНКА ЭКГ
Оценка ЭКГ в 12 отведениях подходит всем пациентам, которые жалуются на сердцебиение. Если во время ЭКГ у пациента возникает учащенное сердцебиение, врач может подтвердить диагноз аритмии. Многие данные ЭКГ требуют дальнейшего кардиологического исследования. Эти данные включают доказательства перенесенного инфаркта миокарда, гипертрофии левого или правого желудочка, увеличения предсердий, предсердной желудочковой блокады, короткого интервала PR и дельта-волн (синдром Вольфа-Паркинсона-Уайта) или удлиненного интервала QT.Иногда обнаружение изолированного преждевременного сокращения желудочков или преждевременного сокращения предсердий требует дальнейшего наблюдения или тестирования с физической нагрузкой. Некоторые общие аритмии, связанные с сердцебиением, показаны на рисунках 2–5.
Рисунок 2.
Синусовая тахикардия с электрическими альтернативами.
Рис. 3.
Синусовая брадикардия с преждевременными сокращениями предсердий.
Просмотр / печать Рисунок
Рисунок 4.
Фибрилляция предсердий с преждевременными сокращениями желудочков.
Рис. 4.
Фибрилляция предсердий с преждевременными сокращениями желудочков.
Просмотр / печать Рисунок
Рисунок 5.
Синусовая брадикардия. «Невнятный ход вверх» QRS или дельта-волны предполагает синдром Вольфа-Паркинсона-Уайта. Это открытие связано с пароксизмальной предсердной тахикардией и другими наджелудочковыми аритмиями.
Рис. 5.
Синусовая брадикардия. «Невнятный ход вверх» QRS или дельта-волны предполагает синдром Вольфа-Паркинсона-Уайта. Это открытие связано с пароксизмальной предсердной тахикардией и другими наджелудочковыми аритмиями.
Дальнейшее диагностическое тестирование
У пациентов с низким риском ишемической болезни сердца, у которых нет таких симптомов сердцебиения, как головокружение, и у которых есть отрицательные результаты физикального обследования и результаты ЭКГ, сердцебиение может не нуждаться в дальнейшей оценке, если только эпизоды не сохраняются или пациент по-прежнему жаждет объяснений.Анализы крови могут быть уместны при следующих состояниях: общий анализ крови при подозрении на анемию или инфекцию, электролиты при аритмии при подозрении на дисбаланс электролитов и тиреотропный гормон при подозрении на гипертиреоз или гипотиреоз.
ЭКГ с нагрузкой рекомендуется у пациентов с учащенным сердцебиением при физических нагрузках и у пациентов с подозрением на ишемическую болезнь сердца или ишемию миокарда. Результаты физикального обследования или ЭКГ могут указывать на необходимость эхокардиографии для оценки структурных аномалий и функции желудочков.
Пациенты с высоким риском, которым требуется мониторинг ЭКГ, включают пациентов с органическими заболеваниями сердца или любыми сердечными аномалиями, которые могут предрасполагать пациента к аритмиям. Пациенты с семейным анамнезом аритмии, обморока или внезапной смерти также могут быть подвержены более высокому риску. Результаты одного исследования17 по 24-часовому мониторингу ЭКГ показали, что желудочковая тахикардия была связана с перенесенным инфарктом миокарда, идиопатической дилатационной кардиомиопатией, значительными поражениями клапанов и гипертрофическими кардиомиопатиями.
Если этиология сердцебиения не очевидна после сбора анамнеза, физического осмотра и ЭКГ, врач должен рассмотреть возможность проведения амбулаторного кардиологического мониторинга. На рисунке 6 показан алгоритм, который можно использовать при оценке пациентов с учащенным сердцебиением.
Просмотр / печать Рисунок
Оценка пациента с сердцебиением
Рисунок 6.
Алгоритм оценки пациентов с сердцебиением. (ЭКГ = электрокардиография)
Оценка пациента с сердцебиением
Рисунок 6.
Алгоритм оценки пациентов с учащенным сердцебиением. (ЭКГ = электрокардиография)
МОНИТОРЫ НЕПРЕРЫВНОЙ ЭКГ
Монитор Холтера — это простое устройство для мониторинга ЭКГ, которое можно носить непрерывно для записи данных в течение 24 или 48 часов. Пациент должен вести дневник любых симптомов, возникающих во время мониторинга.17 Холтеровские мониторы обычно являются самыми дорогими из устройств мониторинга, их обслуживают и используют больницы или более крупные амбулаторные клиники.
ТРАНСТЕЛЕФОННЫЕ МОНИТОРЫ СОБЫТИЙ
Транстелефонные мониторы событий передают записи по телефону на центральную станцию.Как и в случае с мониторами Холтера, пациенты носят мониторы событий с непрерывным циклом, но, в отличие от мониторов Холтера, они сохраняют данные только за предыдущие и последующие несколько минут, когда пациент вручную активирует монитор. Эти мониторы меньше, чем монитор Холтера (т. Е. Размером с зуммер), и могут пропускать бессимптомные аритмии, возникающие во время сна или при обмороках. Другой тип транстелефонного монитора не носит постоянно, а переносится пациентом и прижимается к груди, когда ощущается сердцебиение.Этот монитор записывает данные ЭКГ в течение примерно двух минут и может пропустить начало аритмии.
Выбор устройства для амбулаторного мониторинга
Результаты обзора18 исследований, сравнивающих холтеровские мониторы и мониторы транстелефонных событий при диагностике сердцебиения, показали, что диагностическая ценность составляла от 66 до 83 процентов, когда мониторы событий использовались для мониторинга, и от 33 до 35. процентов при использовании холтеровских мониторов. Кроме того, было обнаружено, что мониторы событий значительно более рентабельны, чем мониторы Холтера.19,20 Результаты ретроспективных и проспективных исследований19,20 показали, что от 83 до 87 процентов пациентов имели диагностическую передачу в течение первых двух недель использования транстелефонного монитора событий.
Evidence поддерживает использование начального двухнедельного курса непрерывной записи событий с обратной связью для отслеживания сердцебиения. Холтеровское мониторирование в течение 24 часов является альтернативой мониторингу событий у пациентов, которые достоверно испытывают сердцебиение каждый день или которые не хотят носить монитор событий в течение двух недель, и если мониторинг событий недоступен на местном уровне.Когда сердцебиение устойчивое или плохо переносится, может потребоваться направление к кардиологу для электрофизиологического обследования.21
Ведение
У пациентов с аритмией наиболее частой находкой при амбулаторном мониторинге являются доброкачественные предсердные или желудочковые эктопические сокращения, связанные с нормальным синусом. ритм.20–22 Нормальный синусовый ритм обнаруживается примерно у трети пациентов. У многих пациентов с учащенным сердцебиением наблюдаются преждевременные сокращения желудочков или кратковременные эпизоды желудочковой тахикардии; если оценка сердца в остальном нормальная, эти результаты не связаны с повышенной смертностью.23 Этим пациентам показано соответствующее обучение пациентов. Лечение устойчивой аритмии включает фармакологическое или инвазивное электрофизиологическое лечение и выходит за рамки данной статьи.
Если у пациента диагностирована несердечная, психиатрическая или неаритмия сердечной этиологии, лечение основного состояния проводится в соответствии с диагнозом. У некоторых пациентов тщательный сбор анамнеза, физикальное обследование, диагностическое обследование и мониторинг сердца не позволяют выявить какие-либо отклонения или этиологию сердцебиения.Этим пациентам следует посоветовать воздержаться от кофеина и алкоголя, а также от пищевых продуктов или стрессовых ситуаций, которые вызывают учащенное сердцебиение. К счастью, у большинства пациентов с сердцебиением диагноз доброкачественный, и их можно лечить с уверенностью.
Влияние положения лежа на животе на электрокардиограмму у пациента с COVID-19 | Кардиология | JAMA Internal Medicine
Женщина 50 лет с патологическим ожирением и синдромом обструктивного апноэ во сне обратилась с жалобой на 3-дневную лихорадку с температурой до 39 ° C, аносмию и одышку.Результаты физикального обследования были значительными для 85% насыщения кислородом воздуха в помещении и грубых хрипов у основания легких с обеих сторон. Рентгенография грудной клетки позволила предположить двустороннюю мультифокальную пневмонию. Результаты мазка из носоглотки на коронавирусную болезнь 2019 (COVID-19) были положительными по результатам обратной транскриптазно-полимеразной цепной реакции. Она была помещена в реанимационное отделение для лечения.
При поступлении пациент начал комбинированную терапию гидроксихлорохином и азитромицином.На 2-й день госпитализации у пациента развился острый респираторный дистресс-синдром (ОРДС), потребовавший интубации и искусственной вентиляции легких. Стратегии лечения рефрактерной гипоксии не увенчались успехом, пока ее не поместили в положение лежа. Она находилась в положении лежа на животе в течение 16 часов, а затем лежала на спине в течение 4 часов в день. Учитывая лечение гидроксихлорохином и азитромицином, были выполнены серийные электрокардиограммы (ЭКГ) для контроля интервала QT во время лечения.ЭКГ на 3-й день госпитализации (рис. 1A) показала резкие изменения по сравнению с ее предыдущей ЭКГ (рис. 1B).
Рис. 1. Электрокардиограмма (ЭКГ) в 12 отведениях и петли векторкардиограммы в положении лежа и лежа
ЭКГ лежа на животе при нормальном синусовом ритме с нормальной фронтальной осью QRS. Прекардиальные отведения имели низкую амплитуду, а зубцы Q присутствуют в отведениях с V 1 по V 3 . B, нормальная ЭКГ в положении лежа на спине у того же пациента.C и D. Демонстрируется взаимосвязь между векторными петлями и поверхностной ЭКГ. Векторные петли QRS начинаются от начала координат осей x-y-z. Стрелки указывают последовательные 2-миллисекундные интервалы во время деполяризации желудочков. Амплитуда QRS на ЭКГ с поверхностным отведением коррелирует с перпендикулярной проекцией векторной петли в заданное положение и время. Горизонтальная векторная петля в C показывает, как деполяризация желудочков первоначально направлена вперед и влево от отведений V 1 — V 3 , которые располагаются на спине пациента в положении лежа, что приводит к появлению QS и / или низкой амплитуде. Зубцы R.Напротив, петля горизонтального вектора в D, полученная в положении лежа на спине, показывает, что исходные векторы положительны в отведениях от V 1 до V 3 с отведениями ЭКГ, расположенными спереди на груди.
Вопрос: Какова причина появления зубцов Q и низкой амплитуды в передних прекардиальных отведениях?
На ЭКГ ритм синусовый нормальный. Фронтальная ось QRS в норме.В прекардиальных отведениях наблюдались низкие амплитуды и выраженные зубцы Q в отведениях от V 1 до V 3 , что было интерпретировано как передне-перегородочный инфаркт. Тем не менее, техник, который проводил исследование, подтвердил нетрадиционное размещение отведений ЭКГ, когда отведения располагались на спине пациента, что, как предполагалось, вызывало изменения ЭКГ.
Никаких вмешательств в отношении интерпретации передне-перегородочного инфаркта не проводилось. Последующие ЭКГ с задним расположением отведений были аннотированы, чтобы предупредить читателя об ожидаемых изменениях ЭКГ.ЭКГ, записанные, когда пациент лежал на спине, оставались полностью нормальными.
Состояние пациентки постепенно улучшилось до такой степени, что ей больше не нужно было лежать на животе. Она смогла перейти на неинвазивную вентиляцию легких на 30-й день госпитализации, а затем на комнатный воздух на 45-й день госпитализации. Течение пациента также осложнилось острой почечной недостаточностью, требующей гемодиализа. Однако функция почек постепенно улучшилась и полностью восстановилась к 25-му дню госпитализации.Пациентка была выписана в учреждение длительного ухода на 60-е сутки госпитализации для продолжения физической и профессиональной реабилитации. Ожидалось, что она полностью выздоровеет.
В настоящее время некоторые из препаратов, оцениваемых как кандидаты для лечения COVID-19, могут удлинять интервал QT и потенциально вызывать пуанты. 1 Гидроксихлорохин и хлорохин также были связаны с нарушениями проводимости, увеличением продолжительности QRS и инверсией зубца Т на ЭКГ, токсическими эффектами миокарда и обострением основной дисфункции миокарда. 2 , 3 Таким образом, больницы внедряют протоколы мониторинга на основе ЭКГ всякий раз, когда эти агенты используются для лечения пациентов с COVID-19. Однако тяжелобольные пациенты, помещенные в длительное положение на животе для лечения рефрактерной гипоксемии, вторичной по отношению к синдрому острого респираторного дистресс-синдрома, часто будут иметь отведения ЭКГ, размещенные на их задней стороне, а не непосредственно позади размещения электродов в традиционном положении лежа на спине (Рисунок 2). 4 Это может повлиять на интерпретацию ЭКГ, особенно если размещение отведений не аннотировано.
Рис. 2. Стандартное переднее размещение отведения на животе
A, Типичное переднее размещение отведения на груди при виде спереди. Правая сторона пациента находится слева от изображения. B. Установка заднего электрода в положении лежа. Правая сторона пациента находится справа от изображения. Отведения размещаются на спине прямо напротив их типичного переднего положения. Отведения от конечностей сохраняют направление влево-вправо. Отведение V 1 находится справа от позвоночника.Отведения от V 2 до V 6 находятся слева от позвоночника.
Ожидаемые изменения от комбинации положения лежа и заднего отведения могут быть интуитивно визуализированы с помощью векторных кардиограмм. Векторная петля отслеживает путь потенциала действия (т. Е. Величину и направление) в течение сердечного цикла. Например, активация желудочков сначала распространяется от левой ножки пучка Гиса к межжелудочковой перегородке, а затем от левой и правой ножек пучка Гиса к стенкам левого и правого желудочков.Во фронтальной плоскости соотношение между векторными петлями и отведениями от конечностей на поверхностной ЭКГ существенно не меняется в положении лежа на спине и на животе, несмотря на различия в размещении электродов.
Следует отметить, что положение сердца в грудной клетке относительно фиксировано у основания, но имеет тенденцию быть свободным на верхушке, поэтому верхушка будет перемещаться при изменении положения тела или движения диафрагмы, что приводит к изменению вектора. 5 Сердце относительно горизонтально в положении лежа на спине, межжелудочковая перегородка почти параллельна фронтальной плоскости. 5 Когда пациенты лежат на животе, сердце падает вперед (вентрально), упираясь в переднюю грудную стенку, и движется каудально. 6 Он также принимает более шаровидную форму. 6 Если смотреть с тыльной стороны, сердце находится дальше от задних отведений. Эти данные могут объяснить прекардиальные изменения, наблюдаемые на поверхностной ЭКГ при положении лежа на животе. Более удаленное положение сердца в сочетании с большим импедансом от большего количества мягких тканей и костей между смещенным миокардом и электродами может вносить вклад в низкие амплитуды прекардиальных записей.Проблема может усугубиться заболеванием легких. В горизонтальной плоскости первоначальные силы направлены вперед от отведений, расположенных на спине, что объясняет появление зубцов Q на поверхности ЭКГ в положении лежа (рис. 1C и D).
Чтобы подтвердить, применимы ли результаты этого случая к более крупной выборке, мы рассмотрели ЭКГ в положении лежа и на спине от 20 случайно выбранных пациентов с COVID-19, которые оба выполняли свою работу во время первичной госпитализации.Сравнение средней амплитуды и характеристик формы волны для каждого отведения между ЭКГ в положении лежа и на традиционной ЭКГ в положении лежа на спине не показало значительных различий в характеристиках кривой отведений от конечностей, за исключением более низкой общей амплитуды зубца Q / S в отведении aVR. Более того, на ЭКГ лежа на животе наблюдалось значительное снижение средней амплитуды QRS в отведениях от V 1 до V 5 и уменьшение амплитуды зубца R в отведениях от V 1 до V 4 . Когда ЭКГ были получены у пациентов в положении лежа, в прекардиальных отведениях часто наблюдались крошечные зубцы P и выраженные зубцы Q в отведениях от V 1 до V 3 , что последовательно приводило к интерпретации как передносептальный инфаркт, как это видно у этого пациента дело.
Положение тела и размещение отведений ЭКГ сильно влияют на записи ЭКГ и их интерпретацию; Следует сделать четкую аннотацию нестандартного размещения лида.
Крайне важно отличать ЭКГ в положении лежа от ЭКГ в положении лежа на спине, чтобы избежать неправильной интерпретации, которая может привести к потенциально дорогостоящим и бесплодным исследованиям.
Векторкардиограммы — это полезный дополнительный инструмент, который обеспечивает интуитивное и визуальное подтверждение расположения заднего отведения, тем самым помогая распознать ЭКГ в положении лежа.
Автор для переписки: Генри Д. Хуанг, доктор медицины, Медицинский центр Университета Раша, 1653 W Congress Pkwy, Чикаго, Иллинойс 60612 ([email protected]).
Опубликовано в Интернете: 28 сентября 2020 г. doi: 10.1001 / jamainternmed.2020.3818
Раскрытие информации о конфликте интересов: Д-р Нгуен сообщил о других отношениях или деятельности, не связанных с текущей работой с Medtronic, Boston Scientific и подразделением медицинских устройств Услуги.Д-р Троман сообщил о грантах от Medtronic и Boston Scientific; гранты от и другие отношения или деятельность, не имеющая отношения к текущей работе с Abbott; и личные сборы от Daiichi Sankyo и Alta Thera Pharmaceuticals. Д-р Хуанг сообщил о грантах от Medtronic и гонорарах консультантов от CardioFocus.
Дополнительные материалы: Мы благодарим людей, описанных и изображенных на фотографиях, за предоставление разрешения на публикацию этой информации.
1.Giudicessi JR, Носуорти PA, Фридман Пенсильвания, Акерман MJ. Срочное руководство по навигации и обходу потенциала удлинения интервала QT и торсадогенного воздействия возможных фармакотерапевтических средств при коронавирусной болезни 19 (COVID-19). Mayo Clin Proc . 2020; 95 (6): 1213-1221. doi: 10.1016 / j.mayocp.2020.03.024PubMedGoogle ScholarCrossref 2.Page RL II, О’Брайант CL, Ченг D, и другие; Американская кардиологическая ассоциация по клинической фармакологии и комитетам по сердечной недостаточности и трансплантации Совета по клинической кардиологии; Совет по сердечно-сосудистой хирургии и анестезии; Совет по сердечно-сосудистым заболеваниям и инсульту; и Совет по качеству медицинской помощи и исследованиям результатов.Лекарства, которые могут вызвать или усугубить сердечную недостаточность: научное заявление Американской кардиологической ассоциации. Тираж . 2016; 134 (6): e32-e69. DOI: 10.1161 / CIR.0000000000000426PubMedGoogle ScholarCrossrefПочему у меня сильно бьется сердце, когда я ложусь?
Ощущение учащенного сердцебиения в положении лежа обычно известно как учащенное сердцебиение. Это обычное явление для многих людей и часто не указывает на серьезную проблему.
Что нужно знать о сердцебиении
Учащенное сердцебиение — это ощущение трепетания сердца в положении лежа. Это также может быть ощущение учащенного сердцебиения или ощущение, что сердце сильно стучит. По данным Национального института сердца, легких и крови Национального института здоровья США, они могут возникать в разное время по разным причинам.
У некоторых людей ночью сердце бьется быстро, и они не могут уснуть. Пациенты могут спросить: «Почему у меня учащенно бьется сердце, когда я ложусь?» Чаще всего учащенное сердцебиение вызвано изменением положения тела.Когда вы ложитесь, вы сжимаете желудок и грудную клетку вместе, оказывая давление на сердце и кровоток и увеличивая кровообращение. Самый простой способ исправить это — просто изменить положение.
Учащенное сердцебиение в положении лежа на левом боку может быть связано с активацией блуждающего нерва. Это важный нерв, идущий от мозга к брюшной полости. Он отвечает за контроль частоты сердечных сокращений. Лежание на левом боку может стимулировать блуждающий нерв, посылая в сердце аномальные электрические сигналы, вызывающие учащенное сердцебиение.Это безобидная реакция, и если она вас беспокоит, смените позу или не ложитесь на левый бок.
Другие причины
В некоторых случаях учащенное сердцебиение может быть вызвано другими заболеваниями. По данным Гарвардской медицинской школы, учащенное сердцебиение может быть вызвано стрессом, беспокойством, обезвоживанием, низким содержанием калия, низким уровнем сахара в крови, слишком большим количеством кофеина, гормональными изменениями, а также некоторыми рецептами и лекарствами, отпускаемыми без рецепта. Другие состояния, которые могут вызывать трепетание сердца, могут включать анемию или гипертиреоз.
Большинство из этих состояний легко поддается лечению с помощью простых методов решения проблемы в зависимости от вашего образа жизни. Что попробовать:
- Избегайте употребления кофеина.
- Бросить курить.
- Используйте глубокое дыхание и медитацию, чтобы уменьшить стресс и беспокойство.
- Обязательно пейте достаточно воды, чтобы избежать обезвоживания.
- Обязательно соблюдайте сбалансированную диету, включая фрукты и овощи.
- Не пропускайте приемы пищи, чтобы уровень сахара в крови не упал слишком низко.
- По возможности избегайте рецептурных или безрецептурных препаратов, которые могут усугубить проблему. Однако сначала поговорите со своим врачом.
Иногда вам может потребоваться консультация врача, чтобы определить причину и способы ее устранения.
Сложные проблемы
Однако некоторые люди могли исследовать эти более простые причины и внести некоторые изменения в свой рацион и образ жизни. После внесения улучшений они все еще испытывают проблемы и задаются вопросом: «Почему у меня все еще учащается сердцебиение, когда я ложусь, даже после того, как я изменил эти факторы?»
В некоторых случаях трепетание сердца может указывать на более серьезные проблемы со здоровьем.Они могут имитировать другие состояния, но причиной могут быть сложные основные состояния, требующие более тщательного тестирования.
Например, учащенное сердцебиение может быть связано с аритмией, которая может быть признаком сердечного заболевания. Иногда аритмия безвредна и не вызывает никаких других симптомов или проблем; однако у некоторых пациентов могут возникнуть серьезные побочные эффекты. Если вас беспокоит сердце, важно поговорить со специалистом-кардиологом.
Учащенное сердцебиение может указывать на более серьезные проблемы.Это может быть признаком сердечного порока или остановки сердца. Американская академия семейных врачей предупреждает, что это может быть признаком синусовой тахикардии, преждевременных сокращений желудочков, фибрилляции предсердий или желудочковой тахикардии.
Все эти серьезные сердечные заболевания требуют тестирования, иногда инвазивного, для определения истинной причины. Только врач может окончательно диагностировать одно из этих состояний.
Когда обращаться к врачу
Учащенное сердцебиение не всегда свидетельствует о серьезной проблеме.Как уже упоминалось, они часто являются результатом простых изменений положения или воздействия внешних стимуляторов, таких как кофе. С другой стороны, бывают случаи, когда это может указывать на серьезную проблему со здоровьем. Так когда же стоит волноваться и обращаться к врачу?
Если вы регулярно испытываете какие-либо из этих симптомов наряду с учащенным сердцебиением, обратитесь к врачу:
- Одышка
- Головокружение или тошнота
- Боль в груди
- Обморок
- Длительная утомляемость
- Опухшие стопы
Диагностика заболеваний сердца
Чтобы врач диагностировал проблему с сердцем, вам необходимо предоставить полную историю болезни и подробные сведения об эпизодах, включая частоту, анамнез и факторы, которые могли повлиять на начало болезни.
Кроме того, вашему врачу может потребоваться дополнительное обследование. Часто проводится ЭКГ или электрокардиограмма. Он отслеживает биения сердца, измеряя электрические импульсы. Эхокардиограмма может потребоваться, чтобы сделать снимки сердца для проверки структурных проблем. Могут быть назначены стресс-тесты, чтобы определить, являются ли триггерами другие факторы, такие как артериальное давление и физические упражнения. Наконец, для более детального просмотра сердца могут потребоваться компьютерная томография или компьютерная томография.
Суть в том, что учащенное сердцебиение может быть нормальным. Тем не менее, если вы обеспокоены своими симптомами или если симптомы продолжаются и продолжаются после изменения образа жизни, лучше немедленно обратиться к врачу, чтобы разобраться в сути проблемы.

 Зачастую сложности с дыханием связаны с переживанием сильных эмоций или тяжелым физическим трудом.
Зачастую сложности с дыханием связаны с переживанием сильных эмоций или тяжелым физическим трудом.

