Лечение глубоких пролежней с некрозом и гноем: симптомы, причины, признаки и диагностика
Дэнко РФ ТендерВет Актив Кавити,
1 повязка в упаковке. Выпускается в виде двусторонне активных покрытий 7,5х7,5 см в индивидуальной упаковке.
Назначение: повязки ТендерВет Актив Кавити применяются для заполнения глубоких пролежней с сухим некрозом. Повязка активно растворяет сухие омертвевшие ткани, впитывает отторгаемый некроз и необратимо удерживает его внутри повязки.
Повязку необходимо зафиксировать специальным фиксирующим средством Гидрофилм. Частота смены повязок — 1 раз в сутки.
Если в пролежне содержится некроз и гной, необходимо использовать интенсивноочищающие покрытия ПАМ-Т или Протеокс-ТМ, которые предназначены для быстрого и эффективного очищения раны от некроза и гноя. Наиболее эффективным будет применение комбинации средств по следующей схеме: 2 перевязки средствами ПАМ-Т (2 суток для растворения гноя и некроза), 1 сутки ТендерВет Актив Кавити для активного дренажа и удаления из раны растворенного некроза и гноя. Повторить 2-3 цикла.
Когда применять ТендерВет Актив Кавити (TenderWet Active Cavity):
|
Стадии пролежней |
3-4 стадия |
|
Наличие инфекции, некротической ткани, гноя, детрита в ране |
Глубокие пролежни с сухим некрозом. Гнойные раны |
|
Экссудация, раневое отделяемое |
Любая |
|
Особенности применения |
Для размягчения сухой некротической ткани в глубоких пролежнях. В комбинации со средствами ПАМ-Т — для быстрого очищения раны от гноя. |
Особенности и преимущества раневых покрытий ТендерВет Актив Кавити (TenderWet Active Cavity):
- раствор Рингера (физраствор) обеспечивает непрерывное увлажнение и «промывание» раны в течение 24 часов, за счет чего происходит эффективное размягчение сухих нежизнеспособных тканей.

- обе стороны повязки являются активными, поэтому повязку можно тампонировать вглубь раны
- повязка содержит суперабсорбирующий полимер, который эффективно впитывает раневое отделяемое и растворенные ткани и прочно удерживает его внутри повязки.
- повязка не прилипает к ране, гипоаллергенна.
Механизм действия:
Обеспечивает надежное впитывание экссудата и растворенных некротических тканей, надежно удерживает впитавшееся отделяемое внутри повязки. За счет постоянного выделения раствора Рингера создает эффект непрерывного «промывания» раны.
Требует вторичной повязки — рекомендуется использовать пленочное фиксирующее покрытие Гидрофилм
Способ применения:
Рану предварительно промыть раствором антисептика (хлоргексидином) или физиологическим раствором; не применять перекись водорода и перманганат калия (марганцовку) для обработки раны.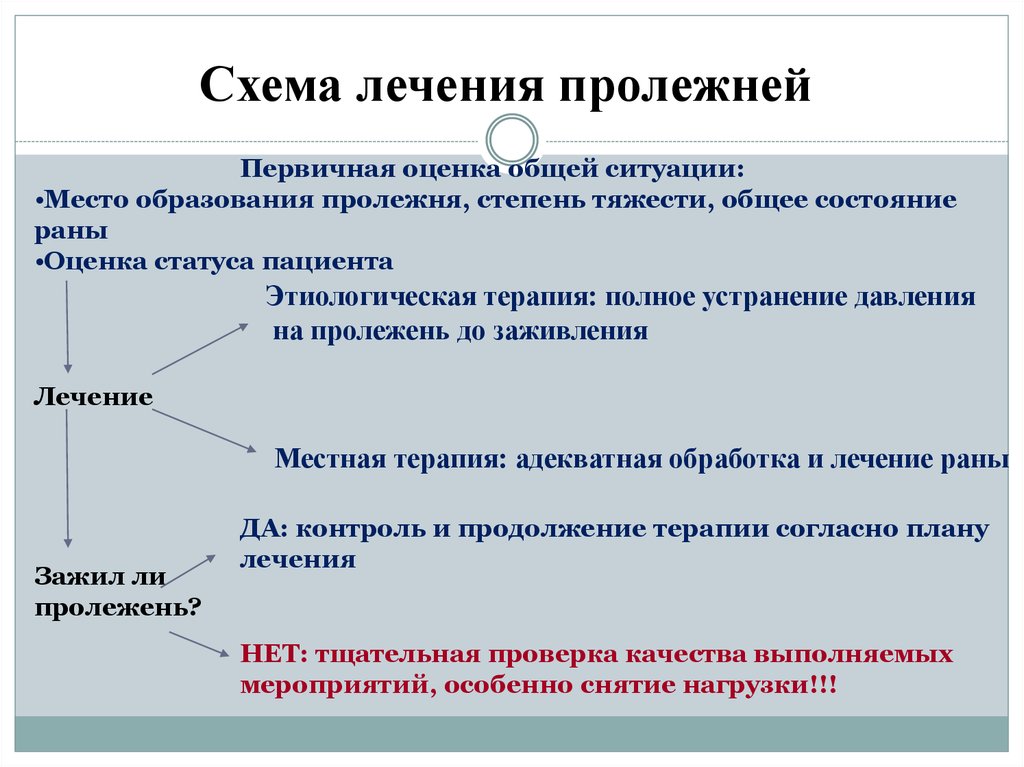 Осторожно высушить кожу вокруг раны.
Осторожно высушить кожу вокруг раны.
Достаньте повязку из упаковки и тампонируйте полости раны таким образом, чтобы повязка надежно контактировала с поверхностью раны.
Просушите кожу рядом с раной чистой впитывающей салфеткой.
Зафиксируйте повязку покрытием Гидрофилм на здоровой коже рядом с раной.
Перевязку проводить через 24 часа. Чтобы предотвратить раздражение здоровой кожи рядом с раной, пользуйтесь защитным средством Конвин «вторая кожа», которым необходимо обрабатывать кожу в местах фиксации повязки.
Лечение пролежней на дому в Уфе —
Лечение пролежней на дому в УфеЛЕЧЕНИЕ ПРОЛЕЖНЕЙ на дому в Уфе
лежачий больной это круглосуточный уход, регулярное проведение процедур и необходимость контроля за состоянием его здоровья. Для лежачих больных характерно образование пролежней.
С чем связано образование пролежней?
- Пациент находится в одном положении, наступает нарушение кровообращения, наступает некроз.

- У лежачих пациентов значительно снижен и уровень иммунитета, и регенеративные способности организма.
ОСНОВНЫЕ МЕТОДЫ ЛЕЧЕНИЯ ПРОЛЕЖНЕЙ
Пролежни у лежачего пациента могут образоваться в любом месте, зависит от того, в каком положении он находится. Если он вынужден долго лежать на спине, то будут поражены поясница, ягодицы, область между лопатками.
Как только появились первые признаки пролежней, нужно немедленно начинать лечение. Если запустить этот процесс, то процесс разложения кожи будет активно прогрессировать, что приведет некрозу.
Первое в лечении пролежня, обеспечить такое положение пациента, где места с пролежнями не соприкасались с кроватью и одеждой. Для этого можно использовать специальные резиновые круги. Таким образом обеспечивается абсолютная сухость больных мест условие для лечения пролежней.
Врач определит стадию развития пролежня:
- Первая стадия: кожа приобретает красный цвет, в некоторых случаях отмечается появление отеков в местах покраснения.
 Эта стадия пролежней называется поверхностной и считается наиболее доступной для лечения. Если предпринять определенные меры именно в этот момент, то можно избежать дальнейшего развития омертвлению тканей.
Эта стадия пролежней называется поверхностной и считается наиболее доступной для лечения. Если предпринять определенные меры именно в этот момент, то можно избежать дальнейшего развития омертвлению тканей. - Вторая стадия: пролежни имеют не только красную окраску, но и небольшие волдыри или язвочки. На данном этапе основной задачей является предотвращение развития воспалительного процесса.
- Третья стадия: пролежни представляют собой глубокую рану, кожа полностью “съедена”, отчетливо видны жировая и мышечная ткани, а рана может быть наполнена гнойным содержанием.
- Четвертая стадия: патологический процесс активно распространяется на сухожилия и даже костную ткань, развивается воспаление, рана в каждом случае заполнена гноем.
Пролежни на 3 и 4 стадии развития относятся к категории глубоких, и врачи считают, что помочь больному уже сможет только хирург. Конечно, есть масса средств из категории, которые часто оказываются вполне эффективными в борьбе против пролежней, но лечение в домашних условиях можно будет проводить только после консультации врача.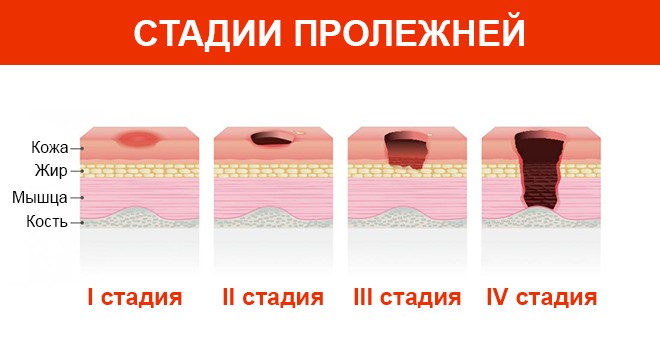
ЛЕЧЕНИЕ ПРОЛЕЖНЕЙ на дому в Уфе существует ряд медикаментов, которые могут использоваться для лечения пролежней. Но нужно будет сначала точно установить стадию развития рассматриваемого патологического состояния – это может сделать только квалифицированный врач хирург, после чего сделать правильный выбор в пользу того или иного метода лечения.
Вызвать врача хирурга на дом в Уфе, можно ежедневно телефоны регистратуры:
Телефоны: +7 (347) 294-15-94
Мобильный: +7 (987) 254-15-94 (WhatsApp)
График: Пн-Пт. 09:00 — 21:00; Сб. 09:00 — 15:00
Имеются противопоказания, необходимо проконсультироваться со специалистом.
Гангрена от пролежней | Chicago Elder Abuse Attorney
Продолжительное отсутствие кровотока или наличие инфекции может привести к некрозу (мертвой) ткани, что приведет к гангрене. Сепсис (заражение крови) и лихорадка могут присутствовать, если инфекционный агент выделяет газовую гангрену.
Сначала на пораженном участке появляется отек и покраснение, затем появляются волдыри или кровоточащие язвы с неприятным запахом и выделениями. Гангрена, связанная с инфекцией, вызывает холодную и бледную кожу в инфицированной ране или повреждении.
Гангрена чаще всего поражает конечности, кисти, пальцы, стопы и пальцы ног. Однако внутренние органы и мышцы также могут быть повреждены опасным состоянием.
Обычно для выявления проблемы со здоровьем, которую специалисты могут лечить с помощью рентгенологических изображений и лабораторных тестов, требуется медицинская диагностика.
Как правило, гангрена является критической и требует неотложной помощи. Когда антибиотики и терапия эффективны, гангрена может пройти в течение нескольких дней или недель. Если не лечить, гангрена может привести к смерти.
Почему возникает гангрена
Продолжительный постельный режим с ограничением подвижности может привести к пролежням и развитию гангрены. Обморожение и тяжелые ожоги также могут вызвать гангрену из-за длительного прекращения притока крови к поврежденному участку.
Гангрена склонна к развитию при различных заболеваниях, в том числе:
- Артериосклероз
- Тиф
- Болезнь Рейно
- Болезнь Бюргера (облитерирующий тромбангиит)
Сухая и влажная гангрена
Греки впервые определили гангрену в древние времена и назвали болезнь гангреной (гниением) или отмиранием тканей. В то время как большинство людей определяют гангрену как проблему со здоровьем, вызванную бактериальной инфекцией, медицинские работники используют это слово для описания проблем со здоровьем, вызванных различными факторами, включая заболевания кровеносных сосудов и заболевания периферических артерий (ЗПА).
Не все диагнозы гангрены связаны с инфекцией. Медицинские работники различают гангрену на сухую или влажную.
Почти все случаи сухой гангрены протекают без инфекции. С другой стороны, почти каждый случай влажной гангрены вызван некоторыми инфекционными бактериями, обычно поражающими ноги и руки.
Сухая гангрена
Сухая гангрена обычно развивается в результате постепенного уменьшения притока крови к конечности или другому пораженному участку. В большинстве случаев речь идет об атеросклерозе или диабете с начальными симптомами холода на ощупь и обесцвечивания.
В большинстве случаев речь идет об атеросклерозе или диабете с начальными симптомами холода на ощупь и обесцвечивания.
При обострении гангрена поражает соседние здоровые ткани, делая пораженный участок сухим и темным. Если уход и терапия могут сдержать поврежденную ткань, она может в конечном итоге полностью высохнуть, отслоиться, обнажив более здоровую ткань.
Лечение, включая хирургическую обработку раны, может облегчить многие осложнения, связанные с сухой гангреной, и улучшить кровообращение в поврежденной области.
Влажная гангрена
Немедленное и длительное ограничение кровотока, особенно в конечностях, может привести к влажной гангрене. Нередко гангрена развивается из артериального тромба или сильного ожога. Более здоровые ткани, окружающие травмированное место, начинают выделять жидкость, что способствует росту бактерий.
Деградация существующих пролежней может также привести к влажной гангрене и повысить риск смерти пациента. Эта критическая проблема со здоровьем часто является результатом пренебрежения и жестокого обращения в доме престарелых.
На этой стадии пролежни становятся сложными для лечения даже при хирургическом вмешательстве и специализированном уходе за раной.
Рана, состояние которой ухудшается, обесцвечивается, опухает и часто издает неприятный запах. Без лечения бактериальные инфекции могут быстро распространиться за пределы поврежденных и некротизированных тканей, что приведет к смерти.
Врачи обычно назначают эффективные антибиотики после обработки (удаления) пораженных и поврежденных участков, чтобы остановить рост инфекции.
Гангрена Фурнье (ФГ) Пролежни
Смертельная форма некротизирующего фасциита, гангрена Фурнье, поражает промежность и гениталии. Чрезвычайно быстрое прогрессирование изнурительной болезни может унести жизнь пациента за несколько дней или недель.
Эта форма гангрены часто является результатом прогрессирующей инфекции, пролежней и крестцовых пролежней. Стремительное развитие болезни вызывает массивное разрушение локальной области, что требует почти немедленной точной диагностики с последующей эффективной терапией для спасения жизни пациента.
Быстрое прогрессирование болезни и неспособность точно диагностировать состояние могут усилить опасные для жизни свойства гангрены Фурнье.
Некоторые из ранних признаков наличия некротизирующего фасциита включают:
- Местная болезненность пораженного участка
- Отек
- Перианальная и генитальная эритема (аномальное покраснение кожи, расширенное кровеносными сосудами)
Микротромбоз подкожных кровеносных сосудов (скопления эритроцитов, тромбоцитов и белого нерастворимого фибрина) усугубляет прогрессирующий некроз и другие патологические изменения в организме.
Раннее обнаружение и идентификация некротизирующего фасциита Фурнье требуют агрессивной обработки (или хирургического удаления) некротического материала с последующим назначением антибиотиков широкого спектра действия и инфузионной терапии.
Лечение пролежней во избежание гангрены
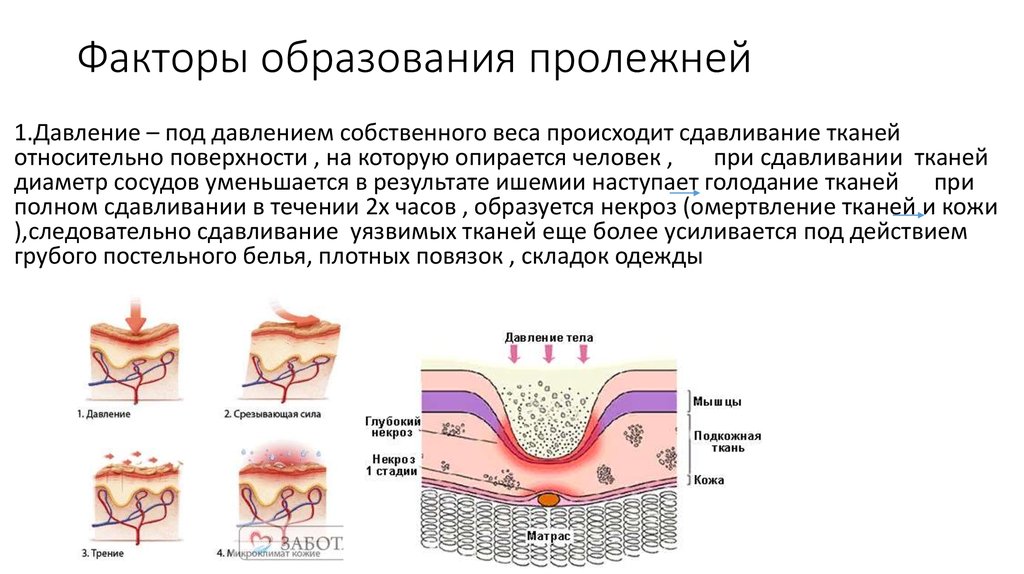
Пролежни (пролежни, пролежни, пролежни, пролежни) обычно являются результатом нарушения целостности кожи.
В условиях дома престарелых неподвижность, нарушение кровообращения в области и увеличение давления на область являются ведущими факторами развития пролежней.
Пролежни могут развиться, если житель дома престарелых остается неподвижным в постели или в инвалидном кресле, не меняя положение настолько, чтобы облегчить ограниченный кровоток. Другие способы развития пролежней могут включать длительное использование:
- Протез, оказывающий давление на ампутированную ногу или культю руки
- Плотно прилегающие кислородные трубки под нос или вокруг ушей
- Плотно прилегающие примерка очков на переносице или за ухом
- Неправильное использование костылей под руками
- Растирание или трение, вызывающие порезы, рваные раны или кровоподтеки, повреждающие кожу
Давление, приводящее к открытой ране, травме или разрыву кожи, может вызвать инфекции, приводящие к пролежням, целлюлиту, локализованным инфекция или остеомиелит (костная инфекция). Если не лечить, инфекция может привести к сепсису (заражение крови) или септическому шоку.
Если не лечить, инфекция может привести к сепсису (заражение крови) или септическому шоку.
Сепсис — это реакция иммунной системы на опасную для жизни инфекцию. Однако сепсис является быстро прогрессирующим заболеванием, которое требует раннего выявления и эффективной терапии для выживания пациента.
Если в пролежне развивается инфекция, ведущая к сепсису, смертельные инфекции, связанные с пролежнем, могут перемещаться по всему телу, нанося ущерб органам и тканям. Сепсис обычно приводит к бактериальной инфекции в других частях тела, включая ИМП (инфекцию мочевыводящих путей, грипп или пневмонию). изменить цвет области после остановки кровотока. Сброс давления восстанавливает цвет, поскольку система кровообращения снова промывает область насыщенной кислородом кровью.
Однако ограничение кровотока на длительное время вызывает повреждение области. Наибольшему риску подвержены пациенты домов престарелых с ограниченными физическими возможностями и другие люди с некоторыми изнурительными заболеваниями.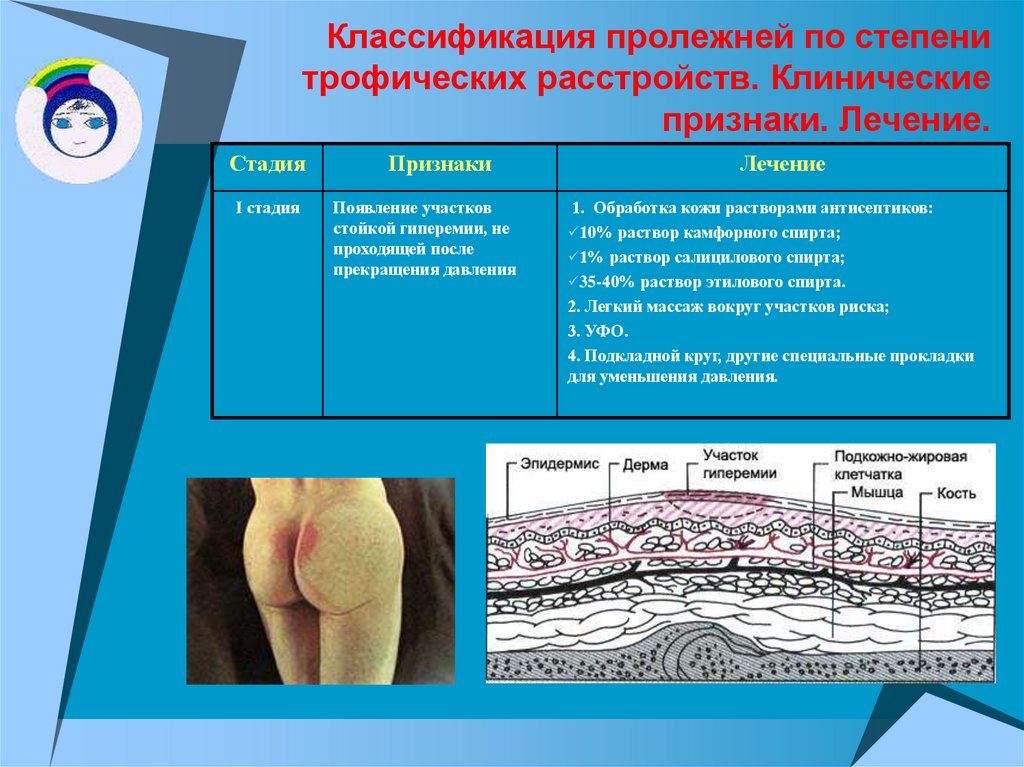
Медицинский персонал должен оценивать целостность кожи вновь поступивших пациентов или существующих резидентов, чтобы определить, кому требуется специализированный уход. Разработанный план ухода может потребовать использования амортизирующих подушек, матрацев или других медицинских приспособлений для разгрузки частей тела и минимизации риска возникновения пролежней.
Пролежни могут появиться почти на любом участке тела. Тем не менее, места, наиболее подверженные длительному давлению, включают:
- Копчик (копчик)
- Ягодицы
- Затылок
- Плечи
- Спина
- Бедра
- Лодыжки
- Задняя часть ушей 00,109 Лодыжки
- и пальцы ног
Лица с протезами после ампутации руки или ноги имеют повышенный риск пролежней при ношении плохо подогнанного протеза.
Любая проблема, связанная с кожей в месте ампутации, которая соприкасается с устройством, может привести к травме, включая пролежни.
Персонал больниц и домов престарелых должен сообщать о любых подозрениях на язву директору по сестринскому делу, чтобы обеспечить быстрое лечение пациентов, даже если известно, что пациент не подвергается риску возникновения пролежней или заболеваний, связанных с бактериями.
Для обеспечения хорошего самочувствия необходимо принимать все меры по профилактике заболевания, включая изменение положения пациента не реже одного раза в 90 минут.
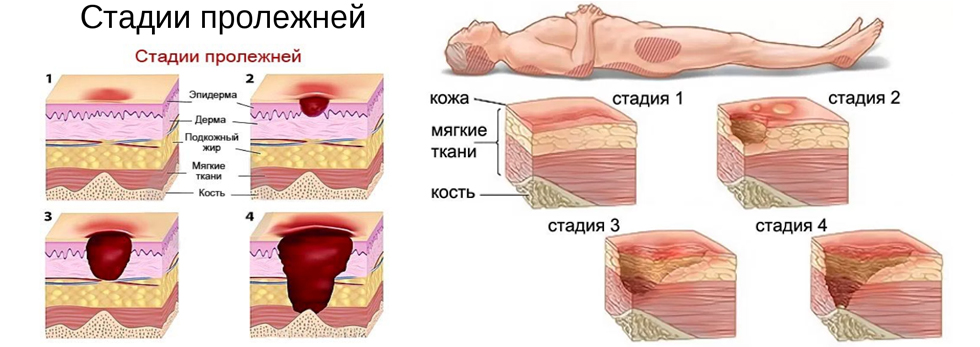
5 стадий пролежней
По данным CDC (Центров по контролю и профилактике заболеваний), медицинские работники классифицируют пролежни от наименьшего повреждения (Стадия 1) до наибольшего повреждения (Стадия 4). Пятая стадия пролежней нестадийна в силу специфических обстоятельств.
Пролежни — это повреждения кожи и глубоких тканей, варьирующие от покраснения до некроза, которые могут быть связаны с инфекцией. Пять стадий пролежней включают:
Стадия 1
Пролежни на начальной стадии включают повреждение неповрежденной кожи, которое может быть болезненным. Развивающаяся рана не бледнеет, то есть прижимая пальцы к коже, чтобы ограничить кровоток, а удаление ее восстанавливает кровь после снятия давления.
Как правило, пролежень 1-й стадии кажется твердым или мягким на ощупь и обычно теплее или холоднее, чем окружающая область.
Стадия 2
При ухудшении стадии I кожа лопается, обнажая подлежащие ткани, болезненные и чувствительные. Рана теперь выглядит как ссадина (царапина), неглубокий кратер или волдырь, наполненный прозрачной жидкостью.
В этом преклонном возрасте кожа и глубокие ткани могут быть необратимо повреждены из-за некроза.
Стадия 3
Значительно прогрессирующий пролежень обнажает жир глубоко внутри небольшого кратера, но не обнажает кость, сухожилие или мышцу. Требуется немедленная медицинская помощь, чтобы свести к минимуму вероятность развития пролежня 3-й стадии до смертельного состояния.
Стадия 4
Пролежневые язвы, которые деградируют до самого преклонного возраста, создают смертельную проблему, влекущую за собой обширные повреждения. Диагност, вероятно, может увидеть обнаженные кости, мышцы и сухожилия.
Не подлежит стадированию
Диагност может не точно определить состояние раны из-за толстого покрытия раны, которое может быть черным, коричневым, зеленым, серым или желтым из-за гноя и другого гниющего материала. Снятие покрытия и обнажение повреждения может позволить специалисту по уходу за раной провести стадирование раны.
Снятие покрытия и обнажение повреждения может позволить специалисту по уходу за раной провести стадирование раны.
На поздних стадиях пациенты дома престарелых практически не испытывают боли из-за некроза ран или сильно поврежденных мягких тканей. Факторы, способствующие возникновению открытых ран, включая воздействие бактерий, могут привести к инфекциям крови (сепсис) или инфекциям костей (остеомиелит).
Подозрение на глубокое повреждение тканей (SDPI) может вызвать серьезные осложнения, если пролежни на начальной стадии скрывают смертельное повреждение непосредственно под поверхностью кожи. Поврежденный участок необходимо обработать немедленно, чтобы свести к минимуму дальнейшее повреждение и воздействие инфекций.
Часто задаваемые вопросы о пролежнях
Что такое пролежни?»> Что такое пролежни?
Пролежни (пролежни, пролежни, пролежни, пролежни) относятся к локализованным повреждениям дермы и эпидермиса (кожи и подстилающий мягкий материал). Травмы обычно возникают из-за давления на костные выступы, такие как затылок, плечи, задняя часть ушей, локти, копчик, бедра, лодыжки, пальцы ног и пятки.0003
Травмы обычно возникают из-за давления на костные выступы, такие как затылок, плечи, задняя часть ушей, локти, копчик, бедра, лодыжки, пальцы ног и пятки.0003
Пролежни могут также развиваться в результате стресса и давления, связанных с использованием протезов и других медицинских устройств, таких как костыли, кислородные трубки и гипсовые повязки. На ранней стадии пролежни представляют собой покрасневшую неповрежденную кожу. Если не лечить, травма может перерасти в мучительно болезненные, смертельные, открытые язвы.
Каковы первые признаки пролежней?»> Каковы первые признаки пролежней?
Обычно лица, осуществляющие уход, могут распознать развивающиеся пролежни по обесцвеченным, покрасневшим или потемневшим участкам кожи. Пролежни могут казаться блестящими , голубоватый или фиолетовый на коже афроамериканцев.
Почти все начинающие пролежни кажутся теплыми и твердыми на ощупь с окружающими мягкими тканями. Пролежни обычно возникают в результате длительного давления на часть тела, что ограничивает приток крови к этой области.
В чем разница между пролежней и непролежней?»> В чем разница между пролежнями и непролежнями?
По данным Национального института здравоохранения, пролежни возникают в результате длительного давления против кожи пациента и подлежащих тканей, которые ограничивают кровоток.Люди, наиболее подверженные риску пролежней, включают проблемы с подвижностью в кресле или постели, в том числе люди с параплегией и квадриплегией.
Рана без давления может развиться в результате травмы, чрезмерной влажности или артериальной/венозной недостаточности. У некоторых людей с диабетом развиваются непролежневые раны, требующие интенсивной медицинской помощи, включая хирургическое вмешательство, чтобы остановить повреждение пораженного участка.
Сколько времени заживает пролежень?»> Сколько времени заживает пролежень?
Время, необходимое для заживления пролежней, полностью зависит от тяжести раны и быстрой реакции дома престарелых команда лечит пациента, чтобы предотвратить дальнейшее повреждение.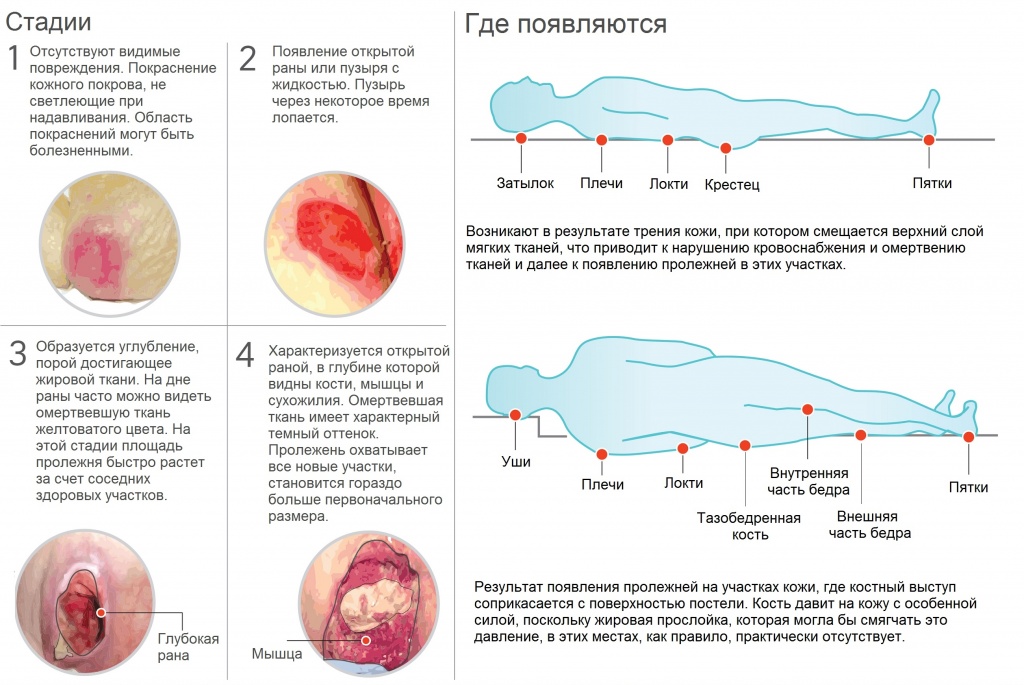 На ранней стадии пролежни могут полностью зажить всего за несколько дней, часто без какой-либо боли или дискомфорта.
На ранней стадии пролежни могут полностью зажить всего за несколько дней, часто без какой-либо боли или дискомфорта.
Без лечения рана может быстро прогрессировать, вызывая значительное повреждение кожи и подлежащих тканей.
Некоторые пролежни, особенно раны IV стадии, могут никогда полностью не зажить из-за сильного некроза или образования газов гангрены. Изнурительные пролежни могут вызвать гангрену, требующую хирургического вмешательства, включая санацию (срезание) некротической ткани, чтобы остановить повреждение от пролежней.
Прогноз
Гангрена от пролежней может развиваться быстро. Давление и другие способствующие факторы, включая инфекции, могут привести к жизненно важным проблемам, когда выделение гангренозного газа из умирающего материала наносит вред окружающей среде.
По статистике ежегодно диагностируется до 200 000 случаев гангрены. Многие случаи связаны с рубцеванием мягких тканей, что требует реконструктивной хирургии и ремонта.
В крайних случаях хирургу может потребоваться ампутировать (удалить) поврежденную часть тела, чаще всего стопу или руку. Отсутствие лечения позволяет инфицированному материалу быстро распространиться на внутренние органы и другие области, что может привести к летальному исходу.
Отсутствие лечения позволяет инфицированному материалу быстро распространиться на внутренние органы и другие области, что может привести к летальному исходу.
Пациенты с диагнозом «сухая гангрена» обычно имеют более благоприятный прогноз, поскольку рана с меньшей вероятностью инфицируется и переходит во влажную гангрену. Случаи сухой гангрены обычно не сопровождаются сепсисом или смертью, вместо этого локализованная некротическая ткань в конечном итоге отслаивается.
Альтернативно, влажная гангрена потенциально смертельна, когда ограничивающий кровоток вызывает серьезные некротические повреждения, которые остаются без лечения. Пациенты с тяжелым заболеванием артерий часто страдают осложнениями, когда пораженная область лишена питательных веществ и кислорода, что может привести к гангрене.
Пациенты и лица, осуществляющие уход, должны следить за состоянием открытой раны, чтобы заметить любые признаки инфекции, отек и ноющую боль. Если область изъязвлена или кажется прохладной на ощупь, немедленно обратитесь за медицинской помощью.
Неспособность действовать быстро может привести к тому, что прогрессирующие пролежни разлагаются до смертельного состояния всего за несколько часов или дней.
Ресурсы:
- CDC — Clostridium in Necrotizing Fasciitis and Gangrene
- Руководство Национальной консультативной группы по пролежневым язвам
- Национальная консультативная группа по пролежневым язвам
Некротические раны: обзор и варианты лечения
Версия для печатиПредставлено Лори Свизи 7 октября 2013 г.
Ключевые слова:
, некротические раны, подготовка к ране
Категория блогов:
Preparation
от Laurie Swezey RN, BSN, CWOCN, CWS, CWS, FACS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS, CWS.
Некротическая ткань, присутствующая в ране, представляет физическое препятствие для заживления.
 Проще говоря, раны не могут заживать при наличии некротических тканей. В этой статье мы дадим определение некротической ткани и опишем способы ее удаления из раневого ложа.
Проще говоря, раны не могут заживать при наличии некротических тканей. В этой статье мы дадим определение некротической ткани и опишем способы ее удаления из раневого ложа.Что такое некротическая ткань?
Некротическая ткань – мертвая или омертвевшая ткань. Эту ткань нельзя спасти, и ее необходимо удалить, чтобы произошло заживление раны. Слизь желтоватая и мягкая, состоит из гноя и фибрина, содержащих лейкоциты и бактерии. Эта ткань часто прилипает к ложу раны и не может быть легко удалена. Струп черный, сухой и кожистый, может образовывать толстый слой, похожий на струп, на раневом ложе под ним.
Некротическая ткань представляет собой физический барьер, который необходимо удалить, чтобы позволить новой ткани сформироваться и покрыть раневое ложе. Некротическая ткань является жизненно важной средой для роста бактерий, и ее удаление будет иметь большое значение для уменьшения бионагрузки раны.
Лечение некротических тканей
Некротические ткани необходимо удалить.
 Как это можно сделать? Существует несколько методов удаления некротических тканей:
Как это можно сделать? Существует несколько методов удаления некротических тканей:- Аутолитическая обработка : Аутолитическая обработка приводит к размягчению некротических тканей. Этого можно добиться с помощью повязок, которые добавляют или отдают влагу. Этот метод использует собственную жидкость раны для разрушения некротических тканей. В основном используются полуокклюзионные или окклюзионные повязки. Различные составы гелей также могут использоваться для ускорения разрушения некротических тканей. Необходимо соблюдать осторожность, чтобы защитить кожу вокруг раны от мацерации. Аутолитическая обработка не должна использоваться (или должна использоваться с большой осторожностью) при диабетических ранах или ранах, вызванных артериальной недостаточностью.
- Механическая санация : Этот метод используется реже. Он включает использование влажно-высыхающих повязок, которые позволяют отслаивать верхний слой омертвевшей ткани при снятии повязки.

- Острая санация : Этот метод включает удаление некротических тканей с помощью стерильных ножниц и щипцов; это можно сделать у постели больного или в процедурном кабинете. Очевидно, что клиницист, выполняющий этот тип санации, должен иметь достаточные знания техники санации и анатомии, чтобы избежать рассечения жизненно важных структур. Острая санация часто требует более одного лечения (серийная санация). Это может быть очень эффективным методом, чтобы дать толчок застопорившейся ране.
- Хирургическая санация : Хирургическая санация проводится в операционной под общей или местной анестезией. Он используется, когда необходимо удалить большую площадь некротической ткани и необходимы четкие края, как это может быть в случае инфекции. Этот метод может создать гораздо большую рану, но рана будет чистой и заживет намного быстрее.
 Этот метод намного дороже и обычно предназначен для больших и сильно инфицированных ран.
Этот метод намного дороже и обычно предназначен для больших и сильно инфицированных ран. - Терапия личинками (личинками) : Личинки, выращенные в стерильной среде, успешно использовались для обработки некротических ран. Личинки выделяют фермент, который расщепляет некротическую ткань, чтобы личинки могли ее проглотить. Личинки не будут потреблять здоровую ткань. Многим пациентам неприятна сама идея терапии личинками — очевидно, что эти пациенты не являются подходящими кандидатами для этого типа терапии.
Раны с некротизированной тканью не заживают, поэтому для удаления омертвевшей ткани потребуется один из вышеперечисленных методов. Удаление некротической ткани уменьшит бактериальную бионагрузку раны и позволит здоровой ткани вырасти на ее месте.
Источник:
Leak K. Как… Десять советов по обработке ран. Wounds International . 2012;3(1):21-23.Об авторе
Laurie Swezey RN, BSN, CWOCN, CWS, FACCWS — сертифицированный специалист по лечению ран и энтеростомическому терапевту, основатель и президент WoundEducators. com, а также сторонник внедрения цифровых и компьютерных технологий в области ухода за ранами. .
com, а также сторонник внедрения цифровых и компьютерных технологий в области ухода за ранами. .Взгляды и мнения, выраженные в этом блоге, принадлежат исключительно автору и не отражают точку зрения WoundSource, Kestrel Health Information, Inc., ее филиалов или дочерних компаний.
Поощрение успеха с подготовкой раневого ложа
30 июня 2021 г.
Подготовка раневого ложа для стимуляции и ускорения заживления является хорошо зарекомендовавшей себя концепцией. Заживление ран представляет собой сложный процесс, который проходит через несколько фаз, включая коагуляцию и гемостаз, воспаление, пролиферацию и восстановление клеток, а также эпителизацию и ремоделирование рубца…
Предоставление помощи во время пандемии: пациенты с сопутствующими заболеваниями
30 апреля 2022 г.
Пандемия COVID-19 сильно повлияла на многие аспекты ухода за пациентами и медицинской практики.



 Эта стадия пролежней называется поверхностной и считается наиболее доступной для лечения. Если предпринять определенные меры именно в этот момент, то можно избежать дальнейшего развития омертвлению тканей.
Эта стадия пролежней называется поверхностной и считается наиболее доступной для лечения. Если предпринять определенные меры именно в этот момент, то можно избежать дальнейшего развития омертвлению тканей.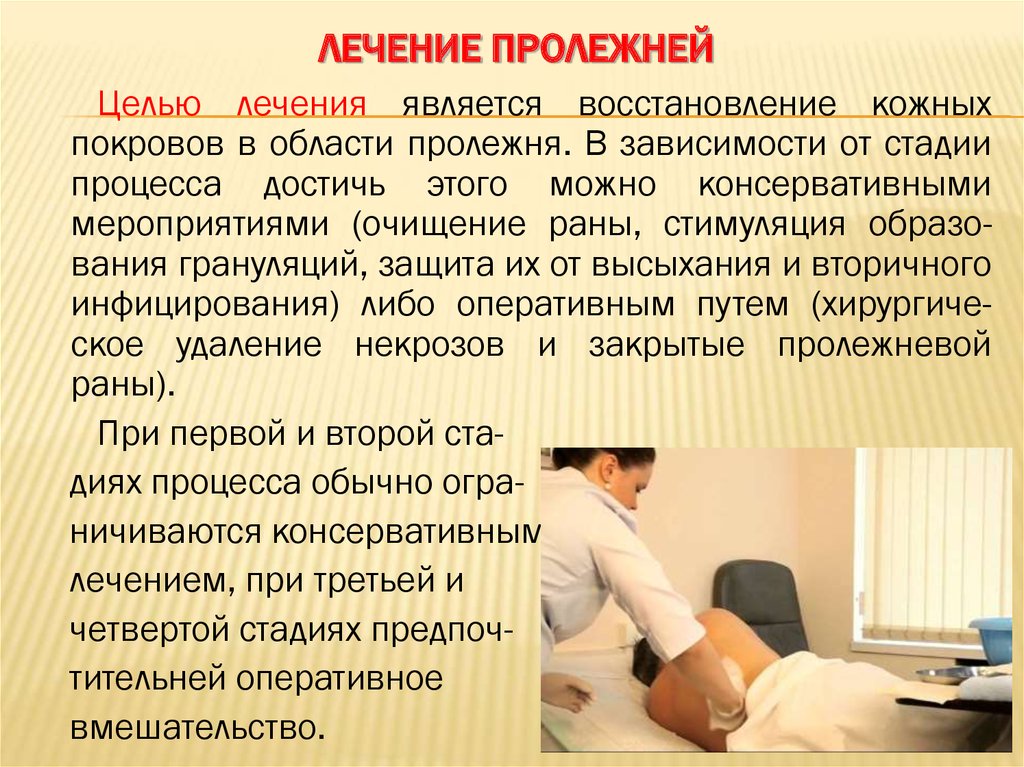 Проще говоря, раны не могут заживать при наличии некротических тканей. В этой статье мы дадим определение некротической ткани и опишем способы ее удаления из раневого ложа.
Проще говоря, раны не могут заживать при наличии некротических тканей. В этой статье мы дадим определение некротической ткани и опишем способы ее удаления из раневого ложа. Как это можно сделать? Существует несколько методов удаления некротических тканей:
Как это можно сделать? Существует несколько методов удаления некротических тканей:
 Этот метод намного дороже и обычно предназначен для больших и сильно инфицированных ран.
Этот метод намного дороже и обычно предназначен для больших и сильно инфицированных ран. com, а также сторонник внедрения цифровых и компьютерных технологий в области ухода за ранами. .
com, а также сторонник внедрения цифровых и компьютерных технологий в области ухода за ранами. .