Вегетативная кома при деменции: Диагностика и лечение вегетативного состояния в клинической практике
Питание в терминальной стадии, при деменции или в состоянии бодрствующей комы
Представляем фрагмент книги Жана Доменико Боразио «О смерти. Что мы знаем. Что мы можем сделать. Как нам к ней подготовиться», изданной при участии благотворительного фонда «Вера». Книга, ставшая бестселлером в Швейцарии, адресована специалистам, а также родственникам тяжелобольных пациентов.
Вопрос кормления и обеспечения больного достаточным количеством жидкости в терминальной стадии – очень болезненная, эмоционально трудная тема. Причиной можно считать то, что для человека утоление голода и жажды принадлежит к одним из самых первых опытов привязанности (к матери – прим.), так что сама тема питания отсылает к архетипам человеческой жизни. Какие страшные эти слова – «голод» и «жажда»! Их «малюют», как пресловутого черта, ими нас пугают с детских лет – вследствие чего спокойно воспринимать информацию о преимуществах и недостатках искусственного питания и гидратации в терминальной фазе нам всем очень и очень сложно. Федеральная медицинская ассоциация Германии уже в 2004 году внесла на рассмотрение, а в 2011 году утвердила следующее из своих основных положений, касающихся паллиативной помощи: «Помощь состоит в паллиативном уходе и, соответственно, в заботе о больном и обеспечении базового ухода. К этому уходу не всегда относятся кормление и гидратация в терминальной стадии, поскольку для больного это может стать тяжелой нагрузкой. Однако если у больного появляются субъективные ощущения голода или жажды, то следует утолить жажду и голод»[1].
Федеральная медицинская ассоциация Германии уже в 2004 году внесла на рассмотрение, а в 2011 году утвердила следующее из своих основных положений, касающихся паллиативной помощи: «Помощь состоит в паллиативном уходе и, соответственно, в заботе о больном и обеспечении базового ухода. К этому уходу не всегда относятся кормление и гидратация в терминальной стадии, поскольку для больного это может стать тяжелой нагрузкой. Однако если у больного появляются субъективные ощущения голода или жажды, то следует утолить жажду и голод»[1].
Мы уверены, что в результате прекращения потребления пищи и жидкости наступает смерть, поскольку при мысли об этом перед глазами немедленно проносятся картинки и новости из регионов мира, где не хватает еды. Последствия недоедания и обезвоживания для здорового человека отражены в табл. 5.1.
Таблица 5.1. Последствия недоедания и обезвоживания для здорового человека
Этот устрашающий список симптомов не имеет, однако, никакого значения для стадии умирания. Здесь, скорее, встает следующий вопрос: а страдают ли умирающие от мучительного чувства голода или жажды, если они больше не могут принимать пищу и жидкость? И необходимы ли в терминальной фазе искусственное питание и гидратация, чтобы предотвратить эти страдания? Ответ в обоих случаях: нет.
Здесь, скорее, встает следующий вопрос: а страдают ли умирающие от мучительного чувства голода или жажды, если они больше не могут принимать пищу и жидкость? И необходимы ли в терминальной фазе искусственное питание и гидратация, чтобы предотвратить эти страдания? Ответ в обоих случаях: нет.
В терминальной фазе, в особенности у людей преклонного возраста, тело потребляет больше энергии, чем может получить (так называемое катаболическое состояние обмена веществ), поскольку организм уже не может перерабатывать даже нормальное количество пищи. Здесь уже не поможет высококалорийное питание, поэтому в конце жизни не избежать потери веса. Чтобы утолить голод и жажду, уже хватает ничтожного количества пищи и жидкости. На протяжении самого процесса умирания пациенты обычно не испытывают чувства голода.
Чувство жажды в конце жизни возникает из-за сухости слизистой оболочки рта, а не вследствие недостатка жидкости. Вызывать сухость слизистой оболочки рта могут: медикаменты, грибковые инфекции, локальное облучение, подача кислорода или дыхание через рот. Следовательно, предотвратить и устранить у пациента ощущение жажды в терминальной фазе можно путем устранения сухости во рту (а не путем искусственной гидратации).
Вызывать сухость слизистой оболочки рта могут: медикаменты, грибковые инфекции, локальное облучение, подача кислорода или дыхание через рот. Следовательно, предотвратить и устранить у пациента ощущение жажды в терминальной фазе можно путем устранения сухости во рту (а не путем искусственной гидратации).
Как предотвратить и устранить сухость во рту:
- Избегать медикаментов с побочными эффектами в виде иссушения слизистой оболочки рта (например, антихолинергические средства).
- Регулярно ухаживать за полостью рта и губами пациента.
- Применять искусственную слюну.
- Избегать лимонов/глицерина.
- Избегать подачи кислорода.
- Давать небольшие кубики льда.
- Давать небольшое количество жидкости (по каплям).
Сокращение гидратации пациента в конце жизни имеет целый ряд преимуществ: меньше рвоты, меньше кашля и слизи, меньше скопления воды (отеков) в тканях, легких и животе, а также меньше болей (например, у онкологических пациентов в результате уменьшения отека вокруг опухоли и метастазов и связанного с этим уменьшения давления на окружающие ткани).
Кроме того, в результате сокращения количества вводимой жидкости в мозге происходит повышенный выброс эндорфинов (аутогенных медиаторов), обладающих болеутоляющим и поднимающим настроение действием. В общем и целом умирание в состоянии легкого обезвоживания представляется наименее обременяющей с физиологической точки зрения формой процесса умирания. И напротив, гидратация в терминальной стадии, в особенности в сочетании с ненужной подачей кислорода, может привести к значительному увеличению страданий.
Интересны в этом отношении результаты исследования, проведенного в доме престарелых в Нидерландах. В исследовании участвовали пациенты с прогрессирующей деменцией. В рамках эксперимента решено было отказаться от искусственного питания и гидратации пациентов[2].
Оценка результатов проводилась при помощи шкалы, специально разработанной для пациентов с деменцией, на которой отмечались усиление или ослабление страданий. Вследствие отсутствия возможности коммуникации с пациентами использовались результаты наблюдения за ними. После принятия решения о прекращении искусственного питания и гидратации шкала показывала длительное, устойчивое снижение интенсивности страданий. Возникало четкое ощущение, что после принятия этого решения пациент вплоть до момента смерти чувствует себя значительно комфортнее.
После принятия решения о прекращении искусственного питания и гидратации шкала показывала длительное, устойчивое снижение интенсивности страданий. Возникало четкое ощущение, что после принятия этого решения пациент вплоть до момента смерти чувствует себя значительно комфортнее.
Еще один источник информации – публикация из «The New England Journal of Medicine», посвященная опыту медсестер хосписа, работавших с пациентами, осознанно отказавшимися от потребления пищи и жидкости[3].
Надо иметь в виду, что здесь речь идет о принципиально иной ситуации, чем ситуация на стадии умирания: эти пациенты, будучи тяжелобольными, не являлись умирающими и приняли осознанное решение сократить оставшийся им срок жизни путем прекращения потребления жидкости и пищи. 102 из 307 специалистов по уходу как минимум один раз сталкивались с такой ситуацией (в неформальных беседах с докладчиками на конгрессах по уходу автор этой книги выяснил, что подобный опыт был у 50% ухаживающих). Значит, очевидно, речь идет о часто встречающемся, но недостаточно принимаемом во внимание феномене. Результаты проведенного в США исследования показали, что 85% таких пациентов умирали в течение 15 дней. Медицинские работники впоследствии, задним числом, оценили процесс умирания этих пациентов по шкале от 0 до 9 (где 0 = самая ужасная смерть, какую только можно себе представить; 9 = самая мирная смерть, какую только можно себе представить). Среднее значение равнялось 8, что означает, что процесс умирания пациентов был в целом очень мирным.
Результаты проведенного в США исследования показали, что 85% таких пациентов умирали в течение 15 дней. Медицинские работники впоследствии, задним числом, оценили процесс умирания этих пациентов по шкале от 0 до 9 (где 0 = самая ужасная смерть, какую только можно себе представить; 9 = самая мирная смерть, какую только можно себе представить). Среднее значение равнялось 8, что означает, что процесс умирания пациентов был в целом очень мирным.
Конечно, в медицине ни одно правило не обходится без исключений, но каждое из этих исключений следует рассматривать отдельно. Показания к искусственной гидратации и количество вводимой жидкости всегда зависят от состояния пациента в данный момент. Это иллюстрирует следующий пример.
8 советов, как говорить с умирающим человекомТеолог Глен Хорст о важных словах, умении слушать и значении прикосновенийПожилая хрупкая дама в возрасте 88 лет поступила в отделение экстренной медицинской помощи крупной клиники с переломом шейки бедра. У нее к тому времени уже было диагностировано заболевание сердечного клапана. После операции состояние ухудшилось из-за микроинфаркта. Она жаловалась на удушье, и ее общее состояние было настолько плохим, что было решено, что смерть уже близка и пора привлечь врачей паллиативной помощи. На рентгеновских снимках очень отчетливо просматривалась жидкость в легком. Именно поэтому первый вопрос был такой: какое количество жидкости получала пациентка? Ответ: она получала 1000 мл жидкости в день через внутривенные вливания, что, учитывая сердечное заболевание и небольшую массу тела, было немного больше, чем требовалось, но все же укладывалось в норму. Однако после просмотра медицинской карты выяснилось, что пациентка, которая после операции не могла самостоятельно глотать, дополнительно к указанным 1000 мл получала еще 1500 мл питательной смеси.
У нее к тому времени уже было диагностировано заболевание сердечного клапана. После операции состояние ухудшилось из-за микроинфаркта. Она жаловалась на удушье, и ее общее состояние было настолько плохим, что было решено, что смерть уже близка и пора привлечь врачей паллиативной помощи. На рентгеновских снимках очень отчетливо просматривалась жидкость в легком. Именно поэтому первый вопрос был такой: какое количество жидкости получала пациентка? Ответ: она получала 1000 мл жидкости в день через внутривенные вливания, что, учитывая сердечное заболевание и небольшую массу тела, было немного больше, чем требовалось, но все же укладывалось в норму. Однако после просмотра медицинской карты выяснилось, что пациентка, которая после операции не могла самостоятельно глотать, дополнительно к указанным 1000 мл получала еще 1500 мл питательной смеси.
Кроме того, так как пациентка не могла самостоятельно глотать, все медикаменты ей также вводились внутривенно, каждый в своем определенном небольшом количестве (так называемая короткая инфузия, как правило, 300 мл). А это было достаточно большое количество медикаментов, в том числе антибиотики, болеутоляющие средства, медикаменты, препятствующие образованию слизи, лекарства против тошноты, а также медикаменты для улучшения вывода жидкости из организма. Последнее казалось очень целесообразным, ведь если прибавить все объемы жидкости, требуемые для введения данных медикаментов, к количеству потребляемой пациенткой питательной смеси, то получалось еще 3050 мл. В итоге пациентке в день давали более 4 л жидкости, чем объяснялась причина ее тяжелого состояния. После сокращения получаемого количества жидкости менее чем на четверть ей стало значительно лучше, удушье прошло, и ее перевели в отделение реабилитации.
А это было достаточно большое количество медикаментов, в том числе антибиотики, болеутоляющие средства, медикаменты, препятствующие образованию слизи, лекарства против тошноты, а также медикаменты для улучшения вывода жидкости из организма. Последнее казалось очень целесообразным, ведь если прибавить все объемы жидкости, требуемые для введения данных медикаментов, к количеству потребляемой пациенткой питательной смеси, то получалось еще 3050 мл. В итоге пациентке в день давали более 4 л жидкости, чем объяснялась причина ее тяжелого состояния. После сокращения получаемого количества жидкости менее чем на четверть ей стало значительно лучше, удушье прошло, и ее перевели в отделение реабилитации.
[1] Bundesärztekammer: Grundsätze der Bundesärztekammer zur ärztlichen Sterbebegleitung. Deutsches Ärzteblatt 2004, Jg. 101, S. A1298, sowie 2011, Jg. 108, S. A346.
[2] Pasman H.R., Onwuteaka—Philipsen B. D., Kriegsman D.M. et al. Discomfort in nursing home patients with severe dementia in whom artificial nutrition and hydration is forgone. Archives of Internal Medicine 2005, Bd. 165, Heft 15, S. 1729–1735.
D., Kriegsman D.M. et al. Discomfort in nursing home patients with severe dementia in whom artificial nutrition and hydration is forgone. Archives of Internal Medicine 2005, Bd. 165, Heft 15, S. 1729–1735.
[3] Ganzini L., Goy E.R., Miller L.L. et al. Nurses’ experiences with hospice patients who refuse food and fluids to hasten death. New England Journal of Medicine 2003, Bd. 349, Heft 4, S. 359–365.
Каждый пятый пациент в «вегетативном состоянии» может сохранять сознание
Пациенты, которым ставят страшный диагноз «вегетативное состояние», на самом деле часто демонстрируют признаки сознания — с ними можно наладить общение с помощью простой и доступной технологии ЭЭГ, считают канадские нейрофизиологии.
В статье, опубликованной в авторитетном медицинском журнале Lancet, группа нейрофизиологов из канадского Центра мозга и сознания при Университете Западного Онтарио, одного из лидирующих мировых центров по изучению головного мозга, руководимая профессором Эдрианом Оуэном и доктором Дэмиэном Крузом, показала, как с помощью дешевых и портативных электроэнцефалографов (ЭЭГ) можно выявлять наличие сознания у пациентов, пребывающих с точки зрения современной клинической диагностики в «безнадежно вегетативном состоянии».
За последние несколько лет исследования вегетативных пациентов с помощью новейших методов магнитно-резонансного сканирования (МРТ) произвели настоящую революцию в неврологии.
13 сентября 19:02
Согласно сложившимся клиническим критериям, при вегетативных состояниях (часто неправильно называемых «коматозными», которые отличаются значительными поражениями ЦНС и мозга, чреватыми смертью последнего) у больных стабильно долго сохраняются вегетативные и двигательные рефлексы и циркадные ритмы (реакция на смену дня и ночи), однако развитые нервные функции у них поражены, а высшая ментальная активность, собственно сознание, отсутствует.
Однако, как показали МРТ-исследования мозга, начатые пять лет назад командой нейрофизиологов из Кембриджа (в ее состав входил тогда и Эдриан Оуэн, один из авторов статьи в Lancet),
у части таких больных сознание в той или иной степени сохраняется, что заставило пересмотреть методы и критерии диагностики вегетативных состояний, сплошь да рядом оказавшихся не такими уж и вегетативными.
Теперь в дополнение к дорогостоящей, громоздкой, не всегда доступной и, главное, не всегда возможной в случае таких тяжелых пациентов процедуре МРТ канадская группа предлагает использовать намного более простой и дешевый способ детекции сознания у больных с сильными дисфункциями головного мозга — электроэнцефалографию.
Старую добрую ЭЭГ, дающую, как считается, более общее и примитивное представление о процессах, происходящих в мозге, по сравнению с магниторезонансной томографией, авторы испытали в двух европейских клиниках на 16 пациентах с диагнозом «вегетативное состояние», поставленным в соответствии с принятыми в современной неврологии четкими критериями, отличающими его от коматозного, а также от состояний с «частично сохраняемым сознанием», позволяющим установить с пациентом двустороннее общение.
К удивлению врачей, серия ЭЭГ-тестов, во время которых совершенно безнадежных вегетатиков просили мысленно сжать руку или подвигать ногой, показала, чтопримерно каждый пятый такой больной (трое из 16 испытуемых) демонстрировал отчетливые признаки сознания.
В ответ на конкретные просьбы их мозг (точнее, его нейромоторные области, расположенные в коре) проявлял специфичную электрическую активность в μ (7–13 Hz) и β (13–30 Hz) диапазонах. Электрические сигналы снимались с прикрепленных к голове 25 ЭЭГ-датчиков.
По мнению канадской группы, использование ЭЭГ открывает совершенно новые возможности не только при постановке точного диагноза пациентам с тяжелыми поражениями мозга, но и для налаживания двустороннего контакта с тяжелобольными, которых, в согласии со старыми критериями, отнесли бы к «безнадежным вегетатикам».
Смартфон научили сканировать мозг
Смартфон, cпециальная программа и датчики с беспроводным интерфейсом, одеваемые на голову — так выглядит мобильный ЭЭГ-сканер на оcнове Nokia 900, созданный Якобом Эг Ларсеном и его коллегами по Техническому университету Дании. Сканер…
Читать дальше
Так, на основе ЭЭГ-технологии могут быть разработаны
портативные устройства, позволяющие общаться с такими пациентами родственникам и медперсоналу по определенному протоколу, привязывающему ЭЭГ-активность к ответам «да» и «нет».
Такие устройства недороги, их можно даже носить с собой: ЭЭГ — несложная и хорошо изученная технология, а снимать и анализировать показания недорогих ЭЭГ-датчиков можно даже с помощью смартфонов, как, например, предлагает это делать на приведенном выше видео одна датская стартап-компания.
Нейростарости. Классика. Апаллический синдром — Neuronovosti
Обычно в рубрике «Нейростарости» мы публикуем «новостные» материалы по статьям давностью 1-2-3 года. Однако один раз мы уженаписали материал, посвященный открытию так называемого «эффекта Моцарта». Сегодня мы продолжаем эксперимент. В декабре 1940 года немецкий психиатр Эрнст Кречмер, более известный нам как создатель типологии типов строения тела (астенический, атлетический и пикнический) и теории их связи с психическими заболеваниями,
 Ныне язык науки – английский, и поэтому мы решились просто перевести эту ключевую для исследователей хронических нарушений сознаний статью на русский. Это полезно и в историческом плане: каким языком писались научные статьи 78 лет назад.
Ныне язык науки – английский, и поэтому мы решились просто перевести эту ключевую для исследователей хронических нарушений сознаний статью на русский. Это полезно и в историческом плане: каким языком писались научные статьи 78 лет назад.ПЭТ мозга пациента в вегетативном состоянии (слева). Илл из статьи Corazzol et al. о частичном восстановлении из вегетативного состояния после стимуляции блуждеющего нерва, мы об этом писали.
Проф. Эрнст Кретчмер, Марбург
14 марта 1940-го (статья датирована мартом, но вышла в декабрьском номере – прим. Neuronovosti.Ru)
Описание побочных эффектов, которые возникают при церебрально-неврологических процессах во время распространенных заболеваний головного мозга, по-прежнему неполное. Эти заболевания, в первую очередь, влияют на кору головного мозга, поэтому их распознавание и лечение крайне важно для жизни человека. Но вместо того, чтобы внятно определить заболевание, специалисты вынуждены либо устранять очевидные симптомы, либо оперировать названиями тех заболеваний, которые им уже известны.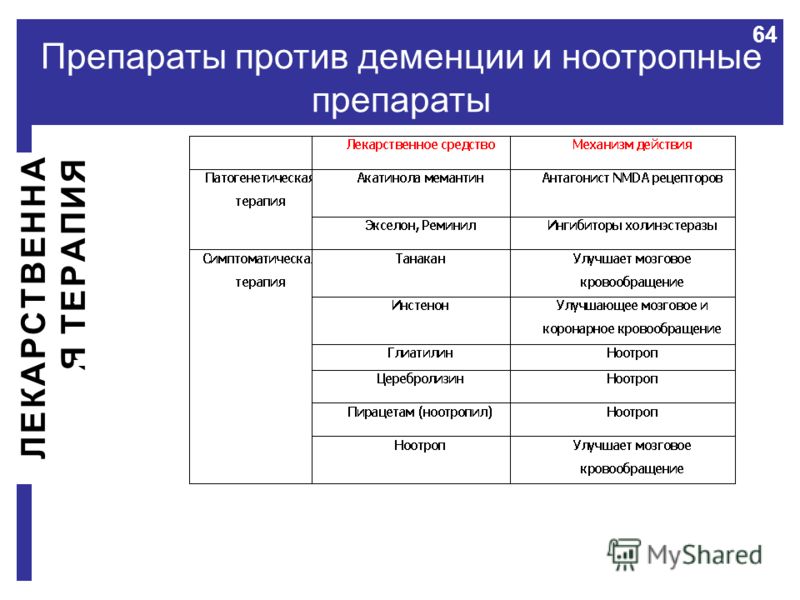 Что, конечно, приводит к неточности или искажению диагноза.
Что, конечно, приводит к неточности или искажению диагноза.
Если значительная психическая деятельность отсутствует, но при этом сохраняется необходимый вегетативный контроль ствола мозга, мы говорим о «гипноидальном синдроме». Его можно дифференцировать так: тяжелые формы заболевания называют состоянием «комы», а лёгкие – «сонливостью» или «помрачнением сознания». Можно было бы также объединить все эти понятия в термин «нарушение сознания» в более узком смысле этого слова, если бы термин «сознание» не был слишком неоднозначным. Причина этого заболевания кроется в патологически-физиологическом нарушении. Они возникают, когда в мозг проникают токсины, похожие на те, которые вызывают реакцию сна.
Существенным для всех явлений, принадлежащих к гипноидной группе, является нарушение регуляции бодрствования и сна. По сути, «ясность» сознания понижается до уровня глубокого патологического состояния сна. Важным для субъективного восприятия всегда является простое диффузное затемнение и дезориентация с последующими внутренними нарушениями, например, амнезией. Объективной же стороной, в случае если субъективную определить нельзя, является временная или выраженная манера сонливости в движениях, иннервации лица, провисании век, зевания, типе дыхания, тонус сосудов головного мозга. Будь то пассивные, нецелесообразные, рассеянные движения (бред), или только рассеянное внимание (аменция или умственная задержка) или временная дезориентация. Все это должно обозначать «нарушение сознания».
Объективной же стороной, в случае если субъективную определить нельзя, является временная или выраженная манера сонливости в движениях, иннервации лица, провисании век, зевания, типе дыхания, тонус сосудов головного мозга. Будь то пассивные, нецелесообразные, рассеянные движения (бред), или только рассеянное внимание (аменция или умственная задержка) или временная дезориентация. Все это должно обозначать «нарушение сознания».
Если к этому количественному уменьшению психических функций добавляются частичные сенсорные и моторные симптомы раздражения, то возникают синдромы «бреда» и «сумеречного состояния», которые также относятся к гипноидной группе; в то же время симптомы, относящиеся к «аментивной» (аментивный синдром — одна из форм помрачения сознания, при которой преобладают растерянность, бессвязность мышления и речи, хаотичность движений, — прим.Neuronovosti.Ru) группе и в основном напоминающие синдром обычной сильной усталости, отличаются от простой сонливости главным образом неустойчивостью сознания, ускользанием внимания и последующей беспомощностью.
Профессор Эрнс Кретчмер
Наряду с сонным синдромом или нарушением сознания выделяется еще одна группа общих психических нарушений – «деменции». Они соответствуют патологически-анатомическому ряду мозговых процессов, которые приводят к широко распространенному диффузному или рассеянному повреждению коры головного мозга. Мы ведем речь, в общем, не о какой-либо острой форме деменции, к тому же не существует снимков острого нарушения функции коры головного мозга, которые могут временно и поправимо вызвать психический синдром, обнаруженный при общей хронической деменции. Деменция – это расстройство интеллекта, которое постепенно влияет на формирование воспоминаний, затем на уже сформированные воспоминания, а также умение сочетать и делать суждения.
Если на первый план выходит одностороннее нарушение памяти, то возникает Корсаковский или амнестический комплекс симптомов; он единственный из этой группы принадлежит к ряду «острых» синдромов, например, временных травм, и, таким образом, занимает особое положение.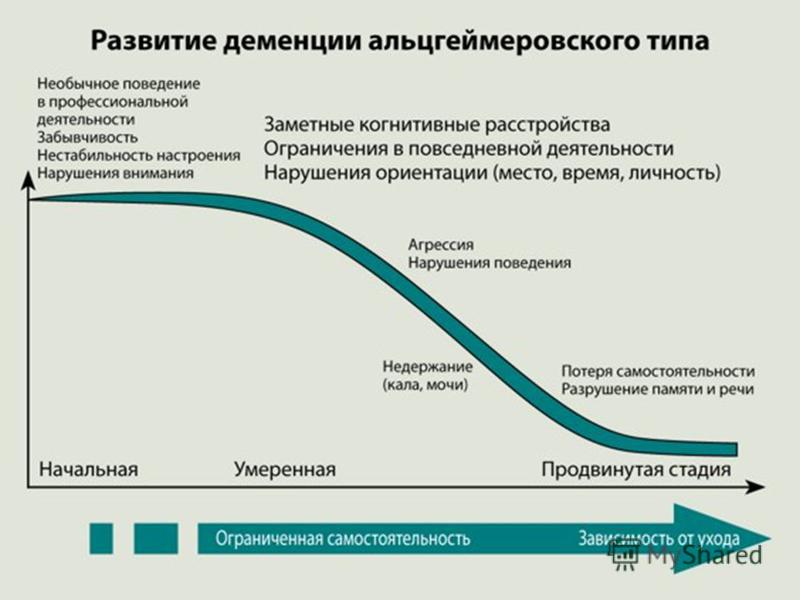
Характерной чертой деменции в более узком смысле является то, что она не имеет никакого отношения к регуляции бодрствования и сна и не содержит ни субъективно, ни объективно сонные черты. Кроме того, в чистой форме деменция не должна сопровождаться замедлением и усугублением отдельных психических процессов.
Среди индивидуальных действий эмоционального спектра будет много ложных или неполноценных; однако эти действия могут быть быстрыми, раскованными, оживленными и дающимися без труда, как в случае некоторых старческих болтунов или паралитиков.
Являются ли различные синдромы сонной и дементной группы, истощающими диффузные психические расстройства функции коры головного мозга?
Синдромы, при которых пациент «бодрствует», открыв глаза, не включены в эти группы. Взгляд смотрит прямо или не фиксируется на какой-либо точке. Попытка привлечь внимание также не приводит к успеху или максимум не отслеживается.
Обнаружение, касание, удержание объектов не дает никакого значимого резонанса, рефлекторные движения бега или защиты могут отсутствовать.
У пациента отсутствует также рефлекторное возвращение к основному положению, например положению в состоянии покоя. В результате эти пациенты могут оставаться в активных или пассивных случайных положениях. Такое поведение может быть связано с неспособностью к ответному стимулу или с первичной абулией (психическое расстройство, заключающееся в отсутствии силы воли, – прим. Neuronovosti.Ru.)
Напротив, элементарная реакция на необработанные и беспрепятственные внешние раздражители может быть значительно увеличена. Так, на чувствительные стимулы пациент может ответить вздрагиванием. Несмотря на состояние бодрствования, пациент не может говорить, распознавать, выполнять действия, которым обучен. В свою очередь некоторые вегетативные элементарные функции, такие как глотание, сохраняются. Кроме того, сохраняются хорошо известные ранние глубокие рефлексы, такие как сосательный и хватательный. – Это и есть тот узкий синдром, который мы имеем в виду.
Описанная ситуация может сопровождаться переменными сопутствующими симптомами других частей мозга, например, нарушениями тонуса, экстрапирамидными гиперкинезами (хореей, атетозом, тремором). От комы оно отличается отсутствием помутнения сознания (регулирование бодрствования — сна), от деменции тем, что последняя означает количественное снижение церебральной активности с ограниченными функциональными способностями, а описанный здесь синдром представляет собой его блокировку, в идеале равную парапраксии (парапраксия – это нарушение сложных двигательных актов, когда составляющие их отдельные движения выполняются правильно, но суммарный результат не соответствует поставленной цели (например, пациент берет вилку, но не попадает ею сначала в сосиску, а затем подносит пустую вилку к глазу, — прим. Neuronovosti.Ru).
От комы оно отличается отсутствием помутнения сознания (регулирование бодрствования — сна), от деменции тем, что последняя означает количественное снижение церебральной активности с ограниченными функциональными способностями, а описанный здесь синдром представляет собой его блокировку, в идеале равную парапраксии (парапраксия – это нарушение сложных двигательных актов, когда составляющие их отдельные движения выполняются правильно, но суммарный результат не соответствует поставленной цели (например, пациент берет вилку, но не попадает ею сначала в сосиску, а затем подносит пустую вилку к глазу, — прим. Neuronovosti.Ru).
В остальном мы находим параллели с этими изображениями в менее распространенных клинических психиатрических описаниях. С другой стороны, они иногда напоминают поведение «безмозглой собаки» или «децеребральной ригидности», как это было описано нейрофизиологами.
Интересным по-прежнему остается масштаб процессов, с которых начинается синдром, и в котором он снова растворяется в исчезновении. Любые явления из апрактической = афазной серии могут составлять начало и конец, или же некоторые из бредовых или аментарных серий могут быть включены из «экзогенных» групп.
Любые явления из апрактической = афазной серии могут составлять начало и конец, или же некоторые из бредовых или аментарных серий могут быть включены из «экзогенных» групп.
При переходе от тяжелой мозговой органической картины к выздоровлению могут возникать параноидные синдромы, например, в форме реляционной паранойи. Это не примитивные церебральные признаки, а вторичные образования, которые говорят о пробуждении личности. Что означает первую попытку проработки постепенно возникающей психической активности. Это тревожное отношение и мания преследования отражают ни что иное, как колебание психики между пониманием и непониманием, диффузной неопределенностью субъектно-объектного отношения.
Между прочим, последнее относится в какой-то степени ко всем параноидальным синдромам, независимо от того, обусловлена ли неопределенность связи между субъектом и внешним миром, как здесь, флуктуациями мозговой органической функции или, как и в шизофренических периферийных областях, интерференцией между реальным миром и магическим внутренним миром или, как и в случае чувствительной одержимости отношениями, которая становится более психологически реактивной в результате неуверенности в себе из-за отношений с внешним миром.
Как раз органический синдром мозга, описанный выше и следует называть «апаллическим». Этот термин намеренно формируется так же, как термины «aпраксия», «агностический», «афазический», и это потому, что апаллический синдром, хотя и не является простым дополнением к этим состояниям, все же логически возникает, если соответствующие области коры головного мозга в то же время выведены из строя более острыми очагами болезни, что возможно только при глубоко затянувшихся нарушениях функции паллиона (плаща мозга, совокупности белого и серого вещества головного мозга – прим. Neuronovosti.ru) во всей полноте. В этом смысле «апаллика» – это целостное нарушение совместной работы самого паллиона. Если ясно, что это целостный характер синдрома, также очевидно, что для каждого центра коры не обязательно наличие изолированных местных симптомов, например, нарушение пирамидного тракта или симптомы моторной коры.
Паллион низшего хордового (акулы)
Клиническое проявление синдрома менее токсично.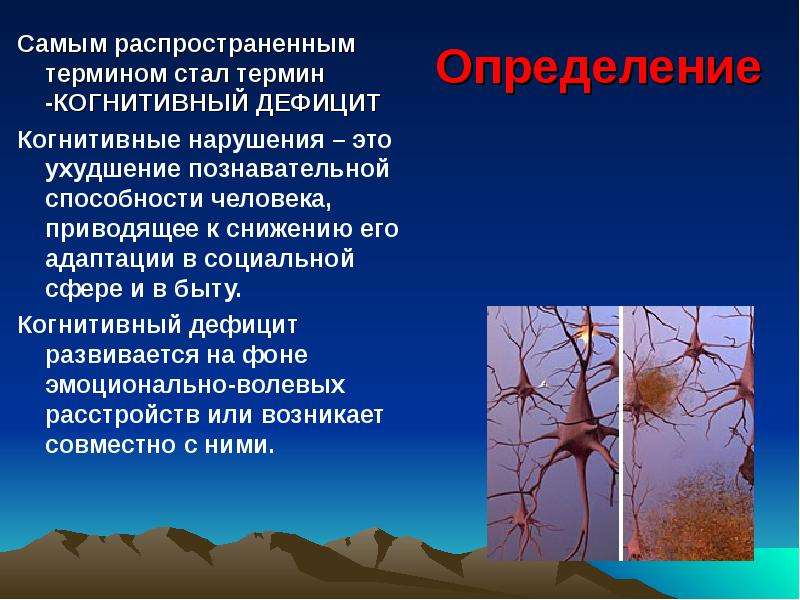 Токсичные расстройства преимущественно связаны с помутнением сознания; его основной областью, в дополнение к простой сонливости, являются известные «экзогенные» синдромы, особенно бред и аменция.
Токсичные расстройства преимущественно связаны с помутнением сознания; его основной областью, в дополнение к простой сонливости, являются известные «экзогенные» синдромы, особенно бред и аменция.
Апаллические расстройства, с другой стороны, обнаруживаются в панэнцефалитных процессах с преобладанием мозгового поражения, а также в виде переходных фаз тяжелого церебрального артериосклероза и т.д. Не случайно деменция больше развивается на основе хронического разрушения головного мозга, что по-прежнему снижает снизить общую психическую работоспособность, в то время, как блокирующий характер апаллического синдрома характеризуется более острыми мозговыми процессами. Тяжелые проявления апаллическего синдрома не распространены. Но его четкое различие и обозначение необходимы для точного описания психологических сопутствующих симптомов мозговых органических процессов.
Перевела Ирина Помеляйко в редакции Алексея Паевского
Ernst Kretschmer (1940). «Das apallische Syndrom». Neurol. Psychiat. 169: 576–579. doi:10.1007/BF02871384
Neurol. Psychiat. 169: 576–579. doi:10.1007/BF02871384
Читайте материалы нашего сайта в Facebook, ВКонтакте и канале в Telegram, а также следите за новыми картинками дня в Instagram.
Коматозные состояния | Компендиум
Значение термина кома становится хорошо понятным при знакомстве с его историей. Древние греки писали его через два «м» и обозначало оно — удар, то есть уже в названии состояния было заложено определение наиболее частой сосудистой катастрофы, его и вызывающей (наше написание этого слова через одно «м» эквивалентно греческому слову «волос» и никак не соответствует современному медицинскому смыслу обсуждаемого термина). Иллюстрируя эмоциональную тяжесть определения, данного еще древними греками, можно привести следующий пример. В древнегреческих трагедиях часть действия обозначалась «commos» и именно в этой части хор вместе с действующими лицами доносили до зрителей ужас события и осознание его беспросветности (например в трагедии Софокла — известие об убийстве Эдипом отца и женитьбе на собственной матери).
Активность человека, сохранность когнитивных функций обеспечивается адекватной деятельностью гемисфер мозга и активирующим влиянием ретикулярной системы (комплекс ядер и соединяющих их волокон, простирающихся от моста через средний мозг к задним диэнцефалическим структурам). Система получает афферентные импульсы от соматических, висцеральных, слуховых и зрительных рецепторов, передавая их через таламические ядра в кору мозга. На любом уровне существует обратная связь. Нарушение этой функции вызывает снижение активности, нарушение сознания, которое может быть кратким или длительным, умеренным или глубоким. При судорожных припадках потеря сознания может длиться 1 ч и более. Полная потеря сознания, длящаяся 3 ч и более, — свидетельство тяжелых интракраниальных или метаболических нарушений и соответствует критериям комы.
Кома — крайне тяжелое состояние, характеризующееся потерей сознания, расстройством функций всех органов чувств, нарушением кровообращения, дыхания, метаболических процессов. Переходные состояния между бодрствованием и полной потерей сознания называются сомноленция и сопор (прекома). Кома, как и многие другие состояния, не диагноз, а исход большого количества болезненных расстройств. Кома чаще в медицинской практике вызвана сосудистыми катастрофами, но может развиться в результате общей интоксикации, нарушения обмена, травмы мозга, особенно деструкции его коры и ствола.
Переходные состояния между бодрствованием и полной потерей сознания называются сомноленция и сопор (прекома). Кома, как и многие другие состояния, не диагноз, а исход большого количества болезненных расстройств. Кома чаще в медицинской практике вызвана сосудистыми катастрофами, но может развиться в результате общей интоксикации, нарушения обмена, травмы мозга, особенно деструкции его коры и ствола.
Все вышеперечисленное ведет к дисфункции полушарий мозга, диэнцефалических структур и/или ствола мозга. Очаговые изменения в супратенториальных структурах могут либо сами по себе значительно повредить гемисферы, либо вызвать их отек со сдавлением диэнцефалических активирующих систем и среднего мозга, «выдавливая» их через налет с возрастанием давления на ствол мозга. Первичные субтенториальные повреждения (в стволе мозга или в мозжечке) могут непосредственно сдавливать ретикулярную формацию.
Супратенториальными причинами комы могут быть травма мозга, опухоли или абсцессы, кровоизлияния или ишемические инфаркты, эпи- или субдуральные гематомы.
Из возможных субтенториальных процессов известны инфаркты, травмы, опухоли моста и мозжечка.
Из общих заболеваний к коме могут привести аноксия или ишемия мозга (аритмия, отравление угарным газом), васкулит, диффузные болезни соединительной ткани, инфекции мозга, уремия, диабетический кетоацидоз, печеночная недостаточность, гипогликемия, этиловый и метиловый спирты, наркотики, а также эпилептический статус, субарахноидальное кровотечение, кататония.
Наиболее частые причины комы или состояния, требующие ее исключения, приведены в табл. 13.1.
Таблица 13.1
Наиболее частые причины глубоких бессознательных состояний
Алкогольная острая интоксикация
Запах алкоголя. Пациент обычно ступорозен, отвечает на резкие раздражители. Лицо и конъюнктивы гиперемированы. Температура тела в норме или субнормальная. Зрачки умеренно расширены, одинаковы, реагируют на свет. Дыхание глубокое и шумное, но не хрипящее. Концентрация алкоголя в крови 43 ммоль/л.
Лекарственные средства, ядовитые растения и грибы, наркотики
У взрослых — 60–70%, у детей и подростков — до 80–95% всех случаев комы неизвестной этиологии.
Гипогликемия
Инсулинома или передозировка инсулина. Начало может быть острое с судорог. Обычно дебютирует с головной боли, потливости, тошноты, боли в животе, ощущение голода. Кожа бледная, влажная. Зрачки на свет реагируют. Положительный симптом Бабинского.
Диабетический кетоацидоз
Начинается постепенно. Кожа сухая. Фруктовый или ацетоновый запах в выдыхаемом воздухе. Температура тела субнормальная. Боль в животе. Глаза запавшие. Гипервентиляция. Глюкозурия. Кетонурия. Гипергликемия. Метаболический ацидоз.
Инсульт
Возраст 40 лет и старше. АГ или другие заболевания сердечно-сосудистой системы. Начало острое. Признаки стволовых нарушений. Лицо часто ассиметричное. Очаговая неврологическая симптоматика вплоть до гемиплетии. Зрачки нередко разные по диаметру, реакция на свет вялая. Температура тела, частота пульса и дыхания вариабельны. Изменения на ЯМР и КТ. Может быть показана люмбальная пункция.
Температура тела, частота пульса и дыхания вариабельны. Изменения на ЯМР и КТ. Может быть показана люмбальная пункция.
Обморок
Начало острое. Часто следует за эмоциональным стрессом. В кому переходит редко (аритмии). Бледность. Пульс мягкий, редкий или резко учащен. В положении лежа — быстрое восстановление.
Травма черепа
Анамнез. Внешние следы травмы (кровотечения из носа или уха, ликворея, переломы костей). Кома начинается остро или постепенно. Температура тела повышена или нормальна. Зрачки неравномерны, реакция вялая. Характер дыхания, пульса вариабельны (дыхание учащено, неравномерное; пульс вначале быстрый, затем редкий). АД непостоянно. Рефлексы нарушены.
Эпилепсия
Судороги. Начало острое. Язык со следами прикусов. Бессознательное состояние. Температура тела, пульс и частота дыхания вариабельны (повышение на фоне приступа или тут же после него). Зрачки на свет реагируют.
Учитывая крайнюю тяжесть положения пациента, ДД должна быть краткой, решительной, коллегиальной, а посиндромная терапия — начинаться до окончательного выяснения всех этиологических факторов.
Что же следует предпринять?
А.
1. Убедиться в наличии комы.
2. Удостовериться, что жизненно важные функции (сердцебиение, кровообращение, дыхание) сохранены в той мере, чтобы обеспечить вам определенный период для раздумий и действий. Если проявления угрожающи, немедленно начать посиндромную терапию.
3. Определить диаметр зрачков, спонтанные движения глаз, двигательную активность пациента.
4. Общий анализ крови, определение уровня глюкозы, электролитов, биохимический анализ крови, газовый состав крови крови, токсикологический скрининг.
5. Ввести 100 мг тиамина. Ввести 50 г глюкозы (при быстром улучшении состояния введение продолжить). Эти действия призваны выявить и тут же устранить гипогликемию, быстро ведущую к гибели нейронов. Следующий неотложный шаг — исключение наркотической комы. Ввести 0,4 мг налоксона. Препарат может привести к расширению зрачков у пациента с миозом, но только этого недостаточно для утверждения о наркотической коме и введение можно повторить.
6. По возможности собрать анамнез и в совокупности попытаться обобщить его с уже имеющимися результатами физикального обследования (По осмотру кожи и мягких тканей, особенно на волосистой части головы исключить травму. Очень осторожно убедиться в сохранности позвоночного столба и проверить ригидность затылочных мышц. Определить гипер- или гипотермию у пациента. Определить запах выдыхаемого воздуха. Неврологическое обследование провести по упрощенной схеме, но обязательно оценить симметричность рефлексов, ответ на раздражители, наличие фасцикуляций. Глазное дно осмотреть без расширения зрачков). Этап А не должен занимать более 5–10 мин!
Б.
1. ЭЭГ, ЭКГ, рентгеновское исследование (череп, грудная клетка, позвоночник).
2. Окуловестибулярные пробы.
3. Люмбальная пункция (удостовериться предварительно, что нет критической внутричерепной гипертензии или местных ограничивающих изменений в области пункции).
4. КТ, ЯМР, ангиография.
Церебральная кома может быть обусловлена сосудистой патологией (кровоизлияния, церебромаляция) или иметь несосудистые причины (опухоль, травмы, инфекции). Возможно стремительное развитие симптомов при сосудистой патологии или травмах, и медленное формирование клинической картины комы при опухолях или инфекционных процессах.
Возможно стремительное развитие симптомов при сосудистой патологии или травмах, и медленное формирование клинической картины комы при опухолях или инфекционных процессах.
Остро возникшее длительно сохраняющее нарушение сознания типично для сосудистой патологии. Если в этих случаях при гемиплегии отмечают отклонение взгляда в противоположную сторону, то есть основания говорить о нарушениях в бассейне внутренней сонной артерии. Если имеется перекрестная симптоматика поражения черепно-мозговых нервов и конечностей, то нарушения развились в области кровоснабжения вертебральной или базилярной артерий. При этом возможно отведение глаза в здоровую сторону. Однако отклонение глаза в определенную сторону отмечают непостоянно, а гемисимптоматику у коматозного больного выявить сложно. В сомнительных случаях необходимо исключить гипогликемию, интоксикацию, уремию и водно-электролитные нарушения.
Сосудистые катастрофы мозга — одна из ведущих причин смерти. Они занимают 2-е место после болезни Альцгеймера среди всех причин тяжелейших и необратимых психоневрологических изменений личности.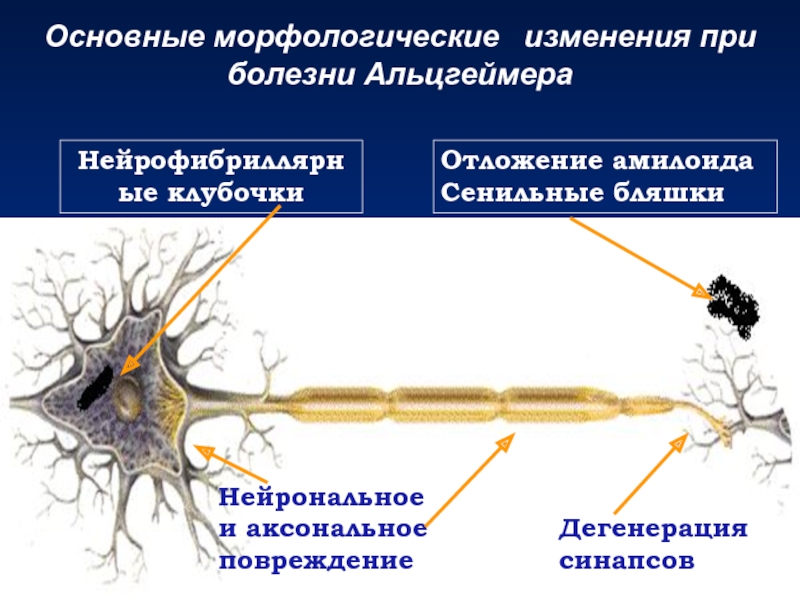
Факторами риска развития цереброваскулярных катастроф являются:
- Корригируемые
- АГ;
- гиперлипидемия;
- гиперкоагуляция;
- повышение вязкости крови;
- сахарный диабет;
- васкулит;
- нарушения ритма сердца;
- клапанные пороки сердца;
- кардиомиопатия;
- мигрень в анамнезе;
- алкоголизм;
- табакокурение;
- наркомания;
- пероральные контрацептивы (прежде всего — первых поколений. Современные низкодозные контрацептивы менее токсичны).
- Некорригируемые:
- мужской пол;
- возраст 60 лет;
- инсульт в семейном анамнезе;
- ранее существовавшие преходящие нарушения мозгового кровообращения;
- ранее перенесенный инсульт.
Нарушения мозгового кровообращения — либо ишемический синдром, либо кровоизлияние.
В норме адекватный кровоток обеспечивается достаточно развитыми коллатералями от одной позвоночной артерии к другой, между сонными и позвоночными артериями через Виллизиев круг, через коллатерали на уровне гемисфер мозга.
Ишемию вызывают чаще тромбы или эмболы. Большие атероматозные бляшки обычно образуются в общей сонной артерии, позвоночных артериях и их ветвях. Но эмболы чаше всего исходят из области бифуркации сонной артерии. Эмболы могут появиться как самостоятельно, так и после инвазивных процедур (например катетеризации аорты). Тромбозы интракраниальных сосудов могут развиться в крупной артерии на основании мозга, в глубоких перфорантных или мелких кортикальных ветвях. Но чаще поражаются средняя церебральная артерия и ее ветви. Часто блокируются также сифон сонной артерии и базилярная артерия чуть проксимальнее задней мозговой артерии.
Внутримозговые кровоизлияния требуют ДД между кровоизлияниями при гипертензивных состояниях (наиболее вероятен возраст 45–65 лет) и субарахноидальных кровотечениях при разрыве аневризма сосудов. Интрацеребральный геморрагический синдром — это результат разрыва атеросклеротически измененного сосуда на фоне АГ или разрыв сосуда после его тромбирования. Значительно реже причинами являются мальформации сосудов, амилоидная ангиопатия, кокаиновый васкулит, нарушения свертывания крови или коллагенозы. При разрывах сосудов симптоматика развивается очень быстро, обычно ей предшествует длительная АГ. Появляется резкая головная боль, через несколько минут человек может потерять сознание. Нередки тошнота, рвота, фокальные или генерализованные судороги, делирий. Развивается глубокая кома, температура тела повышена. При больших кровоизлияниях более половины больных погибают в ближайшие несколько дней. Кровоизлияние может быть в любом участке мозга, но наиболее опасны кровоизлияния в область базальных ганглиев, внутренней капсулы, таламуса, мозжечка или в ствол мозга. Сравнительно массивные кровоизлияния отмечают из срединной мозговой артерии, обусловливая поражения области внутренней капсулы, что объясняет гемиплегию. Реже выявляют кровотечения в мозжечок и в мост. Медленно развивающаяся опухолеподобная симптоматика возможна при небольших внутримозговых кровоизлияниях с перифокальным отеком.
Значительно реже причинами являются мальформации сосудов, амилоидная ангиопатия, кокаиновый васкулит, нарушения свертывания крови или коллагенозы. При разрывах сосудов симптоматика развивается очень быстро, обычно ей предшествует длительная АГ. Появляется резкая головная боль, через несколько минут человек может потерять сознание. Нередки тошнота, рвота, фокальные или генерализованные судороги, делирий. Развивается глубокая кома, температура тела повышена. При больших кровоизлияниях более половины больных погибают в ближайшие несколько дней. Кровоизлияние может быть в любом участке мозга, но наиболее опасны кровоизлияния в область базальных ганглиев, внутренней капсулы, таламуса, мозжечка или в ствол мозга. Сравнительно массивные кровоизлияния отмечают из срединной мозговой артерии, обусловливая поражения области внутренней капсулы, что объясняет гемиплегию. Реже выявляют кровотечения в мозжечок и в мост. Медленно развивающаяся опухолеподобная симптоматика возможна при небольших внутримозговых кровоизлияниях с перифокальным отеком. В то же время и ишемические инсульты могут манифестировать резко, по типу удара, так что ДД этих расстройств с кровоизлияниями и инфарктами без применения дополнительных методов (КТ, ЯМР, ликвордиагностика) оказывается чрезвычайно затруднительной. Изменения ликвора целиком определяется тем, сообщается ли кровоизлияние с ликворной системой. При прорыве крови в желудочки или при субарахноидальном кровоизлиянии ликвор приобретает кровянистый характер, а при ишемических инфарктах остается нормальным или определяется легкий плеойоцитоз с незначительным повышением белка. Прорыв крови в желудочки приводит к дальнейшему углублению комы, дыхание становится аритмичным, отмечается гипертермия. У ряда больных развиваются тонические судороги, у других — арефлексия.
В то же время и ишемические инсульты могут манифестировать резко, по типу удара, так что ДД этих расстройств с кровоизлияниями и инфарктами без применения дополнительных методов (КТ, ЯМР, ликвордиагностика) оказывается чрезвычайно затруднительной. Изменения ликвора целиком определяется тем, сообщается ли кровоизлияние с ликворной системой. При прорыве крови в желудочки или при субарахноидальном кровоизлиянии ликвор приобретает кровянистый характер, а при ишемических инфарктах остается нормальным или определяется легкий плеойоцитоз с незначительным повышением белка. Прорыв крови в желудочки приводит к дальнейшему углублению комы, дыхание становится аритмичным, отмечается гипертермия. У ряда больных развиваются тонические судороги, у других — арефлексия.
При субарахноидальном кровотечении в результате разрыва врожденной или микотической аневризмы, при лейкозах, геморрагических диатезах, передозировке антикоагулянтов или после травм развивается резкая интенсивная головная боль, часто распространяющаяся в затылок. Не исключены судороги, в первые 5–10 дней повышается температура тела. Достаточно быстро появляются симптомы менингизма, возможны гемиплегический синдром и кома. Большинство аневризм связано со средней или передней мозговыми артериями, с коммуникативными артериями Виллизиева круга. Как правило, они исходят из бифуркационного кармана артерий, где тоньше всего мышечный слой стенки. В качестве сопричин называют артериосклероз и АГ. До разрыва аневризмы бессимптомны. Но их часто сопровождает незначительная головная боль. Некоторые аневризмы могут сдавливать расположенные рядом структуры мозга. Косоглазие, диплопия, парез взора, боль в области иннервации лицевого нерва возникают при сдавлении 3; 4; 5 или 6-й пар черепно-мозговых нервов. Снижение остроты зрения или битемпоральное выпадение полей зрения свидетельствуют о сдавлении перекреста зрительных нервов.
Не исключены судороги, в первые 5–10 дней повышается температура тела. Достаточно быстро появляются симптомы менингизма, возможны гемиплегический синдром и кома. Большинство аневризм связано со средней или передней мозговыми артериями, с коммуникативными артериями Виллизиева круга. Как правило, они исходят из бифуркационного кармана артерий, где тоньше всего мышечный слой стенки. В качестве сопричин называют артериосклероз и АГ. До разрыва аневризмы бессимптомны. Но их часто сопровождает незначительная головная боль. Некоторые аневризмы могут сдавливать расположенные рядом структуры мозга. Косоглазие, диплопия, парез взора, боль в области иннервации лицевого нерва возникают при сдавлении 3; 4; 5 или 6-й пар черепно-мозговых нервов. Снижение остроты зрения или битемпоральное выпадение полей зрения свидетельствуют о сдавлении перекреста зрительных нервов.
Тяжелая головная боль вовсе не обязательно связана с субарахноидальным кровоизлиянием. Но если возникла не свойственная ранее этому пациенту головная боль, то необходимо исключить и внутричерепную аневризму и ее разрыв.
Необходимо помнить, что артифициальная кровь в ликворе (ранение сосуда в момент пункции) может симулировать геморрагический ликвор. Свежую кровь в ликворе необходимо отличать от ксантоматозного ликвора, характерного при геморрагическом пахименингите, субдуральной гематоме, после контузии мозга, тромбоза синусов, геморрагического инсульта вблизи ликворнесущих полостей или при поздней пункции (спустя несколько дней) субарахноидального кровоизлияния. Как результат кровотечения развиваются вазоспазм и ишемия (¼ всех больных). Повторные кровотечения часты у пациентов, которым хирургически не удалили аневризму (вероятность 3% в год).
37–38% больных умирают непосредственно сразу после первого аневризматического кровотечения, еще 10–17% — в ближайшие несколько недель. Прогноз очень плохой при разрыве мозговых артерий, лучше — при кровотечении из артериовенозных мальформаций. Наиболее благоприятны ситуации, когда при четырехсосудистой артериографии место повреждения выявить не удалось. Это означает, что кровотечение очень небольшое и завершилось самостоятельно.
Это означает, что кровотечение очень небольшое и завершилось самостоятельно.
Ишемический инсульт протекает менее остро, чем кровоизлияние. Обычно кома не столь глубока, отмечается сопор. Симптомы развиваются в течение нескольких часов, поэтапно, ступенчатообразно. Чаще поражаются лица в возрасте старше 60 лет с выраженным артериосклерозом. АД не достигает критических цифр, более того, возможна АГ. Параличи распространенные, моторные нарушения могут, например сочетаться с афазией, что указывает на поражение крупных ветвей срединной мозговой артерии. Инсульт с локализацией в области продолговатого мозга, моста и среднего мозга протекаете перекрестной симптоматикой. Как правило, сознание сохранено. Только при базилярных тромбозах с двусторонним прерыванием ретикулярной формации развивается кома, часто в виде «растительной комы», то есть полная акинезия с открытыми глазами или глазами, открывающимися только на болевые раздражители. Сходные состояния развиваются при повреждениях дорзомедиальных ядер гипоталамуса, области опоясывающей извилины. Симптоматика инсульта указывает на область нарушенного кровообращения. Чаще всего блокируется кровоток по средней мозговой артерии или по одной из ее глубоких ветвей. Окклюзия проксимальной части артерии, которая обеспечивает питание существенной части лобной, височной и теменной долей, ведет к контрлатеральной гемиплегии (обычно тяжелой), гемианестезии и гомонимной гемианопсии. Афазия развивается при поражении доминантной гемисферы. Контрлатеральная гемиплегия лица, руки и ноги, иногда с гемианестизией, случается при нарушении кровотока по одной из глубоких ветвей, снабжающих базальные ганглии, внутреннюю и наружную капсулы, таламус. При блокаде терминальных веточек моторные и сенсорные нарушения выражены значительно меньше.
Симптоматика инсульта указывает на область нарушенного кровообращения. Чаще всего блокируется кровоток по средней мозговой артерии или по одной из ее глубоких ветвей. Окклюзия проксимальной части артерии, которая обеспечивает питание существенной части лобной, височной и теменной долей, ведет к контрлатеральной гемиплегии (обычно тяжелой), гемианестезии и гомонимной гемианопсии. Афазия развивается при поражении доминантной гемисферы. Контрлатеральная гемиплегия лица, руки и ноги, иногда с гемианестизией, случается при нарушении кровотока по одной из глубоких ветвей, снабжающих базальные ганглии, внутреннюю и наружную капсулы, таламус. При блокаде терминальных веточек моторные и сенсорные нарушения выражены значительно меньше.
Окклюзия внутренней сонной артерии ведет к обширному инфаркту центральнолатеральных частей больших полушарий мозга. Симптоматика аналогична таковой при нарушении кровотока по средней мозговой артерии (за исключением ипсилатеральных глазных симптомов). Редко блокируется передняя мозговая артерия. Поражаются медиальные части лобной и теменной долей, мозолистое тело, в ряде случаев — хвостатое ядро и внутренняя капсула. Появляются контрлатеральная гемиплегия (как правило, ноги), недержание мочи. Двусторонняя окклюзия приводит к спастическому парапарезу, апатии, спутанности сознания, мутизму.
Редко блокируется передняя мозговая артерия. Поражаются медиальные части лобной и теменной долей, мозолистое тело, в ряде случаев — хвостатое ядро и внутренняя капсула. Появляются контрлатеральная гемиплегия (как правило, ноги), недержание мочи. Двусторонняя окклюзия приводит к спастическому парапарезу, апатии, спутанности сознания, мутизму.
При окклюзии задней мозговой артерии поражаются участки височной и затылочной долей, внутренняя капсула, гиппокамп, таламус, сосочковые и коленчатые тела, сосудистое сплетение, верхние отделы ствола мозга. Возникают контрлатеральная гомонимная гемианопсия, гемисенсорные нарушения, спонтанные таламические боли, гемибаллизм. Алексия свойственна инфаркту доминантной гемисферы.
Закрытие ветвей вертебробазилярной системы вызывает комбинацию мозжечковых, кортикоспинальных, сенсорных нарушений и патологию черепно-мозговых нервов. При одностороннем поражении черепно-мозговые нервы изменяются контрлатерально по отношению к мышечной слабости тела или сенсорным нарушениям. Полная окклюзия базилярной артерии ведет к офтальмоплегии, зрачковой симптоматике, двусторонним кортикоспинальным знакам (тетраплегии или тетрапарезу). Достаточно часты псевдобульбарные расстройства (дизартрия, дисфония, эмоциональная лабильность). Поражение вертебробазилярных сосудов прогностически очень неблагоприятно и нередко завершается смертью.
Полная окклюзия базилярной артерии ведет к офтальмоплегии, зрачковой симптоматике, двусторонним кортикоспинальным знакам (тетраплегии или тетрапарезу). Достаточно часты псевдобульбарные расстройства (дизартрия, дисфония, эмоциональная лабильность). Поражение вертебробазилярных сосудов прогностически очень неблагоприятно и нередко завершается смертью.
При инсультах с кратковременной потерей сознания без сохранения значимой неврологической симптоматики необходима тщательная оценка состояния сосудов с применением ультразвуковых диагностических методик, а по показаниям — и ангиография. В то время как у людей пожилого возраста ишемический инсульт — результат прежде всего распространенного атеросклероза, у лиц молодого возраста это может быть проявлением сифилиса с его специфическим артериитом, а также при внутричерепном артериите, коллагенозах, облитерирующем эндартериите, синдроме Такаясу, фибромускулярной дисплазии сонных артерий и при сосудистых осложнениях применения контрацептивных препаратов. Всегда следует помнить о возможных кардиогенных эмболиях при пороках сердца, пролапсах митрального клапана или миксомах, а также газовой и жировой эмболии. Газовая эмболия возникает при быстрой декомпрессии у работников кессонов и ныряльщиков, а жировая — при распространенных переломах длинных трубчатых костей. Ей свойственны преходящие одышка, тахикардия и цианоз, а несколько дней спустя на верхней половине туловища, глазном дне и коньюнктиве появляются желтоватые петехии.
Всегда следует помнить о возможных кардиогенных эмболиях при пороках сердца, пролапсах митрального клапана или миксомах, а также газовой и жировой эмболии. Газовая эмболия возникает при быстрой декомпрессии у работников кессонов и ныряльщиков, а жировая — при распространенных переломах длинных трубчатых костей. Ей свойственны преходящие одышка, тахикардия и цианоз, а несколько дней спустя на верхней половине туловища, глазном дне и коньюнктиве появляются желтоватые петехии.
В заключение можно отметить, что ишемические повреждения мозга чаще возникают при локальных поражениях сосудов (эмболы, тромбы). Системные процессы редко приводят к катастрофической ишемии мозга (точно так же, как и к кровоизлияниям). Требуются очень тяжелая анемия, выраженная интоксикация угарным газом, значительная полицитемия (повышение вязкости крови). Артериальная гипотензия должна быть выраженной и длительной и сочетаться с гипоксемией. Ишемия может быть результатом васкулита и нарушения микроциркуляции (в том числе на фоне приема кокаина, амфетамина).
Очень редкой причиной является сдавление артерии остеофитами позвонков.
Артерио-венозные мальформации мозга — врожденные аномалии сосудов в виде извитости, беспорядочного сплетения со сбросом крови непосредственно в вену без наличия демпфирующей капиллярной сети. Артерио-венозные мальформации обычно располагаются в паренхиме мозга, лобно-теменном регионе, в лобной доле, по бокам мозжечка, на поверхности затылочной доли. Сдавливая ткань мозга, они могут вызывать следующие состояния:
- Паренхиматозные или субарахноидальные кровоизлияния (отмечают в 50% всех случаев артерио-венозных мальформаций мозга). Неврологические знаки при этом варианте кровотечений выражены меньше, чем при гипертензивных или аневризматических кровотечениях, но вероятность их повторения значительно выше.
- Фокальная эпилепсия.
- Прогрессирующая очаговая неврологическая симптоматика. Сенсомоторные расстройства. Все это является результатом постепенного расширения мальформации со сдавлением и ишемией мозга.

Кровоизлияния в опухоли проявляются теми же симптомами остро возникшего геморагического инсульта, как и мозговое кровоизлияние. Точно так же, как и после развития субдуральной или эпидуральной гематомы, возможно подострое развитие комы. Но, как правило, при объемных интракраниальных процессах кома развивается постепенно с медленно нарастающих расстройств сознания, появления признаков внутричерепной гипертензии в виде застойного соска зрительного нерва, тошноты, рвоты, головная боль нарастающей интенсивности. Прогрессирует психическая заторможенность, появляются локальные и генерализованные судороги. При вклинении среднего мозга кома развивается очень быстро.
Абсцессы мозга могут сопровождаться сходной симптоматикой, и если они развиваются подостро и не сопровождаются дополнительными симптомами, клинически отличить их от других объемных процессов невозможно. Абсцессы длительное время, будучи инкапсулированными, могут существовать асимптомно. Обычно это абсцессы после ранений. Известен случай, когда абсцесс мозга напомнил о себе спустя более 20 лет после ранения на фронте. Абсцессы после травм мозга, переломов основания черепа, инфекциях лобных пазух или среднего уха обычно солитарные. Гематогенные абсцессы при актиномикозе, эндокардите, бронхоэктазах, абсцессе легкого могут быть множественными. При инкапсулированном абсцессе лейкоцитоз отсутствует, а в ликворе определяют плейоцитоз.
Известен случай, когда абсцесс мозга напомнил о себе спустя более 20 лет после ранения на фронте. Абсцессы после травм мозга, переломов основания черепа, инфекциях лобных пазух или среднего уха обычно солитарные. Гематогенные абсцессы при актиномикозе, эндокардите, бронхоэктазах, абсцессе легкого могут быть множественными. При инкапсулированном абсцессе лейкоцитоз отсутствует, а в ликворе определяют плейоцитоз.
Тромбоз синусов возникает при общих тяжелых заболеваниях, при фурункулах лица выше угла рта, гнойной инфекции среднего уха, после родов. Тромбоз пещеристого синуса распознается по нарастающему локальному отеку век и тканей орбиты. При тромбозе сагиттального синуса возникает застой в полушариях мозга с выпадением прежде всего парасагиттально локализованных функций, затем развиваются судороги и помрачнение сознания. Ликвор при этом ксантохромный.
Травма головы — довольно частая причина смерти у мальчиков и мужчин в возрасте до 30 лет. Травма головы у людей в возрасте до 50 лет приводит к большему числу смертей и тяжелых неврологических нарушений, чем какие-либо другие неврологические расстройства.
Обычно травма мозга не вызывает диагностических трудностей за исключением случаев, когда ни один из доставивших больного не может сообщить о травме, или если травма была обусловлена нарушением кровообращения с падением больного в момент инсульта.
Повреждения мозга возникают при внедрении в паренхиму мозга обломков костей, локально при быстром положительном или отрицательном ускорении, по типу «противоудара», или диффузно. Развиваются интра- и экстрацеребральные кровотечения и ишемия, отек мозга, угроза его вклинения. Осколки костей могут поранить менингеальную оболочку и ее сосуды с образованием эпи- и субдуральных гематом. Переломы основания черепа приводят к истечению спинномозговой жидкости из носа или уха (ринорея или оторея). Через эти же ворота может проникать инфекция. Микроорганизмы могут достигать менингеальной оболочки и через скрытые переломы в придаточных пазухах носа.
Сотрясение мозга характеризуется посттравматической потерей ориентировки или памяти, длящихся от нескольких секунд до минут. Нет признаков структурного повреждения мозга. Нет изменений на ЭЭГ. Стволовые функции полностью сохранены. На очень короткий срок могут появиться экстензорные подошвенные рефлексы, но никогда не бывает гемиплегии. Спинномозговая пункция абсолютно противопоказана. После сотрясения мозга возможны головная боль, головокружение и неустойчивость, нарушение концентрации внимания, амнезия, депрессия, апатия, страхи. Изменения чаще развиваются после небольших, чем после тяжелых сотрясений. Они наиболее выражены у людей с преморбидными невротическими или неврологическими изменениями.
Нет признаков структурного повреждения мозга. Нет изменений на ЭЭГ. Стволовые функции полностью сохранены. На очень короткий срок могут появиться экстензорные подошвенные рефлексы, но никогда не бывает гемиплегии. Спинномозговая пункция абсолютно противопоказана. После сотрясения мозга возможны головная боль, головокружение и неустойчивость, нарушение концентрации внимания, амнезия, депрессия, апатия, страхи. Изменения чаще развиваются после небольших, чем после тяжелых сотрясений. Они наиболее выражены у людей с преморбидными невротическими или неврологическими изменениями.
Контузия и ушиб мозга вызывают значительно более тяжелые расстройства, нередко сочетаются с переломами костей черепа. В отличие от сотрясения мозга при его ушибе бессознательное состояние длится 3 ч, амнезия распространяется на несколько суток. Возникают гемиплегия или другая очаговая симптоматика, отек мозга, декортикальная ригидность (руки согнуты и приведены, туловище и ноги выпрямлены), децеребрационная ригидность (челюсти сжаты, шея разогнута, руки и ноги распрямлены). Зрачки расширены, на свет не реагируют, дыхание неравномерное, кома. Хирургическое лечение наиболее оправдано до симптомов включения мозга: тонические судороги и широкие ареактивные зрачки. Повышение внутричерепного давления вызывает сдавление и смещение ствола мозга, приводя к так называемому феномену Кушинга: повышение АД + урежение пульса и дыхания.
Зрачки расширены, на свет не реагируют, дыхание неравномерное, кома. Хирургическое лечение наиболее оправдано до симптомов включения мозга: тонические судороги и широкие ареактивные зрачки. Повышение внутричерепного давления вызывает сдавление и смещение ствола мозга, приводя к так называемому феномену Кушинга: повышение АД + урежение пульса и дыхания.
При ушибе мозга ликвор, как правило, ксантохромный.
Ушиб мозга может протекать без потери сознания или изменений на ЭЭГ, если травма мозга пришлась на неврологически «немые зоны».
С тяжелыми травмами головы часто сочетаются травмы грудной клетки, усугубляя первые. Развиваются отек легких, гипоксия, нарушения кровообращения.
Острая субдуральная гематома (кровь между твердой и арахноидальной мозговыми оболочками) обычно венозная. Иногда сопутствует внутримозговым кровоизлияниями при тяжелой травме головы. Субдуральная гематома с отеком мозга часто приводит к летальному исходу.
Хроническая субдуральная гематома в первые несколько недель после травмы может протекать бессимптомно. Субдуральная гематома после минимальных травм часто возникает у лиц, получающих антикоагулянты, больных хроническим алкоголизмом и асоциальных лиц в возрасте старше 50 лет, которые не вспоминают о травме головы не из-за амнезии, а из-за обыденности для них этого события. Типичны нарастающая головная боль, флюктуирующие расстройства ориентации (что симулирует раннюю деменцию), нередко выраженные или умеренные гемипарезы. У детей хроническая субдуральная гематома приводит к увеличению окружности головы, что служит поводом для ошибочной диагностики гидроцефалии. Ликвор при субдуральной гематоме ксантохромный, хотя прозрачный ликвор не исключает наличия субдуральной гематомы. При подозрении на субдуральную гематому необходимо безотлагательно выполнить КТ или ЯМР.
Субдуральная гематома после минимальных травм часто возникает у лиц, получающих антикоагулянты, больных хроническим алкоголизмом и асоциальных лиц в возрасте старше 50 лет, которые не вспоминают о травме головы не из-за амнезии, а из-за обыденности для них этого события. Типичны нарастающая головная боль, флюктуирующие расстройства ориентации (что симулирует раннюю деменцию), нередко выраженные или умеренные гемипарезы. У детей хроническая субдуральная гематома приводит к увеличению окружности головы, что служит поводом для ошибочной диагностики гидроцефалии. Ликвор при субдуральной гематоме ксантохромный, хотя прозрачный ликвор не исключает наличия субдуральной гематомы. При подозрении на субдуральную гематому необходимо безотлагательно выполнить КТ или ЯМР.
Эпидуральная гематома (кровь скапливается между костью и твердой мозговой оболочкой) — артериальная. Чаще развивается при ранении средней мозговой артерии. Рентгенологически признаком является линия перелома височной кости на рентгенограммах черепа, но видна она не всегда. Поэтому необходимо срочно выполнить эхоэнцефалограмму (эхоЭГ), КТ или ЯМР. Между травмой и развернутой клинической картиной есть светлый интервал. Через несколько часов после травмы нарастает головная боль, расстройства сознания и моторной деятельности, изменения со стороны зрачков. Эпидуральная гематома возникает значительно реже, чем субдуральная, но клинически значимей, поскольку быстрая эвакуация крови предотвращает сдавление мозга, отек, кому, тяжелые неврологические последствия.
Поэтому необходимо срочно выполнить эхоэнцефалограмму (эхоЭГ), КТ или ЯМР. Между травмой и развернутой клинической картиной есть светлый интервал. Через несколько часов после травмы нарастает головная боль, расстройства сознания и моторной деятельности, изменения со стороны зрачков. Эпидуральная гематома возникает значительно реже, чем субдуральная, но клинически значимей, поскольку быстрая эвакуация крови предотвращает сдавление мозга, отек, кому, тяжелые неврологические последствия.
Посттравматическая эпилепсия развивается спустя годы у 10–12% лиц, переживших закрытую травму мозга, и почти у половины (40%) — после проникающей травмы.
Менингоэнцефалит после травм мозга может развиваться спустя месяцы и годы. Герпетический менингоэнцефалит обычно битемпоральный и проявляется нарастающими нарушениями сознания и дезориентацией. Энцефалит и менингоэнцефалит (последний с явлениями менингизма) протекают с постепенно формирующейся комой. При бактериальных менингоэнцефалитах (менингококковом, пневмококковом) кома развивается быстро и возникают сложности в ее ДД с субарахноидальным кровотечением. Сомнения разрешает исследование ликвора.
Сомнения разрешает исследование ликвора.
В случае гранулематозного энцефалита при болезни Бехчета, ретикулогистиоцитозе, саркоидозе и оппортунистической инфекции при СПИДе нарушения сознания прогрессируют медленно. В целом же при нарушениях сознания с неясными воспалительными изменениями ликвора необходимы подробнейшие неврологические и иммунологические исследования.
Острый геморрагический энцефалит взрослых развивается как осложнение малярии, скарлатины, менингита, пневмонии, эпидемического паротита, опоясывающего лишая. Температура тела поднимается до 39 °C и выше, развиваются интенсивная головная боль, плегии, кома. ДД проводят с синдромом Крейцфельда — Якоба, лейкодистрофией, мультифокальной лейкоэнцефалопатией, которые также протекают с нарушением сознания.
Геморрагический псевдоэнцефалит Вернике у лиц с хроническим алкоголизмом или с любыми другими хроническими заболеваниями развивается за счет периваскулярных кровоизлияний и гиперплазии соединительной ткани адвентиция прежде всего в среднем мозгу, гипоталамусе и сосочковых телах. Развивается парез глазных мышц, атаксия, потеря сознания или корсаковский психоз. Развитие комы делает прогноз крайне неудовлетворительным.
Развивается парез глазных мышц, атаксия, потеря сознания или корсаковский психоз. Развитие комы делает прогноз крайне неудовлетворительным.
Нарушения сознания от сомноленции до комы описаны и при базилярной мигрени.
Диабетическая, кетоацидотическая кома — результат гипергликемии и кетоацидоза — важнейшая, хотя не единственная причина комы при сахарном диабете 1-го типа. Кома развивается сравнительно медленно в течение часов или нескольких суток, чаще всего в результате нарушения диеты, присоединения инфекции или неоправданного снижения дозы гипогликемизирующих препаратов. Появляются усталость, вялость, жажда с полиурией, потеря аппетита, уменьшение массы тела. Часто возникает боль в верхней чаете живота, что в сочетании со рвотой служит поводом для ошибочного направления больных в хирургические стационары. Дыхание глубокое, быстрое (тип Куссмауля), выдыхаемый воздух имеет отчетливый запах ацетона, быстро развивается эксикоз с «пустыми яремными венами» и мягкими запавшими глазными яблоками. Температура тела даже при сопутствующей инфекции снижена. В результате гиповолемии отмечается артериальная гипотензия, снижаются сухожильные рефлексы. В противоположность гипогликемической коме отсутствует симптом Бабинского. Уровень глюкозы в крови повышается до 55 ммоль/л и выше, но не коррелирует со степенью неврологических и соматических расстройств. Отмечают положительную корреляцию с кетоацидозом. Лейкоцитоз выражен даже без сопутствующей инфекции и является результатом как гемоконцентрации, так и преренальной почечной недостаточности. Потеря калия с мочой маскируется ацидозом, переводящим внутриклеточный калий в межклеточное пространство. В моче — резко положительная реакция на глюкозу и ацетон. ДД проводят с церебральными глюкозурией и ацидозом голодающих. При церебральных поражениях глюкозурия и гипергликемия умеренные, ацидоз не выражен. Повышенные рефлексы позволяют отграничить эти два состояния уже клинически. Незначительное повышение уровня креатинина в сыворотке крови ни в коем случае не должно служить причиной диагностики уремической комы, также протекающей с учащенным дыханием.
Температура тела даже при сопутствующей инфекции снижена. В результате гиповолемии отмечается артериальная гипотензия, снижаются сухожильные рефлексы. В противоположность гипогликемической коме отсутствует симптом Бабинского. Уровень глюкозы в крови повышается до 55 ммоль/л и выше, но не коррелирует со степенью неврологических и соматических расстройств. Отмечают положительную корреляцию с кетоацидозом. Лейкоцитоз выражен даже без сопутствующей инфекции и является результатом как гемоконцентрации, так и преренальной почечной недостаточности. Потеря калия с мочой маскируется ацидозом, переводящим внутриклеточный калий в межклеточное пространство. В моче — резко положительная реакция на глюкозу и ацетон. ДД проводят с церебральными глюкозурией и ацидозом голодающих. При церебральных поражениях глюкозурия и гипергликемия умеренные, ацидоз не выражен. Повышенные рефлексы позволяют отграничить эти два состояния уже клинически. Незначительное повышение уровня креатинина в сыворотке крови ни в коем случае не должно служить причиной диагностики уремической комы, также протекающей с учащенным дыханием. Ацидоз заставляет думать о лактоацидозе, в то время как гипергликемия подозрительна и на наличие вторичных форм сахарного диабета.
Ацидоз заставляет думать о лактоацидозе, в то время как гипергликемия подозрительна и на наличие вторичных форм сахарного диабета.
Гиперосмолярная неацидотическая кома свойственна сахарному диабету 2-го типа. Чаще развивается у пациентов в возрасте старше 50 лет при легком до того не диагностированном сахарном диабете. Гипергликемия провоцируется тяжелым сопутствующим заболеванием: пневмонией, вызванной грамотрицательной флорой сепсисом, почечной недостаточностью. Кома нередко манифестирует с судорог. Вследствие отсутствия кетоацидоза нет дыхания типа Куссмауля, ацетонурии, в то время как выражена гипергликемия (>33 ммоль/л). Определяют азотемию, гиперосмолярность, гипернатремию, сгущение крови, полиурию и дегидратацию. Гиперосмолярная кома возможна и при сахарном диабете в случае ограничения жидкости или сухоедения.
Лактоацидотическая кома может возникать при неэффективной терапии сахарного диабета с лактоацидозом, особенно при применении бигуанидов при почечной недостаточности..gif) Кроме того, лактоацидотическая кома может развиваться при нарушенной перфузии тканей, врожденных ферментных дефектах, печеночной недостаточности и злокачественных опухолях. К лактоацидозу могут вести и передозировка салициловой кислоты, интоксикация алкоголем, непомерное употребление фруктозы, ксилита и сорбита. Снижается аппетит, возникают тошнота, рвота, глубокое и быстрое дыхание, резкая артериальная гипотензия. Выявление гиперлактемии позволяет тут же установить правильный диагноз, подтверждением служит наличие метаболического ацидоза при отсутствии кетоза и уремии.
Кроме того, лактоацидотическая кома может развиваться при нарушенной перфузии тканей, врожденных ферментных дефектах, печеночной недостаточности и злокачественных опухолях. К лактоацидозу могут вести и передозировка салициловой кислоты, интоксикация алкоголем, непомерное употребление фруктозы, ксилита и сорбита. Снижается аппетит, возникают тошнота, рвота, глубокое и быстрое дыхание, резкая артериальная гипотензия. Выявление гиперлактемии позволяет тут же установить правильный диагноз, подтверждением служит наличие метаболического ацидоза при отсутствии кетоза и уремии.
Гипогликемическая кома развивается при опухолях островкового аппарата поджелудочной железы, острых гепатитах, лейкозах, врожденных нарушениях обмена углеводов и многих других состояниях. Глюкоза крови — практически единственный источник энергии для мозга, поэтому мозг тут же откликается на ее недостаток. Симптомы могут варьировать, но общими признаками являются головная боль, снижение умственной и физической активности, усталость, судороги, атакже бледность, потливость, тремор, сердцебиение, страх, тревога. При гипогликемии всегда следует выделить пациентов с сахарным диабетом. Гипогликемия может быть вызвана органическими причинами, быть реактивной или посталиментарной, вызванной экзогенными причинами. При сахарном диабете гипогликемическая кома развивается прежде всего при терапии инсулином. У пациентов молодого возраста с сахарным диабетом приступы гипогликемии возникают по ночам. Предрасполагающими факторами являются ограничения в пище, рвота, понос, физическое перенапряжение. При сахарном диабете гипогликемическую кому всегда следует дифференцировать с гипергликемической. Против диабетической комы свидетельствует отсутствие кетоацидоза и запаха ацетона изо рта, эксикоза, наличие влажной холодной, бледной кожи, дрожь и мышечная ригидность, быстрый хорошего наполнения пульс, часто — положительный рефлекс Бабинского. Введение 20–40 мл гипертонического раствора глюкозы обусловливает быстрое, хотя часто и преходящее улучшение состояния при гипогликемической коме, и никак не влияет на состояние пациента при гипергликемической коме.
При гипогликемии всегда следует выделить пациентов с сахарным диабетом. Гипогликемия может быть вызвана органическими причинами, быть реактивной или посталиментарной, вызванной экзогенными причинами. При сахарном диабете гипогликемическая кома развивается прежде всего при терапии инсулином. У пациентов молодого возраста с сахарным диабетом приступы гипогликемии возникают по ночам. Предрасполагающими факторами являются ограничения в пище, рвота, понос, физическое перенапряжение. При сахарном диабете гипогликемическую кому всегда следует дифференцировать с гипергликемической. Против диабетической комы свидетельствует отсутствие кетоацидоза и запаха ацетона изо рта, эксикоза, наличие влажной холодной, бледной кожи, дрожь и мышечная ригидность, быстрый хорошего наполнения пульс, часто — положительный рефлекс Бабинского. Введение 20–40 мл гипертонического раствора глюкозы обусловливает быстрое, хотя часто и преходящее улучшение состояния при гипогликемической коме, и никак не влияет на состояние пациента при гипергликемической коме.
Реактивные посталиментарные гипогликемические состояния свойственны астеничным пациентам с выраженной вегетативной лабильностью и симпатикотонией. Последние симптомы и определяют клиническую картину, в то время как потерю сознания отмечают достаточно редко. Кроме того, этот же вариант развития гипогликемий свойственен больным с быстрым опорожнением желудка после гастрэктомии, гастроэнтеростомии или ваготонии. Гипогликемия развивается через 1–3 ч после обильной углеводистой пищи. В лабораторных условиях посталиментарная гипогликемия может быть определена после обычной сахарной нагрузки, при этом уровень глюкозы через 2 ч после ее приема падает ниже 3,3 ммоль/л. Уровень глюкозы натощак — в пределах нормы. Аналогичный тип сахарной кривой отмечают при сниженной толерантности к глюкозе у пациентов с ожирением. Экзогенно индуцированные гипогликемии возникают при передозировке инсулина и сульфонилмочевины. Алкогольная интоксикация у истощенных дистрофичных лиц может сопровождаться приступами тяжелой гипогликемии за счет снижения гликонеогенеза в печени.
Гипогликемия — основной симптом непереносимости фруктозы, передающейся по а/p типу. Больные вынуждены отказываться от всех продуктов, содержащих фруктозу, но могут утешаться статистикой, согласно которой кариес развивается у них крайне редко.
Наиболее частой из всех врожденных форм гипогликемий является гликогеновая болезнь (ГБ). В настоящее время выделено не менее 12 типов этого заболевания, различающихся по дефекту фермента и соответственно по клиническим и биохимическим проявлениям.
ГБ I типа — болезнь Гирке, классический гепаторенальный гликогеноз, составляющий 1/3 среди всех других гликогенозов печени. Наследуется по а/p типу, выявляют с частотой примерно 1:100000. Заболевание обусловлено дефектом глюкозо-6-фосфатазной системы. В зависимости от дефекта активности того или иного фермента этой системы различают 3 подтипа этого состояния. При этом нарушается не только расщепление гликогена до глюкозы, но и образование глюкозы в процессе глюконеогенеза, в тканях ощущается постоянный дефицит глюкозы. В результате дефекта этой ферментной системы в крови накапливается большое количество молочной кислоты (лактата), которая может усваиваться тканями вместо глюкозы. Однако в противоположность глюкозе лактат вызывает значительные метаболические нарушения (изменения pH, нарушения калиево-кальциевого обмена и т. д.), что приводит к напряжению многих компенсаторных реакций и усугубляет течение заболевания. Оно проявляется с рождения и характеризуется гепатомегалией без спленомегалии и гипогликемией при одновременном снижении концентрации инсулина. Семейному врачу следует помнить, что гипогликемию различного генеза выявляют у новорожденных чаще, чем это принято думать, что создает большие сложности в ДД ГБ. Так, гипогликемия нередко развивается у недоношенных, а также у детей, у матерей которых в период беременности был сахарный диабет. Гипогликемия и в этих случаях может скрываться под маской постгипоксической энцефалопатии. Для ДД с ГБ необходимо динамическое наблюдение и проведение специфических нагрузочных проб.
В результате дефекта этой ферментной системы в крови накапливается большое количество молочной кислоты (лактата), которая может усваиваться тканями вместо глюкозы. Однако в противоположность глюкозе лактат вызывает значительные метаболические нарушения (изменения pH, нарушения калиево-кальциевого обмена и т. д.), что приводит к напряжению многих компенсаторных реакций и усугубляет течение заболевания. Оно проявляется с рождения и характеризуется гепатомегалией без спленомегалии и гипогликемией при одновременном снижении концентрации инсулина. Семейному врачу следует помнить, что гипогликемию различного генеза выявляют у новорожденных чаще, чем это принято думать, что создает большие сложности в ДД ГБ. Так, гипогликемия нередко развивается у недоношенных, а также у детей, у матерей которых в период беременности был сахарный диабет. Гипогликемия и в этих случаях может скрываться под маской постгипоксической энцефалопатии. Для ДД с ГБ необходимо динамическое наблюдение и проведение специфических нагрузочных проб. В отличие от транзиторной гипогликемии, при ГБ снижение содержания глюкозы в крови остается, с 5-7 мес начинает формироваться типичная клиническая картина болезни. Поскольку новорожденного кормят часто, симптомы гипогликемии (бледность, повышенная потливость, адинамия) практически не заметны. При задержке питания симптомы гипогликемии усиливаются вплоть до судорог. Судорожный синдром при указании в анамнезе на патологическую беременность или роды служит основанием для диагноза «постгипоксическая энцефалопатия» и едва ли не автоматически ведет к назначению фенобарбитала. Препарат устраняет судороги, что успокаивает родителей и вызывает диагностическую «релаксацию» врача, однако гипогликемия сохраняется. Поэтому при адинамии, особенно в сочетании с гепатомегалией, необходимо неоднократное определение уровня глюкозы в крови натощак (при повторных определениях — исключить ночные кормления). С 5–7 мес существенно увеличиваются паузы между кормлениями, особенно ночные, ребенок начинает получать мясное пюре, желтки, бульоны.
В отличие от транзиторной гипогликемии, при ГБ снижение содержания глюкозы в крови остается, с 5-7 мес начинает формироваться типичная клиническая картина болезни. Поскольку новорожденного кормят часто, симптомы гипогликемии (бледность, повышенная потливость, адинамия) практически не заметны. При задержке питания симптомы гипогликемии усиливаются вплоть до судорог. Судорожный синдром при указании в анамнезе на патологическую беременность или роды служит основанием для диагноза «постгипоксическая энцефалопатия» и едва ли не автоматически ведет к назначению фенобарбитала. Препарат устраняет судороги, что успокаивает родителей и вызывает диагностическую «релаксацию» врача, однако гипогликемия сохраняется. Поэтому при адинамии, особенно в сочетании с гепатомегалией, необходимо неоднократное определение уровня глюкозы в крови натощак (при повторных определениях — исключить ночные кормления). С 5–7 мес существенно увеличиваются паузы между кормлениями, особенно ночные, ребенок начинает получать мясное пюре, желтки, бульоны. Меняется ритм введения углеводов. В зависимости от типа и режима питания в этом возрасте по-разному проявляются симптомы гипогликемии. Гипогликемия может быть либо хронической, к которой ребенок адаптируется, в результате чего отсутствуют ее манифестные клинические симптомы, либо острой с классическими проявлениями вплоть до судорог. С 5–7 мес отмечают следующие клинические проявления: «кукольное лицо», увеличение живота в объеме, петехиальную сыпь на коже и носовые кровотечения. Выявляют разболтанность суставов, так что дети могут свободно закидывать ноги на плечи. Увеличенная в размерах печень вначале мягкая, но по мере развития дистрофии гепатоцитов и замещения их соединительной тканью становится плотной. Живот вследствие гипотонии мышц увеличивается в значительно большей степени, чем если бы это было обусловлено массивной печенью. Поэтому необходимо эхоГ-исследование для достоверной оценки состояния органов брюшной полости. Печень при этом выглядит увеличенной в размерах, край ее закругляется, акустическая плотность значительно повышается.
Меняется ритм введения углеводов. В зависимости от типа и режима питания в этом возрасте по-разному проявляются симптомы гипогликемии. Гипогликемия может быть либо хронической, к которой ребенок адаптируется, в результате чего отсутствуют ее манифестные клинические симптомы, либо острой с классическими проявлениями вплоть до судорог. С 5–7 мес отмечают следующие клинические проявления: «кукольное лицо», увеличение живота в объеме, петехиальную сыпь на коже и носовые кровотечения. Выявляют разболтанность суставов, так что дети могут свободно закидывать ноги на плечи. Увеличенная в размерах печень вначале мягкая, но по мере развития дистрофии гепатоцитов и замещения их соединительной тканью становится плотной. Живот вследствие гипотонии мышц увеличивается в значительно большей степени, чем если бы это было обусловлено массивной печенью. Поэтому необходимо эхоГ-исследование для достоверной оценки состояния органов брюшной полости. Печень при этом выглядит увеличенной в размерах, край ее закругляется, акустическая плотность значительно повышается. От паренхимы регистрируют множественные мелкие эхосигналы. При динамическом наблюдении эти сигналы сливаются. Рентгенологически выявляются остеопороз и задержку формирования ядер окостенения. В анализах крови — тромбоцитопения, анемия, нейтропения. При биохимическом исследовании крови выявляют гипогликемию, гиперлипидемию с повышением уровня триглицеридов, повышенную активность трансаминаз и повышение концентрации общего белка до 90 г/л, при исследовании кислотно-основного состояния — субкомпенсированный метаболический ацидоз. Патогномоничным для ГБ I типа является повышение концентрации в крови молочной кислоты натощак до очень высоких цифр: 6,7 ммоль/л (в норме — до 2,6 ммоль/л). Прогноз при ГБ I типа неблагоприятен, хотя и отмечают сравнительно легкие типы. Заболевание, как правило, протекает с нарастанием симптомов поражения печени вплоть до цирроза.
От паренхимы регистрируют множественные мелкие эхосигналы. При динамическом наблюдении эти сигналы сливаются. Рентгенологически выявляются остеопороз и задержку формирования ядер окостенения. В анализах крови — тромбоцитопения, анемия, нейтропения. При биохимическом исследовании крови выявляют гипогликемию, гиперлипидемию с повышением уровня триглицеридов, повышенную активность трансаминаз и повышение концентрации общего белка до 90 г/л, при исследовании кислотно-основного состояния — субкомпенсированный метаболический ацидоз. Патогномоничным для ГБ I типа является повышение концентрации в крови молочной кислоты натощак до очень высоких цифр: 6,7 ммоль/л (в норме — до 2,6 ммоль/л). Прогноз при ГБ I типа неблагоприятен, хотя и отмечают сравнительно легкие типы. Заболевание, как правило, протекает с нарастанием симптомов поражения печени вплоть до цирроза.
ГБ II типа — болезнь Помпе. Наследуется а/p с некоторым преобладанием среди женщин, частота распространения в популяции — 1:200 000. Болезнь обусловлена нарушением активности кислой лизосомальной альфа-1,4-глюкозидазы и накоплением гликогена в лизосомах либо во всех органах и тканях (генерализованная или детская форма), либо в скелетных мышцах (мышечная или взрослая форма). Деление ГБ II типа на взрослую и детскую формы условно: зарегистрировано начало так называемой взрослой формы как в детском возрасте (в 4 мес), так и в возрасте 52 лет. Генерализованная форма может проявляться с первых дней жизни. Появляются нарушения глотания, диспноэ, двигательное беспокойство, нарастающий цианоз. Отложение гликогена в миокардиоцитах ведет к развитию инфильтративной кардиомиопатии с последующей дилатацией полостей сердца в результате неспособности перерожденного миокарда выдерживать давление крови. Затруднение притока крови в ЛЖ с ее депонированием в легких приводит к рецидивирующей пневмонии, что и обусловливает крайне тяжелый прогноз при ГБ II типа. 2-й вариант этого типа ГБ — мышечная или «взрослая» форма заболевания — более благоприятна и обычно проявляется с возраста 5–10 лет проксимальной мышечной слабостью, гипотонией, гипорефлексией (миопатический синдром).
Болезнь обусловлена нарушением активности кислой лизосомальной альфа-1,4-глюкозидазы и накоплением гликогена в лизосомах либо во всех органах и тканях (генерализованная или детская форма), либо в скелетных мышцах (мышечная или взрослая форма). Деление ГБ II типа на взрослую и детскую формы условно: зарегистрировано начало так называемой взрослой формы как в детском возрасте (в 4 мес), так и в возрасте 52 лет. Генерализованная форма может проявляться с первых дней жизни. Появляются нарушения глотания, диспноэ, двигательное беспокойство, нарастающий цианоз. Отложение гликогена в миокардиоцитах ведет к развитию инфильтративной кардиомиопатии с последующей дилатацией полостей сердца в результате неспособности перерожденного миокарда выдерживать давление крови. Затруднение притока крови в ЛЖ с ее депонированием в легких приводит к рецидивирующей пневмонии, что и обусловливает крайне тяжелый прогноз при ГБ II типа. 2-й вариант этого типа ГБ — мышечная или «взрослая» форма заболевания — более благоприятна и обычно проявляется с возраста 5–10 лет проксимальной мышечной слабостью, гипотонией, гипорефлексией (миопатический синдром). На электромиограмме регистрируют псевдомиопатические разряды. Мышечный синдром может симулировать конечностно-поясничную форму миодистрофии. При детальном сборе анамнеза выясняют, что у пациентов с «мягкой» формой ГБ II типа, в отличие от указанной формы миодистрофии, в раннем детстве было снижение аппетита, нарушение глотания, их моторное и речевое развитие отставало от сверстников. У этих детей возможны фебрильные судороги, а у 50% — макроглоссия. При электронномикроскопическом исследовании мышц выявляют значительное увеличение лизосом за счет накопления гликогена, что патогномонично для этого типа гликогеноза. Прогноз благоприятнее, чем при генерализованной форме болезни Помпе — продолжительность жизни значительно больше (20–40 лет).
На электромиограмме регистрируют псевдомиопатические разряды. Мышечный синдром может симулировать конечностно-поясничную форму миодистрофии. При детальном сборе анамнеза выясняют, что у пациентов с «мягкой» формой ГБ II типа, в отличие от указанной формы миодистрофии, в раннем детстве было снижение аппетита, нарушение глотания, их моторное и речевое развитие отставало от сверстников. У этих детей возможны фебрильные судороги, а у 50% — макроглоссия. При электронномикроскопическом исследовании мышц выявляют значительное увеличение лизосом за счет накопления гликогена, что патогномонично для этого типа гликогеноза. Прогноз благоприятнее, чем при генерализованной форме болезни Помпе — продолжительность жизни значительно больше (20–40 лет).
ГБ III типа — болезнь Кори, печеночная форма гликогеноза, передается а/p, вызвана дефектом активности амило-1,6-глюкозидазы. В результате в пораженных тканях вместо гликогена в избыточном количестве накапливается измененный по структуре полисахарид — фосфорилазный конечный декстрин гликогена. В настоящее время известно 6 биохимических подтипов, которые не различаются клинически. ГБ III типа составляет 1/3 всех печеночных форм гликогенозов. Начальные этапы проявления (гипогликемия и гепатомегалия) сходны с ГБ I типа. Но у пациентов с ГБ III типа, хотя и нарушено образование глюкозы из гликогена, сохраняется образование ее из аминокислот (глюконеогенез). Одновременно с этим образуется избыток кетоновых тел и, в отличии от ГБ I типа, развивается кетоацидоз, что приводит к напряжению компенсаторных реакций организма. Для ГБ III типа характерна гиперлипидемия за счет повышения концентрации холестерина, вплоть до образования ксантом. Ацетонемия обусловливает появление запаха ацетона, который ощущается при дыхании пациента, особенно отчетливо через 1–2 ч после еды и при голодании, что может быть ошибочно расценено как проявление сахарного диабета. С возрастом деструктивные процессы в печени приостанавливаются, цирроз печени обычно не развивается, но продолжает оставаться существенная гепатомегалия.
В настоящее время известно 6 биохимических подтипов, которые не различаются клинически. ГБ III типа составляет 1/3 всех печеночных форм гликогенозов. Начальные этапы проявления (гипогликемия и гепатомегалия) сходны с ГБ I типа. Но у пациентов с ГБ III типа, хотя и нарушено образование глюкозы из гликогена, сохраняется образование ее из аминокислот (глюконеогенез). Одновременно с этим образуется избыток кетоновых тел и, в отличии от ГБ I типа, развивается кетоацидоз, что приводит к напряжению компенсаторных реакций организма. Для ГБ III типа характерна гиперлипидемия за счет повышения концентрации холестерина, вплоть до образования ксантом. Ацетонемия обусловливает появление запаха ацетона, который ощущается при дыхании пациента, особенно отчетливо через 1–2 ч после еды и при голодании, что может быть ошибочно расценено как проявление сахарного диабета. С возрастом деструктивные процессы в печени приостанавливаются, цирроз печени обычно не развивается, но продолжает оставаться существенная гепатомегалия.
ГБ IV типа — болезнь Андерсона, ферментативный дефект выявлен практически во всех органах и тканях больного, но клинически заболевание проявляется гипогликемией и поражением печени. Передается а/p, обусловлено недостатком 1,4-глюкан-6-альфа-глюкозилтрансферазы. В результате этого дефекта в пораженных органах и тканях вместо гликогена синтезируется амилопектин — полисахарид, характеризующийся значительным уменьшением точек ветвления и низкой молекулярной массой. Однако количество его в пораженных тканях, в отличии от других форм ГБ, может быть нормальным. Первые симптомы заболевания могут проявиться с рождения в виде легкой гипогликемии, мышечной слабости, желтухи. В более старшем возрасте выраженность желтухи уменьшается, но сохраняются повышение активности трансаминаз и измененные показатели печеночных проб. Больные отстают в росте, у них отмечают микрополиадению, контрактуры, отсутствие сухожильных рефлексов, остеопороз трубчатых костей, гепато- и спленомегалию, асцит. Печеночная недостаточность обусловлена прогрессирующим фиброзом печени, который является ее реакцией на чужеродное тело — амилопектин. В связи с крайней сложностью клинической ДД постгепатического цирроза печени и ГБ IV типа, «гистологической мимикрией» последнего, есть основания считать, что истинная частота болезни Андерсона выше зарегистрированной. При подозрении на печеночные формы гликогенозов и для их отличия от гепатитов показана биопсия печени. Но сохранять биоптат необходимо при низких температурах, немедленно доставлять в лабораторию, не применять спирт для фиксации, так как спирт растворяет патологический гликоген и гистологический результат получается ложноотрицательным.
Печеночная недостаточность обусловлена прогрессирующим фиброзом печени, который является ее реакцией на чужеродное тело — амилопектин. В связи с крайней сложностью клинической ДД постгепатического цирроза печени и ГБ IV типа, «гистологической мимикрией» последнего, есть основания считать, что истинная частота болезни Андерсона выше зарегистрированной. При подозрении на печеночные формы гликогенозов и для их отличия от гепатитов показана биопсия печени. Но сохранять биоптат необходимо при низких температурах, немедленно доставлять в лабораторию, не применять спирт для фиксации, так как спирт растворяет патологический гликоген и гистологический результат получается ложноотрицательным.
ГБ V типа — болезнь Мак-Ардла, мышечная форма гликогеноза, передается а/p. Некоторые авторы не исключают а/д тип передачи с неполной пенетрантностью. Заболевание вызывается дефектом мышечной фосфорилазы и обусловливает нарушение расщепления гликогена в скелетной мускулатуре. Из-за этого мышечная ткань избыточно богата нормальным по структуре гликогеном. Активность фосфорилазы миокарда и гладких мышц не изменена. Гипогликемия умеренная. В клинической картине доминирует мышечная слабость. Для этого заболевания характерны появляющиеся в период работы пароксизмы тяжелой мышечной боли, их ригидность с образованием плотно-эластических опухолей, которые могут сохраняться 2–3 ч. Среди лабораторных признаков отмечают повышение активности ЛДГ, транзиторную миоглобинурию. ЭМГ типична для миопатии. Прогноз для жизни хороший, в ряде случаев развивается доброкачественная мышечная дистрофия.
Активность фосфорилазы миокарда и гладких мышц не изменена. Гипогликемия умеренная. В клинической картине доминирует мышечная слабость. Для этого заболевания характерны появляющиеся в период работы пароксизмы тяжелой мышечной боли, их ригидность с образованием плотно-эластических опухолей, которые могут сохраняться 2–3 ч. Среди лабораторных признаков отмечают повышение активности ЛДГ, транзиторную миоглобинурию. ЭМГ типична для миопатии. Прогноз для жизни хороший, в ряде случаев развивается доброкачественная мышечная дистрофия.
ГБ VI типа — болезнь Хага, вызвана дефектом фосфорилазы печени. Генетически отличается от мышечной фосфорилазы и его дефект вызывает совершенно не схожую с ГБ V типа картину заболевания. Не исключено, что в ряде случаев наследуется Х-сцепленно рецессивно, хотя более вероятен а/р тип наследования. Клиническая картина, как и при ГБ III типа, но протекает более благоприятно.
ГБ VII типа — болезнь Томсона, дефект фосфоглюкомутазы. Передается а/p, клиническая картина — умеренная гипогликемия, мышечная слабость, утомляемость, болезненные спазмы мышц — напоминает ГБ V типа.
ГБ VIII типа — болезнь Таруи, обусловлен дефектом мышечной фосфофруктокиназы, наследуется а/p. Клинически не отличается от ГБ V типа и для ДД требует применения точных биохимических методик.
ГБ IX типа — болезнь Херса, печеночная форма гликогеноза, обусловлена дефектом киназы фосфорилазы В. Выявляют относительно часто. Описано 4 подтипа заболевания, которые различаются как по характеру наследования, так и по поражению разных органов и систем. 3 подтипа передаются а/p, а 4-й (также рецессивный) связан с Х-хромосомой. Клинически ГБ IX типа проявляется как ГБ III и VI типа, протекает более благоприятно. При биохимическом исследовании выявляют гипогликемию, кетоацидоз, гиперлипидемию с повышением уровня триглицеридов в сыворотке крови, повышается активность трансаминаз, могут быть изменены и другие печеночные пробы. Однако гипогликемия может быть не выражена. В ряде случаев отсутствует метаболический ацидоз (кетоацидоз). При правильно подобранной корригирующей терапии к возрасту 16–19 лет основные симптомы заболевания (гипогликемия, гепатомегалия) могут практически исчезнуть.
ГБ X типа — недостаточность протеинкиназы, протекает с гепатомегалией и мышечной болью.
Таким образом, при гипогликемии, при наличии гепатомегалии, кардиомегалии, судорожных припадков или миопатического синдрома, лечащий врач, проводя ДД, должен помнить и о ГБ.
Органически обусловленные формы гипогликемий развиваются прежде всего по утрам, натощак. При инсулиномах имеет значение повышенная продукция инсулина, а при забрюшинных опухолях — инсулиноподобные субстанции или повышенное затраты глюкозы. При гипокортицизме патогенез обусловлен снижением образования глюкозы, а при деструктивных процессах в печени — уменьшением запасов гликогена.
Основная причина гиперинсулинизма — инсулинома поджелудочной железы. В 85% случаев формируется единственный узел патологического разрастания бета-клеток поджелудочной железы — инсулинома. Оставшиеся 15% приходятся на множественные инсулиномы, карциномы или диффузную гиперплазию инсулинового аппарата. Гипогликемические приступы отмечают после голодания или физической работы, в динамике их тяжесть и частота нарастает. Для диагностики гипогликемий при гиперинсулинизме в стационарных условиях для предупреждения гипогликемических неконтролируемых обмороков определяют уровень глюкозы в крови после 12-часового голодания с его определением через 6-часовые промежутки или при первых симптомах гипогликемии. При отсутствии клинико-биохимических симптомов гипогликемии голодание может быть продолжено до 72 ч. Одновременно определяют концентрацию инсулина в крови. Если соотношение концентрации инсулина (mU/1) к глюкозе (ммоль/л⋅18) превышает 0,3, есть основания говорить о гиперинсулинизме. Топический диагноз подтверждают данные эхоГ, КТ, ЯМР, ангиографии и уровень инсулина в различных участках панкреатической вены.
Для диагностики гипогликемий при гиперинсулинизме в стационарных условиях для предупреждения гипогликемических неконтролируемых обмороков определяют уровень глюкозы в крови после 12-часового голодания с его определением через 6-часовые промежутки или при первых симптомах гипогликемии. При отсутствии клинико-биохимических симптомов гипогликемии голодание может быть продолжено до 72 ч. Одновременно определяют концентрацию инсулина в крови. Если соотношение концентрации инсулина (mU/1) к глюкозе (ммоль/л⋅18) превышает 0,3, есть основания говорить о гиперинсулинизме. Топический диагноз подтверждают данные эхоГ, КТ, ЯМР, ангиографии и уровень инсулина в различных участках панкреатической вены.
В редких случаях гипогликемию вызывают массивные забрюшинные и печеночные опухоли (фиброма, фибросаркома, гепатома) вследствие секреции пептидов, блокирующих распад гликогена или обладающих инсулиноподобным действием. Значительные размеры новообразований и доступность их для ультразвуковой диагностики позволяют быстро установить правильный диагноз.
К развитию гипогликемии ведут также недостаточность гормонов коры надпочечников и гормона роста. Но типичный внешний вид этих пациентов и обшая клиническая картина помогают установить правильный диагноз.
Печеночная кома имеет относительно специфические признаки — желтушное окрашивание кожи и слизистой оболочки, «мясной» запах в выдыхаемом воздухе. Остальные признаки относятся к проявлениям энцефалопатии. Эндогенную печеночную кому, то есть связанную с абсолютным уменьшением объема печеночной паренхимы (цитолиз, цирроз), необходимо отличать от экзогенной печеночной комы: «выпадение» печени из естественного кровотока за счет перевода его на коллатеральный путь. Прекоматозные признаки: помрачнение сознания, сонливость, тремор напоминают алкогольную энцефалопатию (тем более, что цирроз печени достаточно часто выявляют у алкоголиков), белую горячку, субдуральную гематому. При белой горячке в отличие от начинающейся печеночной комы тремор мелкоразмашистый, рефлексы оживлены, речь правильная, быстрая и тревожная. Ступора нет. Отсутствуют лабораторные признаки поражения печени, нет электролитных нарушений.
Ступора нет. Отсутствуют лабораторные признаки поражения печени, нет электролитных нарушений.
При гипокалиемическом синдроме диагноз устанавливается определением уровня калия в сыворотке крови, на ЭКГ определяется гигантская волна U, замедление внутрижелудочковой проводимости. Не наблюдают спутанности сознания и тремора, наоборот, типична мышечная слабость и гипотония. Тремор, клонико-тонические судороги типичны для гипомагниемии, которая возможна при хроническом алкоголизме. Мышечная слабость, судороги и кома характерны при гипофосфатемии, типичной для алкоголиков при резком переедании после длительного голодания.
Уремическая кома обычно развивается медленно, с постепенно прогрессирующим помутнением сознания, ей предшествует длительный почечный анамнез с обилием клинико-лабораторных симптомов. Метаболический ацидоз приводит к одышке, выдыхаемый воздух пахнет мочевиной, почечная анемия проявляется резкой бледностью. Наряду с этими признаками отмечают повышенные асимметричные рефлексы, миоклонии, тремор, фокальные или генерализованные судороги. Гиперкреатининемия не оставляет сомнений в диагнозе, одновременно отмечают многочисленные нарушения водно-электролитного баланса. Возможности современного гемодиализа и трансплантации почек резко снизили частоту развития уремической комы. ДД-сложности возникают при гипертензивной энцефалопатии (типичны АГ, характерные изменения глазного дна), при кето- и лактоацидозе, при экзогенной интоксикации, при водной интоксикации.
Гиперкреатининемия не оставляет сомнений в диагнозе, одновременно отмечают многочисленные нарушения водно-электролитного баланса. Возможности современного гемодиализа и трансплантации почек резко снизили частоту развития уремической комы. ДД-сложности возникают при гипертензивной энцефалопатии (типичны АГ, характерные изменения глазного дна), при кето- и лактоацидозе, при экзогенной интоксикации, при водной интоксикации.
Кома при недостаточности надпочечников самостоятельно возникает редко. Чаше развивается при функциональной перегрузке уже пораженных надпочечников (высоколихорадочное инфекционное заболевание, профузный понос и рвота, травматические оперативные вмешательства, тепловой удар). Проявляется схваткообразной болью в животе, тошнотой, диареей, падением и до того сниженного АД, угнетением сухожильных рефлексов. Дегидратация ведет к развитию олигурии и легкой азотемии. Гемоконцентрация маскирует гипонатремию, но натрий-калиевый коэффициент снижен до 20 (в норме — 30). Дефицит кортизола проявляется гипогликемией в сочетании с эозинофилией, в то время как при шоковых реакциях другой этиологии эозинофильные гранулоциты практически полностью отсутствуют. Предшествующая пигментация кожи и слизистой оболочких подтверждает предположение о надпочечниковой коме. Биохимически выявленный дефицит кортизола позволяет верифицировать предварительное заключение, но тяжесть состояния пациента не оставляет времени для ожидания результатов этой реакции.
Дефицит кортизола проявляется гипогликемией в сочетании с эозинофилией, в то время как при шоковых реакциях другой этиологии эозинофильные гранулоциты практически полностью отсутствуют. Предшествующая пигментация кожи и слизистой оболочких подтверждает предположение о надпочечниковой коме. Биохимически выявленный дефицит кортизола позволяет верифицировать предварительное заключение, но тяжесть состояния пациента не оставляет времени для ожидания результатов этой реакции.
Кома при микседеме возникает преимущественно у женщин (6:1) среднего и пожилого возраста пикнического сложения. Чаще развивается зимой, провоцирующие факторы — прием седативных препаратов, инфекции, травмы и стресс. Типичен внешний «микседемный» вид, «голая трахея» (атрофия щитовидной железы в результате длительной радиотерапии или струмэктомии), снижение ректальной температуры до 30 °C и ниже, резкое снижение частоты и амплитуды дыхательных движений, брадикардия и кардиомегалия, резкое угнетение сухожильных рефлексов. Уровень холестерина в сыворотке крови повышен, а натрия снижен. Решающим для диагноза является определение уровня гормонов щитовидной железы в крови.
Уровень холестерина в сыворотке крови повышен, а натрия снижен. Решающим для диагноза является определение уровня гормонов щитовидной железы в крови.
Тиреотоксическая кома развивается как продолжение тиреотоксического криза с делирием. Ее развитие провоцируют такие факторы, как неоправданно резкое снижение дозы тиреостатических препаратов, выполнение струмэктомии при неадекватно леченном тиреотоксикозе, инфекции, травмы, прием йодсодержащих препаратов (в том числе рентгенконтрастных средств). Первыми признаками являются повышение температуры тела до 40 °C, тахикардия — до 200 уд./мин, мерцание или трепетание предсердий, сухость кожных покровов. Общий эксикоз усугубляется диареей. Диагноз устанавливают на основании предшествующего тиреотоксикоза, экзофтальма, струмы. Адекватная медикаментозная терапия тиреотоксикоза перевела кому при микседеме в разряд редких.
Гипофизарная кома известна как питуитарная летаргия. Чаще всего причинами является послеродовый некроз передней доли гипофиза (синдром Шихана) или опухоль гипофиза. Развивается при одновременном дефиците тиреотропного и адрено-кортикотропного гормонов. Соответственно этому в клинической картине сочетаются симптомы микседемной и надпочечниковой комы. После желудочно-кишечных продромальных симптомов развиваются гипотермия, гиподинамия, брадикардия, артериальная гипотензия, значительная гипогликемия. Но кома развивается только после многолетнего существования пангипопитуитаризма, при наличии в динамике нарастающей бледности, микседематозных изменений кожи, потери вторичного волосяного покрова, эндокринно обусловленной недостаточности психической деятельности.
Развивается при одновременном дефиците тиреотропного и адрено-кортикотропного гормонов. Соответственно этому в клинической картине сочетаются симптомы микседемной и надпочечниковой комы. После желудочно-кишечных продромальных симптомов развиваются гипотермия, гиподинамия, брадикардия, артериальная гипотензия, значительная гипогликемия. Но кома развивается только после многолетнего существования пангипопитуитаризма, при наличии в динамике нарастающей бледности, микседематозных изменений кожи, потери вторичного волосяного покрова, эндокринно обусловленной недостаточности психической деятельности.
Парапротеинемическая кома развивается при множественной миеломе, макроглобулинемии Вальденстрема, криоглобулинемии и обусловлена нарушением микроциркуляции в результате резко повышенной вязкости крови. Прежде всего проявляются неврологические признаки: головная боль, головокружение, нарастает загруженность с последующими судорогами.
Кома развивается и при многих тяжелых соматических заболеваниях, особенно при сепсисе и опухолях, тяжелом течении малярии. Тем более, что соматические заболевания утежеляют течение ранее существовавшего сахарного диабета или других врожденных нарушений обмена веществ.
Тем более, что соматические заболевания утежеляют течение ранее существовавшего сахарного диабета или других врожденных нарушений обмена веществ.
В современных урбанистических условиях достаточно часто развивается кома при экзогенной интоксикации. Ее могут вызывать различные химические соединения, наркотики, алкоголь. Для диагноза большое значение имеют обстоятельства выявления пациента, рассказ третьих лиц. Клиническая картина большей частью неспецифична, требуется токсикологический анализ крови, мочи, желудочного содержимого.
Наиболее частой современной проблемой, ведущей к экзогенной интоксикации, являются наркотики. Первое место среди клинических симптомов занимают сужение или расширение зрачков, угнетение дыхания, спазм коронарных артерий вплоть до инфаркта миокарда при отравлениях кокаином, острый живот и/или отек легких при интоксикации героином, наличие следов инъекций (искать не только в привычных местах, но и под языком, на половых органах), склерозированные периферические вены. Большое значение в ДД имеет успешное применение опиатных антагонистов, например налоксона при отравлениях опиатами.
Большое значение в ДД имеет успешное применение опиатных антагонистов, например налоксона при отравлениях опиатами.
Кома при отравлениях антидепрессантами развивается после периода возбуждения, в то время как при интоксикации нейролептиками развивается сонливость, переходящая в бессознательное состояние. И в том, и в другом варианте развиваются угнетение дыхания, нарушения ритма сердца и тонико-клонические судороги. При наличии атропиноподобного эффекта — мидриаз. Нейролептики в целом способны вызвать реакции страха, тревоги, усталости, депрессии, снижения коммуникабельности, а также гиперфагию, снижение порога судорожной готовности, повышение вероятности тромбозов, фотосенсибилизацию и нарушения пигментации. Возможны аллергическая уртикарная сыпь, холестатическая желтуха, ретино- и кератопатия, аменорея, гинекомастия и потеря либидо. Антихолинергическое действие проявляется повышением внутриглазного давления, запором и затруднением мочеиспускания. Реакция системы крови и иммунитета может протекать по «пиразолоновому» типу (лихорадка, потрясающий озноб, артралгия, шок, катастрофическое уменьшение количества лейкоцитов; смертность составляет около 10%, при попытках повторного применения препарата картина полностью повторяется) или по фенотиазиновому типу (инфекции, тромбоцитопения, анемия, экзантема; летальность — 30%; вероятность повторения клинической картины при повторном применении препарата данной группы чрезвычайно низкая). Комбинация симптомов может образовать злокачественный нейролептический синдром. Частота его развития достигает 1%, его выявляют не только у пациентов психиатрического профиля, но и при проведении премедикации. У мужчин синдром развивается в 2 раза чаще, чем у женщин, 80% больных в возрасте до 40 лет. Факторами риска является применение высокоактивных препаратов (галоперидол) или депо-форм, применение препаратов в высоких дозах, предшествующие органические поражения мозга, психический стресс, дегидратация и физическое истощение. 16% всех случаев злокачественного нейролептического синдрома манифестируют в 1-е сутки лечения нейролептиками, 90% — в ближайшие 10 дней. Осложнение развивается медленно, в течение 1–3 дней. Типичны повышение температуры тела более 40°С, мышечная ригидность, дистония, дискинезия, брадикинезия, дизартрия, дисфагия, сиалорея и высокая бронхиальная секреция (аспирационная пневмония), тахикардия, тахипноэ, бледная потная кожа, нарушение сознания, кома. В крови — лейкоцитоз, миоглобинемия, соответственно — миоглобинурия.
Комбинация симптомов может образовать злокачественный нейролептический синдром. Частота его развития достигает 1%, его выявляют не только у пациентов психиатрического профиля, но и при проведении премедикации. У мужчин синдром развивается в 2 раза чаще, чем у женщин, 80% больных в возрасте до 40 лет. Факторами риска является применение высокоактивных препаратов (галоперидол) или депо-форм, применение препаратов в высоких дозах, предшествующие органические поражения мозга, психический стресс, дегидратация и физическое истощение. 16% всех случаев злокачественного нейролептического синдрома манифестируют в 1-е сутки лечения нейролептиками, 90% — в ближайшие 10 дней. Осложнение развивается медленно, в течение 1–3 дней. Типичны повышение температуры тела более 40°С, мышечная ригидность, дистония, дискинезия, брадикинезия, дизартрия, дисфагия, сиалорея и высокая бронхиальная секреция (аспирационная пневмония), тахикардия, тахипноэ, бледная потная кожа, нарушение сознания, кома. В крови — лейкоцитоз, миоглобинемия, соответственно — миоглобинурия. Метаболический ацидоз. Значительно повышена активность трансаминаз и особенно — креатинкиназы в крови. Обратное развитие синдрома происходит не ранее 1,5 нед. Летальность достигает 20%. У 10% выживших сохраняются миоклонус, дистония, дизартрия, дисфагия. Вероятность повторного развития синдрома 30%. ДД злокачественного нейролептического синдрома проводят с сепсисом, энцефалитом, болезнью Вильсона, столбняком, кровоизлияниями в мозг и его опухолями, эпилептическим статусом, тепловым ударом, злокачественной гипертермией, острой фебрильной кататонией, интоксикацией стрихнином, атропином.
Метаболический ацидоз. Значительно повышена активность трансаминаз и особенно — креатинкиназы в крови. Обратное развитие синдрома происходит не ранее 1,5 нед. Летальность достигает 20%. У 10% выживших сохраняются миоклонус, дистония, дизартрия, дисфагия. Вероятность повторного развития синдрома 30%. ДД злокачественного нейролептического синдрома проводят с сепсисом, энцефалитом, болезнью Вильсона, столбняком, кровоизлияниями в мозг и его опухолями, эпилептическим статусом, тепловым ударом, злокачественной гипертермией, острой фебрильной кататонией, интоксикацией стрихнином, атропином.
Атропиновая интоксикация чаще развивается при употреблении ядов растительного происхождения. Ведущие симптомы — гиперемия кожи лица, сухость слизистой оболочки, тахикардия, мидриаз, возбуждение, сменяющееся комой. Нами выявлена атропиновая интоксикация у детей, которым перед путешествиями в самолете или на корабле давали атропиноподобные препараты.
Интоксикация циансодержащими препаратами возникает на химическом производстве, при суицидальных попытках и при употреблении длительно хранившегося персикового, вишневого варенья, приготовленных с косточками, а также большого количества миндаля. Тяжелые случаи протекают с быстрой потерей сознания, тахикардией, судорогами, максимальным расширением зрачков и ведут к смерти.
Тяжелые случаи протекают с быстрой потерей сознания, тахикардией, судорогами, максимальным расширением зрачков и ведут к смерти.
Интоксикация анальгетиками и жаропонижающими, важнейшими из которых являются ацетилсалициловая кислота, парацетамол и пиразолоновые, производные дозозависима и определяется широким и преимущественно бесконтрольным применением средств этой группы. Интоксикация салицилатами проявляется ускоренным глубоким дыханием из-за раздражения дыхательного центра. В противоположность кетоацидотической или уремической коме определяется респираторный алкалоз. Пиразолоновые производные способны вызывать эпилептические припадки, парацетамол — некроз гепатоцитов. Так как широко продаются комбинированные препараты, или пациенты применяют препараты комбинированно, клиническая картина может быть смешанной.
Острая алкогольная интоксикация редко ведет к глубокой коме. Типичны гиперемия кожи лица, холодная влажная кожа и быстрый пульс. Нарушение сознания колеблется от возбуждения до угнетения. Эффект алкоголя резко потенцируется при комбинации с барбитуратами или транквилизаторами, что быстро приводит к коме. Интоксикационная кома у лиц с алкоголизмом следует дифференцировать с субдуральной гематомой, травмой черепа, синдромом Вернике.
Эффект алкоголя резко потенцируется при комбинации с барбитуратами или транквилизаторами, что быстро приводит к коме. Интоксикационная кома у лиц с алкоголизмом следует дифференцировать с субдуральной гематомой, травмой черепа, синдромом Вернике.
Интоксикации органическими растворителями возникают как при неосторожном их применении, так и у токсикоманов. Определяется типичный запах выдыхаемого воздуха, а при интоксикации трихлорэтиленом в моче выявляют его дериват — трихлоруксусную кислоту.
Интоксикация угарным газом (моноксидом углерода) чаще возникает при наличии в атмосфере выхлопных газов, а в маленьких городках с большим количеством домов с печным отоплением нередко происходит в зимнее время вследствие отравления угарными газами. В военных условиях интоксикация возможна при стрельбе в изолированных укрытиях (доты, дзоты, корабельные и танковые башни [но в этой ситуации наслаивается и интоксикация оксидами азота]). Кожа пострадавших розовая, при дальнейшем угнетении дыхания она становится синюшной, развиваются судороги и лактоацидоз. Степень последнего прямо пропорциональна тяжести отравления.
Степень последнего прямо пропорциональна тяжести отравления.
Вызванные потенциалы мозга
Вызванные потенциалы мозга (ВП) – тестирование функции зрительного, акустического и соматосенсорного анализаторов. Исследуются когнитивные функции на основе эндогенного когнитивного вызванного потенциала, и исследуется центральное и периферическое звено вегетативной нервной системы с помощью вызванного кожного симпатического потенциала.
Эндогенные (когнитивные) вызванные потенциалы.
Производится оценка высших корковых функций мозга человека, таких как распознавание стимула, дифференцировка, запоминание и мыслительные процессы, связанные с принятием решения.
|
|
Показания к обследованию:
|
Соматосенсорные вызванные потенциалы.
В ходе этого исследования проводится:
- оценка сохранности афферентных путей при диагностике поражений спинного и головного мозга, периферических нервов;
- определение тяжести повреждения мозга и возможных последствий травмы и комы;
|
Показания к обследованию:
|
Акустические стволовые вызванные потенциалы.
Проводится оценка функционального состояния периферических и стволовых акустических структур.
Показания к обследованию:
|
Зрительные вызванные потенциалы.
Оценка состояния зрительного нерва, хиазмы, зрительного тракта и зрительной коры, остроты зрения и ее корригируемости, зрительных нарушений и их динамики при лечении.
Показания к обследованию:
|
Вызванные кожные симпатические потенциалы – оценка функции вегетативной нервной системы.
Показания к применению:
- дифференциальная диагностика нарушений вегетативной регуляции у больных неврологического и терапевтического профиля и вегетативных полинейропатий;
- оценка влияния неблагоприятных факторов профессиональной деятельности, индивидуальный подбор фармакотерапии вегетативных кризов, нейроциркуляторной дистонии.
РЕАБИЛИТАЦИЯ ПОСЛЕ ИНСУЛЬТА и ПОВРЕЖДЕНИЙ ГОЛОВНОГО МОЗГА
КОМПЛЕКСНОТеперь давайте разберёмся с понятием комплексной реабилитации в более узком понимании, где многое зависит именно от слаженной работы команды врачей. Мы, специалисты, работающие в области реабилитации, как никто другой, понимаем важность всестороннего восстановления человека после травм и инсультов.
Невозможно восстановить руку, при этом не адаптировав её к бытовым, а иногда и профессиональным, навыкам, также как и бессмысленно, а иногда и очень опасно для жизни самого человека, восстанавливать движения и ходьбу, при этом не восстанавливая его когнитивную сферу (ориентация в пространстве, во времени, в собственной личности, память, внимание, контроль и др. ).
).
Если у человека после инсульта нарушена память или ориентировка в окружающем пространстве, то восстановив только двигательные функции, он может уйти из дома и не вернуться. В своей работе мы часто сталкиваемся с непониманием важности восстановления не только физического и социального, но также и когнитивного, эмоционального и психологического статуса человека после болезни. Одно от другого неотделимо, это части единой системы. И если какой-то части недостаёт, то система будет давать постоянный сбой, а в худшем случае, вообще, не заработает.
Представьте себе картину, собранную из множества мелких деталей. Человек (со всеми его функциями, возможностями, способностями, внутренним миром) – это и есть тот самый пазл. После инсульта этот «пазл» рассыпается. Задача реабилитационной команды врачей собрать «пазл» в прежнюю картину. Для этого необходимо проделать огромную работу по восстановлению нарушенных функций разным специалистам, родственникам и самому пострадавшему. И чем дольше оттягивать восстановление этих функций, тем меньше шансов вернуть их в прежнее состояние. В этом и заключается комплексность подхода к реабилитации.
В этом и заключается комплексность подхода к реабилитации.
МУЛЬТИДИСЦИПЛИНАРНО
Поэтому единственный шанс вернуть человека, перенесшего инсульт, к прежней полноценной самостоятельной жизни и работе – это восстанавливать каждую поврежденную функцию организма одновременно со всеми остальными.
А так как каждая функция организма, будь то двигательные, бытовые, когнитивные, речевые и прочие, обеспечиваются собственной сложной системой в организме, то для восстановления каждой из них нужен свой врач специалист. А так как восстанавливать все функции нужно одновременно, то нужна целая команда врачей, которые будут работать сообща над одним пациентом.
Поэтому единственный эффективный метод реабилитации после инсульта, признанный всем мировым медицинским сообществом и доказавший свою эффективность на практике — это мультидисциплинарный подход.
Таким образом, комплексный подход к реабилитации реализуется группой специалистов – мультидисциплинарной бригадой.
В эту бригаду, в зависимости от тяжести пациента, могут входить:
- Реабилитолог
- Невролог
- Логопед-афазиолог
- Специалист по глотанию
- Нейроуролог
- Нейропсихолог
- Физический терапевт
- Массажист
- Клинический психолог
- Психиатр
- Психотерапевт
- Патопсихолог
- Иглорефлексотерапевт
- Диетолог
- Эндокринолог
- Эрготерапевт
- Арт-терапевт
- Кинезиотерапевт
- Акватерапевт
- Кардиолог
- Медсестра
ИНДИВИДУАЛЬНО
Каждый из ключевых специалистов при поступлении пациента проводит своё обследование, назначает свои анализы и диагностические процедуры, в результате чего получает объективные данные о состоянии пациента (его соматического, физического, речевого, когнитивного, эмоционального и социально-бытового статуса).
И на основе этой глубокой аналитической и диагностической работы разрабатывается индивидуальная программа реабилитации пациента.
Все данные фиксируются в единую шкалу (в виде баллов), где наглядно видно общее состояние пациента на данный момент. Через определённый промежуток времени оценка состояния повторяется и бригада смотрит на динамику восстановления в каждой области.
Только такая слаженная работа команды специалистов поможет собрать рассыпавшийся «пазл» и вернуть в семью и в общество полноценного человека.
Причем задача индивидуальной работы не просто в том, чтобы восстановить конкретные функции организма, и выписать пациента, забыв про него.
Задача гораздо шире – нам важно научить пациента пользоваться той средой, в которой он жил до инсульта. Например, пациент живет на третьем этаже в доме, где нет лифта. Значит все специалисты будут искать способ, как пациенту подниматься по ступенькам самому или с помощью. Или у пациента нарушена память, а задача — вернуть его в профессию. В этом случае мы будем вместе строить систему напоминаний, которая позволит пациенту быть независимым на работе.
Для нас нет понятия «типичный пациент», так как все случаи индивидуальны. При составлении программы реабилитации мы учитываем не только диагноз пациента, но и множество других аспектов: историю болезни, степень и темп ее прогрессирования, причину развития, реакцию организма на различные воздействия. Нам важно, чтобы восстановление было комфортным, поэтому мы также оцениваем возраст пациента, его образ жизни и привычки, уровень физической активности, рацион питания, ориентируемся на психологические особенности каждого больного, так как некоторым из них практически не требуется помощь психолога для восстановления позитивного настроя, а другим придется посещать этого специалиста регулярно.
В наших центрах есть большие возможности для реабилитации: мы используем различные методики, работаем с профессиональным оборудованием. Это позволяет нам составлять индивидуальные, а потому максимально эффективные программы восстановления: различается не только набор процедур, но и их продолжительность, регулярность и общее количество. В некоторых случаях мы готовы учитывать даже пожелания пациентов, если они не идут вразрез с медицинскими рекомендациями.
В некоторых случаях мы готовы учитывать даже пожелания пациентов, если они не идут вразрез с медицинскими рекомендациями.
После первой оценки реабилитационная команда вместе с пациентом и его семьей договаривается о краткосрочной цели на две недели и долгосрочной цели к выписке — через месяц, два или полгода.
Промежуточные цели мы ставим на неделю, и они всегда реалистичные — это то, чего человек действительно может достичь: перевернуться и сесть в кровати, заново научиться одеваться, концентрировать внимание, готовить еду, самостоятельно справляться с гигиеной. Так вперед, по чуть-чуть, и выстраивается это «дерево»: система реабилитации, которая максимально приближает человека к самостоятельности.
Раз в десять дней мы отслеживаем прогресс. Если краткосрочная цель достигнута — ставим новую. Если нет — анализируем причины, ищем другие способы достижения или пересматриваем цель.
В течение всего курса реабилитации мы вовлекаем пациента и его семью. Для этого у нас есть семейная конференция — встреча, где члены семьи и вся реабилитационная команда клиники обсуждают изменения в состоянии пациента и расставляют приоритеты.
Для этого у нас есть семейная конференция — встреча, где члены семьи и вся реабилитационная команда клиники обсуждают изменения в состоянии пациента и расставляют приоритеты.
Расстройства сознания
Сознание – это процесс осмысленного восприятия внутреннего и внешнего мира, способность анализировать , запоминать, преобразовывать и воспроизводить информацию.
Расстройства сознания подразделяются на:
- Состояния с измененным УРОВНЕМ сознания— нарушение активации, и (или) поддержания уровня бодрствования и реакции на внешние раздражители – например: ОСТРАЯ СПУТАННОСТЬ СОЗНАНИЯ, СОПОР, КОМА.
- Состояния с измененным СОДЕРЖАНИЕМ сознания, при нормальном уровне сознания — нарушения когнитивных функций, например: ДЕМЕНЦИЯ, АМНЕЗИЯ, АФАЗИЯ.
При подозрении
на расстройство сознания в первую очередь нужно определить его характер (острая
спутанность сознания, кома, деменция, амнестический синдром идр.) а затем
установить причину
.
Анамнестические данные позволяют оценить течение заболевания и выявить факторы, указывающие на характер расстройства и его причины.
Спутанность сознания развивается остро или подостро, тогда как деменции явля ется хроническим процессом. При острой спутанности cознания единственным источником анамнестических данных могут быть свидетельства очевидцев.
При подозрении на деменцию приходится прибегать к помощи родственников или близких знакомых для того, чтобы выяснить, каким было состояние психических функций пациента до болезни, когда стали очевидными признаки патологии, как изменились личность пациента, его поведение, настроение, интеллект, мышление, память, речь. Необходимо обратить внимание и на возможные сопутствующие проявления — нарушения походки, недержание мочи, головную боль.
ОБЩИЙ ПОДХОД К ДИАГНОСТИКЕ
Общий осмотр и исследование соматического статуса имеют важное значение но не являются предметом рассмотрения в данной статье.
НЕВРОЛОГИЧЕСКИЙ ОСМОТР
Исследование психического статуса
Оценка
психического статуса помогает дифференцировать спутанность сознания с
деменцией, более ограниченным когнитивным дефектом (например афазией или
амнезией) и психиатрическим заболеванием.
Общая схема оценки психического статуса производится в следующем порядке:
- Уровень сознания
- Внимание
- Речь
- Понимание
- Повторение
- Активность
- Называние
- Чтение
- Письмо
- Счет
- Экспрессивная речь
- Настроение и поведение
- Мышление
- Галлюцинации Бредовые идеи
- Абстрактное мышление
- Способность к умозаключениям
- Память
- Немедленное воспроизведение
- Память на недавние события
- Память на отдаленные события
- Интегративные сенсорные функции
- Стереогнозия
- Графестезия
- Дискриминационная чувствительность
- Аллестезия
- Сенсорная адаптация
- Игнорирование половины пространства и односторонняя анозогнозия
- Пространственная ориентация
- Интегративные двигательные функции
- Праксис
Исследование психического статуса целесообразно проводить с помощью стандартизированных методик, причем сложные психические функции могут оцениваться только при сохранности базисных функций, от которых они зависят. Так, память, речь, счет или способность к абстрактному мышлению невозможно оценить у сонливого невнимательного пациента. Для скрининг-диагностики деменции используется Шкала краткого исследования психического статуса (Mini- Mental State Examination).
При исследовании психического статуса в первую очередь оценивают уровень сознания и внимания. При нарушении этих функций следует констатировать острую спутанность сознания. В этом случае дальнейшая оценка психического статуса затруднена или вообще невозможна. При адекватном уровне сознания и внимания исследуются более сложные корковые функции, диффузное нарушение которых характерно для деменции.
А. Уровень сознания
Уровень сознания определяется способностью поддерживать определенный уровень бодрствования и по реакции на стимуляцию. Состояние сознания больного следует подробно документировать, описывая реакции на определенные стимулы, а не определять односложно терминами, которые могут быть неточными и неопределенными, например, «сомноленция», «ступор» или «полукома».
- Ясное сознание — пациент с нормальным уровнем сознания выглядит бодрствующим, активным, его глаза постоянно открыты. При отсутствии у пациента глухоты или нарушения речи он правильно отвечает на заданные ему вопросы.
- Угнетение сознания — легкое угнетение сознания может проявляться сонливостью, но при этом пациент легко пробуждается, если с ним заговорят. При дальнейшем углублении нарушения сознания для того, чтобы разбудить больного, требуется все более громкое обращение, периоды бодрствования укорачиваются, а ответы становятся все менее осмысленными.
Б. Внимание
Внимание — это способность сосредотачиваться на определенном сенсорном стимуле, игнорируя при этом прочие стимулы. Концентрация — это способность поддерживать внимание в течение определенного времени. Эти функции в значительной степени страдают при острой спутанности сознания, при деменции затронуты в меньшей степени и остаются интактными при избирательном нарушении отдельных корковых функций
Внимание можно проверить, попросив пациента повторить ряд цифр или отметить, сколько раз та или иная буква появилась в случайном ряду букв. В норме пациент может правильно повторить от 5 до 7 цифр и безошибочно указать заданную ему букву в соответствующем ряду.
Б. Язык и речь
Важнейшими элементами речевой функ ции являются понимание речи, способность повторить услышанные фразы и назвать предметы, речевая активность, чтение и письмо. Всех их надлежит проверить при подозрении на нарушение речи (афазию). Расстройство счета — акалькулия — по-видимому, тесно связано с нарушением речи. Артикуляция как моторная функция является конечным этапом речевой экспрессии и опосредуется каудальными черепными нервами и контролирующими их надъядерными структурами. Расстройство артикуляции — дизартрию — иногда бывает трудно отличить от афазии, однако при ней всегда сохраняются письмо и понимание устной и письменной речи.
Афазия может быть признаком диффузного поражения коры, как, например, при некоторых формах деменции, однако нарушение речи при сохранной в целом интеллектуальной функции скорее указывает на очаговое поражение доминантного полушария. Нарушение понимания речи (сенсорная афазия, или афазия Вернике) может быть ошибочно принято за спутанность сознания или психиатрическое заболевание.
Выделяют различные варианты афатических синдромов, каждый из которых характе ризуется нарушением специфических аспектов речи; некоторые из них четко связаны с поражением определенных структур мозга.
Г. Настроение и поведение
Пациенты с деменцией могут быть апатичными, беспричинно радостными или угнетенными, их настроение часто меняется. В некоторых случаях, особенно в тех, когда при исследовании не выявляется явных неврологических отклонений, раннее слабоумие может быть принято за депрессию. При делирии пациенты бывают возбуждены, гневливы, ведут себя шумно.
Д. Мышление
Анализ содержательной стороны мышления может помочь в дифференциальной диа гностике органических и психиатрических заболеваний. Зрительные галлюцинации характер ны для острой спутанности сознания, тогда как слуховые галлюцинации и фиксированный бред чаще всего наблюдаются при психиатрических болезнях. Нарушение абстрактного мышления проявляется буквальной поверхностной интерпретацией пациентом поговорок, неспособностью указать на принципиальное сходство или различие двух или нескольких предметов. Проверяя адекватность суждений, пациента спрашивают, как бы он повел себя в гипотетической ситуации, например, если бы он нашел конверт с наклеенной маркой и написанным адресом.
Е. Память
1. Функциональные компоненты памяти. Память — это способность запоминать, хранить и воспроизводить информацию. Хранение и воспроизведение запомненной информации может страдать при диффузной патологии коры или двустороннем очаговом поражении медиальных отделов височных долей или их связей.
а. Запоминание. Способность воспринимать информацию, получаемую от различных органов чувств, в основном определяется функцией внимания.
б. Хранение. Процесс запоминания новой информации, возможно, обеспечивается лим- бическими структурами, прежде всего гиппокампом. Информация лучше запоминается при повторении, а также при ее эмоциональной окраске. Предполагается, что следы памяти диффузно распределяются в ассоциативных зонах коры головного мозга.
в. Воспроизведение. Воспроизведение определяется возможностями доступа к ранее за помненной информации.
2. Амнезия. Нарушение памяти (амнезия) может быть изолированным дефектом или одним из признаков глобального нарушения когнитивных функций.
При острой спутанности сознания, когда страдают внимание, а следовательно и запоминание, фиксация в памяти нового материала становится невозможной.
При деменции внимание, как правило, остается интактным, и на первый план выходит нарушение памяти на недавние, в меньшей степени на отдаленные события.
При психогенной амнезии память на субъективные и эмоционально окрашенные факты и события нарушается в большей степени, чем на эмоционально нейтральные. При орга нической амнезии наблюдается обратная закономерность. Изолированная утрата способ ности к самоидентификации (невозможность вспомнить собственное имя) у бодрствующего пациента патогномонична для психогенных расстройств.
Для описания некоторых аспектов острой амнезии (например, после черепно-мозговой травмы) применяют дополнительные термины, в том числе термин «ретроградная амнезия», означающий утрату памяти на события, предшествующие наступлению амнезии, и термин «антероградная (посттравматическая) амнезия», означающий утрату памяти на по следующие события.
3. Проверка памяти. Исследование памяти включает оценку кратковременной памяти, памяти на недавние и отдаленные события, что примерно соответствует оценке соответственно запоминания, хранения и воспроизведения информации.
а. Кратковременная память. Проверка кратковременной памяти проводится аналогично проверке внимания и включает повторение пациентом выборочного ряда цифр или другой ранее не знакомой информации. Способность к повторению цифр свидетельствует о сохранности запоминания. Большинство здоровых взрослых могут без затруднения повто рить ряд из семи цифр в порядке их называния, а также ряд из пяти цифр в обратном порядке.
б. Память на недавние события. При оценке памяти на недавние события проверяется способность к запоминанию нового материала. Как правило, пациенту предлагают три или четыре предмета, которые надлежит вспомнить через три минуты. У пациентов с моторной афазией используют невербальные тесты: им предлагают выбрать ранее показанный объект из ряда других предметов. Память на недавние события можно также проверить, оценив ориентацию пациента во времени и пространстве.
в. Память на отдаленные события. В отличие от памяти на недавние события память на отдаленные события не требует сохранной способности запоминать новую информацию. Память на отдаленные события проверяют, попросив пациента вспомнить то, что человек из данного культурного слоя и с данным уровнем образования должен знать. Чаще всего это какие-либо личные, исторические или географические сведения. Вопрос должен выбираться таким образом, чтобы, с одной стороны, пациент смог на него ответить, а с другой — если он касается личных сведений, то данный им ответ можно было бы проверить.
Ж. Интегративные сенсорные функции Расстройства интегративных сенсорных функций, возникающие при поражении теменных долей, проявляются нарушением восприятия сенсорных стимулов в контралатеральной половине пространства или невниманием к ним (при сохранности элементарных сенсорных функций). У пациента с поражением теменной доли могут наблюдаться следующие синдромы:
1. Астереогнозия — неспособность узнать предмет, помещенный в ладонь, только при помощи тактильной чувствительности.
2. Аграфестезия — неспособность узнать цифру, рисуемую на руке.
3. Нарушение дискриминационной чувствительности — неспособность отличить одиночный стимул от двух одновременно наносимых близко друг к другу стимулов, которые обычно различаются здоровым человеком.
4. Аллестезия — неточное определение места нанесения тактильного раздражения.
5. «Погашение» (extinction) — зрительный или тактильный стимул со стороны, про тивоположной очагу поражения, воспринимается только в том случае, когда предъявляется один, но не воспринимается, если одновременно предъявляется конкурирующий стимул с другой стороны.
6. Игнорирование половины тела и анозогнозия — ослабление движений конечностями, контралатеральными по отношению к очагу поражения в теменной доле, отрицание нарушения их функции (анозогнозия), иногда неузнавание их.
7. Нарушения пространственного мышления включают конструктивную апраксию, нарушение распознавания правой и левой стороны, игнорирование внешнего пространства на стороне, противоположной очагу поражения (который обычно расположен в теменной доле). Тесты на конструктивную апраксию включают рисование часов с изображением цифр на вооб ражаемом циферблате, копирование геометрических фигур, построение фигур из кубиков.
3.Интегративные двигательные функции Праксис
Апраксия — нарушение способности осуществлять ранее заученные навыки, например, щелкать пальцами или хлопать в ладоши, несмотря на сохранность элементарных двига тельных и сенсорных функций. Односторонняя апраксия, как правило, возникает при по ражении премоторной зоны лобной коры с противоположной стороны. Двусторонняя апраксия (например, апраксия ходьбы) обычно наблюдается при поражении коры обеих лоб ных долей или диффузном поражении мозга.
Исследование неврологического статуса:
Походка и статика
Неврологический осмотр целесообразно начинать с наблюдения за тем, как больной ходит и стоит, — это может дать дополнительную информацию о неврологическом заболевании, вызывающем расстройство когнитивных функций.
Черепные нервы
У пациентов с нарушением когнитивных функций выявление нарушений функции черепных нервов может указать на возможную причину расстройства.
А. Поражение органа зрения и слуха
1.Отек диска зрительного нерва может быть признаком внутричерепного новообразования, острой гипертонической энцефалопатии или других заболеваний, вызывающих повышение внутричерепного давления.
2. При острой спутанности сознания сужение зрачков может указывать на интоксикацию опиоидами, расширение зрачков — на интоксикацию антихолинергическими препаратами или общую симпатическую гиперактивность. Узкие неправильной формы зрачки, слабо реагирующие на свет, но хорошо реагирующие на аккомодацию и конвергенцию, на блюдаются при нейросифилисе.
3. Нистагм и офтальмоплегия могут указывать на передозировку седативных препаратов или энцефалопатию Вернике. Избирательное ограничение вертикальных движений глазных яблок (особенно вниз) может возникать на ранней стадии прогрессирующего надъядерного паралича.
Б. Псевдобульбарный паралич
Синдром характеризуется дизартрией, дисфагией, усилением нижнечелюстного и глоточного рефлексов, а также насильственным смехом или плачем, не зависящими от эмоционального состояния (псевдобульбарный аффект). Псевдобульбарный паралич развивается в результате двустороннего поражения кортикобульбарных и кортикоспинальных трактов. Сочетание псевдобульбарного паралича с развивающейся деменцией характерно для прогрессирующего надъядерного паралича и постинсультной деменции.
Б. Множественная невропатия черепных нервов
Множественное поражение черепных нервов может быть проявлением инфекционного или неинфекционного менингита либо комплекса СПИД-деменция.
Двигательные расстройства
А. Острая спутанность сознания
При острой спутанности сознания характер двигательных расстройств может указывать на возможную причину расстройства.
- Гемипарез чаще всего является признаком внутричерепных структурных повреждений, хотя очаговые неврологические симптомы возможны и при метаболических расстройствах, таких как гипогликемия или некототическая гипергликемия.
- Тремор обычно наблюдается при абстинентном синдроме в результате отмены седативных препаратов или алкоголя, а также при прочих состояниях, сопровождающихся повышением активности вегетативной системы.
- Астериксис («порхающий» тремор вытянутых рук или ног) — возможный признак пе ченочной, почечной или респираторной энцефалопатии, а также интоксикации опиоидами.
- Миоклония — быстрые, внезапные мышечные сокращения — может возникать при уремии, гипоксической энцефалопатии или гиперосмолярном некетотическом состоянии.
- Мозжечковые симптомы, например, атактическая походка с широким расставлением ног, дисметрия при выполнении пяточно-коленной пробы указывают на энцефалопатию Вернике и интоксикацию седативными препаратами.
Б. Деменция
Характер двигательных расстройств облегчает дифференциальный диагноз различных видов деменции.
- Хорея характерна для болезни Гентингтона и гепатолентикулярной дегенерации.
- Тремор, ригидность, брадикинезия наблюдаются при гепатолентикулярной дегенерации и приобретенной гепатоцеребральной дистрофии.
- Миоклония — возможный признак болезни Крейтцфельдта—Якоба и комплекса СПИД-деменция.
- Мозжечковая атаксия указывает на спиноцеребеллярные дегенерации, гепато- лентикулярную дегенерацию, паранеопластические синдромы, болезнь КрейтцфельдЯкоба, комплекс СПИД-деменция.
- Парапарез может быть проявлением дефицита витамина В12, гидроцефалии или комплекса СПИД-деменция.
Изменения чувствительности и сухожильных рефлексов
Сочетание деменции со значительными нарушениями чувствительности и выпадением сухожильных рефлексов характерны для дефицита витамина В12, нейросифилиса, комплекса СПИД-деменция.
Примитивные рефлексы
Некоторые рефлексы, имеющиеся в младенчестве, а потом с возрастом исчезающие, могут снова появляться при поражении лобных долей головного мозга. Предполагают, что подобное растормаживание примитивных рефлексов вызвано утратой лобного коркового торможения (лобные знаки). Эти симптомы включают ладонный хватательный и подошвенный рефлексы, ладонно-ротовой, сосательный, хоботковый, глабеллярный (надбровный) рефлексы. Хотя эти рефлексы часто наблюдаются при острой спутанности сознания и деменции, многие из них могут выявляться у здоровых пожилых людей. Сами по себе они не указывают на нарушение когнитивных функций.
- Ладонный хватательный рефлекс вызывается поглаживанием пальцем по ладони пациента и заключается сжиманием пальцев обследуемого вокруг пальца обследующего. Сила сжимания может усилиться при попытке освободить палец, причем пациент бывает неспособен произвольно разжать руку.
- Подошвенный рефлекс заключается в сведении и сгибании пальцев в ответ на раз дражение подошвы.
- Ладонно-ротовой рефлекс вызывается раздражением, наносимым вдоль ладони, и проявляется сокращением ипсилатеральной подбородочной мышцы и круглой мышцы рта.
- Сосательный рефлекс заключается в появлении непроизвольных сосательных движений в ответ на стимуляцию губ.
- Хоботковый рефлекс проявляется вытягиванием губ при легком постукивании по губам.
- Поисковый рефлекс заключается в стимуляция губ и их отклонении в сторону раздражения.
- Глабеллярный рефлекс вызывается легким постукиванием по надпереносью. В норме человек отвечает миганием только на первые несколько постукиваний.
ОСТРАЯ СПУТАННОСТЬ СОЗНАНИЯ
ОСНОВНЫЕ ПРИЧИНЫ ОСТРОЙ СПУТАННОСТИ СОЗНАНИЯ
- Метаболические расстройства
- Лекарственные препараты
- Алкогольная интоксикация
- Алкогольная абстиненция
- Интоксикация седативными препаратами
- Абстинентный синдром при прекращении приема седативных препаратов
- Опиоиды
- Антихолинергические препараты
- Фенилциклидин
- Эндокринные расстройства (Гипотиреоз Тиреотоксикоз Гипогликемия Гипергликемия Надпочечниковая недостаточность Гиперкортицизм )
- Электролитные расстройства (Гипонатриемия Гиперкальциемия Гипокальциемия)
- Расстройства питания
- Энцефалопатия Вернике
- Дефицит витамина В12
- При патологии внутренних органов
- Печеночная энцефалопатия Синдром Рейе Уремия Респираторная энцефалопатия Трансплантация органов
- Менингит, энцефалит и сепсис
- Бактериальный менингит
- Туберкулезный менингит
- Сифилитический менингит
- Вирусный менингоэнцефалит
- Герпетический энцефалит
- С П И Д
- Грибковый менингит
- Паразитарная инвазия
- Карциноматоз мозговых оболочек
- Цереброваскулярные заболевания
- Острая гипертоническая энцефалопатия
- Субарахноидальное кровоизлияние
- Вертебро-базилярная ишемия
- Инфаркт правого (недоминантного) полушария
- Системная красная волчанка
- Диссеминированное внугрисосудистое свертывание
- Тромбоцитарная тромбоцитопеническая пурпура
- Черепно-мозговая травма
- Сотрясение головного мозга
- Внутричерепная гематома
- Эпилептические припадки
- Послеприпадочное состояние Сложные парциальные припадки
ЛЕКАРСТВЕННЫЕ СРЕДСТВА
Многие средства могут вызывать острую спутанность сознания, особенно если принимаются в избыточной дозе, в комбинации с другими препаратами, при почечной или печеночной недостаточности, нарушающих метаболизм лекарственных средств, в пожилом возрасте или при исходной дефектности когнитивных функций. Далеко не полный список лекарственных препаратов, введение которых может привести к острой спутанности сознания, изложен ниже:
- Ацикловир
- Амантадин
- Аминокапроновая кислота
- Амфетамины
- Антихолинергические препараты
- Антиконвульсанты
- Антидепрессанты
- Антигистаминные препараты
- Сердечные гликозиды
- Леводопа
- Лидокаин
- Метилксантины
- Нестероидные противовоспалительные препараты
- Опиоиды
- Пенициллин
- Фенилпропаноламин
- Хинакрин
- Хинидин Хинин
- Салицилаты
- Селегилин
- Препараты тиреоидных гормонов
- Блокаторы Hp и Н2-гистаминовых рецепторов
- Нейролептики
- L-аспарагиназа
- Баклофен
- Барбитураты
- Бензодиазепины
- Антагонисты бета-адренорецепторов
- Дисульфирам
- Алкалоиды спорыньи
- Этиловый спирт
- Ганцикловир
- Изониазид
- Кетамин
- Цефалоспорины
- Хлорохин
- Клонидин
- Кокаин
- Кортикостероиды
- Циклосерин
- Циклоспорин
АЛКОГОЛЬНАЯ ИНТОКСИКАЦИЯ
При алкогольной интоксикации острая спутанность сознания сопровождается нис тагмом, дизартрией, атаксией. Улиц, не упо требляющих алкоголь регулярно, тяжесть симптоматики примерно соотносится с кон центрацией алкоголя в крови. Но у лиц с хроническим алкоголизмом и толерантностью к алкоголю даже при очень высокой концентрации алкоголя в крови симптомы интоксикации могут не выявляться. Для подтверждения диагноза применяются методы лабораторной диагностики, в частности определение уровня алкоголя в крови и осмоляльности сыворотки. При алкогольной интоксикации осмоляльность сыворотки превышает расчетный показатель (вычисляемый по формуле: 2 х [натрий сыворотки] + 1/20 [глюкозы сыворотки] + 1/3 [азот мочевины крови] на 22 млОсм/л при повышении кон центрации алкоголя на каждые 100 мг%. Алкогольная интоксикация является фактором риска черепно-мозговой травмы. Употребление алкоголя может привести к развитию опасной для жизни гипогликемии, а хронический алкоголизм повышает риск бактериального менингита. Специфического лечения не требуется, пока не развился абстинентный синдром. В то же время больным алкоголизмом для предотвращения энцефалопатии Вернике следует назначить тиамин (см. ниже).
АЛКОГОЛЬНАЯ АБСТИНЕНЦИЯ
Различают три основных синдрома алкогольной абстиненции. Учитывая риск возникновения энцефалопатии Вернике, всем больным с алкогольной абстиненцией назначают тиамин в дозе 100 мг/сут. внутривенно или внутримышечно до тех пор, пока не станет возможным полноценное питание.
1.Дрожательный синдром и галлюциноз
В течение двух дней после прекращения приема алкоголя у больных могут возникнуть дрожание, возбуждение, анорексия, тошнота, бессонница, тахикардия и артериальная гипертензия. Спутанность сознания, если и возникает, то обычно бывает легкой. Иллюзии и галлюцинации, обычно зрительные, отмечаются у 25% пациентов. Синдром разрешается самостоятельно. Прием диазепама, 5-20 мг, или хлордиазепоксида, 25-50 мг внутрь каждые 4 часа, способствует более быстрому купированию синдрома и предотвращает развитие более серьезных осложнений.
2.Эпилептические припадки
Эпилептические припадки обычно развиваются в течение 48 ч после последнего приема алкоголя, а в двух третях случаев — в течение 7—24 ч. Примерно у 40% пациентов припадки бывают однократными; более 90% больных переносят от одного до 6 приступов. В 85% случаев интервал между первым и последним приступами составляет менее 6 часов. Так как в большинстве случаев, припадки самостоятельно разрешаются, применения ан- тиконвульсантов не требуется. При появлении нехарактерных симптомов, таких как парциальные припадки, продолжении припадков более длительное время (>6—12 ч), возникновении более 6 приступов, развитии эпилептического статуса или длительного послеприпадочного состояния, следует искать иные причины или какие-либо отягощающие факторы, такие как черепно-мозговая травма или инфекция. Для того, чтобы не пропустить подобные атипичные проявления, за пациентом следует организовать наблюдение в течение 6—12 ч. Учитывая возможность развития у пациентов с эпилептическими припадками алкогольного делирия, им, иногда, профилактически назначают диазепам или хлордиазепоксид.
3. Алкогольный делирий
Самое серьезное проявление алкогольной абстиненции — алкогольный делирий (deliri um tremens) — обычно развивается через 3—5 дней после прекращения приема алкоголя и продолжается до 72 ч. Он характеризуется спутанностью сознания, возбуждением, лихорадкой, потливостью, тахикардией, артериальной гипертензией, галлюцинациями. К летальному исходу могут привести сопутствующая инфекция, панкреатит, острая сердечно-сосудистая недостаточность, травма. Лечение включает внутривенное введение диазепама в дозе 10—20 мг каждые пять минут до успокоения пациента, коррекцию водно- электролитных нарушений и гипогликемии. Необходимая доза диазепама может превышать 100 мг/ч. Дополнительно рекомендуются блокаторы бета-адренорецепторов (атенолол, 50-100 мг/сут.).
ИНТОКСИКАЦИЯ СЕДАТИВНЫМИ ПРЕПАРАТАМИ
Классическими признаками передозировки седативных препаратов являются спутанность сознания или кома, угнетение дыхания, артериальная гипотензия, гипотермия, сохранность реакции зрачков, нистагм или нарушение движений глазных яблок, атаксия, дизартрия, гипорефлексия. Чаще всего интоксикация бывает вызвана наиболее распространенными седативными и снотворными препаратами — бензодиазепинами и барбитуратами. При приеме глютетимида или больших доз барбитуратов могут выявляться расширенные не реагирующие на свет зрачки. При коме, вызванной передозировкой седативных препаратов, могут развиваться декортикационная или децеребрационная ригидность. Диагноз подтверждается токсикологическим исследованием крови, мочи, желудочного содержимого, но при интоксикации седативными препаратами короткого действия их уровень в крови не соответствует тяжести клинических проявлений.
Лечение направлено на поддержание сердечно-сосудистой и дыхательной систем до полного выведения препарата. Осложнениями могут быть аспирационная пневмония и отек легких (при избыточном введении жидкости). В отсутствие инфекционных или сердечно-со судистых осложнений у пациентов, доставленных в стационар с сохранной функцией сер дечно-сосудистой и дыхательной систем, обычно наблюдается полное восстановление.
СИНДРОМ ОТМЕНЫ СЕДАТИВНЫХ СРЕДСТВ
Как и в случае алкоголя, внезапное прекращение приема седативных препаратов может спровоцировать острую спутанность сознания или эпилептические припадки. Частота и тяжесть возникающего при этом абстинентного синдрома (синдрома отмены) зависят от длительности приема препарата, его дозы и периода полуэлиминации. Чаще всего синдром отмены возникает у пациентов, принимавших большие дозы в течение как минимум нескольких недель. Абстинентные симптомы чаще возникают при прекращении приема седативных препаратов короткой и средней длительности действия.
Абстинентный синдром, как правило, развивается через 1—3 дня после прекращения приема препаратов короткого действия, что же касается препаратов длительного действия, симптомы отмены могут возникать не ранее чем через 1 неделю или более. Симптоматика напоминает алкогольный абстинентный синдром и так же, как и он, имеет тенденцию к спонтанному регрессу. Миоклония и эпилептические припадки могут возникать через 3—8 дней и требовать лечения. Припадки обычно развиваются в том случае, когда средняя дневная доза препарата в несколько раз превышала терапевтическую. У части пациентов, обычно при нимавших препарат в дозе, в несколько раз превышавшей среднюю терапевтическую, воз можно развитие делирия, который клинически не отличим от алкогольного.
Для подтверждения синдрома отмены седативных препаратов больным может быть назначен фенобарбитал, (200 мг) внутрь или внутримышечно. Отсутствие эффекта (седации, нистагма, дизартрии, атаксии) указывает на толерантность пациента к седативным препаратам и тем самым на синдром отмены как на вероятную причину острой спутанности сознания. Хотя остальные возможные причины в этой ситуации также следует исключить. Для лечения абстинентного синдрома применяют барбитураты длительного действия, например фенобарбитал внутрь (в дозе, купирующей возбуждение, но не вызывающей признаков интоксикации) с последующей постепенной отменой в течение 2 нед.
ОПИОИДЫ
Опиоиды могут вызывать анальгезию, аффективные нарушения, спутанность со знания, кому, угнетение дыхания, отек лег ких, тошноту и рвоту, сужение зрачков, гипотонию, задержку мочи, снижение моторики кишечника.
При осмотре можно выявить следы внутривенных инъекций или вышеуказанные симптомы, но кардинальным признаком передозировки опиоидов являются резко суженные зрачки, которые способны сокращаться при ярком освещении, и угнетение дыхания.
Эти же симптомы могут быть характерны для кровоизлияния в мост, однако особенностью передозировки опиоидов является улучшение состояния после введения антагониста опиоидов — налоксона. После введения налоксона очень быстро происходит расширение зрачков и восстановление сознания. В то же время при введении больших доз опиоидов или одновременном введении нескольких препаратов в ответ на инъекцию налоксона может наблюдаться лишь незначительное расширение зрачков.
Лечение заключается в применении налоксона, 0,4-0,8 мг, и, при необходимости, поддержании дыхания. Учитывая, что действие налоксона продолжается около часа, а многие опиоиды обладают длительным действием, в зависимости от состояния пациента может потребоваться повторное введение препарата. При надлежащем лечении обычно наблюдается полное восстановление.
АНТИХОЛИНЕРГИЧЕСКИЕ ПРЕПАРАТЫ
Препараты, блокирующие М-холинорецепторы, используются для лечения желудочно-кишечных расстройств, паркинсонизма, укачивания, инсомнии. Антихолинергическим действием обладают также нейролептики, трициклические антидепрессанты, многие антигистаминные препараты. Передозировка любого из этих средств может привести к острой спутанности сознания с возбуждением, галлюцинациями, нарушением аккомодации, расширением зрачков с ослаблением их реакций, сухостью кожи и слизистых, приливами, лихорадкой, задержкой мочи, тахикардией. В некоторых случаях диагноз может быть подтвержден токсикологическим исследованием крови и мочи. Симптомы обычно разрешаются самостоятельно, но иногда требуются специфические мероприятия –применение ингибитора ацетилхолинэстеразы физостигмин, который блокирует распад ацетилхолина, однако из-за риска брадикардии и эпилептических приступов, он назначается редко.
ЭНДОКРИННЫЕ НАРУШЕНИЯ
ГИПОТИРЕОЗ
Тяжелый гипотиреоз (микседема) может вызывать как спутанность сознания вплоть до комы, так и деменцию. При неврологическом обследовании наиболее типичным является резкое замеделение рефлеторного ответа при проверке сухожильных рефлексов. В крови определяется снижение гормонов щитовидной железы (Т3 ,Т4) и повышение тиреотропного гормона и холестерина. Лечение – заместительная терапия гормонами щитовидной железы, под контролем эндокринолога.
ТИРЕОТОКСИКОЗ
Внезапное усиление тиреотоксикоза (тиреотоксический криз) может вызывать спутанность сознания, кому и даже летальный исход. У более молодых пациентов чаще наблюдаются возбуждение, галлюцинации и другие психотические расстройства, тогда как у лиц старше пятидесяти лет преобладают апатия и депрессия. Возможны эпилептические припадки. При неврологическом осмотре выявляются усиление физиологического тремора, оживление сухожильных рефлексов. Клонус стоп и патологические стопные знаки наблюдаются редко. Диагноз подтверждается лабораторными данными — содержанием тиреоидных гормонов (Т3 и Т4) в крови. Лечение включает коррекцию гипертермии, водно-электролитных расстройств, нарушения сердечного ритма, сердечной недостаточности, назначение антитиреоидных средств (пропилтиоурацил, метимазол), препаратов йода, пропранолола, гидрокортизона. Необходим поиск интеркуррентной патологии, которая могла спровоцировать тиреотоксический криз.
ГИПОГЛИКЕМИЯ
Гипогликемия — корригируемое состояние, распознавание и быстрое лечение которого имеет исключительно важное значение, так как возникающая вследствие нее гипогликемическая энцефалопатия может быстро перейти из обратимой фазы в необратимую.
Наиболее частой причиной гипогликемии является передозировка инсулина у больных сахарным диабетом. Реже она бывает вызвана приемом пероральных сахаро-снижающих препаратов, алкоголизмом, дефицитом питания, печеночной недостаточностью, инсулиномой или не секретирующими инсулин опухолями (фибромой, саркомой или фибросаркомой). Неврологическая симптоматика развивается обычно за несколько минут или часов. Хотя тесной взаимосвязи между уровнем глюкозы в крови и тяжестью неврологических нарушений не выявляется, длительная гипогликемия на уровне 30 мг% и ниже ведет к необратимому повреждению головного мозга.
Клиническая картина
К ранним признакам гипогликемии относятся тахикардия, потливость, расширение зрачков. Затем могут возникнуть спутанность сознания с сонливостью или возбуждением. Развитие неврологической симптоматики отражает распространение дисфункции головного мозга в рострокаудальном направлении и напоминает клиническую картину транстенториального вклинения при объемных образованиях мозга. При дальнейшем усугублении состояния наступает кома со спастичностью, патологическими стопными знаками, декортикационной и децеребрационной ригидностью. Впоследствии появляются признаки дисфункции ствола мозга, в том числе глазодвигательные нарушения и утрата зрачковых реакций. На конечном этапе развиваются угнетение дыхания, брадикардия, артериальная гипотензия, гипорефлексия. На этом этапе изменения мозга становятся необратимыми.
Гипогликемическая кома часто сопровождается возникновением очаговой неврологической симптоматики, парциальных или генерализованных эпилептических припадков.
Лечение
Диагноз подтверждается определением уровня глюкозы крови, однако при подозрении на гипогликемию внутривенное введение 50 мл 40% глюкозы следует провести незамедлитель но — до того, как станет известен уровень глюкозы в крови. При обратимой гипогликемичес- кой энцефалопатии восстановление сознания происходит через несколько минут после вве дения глюкозы. Даже если за гипогликемическую кому ошибочно принята гипергликемиче- ская, возможное ухудшение состояния при введении глюкозы в этом случае никогда не будут столь же серьезными, как последствия несвоевременной коррекции гипогликемии.
ГИПЕРГЛИКЕМИЯ
Дисфункцию головного мозга с развитием коматозного состояния могут вызывать два гипергликемических синдрома — диабетический кетоацидоз и гиперосмолярная некетотиче- ская гипергликемия. Каждый из этих синдромов, различающихся по ряду лабораторных и клинических признаков, может быть осложнением сахарного диабета. Дополнительными патогенетическими факторами являются нарушение метаболизма в мозге, внутрисосудистое свертывание крови вследствие ее повышенной вязкости, отек мозга в результате излишне быстрой коррекции гипергликемии. Со степенью угнетения сознания обычно коррелирует уровень гиперосмолярности, но не выраженность ацидоза.
Клиническая картина
Основными симптомами являются нечеткость зрения, сухость кожи, анорексия, полидипсия. При физикальном осмотре выявляются артериальная гипотензия и другие признаки дегидратации, которые особенно характерны для гиперосмолярной некетотической гипергликемии. Частое глубокое дыхание (дыхание Куссмауля) характерно для диабети ческого кетоацидоза. Нарушение сознания варьирует от легкой спутанности сознания до комы. При гиперосмолярной некетотической гипергликемии часто развивается очаговая неврологическая симптоматика, генерализованные или парциальные эпилептические припадки. Лабораторные признаки представлены в таблице.
ГИПЕРГЛИКЕМИЧЕСКАЯ ЭНЦЕФАЛОПАТИЯ
Критерий | Диабетический кетоацидоз | Гиперосмолярная некетотическая гипергликемия |
Возраст пациента | молодой | Средний или пожилой |
Тип диабета | Ювенильный, инсулино-зависимый | С началом в зрелом возрасте |
Уровень глюкозы в крови (ммоль\л) | 16.5 – 32.0 | Более 40,0 |
Осмолярность крови (мОсм\л) | Менее 350,0 | Более 350,0 |
Кетоз | + | |
Метаболический ацидоз | + | |
КОМА | Не часто | Часто |
Очаговая симптоматика | + | |
Эпилептические приступы | + |
Лечение диабетического кетоацидоза включает введение инсулина, возмещение дефицита жидкости и электролитов (особенно калия и фосфатов), антибактериальную терапию при возникновении инфекции. Чтобы снизить риск отека мозга, уровень глюкозы в течение первых суток следует поддерживать на уровне 11-16 ммоль\л. Причиной летального исхода обычно являются сепсис, сердечно-сосудистые или цереброваскулярные осложнения, почеч ная недостаточность.
При гиперосмолярной некетотической гипергликемии наиболее важной мерой является коррекция дегидратации с помощью 0,45% раствора хлорида натрия (исключение составляет состояние коллапса, при котором вводят физиологический раствор). Кроме того, как и при диабетическом кетоацидозе, необходимо введение инсулина. Летальный исход обычно связан с неправильной диагностикой или сопутствующей патологией.
ГИПОКОРТИЦИЗМ
Недостаточность коры надпочечников проявляется общей слабостью, утомляемостью, снижением массы тела, анорексией, гиперпигментацией кожи, артериальной гипотензией, тошнотой и рвотой, болями в животе, диареей или запором. Неврологические проявления включают спутанность сознания, эпилептические припадки, кому. Лечение включает назначение гидрокортизона, коррекцию гиповолемии, гипогликемии, электролитных расстройств, меры, направленные на коррекцию основного заболевания.
ГИПЕРКОРТИЦИЗМ
Гиперкортицизм (синдром Кушинга) чаще развивается при введении экзогенных корти- костероидов. Клинически он проявляется отложением жировой клетчатки в области туловища, приливами, гирсутизмом, нарушением менструального цикла, артериальной гипер- тензией, общей слабостью, кожными стриями, угревой сыпью, экхимозами. Часто наблюдаются психические расстройства: депрессия или эйфория, беспокойство, раздражительность, снижение памяти, психозы, бред и галлюцинации. Развернутая картина острой спутанности сознания встречается редко. Диагноз подтверждается выявлением повышенного содержания свободного кортизола в суточной моче или недостаточным подавлением секреции кортизола в ответ на введение малой дозы дексаметазона (дексамета- зоновый тест). Если причиной гиперкортицизма является опухоль гипофиза, лечение обычно заключается в транссфеноидальной гипофизэктомии.
РАССТРОЙСТВА ПИТАНИЯ
ЭНЦЕФАЛОПАТИЯ ВЕРНИКЕ
Энцефалопатия Вернике обычно бывает осложнением хронического алкоголизма, но может встречаться и при других состояниях, связанных с нарушением питания. Заболевание вызывается дефицитом тиамина (витамина B1). Патоморфологически выявляются снижение численности нейронов, демиелинизация и глиоз в перивентрикулярном сером веществе. Возможны пролиферация мелких кровеносных сосудов и петехиальные кровоизлияния. Чаще всего в патологический процесс вовлекаются медиальные отделы таламуса, сосцевидные тела, околоводопроводное серое вещество, червь мозжечка, ядра глазодвигательного и отводящего нервов, вестибулярные ядра.
Клиническая картинаПри классическом варианте энцефалопатии Вернике выявляется триада, включающая офтальмоплегию, атаксию и спутанность сознания. Глазодвигательные нарушения обычно представлены нистагмом, поражением отводящего (VI) нерва, параличом горизонтального взора либо комбинированным параличом горизонтального и вертикального взора. Атаксия проявляется в основном нарушением ходьбы, дизартрия встречается редко. При исследовании психического статуса определяется спутанность сознания, избирательное нарушение краткосрочной памяти и памяти на недавние события. У небольшой части пациентов развивается угнетение сознания вплоть до комы. У большинства больных выявляются признаки полиневропатии, прежде всего выпадение ахиллова рефлекса. При вовлечении гипоталамуса могут наблюдаться гипотермия и артериальная гипотензия. Иногда встречаются нарушения иннервации зрачка в виде легкой анизокории или замедления реакции на свет.
В крови может определяться макроцитарная анемия, а при МРТ головного мозга — атрофия сосцевидных тел.
ЛечениеЛечение сводится к незамедлительному введению тиамина. С тем, чтобы избежать воз никновения энцефалопатии Вернике или усугубления ее проявлений, начальную дозу тиа мина (100 мг в/в) следует назначить перед или совместно с введением глюкозы. Парентераль но тиамин вводят несколько дней. Поддерживающая доза тиамина (около 1 мг/сут.) обычно содержится в пище, но следует учитывать возможность нарушенного всасывания тиамина в кишечнике у лиц, страдающих алкоголизмом.
ПрогнозПосле начала лечения глазодвигательные нарушения обычно начинают регрессиро вать в течение одного дня, а атаксия и спутанность сознания — в течение недели. Офтальмоплегия, вертикальный нистагм, острая спутанность сознания полностью обратимы обычно в течение 1 мес. Горизонтальный нистагм и атаксия полностью разрешаются лишь в 40% случаев. Основным отсроченным осложнением энцефалопатии Вернике является корсаковский амнестический синдром.
ДЕФИЦИТ ВИТАМИНА В
12Дефицит витамина В12 (цианкобаламина) вызывает полиневропатию, подострую ком бинированную дегенерацию спинного мозга, алиментарную амблиопию (утрату зрения), нарушения психических функций разной выраженности — от легкой спутанности сознания до деменции и психоза. Неврологические расстройства могут предшествовать развитию макроцитарной анемии. Наиболее частой причиной дефицита витамина В12 является пернициозная анемия, вызванная нарушением образования внутреннего фактора и свя занная с атрофией слизистой оболочки желудка и ахлоргидрией. Особенно широко это заболевание распространено среди жителей стран Северной Европы.
Клиническая картинаНачальные симптомы обычно связаны с анемией и ортостатическим головокружением, но иногда заболевание дебютирует и неврологическими нарушениями. У больных могут возникать парестезии в дистальных отделах конечностей, атаксия при ходьбе, чувство стягивания в конечностях и туловище, симптом Лермитта (внезапное пароксизмальное болезненное ощущение, напоминающее электрический разряд, которое провоцируется на клоном головы кпереди и распространяется вдоль позвоночника). При физикальном ис следовании могут выявляться субфебрилитет, глоссит, лимонно-желтая окраска или гипер пигментация кожи. При вовлечении головного мозга развиваются спутанность сознания, депрессия, возбуждение или психоз с галлюцинациями. Поражение спинного мозга про является нарушением вибрационного и суставно-мышечного чувства, сенситивной атаксией, спастическим парапарезом с патологическими стопными знаками. Сопутствующее поражение периферических нервов может вызвать выпадение сухожильных рефлексов нижних конечностей и задержку мочи.
Гематологические изменения представлены макроцитарной анемией, лейкопенией с гиперсегментированными нейтрофилами, тромбоцитопенией с наличием гигантских тромбоцитов. Учитывая, что аналогичные проявления могут быть вызваны дефицитом фолиевой кислоты, диагноз должен подтверждаться определением уровня в сыворотке витамина В12 При выявлении низкого уровня витамина В12 показана проба Шиллинга, ко торая позволяет определить, является ли причиной дефицита витамина В12 нарушение его кишечного всасывания (как при пернициозной анемии). При пернициозной анемии от мечается низкая экскреция с мочой перорально вводимого витамина В12. Коррекция этого дефекта может проводиться параллельным назначением внутреннего фактора.
Особенно трудна диагностика дефицита витамина В12 в тех случаях, когда симптомы дисфункции головного мозга возникают изолированно, в отсутствие анемии или признаков поражения спинного мозга. В связи с этим рекомендуется обязательное исследование уровня витамина В12 в сыворотке у больных с нарастающими когнитивными нарушениями, миелопатией и полиневропатией — вне зависимости от наличия или отсутствия анемии.
ЛечениеЛечение неврологических проявлений дефицита витамина В12 заключается во внутримышечном введении цианкобаламина, которое следует начать сразу после забора крови для определения уровня в сыворотке витамина В12. После ежедневных инъекций препарата в течение недели проводится проба Шиллинга для выявления причины дефицита. Если дефицит не может быть корригирован добавлением витамина в пищу (как при пернициозной анемии) или терапией кишечной мальабсорбции, назначают внутримышечное введение витамина В12 в дозе 100 мкг 1 раз в неделю в течение нескольких месяцев с последующим переходом на введение этой же дозы 1 раз в месяц. Степень обратимости неврологических проявлений зависит от длительности их существования. Так, если какое-либо неврологическое нарушение просуществовало более года, вероятность его регресса на фоне медикаментозной терапии мала. Признаки энцефалопатии начинают регрессировать в течение 24ч после первой инъекции витамина В12, однако полное восстановле ние неврологических функций, если оно происходит, может занять несколько месяцев.
НЕДОСТАТОЧНОСТЬ ВНУТРЕННИХ ОРГАНОВ
ПЕЧЕНОЧНАЯ ЭНЦЕФАЛОПАТИЯ
Печеночная энцефалопатия развивается как осложнение цирроза печени, сброса крови из портальной системы в общий кровоток (портосистемное шунтирование), хронического активного гепатита или фульминантной формы острого вирусного гепатита. Алкоголизм является самой частой сопутствующей патологией. Проявления энцефалопатии могут развиваться остро или постепенно, приобретая прогрессирующее течение. В последнем случае усиление симптомов может быть спровоцировано желудочно-кишечным кровотечением.
Поражение мозга возможно как следствие нарушения процессов детоксикации в печеночных клетках или сброса венозной крови из портальной системы в общий кровоток. В результате аммиак и другие токсины накапливаются в крови и поступают в мозг. В патогенезе неврологических симптомов определенную роль могут играть повышенная активность ГАМК-ергических нейронов и повышение уровня эндогенных бензодиазепинов.
жать проявления общей интоксикации — тошноту, анорексию, снижение массы тела. Недав нее желудочно-кишечное кровотечение, потребление пищи с высоким содержанием белка, прием седативных препаратов или диуретиков, общая инфекция могут указать на возмож ную причину клинической декомпенсации.
При физикальном осмотре могут быть выявлены общие признаки печеночной патологии. Нарушения функций головного мозга бывают представлены сонливостью, возбуждением, комой. Реакции зрачков обычно остаются сохранными. Могут наблюдаться нистагм, то ническое отведение глазных яблок вниз, нарушение содружественных движений глазных яблок. Диагностически важным признаком метаболической энцефалопатии (однако не специфичным только для печеночной патологии, является астериксис — тремороподобные движения, наблюдающиеся в вытянутых руках и ногах, причиной которых является наруше ние механизмов, поддерживающих позу. Среди прочих двигательных нарушений отмечаются тремор, миоклония, паратония, спастичность, декортикационная и децеребрационная ригидность, патологические стопные рефлексы. Могут выявляться очаговые неврологичес кие симптомы, парциальные и генерализованные эпилептические припадки.
Лабораторные исследования выявляют повышение уровня в сыворотке билирубина, трансаминаз, аммиака, увеличение протромбинового и активированного частичного тром- бопластинового времени, респираторный алкалоз. Специфическим признаком является по вышение в ЦСЖ уровня глутамина. На ЭЭГ может регистроваться диффузное снижение активности с трехфазными волнами.
ЛечениеТерапия включает диету с низким содержанием белка, коррекцию электролитных расстройств и гипергликемии, прекращение приема препаратов, которые могли вызвать декомпенсацию, (антибиотиков), коррекцию коагулопатии с помощью свежезамороженной плазмы или витамина К. Пероральное или ректальное введение лактулозы в дозе 20—30 г 3—4 раза в день снижает рН толстой кишки и всасывание аммиака. Есть сообщения об успешном применении антагониста бензодиазепиновых рецепторов флумазенила. В некоторых случаях может потребоваться трансплантация печени. Прогноз при печеночной энцефалопатии в ко нечном итоге определяется тяжестью не неврологических расстройств, а печеночной недостаточности.
ЦЕРЕБРОВАСКУЛЯРНЫЕ ЗАБОЛЕВАНИЯ
ОСТРАЯ ГИПЕРТОНИЧЕСКАЯ ЭНЦЕФАЛОПАТИЯ
Резкий подъем артериального давления, вне зависимости от того, страдал ли больной ранее хронической артериальной гипертензией или нет, может привести к энцефалопатии, развивающейся в течение нескольких часов или дней. Она проявляется головной болью, рвотой, нарушением зрения, очаговой неврологической симптоматикой, парциальными или генерализованными эпилептическими припадками. У больных с хронической артериальной гипертензией острая гипертоническая энцефалопатия обычно развивается в том случае, когда артериальное давление превысит 250/150 мм рт.ст., у пациентов с изначально нормальным давлением она может развиться на фоне менее значительных цифр АД. Сопутствующая почечная недостаточность увеличивает риск развития гипертонической энцефалопатии.
В качестве причин развития неврологических нарушений рассматривают спазм сосудов головного мозга, нарушение ауторегуляции мозгового кровообращения, внутрисосудистое свертывание крови. Эти процессы могут привести к возникновению мелких инфарктов и петехиальных кровоизлияний в стволе мозга, в меньшей степени — в подкорковом сером и белом веществе.
Клиническая картинаИз всех физикальных данных наибольшую диагностическую ценность имеют изменения, выявляемые при офтальмоскопии. Практически всегда наблюдается спазм сосудов сетчатки. Кроме того, обнаруживаются отек дисков зрительных нервов, кровоизлияния в сетчатку, экссудат на глазном дне. При люмбальной пункции выявляется нормальное или повышенное давление ЦСЖ, а также нормальный или повышенный уровень белка. При КТ выявляются зоны низкой плотности, отражающие наличие отека, в задних отделах белого вещества полушарий головного мозга, на Т2-взвешенных МРТ-изображениях эти зоны характеризу ются повышением интенсивности сигнала. Указанные изменения обратимы при соответствующем лечении. Необходимо лабораторное исследование крови для обнаружения признаков нарушения функции почек.
Дифференциальный диагнозОстрая гипертоническая энцефалопатия — диагноз исключения. Инсульт и субарахнои-дальное кровоизлияние также могут сопровождаться резким повышением уровня арте риального давления, и при наличии очаговой неврологической симптоматики диагноз ин сульта намного более вероятен. Подъем артериального давления, головная боль, отек дисков зрительных нервов, нарушение сознания наблюдаются и при внутричерепном кровоиз лиянии. Исключить этот диагноз можно с помощью КТ или МРТ.
ПрофилактикаПредупредить острую гипертоническую энцефалопатию можно ранним лечением не- осложненной артериальной гипертензии и своевременным выявлением повышения артериального давления в тех случаях, когда гипертензия развивается у изначально нормо- тензивных пациентов (например, при остром гломерулонефрите или эклампсии).
ЛечениеДиагностика гипертонической энцефалопатии предполагает быстрый регресс симптомов на фоне снижения артериального давления. Схему лечения гипертоической энцефалопатии (криза) смотри в статье «Артериальная гипертензия” на сайте клиники Времена года. В процессе лечения необходим тщательный контроль за состоянием пациента, при этом скорость инфузии должна регулироваться таким образом, чтобы поддерживать лечебный эффект, не вызывая артериальную гипотензию. За первый час лечения среднее артериальное давление не должно снижаться более чем на 20—25%, а диастолическое давление не должно опускаться ниже 100 мм рт.ст. Лечение немедленно прекращается при усилении неврологической симптоматики. В отсутствие лечения гипертоническая энцефалопатия может привести к развитию инсульта, комы или летальному исходу, но при своевременной терапии обычно наблюдается полное клиническое восстановление.
Субарахноидальное кровоизлияние, транзиторная ишемическая атака (ТИА), инфаркт мозга, в особенности правого (недоминантного) полушария – могут способствовать возникновению острой спутанности сознания. Более подробно эти патологии рассмотрены в соответствующих разделах на нашем сайте.
ЧЕРЕПНО-МОЗГОВАЯ ТРАВМА
Черепно-мозговая травма может вызвать спутанность сознания или кому. Силы ускорения и торможения и физическая деформация могут привести к разрыву аксонов в белом веществе полушарий головного мозга, формированию контузионных очагов в зоне контакта полюсов полушарий с внутренней поверхностью черепа, разрыву кровеносных сосудов, вазомоторным нарушениям, отеку мозга и повышению внутричерепного давления.
СОТРЯСЕНИЕ ГОЛОВНОГО МОЗГА
Сотрясение мозга характеризуется преходящей утратой сознания, продолжающейся от не скольких секунд до нескольких минут, и отсутствием явных структурных изменений в мозге. В период потери сознания у больных выявляются нормальные зрачковые рефлексы, снижение мышечного тонуса, патологические стопные знаки. После возвращения сознания на блюдаются спутанность сознания, обычно от нескольких минут до нескольких часов, выраженная ретроградная и антероградная амнезия (см. ниже). При сотрясении головного мозга обычно происходит полное восстановление без каких-либо последствий, хотя легкая головная боль, головокружение или незначительные когнитивные нарушения могут сохраняться в течение нескольких недель. При более длительной потере сознания, возникшей после светлого промежутка или сопровождающейся очаговыми неврологическими симптомами, следует учитывать возможность посттравматического внутричерепного кровоизлияния.
ВНУТРИЧЕРЕПНОЕ КРОВОИЗЛИЯНИЕ
Травматическое внутричерепное кровоизлияние может быть эпидуральным, субдуральным или внутримозговым.
Эпидуральная гематома обычно развивается при переломе чешуи височной кости, при котором повреждается средняя менингеальная артерия или вена. Первоначально может наблюдаться утрата сознания, но иногда она отсутствует. В любом случае после светлого промежутка длительностью от несколькихчасов до 1—2 дней довольно быстро (в течение нескольких часов) возникают интенсивная головная боль, нарастающее снижение чувствительности, гемипарез. Может развиться ипсилатеральное расширение зрачка в результате вклинения крючка гиппокампа в вырезку намета мозжечка. В отсутствие лечения может наступить летальный исход.
Субдуральная гематома после травмы головы может быть острой, подострой и хронической. В любом случае основными проявлениями бывают головная боль и нарушение сознания. Поздняя диагностика и несвоевременное лечение могут привести к летальному исходу. По сравнению с эпидуральной гематомой промежуток времени между травмой и появлением симптомов бывает более длительным. Гематома обычно располагается в области конвекситальной поверхности полушарий. Связи с переломом черепа, как правило, нет. В задней черепной ямке субдуральная гематома локализуется редко.
Ушиб (контузия) головного мозга и внутримозговое кровоизлияние обычно локализуются в области лобного или височного полюсов полушарий головного мозга. Кровь, как правило, попадает в ЦСЖ, вызывая раздражение мозговых оболочек и иногда гидроцефалию. Очаговая неврологическая симптоматика часто отсутствует или выражена минимально.
Диагноз посттравматического внутричерепного кровоизлияния устанавливается при помощи КТ или МРТ. Эпидуральная гематома выглядит как двояковыпуклое, имеющее форму линзы экстрааксиальное образование, контуры которого могут пересекать среднюю линию или линию мозжечкового намета, но не линии швов черепа. Субдуральная гематома обычно имеет форму полумесяца, его контуры могут пересекать швы черепа, но не пересекают среднюю линию или линию мозжечкового намета. Срединные структуры могут быть смещены в противоположную сторону.
Лечение эпидуральных и субдуральных гематом состоит в хирургической эвакуации из лившейся крови. При внутримозговой гематоме решение о хирургическом лечении при нимается исходя из клинического течения и локализации гематомы. Могут быть показаны эвакуация крови, декомпрессия или шунтирование при гидроцефалии.
ЛИТЕРАТУРА
ОСТРАЯ СПУТАННОСТЬ СОЗНАНИЯ (общая литература)
- Plum F, Posner J В: The Diagnosis of Stupor ai Coma, 3rd ed. Vol 19 of: Contemporary Neurolo Series. Davis, 1980.
- Спутанность сознания, вызванная лекарственными средствами
- Khantzian EJ, McKenna GJ: Acute toxic and wit drawal reactions associated with drug use and abus Ann Intern Med 1979;90:361-372.
- Meador KJ: Cognitive side effects of medicatior Neurol Clin 1998;16:141-155.
Эндокринные расстройства
- Chen НС, Marsharani U: Hashimoto’s encephali pathy. South Med J 2000;93:504-506.
- Malouf R, Brust JC: Hypoglycemia: causes, neun logic manifestations, and outcome. Ann Neur 1985;17:421-430.
- Oelkers W: Adrenal insufficiency. N Engl J M( 1996;335:1206-1212.
Электролитные расстройства
- Adrogue HJ, Madias NE. Hyponatremia. N Engl Med 2000;342:1581-1589.
- Bilczikian JP: Management of acute hypercalcemi N Engl J Med 1992;326:1196-1203.
Недостаточность питания
- Charness ME, Simon RP, Creenberg DA: Ethanol an the nervous system. N Engl J Med 1989;321:442-454.
- Toh BH et al: Pernicious anemia. N EnglJ Me 1997;337:1441-1448.
Недостаточность внутренних органов и систем
- Burn DJ, Bates D: Neurology and the kidney. Neurol Neurosurg Psychiat 1998;65:810-821.
- Patchell RA: Neurological complications of orga transplantation. Ann Neurol 1994;36:688-703.
- Riordan SM, Williams R: Treatment of hepati
Цереброваскулярные заболевания
- Levi M, ten Cate, H: Disseminated intravascular coagulation. N Engl J Med 1999;341:586-592.
- Mills JA: Systemic lupus erythematosus. N Engl J Med 1994;330:1871-1879.
- Raife TJ, Montgomery RR: von Willebrand factor and thrombotic thrombocytopenic purpura.
- Curr Opin Hematol 2000;7:278-283.
- Schievink WI: Intracranial aneurysms. N Engl J Med 1997;336:28-40.
- Vaughan CJ, Delanty N: Hypertensive mergencies. Lancet 2000;356:411-417.
Черепно-мозговая травма
- White RJ, Likavec MJ: The diagnosis and initial management of head injury. N Engl J Med 1992;327:1507-1511
Расстройства сознания — NHS
Расстройство сознания или нарушение сознания — это состояние, при котором сознание пострадало в результате повреждения мозга.
Сознание требует бодрствования и осознанности.
Бодрствование — это способность открывать глаза и иметь базовые рефлексы, такие как кашель, глотание и сосание.
Осведомленность связана с более сложными мыслительными процессами, и ее труднее оценить.
В настоящее время оценка осведомленности основана на физических реакциях, обнаруживаемых во время обследования.
Основными нарушениями сознания являются:
- кома
- вегетативное состояние
- состояние минимального сознания
Кома
Кома — это когда человек не показывает никаких признаков бодрствования и никаких признаков того, что он осознает.
Человек в коме лежит с закрытыми глазами и не реагирует на свое окружение, голоса или боль.
Кома обычно длится менее 2–4 недель, в течение которых человек может проснуться или перейти в вегетативное состояние или состояние минимального сознания.
Подробнее о комах.
Вегетативное состояние
Вегетативное состояние — это когда человек бодрствует, но не проявляет никаких признаков осознанности.
Человек в вегетативном состоянии может:
- открыть глаза
- просыпаться и засыпать через равные промежутки времени
- имеют базовые рефлексы (например, моргание, когда они напуганы громким звуком, или отдергивание руки, когда ее сильно сжимают).
Они также могут самостоятельно регулировать свое сердцебиение и дыхание.
Но человек в вегетативном состоянии не проявляет никаких значимых реакций, таких как следование за объектом глазами или реакция на голоса.
Они также не проявляют никаких признаков того, что испытывают эмоции.
Если человек длительное время находится в вегетативном состоянии, можно считать:
- продолжающееся вегетативное состояние , когда оно длилось более 4 недель
- постоянное вегетативное состояние , когда оно было более 6 месяцев, если вызвано нетравматической травмой головного мозга, или более 12 месяцев, если вызвано черепно-мозговой травмой
Если у человека диагностировано постоянное вегетативное состояние, выздоровление крайне маловероятно, но возможно.
Состояние минимального сознания
Человек, который демонстрирует ясную, но минимальную или непоследовательную осведомленность, классифицируется как находящийся в минимально сознательном состоянии.
У них могут быть периоды, когда они могут общаться или отвечать на команды, например, двигать пальцем, когда их просят.
Человек может войти в состояние минимального сознания после комы или вегетативного состояния.
В некоторых случаях состояние минимального сознания является этапом на пути к выздоровлению, но в других оно является постоянным.
Как и в случае с вегетативным состоянием, продолжающееся состояние минимального сознания означает, что оно длится более 4 недель.
Но более сложно диагностировать постоянное состояние с минимальным сознанием, потому что оно зависит от таких вещей, как:
- вид черепно-мозговой травмы
- насколько серьезна травма
- насколько отзывчивый человек
В большинстве случаев состояние минимального сознания обычно не считается постоянным, пока оно не продлится несколько лет.
Почему они случаются
Расстройства сознания могут возникать, если повреждены части мозга, отвечающие за сознание.
Эти виды черепно-мозговой травмы можно разделить на:
- черепно-мозговая травма — результат тяжелой черепно-мозговой травмы, такой как травма, полученная во время автомобильной аварии или падение с большой высоты
- Нетравматическая черепно-мозговая травма — травма головного мозга вызвана состоянием здоровья, например, инсультом
- прогрессирующее повреждение головного мозга — когда мозг постепенно повреждается (например, из-за болезни Альцгеймера)
Подробнее о причинах нарушения сознания.
Диагностика
Расстройство сознания может быть подтверждено только после обширного тестирования для определения уровня бодрствования и осведомленности человека.
Эти обследования должны проводиться лицом, страдающим расстройствами сознания, хотя следует также принимать во внимание мнения других медицинских работников и членов семьи.
Для некоторых состояний нарушения сознания, таких как вегетативное состояние и состояние минимального сознания, существуют рекомендуемые критерии, помогающие подтвердить диагноз.
Подробнее о диагностике нарушений сознания.
Лечение и уход
Лечение не может обеспечить выздоровление от состояния нарушения сознания.
Вместо этого используется поддерживающая терапия, которая дает наилучшие шансы на естественное улучшение.
Это может включать:
- питание через трубку для кормления
- следить за тем, чтобы человека регулярно двигали, чтобы у него не образовались пролежни
- осторожно тренирует суставы, чтобы они не напрягались
- держать кожу в чистоте
- управление кишечником и мочевым пузырем (например, использование трубки, известной как катетер, для дренирования мочевого пузыря)
- содержать в чистоте зубы и рот
- предлагает возможности для периодов значимой деятельности — например, слушать музыку или смотреть телевизор, показывать картинки или слышать разговоры членов семьи
Сенсорная стимуляция
В некоторых случаях лечение, называемое сенсорной стимуляцией, может использоваться в попытке повысить чувствительность.
Это включает стимуляцию основных органов чувств, таких как зрение, слух и обоняние.
Обычно его проводит обученный специалист, но часто поощряется участие членов семьи.
Вот некоторые примеры сенсорной стимуляции:
- visual — показ фотографий друзей и семьи или любимый фильм
- слух — разговор или воспроизведение любимой песни
- запах — положить цветы в комнату или распылить любимый парфюм
- touch — держать руку или поглаживать кожу разными тканями
Не совсем понятно, насколько эффективна сенсорная стимуляция, но иногда ее считают целесообразным.
Восстановление
Невозможно предсказать шансы на улучшение человека в состоянии нарушенного сознания.
Во многом зависит от:
- вид черепно-мозговой травмы
- насколько серьезна травма
- Возраст человека
- сколько времени они в штате
Некоторые люди поправляются постепенно, тогда как другие остаются в состоянии нарушения сознания в течение многих лет.Многие люди никогда не приходят в сознание.
Есть лишь единичные случаи, когда люди приходили в сознание через несколько лет.
Те немногие люди, которые приходят в сознание по прошествии этого времени, часто имеют тяжелую инвалидность, вызванную повреждением их мозга.
Прекращение нутриционной поддержки
Если человек находился в вегетативном состоянии минимум 12 месяцев, ему может быть рекомендовано прекратить нутритивную поддержку.
Это потому, что:
- к этому моменту почти нет шансов на выздоровление
- продление жизни не принесет пользы заинтересованному лицу
- продление лечения может дать ложную надежду и вызвать ненужные эмоциональные страдания у друзей и семьи пострадавшего.
Медицинская бригада обсудит проблему с членами семьи.
Решение должно быть передано в суды Англии, Уэльса и Северной Ирландии, прежде чем можно будет предпринять какие-либо дальнейшие действия.
Решение суда в Шотландии не требуется, но к нему часто обращаются.
Если суд согласен с решением, группа паллиативной помощи обычно участвует в планировании отказа.
После прекращения нутритивной поддержки человек умрет в течение нескольких дней или недель.
Синдром запертости
Синдром запертости имеет сходные черты с расстройствами сознания, но рассматривается и лечится по-другому.
Человек с синдромом запертости находится в сознании и осознает, но полностью парализован и не может говорить.
Обычно они могут двигать глазами и иногда могут общаться, моргая.
Последняя проверка страницы: 6 августа 2018 г.
Срок следующего рассмотрения: 6 августа 2021 г.
Кома — NHS
Кома — это состояние бессознательного состояния, при котором человек не реагирует и не может быть разбужен.
Это может быть результатом травмы головного мозга, например, тяжелой травмы головы или инсульта.Кома также может быть вызвана тяжелым отравлением алкоголем или инфекцией головного мозга (энцефалит).
Люди с диабетом могут впасть в кому, если уровень глюкозы в их крови внезапно станет очень низким (гипогликемия) или очень высоким (гипергликемия).
Следующая информация может оказаться полезной, если у вас есть друг или любимый человек, который находится в коме.
Что такое кома?
Человек, находящийся в коме, находится без сознания и имеет минимальную мозговую активность.Они живы, но их нельзя разбудить, и они не проявляют никаких признаков осведомленности.
Глаза человека будут закрыты, и он будет казаться невосприимчивым к окружающей среде. Обычно они не реагируют на звук или боль, не могут общаться или двигаться по собственному желанию, а основные рефлексы, такие как кашель и глотание, значительно снижаются.
Они могут дышать самостоятельно, хотя некоторым людям требуется машина, чтобы помочь им дышать.
Со временем человек может постепенно приходить в сознание и становиться более осведомленным.Некоторые люди просыпаются через несколько недель, в то время как другие могут перейти в вегетативное состояние или состояние минимального сознания (см. Восстановление после комы).
Уход за человеком, находящимся в коме, и наблюдение за ним
Врачи оценивают уровень сознания человека с помощью шкалы комы Глазго. Этот уровень постоянно контролируется на предмет признаков улучшения или ухудшения. Шкала комы Глазго оценивает три вещи:
- открытие глаз — оценка 1 означает, что глаза не открываются, а 4 означает, что глаза открываются спонтанно
- устный ответ на команду — 1 балл означает отсутствие ответа, 5 означает бдительность и разговор
- произвольных движений в ответ на команду — 1 балл означает отсутствие реакции, 6 означает подчинение командам
У большинства людей, находящихся в коме, общий балл не превышает 8.Более низкий балл означает, что у кого-то, возможно, было более серьезное повреждение мозга, и вероятность его выздоровления ниже.
В краткосрочной перспективе человек, находящийся в коме, обычно будет находиться под наблюдением в отделении интенсивной терапии (ОИТ). Лечение включает обеспечение стабильного состояния и поддержание функций организма, таких как дыхание и артериальное давление, на время лечения основной причины.
В долгосрочной перспективе медицинский персонал будет проводить поддерживающее лечение в больничной палате. Это может включать в себя обеспечение питания, попытки предотвратить инфекции, регулярные перемещения человека, чтобы у него не образовались пролежни, и мягкую тренировку суставов, чтобы они не стеснялись.
Чем вы можете заниматься в качестве посетителя
Переживание комы у разных людей разное. Некоторые люди чувствуют, что могут вспомнить события, которые происходили вокруг них, когда они были в коме, а другие нет.
Некоторые люди сообщают, что, выходя из комы, чувствуют огромное облегчение от присутствия любимого человека.
При посещении друга или любимого человека, находящегося в коме, этот совет может оказаться полезным:
- когда приедете, объявите, кто вы
- говорите с ними о своем дне, как обычно — помните, что все, что вы говорите перед ними, может быть услышано
- покажите им свою любовь и поддержку — даже просто сидеть и держать их за руку или поглаживать их кожу может быть большим утешением
Исследования также показали, что стимуляция основных органов чувств — осязания, слуха, зрения и обоняния — потенциально может помочь человеку выйти из комы.
Можно не только поговорить с человеком и держать его за руку, но и послушать его любимую музыку через наушники, поставить цветы в его комнату или распылить любимый парфюм.
Выход из комы
Кома обычно длится всего несколько недель, в течение которых человек может начать постепенно просыпаться и приходить в сознание или переходить в другое состояние бессознательного, называемое вегетативным состоянием или состоянием минимального сознания.
- вегетативное состояние, когда человек бодрствует, но не проявляет никаких признаков того, что осознает свое окружение или себя
- состояние минимального сознания — когда человек имеет ограниченное осознавание, которое приходит и уходит
Некоторые люди могут выздоравливать от этих состояний постепенно, в то время как другие могут не улучшаться годами, если вообще. См. Страницу о нарушениях сознания для получения дополнительной информации об этих состояниях.
Люди, которые выходят из комы, обычно приходят в себя постепенно.Они могут быть очень взволнованы и сбиты с толку.
Некоторые люди полностью выздоравливают, и кома их совершенно не касается. У других будет инвалидность из-за повреждения мозга. Им может потребоваться физиотерапия, трудотерапия, психологическая оценка и поддержка в период реабилитации, а до конца жизни им может понадобиться уход.
Шансы на выздоровление человека из комы во многом зависят от серьезности и причины травмы головного мозга, возраста и продолжительности пребывания в коме.Но невозможно точно предсказать, выздоровеет ли человек в конечном итоге, как долго продлится кома и будут ли у него какие-либо долгосрочные проблемы.
Дополнительная информация и поддержка
Для получения дополнительной информации и поддержки со стороны медицинских работников и семей людей, находящихся в коме, вам могут быть полезны следующие веб-сайты:
Последняя проверка страницы: 14 июня 2018 г.
Срок следующей проверки: 14 июня 2021 г.
Расстройства сознания — Диагноз
.Требуется обширное тестирование для оценки уровней бодрствования и осведомленности, прежде чем можно будет подтвердить расстройство сознания.
Это может включать в себя тесты, такие как сканирование мозга, но в значительной степени основано на конкретных функциях, отображаемых человеком, например, может ли он реагировать на команды.
Шкала комы Глазго
Врачи могут оценить уровень сознания человека с помощью шкалы комы Глазго.
Это оценивает 3 вещи:
- открытие глаз — оценка 1 означает, что человек вообще не открывает глаза, а 4 означает, что он открывает глаза спонтанно
- устный ответ на команду — 1 означает отсутствие ответа, 5 означает, что человек настороже и разговаривает
- произвольных движений в ответ на команду — 1 означает отсутствие реакции, а 6 означает, что человек может выполнять команды
Более низкий балл указывает на более серьезное нарушение сознания, такое как кома, хотя этот уровень будет регулярно контролироваться для выявления каких-либо изменений.
Ассоциация травм головного мозга Headway имеет более подробную информацию о шкале комы Глазго.
Другие системы подсчета очков
Существуют также более конкретные системы оценки, основанные на более подробных наблюдениях за поведением человека.
Один из примеров известен как пересмотренная шкала восстановления комы JFK (CRS-R).
В этой системе используются 23 различных элемента, каждый с индивидуальной шкалой для оценки реакции человека.
Вы можете прочитать более подробную информацию о CRS-R на веб-сайте Центра оценки результатов лечения травм головного мозга (COMBI).
Сканирование мозга
Сканирование мозга используется для оценки степени повреждения мозга у человека с нарушенным сознанием.
Они также могут проверить наличие признаков каких-либо осложнений, таких как гидроцефалия, скопление жидкости в головном мозге.
Существует несколько типов сканирования, позволяющих оценить структуру мозга.
КТ или МРТ используются, если человек переносит это.
Исследования сканов мозга
Существуют отдельные сканирования, которые могут показать области мозговой активности, а также повреждения мозга.
В настоящее время они используются только в исследовательских целях, но могут быть полезны, если человек не может двигаться или говорить.
Одним из примеров является сканирование функционального магнитного резонанса (фМРТ).
ФМРТ может показать изменения, если мозг реагирует на свет и звуки.
Но они не обязательно проявляют осознанность, поскольку мозг способен реагировать на стимуляцию, даже если человек на самом деле этого не осознает.
В настоящее время проводятся исследования способов использования сканирования мозга для демонстрации истинной осведомленности.
Критерии вегетативного состояния
Вегетативное состояние — это когда человек бодрствует, но не проявляет никаких признаков осознанности.
Врачи особенно осторожны при диагностике постоянного вегетативного состояния, так как существует риск ошибочного диагноза.
Уверенный диагноз может быть поставлен только при соблюдении следующих критериев:
- Причина травмы головного мозга установлена (например, при подозрении на менингит диагноз может быть подтвержден путем исследования жидкости, окружающей мозг, на наличие инфекции)
- подтверждено, что лекарства или лекарства не вызывают симптомов
- подтверждено, что излечимые проблемы с химией тела (нарушение обмена веществ) не являются причиной симптомов потери сознания (примером нарушения обмена веществ является диабетическая кома, когда люди теряют сознание из-за опасного уровня сахара в крови. высокий или опасно низкий)
- возможность лечения причины в головном мозге, такой как опухоль головного мозга, была исключена сканированием изображений головного мозга
- обследований проведено опытным оценщиком с длительным расстройством сознания
Для подтверждения постоянного вегетативного состояния должны применяться вышеуказанные критерии и либо:
- Должно пройти 6 месяцев с момента появления симптомов нетравматической черепно-мозговой травмы
- Должно пройти 12 месяцев с момента появления симптомов черепно-мозговой травмы
Последняя проверка страницы: 6 августа 2018 г.
Срок следующего рассмотрения: 6 августа 2021 г.
Распространенность и характеристики пациентов в вегетативном состоянии в домах престарелых в Голландии
Пациенты, которые не приходят в сознание после коматозной фазы после острого повреждения головного мозга, могут оказаться в вегетативном состоянии, демонстрируя цикл сна-бодрствования без каких-либо признаков осознания. 1 Их судьбу называют «судьбой хуже смерти». 2, 3 За последние 10 лет международные рабочие группы внесли больше ясности в терминологию, диагноз, прогноз и уход за этими пациентами. 4– 6 Необходимая помощь является интенсивной и сложной, и медико-этические дилеммы при принятии решений о лечении возрастают, поскольку шансы на выздоровление становятся сомнительными. 7 Выход из вегетативного состояния становится маловероятным, если это состояние сохраняется в течение некоторого времени, то есть более 12 месяцев после травмы или трех-шести месяцев в случае нетравматического повреждения головного мозга. 5, 8, 9 В таком контексте отдельные случаи могут привлечь внимание средств массовой информации во всем мире. 10
Удивительно, но мало что известно о точном количестве пациентов в вегетативном состоянии или их истории болезни, находящихся на длительном лечении. 11 Путаница в терминологии и отсутствие общепринятых критериев диагностики и включения являются факторами, способствующими развитию, 6 , и это отражается в разбросе и широком диапазоне сообщаемых оценок распространенности — от 5 до 140 случаев на миллион человек. 4, 6, 11 Однако, имея текущие базовые знания, можно провести точное исследование распространенности. Это важно для оценки последствий проблемы с реалистичной точки зрения, а также для планирования специализированных медицинских учреждений и улучшения медицинского обслуживания.
Комплексный долгосрочный уход в домах престарелых делает эти учреждения наиболее подходящими для обследования пациентов в вегетативном состоянии. Однако имеющиеся данные довольно ограничены, особенно в отношении общенациональных популяций пациентов домов престарелых, находящихся в вегетативном состоянии после острого повреждения головного мозга.Некоторые исследования включали (местную) госпитальную популяцию, 12, 13 другие включали пациентов с нарушениями развития или регрессивно-дегенеративными заболеваниями. 14, 15
Особые обстоятельства в Нидерландах предоставляют прекрасную возможность для исследования распространенности, поскольку существует более 330 домов престарелых на население 16,2 миллиона человек, и они хорошо распределены по всей стране. 16, 17 Профессиональная помощь стандартизирована и предоставляется многопрофильными бригадами, возглавляемыми врачами специализированных домов престарелых. 18 Недавно было опубликовано многопрофильное руководство по диагностике вегетативного состояния. 19 Эта специализированная помощь необходима для решения сложных дилемм вегетативного состояния, включая решения об отмене лечения и искусственного питания и гидратации (ANH). 9, 20
Таким образом, настоящее исследование было направлено на изучение распространенности пациентов в вегетативном состоянии после острого повреждения головного мозга во всех домах престарелых в Нидерландах и на описание основных характеристик этих пациентов.Мы также стремились выделить возможное влияние медицинских решений в конце жизни за годы до исследования.
МЕТОДЫ
Мы провели поперечное сечение с трехступенчатым дизайном (см. Рис. 1 Результаты) количества пациентов в вегетативном состоянии во всех голландских домах престарелых.
Рисунок 1Блок-схема исследования дизайна. * Критерии «переходного состояния»: режим сна и бодрствования, бодрствование большую часть дня; обычно более определенная локализация для визуальной, слуховой или тактильной стимуляции; отслеживание движений глаз вслед за объектами или людьми; может проявлять эмоциональные реакции на присутствие семьи; может улыбаться или плакать. 6
На этапе 1 мы разослали письмо всем врачам домов престарелых всех домов престарелых и учреждений долгосрочного сестринского ухода (n = 380) в Нидерландах, информируя их об исследовании. Затем первый автор (JL) связался с ними по телефону для инвентаризации всех вероятных случаев вегетативного состояния при лечении в сентябре 2003 года. Вегетативное состояние было определено в соответствии с критериями Целевой группы Multi Society по PVS и статьей, объясняющей это, на основе изучения литературы и встречи экспертов, также было отправлено письмо. 4, 19 Наше исследование было направлено на пациентов, находящихся в вегетативном состоянии в течение как минимум одного месяца после острого повреждения головного мозга. Пациенты с дегенеративным заболеванием в качестве причины (например, деменцией) были исключены, поскольку диагностика вегетативного состояния при болезни Альцгеймера оказалась непростой и субъективной. 21 Более того, характеристики этих пациентов и связанные с ними медико-этические дилеммы различны. Во время телефонного интервью врачей дома престарелых также попросили предоставить информацию о тех пациентах в вегетативном состоянии, которые находились под наблюдением в период с января 2000 года по сентябрь 2003 года и которые выздоровели и / или покинули дом престарелых до 1 сентября 2003 года.Мы собрали данные об окончании лечения эпизода вегетативного состояния: выздоровление и / или выписка, смерть от сопутствующей патологии, несмотря на лечение, смерть от сопутствующей патологии после решения о прекращении лечения или смерть от обезвоживания после отмены ANH. Врачей домов престарелых попросили проконсультироваться со своими медицинскими картами и коллегами, и они предоставили информацию во время телефонного интервью или впоследствии по электронной почте.
На шаге 2 для каждого пациента, который, вероятно, находился в вегетативном состоянии в сентябре 2003 г., врач дома престарелых, непосредственно отвечающий за уход за пациентом, заполнил анкету, состоящую из 10 пунктов: социально-демографические данные (дата рождения, пол, семейное положение, место жительства). места жительства до госпитализации), история болезни (дата травмы головного мозга, причина мозговой травмы, больничный диагноз при выписке и способ (зондового) кормления) и консенсус по диагнозу с многопрофильной командой и семьей, объясненный отсутствием признаков сознания , целенаправленные реакции или общение.Был один пункт о прямом воздействии лекарств и метаболических нарушений на сознание, который необходимо было исключить. Этот предмет соответствует последним рекомендациям. 8 Первый автор проверил клиническую информацию в собранных анкетах на соответствие диагностическим критериям вегетативного состояния и при необходимости попросил разъяснений.
На этапе 3 в тех случаях, когда оставались сомнения в диагнозе, первый автор или два других эксперта оценивали пациента.Мы выбрали Западный профиль нейросенсорной стимуляции (WNSSP) в качестве инструмента структурированной оценки. 22, 23 Семья и врач были приглашены присутствовать во время оценки. Информация о функционировании пациента была получена от семьи или опекунов, и, если это было поучительно, наблюдали за их взаимодействием с пациентом. После этого мы предоставили отзыв о диагнозе врачу и семье.
Анкетный опрос и все оценки проводились с письменного информированного согласия заинтересованных семей.Анонимность анкетирования. В пяти случаях врач не вернул анкету, но ответил после отправки напоминания. Семья одного пациента, сомневающегося в диагнозе, не согласилась на дальнейшее исследование, и поэтому этот пациент не был включен в исследование.
Мы отправили протокол исследования на утверждение в местный комитет по этике исследований. Однако, по мнению комитета, исследование не требовало этического одобрения, поскольку оно не было медицинским научным исследованием в соответствии с критериями Закона Нидерландов о медицинских исследованиях с участием людей.
Статистический анализ результатов проводился с использованием SPSS 11.0.
РЕЗУЛЬТАТЫ
Распространенность
Результаты показаны на рис. 1. Все дома престарелых в Нидерландах и врачи домов престарелых участвовали в исследовании. Первоначально мы идентифицировали 43 возможных пациента в вегетативном состоянии. Один пациент в переводном отделении дома престарелых в больнице был исключен, поскольку продолжительность вегетативного состояния на момент исследования составляла менее одного месяца.
После проверки анкет диагноз соответствовал критериям у 29 пациентов, но у 13 пациентов были некоторые сомнения по поводу диагноза. Один пациент не мог быть обследован, потому что семья отказалась дать согласие. У оставшихся 12 пациентов диагноз вегетативного состояния был подтвержден у трех пациентов, тогда как восемь были классифицированы как находящиеся в «переходном состоянии», 6 и у одного пациента наблюдалось состояние минимального сознания (в котором пациент имел умение выполнять простые команды). 24 В результате на момент исследования в домах престарелых по всей Нидерландам в общей сложности 32 пациента находились в вегетативном состоянии.
Поскольку общее количество коек в домах престарелых в 2003 году составляло 62 331, это привело к преобладанию 5,1 койки на 10 000 в домах престарелых. Для голландского населения, насчитывающего 16,2 миллиона человек, это означает распространенность 2/1 000 000.
Характеристика больных в вегетативном состоянии
Данные двух из 32 пациентов, которым был поставлен правильный диагноз вегетативного состояния, не были доступны, поскольку семьи не согласились на предоставление данных.Большинство пациентов (73,3%) составляли женщины, средний возраст составлял 52,6 года (диапазон 9–90; таблица 1). Шесть из восьми пациентов с травмами были моложе 40 лет.
Таблица 1Основные характеристики пациентов в вегетативном состоянии (n = 30, 2 отсутствуют)
Средний период потери сознания с момента повреждения мозга составил шесть лет, от двух месяцев до 20,3 года. Большинство пациентов поступили из больницы, и инсульт был наиболее частой причиной вегетативного состояния (14/30), особенно у пациентов старше 70 лет (n = 9).За исключением одного пациента, все пациенты с инсультом были женщинами.
Для двух пациентов с травмой период посттравматической выживаемости был менее года, а для двух пациентов с инсультом период выживаемости был менее шести месяцев после события. Большинство пациентов (n = 26) прожили более года: восемь пациентов в возрасте от пяти до 10 лет и пять — более 10 лет (16,7%). Это означает, что распространенность пациентов в вегетативном состоянии более года составляет 1,6 пациента на миллион.
Все пациенты, кроме одного, получали зондовое питание. У пяти пациентов был назогастральный зонд (трое находились в вегетативном состоянии более пяти лет и один более 16 лет).
Результаты телефонного опроса пациентов в вегетативном состоянии в период с января 2000 г. по сентябрь 2000 г. 3 показаны на рис. 2. За этот период умерло 43 пациента: 10 из-за осложнений, несмотря на лечение, 24 из-за осложнений после отказа от лечения. , и 9 после снятия ANH.
Рисунок 2Пациенты в вегетативном состоянии в домах престарелых в Голландии с 2000 г. по сентябрь 2003 г. * Один из 13 пациентов был выписан в другую страну, 12 — в другие дома престарелых в Голландии. Известно, что трое из этих пациентов умерли в доме престарелых после выписки. Без этих двойных подсчетов общее количество пациентов в вегетативном состоянии составило 73. Двойной подсчет других девяти пациентов не может быть исключен из общего числа.
ОБСУЖДЕНИЕ
Это первое исследование распространенности вегетативного состояния, которое охватывает всю популяцию пациентов домов престарелых. Большинство из 32 пациентов прожили в вегетативном состоянии более одного года, а значительное число даже более 10 лет, что подчеркивает долгосрочное лечение этой группы пациентов.
Сильные стороны нашего исследования включают участие всех домов престарелых в Нидерландах и полный отклик врачей домов престарелых.В отличие от большинства других исследований, мы использовали единообразные определения и строгие критерии включения и процедуры оценки, основанные на обновленных международных стандартах. 4, 8, 19 Кроме того, мы привлекали семьи пациентов к оценке, когда возникали сомнения. Таким образом, среди 12 пациентов мы определили восемь, которые не реагировали на команды, но эмоционально реагировали на свою семью и / или могли фиксироваться на объектах и следить за ними глазами. Международная рабочая группа по управлению вегетативным состоянием обсудила эту категорию пациентов, но не достигла консенсуса, следует ли считать эту стадию вегетативной или невегетативной. 6
В Нидерландах пациенты в вегетативном состоянии помещаются в дома престарелых для длительного ухода. Уход на дому для этих пациентов исключительный. Из этого можно сделать вывод, что распространенность вегетативного состояния в настоящем исследовании невысока. Для сравнения доступно всего несколько отчетов. В 1991 году приблизительно 3% пациентов из четырех домов престарелых Милуоки были идентифицированы как находящиеся в вегетативном состоянии. 15 Однако это исследование также включало пациентов с деменцией, и поэтому цифры нельзя сравнивать.Недавнее обследование 48 больниц и 44 медицинских учреждений в Вене показало распространенность 32 пациентов в вегетативном состоянии, что соответствует распространенности 19 пациентов / 1 000 000. 13 Это исследование местного населения с таким же абсолютным числом Пациенты в вегетативном состоянии, обнаруженные в нашем исследовании, подтверждают, что это число можно считать низким. Наши результаты сопоставимы с результатами Миндерхуда и Браакмана, 12 , которые сообщили о 53 пациентах в вегетативном состоянии в течение более шести месяцев в голландских больницах и домах престарелых в 1983 году.Однако в этом исследовании ответ домов престарелых был низким. В 1994 г. путем экстраполяции данных из ограниченного числа домов престарелых Совет здравоохранения Нидерландов оценил общее количество пациентов в вегетативном состоянии в голландском населении от 100 до 200. 9 Разница между экстраполированной распространенностью и наши результаты могут быть объяснены различными методами определения распространенности (экстраполяция против реальной распространенности) и / или изменениями в медицинских решениях для этих пациентов после 1994 года.С тех пор в отчетах Совета по здравоохранению и Королевской голландской медицинской ассоциации был сделан вывод о том, что отмена поддерживающего жизнь лечения, включая ANH, является оправданным, если шанс на выздоровление ничтожен. 9, 25
Однако нет никаких доказательств того, что низкая распространенность вегетативного состояния в этом исследовании отражает политику систематической отмены АНГ. Во-первых, наш опрос показывает, что значительная часть пациентов в вегетативном состоянии находилась под наблюдением более пяти или даже 10 лет, что кажется более распространенным, чем сообщалось в предыдущих исследованиях. 5 АНГ, по-видимому, продолжалась у этих пациентов все эти годы. Во-вторых, ретроспективная часть нашего исследования (см. Рис. 2) показывает, что за три года до этого исследования только девять из 43 пациентов в вегетативном состоянии умерли из-за отмены АНГ. Эти данные следует интерпретировать с осторожностью, так как диагноз вегетативного состояния был установлен ретроспективно. Тем не менее мы думаем, что девять пациентов, которым была отменена АНГ, дают реалистичную картину.Влияние диагноза вегетативного состояния на отмену АНГ высоко для всех участников, и мы предполагаем, что воспоминания врачей домов престарелых достоверны. Таким образом, отмена НАГ не может объяснять низкую распространенность, и, на наш взгляд, коморбидность и решения об отказе от лечения сопутствующей патологии (сообщаемой частой причины смерти), по-видимому, являются лучшим объяснением. Эти данные подтверждают мнение о том, что врачи предпочитают вести пациентов в вегетативном состоянии, не устраняя опасные для жизни сопутствующие заболевания, а не отменяя АНГ. 26 Другие объяснения низкой распространенности включают исключение деменции и переходного состояния. Тот факт, что мы не включили больницы и домашние хозяйства, мог привести к недооценке общей распространенности в Нидерландах. Вероятно, что некоторые пациенты все еще находились в больницах до их перевода в дом престарелых, хотя были включены пациенты в отделениях для перевода домов престарелых в больницах.
В нашем исследовании большинство пациентов в вегетативном состоянии пережили решающий годичный период, после которого восстановление сознания маловероятно по всем причинам. 5 Было только четыре пациента, для которых нельзя было исключить выздоровление на момент исследования, исходя из прогнозного критического периода 12 месяцев для травматического вегетативного состояния и шести месяцев для нетравматического вегетативного состояния. Мы зарегистрировали длительную выживаемость как у пожилых, так и у более молодых пациентов. Распределение полов в нашем исследовании контрастирует с преобладанием мужчин, о которых сообщалось в венском исследовании. 13 Тот факт, что в нашем исследовании на каждого пациента мужского пола приходилось почти три женщины, в основном объясняется влиянием статуса после инсульта в популяции нашего дома престарелых.Средний возраст 52,6 года — это молодой возраст для населения домов престарелых. Возможно, это указывает на то, что родители пациентов в вегетативном состоянии могут участвовать в принятии решений, а не дети, как это обычно бывает в домах престарелых. Практически все пациенты получали АНГ, как известно из других исследований. 15 Использование назогастрального зонда в текущем долгосрочном лечении замечательно, учитывая их осложнения. Недавние исследования событий и принятия решений при долгосрочном уходе за такими пациентами показали, что отмена ANH может быть приемлемым сценарием, позволяющим пациенту умереть, хотя этот сценарий не может применяться во всех ситуациях. 7
Мы впервые точно установили распространенность вегетативного состояния у населения домов престарелых. Мы рекомендуем повторить наш опрос для отслеживания динамики распространенности и анализа факторов, влияющих на цифры. Использование единых критериев необходимо, и для этой цели мы рекомендуем классифицировать пациентов в «переходном состоянии» как не находящихся в вегетативном состоянии. Для прояснения таких случаев можно рекомендовать использование стандартизированного инструмента оценки, хотя прямое наблюдение с участием семьи также важно.Необходимы дальнейшие исследования этой недавно идентифицированной категории, поскольку медико-этические последствия для этой группы различаются. 27
Мы обнаружили небольшую группу пациентов в вегетативном состоянии среди населения домов престарелых, и с точки зрения эффективности ухода может показаться, что следует рекомендовать концентрацию помощи в ограниченном количестве специализированных домов престарелых. Однако мы настоятельно не рекомендуем такое развитие событий. Из литературы известно, что связь между семьей и пациентом остается прочной. 28 Это было то, с чем мы также столкнулись в более ранней части нашего исследования. 7 , и уход должен включать в себя укрепление этих отношений, а не их нарушение путем направления пациентов в вегетативном состоянии в центры, расположенные далеко от их семей. Альтернативой специализированным центрам может быть предоставление центральной группы экспертов для вопросов и консультаций с поставщиками медицинских услуг.
Настоящее исследование демонстрирует, что специализированная помощь пациентам в вегетативном состоянии может длиться годами.Ясно, что каждый отдельный случай в этой сумеречной зоне между жизнью и смертью будет иметь огромное влияние на семьи, опекунов и общество, несмотря на небольшое количество.
Благодарности
Авторы благодарят всех врачей домов престарелых и семьи, которые участвовали в этом исследовании, а также Ханса Бора за его статистическую поддержку.
ССЫЛКИ
- ↵
Jennett B , Plum F. Устойчивое вегетативное состояние после повреждения головного мозга.Синдром поиска имени. Lancet1972; 1: 734–7.
- ↵
Freeman EA . Стойкое вегетативное состояние: участь хуже смерти. Clin Rehabil, 1992; 6: 159–65.
- ↵
Дженнет Б . Вегетативное состояние: причины, управление, этические дилеммы. Курр Анаест Crit Care, 1991; 2: 57–61.
- ↵
Целевая группа нескольких обществ по PVS .Медицинские аспекты стойкого вегетативного состояния (1). N Engl J Med1994; 330: 1499–508.
- ↵
Целевая группа нескольких обществ по PVS . Медицинские аспекты стойкого вегетативного состояния (2). N Engl J Med1994; 330: 1572–9.
- ↵
Эндрюс К . Международная рабочая группа по управлению вегетативным состоянием: итоговый отчет. Brain Inj 1996; 10: 797–806.
- ↵
Lavrijsen J , Van den Bosch H, Koopmans R, et al. События и принятие решений при долгосрочном уходе за пациентами из домов престарелых в Голландии в вегетативном состоянии. Brain Inj 2005; 19: 67–75.
- ↵
Рабочая группа Королевского колледжа врачей . Вегетативное состояние: руководство по диагностике и лечению. Clin Med2003; 3: 249–54.
- ↵
Совет по здравоохранению Нидерландов: Комитет по вегетативному состоянию . Patiënten in een Vegetatieve toestand [Пациенты в вегетативном состоянии].Гаага: Совет по здравоохранению Нидерландов, 1994.
- ↵
Чаратан Ф . Губернатор Джеб Буш вмешивается в дело о «праве на смерть». BMJ 2003; 327: 949.
- ↵
Дженнет Б . Вегетативное состояние: медиальные факты, этические и правовые дилеммы. Кембридж: Издательство Кембриджского университета, 2002.
- ↵
Minderhoud JM , Браакман Р.Het vegeterende bestaan [Растительное существование]. Нед Тейдшр Geneeskd1985; 129: 2385–8.
- ↵
Степан Ц. , Хайдингер Г., Биндер Х. Распространенность стойкого вегетативного состояния / апаллического синдрома в Вене. Eur J Neurol 2004; 11: 461–6.
- ↵
Higashi K , Sakata Y, Hatano M, et al. Эпидемиологические исследования пациентов со стойким вегетативным состоянием.J Neurol Neurosurg Psychiatry 1977; 40: 876–85.
- ↵
Tresch DD , Sims FH, Duthie EH, et al. Клиническая характеристика больных стойким вегетативным состоянием. Arch Intern Med 1991; 151: 930–2.
- ↵
- ↵
Hoek F , Penninx BWJH, Ligthart GJ, и др. Здравоохранение для пожилых людей, профиль страны: Нидерланды.J Am Geriatr Soc 2000; 48: 214–17.
- ↵
Hoek JF , Ribbe MW, Hertogh CHPM, и др. Программа подготовки специалистов для врачей домов престарелых: новый профессиональный вызов. J Am Med Dir Assoc 2001; 2: 326–30.
- ↵
Lavrijsen JCM , Van den Bosch JSG, Costongs LGP, и др. Диагностика вегетативного состояния как основа лечения на границе между жизнью и смертью.Нед Тейдшр. Geneeskd 2003; 147: 195–8.
- ↵
Lavrijsen JCM , Van den Bosch JSG. Medisch handelen bij Patiënten in een chronisch coma; een bijdrage uit de verpleeghuisgeneeskunde [Лечение пациентов в вегетативном состоянии; вклад медицины дома престарелых]. Нед Тейдшр Geneeskd1990; 134: 1529–32.
- ↵
Volicer L , Berman SA, Cipolloni PB, et al. Стойкое вегетативное состояние при болезни Альцгеймера. Он существует? Arch Neurol 1997; 54: 1382–4.
- ↵
Ansell BJ , Keenan JE. Профиль западной нейросенсорной стимуляции: инструмент для оценки медленно восстанавливающихся пациентов с травмами головы. Arch Phys Med Rehabil1989; 70: 104–8.
- ↵
Ansell BJ , Keenan JE, de la Rocha O. Профиль западной нейросенсорной стимуляции.Инструмент для оценки медленно восстанавливающихся пациентов с травмами головы. Тастин, Калифорния: Western Neuro Care Center, 1989.
- ↵
Giacino JT , Ashwal S, Childs NL, et al. Состояние минимального сознания: определение и диагностические критерии. Неврология 2002; 58: 349–53.
- ↵
KNMG (Королевская голландская медицинская ассоциация) Commissie Aanvaardbaarheid Levensbeëindigend handelen .Medisch handelen rond het levenseinde bij wilsonbekwame Patiënten [Медицинская практика в конце жизни для некомпетентных пациентов: пациенты в вегетативном состоянии]. Houten / Diegem: Bohn Stafleu Van Loghum, 1997.
- ↵
Grubb A , Walsh P, Lambe N, et al. Обзор мнений британских клиницистов о ведении пациентов со стойким вегетативным состоянием. Ланцет 1996; 346: 35–40.
- ↵
Крэнфорд RE .Вегетативное состояние и состояния минимального сознания: этические последствия. Гериатрия 1998; 53: S70 – S73.
- ↵
Tresch D , Sims FH, Duthie EH Jr, Goldstein MD. Пациенты в стойком вегетативном состоянии: отношения и реакции членов семьи. J Am Geriatr Soc1991; 39: 17–21.
(PDF) Устойчивое вегетативное состояние и деменция у пожилых людей
1070 Э. Джаул и Р. Кальдерон-Маргалит
Конфликт интересов
Нет.
Описание ролей авторов
Э. Джол разработал исследование, руководил сбором данных и написал статью. R.
Кальдерон-Маргалит отвечал за статистический дизайн исследования, а за
выполнял статистический анализ и участвовал в написании рукописи.
Ссылки
Эндрюс, К., Мерфи, Л., Мандей, Р. и Литтлвуд, К. (1996). Ошибочный диагноз вегетативного состояния
: ретроспективное исследование в реабилитационном отделении.BMJ, 313, 13–16.
Дайер, К. (2003). Постоянная потеря сознания имеет решающее значение для диагностики ПВС. BMJ, 327, 67.
doi: 10.1136 / bmj.327.7406.67
Джачино, Дж. Т., Кальмар, К. и Уайт, Дж. (2004). Пересмотренная шкала восстановления комы JFK:
характеристики измерения и диагностическая утилита. Архивы физической медицины и
реабилитации, 85, 2020–2029. DOI: 10.1016 / j.apmr.2004.02.033
Hammond, F. M. et al. (2001). Длительный курс восстановления после черепно-мозговой травмы:
Сравнение показателя функциональной независимости и рейтинговой шкалы инвалидности.Журнал
Реабилитация после травм головы, 16, 318–329.
Higashi, K. et al. (1981). Пятилетнее катамнестическое наблюдение за пациентами со стойким вегетативным состоянием.
Журнал неврологии, нейрохирургии и психиатрии, 44, 552–554.
Кауфман Д. М. и Липтон Р. Б. (1992). Стойкое вегетативное состояние: анализ
клинических коррелятов и затрат. Медицинский журнал штата Нью-Йорк, 92, 381–384.
Лаврийсен, Дж. К., Ван Дер Бош, Дж. С., Купман, Р. Т. и Ван Вейл, К. (2005).
Распространенность и характеристики пациентов в вегетативном состоянии в голландских домах престарелых. Журнал
неврологии, нейрохирургии и психиатрии, 76, 1420–1424. DOI: 10.1136 / jnnp.2004.058198
Липперт-Грюнер М., Ведекинд К. и Клуг Н. (2003). Исход длительной комы
после тяжелой черепно-мозговой травмы. Травма мозга, 17, 49–54.
doi: 10.1080 / 0269
1000010230Манн, Дж. Л., Эванс, Т.С. и Охара, Л. М. (2005). Оценка диагноза и ведение
деменции в домах престарелых. Фармацевт-консультант, 20, 306–312.
Mitrani, V. B. et al. (2006). Роль функционирования семьи в стрессовом процессе деменции
лица, осуществляющие уход: структурные рамки семьи. Геронтолог, 46, 97–105.
Нортон Д. (1989). Расчет риска: отражение по шкале Нортона. Decubitus, 2, 24–31.
Ослендер, Дж. Г., Остервик, Д. и Морли, Дж.(ред.) (1997). Медицинское обслуживание в доме престарелых
. Нью-Йорк: Макгроу-Хилл.
Раппапорт М., Холл К. М., Хопкинс К., Беллеза Т. и Коуп Д. Н. (1982).
Шкала инвалидности для пациентов с тяжелой травмой головы: от комы до сообщества. Архив физической
Медицина и реабилитация, 63, 118–123.
Королевский колледж врачей (2003 год). Вегетативное состояние: руководство по диагностике и ведению
. Клиническая медицина, 3, 249–254.
Талбот, Л.Р. и Уитакер, Х.А. (1994). Лица с повреждением головного мозга в измененном состоянии сознания
: меры и стратегии вмешательства. Травма мозга, 8, 689–699.
Тисдейл, Г. и Дженнетт, Б. (1974). Оценка комы и нарушения сознания:
практических шкал. Ланцет, 2, 81–84. doi: 10.1016 / S0140-6736 (02) 93219-8
Устойчивое вегетативное состояние — обзор
Устойчивое вегетативное состояние и минимальное сознание
Устойчивое вегетативное состояние характеризуется потерей сознания, несмотря на наличие циклов сна и бодрствования.Это происходит у пациентов с разрушением коры головного мозга, но сохранением функции ствола мозга. Такие пациенты могут выжить в течение длительного периода времени, если им дают пищу и жидкости. Все согласны с тем, что они не испытывают боли или страдания, на основании отсутствия каких-либо поведенческих признаков дистресса и наличия обширных корковых повреждений, разрушающих субстрат сознания. Продлевающее жизнь лечение может быть прекращено у пациента в стойком вегетативном состоянии, если очевидно, что это соответствует ранее выраженным пожеланиям пациента, и семья согласна с прекращением такой поддержки.Как правило, нельзя отказываться от питания и гидратации, если прогноз пациента не определен; однако его отмена на более позднем этапе уместна, когда становится ясно, что состояние пациента безнадежно. 30 Обычно для этого требуется, чтобы вегетативное состояние сохранялось не менее 1 месяца. 30 Однако восстановление из вегетативного состояния может занять больше времени, что частично зависит от основной этиологии. 29 Действительно, вегетативное состояние обычно должно длиться более 3 месяцев после аноксической травмы или 1 года после черепно-мозговой травмы, прежде чем оно будет считаться постоянным, и даже в этом случае остается небольшой шанс на дальнейшее выздоровление со временем. 31 Таким образом, решения об отмене мер жизнеобеспечения обычно принимаются, когда вероятность и степень выздоровления неопределенны и, следовательно, могут зависеть от личных предубеждений лечащего медицинского и сестринского персонала. В таком контексте явно уместно объяснять прогностическую дилемму членам семьи, чтобы решения были действительно осознанными. 29 Проблемы управления могут возникнуть, когда семья не единодушна в отношении дальнейших действий. Речь идет о Терри Скьяво, которая находилась в постаноксическом персистирующем вегетативном состоянии в течение примерно 8 лет, когда ее муж предпринял юридические меры, против которых выступали ее родители, по удалению зонда для кормления и прекращению мер по продлению жизни. 32 Возникшая в результате судебная борьба продолжалась в течение нескольких лет и включала различные уровни судебной власти, а также законодательные меры штата и федерального правительства, но в конечном итоге поддержка была прекращена, и вскрытие подтвердило наличие обширного необратимого повреждения мозга.
Так называемое состояние минимального сознания обозначает состояние, в котором пациенты демонстрируют противоречивые, но заметные признаки сознания. Таким образом, оно совершенно отличается от вегетативного состояния, но по-прежнему трудно определить.Произошла определенная степень функционального восстановления поведения, предполагающего самосознание или осведомленность об окружающей среде. 33 Такое поведение может, например, включать базовую вербализацию или контекстно-зависимые жесты (независимо от точности), соответствующие эмоциональные реакции (например, улыбку или плач) на лингвистическое или визуальное содержание эмоциональных, но не нейтральных стимулов, или более простые такие действия, как целенаправленное поведение в ответ на раздражители окружающей среды (например, движение пальца или моргание глаз, очевидно, для команды), преследование движений глаз или устойчивая фиксация глаз в ответ на движущиеся или выдающиеся стимулы.Улучшение этого состояния демонстрируется восстановлением последовательной функциональной коммуникации с пациентом.
Состояние минимального сознания может возникать в различных неврологических условиях, при которых произошла потеря церебральной функции, и может быть временным или постоянным. Доступна лишь ограниченная информация о естественном течении болезни или долгосрочной перспективе, и она частично зависит от этиологии основного неврологического расстройства. Таким образом, прогноз лучше для тех, у кого была черепно-мозговая травма, чем в других случаях. 34 Вероятность полезного функционального восстановления со временем снижается, и пациенты, оставшиеся в минимально сознательном состоянии более 12 месяцев, вероятно, останутся тяжелыми инвалидами и без надежных средств связи, хотя существуют широко разрекламированные клинические исключения. Пациент Терри Уоллис, например, находился в посттравматическом состоянии с минимальным сознанием около 19 лет, прежде чем восстановил сознание и беглую речь, но затем оставался в неведении обо всем, что произошло с момента его травмы. 35 Клиническое обследование дает лишь ограниченную помощь в определении прогноза 33 , и еще предстоит определить, помогут ли визуализация и электрофизиологические методы в этом отношении и в принятии решений. В то же время, культурные, религиозные и семейные ценности будут определять реакцию родственников на пациента, находящегося в минимально сознательном состоянии, и медицинские работники должны уважать эти реакции и ранее выраженные пожелания пациентов.
В контексте как стойких вегетативных состояний, так и состояний минимального сознания клиницисты должны быть осторожны, чтобы на ранней стадии предположить, что нет никакой надежды на полезное выздоровление, чтобы оправдать решения о прекращении жизнеобеспечивающей терапии при отсутствии доказательств. 29 Напротив, откровенное обсуждение ограниченной доступной информации и в целом плохого (но неопределенного) прогноза может быть более уместным с этической точки зрения и привести к более обоснованным управленческим решениям.
Последовательная клиническая оценка пациентов как в острой, так и в хронической форме поможет выявить тонкие, но важные изменения, которые в противном случае могут остаться незамеченными и повлиять на лечение. Это также поможет прояснить членам семьи важность любых изменений, которые они наблюдали сами.Например, родственники и друзья могут предположить, что открытие глаз, движения глаз, движения глотания, улыбка и другие двигательные действия представляют собой признаки выздоровления, когда они развиваются у коматозного субъекта, и врачи должны объяснить, что это не так. чтобы оправдать реалистичные ожидания.
Функциональная визуализация также может иметь важное значение при оценке состояния этих пациентов. У пациентов с минимальным сознанием были описаны паттерны активации, сходные с таковыми у здоровых субъектов, которые предполагают сознательное осознание. 36 У пациентов с диагнозом вегетативного состояния изменения в позитронно-эмиссионной томографии или функциональной магнитно-резонансной томографии иногда выявляют активацию коры головного мозга, например, в ответ на парадигмы распознавания лиц или восприятия речи, 37 инструкции по представлению двигательной активности активность, 38 или знакомый голос, произносящий имя пациента. 39 Такие результаты предполагают осведомленность, аналогичную осведомленности пациентов, находящихся в минимально сознательном состоянии, и могут помочь указать, какие пациенты, поведенчески классифицируемые как вегетативные, на самом деле находятся в минимально сознательном состоянии или могут восстановить клинические признаки осведомленности, тем самым предоставление руководства для прогноза. 40
В непрофессиональных СМИ время от времени наблюдались отдельные случаи явно чудесного выздоровления от длительного вегетативного состояния или состояния минимального сознания. Точность некоторых из этих отчетов неясна, как и степень, в которой любое выздоровление было клинически значимым. В некоторых случаях визуализирующие исследования выявили возможность повторного роста аксонов, 35 , но неясно, является ли это причиной какого-либо клинического улучшения.
Сообщения о возбуждении после глубокой стимуляции мозга пациентов с минимальным сознанием интригуют.В одном из таких случаев было обнаружено, что двусторонняя таламическая электрическая стимуляция модулирует поведенческую реакцию у пациента, который находился в состоянии минимального сознания в течение 6 лет после черепно-мозговой травмы. 41 Эти данные подчеркивают важность исследований механизма выздоровления и подчеркивают необходимость выяснения роли нейромодулирующих вмешательств у таких пациентов.
Отдельные сообщения о возбуждении и временном улучшении после введения золпидема пациентам в устойчивом вегетативном состоянии 42 также требуют подтверждения.В тщательном исследовании Брефель-Курбон с соавторами оценили эффективность золпидема у 48-летней женщины, которая не находилась в вегетативном состоянии, но страдала тяжелой постаноксической энцефалопатией, из-за которой она оставалась акинетичной и немой. 43 Острое введение золпидема привело к усилению возбуждения и значительному улучшению двигательных и когнитивных функций. Позитронно-эмиссионная томография показала, что метаболизм головного мозга увеличился на построландных территориях и во фронтальной коре, а также была вызвана лекарственная активация в передней поясной части и орбитофронтальной коре.Эти эффекты предварительно связывали с активацией лимбических петель, модулирующих мотивационные процессы.
Похоже, что у некоторых пациентов с аномалиями возбуждения или реакции определенные вмешательства могут привести к временному улучшению. Систематическая оценка функций у пациентов с травмой головного мозга и влияния различных манипуляций на возбуждение и прогноз может оказаться полезным. 44 Между тем, медицинский и парамедицинский персонал обязаны следить за тем, чтобы анекдотические истории болезни не вырывались из контекста и не приводили к нереалистичным ожиданиям членов семьи и друзей, пытающихся смириться с затруднительным положением пациента. в вегетативном или минимально сознательном состоянии.
Project MUSE — Метафизика смерти мозга, устойчивого вегетативного состояния и слабоумия
МЕТАФИЗИКА СМЕРТИ МОЗГА, УСТОЙЧИВОЕ ВЕГЕТАТИВНОЕ СОСТОЯНИЕ И ДЕМЕНЦИЯ A. ТЕХНОЛОГИЯ ПОДДЕРЖКИ ЖИЗНИ продвинулась вперед за последние полвека, большое количество острых философских и моральных проблем возникло в отношении пациентов с серьезными неврологическими повреждениями, которые в прошлые поколения умер бы от своей острой болезни. Хотя концепция «смерти мозга» как смерти человека наконец-то получила почти всеобщее признание в медицинском, юридическом и государственном секторах, по-прежнему существует ряд яростных критиков.Стойкие вегетативные состояния стали еще более сложной проблемой для медицинской этики. Эта статья предназначена для того, чтобы дать краткий обзор основных аргументов в этих дебатах, за которым следует анализ автором вопросов в соответствии с метафизическими принципами Аристотеля и св. Фомы Аквинского. Дискуссия о смерти мозга Вплоть до 1960-х годов диагноз смерти был относительно простым. Dea.th произошел, когда сердце необратимо остановилось. При прекращении кровотока первым необратимо поврежденным органом становится мозг, а другие ткани тела умирают вскоре после этого.Следовательно, существует возможность критического периода в несколько минут, в течение которого единственным необратимо поврежденным органом является мозг. У сердца все еще есть потенциал для возрождения, поскольку оно управляется собственным кардиостимулятором, а не мозгом (роль которого заключается лишь в изменении частоты сердечных сокращений). Если бы легкие вентилировались механически, сердцебиение и кровоток могли бы продолжаться, а неневральные ткани тела могли бы оставаться живыми. 24 СЛУЧАЙ МОЗГА, ВЕГЕТАТИВНОЕ СОСТОЯНИЕ И ДЕМЕНЦИЯ 25 С появлением в 1950-х годах усовершенствованной сердечно-легочной реанимации и усовершенствованных механических респираторов, это состояние превратилось из теоретической возможности во все более распространенную реальность в отделениях интенсивной терапии больниц.Первоначальное заблуждение относительно природы этого состояния отражено в различных терминах, которые использовались для его описания: «co11w depasse», 1 · 2 «необратимая кома», 3 • 4 «смерть мозга» 5 и «церебральная смерть». » 6 • 7 В первых двух терминах слово «кома» означает, что человек все еще жив, хотя и не осознает себя и окружающую среду, как в очень глубоком и постоянном сне. «Смерть мозга» — это наиболее часто используемый сегодня термин, хотя его значение по-прежнему варьируется от одного автора к другому, часто без четкого определения.8 Его использовали одним из трех основных способов. Первый подразумевает, что внутри живого тела умер один орган (браджн). Это использование эквивалентно разговору о «мертвом куске кожи» или «мертвом пальце» из-за гангрены, никоим образом не подразумевая, что сам человек мертв. Второе использование подразумевает более радикальную концепцию: смерть мозга на самом деле является разновидностью личной смерти в дополнение к стандартной сердечно-легочной смерти. Эта интерпретация особенно распространена в юридическом секторе и четко сформулирована в статутах о смерти мозга № 1.Молларе П., Гулон М.: Le coma depasse. Rev. Neurol. (Paris) 101: 3-15, 1959. 2 Mollaret, P., Bertrand, I., Mollaret, H .: Coma depasse et necroses nerveuses centrales massives. Rev. Neurol. (Париж) 101: 116-139, 1959. a Бичер, Х. К. и др.: Определение необратимой комы; отчет специального комитета Гарвардской медицинской школы по изучению определения смерти мозга. JAMA 205: 337-340, 1968. 4 Уокер, А. Э. Даймонд, Э. Л., Мозли, Дж .



