Тяжелобольной пациент это: Школа ухода за тяжелобольными
Принципы ухода за тяжелобольным пациентом
Содержание статьи
- На что нужно обратить внимание
- Основные цели домашнего ухода за больными в тяжелом состоянии
- Алгоритм ухода за тяжелобольным пациентом
- Реабилитационные мероприятия
- Процедуры
- Уход в стационаре – пример для дома
- Преимущества обращения за помощью в учреждение
Развитие современной медицины не позволяет полностью вылечить ряд сложных заболеваний. В таких случаях в рамках поддерживающей терапии больному необходим постельный режим. Иногда человек просто не может двигаться, самостоятельно ходить или даже есть. Лежачее состояние приводит к ряду физических и психологических проблем. Чтобы обеспечить наибольший комфорт, нормальную жизнедеятельность организма, а также поддерживать здоровую психику, необходимо обеспечить ухода за тяжелобольным пациентом, соответствующий принципам здравоохранения.
Лежачее состояние приводит к ряду физических и психологических проблем. Чтобы обеспечить наибольший комфорт, нормальную жизнедеятельность организма, а также поддерживать здоровую психику, необходимо обеспечить ухода за тяжелобольным пациентом, соответствующий принципам здравоохранения.
В пансионатах для проживания пожилых такие условия создать намного проще, так как в них есть оборудование и работает медицинский персонал с соответствующими навыками. Но больной часто испытывает грусть, ностальгию, одиночество в ситуациях, когда находится далеко от дома и близких родственников, что сильно снижает эффективность терапии. Поэтому мы предлагаем, если есть такая возможность, создавать необходимую обстановку в привычной квартире, доме. А в статье расскажем, как это сделать.
Остались вопросы?
Отправьте заявку и мы с радостью ответим на них
Я робот
Нажимая кнопку «Отправить», вы даете свое согласие на
обработку персональных данных
.
На что нужно обратить внимание
Сперва определимся, что мы имеем в виду под термином тяжелобольной. Обычно это человек, перенесший заболевание или получивший травму, несовместимую с нормальной активной жизнью. Наиболее часто родные сталкиваются с такими ситуациями при уходе за пожилыми бабушками/дедушками, раковыми пациентами или людьми после тяжелых автомобильных катастроф. Также нередко встречаются врожденные болезни, когда уже с детских лет требуется особенная забота, но о детях с отклонениями стоит говорить отдельно. Какие нарушения встречаются наиболее часто у лежачих:
- ограничение или полное прекращение двигательной активности – они не ходят самостоятельно, не могут опорожняться в унитаз, им требуется либо подносить утку, либо надевать взрослые памперсы;
- дыхание затруднено, требуется кислородный баллон или просто постоянный внимательный контроль за состоянием;
- невозможность принимать пищу, пить без посторонней помощи, особенно трудно, когда жевательный рефлекс пропадает, тогда кормить нужно только жидкой едой, перетертой и готовыми детскими смесями.

Также встречается подключение к самым разным аппаратам и системам, например, постоянный контроль за сердцебиением и давлением или мочесборник, трубка из кишечника (в случаях, когда естественный процесс испражнения невозможен). Зачастую больной просто не чувствует, когда ему нужно кушать, в каких ситуациях пора отдыхать (следует выключать свет), то есть ответственность за самого себя нарушается уже на уровне биологических инстинктов. Таким образом, человек, который проводит организацию ухода за тяжелобольными на дому, полностью отвечает за его безопасность и жизнедеятельность.
Следует обратить внимание на специфику заболевания, особенности состояния здоровья, а также на возможные последствия. Ведь из-за постоянного лежачего положения, а также вследствие неправильно созданных условий имеют место быть негативные осложнения.
- Ухудшение общего самочувствия. Повышение температуры, головные боли, изменение артериального давления и прочие симптомы простуды значительно усложняют диагностику и заботу о больном.

- Прогрессирование заболевания. Очень тяжело наблюдать за ситуацией, когда не можешь не только излечить родного человека, но хотя бы поддержать состояние. Но ряд болезней, к сожалению, постоянно прогрессируют. К ним можно отнести рак на последних стадиях, болезни Альцгеймера, Паркинсона, деменция.
- Депрессия. Психологическая сторона вопроса наиболее сложная и требует внимательного изучения прежде, чем принять решение взять на себя ответственность за пациента. Человек на больничной койке теряет веру в выздоровление, становится раздражительным или, напротив, слишком пассивным, отстраненным, может говорить о близкой смерти.
- Контрактура суставов. Это нарушение эластичности конечностей. Из-за низкой подвижности становится трудно согнуть руку или ногу, суставная ткань дегенерируется. Чтобы это предотвратить, следует подкладывать специальные валики или подушки под колени, локти, плечи.
- Пролежни. Это постепенная гибель мягких тканей.
 Сперва разлагается кожа и подкожные слои жира, слизистые оболочки на половых органах, вплоть до гниения. Все это происходит из-за нарушенного кровообращения по причине постоянного механического давления на один определенный участок. Чаще всего очаги локализуются на ягодицах, спине, плечах, боках, ногах, руках. Облегчить состояние и предотвратить пролеживание можно, если постоянно менять позу лежащего человека, подкладывать подушки, а также заниматься гигиеной.
Сперва разлагается кожа и подкожные слои жира, слизистые оболочки на половых органах, вплоть до гниения. Все это происходит из-за нарушенного кровообращения по причине постоянного механического давления на один определенный участок. Чаще всего очаги локализуются на ягодицах, спине, плечах, боках, ногах, руках. Облегчить состояние и предотвратить пролеживание можно, если постоянно менять позу лежащего человека, подкладывать подушки, а также заниматься гигиеной. - Пневмония. Воспаление легких – частое сопутствующее заболевание не только у тяжелобольных, но и у пациентов, которые находится на временном стационаре с необходимостью лежать, например, во время реабилитации после операции или аварии. Это происходит из-за застойных процессов, воздух просто не меняется, недостаточно быстро циркулирует, поэтому в воздушной среде могут находиться болезнетворные бактерии. Очень важно вовремя проветривать комнату, дополнительно поставить увлажнитель.
- Синяки, ушибы, даже переломы.
 Травмирование мягких и твердых тканей может быть совершено при попытке пациента перевернуться, он может просто упасть, а также при неправильном перемещении другими людьми.
Травмирование мягких и твердых тканей может быть совершено при попытке пациента перевернуться, он может просто упасть, а также при неправильном перемещении другими людьми. - Проблемы с глотанием. Если давать измельченную еду при наличии спазма в гортани, человек может подавиться вплоть до асфиксии.
Это далеко не весь перечень осложнений. Но самыми серьезными можно назвать не столько физиологические, ведь их можно достаточно просто избежать, если придерживаться правил ухода за тяжелобольными пациентами, а скорее психологические. И самый большой кризис ожидает родственников в первую неделю. Тяжелее всего обеим сторонам, когда они впервые остаются наедине. Ведь раньше, находясь в больнице или ином медицинском учреждении, за больным ухаживал персонал. Сестринская помощь неоценима – они могут быстро и практически незаметно поменять постельное белье, сменить катетеры, дать лекарства, перевернуть человека. На эти нюансы ухаживающий родственник практически не обращает внимания, зато эти же вопросы возникают все сразу, когда он впервые остается с пациентом наедине.
Обычно появляется страх – а можно ли вообще отходить от кровати? А что будет, если именно в эти 10-15 минут ему понадобится моя помощь? Здесь нужно заранее подготовиться и понимать, что уход – это не интенсивная стометровка, а длительный, размеренный марафон. Через 2-3 недели быт наладится сам собой, главное, чтобы обе стороны были правильно психологически настроены.
Основные цели домашнего ухода за больными в тяжелом состоянии
К выполнению любой задачи следует подходить после этапа целеполагания. Таким образом, возлагая на себя ответственность, следует понимать, зачем и как вы делаете каждый шаг.
Вами может двигать следующее:
- Обеспечение комфорта, улучшение качества жизни. В это понятие вкладывается не только физическое удобство (мягкие подушки, удобный матрас, вкусная и полезная еда), но и психологическая атмосфера. Иными словами, это желание создать для близкого подходящие условия в последние месяцы, годы его жизни.

- Уменьшение клинических симптомов заболевания. Иногда получается купировать болезнь, редко пациент получает ремиссию или временное улучшение, но чаще всего просто удается поддерживать организм в одном текущем состоянии, а также смягчать осложнения и проявления недуга.
- Предотвращение осложнений, перечень которых мы привели выше.
- Психологическая поддержка, контакт, общение, даже в случаях, когда больной утратил функцию произведения речи, но еще имеет возможность распознавать слова и понимать сказанное. Часто бывает достаточно теплого понимающего взгляда, чтобы поддерживать односторонний диалог.
Но необходимо предупредить о двух, к сожалению, частых проблемах, которые могут привести к негативным последствиям.
Во-первых, ухаживающий родственник вынужден отдавать большую часть своего времени пациенту. Он просто не может надолго уходить, свободно строить планы. Это может привести к раздражению, грусти, унынию, недостаточно хорошему и постоянному уходу.
Во-вторых, сам больной чувствует себя обузой, боится лишний раз попросить о помощи, поэтому утаивает внезапно появившейся боли или иные осложнения.
Какой выход мы предлагаем? Обратиться в пансионат для лежачих пожилых людей сети «Забота». Здесь будет оказан соответствующий уход с учетом особенностей заболевания. Вы можете разместить здесь своего лежачего родственника временно, например, на время отдыха. Так и вы сможете отдохнуть от постоянного напряжения и ответственности, и больной получит квалифицированную медицинскую помощь.
Второе решение – нанимать сделку на полдня, целый день, сутки, выходные. Предполагается, что такие комплексные меры должны способствовать появлению желания выздороветь, поскольку именно от силы духа зависит во многом шансы на благополучный исход болезни.
Алгоритм ухода за тяжелобольным пациентом
Каждая из перечисленных ниже сфер требует особенного внимания. Многие недостаточно внимательно относятся к ушным раковинам или ногтям, считая это второстепенным. Однако требуется ежедневно осматривать все тело, а также своевременно ухаживать за отдельными частями тела.
Многие недостаточно внимательно относятся к ушным раковинам или ногтям, считая это второстепенным. Однако требуется ежедневно осматривать все тело, а также своевременно ухаживать за отдельными частями тела.
Полость рта
На слизистой оболочке и языке скапливается ежедневно очень большое количество бактерий. Их требуется систематически очищать дважды в день – по утрам и по вечерам перед отходом ко сну. Если классическая чистка зубов не подходит в данной ситуации, то необходимо делать минимальные процедуры:
- ватным тампоном, смоченным в слабом теплом содовом растворе, следует протирать язык, десны, небо;
- ополаскивателем для рта проводить смачивание (полоскание) с повторным омовением водой;
- кремом смазывать губы, особенно уголки, чтобы не образовывались трещины. Подойдет также гигиеническая помада или вазелин.
Кожа
Купание в ванной является затруднительным, особенно если масса лежащего человека больше, чем ухаживающего. Но хотя бы раз в неделю следует транспортировать его под душ. В остальные дни необходимо проводить гигиенические процедуры дважды – утром и вечером. В комплекс входит умывание, подмывание, мытье рук перед едой, а также смачивание тела от возникновения пролежней и прения. Особенно важны данные манипуляции летом в жару, когда максимально увеличивается потоотделение.
Но хотя бы раз в неделю следует транспортировать его под душ. В остальные дни необходимо проводить гигиенические процедуры дважды – утром и вечером. В комплекс входит умывание, подмывание, мытье рук перед едой, а также смачивание тела от возникновения пролежней и прения. Особенно важны данные манипуляции летом в жару, когда максимально увеличивается потоотделение.
Раз в неделю обтирание следует заменить приемом душа. Следите за тем, чтобы:
- моющее средство было бережным, не раздражала воспаленные участки кожи, не попадало в глаза;
- поддерживалась температура воды 37-38 градусов;
- больной не упал, был надежно зафиксирован.
Остались вопросы?
Отправьте заявку и мы с радостью ответим на них
Я робот
Нажимая кнопку «Отправить», вы даете свое согласие на
обработку персональных данных
.
Ногти
Чтобы не причинить боль при обработке пальцев, сперва следует сделать теплую ванночку для конечностей. Так ногтевые пластины станут мягкими и податливыми. Особенно это важно на ногах. Затем следует обрезать излишки ножницами, обработать край пилкой, а на кутикулу и прилегающую кожу нанести питательный крем.
Уши
Здесь следует придерживаться тех же принципов, что и при классической чистке, а именно:
- не допускайте проникновения острых предметов в ушную раковину, поскольку можно механически повредить барабанную перепонку;
- руки должны быть чистыми, вымытыми с мылом;
- стерильную вату можно смочить в слабом растворе перекиси водорода;
- затем можно вытереть поверхность влажной салфеткой и полотенцем.
Не рекомендуем применять ушные палочки, так как их можно слишком глубоко просунуть.
Уход за неподвижными пациентами
Если ваш родственник не двигается и ничем не может вам самостоятельно помочь, понадобится прикладывать достаточную физическую силу для обычного передвижения. Поэтому в доме нужно, чтобы находился крепкий мужчина. В обратном случае будет очень сложно купать больного.
Хорошей подмогой будет наличие специального оборудования – кровать с подъемником и удобное инвалидное кресло с фиксаторами тела.
Реабилитационные мероприятия
Обычно этим занимаются специально обученные люди. Они проводят:
- массажи;
- ЛФК;
- физиотерапия;
- лекарственные препараты;
- встречи с психологом.
Домашние могут только поддерживать психологическое состояние, а также следить за изменениями, вовремя приглашать специалистов.
Процедуры
Обязательно следует предусмотреть и сделать следующее:
- позаботиться о хорошем освещении – днем должен поступать естественный свет, а вечером мягкий, не бьющий в глаза;
- регулярное проветривание помещения, но без образования сквозняков;
- установите ему телевизор для досуга, ведь очень сложно ничего не делать целыми сутками;
- делайте кварцевание – это избавит от патогенных микроорганизмов;
- дважды в сутки делайте гигиенические процедуры по указанному выше алгоритму;
- соблюдайте режим сна и приемов пищи;
- поддерживайте оптимальную температуру;
- часто меняйте постельное белье, хотя бы простыни каждые два дня, особенно в случае, если образовались пролежни;
- кормите больного аккуратно, чтобы он не подавился;
- меняйте положение тела;
- подкладывайте подушки или специальные валики под колени, локти;
- делайте массажи, а также разминайте конечности.

Уход в стационаре – пример для дома
Находясь в больнице, если вы планируете перевезти пациента домой, то следует внимательно следить за тем, что происходит в медучреждении, а именно:
- консультируйтесь у медсестер и врачей, задавайте любые вопросы;
- придерживайтесь рекомендаций – они годами проверены и подтверждены многочисленным опытом;
- запишите алгоритм и режим дня, чтобы затем повторить его в домашних условиях;
- посмотрите, что врачи разрешают делать человеку самостоятельно, впоследствии не стоит делать это вместо него самого, чтобы он был максимально вовлечен;
- заранее подготовьте все дома – поставьте кровать, необходимое оборудование.
Таким образом, у вас получится заранее привыкнуть к ключевым моментам обхождения, перенять важный для вас опыт.
Остались вопросы?
Отправьте заявку и мы с радостью ответим на них
Я робот
Нажимая кнопку «Отправить», вы даете свое согласие на
обработку персональных данных
.
Преимущества обращения за помощью в учреждение
Мы рекомендуем вам отдавать больного в пансионат «Забота», чтобы отдохнуть, на несколько недель или месяцев. Такое решение имеет массу достоинств:
- профессиональное обхождение;
- внимание медперсонала;
- уютная домашняя атмосфера;
- возможность общения с другими постояльцами.
В статье мы рассказали про особенности ухода за тяжелобольными пациентами. Желаем вам терпения в этом нелегком деле.
Уход за больными. Как помочь встать лежачему больному
Список литературы:
1 Википедия
https://ru.wikipedia.org/уход-за-больными
Остались вопросы?
Отправьте заявку и мы с радостью ответим на них
Я робот
Нажимая кнопку «Отправить», вы даете свое согласие на
обработку персональных данных
.
Инструкция, как общаться с тяжелобольными пациентами — блог медицинского центра ОН Клиник
По статистике ВОЗ, около 40000000 человек ежегодно нуждаются в паллиативной помощи. Она крайне необходима тяжелобольным пациентам с такими диагнозами, как: рак, сердечно-сосудистые аномалии, СПИД, хронические респираторные заболевания, диабет, рассеянный склероз, болезнь Паркинсона и некоторые виды старческой деменции.
Паллиативная помощь предусматривает комплексную социальную, психологическую и медицинскую поддержку больных, направленную на облегчение состояния пациента и улучшение качества его жизни.
Паллиативную помощь оказывают профессионалы: врачи, психологи, сиделки. Но тяжелая хроническая болезнь становится испытанием для всей семьи. Больному нужен не только медицинский уход, но и психологическая поддержка. Однако и его родственники нуждаются в заботе, внимании, полноценном отдыхе и психологической разрядке. Поэтому важно суметь помочь близкому человеку, но при этом не выгореть самому. Как правильно ухаживать за тяжелобольными людьми?
Как правильно ухаживать за тяжелобольными людьми?
Откровенные разговоры
Первая ошибка, которую могут допускать родственники пациентов с тяжелыми заболеваниями, это кажущееся оживление. Конечно, необходимо сохранять позитивный настрой: юмор помогает легче пережить тяжелые времена, снять стресс и напряжение. Но также важно видеть реальную картину и понимать, насколько серьезна болезнь у близкого человека. И ни в коем случае нельзя давать пациенту ложную надежду.
Основные правила таковы:
- будьте рядом, но уважайте личное пространство другого — если больной попросил вас оставить его в одиночестве, предоставьте ему возможность побыть наедине с собой;
- вспоминайте общие моменты, как счастливые, так и тяжелые. Это позволит вам почувствовать близость;
- не мешайте больному выражать свой опасения и мысли. Если он плачет — не останавливайте его, но и не оставляйте в одиночестве.
Обращайтесь за помощью к профессионалам
Существует психологическая помощь и специальные курсы для родственников тяжелобольных пациентов. Не стесняйтесь обращаться к специалистам. Особенно важно посещать психолога или психотерапевта: он поможет найти конструктивный способ избавиться стрессовых эмоций, чтобы предотвратить ваше эмоциональное выгорание. Контакты специалистов по паллиативной помощи может подсказать врач.
Не стесняйтесь обращаться к специалистам. Особенно важно посещать психолога или психотерапевта: он поможет найти конструктивный способ избавиться стрессовых эмоций, чтобы предотвратить ваше эмоциональное выгорание. Контакты специалистов по паллиативной помощи может подсказать врач.
Изменения настроения
Тяжелый диагноз сложно принять. Кроме физической боли и ухудшение самочувствия, пациенту придется пройти несколько стадий принятия, при которых эмоциональное состояние будет сильно меняться. Основные эмоции, с которыми может столкнуться больной — это страх, обида, гнев, чувство собственной беспомощности, разочарования. Даже несмотря на поддержку друзей и близких, человек может чувствовать себя одиноко.
Несмотря на постоянную смену настроений, вам придется сохранять выдержку и стараться не обижаться на больного, избегать конфликтов. По возможности надо сглаживать острые углы и сохранять спокойствие.
Не позволяйте плохим мыслям завладеть вами
Часто родственники и друзья беспокоятся, что тяжелый диагноз повлияет на личность больного, и приведет к краху отношений.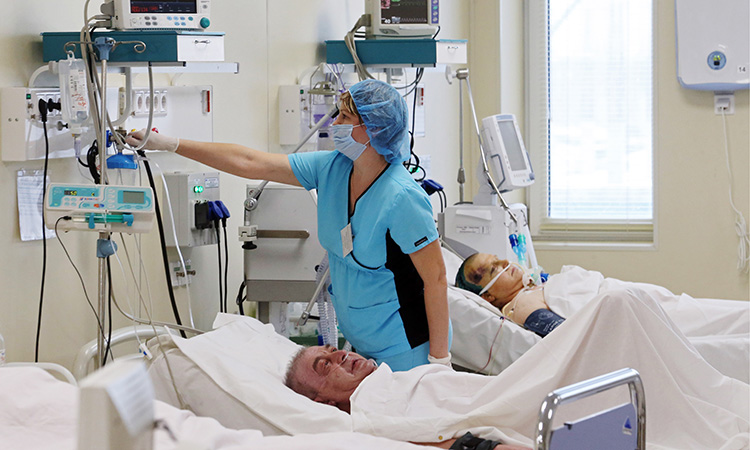 Это не так. Даже серьезные заболевания не всегда сказываются на психике пациента, исключение составляют только различные виды деменции. Вы можете поддержать теплый и близкий эмоциональный контакт, если добавить к этому усилия.
Это не так. Даже серьезные заболевания не всегда сказываются на психике пациента, исключение составляют только различные виды деменции. Вы можете поддержать теплый и близкий эмоциональный контакт, если добавить к этому усилия.
Умение убеждать
От отчаяния больной может отказываться от медицинской помощи или обращаться к народным целителям. Если такое «самолечение» не мешает общей терапии — прекращать его не нужно, особенно, если оно дает пациенту надежду и вселяет в него оптимизм и уверенность.
Но если поведение становится нерациональной (больной отказывается от назначенных врачом медикаментов) — постарайтесь мягко убедить его в неуместности пренебрежение лечением. Не нужно спорить или запугивать, используйте эмоциональную связь, но без давления. Если не получается — не вините себя, но сообщите врачам о прерывании терапии. Возможно, они смогут помочь.
Поощряйте независимость
До тех пор, пока больной может ухаживать за собой сам, гулять, выполнять легкую работу или заниматься творчеством — не препятствуйте ему в этом. Это улучшает общий эмоциональный фон, позволяет чувствовать радость жизни даже при плохом самочувствии. Также не отнимайте у человека право выбора. Спрашивайте, чем бы он хотел заняться, когда есть свободное время. Интересуйтесь его мнением о текущих новостях, просмотренных фильмах.
Это улучшает общий эмоциональный фон, позволяет чувствовать радость жизни даже при плохом самочувствии. Также не отнимайте у человека право выбора. Спрашивайте, чем бы он хотел заняться, когда есть свободное время. Интересуйтесь его мнением о текущих новостях, просмотренных фильмах.
Помните о радостных эмоциях
Боль, длительные и неприятные процедуры и слабость способны испортить настроение не только больному, но и его окружению. Поэтому так важно иногда устраивать друг другу небольшие праздники. Подумайте, что может порадовать больного (и вас), создайте положительные общие воспоминания.
Заботьтесь о себе
В уходе за близким человеком легко забыть о своих потребностях. Помните, что отдых — это не роскошь, а необходимость. Высыпайтесь, не забывайте заниматься спортом и гулять. Также важно радовать себя приятными мелочами: например, посещением кинотеатра, встречами с друзьями. Пусть они будут нечастыми, но если вы откажетесь от этого, то столкнетесь с эмоциональным выгоранием и не сможете предоставлять нужную поддержку близкому вам человеку.
Рейтинг статьи:
5 из 5 на основе 3 оценки
Статья проверена: Ступар Наталья Николаевна
Семейный врач. Высшая категория. Стаж работы более 10 лет.
Задайте свой вопрос терапевту
«ОН Клиник»
Готовностьтяжелобольных пациентов пожертвовать временем выживания, чтобы избежать высокой интенсивности лечения в конце жизни | Медицина интенсивной терапии | JAMA Internal Medicine
Письмо об исследованиях
6 апреля 2020 г.
Эмили Б. Рубин, доктор медицины, доктор юридических наук, MSHP 1 ; Анна Бюлер, BA 2 ; Скотт Д. Халперн, доктор медицинских наук 3
Информация об авторах Информация о статье
1 Отделение пульмонологии и интенсивной терапии Массачусетской больницы общего профиля, Бостон
2 Калифорнийский университет, Медицинский факультет Сан-Диего, Сан-Диего
3 Паллиативный и перспективный исследовательский центр болезней, Медицинская школа Перельмана Пенсильванского университета, Филадельфия
JAMA Стажер Мед. 2020;180(6):907-909. doi: 10.1001 / jamainternmed.2020.0681
2020;180(6):907-909. doi: 10.1001 / jamainternmed.2020.0681
Пациентов с серьезными заболеваниями часто спрашивают, будут ли они отдавать предпочтение облегчению боли и страданий или долголетию, если эти две цели вступят в противоречие. 1 Значительное большинство заявляют, что они отдают приоритет облегчению боли и страданий. 2 Однако клиницистам и лицам, осуществляющим уход, трудно операционализировать такие предпочтения, не зная пределов этих предпочтений или того, сколько времени жизни пациенты готовы пожертвовать ради своих паллиативных целей. Мы стремились количественно оценить компромисс между временем выживания и избеганием интенсивной терапии в конце жизни среди тяжелобольных госпитализированных пациентов.
Методы
Мы провели проспективное когортное исследование в контексте рандомизированного исследования различных подходов к принятию решений о вмешательствах по поддержанию жизни, о которых сообщалось ранее. 3 В исследование были включены пациенты в возрасте 60 лет и старше с серьезными онкологическими, сердечными и легочными заболеваниями, которые были госпитализированы в больницу Пенсильванского университета в период с июля 2015 г. по март 2016 г. Пациентам был задан вопрос о компромиссе времени выживания ( Вставка), предлагая им представить, что они проживут максимум еще 5 лет, а затем выбрать между будущим, в котором они (1) проживут все 5 лет, попадут в больницу и выйдут из нее 3 раза за последние 2 месяца жизни и получать реанимацию в отделении интенсивной терапии (ОИТ) в течение 3 недель в конце жизни с умеренными болями и дискомфортом; или (2) прожить еще 4 года, быть госпитализированным один раз в последний месяц жизни, провести последние несколько недель жизни дома, то теряя сознание с легкой болью и дискомфортом, и умереть дома. Если пациент выбирал сценарий, предполагающий 5-летнюю выживаемость и смерть в отделении интенсивной терапии, ему задавали тот же вопрос, но с альтернативным сценарием, предполагающим выживание 4 года и 3 месяца, затем 4 года и 6 месяцев, затем 4 года и 9месяцы.
3 В исследование были включены пациенты в возрасте 60 лет и старше с серьезными онкологическими, сердечными и легочными заболеваниями, которые были госпитализированы в больницу Пенсильванского университета в период с июля 2015 г. по март 2016 г. Пациентам был задан вопрос о компромиссе времени выживания ( Вставка), предлагая им представить, что они проживут максимум еще 5 лет, а затем выбрать между будущим, в котором они (1) проживут все 5 лет, попадут в больницу и выйдут из нее 3 раза за последние 2 месяца жизни и получать реанимацию в отделении интенсивной терапии (ОИТ) в течение 3 недель в конце жизни с умеренными болями и дискомфортом; или (2) прожить еще 4 года, быть госпитализированным один раз в последний месяц жизни, провести последние несколько недель жизни дома, то теряя сознание с легкой болью и дискомфортом, и умереть дома. Если пациент выбирал сценарий, предполагающий 5-летнюю выживаемость и смерть в отделении интенсивной терапии, ему задавали тот же вопрос, но с альтернативным сценарием, предполагающим выживание 4 года и 3 месяца, затем 4 года и 6 месяцев, затем 4 года и 9месяцы. Институциональный наблюдательный совет Пенсильванского университета одобрил это исследование, и от участников было получено письменное информированное согласие. Для различий в демографических характеристиках между группами мы использовали тесты χ 2 . Все значения P были двусторонними, а значимость была установлена на уровне P менее 0,05. Все анализы проводились с использованием Stata версии 15 (StataCorp).
Институциональный наблюдательный совет Пенсильванского университета одобрил это исследование, и от участников было получено письменное информированное согласие. Для различий в демографических характеристиках между группами мы использовали тесты χ 2 . Все значения P были двусторонними, а значимость была установлена на уровне P менее 0,05. Все анализы проводились с использованием Stata версии 15 (StataCorp).
Коробка Секция Ref ID
Коробка.
Вопрос о компромиссе времени выживания, заданный тяжелобольным госпитализированным пациентам
Я хочу, чтобы вы представили, что проживете еще максимум пять лет. Вы можете выбрать один из следующих фьючерсов.
Вы проживете еще пять лет. За последние два месяца своей жизни вы трижды оказывались в больнице и выписывались из нее. Когда вам становится хуже, вас лечат в отделении интенсивной терапии. Вы испытываете умеренную боль и дискомфорт от внутривенных катетеров.
 Вы большую часть времени находитесь под действием седативных средств, и вам трудно общаться. Вам потребуется дыхательная трубка и дыхательный аппарат. Ты умрешь в отделении интенсивной терапии через три недели.
Вы большую часть времени находитесь под действием седативных средств, и вам трудно общаться. Вам потребуется дыхательная трубка и дыхательный аппарат. Ты умрешь в отделении интенсивной терапии через три недели.Вы проживете еще четыре года. Вас госпитализируют один раз в последний месяц жизни. Вы выписываетесь из больницы и последние несколько недель своей жизни проводите дома. Вы получаете лекарства для лечения любых неприятных симптомов. Когда вам становится хуже, вы не приходите в больницу, а медсестры и члены семьи ухаживают за вами дома. В течение последних двух недель вы то погружаетесь в сознание, то теряете его. У вас легкая боль и дискомфорт. Ты умрешь дома.
Какое будущее вы бы выбрали?
Прожить еще пять лет, умереть в отделении интенсивной терапии
Прожить еще четыре года, умереть дома Полученные результаты
Из 180 пациентов, которым был задан вопрос о компромиссе времени выживания, 156 пациентов (86,7%) заявили, что променяют целый год своей жизни, чтобы избежать сценария, при котором они находились в отделении интенсивной терапии в течение 3 недель в конце жизни.
 и умер от системы жизнеобеспечения. Один пациент (0,6%) сказал, что обменял бы 9месяцев времени. Три пациента (1,7%) заявили, что готовы обменять 3 месяца времени. Двадцать пациентов (11,1%) заявили, что не будут торговать даже через 3 месяца. В однофакторном анализе единственное статистически значимое различие в характеристиках между группой пациентов, готовых торговать временем выживания, и группой пациентов, не желающих торговать временем выживания, заключалось в том, что более высокая доля пациентов в группе, которая была готова торговать временем выживания, страдала острым лейкозом. 35 [21,9] против 0; P = ,02) (таблица).
и умер от системы жизнеобеспечения. Один пациент (0,6%) сказал, что обменял бы 9месяцев времени. Три пациента (1,7%) заявили, что готовы обменять 3 месяца времени. Двадцать пациентов (11,1%) заявили, что не будут торговать даже через 3 месяца. В однофакторном анализе единственное статистически значимое различие в характеристиках между группой пациентов, готовых торговать временем выживания, и группой пациентов, не желающих торговать временем выживания, заключалось в том, что более высокая доля пациентов в группе, которая была готова торговать временем выживания, страдала острым лейкозом. 35 [21,9] против 0; P = ,02) (таблица).Обсуждение
Подавляющее большинство госпитализированных пациентов с тяжелыми заболеваниями, участвовавших в нашем исследовании, выразили готовность пожертвовать хотя бы 1 годом из 5-летней продолжительности жизни, чтобы избежать сценария, при котором они умерли бы в отделении интенсивной терапии с умеренной болью и страданиями в конце жизни .
 Поскольку компромисс между избеганием боли и страданий и долголетием может меняться по мере приближения пациентов к смерти, 4 мы включали пациентов, которые были серьезно больны, госпитализированы и обычно старше. Их ответы предполагают потенциальное понимание, которое можно получить, попросив пациентов количественно оценить сильные стороны их предпочтений в отношении получения или отказа от интенсивного лечения в конце жизни, а также компромиссы, на которые они могут пойти, чтобы прожить дольше или избежать длительной интенсивной медицинской помощи. Ограничения этого исследования включают тот факт, что пациенты были набраны из одного центра и были преимущественно мужчинами, белыми, женатыми или имеющими партнеров. Эти факторы могут ограничивать обобщаемость.
Поскольку компромисс между избеганием боли и страданий и долголетием может меняться по мере приближения пациентов к смерти, 4 мы включали пациентов, которые были серьезно больны, госпитализированы и обычно старше. Их ответы предполагают потенциальное понимание, которое можно получить, попросив пациентов количественно оценить сильные стороны их предпочтений в отношении получения или отказа от интенсивного лечения в конце жизни, а также компромиссы, на которые они могут пойти, чтобы прожить дольше или избежать длительной интенсивной медицинской помощи. Ограничения этого исследования включают тот факт, что пациенты были набраны из одного центра и были преимущественно мужчинами, белыми, женатыми или имеющими партнеров. Эти факторы могут ограничивать обобщаемость.Когда тяжелобольные пациенты не могут говорить сами за себя, знание ранее заявленной пациентом готовности променять свое время на жизнь, чтобы избежать интенсивного медицинского лечения в конце жизни, может способствовать принятию решений в различных областях, включая использование длительная искусственная вентиляция легких, диализ и сердечно-легочная реанимация.

Наверх
Информация о статье
Принято к публикации: 16 февраля 2020 г.
Автор, ответственный за корреспонденцию: Эмили Б. Рубин, доктор медицинских наук, MSHP, отделение легочной и интенсивной терапии, Массачусетская больница общего профиля, 55 Fruit St, Bullfinch Building, Бостон, Массачусетс 02114 (erubin3@ партнеры.org).
Опубликовано в Интернете: 6 апреля 2020 г. doi:10.1001/jamainternmed.2020.0681
Вклад авторов: Д-р Рубин имел полный доступ ко всем данным исследования и берет на себя ответственность за целостность данных и точность анализа данных.
Концепция и дизайн исследования : Rubin, Halpern.
Сбор, анализ или интерпретация данных : Rubin, Buehler.
Составление рукописи : Рубин, Халперн.
Критическая проверка рукописи на наличие важного интеллектуального содержания : Rubin, Buehler.

Статистический анализ : Рубин.
Надзор за исследованием : Halpern.
Раскрытие информации о конфликте интересов: Нет сообщений.
Финансирование/поддержка : Финансовая поддержка этого исследования была частично обеспечена за счет грантов Национального института сердца, легких и крови и Центра поощрения здоровья и поведенческой экономики.
Роль спонсора/спонсора: Спонсоры не участвовали в разработке и проведении исследования; сбор, управление, анализ и интерпретация данных; подготовка, рецензирование или утверждение рукописи; и решение представить рукопись для публикации.
использованная литература
1.
Коннорс А.Ф., Доусон NV, Десбьенс Н/Д, и другие; ПОДДЕРЖКА Главные исследователи. Контролируемое исследование по улучшению ухода за тяжелобольными госпитализированными пациентами: исследование для понимания прогнозов и предпочтений в отношении исходов и рисков лечения (SUPPORT).
 JAMA . 1995;274(20):1591-1598. doi:10.1001/jama.1995.03530200027032PubMedGoogle ScholarCrossref
JAMA . 1995;274(20):1591-1598. doi:10.1001/jama.1995.03530200027032PubMedGoogle ScholarCrossref2.
Милнс С, Корке С, Орфорд НР, Бейли М, Савулеску Дж., Уилкинсон Д. Ценности пациентов для информирования о лечении: пилотный опрос сообщества и предварительное планирование лечения. BMJ Support Palliat Care . 2019;9(3):e23-e23. doi:10.1136/bmjspcare-2016-001177PubMedGoogle ScholarCrossref
3.
Рубин Э.Б., Бюлер АЭ, Куни Э, Габлер NB, Манте АА, Халперн SD. Интуитивные и совещательные подходы к принятию решений о жизнеобеспечении: рандомизированное клиническое исследование. JAMA Network Open . 2019;2(1):e187851. doi:10.1001/jamanetworkopen.2018.7851PubMedGoogle Scholar
4.

Фрид TR, Ван Несс PH, Байерс А.Л., Таул VR, О’Лири JR, Дубин Дж.А. Изменения в предпочтениях жизнеобеспечивающего лечения среди пожилых людей с запущенными заболеваниями. J Gen Intern Med . 2007;22(4):495-501. doi: 10.1007/s11606-007-0104-9PubMedGoogle ScholarCrossref
Что должны знать тяжелобольные пациенты о системах жизнеобеспечения
Обзор
Обзор
Системы жизнеобеспечения используются каждый день, чтобы помочь людям во время болезни и вернуть им хорошее здоровье. Вентиляторы, например, используются после операции, чтобы поддерживать дыхание пациента, пока он или она не проснется достаточно, чтобы дышать самостоятельно. Система жизнеобеспечения заменяет или поддерживает неисправную функцию организма. Когда у пациентов есть излечимые или поддающиеся лечению состояния, система жизнеобеспечения временно используется до тех пор, пока болезнь не стабилизируется и организм не сможет возобновить нормальное функционирование.
 Иногда тело никогда не восстанавливает способность функционировать без жизнеобеспечения.
Иногда тело никогда не восстанавливает способность функционировать без жизнеобеспечения.Принимая решения о конкретных формах жизнеобеспечения, соберите факты, необходимые для принятия обоснованных решений. В частности, поймите пользу, а также бремя, которое лечение принесет вам или вашему близкому.
Лечение может быть полезным, если оно облегчает страдания, восстанавливает функционирование или повышает качество жизни. Одно и то же лечение может считаться обременительным, если оно причиняет боль, продлевает процесс умирания, не принося пользы, или усиливает ощущение снижения качества жизни.
Решение человека отказаться от жизнеобеспечения является глубоко личным. Собирая информацию о конкретных видах лечения, понимайте, почему это лечение предлагается и какую пользу оно принесет вашему лечению.
Обычно используемые меры жизнеобеспечения
Обычно используемые меры жизнеобеспечения
- Искусственное питание и гидратация: Искусственное питание и гидратация (или кормление через зонд) дополняет или заменяет обычное питание и питье путем введения химически сбалансированной смеси питательных веществ и жидкостей через трубку, вставленную непосредственно в желудка, верхних отделов кишечника или вены.
 Искусственное питание и гидратация могут спасти жизнь, если их использовать до выздоровления организма.
Искусственное питание и гидратация могут спасти жизнь, если их использовать до выздоровления организма.Длительное искусственное питание и гидратация могут быть назначены людям с серьезными кишечными расстройствами, которые ослабляют их способность переваривать пищу и помогают им наслаждаться важным для них качеством жизни. Длительное использование зондового питания часто назначается людям с необратимыми и терминальными состояниями. Часто лечение не может обратить течение самого заболевания или улучшить качество жизни.
Некоторые медицинские учреждения и врачи могут не согласиться с прекращением или отменой зондового питания. Поэтому обсудите этот вопрос со своими близкими и лечащим врачом и четко изложите свои пожелания по поводу искусственного питания и гидратации в предварительном распоряжении.
- Сердечно-легочная реанимация: Сердечно-легочная реанимация (СЛР) — это группа процедур, применяемых при остановке сердца и/или дыхания. СЛР используется в попытке перезапустить сердце и дыхание.
 Электрошок и лекарства также часто используются для стимуляции сердца.
Электрошок и лекарства также часто используются для стимуляции сердца.При быстром применении в ответ на внезапное событие, такое как сердечный приступ или утопление, СЛР может спасти жизнь. Но процент успеха чрезвычайно низок для людей, которые находятся в конце неизлечимого процесса болезни. Критически больные пациенты, получающие сердечно-легочную реанимацию, имеют небольшой шанс на выздоровление и выписку из больницы.
Если вы не желаете проводить СЛР при определенных обстоятельствах и находитесь в больнице, ваш врач должен записать в вашу медицинскую карту отдельный приказ о запрете реанимации (DNR). Если вы находитесь дома, в некоторых штатах, включая Огайо, разрешено внебольничное или портативное DNR. Этот приказ написан врачом и предписывает работникам скорой помощи не начинать сердечно-легочную реанимацию.
- Механическая вентиляция: Механическая вентиляция используется для поддержки или замены функции легких. Аппарат, называемый вентилятором (или респиратором), нагнетает воздух в легкие.
 Аппарат ИВЛ присоединяется к трубке, вставленной в нос или рот и спускающейся в дыхательное горло (или трахею).
Аппарат ИВЛ присоединяется к трубке, вставленной в нос или рот и спускающейся в дыхательное горло (или трахею).Механическая вентиляция легких часто используется, чтобы помочь человеку справиться с краткосрочной проблемой или в течение длительных периодов времени, когда существует необратимая дыхательная (дыхательная) недостаточность из-за повреждений верхних отделов спинного мозга или прогрессирующего неврологического заболевания. Некоторые люди, находящиеся на длительной искусственной вентиляции легких, могут жить так, как им важно. Однако для умирающего пациента механическая вентиляция часто просто продлевает процесс умирания до тех пор, пока какая-либо другая система организма не выйдет из строя. Он может снабжать кислородом, но не может улучшить основное состояние.
Обсуждая пожелания в конце жизни, объясните близким и своему врачу, нужна ли вам искусственная вентиляция легких, если вы никогда не сможете снова дышать самостоятельно или не вернетесь к приемлемому для вас качеству жизни.

- Почечный диализ: Почечный диализ — это процедура жизнеобеспечения, при которой используется специальный аппарат для фильтрации вредных отходов, соли и избыточной жидкости из крови. Это восстанавливает кровь до нормального, здорового баланса. Диализ заменяет многие важные функции почек у людей, чьи почки перестали работать должным образом.
Диализ не является лекарством от почечной недостаточности. Если ваши почки не работают и вы прекратите диализ, ваши почки будут продолжать отказывать. Вы не можете жить без хотя бы одной функционирующей почки, если только вам не сделали пересадку почки.
Для многих людей преимущества диализа и качество жизни, которое они получают в результате, перевешивают бремя диализа. Но для некоторых людей верно обратное — бремя диализа перевешивает преимущества, особенно если у них есть неизлечимое состояние в дополнение к почечной недостаточности. Обсуждая вопросы конца жизни, объясните своим близким и своему врачу, нужен ли вам диализ почек, особенно если он не обеспечит вам приемлемого для вас качества жизни или если он только продлит вашу смерть.

Прекращение и начало лечения
Прекращение и начало лечения
Часто проводится различие между двумя проблемами: отказ от начала лечения и прекращение лечения. Однако не существует никакой юридической или этической разницы между отказом от медицинского лечения и отказом от него в соответствии с пожеланиями пациента. Если бы в клинических условиях существовало такое различие, пациент мог бы отказаться от лечения, которое могло бы быть полезным, из страха, что, начав лечение, его уже нельзя будет остановить.
Прекращение лечения, которое больше не приносит пользы, допустимо с юридической и этической точек зрения. Именно основное заболевание, а не отмена лечения, вызывает смерть.
Немногие люди принимают правильные решения, когда чувствуют давление и спешку. Такой выбор требует времени на обсуждение и на задавание вопросов. В идеале полезно подумать об этих ситуациях до того, как они произойдут, и поделиться своими взглядами и чувствами с врачом и членами семьи.

- Искусственное питание и гидратация: Искусственное питание и гидратация (или кормление через зонд) дополняет или заменяет обычное питание и питье путем введения химически сбалансированной смеси питательных веществ и жидкостей через трубку, вставленную непосредственно в желудка, верхних отделов кишечника или вены.


 Сперва разлагается кожа и подкожные слои жира, слизистые оболочки на половых органах, вплоть до гниения. Все это происходит из-за нарушенного кровообращения по причине постоянного механического давления на один определенный участок. Чаще всего очаги локализуются на ягодицах, спине, плечах, боках, ногах, руках. Облегчить состояние и предотвратить пролеживание можно, если постоянно менять позу лежащего человека, подкладывать подушки, а также заниматься гигиеной.
Сперва разлагается кожа и подкожные слои жира, слизистые оболочки на половых органах, вплоть до гниения. Все это происходит из-за нарушенного кровообращения по причине постоянного механического давления на один определенный участок. Чаще всего очаги локализуются на ягодицах, спине, плечах, боках, ногах, руках. Облегчить состояние и предотвратить пролеживание можно, если постоянно менять позу лежащего человека, подкладывать подушки, а также заниматься гигиеной. Травмирование мягких и твердых тканей может быть совершено при попытке пациента перевернуться, он может просто упасть, а также при неправильном перемещении другими людьми.
Травмирование мягких и твердых тканей может быть совершено при попытке пациента перевернуться, он может просто упасть, а также при неправильном перемещении другими людьми.

 Вы большую часть времени находитесь под действием седативных средств, и вам трудно общаться. Вам потребуется дыхательная трубка и дыхательный аппарат. Ты умрешь в отделении интенсивной терапии через три недели.
Вы большую часть времени находитесь под действием седативных средств, и вам трудно общаться. Вам потребуется дыхательная трубка и дыхательный аппарат. Ты умрешь в отделении интенсивной терапии через три недели. и умер от системы жизнеобеспечения. Один пациент (0,6%) сказал, что обменял бы 9месяцев времени. Три пациента (1,7%) заявили, что готовы обменять 3 месяца времени. Двадцать пациентов (11,1%) заявили, что не будут торговать даже через 3 месяца. В однофакторном анализе единственное статистически значимое различие в характеристиках между группой пациентов, готовых торговать временем выживания, и группой пациентов, не желающих торговать временем выживания, заключалось в том, что более высокая доля пациентов в группе, которая была готова торговать временем выживания, страдала острым лейкозом. 35 [21,9] против 0; P = ,02) (таблица).
и умер от системы жизнеобеспечения. Один пациент (0,6%) сказал, что обменял бы 9месяцев времени. Три пациента (1,7%) заявили, что готовы обменять 3 месяца времени. Двадцать пациентов (11,1%) заявили, что не будут торговать даже через 3 месяца. В однофакторном анализе единственное статистически значимое различие в характеристиках между группой пациентов, готовых торговать временем выживания, и группой пациентов, не желающих торговать временем выживания, заключалось в том, что более высокая доля пациентов в группе, которая была готова торговать временем выживания, страдала острым лейкозом. 35 [21,9] против 0; P = ,02) (таблица). Поскольку компромисс между избеганием боли и страданий и долголетием может меняться по мере приближения пациентов к смерти, 4 мы включали пациентов, которые были серьезно больны, госпитализированы и обычно старше. Их ответы предполагают потенциальное понимание, которое можно получить, попросив пациентов количественно оценить сильные стороны их предпочтений в отношении получения или отказа от интенсивного лечения в конце жизни, а также компромиссы, на которые они могут пойти, чтобы прожить дольше или избежать длительной интенсивной медицинской помощи. Ограничения этого исследования включают тот факт, что пациенты были набраны из одного центра и были преимущественно мужчинами, белыми, женатыми или имеющими партнеров. Эти факторы могут ограничивать обобщаемость.
Поскольку компромисс между избеганием боли и страданий и долголетием может меняться по мере приближения пациентов к смерти, 4 мы включали пациентов, которые были серьезно больны, госпитализированы и обычно старше. Их ответы предполагают потенциальное понимание, которое можно получить, попросив пациентов количественно оценить сильные стороны их предпочтений в отношении получения или отказа от интенсивного лечения в конце жизни, а также компромиссы, на которые они могут пойти, чтобы прожить дольше или избежать длительной интенсивной медицинской помощи. Ограничения этого исследования включают тот факт, что пациенты были набраны из одного центра и были преимущественно мужчинами, белыми, женатыми или имеющими партнеров. Эти факторы могут ограничивать обобщаемость.
 JAMA . 1995;274(20):1591-1598. doi:10.1001/jama.1995.03530200027032PubMedGoogle ScholarCrossref
JAMA . 1995;274(20):1591-1598. doi:10.1001/jama.1995.03530200027032PubMedGoogle ScholarCrossref
 Иногда тело никогда не восстанавливает способность функционировать без жизнеобеспечения.
Иногда тело никогда не восстанавливает способность функционировать без жизнеобеспечения. Искусственное питание и гидратация могут спасти жизнь, если их использовать до выздоровления организма.
Искусственное питание и гидратация могут спасти жизнь, если их использовать до выздоровления организма. Электрошок и лекарства также часто используются для стимуляции сердца.
Электрошок и лекарства также часто используются для стимуляции сердца. Аппарат ИВЛ присоединяется к трубке, вставленной в нос или рот и спускающейся в дыхательное горло (или трахею).
Аппарат ИВЛ присоединяется к трубке, вставленной в нос или рот и спускающейся в дыхательное горло (или трахею).

