Тромбы почему отрываются: Боюсь умереть от тромба. Что нужно знать
Симптомы тромбоэмболии, риски заболевания
- Главная
- Блог
- Тромбоэмболия симптомы и факторы риска
Содержание:
Что такое тромбоэмболия легочной артерии
Тромбоэмболия: факторы риска
Как выявить тромбоэмболию
Профилактика и лечение
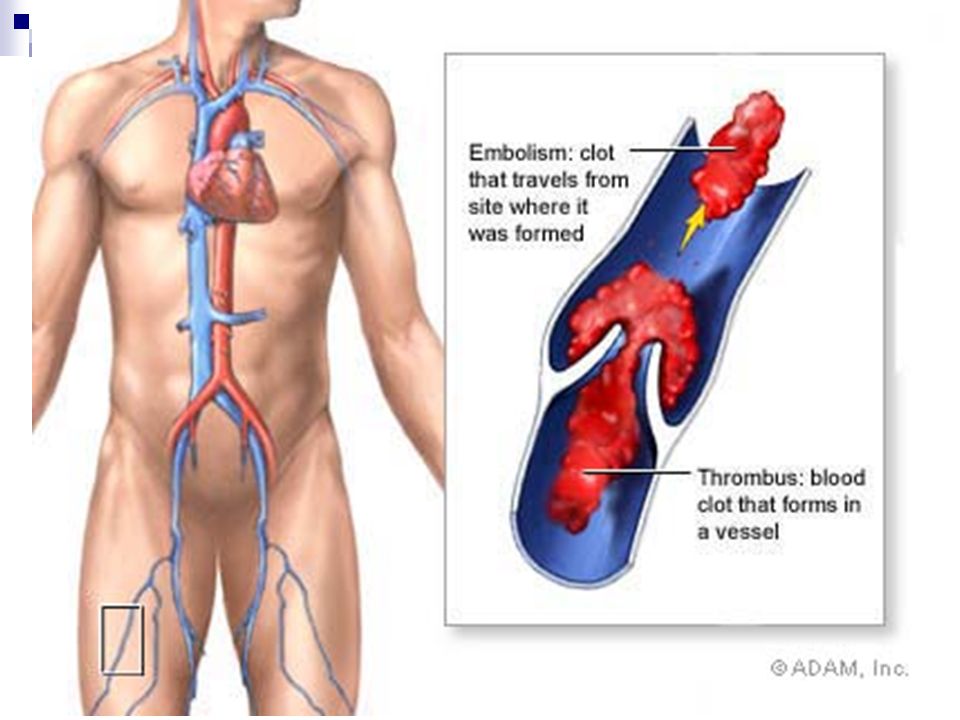
При некоторых заболеваниях и состояниях на стенках магистральных вен могут образовываться тромбы. Отрываясь, они вместе с током крови устремляются к сердцу, а далее в легочные артерии, вызывая тромбоэмболию (ТЭЛА). Это опасное состояние, уносящее больше жизней, чем автокатастрофы и криминальные случаи. По данным 25-летнего исследования, ТЭЛА выявляется у 1 из 1000 человек. Без лечения в трети случаев закупорка артерий заканчивается гибелью. В зоне риска больные с терапевтическими заболеваниями — более 80 % летальных исходов приходится именно на эту группу.
Что такое тромбоэмболия легочной артерии
Мигрирующий эмбол может образоваться не только в сосудах, но и на стенке правого предсердия. Двигаясь по сосудам, тромб рано или поздно вызывает окклюзию. Степень поражения влияет на дальнейший прогноз:
- Массивная — окклюзия минимум одной артерии, поражается 50 % артериального русла. Наступает шок, резкое снижение артериального давления, удушье, боль в миокарде, который переполняется кровью. Заметен цианоз верхней части тела. Весьма вероятен стремительный летальный исход.
- Субмассивная — 40 % поражения. Симптомы схожи с проявлениями инфаркта. Боли усиливаются при вдохе. Появляется кашель с кровью. Увеличивается температура. Наблюдается повреждение поджелудочной железы.
- Немассивная — затрагивается 30 % сосудистого русла. Может не иметь клинических симптомов и выявляется при дальнейших поражениях легких.
У больных с факторами риска ТЭЛА возникает стремительно, вызывая угрожающие жизни состояния.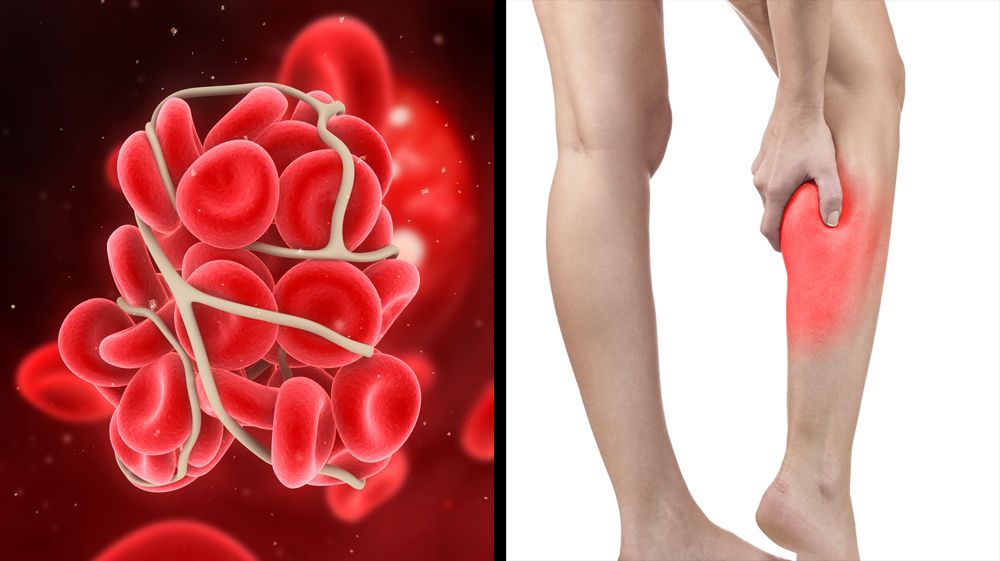
Тромбоэмболия: факторы риска
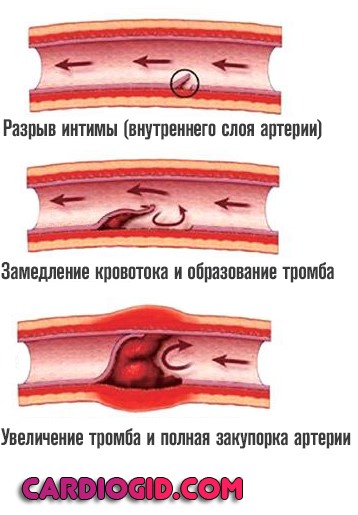
ТЭЛА обычно возникает на фоне тромбоза глубоких вен нижних конечностей, обычно выявляется у недавно оперированных больных, беременных и только что родивших из-за повышенной свертываемости крови. При ряде заболеваний и вредных привычек кровоток замедляется, повреждаются стенки сосудов и изменяется вязкость крови. Даже одного фактора достаточно для образования тромба.
Также в группу риска входят:
- Люди старше 65 лет.
- Перенесшие протезирование, пациенты с переломами костей.
- Больные с онкологическими заболеваниями и доброкачественными опухолями.

- Лежачие больные и любые пациенты с малой подвижностью.
- Имеющие генетическую предрасположенность.
- Пациенты с варикозом.
- Люди с лишним весом.
- Курильщики.
- Женщины, принимающие гормональные контрацептивы.
Таким образом, венозный тромбоз, а, следовательно, и ТЭЛА, может возникнуть из-за недостаточности кровообращения и высокой свертываемости крови. От такого состояния не застрахован даже житель страны с развитой медициной, поэтому основная задача врачей — ранняя диагностика и профилактика.
Как выявить тромбоэмболию
Поскольку эмболия не всегда имеет характерные симптомы, важно обратить внимание на предшествующие ТЭЛА обстоятельства. Нередко больными игнорируются отечность и посинение конечностей после травмы или во время беременности. Тем не менее эти признаки нередко свидетельствуют о процессе венозного тромбоза. К счастью, не все тромбы отрываются и ведут к эмболии. Наиболее опасны флотирующие тромбы, прикрепляющиеся к стенке одной ножкой. Они колышутся при движении крови и легко отрываются при травме, кашле, увеличении давления.
Они колышутся при движении крови и легко отрываются при травме, кашле, увеличении давления.
При внезапно возникшей боли за грудиной, напоминающей сердечный приступ, следует немедленно обратиться за неотложной помощью. Больные могут заподозрить у себя ТЭЛА по кровавому кашлю, но наиболее точно установить диагноз помогает инструментальная диагностика. Наибольшую популярность благодаря безопасности, информативности и неинвазивности завоевало дуплексное или триплексное ангиосканирование. Этот ультразвуковой метод применяется даже для обследования беременных, поскольку не требует введения контрастного вещества.
С целью предотвращения ТЭЛА применяется имплантация кава-фильтра и пликация вены, т.е. создание нескольких узких каналов вместо широкого просвета. Благодаря небольшому диаметру кровь свободно течет по руслу, но создается помеха для миграции тромба.
Профилактика и лечение
Внимание пациента к собственному здоровью — важный шаг, помогающий в ряде случаев сохранить жизнь.
- Беременным с отеком ног необходимо обращаться к лечащему врачу и настаивать на полноценном обследовании.
- Пациентам, кому показано хирургическое лечение, лучше по возможности выбирать малотравматичные эндоскопические операции. После хирургического вмешательства во избежание тромбоза нужно больше двигаться.
- Людям с лишним весом рекомендуется корректировка массы тела, поскольку из-за сдавливания в первую очередь страдают вены брюшины.
Для снижения свертываемости крови широко применяются гепарины. Уже образовавшийся тромб устраняется при помощи тромболитиков. Часто неотложная помощь при тромбоэмболии легочной артерии требуется незамедлительно. Дальнейший прогноз зависит от качества лечения. Если вы хотите получить квалифицированную помощь, обращайтесь в специализированные медучреждения, к которым относится «Чеховский сосудистый центр». В ЧСЦ работает отделение неотложной хирургии, где принимают пациентов 24 часа в сутки.
8-800-444-49-59
Запись на консультацию, исследование
Береговая ул., 36А, Чехов, Московская обл., Россия, 142301
Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Пн-Вс — Круглосуточно
Тромбоз при короновирусе — симптомы, лечение и профилактика после заболевания
COVID-19 не только вызывает серьёзные респираторные проблемы, но и вызывает нарушения свёртываемости крови. Пациенты с тяжелой инфекцией COVID-19 подвергаются большему риску развития тромбов в венах и артериях. Тромбоз при коронавирусе может образовываться в глубоких венах ног (тромбоз глубоких вен). Эти тромбы способны отрываться и перемещаться в лёгкие, вызывая тромбоэмболию лёгочной артерии, которая может быть фатальной. Сгустки крови в артериях могут вызывать инфаркт миокарда, когда они блокируют кровоснабжение сердца, или инсульты, когда они блокируют поступление кислорода в мозг.
Почему развивается тромбоз в организме людей с коронавирусом?
Последние данные из Европы показывают, что у 30-70% пациентов с коронавирусом, поступающих в отделения интенсивной терапии (ОИТ) выявляются тромбы в глубоких венах ног или в лёгких. Вирус вызывает повреждение стенки сосудов, что запускает процесс тромбообразования, который в норме защищает человека от кровотечения. При ковиде поражение эндотелия приводит к активации системы комплимента, повышение активности иммунной системы, которая атакует собственные клетки организма.
Вирус вызывает повреждение стенки сосудов, что запускает процесс тромбообразования, который в норме защищает человека от кровотечения. При ковиде поражение эндотелия приводит к активации системы комплимента, повышение активности иммунной системы, которая атакует собственные клетки организма.
Примерно у каждого четвёртого пациента с коронавирусом, поступившего в отделение интенсивной терапии, развиваются признаки тромбоэмболии лёгочной артерии. Постельный режим сам по себе повышает риск тромбоза нижних конечностей при коронавирусе. Частота тромбоза намного выше, чем мы обычно наблюдаем у пациентов, нуждающихся в госпитализации по другим причинам, отличным от COVID-19.
Повышенный риск инсульта
Пациенты, поступающие в больницу с COVID-19, также более подвержены инсульту по сравнению с неинфицированным населением. Вероятность инсульта обычно связана с возрастом, а также с другими факторами риска, такими как высокое кровяное давление, повышенный уровень холестерина или курение.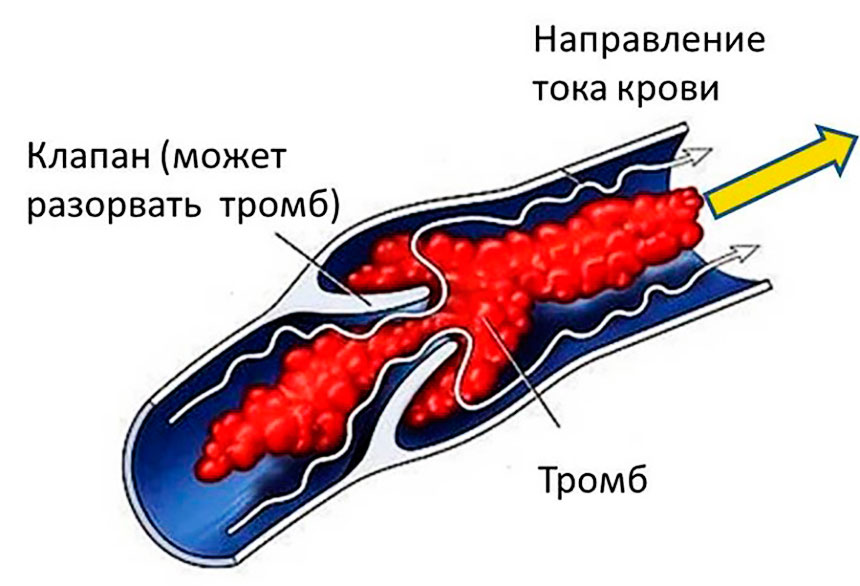 Однако выявлена более высокая частота инсультов у пациентов с COVID-19 у людей в возрасте до 50 лет, без других факторов риска инсульта. У пожилых людей, принимающих лекарства против тромбов снижаются риски сосудистых катастроф при Covid-19.
Однако выявлена более высокая частота инсультов у пациентов с COVID-19 у людей в возрасте до 50 лет, без других факторов риска инсульта. У пожилых людей, принимающих лекарства против тромбов снижаются риски сосудистых катастроф при Covid-19.
Низкий уровень кислорода
COVID-19 также связан со сгустками крови в крошечных кровеносных сосудах, которые важны для переноса кислорода в органах. В отчётах о вскрытии обнаружены элементы SARS-CoV-2, вируса, вызывающего COVID-19, в клетках, выстилающих эти небольшие кровеносные сосуды в лёгких, почках и кишечнике.
Это может привести к образованию крошечных сгустков крови в этих мелких кровеносных сосудах, которые нарушают нормальный кровоток и способность крови доставлять кислород к этим органам. Важно отметить, что эти небольшие сгустки крови могут нарушить нормальную функцию лёгких. Это может объяснить, почему у пациентов с тяжёлой формой COVID-19 может быть очень низкий уровень кислорода.
Как лечить и диагностировать тромбы
Когда пациенты поступают в больницу из-за ковида, обычной практикой является введение низких доз антитромботических препаратов для предотвращения образования тромбов.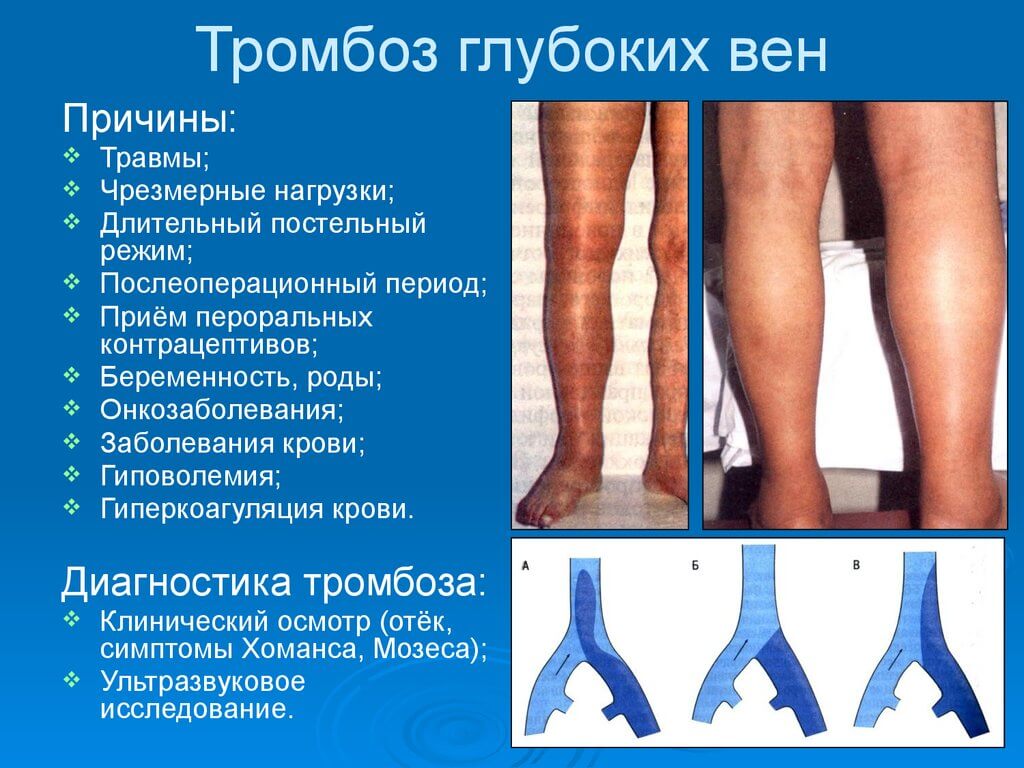 С 2020 года проводятся испытания, чтобы уточнить схемы назначения этих препаратов для максимального эффекта. Диагностика этих тромбов у пациентов с COVID-19 также может быть особенно сложной задачей.
С 2020 года проводятся испытания, чтобы уточнить схемы назначения этих препаратов для максимального эффекта. Диагностика этих тромбов у пациентов с COVID-19 также может быть особенно сложной задачей.
Симптомы обострения лёгочной инфекции, связанной с вирусом, могут быть неотличимы от симптомов тромбоэмболии лёгочной артерии. Симптомы тромбоза глубоких вен после коронавируса неотличимы от классических:
- Отёк голени и стопы.
- Болезненность мышц голени.
- Вздутие подкожных вен.
Основные лабораторные признаки тромбоза при коронавирусе включают изменения коагулограммы. Проблема, связанная с COVID-19, заключается в том, что вирус может влиять на лабораторные тесты, которые также могут использоваться для диагностики венозных сгустков крови. У некоторых пациентов это означает, что тест на D-димер возможно не помогает диагностировать тромбы и вовремя начать их лечить.
Каждому пациенту с диагностированной коронавирусной инфекцией необходимо проводить исследование вен нижних конечностей. Обычно для этой цели достаточно ультразвуковой диагностики. Важно понимать, что тромбы могут возникать и в отдалённом периоде после заболевания, поэтому стандартом должна быть ультразвуковая диагностика вен ежемесячно на протяжении полугода после перенесённого ковида. Точный диагноз тромбоза, как осложнения коронавируса может поставить флеболог с помощью УЗИ диагностики. Назначение лекарственных средств против тромбозов позволит предотвратить тяжёлые осложнения.
Обычно для этой цели достаточно ультразвуковой диагностики. Важно понимать, что тромбы могут возникать и в отдалённом периоде после заболевания, поэтому стандартом должна быть ультразвуковая диагностика вен ежемесячно на протяжении полугода после перенесённого ковида. Точный диагноз тромбоза, как осложнения коронавируса может поставить флеболог с помощью УЗИ диагностики. Назначение лекарственных средств против тромбозов позволит предотвратить тяжёлые осложнения.
Почему COVID-19 вызывает свёртывание крови?
Одна из теорий заключается в том, что повышенная скорость образования тромбов при ковиде — это просто отражение общего недомогания и неподвижности. Однако текущие данные показывают, что риск образования тромбов и тромбоэмболии у пациентов с ковидом значительно выше, чем у пациентов, госпитализированных в стационар и в отделения интенсивной терапии.
Другое возможное объяснение заключается в том, что вирус напрямую влияет на клетки, выстилающие наши кровеносные сосуды. Когда организм борется с инфекцией, иммунная система активируется, чтобы попытаться убить захватчика, и исследования показывают, что при атаке активированной иммунной системы в стенках сосудов образуются тромбы, которые довольно редко отрываются.
Когда организм борется с инфекцией, иммунная система активируется, чтобы попытаться убить захватчика, и исследования показывают, что при атаке активированной иммунной системы в стенках сосудов образуются тромбы, которые довольно редко отрываются.
Предварительные исследования показывают, что обычно используемый гепарин для профилактики тромбоза при коронавирусе, может оказывать противовирусное действие, связываясь с SARS-CoV-2 и подавляя ключевой белок, который нужно использовать вирусу для закрепления на клетках.
Что мы знаем точно, так это то, что осложнения со свёртыванием крови быстро становятся серьёзной угрозой COVID-19. В этой области нам ещё многое предстоит узнать о вирусе, о том, как он влияет на свёртываемость крови, и проверить данные о лучших вариантах профилактики и лечения этих тромбов.
Фиолетовые высыпания, опухшие ноги, закупоренные катетеры и внезапная смерть — это тромбы сосудов при коронавирусе, большие и маленькие, являются частым осложнением.
Двойной удар
Сгустки крови, желеобразные сгустки клеток и белков, являются механизмом организма для остановки кровотечения. Тромбы образуются в сосудах в ответ на повреждение внутренней стенки. Некоторые исследователи рассматривают свёртывание крови как ключевую особенность COVID-19.
Тромбы образуются в сосудах в ответ на повреждение внутренней стенки. Некоторые исследователи рассматривают свёртывание крови как ключевую особенность COVID-19.
Воздействие вируса на иммунную систему также может проявляться повышенной свёртываемостью крови. У некоторых людей COVID-19 побуждает иммунные клетки высвобождать поток химических сигналов, усиливающих воспаление, которое связано с коагуляцией и свёртыванием крови различными путями. И вирус, похоже, активирует систему комплемента, защитный механизм, который вызывает свёртывание крови и повышает риск тромбоза при коронавирусе.
Как избежать тромбоза лёгких при коронавирусе?
Препараты, разжижающие кровь, являются стандартом лечения пациентов в отделении интенсивной терапии, и пациенты с COVID-19 не являются исключением. Но дозировка — это вопрос горячих дебатов. Истинная распространённость тромбоза, связанного с инфекцией COVID-19, неизвестна, поскольку большинство исследований на сегодняшний день не включают протоколы систематических и всеобъемлющих исследований.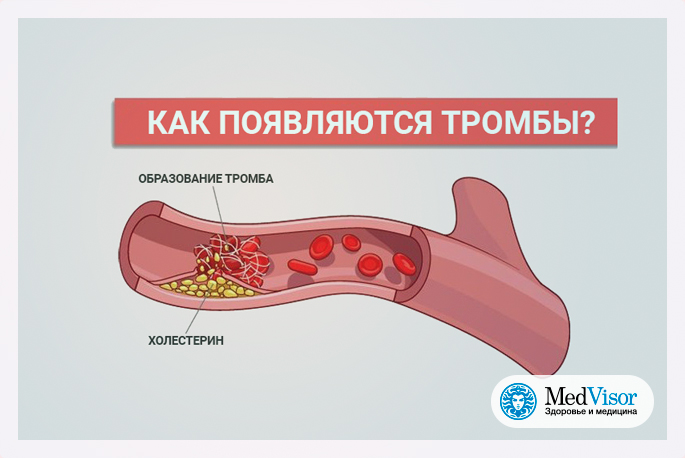
Похоже, что также важно учитывать стадию течения болезни и место обследования пациента: обычная палата или отделение интенсивной терапии (ОИТ). Оба этих фактора будут влиять на количество антикоагулянтов, которое может получить пациент, что, в свою очередь, может повлиять на последующий тромбоз. Большинство исследований относится к тромбоэмболии лёгочной артерии (ТЭЛА), тогда как есть убедительные доказательства того, что большая часть этого может быть тромбозом лёгочной артерии « in situ». Высокая частота тромбоза лёгких при COVID-19, вероятно, обусловлена слиянием трёх процессов:
интенсивного эндотелиального воспаления, описанного выше, приводящего к тромбозу « in situ », включая тромбоз микрососудов;
уменьшение лёгочного кровотока в ответ на паренхиматозный процесс проявляется низкой скоростью движения крови в сосудах;
классический переход тромбоза глубоких вен в тромбоэмболию лёгочной артерии.
Срочно необходимо проверить результаты текущих испытаний для дальнейшего информирования клинической практики об использовании антикоагулянтов. Сюда входят как пациенты, госпитализированные в отделения интенсивной терапии, так и пациенты из группы риска, находящиеся в палате общего профиля.
Сюда входят как пациенты, госпитализированные в отделения интенсивной терапии, так и пациенты из группы риска, находящиеся в палате общего профиля.
Для пациентов, не нуждающихся интенсивной терапии важно решить: каковы поводы для более интенсивной антикоагуляции там, где визуализация недоступна? Можно ли назначать антикоагулянты, используя только анализ на D-димер, и какие пороговые значения следует использовать для точки отсчёта?
Антикоагулянтные препараты
Выбор антикоагулянта, который будет вам назначен, основан на различных факторах: функции почек, массе тела и других принимаемых вами лекарствах. Профилактика тромбозов при ковиде должна проводится с первого дня после установления диагноза и продолжаться не менее месяца после прекращения всех симптомов перенесённого заболевания. Стоит иметь в виду, что некоторые антитромботические препараты получены из животных (свиного происхождения). Существуют таблетированные и инъекционные формы лекарственных препаратов, которые выбирает врач.
Назначаемые схемы
Таблетка ривароксабана, 10 мг один раз в день — принимать примерно в одно и то же время каждый день. Ривароксабан не лицензирован для предотвращения образования тромбов у людей с COVID-19, но используется по другим показаниям, чтобы избежать образования тромбов.
Инъекция эноксапарина, доза зависит от вашего веса и функции почек — принимать примерно в одно и то же время каждый день. В отличие от обычного гепарина при приёме этих лекарственных средств нет необходимости делать анализы крови на свёртываемость.
Как долго нужно пить антикоагулянты?
Вам будет предоставлена подробная информация о том, как долго вам следует принимать антикоагулянтные препараты, а также инструкции на этикетке лекарства и больничной документации. Обычно срок антитромботической профилактики не менее месяца после исчезновения всех клинических проявлений. Перед окончанием профилактического курса необходимо провериться на УЗИ и определить необходимость его продолжения.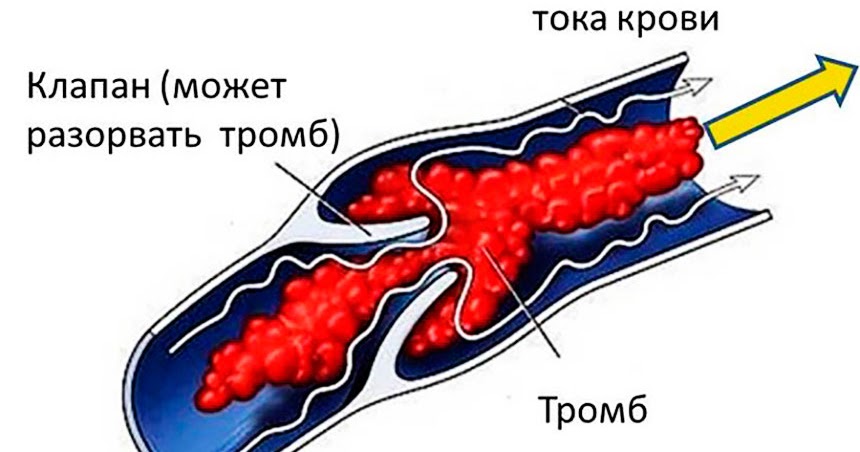 Такой подход позволит предотвратить развитие поздних тромботических осложнений в виде постэмболической пневмонии и массивной ТЭЛА. В информационном поле постоянно появляются случаи преждевременной смерти от тромбоэмболии через несколько месяцев после перенесённой коронавирусной пневмонии. Важно, чтобы вы пили лекарства в течение рекомендованного времени и завершили курс.
Такой подход позволит предотвратить развитие поздних тромботических осложнений в виде постэмболической пневмонии и массивной ТЭЛА. В информационном поле постоянно появляются случаи преждевременной смерти от тромбоэмболии через несколько месяцев после перенесённой коронавирусной пневмонии. Важно, чтобы вы пили лекарства в течение рекомендованного времени и завершили курс.
Что делать, если вы пропустите приём?
Если вы пропустили приём и вспомнили об этом в тот же день, примите пропущенную дозу, как только вспомните, в этот день. Примите следующую дозу на следующий день и продолжайте принимать один раз в день. Не принимайте двойную дозу, чтобы восполнить пропущенную дозу. При любых подозрениях на тромбоз необходимо провериться флеболога, чтобы определить возможные тромбы.
Тромболитическая терапия, растворяющая тромбы процедура | Тампа Дженерал
Узнайте, как специалисты по сердечным и сосудистым заболеваниям больницы общего профиля Тампы растворяют кровяные сгустки.
Тромболитическая терапия — это лечение, которое растворяет тромбы. В больнице общего профиля Тампы наши специалисты по сердечно-сосудистым заболеваниям часто используют этот метод в экстренных случаях, когда угроза сердечного приступа, инсульта или легочной эмболии неизбежна. Наряду с растворением опасных для жизни тромбов тромболитическая терапия способствует улучшению кровотока и предотвращению повреждения тканей и органов.
Условия лечения
Наиболее часто тромболитическая терапия лечит тромбы, образовавшиеся в артериях:
- Сердце, которое может привести к сердечному приступу
- Головной мозг, что может привести к ишемическому инсульту
- Легкие, которые могут привести к легочной эмболии
Тромболитическую терапию можно использовать, если сгустки крови обнаружены в:
- Шунты
- Катетеры для диализа
- Ноги, область таза или верхние конечности
- Вена глубоко в теле
Детали процедуры
В TGH мы предлагаем два типа тромболитической терапии:
- Системный тромболизис
 Лекарство циркулирует по кровотоку, пока не достигнет сгустка.
Лекарство циркулирует по кровотоку, пока не достигнет сгустка. - Тромболизис под катетером – Это лечение чаще всего назначают пациентам с тромбозом глубоких вен или легочной эмболией. Тонкая трубка, называемая катетером, вставляется в вену и перемещается по кровеносному сосуду, пока не достигнет сгустка, чтобы доставить лекарство непосредственно к нему. При необходимости небольшая машина в катетере может разрушить и отсосать сгусток.
Чего ожидать
Тромболизис часто назначается в качестве меры по спасению жизни для предотвращения сердечного приступа, инсульта или легочной эмболии. И хотя он может эффективно облегчить симптомы без необходимости более инвазивных хирургических процедур, существуют риски, связанные с этим лечением, в том числе:
- Спонтанные кровотечения, такие как кровотечения из носа, кровавый стул и обильные менструации
- Эмболизация, при которой небольшие кусочки тромба отрываются и проникают глубже в кровеносный сосуд
- Аллергическая реакция на контрастный краситель
- Синяк или кровотечение в месте введения
- Повреждение кровеносных сосудов
Эффективность
Хотя тромболитическая терапия может быть очень эффективной сама по себе, некоторым пациентам может потребоваться сочетание этого лечения с ангиопластикой, процедурой, которая расширяет артерии вблизи сердца для улучшения кровотока. Это часто имеет место, если повреждение мышц произошло из-за тромба и/или если кровоток все еще нарушен после тромболизиса. Многопрофильная команда TGH хорошо разбирается в обоих методах и предоставит необходимое вам передовое лечение и уход высочайшего качества, которого вы заслуживаете.
Это часто имеет место, если повреждение мышц произошло из-за тромба и/или если кровоток все еще нарушен после тромболизиса. Многопрофильная команда TGH хорошо разбирается в обоих методах и предоставит необходимое вам передовое лечение и уход высочайшего качества, которого вы заслуживаете.
Лечение ТГВ и легочной эмболии
Что такое тромбоз глубоких вен?
Тромбоз глубоких вен (ТГВ) — это состояние, при котором в глубоких венах ног образуются тромбы. Тромбоз глубоких вен вызывает легочную эмболию, когда тромбы отрываются, поднимаются в легкие и застревают в артериях, создавая закупорку.
Венозная тромбоэмболия — это термин, который включает как легочную эмболию, так и тромбоз глубоких вен. Он может быть спровоцирован сочетанием наследственных и приобретенных факторов риска.
Симптомы ТГВ
У некоторых людей тромбы в ногах не проявляются никакими симптомами, в то время как у других проявляются тяжелые изнурительные симптомы. Тромбоз глубоких вен обычно поражает глубокие вены бедра, голени и таза, реже руки.
Люди с тромбозом глубоких вен могут иметь один или несколько из следующих симптомов в пораженной области:
- Болезненность
- Боль в ногах
- Покраснение и изменение цвета кожи
- Кожа теплая на ощупь
- Отек ног
Симптомы легочной эмболии (ТЭЛА)
Одышка часто является первым предупреждающим признаком легочной эмболии. Поскольку это может быть результатом многих различных проблем с легкими, важно, чтобы вы встретились со специалистом, который может поставить точный диагноз.
- Как мы проверяем функцию легких
Некоторые люди с тромбоэмболией легочной артерии могут также испытывать боль в груди, которая:
- Острая и колющая
- Ухудшение при глубоком вдохе
- С одной стороны или под грудиной
- Тупость, боль или жжение
Другие симптомы, которые могут указывать на легочную эмболию, включают:
Если у вас есть какие-либо из этих симптомов, обратитесь в отделение неотложной помощи или позвоните по номеру 911
Часто диагноз ставится в отделении неотложной помощи (врачом и радиологом), когда симптомы требуют немедленной медицинской помощи.
Спасательное лечение легочной эмболии
Легочная эмболия, которая не проходит сама по себе, может быть опасной для жизни. В этих случаях для разрушения сгустка используются лекарства или хирургическое вмешательство (что требуется редко).
Лечение тромбоэмболии легочной артерии преследует две цели:
- Предотвратить повреждение существующего тромба
- Предотвращение образования новых тромбов
Антикоагулянты Лекарства
Легочную эмболию обычно лечат антикоагулянтами или «разжижителями крови». Несмотря на свое прозвище, антикоагулянты на самом деле не разжижают кровь — они останавливают способность вашего организма к свертыванию. Это помогает предотвратить увеличение существующих тромбов.
Несмотря на то, что антикоагулянты не разрушают уже образовавшиеся сгустки, ваше тело обычно может растворять сгустки самостоятельно с течением времени.
Антикоагулянты бывают следующих форм:
- Таблетки (например, Apixiban, Rivaroxabin, Dabigatran, Warfarin)
- Инъекция (например, enoxaparin, dalteparin, fondaparinox)
- внутривенно (например, Heparin),
- , ntaralalavals (например.
 которые не требуют мониторинга, доступны для некоторых пациентов с низким риском кровотечения.
которые не требуют мониторинга, доступны для некоторых пациентов с низким риском кровотечения.- Прочтите о наших антикоагулянтных услугах
Другое лечение
Другие формы лечения могут потребоваться в случаях, когда:
- Легочная эмболия вызывает критическое состояние
- Вы не можете принимать антикоагулянты
В этих ситуациях могут быть рекомендованы следующие методы лечения:
Ультразвуковой катетер : Вводится интервенционным рентгенологом. Помогает разрушить тромб с помощью ультразвуковых волн. Часто используется совместно с tPA.
Хирургическая эмболэктомия : Сгусток крови удаляется хирургическим путем.
Вакуумный катетер : В вену вводится крошечный вакуум, который используется для извлечения тромбов.
Фильтр нижней полой вены (НПВ) : Небольшое конусообразное устройство, предназначенное для улавливания тромбов, имплантируется интервенционным рентгенологом в нижнюю полую вену, крупную вену, по которой кровь возвращается к сердцу, с помощью катетера.
 . Эта малоинвазивная процедура проводится в то время, когда пациент находится в сознании.
. Эта малоинвазивная процедура проводится в то время, когда пациент находится в сознании.Фильтр IVC может быть постоянно или временно имплантирован. Хотя фильтр IVC не может предотвратить образование новых тромбов, он может помочь предотвратить проникновение тромбоза глубоких вен в легкие.
- Имплантация кава-фильтра
Почти у трети пациентов с острой легочной эмболией в легочных артериях остаются рубцы, которые могут вызывать хронические проблемы. В небольшой части этих случаев рубцы на легочных артериях со временем перерастают в хроническую тромбоэмболическую легочную гипертензию (ХТЭЛГ).
- Узнайте о наших новаторских методах лечения ХТЭЛГ
Долгосрочное лечение после тромбоэмболии легочной артерии
Обратитесь к специалисту
Встреча со специалистом, который может определить риск образования новых тромбов и диагностировать причину одышки, может уменьшить вашу потребность для инвазивных операций позже.

Эксперты по эмболии легочной артерии в Калифорнийском университете в Сан-Диего Health:
- Определите причину образования тромба
- Убедитесь, что вы полностью избавились от тромба
- Выберите наилучшую терапию для вас
- Оцените риск рецидива
- Контролируйте прием антикоагулянтов перед будущими операциями
- Проведите диагностическое тестирование (в случае одышки)
Наиболее важным аспектом долгосрочного лечения после легочной эмболии является снижение риска рецидива легочной эмболии.
Риск образования тромбов
Чтобы полностью оценить риск повторного образования тромбов, наша команда может:
- Тщательно соберите анамнез, чтобы определить риск образования тромбов в будущем.
- Сделайте анализы крови, чтобы определить, есть ли у вас гиперкоагуляция (склонность к образованию тромбов).
- Выполнение дополнительных тестов визуализации.
После расчета вашего риска мы будем работать с вами, чтобы определить индивидуальный план профилактики, который включает рекомендации по лекарствам и продолжительности лечения.

Одышка
После легочной эмболии некоторые люди продолжают испытывать одышку. Если у вас есть симптомы одышки, важно, чтобы вы обратились к специалисту, который сможет правильно оценить ваше состояние и исключить повторную легочную эмболию.
Другие советы по профилактике ТГВ
Вы можете помочь предотвратить тромбоз глубоких вен следующим образом:
- Ограничение времени, которое вы проводите в постели во время болезни или восстановления после операции.
- Прием лекарств, предотвращающих образование тромбов (например, антикоагулянтов).
- Регулярные физические нагрузки.
- Упражняйте/двигайте мышцы ног, когда вынуждены сидеть в течение длительного периода времени.
- Носите компрессионные чулки, улучшающие кровоток в ногах.
Клинические исследования
Наши врачи-ученые активно участвуют в клинических исследованиях, включая клинические исследования:
- Профилактика образования тромбов после госпитализации
- Связь между острой легочной эмболией и ХТЭЛГ
Мы также участвуем в регистрационных исследованиях для легочной эмболии.


 Лекарство циркулирует по кровотоку, пока не достигнет сгустка.
Лекарство циркулирует по кровотоку, пока не достигнет сгустка. которые не требуют мониторинга, доступны для некоторых пациентов с низким риском кровотечения.
которые не требуют мониторинга, доступны для некоторых пациентов с низким риском кровотечения.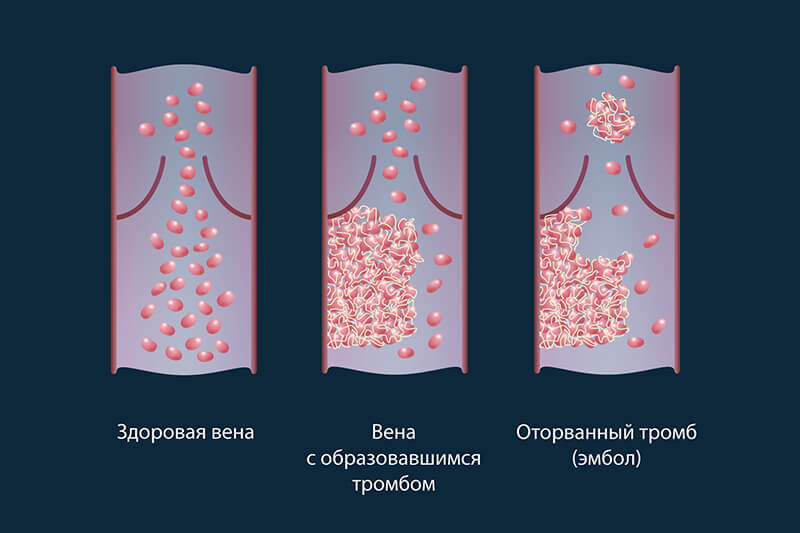 . Эта малоинвазивная процедура проводится в то время, когда пациент находится в сознании.
. Эта малоинвазивная процедура проводится в то время, когда пациент находится в сознании.