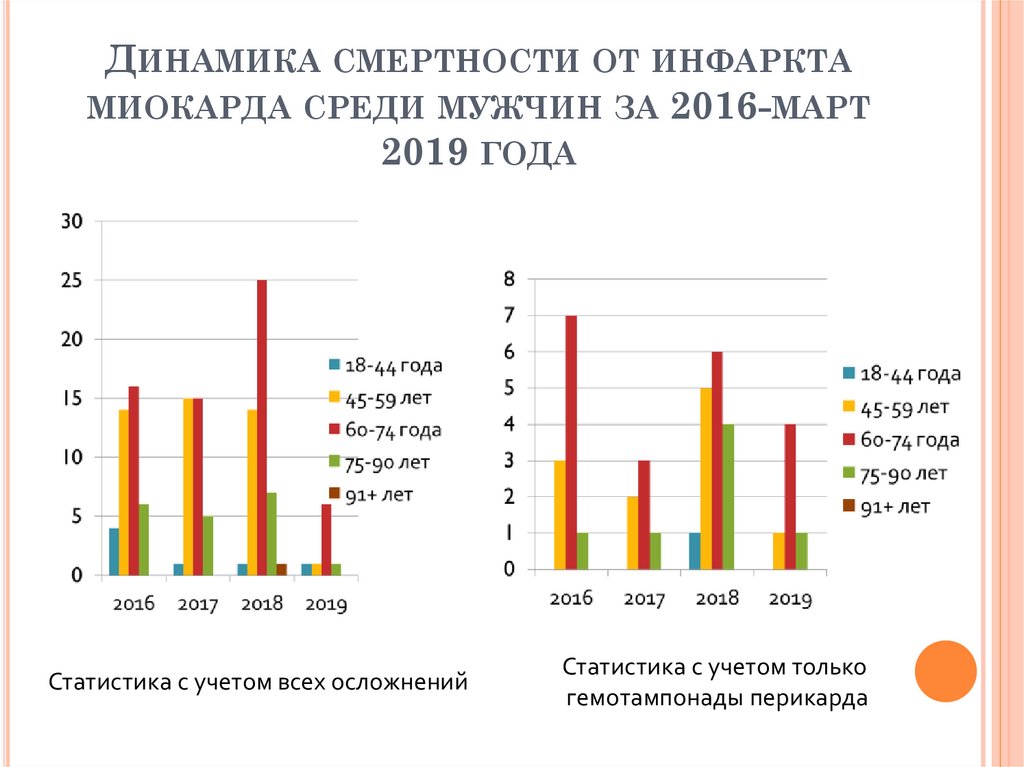
Смерть от инфаркта: Что происходит с человеком при инфаркте миокарда?
Не умереть внезапно — «ИнфоМедФармДиалог»
Skip to content Не умереть внезапноНе умереть внезапноСлучаи, когда человек внезапно теряет сознание и умирает, нередки. Вердикт патологоанатомов – внезапная сердечная смерть. Ее причины могут быть различны, однако в ряде случаев остановке сердца предшествует ряд симптомов. Какие меры необходимо принять, чтобы снизить риск этого события, рассказал в интервью обозревателю газеты «Парадигма» Татьяне Богданович заведующий отделением реанимации и интенсивной терапии для кардиологических больных ГКБ № 29 им. Н.Э. Баумана, доктор медицинских наук Алексей ЭРЛИХ.
– Алексей Дмитриевич, внезапная смерть часто бывает таковой, наверное, только для пациента, а на самом деле к этому событию организм готовится долго? Какие состояния чаще всего приводят к внезапной смерти?
– Во‑первых, следует быть строже с терминологией. Все‑таки внезапная смерть вследствие прекращения сердечной деятельности классифицируется как внезапная сердечная смерть.
– Этим состояниям предшествуют какие‑либо симптомы?
– Как правило, пароксизмальная желудочковая фибрилляция возникает после инфаркта миокарда. Все подходы к лечению инфаркта миокарда именно этим и обусловлены – он опасен жизнеугрожающими аритмиями. Внезапная боль в груди и… через 5 минут человек падает и умирает.
Это типичная картина внезапной сердечной смерти из‑за желудочковых нарушений сердечного ритма. Все остальные симптомы, которые этому предшествуют, мало воспринимаются пациентом.
Внезапной сердечной смертью называют остановку кровообращения, развившуюся в течение первого часа после начала любых симптомов
–То есть выявить риск желудочковой фибрилляции заранее нельзя?
– Иногда можно, иногда нет. К сожалению, часто бывает и так: и симптоматика есть, и пациент обращается за медицинской помощью, но врачи не очень серьезно к этому относятся. Тогда следующий контакт пациента с медиками – как раз из‑за внезапной сердечной смерти.
Если говорить конкретнее, то предшествовать развитию инфаркта миокарда и, соответственно, нарушению сердечного ритма могут симптомы ишемии миокарда, стенокардии. Это боль в загрудинной области. Иногда она отдает влево или вправо, иногда иррадиирует в руку или плечо, реже – в нижнюю челюсть, лопатку или спину.
Однако бывает и так, что умирание, остановка сердца, остановка кровообращения – это и есть первый симптом. Но тем не менее существуют предрасполагающие факторы к фатальному событию. Они те же, что и для ишемической болезни сердца, атеросклероза – повышенный холестерин, высокое артериальное давление, курение, возраст, малоподвижный образ жизни. Все мы хорошо знаем эти «красные флаги», поэтому и врачи, и пациенты должны их учитывать в плане прогноза внезапной сердечной смерти.
– А можно ли заметить опасные изменения в сердечной деятельности при различных скрининговых обследованиях – УЗИ, ЭКГ?
– Иногда можно обнаружить довольно редкие, генетически обусловленные феномены – синдром удлиненного интервала QT и синдром Бругада. Они имеют различные проявления на ЭКГ, но сходную симптоматику в виде синкопальных состояний и эпизодов желудочковой тахикардии, которые, в свою очередь, ассоциированы с высоким риском внезапной сердечной смерти. Выявление таких феноменов иногда требует превентивной постановки кардиостимулятора.
Выявление таких феноменов иногда требует превентивной постановки кардиостимулятора.
Повышенный холестерин, высокое артериальное давление, курение, возраст, малоподвижный образ жизни – и врачи, и пациенты должны учитывать эти факторы в плане прогноза внезапной сердечной смерти
Однако если говорить о профилактике внезапной сердечной смерти, то прежде всего она должна касаться мер, направленных на снижение основных факторов риска. По сути, это назначение превентивной терапии у лиц с повышенным уровнем холестерина, ожирением, неконтролируемым артериальным давлением, предшествующими состояниями тромбоэмболии. С большей настороженностью врач должен относиться к пациентам, имеющим наследственные сердечные заболевания или случаи внезапной смерти в роду. Эти люди составляют когорту пациентов, которая требует внимания врача.
– В России, по разным данным, ежегодно фиксируется от 250 до 700 тысяч случаев внезапной сердечной смерти. Соответствует ли наша статистика мировым данным?
– Очень трудно собрать достоверные данные по числу случаев внезапной сердечной смерти в России. Однако важнее другое – у россиян как когорты потенциальных пациентов совокупный сердечно‑сосудистый риск гораздо выше, чем у жителей других стран.
Однако важнее другое – у россиян как когорты потенциальных пациентов совокупный сердечно‑сосудистый риск гораздо выше, чем у жителей других стран.
В 2021 году Европейское общество кардиологов издало рекомендации по профилактике кардиоваскулярных заболеваний, где обновило шкалу риска смерти SCORE‑2. И согласно этой шкале Россия относится к странам очень высокого сердечно‑сосудистого риска. У нас почти нет россиян старше 55 лет, которые не были бы предрасположены к кардиоваскулярным событиям. И это, конечно, все сильно осложняет и накладывает огромную ответственность на систему профилактического здравоохранения в России. Надо признать, что на самом деле профилактика сердечно‑сосудистой заболеваемости и, соответственно, внезапной сердечной смерти находится в катастрофическом состоянии. Та диспансеризация, которая сейчас проводится в стране, является простой формальностью, не имеющей никакого отношения к здоровью.
Во‑первых, для оценки сердечно‑сосудистого риска совсем не обязательно изучать много показателей – достаточно измерить липопротеины низкой плотности.
Во‑вторых, диспансеризация никогда не принесет пользы, если она ограничивается самим фактом выполнения исследований. Клинические решения по результатам диспансеризации принимаются крайне редко. Я, честно говоря, видел очень мало пациентов, которых по результатам диспансеризации направляли на дополнительные обследования или назначали им лечение.
И наконец, диспансеризация не должна быть тотальной. Обследование должно быть предусмотрено в первую очередь для категорий потенциально высокого риска. Нерационально проводить диспансеризацию по сердечно‑сосудистому риску молодых людей. Тогда как 45–50‑летние мужчины и женщины уже имеют все основания пройти обследования, по результатам которых можно выявить риск кардиоваскулярных событий.
Существует группа людей, для которых очень важна диспансеризация. Это те, чья работа связана с жизнью других. Например, водители общественного транспорта, пожарные, диспетчеры. Кстати, многие зарубежные клинические рекомендации предписывают уделять большое внимание именно водителям общественного транспорта.
Это те, чья работа связана с жизнью других. Например, водители общественного транспорта, пожарные, диспетчеры. Кстати, многие зарубежные клинические рекомендации предписывают уделять большое внимание именно водителям общественного транспорта.
Диспансеризация не должна быть тотальной. Обследование должно быть предусмотрено в первую очередь для категорий потенциально высокого риска. Нерационально проводить диспансеризацию по сердечно-сосудистому риску молодых людей
– Как вы отметили, причиной внезапной сердечной смерти в основном является инфаркт миокарда. Помимо желудочковой фибрилляции у него есть еще одно грозное осложнение – кардиогенный шок. От него погибает почти половина пациентов с инфарктом. В Москве в структуре инфарктной сети собираются открыть 11 шок
– Если говорить о причинах смерти, то смерть от инфаркта, догоспитальная в первую очередь, обусловлена желудочковой аритмией, а госпитальная смерть действительно в подавляющем числе случаев вызвана кардиогенным шоком.
В последнее время введение в арсенал инвазивных методов лечения инфаркта миокарда – коронарного стентирования, особенно раннего экстренного стентирования при больших инфарктах – позволило минимизировать или значительно уменьшить долю шока в списке осложнений инфаркта.
Что такое шок? Это несостоятельность миокарда из‑за «выключения» большой зоны сердечной мышцы и резкого ослабления ее сократительной способности. Чем больше размер инфаркта, тем слабее насосная деятельность миокарда, тем скорее разовьется шок, тем хуже для пациента. Чем скорее открыть инфаркт‑связанную артерию и дать кровотоку вновь питать поврежденные кардиомиоциты, тем будет меньше зона инфаркта и тем ниже риск развития шока. Поэтому важнейшим аспектом предупреждения и профилактики шока является максимально раннее инвазивное лечение.
Москва – это город с беспрецедентным количеством ангиографических установок и стационаров, где можно лечить пациентов с инфарктом миокарда. Это 25 сосудистых центров. Отличное свидетельство эффективности работы созданной сети – уже почти 4 года в столице не применяется тромболитическая терапия при инфаркте миокарда – метод выбора при невозможности быстро добраться до КТ‑ангиографии и поставить стент.
Тем не менее шоки все равно остаются серьезной проблемой. И оснащение шок‑центров ЭКМО‑установками, которые позволяют лечить пациента с глубокой гипоксией, могут существенным образом снизить смертность при кардиогенном шоке.
– Врачи скорой помощи могут оценить вероятность развития кардиогенного шока?
– Конечно, каждый врач способен сделать это. Шок грозит пациентам с большим трансмуральным инфарктом передней стенки миокарда, когда в инфарктную зону вовлечен большой участок сердечной мышцы передней стенки, левого желудочка или передней перегородочной стенки. Такая ситуация возникает при окклюзии передней исходящей артерии, питающей большую часть миокарда. Чем больше зона миокарда, вовлеченного в инфаркт, тем выше риск развития шока.
И даже не имея под рукой специального оборудования, врач иногда может предсказать развитие шока по клиническим симптомам – услышать хрипы в легких или увидеть у пациента набухшие яремные вены. Факторы риска шока – пожилой возраст, тахикардия или, наоборот, тяжелая брадикардия.
– Зная эти предикторы шока, врач может что‑то предпринять при отсутствии возможности довезти пациента до шок‑центра?
– Больше 10 лет назад в Китае провели клиническое исследование, где изучалось использование бета‑адреноблокаторов и антиагрегантов при инфаркте миокарда. Оно называлось COMMIT/CCS. По результатам этого исследования не только были сформулированы предикторы развития кардиогенного шока, но и даны некоторые рекомендации по ведению таких пациентов. В первую очередь им противопоказано внутривенное введение бета‑адреноблокаторов.
Однако самый лучший способ предотвратить кардиогенный шок – как можно скорее открыть коронарную артерию и тем самым снизить площадь инфаркта. Потому что чем скорее ишемизированный участок миокарда начнет получать кровь и кислород, тем больше вероятности сохранить его функцию. Поэтому максимально раннее (счет идет на минуты) выполнение чрескожного коронарного вмешательства с установкой стента является спасительной процедурой для пациентов с инфарктом миокарда с подъемом сегмента ST.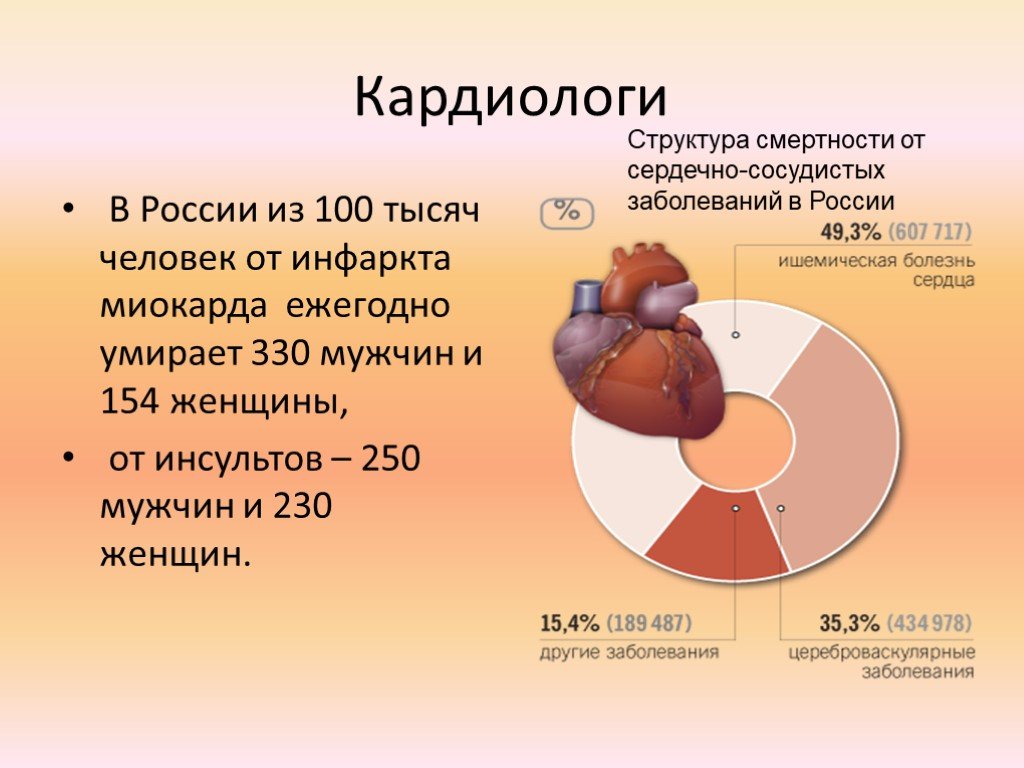 Это предотвращает развитие шока.
Это предотвращает развитие шока.
В 2021 году была обновлена шкала риска смерти SCORE‑2, согласно которой Россия попала в число стран очень высокого сердечно‑сосудистого риска. Почти нет россиян старше 55 лет, которые не были бы предрасположены к кардиоваскулярным событиям
– Сердце может остановиться в любую минуту, иногда на улице, а иногда и в коридоре больницы. В этом случае пациенту можно помочь, если владеть методами сердечно‑легочной реанимации. Многие ли врачи в состоянии сразу же помочь больному?
– Конечно, есть врачи, которые умеют это делать и хорошо делают, но большая часть медиков совершенно не владеет этими навыками. Их просто не учат этому либо учат без всякой системы. А очень часто такое умение может сохранить жизнь пациента. Радует, что в некоторых стационарах это понимают и создают инфраструктуру для оказания первой помощи при остановке сердца – как только ты начинаешь реанимацию, автоматизированная система тут же оповещает об этом врачей кардиореанимации, которые мобилизуют под такого пациента все необходимое оборудование. Кстати, в таких стационарах приемам сердечно‑легочной реанимации обучают всех, вплоть до санитаров. Это очень правильный подход, но встречается редко. Было бы полезно его запрограммировать для всех медицинских учреждений.
Кстати, в таких стационарах приемам сердечно‑легочной реанимации обучают всех, вплоть до санитаров. Это очень правильный подход, но встречается редко. Было бы полезно его запрограммировать для всех медицинских учреждений.
– Остановка сердечной деятельности может возникнуть и из‑за тромбоза. Существует довольно большая группа пациентов, для которых риск этого события достаточно велик. Это пациенты, уже перенесшие острый коронарный синдром, стентирование. Им в соответствии с клиническими рекомендациями обязаны назначать антитромбоцитарную терапию. Однако иногда и врачи, и пациенты, опасаясь кровотечений, не делают этого. Вы встречались с этим на практике?
– Я бы сказал, что в этом вопросе заложен неправильный посыл, потому что на самом деле подавляющее большинство пациентов после острого коронарного синдрома и стентирования получают необходимую двойную антитромбоцитарную терапию. Врач не имеет права не назначить такое лечение, другое дело, что он может не объяснить пациенту опасность отказа от лекарства. И пациент, не понимая, какому риску он подвергается, остается без терапии. Так что в основе профилактики тромбоза должна лежать приверженность пациента лечению.
И пациент, не понимая, какому риску он подвергается, остается без терапии. Так что в основе профилактики тромбоза должна лежать приверженность пациента лечению.
Опасность геморрагических событий, конечно, существует, однако только для некоторых пациентов. Им стараются сократить двойную антитромбоцитарную терапию до минимума. В остальных случаях назначают или двойную терапию на год, или тройную на 3 месяца с последующей отменой аспирина. Иногда возможно и продление двойной терапии на срок больше года. Все определяется индивидуально. Но в любом случае антитромбоцитарная терапия необходима, чтобы предупредить тромбоз стента и неблагоприятные события, связанные с новыми ишемическими осложнениями. А то, как добиться приверженности лечению, во многом зависит и от врача.
Врач должен подобрать «ключик» для каждого пациента и наладить с ним контакт. Ведь не секрет, что приверженность пациента начинается с приверженности врача. Насколько врач будет привержен ведению своего пациента в рамках клинических рекомендаций, настолько и пациент будет выполнять его требования.
Фото Олега Кирюшкина
Nataliya2022-03-21T11:46:40+03:00 Page load link Go to TopВрач-кардиолог рассказала, как защититься от внезапного инфаркта
В Растуновскую больницу, куда Шатунова привезли с дачи, он смог войти сам, хотя и с помощью друзей. / T.me / Shot
Что стало причиной трагедии? Ведь, судя по записям последних концертов, певец был в хорошей физической форме. Скорее всего, в случае с Шатуновым сошлись воедино сразу несколько несчастных обстоятельств: сердечный приступ случился на даче, под рукой не оказалось необходимых лекарств (друзья рассказывали, что якобы дали Юрию но-шпу), а потом решили не ждать «скорую», а поскорее отвезли его в ближайшую клинику — и уже там его решили перевезти в стационар с реанимацией. Но в случае инфаркта на счету каждая секунда, и, видимо, медицинская помощь запоздала. В Сети есть кадры, где Юрий сам выходит из машины — но с инфарктом такая активность фатальна.
Заочно ни один врач не станет утверждать, что ситуация была безнадежна или, наоборот, что певца можно было спасти. При этом случай с Шатуновым, увы, совсем не редкость. В результате внезапной сердечной смерти наша страна теряет, по разным источникам, от 150 до 600 тысяч человек в год. Причем в группе высокого риска в первую очередь как раз молодые и активные мужчины 45-49 лет. На недавней коллегии минздрава, где обсуждали тему внезапной смерти, были приведены шокирующие данные: оказывается, 75% молодых пациентов, у которых случился инфаркт или инсульт, в последние два года вообще не посещали врача. Есть ли возможность защитить себя? Можно ли предсказать и предотвратить внезапную смерть? На вопросы «РГ» — Недели ответила врач-кардиолог телемедицинского сервиса «Доктис» Ирина Москаленко.
Вот человек — достаточно молодой, активный. Он считает себя здоровым, по врачам не ходит. И вдруг — внезапный инфаркт и смерть. С чем это может быть связано?
Ирина Москаленко: В кардиологии существует термин «внезапная сердечно-сосудистая смерть» — она происходит мгновенно или в течение часа после начала проявления острых симптомов. И да, действительно, она случается у людей, которые ранее могли не жаловаться на сердце. Чаще всего причиной являются желудочковые нарушения ритма (фибрилляция желудочков) или недиагностированная ишемическая болезнь сердца.
И да, действительно, она случается у людей, которые ранее могли не жаловаться на сердце. Чаще всего причиной являются желудочковые нарушения ритма (фибрилляция желудочков) или недиагностированная ишемическая болезнь сердца.
Предвестник ишемической болезни — повышенное давление. Но ведь многие его не ощущают, ну, может, чувствуют лишь небольшое недомогание. Им и в голову не приходит бежать к врачу…
Ирина Москаленко: Совершенно верно, многие гипертоники, особенно в дебюте заболевания, не чувствуют повышение давления. Причем какие-то симптомы все равно есть: головная боль, ощущение жара в лице, слабость, нарушение сна, дискомфорт в области сердца. Но люди объясняют это переутомлением, реакцией на изменение погоды, стрессом или тем, что перестарались в спортзале.
Но игнорировать эти симптомы нельзя. Первое, что нужно сделать, это измерить артериальное давление. И если оно выше 140/90 мм рт. ст. — это повод обратиться к кардиологу.
Но что может спровоцировать сердечный приступ и инфаркт?
Ирина Москаленко: Острый коронарный синдром, как правило, является следствием тромбоза коронарной артерии. Чаще всего это происходит из-за разрыва атеросклеротической бляшки, хотя может возникнуть острый спазм сосуда у молодых людей и без признаков атеросклероза. Помимо этого спровоцировать или привести к приступу могут анемия, гипоксия, инфекция, лихорадка. Факторы риска — метаболические или эндокринные нарушения, например, гипотиреоз. С такими состояниями можно справиться, значит, когда мы их лечим, мы тем самым защищаем себя от инфаркта.
Чаще всего это происходит из-за разрыва атеросклеротической бляшки, хотя может возникнуть острый спазм сосуда у молодых людей и без признаков атеросклероза. Помимо этого спровоцировать или привести к приступу могут анемия, гипоксия, инфекция, лихорадка. Факторы риска — метаболические или эндокринные нарушения, например, гипотиреоз. С такими состояниями можно справиться, значит, когда мы их лечим, мы тем самым защищаем себя от инфаркта.
На что нужно обратить внимание в первую очередь?
Ирина Москаленко: Факторы риска известны, причем многие из них относятся к предотвратимым, то есть многое зависит от самого человека. Нужно обратить внимание на артериальное давление, показатели холестерина. Кроме того, мы можем отказаться от сигарет и избытка алкоголя, поддерживать физические нагрузки. Ведь именно курение, малоподвижный образ жизни, неправильное питание, стрессы — это серьезные факторы риска.
Если у отца в молодости был инфаркт — сыну надо быть особо осторожным
Большую роль играет наследственный фактор. Поэтому если у кого-то из близких родственников был ранний инфаркт, необходимость регулярно обследоваться становится еще более важной.
Поэтому если у кого-то из близких родственников был ранний инфаркт, необходимость регулярно обследоваться становится еще более важной.
Какая физическая нагрузка нужна? Ведь далеко не у всех есть возможность ходить в спортзал.
Ирина Москаленко: Вовсе не обязательно заниматься спортом интенсивно. Вполне достаточно умеренных нагрузок, но регулярно. Доказано, что у здоровых людей, регулярно занимающихся физической активностью, общая и сердечно-сосудистая смертность снижается на 20-30%. Даже одна тренировка в неделю может снизить смертность у пациентов с ишемической болезнью сердца.
Рекомендации такие: здоровым людям необходимо заниматься аэробной умеренной физической активностью не менее 150 мин в неделю (по 30 мин в день, 5 дней в неделю). А если интенсивными тренировками — достаточно 75 мин в неделю (15 мин в день, 5 дней в неделю). Хорошо комбинировать разные виды нагрузок. Рекомендуемая частота занятий — 4-5 раз в неделю, но лучше, конечно, ежедневно.
Можно ли разбивать тренировку на короткие кусочки в течение дня, если сложно найти время на полноценное занятие?
Ирина Москаленко: Общее время нагрузки можно суммировать, занимаясь в течение дня, но длительность одного занятия должна быть не менее 10 минут. Это пороговая доза, минимальная по времени и интенсивности, необходимая для получения эффекта оздоровления.
В то же время для людей, которые ранее не тренировались, начальная длительность физической активности может быть менее 10 мин. с постепенным увеличением времени нагрузки.
Кстати
Евгений Камкин, замминистра здравоохранения России:
— Более 75% россиян в возрасте от 45 до 49 лет, у которых случился неожиданный инфаркт или инсульт, не обращались за медицинской помощью в течение последних двух лет своей жизни. Люди трудоспособного возраста должны ежегодно проходить профилактические осмотры или диспансеризацию, причем даже в том случае, если чувствуют себя нормально. Многие признаки заболевания — повышенный уровень холестерина, повышение артериального давления — на первых порах никак себя не проявляют. Поэтому поставить диагноз, принять меры и начать лечение на раннем этапе можно, только если обследоваться.
Многие признаки заболевания — повышенный уровень холестерина, повышение артериального давления — на первых порах никак себя не проявляют. Поэтому поставить диагноз, принять меры и начать лечение на раннем этапе можно, только если обследоваться.
Фото: Инфографика «РГ» / Леонид Кулешов / Ирина Невинная
Внезапная остановка сердца: причины и симптомы
Обзор
Электрическая система сердца, включая узлы, аорту и легочную артерию.Что такое внезапная остановка сердца?
Внезапная остановка сердца — это опасное для жизни состояние, при котором ваше сердце останавливается. Ваше сердце больше не качает кровь. В течение нескольких минут это подвергает ваши органы и все тело риску смерти. Они должны постоянно получать кислород. Ваша кровь доставляет этот кислород.
Неотложная помощь включает сердечно-легочную реанимацию (СЛР) и дефибрилляцию. СЛР удерживает достаточное количество кислорода в легких и доставляет его в мозг до тех пор, пока электрический разряд не восстановит нормальный сердечный ритм. СЛР и дефибрилляторы могут спасти вам жизнь.
СЛР и дефибрилляторы могут спасти вам жизнь.
Позвоните по номеру 911, если вы видите, что кто-то упал на землю, и вы подозреваете внезапную остановку сердца. Чем быстрее будут приняты неотложные меры, в том числе сердечно-легочная реанимация и дефибрилляция, тем выше шансы на выживание с хорошим исходом для здоровья.
Что такое внезапная сердечная смерть?
Внезапная сердечная смерть (ВСС) — внезапная, неожиданная смерть. Это вызывает потеря функции сердца (внезапная остановка сердца). Внезапная сердечная смерть является самой распространенной причиной естественной смерти в Соединенных Штатах. Ежегодно в стране умирает около 325 000 взрослых. Внезапная сердечная смерть является причиной половины всех смертей от сердечно-сосудистых заболеваний.
Внезапная сердечная смерть чаще всего возникает у взрослых в возрасте от 30 до 40 лет. Он поражает мужчин и людей, которым при рождении был присвоен мужской пол (AMAB), в два раза чаще, чем женщинам и людям, которым при рождении был назначен женский пол (AFAB). Это состояние редко встречается у детей, ежегодно поражая только 1–2 детей на 100 000 детей.
Это состояние редко встречается у детей, ежегодно поражая только 1–2 детей на 100 000 детей.
Что происходит при внезапной сердечной смерти?
При внезапной остановке сердца органы вашего тела не могут получать кислород. Без немедленной помощи, чтобы доставить кислород к вашему мозгу и другим жизненно важным органам, это смертельно.
Внезапная сердечная смерть болезненна?
Некоторые люди испытывают боль в груди в первые секунды внезапной остановки сердца. Однако, как только вы теряете сознание, вы не чувствуете боли.
Чем внезапная остановка сердца отличается от сердечного приступа?
Внезапная остановка сердца происходит, когда:
- Электрическая система сердца выходит из строя и внезапно становится нерегулярной.
- Сердце бьется опасно быстро.
- Желудочки могут трепетать или дрожать (фибрилляция желудочков).
В результате этих электрических изменений в вашем сердце оно не может перекачивать кровь, и кровь не достигает остальной части вашего тела. В результате это состояние приводит к летальному исходу, если немедленно не начать неотложную помощь.
В результате это состояние приводит к летальному исходу, если немедленно не начать неотложную помощь.
В первые несколько минут самое большое беспокойство вызывает то, что приток крови к вашему мозгу будет настолько ограничен, что вы потеряете сознание.
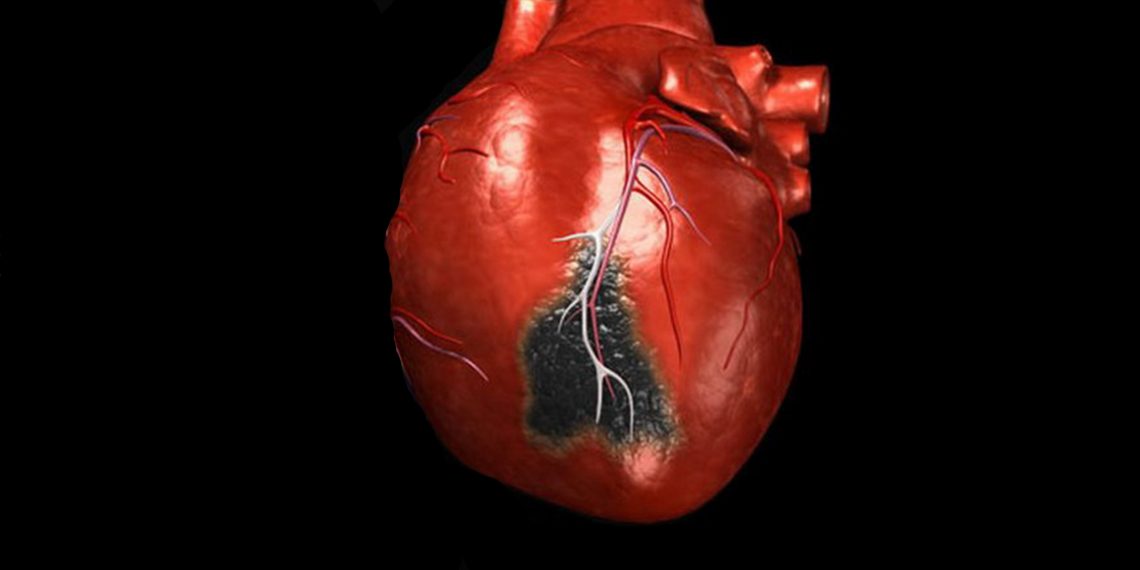
Внезапная остановка сердца не является сердечным приступом (инфарктом миокарда).
Сердечные приступы случаются при закупорке одной или нескольких коронарных артерий. Это мешает вашему сердцу получать достаточно крови, богатой кислородом. Когда кислород в вашей крови не может достичь сердечной мышцы, у вас может быть повреждение сердца.
На кого влияет внезапная остановка сердца?
Внезапная остановка сердца связана со многими факторами риска, особенно с ишемической болезнью сердца. Тем не менее, у вас больше шансов подвергнуться более высокому риску с возрастом и если вы афроамериканец и AMAB. Некоторые генетические причины болезней сердца, такие как гипертрофическая кардиомиопатия, также повышают риск внезапной сердечной смерти.
Насколько распространена внезапная остановка сердца?
По оценкам, в 2018 г. 74 человека из 100 000 получили неотложную помощь в связи с остановкой сердца за пределами больницы. Кроме того, по оценкам, 1 из 7 человек умер от внезапной сердечной смерти в Америке в 2017 г.
Симптомы и причины
Каковы симптомы?
Более чем в половине случаев внезапная остановка сердца происходит без предшествующих симптомов.
Симптомы внезапной остановки сердца могут включать:
- Обморок (потеря сознания).
- Учащенное сердцебиение.
- Боль в груди.
- Головокружение.
- Головокружение.
- Одышка.
- Тошнота в желудке и рвота.
Это означает, что началось потенциально опасное нарушение сердечного ритма, поэтому это также симптомы внезапной сердечной смерти.
Что вызывает внезапную остановку сердца?
Нарушения сердечного ритма, называемые аритмиями, чаще всего вызывают внезапные остановки сердца. Наиболее распространенной опасной для жизни аритмией является фибрилляция желудочков. Это беспорядочная, неорганизованная подача импульсов из желудочков (нижних камер) вашего сердца. Когда это происходит, ваше сердце не может перекачивать кровь. Без лечения вы можете умереть в течение нескольких минут.
Наиболее распространенной опасной для жизни аритмией является фибрилляция желудочков. Это беспорядочная, неорганизованная подача импульсов из желудочков (нижних камер) вашего сердца. Когда это происходит, ваше сердце не может перекачивать кровь. Без лечения вы можете умереть в течение нескольких минут.
Другие причины внезапной остановки сердца включают:
- Ишемическая болезнь сердца.
- Врожденные (с рождения) пороки сердца.
- Изменения в структуре вашего сердца из-за болезни или инфекции.
- Экстремальная физическая нагрузка или потеря крови.
Какова наиболее частая причина внезапной сердечной смерти?
Ишемическая болезнь сердца является причиной большинства случаев (80%) внезапной сердечной смерти. У молодых людей причиной часто являются врожденные (с момента рождения) пороки сердца или генетические аномалии электрической системы сердца. У людей в возрасте 35 лет и старше причина чаще связана с ишемической болезнью сердца.
Другие причины внезапной сердечной смерти включают кардиомиопатию от:
- Алкогольного расстройства.
- Ожирение.
- Генетические нарушения сердечной мышцы, включая гипертрофическую кардиомиопатию и аритмогенную кардиомиопатию.
Внезапная сердечная смерть у спортсменов встречается редко (от 1 на 100 000 до 1 на 300 000 спортсменов). Большинство профессиональных спортивных программ будут проверять своих потенциальных спортсменов на предмет наиболее распространенных причин внезапной сердечной смерти в этой популяции, которой в Соединенных Штатах является гипертрофическая кардиомиопатия. Это также происходит чаще у людей AMAB.
У молодых людей внезапная сердечная смерть чаще всего возникает во время занятий командными видами спорта. У спортсменов 35 лет и старше чаще возникает при беге или беге трусцой. Примерно у 1 из 15 000 бегунов и 1 из 50 000 марафонцев наступает внезапная сердечная смерть.
Каковы факторы риска внезапной остановки сердца?
Многие факторы могут увеличить риск внезапной остановки сердца и внезапной сердечной смерти.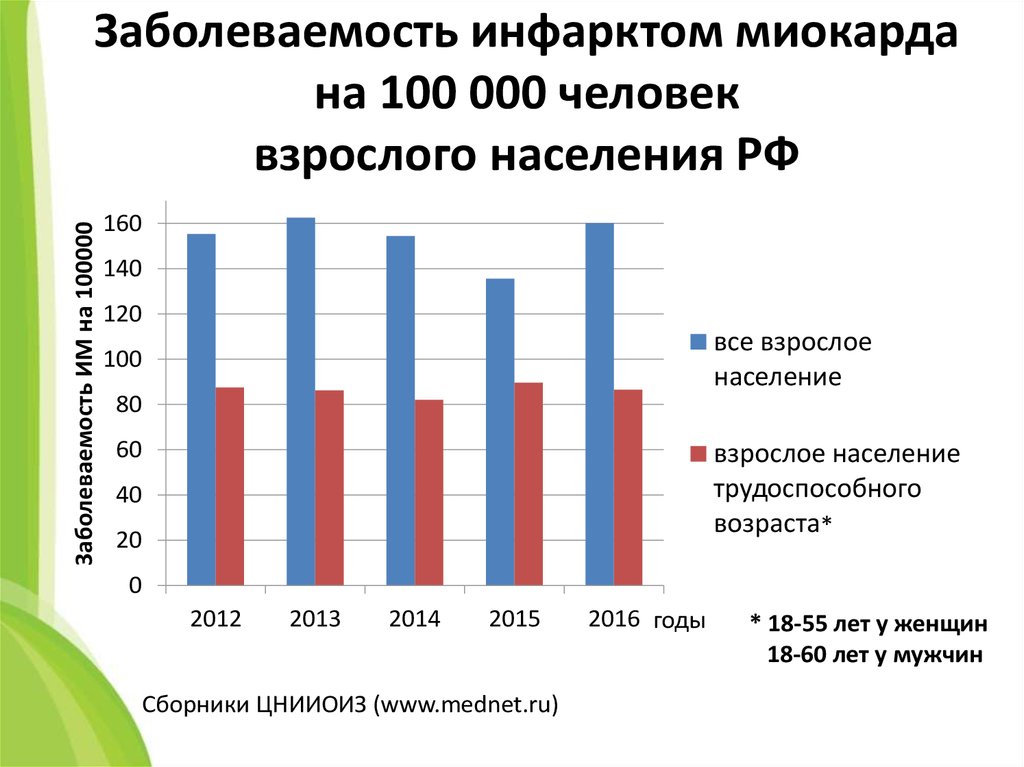
К двум основным факторам риска относятся:
- Предыдущий сердечный приступ : Риск внезапной сердечной смерти выше в течение первых шести месяцев после сердечного приступа. Медицинские работники связывают 75% случаев внезапной сердечной смерти с предыдущим сердечным приступом.
- Ишемическая болезнь сердца : Факторы риска ишемической болезни сердца включают курение, семейный анамнез сердечно-сосудистых заболеваний, высокий уровень холестерина или увеличенное сердце. Существует связь между 80% внезапных сердечных смертей и ишемической болезнью сердца.
Другие факторы риска включают:
- Предыдущий эпизод внезапной остановки сердца.
- Семейный анамнез внезапной остановки сердца или внезапной сердечной смерти.
- В личном или семейном анамнезе определенные нарушения сердечного ритма, включая синдром удлиненного интервала QT, синдром Вольфа-Паркинсона-Уайта и желудочковую тахикардию.

- Желудочковая тахикардия или фибрилляция желудочков после сердечного приступа.
- История врожденных (с рождения) пороков сердца или аномалий кровеносных сосудов.
- Обморок в анамнезе (эпизоды обморока неизвестной причины).
- Сердечная недостаточность (состояние, при котором насосная функция вашего сердца слабее, чем обычно). Люди с сердечной недостаточностью в 6–9 раз чаще, чем большинство людей, страдают желудочковыми аритмиями, которые могут привести к внезапной остановке сердца.
- Дилатационная кардиомиопатия (вызывает около 10% внезапных сердечных смертей). Рубцевание и повреждение сердечной мышцы увеличивают вероятность нарушения сердечного ритма, что, в свою очередь, приводит к сердечным приступам.
- Гипертрофическая кардиомиопатия (утолщение сердечной мышцы, особенно поражающее желудочки).
- Значительные изменения уровня калия и магния в крови.
- Ожирение.
- Диабет.
- Рекреационное употребление наркотиков.

- Прием «проаритмических» препаратов может повышать риск опасных для жизни аритмий.
Если у вас есть какой-либо из этих факторов риска, важно поговорить с вашим лечащим врачом о том, как снизить риск.
Диагностика и тесты
Как диагностируется внезапная остановка сердца?
Ваш лечащий врач может диагностировать внезапную остановку сердца, если вы:
- Не дышите.
- Нет пульса.
- Без сознания.
Во многих случаях внезапная остановка сердца диагностируется посмертно, так как это состояние часто приводит к летальному исходу.
Какие тесты будут проводиться для диагностики внезапной остановки сердца?
Чтобы предотвратить повторение внезапной остановки сердца в будущем, ваш лечащий врач может назначить анализы, чтобы выяснить, что вызвало ваше сердечное событие. Тесты могут включать:
- Электрокардиограмма (ЭКГ или ЭКГ).
- МРТ сердца.
- Анализы крови для проверки электролитов, участвующих в электрической проводимости вашего сердца.

- Амбулаторный мониторинг.
- Эхокардиограмма.
- Катетеризация сердца.
- Электрофизиологическое исследование.
Управление и лечение
Как лечить внезапную остановку сердца?
Вы можете вылечить и обратить вспять внезапную остановку сердца. Однако экстренные действия должны быть начаты немедленно. Выживание может достигать 90%, если лечение начинается в течение первых минут после внезапной остановки сердца. Скорость падает примерно на 10% каждую минуту дольше.
Если вы видите, что у кого-то произошла внезапная остановка сердца, сделайте следующее:
- Немедленно позвоните по номеру 911.
- Начать сердечно-легочную реанимацию, даже если это версия только для рук. СЛР может спасти жизнь. Он поддерживает циркуляцию крови и кислорода до тех пор, пока не прибудет помощь.
- Используйте AED (автоматический внешний дефибриллятор), если таковой имеется. СЛР плюс дефибрилляция спасает человека от внезапной остановки сердца.
 Использование AED — лучший шанс помочь человеку выжить. Чем короче время до дефибрилляции, тем больше шансов на выживание.
Использование AED — лучший шанс помочь человеку выжить. Чем короче время до дефибрилляции, тем больше шансов на выживание.
После прибытия бригады скорой помощи дефибрилляция может перезапустить сердце человека, если он еще не получил разряд от АВД. Дефибрилляторы шокируют ваше сердце с помощью электродов, размещенных на груди. Персонал скорой помощи также введет внутривенно лекарства, называемые антиаритмическими средствами, которые восстанавливают электрический ритм сердца.
После успешной дефибрилляции большинству людей требуется стационарное лечение, чтобы оправиться от последствий внезапной остановки сердца, а также для лечения и предотвращения проблем с сердцем в будущем.
Профилактика
Как снизить риск?
Вы можете снизить риск различными способами, например:
- Регулярно посещая врача для последующего наблюдения.
- Внесение изменений в здоровый образ жизни, таких как снижение веса и соблюдение диеты с низким содержанием жиров.

- Отказ от курения и других табачных изделий.
- Прием лекарств, прописанных вашим лечащим врачом при высоком уровне холестерина или аритмии.
- Получение имплантируемого кардиовертера-дефибриллятора (ИКД), если ваш лечащий врач рекомендует его.
- Процедуры или операции, рекомендованные вашим лечащим врачом, такие как ангиопластика или катетерная абляция.
- Проведение генетического тестирования, если это рекомендовано вашим врачом, для поиска потенциальных причин внезапной сердечной смерти.
- Объясните своей семье важность оказания неотложной помощи и обучения СЛР.
Спортсмены средних школ и колледжей должны проходить обследование сердца каждые два года. Это должно включать оценку их личной и семейной истории (обновляется ежегодно) и медицинский осмотр. Их спортивный врач может порекомендовать дополнительные тесты, такие как электрокардиограмма, если есть какие-либо тревожные результаты при первоначальном обследовании.
Если ваш лечащий врач подозревает проблемы с сердцем, вы должны получить направление к кардиологу.
Перспективы/прогноз
Что мне следует ожидать, если у меня случится внезапная остановка сердца?
Большинство людей (около 90%), перенесших внезапную остановку сердца вне больницы, не выживают. Обычно это происходит потому, что они не получают помощи вовремя. Большинство случаев внезапной остановки сердца, которые не происходят в больнице, происходят дома. Каждая минута, когда вы не получаете помощи, — это еще одна минута, когда ваш мозг лишен кислорода, в котором он нуждается.
Люди, пережившие внезапную остановку сердца, имеют разный прогноз в зависимости от того, как быстро им была оказана медицинская помощь. Обычно им нужна помощь в восстановлении навыков, которые у них были до внезапной остановки сердца. Это происходит потому, что вы можете получить повреждение головного мозга, если пройдет слишком много минут без поступления кислорода в ваш мозг.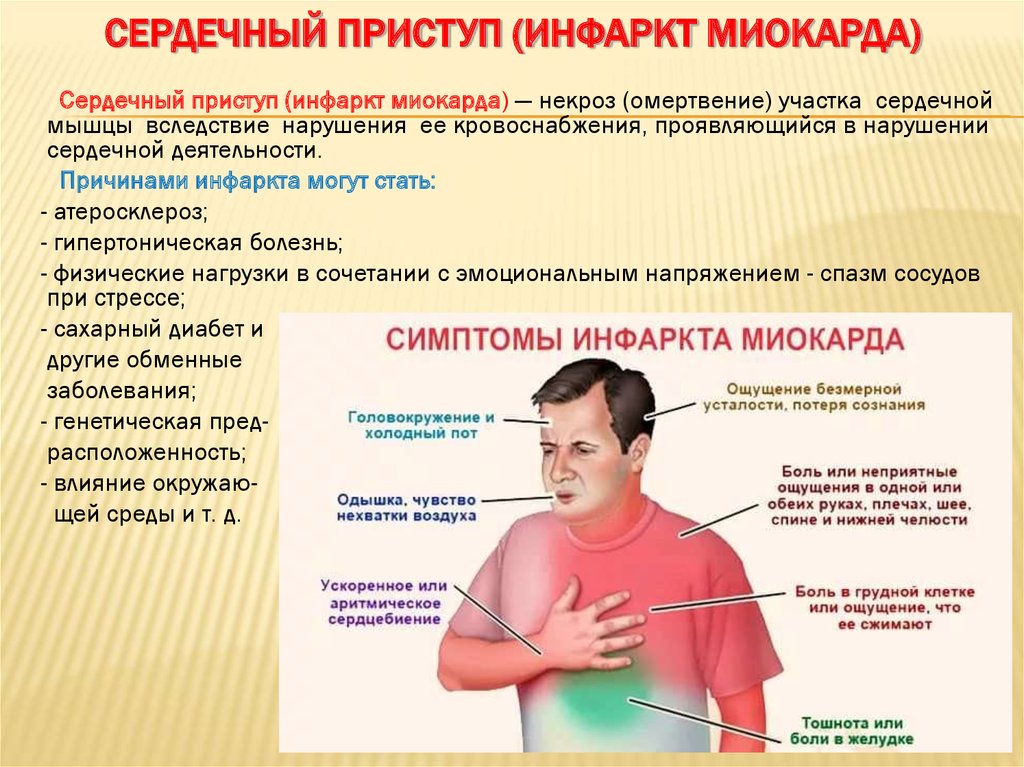 Могут поражаться и другие органы, в том числе приводящие к почечной недостаточности, печеночной недостаточности и хроническим сердечным заболеваниям.
Могут поражаться и другие органы, в том числе приводящие к почечной недостаточности, печеночной недостаточности и хроническим сердечным заболеваниям.
Жить с
Как мне позаботиться о себе?
Пережить внезапную остановку сердца для многих является началом долгого выздоровления. В зависимости от того, как долго ваш мозг был без кислорода, у вас, вероятно, будет повреждение мозга. Это означает, что вы, возможно, не сможете делать все то, что раньше делали каждый день. Кроме того, у вас могут быть некоторые проблемы с психическим здоровьем, такие как стресс и депрессия.
Если доступна программа реабилитации, вы можете использовать ее, чтобы восстановить свои способности. Это потребует времени и терпения. Исследователи обнаружили, что качество жизни выживших после внезапной остановки сердца улучшилось через шесть месяцев.
Когда мне следует обратиться к врачу?
Скорее всего, после внезапной остановки сердца у вас будут последующие визиты к нескольким поставщикам медицинских услуг. Вам также будут назначены процедуры или процедуры, которые помогут предотвратить повторную внезапную остановку сердца.
Вам также будут назначены процедуры или процедуры, которые помогут предотвратить повторную внезапную остановку сердца.
Обязательно сообщите своему врачу, если у вас появятся какие-либо новые симптомы или если вы не почувствуете себя лучше в течение ожидаемого периода времени.
Когда мне следует обратиться в отделение неотложной помощи?
Если вы станете свидетелем того, как кто-то потеряет сознание, позвоните по номеру 9.11, чтобы получить помощь. Начните сердечно-легочную реанимацию и пошлите кого-нибудь еще, чтобы найти AED.
Какие вопросы я должен задать своему врачу?
- Считаете ли вы, что мне нужен AED дома?
- Какие ресурсы доступны, чтобы помочь мне вернуться к моей обычной деятельности?
- Каков риск внезапной остановки сердца для моих близких?
- Должен ли я установить дефибриллятор?
- Должен ли я или члены моей семьи пройти генетическое тестирование?
Записка из Кливлендской клиники
Пережить внезапную остановку сердца — это стресс. Вам потребуется время, чтобы восстановиться и работать над тем, чтобы быть в состоянии выполнять те действия, которые вы делали в прошлом. Держите ваши последующие встречи с вашим поставщиком медицинских услуг. Не бойтесь задавать вопросы, если вам что-то непонятно. Вы можете чувствовать себя в большей безопасности, если члены вашей семьи посещают занятия по сердечно-легочной реанимации, чтобы они могли помочь вам, если у вас снова случится внезапная остановка сердца.
Вам потребуется время, чтобы восстановиться и работать над тем, чтобы быть в состоянии выполнять те действия, которые вы делали в прошлом. Держите ваши последующие встречи с вашим поставщиком медицинских услуг. Не бойтесь задавать вопросы, если вам что-то непонятно. Вы можете чувствовать себя в большей безопасности, если члены вашей семьи посещают занятия по сердечно-легочной реанимации, чтобы они могли помочь вам, если у вас снова случится внезапная остановка сердца.
Факты о сердечных заболеваниях | cdc.gov
Источник: Интерактивный атлас болезней сердца и инсульта.
Увеличить
Узнайте больше о сердечно-сосудистых заболеваниях и их факторах риска. Каждому важно знать факты о сердечных заболеваниях.
Заболевания сердца в Соединенных Штатах
- Заболевания сердца являются основной причиной смерти мужчин, женщин и представителей большинства расовых и этнических групп в Соединенных Штатах. 1
- Каждые 34 секунды человек умирает в США от сердечно-сосудистых заболеваний.
 1
1 - Около 697 000 человек в США умерли от сердечно-сосудистых заболеваний в 2020 году — это 1 из каждых 5 смертей . 1,2
- Сердечно-сосудистые заболевания обходятся Соединенным Штатам примерно в 229 миллиардов долларов ежегодно с 2017 по 2018 год. 3 Сюда входят расходы на медицинские услуги, лекарства и потерю производительности из-за смерти.
Ишемическая болезнь сердца
- Ишемическая болезнь сердца является наиболее распространенным типом болезни сердца, от которой в 2020 году умерло 382 820 человек. 2
- Около 20,1 миллиона взрослых в возрасте 20 лет и старше имеют ИБС (около 7,2%). 2
- В 2020 году примерно 2 из 10 смертей от ИБС приходится на взрослых в возрасте до 65 лет. 2
Ранние действия важны при сердечном приступе
Знайте предупредительные признаки и симптомы сердечного приступа.
Сердечный приступ
- В Соединенных Штатах каждые 40 секунд у кого-то случается сердечный приступ. 2
- Каждый год около 805 000 человек в США переносят сердечный приступ. 2 Из них,
- 605 000 — первый сердечный приступ 2
- 200 000 случаются с людьми, уже перенесшими сердечный приступ 2
- О 1 из 5 сердечных приступов молчит — ущерб нанесен, но человек не осознает этого. 2
Смертность от сердечно-сосудистых заболеваний зависит от пола, расы и этнической принадлежности
Болезнь сердца является ведущей причиной смерти людей, принадлежащих к большинству расовых и этнических групп в Соединенных Штатах, включая афроамериканцев, американских индейцев, коренных жителей Аляски, латиноамериканцев и белых мужчин. У женщин с островов Тихого океана, а также у женщин азиатского происхождения, американских индейцев, коренных жителей Аляски и латиноамериканок болезни сердца уступают только раку. 1
1
Ниже приведены проценты всех смертей от сердечно-сосудистых заболеваний в 2020 г. с разбивкой по этнической принадлежности, расе и полу. 1
| Раса этнической группы | % смертей | Самец, % | Самка, % |
|---|---|---|---|
| Американский индеец или коренной житель Аляски | 14,2 | 15,5 | 12,7 |
| азиат | 18,9 | 20,0 | 17,8 |
| Черный (для неиспаноязычных) | 20,7 | 21,0 | 20,3 |
| Коренные жители Гавайев или других островов Тихого океана | 20,8 | 21,9 | 19,4 |
| Белый (неиспаноязычный) | 21,3 | 22,7 | 19,8 |
| Латиноамериканец | 15,8 | 15,8 | 15,8 |
| Все | 20,6 | 21,6 | 19,5 |
| Более одной гонки | 18,2 | 19,2 | 16,9 |
Американцы, подверженные риску сердечных заболеваний
По мере того, как в артериях человека с сердечным заболеванием образуются бляшки, внутренняя часть артерий начинает сужаться, что уменьшает или блокирует поток крови. Зубной налет также может разорваться (расколоться). Когда это происходит, на бляшке может образоваться сгусток крови, блокирующий поток крови.
Зубной налет также может разорваться (расколоться). Когда это происходит, на бляшке может образоваться сгусток крови, блокирующий поток крови.
Высокое кровяное давление, высокий уровень холестерина в крови и курение являются ключевыми факторами риска сердечно-сосудистых заболеваний.
Некоторые другие заболевания и образ жизни также могут подвергать людей повышенному риску сердечно-сосудистых заболеваний, в том числе:
- Диабет
- Избыточный вес и ожирение
- Нездоровое питание
- Отсутствие физической активности
- Чрезмерное употребление алкоголя
Усилия CDC в области общественного здравоохранения, связанные с сердечными заболеваниями
- Действия штата в области общественного здравоохранения по профилактике и контролю хронических заболеваний
- Миллион сердец ®
- МУДРЕЦА
Дополнительная информация
- Центры по контролю и профилактике заболеваний США: Набор для информирования о заболеваниях сердца
- Американская кардиологическая ассоциация
- Национальный институт сердца, легких и крови
Ссылки
- Центры по контролю и профилактике заболеваний, Национальный центр статистики здравоохранения.



 Использование AED — лучший шанс помочь человеку выжить. Чем короче время до дефибрилляции, тем больше шансов на выживание.
Использование AED — лучший шанс помочь человеку выжить. Чем короче время до дефибрилляции, тем больше шансов на выживание.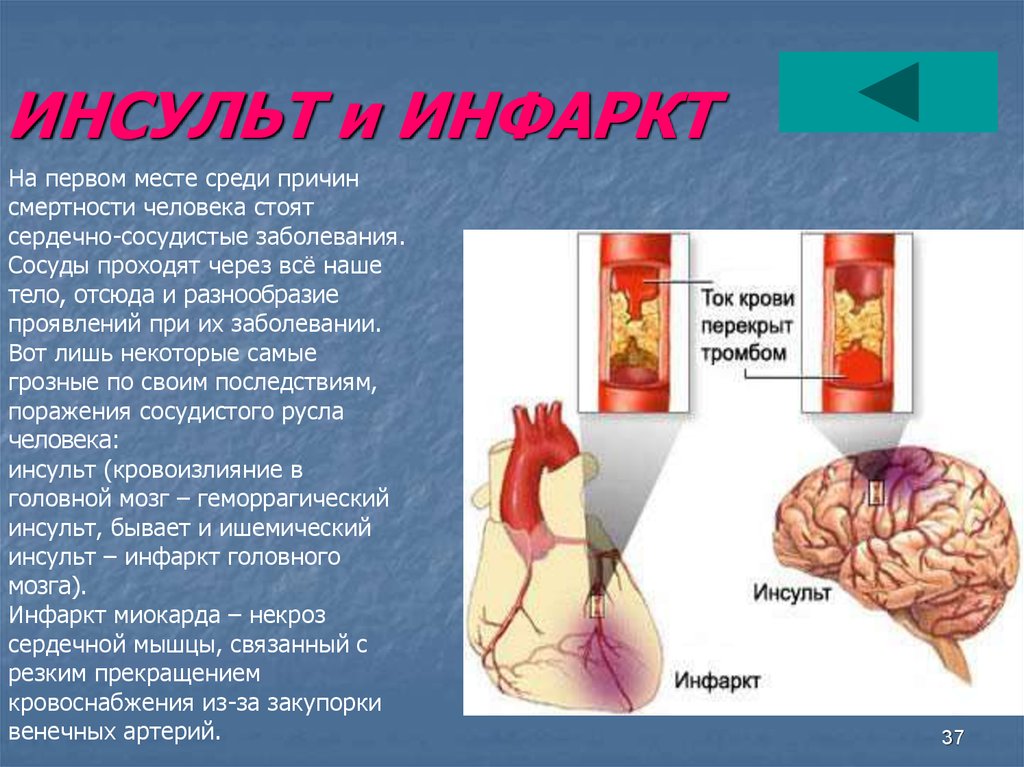 1
1 