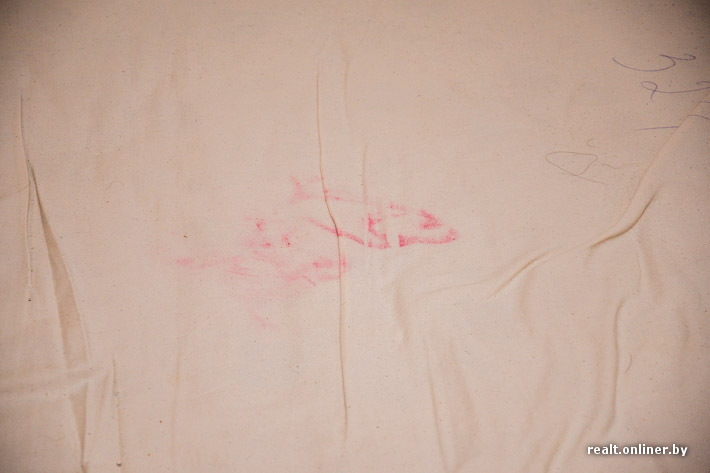Симптом мокрого пятна: Особенности течения гастроэзофагеальной рефлюксной болезни у детей | #07/08
Особенности течения гастроэзофагеальной рефлюксной болезни у детей | #07/08
Проблема гастроэзофагеальной рефлюксной болезни (ГЭРБ) является одной из актуальных проблем детской гастроэнтерологии. Это связано с ее широкой распространенностью, в том числе и среди детей, разнообразием клинических проявлений (включая большое число «внепищеводных» жалоб, порой затрудняющих своевременную постановку диагноза заболевания), возможностью развития серьезных осложнений (в частности, синдрома Баррета), необходимостью длительного медикаментозного лечения. Частота возникновения ГЭРБ в общей популяции населения составляет от 7 до 20% [2, 7, 8], а у детей колеблется, по данным разных авторов, от 2–4% [2] до 8,7–49% [1].
Согласно современной классификации ВОЗ, ГЭРБ — это хроническое рецидивирующее заболевание, обусловленное нарушением моторно-эвакуаторной функции органов гастроэзофагеальной зоны и характеризующееся спонтанным или регулярно повторяющимся забрасыванием в пищевод желудочного или желудочно-кишечного содержимого, что приводит к повреждению дистального отдела пищевода с развитием в нем эрозивно-язвенных, катаральных и/или функциональных нарушений [3]. ГЭРБ как самостоятельная нозологическая единица официально получила признание в октябре 1997 года (Генваль, Бельгия) [1, 6]. Было предложено выделять эндоскопически негативную (НЭРБ), эндоскопически позитивную ГЭРБ и пищевод Барретта [3, 5, 6]. При НЭРБ присутствуют типичные клинические симптомы, но отсутствуют эндоскопические проявления. НЭРБ называют также «симптоматической» ГЭРБ [4]. По данным, представленным на Всемирном конгрессе гастроэнтерологов в Лос-Анжелесе (2002), более 60% пациентов с ГЭРБ имеют неэрозивную форму заболевания [4].
ГЭРБ — полисистемное заболевание, основную роль в развитии которого играют расстройства моторики: снижение тонуса нижнего пищеводного сфинктера (НПС), замедление эвакуации желудочного содержимого, нарушение пищеводного клиренса.
Принято различать физиологический и патологический гастроэзофагеальный рефлюкс (ГЭР). Физиологический ГЭР обычно отмечается после приема пищи, характеризуется отсутствием клинических симптомов, незначительной продолжительностью эпизодов ГЭР (менее 20 с), эпизодами рефлюксов во время сна. Физиологический ГЭР может встречаться у здоровых людей в любом возрасте и протекать бессимптомно. Помимо физиологического ГЭР, при длительной экспозиции кислого желудочного содержимого в пищеводе, может возникать патологический ГЭР, который наблюдается при ГЭРБ. При этом нарушается физиологическое перемещение химуса, которое сопровождается поступлением в пищевод и далее, в ротоглотку, содержимого, способного вызвать повреждение слизистых оболочек. Для патологического ГЭР характерны частые и продолжительные эпизоды рефлюксов, наблюдаемые днем и ночью и обусловливающие возникновение симптомов, свидетельствующих о поражении слизистой оболочки пищевода и других органов. Кроме того, в пищевод попадает несвойственная для него микробная флора, которая может также вызвать воспаление слизистых оболочек. Также для возникновения ГЭР должны иметься значительные дефекты антирефлюксного барьера, главную роль в формировании которого играют ножки диафрагмы и диафрагмально-пищеводная связка. Внутрипросветное давление в желудочно-пищеводном переходе отражает силу антирефлюксного барьера, а рефлюкс возникает только при снижении этого давления.
У детей, особенно раннего возраста, физиологический ГЭР встречается чаще, чем у взрослых. Это обусловлено физиологическими особенностями сфинктерного и клапанного аппарата кардии и механизмами нейрогуморальной регуляции. У детей первых трех месяцев жизни ГЭР часто сопровождается привычным срыгиванием или рвотой.
По современным данным к первичным и основным факторам возникновения ГЭРБ относится патология вегетативной нервной системы (ВНС). Повышение активности парасимпатического звена ВНС приводит к повышению секреции соляной кислоты и пепсина, а симпатического отдела — к нарушению моторно-эвакуаторной функции желудка, двенадцатиперстной кишки и снижению тонуса нижнего пищеводного сфинктера (НПС).
ГЭРБ — заболевание, протекающее с вариабельной клинической симптоматикой. Выделяют пищеводные и внепищеводные симптомы. К типичным симптомам относятся изжога, отрыжка, регургитация, боль в эпигастральной области, дисфагия. Патогномоничным признаком ГЭРБ является регулярно возникающая изжога, особенно если она усиливается или возникает в горизонтальном положении и при наклонах, что обычно соответствует выраженной недостаточности НПС. Появление изжоги может быть спровоцировано приемом определенных продуктов (жирных, острых блюд, кислых соков, черного хлеба), физической нагрузкой. Часть детей может расценивать ее как проявление болевого синдрома. Отрыжка кислым, горьким воздухом является наиболее частым, но менее специфичным симптомом ГЭРБ, так как отражает в первую очередь повышение внутрижелудочного давления и в меньшей степени зависит от наличия и выраженности ГЭР.
Дети с ГЭРБ могут предъявлять жалобы на дисфагию, ощущение кома за грудиной, одинофагию (боль при прохождении пищи по пищеводу), возникающую чаще при его эрозивно-язвенных поражениях. У них встречается симптом «мокрого пятна» — появление на подушке после сна белесоватого пятна. Его аналогом может быть ощущение повышенного количества жидкости во рту, обусловленное эзофагослюнным рефлексом. Возникновение дуоденогастроэзофагеального рефлюкса нередко сопровождается появлением чувства горечи во рту, желтого налета на языке [10, 11].
У них встречается симптом «мокрого пятна» — появление на подушке после сна белесоватого пятна. Его аналогом может быть ощущение повышенного количества жидкости во рту, обусловленное эзофагослюнным рефлексом. Возникновение дуоденогастроэзофагеального рефлюкса нередко сопровождается появлением чувства горечи во рту, желтого налета на языке [10, 11].
Встречаемость ФЛР/ЭЭР у детей при ЛОР-патологии в настоящее время точно неизвестна [15]. По результатам зарубежных исследований, опубликованных с 1979 по 2002 год, установлено, что разброс частоты рефлюкса у детей с симптомами со стороны верхних дыхательных путей составил от 27 до 100% [16]. Это связано, скорее всего, с отсутствием единых диагностических критериев ЭЭР/ФЛР в отличие от установленных с помощью суточной рН-метрии нормативов по ГЭР [17]. Кроме того, некоторые авторы рассматривают ЭЭР/ФЛР как отдельную нозологию, которая по механизмам развития, клиническим проявлениям, методам диагностики и лечения отличается от ГЭРБ [18, 19, 20]. Механизмы, объясняющие взаимосвязь рефлюкса с некоторыми заболеваниями ЛОР-органов, такими как рецидивирующий респираторный папилломатоз, синуситы, отиты, до конца не известны [20].
Интересно, что нарастание патологических изменений со стороны ЛОР-органов достаточно часто отмечается до типичных клинических проявлений ГЭРБ, во время манифестации ГЭРБ частота заболеваний ЛОР-органов максимальная, а в последующий за манифестацией ГЭРБ период она достоверно выше, чем до болезни. Таким образом, развитие ГЭРБ способствует нарастанию встречаемости заболеваний ЛОР-органов, большинство из которых имеют хроническое течение [21]. С другой стороны, хронические заболевания гортани и глотки могут приводить к нарушению пищеводного клиренса, что способствует формированию ГЭРБ или вносит в ее течение особенности [19, 20].
ГЭР-ассоциированные респираторные нарушения традиционно разделяют на 2 группы: «верхние» (апноэ, стридор, ларингит) и «нижние» (синдром бронхиальной обструкции, бронхиальная астма). Согласно современным представлениям патогенез респираторных нарушений, в том числе и развитие приступа бронхиальной астмы, возникающего на фоне ГЭРБ, связан с двумя механизмами: а) прямым, с развитием механической окклюзии просвета трахеобронхиального дерева аспирационным материалом; б) непрямым (невральным или механическим) в результате стимуляции вагусных рецепторов дистальной части пищевода с развитием дискринии, отека и бронхоспазма. В настоящее время многочисленными исследованиями доказано, что ГЭР существенно ухудшает течение бронхиальной астмы у детей.
Постановка диагноза ГЭРБ основывается на совокупности диагностических критериев: клинических, эндоскопических, гистологических, рН-мониторинга, рентгенологических, манометрических, ультразвуковых. Для оценки эндоскопически выявляемых воспалительных изменений пищевода используется классификация G. Tytgat в модификации В. Ф. Приворотского с соавт., по которой выделяются 4 степени эзофагита, а также 3 степени нарушения моторной функции.
Cовременная терапия ГЭРБ состоит из следующих шагов: рекомендации по образу жизни, с дальнейшим назначением лекарственных средств. Медикаментозная терапия ГЭРБ направлена на восстановление моторной функции пищевода и желудка и нормализацию кислотообразующей функции желудка. С целью улучшения перистальтики пищевода и повышения тонуса НПС применяются прокинетические препараты периферического действия (домперидон). Снижение агрессивности рефлюктата достигается назначением антисекреторных препаратов (ингибиторы протонной помпы, блокаторы Н2-гистаминовых рецепторов), а также антацидных препаратов, содержащих соли магния и алюминия, сорбирующих забрасываемые компоненты желчи, нейтрализующие кислое желудочное содержимое и обладающие репаративными свойствами [4, 7]. Длительность терапии определяется индивидуально, однако при наличии внепищеводных клинических проявлений ГЭРБ антирефлюксные мероприятия должны быть более «агрессивными» и продолжительными [18, 20]. Очень хорошо в терапии ГЭРБ зарекомендовал себя препарат «Гевискон», один из наиболее часто используемых альгинатных препаратов в настоящее время.
Медикаментозная терапия ГЭРБ направлена на восстановление моторной функции пищевода и желудка и нормализацию кислотообразующей функции желудка. С целью улучшения перистальтики пищевода и повышения тонуса НПС применяются прокинетические препараты периферического действия (домперидон). Снижение агрессивности рефлюктата достигается назначением антисекреторных препаратов (ингибиторы протонной помпы, блокаторы Н2-гистаминовых рецепторов), а также антацидных препаратов, содержащих соли магния и алюминия, сорбирующих забрасываемые компоненты желчи, нейтрализующие кислое желудочное содержимое и обладающие репаративными свойствами [4, 7]. Длительность терапии определяется индивидуально, однако при наличии внепищеводных клинических проявлений ГЭРБ антирефлюксные мероприятия должны быть более «агрессивными» и продолжительными [18, 20]. Очень хорошо в терапии ГЭРБ зарекомендовал себя препарат «Гевискон», один из наиболее часто используемых альгинатных препаратов в настоящее время.
Гевискон эффективно снижает частоту и длительность симптомов ГЭР: альгинат реагирует с кислотой в желудке и образует прочный вязкий гель, или альгинатный «плот», плавающий на поверхности содержимого желудка и имеющий практически нейтральную среду. По сравнению с простыми антацидами и другими альгинатными продуктами «плот» остается в верхней части желудка значительно дольше и эффективно препятствует забросу содержимого желудка в пищевод. В более тяжелых случаях гель попадает в пищевод в результате рефлюкса и защищает воспаленную слизистую, способствуя ее заживлению. Кислотный компонент ГЭРБ развивается скорее в месте действия кислоты, чем от ее избытка. Поэтому «плот» удерживает кислоту в желудке. Многочисленные клинические исследования, в т. ч. и наш собственный опыт, свидетельствуют об эффективности и безопасности Гевискона. Необходимо отметить и хорошие органолептические свойства препарата, что особенно важно в педиатрии.
Нами обследовано 58 детей с хронической патологией гортани в возрасте 6–16 лет (M ± SD = 11,7 ± 2,4 года): 27 детей с рецидивирующим респираторным папилломатозом, 12 детей с приобретенным рубцовым стенозом гортани и шейного отдела трахеи, 19 детей с узелками голосовых складок.
Диагноз патологии гортани устанавливался эндоскопически. Суточное рН-мониторирование проводили с помощью портативного ацидогастрометра «Гастроскан 24» (Россия). При определении патологического гастроэзофагеального рефлюкса использовались нормативные показатели по De Meester T. R., 1992. В своих исследованиях для диагностики фаринголарингеального рефлюкса мы ориентировались на данные Gregory N. P., 2000 и Koufman J. A., 2005, которые считают признаками ФЛР наличие хотя бы одного заброса в гортаноглотку с рН < 4,0 в вертикальном или горизонтальном положении тела. На основании проведенного рН-мониторирования наиболее часто диагностировано сочетание ГЭРБ и ФЛР (55,2%), реже встречался изолированный ФЛР (31,0%) и у пяти детей (8,6%) — изолированная ГЭРБ. При хронических заболеваниях гортани различные варианты рефлюксной патологии выявлены у подавляющего большинства пациентов (94,8%).
Таким образом, ГЭРБ является частой причиной заболеваний верхних дыхательных путей у детей, в силу физиологических особенностей сфинктерного и клапанного аппарата кардии и механизмов нейрогуморальной регуляции. Учитывая частоту и серьезность развития внепищеводных осложнений ГЭРБ у детей, нуждающихся в быстром, безопасном и эффективном лечении, применение достоверно эффективного и безопасного альгинатсодержащего препарата Гевискон является актуальным в терапии ГЭРБ у детей и составляет основу рациональной терапии данной патологии.
По вопросам литературы обращайтесь в редакцию.
Т. Г. Завикторина
Е. В. Стрига
Ю. Б. Соколова
Н. К. Шумейко, кандидат медицинских наук, доцент
Ю. Л. Солдатский*, доктор медицинских наук, профессор
МГМСУ, *ММА им. И. М. Сеченова, Москва
причины, симптомы, диагностика, лечение, профилактика
Гастроэзофагеальная рефлюксная болезнь у детей представляет собой хроническую рецидивирующую патологию, возникающую при ретроградном забрасывании в просвет пищевода содержимого желудка и начальных отделов тонкого кишечника.
Гастроэзофагеальная рефлюксная болезнь является прямым следствием гастроэзофагеального рефлюкса (ГЭР). Основным патогенетическим фактором заболевания специалисты считают контакт желудочного сока и химуса со слизистой оболочкой нижней трети пищевода. Нормальная кислотность в просвете кардиального отдела является нейтральной или слабощелочной (рН 6,0-7,7), а реакция содержимого желудка – кислая (рН 1,5-2,0). При контакте кислого содержимого с неадаптированной к таким условиям стенкой пищевода возникает физико-химическое повреждение слизистой оболочки, которое и дает толчок для развития заболевания.
Немаловажную роль в развитии патологии играет употребление нитратов, антидепрессантов, прогестинов, антихолинергических средств, блокаторов кальциевых каналов и других медикаментозных препаратов, провоцирующих развитие транзиторной релаксации пищеводного сфинктера. Иногда триггерами патологии являются нерациональное питание, повышенная выработка желудочного секрета, повышение внутрибрюшного давления, обусловленное метиоризмом, запорами, длительным наклоном туловища. Провоцировать развитие заболевания могут болезни респираторного тракта и прием некоторых медикаментозных средств.
СимптомыСимптомы ГЭРБ у детей делятся на две группы: эзофагеальные, связанные с пищеварительной системой, и экстраэзофагеальные, не связанные с пищеварительной системой. У младенцев и больных дошкольного возраста основными клиническими проявлениями ГЭРБ является рвота, частые срыгивания и недостаточная прибавка массы тела. В редких случаях возможно нарушение деятельности дыхательной системы вплоть до остановки дыхания или внезапной смерти. У подростков и детей старшей возрастной группы более четко прослеживается картина нарушений со стороны органов пищеварения, у них может наблюдаться развитие изжоги и дисфагии. Независимо от возраста, при ГЭРБ могут возникать метеозависимость, бессонница, головные боли и эмоциональная нестабильность.
Эзофагеальные проявления возникают в результате забраса содержимого в пищевод. Одним из самых распространенных симптомов заболевания считается изжога. По мере прогрессирования заболевания возможно развитие отрыжки кислым или горьким. У многих пациентов присутствует симптом мокрого пятна, при котором после сна на подушке остается беловатый след. Причиной его возникновения является гиперсаливация, характерная для нарушения моторики кардиального отдела пищевода. Могут наблюдаться боль за грудиной во время еды и дисфагия, характеризующаяся ощущением кома в груди. Иногда клинические проявления гастроэзофагеального рефлюкса могут полностью отсутствовать, а изменения выявляются только при инструментальном обследовании. Также возможен противоположный вариант, когда при выраженной клинике ГЭРБ эндоскопические признаки патологии отсутствуют.
ДиагностикаДиагностика ГЭРБ у детей базируется на изучении анамнеза, клинико-лабораторных данных и результатах инструментальных исследований. При постановке диагноза ребенку могут быть назначены физикальный осмотр, интраэзофагеальная рН-метрия, эзофагогастродуоденоскопия и рентгенологическое исследование с контрастированием.
ЛечениеЛечение ГЭРБ у детей основывается на сочетании немедикаментозной терапии, фармакотерапии и хирургической коррекции кардиального сфинктера. Выбор схемы лечения зависит от возраста ребенка и тяжести заболевания. У детей младшего возраста в основе терапии лежит немедикаментозный подход, включающий в себя постуральную терапию и коррекцию питания.
Схема лечения детей старшего возраста составляется с учетом тяжести заболевания и наличия осложнений и может включать в себя ингибиторы протонной помпы, прокинетики, нормализаторы моторики. При неэффективности консервативного лечения потребуется проведение хирургического вмешательства.
ПрофилактикаПрофилактика ГЭРБ предусматривает исключение всех факторов риска. Основными профилактическими мерами являются рациональное питание, исключение причин длительного повышения внутрибрюшного давления и ограничение приема провоцирующих медикаментов.
Дегенерация макулы — Latvijas Amerikas acu centrs
Что означает дегенерация макулы?
Когда глаз смотрит прямо, макула — это центральный пункт сетчатки, в котором перегибаются световые лучи, идущие через роговую оболочку и линзу. Также, как и у линзы фотоаппарата, изображение на сетчатку поступает через линзу, похожую на объектив камеры. Если в макуле произошли изменения, исчезает центральная часть изображения, с появлением расплывчатого пятна. Остальное изображение может сохраняться ясным.
Что вызывает дегенерацию макулы?
Дегенерацию макулы вызывают изменения или повреждения макулы. Глаз всё ещё хорошо видит боковые объекты, так как «периферийное» зрение не повреждено. Именно поэтому дегенерация макулы сама по себе полную слепоту не вызывает. Но становится обременительным или даже невозможным чтение или скрупулёзная работа вблизи.
Сетчатка — это очень чуткий и чувствительный слой тканей, который покрывает внутреннюю поверхность глазного яблока. Макула — совсем небольшое поле в центре сетчатки, которое можно сравнить с большой буквой «О» из газетной статьи. Без этого маленького поля невозможно наше зрение «прямо вперёд», которое используется для чтения и других точных работ. Дегенерация макулы чаще встречается у пациентов старшего возраста, но не всегда потеря центрального зрения возникает по причине старения глаза — дегенерацию макулы вызывают глазные травмы, инфекции или воспалительные процессы.
Каковы виды дегенерации макулы?
Самый распространённый вид дегенерации макулы — инволюционарная дегенерация макулы. Этот вид встречается примерно в 70% случаев и связан со старением глаза. Причиной этого является разрушение или отделение тканей макулы. Ткани становятся более тонкими. Примерно в 10% случаев встречается эксудативная дегенерация макулы. Обычно макулу защищает тонкий слой тканей, который отделяет макулу от глаза густыми и очень тонкими кровеносными сосудами. Иногда эти сосуды разрываются или кровоточат, в результате чего появляются рубцы. Очень часто в этих рубцах появляются и растут новые, лишние для глаза, кровеносные сосуды. Эти сосуды — очень тонкие и часто рвутся и кровоточат. Кровь разрушает макулу и вызывает дальнейшее рубцевание. Зрение искажается и затуманивается, и плотные рубцы блокируют центральное зрение глаза.
Очень часто в этих рубцах появляются и растут новые, лишние для глаза, кровеносные сосуды. Эти сосуды — очень тонкие и часто рвутся и кровоточат. Кровь разрушает макулу и вызывает дальнейшее рубцевание. Зрение искажается и затуманивается, и плотные рубцы блокируют центральное зрение глаза.
Существуют виды дегенерации макулы, которые встречаются у пациентов молодого возраста (подростковая/юношеская дегенерация макулы), причиной которой не является процесс старения. Иногда причинами повреждения тонких тканей макулы являются травмы, инфекции или воспалительные процессы.
Каковы симптомы дегенерации макулы?
Если дегенерация макулы появилась только в одном глазу, поначалу это даже трудно заметить, если второй глаз находится в нормальном состоянии. Часто так и происходит, и проходит долгое время, пока изменения зрения становятся заметными. Симптомы дегенерации макулы у каждого пациента могут быть разными. Иногда зрение теряет только один глаз, а у другого сохраняется хорошее зрение долгие годы. Если затронуты оба глаза, чтение и выполнение точных работ может стать особенно проблематичным.
Дегенерация макулы сама по себе полной слепоты не вызывает. Так как боковое зрение обычно сохраняется, большая часть пациентов может достаточно хорошо себя обслуживать.
Симптомами дегенерации макулы может быть неясное цветовое изображение, расплывчатые буквы при чтении, прямые линии кажутся изогнутыми и иногда центральная часть изображения кажется более искажённой, чем боковые части. В центре изображения появляется тёмное или неясное пятно.
Как диагностировать дегенерацию макулы?
Многие пациенты даже не осознают, что их коснулась дегенерация макулы, пока не появляются серьезные изменения зрения. Глазной врач может обнаружить дегенерацию макулы на начальной стадии.
Во время визита врач выясняет жалобы пациента, собирает данные о болезнях, приобретенных на протяжении жизни, а также о семейных заболеваниях. Выполняется полная диагностика состояния глаз и зрения, в ходе которой врач определяет функции зрения, а также исследует все структуры глаз.
Врач проводит обследование — ОКТ (оптическая когерентная томография), которая определяет форму и степень заболевания. Это безболезненный бесконтактный метод исследования, в результате которого можно получить увеличенное изображение сетчатки глаза.
Помимо этого, может быть выполнена флуоресцентная ангиография. Во время этого метода в кровеносный сосуд вводится красящее вещество — флуоресцеин, которое по кровотоку поступает в кровеносные сосуды сетчатки, и с помощью специальной камеры фотографируется сетчатка глаза и кровеносные сосуды.
Своевременная диагностика может иногда препятствовать дальнейшим изменениям макулы или помочь выбрать оптические средства для улучшения зрения.
Как лечится дегенерация макулы?
В очень ранней стадии формирования экссудативной дегенерации макулы для её лечения можно применять офтальмологический лазер. С помощью светового луча лазера прижигаются кровоточащие мембраны и уничтожаются вновь образованные кровеносные сосуды, таким образом уменьшается возможность потери зрения, которое вызывает прогрессирующее рубцевание макулы и сетчатки.
Возрастная макулярная дегенерация (ВМД)
Возрастная макулярная дегенерация (ВМД) является наиболее распространенной формой дегенерации макулы, связанной со старением глаза, что приводит к необратимому повреждению задней части глаза.
Обычно ВМД воздействует на оба глаза, но ее признаки могут первоначально появиться в одном глазу. Если возрастная макулярная дегенерация прогрессирует, то на поздних стадиях заболевания может развиться серьезная и необратимая потеря зрения.
Чаще всего потеря зрения происходит постепенно и повреждает центральную часть глаза, и это означает, что каждый глаз пациента все еще может видеть по бокам.
http://cv-eye.com/procedures/retina/macular-degeneration/
Vecuma mākulas deģenerācijas (VMD) progresija – Прогрессия возрастной макулярной дегенерации (ВМД)
Normāla redze – нормальное зрение
Mitrā VMD forma – мокрая форма ВМД
Amslera tīkls – Сетка Амслера
Факторы риска
ВМД является распространённой причиной плохого зрения у пожилых людей — чем больше возраст, тем больше риск заболевания. Возрастная макулярной дегенерация это наследственное заболевание глаза. Повышенный риск заболевания у родственников пациентов с ВМД. Также курение и питание, в котором отсутствуют определенные важные питательные вещества, значительно увеличивают риск дегенерации.
Возрастная макулярной дегенерация это наследственное заболевание глаза. Повышенный риск заболевания у родственников пациентов с ВМД. Также курение и питание, в котором отсутствуют определенные важные питательные вещества, значительно увеличивают риск дегенерации.
Виды ВМД
Ранняя стадия ВМД — конечные продукты метаболизма накапливаются под макулой, образуя сгустки, известные как друзы. Может не быть никаких жалоб на нарушение зрения, но, на этой стадии заболевания, изменение питания и образа жизни может помочь замедлить развитие болезни.
Поздняя стадия ВМД — болезнь прогрессирует, зрение повреждено. Существуют две поздние формы ВМД:
1. Сухая форма ВМД — чаще всего развивается медленно и постепенно, в течение многих лет. Клетки макулы погибают небольшими областями, изображения могут стать размытыми и бледными, теряются детали изображения.
2. Мокрая форма ВМД — новые, патологические кровеносные сосуды врастают со стороны сосудистой оболочки глаза (задней части глаза) внутрь макулы или под нее. Эти кровеносные сосуды кровоточат и разрываются. Внутри или вокруг макулы образуется рубцовая ткань. Мокрая форма ВМД развивается быстрее и может вызвать значительное ухудшение зрения за неделю, день или даже часы. Признаками являются визуальная деформация объектов, пустые или расплывчатые участки в центральном поле зрения. В двух третях случаев, позднюю стадию ВМД вызывает мокрая форма возрастной макулярной дегенерации.
http://healthlifemedia.com/healthy/wp-content/uploads/2016/12/Wet-and-Dry-AMD.jpg
Mitrā VMD forma – мокрая форма ВМД
Sausā VMD forma – сухая форма ВМД
Выявление ранней формы заболевания
Если вам 50 лет, рекомендуется планировать посещение глазного врача каждый год или каждый второй год, чтобы обнаружить раннюю стадию ВМД, когда зрение еще не повреждено. ВМД, обнаруженная на ранней стадии, имеет больший шанс предотвратить нарушение зрения.
Вы можете следить за ВМД, проводя тест Амслера ежедневно, при необходимости, используя подходящие для чтения очки. Если обнаружите изменение зрения, незамедлительно обратитесь к врачу.
Если у вас ВМД и нет жалоб на зрение, ежедневное использование теста Амслера не может заменить регулярные посещения глазного врача.
Если у вас была диагностирована ВМД, важно вместе с глазным врачом понять болезнь, ее развитие и план лечения.
Лечение мокрой формы ВМД
Целью лечения мокрой формы ВМД является предотвращение ухудшения состояния. Лечение ранней стадии заболевания может сохранить зрение в лучшем состоянии. Лечение включает:
• Анти-VEGF (фактор роста эндотелия сосудов) терапия, которая уменьшает секрецию новых кровеносных сосудов или кровотечение в макуле.
• Фотодинамическая терапия — светочувствительное лекарство и лазер ликвидируют патологические кровеносные сосуды.
• Лазерная фотокоагуляция — использование лазерных лучей вблизи патологических кровеносных сосудов.
Лечение ранней стадии и сухой формы ВМД
Лечение включает изменение питания, прекращение курения и, в некоторых случаях, использование пищевых добавок.
Что могу делать?
• Если вы курите, немедленно прекратите. Курение значительно увеличивает риск развития ВМД, риск развития поздней стадии ВМД, поздний ВМД может начаться раньше.
• Если вам 50 лет, посещайте офтальмолога каждый год или каждые два года, когда ВМД можно обнаружить на ранней стадии.
• Скажите глазному врачу, что у кого-то из родственников есть ВМД.
• Делайте тест (сетка) Амслера каждый день, чтобы следить за ранними признаками ВМД. Если у вас внезапно меняется зрение, незамедлительно обращайтесь к глазному врачу.
• Каждый день ешьте фрукты, зеленые листовые овощи, два-три раза в неделю – рыбу, горсть орехов в неделю, углеводы с низким гликемическим индексом (низкий уровень ГИ). Ограничьте использование жиров и масел.
• Обсудите с вашим врачом, будет ли полезным использование пищевых добавок.
• Сохраняйте здоровый вес, регулярно тренируйтесь.
Учитывая тот факт, что ВМД является наследственным заболеванием, можно провести генетический тест (также для молодых людей), чтобы определить потенциальный риск ВМД в течение жизни.
http://whatislowvision.org/2014/02/19/february-is-national-age-related-macular-degeneration-and-low-vision-awareness-month/
VMD riska faktori — Факторы риска ВМД
Vecums 50+ — Возраст 50+
Smēķēšana – Курение
Baltā rase – Белая раса
VMD gadījumi ģimenē – Случаи ВМД в семье
Samazini VMD risku – Снизь риск ВМД
Izvairies no smēķēšanas – Избегай курения
Bieži sporto — Чаще занимайся спортом
Uzturi normālu asinsspiedeinu un holesterīna līmeni asinīs – Поддерживай нормальное давление и уровень холестерина в крови
Ēd veselīgi! Uzturā lietojot zaļos lapu dārzeņus un zivis – Питайся правильно! Употребляй в пищу зеленые листовые овощи и рыбу.
Более подробно о том, что такое возрастная дегенерация макулы, смотреть видео!
Лишай у домашних кошек: симптомы и лечение
Заболевание кожи,требующее особого внимания
Лишай у кошек — кожное заболевание, которое может носить как инфекционный характер, когда его вызывают патогенные микроорганизмы, так и неинфекционный, начинающийся из-за аллергических реакций. Легче всего им заражаются питомцы с низким иммунитетом. Как правило, это кошки до года, у которых он еще не сформировался, и пожилые животные, у которых он ослаблен.
В статье Vet.firmika.ru мы расскажем о признаках лишая, как отличить его от болезней со схожей симптоматикой, как правильно диагностировать и лечить. В конце текста читайте о профилактике заболевания.
Как распознать лишай у кошки
Главный признак, по которому можно распознать кошачий грибковый лишай — у питомца на теле обнаруживаются округлые залысины. Первые симптомы возникают через 4 дня или даже через несколько месяцев после контакта с зараженными особями или предметами.
Первые симптомы возникают через 4 дня или даже через несколько месяцев после контакта с зараженными особями или предметами.
В зависимости от типа микроорганизмов клиническая картина заболевания может немного различаться. Перечислим общие наиболее характерные признаки заражения:
- Облысение локальных участков;
- Воспаление на обнажившейся коже;
- Кровоточащие ранки в месте поражения;
- Чешуйки кожи в виде белесого налета на пораженном участке;
- Пузырьки в центре и по краям залысин.
В какие сроки болезнь может перейти в открытую фазу, зависит от иммунитета вашего любимца. Чем меньше сопутствующих заболеваний, тем дольше организм будет сопротивляться инфекции.
Гормональные причины облысения
Помимо инфекционного заболевания есть еще одна причина выпадения волос — это проблемы с гормонами. Они дают похожие симптомы, поэтому только врач сможет назвать истинную природу патологии и назначить правильную терапию.
Залысины на брюшке и боках возникают, если очень интенсивно вырабатывается эстроген. По всему телу шерсть выпадает при нарушении функции щитовидной железы. При излишней выработке кортизона шерсть симметрично выпадает везде кроме шеи и головы.
Виды лишая у кошки и способы его лечения
Дерматолог выбирает терапию в зависимости от вида микроорганизмов, вызвавших заболевание. Если это грибковая инфекция, прописывают таблетки, мази и шампуни. Чтобы снять аллергическую реакцию, применяют антигистаминные препараты в таблетках и мазях.
Специфика и лечение стригущего лишая
Стригущий лишай появляется из-за грибков рода микроспория и трихофития, поражающих кожу, шерсть и когти. Возбудители устойчивы к солнечному свету и высоким температурам, сохраняют свои свойства во внешней среде и почве несколько лет. Они проявляют себя одинаково, поэтому у болезни общее название — стригущий лишай. Он очень заразный и передается от животного к человеку и обратно.
Кошка заражается при контакте с больным сородичем или зараженными предметами. Зверек может быть носителем спор, то есть быть инфицированным, но не иметь симптомов. Однако такие случаи крайне редки.
Лечение назначают в зависимости от тяжести болезни. На начальной стадии достаточно использовать мази и шампуни со специальными компонентами. В запущенных случаях применяют комплексный подход, который включает таблетки, вакцинацию, лечебные мази и шампуни. Таблетированные препараты часто вызывают побочные эффекты, но на поздних стадиях без них не обойтись. Какие таблетки помогут вашему питомцу, решает только дерматолог.
Особенности розового лишая у кошки
Природа розового лишая может быть инфекционной и аллергической. В первом случае кошки заражаются при плохом иммунитете, во втором он часто передается по наследству.
Распознать заболевание можно по розовым проплешинам на шерсти. Чаще всего они расположены на спине и шее питомца. Со временем пятна увеличиваются, а рядом наблюдаются новые меньшего размера.
Поражение сопровождается сильным зудом. Но оно не требует лечения и проходит самостоятельно в течение полутора-двух месяцев. Большое внимание при этом уделяют повышению иммунитета кошки, чтобы она могла справиться с болезнью.
Для человека заболевание практически не опасно. Он может заразиться от животного только при очень плохом состоянии здоровья.
Разноцветный кошачий лишай
Источник заражения разноцветным лишаем — дрожжеподобные грибки Pityrosporum, которые развиваются только в истощенном организме. При этом кожа у кошки почти не зудит и не чешется. Человеку болезнь не передается.
После инкубационного периода у кошки появляется пятно желтого, коричневого или розового цвета. Через 2-5 дней возникают новые залысины неправильной формы, которые затем сливаются в одну. Поверхность пятен может быть гладкой или покрытой чешуйками. Поэтому поражение называют еще и отрубевидным. Если инфекция попала на коготь, то деформирует его.
Микроорганизмы размножается в наиболее теплых и влажных местах: на брюшке, промежности, между пальцами, в ушах, в области носа. При похолодании заболевание, как правило, проходит самостоятельно. Кошка заражается вновь, если ее иммунитет ослабевает.
Для проведения терапии используют противогрибковые препараты и средства, повышающие иммунитет.
Сортировка: Рейтинг Название
Рейтинг
Дерматолог (сначала дешёвые)
Дерматолог (сначала дорогие)
Анализы (сначала дешёвые)
Анализы (сначала дорогие)
Отзывы
Название
Дерматолог
Анализы
Отзывы
Приоритеты
Рейтинг доверия
от 300 р.
до 999 р.
персонал
цена/качество
от 580 р.
от 250 р.
сервис
надёжность
200 р.
звоните
низкие цены
цена/качество
Показать ещё ( 3 / 21)
Мокнущий лишай у домашней кошки
Причина мокнущего лишая — гормональные отклонения. Заболевание появляется у ослабленного питомца. На теле возникают влажные красные пятна разного размера с белыми пузырьками. Температура пораженных участков выше, чем здоровых тканей. Когда пузыри лопаются, из них вытекает жидкость, из-за чего инфекция распространяется быстрее. Процессы, которые сопровождают заболевание, вызывают у кошки сильные болевые ощущения.
Заболевание появляется у ослабленного питомца. На теле возникают влажные красные пятна разного размера с белыми пузырьками. Температура пораженных участков выше, чем здоровых тканей. Когда пузыри лопаются, из них вытекает жидкость, из-за чего инфекция распространяется быстрее. Процессы, которые сопровождают заболевание, вызывают у кошки сильные болевые ощущения.
Для лечения применяют подсушивающие мази, которые назначает врач-дерматолог. Если терапия подобрана правильно, симптомы исчезнут через 7-10 дней. Человек не может заразиться мокнущим лишаем от своего питомца, поскольку заболевание носит неинфекционный характер.
Профилактика кошачьего лишая
Споры грибка — это начальная фаза его развития. Они находятся в почве, на теле уже больного животного, на необработанных поверхностях и очень заразны, но быстро погибают от хлоргексидина и мирамистина. Когда питомец возвращается с улицы, то необходимо вымыть его лапы и обработать поверхность, с которой он соприкасался.
Занести микроорганизмы в помещение можно и с грязной обувью. Поэтому ее тоже необходимо обработать. Не трогайте питомца грязными руками. Старайтесь, чтобы кошка не соприкасалась с уличной одеждой и не обнюхивала ее.
Следите за тем, чтобы питание домашней любимицы было сбалансированным. От этого зависит, справится ли ее иммунитет с поражением.
Если ваш питомец часто болеет и у него нет прививок, не выпускайте его на улицу. Вакцину от инфекции делают котятам с полуторамесячного возраста, но многие животные тяжело ее переносят, поэтому сначала проконсультируйтесь с ветеринаром.
Полезные разделы по теме статьи
В этих разделах вы узнаете, как уберечь кошку от лишая:
Эксперт-редактор:
Евгения Эдуардовна ПанкратоваГлавный редактор информационных порталов Stom-Firms.ru и Firmika.ru.
Ахалазия кардии пищевода
Отделение торакальной хирургии №1
Ахалазия кардии — хроническое заболевание, характеризующееся отсутствием или недостаточным рефлекторным расслаблением нижнего пищеводного сфинктера, вследствие чего происходит непостоянное нарушение проходимости пищевода, вызванное сужением его отдела перед входом в желудок (называется «кардией») и расширением вышерасположенных участков.
Развиваться может в любом возрасте.
Клиническая картина ахалазии кардии характеризуется медленным, но неуклонным прогрессированием всех основных симптомов заболевания:- Дисфагия — это наиболее ранний и постоянный симптом ахалазии кардии. Но при данном заболевании дисфагия имеет некоторые важные особенности: затруднение в прохождении пищи появляется не сразу, а спустя 2-4 секунды от начала глотания; задержка пищевого комка ощущается больным не в области горла или шеи, а в грудной клетке; присутствуют симптомы, характерные для дисфагии, вызванной двигательными нарушениями на уровне глотки (попадание пищи в носоглотку или трахеобронхиальная, возникающая непосредственно во время глотания, осиплость голоса, хрипота и др.) Дисфагия при ахалазии кардии возникает при употреблении как твердой, так и жидкой пищи. В большинстве случаев при ахалазии кардии проявления пищеводной дисфагии постепенно усиливаются, хотя этот процесс может растягиваться на достаточно длительный срок.
- Регургитация — это пассивное поступление в полость рта содержимого пищевода или желудка, которое представляет собой слизистую жидкость или не переваренную пищу, съеденную несколько часов назад. Регургитация (срыгивание) обычно усиливается после приёма достаточно большого количества пищи, а также при наклоне туловища вперёд или ночью, когда больной принимает горизонтальное положение («синдром мокрой подушки»).
- Боль в грудной клетке развивается у 60 % больных и связана либо со значительным переполнением расширенного пищевода пищей, либо со спастическими сокращениями гладкой мускулатуры. Боль может локализоваться за грудиной, в межлопаточном пространстве и нередко иррадиируется в шею, нижнюю челюсть и т. п.
-
Похудение. У больных с выраженным нарушением прохождения пищи по пищеводу (3-4 стадия ахалазии кардии), как правило, выявляется заметное похудение, несмотря на то, что у многих больных имеется повышенный аппетит.
 Чаще всего похудение связанно с сознательным ограничение приёма пищи из-за боязни появления после еды болей в грудной клетке и дисфагии.
Чаще всего похудение связанно с сознательным ограничение приёма пищи из-за боязни появления после еды болей в грудной клетке и дисфагии. - Другие симптомы: при прогрессировании заболевания и значительном сужении просвета пищевода (4 стадия ахалазии кардии) у больных могут появиться симптомы так называемого застойного эзофагита: тошнота, отрыжка тухлым, повышенное слюноотделение, неприятный запах изо рта. Эти симптомы связаны с застоем и разложением пищи в пищеводе. Изредка у больных с ахалазией кардии появляется изжога, обусловленная ферментативным расщеплением пищи в самом пищеводе с образованием большого количества молочной кислоты. Изжога при ахалазии кардии не связана с возникновением гастроэзофагеального рефлюкса забросом кислого содержимого желудка в просвет пищевода, поскольку при этом заболевании имеет место резкое повышение тонуса нижнего пищеводного сфинктера, который препятствует возникновению гастроэзофагеального рефлюкса.
Стадии заболевания:
- 1 стадия (функциональная) Характеризуется непостоянным нарушением прохождения пищи по пищеводу вследствие кратковременных нарушений расслабления нижнего пищеводного сфинктера при глотании и умеренного повышения его базального тонуса. Расширение пищевода отсутствует.
- 2 стадия Отмечается стабильным повышением базального тонуса нижнего пищеводного сфинктера, значительное нарушение его расслабления во время глотания и умеренное расширение пищевода выше места постоянного функционального спазма нижнего пищеводного сфинктера.
- 3 стадия Наблюдаются рубцовые изменения дистальной части пищевода, что сопровождается резким органическим его сужением (стенозом) и значительным (не менее чем в 2 раза) расширением вышележащих отделов.
- 4 стадия Отмечается выраженное рубцовое сужение пищевода в сочетании с его расширением, S-образной деформаций и развитием осложнений — эзофагита и параэзофагита.
Диагностика:
Лечение:
- Эндоскопическая баллонная дилатация.

- Лапароскопическая продольная кардиомиотомия по Геллеру.
- Экстирпация пищевода с пластикой желудочным стеблем.
Услуги и цены отделения
| Болезнь | Симптомы | Лечение |
| Атрезия слезной точки – наследственное отсутствие или приобретенное заращение слезной точки. | Постоянное слезотечение, шерсть под нижним векам все время смочена слезой, мацерация кожи, выпадение шерсти под нижним веком. Наиболее предрасположенные породы: коккер-спаниели, персидские кошки, экзоты. Для диагностики проводится зондирование верхней и нижней слезных точек. В норме точки хорошо зондируются. При атрезии зонд не входит в слезную точку и слезный канал. | Под общей анестезией проводится бужирование слезных точек. |
| Глаукома – хроническое заболевание глаз, характеризующееся постоянным или периодическим повышением давления, с развитием характерного поражения головки зрительного нерва и ганглионарных клеток сетчатки(глаукомная оптическая нейропатия). | Светобоязнь, увеличение глаза в размере, повышенное слезотечение, выступающие сосуды склеры, которые становятся яркими и извитыми («синдром кобры»), сильная болезненнность глаза, дизориентация животного в пространстве. | Лечение: гипотензивные, противовоспалительные препараты в виде глазных капель и системных препаратов внутрь. В тяжелых случаях прогрессирующей глаукомы при полной потере зрительной функции производится эвисцерация(удаление внутриглазных структур) с последующей постановкой имплантанта для достижения косметического эффекта. |
| Герпесвирусный кератит кошек –воспалительное заболевание роговицы вирусной этиологии. |
Чихание, слезотечение, истечения из носа, так же вирус кошачьего герпеса вызывает развитие множественных небольших ветвящихся язв на роговице (древовидный или дендритический кератит).
|
Лечение включает в себя длительную противовирусную и антибактериальную терапию, в виде глазных капель и таблеток/инъекций. |
| Дермоид-это доброкачественное образование кожи с растущей из нее шерстью. | Дермоиды могут располагаться на веках, конъюнктиве и роговице глаза. Дермоиды век часто приводят к деформации края века и в дальнейшем завороту (энтропион) или вывороту (эктропион) века. Дермоиды конъюнктивы и роговицы из-за постоянно контакта роговицы с шерстью приводят к эрозиям и язвам роговицы. | Хирургическое удаление. При дермоидах века-пластическая хирургия. При дермоидах конъюнктивы и роговицы проводится микрохирургическая операция |
| Дистрихиаз – аномальный рост ресниц, при котором появляется дополнительный ряд ресниц позади нормально растущих. Когда подобные ресницы растут в сторону роговицы они постепенно начинают ее травмировать. Животное испытывает постоянный дискомфорт. | Обильное слезотечение. Единственным решением является удаление патологических ресниц, посредством разрушения волосяного фолликула. Чтобы убедиться, что состояние глаза ухудшается именно от наличия дистрихии(патологической ресницы)-ее эпилируют, и замечают насколько хорошо глаз себя чувствует без этого раздражающего фактора. Если глаз хороший и вместе с ростом дистрихии его состояние ухудшается- тогда диагноз поставлен точно и окончательно. | Можно приступать к хирургической коррекции. На сегодняшний день существует несколько методов удаления: криоэпиляция, электроэпиляция, лазерная эпиляция и хирургия века. |
| Корнеальный секвестр — некроз (отмирание) клеток роговицы глаза у кошек, который характеризуется пропитыванием тканей роговицы пигментом от светло-коричневого до черного цвета. Предраспологающими факторами являются генетика, рецедивирующая герпесвирусная инфекция, медиальный заворот века, хронические эрозии роговицы. Наиболее подверженные породы: британские, персидские, экзоты. | Коричневое или черное пятно на роговице, слезотечение. Кошка прикрывает веки и щурит глаз на свет. | Только хирургическое удаление секвестра — кератэктомия, с последующей пластикой роговицы -корнесклеральная транспозиция, пластика конъюнктивальным лоскутом и дальнейшим укрытием роговицы защитным покрытием из третьего века. |
| Катаракта – помутнение хрусталика, приводящее к снижению зрения. Катаракта может быть врожденной(очень редко) и приобретенной (возрастная, травматическая, вследствие сахарного диабета и перенесенных воспалительных заболеваниях глаза). Тяжелыми осложнениями катаракты становятся факолитический увеит, глаукома, иридоиклит(воспаление радужной оболочки и цилиарного тела глазного яблока) и подвывих хрусталика. | Наиболее ярким симптомом, заметным для владельца является помутнение глаза, приобретение хрусталиком бело-голубого цвета. | В настоящий момент единственным полноценным методом лечения служит хирургическое удаление хрусталика с последующей постановкой интраокулярной линзы. Консервативная терапия глазными каплями позволяет лишь немного замедлить процесс катарактальных изменений в хрусталике. |
| Конъюнктивит – воcпалительное заболевание слизистой оболочки глаза, имеющее огромное количество причин: аллергические реакции, химические раздражители, паразиты, грибки, вирусы, бактерии. | Основными симптомами являются покраснение слизистой оболочки глаза, припухлость, повышенное слезотечение, истечения из глаз(гнойные, слизистые, катаральные) животное щурит глаз, лезет лапами в глаза. | Лечение проводится комплексное в зависимости от причины заболевания. Часто применяются не только местные препараты в глаза, но и антибиотики системного действия. |
| Пролапс слезной железы третьего века-выпадение слезной железы. Чаще пролапсу подвержены собаки крупных и гигантских пород, а так же собаки, склонные к аллергии. | Основной признак заболевания- появление красного округлого образования во внутреннем углу глаза. | Существует несколького способов хирургического лечения, но главый принцип один: слезную железу ни в коем случае нельзя удалять! Это со временем приводит к сильному ухудшению слезопродукции и, как следствие, глаз начинает «высыхать», что приводит к развитию тяжелого заболевания — сухому кератоконъюнктивиту. Железу вправляют под кратковременным общим наркозом и фиксируют нерассасывающимися нитями. Послеоперационный уход минимален: защитный воротник и антибактериальные капли на несколько дней. |
| Сухой кератоконъюнктивит (СКК) -заболевание глаз, сопровождающееся сухостью и воспалением роговицы из-за сниженной или полностью отсутствующей слезопродукции. Наиболее часто этому подвержены животные, которые перенесли удаление слезной железы третьего века,т акже собаки после переболевания чумой плотоядных и кошки после герпесвирусной инфекции. | Клиническими признаками являются обильные гнойные выделения по всей поверхности глаза, роговица полностью теряет прозрачность, конъюнктива ярко красная, отечная, воспаленная, ресницы по краю верхнего века и волосы вокруг глаз выпадают, кожа век и кожа вокруг глаз мацерирована, оставшиеся волосы склеены обильным слизисто-гнойным отделяемым. | Специфическое лечение заключается в пожизненном применении капель, усиливающих продукцию слезы и препаратов увлажняющих роговицу. Как альтернатива применяется хирургический метод-перенос протока околоушной слюнной железы в конъюнктивальный мешок. |
|
Травма глаза кошачьим когтем.Первое знакомство щенка, принесенного в дом к уже живущей там кошке, зачастую оканчивается именно травмой глаза кошачьим когтем.
Благодаря серповидной форме когтя помимо роговицы и век, кошка может попутно «захватить» радужку и даже хрусталик. |
Если вы принесли домой щенка к кошке, и через некоторое время заметили, что щенок прикрывает глаз и щурит его на свет- нужно немедленно обратиться к офтальмологу! Стоит отметить, что травмы хрусталика у молодых животных почти в 100% случаев приводят к развитию катаракты. |
Врач оценит характер и тяжесть травмы (проникающая, непроникающая) и назначит либо консервативное лечение глазными каплями и системными препаратами, либо экстренное хирургическое вмешательство. |
| Трихиаз – аномальный рост ресниц и волос в сторону глазного яблока. | Наиболее часто встречается у пекинесов, ши-тцу, гриффонов, мопсов и английских бульдогов. Заболевание приводит к развитию хронического катарально-гнойного конъюнктивита, и пигментозного кератита (отложение на роговице патологического пигмента), в тяжелых случаях приводит к полной слепоте. | К нехирургическим методам борьбы с трихиазом можно отнести правильные (с точки зрения здоровья глаз) стрижки длинношерстных собак. К хирургическим методам коррекции относится пластическая хирургия век, медиального угла глаза, а так же коррекция носогубной складки (чаще у пекинесов и мопсов и ши-тцу). |
| Энтропион – заворот века внутрь, в сторону роговицы. У собак брахицефалов заворот внутреннего угла глаза связан с особенностями строения. | Гигантские породы собак чаще всего сталкиваются с энтропионом верхнего века в связи большим размером орбиты, наличием избыточной кожи на морде и увеличенных кожных складок. Вторичный энтропион возникает при хроническом раздражении глаза. Чаще всего это связано с добавочными ресницами, инородным телом, воспалением конъюнктивальной оболочки, травматическими повреждениями. В некоторых случаях к завороту век приводит значительная потеря веса или атрофия жевательных мышц животного. Уменьшение размера глаз также приводит к данной патологии. Чаще всего с первичным энтропионом сталкивается шарпей, английский бульдог, спаниель, пудель, а также другие породы. Как правило, заворот век выявляется в раннем возрасте. Основными симптомами является наличие мокрой шерсти век (из-за постоянного контакта с роговицей и смачивания слезой), животное щурит глаза, особенно на свет, на роговице появляются эрозии и язвы, присутствует воспаление (кератит). | Единственным полноценным методом исправления энтропиона является хирургическая пластика век. |
| Эктропион – выворот века. К причинам, которые могут вызвать энтропион относятся различные травмы века (ожоги, язвы, раны), оттягивающие край века наружу-рубцовый выворот.Новообразования на конъюнктиве, орбите и коже век. Возрастная атрофия круговой мышцы -старческий выворот. Паралич лицевого нерва, когда отсутствует тонус круговой мышцы, и как следствие, край века отвисает и выворачивается-паралитический выворот. Заболевания слизистой оболочки глаза, при котором воспаленная ткань оттесняет край века-спастический заворот. | Основными симптомами являются постоянные конъюнктивиты из-за попадания пыли, инородных частиц в нижний конъюнктивальный свод, происходит высыхание(ксероз) нижней области конъюнктивы и роговицы из-за неполного смыкания век. | Для лечения энтропиона существует множество различных хирургических техник, направленных на восстановление архитектуры века. |
| Эпифора – аномально повышенное слезотечение, проявляющееся в постоянном наличии слезных дорожек, которые со временем приобретают коричневый цвет. К врожденным причинам, вызывающим эпифору можно отнести дистрихиаз или трихиаз, неправильный рост ресниц (молодые шелти, шитцу, лхаса апсо, кокер-спаниель, миниатюрные пудели), энтропион (шар-пей, чау-чау), агенез век (недоразвитие век) — домашние короткошерстные кошки. Приобретенная эпифора может возникать при наличии инородных тел в конъюнктиве и роговице — обычно у молодых, активных собак крупных пород, при блефаритах (воспаление века), конъюнктивитах, неоплазиях (старые собаки любой породы), язвенных кератитах, увеитах и глаукоме.А так же большое место среди причин возникновения эпифоры занимает закупорка дренажной системы. К ней относятся такие патологии, как отсутствие отверстия слёзного канала (атрезия слезного канала), носослезная атрезия — отсутствие отверстия в носовой полости, ринит, синусит, дакриоцистит, инородные тела в конъюнктивальном мешке (ости трав, песок, паразиты, семена растений), новообразования третьего века, конъюнктивы, носовой полости и верхней челюсти, травмы и переломы верхнечелюстной и слезной костей | Постоянное обильное слезотечение, слезные дорожки, спускающиеся от внутреннего угла глаза к носу. |
В зависимости от причины, врач назначает анализы на инфекции, лечение глазными каплями или хирургическое вмешательство. |
| Хроническая эрозия роговицы — хроническое заболевание, при котором нарушается нормальная эпителизация (заживление) роговицы. |
Животное щурит глаз (особенно на свет) наблюдается слезотечение, заметно прорастание сосудов в роговицу. К причинам возникновения эрозии относятся воспалительные заболевания конъюнктивы и век, сухой кератоконъюнктивит, заворот век, аномальный рост ресниц, неполное смыкание век, химические ожоги глаза, попадание инородного тела в роговицу. Для оценки глубины повреждения роговицы и точной постановки диагноза проводят офтальмоскопию щелевой лампой и окрашивание роговицы 1% раствором флюоресцеина. |
Зависит от тяжести заболевания. В одних случаях используются местные глазные капли, в других- применяется хирургическое удаление участков роговицы с эрозией с дальнейшей тарзорафией (укрытие поверхности роговицы третьим веком). При хронических незаживающих эрозиях- необходимо постоянное наблюдение у офтальмолога. |
| Язва роговицы (язвенный кератит) Воспаление роговицы, которое сопровождается некрозом (отмиранием) клеток эпителия и образованием дефекта. |
Отёк и помутнение роговицы, васкуляризация( прорастание сосудов в толще роговицы), гнойные выделения из глаза, животное прищуривает и чешет глаз, при сильной инфекции и тяжелом течении может ухудшиться общее состояние животного (потеря аппетита, вялость, сильные боли в области пораженного глаза). Причины возникновения: травмы роговицы, заворот век, вирусный конъюктивит, аномальный рост ресниц, глаукома, корнеальный секвестр кошек. |
Направлено на устранение первопричины заболевания. Глазные капли применяются максимально часто, так же используются системные препараты для подавления инфекции и воспаления. На всем протяжении лечения животному рекомендуется носить защитный воротник для предотвращения расчесывания глаза лапами. В наиболее тяжелых случаях применяется хирургическое лечение (кератопластика). |
Экзема — Симптомы, лечение — Медицинский справочник АМК
Экзема – незаразная болезнь кожных покровов, которая характеризуется появлением воспалений. Это распространенная патология, на которую приходится почти половина всех заболеваний кожи. Характерной особенностью заболевания является ее частный рецидив.
Экзема обычно начинается с головы и лица и постепенно опускается к ногам.
Виды экземы
Идиопатическая (истинная) экзема
Этот тип заболевания проявляется эритемой – покраснением кожных покровов. Иногда сопровождается отеком и сильным зудом. Нередко такая реакция возникает на смену геля для душа или стирального порошка.
При контакте с раздражителем зуд усиливается, и человек начинает расчесывать раздражение. В образовавшиеся микротрещины попадает инфекция и появляется сыпь с мелкими пузырьками с жидкостью. Вскрываясь, они образуют мокнущие участки. Далее они покрываются корочками, пигментными пятнами и шелушениями. Корки имеют серо-желтый цвет и периодически сменяются появлением новых мокрых пятен. Этот ороговевший слой иногда очень сильно чешется, не давая больному спокойно спать.
Микотическая экзема
Этот вид заболевания является внешним проявлением аллергии на грибковые поражения кожи. Проявляется как классическая форма экземы – высыпаниями на коже, появлением пузырьков, участками мокрых поражений и образованием корочек.
Отличительной особенность микотической экземы является четкие границы участков поражения.
Микробная экзема
Развитие этого заболевания вызывают стафилококковая или стрептококковая инфекции, а пусковым механизмом выступает ослабленный иммунитет. Чаще всего экзема микробного характера образуется в местах повреждения кожных покровов.
Характерной особенностью этот типа заболевания является быстрое ухудшение ситуации. Мокрые участки поврежденной кожи становятся плотными и могут нагнаиваться. Постепенно заболевание охватывает здоровые кожные покровы.
Этот вид экземы имеет свои разновидности:
- Бляшечная форма имеет ярко выраженные очаги воспаления размером 1-3 сантиметра в диаметре. При травмировании они начинают нагнаиваться и симптомы патологии усиливаются.
- Паратравматическая форма формируется на месте инфицирования раны. Чаще всего возникает при недостаточной обработке места травмы антисептиками.
- Варикозная экзема образуется только на ногах в месте расширения вен и формирования язв. Чаще всего заболевание вызывают травмы, натирание кожи повязками, повышенная чувствительность к лекарствам.
Себорейная экзема
Этот вид заболевания формируется на участках, покрытых волосами. Часто сопровождается перхотью. Характеризуется появлением на коже жирных шершавых пятен с папулами.
Дисгидротическая экзема
Обычно локализуется на подошвах ног или ладонях. Характеризуется появлением мелких пузырьков, которые лопаясь, формируют гнойные корочки.
Профессиональная экзема
Этот вид патологии формируется у людей, которые в силу своей профессии имеют контакт с аллергенами. Обычно это химикаты или лекарственные препараты. Избежать обострений помогает смена места работы.
Детская экзема
Это заболевание обычно поражает верхнюю часть туловища ребенка, а затем переходит на руки и нижние конечности. Его причиной чаще всего становится несформированный и неукрепленный иммунитет. Иногда склонность к кожным заболеваниям передается по наследству или является следствием сложной беременности. Симптоматика заболевания очень схожа со взрослой патологией.
Стадии развития экземы
Кожное заболевание имеет четыре стадии развития с характерными особенностями:
1 начальная стадия — проявляется покраснением кожи и появлением сильного зуда.
2 подострая стадия – проявляется формированием на коже пузырьков с жидкостью.
3 острая стадия – проявляется образованием серозных мокрых участков на месте лопнувших пузырьков;
4 хроническая стадия – проявляется формированием корочек и появлением новых участков поражения на здоровых кожных покровах.
Причины экземы
- Сбой в работе иммунной системы.
- Плохая наследственность.
- Предрасположенность к аллергиям.
- Нехватка витаминов и минеральных веществ.
- Нехватка насыщенных жирных кислот.
- Заболевания органов желудочно-кишечного тракта.
- Наличие очагов хронических заболеваний.
- Нестабильность нервной системы, частые стрессы.
- Нарушения гормонального фона.
- Вредные условия труда.
- Поражение глистами.
Диагностика экземы
Для правильной постановки диагноза необходима консультация дерматолога. Врач проводит тщательный осмотр кожных покровов и определит вид поражения кожи. Для уточнения диагноза специалист может назначить аллергопробы, а так же обследование состояния иммунитета. Возможно, потребуется посетить консультация аллерголога, иммунолога и гастроэнтеролога.
Кроме этого, дерматолог может назначить микроскопическое исследование на наличие микоза (поражения грибком), чесоточного клеща, трихофитии и других заболеваний.
Лечение экземы
Алгоритм лечения экземы включает несколько пунктов:
- комплексное обследование для выявления причины возникновения патологии;
- местное лечение кремами и мазями, направленное на устранение симптомов заболевания;
- общее лечение лекарственными препаратами, направленное на устранение причины патологи;
- устранение всех возможных раздражающих факторов;
- создание гипоаллергенного быта;
- назначение диеты богатой витаминами и микроэлементами;
- рекомендуют курортное лечение и отдых.
Профилактика экземы
Во многих случаях избежать развития заболевания или его рецидива можно, придерживаясь несложных правил:
- соблюдать гигиену;
- при покупки косметических средств, учитывать особенности организма;
- лечить наличие хронических заболеваний;
- при появлении кожных патологий вовремя обращаться к дерматологу;
- контролировать свой рацион питания;
- приобретать одежду только из натуральных материалов;
- вести здоровый образ жизни;
- принимать меры по защите кожи от контакта с химическими веществами.
Смотрите также:
Признаки и симптомы влажной возрастной дегенерации желтого пятна
Влажная форма возрастной дегенерации желтого пятна (влажная AMD) может начаться внезапно. Вы не почувствуете боли, но можете заметить проблемы со зрением.
Сначала вы можете просто заметить нечеткое или искаженное зрение. При влажной ВМД детали нечеткого зрения могут включать слепое пятно в центре вашего поля зрения. Эта пустая область может быть серой, красной или черной. Например, если вы посмотрите прямо на циферблат часов со стрелками, числа по краю могут выглядеть нормально, но вы не сможете увидеть стрелки часов в таком состоянии.
Еще одним признаком является то, что вещи выглядят искаженными или искаженными, как если бы вы видели их в зеркале, которое не по форме.
Другие симптомы могут включать:
- Прямые линии могут выглядеть волнистыми.
- Невозможность четко видеть мелкие детали.
- Проблемы с чтением или просмотром деталей при слабом освещении.
- Блики могут раздражать глаза.
- Размер или цвет объекта может выглядеть иначе, если смотреть одним глазом, чем другим.
Менее распространенные симптомы
Некоторые симптомы AMD не проявляются у многих людей.Но вам нужно знать о них, если они влияют на вас.
Вашим глазам может потребоваться много времени, чтобы привыкнуть, когда вы переходите от яркого света к более тусклому месту. Например, когда вы выходите из дневного света в темный кинотеатр, вам может быть трудно разглядеть сиденья. Вашим глазам может потребоваться 30 минут, чтобы привыкнуть к слабому освещению.
У вас может не быть проблем в центре вашего зрения, кроме тех случаев, когда вы смотрите на белую стену. Тогда вы увидите там темное пятно.
Вы можете редко видеть вспышки света в центре поля зрения.Если вспышки появляются сбоку от поля зрения, это может быть другая проблема — отслоение сетчатки.
Если у вас серьезная потеря зрения, вы можете редко видеть вещи, которых нет в слепой зоне в центре вашего поля зрения. Это могут быть узоры, такие как обои, или даже люди или животные. Это происходит потому, что ваш мозг заполняет пробелы для сигналов, которые он не получает от этой части вашего глаза. Вы могли слышать, как ваш врач назвал это синдромом Шарля Бонне.Это может произойти и с другими причинами потери зрения.
Что НЕ ВЛАЖНО AMD
Некоторые проблемы с глазами могут показаться признаками дегенерации желтого пятна, но на самом деле это не так. Вам нужно обратиться к окулисту, чтобы узнать, что происходит.
Поплавки. Это темные точки, которые плавают в желеобразной материи, заполняющей ваш глаз. Они распространены и могут отбрасывать тени в глаза. Это может имитировать пустое пятно, которое AMD создает в центре вашего зрения. Но плавающие помутнения не являются симптомами ВМД.
Вот один из способов узнать, есть ли в вашем глазу плавающие помутнения. Если вы быстро переместите глаз, а затем остановитесь, плавающий объект и его тень обычно какое-то время продолжат движение. Поплавки обычно не проблема. Но если у вас есть плавающие объекты и вы видите вспышки на краю поля зрения, это может сигнализировать о проблеме с сетчаткой в задней части глаза. Расскажите своему окулисту.
Поздняя дегенерация сетчатки. В этом состоянии ваше зрение нечеткое и ухудшается. Как и у AMD, эта проблема со зрением может начаться в возрасте 50 или 60 лет.Но поздняя дегенерация сетчатки нарушает все ваше поле зрения, в то время как AMD в основном поражает центр.
Если у вас сухая форма AMD
Большинство людей с AMD имеют сухую форму, которая обычно меньше вредит вашему зрению. Но сухой вид может превратиться в мокрый. Если у вас сухая AMD, будьте осторожны с любыми изменениями вашего зрения и регулярно проходите осмотры у своего глазного врача, чтобы знать, не переходит ли она в влажную AMD.
Влажная форма Возрастная дегенерация желтого пятна
Возрастная дегенерация желтого пятна (AMD) — это глазное заболевание, которое разрушает желтое пятно, которое является частью сетчатки в задней части глаза.Ваша макула позволяет вам видеть цвета, мелкие детали и предметы прямо перед собой (что является вашим центральным зрением, или зрением «прямо перед собой»).
Есть два типа AMD: сухая и влажная. Около 90% людей с ВМД имеют сухую ВМД. При сухой ВМД слои макулы со временем истончаются. Это ухудшает работу макулы и приводит к проблемам со зрением.
Но, по оценкам, 10% людей с AMD имеют мокрый тип. При влажной AMD (также называемой неоваскулярной AMD или экссудативной AMD) аномальные кровеносные сосуды растут под желтым пятном.Эти кровеносные сосуды слабые. Они пропускают кровь и жидкости в слои сетчатки, включая желтое пятно.
Мокрая ВМД почти всегда начинается как сухая ВМД, хотя вы можете не знать об этом, пока не диагностируете влажную ВМД. Симптомы влажной ВМД часто начинаются внезапно и обычно тяжелы. Если у вас AMD в одном глазу, очень вероятно, что вы получите ее и в другом глазу.
Как влажная AMD вызывает потерю зрения
Здоровое пятно плоское. При влажной AMD вытекшая кровь и жидкости вызывают выпуклость на сетчатке.Протекающие кровеносные сосуды также могут вызывать образование рубцовой ткани и повреждение клеток сетчатки. Это повреждает ваше центральное зрение. Изображения перед вами могут быть искажены. Например, прямые линии могут выглядеть волнистыми. Вещи в вашем центральном зрении могут быть нечеткими, туманными или невидимыми. Вы также можете увидеть темные пятна в центре поля зрения. Но вы все равно сможете нормально видеть боковым зрением (также называемым периферическим зрением).
Влажная AMD может вызвать серьезную потерю зрения.Но ни влажная, ни сухая AMD не приводит к полной слепоте, так как вы сохраняете боковое зрение. Тем не менее, влажная AMD может сильно затруднить выполнение необходимых и желаемых действий, например чтение или просмотр лиц прямо перед собой.
Факторы риска
Непонятно, что вызывает влажную AMD. Но у вас больше шансов получить его, если вы:
Продолжение
Есть сухой AMD. Мокрая ВМД встречается у людей, у которых уже была сухая ВМД, даже если они не знали, что у них она есть.
Имеют семейный анамнез AMD. Если у вас влажная AMD, возможно, вы унаследовали определенные гены, которые увеличивают вероятность ее возникновения.
Более 50 . AMD называется «возрастной дегенерацией желтого пятна», потому что она проявляется с возрастом. Влажная AMD чаще всего встречается у людей старше 50 лет и становится еще более распространенной в 70-80 лет. Тем не менее, это ненормальный процесс старения.
Дым. Освещение удваивает ваши шансы на развитие влажной AMD.Исследователи считают, что курение не только перекрывает доступ кислорода к глазам, но и может повредить клетки и затруднить попадание питательных веществ в глаза через кровоток.
У вас сердечное заболевание или высокое кровяное давление. Высокое кровяное давление в первую очередь связано с повышенным риском развития ВМД и усугубляет ситуацию, если она у вас уже есть. А состояния, которые влияют на ваше сердце и кровеносные сосуды, повышают вероятность развития влажной AMD.
Продолжение
Женщина .Влажная AMD чаще встречается у женщин, чем у мужчин. Врачи не знают почему.
Белые. Влажная AMD чаще встречается среди белых людей, чем среди афроамериканцев, латиноамериканцев и латиноамериканцев.
Страдают ожирением. Ожирение увеличивает вероятность того, что ранняя стадия AMD превратится в развитую влажную AMD.
Симптомы влажной возрастной дегенерации желтого пятна (AMD)
Узнайте о симптомах влажной AMD, заболевания глаз, которое может вызвать быструю потерю зрения.
Влажная AMD вызывается утечкой жидкости из новых кровеносных сосудов в сетчатку.Это приводит к тому, что сетчатка становится «влажной». Первоначально жидкость вызывает обратимую потерю зрения, но потеря зрения может стать постоянной в течение недель или месяцев, если ее не лечить. Таким образом, очень важно обнаружить влажную AMD.
Пациентам с влажной AMD может быть диагностирована ранняя стадия сухой AMD за несколько лет до появления влажной AMD.
Ранняя AMD имеет лишь незначительные симптомы (см. Статью «Симптомы сухой AMD») и лучше всего диагностируется при осмотре расширенных глаз. Обычно это происходит в возрасте 55 лет и старше, что является одной из причин, по которой люди в этой возрастной группе должны проходить осмотр глаз при расширении каждые год или два.
Симптомы потери зрения из-за влажной AMD могут появиться внезапно, даже в течение одного дня, когда кровеносные сосуды внезапно просочатся в сетчатку. Процесс безболезненный. Симптомы — искажение или слепое пятно в центральном зрении. Слепое пятно может быть серым, красным или черным.
Одним из способов обнаружения искажения или слепого пятна в центральном поле зрения является сетка Амслера. Сетку следует рассматривать в очках для чтения, держать на удобном для чтения расстоянии, при этом следует проверять один глаз одновременно с закрытым или закрытым другим глазом.Если линии в сетке выглядят волнистыми или участок линий отсутствует, немедленно вызовите офтальмолога.
Кроме того, ForeseeHome Monitor® от Notal Vision® — это первое одобренное FDA устройство для пациентов с сухой AMD для наблюдения за болезнью в домашних условиях. В настоящее время эта услуга покрывается программой Medicare для пациентов, зарегистрированных в программе Medicare на всей территории США и отвечающих критериям приема на лечение сухой ВМД с высоким риском перехода на влажную ВМД.
Иногда бывает трудно отличить центральное слепое пятно от «плавающих» зон.«Плавающие» — это непрозрачные пятнышки, которые плавают в стекловидном теле (прозрачное желеобразное вещество, которое заполняет глаз от хрусталика до задней части глаза) и отбрасывают тень на сетчатку. Они очень распространены. Плавучие объекты будут продолжать двигаться немного позже, чем движение глаза, поэтому, если глаз перемещается быстро, плавающий объект и темное пятно или «капля», которые он вызывает в вашем зрении, будут продолжать двигаться в течение примерно секунды после того, как глаз будет по-прежнему. Обычно плавающие объекты не являются проблемой, но новые плавающие объекты, особенно если они сопровождаются миганием огней в периферическом (боковом) видении или «занавеской», блокирующей периферическое зрение, могут быть вызваны отслоением сетчатки и должны привести к немедленному обращению к врачу. офтальмолог.
К счастью, влажную AMD теперь можно лечить с помощью инъекций в глаз лекарств, которые предотвращают протекание аномальных кровеносных сосудов. Эти лекарства работают лучше всего, если влажная ВМД обнаружена вовремя!
Ресурсов:
Этот контент последний раз обновлялся: 16 ноября 2020 г.
Возрастная дегенерация желтого пятна (AMD) | Johns Hopkins Medicine
Определение возрастной макулярной дегенерации
Возрастная дегенерация желтого пятна — наиболее частая причина серьезной потери зрения у людей 50 лет и старше.Болезнь поражает только центр зрения. Важно понимать, что люди редко слепнут от этого.
AMD влияет на центральное зрение, а вместе с ним и на способность видеть мелкие детали. При AMD повреждается часть сетчатки, называемая макулой. На поздних стадиях люди теряют способность водить машину, видеть лица и читать мелкий шрифт. На ранних стадиях AMD может не иметь признаков или симптомов, поэтому люди могут не подозревать, что она у них есть.
Типы возрастной дегенерации желтого пятна и причины
Два основных типа возрастной дегенерации желтого пятна имеют разные причины:
Сухая .Этот вид самый распространенный. Около 80% людей с AMD имеют сухую форму. Его точная причина неизвестна, хотя считается, что здесь играют роль как генетические факторы, так и факторы окружающей среды. Это происходит, когда светочувствительные клетки макулы медленно разрушаются, обычно по одному глазу за раз. Потеря зрения в этом состоянии обычно медленная и постепенная. Считается, что связанные с возрастом повреждения важной опорной мембраны под сетчаткой способствует сухой возрастной макулярной дегенерации.
Мокрая .Хотя этот тип встречается реже, он обычно приводит к более серьезной потере зрения у пациентов, чем сухая AMD. Это наиболее частая причина серьезной потери зрения. Влажная AMD возникает, когда аномальные кровеносные сосуды начинают расти под сетчаткой. Они пропускают жидкость и кровь — отсюда и название влажной AMD — и могут создавать большое слепое пятно в центре поля зрения.
Факторы риска возрастной дегенерации желтого пятна
Существует несколько факторов риска, которые могут способствовать развитию возрастной дегенерации желтого пятна, в том числе:
Симптомы возрастной дегенерации желтого пятна
Ниже приведены наиболее распространенные симптомы возрастной дегенерации желтого пятна.Однако каждый человек может испытывать симптомы по-разному. Симптомы могут включать:
Расплывчатое или нечеткое зрение
Сложность распознавания знакомых лиц
Прямые линии кажутся волнистыми
В центре зрения появляется темная пустая зона или слепое пятно
Потеря центрального зрения, которое необходимо для вождения, чтения, распознавания лиц и выполнения работ крупным планом
Присутствие друзы, представляющих собой крошечные желтые отложения на сетчатке, является одним из наиболее распространенных ранних признаков возрастной дегенерации желтого пятна.Это может означать, что глаз подвержен риску развития более серьезной возрастной дегенерации желтого пятна. Они будут видны вашему врачу во время осмотра глаз.
Симптомы возрастной дегенерации желтого пятна могут быть похожи на другие заболевания глаз. Поговорите с офтальмологом для постановки диагноза.
Диагностика возрастной дегенерации желтого пятна
В дополнение к полной истории болезни и офтальмологическому осмотру ваш глазной врач может провести следующие тесты для диагностики возрастной дегенерации желтого пятна:
Тест на остроту зрения .Этот общий тест для проверки зрения измеряет способность зрения на различных расстояниях.
Расширение зрачка . Зрачок расширяют с помощью глазных капель, чтобы можно было рассмотреть сетчатку глаза крупным планом.
Флуоресцентная ангиография . Этот диагностический тест, используемый для выявления влажной возрастной дегенерации желтого пятна, включает в себя введение специального красителя в вену на руке. Затем делаются снимки, когда краситель проходит через кровеносные сосуды сетчатки, что помогает врачу оценить, протекают ли кровеносные сосуды и можно ли вылечить утечку.
Сетка Амслера . Используемый для обнаружения влажной возрастной дегенерации желтого пятна, этот тест использует сетку, похожую на шахматную доску, чтобы определить, кажутся ли прямые линии в узоре волнистыми или отсутствуют для пациента. Оба показания могут указывать на возможность возрастной дегенерации желтого пятна.
Сетка Амслера
Чтобы использовать сетку Амслера, выполните следующие действия:
- В очках, которые вы обычно используете для чтения, держите сетку на расстоянии 12–15 дюймов от лица при хорошем освещении.
- Закройте один глаз.
- Посмотрите прямо на центральную точку непокрытым глазом и не спускайте глаз с нее.
- Глядя прямо на центральную точку, заметьте боковым зрением, все ли линии сетки выглядят прямыми или какие-либо линии или области выглядят размытыми, волнистыми, темными или пустыми.
- Проделайте то же самое с другим глазом.
Если вы заметили более темные, волнистые, пустые или размытые участки сетки, немедленно обратитесь к офтальмологу.
Лечение возрастной дегенерации желтого пятна
Специфическое лечение возрастной дегенерации желтого пятна определит ваш врач на основании:
Ваш возраст, общее состояние здоровья и история болезни
Степень и характер заболевания
Ваша переносимость определенных лекарств, процедур или средств лечения слабовидящих
Ожидания по течению болезни
Ваше мнение или предпочтение
В настоящее время не существует лечения сухой возрастной макулярной дегенерации, хотя программы восстановления зрения и устройства для слабовидящих могут использоваться для развития зрительных навыков, разработки новых способов повседневной деятельности и адаптации к жизни с возрастной макулярной сетью. перерождение.
Основное лечение влажной AMD — это инъекции лекарств, которые называются агентами против VEGF. VEGF означает фактор роста эндотелия сосудов. Высокий уровень VEGF в глазу связан с образованием аномальных кровеносных сосудов, которые вызывают большую часть повреждений при влажной AMD. Агенты против VEGF используются для борьбы с болезнью и уменьшения повреждающего воздействия этих протекающих аномальных кровеносных сосудов. Они также способны эффективно стабилизировать зрение у многих пациентов.
У некоторых пациентов инъекции анти-VEGF фактически улучшают уровень остроты зрения.Лекарства против VEGF вводятся путем инъекции непосредственно в пораженный глаз. Хотя это звучит устрашающе, процедура проводится с помощью очень тонкой иглы и под прикрытием обезболивающих (обезболивающих) глазных капель, поэтому пациенты обычно чувствуют себя очень комфортно. Лечение анти-VEGF обычно проводится регулярно с течением времени, требуя нескольких инъекций для поддержания лечебного эффекта, и ваш ретинальный врач обсудит для вас лучший график лечения. У отдельных пациентов при необходимости можно использовать другие методы лечения, например, лазерную терапию.
Осложнения возрастной дегенерации желтого пятна
Возрастная дегенерация желтого пятна может привести к серьезной потере центрального зрения, но редко вызывает слепоту. Однако это может затруднить чтение, управление автомобилем или выполнение других повседневных действий, требующих хорошего центрального зрения. При AMD здоровье периферической сетчатки не нарушается, поэтому пациенты могут быть уверены, что их периферическое (боковое) зрение и их способность ходить, не натыкаясь на предметы, обычно сохраняются.
видящих пятен — симптомы, причины, методы лечения
Пятна наблюдения, которые часто называют плавающими, означает, что вы видите объекты, похожие на маленькие пятнышки, круги или пряди, плавающие в вашем поле зрения. Эти пятна или плавающие пятна расположены внутри самого глаза и обычно перемещаются вместе с вашими глазами, хотя они также перемещаются сами по себе. Пятна наиболее заметны, когда вы смотрите на простой фон. В редких случаях глазные осложнения диабета могут вызывать появление пятен в вашем зрении, но такие пятна не плавают и не смещаются.
Пятна или плавающие пятна возникают в стекловидном теле, гелеобразном веществе, которое заполняет заднюю часть глазного яблока. Белки в стекловидном теле иногда образуют сгустки, которые воспринимаются как пятна или мушки. Хотя плавающие помутнения могут присутствовать в любом возрасте, они становятся более распространенными по мере того, как вы становитесь старше, поскольку гель стекловидного тела сжимается и скапливается. Стекловидное тело неплотно прикреплено к сетчатке, светочувствительному слою в задней части глаза.
Уменьшение стекловидного тела может фактически отслоить его от сетчатки.Это состояние, называемое задней отслойкой стекловидного тела, очень часто встречается у пожилых людей и само по себе не является вредным. Однако это увеличивает риск отслоения сетчатки — опасного для зрения состояния, при котором сетчатка, светочувствительный слой глаза, отделяется от кровеносных сосудов, которые снабжают его кислородом и питательными веществами. Отслоение сетчатки протекает безболезненно, и ее отличительным признаком является внезапное увеличение количества видимых пятен и мигающих огней.
Видящие пятна также могут возникать при мигрени.Видимые пятна или плавающие объекты обычно не мешают вашему зрению, хотя плавающие объекты могут раздражать или отвлекать. Однако внезапное увеличение количества мутных помутнений и видимость мигающих огней могут сигнализировать об отслоении сетчатки. Обратитесь к своему врачу, если у вас внезапно появилось больше пятен, чем обычно.
Наблюдение за пятнами или помутнениями обычно не указывает на серьезное заболевание. Однако резкое увеличение может сигнализировать об отслоении сетчатки — опасном для жизни состоянии, требующем срочного лечения.Немедленно обратитесь за медицинской помощью (позвоните 911), если вы заметили внезапное увеличение количества пятен или плавающих помутнений, особенно если это связано со вспышками света или ощущением затемненной области сбоку от вашего зрения.
Немедленно обратитесь за медицинской помощью, если пятна или помутнения не исчезают или вызывают у вас беспокойство.
Мигает и всплывает
Мигает и всплывает
Вспышки и плавающие помутнения — это симптомы со стороны глаза, которые обычно возникают в результате возрастных изменений геля стекловидного тела.Когда мы рождаемся, стекловидное тело прочно прикрепляется к сетчатке и представляет собой плотное твердое вещество без особых движений. Но с возрастом стекловидное тело становится тоньше и водянистее, а остатки тканей, которые когда-то были закреплены в твердом геле, теперь могут перемещаться внутри глаза, отбрасывая тени на сетчатку.
Вспышки в глазах возникают в результате давления на сетчатку в задней части глаза и заставляют пациентов видеть мигающие огни или полосы молний. Плавучие частицы возникают, когда волокна перемещаются через стекловидное тело в поле вашего зрения, заставляя пациентов видеть пятнышки, пряди, паутинки или другие формы, поскольку волокна отбрасывают тени на сетчатку.Эти пятна наиболее заметны при взгляде на простой светлый фон.
Хотя вспышки и помутнения являются обычным явлением, особенно с возрастом, важно обратиться к врачу, если они у вас возникнут, поскольку они могут указывать на разрыв или отверстие сетчатки. Ваш врач может отличить безобидные вспышки и мутные пятна от тех, которые могут потребовать лечения основного заболевания. Большинство вспышек и всплесков станут менее заметными со временем, когда пациенты будут корректировать свое зрение. Хотя эти плавающие помутнения безвредны, важно продолжать регулярные осмотры зрения, чтобы убедиться, что в вашем зрении не произойдет каких-либо необратимых изменений.
Дегенерация желтого пятна
Макула — это часть сетчатки в задней части глаза, которая обеспечивает четкое и резкое центральное зрение. Возрастная дегенерация желтого пятна (AMD) возникает, когда артерии, питающие сетчатку, затвердевают. Лишенные питательных веществ ткани сетчатки начинают ослабевать и отмирать, вызывая потерю зрения. Пациенты могут испытывать что угодно: от размытой, серой или искаженной области до слепого пятна в центре зрения.
AMD — причина номер один потери зрения в США.S. Дегенерация желтого пятна не вызывает полной слепоты, потому что не влияет на периферическое зрение. Возможные факторы риска включают генетику, возраст, диету, курение и воздействие солнечного света. Для раннего выявления дегенерации желтого пятна и предотвращения необратимой потери зрения настоятельно рекомендуется регулярное обследование зрения.
Симптомы дегенерации желтого пятна включают:
- Постепенная потеря способности ясно видеть предметы
- Постепенная потеря цветового зрения
- Искаженное или нечеткое зрение
- Темная или пустая область, появляющаяся в центре зрения
Существует два вида AMD: влажная (неоваскулярная / экссудативная) и сухая (неоваскулярная).Около 10-15% людей с AMD имеют влажную форму. «Неоваскулярный» означает «новые сосуды». Соответственно, влажная AMD возникает, когда новые кровеносные сосуды прорастают в сетчатку, когда глаз пытается компенсировать закупорку артерий. Эти новые сосуды очень хрупкие и часто пропускают кровь и жидкость между слоями сетчатки. Эта утечка не только искажает зрение, но и при высыхании крови на сетчатке образуется рубцовая ткань. Это создает темное пятно в поле зрения пациента.
Сухая AMD встречается гораздо чаще, чем влажная AMD.У пациентов с этим типом дегенерации желтого пятна не наблюдается роста новых сосудов. Вместо этого симптомы включают истончение сетчатки, потерю пигмента сетчатки и образование небольших круглых частиц внутри сетчатки, называемых друзами. Потеря зрения при сухой ВМД протекает медленнее и часто менее серьезна, чем при влажной ВМД.
Последние разработки в офтальмологии позволяют врачам лечить многих пациентов с ранней стадией AMD с помощью лазеров и лекарств.
Стили и халязионы
Ячмень и халязион — это маленькие кисты, заполненные жидкостью, которые развиваются вдоль века в результате инфекции или закупорки сальных желез.Хотя эти шишки обычно не приводят к серьезным осложнениям, они могут вызывать боль, отек и слезотечение. Более крупные халязоны могут постепенно ухудшать зрение.
Ячмень появляется на веке в виде небольшой красной шишки, а халязион похож на него, но обычно больше и не такой болезненный. Ячмень обычно заживает в течение недели, а халязион может занять до нескольких месяцев.
Многие ячмень и халязион проходят сами по себе, и не требуется никакого лечения, кроме теплых влажных компрессов.Ваш врач может назначить глазные капли с антибиотиками или порекомендовать безрецептурные препараты для тех, кто не заживает самостоятельно. Пациентам следует избегать использования макияжа или контактных линз до тех пор, пока ячмень или халязион не заживут.
Чтобы получить дополнительную информацию о глазных заболеваниях и лечении или записаться на прием, позвоните по телефону 520.458.8131 .
«Предыдущая
Как я могу определить, есть ли утечка во дворе?
Как я могу определить, есть ли утечка во дворе?
Для большинства людей обычно довольно просто сказать, что у них есть утечка.Если есть большой бассейн с водой, мокрое пятно, медленно падают капли или вода фонтанирует и извергается из трубы — утечка довольно очевидна. Однако наиболее распространенная и дорогостоящая утечка, с которой может столкнуться домовладелец, — это утечка во дворе. Утечки во дворе могут быть не так очевидны для обнаружения, потому что линия обслуживания, где проложены подземные трубы, расположена на несколько футов ниже уровня земли в вашем дворе или в системе орошения. Поскольку утечку во дворе не так просто обнаружить, вот несколько советов и знаков, которые помогут вам определить, есть ли она у вас.
Проверьте свои счета за воду
Одним из первых признаков утечки во дворе может быть большой счет за воду. Если ваш счет значительно увеличился, но не из-за сезонных изменений, таких как заполнение бассейна летом или более длительное купание зимой, это может быть связано с утечкой воды. Сравните свои счета за воду за предыдущие месяцы, чтобы увидеть, не выросли ли они внезапно. Если в вашем доме и вокруг него нет явных протечек, мокрых пятен капающей воды из кранов, это может быть скрытая утечка во дворе.
Telltale Wet Spots
Если у вас во дворе сырое или мокрое место, где вода собирается, а остальная часть сухая, это также может быть признаком дворовой протечки. До тех пор, пока у вас нет ранее существовавшего низкого или неровного участка на лужайке, где обычно собирается вода либо во время дождя, либо во время работы разбрызгивателей, вы можете в значительной степени сделать вывод, что эта область внезапно стала мокрой из-за дворовая утечка глубоко под поверхностью.
Пышные зеленые пятна в траве
Если во дворе есть лишний пышный участок зеленой травы, это может быть из-за протечки во дворе.Если в вашем дворе есть подземная утечка, дополнительная утечка воды обеспечит окружающую травянистую территорию дополнительной влагой, которая поможет траве расти быстрее и приведет к пышному зеленому виду. Так что, если этот пышный зеленый участок травы внезапно появится, к сожалению, это может быть не из-за вашего зеленого пальца, а из-за протечки во дворе.
Если вы подозреваете, что у вас течь во дворе, или вы заметили огромный скачок счета за воду, немедленно обратитесь к своему сантехнику.Ваш сантехник Allgood обладает опытом, знаниями и оборудованием, чтобы устранить любую утечку во дворе с минимальными неудобствами для вас и вашего дома. Если у вас есть какие-либо вопросы или вы хотите записаться на прием, позвоните в Allgood Plumbing, Electric, Heating & Cooling сегодня по телефону 678-534-7980.
.
 Чаще всего похудение связанно с сознательным ограничение приёма пищи из-за боязни появления после еды болей в грудной клетке и дисфагии.
Чаще всего похудение связанно с сознательным ограничение приёма пищи из-за боязни появления после еды болей в грудной клетке и дисфагии.