При ходьбе нога не слушается: Эксперты не хотят признать инвалидом пациентку, у которой отказали правые рука и нога
симптомы, причины, диагностика и эффективное лечение межпозвоночной грыжи
Грыжа позвоночника – заболевание опорно-двигательного аппарата, которое не терпит самолечения. Важно своевременное обращение к неврологу.
Что такое грыжа позвоночника?
Грыжа позвоночника – болезненное заболевание. При нём нарушается целостность внешней оболочки межпозвоночного диска – фиброзного кольца. Вместо эластичных волокон образуется рубцовая ткань. Межпозвонковые диски смещаются относительно привычного положения. Ядра межпозвонкового диска начинают выпячивается в позвоночный канал. Выпячивания могут быть как в обе стороны, так и только в правую, либо левую сторону.
Если не проводить лечение, фиброзное кольцо разрывается. Жидкость ядра попадает в позвоночный канал и сдавливает нервные окончания. При запущенных стадиях заболевания и отсутствии своевременной помощи грыжа приводит к полной потери подвижности.
Чаще всего грыжа позвоночника затрагивает пояснично-крестцовый отдел. 65% всех грыж – это грыжи именно в области поясницы и крестца. Достаточно распространена и грыжа грудного отдела. Реже же всего при обнаружении грыжи поражения касаются шейного отдела и копчика. На них приходится около 5-6% всех случаев грыж позвоночника.
65% всех грыж – это грыжи именно в области поясницы и крестца. Достаточно распространена и грыжа грудного отдела. Реже же всего при обнаружении грыжи поражения касаются шейного отдела и копчика. На них приходится около 5-6% всех случаев грыж позвоночника.
Почему возникает заболевание?
К возникновению заболевания приводят следующие причины:
- Статические перегрузки, т.е. перегрузки которые связаны с длительным нахождением в одной позе. Причём одинаково вредны и сидячие, и стоячие позы. Наибольший профессиональный риск испытывают рабочие на конвейере, водители, швеи, сборщики обуви.
- Динамические перегрузки, связанные с поднятием тяжестей. Особенно им подвержены грузчики, стропальщики, шахтёры, резчики металла, штамповщики, прессовщики и каменщики. Работы, выполняемые персоналом по этим специальностям, особенно способствуют выпячиванию межпозвонковых дисков в области поясницы.
- Генетическая предрасположенность и индивидуальные анатомические особенности строения замыкательных пластинок на позвонках.
 В этом случае чаще всего у пациента диагностируют грыжу между 1-м и 3-м позвонками поясничного отдела или 11-м и 12-м грудными позвонками.
В этом случае чаще всего у пациента диагностируют грыжу между 1-м и 3-м позвонками поясничного отдела или 11-м и 12-м грудными позвонками. - Травмы. Переломы, ушибы позвоночника, подвывихи отдельных позвонков. Это связано с тем, что при переломе и ушибе позвоночника страдают окружающие ткани, образуются рубцы и сращения, а при подвывихах смещаются позвонки. Кроме того, при подвывихах в большинстве случаев уменьшается размер межпозвонковых отверстий. Создаются все условия для образования грыж в области поясницы и шеи.
- Наличие остеохондроза. Если его не лечить, хрящевая ткань быстро истощается, уменьшается межпозвонковая щель и происходит разрыв внешней оболочки межпозвоночного диска. Особенно часто на фоне остеохондроза развивается грыжа пояснично-крестцового отдела позвоночника.
- Наличие сколиоза. Опасность сколиоза в том, что позвоночный столб не просто искривлён, он деформируется. Особенно сколиоз способствует прогрессирования грыж в грудном отделе позвоночника.

- Несбалансированная диета. Нехватка питательных элементов для организма – это удар по мышечной, хрящевой ткани и прямая причина дистрофий.
- Превышение массы тела. Особенно излишняя масса тела опасна для поясничного отдела. Лишние килограммы создают на поясницу чрезмерное давление. Оно приводит к деформации позвонков, и в поясничной области появляется межпозвонковая грыжа.
Симптомы позвоночной грыжи
Симптомы позвоночной грыжи разделяются на два типа – общие (они могут беспокоить пациента при наличии грыжи в любой части позвоночника) и локальные– указывающие на проблему в конкретной области позвоночника: грудном, шейном отделе и т.д.
Общие симптомы – это боль в позвоночнике или его части, усиливающаяся при физических нагрузках и ослабевающая после неподвижного отдыха, ощущение сильного мышечного напряжения и жжения кожи. Многие пациенты также жалуются на чувство «ползающих мурашек» и отёки.
Локальные – это симптомы, указывающие на проблему в конкретной зоне (шее, пояснице, копчике).
Cимптомы грыжи в шейном отделе
Самые распространённые симптомы грыжи в шейном отделе – это:
- Неприятные ощущения, чувство сдавливания в области шеи, в некоторых случаях – появления на шее выпячиваний.
- Сильные головные боли, особенно пульсирующего характера в височной и затылочной областях.
- Головокружение, вызванное сдавливанием позвоночной артерии и сопровождающееся шумом в ушах, двоением предметов в глазах.
- Слабость и ощущение нехватки кислорода. При проблемах шейного отдела кислорода действительно не хватает. Грыжа создаёт препятствия на его пути к мозгу.
- Повышено артериальное давление, сопровождающееся возникновением спазмов голов.
Если уже диагностирован остеохондроз, а человек может не обращается к врачу, он может думать, что у него – обострение остеохондроза, но классическая схема лечения при остеохондрозе при грыже малоэффективна.
Симптомы грыжи в пояснично-крестцовом отделе
- Онемение, распространяющееся от нижней части поясницы до бёдер.

- Острая, простреливающая боль в пояснице при подъёме грузов.
- Проблемы с мочеиспусканием (иногда – недержание, иногда задержка мочи).
- Слабость в ногах, ощущение того, что «ноги не слушаются», паралич (при запущенных грыжах).
Очень часто при грыжах в пояснично-крестцовом отделе человек говорит: «Я сорвал спину». Ощущения именно такие.
Симптомы грыжи в грудном отделе
Что отличает грыжу в грудном отделе?
- Жжение и боль в грудной клетке, многим пациентам кажется, что болит сердце.
- Боль в лопатках, усиливающаяся во время быстрой ходьбы, ходьбы по лестнице и иных движений, которые требуют глубоких, интенсивных вдохов и выдохов. При них же усиливается и одышка.
- Ухудшение деятельности щитовидной железы.
- Неприятные ощущения в области живота,
- Утрата чувствительности кожных покровов в зоне лопаток и ниже.
Симптомы грыжи копчика
Симптоматика грыжи копчика наименее выражена по сравнению с симптоматикой грыжи других отделов позвоночника. Очень часто она себя вообще никак не проявлялась. Бывает так, что человек получил травму, у него развилась грыжа, но человек даже не подозревает об этом, и только в определённых обстоятельствах (например, при сидении на твёрдой поверхности) появляются боли копчика.
Очень часто она себя вообще никак не проявлялась. Бывает так, что человек получил травму, у него развилась грыжа, но человек даже не подозревает об этом, и только в определённых обстоятельствах (например, при сидении на твёрдой поверхности) появляются боли копчика.
У женщин грыжа копчика может проявиться во время болезненных ощущений во время беременности, при родах, в послеродовом периоде.
Нередко симптомы грыжи копчика очень близки к заболеваниям кишечника, геморрою. Присутствует боль в области ануса, есть проблемы со стулом (выраженные запоры или чередование запоров и жидкого стула).
Любой из вышеперечисленных признаков требует незамедлительного обращения к врачу и диагностики.
Диагностика
При появлении грыж важна комплексная диагностика. Чем раньше будет поставлен диагноз и начато лечение, тем меньше риски появления таких осложнений как образование свищей и обездвиживание позвоночника.
Диагностика грыж позвоночника базируется на нескольких этапах. Что же в них входит?
Что же в них входит?
- Осмотр врачом. Устный опрос пациента. Для точной постановки диагноза важна точная картина – когда появились симптомы заболевания, какой характер у болей, есть ли иные сопутствующие заболевания.
- Оценка кожной чувствительности, двигательной активности. Врач осуществляет прощупывание шеи, спины, грудной клетки, поясницы, крестца, копчика. Далее пациенту предлагают выполнить ряд движений: поднять ногу в лежачем положении, наклониться, присесть и т.д.
- Магнитно-резонансная томография. Врач получает информацию о структуре тканей, видит выпячивания оболочки межпозвоночного диска.
Рентгенографический диагностический метод информативен для определения положения костей, выявления причин грыж. Показана практически всем пациентам с симптомами грыжи позвоночника – кроме беременных, а также пациентов с кровотечениями и тяжёлыми патологиями. Особенно рентгенография важна для пациентов с грыжами, являющимися следствием травм.
Многие пациенты интересуются, почему при диагностике назначают и рентгенографию, и компьютерную томографию. Дело в том, что эти виды диагностики хорошо дополняют друг друга, и каждый из них – наиболее результативен для решения своих целей. Рентгеновский снимок позволяет получить наиболее полную картину о состоянии позвонков и межпозвонковых дисков, томография – изучить состояние мягких тканей позвоночника (включая мышцы и связки).
Совместить рентгеновское и томографическое обследование в одной процедуре позволяет рентгеновская компьютерная томография (РКТ). В Минске РКТ отделов позвоночника доступно в 5-й клинической больнице. Современное оборудование больницы позволяет специалистам провести детальную постпроцессную обработку данных, получить трехмерные объемные реконструкции. На их основе врачи могут точно поставить диагноз, спрогнозировать, какое лечение окажется наиболее результативным.
Методы лечения
На ранних этапах, когда ещё нет разрыва межпозвоночного диска, помогают безоперационные методы лечения – физиотерапия, лечебная гимнастика, мануальная терапия и приём медикаментов. При прогрессивной форме заболевания целесообразно хирургическое лечение.
При прогрессивной форме заболевания целесообразно хирургическое лечение.
Безоперационные методы
- Ношение специальных корсетов (ортезов). Не устраняет саму грыжу, но купирует боль, восстанавливает положение позвонков, снимает мышечную нагрузку. В зависимости от проблемной зоны рекомендуется ношение поясничного, грудного корсета. Самый неприятный момент — длительное ношение корсета чревато мышечной атрофией.
- Массаж. Этот безоперационный метод может обеспечить хороший результат, если нет нарушений кожного покрова, артериального давления, воспалительных процессов, сопровождающихся повышением температуры тела. При массаже применяют крема с обезболивающим эффектом, эфирные масла. Чаще всего массаж назначают при грыжах в пояснично-крестцовом отделе позвоночника.
- ЛФК. Рекомендовано чередование упражнений, направленных н повышение мышц тонуса и расслабляющих упражнений. Упражнения можно выполнять только в то время, когда минимальна выраженность болевого синдрома.
 Но важно, чтобы тренировки были регулярными. Оптимальный вариант – уделить занятиям 15 минут каждый день
Но важно, чтобы тренировки были регулярными. Оптимальный вариант – уделить занятиям 15 минут каждый день
Главная сложность состоит в том, что массаж и ЛФК должны быть очень дозированными, иначе можно спровоцировать разрыв межпозвонкового диска, усилить спазмы
Хирургическое лечение
Если безоперационное лечение не помогает, в большинстве случаев прибегают к хирургическому лечению. Операции можно разделить на несколько групп:
- Традиционная дискэктомия. Открытая операция, удаляется межпозвонковый диск, его часть и позвоночные отростки, задевающие артерии, спинной мозг. Долгое время считалась наиболее популярным способом удаления грыж, но из-за сильной площади повреждения и необходимости в применении общего наркоза и длительном восстановлении к традиционной дискэктомии врачи прибегают всё реже.
- Ламинэктомия. Операция, заключающаяся в удалении части дужки позвонка, который прижимает нервный корешок. Операция полостная, но менее травматичная, нежели, чем традиционная дискэктомия.
 Операция проводится через небольшой разрез (максимальная длина разреза 10-см). В зависимости от особенностей конкретной ситуации может проводиться под общим и местным наркозом. Восстановление после операции – достаточно быстрое. Но при одном условии – отсутствии осложнений. А их вероятность высока. Причём это могут быть как закупорки кровеносных сосудов, так и кровотечения.
Операция проводится через небольшой разрез (максимальная длина разреза 10-см). В зависимости от особенностей конкретной ситуации может проводиться под общим и местным наркозом. Восстановление после операции – достаточно быстрое. Но при одном условии – отсутствии осложнений. А их вероятность высока. Причём это могут быть как закупорки кровеносных сосудов, так и кровотечения. - Малоинвазивные операции по удалению грыж эндоскопическим способом. Доступ к проблемной зоне обеспечивается через тонкую трубку. Грыжа удаляется не через открытую полость, а через эндоскоп. Огромное достоинство техники – пациент может вставать уже в день операции, пребывание в клинике не превышает двух недель, нет рисков образования спаек.
Операции по удалению грыж открытым и эндоскопическим способом активно практикуются в Минске на базе 5-й клинической больницы. Заведующий нейрохирургического отделения Александр Барановский и его команда владеют сложными техниками проведения операций, индивидуально подходя к каждому пациенту и степени выраженности неврологического дефицита пациента.
Медикаментозное лечение
Если по каким-то показаниям хирургическое вмешательство недопустимо, или заболевание – в начальной стадии лечение может проводиться медикаментозно. Какие же препараты назначают?
- Обезболивающие средства (преимущественно в виде блокад – инъекций непосредственно в очаг боли на самом позвоночнике). В том числе хорошо на практике показали себя рентген-контролируемая блокады местными анестетиками, стероидными гормонами.
- Мышечные релаксанты (миорелаксанты) для снятия мышечных спазмов. Обеспечивают хороший результат, но при неграмотном подборе могут вызвать побочные эффекты, связанные с функционированием центральной нервной системы. Подбираются сугубо индивидуально – исключительно врачом, самолечение допустимо. Не подходят людям с хронической почечной или печеночной недостаточностью
- Хондропротекторы. Их применение важно для восстановления способствующие хрящевой ткани.
Дополнительно могут быть назначены средства для стимуляции кровообращения и витамины группы В. Если обезболивающие средства и мышечные релаксанты – в форме таблеток, рекомендованы препараты для защиты слизистой желудка и пищевода.
Если обезболивающие средства и мышечные релаксанты – в форме таблеток, рекомендованы препараты для защиты слизистой желудка и пищевода.
Мануальная терапия
Ещё один способ борьбы с грыжами – мануальная терапия. Это неинвазивная процедура, которая ориентирована на восстановление правильного положения позвонков (репозицию). Процедура направлена непросто на устранение грыжи в одном из отделов, а улучшении биомеханики всего позвоночника.
Огромное достоинство от мануальной терапии – решается не только сама проблема с позвоночником, но и устраняются сопутствующие проблемы, вызванные появлением грыжи. Уходят отёки, воспаления.
Но при эффективности методики подходит мануальная терапия далеко не всем пациентам. Есть и так называемые вправимые и невправимые грыжи. Вправимые грыжи с помощью мануальной терапии лечению подаются в достаточно быстрые сроки. Невправимые грыжи с помощью мануальной терапии не лечат. Это не только нерезультативно, но и опасно.
Вот почему мануальная терапия может проводится только после детальной диагностики и исключительно опытным специалистом. Только он правильно оценит, можно ли проводить мануальную терапию в конкретном случае, не приведёт ли она к травмированию внутренних органов, образованию спаек и даже ущемлению самой грыжи, устранить которую можно только с помощью операций. Кстати, часть операций в 5-й больнице – это именно операции, направленные на устранение ущемлений грыжи, спровоцированной мануальной терапией в заведениях со специалистами низкого уровня квалификации
Только он правильно оценит, можно ли проводить мануальную терапию в конкретном случае, не приведёт ли она к травмированию внутренних органов, образованию спаек и даже ущемлению самой грыжи, устранить которую можно только с помощью операций. Кстати, часть операций в 5-й больнице – это именно операции, направленные на устранение ущемлений грыжи, спровоцированной мануальной терапией в заведениях со специалистами низкого уровня квалификации
Восстановление
Вне зависимости от того, каким способом удалена грыжа, требуется восстановление. На чём оно построено?
- На медикаментозной и электротерапии, направленное на снижение болей после операции (особенно актуально для пациентов, которые перенесли открытые операции).
- На ношении специальных корсетов. Он помогает закрепить эффект, поддержать позвоночник в правильном положении, снять нагрузку с позвонков, предотвратить рецидив болезни. Если грыжа удалялась хирургическим путём и операция была объёмной, то в первые недели рекомендуют чередовать ношение жёсткого и полужесткого корсетов, а затем около трёх месяцев носить полужёсткий.
 Если операция малоинвазивная, то иногда достаточно только ношения полужёсткого корсета на протяжении двух месяцев.
Если операция малоинвазивная, то иногда достаточно только ношения полужёсткого корсета на протяжении двух месяцев. - На лечебной гимнастике. ЛФК организуется строго под контролем врача. Главными упражнениями для пациента являются движения в статике, направленные на удержание мышц спины несколько секунд в сокращённом состоянии.
- На контроле за нахождением в вертикальном положении. В первый месяц после операции в вертикальном положении подряд находиться можно не более 1,5 часов.
Точное время восстановления после удаления грыжи зависит от возраста, наличия сопутствующих заболеваний, применяемой методики лечения грыжи.
Профилактика
Если ваши близкие сталкивались с такой проблемой как грыжа позвоночника, ваша работа предполагает постоянное пребывание в одном положении, вы в группе риска. И профилактика в этом случае обязательна. Что же она включает?
- Регулярную зарядку, включающую упражнения для укрепления мышечного корсета, и растяжку мышц спины, а также, если есть возможность, запишитесь в бассейн и займитесь плаванием.

- Правильное питание. Важно, чтобы организму хватало белков и кальция. Поэтому употребление творога, кефира, куриного мяса должно быть регулярным.
- Витаминотерапию. Если вы употребляете мало овощей, фруктов, часто простуживаетесь, не пренебрегайте витаминотерапией. Ослабленный организм – прямая мишень для заболеваний позвоночника.
- Употребление пищевых добавок с хондроцитами для эластичности соединительной ткани. Особенно, если есть признаки остеохондроза, артроза или недавно были травмы.
Контроль за массой тела. Особенно для позвоночника опасен лишний вес. Ведь он создаёт на позвонки дополнительное давление и нагрузку. И, в случае малейшей травмы, появление грыжи в этом случае – естественный процесс. Воздерживайтесь от высококалорийной пищи, копченостей.
Нарушение равновесия — Общие сведения, Причины возникновения. Томск
Общие сведенияНарушения равновесия это кратковременная или постоянная неспособность к управлению положением тела в пространстве, проявляется неустойчивой походкой, неожиданными падениями, покачиванием, нарушением координации. Нарушения равновесия часто совпадают со следующими симптомами:
Нарушения равновесия часто совпадают со следующими симптомами:
Обычно они вызываются:
-
изменениями вестибулярного аппарата;
-
интоксикациями (алкогольной, пищевой), травматическими и другими поражениями головного и спинного мозга, заболеваниями внутреннего уха.
Причины нарушения равновесия могут быть самыми разными. Среди основных причин возможно выделить:
Гемипарез вызывает у больного с выраженным гемипарезом при стоянии и ходьбе будут возникать приведение в плече, сгибание в локтевом, лучезапястном суставах и пальцах, а в ноге разгибание в тазобедренном, коленном и голеностопном суставах. Возникают затрудненное сгибание тазобедренного сустава и сгибание назад голеностопного сустава.
Паретичная конечность выдвигается вперед таким образом, что стопа едва задевает пол. Нога удерживается с трудом и описывает полукруг, сначала в сторону от туловища, а затем к нему, проделывая вращательное движение. Часто движение ноги вызывает легкий наклон верхней половины туловища в противоположную сторону.
Часто движение ноги вызывает легкий наклон верхней половины туловища в противоположную сторону.
Движения паретичной рукой во время ходьбы обычно бывают ограниченными. Утрата взмаха руки при ходьбе может служить ранним признаком прогрессирования гемипареза. У больного с умеренным гемипарезом возникают те же расстройства, однако они менее выраженные. В этом случае уменьшение амплитуды размаха руки во время ходьбы может сочетаться с еле заметным дугообразным движением ноги, без выраженной ригидности или слабости в пораженных конечностях.
Парапарез возникает при заболеваниях спинного мозга, поражающих двигательные пути, идущие к мышцам нижних конечностей, возникают характерные изменения походки, обусловленные сочетанием спастичности и слабости в ногах. Ходьба требует определенного напряжения и осуществляется с помощью медленных тугоподвижных движений, в тазобедренном и коленном суставах. Ноги обычно напряжены, слегка согнуты в тазобедренном и коленном суставах и отведены в тазобедренном суставе.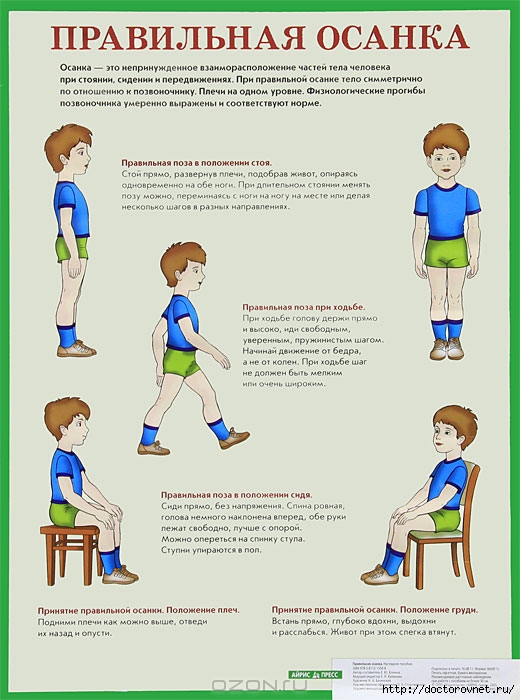 У некоторых больных ноги могут заплетаться на каждом шагу и напоминать движения ножниц. Шаг обычно размеренный и короткий, больной может раскачиваться из стороны в сторону, пытаясь этим компенсировать тугоподвижность в ногах. Ноги совершают дугообразные движения, стопы шаркают об пол, подошвы обуви у таких больных стираются в носках.
У некоторых больных ноги могут заплетаться на каждом шагу и напоминать движения ножниц. Шаг обычно размеренный и короткий, больной может раскачиваться из стороны в сторону, пытаясь этим компенсировать тугоподвижность в ногах. Ноги совершают дугообразные движения, стопы шаркают об пол, подошвы обуви у таких больных стираются в носках.
При болезни Паркинсона развиваются характерные позы и походка. В тяжелом состоянии у больных отмечают сгибательную позу, с изгибом вперед в грудном отделе позвоночника, наклоном головы вниз, согнутыми в локтях руками и слегка согнутыми в тазобедренном и коленном суставах ногами. Больной сидит или стоит неподвижно, отмечают бедность мимики, редкое мигание, постоянные автоматические движения в конечностях. Больной редко скрещивает ноги или как-то иначе приспосабливает положение тела, когда сидит на стуле.
Хотя руки остаются неподвижными, часто отмечают тремор пальцев и запястья с частотой 4-5 сокращений в 1 с. У некоторых больных тремор распространяется на локти и плечи. На поздних стадиях могут отмечать слюнотечение и тремор нижней челюсти. Больной медленно приступает к ходьбе. Во время ходьбы туловище наклоняется вперед, руки остаются неподвижными или еще более сгибаются и держатся чуть впереди туловища. Отсутствуют взмахи руками при ходьбе.
На поздних стадиях могут отмечать слюнотечение и тремор нижней челюсти. Больной медленно приступает к ходьбе. Во время ходьбы туловище наклоняется вперед, руки остаются неподвижными или еще более сгибаются и держатся чуть впереди туловища. Отсутствуют взмахи руками при ходьбе.
При движении вперед ноги остаются согнутыми в тазобедренном, коленном и голеностопном суставах. Характерно то, что шаги становятся настолько короткими, что ноги едва волочатся по полу, подошвы шаркают и задевают о пол. Если движение вперед продолжается, шаги становятся все более быстрыми и больной при отсутствии поддержки может упасть (семенящая походка).
Если пациента толкнуть вперед или назад, компенсаторные сгибательные и разгибательные движения туловища не возникнут и больной будет вынужден сделать ряд пропульсивных или ретропульсивных шагов. Больные паркинсонизмом испытывают значительные трудности при вставании со стула или начале движения после неподвижного состояния. Больной начинает ходьбу с нескольких маленьких шажков, затем длина шага увеличивается.
Поражения мозжечка и его связей приводят к значительным затруднениям при стоянии больного и ходьбе без посторонней помощи. Трудности усугубляются при попытке идти по узкой линии. Больные обычно стоят, широко расставив ноги, само по себе стояние может вызвать пошатывание, крупноразмашистые движения туловища вперед и назад. Попытка поставить стопы вместе приводит к пошатыванию или падению. Неустойчивость сохраняется при открытых и закрытых глазах.
При поражении мозжечка пациент ходит осторожно, делая шаги различной длины и раскачиваясь из стороны в сторону; жалуется на нарушение равновесия, боится ходить без поддержки и опирается на какие-либо предметы, например кровать или стул, осторожно продвигаясь между ними. Часто простое прикосновение к стене или какому-нибудь предмету позволяет ходить довольно уверенно.
В случае умеренных нарушений походки затруднения возникают при попытке идти по прямой линии. Это приводит к потере устойчивости, больной вынужден делать резкое движение одной ногой в сторону, чтобы предотвратить падение. При односторонних поражениях мозжечка больной падает в сторону поражения.
При односторонних поражениях мозжечка больной падает в сторону поражения.
Когда поражение ограничивается срединными образованиями мозжечка (червь), как, например, при алкогольной мозжечковой дегенерации, изменения позы и походки могут возникать без других мозжечковых расстройств, таких как атаксия или нистагм.
Больные сенситивной атаксией не ощущают положение ног, поэтому испытывают затруднения как при стоянии, так и при ходьбе; стоят они обычно с широко расставленными ногами; могут удерживать равновесие, если попросить их поставить ноги вместе и не закрывать глаза, однако с закрытыми глазами они пошатываются и часто падают (положительный симптом Ромберга). Пробу Ромберга невозможно бывает провести, если больной даже с открытыми глазами не в состоянии поставить ноги вместе, как это часто бывает при поражениях мозжечка.
Больные с сенситивной атаксией широко расставляют ноги при ходьбе, поднимают их выше, чем это необходимо, и порывисто раскачиваются вперед и назад. Шаги различны по длине, стопы издают характерные хлопающие звуки при соприкосновении с полом. Больной обычно несколько сгибает туловище в тазобедренных суставах, при ходьбе часто использует палку для опоры. Дефекты зрения усугубляют нарушения походки. Нередко больные теряют устойчивость и падают при умывании, поскольку, закрывая глаза, они временно теряют зрительный контроль.
Шаги различны по длине, стопы издают характерные хлопающие звуки при соприкосновении с полом. Больной обычно несколько сгибает туловище в тазобедренных суставах, при ходьбе часто использует палку для опоры. Дефекты зрения усугубляют нарушения походки. Нередко больные теряют устойчивость и падают при умывании, поскольку, закрывая глаза, они временно теряют зрительный контроль.
Церебральный паралич включает в себя двигательные расстройства, большинство из которых возникает вследствие гипоксии или ишемических повреждений центральной нервной системы в перинатальном периоде. Выраженность изменения походки бывает различной в зависимости от характера и тяжести поражения.
Легкие ограниченные поражения могут вызывать повышение сухожильных рефлексов и симптом Бабинского с умеренной эквиноварусной деформацией стопы без выраженного нарушения походки. Более выраженные и обширные поражения, как правило, приводят к двустороннему гемипарезу. Возникают изменения поз и походки, характерные для парапареза; руки отведены в плечах и согнуты в локтях и запястьях.
Возникают изменения поз и походки, характерные для парапареза; руки отведены в плечах и согнуты в локтях и запястьях.
Церебральный паралич вызывает у больных двигательные расстройства, что может приводить к изменению походки. Часто развивается атетоз, характеризующийся медленными или умеренно быстрыми змеевидными движениями в руках и ногах, изменяющимися позами от крайней степени сгибания и супинации до выраженного разгибания и пронации.
При ходьбе у таких больных возникают непроизвольные движения в конечностях, сопровождающиеся вращательными движениями шеей или гримасами на лице. Руки обычно согнуты, а ноги вытянуты, однако эта асимметрия конечностей может проявляться лишь при наблюдении за больным. Например, одна рука может быть согнута и супинирована, а другая — вытянута и пронирована. Асимметричное положение конечностей обычно возникает при поворотах головы в стороны. Как правило, при повороте подбородка в одну из сторон рука на этой стороне разгибается, а противоположная рука сгибается.
У больных с хореиформными гиперкинезами возникают нарушения походки. Хорея чаще всего развивается у детей с болезнью Сиденгама, у взрослых людей с болезнью Гентингтона и в редких случаях у больных паркинсонизмом, получающих чрезмерные дозы антагонистов дофамина. Хореиформный гиперкинез проявляется быстрыми движениями мышц лица, туловища, шеи и конечностей. Возникают сгибательные, разгибательные и вращательные движения шеи, появляются гримасы на лице, вращающиеся движения туловища и конечностей, движения пальцев рук становятся быстрыми, как во время игры на пианино.
При ранней хорее появляются сгибательные и разгибательные движения в тазобедренных суставах, так что создается впечатление, что больной постоянно скрещивает и выпрямляет ноги. Больной может непроизвольно хмурить брови, смотреть сердито или улыбаться. При ходьбе хореический гиперкинез обычно усиливается. Внезапные толчкообразные движения таза вперед и в стороны и быстрые движения туловища и конечностей приводят к возникновению пританцовывающей походки. Шаги обычно неравномерные, больному трудно пройти по прямой линии. Скорость передвижения бывает различной в зависимости от скорости и амплитуды каждого шага.
Шаги обычно неравномерные, больному трудно пройти по прямой линии. Скорость передвижения бывает различной в зависимости от скорости и амплитуды каждого шага.
Дистонией называют непроизвольные изменения поз и движений, развивающиеся у детей (деформирующая мышечная дистония,.или торсионная дистония) и у взрослых людей (поздняя дистония). Она может возникать спорадически, иметь наследственный характер или проявляться как часть другого патологического процесса, например-, болезни Вильсона. При деформирующей мышечной дистонии, обычно проявляющейся в детском возрасте, первым симптомом часто бывает нарушение походки. Характерной является походка с несколько вывернутой стопой, когда больной опускает вес на наружный край стопы.
При прогрессировании заболевания эти затруднения усугубляются и часто развиваются нарушения поз: приподнятое положение одного плеча и бедра, искривление туловища и избыточное сгибание в лучезапястном суставе и пальцах руки. Перемежающиеся напряжения мышц туловища и конечностей затрудняют ходьбу, в некоторых случаях могут развиться кривошея, искривление таза, лордоз и сколиоз. В наиболее тяжелых случаях больной теряет способность передвигаться. Поздняя дистония, как правило, приводит к сходному нарастанию двигательных расстройств.
В наиболее тяжелых случаях больной теряет способность передвигаться. Поздняя дистония, как правило, приводит к сходному нарастанию двигательных расстройств.
Мышечная дистрофия
Выраженная слабость мышц туловища и проксимальных отделов ног приводит к характерным-изменениям поз и походки. При попытке встать из положения сидя больной наклоняется вперед, сгибает туловище в тазобедренных суставах, кладет руки на колени и толкает туловище вверх, опираясь руками о бедра.
В положении стоя отмечают сильную степень лордоза поясничного отдела позвоночника и выпячивание живота вследствие слабости абдоминальных и паравертебральных мышц. Больной ходит с широко расставленными ногами, слабость ягодичных мышц приводит к развитию «утиной походки». Плечи обычно наклонены вперед, так что при ходьбе можно видеть движения крыльев лопатки.
Поражение лобной доли
При двустороннем поражении лобных долей возникает характерное изменение походки, часто сочетающееся с деменцией и симптомами облегчения лобной доли, такими как хватательный, сосательный и хоботковый рефлексы. Больной стоит с широко расставленными ногами и совершает первый шаг после предварительной довольно продолжительной задержки. После этих сомнений больной идет очень маленькими шаркающими шажками, затем несколько шагов умеренной амплитуды, после которых больной застывает, не в силах продолжить движение, затем цикл повторяется.
Больной стоит с широко расставленными ногами и совершает первый шаг после предварительной довольно продолжительной задержки. После этих сомнений больной идет очень маленькими шаркающими шажками, затем несколько шагов умеренной амплитуды, после которых больной застывает, не в силах продолжить движение, затем цикл повторяется.
У таких больных обычно не выявляют мышечной слабости, изменений сухожильных рефлексов, чувствительности или симптомов Бабинского. Обычно больной может выполнить отдельные движения, необходимые для ходьбы, если его попросить воспроизвести движения ходьбы в положении лежа на спине. Нарушение походки при поражении лобных долей является разновидностью апраксии, нарушения выполнения двигательных функций при отсутствии слабости мышц, участвующих в движении.
Нормотензивная гидроцефалия
Нормотензивной гидроцефалией называют поражение, характеризующееся деменцией, апраксией и недержанием мочи. Аксиальная компьютерная томография выявляет расширение желудочков мозга, расширение угла мозолистого тела и недостаточное заполнение субарахноидальных пространств полушарий головного мозга спинномозговой жидкостью. При введении радиоактивных изотопов в .субарахноидальное пространство поясничной области позвоночника наблюдают патологический заброс изотопа в желудочковую систему и неадекватное распространение его в полушарные субарахноидальные пространства.
При введении радиоактивных изотопов в .субарахноидальное пространство поясничной области позвоночника наблюдают патологический заброс изотопа в желудочковую систему и неадекватное распространение его в полушарные субарахноидальные пространства.
Походка при вышеуказанном заболивании может напоминать таковую при апраксии вследствие поражения лобных долей, она состоит из ряда мелких, шаркающих шажков, создающих впечатление, что ноги прилипают к полу. Затруднено начало движения, возникает медленное умеренное угловое смещение в тазобедренном, коленном и голеностопном суставах, больной невысоко поднимает стопы над полом, как бы скользя ими по полу.
Существует длительное сокращение мышц ног, действие которых направлено на преодоление силы тяжести, и сниженная активность икроножных мышц. Изменение походки при НТГ является, по-видимому, результатом нарушения деятельности лобных долей. Примерно у половины больных с НТГ походка улучшается после проведения операции шунтирования спинномозговой жидкости из желудочков мозга в венозную систему.
С возрастом развиваются определенные изменения походки и возникают затруднения с удержанием равновесия. У пожилых людей верхняя часть туловища слегка наклоняется вперед, плечи опускаются, колени сгибаются, уменьшается размах рук при ходьбе, шаг становится короче. У пожилых женщин развивается походка вразвалку. Нарушения походки и устойчивости предрасполагают пожилых людей к падению.
Поражение периферических мотонейронов или нервов приводит к возникновению слабости в дистальных отделах конечностей, провисанию стопы. При поражениях периферических мотонейронов слабость в конечностях развивается в сочетании с фасцикуляциями и атрофией мышц. Больной, как правило, не может согнуть стопу назад и компенсирует это подниманием коленей выше, чем обычно, что приводит к степпажу. При слабости проксимальных мышц развивается походка вразвалку.
Нарушения походки истерического генеза
Нарушения походки при истерии обычно возникают в сочетании с истерическими параличами одной или более конечностей. Походка обычно вычурная, очень характерная для истерии и легко отличимая от всех других изменений походки, возникающих вследствие органических поражений. В ряде случаев нарушения походки разной этиологии могут иметь сходное проявление, что крайне затрудняет диагностику. Нарушения походки истерического происхождения могут возникать независимо от пола и возраста больных.
Походка обычно вычурная, очень характерная для истерии и легко отличимая от всех других изменений походки, возникающих вследствие органических поражений. В ряде случаев нарушения походки разной этиологии могут иметь сходное проявление, что крайне затрудняет диагностику. Нарушения походки истерического происхождения могут возникать независимо от пола и возраста больных.
При истерической гемиплегии больной волочит пораженную конечность по земле, не опираясь на нее. Временами он может передвигать паретичную ногу вперед и опираться на нее. Рука на пораженной стороне часто остается вялой, свисая без движений вдоль туловища, но не находится в согнутом состоянии, обычно характерном для гемиплегии органического происхождения. У больных с истерическим гемипарезом слабость проявляется в виде так называемого подкашивания.
Нарушения ходьбы (походки) | Бостонская детская больница
Нарушение походки — это необычный способ ходьбы. У многих маленьких детей может быть ненормальная походка в течение определенного периода времени, пока они растут и учатся ходить.
Многие родители беспокоятся о необычной манере ходьбы своих детей, однако нарушения походки являются неотъемлемой частью физического развития. Подавляющее большинство детей вырастают из аномалий походки без лечения.
Когда дети начинают ходить?
Обычно дети начинают ходить в возрасте около 1 года. Оттуда они проводят следующие несколько лет, развивая баланс и силу ног.
Следующие возрастные диапазоны считаются средними для вех развития . Некоторые дети достигают этих вех раньше, а некоторые — позже. Если вас беспокоит физическое развитие вашего ребенка, поговорите со своим педиатром.
Вехи развития
- Около 6 месяцев , большинство детей могут сидеть с поддержкой и переворачиваться
- Около 9 месяцев большинство детей учатся ползать.
- Примерно в возрасте 9-12 месяцев большинство детей встают, держась за мебель. Младенцы на этом этапе могут ходить с поддержкой, но еще не могут ходить самостоятельно.

- К 11-16 месяцам большинство детей начинают ходить без поддержки.
- К 2 годам большинство малышей могут подниматься по лестнице по одной и прыгать на месте.
- К 3 годам , большинство детей могут взаимно подниматься по лестнице и стоять на одной ноге.
- К 4 годам большинство детей могут спускаться по лестнице и прыгать на одной ноге.
Каковы наиболее распространенные виды нарушений походки у детей?
Наиболее распространенные типы аномалий походки у детей — схождение внутрь и наружу.
- Intoeing идет, повернув стопы внутрь.
- Выступ ходит, вывернув ноги наружу.
Введение и выведение пальцев обычно безболезненны.
Несколько распространенных состояний могут вызвать поворот стопы вашего ребенка внутрь или наружу в раннем возрасте, включая скручивание большеберцовой кости и ротацию бедра (описано ниже).
Что вызывает нарушения походки у детей?
Заворот большеберцовой кости
Заворот большеберцовой кости – поворот голень (голень) либо внутрь (внутренняя большеберцовая скрученность), либо наружу (наружная большеберцовая скрученность). Состояние часто улучшается без лечения, обычно до того, как ребенку исполнится 4 года.
Некоторые дети с перекрутом большеберцовой кости носят ночной бандаж в возрасте от 18 до 30 месяцев, но это встречается нечасто. Врачи рассматривают операцию по поводу перекрута большеберцовой кости только в том случае, если у ребенка все еще есть это состояние, когда ему 8-10 лет и у него серьезные проблемы с ходьбой.
Бедренная версия
Бедренная версия описывает верхнюю бедренную кость (бедро) ребенка, которая закручивается внутрь или наружу. Скручивание бедренной кости внутрь (антеверсия бедренной кости) приводит к тому, что ступни смотрят внутрь. Признаки антеверсии бедренной кости обычно впервые становятся заметными, когда ребенку от 2 до 4 лет, когда увеличивается ротация бедра внутрь. Состояние обычно улучшается без лечения.
Признаки антеверсии бедренной кости обычно впервые становятся заметными, когда ребенку от 2 до 4 лет, когда увеличивается ротация бедра внутрь. Состояние обычно улучшается без лечения.
Выворот бедренной кости наружу называется ретроверсией бедренной кости и заставляет ноги смотреть наружу. Встречается реже, чем антеверсия бедренной кости. В некоторых случаях ретроверсия бедренной кости может привести к задержке ходьбы ребенка, однако состояние часто улучшается без медицинского вмешательства.
Врачи рассматривают возможность операции по поводу антеверсии или ретроверсии бедренной кости только в том случае, если ребенок старше 9 лет и имеет очень тяжелое состояние, которое вызывает много спотыканий и неприглядную походку.
Кривые ноги и кривые колени
Кривые ноги — это изгиб ног в коленях наружу. Ноги в коленях – это изгиб ног в коленях внутрь. Кривые ноги и кривые колени являются распространенными стадиями развития и обычно проходят самокоррекцию по мере роста ребенка.
Плоскостопие
Плоскостопие является нормальным явлением у младенцев и детей младшего возраста. У детей плоскостопие возникает, когда свод стопы еще не сформировался и вся стопа упирается в пол. Своды развиваются на протяжении всего детства примерно до 10 лет.
Приведение плюсны
Приведение плюсны — распространенная позиционная деформация, при которой стопы ребенка изгибаются внутрь от середины стопы до пальцев. В тяжелых случаях он может напоминать косолапость. Состояние в большинстве случаев улучшается само по себе.
Младенцам с выраженным приведением плюсневой кости может потребоваться лечение, которое обычно включает специальные упражнения, гипсовую повязку или специальную корректирующую обувь. Эти методы лечения имеют высокий уровень успеха у детей в возрасте от 6 до 9 месяцев.
Хромота
Внезапная хромота чаще всего возникает из-за боли, вызванной незначительной, легко поддающейся лечению травмой. Занозы, волдыри или усталость мышц являются распространенными виновниками. Реже хромота может быть связана с более серьезной проблемой, такой как растяжение связок, перелом, вывих, инфекция сустава или аутоиммунный артрит. В редких случаях хромота может быть первым признаком опухоли.
Занозы, волдыри или усталость мышц являются распространенными виновниками. Реже хромота может быть связана с более серьезной проблемой, такой как растяжение связок, перелом, вывих, инфекция сустава или аутоиммунный артрит. В редких случаях хромота может быть первым признаком опухоли.
Безболезненная хроническая хромота может быть признаком проблемы развития, например, несоответствия длины ног или дисплазии тазобедренного сустава, или нервно-мышечной проблемы, такой как церебральный паралич.
Ходьба на пальцах ног
Ходьба на пальцах ног является распространенным нарушением походки, особенно у маленьких детей, которые только начинают ходить. В большинстве случаев это проходит само по себе со временем без вмешательства. Тем не менее, дети, которые какое-то время ходят нормально, а затем начинают ходить на носочках, или дети с натяжением ахиллова сухожилия, должны быть осмотрены врачом.
Многие случаи постоянного хождения на носках передаются по наследству или вызваны напряженными мышцами. Лечение может включать наблюдение, физиотерапию, фиксацию, гипсование или хирургическое вмешательство. В некоторых случаях ходьба на носочках может указывать на нервно-мышечное расстройство, такое как церебральный паралич, или может быть признаком развития дисплазии бедра или несоответствия длины ног.
Лечение может включать наблюдение, физиотерапию, фиксацию, гипсование или хирургическое вмешательство. В некоторых случаях ходьба на носочках может указывать на нервно-мышечное расстройство, такое как церебральный паралич, или может быть признаком развития дисплазии бедра или несоответствия длины ног.
Как диагностируются нарушения походки?
Врач вашего ребенка проведет медицинский осмотр и понаблюдает за ходьбой или бегом вашего ребенка. Они могут посмотреть, имеют ли ноги вашего ребенка одинаковую или другую форму. Они также могут спросить, проявляет ли ваш ребенок какие-либо признаки боли при ходьбе и были ли у кого-либо из ваших близких родственников длительные проблемы с ходьбой.
Другие диагностические процедуры могут включать:
- Рентген: диагностический тест, который дает изображения внутренних тканей, костей и органов, которые можно использовать для изучения структуры и расположения костей.
- Магнитно-резонансная томография (МРТ): диагностическая процедура, позволяющая получить подробные изображения мягких тканей и структур тела.

- Компьютерная томография (также называемая компьютерной томографией или компьютерной томографией): процедура диагностической визуализации, позволяющая получить подробные изображения костей и суставов.
Как лечить нарушения походки у детей?
В большинстве случаев ребенок с нарушением походки наблюдается в течение нескольких лет. Врач будет следить за ходьбой вашего ребенка, чтобы убедиться, что его ноги продолжают развиваться, а их манера ходьбы со временем становится более типичной. К счастью, большинство причин аномалий походки исчезают без какого-либо вмешательства по мере роста ребенка.
Если аномалия походки вызвана травмой или аномалией развития, лечит это заболевание лечащий врач вашего ребенка. Лечение аномалий походки, которые не проходят, может включать хирургическое вмешательство, и его следует обсудить с врачом.
Как мы лечим нарушения походки в Бостонской детской больнице
Программа лечения нижних конечностей Бостонской детской больницы предлагает всестороннюю оценку, диагностику и лечение детей всех возрастов с заболеваниями нижних конечностей. У нас большой опыт лечения заболеваний стоп, лодыжек, коленей, голеней и бедер. Независимо от того, является ли пациент младенцем, ребенком или подростком, наша цель — помочь детям жить полной и независимой жизнью.
У нас большой опыт лечения заболеваний стоп, лодыжек, коленей, голеней и бедер. Независимо от того, является ли пациент младенцем, ребенком или подростком, наша цель — помочь детям жить полной и независимой жизнью.
Болезнь периферических артерий (PAD), Программа ходьбы для
08 мая 2021 г.
ПОДЕЛИТЬСЯ
Заболевание периферических артерий (ЗПА) — это состояние, при котором артерии в ногах серьезно повреждены. При ЗПА ходьба может быть болезненной. Таким образом, вы можете начать меньше ходить. Меньшая ходьба ослабляет мышцы ног. Потом становится тяжелее и больнее ходить. Программа ходьбы может разорвать этот цикл. Вот как начать.
Прогулка дальше без боли
Упражнение укрепляет мышцы ног, которые потеряли форму. Он также тренирует эти мышцы работать с меньшим количеством кислорода. Это помогает вашим мышцам ног работать лучше даже при уменьшенном притоке крови к ногам. Если у вас ЗПА, может помочь программа ходьбы. Ваша программа может:
- Поможет вам ходить дольше и дальше без перемежающейся хромоты.
 Это боль в ногах во время упражнений, которая проходит после отдыха.
Это боль в ногах во время упражнений, которая проходит после отдыха. - Позвольте вам делать больше и быть более активным
- Добавьте к своему общему здоровью и благополучию
- Поможет вам контролировать уровень сахара в крови и кровяное давление
- Помогите вам стать здоровее без риска и практически бесплатно
Начало работы
В вашей местной больнице, сосудистом центре или кардиореабилитационном центре может быть специальная программа ходьбы для людей с ЗПА. Если да, то это ваш лучший вариант. Но если вы не можете найти программу или она не покрывается страховкой, вы все равно можете ходить самостоятельно. Выполняйте следующие шаги на каждом сеансе:
- Шаг 1. Начните с темпа, позволяющего вам ходить в течение 5–10 минут, прежде чем вы почувствуете хромоту. Это чувство неприятно, но оно не причиняет вам боли. Продолжайте, пока боль не заставит вас почувствовать, что вам нужно остановиться.

- Шаг 2. Остановитесь и отдохните от 3 до 5 минут, достаточно долго, чтобы боль ушла. Вы можете отдыхать стоя или сидя. (Некоторым нравится брать с собой трость или легкий складной стул.)
- Шаг 3. Снова идите в темпе, позволяющем пройти еще 5–10 минут, прежде чем вы почувствуете боль. Это может быть медленнее, чем ваш начальный темп в шаге 1. Затем снова отдохните.
- Шаг 4. Повторяйте этот процесс, пока не пройдете 45 минут. Это должно быть от 60 до 80 минут, включая время отдыха. Возможно, сначала вы не сможете отработать все 45 минут. Делайте столько, сколько можете, и увеличивайте время по мере улучшения.
Максимальное использование программы
- Ходите пешком минимум 3 раза в неделю. Между сеансами делайте перерыв не более 2 дней. Если вы прекратите ходить даже на неделю или две, вы можете потерять пользу для здоровья от своей программы.
- Найдите хорошее место для прогулки.
 Поначалу может быть лучше беговая дорожка или беговая дорожка. Таким образом, вы не рискуете зайти слишком далеко и обнаружить, что не можете вернуться назад. Убедитесь, что у вас есть место для прогулок в помещении в плохую погоду, например, тренажерный зал или торговый центр.
Поначалу может быть лучше беговая дорожка или беговая дорожка. Таким образом, вы не рискуете зайти слишком далеко и обнаружить, что не можете вернуться назад. Убедитесь, что у вас есть место для прогулок в помещении в плохую погоду, например, тренажерный зал или торговый центр. - Носите обувь с прочной гибкой подошвой. Каблук должен сидеть без скольжения. У вас должно быть место, чтобы пошевелить пальцами ног.
- Следите за тем, как долго вы идете. Шагомер покажет ваш ежедневный прогресс. Он также может показать, насколько далеко вы можете пройти с течением времени.
- Попросите друга составить вам компанию. Возможно, вам понравится гулять с кем-то еще. Или вы можете сделать свои прогулки временем, чтобы расслабиться в одиночестве.
- Развлекайся. Слушайте музыку во время прогулки и отдыха. Прогулка в любимом парке. Познакомьтесь с людьми в тренажерном зале или с людьми, которых вы встречаете на своем маршруте.


 В этом случае чаще всего у пациента диагностируют грыжу между 1-м и 3-м позвонками поясничного отдела или 11-м и 12-м грудными позвонками.
В этом случае чаще всего у пациента диагностируют грыжу между 1-м и 3-м позвонками поясничного отдела или 11-м и 12-м грудными позвонками.

 Но важно, чтобы тренировки были регулярными. Оптимальный вариант – уделить занятиям 15 минут каждый день
Но важно, чтобы тренировки были регулярными. Оптимальный вариант – уделить занятиям 15 минут каждый день Операция проводится через небольшой разрез (максимальная длина разреза 10-см). В зависимости от особенностей конкретной ситуации может проводиться под общим и местным наркозом. Восстановление после операции – достаточно быстрое. Но при одном условии – отсутствии осложнений. А их вероятность высока. Причём это могут быть как закупорки кровеносных сосудов, так и кровотечения.
Операция проводится через небольшой разрез (максимальная длина разреза 10-см). В зависимости от особенностей конкретной ситуации может проводиться под общим и местным наркозом. Восстановление после операции – достаточно быстрое. Но при одном условии – отсутствии осложнений. А их вероятность высока. Причём это могут быть как закупорки кровеносных сосудов, так и кровотечения. Если операция малоинвазивная, то иногда достаточно только ношения полужёсткого корсета на протяжении двух месяцев.
Если операция малоинвазивная, то иногда достаточно только ношения полужёсткого корсета на протяжении двух месяцев.


 Это боль в ногах во время упражнений, которая проходит после отдыха.
Это боль в ногах во время упражнений, которая проходит после отдыха.
 Поначалу может быть лучше беговая дорожка или беговая дорожка. Таким образом, вы не рискуете зайти слишком далеко и обнаружить, что не можете вернуться назад. Убедитесь, что у вас есть место для прогулок в помещении в плохую погоду, например, тренажерный зал или торговый центр.
Поначалу может быть лучше беговая дорожка или беговая дорожка. Таким образом, вы не рискуете зайти слишком далеко и обнаружить, что не можете вернуться назад. Убедитесь, что у вас есть место для прогулок в помещении в плохую погоду, например, тренажерный зал или торговый центр.