Передается ли аритмия по наследству: Незавидное наследство — Крымская газета
Незавидное наследство — Крымская газета
Какие болезни переходят от родителей к детям
От родителей мы получаем не только внешность и особенности характера, но и проблемы со здоровьем. Семейное родство, к сожалению, не только праздники в кругу близких, но и болезни, передающиеся по наследству.
Инфографика: popular-genetic.blogspot.comДышать без труда
С каждым годом в мире становится всё больше людей с бронхиальной астмой. Увы, предрасположенность к астме передаётся по наследству. Перерастёт эта предрасположенность в болезнь или нет, зависит от условий жизни. Важно ещё до появления ребёнка на свет узнать, были ли в роду больные астмой и аллергией (это два взаимосвязанных заболевания). Если были, то, чтобы предотвратить развитие астмы у ребёнка, женщина во время беременности должна придерживаться правильного питания: употреблять натуральные продукты, обязательно включить в свой рацион рыбий жир и исключить из него цитрусовые, мёд, шоколад (они могут вызвать аллергию), искусственные напитки.
Кожная напасть
Ещё одна болезнь, передающаяся по наследству, – псориаз. Это хроническое незаразное заболевание кожи, при котором появляются красные шелушащиеся и зудящие пятна. Первые проявления псориаза могут наблюдаться в любом возрасте – от 2-3 месяцев до глубокой старости, но чаще всего болезнь «стартует» в 21-40 лет. Замечено, что чем раньше начинается псориаз, тем тяжелее он протекает. Предотвратить псориаз невозможно, но существуют средства, позволяющие ослабить симптомы этого заболевания и уменьшить число его вспышек. Важно знать, что холодная погода усиливает проявления болезни, тогда как жаркая влажная и солнечная, наоборот, ослабляет.
Кстати
5 тысяч недугов
Мы рассказали лишь о некоторых болезнях, в появлении которых велика роль наследственного фактора. Всего же известно более 5 тысяч наследственных заболеваний. Среди них и шизофрения, и эпилепсия, и гиполактазия (непереносимость лактозы, то есть молочных продуктов), и гемофилия (нарушение свёртываемости крови), и ревматический артрит, и остеопороз и многие другие. При этом часть наследственных заболеваний проявляется не с самого рождения, а спустя 30-40 лет.
При этом часть наследственных заболеваний проявляется не с самого рождения, а спустя 30-40 лет.
Сердечные тайны
Хотя ишемическая болезнь сердца напрямую не наследуется, зато наследуются предрасполагающие факторы (нарушение холестеринового обмена, состояние сосудов, особенности работы гормональной системы). При этом ишемическая болезнь сердца, аритмия и сердечная недостаточность чаще всего передаются по материнской линии или по линии обоих родителей. Риск унаследовать заболевания сердца составляет от 25% до 50%, если у матери болезнь обнаружилась до 60 лет, а у отца – до 50. Но не спешите отчаиваться – другие 50% (а то и 75) зависят от внешних причин. При этом у большинства болезней сердца есть одна хорошая черта – всегда можно существенно уменьшить риск их появления. Нужно как можно чаще бывать на свежем воздухе, больше двигаться, включить в семейное меню побольше богатой витаминами пищи и помнить, что животные жиры лучше ограничивать, как и соль. Кроме того, нужно с осторожностью принимать лекарства, особенно гормональные контрацептивы и обезболивающие препараты.
Диабет диабету рознь
При диабете передаётся по наследству не само заболевание, а факторы, ведущие к его развитию. Вероятность наследования этой болезни зависит от того, каким именно диабетом больны родители – 1-го или 2-го типа. Если это диабет 1-го типа, то при наличии такого диагноза у одного из родителей заболевает всего 5% потомства, если больны оба родителя, то риск существенно выше – 22%. При диабете 2-го типа, если болен один из родителей, то почти в 80% случаев заболевают и дети, а если больны оба родителя, то шансы возрастают практически до 100%. Как обезопасить ребёнка в этой ситуации? Прежде всего следить за весом малыша, так как ожирение – один из предрасполагающих факторов. Как можно меньше давать сладостей, а лучше их вообще заменить фруктами. К развитию диабета могут «подтолкнуть» вирусные инфекции, такие, как грипп, краснуха, ветряная оспа, эпидемический гепатит. Если есть возможность, то от вирусных инфекций лучше всего сделать прививки. Если нет, то нужно стараться закалять малыша, давать пищу, богатую витаминами, много бывать на свежем воздухе и больше двигаться.
От рака до облысения
Онкологические заболевания также могут быть болезнями семейного родства. Особенно внимательными должны быть женщины – чаще всего передается по наследству рак груди и яичников. Причём риск наследовать болезнь увеличивается, если кровный родственник заболел в молодом возрасте. Нужно помнить, что на развитие рака груди влияет приём гормональных лекарств и контрацептивов, а также курение и алкоголь.На 80% наследственным заболеванием считается мигрень. Неправильная работа определённого гена делает человека чувствительным к раздражителям окружающей среды (шум, яркий свет, резкие запахи и т. п.), отсюда и возникает нестерпимая боль в голове. Если уж досталась такая наследственность, то выход один: понять, что именно провоцирует приступы мигрени, и по возможности избегать этих факторов. К примеру, многие больные мигренью очень чувствительны к такой еде, как шоколад, кофе, сыр, цитрусовые и красное вино.
Ещё одна семейная проблема – это кариес.
С наследственностью связывают и такую проблему, как облысение. Риск лишиться волос преждевременно особенно велик, если подобные случаи в роду были у родственников как с материнской, так и с отцовской стороны.
Аритмии — Сеть медицинских центров Медикер
Что это такое?
Известно, что при каждом ударе сердца происходит последовательное сокращение его отделов — сначала предсердий, а затем желудочков. Сокращения следуют друг за другом через равные промежутки времени. Аритмией называют нарушения частоты, ритмичности и последовательности сокращений отделов сердца.
Отчего это бывает?
У здорового человека спровоцировать аритмию могут обильная еда, запоры, тесная одежда, укусы насекомых, некоторые лекарственные препараты, стресс. Высок риск развития аритмии у людей, страдающих сахарным диабетом, особенно если он сочетается с ожирением и повышенным артериальным давлением. Аритмии могут возникать и по более безобидным поводам: например, предменструальный синдром у женщин нередко сопровождается аритмиями, болями в сердце, ощущением удушья.
Предрасположенность к аритмиям может передаваться по наследству, а может быть и осложнением после хирургической операции на сердце. Кроме того, аритмия может быть симптомом целого ряда заболеваний:
- гипертония
- пороки сердца, сердечная недостаточность, ишемическая болезнь сердца
- пролапс митрального клапана
- заболевания щитовидной железы и ряд других гормональных расстройств.

Что происходит?
Согласованность работы сердца обеспечивается специальной проводящей системой сердца. Это специализированные клетки, которые вырабатывают и проводят электрические импульсы, руководящие согласованным сокращением мышцы сердца.
Импульс, запускающий сокращение сердца, вырабатывается в правом предсердии, в так называемом синусовом узле (водителе ритма). Именно этот узел ответственен за то, что сердце сокращается с частотой 60-90 ударов в минуту. Затем сигнал распространяется на остальные предсердия, вызывая их сокращение, потом на желудочки. Нарушения в этой системе и приводят к нарушениям ритма сердца (аритмиям).
В зависимости от того, в каком месте возникают нарушения, все аритмии делят на предсердные и желудочковые.
Если частота пульса превышает 90 ударов в минуту, говорят о тахикардии. Частота сердечных сокращений может увеличиваться при физической или эмоциональной нагрузке (это нормальная реакция здорового сердца). Повышение температуры тела также вызывает тахикардию. Считается, что увеличение температуры тела на 1 градус приводит к увеличению частоты сердечных сокращений на 10 ударов. Тахикардия может быть признаком очень многих болезней, но может быть и вариантом нормы.
Считается, что увеличение температуры тела на 1 градус приводит к увеличению частоты сердечных сокращений на 10 ударов. Тахикардия может быть признаком очень многих болезней, но может быть и вариантом нормы.
Если частота пульса меньше 60 ударов в минуту, говорят о брадикардии. Брадикардия также может быть у абсолютно здоровых людей. Она, как правило, отмечается у спортсменов. Умеренная брадикардия создает благоприятные условия для кровоснабжения мышцы сердца, поскольку кровь к ней может поступить только тогда, когда она находится в состоянии расслабления (т.е. между сокращениями).
От брадикардии следует отличать брадисфигмию — редкий пульс при нормальной частоте сердечных сокращений. Брадисфигмия отмечается если сокращения сердца не порождают ощущаемых пульсовых волн.
Если в правильный ритм сердечных сокращений вплетается преждевременное сокращение, говорят об экстрасистолии. Самыми частыми причинами экстрасистолии являются вегето-сосудистая дистония, перенесенный миокардит, заболевания желчного пузыря, курение или стресс.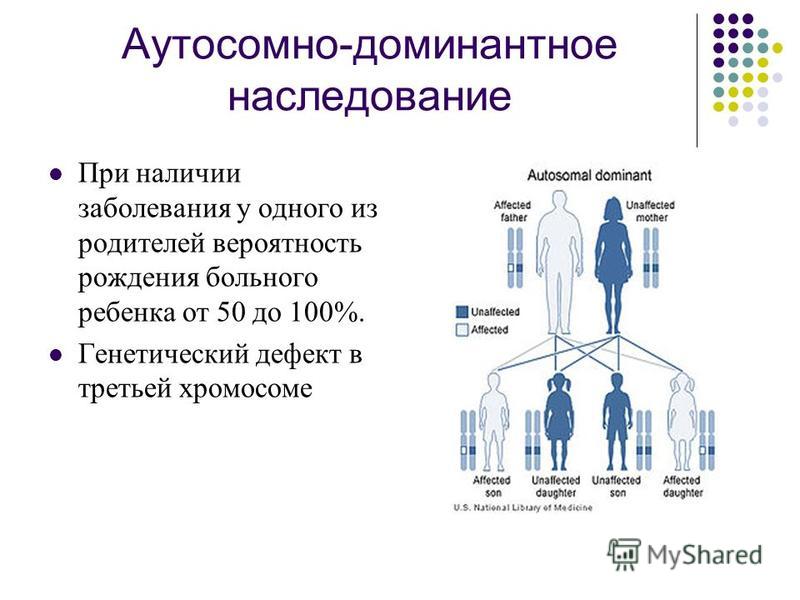
При одной из самых распространенных — мерцательной аритмии — пропадает одна из фаз сердечного цикла, а именно — сокращение предсердий. Их мышечные волокна теряют способность работать синхронно. В результате предсердия лишь хаотически подергиваются — мерцают. От этого и желудочки начинают сокращаться неритмично.
Выделяют также так называемые пароксизмальные нарушения ритма (пароксизм — приступ, внезапно возникшее состояние). У внешне здорового человека вдруг появляется крайне частое сердцебиение — ритмичное или неритмичное, попытка подсчитать пульс просто невозможна для неопытного лица, частота его превышает 150-200 ударов в минуту. Если приступ длится дольше часа-полутора часов, появляются одышка и боли в области сердца. Часто приступ сердцебиения кончается так же внезапно, как и начался. Сердцебиение прекращается, человеку требуется срочно опорожнить мочевой пузырь, причем мочи выделяется много. Если считать аритмии сигналом опасности, то пароксизмальные нарушения являются самыми серьезными из них.
Нарушения ритма сердца при храпе и синдроме обструктивного апноэ сна носят весьма специфический характер. В момент остановки дыхания развивается брадикардия (замедление ритма сердца), а в вентиляционную фазу после апноэ отмечается тахикардия (ускорение ритма сердца). Иногда диапазон колебаний составляет 30-40 ударов в минуту, причем эти скачки могут повторяться каждую минуту, а то и чаще.
Те аритмии, для которых характерны быстрая смена частоты и регулярности сердечного ритма или резкое его замедление, работа всего сердца нарушается существенно — настолько, что снижается объем крови, выбрасываемой в аорту. А поскольку наиболее чувствительным к «кровяному голоданию» является головной мозг, человек может испытать внезапное сильное головокружение или даже потерять сознание.
Диагноз
Аритмия — это не самостоятельное заболевание, а симптом болезни. В принципе, она может пройти сама собой. Но если аритмия сохраняется несколько часов или возникли осложнения, нужно немедленно обращаться за медицинской помощью. Впрочем, даже если аритмия исчезла сама собой, не следует откладывать визит к кардиологу. Повторное нарушение ритма может произойти в любое время и закончиться весьма трагически.
Впрочем, даже если аритмия исчезла сама собой, не следует откладывать визит к кардиологу. Повторное нарушение ритма может произойти в любое время и закончиться весьма трагически.
Основными симптомами аритмии являются ощущение лишних или пропущенных ударов сердца, слишком быстрого или медленного сердцебиения. Также возможны ощущения слабости, утомляемости, одышки; человек бледнеет, появляются боли в сердце и др.
Для определения причины аритмии врач-аритмолог проводит ЭКГ-атропиновые пробы — это метод, основанный на снятии кардиограммы после введения в вену атропина — вещества, которое вызывает учащение ритма сердца. Параллельно методом фонокардиографии исследуют сердечные тоны и шумы. Кроме того, проводят обычную запись электрокардиограммы (ЭКГ) человека, ЭКГ в состоянии физической нагрузки, ЭКГ-мониторинг в течение суток и ультразвуковое исследование сердца — эхокардиографию.
Лечение
По направлению аритмолога или кардиолога для восстановления сердечного ритма проводят чреспищеводную электростимуляцию — этот метод также используется для диагностики аритмии. Если аритмия является постоянным симптомом и не может быть вылечена лекарственным путем, то человеку вживляют кардиостимулятор — исскуственный водитель ритма.
Если аритмия является постоянным симптомом и не может быть вылечена лекарственным путем, то человеку вживляют кардиостимулятор — исскуственный водитель ритма.
Если вы страдаете приступами аритмиями, то следует позаботиться о том, чтобы по возможности предупредить их. Например, людям, страдающим аритмиями, во время солнечной активности — т.е. магнитных бурь, — нужно тщательно соблюдать предписания врачей и всегда иметь при себе свои лекарства.
Когда сердце сбивается с ритма
“Вижу, как страдает из-за аритмии мама, и хочу узнать, кому грозит “заиметь” такую же болезнь?”
Вера, 32 года, Волковыск
— Аритмия бывает врожденной и приобретенной. Некоторые типы сердечных аритмий передаются по наследству. Современные кардиологи могут даже сделать прогноз, родится ли в семье ребенок, подверженный аритмии, и заранее определить тактику его последующего лечения.
Что касается приобретенных аритмий, то на их появление напрямую влияет образ жизни человека: курение, алкоголь, отсутствие разумной физической нагрузки. В группе риска, как ни странно, иногда оказываются даже спортсмены, завершившие спортивную карьеру. Когда они тренировались, из-за постоянных нагрузок их сердце постепенно увеличивалось, а когда нагрузки прекратились, стало дряблым. Однако чаще всего приобретенная аритмия связана с какими-либо заболеваниями: гипертонической или ишемической болезнью, пороком сердца. Аритмия может появиться на фоне простуды, гриппа, пневмонии. В этом случае следует срочно обращаться к врачу.
В группе риска, как ни странно, иногда оказываются даже спортсмены, завершившие спортивную карьеру. Когда они тренировались, из-за постоянных нагрузок их сердце постепенно увеличивалось, а когда нагрузки прекратились, стало дряблым. Однако чаще всего приобретенная аритмия связана с какими-либо заболеваниями: гипертонической или ишемической болезнью, пороком сердца. Аритмия может появиться на фоне простуды, гриппа, пневмонии. В этом случае следует срочно обращаться к врачу.
Ногу свело…
“Довольно часто ногу сводят судороги. Почему они возникают и как от этого избавиться?”
— Причин возникновения этого явления, доставляющего человеку немало неприятных минут, много. Это и инфекционные заболевания, и гипоксия головного мозга, варикозное расширение вен, проблемы с сердцем, стрессы. При длительном судорожном синдроме следует обращаться к терапевту, который направит вас на консультацию к флебологу, неврологу или кардиологу.
Но и сам человек может помочь себе в такой ситуации. Чтобы быстро снять боль при судороге, попробуйте выпрямить ногу и резко потяните носок ступни на себя. Или попытайтесь максимально расслабить мышцу, в которой появилась боль. Можно также растереть больное место ладонями — сначала легкими, а затем интенсивными движениями. После того как боль утихнет, походите.
Чтобы быстро снять боль при судороге, попробуйте выпрямить ногу и резко потяните носок ступни на себя. Или попытайтесь максимально расслабить мышцу, в которой появилась боль. Можно также растереть больное место ладонями — сначала легкими, а затем интенсивными движениями. После того как боль утихнет, походите.
Еще один способ — к месту судороги приложить на пять минут смоченное в горячей воде махровое полотенце.
Как больно!..
“У меня довольно часто на одном и том же пальце руки появляется гнойник — панариций.
И очень сильно болит. Посоветуйте, что делать.”
Ольга Дмитриевна НОСОВА, Минск
— При распространении воспалительного процесса могут поражаться сухожилие, сустав и кость, поэтому при возникновении панариция необходимо сразу начать лечение.
В сложных случаях поможет хирург, а с более легким можно справиться самостоятельно. Даже при незначительном повреждении кожи на пальце нужно промыть ранку чистой водой и обработать спиртом, спиртовым раствором йода или одеколоном. Никогда не отрывайте и не откусывайте заусенец! Его лучше всего аккуратно обрезать маникюрными ножницами и продезинфицировать кожу тем же йодом. После этого налейте в стакан очень горячей воды, добавьте полчайной ложки пищевой соды и подержите в этом растворе больной палец. Делайте эту процедуру, пока воспаление не пройдет.
Никогда не отрывайте и не откусывайте заусенец! Его лучше всего аккуратно обрезать маникюрными ножницами и продезинфицировать кожу тем же йодом. После этого налейте в стакан очень горячей воды, добавьте полчайной ложки пищевой соды и подержите в этом растворе больной палец. Делайте эту процедуру, пока воспаление не пройдет.
На вопросы читателей отвечала врач-терапевт 16-й поликлиники Минска Нина ИЩЕНКО
Заметили ошибку? Пожалуйста, выделите её и нажмите Ctrl+Enter
Виды аритмии | Ассоциация медицинских центров Израиля
В медицинском центре «Рамбам» успешно проводится терапия всех видов аритмии, с применением самых современных методов диагностики и лечения. Ученые США и Израиля добились успехов в области лечения аритмии предсердий, разработан имплант-сторож, который используется в качестве фильтра для холестериновых бляшек. Эта инновация способна спасти тысячи жизней от инсульта и инфаркта, благодаря одной мини-инвазивной операции на сердце отпадет необходимость в приеме антикоагулянтов. В настоящее время такие операции осуществляются только в медицинских клиниках США и в Израиле.
Эта инновация способна спасти тысячи жизней от инсульта и инфаркта, благодаря одной мини-инвазивной операции на сердце отпадет необходимость в приеме антикоагулянтов. В настоящее время такие операции осуществляются только в медицинских клиниках США и в Израиле.
Аритмия – это временное или постоянное нарушение ритма сердечных сокращений. В основе аритмии лежит нарушение основных сердечных функций, таких как автоматизм, возбудимость и проводимость.
Аритмии сердца в зависимости от частоты сердечных сокращений делятся на тахикардии, когда частота сердечных сокращений превышает норму, брадикардии, когда частота сердечных сокращений ниже нормативных показателей. Нормальные показатели находятся в диапазоне от 60 до 100 ударов в минуту.
Что вызывает аритмию?
Аритмии могут быть вызваны различными факторами, в том числе:
- Ишемическая болезнь сердца
- Электролитный дисбаланс в крови (например, натрия, калия, кальция, магния)
- Изменения в сердечной мышце.

- Последствия сердечного приступа.
- Процесс заживления после операции на сердце
- Токсические вещества
- Лекарственные препараты
Типы аритмии
Экстрасистолия. Самый часто встречающийся вид аритмии — это экстрасистола, она выявляется у 60-70% населения. Данный вид аритмии возникает при органических повреждениях миокарда, может носить функциональный характер. Возникновение дополнительных очагов возбуждения из предсердий, из желудочков, предсердно-желудочкового соединения проявляются в сильных ударах сердца с последующим ощущением остановки сердца.
Фибрилляция предсердий ( мерцательная аритмия) возникает из-за разрозненного нескоординированного сокращения отдельных групп волокон предсердий с частотой импульсов 350-700 в минуту. Это одна из часто встречающихся аритмий. При мерцательной аритмии лечение проводится с использованием катетерной абляции (от лат. аblatio – удаление). Это один из эффективных способов лечения, позволяющий устранить причину нарушений ритма сердца.
Многие пациенты отдают предпочтение этой малоинвазивной и эффективной процедуре. Катетерная абляция проводится с использованием лазерного излучения, при помощи воздействия различных химических веществ, применяется также криолабляция (воздействие холодом), но в Израиле в основном лечение нарушений ритма сердца проводится с использованием радиочастотной абляции.
При пароксизмальной суправентрикулярной тахикардии сохраняется правильный ритм, с повышенной частотой ( 150-240 ударов в минуту). Приступ появляется и прекращается внезапно.
Атриовентрикулярная узловая реципрокная тахикардия протекает в виде приступов частого сердцебиения, которые начинаются и прекращаются внезапно, что связано с возникновением импульса, который практически одновременно распространяется на предсердие и желудочек из атриовентрикулярного узла (AV узла). Продолжительность тахикардии от нескольких секунд до нескольких часов, при этом частота проявления колеблется от ежедневных приступов аритмии до нескольких раз в год.
Желудочковая тахикардия вызывает повышение сердечного ритма, тем самым нарушая полноценную работу сердца, в результате уменьшается поступление крови в сердечную мышцу, что приводит к дефициту питательных веществ и кислорода в клетках организма. Данная патология является частой причиной смерти.
Фибрилляция желудочков возникает из-за беспорядочного сокращения некоторых волокон желудочков сердца с частотой 250-480 ударов в минуту. Эта патология является опасным видом аритмии, она требует неотложной медицинской помощи, с проведением процедуры дефибрилляции в противном случае возможна остановка сердца.
Синдром удлиненного интервала QT (назван по участку электрокардиограммы), передается по наследству, имеет злокачественный характер. Патология проводящей системы формируется во время эмбриогенеза, проявляется возникновением дополнительных путей в самых разных местах сердечной мышцы. Чем длиннее интервал QT, тем выше риск возникновения желудочковой тахикардии. Терапия этой патологии проводится с помощью антиаритмических препаратов, кардиостимулятора, электрической кардиоверсии, дефибрилляции, или абляции.
Терапия этой патологии проводится с помощью антиаритмических препаратов, кардиостимулятора, электрической кардиоверсии, дефибрилляции, или абляции.
При брадиаритмии развивается сердечная недостаточность, связанная с брадикардией, возникшей в результате нарушения в проводящей импульсы системе сердца ( в атриовентрикулярном узле или системе Гиса-Пуркинье).
Синусовые аритмии. Дисфункция синусового узла проявляется в виде синусовой брадикардии или синусовой тахикардии.
Для синусовой брадикардии характерно снижение количества сокращений сердца до 50 ударов за минуту, она может встречаться среди здоровых людей, находящихся в состоянии покоя, способна проявляться при заболеваниях щитовидной железы, сердца.
При синусовой тахикардии возрастает частота сердечных сокращений (более 100 ударов в минуту). Выделяют физиологическую и патологическую синусовую тахикардию. Физиологическая синусовая тахикардия является компенсаторной реакцией организма на различные перегрузки, а патологическая возникает при нарушении симпатической либо парасимпатической иннервации, а также при патологии собственно синусового узла.
При блокаде сердца характерна задержка или полная блокировка электрического импульса на пути от синусового узла к желудочкам. Характерным признаком заболевания является периодическое пропадание пульса. Блокада бывает полной или неполной. Причиной возникновения блокад сердца может явиться усиленное влияние блуждающего нерва (функциональные блокады), а также поражения миокарда. При полной блокаде сердца может развиться сердечная недостаточность, которая может закончиться смертью.
Лечение аритмии
Приступить к лечению аритмии необходимо как можно раньше. Во многих случаях врач назначает противоаритмические препараты. Одни лекарства оказывают влияние на сердечную проводимость, уменьшая ее, другие наоборот, увеличивая ее. Часть из них снимают боль в сердце. Важное место в терапии аритмий в Израиле занимают кардиостимуляторы, воздействие которых направлено на восстановление ритма сердечных сокращений.
следствие неправильного образа жизни или серьезные изменения в работе сердца
Особенности сердечного ритма имеют огромное значение для здоровой работы сердечно-сосудистой системы. Сбои и нехарактерные изменения в частоте и качестве сердечных сокращений называют аритмией. Экстрасистолия считается одной из разновидностей аритмии. С этой проблемой сталкивается слишком внушительное количество людей. Однако далеко не каждый человек в курсе, что чувство нехватки воздуха, странное ощущение «выпрыгивающего пульса» и толчков за грудиной является не чем иным, как приступом экстрасистолии. Важно отметить, что экстрасистолы бывают не только у обладателей хронических и острых сердечных заболеваний, но и у вполне здоровых людей.
Возникновение такого явления, как экстрасистолы, несет серьезную угрозу для здоровья. Поэтому, обратив внимание на характерную симптоматику означенной аритмии, следует обязательно показаться врачу.
Основные причины и классификация
Экстрасистолия представляет собой нарушение сердечного ритма, характеризующееся внеочередными сокращениями одной или нескольких сердечных мышц, возникающими на фоне воздействия различных факторов.
В зависимости от места локализации, различают несколько разновидностей рассматриваемого расстройства:
- Желудочковая экстрасистолия.
- Нежелудочковое нарушение.
- Предсердная.
- Экстрасистолия антривертикулярного соединения.
Место возникновения экстрасистол зависит от расположения очага возбуждения импульсов. По типу и характеру сокращений различают парные, групповые и одиночные экстрасистолы.
Провоцирующие причины выделяют различные. Для начала стоит подробней рассмотреть факторы, провоцирующие возникновение проблемы у полностью здоровых людей. В основе возникновения такого вида аритмии могут лежать следующие виды причин:
- Повышенное употребление кофеина.
- Неумеренные физические нагрузки.
- Стресс.
- Вредные привычки (алкоголь, курение).
- Неустойчивость психоэмоционального фона.
- Воздействие токсических веществ.
- Переутомление.
Стоит отметить, что такая аритмия фиксируется у 80% людей, чей возраст находится за границей 50 лет. Однако в связи с характерными изменениями в современном жизненном ритме молодых людей, подобное расстройство становится не редкостью и для младших возрастных категорий (от 30 до50 лет). Нередко экстрасистолия фиксируется у женщин в период вынашивания плода. В основе возникновения такой проблемы лежит гормональная перестройка организма беременной.
Рассматриваемое патологическое явление достаточно часто встречается у пациентов, страдающих гипертонической болезнью по типу ВСД (вегетососудистая дистония), ишемическим заболеванием сердца и другими недугами сердечно-сосудистой системы. Нередким явлением считается возникновение экстрасистолии после перенесенного инфаркта миокарда.
Важно отметить, что к серьезным разновидностям рассматриваемого нарушения сердечного ритма принято относить экстрасистолы, спровоцированные воздействием токсических веществ. К подобным сбоям в работе сердечной мышцы может привести бесконтрольное употребление некоторых лекарственных препаратов, некачественной алкогольной продукции и случайное вдыхание ядовитых веществ.
Характерные признаки нарушения
Пропустить возникновение рассматриваемой проблемы достаточно непросто. Обычно пациенты жалуются на ряд характерных признаков, которые практически наверняка указывают на присутствие означенной проблемы.
Самыми заметными симптомами экстрасистолии считаются следующие проявления:
- Ощущение тяжести за грудиной.
- Чувство толчка в сердце.
- Ощущение остановки сердца.
- Затрудненность дыхания.
- Пульсация в височной области.
- Появление трепетания пульса, сменяющееся толчками.
Наряду с перечисленными симптомами пациент может ощущать головокружение, тошноту, необъяснимое чувство тревоги. Обратив внимание на подобные проявления, необходимо обязательно обратиться к специалисту.Экстрасистолия не всегда может считаться безопасной. Во многих вариантах случаев такое нарушение способно привести к серьезным осложнениям. Поэтому такое патологическое состояние должно контролироваться.
Эффективные методы диагностики и лечения
Заподозрить присутствие рассматриваемого нарушения врач может на основании жалоб пациента и прослушивания сердечного ритма. Однако, для постановки диагноза и определения причин необходимо более детальное обследование и углубленный поход к изучению особенностей сердечного ритма пациента. Как правило, человеку назначается ряд анализов (биохимия и клиника крови, гормональный).
Для фиксирования ритма необходимо применение следующих диагностических инструментов:
- ЭКГ (электрокардиография).
- Суточный мониторинг сердечного ритма.
- Тредмил-тестирование.
Одним из лучших современных методов определения патологий сердечно-сосудистой системы является применение МРТ сердца. Этот вид исследования позволяет осуществить детальную диагностику сердца и сосудов и получить высокоинформативные результаты.
Информативность и обширность обследования в случае с экстрасистолией крайне важна. Ведь необходимо не только определение характера и разновидности проблемы, важно также найти возможные сопутствующие заболевания.
Направление терапии выбирается исходя из причин, спровоцировавших нарушение, общих особенностей здоровья больного и характера аритмии. Лечение экстрасистолии предполагает подавление симптомов и улучшение общего здорового фона. Если есть возможность устранения причины возникновения такой аритмии, то этот момент выбирается в качестве приоритетного. Если экстрасистолы появляются на фоне хронической сердечной патологии, то основной упор в лечении делается на терапию этого заболевания.
Для устранения неприятных ощущений при рассматриваемом явлении могут применяться специфические противоаритмические препараты. Наименования и дозировки препаратов назначаются исключительно лечащим врачом. Длительность терапевтического воздействия варьируется от нескольких месяцев до нескольких лет.
Стоит отметить, что некоторым пациентам приходится мириться с периодическими приступами экстрасистолии на протяжении всей жизни. Однако современная медицина предусматривает эффективные методы терапии, помогающие снизить риски и частоту возникновения экстрасистол.
Профилактика патологии
Многим известно, что лучшим методом предупреждения опасных болезней является качественная профилактика. Если у человека отягощена наследственность по части сердечно-сосудистых недугов или имеются другие предпосылки к развитию подобных патологий, ему необходимо особое внимание уделять профилактике. Предупреждение развития такого нарушения в основном заключается в избегании провоцирующих ситуаций.
Человеку, у которого риск развития сердечно-сосудистых заболеваний выше среднего, следует придерживаться ряда принципов:
- Выбирать здоровое сбалансированное питание.
- По максимуму исключить слишком соленую, острую и жирную пищу из рациона.
- Отказаться от употребления крепких алкогольных напитков.
- Не курить.
- Дозировать физические нагрузки.
- Избегать стрессовых ситуаций.
Конечно, строгое следование вышеперечисленным правилам не гарантирует страховку от возникновения экстрасистолии, но подобные жизненные установки значительно снижают риски. Также людям, чья сердечно-сосудистая система частенько дает о себе знать, необходимо регулярно проходить профилактические осмотры доктора-кардиолога. Нередко начальные признаки серьезных недугов маскируются под множество незначительных проявлений (усталость, раздражительность, бледность и т.п.). Немногие на основании таких признаков способны заподозрить серьезные проблемы. Однако детальное изучение состояния позволит специалисту сделать предположения в верном направлении и назначить пациенту развернутое обследование.
Кардиомиопатия первичная, вторичная, ишемическая, гипертрофическая
Кардиомиопатия – это функциональные и структурные изменения сердечной мышцы, не связанные с патологией коронарных артерий, опухолями или артериальной гипертензией.
В зависимости от причин кардиомиопатии делят на первичные и вторичные. Существует несколько видов первичных кардиомиопатий: дилатационная, рестриктивная, гипертрофическая и аритмогенная, их причина неизвестна. Остальные формы возникают вследствие каких-либо заболеваний или патологических состояний.
Опасность кардиомиопатий в том, что любая из форм болезни может привести к внезапной остановке сердца и смерти.
Дилатационная кардиомиопатия
Этот вид кардиомиопатии выражается понижением сократительной функции миокарда и дилатацией полостей сердца, толщина стенок сердца при этом остается без изменений. К симптомам заболевания относят нарушения проводимости и сердечного ритма, сердечную недостаточность, тромбоэмболии, стенокардию и кардиалгии. Дилатационная кардиомиопатия может привести к смерти из-за сердечной недостаточности или нарушений ритма сердца.
Гипертрофическая кардиомиопатия
Гипертрофическая форма кардиомиопатии выражается в диффузном утолщении миокарда, камера левого или, в редких случаях, правого желудочка сердца при этом уменьшается. Это генетическое заболевание, которое передается по наследству, в основном, по мужской линии.
Симптомы кардиомиопатии гипертрофической формы: обмороки, одышка, приступы головокружения и стенокардии, сердечная недостаточность, нарушения сердечного ритма. В 30% случаев болезнь проходит без симптомов.
Рестриктивная кардиомиопатия
Это заболевание встречается сравнительно редко и выражается повышенной жесткостью сердечных стенок, а также плохим диастолическим расслаблением сердечных желудочков. В миокарде при этом происходят фиброзные, инфильтративные и некротические процессы, эндокард утолщается, кровообращение в организме нарушено.
Признаки рестриктивной кардиомиопатии: сильная одышка, асцит, слабость и утомляемость даже при малом усилии, отеки, набухшие вены на шее.
Аритмогенная кардиомиопатия
При данной форме кардиомиопатии кардиомиоциты правого желудочка замещаются жировой или фиброзной тканью. Заболевание сопровождается фибрилляцией желудочков и другими расстройствами желудочкового ритма. Правый желудочек расширен, стенки миокарда истончены.
Признаки аритмогенной кардиомиопатии: пароксизмальная тахикардия, потери сознания, аритмия, головокружение.
Алкогольная кардиомиопатия
Болезнь возникает при длительном злоупотреблении алкоголем. Ткани сердечной мышцы разрушаются, обмен веществ нарушен, камеры сердца расширены, в результате чего появляются признаки сердечной недостаточности и нарушения сердечного ритма.
Признаки алкогольной кардиомиопатии сердца: расстройства нервной системы, чувство нехватки воздуха, головные боли в затылке, замирание сердца или ускоренное сердцебиение, одышка, отеки, нарушение мочеиспускания.
Ишемическая кардиомиопатия
Эта форма кардиомиопатии развивается из-за недостаточного питания клеток миокарда и относится к хроническим ишемическим сердечным болезням. К возможным причинам заболевания относят перенесенный инфаркт миокарда. Диагноз кардиомиопатия ишемической формы ставят в 75% случаев сердечной недостаточности у пациента, если признаки других первичных форм кардиомиопатии не были обнаружены. В подавляющем большинстве случаев ишемическая кардиомиопатия встречается у мужчин старше 40 лет.
Лазерная терапия при кардиомиопатии
В среднем необходимо пройти от 10 до 15 процедур, одна процедура в день или через день. Если возникнет потребность, курс можно повторить снова спустя 30 дней. В дальнейшем, с целью профилактики можно проводить подобные курсы 2-4 раза в году, ЭКГ- контроль при этом обязателен.
Лазерное лечение дает возможность уменьшать постепенно дозы антагонистов кальция и нитропрепаратов. Снижение доз лекарств рекомендуется начинать после 6 процедуры (блокаторов – после 7 сеанса), под врачебным контролем. Не следует торопиться во время прохождения первого курса к быстрой отмене препаратов.
Рекомендуется сочетать лазерную терапию с приемом поливитаминов «Ревит», «Ундевит», витаминов группы В, а также витаминов А,Е,С. Витамины следует принимать 3 раза в день после приема пищи в течение всего курса терапии. Хороший эффект также оказывают препараты «Кокарбоксилаз», «Тиоктацид» и АТФ, но перед их применением необходимо посоветоваться с врачом.
Дополнительные материалы:
Гиперфункция щитовидной железы. | ЮУГМУ, Челябинск
Раздел 1 Гиперфункция щитовидной железы
1.1 Актуальность темы
Заболевания щитовидной железы по разнообразию и частоте занимают второе место после сахарного диабета в ряду эндокринной патологии. Каждый десятый больной, обращающийся за помощью в поликлинику, страдает заболеванием щитовидной железы. Как правило, при первичном обращении он попадает не к эндокринологу, а к участковому врачу. Причина в том, что гормоны щитовидной железы обладают широким спектром прямых и опосредованных эффектов, которые реализуются на структурном и функциональных уровнях всех органов и систем. Это означает, что при избытке или недостатке тиреоидных гормонов формируется симптомокомплекс, характерный для той или другой сердечно-сосудистой патологии, для заболевания ЖКТ, нервно-психических или других болезней. В клинической практике довольно часто наблюдается обратная последовательность, когда многие болезни, не имеющие отношения к щитовидной железе, сопровождаются симптомами гиперфункции щитовидной железы.
Таким образом, диагностика и дифференциальный диагноз тиреоидной патологии составляет сложный и актуальный раздел практической медицины, касающийся врачей многих специальностей.
В этой связи весьма важно, чтобы врач любой специальности был бы хорошо ориентирован в группах и факторах риска гипертиреоза и имел бы постоянную настороженность в отношении этой отнюдь не редкой и очень тяжелой патологии.
1.2 Контрольные вопросы по разделу «Гиперфункция щитовидной
железы»
1 Классификация заболеваний щитовидной железы.
2 Диффузный токсический зоб (ДТЗ) – определение понятия. Эпидемиология, этиология ДТЗ. Патогенез ДТЗ. Классификация ДТЗ.
3 Латентная стадия ДТЗ (клиника, лабораторные показатели, дифференциальная диагностика, тест на автономность, тактика ведения таких больных).
4 Две основные группы симптомов при ДТЗ. Клиническая триада симптомов ДТЗ. Морфологическая характеристика поражений щитовидной железы при ДТЗ. Офтальмопатия. (Патогенез, триада симптомов). Претибиальная микседема, патогенез развития.
5 Симптомы ДТЗ, связанные с повышением Т3 и Т4. Поражение органов и систем при ДТЗ (ЦНС, ССС, ЖКТ и т.д.). Состояние костно-мышечной системы. Изменения свертывающей система крови. Поражение надпочечников при ДТЗ (патогенез, клиника).
6 Тиреотоксический криз. Причины развития, неотложная помощь.
7 Лабораторная и инструментальная диагностика ДТЗ.
8 Дифференциальный диагноз ДТЗ: ювенильная струма, гипотиреоз, АИТ, заболевания нервной системы, психозы.
9 Лечение ДТЗ: основные методы консервативной терапии, методы достижения компенсации. Показания к оперативному лечению.
10 Диспансерное наблюдение больных с ДТЗ.
1.3 Ответы на контрольные вопросы
1.Классификация:
I.Врожденные аномалии
— аплазия, гипоплазия
— эктопия, дистопия
— незаращение ductus thyreoglossus
II. Эндемический зоб
— по степени увеличения щитовидной железы (ЩЖ)
— по форме (диффузный, узловой, смешанный)
— по функции (эу-, гипо- и гипертиреоидный)
III. Спорадический зоб (так же как и II)
IV. Диффузный токсический зоб (ДТЗ)
— по тяжести
— по степени увеличения ЩЖ
— по фазе заболевания
V. Гипотиреоз (см. классификацию в соответствующем разделе)
VI. Воспалительные заболевания (тиреоидиты)
VII. Травмы
VIII. Злокачественные новообразования
2. ДТЗ – это многосистемное органоспецифическое аутоиммунное заболевание.
У детей 5-8% от всех заболеваний составляет ДТЗ (нечасто). 95% из них девочки пубертатного возраста.
Этиология:
1) отмечается генетическая предрасположенность к ДТЗ. Имеется связь с HLA – системой. У детей с ДТЗ чаще HLA генотип В8. У членов семьи больного много других аутоиммунных заболеваний. У больных отмечается лимфоцитоз периферического анализа крови, спленомегалия, увеличенные лимфоузлы.
2) титр антител и гистология ЩЖ подтверждают аутоиммунный характер заболевания. Заболевание наследуется по материнской линии. По наследству передается дефект Т-супрессорной системы, что обусловливает бесконтрольную выработку аутоантител.
3) Аутоантитела при ДТЗ относятся к группе тиреостимулирующих. Имеют большое сходство с ТТГ, поэтому очень легко соединяются с рецепторами для ТТГ на поверхности щитовидной железы. Но практически не отсоединяются. Это LATS-фактор.
Провоцирующими факторами являются: острая инфекция, стресс, обострение хронических очагов инфекции
Патогенез:
1) по наследству передается дефект Т-супрессорной системы → склонность к выработке тиреостимулирующих аутоантител;
2) при воздействии разрешающих факторов (инфекция, стресс, хронические очаги инфекции в носоглотке, особенно хронический тонзиллит) происходит бесконтрольная выработка аутоантител;
3) аутоантитела соединяются с рецепторами для ТТГ ЩЖ, но не отсоединяются от них. Происходит постоянная стимуляция ЩЖ к выработке тиреоидных гормонов.
4) ТТГ уже не оказывают регулирующего действия на выработку гормонов ЩЖ. Железа выходит из-под контроля ЦНС и начинает работать в автономном режиме.
Классификация.
По стадиям заболевания:
1 стадия – латентная, 2 стадия – клинические проявления
По степени увеличения щитовидной железы:
— Степень 0 – зоба нет.
— Степень 1 – зоб не виден, но пальпируется, при этом размеры его долей больше дистальной фаланги большого пальца руки обследуемого.
— Степень 2 – зоб пальпируется и виден на глаз.
По тяжести:
— легкая степень (ЧСС выше нормы на 20%)
— средняя степень (ЧСС выше нормы на 20-50%)
— тяжелая степень (ЧСС выше нормы более 50%)
3. Латентная стадия — это субклиническая стадия.
LATS – фактора много, происходит гиперплазия ЩЖ. Но уровень Т3 и Т4 на верхней границе нормы. Эта стадия может длиться годами. Клинически проявляется только увеличением ЩЖ. При воздействии провоцирующих факторов происходит манифестация.
В этой стадии дифференциальный диагноз ДТЗ чаще проводят с ювенильной струмой, потому что чаще обращаются девочки в пубертатный период. Если назначить гормоны ЩЖ развивается клиника гиперфункции. При ювенильной струме этого не должно быть.
Возможно проведения теста на автономность. Назначают тиреоидные гормоны и определяют уровень изменения ТТГ и собственных Т3 и Т4. При ДТЗ уровень ТТГ и Т3 и Т4 не изменяется. Можно провести пробу с поглощением радиоактивного I2. При ДТЗ – поглощение I2 повышено.
Данную стадию лечить необходимо небольшими дозами мерказолила. Мерказолил является слабым иммуностимулятором. Дозы небольшие, чтобы не развился статический эффект, т.е. состояние пока эутиреоидное.
В латентную стадию ДТЗ происходит гиперплазия фолликулов ЩЖ. Лимфоидная инфильтрация нерезко выражена (в отличие от АИТ). Лимфоциты мелкие, не в каждом поле зрения. Но иногда бывает и «хашимотизация», когда большое количество лимфоцитов. В этой стадии невозможно провести дифдиагноз АИТ и ДТЗ.
4. Все симптомы ДТЗ можно разделить на 2 группы.
1) зависящие от аутоиммунного поражения органов и систем;
2) симптомы, связанные с повышенной выработки Т3 и Т4.
Классической триадой ДТЗ являются: экзофтальм, тахикардия, зоб.
Проявления офтальмопатии связано с аутоиммунным процессом в ретробульбарной клетчатке. Там накапливаются мукополисахариды, происходит отек и набухание ретробульбарной клетчатки. Жировые клетки замещаются на соединительную ткань и лимфоидные клетки. Такой же процесс происходит и в глазодвигательных мышцах и околоокуларной области.
Триада глазных симптомов при ДТЗ:
– симптом Грефе
– симптом гиперпигментация век
– экзофтальм
Всего около 40 глазных симптомов при ДТЗ, но эти три присутствуют постоянно. Зависимости степени увеличения щитовидной железы от тяжести течения заболевания нет. Чем больше LATS – факторов, тем выраженней экзофтальм. Определяется прямая зависимость между тяжестью течения заболевания степенью выраженности офтальмопатии.
В клинике часто встречается претибиальная микседема – поражение подкожной клетчатки передней поверхности голени. Патогенез такой же, как при офтальмопатии.
5. Клинические проявления ДТЗ обусловленные повышением Т3 и Т4:
– изменения метаболизма – по пути катаболизма;
– поражение ЦНС;
– нарушения в ССС;
– нарушения в ЖКТ;
– нарушения в кроветворной и свертывающей системах;
– поражение костно-мышечного аппарата.
В клинике на первый план выступают симптомы поражения ЦНС. Конфликтность, негативизм, неуправляемость, неуравновешенность, эмоциональная неустойчивость, плаксивость, суетливость. Дети чрезмерно активны.
Ранним симптомом ДТЗ у детей является тремор – мелкий, ритмичный тремор пальцев вытянутых рук. Возможны хореоформные движения. При прогрессировании заболевания возможен общий тремор – «симптом телеграфного столба». У детей, в отличие от взрослых, тяжелых проявлений в виде СН и аритмии, как правило, не бывает.
Причины поражения ССС – гиперкатаболизм на периферии → ↑ требований к миокарду, а он в кислородном и энергетическом голоде + катехоламиновое действие («катехоламиновый токсикоз»). Происходит расширение границ, тахикардия. Тоны звучные, громкие, повышено систолическое АД из-за прессорного действия катехоламинов, снижено диастолическое АД из-за гипокортицизма. Иногда клиника очень похожа на аортальный порок. Но не состояние ССС определяет прогноз.
Отмечается увеличение печени, происходит жировой гепатоз (усилен гликогенолиз). Повышена перистальтика, повышена секреторная и кислотообразующая функции → гастродуодениты, жидкий стул. Иногда изменения со стороны ЖКТ (желудочно-кишечный тракт) могут быть первыми симптомами ДТЗ. Характерно развитие остеопороза за счет повышенного выведения Са2+ с почками.
В крови отмечается лейкопения, лимфоцитоз, увеличенное СОЭ. Это часто делает дачу мерказолила невозможным. У больных с ДТЗ отмечается повышенная кровоточивость. У больных самым опасным является изменение в надпочечниках. Это определяет прогноз. Отмечается гипокортицизм.
У детей с ДТЗ часто бывает синдром внезапной смерти. На вскрытии – полная атрофия надпочечников.
Патогенез изменений в надпочечниках аналогичен изменениям в самой железе. Аутоиммунное поражении надпочечников. Клинически отмечается: слабость, адинамия, тимомегалия, лимфоаденопатия, гиперпигментация кожи, жидкий стул, снижение диастолического давления до 0.
6. Тиреотоксический криз – это острая надпочечниковая недостаточность на фоне хронической.
Причины: 1) хроническая надпочечниковая недостаточность; 2) стресс, травма (операция), инфекции, физическая нагрузка.
Принципы терапии:
– блокада синтеза тиреоидных гормонов – дозу мерказолила при терапии криза увеличивают в 3-5 раз.
– подавление высвобождения тиреоидных гормонов из щитовидной железы – 1 мл 1% йодида натрия внутривенно каждые 12 часов.
– для предотвращения перехода Т4 в Т3 – глюкокортикоиды в больших дозах, в/в струйно в 100 мл глюкозо-солевого раствора вводят 100 мг гидрокортизона. Затем устанавливают капельное введение каждые 4-6 часов.
– предотвращение влияния Т3 и Т4 на периферические ткани: в/м симпатолитики, сердечные и седативные препараты.
7. Общеклинические анализы: ОАК – лейкопения, ↑ СОЭ, лимфоцитоз.
Биохимические тесты: Протеинограмма — гипопротеинемия, гипоальбуминемия, дисглобулинемия с увеличением гамма-фракции. Общие липиды, В-ЛП, холестерин – тенденция к снижению. ФПП, АЛТ, АСТ – изменяется при гепатозе, сахар крови – гипергликемия.
Гормональный профиль: уровень Т3 и Т4 высокий, ТТГ снижен, БСИ повышен.
Инструментальная диагностика.
ЭКГ – резкое сокращение предсердно-желудочковой проводимости, снижение вольтажа зубцов, синусовая тахикардия, реже – экстрасистолы.
Rg-графия кисти лучезапястного сустава – опережение костного возраста паспортный.
УЗИ ЩЖ – неоднородная эхогенность.
Пункция ЩЖ – определение уровня АТ
Консультации невропатолога, окулиста, ЛОР – врача, стоматолога, гинеколога.
8. Дифференциальный диагноз ДТЗ проводят со следующими группами заболеваний: ювенильная струма, гипотиреоз, АИТ, заболевания нервной системы, психозы.
9. Принципы терапии:
1) сначала добиться компенсации, а затем выбор метода лечения
2) консервативный, оперативный
Медикаментозная терапия: 1) – антитиреоидные препараты.
Предварительно делают ОАК, если лейкопении нет, то назначают мерказолил в дозе 30-40 мг/сут на 1,5-3 мес. Только спустя это время возможна компенсация.
При наличии лейкопении в анализе крови на 2-3 дня назначают глюкокортикоиды. Возможно сочетание мерказолила и β-блокаторов.
2) – назначение препаратов I2.
10. При выявлении увеличенной щитовидной железы у ребенка необходимо направить его на консультацию к эндокринологу с рабочим диагнозом «Гипертрофия щитовидной железы» (указать степень увеличения).
При диспансерном наблюдении детей педиатр должен обратить внимание на первые признаки гипертиреоза:
– повышенная возбудимость, излишняя суетливость.
– изменение подчерка.
– нарушение памяти, снижение успеваемости.
– повышение температуры тела без признаков воспаления (37º С – 37,2º С).
– нарушение сна
– жажда, повышенный аппетит, снижение веса.
– тахикардия в покое.
При консервативном лечении после отмены мерказолила и после оперативного лечения больные наблюдаются в течении 2-х лет у педиатра и эндокринолога. В первый год эндокринолог осматривает ежемесячно, 1 раз в 6 месяцев лабораторный контроль. Затем 2 раза в год.
Ежегодно осматривает окулист, невропатолог, стоматолога, ЛОР-врача для санации и исключения очагов хронической инфекции.
Инструментальное обследование: ОАК по показаниям; ЭКГ – 1 раз в 6 мес.; ТТГ, Т3, Т4, БСИ – 1 раз в 3-6 мес.
Вакцинация по индивидуальному календарю по согласованию с эндокринологом.
Наследственные аритмии — ChristianaCare
Аритмия — это нарушение электрической системы сердца.
Сердце имеет специальную сеть, которая генерирует электрические сигналы, которые говорят сердечной мышце, когда нужно сжиматься и расслабляться. Нарушение этих импульсов нарушает сердечный ритм, что приводит к аритмии.Аномальное сердцебиение может привести к учащенному сердцебиению, головокружению, головокружению, обмороку, а иногда и к смерти.
Синдром удлиненного интервала QT (LQTS)
Синдром удлиненного интервала QT — это редкое заболевание, при котором нижние камеры сердца бьются так быстро, что сердце не может перекачивать кровь, необходимую для нормальной работы мозга. Это называется желудочковой тахикардией или фибрилляцией желудочков. Периоды аритмии могут возникать внезапно, приводя к обморокам, а иногда и к остановке сердца и внезапной смерти.
Синдром удлиненного интервала QT может быть вызван генетическим изменением одного из по крайней мере 12 генов или может быть приобретен в результате воздействия некоторых лекарств. Большинство наследственных форм болезни возникают у людей, которые наследуют только один генетический вариант от одного из своих родителей. Вторая форма (синдром Джервелла и Ланге-Нильсена) обычно возникает в более молодом возрасте, и симптомы более серьезны. Эти дети обычно рождаются глухими и имеют LQTS, потому что наследуют два генетических изменения, по одному от каждого родителя.
Синдром Бругада
Синдром Бругада — это наследственное заболевание со специфическим нарушением сердечного ритма, называемым признаком Бругада, которое заставляет нижние желудочки сердца биться так быстро, что кровь не может хорошо циркулировать в организме. Этот нерегулярный сердечный ритм может вызвать обморок или внезапную остановку сердца.
Синдром Бругада чаще всего встречается у людей азиатского происхождения и чаще встречается у мужчин. Чаще всего он поражает здоровых людей в возрасте 30–50 лет, но зарегистрированы случаи заболевания у людей в возрасте от младенцев до 84 лет.Большинство случаев передаются по наследству от родителей, страдающих синдромом Бругада.
Синдром короткого QT (SQTS)
Синдром короткого интервала QT — это редкое наследственное заболевание, при котором сердечной мышце требуется меньше времени, чем обычно, для перезарядки между ударами, на что указывает короткий зубец QT на электрокардиограмме. При отсутствии лечения нерегулярное сердцебиение может привести к целому ряду признаков и симптомов, от головокружения и обморока до остановки сердца и внезапной смерти.
Синдром короткого интервала QT обычно поражает молодых, здоровых людей без структурных заболеваний сердца.Это может происходить как единичный случай, а может присутствовать в семьях.
Генетика наследственных аритмий
Большинство генетических изменений или мутаций, вызывающих наследственные аритмии, передаются через семью по аутосомно-доминантному типу, за исключением одной формы синдрома удлиненного интервала QT. В аутосомно-доминантных моделях для передачи заболевания необходим мутировавший ген только от одного родителя. Аутосомно-доминантные расстройства, как правило, возникают в каждом поколении затронутой семьи, при этом все дети одного из родителей с генетическим изменением имеют 50-процентный шанс унаследовать это изменение.
Программа оценки семейного сердечно-сосудистого риска
Центр здоровья сердца и сосудов
4755 Ogletown-Stanton Road, Newark, DE 19718 направлениях
302-623-4630
Передается ли фибрилляция предсердий в семье?
Передается ли фибрилляция предсердий в семье?
Ответ от Рекхи Манкад, доктор медициныМожет. Наследственная фибрилляция предсердий называется семейной фибрилляцией предсердий. В небольшом количестве случаев это было связано с изменениями в определенных генах.Хотя точная частота семейной фибрилляции предсердий неизвестна, недавние исследования показывают, что до 30 процентов людей с фибрилляцией предсердий могут иметь родственников с этим заболеванием.
Фибрилляция предсердий, распространенное нарушение сердечного ритма, вызывается аномалиями или изменениями структуры вашего сердца. Риск развития фибрилляции предсердий увеличивается с возрастом. Риск также увеличивается, если вы мужчина, страдаете сердечным заболеванием, высоким кровяным давлением (гипертонией) или диабетом, а также страдаете ожирением.
Исследования генетических факторов, связанных с фибрилляцией предсердий, продолжаются в надежде, что когда-нибудь станет возможным генетическое тестирование. Такое тестирование может помочь врачам более точно определить риск фибрилляции предсердий у человека и разработать планы по предотвращению или лечению этого состояния.
Если вас беспокоит, что вы подвержены риску из-за фибрилляции предсердий у родственника, поговорите со своим врачом. Он или она может подробнее рассказать о фибрилляции предсердий и проверить, есть ли у вас другие факторы риска, такие как высокое кровяное давление, которые можно вылечить.
- Следует ли людям с фибрилляцией предсердий заниматься физической активностью?
- Повышает ли пожилой возраст риск фибрилляции предсердий?
- Что такое мерцательная аритмия? Национальный институт сердца, легких и крови. https://www.nhlbi.nih.gov/health/health-topics/topics/af/. По состоянию на 14 сентября 2017 г.
- Национальная медицинская библиотека. Семейная фибрилляция предсердий. Домашний справочник по генетике. https: // ghr.nlm.nih.gov/condition/familial-atrial-fibrillation. По состоянию на 16 сентября 2017 г.
- Бенджамин Э.Дж. и др. Статистика сердечных заболеваний и инсульта — обновление за 2017 год. Отчет Американской кардиологической ассоциации. Тираж. 2017; 135: e146.
- Weng L-C и др. Генетические взаимодействия с возрастом, полом, индексом массы тела и гипертонией в связи с фибрилляцией предсердий: Консорциум AFGen. Научные отчеты. 2017; 7: 11303.
- AskMayoExpert. Мерцательная аритмия (у взрослых). Рочестер, Миннесота.: Фонд Мэйо медицинского образования и исследований; 2016.
- Lubitz SA, et al. Прогнозирование генетического риска фибрилляции предсердий. Тираж. 2017; 135: 1311.
Продукция и услуги
- Книга: Книга здоровья семьи клиники Мэйо, 5-е издание
- Информационный бюллетень: Письмо клиники Мэйо о здоровье — цифровое издание
.
Программа по наследственным аритмиям | Кафедра медицины
Унаследованные синдромы аритмии возникают в результате нарушений в электрической системе сердца и все чаще обнаруживаются как у детей, так и у взрослых.Часто сердце структурно нормальное.
Наиболее распространенной формой наследственной аритмии является синдром удлиненного интервала QT (LQTS). Состояние подвергает пациентов риску развития быстрой хаотической аритмии, называемой Torsades de Pointes. Это состояние может привести к обморокам, а у некоторых пациентов — к остановке сердца и, возможно, к внезапной смерти. LQTS может передаваться по наследству, и могут быть затронуты несколько членов в нескольких поколениях семьи. По оценкам, врожденным LQTS страдает каждый 5000 человек в США.LQTS также может быть вызван обычными лекарствами и лекарствами. Множественные аномалии генов (ДНК) теперь участвуют в возникновении нескольких наследственных синдромов аритмии, включая LQTS, синдром Бругада, катехомаминергическую желудочковую тахикардию, синусовый узел и дефекты проводимости, фибрилляцию предсердий, синдром Андерсена и синдром короткого интервала QT.
Клиника наследственной аритмии была создана для удовлетворения потребностей людей и семей с возможными синдромами наследственной аритмии. Врачи и персонал объединяют опыт диагностики и лечения этих синдромов.Эта специализированная клиника является частью программы исследования клеточной и молекулярной аритмии Университета Висконсин-Мэдисон.
Пациенты, направляемые в Клинику наследственной аритмии, должны иметь при себе прошлые медицинские записи и подробные семейные истории. Может потребоваться тестирование, включая простые анализы крови, ЭКГ, холтеровские мониторы, эхокардиограммы, стресс-тесты и, возможно, генотипирование для генетической диагностики.
Лечение наследственных синдромов аритмии, включая LQTS, может включать ограничение физической активности, прием лекарств для предотвращения развития хаотичного сердечного ритма или отказ от приема других типов лекарств.Некоторым людям также необходим кардиостимулятор для контроля сердечного ритма или имплантируемый кардиовертер-дефибриллятор (ИКД) для предотвращения внезапной смерти.
Ссылки ниже предоставляют пациентам и врачам дополнительную информацию об этих заболеваниях:
Пациентам
Для лекарств, которых следует избегать
Контактная информация
Кэти Хилл, RN
Сердечно-сосудистая медицина
600 Highland Ave., G3 / 4 CSC
Мэдисон, Висконсин 53792
Телефон: (608) 263-1530
Джейме Франк, RN, MS, CPNP
UW Детская больница
600 Highland Ave., h5 / 414 CSC
Мэдисон, Висконсин 53792
Телефон: (608) 263-8776
Факультет программы по наследственным аритмиям
Л. Ли Экхардт, доктор медицины
Крейг Январь, MD, PhD
Тимоти Камп, MD, PhD
Кэтлин Мажино, доктор медицины
Джонатан Макельски, доктор медицины
Программа по наследственной сердечной аритмии | Бостонская детская больница
Почему стоит выбрать программу по наследственной сердечной аритмии (ICAP)?
Наша команда использует совместный подход к оценке отдельных лиц и семей.Мы опираемся на наш опыт в области взрослой и детской кардиологии и медицинской генетики для выявления, скрининга и лечения пациентов и семей, страдающих наследственными заболеваниями сердца. Что отличает нашу программу, так это то, что у нас есть врачи, практикующая медсестра, генетический консультант и детский психолог, присутствующие на каждом визите в клинику. Мы также тесно сотрудничаем с программой сердечно-сосудистой генетики больницы Brigham & Women’s Hospital. Это гарантирует, что все члены семьи могут быть осмотрены за один визит в рамках единой программы, и обеспечивает четкие стратегии ведения для всех членов семьи.
Наш подход включает подробный план обучения для семей. Наша команда следит за тем, чтобы каждый человек покидал нашу клинику с четким пониманием клинических, генетических и молекулярных аспектов своего состояния и того, почему для него были выбраны конкретные стратегии лечения. Мы считаем, что детальное знание наследственных заболеваний сердца является краеугольным камнем успешного лечения и строит отношения сотрудничества между нашей клинической командой и нашими пациентами.
Мы тесно сотрудничаем с нашими пациентами, чтобы совместно принимать решения об их лечении, учитывая потребности и пожелания каждого человека.Это часто включает в себя подробное обсуждение участия в развлекательной и соревновательной легкой атлетике. Наш подход состоит в том, чтобы позволить нашим пациентам заниматься желаемой деятельностью в безопасной, структурированной среде, где это возможно.
клиник проводятся еженедельно в главном кампусе Бостонской детской больницы на Лонгвуд авеню, 300. Мы понимаем, что семьи очень заняты, и стремимся координировать встречи с членами семьи как в Boston Children, так и в Brigham и Women в один и тот же день. У нас также есть клиники в Уолтеме, которые могут быть удобны для многих пациентов и семей, путешествующих издали.
В конечном счете, семья сама по себе является самым мощным инструментом, который у нас есть для понимания любого конкретного наследственного сердечного заболевания, и поэтому мы стремимся предоставить всестороннюю оценку всех членов семьи, которая позволит глубоко понять клинические и генетические проявления и создать оптимальное лечение. стратегии и позволят вам жить так, как вы хотите.
Унаследованные сердечные заболевания — Оттавский институт сердца
Многие сердечные заболевания могут передаваться по наследству, включая аритмии, врожденные пороки сердца, кардиомиопатию и высокий уровень холестерина в крови.Ишемическая болезнь сердца, приводящая к сердечному приступу, инсульту и сердечной недостаточности, может передаваться по наследству, что указывает на унаследованные генетические факторы риска.
Генетика может влиять на риск сердечных заболеваний разными способами. Гены контролируют все аспекты сердечно-сосудистой системы, от прочности кровеносных сосудов до способа взаимодействия клеток в сердце. Генетическая вариация (мутация) одного гена может повлиять на вероятность развития сердечного заболевания. Например, генетическая вариация может изменить способ работы конкретного белка, так что организм по-разному перерабатывает холестерин, увеличивая вероятность закупорки артерий.Генетические вариации передаются от родителей к детям в ДНК яйцеклеток и сперматозоидов. Затем генетический код родителей копируется в каждую клетку тела ребенка во время развития.
Если у члена семьи диагностировано сердечное заболевание или сердечное заболевание, другим членам семьи рекомендуется пройти обследование на наличие факторов риска и заболевания на ранней стадии, которые могут еще не вызывать симптомов.
Унаследованные состояния, которые приводят к аритмии и внезапной сердечной смерти, особенно хорошо изучены.Гипертрофическая кардиомиопатия и аритмогенная кардиомиопатия правого желудочка (ARVC) могут вызывать смертельные аритмии. Существует ряд наследственных заболеваний, которые могут вызывать аритмию и внезапную сердечную смерть. Некоторые из них очень редки. К наиболее распространенным относятся:
- Фибрилляция предсердий: распространенная аритмия, повышающая риск инсульта
- Синдром Бругада: генетическое нарушение сердечного ритма, которое может вызвать фибрилляцию желудочков и внезапную остановку сердца
- Катехоламинергическая полиморфная желудочковая тахикардия: нарушение кальциевых каналов в сердечной мышце, приводящее к проблемам с передачей электрических сигналов и нерегулярному сердцебиению, особенно во время физических упражнений
- Синдром удлиненного интервала QT: длительная фаза электрического восстановления (интервал QT) сердцебиения, которая может привести к быстрым, хаотичным сокращениям
- Синдром короткого QT: укороченный интервал QT, который может привести к опасным для жизни аритмиям
Медицинское обследование рекомендуется для членов семьи жертвы внезапной сердечной смерти.Если считается, что родственники умершего имеют наследственное заболевание, которое подвергает их аналогичному риску, доступны варианты профилактического лечения. К ним относятся лекарственные препараты и имплантируемые устройства. (Дополнительную информацию о вариантах лечения см. В разделе «Аритмии».)
Комплексная программа по генетической аритмии (CGAP)
Миссия CGAP заключается в лечении и изучении наследственных нарушений сердечного ритма (аритмий) с помощью клинических и исследовательских усилий. Аритмия представляет собой серьезный риск для здоровья, который может вызвать учащенное сердцебиение, обмороки или даже внезапную сердечную смерть (ВСС).Ежегодно почти 250 000 американцев внезапно умирают, а во всем мире ежегодно происходит 4-5 миллионов ВСС. Некоторые аритмии являются генетическими и передаются в семье. К счастью, большинство аритмий поддается лечению, и ВСС можно предотвратить с помощью соответствующих мер.
Наша программа играет ведущую роль в продвижении понимания существующих генетических причин сердечных аритмий, выявлении новых генов и механизмов, участвующих в нарушениях, и применении этих знаний для улучшения ухода за пациентами.
Междисциплинарный подход: объединение опыта, знаний и сочувствия
В CGAP эксперты в области электрофизиологии, кардиологии, генетики и генетического консультирования работают бок о бок, чтобы создать междисциплинарный фокус, которого нет больше нигде в западных Соединенных Штатах.Такой подход приносит пользу как пациентам, так и их врачам по нескольким ключевым причинам:
- Генетические причины ВСС сложно диагностировать. В нашу команду входят ведущие мировые эксперты в области наследственных аритмий. В клинике они работают вместе, чтобы каждый пациент получил точный диагноз и индивидуальный план лечения.
- Унаследованные аритмии влияют как на пациента, так и на членов его семьи , создавая уникальные проблемы в клиническом ведении на протяжении всей жизни.Семьи и управляющие поставщики могут извлечь выгоду из опыта наших экспертов. Междисциплинарное обследование призвано гарантировать, что все пациенты и их семьи получат наиболее полное обследование и индивидуальный уход.
- Доступ к генетическому тестированию и генетическому консультированию является важным компонентом в постановке диагноза, планировании лечения и помощи пациентам и их семьям в адаптации к жизни с наследственной аритмией. В клинике генетическое тестирование и консультирование интегрированы в комплексную кардиологическую помощь пациенту.Генетическая и семейная оценка также являются неотъемлемой частью исследований, направленных на улучшение диагностики, прогноза и лечения семей с генетическими аритмиями.
Растущее понимание роли, которую генетические мутации играют в наследственных аритмиях , усиливает важность ведения пациентов и их семей. Это также подчеркивает преимущества доступа к огромному количеству данных, собранных за многие годы. Мы преданы клинической и исследовательской деятельности CGAP и делимся новыми достижениями с пациентами и участниками исследований, которые сделали эту работу возможной.
Сила сообщества: работаем вместе для здоровья вашего сердца
CGAP предоставляет пациентам, семьям, опекунам и поставщикам возможность обратиться за информацией, вариантами лечения и направлениями. Мы надеемся, что наши ресурсы помогут вам лучше понять последствия этих сложных генетических состояний. Наше исследование потребует «руки и сердца» — и головы — всех нас, чтобы добиться успеха. Ваши идеи приветствуются. Пожалуйста, поделитесь ими с нами по адресу [электронная почта защищена].
Генетика фибрилляции предсердий и возможные последствия для ишемического инсульта
Фибрилляция предсердий — наиболее частая сердечная аритмия, в основном вызываемая клапанной, ишемической, гипертонической и миопатической болезнью сердца. Фибрилляция предсердий может возникать в семьях, предполагающих генетический фон, особенно у молодых людей. Кроме того, недавние исследования выявили общие генетические варианты, связанные с фибрилляцией предсердий в общей популяции. Эта сердечная аритмия имеет важные последствия для общественного здравоохранения из-за ее основных осложнений: застойной сердечной недостаточности и ишемического инсульта.Поскольку фибрилляция предсердий может привести к ишемическому инсульту, можно предположить, что генетические детерминанты этой сердечной аритмии также участвуют в цереброваскулярных заболеваниях. Ишемический инсульт — это многофакторное сложное заболевание, в котором взаимодействуют множественные экологические и генетические факторы. Во многих случаях еще предстоит подтвердить, увеличивают ли генетические варианты, связанные с фактором риска ишемического инсульта, риск конкретной сосудистой конечной точки. Здесь мы рассматриваем современные знания о генетических предпосылках фибрилляции предсердий и последствиях цереброваскулярных заболеваний.
1. Введение
Из всех сердечных аритмий фибрилляция предсердий (ФП) является наиболее распространенной, поражая примерно 1-2% населения [1]. Распространенность у мужчин выше, чем у женщин, и увеличивается с возрастом, что подтверждается данными о том, что у 25% населения в возрасте старше 40 лет будет развиваться ФП [2]. Пациенты с ФП часто имеют другие сопутствующие сердечно-сосудистые и не сердечно-сосудистые заболевания, наиболее важным из которых является артериальная гипертензия [3], которая является важным фактором риска развития ФП [4].ФП не является доброкачественным заболеванием, поскольку связана с повышенным уровнем смертности, инсульта, ишемической болезни сердца, сердечной недостаточности и периферических тромбоэмболических событий. У пациентов с ФП различные независимые факторы повышают риск инсульта, такие как наличие гипертонии, пожилой возраст и диабет, а также предшествующее возникновение инсульта или транзиторной ишемической атаки (ТИА) [5, 6]. Эпидемиологические исследования выявили различные факторы риска ФП, в том числе возраст, мужской пол, гипертонию и наличие структурных аномалий сердца.Однако предполагалось, что совокупность риска не может быть объяснена исключительно этими факторами, и предполагалась генетическая составляющая риска [7]. Хотя подавляющее большинство ФП является спорадической и несемейной, были идентифицированы семейные (наследственные) формы ФП (Таблица 1). Кроме того, генетический фон ФП в общей популяции был изучен с помощью ассоциативных исследований (Таблица 1). Поскольку инсульт является основным осложнением ФП, генетические варианты, связанные с этой аритмией, могут быть связаны с ишемической цереброваскулярной болезнью.Мы представляем обзор современных знаний о моногенных формах и сложной генетике ФП и обсуждаем последствия ишемического инсульта.
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
2.Патофизиология
Различные структурные аномалии сердца могут привести к процессу ремоделирования желудочков и предсердий. Это ремоделирование характеризуется разрастанием миофибробластов и развитием фиброза. Интерстициальный фиброз приводит к электрическому разъединению и замедлению проводимости, что способствует ФП. Если фибрилляция предсердий сохраняется в течение нескольких дней, происходит электрическое и структурное ремоделирование, способствующее дальнейшему поддержанию ФП [40, 41]. Электрофизиологически было идентифицировано несколько механизмов, запускающих и поддерживающих аритмию.
Механизмы, с помощью которых AF становится тромбогенной, сложны и полностью не выяснены. Стало ясно, что простое наличие застоя крови не является достаточным объяснением тромбообразования. Различные изменения, связанные с ФП и сопутствующими сопутствующими заболеваниями, такие как аномальные изменения кровотока, стенки сосудов и компонентов крови, вероятно, вызывают состояние гиперкоагуляции [42].
Принимая во внимание патофизиологию и предполагаемый генетический фон заболевания, можно предположить, что мутации или варианты в генах ионных каналов, которые важны для электрофизиологии предсердий, связаны с ФП.Это было подтверждено исследованиями сцепления, кандидатов и генетических ассоциаций по всему геному.
3. Моногенетические формы AF
3.1. Семейный AF
Исследования, направленные на определение патогенеза ФП, были сосредоточены на семейных формах заболевания. В этих редких семейных формах различные локусы, а также мутации в ряде генов были связаны с AF. Были идентифицированы различные мутации в генах, кодирующих натриевые каналы (SCN5A, SCN1B и SCN2B), калиевые каналы (KCNQ1, KCNE2, KCNJ2, KCNE5 и KCNA5), натрийуретический пептид (ANP) и коннексин 40.Кроме того, гены-виновники в локусах хромосомы 10q22 [33], 6q14-16 [34] и 5p15 [35] еще не обнаружены.
3.1.1. Мутации натриевого канала
Натриевый канал сердца человека (SCN5A) отвечает за быструю деполяризацию кардиомиоцитов и является терапевтической мишенью для антиаритмических препаратов. Первоначально мутации SCN5A были идентифицированы в семьях с синдромом удлиненного интервала QT [8]. За прошедшие годы было зарегистрировано более 200 мутаций в SCN5A, которые связаны с различными сердечными заболеваниями, такими как синдром Бругада, прогрессирующий дефект проводимости, синдром слабости синусового узла, дилатационная кардиомиопатия и ФП [9].Корреляция генотип-фенотип показала, что большинство мутаций связано со специфическим клиническим спектром, но что клинические совпадения существуют для тех же генетических дефектов [10]. Как синдром Бругада, так и синдром удлиненного интервала QT могут осложняться наджелудочковыми аритмиями, которые часто включают ФП [11]. Дополнительные доказательства роли мутаций в SCN5A в патофизиологии ФП были получены при идентификации семьи с дилатационной кардиомиопатией и ФП, несущей мутацию в SCN5A [12]. Кроме того, новые мутации в том же гене были зарегистрированы при семейных формах ФП со структурным заболеванием сердца и без него [13–16].Было установлено, что редкие варианты SCN5A присутствуют почти у 6% пробандов ФП [14]. В двух исследованиях функциональный анализ мутации показал деполяризующий сдвиг в стационарной инактивации, приводящий к гипервозбудимости клетки (усилению функции) [15, 16]. Утрата функции была предположена при изучении другого варианта, который выявил гиперполяризационный сдвиг в установившейся инактивации, приводящий к увеличению продолжительности предсердного потенциала действия [13]. Эта отсроченная реполяризация предсердий может вызвать торсады предсердий, приводящие к ФП.При различных синдромах были предложены разные механизмы, как потеря функции, так и ее усиление. Кроме того, существует широкий спектр мутаций, которые связаны с перекрывающимися синдромами, что позволяет предположить, что экологические или другие генетические факторы играют важную роль в определении фенотипа.
Интересно, что несинонимичные варианты были идентифицированы в других субъединицах натриевых каналов, два в SCN1B и два в SCN2B, у пациентов с ФП, которые отсутствовали в контроле [18].
3.1.2. Мутации в генах калиевых каналов
Потенциал-зависимый калиевый ток играет важную роль в реполяризации потенциала действия предсердий. Другие калиевые каналы важны для внутренних токов выпрямителя и контроля потенциала покоя. Были идентифицированы множественные мутации с усилением или потерей функции в генах калиевых каналов. Мутация в KCNQ1, гене, кодирующем порообразующую α субъединицу сердечного потенциалзависимого калиевого канала, первоначально была задокументирована как ген, вызывающий синдром удлиненного интервала QT [19].Мутация в том же гене была первым идентифицированным генетическим дефектом, связанным с одиночной ФП [20]. Была выдвинута гипотеза, что патогенетический механизм заключается в усилении функции за счет увеличения реполяризующего тока и сокращения продолжительности предсердного потенциала действия [20]. Различные другие мутации, связанные с усилением функции, впоследствии были идентифицированы в изолированных семьях в KCNQ1 [21, 22], а также в других генах калиевых каналов, включая KCNE2 [23], KCNJ2 [24] и KCNE5 [25].Кроме того, в другом гене калиевого канала, KCNA5, мутации потери функции были идентифицированы в небольшом количестве семей [26–28]. Функциональный анализ этой мутации выявил замедленную реполяризацию потенциала действия и увеличение продолжительности предсердного потенциала действия (механизм, подобный описанному для мутации SCN5A [13]).
3.1.3. Предсердный натрийуретический пептид (ANP)
В исследовании сцепления семьи с аутосомно-доминантной AF была выявлена мутация в гене-предшественнике натрийуретического пептида (NPPA) [29].Мутация вызвала потерю стоп-кодона, что привело к экспрессии более длинного пептида. Концентрация мутантного пептида в плазме увеличивалась в 5-10 раз по сравнению с диким типом, что предполагает более длительный период полужизни, потенциально связанный с устойчивостью к деградации. В изолированной модели всего сердца мутантный пептид вызывал сокращение продолжительности предсердного потенциала действия (аналогично тому, что сообщается для большинства мутаций калиевого канала).
Другой возможный патофизиологический механизм мутации может включать структурные изменения, приводящие к фиброзу предсердий из-за воздействия высоких концентраций (мутантного) ANP [29].
3.1.4. Коннексин 40
Первоначально обнаруженные гены, обнаруженные при семейной ФП, были редкой причиной одиночной ФП [43, 44]. Поэтому дополнительные исследования были сосредоточены на других патогенных путях. Привлекательные гены включали коннексины, белки, которые образуют щелевые соединения и обеспечивают электрическое соединение с низким сопротивлением между клетками. Особый интерес вызвал ген GJA5, кодирующий коннексин 40, поскольку он экспрессируется на высоких уровнях в предсердиях. Более того, у мышей с нокаутом по GJA5 были выявлены нарушения проводимости, приводящие к уязвимости предсердий и, возможно, к аритмогенезу [45].Секвенирование геномной ДНК из сердечной ткани 15 пациентов с идиопатической ФП действительно выявило четыре миссенс-мутации, из которых три предположительно имели соматическое происхождение. Мутировавший белок был гетерогенно распределен в ткани предсердий, и была выдвинута гипотеза о потере функции [30], что привело к преувеличенному разбросу скорости проводимости, предрасполагающему к ФП и поддерживающему ее. Более того, подобный генетический мозаицизм в предсердной ткани, связанной с AF, недавно был описан у одного пациента с одиночной AF по гену GJA1, кодирующему белок коннексин 43 [46].
3.2. ФП при других наследственных заболеваниях
При нескольких генетических сердечных синдромах, как со структурными аномалиями, так и без них, ФП была описана как часть клинического спектра. Короткий и длинный QT и Brugada связаны с наджелудочковыми аритмиями, которые часто включают ФП. Различные другие наследственные сердечные заболевания характеризуются возникновением ФП в виде гипертрофической кардиомиопатии, предвозбуждения желудочков и аномальной гипертрофии левого желудочка, связанной с мутациями в гене PRKAG [11].
4. Комплексная генетика AF
В то время как генетические исследования семейных форм AF выявили различные гены в ограниченном числе случаев, эпидемиологические исследования в общей популяции документально подтвердили генетический компонент AF при спорадической AF. Было показано, что родительская ФП увеличивает риск ФП в будущем, ассоциация, которая была сильнее в более молодом возрасте и для одиночной ФП [47–49]. Исследования генов-кандидатов при спорадической AF с целью изучения общих вариантов в геноме предполагают роль полиморфизмов в регионах, вовлеченных в семейную AF [17, 31, 32, 50–54], а также в других [55–63].Сообщалось об ассоциации общего полиморфизма SCN5A с пароксизмальной ФП, хотя повторение этого открытия отсутствует [17]. Общие варианты GJA5 также ассоциируются с фибрилляцией предсердий при спорадической ФП [31, 32]. Размеры выборки в большинстве этих исследований были относительно небольшими, а крупные репликационные исследования отсутствовали. Мета-анализ исследований, определяющих роль полиморфизмов в гене, связанном с ренин-ангиотензиновой системой, при ФП показал возможную связь между инсерцией / удалением ангиотензинпревращающего фермента (АПФ) и риском ФП [64, 65].Однако недавнее крупное исследование репликации не смогло воспроизвести ни один из описанных ассоциированных полиморфизмов в этом локусе или любом другом локусе [66].
Поскольку большинство исследований генов-кандидатов не увенчались успехом, ожидались результаты полногеномных исследований, как и в случае многих сложных заболеваний [67]. Два варианта последовательности на хромосоме 4q25 были идентифицированы в первом сообщенном исследовании ассоциации генома при ФП [36]. Эти варианты были широко воспроизведены. Были обнаружены два дополнительных варианта в этой области, и была выдвинута гипотеза о возможности множественных сигналов восприимчивости в этом локусе [37].Описанные варианты были смежными с геном PITX2, транскрипционным фактором, критическим для определения лево-правой асимметрии и для дифференцировки левого предсердия [68]. Увеличение исходного размера выборки выявило дополнительный вариант последовательности в гене ZFHX3 в хромосоме 16q22 как фактор риска ФП [38]. Третий локус был идентифицирован на хромосоме 1q21 в KCNN3, гене, который кодирует белок калиевого канала, участвующий в реполяризации предсердий [39]. Вариант rs2200733 на 4q25 оставался вариантом с наибольшей величиной эффекта, с оценочным отношением шансов в диапазоне 1.80 (95% ДИ 1,50–2,15) [37] / 1,90 (95% ДИ 1,60–2,26) [69]. Увеличение размеров выборки в исследованиях генетических ассоциаций потенциально может выявить еще неизвестные локусы, участвующие в ФП.
5. Последствия ишемического инсульта
Ишемический инсульт можно разделить на несколько этиологических подгрупп: кардиоэмболический инсульт, атеросклероз крупных артерий, заболевание мелких сосудов, неопределенное (криптогенное, множественные причины или неполная оценка) или другие причины [70 ]. Примерно 20% ишемических инсультов вызваны эмболией сердца, в основном вызванной фибрилляцией предсердий (ФП), которая может быть пароксизмальной или персистирующей, причем оба варианта приводят к аналогичному риску инсульта [71].Считается, что некоторые инсульты неустановленного происхождения на самом деле вызваны недиагностированной пароксизмальной ФП [72]. Поскольку инсульт может быть клиническим осложнением спорадической ФП, риск инсульта также увеличивается в семейных случаях ФП. Другие наследственные сердечные заболевания, характеризующиеся ФП, также могут проявляться инсультом. Например, при гипертрофической кардиомиопатии повышается риск инсульта, что напрямую связано с возникновением ФП [73].
Инсульт считается сложным заболеванием, в этиологии которого подозревается генетический компонент.Исследования генов-кандидатов при инсульте дали в значительной степени неутешительные результаты [74]. Результаты большого полногеномного исследования ассоциации инсульта не могут быть воспроизведены [75, 76]. Об ассоциации сообщалось в полногеномном исследовании ассоциации при инсульте для первоначально описанного варианта риска rs2200733 на 4q25 с ФП, OR 1,26 (95% ДИ 1,17–1,35) [77]. Эта ассоциация была наиболее выражена в подгруппе кардиоэмболического инсульта. Мы повторили эти данные и идентифицировали этот вариант исключительно при кардиоэмболическом инсульте, предполагая, что этот вариант косвенно связан с инсультом через ФП [78].Величина эффекта этого генетического варианта при кардиоэмболическом инсульте несколько меньше, чем сообщалось для ФП, OR: 1,52 (95% ДИ 1,35–1,71) [77] и 1,47 (95% ДИ 1,28–1,71) [78]. Это могло быть связано с тем, что в большинстве выбранных элементов управления был обеспечен статус отсутствия инсульта, в то время как статус отсутствия AF не был определен. Кроме того, не у всех пациентов с кардиоэмболическим инсультом диагностирована ФП (в нашем репликационном исследовании этот процент составлял 61%). Аналогичные результаты были получены для варианта 16q22, который также связан с риском развития кардиоэмболического инсульта [38].
5.1. Влияние криптогенного инсульта?
В первоначальном отчете об ассоциации локуса 4q25 с инсультом было указано, что при анализе подгрупп ассоциация локуса 4q25 с инсультом сохранялась после исключения всех пациентов, перенесших кардиоэмболический инсульт [77]. Это исследование включало пять исследуемых популяций, в общей сложности 29474 контрольных группы и 6222 пациента. Наше исследование репликации было выполнено в шести различных популяциях с 3750 контрольными и 4199 пациентами. Все исследования включали популяции, работающие в больницах (за исключением контроля в одной когорте в исследовании открытия).Фенотипирование проводили по аналогичным протоколам. Потенциально отсутствие репликации после исключения инсульта кардиоэмболической эмболии могло быть связано с несколько меньшим размером выборки. Кроме того, результаты первоначального отчета после исключения кардиоэмболического инсульта могут быть вызваны ошибочной фенотипической классификацией или ошибкой в установлении: пациенты, отнесенные к инсульту неустановленной этиологии, в действительности могут иметь инсульт (неустановленной) кардиоэмболической этиологии, поскольку ФП не была обнаружена во время пребывания в больнице. остаться или потому, что исследование кардиоэмболических источников не проводилось широко.В нашем исследовании репликации варианты 4q25 не имели связи с истинным криптогенным инсультом, что свидетельствует против большого процента этих пациентов, страдающих от невыявленного кардиоэмболического инсульта. Этот анализ не проводился в первоначальном отчете. Кроме того, в нашем репликационном исследовании мы определили взаимодействие между кардиоэмболическим инсультом и вариантом риска на 4q25, подтверждая гипотезу о том, что эта связь в основном вызвана этим подтипом инсульта.
Поскольку генотипирование этих вариантов стало коммерчески доступным, может возникнуть соблазн предложить пациентам с инсультом криптогенной этиологии генетическое тестирование на варианты, индуцирующие ФП.Пациенты, несущие вариант риска (частота аллелей которых оценивается в 10% в общей популяции), могут, например, быть более тщательно изучены на предмет пароксизмальной ФП. Наши результаты не предоставляют доказательств для выполнения такого индивидуального генотипирования, поскольку у пациентов с криптогенным инсультом не было выявлено ассоциации.
5.2. Инсульт как фенотип или инсульт как конгломерат фенотипов
Результаты этих исследований генетических ассоциаций подчеркивают, что генетические факторы риска могут предрасполагать к определенной подгруппе инсульта.Тот факт, что вариант хромосомы 9, связанный с инфарктом миокарда и ишемической болезнью сердца, также связан с инсультом из-за атеросклеротического поражения крупных сосудов, подчеркивает это предположение [79, 80]. Инсульт — это гетерогенное заболевание, и эта гетерогенность может быть причиной неутешительных результатов исследований генетических ассоциаций в области инсульта. Можно предположить, что генетические факторы риска участвуют только в подгруппах инсульта, и, следовательно, анализ каждой подгруппы имеет важное значение.Чтобы получить убедительные результаты от GWAS, потребуется точное фенотипирование инсульта и большие размеры выборки для каждого подтипа инсульта.
5.3. Инсульт как сосудистая конечная точка
Инсульт можно рассматривать как клинический результат других основных заболеваний; это, по-видимому, применимо не только к ФП и кардиоэмболическому инсульту, но также и к инсульту, вызванному заболеванием крупных сосудов и атеросклерозом. Можно утверждать, что данные о различных признаках болезни, которые имеют общие патогенетические механизмы, могут быть объединены в мета-анализах полногеномных ассоциативных исследований для повышения эффективности.Более того, можно рассмотреть возможность анализа случаев основных заболеваний вместе со случаями связанных клинических исходов. Например, данные, полученные в рамках полногеномных ассоциативных исследований при ФП, можно объединить с данными всех случаев кардиоэмболического инсульта. Аналогичным образом можно совместно исследовать ишемическую болезнь сердца, заболевание периферической артерии и инсульт, вызванный заболеванием крупных сосудов. Это не исключает полностью возможности выявления генетических вариантов ишемического инсульта в целом.Однако другие подходы (объединение сосудистых заболеваний или объединение факторов риска и их результатов) могут повысить эффективность и в конечном итоге привести к идентификации генетических полиморфизмов, создающих риск (подтипов) инсульта. Хотя обычно это приводит к результатам с небольшой величиной эффекта, это не означает, что биологическая значимость не может быть больше, чем генетический эффект.
При сложных заболеваниях (например, инсульте) предполагается, что различные факторы окружающей среды вместе с генетическими вариантами могут привести к определенному фенотипу заболевания.


