Пастозность стоп что это такое: Пастозность, причины и лечение | Как избавиться от проблем с кожей
Пастозность, причины и лечение | Как избавиться от проблем с кожей
Пастозность, причины и лечение | Как избавиться от проблем с кожейАКЦИЯ! Скидка 15% на УЗИ Подробнее
Главная СимптомыПастозностьпричины, способы диагностики и лечения
Пастозность — отёчность кожных покровов. Дополнительные симптомы — бледная кожа, уменьшение эластичности. По структуре напоминает тесто. Причин возникновения синдрома множество. Перед началом лечения важно установить фактор, спровоцировавший развитие отёчности.
Поделиться:
Причины пастозности
Выделяют следующие причины прогрессирования отёчности кожных покровов.
- ПМС — распространенный фактор у женщин, развивается в начале менструального цикла. Кроме отёчности отмечается плохое настроение, мигрени, увеличенный аппетит.
- Голодание — одна из причин задержки воды в организме.
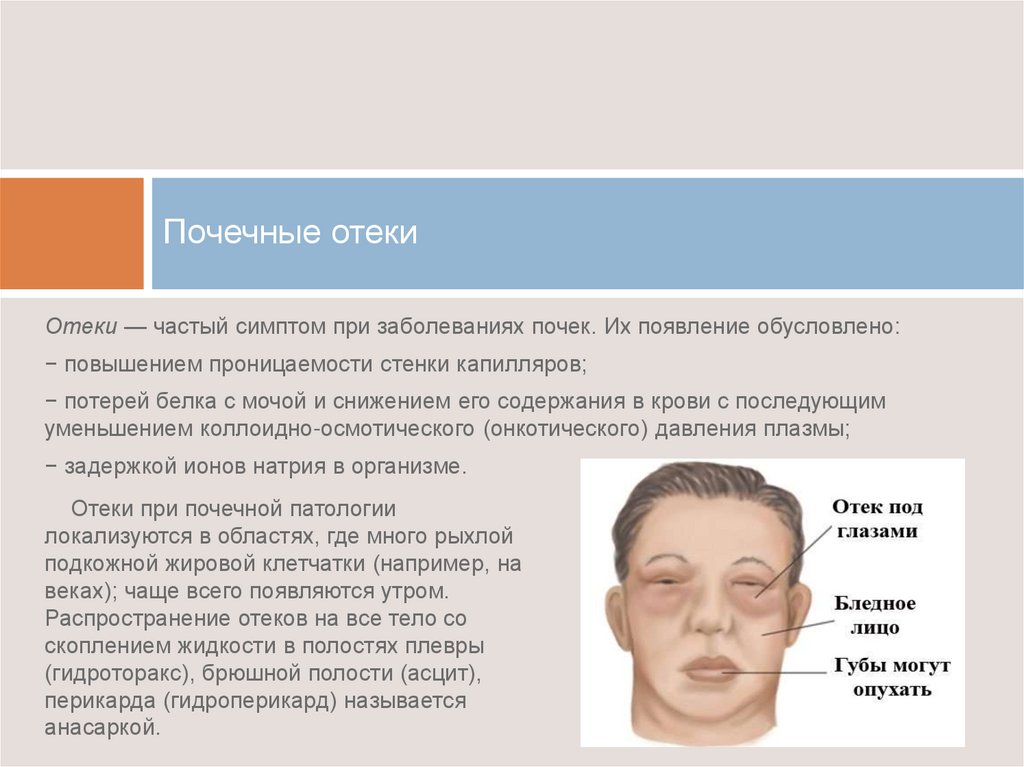
- Заболевания почечной системы, характеризуются пастозностью на лицевой части.
 На протяжении дня отёчность увеличивается.
На протяжении дня отёчность увеличивается. - Болезни сердечной системы, характеризуются возникновением симптома на нижних и верхних конечностях. Развивается нерезко выраженная отёчность кожи. Нарушения работы сердца провоцируют изменения перекачки кровеносных телец, возникает застой в сосудистых каналах.
- Поражения сосудистых и венозных каналов. Болезни отличаются четкими границами между отёчным и здоровым участком нижней конечности.
- Варикозное поражение нижних конечностей. Кроме отёчности заболевание характеризуется болезненными ощущениями. При развитии болезни отмечается неправильная работа кровеносной системы.
- Печеночная недостаточность. Умеренная отёчность кожи появляется при тяжелых стадиях заболевания. Пораженный орган не в состоянии производить необходимые объемы белка, жидкость не удерживается в кровеносной системе, что приводит к пастозности.
- Повышенное давление. Синдром — следствие развития другого заболевания.
- Избыточная масса тела, резкое увеличение веса отмечается при дисфункции щитовидной железы, нарушении гормонального баланса.

- Процесс вынашивания ребенка. У будущей матери увеличивается концентрация натрия в организме, который удерживает жидкость.
- Аллергическая реакция. Пастозность — естественная реакция организма на раздражитель. В кровеносную систему выделяется гистамин, который увеличивает степень проницаемости капиллярных стенок.
- Прием мочегонных лекарств. Провоцируется нарушение электролитного баланса.
- Длительное пребывание в одной позе.
- Глистная инвазия, провоцирующая реакцию иммунитета на токсичные вещества.
- Прием антидепрессантов.
- Хронические воспалительные заболевания в области лица.
Выделяют следующие причины пастозности в утреннее время суток:
- потребление больших объемов жидкости перед сном;
- частые стрессовые ситуации;
- употребление алкогольных напитков, курение, прием наркотических препаратов;
- поражения сердечной системы;
- употребление энергетических напитков;
- неудобная поза во сне;
- диета с низким содержанием белка.

Выделяют причины пастозности в вечернее время суток:
- интенсивная физическая нагрузка;
- потребление большого количества жидкости на протяжении всего дня;
- использование неправильной или некачественной обуви;
- нарушенный обмен веществ.
Статью проверил
Бортневский А. Е. Рентгенолог • стаж 17 лет
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 17 Декабря 2022 года
Содержание статьи
Типы пастозности
Методы диагностики
Чтобы вылечить симптом требуется выявить причину его возникновения. Для этого пациенту назначается специальная проба. Потребуется сдать мочу и кровь на анализы. Для обнаружения заболевания назначаются: электрокардиограмма, компьютерная томография, ультразвуковое исследование, сканирование сосудов с допплерографией. Учитывается локализация пастозности, размеры. При необходимости назначается консультация врачей другого профиля.
К какому врачу обратиться
Запишитесь на прием к терапевту при первых проявлениях симптома. Врач пропишет лекарства для снятия отёчности и направит к соответствующему узкому специалисту — например, к эндокринологу при нарушениях гормонального фона, к аллергологу при аллергии, к ортопеду при остеохондрозе.
Кандидат медицинских наук Главный врач ЦМРТ Москва Профессор • Доктор медицинских наук Кандидат медицинских наукЛечение пастозности
Курс лечения зависит от причины возникновения симптоматики. Пациенту вносятся корректировки в рацион питания. Ограничивается ежедневное потребление воды. Требуется правильный режим сна и отдыха. Назначаются физиотерапевтические процедуры, массаж. Чтобы избавиться от боли назначают лекарства. Самостоятельное лечение может усугубить ситуацию. Специалисты клиник ЦМРТ составят курс терапии, учитывая индивидуальные особенности развития заболевания, лечение состоит из:
Самостоятельное лечение может усугубить ситуацию. Специалисты клиник ЦМРТ составят курс терапии, учитывая индивидуальные особенности развития заболевания, лечение состоит из:
Последствия
Профилактика пастозности
Статью проверил
Москалева В. В. Редактор • Журналист • Опыт 10 лет
Публикуем только проверенную информацию
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Подробнее
Понравилась статья?
Подпишитесь, чтобы не пропустить следующую и получить уникальный подарок от ЦМРТ.
Нажимая на кнопку, я принимаю соглашение на обработку моих данных.
круглосуточная запись по тел.
+7 (812) 748-59-05
Записаться в ЦМРТ
Нужна предварительная консультация? Оставьте свои данные, мы вам перезвоним и ответим на все вопросы
Информация на сайте является ознакомительной, проконсультируйтесь с лечащим врачом
Сайт носит информационный характер и не является публичной офертой.
Стоимость услуг, их наличие и подробные характеристики уточняйте у представителей ЦМРТ, используя средства
связи, указанные на Сайте
Вашa заявка была отправлена,
наш оператор перезвонит Вам
Заявка на обратный звонок
Мы вам перезвоним и ответим на все вопросы
ВАше имя
телефон
Нажимая на кнопку, я принимаю соглашение на обработку моих данныхЗаписаться
Запишем на услугу или на приём к врачу. Оператор свяжется с вами в течение двух минут.
ВАше имя
телефон
Задать вопрос специалисту
ВАше имя
телефон
Ваш вопрос
Прислать ответ на e-mail
Публиковать анонимно
Нажимая на кнопку, я принимаю соглашение на обработку моих данных. Ваш вопрос может быть опубликован на сайте.
Вашa заявка была отправлена,
наш оператор перезвонит Вам
Наш сайт использует cookiе
Что такое хронический венозный отек
05
Дек
2018
Патофизиология определяет отек как “увеличение объема интерстициальной жидкости, выявляемое визуально или при пальпации”.
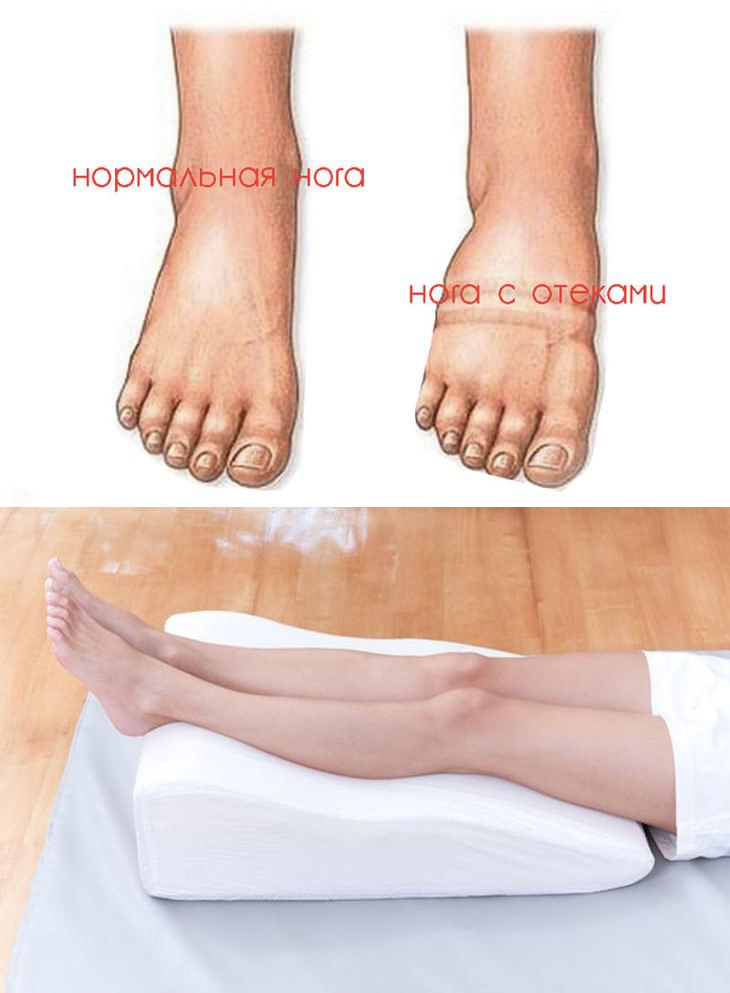
Венозный отек, согласно международной номенклатуре, представляет собой “отек, связанный с патологией венозной системы пораженной конечности”. Как правило, венозный отек локализуется в области лодыжек, но может захватывать всю ногу или стопу. При надавливании пальцем на отечные ткани остается ямка. Регулярный венозный отек возникает у 15% пациентов с ХЗВ и служит основным признаком 3-го клинического класса заболевания по классификации СЕАР.
Кроме термина “ отек” часто используется такие понятия, как “пастозность” и “отечность”
Пастозность -начальная стадия отека подкожной клетчатки, проявляющаяся сглаживанием контуров естественных костных выступов и рельефа мышц. При этом, отличие от отека,надавливание пальцем не приводит к образованию видимой ямки.
Отечность- не медицинский термин, который пациенты часто используют для характеристики таких ощущений, как чувство распирания и полноты ноги.
Почему нужно лечить хронический венозный отек ?
Хронический венозный отек не только создает эстетические проблемы и неудобства, связанные с ношением обуви и одежды, но и служит фоном для развития трофических нарушений кожи. Дело в том, что кислород и другие питательные вещества поступают в интерстициальное пространство путем диффузии. Это эффективный способ транспорта, если речь идет о расстояниях, измеряемых в микрометрах. В условиях отека дистанция между функционирующими капилярами увеличивается в несколько раз и механизм диффузии перестает работать. Снижение обменных процессов приводит к гипоксии мягких тканей, накоплению в них метаболитов, барьерной функции кожи и снижение ее регенераторных способностей. Клинически это проявляется нарушением трофики кожи и образованием язв. Кроме того, богатая протеинами отечная жидкость служит хорошей питательной средой для разнообразных микроорганизмов,вызывающих рецидивирующее воспаление. Таким образом, хронический отек нижних конечностей существенно снижает качество жизни больных и служит для них серьезной мотивацией к началу лечения.
Дело в том, что кислород и другие питательные вещества поступают в интерстициальное пространство путем диффузии. Это эффективный способ транспорта, если речь идет о расстояниях, измеряемых в микрометрах. В условиях отека дистанция между функционирующими капилярами увеличивается в несколько раз и механизм диффузии перестает работать. Снижение обменных процессов приводит к гипоксии мягких тканей, накоплению в них метаболитов, барьерной функции кожи и снижение ее регенераторных способностей. Клинически это проявляется нарушением трофики кожи и образованием язв. Кроме того, богатая протеинами отечная жидкость служит хорошей питательной средой для разнообразных микроорганизмов,вызывающих рецидивирующее воспаление. Таким образом, хронический отек нижних конечностей существенно снижает качество жизни больных и служит для них серьезной мотивацией к началу лечения.
При клиническом осмотре можно обнаружить признаки как венозной, так и лимфатической патологии.
Хронический системный (центральный) отек.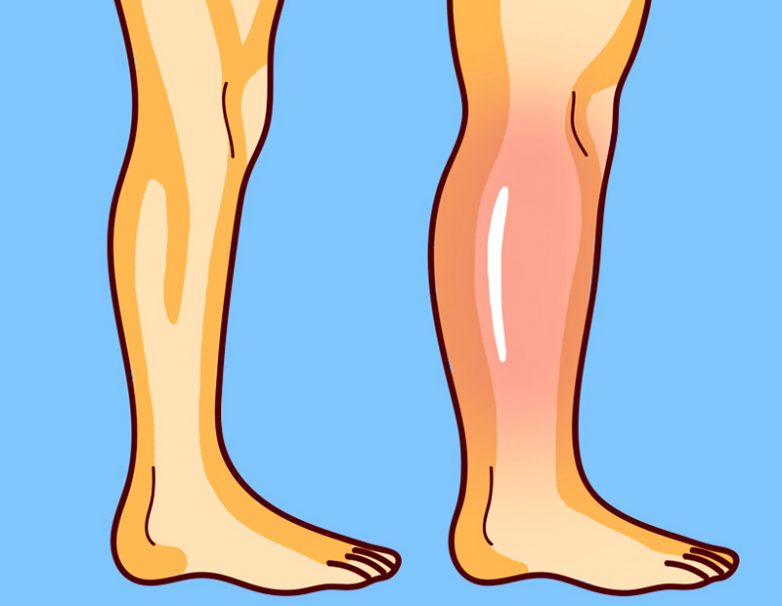
Различная патология внутренних органов (сердечная недостаточность, заболевания печени и почек, нарушения эндокринной системы) часто становится причиной отека.
На нижних конечностях центральный отек обычно симметричный, локализуется на голенях, не захватывает тыл стопы и пальцы. при компрессии остаются длительно не проходящие ямки. Жалобы пациентов связаны с основным заболеванием. Неприятные ощущения в ногах минимальны или полностью отсутствуют.
Позиционные (гиподинамические, ортостатические) отеки.
Труднооттличимы от системных. Основным дифференциально
Хронические лимфатические отеки (лимфидема)
В отличие от ХВН проявляется отеком стопы и пальцев. Отек тыла стопы сравнивают с подушкой, а пальцы — с сосисками. Лимфатический отек после ночного отдыха обычно не уменьшается. В начальных стадиях заболевания на коже голени остаются ямки от сдавливания пальцами. В последующем, в результате развития фиброза, мягкие ткани голени становятся плотными и ригидными. При лимфедеме не удается собрать в складку кожу нательной поверхности первой фаланги второго пальца стопы. Физические жалобы, как правило, отсутствуют.
При лимфедеме не удается собрать в складку кожу нательной поверхности первой фаланги второго пальца стопы. Физические жалобы, как правило, отсутствуют.
Что такое капсулит и когда пора обратиться к врачу — ЦЕНТРЫ СТОПЫ И ЛОДЫЖКИ
Что такое капсулит?
Капсулит – или капсулит второго пальца стопы – это заболевание, поражающее капсулу 2-го плюснефалангового сустава (ПФС). Капсулит второго пальца стопы вызывается воспалением капсулы сустава — структуры, похожей на связку, покрывающей и защищающей сустав.
Также известный как «синдром предвывиха», если его не лечить, капсулит второго пальца ноги может привести к бурситам, нарушению походки и, в конечном итоге, к вывиху.
Из-за механики стопы второй палец (или подушечка стопы) несет чрезмерную нагрузку и давление. Однако у некоторых людей это давление на свод стопы усиливается, что приводит к воспалению. Капсулит второго пальца стопы может вызвать потенциальные факторы риска, в том числе тяжелую деформацию большого пальца стопы, напряженную икроножную мышцу, более длинный второй палец, чем большой палец, и структурно нестабильный свод стопы.
Капсулит может возникнуть в любом суставе. Хотя на ногах капсулит второго пальца стопы является наиболее распространенным местом. Это немного больше объясняет, что такое капсулит.
Признаки и симптомы капсулита
Капсулит будет ухудшаться без лечения с заметным прогрессированием симптомов. Очень важно выявить его на самых ранних стадиях. Симптомы капсулита включают:
Боль в своде стопы. Может показаться, что в ботинке застрял камешек.
Отек пораженного участка, включая основание пальца ноги.
Боль при ходьбе босиком.
Проблемы с ношением обуви.
Поскольку боль в пальцах ног вызывает необычную походку (анталгическая походка), капсулит может привести к бурситу, а также к болезненным мозолям и мозолям. По мере ослабления связок вы также заметите, что 2-й палец начинает смещаться к большому пальцу. Он может даже перекрещиваться (перекрестный палец), располагаясь поверх большого пальца ноги: конечная стадия капсулита.
Он может даже перекрещиваться (перекрестный палец), располагаясь поверх большого пальца ноги: конечная стадия капсулита.
Такие симптомы могут возникать быстрее, если капсулит вызван травмой или чрезмерной нагрузкой.
Когда следует обратиться к врачу?
Если вы заметили какой-либо из вышеперечисленных симптомов, в частности, боль или жжение в подушечке стопы, вам следует немедленно обратиться к врачу. Капсулит второго пальца стопы является прогрессирующим заболеванием; чем раньше это лечить, тем лучше результат.
Диагностика капсулита
Что такое капсулит? Капсулит часто принимают за другие состояния, такие как артрит или неврома Мортона. Поскольку симптомы ухудшаются, необходима ранняя и точная диагностика. Лечение подобных состояний значительно отличается от лечения капсулита второго пальца стопы.
Наши врачи стопы и голеностопного сустава изучат ваш анамнез и проведут тщательный осмотр стопы. Это может включать в себя легкое давление на пораженный участок, чтобы проверить, где болит и стабильность сустава. Скорее всего, вас также направят на визуализирующие обследования, такие как рентген или МРТ, чтобы исключить другие потенциальные проблемы со стопами.
Это может включать в себя легкое давление на пораженный участок, чтобы проверить, где болит и стабильность сустава. Скорее всего, вас также направят на визуализирующие обследования, такие как рентген или МРТ, чтобы исключить другие потенциальные проблемы со стопами.
Лечение капсулита
Капсулит второго пальца стопы лечится нехирургическим или хирургическим путем. Хирургия всегда является окончательным вариантом, предназначенным для более тяжелых случаев из-за ее инвазивного характера. На ранних стадиях — до того, как 2-й палец ноги начнет смещаться — нехирургические варианты очень успешны. Они могут стабилизировать сустав, уменьшить симптомы и устранить основную причину.
Общие нехирургические варианты включают:
Отдых и лед. Уменьшение давления на стопу и прикладывание льда к пораженному участку уменьшит отек и боль. Поместите полотенце между кожей и льдом.
Пероральные препараты.

Упражнения на растяжку. Врач-педиатр часто рекомендует определенные упражнения на растяжку, чтобы облегчить ваши симптомы, особенно в случае напряженных икроножных мышц.
Тейпирование или шинирование. Чтобы гарантировать отсутствие смещения 2-го пальца ноги, его обычно заклеивают лентой, чтобы он оставался на месте.
Модификации обуви. Если выясняется, что причиной является плохая обувь, часто рекомендуют поддерживающую обувь с жесткой подошвой. Эта обувь уменьшает подвижность и давление на подушечку стопы, позволяя зажить капсулиту.
Ортопедические стельки. Индивидуальные ортопедические стельки выгодны. Эти вставки для обуви включают плюсневые подушечки или супинаторы, распределяющие вес от пораженного сустава.
Хирургическое лечение является вариантом лечения тяжелого капсулита второго пальца стопы – после того, как становится очевидным «перекрестный палец». Чаще всего это рекомендуется пациентам с постоянной болью или деформацией. Операция включает укорачивание 2-го пальца стопы для уменьшения давления на плюснефаланговый сустав (если плюсневая кость удлинена). С другой стороны, если пальцы смещены, окружающие связки необходимо восстановить хирургическим путем, чтобы помочь при капсулите второго пальца.
Чаще всего это рекомендуется пациентам с постоянной болью или деформацией. Операция включает укорачивание 2-го пальца стопы для уменьшения давления на плюснефаланговый сустав (если плюсневая кость удлинена). С другой стороны, если пальцы смещены, окружающие связки необходимо восстановить хирургическим путем, чтобы помочь при капсулите второго пальца.
Наш Foot Doctor может вам помочь. Запишитесь на комплексную оценку в Центры стопы и голеностопного сустава сегодня. Наша команда будет работать над тем, чтобы вы поняли, что такое капсулит и как лечить капсулит второго пальца стопы.
Брахиметатарзия и полидактилия – причины, диагностика и лечение
Что такое брахиметатарзия?
Брахиметатарзия — это состояние, при котором одна из костей в передней части стопы значительно короче остальных. Обычно это поражает обе стопы и, хотя может поражать любую из пяти плюсневых костей, чаще всего поражает четвертую плюсневую кость. Если он поражает более одной плюсневой кости и пальца стопы, это называется брахиметаподией. Глядя на стопу, может показаться, что вовлеченный палец, часто четвертый, сам по себе короче, чем соседние пальцы. Иногда может даже показаться, что четвертый палец поднят вверх, а соседние пальцы иногда соприкасаются под ним.
Глядя на стопу, может показаться, что вовлеченный палец, часто четвертый, сам по себе короче, чем соседние пальцы. Иногда может даже показаться, что четвертый палец поднят вверх, а соседние пальцы иногда соприкасаются под ним.
Что вызывает брахиметатарзию?
Заболевание возникает, когда пораженная плюсневая кость не может полностью развиваться или ее зона роста закрывается преждевременно. Другие плюсневые кости продолжают расти вокруг него, что приводит к укорочению пальца ноги. Это может быть врожденное состояние или приобретенная деформация после травмы, инфекции, опухоли, облучения или предшествующей операции. Брахиметатарзия встречается у женщин гораздо чаще, чем у мужчин, в соотношении 25:1. Обычно его замечают в раннем детстве во время развития костей, и диагноз легко подтверждается рентгенологическим исследованием.
Что можно сделать при брахиметатарзии?
Пациенты с брахиметатарзией часто испытывают боль и трудности при ношении обуви. Часто боль и деформация могут влиять на ходьбу и деятельность, не говоря уже о негативном психологическом воздействии, которое многие оказывают на внешний вид стопы. Часто эти проблемы прогрессируют по мере роста и развития стопы. Что касается большинства деформаций стопы, то существуют как консервативные, так и хирургические варианты. Консервативный уход заключается в том, чтобы приспособить выдающийся и приподнятый носок к удобной обуви с широким и высоким носком. Пациент может также избегать деятельности, которая усугубляет проблему и усугубляет симптомы.
Часто боль и деформация могут влиять на ходьбу и деятельность, не говоря уже о негативном психологическом воздействии, которое многие оказывают на внешний вид стопы. Часто эти проблемы прогрессируют по мере роста и развития стопы. Что касается большинства деформаций стопы, то существуют как консервативные, так и хирургические варианты. Консервативный уход заключается в том, чтобы приспособить выдающийся и приподнятый носок к удобной обуви с широким и высоким носком. Пациент может также избегать деятельности, которая усугубляет проблему и усугубляет симптомы.
При рассмотрении вопроса об операции существуют два хирургических подхода, которые мы можем использовать для коррекции деформации/аномалии длины плюсневой кости и контрактуры пальца стопы.
- Костный трансплантат
Это одноэтапная техника, при которой пространство в плюсневой кости создается путем рассечения плюсневой кости и ее отведения на нужную длину. Затем в пространство вставляется структурный костный трансплантат. Однако существует ограничение на размер используемого трансплантата и, следовательно, на длину, которую можно получить с помощью этого метода. Как правило, пластина и винты используются для удержания плюсневой кости и трансплантата на месте, пока кость заживает. После операции пациент часто не несет вес в течение 8 недель или до тех пор, пока костный трансплантат не приживется / не заживет достаточно, чтобы начать защищенную нагрузку в ботинках типа кулачкового ходунка. Мы часто используем кость собственной стопы (пятки) пациента. Этот метод можно использовать, когда задействованная плюсневая кость не очень короткая.
Однако существует ограничение на размер используемого трансплантата и, следовательно, на длину, которую можно получить с помощью этого метода. Как правило, пластина и винты используются для удержания плюсневой кости и трансплантата на месте, пока кость заживает. После операции пациент часто не несет вес в течение 8 недель или до тех пор, пока костный трансплантат не приживется / не заживет достаточно, чтобы начать защищенную нагрузку в ботинках типа кулачкового ходунка. Мы часто используем кость собственной стопы (пятки) пациента. Этот метод можно использовать, когда задействованная плюсневая кость не очень короткая.
Одноэтапный костный трансплантат
- Внешняя фиксация
Этот хирургический подход заключается в том, что вовлеченная кость разрезается, а затем «растягивается» на длину с использованием техники, называемой дистракцией костной мозоли или дистракционным остеогенезом/каллотазом и остеодистракцией. Хирург делает небольшой разрез пораженной плюсневой кости, сохраняя местное кровоснабжение. Затем накладывается мини-внешний фиксатор (штифты и регулируемые внешние зажимы). После операции примерно через 7 дней пациент будет постепенно (ежедневно), безболезненно поворачивать гайку на устройстве, чтобы медленно удлинить плюсневую кость. Удлинение происходит примерно на 1 мм в день, пока не будет достигнута желаемая длина. Обычно это занимает около 4-6 недель в зависимости от требуемой длины. Затем мини-внешний фиксатор остается на месте, пока вновь созданная кость заживает. Процесс сопровождается рентгеном в офисе. Завершающим этапом является снятие мини-внешнего фиксатора, которое часто выполняется в кабинете и также безболезненно. Пациент часто будет носить вес в прогулочном ботинке, прежде чем мини-внешний фиксатор будет удален.
Затем накладывается мини-внешний фиксатор (штифты и регулируемые внешние зажимы). После операции примерно через 7 дней пациент будет постепенно (ежедневно), безболезненно поворачивать гайку на устройстве, чтобы медленно удлинить плюсневую кость. Удлинение происходит примерно на 1 мм в день, пока не будет достигнута желаемая длина. Обычно это занимает около 4-6 недель в зависимости от требуемой длины. Затем мини-внешний фиксатор остается на месте, пока вновь созданная кость заживает. Процесс сопровождается рентгеном в офисе. Завершающим этапом является снятие мини-внешнего фиксатора, которое часто выполняется в кабинете и также безболезненно. Пациент часто будет носить вес в прогулочном ботинке, прежде чем мини-внешний фиксатор будет удален.
Дистракционный остеогенез
Наложен аппарат внешней фиксации
Аппарат внешней фиксации снят
Что такое полидактилия?
Полидактилия — это состояние, при котором у человека имеется более пяти пальцев на ноге.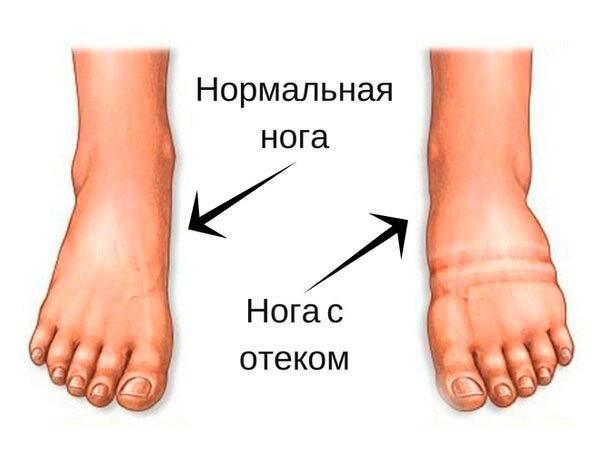 Это наиболее распространенный врожденный дефект стопы. Полидактилия может возникать как изолированная находка или в сочетании с другими врожденными дефектами и когнитивными аномалиями. Полидактилия также может сочетаться с брахиметатарзией. В некоторых случаях дополнительные цифры могут быть правильно сформированы и функционировать.
Это наиболее распространенный врожденный дефект стопы. Полидактилия может возникать как изолированная находка или в сочетании с другими врожденными дефектами и когнитивными аномалиями. Полидактилия также может сочетаться с брахиметатарзией. В некоторых случаях дополнительные цифры могут быть правильно сформированы и функционировать.
Существует три типа полидактилии, которые различают в зависимости от расположения дополнительного пальца или стопы:
- Преаксиальная полидактилия — дополнительный палец располагается за пределами большого (1 st ) пальца стопы (большеберцовая полидактилия)
- Постаксиальная полидактилия — дополнительный палец расположен снаружи мизинца (5 th ) пальца стопы (малоберцовая полидактилия)
- Центральная полидактилия — дополнительный палец располагается между остальными пальцами
Как диагностируется полидактилия?
Диагноз полидактилии ставит хирург, проводящий медицинский осмотр, и подтверждается рентгенологическим исследованием. Рентгеновские снимки используются, чтобы увидеть аномальную структуру кости стопы и помочь спланировать, нужна ли операция. Пациент может быть отправлен к своему врачу для дальнейшего исследования генетических заболеваний и получения предоперационного разрешения, когда это необходимо.
Рентгеновские снимки используются, чтобы увидеть аномальную структуру кости стопы и помочь спланировать, нужна ли операция. Пациент может быть отправлен к своему врачу для дальнейшего исследования генетических заболеваний и получения предоперационного разрешения, когда это необходимо.
Как лечить полидактилию?
Когда необходима операция, она может быть сложной, поскольку дополнительный палец может иметь неправильную внутреннюю структуру. Это может включать деформированные кости, угловые суставы, отсутствующие или лишние сухожилия, а также неанатомические нервы и кровеносные сосуды. Хирургическое вмешательство может быть рассмотрено, в частности, для плохо развитых пальцев, очень больших дополнительных пальцев или дополнительных пальцев, которые вызывают боль или мешают ношению обуви и активности. Сами оставшиеся пальцы могут нуждаться в ремоделировании из-за нарушений во время операции. Хирургическое лечение во многом зависит от сложности деформации. После операции стопу защищают объемной повязкой или гипсом на несколько недель.

 На протяжении дня отёчность увеличивается.
На протяжении дня отёчность увеличивается.
 Однако существует ограничение на размер используемого трансплантата и, следовательно, на длину, которую можно получить с помощью этого метода. Как правило, пластина и винты используются для удержания плюсневой кости и трансплантата на месте, пока кость заживает. После операции пациент часто не несет вес в течение 8 недель или до тех пор, пока костный трансплантат не приживется / не заживет достаточно, чтобы начать защищенную нагрузку в ботинках типа кулачкового ходунка. Мы часто используем кость собственной стопы (пятки) пациента. Этот метод можно использовать, когда задействованная плюсневая кость не очень короткая.
Однако существует ограничение на размер используемого трансплантата и, следовательно, на длину, которую можно получить с помощью этого метода. Как правило, пластина и винты используются для удержания плюсневой кости и трансплантата на месте, пока кость заживает. После операции пациент часто не несет вес в течение 8 недель или до тех пор, пока костный трансплантат не приживется / не заживет достаточно, чтобы начать защищенную нагрузку в ботинках типа кулачкового ходунка. Мы часто используем кость собственной стопы (пятки) пациента. Этот метод можно использовать, когда задействованная плюсневая кость не очень короткая.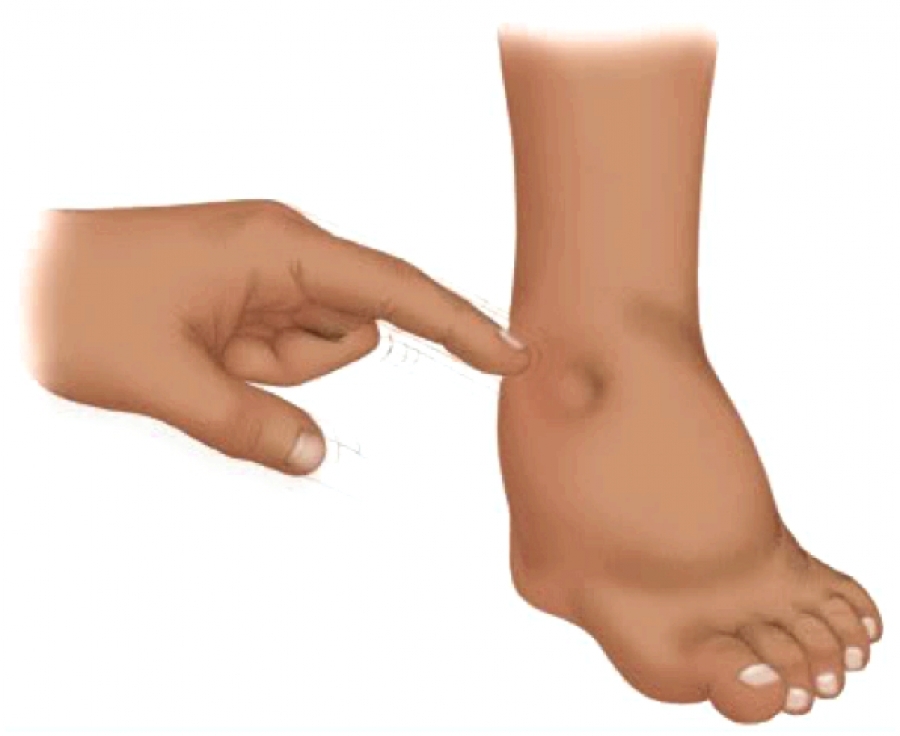 Затем накладывается мини-внешний фиксатор (штифты и регулируемые внешние зажимы). После операции примерно через 7 дней пациент будет постепенно (ежедневно), безболезненно поворачивать гайку на устройстве, чтобы медленно удлинить плюсневую кость. Удлинение происходит примерно на 1 мм в день, пока не будет достигнута желаемая длина. Обычно это занимает около 4-6 недель в зависимости от требуемой длины. Затем мини-внешний фиксатор остается на месте, пока вновь созданная кость заживает. Процесс сопровождается рентгеном в офисе. Завершающим этапом является снятие мини-внешнего фиксатора, которое часто выполняется в кабинете и также безболезненно. Пациент часто будет носить вес в прогулочном ботинке, прежде чем мини-внешний фиксатор будет удален.
Затем накладывается мини-внешний фиксатор (штифты и регулируемые внешние зажимы). После операции примерно через 7 дней пациент будет постепенно (ежедневно), безболезненно поворачивать гайку на устройстве, чтобы медленно удлинить плюсневую кость. Удлинение происходит примерно на 1 мм в день, пока не будет достигнута желаемая длина. Обычно это занимает около 4-6 недель в зависимости от требуемой длины. Затем мини-внешний фиксатор остается на месте, пока вновь созданная кость заживает. Процесс сопровождается рентгеном в офисе. Завершающим этапом является снятие мини-внешнего фиксатора, которое часто выполняется в кабинете и также безболезненно. Пациент часто будет носить вес в прогулочном ботинке, прежде чем мини-внешний фиксатор будет удален.