Опрелости у больных: причины появления, при каких заболеваниях возникает, диагностика и способы лечения
симптомы и лечение в старости
Перейти к содержанию
Наши дома в
Раменском (Прудки), Малаховке, Звенигороде, Домодедово
Балашиха, Люберцы, Жуковский, Воскресенск, Подольск
+7 (495) 663-50-87+7 (925) 038-24-23 ЗАКАЗАТЬ ОБРАТНЫЙ ЗВОНОК
Вы здесь:
В медицинских справочниках опрелости имеют название интергригинозного дерматита. Наиболее частые проявления эта болезнь имеет у людей в пожилом возрасте. Лечить такие опрелости у человека в преклонном возрасте можно используя как фармакологические препараты, так средства народного лечения.
Причины формирования у пожилых людей опрелостей.
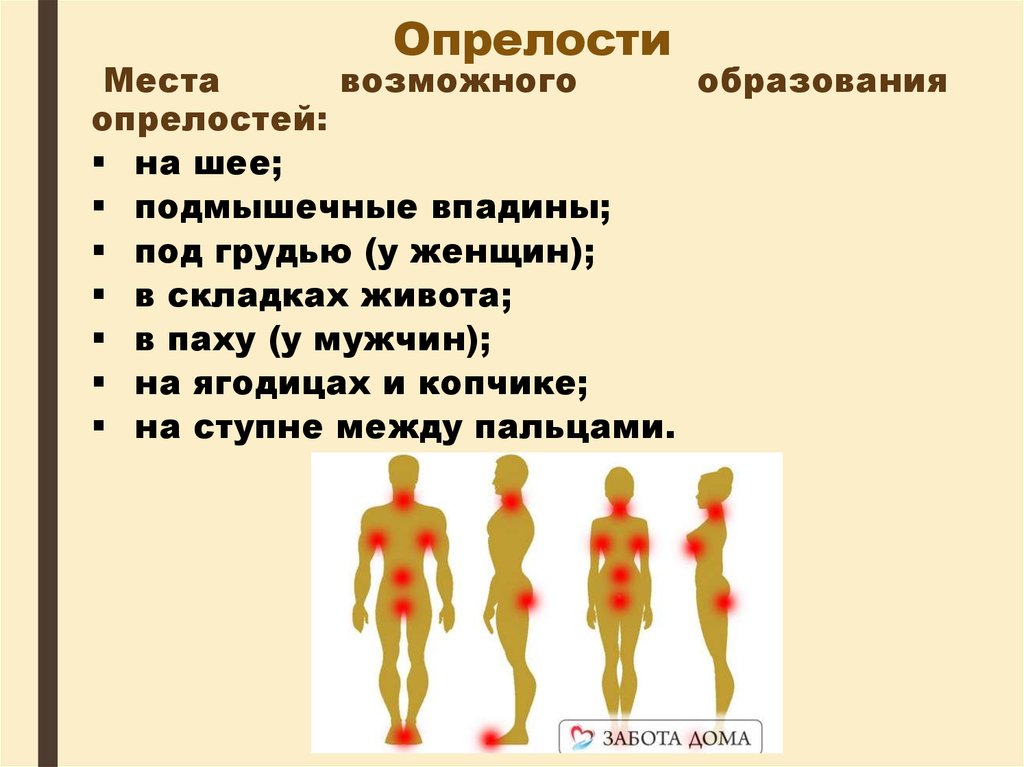
Самые вероятные части тела, на которых появляются опрелости:
- Ладони;
- Стопы;
- Подмышечная область;
- Паховая область.
Такая проблема, как опрелость (или интертригинозный дерматит) чаще всего проявляется в складках кожи. Постоянное выделение пота вместе с регулярным трением провоцирует появления опрелостей. Также имеют место случаи, когда опрелости у пожилых мужчин и женщин появляются в межъягодичной области. Это проблема становится особенно актуальна в летнюю жаркую погоду, вызывающую обильное потоотделение.
Также имеют место случаи, когда опрелости у пожилых мужчин и женщин появляются в межъягодичной области. Это проблема становится особенно актуальна в летнюю жаркую погоду, вызывающую обильное потоотделение.
Нюансы кожи у престарелых.
Кожа теряет свои эластичные качества из-за понижения количества вырабатываемой гиалуроновой кислоты и коллагена, вследствие чего возникает дерматоз. Из-за недостатка этих химических соединений в организме кожа становится тоньше и суше. Благодаря таким физиологическим нарушениям кожа намного больше подвержена трению. А также интертригинозный дерматит может иметь следующие причины возникновения:
- Нарушение функций надпочечников и почек.
- Вегетососудистый вид дистонии;
- Отклонения в функционировании щитовидной железы.
- Сахарный диабет.
Клетки кожи у престарелых людей восстанавливаются значительно медленнее, из-за потери степени эластичности и физиологических изменений, неизбежных при естественном старении.
Также это заболевание зачастую может проявляться рядом с половыми органами. Пожилые люди не всегда держат под контролем процесс мочеиспускания. У мужчин эти признаки могут возникать в паховой области, причинами этому является то, что данный участок тела наиболее подвержен трению.
Люди, страдающие от избыточного веса или лежачие больные, подвержены такому заболеванию в гораздо большей степени. Организм человека с ожирением выделяет излишнее количество подкожного сала.
Существуют также и другие причины, такие как:
- Халатное отношение к личной гигиене.
- Аллергия на химические бытовые средства.
- Реакция на синтетическую одежду.
Симптомы, которые говорят о заболевании интертригинозым дерматитом:
- Отёки повреждённых участков кожи.

- Наличие кожного зуда.
- Чувство жжения.
- Мелкие пузырьки на коже.
- Шелушение кожи.
- Эритрема.
Правила для предотвращения опрелостей у престарелых людей:
- Терапия развивающихся болезней.
- Соблюдать правила личной гигиены.
- Уход за пожилыми.
- Использовать одежду из натуральных материалов.
- Контролирование веса.
Виды и стадии прогрессирования интертригинозного дерматита:
Определяют три стадии развития этого заболевания: первая, вторая и третья.
- На первой стадии прогрессирования опрелостей проявляются лёгкие покраснения кожи.
- Вторая стадия характерна появлением микротрещин и сыпью.
- На третьей стадии дерматита появляются экземы.
Также к разновидностям опрелости относится и контактный дерматит. Такой дерматит имеет характерные признаки, такие как избыточные мокнущие красноватые высыпания на коже. Такой вид заболевания возникает из-за контакта с аллергическими возбудителями.
Интертригинозный дерматит: формы
- «Распространённая». Такая форма заболевания имеет название себорейного дерматита. В случаях заболевания таким видом опрелости распространяются от ягодичной области к подмышечным впадинам.
- «Псориазоформная». Такой вид дерматита отличается шелушением кожи.
- «Гранулематозная». К такому дерматиту часто приводит ослабленный иммунитет, и он имеет отличительные черты в виде высыпаний на коже бурого цвета.
- «Герпетиформная». Этот вид дерматита характерен появлением пузырьков на теле.
Только квалифицированный врач-дерматолог может диагностировать интертригинозный дерматит. Медицинский работник при установке диагноза должен провести отличительную диагностику с такими заболеваниями, как: псориаз, эпидермофития и экзема.
Способы лечения опрелостей.
Проводить терапию опрелостей у престарелых людей можно как с использованием медикаментозных средств, так и средств народного лечения.
Работники медицинской сферы услуг рекомендуют отдавать приоритет в использовании фармакологических средств, которые могут справиться с основной причиной интертригинозного дерматита.
Оной из методик терапии опрелости у пожилого человека является применение марганца. Сделав слабый раствор марганца с водой нужно применять его для протирания поражённого кожного покрова.
На данное время существуют некоторые сложности с приобретением марганцовки, в таком случае вместо неё можно использовать фурацилин. Фурацилин является противомикробным препаратом и предназначен для наружного применения. Этот препарат продаётся в двух формах: в растворе и таблетках. Чтобы обрабатывать опрелости лучше будет выбрать жидкий раствор фурацилина, это является наиболее удобным вариантом для применения. Длительность такого лечения составляет от 5 до 7 дней.
Наиболее подходящим для лечения дерматита, проявляющегося у женщин в виде опрелостей под молочными железами, являются примочки, сделанные из раствора сульфатам меди или раствора цинка.
Специалисты частного дома для престарелых «Эдем» в Москве и Московской области, используют только проверенные средства для профилактики и лечения опрелостей.
Мази от опрелости
Использование специализированных мазей — это очень эффективный способ борьбы с высыпаниями на коже.
- «Цинковая мазь». Это фармакологическое средство отлично подходит для лечения опрелостей. Оно сушит и смягчает кожный покров, тем самым способствуя уменьшению выделений жидкостей из ран.
- «Бепантен». Является очень распространённым препаратом от высыпания. Этот фармакологический препарат ускоряет заживление ранок. Такое средство выпускается в виде крема и мази.
- «Нистатин». Это антибиотик, имеющий форму мази. Его рекомендуют многие дерматологи. Он обладает противогрибковым действием и задерживает развитие инфекционных грибков.
- «Салициловая мазь». Этот препарат быстро избавляет от покраснения кожи и воспалительных процессов.

- «Салицилово-цинковая паста». Была признана медиками как очень эффективное средство. Она способствует подсушиванию ран, избавляет от красноты, помогает отшелушиванию мёртвых тканей.
Народные методы терапии опрелостей.
Лечить проявления дерматита у престарелых женщин можно применяя раствор йода: 1 капля йода на 200 грамм воды. Таким раствором промывается поражённая кожа, затем протирается мягкой салфеткой для высушивания. После использования этого метода нежелательно сразу одевать одежду – нужно подождать хотя бы минут 10-15.
При использования этих способов необходимо учитывать сопутствующие заболевания ( болезнь Альцгеймера, Паркинсона, деменцию и др), чтобы не навредить.
Также необходимо делать примочки на регулярной основе. Отлично для этого подходит эвкалипт. Приготовив две столовые ложки эвкалиптовых листьев, поместить их в 200 мл. воды и 7 минут разогревать на водяной бане. Затем намочить этим отваром салфетку их хлопчатобумажного материала и наложить на 15-20 минут на повреждённый участок.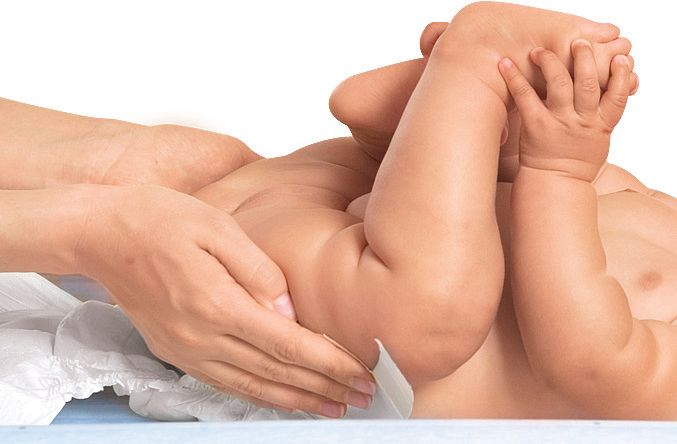
Растительные масла
Интертригинозный дерматит, проявляющийся в виде опрелостей в паху у пожилых людей мужского пола можно лечить, используя растительное масло. Такой способ можно применять к нежным участкам кожного покрова. Растительное масло нужно довести до кипения, после отсудить и протирать им поражённые участки не менее 2х раз в день. Для этого можно использовать оливковое, пихтовое, облепиховое масло.
Ванны от опрелостей.
При кожных высыпаниях довольно эффективными являются лечебные травяные ванны. Эта методика лечения хорошо тонизирует организм и способствует расслаблению, а также приводит к улучшению кровообращения. Способ приготовления: понадобится 50 грамм дубовой коры и череды, их нужно залить 1 литром воды и кипятить 10 минут. Затем необходимо процедив и остудив отвар, добавить его в ванну с тёплой водой.
Аптечная ромашка также подходит для такой терапии. Понадобится 1 столовая ложка цветков, которую нужно залить половиной литра горячей воды. Дать настояться в течение 40 минут и добавить в ванну.
Дать настояться в течение 40 минут и добавить в ванну.
Тысячелистник отлично устраняет шелушение и воспаление, а также способствует снижению зуда. Взять 1 килограмм травы, залить его 3 литрами воды и настоять на протяжении 15-20 минут. После можно вылить получившуюся настойку в ванну.
Заключение
Если вовремя не заниматься лечением опрелостей, то существует высокая вероятность, что у больного произойдёт инфицирование больных участков кожного покрова патогенными бактериями и грибком.
Go to Top
Помните: для этого контента требуется JavaScript.
Опрелости у ребенка — лечение в Москве
Опрелости у детей – одна из частых проблем, с которыми сталкиваются родители новорожденного. Они доставляют дискомфорт ребенку, приводят к нарушениям режима питания, сна, плаксивости, раздражительности. Если вовремя не отреагировать и не справиться с опрелостями, возможно присоединение вторичной микрофлоры и развитие бактериальных поражений кожи – стрептодермии, стафилодермии, грибковых инфекций.
Знание причин, симптомов, методов профилактики и лечения опрелостей у детей поможет родителям избежать затяжного течения и осложнений этого недуга.
Особенности детской кожи
Чем меньше ребенок, тем больше его кожа отличается от кожных покровов взрослого:
- Она тонкая, нежная, особенно верхний роговой слой.
- Липидный барьер на поверхности кожных покровов еще незрелый, он слабее защищает эпидермис от микробов и других повреждающих факторов.
- Кожа хорошо кровоснабжается.
- Легко травмируется – достаточно грубо потереть ее жестким полотенцем, чтобы образовался поверхностный дефект кожи.
- Ее состояние напрямую зависит от питания. Малейшие отклонения в диете, дисфункция ЖКТ ведут к кожным реакциям.
Где обычно образуются опрелости? Под подгузником?
Чаще всего появляются опрелости у ребенка на попе, в паховой области и естественных кожных складках – локтевых, коленных, возле кисти, стопы, за ушами, на шее. Здесь создаются благоприятные условия – повышенная влажность, что при незначительном трении или при нарушениях питания приводит к повреждению эпидермиса.
Здесь создаются благоприятные условия – повышенная влажность, что при незначительном трении или при нарушениях питания приводит к повреждению эпидермиса.
Учитывая, что ребенок не может контролировать естественные физиологические отправления, больше всего мокнутию подвергается зона промежности. Если прибавить к этому возможность натирания кожи памперсом, понятно, где первыми появляются краснота и облезает кожица.
Опрелости и похожие кожные проявления могут появиться не только в детском возрасте. Среди взрослых они беспокоят прежде всего тучных людей на внутренней поверхности бедер, в паху, под грудью, подмышками. В грудном возрасте до 75–80 % детей хоть раз сталкиваются с этим патологическим явлением.
Потница и опрелости у новорожденных – это одно и то же?
Повышенная влажность всегда способствует повреждению кожи. При потнице имеет место общий перегрев ребенка, усиленное потоотделение и реакция кожи в виде красноты, зуда, шелушения. Кожа покрывается пузырьками и гнойничками. Характерная локализация – в складках кожи на шее, подмышками, под коленями, на спине.
Характерная локализация – в складках кожи на шее, подмышками, под коленями, на спине.
Опрелости связаны больше с неправильным уходом за нежной детской кожей. Они появляются при редкой смене памперсов, редком или неправильном купании ребенка, если грудничок все время проводит в подгузнике и кожа его не дышит.
Причины
Главные причины опрелости – особенности детской кожи и повышенная влажность. К опрелостям у детей приводят:
- перегрев ребенка и повышенное потоотделение;
- недостаточная гигиена, редкая смена подгузников;
- механическое раздражение кожи подгузником (неподходящего размера, из материала плохого качества), синтетическими тканями, грубыми швами на одежде;
- аллергические реакции в ответ на некоторые продукты (пищевая аллергия) или мыло, стиральный порошок, кремы (контактная аллергия).
Усиливают вероятность появления опрелостей:
- недостаточно тщательное вытирание кожи после водных процедур;
- неподходящие средства гигиены;
- перепады температуры;
- сопутствующая патология у ребенка – избыточная масса тела, нарушения обмена веществ, непереносимость лактозы, склонность к диарее, диатезу;
- также более уязвимы дети на искусственном вскармливании, недоношенные, после родовой травмы.

На начальных стадиях заболевания достаточно устранить причинные факторы, при сильных опрелостях требуется назначение лечебных мазей, ванн, препаратов внутрь.
Классификация опрелостей у ребенка
Опрелости у ребенка могут отличаться по течению, этиологии, локализации, наличию микробного компонента:
- Пеленочный дерматит – классические опрелости, к кожному раздражению приводит длительный контакт нежных покровов тела с ферментами кала и солями мочи. Локализация – межъягодичные складки, пахово-бедренные, нижняя часть живота.
- Аллергический дерматит связан с воздействием конкретного аллергена. Чаще всего аллергическая реакция кожи возникает при введении нового продукта прикорма или при погрешностях диеты кормящей мамы. Возможно возникновение аллергического заболевания на фоне лечения антибиотиками.
- Микробный дерматит – кандидамикоз при поражении грибами, сыпь поражает преимущественно область половых органов.
- Импетиго при проникновении стрептококков и стафилококков.
 Характерны высыпания по типу пузырьков, возможна температурная реакция, формирование гнойничков. Поражается чаще ягодичная область.
Характерны высыпания по типу пузырьков, возможна температурная реакция, формирование гнойничков. Поражается чаще ягодичная область. - Себорейная экзема вызвана дисфункцией сальных желез. На попе и в области паха образуется гиперемия с четкими границами, ткани припухшие, имеют жирный блеск.
- Интертриго – скопление влаги в складках с появлением красноты. Для лечения достаточно устранить факторы, приводящие к повышенной влажности кожи.
Более тяжело протекает опрелость у детей со сниженным иммунитетом, сопутствующими болезнями.
Степени и симптомы
Различают три степени опрелостей у ребенка:
- Небольшое покраснение на складках кожных покровов, общее состояние не нарушено, дефектов кожи нет.
- Краснота усиливается, есть небольшие высыпания по ходу складок. Ребенок болезненно реагирует на переодевание, смену подгузников, мытье, вытирание. Если до места опрелости достает руками, может расчесать.
- Площадь поражения кожного участка увеличивается.
 На красном фоне видны трещины, язвы, воспалительные и гнойные элементы. Ребенок капризный, плохо кушает, беспокойно спит, может подняться температура.
На красном фоне видны трещины, язвы, воспалительные и гнойные элементы. Ребенок капризный, плохо кушает, беспокойно спит, может подняться температура.
В каких случаях пора обращаться к врачу?
Если краснота увеличивается, появились трещины, эрозии, они вызывают беспокойство у ребенка, влияют на его сон, аппетит, нужно обратиться к врачу. Не стоит вторую, третью степени опрелостей лечить самостоятельно. Если родители сталкиваются впервые с возникновением такого заболевания, лучше показать ребенка педиатру сразу. Специалист быстро и точно выявит причину, поможет наладить питание и уход за малышом.
Диагностика
Врач расспрашивает родителей, как часто они меняют подгузник, моют промежность ребенку, чем его кормят. При осмотре специалист оценивает степень развития подкожной клетчатки, обращает внимание на красноту кожи в складках, ее интенсивность, размеры. Смотрит, где именно нарушена целостность кожного покрова, насколько глубокие раны.
Также он оценивает развитие ребенка – нервно-эмоциональное, физическое. Исключить другие кожные заболевания помогают дополнительные анализы:
Исключить другие кожные заболевания помогают дополнительные анализы:
- соскоб с пораженного участка кожи на выявление микрофлоры.
- аллергопробы для определения причины аллергической реакции.
- анализы мочи, крови, кала.
По показаниям проводят консультацию детского аллерголога, диетолога, дерматолога, гастроэнтеролога.
Лечение
Для лечения врач:
- скорректирует режим питания матери и ребенка;
- подберет мази и лекарства, подскажет, чем лечить опрелости у ребенка;
- научит правильно ухаживать за областью промежности.
Из медикаментов наиболее часто назначают такие:
- Средства с цинком, тальком, таннином оказывают противовоспалительный эффект, ускоряют заживление ран. Назначаются при второй степени опрелостей.
- Пантенол, цетримид, бензалконий ускоряют регенерацию эпидермиса и закрытие дефектов кожи.
- Купание малыша в отварах трав с подсушивающим эффектом помогает снять мокнутие и подживить эрозии.
 Рекомендованы череда, кора дуба, ромашка.
Рекомендованы череда, кора дуба, ромашка. - При выявлении аллергической природы опрелостей ограничивают диету, в более тяжелых случаях назначают десенсибилизирующие средства, местно используют мази с глюкокортикоидами. Такие средства нельзя использовать самим, они могут приводить к серьезным побочным эффектам.
- Если в местах с дефектом кожи присоединилось воспаление, показано местное использование антибактериальных мазей, синтомициновой эмульсии, нитрата серебра, препаратов цинка.
Врач иногда назначает УФО на пораженную область. Ультрафиолет оказывает антимикробный эффект и улучшает работу иммунной системы.
Профилактика
Избежать опрелостей можно, если следовать таким рекомендациям:
- Осматривать кожу младенца каждый раз при переодевании и смене подгузников, сразу обращать внимание на красноту.
- При легких покраснениях помогут пудра, присыпка, масла, детский крем. Наносить их нужно на чистую кожу, после мытья под проточной теплой водой с детским мылом и аккуратного промакивания кожи.

- Часто менять подгузник. После дефекации подгузники рекомендуется менять сразу. Есть средства, которые наносят на кожу перед одеванием памперса, они уменьшают контакт кожи с влажной средой.
- Купать ребенка каждый день в ванночке с отварами лечебных трав или слабого раствора марганцовки. Это помогает смыть продукты кожной секреции потовых и сальных желез. В противном случае они вызывают раздражение и образование опрелостей. Если нет возможности купать малыша или он болеет, обмывать складочки теплой кипяченой водой раз в день и насухо промакивать.
- Исключить перегрев ребенка. Комнату следует проветривать, поддерживать комфортную температуру воздуха (18–20 градусов), одевать ребенка по погоде, брать сменную одежду, в помещении снимать теплые вещи.
- Периоды, когда ребенок находится в памперсе, обязательно должны чередоваться с периодами, когда кожа открыта и дышит. Поэтому, когда ребенок не спит, полезно оставлять его в тканевых трусиках или без ничего.

- В диете мамы не должно быть аллергенных продуктов. Для стирки следует выбирать специальные детские порошки без агрессивных компонентов. Важно отказаться от искусственных тканей.
Профилактика опрелостей несложная, она облегчает жизнь мамы и ребенка. Даже если опрелость уже появилась, не нужно пугаться и винить себя. Иногда опрелости у новорожденных возникают даже при правильном питании и уходе. Важно сразу отреагировать, проанализировать, что именно повлияло на возникновение опрелости. Чем лечить опрелости, нужно узнавать у детского врача, потому что в зависимости от причины возникновения могут быть эффективны разные средства.
Как лечить опрелости
Болезни и состояния
- Ресурсный центр по коронавирусу
- Прыщи
- Экзема
- Выпадение волос
- Псориаз
- Розацеа
- Рак кожи
- Болезни от А до Я
- Видео от А до Я
- Лечение акне своими руками
- Как лечат дерматологи
- Уход за кожей: Кожа, склонная к акне
- Причины
- Это действительно прыщи?
- Виды и обработка
- Детская экзема
- Экзема взрослых
- Инсайдерские секреты
- Типы выпадения волос
- Средство от выпадения волос
- Причины выпадения волос
- Уход за волосами имеет значение
- Инсайдерские секреты
- Что такое псориаз
- Диагностика и лечение
- Уход за кожей, волосами и ногтями
- Триггеры
- Инсайдерские секреты
- Что такое розацеа
- Лечение
- Уход за кожей и триггеры
- Инсайдерские секреты
- Типы и обработка
- Найти рак кожи
- Предотвращение рака кожи
- Повышение осведомленности
- Испанский
Избранное
Оспа обезьян: что нужно знать Оспа обезьян — заразное заболевание, вызывающее сыпь. Сертифицированный дерматолог объясняет, как выглядит сыпь и когда обращаться за медицинской помощью.
Сертифицированный дерматолог объясняет, как выглядит сыпь и когда обращаться за медицинской помощью.
Это заразное кожное заболевание обычно проходит само по себе, но иногда дерматологи рекомендуют лечить его. Узнайте, когда.
Ежедневный уход
- Основы ухода за кожей
- Секреты ухода за кожей
- Поврежденная кожа
- Зудящая кожа
- защита от солнца
- Уход за волосами и кожей головы
- Секреты ухода за ногтями.

- Основной уход за кожей
- Сухая, жирная кожа
- Удаление волос
- Татуировки и пирсинг
- Антивозрастной уход за кожей
- Для лица
- Для ухода за кожей
- Предотвращение проблем с кожей
- Укусы и укусы
- Ожоги, порезы и другие раны
- Средство от зуда
- Ядовитый плющ, дуб и сумах
- Сыпь
- Тень, одежда и солнцезащитный крем
- Солнечные повреждения и ваша кожа
- Aprenda a proteger su piel del sol
- Ваши волосы
- Ваш скальп
- Основы ухода за ногтями
- Маникюр и педикюр
Избранное
Практикуйте безопасное солнце Все подвержены риску рака кожи. Эти советы дерматологов расскажут вам, как защитить вашу кожу.
Эти советы дерматологов расскажут вам, как защитить вашу кожу.
Узнайте, что может вызывать зуд и что может облегчить его.
Более темные тона кожи
- Секреты ухода за кожей
- Уход за волосами
- Выпадение волос
- Заболевания и состояния
- Акне
- Темные пятна
- Сухая кожа
- Световые пятна
- Удары бритвой
- Уход за черными волосами
- Псориаз волосистой части головы
- Плетения и расширения
- Центральная центробежная рубцовая алопеция
- Фронтальная фиброзирующая алопеция
- Прически, которые тянут, могут вызвать выпадение волос
- Черный акантоз
- Затылочные келоидные угри
- Гнойный гидраденит
- Келоидные рубцы
- Волчанка и ваша кожа
- Саркоидоз и ваша кожа
- Рак кожи
- Витилиго
- Дополнительные заболевания и состояния
Избранное
Исчезают темные пятна Узнайте, почему появляются темные пятна и что может их осветлить.
Если у вас на задней части шеи или на коже головы появляются следы от бритвы или прыщи, возможно, у вас келоидные угри в области затылка. Узнайте, что может помочь.
Косметические процедуры
- Ваша безопасность
- Пигментные пятна и темные пятна
- Удаление целлюлита и жира
- Удаление волос
- Шрамы и растяжки
- Морщины
- Кожа выглядит моложе
Избранное
Лазерное удаление волос Вы можете ожидать постоянных результатов во всех областях, кроме одной. Знаете какой?
Знаете какой?
Если вы хотите уменьшить заметный шрам, узнайте об этих 10 вещах перед лазерной терапией.
БотоксМожет разглаживать глубокие морщины и морщины, но результаты не являются постоянными. Вот как долго действует ботокс.
Программы общественного здравоохранения
- Осведомленность о раке кожи
- Бесплатные обследования на рак кожи
- Детский лагерь
- Хорошее знание кожи
- Гранты структуры теней
- Рак кожи, в поход!™
- Информационные кампании
- Флаеры и плакаты
- Втягиваться
- Планы уроков и мероприятия
- Общественные гранты
Избранное
Бесплатные материалы, которые помогут повысить осведомленность о раке кожи Используйте эту профессионально созданную онлайн-инфографику, плакаты и видео, чтобы помочь другим найти и предотвратить рак кожи.
Эти бесплатные для всех материалы рассказывают молодым людям о распространенных кожных заболеваниях, что может предотвратить недопонимание и травлю.
Найти дерматолога
- Найдите дерматолога
- Что такое дерматолог?
- ФААД: что это значит
- Как выбрать дерматолога
- Телемедицинские назначения
- Предварительное разрешение
- Дерматологи объединяются для улучшения ухода за пациентами
Популярные
Найдите дерматолога Вы можете осуществлять поиск по местоположению, состоянию и процедуре, чтобы найти подходящего дерматолога.
Дерматолог — врач, специализирующийся на лечении кожи, волос и ногтей. Дерматологи заботятся о людях всех возрастов.
Пеленочный дерматит — StatPearls — NCBI Bookshelf
Anthonella B. Benitez Ojeda; Магда Д. Мендес.
Информация об авторе
Последнее обновление: 4 июля 2022 г.
Повышение квалификации
Пеленочный дерматит — воспалительная реакция кожи промежностной и перианальной областей (области подгузника). Это наиболее распространенное кожное заболевание, наблюдаемое у детей раннего возраста. Это может быть вызвано химическим раздражением, инфекцией или атопией. В этом упражнении рассматривается оценка, ведение и лечение пеленочного дерматита. Роль межпрофессиональной группы будет пересмотрена.
Цели:
Определите этиологию пеленочного дерматита.

Опишите патофизиологию пеленочного дерматита.
Обобщите основные результаты медицинского осмотра пеленочного дерматита.
Опишите возможные варианты лечения пеленочного дерматита.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Пеленочный дерматит — воспалительная реакция кожи промежностной и перианальной областей (пеленочной области). Это наиболее распространенное кожное заболевание, наблюдаемое у детей раннего возраста. Чаще всего это вызвано раздражением кожи; однако есть и другие причины, такие как атопический дерматит и себорейный дерматит, которые могут проявляться в виде опрелостей. Другой распространенной причиной является заражение Candida albicans, , которые могут быть первичными или вторичными. Пеленочный дерматит обычно представляет собой легкое и самокупирующееся состояние, требующее минимального вмешательства. Некоторые подходы к лечению включают уход за кожей, адекватную гигиену и отказ от любых раздражающих веществ.[1]
Некоторые подходы к лечению включают уход за кожей, адекватную гигиену и отказ от любых раздражающих веществ.[1]
Этиология
Пеленочный дерматит представляет собой воспалительную реакцию кожи вокруг области подгузника. Это происходит из-за сочетания нескольких факторов, таких как повышенная влажность, длительный контакт с мочой или фекалиями и другие раздражители, такие как моющие средства.
Второй наиболее распространенной причиной пеленочного дерматита является инфекция. Грибковая инфекция, особенно Candida albicans, , является наиболее распространенной инфекционной причиной. Кандидозная инфекция может быть основной причиной пеленочного дерматита, а также может быть следствием инфекции, наложенной на хроническое раздражение. Другие микозы, которые могут быть связаны с пеленочным дерматитом, включают дерматофитию, обострение себорейного дерматита, вызванное Malassezia , и другие псевдомикотические состояния, такие как эритразма.
Бактериальные инфекции являются второй по распространенности причиной инфекционного пеленочного дерматита после грибковых. Инфекция Staphylococcus aureus может возникать у новорожденных вследствие колонизации из пуповины. Streptococcus pyogenes также рассматривается как этиологический агент, вызывающий это состояние.[4]
Инфекция Staphylococcus aureus может возникать у новорожденных вследствие колонизации из пуповины. Streptococcus pyogenes также рассматривается как этиологический агент, вызывающий это состояние.[4]
Эпидемиология
Пеленочный дерматит может возникнуть у любого человека, использующего подгузники, независимо от пола. Новорожденные и младенцы подвергаются повышенному риску из-за незрелости кожи. Пик заболеваемости около 9до 12-месячного возраста. Пеленочный дерматит встречается примерно у 50% младенцев, и на его долю приходится около 25% обращений к врачам первичной медико-санитарной помощи в связи с дерматологическими жалобами на первом году жизни.[5]
Существуют факторы риска, связанные с развитием пеленочного дерматита, такие как:
Возраст: кожа новорожденных и младенцев более незрелая и проявляет повышенную восприимчивость.
Диета: изменения в диете по мере роста ребенка связаны с изменениями кишечной микробиоты и рН стула.
 Доказано, что грудное вскармливание является защитным фактором.
Доказано, что грудное вскармливание является защитным фактором.Частота смены подгузников: длительный контакт с такими раздражителями, как моча и фекалии, увеличивает риск воспаления кожи. Новорожденные и младенцы раннего возраста, которым подгузники меняют чаще, как правило, менее подвержены этому заболеванию, чем младенцы старшего возраста.[6]
Патофизиология
Важнейшим предрасполагающим фактором пеленочного дерматита является повышенная влажность, возникающая в результате ношения подгузников, что приводит к повышенному трению и мацерации, что делает кожу более восприимчивой к повреждению и проникновению кожных микроорганизмов и других раздражителей. [7] [6]
Изменения рН кожи также играют важную роль; повышение pH вокруг подгузника из-за распада мочевины в моче может, в свою очередь, повысить активность фекальных ферментов, что может привести к дальнейшему повреждению кожи. Сочетание этих процессов приводит к колонизации и заражению такими организмами, как Staphylococcus aureus , Streptococcus pyogenes , и Candida albicans.
Анамнез и физикальное исследование
В анамнезе может быть учащение стула или изменение его внешнего вида (жидкий), с последующим развитием эритемы вокруг области подгузника примерно через два дня. Врачи должны выяснить у родителей правила гигиены, частоту смены подгузников, тип используемых подгузников и использование любых веществ, которые могут усиливать раздражение.
Клиническая картина может быть различной. Кожные проявления включают эритему, папулы, шелушение и эрозии, которые могут присутствовать вокруг бедер, мошонки, надлобковой области и ягодиц. Обычно при этом не образуются складки кожи.[6]
Кандидозный дерматит проявляется эритемой и чешуйчатыми бляшками, сопровождающимися отеком. Наиболее характерным признаком является наличие сателлитных пустул или папул. Кандидозный дерматит может присутствовать в складках кожи. В тяжелых случаях могут возникать эрозии и изъязвления.[3]
Клинические проявления инфекции S. aureus могут варьироваться от мелких папул и пустул до крупных хрупких пузырей буллезного импетиго. S. pyogenes проявляется огненно-красной эритемой и мацерацией, затрагивающей кожные складки.[4]
S. pyogenes проявляется огненно-красной эритемой и мацерацией, затрагивающей кожные складки.[4]
Оценка
Пеленочный дерматит — это клинический диагноз, основанный на данных анамнеза и данных медицинского осмотра. В целом нет необходимости проводить какие-либо лабораторные исследования. Однако при рассмотрении заражения Candida albicans, Подтверждение диагноза исследованием с КОН может быть полезным, хотя и не обязательным. Если есть подозрение на бактериальную инфекцию, можно провести окрашивание по Граму.[3]
Лечение/управление
Лечение пеленочного дерматита преследует две основные цели: заживление поврежденной кожи и предотвращение рецидивов сыпи.
Стратегии для достижения этих целей включают:
Надлежащая гигиена необходима для поддержания целостности кожи и предотвращения дальнейшего разрушения. Уменьшить воздействие раздражителей, таких как моча и фекалии, можно с помощью частой смены подгузников и использования супервпитывающих подгузников, которые помогают уменьшить гипергидратацию кожи.

Купание и очистка области под подгузником водой и моющим средством без мыла.
Использование влажных салфеток на протяжении многих лет вызывало споры, в основном из-за опасений, что их компоненты могут вызвать дальнейшее раздражение кожи. Однако недавние исследования показали, что детские влажные салфетки не наносят коже никакого вреда. Кроме того, новые составы салфеток, включающие рН-буферы, помогают сбалансировать щелочной рН мочи и предотвратить повреждение кожи из-за изменений рН. Важно сообщить родителям, что салфетки не должны содержать мыла, эфирных масел или других ароматизаторов и агрессивных моющих средств, которые могут вызывать раздражение кожи.[10]
Использование местных смягчающих средств рекомендуется как для профилактики, так и для лечения. Они могут улучшить барьерную функцию кожи, а также обеспечивают барьер между кожей и подгузником, мочой и фекалиями, не ограничивая контакт с кожей и уменьшая раздражение, а также предотвращая гипергидратацию кожи.
 Для лечения текущего пеленочного дерматита наносить при каждой смене подгузника. Примеры доступных смягчающих средств включают, среди прочего, оксид цинка, вазелин, масло печени трески, ланолин.[10]
Для лечения текущего пеленочного дерматита наносить при каждой смене подгузника. Примеры доступных смягчающих средств включают, среди прочего, оксид цинка, вазелин, масло печени трески, ланолин.[10]В случаях пеленочного дерматита, которые не улучшаются в течение 2-3 дней после применения вышеперечисленных мер, или в случаях средней и тяжелой степени, можно использовать короткий курс кортикостероидов низкой активности. Гидрокортизон 0,5% 2 раза в день в течение одной недели.[3]
При лечении кандидозного пеленочного дерматита к схеме лечения следует добавить местные противогрибковые препараты. Сначала можно использовать нистатин, применяя его при каждой смене подгузника, в целом с хорошим эффектом; однако, если через 1–3 дня не наблюдается улучшения симптомов (также с учетом резистентности Candida к нистатину), рекомендуется переход на азолы. Можно использовать клотримазол, миконазол или кетоконазол два раза в день в течение 7–10 дней.
В случаях бактериальной инфекции могут потребоваться местные антибиотики.
 А в случаях тяжелых инфекций, таких как перианальный стрептококковый дерматит, показаны пероральные антибиотики.[10]
А в случаях тяжелых инфекций, таких как перианальный стрептококковый дерматит, показаны пероральные антибиотики.[10]
Дифференциальный диагноз
Дифференциальный диагноз пеленочного дерматита включает любое кожное заболевание, которое может проявляться вокруг области подгузника.
Себорейный дерматит обычно проявляется в первый месяц жизни. Характеризуется кожной эритемой и шелушением, которое начинается на коже головы и распространяется на лицо. Он может распространяться на область подгузника, делая детей более восприимчивыми к развитию раздражающего пеленочного дерматита.[6]
Атопический дерматит обычно проявляется в возрасте от 3 до 12 месяцев. Клиническая картина включает сильный зуд с сухостью и эритемой. Поражения обычно включают изгибы кожи. Область подгузника, как правило, остается незатронутой.[6]
Аллергический контактный дерматит, вторичный по отношению к реакциям на ароматизаторы или консерванты.
 Обычно это происходит после введения нового продукта для кожи и затрагивает любую часть кожи, на которую был нанесен продукт.[5]
Обычно это происходит после введения нового продукта для кожи и затрагивает любую часть кожи, на которую был нанесен продукт.[5]
Другие дифференциальные диагнозы, которые необходимо учитывать, включают дерматомикоз, чесотку, энтеропатический акродерматит, дефицит биотина, гистиоцитоз клеток Лангерганса (болезнь Леттерера-Сиве), врожденный сифилис, болезнь Кавасаки и ВИЧ-инфекцию.[11][12]
Прогноз
Пеленочный дерматит имеет отличный прогноз при соответствующей диагностике и своевременном адекватном лечении. Обычно это легкое самоизлечивающееся заболевание.
Осложнения
Осложнения раздражающего пеленочного дерматита включают наложенную инфекцию грибковыми или бактериальными микроорганизмами. Особое внимание следует уделить, когда эти инфекции возникают у пациентов с ослабленным иммунитетом, поскольку они подвержены риску инвазивного заболевания. [13]
Консультации
Пеленочный дерматит — это состояние, с которым может безопасно справиться врач общей практики. Тем не менее, консультация дерматолога может быть оправдана в случаях обширного заболевания, которое не поддается лечению. Если есть подозрение на наложенную бактериальную инфекцию или обширное/инвазивное заболевание, может потребоваться консультация инфекциониста.
Тем не менее, консультация дерматолога может быть оправдана в случаях обширного заболевания, которое не поддается лечению. Если есть подозрение на наложенную бактериальную инфекцию или обширное/инвазивное заболевание, может потребоваться консультация инфекциониста.
Предупреждение и обучение пациентов
Обучение правильному уходу за кожей под подгузником должно проводиться как часть заблаговременного руководства при каждом посещении врача. включая частоту смены подгузников, рекомендации по использованию типов подгузников и салфеток, а также применение барьерных смягчающих средств при смене подгузников.[10]
Жемчуг и другие проблемы
Пеленочный дерматит является одним из наиболее распространенных кожных заболеваний у младенцев.
Наиболее распространенной причиной является раздражающий контактный дерматит из-за окклюзионных подгузников и длительного контакта с мочой и фекалиями.
Кандидозная инфекция является второй наиболее распространенной причиной, но также может развиться наложенная инфекция бактериальными микроорганизмами.

Лечение основано на хорошей гигиене и уходе за кожей вокруг подгузника.
Другие причины опрелостей, такие как себорейный дерматит и псориаз, также могут присутствовать.
Улучшение результатов работы команды здравоохранения
Пеленочный дерматит является одним из наиболее распространенных дерматологических заболеваний у новорожденных и детей раннего возраста. Крайне важно, чтобы все медицинские работники любого уровня были знакомы с характеристиками заболевания и способами его лечения, а также чтобы они могли предоставить соответствующие рекомендации родителям и опекунам.
Лечение пеленочного дерматита не требует привлечения межпрофессиональной бригады для достижения надлежащего лечения; однако, поскольку некоторые случаи могут быть более сложными, важно получать своевременные консультации всякий раз, когда возникает необходимость.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.

Комментарий к этой статье.
Каталожные номера
- 1.
Раванфар П., Уоллес Дж. С., Пейс, Северная Каролина. Пеленочный дерматит: обзор и обновление. Curr Opin Педиатр. 2012 авг; 24 (4): 472-9. [PubMed: 227
- ]
- 2.
Prasad HR, Шривастава П., Верма К.К. Пеленочный дерматит — обзор. Индийский J Педиатр. 2003 г., август; 70 (8): 635-7. [PubMed: 14510084]
- 3.
Бонифас А., Рохас Р., Тирадо-Санчес А., Чавес-Лопес Д., Мена С., Кальдерон Л., Мария П.О. Поверхностные микозы, связанные с пеленочным дерматитом. Микопатология. 2016 Октябрь;181(9-10):671-9. [Бесплатная статья PMC: PMC5014885] [PubMed: 27193417]
- 4.
Coughlin CC, Eichenfield LF, Frieden IJ. Пеленочный дерматит: клиника и дифференциальная диагностика. Педиатр Дерматол. 2014 Ноябрь;31 Дополнение 1:19-24. [PubMed: 25403935]
- 5.
Коэн Б. Дифференциальная диагностика пеленочного дерматита.
 Клин Педиатр (Фила). 2017 Май; 56 (5_suppl): 16S-22S. [PubMed: 28420251]
Клин Педиатр (Фила). 2017 Май; 56 (5_suppl): 16S-22S. [PubMed: 28420251]- 6.
Келлен ЧП. Пеленочный дерматит: дифференциальная диагностика и лечение. Кан Фам Врач. 1990 сент; 36: 1569-72. [Бесплатная статья PMC: PMC2280139] [PubMed: 21233927]
- 7.
Stamatas GN, Tierney NK. Пеленочный дерматит: этиология, проявления, профилактика и лечение. Педиатр Дерматол. 2014 янв-февраль;31(1):1-7. [PubMed: 24224482]
- 8.
Берг Р.В., Букингем К.В., Стюарт Р.Л. Этиологические факторы пеленочного дерматита: роль мочи. Педиатр Дерматол. 1986 г., февраль; 3(2):102-6. [PubMed: 3952026]
- 9.
Букингем KW, Берг RW. Этиологические факторы пеленочного дерматита: роль фекалий. Педиатр Дерматол. 1986 г., февраль; 3 (2): 107–12. [PubMed: 3513143]
- 10.
Блюме-Пейтави У., Канти В. Профилактика и лечение пеленочного дерматита. Педиатр Дерматол. 2018 март; 35 Приложение 1:s19-s23.





 Характерны высыпания по типу пузырьков, возможна температурная реакция, формирование гнойничков. Поражается чаще ягодичная область.
Характерны высыпания по типу пузырьков, возможна температурная реакция, формирование гнойничков. Поражается чаще ягодичная область. На красном фоне видны трещины, язвы, воспалительные и гнойные элементы. Ребенок капризный, плохо кушает, беспокойно спит, может подняться температура.
На красном фоне видны трещины, язвы, воспалительные и гнойные элементы. Ребенок капризный, плохо кушает, беспокойно спит, может подняться температура. Рекомендованы череда, кора дуба, ромашка.
Рекомендованы череда, кора дуба, ромашка.



 Доказано, что грудное вскармливание является защитным фактором.
Доказано, что грудное вскармливание является защитным фактором.
 Для лечения текущего пеленочного дерматита наносить при каждой смене подгузника. Примеры доступных смягчающих средств включают, среди прочего, оксид цинка, вазелин, масло печени трески, ланолин.[10]
Для лечения текущего пеленочного дерматита наносить при каждой смене подгузника. Примеры доступных смягчающих средств включают, среди прочего, оксид цинка, вазелин, масло печени трески, ланолин.[10] А в случаях тяжелых инфекций, таких как перианальный стрептококковый дерматит, показаны пероральные антибиотики.[10]
А в случаях тяжелых инфекций, таких как перианальный стрептококковый дерматит, показаны пероральные антибиотики.[10] Обычно это происходит после введения нового продукта для кожи и затрагивает любую часть кожи, на которую был нанесен продукт.[5]
Обычно это происходит после введения нового продукта для кожи и затрагивает любую часть кожи, на которую был нанесен продукт.[5]

 Клин Педиатр (Фила). 2017 Май; 56 (5_suppl): 16S-22S. [PubMed: 28420251]
Клин Педиатр (Фила). 2017 Май; 56 (5_suppl): 16S-22S. [PubMed: 28420251]