Кладут в хоспис в: Хоспис, его функции и показания к госпитализации
О хосписах — hospicegrodno.by
ЧТО ТАКОЕ ХОСПИС?
Паллиативная медицинская помощь взрослому населению в Республике Беларусь осуществляется в государственных учреждениях здравоохранения, специализированных стационарах паллиативной медицинской помощи (адреса и контактные телефоны указаны ниже). Учреждения предназначены для оказания паллиативной медицинской помощи пациентам в условиях круглосуточного стационара, дневного стационара и выездной патронажной службой на дому. Медицинская помощь осуществляется в виде опеки или медицинского сопровождения пациента на протяжении оставшейся жизни.
Учреждения получают полноценное финансирование, как и всякое лечебное учреждение, из бюджета. Добровольные пожертвования граждан и организаций помогают улучшить качество ухода за пациентами. Платные услуги не предусмотрены принципами паллиативной помощи.
Основным медицинским критерием отбора нуждающихся в оказании данного вида помощи является выраженная декомпенсация функционирования органов и систем у пациентов, несмотря на применение специальных, сложных, высокотехнологичных методов оказания медицинской помощи при наличии боли и других патологических симптомов (тошнота, рвота, анорексия, запоры, удушье, отеки, наличие пролежней, депрессия, бессонница и др.
Направление под опеку Хосписа осуществляется организациями здравоохранения (поликлиниками по месту жительства, кабинетом паллиативной медицинской помощи онкологического диспансера, РНПЦ онкологии и медицинской радиологии им. Н.Н. Александрова, клиническими больницами).
Показания к госпитализации:
- некупируемый болевой синдром;
- резкие нарушения гомеостаза (тошнота, рвота, анорексия, запоры, удушье, отеки, наличие пролежней), плохо поддающиеся коррекции в амбулаторных условиях
Противопоказания к госпитализации:
- инфекционные заболевания;
- контагиозные кожные заболевания;
- активные формы туберкулеза;
- венерические заболевания;
- психические и поведенческие расстройства, за исключением соматоформных расстройств (без интеллектуального дефекта и психоза) и невротических расстройств, связанных со стрессом;
- наличие сопутствующих заболеваний в стадии обострения, требующие лечения в условиях специализированных отделений стационаров;
- состояния, требующие проведения реанимационных мероприятий;
- нуждаемость исключительно в уходе и поддерживающем лечении (подлежат госпитализации на койки сестринского ухода)
В отделениях паллиативной медицинской помощи Хосписа не проводятся диагностические исследования и реанимационные мероприятия.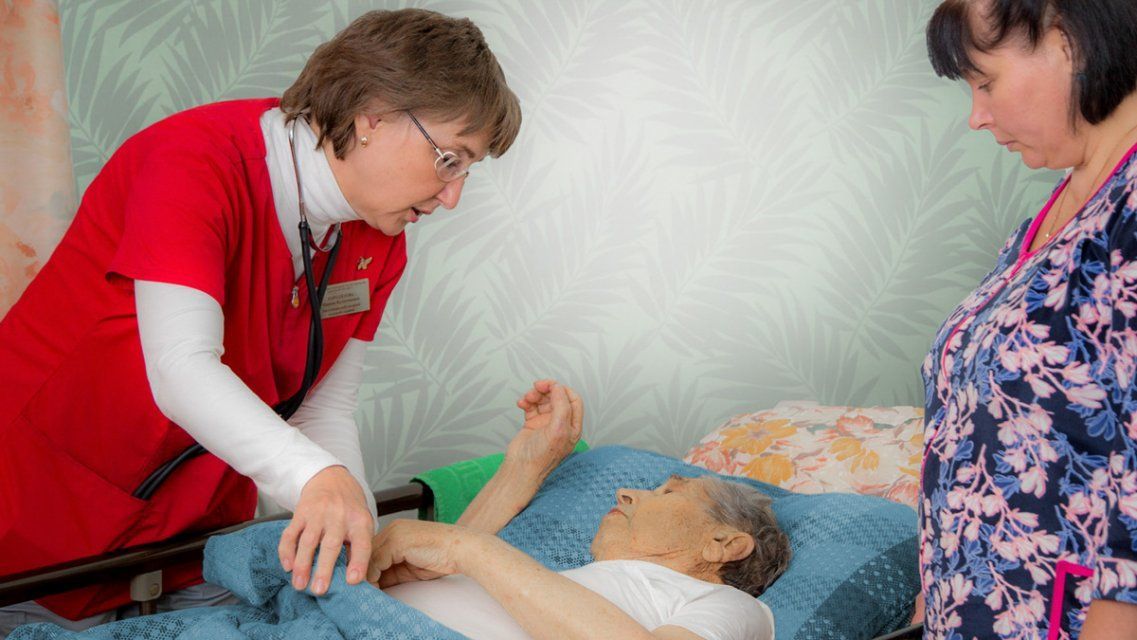
Отделение выездной патронажной службы имеет в своем составе врача-терапевта и команду из патронажных медицинских сестер.
Основные задачи выездной службы:
- симптоматическое лечение и динамическое наблюдение за пациентами, выполнение назначений врачебных назначений и квалифицированный сестринский уход за пациентами на дому;
- психологическая помощь пациенту и членам его семьи;
- обучение родственников пациентов навыкам ухода за тяжелобольными;
- оказание консультативной помощи медицинским работникам учреждений здравоохранения по лечению хронической боли онкологического генеза;
- обеспечение информационной службы хосписа (консультирование пациентов и родственников по телефону)
- взаимодействие с учреждениями здравоохранения города Минска, общественными организациями с целью содействия решению вопросов, связанных с обеспечением достойного качества жизни тяжело и безнадежно больных людей.

В отделении дневного пребывания паллиативная помощь оказывается онкологическим пациентам II и IV клинических групп, не нуждающимся в круглосуточном наблюдении, состояние которых позволяет самостоятельно посещать хоспис (без помощи персонала хосписа), а также членами семей безнадежно больного или потерявшим родственника, проводится обучение членов семьи пациента правилам ухода за ним.
В отделении дневного пребывания проводятся групповые и индивидуальные психотерапевтические занятия с пациентами и их родственниками, проводится симптоматическое лечение основного и сопутствующих заболеваний, выполняются врачебные назначения в процедурном кабинете.
В соответствии со Статьей 16. «Виды, формы и условия оказания медицинской помощи» Закона Республики Беларусь «О здравоохранении» от 16 июня 2014 года № 164 – З:
Паллиативная медицинская помощь — вид оказания медицинской помощи при наличии у пациента неизлечимых, ограничивающих продолжительность жизни заболеваний, требующих применения методов оказания медицинской помощи, направленных на избавление от боли и облегчение других проявлений заболеваний, когда возможности иных методов оказания медицинской помощи исчерпаны, в целях улучшения качества жизни пациента.
Порядок оказания медико-социальной и паллиативной медицинской помощи, а также перечень медицинских показаний и медицинских противопоказаний для оказания медико-социальной и паллиативной медицинской помощи определяются Министерством здравоохранения Республики Беларусь.
В новой редакции Закона Республики Беларусь «О Здравоохранении» от 16.06.2014 № 164-3 – паллиативная медицина является самостоятельным разделом.
АДРЕСА ХОСПИСОВ И ОТДЕЛЕНИЙ ПАЛЛИАТИВНОЙ МЕДИЦИНСКОЙ ПОМОЩИ В РЕСПУБЛИКЕ БЕЛАРУСЬ:
МИНСК И МИНСКАЯ ОБЛАСТЬ
ГРОДНО И ГРОДНЕНСКАЯ ОБЛАСТЬ
БРЕСТ И БРЕСТСКАЯ ОБЛАСТЬ
ГОМЕЛЬ И ГОМЕЛЬСКАЯ ОБЛАСТЬ
МОГИЛЁВ И МОГИЛЁВСКАЯ ОБЛАСТЬ
ВИТЕБСК И ВИТЕБСКАЯ ОБЛАСТЬ
Федермессер: люди не должны завоевывать право умирать безболезненно
Российское медицинское сообщество бурно дискутирует о том, что такое паллиативная медицина и где должны помогать тем больным, чье состояние крайне тяжелое, а вылечить, скорее всего, не удастся. О проблемах оказания помощи неизлечимо больным рассказала корреспонденту РИА Новости Ирине Зубковой президент благотворительного фонда помощи хосписам «Вера», руководитель организационно-методического отдела Первого московского хосписа Нюта Федермессер.
О проблемах оказания помощи неизлечимо больным рассказала корреспонденту РИА Новости Ирине Зубковой президент благотворительного фонда помощи хосписам «Вера», руководитель организационно-методического отдела Первого московского хосписа Нюта Федермессер.
— Что такое паллиативная помощь? В чем она заключается?
— Паллиативная медицина — относительно новое дело для всего мира и уж тем более для России. Термину всего лет семьдесят: «паллиативный» — от «паллиум», то есть плащ, то, что окутывает и охраняет пациента. Это не просто медицинская, а медико-социальная помощь, цель которой — улучшение качества жизни. Оно в данном случае важнее длительности, продолжительности. Вот посмотрите: даже если человек гриппом заболел, то, помимо симптомов болезни, у него еще настроение портится, ухудшается вообще восприятие мира, напрягаются отношения с родственниками. Что уж говорить о неизлечимо больном, у которого какие-то нерешенные дела, финансовые, юридические психологические проблемы, чувство вины, депрессия, духовные сложности, переоценка ценностей… Говорят даже, что боль физическая, которую испытывают тяжелобольные люди, усиливается под влиянием социальных факторов.
— То есть паллиативная помощь — это уход, а не лечение?
— Нет, почему же, и лечение тоже — например, симптоматическое. С развитием медицины появилась, в частности, паллиативная химиотерапия: когда уже совершенно очевидно, что человека не получится вылечить от онкологического заболевания, применяют препараты, которые могут уменьшить опухоль и ее давление на соседние органы. Проводят в паллиативных целях и радиооблучение: не чтобы уничтожить опухоль, а чтобы обезболить; паллиативные хирургические вмешательства облегчают состояние человека. Но сугубо медицинская составляющая — это далеко не всё. Гораздо важнее то, что на Западе называют «холистик» — мультидисциплинарный подход.
— На Западе? А в России как?
— Пока трудно говорить об этом. Наше министерство здравоохранения определило паллиативную помощь как чисто медицинскую, исключив из нее все остальные аспекты, таким образом нарушая главный ее принцип — мультидисциплинарной медико-социальной работы. У нас по закону паллиативная медицинская помощь — «это комплекс медицинских вмешательств, направленных на избавление от боли и облегчение других тяжелых проявлений заболевания». Видите? «Медицинских вмешательств», и всё. Мы как раз и пытаемся доказать министерству, что паллиативная — это также и социальная, духовная, юридическая. Нам отвечают: «О чем вы говорите? Вы пришли в министерство здравоохранения. Какая еще социальная?» И это в то время, когда на государственном уровне обсуждают вопросы этики в медицине, говорят, что большинство жалоб от российских пациентов на медицинские учреждения связаны с хамством, а не с качеством лечения. Такой вот диссонанс.
У нас по закону паллиативная медицинская помощь — «это комплекс медицинских вмешательств, направленных на избавление от боли и облегчение других тяжелых проявлений заболевания». Видите? «Медицинских вмешательств», и всё. Мы как раз и пытаемся доказать министерству, что паллиативная — это также и социальная, духовная, юридическая. Нам отвечают: «О чем вы говорите? Вы пришли в министерство здравоохранения. Какая еще социальная?» И это в то время, когда на государственном уровне обсуждают вопросы этики в медицине, говорят, что большинство жалоб от российских пациентов на медицинские учреждения связаны с хамством, а не с качеством лечения. Такой вот диссонанс.
— Утверждены ли стандарты для такой работы?
— Нет пока. Когда понятие «паллиативная медицинская помощь» было введено в закон «Об охране здоровья граждан», был принят следующий документ — «Порядок оказания паллиативной помощи взрослому населению Российской Федерации», или «Порядок 1343», и в процессе разработки «Порядок оказания паллиативной помощи детскому населению». Именно с этими документами и дискутируют фонд «Вера», московские хосписы, а теперь уже и вся страна. Дело в том, что — можете себе представить?— в «Порядке 1343» нет хосписов. Медики и общественники взывают к минздраву, чтобы пересмотрели документ, внесли изменения. Думаю, здесь просто ошибка, которую можно исправить.
Именно с этими документами и дискутируют фонд «Вера», московские хосписы, а теперь уже и вся страна. Дело в том, что — можете себе представить?— в «Порядке 1343» нет хосписов. Медики и общественники взывают к минздраву, чтобы пересмотрели документ, внесли изменения. Думаю, здесь просто ошибка, которую можно исправить.
— Минздрав предлагает совсем отказаться от хосписов?
— Нет, конечно. Просто есть один очень старый документ о них — изначально «мертвый» приказ от 1991 года. Министерство предлагает на его основе разработать новый. Это полумера, ведь тогда хосписы окажутся вне системы, а значит, будут затруднены финансирование и так называемая маршрутизация: в какой момент и на основании чего человек попадает в то или иное учреждение, какие средства выделяются. Как врач должен понять, кого и когда направлять в паллиативный центр, кого — в отделение паллиативной помощи, кого — в хоспис? Должна быть выстроенная линия, это важно для тяжелобольных людей — не только онкологических, но и годами лежащих после инсульта, с тяжелыми формами сахарного диабета, легочной и сердечной недостаточности, амиотрофического склероза… Масса диагнозов, с которыми человек нуждается в постоянном постороннем круглосуточном уходе и страдает от боли. Им не показано лечение, они измучены болезнью. Они хотят лишь того, чтобы последние месяцы и недели их жизни прошли достойно, в максимальном комфорте и общении с родственниками.
Им не показано лечение, они измучены болезнью. Они хотят лишь того, чтобы последние месяцы и недели их жизни прошли достойно, в максимальном комфорте и общении с родственниками.
— Но ведь для этого и принят «Порядок 1343», разве нет?
— Не совсем. В этом документе все направлено на борьбу за жизнь, а не на комфорт безнадежно больного. Предусмотренные там центры паллиативной медицины — гигантские учреждения по 150–200 коек, напичканные разным диагностическим и лечебным оборудованием: томографами, рентгенологическими аппаратами, палатами интенсивной терапии… Это справедливо: за жизнь надо бороться. Тем более что многих онкопациентов выписывают сильно недолеченными. Когда мест в больнице не хватает и пациент, с точки зрения врача, малоперспективен в смысле выздоровления, а у двери кабинета ждут очереди на госпитализацию несколько других, которых вылечить можно, то выписывают «бесперспективного» и кладут перспективного. Эту «дыру» как раз и призваны заполнить центры паллиативной медицины. Но если человек уже на последнем этапе, остались недели, всегда ли его надо впихивать в казенный мир с белыми кафельными стенами, с пропускным режимом, чтобы в последние часы его перевели в реанимацию умирать в мучениях, а родственников туда не пустили? Думаю, у него должна быть свобода выбора. Кто-то скажет: «Хочу жить, пусть еще несколько часов или дней». А другой — «Хочу уйти в покое и мире, лежать в кровати в окружении родственников, чтобы мне было не больно и чтобы дочь или жена держала за руку». Вот это то, для чего нужны хосписы, по крайней мере взрослые.
Но если человек уже на последнем этапе, остались недели, всегда ли его надо впихивать в казенный мир с белыми кафельными стенами, с пропускным режимом, чтобы в последние часы его перевели в реанимацию умирать в мучениях, а родственников туда не пустили? Думаю, у него должна быть свобода выбора. Кто-то скажет: «Хочу жить, пусть еще несколько часов или дней». А другой — «Хочу уйти в покое и мире, лежать в кровати в окружении родственников, чтобы мне было не больно и чтобы дочь или жена держала за руку». Вот это то, для чего нужны хосписы, по крайней мере взрослые.
— Если человек нуждается в паллиативной помощи, куда надо обратиться?
— На сегодня в России паллиативную помощь оказывают только в хосписах, за очень редким исключением: есть несколько паллиативных отделений при больницах. Те замечательные центры, о которых говорит «Порядок 1343», пока не построены. Причем российские хосписы, как правило, работают только с онкологическими больными, в штатном расписании не только врачи и медсестры, но и психологи, юристы и социальные работники. В Москве, чтобы попасть в хоспис, нужно иметь подтвержденную четвертую стадию рака и направление от районного онколога. Ни в одном не пустуют койки, в большинство очередь. Хосписов не хватает.
В Москве, чтобы попасть в хоспис, нужно иметь подтвержденную четвертую стадию рака и направление от районного онколога. Ни в одном не пустуют койки, в большинство очередь. Хосписов не хватает.
— Сколько их должно быть в стране, в регионе?
— Есть мировые стандарты: один хоспис на 400 тысяч населения. Но это для всех диагнозов. Онкологических нужно меньше: один на миллион. В России сейчас 100 хосписов на 150 миллионов человек. Значит, еще нужно как минимум 50, чтобы только онкологических пациентов обеспечить. При этом они должны быть с выездной службой и сравнительно небольшим стационаром, маленьким, уютным, домашним, не более 30 коек, иначе не будет комфорта и домашней атмосферы. В Первом московском хосписе на 30 мест — до четырех смертей в сутки. Если бы это было учреждение на 150 коек, то это был бы тяжелый стресс для всех: для пациентов, персонала, для родственников, которые находятся рядом и видят, что происходит.
— На какой срок больного кладут в хоспис? Чем это регламентируется?
— По большому счету, сроки госпитализации не прописаны в документах и должны определяться состоянием пациента. Но фактически решение о сроках или принимает руководитель, или это стандартные для медицинских учреждений 21 день. Но это не единственный минус: многие хосписы, например, не имеют лицензии на работу с наркотическими средствами — значит, не могут качественно обезболить, выписывают домой с тяжелой болью в расчете на то, что пациент получит наркотики от специалиста по месту жительства. Большая часть нарушают еще один важнейший принцип: круглосуточный доступ родственников. Человек может уйти в другой мир в любой момент, и мы должны обеспечить ему право быть в это время с близким человеком. Есть такие, где формально подходят и к срокам: 21 день — и выписываем. Это не то учреждение, где сроки госпитализации могут быть жестко фиксированными. А если человеку на 19-й день стало хуже и выписывать его нельзя? Надо быть гибкими и исходить из состояния пациента. Если оно стабильно, и в хосписе, в стационаре, удалось подобрать схему обезболивания, то родственников надо убедить забрать его домой — может быть, даже и ссылаясь на этот самый «положенный» 21 день.
Но фактически решение о сроках или принимает руководитель, или это стандартные для медицинских учреждений 21 день. Но это не единственный минус: многие хосписы, например, не имеют лицензии на работу с наркотическими средствами — значит, не могут качественно обезболить, выписывают домой с тяжелой болью в расчете на то, что пациент получит наркотики от специалиста по месту жительства. Большая часть нарушают еще один важнейший принцип: круглосуточный доступ родственников. Человек может уйти в другой мир в любой момент, и мы должны обеспечить ему право быть в это время с близким человеком. Есть такие, где формально подходят и к срокам: 21 день — и выписываем. Это не то учреждение, где сроки госпитализации могут быть жестко фиксированными. А если человеку на 19-й день стало хуже и выписывать его нельзя? Надо быть гибкими и исходить из состояния пациента. Если оно стабильно, и в хосписе, в стационаре, удалось подобрать схему обезболивания, то родственников надо убедить забрать его домой — может быть, даже и ссылаясь на этот самый «положенный» 21 день. Но для этого у хосписа должна быть выездная служба, возможность оказывать помощь на дому. Безусловно, нельзя онкологическую бабушку, которая ходит под себя, с разлагающейся опухолью, держать в одной комнате с новорожденным малышом, начинающим ползать. Есть одинокие люди, за которыми просто некому ухаживать. В каждой семье всё индивидуально.
Но для этого у хосписа должна быть выездная служба, возможность оказывать помощь на дому. Безусловно, нельзя онкологическую бабушку, которая ходит под себя, с разлагающейся опухолью, держать в одной комнате с новорожденным малышом, начинающим ползать. Есть одинокие люди, за которыми просто некому ухаживать. В каждой семье всё индивидуально.
— Почему российские хосписы — только для онкобольных?
— Не только, но на 90 процентов это так. Но это неправильно. Хосписы должны принимать разных пациентов, не делить по диагнозам и принимать всех, кто нуждается в постоянном, круглосуточном трудоемком уходе. Конечно, отдавая предпочтение тем, у кого болевой синдром и у кого имеются социальные сложности, но — всех, в том числе ВИЧ-инфицированных. Мировой опыт показывает, что уход в конце жизни за раковым больным мало чем отличается от ухода за человеком с любым другим диагнозом. Просто онкологические пациенты более предсказуемы для медиков и, кроме того, они сильнее всех измучены страшной болью. Но пришло время меняться: отдавать сначала 10–15 процентов коек пациентам с другими диагнозами и постепенно увеличивать эту долю, открывая новые хосписы или паллиативные отделения в больницах.
Но пришло время меняться: отдавать сначала 10–15 процентов коек пациентам с другими диагнозами и постепенно увеличивать эту долю, открывая новые хосписы или паллиативные отделения в больницах.
Что происходит, когда вы попадаете в хоспис?
Команда AtHome Healthcare
Знание того, что ваш близкий живет в долг, может быть травмирующим. Получить известие о том, что у вашего близкого человека диагностировали неизлечимую болезнь, которая унесет его жизнь через несколько месяцев или, если повезет, через несколько лет, может быть трудно переварить.
Уход в хосписе организован для самых разных людей, потому что они заслуживают того, чтобы провести свои последние дни в комфорте и спокойствии, насколько это возможно. Хосписная помощь, особый тип медицинской помощи, направлена на удовлетворение эмоциональных потребностей пациентов на смертном одре, включая облегчение боли и уход за больными.
В хосписах есть специалисты, обученные заботиться о нуждах пациентов. Их основная цель – улучшить качество жизни больных. Пособие хосписа – это благословение для всех больных и неизлечимо больных людей. Это источник облегчения в трудные времена не только для пациента, но и для его семьи.
Их основная цель – улучшить качество жизни больных. Пособие хосписа – это благословение для всех больных и неизлечимо больных людей. Это источник облегчения в трудные времена не только для пациента, но и для его семьи.
Давайте подробнее обсудим услуги, льготы и критерии хосписной помощи в этом чтении!
Что означает помещение человека в хоспис?
Когда у человека диагностировано заболевание с небольшими шансами на излечение, самое время поместить его в хоспис. Например, предположим, что человеку с запущенным раком осталось жить всего несколько месяцев. В этом случае они могут быть госпитализированы в хоспис. Любой, чья ожидаемая продолжительность жизни составляет шесть месяцев или меньше, может быть помещен в хоспис.
Однако мысль о том, что через несколько месяцев ваши близкие уйдут из жизни, может быть удручающей. Это может повлиять на ваше решение передать их в хоспис, потому что это будет свидетельствовать о том, что вы потеряли надежду и выхода нет. Пациент и члены его семьи должны проконсультироваться со своим врачом, чтобы определить правильное время для начала.
Пациент и члены его семьи должны проконсультироваться со своим врачом, чтобы определить правильное время для начала.
В конце концов, вы хотите, чтобы ваши близкие провели оставшееся время в покое и под надлежащей заботой, предоставляемой хосписом. После того, как вы приняли решение об уходе в хосписе, соответствующий отдел разработает план, чтобы предложить вам уход, в котором нуждается ваш близкий человек. Будет проведен плановый осмотр, и один из участников свяжется по телефону.
В команду входят врач и медсестры, которые помогут вашему близкому убраться, переодеться и искупаться. Физиотерапия, медицинское оборудование и медитация — это другие услуги, которые они предлагают.
Означает ли лечение в хосписе смерть?
Людям, имеющим право на уход в хосписе, уже поставили диагноз неизлечимой болезни. У хосписа нет ресурсов для лечения пациентов; вместо этого уход помогает облегчить боль пациентов. Основная цель ухода в хосписе — облегчить симптомы и обеспечить пациенту комфорт.
Люди, выбравшие лечение в хосписе, получают шанс дать новое определение термину «надежда». Хоспис дает людям время наладить отношения. Многие люди возвращаются к Богу и надеются сделать правильные вещи в последний раз.
Итак, хоспис — это не отказ от жизни. Вместо этого речь идет о том, чтобы жить полной жизнью в течение последних нескольких дней или месяцев. Несмотря на то, что людям, имеющим право на хоспис, осталось меньше шести месяцев, хоспис не должен напоминать им об этом. Вместо этого уход в хосписе помогает отвлечь их мысли и помочь им сосредоточиться на значимых вещах, которые могут их утешить. Хоспис – это улучшение качества жизни.
Какие заболевания бывают у пациентов хосписа?
Хоспис – место для людей с неизлечимыми заболеваниями. Здесь ухаживают за неизлечимо больными людьми на последних этапах жизни. Им оказывается физическая, эмоциональная и духовная поддержка. Однако существует ошибочное мнение, что в хоспис могут быть зачислены только пациенты с терминальной стадией рака. Это неправильно.
Это неправильно.
Любой неизлечимо больной человек, у которого диагностировано заболевание, из-за которого у него остается ограниченное время, может воспользоваться услугами хосписа. Так, в хоспис могут поступать неизлечимые больные с заболеваниями сердца, легких, СПИДом, неврологическими расстройствами, болезнью Альцгеймера и др.
Широко известно, что у пациентов, поступивших в хоспис, диагностированы рак, болезни сердца и легких и деменция. По состоянию на 2014 год больные раком занимают первое место — 36,6% от общего числа пациентов хосписа в США. За ним следуют пациенты с деменцией, занимающие второе место, на долю которых приходится 14,8% от общего числа пациентов хосписа.
Какие существуют четыре типа хосписа?
Команда вашего хосписа проведет тесты, чтобы понять, какой тип хосписной помощи вам подходит. Они позаботятся о том, чтобы ваш близкий человек получил заботу, которую он заслуживает. Идея каждого типа хосписной помощи заключается в том, чтобы понять потребности пациента и предложить ему квалифицированную медицинскую помощь и поддержку на протяжении всего пути.
- Текущий уход. Вы можете подать заявление на получение регулярного ухода после того, как решили воспользоваться услугами хосписа. Получить его можно не выходя из собственного дома. Независимо от вашего места жительства, услуга будет предоставляться с учетом потребностей пациента.
Это считается самым основным типом хосписа. Команда хосписа предложит лечение боли, физиотерапию, посещение волонтерами и помощь в выполнении повседневных задач. Они также окажут эмоциональную поддержку как пациенту, так и его семье.
- Непрерывный уход. Когда уровень боли увеличивается, возрастает и забота о том, чтобы справиться с ней. Постоянный уход в хосписе требуется, если пациент находится в тяжелом состоянии. К вам на дом будет приставлена медсестра для оценки состояния пациента на определенное время. Медицинский кризис может быть у пациента, испытывающего сильную боль и затрудненное дыхание. Непрерывный уход на дому позволяет вам оставаться с семьей и избежать госпитализации в случае возникновения чрезвычайной ситуации.

- Стационарное лечение . Если состояние пациента ухудшается и его невозможно лечить в домашних условиях, возникает необходимость госпитализации. Для стабилизации симптомов бригада хосписа оказывает стационарную помощь в хосписе. Целью этого уровня ухода является обеспечение того, чтобы вы могли как можно скорее вернуться домой, где вы могли бы продолжать получать регулярный уход при поддержке вашей семьи. С другой стороны, некоторые пациенты хотят провести свои последние дни в стационарном хосписном центре со своими семьями. Если это относится к вашему близкому человеку, стационарное лечение в хосписе может сделать это возможным.
- Временный уход. Стационарные хосписы предоставляют временный уход. Во время этого краткого пребывания вы можете быть уверены, что ваш близкий человек получит наилучший уход. Это может положить конец необходимости нанимать сиделку на дому. Имейте в виду, что эта услуга обычно предлагается на более короткий период.

Как долго живет пациент хосписа?
С момента создания хосписа в 1982 году многие люди воспользовались этой услугой, чтобы облегчить свою боль и горе. Продолжительность пребывания людей в хосписе значительно отличается от человека к человеку.
Хоспис положительно влияет на состояние пациента. Согласно исследовательскому отчету Trella Health, было обнаружено, что средняя продолжительность пребывания пациента в хосписе увеличилась с 74,5 дней, зарегистрированных в 2017 году, до 77,9 дней в 2018 году. средняя продолжительность жизни пациента хосписа составляет 6 месяцев, а иногда и меньше. Это связано с тем, что основная цель ухода в хосписе состоит не в том, чтобы вылечить болезнь пациента, а в том, чтобы помочь ему справиться с ней и обеспечить комфорт и облегчение.
Это не означает, что пациент должен быть госпитализирован только в том случае, если ему осталось жить менее 6 месяцев. Чем раньше человек попадает в хоспис, тем больше у него шансов жить в комфортных условиях. Предположим, кто-то в хосписе выживает более 6 месяцев. В этом случае они либо выписываются, либо имеют право на продление регистрации в хосписе.
Предположим, кто-то в хосписе выживает более 6 месяцев. В этом случае они либо выписываются, либо имеют право на продление регистрации в хосписе.
Какие признаки смерти в хосписе?
Представьте, что вы прощаетесь с любимым человеком, которого больше не будет в вашей жизни. Это ломает нас, просто думая об этом.
Содержание их в хосписе может сделать их последние дни немного менее травматичными, поскольку они получат эмоциональную поддержку от обученных специалистов. Мало того, вы также получите психологическую поддержку и силу, чтобы более эффективно справляться с ситуацией.
Мы рассмотрим несколько симптомов, которые указывают на то, что жизнь вашего близкого приближается к концу.
- Проблемы с дыханием — наиболее распространенный признак того, что вашему близкому осталось жить недолго. В последние дни они стали постоянными. Однако персонал хосписа может оказать мгновенную помощь с помощью кислородных масок, лекарств и т. д.
- Когда врач говорит вам, что вам осталось жить всего несколько дней, вы можете испытывать стресс.
 Это может привести к затрудненному дыханию и сну, другим распространенным симптомам.
Это может привести к затрудненному дыханию и сну, другим распространенным симптомам.
- Вы можете заметить изменения в их привычках есть и спать. У них снизится аппетит, они будут больше спать и очень мало говорить, так как могут принимать лекарства. Для тела, умирающего от неизлечимой болезни, естественно отказываться от еды. Это отличается от человека к человеку; некоторые пациенты испытывают мгновенное снижение своих пищевых привычек. Команда хосписа позаботится о том, чтобы ваши близкие были хорошо накормлены.
- Длинный список лекарств может вызвать у близкого человека слабость, тошноту и головокружение. У них может начаться рвота, что повлияет на их аппетит.
- Недержание мочи — это состояние, при котором вы теряете контроль над своей мочой и дефекацией. Это происходит из-за слабости тела и малоподвижности. Это может сделать мочеиспускание и опорожнение кишечника чрезвычайно болезненными.
- Еще одним признаком является снижение артериального давления и притока крови к частям тела.
 Их тело может стать холоднее и стать фиолетовым или желтым.
Их тело может стать холоднее и стать фиолетовым или желтым.
- У них могут возникнуть некоторые сенсорные изменения, такие как галлюцинации.
- Вы можете обнаружить, что они держатся от вас на расстоянии. Но этого нельзя сказать наверняка, потому что некоторые пациенты проводят все свое время со своими семьями и близкими друзьями.
Хосписная помощь направлена на обеспечение комфорта и заботы о пациентах, находящихся на смертном одре. Хоспис заботится о том, чтобы последние дни пациента были полны хороших воспоминаний, а не сожалений.
Члены семьи приложили максимум усилий, чтобы спасти умирающего пациента. Уместно упомянуть, что все мы знаем, что человек смертен, но, поскольку мы не знаем судьбы, мы изо всех сил пытаемся спасти их и делаем все возможное, чтобы облегчить их жизнь.
Уход в хосписе позволяет вам предложить своим близким уход, в котором они нуждаются в последние несколько дней жизни. Как обсуждалось ранее, существует четыре уровня хосписной помощи, включая рутинную помощь, непрерывную помощь, стационарную помощь и временную помощь. Четыре уровня хосписной помощи определены Medicare для удовлетворения различных потребностей пациентов.
Как обсуждалось ранее, существует четыре уровня хосписной помощи, включая рутинную помощь, непрерывную помощь, стационарную помощь и временную помощь. Четыре уровня хосписной помощи определены Medicare для удовлетворения различных потребностей пациентов.
Надлежащий уровень хосписной помощи может определить только медицинский работник. Будет проведена всесторонняя оценка, чтобы определить, какой уровень ухода в хосписе лучше всего подходит для вашего близкого человека.
Мы понимаем, что нелегко смириться с тем, что любимый через какое-то время покинет вас. Однако, чтобы их путешествие в конце жизни было как можно более гладким и спокойным, лучше всего поместить их в хоспис.
Чтобы ваши близкие не страдали в последние дни их жизни, команда AtHome Healthcare Team, состоящая из обученных и чутких медицинских работников, готова помочь. Узнайте больше о своих возможностях с командой AtHome Healthcare.
8 признаков того, что пора обратиться в хоспис
Многие из нас полагают, что у нас всегда будет немного больше времени со стареющими родителями или бабушками и дедушками.
Сигналы о том, что пора обращаться в хоспис
- Частые госпитализации или поездки в отделение неотложной помощи
- Частые или повторяющиеся инфекции
- Меньшее желание есть, что приводит к значительной потере веса и изменению состава тела
- Резкое ухудшение здоровья за последние шесть месяцев, даже при агрессивном лечении
- Неконтролируемая боль, одышка, тошнота или рвота
- Снижение бдительности, уход в себя, повышенный сон или спутанность сознания
- Неспособность выполнять повседневные задачи, такие как прием пищи, ходьба, посещение туалета, личная уборка или одевание
- Решение сосредоточиться на качестве жизни, а не на агрессивных методах лечения.
С чего начать
Пациенты часто говорят, что качество жизни важнее, чем ее продолжительность. Важным первым шагом является четкий и честный разговор о том, какую помощь вы хотите получить. Поговорите со своей семьей, врачом и другими людьми, которым вы доверяете. Уход за комфортом не означает, что вы сдаетесь. Это поддержка, ориентированная на ваши потребности, чтобы вы могли сосредоточиться на максимально возможном качестве жизни.
Важным первым шагом является четкий и честный разговор о том, какую помощь вы хотите получить. Поговорите со своей семьей, врачом и другими людьми, которым вы доверяете. Уход за комфортом не означает, что вы сдаетесь. Это поддержка, ориентированная на ваши потребности, чтобы вы могли сосредоточиться на максимально возможном качестве жизни.
- Разговор о серьезном заболевании и уходе
- Часто задаваемые вопросы о хосписном обслуживании
- Что лица, осуществляющие уход, должны знать о домашнем хосписном уходе
Поиск правильного ухода
Принятие медицинских решений в периоды неотложной помощи может вызывать стресс. Постарайтесь найти спокойное время, чтобы подумать о своих потребностях и целях. Когда вы лучше понимаете свои собственные приоритеты, вы можете смело делиться ими с поставщиками медицинских услуг.
- Вопросы, которые следует задать врачу об уходе за больными в хосписе
- Как найти подходящего поставщика услуг хосписа
Medicare и льготы для ветеранов
Покрытие включает медсестер, других лиц, обеспечивающих уход, лекарства, расходные материалы и оборудование, без личных расходов на диагностику в хосписе.
Право на участие в хосписе в рамках Medicare требует, чтобы человек имел право на часть A Medicare, и врач определил, что ожидаемая продолжительность жизни составляет шесть месяцев или меньше, если неизлечимая болезнь протекает нормально. Пациенты должны отказаться от лечения неизлечимой болезни, но могут продолжать все другие виды лечения.
Если у вас есть план Medicare Advantage и вы выбрали хоспис, вы имеете право на получение ухода в рамках части A Medicare. Это не означает, что вы обязаны отказаться от плана Medicare Advantage. Планы хосписа и Medicare Advantage.
Пособия по программе VA
Уход в конце жизни является частью пакета льгот Администрации здравоохранения ветеранов. Расходы на услуги, связанные с хосписом, или зачисленные ветераны покрываются на 100 процентов.
- Хосписное пособие для ветеранов (PDF, 360 КБ)
- Веб-сайт по делам ветеранов
Начало, остановка или передача ухода
Никто не хочет обращаться в хоспис слишком рано. Помните, что у вас есть возможность закрыть хоспис и возобновить лечение в любое время. У людей также есть возможность перейти к новому поставщику услуг по уходу.
Помните, что у вас есть возможность закрыть хоспис и возобновить лечение в любое время. У людей также есть возможность перейти к новому поставщику услуг по уходу.
Варианты паллиативной помощи
Паллиативная помощь — это вариант для тех, кто хочет уменьшить симптомы, побочные эффекты и тревогу серьезного заболевания. Пациенты не обязаны отказываться от лечения, чтобы вылечить болезнь. Они получают помощь, чтобы уменьшить боль, другие симптомы и иногда изнурительные побочные эффекты лечения.
Паллиативная помощь часто включает в себя цели бесед об уходе и предварительного планирования ухода, чтобы обеспечить дорожную карту для принятия будущих решений в области здравоохранения, которые могут снизить стресс как для пациентов, так и для членов семьи.
Все офисы лицензированы в своем штате и сертифицированы Medicare, VA Tricare и Medicaid.
Открытие хосписа или паллиативной помощи
- Если у вас есть неотложная помощь, воспользуйтесь нашей системой поиска местоположения, чтобы найти номер телефона местного офиса.




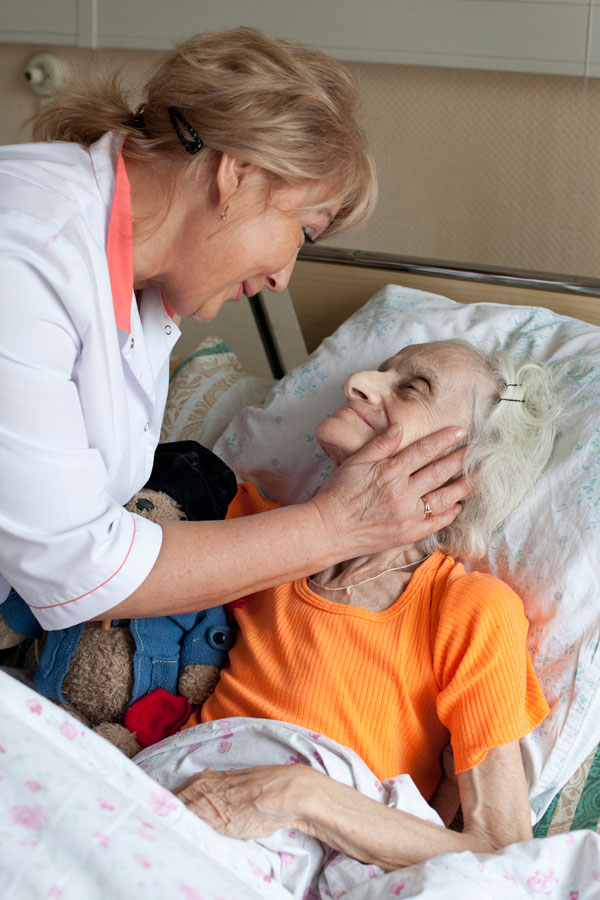
 Это может привести к затрудненному дыханию и сну, другим распространенным симптомам.
Это может привести к затрудненному дыханию и сну, другим распространенным симптомам. Их тело может стать холоднее и стать фиолетовым или желтым.
Их тело может стать холоднее и стать фиолетовым или желтым.