Диффузный склероз: Диффузный склероз — что это за болезнь, определение и краткое описание
Шильдера болезнь
Болезнь Шильдера — крайне редкое демиелинизирующее заболевание, считается вариантом рассеянного склероза, встречающимся в детском возрасте [1,4].
Синонимы: периаксиальный диффузный лейкоэнцефалит, симметричный интерглобулярный склероз, диффузный склероз нервной системы, диффузный периаксиальный энцефалит Шильдера.
Болезнь Шильдера не следует путать с болезнью Адиссона-Шильдера (адренолейкодистрофией).
Эпидемиология
Относится к чрезвычайно редким заболеваниям, в англоязычной литературе описано менее 10 случаев заболевания соответствующих диагностическим критериям Posner (см ниже) [1].
Клиническая картина
Симптомы включают афазию, деменцию, судороги, головные боли, тремор, изменения личности, нарушения зрения, слабость, нарушения равновесия [1].
Диагностические критерии
Диагностические критерии предложенные Posner в 1985, необходимо сочетание всех шести критериев [2].
- 1-2 крупные бляшки должны локализоваться в обеих гемисферах, преимущественно в семиовальных центрах.
 Поражения должны быть больше 2 см в 2/3 измерениях [3]
Поражения должны быть больше 2 см в 2/3 измерениях [3] - отсутствие других дополнительных патологических изменений
- отсутствие патологии периферической нервной системы
- нормальное функционирование надпочечников
- отсутсвие патологии бета-окисления (нормальные жирные кислоты с длинной углеродной цепью в плазме крови)
- гистологически поражения должны быть с подострым/хроническим диффузным миелинокластическим склерозом
Диагностика
Магнитно-резонансная томография
Вариант Шильдера рассеянного склероза представлен 1-2 крупными бляшками демиелинизации, локализующимися в обеих гемисферах (как правило в семиовальных центрах), имеющими гиперинтенсивный МР сигнал на Т2 взвешенных изображениях, и имеющими размеры более 2 см в диаметре [3]. Данные визуализации не могут использоваться изолированно для постановки данного диагноза.
Лечение
Прогноз слабый. Текущие рекомендации включают назначение высоких доз кортикостероидов на фоне поддерживающей терапии [3].
Дифференциальный диагноз
Данные визуализации, клиническая картина и гистологические изменения схожи с псевдотуморозной демиелинизацией, и существует предположение что болезнь Шильдера просто является вариантом псевдотуморозной демиелинизации в педиатрической практике [4]. Проявления так же схожи с РС вариантом Марбурга, хотя ствол головного мозга обычно не поражен [4].
Демиелинизирующие заболевания
- первичные демиелинизирующие заболевания
- Клинически изолированный синдром
- Радиологически изолированный синдром
- Рассеянный склероз
- МРТ при рассеянном склерозе: обзор и практические рекомендации
- критерии Мак-Дональда (2017)
- MAGNIMS рекомендации по МР диагностике рассеянного склероза 2016
- пересмотр критериев МакДональда 2010 года
- признаки
- Пальцы Доусона
- Черные дыры на T1 ВИ
- варианты
- псевдотуморозный вариант рассеянного склероза
- вариант Марбурга
- Шильдера болезнь
- Концентрический склероз Бало
- Оптикомиелит (болезнь Девика)
- Острый рассеянный энцефаломиелит (ОРЭМ, ОДЭМ)
- Псевдотуморозная демиелинизация
- Поперечный миелит
Рассеянный склероз — вариант Марбурга (наблюдение из практики)
Введение
Одной из особенностей рассеянного склероза (РС) является его клиническая гетерогенность. Помимо «классического» РС описаны редкие варианты, отличающиеся прогрессирующим течением и худшим прогнозом (при этом таксономическая принадлежность данных синдромов остается предметом дискуссий до настоящего времени). К таким формам можно отнести концентрический склероз Бало, злокачественный вариант Марбурга, диффузный склероз Шильдера, оптикомиелит Девика [1, 2].
Помимо «классического» РС описаны редкие варианты, отличающиеся прогрессирующим течением и худшим прогнозом (при этом таксономическая принадлежность данных синдромов остается предметом дискуссий до настоящего времени). К таким формам можно отнести концентрический склероз Бало, злокачественный вариант Марбурга, диффузный склероз Шильдера, оптикомиелит Девика [1, 2].
Болезнь Марбурга (БМ) представляет собой редкое демиелинизирующее заболевание, впервые описанное австрийским неврологом Otto Marburg в 1906 г. [3] (рис. 1).
Рис. 1. Отто Марбург (1874—1948).
Автор описал свое наблюдение как «острый периаксиллярный склеротический энцефаломиелит». Впоследствии эта патология признана одной из форм РС (злокачественный РС, фульминантный РС, катастрофический РС, стволовая форма РС). БМ — острая молниеносная форма РС, характеризующаяся наличием массивного полушарного очага, вовлечением ствола мозга, плеоцитозом и олигоклональными антителами в цереброспинальной жидкости.
Дифференциальная диагностика данной патологии является достаточно сложным процессом [4, 5]. В связи с этим нам представилось целесообразным в данном аспекте описать собственное наблюдение БМ.
Больная Т., 1991 года рождения. После прививки от бешенства в 2010 г. (была укушена собакой) появились неустойчивость, слабость, снижение зрения. В 2011 г. был установлен диагноз Р.С. Получала препараты интерферона, слабость и неустойчивость сохранялись, отмечала побочные эффекты терапии. С 2014 г. пациентка была переведена на глатирамера ацетат. После этого в апреле 2014 г. появились слабость в ногах, онемение в левой ноге. Несмотря на проведенную пульс-терапию метилпреднизолоном, состояние пациентки ухудшалось. В июне 2015 г. произошло резкое дальнейшее ухудшение состояния: появились расстройства тазовых функций и выраженное онемение и слабость в ногах; больная перестала ходить и обслуживать себя. В это же время (июнь 2015 г.) у пациентки впервые в жизни произошел ночной судорожный приступ.
В октябре 2015 г. была переведена в Московский областной научно-исследовательский клинический институт (МОНИКИ), где был установлен диагноз: «рассеянный склероз, атипичное течение (вариант Марбурга)».
Жалоб на момент первичного осмотра 08.10.15 в МОНИКИ не предъявляет из-за выраженных когнитивных расстройств. В неврологическом статусе отмечается снижение остроты зрения. Движения глазных яблок ограничены влево. Зрачки D<S. Фотореакции OD=OS снижены. Акт конвергенции нарушен. Нистагм при взгляде вверх.
В биохимическом анализе крови выявлено небольшое снижение уровня общего белка и альбумина, а также повышение уровня общего холестерина.
На ЭКГ от 14. 10.15 выявлены неполная блокада правой ножки пучка Гиса, повышение электрической активности левого желудочка (ЛЖ), изменения миокарда Л.Ж. На ЭЭГ от 15.10.15 отмечены неспецифические изменения без эпилептиформной активности.
10.15 выявлены неполная блокада правой ножки пучка Гиса, повышение электрической активности левого желудочка (ЛЖ), изменения миокарда Л.Ж. На ЭЭГ от 15.10.15 отмечены неспецифические изменения без эпилептиформной активности.
При осмотре офтальмологом 08.10.15 констатирована частичная атрофия зрительных нервов обоих глаз.
Эпилептологом 08.10.15 был установлен диагноз: «симптоматическая эпилепсия с простыми парциальными и вторично-генерализованными судорожными приступами».
На МРТ головного мозга определялись грубые патологические субстраты, изменяющиеся со временем (рис. 2, 3, 4).
Рис. 2. МРТ в аксиальной, сагиттальной и коронарной плоскостях в режимах Т2-ВИ (а, б, в), Т2-FLAIR (г) и Т1-ВИ с контрастным усилением (д, е) от 18.04.15.
Рис. 3. МРТ пациенткиТ. в аксиальной, сагиттальной и коронарной плоскостях в режимах Т2-ВИ (а, б, в, г, д) и Т2-FLAIR (е, ж, з) от 11.08.15 и 23.08.15.
Рис. 4. МРТ пациентки Т. в аксиальной, сагиттальной и коронарной плоскостях в режимах нативных Т1-ВИ (а, б, в) и постконтрастных Т1-ВИ (г, д, е) от 11. 08.15 и 23.08.15.
08.15 и 23.08.15.
На сериях представленных изображений в пери- и суправентрикулярном белом веществе, а также в субкортикальном белом веществе полушарий большого мозга выявляются множественные патологические очаги с достаточно четкими контурами размером до 6 мм. Кроме того, на уровне заднего рога правого бокового желудочка, распространяясь на правые отделы валика мозолистого тела, определяется крупная зона патологического МР-сигнала, накапливающая контрастный препарат преимущественно в периферических ее отделах (см. рис. 2, д, е).
По данным МРТ-исследования от 11.08.15 и 23.08.15 (см. рис. 3) в сравнении с данными предыдущего исследования отмечается отрицательная динамика процесса — практически тотальное поражение вещества обоих полушарий большого мозга, мозолистого тела, задних отделов ножек мозга и полушарий мозжечка в виде значительного увеличения количества патологических очагов, появление обширных псевдотуморозных зон с кистозным содержимым («черные дыры») и перифокальным отеком.
На сериях постконтрастных изображений головного мозга (см. рис. 4) выявляется накопление контрастного препарата по периферии вышеописанных очагов и псевдотуморозных зон в виде «колец» и «полуколец».
При МРТ-исследовании шейного и грудного отделов позвоночника от 19.10.15 данных, свидетельствующих об объемном процессе и очаговом поражении спинного мозга на уровне шейного и грудного отделов, не выявлено, определялись умеренно выраженные проявления остеохондроза, спондилеза. На полученных сканах без прицельного исследования головного мозга были выявлены признаки атрофии вещества головного мозга с диффузным патологическим МР-сигналом в перивентрикулярном белом веществе полушарий большого мозга.
Проведено лечение: витамины группы В, карбамазепин с наращиванием дозы (по рекомендации эпилептолога), глатирамера ацетат 20 мг подкожно, ципрофлоксацин 1000 мг/сут в течение 7 дней, метилпреднизолон 1000 мг внутривенно капельно 6 курсов хлорида калия 3 г в день перорально, плазмаферез 4 сеанса (объем 600 мл), физиотерапия, пассивная лечебная физкультура, акупрессура.
На фоне указанной терапии отмечена положительная динамика в виде появления активных движений в левых конечностях. С посторонней помощью могла кратковременно стоять. За время нахождения в стационаре судорожных приступов не отмечено. Показатель EDSS улучшился с 9 до 8,5 балла. Однако пациентка по-прежнему не способна себя обслуживать и нуждается в постороннем уходе.
Обсуждение
Для корректной формулировки диагноза в описанном наблюдении важно установить различия между «классическим» РС и Б.М. Разумеется во времена O. Marburg не было МРТ, и болезнь была описана на основе клинических и патоморфологических признаков. Современные диагностические критерии БМ были определены позже.
БМ поражает лиц молодого возраста [6], характеризуется острым началом, быстро прогрессирующим течением [7, 8], отсутствием ремиссий. Иногда может дебютировать с развития симптомов, не связанных с поражением центральной нервной системы — ЦНС (например, с гастроинтестинальных нарушений или пневмонии). Встречается в 0,1—0,5% случаев РС.
Встречается в 0,1—0,5% случаев РС.
Неврологические нарушения при БМ отличаются преимущественным поражением ствола мозга с выраженными двигательными расстройствами (тетраплегия, гемиплегия), бульбарным синдромом (дисфония, дисфагия, дизартрия) [9]. Кроме ствола, множественные очаги демиелинизации часто локализуются в зрительных нервах (снижение остроты зрения) [10], глазодвигательных нервах (диплопия, парез взора вверх), шейном отделе спинного мозга. Имеются выраженные общемозговые расстройства, эпилептические приступы [9], повышение внутричерепного давления. У этих больных также наблюдается быстрое снижение когнитивных функций, развиваются различные виды афазии. Впоследствии могут развиваться дефицитарные или продуктивные нарушения сознания, вплоть до комы и летального исхода [9].
Патоморфологически характерны опухолеподобные участки демиелинизации, расположенные чаще в полушариях мозга, позднее в стволе мозга и спинном мозге. Очаги демиелинизации носят множественный и массивный характер, сопровождаются выраженной инфильтрацией макрофагами, отеком, присутствием гипертрофированных гигантских астроцитов, некрозом, быстрой дегенерацией и гибелью аксонов [7, 8, 11]. Многие очаги демиелинизации одного и того же возраста имеют выраженную тенденцию к слиянию. По мере прогрессирования болезни в отличие от острого рассеянного энцефаломиелита (ОРЭМ) выявляются очаги различного возраста [12].
Многие очаги демиелинизации одного и того же возраста имеют выраженную тенденцию к слиянию. По мере прогрессирования болезни в отличие от острого рассеянного энцефаломиелита (ОРЭМ) выявляются очаги различного возраста [12].
Биологическими маркерами БМ могут быть повышенный титр антител к аксональным антигенам, таким как нейронспецифическая энолаза, или нейрофиламентам [13]. В ликворе типичны повышение уровня белка, незначительный цитоз, умеренное повышение количества мононуклеарных клеток [13]. Олигоклональные IgG могут выявляться, но встречаются реже, чем при РС [11].
При проведении МРТ в режиме Т2 характерными для БМ нарушениями являются обширные зоны демиелинизации, локализованные преимущественно в белом веществе полушарий мозга и в некоторых случаях инфратенториально. Заболевание характеризуется быстрым появлением новых активных очагов, которые могут сопровождаться перифокальным отеком, накапливать контраст, напоминая опухоль головного мозга. На МРТ головного мозга при БМ выявляются макроочаги (в отличие от таковых при ОРЭМ) [14]. При выявлении одного псевдотуморозного очага (он может быть радиологически неотличим от опухоли или абсцесса головного мозга, лимфомы ЦНС) необходимо проводить его биопсию для дифференциальной диагностики [7].
При выявлении одного псевдотуморозного очага (он может быть радиологически неотличим от опухоли или абсцесса головного мозга, лимфомы ЦНС) необходимо проводить его биопсию для дифференциальной диагностики [7].
В представленном случае присутствовали клинические и МРТ-признаки БМ (острое начало, быстро прогрессирующее течение, отсутствие ремиссий, двигательные расстройства, снижение остроты зрения, глазодвигательные расстройства, снижение когнитивных функций, эпилептические приступы, практически тотальное поражение головного мозга по данным нейровизуализации с четкими признаками прогрессирования в течение короткого отрезка времени).
Помимо «классического» РС в описанном клиническом случае необходимо было провести дифференциальную диагностику с ОРЭМ. В патогенезе последнего, как и при БМ, большую роль играют аутоиммунные реакции на антигены миелина. ОРЭМ до недавнего времени считался монофазным заболеванием, что и рассматривалось в качестве основного отличия от РС [12]. Монофазным ОРЭМ считается первый воспалительный демиелинизирующий эпизод с острым или подострым развитием. Классическими проявлениями являются тяжелая энцефалопатия, отек мозга, выраженные общемозговые и очаговые симптомы, нарушения сознания, психомоторное возбуждение, эпилептические приступы, головная боль и головокружение, тошнота, иногда менингеальные симптомы. БМ имеет полифазное течение и моносимптомное начало в виде одностороннего оптического неврита, двигательных или чувствительных нарушений, мозжечковой симптоматики, реже — стволовых симптомов или поперечного миелита. Отличием монофазного ОРЭМ от БМ является сочетание многоочаговой сенсорной или двигательной симптоматики хотя бы с одним симптомом нарушения психических функций или сознания. При Б.М. в отличие от ОРЭМ не выражена общемозговая и менингеальная симптоматика [12].
Монофазным ОРЭМ считается первый воспалительный демиелинизирующий эпизод с острым или подострым развитием. Классическими проявлениями являются тяжелая энцефалопатия, отек мозга, выраженные общемозговые и очаговые симптомы, нарушения сознания, психомоторное возбуждение, эпилептические приступы, головная боль и головокружение, тошнота, иногда менингеальные симптомы. БМ имеет полифазное течение и моносимптомное начало в виде одностороннего оптического неврита, двигательных или чувствительных нарушений, мозжечковой симптоматики, реже — стволовых симптомов или поперечного миелита. Отличием монофазного ОРЭМ от БМ является сочетание многоочаговой сенсорной или двигательной симптоматики хотя бы с одним симптомом нарушения психических функций или сознания. При Б.М. в отличие от ОРЭМ не выражена общемозговая и менингеальная симптоматика [12].
В нашем случае у пациентки в начале заболевания не было симптомов, характерных для ОРЭМ. Однако неврологические нарушения могут рецидивировать и при ОРЭМ.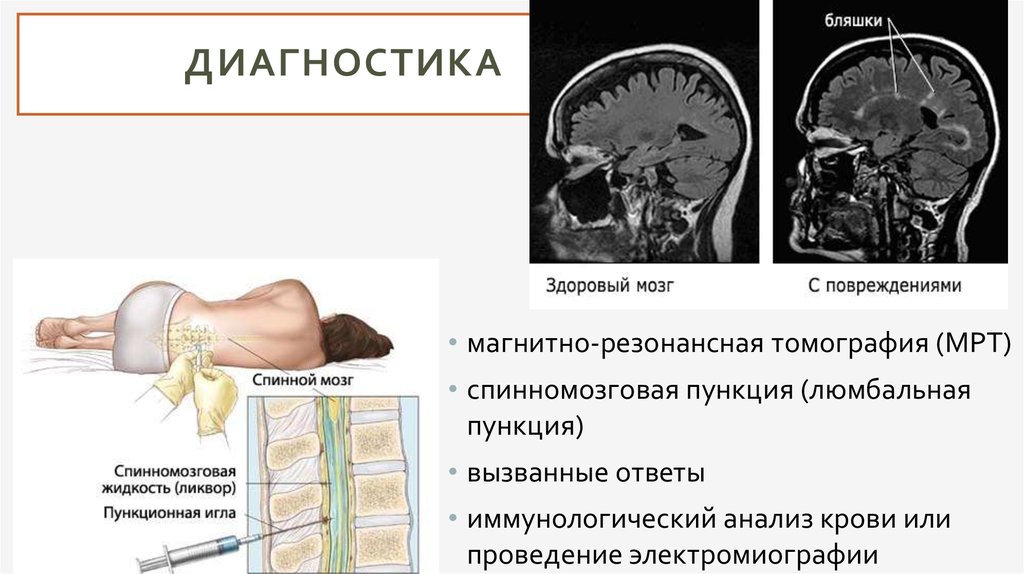 При «возвратном» ОРЭМ повторные атаки (через 3 мес и более после первой, и не ранее 1 мес после прекращения лечения стероидами) имеют такую же клиническую симптоматику, как и предыдущие, при этом старые очаги на МРТ могут увеличиваться в размерах [15]. При мультифазном ОРЭМ во время повторных эпизодов заболевания появляются дополнительные нарушения ЦНС. При этом на МРТ наряду с возникновением новых очагов должно обнаруживаться полное или частичное разрешение старых [15]. БМ имеет сходство с ОРЭМ по данным МРТ в виде крупных очагов в белом веществе с нечетко очерченными краями, иногда сливных. Однако очаги при БМ увеличиваются в размере и количестве в течение заболевания, часто на Т1-ВИ на месте старых очагов образуются «черные дыры», что не характерно для ОРЭМ. Для Б.М. характерно сочетание очагов, накапливающих и не накапливающих контраст в Т2-ВИ [16]. При ОРЭМ очаги имеют одинаковое время возникновения, поэтому накапливают контраст в острой фазе и не накапливают в стадии стихания процесса.
При «возвратном» ОРЭМ повторные атаки (через 3 мес и более после первой, и не ранее 1 мес после прекращения лечения стероидами) имеют такую же клиническую симптоматику, как и предыдущие, при этом старые очаги на МРТ могут увеличиваться в размерах [15]. При мультифазном ОРЭМ во время повторных эпизодов заболевания появляются дополнительные нарушения ЦНС. При этом на МРТ наряду с возникновением новых очагов должно обнаруживаться полное или частичное разрешение старых [15]. БМ имеет сходство с ОРЭМ по данным МРТ в виде крупных очагов в белом веществе с нечетко очерченными краями, иногда сливных. Однако очаги при БМ увеличиваются в размере и количестве в течение заболевания, часто на Т1-ВИ на месте старых очагов образуются «черные дыры», что не характерно для ОРЭМ. Для Б.М. характерно сочетание очагов, накапливающих и не накапливающих контраст в Т2-ВИ [16]. При ОРЭМ очаги имеют одинаковое время возникновения, поэтому накапливают контраст в острой фазе и не накапливают в стадии стихания процесса. Для Б.М. более характерно наличие очагов в мозолистом теле (пальцы Доусона), без вовлечения серого вещества. При поражении спинного мозга для БМ типично наличие отдельных очагов в шейном отделе, в противоположность этому при ОРЭМ наблюдаются обширные сливные очаги, преимущественно в грудном отделе спинного мозга [15].
Для Б.М. более характерно наличие очагов в мозолистом теле (пальцы Доусона), без вовлечения серого вещества. При поражении спинного мозга для БМ типично наличие отдельных очагов в шейном отделе, в противоположность этому при ОРЭМ наблюдаются обширные сливные очаги, преимущественно в грудном отделе спинного мозга [15].
Таким образом, МРТ-изменения у пациентки в большей степени соответствовали признакам БМ.
Основным дифференциальным признаком при анализе ликвора служит наличие олигоклональных антител, которые при обнаружении не должны долго сохраняться при ОРЭМ, но сохраняются или появляются со временем при БМ [11, 13]. Данный анализ не проводился, так как пациентке выполнялся плазмаферез.
Прогноз при БМ часто неблагоприятный, описаны случаи с молниеносным развитием патологии и смертельным исходом в течение нескольких недель или месяцев [10, 11, 17]. При успешном лечении возможно наступление относительной ремиссии [15, 18, 19]. В случае благоприятного исхода у пациента, как правило, формируется типичное ремиттирующее течение Р. С. Известны случаи, когда у пациентов с типичным ремиттирующим течением РС развивается катастрофическое «обострение» с расстройствами личности и поведения, афазией и эпилептическими судорогами по типу «эпизодов Марбурга» [18]. Именно о таком варианте течения болезни идет речь в представленном нами клиническом случае.
С. Известны случаи, когда у пациентов с типичным ремиттирующим течением РС развивается катастрофическое «обострение» с расстройствами личности и поведения, афазией и эпилептическими судорогами по типу «эпизодов Марбурга» [18]. Именно о таком варианте течения болезни идет речь в представленном нами клиническом случае.
Лечение БМ аналогично лечению обострений Р.С. Многие клиницисты рекомендуют раннее назначение высоких доз кортикостероидов [17, 19, 20].
В большинстве случаев оказывается эффективным метилпреднизолон в дозировке 1000 мг/сут в течение 5—7 дней. В ряде случаев БМ может реагировать на иммуномодулирующую (β-интерферон), иммуносупрессивную терапию (митоксантрон, циклофосфамид), плазмаферез и моноклональные антитела (натализумаб, алемтузумаб) [10, 17, 19, 21—23]. Также описаны случаи, когда трансплантация костного мозга и декомпрессивная гемикраниотомия изменили фульминантное течение БМ [24]. В то же время в драматических случаях пациентам не помогают все вышеуказанные средства [9]. На настоящий момент нет единого мнения по поводу наиболее перспективного метода лечения больных с БМ ввиду недостаточности данных рандомизированных, плацебо-контролируемых клинических исследований.
На настоящий момент нет единого мнения по поводу наиболее перспективного метода лечения больных с БМ ввиду недостаточности данных рандомизированных, плацебо-контролируемых клинических исследований.
В описанном случае диагноз БМ был установлен в связи с драматическим утяжелением состояния пациентки и грубыми быстропрогрессирующими изменениями на МРТ. Очевидно, что во время начала этого ухудшения следовало применять «агрессивную» иммуносупрессивную терапию.
Несмотря на то что плазмаферез, пульс-терапия высокими дозами глюкокортикостероидов и немедикаментозные методы воздействия не являются достоверно эффективной схемой лечения этого заболевания, у пациентки в результате использования данных методов была отмечена положительная динамика в неврологическом статусе. К сожалению, в связи с необратимостью грубых патологических изменений головного мозга потенциал для восстановления неврологических функций практически утрачен. Речь может идти лишь о «затормаживании» патологического процесса иммуносупрессорами.
Диффузный склероз (диффузный периаксиальный энцефалит) | JAMA
Диффузный склероз (диффузный периаксиальный энцефалит) | ДЖАМА | Сеть ДЖАМА [Перейти к навигации]Эта проблема
- Скачать PDF
- Полный текст
Поделиться
Твиттер Фейсбук Электронное письмо LinkedIn
- Процитировать это
- Разрешения
Артикул
26 января 1935 г.
ДЖАМА. 1935; 104(4):342. дои: 10.1001/jama.1935.02760040074031
Полный текст
Эта статья доступна только в формате PDF. Загрузите PDF-файл, чтобы просмотреть статью, а также связанные с ней рисунки и таблицы.
Абстрактный
Диффузный склероз, также известный как болезнь Шильдера и под многими другими названиями, привлек большое внимание в течение последних двадцати лет, хотя он известен уже более пятидесяти лет. Штрюмпель, например, упоминает об этом даже в самых старых изданиях своего учебника, но патологическая основа была впервые ясно и правильно подчеркнута Шильдером. При диффузном склерозе имеет место обширная деструкция подкоркового белого вещества, преимущественно затылочных и височных долей, что дает клиническую картину, которую иногда можно диагностировать у постели больного. Частыми симптомами и признаками являются слепота и глухота, протекающие остро или подостро, в сочетании с речевыми, двигательными, а нередко и психическими нарушениями. Однако во многих случаях ни клиническая, ни гистопатологическая картина недостаточно характерны для постановки правильного диагноза. Также не всегда возможно поставить точный диагноз post mortem, так как основной гистопатологический признак — демиелинизация
Однако во многих случаях ни клиническая, ни гистопатологическая картина недостаточно характерны для постановки правильного диагноза. Также не всегда возможно поставить точный диагноз post mortem, так как основной гистопатологический признак — демиелинизация
Предварительный просмотр первой страницы Просмотреть большой
Полный текст
Добавить или изменить учреждение
- Академическая медицина
- Кислотно-основное, электролиты, жидкости
- Аллергия и клиническая иммунология
- Анестезиология
- Антикоагулянты
- Искусство и образы в психиатрии
- Кровотечение и переливание
- Кардиология
- Уход за тяжелобольным пациентом
- Проблемы клинической электрокардиографии
- Клиническая задача
- Поддержка принятия клинических решений
- Клинические последствия базовой нейронауки
- Клиническая фармация и фармакология
- Дополнительная и альтернативная медицина
- Заявления о консенсусе
- Коронавирус (COVID-19)
- Медицина интенсивной терапии
- Культурная компетентность
- Стоматология
- Дерматология
- Диабет и эндокринология
- Интерпретация диагностических тестов
- Разработка лекарств
- Электронные медицинские карты
- Скорая помощь
- Конец жизни
- Гигиена окружающей среды
- Справедливость, разнообразие и инклюзивность
- Этика
- Пластическая хирургия лица
- Гастроэнтерология и гепатология
- Генетика и геномика
- Геномика и точное здоровье
- Гериатрия
- Глобальное здравоохранение
- Руководство по статистике и методам
- Рекомендации
- Заболевания волос
- Модели медицинского обслуживания
- Экономика здравоохранения, страхование, оплата
- Качество медицинской помощи
- Реформа здравоохранения
- Медицинская безопасность
- Медицинские работники
- Различия в состоянии здоровья
- Несправедливость в отношении здоровья
- Информатика здравоохранения
- Политика здравоохранения
- Гематология
- История медицины
- Гуманитарные науки
- Гипертония
- Изображения в неврологии
- Наука внедрения
- Инфекционные болезни
- Инновации в оказании медицинской помощи
- Инфографика JAMA
- Право и медицина
- Ведущее изменение
- Меньше значит больше
- ЛГБТК-медицина
- Образ жизни
- Медицинский код
- Медицинские приборы и оборудование
- Медицинское образование
- Медицинское образование и обучение
- Медицинские журналы и публикации
- Меланома
- Мобильное здравоохранение и телемедицина
- Нарративная медицина
- Нефрология
- Неврология
- Неврология и психиатрия
- Примечательные примечания
- Сестринское дело
- Питание
- Питание, Ожирение, Упражнения
- Ожирение
- Акушерство и гинекология
- Гигиена труда
- Онкология
- Офтальмологические изображения
- Офтальмология
- Ортопедия
- Отоларингология
- Лекарство от боли
- Патология и лабораторная медицина
- Уход за пациентами
- Информация для пациентов
- Педиатрия
- Повышение производительности
- Показатели эффективности
- Периоперационный уход и консультации
- Фармакоэкономика
- Фармакоэпидемиология
- Фармакогенетика
- Фармация и клиническая фармакология
- Физическая медицина и реабилитация
- Физиотерапия
- Руководство врача
- Поэзия
- Здоровье населения
- Профилактическая медицина
- Профессиональное благополучие
- Профессионализм
- Психиатрия и поведенческое здоровье
- Общественное здравоохранение
- Легочная медицина
- Радиология
- Регулирующие органы
- Исследования, методы, статистика
- Реанимация
- Ревматология
- Управление рисками
- Научные открытия и будущее медицины
- Совместное принятие решений и общение
- Медицина сна
- Спортивная медицина
- Трансплантация стволовых клеток
- Наркомания и наркология
- Хирургия
- Хирургические инновации
- Хирургический жемчуг
- Обучаемый момент
- Технологии и финансы
- Искусство JAMA
- Искусство и медицина
- Рациональное клиническое обследование
- Табак и электронные сигареты
- Токсикология
- Травмы и травмы
- Приверженность лечению
- УЗИ
- Урология
- Руководство пользователя по медицинской литературе
- Вакцинация
- Венозная тромбоэмболия
- Здоровье ветеранов
- Насилие
- Женское здоровье
- Рабочий процесс и процесс
- Уход за ранами, инфекция, лечение
Сохранить настройки
Политика конфиденциальности | Условия использования
Болезнь Шильдера: симптомы, причины, диагностика и лечение0005 Лечение
Болезнь Шильдера — редкое заболевание, которое обычно начинается в детстве. Чаще всего встречается у мальчиков в возрасте от 7 до 12 лет.
Чаще всего встречается у мальчиков в возрасте от 7 до 12 лет.
Проблема с миелином организма.
Миелин — это защитный слой, покрывающий большинство нервов в вашем теле. Это как покрытие на электрических проводах. Это помогает сигналам быстрее перемещаться по вашему телу, подобно тому, как электричество течет от источника энергии. Когда миелин поврежден, сигналы не могут двигаться так, как должны.
Болезнь Шильдера считается формой рассеянного склероза. При рассеянном склерозе иммунная система атакует миелин, повреждая его и нервы, которые он защищает.
Болезнь Шильдера имеет несколько других названий. Он также известен как:
- Диффузный церебральный склероз
- Диффузный церебральный склероз Шильдера
- Миелинокластический диффузный склероз
Это не то же самое, что болезнь Аддисона-Шильдера (адренолейкодистрофия).
Причины
Врачи не уверены, что вызывает болезнь Шильдера. Поскольку это обычно начинается, когда дети очень маленькие, исследователи считают, что может быть генетическая связь.
Симптомы
Болезнь Шильдера часто возникает сразу после инфекционного заболевания. Это может начаться с общего чувства дискомфорта и лихорадки.
Позже могут появиться следующие симптомы:
- Головная боль
- Трудности с речью
- Изменения личности
- Рвота
- Проблемы с концентрацией внимания
- Проблемы с балансом
- Проблемы с памятью
- Приступы
- Треморы
- НЕОБХОДИМОСТЬ
- Мышечная слабость, особенно на одной стороне тела
- Проблемы с слушанием и видением
- 70006
- Слаунс. болезнь ухудшается, симптомы могут стать более серьезными. Например:
- Постепенная потеря сознания и реакции
- Проблемы с опорожнением кишечника и мочевого пузыря
- Недоедание
- Проблемы с дыханием, артериальным давлением и частотой сердечных сокращений
Диагноз
Не существует специального теста, который мог бы определить, есть ли у вас болезнь Шильдера.


 Поражения должны быть больше 2 см в 2/3 измерениях [3]
Поражения должны быть больше 2 см в 2/3 измерениях [3]