Болят ноги и руки причины в 50 лет у женщин: Болят ноги: причины боли в мышцах, икрах, стопах — что делать
Боли в костях и суставах во время климакса. Что делать? Практические рекомендации.
15 апреля 2019
БОЛИ В КОСТЯХ И СУСТАВАХ ВО ВРЕМЯ КЛИМАКСА. ЧТО ДЕЛАТЬ?
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ.
Нередко женщин после 48 лет и старше беспокоят боли в суставах, костях, стопах, позвоночнике. При этом большинство указывают на то, что ведут здоровый образ жизни, лишены вредных привычек, регулярно занимаются спортом. Какова причина таких болей?
Боли в суставах, костях, стопах, позвоночнике у женщин этого возраста — проявления климактерического синдрома. Климакс — это нормальное физиологическое явление, во время которого снижается уровень женских половых гормонов (эстрогенов). Эстрогены в свою очередь участвуют в качественном усвоении кальция, поступающего с пищей с последующим проникновением минерала в кости. При снижении выработки женских половых гормонов, кальций усваивается хуже, что приводит к снижению минеральной плотности кости, рассасыванию костной ткани, что и является причиной болей.
Если Вы вступили в возраст климакса, у вас появились боли в костях, суставах, позвоночнике, Вам необходимо придерживаться следующей тактики:
1. Осмотр гинеколога 1 раз в год.
2. Консультация эндокринолога с исследованием гормонального фона 1 раз в год.
3. УЗИ исследование органов малого таза.
4. Маммография.
5. Денситометрия (метод определения минеральной плотности костной ткани).
6. Определение биохимических маркеров костной резорбции и костеобразования.
7. Для улучшения рессорной функции стоп и снижения нагрузки на суставы ног и позвоночника применяйте ортопедические стельки или изготовьте индивидуальные стельки.
8. Пройти лечение, направленное на снятие болевого синдрома, включающее анальгетики, лечебные капельницы, блокады, физиотерапию, иглорефлексотерапию, гирудотерапию.
9. Если на основании обследования поставлен диагноз остеопороз, назначается менопаузальная гормональная терапия.
10. Необходимо вести активный образ жизни с обязательной утренней гимнастикой: больше ходить пешком, заниматься скандинавской ходьбой, плавать, посещать тренажерный зал.
11. В период вступления в возраст климакса должно быть как можно больше положительных эмоций. Положительные эмоции улучшают гормональный фон в целом, повышая уровень эстрогенов в частности. Благодаря стимулирующему влиянию положительных эмоций, активизируется гипоталямус (участок головного мозга). Гипоталямус переводит психические процессы в физиологические, а именно вырабатывает гормоны либерины, которые поступают в гипофиз, где под влиянием либеринов выделяются женские гонадотропные гормоны ( фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ), под влиянием которых растет фолликул и начинает созревать яйцеклетка.
12. Употребляйте в пищу продукты, содержащие кальций и витамин Д, натрий, белок. В период климакса ежедневно необходимо 1000 мг. Кальция и 600 МЕ витамина Д.
Боли в костях и суставах во время климакса. Что делать? Практические рекомендации. Смотрите видео:
Поделиться статьёй:Почему болят суставы | Болезни суставов и их лечение
В организме человека 200 костей и 360 суставов, составляющих вместе со связками и мышцами надёжную, прочную и пластичную систему опорно-двигательного аппарата. Суставы объединяют кости скелета в единое целое. Природа проявила удивительную инженерную изобретательность и рациональность, создавая эти разнообразные по строению живые крепления, блоки и шарниры, благодаря которым человек может поднимать тяжести, бегать, прыгать, танцевать, заниматься спортом.
Обязательными структурными компонентами суставов являются:
1.Суставные хрящи (толщина от 0,2 до 6 мм), которые гладким слоем покрывают суставную поверхность сочленённых костей, уменьшая трение между ними при движении.
2.Суставная капсула — окружает плотным чехлом полость сустава и переходит в надкостницу сочленённых костей. Капсула состоит из наружной плотной фиброзной оболочки (выполняет защитную механическую роль) и синовиальной мембраны, выстилающей всю внутреннюю поверхность суставов за исключением суставных хрящей. Синовиальная оболочка богата нервными окончаниями, сосудами и содержит большое количество лимфоидных клеток (что способствует быстрому развитию воспалительных реакций и аутоиммунным поражениям суставов). Она выделяет синовиальную жидкость, выполняющую функцию амортизатора и питающую суставной хрящ. Синовиальная оболочка может образовывать складки (увеличивающие поверхность) внутри сустава и за пределами суставной капсулы – синовиальные влагалища сухожилий и околосуставные сумки (или бурсы). Бурсы, располагаясь под сухожилиями мышц вокруг сустава, уменьшают трение сухожилий о кость, являясь своеобразными мягкими прокладками. Синовиальная оболочка препятствует распространения воспаления с костной ткани в полость сустава.
Бурсы, располагаясь под сухожилиями мышц вокруг сустава, уменьшают трение сухожилий о кость, являясь своеобразными мягкими прокладками. Синовиальная оболочка препятствует распространения воспаления с костной ткани в полость сустава.
3. Суставная полость – узкая замкнутая щель, которая заполнена суставной жидкостью. В суставной полости — отрицательное давление (меньше атмосферного), которое препятствует расхождению костей за счёт действия атмосферного давления (этим объясняется чувствительность суставов к колебаниям давления и перемене погоды).
Основными вспомогательными элементами суставов являются:
- связки (наружные и внутренние), укрепляющие сустав;
- мениски – хрящевые образования полулунной формы, которые служат амортизаторами и увеличивают объём движений (имеются в коленных и тазобедренных суставах).
По данным ВОЗ от болей в суставах страдает каждый 5 житель планеты, а заболевания суставов выявляют у 50% людей от 40 до 70 лет и у 90% людей старше 70 лет. В последние десятилетия всё чаще отмечаются болезни суставов у молодых людей и детей. Все элементы сустава (кроме хряща) имеют большое количество чувствительных нервных окончаний, и больявляется одним из ведущих симптомом при патологии суставов.
В последние десятилетия всё чаще отмечаются болезни суставов у молодых людей и детей. Все элементы сустава (кроме хряща) имеют большое количество чувствительных нервных окончаний, и больявляется одним из ведущих симптомом при патологии суставов.
Боль в суставах (артралгия) возможна при многих заболеваниях и возникает в основном при следующих поражениях:
- артритах
- артрозах
- травмах (переломах, ушибах, разрывах и растяжениях связок)
- тендинитах (поражениях сухожилий и связок)
- бурситах (поражениях околосуставных сумок)
Также артралгии могут быть вызваны физиологическими причинами – ростом скелета у детей, беременностью, физическими нагрузками и др.
Артриты – воспаления суставов, возникающие под действием инфекционных, аутоиммунных, аллергических, обменных факторов. Для артритов характерны – боли в суставах, отёк, повышение местной температуры, покраснение кожи, ограничение движений, изменение формы сустава.

Инфекционные артриты разделяют на:
— реактивные
— вирусные
— постстрептококковые
— специфические (при гонорее, туберкулёзе, бруцеллёзе, боррелиозе и др.)
— септические
Реактивные (негнойные) артриты возникают при урологических (хламидийных, микоплазменных) и кишечных инфекциях (поражении сальмонеллами, шигеллами, йерсиниями, кампилобактером). Чаще возникают у мужчин (в 20 раз чаще, чем у женщин) в молодом возрасте. Вызываются поражением суставов антителами и лимфоцитами в ответ на инфекцию и часто связаны с наличием антигена HLA-B27 у больных (белки хламидий и кишечных бактерий имеют структурное сходство с молекулой HLA-B27). Суставная жидкость обычно стерильна, или же в ней находят отдельные антигены или фрагменты ДНК микробов (но не живой возбудитель). Характерным является несимметричное поражение нескольких суставов. На фоне перенесённой урологической или кишечной инфекции через несколько недель появляются боли в суставах нижних конечностей– обычно коленном, тазобедренном, голеностопном, суставах больших пальцев стоп. Гораздо реже возможно поражение крестцово-подвздошного (сакроилеит) и поясничного отдела позвоночника, лучезапястных и локтевых суставов, асимметричное поражение мелких суставов и околосуставных тканей кистей рук и стоп с выраженным отеком пальцев. Сочетание уретрита, конъюнктивита и реактивного артрита называется синдромом Рейтера. Артриты после урологических инфекций характеризуются ноющими, не интенсивными болями в покое, усиливающимися при движении; воспалительные явления в суставах обычно умеренно выражены, однако такие артриты склонны к рецидивам. Первичное поражение обычно продолжается длительно (от нескольких месяцев до года) и чаще всего оканчивается выздоровлением. Рецидивы обычно возникают при повторных урологических инфекциях, но длятся уже меньше и стойких поражений суставов после острой атаки не отмечается. Поражения при кишечных инфекциях сопровождаются сильной болью, выраженной отёчностью и нарушением функции, но эти артриты длятся меньше — от нескольких недель до нескольких месяцев, оканчиваются благоприятно и значительно реже дают рецидивы.
Гораздо реже возможно поражение крестцово-подвздошного (сакроилеит) и поясничного отдела позвоночника, лучезапястных и локтевых суставов, асимметричное поражение мелких суставов и околосуставных тканей кистей рук и стоп с выраженным отеком пальцев. Сочетание уретрита, конъюнктивита и реактивного артрита называется синдромом Рейтера. Артриты после урологических инфекций характеризуются ноющими, не интенсивными болями в покое, усиливающимися при движении; воспалительные явления в суставах обычно умеренно выражены, однако такие артриты склонны к рецидивам. Первичное поражение обычно продолжается длительно (от нескольких месяцев до года) и чаще всего оканчивается выздоровлением. Рецидивы обычно возникают при повторных урологических инфекциях, но длятся уже меньше и стойких поражений суставов после острой атаки не отмечается. Поражения при кишечных инфекциях сопровождаются сильной болью, выраженной отёчностью и нарушением функции, но эти артриты длятся меньше — от нескольких недель до нескольких месяцев, оканчиваются благоприятно и значительно реже дают рецидивы. Для реактивного артрита характерным является энтезит — поражение сухожилий и связок сустава в местах прикрепления к костям, что проявляется локальными болями при движении и пальпации. Наиболее часто такие боли возникают по ходу остистых отростков позвонков, в местах прикрепления ахиллова сухожилия и подошвенного апоневроза к пяточной кости. У детей реактивные артриты могут возникать даже в самом младшем возрасте при урологических, кишечных и также при респираторных инфекциях (хламидийных и микоплазменных). Симптомы и прогнозы примерно такие же, как у взрослых.
Для реактивного артрита характерным является энтезит — поражение сухожилий и связок сустава в местах прикрепления к костям, что проявляется локальными болями при движении и пальпации. Наиболее часто такие боли возникают по ходу остистых отростков позвонков, в местах прикрепления ахиллова сухожилия и подошвенного апоневроза к пяточной кости. У детей реактивные артриты могут возникать даже в самом младшем возрасте при урологических, кишечных и также при респираторных инфекциях (хламидийных и микоплазменных). Симптомы и прогнозы примерно такие же, как у взрослых.
Развитие острого артрита у детей и подростков (реже у взрослых) могут вызывать вирусы краснухи, паротита, различных типов герпеса, гриппа, аденовирусы, энтеровирусы, Коксаки-вирусы, вирусы гепатита А, В и С и др. Как правило, такой артрит совпадает с острым периодом вирусной инфекции (сыпью, повышением температуры). Характерно симметричное поражение и боли в мелких суставах кистей, лучезапястных суставах, но могут поражаться коленные и другие суставы. Клиническая картина чаще представлена артралгиями различной интенсивности, чем истинными артритами. Симптомы обычно наблюдаются в течение 1–2 недель и исчезают без остаточных явлений. Такие же проявления возможны у детей после вакцинации через 7 — 21 день (в основном против краснухи, паротита, ветряной оспы и коклюша).
Клиническая картина чаще представлена артралгиями различной интенсивности, чем истинными артритами. Симптомы обычно наблюдаются в течение 1–2 недель и исчезают без остаточных явлений. Такие же проявления возможны у детей после вакцинации через 7 — 21 день (в основном против краснухи, паротита, ветряной оспы и коклюша).
Постстрептококковый артрит возникает у детей (и реже у взрослых) обычно через 5 – 15 дней после фарингита или ангины, вызванных пиогенным стрептококком, белки которого имеют структурное сходство с тканями сустава и клапанов сердца. Антитела, вырабатывающиеся в отношении стрептококка, поражают суставы. Характерно симметричное поражение крупных суставов, но возможны моноартриты и несимметричные поражения. Отмечается воспаление и боли в суставах различной интенсивности с плохим ответом на противовоспалительные препараты. Признаки артрита постепенно полностью исчезают за несколько недель или месяцев. При повторных ангинах и фарингитах возможен рецидив. Пиогенный стрептококк вызывает у детейтакже острую ревматическую лихорадку, отличительной особенностью которой является летучесть поражения с вовлечением крупных и средних суставов. Боли в суставах обычно не интенсивные, отмечаются не всегда и характерно быстрое обратное развитие воспаления без деформаций. Артрит является проявлением ревматического процесса и сочетается с кардитом (ведущий критерий ревматической лихорадки).
Боли в суставах обычно не интенсивные, отмечаются не всегда и характерно быстрое обратное развитие воспаления без деформаций. Артрит является проявлением ревматического процесса и сочетается с кардитом (ведущий критерий ревматической лихорадки).
Гонококковый артрит встречается в 0,5% случаев осложнённой гонореи и отмечается гораздо чаще у женщин, т.к. гонорея у них (в отличие от мужчин) часто протекает безболезненно, субклинически и вовремя не диагностируется и не лечится. Предрасполагающим фактором является также беременность (из-за естественного подавления иммунитета у женщины). Гонококки гематогенным путём проникают в полость сустава и вызывают острое воспаление с сильной болью, отёчностью и высокой температурой. Поражаются обычно коленные, голеностопные и лучезапястные суставы. При неадекватном лечении возможно поражение до 80% суставов, быстрая их деструкция, поражение связок и сухожилий, атрофия мышц, развитие бурситов, флегмон и остеомиелитов.
Туберкулёзным артритом чаще болеют дети в возрасте 5 – 15 лет. Характерно поражение одного крупного сустава (тазобедренного,коленного, голеностопного или лучезапястного) и позвоночника. Болевой симптом слабо выражен. Артрит развивается постепенно — длительное время отмечают незначительные боли при резких движениях, ходьбе. Затем появляется отёчность, ноющие боли в суставах (чаще по ночам), атрофия мышц и при длительном течении возможна деформация и анкилоз (полное сращение сустава).
Характерно поражение одного крупного сустава (тазобедренного,коленного, голеностопного или лучезапястного) и позвоночника. Болевой симптом слабо выражен. Артрит развивается постепенно — длительное время отмечают незначительные боли при резких движениях, ходьбе. Затем появляется отёчность, ноющие боли в суставах (чаще по ночам), атрофия мышц и при длительном течении возможна деформация и анкилоз (полное сращение сустава).
Септический артрит развивается при гематогенном попадании в сустав бактерий (стафилококков, энтеробактерий и др.) при сепсисе или из очага инфекции. Поражаются один-два крупных сустава. Отмечаются резкие постоянные боли в суставе, усиливающиеся при малейших движениях, отёчность, гиперемия, высокая температура, озноб. Клинические симптомы быстро нарастают, и требуется немедленное лечение.
Аутоимунные артриты
Ревматоидный артрит чаще возникает в возрасте 35 — 40 лет у женщин (в 3 – 5 раз чаще, чем у мужчин) и в большинстве случаев начинается постепенно с нарастанием симптомов в течение нескольких лет. Характерно симметричное поражение мелких суставов кистей и стоп. Заболевание имеет прогрессирующий характер и со временем поражаются крупные суставы рук и ног. Отмечаются почти постоянные ноющие боли разной интенсивности в покое. Наиболее сильная боль в суставах отмечается под утро; также характерна утренняя скованность. Со временем формируются деформации суставов.
Характерно симметричное поражение мелких суставов кистей и стоп. Заболевание имеет прогрессирующий характер и со временем поражаются крупные суставы рук и ног. Отмечаются почти постоянные ноющие боли разной интенсивности в покое. Наиболее сильная боль в суставах отмечается под утро; также характерна утренняя скованность. Со временем формируются деформации суставов.
Ювенильный ревматоидный артрит редкое заболевание детей от 1 года до 16 лет (чаще встречается у девочек), которое начинается остро (или подостро) с повышения температуры тела, симметричного поражения крупных суставов, шейного отдела позвоночника. Суставы резко болезненны, отёчны, у ребёнка изменяется походка, а дети до 2 лет перестают ходить. Наблюдается утренняя скованность. Заболевание имеет прогрессирующий характер (чем раньше начинается – тем хуже прогноз) и приводит к деструкции суставов.
Анкилозирующий спондилоартрит (болезнь Бехтерева) хроническое заболевание суставов с преимущественной локализацией вкрестцово-подвздошных сочленениях и суставах позвоночника; возможно также поражение локтевых, коленных и голеностопныхсуставов. Развивается в возрасте 20 — 30 лет, у мужчин в 5 раз чаще. Важным фактором является наследственная предрасположенность, маркер которой — HLA-B27. Характерны жалобы на боли в области крестца и поясницы в покое, особенно во второй половине ночи и ближе к утру, которые уменьшаются при движениях и упражнениях, скованность. Отмечается уменьшение объёма движений в позвоночнике. По мере прогрессирования заболевания происходит усиление болей, отмечаются боли вдоль всего позвоночника, повышение подвижностии боли в тазобедренных суставах. Появляется характерный симптом — дугообразное искривление позвоночника.
Развивается в возрасте 20 — 30 лет, у мужчин в 5 раз чаще. Важным фактором является наследственная предрасположенность, маркер которой — HLA-B27. Характерны жалобы на боли в области крестца и поясницы в покое, особенно во второй половине ночи и ближе к утру, которые уменьшаются при движениях и упражнениях, скованность. Отмечается уменьшение объёма движений в позвоночнике. По мере прогрессирования заболевания происходит усиление болей, отмечаются боли вдоль всего позвоночника, повышение подвижностии боли в тазобедренных суставах. Появляется характерный симптом — дугообразное искривление позвоночника.
При псориазе у 10 – 30 % больных после 10 – 15 лет заболевания возникает артрит (в редких случаях уже первая атака псориаза начинается с артрита). Характерно первоначальное поражение суставов пальцев стопы и кисти с припухлостью и багрово-цианотичной кожей в месте поражения. Могут поражаться и другие суставы. Отмечаются ноющие боли, как при ревматоидном артрите – усиливаются в покое (особенно в ночное время) и утренняя скованность. Характерны энтезиты (с переходом воспаления на кость), снижение плотности связок (что приводит к вывихам). Течение хроническое, прогрессирующее с периодами обострений и ремиссий. Артрит часто обостряется (или возникает) во время беременности из-за изменения гормонального фона и прекращения базового лечения псориаза.
Характерны энтезиты (с переходом воспаления на кость), снижение плотности связок (что приводит к вывихам). Течение хроническое, прогрессирующее с периодами обострений и ремиссий. Артрит часто обостряется (или возникает) во время беременности из-за изменения гормонального фона и прекращения базового лечения псориаза.
Артриты при обменных заболеваниях
Подагрический артрит поражает преимущественно мужчин после 40 лет. Вызывается нарушением азотистого обмена в организме и повышением уровня мочевой кислоты. Когда концентрация мочевой кислоты в крови достигает предельного уровня, ее соли (ураты натрия) в виде микрокристаллов осаждаются в полости сустава. Кристаллы могут долгое время находиться в суставе бессимптомно, пока повышенное количество белковых продуктов, алкоголя, мочегонные препараты, физическая перегрузка или стресс не спровоцируют приступ подагры. Приступ начинается внезапно (часто ночью) с поражения чаще всего суставов большого пальца ноги (иногда обоих пальцев). Реже воспаляются большие пальцы на руках, локтевые, коленные, голеностопные, суставы, пяточные сухожилия. Сустав опухает, кожа над ним становится красной и горячей. Характерна невыносимая очень резкая боль, которая усиливается при малейшем движении и даже при лёгком прикосновении. Такое состояние продолжается несколько дней, после чего боль и воспаление внезапно проходят, даже без лечения. Через какое-то время приступ так же внезапно повторяется. В начале болезни приступы короткие, а интервалы между ними от нескольких месяцев до года. Без лечения со временем приступы становятся длительнее, интервалы – короче и возникает хроническая подагра с постоянным воспалением и болью, разрушением хряща, отложением солей в виде узелков (тофусов) под кожей около суставов. У женщин подагра стала встречаться чаще, но протекает она значительно мягче, чем у мужчин. Характерно воспаление и нерезкие ноющие боли в коленном и голеностопном суставах (в связи с этим сложно поставить диагноз). Подагра хорошо поддаётся лечению препаратами нормализующими уровень мочевой кислоты и диетой. При адекватной терапии возможно полное излечение в начальной стадии.
Сустав опухает, кожа над ним становится красной и горячей. Характерна невыносимая очень резкая боль, которая усиливается при малейшем движении и даже при лёгком прикосновении. Такое состояние продолжается несколько дней, после чего боль и воспаление внезапно проходят, даже без лечения. Через какое-то время приступ так же внезапно повторяется. В начале болезни приступы короткие, а интервалы между ними от нескольких месяцев до года. Без лечения со временем приступы становятся длительнее, интервалы – короче и возникает хроническая подагра с постоянным воспалением и болью, разрушением хряща, отложением солей в виде узелков (тофусов) под кожей около суставов. У женщин подагра стала встречаться чаще, но протекает она значительно мягче, чем у мужчин. Характерно воспаление и нерезкие ноющие боли в коленном и голеностопном суставах (в связи с этим сложно поставить диагноз). Подагра хорошо поддаётся лечению препаратами нормализующими уровень мочевой кислоты и диетой. При адекватной терапии возможно полное излечение в начальной стадии. Лечен артрита в Харькове проходит под наблюдением высококвалифицированных медицинских работников.
Лечен артрита в Харькове проходит под наблюдением высококвалифицированных медицинских работников.
Артрозы
Деформирующий артроз (остеоартроз) – группа распространённых хронических дегенеративных поражений суставов разной этиологии, при которых в патологический процесс вовлекается суставной хрящ, капсула и в дальнейшем связки, сухожилия, околосуставные мышцы и костная ткань. Заболевание начинается в основном после 40 лет (в более молодом возрасте артроз чаще отмечается у мужчин, после 50 лет – у женщин). До 45 лет артроз встречается у 2% населения, в возрасте 45-65 лет у 30%, у лиц старше 65 лет у 60 – 85%. В основе развития остеоартроза лежат нарушения циркуляции и биохимического состава суставной жидкости. Изменения структуры хряща (снижение количества гликозаминов и коллагена в хрящевом матриксе) и нарушение обновления хондроцитов делают поверхность хряща чувствительной к повреждениям и физическим нагрузкам, ухудшают процессы регенерации. Из прочного и эластичного образования хрящ превращается в сухую шероховатую структуру.
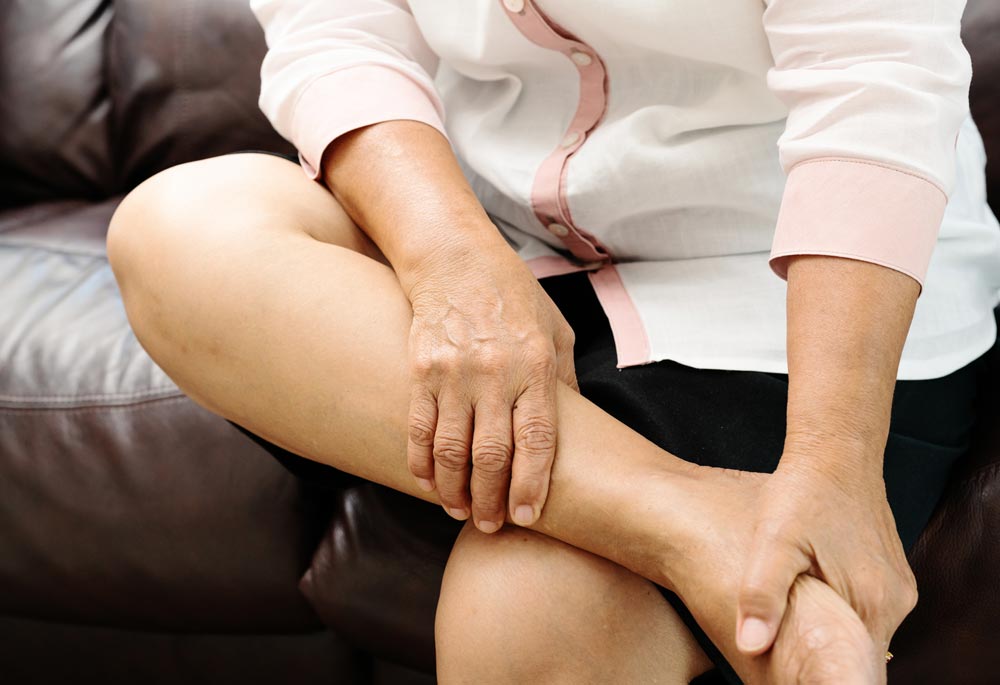
 Так, внутренняя широкая мышца бедра предохраняет коленный сустав от боковой нестабильности в момент приземления на пятку при ходьбе, а средняя ягодичная мышца на стороне опорной ноги предохраняет тазобедренный сустав от перегрузки. Поэтому для профилактики прогрессирования артроза очень важно постоянно заниматься лечебной физкультурой, плаванием.
Так, внутренняя широкая мышца бедра предохраняет коленный сустав от боковой нестабильности в момент приземления на пятку при ходьбе, а средняя ягодичная мышца на стороне опорной ноги предохраняет тазобедренный сустав от перегрузки. Поэтому для профилактики прогрессирования артроза очень важно постоянно заниматься лечебной физкультурой, плаванием.Факторы риска, способствующие остеоартрозу:
- возраст старше 50 лет (остеопороз, снижение секреции эстрогенов, андрогенов)
- избыточный вес
- метаболические нарушения, дефицит витаминов и микроэлементов, неправильное питание
- переохлаждения
- род занятий (работа сопровождающаяся тряской, чрезмерные физические нагрузки, малоподвижная работа)
- травмы и микротравмы
- спортивные перегрузки
Беременность
Во время беременности выделяется гормон релаксин (расслабляющий мышцы и связки), увеличивается вес женщины, растягиваются мышцы живота, меняется осанка, задерживается вода в организме. С этими факторами связывают ноющие боли в суставах в покое, ночные боли, а также боли в опорных суставах (тазобедренном, коленном, голеностопных) при ходьбе, подъёме по лестнице и других нагрузках. Рост матки (особенно при многоводной и многоплодной беременности) оказывает давление натазобедренные суставы и пояснично-крестцовый отдел позвоночника и в третьем триместре беременности могут отмечатьсяпостоянные ноющие боли этой локализации. Боли в суставах при беременности физиологического характера и проходят после родов. Для их уменьшения разработаны комплексы специальной лечебной физкультуры.
С этими факторами связывают ноющие боли в суставах в покое, ночные боли, а также боли в опорных суставах (тазобедренном, коленном, голеностопных) при ходьбе, подъёме по лестнице и других нагрузках. Рост матки (особенно при многоводной и многоплодной беременности) оказывает давление натазобедренные суставы и пояснично-крестцовый отдел позвоночника и в третьем триместре беременности могут отмечатьсяпостоянные ноющие боли этой локализации. Боли в суставах при беременности физиологического характера и проходят после родов. Для их уменьшения разработаны комплексы специальной лечебной физкультуры.
После родов из-за физиологического расхождения костей таза возможны боли в тазобедренных суставах и пояснично-крестцовом отделе позвоночника. Во время беременности физическая активность женщины снижена, а после родов резко повышается нагрузка. Возможны артралгии и в других суставах. Для восстановления тонуса мышц, функции суставов, снижения веса показаны занятия лечебной физкультурой.
Облегчат боли в суставах при беременности специально разработанные программы для беременных и программы восстановления после родов в медицинском оздоровительном центре FORTIS – занятия кинезитерапией, гимнастика, ЛФК и т.
 д.
д. Артралгии характерные для определённых суставов
Плечевой сустав
Адгезивный капсулит (плечелопаточный периартрит) — одно из распространенных заболеваний суставов плеча, чаще возникает у женщин в возрасте 40-60 лет и у больных сахарным диабетом. В основе заболевания лежит воспаление в капсуле плечевого сустава и слипание ее участков между собой (адгезия), в результате происходит образование спаек и рубцов, приводящих к боли и ограничению движений в суставе. Начало заболевания обычно постепенное, без каких-либо причин и указаний на травму.Отмечаются постоянные боли разной интенсивности в плече в покое (особенно ночью), резко усиливающиеся при движении (больной не может поднять руку) и отдающие в кисти. Воспаление и рубцовое перерождение вызывает утолщение капсулы и её слипание с головкой плечевой кости что приводит к скованности и резко ограничивает движения в плече. Отмечается также гипотрофия дельтовидной, над и подостной мышц. Периартрит длится 12 – 18 месяцев и в большинстве случаев оканчивается выздоровлением, но при неправильном лечении приводит к стойким двигательным нарушениям. Боли в плечевых суставах могут вызываться тендинитом сухожилий (примыкающих к плечевому суставу и сухожилий бицепса) и бурситами околосуставных сумок плеча. Вызываются чаще всего чрезмерными физическими нагрузками на плечевой пояс, проявляются постоянной ноющей болью, резко усиливающейся при движениях рукой. При интенсивных спортивных нагрузках или активных движениях возможен вывих плеча, сопровождающийся сильной болью, который при неадекватном лечении может перейти в привычный вывих плеча.
Боли в плечевых суставах могут вызываться тендинитом сухожилий (примыкающих к плечевому суставу и сухожилий бицепса) и бурситами околосуставных сумок плеча. Вызываются чаще всего чрезмерными физическими нагрузками на плечевой пояс, проявляются постоянной ноющей болью, резко усиливающейся при движениях рукой. При интенсивных спортивных нагрузках или активных движениях возможен вывих плеча, сопровождающийся сильной болью, который при неадекватном лечении может перейти в привычный вывих плеча.
Боли в локтевых суставах могут быть вызваны эпикондилитом (воспалением в местах прикрепления сухожилий к плечевой кости) — наружным (так называемый «теннисный локоть») и внутренним. Наружный эпикондилит чаще встречается у мужчин. Возникает у людей, производящих однообразные повторяющиеся движения — разгибание и супинацию предплечья (массажистов, маляров, плотников, теннисистов). Поражение обычно правостороннее. Характерна боль (при разгибании предплечья, сжатии кисти в кулак и сгибании в лучезапястном суставе) в области наружного надмыщелка локтя, отдающая вверх по наружному краю руки и вниз до середины предплечья. В покое боли отсутствуют. Боль обычно носит прогрессирующий характер и со временем появляется дажепри небольшом напряжении мышц, например удержании в руке какой-либо вещи. После создания покоя соответствующим мышцам через несколько недель боль исчезает. При возобновлении нагрузки, как правило, возникают рецидивы боли. Внутренний эпикондилит обычно наблюдается у людей производящих лёгкие, но однообразные движения (машинисток, швей, монтажниц) и чаще встречается у женщин. Беспокоят боли при надавливании на внутренний надмыщелок и при сгибании предплечья с иррадиацией вдоль внутреннего края предплечья. Характерно хроническое течение. Внешний вид локтевого сустава при эпикондилите не изменен.
В покое боли отсутствуют. Боль обычно носит прогрессирующий характер и со временем появляется дажепри небольшом напряжении мышц, например удержании в руке какой-либо вещи. После создания покоя соответствующим мышцам через несколько недель боль исчезает. При возобновлении нагрузки, как правило, возникают рецидивы боли. Внутренний эпикондилит обычно наблюдается у людей производящих лёгкие, но однообразные движения (машинисток, швей, монтажниц) и чаще встречается у женщин. Беспокоят боли при надавливании на внутренний надмыщелок и при сгибании предплечья с иррадиацией вдоль внутреннего края предплечья. Характерно хроническое течение. Внешний вид локтевого сустава при эпикондилите не изменен.
Тазобедренный сустав самый мощный и испытывает самую большую нагрузку.Его особенностью является то, что в суставную полость входит не только головка но и большая часть шейки бедренной кости. Перелом шейки бедренной кости возникает в случае боковых ударов по бедру или падений. Опасность перелома возрастает с возрастом, особенно при остеопорозе. Проявляетсявыраженной постоянной болью, возникающей с момента травмы. Боль усиливается во время поворота или сгибания ноги.Наблюдается укорочение ноги на стороне повреждения. Необходимо хирургическое лечение. Асептический некроз головки бедренной кости возникает из-за прекращения её кровоснабжения. Это состояние может быть осложнением при приёме глюкокортикоидов, при антифосфолипидном синдроме, тромбозе сосудов. Характерно постепенное прогрессирование патологического процесса. Сначала боли в тазобедренном суставе возникают после продолжительной ходьбы. Потом добавляютсяболи при незначительных нагрузках на ногу с иррадиацией в коленный сустав и паховую область ночные боли, боли в покое, боли в поясничной области. Отмечается ограничение движений, хромота, гипотрофия ягодичной мышцы, мышц бедра и укорочение ноги. Консервативное лечение не приносит существенных результатов и необходима операция (“Золотой стандарт” – эндопротезирование). Бурситы возникают чаще всего у спортсменов при чрезмерных физических нагрузках.
Проявляетсявыраженной постоянной болью, возникающей с момента травмы. Боль усиливается во время поворота или сгибания ноги.Наблюдается укорочение ноги на стороне повреждения. Необходимо хирургическое лечение. Асептический некроз головки бедренной кости возникает из-за прекращения её кровоснабжения. Это состояние может быть осложнением при приёме глюкокортикоидов, при антифосфолипидном синдроме, тромбозе сосудов. Характерно постепенное прогрессирование патологического процесса. Сначала боли в тазобедренном суставе возникают после продолжительной ходьбы. Потом добавляютсяболи при незначительных нагрузках на ногу с иррадиацией в коленный сустав и паховую область ночные боли, боли в покое, боли в поясничной области. Отмечается ограничение движений, хромота, гипотрофия ягодичной мышцы, мышц бедра и укорочение ноги. Консервативное лечение не приносит существенных результатов и необходима операция (“Золотой стандарт” – эндопротезирование). Бурситы возникают чаще всего у спортсменов при чрезмерных физических нагрузках. Бурсит вертлужной сумки — воспаление бурсы над выступом бедренной кости. Отмечается глубокая (иногда жгучая) боль в области сустава и боль в наружном отделе ягодицы, которая усиливается при положении на больном боку. Бурсит подвздошно-гребешковой сумки, которая часто соединяется с полостью сустава, напоминает воспаление тазобедренного сустава. Отмечается припухлость и боли ниже паховой связки. Усиление болей отмечается при разгибании бедра. При седалищном бурсите боли усиливаются при сгибании бедра. При всех бурситах тазобедренного сустава отмечается усиления боли при ходьбе, подъеме по лестнице, сидении на корточках. Боли уменьшаются в покое, но периодически могут усиливаться по ночам.
Бурсит вертлужной сумки — воспаление бурсы над выступом бедренной кости. Отмечается глубокая (иногда жгучая) боль в области сустава и боль в наружном отделе ягодицы, которая усиливается при положении на больном боку. Бурсит подвздошно-гребешковой сумки, которая часто соединяется с полостью сустава, напоминает воспаление тазобедренного сустава. Отмечается припухлость и боли ниже паховой связки. Усиление болей отмечается при разгибании бедра. При седалищном бурсите боли усиливаются при сгибании бедра. При всех бурситах тазобедренного сустава отмечается усиления боли при ходьбе, подъеме по лестнице, сидении на корточках. Боли уменьшаются в покое, но периодически могут усиливаться по ночам.
Боли в коленных суставах
Повреждения менисков встречаются обычно после неудачного движения при ходьбе, беге, катании на лыжах, прыжке. В момент повреждения обычно слышен хруст в колене и появляется острая боль в суставе, которая лишает возможности двигаться. Иногда через 10—15 минут острая боль слегка ослабевает, и человек может наступить на ногу. Очень скоро боль усиливается и колено опухает. Острый период продолжается 2 — 3 недели, после чего боль и отёчность уменьшаются. Без правильного лечения болезнь может продолжаться годами – проявления стихают, а после нагрузки, приседаний или неудачных движений – возобновляются.Воспаление коленных сухожилий наблюдается чаще у женщин в возрасте старше 40 лет. Боли локализованы на внутренней поверхности коленей и обычно возникают при ходьбе вниз по лестнице или при ношении тяжестей. Периартрит не вызывает ограничения подвижности в колене, сустав не воспаляется.
Очень скоро боль усиливается и колено опухает. Острый период продолжается 2 — 3 недели, после чего боль и отёчность уменьшаются. Без правильного лечения болезнь может продолжаться годами – проявления стихают, а после нагрузки, приседаний или неудачных движений – возобновляются.Воспаление коленных сухожилий наблюдается чаще у женщин в возрасте старше 40 лет. Боли локализованы на внутренней поверхности коленей и обычно возникают при ходьбе вниз по лестнице или при ношении тяжестей. Периартрит не вызывает ограничения подвижности в колене, сустав не воспаляется.
Голеностопный сустав
Подвывих голеностопного сустава обычно случается у полных людей, у людей со слабым связочным аппаратом при неудачном движении, когда человек при ходьбе, беге или прыжке подворачивает ногу. Появляется боль и травматический отёк сустава. Если травма носит единичный характер, то сустав полностью восстанавливается за 1 — 2 месяца. У людей со слабым связочным аппаратом случаются повторные подвывихи сустава. После нескольких подвывихов структура хряща в суставе нарушается, что может привести к артрозу. При артрозе голеностопного сустава боли возникают только при ходьбе. В покое, как правило, не отмечаются.
После нескольких подвывихов структура хряща в суставе нарушается, что может привести к артрозу. При артрозе голеностопного сустава боли возникают только при ходьбе. В покое, как правило, не отмечаются.
Диагностика причин боли в суставах:
- Анамнез и опрос (связь с инфекцией, травмой, псориазом др., выраженность и характер болей)
- Физикальное обследование (локализация болей при пальпации, отечность, суставов, болезненность при пальпации (ощупывании), ограничение объема движений в суставе и т.д.)
- Клинические, биохимические анализы крови, ревмопробы (лейкоцитарная формула, СОЭ, мочевая кислота, С-реактивный белок, ревматоидный фактор и др.)
- Диагностическая пункция суставов
- Микробиологические исследования крови и суставной жидкости
- Определение антител к хламидиям и др. возбудителям артритов
- Рентгенография суставов
- УЗИ суставов
- МРТ и КТ
- Денситометрия (определение плотности хрящевой и костной ткани)
- Артроскопия (эндоскопия сустава)
Лечение:
-
- Лечение основного патологического процесса (при инфекции, аутоиммунном заболевании, псориазе, подагре и др.
 ).
). - Противовоспалительные препараты
- Хондропротекторы для наружного, перорального, внутримышечного и внутрисуставного введения
- Глюкокортикоиды для внутрисуставного введения
- Наружные средства
- Физиотерапия (электрофорез, магнитотерапия, озокерит и грязелечение и пр.)
- Лечебный массаж
- Лечебная физкультура
- Лечение основного патологического процесса (при инфекции, аутоиммунном заболевании, псориазе, подагре и др.
В медицинском оздоровительном центре FORTIS проводится профилактика и лечение заболеваний суставов современными методами:
-
Программы кинезитерапии (занятия на современных реабилитационных тренажерах и т.д.),
-
Аппаратная физиотерапия,
-
ЛФК, суставно-мышечная гимнастика
-
Внутрисуставные медикаментозные блокады
-
Миофасциальное кинезиотейпирование
Физические упражнения при заболеваниях суставов необходимы для укрепления мышц вокруг пораженных суставов, улучшения кровообращения в суставе и околосуставных тканях, улучшения эластичности связочного аппарата и сохранения функции суставов.
 Лечебная физкультура способствует также уменьшению болей, восстановлению хрящевой и костной ткани. Заниматься лечебной гимнастикой нужно под контролем специалистов в период ремиссий. Лечебная гимнастика и аппаратная физиотерапия, применяемые в центреFORTIS, поможет вам в восстановлении суставов. Для каждой группы суставов в медицинском оздоровительном центре FORTISразработаны специальные комплексы восстанавливающих упражнений.
Лечебная физкультура способствует также уменьшению болей, восстановлению хрящевой и костной ткани. Заниматься лечебной гимнастикой нужно под контролем специалистов в период ремиссий. Лечебная гимнастика и аппаратная физиотерапия, применяемые в центреFORTIS, поможет вам в восстановлении суставов. Для каждой группы суставов в медицинском оздоровительном центре FORTISразработаны специальные комплексы восстанавливающих упражнений.Почему у нас болят суставы после 50 лет
Новости Посмотреть все
- Дата
- 20 января 2022 г.
Новости здравоохранения
- Дата
- 20 января 2022 г.
все дело в износе, но это не неизбежно
Если ваше тело одеревенело, скрипит, болит и опухает, поздравляем: вы, вероятно, достигли полувековой отметки.
Если вам за 50, вы наверняка это заметили. Больно вставать с постели. Больно садиться. Больно вставать. Кажется, что боль повсюду. Но что такого в 50-летнем возрасте, что заставляет нас так осознавать, что у нас болят суставы?
«Я говорю своим пациентам, что 50 — это еще молодо», — сказал Нил Патель, доктор медицины, , специалист-ортопед в Институте ортопедии и позвоночника Адены. «В возрасте около 50 лет люди снова начинают становиться немного более активными, потому что их дети сейчас учатся в колледже или у них появилось больше свободного времени. Именно тогда они возвращаются к вещам, которые делали раньше, поэтому я думаю, что именно тогда многие люди осознают, что это больно».
Причины болейПричин ежедневного дискомфорта может быть много, но наиболее распространенной является остеоартрит — болезнь изнашивания, вызванная разрушением ткани (или хряща) между костями, вызывая боль в суставах.
Это также может быть ревматоидный артрит (РА) – воспалительное состояние, при котором ткань, покрывающая ваши суставы, по существу подвергается атаке со стороны вашей иммунной системы, вызывая тугоподвижность, опухшие суставы, которые могут вызвать лихорадку, усталость и потерю аппетита.
В любом состоянии боль в основном вызвана:
- Чрезмерным употреблением
- Недостаточным использованием
- Травмой
- Слабостью мышц
Пищевые продукты также могут вызывать воспаление, например: баклажаны и ягоды годжи)
У женщин в период менопаузы также могут возникать боли в коленях, плечах, шее, локтях или руках. Это также может вызвать боль при старых травмах суставов. Женщины, как правило, испытывают больший дискомфорт в суставах с возрастом, потому что в них меньше эстрогена, который помогает уменьшить воспаление.
Один фактор, который не вызывает боли в суставах: возраст.
«Это не признак старения, это признак уровня активности», — сказал доктор Патель. «В конце концов, это износ. У вас будет боль, если вы ведете слишком малоподвижный образ жизни и недостаточно используете свои суставы, или если вы слишком активны и чрезмерно их используете».
Существуют основные изменения образа жизни, которые вы можете внести, чтобы защитить и даже сохранить ваши суставы, в том числе:
- Двигайтесь — Регулярные физические упражнения — один из лучших способов сохранить здоровье суставов. Он укрепляет мышцы вокруг суставов и улучшает приток питательных веществ к хрящам, что снимает с них нагрузку. Упражнения с низким уровнем воздействия, такие как езда на велосипеде или ходьба, могут оказать защитное действие на ваши суставы и даже уменьшить ваши симптомы.
- Разминка и заминка – Отсутствие разминки перед тренировкой может привести к повышенному риску напряжения и перегрузки суставов. Разогревайтесь и расслабляйтесь в течение пяти минут, медленно работая над теми же мышцами, которые вы будете использовать во время тренировки.
- Похудеть — Лишний вес создает ненужную нагрузку на суставы, особенно на колени и бедра.
 Потеря всего десяти фунтов может снизить нагрузку на колени до 40 фунтов.
Потеря всего десяти фунтов может снизить нагрузку на колени до 40 фунтов. - Откажитесь от лишнего сахара – Сладкие напитки могут усилить воспаление и сделать вас более восприимчивыми к ревматоидному артриту. Точно так же употребление более здоровой пищи — еще один разумный способ предотвратить боль в суставах с возрастом.
- Избегайте обезвоживания – Хрящи ваших суставов в основном состоят из воды. Поддержание водного баланса сохраняет ваши суставы смазанными и здоровыми.
- Бросьте курить – Курение наносит вред вашему телу, в том числе хрящам. Заядлые курильщики могут ощущать боли более интенсивно, а курение может повлиять на эффективность некоторых обезболивающих препаратов. Отказ от курения — лучшее, что вы можете сделать для своего здоровья.
- Выспитесь – Недостаток сна может усилить боль. Сделайте качественный сон своим приоритетом: ложитесь спать и просыпайтесь в одно и то же время и выключайте смартфон за час до сна.
 Вы также можете сделать что-нибудь перед сном, чтобы расслабиться, например, принять ванну или выпить теплый чай.
Вы также можете сделать что-нибудь перед сном, чтобы расслабиться, например, принять ванну или выпить теплый чай.
Боль не обязательно является частью процесса старения. Если боль в суставах мешает вашей повседневной деятельности, возможно, пришло время обратиться к ортопеду.
«Большинство людей обращаются за лечением с острой болью после того, как они начали делать что-то, чего не делали какое-то время, или они просто начали другую деятельность, — сказал доктор Патель. Прекращение этой деятельности, а также отдых и охлаждение обычно помогают примерно в половине случаев».
Если боль не проходит, другие методы лечения могут включать:
- Противовоспалительные препараты (например, ибупрофен)
- Инъекции стероидов или геля номер)
Если вас беспокоит связь между вашим возрастом и состоянием здоровья, доктор Патель говорит, что это две разные вещи.
«Возраст не определяет боль», — сказал он.
 «Это действительно зависит от того, насколько вы здоровы. Многие люди до сих пор думают, что им за 30, но их тела с этим не согласны. То, что вы могли приседать с 800 фунтами в свои 30, не означает, что вы должны делать их и в 50».
«Это действительно зависит от того, насколько вы здоровы. Многие люди до сих пор думают, что им за 30, но их тела с этим не согласны. То, что вы могли приседать с 800 фунтами в свои 30, не означает, что вы должны делать их и в 50».5 советов, как справляться с обычными болями в пожилом возрасте
17 марта 2021 г.Чем старше мы становимся, тем больше кажется, что наши тела разваливаются. Хотя мы не всегда можем полностью остановить симптомы, связанные со старением, мы, безусловно, можем свести к минимуму их общее воздействие.
Боли, боли и скованность в первую очередь возникают в результате повседневного износа и естественной потери мышц и костей, объясняет Кристофер М. Дик, APN , первичная и специализированная помощь Вудбери. В дополнение к слабости мышц и костей наши сухожилия и связки также теряют часть своей гибкости и эластичности, делая нас более склонными к травмам и падениям.
Болезни чаще всего вызываются остеопенией, остеопорозом и остеоартритом.
 Остеопения является наиболее распространенной причиной снижения плотности костной ткани и является предшественником остеопороза, который может сделать кости настолько хрупкими, что они могут сломаться. Остеоартрит, с другой стороны, поражает хрящи между суставами.
Остеопения является наиболее распространенной причиной снижения плотности костной ткани и является предшественником остеопороза, который может сделать кости настолько хрупкими, что они могут сломаться. Остеоартрит, с другой стороны, поражает хрящи между суставами.К счастью, исследования показали, что симптомы — если заболевание уже развилось — и уровни риска — если его нет — можно легко контролировать и снижать с помощью здорового образа жизни, добавляет Дик. «Я всегда говорю, что унция профилактики стоит фунта лечения. Если бы вы могли поработать над тем, чтобы предотвратить травму до того, как она произошла, почему бы и нет?»
1. Придерживайтесь диеты, полезной для костей и мышц.
Стареющие тела более эффективно перерабатывают энергию, требуя гораздо меньше калорий, объясняет Дик. «Поскольку мы менее голодны, некоторые люди отказываются от неправильных продуктов и теряют основные питательные вещества».
Продукты с высоким содержанием кальция, магния, калия, железа и омега-3 жирных кислот, такие как молочные продукты, рыба, листовая зелень, картофель, апельсины, бананы и многое другое, являются строительным материалом для наших костей и мышц.
 Исследования также показали, что продукты, которые считаются «суперпродуктами» и богаты антиоксидантами, могут уменьшать воспаление, тем самым облегчая боли.
Исследования также показали, что продукты, которые считаются «суперпродуктами» и богаты антиоксидантами, могут уменьшать воспаление, тем самым облегчая боли.2. Не избегайте движения из-за боли. Ежедневные упражнения могут помочь им уйти!
«Упражнения необходимы для улучшения нашего здоровья и, следовательно, общего качества жизни», — сказал Дик. «Это сохраняет наши кости крепкими, мышцы в тонусе и позволяет нам функционировать на гораздо более высоком уровне в течение более длительного периода времени — вплоть до наших 70-х и 80-х годов».
Мало того, что малоподвижный образ жизни может привести к более быстрому истощению мышц и костей, он может «домино» привести к другим нездоровым привычкам, таким как неправильное питание, добавляет Дик. Эксперты рекомендуют всем взрослым, которые в состоянии выдержать не менее 30 минут умеренных аэробных упражнений в день, будь то часть упражнений, прогулка по окрестностям или просто парковка подальше от магазина.

Если вы страдаете от остеоартрита, скажем, коленного сустава, вы все равно можете выполнять упражнения для укрепления мышц вокруг колена, например езда на велосипеде, говорит Дик. Чем больше силы у вашего тела, чтобы поддерживать себя, тем меньше боли вы, вероятно, испытаете. Не стесняйтесь поговорить со своим лечащим врачом о том, какие упражнения подходят именно вам.
3. Пейте больше воды.
К сожалению, гидратация часто упускается из виду как компонент здорового образа жизни, говорит Дик. Когда мы становимся старше, мы на самом деле обезвоживаемся намного быстрее, потому что наши клетки не хранят воду так, как раньше. Обезвоживание можно легко пропустить, так как температура нашего тела не регулируется таким же образом, как и наша реакция на жажду.
Вы должны стремиться выпивать от 60 до 80 унций воды каждый день, если у вас нет ранее существовавших заболеваний, требующих ограничения жидкости.
4. Рассмотрите добавки.

Некоторые питательные вещества трудно потреблять в достаточном количестве из цельных продуктов, особенно когда снижается аппетит. Различные добавки, которые, как было показано, помогают облегчить боли в костях и мышцах, включают куркуму/куркумин, магний и рыбий жир — все они могут помочь уменьшить общее воспаление, объясняет Дик.
Помните, что, поскольку добавки не регулируются FDA, их всегда следует обсуждать с врачом, прежде чем принимать.
5. Обратитесь к «проверенным» методам облегчения боли, как только она началась.
В дополнение к здоровому поведению, описанному выше, есть много других вещей, которые могут помочь облегчить боль. В дополнение к аэробным упражнениям попробуйте легкие упражнения на растяжку/йогу или массаж мышц, советует Дик. Также можно использовать безрецептурные обезболивающие, такие как ацетаминофен, ибупрофен или напроксен натрия, а также мази и пластыри для местного применения.
Применение тепла и/или льда также может быть полезным.
 Мышечная боль лучше реагирует на тепло, тогда как боль в суставах лучше реагирует на лед. «При более острой/внезапной боли я рекомендую использовать лед в течение первых 48-72 часов, чтобы уменьшить воспаление, а затем переключиться на тепло, чтобы ускорить заживление», — сказал Дик.
Мышечная боль лучше реагирует на тепло, тогда как боль в суставах лучше реагирует на лед. «При более острой/внезапной боли я рекомендую использовать лед в течение первых 48-72 часов, чтобы уменьшить воспаление, а затем переключиться на тепло, чтобы ускорить заживление», — сказал Дик.Большую часть болей можно наблюдать и лечить в домашних условиях, но если вы заметили что-то необычное или получили травму/травму, вам следует как можно скорее обратиться к врачу.
Если вы в чем-то не уверены, все, что вам нужно сделать, это спросить, убеждает Дик. «Ни один вопрос не является слишком большим или слишком маленьким. Мы здесь, чтобы помочь вам облегчить вашу боль и наслаждаться жизнью в полной мере».
Для получения дополнительной информации об услугах первичной и специализированной помощи, предлагаемых в Jefferson Health — New Jersey, нажмите ЗДЕСЬ или позвоните по телефону 844-542-2273.
Jefferson Health — New Jersey & Jefferson Medical Group (JMG) соблюдает применимые федеральные законы о гражданских правах и не допускает дискриминации по признаку расы, цвета кожи, национального происхождения, возраста, инвалидности или пола.


 ).
). Потеря всего десяти фунтов может снизить нагрузку на колени до 40 фунтов.
Потеря всего десяти фунтов может снизить нагрузку на колени до 40 фунтов. Вы также можете сделать что-нибудь перед сном, чтобы расслабиться, например, принять ванну или выпить теплый чай.
Вы также можете сделать что-нибудь перед сном, чтобы расслабиться, например, принять ванну или выпить теплый чай. «Это действительно зависит от того, насколько вы здоровы. Многие люди до сих пор думают, что им за 30, но их тела с этим не согласны. То, что вы могли приседать с 800 фунтами в свои 30, не означает, что вы должны делать их и в 50».
«Это действительно зависит от того, насколько вы здоровы. Многие люди до сих пор думают, что им за 30, но их тела с этим не согласны. То, что вы могли приседать с 800 фунтами в свои 30, не означает, что вы должны делать их и в 50». Остеопения является наиболее распространенной причиной снижения плотности костной ткани и является предшественником остеопороза, который может сделать кости настолько хрупкими, что они могут сломаться. Остеоартрит, с другой стороны, поражает хрящи между суставами.
Остеопения является наиболее распространенной причиной снижения плотности костной ткани и является предшественником остеопороза, который может сделать кости настолько хрупкими, что они могут сломаться. Остеоартрит, с другой стороны, поражает хрящи между суставами. Исследования также показали, что продукты, которые считаются «суперпродуктами» и богаты антиоксидантами, могут уменьшать воспаление, тем самым облегчая боли.
Исследования также показали, что продукты, которые считаются «суперпродуктами» и богаты антиоксидантами, могут уменьшать воспаление, тем самым облегчая боли.

 Мышечная боль лучше реагирует на тепло, тогда как боль в суставах лучше реагирует на лед. «При более острой/внезапной боли я рекомендую использовать лед в течение первых 48-72 часов, чтобы уменьшить воспаление, а затем переключиться на тепло, чтобы ускорить заживление», — сказал Дик.
Мышечная боль лучше реагирует на тепло, тогда как боль в суставах лучше реагирует на лед. «При более острой/внезапной боли я рекомендую использовать лед в течение первых 48-72 часов, чтобы уменьшить воспаление, а затем переключиться на тепло, чтобы ускорить заживление», — сказал Дик.