Больной не ест после инсульта: Больной после инсульта отказывается от еды. Что делать?
Пропал аппетит у пожилого человека? Выясняем причины почему отказывается от еды.
- Причины потери аппетита
- Как правильно накормить больного
- Пожилой человек отказывается от еды: что делать
Часто пожилые люди, особенно страдающие различными заболеваниями, тем более лежачие больные, плохо едят или даже отказываются от приема пищи. Разбираемся, почему это происходит и как помочь близкому не терять вес и полноценно питаться.
Почему снижается аппетит?
Причин, которые могут вызывать снижение аппетита и отказ от пищи, довольно много. Конечно, это могут быть последствия тяжелых заболеваний человека, в том числе проблемы с ЖКТ, слабость. Часто такие отказы наблюдаются у лежачих больных, у онкологических пациентов.
Но есть и другие причины, которые не всегда сразу очевидны.
- Во-первых, у человека могут быть проблемы с глотанием (что тоже часто провоцируется различными заболеваниями), слабость жевательных и глотательных мышц.

Есть и внешние причины: например, качество приготовленной еды, обстановка. Также часто пожилой больной человек теряет аппетит из-за стресса или депрессии. Также подопечный может испытывать чувство зависимости от окружающих, если не может есть сам, или чувство вины, неловкости, стыда. И в итоге не хочет лишний раз попросить еды.
Кормим правильно: полезные советы
Если отказ от еды не связан с какими-то серьезными причинами (при которых приходится переходить на специальные смеси, а также использовать зонд или питание через гастростому), мы можем помочь нашему близкому наладить аппетит.
Во-первых, стоит обратить внимание на саму пищу.
Не торопитесь при кормлении, это может вызывать дискомфорт у больного. Не подгоняйте, среднее время кормления должно составлять до 15-20 минут.
Очень важно, чтобы пожилой человек получал полноценное питание, достаточное количество витаминов, не терял вес. Даже несмотря на то, что у такого больного обычно нет физической нагрузки и ему не требуется много энергии, питание должно включать в себя необходимое количество калорий, белки, жиры, углеводы – соблюдайте баланс.
Порой пожилой больной человек не может съесть всю порцию за один раз. Это нормально – не сердитесь, можно делать перерывы и докормить потом. Вообще, хорошо разбить приемы пищи и давать еду небольшими порциями в течение дня.
Психологи советуют давать поблажки – каждый из нас любит получать удовольствие от еды. Ничего страшного, если иногда вы отойдете от строгой лечебной диеты и дадите вашему близкому какое-то любимое лакомство. Или же, если человеку надоедает протертая пища, можно дать даже просто подержать во рту кусок пищи – допустим, сыра, мяса. В этот момент будьте рядом – особенно если у человека затруднено глотание. Это эмоциональная поддержка, приятные ощущения, и это улучшает аппетит и желание поесть.
Или же, если человеку надоедает протертая пища, можно дать даже просто подержать во рту кусок пищи – допустим, сыра, мяса. В этот момент будьте рядом – особенно если у человека затруднено глотание. Это эмоциональная поддержка, приятные ощущения, и это улучшает аппетит и желание поесть.
Очень важно обыграть прием пищи. Еда обязательно должна привлекать – своим запахом, видом, сервировкой. Вообще место приема пищи должно выглядеть приятно, чтобы вызывать приятные эмоции, это улучшает настроение пожилого человека и стимулирует аппетит.
Помните о возможных болезненных ощущениях во время приема пищи. Надо постараться минимизировать их. Например, проследить за состоянием полости рта и зубных протезов, если они есть. Важно постоянно обрабатывать ротовую полость, полоскать рот после каждого приема пищи.
Если ваш близкий – лежачий больной, помогите принять удобное сидячее или полусидячее положение, приподнимите голову, чтобы было легче глотать. Создайте спокойную обстановку, чтобы ничто не отвлекало и не раздражало. В то же время пусть сохраняются привычки: если, допустим, человек привык есть при включенном радио или телевизоре, так и делайте. И наоборот, например, после тяжелых заболеваний больному трудно сосредоточиться (так бывает после инсульта), в этом случае лучше соблюсти тишину.
В то же время пусть сохраняются привычки: если, допустим, человек привык есть при включенном радио или телевизоре, так и делайте. И наоборот, например, после тяжелых заболеваний больному трудно сосредоточиться (так бывает после инсульта), в этом случае лучше соблюсти тишину.
Если пожилой не ест
Постарайтесь создать спокойную эмоциональную атмосферу: не раздражайтесь, если человек ест медленно, не настаивайте, чтобы он съедал все, не сердитесь, если ваш близкий отказывается от еды. В этом случае можно вернуться к кормлению чуть позже. Важно, чтобы ваш близкий человек ощущал поддержку и понимал, что не является для вас обузой, что ритуал кормления не доставляет сложностей. Это поможет настроиться положительно.
- 27 июля 2021
Пройдите тест на уход за подопечным, узнайте какой объем услуг необходим
Почему пожилой человек отказывается есть, причины отказа от еды
Зачастую пожилые люди требуют к себе повышенного внимания и заботы. К сожалению, в таком возрасте у людей не редкими становятся перепады настроения, а также повышается тревожность.
К сожалению, в таком возрасте у людей не редкими становятся перепады настроения, а также повышается тревожность.
Если вы заметили, что человек отказывается принимать пищу, то это может стать поводом для беспокойства. Чаще всего это говорит о проблемах со здоровьем, которые могут быть как физические, так и психологические. Чтобы понять причину плохого самочувствия, важно быстро обратиться за консультацией к специалистам.
У многих со временем постепенно начинают меняться физические потребности. Например, пожилым людям нужно больше времени на отдых. Кроме того, снижается аппетит, так как организму нужно гораздо меньше ресурсов. Однако не забывайте о том, что систематическое нежелание есть – это не норма. Упадок сил и слабость могут являться причинами таких заболеваний, как:
- Онкозаболевания.
- Инфекция либо вирус.
- Пищевое отравление.
- Инсульт.
- Старческая деменция.
- Проблемы ЖКТ.

Почему пожилые люди мало едят? Отсутствие аппетита и депрессия являются симптомами болезни Альцгеймера, а также старческой деменции. Если у пациента развивается слабоумие, то он может испытывать проблемы с проглатыванием пищи, поэтому желание принимать пищу и пить жидкость пропадает.
Зачастую отсутствие аппетита может быть связано с приемом лекарств. К сожалению, многие препараты провоцируют аллергические реакции или вызывают расстройство пищевого поведения. Если вам кажется, что такое состояние пожилого человека вызвано медикаментами, то медицинский работник подберет аналоги, которые не будут давать такой побочный эффект.
Пожилой человек перестает есть: причины и помощь в такой ситуации
Если пациент лежачий, то ситуации осложняется. Отсутствие аппетита символизирует начало неприятных процессов, происходящих в организме. Если вовремя не заставить пенсионера есть, то это может стать причиной неприятных последствий.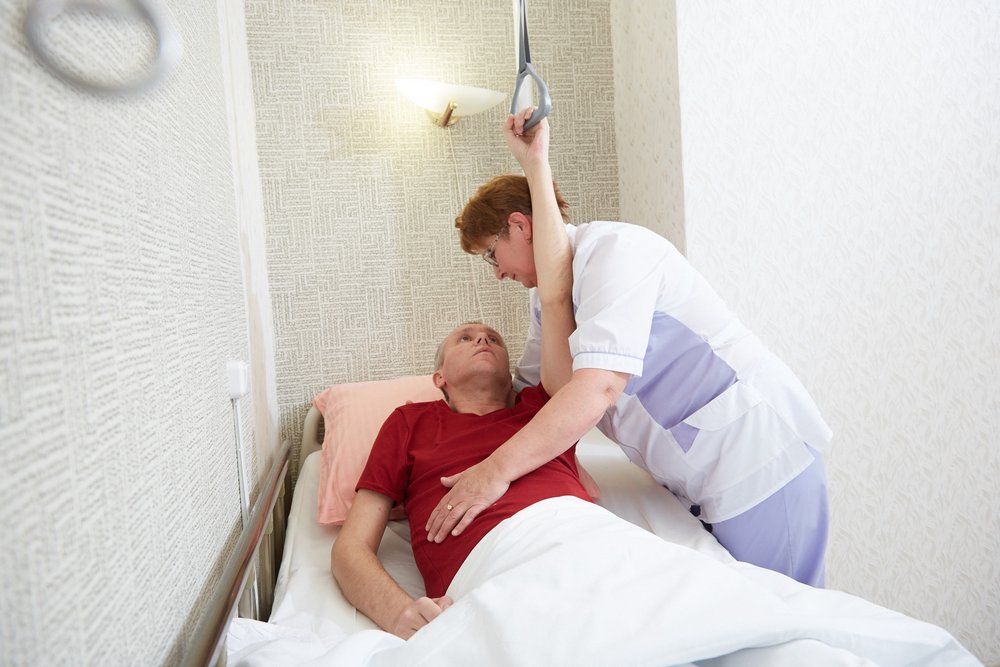
Постепенно развивается дисфагия, то есть происходит нарушение глотательной функции. Получается, что мышцы не могут проталкивать пищу в организм. Также происходит потеря веса, что может привести к мышечной атрофии, образованию пролежней.
Важно помнить, что отказ от еды зачастую является следствием тревоги. Возможно, это некая форма протеста против произошедших в жизни перемен. В данном случае, важно стать терпимее и постараться оказать пожилому человеку поддержку.
Если вы заметили, что лежачий больной буквально тает на глазах, то лучше сразу же обратиться к врачу, который использует зонд или гастростому. В таком случае питание будет поделено на пять или шесть приемов. Составление меню осуществляется в индивидуальном порядке.
Пожилой человек не ест: что делать
К сожалению, если отсутствие аппетита происходит на постоянной основе, то это может привести к тому, что организм перестанет воспринимать витамины, которые нужны для его нормального функционирования. Как вы понимаете, последствия в данном случае могут быть печальные, поэтому нужно искать причины и действовать.
Как вы понимаете, последствия в данном случае могут быть печальные, поэтому нужно искать причины и действовать.
Помимо внешних изменений, могут возникнуть проблемы с внутренними органами. Без питания невозможна выработка инсулина, а потому начинает беспокоить поджелудочная железа. Близкие пожилого человека могут попробовать прибегнуть к кормлению через зонд. Однако это лишь временно улучшит ситуацию.
При отсутствии сбалансированного питания появляется слабость и быстрая утомляемость. Если в организме питательные вещества в дефиците, то это приводит не только к физическому, но и к моральному истощению. Он не может восстановиться, так как попросту не хватает ресурсов. Пожилой человек постоянно лежит в постели, так как даже минимальные физические нагрузки быстро утомляют.
Как заставить есть пожилого человека?
Существует несколько эффективных способов, которые могут помочь в такой ситуации. Например, заставляют проголодаться ежедневные прогулки.
Если снижение аппетита связано с тревожностью и волнением, то здесь могут помочь родственники. Попробуйте деликатно поговорить об этом с пенсионером и придумайте какое-нибудь поощрение за прием пищи. Постарайтесь заинтересовать человека. Нередко отказ от еды может быть вызван резкой сменой образа жизни. Например, после переезда в дом престарелых или резкого попадания в больницу. В таком случае все зависит от персонала, который должен проявить терпение и внимание к пациенту. Важно постараться объяснить, что его ждет в следствие долговременного отказа от питания.
Бывает и такое, что пациент имеет особые пищевые привычки. Можно поинтересоваться, что его нравится и побаловать вкусным. Если вы заметили, что пожилой человек не употребляет пищу, но много пьет, то возможно он отравился.
Однако бывают ситуации, когда нужна помощь врача. В данном случае стоит обратиться к профессионалу, который назначит препараты, стимулирующие аппетит.
При составлении диеты учитываются следующие факторы:
- Калорийность, а также белки, жиры и углевод.
- Температура пищи.
- Кормление должно происходить строго по часам.
- Порции маленьких размеров.
Не рекомендуется больного кормить принудительно, если он при этом находится в лежачем положении. Важно хотя бы немного его приподнять, а затем, поддерживая голову, аккуратно давать пищу. Если вы видите, что самостоятельно у вас это сделать не получается, то лучше не медлить и обратиться к профессионалу, который поможет решить данную проблему.
Как видите, причины отсутствия аппетита могут быть совершенно разные, но в любом случае игнорировать это ни в коем случае нельзя. Важно проявить внимание, заботу и терпение к близкому человеку. Помните о том, что только своевременная поддержка и обращение за медицинской помощью помогут быстро вернуть пациента к нормальному состоянию.
Важно проявить внимание, заботу и терпение к близкому человеку. Помните о том, что только своевременная поддержка и обращение за медицинской помощью помогут быстро вернуть пациента к нормальному состоянию.
В нашем пансионате для пожилых людей в СПб предусмотрено 6-разовое питание (в том числе диетическое и специальное), так же есть помощь в приеме пищи.
Отказ от еды, дееспособность и этика у пациентов с инсультом: отчет о 3 случаях
Отчеты о случаях
. 2007 ноябрь; 88 (11): 1474-7.
doi: 10.1016/j.apmr.2007.07.018.
Гилель М Файнстоун 1 , Джефф Блэкмер
принадлежность
- 1 Программа реабилитации после инсульта, Отдел физической медицины и реабилитации, Медицинский центр Элизабет Брюйер, Оттава, Онтарио, Канада.

- PMID: 17964891
- DOI: 10.1016/j.apmr.2007.07.018
Отчеты о случаях заболевания
Hillel M Finestone et al. Arch Phys Med Rehabil. 2007 ноябрь
. 2007 ноябрь; 88 (11): 1474-7.
doi: 10.1016/j.apmr.2007.07.018.
Авторы
Гилель М Файнстоун 1 , Джефф Блэкмер
принадлежность
- 1 Программа реабилитации после инсульта, Отдел физической медицины и реабилитации, Медицинский центр Элизабет Брюйер, Оттава, Онтарио, Канада.

- PMID: 17964891
- DOI: 10.1016/j.apmr.2007.07.018
Абстрактный
Пациенты имеют право принимать решения о своем медицинском обслуживании, в том числе отказываться от определенного лечения или от поддерживающей жизнь деятельности, такой как прием пищи. Однако пациенты должны уметь понимать и оценивать последствия своих действий. Повреждение головного мозга, вызванное инсультом, может повлиять на способность людей понимать и оценивать свое конкретное заболевание или его последствия. Цель этого отчета состояла в том, чтобы описать уникальные медицинские и этические проблемы, с которыми столкнулись 3 реабилитирующихся пациента, перенесших инсульт, которые отказывались от еды. У двух пациентов был левополушарный инсульт с афазией. У третьего пациента был правомозговой инсульт, и он мог устно изложить свою позицию, но отрицал многие последствия своего инсульта. Отказ от еды и, следовательно, возможная неминуемая смерть заставили лечащего физиотерапевта и членов реабилитационной бригады пересмотреть вопрос о дееспособности больного, перенесшего инсульт. Ни один из пациентов не умер, а пероральное потребление варьировало от удовлетворительного до плохого. В этом отчете освещаются конкретные диагностические, управленческие, юридические и этические вопросы, связанные с трудной, но, вероятно, нередкой проблемой отказа от еды у пациентов, перенесших инсульт. В нем подчеркивается концепция дееспособности, которая направляет принятие клинических решений у таких пациентов, и предлагаются конкретные клинические действия.
У двух пациентов был левополушарный инсульт с афазией. У третьего пациента был правомозговой инсульт, и он мог устно изложить свою позицию, но отрицал многие последствия своего инсульта. Отказ от еды и, следовательно, возможная неминуемая смерть заставили лечащего физиотерапевта и членов реабилитационной бригады пересмотреть вопрос о дееспособности больного, перенесшего инсульт. Ни один из пациентов не умер, а пероральное потребление варьировало от удовлетворительного до плохого. В этом отчете освещаются конкретные диагностические, управленческие, юридические и этические вопросы, связанные с трудной, но, вероятно, нередкой проблемой отказа от еды у пациентов, перенесших инсульт. В нем подчеркивается концепция дееспособности, которая направляет принятие клинических решений у таких пациентов, и предлагаются конкретные клинические действия.
Похожие статьи
Ятрогенные этические проблемы: комментарий на тему «может ли пациент отказаться от консультации психиатра для оценки способности принимать решения»?
Стоун АА.
 Стоун АА.
Дж. Клин Этика. 1994 г. Осень; 5 (3): 234-7.
Дж. Клин Этика. 1994.
PMID: 7841474
Аннотация недоступна.
Стоун АА.
Дж. Клин Этика. 1994 г. Осень; 5 (3): 234-7.
Дж. Клин Этика. 1994.
PMID: 7841474
Аннотация недоступна.Исход движения у пациентов с гемиплегией и инфарктом средней мозговой артерии: разница между правосторонними и левосторонними поражениями.
Гото А., Окуда С., Ито С., Мацуока Ю., Ито Э., Такахаши А., Собуэ Г. Гото А и др. J Инсульт Цереброваскулярная дис. 2009 Январь; 18 (1): 60-7. doi: 10.1016/j.jstrokecerebrovasdis.2008.09.003. J Инсульт Цереброваскулярная дис. 2009. PMID: 19110147
Римская концепция умственной способности принимать решения в конце жизни.
Мендельсон Д. Мендельсон Д. Международная юридическая психиатрия. 2007 г., май-июнь; 30(3):201-12. doi: 10.
 1016/j.ijlp.2007.03.004. Epub 2007 10 апр.
Международная юридическая психиатрия. 2007.
PMID: 17428540
1016/j.ijlp.2007.03.004. Epub 2007 10 апр.
Международная юридическая психиатрия. 2007.
PMID: 17428540[Оценка различных аспектов мотивации к еде, которые могут повлиять на потребление пищи и контроль массы тела].
Беллайл Ф. Беллайл Ф. Энцефал. 2009 апр; 35 (2): 182-5. doi: 10.1016/j.encep.2008.03.009. Epub 2008 7 июля. Энцефал. 2009. PMID: 19393389 Обзор. Французский.
Этические соображения отказа от питания после инсульта.
Sandman L, Agren Bolmsjö I, Westergren A. Сэндман Л. и др. Нурская этика. 2008 март; 15(2):147-59. дои: 10.1177/0969733007086013. Нурская этика. 2008. PMID: 18272606 Обзор.
Посмотреть все похожие статьи
Цитируется
Психические расстройства, когнитивные нарушения и риск самоубийства у пожилых людей.

Кулак-Бейда А., Бейда Г., Вашкевич Н. Кулак-Бейда А. и др. Фронтовая психиатрия. 2021 авг 25;12:695286. doi: 10.3389/fpsyt.2021.695286. Электронная коллекция 2021. Фронтовая психиатрия. 2021. PMID: 34512415 Бесплатная статья ЧВК. Обзор.
Суицид в пожилом возрасте: современные перспективы.
Conejero I, Olié E, Courtet P, Calati R. Конехеро I и др. Clin Interv Старение. 20 апр 2018; 13:691-699. DOI: 10.2147/CIA.S130670. Электронная коллекция 2018. Clin Interv Старение. 2018. PMID: 29719381 Бесплатная статья ЧВК. Обзор.
Типы публикаций
термины MeSH
Руководство нейрохирурга по симптомам, лечению и профилактике инсульта
Инсульт — это резкое прекращение постоянного притока крови к мозгу, что приводит к потере неврологической функции. Прерывание кровотока может быть вызвано закупоркой, что приводит к более распространенному ишемическому инсульту, или кровоизлиянием в мозг, что приводит к более смертельному геморрагическому инсульту. Ишемический инсульт составляет примерно 87 процентов всех случаев инсульта. Инсульт часто происходит без предупреждения или без предупреждения, и результаты могут быть разрушительными.
Прерывание кровотока может быть вызвано закупоркой, что приводит к более распространенному ишемическому инсульту, или кровоизлиянием в мозг, что приводит к более смертельному геморрагическому инсульту. Ишемический инсульт составляет примерно 87 процентов всех случаев инсульта. Инсульт часто происходит без предупреждения или без предупреждения, и результаты могут быть разрушительными.
Крайне важно, чтобы надлежащий кровоток и кислород к мозгу были восстановлены как можно скорее. Без кислорода и важных питательных веществ пораженные клетки мозга либо повреждаются, либо умирают в течение нескольких минут. Когда клетки мозга умирают, они, как правило, не регенерируют, и может произойти разрушительное повреждение, иногда приводящее к физическим, когнитивным и психическим нарушениям.
- Тромботический (церебральный тромбоз) — наиболее распространенный тип ишемического инсульта. Сгусток крови образуется внутри больной или поврежденной артерии в головном мозге в результате атеросклероза (холестеринсодержащие отложения, называемые бляшками), блокируя кровоток.

- Эмболия (церебральная эмболия) возникает, когда сгусток или небольшой кусочек бляшки, образовавшийся в одной из артерий, ведущих к мозгу или сердцу, проталкивается по кровотоку и застревает в более узких артериях головного мозга. Кровоснабжение головного мозга прекращается из-за закупорки сосуда.
Это предупредительный признак возможного инсульта в будущем и рассматривается как неотложная неврологическая помощь. Общие временные симптомы включают трудности с речью или пониманием других, потерю или нечеткость зрения в одном глазу и потерю силы или онемение в руке или ноге. Обычно эти симптомы исчезают менее чем за 10–20 минут и почти всегда в течение одного часа. Даже если все симптомы исчезнут, очень важно, чтобы любой, кто испытывает эти симптомы, позвонил по номеру 9.11 и немедленно пройти обследование у квалифицированного врача.
- Субарахноидальное кровоизлияние — кровотечение, возникающее в пространстве между поверхностью головного мозга и черепом.
 Частой причиной субарахноидального геморрагического инсульта является разрыв церебральной аневризмы, области, где кровеносный сосуд в мозгу ослабевает, что приводит к выпячиванию или вздутию части стенки сосуда; или разрыв артериовенозной мальформации (АВМ), клубок аномальных и плохо сформированных кровеносных сосудов (артерий и вен) с врожденной склонностью к кровотечению.
Частой причиной субарахноидального геморрагического инсульта является разрыв церебральной аневризмы, области, где кровеносный сосуд в мозгу ослабевает, что приводит к выпячиванию или вздутию части стенки сосуда; или разрыв артериовенозной мальформации (АВМ), клубок аномальных и плохо сформированных кровеносных сосудов (артерий и вен) с врожденной склонностью к кровотечению.
- Внутримозговое кровоизлияние — это кровотечение, возникающее в тканях головного мозга. Многие внутримозговые кровоизлияния обусловлены изменениями в артериях, вызванными длительно существующей артериальной гипертензией. Другие потенциальные причины могут быть выявлены с помощью тестирования.
- Инсульт является третьей по значимости причиной смерти в США.
- Согласно статистическим данным, в 2007 году в США от цереброваскулярных заболеваний умерло 135 592 человека.
- Из всех инсультов 87 % являются ишемическими, 10 % — внутримозговыми кровоизлияниями и 3 % — субарахноидальными кровоизлияниями.

- Несмотря на рост заболеваемости, с 2002 г. наблюдается устойчивое снижение уровня смертности.
- Из более чем 795 000 человек, поражаемых ежегодно, около 610 000 из них являются первыми приступами, а 185 000 — рецидивирующими.
- Около 25 процентов людей, перенесших первый инсульт, перенесут повторный инсульт в течение пяти лет.
- Инсульт является основной причиной серьезной длительной нетрудоспособности, по оценкам, в настоящее время в живых осталось 5,4 миллиона человек, перенесших инсульт.
- В 2010 году инсульт стоил около 73,7 миллиардов долларов как прямых, так и косвенных затрат только в США.
Источник: Американская кардиологическая ассоциация (AHA), Статистика сердечных заболеваний и инсультов — обновление 2010 г.
Хотя они чаще встречаются у пожилых людей, инсульты могут возникнуть в любом возрасте. Понимание факторов, повышающих риск инсульта, и распознавание симптомов может помочь вам предотвратить инсульт. Ранняя диагностика и лечение могут повысить ваши шансы на полное выздоровление.
Ранняя диагностика и лечение могут повысить ваши шансы на полное выздоровление.
К контролируемым или излечимым факторам риска инсульта относятся:
- Курение: Вы можете снизить риск, бросив курить. Ваш риск может быть увеличен еще больше, если вы используете некоторые формы оральных контрацептивов и являетесь курильщиком. Имеются недавние доказательства того, что длительное воздействие пассивного курения может увеличить риск инсульта.
- Высокое кровяное давление: Артериальное давление 140/90 мм рт. ст. или выше является наиболее важным фактором риска инсульта. Обычно он не имеет специфических симптомов и ранних предупреждающих признаков. Вот почему важно регулярно проверять артериальное давление. Контроль артериального давления имеет решающее значение для предотвращения инсульта.
- Заболевание сонных или других артерий: сонные артерии на шее снабжают кровью головной мозг. Сонная артерия, суженная жировыми отложениями из-за атеросклероза, может закупориться тромбом.
 Нейрохирурги лечат сонные артерии с помощью каротидной эндартерэктомии, процедуры, при которой делается разрез на шее и удаляется бляшка из артерии; или ангиопластика и стентирование сонных артерий, эндоваскулярная процедура, не требующая хирургического разреза на шее.
Нейрохирурги лечат сонные артерии с помощью каротидной эндартерэктомии, процедуры, при которой делается разрез на шее и удаляется бляшка из артерии; или ангиопластика и стентирование сонных артерий, эндоваскулярная процедура, не требующая хирургического разреза на шее.
- ТИА в анамнезе. Около 30% инсультов предшествуют одному или нескольким ТИА, которые могут возникнуть за несколько дней, недель или даже месяцев до инсульта.
- Диабет: очень важно контролировать уровень сахара в крови, кровяное давление и уровень холестерина. Диабет, особенно при отсутствии лечения, повышает риск инсульта и имеет множество других серьезных последствий для здоровья.
- Высокий уровень холестерина в крови. Высокий уровень общего холестерина в крови (240 мг/дл или выше) является основным фактором риска сердечно-сосудистых заболеваний, что повышает риск инсульта. Недавние исследования показывают, что высокие уровни холестерина ЛПНП (плохого) (более 100 мг/дл) и триглицеридов (жиры крови, 150 мг/дл или выше) увеличивают риск инсульта у людей с предшествующей ишемической болезнью сердца, ишемическим инсультом или ТИА.
 . Низкий уровень (менее 40 мг/дл) холестерина ЛПВП (хорошего) также может увеличить риск инсульта. Вы часто можете улучшить уровень холестерина, уменьшив количество соли и насыщенных жиров в своем рационе. Однако некоторые люди наследуют гены, связанные с повышенным уровнем холестерина. Хотя они могут хорошо питаться и заниматься спортом, у них все же может быть высокий уровень холестерина, и они должны принимать лекарства, чтобы контролировать его.
. Низкий уровень (менее 40 мг/дл) холестерина ЛПВП (хорошего) также может увеличить риск инсульта. Вы часто можете улучшить уровень холестерина, уменьшив количество соли и насыщенных жиров в своем рационе. Однако некоторые люди наследуют гены, связанные с повышенным уровнем холестерина. Хотя они могут хорошо питаться и заниматься спортом, у них все же может быть высокий уровень холестерина, и они должны принимать лекарства, чтобы контролировать его.
- Низкая физическая активность и ожирение. Отсутствие физической активности, ожирение или и то, и другое может увеличить риск высокого кровяного давления, высокого уровня холестерина в крови, диабета, сердечных заболеваний и инсульта. Выполнение 30 минут умеренных упражнений пять дней в неделю может помочь снизить риск инсульта. Перед началом любой программы упражнений проконсультируйтесь с врачом, если у вас есть какие-либо проблемы со здоровьем или вы ведете малоподвижный образ жизни.
- Недавние исследования показывают, что у людей, получающих заместительную гормональную терапию (ЗГТ), в целом 29процент повышенного риска инсульта, в частности ишемического инсульта.

К неконтролируемым факторам риска относятся:
- Возраст: Инсульты случаются у людей всех возрастов, включая детей. Но чем вы старше, тем выше риск инсульта.
- Пол: Инсульт чаще встречается у мужчин, чем у женщин. В большинстве возрастных групп больше мужчин, чем женщин, переносят инсульт в течение определенного года. Однако на долю женщин приходится более половины всех смертей от инсульта. Беременные женщины имеют более высокий риск инсульта. Некоторые исследования показали, что женщины могут испытывать и интерпретировать симптомы инсульта иначе, чем мужчины, что заставляет их откладывать обращение за медицинской помощью и способствует более высокому уровню смертности от инсульта.
- Наследственность и расовая принадлежность: У вас повышенный риск инсульта, если он был у одного из родителей, бабушки или дедушки, сестры или брата. Риск инсульта у афроамериканцев более чем в два раза выше, чем у представителей европеоидной расы, что отчасти связано с распространенностью гипертонии.
 Испанцы также имеют повышенный риск инсульта.
Испанцы также имеют повышенный риск инсульта.
- Перенесенный инсульт или сердечный приступ: если у вас уже был инсульт, у вас намного выше риск повторного инсульта. Если у вас был сердечный приступ, вы также подвержены более высокому риску инсульта.
Диапазон и тяжесть ранних симптомов инсульта значительно различаются, но их объединяет общая характеристика внезапности. Предупреждающие признаки могут включать в себя некоторые или все из следующих симптомов:
- Головокружение, тошнота или рвота
- Необычно сильная головная боль
- Спутанность сознания, дезориентация или потеря памяти
- Онемение, слабость в руке, ноге или лице, особенно с одной стороны
- Ненормальная или невнятная речь
- Трудности с пониманием
- Потеря зрения или нарушение зрения
- Потеря равновесия, координации или способности ходить
- Особенно важно отметить, что многие инсульты могут привести к совершенно безболезненной потере неврологической функции, что может привести к колебаниям в необходимости звонить по номеру 911 или посещать отделение неотложной помощи.

Последствия инсульта зависят в первую очередь от локализации обструкции и степени поражения мозговой ткани. Одна сторона мозга контролирует противоположную сторону тела, поэтому инсульт, затрагивающий правую сторону, приведет к неврологическим осложнениям на левой стороне тела. Инсульт справа может привести к следующему:
- Паралич левой стороны тела
- Проблемы со зрением
- Быстрое, любознательное или бесцельное поведение
- Потеря памяти
Инсульт с левой стороны может привести к следующему:
- Паралич правой стороны тела
- Проблемы с речью/языком
- Медленное, осторожное поведение
- Потеря памяти
В реабилитации после инсульта может участвовать ряд медицинских специалистов; но ранняя диагностика инсульта, его лечение или профилактика могут быть предприняты нейрохирургом. Быстрая и точная диагностика вида инсульта и точной локализации его повреждения имеет решающее значение для успешного лечения. Технические достижения, такие как цифровая визуализация, микрокатетеры и другие нейроинтервенционные технологии, использование операционного микроскопа (микрохирургия) и хирургического лазера, сделали возможным лечение проблем, связанных с инсультом, которые еще несколько лет назад были неоперабельны.
Технические достижения, такие как цифровая визуализация, микрокатетеры и другие нейроинтервенционные технологии, использование операционного микроскопа (микрохирургия) и хирургического лазера, сделали возможным лечение проблем, связанных с инсультом, которые еще несколько лет назад были неоперабельны.
Ишемический инсульт лечится удалением обструкции и восстановлением притока крови к мозгу. Единственным лекарством, одобренным Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) для лечения ишемического инсульта, является активатор тканевого плазминогена (tPA), который необходимо вводить в течение трех часов с момента появления симптомов, чтобы он работал лучше. К сожалению, только 3-5 процентов пациентов, перенесших инсульт, добираются до больницы вовремя, чтобы рассмотреть вопрос о таком лечении, а фактическое использование tPA значительно ниже. Это лекарство сопряжено с риском усиления внутричерепного кровоизлияния и не используется при геморрагическом инсульте.
Хирургические вмешательства на основе микрокатетера при инсульте могут включать использование небольшого микрокатетера, доставляемого через проводниковый катетер большего размера, вводимого в паху через небольшой разрез. Микропроводник используется для проведения микрокатетера к месту закупорки в головном мозге. Тромболитические препараты, такие как tPA, затем можно вводить непосредственно в окклюзирующий тромб. Этот вид лечения, при котором тромболитические препараты вводятся внутриартериально, является более специфичным, чем внутривенное введение tPA, и, следовательно, может потребовать значительно меньших доз препаратов. Срок реализации этого типа вмешательства также значительно (в два раза) больше, чем для внутривенного ТПА. Как правило, такое лечение предлагают только центры комплексной помощи при инсульте.
Merci Retriever, одобренный FDA в 2004 году, представляет собой устройство в форме штопора, используемое для удаления тромбов из артерий пациентов, перенесших инсульт. В паховой области пациента делают небольшой разрез, в который вводят небольшой катетер до тех пор, пока он не достигнет артерий на шее. На шее небольшой катетер внутри большего катетера проводится через артерии в мозг, пока не достигнет мозгового сгустка. Прямой провод внутри маленького катетера выходит за пределы сгустка и автоматически скручивается в форму штопора. Он втягивается обратно в сгусток, штопор вращается и захватывает сгусток. Баллон надувается в шейной артерии, перекрывая кровоток, поэтому устройство может безопасно извлечь тромб из мозга. Сгусток удаляют через катетер с помощью шприца.
В паховой области пациента делают небольшой разрез, в который вводят небольшой катетер до тех пор, пока он не достигнет артерий на шее. На шее небольшой катетер внутри большего катетера проводится через артерии в мозг, пока не достигнет мозгового сгустка. Прямой провод внутри маленького катетера выходит за пределы сгустка и автоматически скручивается в форму штопора. Он втягивается обратно в сгусток, штопор вращается и захватывает сгусток. Баллон надувается в шейной артерии, перекрывая кровоток, поэтому устройство может безопасно извлечь тромб из мозга. Сгусток удаляют через катетер с помощью шприца.
Penumbra также является системным устройством на основе микрокатетера, работающим по принципу аспирации. Он был одобрен FDA в 2008 году.
Устройства Stentriever представляют собой новейшее поколение устройств для эмболэктомии при инсульте. Они все еще находятся на стадии исследования, но работают, разрушая закупоривающий сгусток в сочетании с аспирацией или изъятием.
Лекарства, используемые для предотвращения инсульта у пациентов с высоким риском (особенно у тех, кто ранее перенес ТИА или ишемический инсульт), делятся на две основные категории: антикоагулянты и антиагреганты.
Антикоагулянты разжижают кровь и препятствуют свертыванию. Гепарин действует быстро и вводится внутривенно или подкожно (под кожу), пока пациент находится в больнице. Варфарин более медленного действия можно назначать перорально и использовать в течение более длительного периода времени. Поскольку эти препараты влияют на способность крови к свертыванию, они требуют тщательного наблюдения врача.
Антитромбоцитарные препараты предотвращают агрегацию тромбоцитов. Тромбоциты — это специализированные клетки крови, которые инициируют процесс заживления. Большое количество тромбоцитов слипаются, образуя сгусток, который иногда может блокировать артерию или отрываться, перемещаться по кровотоку и блокировать меньшую артерию. Антитромбоцитарные препараты делают тромбоциты менее липкими и с меньшей вероятностью образуют сгустки, снижая риск ишемического инсульта у пациентов, перенесших ТИА или предшествующий ишемический инсульт.
Перед операцией пациенты получают либо общую, либо местную анестезию. При этой процедуре нейрохирург делает разрез в сонной артерии на шее и удаляет бляшку с помощью инструмента для рассечения. Удаление налета осуществляется путем расширения прохода, что помогает восстановить нормальный кровоток. Артерия будет восстановлена с помощью швов или трансплантата. Вся процедура обычно занимает около двух часов. В первые несколько дней после операции возможны боли возле разреза на шее и затруднения при глотании. Большинство пациентов могут вернуться домой через один или два дня и вернуться к работе, как правило, в течение месяца. Пациенты должны избегать вождения и ограничивать физическую активность в течение нескольких недель после операции.
Как и при любом виде хирургического вмешательства, существуют потенциальные осложнения при каротидной эндартерэктомии. Существует 1-3-процентный риск инсульта после операции. Другим довольно редким осложнением является повторная закупорка сонной артерии, называемая рестенозом. Это может произойти позже, особенно у курильщиков сигарет. Онемение лица или языка, вызванное временным повреждением нерва, возможно, но редко. Обычно это проходит менее чем за месяц и чаще всего не требует никакого лечения.
Это может произойти позже, особенно у курильщиков сигарет. Онемение лица или языка, вызванное временным повреждением нерва, возможно, но редко. Обычно это проходит менее чем за месяц и чаще всего не требует никакого лечения.
Альтернативная, более новая форма лечения, каротидная ангиопластика и стентирование (CAS), показывает некоторые перспективы у пациентов, которые могут подвергаться слишком высокому риску хирургического вмешательства. Стентирование сонных артерий — это нейроинтервенционная процедура, при которой внутри сонной артерии помещается тонкая металлическая сетчатая трубка для увеличения кровотока, блокируемого бляшками. Доступ осуществляется через небольшой (0,5 см) разрез в паху, разрез на шее не делается. Стент вводится после процедуры, называемой ангиопластикой, при которой врач вводит баллонный катетер в закупоренную артерию. Баллон надувают и прижимают к бляшке, расплющивая ее и вновь открывая артерию. Стент действует как каркас, чтобы предотвратить спадение артерии или ее повторное закрытие после завершения процедуры.
Существует несколько потенциальных осложнений эндоваскулярного лечения. Наиболее серьезный риск стентирования сонных артерий представляет собой эмболию, вызванную разрывом частички бляшки, отрывающейся от участка. Это может блокировать артерию в головном мозге, вызывая инсульт. Эти риски сводятся к минимуму с помощью небольших фильтров, называемых устройствами защиты от эмболии, в сочетании с ангиопластикой и стентированием. Существует также небольшой риск инсульта из-за отслоившейся части зубного налета или тромба, блокирующего артерию во время или сразу после операции. Риски уравновешиваются преимуществами более короткого времени окклюзии (10 секунд по сравнению с 30 минутами при эндартерэктомии), более короткой анестезии и небольшого разреза на ноге.
Гиперперфузия или внезапное усиление кровотока через ранее заблокированную сонную артерию в артерии головного мозга может вызвать геморрагический инсульт. Другие осложнения включают рестеноз и короткие периоды поддающегося лечению снижения артериального давления и частоты сердечных сокращений. Эти риски аналогичны для CEA и CAS.
Эти риски аналогичны для CEA и CAS.
Геморрагический инсульт обычно требует хирургического вмешательства для снижения внутричерепного (внутричерепного) давления, вызванного кровотечением. Хирургическое лечение геморрагического инсульта, вызванного аневризмой или дефектом кровеносного сосуда, может предотвратить повторные инсульты. Хирургия может быть выполнена, чтобы закрыть поврежденный кровеносный сосуд и перенаправить кровоток в другие сосуды, которые снабжают кровью ту же область мозга.
Для больного с разрывом аневризмы головного мозга хирургическое устранение аневризмы — это только начало. Реанимационное восстановление в течение следующих 10-14 дней является правилом, в течение которого может возникнуть и возникает множество осложнений, связанных с субарахноидальным кровоизлиянием (САК). В какой-то момент в течение этого периода (часто сразу после завершения операции) проводят церебральную ангиографию или альтернативное исследование, чтобы подтвердить, что аневризма ликвидирована. Первые два-пять дней после САК представляют наибольшую угрозу отека головного мозга; при этом применяются специальные меры (как медицинские, так и хирургические) для уменьшения влияния отека на внутричерепное давление. Ближе к концу этого начального периода начинается период риска отсроченного церебрального вазоспазма, который длится большую часть следующих 14 дней. Часто встречаются интеркуррентные инфекции, такие как пневмония, может развиться гидроцефалия.
Первые два-пять дней после САК представляют наибольшую угрозу отека головного мозга; при этом применяются специальные меры (как медицинские, так и хирургические) для уменьшения влияния отека на внутричерепное давление. Ближе к концу этого начального периода начинается период риска отсроченного церебрального вазоспазма, который длится большую часть следующих 14 дней. Часто встречаются интеркуррентные инфекции, такие как пневмония, может развиться гидроцефалия.
Перед операцией точное местонахождение субарахноидального кровоизлияния или аневризмы определяется с помощью изображений церебральной ангиографии. Операция по «клипированию» аневризмы проводится путем краниотомии (хирургического вскрытия черепа) и изоляции аневризмы от нормального кровотока. Кроме того, для снижения повышенного внутричерепного давления может быть выполнена краниэктомия, хирургическая процедура, при которой часть черепа удаляется и временно прекращается.
К основанию аневризмы прикрепляют один или несколько крошечных титановых зажимов с пружинными механизмами, что позволяет ей сдуться. Размер и форма клипс подбирается в зависимости от размера и расположения аневризмы. Клипсы являются постоянными, остаются на месте и, как правило, обеспечивают длительное лечение пациента. Ангиографию используют для подтверждения исключения аневризмы из мозгового кровообращения и сохранения нормального кровотока в головном мозге.
Размер и форма клипс подбирается в зависимости от размера и расположения аневризмы. Клипсы являются постоянными, остаются на месте и, как правило, обеспечивают длительное лечение пациента. Ангиографию используют для подтверждения исключения аневризмы из мозгового кровообращения и сохранения нормального кровотока в головном мозге.
Нейроинтервенционные процедуры при церебральной аневризме имеют общие преимущества: отсутствие разреза в черепе и время анестезии, которое часто значительно короче, чем при краниотомии и микрохирургическом клипировании.
При эндоваскулярной эмболизации микроспиралями иглу вводят в бедренную артерию голени и вводят небольшой катетер. Под рентгеновским контролем катетер продвигается по артериальной системе организма к одному из четырех кровеносных сосудов, питающих головной мозг. В аневризму вводится микрокатетер меньшего размера, и после правильного расположения тонкая проволочная нить или «катушка» продвигается в аневризму. Гибкая платиновая катушка спроектирована так, чтобы соответствовать форме аневризмы. В аневризму вводят дополнительные спирали, чтобы закрыть аневризму изнутри. Это предотвращает приток крови к аневризме, вызывая образование сгустка внутри.
В аневризму вводят дополнительные спирали, чтобы закрыть аневризму изнутри. Это предотвращает приток крови к аневризме, вызывая образование сгустка внутри.
При намотке с помощью баллона используется крошечный баллонный катетер, который помогает удерживать катушку на месте. Хотя в нескольких исследованиях было показано, что это увеличивает риски, постоянные инновации в этой относительно новой технологии помогли повысить ее эффективность. В комбинации стента и спирали используется небольшая гибкая цилиндрическая сетчатая трубка, которая обеспечивает основу для спирали. Внутричерепное стентирование и другие инновации являются достаточно новыми, а эндоваскулярные технологии находятся в постоянном развитии. Эти дополнения позволяют рассматривать спирализацию церебральных аневризм, которые могут не иметь идеальной формы для традиционной спирализации.
Восстановление и реабилитация являются одними из наиболее важных аспектов лечения инсульта. Как правило, большинство инсультов связаны с некоторым восстановлением, степень которого вариабельна. В некоторых случаях неповрежденные участки мозга могут выполнять функции, утраченные при инсульте. Реабилитация включает физиотерапию, логопедию и трудотерапию. Этот тип восстановления измеряется месяцами или годами.
В некоторых случаях неповрежденные участки мозга могут выполнять функции, утраченные при инсульте. Реабилитация включает физиотерапию, логопедию и трудотерапию. Этот тип восстановления измеряется месяцами или годами.
- Физиотерапия включает в себя использование физических упражнений и других физических средств (например, массажа, тепла) и может помочь пациентам восстановить подвижность рук и ног и предотвратить ригидность мышц у пациентов с необратимым параличом.
- Логопедия может помочь пациентам восстановить способность говорить.
- Трудотерапия может помочь пациентам восстановить самостоятельную функцию и заново освоить базовые навыки (например, одевание, приготовление еды и купание).
Современные методы лечения ишемического и геморрагического инсульта достигли продвинутого уровня развития в современную эпоху цифровых и аппаратных технологий. Нейроинтервенционное лечение позволяет выполнять хирургические вмешательства на головном мозге без необходимости хирургического вскрытия черепа и обеспечивает отличные альтернативы для лечения всех форм инсульта и цереброваскулярных заболеваний.





 Стоун АА.
Дж. Клин Этика. 1994 г. Осень; 5 (3): 234-7.
Дж. Клин Этика. 1994.
PMID: 7841474
Аннотация недоступна.
Стоун АА.
Дж. Клин Этика. 1994 г. Осень; 5 (3): 234-7.
Дж. Клин Этика. 1994.
PMID: 7841474
Аннотация недоступна. 1016/j.ijlp.2007.03.004. Epub 2007 10 апр.
Международная юридическая психиатрия. 2007.
PMID: 17428540
1016/j.ijlp.2007.03.004. Epub 2007 10 апр.
Международная юридическая психиатрия. 2007.
PMID: 17428540

 Частой причиной субарахноидального геморрагического инсульта является разрыв церебральной аневризмы, области, где кровеносный сосуд в мозгу ослабевает, что приводит к выпячиванию или вздутию части стенки сосуда; или разрыв артериовенозной мальформации (АВМ), клубок аномальных и плохо сформированных кровеносных сосудов (артерий и вен) с врожденной склонностью к кровотечению.
Частой причиной субарахноидального геморрагического инсульта является разрыв церебральной аневризмы, области, где кровеносный сосуд в мозгу ослабевает, что приводит к выпячиванию или вздутию части стенки сосуда; или разрыв артериовенозной мальформации (АВМ), клубок аномальных и плохо сформированных кровеносных сосудов (артерий и вен) с врожденной склонностью к кровотечению.
 Нейрохирурги лечат сонные артерии с помощью каротидной эндартерэктомии, процедуры, при которой делается разрез на шее и удаляется бляшка из артерии; или ангиопластика и стентирование сонных артерий, эндоваскулярная процедура, не требующая хирургического разреза на шее.
Нейрохирурги лечат сонные артерии с помощью каротидной эндартерэктомии, процедуры, при которой делается разрез на шее и удаляется бляшка из артерии; или ангиопластика и стентирование сонных артерий, эндоваскулярная процедура, не требующая хирургического разреза на шее. . Низкий уровень (менее 40 мг/дл) холестерина ЛПВП (хорошего) также может увеличить риск инсульта. Вы часто можете улучшить уровень холестерина, уменьшив количество соли и насыщенных жиров в своем рационе. Однако некоторые люди наследуют гены, связанные с повышенным уровнем холестерина. Хотя они могут хорошо питаться и заниматься спортом, у них все же может быть высокий уровень холестерина, и они должны принимать лекарства, чтобы контролировать его.
. Низкий уровень (менее 40 мг/дл) холестерина ЛПВП (хорошего) также может увеличить риск инсульта. Вы часто можете улучшить уровень холестерина, уменьшив количество соли и насыщенных жиров в своем рационе. Однако некоторые люди наследуют гены, связанные с повышенным уровнем холестерина. Хотя они могут хорошо питаться и заниматься спортом, у них все же может быть высокий уровень холестерина, и они должны принимать лекарства, чтобы контролировать его.
 Испанцы также имеют повышенный риск инсульта.
Испанцы также имеют повышенный риск инсульта.